Инфекционные болезни
ЧТО ВАЖНО ЗНАТЬ О ТУБЕРКУЛЕЗЕ
ТУБЕРКУЛЕЗ – инфекционное заболевание, вызываемое туберкулезной палочкой и передающееся воздушно-капельным, воздушно-пылевым путем.
Палочкой Коха иногда называют микобактерию туберкулеза (МБТ) по имени открывшего её миру немецкого микробиолога Роберта Коха. Случилось это 24 марта 1882 года. Поэтому 24 марта проводится Всемирный день борьбы с туберкулезом.
Микобактерии туберкулеза (МБТ) в окружающей среде сохраняют активность длительное время, устойчивы к воздействию многих факторов, могут подниматься периодически вверх с пылью, а значит – заражать людей.
Возможно заражение МБТ алиментарным путем. Дети могут заразиться этим путём, облизывая, пробуя «на зуб» немытые игрушки: после игры в песочнице, после падения их на асфальт. Взрослые – при использовании общей посуды. Кроме того, возможно заражение туберкулезом после употребления молока от больных туберкулезом животных. Контактный путь заражения возможен при несоблюдении правил работы с биоматериалом в лабораториях. Возможен вертикальный (внутриутробный) путь заражения – от матери к плоду во время беременности и родов.
Возможен вертикальный (внутриутробный) путь заражения – от матери к плоду во время беременности и родов.
МБТ могут поражать любые органы и ткани человека. Иммунная система человека защищает организм, в том числе от МБТ. Но при ослаблении факторов защиты возможно инфицирование и заболевание человека.
Заболеть туберкулезом может любой человек, независимо от социального положения и уровня дохода.
Инфекция, проникнув в организм любого ребёнка или взрослого, может вызвать серьезное заболевание. Поэтому очень важно проводить первичную профилактику туберкулеза новорожденным, детям, подросткам, взрослым – регулярно обследоваться.
Несмотря на успехи медицины в области лечения туберкулеза заболевание легче предупредить, чем лечить.
Профилактика туберкулеза начинается с родильного дома. Национальным календарем профилактических прививок Российской Федерации предусмотрена вакцинация против туберкулеза в родильном доме. Вакцинация проводится вакциной БЦЖ-М от туберкулеза проводится в роддоме на 3-7 день жизни ребенка при отсутствии медицинских противопоказаний. Эффективность вакцинации проверена и доказана временем.
Эффективность вакцинации проверена и доказана временем.
Если ребенок не был привит в роддоме, прививка проводится в поликлинике после снятия противопоказаний. До прививки и на период выработки иммунитета (2 мес.) необходимо ограничить круг взрослых, общающихся с ребенком и провести их обследование на туберкулез (флюорографию).
Дети с хроническими заболеваниями нуждаются в вакцинации больше, чем здоровые, т.к. вакцинация протекает, как правило, легко, незаметно для организма, а течение туберкулеза у таких детей, чаще всего, тяжелое и требует значительных усилий медицинских работников и самого больного на пути к выздоровлению. При решении вопроса о проведении прививки этим детям важно правильно выбрать период, обеспечивающий безопасную вакцинацию (отсутствие обострения хронического заболевания).
Уважаемые родители!
Вовремя сделайте Вашему ребенку прививку против туберкулеза!
ТУБЕРКУЛЕЗ ОПАСЕН, НО ИЗЛЕЧИМ!
Чем раньше выявлено заболевание (инфицирование), тем лучше прогноз.
Для своевременного выявления инфицирования туберкулезом используются диагностические тесты и исследования. В их числе туберкулинодиагностика (проба Манту) для детей, внутрикожная проба с аллергеном туберкулезным рекомбинантным (ДИАСКИНТЕСТ) для детей и взрослых, флюорографическое исследование для взрослых и подростков с 15-ти лет. Для выявления туберкулеза используются и другие методы диагностики, главное вовремя обратиться к врачу и не отказываться от предлагаемых исследований.
Проба Манту, туберкулинодиагностика
Туберкулинодиагностика проводится – не реже 1 раза в год.
Два раза в год проводят туберкулиновую пробу:
• Детям, не вакцинированным против туберкулеза, независимо от их возраста
• Детям, находящимся в контакте с больным туберкулезом
• Детям из групп риска по результатам туберкулинодиагностики
• Детям из групп медико-биологического риска: больным сахарным диабетом, язвенной болезнью, болезнями крови, системными заболеваниями, получающим длительно (более 1 месяца) кортикостероидную терапию, ВИЧ-инфицированным, детям с хроническими неспецифическими заболеваниями
• Детям из социальных групп риска
ЦЕЛЬ ПРОВЕДЕНИЯ ТУБЕРКУЛИНОДИАГНОСТИКИ
• Выявление больных туберкулезом
• Выявление лиц, инфицированных микобактериями туберкулеза
• Отбор детей для ревакцинации против туберкулеза.
Вопрос о возможных противопоказаниях для проведения реакции Манту должен решить врач.
Положительная туберкулиновая проба может свидетельствовать и о наличии противотуберкулезного иммунитета (поствакцинальная аллергия) и об инфицированности микобактериями туберкулеза (инфекционная аллергия).
Внутрикожная проба с аллергеном туберкулезным «ДИАСКИНТЕСТ»
Внутрикожная проба с аллергеном туберкулезным рекомбинантным, Диаскинтест» позволяет отличить туберкулезную инфекцию с высоким риском развития заболевания от реакции на вакцинацию у детей, также используется для диагностики туберкулеза у взрослых, контингентов группы риска.
Если в вашей семье ждут рождения ребенка, членам семьи из окружения беременной необходимо пройти обследование на туберкулез.
Группы риска по заболеванию туберкулезом.
- ВИЧ-инфицированные
- Пациенты, получающие терапию генно-инженерными биологическими препаратами, имунносупрессивную терапию
- Лица, попавшие в трудную жизненную ситуацию и находящиеся в организациях социальной защиты населения
- Дети, находящиеся в организациях (дома ребенка, интернаты, приюты и др.
 )
) - Лица, попавшие в трудную жизненную ситуацию, при обращении в медицинские организации за медицинской помощью
- Лица, находящиеся в медицинских организациях психиатрического профиля
- Пациенты, состоящие на учете в филиалах Государственного казенного учреждения здравоохранения города Москвы “Московский научно-практический центр наркологии
- Освобожденные из следственных изоляторов и исправительных учреждений Федеральной службы исполнения наказаний России
- Декретированные контингенты при профилактических медицинских, в т.ч. медицинские работники
- Больные с хроническими соматическими заболеваниями, в т.ч. сахарным диабетом.
Когда можно заподозрить у себя туберкулез?
Туберкулез часто протекает бессимптомно. Его можно выявить только при специальном обследовании. Для этого существует диспансеризация. Однако у некоторых пациентов могут быть клинические проявления заболевания.
Заподозрить туберкулез и сдать мокроту для анализа на МБТ необходимо, если у Вас или у Вашего ребёнка есть один или несколько из этих симптомов:
- кашель более двух-трёх недель
- боль в грудной клетке, связанная с дыханием
- длительное повышение температуры
- потеря веса, не связанная со специальным похуданием
- слабость, усталость и быстрая утомляемость
- повышенная потливость, часто – ночная потливость
- прожилки крови в мокроте
Если один или несколько из вышеперечисленных симптомов есть у Вас или Вашего ребёнка,
- обратитесь к врачу-терапевту, врачу-педиатру.

- пройдите обследование на туберкулез, чтобы исключить эту инфекцию или выявить заболевание как можно раньше и быстрее вылечиться!
Как не заболеть туберкулезом?
• Обязательно делайте новорожденному прививку БЦЖ-М от туберкулеза.
• Соблюдайте правила личной гигиены.
• Мойте руки перед едой, после контакта с пылью и любыми грязными предметами, после нахождения в общественных местах (общественном транспорте, магазине, поликлинике и больнице).
• Не трогайте грязными руками глаза и лицо.
• Не позволяйте ребёнку брать в рот немытые игрушки (упавшие на улице или те, с которыми он играл на улице, в детском саду, в песочнице).
• Не берите на прогулку малышу мягкие игрушки.
• Избегайте контактов (не находитесь вблизи) с кашляющими людьми, особенно – с длительно кашляющими.
• Чаще бывайте на улице: гуляйте в солнечную погоду.
• Старайтесь не переохлаждаться и соблюдать режим дня.
• Следите за питанием. Питание должно быть рациональным и сбалансированным, содержать овощи, фрукты.
В случае если в Вашем окружении кто-то заболел туберкулезом, обязательно пройдите профилактическое обследование (флюорографию, общий анализ крови, выполните кожные тесты: пробу Манту с 2 ТЕ, Диаскинтест).
Если в Вашем доме или в квартире кто-то заболел туберкулезом,
необходимо обязательно:
• Пройти обследование на туберкулез (детям и подросткам – пробу Манту, взрослым и подросткам – флюорографию, Диаскинтест и др.).
• Не игнорируйте приглашение на обследование!
• Соблюдайте назначения и рекомендации лечащего врача, в т.ч. по соблюдению санитарно-гигиенического режима.
Медицинские новости — БУЗ РА «Акташская больница»
Среда,
17
Июль
2019
Энтеровирусы
Острые инфекционные заболевания, вызванные кишечными вирусами, относятся к группе энтеровирусных инфекций. Патология поражает различные органы человека и проявляется лихорадкой и широким рядом клинических признаков.
Для энтеровирусной инфекции характерны вспышки массовых заболеваний, особенно в детских организованных коллективах и семьях. В группу риска входят лица с пониженным иммунитетом — дети, пожилые, лица с хроническими патологиями.
Представителями рода Enterovirus являются:
- Полиовирусы
- ECHO-вирусы
- Вирусы Коксаки (Коксаки А, Коксаки Б)
- Энтеровирусы — не входящие ни в одну из групп
Вирус полиомиелита (полиовирус)
Полиомиелит (болезнь Гейне-Медина) – острое лихорадочное заболевание, которое в части случаев сопровождается поражением серого вещества спинного мозга и мозгового ствола, в результате чего развиваются вялые атрофические парезы и параличи мышц ног, рук, туловища. Характеризуется высокой контагиозностью.
Источником инфицирования является больной носитель.
Заражение полиомиелитом происходит
· фекально-оральным путем — немытые руки, предметы общего использования, пищевые продукты, мухи;
· воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.
Слизистое отделяемое из носового прохода и слюна, а также фекалии больного полиомиелитом содержит активный возбудитель полиомиелита первые две недели острого течения болезни.
Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирус начинает активное размножение в лимфатических узлах глоточного кольца и тонкого кишечника. Затем попадают в кровь, далее в ЦНС (центральная нервная система), где избирательно поражают клетки передних рогов, в результате чего возникают параличи. В случае накопления в крови вируснейтрализующих антител, блокирующих проникновение вируса в ЦНС, поражения ЦНС не наблюдается.
Заболевание начинается с повышения температуры тела, общего недомогания, головных болей, рвоты, болей в горле.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков).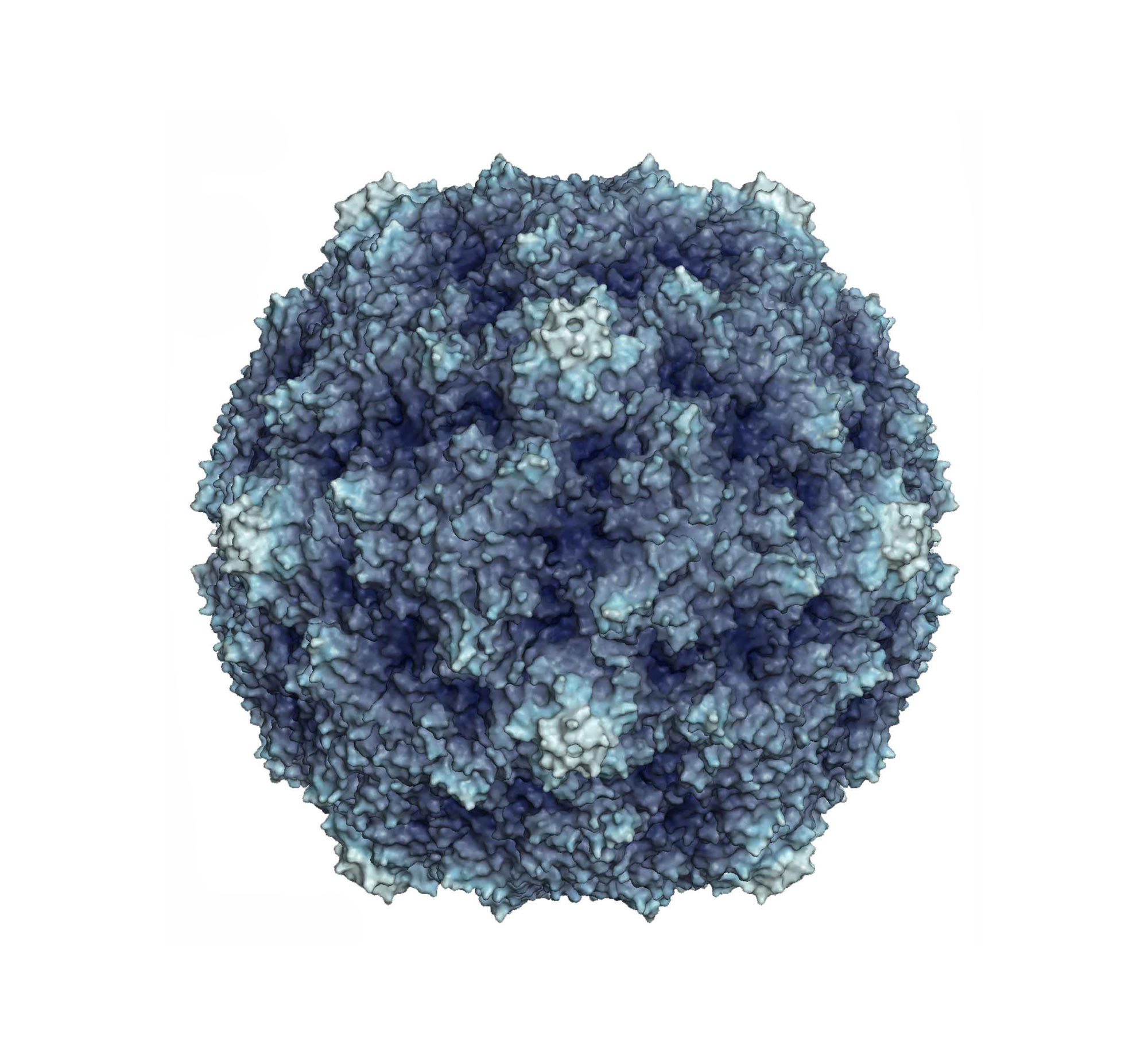 Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет.
Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет.
Профилактика – вакцина живая пероральная (по календарю вакцинации)
Лечение – симптоматическое
ECHO – вирус (enteric cytopathogenic human orphans viruses)
· вирус вызывает оппортунистические заболевания (заболевание, вызываемые условно-патогенными вирусами или микроорганизмами)
· являются основной причиной лихорадочных состояний у новорождённых и детей, а также наиболее частой причиной асептического менингита.
Источником заражения является больной человек.
Основной механизм заражения – фекально-оральный, реже ингаляционный.
Большинство инфицированных людей не имеют никаких симптомов. Если у инфицированного человека развиваются симптомы, они обычно являются слабыми симптомами верхних дыхательных путей, такими как:
Если у инфицированного человека развиваются симптомы, они обычно являются слабыми симптомами верхних дыхательных путей, такими как:
- кашель
- боль в горле
- гриппоподобные симптомы
- сыпь
Другие распространенные симптомы включают круп, который затрудняет дыхание в сочетании с лающим кашлем.
Менее распространенным симптомом является вирусный менингит, который является инфекцией мозговых оболочек, окружающих мозг и спинной мозг. Вирусный менингит может вызывать следующие симптомы:
- лихорадка
- озноб
- тошнота
- рвота
- сильная чувствительность к свету
- головная боль
Редкие симптомы включают миокардит, который вызывает воспаление сердечной мышцы и энцефалит, что вызывает воспаление головного мозга.
В редких случаях наблюдаются восходящие параличи и энцефалиты, напоминающие поражения, вызываемые полиовирусами.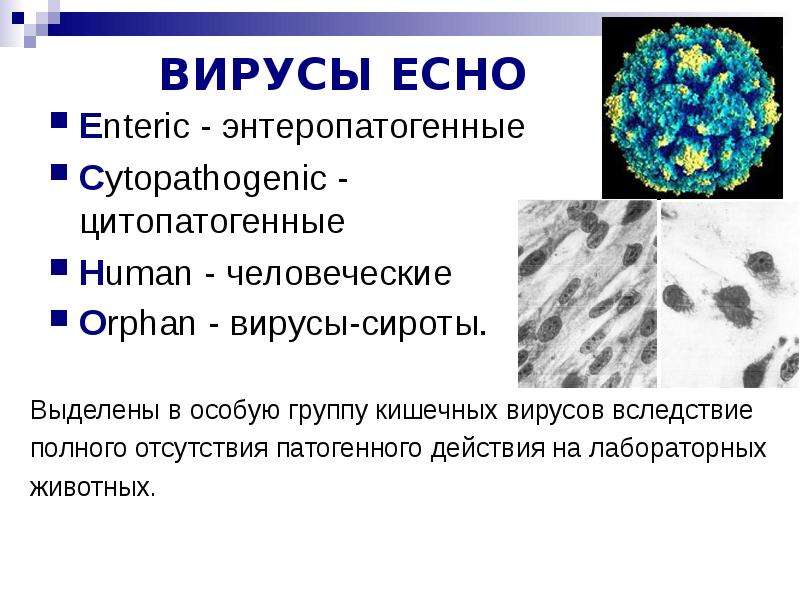
Также некоторые серовары вызывают лихорадочное состояние, сопровождающееся кореподобными высыпаниями.
Вирус Коксаки
Заболевание провоцирует развитие менингита асептического типа, случаи энтеровирусной инфекции у детей в возрастной группе до 10 лет встречаются намного чаще, нежели у взрослых людей.
Признаки вируса Коксаки, в зависимости от состояния иммунной системы, наличия или отсутствия сопутствующих заболеваний и возраста заразившегося человека, могут протекать без выраженной симптоматической картины или, наоборот, иметь тяжелую интенсивность.
Заболевание вызывает синдром «рука-нога-рот». Вирус вызывает поражение слизистой оболочки в ротовой полости. Сыпь после инфицирования появляется на нижних и верхних конечностях. Высыпания, которые появляются на коже при заражении, имеют вид мелких красных точек. На кожном покрове сыпь не вызывает зуда и жжения.
Затем сыпь распространяется на слизистую оболочку ротовой полости, в особенности на внутреннюю сторону щек. На месте красных точек за короткий промежуток времени начинают образовываться язвочки, причиняющие сильное чувство дискомфорта и боли.
На месте красных точек за короткий промежуток времени начинают образовываться язвочки, причиняющие сильное чувство дискомфорта и боли.
У взрослых вирус Коксаки протекает в легкой форме, дети переносят заболевание тяжелее, симптоматика выраженная, отягощенная. При энтеровирусной инфекции у детей спустя 6-10 дней после инфицирования на коже рук и ног появляется сыпь.
Проявления вируса Коксаки общего характера (в виде ухудшения состояния) отсутствуют, может незначительно подняться температура тела. Болезнь может проявиться нарушением пищеварения. У пациента после заражения начинается обильный понос, присутствуют признаки интоксикации организма.
Главный признак болезни — сыпь на теле и слизистой оболочке ротовой полости. Выглядит сыпь как красные точки, которые имеют в диаметре 3 мм. Практически одновременно с высыпанием возникают общие первые симптомы Коксаки:
· повышение температуры тела;
· покрывание языка налетом;
· боль при глотании слюны, пищи;
· отсутствие аппетита;
· увеличение диаметра лимфатических узлов;
· общая слабость, вялость;
· сонливость;
· быстрая усталость.
Болезнь характеризуется тем, что ее признаки не всегда носят выраженный характер, отчего слишком затрудняется постановка диагноза. У маленьких детей грудничкового возраста вирус вызывает следующую симптоматику:
· нарушение стула — понос;
· лихорадочное состояние;
· признаки печеночной интоксикации;
· сбой сердечного ритма.
У старших детей и у взрослых заболевание вызывает боль и ломоту в мышцах и суставах. Сыпь на руках и ногах красного цвета представляет собой мелкие пузырьки, которые наполнены жидким содержимым.
Боль и зуд от их присутствия на коже отсутствует, сильное чувство дискомфорта возникает в тех случаях, когда пузырьки образуются на слизистой оболочке языка и внутренней стороне щек. При контакте с пищей и жидкостью они начинают сильно болеть.
Симптомы коронавируса – первые признаки, профилактика, по дням, без температуры
SARS-CoV-2 – это вид коронавируса, который является причиной COVID-19. Одна из главных сложностей состоит в том, что очень часто – коронавирус без симптомов, а если симтоматика и есть, высока вероятность на первом этапе её маскировки под другие заболевания: грипп, пневмонию, парагрипп, ангину, респираторно-синцитиальные, риновирусные инфекции.
Одна из главных сложностей состоит в том, что очень часто – коронавирус без симптомов, а если симтоматика и есть, высока вероятность на первом этапе её маскировки под другие заболевания: грипп, пневмонию, парагрипп, ангину, респираторно-синцитиальные, риновирусные инфекции.
Коронавирус без симптомов
Бессимптомными больными считаются пациенты, у которых в мазках замечен SARS-CoV-2, но нет других признаков болезни.
- Ещё в первую волну в Великобритании, согласно статистике, без симптомов или в лёгкой форме инфекция наблюдалась у 78% носителей вируса.
- Согласно статистике медиков Италии – без симптомов, среди лиц, получивших коронавирусную инфекцию – 50-70% людей, Исследования также были проведены весной 2020-го года.
- По данным австралийских ученых без симптомов заболевание встречается более чем в 80 % случаев.
- В России в начале эпидемии считали, что бессимптомные больные могут составлять до четверти инфицированных, в июле 2020-го года стали говорить о 40-50%, а вначале второй волны врачи говорят: симптомы вируса есть – у 25% заразившихся, то есть бессимптомно болеют 75 % людей.
 Таким образом, новые российские данные уже приближенны к результатам, которые были получены в Великобритании в первую волну.
Таким образом, новые российские данные уже приближенны к результатам, которые были получены в Великобритании в первую волну.
Разница в данных возникает потому, что в разных странах (и в разные периоды) тестируется разное количество людей на коронавирус. Чем более активно тестируются люди, тем больше бессимптомных носителей и переносчиков выявляется.
Также «разбежка» в цифрах связана с тем, что в одних странах бессимптомных носителей вируса включают в статистику заболевших COVID, в других нет. А иногда подход к положению вещей меняется, и соответственно график заболевших COVID может начинать идти в ту, или иную сторону.
Также в некоторых странах, например, в Казахстане долгое время существовала двойная статистика: отдельно считали тех, кто непосредственно заболел, и тех, кто является носителем, но не имеет признаков заболевания. Контроль за первой группой был более строгим, за второй налажено санитарно-эпидемические меры были слабее. Но затем ряд таких стран всё-таки пришли к выводу, что и лица с симптомами, и лица без них должны учитываться одинаково.
Другой вопрос, что первые требуют серьёзного лечения, вторые – только фиксации (подход как к контактирующим с носителями вируса лицам) и принятия соответствующих мер (самоизоляции). И нельзя сказать однозначно, одинаковую или разную опасность носители с симптоматикой и без имеют для окружающих. Ведь передача коронавирусной инфекции возможна не только при кашле, чихании, но и через мелкие капли, выделяемые из полости рта, носа при разговоре, дыхании. При этом, если человек, являющийся носителем вируса, но не имеющий симптомов находится в тесном, плохо проветриваемом помещении с другим, шанс заразиться всегда выше. Не исключена и передача вируса предметы. Хотя по этому поводу у учёных – много споров.
Какой процент бессимптомных носителей коронавируса в Беларуси, на данный момент неизвестно. И получить эти данные становится всё сложней, ведь если в начале эпидемии ПЦР-тестирование проводили не только у лиц с симптомами, но и у всех выявленных контактов первого уровня, то с середины ноября 20-го года контакты 1-го уровня на ПЦР-тестирование отправляются только при наличии респираторных признаков. Эти признаки определяются на основании самостоятельной оценки своего состояния, опроса врача, при необходимости – измерения им уровня кислорода в крови пульсикометром (сатурации), осмотра горла.
Эти признаки определяются на основании самостоятельной оценки своего состояния, опроса врача, при необходимости – измерения им уровня кислорода в крови пульсикометром (сатурации), осмотра горла.
В России, кстати, ситуация схожая. Из постановления главы Роспотребнадзора от 16 ноября 2020-го года следует, что граждане, контактировавшие с больными коронавирусом, теперь могут покидать самоизоляцию через 14 дней без прохождения теста на COVID-19.
Правда, данные можно получить ещё и на основании исследования выборки лиц, у которых выработались антитела. Но и тут не всё однозначно. Нет ещё точных данных, сколько они сохраняются в организме.
Какой инкубационный период заражения коронавирусом?
Инкубационный период заражения при коронавирусе в большинстве случаев – до 10 дней. В первую волну принято было считать – до 14 суток. В некоторых отдельных случаях инкубационный период длится около 20 дней.
Наивысший шанс заразиться от человека, который является носителем коронавируса, но до момента распознавания болезни – 1-2 дня, а также от человека, который болеет COVID-19 1-й-4-й день. 95% больных таким образом, укладываются в диапазон от двух до шести дней. Во время инкубационного периода SARS—CoV—2 никак себя не проявляет.
95% больных таким образом, укладываются в диапазон от двух до шести дней. Во время инкубационного периода SARS—CoV—2 никак себя не проявляет.
Также сложность состоит в том, что, если коронавирус – без симптомов, сложно дать объективную оценку, какой день заболевания является первым.
Кстати, если сравнивать инкубационный период коронавирусной инфекции и гриппа, то у последнего – инкубационный период меньше. В последнем случае в большинстве случаев он длится сутки-двое.
Более и менее распространённые симптомы
Самые распространённые симптомы, с которых начинается заболевание – респираторные (лихорадка, кашель, боль в горле). Болезнь легко на первых порах спутать с гриппом, ангиной, ОРЗ.
Среди распространённых симптомов — утеря возможности распознавать запахи (но важно понимать, что это не индикатор, есть пациенты, у которых этот симптом есть, а коронавирусом они не болеют, и есть люди, у которых болезнь протекает в средней и тяжёлой форме, а вкусы они различают).
Если болезнь быстро прогрессирует, сразу же добавляется одышка (ощущение нехватки воздуха, сложности сделать глубокий вдох), боль в груди.
Более редкими являются симптомы дерматологического характера (высыпания на теле, слизистых), тошнота, рвота, диарея, кровохаркание, нестерпимая головная боль.
Также не самыми распространёнными у заболевших коронавирусом, но относящимися к его симптомам, являются наблюдается набухание вен, синюшность кожных покровов, скачки артериального давления.
Рассмотрим при этом, какие из этих симптомов появляются первыми, как меняется симптоматика по дням, есть ли отличия проявления симптоматики у взрослых и детей, о чём нужно помнить, если пропало обоняние.
Какой первый симптом коронавируса?
Первым дать о себе знать могут разные симптомы. Но, как правило, это респираторные проявления.
- Повышенная температура. У некоторых пациентов – сразу выше 38 °C, у некоторых – субфебрильная: 37,1 – 37,3°C.
- Боль в горле.
 Причём, как правило, больше болит задняя стенка горла. Одновременно во рту присутствует неприятный привкус.
Причём, как правило, больше болит задняя стенка горла. Одновременно во рту присутствует неприятный привкус. - Сухой кашель. Человек не может «откашляться». У него не отходит мокрота.
- Утомляемость. Недомогание даже после минимального физического напряжения(нагрузки).
- Небольшой насморк (на первых порах считалось, что если есть насморк, то это никак не ковид), но в последующем выяснилось, что всё очень неоднозначно. Насморк при COVID даёт знать о себе реже, чем сухой кашель, но его наличие или, напротив отсутствие, не может быть сигналом для точной постановки диагноза.
Среди первых симптомов коронавируса и аносмия – потеря обоняния. При этом, как и респираторные признаки, потерю обоняния или вкуса нельзя назвать прямым «индикатором» СOVID-19. Эти же симптомы присущи неврологическим больным (например, этот признак распространён у страдающих болезнью Альцгеймера). А в ряде случаев это и вовсе не признак патологии, а признак старения (чаще – у мужчин). Правда, если до 2020-го года на него не обращали особого внимания, то при массировании информации о том, что это симптом коронавируса, многие на этом стали акцентироваться. Также потерю обоняния часто испытывают люди с перенесенными травмами головы, полипами в носу.
Правда, если до 2020-го года на него не обращали особого внимания, то при массировании информации о том, что это симптом коронавируса, многие на этом стали акцентироваться. Также потерю обоняния часто испытывают люди с перенесенными травмами головы, полипами в носу.
При этом некоторых заболевших беспокоит только потеря обоняния, утомляемость. Такую аудиторию относят к пациентам с легкими симптомами коронавируса.
Симптомы коронавируса без температуры
Без температуры коронавирус чаще бывает у детей, чем у взрослых. При этом на фоне отсутствия температуры у пациента может наблюдаться весь симптоматический спектр, как и у температурного больного. Начиная от боли в горле, и вплоть до кашля, сильных болей в мышцах, выраженной слабости (разбитости).
При этом, если у взрослых выражены симптомы коронавируса без температуры, возможны два кардинально противоположных «сценария».
- Заболевание протекает в лёгкой форме.
- Нарушена работа иммунной системы.
 Ведь важно понимать, что за ростом температуры скрывается механизм борьбы организма с болезнью, работа над предупреждением осложнений (например, в виде пневмоний).
Ведь важно понимать, что за ростом температуры скрывается механизм борьбы организма с болезнью, работа над предупреждением осложнений (например, в виде пневмоний).
Нередко температура при COVID отсутствует у ослабленных пожилых людей. Гипотермия у них часто вызвана регулярным применением препаратов для лечения заболеваний сердечно-сосудистых заболеваний.
Среди людей, которые болеют вирусными инфекциями без температуры, также встречается много страдающих патологиями щитовидной железы. И причина этому или сама неправильная работа щитовидной железы, или приём препаратов, направленных на коррекцию её функции.
Также гипотермия нередко наблюдается у аллергиков, которые регулярно вынуждены принимать антигистаминные препараты, и у лиц, недавно перенесших любые бактериальные инфекции и длительное время лечившихся антибиотиками. Причём, это могли быть как инфекции дыхательных путей, так и, например, мочеполовой системы.
При том, что у ослабленных пожилых людей болезнь может протекать без высокой температуры, у них часто присутствует затрудненное дыхание, у многих – расстройства движений и речи (в этом случае симптоматика СOVID близка по симптоматике к инсульту, а у некоторых носителей SARS-CoV-2 этот штамм и является провокатором инсульта).
Симптомы коронавируса у детей
Около 20% детей, которые являются носителями SARS-CoV-2, никак не замечают у себя это заболевание.
У большинства детей ковид протекает в лёгкой форме, как простуда: температура повышается, но не критично, или заболевание проходит и вовсе без неё, есть утомляемость, небольшой кашель, патологических изменений в легких нет.
Но есть дети, которые переносят COVID-19 тяжело. Больше всего их среди малышей до года (больше 10%). Группа риска и возраст 1-5 лет (свыше 7% детей в этом возрасте требуют серьёзного лечения). А вот среди детей и подростков 6 — 16 лет, тяжелое протекание болезни характерно для 3 — 5%.
При умеренной степени тяжести есть поражение лёгких (пневмония), но нет одышки. При тяжёлом течении болезни практически во всех случаях температура выше 35%, проблемы с лёгкими – серьёзные (сложно дышать, кашель – мучительный), кожа начинает синеть. У многих добавляются проблемы с желудком, кишечником. Они дают знать о себе поносом, рвотой.
Симптомы коронавируса у грудничков
Сложнее всего – с симптоматикой у грудничков. Ведь они не могут сказать, что их беспокоит, что болит. Часть симптомов легко «списать» на режущиеся зубки, кишечные колики: повышенная плаксивость, беспокойство, проблемы с засыпанием.
При этом, например, та же интенсивность кишечных колик – это характерный признак коронавируса в младенческом возрасте.
Респираторные проявления чаще всего сводятся к покраснению горла, заложенности носа, покашливанию, при этом у большинства грудников нет проблем с дыханием.
У ряда младенцев, особенно если болезнь имеет тяжелое течение колик – сильная лихорадка и многократная рвота.
Симптомы коронавируса у дошкольников и школьников
У детей дошкольного и школьного возраста симптоматика часто смазанная. Многие симптомы, на первый взгляд – «типичная простуда». Но за ней может скрываться именно коронавирус. Поэтому ребятам, у которых появились даже первые признаки «простуды», – першение в горле, насморк, рекомендуется не ходить в школу, детский сад.
Также наблюдения показывают две тенденции:
- Среди школьников – наиболее высокая передача вируса от бессимптомных носителей.
- Распространение патогена среди детей средней и старшей колы выше, нежели среди детей детского сада и младшей школы.
Ковид на коже
Кроме характерных симптомов у ряда носителей SARS-CoV-2, переболевших СOVID замечены также дерматологические симптомы. Чаще всего это бугры красного и фиолетового цвета, покраснения на коже.
- Визуально проблемные зоны напоминают участки после обморожения. Как правило, это бесформенные несимметричные пятна на руках и ногах. Образования могут болеть, иногда –чесаться.
- Мелкие волдыри на торсе, руках и ногах.
- Ливедо – красно-синяя сетка сосудистой природы.
Дерматологические проблемы могут дать о себе знать, как на первом этапе болезни, так и когда болезнь уже развилась. Если речь идёт только о покраснениях, сыпи, то они походят за 2 недели, если образовались бугры, то они могут оставаться на коже несколько месяцев.
У некоторых заболевших COVID на месте бугров начинает слезать кожа.
Пятна больше характерны для детей, подростков, молодёжи, волдыри – для лиц среднего возраста, а ливедо – для пожилых.
Дерматологические проявления при коронавирусной инфекции чаще всего связаны с гиперэкспрессией противовоспалительных цитокинов (пептидных молекул), которые ответственны за передачу сигналов между клетками. Фактически происходит «разбалансировка» воспалительного ответа организма. Но некоторые высыпания возникают на фоне постоянного потоотделения при высокой температуре. Также возможны инфекционно-аллергические поражения кожи.
Стоматологические проблемы
Среди симптомов, на которые первое время не обращали внимание, но затем замеченных у достаточно широкого числа пациентов с коронавирусом, – и экзантема, то есть сыпи на слизистых. Как правило, в ротовой полости.
По самому наличию сыпи во рту нельзя судить, что у пациента – коронавирус. При этом, если этот признак есть, а других симптомов нет, нельзя исключать, что это не ковид.
Хотя во многих случаях за сыпью во рту может стоять классический энтеровирусный везикулярный стоматит. Это тоже инфекционное заболевание, но требующее своего лечения.
У ряда заболевших при коронавирусе во рту появляются язвы, красные бугорки, которые могут точечно начинать кровоточить.
Тромбоэмболия
Ещё одно распространённое явление, которое важно рассмотреть, говоря о симптоматике – это тромбоэмболия. С неё встречаются многие пациенты с умеренной и тяжелой формой протекания коронавируса.
О серьёзных последствиях тромбоэмболии знают многие. О том, как она себя проявляет далеко не все.
Среди характерных признаков тромбоэмболии:
- набухание вен, часто – шейных
- синюшность (цианоз) лица,
- падение артериального давления.
Однако опять-таки эти симптомы нельзя считать прямым сигналом о COVID-19. Кроме коронавируса к тромбоэмболии приводят травмы, варикозная болезнь ног, наличие катетера, заболевания, связанные с нарушением сердечного ритма, злокачественные образования, длительный постельный режим, хирургическое вмешательство с большой кровопотерей. Также среди факторов риска – пожилой возраст, приём контрацептивов и беременность.
У ряда пациентов тромбоэмболия – не симптом, а осложнение. Чаще всего, это опять-таки бывает у пожилых людей, беременных. Кроме того, уязвимыми являются лица с дыхательной и сердечной недостаточностью, а также те, у кого коронавирус нарушил эндотелий кровеносных сосудов (монослой эпителиальных клеток сосудов).
Туннельное сознание, панические атаки
Среди признаков коронавируса у лиц с тяжелой формой течения болезни – и туннельное сознание. Человек не может ни на чём сконцентрироваться. Он сосредоточен только на болезни и страхах вокруг неё. Он фокусируется не на выздоровлении, «здесь и сейчас», а навязчиво ищет причину, как он заболел, возможны суицидальные мысли.
Среди психических проявлений коронавируса – панические атаки. Женщины страдают от панических атак в два раза чаще, чем мужчины.
Паническая атака – это не просто ощущение тревоги, а выраженный страх, который сопровождается рядом физически неприятных ощущений. Среди них – повышенная потливость, дрожание пальцев (тремор), тошнота, расстройство стула, боль в груди.
Наиболее информативные данные, что это симптом ковид или классическая паническая атака позволяет получить тест (мазок), но есть и ряд других признаков. Роль играет то, впервые ли наблюдаются такие признаки, сколько длится паническая атака. Если это истинная паническая атака, а не симптом COVID, то через минут 15 после начала приступа человека начинает «отпускать», особенно если при этом делать глубокие вдохи.
При COVID же такое упражнение чаще всего не помогает. Ведь причина – в нехватке воздуха, угнетении дыхательной функции, и справиться с атакой в этом случае помогает только насыщение легких кислородом.
Головные боли
У 8% заболевших СOVID замечены головные боли. Их интенсивность достаточно сильная, если параллельно даже нет высокой температуры.
Как правило, обычные спазмолитики, болеутоляющие типа немисулида, анальгина при болях, возникших от COVID, мало помогают.
Нет при таких болях и других типичных признаков для других патологий (например, головокружения, как при гипертонии, вегетососудистой дистонии). Впрочем, природа головных болей при ковиде, как раз тоже, сосудистого характера. Вирус негативно влияет на эндотелиальные клетки сосудов. Возникают проблемы с притоком крови. Существенно сужается просвет сосудов. Головная боль в этом случае – сигнал о недостатке кислорода. И если этот дефицит восполнить, то решается проблема с головной болью.
Кстати, при вскрытии патологоанатомами тел умерших от коронавируса, и микрофотографировании мозга видны резко суженные кровеносные сосуды и признаки воспаления. Сосуд становится не способным качественно снабдить головной мозг кровью.
А ещё, как показывает практика, около 1% головных болей в момент пандемии и вовсе ложные. Мнительные люди испытывают головные боли, читая новости о коронавирусе, слыша вести, что коронавирусом заболел из их знакомых (даже, если контакта с ним не было).
Чувство разбитости
Несмотря на то, что одним из симптомов коронавируса является разбитость, это понятие очень «абстрактное» и многие его трактуют по-разному.
Для кого-то разбитость – это просто усталость, для кого-то же физическая невозможность оторвать голову от подушки.
Первый вариант характерен для лёгких форм заболевания, второй, при более тяжёлых, когда есть изменения на уровне обмена веществ, или сильная интоксикация на фоне постоянно высокой температуры.
Конъюнктивит при COVID
У одних пациентов с COVID конъюнктивит – ярко-выраженный, у других нет и никаких следов его признаков.
Чаще всего признаки конъюнктивита есть у тех лиц, у которых проникновение вируса в организм произошло именно через глаза. Вот почему так полезны не только маски, но и защитные очки, щитки.
Все виды конъюнктивитов визуально схожие. Особенно сложно отличить разные виды вирусного конъюнктивита (конъюнктивит вирусный – не обязательно, вызванный штаммом коронавируса). Но вот вирусный конъюнктивит от бактериального можно отличить даже без анализов.
В поле внимания – отделяемое из глаз. При бактериальном оно – плотное белое, жёлтое, а при вирусном – водянистое.
Также стоит обратить внимание на околоушные лимфоузлы. При вирусном конъюнктивите лимфатические узлы в большинстве случаев при прощупывании болезненны.
Расстройства речи и движений
Расстройства речи и движений при коронавирусе может наблюдаться при тяжёлых формах болезни и прямом попадании вируса в мозг.
Диагнозом в этом случае является COVID-19-ассоциированная некротическая геморрагическая энцефалопатия.
Симптоматика у неё похожа с геморрагической энцефалопатией, вызванной штаммами вируса Коксаки А, гриппа h2N1.
Частота слов в речи изменяется, возникают персеверации – повторения отдельных слов и даже фраз, некоторые фразы начинают «сглатываться», начинаются ошибки в падежах, порядке слов в предложении, возникают проблемы с артикуляцией мышц (человеку становится сложно даже в медленном темпе повторить простую скороговорку. Также нарушается координация движений.
Симптомы коронавируса по дням
Если заболевание – с симптомами, то оно протекает по определённым фазам. И каждой фазе больше характерна своя симптоматика.
1-4 день – 1 фаза. В это фазе чаще всего о себе заявляют следующие признаки: температура, боли в мышцах, боль в горле, сухой кашель. Если организм поддаётся лечению, то за 1-й фазой может начаться улучшение. Или человек выздоравливает, или еще на протяжении недели-полторы наблюдается вялотекущая простуда – чаще без высокой температуры, но с «заложенным» горлом, лёгким кашлем, усталостью.
5-10 день – 2-я фаза. Если же организм не справляется с болезнью, то на 5-6-й день начинается новая фаза, для которой характерна нехватка воздуха, развитие пневмонии. Если своевременно принять меры, в том числе, обеспечить пациенту кислородную поддержку, к 10-му дню болезни дыхательную недостаточность удаётся победить. Как правило кислородная поддержка назначается при изменении сатурации и показателях уровня кислорода ниже 94-90%. В больницах Беларуси подачу кислорода в нос через канюлю проводят, как правило при показателях уровня кислорода менее 93%.
Неприятный момент состоит в том, что на 4-й день некоторые пациенты начинают считать, что идут на поправку (критерий – кашель стал не сухим, а мокрым). Но мокрый кашель – не всегда значит здоровое откашливание. В ряде случаев появление мокроты – результат накопления жидкости в альвеолах, и за ним как раз и следует нарушение кислородного обмена. Вот почему за временным облегчением на 5-й день может последовать ухудшение, и 2-я фаза тогда неизбежна.
Если у пациента нарушается водно-электролитный баланс, то на 5-10 день также могут появляться судороги, спазмы в области желудочно-кишечного тракта, бессонница.
10-12 день – 3 фаза. На 10-12-й день у большинства пациентов температура приходит в норму, но боли в мышцах, чувство нехватки воздуха могут оставаться. Дыхательная функция при этом у одних пациентов восстанавливается, у других одышка остаётся ещё главным спутником.
13-20-й день – 4 фаза. В этой фазе симптомы остаются, как правило, у пациентов с тяжелым течением болезни. В этот момент высок риск того, что могут появиться осложнения со стороны сердца, почек, сердца.
Со стороны почек – это, например, падение диуреза (объёма мочи), заторможенность сознания, со стороны сердца – воспаление сердечной мышцы. Если у пациента слабая печень, есть хронические заболевания этого органа, то высоки риски их обострения.
При этом важно понимать, что у разных пациентов возможны разные «сценарии» развития болезни. Бывают такие случаи, когда коронавирусная инфекция – бессимптомная, но затем, уже после того как у человека сформировались антитела, развивается пневмония. Это не типичный вариант, но он также имеет место.
Заболевание по своему протеканию может быть относительно лёгким, средне-тяжёлым и тяжелым.
- Легкая форма. Симптоматика ощущается 4-14 дней. Ограничивается 1-й фазой (см. выше). Для ряда пациентов легкая форма коронавируса заканчивается полным выздоровлением, у ряда – есть сложности с органами дыхания (ещё остается кашель), печенью (возрастает уровень АЛТ), почками. Но точных данных, виноват в большинстве проблем именно коронавирус или интенсивная терапия, нет. Ведь тот же уровень АЛТ способны увеличить парацетамол, антибиотики, аспирин – препараты, которые важны для лечения самого СOVID-19, снятия симптоматики, остановки развития болезни и их отменить нельзя, это больший риск для организма. Но после того, как человек переболел СOVID-19, важно следить за этими показателями и поддерживать печень, почки. Если нет серьёзных хронических заболеваний этих органов, организм со временем восстанавливается. Например, печень поддерживают препаратами на основе эссенциальных фосфолипидов.
- Заболевание средней степени тяжести. Пациент «проходит» 2 фазы развития болезни. Начинается всё близко к гриппу, затем развивается пневмония, которая как правило, развивается в альвеоральном пространстве (непосредственно в альвеолах идёт обмен между воздухом и кровью). Гипоксия при средней степени тяжести COVID-19 нередка, особенно если поражена большая площадь лёгких, но ИВЛ пациентам, как правило не требуется. Поднять уровень кислорода удаётся за счёт подачи кислорода в нос с помощью канюли, за счёт дыхательных упражнений, прон-позиции (лежания на животе).
- Тяжелая форма COVID-19. Затрагивает все фазы развития болезни. На первом этапе – ярко –выраженная лихорадка. Возможна потеря сознания. Быстро развивается острый респираторный дистресс-синдром и обширная пневмония. При этом не только в альвеоральном пространстве, но и в интерстициальном пространстве, т.е. между перегородками. В этом случае отёк лёгких очень быстро нарастает. КТ показывает рисунок матового стекла. В артериях возможно образование тромбов. Также именно при пневмонии в интерстициальном пространстве человек чаще кислородозависим: естественный уровень кислорода низок, возникает кислородная недостаточность. Такие пациенты часто нуждаются в ИВЛ, очень высоких дозах препаратов, которые снижают активность свертывания крови.
В каких случаях обратиться к врачу?
- Если есть такие симптомы как повышенная температура тела и сухой кашель, к врачу нужно обращаться незамедлительно.
- Если симптомы нетипичные (например, дерматологические + потеря вкусовых ощущений), но есть подозрение, что был контакт с носителем коронавируса, обращение к врачу также не стоит откладывать на потом.
- Если есть затруднения с дыханием (сильная одышка), есть ощущение, что нет кислорода, нужно сразу вызывать скорую.
- Ситуация, когда возникла потеря обоняния, раньше не считалась поводом для того, чтобы сразу идти к врачу, но в нынешней эпидемической ситуации при потере обоняния (и особенно одновременно при потере вкусового восприятия) важно пройти лабораторную диагностику и исключить заражение коронавирусом.
- Если есть любые проявления простудных заболеваний, болит горло, появился насморк, то в условиях пандемии – это также сигнал для обращения к врачу.
В особой группе риска:
- Пожилые люди, особенно высоки риски осложнений у заболевших старше 70 лет.
- Лица с соматическими заболеваниями эндокринной, сердечно-сосудистой системы: особенно артериальной гипертензией, диабетом, мерцательной аритмией.
- Принимающие гормональные препараты.
- Лица с хроническими заболеваниями дыхательных путей (ХОБЛ, астмой, легочной гипертензией, идеопатическим гемосидерозом легких).
- Онкобольные.
- Лица с превышением массы тела и нарушением обмена веществ.
Как повлиять на симптоматику COVID дыхательной гимнастикой?
Уменьшить ряд симптомов (если заболевание не имеет тяжелую форму) или увеличить скорость лечения при тяжелых формах заболевания помогают и упражнения, которые направлены на оптимизацию обмена воздуха в альвеолах лёгких.
Хороший результат дают упражнения, основанные на быстрых коротких вдохах воздуха через нос и пассивном выдохе.
Кроме того, что упражнения насыщают организм кислородом, улучшается циркуляция крови, в порядок приводится лимфоотток. Также дыхательная гимнастика полезна для борьбы с воспалительными процессами. Оптимальный вариант – около 30-40 вдохов, 3-6 секунд отдыха и цикличное повторение упражнений 3-4 раза. Лучше всего делать упражнения в хорошо проветриваемом помещений натощак, или если чувствуется сильная разбитость, через 1,5-2 часа после приёма пищи.
Противопоказанием для выполнения дыхательной гимнастики является гипертензия. Упражнения способны еще больше «нагнать» артериальное давление.
Меры профилактики коронавируса
- Носите маски, медицинские респираторы, одноразовые перчатки, щитки для глаз.
- Регулярно мойте руки, обрабатывайте их антисептическими средствами, которые содержат спирт крепостью 70%. Также обрабатывайте дезрастворами ручки, подоконники, столы.
- Почаще проветривайте помещение.
- Поддерживайте в помещении достаточный уровень влажности (40-60%), при необходимости используйте увлажнители воздуха.
- Промывайте слизистые оболочки солевыми растворами. Их можно приобрести в аптеке или приготовить из пищевой морской соли.
- Принимайте витамины, том числе, витамин D и витамины группы B.
- Занимайтесь дыхательными упражнениями и укрепляйте лёгкие. Они не помогут избежать инфекцию, но помогут организму избежать заболевания в тяжёлой форме.
Выводы
- Самыми распространёнными симптомами коронавируса является повышенная температура, слабость (разбитость), сухой кашель, потеря обоняния, при осложнённой и тяжелой форме COVID есть серьёзные трудности с дыханием.
- И взрослые, и дети могут болеть, как с выраженной симптоматикой, так и без неё. Но бессимптомных пациентов среди детей – больше нежели чем среди взрослых.
- Многое зависит от того, как вирус попал в организм. Если через глаза, ярко выражено воспаление глазного яблока. Если вирус попал воздушно-капельным путем, то среди первых симптомов – боль в горле, кашель.
- У ряда пациентов помимо характерных респираторных признаков есть дерматологические признаки.
- Потеря обоняния является распространённым, но не обязательным признаком при коронавирусе. При этом рассматривать потерю обаяние как наличие коронавируса также не стоит. Нередко это сигнал других патологий.
- Чтобы уменьшить симптоматику важно начать своевременное лечение, следить за питанием, делать дыхательную гимнастику.
- В повышенной зоне риска – пожилые, лица с нарушенным метаболизмом, проблемами свертываемости крови, ослабленной иммунной системой. Течение заболевания у них – более трудное, а симптоматика – более выраженная.
- Если сoromavirus – в лёгкой форме, то затруднений с дыханием нет, если в тяжёлой – это одна из распространённых трудностей при лечении заболевания.
- Наиболее сложная симптоматика – у пациентов с респираторным дистресс‑синдромом. При нём атака начинается на здоровые ткани организма.
Соблюдайте санитарно-гигиенические правила, в случае появления симптоматики – сразу обращайтесь к врачу, не поддавайтесь панике.
Алгоритмы диагностики и лечения острого и подострого кашля. Глава 4 | partners
Острый кашель
Острым называют кашель, который длится менее 3 недель. Наиболее распространенными причинами острого кашля являются острые респираторные вирусные инфекции верхних дыхательных путей (ОРВИ), грипп, риносинуситы, ларингиты и острый бронхит. Эти болезни имеют преимущественно вирусную природу. К их возбудителям относятся аденовирусы, риновирусы, грипп, парагрипп, коронавирусы, респираторно-синцитиальный вирус, вирус Коксаки. Кашель, обусловленный респираторными инфекциями, является важным механизмом трансмиссии вируса.
Острый кашель, связанный с патологией вирусной природы, как правило, сухой. Ряд экспертов полагает, что при остром кашле разделение на сухой и влажный нерационально, так как количество слизи при вирусных инфекциях дыхательных путей ничтожно мало. В 2/3 случаев кашель длится не более двух недель и проходит спонтанно. Если этого не происходит, требуется применение противокашлевой терапии.
Одной из частых причин острого кашля является острый бронхит. Это острое инфекционное заболевание нижних отделов дыхательных путей характеризуется кашлем (продуктивным или непродуктивным), а также другими жалобами и респираторными симптомами (одышка, хрипы в легких, боли в грудной клетке). Этиология острого бронхита чаще всего вирусная. Гораздо реже бронхит связан с бактериальной инфекцией, которую рекомендуют подтверждать с помощью определения уровня лейкоцитов или с-реактивного белка (СРБ).
Главный клинический признак острого бронхита – персистирующий кашель, который может провоцироваться любыми ингаляционными раздражающими воздействиями. В первые дни заболевания кашель может быть сухим, надсадным, болезненным, затем становится более мягким с очень небольшим количеством мокроты.
| — Характер и продолжительность кашля — Лихорадка — Отхаркивание (количество, консистенция, кровохарканье) — Проблемы с дыханием (одышка, стридор) — Анамнез курения — Предшествующие инфекции дыхательных путей, хронический бронхит / синусит — Аллергия, бронхиальная астма, ХОБЛ | — Охриплость — Боль (грудная клетка, голова, уши, горло, конечности) — Ринит, недомогание — Лечение — Сопутствующие заболевания — Воздействие ингаляционных агентов — Заболевания органов дыхания в семье |
Табл. 1. Особенности, важные при диагностике острого кашля.
Острый кашель также может сигнализировать о наличии более тяжелого и даже жизнеугрожающего состояния, такого как пневмония, ТЭЛА, отек легких, аспирация, плеврит или пневмоторакс. Поэтому в более тяжелых случаях для дифференциальной диагностики рекомендуется проведение рентгенографии. Основаниями для ее назначения могут служить:
- число сердечных сокращений >100 ударов/мин,
- число дыхательных движений >24 /мин,
- лихорадка >38° C,
- определение признаков локальной консолидации при физикальном обследовании легких.
Кроме того, острый кашель возможен и при обострении уже имеющихся у больного хронических заболеваний, таких как бронхиальная астма, бронхоэктатическая болезнь, хроническая обструктивная болезнь легких, идиопатический легочный фиброз (ИЛФ) и др.
Назначение антибактериальных препаратов для лечения острого бронхита не рекомендуется. При тяжелом течении вирусных инфекций, у пожилых пациентов и при иммунодефицитах является оправданным применение противовирусных препаратов. Рекомендуется отказ от курения, поскольку у курильщиков дольше сохраняется кашель и другие респираторные симптомы. Применение паровых ингаляций также не рекомендуется из-за их ирритативного эффекта. Кроме того, больным с острым кашлем очень часто назначают отхаркивающие средства, хотя их эффективность в этих случаях не доказана.
Необходимо помнить, что при остром бронхите возможно развитие бронхообструктивного синдрома. В клинике это служит обоснованием для проведением спирографии. При явлениях бронхиальной обструкции показано симтоматическое лечение противокашлевыми препаратамии, β2-агонистами.
Симптоматику острого ринита, часто сопровождающего респираторные заболевания, облегчают деконгестанты (сосудосуживающие лекарственные средства). Впрочем, нужно помнить, что их длительное применение (более 7 дней) может привести к атрофии слизистой. Анальгетики, такие как ацетаминофен и ибупрофен, также рекомендуются при ОРВИ для симптоматического лечения головной и мышечной боли.
Подострый кашель
В ряде случаев кашель после перенесенной респираторной инфекции может сохраняться и длиться от 3-х до 8-ми недель. В таком случае его определяют как постинфекционный, поствирусный или «персистирующий» кашель. При наличии у пациента такого кашля следует провести рентгенографическое исследование, чтобы исключить пневмонию и другие бронхолегочные заболевания.
В развитии подострого кашля участвует несколько патогенетических факторов: поствирусное воспаление дыхательных путей сопровождается развитием бронхиальной гиперреактивности, гиперсекрецией слизи и нарушением легочного клиренса.
Рис.1. Механизмы развития постинфекционного кашля.
К возможным причинам подострого кашля у взрослых относят коклюш и паракоклюш. По некоторым данным, при таком кашле около 20% пациентов имеют серологические доказательства коклюшной инфекции.
Заболевание у взрослых протекает нетипично. В начальной стадии его сложно отличить от простуды. Клинически коклюш проявляется симптомами затяжного бронхита с пароксизмальным сухим кашлем продолжительностью до 3 мес. («стодневный кашель»). Характерным признаком коклюша может быть появление рвоты после кашля.
Поскольку кашель развивается ночью и нарушает сон, у взрослых он часто осложняется бессонницей и потерей веса. К другим возможным осложнениям относятся недержание мочи, синкопальные состояния и переломы ребер. Со временем эпизоды кашля становятся менее частыми, но полное выздоровление происходит медленно. Температура тела остается нормальной на всем протяжении заболевания.
Для подтверждения диагноза коклюша используют бактериологический и серологический методы. Однако культурально Bordetella pertussis можно выделить из носовой слизи лишь в первые 2 недели заболевания.
| Симптом | Частота симптома (%) | |
| Младенцы и дети | Подростки и взрослые | |
| Приступы кашля | 89–93 | 70–99 |
| Коклюшный реприз | 69–92 | 8–82 |
| Ночной кашель | 41 | 61–87 |
| Послекашлевая рвота | 48–60 | 17–65 |
| Отсутствие лихорадки | 87–96 | 13 |
| Острый ринит | NA | 58 |
| Фарингит | NA | 31 |
Табл. 2. Клинические проявления коклюша у детей и взрослых
При лечении пациентов с коклюшем преимущественно применяются макролидные антибиотики (эритромицин, кларитромицин, азитромицин). При лечении подострого кашля может быть задействован весь комплекс медикаментозной и немедикаментозной противокашлевой терапии.
Педиатры медцентра «Первоцвіт» обеспокоены появлением вируса коксаки
Природа актуальных болезней у детей в последние годы несколько поменялась. Эпидемия кори, заболевание и сильный кашель при коклюше, эпидемиологические вспышки краснухи и ветрянки, дифтерита, появление ангины из-за холодных напитков, простуда и ОРВИ и все штаммы гриппа по-прежнему присутствуют в списке наиболее часто встречаемых заболеваний детей. По поводу возникновения и лечения этих болезней взволнованные родители делают вызов врача педиатра на дом или посещают детские медицинские учреждения:
- Больницы (клинические или инфекционные) и детские поликлиники
- Частные многопрофильные медицинские центры (к примеру, принимает маленьких пациентов и их родителей опытный педиатр – Ирпень в медицинском центре «Первоцвіт»).
Но, вместе с тем, все чаще диагностируются так называемые ротавирусы и, что еще более опасно, из курортных зон участились привозы опасного и весьма прилипчивого турецкого вируса Коксаки, который не щадит кожные покровы и слизистую оболочку ни детей, ни взрослых.
Типичные проявления вируса Коксаки (период инкубации этого недуга – от двух до десяти суток):
- Поначалу симптомы сходны с ОРВИ или гриппом: ухудшается самочувствие, ломит мышцы, критично высокая температура (до 40С).
- Затем начинаются проблемы на кожных покровах – появление маленьких пузырей, наполненных жидкостью. Их можно обнаружить на тыльной стороне ладошек, на ногах (с тыльной стороны ступней), а также во рту, предплечьях и даже в зоне расположения половых органов. Зуда и желания почесаться не будет, но месторасположение пузырьков болезненно.
- Появление расстройства желудка, сопровождающегося диареей и рвотой.
- В особо сложных, запущенных случаях этот опасный вирус может стать причиной воспаления ЦНС, возникновения менингита вирусного типа, паралича, заболеваний сердца (пери- и миокардит) и даже привести к появлению сахарного диабета первого типа.
Опытные врачи педиатры в медицинском центре «Первоцвіт» подготовили перечень рекомендаций, которые помогут отдыхающим на юге защититься от инфицирования вирусом Коксаки, а заодно помогут избежать таких типичных летних детских болезней, как диарея, ангина, ОРВИ и все те же пресловутые ротавирусы:
- Главная опасность всех детских инфекционных болезней – это передача при прикосновении и воздушно-капельным путем. Разумеется, нельзя совсем изолировать свое драгоценное дитя от коммуникации с другими детьми, возможно уже инфицированными, но ведь несложно помыть руки после каждого посещения туалета, улицы, пляжа, не так ли?
- Вирус Коксаки передается через слюну, поэтому не рекомендуется в местах курортного общепита пользоваться многоразовой посудой.
- Зона обитания вируса – грязная вода в водоемах, канализационных сточных водах. Избегайте посещения грязных пляжей с засоренными водоемами, санузлов и туалетов сомнительной чистоты.
Профилактика инфекционных заболеваний
Рекомендации туристам по профилактике вируса Коксаки и других энтеровирусных инфекций.
Коксаки — опасный для человека энтеровирус. В зависимости от своей разновидности (их существует несколько десятков), может вызывать различные клинические проявления: от легкого повышения температуры до серозного вирусного менингита. Существуют бессимптомные формы заболевания.
Вирус Коксаки, как и другие энтеровирусы, хорошо размножается в желудочно-кишечном тракте. Распространяется различными путями: воздушно — капельным, пищевым, контактным, водным.
Долгое время вирус сохраняется на предметах обихода, продуктах питания (в том числе фруктах), а также в бассейнах и т. д. Быстро погибает при кипячении зараженной воды или одежды. Источником заболевания являются больные и вирусоносители.
Инкубационный период – от трех до шести дней, реже от двух до 10 суток. Заболевание, как правило, начинается с резкого подъема температуры тела до 39-40 градусов, наблюдается головная и мышечная боль, рвота, воспаление слизистых оболочек, проявление сыпи на руках и ногах.
История вируса: вирус был открыт и описан в конце 1940-х г. и получил название в честь небольшого городка Коксаки — в нем впервые были обнаружены образцы вируса.
Вирус Коксаки относится к энтеровирусным инфекциям. Энтеровирусы хорошо переносят низкие температуры, сохраняются в воде. Источником инфекции является только человек — больной или здоровый носитель. Вирус весьма эффективно заражает детей при попадании небольшой дозы с водой, пищей, через грязные игрушки, руки. Вирус сохраняется в воде до 2 месяцев. Из-за высокого уровня контагиозности вирусом коксаки заразится легко-инфицируются до 85%-90 % контактных лиц.
В целях профилактики возникновения заболеваний вирусом Коксаки и другими энтеровирусными инфекциями настоятельно рекомендуется туристам придерживаться следующих правил:
— соблюдать правила личной гигиены, тщательно мыть руки с мылом перед едой, после посещения туалета, после возвращения с прогулок;
-утилизировать средства личной гигиены (прокладки, подгузники, салфетки и т.д. сразу после их использования).
-заболевшему необходимо выделить отдельные предметы личной гигиены.,
-использовать для питья только бутилированную или кипяченую воду;
— соблюдать температурные условия хранения пищи, употреблять в пищу продукты с известными сроками хранения;
— тщательно мыть фрукты, ягоды, овощи;
— ограничивать допуск детей в бассейны до стабилизации эпидемиологической ситуации;
— ограничивать пребывание в клубах — отелях, где наблюдается эпидемиологическое неблагополучие по вирусу Коксаки и другим инфекциям.
При первых признаках ухудшения самочувствия следует обращаться за медицинской помощью. Если симптомы появились уже после возвращения в Россию, то на приеме у врача обязательно нужно сообщить о стране пребывания.
Ротовирусные инфекции и оказание помощи по страховке
Лето традиционно является сезоном ротовирусных и энтеровируснух инфекций. В этом году небывалую тревогу туристов вызвал вирус Коксаки, которому особенно подвержены дети. Инфекция легко передается воздушно-капельным путем и при близком контакте.
В компанию «КЛАСС-Ассист» за лето 2017 года поступали обращения от застрахованных лиц с симптомами вируса Коксаки. Типичным примером в подобной ситуации является случай из практики «КЛАСС-Ассист», когда помощь организовывалась семье с ребенком полутора лет, отдыхающей в Турции. Родители сообщили о жалобах на сыпь, повышение температуры тела и боль в горле у ребенка. Сервисной компанией был согласован визит в приемный покой ближайшей клиники, где маленький пациент был осмотрен педиатром, который назначил общий анализ крови, анализ на с-реактивный белок и общий анализ мочи. Исследования были согласованы врачом «КЛАСС-Ассист» под гарантию полиса. Родителям были выданы жаропонижающее, сироп от кашля и лосьон для снятия зуда у ребенка. В рамках дальнейшего ведения случая врач-координатор контролировал состояния ребенка, но новых жалоб не поступало.
Специалисты компании «КЛАСС-Ассист» рекомендуют в случае плохого самочувствия незамедлительно связываться с сервисной службой для направления в ближайшую клинику, как сделала данная семья.
Любой отдых может быть легко испорчен ухудшившимся самочувствием и вместо пляжа, моря и экскурсий придется посещать врача. К сожалению, нельзя полностью исключить все факторы риска, однако, соблюдение следующих несложных мер предосторожности позволит снизить вероятность заражения:
1. Избегать купания в бассейне, так как в стоячей воде быстро распространяются инфекции.
2. Мыть руки с мылом перед едой, после смены подгузников ребенку и после посещения туалета.
3. Пить только воду из бутылок, тщательно мыть овощи и фрукты перед употреблением.
4. Мыть и дезинфицировать часто используемые поверхности, а также детские игрушки.
5. Избегать контакта с заболевшими, в том числе объятий, поцелуев, а также использования общей посуды.
Если непредвиденная ситуация все-таки произошла, необходимо понимать, что самолечение и задержка в обращении за медицинской помощью могут ухудшить состояние больного. Местные врачи, как правило, имеют значительный опыт в диагностике и лечении типичных для региона заболеваний, а специалисты сервисной компании «КЛАСС-Ассист», в свою очередь, помогут застрахованному в кратчайшие сроки получить помощь от данных медицинских работников.
Вирус Коксаки A — обзор
Вирусные заболевания дыхательных путей
Респираторные инфекции являются наиболее распространенными заболеваниями человека, и большинство из них вызывается вирусами. Дети заболевают в среднем около полудюжины респираторных заболеваний каждый год, а взрослые — двумя или тремя. По общему признанию, это в основном банальные простуды и боли в горле, но они составляют миллионы потерянных часов работы / учебы и значительную долю всех посещений семейных врачей.Более серьезные инфекции нижних дыхательных путей, как правило, возникают в экстремальных условиях жизни и у пациентов с уже существующими легочными заболеваниями. Наиболее важными респираторными вирусами человека являются грипп и респираторно-синцитиальные вирусы (RSV), первые убивают в основном пожилых людей, а вторые — очень молодых. Из примерно пяти миллионов случаев смерти детей от респираторных инфекций ежегодно во всем мире по крайней мере один миллион имеет вирусное происхождение.
Всего существует более 200 респираторных вирусов человека, относящихся в основном к шести семействам: ортомиксовирусы, парамиксовирусы, пикорнавирусы, коронавирусы, аденовирусы и герпесвирусы.Здесь мы ограничимся обсуждением тех, которые попадают в организм респираторным путем и вызывают заболевание, в основном поражающее дыхательные пути. Другие вирусы, передающиеся респираторным путем, распространяются через кровоток и вызывают более генерализованное заболевание, как в случае с большинством экзантем человека в детстве, таких как корь, краснуха и ветряная оспа. Другие вирусы, попадая не респираторными путями, могут достигать легких через системное распространение, и пневмония может представлять собой финальное летальное событие, как при подавляющих инфекциях герпесвирусами или аденовирусами у новорожденных с ослабленным иммунитетом или пациентов со СПИДом.
Системные вирусные инфекции, такие как корь, вызывают сильную реакцию памяти и длительную выработку антител IgG, которые защищают от повторных инфекций на всю жизнь. Напротив, вирусы, которые вызывают инфекцию, локализованную в дыхательных путях с небольшой или отсутствующей виремией, такие как RSV или риновирусы, вызывают только относительно кратковременный иммунный ответ слизистой оболочки IgA и менее устойчивый системный ответ антител; следовательно, повторные инфекции с тем же или несколько другим штаммом могут повторяться неоднократно на протяжении всей жизни.Кроме того, различные штаммы вирусов, такие как вирусы гриппа, возникающие в результате дрейфа антигенов, могут вызывать последовательные эпизоды одного и того же заболевания у одного пациента.
Некоторые вирусы имеют склонность к одному определенному уровню дыхательных путей, но большинство из них способны вызывать заболевание на любом уровне, и один и тот же вирус может вызывать разные синдромы у разных людей, даже в пределах одной семьи (рис. 39.1). И наоборот, похожие клинические синдромы у разных пациентов могут быть связаны с инфекцией неродственными вирусами.Тем не менее, для простоты описания мы обозначим шесть основных заболеваний, степень тяжести которых возрастает по мере того, как мы спускаемся по дыхательным путям: ринит, фарингит, круп, бронхит, бронхиолит и пневмония (таблица 39.2; см. Также рис. 7.2).
Рисунок 39.1. Частота, с которой определенные вирусы вызывают заболевание на различных уровнях дыхательных путей.
Изменено с помощью Dr.D.A.J. Тиррелл.
Таблица 39.2. Респираторные вирусные заболевания
| Вирус | |||||
|---|---|---|---|---|---|
| Заболевание | Часто> 15% | Реже 5–15% | Некоторые случаи | ||
| Ринит (простуда) | Риновирусы | RSV, hMPV, коронавирусы | Parainfluenza, hMPV, вирусы гриппа | ||
| вирусы Коксаки A21, A24; echo 11, 20 | Аденовирусы | ||||
| Фарингит | Вирусы парагриппа 1–3 | RSV | |||
| Вирусы гриппа | Цитомегаловирус | ||||
| Adenoviruses | |||||
| Коронавирусы | Coronaviruses | Вирусы простого герпеса | |||
| Вирус Эпштейна-Барра | |||||
| Вирусы Коксаки А | |||||
| Ларинготрахеобронхит (круп) | Вирусы парагриппа 1, 3 | Вирусы короновируса, вирусы гриппа | RSV, вирусы гриппа | Риновирусы | |
| Бронхит | Вирусы гриппа | Вирус парагриппа 3 | Вирус парагриппа 1, 2 | ||
| Риновирусы | |||||
| RSV | Аденовирусы | ||||
| RSV | Вирус гриппа 3 | Вирусы гриппа A | |||
| Аденовирусы | Риновирусы | ||||
| hMPV | Энтеровирусы | ||||
| RSV | Вирусы гриппа | Вирусы парагриппа 1, 2 | |||
| Вирус парагриппа 3 | Аденовирусы | Риновирусы | |||
| ЦМВ | Вирус ветряной оспы | Entericella-zoster | |||
| Пневмония (взрослые) | Вирусы гриппа | Аденовирусы | RSV, | ||
| Вирус кори | |||||
| Коронавирусы | |||||
| Вирус ветряной оспы | |||||
| Пневмония | Вирусы гриппа | ||||
| RSV | Вирус парагриппа 3 | ||||
| Вирусы простого герпеса | |||||
Ринит (обычная простуда)
Классическая простуда (насморк) характеризуется обильными водянистыми выделениями из носа и непроходимостью носа. чихание и, возможно, легкая боль в горле или кашель, но небольшая температура или ее отсутствие.Риновирусы являются основной причиной, поскольку несколько серотипов распространены круглый год и составляют около половины всех простудных заболеваний. Коронавирусы вызывают еще около 15%, в основном те, которые возникают в зимние месяцы. Некоторые энтеровирусы, особенно вирусы Коксаки A21 и A24 и эховирусы 11 и 20, вызывают лихорадочную простуду и боль в горле, особенно летом. У детей респираторно-синцитиальный вирус (РСВ), метапневмовирус человека, вирусы парагриппа и аденовирусы с низким номером являются причиной до половины всех инфекций верхних дыхательных путей (ИВДП).Специфическая вирусная диагностика обычно не требуется для немедленного ведения пациента, но с увеличением доступности экспресс-тестирования мультиплексной ПЦР в местах оказания медицинской помощи для наиболее распространенных агентов лабораторная диагностика проводится все чаще, чтобы предоставить немедленную информацию о текущих эпидемических ситуациях, например , вызванные эмерджентными штаммами вируса гриппа. У людей с повторяющимися или продолжительными симптомами, ограниченными верхними дыхательными путями, не следует упускать из виду возможную аллергическую основу.
Средний отит или синусит иногда осложняют ИВД. Бактериальная суперинфекция, как правило, является движущей силой процесса, но предшествующие вирусные ИВДП могут быть инициирующим механизмом, и вирусы также были выделены из излияний. Респираторные инфекции, вызванные RSV, гриппом, парагриппом, аденовирусом или вирусами кори, предрасполагают к среднему отиту. Действительно, повторные вирусные инфекции могут спровоцировать рецидивирующие инфекции среднего уха, что приведет к прогрессирующей потере слуха.
Фарингит
Большинство фарингитов имеет вирусную этиологию.Инфекции верхних дыхательных путей, вызванные любым из описанных вирусов, могут проявляться в виде боли в горле с кашлем, недомоганием, лихорадкой и / или шейной лимфаденопатией или без них. Грипп, парагрипп и риновирусы являются частыми причинами на протяжении всей жизни, но другие вирусы видны в определенных возрастных группах: RSV, метапневмовирус человека и аденовирусы у детей раннего возраста, вирусы герпеса у подростков и молодых людей. Аденовирусы, хотя и не являются основными патогенами в целом, по оценкам, являются причиной около 5% всех респираторных заболеваний у детей младшего возраста.Фарингоконъюнктивальная лихорадка — это лишь одно из проявлений, описанных в главе 18: Аденовирусы; другие включают «острое респираторное заболевание» (ОРЗ), наблюдаемое в военных лагерях США. У пациентов без сопутствующих назальных симптомов следует учитывать дополнительные причины, включая стрептококки группы А и не группы А, микоплазмы и хламидии. Первичная инфекция вирусом простого герпеса (ВПГ), если задерживается до подросткового возраста, проявляется как фарингит и / или тонзиллит, а не как гингивостоматит, наблюдаемый в основном у детей младшего возраста; характерные везикулы, разрывающиеся с образованием язв, можно спутать только с герпангиной, распространенным типом везикулярного фарингита, вызываемого вирусами Коксаки А (см. главу 17: Вирусы герпеса и главу 32: Пикорнавирусы).Инфекционный мононуклеоз (железистая лихорадка) обычно наблюдается у подростков и молодых людей и характеризуется очень тяжелым фарингитом, часто с дифтерийным перепончатым экссудатом, наряду с шейной лимфаденопатией и лихорадкой (Глава 17: Герпесвирусы). Этот синдром обычно вызывается вирусом Эпштейна-Барра (EBV), но иногда и цитомегаловирусом (CMV), особенно при отсутствии боли в горле, опухших желез и гетерофильных антител.
Ларинготрахеобронхит (круп)
Круп — одно из серьезных проявлений парагриппа и вирусных инфекций гриппа, преимущественно у детей младше 3 лет.Обычно вслед за симптомами ринореи и боли в горле у ребенка развивается лихорадка, «лающий» или «металлический» кашель, инспираторный стридор и респираторный дистресс, иногда прогрессирующий до полной непроходимости гортани и цианоза. Вирусы парагриппа вызывают около 75% всех случаев, причем тип 1 встречается чаще, чем другие. Вирусы гриппа и RSV являются важными причинами зимних эпидемий, реже — риновирусы, аденовирусы и Mycoplasma pneumonia .
Трахеит и трахеобронхит
Грипп, вирусы парагриппа и RSV являются основными вирусными причинами острого бронхита. Также имеются данные о том, что хронический бронхит, который особенно часто встречается у курильщиков, может усугубляться острыми эпизодами заражения вирусами гриппа, риновирусами или коронавирусами.
Бронхиолит
Респираторно-синцитиальный вирус является наиболее важным респираторным патогеном в течение первого или двух лет жизни, вызывая почти все случаи бронхиолита у младенцев во время зимних эпидемий и около трех четвертей госпитализированных случаев в целом.Метапневмовирус человека, вирусы парагриппа (особенно типа 3) и вирусы гриппа являются другими основными причинами этого синдрома. Заболеванию часто предшествуют симптомы ринита, но затем заболевание может развиваться очень быстро. Дыхание становится учащенным и затрудненным с выраженным хрипом на выдохе, сопровождающимся постоянным кашлем, цианозом, различной степенью ателектаза и гиперинфляционными полями легких, видимыми на рентгеновских снимках (рис. 26.4). Младенец может умереть очень остро, и, следовательно, RSV является одной из причин необъяснимых «детских кроваток», иначе известных как синдром внезапной детской смерти (СВДС).Было отмечено, что у детей, страдающих приступом тяжелого бронхиолита, более высокая частота последующих эпизодов хрипов или астмы. Неясно, приводит ли первоначальное заболевание к последующей предрасположенности к хрипам или дети с такой предрасположенностью страдают более тяжелыми начальными инфекциями RSV.
Вирусная пневмония
Воздействие вирусной пневмонии во многом зависит от возраста и иммунной компетентности пациента. В то время как вирусы являются относительно редкими причинами пневмонии у иммунокомпетентных взрослых, составляя примерно 8% случаев, они очень важны для маленьких детей.РСВ, метапневмовирус человека и вирус парагриппа (в основном тип 3) являются причиной 25% всех пневмонитов у младенцев первого года жизни. Грипп также вызывает значительное число смертей в годы эпидемии. Инфекции аденовирусами 3 и 7 встречаются реже, но могут быть тяжелыми, а долгосрочные последствия, такие как облитерирующий бронхиолит или бронхоэктатическая болезнь, могут необратимо нарушить функцию легких. До 20% пневмонитов у младенцев приписывают перинатальному инфицированию цитомегаловирусом (см. Главу 17: Вирусы герпеса).ЦМВ также может вызывать потенциально смертельную пневмонию у пациентов с ослабленным иммунитетом, как и корь, ветряная оспа и аденовирусы. Более того, вирусная пневмония иногда развивается у взрослых с ветряной оспой и у призывников во время вспышек болезни, вызванной аденовирусом 4 или 7. Напротив, корь часто осложняется бактериальной пневмонией, особенно у детей с недостаточным питанием в Африке и Южной Америке. У пожилых людей, особенно у людей с сопутствующими легочными или сердечными заболеваниями, грипп является основной причиной смерти либо из-за гриппозного пневмонита, либо, чаще, из-за вторичной бактериальной пневмонии, связанной с Staphylococcus aureus, Streptococcus pneumoniae или Haemophilus influenzae.
Вирусный пневмонит часто незаметно развивается после ИВДП, и клиническая картина может быть нетипичной. У пациента обычно наблюдается лихорадка, кашель и выраженная одышка, при аускультации могут быть обнаружены хрипы или влажные хрипы. Мокрота может быть скудной, и лабораторная диагностика возбудителя может быть затруднена из-за частого бессимптомного выделения некоторых вирусов, например вирусов герпеса или аденовирусов. В отличие от типичной бактериальной долевой пневмонии с ее равномерной консолидацией или бронхопневмонии с ее полосчатой консолидацией, вирусный пневмонит обычно ограничивается диффузными интерстициальными поражениями.Рентгенологические результаты не впечатляют; они часто показывают немного больше, чем увеличение прикорневых теней или, самое большее, рассеянные участки консолидации.
| Снимок |
|
| Введение |
|
| Презентация |
| Исследования |
|
| Дифференциал |
|
| Лечение |
|
| Осложнения |
|
| MDC 04 Заболевания и расстройства дыхательной системы | |||
| Бронхит и астма | |||
| A3700 | Коклюш, вызванный Bordetella pertussis без пневмонии | ||
| A3701 | коклюш с пневмонией | ||
| A3710 | Коклюш, вызванный Bordetella parapertussis, без пневмонии | ||
| A3711 | Коклюш, вызванный Bordetella parapertussis с пневмонией | ||
| A3780 | Коклюш, вызванный другими видами пневмонии | ||
| A3781 | Коклюш, вызванный другими видами Bordetella с пневмонией | ||
| A3790 | Коклюш, неуточненный вид без пневмонии | ||
| A3791 | Коклюш, неуточненный вид с пневмонией | ||
| J0410 | Острый трахеит без непроходимости | ||
| J0411 | Острый трахеит с непроходимостью | ||
| J200 | Острый бронхит, вызванный Mycoplasma pneumoniae | ||
| J201 | |||
| J202 | Острый бронхит, вызванный стрептококком | ||
| J203 | Острый бронхит, вызванный вирусом Коксаки | ||
| J204 | Острый бронхит, вызванный вирусом парагриппа | ||
| J205 | |||
| J206 | Острый бронхит, вызванный риновирусом | ||
| J207 | Острый бронхит, вызванный эховирусом | ||
| J208 | Острый бронхит, вызванный другими уточненными микроорганизмами | ||
| J209chi | Острый бронхит tis, неуточненный | ||
| J210 | Острый бронхиолит, вызванный респираторно-синцитиальным вирусом | ||
| J211 | Острый бронхиолит, вызванный метапневмовирусом человека | ||
| J218 | Острый бронхиолит, вызванный другими уточненными организмами, | Острый бронхиолит неуточненный | |
| J398 | Другие уточненные заболевания верхних дыхательных путей | ||
| J40 | Бронхит, не уточненный как острый или хронический | ||
| J410 | Простой хронический бронхит | ||
| J4520 | Легкая перемежающаяся астма, неосложненная | ||
| J4521 | Легкая перемежающаяся астма с (острым) обострением | ||
| J4522 | Легкая перемежающаяся астма с астматическим статусом | ||
| J4530 | |||
| J4531 | Легкая персистирующая астма с (острым) обострением | ||
| J4532 | Легкая персистирующая астма с астматическим статусом | ||
| J4540 | Умеренная персистирующая астма, неосложненная | ||
| J4542 | Умеренная персистирующая астма с астматическим статусом | ||
| J4550 | Тяжелая персистирующая астма, неосложненная | ||
| J4551 | Тяжелая персистирующая астма с (острым) | ||
| Тяжелая персистирующая астма с астматическим статусом | |||
| J45901 | Неуточненная астма с (острым) обострением | ||
| J45902 | Неуточненная астма с астматическим статусом | ||
| J45909 как thma, неосложненная | |||
| J45990 | Бронхоспазм, индуцированный физической нагрузкой | ||
| J45991 | Вариант астмы с кашлем | ||
| J45998 | Другая астма | ||
| J9801 | 9 Другие болезни | 9 бронхов, не классифицированных в других рубриках |
Болезнь рук, ящура и рта
Что такое болезнь рук, ящура и рта?
Заболевания рук, ящура и рта вызываются определенными типами вирусов.Чаще всего это заболевание встречается у детей младше 10 лет, но также могут заболеть дети старшего возраста и взрослые. Большинство случаев происходит летом и ранней осенью.
Каковы симптомы?
Симптомы появляются через 3-5 дней после контакта с инфицированным человеком. Первым признаком инфекции может быть умеренная температура, иногда с насморком или болью в горле, усталостью и потерей аппетита. Лихорадка обычно держится от 1 до 2 дней.
Примерно через 2 дня после начала лихорадки на внутренней стороне рта, на языке или на деснах могут образоваться маленькие болезненные волдыри.Через день или два могут появиться маленькие красные пятна на ладонях, подошвах стоп, а иногда и на ягодицах. Эти красные пятна могут превратиться в волдыри. Пятна и волдыри обычно проходят примерно через 7-10 дней.
Сообщалось также о шелушении кожи и потере ногтей на руках или ногах, в основном у детей, в течение нескольких недель после заболевания рук, ног и рта. Однако неизвестно, являются ли они результатом болезни. Потеря кожи и ногтей носит временный характер.
Не у всех, у кого есть болезнь рук, ящура и рта, проявятся все эти симптомы.Также возможно наличие инфекции и отсутствие симптомов.
Как распространяется?
Если человек инфицирован и заболевает, он может заразиться и распространять вирус в течение 7–10 дней. Вирус может передаваться при тесном личном контакте, например при поцелуях или совместном использовании чашек, вилок или ложек. Он также может распространяться воздушно-капельным путем при кашле или чихании инфицированного человека. Вы можете заразиться, вдыхая эти капли или прикоснувшись к загрязненным ими предметам.Вы также можете заразиться, прикоснувшись к поверхностям, загрязненным жидкостью из волдырей или фекалиями. Вирус может оставаться в кишечнике инфицированного человека до нескольких недель и за это время распространяться.
Беременные женщины, инфицированные вирусом незадолго до родов, могут передать вирус своему ребенку. Новорожденные дети, инфицированные вирусом, обычно имеют легкую форму заболевания, но в редких случаях болезнь может быть более тяжелой. Нет четких доказательств того, что инфекция во время беременности нанесет вред нерожденному ребенку.
Болезни рук, ящура и рта могут легко распространяться в детских учреждениях и других местах, где дети находятся близко друг от друга, если не соблюдаются надлежащие правила гигиены.
Как можно предотвратить болезнь?
Хорошая гигиена во время и после заражения очень важна для предотвращения распространения болезней рук, ящура и рта. Возможно, вы или ваш ребенок заразитесь в течение нескольких недель после заживления волдырей и язв, поскольку вирус может оставаться в кале.
Чтобы уменьшить распространение болезней рук, ящура и рта, часто мойте руки теплой водой с мылом. Научите ребенка чихать или кашлять в салфетку или внутреннюю часть руки в том месте, где сгибается локоть. Это предотвращает распространение капель в воздухе. Поощряйте ребенка бросать салфетки прямо в мусор после использования и снова мыть руки.
Ваш ребенок может продолжать посещать детский сад, если он чувствует себя достаточно хорошо, чтобы принимать участие в каких-либо мероприятиях. Риск для других детей невелик при соблюдении надлежащей гигиены.Будьте особенно осторожны, чтобы мыть руки и тщательно очищать поверхности после смены подгузников, а также перед тем, как подавать или есть пищу для детей и в детских учреждениях.
Общие поверхности и общие игрушки следует мыть водой с мылом и дезинфицировать раствором отбеливателя. Вы можете приготовить дезинфицирующий раствор для поверхностей, смешав следующие ингредиенты:
- Смешайте 15 мл (1 столовую ложку) бытового отбеливателя с 1 литром (4 чашками) воды.
Для дезинфекции игрушек следует использовать более слабый раствор отбеливателя:
- Смешайте 5 мл (1 чайную ложку) бытового отбеливателя с 1 литром (4 чашками) воды.
Продолжайте тщательно соблюдать правила гигиены в течение нескольких недель или месяцев после того, как ваш ребенок почувствует себя лучше.
Для получения дополнительной информации о мытье рук см. Файл HealthLinkBC № 85 «Мытье рук для родителей и детей».
Как лечится?
При необходимости жар, вызванный болезнями рук, ящура и рта, можно уменьшить с помощью ацетаминофена (например, Tylenol ® ). Спросите у своего врача, какую дозу использовать, или внимательно прочтите инструкции на упаковке или флаконе.Антибиотики не помогут вылечить или вылечить это заболевание.
Ацетаминофен (например, Тайленол ® ) или ибупрофен * (например, Адвил ® ) можно назначать при лихорадке или болезненности. ASA (например, аспирин ® ) не следует назначать лицам младше 18 лет из-за риска развития синдрома Рейе.
* Ибупрофен не следует давать детям в возрасте до 6 месяцев без предварительной консультации с вашим лечащим врачом.
Для получения дополнительной информации о синдроме Рейе см. Файл HealthLinkBC №84 Синдром Рейе.
Волдыри заживают лучше, если их оставить в покое, поэтому не лопайте их. Поскольку язвы во рту могут быть болезненными, ваш ребенок может не захотеть есть или пить.
Давайте ребенку холодные безвкусные жидкости, например молоко или воду. Не давайте газированные или терпкие напитки, такие как поп или фруктовый сок. Избегайте кислой и острой пищи, так как они могут уколоть. Давайте ребенку прохладную и мягкую пищу, например хлеб, лапшу или бутерброд с арахисовым маслом и желе.
Помните: если вы считаете, что у вашего ребенка болезнь рук, ягодиц и рта, обязательно соблюдайте надлежащие правила гигиены, такие как частое мытье рук, чтобы предотвратить распространение болезни на других.
Болезнь Кавасаки: симптомы, диагностика и лечение
Кавасаки (Kah-wah-SOCK-ee) Заболевание, хотя и встречается редко, но является наиболее частой причиной приобретенного (не рожденного) сердечного заболевания в США и Японии. Более 80% детей младше 5 лет. Это чаще встречается у мальчиков, а также у азиатов и американцев азиатского происхождения.
Болезнь Кавасаки начинается внезапно. Болезнь может вызвать воспаление или опухание кровеносных сосудов по всему телу.При отсутствии лечения отек может привести к повреждению стенок кровеносных сосудов, особенно тех, которые идут к сердцу (коронарные артерии). Часть стенки кровеносного сосуда может раздуваться и становиться слабой. Это называется аневризмой. Со временем воспаление в сосуде проходит, но аневризма остается. Позднее аневризмы могут вызвать серьезные проблемы, в первую очередь тромбы.
Когда лечение начинается в течение 10 дней от начала заболевания, риск возникновения проблем с кровеносными сосудами и сердцем невелик.
Причина болезни неизвестна. Иммунная система может реагировать на неизвестный вирус или может существовать генетическая связь в семьях. Невозможно предотвратить болезнь Кавасаки. Это не заразно. Он не может передаваться от одного человека к другому.
Симптомы
Первым признаком болезни Кавасаки является высокая температура (более 101 ° F, а часто и 104 ° F), которая держится более 4 дней. В течение следующих нескольких дней (не сразу) могут появиться следующие ключевые признаки:
- Руки и ступни становятся очень красными и опухшими, особенно ладони и подошвы.Через две-три недели после начала лихорадки кожа на руках, кончиках пальцев и ступнях обычно шелушится.
- Внутренняя часть рта и губы становятся красными. Губы становятся сухими и потрескавшимися. На языке могут быть грубые красные пятна. Это называется «клубничный язык».
- Красная сыпь с пятнами появляется по всему телу, особенно в области паха (исчезает примерно через неделю).
- В лимфатическом узле с одной стороны шеи развивается опухоль.
- Глаза становятся красными и выглядят «налитыми кровью» (без дренажа и корок).
Большинство детей с болезнью Кавасаки также очень раздражительны и суетливы. Однако не у всех детей есть все эти признаки. У детей может быть более легкая форма, называемая «неполной» (атипичной) болезнью Кавасаки. Обе формы могут вызвать повреждение кровеносных сосудов, если не лечить сразу.
К другим менее частым симптомам относятся:
Диагноз
Не существует единого теста, чтобы узнать, болен ли ребенок болезнью Кавасаки. Диагноз считается при наличии у ребенка:
- Высокая температура более 4 дней
- Не менее 4 ключевых признаков
Если есть подозрение на болезнь Кавасаки, ребенок будет немедленно госпитализирован.В больнице врач может назначить анализы для проверки здоровья его или ее сердца.
- Электрокардиограмма (ЭКГ). Этот тест регистрирует сердцебиение ребенка и показывает ненормальные ритмы или удары.
- Эхокардиограмма (ЭКГ). В этом тесте используются звуковые волны для визуализации сердца и кровеносных сосудов.
- Анализы крови и мочи. Эти тесты предназначены для выявления аномального количества клеток крови и белков, которые сигнализируют о воспалении.
Лечение
Большинство детей полностью выздоравливают без повреждения кровеносных сосудов, если лечение начинается в течение 10 дней.В роддоме ребенку выдадут:
- Гамма-глобулин, также называемый внутривенным иммуноглобулином (ВВИГ). Небольшая трубка, называемая катетером или IV, помещается в кровеносный сосуд. Лекарство ВВИГ вводится через этот катетер в течение нескольких часов после постановки диагноза. ВВИГ помогает снизить температуру и предотвратить повреждение кровеносных сосудов.
- Аспириновая терапия. Детский аспирин назначают регулярно, днем и ночью. Аспирин помогает контролировать лихорадку и воспаление, а также предотвращает слипание клеток крови и образование сгустков.Доза аспирина вначале будет высокой и будет снижена через несколько дней.
После того, как ваш ребенок пойдет домой
Часто ребенок чувствует раздражительность и усталость в течение многих недель, прежде чем вернуться к нормальной жизни. Восстановление часто занимает от 6 до 8 недель и более.
Врач скажет вам:
- Ежедневно в течение трех дней после выписки проверяйте температуру ребенка.
- Дайте аспирин, как указано. Вашему ребенку необходимо будет принимать аспирин в течение как минимум 6 недель после возвращения домой.Обычно детям не следует давать аспирин, но в этом случае он нужен и помогает. Проблемы с аспирином, такие как расстройство желудка или чувство жжения в желудке, можно предотвратить, давая аспирин с едой или стаканом молока.
- Не давайте ребенку какие-либо другие лекарства без предварительной консультации с врачом.
- Убедитесь, что ваш ребенок получает достаточно жидкости (не менее 3 стаканов в день).
- Обработайте сухие губы вазелином, а сухую кожу — лосьонами или кремами без запаха.
- Воздержитесь от вакцинации живых вирусов, таких как MMR и ветряная оспа (ветряная оспа), в течение 11 месяцев после лечения ВВИГ. Перед началом сезона гриппа убедитесь, что ваш ребенок ежегодно получает прививку от гриппа, особенно если он все еще принимает аспирин.
- Действия, которые может выполнять ваш ребенок в зависимости от состояния его сердца. Обычно после первого контрольного визита, через две недели после выписки из больницы, разрешается больше занятий. Иногда ваш ребенок может вернуться в школу или детский сад в течение недели после выписки.
Когда звонить врачу
Позвоните врачу вашего ребенка, если заметите:
- Температура более 100,4 °.
- Лихорадка или сыпь возвращаются.
- Признаки слишком большого количества аспирина. Если ребенок получает слишком много аспирина, он может жаловаться на звон в ушах, головокружение, головную боль, тошноту или рвоту более одного раза, усиление синяков или необычное кровотечение.
- Ваш ребенок не похож на себя. Если он выглядит очень уставшим и у него недостаточно энергии для игры, особенно после того, как спала лихорадка.
- При приеме аспирина болен гриппом («гриппом») или ветряной оспой.
Контрольные встречи
Вашему ребенку необходимо будет регулярно посещать клинику Kawasaki Disease Clinic в течение первых нескольких месяцев. Обычно ЭКГ назначают через 2 недели и снова через 6-8 недель после начала лечения. Врач осмотрит вашего ребенка, чтобы убедиться, что у него нет проблем с сердцем.
Если у вашего ребенка аневризма, вызванная болезнью Кавасаки, можно чаще посещать врача.Даже при аневризме долгосрочные перспективы для вашего ребенка хорошие. По мере взросления важно, чтобы он придерживался здоровой диеты, регулярно занимался спортом и не курил.
Болезнь Кавасаки (PDF)
HH-I-93 10/87, редакция 17 апреля Copyright 1987 Национальная детская больница
Симптомы болезней рук, ящура
начало содержания
2-минутное чтение
Наиболее частыми симптомами болезней рук, ящура и рта являются:
- лихорадка
- крошечные волдыри во рту и вокруг рта, на руках и ногах, а иногда и в области подгузников у младенцев, ИЛИ красная кожная сыпь с коричневой чешуей на внешней стороне рук, кистей рук, ног, ступней, вокруг рта и верхней части ягодиц
- Боль в горле и во рту, затрудняющая прием пищи или питья
- насморк
- кашель
- потеря аппетита
- усталость
Симптомы болезни рук, ящура и рта обычно начинают проявляться через 3–7 дней после заражения человека и обычно сохраняются в течение 7–10 дней.
Симптомы обычно легкие
Волдыри во рту часто являются наиболее неприятным симптомом, потому что они могут вызывать болезненные ощущения при приеме пищи и питье. Однако в некоторых случаях, особенно у взрослых, симптомы настолько слабы, что незаметны.
В очень редких случаях вирус Коксаки (вызывающий заболевания рук, ягодиц и рта) может вызывать серьезные заболевания, поражающие сердце, мозг, легкие или глаза.
Каковы признаки серьезной инфекции?
Дети младшего возраста подвергаются более высокому риску серьезной инфекции, чем дети старшего возраста, подростки и взрослые.Признаки того, что у человека может быть более серьезная форма заболевания рук, ящура и рта, включают любые из следующих:
- стойкая лихорадка (38 ° C или выше в течение 72 часов и более)
- аномальные движения / рывки
- учащенное дыхание
- чрезмерная утомляемость, сонливость
- чрезмерная раздражительность
- трудности при ходьбе
- с признаками обезвоживания (например, не так часто мочеиспускание, как обычно)
- симптомы, которые ухудшаются через несколько дней
- рывками движется или не может нормально ходить
Если присутствует какой-либо из этих признаков, срочно обратитесь к врачу.
Различия между ящуром и ящуром
Ящур — это болезнь, совершенно отличная от ящура, который поражает только животных. Имя — единственное сходство.
Узнайте больше о разработке и обеспечении качества контента healthdirect.
Последний раз рассмотрено: ноябрь 2020 г.
Ящура рук | Beacon Health System
Обзор
Ящура рук и полости рта — легкая, заразная вирусная инфекция, часто встречающаяся у детей младшего возраста. Для нее характерны язвы во рту и сыпь на руках и ногах.Заболевание, вызванное вирусом Коксаки, чаще всего вызывается вирусом Коксаки.
Специального лечения ящура и рта не существует. Частое мытье рук и избегание тесного контакта с людьми, инфицированными ящуром, может помочь снизить риск заражения вашего ребенка.
Симптомы
Ящура рук и рта может вызывать все следующие признаки и симптомы или только некоторые из них. В их числе:
- Лихорадка
- Боль в горле
- Плохое самочувствие
- Болезненные, красные, похожие на волдыри высыпания на языке, деснах и внутренней стороне щек
- Красная сыпь без зуда, но иногда с волдырями на ладонях, подошвах, а иногда и на ягодицах
- Раздражительность у детей грудного и раннего возраста
- Потеря аппетита
Обычный период от начальной инфекции до появления признаков и симптомов (инкубационный период) составляет от трех до шести дней.Лихорадка часто является первым признаком заболевания рук, ног и рта, за которым следует боль в горле, иногда плохой аппетит и плохое самочувствие.
Через один или два дня после начала лихорадки могут появиться болезненные язвы в передней части рта или в горле. Сыпь на руках и ногах и, возможно, на ягодицах может появиться в течение одного или двух дней.
Язвы, которые развиваются в задней части рта и горла, могут указывать на то, что ваш ребенок инфицирован родственным вирусным заболеванием, которое называется герпангина.Другие признаки герпангины включают внезапную высокую температуру и, в некоторых случаях, судороги. Язвы на руках, ногах или других частях тела возникают очень редко.
Когда обращаться к врачу
Рукопно-ящурная болезнь — обычно незначительное заболевание, вызывающее лихорадку в течение нескольких дней и относительно легкие признаки и симптомы. Обратитесь к врачу, если язвы во рту или боль в горле не позволяют ребенку пить жидкости. И обратитесь к врачу, если через несколько дней признаки и симптомы вашего ребенка ухудшатся.
Причины
Наиболее частой причиной заболеваний рук, ног и рта является инфицирование вирусом Коксаки A16. Вирус Коксаки относится к группе вирусов, называемых неполиомиелитными энтеровирусами. Другие типы энтеровирусов иногда вызывают ящур.
Пероральный прием внутрь является основным источником инфекции, вызванной вирусом Коксаки, и ящуром. Болезнь распространяется при личном контакте с инфицированным:
- Выделения из носа или горла
- Слюна
- Жидкость от блистеров
- Табурет
- Капли из дыхательных путей, разбрызгиваемые в воздух после кашля или чихания
Часто встречается в учреждениях по уходу за детьми
Ящура руки и рта чаще всего встречается у детей в учреждениях по уходу за детьми из-за частой смены подгузников и приучения к туалету, а также из-за того, что маленькие дети часто кладут руки в рот.
Несмотря на то, что ваш ребенок наиболее заразен инфекцией рук, ног и рта в течение первой недели болезни, вирус может оставаться в его или ее теле в течение нескольких недель после того, как признаки и симптомы исчезнут. Это означает, что ваш ребенок все еще может заразить других.
Некоторые люди, особенно взрослые, могут передавать вирус, не проявляя никаких признаков или симптомов болезни.
Вспышки болезни чаще встречаются летом и осенью в США и других странах с умеренным климатом.В тропическом климате вспышки болезни происходят круглый год.
В отличие от ящура
Ящур не связан с ящуром (иногда называемым ящуром), который является инфекционным вирусным заболеванием, обнаруживаемым в домашний скот. Вы не можете заразиться ящуром рук и ртом от домашних или других животных, и вы не можете передать его им.
Факторы риска
Ящур и конечности поражают в первую очередь детей младше 10 лет, часто детей младше 5 лет.Дети в детских дошкольных учреждениях особенно восприимчивы к вспышкам ящура, потому что инфекция распространяется от человека к человеку, а дети младшего возраста наиболее восприимчивы.
У детей обычно вырабатывается иммунитет к ящурам, когда они становятся старше, вырабатывая антитела после контакта с вирусом, вызывающим болезнь. Тем не менее, подростки и взрослые могут заразиться этим заболеванием.
Осложнения
Наиболее частым осложнением ротовой полости и кистей рук является обезвоживание.Болезнь может вызвать язвы во рту и горле, из-за чего глотание становится болезненным и затрудненным.
Внимательно следите за тем, чтобы ваш ребенок часто пил жидкость во время болезни. Если обезвоживание тяжелое, может потребоваться внутривенное (в / в) введение жидкости.
Ящур-ящур — обычно незначительное заболевание, вызывающее только несколько дней лихорадки и относительно легкие признаки и симптомы. Редкая, а иногда и серьезная форма вируса Коксаки может поражать мозг и вызывать другие осложнения:
- Вирусный менингит. Это редкая инфекция и воспаление оболочек (мозговых оболочек) и спинномозговой жидкости, окружающей головной и спинной мозг.
- Энцефалит. Это тяжелое и потенциально опасное для жизни заболевание связано с воспалением мозга, вызванным вирусом. Энцефалит встречается редко.
Профилактика
Определенные меры предосторожности могут помочь снизить риск заражения кистью, ногой и ртом:
- Тщательно вымойте руки. Мойте руки часто и тщательно, особенно после посещения туалета или смены подгузника, а также перед приготовлением пищи и приемом пищи.Когда мыло и вода недоступны, используйте салфетки для рук или гели, пропитанные спиртом для уничтожения микробов.
- Продезинфицируйте места общего пользования. Возьмите за привычку мыть участки и поверхности с интенсивным движением сначала водой с мылом, а затем разбавленным раствором хлорного отбеливателя и воды. Детские центры должны соблюдать строгий график очистки и дезинфекции всех мест общего пользования, включая предметы общего пользования, такие как игрушки, поскольку вирус может жить на этих предметах в течение нескольких дней. Часто чистите пустышки вашего ребенка.
- Учите правилам гигиены. Покажите своим детям, как соблюдать правила гигиены и как поддерживать себя в чистоте. Объясните им, почему лучше не класть пальцы, руки или другие предметы в рот.
- Изолируйте заразных людей. Так как болезнь рук, ног и рта очень заразна, люди с этим заболеванием должны ограничивать свое воздействие на других, пока у них есть активные признаки и симптомы. Не допускайте детей с ящуром и ящуром в детский сад или школу до тех пор, пока не пройдет лихорадка и не заживут язвы во рту.Если вы заболели, не ходите на работу дома.
Диагноз
Ваш врач, вероятно, сможет отличить болезнь рук, ящура и рта от других типов вирусных инфекций, оценив:
- Возраст пострадавшего
- Структура признаков и симптомов
- Появление сыпи или язв
Ваш врач может взять мазок из горла или стула и отправить его в лабораторию, чтобы определить, какой вирус вызвал заболевание.
Лечение
Специального лечения ящура и рта не существует. Признаки и симптомы ящура обычно проходят через 7-10 дней.
Местный пероральный анестетик может помочь облегчить боль при язвах во рту. Обезболивающие, отпускаемые без рецепта, кроме аспирина, такие как ацетаминофен (Тайленол и др.) Или ибупрофен (Адвил, Мотрин и др.), Могут помочь уменьшить общий дискомфорт.
Образ жизни и домашние средства
Определенные продукты и напитки могут вызывать раздражение волдырей на языке, во рту или горле.Вот несколько советов, которые помогут уменьшить болезненность волдырей, а прием пищи и питье — более терпимым:
- Пососите ледяные шарики или кусочки льда.
- Ешьте мороженое или шербет.
- Пейте холодные напитки, например молоко или ледяную воду.
- Избегайте кислых продуктов и напитков, таких как цитрусовые, морсы и газированные напитки.
- Избегайте соленой или острой пищи.
- Ешьте мягкую пищу, не требующую длительного пережевывания.
- Прополощите рот теплой водой после еды.
Если ваш ребенок может ополаскивать, не глотая, полоскание теплой соленой водой может успокоить его. Попросите ребенка делать это несколько раз в день или по мере необходимости, чтобы уменьшить боль и воспаление во рту и язвы в горле, вызванные язвой рук и ног.
Подготовка к приему
Если вы ведете ребенка к врачу, максимально используйте свое время, записывая информацию, которая понадобится врачу перед вашим уходом, в том числе:
- Любые признаки и симптомы, которые испытывает ваш ребенок
- Как долго у вашего ребенка были признаки и симптомы
- Был ли ваш ребенок в детских учреждениях или других местах, где может распространяться болезнь
- Есть вопросы, которые у вас есть
Некоторые вопросы, которые вы можете задать своему врачу, включают:
- Какая вероятная причина симптомов?
- Есть ли другие возможные причины?
- Нужно ли моему ребенку проходить какие-либо анализы?
- Каков наилучший подход к лечению?
- Нужно ли принимать лекарства?
- Что я могу сделать дома, чтобы моему ребенку было удобнее?
Чего ожидать от врача
Некоторые вопросы, которые может задать врач, включают:
- Когда впервые появились симптомы?
- Насколько серьезны симптомы?
- Был ли ваш ребенок недавно контактировал с кем-либо, кто был болен?
- Слышали ли вы о каких-либо заболеваниях в школе или детском саду вашего ребенка?
- Кажется, что-нибудь улучшает симптомы?
- Есть ли что-нибудь, что ухудшает симптомы?
Что вы можете сделать за это время
Чтобы уменьшить дискомфорт, врачи часто рекомендуют:
- Отдыхаем.

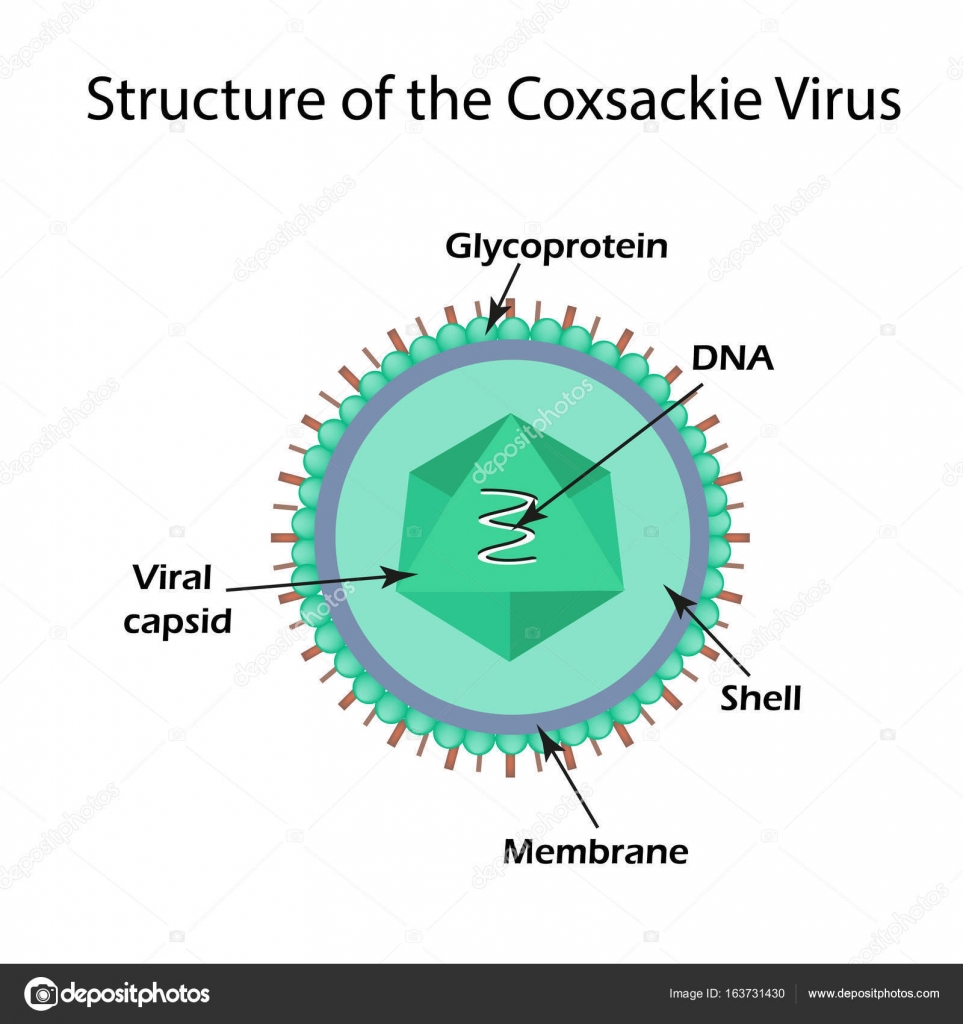 )
)
 Таким образом, новые российские данные уже приближенны к результатам, которые были получены в Великобритании в первую волну.
Таким образом, новые российские данные уже приближенны к результатам, которые были получены в Великобритании в первую волну. Причём, как правило, больше болит задняя стенка горла. Одновременно во рту присутствует неприятный привкус.
Причём, как правило, больше болит задняя стенка горла. Одновременно во рту присутствует неприятный привкус. Ведь важно понимать, что за ростом температуры скрывается механизм борьбы организма с болезнью, работа над предупреждением осложнений (например, в виде пневмоний).
Ведь важно понимать, что за ростом температуры скрывается механизм борьбы организма с болезнью, работа над предупреждением осложнений (например, в виде пневмоний).