причины, симптомы, диагностика и лечение
Омфалит – инфекция пуповинного остатка и пупочной ранки, приводящая к воспалению кожи и подкожной клетчатки, нарушению процессов эпителизации. Омфалит сопровождается серозной или гнойной экссудацией, гиперемией и инфильтрацией пупочного кольца, повышенной температурой и признаками интоксикации; в тяжелых случаях омфалит осложняется флегмоной, перитонитом и пупочным сепсисом. Диагностика омфалита заключается в осмотре ребенка детским специалистом, проведении УЗИ мягких тканей и органов брюшной полости, посева отделяемого из пупочной ранки. Лечение омфалита включает местную обработку пупка антисептиками, перевязки, антибиотикотерапию, физиотерапию (УФО, УВЧ), по показаниям – хирургическое лечение.
Общие сведения
Омфалит
Причины омфалита
Развитие омфалита связано с попаданием инфекции через культю пуповины или незажившую пупочную ранку. Это может произойти в случае пренебрежения гигиеническими нормами и правилами ухода за новорожденным и обработкой пупочной раны, наличии пеленочного дерматита или других инфекционных заболеваний кожи у новорожденного (пиодермии, фолликулита). В редких случаях инфицирование возможно во время лигирования пупочного канатика, однако чаще заражение происходит между 2-ми и 12-ми сутками жизни.
Это может произойти в случае пренебрежения гигиеническими нормами и правилами ухода за новорожденным и обработкой пупочной раны, наличии пеленочного дерматита или других инфекционных заболеваний кожи у новорожденного (пиодермии, фолликулита). В редких случаях инфицирование возможно во время лигирования пупочного канатика, однако чаще заражение происходит между 2-ми и 12-ми сутками жизни.
Риск развития омфалита повышен у недоношенных детей, рожденных от преждевременных или патологически протекавших родов, внебольничных (в т. ч. домашних) родов, детей с внутриутробными инфекциями, гипоксией, врожденными аномалиями (неполным пупочным, желточным или мочевым свищом).
Возбудителями омфалита чаще всего оказываются стафилококки, стрептококки, примерно в 30% случаев — грамотрицательные микроорганизмы (кишечная палочка, клебсиелла и др.). Источником инфекции могут выступать кожные покровы младенца, загрязненные мочой, испражнениями, гноеродной флорой; предметы ухода, руки ухаживающего персонала (медицинских работников, родителей) и др.
Классификация омфалита
По причинам возникновения омфалит может быть первичным (при инфицировании пупочной ранки) или вторичным (в случае присоединения инфекции на фоне имеющихся врожденных аномалий — свищей). Вторичный омфалит у ребенка развивается в более поздние сроки и протекает более длительно.
По характеру и степени воспалительных изменений в области пупка различают катаральный или простой омфалит («мокнущий пупок»), флегмонозный и гангренозный (некротический) омфалит.
В спектре рассмотрения клинического течения омфалита заболевание может представлять практический интерес для педиатрии, детской хирургии, детской дерматологии, детской урологии.
Симптомы омфалита
Наиболее частая и прогностически благоприятная форма заболевания — катаральный омфалит. Обычно самостоятельное отпадение пуповинного остатка у новорожденного происходит на первой-второй неделе жизни. На его месте образуется рыхлая кровянистая корочка; окончательная эпителизация пупочной ранки при должном уходе отмечается к 10-15 дню жизни. В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
В случае развития локального воспаления пупочная ранка не затягивается, из нее начинает выделяться скудный секрет серозного, серозно-геморрагического или серозно-гнойного характера. Ранка периодически затягивается корочками, однако после их отторжения дефект не эпителизируется. Пупочное кольцо гиперемировано и отечно. При длительном мокнутии (в течение 2-х и более недель) может происходить избыточное разрастание грануляций с формированием на дне пупочной ранки грибовидного выпячивания – фунгуса пупка, который еще более затрудняет заживление. Общее состояние новорожденного (аппетит, физиологические отправления, сон, прибавка в массе) при простой форме омфалита обычно не нарушено; иногда отмечается субфебрилитет.
Флегмонозный омфалит характеризуется распространением воспаления на окружающие ткани и обычно является продолжением «мокнущего пупка». Кожа вокруг пупка гиперемирована, подкожная клетчатка отечна и возвышается над поверхностью живота. Рисунок венозной сети на передней брюшной стенке усилен, наличие красных полос свидетельствует о присоединении лимфангита.
Кроме мокнутия пупочной ранки, отмечается пиорея – истечение гнойного отделяемого и выделение гноя при надавливании на околопупочную область. Возможно образование на дне пупочной ямки язвочки, покрытой гнойным налетом. При флегмонозном омфалите состояние младенца ухудшается: температура тела повышается до 38°С, выражены признаки интоксикации (вялость, плохой аппетит, срыгивания, диспепсия), замедляется нарастание массы тела. У недоношенных детей локальные изменения при омфалите могут быть выражены минимально, зато на первый план обычно выходят общие проявления, молниеносно развиваются осложнения.
Некротический омфалит встречается редко, обычно у ослабленных детей (с иммунодефицитом, гипотрофией и т. д.). При этом расплавление клетчатки распространяется в глубину. В области пупка кожа приобретает темно-багровый, синюшный оттенок. При некротическом омфалите воспаление практически всегда переходит на пупочные сосуды. В некоторых случаях могут некротизироваться все слои передней брюшной стенки с развитием контактного перитонита. Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Гангренозный омфалит имеет наиболее тяжелое течение: температура тела может снижаться до 36°С, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Омфалит может осложняться флегмоной передней брюшной стенки, артериитом или флебитом пупочных сосудов, абсцессами печени, энтероколитом, абсцедирующей пневмонией, остеомиелитом, пупочным сепсисом.
Диагностика и лечение омфалита
Обычно для распознавания омфалита достаточно осмотра ребенка неонатологом, педиатром или детским хирургом. Для определения возбудителя бактериальной инфекции и подбора антибактериальной терапии проводится бакпосев отделяемого пупочной ранки на флору с чувствительностью.
Для исключения осложнений омфалита (флегмоны брюшной стенки, абсцессов брюшной полости, перитонита) ребенку показано проведение УЗИ мягких тканей, УЗИ брюшной полости, обзорной рентгенографии брюшной полости. В обязательном порядке ребенка с омфалитом должен осмотреть детский хирург.
При назначении лечения омфалита учитывается его форма и общее состояние новорожденного. В амбулаторных условиях под контролем педиатра возможно лечение только катарального омфалита; в остальных случаях показана госпитализация новорожденного.
При простом омфалите производится местная обработка мокнущей пупочной ранки 3-4 раза в день вначале перекисью водорода, затем водными или спиртовыми растворами антисептиков – фурацилина, диоксидина, хлорофиллипта, бриллиантовой зелени. Все манипуляции (обработка, просушивание пупочной ранки) проводятся отдельными ватными палочками или тампонами. Применяется физиотерапевтическое лечение – УФО, СВЧ, УВЧ-терапия, гелий-неоновый лазер. При разрастании фунгуса осуществляется его прижигание нитратом серебра. В период лечения омфалита купание ребенка производится в слабом растворе калия перманганата.
При флегмонозной форме омфалита, кроме выше перечисленных мероприятий, на область воспаления накладываются повязки с антибактериальными и антисептическими мазями (бацитрацин/полимиксин B, Вишневского), производится обкалывание очага антибиотиками, назначаются системные антибактериальные препараты и инфузионная терапия, вводится противостафилококковый иммуноглобулин. При формировании гнойника прибегают к его хирургическому вскрытию.
При формировании гнойника прибегают к его хирургическому вскрытию.
При развитии некротического омфалита производится иссечение некротизированных тканей, осуществляются перевязки, проводится активное общее лечение (антибиотики, витаминотерапия, переливания плазмы, физиотерапия и пр.).
Прогноз и профилактика омфалита
Катаральный омфалит легко поддается лечению и обычно заканчивается выздоровлением. Прогноз флегмонозного и некротического омфалита зависит от адекватности и сроков начала лечения, присоединения вторичных осложнений и состояния ребенка. При генерализованных септических осложнениях возможен летальный исход.
Профилактика омфалита предполагает соблюдение асептики при обработке пуповины, ежедневном уходе за пупочной ранкой, соблюдение гигиены ухаживающим персоналом. Категорически недопустимо насильственно срывать корочки с пупочной ранки, закрывать ее повязкой или подгузником, заклеивать лейкопластырем, поскольку это провоцирует мокнутие и инфицирование. В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
В случае покраснения пупочной ранки, появления отечности и отделяемого следует незамедлительно проконсультироваться у педиатра.
Омфалит — признаки, причины, симптомы, лечение и профилактика
Симптомы
При нормальном развитии рана пупка полностью затягивается уже к пятнадцатому дню жизни. В случае же возникновения катарального (самого распространенного) вида заболевания из пуповины начинает сочиться вещество серозно-гнойного характера. На поврежденном участке кожного покрова периодически образуется корочка, которая в дальнейшем отторгается, а рана опять становится открытой. Кроме того, у малыша наблюдается отечность в проблемном районе. Если заболевание долгое время не лечить, то велика вероятность появления фунгуса пупка.
Флегмонозная форма патологии характеризуется распространением воспалительного процесса на близлежащие от очага мягкие ткани. Наблюдаются гиперемиризация кожи, отечность, проявляется венозная сетка, надавливание на околопупочную область приводит к выделению гнойного вещества.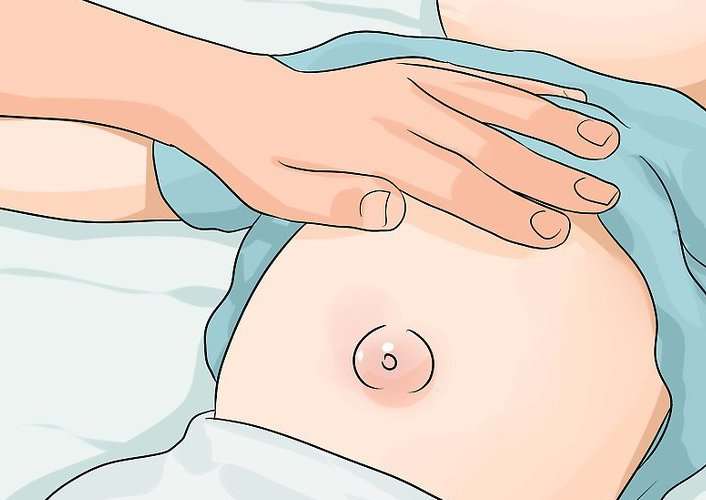 Общее состояние младенца ухудшается: повышается температура, пропадает аппетит, снижается масса тела.
Общее состояние младенца ухудшается: повышается температура, пропадает аппетит, снижается масса тела.
Некротическая разновидность патологии встречается достаточно редко и характеризуется изменением цвета кожного покрова, повышением температуры, ухудшением общего состояния. В некоторых ситуациях может развиться контактный перитонит.При обнаружении у ребенка подобных симптомов необходимо в обязательном порядке записаться на прием к врачу-педиатру с целью своевременного диагностирования и лечения болезни.
Диагностика
Как правило, выявляется недуг на консультации у врача-педиатра или детского хирурга. Для определения возбудителя воспалительного процесса проводится бакпосев. Также младенец направляется на процедуру ультразвукового обследования брюшной полости и мягких тканей, рентгенографию.
Лечение
При выборе способа борьбы с болезнью врач руководствуется состоянием ребенка, а также степенью тяжести омфалита. Зачастую лечение проводится в амбулаторных условиях, лишь изредка младенцы подвергаются госпитализации.
Для устранения имеющейся инфекции необходимо регулярно (три-четыре раза в сутки) обрабатывать рану различными медикаментозными препаратами, оказывающими антибактериальное действие. Также врачом могут быть назначены физиотерапевтические процедуры, подразумевающие УФО или СВЧ-терапию.
В случае флегмонозной разновидности патологии дополнительно назначается наложение на поврежденную область специальных повязок с нанесенными на них мазями. При образовании гнойного элемента проводится оперативное вмешательство.
Самого же интенсивного лечения требует некротический омфалит, для борьбы с которым используется процедура иссечения омертвевших участков мягких тканей
.
Профилактика
Для предупреждения развития болезни необходимо тщательно следить за гигиеной пупочной ранки, ежедневно обрабатывать ее антисептическими растворами, а также своевременно обращаться в медицинское учреждение при появлении первых признаков недуга.
Литература и источники
 П. Неонатология, СпБ 1997 г, стр. 491.
П. Неонатология, СпБ 1997 г, стр. 491.Видео по теме:
ОМФАЛИТ
Так называется бактериальное воспаление пупочной ранки, пупочного кольца, подкожно-жировой клетчатки, пупочных сосудов. Заболевание начинается, как правило, на второй неделе жизни ребёнка, когда ранка ещё не зажила.
⠀
Хотя такой диагноз ставится не часто, молодым мамам важно знать о нём, чтобы вовремя заметить симптомы заболевания
⠀
❗️При появлении хотя бы одного из следующих явлений нужно срочно показать младенца неонатологу:
⠀
— покраснение в области пупка
— отёчность
— выделение жидкости из ранки
— появление, а затем отпадание корочек на ранке
— беспокойство и плохой сон
— отказ от еды
⠀
Последствия такого воспаления достаточно серьёзные, поэтому лечить малыша самостоятельно категорически НЕЛЬЗЯ!
⠀
Омфалит бывает трёх типов:
⠀
☝️Катаральный
Начальная форма заболевания, когда бактерии попадают в ранку. Воспаляется сама пупочная ранка и кожа вокруг неё. Появляются серозные выделения из пупка, может повыситься температура до субфебрильных цифр (37,1 -38,0°С). При этом общее состояние малыша не нарушено
Воспаляется сама пупочная ранка и кожа вокруг неё. Появляются серозные выделения из пупка, может повыситься температура до субфебрильных цифр (37,1 -38,0°С). При этом общее состояние малыша не нарушено
⠀
☝️ Флегмонозный (гнойный)
При такой форме омфалита температура поднимается до фебрильных цифр (38,1-39,0°С), нарушается общее состояние, появляется сильный отёк и покраснение в области пупка, выделяется гной
⠀
☝️ Гангренозный
Если малышу не была оказана медицинская помощь ранее или произошло присоединение анаэробной инфекции, может произойти необратимое изменение поврежденных клеток. Область пупка темнеет, клетки начинают отмирать
⠀
Профилактика омфалита:
⠀
🙅🏼♂️ Как я уже писал ранее, никаких манипуляций, обработок и ковыряний в детском пупке проводить нельзя! Следите за тем, чтобы он всегда был СУХИМ и ЧИСТЫМ!
⠀
А при подозрительных симптомах обращайтесь за профессиональной помощью
Омфалит (воспаление пупочной ранки) — описание болезни воспаление пупка, признаки и причины заболевания воспаление пупочной ранки, а также профилактика при осложнении и определение рецидива, диагноз и симптомы болезни omphalitis
Часто встречающееся заболевание. Наиболее распространен катаральный (простой) омфалит.
Наиболее распространен катаральный (простой) омфалит.
При катаральном омфалите общее состояние почти не страдает. Пупочная ранка плохо заживает, отделяемое из нее серозное, скудное.
При гнойном омфалите — мокнутие пупочной ранки, гнойное отделяемое из нее, выпячивание пупка, покраснение и отечность кожи, на передней стенке живота расширены поверхностные вены, при пальпации определяются признаки поражения пупочных вен и артерий. Проявляются признаки интоксикации (повышение температуры, вялое сосание, срыгивание, рвота и др.). У недоношенных детей признаки омфалита минимальны.
Симптомы:
мокнутие и гнойное отделяемое из пупочной ранки, покраснение кожи, отечность, расширение поверхностных вен живота, а также возможно проявление таких симптомов как повышенная температура, вялое сосание, срыгивание, рвота
Диагноз не вызывает затруднения, основывается на клинической картине и типичной локализации воспаления. Можно взять мазок из пупочной раны для посева и определения чувствительности к антибиотикам, исследовать кровь на лейкоциты и СОЭ.
Можно взять мазок из пупочной раны для посева и определения чувствительности к антибиотикам, исследовать кровь на лейкоциты и СОЭ.
Дифференциальный диагноз. Простой омфалит следует отличать от врожденных пупочных свищей, кальциноза пупка, флегмонозный и некротический — от флегмоны новорожденных, рожистого воспаления.
Медицинские процедуры, проводимые при заболевании омфалит (воспаление пупочной ранки): Консультация гнойного хирурга, Посев гнойного отделяемого из раны с расшир. спект. а/б, Клинический анализ крови, Общий анализ мочи
Лечение: местно перекись водорода, антибиотики, витамины, биопрепараты в сочетании с местными процедурами (регулярная обработка пупочной ранки, ультрафиолетовое облучение и др.), иммуностимуляторы.
Профилактика: включает применение правильного способа перевязки пуповины и регулярный последующий уход за пупочной ранкой.
Медицинские процедуры: Ультрафиолетовое облучение пупочной ранки
При лечении данного заболевания используются следующие методы: лекарственные, консервативные
Показать лекарственные средства…
Эталоны ответов. 1. У ребенка катаральный омфалит, т.к — Студопедия
1. У ребенка катаральный омфалит, т.к. затягивается процесс заживления пупочной ранки (в норме она эпителизируется через 7-10 дней от момента отпадения пуповинного остатка) отсутствуют симптомы интоксикации.
2. Ребенка лечить амбулаторно (на дому):
— наблюдать его ежедневно,
— сообщать педиатру в ЦРБ.
3. Лечение местное – проводить туалет пупочной ранки 3-4 раза в день, заключающийся в промывании ее 3% раствором перекиси водорода с последующим прижиганием 1% спиртовым раствором бриллиантовой зелени или 3-5% водным раствором перманганата калия.
4. Техника обработки пупочной ранки согласно алгоритму выполнения манипуляции.
Задача №38.
Фельдшер ФАПа при посещении новорожденного обнаружил появление у малыша гиперемии кожи в паховых, ягодичных и подмышечных складках. Состояние удовлетворительное. Температура тела 36,4ºС, сосет активно. При беседе с мамой выяснилось, что ребенок часто лежит в мокрых пеленках (т.к. «его это не беспокоит»), а при пеленании мать использует подкладную клеенку, которую прокладывает между простой и байковой пеленками.
Задания
1. Сформулируйте предположительный диагноз.
2. Какова Ваша тактика?
3. Назовите основные моменты ухода за этим ребенком.
4. Продемонстрируйте на фантоме технику подмывания новорожденного ребенка (девочек и мальчиков), обработку кожных складок.
Эталоны ответов
1. У ребенка опрелости I степени, обусловленные дефектами ухода.
2. Ежедневно наблюдать за ребенком до полного исчезновения опрелостей.
3. После каждого акта мочеиспускания и дефекации ребенка необходимо подмывать, после того как осушили кожу, кожные складки обрабатываются стерильным растительным маслом, детским кремом или присыпкой. Ребенку показано свободное пеленание без подкладной клеенки, проведение воздушных ванн, не допускать, чтобы он лежал в мокрых пеленках.
После каждого акта мочеиспускания и дефекации ребенка необходимо подмывать, после того как осушили кожу, кожные складки обрабатываются стерильным растительным маслом, детским кремом или присыпкой. Ребенку показано свободное пеленание без подкладной клеенки, проведение воздушных ванн, не допускать, чтобы он лежал в мокрых пеленках.
4. Техника подмывания новорожденного ребенка (девочек и мальчиков), обработку кожных складок согласно алгоритму выполнения манипуляции.
Задача №39.
Фельдшер ФАПа при посещении новорожденного ребенка обнаружил на коже туловища малыша мелкоточечную розовую сыпь. Состояние ребенка удовлетворительное, температура тела 36,5ºС, вскармливание грудное, сосет активно. В комнате, где находится ребенок душно, ребенок в шапочке, укрыт одеялом.
Задания
1. Сформулируйте предположительный диагноз.
2. Какова Ваша тактика?
3. Дайте рекомендации по уходу и лечению.
4. Продемонстрируйте технику проведения гигиенической ванны на фантоме.
Продемонстрируйте технику проведения гигиенической ванны на фантоме.
Омфалит — симптомы, причины, лечение, диагностика
Омфалит – это воспалительное заболевание пупочного кольца, кожи и подкожно-жировой клетчатки околопупочной зоны. Воспаление имеет бактериальную природу, чаще оно вызывается стафилококками, стрептококками, кишечной палочкой. Омфалит возникает у новорожденных, преимущественно со 2 недели жизни. Связано это с тем, что пупочная ранка в этот период еще не зажила окончательно и может стать входными воротами для инфекции.
Симптомы
Клиническое течение и прогноз зависят от формы заболевания.
Катаральный омфалит (воспалительный, наиболее часто встречающийся вариант) – протекает без осложнений и легко поддается лечению, при этом общее состояние ребенка не ухудшается, температура тела субфебрильная, отмечаются серозные (прозрачные или желтоватые) выделения из пупка. Появляется длительно не заживающая рана на дне пупочной ранки со скудным серозным отделяемым, периодически покрывается коркой. При избыточном разрастании грануляции образуют выпячивание грибовидной формы (фунгус пупка). Пупочные сосуды не пальпируются.
Флегмонозный омфалит – процесс сопровождается гнойным расплавлением тканей, возникает в результате распространения воспалительного процесса на околопупочную область. Клиническая картина флегмонозного омфалита характеризуется подъемом температуры до 39°С, отказом ребенка от груди, общей слабостью, вялостью, нарастанием интоксикации. Отмечается гиперемия, отек, уплотненность пупка и прилегающей зоны. Из пупочной раны выделяется гнойный секрет, после подсыхания которого образуются корочки. Пупок становится выпуклым, при надавливании на него выделяется гной. На дне пупочной ранки в ряде случаев (если при обработке пупочной ранки не снимать корочку) образуется язва с подрытыми краями, фибринозными (кровянистыми) наложениями.
Некротический омфалит – редкое осложнение флегмонозной формы омфалита, которое может окончиться сепсисом (заражением крови). В этом случае ребенок заторможен, истощен, процесс распространяется вглубь, кожа приобретает багрово-синюшный цвет, наступает ее некроз (гибель) и отслойка от подлежащих тканей, образуется обширная рана. Быстро обнажаются мышцы и фасции (соединительнотканная оболочка, покрывающая органы, сосуды, нервы и образующая футляры для мышц) в области брюшной стенки.
Основные жалобы (со слов матери): слабое сосание груди, срыгивание, повышение температуры тела, отсутствие прибавки в весе.
Формы
На основании клинических и морфологических данных выделяют следующие формы омфалитов: катаральный или простой омфалит (мокнущий пупок), фунгус пупка, гнойный, флегмонозный и некротический омфалиты. При поражении пупочных сосудов говорят о флебите и артериите (воспалении венозных и артериальных сосудов).
Причины
Инфицирование пупочной ранки бактериями. К этиологическим факторам развития омфалита относятся грамположительные микроорганизмы (стафилококки, стрептококки), грамотрицательные (кишечная палочка, протей, синегнойная палочка и др.). Причиной гангрены пупочного канатика является анаэробная микрофлора.
Проверить симптомы
Проверьте ваши симптомы и получите картину вероятных заболеваний, а также подробный алгоритм дальнейших действий.
Хирург «СМ-Клиника» рассказала об инфекциях мягких тканей у детей
Автор статьи: Винникова Мария Сергеевна
Врач-хирург в СМ-Клиника
Содержание:
Некротическая флегмона новорожденных
Гнойный мастит
Омфалит
Фурункул
Карбункул
Гидраденит
Лимфаденит и лимфангиит
Панариций
Абсцесс
Флегмона
Диагностика
Лечение
Инфекции мягких тканей
Инфекция мягких тканей – острый воспалительный процесс различной локализации, вызванный гноеродной микрофлорой. Для развития инфекционного воспаления необходимо 3 основных условия: возбудитель инфекции, входные ворота и макроорганизм (организм человека).
К наиболее частым возбудителям у детей относятся: стафилококк, стрептококк, кишечная палочка. Сложность лечения инфекции мягких тканей связана с годами выработанной устойчивостью микроорганизмов к антибактериальной терапии – в связи с широким применением антибиотиков в последние десятилетия.
Входными воротами, как правило, служат поврежденные кожные покровы и слизистые. Микроорганизмы проникают в тело ребенка через различные ссадины, укусы, царапины, потертости и даже через выводные протоки потовых и сальных желез.
Учитывая особенности детской кожи — относительно большое содержание межклеточной жидкости, обильное кровоснабжение, легкая ранимость, слабое развитие базальной мембраны — инфекции мягких тканей достаточно часто встречаются у детей.
Некротическая флегмона новорожденных
Острое гнойно-некротическое воспаление подкожно-жировой клетчатки, характеризующееся тяжелым течением в связи с быстрым формированием обширных зон некроза подкожно-жировой клетчатки с последующей ее отслойкой и некрозом кожи. Встречается только в период новорожденности.
Причина возникновения данной патологии кроется в нарушении принципов ухода за ребенком и несоблюдении гигиены.
Типичная локализация — области лопаток, крестца, поясницы.
В начале воспаления появляется пятно красного цвета с очагом некроза в центре, уплотнением и отеком мягких тканей. В дальнейшем отмечается флюктуация в центре очага (размягчение тканей при пальпации). За сутки процесс распространения заболевания может охватить достаточно обширный участок кожи. В более тяжелых случаях происходит отслаивание и некроз тканей с формированием серьезных дефектов. Поэтому ребенок с таким диагнозом нуждается в экстренной госпитализации и проведении комплексного лечения.
Гнойный мастит
Острое воспаление грудной железы, наиболее часто встречающееся у детей грудного возраста. Причина – физиологическое нагрубание железистой ткани, проникновение микроорганизма через поврежденную кожу и выводные протоки. Проявляется увеличением железы в размерах. При пальпации определяется отек, болезненность, покраснение кожи в месте воспаления, а в последующем – флюктуации. Кроме того, повышается температура тела.
Омфалит
Острое воспаление кожи и подкожной клетчатки в области пупочной ранки, возникшее вследствие инфицирования пупочной раны.
Выделяют 3 формы омфалита, в зависимости от степени выраженности воспалительного процесса.
- Катаральный — проявляется длительным заживлением пупочной раны и серозным отделяемым.
-
Флегмонозный — инфекция распространяется на окружающие ткани. Определяется гиперемия, отек самой пупочной раны и в околопупочной области. Отделяемое из раны гнойное. Общее состояние ребенка страдает, отмечается повышение температуры тела, появляются симптомы интоксикации. Осложнением флегмонозной формы является флегмона (острое разлитое гнойное воспаление) передней брюшной стенки. -
Гангренозный (некротический) – встречается очень редко и обычно у ослабленных детей (с иммунодефицитом, гипотрофией и т. д.). При этой форме процесс распространяется в глубину, происходит расплавление клетчатки. Кожа в области пупка приобретает темно-багровый или синюшный оттенок. В тяжелых случаях могут некротизироваться все слои передней брюшной стенки с развитием перитонита. Общее состояние ребенка тяжелое – температура тела снижается ниже 36 градусов, ребенок истощен, заторможен, не реагирует на окружающие раздражители.
Фурункул
Острое гнойно-некротическое воспаление одного волосяного фолликула и прилежащей к нему сальной железы. Чаще всего воспаление вызывает золотистый стафилококк. Изначально появляется небольшой узелок и покраснение вокруг него, в центре располагается волос. Через 1-2 суток на его месте появляется пузырек с гнойным содержимым. При переходе в стадию формирования и отторжения гнойного стержня увеличивается зона самой гиперемии и отека. Формируется так называемая пирамида с гнойно-некротическим стержнем в центре. Постепенно кожа в области стержня расплавляется, и содержимое начинает отторгаться. После полного очищения от гнойно-некротических масс в этом месте образуется недостаток тканей, который в последующем замещается соединительной тканью. В итоге формируется втянутый рубец.
Карбункул
Острое гнойно-некротическое воспаление нескольких волосяных фолликулов и сальных желез с образованием единого инфильтрата. От фурункула его отличает массивный некроз кожи, захватывающий подкожно-жировую клетчатку. В начале воспаления образуется зона инфильтрата (воспаления) с гиперемией. Характерна тяжелая интоксикация и фебрильная температура 39-40°С. На следующем этапе формируется зона некроза, после чего отмечается выделение гнойного содержимого через отверстия в области волосяных фолликулов.
Гидраденит
Гнойное воспаление потовых желез. Чаще всего возбудителем является золотистый стафилококк, который проникает в организм ребенка через потовые железы или ссадины. Наиболее частая локализация — подмышечная область, реже — паховая. Изначально появляется болезненный плотный отек небольших размеров, затем присоединяется гиперемия, кожа становится багрово-красной, неровной. При переходе в стадию абсцедирования (распространение гнойного процесса на подкожную клетчатку) в центре очага появляется флюктуация (размягчение тканей при пальпации). Часто острый гидраденит имеет рецидивирующее течение.
Лимфаденит и лимфангиит
Острое воспаление лимфатического узла и лимфатических сосудов. Чаще всего причина кроется во вторичном инфицировании. Первоначальными источниками могут быть инфекции ЛОР-органов, карбункул, фурункул и др. Инфицирование происходит преимущественно лимфатическим, реже гематогенным путем. Чаще всего острый лимфаденит встречается у детей первых лет жизни в связи с анатомической незрелостью лимфатических узлов. Первые клинические признаки — увеличенный лимфоузел в размерах и его болезненность. При прогрессировании инфекции отек увеличивается, кожа краснеет, пальпируется резко болезненный конгломерат лимфоузла. В динамике происходит абсцедирование.
Панариций
Острое гнойное воспаление тканей пальцев кистей рук и стоп. Степень тяжести интоксикации зависит от вида панариция.
Виды панариция:
- Кожный: воспаление локализуется лишь в сосочковом слое кожи и эпидермиса, имеет наиболее благоприятное течение. При кожной форме представлен в виде пузыря, боль и отек слабо выраженные, признаков интоксикации практически нет.
-
Ногтевой (подногтевой): очаг гнойной инфекции находится под ногтевой пластиной. Часто ребенок жалуется на пульсирующую боль в пальце. -
Паронихий: это воспаление околоногтевого валика, который отекает и краснеет. Со временем под кожей скапливается гной. -
Подкожный панариций: локализуется в подкожно-жировой клетчатке пальца. Для подкожной формы характерна нарастающая, дергающая боль, умеренно выраженный отек и гиперемия. -
Сухожильный: поражает сухожильное влагалище и сухожилие пальца. Особенность сухожильного панариция заключается в том, что при попытке разгибания пальца появляется резкая боль, которая стихает при сгибании. -
Суставной: очаг воспаления находится в суставной щели и затрагивает связочный и хрящевой аппарат пальца. -
Костный: воспаление локализуется в костной ткани пальца. При костной форме — палец утолщен на уровне воспаления, боль пульсирующая, выраженные признаки интоксикации. В динамике может сформироваться свищ с гнойным отделяемым. -
Пандактилит: наиболее тяжелый вариант течения. Характеризуется воспалением всех тканей пальца. Отмечают местные симптомы: боль, гиперемия, отек.
Абсцесс
Ограниченное скопление гноя в тканях и органах. Абсцесс имеет одну важную особенность — наличие оболочки, внутренней стенки гнойника, которая ограничивает гнойный процесс. Клиническая картина складывается из общих и местных проявлений. К общим относится интоксикация, повышение температуры тела, слабость. Среди местных симптомов — отек, гиперемия, нарушение функции и флюктуация.
Флегмона
Острое разлитое воспаление жировой клетчатки и клетчаточных пространств. Особенностью флегмон является разлитое, а не ограниченное воспаление. Она может быть как самостоятельным заболеванием, так и осложнением других гнойных процессов. Клиническая картина характеризуется быстрым распространением, разлитым уплотнением и покраснением, выраженной болью, высокой температурой и ярко выраженной интоксикацией. Достаточно часто встречается форма флегмоны с быстрым распространением гнойного процесса на подкожную и межмышечную клетчатки.
Диагностика
При поверхностном воспалении диагностика не вызывает трудностей. Диагноз устанавливают на основании клинической картины. В тех случаях, когда очаг инфекции располагается глубоко, при наличии местных симптомов воспаления необходимо использовать дополнительные методы исследования.
УЗИ мягких тканей: дает возможность точно определить наличие свободной жидкости и полости, что является показанием для оперативного лечения.
ОАК покажет повышенное содержание лейкоцитов (за счет клеток нейтрофилов) и ускорение СОЭ.
При затруднении в диагностики назначают КТ, которое дает возможность определить расположение абсцесса и оценить его структуру и объем.
Лечение
Выделяют 3 основных принципа лечения.
1. Воздействие на макроорганизм.
Заключается в коррекции интоксикационного синдрома, поддержании и стимуляции организма в борьбе с инфекцией.
2. Воздействие на микроорганизм.
Заключается в назначении антибактериальной терапии, учитывая индивидуальные особенности каждого ребенка, тип инфекции, устойчивость возбудителя, распространенность процесса.
3. Лечение местного процесса.
Заключается в хирургических и физиотерапевтических мероприятиях. При абсцедировании производится вскрытие и дренирование гнойного очага с последующими перевязками.
Физиотерапия назначается при инфильтратах, когда гной еще не образовался, и направлена на его рассасывание, улучшение трофики тканей. В стадии очищения раны способствует скорейшему заживлению.
Самым грозным и тяжелым осложнением инфекций мягких тканей является сепсис, при котором возбудитель, попадая в кровь, распространяется по всему организму. Поэтому для назначения конкретного лечения необходимо обратиться к специалисту.
Литература:
1. Абаев Ю.К., Адариченко А.А., Зафранская М.М. Гнойная хирургия детского возраста: меняющая перспективы // Детская хирургия — 2004 № 6. – С. 4-9.
2. Баиров Г.А., Рошаль Л.М. Гнойная хирургия детей. М. – Медицина. — 1991 – 267 с.
3. Войно-Ясенецкий В.Ф. Очерки гнойной хирургии. СПб, 2000. — 704 с.
4. Федоров Н.Н., Светухин А.М. Избранный курс лекция по гнойной хирургии. М. Миклош, 2005 — 365 с.
Опубликовано на портале baby.ru
Дифференциальный диагноз омфалита
Cushing AH. Омфалит: обзор. Pediatr Infect Dis . 1985 май-июнь. 4 (3): 282-5. [Медлайн].
Airede AI. Возбудители омфалита новорожденных. Дж. Троп Педиатр . 1992 июн. 38 (3): 129-31. [Медлайн].
Брук I. Микробиология некротического фасциита, связанного с омфалитом у новорожденных. Дж Перинатол . 1998 Янв-Фев. 18 (1): 28-30. [Медлайн].
Мейсон У.Х., Эндрюс Р., Росс Л.А., Райт Х.Т. младший. Омфалит у новорожденного. Pediatr Infect Dis J . 1989 августа 8 (8): 521-5. [Медлайн].
Sawardekar KP. Меняющийся спектр неонатального омфалита. Pediatr Infect Dis J . 2004 23 января (1): 22-6. [Медлайн].
Сенгупта М., Банерджи С., Банерджи П., Гучхайт П. Выдающаяся распространенность метициллин-устойчивого золотистого стафилококка при омфалите новорожденных. J Clin Diagn Res . 2016 Сентябрь 10 (9): DM01-3. [Медлайн]. [Полный текст].
Брук И. Анаэробные инфекции у детей. Adv Exp Med Biol . 2011. 697: 117-52. [Медлайн].
[Рекомендации] Лильестранд Дж., Зупан Дж. И др., Для Департамента репродуктивного здоровья и исследований Всемирной организации здравоохранения. Роды — роды, родоразрешение и неотложная послеродовая помощь. Мэтток Н., Касна Р., ред. Беременность, роды, послеродовой уход и уход за новорожденными: руководство по основной практике .3-е изд. Люксембург: Пресса ВОЗ; 2015. [Полный текст].
Стюарт Д., Бениц В., Комитет по плодам и новорожденным. Уход за пуповиной у новорожденного. Педиатрия . 2016 Сентябрь 138 (3): [Medline]. [Полный текст].
Hung CH, Cheng SN, Hua YM, et al. Нарушение адгезии лейкоцитов: сообщение об одном случае. Acta Paediatr Тайвань . 1999 март-апрель. 40 (2): 128-31. [Медлайн].
Mogica-Martinez MD, Lopez-Duran JL, Canseco-Raymundo MR, Becerril Angeles M.[Синдром дефицита адгезии лейкоцитов: отчет о болезни] [испанский]. Rev Alerg Mex . 1999 сентябрь-октябрь. 46 (5): 140-4. [Медлайн].
van Vliet DN, Brandsma AE, Hartwig NG. [Дефицит адгезии лейкоцитов: редкое воспаление] [голландский]. Ned Tijdschr Geneeskd . 2004, 11 декабря. 148 (50): 2496-500. [Медлайн].
Ализаде П., Рахбариманеш А.А., Бахрам М.Г., Салмасиан Х. Дефицит адгезии лейкоцитов типа 1, проявляющийся как лейкемоидная реакция. Индиан Дж. Педиатр . 2007 декабрь 74 (12): 1121-3. [Медлайн].
Parvaneh N, Mamishi S, Rezaei A, et al. Характеристика 11 новых случаев дефицита адгезии лейкоцитов типа 1 с семью новыми мутациями в гене ITGB2. Дж. Клин Иммунол . 2010 сентября 30 (5): 756-60. [Медлайн].
Дешпанде П., Катирвел К., Алекс А.А. и др. Дефицит адгезии лейкоцитов-I: клиническая и молекулярная характеристика в индийской популяции. Индиан Дж. Педиатр . 2016 августа 83 (8): 799-804. [Медлайн].
Джасани Б.Б., Нанавати Р., Кабра Н. Необычные неонатальные проявления дефицита адгезии лейкоцитов I типа. Дж. Клин Неонатол . 2014 Апрель 3 (2): 109-11. [Медлайн].
Хагимото Р., Койке К., Сакашита К. и др. Возможная роль материнских HLA-антител в случае аллоиммунной нейтропении новорожденных. Переливание крови . 2001 Май. 41 (5): 615-20. [Медлайн].
Rezaei N, Moin M, Pourpak Z, et al.Клиническое, иммуногематологическое и молекулярное исследование иранских пациентов с тяжелой врожденной нейтропенией. Дж. Клин Иммунол . 2007 сентября, 27 (5): 525-33. [Медлайн].
Shim YJ, Kim HJ, Suh JS, Lee KS. Новая мутация гена ELANE у корейской девочки с тяжелой врожденной нейтропенией. J Корейская медицина . 2011 26 декабря (12): 1646-9. [Медлайн].
Donadieu J, Fenneteau O, Beaupain B, Mahlaoui N, Chantelot CB. Врожденная нейтропения: диагностика, молекулярные основы и ведение пациентов. Орфанет J Редкие диски . 2011 19 мая. 6:26. [Медлайн]. [Полный текст].
van den Tooren-de Groot R, Ottink M, Huiskes E, et al. Ведение и исходы 35 случаев аллоиммунной нейтропении у плода / новорожденного. Acta Paediatr . 2014 ноябрь 103 (11): e467-74. [Медлайн].
Порселейн Л., де Хаас М. Аллоиммунная нейтропения новорожденных. Transfus Med Hemother . 2018 Октябрь 45 (5): 311-6. [Медлайн]. [Полный текст].
Скокова Дж., Дейл, округ Колумбия, Тоу И.П., Цейдлер К., Велте К.Тяжелые врожденные нейтропении. Праймеры Nat Rev Dis . 8 июня 2017 г. 3: 17032. [Медлайн].
Эльхассани SB. Пуповина: уход, аномалии и болезни. Южный Мед J . 1984 июн.77 (6): 730-6. [Медлайн].
Boyle G, Rosenberg HK, O’Neill J. Необычное проявление инфицированной кисты ураха. Обзор урачальных аномалий. Clin Pediatr (Phila) . 1988 марта 27 (3): 130-4. [Медлайн].
Ward TT, Saltzman E, Chiang S.Зараженные остатки урахала у взрослого: отчет и обзор. Clin Infect Dis . 1993 16 (1): 26-9. [Медлайн].
Разви С., Мерфи Р., Шласко Э., Каннингем-Рандлс К. Задержка отделения пуповины, связанная с урахальными аномалиями. Педиатрия . 2001 августа 108 (2): 493-4. [Медлайн]. [Полный текст].
Масуко Т., Накаяма Х., Аоки Н., Кусафука Т., Такаяма Т. Поэтапный доступ к урахальной кисте с инфицированным омфалитом. Int Surg . 2006 янв-фев. 91 (1): 52-6. [Медлайн].
Маккенна Х., Джонсон Д. Бактерии при омфалите новорожденных. Патология . 1977 г., 9 (2): 111-3. [Медлайн].
Geil CC, Castle WK, Mortimer EA Jr. Стрептококковые инфекции группы A в отделениях новорожденных. Педиатрия . 1970 Декабрь 46 (6): 849-54. [Медлайн].
Gezon HM, Schaberg MJ, Klein JO. Сопутствующие эпидемии золотистого стафилококка и стрептококка группы А в отделении новорожденных.Контроль с помощью пенициллина G и гексахлорофеновых ванн. Педиатрия . 1973 Февраль 51 (2): 383-90. [Медлайн].
Нельсон Дж. Д., Диллон Х. С. младший, Ховард Дж. Б. Затяжная детская эпидемия, связанная с недавно обнаруженным типом стрептококка группы А. J Педиатр . 1976 ноябрь 89 (5): 792-6. [Медлайн].
Савин Р.С., Шаллер Р.Т., Таппер Д. и др. Раннее распознавание некротического фасциита брюшной стенки у новорожденных. Am J Surg .1994 Май. 167 (5): 481-4. [Медлайн].
Ameh EA, Nmadu PT. Основные осложнения омфалита у новорожденных и младенцев. Педиатр Хирург Инт . 2002 Сентябрь 18 (5-6): 413-6. [Медлайн].
Feo CF, Дессанти А., Франко Б. и др. Забрюшинный абсцесс и омфалит у детей раннего возраста. Acta Paediatr . 2003. 92 (1): 122-5. [Медлайн].
Fraser N, Davies BW, Cusack J. Неонатальный омфалит: обзор его серьезных осложнений. Acta Paediatr . 2006 май. 95 (5): 519-22. [Медлайн].
Bokka SH, Behera BK, Mohanty MK. Абсцесс ложноплодной связки вторичный по отношению к неонатальному омфалиту, потенциальное осложнение при родах. J Indian Assoc Pediatr Surg . 2015 июл-сен. 20 (3): 160. [Медлайн]. [Полный текст].
Кослоске А.М., Кушинг А.Х., Борден Т.А. и др. Целлюлит и некротический фасциит брюшной стенки у детей. J Педиатр Хирург .1981 июн. 16 (3): 246-51. [Медлайн].
Лалли К.П., Аткинсон Дж. Б., Вулли М. М., Махур Г. Х. Некротический фасциит. Серьезное последствие омфалита у новорожденного. Энн Сург . 1984, январь 199 (1): 101-3. [Медлайн].
Самуэль М., Фриман Н.В., Вайшнав А. и др. Некротический фасциит: серьезное осложнение омфалита у новорожденных. J Педиатр Хирург . 1994 29 ноября (11): 1414-6. [Медлайн].
Moss RL, Musemeche CA, Kosloske AM.Некротический фасциит у детей: быстрое распознавание и агрессивная терапия улучшают выживаемость. J Педиатр Хирург . 1996 31 августа (8): 1142-6. [Медлайн].
Вебер Д.М., Фриман Н.В., Эльхаг К.М. Околоцилиндрический некротический фасциит у новорожденных. Eur J Pediatr Surg . 2001 апреля, 11 (2): 86-91. [Медлайн].
Назир З. Некротический фасциит у новорожденных. Педиатр Хирург Инт . 2005 21 августа (8): 641-4. [Медлайн].
Бингол-Кологлу М., Йылдыз Р.В., Альпер Б. и др.Некротический фасциит у детей: диагностические и терапевтические аспекты. J Педиатр Хирург . 2007 ноябрь 42 (11): 1892-7. [Медлайн].
O’Brien PH, Meredith HC, Vujic I, Schabel SI. Механическая желтуха, вызванная кавернозной трансформацией воротной вены после неонатального омфалита. J S C Med Assoc . 1979 Май. 75 (5): 209-10. [Медлайн].
Perlemuter G, Bejanin H, Fritsch J, et al. Обструкция желчных путей, вызванная портальной каверномой: исследование 8 случаев. Дж Гепатол . 1996 июл.25 (1): 58-63. [Медлайн].
Орлофф М.Дж., Орлофф М.С., Жирар Б., Орлофф С.Л. Кровотечение из варикозно расширенных вен пищевода и желудка из-за внепеченочной портальной гипертензии: 40-летний опыт работы с портально-системным шунтом. J Am Coll Surg . 2002 июн. 194 (6): 717-28; обсуждение 728-30. [Медлайн].
Брэдли Дж. С., Низет В. Стафилококковые инфекции. В: Wilson CB, Nizet V, Maldonado YA, Remington JS, Klein JO, ред. Инфекционные болезни Ремингтона и Кляйна плода и новорожденного .8-е изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2016. 487.
Kosloske AM, Bartow SA. Удаление пуповинного некротического фасциита: важность иссечения пупочных сосудов и урахального остатка. J Педиатр Хирург . 1991 июл.26 (7): 808-10. [Медлайн].
Gras-Le Guen C, Caille A, Launay E, et al. Сухая гигиена в сравнении с антисептиками при уходе за пуповиной: кластерное рандомизированное исследование. Педиатрия . 2017 г., январь 139 (1): [Medline].[Полный текст].
Карумби Дж., Мулаку М., Алуваала Дж. И др. Актуальный уход за пуповиной для профилактики инфекций и неонатальной смертности. Pediatr Infect Dis J . 2013 января, 32 (1): 78-83. [Медлайн]. [Полный текст].
Имдад А., Баутиста Р.М., Сенен К.А. и др. Антисептики пуповины для профилактики сепсиса и смерти новорожденных. Кокрановская база данных Syst Rev . 31 мая 2013 г. 5: CD008635. [Медлайн].
Sinha A, Sazawal S, Pradhan A, Ramji S, Opiyo N.Хлоргексидин для ухода за кожей или пуповиной для предотвращения смертности и инфекций у новорожденных. Кокрановская база данных Syst Rev . 2015, 5 марта: CD007835. [Медлайн].
Leante Castellanos JL, Perez Munuzuri A, Ruiz Campillo CW, et al. [Рекомендации по уходу за пуповиной у новорожденного]. Педиатр (Barc) . 7 апреля 2019 г. [Medline].
Sazawal S, Dhingra U, Ali SM, et al. Эффективность нанесения хлоргексидина на пуповину на неонатальную смертность в Пембе, Танзания: рандомизированное контролируемое исследование на уровне сообщества. Ланцетный шар Здоровье . 2016 4 (11) ноября: e837-e844. [Медлайн]. [Полный текст].
Mullany LC, Arifeen SE, Khatry SK, et al. Влияние очистки пуповины хлоргексидином на смертность, омфалит и время отделения пуповины у детей, рожденных в учреждениях, в Непале и Бангладеш. Pediatr Infect Dis J . 2017 окт.36 (10): 1011-3. [Медлайн]. [Полный текст].
Семрау К.Е., Херлихи Дж., Гроган С. и др. Эффективность ухода за пуповиной с 4% хлоргексидином в отношении неонатальной смертности в Южной провинции Замбии (ZamCAT): кластерное рандомизированное контролируемое исследование. Ланцетный шар Здоровье . 2016 4 (11) ноября: e827-36. [Медлайн]. [Полный текст].
Гольденберг Р.Л., МакКлюр Е.М., Салим С. Обзор исследований с хлоргексидином, наносимым непосредственно на пуповину. Am J Perinatol . 2013 сентября 30 (8): 699-701. [Медлайн]. [Полный текст].
Имдад А., Маллани Л.С., Баки А.Х. и др. Влияние очистки пуповины хлоргексидином на омфалит и неонатальную смертность в условиях сообщества в развивающихся странах: метаанализ. BMC Public Health . 2013. 13 Приложение 3: S15. [Медлайн]. [Полный текст].
Shariff JA, Lee KC, Leyton A, Abdalal S. Неонатальная смертность и местное применение хлоргексидина на культе пуповины: метаанализ рандомизированных контрольных испытаний. Общественное здравоохранение . 2016 Октябрь 139: 27-35. [Медлайн].
Санкар М.Дж., Чандрасекаран А., Равиндранат А., Агарвал Р., Пол В.К. Очищение пуповины хлоргексидином у новорожденных: систематический обзор. Дж Перинатол . 2016 май. 36 Дополнение 1: S12-20. [Медлайн].
Осрин Д., Колборн Т. Хлоргексидин и омфалит новорожденных и смертность — ответ авторов. Ланцетный шар Здоровье . 2017 5 марта (3): e272-e273. [Медлайн]. [Полный текст].
Ходгинс С. Хлоргексидин и омфалит новорожденных и смертность. Ланцетный шар Здоровье . 2017 5 марта (3): e270-e271. [Медлайн]. [Полный текст].
Осрин Д., Колборн Т.Нет причин менять рекомендации ВОЗ по очистке пуповины. Ланцетный шар Здоровье . 2016 4 (11) ноября: e766-e768. [Медлайн]. [Полный текст].
Young TE, Mangum B. Neofax 2008 . 21-е изд. Монтвейл, Нью-Джерси: Thomson Reuters; 2008.
[Директива] Райли Л. Е., Старк А. Р., ред. Руководство по перинатальной помощи . 7-е изд. Элк-Гроув-Виллидж, штат Иллинойс, и Уош, округ Колумбия: Американская академия педиатрии и Американский колледж акушеров и гинекологов; 2012 г.302.
Брук I, Дункл Л.М. Анаэробные инфекции. McMillan J, De Angelis CD, Feigin RD, ред. Педиатрия Оски: принципы и практика . 3-е изд. Липпинкотт Уильямс и Уилкинс; 1999. 937-50.
Гормли Д. Неонатальный анаэробный (клостридиальный) целлюлит и омфалит. Arch Dermatol . 1977 Май. 113 (5): 683-4. [Медлайн].
Karumbi J, Mulaku M, Aluvaala J, English M, Opiyo N.Актуальный уход за пуповиной для профилактики инфекций и неонатальной смертности. Pediatr Infect Dis J . 2013 января, 32 (1): 78-83. [Медлайн]. [Полный текст].
Cosme Jimenez A, Barrio Andres J, Bujanda Fernandez de Pierola L, et al. Клиническая характеристика неопухолевой каверноматозной трансформации воротной вены в Гастроэнтерологической службе в Испании. Ред. Esp Enferm Dig . 2000 июл.92 (7): 448-57. [Медлайн].
Художник К., Фельдман Дж.Омфалит. StatPearls [Интернет] . 2019 Январь [Medline]. [Полный текст].
Омфалит у новорожденных и взрослых: симптомы, лечение
Симптомы омфалита могут развиться остро у доношенных детей, тогда как у недоношенных детей первые признаки могут исчезнуть из-за неразвитой температурной реакции.
Клинические признаки омфалита различаются по степени тяжести у детей разного возраста. Первыми признаками омфалита у новорожденных являются возникновение трудностей с кормлением, а затем ребенок становится более раздражительным, вялым или сонным, когда инфекция уже распространяется.Наряду с этим появляются признаки локализованного заражения: наличие неприятного запаха гноя из пуповины; покраснение кожи вокруг пупка, отечность кожных покровов в этой области. Выделения из пупка могут быть прозрачными, но если они появились через некоторое время после того, как пупок начал заживать, то это тоже должно насторожить. Температурная реакция у новорожденных развивается нечасто, но, поскольку интоксикация нарастает на фоне распространения инфекции вглубь тканей пупка, может повыситься и температура тела ребенка.Любое изменение цвета кожи вокруг пупка можно считать одним из опасных симптомов, которые могут сигнализировать о воспалении.
Острый омфалит у детей старшего возраста встречается реже, поскольку нет прямых ворот для инфекции. Но, тем не менее, у детей с иммунодефицитами на фоне инфицирования раны или поражения кожи в этой области может возникнуть воспалительный процесс пупка. Тогда симптомы более выражены: интоксикация; боль в пупке, на которую указывает ребенок; гипертермия.
Омфалит у взрослых обычно связан с недостаточной гигиеной и углублением пуповины в глубокие сферы подкожной клетчатки, вызванным ожирением. Часто воспаление пирсинга пупка является следствием развития в будущем омфалита у взрослых. Во-первых, это характерные кожные изменения, возникающие после повреждения пуповины или через неделю. В этот период рана в области пупка начинает заживать только при появлении выделений и неприятного запаха.Когда появляется некротическая ткань вокруг пупочного кольца, кожа становится темнее и может выглядеть как сильный удар или синяк. Тогда могут появиться язвы и усилиться болезненные ощущения. Омфалит у взрослых редко приводит к осложнениям, потому что взрослые обращаются за помощью на ранней стадии. Омфалит у новорожденных считается более опасным, поскольку его сложнее диагностировать, а процесс воспаления распространяется молниеносно.
По степени распространения инфекционного процесса различают несколько видов омфалита.Простой омфалит характеризуется начальными проявлениями без серьезных осложнений. Обычно это первый день заболевания, когда процесс охватывает только участок кожи вокруг пупка. Катаральный омфалит развивается при поражении кожи и подкожной клетчатки в начале заболевания. В этом случае могут быть начальные проявления отека, покраснения кожи и слизистых выделений из пупка прозрачного характера. Серозный омфалит — это выделение слизистого содержимого серозного характера из пупка, которое может быть в нормальных условиях.Когда в очаге воспаления находится большое количество микробов, мобилизуется огромное количество нейтрофильных лейкоцитов, что сопровождается их гибелью и выделением гноя. Так катаральный процесс может быстро перейти в гнойный омфалит. Это сопровождается появлением неприятного запаха от воспаленных тканей и выделений зеленого или желтого цвета.
Если процесс распространяется на более глубокие слои кожи и волокон, то развивается флегмонозный омфалит. Флегмонозный омфалит вызывается выработкой факторов (одного или нескольких микроорганизмов), которые непосредственно приводят к гибели тканевых клеток, ферментативному расщеплению бактерией клеточных мембран.Токсины, образующиеся в анаэробной среде некротизированной ткани, способствуют быстрому распространению организмов по плоскостям тканей. Это приводит к тому, что мышцы и соединительная ткань разрушаются, что позволяет продолжить рост организмов и увеличить выработку токсинов. Из-за прогрессирующего глубокого разрушения тканей такие инфекции могут быть фатальными, если не лечить их быстро. Кроме того, усиление местного отека приводит к сдавливанию мышц внутри его фасции, что может привести к ишемическому некрозу мышц и развитию некротического омфалита.Это заключительная стадия острого омфалита, которая у новорожденных связана с высоким риском смерти.
Пуповина и пуповина | SpringerLink
В этой книге обсуждается важность пуповины и пуповины как уникальной структуры для здоровья и при различных заболеваниях. Все врожденные аномалии пуповины, а также приобретенные заболевания объясняются и обсуждаются с иллюстрациями и анимацией.
Начиная с осложнений во время и после родов, в книге рассматриваются детские и подростковые аномалии пуповины.Обсуждаются и объясняются такие состояния, как заболевания и аномалии культи пуповины, гастрошизис, омфалоцеле и урахальные аномалии, подчеркивая последние достижения в их лечении. Среди содержания также есть главы, предлагающие культурный и исторический взгляд на тему.
Написанная ведущим детским хирургом, эта книга дает читателям десятилетия практических знаний, подчеркивая важность пупка для развития и здоровья детей.
Пупок Украшение пупка и фетишизм Омфалит Пупочная грыжа Гастрошизис Исследование желточно-кишечного протока Аномалии мочевого пузыря и новообразование пуповины
Об авторах
Мохамед Абдель Бакы Фахми, доктор медицинских наук, FRCS, профессор детской хирургии медицинского факультета Университета Аль-Азхар, Каир, Египет, и главный редактор журнала «Педиатрические болезни».После учебы в университете Аль-Азхар доктор Фахми поступил в Королевский колледж хирургов Эдинбурга и прошел обучение в Манчестере, Великобритания, прежде чем занять свою нынешнюю должность. Его предыдущие должности: заведующий отделением детской хирургии в третичной больнице им. Короля Фахеда, Аль-Баха, Саудовская Аравия, а также консультант и руководитель Института исследований и лечения детской хирургии Насера в Каире. Доктор Фахми также был зарегистрирован в Британском медицинском совете с 1994 года. Он был генеральным секретарем Египетской ассоциации детских хирургов, а также членом Британской ассоциации детских хирургов и Американской ассоциации академической хирургии.Доктор Фахми опубликовал статьи по ряду тем в детской урологии и неонатальной хирургии как в национальных, так и в международных публикациях, с инновациями в области отвода мочи на континенте. В последние годы он проявил большой интерес к редким аномалиям мочеполовой системы, и он является автором Иллюстративного учебника редких мочеполовых аномалий Спрингера, 2015 г.
(PDF) Заболевание пупка новорожденных телят и его успешное лечение
Заболевание пупка новорожденных телят и его успешное лечение
Ganga Naik S., Ananda KJ, Kavitha Rani B., Kotresh AM, Shambulingappa BE, Patel SR
Ветеринарный колледж, Университет ветеринарии и рыболовства Карнатаки,
vinobanagar, shimoga, karnataka 577204, India
com
Опубликовано в Интернете: 30-04-2011
Введение новорожденным в связи с нарушением передачи материнского иммунитета
плоду.
Заболевание пупка — это состояние, при котором омфалит пупочной части представляет собой воспаление пупка.
теленка инфицировано бактериальным заражением и возникает через 2-5 дней после рождения.При омфалите
пупок после родов. Инфекция распространяется по пуповине, увеличена в размерах, болезненна при пальпации и может достигать
через пуповину. Пуповина — это закрытый или дренирующий гнойный материал через свищ.
связь между плодом и матерью, при которой Омфалофлебит является состоянием, при котором существует
, обеспечивает необходимое питательное вещество для развития воспаления пупочной вены. Может возникнуть у
плода в течение внутриутробной жизни.дистальная часть или простирается от пупка до печени.
Набухание пупочной ножки, с или без. Здесь абсцессы могут развиваться по ходу грыжи
, обычное состояние у телят (кольца, вена и распространение на печень. Омфалоартериит —
1995). Пуповина состоит из амниотического состояния, при котором абсцессы возникают вдоль мембраны
, пупочных вен, пупочных артерий, по ходу пупочных артерий от пупка до
и мочеиспускательного канала.Амниотическая оболочка внутренних подвздошных артерий. При омфалофлебите и
пуповина разорвана при рождении и постепенно омфалоартериит, клинические признаки увеличиваются.
пупочная вена и урахус закрывается, но остается пупок с гнойным материалом, хроническая токсемия,
временно вне пупка. Пупочная нелепость. Урахит — это инфекция
артерий, которые втягиваются до верха мочевого пузыря и урахуса по ходу его хода i.е., от пупка до
становится круглой связкой мочевого пузыря. мочевой пузырь. (Радостиц и др., 2000).
Обычно пуповина сохнет в течение одной недели
после родов (Радостиц и др., 2000). Анамнез и наблюдение
Открытый урахус — обычное заболевание примерно у 10 телят с отеком в анамнезе у
телят, которое часто связано с омфалитом. Пупочная область была представлена периферической
Перепончатая уретральная диафрагма препятствует закрытию госпиталя, Шимога.При клиническом осмотре 4 детеныша
урахуса у теленка самки. Открытый урахус
осложнился восходящей инфекцией интра-выявленного отека пупочной области, который был
болезненным. Около 6 телят имели гнойное отделяемое
абдоминальных остатков пуповины. После хирургического вмешательства
удаление мочеточника и сосудов пуповины, осложненное раной опарыша, уменьшение количества молока
с пересечением перепончатой диафрагмы всасывание и тупость.
теленок выздоровел без осложнений. (Hunt Treatment and Discussion
и Аллен, 1989).
Инфекция пупка и связанные с ней Закрытые абсцессы были открыты с помощью B. P. Blade,
структур обычно встречаются у новорожденного теленка. Возможно, гной дренировали и промывали 1%
, возникли вскоре после рождения и могли вызвать омфалит, раствор перманганата калия и мазок
омфалофлебит, омфалоартериит или инфекцию раствора настойки йода.На вторые сутки опять гной
,
урахус. Инфекция пуповины обычно возникает при смешанном дренировании и промывании 1% калия
бактериальной инфекции. Локализованная инфекция может возникать в растворе перманганата и мазке Gamma
суставов, костей, мозговых оболочек, глаз, эндокарда и концевого гексахлорида бензола и гемисульфата профлавина
артерий стоп, ушей и хвоста. Инфекция пупка с применением крема с цетримидом (Virbac Animal Health India Pvt
действует как источник инфекции, ведущей к сепсису в ООО, Мумбаи, Индия).
www.veterinaryworld.org Ветеринарный мир, Том 4 №7 июль 2011 г. 326
Ветеринарный мир, 2011 г., Том 4 (7): 326-327, DOI: 10.5455 / vetworld. 4.326 КЛИНИЧЕСКИЙ
(PDF) Влияние энтерита, пневмонии и омфалита на окислительный / антиоксидантный баланс у телят
Юрдакул и Айдогду / Турецкий сельскохозяйственный журнал — пищевая наука и технологии, 7 (3): 539-542, 2019
542
Bozukluhan K, Merhan O, Öğün M, Cihan M, Gökçe G.2016.
Omfalitisli Buzaılarda Bazı Oksidatif Stres Parametre
Düzeylerinin Belirlenmesi. F Ü Sağ Bil Vet Derg, 30 (2): 79-81.
Констебль П.Д., Кеннет В., Хинчклифф К.В., Сделано С.Х., Грюнберг
Вт. 2017. Ветеринарная медицина. Учебник болезней
крупного рогатого скота, лошадей, овец, свиней и коз. 11-е изд. Миссури:
Saunders Ltd, стр. 1830–1903. Основной ISBN: 9780702052460,
Том 1 ISBN: 978-0-7020-7057-0
Cross CE, Halliwell B, Borish ET, Pryor WA, Ames BN, Saul
RL, Mccord JM, Harman D.1987. Кислородные радикалы и
болезни человека. Ann Intern Med, 107 (4): 526-545.
Erkılıç EE, Öğün M, Kırmızıgül AH, Adalı Y, Ermutlu CŞ,
Eroğlu HA, Kükürt A, itil M, Uzlu E. 2017. Определение
некоторых маркеров окислительного стресса и воспаления в крови
и 9000 в сыворотке крови. csf у крупного рогатого скота с головно-глазной формой злокачественного катарального гриппа
. Kafkas Univ Vet Fak Derg, 23 (4): 515-519.
DOI: 10.9775 / квфд.2016.17166
Goth L. 1991. Простой метод определения активности каталазы сыворотки
и пересмотр активности каталазы сыворотки и пересмотр контрольного диапазона
. Clin Chim Acta, 196 (2-3): 143-
152.
Groves JT, Wang C. 2000. Синтаза оксида азота: модели и механизмы
. Curr Opin Chem Biol, 4 (6): 687-695.
Гаттеридж JMC. 1995. Перекисное окисление липидов и антиоксиданты как
биомаркеров повреждения тканей.Clin Chem, 41/12: 1819-1828.
Холливелл Б. 1995. Характеристики антиоксидантов. Методика
и механизм. Biochem Pharmacol, 49 (10): 1341-1348.
Hofseth LJ, Hussain SP, Wogan GN, Harris CC. 2003. Оксид азота
в лечении рака и химиопрофилактике. Free Radic Biol Med,
34 (8): 955-968. DOI: https://doi.org/10.1016/S0891-
5849 (02) 01363-1
Джеймс С.Л. 1995. Роль оксида азота в паразитарной инфекции.
Microbiol Rev, 59 (4): 533-547.
Карапехливан М., Узлу Е., Кая Н., Канкави О., Урал К., Ситил М.
2007. Исследование некоторых биохимических параметров и антиоксидантной системы
у телят с дерматофитиями. Turk J
Vet Anim Sci 31 (2): 85-89.
Хошвагти А., Аскари А., Назифи С., Ган М. 2014. Оценка
некоторых антиоксидантных ферментов у крупного рогатого скота, инфицированного вирусом стопы и
ротовой полости. J. Fac. Вет. Med.Стамбульский университет, 40 (1): 70-75.
Лоренц И., Эрли Б., Гилмор Дж., Хоган И., Кеннеди Е., Мор С.Дж.
2011а. Здоровье теленка от рождения до отъема. III. Жилищный отдел
и лечение пневмонии телят. Ir Vet J, 64 (1): 14. DOI:
10.1186 / 2046-0481-64-14
Lorenz I, Fagan J, More SJ. 2011b. Здоровье теленка от рождения до
отъема. II. Лечение диареи у телят до отъема.
Ir Vet J, 64 (1): 9. DOI: 10.1186 / 2046-0481-64-9
Lorenz I, Mee JF, Earley B, More SJ.2011c. Здоровье теленка с
от рождения до отъема. I. Общие аспекты профилактики заболеваний. Ir
Vet J, 64 (1): 10. DOI: 10.1186 / 2046-0481-64-10.
Lowry OH, Rosebrough NJ, Farr AL, Randall RJ. 1951. Измерение белка
с реагентом фолин-фенол. J Biol Chem,
193 (1): 265-275.
Ликкесфельдт Дж., Свендсен О. 2007. Окислители и антиоксиданты при болезни
: Окислительный стресс у сельскохозяйственных животных. Ветеринар Дж., 173: 502-
511.DOI: 10.1016 / j.tvjl.2006.06.005
Mates JM. 2000. Эффекты антиоксидантных ферментов в молекулярном контроле токсикологии активных форм кислорода. Токсикология,
153 (1-3): 83-104. DOI: https://doi.org/10.1016/S0300-
483X (00) 00306-1
Miranda KM, Espey MG, Wink DA. 2011. Быстрый и простой спектрофотометрический метод
для одновременного обнаружения нитратов и нитритов
. Оксид азота, 5 (1): 62-71.DOI:
10.1006 / niox.2000.0319
Натх Р., Прасад Р.Л., Сарма С. 2014. Биомаркеры окислительного стресса
у помесных коров, пораженных ящуром.
Indian J Anim Res, 48 (6): 628-632. DOI: 10.5958 / 0976-
0555.2014.00045.4
Nisbet C, Yarım GF, iftci A, enesiz S., iftci G. 2007.
Исследование уровней оксида азота и малонового диальдегида в сыворотке крови у крупного рогатого скота, инфицированного Brucella abort.Ankara Üniv
Vet Fak Derg, 54: 159-163.
Özçelik M, İssi M, Gül Y, Güler O, imşek H, Özdemir N, Kılıç
A. 2014. Bakteriyel pnömonili besi sığırlarında oluşan serbest
radıkisi ali. Erciyes Üniv Vet Fak Derg, 11 (2):
111-116.
Paglia DE, Valentine WN. 1967. Исследования по количественной и
качественной характеристике глутатиона эритроцитов
пероксидазы.J Lab Clin Med, 70 (1): 158-169.
Perrone S, Negro S, Tataranno ML, Buonocore G. 2010.
Окислительный стресс и антиоксидантные стратегии у новорожденных. J
Matern Fetal Neonatal Med, 23 (Приложение 3): 63-65. DOI:
10.3109 / 14767058.2010.509940.
Rockett KA, Awburn MM, Rockett EJ, Cowden WB, Clark IA.
1994. Возможная роль оксида азота в иммуносупрессии
малярии. Parasite Immunol, 16 (5): 243-249.
DOI: https://doi.org/10.1111/j.1365-3024.1994.tb00346.x
Салем, Нью-Йорк, Йехиа С.Г., Фараг Х.С., Элькхиат Массачусетс. 2016. Клиническая,
гемато-биохимических изменений и оксидант-антиоксидант
биомаркеров у телят, инфицированных бабезией. Международный журнал ветеринарии и медицины
, 4 (1): 17-22. DOI:
https://doi.org/10.1016/j.ijvsm.2016.10.003
Сауторн П. 1988. Свободные радикалы в медицине II. Участие в
болезнях человека.Mayo Clin Proc, 63 (4): 390-408. DOI:
https://doi.org/10.1016/S0025-6196(12)64862-9
Sun Y, Oberley LW, Li Y. 1988. Простой метод клинического определения супероксиддисмутазы
. Clin Chem, 34 (3): 497-500.
Табакоглу Э., Дургут Р. 2013. Окислительный стресс в ветеринарии.
Медицина и эффекты при некоторых важных заболеваниях. АВКАЭ
Дергиси, 3 (1): 69-75.
Титце Ф. 1969. Ферментный метод количественного определения
нанограмм общего и окисленного глутатиона.Анал
Biochem, 27 (3): 502-522. DOI:
https://doi.org/10.1016/0003-2697(69)-5
Yılmaz S, Issi M, Kandemir FM, Gül Y. 2014. Малоновый диальдегид
и общие уровни антиоксидантов и гематологические параметры
КРС крупного рогатого скота с кокцидиозом. YYU Veteriner Fakultesi
Dergisi, 25 (2): 41-45.
Йошиока Т., Кавада К., Шимада Т., Мори М. 1979. Липид
перекисное окисление в материнской и пуповинной крови и защитный механизм
против токсичности активированного кислорода в крови.
Am J Obstet Gynecol, 135 (3): 372-376. DOI:
https://doi.org/10.1016/0002-9378(79)
-7
Yurdakul G, Sarıtaş ZK. 2013. Оценка клиники, рентгенографии
и некоторых биохимических показателей сыворотки крови и синовиальной жидкости
случаев артрита телят. Kocatepe Vet J 6 (2):
13-22.
Болезни домашней птицы — обзор
Антибиотики, одобренные против болезней домашней птицы
С 1940-х годов антибиотики также используются в птицеводстве как в лечебных, так и в профилактических целях.Но благодаря недавним улучшениям в животноводстве, гигиенических условиях и управлении фермой бактериальные заболевания домашней птицы удалось лучше контролировать с меньшим использованием антибиотиков. Однако антибиотикотерапия по-прежнему полезна и требуется, когда альтернативные методы борьбы с заболеванием, такие как вакцинация, не работают. К важным и распространенным заболеваниям домашней птицы относятся некротический энтерит, хронические респираторные заболевания, гангренозный дерматит, холера домашней птицы и птичий грипп (Pattison, 2008; Saif et al. , 2008).Лечение антибиотиками этих заболеваний в основном осуществляется путем добавления в воду или корм. Большинство эффективных и распространенных антибиотиков используются в качестве терапевтического вмешательства при болезнях домашней птицы (Hofacre, 2006).
Некротический энтерит — наиболее распространенное инфекционное заболевание на современных птицефабриках, которое может привести к огромным финансовым потерям. Clostridium perfringens — основная бактерия, вызывающая некротический энтерит. Однако возникновение этого заболевания всегда связано со вспышкой кокцидиальной инфекции, которая делает кишечник более восприимчивым к C.perfringens (Дахия и др. , 2006). Тетрациклин, стрептомицин, неомицин, бацитрацин и авиламицин в кормах — четыре наиболее распространенных антибиотика, направленных против некротического энтерита (Wages, 2001). Борьба с инфекцией C. perfringens вместе с профилактикой кокцидиоза может быть достигнута путем добавления антибиотиков, таких как виргиниамицин (20 г на тонну -1 ), бацитрацин (50 г на тонну -1 ) и линкомицин (2 г на тонну ). −1 ), чтобы накормить (Wages, 2001). Классы ионофоров антикокцидиальных соединений также эффективны для предотвращения кокцидиальных инфекций.Кроме того, введение пробиотиков также используется как эффективный метод как для профилактики, так и для лечения клинического некротического энтерита.
Борьба с респираторными заболеваниями домашней птицы важна для обеспечения максимальной экономической прибыли. Респираторные заболевания у домашней птицы вызываются несколькими сложными факторами, включая присутствие вируса, стресс и изменения в рационе, но инфекция Mycoplasma gallisepticum ответственна за большинство респираторных заболеваний у домашней птицы (Национальная программа здоровья животных, 2007).Различные антибиотики, такие как тилозин, тиамулин, тилмикозин, айвлозин, тетрациклины (в основном доксициклин, хлортетрациклин и окситетрациклин), спирамицин, эритромицин, гентамицин и кетасамицин, неомицин и колистин, используются в различных комбинациях, как по отдельности, так и в различных комбинациях, как по отдельности, так и в различных комбинациях. лечить респираторные заболевания у домашней птицы (Loehren et al. , 2008). Но фторхинолоны (энрофлоксацин, данофлоксацин, норфлоксацин, флумеквин и др.) Используются в фазе отмены.
Гангренозный дерматит вызывается заражением более чем одним типом бактерий, включая Clostridium septicum , Staphylococcus aureus и E.coli (Li и др. , 2010). В связи с вовлечением различных бактериальных патогенов в гангренозный дерматит, для лечения и контроля этого заболевания необходимы антибиотики широкого спектра действия. Предпочтительные эффективные антибиотики включают эритромицин, пенициллин и тетрациклин, особенно окситетрациклин (Wages, 2001).
Pasteurella multocida является возбудителем холеры птиц (Сити и Роберт, 2000). Это заразное бактериальное заболевание обычно приводит к высоким показателям заболеваемости и смертности.Сульфаниламиды обычно используются для раннего лечения (Wages, 2001). Сульфахиноксалин натрия вместе с сульфаметазином и сульфадиметоксином в корме или воде обычно используется для борьбы с холерой домашней птицы (Loehren et al. , 2008). Тетрациклин и норфлоксацин, вводимые с пищей и водой или вводимые парентерально, также полезны для борьбы с холерой птиц. Комбинированная инъекция стрептомицина и дигидрострептомицина эффективна у уток.
Другие полезные антибиотики включают линкомицин, виргиниамицин, спектиномицин, тилозин и эритромицин, которые в основном используются как грамположительные противомикробные препараты.Кроме того, гентамицин и цефтиофур наиболее часто используются в составе инъекционных антибиотиков in ovo (Loehren et al. , 2008). В случае простейших заболеваний, к которым относятся кокцидиоз, вызываемый Eimeria , и гистомониаз, вызываемый Histomonas meleagridis , кокцидиостаты и гистомоностаты в виде кормовых добавок используются в качестве эффективных противомикробных препаратов (Wages, 2001).
Книги по медицине лицензионные |
| |
