Все о вакцинации. Виды вакцин
СОДЕРЖАНИЕ
Что такое вакцинопрофилактика? Это система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок. Вакцины защищают людей от очень тяжелых инфекционных болезней.
Еще несколько десятилетий назад врачам приходилось неустанно бороться с такими инфекциями, как натуральная оспа, полиомиелит, дифтерия, коклюш, корь, эпидемический паротит, краснуха. Многих больных спасти не удавалось, многие оставались инвалидами.
Все радикально изменилось с появлением вакцин. Мир полностью избавлен от натуральной оспы, во многих странах ликвидирован полиомиелит, резко сократилось число и тяжесть течения дифтерии, коклюша, кори, краснухи, эпидемического паротита. С помощью прививок врачи научились бороться с такой инфекцией, как гепатит В, который чрезвычайно опасен возможностью формирования хронического поражения печени (цирроз, рак).
Человеку свойственно быстро забывать неприятные для него вещи: вот и вспышки инфекционных заболеваний, уносившие тысячи, а иногда и миллионы, человеческих жизней, забылись. По мнению некоторых, эпидемии инфекций – это пройденный этап в человеческой истории.
К сожалению – нет!
При снижении порога вакцинации возможна новая вспышка инфекций.
Например:
1973-1974 года – натуральная оспа в Стокгольме;
1990-1999 года – дифтерия в СССР;
Вспышка кори в г. Екатеринбурге в 2016-17 годах у непривитых от кори лиц.
Благодаря вакцинопрофилактике появилась возможность защиты от 40 инфекционных заболеваний. Часть из этих прививок ставят всему населению, часть – по эпидемическим показаниям. Это зависит от опасности распространения инфекции на данной территории.
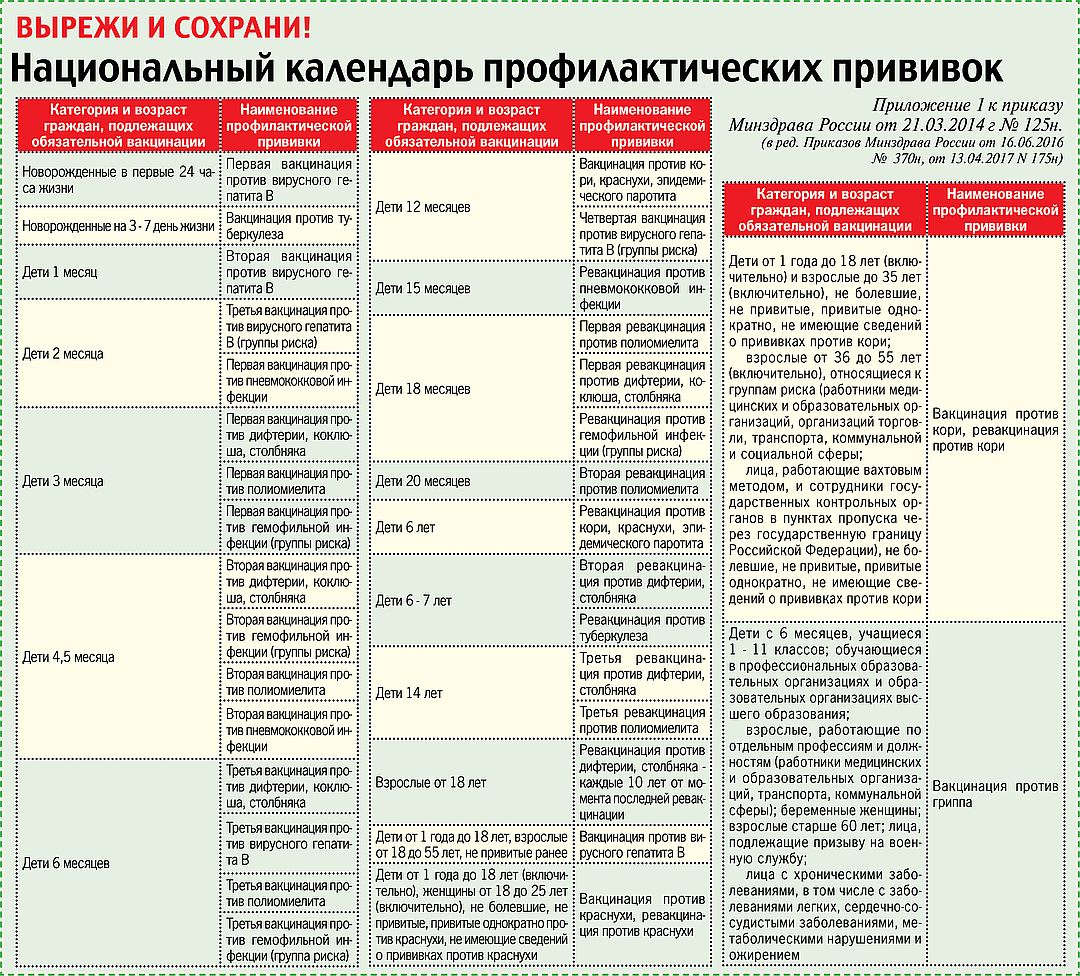
Обязательными на всей территории России являются прививки против туберкулеза (БЦЖ), коклюша, дифтерии, столбняка, кори, эпидемического паротита, краснухи, пневмококковой и гемофильной (ХИБ) инфекций. На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
На территории Свердловской области в календарь прививок включены прививки против клещевого энцефалита (вся территория области является опасной по возможности инфицирования клещевым энцефалитом), ветряной оспы (велика заболеваемость этой инфекцией), гепатита А.
Дети, организм которых ослаблен в силу разных причин врожденного или приобретенного характера, особенно подвержены инфекции, болеют тяжело, часто с осложнениями и возможным неблагоприятным исходом. Такие дети нуждаются в защите от инфекционных болезней в первую очередь.
КАЛЕНДАРЬ ПРИВИВОК
|
Возраст
|
Наименование прививки
|
|
Новорожденные в первые 24 часа жизни
|
Первая вакцинация против гепатита В
|
|
Новорожденные (при выписке из родильного дома)
|
Вакцинация против туберкулеза
|
|
1 месяц
|
Вторая вакцинация против гепатита В
|
|
2 месяца
|
Первая вакцинация против пневмококковой инфекции
Первая вакцинация против ротавирусной инфекции
|
|
3 месяца
|
Первая вакцинация против дифтерии, коклюша, столбняка
Первая вакцинация против полиомиелита
Первая вакцинация против гемофильной инфекции
Вторая вакцинация против ротавирусной инфекции
|
|
4,5 месяца
|
Вторая вакцинация против дифтерии, коклюша, столбняка
Вторая вакцинация против полиомиелита
Вторая вакцинация против гемофильной инфекции
Вакцинация против пневмококковой инфекции
Третья вакцинация против ротавирусной инфекции
|
|
6 месяцев
|
Третья вакцинация против гепатита В
Третья вакцинация против дифтерии, коклюша, столбняка
Третья вакцинация против полиомиелита
Третья вакцинация против гемофильной инфекции
|
|
9 месяцев
|
Первая вакцинация против менингококковой инфекции
|
|
11 месяцев
|
Вторая вакцинация против менингококковой инфекции
|
|
12 месяцев
|
Четвертая вакцинация против гепатита В
Вакцинация против кори, краснухи, эпидемического паротита
Вакцинация против ветряной оспы
|
|
15 месяцев
|
Ревакцинация против пневмококковой инфекции
Первая вакцинация против клещевого энцефалита
|
|
18 месяцев
|
Первая ревакцинация против дифтерии, коклюша, столбняка
Первая ревакцинация против полиомиелита
Ревакцинация против гемофильной инфекции
|
|
20 месяцев
|
Вторая ревакцинация против полиомиелита
Первая вакцинация против гепатита
|
|
21 месяц
|
Вторая вакцинация против клещевого энцефалита
|
|
26 месяцев
|
Вторая вакцинация против гепатита А
|
|
2 года 6 месяцев
|
Первая ревакцинация против клещевого энцефалита
|
|
6 лет
|
Ревакцинация против кори, краснухи, эпидемического паротита
Вторая вакцинация против ветряной оспы
|
|
6-7 лет
|
Вторая ревакцинация против дифтерии, столбняка
Ревакцинация против туберкулеза
|
|
13 лет (обоего пола)
|
Вакцинация против папилломавирусной инфекции
|
|
14 лет
|
Третья ревакцинация против дифтерии, столбняка
Третья ревакцинация против полиомиелита
|
АКДС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.

Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы.
От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. АКДС вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация?
С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ИНФАНРИКС
– это вакцина, защищающая от трех тяжелых инфекций – от коклюша, дифтерии и столбняка.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами.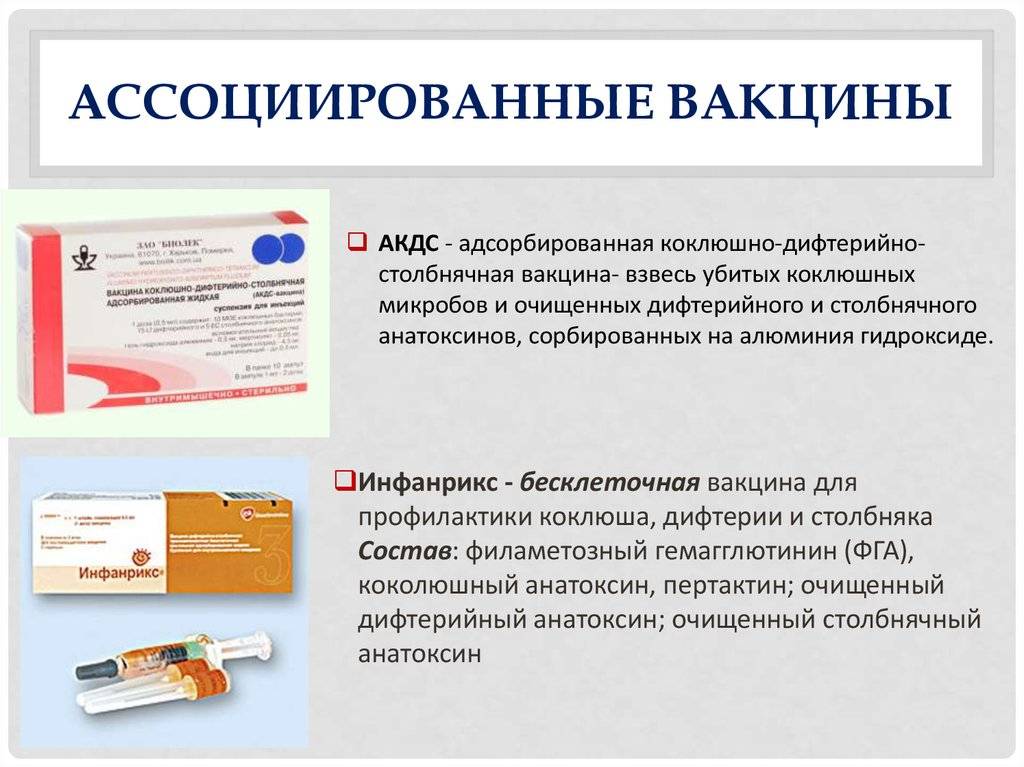 При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: коклюшная бесклеточная вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание). За счет того, что коклюшная вакцина, входящая в состав вакцины «инфанрикс» не имеет поверхностной оболочки, тяжелые реакции и осложнения встречаются после ее введения много реже, чем после АКДС.
Вакцинация проводится с трехмесячного возраста трехкратно с интервалом в 1,5 месяца, затем в 1 год 6 месяцев проводится первая ревакцинация. Вакцины АКДС и инфанрикс взаимозаменяемые. Учитывая сложную эпид. обстановку по коклюшу на территории Свердловской области, МЗ Свердловской области рекомендована 2 ревакцинация против коклюша вакциной «инфанрикс» в возрасте 6 лет. Инфанрикс вводится глубоко внутримышечно в передненаружную область бедра.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом
АДС
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как в состав вакцины не входит коклюшная вакцина, АДС применяется для вакцинации против дифтерии и столбняка у детей младше 6 лет при наличии противопоказаний к введению вакцины АКДС и Инфанрикс. Вакцина в этом случае вводится двукратно с интервалом 1,5 месяца. АДС вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко (много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.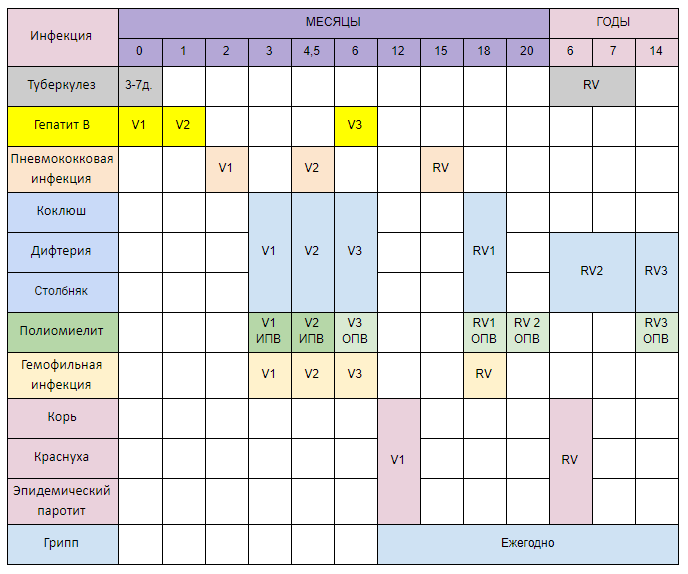
АДС-М
– это вакцина, защищающая от двух тяжелых инфекций – от дифтерии и столбняка.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
В состав вакцины входят: дифтерийный и столбнячный анатоксины, (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание).
Так как содержание дифтерийного и столбнячного анатоксинов в вакцине АДС-М уменьшено по сравнению с вакцинами АКДС, инфанрикс, АДС, вакцина АДС-М не годится для вакцинации детей до 6 лет и применяется только для вакцинации и ревакцинации детей старше 6 лет и взрослых. Хотя в крайне редких случаях, когда все названные вакцины противопоказаны, вакцина АДС-М применяется и для вакцинации против дифтерии и столбняка детям до 6 лет, которая проводятся двукратно с интервалом в 1,5 месяца.
Ревакцинации вакциной АДС-М проводятся в 7 лет, 14 лет и далее 1 раз в 10 лет пожизненно. АДС-М детям раннего и дошкольного возраста вводится внутримышечно в передненаружную область бедра, старшим детям и взрослым ее можно вводить глубоко подкожно.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко(много реже, чем при АКДС) встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПОЛИОМИЕЛИТНЫЕ ВАКЦИНЫ
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Схема вакцинации: трехкратно с интервалом в 1,5 месяца на первом году жизни, ревакцинации в 1 год 6 месяцев, 1 год 8 месяцев и в 14 лет.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Крайне редко после введения инактивированной (неживой) вакцины против полиомиелита может быть местная реакция. Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей. Могут быть аллергические реакции при наличии аллергии к стрептомицину.
Введение живой полиомиелитной вакцины реакции обычно не вызывает. Очень редко, с частотой 1 на 1 000 000 доз, у детей с иммунодефицитным состоянием возможно развитие вакциноассоциированного паралитического полиомиелита.
Для профилактики этого осложнения все дети получают комбинированную схему вакцинации – первые 2 прививки проводятся инактивированной полиомиелитной вакциной, а третья вакцинация и все ревакцинации – живой. При этом инактивированная полиомиелитная вакцина создает хороший общий иммунитет к полиомиелиту, на его фоне живая полиомиелитная вакцина создает местный иммунитет, надежно защищающий от вируса полиомиелита. При такой схеме вакцинации вакциноассоциированный паралитический полиомиелит не возникает.
Вакцины для профилактики полиомиелита:
- Живая полиомиелитная вакцина – БиВак полио. Вакцину закапывают в рот.
- Имовакс – инактивированная полиомиелитная вакцина
- Полиорикс — инактивированная полиомиелитная вакцина.
- Полимилекс — инактивированная полиомиелитная вакцина
Инактивированные полиомиелитные вакцины вводятся внутримышечно в передненаружную область бедра. Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
Живая полиомиелитная вакцина – в виде капель на корень языка ребенка.
ВАКЦИНА ПРОТИВ КОРИ
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Для вакцинации против кори используется отечественная живая коревая вакцина
Вакцинация против кори проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против кори малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых, начиная с 4-5 дня после прививки может подняться температура, с 8-го по 12-й день даже до высоких цифр (выше 39,00С), появиться насморк, кашель, единичные элементы сыпи. Это является допустимой (обычной) реакцией организма на введение живой коревой вакцины, и на 13-14-й день состояние ребенка нормализуется. Реакции на вторую дозу возникают еще реже.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ ЭПИДЕМИЧЕСКОГО ПАРОТИТА («свинки»)
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит). У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Для вакцинации против эпидемического паротита используется отечественная живая паротитная вакцина
Вакцинация против эпидемического паротита проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте, ревакцинация — через 6 месяцев от вакцинации. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против эпидемического паротита малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день и очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой паротитной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНА ПРОТИВ КРАСНУХИ
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи.
 Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
Заболевание опасно для беременных женщин. Если беременная заболевает краснухой, особенно в первые три месяца беременности, то нередко беременность заканчивается выкидышем, рождением мертвого ребенка или ребенка с синдромом врожденной краснухи (врожденный порок сердца, слепота, глухота, в последствии – умственная отсталость), при заражении на поздних сроках беременности у ребенка может возникнуть энцефалит.
Для вакцинации против краснухи используется живая краснушная вакцина
Вакцинация против краснухи проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Если ребенок не был привит своевременно, то вакцинация осуществляется в любом возрасте. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Зачем нужна ревакцинация? С годами иммунитет к заболеванию может несколько снизиться. Для поддержания иммунитета на уровне, способном защитить организм от инфекции, проводятся ревакцинации.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина против краснухи малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморка, а у взрослых – болей в суставах. Это является допустимой (обычной) реакцией организма на введение живой краснушной вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ПРИОРИКС
Это вакцина, защищающая сразу от трех вирусных инфекций – кори, эпидемического паротита, краснухи.
Корь — острое, чрезвычайно заразное вирусное заболевание, встречающееся только у людей. При контакте с вирусом вероятность развития болезни близка к 100%. Заболевание характеризуется высокой температурой тела, общим тяжелым состоянием, кашлем, насморком, отечностью век, светобоязнью, гнойными выделения из глаз и сыпью. Корь опасна тяжелыми осложнениями: тяжелыми пневмониями с поражением плевры и образованием абсцессов в легких, язвенно-некротическими поражениями слизистых оболочек полости рта и кишечника, вплоть до распада мягких тканей, гнойным отитом, судорогами, редко – воспалением головного мозга (энцефалит), после которого наступает инвалидизация ребенка. По всему миру от кори ежегодно погибает до миллиона детей. Корью может заразиться и взрослый. Причем заболевание у него протекает тяжелее, чем у детей.
Эпидемический паротит – острая вирусная инфекция, при которой в основном поражаются слюнные железы. Они распухают, ребенку больно жевать и глотать. Кроме слюнных желез вирус эпидемического паротита может вызвать поражение поджелудочной железы (панкреатит), а также головного мозга (менингит, менингоэнцефалит).
 У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
У 20-30% заболевших мальчиков-подростков воспаляются яички (орхит), что может послужить причиной бесплодия. У 5% заболевших девочек могут быть воспалены яичники (оофорит).
Краснуха – острая вирусная инфекция, характеризующаяся невысоким подъемом температуры, увеличением лимфатических узлов, особенно на затылке, и мелкопятнистой сыпи. Обычно краснуха у детей протекает легко, но в редких случаях может поражаться головной мозг с развитием энцефалита.
В состав вакцины «приорикс», производства ГлаксоСмитКляйн, Бельгия, входят живые вакцины против кори, эпидемического паротита и краснухи.
Вакцинация проводится детям в возрасте 1 год, ревакцинация – в 6 лет. Вакцина альтернативная, т.е. приобретается за счет средств родителей и по желанию родителей. Вакцина вводится подкожно под лопатку или в наружную область плеча.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи, кашля, насморк, очень редко – на один-два дня припухание слюнных желез. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ТУБЕРКУЛЕЗА
Туберкулез – бактериальная инфекция, вызываемая микобактериями туберкулеза человека или животного. Поражаются легкие, кости, кожа, мочеполовая система, нервная система, глаза, лимфатические узлы. Туберкулез не поражает только волосы и ногти! Наиболее тяжелой формой заболевания является туберкулезный менингит (воспаление мозговых оболочек).
В наши дни в мире ежегодно заболевают туберкулезом более 9 млн. человек и 3-4 млн. умирают от него.
В России заболеваемость туберкулезом ( в том числе детей) за последние годы выросла более, чем в 2 раза и продолжает расти.
Для туберкулеза характерно постепенное, часто незаметное начало заболевания. Клинические проявления туберкулезной инфекции могут быть разные. Но всегда это сопровождается явлениями интоксикации. И всегда требует лечения.
Для вакцинации против туберкулеза существует две вакцины: БЦЖ и БЦЖ-М
Вводят вакцины внутрикожно в наружную верхнюю треть руки. Кожу после введения вакцины не обрабатывают, повязку не накладывают. В месте введения вакцины в течение 3-6 месяцев последовательно развиваются пятно, гнойничковый элемент, корочка и рубчик. Наличие рубчика свидетельствует о правильном проведении прививки. Подъема температуры, ухудшения общего состояния не бывает.
Вакцинацию против туберкулеза проводят новорожденным в роддоме на 3-7 сутки жизни вакциной БЦЖ, или при наличии при наличии временных противопоказаний – после их отмены дома вакциной БЦЖ-М. До 2-х месячного возраста прививки против туберкулеза проводятся без предварительной реакции Манту, после 2-х месяцев жизни – при отрицательном результате р. Манту. Ревакцинацию вакциной БЦЖ (повторное введение) проводят при отрицательном результате туберкулиновой пробы в 7 лет и в 14 лет.
Манту. Ревакцинацию вакциной БЦЖ (повторное введение) проводят при отрицательном результате туберкулиновой пробы в 7 лет и в 14 лет.
Возможные осложнения после введения вакцины БЦЖ и БЦЖ-М: лимфаденит, инфильтрат, холодный абсцесс, язва, келоидный рубец, остеит, генерализованный БЦЖ-ит. Осложнения встречаются не часто, но при появлении у ребенка каких-либо симптомов, жалоб необходимо обратиться к врачу.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА В
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной ) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
Вакцины против гепатита В не содержат вирус, созданы генно-инженерным путем, содержат белок пищевых дрожжей.
Первую прививку против гепатита В проводят в роддоме в первый день жизни ребенка, через 1 месяц – вторую вакцинацию, в 6 месяцев – третью. Детям, родившимся от матерей-носителей вируса гепатита В или больных гепатитом В, вакцинацию проводят 4-х кратно: в первый день жизни, в 1 месяц, в 2 месяца, в 12 месяцев. Все вакцины против гепатита В вводят внутримышечно: детям до 2 лет – в бедро, старше – в дельтовидную мышцу (высоко в руку).
На месте введения вакцины могут появиться уплотнение и краснота, которые проходят через несколько дней. Небольшое повышение температуры бывает редко и быстро проход.
Теоретически возможна аллергическая сыпь на вакцину при наличии аллергической реакции на пекарские дрожжи, но т. к. аллергическая реакция на пекарские дрожжи встречается крайне редко, аллергическая сыпь на вакцину тоже почти не регистрируется в мире.
к. аллергическая реакция на пекарские дрожжи встречается крайне редко, аллергическая сыпь на вакцину тоже почти не регистрируется в мире.
БУБОКОКК
Это вакцина против коклюша, дифтерии, столбняка, гепатита В.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Гепатит В – вирусная инфекция, широко распространенная во всем мире, вызывающая поражение печени, вплоть до цирроза (гибели клеток печени с образованием рубцовой ткани) или рака печени. Вирус содержится в крови и любых жидкостях организма зараженного человека (слюна, сперма, вагин6альный секрет). Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
Путей заражения гепатитом В много: при инъекциях, половым путем, при тесном контакте с больным в быту через парезы, раны, при использовании общих инструментов (ножниц, бритв, игл для татуировки), мочалок, расчесок, зубных щеток и т.п. Новорожденный ребенок может заразиться от больной (инфицированной) матери. По данным Всемирной организации здравоохранения (ВОЗ), ежегодно от гепатита В в мире погибает около 1 000 000 человек.
В состав вакцины входят: коклюшная убитая вакцина, дифтерийный и столбнячный анатоксины (иммунитет к дифтерии и столбняку вырабатывается против токсинов, обуславливающих заболевание), а также рекомбинантная вакцина против гепатита В.
Вакцина применяется в том случае, если ребенку необходимо сделать АКДС и вакцинацию против гепатита В, вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
МОНОВАКЦИНЫ ПРОТИВ ГЕМОФИЛЬНОЙ ТИПА b ИНФЕКЦИИ (ХИБ-ИНФЕКЦИИ)
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Схема вакцинации против гемофильной типа b (Хиб) инфекции:
— дети, начинающие получать прививки против Хиб-инфекции с 3 до 6 месяцев прививаются трехкратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети, начинающие получать прививки против Хиб-инфекции с 6 до 12 месяцев прививаются двукратно с интервалов в 1,5 месяца с ревакцинацией в 1 год 6 месяцев;
— дети старше года прививаются однократно
Для вакцинации против гемофильной типа b (Хиб) инфекции используются две вакцины: Хиберикс (ГласкоСитКляйн, Бельгия) и Акт-хиб (Санофи Пастер, Франция). Вакцины против гемофильной типа b (Хиб) инфекции вводятся внутримышечно или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у менее 10 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С (до 1% привитых детей).
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцины не имеют специальных противопоказаний, кроме гиперчувствительности к ее компонентам и сильной реакцией на предыдущую дозу. ВИЧ-инфекция не является противопоказанием.
ПЕНТАКСИМ
Это вакцина против коклюша (бесклеточная), дифтерии, столбняка, полиомиелита (инактивированная) и гемофильной инфекции типа b.
Коклюш вызывается коклюшной палочкой. Заболевание характеризуется приступами спазматического кашля, поражением дыхательной, сердечно-сосудистой и нервной систем. Происходит скапливание густой стекловидной мокроты в бронхах, которую тяжело откашлять и взрослому человеку. Ребенок «заходится» в кашле. Опасен коклюш и своими осложнениями, которые развиваются у 30% — 50% и выше заболевших: воспалением легких (пневмонией), а у маленьких детей – поражением головного мозга (энцефалопатией) с возможными повторными судорогами. При заболевании коклюшем непривитых детей в возрасте до года умереть может каждый пятый ребенок.
Дифтерия – инфекция, которую вызывает дифтерийная палочка. Клинические проявления заболевания обусловлены действием дифтерийного токсина (продукта жизнедеятельности дифтерийной палочки). Могут поражаться миндалины, зев, гортань, нос, кожа, слизистые оболочки. У непривитых заболевание характеризуется тяжелым течением с последующим развитием осложнений со стороны сердечнососудистой и нервной системы. От дифтерии среди непривитых умирают 10 – 20% заболевших. Антибиотики при лечении дифтерии неэффективны, лечение проводят специфической противодифтерийной сывороткой, введение которой само может вызвать тяжелые аллергические состояния.
Столбняк – инфекция, которую вызывает столбнячная палочка. Это заболевание с явлениями выраженной интоксикации нервной системы, проявляющейся в виде тонических и клонических мышечных судорог. Смерть наступает от паралича дыхательной мускулатуры. От столбняка умирают от 67 до 91% заболевших.
Полиомиелит — это острая вирусная инфекция. Вызывается вирусами полиомиелита трех типов. Поражается в основном спиной мозг, но иногда и головной. Возникают параличи (ребенок не может ходить) или парезы конечностей (хромота). Заболевание ведет к инвалидизации (пораженная конечность плохо растет, слабеет, мышцы атрофируются).
Гемофильная типа b (Хиб) инфекция является причиной 40% всех гнойных менингитов у маленьких детей, умирает 5 – 25% всех заболевших, 40% переболевших инвалидизируется в результате поражения нервной системы, зрения, слуха (развивается глухота). Инфекция вызывает также воспаление легких, суставов, полости рта, является причиной повторных гнойных отитов, респираторных заболеваний. Болеют в основном дети от 2 месяцев до 5 лет и дети с нарушением иммунитета в любом возрасте.
Вакцина вводится глубоко внутримышечно в передненаружную область бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие, осложнения со стороны нервной системы (судороги, продолжительный пронзительный крик, энцефалопатия). Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВАКЦИНЫ ПРОТИВ ГЕПАТИТА А
Гепатит А – острое вирусное заболевание, поражающее печень. Проявляется заболевание слабостью, снижением аппетита, рвотой, желтой окраской кожи, обесцвеченным стулом, темной окраской мочи. Бывает затяжное и осложненное течение гепатита А. Наиболее тяжело болеют люди с хроническими заболеваниями печени, у них возможен смертельный исход.
Для профилактики гепатита А применяются убитые отечественные (ГЕП-А-ин-ВАК, с 3-х лет) и зарубежные (Хаврикс, с 1 года, и Аваксим, с2 лет) вакцины.
Схема вакцинации две прививки с интервалом 6 – 18 месяцев. Вакцина вводится внутримышечно (предпочтительно) или подкожно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Крайне редко встречаются осложнения: аллергические реакции местные и общие. Эти состояния при тщательном расследовании часто оказываются заболеваниями, начало которых по времени совпадает с вакцинальным процессом.
ВЕТРЯНАЯ ОСПА
Ветряная оспа -это острое инфекционное заболевание, передающееся воздушно-капельным путем.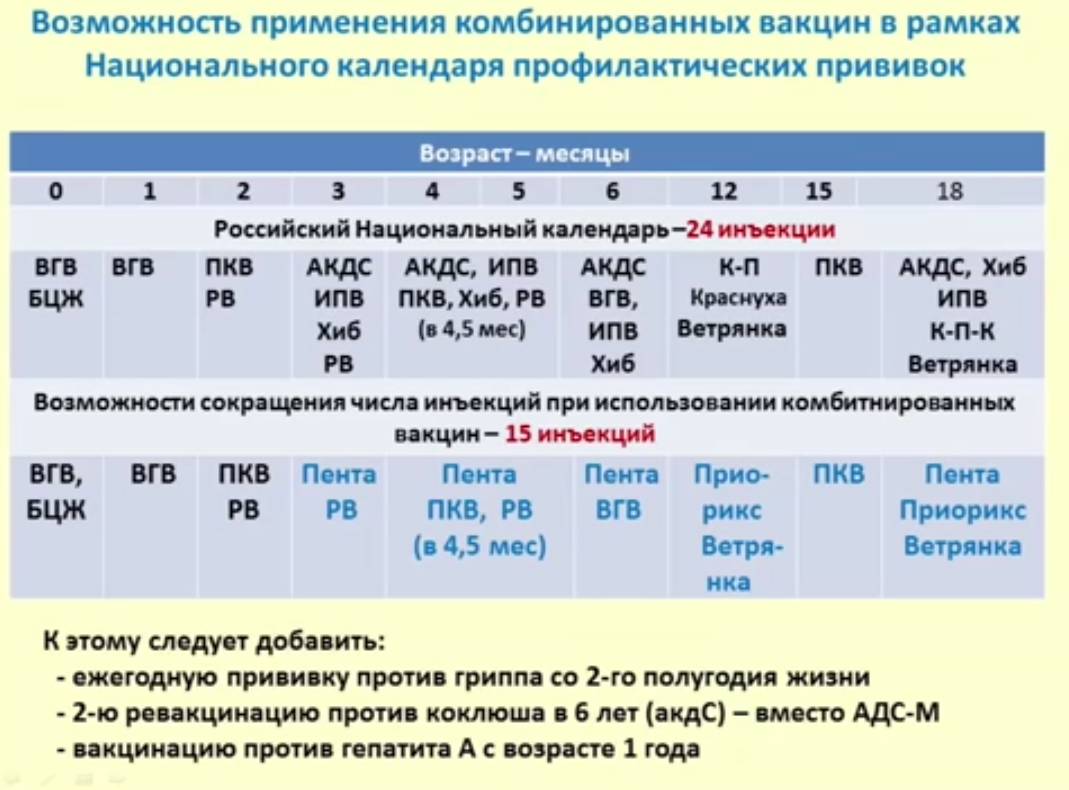 Инфекция крайне заразна. Она характеризуется лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью. Кроме часто встречающейся легкой формы ветряная оспа может протекать в виде среднетяжелой и тяжелой форм, когда резко выражены симптомы интоксикации, может быть поражение головного мозга. А также бывают геморрагическая форма (могут быть кровоизлияния в кожу, слизистые, носовые кровотечения, кровавая рвота), гангренозная форма (некрозы и глубокие язвы на месте пузырьков). Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Инфекция крайне заразна. Она характеризуется лихорадкой, умеренно выраженной интоксикацией и распространенной везикулезной сыпью. Кроме часто встречающейся легкой формы ветряная оспа может протекать в виде среднетяжелой и тяжелой форм, когда резко выражены симптомы интоксикации, может быть поражение головного мозга. А также бывают геморрагическая форма (могут быть кровоизлияния в кожу, слизистые, носовые кровотечения, кровавая рвота), гангренозная форма (некрозы и глубокие язвы на месте пузырьков). Осложнения при ветряной оспе встречаются редко. К ним относятся пневмонии, круп, энцефалиты, менингоэнцефалиты, миелиты, невриты. Возможно присоединение бактериальной инфекции.
Для вакцинации против ветряной оспы используются следующие живые вакцины:
- Варилрикс (ГласкоСмитКляйн, Бельгия)
- Окавакс ( Институт Бикен, Япония)
Схема вакцинации: вакцинация в год и ревакцинация в 6 лет, при вакцинации против ветряной оспы детей старше 6 лет – прививки проводятся двукратно с интервалом в 6 небель. Вакцины против ветряной оспы вводятся подкожно.
У детей, перенесших ветряную оспу, вакцина уменьшает частоту опоясывающего лишая.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5 – 15 % привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
Вакцина малореактогенна, но живой вирус у некоторых людей (редко) вызывает специфические реакции. У небольшого числа привитых возможно повышение температуры с 5 по 13-14-й день, появление сыпи. Это является допустимой (обычной) реакцией организма на введение живой вакцины, и на 13-14-й день состояние ребенка нормализуется.
В исключительно редких случаях (частота 1:1 000 000) в период от нескольких дней до трех недель после вакцинации может развиться идеопатическая тромбоцитопеническая пурпура.
ВАКЦИНЫ ПРОТИВ ПНЕВМОКОККОВОЙ ИНФЕКЦИИ
Пневмококковая инфекция – вызывается бактериями и характеризуется тяжелыми заболеваниями ушей (отит), легких, других органов, заражением крови (сепсис), поражением мозговых оболочек (менингит). Пик заболеваемости наблюдается на 1 – 2 году жизни и у пожилых людей. Иммунизация рекомендуется детям первых лет жизни, пожилым людям, пожилым людям, пациентам в учреждениях постоянного пребывания, больным при отсутствии селезенки, онкологических заболеваниях, сахарным диабетом, хронической почечной патологией, ВИЧ. Вакцина показана часто болеющим, детям с увеличением аденоидов, с бронхолегочной патологией, инфицированным туберкулезом.
Для вакцинации против пневмококковой инфекции используется три вакцины: превенар и синфлорикс, разрешенные к применению с 2-х месячного возраста, и пневмо-23, разрешенная к применению с 2-х летнего возраста.
Схема вакцинации:
Вакцинация проводится двукратно (в 2 мес. и 4,5 мес.) с ревакцинацией в 1 год 3 месяца. Если ребенок прививается на втором году жизни – двукратно без ревакцинации. У лиц старше 2 лет – однократно.
Вакцины против пневмококковой инфекции вводятся внутримышечно, детям первых лет жизни в передненаружную поверхность бедра.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
К редко встречающимся осложнениям при использовании вакцины «превенар» относятся отек Квинке, бронхоспазм, судороги, дерматит, зуд, крапивница.
ВАКЦИНЫ ПРОТИВ КЛЕЩЕВОГО ЭНЦЕФАЛИТА
Клещевой энцефалит – природно-очаговое (характерно только для определенных территорий) вирусное заболевание с преимущественным поражением центральной нервной системы. Переносчиками и резервуарами клещевого энцефалита являются иксодовые клещи. Заражение возможно при употреблении в пищу сырого коровьего или козьего молока. Вирус сохраняется в клещах в течение всей их жизни и передается от поколения к поколению, что делает клещей природным очагом инфекции. Заражение клещевым энцефалитом может произойти и без посещения леса – клещ может быть принесен домой с ветками, цветами, на шерсти домашних животных, на одежде людей. При заболевании вирус поражает головной и спиной мозг, характерны упорные головные боли, судороги, параличи. Заболевание никогда не проходит бесследно, у переболевших на всю жизнь остаются осложнения различной степени тяжести.
Наша область является эндемичной по этому заболеванию, т.е. опасность инфицирования клещевым энцефалитом на территории Свердловской области (в т. ч. и в нашем городе) довольно велика.
ч. и в нашем городе) довольно велика.
Для вакцинации детского населения применяются следующие вакцины:
- «ФСМЕ-ИММУН Инжект» Австрия, разрешенная к применению с годовалого возраста;
- «ЭНЦЕПУР» Германия, разрешенная к применению с годовалого возраста;
- Вакцина против клещевого энцефалита культуральная очишенная концентрированная инактивированная сухая (г. Москва), разрешенная к применению с 4-х летнего возраста;
- КлещЭвак (г. Москва), разрешенная к применению с годовалого возраста.
- «ЭнцеВир Нео детский» (Россия)
Схема вакцинации: вакцинация двукратно с интервалом для отечественной вакцины 1-6 месяцев, для импортной 1-2 месяца; первая ревакцинация для всех вакцин через год после вакцинации, отдаленные ревакцинации 1 раз в 3 года. Вакцины вводятся внутримышечно, а отечественная для старших возрастов может быть введена подкожно в подлопаточную область.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины. Вакцинальные реакции бывают местными и общими.
Местная нормальная реакция – уплотнение тканей, краснота, не превышающая 8 см в диаметре, иногда легкая болезненность в месте введения вакцины; развивается сразу после введения препарата, проходит в течение 1-4 дней, встречается у 5% привитых детей.
Общая нормальная реакция проявляется повышением температуры до 37,50 – 38,60С, иногда появляются нарушения сна, аппетита, недомогание.
После первой дозы иногда наблюдается кратковременное повышение температуры, головная боль, боли в конечностях, тошнота и рвота. На следующие дозы эти симптомы наблюдаются еще реже.
К крайне редким тяжелым поствакцинальным реакциям относят: температуру более 400С, местную реакцию 8 см. в диаметре и более.
в диаметре и более.
Крайне редки аллергические реакции.
ВАКЦИНЫ ПРОТИВ ГРИППА
Грипп – это острое инфекционное вирусное заболевание, передающееся воздушно-капельным путем, поражающее верхние дыхательные пути.
По своей социальной значимости он находится на первом месте среди всех болезней человека. Заболеваемость гриппом и ОРВИ превышает суммарную заболеваемость всеми остальными инфекциями: даже вне эпидемии грипп и ОРВИ составляют до 40% всех заболеваний взрослых и более 60% заболеваний среди детей. Ежегодно по всему земному шару фиксируется ни одна сотня тысяч смертей. Каждые 2-3 года возникают эпидемии. Во время эпидемии каждый пятый россиянин болеет гриппом.
Случаются и пандемии, когда заболевает большинство населения по всему земному шару. Такое массовое инфицирование населения происходит при возникновении нового типа вируса, имеющего незнакомые для иммунной системы человека антигены, т.е. когда у всего населения земного шара нет иммунитета к данному вирусу. Пандемии опасны из-за своего масштаба, из-за тяжести заболевания у многих. Так пандемия 1918-1919 гг. унесла 20 миллионов жизней.
Иммунитет после перенесенного гриппа кратковременный, типоспецифический (т.е. только к тому типу вируса, который вызвал заболевание). Повторные заболевания, вызванные этим же типом вируса возможны через 2-5 лет.
Наиболее частым осложнением гриппа является вторичная бактериальная пневмония. Именно от нее погибает большинство детей младшего возраста, пожилых людей и больных, страдающих хроническими заболеваниями. Пневмония развивается спустя 4-14 дней после исчезновения симптомов гриппа.
Кроме пневмонии встречаются и другие респираторные осложнения: круп (ларинготрахеит), средний отит, синусит, ринит. Грипп также может спровоцировать обострение хронических заболеваний легких (астма, бронхит), декомпенсацию сердечно-сосудистых заболеваний (миокардит, перикардит), почечной недостаточности или эндокринных расстройств (сахарный диабет).
Для профилактики гриппа используются живые, инактивированные, субъединичные и сплит-вакцины.
В Свердловской области преимущественно для вакцинации против гриппа используются субъединичные и сплит-вакцины.:
- Гриппол и Гриппол-плюс. Применяется с 6-ти месячного возраста.
- Совигрипп. Применяется с 6-ти месячного возраста.
- Ультрикс. Применяется с 6 лет.
- Флюарикс (Бельгия) Применяется с 12-ти месяцев.
- Инфлювак (Нидерланды) Применяется с 6-ти месяцев.
- Агриппал (Италия) Применяется с 6-ти месяцев.
- Бегривак (Германия) Применяется с 6-ти месяцев.
- Ваксигрип (Франция) Применяется с 12-ти месяцев.
Инактивированные вакцины вводят внутримышечно или глубоко подкожно в верхнюю треть наружной поверхности плеча.
Говоря обо всех этих вакцинах, хотелось бы отметить, что в состав данных вакцин не входит вирус ни в живом, ни в убитом виде. Все перечисленные вакцины содержат только поверхностные антигены вируса, на которые и вырабатывается иммунитет. Заболевание они вызывать не могут. Наличие же симптомов вирусной инфекции после прививки у некоторых людей связано с тем, что прививки против гриппа делаются в период роста респираторной инфекции. Это просто ОРВИ, которая была бы и без прививки. Это случайное совпадение. От гриппа же прививки эти защищают очень надежно, даже если иммунитет после прививки формируется на фоне ОРВИ. При этом не утяжеляется течение респираторной инфекции. Прививки против гриппа лучше делать до начала эпидемического сезона гриппа.
Прививочные реакции и осложнения. Живые вакцины в течение 3 суток после вакцинации у 2% привитых могут вызывать повышение температуры до 37,50С, легкое недомогание, головную боль, катаральные явления. При подкожном введении убитых вакцин допускается кратковременное повышение температуры выше 37,50С или инфильтратов до 50 мм не более, чем у 3% привитых. При впрыскивании вакцины в нос также возможно кратковременное повышение температуры. Субъединичные и сплит-вакцины дают слабые кратковременные реакции.
Субъединичные и сплит-вакцины дают слабые кратковременные реакции.
Возможны аллергические реакции при наличии анафилактической реакции на куриный белок. В этом случае прививки против гриппа противопоказаны.
ВАКЦИНЫ ПРОТИВ ПАПИЛЛОМАВИРУСНОЙ ИНФЕКЦИИ
В настоящее время известно более 120 типов вируса паппиломы человека, некоторые из них вызывают бородавки на коже, но более 30 типов инфицируют половой тракт. Инфицирование женщин вирусом паппиломы человека является важнейшим фактором канцерогенеза шейки матки. Этот вирус был выявлен в 99,7% биоптатов у женщин с раком шейки матки. Рак шейки матки занимает второе место среди злокачественных опухолей репродуктивных органов у женщин и уступает только раку молочной железы.
По региональному календарю прививки против папилломавирусной инфекции рекомендованы девушкам с 13 летнего возраста.
Для иммунопрофилактики используется две вакцины:
- Гардасил (Мерк Шарп и Доум) – 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 11 и 16 (по 40 мкг), сорбент –маморфный алюминия гидроксифофатсульфат. Схема введения: 0-2-6 мес.
- Церварикс (ГласкоСмитКляйн) — 1 доза (0,5 мл) содержит белок L1 типов 6 и 18 (по 20 мкг), 50 мкг 3-О-дезацил 1-4-монофосфорил липид А, алюминия 0,5 мг, 0,624 мг дигидрофосфат-динидрата. Схема введения: 0-1-6 мес.
Вакцины вводятся внутримышечно.
Введение любой вакцины вызывает ответную реакцию организма. Это начинает работать иммунная система в ответ на введение антигенов возбудителя. Иногда эти реакции имеют клинические проявления. Это обычные, нормальные вакцинальные реакции (процессы), под которыми понимают изменения в организме, развивающиеся с определенным постоянством после введения той или иной вакцины.
Из всех реакций на вакцину чаще регистрируется боль в месте инъекции и головная боль, кратковременное повышение температуры, тошнота, рвота, боли в мышцах и суставах. Крайне редко могут быть сыпи, зуд, воспаление органов малого таза.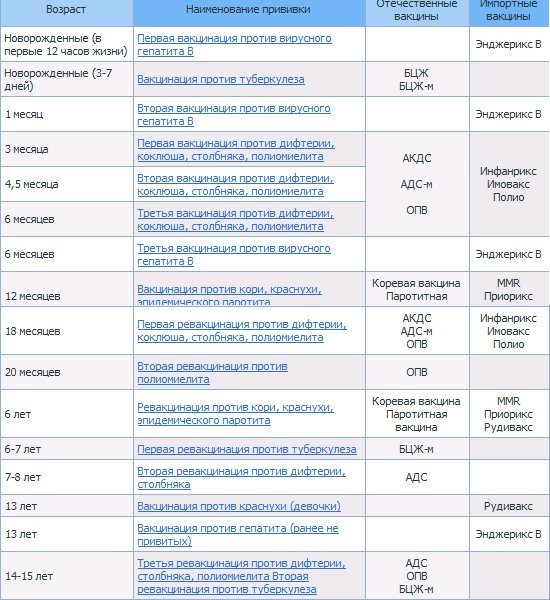
ВАКЦИНЫ ПРОТИВ РОТОВИРУСНОЙ ИНФЕКЦИИ
Ротовирусная инфекция – основная причина острого гастроэнтерита, к возрасту 5 лет ею переболевают практически все дети. Эпидемии наблюдаются в зимне-весенний период. В мире ротовирус уносит более 600000 детских жизней в год.
Инкубационный период составляет до пяти суток, при этом острый период начинается с третьего-седьмого дня. Для восстановления после перенесённой болезни ребёнку требуется до пяти суток.
Для данного заболевания характерно острое начало. Основными его признаками являются рвота, резкое повышение температуры тела, часто возникает понос. Стул при данном патологическом состоянии довольно характерный. В первый день он жидкий, желтый, затем приобретает глинообразную окраску. Обычно среди заболевших отмечается появление насморка, покраснение горла и болезненные ощущения при глотании. Для острого периода характерно отсутствие аппетита, а также состояние упадка сил. Ротовирусная инфекция у детей имеет следующее течение: утром отмечается вялость, капризность, тошнота, возможна рвота (иногда со слизью). Аппетит значительно снижен, после принятия пищи рвота характеризуется присутствием кусочков непереваренной еды, также она возникает при употреблении жидкости в объёме свыше пятидесяти миллилитров. В течение дня повышается температура тела, причём к вечеру она может достигать тридцати девяти градусов. Длительность состояния с повышенной температурой может составлять пять дней.
Самолечение грозит развитием осложнений и более тяжёлым течением заболевания. К таким осложнениям относят присоединение к вирусу бактериальной инфекции, отмирание клеток головного мозга (при значительном повышении температуры). В тяжёлых случаях может отмечаться летальный исход.
В Российской Федерации зарегистрировано две вакцины против ротовирусной инфекции:
- Роторикс (Англия)
- РотаТек (Швецария)
Реактогенность обеих вакцин низкая. Вакцины живые в виде капель в рот. Крайне редко в поствакцинальный период может быть повышение температуры, разжижение стула, иногда – рвота.
Крайне редко в поствакцинальный период может быть повышение температуры, разжижение стула, иногда – рвота.
Первую прививку против ротовирусной инфекции необходимо поставить в возрасте с 6 до 12 недель, все три – до 32 недель. Вакцинация проводится трехкратно с интервалом между прививками в 1 месяц.
Прививка АКДС (дифтерия, коклюш, столбняк) в Днепре
Впервые вакцина назначается на 2 месяце жизни ребенка, каждая последующая не менее чем через 45 суток после предыдущей. Первая ревакцинация осуществляется через год после последней прививки.
Реакция на прививку АКДС
Независимо от состояния здоровья ребенка, реакция иммунитета на препарат возможна и этого не стоит бояться. Это случается из-за того, что в организм вводится инородный материал и защитная система организма обязана на это отреагировать. Поэтому, считается, что прививка от дифтерии, столбняка или коклюша может вызывать типичные реакции (не вызывающие опасений) и нетипичные (те, с которыми лучше обратиться в больницу).
Возможные реакции, которые могут наблюдаться в течении нескольких дней:
- местные реакции в места укола появляется из-за того, что нарушена целостность кожного покрова и мышцы. К тому же, в этом месте лимфоциты начинают воздействовать на чужеродные элементы;
- температура может повышаться до 39 С из-за коклюшного компонента препарата. Однако высокая температура, которая не спадает в течении более 2 дней — тревожный симптом, с которым следует обращаться в больницу;
- реакции, подобные реакциям на вирусную инфекцию.
Нетипичные реакции, при возникновении которых, обращайтесь к врачу:
- судороги нередко наблюдаются при повышенной температуре или неврологии. Бывают как единичные, так и частые. Вне зависимости от вида судорог следует немедленно за неотложной помощью;
- ухудшение состояние здоровья возникает при скрытом течении какого-либо заболевания на момент вакцинации, в следствии чего иммунитет не в состоянии нормально принять компоненты вакцины;
- аллергические проявления на компоненты вакцины проявляются как симптомы отравления.
 Зачастую эти признаки проходят довольно быстро, но присутствует риск анафилактического шока — поэтому не стоит медлить, обратитесь сразу же в медучреждение.
Зачастую эти признаки проходят довольно быстро, но присутствует риск анафилактического шока — поэтому не стоит медлить, обратитесь сразу же в медучреждение.
Как подготовиться к прививке
Перед прохождением процедуры вакцинации одной из важнейших задач родителей является подготовка ребенка. Необходимо пройти обследование о врача — это делается для того, чтобы выявить наличие или отсутствие заболеваний у ребенка. Причина заключается в том, что прививка от столбняка, коклюша и дифтерии оказывает дополнительную нагрузку на иммунитет. Поэтому при не выявленных болезнях возможно появление серьезных побочных эффектов, о которых мы писали выше.
Куда делают прививку
Прививка от коклюша, столбняка и дифтерии должна вводиться внутримышечно. Это вызвано тем, что компоненты препарата должны высвобождаться с правильной скоростью для формирования иммунитета.
Детям вакцина АКДС вводится в бедро, поскольку мышцы ног лучше развиты у малышей. В более взрослом возрасте прививка осуществляется в плечо при хорошо развитой мышечной системе.
Противопоказания для прививки АКДС
Общие противопоказания:
- острые заболевания у ребенка с температурой;
- иммунодефицит;
- непереносимость компонентов вакцины.
Временные противопоказания, в виде острых заболеваний исключаются путем назначения лечения, и после полного восстановления состояния здоровья проводится вакцинация.
Для соблюдения схемы вакцинации при повышенной температуре или неврологических симптомах, может назначаться инъекция препаратом без коклюшной составляющей.
Не позволяет осуществлять прививку АКДС — наличие аллергических или неврологических реакций на компоненты препарата.
Вакцины АКДС в клинике Семейный Доктор
Прививка АКДС в Днепре в МЦ «Семейный Доктор» осуществляется европейскими препаратами, зарегистрированными в Украине:
Препараты производства «Санофи Пастер С.A.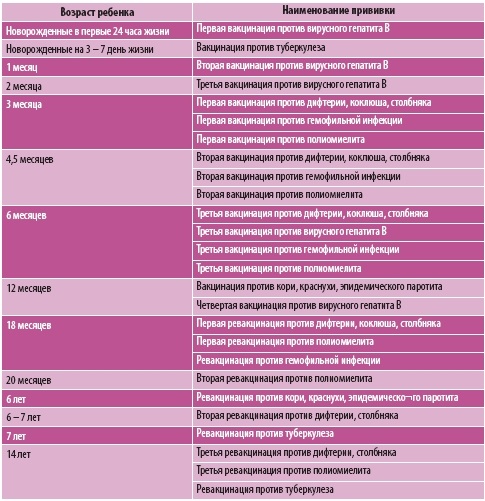 », Франция: «Тетраксим» (АаКДС-ИПВ), «Пентаксим» (АаКДС-ИПВ-Хиб), «Гексаксим» (АаКДС-ИПВ-Хиб-ГепВ).
», Франция: «Тетраксим» (АаКДС-ИПВ), «Пентаксим» (АаКДС-ИПВ-Хиб), «Гексаксим» (АаКДС-ИПВ-Хиб-ГепВ).
Препараты производства «ГлаксоСмитКляйн Байолоджикалз С.А.», Бельгия: «Инфанрикс (АаКДС), «Инфанрикс ИПВ» (АаКДС-ИПВ), «Инфанрикс Гекса» (АаКДС-ИПВ-Хиб-ГепВ), «Бустрикс» (АаКДС-м), «Бустрикс полио».
В состав перечисленных выше вакцин, включен ацелюлярный(безклеточный) коклюшный компонент, благодаря чему снижается риск возникновения реакций на прививку в более чем 30 раз (в отличии от цельноклеточных вакцин).
Разовая доза вакцины составляет 0,5 мл, упаковка представлена шприцом со специальной конструкцией, который оснащен иглой, благодаря которой боль от инъекции становится минимальной. Кроме того, такой шприц не может быть использован дважды и его формат исключает введение излишнего количества препарата.
После инъекции не следует торопиться домой — некоторое время за ребенком должен наблюдать медперсонал, который сможет вовремя предпринять меры при появлении аллергических реакций.
Медицинский центр Семейный Доктор
- Комфорт и удобные условия для пациентов и посетителей;
- Внимательный персонал;
- Оформление справок и больничных листов для наших пациентов;
- Ведется предварительная запись, которая исключает формирование очередей и гарантирует экономию времени;
- Ведение электронной медицинской документации.
ДОВЕРЬТЕ СВОЕ ЗДОРОВЬЕ СПЕЦИАЛИСТАМ МЦ «СЕМЕЙНЫЙ ДОКТОР»!
Прививка от дифтерии. Курс вакцинации и профилактика
Дифтерия — острое инфекционное заболевание, вызываемое дифтерийной палочкой (коринебактерия), характеризующееся воспалительным процессом с образованием фибринозной пленки на месте внедрения возбудителя, явлениями общей интоксикации в результате поступления в кровь экзотоксина, обусловливающее тяжелые осложнения по типу инфекционно-токсического шока, миокардита, полиневрита и нефроза.
Возбудитель дифтерии передается воздушно-капельным путем: при непосредственном контакте, реже через инфицированные предметы обихода (посуда, белье, игрушки, книги), возможна передача и через третьих лиц. Описаны пищевые вспышки (инфицированные молочные продукты).
Описаны пищевые вспышки (инфицированные молочные продукты).
Источник заражения дифтерией — только человек, больной или носитель дифтерийной палочки. Наиболее часто при дифтерии поражается ротоглотка, реже — дыхательные пути, нос, гортань, трахея. Встречается дифтерийное поражение глаза, уха, половых органов, кожи.
Осложнения. Наиболее характерны осложнения со стороны сердечно-сосудистой системы (миокардит), периферической нервной системы (невриты и полиневриты) и почек (нефротический синдром).
Прививки от дифтерии
Прививка от дифтерии. В допрививочные времена наблюдались периодические подъемы заболеваемости каждые 5–8 лет; они продолжались 2–4 года. Подъем заболеваемости сопровождался увеличением числа тяжелых форм и повышением летальности. При охвате прививками не менее 95–97% детей декретированных возрастов прекращаются периодические и сезонные подъемы заболеваемости дифтерией.
Основное значение в профилактике дифтерии имеет вакцинация. С этой целью применяют анатоксин дифтерийный, представляющий собой дифтерийный токсин, лишенный токсических свойств, адсорбированный на гидроксиде алюминия.
Прививка от дифтерии детям. Для профилактики дифтерии у детей в России используются комбинированные вакцины:
- Вакцина АКДС (Россия),
- Пентаксим (Авентис),
- Инфарикс (Глаксо),
- Инфанрикс Гекса (Глаксо).
Вакцина АКДС состоит из смеси корпускулярной коклюшной вакцины, дифтерийного и столбнячного анатоксинов.
В одной вакцинирующей дозе такой вакцины (0,5 мл) содержится не менее 10 млрд убитых коклюшных микробных клеток, 15 антигенных (флоккулирующих) единиц (ЛФ) дифтерийного анатоксина и 5 антитоксинсвязывающих единиц (ЕС) столбнячного анатоксина. Вакцина содержит гидроокись алюминия в качестве адъюванта, могут обнаруживаться следовые количества формальдегида. В качестве консерванта используют мертиолят (1:10 000).
АДС-анатоксин представляет собой очищенные и адсорбированные дифтерийный и столбнячный анатоксины. В одной вакцинирующей дозе (0,5 мл) содержится 30 ЛФ дифтерийного анатоксина и 10 ЕС столбнячного анатоксина. Прочие компоненты такие же, как и в вакцине АКДС.
АДС-М-анатоксин отличается от АДС уменьшенным содержанием антигенов — в одной прививочной дозе (0,5 мл) содержится 5 ЛФ дифтерийного анатоксина и 5 ЕС столбнячного анатоксина.
Курс Вакцинации
Курс первичной вакцинации проводят с 3-месячного возраста вакциной АКДС троекратно с интервалом 45 дней.
Первая ревакцинация проводится вакциной АКДС через 12 мес после 3-й вакцинации, вторая ревакцинация — с 7 лет АДС-М-анатоксином, третья — в 14 лет и далее каждые 10 лет АДС-М-анатоксином.
Если почему-либо первую вакцинацию проводят в возрасте от 4 до 6 лет, то в этом случае вводят АДС-анатоксин двукратно с интервалом 45 дней с ревакцинацией через 9–12 мес.
Если почему-либо первую вакцинацию проводят в возрасте от 6 лет и старше, а также взрослых, то в этом случае вводят АДС-М-анатоксин также двукратно с интервалом 45 дней, но с ревакцинацией через 6–9 мес после введения 2-й дозы.
По желанию вместо вакцины АКДС можно использовать вакцины:
Все вакцинные препараты, содержащие дифтерийный анатоксин, мало реактогенны.
Прививки от дифтерии взрослым. Прививки от дифтерии в России взрослым проводят однократно комбинированной вакциной АДС-М каждые 10 лет, начиная от последней прививки в возрасте 14-16 лет (далее в 24-26 лет, 34-36 лет и т.д.). Если взрослый не помнит, когда он прививался от дифтерии последний раз, ему необходимо получить прививку АДС-М двукратно с интервалом 45 дней и с однократной ревакцинацией через 6–9 мес после введения 2-й дозы.
Реакции на введение проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания.
Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания.
Тяжелые осложнения маловероятны. Если они все же встречаются (судороги, анафилактический шок, неврологические реакции), нельзя исключить интеркуррентные заболевания или отнести их на счет других компонентов комбинированных вакцин.
Противопоказания к прививке от дифтерии практически отсутствуют. У детей с легкими проявлениями ОРВИ вакцинацию можно начинать сразу после нормализации температуры тела, а при среднетяжелых и тяжелых острых инфекционных болезнях — через 2 нед после выздоровления. Всем остальным больным (с хроническими заболеваниями печени, почек, легких и т.д.; гемобластозами; иммунодефицитами) вакцинацию проводят в период ремиссии под контролем врача кабинета иммунопрофилактики по индивидуальным схемам.
У непривитых дифтерия протекает тяжело, с преобладанием токсических и комбинированных форм, присоединением осложнений и часто с летальным исходом. У привитых может быть носительство, преобладают локализованные формы, гладкое течение, благоприятный исход.
Дифтерия у привитых детей возможна при снижении уровня иммунитета. Причинами недостаточного иммунитета могут быть нарушения схемы вакцинации и ревакцинации. Возможно также снижение напряженности иммунитета после инфекционных заболеваний. У привитых детей не часто наблюдают токсические формы болезни, не встречается дифтерия дыхательных путей, не бывает тяжелых комбинированных форм. Осложнения редки, летальных исходов не отмечено.
🧬 Платная вакцинация взрослых по индивидуальному графику в GMS Cliniс. Индивидуальный подход
Вакцинация, иммунизация или прививка — это введение в организм специальных препаратов, которые помогают организму вырабатывать защитные антитела к тому или иному вирусу или инфекции.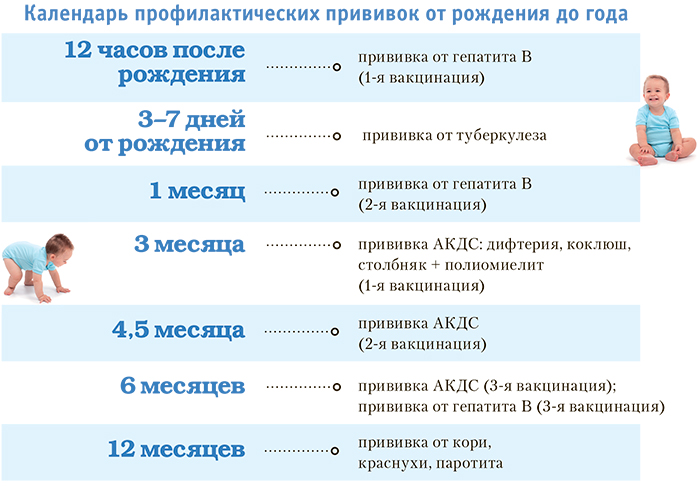 В GMS Clinic мы предлагаем вакцинацию надежными и безопасными препаратами, которые смогут защитить детей и взрослых от многих опасных заболеваний.
В GMS Clinic мы предлагаем вакцинацию надежными и безопасными препаратами, которые смогут защитить детей и взрослых от многих опасных заболеваний.
Вакцинация взрослых
Вакцинация помогает защитить организм от опасных болезней — вирусов и инфекций. Однако немногие знают, что прививки нужны не только детям, но и взрослым. Вот причины, по которым платные прививки взрослым нужны.
Если о том, что детям нужно делать прививки, знают все, то к тому, чтобы сделать прививку взрослому, многие относятся беспечно. При этом по западным стандартам сегодня представление о вакцинации сильно меняется. Теперь принято говорить об иммунизации как о профилактике на протяжении жизни. Ведь кроме того, что некоторые прививки нужно делать повторно во взрослом возрасте, потому что со временем они теряют свою эффективность, сегодня есть еще возможность делать прививки от гриппа или прививки перед путешествием в экзотические страны или при планировании беременности.
Также считается, что особенно важно проходить вакцинацию пожилым людям, потому что у них снижен иммунитет и агрессивное вирусное заболевание может вызвать у них серьезные осложнения. Именно эту ситуацию мы видим на примере пандемии COVID-19.
Вакцинация взрослым не входит в национальный календарь прививок, поэтому нужно делать прививки платно.
Вакцинация: плюсы и минусы
Предубеждение перед вакцинацией распространено во всем мире. Есть целое движение так называемых «антипрививочников», людей, которые против иммунизации. Однако именно благодаря прививкам были спасены миллионы жизней по всему миру, а многие опасные болезни практически исчезли.
При этом современные вакцины, которые предлагает своим пациентам GMS Clinic, совершенно безопасны, не вызывают побочных эффектов и не могут навредить организму. У нас взрослые могут получить услугу по профилактической вакцинации.
В каких случаях вам нужна вакцинация
Вы не были привиты в детстве
Вакцинация от многих опасных заболеваний проводится в детстве. Но если по каким-то причинам вакцинация не была проведена, обсудите с семейным врачом возможность сделать прививку во взрослом возрасте. Это касается, например, вакцин от гепатита A, гепатита B, менингита, ветряной оспы и некоторых других заболеваний.
Но если по каким-то причинам вакцинация не была проведена, обсудите с семейным врачом возможность сделать прививку во взрослом возрасте. Это касается, например, вакцин от гепатита A, гепатита B, менингита, ветряной оспы и некоторых других заболеваний.
Прививка была сделана давно, необходима ревакцинация
После некоторых прививок иммунитет к возбудителю заболевания формируется не на всю жизнь, а лишь на определенный период: на год, пять или десять лет — в зависимости от типа вакцины. Потом вакцинацию нужно пройти снова. Взрослым требуется ревакцинация, например, от гриппа и столбняка.
Прививка от АКДС в медицинском центре для детей в Екатеринбурге
Вакцина АКДС, выпускающаяся в двух разновидностях – АДС и АДС-М, защищает от столбняка, дифтерии и коклюша.
Благодаря применению этой вакцины удалось ликвидировать столбняк и дифтерию, а также существенно сократить количество заболеваний коклюшем. Из-за снижения степени охвата прививками против дифтерии и коклюша, в последнее время существенно увеличился уровень заболеваемости этими инфекциями. Из-за такой неблагоприятной обстановки прививка АКДС в Екатеринбурге дополнительно назначена для взрослого населения.
Зачем нужны прививки АКДС
Столбняк – это заболевание нервной системы, которое вызывают попавшие в рану бактерии. Столбняк может возникнуть у людей любого возраста и протекает он очень тяжело.
Коклюш – это заболевание дыхательной системы, главным симптомом которого является «спазматический» кашель. Сильные осложнения возможны у детей первого года жизни и у новорожденных и, поскольку они слишком восприимчивы к данной инфекции.
Дифтерия может привести к блокированию дыхательных путей. При дифтерии также возможны такие серьёзные осложнения, как поражение почек и сердца.
Прививка от акд делается в бедро, внутримышечно.
План вакцинации
В Екатеринбурге прививку АКДС детям ставят в 3,4-5 и 6 месяцев с ревакцинацией в 18 месяцев. В соответствии с календарём прививок, ревакцинации взрослых вакциной АДС-М осуществляются каждых 10 лет.
В соответствии с календарём прививок, ревакцинации взрослых вакциной АДС-М осуществляются каждых 10 лет.
Побочные эффекты
Достаточно редко вакцина АКДС способна вызвать такие умеренные побочные эффекты, как припухание и покраснение в месте инъекции, умеренная болезненность, небольшая лихорадка. На протяжении 1-2 дней после прививки может возникнуть лёгкое недомогание и незначительно подняться температура (не выше 37,5 С). Также может появиться сыпь у тех детей, которые предрасположены к аллергическим реакциям.
Серьёзные осложнения после АКДС-иммунизаци наблюдались очень редко – меньше чем в 1 % случаев. Возможны судороги на фоне очень высокой температуры, и из-за этого тем детям, у которых возможна реакция, сделать прививку акдс нужно на фоне жаропонижающего средства.
Когда вакцинацию откладывают
В том случае, если у ребёнка наблюдается острое заболевание или есть неврологические нарушения. При неврологических нарушениях нужно проконсультироваться с неврологом, чтобы решить вопрос по поводу исключения коклюшного компонента и замещения вакцины АКДС вакциной АДС. Требуется очень хорошо всё обдумать и взвесить, поскольку у детей первого года жизни коклюш протекает слишком тяжело.
При остром заболевании прививку нужно делать после выздоровления ребёнка.
При слишком выраженной реакции после прививки, вопрос о повторном введении АКДС нужно рассматривать в индивидуальном порядке.
Вместо вакцины АКДС можно использовать зарубежный аналог – вакцину «Пентаксим». В этом препарате вместо цельноклеточного коклюшного компонента используется бесклеточный, практически не вызывающий побочных реакций. Кроме того, вакцина защищает от полиомиелита и гемофильной инфекции типа b (Хиб). Прививку «Пентаксимом» можно делать ребёнку в возрасте 4-6 лет, продлив таким образом иммунитет против коклюша.
Какие прививки нужны взрослым? — Euromed
Какие вакцины нужны взрослым?
Корь, краснуху, дифтерию, ветрянку и другие инфекционные заболевания часто называют «детскими болезнями».
Дело в том, что до начала массовой вакцинации люди впервые сталкивались с этими болезнями в детстве и либо умирали, либо приобретали пожизненный иммунитет. Поэтомувзрослые ими уже не болели. В наше время взрослые заражаются «детскими» болезнями ничуть не реже. Почему?
Дело в том, что многие вакцины не обеспечивают пожизненной защиты. Да, они могут защищать, но гарантии нет. Взрослым необходимо проводить плановую ревакцинацию от многих заболеваний. И если детям её делают планово, по графику, то взрослый должен позаботиться о себе сам.
Как узнать, делали мне прививку или нет?
Скорее всего, если прививка есть в национальном календаре, то вы ее получили. В любом случае вы можете проверить, есть ли у вас антитела к конкретным заболеваниям. Антитела (IgG, иммуноглобулины типа G) — это белки, атакующие бактерии или вирусы, когда они пытаются заразить организм. Можно сделать анализы на антитела к вирусному гепатиту В, дифтерии, столбняку, полиомиелиту, кори, краснухе, эпидемическому паротиту, коклюшу и обсудить результаты с инфекционистом. Если IgG мало, вам нужна прививка. Впрочем, даже если вы вакцинируетесь без проверки от болезни, к которой у вас есть иммунитет, это не принесет вреда — антитела защитят вас и от тех агентов, которые есть в вакцине.
Можно ли делать ревакцинацию новыми вакцинами, если в детстве меня прививали старыми?
Можно. Более того: новые вакцины лучше переносятся и зачастую надежнее защищают.
Итак, какие именно прививки нужны взрослому человеку?
- Дифтерия и столбняк (вакцина АДС-м) или дифтерия, столбняк и коклюш (например, вакцина Пентаксим или другие подобные вакцины). Ревакцинация проводится раз в десять лет. Особенно рекомендуют прививать коклюш беременным, чтобы защитить новорожденного.
- Корь, краснуха, паротит. От кори делается вакцинация однократно, а вот краснуху и паротит стоит повторять каждые десять лет. Особенно краснуху, особенно женщинам, планирующим иметь детей, так как краснуха, перенесенная во время беременности, может погубить плод.

- Ветрянка. Если вы ею не болели, стоит сделать прививку, так как у взрослых эта болезнь протекает очень тяжело и может остаться в виде опоясывающего лишая. Иммунитет после прививки сохраняется в течение 30 лет. После 50 лет рекомендуется сделать повторную вакцинацию (для тех, кто болел ветрянкой — первую), так как опоясывающий лишай часто поражает пожилых. Также рекомендуется прививка от ветрянки не болевшим людям, контактировавшим с больным, в первые 72 часа после контакта.
- Хиб-инфекция, пневмококковая инфекция. Рекомендуется прививка людям в группе риска: взрослым старше 65 лет, тем, кто работает с детьми, людям с хроническими заболеваниями печени, органов дыхания и с сахарным диабетом, а также страдающим иммунодефицитами.
- Полиомиелит. Только тем, кто не был привит в детстве.
- Папилломавирус человека. Вакцинация рекомендуется девочкам и женщинам от 9 до 26 лет, не зараженным данным вирусом (желательно до первого сексуального контакта). Прививку можно сделать до 45 лет.
Какие прививки нужно делать взрослым жителям Северо-Западного региона России?
- Клещевой энцефалит (есть несколько схем иммунизации, о которых мы писали в нашей рассылке. Вы также можете проконсультироваться у инфекциониста).
- Прививка от гриппа. Её делают ежегодно осенью, перед началом эпидемического сезона.
Конкретные даты прививок и график введения вакцин лучше всего обсудить с врачом-инфекционистом в поликлинике или частном медицинском центре.
Иногда есть возможность вводить несколько вакцин одновременно — как это делается и при вакцинации детей. Мы желаем вам никогда не болеть и всегда быть вовремя привитыми.
О клинике
Euromed Clinic – многопрофильная семейная клиника в центре Петербурга.
- Вызов врача на дом
- Круглосуточный прием терапевта
- Анализы, УЗИ, рентген
- Диагностика всего организма
- Стационар и хирургия
- Вакцинация
Узнать больше о клинике
Если пропущена прививка
Вопрос:
Ребенку 3г. 11мес., из прививок только БЦЖ, которую делали в роддоме. Планируем прививку в ближайшие дни, что лучше сделать, по вашему мнению: АДС + отдельно полиомиелит, или первую вакцинацию Пентаксимом (знаю что он показан до 4 лет), а далее уже АДС. Или можно, не смотря на возраст, сделать все четыре вакцинации Пентаксимом?
11мес., из прививок только БЦЖ, которую делали в роддоме. Планируем прививку в ближайшие дни, что лучше сделать, по вашему мнению: АДС + отдельно полиомиелит, или первую вакцинацию Пентаксимом (знаю что он показан до 4 лет), а далее уже АДС. Или можно, не смотря на возраст, сделать все четыре вакцинации Пентаксимом?
Ответ
Отвечает Харит Сусанна Михайловна
Перед прививками необходима реакция Манту(если не делали), в день проверки можно начать прививаться.
Можно сделать Пентаксим, чтобы привиться сразу в т.ч. против гемофильной инфекции тип В, а далее — АДС и против полиомиелита (ИПВ), 2 прививка против полиомиелита должна быть также инактивированной вакциной. Ожидается, что летом 2017 года появится вакцина Адацел, ею можно прививаться против коклюша детям после 4-х лет.
Вопрос:
Моей дочери 3 года, мы ни разу ей не делали прививок от полиомиелита. Можно сейчас это начать делать, если да, только по какому календарю (графику)?
Ответ
Отвечает Харит Сусанна Михайловна
Можете начать прививаться сейчас, в итоге ребенок должен иметь как минимум 5 прививок против полиомиелита. Первичный курс состоит из прививок с интервалом в 1,5 месяца. 1я ревакцинация через 1 год, 2я ревакцинация через 2 месяца. Первые 2 прививки выполняются инактивированными вакцинами.
Вопрос:
Ребенку 1,6. До года был мед.отвод. Есть только БЦЖ. С какой прививки начинать прививаться. Сейчас в соседней (Свердловской) области вспышка кори, возможно ли с нее начать?
Ответ
Отвечает Харит Сусанна Михайловна
Сделайте Реакцию Манту, в день проверки -привейтесь против кори-краснухи-паротита. Через 1 месяц начинайте прививаться согласно календарю прививок- 3 АКДС+ 2ИПВ+ОПВ, с интервалом в 1,5 месяца, одновременно – вакцинация против пневмококковой инфекции 2-х кратно с интервалом не менее 2 месяца между прививками, и против гепатита В по схеме 0-1-6. Можете использовать комбинированные вакцины для уменьшения количества инъекций (Пентаксим, ИнфанриксГекса).
Вопрос:
Подскажите, пожалуйста, как нам продолжить вакцинацию. В роддоме были сделаны БЦЖ и первая гепатит В, затем в 3 месяца вторая гепатит В и первая полиомиелит. Затем болели,прививок не делали. С чего начать и как продолжить. Нам уже 7 месяцев.
Ответ
Отвечает Харит Сусанна Михайловна
Почему же в 3 месяца не делали АКДС? Если сейчас ребенок здоров не менее 1 месяца, то можно начать прививки. Нужно сделать 3 В против вирусного гепатита, 1АКДС+ 2 инактивированную вакцину против полиомиелита, можно сделать и комбинированные вакцины (Пентаксим или ИнфанриксГекса — в него уже входит вакцина против вирусного гепатита В) и уменьшить количество инъекций, к тому же в их состав входит вакцина против гемофильной инфекции тип В. Эта инфекция вызывает у маленьких детей тяжелые заболевания (менингит, эпиглоттит, отиты).Через 1,5 месяца АКДС (Пентаксим)+3 вакцинация против полиомиелита, еще через 1,5 месяца- 3 В АКДС(Инфанрикс). Рекомендуем обязательно привиться от пневмококковой инфекции, Превенар 13 можно сочетать с другими прививками, схема вакцинации: 2 раза с ревакцинацией на втором году жизни.
Вопрос:
Ребенку сейчас 1.8. До года всепрививки делали по календарю, в 10месяцев сильно заболел, лежали в больнице, затем был мед.отвод месяц, через месяц опять болезнь, и опять мед.отвод. И так до полутора лет. Теперь боюсь, что много уже пропустили прививок, как их правильно поставить в какой последовательности и сроках, чтоб не подорвать и без того ослабший иммунитет?
Ответ
Отвечает Харит Сусанна Михайловна
Необходимо выяснить, в чем причина таких частых заболеваний ребенка, болеет ли он по контакту? А также нет ли первичного или вторичного иммунодефицита?
В любом случае прививки ваши не пропали. Если ребенок будет здоров как минимум 1 месяц, то перед вакцинацией рекомендуем клинический анализ крови, общий анализ мочи. Начать необходимо с реакции Манту, а далее по календарю. Если в вашем регионе нет случаев кори, то я бы завершила курс прививок против коклюша, дифтерии,столбняка, полиомиелита.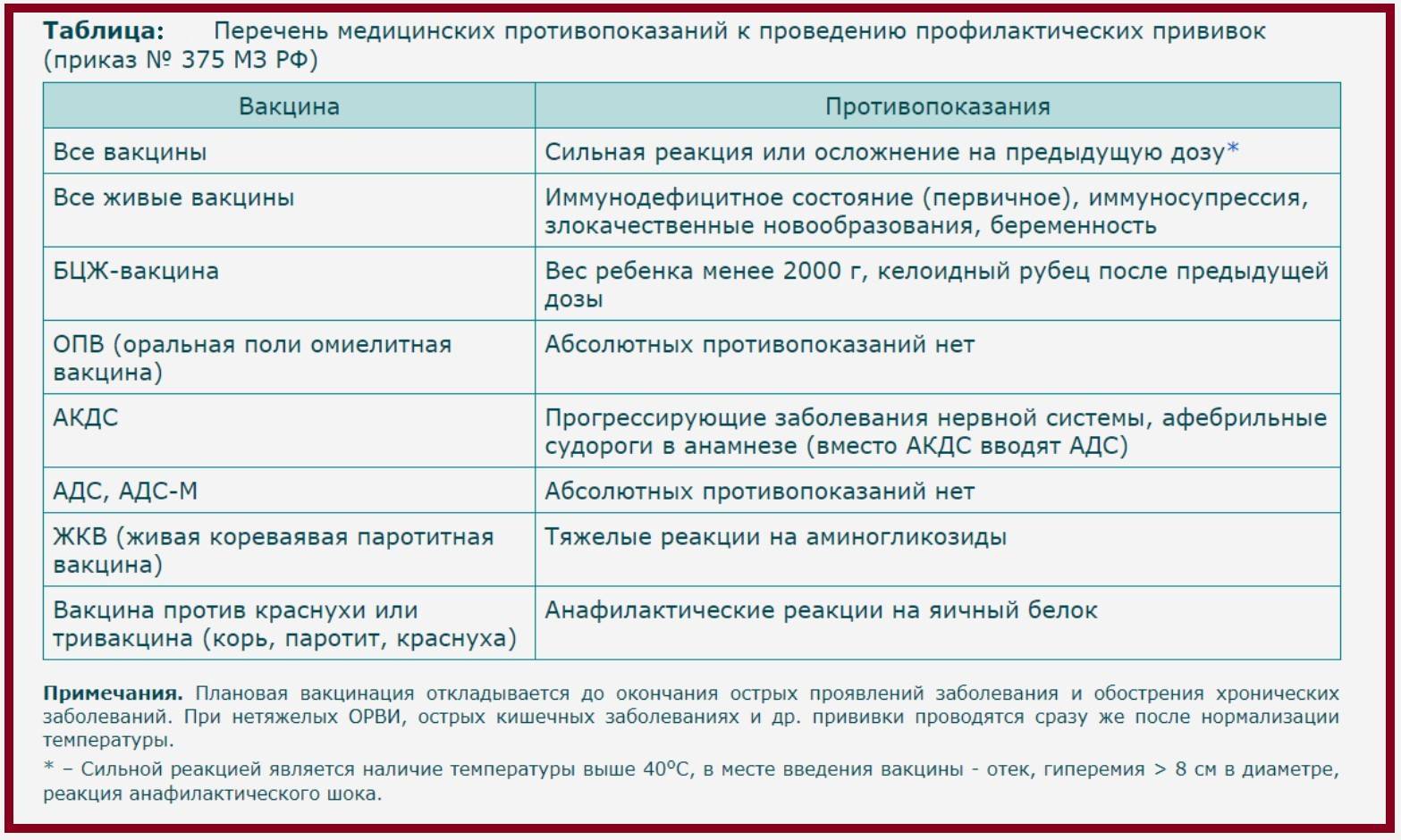
Перед началом вакцинации рекомендуем дообследоваться, выяснить причину частых заболеваний.
Вопрос:
В 4 месяца сделали БЦЖ потом сделали две прививки АКДС с интервалом 45 дней должны были сделать следующую третью, но пропустили, уже прошло больше 4 месяцев. Те уже первые две сгорели, надо заново делать? Или все-таки можно делать 3 АКДС?
Ответ
Отвечает Харит Сусанна Михайловна
Вы можете продолжить прививаться АКДС, прививки не пропали, вакцинация засчитывается.
Вопрос:
Моему сыну 2г.6мес. В связи с проблемами педиатров на участках нами никто не занимался, поэтому мой сын не привит. Прививки нам делали только в роддоме (БЦЖ и гепатит). Договорились с одним педиатром. Сделала реакцию на Манту и через 4 дня прививку ККП. Это правильно? Каков наш план прививок?
Ответ
Отвечает Харит Сусанна Михайловна
Вы привились правильно.
Если ребенок здоров, то можете прививаться по национальному календарю прививок, вы должны успеть до 4–х лет получить 4 прививки против коклюша, также ребенок должен иметь 5 прививок против полиомиелита. Вакцинация против гепатита В у вас пропала.
Ваша схема: Реакцию Манту делайте ежегодно. Необходимо сделать 3 АКДС +3 прививки против полиомиелита с интервалом в 1,5 месяца, через 1 год – ревакцинация АКДС +ОПВ, через 2 месяца 2я ревакцинация ОПВ. Первые 2 прививки против полиомиелита должны быть инактивированными. Привейтесь против пневмококковой инфекции- Превенар 13 однократно, эту прививку можно сочетать с другими вакцинами. Вакцинацию против гепатита В нужно начать заново по схеме 0-1-6 месяцев. Прививаться можно отечественными вакцинами (АКДС), так и комбинированными (Пентаксим, ИнфанриксГекса), таким образом вы можете сократить количество инъекций.
Вопрос:
Можно ли начать вакцинацию Протек с 3,5 мес. ребенку?
Ответ
Отвечает Харит Сусанна Михайловна
Если вы имеете ввиду вакцину против ротавирусной инфекции, то первая вакцинация проводится до 3-х месяцев.
Вопрос:
Мы столкнулись с такой проблемой. Дочке сейчас 3г.9мес., от полиомиелита ставили 1 и 2ю вакцины в виде Пентаксим (в 5 и 8 месяцев). Третью прививку мы так и не поставили до сих пор, т. к. была плохая реакция на Пентаксим, после этого стали каждые 6 мес. сдавать кровь из вены на возможные аллергические реакции к прививкам и за 3 года ни АКДС, ни адс-м ни Пентаксим, Инфанрикс, ни против кори-краснухи нам так и не разрешили ставить на основании анализов, от них официальный мед.отвод. А вот 3ю и 4ю полио нам ни разу никто не предложил поставить за эти 3 года (даже зав. детской поликлиникой, когда карту в сад подписывала), также никто не предлагал обследоваться на нее, и конечно не объясняли, что если в саду кому-то будут ставить ОПВ, нас будут высаживать из сада (у нас в саду дети питаются в общем кафе, а не в группах). Сейчас позвонили из сада и сказали, что т.к. наша вакцинация не закончена нас отстраняют от сада на 60 дней и так каждый раз, когда кого-то будут прививать, или мы можем поставить 4ю полио ревакцинацию вместе с остальными детьми в саду. Т.к. 3юможно ставить только до года, и мы ее уже пропустили, а 4ю можно до 4х лет (4 года дочке исполняется через 3 месяца). На данный момент у нас сейчас полный мед.отвод на 2 месяца от любых прививок т.к. сейчас проходим лечение из-за активности вируса Эпштейн-бара. В саду ответили т.к. у нас мед.отвод, то нас высаживать не будут. Для меня вопрос: на сколько привитые ОПВ дети представляют опасность для моего ребенка (в нашем саду дети питаются в общем кафе одновременно, а не в группах)? И до 4х лет можно поставить четвертую пропустив третью, с разрывом между 2 и 4 вакциной в 3 года? У нас в городе нет обследований на аллергические реакции к вакцинам, и это значит мы их можем пройти только в отпуске, но ребенку уже исполнится 4 года на этот момент. Как поступать в нашей ситуации?
Ответ
Отвечает Харит Сусанна Михайловна
В чем заключалась плохая реакция на Пентаксим? На основании каких анализов мог ставится медотвод?. В нашей стране очень редко делаются аллергопробы к компонентам вакцин. Если у вас нет аллергии на куриное или перепелиное яйцо, ребенок получает их в пищу, то прививаться от кори и паротита – можно, а вакцина против краснухи вообще в своем составе не имеет ни куриного, ни перепелиного яйца. В РФ регистрируются случаи кори и ваш ребенок находится в группе риска, поскольку не привит от нее.
В нашей стране очень редко делаются аллергопробы к компонентам вакцин. Если у вас нет аллергии на куриное или перепелиное яйцо, ребенок получает их в пищу, то прививаться от кори и паротита – можно, а вакцина против краснухи вообще в своем составе не имеет ни куриного, ни перепелиного яйца. В РФ регистрируются случаи кори и ваш ребенок находится в группе риска, поскольку не привит от нее.
Против полиомиелита вы можете привиться — прививка переносится хорошо и крайне редко дает какие-либо аллергические реакции. При введении в детском саду оральной полиовакцины другим детям, вы находитесь в группе риска по развитию вакциноассоциированного полиомиелита. Прививаться против полиомиелита можно в любом возрасте, только вакцинацию против коклюша в нашей стране делают до 4 лет (летом 2017 года ожидается появление вакцины против коклюша — Адацел и ее можно будет вводить детям и после 4 – х лет).
Ваш ребенок должен иметь уже 5 прививок против полиомиелита для полной защиты от этой инфекции, вы можете сделать инактивированную или оральную полиомиелитную вакцину и через 6 месяцев первую ревакцинацию, а через 2 месяца- 2 ревакцинация против полиомиелита.
Вопрос:
В роддоме ставили БЦЖ и гепатит. В 5,5 месяцев первая Инфанрикс Гекса. Сейчас 8,5 месяцев. Постоянная температура 37-37,3.Прививки не ставят. Как быть дальше? Пропадает ли прививка? Насколько снижается иммунитет при больших перерывах между прививками?
Ответ
Отвечает Харит Сусанна Михайловна
Обратитесь к специалистам, выясните причину субфебрилитета. При исключении инфекционной, эндокринной и других патологий, если причиной субфебрильной температуры является нарушение терморегуляции- можно продолжить прививки. Вакцинация не пропадает, при увеличении интервалов между прививками иммунитет вырабатывается медленнее, при введении всего курса вакцин, ребенок все равно будет защищен. Но для защиты от коклюша необходимо 4 вакцинации.
Вопрос:
Сделали ребёнку первую прививку Превенар 13 в два месяца, затем пропустили срок и вторую сделали только в девять месяцев. Скажите, нужна ли будет третья (если да, то когда) или теперь только ревакцинация через год? Месяц со времени второй прививки ещё не прошёл.
Скажите, нужна ли будет третья (если да, то когда) или теперь только ревакцинация через год? Месяц со времени второй прививки ещё не прошёл.
Ответ
Отвечает Харит Сусанна Михайловна
Ничего страшного не произошло. Делайте ревакцинацию согласно национальному календарю прививок в 15 месяцев.
Вопрос:
В роддоме ребенку были сделаны прививка от гепатита и БЦЖ. В 1 мес. мед.отвод из-за желтушки- вторую прививку от гепатита пропустили. В 3 мес. опять отвод от всех прививок, в т.ч. и от гепатита, по причине низкого гемоглобина (103). В 4 мес. опять отвод педиатра из-за дисбактериоза.
Сейчас у нас начинается двухнедельный курс массажа, прививки тоже педиатр не рекомендует.Но прямо перед началом курса предлагает сделать прививку от гепатита.
Подскажите, пожалуйста, в нашем случае схема прививок от гепатита начинается заново? И в 6 мес. нам следует сделать все остальные вакцины по стандартным схемам?
Ответ
Отвечает Харит Сусанна Михайловна
Если вы успеваете сделать прививку против вирусного гепатита в 5 месяцев, то вакцинация засчитывается и 3 прививку вы должны сделать в 6 месяцев. Если интервал между первыми 2-мя вакцинациями против гепатита В будет больше 5 месяцев, нужно начинать заново, т.е. 1 вакцинация пропала.
Вопрос:
Вакцинацию столбняк-полиомиелит-дифтерия-коклюш проводили импортной вакциной Инфанрикс. Сейчас нам 7 лет и нужна ревакцинация. Какую вакцину использовать в этом возрасте для ревакцинации? Можно ли также использовать импортную вакцину, Инфанрикс или Пентаксим?
Ответ
Отвечает Харит Сусанна Михайловна
В вашем возрасте Инфанрикс и Пентаксим не прививают, только до 4-х лет, согласно национальному календарю прививок, после 6 лет вводится АДСм –вакцина против столбняка и дифтерии без коклюшного компонента. Летом 2017 года ожидается появление вакцины Адацел, которой можно прививать против коклюша детей школьного возраста и подростков.
Вопрос:
Ребенку 1г 8мес.Из прививок проставлено: БЦЖ; Гепатит В — 3раза; в5 месяцев (Инфанрикс+ Имовакс полио)-1раз.
Могу ли я сейчас поставить ребенку Пентаксим (без гемофильной палочки) вместо Инфанрикса и полио и по какой схеме? (прививка-1,5 перерыв-прививка и ревакцинация пентаксимом без гемофильной через 12 месяцев?).
Можно ли совместить прививку Пентаксим с прививкой корь-краснуха-паротит? Или ее лучше отдельно ставить от всего? ил поставить Пентаксим и через 2 недели ее?
Ответ
Отвечает Харит Сусанна Михайловна
Начать надо с реакции Манту, в день проверки вы можете привиться Пентаксимом, через 1,5 месяца 3 В Пентаксим (без Hib компонента), через 6-9 месяцев сделать ревакцинацию Пентаксимом(без Hib компонента), т.к. у вас нарушены интервалы между прививками. Рекомендую привиться против гемофильной инфекции тип В после 1 года, это делается однократно. Я бы не советовала делать вместе Пентаксим и прививку против кори-краснухи-паротита. Вы можете начать с прививки против кори-краснухи-паротита, через 1 месяц начать прививаться Пентаксимом. Интервалы между прививками составляют не менее 1 месяца.
Вопрос:
Ребёнку 9 месяцев. С рождения не прививались. С чего начать? Нужно ли разрабатывать индивидуальный график прививок?
Ответ
Отвечает Харит Сусанна Михайловна
Если ребенок здоров и нет противопоказаний для вакцинации, прививайтесь согласно календарю прививок. Если не делали БЦЖм в роддоме, то выполните реакцию Манту и, при отрицательном результате, вакцинируйтесь против туберкулеза. Через 1 месяцначинайте прививки против дифтерии, столбняка, коклюша, полиомиелита, пневмококковой инфекции, вирусного гепатита В. Прививки: 3 АКДС (Инфанрикс, Пентаксим), 3 против полиомиелита — 2 первые прививки против полиомиелита обязательно должны быть инактивированными, интервалы между прививками 1,5 месяца. Например: 1АКДС (Пентаксим, ИнфанриксГекса)+1ИПВ + Превенар 13, через 1,5 месяца- 2 АКДС(Пентаксим, Инфанрикс Гекса) +2ИПВ +2 Превенар 13, через 1, 5 месяца- 3 АКДС(Пентаксим, Инфанрикс Гекса)+3 ИПВ/ОПВ и т.д. В Инфанрикс Гекса уже входит вакцина против вирусного гепатита В.
Промежуточные клинические рекомендации по применению вакцины против COVID-19
Сводка последних изменений (последнее обновление 5 марта 2021 г.):
Ключевые моменты
Консультативный комитет по практике иммунизации (ACIP) выпустил временные рекомендации по использованию вакцин Pfizer-BioNTech, Moderna и Janssen (Johnson & Johnson) COVID-19 для профилактики коронавирусной болезни 2019 (COVID-19) в США. Состояния. Эти клинические соображения предоставляют поставщикам медицинских услуг и должностным лицам общественного здравоохранения дополнительную информацию об использовании вакцин против COVID-19.
Фон
Консультативный комитет по практике иммунизации (ACIP) выпустил временные рекомендации по использованию вакцин Pfizer-BioNTech, Moderna и Janssen (Johnson & Johnson) COVID-19 для профилактики коронавирусной болезни 2019 (COVID-19) в США. Состояния. Вакцины Pfizer-BioNTech и Moderna представляют собой липидные наночастицы и модифицированные нуклеозидами мРНК-вакцины, кодирующие гликопротеин SARS-CoV-2 перед слиянием, вызывающий COVID-19.Вакцина Янссена представляет собой рекомбинантный некомпетентный к репликации вектор аденовируса типа 26 (Ad26), кодирующий стабилизированный спайковый гликопротеин SARS-CoV-2 перед слиянием. Ни одна из разрешенных в настоящее время вакцин против COVID-19 не является живыми вирусными вакцинами.
Эти временные клинические соображения CDC основаны на данных, представленных в Управление по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) для разрешения на экстренное использование (EUA) вакцин, из других источников данных, общих рекомендаций по передовой практике иммунизации и мнения экспертов.Эти соображения относятся только к вакцинам, разрешенным в настоящее время в США (например, вакцинам Pfizer-BioNTech, Moderna и Janssen COVID-19). Соображения будут обновлены, когда станет доступна дополнительная информация или если будут разрешены дополнительные вакцины.
В дополнение к следующим соображениям, при использовании вакцины COVID-19 со значком Pfizer-BioNTechexternal, значком Modernaexternal и значком Janssenexternal следует учитывать условия использования и хранения, обращения и введения, описанные в инструкции по применению.
Уполномоченные возрастные группы
Согласно EUA, следующие возрастные группы имеют право на вакцинацию:
- Pfizer-BioNTech: возраст ≥16 лет
- Moderna: возраст ≥18 лет
- Янссен: возраст ≥18 лет
Дети и подростки, не входящие в эти разрешенные возрастные группы, в настоящее время не должны проходить вакцинацию от COVID-19.
Чтобы получать обновления об этой странице по электронной почте, введите свой адрес электронной почты:
Управление вакцинами
вакцины против COVID-19 вводятся внутримышечно в виде двухдозовой серии или однократной дозы.
Следует проводить однократную действительную серию вакцинации (т. Е. Серию вакцины с двумя дозами мРНК COVID-19 или однократной дозой вакцины Janssen COVID-19). Людям не рекомендуется делать более одной полной серии вакцинации против COVID-19.
Интервал между дозами мРНК
Вторую дозу вакцин Pfizer-BioNTech и Moderna следует вводить как можно ближе к рекомендуемому интервалу, но не ранее , чем рекомендуется (т.е., 3 недели [Pfizer-BioNTech] или 1 месяц [Moderna]). Однако вторые дозы, введенные в течение льготного периода на 4 дня раньше, чем рекомендованная дата для второй дозы, по-прежнему считаются действительными. Если невозможно придерживаться рекомендованного интервала и отсрочка вакцинации неизбежна, вторая доза вакцин Pfizer-BioNTech и Moderna COVID-19 может быть введена в течение 6 недель (42 дней) после первой дозы. В настоящее время доступны лишь ограниченные данные об эффективности вакцин против мРНК COVID-19, вводимых за пределами этого окна.
Информация о предотвращении, сообщении и устранении ошибок введения вакцины COVID-19 приведена в Приложении A. Об ошибках введения вакцины следует сообщать на внешний значок Системы сообщений о побочных эффектах вакцин (VAERS).
Об ошибках введения вакцины следует сообщать на внешний значок Системы сообщений о побочных эффектах вакцин (VAERS).
Взаимозаменяемость вакцин против COVID-19
При наличии показаний можно использовать любую разрешенную в настоящее время вакцину против COVID-19; ACIP не указывает предпочтения продукта. Однако вакцины против COVID-19 не взаимозаменяемы.
мРНК вакцины COVID-19 (Pfizer-BioNTech и Moderna)
Безопасность и эффективность серии смешанных продуктов не оценивались.Обе дозы серии должны быть дополнены одним и тем же продуктом.
Стратегии, обеспечивающие получение пациентами второй дозы с соответствующим продуктом и интервалом между дозами, включают:
- Предоставление регистрационных карточек вакцинации против COVID-19 получателям вакцины, просьба к получателям принести свою карточку на прием для приема второй дозы и поощрение получателей сделать резервную копию (например, сфотографировав карточку на свой телефон)
- Поощрение реципиентов вакцины к участию в v-safe , бесплатном инструменте для смартфонов, который использует текстовые сообщения и веб-опросы для обеспечения персонализированных проверок состояния здоровья, а также напоминаний о второй дозе
- Поощрение реципиентов вакцины к регистрации в VaxText SM , бесплатной платформе на основе текстовых сообщений, которая предоставляет напоминания о второй дозе вакцинации COVID-19
- Регистрация вакцинации каждого реципиента в информационной системе иммунизации (IIS)
- Запись информации о введении вакцины в медицинскую карту пациента
- Запись на прием для второй дозы вакцины до отъезда реципиента вакцины, чтобы повысить вероятность того, что пациенты появятся в том же месте вакцинации для второй дозы
Используя вышеуказанные стратегии, следует приложить все усилия, чтобы определить, какой вакцинный продукт был получен в качестве первой дозы, чтобы обеспечить завершение серии вакцины с тем же продуктом. В исключительных ситуациях, когда вакцина, вводимая для первой дозы, не может быть определена или больше не доступна, любая доступная мРНК вакцина COVID-19 может быть введена с минимальным интервалом 28 дней между дозами для завершения серии вакцинации мРНК COVID-19. . В ситуациях, когда тот же самый продукт вакцины мРНК временно недоступен, предпочтительно отложить дозу 2 и (до 6 недель) для получения того же продукта, чем для получения смешанной серии с использованием другого продукта.Если две дозы различных продуктов вакцины против COVID-19 с мРНК вводятся в этих ситуациях (или случайно), никаких дополнительных доз любого продукта в настоящее время не рекомендуется.
В исключительных ситуациях, когда вакцина, вводимая для первой дозы, не может быть определена или больше не доступна, любая доступная мРНК вакцина COVID-19 может быть введена с минимальным интервалом 28 дней между дозами для завершения серии вакцинации мРНК COVID-19. . В ситуациях, когда тот же самый продукт вакцины мРНК временно недоступен, предпочтительно отложить дозу 2 и (до 6 недель) для получения того же продукта, чем для получения смешанной серии с использованием другого продукта.Если две дозы различных продуктов вакцины против COVID-19 с мРНК вводятся в этих ситуациях (или случайно), никаких дополнительных доз любого продукта в настоящее время не рекомендуется.
Безопасность и эффективность вакцины Janssen COVID-19, вводимой после мРНК вакцины COVID-19, не установлены. Однако в ограниченных, исключительных ситуациях, когда пациент получил первую дозу вакцины с мРНК COVID-19, но не может завершить серию с той же самой или другой вакциной с мРНК COVID-19 (например,g., из-за противопоказаний), разовая доза вакцины Janssen COVID-19 может рассматриваться как минимум через 28 дней после введения дозы мРНК вакцины COVID-19. См. Раздел «Противопоказания и меры предосторожности» для получения дополнительной информации об использовании вакцины Janssen COVID-19 и дополнительных мерах предосторожности у людей с противопоказанием к вакцинации мРНК COVID-19. Следует считать, что пациенты, получившие вакцину Janssen COVID-19 после введения дозы мРНК вакцины COVID-19, получили действительную однократную вакцинацию Janssen, а не серию смешанных вакцинаций.
Совместное введение с другими вакцинами
Ни одна из разрешенных в настоящее время вакцин против COVID-19 не является живыми вирусными вакцинами. Поскольку данных о безопасности и эффективности вакцин против COVID-19, вводимых одновременно с другими вакцинами, нет, серию вакцин следует обычно вводить отдельно с минимальным интервалом в 14 дней до или после введения любой другой вакцины.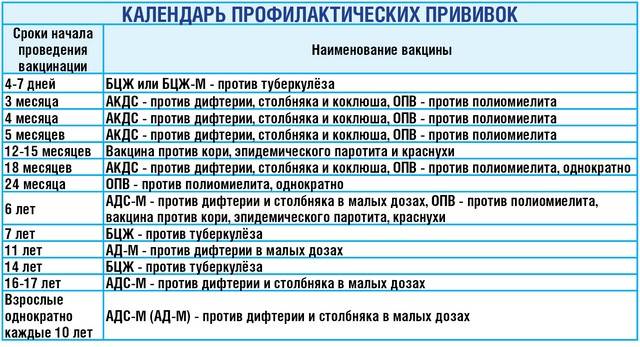 Однако COVID-19 и другие вакцины можно вводить в течение более короткого периода времени в ситуациях, когда считается, что польза от вакцинации перевешивает потенциальные неизвестные риски совместного введения вакцины (например,g., вакцинация столбнячным анатоксином как часть лечения ран, вакцинация против бешенства для постконтактной профилактики, вакцинация против кори или гепатита A во время вспышки) или во избежание препятствий или задержек в вакцинации COVID-19 (например, в долгосрочной перспективе). проживающие в учреждении временного ухода или медицинский персонал, получивший вакцинацию от гриппа или другие прививки до или при поступлении или при поступлении на работу). Если вакцины COVID-19 вводятся в течение 14 дней после другой вакцины, повторять дозы для любой вакцины не нужно.
Однако COVID-19 и другие вакцины можно вводить в течение более короткого периода времени в ситуациях, когда считается, что польза от вакцинации перевешивает потенциальные неизвестные риски совместного введения вакцины (например,g., вакцинация столбнячным анатоксином как часть лечения ран, вакцинация против бешенства для постконтактной профилактики, вакцинация против кори или гепатита A во время вспышки) или во избежание препятствий или задержек в вакцинации COVID-19 (например, в долгосрочной перспективе). проживающие в учреждении временного ухода или медицинский персонал, получивший вакцинацию от гриппа или другие прививки до или при поступлении или при поступлении на работу). Если вакцины COVID-19 вводятся в течение 14 дней после другой вакцины, повторять дозы для любой вакцины не нужно.
Бустерные дозы
Необходимость и время введения бустерных доз COVID-19 не установлены. Никаких дополнительных доз в настоящее время не рекомендуется.
Вакцинация против COVID-19 и инфекция SARS-CoV-2
Люди с предыдущей или текущей инфекцией SARS-CoV-2
Данные клинических испытаний показывают, что разрешенные в настоящее время вакцины против COVID-19 можно безопасно вводить людям с признаками перенесенной ранее инфекции SARS-CoV-2. Людям следует предлагать вакцинацию независимо от предшествующей симптоматической или бессимптомной инфекции SARS-CoV-2 в анамнезе.Тестирование на вирусы для оценки острой инфекции SARS-CoV-2 или серологическое тестирование для оценки предшествующей инфекции не рекомендуется для целей принятия решения о вакцинации.
Вакцинацию людей с известной в настоящее время инфекцией SARS-CoV-2 следует отложить до тех пор, пока человек не выздоровеет от острого заболевания (если у человека были симптомы) и они не будут соответствовать критериям для прекращения изоляции. Эта рекомендация применима к людям, которые перенесли инфекцию SARS-CoV-2 до получения какой-либо дозы вакцины, и тем, кто заражен SARS-CoV-2 после первой дозы вакцины мРНК, но до получения второй дозы.
Хотя не существует рекомендуемого минимального интервала между инфицированием и вакцинацией, имеющиеся данные свидетельствуют о том, что риск повторного инфицирования SARS-CoV-2 невелик в течение нескольких месяцев после первоначального заражения, но со временем может возрасти из-за ослабления иммунитета. Таким образом, хотя запас вакцины остается ограниченным, люди с недавно задокументированной острой инфекцией SARS-CoV-2 могут при желании временно отложить вакцинацию, осознавая, что риск повторного заражения и, следовательно, потребность в вакцинации может возрасти со временем после первоначального заражения. инфекционное заболевание.
Люди, ранее получавшие пассивную терапию антителами
В настоящее время нет данных о безопасности и эффективности вакцин против COVID-19 у людей, которые получали моноклональные антитела или выздоравливающую плазму в рамках лечения COVID-19. Основываясь на предполагаемом периоде полураспада таких методов лечения и доказательствах, свидетельствующих о том, что повторное инфицирование не является обычным явлением в течение 90 дней после первоначального заражения, вакцинацию следует отложить как минимум на 90 дней. Это мера предосторожности до тех пор, пока не станет доступной дополнительная информация, чтобы избежать потенциального вмешательства терапии антителами в индуцированные вакцинами иммунные ответы.Эта рекомендация относится к людям, которые получают терапию пассивными антителами до получения какой-либо дозы вакцины, и к тем, кто получает терапию пассивными антителами после первой дозы мРНК-вакцины, но до второй дозы, и в этом случае вторая доза должна быть отложена как минимум на 90 лет. дни после получения терапии антителами. Получение пассивной терапии антителами в течение последних 90 дней не является противопоказанием к вакцинации от COVID-19. Дозы вакцины COVID-19, полученные в течение 90 дней после получения пассивной терапии антителами, не нужно повторять.
Для людей, получающих терапию антителами, не специфичную для лечения COVID-19 (например, внутривенный иммуноглобулин, RhoGAM), введение вакцины COVID-19 одновременно или с любым интервалом до или после получения продукта, содержащего антитела, вряд ли существенно повлияет на развитие защитного ответа антител. Таким образом, не существует рекомендуемого минимального интервала между терапией антителами, неспецифичными для лечения COVID-19, и вакцинацией против COVID-19.
Таким образом, не существует рекомендуемого минимального интервала между терапией антителами, неспецифичными для лечения COVID-19, и вакцинацией против COVID-19.
Вакцинированные люди, у которых впоследствии развивается COVID-19
Для вакцинированных людей, которые впоследствии переболели COVID-19, предварительное получение вакцины COVID-19 не должно влиять на решения о лечении (включая использование моноклональных антител, выздоравливающую плазму, противовирусное лечение или введение кортикостероидов) или на время проведения такого лечения.
Если человек полностью вакцинирован (т. Е. Через ≥2 недель после завершения серии двух доз мРНК или однократной дозы вакцины Янссен) и имеет положительный результат на SARS-CoV-2, медицинским работникам и местным департаментам здравоохранения рекомендуется запросить необходимо взять образец и сообщить о случившемся в государственный департамент здравоохранения. CDC будет работать с департаментом здравоохранения штата над сбором информации о данном случае. Кроме того, информацию об этих случаях следует сообщать в VAERS.
Вакцинация людей с известным контактом с COVID-19 или во время вспышек COVID-19
Вакцины
COVID-19 в настоящее время не рекомендуются для управления вспышками или для постконтактной профилактики, чтобы предотвратить заражение SARS-CoV-2 у человека с известным контактом.Поскольку средний инкубационный период COVID-19 составляет 4–5 дней, маловероятно, что доза вакцины COVID-19 обеспечит адекватный иммунный ответ в течение инкубационного периода для эффективной постконтактной профилактики.
Людям в сообществе или амбулаторных условиях, у которых было известно о контакте с COVID-19, не следует обращаться за вакцинацией до окончания периода их карантина, чтобы избежать потенциального контакта с медицинским персоналом и другими лицами во время визита для вакцинации. Эта рекомендация также применима к людям с известным контактом с COVID-19 до получения второй дозы мРНК вакцины.
Резиденты или пациенты с известным контактом с COVID-19 в коллективных медицинских учреждениях (например, в учреждениях долгосрочного ухода) или в местах скопления вне медицинских учреждений (например, исправительных учреждениях и местах заключения, приютах для бездомных) могут быть вакцинированы. В этих условиях заражение и передача SARS-CoV-2 могут происходить неоднократно в течение длительных периодов времени, а медицинский и другой персонал уже находится в тесном контакте с жителями. Люди, проживающие в местах скопления людей (медицинские и немедицинские), которые подверглись заражению и ожидают результатов тестирования на SARS-CoV-2, могут быть вакцинированы, если у них нет симптомов, соответствующих COVID-19.Вакцинаторы должны использовать соответствующие процедуры профилактики и контроля инфекций.
Рекомендации по вакцинации людей с определенными сопутствующими заболеваниями
Любая разрешенная в настоящее время вакцина против COVID-19 может вводиться людям с сопутствующими заболеваниями, у которых нет противопоказаний к вакцинации; ACIP не указывает предпочтения продукта. Клинические испытания продемонстрировали аналогичные профили безопасности и эффективности у людей с некоторыми сопутствующими заболеваниями, в том числе с повышенным риском тяжелого COVID-19, по сравнению с людьми без сопутствующих заболеваний.Дополнительная информация для людей с конкретными заболеваниями приведена ниже.
Люди с ослабленным иммунитетом
Люди с ВИЧ-инфекцией или другими иммунодефицитными состояниями, а также люди, принимающие иммуносупрессивные препараты или терапию, могут подвергаться повышенному риску тяжелой формы COVID-19. Нет данных для установления безопасности и эффективности вакцины COVID-19 в этих группах. Однако разрешенные в настоящее время вакцины против COVID-19 не являются живыми вакцинами и поэтому могут безопасно вводиться людям с ослабленным иммунитетом.Люди со стабильной ВИЧ-инфекцией были включены в клинические испытания вакцины COVID-19, хотя данные остаются ограниченными.
Люди с ослабленным иммунитетом могут пройти вакцинацию от COVID-19. В настоящее время данных недостаточно для определения оптимального времени вакцинации против COVID-19 среди людей, которые планируют получать иммуносупрессивную терапию. Однако, исходя из общих передовых практик вакцинации людей с ослабленным иммунитетом, в идеале вакцинацию против COVID-19 следует завершить как минимум за две недели до начала иммуносупрессивной терапии.Если невозможно заранее ввести полную серию вакцины против COVID-19 (т.е. две дозы мРНК-вакцины или одну дозу вакцины Janssen COVID-19), люди, получающие иммуносупрессивную терапию, все равно могут пройти вакцинацию против COVID-19. При принятии решения об отложении иммуносупрессивной терапии до завершения вакцинации против COVID-19 следует учитывать риски человека, связанные с его основным заболеванием.
Тестирование на антитела не рекомендуется для оценки иммунитета к SARS-CoV-2 после вакцинации против COVID-19.В настоящее время ревакцинация не рекомендуется после того, как люди, получившие вакцину COVID-19 во время химиотерапии или лечения другими иммуносупрессивными препаратами, восстановят иммунную компетентность. Рекомендации по повторной вакцинации или дополнительным дозам вакцины COVID-19 могут быть обновлены при появлении дополнительной информации.
Людей следует проинформировать о неизвестном профиле безопасности и эффективности вакцины для популяций с ослабленным иммунитетом, о возможности снижения иммунного ответа и о необходимости продолжать следовать текущим рекомендациям по защите от COVID-19.
Люди с аутоиммунными заболеваниями
Нет данных о безопасности и эффективности вакцин против COVID-19 у людей с аутоиммунными заболеваниями, хотя эти люди имели право на участие в клинических испытаниях мРНК вакцины COVID-19. Не наблюдалось дисбаланса в возникновении симптомов, связанных с аутоиммунными состояниями или воспалительными расстройствами, у участников клинических испытаний, которые получали вакцину COVID-19, по сравнению с плацебо.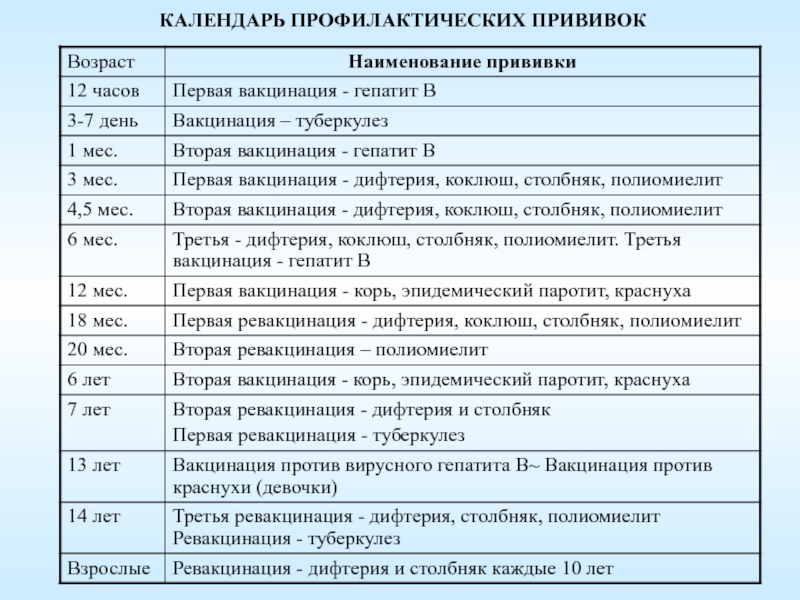 Люди с аутоиммунными заболеваниями могут получить любую разрешенную вакцину против COVID-19.
Люди с аутоиммунными заболеваниями могут получить любую разрешенную вакцину против COVID-19.
Люди с синдромом Гийена-Барре в анамнезе
Не было зарегистрировано случаев синдрома Гийена-Барре (СГБ) после вакцинации среди участников клинических испытаний мРНК вакцины COVID-19. Один случай СГБ был зарегистрирован у участника группы вакцины в клиническом испытании вакцины Janssen COVID-19 по сравнению с одним случаем СГБ среди тех, кто получал плацебо. За некоторыми исключениями, общие рекомендации ACIP по иммунизации не включают анамнез СГБ в качестве противопоказания или меры предосторожности к вакцинации.Люди с историей СГБ могут получить вакцинацию от COVID-19. О любом возникновении GBS после вакцинации COVID-19 следует сообщать в VAERS.
Люди с параличом Белла в анамнезе
случаев паралича Белла было зарегистрировано после вакцинации участников клинических испытаний вакцины COVID-19. Однако FDA не считает, что частота таких случаев превышает ожидаемую для населения в целом, и не пришло к выводу, что эти случаи были причинно связаны с вакцинацией.Пост-авторизационный надзор за безопасностью будет важен для дальнейшей оценки любой возможной причинно-следственной связи. В отсутствие таких доказательств люди с параличом Белла в анамнезе могут получить вакцину от COVID-19. О любых случаях паралича Белла после вакцинации против COVID-19 следует сообщать в VAERS.
Люди с историей использования кожных наполнителей используют
В редких случаях люди, получившие кожные наполнители, могут испытывать отек в месте инъекции наполнителя (обычно на лице или губах) или рядом с ним после введения дозы мРНК вакцины COVID-19 (подобных случаев не наблюдалось в случае вакцины Janssen COVID-19. клинические испытания вакцины).Припухлость носит временный характер и проходит после медикаментозного лечения, включая терапию кортикостероидами. Вакцины против COVID-19 можно вводить людям, которые получали инъекционные кожные наполнители, у которых нет противопоказаний или мер предосторожности для вакцинации. Тем не менее, этим людям следует посоветовать обратиться к своему врачу для оценки, если после вакцинации у них возникнет отек на участке кожного наполнителя или рядом с ним.
Тем не менее, этим людям следует посоветовать обратиться к своему врачу для оценки, если после вакцинации у них возникнет отек на участке кожного наполнителя или рядом с ним.
Вакцинация беременных и кормящих людей
Любая из разрешенных в настоящее время вакцин против COVID-19 может вводиться беременным или кормящим людям; ACIP не указывает предпочтения продукта.
Беременные
Данные наблюдений показывают, что беременные с COVID-19 имеют повышенный риск тяжелого заболевания, включая заболевание, приводящее к поступлению в реанимацию, механическую вентиляцию легких, экстракорпоральную мембранную оксигенацию или смерть, хотя абсолютный риск таких исходов невелик. Кроме того, они могут подвергаться повышенному риску неблагоприятных исходов беременности, таких как преэклампсия, коагулопатия и преждевременные роды.
Данные о безопасности вакцины против COVID-19 для беременных ограничены.У животных, получавших вакцины Pfizer-BioNTech, Moderna или Janssen COVID-19 до или во время беременности, не было продемонстрировано никаких опасений по поводу безопасности женского воспроизводства или эмбрионального, эмбрионального или постнатального развития. Кроме того, платформа аденовирусного вектора, используемая в вакцине Janssen COVID-19, также использовалась для других программ разработки вакцины Janssen, которые включали беременных людей, вакцинированных в течение любого триместра, в том числе в крупномасштабных испытаниях вакцинации против Эболы. В этих испытаниях не было установлено, что неблагоприятные исходы, связанные с беременностью, в том числе исходы для младенцев, связаны с вакциной.
На основании имеющихся данных эксперты полагают, что вакцины против COVID-19 вряд ли будут представлять опасность для беременного человека или плода, поскольку санкционированные в настоящее время вакцины против COVID-19 не реплицируются и не могут вызвать инфекцию ни у матери, ни у плода. Нет никаких доказательств риска для плода в результате вакцинации беременных женщин нереплицирующимися вакцинами в целом. Однако потенциальные риски вакцин против COVID-19 для беременных и плода неизвестны, поскольку эти вакцины не изучались на беременных.Клинические испытания для оценки безопасности и эффективности вакцин против COVID-19 у беременных продолжаются или планируются. Производители вакцин также следят за результатами клинических испытаний беременных женщин.
Однако потенциальные риски вакцин против COVID-19 для беременных и плода неизвестны, поскольку эти вакцины не изучались на беременных.Клинические испытания для оценки безопасности и эффективности вакцин против COVID-19 у беременных продолжаются или планируются. Производители вакцин также следят за результатами клинических испытаний беременных женщин.
Беременные могут выбрать вакцину против COVID-19. Разговор между пациентом и его клинической командой может помочь в принятии решения об использовании вакцины COVID-19, хотя разговор с врачом перед вакцинацией не требуется. Принимая решение, беременные люди и их медицинские работники должны учитывать уровень передачи COVID-19 в сообществе, личный риск пациента заразиться COVID-19, риски COVID-19 для пациента и потенциальные риски для плода, эффективность вакцины, побочные эффекты вакцины и ограниченные данные о вакцине во время беременности.Беременным, которые решили получить вакцину от COVID-19, рекомендуется зарегистрироваться в v-safe . Регистр v-safe был создан для отслеживания результатов среди вакцинированных беременных. На основании информации, предоставленной самими пациентами, у беременных-реципиентов вакцины, включенных в реестр v-safe , не наблюдалось никаких конкретных сигналов безопасности. Однако для полной оценки исходов беременности и родов необходимо длительное наблюдение.
При использовании вакцины COVID-19 у беременных могут возникать побочные эффекты, аналогичные тем, которые ожидаются у небеременных людей.Ацетаминофен может быть предложен в качестве альтернативы беременным, страдающим лихорадкой (которая была связана с неблагоприятным исходом беременности) или другими поствакцинальными симптомами.
Нет рекомендаций по регулярному тестированию на беременность до вакцинации от COVID-19. Тем, кто пытается забеременеть, не нужно избегать беременности после вакцинации от COVID-19. Нет никаких доказательств того, что какая-либо из вакцин против COVID-19 влияет на фертильность в будущем.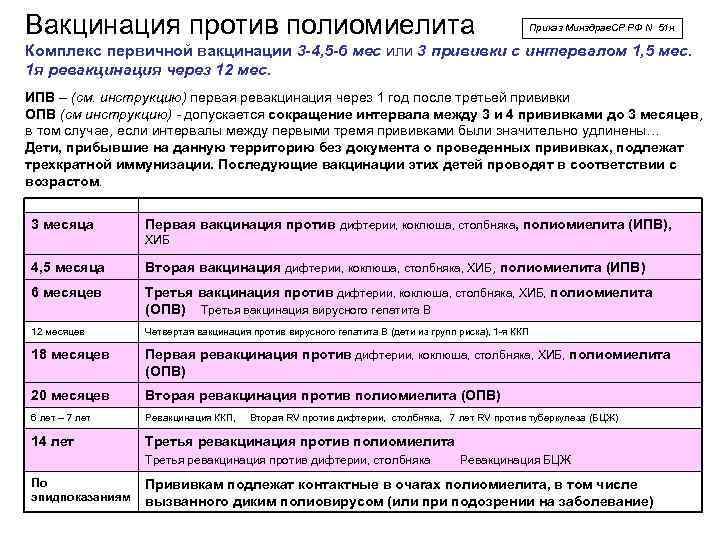
Кормящие
Нет данных о безопасности вакцин против COVID-19 для кормящих людей или о влиянии вакцин от COVID-19 на грудного ребенка, выработку или выделение молока.Поскольку неживые вакцины не представляют риска для кормящих людей или их младенцев, вакцины COVID-19 также не считаются опасными. Таким образом, кормящие люди могут выбрать вакцинацию.
Вакцинация детей и подростков
Подростки в возрасте 16–17 лет включены в число лиц, имеющих право на вакцинацию Pfizer-BioNTech COVID-19 в соответствии с EUA. Хотя данные по безопасности и эффективности вакцин в этой возрастной группе ограничены, нет никаких биологически правдоподобных причин, по которым профили безопасности и эффективности отличались бы от тех, которые наблюдались у людей в возрасте 18 лет и старше.Подростки в возрасте 16–17 лет, входящие в группу, рекомендованную для вакцинации против COVID-19, могут быть вакцинированы вакциной Pfizer-BioNTech COVID-19 при соответствующем согласии. В настоящее время детям и подросткам младше 16 лет не разрешается получать вакцину Pfizer-BioNTech от COVID-19.
В настоящее время детям и подросткам младше 18 лет не разрешается получать вакцины Moderna или Janssen от COVID-19.
Консультация пациента
мРНК вакцины COVID-19 (Pfizer-BioNTech и Moderna)
Предварительные данные свидетельствуют о высокой эффективности вакцины в предотвращении COVID-19 после получения двух доз мРНК вакцины COVID-19 (Pfizer-BioNTech: 95.0% [95% ДИ: 90,3%, 97,6%]; Moderna: 94,1% [95% ДИ: 89,3%, 96,8%]). Пациенты должны быть проинформированы о важности завершения серии двух доз одной и той же вакцины для оптимизации защиты.
Перед вакцинацией поставщики должны проконсультировать реципиентов вакцины против мРНК COVID-19 относительно ожидаемых местных (например, боль, отек, эритема в месте инъекции, локализованная подмышечная лимфаденопатия на той же стороне, что и рука вакцинированной) и системных (например, лихорадка, усталость, головная боль, озноб, миалгия, артралгия) поствакцинальные симптомы. В зависимости от вакцины (Pfizer-BioNTech или Moderna), возрастной группы и дозы вакцины примерно 80–89% вакцинированных людей испытывают хотя бы один местный симптом, а 55–83% испытывают хотя бы один системный симптом после вакцинации.
В зависимости от вакцины (Pfizer-BioNTech или Moderna), возрастной группы и дозы вакцины примерно 80–89% вакцинированных людей испытывают хотя бы один местный симптом, а 55–83% испытывают хотя бы один системный симптом после вакцинации.
Большинство системных поствакцинальных симптомов имеют выраженность от легкой до умеренной, возникают в течение первых трех дней после вакцинации и исчезают в течение 1–3 дней с момента появления. В целом симптомы более частые и тяжелые после второй дозы и у молодых людей по сравнению с пожилыми людьми (т.например, в возрасте> 55 или ≥65 лет [для вакцин Pfizer-BioNTech или Moderna, соответственно]). Люди с предшествующей инфекцией SARS-CoV-2 могут с большей вероятностью испытывать такие симптомы, как лихорадка, озноб и миалгия, после первой дозы вакцины мРНК COVID-19. Если у людей нет противопоказаний к вакцинации, их следует поощрять к завершению серии, чтобы оптимизировать защиту от COVID-19, даже если у них возникают местные или системные симптомы после первой дозы.
Вакцина против вирусного вектора COVID-19 (Janssen)
По предварительным данным, общая эффективность составляет 66.3% (95% ДИ: 59,9%, 71,8%) против симптоматического, лабораторно подтвержденного COVID-19 через ≥14 дней после вакцинации вакциной Janssen COVID-19. Эффективность вакцины для предотвращения госпитализации, связанной с COVID-19, была высокой; Эффективность вакцины против госпитализации ≥14 дней после вакцинации составила 93,1% (95% ДИ: 71,1%, 98,4%). В группе, получавшей вакцину, через ≥28 дней после вакцинации не было госпитализаций, связанных с COVID-19, и 16 случаев в группе плацебо (эффективность вакцины = 100%; 95% ДИ = 74.3% –100,0%). Эффективность вакцины против смерти от всех причин составила 75,0% (95% ДИ: 33,4%, 90,6%).
Перед вакцинацией поставщики должны проконсультировать реципиентов вакцины Janssen COVID-19 об ожидаемых местных (например, боль, отек, эритема в месте инъекции) и системных (например, лихорадка, усталость, головная боль, озноб, миалгия, артралгия) поствакцинальных симптомах. . Пятьдесят процентов вакцинированных людей испытывают по крайней мере один местный симптом, наиболее частым из которых является боль в месте инъекции, и примерно 55% испытывают по крайней мере один системный симптом после вакцинации.Большинство системных поствакцинальных симптомов слабо выражены и исчезают в течение 1-2 дней после вакцинации. В целом симптомы чаще встречались у молодых людей, чем у пожилых людей (в возрасте ≥60 лет).
. Пятьдесят процентов вакцинированных людей испытывают по крайней мере один местный симптом, наиболее частым из которых является боль в месте инъекции, и примерно 55% испытывают по крайней мере один системный симптом после вакцинации.Большинство системных поствакцинальных симптомов слабо выражены и исчезают в течение 1-2 дней после вакцинации. В целом симптомы чаще встречались у молодых людей, чем у пожилых людей (в возрасте ≥60 лет).
Лечение симптомов после вакцинации против COVID-19
Для всех разрешенных в настоящее время вакцин против COVID-19, жаропонижающие или обезболивающие (например, ацетаминофен, нестероидные противовоспалительные препараты) могут приниматься для лечения местных или системных симптомов после вакцинации, если это целесообразно с медицинской точки зрения.Однако рутинное профилактическое введение этих препаратов с целью предотвращения поствакцинальных симптомов в настоящее время не рекомендуется, поскольку информация о влиянии такого применения на ответные реакции антител, вызванных вакциной COVID-19, еще не доступна.
Сообщалось об анафилактических реакциях после вакцинации против COVID-19. Не рекомендуется введение антигистаминных препаратов реципиентам вакцины COVID-19 перед вакцинацией для предотвращения аллергических реакций.Антигистаминные препараты не предотвращают анафилаксию, и их применение может маскировать кожные симптомы, что может привести к задержке диагностики и лечения анафилаксии. См. Раздел о противопоказаниях и мерах предосторожности для вакцинации и временных соображениях по ведению анафилаксии для получения дополнительной информации о лечении анафилаксии.
Рекомендации по профилактике и контролю инфекций доступны для медицинского персонала и пациентов учреждений длительного ухода с системными признаками и симптомами после вакцинации COVID-19.
Противопоказания и меры предосторожности
Противопоказания и меры предосторожности для вакцин против COVID-19 описаны ниже и кратко изложены в Приложении B.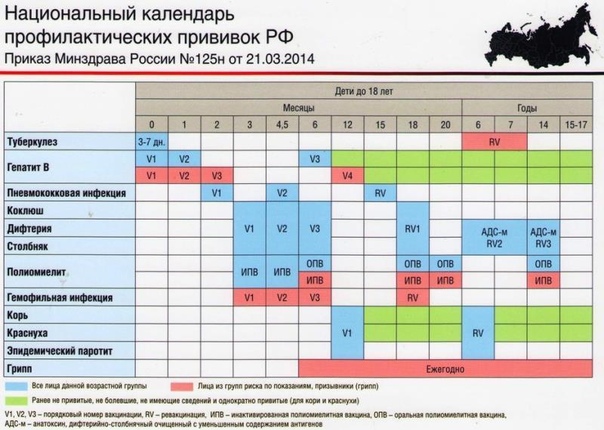 Для целей настоящего руководства немедленная аллергическая реакция на вакцину или лекарство определяется как любые связанные с гиперчувствительностью признаки или симптомы, такие как крапивница, ангионевротический отек, респираторный дистресс (например, хрипы, стридор) или анафилаксия, которые возникают в течение четырех часов после введения.
Для целей настоящего руководства немедленная аллергическая реакция на вакцину или лекарство определяется как любые связанные с гиперчувствительностью признаки или симптомы, такие как крапивница, ангионевротический отек, респираторный дистресс (например, хрипы, стридор) или анафилаксия, которые возникают в течение четырех часов после введения.
Медицинский персонал или департаменты здравоохранения в Соединенных Штатах могут запросить консультацию в рамках проекта оценки безопасности клинической иммунизации COVIDvax по поводу отдельного пациента, проживающего в Соединенных Штатах, по сложному вопросу о безопасности вакцины COVID-19, который не решается руководством CDC.
Противопоказания
CDC считает противопоказанием к вакцинации против COVID-19 наличие в анамнезе следующих заболеваний:
- Тяжелая аллергическая реакция (например, анафилаксия) после предыдущей дозы или на компонент вакцины COVID-19
- Немедленная аллергическая реакция любой степени тяжести на предыдущую дозу или известная (диагностированная) аллергия на компонент вакцины
См. Приложение C со списком ингредиентов вакцин против COVID-19.Полиэтиленгликоль (ПЭГ) является ингредиентом обеих вакцин против COVID-19 с мРНК, а полисорбат 80 — ингредиентом вакцины Janssen COVID-19. ПЭГ и полисорбат структурно связаны, и между этими соединениями может возникать перекрестная гиперчувствительность. Людям с противопоказанием к одной из вакцин против мРНК COVID-19 не следует вводить дозы любой из вакцин против мРНК (Pfizer-BioNTech или Moderna). Однако люди с противопоказанием к вакцинации мРНК COVID-19 могут получить вакцину Janssen COVID-19, и наоборот, при условии принятия определенных мер (см. «Меры предосторожности» ниже).В отличие от предыдущих версий руководства, известная аллергия на полисорбат больше не является противопоказанием для вакцинации мРНК; однако известная аллергия на полисорбат является противопоказанием к вакцине Janssen COVID-19 и, следовательно, мерой предосторожности при вакцинации против мРНК COVID-19.
Поставщики медицинских услуг должны попытаться определить, соответствуют ли реакции, о которых сообщают после вакцинации, немедленным аллергическим реакциям по сравнению с другими типами реакций, обычно наблюдаемыми после вакцинации, такими как вазовагальная реакция или поствакцинальные побочные эффекты (Приложение D).Это поможет определить, у каких пациентов есть противопоказания к вакцинации, в том числе ко второй дозе мРНК вакцины COVID-19.
Меры предосторожности
CDC рассматривает историю немедленной аллергической реакции на любую другую вакцину или инъекционную терапию (т. Е. Внутримышечные, внутривенные или подкожные вакцины или методы лечения [за исключением подкожной иммунотерапии от аллергии, т. Е. «Уколы от аллергии»]) как предосторожность, но не противопоказание к вакцинации.Люди с реакцией на вакцину или инъекционную терапию, содержащую несколько компонентов, один из которых является компонентом вакцины, но у которых неизвестно, какой компонент вызвал немедленную аллергическую реакцию, должны соблюдать меры предосторожности при вакцинации.
Люди с противопоказанием к одному типу санкционированных в настоящее время вакцин COVID-19 (например, мРНК) имеют меры предосторожности по отношению к другому (например, вирусный вектор Янссена). Однако из-за потенциальной перекрестной гиперчувствительности между ингредиентами мРНК и вакцины Janssen COVID-19 следует рассмотреть возможность консультации с аллергологом-иммунологом, чтобы определить, может ли пациент безопасно пройти вакцинацию.Поставщики медицинских услуг и отделы здравоохранения также могут запросить консультацию у проекта COVIDvax по оценке безопасности клинической иммунизации. Вакцинацию этих людей следует проводить только в соответствующих условиях под наблюдением врача, имеющего опыт лечения тяжелых аллергических реакций.
- Люди с противопоказаниями к вакцинации против мРНК COVID-19 (в том числе из-за известной аллергии на ПЭГ): можно рассмотреть возможность вакцинации вакциной Janssen COVID-19.
 Людям, получившим одну дозу вакцины против мРНК COVID-19, но которым противопоказана вторая доза, следует подождать не менее 28 дней после введения дозы вакцины против мРНК, чтобы получить вакцину Janssen COVID-19.
Людям, получившим одну дозу вакцины против мРНК COVID-19, но которым противопоказана вторая доза, следует подождать не менее 28 дней после введения дозы вакцины против мРНК, чтобы получить вакцину Janssen COVID-19. - Люди с противопоказаниями к вакцине Janssen COVID-19 (в том числе из-за известной аллергии на полисорбаты): можно рассмотреть возможность вакцинации против мРНК COVID-19. Следует отметить, что аллергия на полисорбат больше не является противопоказанием к вакцинации против мРНК COVID-19, это мера предосторожности.
Следующие соображения могут быть использованы, чтобы помочь поставщику услуг провести оценку риска вакцинации у лиц с мерами предосторожности к вакцинации:
- Риск заражения SARS-CoV-2 (e.g., из-за проживания в коллективном учреждении, таком как учреждение долгосрочного ухода, род занятий)
- Риск тяжелого заболевания или смерти из-за COVID-19 (например, из-за возраста, сопутствующих заболеваний)
- Неизвестный риск анафилаксии (включая фатальную анафилаксию) после вакцинации против COVID-19 у человека с историей немедленной аллергической реакции на другие вакцины или инъекционные препараты
- Способность пациента пройти вакцинацию в условиях, когда соответствующая медицинская помощь немедленно доступна при анафилаксии.Обратите внимание, что для людей с противопоказаниями к другому типу вакцин COVID-19 (например, мРНК-вакцинам) вакцинация другим типом (например, вирусной векторной вакциной Янссена) должна проводиться только в соответствующих условиях под наблюдением врача. имеет опыт лечения тяжелых аллергических реакций.
Ни противопоказаний, ни мер предосторожности при вакцинации против COVID-19
Аллергические реакции (включая тяжелые аллергические реакции), не связанные с вакцинами (COVID-19 или другими вакцинами) или инъекционными методами лечения, такие как аллергические реакции, связанные с пищевыми продуктами, домашними животными, ядом или окружающей средой, или аллергии на пероральные препараты (включая пероральные препараты). эквиваленты инъекционных препаратов), являются , а не , противопоказанием или мерой предосторожности для вакцинации COVID-19.Пробки для флаконов с вакцинами COVID-19 не сделаны из натурального латекса, и нет никаких противопоказаний или мер предосторожности для вакцинации людей с аллергией на латекс. Кроме того, поскольку вакцины COVID-19 не содержат яиц или желатина, у людей с аллергией на эти вещества нет противопоказаний или мер предосторожности к вакцинации.
Сообщалось о местных реакциях с отсроченным началом после вакцинации мРНК у некоторых людей, начиная с нескольких дней до второй недели после первой дозы, и иногда они были довольно значительными.Люди с только отсроченной местной реакцией (например, эритема, уплотнение, зуд) вокруг области инъекции после первой дозы вакцины не имеют противопоказаний или мер предосторожности для второй дозы. Эти люди должны получить вторую дозу с использованием той же вакцины, что и первая доза, с рекомендованным интервалом, предпочтительно в противоположной группе.
Сроки наблюдения после вакцинации
CDC рекомендует следующие периоды наблюдения после вакцинации против COVID-19:
- 30 минут:
- В анамнезе немедленная аллергическая реакция любой степени тяжести на вакцину или инъекционную терапию
- Люди с противопоказанием к другому типу вакцины COVID-19 (например, люди с противопоказанием к вакцинации мРНК COVID-19, которые получают вакцину против вирусного вектора Янссена, должны находиться под наблюдением в течение 30 минут после вакцинации Янссен).
- Анафилаксия по любой причине в анамнезе
- 15 минут: Все остальные
Лечение анафилаксии после вакцинации против COVID-19
В случае возникновения острой анафилактической реакции после введения вакцины COVID-19 должно быть немедленно доступно соответствующее лечение, используемое для купирования немедленных аллергических реакций. Дополнительную информацию о лечении анафилаксии можно найти в разделе «Временные рекомендации по ведению анафилаксии после вакцинации против COVID-19» и лабораторной оценке людей, у которых наблюдается анафилаксия после вакцинации.
Отчетность о побочных эффектах вакцины
О нежелательных явлениях, которые происходят у реципиента после вакцинации против COVID-19, следует сообщать в VAERS. FDA требует, чтобы поставщики вакцинации сообщали о следующих событиях, происходящих после вакцинации COVID-19 в соответствии с EUA:
- Ошибки введения вакцины
- Серьезные нежелательные явления
- Случаи мультисистемного воспалительного синдрома
- Случаи COVID-19, повлекшие за собой госпитализацию или смерть
Приветствуется сообщение о любом другом клинически значимом нежелательном явлении, даже если неизвестно, вызвало ли это событие вакцина.Информация о том, как отправить отчет в VAERS, доступна по адресу https: //vaers.hhs.govexternal icon или по телефону 1-800-822-7967.
Кроме того, CDC разработала новый добровольный инструмент для смартфонов v-safe . Этот инструмент использует текстовые сообщения и веб-опросы, чтобы почти в реальном времени проверять состояние здоровья после вакцинации пациентов от COVID-19. Сообщения на номер v-safe , указывающие на значимое с медицинской точки зрения воздействие на здоровье, включая беременность, отслеживаются колл-центром CDC / v-safe для сбора дополнительной информации для заполнения отчета VAERS, если это необходимо.
Лабораторные испытания
Интерпретация результатов теста на SARS-CoV-2 у вакцинированных людей
Предварительное получение вакцины COVID-19 не повлияет на результаты тестов на вирус SARS-CoV-2 (амплификация нуклеиновых кислот или тесты на антиген). Доступные в настоящее время тесты на антитела к SARS-CoV-2 позволяют оценить IgM и / или IgG к одному из двух вирусных белков: спайку или нуклеокапсиду. Поскольку вакцины против COVID-19 сконструированы для кодирования белка-шипа, положительный тест на белок-шип IgM / IgG может указывать на предшествующую инфекцию и / или вакцинацию.Чтобы оценить наличие предшествующей инфекции у человека с историей вакцинации против COVID-19, следует использовать значок тестостерона, который специально оценивает IgM / IgG к белку нуклеокапсида.
Тестирование на антитела в настоящее время не рекомендуется для оценки иммунитета к SARS-CoV-2 после вакцинации COVID-19, поскольку клиническая полезность тестирования после вакцинации не установлена. Тесты на антитела, которые в настоящее время разрешены под значком EUAexternal, имеют переменную чувствительность, специфичность, а также положительную и отрицательную прогностическую ценность и не разрешены для оценки иммунного ответа у вакцинированных людей.Более того, серологические корреляты защиты не установлены, и тестирование антител не оценивает клеточный иммунный ответ, который также может играть роль в опосредованной вакциной защите. Наконец, тестирование антител против нуклеокапсида не выявит иммунных ответов, возникающих в результате вакцинации, но пациенты не всегда могут знать, какой тип теста на антитела был использован. Если тестирование на антитела проводилось после вакцинации, дополнительные дозы той же или другой вакцины COVID-19 не рекомендуются на основании результатов теста на антитела в настоящее время.Если тестирование на антитела было проведено после первой дозы мРНК-вакцины, серию вакцинации следует завершить независимо от результата теста на антитела.
Использование иммунных тестов на туберкулезную инфекцию, таких как туберкулиновая кожная проба и анализ высвобождения гамма-интерферона
Вакцины
COVID-19 не следует откладывать из-за тестирования на туберкулезную инфекцию. Тестирование на туберкулезную инфекцию с помощью одного из иммунных методов, будь то туберкулиновая кожная проба (TST) или анализ высвобождения интерферона (IGRA), может проводиться до или во время того же контакта с вакцинацией COVID-19.Если тестирование с помощью TST или IGRA нельзя провести одновременно с вакцинацией от COVID-19, эти тесты следует отложить на ≥4 недели после завершения вакцинации COVID-19, но, как правило, их нельзя отменять.
Пациенты с активным туберкулезом или заболеванием, которое оценивается как активное туберкулезное заболевание, могут получить вакцину от COVID-19 (примечание: наличие умеренного или тяжелого острого заболевания является мерой предосторожности при введении всех вакцин). В то время как тест TST или IGRA является частью комплексной оценки заболевания туберкулезом, положительные результаты TST или IGRA не требуются для диагностики активного туберкулеза с внешним признаком.
При рассмотрении туберкулиновой кожной пробы или анализа высвобождения гамма-интерферона:
- Ожидается, что TST не повлияет на безопасность или эффективность вакцины COVID-19. IGRA — это анализы крови, поэтому они не влияют на безопасность или эффективность вакцины.
- Ожидается, что надежность положительного результата TST или IGRA после вакцинации COVID-19 будет такой же, как и без вакцинации. Ожидается, что вакцинация против COVID-19 не приведет к ложноположительным результатам теста на туберкулез, который проводится во время или после вакцинации COVID-19.
- Достоверность отрицательного результата TST или IGRA после вакцинации COVID-19 не изучалась.
- TST не является вакциной. Руководство по разделению других вакцин от вакцинации против COVID-19 не менее чем на 2 недели по времени не относится к TST, потому что TST не является вакциной.
Когда в соответствии с политикой требуется туберкулиновая кожная проба или анализ высвобождения гамма-интерферона:
- TST или IGRA для выполнения административных требований (например, для работы в сфере здравоохранения или для приема на длительный период лечения) могут быть выполнены до вакцинации COVID-19 или во время того же посещения.Вакцинацию против COVID-19 не следует откладывать из-за тестирования на туберкулез.
- TST или IGRA следует отложить до ≥4 недель после завершения вакцинации COVID-19. Если требования или политики тестирования не могут быть изменены для пандемии COVID-19, чтобы принять эту задержку в тестировании TST или IGRA, следует понимать, что ложноотрицательный TST или IGRA не может быть исключен, и следует рассмотреть возможность повторного отрицательного TST или IGRA. тесты по крайней мере через 4 недели после завершения вакцинации COVID-19.Если бы TST был первоначальным тестом, повышение могло бы быть фактором, если результат повторного теста положительный.
Когда для оказания медицинской помощи показана туберкулиновая кожная проба или анализ высвобождения гамма-интерферона:
- Принятие решения о том, проводится ли ТКП или IGRA для медицинской диагностики внешнего признака латентной туберкулезной инфекции (например, во время контактного расследования после контакта с контагиозным туберкулезом), следует отложить на 4 недели после завершения вакцинации против COVID-19. по усмотрению ответственного поставщика медицинских услуг и местной противотуберкулезной программы, наблюдающей за расследованием контакта.Поставщики медицинских услуг и местные программы по борьбе с туберкулезом могут не захотеть откладывать тестирование людей с высоким риском прогрессирования туберкулеза. Однако пациентов с отрицательным результатом в этом контексте следует рассматривать для повторного тестирования > через 4 недели после завершения вакцинации против COVID-19.
- Пациенты, у которых есть симптомы или признаки внешнего вида, соответствующие активному туберкулезу, должны пройти дальнейшее медицинское обследование — например, с помощью рентгенографии грудной клетки и бактериологического исследования мокроты на предмет Mycobacterium tuberculosis — независимо от результатов TST или IGRA.
Приложение A. Ошибки и отклонения при введении вакцины
Ошибка введения вакцины — это любое предотвратимое событие, которое может вызвать или привести к ненадлежащему использованию вакцины или причинению вреда пациенту. В этом приложении представлены ресурсы для предотвращения и сообщения об ошибках при введении вакцины COVID-19, а также о действиях, которые следует предпринять после возникновения ошибки. Для полноты изложения сюда включены дополнительные сценарии, которые отклоняются от рекомендаций CDC в отношении интервалов вакцинации, но не считаются ошибками введения.Этот документ предназначен для оказания помощи поставщикам медицинских услуг в работе с исключительными ситуациями, в которых уже произошла ошибка или отклонение от вакцинации, и может быть обновлен, когда станет доступна дополнительная информация.
За все ошибки введения вакцины:
Таблица. Промежуточные рекомендации в отношении ошибок и отклонений при введении вакцины COVID-19
| Вакцины | Тип | Ошибка / отклонение администрирования | Промежуточная рекомендация |
|---|---|---|---|
Все разрешенные в настоящее время вакцины (вакцины Pfizer-BioNTech Moderna и Janssen COVID-19) | Участок / маршрут |
|
|
|
| ||
| Возраст |
| ||
| Дозировка |
| ||
|
| ||
| Хранение и обращение |
|
| |
|
| ||
| Совместное администрирование |
|
| |
|
| ||
только мРНК вакцины (Pfizer-BioNTech и Moderna) | Интервалы |
| |
|
| ||
| Смешанная серия |
| ||
| Только Pfizer-BioNTech | Разбавитель |
|
|
|
| ||
|
| ||
|
|
Только вакцины Pfizer-BioNTech и Moderna:
* Если ошибочно введенная доза является первой дозой, следует ввести вторую дозу с рекомендуемым интервалом (21 день [Pfizer-BioNTech] или 28 дней [Moderna]) . Если эта доза является второй дозой, серия считается полной и дополнительных доз не требуется.
∞ Не вводите вторую дозу до тех пор, пока человек не станет подходящим для вакцинации (либо по достижении разрешенного возраста, либо если разрешение будет расширено на дополнительные возрастные группы), даже если это приведет к введению второй дозы после рекомендованного интервала. между дозами.
# Если доза, указанная по ошибке, является первой дозой, вторую дозу следует вводить с рекомендуемым интервалом (21 день [Pfizer-BioNTech] или 28 дней [Moderna]) с даты получения действительной дозы (не дата получения ошибочной дозы).
† Если ошибка введения привела к дозе вакцины, превышающей разрешенную, в общем случае вторую дозу можно вводить с рекомендованным интервалом. Однако, если местные или системные побочные эффекты после вакцинации имеют клиническое значение (за пределами ожидаемого профиля побочных эффектов), приводят к серьезным побочным реакциям или продолжаются во время введения второй дозы, решение о введении второй дозы может быть оценено. в индивидуальном порядке.
§Хотя CDC рассматривает смешанную серию в исключительных обстоятельствах, это по-прежнему считается административной ошибкой, требующей отчета VAERS (поскольку смешанная серия не разрешена под внешним значком Разрешение на экстренное использование вакцины).
Приложение B: Сортировка людей, поступающих на вакцинацию против COVID-19
† См. Список ингредиентов в Приложении C. Людям с противопоказанием к одной из вакцин против мРНК COVID-19 не следует вводить дозы любой из вакцин против мРНК (Pfizer-BioNTech или Moderna).
* Немедленная аллергическая реакция на вакцину или лекарство определяется как любые связанные с гиперчувствительностью признаки или симптомы, соответствующие крапивнице, ангионевротическому отеку, респираторному расстройству (например, свистящее дыхание, стридор) или анафилаксии, которые возникают в течение четырех часов после введения.
‡ Включает людей с реакцией на вакцину или инъекционную терапию, которая содержит несколько компонентов, один из которых является компонентом вакцины, но у которых неизвестно, какой компонент вызвал немедленную аллергическую реакцию.
# Полиэтиленгликоль (ПЭГ) является ингредиентом обеих вакцин против мРНК COVID-19, а полисорбат 80 является ингредиентом вакцины Janssen COVID-19. ПЭГ и полисорбат структурно связаны, и между этими соединениями может возникать перекрестная гиперчувствительность. Людям с противопоказанием к вакцинации против мРНК COVID-19 (в том числе из-за известной аллергии на PEG) следует соблюдать меры предосторожности при применении вакцины Janssen COVID-19. Среди людей, получивших одну дозу мРНК COVID-19, но которым вторая доза противопоказана, можно рассмотреть вопрос о вакцинации вакциной Janssen COVID-19 (вводимой как минимум через 28 дней после введения дозы мРНК COVID-19).Люди с противопоказаниями к вакцине Janssen COVID-19 (в том числе из-за известной аллергии на полисорбат) должны соблюдать меры предосторожности в отношении мРНК вакцины COVID-19. Людям, соблюдающим эти меры предосторожности, следует рассмотреть возможность обращения к аллергологу-иммунологу. Поставщики медицинских услуг и отделы здравоохранения также могут запросить консультацию у проекта COVIDvax по оценке безопасности клинической иммунизации. Пациентам, соблюдающим эти меры предосторожности, вакцинация должна проводиться только в соответствующих условиях под наблюдением врача, имеющего опыт лечения тяжелых аллергических реакций.
Приложение C: Ингредиенты, входящие в состав вакцин против COVID-19
Ниже приводится список ингредиентов вакцин против COVID-19, обозначенных значком Pfizer-BioNTechexternal, значком Modernaexternal и значком Janssenexternal, которые указаны в информации о назначении каждой вакцины.
* Ни одна из вакцин не содержит яиц, желатина, латекса или консервантов.
Примечание. Вакцины Pfizer-BioNTech и Moderna COVID-19 содержат полиэтиленгликоль (ПЭГ). ПЭГ является основным ингредиентом осмотических слабительных и пероральных препаратов кишечника для процедур колоноскопии, неактивным ингредиентом или вспомогательным веществом во многих лекарствах и используется в процессе, называемом «пегилирование», для улучшения терапевтической активности некоторых лекарств (включая некоторые химиотерапевтические препараты).Кроме того, может возникать перекрестная гиперчувствительность между ПЭГ и полисорбатами (включенными в качестве вспомогательного вещества в некоторые вакцины и другие терапевтические агенты). Информацию об активных или неактивных ингредиентах вакцин и лекарств можно найти на вкладыше к упаковке. В качестве ресурса также можно использовать значок «Сводка по вспомогательным веществам вакцины» CDC и внешний значок базы данных DailyMed Национального института здравоохранения.
Приложение D. Возможные характеристики аллергических реакций, вазовагальных реакций и побочных эффектов вакцины после вакцинации против COVID-19
У пациентов, у которых наблюдаются поствакцинальные симптомы, важно определить этиологию (включая аллергическую реакцию, вазовагальную реакцию или побочные эффекты вакцины), чтобы определить, может ли человек получить дополнительные дозы вакцины (включая вторую дозу мРНК COVID- 19 вакцина).Следующая таблица признаков и симптомов предназначена для использования в качестве справочного материала, но не может быть исчерпывающей, и у пациентов могут быть не все признаки или симптомы. Медицинские работники должны использовать свое клиническое суждение при оценке пациентов для определения диагноза и лечения.
Пневмококковая вакцина: вакцинируйте! Ревакцинировать ??
Амит Шах, доктор медицины
Внебольничная пневмония (ВП) ежегодно вызывает около 500 000 госпитализаций в США среди людей старше 65 лет и является 5-й по значимости причиной смерти среди людей старше 65 лет.Strep. Пневмо. является наиболее частой причиной ВП.
Первая вакцина в 1911 году не удалась из-за трудностей с очисткой и производством вакцины. К 1940 году было идентифицировано 80 серотипов, и сегодня известно 90 серотипов. Для Pneumovax выбраны 23 серотипа, которые чаще всего вызывают заболевание. Пневмовакс изготовлен из очищенного пневмококкового капсульного полисахарида. В 1977 г. была разработана 14-валентная вакцина, а к 1983 г. она была модифицирована до 23-валентной вакцины. Он покрывает 88% штаммов, продуцирующих бактериемию.Пневмовакс не следует путать с ЦВС7, конъюгированной вакциной, используемой в основном в педиатрии.
Показания CDC
1) Возраст> 65
2) Возраст> 2 лет с: ХСН, ХОБЛ, циррозом, СД. Не для людей с астмой без эмфиземы или приема стероидов.
3) Группы высокого риска: иммунодепрессанты (ВИЧ, злокачественные опухоли гема, ч / п трансплантат, нефротический синдром, прием иммунодепрессантов).
Согласно рекомендациям CDC, после вакцинации вам, скорее всего, больше не понадобится ревакцинация.Однако это спорный вопрос.
Инициатива «Здоровые люди 2010» направлена на вакцинацию 90% лиц старше 65 лет вакциной Pneumovax. В 2002 г. было вакцинировано 54%. Одна инъекция Pneumovax, вероятно, будет иметь эффективность 75% или более (серологически) у здоровых взрослых людей старше 65 лет.
Следует отметить, что вакцинация НЕ уменьшает пневмонию. Мета-анализ не показывает снижения заболеваемости пневмонией в результате вакцинации, однако было показано, что вакцина эффективна примерно на 60-70% в предотвращении инвазивных заболеваний (менингита, бактериемии).Только одно исследование Райли и др. ( Lancet. 1977, 25 июня; 1 (8026): 1338-41 ) продемонстрировало снижение смертности (на 44%). Другие исследования на сегодняшний день не имеют возможности сделать это или не показали статистически значимых различий. Есть 40-50 000 случаев бактериемии плюс 3-6 000 случаев менингита. Возможно, половину из них можно было бы предотвратить с помощью вакцинации.
В ретроспективном исследовании Jackson et al (NEJM 2003 348; 18: 1747-1755) было рассмотрено 47 365 взрослых старше 65 лет старше 3 лет.1428 госпитализаций и 3061 амбулаторный визит были вызваны внебольничной пневмонией. На основании этих данных были обнаружены следующие относительные риски:
Пневмококковая бактериемия: 0,56 (0,33-0,93)
Госпитализация: 1,14 (1,02-1,28)
Амбулаторная пневмония: 1,04 (0,96-1,13)
Любой CAP: 1.07 (0.99-1.14)
5 Мета-анализ согласен с приведенными выше выводами.
(вверху страницы)
Случай 1
Мужчина 66 лет страдает легкой перемежающейся астмой (на альбутероле) и гипертонией.Он очень здоров. Он рыбак и много времени проводит на своей лодке. Пациент соглашается на иммунизацию против столбняка, но не уверен в получении вакцины Pneumovax.
В этом случае в связи с возрастом (старше 65 лет) показана пневмококковая вакцинация. Если бы этому пациенту было 63 года, Пневмовакс не был бы показан, несмотря на его астму. Астма не является причиной для иммунизации, рекомендованной CDC.
Случай 2
Мужчина 86 лет имеет в анамнезе диабет, гипертонию, гипотиреоз, раннюю деменцию.Он уже дважды был госпитализирован по поводу пневмонии в конце 1980-х годов. Никаких остановок в отделении интенсивной терапии. Ему сделали «вакцину от пневмонии», но «прошло много лет» (начало-середина 1990-х).
Теперь вопрос о ревакцинации. Это спорный вопрос. Согласно рекомендациям CDC, ревакцинация не показана, поскольку пациент был вакцинирован после 65 лет. Однако многие врачи утверждают, что ревакцинация показана из-за количества прошедших лет. Ревакцинация НЕ является эффективным способом усиления иммунного ответа и снижения риска пневмококковой инфекции.
(вверху страницы)
Текущие рекомендации CDC по ревакцинации для лиц старше 65 лет можно резюмировать следующими вопросами:
1) Прививался ли человек ранее?
Нет или не уверены, сделайте прививку
Если да, то ответьте на следующий вопрос
2) Был ли человек старше 65 лет на момент последней вакцинации?
Да Нет вакцины
Нет Сделайте вакцину, если с момента последней вакцинации прошло более 5 лет, в противном случае подождите, пока не пройдет 5 лет.
После вакцинации PPV23 уровни антител снижаются через 5–10 лет и в одних группах снижаются быстрее, чем в других. Однако связь между титром антител и защитой от инвазивного заболевания не определена (т.е. более высокий уровень антител не обязательно означает лучшую защиту), поэтому возможность определить необходимость ревакцинации только на основании серологического анализа ограничена. Кроме того, доступные в настоящее время пневмококковые полисахаридные вакцины вызывают Т-независимый ответ и не вызывают устойчивого увеличения («повышения») титров антител.Имеющиеся данные не указывают на существенное усиление защиты у большинства ревакцинированных лиц.
Плановая ревакцинация не показана, за исключением только групп высокого риска. Сюда не входят сахарный диабет и астма, не принимающая стероиды. ХОБЛ и курильщики будут добавлены в следующий набор рекомендаций CDC. Как правило, если вы собираетесь ревакцинировать, подождите 5 лет. Если пациент был вакцинирован до 65 лет, сделайте повторную вакцинацию через 65 лет, если прошло 5 лет. Почему 5 лет? Если ревакцинация проводится менее чем через 5 лет, побочные эффекты усиливаются по сравнению с теми, кто ее принимает впервые, и чаще возникают тяжелые локализованные (артрусовидные) реакции.
Группы высокого риска согласно CDC: функциональная или анатомическая аспления ( например, серповидноклеточная анемия или спленэктомия), ВИЧ-инфекция, лейкемия, лимфома, болезнь Ходжкина, множественная миелома, генерализованное злокачественное новообразование, хроническая почечная недостаточность, нефротический синдром или другие состояния, связанные с иммуносупрессией (, например, трансплантация органа или костного мозга), и состояния, получающие иммуносупрессивную химиотерапию, включая длительные кортикостероиды.
Это сказанное, парадокс выходит.Пациенты старшего возраста и больные — это пациенты, которым рекомендуется ревакцинация, но они хуже всего реагируют на вакцину (серологически). Возраст 65 — произвольный. С возрастом наблюдаются худшие ответы и более короткий срок действия. Мы рекомендуем ревакцинировать пациентов из группы высокого риска, однако люди из группы высокого риска хуже всего реагируют на вакцину и в течение кратчайшего периода времени.
(вверху страницы)
1. Будет ли PCV7 или комбинированная стратегия полезной для пожилых людей?
2. Новые вакцины: как насчет белковых вакцин (например, поверхностного протеина А от пневмококка), которые могут обеспечить лучший иммунитет слизистых оболочек и снизить заболеваемость пневмонией, а не только инвазивным пневмококком?
3. Когда прекратить иммунизацию? Следует ли иммунизировать пациента с деменцией в конечной стадии? Эти вопросы изящно исследуются с этической точки зрения в статье Zimmerman et al. (Если пневмония — «друг старика», можно ли предотвратить ее с помощью вакцинации? Этический анализ. Вакцина. 2005 31 мая; 23 (29): 3843-9 )
(вверху страницы)
Рекомендации CDC : Профилактика пневмококковой инфекции: Рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep. 1997; 46: 1-24 .
Джексон Л.А., Бенсон П., Снеллер В.П. и др. Безопасность ревакцинации пневмококковой полисахаридной вакциной. JAMA. 1999; 281: 243-248 .
Джексон LA et al.Эффективность пневмонкокковой полисахаридной вакцины у пожилых людей. NEJM 2003; 348 (18): 1747-1755 .
Никол КЛ. Ревакцинация взрослых из группы высокого риска пневмококковой полисахаридной вакциной. JAMA. 1999; 281: 280-281 .
Sims RV, Steinmann WC, McConville JH, King LR, Zwick WC, Schwartz JS. Клиническая эффективность пневмококковой вакцины у пожилых людей. Ann Intern Med. 1988; 108: 653-7 .
Mufson MA, Hughey DF, Turner CE, Schiffman G. Ревакцинация пожилых людей пневмококковой вакциной через 6 лет после первичной вакцинации. Vaccine 1991; 9: 403-7 .
Торлинг Дж., Хедлунд Дж., Конрадсен Х. Б., Ортквист А. Ревакцинация 23-валентной пневмококковой полисахаридной вакциной у лиц среднего и пожилого возраста, ранее лечившихся от пневмонии. Вакцина. 2003; 22: 96-103 .
Whitney CG, Schaffner W, Butler JC.Переосмысление рекомендаций по применению пневмококковых вакцин у взрослых. Clin Infect Dis. 2001; 33: 662-675 .
Whitney CG, Schaffner W, Butler JC. Переосмысление рекомендаций по применению пневмококковых вакцин у взрослых. Clin Infect Dis. 2001; 33: 662-675 .
Уитни CG. Профилактика пневмококковой инфекции. Гериатрия. 2003; 58: 20 .
Циммерман РК. Если пневмония — «друг старика», нужно ли ее предотвратить с помощью вакцинации? Этический анализ. Вакцина. 2005 31 мая; 23 (29): 3843-9.
(наверху страницы)
Собаки и кошки, просроченные для вакцинации Рекомендации по обновлению иммунизации
Профилактическая медицина, жизненно важная вакцинация
Профилактическая медицина имеет первостепенное значение для здоровья домашних животных. Рекомендации по вакцинации помогают как ветеринарному персоналу, так и клиентам не сбиться с пути.
Ричард Б. Форд DVM, MS, диплом ACVIM и ACVPM (Hon)
Ричард Б. Форд, DVM, MS, диплом ACVIM и ACVPM (Hon), заслуженный профессор медицины Колледжа ветеринарной медицины Университета Северной Каролины.Он — бригадный генерал в отставке из резерва ВВС США, где он был назначен в Управление главного хирурга Пентагона. Доктор Форд также является бывшим президентом конференции NAVC и продолжает свою роль в качестве члена комитета по научной программе. Его клинические интересы лежат в области инфекционных болезней домашних животных; он является плодовитым автором и входит в состав Рабочей группы AAHA по вакцинации собак и Консультативной группы по вакцинации кошек AAFP. Доктор Форд получил степень DVM в Университете штата Огайо и закончил резидентуру по внутренней медицине в Университете штата Мичиган.Ранее он занимал должность преподавателя в Университете Пердью.
Опубликованные руководства по вакцинации собак и кошек позволяют клиницистам применять протоколы вакцинации, адаптированные для отдельных пациентов, которые обеспечивают защитный иммунитет на соответствующих этапах жизни. 1,2
Однако протоколы, используемые на практике, обычно предполагают соблюдение владельцем рекомендованного, идеального графика вакцинации. В действительности клиентура не всегда или не может придерживаться «идеала.”
В этой статье рассматриваются варианты иммунизации собак и кошек, которые значительно просрочены к назначению вакцинации. Помните, однако, что изложенные рекомендации в значительной степени основаны на мнении экспертов; количество опубликованных научных исследований о требованиях к ревакцинации просроченных пациентов ограничено.
Кроме того, на иммунитет отдельного пациента влияет множество внутренних (например, возраст, генетика, антитела материнского происхождения) и внешних (например, тип вакцины, количество предыдущих доз вакцины, время с момента введения последней дозы, риск воздействия). и потребность в дополнительных дозах вакцины.
Таким образом, решение о том, какие вакцины и в каких дозах следует рекомендовать, в конечном итоге принимает врач.
Примечание редактора: Эта статья была первоначально опубликована в ноябре / декабре 2012 года. Используйте этот контент в справочных или образовательных целях, но имейте в виду, что после публикации он не подвергается активной проверке. Самый последний контент, прошедший экспертную оценку, можно найти в нашем архиве проблем.
ОБЫЧНЫЕ РЕКОМЕНДАЦИИ
Базовые вакцины — те, которые следует вводить всем собакам и кошкам — перечислены в Таблице 1 .
Первичная вакцинация
Рекомендации по первичной вакцинации молодых собак и кошек обычно включают:
- Базовые вакцины кроме против бешенства: 3 дозы в возрасте от 6 до 16 недель
- Вакцина против бешенства : Разовая доза в возрасте не менее 12 недель3
- Интервалы вакцинации :
- Минимальный рекомендуемый интервал (собаки и кошки) между любыми двумя дозами вакцины составляет 2 недели. 1
- Максимальный рекомендуемый интервал (собаки) составляет 6 недель. 1
- Текущие правила вакцинации кошек рекомендуют интервал между дозами в 3-4 недели во время первоначальной вакцинации котят. 2
Я считаю, что максимальный 6-недельный интервал между дозами может применяться как для собак, так и для кошек без ущерба для иммунологического результата. Обсуждения с ветеринарами, которые следуют опубликованным руководствам по вакцинации, показывают, что многие практики рекомендуют вводить базовые вакцины в возрасте 2, 3 и 4 месяцев как собакам, так и кошкам.
Ревакцинация
Ревакцинация (бустерная) базовыми вакцинами, в том числе против бешенства, рекомендуется всем собакам и кошкам через 1 год после завершения первоначальной (ювенильной) серии. После этого ревакцинация обычно рекомендуется каждые 3 года.
Хотя все штаты в настоящее время признают трехлетние вакцины против бешенства, местные (город / округ) требования могут требовать ежегодной ревакцинации против бешенства для собак и кошек.
За исключением бешенства , решение о ежегодной или трехгодичной ревакцинации собаки или кошки остается на усмотрение врача.
Неосновные — необязательные — вакцины перечислены в Таблице 1.
| ||||||||||||||||||||||||||||
Первоначальная вакцинация
Количество необходимых начальных доз может варьироваться в зависимости от рекомендаций производителя и типа вакцины — рекомбинантная против аттенуированная (живая) против инактивированная (убитая) .
- Вакцины для парентерального введения : Ввести не менее 2 доз с интервалом от 2 до 6 недель, независимо от возраста пациента на момент первоначальной вакцинации; это особенно важно при введении инактивированных вакцин.
- Вакцины, вводимые через слизистую оболочку (интраназально или перорально) : Эти вакцины содержат ослабленные бактерии или вирус; поскольку иммунизирующий организм жив, ожидается, что иммунизирует однократная доза.
- Однако обсуждения с ветеринарами показывают, что многие практики в настоящее время рекомендуют 2 начальные дозы интраназальных вакцин.
- Нет противопоказаний к рекомендации 2 начальных доз.
- Материнские антитела не влияют на вакцины, вводимые через слизистую оболочку.
- Вакцины против FeLV : рекомбинантные или инактивированные, для иммунизации требуются 2 начальные дозы.
Ревакцинация
Если пациент получил первые 2 дозы неосновной вакцины, однократная бустерная доза рекомендуется ежегодно для взрослых собак или кошек с разумным риском контакта с вирулентными бактериями или вирусами.
- Нет опубликованных трехлетних рекомендаций по неосновным вакцинам.
- Некоторые авторы рекомендуют двухлетний интервал для ревакцинации взрослых кошек от FeLV, независимо от используемого препарата.
РЕКОМЕНДАЦИИ ПО ПЕРЕРАБОТКЕ ПРИВИВКИ
В случае, если владелец домашнего животного не соблюдает или не может придерживаться стандартных графиков вакцинации, представленных ниже, следующие рекомендации предоставляют разумные альтернативные графики, которые предлагают наиболее подходящие вакцины через наиболее подходящие промежутки времени.
Для молодых собак и кошек (младше 16 недель) серия первоначальной вакцинации базовыми вакцинами имеет решающее значение.
Во время этой серии вакцинацию можно считать собакой или кошкой, просроченной для вакцинации, если пациент не вернется в течение 6 недель после введения предыдущей дозы.Однако нет опубликованных исследований, определяющих конкретные интервалы между начальными дозами вакцины, необходимые для обеспечения защитного иммунного ответа.
Разумно порекомендовать альтернативный график вакцинации собаке или кошке, которые признаны просроченными. Решение о том, какую вакцину следует вводить и когда, основывается на 2 факторах:
- Прошедшее время с момента предыдущей дозы
- Рекомендуемый тип вакцины (рекомбинантная, аттенуированная или инактивированная).
Аттенуированные вакцины + рекомбинантная вакцина против CDV
Если протокол включает введение ослабленной вакцины (или рекомбинантной вакцины против CDV), ожидается, что однократная доза иммунизирует, если вводится в отсутствие материнских антител (MDA).
Задача состоит в том, чтобы определить, когда уровни MDA больше не мешают иммунизации у отдельного пациента. Ожидается, что у большинства собак и кошек уровень МДА снизится до невмешательства к 16-недельному возрасту.Общие сценарии включают:
- Щенок получает однократную (комбинированную) дозу основных вакцин в возрасте 7 недель; однако щенка не возвращают для второй дозы до 9 недель спустя, в возрасте 16 недель.
- Ожидается, что введение однократной дозы рекомбинантной или ослабленной вакцины иммунизирует.
- В качестве альтернативы, целесообразным также считается введение 2 дополнительных дозы с интервалом от 2 до 6 недель , а не 1.
- Впервые практикуют собаку или кошку старше 16 недель.
- Опросы ветеринаров, практикующих в США и Канаде, показывают, что обычно рекомендуются 2 дозы с интервалом от 2 до 6 недель.
Инактивированные вакцины + рекомбинантные неосновные вакцины
При введении инактивированных вакцин или рекомбинантных неосновных вакцин (например, от лептоспироза, боррелиоза Лайма, FeLV) необходимы 2 начальные дозы для индукции защитного иммунитета, независимо от возраста пациента на момент введения первой дозы. управляемый.
- Первичный иммунный ответ после введения первой дозы инактивированной вакцины (или рекомбинантной вакцины против FeLV или вакцины против боррелиоза Лайма) является относительно слабым и недолговечным (иногда его называют примированием , ).
- У пациента, получившего только разовую дозу инактивированной вакцины, вряд ли разовьется устойчивый защитный иммунный ответ.
- Вакцинация против бешенства — очевидное исключение.
- Вторичный иммунный ответ после введения второй ( иммунизирующей ) дозы вакцины является относительно устойчивым и имеет быстрое начало (анамнестическое).
- Этот защитный иммунный ответ сохраняется в течение месяцев или лет. 3-5
- Ожидается, что защитный иммунитет разовьется через 7 дней после введения второй дозы инактивированной вакцины.
Интервал между первой (первичной) и второй (иммунизирующей) дозами инактивированной вакцины важен: если интервал между начальными двумя дозами чрезмерно увеличен, анамнестический ответ на вторую дозу может значительно уменьшиться, в результате чего пациент восприимчивы при воздействии.
Во время первоначальной серии с использованием неосновной вакцины любой пациент с интервалом между вакцинациями, превышающим 6 недель между дозами, должен получить 2 дополнительных дозы с интервалом от 2 до 6 недель . Общие примеры включают:
- Котенок, получивший первую дозу вакцины против FeLV в возрасте 10 недель, который возвращается через 2 месяца для второй дозы.
- Собака, получившая первую дозу вакцины против боррелиоза Лайма (инактивированную или рекомбинантную) в возрасте 3 лет, которая возвращается через 3 месяца для второй дозы.
См. Таблицы 2 и 3 , где приведена сводка рекомендаций для щенков и котят, которым не назначена вакцинация во время начальной (ювенильной) серии.
| ||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||
При рассмотрении альтернативного графика вакцинации взрослых собак и кошек, просроченных для введения дозы вакцины, применяются те же принципы для пациента, которому просрочено вакцинация во время первоначальной серии: время, прошедшее с момента предыдущей вакцины, и тип вакцины (рекомбинантная, аттенуированная или инактивированная) должны быть рассмотрены.
Основные вакцины
Собак или кошек можно считать просроченными для ревакцинации базовыми вакцинами, если последняя доза была введена более 3 лет назад. За исключением вакцины против бешенства, рассчитанной на 1 год, эта рекомендация применима ко всем базовым вакцинам независимо от производителя.
Поскольку большинство рекомендуемых в настоящее время базовых вакцин являются аттенуированными (или рекомбинантными CDV), ожидается, что разовая доза комбинированной вакцины вызовет защитный иммунный ответ у пациента независимо от количества лет, прошедших с момента введения предыдущей дозы.
Неосновные вакцины
Рекомендации для взрослых собак, которым просрочено введение инактивированной неосновной вакцины, несколько различаются в зависимости от антигена.Например, убитые бактериальные вакцины (бактерины), как правило, имеют более короткую продолжительность иммунитета и более короткую иммунную память по сравнению с убитыми вирусными вакцинами.
Бактериальные вакцины . Обычно считается, что взрослой собаке или кошке просрочено введение инактивированного неосновного бактерина (например, лептоспироза, Chlamydophila felis ), если последняя доза была введена 2 или более лет ранее. Эти пациенты должны получить 2 дозы с интервалом от 2 до 6 недель , чтобы восстановить защитный иммунитет.
Вакцины вирусные . Поскольку иммунизирующий антиген представляет собой инактивированный вирус, а не бактерии, ожидается, что разовая доза вакцины повысит иммунитет у пациента, который получил дозу в течение последних 3 лет (хотя опубликованных исследований, подтверждающих это, нет). Тем не менее, собаки и кошки, которым не назначены неядерные вирусные вакцины на 2 года или более, должны получить 2 дозы с интервалом от 2 до 6 недель.
См. Таблицы 4 и 5 , где приведены сводные рекомендации для взрослых собак и кошек, которые считаются просроченными для ревакцинации.
|
|
Хотя вакцинация против бешенства собак или кошек требуется не во всех штатах или провинциях, текущие руководящие принципы вакцинации рекомендуют вакцину против бешенства в качестве основы для собак и кошек. Эта рекомендация основана на том факте, что:
- Бешенство — зооноз с потенциально смертельным исходом.
- Если невакцинированная (или просроченная для вакцинации) собака или кошка контактирует с бешеным животным или кусает человека, животное может быть подвергнуто длительному карантину и, в некоторых случаях, эвтаназии. 7
Ветеринары, обращающиеся за юридической консультацией от штата или провинции по поводу ревакцинации собак и кошек, просроченных на прививку от бешенства, могут столкнуться с трудностями при поиске конкретных рекомендаций. Когда предоставляется руководство, рекомендации могут отличаться от штата к штату, а также от города к городу в пределах штата.Ветеринарам рекомендуется ознакомиться с применимыми законами о вакцинации против бешенства, если таковые имеются, прежде чем рекомендовать альтернативные графики для просроченных пациентов.
В местах, где не опубликованы конкретные инструкции по вакцинации просроченных собак и кошек, уместно связаться с местными или государственными органами, ответственными за надзор за бешенством животных, до внедрения нового графика вакцинации против бешенства. Например, Министерство сельского хозяйства Пенсильвании нанимает ветеринаров в Бюро здоровья животных, которые могут изучить предложенный график вакцинации и обстоятельства, связанные с этим случаем.
Следует отметить, что следующие рекомендации применимы только в тех местах, которые не содержат конкретных указаний для ветеринаров по ревакцинации собак и кошек, просроченных для вакцинации от бешенства.
Первоначальная вакцинация
- Первоначальная доза вакцины против бешенства может вводиться собакам и кошкам уже в 12-недельном возрасте.
- Большинство штатов разрешают ветеринарам по своему усмотрению использовать вакцину против бешенства, маркированную как годный или трехлетний продукт, при введении начальной дозы.
- В большинстве штатов собака / кошка не считаются иммунизированными до 28 дней с даты первоначальной прививки.
- Максимальная продолжительность иммунитета после первоначальной прививки антирабической вакцины составляет 12 месяцев, независимо от того, была ли введена трехлетняя вакцина против бешенства.
- Если животное не было ревакцинировано в течение 12 месяцев после введения начальной дозы, оно считается невакцинированным и, следовательно, просроченным, даже если первоначальная доза представляла собой маркированную трехлетнюю вакцину.
Ревакцинация
- Маркированные 3-летние вакцины : Взрослые собаки и кошки, которые ранее получили 2 дозы вакцины против бешенства в течение 12 месяцев ( начальная доза и первая бустерная доза с маркированной 3-летней вакциной) считается невакцинированным (просроченным), если не был повторно вакцинирован в течение 3 лет после бустерной дозы.
- Маркированные вакцины на 1 год: Если введенная бустерная доза представляла собой маркированную 1-летнюю вакцину, требуется ревакцинация в течение 12 месяцев, чтобы пациент считался вакцинированным и действующим.
Обычно анамнестический ответ у ранее вакцинированного животного считается быстрым и защитным. Собака или кошка сразу же считаются вакцинированными (защищенными) после введения бустерной дозы . 3,8
Вакцинация для просроченных домашних животных
При ревакцинации против бешенства домашнего животного, которое просрочено на плановую прививку, возникает вопрос:
- Ввести однократную дозу маркированной трехлетней вакцины против бешенства или
- Ввести 2 дозы с интервалом в 12 месяцев (т. Е. Повторить начальную серию из 2 доз)?
Устойчивая иммунная память у домашнего животного, которое ранее было вакцинировано от бешенства, является важным фактором при составлении рекомендаций по ревакцинации просроченных собак и кошек.Способность однократной дозы быстро вызывать значительный (защитный) анамнестический ответ оправдывает рекомендацию назначить однократную дозу опоздавшему пациенту .
Тем не менее, нет исследований, которые устанавливали бы, на сколько лет собаке или кошке может потребоваться прививка от бешенства и при этом они получат иммунологическую защиту при введении однократной дозы. Например:
- Ранее вакцинированная собака, проживающая в округе Ланкастер на юго-востоке Пенсильвании, должна сделать прививку от бешенства с опозданием на 5 лет.
- Принимая во внимание эндемичность бешенства в округе Ланкастер, риск контакта собаки с бешеными животными и время, прошедшее с момента последней прививки от бешенства:
- Было бы разумно рекомендовать повторение 2-х дозовой серии у этого пациента.
- Было бы даже уместно рекомендовать 4-недельный интервал между двумя дозами (а не 1 год).
Ссылки
- Welborn LV, DeVries JG, Ford R, et al.Руководство AAHA по вакцинации собак, 2011 г. JAAHA 2011; 47: 1-42, 2011. Доступно на сайте aahanet.org; поиск: Библиотека / Рекомендации.
- Richards JR, Elston TH, Ford RB и др. 2006 Отчет Консультативной группы по вакцинам для кошек AAFP. JAVMA 2006; 229 (9): 1406-1441. Доступно на сайте catvets.org.
- Brown CM, Conti L, Ettestad P и др. (16 соавторов). Справочник по профилактике и борьбе с бешенством животных, 2011 г. MMWR Recomm Rep 2011; 4:60 (RR-6): 1-17.Доступно в Интернете по адресу cdc.gov/mmwr/preview/mmwrhtml/rr6006a1.htm.
- Тизард ИК. Ветеринарная иммунология , 8-е изд. Сент-Луис: Saunders Elsevier, 2009.
- Дэй MJ, Schultz RD. Ветеринарная иммунология, принципы и практика . Лондон: Manson Publishing / The Veterinary Press, 2011.
- Грин CE, Леви JK. Иммунопрофилактика. В CE Greene (ed): Инфекционные болезни собак и кошек , 4-е изд. Сент-Луис: Saunders Elsevier, 2012, стр. 1163-1205.
- Hanlon CA, Niezgoda MN, Rupprecht CE. Постконтактная профилактика бешенства у собак. Am J Vet Res 2002; 63: 1096-1100.
- Cliquet F, Verdier Y, Sagné L и др. Нейтрализующее титрование антител в 25 000 сывороток собак и кошек, вакцинированных против бешенства во Франции, в рамках новых правил, которые предлагают альтернативу карантину. Rev Sci Tech 2003; 22: 857-866.
.
(PDF) Гуморальный иммунный ответ на повторную вакцинацию вирусом неровной кожи и проведение серологических тестов
Полимеразная цепная реакция
ДНК из образцов мазка и крови с ЭДТА вместе с
внутренней контрольной РНК (IC-РНК), добавленной к каждому образец [31]
экстрагировали с использованием набора NucleoMag Vet Kit (Macherey-Na-
gel GmbH, Германия) на машине King Fisher Flex (ThermoFisher
Scientific, Финляндия).Обнаружение вирусного генома из материала
было выполнено с помощью реакции ПЦР в реальном времени на основе амплификации гена каприпоксвируса
P32 с использованием ранее опубликованного протокола
Bowden et al. [32] модифицировано в соответствии с
, Dietze et al. [33] и с включенной системой IC [31].
Статистика
Статистический анализ проводился с помощью точного критерия Фишера с помощью программы
GraphPad Prisma версии 7 (Сан-Диего, Калифорния,
США). Статистическая значимость была рассчитана между тестами
из каждой временной точки выборки и между одним и тем же тестом
из разных точек времени выборки.Расчет чувствительности
и специфичности тестов проводился на крупном рогатом скоте
во всех трех точках отбора проб.
Сокращения
CPE: Цитопатогенный эффект; GTP: козий поксвирус; IFAT: Иммунофлуоресцентный тест на антитела
; ЛСД: неровная кожа; LSDV: вирус неровной кожи;
npv: прогнозирующее отрицательное значение; ppv: Прогнозируемое положительное значение; S / P
%: процент положительности по сравнению с положительным контролем; Se: чувствительность;
Sp: Специфика; SPP: поксвирус овец; VNT: Тест нейтрализации вирусов
Благодарности
Большое спасибо разделу Немецкой службы академических обменов (DAAD) ST21 —
Восточная Центральная Европа, Восточная Южная Европа и Турция.Авторы выражают благодарность доктору
Sci. ветеринар. Med. Наташа Стевич за помощь с пробоподготовкой, а также
Кристиан Кортаз, Синди Кренц, Ким Леа Молле и Карин Пингер за отличную техническую помощь в лаборатории
. Большое спасибо также
Анетт Бейдлер за редактирование английского языка.
Финансирование
Сбор и отправка образцов материалов были поддержаны «Министерством
образования, науки и технологического развития Республики
Сербия» (номера грантов проекта TR31088 и TR37015).Все образцы
были проанализированы в Институте Фридриха-Леффлера без какой-либо конкретной финансовой поддержки
.
Доступность данных и материалов
Наборы данных, использованные и / или проанализированные в ходе текущего исследования, доступны
у соответствующего автора и / или первого автора по обоснованному запросу
.
Вклад авторов
MM, KD, BH, SR и VM спланировали и разработали исследование. MM собрал материал образца
.MM и VM обработали образцы после сбора, а
подготовили их для анализа. ММ и ТМ провели серологическое исследование.
MM, KD и BH интерпретировали результаты и составили рукопись. SR, VM, MV
и TM оказали помощь в составлении рукописи и критически отредактировали рукопись
. Все авторы прочитали рукопись и одобрили подачу
рукописи.
Утверждение этических норм и согласие на участие
Эксперимент был одобрен Министерством сельского хозяйства, лесов и
Управления водными ресурсами, Ветеринарное управление, Сербия.Соответствующий справочный номер
был 323/07/5369/2018/05/2. Владельцы животных
добровольно согласились участвовать в исследовании и разрешили сбор образцов
устно.
Согласие на публикацию
Не применимо.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Примечание издателя
Springer Nature сохраняет нейтралитет в отношении юрисдикционных претензий на опубликованных картах
и институциональной принадлежности.
Сведения об авторе
1
Кафедра инфекционных болезней животных и пчел, факультет ветеринарии
, бул. Oslobodjenja 18, Белград 11000, Сербия.
2
Friedrich-Loeffler-Institut, Südufer 10, D-17493 Greifswald-Insel Riems,
Germany.
3
Отделение вирусологии, Институт ветеринарной медицины Сербии,
Войводе Тозе 14, Белград 11000, Сербия.
4
Текущий адрес: Physiolution
GmbH, Walther-Rathenau-Straße 49a, D-17489 Greifswald, Германия.
Получено: 15 ноября 2018 г. Принято: 28 февраля 2019 г.
Источники
1. Office International des Epizooties. Руководство по диагностическим тестам и вакцинам для
наземных животных. В: Глава 2.4.13. Париж: неровная кожа. МЭБ; 2017.
2. Буллер Р.М., Ариф Б.М., Блэк Д.Н., Дамбелл К.Р., Эспозито Дж. Дж., Лефковиц Э. Дж. И др.
Семейство Poxviridae. В: Fauquet CM, Mayo MA, Maniloff J, Desselberger U,
Ball LA, редакторы. Таксономия вирусов: классификация и номенклатура вирусов.
Восьмой доклад международного комитета по таксономии вирусов. San
Diego: Elsevier Academic Press; 2005. с. 117–33.
3. Weiss KE. Вирус неровной кожи. В: Гард С., Халлауэр Г., Мейер К.Ф., редакторы.
Монографии по вирусологии 3. Вена: Springer-Verlag GmbH; 1968. с. 111–31.
4. Чихота С.М., Ренни Л.Ф., Китчинг Р.П., Меллор П.С. Механическая передача
вируса неровной кожи Aedes aegypti (Diptera: Culicidae). Epidemiol
Инфекция.2001; 126: 317–21. https://doi.org/10.1017/S0950268801005179.
5. Tuppurainen ESM, Lubinga JC, Stoltsz WH, Troskie M, Carpenter ST, Coetzer
JAW, et al. Механическая передача вируса неровной кожи через
клещей-самцов Rhipicephalus appendiculatus. Epidemiol Infect. 2013; 141: 425–30.
https://doi.org/10.1017/S0950268812000805.
6. Lubinga JC, Tuppurainen ESM, Mahlare R, Coetzer JAW, Stoltsz WH, Venter
EH. Доказательства трансстадиальной и механической передачи вируса неровной кожи
клещами Amblyomma hebraeum.Transbound Emerg Dis. 2015;
62: 174–82. https://doi.org/10.1111/tbed.12102.
7. Барнард Б.Х.Дж., Мунц Э., Дамбелл К., Прпески Л. Болезнь неровной кожи. В: Coetzer
JAW, Thompson GR, Tustin RC, редакторы. Инфекционные болезни домашнего скота с особым упором на юг Африки
. Кейптаун (Южная Африка) Оксфорд
University Press; 1994. стр. 604–612.
8. Бабюк С., Боуден Т.Р., Паркин Г., Далман Б., Мэннинг Л., Нойфельд Дж. И др.
al. Количественная оценка вируса неровной кожи после экспериментального заражения крупного рогатого скота
.Transbound Emerg Dis. 2008; 55: 299–307. https: //
doi.org/10.1111/j.1865-1682.2008.01024.x.
9. Туппурайнен Э., Галон Н. Неровная кожа: текущая ситуация в Европе и
соседних регионах и необходимые меры контроля, чтобы остановить распространение на юге
Восточной Европы. Региональная комиссия МЭБ. 2016. https://doi.org/10.20506/TT.2554.
10. ВидановичД, Шеклер М., ПетровичТ, Дебеляк З., ВасковичН, МатовичК и др.
al. ПЦР-анализы в реальном времени для специфического обнаружения полевых штаммов
Balkan вируса неровной кожи.Сорт Акта Вет Бел. 2016; 66: 444–54. https: //
doi.org/10.1515/acve-2016-0038.
11. Китчинг Р.П., Хаммонд Дж. М., Тейлор В. П.. Единая вакцина для контроля
инфекции каприппса овец и коз. Res Vet Sci. 1987. 42: 53–60.
https://doi.org/10.1016/S0034-5288(18)30655-6.
12. Китчинг РП. Вакцины от неровной кожи, оспы овец и коз. Dev
Биол. 2003; 114: 161–7.
13. Tuppurainen ESM, Pearson CR, Bachanek-Bankowska K, Knowles NJ,
Amareen S, Frost L, et al.Характеристика вакцины против вируса оспы овец
для крупного рогатого скота против вируса неровной кожи. Antivir Res. 2014; 109: 1–6.
https://doi.org/10.1016/j.antiviral.2014.06.009.
14. Гари Г., Аби Г., Гизав Д., Вубете А., Кидане М., Асгедом Х и др.
Оценка безопасности, иммуногенности и эффективности трех вакцинных штаммов
каприпоксвируса против вируса неровной кожи. Вакцина.
2015; 33: 3256–61. https://doi.org/10.1016/j.vaccine.2015.01.035.
15. EFSA. Неровная кожа: I Сбор и анализ данных EJ; 2017. https: // doi.
org / 10.2903 / j.efsa.2017.4773.
16. Абдельвахаб М.Г., Хафаги Х.А., Мустафа А.М., Саад Массачусетс. Оценка
гуморального и клеточно-опосредованного иммунитета против неровной кожи вакцина
Milovanović et al. BMC Veterinary Research (2019) 15:80 Стр. 8 из 9
Содержимое любезно предоставлено Springer Nature, применяются условия использования. Права защищены.
Новый семестр уже здесь! Качайте свою школу.
Quis Nunc fermentum Cum Donec sit vitae venenatis nec nibh orci. Venenatis Sed pretium augue Tortor nonummy iaculis magna hac Curabitur cursus. Pellentesque Suspendisse Nullam et dui quam semper id eros convallis lobortis. Sodales orci ligula Sed wisi cursus lorem Vestibulum orci Conctetuer Tortor. Ante tellus turpis at tempor elit auctor tincidunt orci nec Vestibulum. Fringilla ullamcorper.
Pellentesque eu mi vel convallis semper fames id magnis tempus nibh.

 Зачастую эти признаки проходят довольно быстро, но присутствует риск анафилактического шока — поэтому не стоит медлить, обратитесь сразу же в медучреждение.
Зачастую эти признаки проходят довольно быстро, но присутствует риск анафилактического шока — поэтому не стоит медлить, обратитесь сразу же в медучреждение.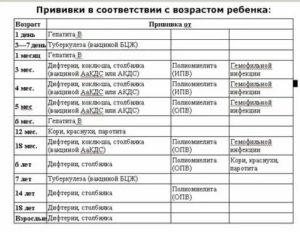
 Людям, получившим одну дозу вакцины против мРНК COVID-19, но которым противопоказана вторая доза, следует подождать не менее 28 дней после введения дозы вакцины против мРНК, чтобы получить вакцину Janssen COVID-19.
Людям, получившим одну дозу вакцины против мРНК COVID-19, но которым противопоказана вторая доза, следует подождать не менее 28 дней после введения дозы вакцины против мРНК, чтобы получить вакцину Janssen COVID-19.