Инфекция мочевых путей у новорожденных.
Инфекция мочевыводящих путей у маленьких детей встречается не реже, чем вирусные респираторные заболевания. Рвоту и тошноту, рези в области живота родители часто списывают на колики, нарушение питания или кишечные инфекции. Однако при таких симптомах рекомендуется обращаться к врачу. Если это инфекция мочевыводящих путей, то ее несвоевременная диагностика и лечение приведут к неприятным для грудничка последствиям.
Инфекция мочевыводящих путей возникает при наличии в организме ребенка бактерий, которые начинают с большой скоростью размножаться в мочевых путях.
Наиболее часто эта патология вызвано такими микробами, как:
— кишечная палочка,
— золотистый стафилококк,
— синегнойная палочка,
— клебсиелла
Часто инфекции у младенцев развиваются на фоне пороков развития мочевыводящих путей.
К таковым относятся:
— пузырно-мочеточниковый рефлюкс;
— сужение мочеточников;
— неправильное расположение органов мочевыделительной системы;
— подковообразная почка и другие
Еще одна причина инфекции – это наличие микробного очага в организме. При инфекционно-воспалительной патологии других органов бактериальная флора может попадать в почки и мочевыводящие пути, вызывая там воспаление. Также бактерия может проникнуть в организм ребенка от матери во время грудного вскармливания.
При инфекционно-воспалительной патологии других органов бактериальная флора может попадать в почки и мочевыводящие пути, вызывая там воспаление. Также бактерия может проникнуть в организм ребенка от матери во время грудного вскармливания.
Мочеполовая инфекция у младенцев проявляется такими же симптомами, как и у взрослых. Проблема состоит в том, что новорожденный ребенок не может предъявлять жалобы.
Чтобы выявить симптомы болезни родителям необходимо пристально следить за ребенком.
Вначале появляются такие признаки как плаксивость, беспокойство, плохой сон и снижение аппетита.
У детей до года инфекция мочевыводящих путей может проявляться уменьшением или увеличением от возрастной нормы выделяемой мочи, изменением цвета и насыщенности мочи (моча ребенка может стать ярко-желтой (при увеличении концентрации мочи, что обычно сопровождается уменьшением ее количества), красной или бурой (примесь крови). При появлении бактерий моча не меняет своего цвета, но становится мутной и теряет прозрачность.
Могут появиться отеки из-за особенностей организма малыша, появление неприятного запаха от подгузника.
Появление беспокойства и плача при мочеиспускании, что говорит о наличии боли и рези у грудничка. Часто мамы отмечают, что ребенок натуживается при мочеиспускании. При этом регистрируется прерывистая струя мочи.
Подъем температуры до высоких цифр, если она не проходит после приема жаропонижающих средств и упорно держится несколько дней – это повод заподозрить инфекцию.
Инфекция мочеполовой системы у грудничка выявляется путем проведения лабораторного исследования мочи, бакпосева мочи, анализа крови, б/х анализа крови.
При воспалении в анализах крови, мочи обнаруживается увеличение количества лейкоцитов. При бакпосеве можно выявить, какая именно бактерия стала причиной инфекции, и определить индивидуальную чувствительность микроба к антибиотику.
Как отмечалось выше, причиной инфекции у грудничков может быть врожденная аномалия развития мочеполовых органов.
При наличии подозрений на данную патологию следует выполняются следующие обследования:
— ультразвуковое исследование органов мочевыделительной системы;
— микционная цистография;
— ретроградная рентгенография почек;
— КТ или МРТ почек.
Основа для лечения инфекции мочевыводящих путей – это антибактериальная терапия. Назначается антибиотик широкого спектра действия либо препарат с учетом чувствительности. Антибиотик принимается внутрь либо вводится внутривенно.
Важно, что при выявлении инфекции младенец должен быть госпитализирован на все время лечения.
Кроме антибиотиков применяются противовоспалительные препараты и жаропонижающие. Причем многие лекарственные средства выпускаются в удобной форме применения, к примеру, в свечах.
Часто назначаются растительные уросептики, которые не имеют токсического эффекта и способствуют выздоровлению ребенка. Ни в коем случае нельзя самостоятельно начинать лечение или отменять лекарства без назначений врача. Это приведет к тому, что болезнь перейдет в латентную стадию и будет периодически обостряться, снова и снова вызывая неприятные симптомы. Кроме этого, многие лекарства противопоказаны для детей и бесконтрольное их употребление принесет ребенку непоправимый вред.
Это приведет к тому, что болезнь перейдет в латентную стадию и будет периодически обостряться, снова и снова вызывая неприятные симптомы. Кроме этого, многие лекарства противопоказаны для детей и бесконтрольное их употребление принесет ребенку непоправимый вред.
Инфекция у грудничков с пороками развития будет постоянно рецидивировать, несмотря на качественно проведенное лечение. Поэтому единственный выход – это провести оперативную коррекцию порока. Следует отметить, что операция возможна лишь после того, как острый воспалительный процесс будет устранен.
Профилактика инфекций мочеполовой системы у грудничков.
Для того чтобы исключить болезнь у ребенка, следует выполнять следующие пункты:
-тщательно следить за гигиеной мочеполовых органов ребенка.
— избегать переохлаждения малыша;
— следить за рациональностью питания.
Ежегодно в отделении недоношенных и патологии новорожденных проходят лечение около 1400 детей. Из них с инфекцией мочевых путей 65-70, с различными врожденными пороками почек и мочевой системы 28-30 детей. Всем детям проводится комплекс обследований и лечение согласно разработанным стандартам. Все дети выписываются с улучшением и выздоровлением и в дальнейшем наблюдаются нефрологами и урологами в областной детской поликлинике.
Всем детям проводится комплекс обследований и лечение согласно разработанным стандартам. Все дети выписываются с улучшением и выздоровлением и в дальнейшем наблюдаются нефрологами и урологами в областной детской поликлинике.
Инфекция мочеполовой системы – не такой уж страшный диагноз. При наличии полного обследования и качественной, адекватно подобранной терапии ребенок выздоровеет без каких-либо остаточных явлений.
Инфекции мочевой системы у детей
В каком возрасте дети наиболее подвержены инфекции мочевой системы, основные признаки инфекции, какие методы лечения существуют, рассказывает детский нефролог Ирина Леонидовна Бойченко.
Здравствуйте. Меня зовут Бойченко Ирина Леонидовна, и я детский нефролог клиники Скандинавия. Сегодня мы поговорим о такой проблеме детского возраста как инфекция мочевой системы. К инфекциям мочевой системы относятся острый и хронический пиелонефрит, острый и хронический цистит, уретрит. Для начала надо сказать, что инфекция мочевой системы развиваться не должна, и для этого существует определенный механизм защиты. Физиологический ток мочи, который связывают часто с силой Ниагарского водопада, кислая среда мочи, высокая концентрация солей в моче, все это препятствует размножению и прикреплению микроорганизмов в мочевых путях. Также иммунная система, гуморальный и клеточный иммунитет. Но существуют факторы риска. Дети первого года жизни наиболее подвержены инфекциям мочевой системы. Также несоблюдение правил личной гигиены, неадекватный питьевой режим, наличие дисбиоза или запоров у ребенка, наличие врожденных аномалий развития. Все это может способствовать развитию мочевой инфекции.
К инфекциям мочевой системы относятся острый и хронический пиелонефрит, острый и хронический цистит, уретрит. Для начала надо сказать, что инфекция мочевой системы развиваться не должна, и для этого существует определенный механизм защиты. Физиологический ток мочи, который связывают часто с силой Ниагарского водопада, кислая среда мочи, высокая концентрация солей в моче, все это препятствует размножению и прикреплению микроорганизмов в мочевых путях. Также иммунная система, гуморальный и клеточный иммунитет. Но существуют факторы риска. Дети первого года жизни наиболее подвержены инфекциям мочевой системы. Также несоблюдение правил личной гигиены, неадекватный питьевой режим, наличие дисбиоза или запоров у ребенка, наличие врожденных аномалий развития. Все это может способствовать развитию мочевой инфекции.
Диагностика мочевой инфекции достаточно простая. Для этого существуют простые лабораторные методы. К ним относятся: общий анализ мочи, клинический анализ крови, посев мочи на флору и чувствительность к антибиотикам, и УЗИ почек и мочевого пузыря. Объем обследования решает врач. Основными микробными агентами являются: кишечная палочка, клебсиелла, протей и синегнойная палочка. Дома для диагностики инфекций мочевой системы родители могут использовать тест-полоски. Они продаются в аптечной сети, и там имеется несколько показателей, по которым можно определить, есть у ребенка инфекция мочевой системы или нет. Такие показатели как удельный вес, белок в моче, лейкоциты, эритроциты, кетоновые тела. Это поможет родителям сориентироваться в дальнейших действиях.
Объем обследования решает врач. Основными микробными агентами являются: кишечная палочка, клебсиелла, протей и синегнойная палочка. Дома для диагностики инфекций мочевой системы родители могут использовать тест-полоски. Они продаются в аптечной сети, и там имеется несколько показателей, по которым можно определить, есть у ребенка инфекция мочевой системы или нет. Такие показатели как удельный вес, белок в моче, лейкоциты, эритроциты, кетоновые тела. Это поможет родителям сориентироваться в дальнейших действиях.
Родители часто задают вопрос о том, как правильно собрать общий анализ мочи. Для начала нужно сказать, чего делать не нужно. Не нужно выжимать мочу из памперса либо собирать в горшок. Не важно, был он помыт до этого или нет. Мочу собирают в специальные контейнеры, которые продаются в аптеках. У детей раннего возраста используются мочеприемники, у детей более старшего возраста, которые могут контролировать мочеиспускание, можно использовать специальные контейнеры, собирая со средней порции мочи. Важно также отметить, что моча должна быть доставлена в лабораторию в течение полутора-двух часов, иначе анализ будет недостоверным, появятся лишние вопросы у доктора.
Важно также отметить, что моча должна быть доставлена в лабораторию в течение полутора-двух часов, иначе анализ будет недостоверным, появятся лишние вопросы у доктора.
Когда следует заподозрить инфекцию мочевыводящих путей? Лихорадка без катаральных явлений, то есть без наличия насморка или кашля, должна наводить на мысль о возможности инфекции мочевыводящих путей, боли в животе, боли при мочеиспускании, рези, частые мочеиспускания. У детей раннего возраста несколько по-другому протекает инфекция мочевых путей, поскольку они не могут локализовать боль, и это может выражаться просто общим беспокойством, капризностью, отказом от груди, нарушением стула. Также важно обращать внимание на цвет, прозрачность мочи. Любое изменение цвета в сторону более розового, мутного цвета также говорит о патологии в мочевыводящей системе. Существуют ситуации, в которых требуется безотлагательная консультация врача, либо вызов
скорой помощи. В том случае, если у ребенка выражена сильная интоксикация, он вялый, отказывается от еды, он не пьет, ребенок мало мочится. Что значит мало мочится? Это меньше 0,5 мл/кг/ч, появились отеки, изменения цвета мочи
Что значит мало мочится? Это меньше 0,5 мл/кг/ч, появились отеки, изменения цвета мочи
выраженные – появление бурой окраски мочи, розового цвета мочи, мутность, выпадение какого-либо осадка. Выраженная лихорадка, которая не поддается контролю жаропонижающими. В данном случае нужно вызывать скорую помощь, и консультация врача-педиатра.
Терапия инфекции мочевыводящих путей достаточно простая, однако длительная. О выборе антибактериального препарата и о длительности решает врач. Почему терапия длительная? Потому что инфекция мочевой системы склонна к рецидивированию и хронизации. Для этого проводятся длительные противорецидивные курсы терапии. Для профилактики инфекции мочевой системы необходимо соблюдать правила гигиены и обучать этому детей. Также соблюдать адекватный возрасту питьевой режим ребенка. Сдавать в декретированные сроки анализ мочи – в 3 месяца, в 6 месяцев, в 9 месяцев, в 12 месяцев, а далее раз в год. Также проведение УЗИ почек и мочевого пузыря всем детям в возрасте одного месяца для выявления врожденных аномалий развития. Таким образом, патология мочеполовой системы требует индивидуального комплексного подхода со стороны педиатра, нефролога, и также внимательность со стороны родителей.
Таким образом, патология мочеполовой системы требует индивидуального комплексного подхода со стороны педиатра, нефролога, и также внимательность со стороны родителей.
Дата публикации: 02.12.16
Причины и лечение воспаления мочевыводящих путей
Самыми распространёнными видами воспалительных процессов в мочевыводящих путях являются уретриты и циститы. Первая проблема чаще встречается у мужчин, вторая — у женщин, что связано с различиями в строении мочеполовой системы в женском и мужском организме. Уретритом называют воспаление слизистой оболочки мочеиспускательного канала, а циститом — воспалительный процесс в мочевом пузыре.
Почему циститы у женщин встречаются чаще?
Длина мужского мочеиспускательного канала на 7–8 см больше, что служит определённым препятствием для глубокого проникновения микроорганизмов в мочевыводящую систему мужчины. Большая часть микробов задерживается в уретре. У женщин путь микробов к мочевому пузырю значительно короче, поэтому слизистая оболочка этого органа чаще вовлекается в воспалительный процесс.
Причины воспаления мочевыводящих путей
Наиболее распространённым микробом-возбудителем инфекционного цистита является кишечная палочка. Реже воспалительный процесс могут провоцировать хламидии, стрептококки, энтерококки, клебсиеллы, протей и другие.
Из небактериальных причин самой частой является употребление некоторых лекарственных средств и веществ с раздражающим действием.
Заболевание может быть спровоцировано несоблюдением правил личной гигиены, переохлаждением организма, проблемами с обменом веществ, погрешностями в питании, малоподвижным образом жизни и сидячей работой, сахарным диабетом, снижением иммунитета др.
Иногда причиной заболевания становится аллергическая реакция на косметические средства и средства гигиены — мыло, дезодоранты, порошки, цветную туалетную бумагу и др.
Цистит возникает не только у взрослых, но и у детей. В детском возрасте по частоте случаев лидируют две причины заболевания. Первая — недостаточное соблюдение личной гигиены. Вторая — аномалии и особенности строения элементов мочеполовой системы. Первую причину легко устранить, скорректировав уход за ребенком и наладив выполнение ежедневных гигиенических процедур. Вторую причину обычно нужно устранять хирургическим путём.
Вторая — аномалии и особенности строения элементов мочеполовой системы. Первую причину легко устранить, скорректировав уход за ребенком и наладив выполнение ежедневных гигиенических процедур. Вторую причину обычно нужно устранять хирургическим путём.
Среди причин воспаления у людей зрелого и пожилого возраста на первый план выходит неполное опорожнение мочевого пузыря и застой мочи. Это создаёт благоприятные условия для увеличения численности микробов, провоцирующих воспаление.
Уретриты возникают по таким причинам, как инфекции мочеполовой системы, мочекаменная болезнь, венозный застой в малом тазу, новообразования, повреждения мочеиспускательного канала во время диагностических манипуляций и хирургического лечения и др.
Как проявляются циститы и уретриты
Первым и самым часто встречающимся признаком цистита являются частые позывы на мочеиспускание. Иногда интервалы между походами в туалетную комнату сокращаются до 15 минут, что создает для человека серьёзную проблему, так как он не может позволить себе надолго выйти из дома. При этом объёмы мочи, выделяемой за один раз, совсем небольшие. Мочеиспускание при воспалении часто сопровождается чувством жжения. При цистите может возникать острая боль в области мочевого пузыря.
При этом объёмы мочи, выделяемой за один раз, совсем небольшие. Мочеиспускание при воспалении часто сопровождается чувством жжения. При цистите может возникать острая боль в области мочевого пузыря.
Циститы и уретриты нередко сопровождаются ознобом и повышением температуры, рвотой. При цистите моча обычно имеет неприятный резкий запах, выглядит мутной. При уретрите состояние организма более стабильно, выраженных изменений цвета и запаха мочи нет. При воспалении мочеотводящих путей может быть обнаружена кровь в моче. Уретрит обычно проходит без выраженных проявлений интоксикации и резкого повышения температуры, только с локальными болевыми ощущениями и жжением.
Чем опасны циститы и уретриты
Основная опасность циститов и уретритов — переход в хроническую форму в случае отсутствия своевременного лечения. Хронический воспалительный процесс мочевыводящих путей — это проблема, которая будет требовать многократного курсового лечения и периодически напоминать о себе многие годы. Хроническая форма заболевания создаёт условия для появления микробных колоний, устойчивых к популярным антибиотикам, что делает лечение в будущем ещё более затруднительным.
Хроническая форма заболевания создаёт условия для появления микробных колоний, устойчивых к популярным антибиотикам, что делает лечение в будущем ещё более затруднительным.
Ещё одна опасность данных заболеваний — вертикальное продвижение инфекции, которое заканчивается поражением почек. В результате развивается пиелонефрит — острое, часто гнойное, воспаление почечной ткани. Поэтому при первых признаках возможного воспаления мочевыводящих путей необходимо обращаться к врачу. Любое самолечение скорее повысит шансы получить хроническую форму заболевания, чем выздороветь без посещения врача. Кроме того, разные болезни мочеполовой системы имеют схожие симптомы, но требуют разных подходов к терапии. Лечение без подтверждённого специалистом диагноза может привести к тому, что самостоятельно выбранные лекарства окажутся неэффективны. Например, уретрит можно легко спутать с воспалением простаты из-за схожих симптомов: оба заболевания проявляются болезненным и частым мочеиспусканием.
Как лечат воспаление мочевыводящих путей
Схемы лечения для уретрита и цистита схожи. Но перед их назначением врач изучает данные осмотра и лабораторной диагностики, устанавливая инфекционный или неинфекционный характер заболевания. После этого подбирается оптимальный курс лечения.
Но перед их назначением врач изучает данные осмотра и лабораторной диагностики, устанавливая инфекционный или неинфекционный характер заболевания. После этого подбирается оптимальный курс лечения.
При инфекционных причинах воспаления назначаются антибиотики для борьбы с патогенными микробами. Самостоятельно выбирать себе антибиотик нельзя, поскольку только врач может подобрать препарат, к которому болезнетворные микроорганизмы окажутся наиболее восприимчивы.
Если приём антибиотика в таблетках или капсулах не даёт желаемого эффекта, доктор может назначить введение препарата с помощью инъекций. Местное лечение будет заключаться в промывании мочеиспускательного канала антисептиками (например, фурацилином). Эту процедуру тоже выполняет медицинский работник.
Беременным женщинам чаще предлагают препараты в виде вагинальных свечей, которые более безопасны для будущего ребенка. Такую же лекарственную форму рекомендуют и для восстановления микрофлоры влагалища после курса антибиотиков. Существуют и специальные ректальные свечи для нормализации микрофлоры кишечника.
Существуют и специальные ректальные свечи для нормализации микрофлоры кишечника.
Когда причиной воспаления является грибковый возбудитель, к курсу антибактериального лечения добавляют противогрибковые препараты. Для устранения болевых ощущений рекомендуют спазмолитики, а для поддержания иммунной системы — витаминные комплексы.
Как чувствовать себя комфортно во время лечения?
Частые позывы к мочеиспусканию при циститах и уретритах создают серьёзные трудности для выполнения простых бытовых задач и ведения привычного образа жизни. Но современные впитывающие средства личной гигиены одноразового использования позволяют не чувствовать себя «привязанным» к дому и сохранять привычную активность. Одним из ведущих производителей таких изделий является торговая марка iD, которая располагает широкой линейкой впитывающих средств для разных случаев. В ней вы найдёте: урологические прокладки iD LIGHT , подгузники для взрослых iD SLIP, подгузники-трусы iD PANTS , а также одноразовые впитывающие пеленки iD PROTECT для защиты постели и прочих поверхностей от намокания.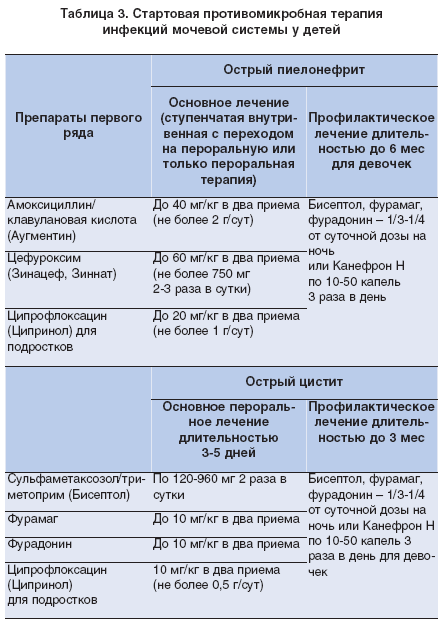 Все продукты соответствуют строгим требованиям к комфорту, безопасности и функциональности впитывающих средств.
Все продукты соответствуют строгим требованиям к комфорту, безопасности и функциональности впитывающих средств.
Если вы испытываете трудности с выбором подходящего вам средства личной гигиены, предлагаем пройти тест и определить какое средство подойдет именно вам с учетом степени недержания.
Благодаря современным впитывающим средствам гигиены, которые позволяют сохранить свободу перемещения на весь период лечения, можно не беспокоиться о том, как далеко от вас находится туалетная комната.
Инфекции мочевыводящих путей(ИМП) у детей | Etta
Согласно статистике инфекции мочевыводящих путей(ИМВП) занимают второе место после острых респираторных инфекций. Особенно им подвержены дети до 3 лет. Причем почти в половине случаев воспалительный процесс стартует бессимптомно, из-за чего родители не имеют возможности вовремя обратиться к врачу. Как своевременно заподозрить инфекцию? Как предотвратить развитие осложнений? И как правильно лечить заболевание?
Определение
- Инфекция мочевыводящих путей (ИМВП) — группа воспалительных заболеваний органов мочевыделительной системы, которые развиваются при попадании в организм инфекционного возбудителя.

- Бактериурия — присутствие бактерий в моче, выделенной из мочевого пузыря. Асимптоматической называют бактериурию, обнаруженную при диспансерном или целенаправленном обследовании у ребенка без каких-либо жалоб и клинических симптомов заболевания мочевой системы.
- Острый пиелонефрит — воспалительное заболевание почки, возникшее вследствие бактериальной инфекции.
- Острый цистит — воспалительное заболевание мочевого пузыря бактериального происхождения.
- Хронический пиелонефрит — повреждение почек, проявляющееся фиброзом и деформацией чашечно-лоханочной системы, в результате повторных атак инфекции ИМВП. Как правило, возникает на фоне анатомических аномалий мочевыводящего тракта или обструкции.
- Пузырно-мочеточниковый рефлюкс (ПМР) — ретроградный ток мочи из мочевого пузыря в мочеточник.
- Рефлюкс-нефропатия — фокальный или диффузный склероз почечной паренхимы, первопричиной которого является пузырно-мочеточниковый рефлюкс, приводящий к внутрипочечному рефлюксу, повторным атакам пиелонефрита и склерозированию почечной ткани.

- Уросепсис — генерализованное неспецифическое инфекционное заболевание, развивающееся в результате проникновения из органов мочевой системы в кровеносное русло различных микроорганизмов и их токсинов.
Распространенность
У детей грудного и раннего возраста ИМВП — самая частая тяжелая бактериальная инфекция, наблюдается у 10–15% госпитализируемых лихорадящих больных этого возраста. До 3-месячного возраста ИМВП чаще встречается у мальчиков, в более старшем возрасте — у девочек. В младшем школьном возрасте — у 7,8% девочек и 1,6% мальчиков. С возрастом после первого перенесенного эпизода ИМВП возрастает относительный риск развития рецидива.
Частота рецидивов:
у девочек:
- 30% в течение одного года после первого эпизода;
- 50% в течение 5 лет после первого эпизода;
у мальчиков:
- 15–20% в течение одного года после первого эпизода.
Некоторые важные факты о заболевании
В большинстве случаев инфекция мочевыводящих путей у детей бывает спровоцирована деятельностью таких бактерий как кишечная палочка, энтерококк, протей и клебсиелла.
Среди многочисленных факторов, обусловливающих развитие инфекции, приоритетное значение имеют биологические свойства микроорганизмов, колонизирующих мочевыводящие пути, и нарушения уродинамики (пузырно-мочеточниковый рефлюкс, обструкция мочевых путей, нейрогенная дисфункция мочевого пузыря).
Наиболее частым путем распространения инфекции считается восходящий. Резервуаром уропатогенных бактерий являются прямая кишка, промежность, нижние отделы мочевыводящих путей.
Анатомические особенности женских мочевыводящих путей (короткая широкая уретра, близость аноректальной области) обусловливают большую частоту встречаемости и рецидивирования инфекций мочевыводящих путей у девочек и девушек.
Диагностика
У взрослых инфекции мочевыводящих путей, как правило, сопровождаются неприятными симптомами (частое и болезненное мочеиспускание, острые боли в нижней части живота и т.п.), а вот в случае с детьми все эти признаки воспалительного процесса при ИМВП нередко отсутствуют, за исключением высокой температуры. По сути сам по себе жар у ребенка в отсутствии каких-либо других видимых симптомов болезни нередко сигнализирует именно о начале воспаления в мочевом тракте (в этом случае следует провести общий анализ мочи ребенка).
По сути сам по себе жар у ребенка в отсутствии каких-либо других видимых симптомов болезни нередко сигнализирует именно о начале воспаления в мочевом тракте (в этом случае следует провести общий анализ мочи ребенка).
Бывают ситуации, когда инфекция мочевыводящих путей у детей проявляет себя следующими признаками:
- Частое мочеиспускание при крайне маленьком объеме мочи, выделяемой «за раз»;
- Ребенок жалуется на болезненные ощущения или жжение во время «походов в туалет»;
- Ребенок жалуется на боли в нижней части живота;
- Моча приобретает нехарактерные цвет, плотность или запах;
- Недержание мочи (особенно по ночам) в возрасте старше 7-8 лет;
- Постоянная жажда;
- Может измениться общее состояние и поведение ребенка — малыш становится вялым, капризным, плаксивым, теряет аппетит и т.п.
Опровергнуть или подтвердить наличие ИМВП при таких симптомах можно с помощью общего анализа мочи. В качестве диагностического метода рекомендуется проведение клинического анализа мочи с подсчетом количества лейкоцитов, эритроцитов и определением нитратов.
Поскольку достоверность диагноза при подозрении на инфекцию мочевыводящих путей основывается на результате анализа мочи ребенка, очень важно правильно собрать материал для этого анализа и вовремя его сдать. Для сбора анализов нужно использовать специальные стерильные емкости, которые продаются аптеке. Для сбора мочи у новорожденных и грудничков придуманы удобные устройства — особые мочеприемники, которые избавляют родителей от необходимости «выжимать» подгузники или караулить возле малыша, распластанного на клеенке… Эти приспособления совершенно безопасны, они герметично приклеиваются к половым органом ребенка, не вызывают у младенца никакого дискомфорта и элементарно снимаются. Между моментом сбора мочи и ее поступлением в лабораторию должно пройти не более 1,5 часов. Иными словами, нельзя собирать мочу у ребенка перед сном, затем ставить ее в холодильник, а с утра сдавать такой материал в лабораторию — этот анализ не будет достоверным.
Избежать проблем со сбором мочи, отказаться от использования специальных приспособлений для сбора мочи позволяет портативный анализатор мочи – тест-полоску можно «намочить» как непосредственно в струе мочи, так и в любом месте, куда ребенок помочился.
Бывают ситуации, когда оперативно сдать анализ мочи сложно(позднее время суток, удаленность лаборатории и т.д.). В этих случаях незаменимым может стать наличие портативного анализатора мочи дома.
Диагноз ИМВП не выносится без подтверждения со стороны лабораторных исследований мочи (при общем анализе мочи на инфекционный процесс в мочевом тракте указывает аномально большое количество лейкоцитов). Иногда ребенку также назначаются УЗИ или рентгеновское изучение особенностей строения мочевыводящей системы, консультацию детского гинеколога или андролога.
Лечение
В случае, если диагноз ИМВП подтвердился, то врач назначает антибактериальную терапию. Основа эффективного лечения любой инфекции мочевыводящих путей у детей и взрослых — это прием соответствующих возрасту и медицинской ситуации антибиотиков. Уже по прошествии 24-48 часов после начала приема препаратов самочувствие ребенка заметно улучшится, но родителям важно помнить, что для истинного выздоровления необходимо выдержать полный курс антибактериальной терапии, который в среднем составляет 7-14 дней.
Показания к госпитализации в специализированный стационар детей с инфекцией мочевыводящих путей:
- Дети раннего возраста (менее 2 лет).
- Наличие симптомов интоксикации.
- Невозможность осуществить оральную регидратацию при наличии признаков обезвоживания.
- Бактериемия и сепсис.
- Рецидивирующее течение ИМВП для исключения ее вторичного характера и подбора адекватного противорецидивного лечения.
Длительность пребывания в стационаре при ИМВП составляет 10–14 дней.
Учитывая юный возраст многих пациентов, невозможность выяснить жалобы у ребенка, отсутствие специфических симптомов, в ряде случаев родителям трудно принять решение, чем вызвано повышение температуры тела у ребенка-режутся зубы, банальное ОРВИ или мочевая инфекция, требующая госпитализацию в стационар. Помочь в решение такого непростого вопроса может проведение экспресс-анализа мочи. В этих случаях незаменимым может стать наличие портативного анализатора мочи дома, с помощью устройства можно оперативно переслать результаты анализа Вашему педиатору, а врач поможет разобраться в непростой ситуации и принять правильное решение.
Профилактика
- Регулярное опорожнение мочевого пузыря и кишечника.
- Достаточное потребление жидкости.
- Гигиена наружных половых органов.
Показания к проведению профилактического лечения:
- наличие пузырно-мочеточникового рефлюкса 2–5-й степени;
- рецидивы инфекции ИМВП;
- тяжелые аномалии развития ИМВП до хирургической коррекции.
Длительность профилактики избирается индивидуально: обычно не менее 6 мес.
Отслеживать необходимость начала профилактического лечения и его эффективность удобно с помощью мониторинга общего анализа мочи. В этих случаях незаменимым является портативный анализатор мочи.
Ведение пациентов и реабилитационные мероприятия
- При повторении эпизодов инфекции ИМВП (более 2 — у девочек, более 1 — у мальчиков) рекомендуется проведение обследования для исключения ПМР.
- В первые 3 мес наблюдения при остром пиелонефрите и после обострения хронического пиелонефрита клинический анализ мочи проводится 1 раз в 10 дней, в течение 1–3 лет — ежемесячно, далее — 1 раз в 3 мес. Наличие портативного анализатора мочи дома позволяет сдавать анализ избегая контактов с инфекционными больными(в поликлиниках и лабораториях).
- Посев мочи проводится при появлении лейкоцитурии и/или при немотивированных подъемах температуры без катаральных явлений.
- Определение уровня креатинина крови проводят 1 раз в год.
- Ультразвуковое исследование почек и мочевого пузыря — 1 раз в год.
- Повторное инструментальное обследование (цистография, радиоизотопная нефросцинтиграфия) проводят 1 раз в 1–2 года при хроническом пиелонефрите с частыми обострениями и установленным ПМР.
- Вакцинация в рамках Национального календаря прививок продолжается при достижении ремиссии ИМВП.
Прогноз
Учитывая наибольшую распространенность инфекции мочевыводящих путей среди почечной патологии у детей, крайне важны своевременное выявление болезни, адекватное антибактериальное лечение и, при необходимости, проведение противорецидивной терапии. Как известно, рецидивирующая ИМВП является фактором риска прогрессирования повреждения почек с формированием почечной недостаточности.
При своевременном и адекватном лечении подавляющее большинство случаев острой инфекции мочевых путей заканчивается выздоровлением.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой группу микробно-воспалительных заболеваний органов мочевой системы: почек, мочеточников, мочевого пузыря, уретры.
Причины
Тип микробной флоры, которая стала причиной развития инфекционного поражения мочевыводящих путей у детей, зависит от пола и возраста ребенка, условий инфицирования, состояния микробиоценоза кишечника и качества работы иммунитета. Чаще всего заболевание возникает на фоне энтеробактерий, реже – клебсиелл, протей, энтерококков, синегнойной палочки, стафилококка и стрептококка. Чаще всего острые инфекции мочевыводящих путей у детей обычно вызываются одним видом патогенной микрофлоры, однако при частых рецидивах и пороках развития мочевой системы часто выявляются микробные комбинации.
Инфекции мочевыводящих путей у детей могут возникать на фоне урогенитального хламидиоза, микоплазмоза и уреаплазмоза и сочетаться с вульвитом, вульвовагинитом, баланопоститом. Грибковые поражения мочевыводящих путей часто развиваются у ослабленных детей, а также недоношенных, страдающих гипотрофией, иммунодефицитными состояниями и анемией. Предположительно, вирусная инфекция является фактором, способствующим наслоению бактериальной инфекции.
Триггерами инфекции мочевыводящих путей у детей могут являться состояния, сопровождающиеся нарушением уродинамики, такие как нейрогенный мочевой пузырь, мочекаменная болезнь, дивертикулы мочевого пузыря, пузырно-мочеточниковый рефлюкс, пиелоэктазия, гидронефроз, поликистоз почек, дистопия почки, уретероцеле, фимоз у мальчиков и синехии половых губ у девочек. Довольно часто инфекции мочевыводящих путей у детей могут развиваться на фоне таких заболеваний пищеварительного тракта, как дисбактериоз, запор, колит, кишечные инфекции. К факторам, повышающим вероятность развития патологии, относят обменные нарушения.
Занос инфекции в мочевые пути может быть обусловлен недостаточной гигиеной наружных половых органов, неправильной техникой подмывания ребенка, лимфогенным и гематогенным путями при проведении медицинских манипуляций.
Симптомы
Клиническая картина инфекции мочевыводящих путей у ребенка зависят от локализации микробно-воспалительного процесса, периода и тяжести заболевания. Рассмотрим признаки наиболее частых инфекций мочевыводящих путей у детей – пиелонефрита, цистита и асимптомной бактериурии.
Пиелонефрит у детей протекает с развитием фебрильной температуры, озноба, симптомов интоксикации и развития частого срыгивания, рвоты, диареи, явлений нейротоксикоза, менингеальной симптоматики. У ребенка отмечается появление болей в поясничной области или животе, при этом у малыша отмечается положительный симптом поколачивания. В раннем возрасте инфекции верхних отделов мочевыводящих путей могут маскироваться под пилороспазм, диспепсические расстройства, острый живот, у детей старшего возраста – под гриппоподобный синдром.
Цистит у детей проявляется дизурическими расстройствами, частыми и болезненными мочеиспусканиями малыми порциями. При этом полного одномоментного опорожнения мочевого пузыря не достигается, возможны случаи недержания мочи. У детей грудного возраста цистит часто сопровождается появлением задержки мочи. Для цистита типичными является появление болей и напряжения в надлобковой области и повышение температуры до субфебрильных цифр.
Развитию асимптомной бактериурии больше подвержены девочки. Эта форма инфекции мочевыводящих путей у детей не сопровождается развитием никаких субъективных клинических признаков, в связи с чем ее выявление возможно только при лабораторном обследовании.
Диагностика
Оценка тяжести инфекционного поражения мочевыводящих путей у детей требует комплексного подхода. Заподозрить наличие данного заболевания позволяет выявление в общем анализе мочи лейкоцитурии, бактериурии, протеинурии, иногда – гематурии. Для более точной диагностики проводится исследование мочи по Нечипоренко, проба Зимницкого, бактериологический посев мочи, а также назначаются общий и биохимический анализы крови. Также для подтверждения диагноза может потребоваться назначение ультразвукового и эндоскопического исследования почек и мочевого пузыря.
Лечение
В основе лечения инфекций мочевыводящих путей у детей лежит использование антибактериальной терапии. Также может потребоваться применение нестероидных противовоспалительных и десенсибилизирующих средств, антиоксидантов и фитотерапии.
Профилактика
Первичная профилактика инфекции мочевыводящих путей у детей основывается на соблюдении правил личной гигиены, санации хронических очагов инфекции, устранении факторов риска.
Антимикробные средства для профилактики инфекций мочевыводящих путей у взрослых, проходящих цистоскопию
Вопрос обзора
Мы рассмотрели доказательства пользы и вреда использования антибиотиков при цистоскопии (исследование внутреннего пространства мочевого пузыря) для предотвращения инфекций мочевыводящих путей (ИМВП).
Актуальность
Цистоскопия может вызвать инфекции мочевыводящих путей (ИМВП). Это вмешательство может вызвать неприятные симптомы, такие как жжение при мочеиспускании из-за инфекции, ограниченной мочевым пузырем, или лихорадку и озноб из-за более серьезной инфекции, проникающей в кровоток, или сочетание жжения при мочеиспускании, лихорадки и озноба. Антибиотики могут предотвращать развитие инфекции и уменьшать эти симптомы, но они также могут вызывать и нежелательные эффекты. Неясно, следует ли людям принимать антибиотики перед этой процедурой.
Характеристика исследований
Мы нашли 22 исследования с 7711 участниками. Эти исследования были опубликованы с 1971 года по 2017 год. В этих исследованиях у участников были равные шансы получать антибиотик или плацебо/отсутствие лечения. Доказательства актуальны на 4 февраля 2019 года.
Основные результаты
Антибиотики, применяемые перед цистоскопией для профилактики ИМВП, возможно незначительно влияют или не влияют вовсе на риск развития более серьезной инфекции с распространением в кровоток.
Возможно, они снижают риск инфекции, если оба вида инфекций (серьезные инфекции с проникновением в кровоток и инфекции, ограниченные мочевым пузырем) рассматривать вместе.
Ни у одного из участников, включенных в испытания, не было серьезных нежелательных эффектов. Таким образом, мы пришли к выводу, что антибиотики, применяемые для профилактики ИМВП, возможно, не вызывают серьезных нежелательных эффектов, но мы очень не уверены в этом выводе.
Антибиотики, возможно, также оказывают небольшое влияние или не влияют вовсе на незначительные нежелательные эффекты. Они возможно также оказывают незначительное влияние или не влияют вовсе на инфекции, ограниченные только мочевым пузырем, но мы очень не уверены в этом выводе. У участников, получавших антибиотики, вероятность наличия более устойчивых к антибиотикам бактерий была выше, но мы очень не уверены в этом выводе.
Качество доказательств
Мы оценили качество доказательств как низкое или очень низкое, что означает, что наша уверенность в результатах была ограниченной или очень ограниченной. Истинное влияние антибиотиков на предотвращение ИМВП, связанных с цистоскопией, может существенно отличаться от того, что было обнаружено в этом обзоре.
Инфекция мочевыводящих путей
Инфекция мочевыводящих путей
Инфекция мочевыводящих путей – инфекционное поражение мочевыделительной системы, к которой относятся почки, мочеточники, мочевой пузырь, мочеиспускательный канал. Почки образуют мочу путем выведения из крови избытка жидкости и отработанных, ненужных для организма веществ. Моча из почек по специальным трубочкам (мочеточникам) попадает в мочевой пузырь, где накапливается и периодически выводится наружу через мочеиспускательный канал (уретру).
Наиболее часто поражаются нижние отделы мочевыделительной системы: мочевой пузырь и мочеиспускательный канал. Инфекция органов мочевыделительной системы возникает в результате проникновения бактерий через мочеиспускательный канал и их размножения в мочевом пузыре. При дальнейшем развитии воспалительного процесса, снижении защитных сил организма инфекция может распространяться по мочеточникам и поражать почки, вызывая серьезные осложнения.
Инфекции мочевыделительной системы чаще возникают у женщин, чем у мужчин. Это связано с особенностями строения мужской и женской мочеполовой системы. Для лечения данных заболеваний назначаются различные антибактериальные препараты.
Синонимы русские
Инфекция мочевыводящего тракта, инфекция мочевыделительной системы.
Синонимы английские
Urinary tract infection, urinary system infection.
Симптомы
- Частые, сильные позывы к мочеиспусканию
- Выделение мочи малыми порциями
- Болезненность, ощущение жжения при мочеиспускании
- Изменение цвета мочи
- Помутнение мочи, появление в моче хлопьевидных выделений
- Резкий запах мочи
- Боли внизу живота
- Боли в области поясницы
- Повышение температуры тела
- Тошнота, рвота
Общая информация о заболевании
К органам мочевыделительной системы относятся почки, мочеточники, мочевой пузырь, мочеиспускательный канал. Почки представляют собой парные органы, расположенные в поясничной области. Их функция состоит в выведении ненужных и вредных веществ, которые образуются в процессе жизнедеятельности человека. Почки извлекают данные вещества из крови и выводят их вместе с избытком жидкости (с мочой). Они также играют важную роль в поддержании артериального давления, образовании эритроцитов крови и других жизненно важных функциях. По мочеточникам моча из почек попадает в мочевой пузырь, а затем при сокращении его стенок в мочеиспускательный канал (уретру) и выводится наружу.
Чаще инфекция мочевыводящей системы развивается у женщин. Это связано с особенностями строения мужской и женской мочеполовой системы. У женщин мочеиспускательный канал короче, что сокращает бактериям путь к мочевому пузырю, где инфекция может развиваться более интенсивно. При воспалении уретры возникает уретрит, при воспалении мочевого пузыря – цистит, при проникновении инфекции в почки – пиелонефрит.
- Уретрит – воспаление мочеиспускательного канала. Одной из причин может быть проникновение инфекции из заднего прохода в мочеиспускательный канал. Особенно данный путь передачи инфекции распространен у женщин, так как у задний проход и отверстие мочеиспускательного канала у них расположены близко. Уретрит вызывают инфекции, передающиеся половым путем: хламидии, гонорея, герпес и другие.
- Цистит – воспаление мочевого пузыря. Возникает при распространении инфекции по мочеиспускательному каналу в мочевой пузырь. Короткий мочеиспускательный канал у женщин обуславливает у них частое развитие цистита.
- Пиелонефрит – воспаление почечных лоханок (часть почки). Одной из причин развития пиелонефрита является проникновение инфекции из мочевого пузыря по мочеточникам в почки. При этом повышается температура тела, возникают интенсивные боли в поясничной области. Пиелонефрит может сопровождаться повреждением почек, нарушением их функций.
Кто в группе риска?
- Женщины, в частности:
- использующие определенные средства контрацепции – вагинальные колпачки;
- в менопаузе (гормональные изменения делают мочевыделительный тракт более восприимчивым к инфекциям)
- Лица, имеющие аномалии развития органов мочевыделительной системы – это часто препятствуют нормальному выделению мочи, что способствует проникновению и размножению бактерий.
- Лица с нарушением нормального оттока мочи. Заболевания, которые могут вызывать затруднения оттока мочи: аденома предстательной железы (сопровождается увеличением размеров данной железы и сдавливанием мочеиспускательного канала, что вызывает задержку мочи в мочевом пузыре), камни в почках и др. Задержка мочи создает благоприятные условия для размножения бактерий.
- Лица с ослабленным иммунитетом – различные заболевания (например, сахарный диабет) вызывают снижение способности организма противостоять инфекциям, что повышает риск заболеваний мочевыделительной системы.
- Пациенты с мочевым катетером.
Диагностика
Ведущую роль в выявлении инфекций мочевыделительной системы играет лабораторная диагностика.
- Общий анализ мочи. Позволяет определить различные свойства мочи (цвет, плотность, прозрачность), выявить воспалительные изменения в органах мочевыделительной системы. Повышение количества лейкоцитов в моче, наличие бактерий, слизи наблюдается при инфекциях мочевыделительной системы.
- Анализ мочи по Нечипоренко. Может назначаться при изменениях в общем анализе мочи. Данный анализ показывает точное количество эритроцитов, лейкоцитов, цилиндров (белковые частицы, которых в норме быть не должно) в моче. Уровень лейкоцитов говорит о выраженности воспалительного процесса.
- Посев на флору с определением чувствительности к антибиотикам (утренняя порция мочи). Это исследование имеет большое значение для лечения инфекционных заболеваний мочевыделительной системы. Оно позволяет определить бактерии, которые вызвали воспаление, и антибиотики, действующие именно на данный вид бактерий.
- Общий анализ крови (без лейкоцитарной формулы и СОЭ). Позволяет определить количество эритроцитов, тромбоцитов, лейкоцитов, содержание гемоглобина в эритроцитах. Количество лейкоцитов повышается при различных воспалительных процессах.
- Скорость оседания эритроцитов (СОЭ). Одной из причин повышения скорости оседания эритроцитов является воспалительный процесс. Изменения СОЭ неспецифичны для инфекции мочевыводящих путей, но данный показатель может быть полезен для оценки выраженности воспаления.
При инфекционных заболеваниях мочевыделительной системы может нарушаться функция почек. Для оценки ее функции проводят различные анализы, к которым относятся:
- Креатинин в сыворотке. Креатинин образуется в мышцах при различных энергетических процессах и затем выделяется в кровь. Он выводится из организма почками, и при нарушении их функции его уровень может возрастать.
- Мочевина в сыворотке. Мочевина является конечным продуктом обмена белков в организме. Выводится почками. При их заболеваниях ее уровень повышается.
Другие исследования
- Ультразвуковое исследование почек, мочевого пузыря (УЗИ). Позволяет получить изображения внутренних органов, выявить нарушения развития органов мочевыделительной системы, камни в почках и другие изменения.
- Компьютерная томография органов мочевыделительной системы. Получение точных послойных изображений внутренних органов имеет большое значение в определении возможных причин инфекционных заболеваний мочевыделительной системы.
- Внутривенная урография. Рентгенологический метод обследования мочевыделительной системы. В вену вводится специальное контрастное вещество, затем через определенное время делаются серии рентгеновских снимков, на которых видно прохождение этого вещества через мочевыделительную систему. При этом оценивается функция почек, выявляются нарушения в строении мочевыводящих путей, камни в почках и другие заболевания органов мочевыделительной системы.
Дополнительные исследования
- Цистоскопия. Метод позволяет увидеть внутреннюю стенку мочевого пузыря, произвести различные манипуляции (например, удаление камней, некоторых опухолей). В мочеиспускательный канал, далее в мочевой пузырь вводится трубка аппарата с оптической системой линз, таким образом, получаются изображения. Применяется также при хронических, часто возникающих воспалительных заболеваниях мочевого пузыря.
Объем необходимого обследования определяется лечащим врачом.
Лечение
Для лечения инфекций мочевыделительного тракта назначаются различные антибактериальные препараты. Количество препаратов, длительность лечения, путь введения антибиотиков (в таблетках, внутримышечно, внутривенно) зависит от тяжести заболевания и назначается врачом.
Профилактика
- Употребление достаточного количества жидкости – это способствует вымыванию бактерий вместе с мочой.
- Не терпеть долго при возникновении позывов к мочеиспусканию – длительный застой мочи в мочевом пузыре повышает риск развития инфекции.
- Женщинам рекомендуется подмываться в направлении спереди назад (от лобка к анальному отверстию).
Рекомендуемые анализы
Лечение инфекций мочевого пузыря у детей
Как медицинские работники лечат инфекции мочевого пузыря у детей?
Инфекции мочевого пузыря у детей лечат антибиотиками — лекарством, которое борется с бактериями.
Лекарства
Какой антибиотик принимает ваш ребенок, зависит от возраста, аллергии на антибиотики и типа бактерий, вызывающих ИМП. Дети старше 2 месяцев обычно принимают антибиотик внутрь — в виде жидкости или жевательной таблетки.
Ваш ребенок может пойти в больницу для внутривенного введения антибиотиков, если ребенку меньше 2 месяцев или у него рвота. Лекарства внутривенно вводятся через вену.
Ваш ребенок должен начать чувствовать себя лучше через день или два, но важно принимать каждую дозу антибиотика вовремя и допивать все лекарства. Инфекция может вернуться, если ваш ребенок перестанет принимать антибиотик слишком рано.
Продолжительность лечения зависит от
- насколько серьезна инфекция
- исчезнут ли у ребенка симптомы и инфекция
- Были ли у ребенка повторные инфекции мочевого пузыря
- , есть ли у ребенка пузырно-мочеточниковый рефлюкс или другая проблема с мочевыводящими путями
Уход на дому
Детям следует пить много жидкости и часто мочиться, чтобы ускорить заживление.Лучше всего пить воду. Спросите своего лечащего врача, сколько жидкости следует пить ребенку.
Грелка на спине или животе ребенка может облегчить боль, вызванную инфекцией почек или мочевого пузыря.
Как я могу помочь своему ребенку предотвратить инфекцию мочевого пузыря?
Употребление достаточного количества жидкости, правильная ванная комната и привычки пользоваться подгузниками, ношение свободной одежды и лечение связанных с этим проблем со здоровьем могут помочь предотвратить ИМП у ребенка или подростка.
Убедитесь, что ваш ребенок пьет достаточно жидкости
Употребление большего количества жидкости может помочь вывести бактерии из мочевыводящих путей.Поговорите с врачом о том, сколько жидкости следует пить ребенку и какие напитки лучше всего предотвратить повторение ИМП.
Обильное питье может помочь облегчить или предотвратить инфекции мочевого пузыря у детей. Лучше всего вода.
Соблюдайте правила гигиены и пеленания
Некоторые дети просто недостаточно часто мочатся. Детям следует часто мочиться и тогда, когда они впервые почувствуют потребность в мочеиспускании. Бактерии могут размножаться и вызывать инфекцию, если моча слишком долго остается в мочевом пузыре.Воспитатели должны часто менять подгузники для младенцев и малышей и должны хорошо очищать область гениталий. Лучше всего использовать мягкие очищающие средства, не раздражающие кожу.
Ваш ребенок должен всегда вытираться спереди назад после мочеиспускания или дефекации. Этот шаг наиболее важен после дефекации, чтобы предотвратить попадание бактерий в уретру и мочевой пузырь.
Избегайте запоров
Твердый стул может давить на мочевыводящие пути и блокировать отток мочи, позволяя бактериям размножаться.Помогая ребенку регулярно опорожняться, можно предотвратить запор.
Носить свободную одежду
Пусть дети носят хлопковое нижнее белье и свободную одежду, чтобы воздух оставался сухой в области уретры.
Лечить проблемы со здоровьем
Когда мочевой пузырь у ребенка работает не так, как должен — это называется дисфункциональным мочеиспусканием, — лечение может помочь мочевому пузырю работать лучше и предотвратить повторные инфекции. Мышцы, контролирующие мочеиспускание, могут не синхронизироваться.Или мочевой пузырь вашего ребенка может быть гиперактивным или малоактивным.
Медицинские работники могут лечить эти типы проблем с мочевым пузырем с помощью лекарств, изменения поведения или и того, и другого. Дети часто со временем вырастают из этих проблем с мочевым пузырем естественным путем.
Если у вашего ребенка пузырно-мочеточниковый рефлюкс, закупорка мочевыводящих путей или анатомическая проблема, обратитесь к детскому урологу или другому специалисту. Лечение этих состояний может помочь предотвратить повторные инфекции мочевого пузыря.
Диабет и другие состояния здоровья могут увеличить риск инфекции мочевого пузыря.Спросите у медицинского работника вашего ребенка, как снизить риск развития инфекции мочевого пузыря.
Этот контент предоставляется как услуга Национального института диабета, болезней органов пищеварения и почек.
(NIDDK), часть Национального института здоровья. NIDDK переводит и распространяет результаты исследований, чтобы расширить знания и понимание о здоровье и болезнях среди пациентов, медицинских работников и общественности. Контент, созданный NIDDK, тщательно проверяется учеными NIDDK и другими экспертами.
NIDDK благодарит:
Сола П. Гринфилда, доктора медицины, FAAP, FACS, Государственный университет Нью-Йорка в Медицинской школе Буффало; Джеффри М. Саланд, доктор медицины, MSCR, Медицинская школа Икана в г. Синай
Рекомендации по подходу, критерии госпитализации, младенцы младше 8 недель с фебрильными инфекциями мочевых путей
Хендерсон Д. Аномальное сканирование после ИМП повышает риск образования почечных рубцов у детей. Медицинские новости Medscape . 4 августа 2014 г. [Полный текст].
Shaikh N, Craig JC, Rovers MM, et al. Идентификация детей и подростков с риском почечного рубца после первой инфекции мочевыводящих путей: метаанализ с индивидуальными данными пациентов. Педиатр JAMA . 2014 4 августа [Medline].
[Рекомендации] Подкомитет по инфекциям мочевыводящих путей; Руководящий комитет по повышению качества и управлению. Инфекция мочевыводящих путей: клиническое руководство по диагностике и лечению первичной ИМП у фебрильных младенцев и детей от 2 до 24 месяцев. Педиатрия . 2011 28 августа. [Medline].
Финнелл С.М., Кэрролл А.Е., Даунс С.М. Технический отчет — Диагностика и лечение начальной ИМП у младенцев и детей раннего возраста с лихорадкой. Педиатрия . 2011 сентябрь 128 (3): e749-70. [Медлайн].
Заффанелло М., Малерба Г., Катальди Л., Антониацци Ф., Франкини М., Монти Е. и др. Генетический риск рецидивирующих инфекций мочевыводящих путей у людей: систематический обзор. Дж. Биомед Биотехнология .2010. 2010: 32 1082. [Медлайн]. [Полный текст].
Шен ЭДЖ, Колби СиДжей, Рэй GT. Обрезание новорожденных снижает частоту и стоимость инфекций мочевыводящих путей в течение первого года жизни. Педиатрия . 2000 апр. 105 (4, часть 1): 789-93. [Медлайн].
Shaikh N, Morone NE, Bost JE, Farrell MH. Распространенность инфекции мочевыводящих путей в детстве: метаанализ. Педиатр Инфекция Дис J . 2008 апр. 27 (4): 302-8. [Медлайн].
Hoberman A, Chao HP, Keller DM, Hickey R, Davis HW, Ellis D. Распространенность инфекции мочевыводящих путей у младенцев с лихорадкой. Педиатр Дж. . 1993 июл.123 (1): 17-23. [Медлайн].
Даунс СМ. Технический отчет: инфекции мочевыводящих путей у младенцев и детей раннего возраста с лихорадкой. Подкомитет мочевыводящих путей Комитета по улучшению качества Американской академии педиатрии. Педиатрия . 1999 апр.103 (4): e54. [Медлайн].
Национальные институты здравоохранения, Национальный институт диабета, болезней органов пищеварения и почек, Бетесда, Мэриленд. Система данных по почкам США, USRDS 2005 (2005) Годовой отчет: Атлас терминальной стадии почечной недостаточности в США. Доступно на http://www.usrds.org/atlas05.aspx. Доступ: 29 июля 2013 г.
Harambat J, van Stralen KJ, Kim JJ, Tizard EJ. Эпидемиология хронической болезни почек у детей. Педиатр Нефрол .2012 марта, 27 (3): 363-73. [Медлайн]. [Полный текст].
Zorc JJ, Levine DA, Platt SL, Dayan PS, Macias CG, Krief W и др. Клинические и демографические факторы, связанные с инфекцией мочевыводящих путей у детей раннего возраста с лихорадкой. Педиатрия . 2005 сентябрь 116 (3): 644-8. [Медлайн].
Shaikh N, Morone NE, Lopez J, Chianese J, Sangvai S, D’Amico F и др. У этого ребенка инфекция мочевыводящих путей? ЯМА . 2007 26 декабря. 298 (24): 2895-904.[Медлайн].
[Рекомендации] Комитет по повышению качества, Подкомитет по инфекциям мочевыводящих путей, Американская академия педиатрии. Практический параметр: Диагностика, лечение и оценка начальной инфекции мочевыводящих путей у фебрильных младенцев и детей раннего возраста. Доступно по адресу http://aappolicy.aappublications.org/cgi/content/full/pediatrics;103/4/843. Доступ: 30 июля 2013 г.
Прентисс КА, Ньюби П.К., Винчи Р.Дж. Девушка-подросток с симптомами мочеиспускания: диагностическая проблема для педиатра. Скорая помощь педиатру . 2011, 27 сентября (9): 789-94. [Медлайн].
Schroeder AR, Chang PW, Shen MW, Biondi EA, Greenhow TL. Диагностическая точность анализа мочи на инфекцию мочевыводящих путей у младенцев. Педиатрия. 2015 июн 135 (6): 965-71. [Медлайн].
Laidman J. Тест с помощью щупа Эффективный начальный скрининг для ИМП у младенцев. Медицинские новости Medscape . 1 мая 2014 г. [Полный текст].
Glissmeyer EW, Korgenski EK, Wilkes J, et al.Скрининг на инфекцию мочевыводящих путей у младенцев с лихорадкой. Педиатрия . 2014 28 апреля. [Medline].
Girardet P, Frutiger P, Lang R. Инфекции мочевыводящих путей в педиатрической практике. Сравнительное исследование трех диагностических инструментов: дип-слайдов, бактериоскопии и лейкоцитурии. Педиатр . 1980. 9 (5-6): 322-37. [Медлайн].
Goldsmith BM, Campos JM. Сравнение тест-полосок мочи, микроскопии и посева для выявления бактериурии у детей. Клиника Педиатр (Phila) . 1990, апрель, 29 (4): 214-8. [Медлайн].
Андерсон Дж.Д., Чемберс Г.К., Джонсон Х.В. Применение тест-полосок мочи на лейкоциты и нитриты для лечения детей с нейрогенным мочевым пузырем. Диагностика микробиологических инфекций . 1993 июл.17 (1): 29-33. [Медлайн].
Craver RD, Abermanis JG. Анализ мочи только с помощью щупа для отделения неотложной помощи у детей. Педиатр Нефрол . 1997 июн.11 (3): 331-3.[Медлайн].
Шоу К.Н., Макгоуэн К.Л., Горелик М.Х., Шварц Дж.С. Скрининг на инфекцию мочевыводящих путей у младенцев в отделении неотложной помощи: какой анализ лучше? Педиатрия . 1998 июн.101 (6): E1. [Медлайн].
Анад ФЮ. Простой метод отбора проб мочи, требующих посева. Энн Сауди Мед . 2001 янв-март. 21 (1-2): 104-5. [Медлайн].
Бачур Р., Харпер МБ. Надежность анализа мочи для прогнозирования инфекций мочевыводящих путей у маленьких детей с лихорадкой. Arch Pediatr Adolesc Med . 2001, январь, 155 (1): 60-5. [Медлайн].
Майкл М., Ходсон Э.М., Крейг Дж. К., Мартин С., Мойер В. А.. Короткая по сравнению со стандартной длительностью пероральной антибиотикотерапии при острой инфекции мочевыводящих путей у детей. Кокрановская база данных Syst Rev . 2003. CD003966. [Медлайн].
Ланн А., Холден С., Босуэлл Т., Уотсон АР. Автоматическая микроскопия, тест-полоски и диагностика инфекций мочевыводящих путей. Арка Дис Детский .2010 Март 95 (3): 193-7. [Медлайн].
Смолкин В., Корен А., Раз Р., Колоднер Р., Сакран В., Халеви Р. Прокальцитонин как маркер острого пиелонефрита у младенцев и детей. Педиатр Нефрол . 2002 июн. 17 (6): 409-12. [Медлайн].
Никфар Р., Хотай Г., Атаи Н., Шамс С. Полезность экспресс-теста на прокальцитонин для диагностики острого пиелонефрита у детей в отделении неотложной помощи. Педиатр Интерн. . 2009 г. 6 июля.[Медлайн].
Bressan S, Andreola B, Zucchetta P, Montini G, Burei M, Perilongo G и др. Прокальцитонин как предиктор рубцевания почек у младенцев и детей раннего возраста. Педиатр Нефрол . 2009, 24 июня (6): 1199-204. [Медлайн].
Ван Дж., Скуг С.Дж., Хулберт В.К., Казале А.Дж., Гринфилд С.П., Ченг Е.Ю. и др. Раздел «Реакция урологии на новые рекомендации по диагностике и лечению ИМП». Педиатрия . 2012 апр. 129 (4): e1051-3.[Медлайн].
Куигли Р. Диагностика инфекций мочевыводящих путей у детей. Curr Opin Педиатр . 2009 21 апреля (2): 194-8. [Медлайн].
Lin DS, Huang FY, Chiu NC, Koa HA, Hung HY, Hsu CH, et al. Сравнение количества лейкоцитов на гемоцитометре и стандартных анализов мочи для прогнозирования инфекций мочевыводящих путей у младенцев с лихорадкой. Педиатр Инфекция Дис J . 2000 марта 19 (3): 223-7. [Медлайн].
Lin DS, Huang SH, Lin CC, Tung YC, Huang TT, Chiu NC, et al.Инфекция мочевыводящих путей у детей младше восьми недель с лихорадкой. Педиатрия . 2000 фев. 105 (2): E20. [Медлайн].
Кази Б.А., Буффон Г.Дж., Ревелл П.А., Чандрамохан Л., Даулин М.Д., Круз А.Т. Характеристики анализов мочи для диагностики инфекций мочевыводящих путей у детей. Am J Emerg Med . 2013 Сентябрь 31 (9): 1405-7. [Медлайн].
Reuters Health. Неточность анализа мочи в стационаре при ИМП у детей.Medscape [сериал онлайн]. Доступно на http://www.medscape.com/viewarticle/809965. Доступ: 30 сентября 2013 г.
Ценг М.Х., Линь В.Дж., Ло В.Т., Ван С.Р., Чу М.Л., Ван СС. Устраняет ли нормальный DMSA выполнение цистоуретрографии при мочеиспускании при обследовании маленьких детей после их первой инфекции мочевыводящих путей? Педиатр Дж. . 2007 Январь 150 (1): 96-9. [Медлайн].
Merguerian PA, Sverrisson EF, Herz DB, McQuiston LT. Инфекции мочевыводящих путей у детей: рекомендации по профилактике и оценке антибиотиками.Доказательный подход. Карр Урол Реп . 2010 марта, 11 (2): 98-108. [Медлайн].
Карпентер М.А., Хоберман А., Матту Т.К., Мэтьюз Р., Керен Р., Чесни Р.В. и др. Исследование RIVUR: профиль и исходные клинические ассоциации детей с пузырно-мочеточниковым рефлюксом. Педиатрия . 2013 июл.132 (1): e34-45. [Медлайн]. [Полный текст].
Спенсер Дж. Д., Бейтс К. М., Махан Дж. Д., Ниланд М. Л., Стейкер С. Р., Хейнс Д. С. и др. Точность и риски для здоровья цистоуретрограммы при мочеиспускании после фебрильной инфекции мочевыводящих путей. Дж. Педиатр Урол . 2012 г. 8 (1): 72-6. [Медлайн].
McDonald A, Scranton M, Gillespie R, Mahajan V, Edwards GA. Цистоуретрограммы при мочеиспускании и инфекции мочевыводящих путей: сколько ждать ?. Педиатрия . 2000 апр. 105 (4): E50. [Медлайн].
Mahant S, To T, Friedman J. Время проведения цистоуретрограммы при мочеиспускании при исследовании инфекций мочевыводящих путей у детей. Педиатр Дж. . 2001 Октябрь 139 (4): 568-71.[Медлайн].
Paschke AA, Zaoutis T., Conway PH, Xie D, Keren R. Предыдущее воздействие антимикробных препаратов связано с лекарственно-устойчивыми инфекциями мочевыводящих путей у детей. Педиатрия . 2010 апр. 125 (4): 664-72. [Медлайн].
Ходсон Э.М., Уиллис Н.С., Крейг Дж. Антибиотики при остром пиелонефрите у детей. Кокрановская база данных Syst Rev . 17 октября 2007 г. CD003772. [Медлайн].
Hoberman A, Wald ER, Hickey RW, Baskin M, Charron M, Majd M и др.Пероральная терапия по сравнению с начальной внутривенной терапией инфекций мочевыводящих путей у маленьких детей с лихорадкой. Педиатрия . 1999 июл.104 (1, часть 1): 79-86. [Медлайн].
Schnadower D, Kuppermann N, Macias CG, et al. Лихорадочные младенцы с инфекциями мочевыводящих путей с очень низким риском побочных эффектов и бактериемии. Педиатрия . 2010 декабрь 126 (6): 1074-83. [Медлайн].
Шейх Н., Маттоо Т.К., Керен Р., Иванова А., Цуй Г., Мокси-Мимс М. и др.Раннее лечение антибиотиками при лихорадочной инфекции мочевыводящих путей у детей и почечных рубцах. Педиатр JAMA . 2016 25 июля. [Medline].
Garcia J. Febrile ИМП: раннее лечение снижает риск почечного рубца. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/866819. 29 июля 2016 г .; Доступ: 1 августа 2016 г.
Weisz D, Seabrook JA, Lim RK. Присутствие нитритов в моче является значимым прогностическим фактором восприимчивости детских инфекций мочевыводящих путей к цефалоспоринам первого и третьего поколений. J Emerg Med . Июль 2010. 39 (1): 6-12.
Хоберман А., Керен Р. Антимикробная профилактика инфекций мочевыводящих путей у детей. N Engl J Med . 2009 29 октября. 361 (18): 1804-6. [Медлайн].
Montini G, Rigon L, Zucchetta P, Fregonese F, Toffolo A, Gobber D и др. Профилактика после первой лихорадочной инфекции мочевыводящих путей у детей? Многоцентровое рандомизированное контролируемое исследование не меньшей эффективности. Педиатрия .2008 ноябрь 122 (5): 1064-71. [Медлайн].
Гарин EH, Olavarria F, Garcia Nieto V, Valenciano B, Campos A, Young L. Клиническое значение первичного пузырно-мочеточникового рефлюкса и мочевой антибиотикопрофилактики после острого пиелонефрита: многоцентровое рандомизированное контролируемое исследование. Педиатрия . 2006 Март 117 (3): 626-32. [Медлайн].
Пеннеси М., Траван Л., Ператонер Л., Бордуго А., Каттанео А., Ронфани Л. и др. Эффективна ли антибиотикопрофилактика у детей с пузырно-мочеточниковым рефлюксом для предотвращения пиелонефрита и почечных рубцов? Рандомизированное контролируемое исследование. Педиатрия . 2008 июнь 121 (6): e1489-94. [Медлайн].
Mattoo TK. Показаны ли профилактические антибиотики после инфекции мочевыводящих путей? Curr Opin Педиатр . 2009 21 апреля (2): 203-6. [Медлайн]. [Полный текст].
Craig JC, Simpson JM, Williams GJ, Lowe A, Reynolds GJ, McTaggart SJ, et al. Антибиотикопрофилактика и рецидивирующие инфекции мочевыводящих путей у детей. N Engl J Med . 2009 29 октября. 361 (18): 1748-59.[Медлайн].
Уильямс Дж., Крейг Дж. С.. Антибиотики длительного действия для предотвращения рецидивов инфекции мочевыводящих путей у детей. Кокрановская база данных Syst Rev . 2011 16 марта. 3: CD001534. [Медлайн].
Целевая группа Американской академии педиатрии по обрезанию. Заявление о политике обрезания. Педиатрия . 2012 Сентябрь 130 (3): 585-6. [Медлайн].
Ferrara P, Romaniello L, Vitelli O, Gatto A, Serva M, Cataldi L.Клюквенный сок для профилактики рецидивирующих инфекций мочевыводящих путей: рандомизированное контролируемое исследование у детей. Сканд Дж Урол Нефрол . 2009. 43 (5): 369-72. [Медлайн].
Джепсон Р.Г., Уильямс Дж., Крейг Дж. Клюква для профилактики инфекций мочевыводящих путей. Кокрановская база данных Syst Rev . 17 октября 2012 г. 10: CD001321. [Медлайн].
Bryce A, Hay AD, Lane IF, Thornton HV, Wootton M, Costelloe C. Глобальная распространенность устойчивости к антибиотикам при инфекциях мочевыводящих путей у детей, вызванных Escherichia coli, и связь с рутинным использованием антибиотиков в первичной медико-санитарной помощи: систематический обзор и мета- анализ. BMJ . 2016 15 марта. 352: i939. [Медлайн].
Следователи РИВУР. Противомикробная профилактика у детей с пузырно-мочеточниковым рефлюксом. N Engl J Med . 2014 г. 4 мая. [Medline].
Хьюитт И.К., Пеннеси М., Морелло В., Ронфани Л., Монтини Дж. Антибиотикопрофилактика почечного рубца, связанного с инфекцией мочевыводящих путей: систематический обзор. Педиатрия . 2017 май. 139 (5): 762-6. [Медлайн].
Цименатос Л., Махаджан П., Даян П.С., Витале М., Линакис Дж. Г., Блумберг С. и др.Точность анализа мочи при инфекциях мочевыводящих путей у фебрильных младенцев 60 дней и младше. Педиатрия . 2018 г., 141 (2): [Medline].
Селекман Р. Э., Шапиро Д. Д., Боскардин Дж., Уильямс Дж., Крейг Дж. К., Брандстрём П. и др. Устойчивость к уропатогенам и профилактика антибиотиками: метаанализ. Педиатрия . 142 (1) июля 2018: [Medline].
Инфекция мочевыводящих путей (ИМП) у детей
Инфекции мочевыводящих путей (ИМП) у детей довольно распространены, но обычно не являются серьезными.Их можно эффективно лечить антибиотиками.
UTI может быть классифицирован как:
- верхняя ИМП — если это инфекция почек или мочеточников, трубок, соединяющих почки с мочевым пузырем
- нижняя ИМП — если это инфекция мочевого пузыря (цистит) или инфекция уретры, трубка, по которой моча из мочевого пузыря выводится из организма
Когда обращаться за медицинской помощью
Если вы считаете, что ваш ребенок нездоров и может заболеть ИМП, как можно скорее обратитесь к терапевту.
Хотя ИМП обычно не является серьезным типом инфекции, их следует диагностировать и лечить быстро, чтобы снизить риск осложнений.
Симптомы ИМП у детей
Может быть трудно определить, есть ли у вашего ребенка ИМП, поскольку симптомы могут быть расплывчатыми, и маленькие дети не могут легко передать, что они чувствуют.
Общие признаки, которые могут указывать на плохое самочувствие вашего ребенка, включают:
- высокая температура (лихорадка)
- рвота
- Усталость и упадок сил (вялость)
- Раздражительность
- плохое кормление
- плохо набирает вес
- у детей раннего возраста пожелтение кожи и белков глаз (желтуха)
Более конкретные признаки того, что у вашего ребенка может быть ИМП, включают:
- Боль или жжение при мочеиспускании
- нужно часто писать
- намеренно держит в своей попке
- Изменение их обычных туалетных привычек, таких как мочиться или мочиться в постель
- Боль в животе, боку или пояснице
- моча с неприятным запахом
- кровь в моче
- мутная моча
Диагностика ИМП у детей
В большинстве случаев ваш терапевт может диагностировать ИМП, спросив о симптомах вашего ребенка, осмотрев их и организовав анализ пробы его мочи.
Лечение обычно начинается вскоре после того, как был взят образец мочи, и вашему ребенку не потребуются дополнительные анализы.
В некоторых случаях могут потребоваться дополнительные тесты в больнице для выявления отклонений. Ваш терапевт может направить вас прямо в больницу, если ваш ребенок очень маленький.
Подробнее о диагностике ИМП у детей
Причины ИМП у детей
Большинство ИМП у детей вызываются бактериями из пищеварительной системы, попадающими в уретру.
Это может произойти разными способами, в том числе:
- Когда ребенок вытирает ягодицы и грязная туалетная бумага соприкасается с его гениталиями — это больше проблема для девочек, чем для мальчиков, потому что ягодицы девочек намного ближе к уретре
- Младенцы, испачкающие подгузники в уретре, попадают в уретру, особенно если они сильно извиваются, когда их меняют
Часто нет очевидной причины, по которой у одних детей развиваются ИМП, а у других — нет.
Однако некоторые дети могут быть более уязвимы к ИМП из-за проблем с опорожнением мочевого пузыря, например:
- запор — иногда это может вызвать набухание части толстой кишки, что может оказывать давление на мочевой пузырь и препятствовать его нормальному опорожнению
- синдром дисфункционального исключения — относительно распространенное детское состояние, при котором ребенок «держится» за свою мочу, даже если у него есть желание пописать
- пузырно-мочеточниковый рефлюкс — необычное заболевание, при котором моча снова просачивается из мочевого пузыря в мочеточники и почки; это происходит в результате проблемы с клапанами в мочеточниках, где они входят в мочевой пузырь
Лечение ИМП у детей
Большинство детских ИМП проходят в течение 24–48 часов после лечения антибиотиками и не вызывают никаких долгосрочных проблем.
Во многих случаях лечение предполагает прием вашего ребенка курсом приема таблеток антибиотиков дома.
В качестве меры предосторожности младенцы в возрасте до трех месяцев и дети с более тяжелыми симптомами обычно помещаются в больницу на несколько дней для введения антибиотиков непосредственно в вену (внутривенные антибиотики).
Подробнее о лечении ИМП у детей
Профилактика ИМП у детей
Невозможно предотвратить все ИМП у детей, но есть несколько вещей, которые вы можете сделать, чтобы снизить риск их заражения у вашего ребенка.
Может помочь следующий совет:
- Если возможно, кормите ребенка исключительно грудью в течение первых шести месяцев после его рождения — это может помочь улучшить иммунную систему вашего ребенка и снизить риск запора
- побуждает девочек вытирать ягодицы спереди назад — это помогает свести к минимуму вероятность попадания бактерий в уретру
- убедитесь, что ваш ребенок хорошо гидратирован и регулярно ходит в туалет — отсутствие регулярного мочеиспускания и задержка мочи могут облегчить бактериям инфицирование мочевыводящих путей.
- избегайте нейлона и других видов синтетического нижнего белья — они могут способствовать росту бактерий; следует надевать свободное хлопковое белье.
- Избегайте использования ароматизированного мыла или пенных ванн — они могут увеличить риск развития ИМП у вашего ребенка.
- примите меры, чтобы снизить риск запора у вашего ребенка — убедитесь, что он пьет достаточно, чтобы его моча оставалась бледной и прозрачной в течение дня, и поговорите со своим терапевтом о лекарствах, которые могут помочь, если запор является постоянной проблемой
Некоторые люди считают, что употребление клюквенного сока или прием добавок клюквы может помочь снизить риск ИМП.
Однако недавнее качественное исследование этих утверждений не нашло доказательств того, что клюква оказывает значительное влияние на ваши шансы на развитие ИМП.
Рецидивирующие ИМП у детей
У небольшого числа детей рецидивирующие ИМП. Если у вашего ребенка раньше была ИМП, важно, чтобы вы оба наблюдали за возвращением любых сопутствующих симптомов.
Как можно скорее сообщите своему терапевту о любых симптомах, чтобы можно было подтвердить диагноз и начать лечение.
Если у вашего ребенка есть проблема, повышающая риск ИМП, например, неисправные клапаны, из-за которых моча может течь в неправильном направлении, ему могут быть прописаны антибиотики в низких дозах в качестве долгосрочной меры для предотвращения дальнейших инфекций.
Инфекции мочевыводящих путей у детей
Обзор темы
Подходит ли вам эта тема?
Эта тема посвящена инфекциям мочевыводящих путей у детей. Информацию об этих инфекциях у подростков и взрослых см. В разделе «Инфекции мочевыводящих путей у подростков и взрослых».
Что такое инфекции мочевыводящих путей?
Мочевыводящие пути — это часть тела, которая вырабатывает мочу и выводит ее из организма. Он включает мочевой пузырь и почки, а также соединяющие их трубки. Когда микробы (называемые бактериями) попадают в мочевыводящие пути, они могут вызвать инфекцию.
Насколько серьезны инфекции у детей?
Инфекции мочевыводящих путей у детей обычно проходят быстро, если им сразу же оказывается медицинская помощь.Но если у вашего ребенка продолжаются инфекции, ваш врач может предложить тесты, чтобы исключить более серьезные проблемы.
Инфекции мочевыводящих путей могут привести к серьезной инфекции во всем организме, называемой сепсисом. Проблемы, связанные с инфекцией мочевыводящих путей, чаще возникают у детей, рожденных слишком рано, у новорожденных и у младенцев, у которых есть что-то, препятствующее оттоку мочи.
Что вызывает инфекции у детей?
Микробы, обитающие в толстом кишечнике и находящиеся в стуле, могут попасть в уретру.Это трубка, по которой моча выводится из мочевого пузыря за пределы тела. Тогда микробы могут попасть в мочевой пузырь и почки.
Каковы симптомы?
Младенцы и маленькие дети могут не иметь наиболее распространенных симптомов, таких как боль или жжение при мочеиспускании. Кроме того, они не могут сказать вам, что чувствуют. В младенце или маленьком ребенке ищите:
- Лихорадка, не вызванная гриппом или другим известным заболеванием.
- Моча со странным запахом.
- Рвота.
- Ребенок не голоден.
- Ребенок суетливый.
Дети старшего возраста чаще имеют общие симптомы, такие как:
- Боль или жжение при мочеиспускании.
- Требуется частое мочеиспускание.
- Потеря контроля над мочевым пузырем.
- Красная, розовая, мутная или дурно пахнущая моча.
- Боль в боку, которая ощущается чуть ниже грудной клетки и выше талии с одной или обеих сторон спины.
- Боль внизу живота.
Как диагностируются инфекции?
Врач осмотрит вашего ребенка и спросит о его или ее симптомах. Ваш ребенок также будет сдавать лабораторные анализы, такие как анализ мочи и посев мочи, чтобы проверить наличие микробов в моче. Для получения результатов посева мочи требуется 1-2 дня, поэтому многие врачи прописывают лекарства для борьбы с инфекцией, не дожидаясь результатов.Это связано с тем, что симптомов у ребенка и анализа мочи может быть достаточно, чтобы выявить инфекцию.
После того, как вашему ребенку станет лучше, врач может провести его обследование, чтобы выяснить, есть ли проблемы с мочевыводящими путями. Например, моча может течь из мочевого пузыря в почки. Подобные проблемы могут повысить вероятность инфицирования мочевого пузыря или почек у ребенка.
Как с ними обращаются?
Ваш ребенок будет принимать антибиотики от инфекции мочевыводящих путей.Дайте это лекарство своему ребенку, как сказал ваш врач. Не прекращайте это только потому, что вашему ребенку стало лучше. Ему или ей необходимо принять все лекарства, чтобы поправиться. Количество дней, в течение которых ребенок должен будет принимать лекарство, зависит от болезни, возраста ребенка и типа антибиотика.
Попросите вашего ребенка пить больше жидкости, чтобы вымыть микробы. Напомните своему старшему ребенку, что нужно часто ходить в ванную и каждый раз опорожнять мочевой пузырь.
Обратитесь к врачу, если ваш ребенок не чувствует себя лучше в течение 2 дней после начала приема лекарства.Ваш врач может дать вашему ребенку другое лекарство. У детей важно быстро вылечить инфекции мочевыводящих путей, чтобы предотвратить другие серьезные проблемы со здоровьем. Иногда ребенку младше 3 месяцев может потребоваться вводить лекарство через вену (IV) и некоторое время оставаться в больнице. Ребенку, который слишком болен, чтобы принимать лекарства через рот или у которого проблемы с инфекциями, также может потребоваться госпитализация.
Инфекции мочевыводящих путей (ИМП) — NHS
Инфекции мочевыводящих путей (ИМП) поражают ваши мочевыводящие пути, включая мочевой пузырь (цистит), уретру (уретрит) или почки (инфекция почек).ИМП можно лечить антибиотиками, но они не всегда нужны.
Проверьте, не инфекция ли это мочевыводящих путей (ИМП)
Симптомы ИМП могут включать:
- боль или жжение при мочеиспускании (дизурия)
- необходимость мочиться чаще, чем обычно, в ночное время (никтурия)
- моча, которая выглядит мутной
- необходимость в мочеиспускание внезапно или чаще срочно, чем обычно
- нужно мочиться чаще, чем обычно
- кровь в моче
- боль внизу живота или боль в спине, под ребрами
- высокая температура или ощущение жара и дрожь
- очень низкая температура ниже 36C
Дети
Дети с ИМП также могут:
- иметь высокую температуру — вашему ребенку становится жарче, чем обычно, если вы дотрагиваетесь до его шеи, спины или животика
- обычно плохо себя чувствуют — младенцы могут быть раздражительными и не кормите должным образом
- намочите постель или сами вымочитесь
- заболели
Пожилые, немощные люди или люди с мочевым катетером
90 004 У пожилых, слабых людей и людей с мочевым катетером симптомы ИМП могут также включать:
- изменения в поведении, такие как растерянность или возбуждение
- мочиться (недержание мочи) хуже, чем обычно
- новое дрожь или тряска (озноб)
Несрочный совет: обратитесь к терапевту, если:
- у вас впервые появились симптомы ИМП
- у вашего ребенка симптомы ИМП
- вы мужчина с симптомами ИМП
- вы беременны и имеете симптомы ИМП
- вы уход за пожилым, ослабленным человеком, у которого может быть ИМП
- у вас есть симптомы ИМП после операции
- ваши симптомы ухудшаются или не улучшаются в течение 2 дней
- ваши симптомы возвращаются после лечения
Информация:
Обновление коронавируса: как связаться с GP
По-прежнему важно получить помощь от терапевта, если она вам нужна.Чтобы связаться с вашим терапевтом:
- посетите их веб-сайт
- используйте приложение NHS
- позвоните им
Узнайте об использовании NHS во время коронавируса
Срочный совет: обратитесь за консультацией к 111 сейчас, если:
вы думаете, что у вас, вашего ребенка или кого-то из ваших близких может быть ИМП и:
- очень высокая температура или ощущение жара и дрожь
- очень низкая температура ниже 36 ° C
- спутанность сознания, сонливость или затруднения речи
- не ходили в туалет весь день
- есть боль в нижней части живота или в спине, прямо под ребрами
- видна кровь в моче
Эти симптомы указывают на инфекцию почек, которая может быть серьезной, если она не лечится.
111 подскажет, что делать. При необходимости они могут организовать телефонный звонок медсестры или врача.
Зайдите на 111.nhs.uk или позвоните по телефону 111.
Другие способы получить помощь
Спросите своего терапевта о срочной встрече.
Вас может лечить терапевт.
Что происходит на приеме
Вас спросят о ваших симптомах и, возможно, потребуется сдать образец мочи.
Лечение от терапевта
Ваш врач или медсестра могут посоветовать вам самостоятельно позаботиться о себе и порекомендовать прием обезболивающего.
Они могут выписать вам рецепт на антибиотики, если сочтут, что они вам могут понадобиться.
Вас могут попросить начать принимать их немедленно или подождать, чтобы увидеть, улучшатся ли ваши симптомы.
Важно закончить весь курс антибиотиков, даже если вы почувствуете себя лучше.
Лечение у терапевта от ИМП, которые продолжают возвращаться
Если ИМП вернулась после лечения, вам могут сделать анализ мочи и назначить другие антибиотики.
Ваш врач или медсестра также посоветуют, как предотвратить ИМП.
Если вы продолжаете болеть ИМП и регулярно нуждаетесь в лечении, терапевт может выписать вам повторный рецепт на антибиотики.
Если вы пережили менопаузу, вам могут предложить вагинальный крем, содержащий эстроген.
То, что ты можешь сделать сам
Чтобы облегчить боль:
- Принимайте парацетамол до 4 раз в день для уменьшения боли и высокой температуры — людям с ИМП обычно рекомендуется парацетамол вместо НПВП, таких как ибупрофен или аспирин.
- Вы можете давать детям жидкий парацетамол.
- Отдыхайте и пейте достаточно жидкости, чтобы регулярно в течение дня выделять бледную мочу, особенно в жаркую погоду.
Важно следовать инструкциям на упаковке, чтобы знать, сколько парацетамола вы или ваш ребенок можете принимать и как часто.
Это также может помочь избежать секса, пока вы не почувствуете себя лучше.
Вы не можете передать ИМП своему партнеру, но секс может вызывать дискомфорт.
Не было доказано, что прием саше от цистита или продуктов из клюквы помогает облегчить симптомы ИМП.
Фармацевт может помочь с ИМП
Вы можете спросить фармацевта о методах лечения ИМП. Фармацевт может:
- посоветовать, что может помочь вам выздороветь
- посоветовать лучшее обезболивающее
- сказать вам, нужно ли вам обратиться к терапевту по поводу ваших симптомов
Некоторые аптеки предлагают услуги по лечению ИМП и при необходимости могут назначить антибиотики.
Причины инфекций мочевыводящих путей (ИМП)
ИМП обычно вызываются бактериями из фекалий, попадающих в мочевыводящие пути.
Бактерии проникают через трубку, по которой моча выводится из организма (уретра).
У женщин уретра короче, чем у мужчин. Это означает, что бактерии с большей вероятностью достигнут мочевого пузыря или почек и вызовут инфекцию.
Факторы, повышающие риск попадания бактерий в мочевой пузырь, включают:
- половую жизнь
- беременность
- состояния, блокирующие мочевыводящие пути, такие как камни Акидни,
- состояния, затрудняющие полное опорожнение мочевого пузыря, такие как при увеличении предстательной железы у мужчин и при запорах у детей
- мочевые катетеры (трубка в мочевом пузыре, используемая для слива мочи)
- с ослабленной иммунной системой — например, люди с диабетом или люди, проходящие химиотерапию
- , не пьющие достаточно жидкости
- не содержать половые органы в чистоте и сухости
Как предотвратить инфекцию мочевыводящих путей (ИМП)
Есть несколько способов предотвратить повторение ИМП.
Делать
протирать спереди назад, когда идешь в туалет
держать область гениталий чистой и сухой
пейте много жидкости, особенно воды, чтобы вы регулярно писали в течение дня и не испытывали жажды
промыть кожу вокруг влагалища водой до и после секса
пописать как можно скорее после секса
своевременно менять подгузники или прокладки при недержании, если они загрязнены
Не
не используйте ароматное мыло
не задерживайте мочу, если чувствуете желание пойти
Не спешите в туалет — постарайтесь полностью опорожнить мочевой пузырь
Не носите тесное синтетическое нижнее белье, например нейлон
.
не пейте много спиртных напитков, так как они могут вызвать раздражение мочевого пузыря
не содержат много сладкой пищи или напитков, так как они могут способствовать размножению бактерий
не используйте презервативы или диафрагмы со спермицидной смазкой на них — попробуйте не спермицидную смазку или другой тип контрацепции
Прочие способы предотвращения повторных ИМП
Если у вас более 3 ИМП за 1 год или 2 ИМП за 6 месяцев, есть другие средства, которые могут помочь предотвратить ИМП.
Есть некоторые свидетельства того, что женщинам младше 65 лет, которые продолжают заражаться ИМП, может быть полезно принимать:
- добавку под названием D-манноза — это не рекомендуется беременным женщинам
- клюквенные продукты, такие как сок или таблетки
Поговорите со своим врачом, прежде чем принимать какие-либо из них во время беременности.
Имейте в виду, что продукты с D-маннозой и клюквой могут содержать много сахара.
Последняя проверка страницы: 18 ноября 2020 г.
Срок следующего рассмотрения: 18 ноября 2023 г.
Инфекции мочевыводящих путей у детей: обзор диагностики и лечения
Предпосылки
Распространенность и эпидемиология
Инфекции мочевыводящих путей (ИМП) — одна из наиболее распространенных бактериальных инфекций у детей.Среди младенцев с лихорадкой, нездоровых детей общей практики и детей старшего возраста с симптомами мочевыделения 6–8% будут иметь ИМП.1 2 Распространенность ИМП варьируется с возрастом, достигая пика у младенцев, детей ясельного возраста и старших подростков. ИМП чаще встречается у девочек и необрезанных младенцев мужского пола, 1 это понятно, учитывая концентрацию бактериальной флоры кожи под подгузником в младенчестве, более короткое женское уретральное расстояние и площадь поверхности крайней плоти у необрезанных мужчин. В первые годы жизни приучение к туалету может привести к удерживанию по воле и застою мочевого пузыря, что способствует развитию ИМП.3 Распространенность снова достигает пика у девочек-подростков, когда сексуальная активность разрушает бактерии около отверстия уретры.1
Состояния, нарушающие отток мочи, повышают восприимчивость к ИМП. При мочеиспускании бактерии выводятся из мочевыделительной системы.3 Нарушение оттока мочи приводит к застою мочи, что дает бактериям увеличенный резервуар и больше времени для развития инфекции. Причины нарушения мочеиспускания могут быть структурными (урогенитальные аномалии) или функциональными (нейрогенный мочевой пузырь, запор и сдерживание поведения).Измененная иммунная функция может увеличить риск необычных вирусных и грибковых причин ИМП.
Более 30% детей с ИМП будут иметь рецидивирующие ИМП. 4 Общие факторы риска рецидива включают пузырно-мочеточниковый рефлюкс (ПМР) и дисфункцию мочевого пузыря – кишечника. 4 Дети старшего возраста (например, с задержкой в развитии) также чаще рецидивируют ИМП.
Являясь такой распространенной инфекцией, ИМП вносит значительную экономическую нагрузку на систему здравоохранения. Использование основанного на фактических данных управления может привести к значительной экономии средств.5
Этиология
Большинство детских ИМП вызываются грамотрицательными колиформными бактериями, возникающими из фекальной флоры, колонизирующей промежность, которые проникают и поднимаются по мочевым путям. 3 Escherichia c oli ( E.coli ) наиболее распространенный уропатоген, вызывающий примерно 80% ИМП у детей.6 Уропатогенные штаммы E. coli обладают особыми свойствами, такими как фимбрии, прикрепляющиеся к поверхности уроэпителиальных клеток, что позволяет им преодолевать защитные силы хозяина (рисунок 1) .3 Другие распространенные уропатогены включают Klebsiella , Proteus , Enterobacter и Enterococcus видов. 6 7
Рисунок 1
E scherichia coli с фимбриями. Изображение любезно предоставлено Dennis Kunkel Microscopy, Science Photo Library.
ИМП верхних и нижних трактов
ИМП анатомически можно разделить на инфекции верхних и нижних трактов.8 ИМП верхних трактов включает инфекцию и воспаление в почках (пиелонефрит) и мочеточниках (рис. 2).Обычно это приводит к боли в животе и болезненности поясницы с такими системными признаками, как лихорадка, анорексия, рвота, летаргия и недомогание. ИМП нижних трактов включает инфекцию мочевого пузыря (цистит) и уретры с локализованными симптомами, такими как боль внизу живота или надлобка, дизурия, частое мочеиспускание и позывы. У детей старшего возраста могут появиться признаки и симптомы, указывающие на место заражения. У более молодых пациентов эти классические признаки часто отсутствуют, и различие между верхними и нижними ИМП менее очевидно.
Рисунок 2
Мочеполовая система: ИМП верхних и нижних трактов. Изображение любезно предоставлено доктором Джонатаном Кауфманом. ИМП, инфекция мочевыводящих путей.
Заболеваемость
Острая ИМП охватывает весь спектр тяжести от легкой дизурии у здорового ребенка до опасного для жизни уросепсиса. Хотя серьезные инфекции встречаются реже, они могут возникать и возникают, особенно у новорожденных.9 После плановой иммунизации против Haemophilus influenzae типа B и Streptococcus pneumoniae ИМП стали более частой причиной скрытых и серьезных бактериальных инфекций у младенцев.8
Кратковременное заболевание может возникнуть в результате инфекции почечной системы. Сюда входят системные особенности, включая плохое пероральное потребление и обезвоживание, а также редкие местные осложнения, включая образование перинефрального абсцесса. Кратковременная заболеваемость также возникает в результате распространения гематогенных уропатогенов. Бактаремические ИМП лучше всего изучены у младенцев, так как в этой популяции, скорее всего, будут собирать посев крови во время лихорадочных заболеваний. Приблизительно у 5% детей младше 12 месяцев с ИМП выявляется бактериемия 10, в зависимости от условий исследования.Затем бактериемия может привести к уросепсису. Менингит также может возникать при гематогенном распространении в спинномозговую жидкость (CSF). Риск сосуществования менингита и ИМП составляет 1% в неонатальном периоде 11, что указывает на низкий порог для выполнения люмбальной пункции в этой возрастной группе. После 1 месяца риск меньше.11 Типичные эмпирические антибиотики ИМП имеют плохое проникновение в спинномозговую жидкость и недостаточную продолжительность лечения бактериального менингита.
Долгосрочная заболеваемость возникает после повреждения почек и рубцевания ИМП верхних трактов.Около 15% детей с первой инфекцией мочевыводящих путей, которым проведено последующее сканирование, будут иметь признаки рубцевания почек.12 Это рубцевание будет иметь клиническое значение, если оно приведет к нарушению функции почек, гипертонии и хронической болезни почек (ХБП). Историческое мышление предполагало, что эти последствия были обычным явлением, что привело к агрессивным рекомендациям по визуализации для выявления детей с риском ХБП. Последние данные показывают, что риски намного ниже. Систематический обзор 1576 случаев 2011 г. не выявил случаев, когда ИМП у детей были основной причиной последующей ХБП.13 Из дополнительных 366 пациентов с местной ХБП в том же исследовании 13 (3%) имели в анамнезе ИМП в детстве, но у всех были почечные аномалии, очевидные на УЗИ почек, и рецидив ИМП, возможно, был причиной ХБП только в одном случае (0,3%). %) .13 Таким образом, при отсутствии структурных аномалий почек или рецидива ИМП риск ХБП минимален. Споры о значении рубцевания почки после ИМП продолжаются.
Диагноз
Клинические признаки ИМП у детей в высшей степени неспецифичны, особенно у детей младшего возраста.Диагностика может быть сложной задачей, но ее важно учитывать, особенно для младенцев с лихорадкой без внимания.
История болезни
Довербальные дети младшего возраста не могут сообщать о таких симптомах, как дизурия или боль в животе. Родители часто замечают неспецифические признаки, такие как вялость, раздражительность, плохое питание и рвота. Они совпадают со многими распространенными и доброкачественными вирусными инфекциями, а также с серьезными бактериальными инфекциями. Часто присутствует лихорадка, может быть единственным присутствующим признаком, или у ребенка может быть лихорадка.У детей, носящих подгузники, моча с неприятным запахом или обесцвечиванием может скрываться. Дети старшего возраста могут сообщать о местных симптомах, таких как дизурия или боль в боку.
Осмотр
Дети с ИМП могут казаться очень здоровыми или очень плохо себя чувствовать. Можно определить лихорадку, болезненность живота и обезвоживание. Локализующие признаки чаще встречаются у детей старшего возраста. Поскольку клинический диагноз недостоверен, для дальнейшей оценки требуется образец мочи.
Сбор образцов мочи: дети с континента
Дети с континента могут отказаться от мочеиспускания по запросу, чтобы сдать образец мочи из среднего потока (MSU) в стерильную емкость для сбора.Первая моча вымывает кожную флору из устья уретры перед взятием пробы из середины потока мочи. Мытье водой с мылом перед MSU еще больше снижает загрязнение14.
Сбор образцов мочи: дети преконтинентальные
Маленькие дети в западном обществе, как правило, не достигают удержания мочи до 2–3 лет, поэтому для детей в недоношенном возрасте требуются другие методы сбора. Неинвазивные методы включают ожидание спонтанного мочеиспускания, затем условный сбор с помощью подгузника, мешка или «чистый улов» струи мочи.Эти методы кажутся удобными и практичными. Однако прокладки и пакеты имеют высокий уровень загрязнения до 50–60% 2 15, что можно понять, учитывая их тесный контакт с кожей под областью под подгузник. Образцы из подушечек и пакетов могут быть полезны для скрининга с помощью щупов, но они ненадежны для посева. Сбор ватных шариков особо не рекомендуется.16 Чистый улов имеет самый низкий уровень загрязнения среди всех неинвазивных методов — около 25% 17, но попытки могут быть длительными или безуспешными. Простые методы стимуляции мочеиспускания, такие как метод Quick-Wee, могут повысить скорость и успех чистого улова.18 19
Инвазивные методы извлекают мочу непосредственно из мочевого пузыря с помощью уретральной катетеризации или надлобковой игольной аспирации (SPA). Эти методы эффективны, но для их выполнения требуются опыт и оборудование, они болезненны и доставляют беспокойство ребенку. Загрязнение из катетера и СПА невелико, на уровне 10% и 1% соответственно 17, поэтому эти методы более надежны для посева и диагностики.
Оптимальный метод сбора остается спорным (таблица 1). У каждого метода есть свои преимущества и ограничения, а в руководствах есть свои рекомендации.20 В Великобритании, где врачи общей практики оказывают первичную помощь, руководящие принципы рекомендуют чистый улов или другие неинвазивные методы, если чистый улов невозможен, и катетер или SPA только в том случае, если неинвазивные методы невозможны или нецелесообразны. там, где педиатры часто оказывают первичную помощь, руководящие принципы рекомендуют обратное, что для подтверждения ИМП требуется катетер или СПА, хотя для скрининга можно использовать удобные методы, такие как мешки для мочи.21 Большинство международных руководств рекомендуют катетер или СПА в качестве золотого стандарта, включая чистый улов в качестве приемлемого метода сбора и, в частности, не рекомендуется использовать образцы из пакетов для посева.22–24 Двухэтапный процесс с использованием начального скрининга мешков и катетерного подтверждения положительных результатов скрининга может снизить частоту инвазивных процедур.25
Таблица 1
Методы сбора мочи у недоношенных детей
Кто нуждается в обследовании на ИМП
Клинический диагноз ИМП является ненадежным, поэтому многим детям с лихорадкой или симптомами ИМП требуется анализ мочи для исключения или постановки диагноза. Образцы мочи следует собирать до начала приема антибиотиков, но не следует откладывать терапию у ребенка с сепсисом.
Детям с локализованными признаками или подозрением на ИМП требуется анализ мочи для подтверждения диагноза. 16
Детям с лихорадкой без внимания, особенно новорожденным и младенцам, необходим образец мочи для оценки потенциальной ИМП. Вне раннего младенчества и если ребенок не болен, может быть разумным подождать 24 часа для сбора, чтобы увидеть, появится ли альтернативный очаг заболевания.16
Детям с альтернативным очагом болезни обычно не требуется анализ мочи.16 Исключения составляют младенцы с сепсисом, дети с предрасполагающими состояниями (например, почечными аномалиями), дети с риском осложнений (например, единственная почка) и лихорадочное заболевание, не протекающее по ожидаемому клиническому течению.
Скрининг — щуп и микроскопия
Моча — быстрый и недорогой инструмент для скрининга у постели больного. Полоски с химическим реагентом меняют цвет в присутствии лейкоцитарной эстеразы (фермента, присутствующего в лейкоцитах) и нитритов, которые могут возникать при ИМП. 26 Лейкоциты обычно появляются в моче в ответ на ИМП. Однако стерильная пиурия может возникать и при других инфекциях. Виды Enterococcus , Klebsiella и Pseudomonas также реже вызывают пиурию, чем виды E.coli у детей с симптоматическими ИМП.27 Большинство уропатогенов превращают пищевые нитраты в нитриты мочи. Однако не все, в том числе виды Enterococcus и Klebsiella 26. Мерные полоски также менее надежны у младенцев, у которых частое мочеиспускание вымывает субстраты из мочевого пузыря26.
Ни лейкоциты, ни нитриты не являются полностью чувствительными или специфичными для ИМП. , но они являются полезным скрининговым тестом, особенно когда используются в комбинации. Если ИМП считается маловероятным, индикаторные полоски имеют хорошую прогностическую ценность для отрицательного результата, чтобы исключить диагноз.28 При наличии подозрительных симптомов и наличия лейкоцитов или нитритов показаны эмпирические антибиотики в ожидании посева. 16
Микроскопия мочи также позволяет выявлять лейкоциты и бактерии, расширяя возможности скрининга тест-полосками.
Диагноз: посев
Лабораторный посев — золотой стандарт диагностики ИМП. Моча стерильна; следовательно, присутствие бактерий в достаточном количестве с одновременным доказательством активной инфекции указывает на ИМП. Моча добавляется в питательную среду, по которой определяется чувствительность к бактериям и антибиотикам.Посев занимает около 24 часов, после чего можно проверить предполагаемый диагноз. Все основные руководства по ИМП рекомендуют, чтобы для диагностики ИМП необходим посев. 16 21
Сколько бактерий необходимо для диагностики ИМП у детей? Пороговые значения различаются в зависимости от рекомендаций и методов сбора.24 29 Обычно цитируемый порог 100 000 КОЕ / мл одного организма основан на основополагающем исследовании взрослых женщин, проведенном Kass30 в 1956 году. Применяется ли этот порог у детей? Американские руководящие принципы предлагают порог 50 000 КОЕ / мл с одновременной пиурией для образцов SPA и катетера.21 Более свежие данные свидетельствуют о том, что даже более низкий порог в 10 000 КОЕ / мл немного повысит чувствительность без снижения диагностической специфичности.29 Многие руководства предполагают, что любой рост на SPA является ненормальным, 24 поскольку SPA имеет незначительное загрязнение.
Бессимптомная бактериурия (БАС) — это присутствие бактерий в моче без активной инфекции. Распространенность БАС в детстве оценивается в 1,4–1,9 %.31 32 Рост бактерий без признаков активной инфекции (например, пиурии) не указывает на ИМП.
В действительности эти диагностические пороги не являются бинарными16. Низкое количество колоний в культуре может указывать на раннюю инфекцию, контаминацию или ASB. Пиурия может иногда отсутствовать на ранних стадиях инфицирования или иммунодефицита. Результаты скрининга и посева всегда следует рассматривать в клиническом контексте.
Загрязнение
Загрязнение делает воду мутной при оценке ИМП. Если предположить, что ИМП вызывает один уропатоген, то наличие нескольких организмов предполагает заражение образца. Случайная флора колонизирует перигенитальную кожу и может попасть в образец мочи при мочеиспускании.Пропущенный диагноз может произойти, если истинный уропатоген скрыт в смеси, или ошибочный диагноз, если в культуре преобладает один контаминант. Загрязнение можно свести к минимуму, очистив перигенитальную кожу перед взятием образца14 и избегая прикосновения к сосуду с образцом или поднося сосуд к коже ребенка.
Что на горизонте?
Текущие тесты на ИМП не обладают абсолютной чувствительностью или специфичностью. Биомаркеры в моче, такие как интерлейкин 6 и липокалин, связанный с желатиназой нейтрофилов, были предложены для дифференциации активной инфекции и ASB.ПЦР в реальном времени была предложена для идентификации распространенных уропатогенов, таких как E . coli .28 Необходимы дальнейшие исследования, чтобы понять клиническую полезность этих новых тестов.
Первичное ведение
Общее
Детям с ИМП требуются целевые антибиотики и поддерживающая терапия. Большинство детей с ИМП можно лечить дома с помощью пероральных жидкостей и антибиотиков. Небольшому проценту пациентов потребуется госпитализация для внутривенной терапии, в том числе очень маленьких и очень нездоровых детей, детей со значительными аномалиями почек и детей, не отвечающих на пероральную терапию.
Антибиотикотерапия
При выборе эмпирических антибиотиков необходимо руководствоваться местными правилами, поскольку местная чувствительность к противомикробным препаратам значительно различается (таблица 2). Пригодность исходного агента должна быть рассмотрена после получения результатов посева.
Таблица 2
Последние данные, противоречия и новые данные
Пероральные антибиотики эффективны при подавляющем большинстве детских ИМП. Предыдущие Кокрановские обзоры предполагают, что короткие 2–4-дневные курсы столь же эффективны, как и более длительные 7–14-дневные курсы при неосложненном цистите 33, в то время как терапия однократной дозой менее эффективна.34 Американские руководящие принципы рекомендуют продолжительность лечения 7–14 дней как для цистита, так и для пиелонефрита, 21 канадское руководство рекомендует 7–10 дней, 35 в то время как в рекомендациях Национального института здоровья и клинического совершенства (NICE) рекомендуется 7–10 дней для пиелонефрита и менее 3 Дневной курс для детей старше 3 месяцев с циститом.16 Испанские руководящие принципы отражают рекомендации NICE, хотя для детей в возрасте старше 6 лет с неосложненным циститом рекомендуется однократная терапия.36
Детям младшего и более старшего возраста может потребоваться начальная внутривенная терапия.Многие руководящие принципы и центры рекомендуют госпитализацию, внутривенное введение антибиотиков и рассмотрение септического исследования для младенцев <3 месяцев16. Стремитесь перейти на пероральную терапию через 48 часов, если есть клиническое улучшение.
Устойчивость к антибиотикам
Устойчивые к антибиотикам ИМП становятся все более распространенными во всем мире, 6 37 увеличивают заболеваемость и удваивают расходы на здравоохранение.38 Обычный механизм заключается в приобретении улучшенных свойств фермента бета-лактамазы. Некоторые грамотрицательные уропатогены могут инактивировать антибиотики бета-лактамного кольца, такие как пенициллин и цефалоспорины раннего поколения с присущими им ферментами бета-лактамаз.Однако некоторые из них приобрели дополнительные свойства множественной лекарственной устойчивости в результате эволюции этих ферментов, включая способность гидролизовать и инактивировать цефалоспорины расширенного спектра и карбапенемные антибиотики.39 Такие организмы известны как организмы бета-лактамаз расширенного спектра (БЛРС). Предшествующая антибактериальная терапия и госпитализация являются факторами риска носительства БЛРС, что затем способствует носительству в сообществе и передаче резистентности. Частота резистентных ИМП особенно высока в странах с ограниченными ресурсами 37, где устойчивость к обычным пероральным антибиотикам, таким как ампициллин и котримоксазол, может достигать 97–100%.40
Визуализация
Исторически сложилось так, что руководящие принципы рекомендовали агрессивное последующее наблюдение с помощью визуализации для выявления почечных рубцов и осложнений ИМП. В настоящее время известно, что у большинства детей с риском осложнений есть структурные аномалии, идентифицируемые на УЗИ, или рецидивирующие ИМП. Поэтому во многих недавних рекомендациях предлагается меньше или вовсе не визуализация после первой неосложненной ИМП у детей старшего возраста и менее агрессивная визуализация после рецидива ИМП (таблица 3) .24
Таблица 3
Сводка рекомендаций по визуализации из избранных международных руководств для маленьких детей с ИМП
Ультразвук
Ультразвук неинвазивен, относительно недорого и подходит для исследования первой линии, когда показано изображение.Ультразвук может обнаружить анатомические аномалии и гидронефроз или гидроуретер, предполагающие обструкцию или ПМР. Американские и канадские руководящие принципы рекомендуют УЗИ для всех детей в возрасте до 2 лет с первой ИМП, 21 35 Руководства Европейской ассоциации урологов рекомендуют УЗИ для всех детей с первой лихорадкой ИМП 23, в то время как NICE рекомендует УЗИ только для младенцев <6 месяцев с первой ИМП, если только не инфекция. нетипична или не отвечает на лечение.16 Подход NICE отражает точку зрения, что рутинная визуализация после всех первых ИМП не рентабельна; однако визуализация у детей младшего возраста и в других отобранных случаях с большей вероятностью обнаружит клинически значимые результаты.41 Ультразвук не может исключить все случаи ПМР, но должен выявить наиболее тяжелые и клинически значимые случаи.
Сканирование димеркаптоянтарной кислоты (DMSA)
DMSA сканирование — сканирование поглощения ядерных изотопов. Снижение захвата почками может отражать либо острую дисфункцию (пиелонефрит), либо долгосрочное повреждение (рубцевание), в зависимости от времени проведения теста.9 Это редко требуется остро, но может помочь в долгосрочном лечении. DMSA может быть показан, если ИМП нетипична, рецидивирует или если первоначальное ультразвуковое исследование значительно отклоняется от нормы.
Цистоуретрограмма мочеиспускания (VCUG)
VCUG использует рентгеноскопию (рентген в реальном времени) для определения курса контраста, вводимого при катетеризации мочевого пузыря. Можно определить наполнение мочевого пузыря, опорожнение и рефлюкс мочеточника. Хотя VCUG является золотым стандартом для выявления и количественной оценки VUR, процедура сопряжена с радиационной нагрузкой и является инвазивной.
Отсутствует консенсус относительно того, кого именно и как изображать. Стоимость, инвазивность и лучевая нагрузка должны быть сбалансированы с вероятностью выявления аномалии, которая может изменить лечение ребенка.Хотя большинству детей с неосложненными ИМП вне младенческого возраста не требуется визуализация, некоторые дети подвержены риску долгосрочных осложнений после ИМП. Таким образом, целевые стратегии визуализации и наблюдения за детьми с выбранными показаниями остаются актуальными.
ИМП у детей ясельного возраста: причины, симптомы и лечение
Обзор
Что такое инфекция мочевыводящих путей (ИМП) у детей раннего возраста?
ИМП — это инфекция мочевыводящих путей вашего ребенка, которая включает его почки, мочеточники, соединяющие их с мочевым пузырем, и уретру, через которую моча выходит из организма.Бактерии (микробы) попадают в их мочевыводящие пути через кожу вокруг прямой кишки и гениталий или через кровоток из любой части их тела (что встречается гораздо реже).
Поскольку инфекция у ребенка может быть не очевидна, особенно если он еще слишком мал, чтобы озвучить свои симптомы, ИМП у детей иногда остаются незамеченными. Инфекции мочевыводящих путей необходимо лечить немедленно, чтобы предотвратить распространение инфекции и повреждение почек.
Какие типы инфекций мочевыводящих путей у детей ясельного возраста?
ИМП делятся на две категории:
- Нижние ИМП: Инфекция мочевого пузыря.
- Верхние ИМП: инфекция почек (одной или обеих).
Что такое мочевыводящие пути?
Мочевыводящие пути избавляются от лишней жидкости и шлаков. Почки, мочеточники, мочевой пузырь и уретра — это органы, из которых состоит тракт. Почки фильтруют кровь и вырабатывают мочу, моча проходит через мочеточники в мочевой пузырь, в котором хранится моча, а затем моча проходит через уретру и выходит из организма.
Насколько распространены ИМП у детей раннего возраста?
Инфекции мочевыводящих путей у детей — обычное явление.До семи лет одна из 12 девочек и один из 50 мальчиков заболеет ИМП.
В чем разница между инфекцией мочевыводящих путей и инфекцией мочевого пузыря у детей ясельного возраста?
Инфекция мочевого пузыря остается в мочевом пузыре, тогда как ИМП может заразить всю мочевую систему. Многие симптомы схожи, но ребенок, скорее всего, будет выглядеть хуже, если у него инфекция выше мочевого пузыря.
Кто болеет ИМП? Какие дети и малыши подвержены риску?
ИМП чаще всего встречаются у детей с ослабленным иммунитетом (у детей со слабой иммунной системой) и у детей, которые долгое время принимали антибиотики по другим причинам.Если вашему ребенку недавно была сделана трансплантация органа, он также более уязвим для инфекции мочевыводящих путей. Дети также могут родиться с аномалиями мочевыводящих путей, которые повышают вероятность заражения инфекцией.
Взрослые также уязвимы к инфекциям мочевыводящих путей.
Заразны ли ИМП?
Нет. Инфекции мочевыводящих путей не передаются ни вам, ни кому-либо еще.
Может ли ИМП вызвать жар у моего ребенка?
Да. Повышенная температура — это симптом ИМП.Лихорадка не является обязательной для диагностики ИМП и чаще встречается при инфекциях вне мочевого пузыря.
Может ли ИМП вызвать у моего ребенка боли в спине?
Да. ИМП может вызвать боль в спине или боку у ребенка. Боль обычно локализуется ниже ребер и усиливается, когда что-то ударяет ребенка по спине, а затем когда он находится в состоянии покоя.
Может ли ИМП вызвать диарею у детей ясельного возраста?
Да. У детей с ИМП иногда может развиться диарея.
Если я дам своему ребенку клюквенный сок, поможет ли это его ИМП?
Слух о том, что клюквенный сок может помочь вылечить ИМП, имеет научные доказательства.Однако данные показывают, что в первую очередь он помогает женщинам с повторными ИМП, а не детям. Питьевая жидкость поможет избавиться от ИМП, поэтому большое количество воды или других напитков может быть очень полезным.
Симптомы и причины
Что вызывает инфекцию мочевыводящих путей (ИМП) у детей раннего возраста?
Нормальная моча стерильна (нет бактерий или других инфекционных организмов) и содержит жидкости, соли и продукты жизнедеятельности.Инфекция возникает, когда микроорганизмы цепляются за отверстие уретры (полая трубка, по которой моча из мочевого пузыря выходит за пределы тела) и начинают размножаться. Большинство инфекций возникает из-за бактерий Escherichia coli (E. coli), которые обычно живут в пищеварительном тракте.
Различные бактерии могут вызывать инфекцию мочевыводящих путей. К семи наиболее распространенным бактериям относятся следующие:
- Escherichia coli (E. coli), обнаруженная примерно в 85% случаев ИМП у детей.
- Klebsiella.
- Proteus.
- Энтеробактер.
- Citrobacter.
- Staphylococcus saprophyticus.
- Энтерококк.
Эти организмы обитают в кишечнике, репродуктивной системе вашего ребенка или на его коже.
Каковы признаки и симптомы ИМП у детей ясельного возраста? Каковы признаки и симптомы ИМП у детей старшего возраста?
Ниже приведены наиболее распространенные признаки и симптомы ИМП. Однако каждый ребенок может испытывать это по-разному.Признаки и симптомы у младенцев могут включать:
- Лихорадка.
- Боль или чувство распирания в животе.
- Моча с сильным зловонным запахом.
- Плохой рост. Неспособность развиваться.
- Снижение веса или неспособность набрать вес.
- Раздражительность.
- Рвота и диарея.
- Плохое питание.
- Истощение.
- Желтуха.
Признаки и симптомы у детей старшего возраста могут включать:
- Частые, неотложные позывы к мочеиспусканию (необходимость «пойти»).Несмотря на то, что ваш ребенок чувствует позывы, часто выходит лишь небольшое количество мочи.
- Мокрость днем и / или ночью (после того, как вы полностью приучили себя к горшку).
- Болезненное или затрудненное мочеиспускание (дизурия).
- Дискомфорт над лобковой костью.
- Моча с неприятным запахом.
- Кровь в моче.
- Тошнота и / или рвота.
- Лихорадка, озноб.
- Боль в спине или боку (ниже ребер).
- Усталость.
Что ухудшает ИМП у детей ясельного возраста?
Это сложнее диагностировать, потому что симптомы менее специфичны, а слишком долгое ожидание лечения может привести к инфекции почек.
Является ли ИМП у малыша признаком проблем с мочевым пузырем или почками?
Не обязательно. У большинства детей с ИМП нет других проблем с мочевыводящими путями.
Диагностика и тесты
Как диагностируется инфекция мочевыводящих путей? Как медицинские работники проверяют наличие ИМП у детей ясельного возраста?
После собеседования с вами об истории болезни вашего ребенка и проведения медицинского обследования поставщик медицинских услуг может назначить следующие тесты:
- Анализы мочи, такие как лейкоцитарная эстераза и посев мочи на наличие бактерий или лейкоцитов.
- Анализы крови на наличие инфекции или функции почек.
- УЗИ или КТ почек и мочевого пузыря.
- Цистоуретрограмма мочеиспускания (VCUG), которая оценивает мочевой пузырь и уретру для выявления пузырно-мочеточникового рефлюкса (когда моча возвращается к почкам, а не выходит через уретру).
Какие вопросы может задать врач моего малыша для диагностики ИМП?
- Какие симптомы у вашего ребенка?
- Как давно у вашего ребенка были эти симптомы?
- У вашего ребенка в анамнезе были урологические проблемы?
- Были ли в семье проблемы с урологией?
- Какие лекарства принимает ваш ребенок?
Ведение и лечение
Как лечить ИМП у детей?
Для лечения инфекции мочевыводящих путей необходимы антибиотики, которые можно вводить внутривенно (через иглу в вены вашего ребенка) или перорально (они проглатывают таблетки или жидкость).Их лечащий врач может также прописать лекарства от лихорадки и / или боли. Общие антибиотики включают:
- Амоксициллин / клавуланат (Аугментин®).
- Цефиксим (Супракс®).
- Цефподоксим.
- Цефпрозил (Cefzil®).
- Цефалексин (Keflex®).
- Триметоприм / сульфаметоксазол (Бактрим®, Септра®).
Кто будет лечить моего ребенка от ИМП? Следует ли моему ребенку обратиться к специалисту?
Лечащий врач вашего ребенка, скорее всего, сможет вылечить вашего ребенка от ИМП.Если возникнут какие-либо осложнения, вас могут направить к урологу или нефрологу (поставщикам медицинских услуг, специализирующимся на мочевыводящих путях).
Как скоро после лечения моему ребенку станет лучше? Сколько времени нужно, чтобы оправиться от инфекции мочевыводящих путей?
Они могут почувствовать себя лучше через день или два, а инфекция должна исчезнуть примерно через неделю.
Профилактика
Могу ли я предотвратить инфекцию мочевых путей у моего ребенка?
Делайте все возможное, чтобы участки кожи мочевыводящих путей вашего ребенка были очень чистыми, и приучайте их делать то же самое.Это особенно важно для девочек. Научите их протирать спереди назад, чтобы не загрязнить уретру и анальное отверстие.
Перспективы / Прогноз
Каковы перспективы для детей с инфекциями мочевыводящих путей?
Это временная инфекция с небольшим риском осложнений.При лечении ИМП у вашего ребенка должны длиться не более недели. Однако они могут снова заразиться инфекцией, даже если у них нормальные мочевыводящие пути.
Есть ли какие-либо долгосрочные осложнения ИМП у детей ясельного возраста?
Около 3% детей, заболевших инфекцией мочевыводящих путей, в будущем могут иметь проблемы с почками, включая рубцы. Осложнения рубцевания почек включают:
- Гипертония.
- Хроническая почечная (почечная) недостаточность.
- Токсикоз при беременности.
Жить с
Когда моему ребенку может потребоваться госпитализация по поводу ИМП?
Вашему ребенку может потребоваться госпитализация по следующим причинам:
- Если это младенец или ребенок.
- Если у них высокая температура.
- Если у них болит спина.
- Если они обезвожены (признаки обезвоживания — отсутствие мочеиспускания, сухость во рту и отсутствие слез во время плача).
- Если он или она не может переносить пероральные антибиотики.
- Когда есть опасения, что инфекция распространилась в кровоток.
Когда мне следует связаться с лечащим врачом моего ребенка?
Инфекции мочевыводящих путей требуют немедленного лечения. Позвоните поставщику медицинских услуг, если ваш ребенок:
- Обращает на себя внимание уменьшение количества еды или питья.
- Не переносит домашние лекарства.
- Рвота.
- Повышается температура или боль.
- Становится более раздражительным или малоподвижным.
- Имеет какие-либо признаки или симптомы, которые вас беспокоят.
Быстрое лечение ИМП у вашего ребенка снижает риск проблем с почками и риск распространения инфекции.
Записка из клиники Кливленда
Хотя инфекция мочевыводящих путей не является опасным для жизни состоянием, она может привести к госпитализации или к осложнениям, которые могут повлиять на качество жизни вашего ребенка.Обязательно покажите их врачу, как только у них появятся симптомы. Всегда следите за тем, чтобы ваш ребенок принимал все прописанные им лекарства. Даже если они кажутся лучше, вы все равно должны попросить их принять лекарство до завершения лечения.
.


.gif)