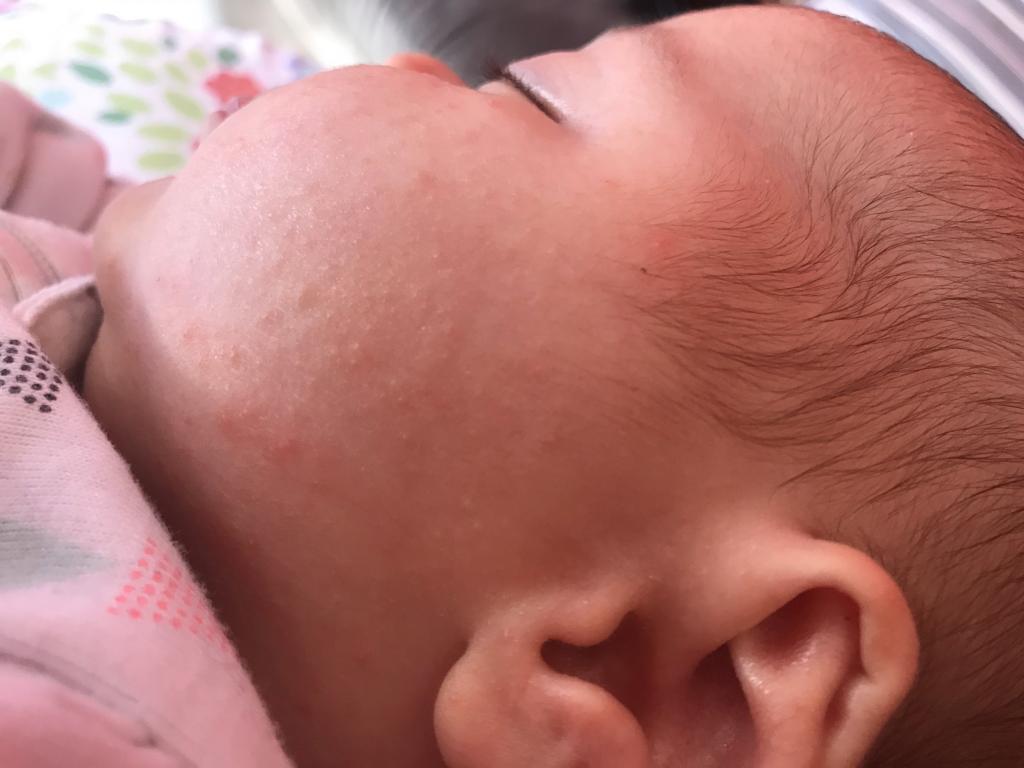
Потница на лице у грудничка: лечение, как убрать
Потница на лице у грудничка появляется довольно часто и выглядит как прозрачная сыпь на фоне незначительного покраснения. Причины могут быть внутреннего и внешнего характера. Очень важно знать отличительные особенности потницы, чтобы не спутать с более серьезными заболеваниями.
Причины появления проблемы
Потница у новорожденных развивается на фоне неправильной работы потовых желез и может появиться на любом участке тела. Причиной появления на лице потницы становится повышенное потоотделение, трение кожных складок между собой или недостаточный процесс охлаждения.
Может ли быть потница у малышей до года? Потница может появиться в любом возрасте, но больше всего подвержены данной проблеме дети до года. Связано это с несколькими факторами:
Связано это с несколькими факторами:
- Кожный покров тонкий, чувствительный и ранимый.
- У новорождённого кровь движется по сосудам в усиленном темпе, поэтому кровоснабжение отдельных участков тела больше.
- Деятельность потовых желез налажена не до конца.
- Месячный малыш имеет узкие протоки потовых желез.
- Большое содержание влаги в кожных покровах.
Потница может появиться на любом участке тела. Особенно часто бывают высыпания на коже головы, в складках.Больше подвержен появлению потницы грудной малыш, имеющий аллергическую предрасположенность, излишнюю массу тела, патологические процессы эндокринной системы, а также проблемы с работой кишечника.
Груднички-искусственники и рожденные раньше срока так же имеют риск появления потницы.
К другим причинам, по которым развивается потничка на лице, относят:
- Укутывание ребенка не по погоде.
- Выбор головных уборов из синтетического материала становится причиной сыпи на голове, шее, щеках, на лбу.

- Частое использование косметических кремов, особенно на жирной основе.
- Редкие воздушные ванны или редкое проветривание помещения приводят к появлению потнички по всему телу.
- У месячного ребенка вызвать потничку на теле может тугое пеленание.
Потница у ребенка может возникнуть во время инфекционных заболеваний, которые сопровождаются высокой температурой, или во время прорезывания зубов.
Бывает ли потница из-за какого-то заболевания? Редко потница у новорожденных может быть следствием какого-то заболевания, но вероятность есть. Заболевания, которые могут сопровождаться образованием потницы на лице у детей в грудном возрасте:
- гипергидроз – усиленное образование пота в результате нарушения работы потовых желез;
- заболевания щитовидной железы;
- инфекционно-воспалительные заболевания;
- патология сердечно-сосудистой системы;
- нарушения работы центральной нервной системы;
- заболевания органов пищеварительной системы;
- проблемы с мочевыделительной системой.

В этом случае потребуется с малышом посетить кардиолога, эндокринолога, уролога или инфекциониста. Они дадут подробную инструкцию и рекомендации по лечению проблемы.
Основные виды
Отличить потницу у младенца от аллергии или другой инфекции легко. Достаточно оттянуть кожу, где есть сыпь, немного в сторону. Если пузырьки при этом бледнеют или полностью исчезают, то можно говорить о потнице.
Если правильно ухаживать за местом, где образовалась потница, то не возникнет боли, зуда и других осложнений. Как вылечить высыпания, зависит от вида потнички у новорожденного на лице.
Как выглядит потница у грудничков? Выделяют несколько видов потницы, которая может появиться на лице у новорожденных:
- Самым безопасным считается кристаллический вид сыпи у грудничка на лице, который не вызывает дискомфорта и быстро лечится. Пузырьки небольшого диаметра, примерно 1 мм, покрыты тонкой пленкой, которая легко повреждается. Высыпания бледно-розового цвета появляются на здоровом участке тела, могут через некоторое время после возникновения шелушиться и сливаться между собой.
 Через пару дней начинается самостоятельное заживление.
Через пару дней начинается самостоятельное заживление. - Красную потницу у грудничка (воспалительную) в области лица можно распознать по выступающим пузырькам белого цвета в диаметре 2 мм. Вокруг кожа воспаляется и отекает. Высыпания чешутся, пощипывают и приносят дискомфорт. Если ребенок чешет пузырьки, то они могут лопаться и повышается риск развития инфекции. Острый период может длиться до двух недель.
- Папулезный вид сыпи у новорожденных на лице приносит боль и жжение. На щеках, подбородке, в районе лба наблюдается воспаление, отек, может даже наблюдаться подъем температуры тела. Лечат данную форму сыпи долго и под строгим контролем врача. Тяжелее всего переносится данный вид младенцами.
Если лечение потнички на лице не начинается вовремя, то возрастает риск присоединения вторичной инфекции. Во время расчесов и при отсутствии гигиены внутрь пузырьков попадают болезнетворные микроорганизмы. Щеки, голова или любой другой участок, где наблюдается сыпь, краснеют, отекают, внутри пузырьков появляется серого или желтого оттенка жидкость, присоединяется температура. Новорожденный малыш отказывается от еды, часто срыгивает, плохо спит, выглядит вялым.
Новорожденный малыш отказывается от еды, часто срыгивает, плохо спит, выглядит вялым.
Тактика поведения
Как лечить потничку в домашних условиях? Для полного исчезновения потницы борьбу ведут с причиной ее возникновения. Что делать, пока причина не выявлена? Параллельно нужно соблюдать несколько важных правил:
- С появлением потничек на щечках помогает справиться отвар на основе таких лекарственных трав, как череда, ромашка, календула, кора дуба. Полученным отваром протирают пораженные места.
- Убрать покраснение, воспаление и зуд помогает отвар из лавровых листьев.
- Полезно обрабатывать участки на лице у ребенка слабым раствором марганцовки или содовым раствором.
- С ребенком до 12 месяцев нужно как можно больше бывать на свежем воздухе.
- Если потница у детей на голове, то можно пользоваться шампунем с ромашкой.
- Разрешено самостоятельно обрабатывать участки раствором Хлорофиллипта, Салициловой или Борной кислотой.
- Лечить потничку у грудничка надо так, чтобы не остались рубцы и шрамы.
 Не нужно выдавливать или сильно тереть сыпь.
Не нужно выдавливать или сильно тереть сыпь. - При потничке нельзя пользоваться кремами на жирной основе.
- В качестве лечения можно использовать детскую присыпку, но нельзя сыпать ее прямо на лицо малышу. Предварительно место обрабатывается любым травяным отваром и высушивается. Затем некоторое количество присыпки распыляется сначала на руки взрослого и наносится осторожно на лоб, щеки, подбородок, шею.
- Нельзя лечить потницу у грудничков на лице компрессами и примочками. Они дополнительно создадут условия для присоединения инфекции.
- Как лечить потницу в случае присоединения инфекции? В случае присоединения грибковой или бактериальной инфекции врач может назначить противогрибковые или антибактериальные препараты. Убирают неприятные симптомы с помощью таких мазей, как Судокрем, Синтомициновая или Салициловая мазь, Нистатин.
Если сыпь на лице у новорожденного мешает спать, чешется, малыш становится капризным, раздражительным, то следует подключать лечебные крема и мази.
Их нанесение рекомендовано после принятия ванн с антисептическими отварами из лекарственных трав, например, череды, ромашки, календулы. Любое средство при лечении сыпи нужно использовать после консультации с врачом.
Чем лечить мокнущую потничку на лице у новорожденного? Вылечить потницу можно с помощью таких популярных наружных средств, как Бепантен, Веледа, Деситин. Если на лице потница, эти средства устраняют зуд, снимают воспаление и отек, способствуют быстрому заживлению поврежденной кожи.
Если потничка у новорожденных сопровождается другими симптомами, нужно незамедлительно обратиться к специалисту. К таким настораживающим признакам относят:
- Младенец плаксивый, капризный, возбужденный или, наоборот, вялый, сонный.
- На месте сыпи появились трещины, гнойнички.
- Повысилась температура тела.
- От сыпи неприятно пахнет.
- Прикосновение к потнице приносит боль, и малыш начинает плакать.
Появление с потницей данных признаков может говорить о развитии осложнений, справиться с которыми может только дерматолог или инфекционист.
Профилактические мероприятия
Лечение потницы не обходится без профилактики. Она позволит не допустить повторного появления потницы у новорожденного на лице и ускорит процесс выздоровления:
- Одежду младенцу выбирать только из натуральных тканей. Например, хлопок или фланель позволяют коже дышать и впитывают лишнюю влагу.
- Ежедневно проветривать комнату, где спит и играет грудничок, не меньше 30 минут. Обязательно следить за температурой и влажностью воздуха. Комфортной считается температура не больше 21 градуса.
- Нельзя лечить потницу у младенцев масляными составами.
- Ребенку очень важно длительное время получать грудное молоко. Благодаря грудному вскармливанию иммунитет крепче, а потница протекает легче или не возникает вовсе.
- В жаркий период времени не оставлять надолго малыша под прямыми солнечными лучами.
- Грудного ребенка следует ежедневно купать и мыть лицо.
В качестве профилактики можно пользоваться безопасными кремами, которые бережно ухаживают и защищают кожные покровы от повреждений. Самый безопасный лечебный состав содержится в креме Бюбхен, Джонсонс Беби, Саносан. Выбранный крем наносят тонким слоем на сухое, чистое тело не больше 3-4 раз в сутки.
Акне у детей: диагностика и лечение
Авторы:
J.L. Cantatore-Francis, S.A. Glick, SUNY Downstate Department of Dermatology, Brooklyn, New York
Акне – довольно распространенное заболевание у детей любого возраста, которое характеризуется появлением угревой сыпи преимущественно на коже лица. У новорожденных и детей грудного возраста заболевание характеризуется недлительным течением, умеренной степенью выраженности, тогда как у детей раннего возраста сыпь обычно выражена и существует длительный период. В патогенезе данного заболевания важную роль играет гиперфункция сальных желез, вызванная влиянием андрогенов в основном из коры надпочечников [1]. Повышенный уровень дегидроэпиандростерона сульфата (ДГЭАС) в сыворотке крови является фактором риска развития тяжелой формы акне [1]. Лечение этого заболевания у детей грудного возраста включает назначение местной терапии, а у детей раннего возраста и подростков при наличии воспалительных элементов сыпи показано сочетание препаратов для местного и системного приема. В препубертатный период необходимо применение местных комедолитиков. При наличии акне, склонного к рубцеванию, необходимо использовать таблетированный изотретиноин (ретиноид для системного применения). Появление акне в любом возрасте является показателем гиперандрогении, причины которой необходимо установить при тщательном обследовании ребенка.
В патогенезе данного заболевания важную роль играет гиперфункция сальных желез, вызванная влиянием андрогенов в основном из коры надпочечников [1]. Повышенный уровень дегидроэпиандростерона сульфата (ДГЭАС) в сыворотке крови является фактором риска развития тяжелой формы акне [1]. Лечение этого заболевания у детей грудного возраста включает назначение местной терапии, а у детей раннего возраста и подростков при наличии воспалительных элементов сыпи показано сочетание препаратов для местного и системного приема. В препубертатный период необходимо применение местных комедолитиков. При наличии акне, склонного к рубцеванию, необходимо использовать таблетированный изотретиноин (ретиноид для системного применения). Появление акне в любом возрасте является показателем гиперандрогении, причины которой необходимо установить при тщательном обследовании ребенка.
Неонатальный цефалический пустулез (акне новорожденных)
Неонатальный цефалический пустулез (НЦП) относится к группе акне новорожденных и отмечается у 20% детей первых дней жизни [2, 3].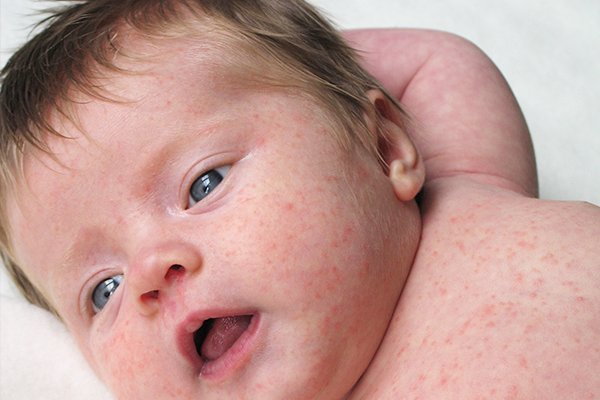 Наиболее типичный характер сыпи – папуло-пустулезный эритематоз. Как правило, комедоны отсутствуют. Преимущественная локализация сыпи – на лице, а именно на щеках, подбородке, веках, на лбу, реже – на волосистой части головы, шее и верхней части грудной клетки. Заболевание обычно умеренной степени тяжести и проходит бесследно в сроки от 4 недель до 3 месяцев. Однако иногда сыпь может персистировать до 6-12 мес.
Наиболее типичный характер сыпи – папуло-пустулезный эритематоз. Как правило, комедоны отсутствуют. Преимущественная локализация сыпи – на лице, а именно на щеках, подбородке, веках, на лбу, реже – на волосистой части головы, шее и верхней части грудной клетки. Заболевание обычно умеренной степени тяжести и проходит бесследно в сроки от 4 недель до 3 месяцев. Однако иногда сыпь может персистировать до 6-12 мес.
Патогенез
НЦП развивается в первые недели после рождения вследствие колонизации кожи дрожжеподобными грибами рода Malassezia (в основном Malassezia sympodialis или Malassezia globosa) [4, 5]. Роль рода Malassezia как этиологического фактора заболевания доказана не окончательно, поскольку эти дрожжеподобные грибы являются представителями нормальной микрофлоры у детей. Проведенные исследования доказали наличие Malassezia в мазках из элементов сыпи, однако более чем в 38% образцов грибы не выявлены [5]. Это можно объяснить тем, что НЦП развивается вследствие чрезмерного размножения липофильных дрожжей, что приводит к воспалительной реакции с образованием мономорфных папул и пустул. В качестве провоцирующего фактора может выступать избыточное образование кожного сала, что ведет к закупорке пор и фолликулов [4, 6].
В качестве провоцирующего фактора может выступать избыточное образование кожного сала, что ведет к закупорке пор и фолликулов [4, 6].
Постановка диагноза
Дифференциальный диагноз НЦП необходимо проводить с другими дерматозами, которые встречаются в неонатальный период, такими как инфекционные заболевания вирусной, грибковой, бактериальной этиологии, милии, милиария (потница), гиперплазия сальных желез, транзиторный пустулярный меланоз и токсическая эритема новорожденных, билатеральный комедоновый невус, акнеформная сыпь в результате использования медицинских средств (acne venenata, или контактная сыпь), приемом матерью в период беременности стероидных средств, различных препаратов лития, фенитоина или наличие вирилизирующей лютеомы в период беременности [7, 8]. У новорожденных от матерей, которые в период беременности получали фенитоин, может развиваться фетальный гидантоиновый синдром, который включает акнеформную сыпь в сочетании с признаками дисморфизма [2].
Для постановки диагноза необходимо тщательное изучение анамнеза, включая семейный, проведение осмотра ребенка для оценки признаков врожденной адреналовой гиперплазии (ВАГ) и другой эндокринопатии. В случае предположения наличия гиперандрогенизма в качестве скринингового метода проводят определение ДГЭАС, оценивают функцию надпочечников, определяя уровень свободного или общего тестостерона [2]. При обнаружении любых отклонений показателей от нормы ребенка следует направить на консультацию к детскому эндокринологу (рис. 1).
В случае предположения наличия гиперандрогенизма в качестве скринингового метода проводят определение ДГЭАС, оценивают функцию надпочечников, определяя уровень свободного или общего тестостерона [2]. При обнаружении любых отклонений показателей от нормы ребенка следует направить на консультацию к детскому эндокринологу (рис. 1).
Терапия
Учитывая то, что данное заболевание характеризуется спонтанным и самостоятельным разрешением, в большинстве случаев лечение не требуется. Однако при наличии множественных поражений показано местное применение кремов с кетоконазолом, которые сокращают длительность заболевания [6, 7, 9].
Акне младенцев
Акне младенцев отмечается реже и начинается позже по сравнению с НЦП, как правило, в возрасте от 3-6 до 16 мес [10, 11]. Мальчики более подвержены заболеванию. Вероятность развития тяжелой формы угревой сыпи выше у детей родителей, которые страдали/страдают акне [2, 7]. Акне младенцев характеризуется наличием открытых и закрытых комедонов, папул и пустул. По сравнению с НЦП сыпь более распространенная и чаще содержит воспалительные элементы. Иногда образуются гнойные кисты, которые приводят к рубцеванию. Сыпь локализуется на лице, преимущественно на щеках (рис. 2). В некоторых случаях акне исчезает к 1-2-му году жизни, но, как правило, заболевание длится до 4-5 лет [12]. Тяжелой формой угревой сыпи с выраженным воспалением является acne conglobata (шаровидные угри), при котором узлы, сливаясь, образуют конгломераты. В этих случаях могут возникать абсцессы, а впоследствии – грубые рубцы [12]. Акне младенцев, особенно конглобатная форма, может приводить к развитию тяжелого заболевания в подростковый период [7].
По сравнению с НЦП сыпь более распространенная и чаще содержит воспалительные элементы. Иногда образуются гнойные кисты, которые приводят к рубцеванию. Сыпь локализуется на лице, преимущественно на щеках (рис. 2). В некоторых случаях акне исчезает к 1-2-му году жизни, но, как правило, заболевание длится до 4-5 лет [12]. Тяжелой формой угревой сыпи с выраженным воспалением является acne conglobata (шаровидные угри), при котором узлы, сливаясь, образуют конгломераты. В этих случаях могут возникать абсцессы, а впоследствии – грубые рубцы [12]. Акне младенцев, особенно конглобатная форма, может приводить к развитию тяжелого заболевания в подростковый период [7].
Патогенез
Патогенез заболевания окончательно не изучен. Случаи с наличием акне в семейном анамнезе указывают на важность генетического фактора. У детей также может быть генетическая предрасположенность к повышенной функции сальных желез, склонности фолликулов к кератинизации в результате воспаления [13]. При семейном гиперандрогенизме, сопровождающемся развитием акне и гирсутизма, доказана возможность трансплацентарной стимуляции сальных желез материнскими андрогенами [8, 13]. Известно, что уровень секреции кожного сала возрастает на протяжении неонатального периода, после чего происходит его снижение к 6-12-му месяцу жизни [7]. У мальчиков при рождении и до 6-12 мес повышен уровень лютеинизирующего гормона (ЛГ) и тестостерона. С 1-го года до наступления адренархе практически не происходит продукция андрогенов яичками. В отличие от мальчиков у девочек уровень тестостерона после рождения быстро снижается в течение 2 нед жизни. У новорожденных девочек и мальчиков надпочечники содержат увеличенную ретикулярную зону и область, продуцирующую андрогены, которая уменьшается в размерах в течение года. Кора надпочечников новорожденных вырабатывает ДГЭАС, который стимулирует работу сальных желез. Его уровень снижается до адренархе, а затем снова повышается [1, 12, 14]. Выработка андрогенов половыми железами мальчиков дает дополнительный стимул надпочечникам, что объясняет их преимущественную предрасположенность к развитию акне [8, 12].
Известно, что уровень секреции кожного сала возрастает на протяжении неонатального периода, после чего происходит его снижение к 6-12-му месяцу жизни [7]. У мальчиков при рождении и до 6-12 мес повышен уровень лютеинизирующего гормона (ЛГ) и тестостерона. С 1-го года до наступления адренархе практически не происходит продукция андрогенов яичками. В отличие от мальчиков у девочек уровень тестостерона после рождения быстро снижается в течение 2 нед жизни. У новорожденных девочек и мальчиков надпочечники содержат увеличенную ретикулярную зону и область, продуцирующую андрогены, которая уменьшается в размерах в течение года. Кора надпочечников новорожденных вырабатывает ДГЭАС, который стимулирует работу сальных желез. Его уровень снижается до адренархе, а затем снова повышается [1, 12, 14]. Выработка андрогенов половыми железами мальчиков дает дополнительный стимул надпочечникам, что объясняет их преимущественную предрасположенность к развитию акне [8, 12].
Постановка диагноза
Акне младенцев необходимо дифференцировать с акнеформными высыпаниями, вызванными контактом с различными мазями, кремами и маслами (acne venenata infantum). Исключают розацеа (розовые угри), которые характеризуются появлением эритематозных папул и пустул в периорбитальной области, появляющихся при местном, ингаляционном, а также системном применении кортикостероидов [2, 7]. Также следует различать хлоракне – акнеформную сыпь, которая локализируется на лице и является результатом использования хлорированных ароматических гидрокарбонатных соединений [12]. Кроме того, дифференциальный диагноз следует проводить с акне новорожденных. При тяжелом длительном течении акне необходимо исключить гиперандрогенемию. С этой целью проводят осмотр для выявления преждевременного полового созревания, определяют костный возраст, проводят ряд лабораторных анализов, в том числе уровня фолликулостимулирующего гормона (ФСГ), ЛГ, тестостерона, ДГЭАС. При наличии любых отклонений ребенка направляют к эндокринологу (рис. 3).
Терапия
В легких случаях акне показаны топические ретиноиды, возможна комбинация с бензоилпероксидом и местными антибиотиками (эритромицин, клиндамицин) [1]. Наиболее тяжелыми формами заболевания являются воспалительные поражения с образованием глубоких папул и узлов, которые могут существовать на протяжении нескольких месяцев. В этих случаях назначают таблетированные формы эритромицина в дозе 125-250 мг два раза в день. У пациентов с документированной резистентностью к эритромицину назначают триметоприм/сульфаметоксазол 100 мг дважды в день [7]. Использование таблетированного тетрациклина не показано, поскольку у детей младше 8 лет существует риск нарушения развития костей и зубов.
Глубоко лежащие узлы и пузыри являются показанием к назначению инъекций триамцинолона ацетонида в низких дозах. При отсутствии эффекта назначают per os изотретиноин, который одобрен FDA для детей старше 12 лет [10]. По данным литературы, у детей 4-5 лет изотретиноин в дозе 0,36-2 мг/кг массы тела в день на протяжении 4-6 мес способствует значительному улучшению. Препарат хорошо переносится. Риск развития побочных эффектов, таких как экзема, хейлит, нарушение роста волос, изменение настроения, развитие грануляционной ткани, повышение уровня сывороточных трансаминаз и лактатдегидрогеназы, минимален [15, 16]. Единственной проблемой при назначении препарата детям раннего возраста является форма выпуска – желатиновая капсула, при этом действующее вещество инактивируется при воздействии солнца и кислорода [10]. Поэтому капсулы открывают при неярком свете и смешивают с пищевыми продуктами, например маслом или джемом [15]. Необходимо наблюдать за состоянием пациента и контролировать анализ крови, функцию печени, уровень триглицеридов и холестерина.
Длительность терапии акне младенцев составляет от 6 до 11 мес [11]. Родители должны быть информированы о хроническом течении заболевания с вероятностью повторного появления акне в пубертатный период.
Акне раннего детского возраста
В редких случаях акне выявляют в возрасте от 1 до 7 лет. При появлении акне в этом возрасте обязательно необходимо исключить гиперандрогенемию.
Патогенез
Как отмечено выше, выделение андрогенов корой надпочечников происходит в течение первого года жизни и практически прекращается в раннем детском возрасте. Повторное увеличение секреции гормонов начинается после 7 лет. Поэтому появление акне в возрасте от 1 до 7 лет, как правило, вызвано гиперандрогенизмом.
Постановка диагноза
Дифференциальный диагноз необходимо проводить с ихтиозом (волосяным лишаем, keratosis pilaris) и милиарией (потницей). Существуют случаи появления акне при применении дактиномицина (цитостатик антибактериальной природы) [2, 17]. Для постановки диагноза необходимо исключить преждевременное адренархе, синдром Кушинга, легкую форму ВАГ, опухоли гонад или надпочечников, истинное преждевременное половое созревание [1]. Определяется костный возраст, который является физиологическим показателем полового развития. Из лабораторных анализов определяют уровень общего и свободного тестостерона, ДГЭАС, ФСГ, ЛГ, пролактина и 17-альфа-гидроксипрогестерона (рис. 4).
Терапия
Лечение то же, что и при акне младенцев. Терапией выбора при легких формах заболевания являются ретиноиды в низких дозах.
Акне препубертатного периода
Появление акне может быть первым признаком полового созревания, которое сопровождается повышенным выделением андрогенов с кожным салом и мочой [18]. Наиболее часто локализацией акне являются лоб, нос и щеки. Риск развития тяжелого акне прямо пропорционален выраженности полового созревания [19, 20] и у девочек характеризуется ранним появлением менархе. Это сопровождается высоким уровнем ДГЭАС, свободного и общего тестостерона. Таким образом, раннее развитие акне, высокий уровень ДГЭАС, свободного и общего тестостерона является фактором риска развития тяжелого или длительно текущего заболевания [1, 15, 21].
Патогенез
Процесс полового развития состоит из двух компонентов – адренархе в результате созревания надпочечников и истинное половое развитие как следствие созревания яичек у мальчиков и яичников у девочек, регулируемое гипофизарно-гипоталамической системой. Адренархе начинается в возрасте 6-7 лет у девочек и 7-8 – у мальчиков, сопровождаясь высоким уровнем ДГЭАС, появлением себореи, вторичных половых признаков и часто развитием акне [2].
Постановка диагноза
При проведении дифференциальной диагностики необходимо учитывать те же моменты, что и при акне раннего возраста. Исключаются побочное действие некоторых препаратов (кортикостероиды, антиконвульсанты, литий, изониазид) и редкие случаи гнойного гидраденита препубертатного возраста [7]. Пациентов с длительно существующим и не поддающимся терапии акне необходимо обследовать на наличие гормональных отклонений. Гирсутизм – избыточный рост волос – является одним из настораживающих признаков гиперандрогенизма [14]. Чрезмерная продукция андрогенов может быть следствием функциональной гиперфункции надпочечников, болезни Кушинга, классической или неклассической формы ВАГ, аденомы либо карциномы [22]. Важно то, что у мальчиков акне может быть единственным симптомом гиперандрогении [23]. У девочек чрезмерное выделение андрогенов яичниками может развиваться в результате доброкачественных или злокачественных опухолей и/или, что более вероятно, синдрома поликистоза яичников, который также сопровождается ожирением и инсулинорезистентностью [7, 24].
Скрининговые лабораторные тесты включают определение уровня сывороточного общего и свободного тестостерона, ДГЭАС, ЛГ/ФСГ. Повышение ДГЭАС свидетельствует о надпочечниковой природе заболевания, тогда как увеличение отношения ЛГ/ФСГ более чем в 3 раза – о синдроме поликистоза яичников [14, 23].
Терапия
Лечение акне должно быть индивидуализированным и учитывать форму, локализацию, распространенность и наличие воспалительных элементов [2]. Значительной проблемой лечения детей данной возрастной категории является их низкий комплайенс [1]. Наиболее эффективна комбинированная терапия, которая включает топические комедолитики, такие как ретиноиды, бензоилпероксид, азелаиновая и салициловая кислоты. Применение скрабов для лица и любые механические манипуляции противопоказаны. При наличии воспалительного процесса назначают местные антибиотики в комбинации с бензоилпероксидом. При тяжелом воспалительном заболевании наиболее эффективным является системная антибиотикотерапия тетрациклином (детям старше 8 лет), эритромицином, триметопримом/сульфаметоксазолом, ампициллином или цефалексином [14]. В наиболее тяжелых случаях при высоком риске рубцевания необходимо использовать изотретиноин.
Гормональная терапия назначается только в случаях ВАГ или синдрома поликистоза яичников и включает прием пероральных контрацептивов, глюкокортикостероидов и антиандрогенов. Антиандрогены, например спиронолактон, можно использовать при лечении девочек с резистентным акне. Для таких пациентов важен постоянный контроль гормонального статуса [7, 14].
Выводы
Акне – часто отмечаемое у детей заболевание. Знание особенностей патогенеза данной патологии поможет выявить гормональные отклонения, которые часто сопровождают угревую сыпь. Необходимо тщательно обследовать детей с тяжелой длительно персистирующей формой угревой сыпи, а также детей, у которых акне развивается в нетипичном возрасте (от 1 до 8 лет). Важно то, что ранняя постановка правильного диагноза и своевременная терапия дают возможность предотвратить образование рубцовых дефектов кожи лица, а также психологическое травмирование ребенка.
Литература
1. Lucky A.W. A review of infantile and pediatric acne. Dermatology 1998: 196: 95-97.
2. Marcoux D., McCuaig C.C., Powell J. Prepubertal acne: clinical presentation, evaluation, and treatment. J. Cutan. Med. Surg. 1998; 2: 2-6.
3. Smolinski K.N., Yan A.C. Acne update: 2004. Curr. Opin. Pediatr. 2004; 16: 385-391.
4. Bergman J.N., Eichenfeld L.F. Neonatal acne and cephalic pustulosis: Is Malassezia the whole story? Arch. Dermatol. 2002; 138: 255-257.
5. Bernier V., Weill F.X., Hirigoyen V., et al. Skin colonization by Malassezia species in neonates: a prospective study and relationship with neonatal cephalic pustulosis. Arch. Dermatol. 2002; 138: 215-218.
6. Niamba P., Weill F.X., Sarlangue J., Labreze C., Couprie B., Taieb A. Is common neonatal cephalic pustulosis (neonatal acne) triggered by Malassezia sympodialis? Arch. Dermatol. 1998; 134: 995-998.
7. Herane M.I., Ando I. Acne in infancy and acne genetics. Dermatology 2003; 206: 24-28.
8. Katsambas A.D., Katoulis A.C., Stavropoulos P. Acne neonatorum: a study of 22 cases. Int. J. Dermatol. 1999; 38: 128-130.
9. Rapelanoro R., Mortureux P., Couprie B., Maleville J., Taieb A. Neonatal Malassezia furfur pustulosis. Arch. Dermatol. 1996; 132: 190-193.
10. Barnes C.J., Eichenfield L.F., Lee J., Cunningham B.B. A practical approach for the use of oral isotretinoin for infantile acne. Pediatr. Dermatol. 2005; 22: 166-169.
11. Cunliffe W.J., Baron S.E., Coulson I.H. A clinical and therapeutic study of 29 patients with infantile acne. Br. J. Dermatol. 2001; 145: 463-466.
12. Jansen T., Burgdorf W.H.C., Plewig G. Pathogenesis and treatment of acne in childhood. Pediatr. Dermatol. 1997;14: 17-21.
13. Bekaert C., Song M., Delvigne A. Acne neonatorum and familial hyperandrogenism. Dermatology 1998; 196: 453-454.
14. Lucky A.W. Hormonal correlates of acne and hirsutism. Am. J. Med. 1995; 98: 89-94.
15. Torrelo A., Pastor A., Zambrano A. Severe acne infantum successfully treated with isotretinoin. Pediatr. Dermatol. 2005; 22: 357-359.
16. Sarazin F., Dompmartin A., Nivot S., Letessier D., Leroy D. Treatment of an infantile acne with oral isotretinoin. Eur. J. Dermatol. 2004; 14: 71-72.
17. Blatt J., Lee P.A. Sever acne and hyperandrogenemia following dactinomycin. Med. Pediatr. Oncol. 1993; 21: 373-374.
18. Gross V.L., Glick S.A. Adolescent acne: pathogenesis and treatment. Cosmet. Dermatol. 2002; 15: 58-62.
19. Lucky A.W., Biro F.M., Huster G.A., Morrison J.A., Elder N. Acne vulgaris in early adolescent boys. Arch. Dermatol. 1991; 127: 210-216.
20. Lucky A.W., Biro F.M., Huster G.A., Leach A.D., Morrison J.A., Ratterman J. Acne vulgaris in premenarchal girls: an early sign of puberty associated with rising levels of dehydroepiandrosterone. Arch. Dermatol. 1994; 130: 308-314.
21. Stewart M.E., Downing D.T., Cook J.S., Hansen J.R., Strauss J.S. Sebaceous gland activity and serum dehydroepiandrosterone sulfate levels in boys and girls. Arch. Dermatol. 1994; 130: 308-314.
22. New M. An update of congenital adrenal hyperplasia. Ann. NY Acad. Sci. 2004; 1038: 14-43.
23. Degitz K., Placzek M., Arnold B., Schmidt H., Plewig G. Congenital adrenal hyperplasia and acne in male patients. Br. J. Dermatol. 2003; 148: 1263-1266.
24. Schroeder. Early diagnosis, presenting complaints, and management of hyperandrogenism in adolescents. Curr. Womens Health Rep. 2001; 1: 124-130.
Перевод с англ. Ольги Татаренко
СТАТТІ ЗА ТЕМОЮ
29.04.2021
Ендокринологія
Стеатоз печінки і підшлункової залози: зв’язок і практичні аспекти замісної терапії
18-19 лютого 2021 року, у рамках післядипломної тренінг-програми для професійного вдосконалення лікарів «Мистецтво лікування», спеціалісти зі сфери охорони здоров’я мали можливість поліпшити свої знання стосовно практичних моментів контролю симптомів захворювань внутрішніх органів. На цьому заході було заслухано багато цікавих доповідей, одну з них – про взаємозв’язок між стеатозом печінки та підшлункової залози (ПЗ) – представила професор кафедри внутрішньої медицини № 2 та фтизіатрії Дніпровського державного медичного університету, доктор медичних наук, професор Олександра Юріївна Філіппова.
…
29.04.2021
Ендокринологія
Стратегії запобігання кардіометаболічним ускладненням при предіабеті і цукровому діабеті 2 типу
19-20 лютого 2021 року у Львові, за участю кафедри променевої діагностики Львівського національного медичного університету (ЛНМУ) ім. Данила Галицького та ГО «Асоціація фахівців серцево-судинної патології України», відбулася міжнародна медична конференція «Від діагностики до клінічних стратегій». Ключовою темою заходу було значення інструментальних методів обстеження для діагностики та формування стратегії ведення пацієнтів. У робочу програму увійшли, крім виступів, інтерактивний розгляд клінічних випадків, вебінари з іноземними спікерами, секція «Питання-Відповіді».
…
29.04.2021
Ендокринологія
Хвороба Грейвса та її наслідки: сучасний стан проблеми
Напередодні весни відбулась онлайн-конференція в рамках науково-освітнього проєкту «Школа ендокринолога». У заході взяли участь провідні вітчизняні фахівці, які у своїх доповідях розповіли про актуальні проблеми й основні сучасні тенденції лікування і діагностики в клінічній ендокринології. За традицією зі вступною промовою звернувся до учасників конференції науковий керівник науково-освітнього проєкту «Школа ендокринолога» – президент Української асоціації клінічних ендокринологів, директор ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України» (м. Київ), академік НАМН України, член-кореспондент НАН України, завідувач кафедри ендокринології Національного університету охорони здоров’я (НУОЗ) України ім. П.Л. Шупика МОЗ України (м. Київ), доктор медичних наук, професор Микола Дмитрович Тронько. Незмінним модератором заходу була керівник відділу клінічної діабетології ДУ «Інститут ендокринології та обміну речовин ім. В.П. Комісаренка НАМН України», доктор медичних наук Любов Костянтинівна Соколова.
…
29.04.2021
Ендокринологія
Місце пегвісоманту в лікуванні пацієнтів з акромегалією згідно з оновленими міжнародними рекомендаціями 2020 і 2021 рр.
Акромегалія – хронічне агресивне прогресуюче потенційно летальне захворювання, спричинене аденомою гіпофіза, що секретує гормон росту (ГР), і характеризується підвищенням рівнів циркулюючого ГР і інсуліноподібного фактора росту (ІФР)-1 [1]. Деформації обличчя й кінцівок унаслідок надмірного росту м’яких тканин, а також системні ускладнення, що уражають кістки, суглоби [2], серцево-судинну і дихальну системи [3], у поєднанні з метаболічними й онкологічними ускладненнями, зумовлюють особливу тяжкість клінічного перебігу хвороби, зниження якості життя і показників виживання [4, 5].
…
Как отличить аллергическую сыпь от потницы у ребенка?
Лето — сезон, когда на теле вашего малыша могут появляться небольшие розовые пятнышки. Это может быть: как и проявление аллергии, так и обычная потница. Давайте разберемся: как отличить сыпь от аллергии, и что делать, чтобы подобных проблем не возникало в будущем.
Небольшие пятнышки красного цвета чаще всего появляются у новорожденных. Причины могут быть разные. Раздражение, реакция на высокую температуру, или как вариант аллергия.
Потничка представляет собой характерные красные пятнышка без видимых признаков воспаления. Такая сыпь должна пройти уже через два-три дня. Если же подобные пятнышки появились на лице малыша — тогда это точно не потничка. Потничка также сразу уменьшается в размерах и бледнеет после первой обработки кожи.
Врачи не советуют лечить потничку различными медикаментами. Лучше всего — тщательней следить за температурным режимом малыша, чтобы он как можно меньше потел. Если потничка наблюдается в районе паха и ягодиц, временно откажитесь от памперсов. Пусть кожа малыша дышит!
Что делать, если у ребенка не потница, а именно аллергия?
Аллергия — прыщики или шершавые пятнышки, которые изначально появляются на нескольких участках, а позже сливаются в пятна побольше. От потницы они отличаются тем, что имеют явно воспаленный характер, могут увеличиваться в размерах, иногда в них образуется жидкость.
Аллергия может появиться как реакция на переедания, или ввод новых продуктов в рацион малыша. В случае появления аллергической сыпи нужно немедленно выявить аллерген и прекратить контакт с ним. А также обратиться к врачу, который должен выписать антигистаминные препараты, мази от зуда и для заживления кожи.
Как предотвратить появление потницы и аллергии у ребенка?
- Не купайте малыша сверх меры.
- Не перекармливайте. Его рацион должен не превышать определенных для его возраста норм.
- Купайте ребенка в травах, вода должна быть кипяченной.
- Чаще меняйте памперсы.
- Не одевайте малыша в синтетику. Одежда должны быть выполнена из натуральных материалов.
Потница на лице у грудничка: симптомы, лечение, профилактика
Потница у новорожденных – это мелкие высыпания на кожном покрове малыша, причина которых усиленное потоотделение. Существует несколько типов потницы, ниже мы детально разберём каждый из них. Если пустить данную проблему на самотёк, в конечном итоге это приведёт к страшным последствиям, таким как опрелости или пелёночный дерматит. В этой статье мы рассмотрим вопрос, как лечить потницу у новорожденных, который интересует многих новоиспечённых мамочек.
Чаще всего от потнички страдают грудные дети и дети младшего возраста
У детей грудничкового возраста кожный покров особенный, именно поэтому потница встречается чаще всего у малышей до одного года. Среди особенностей кожи деток можно выделить:
- Дерма очень тонкая и нежная – даже незначительное (для взрослого человека) воздействие на кожный покров, такое как: трение, похлопывание, царапанье может привести к появлению раздражения, покраснения или воспаления.
- Поверхностное расположение системы кровеносных сосудов – эта особенность, основная причина того, почему происходит быстрый перегрев кожи малыша.
- Формирование и усиленная работа потовых желез – развитие желез начинается с третьей недели жизни ребёнка, в это время происходит активное созревание потовых протоков, в период всего формирования происходят нарушения в процессах потоотделения.
- Детский кожный покров содержит большое количество влаги.
Таким образом, к появлению потницы у малышей приводит не до конца сформированная терморегуляция, и как следствие гипертермия.
Разновидности потницы
Существует четыре разновидности потнички у грудных детей:
Красная. Вокруг прыщиков и пузырьков можно увидеть очаги покраснения, которые локализуются отдельно от высыпаний. Для такого вида потницы характерно появление на шее, в области подмышечных впадин и в паху. При прикосновении, малыш испытывает болезненные ощущения, высыпания сильно чешутся. Раздражение сохраняется около 2 недель.
Кристаллическая. Сыпь выглядит как небольшие пузырьки, окрашенные в белый или серебристый цвет. Локализуется потничка на лице у новорожденного, шее, груди и спине. Такие высыпания образуют очаги большого размера. Когда пузыри прорываются, на кожном покрове появляются струпья и шелушение. Эта форма не приносит малышу дискомфорта или боли и проходит спустя несколько дней.
Папулёзная. Возникает как результат усиленного потоотделения у крохи, и проявляется спустя пару часов. Такая сыпь не отличается цветом от окружающей кожи, имеет вид пузырьков. Локализуется на теле ребёнка и на конечностях. Довольно быстро проходит не оставляя после себя следа.
Инфицированная. Такие высыпания появляются в случае запущенного лечения потницы. Сопровождается этот вид проникновением бактерий в сами пузырьки, результатом чего становится воспаление и инфицирование кожи. Внешними симптомами такого типа является появление красных пятен на коже и пузырьками, которые заполнены желтой или серой жидкостью. При прорыве такого образования появляется характерный неприятный запах. Если у крохи повышается температура – то это свидетельствует о том, что процессы заражения распространяются по всему организму.
Потница представляет собой сыпь красного цвета, которая может возникнуть на разных участках кожи малыша
Симптомы и признаки потницы на лице у малышей
У младенца могут развиваться три формы потнички:
- Кристаллическая – самая легкая и неопасная. Она проявляется в виде мелких пузырьков, расположенных близко друг к другу. Внутри них содержится прозрачная жидкость. Высыпания не приносят физического дискомфорта, их возникновение не вызывает выраженный зуд и болезненность, поэтому поведение ребенка не меняется. Данный тип не нуждается в лечении, быстро проходит (за два дня), но только в том случае, если родители смогут выявить и устранить главный провоцирующий фактор.
- Красная – среднетяжелая форма потнички. Когда она развивается, на коже лица появляются пузырьковые высыпания. Вокруг каждого элемента сыпи формируется красный ободок. Кожная реакция вызывает сильнейший зуд и болезненность, поэтому ребенок становится капризным. Он постоянно тянет ручки к лицу и старается царапать пораженные участки. Для того чтобы малыш не смог повредить целостность пузырьков, необходимо на кисти надевать специальные рукавички. Держится красная потница около двух недель.
- Белая и желтая – тяжелые формы потнички. Они развиваются тогда, когда жидкость внутри пузырьков мутнеет и меняет свой цвет. Такой процесс свидетельствует о присоединении бактериального компонента. Инфицирование кожи опасно своими осложнениями.
Отличие потницы от аллергии
Внешне потница мало чем отличается от множества других заболеваний, связанных с кожным покровом. Чтобы не спутать данные высыпания, с каким-либо иным проявлением, таким как аллергия, необходимо знать отличительные черты потницы. Понять, что у малютки проявилась аллергия, можно по следующим признакам:
- у ребёнка чешется кожа, зуд не прекращается даже ночью, сам малыш ведёт себя неспокойно;
- сыпь не проходит после того, как было пройдено лечение;
- количество высыпаний снижается после приёма средства от аллергии;
- при аллергии сыпь внешне выглядит как небольшие чешуйки;
- в первую очередь высыпания проявляются на щеках, затем конечностях.
Чтобы лучше понять, посмотрите, как выглядит потничка у грудничков, фото заболевания предоставлено ниже. Ни в коем случае нельзя заниматься установкой диагноза самостоятельно. При появлении первых признаков болезни, незамедлительно обратитесь к врачу за квалифицированной помощью. Помните, ваше промедление может стоить здоровья вашему малютке.
Причины появления
Потница у грудничков возникает в тех местах, куда меньше всего проникает воздух. Слишком тёплое укутывание, одежда из синтетических тканей, постоянное нахождение в пелёнке – все эти факторы могут повлечь появление высыпаний. Потовыводящие железы производят секрет, который не испаряется при недостаточном доступе воздуха. Излишнее скопление секрета приводит к покраснению и появлению сыпи на нежной коже. Рассмотрим самые распространённые причины появления сыпи у малышей:
- влажный и жаркий воздух в помещении, где находится малыш;
- недостаточная гигиена;
- обмазывание кожи ребёнка кремом на жирной основе, который закупоривает потовые протоки, не
- допуская воздух;
- ношение некачественных подгузников;
- одежда из ненатуральных тканей;
- увеличенная температура тела;
- редкое нахождение на воздухе без одежды;
- тёплое и тесное укутывание в пелёнку.
В группе риска находятся малыши, страдающие ожирением, сахарным диабетом, а также недоношенные крохи.
Если вовремя принять лечебные меры, то сыпь не представляет серьезной угрозы для ребенка
Причины потницы у грудничков
Из-за несовершенства потовых желез кожа новорожденных очень остро реагирует на любые неблагоприятные факторы. К таковым относятся:
- Перегрев. Как правило, перегрев происходит, когда малютку слишком укутывают или одевают на него слишком много вещей. В результате температура кожи малыша повышается и потовые железы начинают работать намного активнее.
- Болезнь, приводящая к повышению температуры тела. Естественно во время таких заболеваний также усиливается потоотделение.
- Жара. Если в помещении слишком жарко, от потницы не смогут спасти даже регулярные воздушные ванны.
- Несоблюдение правил гигиены. Нерегулярная смена подгузников, редкие купания, нерегулярные подмывания и т.д.
Где проявляется сыпь
Покраснения с очагами высыпаний, могут локализоваться в каком-либо определённом месте или распространиться по всему тельцу грудничка. Очень часто сыпь располагается в паховой области и на попке малютки. Кроме потницы, малыша могут беспокоить такие проявления, как: капризность, плохой сон, отсутствие аппетита.
По внешним признакам потничка схожа с заболеваниями вроде кори, ветряной оспы и диатеза и аллергии, а поэтому перепутать их достаточно просто. Для уточнения диагноза, рекомендуется посетить врача педиатра. Выявить потницу самостоятельно можно по расположению очагов покраснения и сыпи. Давайте рассмотрим наиболее частые места возникновения высыпаний и узнаем причины появления:
- Область шеи. Редкое купание или вообще его отсутствие, слишком жаркая температура в помещении.
- Верхняя область спины. Ношение одежды из ненатуральных тканей, перегрев.
- Ягодицы и пах. Частое применение крема, не пропускающего воздух, постоянное ношение памперса.
- Лицо. Потница у грудничков на лице – это чаще всего проявление аллергии или диатеза, но иногда это результат перехода высыпаний с области шеи.
- Голова. Регулярное ношение чепчика, в особенности тесного или из плотного материала.
Проходят такие высыпания, при должном лечении, буквально за несколько дней. Это не касается тех случаев, когда у малютки инфекционный тип потнички, с такой формой справиться намного сложнее.
Диагностика и осмотр специалиста
Врач любого профиля определит у новорожденного потницу.
Поэтому для постановки диагноза хватит осмотра пациента. Наблюдает за ребенком педиатр. Сложные случаи требуют консультации дерматолога.
В спорных ситуациях при неясном диагнозе педиатр или профильный врач назначает ряд обследований (соскоб, бак. посев) для исключения заболеваний с похожими проявлениями (оспа, дерматит, лишай).
Есть категории новорожденных, которые больше подвержены развитию потнички.
Похожие записи:
- Белая бородавка на пальце руки
- Все время потеют ладони
- Как называется доктор по ногтям
- Мазь после удаления родинок
01 Авг 2020 57
| На пораженном участке чувствуется покалывание. Сыпь может вызвать раздражение от соприкосновения с одеждой. |
| Высыпания наблюдаются в области живота, лица, ягодицах. Внешне похожи на маленькие пузыри. Пятна сыпи могут сливаться между собой и образовывать большое красное пятно. |
| Проявляется в местах повышенной влажности — шея, ягодицы, складки, подмышечные впадины. Возникают розовые пятнышки маленького размера. |
Когда следует обращаться к врачу
Проявляйте повышенное внимание к тельцу малютки. Если вы заметили, что высыпания начали гноиться, появилось шелушение или трещинки на кожном покрове, малыш проявляет беспокойство, сыпь зудит или у него появилась температура, не оттягивайте визит к врачу. Также посетить педиатра следует при следующих проявлениях:
- у малыша появились отёки;
- пузырьки на коже имеют неприятный запах;
- на поверхности очагов возникли трещинки;
- при прикосновении к покраснениям малыш испытывает дискомфорт или боль;
- кожа чешется или горит;
- температура тела повысилась.
Каждый из этих симптомов должен насторожить родителей, ведь они могут говорить о появлении воспаления или инфекции. Своевременное обращение к специалисту, поможет сохранить здоровье ребёнку. Врач проведёт визуальный осмотр крохи, опросит родителей, и на основании этих данных сможет установить верный диагноз. В некоторых случаях может понадобиться сдать анализы и посетить дерматолога.
Часто потница вызывает зуд, из-за которого ребенок может расчесать пораженные места, что увеличит риск занесения инфекции
Лечение высыпаний
Выздоровление малыша пойдёт гораздо быстрее, если устранить основную причину появления потницы. Так, температура воздуха в помещении, где находится грудничок, должна составлять 18-22 градуса по Цельсию. Не допускайте контакта синтетических тканей с кожей малыша, выбирайте натуральные материалы. Старайтесь как можно чаще выкладывать малыша без подгузника, чтобы кожа могла «дышать».
Новоиспечённые мамочки обычно боятся, что кроха заболеет или замерзнет, если его не накрыть двумя одеялами или не надеть тёплую кофту, однако надо понимать, что малыша следует одевать так же, как вы одеваетесь сами. При температуре воздуха плюс двадцать два градуса, малыш физически не сможет замёрзнуть.
В жаркое время года полностью откажитесь от применения жирных кремов и масел, в этом случае более эффективно будет использовать присыпку для обработки. Для обработки складочек, в особенности паховых, вместо присыпки можно использовать обычный картофельный крахмал. Этот натуральный продукт не содержит химических добавок и ароматических компонентов, а результат от его использования ничуть не хуже чем от покупной присыпки.
Основные меры лечения
Рассмотрит самые эффективные и быстрые способы избавления от потнички у грудничков. Смешайте в равных пропорциях сушёные цветки ромашки и череду. Залейте две столовые ложки получившегося сбора, литром кипятка и настаивайте в течение часа. Полученный отвар добавляйте в ванночку малышу при каждом купании. Готовьте отвар непосредственно перед водными процедурами, чтобы он был свежим. После купания, протрите отваром поражённые участки тела малыша, ромашка обладает успокаивающим действием, поможет унять зуд и жжение.
Кроме того при купании можно добавлять в воду немного перманганата калия. При добавлении марганцовки, вода в ванночке должна иметь светло-розовый оттенок. Такая процедура поможет высыпаниям скорее подсохнуть, и они пройдут значительно быстрее.
Обратите внимание, что следует тщательно растворить кристаллы марганцовки в воде, в противном случае на нежной коже малыша останется ожог.
Потница у ребенка может возникнуть из-за слишком заботливых родителей, которые чрезмерно укутывают ребенка и одевают его не по погоде
После купания, необходимо промакивающими движениями осушить кожу ребёнка, важно ни в коем случае не тереть её. Особое внимание нужно уделять складочкам. После того как кожа малыша будет сухая, нанесите присыпку или крахмал ватным тампончиком или индивидуальным спонжем. Нанесение присыпки на влажную кожу, чревато тем, что она скатается, и будет дополнительно травмировать кожный покров.
Не стоит сразу же после купания одевать или заворачивать малыша. Чистая кожа нуждается в приёме воздушной ванны.
Для лечения можно использовать специальные кремы и мази, которые уменьшают количество сыпи, и снимают дискомфорт. Наносятся такие препараты очень тонким слоем. После нанесения, не стоит одевать ребёнка, нужно дать составу впитаться в кожу. Лечение потнички у новорожденных в паховой области и на ягодицах предполагает временный отказ от памперсов.
Перед тем как начать использовать кремы в лечебных целях, нужно получить консультацию у педиатра.
Мази для лечения потницы
- «Бепантен». Оказывает регенерирующее действие и увлажняет повреждённые кожные покровы. Это лекарственное средство не обладает противовоспалительными свойствами, ввиду этого его эффективность в борьбе с высыпаниями остаётся под сомнением.
- «Судокрем». Подсушивает пузырьки и обладает антибактериальным действием. Хорошо лечит высыпания и покраснения при потнице. Жирная основа крема не допускает нанесения на большие участки кожи.
- «Цинковая мазь». Пожалуй, самое эффективное средство при потнице. Всего нескольких дней использования достаточно чтобы болезнь прошла без следов.
Если спустя несколько дней после начала лечения, родители замечают, что улучшений не наступает, следует обратиться к дерматологу. Врач выявит, не добавилось ли к потничке дополнительных заболеваний. В случае появления инфекции, специалист назначит антигистаминные средства и антибиотики.
Профилактические мероприятия
Даже в жаркую погоду можно создать комфортные условия для крохи и не допустить, чтобы появилась потничка у новорожденных. Фото, представленные в статье, наглядно демонстрируют, как опасна эта болезнь. Знайте, что предотвратить её появление гораздо легче, чем лечить. Для этого одевайте малютку в соответствии с погодой, не перегревайте его, ежедневно купайте и соблюдайте температурный режим в помещении.
Потница может появиться сразу на нескольких участках кожи, что в большинстве случаев свидетельствует о несоблюдении комфортного для ребенка температурного режима в помещении
Элементарная профилактика поможет предотвратить появление высыпаний:
- Надевайте малышу свободную одежду из натуральных, дышащих тканей.
- Купать малыша следует каждый день, в жаркую погоду можно обливать по несколько раз в течение дня.
- Меняйте подгузники чаще, чтобы кожа грудничка не прела.
- Помните, что малышу требуется регулярно принимать и воздушные ванны.
- Откажитесь от чепчиков в жаркое время года.
- Не закутывайте ребёнка в плёнку слишком туго.
- Стирать одежду для новорожденного нужно только детским гипоаллергенным стиральным порошком.
- Вместо жирных кремов пользуйтесь присыпкой, крахмалом или кремом на водной основе.
Придерживайтесь вышеперечисленных правил, внимательно осматривайте кожные покровы крохи, при появлении малейших признаков потницы не затягивайте с лечением. Помните что здоровый малыш – счастливый малыш.
Профилактика
Чтобы как можно реже бороться с последствиями потницы, важно знать и применять меры по ее недопущению. Профилактика заключается в следующих мероприятиях:
Советуем почитать:Потница у месячного ребенка
- Запрещено кутать малыша. Не стоит одевать на свое любимое чадо сто одежек. Переохлаждение для него не так страшно, как перегрев. Не ориентируйтесь на «холодный носик» или «холодные ручки», ребенку нужно как-то отдавать тепло. Если кроха замерзнет, он либо сам согреется, активно двигаясь, либо оповестит вас настойчивым плачем. А вот красная, теплая, почти мокрая кожа не только вызовет потницу, но и ослабит иммунитет.
- Воздушные ванны. Отличная закалка и профилактика потницы в одном флаконе. Оставляйте малютку в хорошо проветренной комнате голеньким на 5-10 минут, постепенно увеличивая время до 30 минут.
- Качественная одежда. Никакой синтетики. Только натуральные ткани: хлопок, лен, ситец, байка. Они будут пропускать воздух к коже, некоторые смогут впитывать пот.
- Гипоаллергенные порошки. Для стирки используйте только детские проверенные порошки без отдушек и фосфатов, с минимальным количеством агрессивных ПАВ.
- Ежедневный осмотр кожных покровов. Делать это нужно, чтобы на корню пресечь первые проявления потницы в виде покраснений. Если такие места были обнаружены, воспользуйтесь специальными средствами.
- Качественные подгузники в соответствии с размером. Нередко у детишек возникает аллергия на отдушки, поэтому если первоначально подгузник «подошел», рекомендуют не менять производителя. Следите, чтобы резинки не сдавливали ножки малыша, вовремя переходите на следующий размер.
- Своевременная смена подгузника и подмывание. Если в доме новорожденный, за день уходит от 8 до 12 одноразовых подгузников. Не стоит экономить на данном предмете, дожидаясь максимального ощущения переполненности. Особенно актуально это в летнее время. Когда нет возможности подмыть кроху сразу после испражнения, воспользуйтесь влажными гигиеническими салфетками.
- Ежедневное купание. Водные процедуры также являются отличной профилактикой потницы. Пусть они будут в вашем доме каждый день.
Если следовать всем указанным рекомендациям, то ваш малыш никогда не заболеет потницей. И наверное, все в курсе, что лучшее лечение – это профилактика.
Опрелости: симптомы, лечение и предотвращение
Если кожа под подгузником у вашего ребенка выглядит покрасневшей или раздраженной, возможно, это сыпь от подгузника. Pampers всегда рядом, чтобы помочь вам защитить кожу ребенка, предотвратить появление сыпи и избавиться от опрелости как можно быстрее. Чтобы понимать, как лечить опрелости, сперва нужно разобраться в происхождении этого недуга
Что такое опрелость?
Опрелость — это распространенная форма воспаления кожи, при которой на коже вашего ребенка в области подгузника появляются красные пятна или бугорки.
Симптомы опрелости
Если кожа в области подгузника выглядит раздраженной и красной, возможно, это и есть опрелость. Кожа также может быть слегка припухлой и теплой на ощупь. Опрелости бывают небольшими — несколько красных пятен на маленьком участке — или обширными, с красными бугорками, распространяющиеся на животик и бедра ребенка. Пример опрелости можно увидеть на фото по следующей ссылке.
Если сыпь распространяется за пределы зоны подгузника, и локализуется на теле малыша или на лице, возможно есть более серьезная причина её возникновения. Обратитесь к вашему педиатру, он осмотрит малыша и даст рекомендации.
Поскольку малыш пока не может сказать вам, что с ним что-то не так, он будет выражать свои неприятные ощущения через плач и раздражительность во время смены подгузника или через отказ от еды.
Что поможет в борьбе с опрелостями у детей
Для лечения опрелости чаще меняйте подгузники, чтобы избежать чрезмерной влажности кожи. А также:
Проветривайте кожу, позволяя ребенку каждый день некоторое время проводить без подгузника.
После испражнения тщательно очищайте попку вашего ребенка и насухо вытирайте перед тем, как надевать подгузник.
Нанесите на кожу слой цинковой мази, вазелина или средства, рекомендованного вашим детским врачом, чтобы предотвратить появление опрелостей.
Вспомните, не менялась ли диета малыша в последнее время. Возможно, появление опрелостей вызвано каким-либо изменением в привычном для малыша рационе или, возможно, в условиях проживания.
Позвоните детскому врачу, если опрелость не проходит несколько дней или в случае появления волдырей и гнойников.
Предотвращение “пеленочной сыпи”
Поскольку опрелости являются довольно распространенным явлением, вот несколько советов, чтобы предотвратить появление сыпи на попке вашего малыша:
Меняйте ребенку подгузник сразу же после того, как он пописал или покакал.
Деликатно очищайте попку младенца после каждого испражнения и вытирайте этот участок насухо, стараясь не тереть кожу слишком долго и сильно, а промакивать мягкой сухой тканью.
Нанесите на попку вашего ребенка тонкий слой защитного крема или вазелина.
Меняя малышу подгузник, следите за тем, чтобы он был комфортно застегнут — не слабо, но и не слишком туго. Под подгузником должно оставаться место для циркуляции воздуха.
Выбирайте одноразовые подгузники, такие как Pampers Swaddlers, с небольшим количеством лосьона на внутреннем слое, позволяющим нежной коже малыша оставаться сухой.
Если ваш ребенок принимает антибиотик или у него диарея, внимательно наблюдайте, нет ли покраснений и чаще меняйте подгузники.
То, что родители часто принимают за опрелости на попке малыша, вполне может быть симптомом другого заболевания. Поэтому важно отличать одно от другого и действовать в каждом случае соответствующим образом. К примеру, очень часто путают с опрелостями импетиго, себорейный дерматит и потницу.
Импетиго
Инфекционное бактериальное поражение кожи, передающееся через телесный контакт и проявляющееся на коже под подгузником, а также на лице и руках в виде прыщиков и струпьев медового цвета, сопровождающееся зудом и шелушением. Эта инфекция заразна, поэтому во избежание ее распространения всем членам семьи необходимо тщательно мыть руки с мылом. Если вы заметили такие струпья, обратитесь к педиатру, который, скорее всего, пропишет антибиотик в форме мази или таблеток.
Себорейный дерматит
Распространенное заболевание кожи, которое часто встречается у детей в первый год жизни. Заболевание проявляется в виде рельефных уплотнений на коже, покрытых твердыми белыми или желтыми чешуйками, преимущественно в области паха, гениталий и нижней части живота; если аналогичные образования появляются на коже головы, такое состояние называют гнейсом. Обязательно обратитесь к педиатру, он подскажет, как правильно ухаживать за кожей, какой шампунь выбрать и при необходимости выпишет лекарственные препараты.
Потница
Жара и влажность могут приводить к потнице, причиной которой является излишнее скопление влаги на коже и невозможность ее испарения. Такое состояние редко встречается у детей старше 3 месяцев. Сыпь при потнице похожа на очень маленькие прыщики. Потница может появляться в складочках кожи в области, закрытой подгузником, особенно в местах соприкосновения подгузника с кожей. Влага является основной причиной возникновения потницы, поэтому следите за тем, чтобы ребенок не потел и его кожа оставалась сухой. Если потница усиливается, необходимо обратиться к врачу.
Скарлатина: профилактика, симптомы и лечение
В детской поликлинике № 23 прошла лекция на тему: «Скарлатина у детей». Ее провела заведующая отделением Ксения Батрак. На лекции обсудили симптомы, лечение и профилактические меры.
Скарлатина — острое инфекционное заболевание, отличительной чертой которого является сочетание ангины и мелкоточечной сыпи на коже. Продолжительность инкубационного периода – от 1 до 10 суток.
Симптомы
· резкое повышение температуры,
· головная боль и общая слабость
· тахикардия,
· апатия и сонливость или, напротив, повышенная подвижность
· тошнота,
· боль в горле
· сыпь и другие.
Скрытый период скарлатины продолжается от 3 до 7 суток. Заболевание начинается остро с резкого нарушения самочувствия ребенка: он становится вялым, сонливым, жалуется на выраженную головную боль и озноб. Температура тела быстро достигает высоких цифр (38—40 °С в зависимости от степени тяжести болезни). Нередко в начальном периоде заболевания отмечаются тошнота и рвота. Однако следует отметить, что в наши дни скарлатина у детей, как и во взрослом возрасте, может протекать на фоне субфебрильной температуры до 37°С.
При скарлатине спустя несколько часов на коже у детей возникает специфическая сыпь в виде мелких ярко-розовых точек на покрасневшей коже. Сыпь более выражена на лице, боковых поверхностях туловища и в местах естественных кожных складок (паховых, подмышечных, ягодичных). Характерным признаком скарлатины является резкий контраст между ярко-красными «пылающими» щеками и бледным носогубным треугольником, на коже которого элементы сыпи отсутствуют. Внешний вид ребенка также привлекает внимание: помимо цветового контраста, лицо его одутловатое, глаза лихорадочно блестят.
Лечение
Чаще всего лечение проводят в домашних условиях. Больного ребенка изолируют. При тяжелом течении инфекции показана госпитализация на период не менее 10 суток. Затем в течение 12 дней ребенок должен находиться дома, его нельзя допускать в детский коллектив. Во время лечения ребенок должен соблюдать постельный режим и правильно питаться. Предпочтение отдается протертой легкоперевариваемой пище, приготовленной на пару или в отварном виде. Употреблять ее нужно небольшими порциями, не реже 4 раз в день. Врачи рекомендуют придерживаться лечебной диеты №13 по Певзнеру, а через две недели – диеты № 7. Также необходимо соблюдать питьевой режим.
Профилактика скарлатины
· избегать контакта с носителем заболевания,
· укреплять иммунную систему ребенка,
· соблюдать правила личной гигиены.
Если происходит вспышка заболевания в детском коллективе, накладывается карантин на неделю. В этот период ежедневно проводят осмотр взрослых и детей, контактировавших с больным. Детей, которые контактировали с больным скарлатиной, не пускают в детский сад или в первые два класса школы в течение 7 дней.
Если в семье есть заболевший скарлатиной ребенок, необходимо соблюдать следующие правила:
· ребенок должен находиться в отдельной комнате,
· следует ежедневно проводить влажную уборку с использованием раствора хлорамина,
· ухаживать за больным может только один член семьи, который должен минимизировать контакты с другими людьми,
· больной должен пользоваться отдельной посудой и предметами личной гигиены; его белье и одежду также нужно стирать отдельно, при этом использовать дезинфицирующие средства или кипятить, и проглаживать с обеих сторон.
· игрушки, с которыми играл ребенок, нужно тщательно вымыть с дезинфицирующим раствором и сполоснуть проточной водой. Мягкие игрушки необходимо постирать или вовсе избавиться от них.
После выздоровления на протяжении месяца ребенок должен находиться под наблюдением врача. Затем проводят контрольный анализ крови и мочи. При отсутствии в организме патогенных бактерий, пациента снимают с диспансерного учета.
Дети, больные скарлатиной, не должны посещать детские учреждения.
При появлении симптомов, необходимо обратиться к врачу.
Адрес: Большой Сампсониевский пр., д. 62
Телефон: 596‑39-80
Сайт: http://dgp11.spb.ru/
как она выглядит, как лечить
Появление у младенца потницы всегда вызывает у взрослых волнение. Чем младше ребенок, тем выше вероятность возникновения сыпи. Состояние требует скорейшего устранения первопричины, обращения к врачу.
Что собой представляет потница
Потницей у новорожденных принято называть патологическое состояние, возникающее в результате нарушения процессов регуляции теплоотдачи с кожи и глубжележащих тканей. Страдает от нее чаще всего именно новорожденный ребенок, хоть состояние может возникать и у ребенка старшего возраста. Потница представляет собой сыпь в виде мелких красных, розовых или белых пузырьков.
Потница у новорожденных — признак нарушения обмена тепла
Потница у новорожденных может возникнуть на любой кожной зоне, где нарушен теплообмен, выделение пота и его испарение с поверхности кожи. Но чаще всего она возникает:
- в области шеи;
- на спине;
- на ягодицах;
- на бедрах;
- в области паха и промежности.
Хоть потница у новорожденного не является заразным состоянием, однако от родителей нужно повышенное внимание и соответствующие действия по устранению сыпи. Связано это с тем, что она доставляет существенный дискомфорт ребенку, способна активно распространяться на теле, переходить с одного участка на другой. При этом ее появление в области лица наблюдается редко.
Причины появления высыпаний
Возникновение сыпи связано с несформированностью физиологических механизмов терморегуляции у новорожденных и младенцев раннего возраста. Основная роль в процессах регуляции температуры отводится потовым железам, расположенным на теле неравномерно. Больше всего их находится на участках, которые наиболее подвержены перегреванию.
Основные причины появления потницы у грудничка:
- повышенное потоотделение из-за жарких погодных условий;
- перегревание ребенка из-за чрезмерного укутывания;
- повреждение кожных покровов тканями, пеленками, одеждой – основная причина появления на шее;
- частое нанесение на кожу жирных кремов, нарушающих работу кожных пор и желез;
- длительное нахождение в душном, непроветриваемом помещении;
- нарушение гигиенических правил;
- редкое купание;
- высокая температура тела, провоцирующая обильное выделение пота.
При нарушении теплоотдачи с поверхности кожи активизируются потовые железы – младенец обильно потеет. У новорожденного ребенка и младенца раннего возраста потовые железы подвержены закупориванию. Из-за чего в них скапливается секрет, раздражающий кожные покровы. При нарушении испарения пот все больше скапливается на коже, что приводит к появлению сыпи у новорожденного.
Потница на лице может возникнуть из-за нарушения правил ухода за ребенком
Даже после принятия мер по нормализации теплоотдачи, состояние потовых желез не нормализуется. Также на коже остаются отложения солей и сала, которые негативно влияют на состояние потовых желез. Для облегчения состояния требуется проведение гигиенических мероприятий.
Виды потницы
В зависимости от внешнего вида и сопутствующих симптомов, в медицине принято выделять различные варианты потничных высыпаний. Потница у новорожденных бывает таких типов:
- красный;
- кристаллический;
- папулезный;
- белый;
- желтый.
Первые 3 типа неопасны и нередко исчезают самостоятельно при наличии правильного ухода за ребенком. Остальные же возникают при присоединении инфекции. Они требуют обращения к врачу и соответствующего лечения.
Как выглядит красная потница
Красный вариант внешне схож с крапивницей. При нем на коже появляются узелки или пузырьки, окруженные красной кожей. Для красного типа характерно появление зуда. Возникает такая сыпь в кожных складках, чем напоминает опрелости.
Такая сыпь способна держаться на протяжении 7-15 дней, после чего нередко проходит самостоятельно в случае соблюдения гигиенических правил, проветривании помещения, где находится ребенок. Красный тип редко появляется на лице.
Кристаллический вариант
Внешне выглядит как белые пузырьки, близко расположенные друг возле друга и способные сливаться. При воздействии внешних факторов легко лопаются, после чего на их месте формируются участки шелушения с измененным цветом кожи. Для них характерно отсутствие зуда и болезненности – такая сыпь не влияет на общее состояние ребенка. Кристаллический вариант исчезает самостоятельно в течение 2-5 дней. Такой тип нередко возникает на голове.
Папулёзный тип
Такая потница выглядит как небольшие пузырьки, не отличающиеся по цвету от остальных участков кожи. Появляется из-за частого и сильного потения. Часто возникает на шее, бедрах. Держится папулёзный тип непродолжительное время и, как правило, исчезает самостоятельно. В области лица папулезный тип практически не появляется.
Как выглядит белый тип потницы
Он выглядит как собранные на небольшом участке кожи или рассеянные пузырьки с наличием внутри белой или сероватой жидкости. Может возникнуть на любом участке тела. Легко поддается травмированию – жидкость вытекает из пузырьков, но часто они набираются вновь.
Как выглядит желтый тип потницы
Внешне сыпь похожа на предыдущий вариант, но пузырьки заполнены желтым, реже желто-зеленым, жидким или кашицеобразным содержимым. Оно изливается наружу после разрыва оболочки пузыря. Отмечается склонность к быстрому распространению.
Симптомы потницы
Истинная потница в области лица возникает довольно редко. Чаще всего появление у ребенка сыпи на лице является признаком аллергической реакции. Хотя появление высыпания в области волосистой части головы – чаще всего является потницей. Возникновение истинной потницы в области лица чаще всего наблюдается при обширном поражении сыпью остальных участков.
Только врач достоверно знает, как лечить потницу
При потнице нередко присутствуют следующие симптомы:
- шелушение – характерный признак;
- формирование групп из элементов сыпи;
- сухость или чрезмерная влажность кожных покровов.
Наиболее характерные места появления потницы на лице младенца – лоб, подбородок, области возле ушей. Связано это с тем, что именно эти участки прикрываются шапками, капюшонами и шарфами – именно на них нарушается теплообмен. Поэтому образование сыпи в этих зонах является отчетливым признаком неправильного ухода за новорожденным – частого его перегревания.
Как отличить аллергию от потницы
Хоть проявления потницы похожи на симптоматику аллергической реакции, это относительно легкое состояние, не несущее угрозы ребенку, и без труда поддающееся терапии. Несмотря на то, что только врач достоверно знает, как можно отличить аллергию от потницы, с высокой вероятностью сделать это можно самостоятельно.
Поможет наличие прямой взаимосвязи между перегреванием младенца и появлением высыпаний на коже. Если малыш пропотел, и появилась сыпь – скорее всего, у него именно потница. В ее пользу также указывает отсутствие кожного зуда и подъёма температуры. Наличие в области лица именно потницы также подтверждает наличие подобных высыпаний на других участках тела.
Об аллергии стоит задуматься в том случае, когда высыпания появлялись после изменения рациона матери и/или ребенка, введения нового прикорма. Если высыпания сопровождаются зудом – с вероятностью в 97% они имеют аллергическую природу.
При аллергической природе сыпи необходимо как можно быстрее обратиться за помощью к врачу.
В той ситуации, когда проветривание помещения, регулярное купание младенца, ношение оптимальной для конкретной погоды одежды не приводят к исчезновению сыпи, стоит заподозрить ее аллергическое происхождение. Также в пользу аллергии говорит появление высыпаний именно в области лица, не зависимо от их последующего распространения.
К чему может привести потница
Постоянная сыпь, особенно если не принимать мер по ее устранению, может привести к развитию осложнений или спровоцировать появление новых заболеваний. Состояние может вызывать:
- везикулопустулез;
- гнойные инфекции;
- экзематозные изменения;
- распространенные опрелости;
- появление ран;
- формирование язв;
- проникновение инфекции в кровоток и развитие сепсиса.
При присоединении гнойной инфекции, появлении распространенных опрелостей, ран требуется обращение за медицинской помощью. Развитие сепсиса является крайне опасным состоянием. Его лечением должен заниматься только врач.
Как лечить высыпания на коже в домашних условиях
Устранить патологическое состояние нетрудно. Для этого необходимо соблюдать гигиенические правила, использовать подходящие косметические средства по уходу за ребенком. В легких случаях можно прибегнуть к способам народной медицины.
Как лечить распространенное поражение, известно лишь медицинскому специалисту, поэтому заниматься самолечением категорически противопоказано.
Для лечения потницы у новорожденного ребенка можно использовать ванны с ромашкой
Устранить симптомы и ускорить выздоровление помогут:
- регулярный прием воздушных ванн – температура среды должна находиться в пределах 19-21 ⁰С;
- частые смены памперсов и подгузников;
- ношение одежды из натуральных тканей.
При соблюдении гигиенических мероприятий в течение нескольких дней состояние должно нормализоваться. Если этого не произошло, стоит использовать специальные мази, присыпки, ванны с лекарственными травами.
Ванны с лекарственными травами
Применение ванн с травами позволит снять раздражение кожных покровов, снизить активность воспаления. В медицинских целях используют:
- ромашку;
- череду;
- дубовую кору;
- тысячелистник.
Для принятия ванны необходимо приготовить отвар за 30 мин. до купания. С этой целью 3 ст. ложки травы заливают 1 л кипятка, и процеживают через 30 мин. Затем отвар добавляют в теплую воду и размешивают. После принятия ванны кожу промакивают полотенцем, затем припудривают детской присыпкой.
Присыпка оказывает терапевтический эффект за счет наличия в составе талька, крахмала и цинка. Они хорошо борются с инфекцией, нормализируют влажность кожи. Применять присыпку можно только на открытых зонах, ни в коем случае не под памперс или подгузник.
Мази и крема нужно подбирать среди содержащих в составе цинк и пантенол, на основании рекомендаций педиатра.
Лечением тяжелой или распространенной потницы тоже должен заниматься детский врач.
Также рекомендуем почитать: гельминтозы у детей
Детская тепловая сыпь: типы, диагностика и лечение
Тепловая сыпь может появиться внезапно и вызывать тревогу, но обычно это не повод для беспокойства. У младенцев нежная кожа, и у них больше шансов получить тепловую сыпь, чем у взрослых.
Тепловая сыпь, которую некоторые люди называют потницей или потницей, — это кожная сыпь, которая возникает после того, как кожа становится слишком теплой. Эти высыпания могут вызывать зуд, дискомфорт и покалывание.
В этой статье дается обзор тепловой сыпи у младенцев, включая изображения, помогающие ее идентифицировать.Мы также обсуждаем причины, методы лечения и профилактики.
Поделиться на PinterestМладенцы склонны к появлению тепловой сыпи, потому что они менее способны регулировать температуру своего тела, чем взрослые.
Тепловая сыпь появляется, когда под кожей остается пот. Поскольку у младенцев потовые железы меньше и они менее способны регулировать температуру тела, они более уязвимы для тепловой сыпи, чем взрослые.
Тесная одежда, пеленки и одеяла также могут вызвать тепловую сыпь. В большинстве случаев сыпь проходит сама по себе без лечения.
Младенцы более склонны к появлению тепловой сыпи по нескольким причинам:
- Младенцы плохо контролируют свое окружение и не могут снимать лишнюю одежду или отходить от источников тепла.
- Тело младенцев менее эффективно регулирует температуру.
- У младенцев, как правило, больше складок на коже, которые могут задерживать тепло и пот.
Потница возникает, когда кожа задерживает пот. Пот раздражает внешний слой кожи и вызывает сыпь.
Врачи делят тепловую сыпь на три типа в зависимости от ее степени тяжести:
- Miliaria ruba — наиболее распространенный тип тепловой сыпи.Этот тип сыпи возникает при закупорке потовых желез у поверхности кожи или эпидермиса, а также второго слоя кожи или дермы. Это вызывает шишки, обесцвечивание, например покраснение и зуд.
- Потница кристаллическая — наименее тяжелая форма тепловой сыпи. Это происходит при закупорке потовых желез эпидермиса. Этот тип тепловой сыпи может вызвать появление крошечных прозрачных или белых волдырей.
- Miliaria profunda — самый тяжелый тип тепловой сыпи, но он встречается редко.Когда пот из дермы попадает в дерму, он может вызвать сильное покраснение и жжение. У младенцев с глубокой потницей также могут развиться признаки теплового истощения. Сыпь может инфицироваться.
При высыпаниях, вызывающих покраснение, покраснение может быть легче увидеть на светлой коже и труднее увидеть на темной коже, хотя процесс, вызывающий покраснение, тот же.
Врачи называют крошечные пузырьки тепловой сыпи пузырьками. Иногда эти пузырьки воспаляются и опухают, вызывая пустулезную потницу.Этот тип тепловой сыпи чаще встречается у младенцев.
Младенцы с пустулезной потницей могут быть менее способны потеть, что увеличивает риск теплового заболевания.
У большинства младенцев единственный симптом тепловой сыпи — это сыпь на частях тела, подвергшихся воздействию тепла.
Пеленание, теплая одежда, плохая вентиляция и нахождение рядом с источниками тепла, такими как обогреватели, могут увеличить риск. Лицо, осуществляющее уход, могло заметить сыпь на особенно теплых участках тела.
Тепловая сыпь также чаще появляется в складках кожи, например, в области шеи или паха.
Симптомы тепловой сыпи включают:
- сыпь, которая может проявляться красным
- крошечные пузырьки размером с булавку на большом участке кожи
- горячая кожа
Различные типы тепловой сыпи могут иметь несколько разные симптомы:
- Потница кристаллическая иногда может выглядеть как крошечные капельки пота, застрявшие под кожей. Волдыри не выглядят красными и не воспаленными.
- Miliaria rubra часто чешется, поэтому младенцы могут постоянно чесать кожу. У них могут быть крошечные красные шишки или волдыри на красных и раздраженных участках кожи.
- Глубокая потница обычно вызывает глубокие волдыри, которые могут выглядеть как прыщи. Обычно они телесного цвета.
- Пустулезная потница вызывает раздражение пустул, которые выглядят как болезненные волдыри. Они могут покрыться коркой, разорваться и кровоточить.
В большинстве случаев тепловая сыпь проходит довольно быстро и не доставляет особого дискомфорта, поэтому может не потребовать обращения к врачу.
Признаки тепловой сыпи очевидны, особенно в жаркую погоду. Если медицинский работник не уверен в наличии сыпи, врач обычно может диагностировать сыпь по ее внешнему виду.
Потница обычно проходит сама по себе в течение нескольких дней без лечения.
Воспитатели могут облегчить дискомфорт ребенка и ускорить выздоровление с помощью следующих методов:
- Переместите ребенка в прохладное место при первых признаках тепловой сыпи.
- Держите кожу в прохладном и сухом состоянии.
- Приложите прохладный компресс к пораженному участку.
- Смойте жир и пот прохладной водой, затем осторожно промокните пораженное место насухо.
- Регулярно очищайте кожные складки, чтобы пот и масло не усугубили сыпь.
- Позвольте ребенку раздеться, чтобы кожа оставалась прохладной.
- Используйте кондиционер или вентиляторы, чтобы кожа оставалась прохладной.
- Держите ребенка в достаточном количестве жидкости. Это может включать кормление грудью детей по требованию и обеспечение постоянного доступа к воде для детей старшего возраста.
Не используйте кремы от сыпи на коже, если врач не порекомендует конкретный крем.Тепловая сыпь — это не аллергическая реакция и не сухость кожи. Использование кремов, которые лечат эти состояния, может не помочь.
При сильных тепловых высыпаниях или высыпаниях, которые не проходят самостоятельно, врач может прописать стероидный крем для ускорения заживления.
В редких случаях тепловая сыпь может инфицироваться, особенно если ребенок почесал ее. Инфицированная тепловая сыпь может вызвать жар и другие признаки болезни.
Если у ребенка высокая температура или он кажется больным, обратитесь к врачу. Они могут прописать антибиотики, чтобы избавиться от любой бактериальной инфекции.
Поделиться на Pinterest Одевание ребенка в соответствии с климатом может помочь предотвратить тепловую сыпь.
Факторы риска тепловой сыпи у младенцев включают:
- ношение одежды, слишком теплой для сезона
- проживание в очень теплом климате
- сидение рядом с источниками тепла, такими как обогреватели или тепловые лампы
- пеленание, особенно если погода теплая или ребенок потеет
Чтобы снизить риск тепловой сыпи у младенцев, попробуйте следующее:
- Оденьте младенцев в одежду, соответствующую сезону.Нет необходимости, чтобы младенцы всегда были в пеленах или укрыты одеялом, особенно в теплую погоду.
- Выбирайте свободную, дышащую одежду, например хлопковые брюки или платье.
- Берегите младенцев от прямых солнечных лучей.
- В жаркую погоду используйте кондиционер и вентиляторы, чтобы малышам было прохладно.
- Не ставьте младенцев непосредственно перед обогревателями или другими источниками тепла.
- Следите за младенцами на предмет признаков повышенного потоотделения. Если ребенок покраснел или потеет, переместите его в более прохладное место.
Тепловая сыпь обычно не опасна. Однако это может быть признаком того, что ребенок рискует перегреться. Перегрев может вызвать ряд серьезных проблем со здоровьем, поэтому важно прислушаться к предупреждению и переместить ребенка в более прохладное место. Если ребенку будет прохладно и комфортно, это поможет быстро избавиться от сыпи.
Если сыпь не проходит сама по себе в течение нескольких дней, если ребенку кажется, что ему очень некомфортно или если сыпь начинает распространяться, обратитесь к врачу.
Детская тепловая сыпь: типы, диагностика и лечение
Тепловая сыпь может появиться внезапно и вызывать тревогу, но обычно это не повод для беспокойства.У младенцев нежная кожа, и у них больше шансов получить тепловую сыпь, чем у взрослых.
Тепловая сыпь, которую некоторые люди называют потницей или потницей, — это кожная сыпь, которая возникает после того, как кожа становится слишком теплой. Эти высыпания могут вызывать зуд, дискомфорт и покалывание.
В этой статье дается обзор тепловой сыпи у младенцев, включая изображения, помогающие ее идентифицировать. Мы также обсуждаем причины, методы лечения и профилактики.
Поделиться на PinterestМладенцы склонны к появлению тепловой сыпи, потому что они менее способны регулировать температуру своего тела, чем взрослые.
Тепловая сыпь появляется, когда под кожей остается пот. Поскольку у младенцев потовые железы меньше и они менее способны регулировать температуру тела, они более уязвимы для тепловой сыпи, чем взрослые.
Тесная одежда, пеленки и одеяла также могут вызвать тепловую сыпь. В большинстве случаев сыпь проходит сама по себе без лечения.
Младенцы более склонны к появлению тепловой сыпи по нескольким причинам:
- Младенцы плохо контролируют свое окружение и не могут снимать лишнюю одежду или отходить от источников тепла.
- Тело младенцев менее эффективно регулирует температуру.
- У младенцев, как правило, больше складок на коже, которые могут задерживать тепло и пот.
Потница возникает, когда кожа задерживает пот. Пот раздражает внешний слой кожи и вызывает сыпь.
Врачи делят тепловую сыпь на три типа в зависимости от ее степени тяжести:
- Miliaria ruba — наиболее распространенный тип тепловой сыпи. Этот тип сыпи возникает при закупорке потовых желез у поверхности кожи или эпидермиса, а также второго слоя кожи или дермы.Это вызывает шишки, обесцвечивание, например покраснение и зуд.
- Потница кристаллическая — наименее тяжелая форма тепловой сыпи. Это происходит при закупорке потовых желез эпидермиса. Этот тип тепловой сыпи может вызвать появление крошечных прозрачных или белых волдырей.
- Miliaria profunda — самый тяжелый тип тепловой сыпи, но он встречается редко. Когда пот из дермы попадает в дерму, он может вызвать сильное покраснение и жжение. У младенцев с глубокой потницей также могут развиться признаки теплового истощения.Сыпь может инфицироваться.
При высыпаниях, вызывающих покраснение, покраснение может быть легче увидеть на светлой коже и труднее увидеть на темной коже, хотя процесс, вызывающий покраснение, тот же.
Врачи называют крошечные пузырьки тепловой сыпи пузырьками. Иногда эти пузырьки воспаляются и опухают, вызывая пустулезную потницу. Этот тип тепловой сыпи чаще встречается у младенцев.
Младенцы с пустулезной потницей могут быть менее способны потеть, что увеличивает риск теплового заболевания.
У большинства младенцев единственный симптом тепловой сыпи — это сыпь на частях тела, подвергшихся воздействию тепла.
Пеленание, теплая одежда, плохая вентиляция и нахождение рядом с источниками тепла, такими как обогреватели, могут увеличить риск. Лицо, осуществляющее уход, могло заметить сыпь на особенно теплых участках тела.
Тепловая сыпь также чаще появляется в складках кожи, например, в области шеи или паха.
Симптомы тепловой сыпи включают:
- сыпь, которая может проявляться красным
- крошечные пузырьки размером с булавку на большом участке кожи
- горячая кожа
Различные типы тепловой сыпи могут иметь несколько разные симптомы:
- Потница кристаллическая иногда может выглядеть как крошечные капельки пота, застрявшие под кожей.Волдыри не выглядят красными и не воспаленными.
- Miliaria rubra часто чешется, поэтому младенцы могут постоянно чесать кожу. У них могут быть крошечные красные шишки или волдыри на красных и раздраженных участках кожи.
- Глубокая потница обычно вызывает глубокие волдыри, которые могут выглядеть как прыщи. Обычно они телесного цвета.
- Пустулезная потница вызывает раздражение пустул, которые выглядят как болезненные волдыри. Они могут покрыться коркой, разорваться и кровоточить.
В большинстве случаев тепловая сыпь проходит довольно быстро и не доставляет особого дискомфорта, поэтому может не потребовать обращения к врачу.
Признаки тепловой сыпи очевидны, особенно в жаркую погоду. Если медицинский работник не уверен в наличии сыпи, врач обычно может диагностировать сыпь по ее внешнему виду.
Потница обычно проходит сама по себе в течение нескольких дней без лечения.
Воспитатели могут облегчить дискомфорт ребенка и ускорить выздоровление с помощью следующих методов:
- Переместите ребенка в прохладное место при первых признаках тепловой сыпи.
- Держите кожу в прохладном и сухом состоянии.
- Приложите прохладный компресс к пораженному участку.
- Смойте жир и пот прохладной водой, затем осторожно промокните пораженное место насухо.
- Регулярно очищайте кожные складки, чтобы пот и масло не усугубили сыпь.
- Позвольте ребенку раздеться, чтобы кожа оставалась прохладной.
- Используйте кондиционер или вентиляторы, чтобы кожа оставалась прохладной.
- Держите ребенка в достаточном количестве жидкости. Это может включать кормление грудью детей по требованию и обеспечение постоянного доступа к воде для детей старшего возраста.
Не используйте кремы от сыпи на коже, если врач не порекомендует конкретный крем.Тепловая сыпь — это не аллергическая реакция и не сухость кожи. Использование кремов, которые лечат эти состояния, может не помочь.
При сильных тепловых высыпаниях или высыпаниях, которые не проходят самостоятельно, врач может прописать стероидный крем для ускорения заживления.
В редких случаях тепловая сыпь может инфицироваться, особенно если ребенок почесал ее. Инфицированная тепловая сыпь может вызвать жар и другие признаки болезни.
Если у ребенка высокая температура или он кажется больным, обратитесь к врачу. Они могут прописать антибиотики, чтобы избавиться от любой бактериальной инфекции.
Поделиться на Pinterest Одевание ребенка в соответствии с климатом может помочь предотвратить тепловую сыпь.
Факторы риска тепловой сыпи у младенцев включают:
- ношение одежды, слишком теплой для сезона
- проживание в очень теплом климате
- сидение рядом с источниками тепла, такими как обогреватели или тепловые лампы
- пеленание, особенно если погода теплая или ребенок потеет
Чтобы снизить риск тепловой сыпи у младенцев, попробуйте следующее:
- Оденьте младенцев в одежду, соответствующую сезону.Нет необходимости, чтобы младенцы всегда были в пеленах или укрыты одеялом, особенно в теплую погоду.
- Выбирайте свободную, дышащую одежду, например хлопковые брюки или платье.
- Берегите младенцев от прямых солнечных лучей.
- В жаркую погоду используйте кондиционер и вентиляторы, чтобы малышам было прохладно.
- Не ставьте младенцев непосредственно перед обогревателями или другими источниками тепла.
- Следите за младенцами на предмет признаков повышенного потоотделения. Если ребенок покраснел или потеет, переместите его в более прохладное место.
Тепловая сыпь обычно не опасна. Однако это может быть признаком того, что ребенок рискует перегреться. Перегрев может вызвать ряд серьезных проблем со здоровьем, поэтому важно прислушаться к предупреждению и переместить ребенка в более прохладное место. Если ребенку будет прохладно и комфортно, это поможет быстро избавиться от сыпи.
Если сыпь не проходит сама по себе в течение нескольких дней, если ребенку кажется, что ему очень некомфортно или если сыпь начинает распространяться, обратитесь к врачу.
Когда у вашего ребенка появляется тепловая сыпь (покалывание)
Тепловая сыпь (также называемая потницей) — частая проблема у детей, особенно младенцев.Это вызывает небольшие красные шишки на коже. Чаще всего появляется на шее, ягодицах и кожных складках. Но он может появиться где угодно на теле. Тепловая сыпь — это не серьезно. Легко лечится в домашних условиях.
Что вызывает тепловую сыпь?
Тепловая сыпь вызвана закупоркой потовых желез. Это может произойти, если ваш ребенок:
Слишком много солнца или тепла
Переодет (слишком много слоев одежды)
Занимается интенсивными упражнениями или физической активностью
Что такое симптомы тепловой сыпи?
Тепловая сыпь может вызвать покраснение участков кожи и образование небольших бугорков.Кожа также может чесаться.
Как диагностируется тепловая сыпь?
Тепловая сыпь диагностируется по внешнему виду. Чтобы получить дополнительную информацию, врач спросит о симптомах и состоянии здоровья вашего ребенка. Медицинский работник также осмотрит вашего ребенка. Вам сообщат, нужны ли какие-либо тесты.
Как лечится тепловая сыпь?
В большинстве случаев тепловая сыпь не требует лечения. Часто она проходит сама по себе в течение 2–3 дней. Чтобы облегчить симптомы у ребенка, вы можете сделать следующее в домашних условиях:
Наносите безрецептурный крем с гидрокортизоном 1-2 раза в день на сыпь, чтобы облегчить зуд.Не кладите стероидный крем под подгузник. Каждый раз до и после нанесения крема мойте руки теплой водой с мылом.
Давайте ребенку безрецептурные антигистаминные препараты, чтобы облегчить зуд.
Приложите к сыпи прохладный компресс (например, чистую салфетку, смоченную в прохладной воде).
Дайте ребенку прохладные ванны.
Ослабьте подгузник вашего ребенка, если он трется о область высыпания.
Позвоните поставщику медицинских услуг
Позвоните поставщику медицинских услуг вашего ребенка, если у вашего ребенка есть одно из следующих:
Тепловая сыпь, которая не проходит в течение 7 дней после начала лечения
Другие симптомы, такие как лихорадка, боль в горле или ломота в теле, которые могут указывать на болезнь или инфекцию
Лихорадка (см. Лихорадка и дети ниже)
Припадок, вызванный лихорадкой
Лихорадка и дети
Использование цифровой термометр, чтобы проверить температуру вашего ребенка.Не используйте ртутный термометр. Цифровые термометры бывают разных видов и применений. К ним относятся:
Ректальный. Для детей младше 3 лет ректальная температура является наиболее точной.
Лоб (височный). Это работает для детей в возрасте от 3 месяцев и старше. Если у ребенка младше 3 месяцев есть признаки болезни, их можно использовать для первого прохода. Врач может подтвердить ректальную температуру.
Ухо (барабанное). Температура ушей точна после 6 месяцев, но не раньше.
Подмышечная (подмышечная). Это наименее надежный, но его можно использовать для первого прохода, чтобы проверить ребенка любого возраста с признаками болезни. Врач может подтвердить ректальную температуру.
Рот (оральный). Не используйте термометр во рту ребенка, пока ему не исполнится 4 года.
Осторожно пользуйтесь ректальным термометром.Следуйте инструкциям производителя продукта для правильного использования. Вставьте аккуратно. Пометьте его и убедитесь, что он не используется во рту. Он может передавать микробы через стул. Если вы чувствуете себя плохо с ректальным термометром, спросите у врача, какой тип использовать вместо него. Когда вы разговариваете с любым врачом о лихорадке вашего ребенка, сообщите ему или ей, какой тип вы использовали.
Ниже приведены инструкции, которые помогут узнать, есть ли у вашего маленького ребенка лихорадка. Лечащий врач вашего ребенка может дать вам другие номера для вашего ребенка.Следуйте конкретным инструкциям вашего провайдера.
Показания лихорадки для ребенка в возрасте до 3 месяцев:
Показания лихорадки для ребенка в возрасте от 3 месяцев до 36 месяцев (3 года):
Ректально, лоб или ухо: 102 ° F (38,9 ° C) или выше
Подмышечная впадина: 101 ° F (38,3 ° C) или выше
В этих случаях позвоните поставщику медицинских услуг:
Повторяющаяся температура 104 ° F (40 ° C) или выше у ребенка любого возраста
Лихорадка 100 лет.4 ° (38 ° C) или выше у ребенка младше 3 месяцев
Лихорадка, которая длится более 24 часов у ребенка младше 2 лет
Лихорадка, которая длится 3 дня у ребенка в возрасте 2 лет и старше
Как предотвратить тепловую сыпь?
Вы можете помочь предотвратить появление тепловой сыпи у вашего ребенка:
Снимите с ребенка лишние слои одежды, когда станет тепло. Дети не должны носить более одного дополнительного слоя одежды, чем взрослые.
Одевайте ребенка в свободную одежду, которая не трется о кожу.
Меняйте подгузник вашего ребенка сразу же, когда он намокнет или загрязнен.
Что такое сыпь у детей и как ее лечить?
Тепловая сыпь — частая жалоба новорожденных. Это может вызывать дискомфорт и раздражение, особенно когда возникает на лице, в паху или вокруг области подгузника.
Что такое тепловая сыпь?
Тепловая сыпь возникает, когда потовые железы закупориваются и воспаляются от жары и высокой влажности.Это может помешать младенцам избавиться от пота так, как им нужно. Пот остается под кожей, вызывая обесцвечивание, образование волдырей или комков. Тепловая сыпь, также известная как потница или потница, может варьироваться по степени тяжести от легкого раздражения и зуда до инфекции и лихорадки.
Тепловая сыпь часто встречается у новорожденных, потому что их потовые железы не успевают развиться должным образом. Это скорее неудобно, чем серьезно, и лечить его относительно легко.
Каковы симптомы тепловой сыпи?
- Маленькие красные пятна или волдыри, часто прозрачные, скопления на лице или в складках кожи, часто в области подгузников
- Зуд, покалывание, раздражающие ощущения
- Небольшая припухлость и покраснение на пораженной области
Симптомы обычно длятся не более двух-трех дней.Более тяжелые случаи могут длиться неделю или дольше и могут потребовать лечения антибиотиками.
Воспользуйтесь этим средством проверки симптомов от HealthDirect, чтобы узнать, есть ли у вашего ребенка тепловая сыпь.
Что вызывает тепловую сыпь?
Тепловая сыпь вызывается сочетанием тепла и влажности. У детей потоотделение является основным способом регулирования температуры тела, а жаркая и влажная среда усиливает их потоотделение и увеличивает шансы на тепловую сыпь.
Вот несколько распространенных причин тепловой сыпи:
Кожные складки — места, где ваши поры с большей вероятностью закупорятся, — это места, где у пота меньше шансов выйти и где наибольшее трение между кожей имеет место.Это особенно актуально для младенцев с множеством складок кожи, особенно вокруг шеи и внутренней поверхности бедер.
Трение и одежда — одевание ребенка в чрезмерную одежду при высоких температурах или синтетическую одежду, не позволяющую испаряться поту, может привести к появлению тепловой сыпи.
Постельный режим — длительное лежание в постели может вызвать тепловую сыпь, почти так же, как трение и одежда.
Незрелые потовые протоки — потовые протоки ребенка развиваются вместе с остальными, и в случае жары их поры могут не выдержать сильного жара.
Типы тепловой сыпи
Существует три типа тепловой сыпи
Легкая | Miliaria crystalina — выглядит как прозрачные волдыри, которые можно удалить легким трением, например, протиранием влажным полотенцем.
Умеренный | Miliaria rubra — появляется в виде бугристых пятен, которые могут вызывать чувство раздражения и зуда. Может вызвать сыпь и волдыри, похожие на прыщи.
Тяжелая | Miliaria profunda — появляется в виде папул (возвышение на коже без жидкости) и встречается глубже в плоти, чем кристаллина и рубра.Ощущение обычно описывается как жжение, а не зуд.
Как лечить тепловую сыпь
Обычно тепловая сыпь проходит сама собой. Тем не менее, есть несколько простых способов предотвратить и лечить тепловую сыпь:
Предотвращение тепловой сыпи — Избегайте прямого контакта с солнцем в жаркие дни, убедитесь, что ваш ребенок не носит чрезмерных или неудобных материалов (например, шерсти или царапающие ткани), держите их должным образом увлажненными и обеспечьте достаточную вентиляцию.
Как лечить тепловую сыпь — Купайте ребенка в прохладной или теплой воде, но избегайте чрезмерного купания, так как это может уменьшить количество натуральных масел, предназначенных для защиты кожи ребенка. Избегайте использования матрасов с пластиковым покрытием в детской кроватке. Ваш терапевт или фармацевт могут посоветовать кремы, если вы чувствуете, что требуется дополнительное внимание.
Когда вам следует отвести ребенка к врачу — Если ваш ребенок нездоров, лихорадит, его трудно разбудить или если сыпь сохраняется более трех дней, вам следует обратиться за медицинской помощью.В противном случае, если волдыри у вашего ребенка инфицированы, вам следует обратиться к терапевту.
Источники:
https://www.healthdirect.gov.au/heat-rash
https://www.mayoclinic .org / заболевания-состояния / тепловая-сыпь / симптомы-причины / syc-20373276
Вся информация, содержащаяся в этой статье, предназначена только для общих информационных целей. Предоставленная информация не должна рассматриваться как медицинский совет и не заменяет или заменяет консультацию с квалифицированным специалистом в области здравоохранения.
Тепловая сыпь у младенцев — BabyCentre UK
Что такое тепловая сыпь?
Тепловая сыпь, также известная как потница, потница или потница (Harding, 2016), — это легкое и обычно безвредное состояние (Harding 2016, NHS 2018a), которое часто поражает маленьких детей (Oakley and Eshraghi 2018).
Это не заразно и обычно проходит само в течение нескольких дней (NHS 2018a). Основной способ вылечить и предотвратить это — просто охладить ребенка (NHS 2018a).
Что вызывает тепловую сыпь?
Тепловая сыпь часто встречается у младенцев, потому что их потовые железы все еще развиваются (Harding 2016).Когда вашему ребенку становится жарко и потеет, пот может накапливаться на его коже, а не выходить через поры. Это может вызвать крошечные пятна отека, которые выглядят как сыпь (Harding, 2016).
Как узнать, есть ли у ребенка тепловая сыпь?
Может быть трудно отличить тепловую сыпь от другой сыпи у новорожденных. Один очевидный ключ к разгадке — появляется ли сыпь, когда вашему малышу особенно жарко и потеет (Harding, 2016).
Тепловая сыпь выглядит как множество крошечных шишек, которые иногда могут быть немного красными (Harding 2016, NHS 2018a, Oakley and Eshraghi 2018).Он может появиться где угодно на теле или лице вашего малыша. У новорожденных он часто появляется на голове, лице, шее или груди (Oakley and Eshraghi 2018). Младенцы старшего возраста могут быть более склонны к попаданию в складки кожи, например, вокруг шеи, подмышек или в области подгузников (Miller 2017, Oakley and Eshraghi 2018).
Тепловая сыпь может совсем не беспокоить вашего ребенка (Harding, 2016), но иногда может вызывать зуд и дискомфорт (Harding 2016, Miller 2017, Oakley and Eshraghi 2018). Обычно он проясняется в течение нескольких часов или дней (Harding 2016, NHS 2018a, Oakley and Eshraghi 2018).
Серьезна ли тепловая сыпь?
Обычно нет. В большинстве случаев тепловая сыпь — это всего лишь незначительное раздражение, которое должно скоро исчезнуть, когда ваш ребенок остынет (Harding, 2016).
(Однако это может быть признаком того, что вашему ребенку слишком жарко. Если ребенку слишком жарко на долгое время, это может увеличить риск обезвоживания (NHS 2018a) или теплового удара (Harding 2016). Если ваш ребенок также выглядит в целом нездоровым , или у него есть симптомы обезвоживания, и его охлаждение не помогает, позвоните по номеру 111 для получения срочной медицинской консультации (NHS 2018b) (в Уэльсе позвоните по телефону 0845 46 47, а в Северной Ирландии позвоните в местную хирургию общей практики, чтобы узнать, где вы находитесь вне дома часов службы).
Как предотвратить и лечить тепловую сыпь?
Тепловая сыпь у вашего ребенка, вероятно, пройдет сама по себе в течение нескольких часов или дней (NHS 2018a, Oakley and Eshraghi 2018). А пока вот что вы можете сделать, чтобы уменьшить зуд или дискомфорт:
- Попробуйте снизить температуру и влажность (Harding 2016, Oakley and Eshraghi 2018). Переместитесь в просторную комнату или тенистое место. Попробуйте использовать мини-вентилятор, если вы путешествуете по жаркой стране или в летнюю жару. Если по ночам стоит жаркая погода, откройте окна и двери, чтобы воздух циркулировал.
- Снимите с него одежду или оденьте его в хлопок (Harding 2016, Oakley and Eshraghi 2018). Синтетические ткани, такие как полиэстер и нейлон, задерживают тепло. Вместо этого выбирайте натуральные волокна. По возможности ослабьте или снимите с него одежду и дайте ему как можно больше времени без подгузников.
- Сохраняйте кожу прохладной (Harding 2016, Oakley and Eshraghi 2018). Охладите пораженные участки, используя прохладные влажные полотенца, либо примите прохладную ванну или душ.
- Держите его гидратированным (NHS 2018a).Если ваш ребенок находится на грудном вскармливании, предложите дополнительное кормление грудью, чтобы снизить риск обезвоживания. Если он находится на искусственном вскармливании, предложите ему дополнительные глотки воды в отдельной бутылке или чашке. Не добавляйте воду в смесь для вашего ребенка (NHS 2017), так как это может означать, что он не получает всех необходимых ему питательных веществ.
Предупреждение: не накрывайте детскую коляску муслином или одеялом, чтобы охладить его. Это будет удерживать тепло и, скорее всего, сделает вашему ребенку намного горячее, а не холоднее (Studman, 2017). Вместо этого старайтесь держать детскую коляску в тени.Часто проверяйте его, когда он в детской коляске или прогулочной коляске, чтобы убедиться, что ему не слишком тепло (Studman 2017).
Если сыпь беспокоит вашего ребенка, обратитесь к фармацевту (NHS 2018a). Она может порекомендовать лосьон с каламином или увлажняющий крем (смягчающий), чтобы успокоить кожу вашего ребенка (Harding, 2016).
Если у вашего ребенка особенно сильная тепловая сыпь и кремы от фармацевта не помогают, обратитесь к терапевту. Он может прописать мягкий стероидный крем, который может помочь уменьшить воспаление и зуд и улучшить самочувствие вашего ребенка (Harding, 2016).
Дополнительные советы и рекомендации:
Последний раз рассмотрено: ноябрь 2018 г.
Список литературы
Harding M. 2016. Колючая и тепловая сыпь . Пациент, информация о здоровье. Patient.info [дата обращения: ноябрь 2018 г.]
NHS. 2018a. Тепловая сыпь (потница). NHS, Здравоохранение от А до Я. www.nhs.uk [дата обращения: ноябрь 2018 г.]
NHS. 2017. Обезвоживание. NHS, Здравоохранение от А до Я. www.nhs.uk [дата обращения: ноябрь 2018 г.]
NHS. 2018b. Тепловое истощение и тепловой удар. NHS, Здравоохранение от А до Я. www.nhs.uk [дата обращения: ноябрь 2018 г.]
Miller JL. 2017. Miliaria. UpToDate. www.uptodate.com [дата обращения: ноябрь 2018 г.]
Oakley A, Eshraghi A. 2018. Miliaria. DermNet NZ. www.dermnetnz.org [дата обращения: ноябрь 2018 г.]
Studman A. 2017. Посмотрите, как детская коляска может перегреться на солнце, если накрыть ее. Который, Новости. www.which.co.uk [по состоянию на ноябрь 2018 г.]
Как предотвратить и лечить тепловую сыпь у детей
Лето в Техасе хорошо известно своей жарой и влажностью — двумя погодными условиями, которые делают тепловую сыпь более вероятной у младенцев, малышей и даже детей старшего возраста.Нненна Агим, доктор медицины, директор отделения дерматологии в Children’s Health℠ и доцент Юго-Западного штата Юго-Запад, делится советами, как помочь вашему ребенку избежать этой колючей сыпи — и что делать, если она появляется.
Что вызывает тепловую сыпь?
Тепловая сыпь — это именно то, на что она похожа — сыпь, вызванная теплом. Тепловая сыпь, также называемая потницей и потницей, возникает, когда поры или потовые протоки закупориваются. Это может произойти, если ребенок слишком тепло одет, слишком интенсивно тренируется или просто слишком много потеет из-за очень жаркой погоды.
«Как следует из названия, спусковым механизмом является чрезмерно высокая температура, поскольку выделяемый пот блокирует поры кожи, вызывая сыпь», — объясняет д-р Агим.
Поры в складках кожи чаще закупориваются из-за тепла и трения. Вот почему младенцы и малыши с лишними кожными валиками более склонны к развитию тепловой сыпи, чем дети более старшего возраста.
Как выглядит тепловая сыпь?
Тепловая сыпь выглядит как крошечные бугорки или волдыри, которые могут казаться красными или воспаленными.Тепловая сыпь чаще встречается в складках кожи вокруг шеи, подмышек или в области подгузников, а также может появляться на груди и спине.
Как лечить тепловую сыпь у младенцев и детей ясельного возраста?
Для избавления от тепловой сыпи не нужны лекарства. Лучшее лечение тепловой сыпи — это просто охладить вашего малыша.
Охлаждение ребенка поможет быстро исчезнуть сыпь и зуд. Вы можете раздеть их до подгузника, использовать прохладные мочалки, чтобы успокоить их кожу, или отнести их в охлаждаемое и проветриваемое помещение.
Не наносите мази, такие как лосьон с каламином, на тепловую сыпь у вашего ребенка. Это еще больше заблокирует поры кожи, усугубив сыпь и раздражение.
Как предотвратить у моего ребенка тепловую сыпь?
Лучший способ предотвратить тепловую сыпь — помочь ребенку сохранять прохладу как в помещении, так и на улице. «Тепловая сыпь не является обычным явлением при хорошей вентиляции и надлежащей практике одевания», — говорит д-р Агим.
Следуйте этим советам, чтобы предотвратить тепловую сыпь:
- Оденьте младенцев и малышей в однослойную светлую хлопковую одежду
- Во время активного отдыха ищите тень, часто увлажняйтесь и снимайте лишние слои одежды
- Переносить переносные вентиляторы и / или мистеры с чистой водой для испарительного охлаждения
- Регулярно обслуживайте домашний кондиционер, чтобы обеспечить максимальную производительность.
- Не оставляйте ребенка спать в переноске, автокресле или коляске
Приняв эти меры, чтобы охладить вашего ребенка, вы можете помочь ему избежать тепловых высыпаний в течение всего лета, независимо от того, насколько жарко в Техасе.
Тепловая сыпь — обычное явление в жаркое и влажное лето. Детский дерматолог из @Childrens делится советами по профилактике и лечению тепловой сыпи у детей.
Узнать больше
Здоровье детей на вашей стороне, чтобы сохранить здоровье и безопасность вашей семьи этим летом. См. Другие советы по безопасности летом.
Зарегистрироваться
Следите за новостями о здоровье, которые важны для ваших детей. Подпишитесь на рассылку новостей здоровья детей и получайте больше советов прямо на ваш почтовый ящик.
Тепловая сыпь — лечение, симптомы и причины
На этой странице
Что такое тепловая сыпь?
Тепловая сыпь, иногда называемая потницей или потницей, представляет собой безвредную, но очень зудящую кожную сыпь. Он вызывает небольшие красные пятна в местах скопления пота, таких как подмышки, спина, под грудью, грудь, пах, изгибы локтей и колен, а также поясница.
Это случается, когда ваше тело потеет больше, чем обычно, поэтому обычно это происходит в летние месяцы или когда вы находитесь в жарком климате.
Каковы симптомы тепловой сыпи?
Причины тепловой сыпи:
- крошечные красные точки или прозрачные волдыри. У младенцев они часто находятся в складках кожи, на лице или в области подгузников
- раздражающий зуд и покалывание
- покраснение и небольшая припухлость пораженного участка
Симптомы тепловой сыпи длятся 2–3 дня.
Что вызывает тепловую сыпь?
Тепловая сыпь возникает в результате закупорки и воспаления потовых протоков в жару и высокую влажность.
Это обычное явление у новорожденных, поскольку их потовые железы еще не сформировались должным образом. Это также может произойти у детей старшего возраста.
Когда мне следует обратиться к врачу?
Если эта область инфицирована, вам или вашему ребенку могут потребоваться антибиотики. Обратитесь к врачу, если:
- волдыри заполняются гноем
- Область становится более красной, опухшей или теплой
- Сыпь держится более 3 дней
- Вы или ваш ребенок плохо себя чувствуете или у вас жар
- у вас или у вашего ребенка опухшие лимфатические узлы
НАЙТИ ЗДРАВООХРАНЕНИЕ — Поисковая служба поможет вам найти врачей, аптеки, больницы и другие медицинские услуги.
СПРОСИТЕ СВОЕГО ВРАЧА — Готовитесь к встрече? Используйте Конструктор вопросов для получения общих советов о том, что спросить у терапевта или специалиста.
Как диагностируется тепловая сыпь?
Ваш врач диагностирует тепловую сыпь, посмотрев на нее. Они могут взять мазок, чтобы исключить инфекцию.
Как лечится тепловая сыпь?
Тепловая сыпь обычно проходит без лечения.
Если у вас появилась тепловая сыпь, вот несколько вещей, которые могут помочь:
- По возможности старайтесь избегать потоотделения.Убедитесь, что есть хорошая вентиляция.
- Если у вашего ребенка тепловая сыпь, убедитесь, что он не закутан в слишком много одежды, и избегайте пластиковых матрасов.
- Старайтесь носить свободную хлопчатобумажную одежду, которая поможет предотвратить перегрев и усилить зуд. Избегайте тканей, которые раздражают вашу кожу, таких как шерсть или царапины.
- Прохладная ванна или душ могут помочь обеспечить кратковременное облегчение любого зуда, но следует избегать чрезмерного душа или купания, поскольку это может уменьшить количество натуральных масел, которые защищают кожу, и может ухудшить состояние.
- Существуют лекарства, облегчающие симптомы зуда. Поговорите со своим фармацевтом, чтобы узнать, подходят ли вам лекарства, которые вы принимаете.



 Через пару дней начинается самостоятельное заживление.
Через пару дней начинается самостоятельное заживление.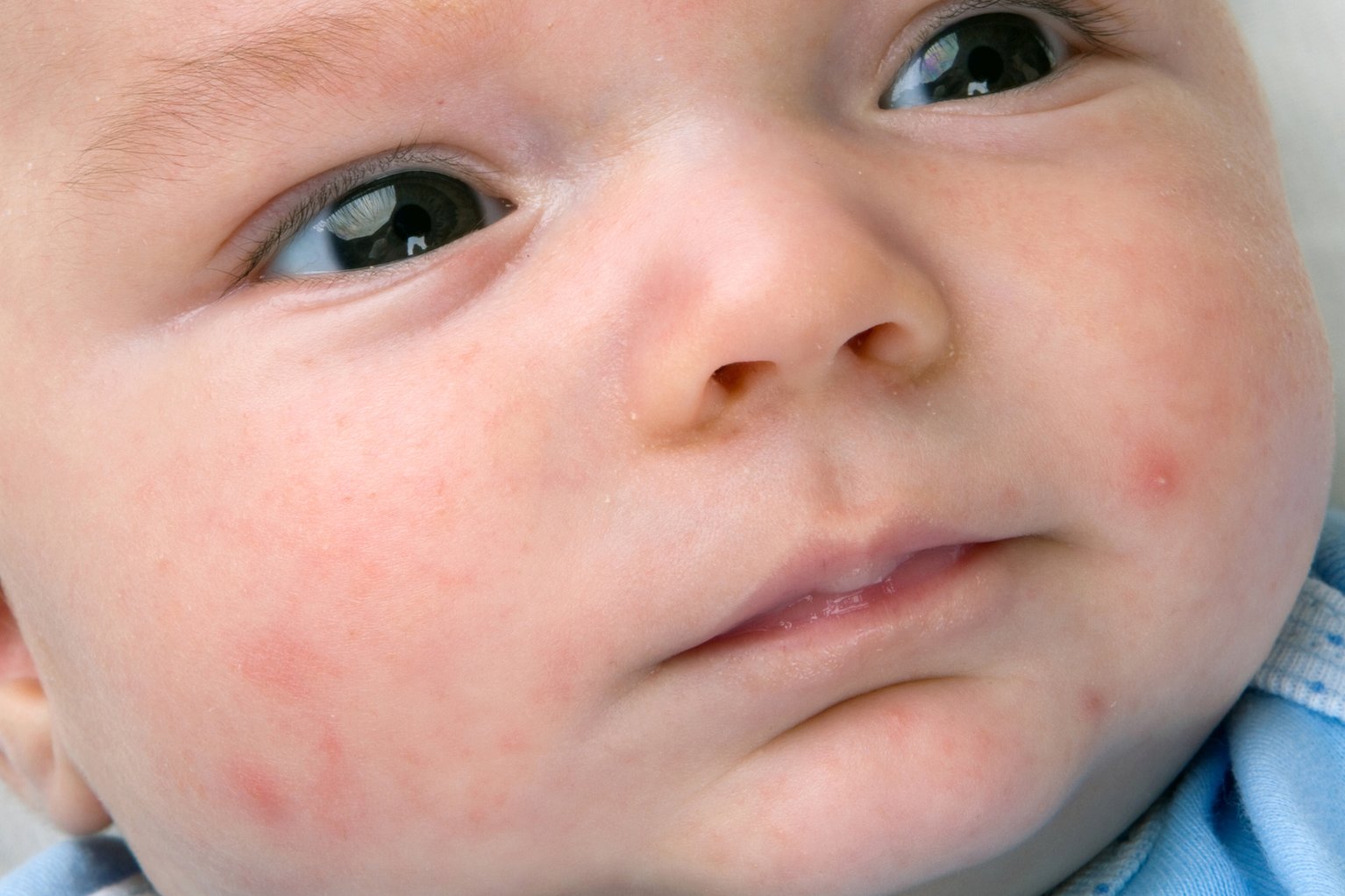 Не нужно выдавливать или сильно тереть сыпь.
Не нужно выдавливать или сильно тереть сыпь.