Arpimed
15 г 1% крема для наружного применения в тубе алюминиевом вместе с листком-вкладышем в пачке из картона.
Условия отпуска
Отпускается без рецепта врача.
Дополнительная информация о грибковой инфекции:
Грибковые инфекции очень распространены и поражают многих людей.
Некоторые из наиболее распространенных грибковых инфекций кожи, являются “стопа атлета”, грибковая опрелость, грибковая кожная сыпь и дерматофитии.
Существуют два основных типа грибковых инфекций:
- Дерматофитии, вызываемые возбудителями рода Tinea
- Кандидозы, вызываемые дрожжеподобными грибами рода Candida.
Дерматофитии рода Tinea включают “стопу атлета” и стригущий лишай. Возбудители “стопы атлета”, как правило, без риска сосуществуют на наших кожных покровах и в нашей среде обитания. Естественный природный баланс, который обычно держится под контролем, может быть нарушен такими факторами, как избыточная влажность (сырость). Это может наблюдаться, например, при регулярном ношении кроссовок, в которых ноги постоянно потеют и находяться в тепле. Поскольку данный возбудитель контагиозен и им можно заразиться и при смене комнаты. Стригущий лишай может передаваться от животных к детям.
Это может наблюдаться, например, при регулярном ношении кроссовок, в которых ноги постоянно потеют и находяться в тепле. Поскольку данный возбудитель контагиозен и им можно заразиться и при смене комнаты. Стригущий лишай может передаваться от животных к детям.
Основным симптомом обоих видов дерматофитий является зуд, шелушение и сыпь.
Возбудители рода Candida вызывают грибковую кожную сыпь и молочницу. Грибковая сыпь может развиваться на любом участке тела, но чаще всего возникает там, где участки кожи трутся друг о друга, а именно под грудями, под мышками, в области паха и на спине.
Candida -это дрожжеподобный грибок, который обычно обитает без риска для нас на нашей коже. Однако нормальное равновесие, которое обычно держится под контролем может нарушиться под воздействием таких факторов, как излишняя потливость, тесная или синтетическая одежда, средства гигиены, добавки для ванны. Когда усиливается рост грибов на коже, на ней могут развиваться следующие симптомы: постоянное жжение и зуд, болезненность и разнообразные пятна или бляшки, а также явления опрелости и мацерации.
Грибы рода Candida могут стать причиной развития потницы у детей.
У большинства детей потница наблюдается на определенном этапе. Хотя потница редко может осложниться чем-то серьезным, она может быть весьма неприятным явлениeм для Вас и для Вашего ребенка. Потница, которая длится более трех дней, может иметь грибковое происхождения и требовать противогрибкового лечения. Симптомы грибковой потницы: красные пятна на ягодицах и половых органах у детей, жжение и зуд.
Атопический дерматит у детей — способы лечения и профилактики, первые симптомы
Атопический дерматит (АД) — хроническое генетически обусловленное воспалительное поражение кожи аллергической природы. Его могут вызывать несколько факторов — аллергенов, поступающих в организм ребенка пищевым (с продуктами), контактным (при соприкосновении кожи с одеждой и т.д.) или респираторным путем (при вдыхании пыльцы, пыли).
Атопический дерматит у детей обычно развивается в раннем детском возрасте (чаще всего — в 2-3 месяца) и проходит к 3-4 годам, но может оставаться на всю жизнь.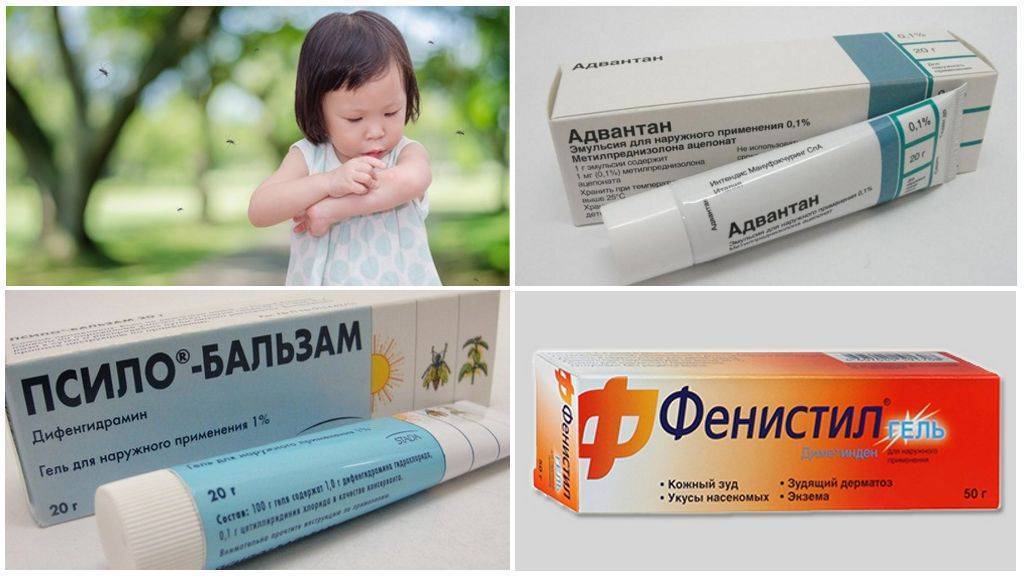 Атопический дерматит — это не болезнь кожи. Это проявление внутренних неполадок в организме ребенка и незрелости его желудочно-кишечного тракта.
Атопический дерматит — это не болезнь кожи. Это проявление внутренних неполадок в организме ребенка и незрелости его желудочно-кишечного тракта.
Причины
Чаще всего причиной детского атопического дерматита становится аллергия на продукты питания. Помимо этого вызывать дерматит могут аллергены, попадающие в организм через дыхательные пути: домашняя пыль, сухой корм для аквариумных рыбок, аэрозольные освежители воздуха, инсектициды, шерсть и частички кожи животных.
Симптомы
- Покраснение, сухость и шелушение щек (покраснение может уменьшаться или полностью исчезать при выходе на холод, а затем возобновляться).
- Долго не исчезающие опрелости в складках кожи, особенно в области промежности и ягодиц.
- «Молочная корочка» на волосистой части головы (чешуйки, которые склеиваются секретом сальных желез).
- Различные сыпи, зудящие узелки, наполненные прозрачным содержимым (строфулюс), мокнущие участки кожи.

- «Географический» язык (на языке имеется налет, исчерченный разнообразными линиями).
- Затяжные конъюнктивиты, риниты.
- ОРВИ с обструктивным синдромом (проблемы с дыхательными путями) или с ложным крупом (воспаление гортани).
- Проблемы со стулом (запоры или поносы).
К концу второго года жизни проявления атопического дерматита у детей обычно смягчаются и постепенно исчезают, но у некоторых детей могут перерасти в серьезные аллергические заболевания, такие как бронхиальная астма, аллергический ринит. Именно поэтому крайне важно помочь маленькому организму пережить этот период с минимальным риском и выбраться из этого состояния.
При наличии симптомов следует пройти обследование, в которое могут входить кожные пробы и/или анализ крови на наличие специфических иммуноглобулинов Е.
Профилактика
- Расширяя рацион ребенка, никогда не вводить сразу два новых продукта.
- Вводя новый продукт, выждать неделю.
 Если не последовало реакции, можно давать следующий.
Если не последовало реакции, можно давать следующий. - Увлажнять кожу, при этом кремы работают лучше, чем лосьоны.
- Избегать вещей, которые вызывают сыпь, таких как агрессивные моющие средства и любые другие раздражители, на которые у ребенка проявляется аллергия.
- Предотвратить расчесывание сыпи с помощью надевания варежек на руки ребенка.
- Купать ребенка в теплой воде и в течение короткого времени.
- Кормить грудью ребенка в течение по крайней мере 6 месяцев для укрепления иммунной системы.
Подробнее о детской дерматологии в клинике «ЮгМед»
Кожные высыпания у малышей — противопоказания к вакцинации. — «Мать и Дитя
При наличии кожных высыпаний вакцинация чаще всего откладывается, так как это является противопоказанием для введения большинства вакцин.
Дорогие родители! В день проведения вакцинации Вашему малышу обязателен осмотр врача-педиатра. Конечно же, ребенок должен быть здоров, у него необходимо накануне вечером и утром перед выходом из дома померить температуру тела и осмотреть кожные покровы. При наличии кожных высыпаний вакцинация чаще всего откладывается, так как это является противопоказанием для введения большинства вакцин. Поэтому мы рекомендуем родителям быть внимательными в отношении кожных высыпаний у малыша и всегда обсуждать причину их появления с медработниками.
Конечно же, ребенок должен быть здоров, у него необходимо накануне вечером и утром перед выходом из дома померить температуру тела и осмотреть кожные покровы. При наличии кожных высыпаний вакцинация чаще всего откладывается, так как это является противопоказанием для введения большинства вакцин. Поэтому мы рекомендуем родителям быть внимательными в отношении кожных высыпаний у малыша и всегда обсуждать причину их появления с медработниками.
В связи с частым возникновением на приемах перед вакцинацией ситуаций, когда родители малышей не обращают внимание на кожные проявления у ребенка и приходят на прием в день вакцинации, мы предлагаем Вам ознакомиться с причинами кожных высыпаний у детей.
Так как наиболее интенсивный график вакцинации имеется у детей на первом году жизни, мы и рассмотрим причины появления сыпи у детей раннего возраста (до 3 лет). Но и в более старшем возрасте родителям необходимо не пренебрегать правилом- прививку делаем детям на фоне полного здоровья, отсутствия острых проявлений заболевания, при наличии показаний- на фоне проведения необходимой медикаментозной подготовки, в большинстве случаев- на фоне соблюдения гипоаллергенной диеты.
Итак, причины кожных высыпаний у детей раннего возраста:
- Аллергическая сыпь
- Опрелость (пеленочный дерматит)
- Потница
- Высыпания на коже при паразитарных инвазиях
- Сыпь при инфекционных заболеваниях
- Геморрагические высыпания при заболеваниях крови и сосудов
- Укусы насекомых
Аллергическая сыпь
Наиболее частой причиной высыпаний у детей первого года жизни является пищевая аллергия, проявления которой многообразны:
- различная по форме и яркости окраски сыпь на теле, чаще на щеках,
- покраснения, шелушение кожи, сопровождающиеся зудом,
- стойкие опрелости,
- гнейс на волосистой части головы и бровях, сохраняющийся после 3-4-го месяца жизни малыша,
- обильная потница при легком перегревании,
- появление на коже волдырей по типу ожога крапивой (крапивница),
- появление отечности кожи, подкожно-жировой клетчатки и слизистых оболочек (отек Квинке).

В последние годы растет количество детей с кожными проявлениями аллергии. Повышенный риск возникновения пищевой аллергии существует у детей, в семьях которых уже были зафиксированы случаи аллергии. При наличии аллергических заболеваний со стороны обоих родителей риск возникновения аллергии у ребенка равен примерно 70-80%, при наличии аллергической патологии со стороны матери — 60%, со стороны отца — 30%, при отсутствии аллергических проблем со стороны родителей — от 10 до 18%. Кроме наследственных факторов, к аллергическим реакциям у грудного ребенка может привести перенесенная гипоксия плода (кислородная недостаточность) во время беременности и родов, быстрый переход на искусственное вскармливание, перенесенные малышом острые респираторно-вирусные и кишечные инфекции с последующим нарушением состава кишечной микрофлоры.
Возникновение пищевой аллергии у детей первого года жизни связано с функциональными особенностями их пищеварительного тракта: низкая активность ферментов, низкий уровень выработки IgA — защитных антител, расположенных на поверхности слизистых оболочек желудочно-кишечного тракта. Именно они обеспечивают местную защиту слизистых оболочек кишечника от чужеродных агентов. По мере введения продуктов прикорма (индивидуально для каждого ребенка — с 4-6 месяцев жизни) происходит дальнейшее созревание ферментных систем. При нарушении сроков и правил введения прикорма возможно возникновение ферментопатии, нарушения равновесия микрофлоры в кишечнике, появление высыпаний на коже, связанных с воспалительной реакцией в стенке кишечника, требующей коррекции и лечения.
Именно они обеспечивают местную защиту слизистых оболочек кишечника от чужеродных агентов. По мере введения продуктов прикорма (индивидуально для каждого ребенка — с 4-6 месяцев жизни) происходит дальнейшее созревание ферментных систем. При нарушении сроков и правил введения прикорма возможно возникновение ферментопатии, нарушения равновесия микрофлоры в кишечнике, появление высыпаний на коже, связанных с воспалительной реакцией в стенке кишечника, требующей коррекции и лечения.
И конечно, аллергические реакции у детей, находящихся на грудном вскармливании, связаны с нарушениями в питании кормящей матери, с избыточным употреблением ею высокоаллергенных продуктов.
Выявить причинный аллерген помогает так называемый пищевой дневник, в котором мама регулярно (не менее 14 дней) отмечает все виды питания и питья, получаемые ею или малышом в течение дня, указывает состав блюд, особенности их кулинарной обработки, время кормления и появления нежелательных реакций (жидкий стул, срыгивания, кожные высыпания и т. д.). У детей после года отмечаются высыпания на введение таких продуктов в питание, как конфеты, шоколад, пирожные, кексы и другие кулинарные продукты промышленного производства, содержащие большое количество красителей и консервантов, часто вызывающих аллергические проявления на коже, даже у взрослых. Учитывая незрелость ферментативных систем пищеварительного тракта у детей раннего возраста, незрелость иммунной системы, данные продукты не рекомендуется вводить в рацион детям до 3 летнего возраста.
д.). У детей после года отмечаются высыпания на введение таких продуктов в питание, как конфеты, шоколад, пирожные, кексы и другие кулинарные продукты промышленного производства, содержащие большое количество красителей и консервантов, часто вызывающих аллергические проявления на коже, даже у взрослых. Учитывая незрелость ферментативных систем пищеварительного тракта у детей раннего возраста, незрелость иммунной системы, данные продукты не рекомендуется вводить в рацион детям до 3 летнего возраста.
Если у Вашего малыша периодически отмечаются проявления пищевой аллергии на коже, вакцинация откладывается до момента угасания высыпаний и проводится на фоне приема антигистаминных препаратов, назначаемых врачом-педиатром или аллергологом-иммунологом за несколько дней до вакцинации и после. Необходимо соблюдать гипоаллергенную диеты кормящей маме и ребенку не менее, чем за 7-10 дней до предполагаемой вакцинации и после нее. По назначению врача, вероятно, для стабилизации кожного процесса, необходимо будет применять и наружные средства для лечения кожи, чтобы вакцинация не послужила фактором, спровоцировавшим обострение.
Опрелость (пеленочный дерматит)
Опрелости обычно появляются в крупных складках кожи, особенно там, где детская кожа соприкасается с мочой, калом и подгузниками. Чаще всего опрелости появляются на ягодицах, в пахово-бедренных складках, но иногда кожа может покраснеть подобным образом в подмышечных и шейных складочках и даже за ушками. В запущенных случаях на поверхности могут появляться трещинки, эрозии и язвочки.
Профилактикой опрелостей является своевременная смена пеленок и подгузников, воздушные ванны. При опрелостях врач-педиатр в соответствии с типом кожи назначит ванны с отварами определенных трав, а также средство для нанесения после купания в складочки кожи.
Потница
Потница связана с особенностями строения и функционирования потовых желез. Обычно возникает в жаркую погоду, при перегревании ребенка из-за лихорадки, высокой температуры воздуха или чрезмерного укутывания.
Потница проявляется на коже множественными мелкими (1-2 мм) ярко — красными пятнышками. Высыпания у малышей чаще появляются на шее, груди и животе. Потница малыша практически не беспокоит, и при соблюдении правил ухода за кожей быстро исчезает. Небольшие проявления потницы не являются причиной для медотвода от вакцинации, если нет инфицированных элементов.
Высыпания на коже при паразитарных инвазиях
У грудных детей, чаще с 6-месячного возраста весьма вероятно заражение различными паразитами — острицами, лямблиями, аскаридами. Токсины, продукты жизнедеятельности паразитов, гельминтов всасываются в кровь и являются аллергизирующим фактором, в большинстве случаев могут вызвать появление высыпаний на коже ребенка.
Выявить данный вид высыпаний может только врач-педиатр после проведения осмотра и необходимых обследований, после чего индивидуально назначается лечение.
Сыпь при инфекционных заболеваниях
Если сыпь на коже сопровождается повышением температуры тела, ознобом, насморком, общим недомоганием, потерей аппетита, если отмечался контакт с больными в семье или в общественном месте в течении 7-14 дней вероятно, у ребенка отмечаются проявления инфекции.
Сыпи бывают при таких инфекционных заболеваниях, как: ветряная оспа, корь, краснуха, скарлатина, инфекционный мононуклеоз, менингококкововая инфекция, энтеровирусная инфекция и при других вирусных заболеваниях. Для постановки диагноза осмотр ребенка врачом-педиатром обязательно проводится на дому или в специальном боксе детской поликлиники.
Геморрагические высыпания при заболеваниях крови и сосудов
Кроме инфекций сыпь встречается при заболеваниях крови и сосудов. Геморрагические высыпания имеют вид пятен красного или темного цвета (синячков), не исчезающих при надавливании. При наличии геморрагической сыпи необходима консультация врача-педиатра, врача-гематолога и проведение дополнительных методов исследования.
Укусы насекомых
Дети раннего возраста часто страдают от укусов комаров и мошек. Высыпания на коже родители замечают утром, после пробуждения ребенка или после прогулок в лесо-парковой зоне. Характерно появление розовых или красноватых пятен в основном на открытых участках тела, и обязательно наличие элементов на лице или на одной его половине (в том случае, если ребенок спал на боку).
Характерно появление розовых или красноватых пятен в основном на открытых участках тела, и обязательно наличие элементов на лице или на одной его половине (в том случае, если ребенок спал на боку).
Чаще всего эта сыпь сопровождаются зудом, но не очень сильным. Общее состояние ребенка не страдает. Рекомендуется нанесение на высыпания антигистаминных гелей, назначенных врачом. Специальные гели уменьшают воспалительную реакцию кожи в месте укуса насекомого и оказывают противозудное действие.
Обнаружив высыпания на коже у ребенка, необходимо обратиться к врачу-педиатру. Для уточнения диагноза врач-педиатр может назначить дополнительное обследование, порекомендует лечение, при необходимости направит ребенка на консультацию к аллергологу-иммунологу, инфекционисту, гематологу или дерматологу.
Будьте здоровы!
Центр Иммунопрофилактики «Мать и дитя-ИДК»
г. Самара, ул. Гагарина, 30/Митирева,16
Самара, ул. Гагарина, 30/Митирева,16
г. Тольятти, ул. Ворошилова, 73
Телефон единой справочной: 8 800 250 24 24
Почему мы страдаем от аллергии: новое объяснение
- Карл Зиммер
- BBC Future
Автор фото, SPL
Аллергические реакции на все — от пыльцы растений до арахиса — отравляют жизнь миллионов людей. Но почему же наш организм так болезненно реагирует на такие, казалось бы, безобидные раздражители? В этом попытался разобраться корреспондент
BBC Future.
В моем случае это были шершни.
Как-то летним днем, когда мне было 12 лет, я оказался на заросшем высокой травой поле недалеко от дома одного из моих друзей и пнул ногой гнездо шершней размером с футбольный мяч. Эскадрилья разъяренных насекомых впилась в мою ногу. Их жала вонзались в меня, как раскаленные иглы. Я попытался смахнуть шершней с себя и бросился бежать, но спустя считанные минуты я ощутил, что с мной происходит что-то не то. Вокруг укусов образовалось целое созвездие розовых точек. Они начали распухать, сыпь поползла выше по ногам. У меня началась аллергическая реакция.
Эскадрилья разъяренных насекомых впилась в мою ногу. Их жала вонзались в меня, как раскаленные иглы. Я попытался смахнуть шершней с себя и бросился бежать, но спустя считанные минуты я ощутил, что с мной происходит что-то не то. Вокруг укусов образовалось целое созвездие розовых точек. Они начали распухать, сыпь поползла выше по ногам. У меня началась аллергическая реакция.
Мама друга дала мне какой-то антигистаминный препарат и погрузила меня в свой фургон. Пока мы ехали больницу графства, мне становилось все страшнее. Я очень смутно представлял себе, какие ужасы творятся, когда аллергия срывается с цепи. Я вообразил себе, как сыпь доползает до моего горла и запечатывает его.
Но я выжил и теперь могу рассказать эту историю. В больнице сыпь постепенно спала, но остался постоянный страх перед шершнями. Тест на аллергические реакции показал, что я восприимчив к насекомым. Причем не к медоносным пчелам или различным осам, а именно к конкретной разновидности шершней, которые меня жалили. Доктор из приемного покоя отделения скорой помощи предупредила, что в следующий раз, когда я наткнусь на их гнездо, мне может повезти меньше. Она дала мне инжектор EpiPen и сказала, что я должен тут же всадить иглу инжектора себе в бедро, если меня снова ужалит шершень. Содержащийся в инъекции противоаллергический препарат эпинефрин понизит давление крови, освободит дыхательные пути и, возможно, спасет мне жизнь.
Доктор из приемного покоя отделения скорой помощи предупредила, что в следующий раз, когда я наткнусь на их гнездо, мне может повезти меньше. Она дала мне инжектор EpiPen и сказала, что я должен тут же всадить иглу инжектора себе в бедро, если меня снова ужалит шершень. Содержащийся в инъекции противоаллергический препарат эпинефрин понизит давление крови, освободит дыхательные пути и, возможно, спасет мне жизнь.
В общем, мне повезло. С того дня прошло 35 лет, и за все это время я ни разу не натыкался на гнездо шершней.
Такая разная аллергия
У каждого человека, страдающего от аллергии, есть своя история ее возникновения. Это рассказ о том, как он обнаружил, что его иммунная система идет вразнос, когда некая произвольная, но вполне конкретная молекула попадает в организм. Таких историй – сотни миллионов. В одних только Соединенных Штатах насчитывается 18 млн человек, страдающих от сенной лихорадки. Пищевая аллергия наблюдается у миллионов американских детей. Различные виды аллергии все сильнее распространяются во многих других странах. Далеко не полный список аллергенов включает латекс, золото, пыльцу растений (пыльца амброзии, плевела и амаранта особенно опасны), пенициллин, яд насекомых, арахис, папайя, ожоги от щупалец медуз, духи, яйца, фекалии домашних пылевых клещей, орехи пекан, семгу, говядину и никель.
Различные виды аллергии все сильнее распространяются во многих других странах. Далеко не полный список аллергенов включает латекс, золото, пыльцу растений (пыльца амброзии, плевела и амаранта особенно опасны), пенициллин, яд насекомых, арахис, папайя, ожоги от щупалец медуз, духи, яйца, фекалии домашних пылевых клещей, орехи пекан, семгу, говядину и никель.
Автор фото, Thinkstock
Подпись к фото,
Аллергия на насекомых может принимать самые страшные формы
Как только эти вещества вызывают аллергию, она может проявляться в целой гамме симптомов – от раздражающих до смертельных. Появляется сыпь, распухают губы. Сенная лихорадка сопровождается насморком и воспалением глаз. Аллергия на еду может проявляться в рвоте и поносе. У несчастного меньшинства различные виды аллергии могут почти мгновенно вызывать потенциально смертельную реакцию всего организма, известную как анафилактический шок.
Совокупное бремя всех этих напастей колоссально, тогда как набор средств лечения ограничен. EpiPen (известен и в России как ЭпиПен – Ред.) способен спасти жизнь, однако имеющиеся в распоряжении врачей средства длительного лечения предлагают неоднозначные результаты людям, измученным аллергией на плесень или ежегодное появление пыльцы растений. Антигистаминные препараты зачастую облегчают симптомы аллергии у страдальца, но эти лекарства вызывают сонливость.
EpiPen (известен и в России как ЭпиПен – Ред.) способен спасти жизнь, однако имеющиеся в распоряжении врачей средства длительного лечения предлагают неоднозначные результаты людям, измученным аллергией на плесень или ежегодное появление пыльцы растений. Антигистаминные препараты зачастую облегчают симптомы аллергии у страдальца, но эти лекарства вызывают сонливость.
В нашем распоряжении могло бы оказаться более эффективное средство лечения, если бы ученые сумели понять природу аллергии. Однако хитросплетение различных причин, вызывающих аллергические реакции, таково, что может свести с ума. Возбуждаются клетки, высвобождаются химические вещества, передаются сигналы. Ученым пока удалось лишь частично описать этот процесс. Но за всей этой биохимической паутиной скрывается еще более интригующая загадка: почему вообще у нас возникают аллергии?
Защита дает осечку
«Это именно та проблема, которую я люблю,- сказал мне недавно Руслан Меджитов. – Она очень велика, она фундаментальна и абсолютно неизучена».
– Она очень велика, она фундаментальна и абсолютно неизучена».
Меджитов и я неспешно прохаживались по его лаборатории, которая располагается на верхнем этаже Центра медицинских исследований и образования имени Уильяма Анлияна в Йельской школе медицины. Члены его команды, состоящей из постдокторантов и студентов выпускных курсов, едва протискиваются между достигающими размеров человека емкостями с кислородом и инкубаторами, наполненными иммунными клетками. «Здесь у нас беспорядок, но это продуктивный беспорядок», — говорит он, пожимая плечами. У Меджитова лицо боксера – массивное, круглое, с широким плоским носом. Однако речь его отличается изяществом выражений.
Автор фото, Thinkstock
Подпись к фото,
У каждого свои симптомы аллергии
Действительно, беспорядок, царящий в лаборатории Меджитова, исключительно продуктивен. За последние 20 лет он совершил немало фундаментальных открытий в области иммунологии и получил целый ряд самых престижных премий. В прошлом он стал первым лауреатом только что учрежденной Премии имени Эльзе Кренер Фрезениус в размере 4 млн евро (из которых 3,5 млн идут на научные исследования, а полмиллиона – лично ученому). Хотя Мелжитов не получил Нобелевскую премию по медицине, многие из его коллег-ученых считают, что он более чем достоин этой награды. В 2011 году 26 ведущих иммунологов опубликовали в журнале Nature письмо с протестом против того, что Нобелевский комитет не выбрал его.
В прошлом он стал первым лауреатом только что учрежденной Премии имени Эльзе Кренер Фрезениус в размере 4 млн евро (из которых 3,5 млн идут на научные исследования, а полмиллиона – лично ученому). Хотя Мелжитов не получил Нобелевскую премию по медицине, многие из его коллег-ученых считают, что он более чем достоин этой награды. В 2011 году 26 ведущих иммунологов опубликовали в журнале Nature письмо с протестом против того, что Нобелевский комитет не выбрал его.
Сейчас внимание Меджитова сосредоточено на вопросе, ответ на который может совершить еще один переворот в иммунологии: почему мы подвержены аллергии? Твердого ответа нет ни у кого. Однако теория, которая сейчас считается ведущей, утверждает, что аллергии – это своего рода осечки при срабатывании защиты организма от червей-паразитов. В индустриальном мире, где такие инфекции стали редкостью, система непропорционально срабатывает на совершенно безобидные объекты, что заставляет нас страдать в процессе такой защитной реакции.
По мнению Меджитова, это неверно. Аллергии – это не просто биологические ошибки. На самом деле, они – действенный способ защиты против вредных химических веществ. Эти средства защиты служили нашим предкам десятки миллионов лет и продолжают служить нам поныне. Меджитов признает, что эта теория противоречива. Но вместе с тем он уверен, что история докажет его правоту. «Я думаю, что ситуация поменяется на 180 градусов по сравнению с тем этапом, когда сама идея вызывает ожесточенное сопротивление, — сказал он мне. – Настанет момент, когда все будут говорить: «Ну, да, это же очевидно. Конечно, все происходит именно так».
Иммунные реакции
Врачи древнего мира знали об аллергиях. Три тысячи лет назад китайские доктора описывали «растительную лихорадку», вызывавшую течь из носов осенью. Есть свидетельство, что египетский фараон Менес, основатель Первой династии, умер от укуса осы в 2641 году до Рождества Христова, хотя по другой версии его убил во время охоты гиппопотам. Спустя две с половиной тысячи лет римский философ Лукреций писал: «Что для одного еда, то для другого – яд».
Спустя две с половиной тысячи лет римский философ Лукреций писал: «Что для одного еда, то для другого – яд».
Автор фото, Thinkstock
Подпись к фото,
Иногда аллергия с возрастом проходит
Но только чуть более века назад ученые поняли, что все эти многообразные симптомы – это разные головы одной и той же гидры. К тому времени исследователи уже установили, что причиной многих болезней служат бактерии и другие патогены, а мы отражаем нападения этих врагов с помощью нашей иммунной системы – армии клеток, способной выпускать смертельные химические вещества, точно поражающие антитела. Далее они выяснили, что иммунная система может причинять и вред.
В начале 1900-х гг. французские ученые Шарль Рише и Поль Портье изучали воздействие токсинов на организм. Они вводили малые дозы яда морской анемоны собакам, а спустя неделю, если собака выживала, вводили ей еще меньшую дозу. В течение нескольких минут у собаки наступал шок, и она погибала. Вместо того чтобы защищать животное от вреда, иммунная система делала его еще более восприимчивым к токсину. (За открытие этого явления, которому он дал название анафилаксия, Рише в 1913 году получил Нобелевскую премию – Ред.)
(За открытие этого явления, которому он дал название анафилаксия, Рише в 1913 году получил Нобелевскую премию – Ред.)
Другие ученые установили, что некоторые медицинские препараты вызывают сыпь и иные симптомы. Чувствительность увеличивается по мере воздействия в противоположность защите от инфекционных заболеваний, которую дают антитела. Австрийский врач-педиатр и диагност туберкулеза Клеменс фон Пирке задумался над тем, как вещества, проникающие в организм, способны менять характер его реакции. Чтобы описать этот процесс, он ввел в 1906 году термин «аллергия», составленный из греческих слов ἄλλος (другой) и ἔργον (работа, воздействие).
В последующие десятилетия ученые открыли, что молекулярные стадии таких реакций поразительно похожи. Процесс начинается тогда, когда аллерген попадает на одну из поверхностей тела – кожу, глаз, носоглотку, рот, дыхательные пути, кишечник. Эти поверхности изобилуют иммунными клетками, выполняющими функции пограничной стражи. Когда стражник сталкивается с аллергеном, он поглощает и уничтожает нарушителя, а затем украшает внешнюю поверхность фрагментами этого вещества. Затем клетка находит некую лимфатическую ткань. Там она передает фрагменты другой иммунной клетке, которая производит антитела, имеющие форму вилки, известные как иммуноглобулин E или IgE.
Когда стражник сталкивается с аллергеном, он поглощает и уничтожает нарушителя, а затем украшает внешнюю поверхность фрагментами этого вещества. Затем клетка находит некую лимфатическую ткань. Там она передает фрагменты другой иммунной клетке, которая производит антитела, имеющие форму вилки, известные как иммуноглобулин E или IgE.
Странная избирательность
Эти антитела активируют ответную реакцию, когда они снова встречают аллерген. Реакция начинается тогда, когда антитело активирует компонент иммунной системы, известный как мастоцит или тучная клетка, которая взрывается и выбрасывает целый рой химических веществ. Некоторые из этих химикатов цепляются к нервным окончаниям и вызывают зуд и кашель. Иногда появляется слизь. Мышцы гортани сжимаются, и становится трудно дышать.
Автор фото, Thinkstock
Подпись к фото,
Люди по-разному спасаются от аллергии — кто-то пробует носить маску…
Эта картина, воссозданная в лабораториях на протяжении истекшего столетия, раскрывает часть тайны аллергии, обозначенную вопросом «как?». Без ответа остается вопрос «почему?» Это удивительно, потому что на данный вопрос есть вполне ясный ответ, который по большей части дает иммунная система. Наши предки постоянно подвергались атакам патогенов. Естественный отбор отдавал предпочтение тем мутациям, которые помогали им отражать эти атаки; и эти мутации накапливались, чтобы в итоге создать ту изощренную систему защиты, которой мы обладаем сегодня.
Труднее было понять, как естественный отбор мог привести к возникновению аллергий. Мощный иммунный ответ на безобидные вещи вряд ли мог способствовать выживанию наших предков. Кроме того, аллергии отличаются странной избирательностью. Лишь некоторые люди подвержены аллергии, и только некоторые вещества являются аллергенами. У некоторых людей аллергия начинает проявляться далеко не в юном возрасте, порой исчезает аллергия, от которой они страдали в детстве. А еще в течение десятилетий никто не мог понять, что такое иммуноглобулин IgE и каковы его свойства. Он не проявлял способности останавливать какие-либо вирусы или бактерии. Дело выглядело так, словно наш организм вырабатывает какой-то особый вид антител — просто для того, чтобы испортить нам жизнь.
Одна из первых подсказок появилась в 1964 году. Паразитолог Бриджит Огилви исследовала, как иммунная система противостоит паразитическим круглым червям — нематодам. Она обнаружила, что крысы, инфицированные этими паразитами, вырабатывают большие объемы вещества, которое позже получало название IgE. Дальнейшие исследования показали, что эти антитела дают иммунной системе сигнал начать сокрушительную контратаку против глистов.
Протеиновое звено
Черви-паразиты представляют серьезную угрозу не только для крыс, но и для людей. Глисты анкилостомы поражают, в частности, кишечник и высасывают кровь. Печеночные двуустки могут разрушить ткани печени и вызвать рак. Ленточные черви могут проникать в мозг и образовывать в нем кисты. Более 20% людей на Земле являются носителями глистных инвазий, большинство из них живет в странах с низкими доходами. До появления современных систем здравоохранения и контроля безопасности продуктов питания наши предки на протяжении всей своей жизни были вынуждены вести борьбу с глистами, а также клещами и другими паразитами.
Автор фото, Thinkstock
Подпись к фото,
Аллергия на домашних животных довольно распространена
В 1980-е гг. несколько ученых настойчиво доказывали взаимосвязь между паразитами и аллергиями. Вероятно, у наших предков в процессе эволюции развилась способность распознавать белки (протеины) на поверхности червей и реагировать выработкой антител IgE. Антитела «воспламеняют» клетки иммунной системы на коже и в кишечнике, чтобы как можно скорее пресечь попытку паразита проникнуть в организм. «В нашем распоряжении есть примерно час времени, чтобы решительно отреагировать и понизить шансы паразитов на выживание», — говорит профессор Дэвид Данн, паразитолог и иммунолог и Кембриджского университета.
Согласно паразитарной теории, белки глистов имеют ту же форму, что и другие молекулы, с которыми мы постоянно сталкиваемся в жизни. Если мы встречаем такие молекулы, мы переходим к бессмысленной обороне. «Аллергия – это ничто иное как злополучный побочный эффект защиты от червей-паразитов», — говорит Данн.
Когда Меджитов только начинал изучать иммунологию, ему преподавали паразитарное учение о происхождении аллергии. Однако 10 лет назад у него начали возникать сомнения на этот счет. «Я видел, что это ничего не объясняет», — говорит он. Поэтому Меджитов задумался над своей собственной теорией на этот счет.
Размышления составляют немалую часть научной работы Меджитова. Это наследие, доставшееся ему от лет учебы в Советском Союзе в 1980-1990-е гг., когда в университетах страны было мало оборудования и еще меньше заинтересованности в подготовке хороших ученых. Студенческие годы Меджитова прошли в Ташкентском государственном университете в Узбекистане. Каждую осень профессора (по разнарядке коммунистических партийных органов – Ред.) отправляли студентов в поле на помощь колхозникам в уборке урожая хлопка. Работали ежедневно от рассвета до заката. «Это было ужасно, — говорит Меджитов. – Если ты не работал, тебя исключали из университета». Он вспоминает, как тайком брал с собой в поле учебники по биохимии, за что и подвергся взысканию.
Автор фото, Thinkstock
Подпись к фото,
Цветение растений, пыльца — мощнейшие аллергены
В аспирантуре было не лучше. Он приехал на учебу в Московский государственный университет сразу после краха советского режима. Университет оказался банкротом, у Меджитова не было оборудования, необходимого для проведения экспериментов. «Практически все свое время я читал и думал», — сказал мне Меджитов.
Главным образом он думал о том, как наш организм воспринимает внешний мир. Мы распознаем «паттерны» фотонов с помощью глаз, а «паттерны» вибраций воздуха – ушами. По мнению Меджитова, иммунная система – одна из систем распознания «паттернов»: она засекает молекулярные подписи вместо света и звуков.
В поисках научных статей по своей дисциплине Меджитов наткнулся на реферат эссе, написанного в 1989 году Чарльзом Дженуэем, иммунологом из Йельского университета, и озаглавленного «Приближение к асимптоте? Эволюция и революция в иммунологии». (Асимптота – в математике прямая линия, к которой бесконечно приближается кривая. – Ред.)
Меджитов был заинтригован и потратил свою стипендию за несколько месяцев, чтобы купить репринт этой работы. Его ожидания оказались полностью оправданными, поскольку эта работа открыла ему учение Дженуэя о «врожденном иммунитете», а этому учению было суждено изменить его жизнь.
Новый датчик
В то время Дженуэй утверждал, что антитела обладают одним существенным недостатком: иммунной системе требуется несколько дней, чтобы выработать эффективное антитело для противодействия новой инвазии. Он предположил, что у иммунной системы может быть еще одна линия обороны, которая обеспечивает более оперативную защиту. Возможно, она использует систему распознания «паттернов», позволяющую быстро засекать бактерии и вирусы и немедленно запускать ответную реакцию.
Меджитов рассуждал примерно так же, поэтому он немедленно написал Дженуэю. Дженуэй ответил, и между ними завязалась переписка, которая, в итоге, привела Меджитова в Нью-Хейвен, штат Коннектикут. В 1994 году он стал исследователем-постдокторантом в лаборатории Дженуэя. Чарльз Дженуэй умер в 2003 году.
Автор фото, Thinkstock
Подпись к фото,
Люди отказываются от многих продуктов, лишь бы не страдать от аллергии
Меджитов до сих пор диву дается, как это Дженуэй согласился с ним работать. «Я думаю, что единственная причина, почему он меня взял в свою лабораторию, заключается в том, что никто больше не хотел заниматься этой идеей», — вспоминает он.
Ощущая поддержку со стороны коллег Дженуэя, Дерека Сант’Анджело и других сотрудников лаборатории, Меджитов учился очень быстро. Вскоре он и Дженуэй обнаружили новый класс сенсоров на поверхности определенного вида иммунных клеток. Столкнувшись с вторжением в организм чужеродного тела, такой датчик прикрепляется к чужаку и включает систему химической тревоги, которая отправляет другие иммунные клетки на поиск патогенов, чтобы обнаружить их и уничтожить. Это быстрый и точный способ обнаружения и устранения чужеродных бактерий.
Открытие Меджитовым и Дженуэем этих датчиков, ныне известных как толл-подобные рецепторы (TLR-4) у млекопитающих, выявило новое измерение, присущее нашей иммунной защите, и было признано фундаментальным принципом иммунологии.
Меджитов продолжал размышлять и после того, как они с Дженуэем открыли толл-подобные рецепторы. Если иммунная система обладает специальными сенсорами для бактерий и других инородных тел, возможно, у нее есть не открытые еще датчики для обнаружения других врагов. Именно тогда он задумался о паразитических червях, иммуноглобулинах E (IgE) и аллергиях. Но поначалу, когда он думал об этом, картина не складывалась.
Верно то, что когда иммунная система обнаруживает червей-паразитов, она вырабатывает IgE. Однако IgE не играет такой уж существенной роли в борьбе с инородными организмами. Так, например, ученые с помощью генной инженерии вывели мышей, не способных производить IgE, и обнаружили, что такие животные по-прежнему были способны защищаться от червей-паразитов. Меджитов скептически относился к идее, что аллергены имитируют белки-паразиты. У множества аллергенов, таких как никель или пенициллин, нет возможных аналогов в молекулярном строении паразита.
Чем больше Меджитов думал об аллергенах, тем менее важной представлялась ему их структура. Возможно, аллергены связаны друг с другом не формой, а тем, что они делают.
Борцы с токсинами
Мы знаем, что аллергены часто наносят физический ущерб. Они вскрывают клетки, раздражают мембраны, разрушают белки. Может быть, думал Меджитов, аллергены приносят такой серьезный вред, что нам нужна защита от них. «Если задуматься обо всех основных симптомах аллергических реакций – насморк, слезы, чихание, кашель, зуд, рвота, диарея, — у них у всех есть нечто общее, — говорит Меджитов. – Все они имеют отношение к изгнанию чего-либо». Внезапно тайна аллергии начала представляться по-иному. Аллергии не являются признаком возникновения неполадок в организме. Они представляют собой стратегию организма, направленную на избавление от аллергенов.
Автор фото, Thinkstock
Подпись к фото,
Определить точно, на что аллергия, как правило, трудно — не помогают и специальные тесты
Изучая такую возможность, Меджитов выяснил, что идея уже всплывала на поверхность время от времени, но затем вновь оказывалась погребена. Например, в 1991 году эволюционный биолог Марджи Профет высказывала предположение, что аллергии борются с токсинами. Иммунологи отвергли эту идею, видимо, на том основании, что Профет была для них чужаком. Меджитов счел эволюционную теорию токсинов, предложенную Профет, весьма полезной. «Она словно развязала нам руки», — сказал ученый.
В соавторстве с двумя своими учениками, Ноем Палмом и Рэйчел Розенстайн, Меджитов опубликовал статью с изложением своей теории в журнале Nature в 2012 году. Затем он стал проверять ее опытным путем. Сначала он проверил наличие связи между ущербом и аллергиями. Он и его коллеги делали мышам инъекции, содержащие PLA2, аллергический фермент фосфолипаза А2, который находится в пчелином яде и разрушает мембраны клеток.
Как и предсказывал Меджитов, иммунная система животных не реагировала собственно на PLA2 как таковой. Только тогда, когда фермент PLA2 вскрывал мембранные оболочки клеток, иммунная система вырабатывала антитела IgE.
Другое предсказание, содержавшееся в теории Меджитова, гласило, что эти антитела будут защищать мышей вместо того, чтобы стать для них причиной болезни. Чтобы проверить эту гипотезу, Меджитов и его коллеги вслед за первой инъекцией PLA2 ввели мышам вторую, более сильную дозу препарата. Если бы животные не подверглись ранее воздействию PLA2, температура тела у них должна была резко подскочить, что могло бы даже привести к гибели подопытных. Однако мыши, подвергшиеся воздействию, отреагировали на это аллергической реакцией, которая, по не ясным пока причинам, ослабила действие PLA2.
Клеточный щит
Меджитов не знал, что на другом краю США еще один ученый проводил эксперимент, результаты которого могли еще основательнее подкрепить его теорию. Стивен Галли, заведующий кафедрой патологии в Медицинской школе Стэнфордского университета, в течение многих лет изучал тучные клетки, загадочные иммунные клетки, способные убивать людей во время аллергических реакций. У него возникло подозрение, что на самом деле тучные клетки должны оказывать помощь организму. Так, в 2006 году Галли и его коллеги выяснили, что тучные клетки уничтожают токсины, содержащиеся в яде гадюки. Это открытие навело Галли на ту же мысль, к которой склонялся и Меджитов: а не могут ли аллергии выполнять защитную функцию.
Автор фото, SPL
Подпись к фото,
Те самые тучные клетки, основные агенты аллергических реакций
Что получить ответ на этот вопрос, Галли и его коллеги вводили мышам инъекции, содержащие от одной до двух доз яда, соответствующих одному укусу пчелы, вызывая тем самым аллергические реакции у животных. Затем они вводили подопытным потенциально смертельные дозы, чтобы понаблюдать, повысит ли ответная реакция шансы мышей на выживание. Так и произошло. Более того, когда Галли его команда ввели антитела IgE мышам, которые раньше не подвергались воздействию яда, эти животные также оказались защищенными от потенциально опасной дозы.
Меджитов был в восторге, когда обнаружил работу Галли в том же номере журнала Immunity («Иммунитет»), в котором была опубликована его собственная статья. «Приятно было узнать, что кто-то пришел к тем же результатам, используя совершенно другую модель. Это обнадеживало», — сказал мне Меджитов.
И все же после всех экспериментов многие вопросы оставались без ответов. Каким именно образом вред, наносимый организму пчелиным ядом, ведет к выделению IgE? И как IgE защищает мышей? Именно на эти вопросы ищет сейчас ответы команда Меджитова. Он продемонстрировал мне некоторые эксперименты, когда я снова побывал у него в марте. Мы с трудом протиснулись мимо новой морозильной камеры, перегораживающей коридор, чтобы проникнуть в комнату, где его сотрудница Джейми Каллен проводит большую часть своего времени. Она поместила под микроскоп емкость с розовым сиропом и пригласила меня взглянуть. Я увидел целое сонмище тел, имевших форму дыни.
«Это именно те клетки, которые и создают все проблемы», — сказал Меджитов. Я смотрел на тучные клетки, основные агенты аллергических реакций. Каллен занимается изучением того, как антитела IgE вступают в столкновение с тучными клетками, побуждая их становиться восприимчивыми, а в некоторых случаях и сверхвосприимчивыми к аллергенам.
Сигнал тревоги для организма
Как предсказывает Меджитов, такие эксперименты покажут, что обнаружение аллергенов действует так же, как домашняя система охранной сигнализации: «Вы можете засечь грабителя не потому, что узнали его в лицо, а по разбитому окну», — объясняет он. Вред, причиненный аллергеном, возбуждает иммунную систему, которая собирает молекулы, находящиеся поблизости, и создает к ним антитела. Таким образом, преступник установлен и его можно будет скрутить, как только он попробует проникнуть в дом в следующий раз.
Аллергии становятся более понятными с точки зрения эволюции, если рассматривать их как своего рода домашнюю систему охранной сигнализации. Токсичные химические вещества, те же яды растений и животных, издавна угрожают здоровью человека. Аллергии обеспечивали защиту нашим предкам, вымывая эти вещества из организма. А тот дискомфорт, который наши предки испытывали, подвергаясь воздействию этих аллергенов, мог заставить их перебираться в более безопасные уголки среды их обитания.
В лаборатории Джейми Каллен стоит пластиковый ящик, в котором обитает пара мышей. В подвале здания хранятся дюжины других подобных ящиков. Некоторые из мышей – самые обыкновенные, другие – нет. Ученые из команды Меджитова с помощью методов генной инженерии лишили животных возможности производить IgE.
Меджитов и Каллен будут вести наблюдения за этими избавленными от аллергии мышами в течение следующей пары лет. Животные могут быть избавлены от страданий, связанных с сенной лихорадкой, вызванной пыльцой амброзии, которая неизбежно попадет в их ящики с потоками воздуха. Но, как предсказывает Меджитов, им придется хуже. Неспособные противостоять пыльце растений и другим аллергенам, они позволят токсичным молекулам беспрепятственно проникнуть в свой организм, где будет нанесен вред органам и тканям.
«Этого еще никто никогда не делал, поэтому мы не знаем, какими окажутся последствия», — говорит Меджитов. Но если его теория верна, эксперимент продемонстрирует, что аллергии оснащают нас невидимым щитом.
Как повезет…
Даже если эксперимент пройдет так, как ожидается, Меджитов не уверен, что его гипотезы по поводу аллергий так же быстро заслужат признание, как идеи, относящиеся к толл-подобным рецепторам. Представление о вреде аллергий слишком прочно укоренилась в умах врачей. «Приходится считаться с инерцией мышления», — говорит он.
Однако понимание целей, которым служат аллергии, может привести к кардинальным изменениям в подходах к их лечению. «Один из выводов из наших взглядов состоит в том, что любая попытка полностью блокировать аллергическую защиту – это плохая идея», — говорит Меджитов. Вместо этого аллергологам следовало бы выяснить, почему у меньшинства людей защитные реакции приводят к сверхчувствительности. «Это так же, как с болью, — продолжает Меджитов. – Нормальная боль – это благо. Избыточная боль – беда».
Пока же Меджитов был бы доволен, если бы удалось убедить людей не относиться к аллергиям, как к болезни, несмотря на все страдания, которые они причиняют. «Вы чихаете, чтобы защитить себя. А то, что вам не нравится чихать, это уж простое невезение, — говорит он, слегка пожимая плечами. – Эволюции нет дела до ваших чувств».
Полезно знать об ЭКЗЕМЕ (eksem)
Полезно знать об ЭКЗЕМЕ (eksem)
Полезная информация об экземе – Информационный лист Норвежского союза астматиков и аллергиков
Что такое экзема?
Экзема – это общее наименование различных кожных заболеваний, сопровождающихся зудом. Наиболее распространенными формами экземы являются атопическая, профессиональная (контактная), себорейная и детская . Атопия означает «различие». В данном случае это касается различий в свойствах кожи и описывает наследственную аллергическую экзему.
Экзема может быть хронической, т.е. с продолжительной, или острой формой протекания болезни и в большинстве случаев характеризуется улучшением состояния в летнее время и ухудшением зимой. Для хронической формы свойственно появление сыпи с зудом. Следствием чесания часто является образование утолщенных участков кожи, которые легко трескаются. Острая экзема характеризуется зудом, покраснением и отёком кожи с возможным образованием водянистых волдырей.
При экземе наблюдается ухудшение защитных функций организма против инфекций, что легко приводит к возникновению инфекционных воспалений, которые могут привести к ухудшению состояния экземы.
Симптомы экземы
Атопическая экзема приводит к зудящей, сухой коже.
Впервые возникшая или рецидивная контактная экзема характеризуется зудом, покраснением и отёком кожи с образованием маленьких и больших волдырей, а также мокрых ранок в местах прямого воздействия аллергена. При продолжительном протекании контактной экземы кожа становится всё более сухой и растрескивающейся. Обычным является наличие сильного зуда. В начальной стадии экзема наблюдается лишь на том участке кожи, который был подвержен воздействию аллергена, но затем сыпь может распространиться на другие участки.
При себорейной экземе у грудных детей наблюдается образование участков с жирной, красной кожей, покрытой жирными корками, на лбу, голове, лице, а также в складках кожи на шее и в промежности. У взрослых это проявляется в виде шелушащейся, красной, жирной кожи на центральных участках лица, на голове, за ушами и на груди.
Детская экзема сопровождается образованием красных, гладких, иногда мокрых участков кожи в местах ношения подгузников.
У кого может появиться экзема?
Атопической экземе прежде всего подвержены маленькие дети. Предполагается, что около 15% норвежских детей страдают экземой. Часто заболевание возникает у детей в первые месяцы жизни, у 60% из них оно пропадает по достижении четырёхлетнего возраста. Тем не менее, может возникнуть рецидив заболевания в подростковом или взрослом возрасте.
Контактная экзема у маленьких детей встречается редко, но случаи её появления отмечаются всё чаще, начиная со школьного возраста. Прокалывание ушей, пирсинг и контакт неблагородных металлов с кожей является причиной значительного роста случаев возникновения контактной аллергии на никель. Нанесение татуировки может привести к аллергической контактной экземе, которая может возникнуть через недели и даже месяцы после нанесения татуировки. Окраска волос также является всё более часто встречающейся причиной экземы, в особенности из-за того, что всё большее количество молодёжи красит волосы.
Себорейная экзема встречается относительно часто. Экзема может появиться уже в первые месяцы жизни, но обычно возникает у взрослых.
Причины возникновения экземы
Причина возникновения атопической экземы неизвестна. Аллергия может играть роль, но только в совокупности с другими факторами. Заболевание имеет связь с наследственностью и окружающей средой. Обычным является наличие атопических заболеваний у других членов семьи (астма, экзема или аллергический ринит). У 20-30% пациентов можно обнаружить аллергию, которая для некоторых из них может являться причиной возникновения экземы. Пищевая аллергия никогда не бывает единственой причиной возникновения экземы.
Причиной себорейной экземы является не сверхчувствительность, а болезненная реакция в сальных железах, которая возможно вызывается особыми дрожжевыми грибками, обычно имеющимися на поверхности кожи. Этой форме экземы особенно подвержены лица с жирной кожей и повышенной продуктивностью сальных желез.
Контактная экзема возникает в том случае, когда кожа реагирует на контакт с определёнными веществами. Реакция может быть аллергической или неаллергической. Неаллергическая реакция возникает при прямом контакте с раздражающими кожу веществами как, например, моющими или дезинфицирующими средствами. Аллергическая реакция вызывается веществами-аллергенами как, например, никель, хром, резина, формальдегид и парфюмерные изделия. Парафенилэнедиамин (ППД) является одним из веществ, часто приводящим к возникновению аллергической контактной экземы. ППД содержится во многих видах краски для волос.
Причиной детской экземы являются раздражающие вещества, содержащиеся в моче и кале.
Лечение экземы
В лечении экземы важнейшим является соблюдение гигиены, систематическое применение кремов и мазей для предупреждения иссушения кожи, воздержание от чесания, уменьшение воздействия раздражителей и воздержание от употребления продуктов питания, известных своим аллергическим действием. Солнечный свет и соляные ванны дают хороший эффект при слабой и умеренной формах экземы. Регулярное принятие ванн с перманганатов кальция даёт хороший профилактический эффект.
Тем не менее, в большинстве случаев необходимо применение кортизоновой мази. Указанное лечение даст нужный результат при условии применения правильного препарата на соответствующем участке тела с предписанной периодичностью. После того, как установится контроль над экземой, важно сократить концентрацию кортизоновой мази, а также, при необходимости, увеличить промежутки времени между нанесениями мази. Правильное использование кортизоновой мази не приводит к негативным эффектам. Лечащий врач даст Вам необходимые рекомендации по применению и сокращению концентрации препарата.
В общих чертах можно сказать, что необходимо применение сильнодействующих препаратов в течение достаточно продолжительного периода времени. Остановив выбор на более слабых препаратах, Вы не сможете взять экзему под контроль. В этом случае весь процесс лечения кортизоном может быть напрасным. Часто это приводит к усилению экземы. Важно помнить, что плохой эффект кортизоновой мази связан с инфекцией в самой экземе, с которой следует бороться с помощью антибиотиков, как локально, так и в общем.
В случае новой вспышки экземы у ребенка, ранее страдавшего этим заболеванием, лечение можно начать с применения кортизона группы 2 или 3. После того, как состояние стабилизуется, нанесение препарата можно осуществлять реже (с интервалом в 2-3 дня). При дальнейшем улучшении состояния можно перейти на более слабую мазь, с тем, чтобы со временем перейти на нанесение препарата с интервалом в 2-3 дня.
После излечения экземы рекомендуется продолжать нанесение препарата 1-2 раза в неделю в течение не менее 2-4 недель, с целью достижения наилучшего результата. Также рекомендуется применение увлажняющего крема утром и вечером, а также каждый раз после принятия ванной или душа, даже в периоды отсутствия экземы.
Дети, страдающие от экземы, которая регулярно активизируется и ухудшается, получают позитивный эффект от ванн с перманганатом кальция даже в хорошие периоды. В периоды активности экземы, ванны с перманганатом кальция могут проводиться каждый день или через день.
Противоэкземные мази без содержания кортизона (Elidel®, Protopic®) являются хорошими альтернативами, которые можно попробовать при хронической экземе. Данные мази наносятся ежедневно, два раза в день. Преимуществом этих мазей является то, что они не оказывают воздействия на толщину кожи даже при продолжительном применении, а также, что они могут использоваться в случаях, когда лечение кортизиновыми мазями не приводит к желаемому результату и контроль над экземой не устанавливается при лечении кортизоновыми мазями без риска побочных эффектов.
При кожных инфекциях сначала необходимо провести лечение самой инфекции, а уже затем применять вышеуказанные средства.
Медицинская световая или климатическая обработки экземы могут иметь эффект. Тем не менее, у некоторых пациенов может возникнуть временное усиление экземы, что, вероятно, объясняется потовым раздражением. Кроме того, такое лечение требует больших затрат средств и времени, что делает его мало приемлемым для детей школьного возраста. Данное лечение проводиться исключительно врачами-специалистами по кожным заболеваниям.
Достижение положительных результатов зависит от того, насколько хорошо пациент проинформирован о лечении. Экзема может быть весьма мучительной болезнью, но вовремя начатое лечение позволяет в большинстве случаев установить над ней контроль. К счастью, болезнь со временем сдаётся сама по себе, и 80% пациентов выздоравливают к 18-летнему возрасту. Есть основания предполагать, что качественное лечение экземы ведёт к улучшению прогноза.
Факторы, ухудшающие состояние
Грубая, обтягивающая одежда, грубые шерстяные изделия, полиэстер, сильно крашенные ткани, влажность, стресс, инфекции, продукты питания, хлорированная вода, табачный дым, парфюмерия, аллергия, алкалоидные мыла, жироудаляющие химикаты и воздействие тепла.
Ребенок сам знает, какая одежда вызывает зуд!
Предупреждение экземы
Предупреждение экземы с помощью контроля питания будущей матери во время беременности, или после рождения ребёнка, не имеют никакого эффекта на развитие атопической экземы у ребёнка. Исследования показывают, что симптомы атопической экземы могут быть в некоторых случаях отложены у детей, которых кормят грудью первые четыре-шесть месяцев жизни.
Где можно получить помощь
При легких формах спорадической экземы у детей может быть достаточным получение совета медсестры. В более сложных случаях следует обратиться к лечащему врачу, который при необходимости выпишет направление к специалисту. Система свободного выбора больницы в Норвегии даёт возможность выбора на основании полученной информации. На сайте в Интернете www.frittsykehusvalg.no и по бесплатному телефону 800 41 004, Вы можете получить информацию об имеющихся местах лечения экземы, и о Ваших правах относительно выбора больницы.
Люди, страдающие от экземы и других кожных заболеваний, а также люди, которые работают с данной группой пациентов, могут пообщаться со специалистами при поликлинике кожных болезней, Вилла Дерма, Университетский госпиталь Осло, обратившись по «кожному телефону» 23075803, открытому для звонков три часа в неделю по следующему графику: вторник и пятница с восьми до девяти часов утра, четверг с 12 до 13 часов (проверьте верность данного графика!).
Факты об экземе разработаны совместно с врачебный советом Норвежского союза астматиков и аллергиков.
Мази и кремы от аллергии у детей 2021
Аллергия в последние десятилетия все чаще проявляется у людей с ослабленным иммунитетом, наследственной предрасположенностью и особенно детей, чей организм еще недостаточно окреп, чтобы противостоять агрессивным факторам окружающей среды: различным красителям, консервантам в еде, одежде, бытовой химии, ядам насекомых, плесневыми грибами, продуктам жизнедеятельности растений, животных и т.д.
Содержание статьи
Все они зачастую вызывают бурную реакцию эпителия в виде красноты, крапивницы, опухания, сильнейшего зуда, уплотнения и шелушения на пораженных участках, экземы.
Противоаллергические мази, кремы, гели для детей относятся к категории средств для местного лечения симптомов данной патологии. Их можно поделить на негормональные и гормоносодержащие препараты. Они призваны облегчить и купировать признаки нетипичного ответа гиперчувствительной иммунной системы на тот или иной аллерген.
Но нередко эти лекарства содержат компоненты, способные не ослабить, а, наоборот, усилить признаки аллергии. Поэтому подбирать наиболее оптимальный крем, мазь от аллергии на коже для детей должен исключительно врач после установки точного диагноза на основе сбора анамнеза и данных анализов.
Виды
Как было сказано выше, все крема и мази для аллергиков подразделяются на 2 вида: гормональные (содержащие стероиды) и негормональные. Первые нельзя покупать для детей без рецепта врача. Последние более безопасны, но также имеют рад возрастных и других ограничений, определенную сферу применения. Негормональные препараты местного действия (мази, кремы) производят такие эффекты:
- противовоспалительный;
- противозудный;
- анестезирующий;
- охлаждающий;
- противоотечный;
- регенерирующий, ранозаживляющий;
- увлажняющий;
- дезинфицирующий, противомикробный эффект и другие (например, иммуностимулирующий).
Типичный не гормональный крем от аллергии для детей разрешается применять практически с младенчества, без риска нанести вред здоровью.
Список данных препаратов включает следующие популярные мази и кремы: «Фенистил», «Гистан» (но не «Гистан Н», содержащий гормоны), «Скин-Кап» (возможно, содержит гормоны, хотя на этикетке это не указано), «Элидел», «Деситин», «Протопик», «Вундехил», «Диоксидин», «Сульфаргин», ихтиоловая, цинкосодержащая мазь («Гель Куриозин» или цинка гиалуронат), «Бепантен» («Бепантен плюс», «Депантенол»), «Ла-Кри», «Мустела Стелатопия», «Актовегин», «Солкосерил», «Радевит», Видестим», мазь «Метилурациловая».
Кортикостероидные средства
Типичный гормональный крем от аллергии на коже для детей содержит стероиды. Применять согласно рецепту врача такие мази, кремы для купирования симптомов гиперчувствительной реакции эпителия у детей можно только тогда, когда другие средства бессильны.
Они очень эффективны, и многие мази от аллергии для детей мгновенно всасываются в кровь сквозь кожу, поэтому быстро устраняют позывы к расчесыванию пораженных участков кожи, снимают воспаление и другие симптомы, но имеют побочные эффекты (почечная недостаточность, угнетение иммунитета, синдром Кушинга), поэтому могут быть опасны для здоровья ребенка.
При лечении детей лучше не использовать такие средства как «Флуцинар» («Флуметазон», «Лоринден»), «Целестодерм» («Бетаметазон, «Дайвобет», «Фуцикорт»), гидрокортизоновую мазь («Оксикорт», «Дектакорт», «Кортеид» и другие названия), «Фторокорт» («Триамцинолон», «Назакорт», «Фтодерм»), «Мометазон» («Элоком», «Моново», «Гистан Н», «Авекорт»), «Клобетазол» («Дермовейт», возможно, «Скин-Кап»). Эти препараты могут продаваться в аптеках и под другими коммерческими наименованиями.
Относительно безопасны (но это не значит, что их можно назначать ребенку самостоятельно) «Элоком», «Адвантан».
Внимательно ознакомьтесь с данным списком, чтобы иметь представление о небезопасных кремах от аллергии и поостеречься применять их даже после назначения врача.
Показания к применению
Каждый крем от аллергии для детей имеет свою направленность.
Многие из них противопоказаны грудничкам, но смело могут назначаться для лечения аллергии у детей постарше.
Другие, наоборот, прописываются и младенцам (например, «Мустела Стелатопия», «Бепантен»), одни мази обладают антибактериальным действием, другие – увлажняющим, снимающим сухость кожи и т.д.
1. «Фенистил-гель»
При детской аллергии очень популярен крем «Фенистил» с антигистаминами, уменьшающий позывы к расчесыванию, снимающий раздражение, боль в месте нанесения препарата. Показан при аллергии на укусы насекомых (ос, комаров и других), ожогах.
Если у ребенка наблюдаются дерматозы, крапивница, экзема при различных видах аллергии, назначают именно этот крем, практически безвредный для детей не младше месяца.
У средства есть побочные действия, возникающие при личной чувствительности кожи: сухость, высыпания, чувство жжения и даже зуд.
Крем лучше наносить локально детям до 6 лет. После применения нельзя подвергаться воздействию прямого УФ-излучения. На больших площадях кожи у детей старше 6 лет нельзя применять при остром воспалении и если кожа кровоточит.
2. «Гистан»
Биодобавка, содержащая ландышевое масло, вытяжки из череды, календулы, фиалки, люпина и других трав. Средство снимает воспаление, уменьшает пузырьковую сыпь, позывы к расчесыванию, симптомы крапивницы, экземы, нейродерматита (атопического дерматоза). Эффективен при укусах насекомых.
3. «Вундехил»
Крем на основе растительных вытяжек с ранозаживляющим, антибактерицидным, регенерирующим, противовоспалительным, противозудным действием. Крем не имеет противопоказаний, его можно наносить на большие поверхности кожи даже маленьким детям.
4. «Элидел»
Крем оказывает противовоспалительное действие при выраженных дерматозах, экземах у детей. Разрешено использовать с 3-х месяцев. Нельзя сочетать с ультрафиолетовым облучением.
5. «Скин-Кап»
Неоднозначный крем (гель), возможно, содержащий гормоны. Оказывает противогрибковое, антибактериальное, увлажняющее действие. Показан при сухости, псориазе, себореи, атопическом дерматозе детям от 1 года.
6. «Деситин»
Мазь на основе цинка для лечения дерматитов, ожогов, высыпаний, язвочек, экземы, опрелостей. Препарат растекается защитной пленкой по коже, но наносить «Деситин» непосредственно на участки, в которые попала инфекция, противопоказано.
7. «Протопик»
0,03% мазь, применяемая при атопическом дерматите с 2-х лет. Прекрасное противовоспалительное средство без побочных эффектов.
8. «Бепантен»
Крем оказывает заживляющее, регенерирующее кожу, снимающее сухость действие. Показан при дерматитах, аллергических повреждениях, раздражении кожи. Назначается при сухости, шелушении кожи даже у грудничков. Побочные эффекты очень редки.
9. «Мустела Стелатопия»
Эмульсия с натуральными экстрактами для лечения атопического дерматита у младенцев.
10. «Адвантан»
Крем и мазь для снятия аллергического воспаления, боли, зуда у детей с полугодовалого возраста.
11. «Элоком»
Противовоспалительная и противозудная мазь для 2-летних детей и старше.
Два последние препарата рекомендуется применять не больше недели.
Автор: Анастасия Пугаченко
Источники: medscape.com, mdlinx.com,
health.harvard.edu.
Какие капли в нос необходимо использовать при аллергической реакции детям.
Какие назначают детям капли в глаза при заболевании.
По какой причине может повыситься температура у ребенка.
По каким признакам можно определить возникновение заболевания.
Аллергия
Аллергия — это необычная чувствительность к различным веществам, которые у большинства людей не вызывают болезненных реакций. Сущность того, почему у одних людей есть аллергия, а у других ее нет, лежит в особенностях работы иммунной системы каждого человека.
Иммунитет — это термин, который характеризует способность организма узнавать и разрушать все, что воспринимается иммунной системой человека как «чужое», а значит, вредное для здоровья. Такими врагами могут быть вирусы, вызывающие грипп и детские инфекции, такие, как ветрянка и другие болезни, а также бактерии — причина ангин, воспаления легких и т.д., яды, грибы. Для некоторых людей врагами становятся окружающая нас домашняя пыль, пыльца растений, плесень, некоторые виды пищевых продуктов и т.д. Тогда эти агенты становятся аллергенами, и у человека возникает аллергия. Наш организм в ответ на такое вмешательство производит защитные белки-антитела, которые атакуют и нейтрализуют эти враждебные элементы.
Если однажды вы вдохнули, проглотили или дотронулись до таких аллергенов, защитная система переходит к действию: запоминает их и вырабатывает специфические lgE-антитела. Этот этап называется сенсибилизацией. При повторном контакте с этими же аллергенами антитела прикрепляются к особому типу клеток, называемому тучными клетками, которые находятся в дыхательных путях, желудочно-кишечном тракте, в коже. Прикрепившиеся антитела заставляют тучные клетки в местах контакта с аллергеном выделять различные вещества, главным из которых является гистамин. Некоторые из этих веществ нейтрализуют врагов, в то же время избыток гистамина приводит к изменению в тканях, вызывающему симптомы аллергии. Например, расширение кровеносных сосудов ведет к воспалению и отеку, что проявляется насморком, чиханием, зудом в носу и в глазах, слезотечением и т.д. Такой вид аллергии называется атопией, а все заболевания, возникающие в ответ на воздействие этих аллергенов, — атопическими. Предрасположенность к атопии почти всегда передается по наследству. Хотя в одной и той же семье могут родиться как «атопики», так и здоровые дети. Интересно, что в последующем у этих здоровых детей уже их дети могут страдать атопией.
К сожалению, у людей с аллергией антитела вырабатываются и взаимодействуют с веществами, которые для здоровых не представляют опасности, такими, как пыльца, домашняя пыль, плесень. Вот почему домашняя пыль, которую вдыхает Ваш сын, запускает выработку антител его иммунной системой. Эти антитела «садятся» на клетки дыхательного тракта и в результате выброса гистамина и других веществ вызывают симптомы аллергии, которые мешают спать, учиться, читать, играть, заниматься спортом.
Что может вызывать аллергию?
В большинстве случаев аллергия возникает при контакте с пыльцой деревьев, трав, грибами-микроорганизмами, плесенью, некоторыми пищевыми продуктами, перхотью животных, клещами домашней пыли, при укусах насекомых. Другие фак¬торы, такие, как резкие запахи, простуда, физические упражнения, холодный воздух или даже эмоции могут вызывать реакцию, похожую на аллергическую, но причиной, которой является повышенная чувствительность (гипер¬реактивность). Другими словами, если Вы страдаете астмой, вызванной, например, клещом домашней пыли, то во время тренировки на свежем воздухе, где нет клещей, у Вас может развиться приступ удушья, спрово¬цированный интенсивной физической нагрузкой.
Важно понять разницу между раздражителем и аллергеном. Такими раздражителями, способными вызвать неспецифическую реакцию, похожую на аллергическую, могут быть пары красок, аэрозольные дезодоранты, табачный дым и многие другие агенты. Поэтому при создании гипоаллергенных условий важно обратить на них внимание и по возможности их избегать.
Что такое сенная лихорадка или поллиноз?
Этот термин был придуман в 1819 г. английским врачом Джоном Востоком, у которого ежегодно в одно и то же время летом в пору заготовки сена появлялись одни и те же симптомы: чихание, насморк, слезотечение. Сенная лихорадка — не совсем правильный термин, так как, во-первых, при этом заболевании почти никогда не бывает лихорадки (повышения температуры тела), во-вторых, сено является не единственной причиной возникновения подобных симптомов. На самом деле сенная лихорадка — это распространенный термин, которым в быту называется сезонный аллергический ринит или поллиноз (от греч. pollen — пыльца). Он проявляется чиханием, водянистыми выделениями из носа («течет из носа»), часто — приступами удушья, слезотечением, зудом, а иногда и отеком глаз, неприятными болезненными ощущениями во рту и в горле. Причина аллергического ринита — разносимая ветром пыльца деревьев, разных колосящихся трав и сорняков, а также споры плесневых грибов, присутствующих в атмосфере в определенное время года.
Что такое астма?
На этот вопрос ответить нелегко. Астму можно рассматривать, как группу симптомов, включающих в себя затруднение дыхания или приступ удушья, свисты при дыхании, кашель. Причина этих симптомов заключается в спазме гладкой мускулатуры бронхов, в повышенном образовании слизи — мокроты, в отеке слизистой бронхов и, как следствие, в сужении воздухоносных путей, в результате чего затрудняется продвижение воздуха в легкие и из легких. Главный симптом бронхиальной астмы — затруднение дыхания — является прямым следствием сжатия гладкой мускулатуры бронхов, которое влечет за собой и другие структурные изменения. Однако это состояние при правильном лечении обратимо.
Астма может быть аллергической. В этом случае приступы удушья возникают в ответ на воздействие определенных аллергенов — клещей домашней пыли, пыльцы, некоторых пищевых продуктов, плесени. У многих астма сочетается с аллергическим ринитом. При развитии астмы дыхательные пути становятся очень чувствительными к воздействию не только аллергенов, но и других неспецифеских раздражителей, таких, как холодный воздух, резкие запахи, табачный дым, физическая нагрузка и др.
При неаллергической астме связи с воздействием аллергенов не прослеживается. У таких пациентов заболевание носит, как правило, более тяжелый характер и требует постоянного приема лекарств.
Во всех случаях профилактические меры не только не повредят пациентам с астмой, но и будут способствовать улучшению состояния, что подтверждается многочисленными исследованиями.
Чем опасен атопический дерматит? Что такое «атопический марш»?
«Атопический марш» — это последовательное расширение круга аллергических заболеваний у ребенка с возрастом. То есть атопический дерматит может служить начальной ступенью для развития системного аллергического заболевания: вначале — верхних дыхательных путей (аллергический ринит, ларингит, аденоидит), а затем и нижних дыхательных путей (аллергический бронхит, бронхиальная астма). Так, у 50% детей с атопическим дерматитом впоследствии развивается бронхиальная астма. Контролируя течение атопического дерматита, врачи стараются предотвратить «атопический марш» и развитие бронхиальной астмы.
Задача родителей — не упустить момент и «захватить» болезнь в самом начале ее появления.
Что какое крапивница?
Крапивница (от лат. Urtica — крапива) — появление на коже волдырей разного размера, похожих на высыпания после ожога крапивой, которые сопровождаются кожным зудом. У детей крапивница часто является симптомом пищевой аллергии и носит острый характер, т.е. возникает в течение нескольких минут после употребления в пищу аллергенного продукта и продолжается не более 6 недель. Также аллергическая крапивница может возникать при лекарственной аллергии, при аллергии к яду жалящих насекомых (пчел, ос, шершней) и др. Хроническая крапивница, как правило, неаллергическая, т.е. возникает независимо от воздействия аллергенов. Причинами хронической крапивницы могут быть сопутствующие заболевания желудочно-кишечного тракта, эндокринной системы, хронические инфекции. В таких случаях настоятельно рекомендуем пройти комплексное обследование у врачей-специалистов с целью выявления и лечения основного заболевания.
Встречаются также и другие виды крапивницы: холодовая, механическая, контактная, холинергическая и др.
У многих больных крапивница сопровождается отеком Квинке, который может локализоваться в области лица и затрагивать губы, веки, а у некоторых — и гортань. Тогда возникает затруднение глотания, осиплость голоса и может развиться асфиксия (удушье) вследствие полного закрытия дыхательных путей.
Что такое детская экзема, или атопический дерматит?
У многих детей на 1-м году жизни возникает детская экзема, или атопический дерматит. Кожа становится сухой, появляются покраснения, высыпания, шелушение, трещины, мокнутие, может присоединиться инфекция. Из-за нестерпимого зуда дети теряют покой, плохо спят, часто плачут. В этом возрасте поражения локализуются на коже щек, лба, в области разгибательных и сгибательных поверхностей суставов, шеи и волосистой части головы. Раньше эту болезнь называли экссудативным диатезом. Чаще всего причиной появления детской экземы является пищевая аллергия к коровьему молоку и белку куриного яйца, которая развивается после введения прикормов или после перевода на искусственное вскармливание. Кормящие мамы должны помнить, что при появлении подобных симптомов у новорожденных детей им самим необходимо соблюдать строгую диету и исключить из своего рациона разные аллергенные продукты.
Детская экзема может развиться и на фоне лактазной недостаточности (дефицит фермента лактазы, расщепляющей сахар коровьего молока). Если вовремя не обратиться к врачу за помощью, у ребенка экзема может распространиться на кожу всего тела и перейти в хроническую стадию.
У детишек с наследственной предрасположенностью к аллергии заболевание часто становится их невеселым спутником на всю оставшуюся жизнь и впоследствии может сочетаться с ринитом и астмой.
Что такое пищевая аллергия?
Понятие «пищевая аллергия» часто связывают с появлением высыпаний на коже и зудом, которые могут и не иметь связи с употреблением пищевых продуктов, и, соответственно, с пищевой аллергией. Истинная пищевая аллергия встречается не так уж и часто: у 2% взрос¬лых и у 2-5% детей. Наиболее часто — (в 7-8% случаев) пищевая аллергия развивается в самом раннем возрасте — на 1-м году жизни, и тогда возникает масса проблем, связанных с вскармливанием детишек, в особенности для тех мам, у которых мало грудного молока. Что же такое пищевая аллергия? Это состояние повышенной чувствительности организма к пищевым продуктам, которое возникает из-за сбоев в иммунной системе человека. В таком случае могут возникать признаки острой крапивницы, атонического дерматита, раз¬нообразные расстройства пищеварительной системы: острая боль в животе, рвота, отсутствие аппетита, нарушения стула в виде запоров или поносов, метеоризм и др. Но самым грозным проявлением пищевой аллергии является анафилактический шок. Он развивается в течение нескольких секунд или минут после употребления в пищу непереносимого продукта, например, креветок или арахиса. У больного вследствие массированного выброса гистамина из тучных клеток в ответ на аллерген резко падает артериальное давление, возникает удушье, происходит потеря сознания, могут быть судороги, покраснение и отек лица и даже непроизвольное мочеиспускание и дефекация, что при несвоевременном оказании помощи может привести к смерти. У некоторых людей, чаще у взрослых пищевая аллергия может проявляться в виде аллергического ринита, приступа удушья, упорных головных болей — мигреней. У детей наиболее часто аллергию вызывают коровье молоко, куриное яйцо, соя, пшено, арахис и др. Для взрослых аллергенными продуктами могут оказаться различные орехи чаще — арахис, рыба и морепродукты.
В отличие от истинной пищевой аллергии при пищевой непереносимости иммунная система не участвует в развитии клинических симптомов, а причины развития подобных реакций часто связаны с сопутствующими заболеваниями, которыми болеет человек, например с язвенной болезнью, дисбактериозом кишечника, с наличием паразитов, с воспалена в желчном пузыре и даже с кариесом.
Как ставится диагноз «Аллергия»?
Очевидно, что существуют определенные симптомы, которые мы связываем с аллергией, такие, например, как чихание, насморк, слезящиеся глаза. Для врача они — первый ключ к разгадке диагноза. Однако существует множество других заболеваний, имеющих аналогичные проявления. Вот почему в случае возникновения подобных симптомов нужно обязательно обратиться к врачу.
Прежде чем поставить диагноз врач должен провести анализ Вашей жизни, привычек, особенностей питания, работы. После того как Вы расскажете врачу о своих жалобах, он задаст Вам множество вопросов, чтобы узнать, что, где, когда и как с Вами произошло. Например, если Вы начинаете чихать и дышать со свистом во время уборки квартиры или когда на улице выбиваете ковры, то существует большая вероятность того, что у Вас аллергия на домашнюю пыль. Если Вы чихаете и у Вас слезятся глаза после того как у дочки появился котенок, по-видимому, у Вас развивается аллергия на кошек, или точнее, на их перхоть.
Помимо расспроса, у доктора есть еще несколько точных и объективных методов, позволяющих подтвердить диагноз.
Кожные пробы — один из наиболее информативных диагностических тестов на аллергию. Суть метода состоит в том, что на кожу предплечья или спины наносятся капельки, содержащие аллергены: домашнюю пыль, пыльцу, плесень и т.д. Затем в местах расположения капелек кожа прокалывается таким образом, что раствор с аллергеном проникает внутрь кожи. Это — prick-тест. Аналогичное исследование, называемое скарификационным тестом, отличается от prickтеста тем, что вместо прокалывания на коже наносятся насечки. Если у пациента есть аллергия к какому-либо веществу, то в том и в другом случае в месте присутствия аллергенаобразуется покраснение и отечность. Реакция развивается в течение 15 минут. Интенсивность реакции в месте нанесения аллергена показывает, насколько Вы чувствительны к данному веществу. Тем не менее, эти результаты используются врачом только для подтверждения предварительного диагноза. Возможна ситуация, что кожная реакция на аллерген есть, а клинических проявлений нет. Это означает, что при контакте с данным аллергеном симптомы заболевания не развиваются.
Наряду с кожными тестами существует еще один способ диагностики аллергии, основанный на исследовании образца крови. Так как эти образцы анализируются в лаборатории, их называют методами «in vitro» (в пробирке).
Лабораторный тест может определять количество присутствующих в крови специфических (т. е. соответствующих определенному аллергену-ключу) антител-замков, на основании чего врач может сделать вывод о том, как сильно реагирует Ваш организм на каждый определен¬ный аллерген, от плесени в ванной до пыли в пылесосе.
В настоящее время исследование крови обычно используется для следующей категории больных:
- если пациент боится проведения кожного теста;
- если существует риск возникновения выраженной кожной реакции на проведение кожного теста;
- если пациент принимает антигистаминные препараты и некоторые другие лекарства, которые могут повлиять на точность проведения теста;
- если у пациента серьезные проблемы с кожей;
- если пациент — маленький ребенок в возрасте до 3 лет.
Доктор должен объяснить возможности, достоинства и цену выбранного им метода диагностики применительно к Вам и Вашему случаю.
Вы должны понимать, что точная диагностика Вашего аллергического состояния очень важна для выбора наиболее эффективной схемы лечения. Помните, что, не зная причины, нельзя исправить неполадки. Лекарства могут уменьшить симптомы, создание гипоаллергенных условий может также вызвать определенное облегчение.
Как лечить Аллергию?
Каждый человек индивидуален, для него характерна определенная интенсивность симптомов и степень тяжести заболевания, что крайне важно для выбора тактики лечения. Назначая комплекс лечебных мероприятий, Ваш врач должен предупредить Вас о возможных побочных эффектах лекарств или вводимых аллергенов, свести к минимуму неудобства, связанные с ле¬чением, а также подробно рассказать о причинах заболевания и о вреде и пользе лечения.
Сегодня в мире существует три основных способа лечения аллергических заболеваний:
1. Прекращение или уменьшение контакта с аллергеном или раздражителем — так называемые элиминационные мероприятия.
2. Использование лекарственных препаратов. Фармацевтические компании производят большое количество лекарств, обладающих противоаллергическим действием. В первую очередь — это антигистаминные препараты, которые способны быстро и эффективно подавить клинические проявления любых форм аллергии или предотвратить их развитие. Они называются антигистаминными потому, что блокируют гистаминовые рецепторы. Вследствие этого прекращается действие гистамина — вещества, ответственного за все клинические симптомы аллергии. Поэтому антигистаминные препараты применяют при сезонной аллергии, при круглогодичном рините, при крапивнице, при атопическом дерматите и вообще при любых аллергических заболеваниях. Их выпускают в виде таблеток, капель, сиропов для приема внутрь, а также ампулированных растворов для инъекций. В России зарегистрировано около 50 антигистаминных препаратов разных групп. Среди них есть препараты первого поколения, которые, помимо своего основного противоаллергического действия, обладают и снотворным эффектом. Поэтому их эффективно применять при атопическом дерматите, ведущим симптомом которого является кожный зуд, который мешает спать. Препараты нового поколения не вызывают сонливости, не снижают внимание и работоспособность, их нужно принимать только 1 раз в день, поэтому их можно использовать при любых формах аллергии и длительное время.
К более сильным противоаллергическим средствам относятся кортикостероидные гормоны. Они идут в ход в виде назальных спреев при тяжелых формах аллергических ринитов, в аэрозольной форме в виде ингаляторов — при бронхиальной астме, а также в форме таблеток и растворов для инъекций у тяжелых больных. Для больных бронхиальной астмой разработаны современные ингаляционные бронхорасширяющие препараты для купирования приступов удушья и для постоянного приема. Их можно использовать с помощью специальных ингаляторов — небулайзеров, что особенно удобно для детишек.
Для больных атоническим дерматитом важным звеном в комплексном лечении явля¬ется наружная терапия и уход за кожей. Поэтому для них созданы специальные мази и кремы, содержащие кортикостероидные гормоны.
3. Аллергенспецифическая иммунотерапия (АСИТ), или уколы с аллергенами. Это достаточно простая процедура. Вы получаете серию инъекций с враждебными для Вас аллергенами (домашняя пыль, клещ домашней пыли, пыльца и т.д.) в постепенно возрастающей концентрации, в результате чего повышается Ваша устойчивость к этим аллергенам, также как в результате прививки от полиомиелита или оспы Вы становитесь невосприимчивы к этим инфекциям.
Если в настоящий момент Вы принимаете лекарственные препараты или Вам проводится АСИТ, бесспорно, что попытка убрать аллергены из Вашей «среды обитания» только повысит эффективность проводимого лечения и даже поможет уменьшить дозы принимаемых препаратов.
Создание гипоаллергенных условий?
Поддерживаете ли Вы порядок в Вашей спальне?
Это самый важный момент в создании гипоаллергенных условий. Вы проводите в спальне основную часть своей жизни, и, если Вы сможете навести в ней порядок, результат не замедлит себя ждать. Если пациенты с аллергией 8 часов в сутки проводят в свободной от аллергена атмосфере, все системы организма — легкие, дыхательный тракт, иммунная система — получают шанс отдохнуть и выработать устойчивость, чтобы на следующий день с новыми силами отправиться во внешний мир. Мероприятия, которые необходимо провести дома:
- Поместите все матрацы в специальные противоклещевые чехлы, желательно на молнии. Такие чехлы можно купить в специальных магазинах для аллергиков.
- Обрабатывайте Вашу постель, ковры, мягкую мебель специальными составами для уничтожения клещей — так называемыми акарицидами. Например, одним из таких средств является милбиол. Его можно приобрести в аптеках и специализированных магазинах.
- Регулярно пылесосьте все матрацы, ковры и обивку мебели.
- Проверьте влажность и при помощи увлажнителя или осушителя поддерживайте ее значения не более 40%.
- Постарайтесь установить домашнее охлаждение, особенно в спальне — кондиционер может быть особенно полезен летом.
- Принимайте душ и мойте голову перед сном, чтобы смывать перхоть и шелушащиеся частички кожи.
Если при тестировании у Вас выявлена повышенная чувствительность к клещам домашней пыли, будьте уверены, что выполнили все предупредительные меры, особенно связанные с обработкой Вашей постели и поддержанием чистоты в Вашей спальне.
Есть ли у Вас животные?
Животные, живущие даже в соседней квартире, не говоря уже о своих собственных, могут вызывать аллергическую реакцию, так что, прежде чем пойти на поводу у своих малолетних детей и поехать на птичий рынок за щеночком, «семь раз отмерьте и один раз отрежьте». Кстати сказать, присутствие аквариумных рыбок, если только Вы используете для их про-питания сухой корм — дафний, который является сильнейшим аллергеном, также может оказаться губительным.
Комнатные растения
Они могут быть источником плесени или насекомых. Проверьте их.
Есть ли у Вас мягкая мебель?
Опять же, мягкая мебель может быть пылеуловителем, а также стать убежищем для ужасных клещей домашней пыли.
Существуют специальные профилактические мероприятия, позволяющие свести к минимуму контакт с аллергеном или раздражителем. Эти мероприятия необходимо соблюдать независимо от Вашего состояния и тяжести заболевания.
- Уберите все предметы, собирающие на себя пыль
- Такие предметы можно перечислять до бесконечности. Но важно запомнить, что все предметы с плоской поверхностью обладают свойством притягивать пыль независимо от того, заставленная ли это украшениями полка или книга, лежащая на тумбочке. Главный принцип -избегайте беспорядка! Поэтому все книги должны храниться в застекленных книжных шкафах, в детской комнате лучше не хранить игрушки и полы не застилать коврами.
- Одежда
Храните одежду в специальных чехлах на молнии. Такие вещи, как обувь, спортивная одеж¬да поместите в коробки или ящики, чтобы уменьшить площадь открытой поверхности. - Разбросанные вещи
Разложите по местам все разбросанные вещи: книги, коробки, журналы, бумагу, игрушки — абсолютно все, что лежит вокруг. - Ковры
Старые ковры создают большое количество пыли за счет разрушения волокон. Идеальное решение — это убрать все ковры, а ковровые покрытия заменить деревянными или кафель¬ными полами. Если такой возможности нет, их нужно регулярно чистить и пылесосить. - Занавески
Извините, но никаких штор и только легкие стирающиеся занавески из гладких материалов, таких, как хлопок или синтетика. Обычные жалюзи не рекомендуются из-за их свойства накапливать пыль. В этом случае идеальны роликовые оконные жалюзи. Имеет смысл также походить по магазинам. Многие магазины, ориентированные на такую группу потребителей, например, магазины для «аллергиков», возможно, дадут Вам дополнительную информацию. - Бытовая химия
Избегайте контакта с веществами, обладающими резкими запахами, такими, как, дезодоранты, духи, нафталин, средства, отталкивающие насекомых, и т.д.
Кремы и средства против зуда для младенцев и детей
Зуд — частый и неприятный симптом у детей. Независимо от того, вызван ли он укусами комаров или чиггеров, крапивницей или ядовитым плющом, зуд может сделать детей несчастными, царапающими весь день и бессонными всю ночь.
К счастью, даже если вы не знаете точную причину зуда у ребенка, есть несколько распространенных методов лечения, которые могут принести облегчение, в том числе многие безрецептурные «противозудные» лекарства.
Давайте посмотрим, что вы можете сделать дома, чтобы избавиться от зуда, доступные безрецептурные методы лечения, а также лекарства, которые может потребоваться выписать ваш педиатр.
Веривелл / Эмили Робертс
Домашние средства и образ жизни
Описанные ниже безрецептурные и рецептурные лекарства от зуда могут помочь вашему зудящему ребенку, но есть много простых вещей, которые вы можете сделать, чтобы уменьшить зуд и уменьшить вред, который он может нанести своей коже, почесавшись.Это включает в себя:
- Подстригайте ногти ребенка
- Оденьте ребенка в свободную легкую хлопковую одежду
- Не позволять ей перегреваться, потому что от потоотделения у нее может усилиться зуд
- Принятие прохладного или теплого душа или ванны и отказ от горячей воды
- Ее отвлекают
- Не допускать пересыхания кожи
- Избегать вещей, которые вызывают приступы зуда, особенно если у нее экзема, чувствительная кожа или аллергия на никель
- Использование репеллентов от насекомых и обучение ребенка тому, как избегать ядовитого плюща, чтобы избежать обычных вещей, вызывающих зуд
- Если зуд сильный, попросите ребенка надеть на ночь мягкие хлопчатобумажные перчатки, чтобы уменьшить царапины.
Нестероидные лекарственные препараты для местного применения
Многие нестероидные препараты для местного применения можно использовать в сочетании со стероидным кремом для местного применения, чтобы обеспечить максимальное облегчение, как с пероральными антигистаминными препаратами, так и без них, такими как Бенадрил (дифенгидрамин).) Однако будьте осторожны, не смешивайте местный и пероральный Бенадрил вместе, поскольку Бенадрил оказывает седативное действие даже в обычных дозах.
Следите за реакцией детей на лекарства, содержащие анальгетики каинового типа. Аллергия на эти анальгетики (например, на популярный лосьон от загара) довольно распространена.
Держите под рукой любимые безрецептурные лекарства от зуда, чтобы быстро использовать их, когда у вашего ребенка появляется зудящая сыпь, поскольку расчесывание обычно усугубляет большинство зудящих высыпаний.
Лекарства для местного применения, не являющиеся стероидами, включают:
- Aveeno Крем против зуда с натуральной коллоидной овсянкой
- Гель против зуда Band-Aid
- Benadryl Крем против зуда
- Caladryl Clear актуальный обезболивающий лосьон для кожи
- Лосьон с каламином
- Пакеты с порошком вяжущего раствора Domeboro
- Gold Bond Лечебный крем против зуда максимальной силы
- Гель против зуда Itch-X с успокаивающим алоэ вера
- Ланакан
- Крем против зуда и средство для защиты кожи Sarna Ultra
Влажные повязки, компрессы или пропитки раствором Домоборо, смешанным с водой (модифицированный раствор Бурова), или овсяные ванны Aveeno могут быть особенно успокаивающими при зудящей сыпи.Они эффективны при большинстве зудящих высыпаний, включая ядовитый плющ, укусы насекомых и ветряную оспу.
Стероиды для местного применения
Актуальные стероиды обычно являются основой безрецептурных средств для снятия зуда. Местные стероиды особенно эффективны при воспалительных или аллергических зудящих высыпаниях, таких как укусы насекомых и ядовитый плющ.
В их число входят 0,5% и 1% кремы с гидрокортизоном различных марок, такие как:
- Aveeno 1% Гидрокортизоновый крем против зуда
- Кортизон 10
- Cortaid
- Ланакорт Холодный крем
Есть также много торговых марок крема с гидрокортизоном, произведенного Walgreens, CVS, Walmart и другими.
Стероидов обычно следует избегать, если вы считаете, что у вашего ребенка есть какая-либо инфекция, которая является причиной его зуда. При инфекции применение местного стероида может усилить сыпь и снизить способность организма бороться с бактериями.
Антигистаминные препараты для перорального применения
Бенадрил (дифенгидрамина гидрохлорид) — стандартный пероральный антигистаминный препарат, который большинство родителей используют, когда их дети чешутся. Единственным недостатком является то, что Бенадрил имеет короткое действие (около 4-6 часов) и может вызвать у детей сильную сонливость.
Он доступен без рецепта без рецепта и поставляется в различных формах, включая жидкие, жевательные и быстро растворяющиеся в таянии таблетки, поэтому даже маленькие дети, которые не могут глотать таблетки, могут легко его принимать.
Антигистаминные препараты, отпускаемые по рецепту, такие как Атаракс или Вистарил (гидроксизин), иногда можно использовать для детей с постоянным зудом, поскольку они обычно действуют немного дольше, чем Бенадрил (около 6-8 часов). К сожалению, антигистаминные препараты, принимаемые один раз в день, такие как Allegra, Claritin и Zyrtec, обычно не помогают избавиться от зуда.
Пероральные антигистаминные препараты хорошо действуют при большинстве зудящих высыпаний, включая ядовитый плющ, укусы насекомых, ветряную оспу и крапивницу.
Средства против зуда по рецепту
Если вы не можете контролировать зуд вашего ребенка с помощью безрецептурных лекарств, даже если причиной является простой укус насекомого или легкий случай ядовитого плюща, или если вы не знаете, почему ваш ребенок чешется, тогда поход к педиатру может быть хорошей идеей.
Затем врач вашего ребенка может провести обследование и при необходимости назначить лекарство от зуда по рецепту.Эти рецептурные противозудные препараты чаще всего включают более сильные местные стероидные кремы средней активности, такие как:
- Крем Cutivate 0,05%
- Элокон крем 0,1%
- Локоид крем 0,1%
- Триамцинолона ацетонид 0,1%
- Весткорт крем 0,2%
Другие рецепты от зуда могут включать пероральный антигистаминный препарат, как обсуждалось выше, преднизон (пероральный кортикостероид) или другие лекарства в зависимости от основной причины зуда.
Например, ребенку, страдающему чесоткой, которая может быть очень зудящей (и заразной), потребуется лечение препаратом Элимит, противопаразитарным препаратом.
С другой стороны, детям с ядовитым плющом, вероятно, понадобятся многие из описанных выше противозудных препаратов, включая преднизон, в то время как ребенок с ветряной оспой хотел бы избегать стероидов любой ценой.
Слово от Verywell
Зуд достаточно силен для взрослых, но когда ваш ребенок чешется, вы можете чувствовать себя беспомощным.Тем не менее, существует ряд простых мер, а также средства и кремы, отпускаемые без рецепта и по рецепту, которые могут помочь уменьшить зуд. Если у вас есть какие-либо вопросы относительно причины зуда или если то, что вы пытаетесь сделать, не работает, не стесняйтесь обращаться к своему педиатру.
Нуждается ли моему ребенку в лечении сыпи?
Лечение сыпи в домашних условиях
Когда у вашего ребенка появляется сыпь, вы можете лечить ее дома несколькими способами.Сначала вам нужно определить причину сыпи, а затем вы лучше поймете, с чего начать лечение.
Виды сыпи
Вы знаете, что вызывает сыпь у вашего ребенка? Они больны? Аллергия на что-то? Если симптомы у вашего ребенка не серьезны (см. Раздел «Когда следует обратиться к врачу» ниже), первое, что вы должны попытаться сделать, — это выяснить, что вызывает сыпь. Ваш ребенок контактировал с чем-то, что раздражает его кожу? Мыло, химические вещества, украшения, ядовитый плющ или даже домашние животные могут вызывать аллергические реакции.У вашего малыша или малыша только что появилась сыпь от подгузников? Постарайтесь исключить причины. Даже если вы не можете точно определить причину, сузив круг причин, вам поможет, если вам нужно отвести ребенка к врачу.
Очистить кожу
Используйте мягкое мыло, чтобы осторожно промыть сыпь у ребенка теплой водой. Избегайте чистки, так как это может еще больше вызвать раздражение сыпи. Промокните кожу полотенцем. Не прикрывайте сыпь.
Лечить симптомы
При незначительных высыпаниях, когда кожа не повреждена, накройте сыпь ребенка влажной тканью, чтобы уменьшить боль и зуд.Вы также можете использовать безрецептурные кремы от зуда, такие как гидрокортизон и местный Бенадрил. А если вашему ребенку больше двух лет, вы можете попробовать соответствующую весу дозу Бенадрила или Кларитина / Цитрека.
Вы также можете подстричь ребенку ногти и попросить его носить перчатки на ночь. Это поможет им не поцарапать сыпь и, возможно, усугубить ее.
Бланширующие и не бланширующие высыпания
Многие сыпи в детском возрасте выглядят опасно, но в большинстве случаев они проходят сами по себе или при минимальном лечении.Итак, как узнать, серьезная ли сыпь у вашего ребенка? Быстрый и простой тест поможет вам определить, нуждается ли сыпь в немедленном лечении. Этот тест покажет, «побледнеет» ли сыпь или исчезнет при надавливании.
- Осторожно надавите на сыпь у ребенка подушечками пальцев или поставьте бок стеклянного стакана на сыпь.
- Быстро уберите пальцы, чтобы посмотреть сквозь стекло. Если сыпь исчезает или становится белой, это бледнеющая сыпь.Сыпь, которая побледнеет при прикосновении, обычно несерьезна. Большинство высыпаний представляют собой бледные высыпания, включая вирусные высыпания и аллергические реакции.
Если сыпь не исчезает или не становится белой и имеет темно-пурпурные или красные пятна (не бледнеющие), это может быть серьезным заболеванием. В этом случае вам следует немедленно связаться с вашим лечащим врачом, чтобы исключить более серьезные заболевания.
Когда обращаться к врачу
Сыпь у вашего ребенка может сопровождаться различными симптомами.Немедленно обратитесь к врачу, если у вашего ребенка:
- Сыпь, которая не проходит через несколько дней или после лечения без рецепта
- Лихорадка с сыпью
- Мочеиспускание болезненное с сыпью
- Сыпь в форме бабочки на носу и щеках
- Моложе шести месяцев
- Синяки, не связанные с травмой
- Сыпь овальной или похожей на яблочко.
- Сыпь, усиливающаяся от складок кожи
- Распространенная сыпь с увеличенными болезненными лимфатическими узлами
- Сыпь без побледнения
- Крапивница и / или припухлость во рту или на лице
- Плохо ест
- Имеются изменения в дыхании или затрудненное дыхание
- Сыпь красная, опухшая, влажная, покрытая коркой, пузырями или слизистая.
- Сыпь, шелушащаяся и локализующаяся на ладонях или подошвах стоп
- Сыпь в месте шелушения кожи, в глазах, во рту или в области влагалища
Кроме того, обращайтесь к врачу вашего ребенка в любое время, когда вас беспокоит его здоровье.Лучше поговорить со своим врачом о сыпи (даже если она окажется доброкачественной и проходит самостоятельно), чем пропустить симптомы серьезного заболевания.
Экзема и пищевая аллергия у младенцев и детей раннего возраста
Что такое экзема?
Слово экзема используется для описания ряда хронических кожных заболеваний. Атопический дерматит — наиболее распространенный тип экземы, особенно у младенцев и детей младшего возраста. В Канаде около 10 процентов младенцев и детей страдают экземой в форме атопического дерматита.
Слово «экзема» часто используется вместо атопического дерматита. В этом ресурсе слово экзема означает атопический дерматит.
Каковы симптомы экземы?
Экзема — хроническое заболевание, вызывающее покраснение и зуд на коже. Иногда зуд бывает очень сильным. Когда кожа поцарапана, она может разорваться, сочиться, а затем покрыться коркой. Симптомы экземы могут появляться и исчезать. У детей с экземой она часто появляется на щеках, лбу и коже черепа. У детей старшего возраста он часто находится на руках, запястьях, лодыжках, ступнях, а также на внутренних сгибах локтей и колен.
Что вызывает экзему?
Некоторые дети более склонны к экземе из-за различий в их коже и иммунной системе:
- Здоровая кожа действует как барьер для предотвращения выхода влаги и проникновения раздражителей. Эта барьерная функция кожи не очень хорошо работает у детей, склонных к экземе. Их кожа плохо удерживает влагу. В результате их кожа быстро высыхает, и раздражители легче проникают внутрь.
- Иммунная система детей с экземой реагирует на раздражители сильнее, чем обычно. Когда иммунная система сильно реагирует на раздражители, кожа становится красной и зудящей.
Когда кожа красная и зудящая, коже еще труднее быть хорошим барьером, поэтому она пропускает еще больше раздражителей. Это приводит к циклу зуда, расчесов и еще большего раздражения, что усугубляет экзему.
Экзема относится к группе аллергических состояний, включая астму, сенную лихорадку и пищевую аллергию.Аллергические состояния, как правило, передаются по наследству. Генетика играет важную роль в определении того, кто заболеет экземой. Экзема вызывается не одним геном, скорее многие гены действуют вместе, увеличивая вероятность развития экземы.
Пример одного гена, который играет роль, называется филагрин (произносится как PHIL-a-GRIN). Он отвечает за выработку в коже белка филаггрина. Когда этот ген не работает должным образом, барьерная функция кожи также не работает. Многие, но не все дети, страдающие экземой, страдают именно этим геном.
Экзема обычно начинается у младенцев, но может начаться в любом возрасте. Некоторые дети перерастают его, но он может вернуться и в более позднем возрасте.
Что такое пищевая аллергия?
Пищевая аллергия возникает в результате аномального иммунного ответа на пищевой белок. Пищевые белки, которые могут вызвать аллергическую реакцию, называются пищевыми аллергенами. У детей с пищевой аллергией аллергическая реакция возникает каждый раз, когда они едят пищу, на которую у них аллергия. Управление пищевой аллергией предполагает отказ от продуктов, вызывающих аллергическую реакцию.Для получения дополнительной информации о пищевой аллергии см. «Снижение риска пищевой аллергии у вашего ребенка» и «Тяжелая пищевая аллергия у детей». Если вы подозреваете, что ваш ребенок или ребенок реагирует на еду, прекратите давать эту еду и поговорите с лечащим врачом. Врач вашего ребенка может направить вашего ребенка к детскому аллергологу, если ему потребуется помощь с диагнозом и планом лечения. Если вас беспокоит питание вашего ребенка, проконсультируйтесь с диетологом.
Может ли пищевая аллергия вызвать экзему?
Хотя пищевая аллергия чаще встречается у детей с экземой, это отдельные состояния.
Пищевая аллергия обычно не вызывает экзему, но наличие экземы может увеличить вероятность развития пищевой аллергии. Описание того, как экзема может увеличить риск пищевой аллергии, см. В разделе на следующей странице под названием: Как хороший контроль экземы может помочь предотвратить пищевую аллергию?
В чем разница между кожными симптомами пищевой аллергии и экземы?
Аллергическая реакция на пищу обычно возникает быстро. Затем симптомы аллергической реакции проходят, как правило, через несколько часов, если снова не есть пищу.Экзема — хроническое заболевание, которое не проходит быстро. Экзема имеет тенденцию появляться в предсказуемых местах, например, на щеках маленьких детей или в локтевых складках у детей старшего возраста. Места на коже, где проявляются симптомы аллергической реакции на пищу, более непредсказуемы. Крапивница, покраснение и зуд в результате аллергической реакции могут появляться практически на любом участке тела и даже в разных местах каждый раз, когда едят пищу.
Почему так важно контролировать экзему у моего ребенка?
Когда экзема не контролируется должным образом, она может повлиять на качество жизни и здоровье ребенка.Это увеличивает вероятность кожных инфекций, а также может быть болезненным. Зуд и царапины могут беспокоить вашего ребенка и вас как родителя. Это может повлиять на физический комфорт, сон, социальное взаимодействие и самооценку. Хороший контроль позволяет вашему ребенку чувствовать себя хорошо и оставаться сосредоточенным на детских занятиях, таких как учеба и игры.
Некоторые новые исследования показывают, что хороший контроль над экземой может дать дополнительную пользу. Хороший контроль может помочь предотвратить пищевую аллергию.Это особенно хорошая новость для родителей, у которых есть младенцы и дети ясельного возраста, которые подвержены повышенному риску пищевой аллергии.
Как хороший контроль экземы может помочь предотвратить пищевую аллергию?
Поскольку здоровая кожа действует как барьер, она также помогает предотвратить попадание в организм веществ, таких как пищевые аллергены, через кожу. Здоровая кожа помогает защитить иммунную систему от воздействия пищевых аллергенов. Когда экзема у вашего ребенка находится под хорошим контролем, кожа вашего ребенка лучше предотвращает попадание пищевых аллергенов внутрь.
Новое исследование показывает, что, когда кожа вашего ребенка поцарапана, пищевые аллергены могут легче проникать в организм и вступать в контакт с иммунной системой. Прямой контакт открытой кожи с пищей, например арахисом, может увеличить вероятность развития аллергии на эту пищу. Иммунная система может быть более подвержена развитию пищевой аллергии, если первые контакты с пищей происходят через поцарапанную открытую кожу.
Обратное может быть правдой, если иммунная система сначала вводится в пищу, поедая ее.Если первый контакт с пищей происходит через пищеварительный тракт, иммунная система может с большей вероятностью перенести эту пищу.
Для получения дополнительной информации о борьбе с экземой обратитесь к разделу на следующей странице под названием: Как я могу помочь справиться с экземой моего ребенка?
Какие еще способы предотвратить пищевую аллергию?
Многие специалисты в области здравоохранения теперь думают, что родители могут предпринять два шага, чтобы предотвратить пищевую аллергию.
- Избегайте ненужных задержек при введении новой твердой пищи вашему ребенку.
- Если ваш ребенок хорошо переносит новую пищу, продолжайте предлагать ее регулярно. «Регулярно» означает примерно раз в неделю или чаще, если хотите. Регулярное предложение еды может напоминать иммунной системе о необходимости переносить эти продукты, а не вызывать на них аллергию.
Министерство здравоохранения Канады рекомендует давать детям твердую пищу с шестимесячного возраста. Младенцам с экземой также следует предлагать твердую пищу с шести месяцев.
При желании вы можете вводить рыбу без костей, яйца, арахис, древесные орехи и семена кунжута в соответствующих возрастных формах, начиная с шестимесячного возраста.Целые орехи и большие шарики арахисового масла представляют опасность при удушье. Вы можете начать с добавления масла арахиса, древесных орехов и семян кунжута в кашу для младенцев.
Когда ваш ребенок готов к еде руками, вы можете предложить эту пищу, намазанную тонкими полосками тоста. Для получения дополнительной информации о том, как давать детям твердую пищу, см. Разделы «Первые продукты питания ребенка» и «Снижение риска пищевой аллергии у вашего ребенка».
С 2008 года Американская академия педиатрии больше не рекомендует откладывать введение таких продуктов, как рыба, яйца и продукты, содержащие арахисовый белок, старше 4–6 месяцев младенцам с повышенным риском аллергии.
В 2000 году считалось, что отсрочка введения новых продуктов в рацион ребенка снижает вероятность пищевой аллергии. Однако такая задержка может увеличить вероятность того, что первые попадания пищи будут через поцарапанную кожу. Таким образом, откладывание введения новых продуктов может фактически увеличить вероятность развития пищевой аллергии.
Несколько недавних исследований показывают, что введение определенных продуктов питания даже в возрасте до 4-6 месяцев может помочь предотвратить пищевую аллергию, но необходимы дополнительные исследования, прежде чем это можно будет рекомендовать.Пример исследования, проводимого в настоящее время, называется исследованием LEAP. LEAP означает «Раннее изучение аллергии на арахис». Для получения дополнительной информации посетите: www.leapstudy.com
Как я могу помочь справиться с экземой у моего ребенка?
Хотя экзему нельзя вылечить, можно предпринять три основных шага, чтобы помочь справиться с ней:
- Соблюдайте ежедневный режим купания и наносите увлажняющий крем сразу после ванны, чтобы увлажнить кожу вашего ребенка.
- При необходимости используйте кожные препараты, чтобы успокоить иммунный ответ.
- Избегать контакта с личными раздражителями
1. Держите кожу увлажненной.
Всегда держите кожу ребенка хорошо увлажненной. Это помогает улучшить барьерную функцию кожи и помогает разорвать цикл раздражения, которое приводит к зуду и царапинам. Даже после того, как кожа зажила после обострения экземы, продолжайте ежедневные действия, которые сохраняют кожу хорошо увлажненной. Это поможет предотвратить новые обострения.
Разрешайте ребенку принимать ванну каждый день.Лучше всего замачивать около 10 минут. Используйте теплую воду, а не горячую.
Используйте мягкое мыло и только на поверхностях кожи, которые нуждаются в очистке, таких как подмышки и область подгузников. Не используйте сильнодействующее мыло, которое может слишком сушить. В конце ванны используйте мыло и шампунь, чтобы ребенок не впитался в продукты, вызывающие пересыхание кожи. Осторожно вымыть кожу. Скрабирование может вызвать раздражение кожи, склонной к экземе.
После ванны осторожно промокните ребенка насухо и нанесите любые лечебные кремы, прописанные врачом.Нанесите увлажняющий крем в течение 3 минут после ванны. Увлажняющий крем помогает удерживать воду, впитываемую кожей во время принятия ванны.
Нанесение увлажняющего крема сразу после ванны, вероятно, самое важное, что вы можете сделать, чтобы помочь коже вашего ребенка.
Всегда мойте руки перед нанесением увлажняющего крема. Обильно нанесите увлажняющий крем на все поверхности кожи. Избегайте трения. Используйте увлажняющий крем после каждой ванны, после мытья рук и после купания.
2. При необходимости используйте кожные препараты.
Для некоторых младенцев и детей с экземой ежедневного купания и увлажнения недостаточно для хорошего контроля. Этим детям также необходим медицинский план лечения, который часто включает лечебные кремы или мази, которые успокаивают иммунную систему кожи и контролируют раздражение. Планы лечения также включают инструкции о том, как часто и когда наносить крем или мазь.
Существует множество кожных лекарств от экземы, каждое с разной силой действия.Сила прописываемого лекарства должна соответствовать той области тела, которая нуждается в лекарстве. Например, ребенку могут прописать одно лекарство для лица, а другое — для локтей и колен. Не используйте процент, указанный на этикетке, для оценки силы лекарства вашего ребенка. Если у вас есть вопросы о дозировке лекарств, обратитесь к лечащему врачу или фармацевту.
Следуйте плану лечения, предоставленному врачом вашего ребенка, чтобы ваш ребенок получил максимальную пользу от лечения.Особенно важно следовать советам врача о том, сколько лекарства применять, чтобы не использовать слишком мало или слишком много. Некоторые врачи рекомендуют наносить слой лекарства на участки экземы каждый день в течение примерно двух-четырех недель. Лекарство будет более эффективным, если нанести его на кожу сразу после ванны, пока кожа еще влажная.
Время от времени может потребоваться корректировка плана лечения в зависимости от тяжести экземы и реакции на кожные препараты.Вы можете быть первым, кто заметит, что план нужно скорректировать. Сообщите врачу вашего ребенка, если вы считаете, что план требует корректировки.
3. Помогите своему ребенку избегать личных раздражителей.
Некоторые вещества могут раздражать кожу и запускать цикл зуда и царапин. Если вы заметили, что экзема у вашего ребенка ухудшается после контакта с чем-либо, помогите ребенку избежать этого. Раздражители не одинаковы для всех детей. Если обычный триггер не беспокоит вашего ребенка, нет причин избегать его.Вот несколько примеров возможных триггеров, которые могут вызвать обострения экземы у некоторых детей.
Духи и ароматизаторы, включая содержащие их средства для ухода за кожей и купания
Жесткое мыло
Соли для ванн или пены для ванн
Одежда грубая, включая шерстяные ткани
Предельные температуры, включая горячий и холодный, сухой воздух
Кожные инфекции
У детей с экземой на коже часто бывает больше бактерий.Даже если это не вызывает инфекции, бактерии могут вызвать раздражение кожи и усугубить экзему, поэтому очень важно поддерживать чистоту.
Младенцы и дети, больные экземой, также подвержены кожным инфекциям. Инфекции усугубляют экзему, поэтому требуется лечение у врача. Может быть назначен пероральный антибиотик, крем с антибиотиком или очень небольшое количество отбеливателя, добавляемого в воду для ванны. Отбеливатель нельзя добавлять в воду для ванны без консультации с врачом. Признаки возможной инфекции включают: усиление боли, болезненности или отека, горячую кожу, лихорадку, гной или красные полосы, идущие от пораженной кожи.
Напряжение
Эмоциональное расстройство, разочарование и смущение вызывают стресс и могут вызвать зуд, который приводит к еще большему расчесыванию детей с экземой. Помогите своему ребенку научиться справляться со стрессовыми ситуациями.
Экологические аллергены
К аллергенам окружающей среды относятся перхоть животных (чешуйки кожи) и слюна, пылевые клещи, пыльца и плесень. Дети, больные экземой, также могут иметь аллергию на окружающую среду. У этих детей контакт с этими аллергенами может усугубить экзему.Если у вашего ребенка аллергия на определенные экологические аллергены, по возможности уменьшите их воздействие.
Продукты, не являющиеся аллергенами
Некоторые продукты, не являющиеся аллергенами, при контакте могут вызывать раздражение воспаленной кожи. Чтобы уменьшить раздражение, по возможности избегайте контакта с пищей, связанной с экземой. Вы можете нанести мазь на кожу ребенка перед тем, как предложить еду, чтобы уменьшить контакт с кожей. Если еда попала на воспаленную кожу ребенка, аккуратно смойте ее и повторно нанесите увлажняющий крем.
Продукты, вызывающие раздражение экземы при контакте, не вызывают никаких проблем при употреблении в пищу, если только ваш ребенок не страдает пищевой аллергией на них.
Многие родители сообщают, что такие продукты, как помидоры, клубника и цитрусовые (например, апельсины), вызывают раздражение при экземе. Если эти продукты не беспокоят вашего ребенка, продолжайте предлагать их своему ребенку.
Что еще я могу сделать, чтобы помочь моему ребенку справиться с экземой?
- Держите ногти ребенка короткими и чистыми.Это может помочь предотвратить инфекцию, если поцарапать кожу.
- Используйте средства для стирки без запаха и избегайте сушки белья.
- Стирайте новую одежду и снимайте бирки, прежде чем ваш ребенок наденет их.
- Одевайте ребенка в свободную, а не тесную одежду.
- Если экзему вашего ребенка трудно контролировать, обратитесь за помощью к поставщикам медицинских услуг, которые имеют опыт лечения экземы.
На что следует обращать внимание при выборе средств по уходу за кожей?
Выбирайте мыло и увлажняющие средства для чувствительной кожи.Хотя не существует единой группы продуктов, подходящих для каждого ребенка, как правило, лучше всего подходят продукты с меньшим количеством ингредиентов. Дорогие продукты не всегда лучше. Если вам нужна помощь в поиске продуктов для вашего ребенка, обратитесь к врачу или фармацевту.
Товары для купания
Вам не нужно ничего добавлять в воду для ванны вашего ребенка. Выберите нежное мыло для очистки кожи. Избегайте агрессивных продуктов, а также продуктов, содержащих духи или отдушки.
Увлажняющие средства
Выберите густой увлажняющий крем без отдушек и отдушек.Густые продукты более эффективны для увлажнения, чем более тонкие, которые легко переливаются. Густые увлажняющие средства включают кремы и мази, которые обычно доступны в баночках или тюбиках.
Увлажняющие средства можно разделить на три категории в зависимости от количества масла или жира по сравнению с количеством присутствующей воды. Эти три группы называются мазями, кремами и лосьонами. Мази — это просто жир и не содержат много воды. Обычно они очень густые, прозрачные и почти бесцветные.Кремы обычно представляют собой смесь масла (или жира) и воды, состоящую из двух частей. Они, как правило, слишком толстые, чтобы их можно было налить, продаются в банках и часто имеют белый цвет. Лосьоны — это кремы, в которые добавлено гораздо больше воды. Они разливаются или поставляются с дозатором с помпой и обычно белого цвета.
Примеры ингредиентов продукта, которые помогают удерживать влагу в коже:
Вазелин и вазелин: Это жирные ингредиенты и очень хорошо удерживают влагу в коже.
Силикон и диметикон: Это нежирные ингредиенты, которые также хорошо удерживают влагу в коже. Они кажутся шелковистыми на ощупь и добавляются ко многим увлажняющим кремам.
Керамиды: Это вещества, удерживающие влагу, которые естественным образом присутствуют в коже. У людей с экземой отсутствует нормальное количество церамидов в коже. Нанесение керамидов на кожу помогает удерживать влагу в ней. Некоторые новые увлажняющие средства содержат церамиды. Продукты, изготовленные с использованием керамидов, могут быть более дорогими, чем другие увлажняющие средства.
ресурсов
Программа EASE: www.eczemacanada.ca предоставляет информацию и ресурсы по экземе для канадцев.
Снижение риска пищевой аллергии у вашего ребенка: www.healthlinkbc.ca/healthy-eating/reeding-baby-food-allergy-risk
Детские первые продукты: www.healthlinkbc.ca/healthlinkbc-files/babys-first-foods
Последнее обновление: июль 2011 г.
Аллергическая реакция у ребенка: лечение и фотографии
У ребенка может быть аллергическая реакция по разным причинам.Аллергическая реакция возникает, когда организм отрицательно реагирует на обычно безвредное вещество, такое как мыло или конкретная пища.
У младенцев чувствительная кожа, поэтому у них чаще, чем у взрослых, появляется сыпь. Даже легкого раздражения кожи ребенка может быть достаточно, чтобы вызвать сыпь.
Выявление причины аллергической реакции или повышенной чувствительности может помочь родителям и опекунам предотвратить и лечить любые будущие реакции.
У младенцев может быть несколько различных типов кожной сыпи, которые имеют ряд причин.Некоторые аллергические реакции также могут вызывать дополнительные симптомы, такие как тошнота и рвота.
Общие типы аллергических реакций у младенцев включают следующие:
Экзема
Поделиться на Pinterest Раздражающие ткани, мыло и тепло могут привести к вспышкам экземы у младенцев.
Экзема — одно из самых распространенных кожных заболеваний у младенцев. Существуют разные типы экземы, но атопическая экзема чаще всего поражает младенцев и маленьких детей.
Сыпь при экземе может состоять из крошечных красных бугорков или выглядеть как чешуйчатая сухая кожа.
Врачи не знают, почему у одних людей развивается экзема, а у других нет, но это может быть связано с сочетанием генетических факторов и факторов окружающей среды.
Общие триггеры вспышек экземы у младенцев включают раздражающие ткани, мыло и тепло.
Экзема сыпь может немного отличаться у младенцев старшего возраста. По данным Национальной ассоциации экземы, у детей младше 6 месяцев обычно появляются высыпания типа экземы на коже головы, лице и лбу.
У детей в возрасте от 6 месяцев до 1 года сыпь часто появляется на коленях и локтях.
Папулезная крапивница
Папулезная крапивница — это локализованная аллергическая реакция на укус насекомого. Укусы различных насекомых, включая комаров, клещей и клопов, могут вызвать реакцию.
Хотя папулезная крапивница обычно поражает детей в возрасте 2–6 лет, она также может возникать у младенцев.
Папулезная крапивница напоминает небольшие скопления красных шишек или укусов насекомых. Некоторые неровности могут быть заполнены жидкостью. Папулезная крапивница может длиться несколько дней или даже недель.
Крапивница
Когда организм страдает аллергией на какое-либо вещество, он выделяет химическое вещество, называемое гистамином, которое может привести к развитию крапивницы и других симптомов аллергии.
Крапивница — зудящие выпуклые пятна на коже. Они могут различаться по размеру и форме, но обычно бывают розовыми или красными с тонкой красной каймой.
Крапивница может развиваться на любом участке тела и часто возникает скоплениями.
По данным Американской академии аллергии, астмы и иммунологии, около 6 процентов детей в возрасте 2 лет и младше страдают пищевой аллергией.
Признаки пищевой аллергии могут включать кожные реакции, респираторные или кишечные симптомы, такие как:
- крапивница
- зуд
- кашель
- рвота
- диарея
- кровь в стуле
Иногда даже возможны аллергические реакции на продукты до того, как они начнут их есть.Это связано с тем, что у них может развиться аллергия на продукты, которые ест человек, кормящий их грудью.
Продукты, на которые у детей чаще всего возникает аллергия:
- молоко и молочные продукты
- арахис
- моллюски
Как только они начнут есть твердую пищу, у младенцев могут появиться дополнительные признаки аллергии.
Врачи часто рекомендуют родителям и опекунам поочередно вводить ребенку новую пищу. Таким образом, если аллергия все же разовьется, легче определить, какая пища вызывает реакцию.
Не все реакции у младенцев требуют лечения. Например, легкая сыпь может исчезнуть в течение нескольких часов и за это время не будет беспокоить ребенка.
Однако, если симптомы реакции вызывают видимый дискомфорт, может потребоваться лечение.
Лечение может варьироваться в зависимости от типа сыпи или реакции. В целом могут помочь следующие методы лечения:
- Как избежать триггеров: Мыло, моющие средства и ароматизированные лосьоны часто могут вызывать раздражение кожи ребенка, поэтому лучше избегать использования химических чистящих средств и выбирать вместо них гипоаллергенные продукты.
- Мытье очищающим средством без отдушек: После использования мягкого мыла без запаха промокните кожу ребенка насухо и не теряйте слишком сильно, так как это может вызвать раздражение кожи.
- Нанесение увлажняющего крема: Использование гипоаллергенного увлажняющего крема после детской ванны может помочь предотвратить сухость кожи. Увлажняющие средства также создают барьер, защищающий кожу от раздражителей.
- Использование однопроцентного крема с гидрокортизоном: Крем с гидрокортизоном может лечить кожную сыпь, связанную с экземой или другими аллергическими реакциями.Хотя обычно это безопасно для младенцев в течение коротких периодов времени, важно сначала поговорить с врачом.
- Что касается царапин: Варежки-царапины не позволяют ребенку почесать ногтями сыпь. Слишком сильное расчесывание может повредить кожу и привести к инфекции.
Невозможно предотвратить все аллергические реакции у младенцев, но есть меры, которые родители и опекуны могут предпринять, чтобы снизить риск. К ним относятся:
- стирка детской одежды в гипоаллергенном моющем средстве
- с использованием шампуня, лосьонов и мыла без отдушек
- мытье постельного белья ребенка в горячей воде каждую неделю, чтобы уменьшить вероятность появления пылевых клещей
- часто пылесосить
- введение новые продукты по одному
Если у ребенка возникла аллергическая реакция после кормления грудью, может быть полезно вести дневник питания, чтобы попытаться определить основную причину.Молочные продукты — очень распространенная проблема, особенно до того, как ребенок достигнет возраста 1 года.
После определения аллергена можно избегать употребления этой пищи во время кормления грудью. Однако лучше всего посоветоваться с врачом, прежде чем вносить изменения в диету.
Часто аллергические реакции у младенцев можно лечить дома. Однако в некоторых случаях лучше обратиться к врачу.
Если сыпь со временем распространяется или усиливается, человеку следует обратиться к врачу. Также важно обратиться за медицинской помощью, если на коже видны признаки инфекции, такие как образование волдырей, кровотечение или просачивание жидкости.
В некоторых случаях сыпь может указывать на другое заболевание. Если наряду с указанными ниже симптомами появляется сыпь, следует обратиться к врачу:
- лихорадка
- летаргия
- плохое питание
- кашель
- чрезмерный плач
младенцы, у которых развиваются аллергические реакции, включая хрипы, отек губ и т. Д. язык или затрудненное дыхание потребуют немедленной медицинской помощи. У них может быть анафилактическая реакция, которая может быть серьезной.
У младенцев часто встречаются аллергические реакции и повышенная чувствительность, отчасти потому, что у них такая чувствительная кожа.
В большинстве случаев эти реакции легкие, и родители или опекуны могут лечить их дома.
Определение аллергена может помочь предотвратить будущие реакции. Многие дети вырастут из своей аллергии, но у других разовьются новые аллергии по мере взросления.
ребенок до 2 лет: MedlinePlus Medical Encyclopedia
ПОДВЕСКИ
Держите кожу сухой.Как можно быстрее меняйте влажные подгузники. По возможности дайте коже ребенка высохнуть на воздухе. Постирайте тканевые подгузники в мягком мыле и хорошо промойте. Избегайте использования пластиковых штанов. Избегайте раздражающих салфеток (особенно содержащих спирт) при чистке младенца.
Мази или кремы могут помочь уменьшить трение и защитить кожу ребенка от раздражения. Такие порошки, как кукурузный крахмал или тальк, следует использовать с осторожностью, так как младенец может их вдохнуть и вызвать повреждение легких.
Если у вашего ребенка дрожжевая сыпь от подгузников, врач пропишет для ее лечения крем.
ДРУГИЕ РАШИ
Тепловая сыпь или потница лучше всего лечить, создавая более прохладную и менее влажную среду для ребенка.
Порошки вряд ли помогут при лечении тепловой сыпи, и их следует хранить в недоступном для младенцев месте, чтобы предотвратить случайное вдыхание. Избегайте мазей и кремов, потому что они согревают кожу и блокируют поры.
Токсическая эритема является нормальным явлением у новорожденных и проходит сама по себе через несколько дней. Для этого не нужно ничего делать.
Белые или прозрачные милиумы / потницы проходят сами по себе. Для этого не нужно ничего делать.
Для крапивницы поговорите со своим врачом, чтобы попытаться найти причину. В некоторых случаях требуются лекарства, отпускаемые по рецепту. Антигистаминные препараты могут помочь остановить зуд.
ДЕТСКИЕ АКНЕ
Обычное мытье — это все, что необходимо для лечения детских прыщей в большинстве случаев. Используйте обычную воду или мягкое детское мыло и купайте ребенка только каждые 2–3 дня. Избегайте лекарств от прыщей, используемых подростками и взрослыми.
КРЫШКА КОЛЫБКИ
В случае колпачка для колыбели промойте волосы или кожу головы водой или мягким детским шампунем. Щеткой удалите чешуйки сухой кожи. Если это не удается легко удалить, нанесите масло на кожу головы, чтобы смягчить его. Колыбель колыбели чаще всего исчезает к 18 месяцам. Если он не исчезает, заражается или если он не поддается лечению, проконсультируйтесь с вашим врачом.
ЭКЗЕМА
При кожных проблемах, вызванных экземой, ключом к уменьшению высыпаний является уменьшение царапин и поддержание увлажнения кожи.
- Держите ногти ребенка короткими и подумайте о том, чтобы надеть на ребенка мягкие перчатки на ночь, чтобы свести к минимуму царапины.
- Следует избегать сушки мыла и всего, что в прошлом вызывало раздражение (включая пищу).
- Наносите увлажняющий крем или мазь сразу после ванны, чтобы избежать высыхания.
- Горячие или длинные ванны или пенные ванны могут сушить больше, и их следует избегать.
- Свободная одежда из хлопка помогает впитать пот.
- Проконсультируйтесь с врачом, если эти меры не помогают справиться с экземой (вашему ребенку могут потребоваться лекарства, отпускаемые по рецепту) или если на коже начинает появляться инфекция.
В то время как большинство детей с экземой перерастут ее, у многих будет чувствительная кожа во взрослом возрасте.
Дети и экзема | Причины, симптомы и лечение
Заметили ли вы сыпь на руках, ногах, руках или лице вашего ребенка? Экзема, также известная как «атопический дерматит», представляет собой незаразное воспалительное заболевание кожи, которое характеризуется зудом, покраснением и шелушащимися высыпаниями. Эти симптомы могут быть болезненными и вызывать изменение цвета кожи и появление волдырей. Зуд, связанный с экземой, может быть сильным и часто нарушает сон.Когда дети чешут кожу, они могут заразиться. Младенцы с экземой могут тереться о постельное белье или другие предметы, чтобы облегчить зуд.
Получить помощь
Экзема чаще всего проявляется в возрасте до 5 лет, но подростки и взрослые также могут заболеть этим заболеванием. Около 60 процентов пациентов будут испытывать симптомы экземы к 1 году, а еще 30 процентов будут испытывать симптомы к 5 годам. Дети, рожденные в семьях, в анамнезе которых были аллергические заболевания, такие как астма или сенная лихорадка, подвергаются повышенному риску развития экземы.Экзема не вызвана каким-либо типом аллергии, но связана с развитием пищевой и экологической аллергии. Экзема развивается из-за дефектного кожного барьера. Экзема часто передается по наследству, и младенцы, родители которых страдают аллергией или астмой, подвергаются наибольшему риску развития.
Экзема считается частью «атопического марша». Атопический марш включает в себя диагностику экземы в младенчестве, за которой следует пищевая аллергия, аллергический ринит (также известный как сенная лихорадка) и астма, как правило, именно в таком порядке.
Некоторым детям с тяжелой формой экземы полезно пройти тестирование на пищевую аллергию и потенциально исключить определенные продукты из своего рациона. Арахис, яйца и молоко — самые частые пищевые аллергии, выявляемые у этих детей. Не рекомендуется проверять всех детей с экземой на пищевую аллергию из-за большого количества ложноположительных результатов. Это приводит к неправильному диагнозу и ненужному отказу от еды. Ученые обнаружили, что люди с дефицитом белка, известным как дефицит филаггрина, подвержены риску развития экземы.
Дети и взрослые с диагнозом экзема могут управлять этим заболеванием под руководством аллерголога. В случае умеренной или тяжелой экземы аллерголог может порекомендовать лекарства, отпускаемые по рецепту, включая местные стероиды и / или антигистаминные препараты. В более легких случаях можно лечить мазями и увлажняющими средствами. Обострения экземы могут быть вызваны любым ароматизированным продуктом, включая косметику, мыло и моющие средства. Другие триггеры включают суровую одежду, например, сухой климат, холодный воздух, такие болезни, как простуда и стресс.
Ни один родитель не хочет, чтобы у их ребенка сыпь. Аллерголог может направить вашего ребенка на верный путь в долгосрочной перспективе, чтобы справиться с экземой. Обратитесь к аллергологу за квалифицированной помощью и облегчением.
Может ли стиральный порошок вызывать кожную сыпь у вашего ребенка? — Основы здоровья от клиники Кливленда
Пятна красной чешуйчатой кожи на коже ребенка могут быть такими же нежелательными, как смена подгузника в 3 часа ночи, но они примерно такие же типичные. По словам детского дерматолога Джоана Тамбурро, доктора медицины, до 30% детей в возрасте до 2 лет страдают атопическим дерматитом (экземой).
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем продукты или услуги, не принадлежащие Cleveland Clinic. Политика
Экзема — это воспаление кожи, которое передается по наследству. Чаще всего встречается у людей, страдающих астмой, сенной лихорадкой или другими аллергиями в личном или семейном анамнезе.
Большинство детей перерастают это заболевание, хотя обострения (обострения) могут повторяться в течение всей жизни.А сухая, чувствительная кожа всегда может быть проблемой.
Экзема или просто сухая кожа?
«Экзема может начаться с сухости кожи, но это больше, чем просто сухость», — говорит доктор Тамбурро. “ Это красные, чешуйчатые, чрезвычайно зудящие кожные поражения, которые могут сочиться в самых тяжелых проявлениях. Иногда расчесывание может вызвать кровотечение и образование корки на коже ».
Экзема может появиться на любом участке тела, но расположение часто меняется с возрастом. Может включиться:
- Лицо, кожа головы и ноги у младенцев.
- Руки, ноги и лицо у малышей.
- Локти, запястья, складки на руках, коленях, лодыжках, ступнях и шее у подростков и взрослых.
Хотя сухая кожа может вызвать обострение, также могут возникать факторы окружающей среды, в том числе:
- Аллергены, например пыльца и домашние животные.
- Раздражители кожи, такие как стиральные порошки, красители, ароматизаторы и другие химические вещества.
- Ткани швейные.
- Жара и потоотделение.
- Напряжение.
Предотвращение вспышек
Но как остановить зуд от экземы у ребенка? Помимо предотвращения триггеров, хороший уход за кожей — лучший способ предотвратить сухость и зуд кожи, которые могут спровоцировать обострение экземы.Доктор Тамбурро рекомендует родителям помочь при экземе у детей и малышей по:
- Купание ежедневно. «Раньше люди думали, что меньше мыться лучше для сухой кожи, но это уже не так», — говорит д-р Тамбурро. «Сегодня мыло, очищающие средства и средства для умывания более мягкие и не лишают кожу влаги». Используйте теплую (не горячую) воду и мягкое мыло или продукты, которые «не содержат отдушек», «гипоаллергенны» или «для чувствительной кожи».
- Нанесение увлажняющего крема .Сделайте это сразу после купания, чтобы сохранить как можно больше влаги, а затем повторно наносите увлажняющий крем два или три раза в течение дня. Исследования показывают, что наиболее эффективны увлажняющие кремы с керамидами — молекул, , укрепляющих внешний слой кожи.
- Прекращение усиления зуда . Зуд вызывает расчесывание, которое вызывает еще больший зуд, а затем и расчесывание. Избегайте царапин, прежде чем они выйдут из-под контроля, с помощью безрецептурной мази с гидрокортизоном или назначенных вашим педиатром или дерматологом лекарств.Поиск вещей, которыми ребенок будет занят руками и мозгом, также поможет отвлечься от зуда.
Экзему нельзя вылечить, но ее можно контролировать.


 Если не последовало реакции, можно давать следующий.
Если не последовало реакции, можно давать следующий.