Памятка по профилактике внебольничной пневмонии
Внебольничная пневмония — — это острое заболевание, возникшее вне стационара илидиагностированное в первые 2 суток от момента госпитализации. Острой пневмонией(воспалением легких) называют инфекционное заболевание, при котором ввоспалительный процесс вовлекаются легкие. В тяжелых случаях пневмония можетпривести к летальному исходу. Внебольничная пневмония является достаточнораспространенным заболеванием в нашей стране. За последние 2 года наблюдается ростколичества заболеваний. Обычно внебольничные пневмонии развиваются в периодподъема заболеваемости ОРВИ и гриппом, но как видно заболеваемость можетрегистрироваться в любое время года, даже летом.
Основная группа микроорганизмов, способных вызвать внебольничные пневмонии:пневмококк, гемофильная палочка, клебсиелла, хламидия, микоплазма, легионелла,респираторные вирусы.
Некоторые возбудители имеют свои особенности в плане источников заражения илитечения заболевания. Заболевания легких, которые ими вызываются, называютпневмониями с атипичным возбудителем (не стоит путать с «атипичной пневмонией»).Эти возбудители — хламидия, микоплазма, легионелла.
Заболевания легких, которые ими вызываются, называютпневмониями с атипичным возбудителем (не стоит путать с «атипичной пневмонией»).Эти возбудители — хламидия, микоплазма, легионелла.
Источником инфекции является больной человек с признаками инфекции дыхательныхпутей, а так же люди с бессимптомным течением инфекции, без клинических симптомовзаболевания.
Основной путь передачи – воздушно-капельный (при чихании, кашле, разговоре,дыхании). Источником заражения при хламидийной пневмонии может быть птица(попугаи, куры, утки). Легионелла может «проживать» в кондиционерах принеправильном уходе за ними. Микоплазмоз дыхательных путей – инфекционноезаболевание, вызывающееся микробом, распространяющимся в коллективах при тесномконтакте с больным человеком. Нередко микоплазма вызывает пневмонию, сходную потечению с гриппом. Беспокоит сухой кашель, повышение температуры, одышка.
В типичных случаях острая пневмония проявляется следующими симптомами: повышениетемпературы тела, озноб, кашель, который сначала может быть сухим, а потом статьвлажным с отделением мокроты, одышка – ощущение затруднения при дыхании, боли вгрудной клетке. Также больного могут беспокоить общие симптомы, особенно притяжелых случаях: резкая слабость, отсутствие аппетита.
Также больного могут беспокоить общие симптомы, особенно притяжелых случаях: резкая слабость, отсутствие аппетита.
К сожалению, из-за особенностей самих микроорганизмов, а также и по причинебезграмотного и неправильного бесконтрольного применения антибиотиков, например,при острых вирусных респираторных заболеваниях (ОРВИ или ОРЗ), многие бактерииприобретают устойчивость к ряду антибиотиков. Лечение назначает только врач.
При пневмонии, вызванной «атипичным возбудителем» может отсутствовать лихорадка,общее состояние может быть нетяжелым, но проявления легочной недостаточности –одышка, усиление сердцебиения, слабость, снижение аппетита должны насторожитьзаболевшего.
Основные рекомендации по профилактике пневмонии. Здесь очень важную роль играет предупреждение респираторных вирусных инфекций:
- Соблюдайте гигиену рук. Мойте руки водой с мылом как можно чаще, особенно после кашля или чихания. Также эффективными являются средства для обработки рук на основе спирта.

- Прикрывайте рот и нос бумажной салфеткой во время кашля или чихания, а не руками.
- Необходимо вести здоровый образ жизни: заниматься физкультурой и спортом, совершать частые прогулки на свежем воздухе. Очень важно не курить в помещении, где могут находиться люди: пассивное курение пагубно сказывается на функции бронхов и иммунитете.
- Необходимо здоровое полноценное питание с достаточным содержанием белков, микроэлементов и витаминов (ежедневно в рационе должны быть свежие овощи, фрукты, мясо, рыба, молоко и молочные продукты).
- До наступления холодов и подъема заболеваемости респираторными инфекциями следует сделать прививку против гриппа, поскольку пневмония часто является осложнением гриппа. Несмотря на то, что привитые люди тоже могут болеть пневмонией, заболевание у них протекает легче, чем у не привитых.
- В холодное время года нужно одеваться по погоде, избегать переохлаждений, а в летнее — сквозняков.
- Следует соблюдать режимы проветривания и влажной уборки в помещениях.

- Как можно чаще мыть руки и промывать носовые ходы солевыми растворами (аквалор, аквамарис, квикс и др.)
- В период подъема заболеваемости гриппом рекомендуется избегать контакта с больными людьми, использовать маску для защиты органов дыхания, воздержаться от посещения мест с большим скоплением людей.
- Возможен прием иммуномодулирующих препаратов, которые можно применять только по назначению врача.
- Важно помнить, что если вы хотите оградить себя и детей от болезни, следите за своим здоровьем, ведь зачастую родители являются источником инфекции для ребенка, особенно при тех заболеваниях, которые передаются при тесном контакте (микоплазменная инфекция, стафилококк, многие вирусные инфекции).
- Если у вас дома или в учреждении, где Вы пребываете длительное время, есть кондиционер, следите за его чистотой.
- За всеми находившиеся в контакте с больными Внебольничной пневмонией устанавливается медицинское наблюдение на 21 день (осмотр, опрос, медицинское наблюдение) с момента изоляции больного.

- Всем контактным лицам назначаются лечащим врачом средства экстренной профилактики из числа противовирусных, антибактериальных, иммуномодулирующих и полиовитаминных препаратов. Для этого необходимо подойти к лечащему врачу.
Необходимо помнить: если заболели Вы или ваш ребенок, Вам необходимо не вести ребенка в сад, школу, а обратиться к врачу. При тяжелом состоянии необходимо вызвать врача на дом, и ни в коем случае не заниматься самолечением.
Здоровья Вам и Вашим близким!
Врач эпидемиолог Надырова О.Н.
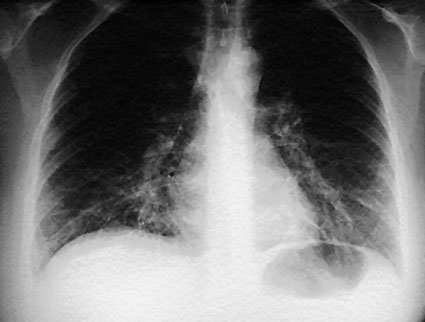
МИКОПЛАЗМЕННАЯ ПНЕВМОНИЯ
В настоящее время заболеваемость микоплазменной пневмонией приобрела характер эпидемии в детских учреждениях городов России. За сентябрь—октябрь 2017 года в городе Радужный Владимирской области микоплазменной пневмонией заболели около 40 человек, 34 из них дети. В Нижнем Новгороде за это время микоплазменная пневмония зарегистрирована у 2,5 тыс. нижегородцев, в основном у детей до 2-х лет и посещающих детские дошкольные учреждения.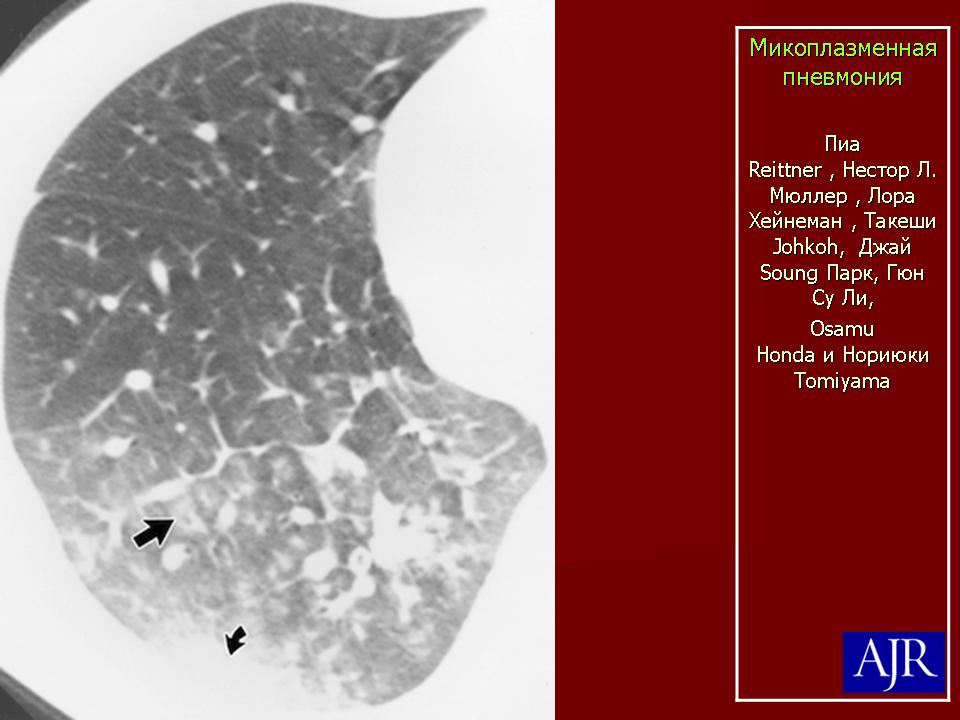 В Хабаровске случаи пневмонии зарегистрированы в 8 школах и детских садах (всего заболели 23 ребёнка). В Москве с 13.10.2017 г. были введены внеочередные каникулы в лицеях Северо-Западного административного округа в связи с регистрацией 21 случая внебольничной микоплазменной пневмонии среди учащихся.
В Хабаровске случаи пневмонии зарегистрированы в 8 школах и детских садах (всего заболели 23 ребёнка). В Москве с 13.10.2017 г. были введены внеочередные каникулы в лицеях Северо-Западного административного округа в связи с регистрацией 21 случая внебольничной микоплазменной пневмонии среди учащихся.
Пневмония, вызванная микоплазмой, составляет до 20% от всех болеющих воспалением лёгких. Наибольшую опасность эта болезнь представляет для детей от 5 до 14 лет, молодых людей работоспособного возраста — 30—37 лет и для лиц пожилого возраста.
Микоплазмы способны вызывать вспышки как в закрытых коллективах (новобранцы, дети в летних лагерях, интернатах), так и эпидемии среди совместно проживающих сообществ. Характерны сезонные колебания заболеваемости микоплазменной пневмонией с пиком в осенне-зимний период.
Передаётся инфекция воздушно-капельным путём. Патогенные бактерии при кашле и чихании больного человека распространяются по воздушному пространству, оседая на мебели и бытовых предметах. Здоровому человеку достаточно вдохнуть заражённый воздух или перед принятием пищи прикоснуться к поражённой инфекцией вещи, чтобы заболеть.
Здоровому человеку достаточно вдохнуть заражённый воздух или перед принятием пищи прикоснуться к поражённой инфекцией вещи, чтобы заболеть.
Микоплазменная пневмония начинает развиваться примерно через три недели после контакта с заражённым лицом и начинается как обычная острая респираторно-вирусная инфекция. Чаще всего микоплазма вызывает бронхоневмонию. Появляется субфебрильная температура, головные боли, болезненные ощущении в суставах и мышцах. Позднее присоединяются признаки поражения дыхательных путей, включая охриплость и кашель. Кашель в большинстве случаев сухой, иногда может отходить пенистая беловатая мокрота. Вышеперечисленные симптомы постепенно усиливаются, достигая максимальной интенсивности к пятому или седьмому дню болезни. Температура тела подскакивает до 39—40 градусов, держится на такой отметке примерно неделю, появляются свистящие влажные хрипы, похожие на хрипы при бронхиальной астме или бронхиолите, кашель становится более выраженным и может появиться одышка. Затем жар медленно спадает до 37—38 градусов и держится около 10—12 суток, в редких случаях дольше.
Затем жар медленно спадает до 37—38 градусов и держится около 10—12 суток, в редких случаях дольше.
Быстро поставить диагноз атипичной пневмонии, вызванной микоплазмами, удаётся не всегда. Наиболее точными и показательными методами диагностики болезни у взрослых и детей являются серологические методы исследования крови пациента (иммуноферментный анализ крови (ИФА) и полимеразная цепная реакция (ПЦР).
Кроме микоплазменной пневмонии, микроорганизмы также могут стать причиной острого воспаления верхних дыхательных путей (фарингита), бронхиальной астмы, обострений хронического обструктивного бронхита и развития нераспираторной патологии (перикардита, отита, энцефалита, менингита, гемолитической анемии) у практически здоровых людей.
Лечение микоплазменной пневмонии должен проводить только лечащий врач в условиях стационара. Самостоятельное лечение народными средствами, а также самовольная отмена или замена назначенного врачом лечения может не только усугубить течение заболевания, но и привести к летальному исходу.
Н. ГЛАЗКОВА, врач-эпидемиолог ФКУЗ «МСЧ МВД России по г. Москве», рисунок Николая РАЧКОВА
Вспышка атипичной пневмонии: не бойтесь, она хорошо лечится
Фото с сайта respiratory.vsebolezni.com
Не нужно бояться: атипичная – совсем не значит опасная. Просто заболевание, вызванное микоплазменной инфекцией Mycoplasma Pneumoniae, а именно она ответственна за вспышки нынешнего года, протекает иначе, чем классическая пневмония при поражении легких пневмококковой инфекцией Streptococcus pneumoniae.
Течение болезни и ее лечение
Начинается она как обычное ОРВИ. Больной страдает от насморка и кашля, температура тела повышается незначительно. Однако если при вирусной инфекции или гриппе к 7 дню болезни наблюдается улучшение, то микоплазменная пневмония особо остро начинает проявляться именно на 5-7 день.
Состояние больного ухудшается, температура вырастает до больших значений, появляются мышечные и головные боли, беспокойство, нарушается сон. Характерные черты заболевания – тяжелый приступообразный кашель, иногда до рвоты, и повышенная потливость.
Характерные черты заболевания – тяжелый приступообразный кашель, иногда до рвоты, и повышенная потливость.
В некоторых случаях при пневмонии, вызванной микоплазмой, наблюдаются высыпания на коже и барабанных перепонках, может развиться конъюнктивит. Эти проявления проходят в течение 2-х недель.
Примерно у четверти детей при микоплазменной пневмонии развиваются диспепсические явления: тошнота, рвота, понос.
Диагностика воспаления легких при микоплазменной инфекции затруднена именно из-за смазанного начала, поэтому настоящее лечение начинается не сразу. Бывает, особенно с детьми, что больной лечится дома от ОРВИ, а потом попадает в больницу.
При подозрении на этот вид пневмонии проводится анализ крови пациента на наличие антимикоплазменных иммуноглобулинов, которым подтверждается инфицирование микоплазмой.
Фото с сайта aarp.org
Хорошая новость заключается в том, что за исключением тех случаев, когда у пациента очень низкий иммунитет, микоплазма отлично поддается лечению.
Против нее не действуют антибиотики, используемые при других видах пневмонии, но эффективны препараты макролидного ряда, в первую очередь, азитромицин, а также фторхинолы и тетрациклины.
Как правило, больному становится легче не раньше третьего дня приема препаратов. Курс антибиотиков, прописанный врачом, непременно нужно получить в полном объеме. Он длится от 10 дней до трех недель, и если не довести лечение до конца, то после временного улучшения болезнь может вернуться, и курс придется начинать с начала.
Помимо антибиотиков, пациенту дают отхаркивающие средства, делают физиопроцедуры, массаж. Помещение, в котором находится больной, нужно часто проветривать. Обильное питье необходимо не только при лихорадке, но и для разжижения и отхождения мокроты из дыхательных путей.
Тяжелые осложнения микоплазменной пневмонии очень редки. К ним относятся миелит, менингит, энцефалит, миокардит, артрит.
Очень важно начать лечение пневмонии как можно раньше, поэтому при ухудшении в течение острого респираторного заболевания нужно сразу же обращаться к врачу и не заниматься самолечением.
Профилактика болезни
Проветривание квартиры — одно из неотъемлемых условий профилактики пневмании. Фото с сайта exploresmore.com
Микоплазменная пневмония высоко контагиозна, поэтому заболеваемость ею часто носит характер вспышки.
Вспышка болезни – это возникновение случаев заболевания в количестве, превышающем обычное для определенной общины, географического района или времени года. Не путать с эпидемией.
Эпидемия – прогрессирующее во времени и пространстве распространение инфекционного заболевания среди людей, значительно превышающее обычно регистрируемый на данной территории уровень заболеваемости, и способное стать источником чрезвычайной ситуации. Универсальным эпидемиологическим порогом считается заболевание 5% жителей территории, однако медицинские ведомства могут устанавливать собственные эпидемические пороги для некоторых заболеваний, например, 1%.
Основной мерой профилактики микоплазменной пневмонии является укрепление собственного иммунитета.
Меры укрепления иммунитета широко известны: прогулки на свежем воздухе и на солнце, полноценное питание и сон, отказ от вредных привычек, таких как курение и злоупотребление алкоголем. При снижении уровня витамина D в крови, необходимо принимать его в холодное время года в форме D3 или рыбьего жира.
Важно иметь в виду, что инфекция не проникает сразу в легкие, воспалительный процесс начинается в носоглотке, трахеях, бронхах. При здоровом иммунитете срабатывает местная защита и не допускает возбудитель в легкие.
Для того чтобы помочь иммунной системе, необходимо принимать все те меры, которые предписаны для больных ОРВИ:
- пить больше жидкости, чтобы образующаяся мокрота не становилась слишком густой и не спускалась в легкие;
- проветривать помещение, в котором находится больной;
- не принимать противокашлевые препараты при кашле с мокротой.
И, конечно же, всегда, а особенно в сезон гриппа и вирусных инфекций, важно хорошо мыть руки. Предпочтение стоит отдавать обычному мылу, а не антибактериальному. (Подробно об этом читайте здесь.)
Предпочтение стоит отдавать обычному мылу, а не антибактериальному. (Подробно об этом читайте здесь.)
Вакцинация
Фото с сайта dawn.com
Попытки создать вакцину от микоплазменной пневмонии успехом не увенчались. В 2012 году ученые университета Коннектикута (США) опубликовали результаты исследования такого препарата на мышах: все вакцинированные животные болели значительно тяжелее невакцинированных.
Существуют вакцины от других возбудителей пневмонии, но они не помогут при микоплазме.
Тем не менее, раз уж мы говорим о воспалении легких, полезно будет узнать о профилактике других его видов.
До 76% внебольничных пневмоний в России вызваны пневмококками. Против них в России применяются следующие вакцины:
«Пневмо-23» – против 23 штаммов пневмококков,
«Превенар 13» – 13-валентная;
«Синфлорикс» – 10-валентная.
Прививку «Превенар» вводят детям с 2-х месяцев жизни, «Синфлорикс» (включающую также Haemophilus influenzaе, столбнячный и дифтерийный анатоксины) – с 6 недель, прививку «Пневмо-23» – только с 2-х лет.
Еще одним возбудителем пневмонии является бактерия Heamophilus influenzae (ХИБ-инфекция). Против нее в России применяются вакцины «Хиберикс» и «Акт-ХИБ». Они вводятся детям от 6 недель до 5 лет.
От пневмонии прививают не всех детей, а только тех, кто входит в группы риска (с хроническими заболеваниями, повышающими опасность заражения), а также взрослых от 65 лет и старше и тех, кто страдает болезнями сердца, легких, печени, сахарным диабетом, иммунодефицитными заболеваниями.
Мета-анализ Кокрановской группы экспертов, между тем, свидетельствует о том, что у взрослых с хроническими заболеваниями вакцинация против пневмококковой инфекции не приносит ощутимых результатов в отличие от здоровых взрослых, у которых она вполне эффективна.
Принимая решение о прививке, внимательно ознакомьтесь с противопоказаниями и соблюдайте все правила, чтобы снизить риск осложнений.
Самое опасное из них – сильная аллергическая реакция (анафилактический шок), поэтому после того, как поставлена прививка, следует оставаться в поликлинике не менее 30 минут, особенно если речь идет о маленьком ребенке.
Сразу же после вакцинации лучше ограничить контакты малыша с посторонними людьми на несколько дней.
Источники:
Микоплазменная пневмония
По стране гуляет микоплазма
Pneumococcal vaccine
Пневмония у ребенка — симптомы, лечение, причины
Пневмония среди всей легочной патологии у детей раннего возраста составляет почти 80%. Даже с учетом внедрения прогрессирующих технологий в медицине — открытием антибиотиков, усовершенствованными методами диагностики и лечения — до сих пор это заболевание входит в десятку самых частых причин смерти. По статистическим данным в различных регионах нашей страны заболеваемость пневмонией у детей составляет 0,4- 1,7%.
Содержание:
Когда и почему может возникнуть пневмония у ребенка?
Легкие в организме человека выполняют несколько важнейших функций. Основная функция легких – это газообмен между альвеолами и каппилярами, которые их окутывают.
Проще говоря, кислород из воздуха в альвеоле транспортируется в кровь, а из крови углекислый газ попадает в альвеолу.
Также они регулируют температуру тела, регулируют свертываемость крови, являются одним из фильтров в организме, способствуют очищению, выводу токсинов, продуктов распада, возникающих при различных травмах, инфекционных воспалительных процессах. И при возникновении пищевого отравления, ожога, перелома, оперативных вмешательств, при любой серьезной травме или заболевании, происходит общее снижение иммунитета, легким сложнее справляться с нагрузкой по фильтрации токсинов.
Вот почему очень часто после перенесенных или на фоне травм или отравлений у ребенка возникает пневмония.
Чаще всего возбудителем заболевания являются болезнетворные бактерии — пневмококки, стрептококки и стафилококки, а также в последнее время регистрируются случаи развития воспаления легких от таких возбудителей, как патогенные грибы, легионелла (обычно после пребывания в аэропортах с искусственной вентиляцией), микоплазма, хламидии, которые не редко бывают смешанными, ассоциированными.
Пневмония у ребенка, как самостоятельное заболевание, которое возникает после серьезного, сильного, длительного переохлаждения, бывает крайне редко, поскольку родители стараются не допускать таких ситуаций.
Как правило, у большинства детей воспаление легких возникает не как первичное заболевание, а как осложнение после ОРВИ или гриппа, реже других болезней.
Почему это происходит?
Многие из нас полагают, что острые вирусные респираторные заболевания в последние десятилетия стали более агрессивными, опасными своими осложнениями. Возможно, это связано с тем, что и вирусы, и инфекции стали более устойчивыми к антибиотикам и противовирусным препаратам, поэтому так тяжело протекают они у детей и вызывают осложнения.
Одним из факторов повышения заболеваемости пневмонией у детей в последние годы стало общее слабое здоровье у подрастающего поколения — сколько детей на сегодняшний день рождается с врожденными патологиями, пороками развития, поражениями ЦНС.
Особенно тяжелое течение пневмонии бывает у недоношенных или новорожденных малышей, когда заболевание развивается на фоне внутриутробной инфекции при недостаточно сформированной, не зрелой дыхательной системе.
При врожденных пневмониях не редко возбудителями являются вирус простого герпеса, цитомегаловирус, микоплазмы, а при инфицировании при родах — хламидии, стрептококки группы В, условно патогенные грибы, кишечная палочка, клебсиеллы, анаэробная флора, при заражении госпитальными инфекциями, пневмония начинается на 6 день или через 2 недели после рождения.
Естественно, что пневмония чаще всего бывает в холодное время, когда и так организм подвергается сезонной перестройке с тепла на холод и наоборот, возникают перегрузки для иммунитета, в это время ощущается недостаток естественных витаминов в продуктах, перепады температур, сырая, морозная, ветреная погода способствуют переохлаждению детей и их инфицированию.
К тому же, если ребенок страдает какими-либо хроническими заболеваниями — тонзиллитом, аденоиды у детей, синуситом, дистрофией, рахитом (см. рахит у грудничка), сердечно- сосудистым заболеванием, любые тяжелые хронические патологии, такие как врожденные поражения центральной нервной системы, пороки развития, иммунодефицитные состояния — значительно повышают риск развития пневмонии, отягощают ее течение.
рахит у грудничка), сердечно- сосудистым заболеванием, любые тяжелые хронические патологии, такие как врожденные поражения центральной нервной системы, пороки развития, иммунодефицитные состояния — значительно повышают риск развития пневмонии, отягощают ее течение.
Тяжесть заболевания зависят от:
- Обширности процесса (очаговая, очагово-сливная, сегментраная, долевая, интерстициальная пневмония).
- Возраста ребенка, чем младше малыш, тем уже и тоньше дыхательные пути, тем менее интенсивный газообмен в организме ребенка и тяжелее течение пневмонии.
- Места, где и по какой причине возникла пневмония:
— внебольничная: чаще всего имеют более легкое течение
— госпитальная: более тяжелое, поскольку воз.можно заражение бактериями, устойчивым к антибиотикам
— аспирационная: при попадании в дыхательные пути инородных предметов, смеси или молока.
Важнейшую роль при этом играет общее состояния здоровья ребенка, то есть его иммунитет.
Неправильное лечение гриппа и ОРВИ может привести к пневмонии у ребенка
Когда ребенок заболел обычной простудой, ОРВИ, гриппом — воспалительный процесс локализуется только в носоглотке, трахее и гортани.
При слабом иммунном ответе, а также если, возбудитель весьма активный и агрессивный, а лечение у ребенка проводится неправильно, процесс размножения бактерий опускается с верхних дыхательных путей на бронхи, тогда может возникнуть бронхит. Далее, воспаление может затрагивать и легочные ткани, вызывая пневмонию.
Что происходит в организме ребенка при вирусном заболевании?
У большинства взрослых и детей в носоглотке всегда присутствуют различные условно-патогенные микроорганизмы — стрептококки, стафилококки, не причиняя вреда для здоровья, поскольку местный иммунитет сдерживает их рост.
Однако, любое острое респираторное заболевание приводит к активному их размножению и при правильном действии родителей во время болезни ребенка, иммунитет не допускает их интенсивного роста.
Что не следует предпринимать во время ОРВИ у ребенка, чтобы не возникли осложнения:
Нельзя использовать противокашлевые средства.
Кашель — это естественный рефлекс, помогающий организму очистить трахею, бронхи и легкие от слизи, бактерий, токсинов. Если для лечения ребенка, с целью снижения интенсивности сухого кашля, использовать противокашлевые средства, влияющие на кашлевой центр в головном мозге, такие как Стоптусин, Бронхолитин, Либексин, Пакселадин, то может произойти скопление мокроты и бактерий в нижних дыхательных путях, что в конечном счете приводит к воспалению легких.
Нельзя проводить никакой профилактической терапии антибиотиками при простуде, при вирусной инфекции .
Против вируса антибиотики бессильны, а с условно-патогенными бактериями должен справиться иммунитет, и только при возникновении осложнений по назначению врача показано их использование.
То же касается использования различных назальных сосудосуживающих средств, их применение способствует более скорому проникновению вируса в нижние дыхательные пути, поэтому Галазолин, Нафтизин, Санорин использовать при вирусной инфекции не безопасно.
Обильное питье — одним из самых эффективных методов снятия интоксикации, разжижения мокроты и быстрого очищения дыхательных путей служит обильное питье, даже если ребенок отказывается пить, родителям стоит быть весьма настойчивыми.
Если не настаивать на том, чтобы ребенок выпивал достаточно большого количества жидкости, к тому же в комнате будет сухой воздух — это будет способствовать высушиванию слизистой, что может привести к более длительному течению заболевания или осложнению — бронхиту или пневмонии.
Постоянное проветривание, отсутствие ковров и ковровых покрытий, ежедневная влажная уборка комнаты, в которой находится ребенок, увлажнение и очищение воздуха с помощью увлажнителя и воздухоочистителя помогут быстрее справиться с вирусом и не дать развиться пневмонии. Поскольку чистый, прохладный, влажный воздух способствует разжижению мокроты, быстрому выведению токсинов с потом, кашлем, влажным дыханием, что позволяет быстрее поправится ребенку.
Острый бронхит и бронхиолит — отличия от пневмонии
При ОРВИ обычно следующие симптомы:
- Высокая температура в первые 2-3 дня заболевания (см.
 жаропонижающие средства для детей)
жаропонижающие средства для детей) - Головная боль, озноб, интоксикация, слабость
- Катар верхних дыхательных путей, насморк, кашель, чиханье, боль в горле (бывает не всегда).
При остром бронхите на фоне орви, могут быть следующие симптомы:
- Незначительное повышение температуры тела, обычно до 38С.
- Сначала кашель сухой, затем он становиться влажным, одышки нет, в отличие от воспаления легких.
- Дыхание становится жестким, с обеих сторон возникают разнокалиберные рассеянные хрипы, которые изменяются или исчезают после кашля.
- На рентгенограмме определяется усиление легочного рисунка, структурность корней легких снижается.
- Локальные изменения в легких отсутствуют.
Бронхиолит бывает чаще всего у детей до года:
- Отличие бронхиолита от пневмонии можно определить только при рентгенологическом обследовании, на основании отсутствия локальных изменений в легких.
 По клинической картине острые симптомы интоксикации и нарастание дыхательной недостаточности, появление одышки — очень напоминают пневмонию.
По клинической картине острые симптомы интоксикации и нарастание дыхательной недостаточности, появление одышки — очень напоминают пневмонию. - При бронхиолите дыхание у ребенка ослаблено, одышка с участием вспомогательной мускулатуры, носогубный треугольник становиться синеватого оттенка, возможен общий цианоз, выраженная легочно-сердечная недостаточность. При прослушивании определяется коробочный звук, масса рассеянных мелкопузырчатых хрипов.
Признаки пневмонии у ребенка
При высокой активности возбудителя инфекции, или при слабом иммунном ответе организма на него, когда даже самые эффективные профилактические лечебные мероприятия не купируют воспалительный процесс и состояние ребенка ухудшается, родители могут по некоторым симптомам догадаться, что ребенок нуждается в более серьезном лечении и срочном осмотре врача.
При этом, ни в коем случае не стоит начинать лечение каким-либо народным методом. Если это действительно пневмония, это не только не поможет, но может ухудшиться состояние и будет упущено время для адекватного обследования и лечения.
Симптомы пневмонии у ребенка 2 — 3 лет и старше
Как определить внимательным родителям при простудном или вирусном заболевании, что стоит срочно вызвать врача и заподозрить пневмонию у ребенка?
Симптомы, которые требуют проведения рентгенологической диагностики:
- После орви, гриппа в течение 3-5 дней нет улучшения состояния или после незначительного улучшения снова появляется скачек температуры и усиление интоксикации, кашля.
- Отсутствие аппетита, вялость ребенка, нарушение сна, капризность сохраняются в течении недели после начала болезни.
- Главным симптомом болезни остается сильный кашель.
- Температура тела не высокая, но у ребенка одышка. При этом количество вдохов в минуту у ребенка увеличивается, норма вдохов в минуту у детей в возрасте 1-3 лет 25-30 вдохов, у детей 4-6 лет — норма 25 вдохов в минуту, если ребенок находится в расслабленном спокойном состоянии. При пневмонии количество вдохов становится больше этих цифр.

- При прочих симптомах вирусной инфекции — кашле, температуре, насморке наблюдается выраженная бледность кожных покровов.
- Если температура высокая держится более 4 дней и при этом не эффективны жаропонижающие средства, такие как Парацетамол, Эффералган, Панадол, Тайленол.
Симптомы пневмонии у грудных детей, ребенка до года
Начало заболевания мама может заметить по изменению поведения малыша. Если ребенок постоянно хочет спать, становиться вялым, апатичным или наоборот, много капризничает, плачет, отказывается от еды, при этом может незначительно повышаться температура — маме следует срочно обратиться к педиатру.
Температура тела
На первом году жизни пневмония у ребенка, симптомом которой принято считать высокую, не сбиваемую температуру, отличается тем, что в этом возрасте она бывает не высокой, не достигает 37,5 или даже 37,1-37,3.
При этом температура не является показателем тяжести состояния.
Первые симптомы пневмонии у грудного ребенка
Это беспричинное беспокойство, вялость, снижение аппетита, малыш отказывается от груди, сон становится беспокойным, коротким, появляется жидкий стул, может быть рвота или срыгивания, насморк и приступообразный кашель, усиливающийся во время плача или кормления ребенка.
Дыхание ребенка
Боль в грудной клетке при дыхании и кашле.
Мокрота — при влажном кашле выделяется гнойная или слизисто-гнойная мокрота (желтого или зеленого цвета).
Одышка или увеличение числа дыхательных движений у маленьких детей — яркий признак пневмонии у ребенка. Одышка у грудничков может сопровождаться киванием головы в такт дыхания, а также малыш раздувает щеки и вытягивает губы, иногда появляются пенистые выделения изо рта и носа.
Симптомом воспаления легких считается превышение нормы количества вдохов в минуту:
- У детей до 2 месяцев — норма до 50 вдохов в минуту, свыше 60 считается высокой частотой.

- У детей после 2 месяцев до года норма 25 -40 вдохов, если 50 и более, то это превышение нормы.
- У детишек старше одного года количество вдохов более 40 считается одышкой.
Изменяется рельеф кожи при дыхании
Внимательные родители также могут заметить втяжение кожи при дыхании, чаще с одной стороны больного легкого.
Чтобы это заметить, следует раздеть малыша и понаблюдать за кожей между ребрами, она втягивается при дыхании. При обширных поражениях может быть отставание одной стороны легкого при глубоком дыхании.
Иногда можно заметить периодические остановки дыхания, нарушение ритма, глубины, частоты дыхания и стремление ребенка лежать на одном боку.
Цианоз носогубного треугольника
Это важнейший симптом пневмонии, когда появляется посинение кожи между губами и носиком малыша. Особенно этот признак ярко выражен, когда ребенок сосет грудь.
При сильной дыхательной недостаточности небольшое посинение может быть не только на лице, но и на теле.
Хламидийная, микоплазменная пневмония у ребенка
Среди пневмоний, возбудителями которых являются не банальные бактерии, а различные атипичные представители выделяют микоплазменную и хламидийную пневмонию.
У детей симптомы таких воспалений легких несколько отличаются от протекания обычной пневмонии. Иногда они характеризуются скрытым вялотекущим течением.
Признаки атипичной пневмонии у ребенка могут быть следующими:
- Начало заболевания характеризуется резким подъемом температуры тела до 39,5С, затем формируется стойкая субфебрильная температура -37,2-37,5 или даже происходит нормализация температуры.
- Также возможно начало заболевания с обычных признаков ОРВИ — чиханье, першение в горле, сильный насморк.
- Упорный сухой изнуряющий кашель, одышка же может быть не постоянной. Такой кашель обычно бывает при остром бронхите, а не пневмонии, что усложняет установление диагноза.
- При прослушивании врачу чаще всего представляются скудные данные: редкие разнокалиберные хрипы, легочный перкуторный звук.
 Поэтому по характеру хрипов врачу тяжело определить атипичную пневмонию, поскольку нет традиционных признаков, что значительно усложняет диагностику.
Поэтому по характеру хрипов врачу тяжело определить атипичную пневмонию, поскольку нет традиционных признаков, что значительно усложняет диагностику. - В анализ крови при атипичной пневмонии может не быть значительных изменений. Но обычно отмечается увеличенная СОЭ, нейтрофильный лейкоцитоз, сочетание с анемией, лейкопенией, эозинофилией.
- На рентгене грудной клетки выявляется выраженное усиление легочного рисунка, неоднородная очаговая инфильтрация легочных полей.
- И хламидии, и микоплазмы имеют особенность длительно существовать в эпителиальных клетках бронхов и легких, поэтому чаще всего пневмония носит затяжной рецидивирующий характер.
- Лечение атипичной пневмонии у ребенка осуществляется макролидами (азитромицин, джозамицин, кларитромицин), поскольку возбудители к ним наиболее чувствительность (к тетрациклинам и фторхинолонам тоже, но они детям противопоказаны).
Показания к госпитализации
Решение о том, где производить лечение ребенка с пневмонией — в стационаре или дома, принимает врач, при этом он учитывает несколько факторов:
Тяжесть состояния и наличие осложнений — дыхательной недостаточности, плеврита, острые нарушения сознания, сердечная недостаточность, падения АД, абсцесс легкого, эмпиема плевры, инфекционно-токсический шок, сепсис.
Поражение нескольких долей легкого. Лечение очаговой пневмонии у ребенка в домашних условиях вполне возможно, но при крупозной пневмонии лечение лучше производить в условиях стационара.
Социальные показания – плохие бытовые условия, невозможность выполнения ухода и предписаний врача.
Возраст ребенка — если заболел грудной ребенок, это является основанием для госпитализации, поскольку пневмония у грудничка представляет серьезную угрозу для жизни. Если развилась пневмония у ребенка до 3 лет, лечение зависит от тяжести состояния и чаще всего врачи настаивают на госпитализации. Детям постарше возможно проводить лечение дома при условии, что пневмония не тяжелого характера.
Общее состояние здоровья — при наличии хронических заболеваний, ослабленном общем здоровье ребенка, вне зависимости от возраста, врач может настаивать на госпитализации.
Лечение пневмонии у ребенка
Основу терапии воспаления легких составляют антибиотики. Во времена, когда в арсенале врачей не было антибиотиков при бронхите и воспалении легких, очень частой причиной смерти взрослых и детей была пневмония, поэтому ни в коем случае нельзя отказываться от их применения, никакие народные средства при воспалении легких не эффективны.
Во времена, когда в арсенале врачей не было антибиотиков при бронхите и воспалении легких, очень частой причиной смерти взрослых и детей была пневмония, поэтому ни в коем случае нельзя отказываться от их применения, никакие народные средства при воспалении легких не эффективны.
От родителей требуется четко выполнять все рекомендации врача, осуществление правильного ухода за ребенком, соблюдение питьевого режима, питания:
Прием антибиотиков обязательно следует осуществлять строго по времени, если назначен прием препарата 2 раза в день, это значит, что между приемами следует перерыв в 12 часов, если 3 раза в день, то перерыв 8 часов. Назначаются антибиотики — пенициллины, цефалоспорины 7 дней, макролиды (азитромицин, джозамицин, кларитромицин) — 5 дней. Эффективность препарата оценивается в течение 72 часов — улучшение аппетита, снижение температуры, одышки.
Жаропонижающие средства применяются если температура выше 39С, у грудных детей выше 38С. Сначала лечения антибиотиками жаропонижающие не назначаются, поскольку затрудняется оценка эффективности терапии. Следует помнить, что во время высокой температуры в организме вырабатывается максимальное количество антител против возбудителя болезни, поэтому если ребенок может переносить температуру 38С, лучше ее не сбивать. Так организм быстрее справиться с микробом, вызвавшем воспаление легких у малыша. Если у ребенка был хоть один эпизод фебрильных судорог, температуру следует сбивать уже при 37,5С.
Сначала лечения антибиотиками жаропонижающие не назначаются, поскольку затрудняется оценка эффективности терапии. Следует помнить, что во время высокой температуры в организме вырабатывается максимальное количество антител против возбудителя болезни, поэтому если ребенок может переносить температуру 38С, лучше ее не сбивать. Так организм быстрее справиться с микробом, вызвавшем воспаление легких у малыша. Если у ребенка был хоть один эпизод фебрильных судорог, температуру следует сбивать уже при 37,5С.
Питание ребенка при пневмонии — отсутствие аппетита у детей во время болезни считается естественным и отказ ребенка от приема пищи объясняется повышенной нагрузкой на печень при борьбе с инфекцией, поэтому насильно кормить ребенка нельзя. По-возможности следует готовить для больного легкую пищу, исключить любые готовые химизированные продукты, жареные и жирные, стараться кормить ребенка простой, легкоусвояемой пищей — каши, супчики на слабом бульоне, паровые котлеты из нежирного мяса, отварной картофель, различные овощи, фрукты.
Оральная гидратация — в воду, натуральные свежевыжатые разбавленные соки — морковный, яблочный, слабозаваренный чай с малиной, настой шиповника добавляется водно-электролитные растворы (Регидрон и пр).
Проветривание, ежедневная влажная уборка, использование увлажнителей воздуха — облегчают состояние малыша, а любовь и забота родителей творит чудеса.
Никакие общеукрепляющие (синтетические витамины), антигистаминные, иммуномодулирующие средства не применяются, поскольку часто приводят к побочным эффектам и не улучшают течение и исход пневмонии.
Прием антибиотиков при пневмонии у ребенка (неосложненная) обычно не превышает 7 дней (макролиды 5 дней), и если соблюдать постельный режим, выполнять все рекомендации врача, при отсутствии осложнений, ребенок быстро выздоравливает, но в течение месяца еще будут наблюдаться остаточные явления в виде кашля, незначительной слабости.
При атипичной пневмонии лечение может затянуться.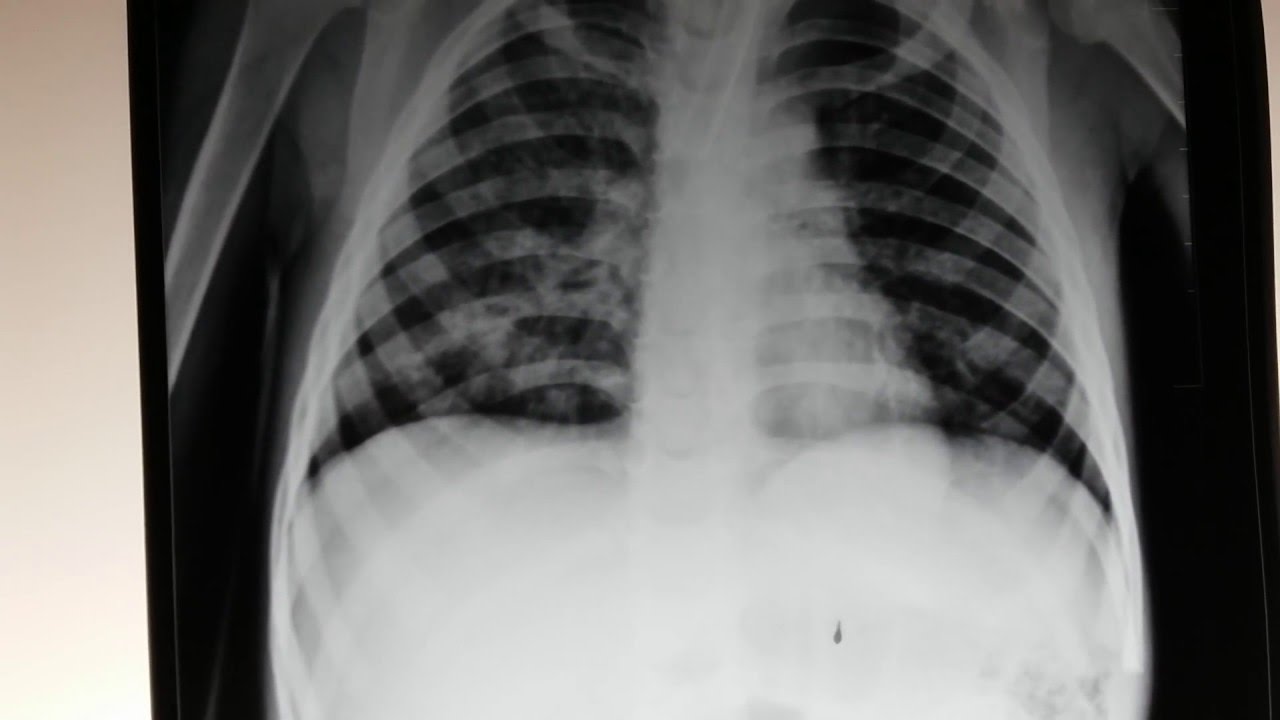 П
П
ри лечении антибиотиками в организме нарушается микрофлора кишечника, поэтому врач назначает пробиотики — РиоФлора Иммуно, Аципол, Бифиформ, Бифидумбактерин, Нормобакт, Лактобактерин.
Для вывода токсинов после окончания терапии врач может назначить сорбенты, такие как Полисорб, Энтеросгель, Фильтрум.
При эффективности лечения на общий режим и прогулки можно переводить ребенка с 6-10-го дня болезни, закаливание возобновлять через 2-3 недели.
При нетяжелом течении пневмонии большие физические нагрузки (спорт) разрешены спустя 6 недель, при осложненной спустя 12 недель.
Источник: http://zdravotvet.ru/
Микоплазма пневмония у детей: причины, распространение, лечение
Микоплазменная пневмония (воспаление легких) – заболевание, вызываемое типичными или нетипичными представителями патогенной флоры. Инфекция часто развивается в детском организме, до 5 лет, или у детей школьного возраста с ослабленным иммунитетом.
Инфекция часто развивается в детском организме, до 5 лет, или у детей школьного возраста с ослабленным иммунитетом.
Понятие о возбудителе
Mycoplasma pneumoniae — простейший микроорганизм. Он не имеет клеточной стенки, по размеру колеблется от 0,3 до 0,8 мкм. Благодаря маленькому размеру, микроорганизм проникает сквозь защитный барьер слизистой оболочки носа.
Микоплазма пневмония у детей, рентгенографический снимок
Простейшее легко проникает внутрь клетки, как вирус, но при этом реагирует на введение антибиотиков, как бактерия. Как клебсиелла или возбудители ИППП, микоплазма относится к атипичным возбудителям заболеваний.
Передача микроорганизма происходит воздушно-капельными путем. Этим обусловлено быстрое распространение инфекции в коллективе. Вне дыхательных путей, в окружающей среде микоплазма быстро погибает.
Доказано, что М. хоминис вызывает изменения генетического аппарата клеток человека.
Это означает, что если не начать своевременно лечить инфекцию, вызываемую микоплазмой, могут последовать мутации хромосомного аппарата. Особое значение это имеет для женщин, еще не рожавших детей.
Ввиду особенностей развития инфекции пациент в первые дни не предпринимает попыток борьбы с бактерией. После попадания микроорганизма в дыхательные пути происходит его распространение до нижних отделов. Там он начинает размножаться, что проявляется признаками воспаления. Полный цикл развития микоплазмы составляет около 6 суток.
Естественный процесс борьбы иммунитета с микоплазмой затруднен, поскольку она не подвергается фагоцитозу. Моноциты приближаются к ней, дальше либо не могутт захватить простейший микроорганизм, либо переварить его.
Причины
Клебсиелла, микоплазма и представители возбудителей, передаваемых половым путем, относится к нетипичным представителям возбудителей болезней. Причина заражения – возбудитель инфекции. Факторами воспаления дыхательной системы могут быть:
Факторами воспаления дыхательной системы могут быть:
- снижение иммунитета;
- наличие хронических заболеваний;
- авитаминоз вследствие плохого питания;
- перегрев или переохлаждение.
Для взрослого человека фактором снижения иммунитета, приводящего к заражению микоплазмой, является еще и курение. Проявления атипичной пневмонии схожи с вирусной инфекцией, что вводит в заблуждение доктора.
Микоплазма пневмония у детей: признаки
Микоплазма пневмония у детей отличается не только возбудителем, но и нехарактерными симптомами нарушения состояния дыхательной системы.
Лечение микоплазменной пневмонии должно проводиться антибиотиками
Первые несколько суток беспокоят респираторные проявления:
- выраженные проявления интоксикации;
- признаки ринита;
- редкий сухой кашель;
- першение в горле.
К проявлениям интоксикации относятся высокая температура, снижение аппетита, утомляемость, сонливость. У детей грудного возраста, как правило, родители обращают внимание на беспокойство, нарушение сна, постоянный плач.
У детей грудного возраста, как правило, родители обращают внимание на беспокойство, нарушение сна, постоянный плач.
Первый период может занимать время от 7 до 30 дней. Это зависит от степени активности возбудителя, исходного состояния иммунитета. После окончания продромального периода появляются признаки, характерные для бактериальной инфекции:
- боль в грудной клетке во время входа и выдоха;
- сильный кашель, вначале сухой, затем продуктивный;
- на фоне поражения ткани легких появляется одышка;
- дыхательная недостаточность день ото дня возрастает.
Для атипичного воспаления легких характерны внелегочные проявления: сыпь, боль в мышцах и суставах, животе. Симптомы могут ухудшаться, пятна сливаться друг с другом. Это говорит о появлении осложнений.
Диагностика
По симптомам, появляющимся у детей, сразу сложно догадаться о характере возбудителя. Большинству детей ставят общий диагноз «ОРВИ». Его лечение не требует назначения антибиотиков. Противовирусные средства не имеют доказанной эффективности, как и иммуномодуляторы.
Его лечение не требует назначения антибиотиков. Противовирусные средства не имеют доказанной эффективности, как и иммуномодуляторы.
По мере нарастания симптомов доктор делает вывод о том, что присоединились бактериальные осложнения, и назначает антибиотик широкого спектра действия, симптоматическую терапию.
Диагностика воспаления легких включает последовательность действий:
- опрос;
- осмотр;
- физикальное обследование;
- рентгенографические методы;
- лабораторную диагностику.
При любом заболевании первый этап обследования – сбор жалоб. Доктор узнает, когда заболел человек, как давно появились признаки болезни. Также интересует наличие вредных факторов труда, условия проживания.
При осмотре доктор обращает внимание на то, участвуют ли в дыхательном акте межреберные мышцы. Затем проводит аускультацию и перкуссию, то есть слушает при помощи фонендоскопа и выстукивает пальцами очаг уплотнения. Это эффективные и простые способы выявления воспаления.
Это эффективные и простые способы выявления воспаления.
На рентгеновском снимке видно распространение воспаления по паренхиме органа. Современным вариантом является МРТ или КТ. Это объемное множественное изображение исследуемого органа.
Симптомы пневмонии отличаются в зависимости от возбудителя
К лабораторным методам относят общий анализ биологической жидкости. Он показывает наличие признаков воспаления. Как правило, деятельность бактерий сопровождается выделением токсинов в кровоток. Чтобы удалить их, повышается количество лейкоцитов. При микоплазменном процессе лейкоцитоза нет. Одновременно с этим на фоне нарушений эритроциты склеиваются, увеличивается скорость их оседания, но незначительно.
В анализе мокроты не обнаруживаются следы возбудителя. Чтобы найти их, применяются современные иммунологические методы иссследования.
Определить, что хламидия или микоплазма стали причиной нарушения, можно по наличию в биологической жидкости антител к возбудителю. При попадании патогенных микроорганизмов любого заболевания в организм иммунитет начинает вырабатывать антитела. Иммуноглобулины присоединяют антигены, связывают их и утилизируют при помощи специальных клеток, фагоцитов.
При попадании патогенных микроорганизмов любого заболевания в организм иммунитет начинает вырабатывать антитела. Иммуноглобулины присоединяют антигены, связывают их и утилизируют при помощи специальных клеток, фагоцитов.
Иммунные методы диагностики микоплазменной пневмонии
После инфекции через 2-3 недели в крови появляются «клетки памяти». Следы микроорганизма обнаруживаются при помощи иммунных анализов.
Перенесенная микоплазменная пневмония формирует устойчивый иммунитет на 10 лет. Это обозначает, что на протяжении этого срока в биологической жидкости определяется igg положительный статус.
Наиболее современными являются:
Первый метод основан на регистрации количества иммунных комплексов, образованных при соединении антител в сыворотке больного и антигена, вводимого искусственно. На последнем элементе есть флюоресцентные метки, способные испускать свечение. Так можно количественным методом определить количество антител к инфекции.
Полимеразная цепная реакция, ПЦР, позволяет в образце больного найти фрагменты ДНК возбудителя. Для этого в фрагмент биологического материала больного встраивается фермент, позволяющий выстроить цепочку ДНК возбудителя при его наличии.
Лечение
Терапия пневмонии у детей, протекающей в атипичной форме, рекомендована в условиях стационара. Больному показан постельный режим.
Основу лечения патологического процесса составляют антибиотики. Не все они одинаково эффективны в отношении микроорганизма. Как правило, в отношении пневмонии назначают антибиотики широкого спектра действия. Это пенициллиновый или цефалоспориновый ряд препаратов. Но по отношению к микоплазме они действенны меньше всего.
Терапия микоплазменной инфекции проводится тетрациклинами, макролидами, фторхинолонами.
Анализ мокроты не определяет наличие микоплазмы
Препараты первой группы не применяются у детей до 12 лет.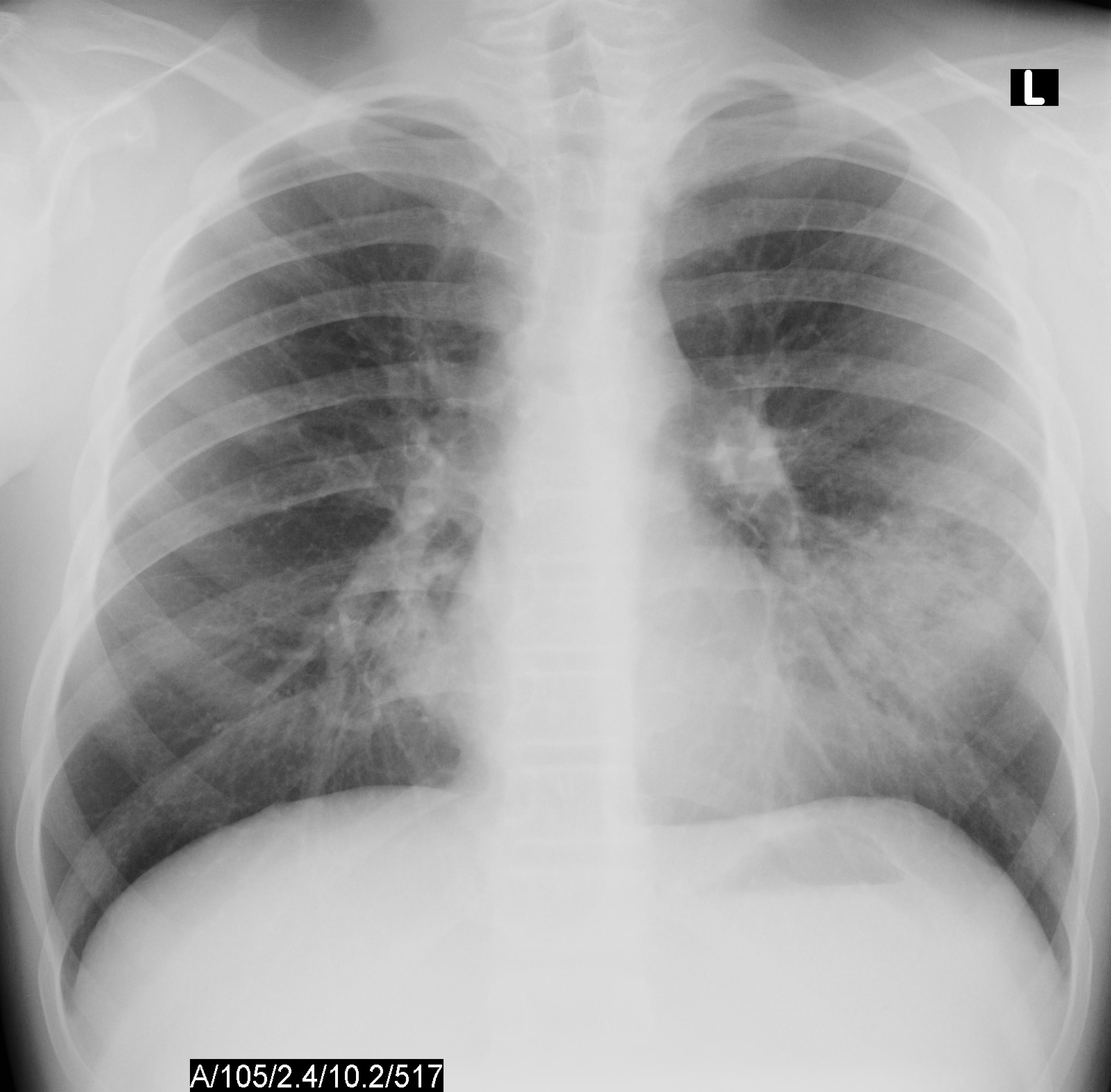 Макролиды имеют меньше всего побочных действий, поэтому разрешены к назначению с рождения. Фторхинолоны могут быть порекомендованы при лечении детей с 5 лет. Срок применения антибиотиков составляет 5-14 дней. Эффективность терапии определяется по улучшению общего состояния, уменьшению площади инфильтрации легочной ткани.
Макролиды имеют меньше всего побочных действий, поэтому разрешены к назначению с рождения. Фторхинолоны могут быть порекомендованы при лечении детей с 5 лет. Срок применения антибиотиков составляет 5-14 дней. Эффективность терапии определяется по улучшению общего состояния, уменьшению площади инфильтрации легочной ткани.
Чтобы помочь вывести из легких мокроту, назначают отхаркивающие средства. У детей младшего возраста применяют средства в виде микстуры или сиропа. Для снижения интоксикации назначают обильное питье, жаропонижающие средства при стойком жаре.
Профилактика микоплазма пневмонии у детей
Уберечь ребенка, посещающего детский коллектив, от микоплазменной инфекции сложно. Специфических мер профилактики не существует. Родителям необходимо обратить внимание на соблюдение следующих условий:
- регулярно мыть руки;
- проветривать помещение;
- после посещения сада или школы промывать нос солевыми растворами;
- обращаться к врачу сразу после появления симптомов болезни;
- не пренебрегать методами терапии, рекомендованными доктором;
- в период между инфекциями закаливать организм.

Соблюдение этих мер позволит организму быстро справиться с инфекцией без осложнений. Необходимо следить за признаками малокровия, поражения сердечной мышцы, нарушения пищеварительной функции.
Также интересно: симптомы и лечение пневмонии у детей
ФАРМАТЕКА » Вспышка микоплазменной инфекции
В статье дан обзор частоты и диагностических признаков инфекций микоплазмой и хламидиями у детей. Подчеркивается важность клинической диагностики пневмоний и бронхитов этой этиологии, поскольку высокая частота носительства возбудителей и запоздалое нарастание титров антител затрудняют ориентацию в диагнозе в начале болезни. Клинические проявления вызванных микоплазмой пневмоний и бронхитов достаточны для правильного эмпирического выбора антибиотика; значение в диагностике имеет и отсутствие эффекта лечения пневмонии β-лактамным препаратом. Препаратами выбора для лечения «атипичных» инфекций являются макролиды.
Препаратами выбора для лечения «атипичных» инфекций являются макролиды.
Диагностика острой пневмонии разработана, а критерии, позволяющие заподозрить и установить данный диагноз, четко сформулированы. Несмотря на это, приходится часто сталкиваться с диагностическими ошибками и нерациональной терапией, которые наблюдаются чаще в амбулаторной практике. Помимо диагностики пневмонии как таковой существенное влияние на результаты лечения оказывает своевременное определение ее этиологии: разделение внебольничной пневмонии на группы типичных (с абсолютным преобладанием пневмококковой этиологии) или атипичных (среди которых чаще встречается микоплазмоз, реже – респираторный хламидиоз).
Осенью 2012 г. (сентябрь–октябрь) в Москве наблюдалась вспышка острых респираторных инфекций с поражением нижних дыхательных путей, вызванных микоплазменной инфекцией. Характерные вспышки происходят с регулярной периодичностью в 3–5 лет. Вызванные микоплазмой бронхиты и пневомонии наблюдаются в осенние месяцы, когда вообще учащаются инфекции, в т. ч. вызванные Mycoplasma pneumoniae [1, 2].
ч. вызванные Mycoplasma pneumoniae [1, 2].
Атипичные возбудители в этиологии поражения нижних дыхательных путей занимают достаточно важное место, особенно пневмоний у детей старше 4–6 лет. Так, в Нидерландах и Италии у детей с рентгенологически подтвержденной пневмонией с помощью полимеразной цепной реакции (ПЦР) M. pneumoniae была выявлена в 2,4 и 11,3% соответственно, чаще в возрасте после 4 лет, среди них 63% составляли школьники и подростки [3, 4].
В Финляндии M. pneumoniae была выявлена в 14% случаев у детей с пневмонией в возрасте до 5 лет и в 42% – у детей старшего возраста. В аналогичном исследовании в Техасе M. pneumoniae была выявлена в 14% случаев у детей до 5 лет и в 22% – у детей старшего возраста [5, 6]. Проспективное исследование пневмоний у детей в Японии выявило M. pneumoniae у 41% больных, чаще старше 4 лет [7].
Приведенные данные показывают, что атипичные возбудители, в первую очередь микоплазма, занимают существенное место среди возбудителей пневмонии, особенно у детей школьного возраста и подростков.
Инфекционное заболевание, вызываемое микоплазмами, протекает обычно по типу инфекции нижних дыхательных путей (бронхит или острая микоплазменная пневмония) с острым началом, длительной лихорадкой без токсикоза, упорным кашлем, обилием мелкопузырчатых, влажных, разлитых (одно- или двусторонних) хрипов с преобладанием на стороне поражения. Групповая вспышка пневмонии среди детей в замкнутом коллективе всегда должна натолкнуть врачей на мысль о возможности микоплазменной инфекции. Комплексная оценка физикальных и рентгенологических данных достаточно надежна для целенаправленного выбора адекватного антибактериального средства, а отсутствие эффекта от пенициллинотерапии может служить доказательством микоплазменной пневмонии.
К основным лабораторным методам диагностики микоплазменной инфекции относится иммуноферментный анализ (ИФА) для определения титров иммуноглобулинов М (IgM) и G к M. pneumoniae, ПЦР для выявления антигена возбудителя в материале.
Определение ДНК бактерий методом ПЦР – это наиболее чувствительный и точный метод выявления микоплазм. Однако по результатам проведенного исследования в Нидерландах, частота наличия М. pneumoniae, выявленная методом ПЦР у больных детей, существенно не отличалась от носительства у здоровых детей (21,2 и 16,2% соответственно) [8]. Таким образом, ввиду частого носительства M. pneumoniae у здоровых детей в течение длительного времени этот метод является малоспецифичным.
Однако по результатам проведенного исследования в Нидерландах, частота наличия М. pneumoniae, выявленная методом ПЦР у больных детей, существенно не отличалась от носительства у здоровых детей (21,2 и 16,2% соответственно) [8]. Таким образом, ввиду частого носительства M. pneumoniae у здоровых детей в течение длительного времени этот метод является малоспецифичным.
Диагностическое значение может иметь обнаружение антител класса IgM, однако антитела к микоплазме в течение 1-й недели от начала болезни появляются всего у 21% больных (на 2-й неделе – у 56%, на 3-й – у 100%) [9].
Нарастание антител IgM в титре 1:8 и более и/или появление антител IgG в титре 1:64 и более является достоверным, но ретроспективным анализом.
Таким образом, выявление маркеров микоплазменной инфекции у ребенка, не имеющего соответствующей клинико-рентгенологической картины пневмонии, не позволяет ставить этиологический диагноз (а тем более служить доказательством наличия пневмонии). Неправильная интерпретация может приводить к гипердиагностике микоплазменной инфекции и необоснованному назначению антибактериальной терапии, в то же время отрицательные данные исследований приводят к запоздалому установлению этиологии.
У больных, перенесших микоплазмоз в прошлом, определяются только антитела типа IgG. При наличии микоплазмоза концентрация специфических антител во второй сыворотке больше, чем в первой, но точные диагностические критерии не разработаны.
С учетом этих положений диагностика «атипичных» инфекций у детей требует прежде всего учета клинических данных, поскольку даже в случае обнаружения патогена в материале из верхних дыхательных путей его роль как возбудителя не определена [10].
Бронхиты, вызванные M. рneumoniae, чаще встречаются у детей школьного возраста. При этом часто диагностируются клинические признаки обструкции без признаков аллергии или бронхиальной астмы.
Пневмония, вызванная M. pneumoniae, чаще наблюдается у подростков. Для нее характерно острое начало с повышением температуры до 39°С и выше, что обычно сочетается с нетяжелым состоянием. Это часто ведет к позднему (на 9–12-й день) обращению к врачу. Характерны кашель, масса мелкопузырчатых хрипов, чаще асимметричных, покраснение конъюнктив при скудных катаральных симптомах, изменения на рентгенограмме в виде негомогенного инфильтрата. Число лейкоцитов может быть нормальным или слегка повышенным и умеренно повышенная СОЭ.
Число лейкоцитов может быть нормальным или слегка повышенным и умеренно повышенная СОЭ.
В диагностике микоплазменной пневмонии учет клинических признаков заболевания, отличающих их от типичных пневмонии, является залогом правильного выбора стартовой терапии.
Распространенный бронхит с крепитацией, обилием мелкопузырчатых хрипов, часто ассиметричных, характерен для пневмоний, вызванных M. pneumoniae (атипичных), и имеет диагностическое значение.
Нередко на основании клинико-рентгенологических изменений не удается точно определить этиологию пневмонии. В этих случаях только отсутствие быстрого эффекта от применения β-лактамов (амоксициллина/клавуланата, цефалоспиринов) подтверждает диагноз атипичной пневмонии и служит показанием к смене терапии на макролид.
Целью исследования стало изучение клинического течения и особенностей серологической диагностики микоплазменной инфекции у детей.
Материал и методы
Исследование было проведено на базе отделения диагностики и восстановительного лечения ФГБНУ «Научный центр здоровья детей».
Клиническими критериями постановки диагноза внебольничной пневмонии служили наличие постоянной или упорно повторяющейся температуры тела от 38°С и выше без существенных нарушений общего состояния, скудные катаральные явления, конъюнктивит без выпота, обилие мелкопузырчатых хрипов или крепитация с двух сторон или чаще всего ассиметричных, наличие тени на рентгенограмме – обычно негомогенной с размытыми границами, часто двусторонней, отсутствие воспалительных изменений в общем анализе крови.
Бронхиты, вызванные микоплазмой, имели сходную картину с пневмонией той же этиологии. Рентгенография позволила исключить пневмонию – выявлялось лишь усиление мелких элементов легочного рисунка.
Мы предоставляем данные о 21 ребенке, поступившем во время подъема микоплазменной заболеваемости осенью 2012 г. Для верификации микоплазмоза проводилось серологическое исследование крови на антитела к микоплазме.
У 10 детей микоплазменная этиология была подтверждена лабораторно. По клинико-рентгенологическим данным у 7 детей был выставлен диагноз «бронхит», у 14 детей – «пневмония».
По клинико-рентгенологическим данным у 7 детей был выставлен диагноз «бронхит», у 14 детей – «пневмония».
Микоплазменная инфекция в возрасте до 3 лет отмечалась у 2 детей, от 4–9 лет – у 8, с 9 до 17 лет – у 11 детей, что характерно для этой формы пневмонии.
У 3 детей наблюдалось субфебрильное повышение температуры тела, у 13 детей фебрильная лихорадка (38–39°С), у 5 пациентов – 39°С и выше. Таким образом, преобладание больных с высокой лихорадкой типично для микоплазмоза (табл. 1).
Несмотря на то что у большинства детей была длительная лихорадка до поступления в стационар, симптомы интоксикации не были выражены, по крайне мере они волновали родителей меньше, чем лихорадка.
Для всех детей был характерен частый кашель, не вызывающий большого дискомфорта. У всех детей отмечено покраснение конъюнктив (без зуда в области глаз).
Клинических признаков бронхообструкции у наблюдаемых детей не было. Аускультативная картина зависела от сроков начала лечения.
У 5 детей с пневмонией, поступивших на 7–9-е сутки, хрипы не прослушивались, имело место ослабление дыхания в зоне пневмонического инфильтрата.
У двоих детей, поступивших в поздние сроки, прослушивались лишь проводные хрипы с двух сторон. Влажные мелкопузырчатые хрипы над зоной поражения определялись у 7 детей, поступивших до 7-го дня. У всех детей с бронхитом выслушивались мелкопузырчатые хрипы с двух сторон. Вне зависимости от сроков начала заболевания рассеянные хрипы, часто напоминающие крепитацию, выслушивались у 4 детей.
Число лейкоцитов до 15×109/л отмечено у 7 детей с бронхитом и у 10 – с пневмонией.
Повышение уровня С-реактивного белка (СРБ) в крови до 30 мг/л наблюдалось у 7 детей, от 30–60 мг/л – у 4, больше 60 мг/л – у 3 детей. Уровень прокальцитонина (ПКТ) не превышал 1 нг/мл у всех больных.
Рентгенологические изменения, позволившие ставить диагноз «пневмония», были выявлены у 14 детей.
У 7 больных отмечено усиление легочного рисунка, не сопровождавшееся достаточно отчетливой инфильтрацией, что позволило поставить диагноз «бронхит». Из 14 детей с пневмоническими участками неплотные инфильтрации с видимым бронхососудистым рисунком на их фоне имели место у 8 детей, у 3 пациентов выявлены плотные альвеолярные инфильтраты.
Для определения этиологической роли атипичных возбудителей в развитии внебольничной пневмонии изучались частота выявления и уровень специфических антител изотипов IgM, IgA и IgG в динамике заболевания.
Из 7 детей, обследованных на 1-й неделе болезни, только у 2 выявлены специфические IgM-антитела к микоплазме. Из 2 больных с положительными IgM-антителами на 1-й неделе парную сыворотку мы взяли у одного ребенка. При этом антитела сохранялись на прежнем уровне. Из 5 пациентов без наличия антител на 1-й неделе заболевания парные сыворотки были исследованы у одного ребенка: отмечено появление IgM-антител на 2-й неделе болезни.
Из 14 пациентов, первично обследованных на 2-й неделе болезни, у 11 детей выявлялись IgM-антитела. Из этих 11 больных повторно обследованы 5 детей, у всех отмечено появление IgG-антител при сохранении IgM. Парные сыворотки были исследованы на 3 детях, не имевших антител на 2-й неделе болезни: у всех появились антитела класса IgM во второй сыворотке крови.
Таким образом, у 10 из 21 обследованного серологически больного при повторном тестировании была подтверждена микоплазменная этиология заболевания (на основании наличия IgM в отсутствие IgG на 1-й и 2-й неделях и появление IgG при сохранении IgM-класса антител).
У 7 детей, обследованных однократно, были выявлены IgM-антитела (из них у 2 пациентов при высокоположительных антителах класса IgM определялись IgG-антитела в низких титрах). Учитывая сроки обследования, мы можем предполагать у этих 7 больных микоплазменную этиологию болезни с достаточной степенью вероятности, особенно с учетом положительного ответа на лечение.
В группу также были включены 4 больных, обследованных на 1-й неделе заболевания с отрицательными серологическими результатами, которые не реагировали на β-лактамы, но быстро купировались на фоне терапии макролидами (табл. 2)
Дополнительным подтверждением микоплазменной этиологии пневмонии был быстрый эффект от назначенной терапии макролидами (снижение температуры, отмечалось улучшение самочувствия, появление аппетита).
Лечение в клинике проводилось джозамицином в дозе 40 мг/кг массы тела в сутки в течение 7 дней.
Антибактериальную терапию до поступления в стационар получали 16 из 21 ребенка, 13 детей в течение первых пяти дней заболевания получали антибиотики пенициллинового и цефалоспоринового рядов, 3 больных получали макролиды (2 ребенка – джозамицин, 1 – азитромицин) и 5 пациентов поступили в отделение без антибактериальной терапии. Лишь у 3 детей оказалось достаточным продолжение терапии макролидами в условиях стационара тем же препаратом, что и на догоспитальном этапе. Во всех остальных случаях потребовалась смена антибиотика на джозамицин.
У всех больных был отмечен положительный эффект от антибактериальной терапии: снижение температуры до нормальной или субфебрильной в течение первых суток от начала терапии. Кашель и хрипы в легких купировались в течение 4–5 дней.
Результаты исследования и обсуждение
Из 21 ребенка у 10 детей диагноз микоплазменной инфекции был подтвержден лабораторно с помощью ИФА. У 7 детей, обследованных однократно с выявленными IgM-антителами, диагноз был установлен с учетом сроков обследования, положительного ответа на лечение макролидами. Еще 4 больным диагноз верифицирован на основании типичной клинической картины заболевания, рентгенологических данных; в пользу микоплазменной инфекции говорило и отсутствие эффекта от применения β-лактамов.
У 7 детей, обследованных однократно с выявленными IgM-антителами, диагноз был установлен с учетом сроков обследования, положительного ответа на лечение макролидами. Еще 4 больным диагноз верифицирован на основании типичной клинической картины заболевания, рентгенологических данных; в пользу микоплазменной инфекции говорило и отсутствие эффекта от применения β-лактамов.
Большинство детей с микоплазмозом (19 из 21) были старше 3 лет, что типично для этой инфекции. Преобладание больных с высокой лихорадкой характерно для микоплазменной пневмонии, как и наличие сухого конъюнктивита, который в нашем случае был диагностирован у всех больных. В большинстве случаев заболевание сопровождалось асимметричными влажными мелкопузырчатыми хрипами, иногда с крепитацией. У 5 пациентов с пневмонией, поступивших на 7–9-е сутки; хрипы не прослушивались, имело место ослабление дыхания в зоне пневмонического инфильтрата.
Рентгенологические изменения, позволившие установить диагноз «пневмония», были выявлены у 14 детей. У 7 больных отмечалось усиление легочного рисунка, не сопровождавшееся достаточно отчетливой инфильтрацией, что позволило поставить диагноз бронхит». Из 14 детей с пневмоническими участками неплотные инфильтрации с усилением бронхососудистого рисунка имели место у 8 детей (см. рисунок), а у 3 были выявлены плотные альвеолярные инфильтраты. Таким образом, для микоплазменной инфекции было характерно либо отсутствие инфильтрации, либо негомогенная неплотная инфильтрация, не закрывавшая собой бронхососудистый рисунок.
У 7 больных отмечалось усиление легочного рисунка, не сопровождавшееся достаточно отчетливой инфильтрацией, что позволило поставить диагноз бронхит». Из 14 детей с пневмоническими участками неплотные инфильтрации с усилением бронхососудистого рисунка имели место у 8 детей (см. рисунок), а у 3 были выявлены плотные альвеолярные инфильтраты. Таким образом, для микоплазменной инфекции было характерно либо отсутствие инфильтрации, либо негомогенная неплотная инфильтрация, не закрывавшая собой бронхососудистый рисунок.
Общий анализ крови выявил низкий или умеренно повышенный уровень лейкоцитов: у всех больных он не превышал 15×109/л.
Лечение микоплазменной инфекции включило джозамицин в дозе 40 мг/кг/сут в течение 7–10 дней, а 2 детей –азитромицин в соответствующей дозировке. У всех больных был отмечен положительный эффект от антибактериальной терапии.
Таким образом, диагностика атипичных инфекций у детей требует учета клинических данных, несмотря на расширяющийся арсенал лабораторных методик.
- Carriage of Mycoplasma pneumoniae in the Upper Respiratory Tract of Symptomatic and Asymptomatic Children: An Observational Study: Fraaij P.L.A., Visser E.G., Hoogenboezem T., Hop W.C.J.,. van Adrichem L.N.A, Weber F., Moll H.A., Broekman B., Berger M.Y., van Rijsoort-Vos T., van Belkum A., Schutten M., van Rossum A.M.C. Published: May 14, 2013. DOI: 10.1371/journal.pmed.1001444.
- Nilsson A.C., Björkman P., Persson K. Polymerase chain reaction is superior to serology for the diagnosis of acute Mycoplasma pneumoniae infection and reveals a high rate of persistent infection. BMC Microbiol. 2008;11(8):93.
- Wubbel L., Muniz L., Ahmed A., Trujillo M., Carubelli C., McCoig C., Abramo T., Leinonen M., McCracken G.H.Jr. Etiology and treatment of community-acquired pneumonia in ambulatory children Pediatr. Infect. Dis. J. 1999;18(2):98–104.
- Bamba M., Jozaki K., Sugaya N., Tamai S., Ishihara J., Kori T., Shiro H., Takeuchi Y., Cho H., Nakao A., Okano Y., Kimura K., Komiyama O., Nonoyama M., Kobayashi I., Kato T., Sunakawa K. Prospective surveillance for atypical pathogens in children with community-acquired pneumonia in Japan. Infect. Chemother. 2006;12(1):36–41.
- Федоров А.М. Щадящие методы диагностики и лечения острой пневмонии. Дисс. докт. мед. наук. М., 1992.
- Таточенко В. К. (ред.). Острые пневмонии у детей. Чебоксары, 1994. 323 с.
- Pechere J.C. (ed.). Community-acquired pneumonia in children: International Forum Series. Cambridge Medical Publication, 1995. 154 р.
- Tjhie J.H., Dorigo-Zetsma J.W., Roosendaal R. Chlamydia pneumoniae and Mycoplasma pneumoniae in children with acute respiratory infection in general practices in The Netherlands. Scand. J. Infect. Dis. 2000;32(1):13–7.
- Руководство по амбулаторно-поликлинической педиатрии / Под ред. А.А. Баранова. М., 2007. 608 с.
- Martinez M.A., Millan F., Gonzalez C. Chlamydia trachomatis genotypes as-sociated with pneumonia in Chilean infants. Scand. J. Infect. Dis. 2009;41(4):313–16.
- Намазова Л.С., Таточенко В.К., Бакрадзе М.Д., Волков К.С., Нисевич Л.Л. Применение современных антибиотиков-макролидов в педиатрической практике. Лечащий врач. 2006;8.
- Козлов Р.С., Сивая О.В., Шпынев К.В., Кречикова О.И., Гудков И.В., Страчунский Л.С., Агапова Е.Д., Розанова С.М., Фурлетова Н.М., Гудкова Л.В., Гугуцидзе Е.Н., Егорова Р.Р., Ильина В.Н., Катосова Л.К., Манеров Ф.К., Марусина Н.Е., Мултых И.Г., Нехаева Г.И., Нуртдинова Н.М., Ортенберг Е.А., Палютин Ш.Х., Смирнов И.В., Щетинин Е.В., Штурмина С.М., Ценева Г.Я. Антибиотикорезистентность Streptococcus pneumoniae в России в 1999–2005 гг.: результаты многоцентровых проспективных исследований ПеГАС-I и ПеГАС-II. Клин. микробиол. антимикроб. химиотер. 2006;8(1):1–15.
- Defilippi A., Silvestri M., Tacchella A., Giacchino R., Melioli G., Di Marco E., Cirillo C., Di Pietro P., Rossi G.A. Epidemiology and clinical fea-tures of Mycoplasma pneumoniae infection in children. Respir. Med. 2008;102(12):1762–68.
- Marguet C. Bronchopulmonary infections in the infant and the child. Rev. Prat. 2007;57(11):1237–44.
- Мизерницкий Ю.Л., Сорокина Е.В. Макролиды при инфекциях дыхательных путей у детей: современные представления о механизмах действия. Consilium medicum (Педиатрия). 2006;2:23–6.
- Heiskanen-Kosma T., Korppi M., Jokinen C., Kurki S., Heiskanen L., Juvonen H., Kallinen S., Stеn M., Tarkiainen A., Rönnberg P.R., Kleemola M., Mаkelа P.H., Leinonen M. Etiology of childhood pneumonia: serologic results of a prospective, population-based study. Pediatr. Infect. Dis. J. 1998;17(11):986–99.
- Nelson C.T. Mycoplasma and Chlamydia pneumonia in pediatrics. Semin. Respir .Infect. 2002;17(1):10–4.
- Попова Л.А. Острые респираторные заболевания в детских учреждениях. В кн: Таточенко В.К., Рачинский С.В., Споров О.А. Острые заболевания органов дыхания у детей. М., 1981. C. 10–6.
- Таточенко В.К., Руководство по амбулаторно-поликлинической педиатрии. М., 2006.
- Hueston W.J., Mainous A.G. Acute bronchitis. Am. Fam. Physician. 1998;57(56):1270–84.
- Бакрадзе М.Д. Новые лечебно-диагностические и организационные технологии ведения детей с острыми лихорадочными заболеваниями. Дисс. докт. мед. наук. М., 2009.
- Моисеев С.В. Джозамицин: отличительные особенности и перспективны применения. Клин. фармакол. и тер. 2005;14(4):1–4.
- Кречиков В.А., Катосова Л.К., Копытко Л.Н., Розанова С.М., Шилова В.П., Кречикова О.И., Иванчик Н.В., Козлов С.Н. Сравнение микробиологической эффективности 7- и 10-дневного курса джозамицина при остром стрептококковом тонзиллите у детей: предварительные результаты российского многоцентрового исследования. Клин. микробиол. и противомикробныя химиотерапия. 2009;11(2)Прил. 1:21.
- Макролиды в современной клинической практике / Под ред. Л.С Страчунского., С.Н. Козлова. Смоленск, 1998. C. 229–36.
Д.Д. Гадлия – аспирант 2-го года обучения в отделении диагностики и восстановительного лечения ФГБНУ Научный центр здоровья детей, Москва; e-mail: [email protected]
М.Д. Бакрадзе – ФГБНУ Научный центр здоровья детей, Москва
В.К. Таточенко – ФГБНУ Научный центр здоровья детей, Москва
М.И. Петровская– ФГБНУ Научный центр здоровья детей, Москва
Т.А. Хохлова – ФГБНУ Научный центр здоровья детей, Москва
И.В. Зубкова – ФГБНУ Научный центр здоровья детей, Москва
Атипичная пневмония (не COVID-19) — Эпидемиология
Атипичные бактериальные патогены являются относительно распространенной причиной заболеваний нижних дыхательных путей, включая внебольничную пневмонию.[1]Marchello C, Dale AP, Thai TN, et al. Prevalence of atypical pathogens in patients with cough and community-acquired pneumonia: a meta-analysis. Ann Fam Med. 2016 Nov;14(6):552-66.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5389400/
http://www.ncbi.nlm.nih.gov/pubmed/28376442?tool=bestpractice.com
Заболеваемость, вызванная атипичными патогенами при внебольничной пневмонии, составляет примерно 22% в глобальном масштабе, но это зависит от местоположения.[2]Arnold FW, Summersgill JT, Ramirez JA. Role of atypical pathogens in the etiology of community-acquired pneumonia. Semin Respir Crit Care Med. 2016 Dec;37(6):819-28.
http://www.ncbi.nlm.nih.gov/pubmed/27960206?tool=bestpractice.com
Микоплазменная пневмония вызывает до 20% случаев внебольничной пневмонии и связана с некоторыми эпидемиями в больницах. Инфекция распространена у детей и молодых людей и часто встречается в местах тесных бытовых контактов, таких как школы-интернаты, университеты и военные базы.[3]Jain S, Williams DJ, Arnold SR, et al; CDC EPIC Study Team. Community-acquired pneumonia requiring hospitalization among US children. N Engl J Med. 2015 Feb 26;372(9):835-45.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4697461/
http://www.ncbi.nlm.nih.gov/pubmed/25714161?tool=bestpractice.com
Это наиболее часто обнаруживаемая бактерия у детей в возрасте ≥5 лет, госпитализированных с внебольничной пневмонией.[4]Kutty PK, Jain S, Taylor TH, et al. Mycoplasma pneumoniae among children hospitalized with community-acquired pneumonia. Clin Infect Dis. 2019 Jan 1;68(1):5-12.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6552676/
http://www.ncbi.nlm.nih.gov/pubmed/29788037?tool=bestpractice.com
В конце лета или осенью наблюдается относительный рост уровня заболеваемости. Эпидемии происходят с интервалом от 3 до 6 лет.[1]Marchello C, Dale AP, Thai TN, et al. Prevalence of atypical pathogens in patients with cough and community-acquired pneumonia: a meta-analysis. Ann Fam Med. 2016 Nov;14(6):552-66.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5389400/
http://www.ncbi.nlm.nih.gov/pubmed/28376442?tool=bestpractice.com
Предыдущее воздействие является защитным, а курение провоцирует риск повторного заболевания.[5]Waites KB, Talkington DF. Mycoplasma pneumoniae and its role as a human pathogen. Clin Microbiol Rev. 2004 Oct;17(4):697-728.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC523564/
http://www.ncbi.nlm.nih.gov/pubmed/15489344?tool=bestpractice.com
[6]File TM. Community-acquired pneumonia. Lancet. 2003 Dec 13;362(9400):1991-2001.
http://www.ncbi.nlm.nih.gov/pubmed/14683661?tool=bestpractice.com
[7]Klement E, Talkington DF, Wasserzug O, et al. Identification of risk factors for infection in an outbreak of Mycoplasma pneumoniae respiratory tract disease. Clin Infect Dis. 2006 Nov 15;43(10):1239-45.
https://academic.oup.com/cid/article/43/10/1239/514997
http://www.ncbi.nlm.nih.gov/pubmed/17051486?tool=bestpractice.com
[8]Feikin DR, Moroney JF, Talkington DF, et al. An outbreak of acute respiratory disease caused by Mycoplasma pneumoniae and adenovirus at a federal service training academy: new implications from an old scenario. Clin Infect Dis. 1999 Dec;29(6):1545-50.
https://academic.oup.com/cid/article/29/6/1545/307995
http://www.ncbi.nlm.nih.gov/pubmed/10585810?tool=bestpractice.com
Chlamydophila pneumoniae вызывает 3,5–10,0% случаев внебольничной пневмонии. Как и Mycoplasma pneumoniae, инфекция встречается главным образом у детей и молодых людей и связана с тесными бытовыми контактами.[1]Marchello C, Dale AP, Thai TN, et al. Prevalence of atypical pathogens in patients with cough and community-acquired pneumonia: a meta-analysis. Ann Fam Med. 2016 Nov;14(6):552-66.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5389400/
http://www.ncbi.nlm.nih.gov/pubmed/28376442?tool=bestpractice.com
[3]Jain S, Williams DJ, Arnold SR, et al; CDC EPIC Study Team. Community-acquired pneumonia requiring hospitalization among US children. N Engl J Med. 2015 Feb 26;372(9):835-45.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4697461/
http://www.ncbi.nlm.nih.gov/pubmed/25714161?tool=bestpractice.com
[6]File TM. Community-acquired pneumonia. Lancet. 2003 Dec 13;362(9400):1991-2001.
http://www.ncbi.nlm.nih.gov/pubmed/14683661?tool=bestpractice.com
[9]File TM Jr, Tan JS. Chlamydia pneumoniae pneumonia. Semin Respir Critical Care Med. 2000;21(4):285-94.
http://www.ncbi.nlm.nih.gov/pubmed/16088739?tool=bestpractice.com
[10]Conklin L, Adjemian J, Loo J, et al. Investigation of a Chlamydia pneumoniae outbreak in a Federal correctional facility in Texas. Clin Infect Dis. 2013 Sep;57(5):639-47.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4678872/
http://www.ncbi.nlm.nih.gov/pubmed/23723194?tool=bestpractice.com
Голландское исследование идентифицировало инфекцию хламидия пситаки (Chlamydia psittaci) мокроты (если доступно) с помощью полимеразной цепной реакции (ПЦР) в качестве причины внебольничной пневмонии в 4,8% случаев, что выше, чем сообщалось ранее (2,1%).[11]Spoorenberg SM, Bos WJ, van Hannen EJ, et al. Chlamydia psittaci: a relevant cause of community-acquired pneumonia in two Dutch hospitals. Neth J Med. 2016 Feb;74(2):75-81.
http://www.njmonline.nl/getpdf.php?id=1676
http://www.ncbi.nlm.nih.gov/pubmed/26951352?tool=bestpractice.com
Legionella pneumophila ответственна за низкий процент случаев внебольничной пневмонии (около 2,7%),[1]Marchello C, Dale AP, Thai TN, et al. Prevalence of atypical pathogens in patients with cough and community-acquired pneumonia: a meta-analysis. Ann Fam Med. 2016 Nov;14(6):552-66.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5389400/
http://www.ncbi.nlm.nih.gov/pubmed/28376442?tool=bestpractice.com
но оно составляет до 16% случаев, при которых требуется госпитализация. Обычно связано с воздействием нового источника аэрозольной воды в душах или из систем охлаждения. Известными факторами риска являются курение, хронические заболевания легких, иммуносупрессия и иммуномодулирующие препараты.[12]Lanternier F, Tubach F, Ravaud P, et al. Incidence and risk factors of Legionella pneumophila pneumonia during anti-tumor necrosis factor therapy: a prospective French study. Chest. 2013 Sep;144(3):990-8.
http://www.ncbi.nlm.nih.gov/pubmed/23744173?tool=bestpractice.com
Может быть связано с недавним путешествием, а большую предрасположенность проявляют мужчины.[6]File TM. Community-acquired pneumonia. Lancet. 2003 Dec 13;362(9400):1991-2001.
http://www.ncbi.nlm.nih.gov/pubmed/14683661?tool=bestpractice.com
[13]Arcavi L, Benowitz NL. Cigarette smoking and infection. Arch Intern Med. 2004 Nov 8;164(20):2206-16.
https://jamanetwork.com/journals/jamainternalmedicine/fullarticle/217624
http://www.ncbi.nlm.nih.gov/pubmed/15534156?tool=bestpractice.com
[14]Den Boer JW, Nijhof J, Friesema I. Risk factors for sporadic community-acquired Legionnaires’ disease. A 3-year national case-control study. Public Health. 2006 Jun;120(6):566-71.
http://www.ncbi.nlm.nih.gov/pubmed/16707144?tool=bestpractice.com
[15]England AC III, Fraser DW, Plikaytis BD, et al. Sporadic legionellosis in the United States: the first thousand cases. Ann Intern Med. 1981 Feb;94(2):164-70.
http://www.ncbi.nlm.nih.gov/pubmed/7469207?tool=bestpractice.com
Вирусы (в том числе грипп, аденовирус, респираторно-синцитиальный вирус, а также другие) могут вызывать пневмонию, соответствующую атипичным характеристикам бактериальной пневмонии у 25% пациентов с внебольничной пневмонией.[16]von Baum H, Schweiger B, Welte T, et al; the THE CAPNETZ STUDY GROUP. How deadly is seasonal influenza associated pneumonia? The German Competence Network for Community-acquired pneumonia (CAPNETZ). Eur Respir J. 2011 May;37(5):1151-7.
https://erj.ersjournals.com/content/37/5/1151.long
http://www.ncbi.nlm.nih.gov/pubmed/20817703?tool=bestpractice.com
[17]Niederman MS. Viral community-acquired pneumonia: if we do not diagnose it and do not treat it, can it still hurt us? Chest. 2010 Oct;138(4):767-9.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7130252/
http://www.ncbi.nlm.nih.gov/pubmed/20923793?tool=bestpractice.com
[18]Metlay JP, Waterer GW, Long AC, et al. Diagnosis and treatment of adults with community-acquired pneumonia. An official clinical practice guideline of the American Thoracic Society and Infectious Diseases Society of America. Am J Respir Crit Care Med. 2019 Oct 1;200(7):e45-67.
https://www.atsjournals.org/doi/full/10.1164/rccm.201908-1581ST
http://www.ncbi.nlm.nih.gov/pubmed/31573350?tool=bestpractice.com
[19]Lieberman D, Shimoni A, Shemer-Avni Y, et al. Respiratory viruses in adults with community-acquired pneumonia. Chest. 2010 Oct;138(4):811-6.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7094496/
http://www.ncbi.nlm.nih.gov/pubmed/20363845?tool=bestpractice.com
По данным одного систематического обзора, вирус гриппа был наиболее часто выявляемым вирусом у взрослых с внебольничной пневмонией, на который приходилось 9% случаев.[20]Alimi Y, Lim WS, Lansbury L, et al. Systematic review of respiratory viral pathogens identified in adults with community-acquired pneumonia in Europe. J Clin Virol. 2017 Oct;95:26-35.
http://www.ncbi.nlm.nih.gov/pubmed/28837859?tool=bestpractice.com
Coxiella burnetii объясняет примерно 1% случаев пневмонии; тем не менее, более высокий уровень заболеваемости возникает в регионах с высоким уровнем воздействия аэрозолей, поступающих от домашнего скота. Это более распространенная причина пневмонии в Европе и некоторых регионах Канады.[21]Marrie TJ. Coxiella burnetii pneumonia. Eur Respir J. 2003 Apr;21(4):713-9.
https://erj.ersjournals.com/content/21/4/713.long
http://www.ncbi.nlm.nih.gov/pubmed/12762362?tool=bestpractice.com
Конкретная причина внебольничной пневмонии может варьироваться в зависимости от сезона, местоположения и возраста.[3]Jain S, Williams DJ, Arnold SR, et al; CDC EPIC Study Team. Community-acquired pneumonia requiring hospitalization among US children. N Engl J Med. 2015 Feb 26;372(9):835-45.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4697461/
http://www.ncbi.nlm.nih.gov/pubmed/25714161?tool=bestpractice.com
[22]Gadsby NJ, Russell CD, McHugh MP, et al. Comprehensive molecular testing for respiratory pathogens in community-acquired pneumonia. Clin Infect Dis. 2016 Apr 1;62(7):817-23.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4787606/
http://www.ncbi.nlm.nih.gov/pubmed/26747825?tool=bestpractice.com
[23]Jain S, Self WH, Wunderink RG, et al; CDC EPIC Study Team. Community-acquired pneumonia requiring hospitalization among US adults. N Engl J Med. 2015 Jul 30;373(5):415-27.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4728150/
http://www.ncbi.nlm.nih.gov/pubmed/26172429?tool=bestpractice.com
[24]Dumke R, Schnee C, Pletz MW, et al; Capnetz Study Group. Mycoplasma pneumoniae and Chlamydia spp. infection in community-acquired pneumonia, Germany, 2011-2012. Emerg Infect Dis. 2015 Mar;21(3):426-34.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4344269/
http://www.ncbi.nlm.nih.gov/pubmed/25693633?tool=bestpractice.com
Медицинская помощь, хирургическая помощь, консультации
Baum SG. Введение в микоплазмы и уреаплазмы. Манделл Г.Л., Беннетт Дж. Э., Долин Р., ред. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета . Седьмое изд. Филадельфия, Пенсильвания: Эльзевьер Черчилль Ливингстон; 2010. 2477-81.
Санчес-Варгас FM, Гомес-Дуарте О.Г. Mycoplasma pneumoniae — появляющийся внелегочный возбудитель. Clin Microbiol Infect . 2008 фев.14 (2): 105-17. [Медлайн].
Аткинсон Т.П., Балиш М.Ф., Уэйтс КБ. Эпидемиология, клинические проявления, патогенез и лабораторное определение инфекций Mycoplasma pneumoniae. FEMS Microbiol Ред. . 2008, ноябрь 32 (6): 956-73. [Медлайн].
Grosher M, Alexandre M, Poszepczynska-Guigne E, Revuz J, Roujeau J. Рецидивирующая мультиформная эритема в сочетании с рецидивирующими инфекциями Mycoplasma pneumoniae. J Am Acad Dermatol .2007. 56: S118-9.
Guleria R, Nisar N, Chawla TC, Biswas NR. Mycoplasma pneumoniae и осложнения со стороны центральной нервной системы: обзор. Дж. Лаборатория Клин Мед. . 2005 Август 146 (2): 55-63. [Медлайн].
Манвани Н.С., Баласубраманиан С., Дханалакшми К., Сумант А. Синдром Стивенса Джонсона в сочетании с микоплазменной пневмонией. Индиан Дж. Педиатр . 2012 августа 79 (8): 1097-9.
Tam CC, O’Brien SJ, Rodrigues LC.Инфекции гриппа, Campylobacter и Mycoplasma и госпитализация по поводу синдрома Гийена-Барре, Англия. Emerg Infect Dis . 2006 12 (12) декабря: 1880-7. [Медлайн].
Нарита М. Патогенез внелегочных проявлений инфекции Mycoplasma pneumoniae с особым упором на пневмонию. J Заразить Chemother . 2010 июн. 16 (3): 162-9.
Банерджи Б., Петерсен К. Психоз после микоплазменной пневмонии. Мил Мед . 2009 Сентябрь 174 (9): 1001-4.
Шах СС. Mycoplasma pneumoniae. Лонг СС, Пикеринг Л.К., Пробер К.Г. Принципы и практика детских инфекционных болезней . 4-е изд. Филадельфия, Пенсильвания: Эльзевьер Черчилль Ливингстон; 2012. 993-998.
Гольденберг Р.Л., Эндрюс В.В., Гёпферт А.Р. и др. Исследование преждевременных родов в Алабаме: культуры Ureaplasma urealyticum и Mycoplasma hominis из пуповинной крови у очень недоношенных новорожденных. Am J Obstet Gynecol . 2008, январь 198 (1): 43.e1-5. [Медлайн].
Sanchez PJ, Seigel JD. Генитальные микоплазмы. Макмиллан Дж. А., Фейгин Р. Д., ДеАнгелис К. Д., Джонс М. Д., ред. Педиатрия Оски: принципы и практика . 4-е изд. Филадельфия, Пенсильвания: Липпинкотт, Уильямс и Уилкинс; 2006. 539-41.
Андерсен Б., Соколовски И., Остергаард Л. и др. Mycoplasma genitalium: распространенность и поведенческие факторы риска в общей популяции. Заражение, передающееся половым путем . Июнь 2007. 83 (3): 237-41.
Viscardi RM. Виды уреаплазмы: роль в неонатальных заболеваемости и исходах. Arch Dis Child Fetal Neonatal Ed . Январь 2014 г. 99 (1): F87-92.
Дон М., Канчиани М., Корппи М. Внебольничная пневмония у детей: сколько лет? Какие новости?. Acta Paediatr . Ноябрь 2010 г. 99 (11): 1602-8.
Уэйтс КБ, Аткинсон Т.П. Роль микоплазмы при инфекциях верхних дыхательных путей. Curr Infect Dis Rep . 2009 Май. 11 (3): 198-206.
Yamada M, Buller R, Bledsoe S, Storch GA. Рост числа устойчивых к макролидам Mycoplasma pneumoniae в центральной части США. Pediatr Infect Dis J . Апрель 2012. 31 (4): 409-0.
Лю К.Л., Цао Дж. Г., Чжоу П. и др. [Вспышка микоплазменной пневмонии в детском саду]. Чжунхуа Ю Фанг И Сюэ За Чжи . Мар 2009. 43 (3): 206-9.
Newcomb DC, Peebles RS Jr.Ошибки и астма: другое заболевание ?. Proc Am Thorac Soc . 1 мая 2009 г. 6 (3): 266-71.
Хассан Дж., Ирвин Ф., Дули С., Коннелл Дж. Инфекция Mycoplasma pneumoniae в педиатрической популяции: анализ растворимых иммунных маркеров как факторов риска астмы. Хум Иммунол . Декабрь 2008 г. 69 (12): 851-5.
Пападопулос Н.Г., Христодулу И., Роде Г. и др. Вирусы и бактерии при обострениях астмы — систематический обзор GA² LEN-DARE. Аллергия . Апрель 2011. 66 (4): 458-68.
Корппи М. Бактериальные инфекции и детская астма. Immunol Allergy Clin North Am . Ноябрь 2010. 30 (4): 565-74.
Гильбер Т.В., Denlinger LC. Роль инфекции в развитии и обострении астмы. Эксперт Рев Респир Мед . Февраль 2010. 4 (1): 71-83.
Miller ST. Как я лечу острый грудной синдром у детей с серповидно-клеточной анемией. Кровь . Май 2011. 117 (20): 5297-305.
Manhart LE, Holmes KK, Hughes JP, Houston LS, Totten PA. Mycoplasma genitalium среди молодых людей в Соединенных Штатах: возникающая инфекция, передаваемая половым путем. Am J Public Health . Июнь 2007. 97 (6): 1118-25.
Юн Ю.С., Ли К.Ю. Пневмония Mycoplasma pneumoniae у детей. Корейский J Pediatr . Февраль 2012. 55 (2): 42-7.
Suzuki Y, Itagaki T, Seto J, Kaneko A, Abiko C, Mizuta K и др.Вспышка устойчивой к макролидам Mycoplasma pneumoniae в общине в Ямагате, Япония, в 2009 г. Pediatr Infect Dis J . Март 2013. 32 (3): 237-40.
Inchley CS, Berg AS, Vahdani Benam A, Kvissel AK, Leegaard TM, Nakstad B. Mycoplasma Pneumoniae: Популяционное сравнение тяжести заболевания у детей дошкольного и школьного возраста. Pediatr Infect Dis J . 2017 Октябрь, 36 (10): 930-936. [Медлайн].
Корппи М.Лечение бактериальных инфекций у детей с астмой. Expert Rev Anti Infect Ther . Сентябрь 2009 г. 7 (7): 869-77.
Christie LJ, Honarmand S, Talkington DF, Gavali SS, Preas C, Pan CY. Детский энцефалит: какова роль Mycoplasma pneumoniae ?. Педиатрия . 2007 августа 120 (2): 305-13.
Cairns C, Adler K, Moss T, Crews A, Chu H, Kraft M. Mycoplasma pneumoniae увеличивает выработку муцина в дыхательных путях у астматиков. Acad Emerg Med . 2007. 14: S193.
Diederen BM, van der Valk PD, Kluytmans JA, Peeters MF, Hendrix R. Роль атипичных респираторных патогенов в обострениях хронической обструктивной болезни легких. Евро Респир J . Август 2007. 30 (2): 240-4.
Кенни Г.Е. Генитальные микоплазмы: виды Mycoplasma genitalium, Mycoplasma hominis и Ureaplasma. Манделл Г.Л., Беннетт Дж. Э., Долин Р., ред. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета .7-е изд. Филадельфия, Пенсильвания: Эльзевьер Черчилль Ливингстон; 2010. Vol 2: 2491-5.
Росс Дж. Д., Дженсен Дж. С.. Mycoplasma genitalium как инфекция, передающаяся половым путем: значение для скрининга, тестирования и лечения. Заражение, передающееся половым путем . Август 2006 г. 82 (4): 269-71.
Kos L, Galbraith SS, Lyon VB. Язвы влагалища при острой микоплазменной инфекции. J Am Acad Dermatol . 2007. 56: S117-8.
Тейлор-Робинсон Д.Роль микоплазм в исходе беременности. Best Practices Clin Obstet Gynaecol . 2007 июн., 21 (3): 425-38.
Тош А.К., Ван Дер Пол Б., Фортенберри Дж. Д. и др. Mycoplasma genitalium у женщин-подростков и их партнеров. J Здоровье подростков . 2007 май. 40 (5): 412-7.
Здродовская-Стефанов Б., Клосовская В.М., Осташевская-Пухальская I, Булхак-Козиол В., Котович Б. Инфекции Mycoplasma hominis и Ureaplasma urealyticum при мужском уретрите и его осложнениях. Адв. Мед. Наук . 2006. 51: 254-7.
Grzesko J, Elias M, Manowiec M, Gabrys MS. Генитальные микоплазмы — заболеваемость и возможное влияние на фертильность человека. Med Wieku Rozwoj . 2006. 10: 985-92.
Daxboeck F. Инфекции центральной нервной системы Mycoplasma pneumoniae. Curr Opin Neurol . 2006. 19: 374-8.
Хата А., Хонда Ю., Асада К., Сасаки Ю., Кенри Т., Хата Д. Менингит Mycoplasma hominis у новорожденного: отчет о болезни и обзор. J Заразить . Октябрь 2008. 57 (4): 338-43.
Hsieh SC, Kuo YT, Chern MS, Chen CY, Chan WP, Yu C. Микоплазменная пневмония: клинические и рентгенологические особенности у 39 детей. Педиатр Инт . Июнь 2007. 49 (3): 363-7.
Нисар Н., Гулерия Р., Кумар С. и др. Mycoplasma pneumoniae и ее роль при астме. Postgrad Med J . 2007 февраль 83 (976): 100-4.
Осман Н., Айзекс Д., Дейли А.Дж., Кессон А.М.Инфекция Mycoplasma pneumoniae в клинических условиях. Педиатр Инт . 2008 Октябрь 50 (5): 662-6.
Гарсия К., Угальде Е., Монтеагудо I, Саез А., Агуэро Дж., Мартинес-Мартинес Л. и др. Выделение Mycoplasma hominis у тяжелобольных пациентов с легочными инфекциями: клинико-микробиологический анализ в отделении интенсивной терапии. Intensive Care Med . 2007. 33: 143-7.
Schalock PC, Dinulos JG, Pace N, Schwarzenberger K, Wenger JK.Многоформная эритема, вызванная инфекцией Mycoplasma pneumoniae, у двоих детей. Педиатр дерматол . Ноябрь-декабрь 2006 г. 23 (6): 546-55.
Латч К., Гиршик Х. Дж., Абеле-Хорн М. Синдром Стивенса-Джонсона без поражения кожи. J Med Microbiol . Dec 2007. 56 (Pt 12): 1696-9.
Веттер Д.А., Камиллери MJ. Клинические, этиологические и гистопатологические особенности синдрома Стивенса-Джонсона в течение 8-летнего периода в клинике Мэйо. Февраль 2010 г .; Mayo Clin Proc . Февраль 2010. 85 (2): 131-8.
CDC. Вспышка узловатой эритемы неизвестной причины — Нью-Мексико, ноябрь 2007 г. — январь 2008 г. MMWR Morb Mortal Wkly Rep . 2009 11 декабря. 58 (48): 1347-51.
Кано И., Мицуяма Ю., Хирахара К., Шиохара Т. Узловатая эритема, анафилактоидная пурпура и острая крапивница, вызванная инфекцией Mycoplasma pneumoniae, у 3 человек в одной семье. J Am Acad Dermatol . 2007 Август.57 (2 доп.): S33-5.
Фирон Д., Хескет Е.Л., Митчелл А.Е., Гримвуд К. Инфекция Mycoplasma pneumoniae, осложненная пневмомедиастинумом и тяжелым мукозитом. J Детский педиатр . 2007 май. 43 (5): 403-5.
Wu CC, Kuo HC, Yu HR, Wang L, Yang KD. Связь острой крапивницы с инфекцией Mycoplasma pneumoniae у госпитализированных детей. Ann Allergy Asthma Immunol . 2009 август 103 (2): 134-9.
Смит LG.Микоплазменная пневмония и ее осложнения. Инфекция Dis Clin North Am . 2010 24 марта (1): 57-60.
Нарита М. Патогенез неврологических проявлений инфекции Mycoplasma pneumoniae. Педиатр Нейрол . 2009 Сентябрь 41 (3): 159-66.
Аслан М, Касапкопур О, Ясар Х и др. Вызывают ли инфекции ювенильный идиопатический артрит? Ревматол Инт . 2011 Февраль 31 (2): 215-20.
Адзумагава К., Камбара Й, Мурата Т., Тамай Х.Четыре случая артрита, связанного с инфекцией Mycoplasma pneumoniae. Педиатр Инт . Август 2008. 50 (4): 511-3.
Harjacek M, Ostojic J, Djakovic Rode O. Юношеские спондилоартропатии, связанные с инфекцией Mycoplasma pneumoniae. Clin Rheumatol . 2006 июл.25 (4): 470-5.
Хан Ф.Ю., Ясин А. М. Mycoplasma pneumoniae, связанная с тяжелой аутоиммунной гемолитической анемией: отчет о клиническом случае и обзор литературы. Braz J Infect Dis .Февраль 2009. 13 (1): 77-9.
Гюрсель О, Алтун Д, Атай АА, Бедир О, Курекчи АЕ. Инфекция Mycoplasma pneumoniae, связанная с панцитопенией: описание случая. J Педиатр Hematol Oncol . 2009 31 октября (10): 760-2.
Witmer CM, Steenhoff AP, Shah SS, Raffini LJ. Mycoplasma pneumoniae, инфаркт селезенки и преходящие антифосфолипидные антитела: новая ассоциация ?. Педиатрия . Январь 2007 г. 119 (1): e292-5.
Турман К.А., Уолтер Н.Д., Шварц С.Б., Митчелл С.Л., Диллон М.Т., Бауман А.Л.Сравнение лабораторных диагностических процедур для выявления Mycoplasma pneumoniae во вспышках заболеваний в сообществе. Clin Infect Dis . 1 мая 2009 г. 48 (9): 1244-9.
Nir-Paz R, Michael-Gayego A, Ron M, Block C. Оценка восьми коммерческих тестов на антитела Mycoplasma pneumoniae при отсутствии острой инфекции. Clin Microbiol Infect . Июль 2006. 12 (7): 685-8.
Лю ФК, Чен ПЙ, Хуанг Ф., Цай ЧР, Ли ЦЙ, Ван ЛК.Быстрая диагностика инфекции Mycoplasma pneumoniae у детей с помощью полимеразной цепной реакции. J Microbiol Immunol Infect . Декабрь 2007. 40 (6): 507-12.
Ким Н.Х., Ли Дж.А., Ын Б.В., Шин Ш., Чунг Э.Х., Пак К.В. Сравнение полимеразной цепной реакции и теста на антитела к непрямой агглютинации частиц для диагностики пневмонии Mycoplasma pneumoniae у детей во время двух вспышек. Pediatr Infect Dis J . 2007 октября, 26 (10): 897-903.
Нильссон А.С., Бьоркман П., Перссон К.Полимеразная цепная реакция превосходит серологию в диагностике острой инфекции Mycoplasma pneumoniae и выявляет высокий уровень стойкой инфекции. BMC Microbiol . 2008. 8:93.
Морозуми М., Такахаши Т., Убуката К. Устойчивые к макролидам Mycoplasma pneumoniae: характеристики изолятов и клинические аспекты внебольничной пневмонии. J Заразить Chemother . Апрель 2010. 16 (2): 78-86.
Принципи Н, Эспозито С.Устойчивые к макролидам Mycoplasma pneumoniae: их роль в респираторной инфекции. J Antimicrob Chemother . 2013 Март 68 (3): 506-11.
Ли Х, Аткинсон Т.П., Хагуд Дж., Макрис К., Даффи Л. Б., Уэйтс КБ. Возникающая устойчивость к макролидам у Mycoplasma pneumoniae у детей: обнаружение и характеристика устойчивых изолятов. Pediatr Infect Dis J . Август 2009. 28 (8): 693-6.
Чжэн Х, Ли С., Селваранган Р., Цинь Х, Тан Ю.В., Стайлз Дж. И др.Устойчивые к макролидам Mycoplasma pneumoniae, США 1 . Emerg Infect Dis . 2015 21 августа (8): 1470-1472. [Медлайн]. [Полный текст].
Шамберт-Луар С., Уаши М., Коллинз К., Эврард П., Серве Л. Немедленное облегчение симптомов энцефалита Mycoplasma pneumoniae после внутривенного введения иммуноглобулина. Педиатр Нейрол . Ноябрь 2009. 41 (5): 375-7.
Ямазаки Т., Сасаки Т., Такахата М. Активность гареноксацина против чувствительной к макролидам и резистентной Mycoplasma pneumoniae. Противомикробные агенты Chemother . Июнь 2007. 51 (6): 2278-9.
Микоплазменная инфекция (ходячая пневмония, атипичная пневмония)
Последняя редакция: октябрь 2011 г.
Что такое микоплазменная инфекция?
Микоплазменная инфекция — это респираторное заболевание, вызываемое Mycoplasma pneumoniae, микроскопическим организмом, связанным с бактериями.
Кто заразился микоплазмой?
Заболеть может любой человек, но чаще всего поражает детей старшего возраста и молодых людей.
Когда возникают микоплазменные инфекции?
Инфекции Mycoplasma возникают спорадически в течение года. Возможны также массовые вспышки болезни среди населения. Инфекция микоплазмой чаще всего встречается в конце лета и осенью.
Как распространяется микоплазма?
Микоплазма передается через контакт с каплями из носа и горла инфицированных людей, особенно когда они кашляют и чихают. Считается, что передача инфекции требует длительного тесного контакта с инфицированным человеком.Распространение в семьях, школах и учреждениях происходит медленно. Период заразности, вероятно, составляет менее 10 дней, а иногда и дольше.
Каковы симптомы микоплазменной инфекции?
Типичные симптомы включают жар, кашель, бронхит, боль в горле, головную боль и усталость. Частым результатом микоплазменной инфекции является пневмония (иногда называемая «ходячей пневмонией», потому что она обычно легкая и редко требует госпитализации). Также могут возникнуть инфекции среднего уха (средний отит).Симптомы могут сохраняться от нескольких дней до более месяца.
Как скоро после контакта появляются симптомы?
Симптомы обычно появляются через две-три недели после заражения, но могут варьироваться от одной до четырех недель.
Как диагностируется микоплазменная инфекция?
Инфекция микоплазмы обычно диагностируется на основании типичных симптомов и рентгенологического исследования грудной клетки. Могут быть сданы анализы крови.
Делает ли перенесенное заражение микоплазмой иммунитетом человека?
Иммунитет после заражения микоплазмой действительно возникает, но не сохраняется на всю жизнь.Известно, что случаются вторичные инфекции, хотя они могут быть более легкими. Продолжительность иммунитета неизвестна.
Как лечить микоплазменную инфекцию?
Антибиотики, такие как эритромицин, кларитромицин или азитромицин, являются эффективным лечением. Однако, поскольку инфекция микоплазмы обычно проходит сама по себе, лечение антибиотиками легких симптомов не всегда необходимо.
Что можно сделать, чтобы предотвратить распространение микоплазмы?
В настоящее время нет вакцин для предотвращения заражения микоплазмой и нет надежно эффективных мер борьбы.Как и при любом респираторном заболевании, все люди должны соблюдать гигиену рук и прикрывать нос и рот при кашле или чихании.
(PDF) Диагностика и лечение Mycoplasma pneumoniae у детей
MYCOPLASMA PNEUMONIAE ROGOZINSKI
Vol. 69 — № 2 MINERVA PEDIATRICA 159
должно вызвать дальнейшую оценку на соответствие
катионов пневмонии, таких как плевральный выпот, пневмоторакс, эмпиема или некротизирующая пневмония
.Рентгенограммы грудной клетки лучше всего использовать для
оценки наличия осложнений пневмонии.
дел.24
Ссылки
1. Аткинсон Т.П., Уэйтс КБ. Mycoplasma pneumoniae в детском возрасте. Pediatr Infect Dis J 2014; 33: 92-94.
2. Кашьяп С., Саркар М. Микоплазменная пневмония: клинические особенности
и лечение. Легкое Индия 2010; 27: 75-85.
3. Чимолаи Н. Mycoplasma pneumoniae, респираторная инфекция —
.Pediatr Rev 1998; 19: 327-32.
4. Vervloet LA, Marguet C, Camargos PAM. Инфекция
Mycoplasma pneumoniae и ее значение в качестве этиологического агента при внебольничной пневмонии у детей
nias. Braz J. Infect Dis 2007; 11: 507-14.
5. Разин С., Йогев Д., Наот Ю. Молекулярная биология и пато-
генность микоплазм. Microbiol Rev 1998; 63: 1094-
156.
6. Dilippi A, Silvestri M, Tacchella A, Giacchino R, Me-
lioli G, Marco ED.Эпидемиология и клинические особенности
инфекции Mycoplasma pneumoniae у детей. Resp
Med 2008; 102: 1762-8.
7. Лу Й.Дж., Чен Т.Х., Линь Л.Х., Шен СМ, Хуанг С.Х. Использование Mac-
rolide сокращает продолжительность лихорадки при инфекции Mycoplasma pneu-
moniae у детей: 2-летний опыт. J
Microbiol Immunol Infect 2008; 41: 307-10.
8. Kimberlin DW, Brady MT, Jackson MA, Long SS. Красный
книга: 2015 Отчет комиссии по инфекционным заболеваниям
лечат.Издание тридцатое. Деревня Элк-Гроув, Иллинойс: Американская
Академия педиатрии; 2015. с.569-71.
9. Джон С.Д., Раманатан Дж., Свищук Л.Е. Спектр
клинических и рентгенологических результатов при плазменной пневмонии Myco-
у детей. Радиография 2001; 21: 121-31.
10. Уэйтс К. Б., Токингтон Д. Ф.. Mycoplasma pneumoniae
и ее роль в качестве патогена для человека. Clin Microbiol Rev
2004; 17: 697-728.
11. Малхолланд С., Гавранич Дж. Б., Гиллис М.Б., Чанг А.Б.An-
тибиотики для внебольничных инфекций нижних дыхательных путей
вторичных инфекций Mycoplasma pneumonia у детей
dren. Кокрановская база данных Syst Rev.2012; 9: CD004875
12. Ou CY, Tseng YF, Chiou YH, Nong BR, Huang YF,
Hsieh KS. Роль Mycoplasma pneumonia в остром
обострении бронхиальной астмы у детей. Acta Paediatr Taiwan
2008; 49: 14-8.
13. Сима Дж., Уильямс Д. Д., Арнольд С. Р., Ампофо К., Брамли
AM, Рид С. и др.Внебольничная пневмония повторно
детей в США, нуждающихся в госпитализации. N Engl J
Med 2015; 372: 835-45.
14. Rock N, Belli D, Bajwa N. Многоформная буллезная эритема:
осложнение инфекции Mycoplasma pneumoniae. J
Педиатр 2014; 164: 421.
15. Schalock PC, Dinulos JGH. Mycoplasma pneumoniae-
вызванное кожное заболевание. Int J Dermatol 2009; 48: 673-
80.
16. Доусон Э., Сингх Д., Армстронг К., Маатук О., Акинг-
бола О, Нельсон С.Бессимптомная микоплазменная инфекция
, вызывающая острый демилеинизирующий энцефаломиелит: повторный случай
Порт и обзор литературы. Clin Pediatr 2016; 55: 185-8.
17. Эндрю А., Колин, Юсеф С., Форно Э, Корппи М. Лечение Mycoplasma pneumoniae в педиатрических инфекциях нижнего отдела дыхания
. Педиатрия 2014; 133: 1124-5.
18. Гавранич Дж.Б., Чанг А.Б. Антибиотики для местного населения вызывают значительный лечебный эффект.11, 27 Хотя
остается неясным, оказывают ли макролиды
положительный лечебный эффект в педиатрической популяции, лабораторные исследования на M.pneumoniae
представляет собой возможность ограничить спектр
антибиотиков, назначаемых для снижения резистентности к бактериям. Лучше всего изучать десятидневные курсы —
, хотя рекомендуются более короткие курсы, такие как 5 дней
для легких форм заболевания. Варианты выбора Medica-
включают азитромицин (считается терапией первой линии
), кларитромицин или мицин эритро-
.Левоноксацин можно давать детям
старше 7 лет, которые не переносят макро-
лиды и достигли зрелости 24
Осложнения
По оценкам, примерно 18% из
случаев M. pneumoniae у детей
приводит к питализации17. Степень инфицирования
нижних дыхательных путей, хроническое нижнее заболевание
и очень молодой возраст предрасполагают
пациентов к респираторным осложнениям, таким как
долевая консолидация, парапневмонический выпот,
эмпиема, некротический пневмонит, пневмония —
mothrorax, острый респираторный дистресс-синдром
(ОРДС) и дыхательная недостаточность.Экстрапульмо-
ные осложнения возникают реже, и считается, что
связаны с аутоиммунными механизмами, а не напрямую с M. pneumoniae.14
Плевральные выпоты, скопления жидкости в плевральной полости
приблизительно от 4% до
20% инфекций M. pneumoniae.При физикальном обследовании
часто выявляются ослабленные звуки дыхания, притупление до
перкуссии и изменение передаваемой речи
звуков при аускультации в области слияния ef-
. Размер выпота и степень
респираторного компромисса определяют тактику лечения,
, хотя большинство изливов небольшие и редко
требуют вмешательства.24
Дети с M. pneumoniae, которые получают
адекватную антибактериальную терапию, должны показать клини-
улучшение калорийности в течение как минимум 48-72 часов.
Без улучшений или минимальных улучшений
Этот документ защищен международными законами об авторских правах. Дополнительное воспроизведение не разрешается. Для личного использования разрешается скачивать и сохранять только один файл и распечатывать только одну копию данной статьи. Не разрешается делать дополнительные копии
(спорадически или систематически, в печатном или электронном виде) Статьи для любых целей. Не разрешается распространять электронную копию статьи через онлайн- и / или интранет-системы обмена файлами, электронную почту или любые другие средства
, которые могут позволить доступ к статье.Использование всей статьи или ее части в коммерческих целях запрещено. Создание производных от Статьи произведений не допускается. Изготовление репринтов для личного или коммерческого использования
не разрешено. Не разрешается удалять, закрывать, перекрывать, скрывать, блокировать или изменять какие-либо уведомления об авторских правах или условия использования, которые Издатель может размещать в статье. Не разрешается создавать или использовать методы кадрирования для включения каких-либо товарных знаков, логотипов,
или другой информации, являющейся собственностью Издателя.
АВТОРСКОЕ ПРАВО © 2017 EDIZIONI MINERVA MEDICA
Устойчивые к макролидам Mycoplasma pneumoniae при детской пневмонии
В редакцию:
Mycoplasma pneumoniae является одной из наиболее частых причин бактериальной внебольничной пневмонии (ВП) может привести к тяжелому и длительному заболеванию [1]. Макролиды обычно считаются противомикробными препаратами первого выбора для лечения M. pneumoniae CAP у детей, поскольку альтернативы ( i.е. фторхинолонов и тетрациклинов) не разрешены к применению в первые годы жизни [2]. Недавние исследования, проведенные в Японии и Китае, показали устойчивость к макролидам до 80% из штаммов M. pneumoniae [3, 4], но она была обнаружена в относительно небольшом количестве случаев в США, Франции и Германии, а не у всех. другие европейские страны [5–7].
Механизм устойчивости к макролидам M. pneumoniae связан с точечными мутациями в домене V гена 23S рРНК M.pneumoniae и устойчивость к макролидам обычно выявляется в начале заболевания [4]. Здесь мы описываем первый случай устойчивого к макролидам M. pneumoniae , обнаруженный во время лечения кларитромицином у здорового ребенка с ВП.
В остальном здоровая 6-летняя девочка с ничем не примечательной историей болезни, никогда не выезжавшая за границу, была госпитализирована в Бари, Италия, после 3-дневного сухого кашля с температурой до 40,5 ° C, сопровождавшейся усилением недомогания и одышка.При поступлении она была тяжело больна, с высокой температурой, летаргией, учащением дыхания (60 вдохов · мин -1 ), тахикардией и нормальным артериальным давлением. Оксиметрия воздуха в помещении показала насыщение кислородом на 85%, тогда как отбор проб артериального газа показал тяжелую гипоксемию (50 мм рт. Ст.) С гипокапнией и нормальным pH. Другие рутинные анализы крови выявили нейтрофилию с повышенным уровнем С-реактивного белка и высокой скоростью оседания эритроцитов. Физикальное обследование выявило диффузные потрескивания с уменьшением везикулярных звуков в обоих легких, а рентгенография грудной клетки показала интерстициальный узор с множественными инфильтратами «матового стекла».Немедленно были получены образцы крови, мазка из носоглотки и мокроты для серологического анализа, ПЦР в реальном времени и посева респираторных вирусов и бактерий. Высокий поток кислорода (8 л · мин -1 ) был необходим для поддержания насыщения выше 90%, девочка также получала небулайзерный альбутерол, внутривенные антибиотики (ампициллин / сульбактам 150 мг · кг -1 · день -1 внутривенно в трех дозах и кларитромицин 7,5 мг · кг -1 · день -1 внутривенно двумя дозами) и кристаллоидов.
В таблице 1 представлены клинические и лабораторные данные при поступлении и во время госпитализации. Результаты микробиологических тестов образцов, полученных при поступлении (доступные в течение следующих 3 дней), были отрицательными на респираторно-синцитиальный вирус, аденовирус, вирусы гриппа, вирусы парагриппа, метапневмовирус человека, бокавирус человека, коронавирусы, Streptococcus pneumoniae , Haemophilus influenzae , Streptococcus pyogenes , Staphylococcus aureus, Mycobacterium tuberculosis, Chlamydophila pneumoniae и Legionella pneumophila .Однако серологический анализ и ПЦР носоглоточного мазка в реальном времени (выполняемая в день 0 и доступная через 3 дня) были положительными на острую инфекцию M. pneumoniae (специфический иммуноглобулин (Ig) M 1: 300 и специфический IgG 1: 800; реальный- положительный результат ПЦР на ДНК M. pneumoniae ).
Таблица 1–
Клинические и лабораторные данные у 6-летней девочки с внебольничной пневмонией и резистентностью к макролидам, индуцированной кларитромицином Mycoplasma pneumoniae
В связи с сохранением тяжелой гипоксемии и плохим общим состоянием девочки через 4 дня ее перевели в отделение интенсивной терапии (ОИТ) для наблюдения.Компьютерная томография (КТ) грудной клетки, выполненная в отделении интенсивной терапии, показала дальнейшее прогрессирование инфильтрации легких с множественными двусторонними областями консолидации в обоих легких и диффузной интерстициальной инфильтрацией. Такая же поддерживающая терапия была продолжена введением кларитромицина (7,5 мг · кг -1 · день -1 внутривенно в два приема), меропенема (100 мг · кг -1 · день -1 ). iv в трех дозах) и тейкопланина (10 мг · кг -1 · день -1 i.v. o.d. ) вместо ампициллина / сульбактама. Несмотря на обнаружение только M. pneumonia e из-за тяжести заболевания, была продолжена антибактериальная терапия широкого спектра действия. Дальнейшие микробиологические тесты крови, мазка из носоглотки и мокроты продолжали показывать ДНК M. pneumoniae в мазке из носоглотки и никаких других патогенов.
Несмотря на терапию антибиотиками широкого спектра действия, ребенок оставался тяжелым заболеванием, и на 10-й день была повторена носоглоточная аспирация и был получен образец бронхоальвеолярного лаважа: ПЦР в реальном времени выявила M.pneumoniae в обоих образцах.
Учитывая 10-дневный отказ в.в. терапия кларитромицином и сохранение положительного результата ПЦР M. pneumoniae , макролид-резистентная инфекция M. pneumoniae была выдвинута, и кларитромицин был заменен ципрофлоксацином (40 мг · кг -1 · день -1 в две дозы). Впоследствии клиническое состояние ребенка улучшилось, улучшились результаты планового и рентгенологического обследований. Через 15 дней она стала кислородно-независимой и была выписана через 20 дней после начала приема ципрофлоксацина ( i.е. через 30 дней после поступления) с отрицательным результатом M. pneumoniae ПЦР и без антибактериальной терапии. Никаких побочных эффектов, связанных с ципрофлоксацином, не наблюдалось в течение следующих 3 месяцев, в конце которых КТ грудной клетки показала себя нормальным.
ДНК, выделенная из респираторных образцов с использованием автоматической системы экстракции Nuclisens EasyMAG (Biomeriéux, Craponne, Франция), была предварительно протестирована с помощью ПЦР в реальном времени, нацеленной на консервативную межповторную область гена P1 M. pneumoniae [8], и M.pneumoniae -позитивные образцы были охарактеризованы на известные подтипы и варианты путем секвенирования вариабельной части повторяющегося элемента RepMP2 / 3 гена P1, как недавно было описано [9]. Вкратце, процедура вложенной ПЦР амплифицирует часть RepMP2 / 3, которая показывает характерные консервативные различия в последовательностях известных подтипов и вариантов M. pneumoniae ; секвенирование продукта ПЦР позволяет надежно классифицировать обнаруженные штаммы. Мутации гена 23S рРНК M.pneumoniae в положениях, релевантных для большинства случаев устойчивости к макролидам (2063 и 2064), были обнаружены независимым от культуры способом, как недавно описано [7]. Вкратце, аликвоту продукта вложенной ПЦР, амплифицирующей часть гена 23S рРНК, использовали в качестве матрицы для ПЦР в реальном времени, и предполагаемые мутации в положениях 2063/2064, предложенные анализом пика плавления, были подтверждены с помощью анализ последовательности, который также выявил наличие мутаций в положении 2617.Молекулярное субтипирование показало вариант 2a во всех исследованных M. pneumoniae -позитивных образцах, и переход AG на нуклеотиде 2063 был обнаружен в образцах, собранных на 10, 15 и 25 дни, но не в образцах, собранных в день 0 и 4 (таблица 1).
Это первый отчет о клиническом случае, демонстрирующий выявление устойчивости к макролидам у M. pneumoniae не при поступлении, а во время лечения макролидом (кларитромицином). Ребенок не ответил на в.в. кларитромицин вводили в обычно рекомендуемых дозах, но при приеме ципрофлоксацина клиническое разрешение проблемы.После 10 дней терапии (но не при поступлении) было обнаружено, что ДНК M. pneumoniae имеет мутацию в гене 23S рРНК, связанную с устойчивостью in vitro к макролидам. Это важно, поскольку в последнее время наблюдается всплеск устойчивости к макролидам среди клинических изолятов M. pneumoniae в различных частях мира. Однако в Европе дети обычно не вовлечены, и сообщений о резистентности, возникающей во время курса лечения макролидами, не поступало.
Наш случай дает некоторое представление о проблемах, связанных с клиническим значением устойчивого к макролидам M. pneumoniae и антибактериальным лечением возникающих инфекций. Прежде всего, это подтверждает гипотезу о том, что появление штаммов, устойчивых к макролидам, также может быть связано с приемом лекарств, поскольку мутация была обнаружена только после 10 дней лечения кларитромицином, и у пациента не было известного предрасполагающего фактора, связанного с развитием устойчивости к макролидам. (в том числе иммуносупрессивная терапия).Возможно, что об этом механизме индукции резистентности сообщалось редко, потому что в большинстве предыдущих исследований рассматривались только образцы, полученные один раз в течение болезни. Альтернативное интригующее объяснение может заключаться в том, что мутация 23S рРНК уже присутствовала в популяции M. pneumoniae (на низких уровнях) у пациента до введения антибиотиков. Лечение пациента кларитромицином могло быть связано с отбором бактерий из популяции, несущей мутацию 23S рРНК.Согласно этой последней гипотезе, результаты ПЦР могут представлять только наиболее заметный генотип из популяции M. pneumoniae и могут объяснить, почему только «неустойчивый» генотип был обнаружен в дни 0 и 4, и только «устойчивый генотип». »Была обнаружена на 10-й день.
Более того, наш случай подтверждает, что ДНК M. pneumoniae с мутацией A2,063G может быть связана с тяжелым заболеванием, даже если она поражает в остальном здоровых детей. Хотя макролидостойкий M.pneumoniae были связаны с длительной лихорадкой у детей [3], до сих пор нет опубликованных данных, свидетельствующих о том, что этот устойчивый вариант по своей природе более патогенен для любого человека-хозяина. Кроме того, появление устойчивости к макролидам описано для подтипов 1 и 2, которые характеризуются различиями в последовательностях всех повторяющихся элементов RepMP2 / 3, RepMP4 и RepMP5 [9]. Хотя количество штаммов варианта 2а увеличилось в Европе [10], это первое обнаружение устойчивости к макролидам в этом генотипе.
Наконец, оптимальное лечение серьезной инфекции, вызванной устойчивым к макролидам M. pneumoniae , остается неопределенным. Фармакокинетика и данные in vitro указывают на то, что фторхинолоны и тетрациклины являются возможными вариантами, но оба противопоказаны детям. Мы вводили ципрофлоксацин, который постепенно приводил к благоприятному клиническому и микробиологическому ответу без каких-либо побочных эффектов. Это говорит о том, что потенциальные преимущества этого препарата могут быть рассмотрены при лечении серьезных инфекций, вызванных устойчивым к макролидам M.пневмония . Другая возможность состоит в том, чтобы проверить, улучшают ли высокие дозы кларитромицина его противомикробную эффективность и приводят ли к значительному улучшению маркеров тяжести заболевания без увеличения частоты или тяжести нежелательных явлений. На модели гнотобиотических мышей, моноассоциированных с устойчивым к макролидам M. pneumoniae , также было показано, что кларитромицин снижает количество чувствительных к макролидам и устойчивых к макролидам M. pneumoniae путем модуляции легочного воспаления [11].
В заключение наш случай показывает, что переход A-G в положении 2063 гена 23S рРНК M. pneumoniae может быть обнаружен во время адекватного лечения кларитромицином и, по-видимому, связан с неэффективностью лечения. Это также подчеркивает тот факт, что местное наблюдение с использованием молекулярных методов может иметь важное значение для определения распространенности устойчивости к макролидам среди штаммов M. pneumoniae . Кроме того, в случае неэффективности применения макролидов во время курса лечения необходимо оценить наличие устойчивости к макролидам, чтобы быстро оптимизировать стратегию приема антибиотиков.
Инфекция Mycoplasma pneumoniae: симптомы, лечение и многое другое
Mycoplasma pneumoniae — это тип бактерий. Он часто вызывает легкое заболевание у детей старшего возраста и молодых людей, но также может вызывать пневмонию, инфекцию легких.
Бактерии обычно вызывают инфекцию верхних дыхательных путей с кашлем и болью в горле.
Большинство болезней, вызываемых Mycoplasma pneumoniae ( M. pneumoniae ), протекают в легкой форме. По этой причине врачи иногда называют их «ходячей пневмонией».”
По данным Центров по контролю и профилактике заболеваний (CDC), бактерии являются причиной распространенной« грудной простуды »или трахеобронхита у детей.
Если у человека есть признаки инфекции, ему следует обратиться за медицинской помощью.
M. pneumoniae обычно является внебольничной инфекцией. Исследование, опубликованное в 2015 году, показало, что от 10 до 40 процентов всех случаев развиваются вне больниц или клиник.
Поделиться в PinterestM.pneumoniae — частая причина респираторных инфекций у молодых людей.
Инфекция M. pneumoniae чаще всего поражает молодых людей и детей старшего возраста. К другим группам высокого риска относятся пожилые люди и люди с ослабленной иммунной системой.
Вспышки могут возникать в местах, где группы людей тесно смешиваются, например, в школах и домах престарелых.
M. pneumoniae распространяется медленнее, чем другие респираторные заболевания, но может поражать людей в одном доме.
Инфекция распространяется, когда капли, содержащие бактерии, перемещаются по воздуху, когда человек кашляет или чихает.
Это может произойти только при тесном контакте людей, потому что M. pneumoniae легко высыхает. Он может выжить только в каплях воды.
Однако, как только бактерии попадают в верхние дыхательные пути, их трудно удалить из организма.
Специальные приспособления позволяют им прикрепляться к клеткам. Вот как они наносят ущерб и вызывают борьбу с иммунной системой, создавая симптомы болезни.
Большинство случаев заражения M. pneumoniae протекает в легкой форме в течение нескольких недель.
По данным CDC, симптомы обычно проявляются через 1–4 недели. Типичные симптомы простуды:
- боль в горле
- чувство усталости
- высокая температура
- кашель, который постепенно усиливается
- головная боль
Симптомы инфекции M. pneumoniae схожи другим респираторным инфекциям.Его главная особенность — продолжительный кашель.
Когда инфекция проникает глубже в легкие, могут развиться более серьезные симптомы.
Сюда могут входить:
- затрудненное дыхание
- быстрое, поверхностное дыхание
- хрипы
- боль в груди, которая усиливается при дыхании или кашле
- учащение пульса
- потливость и дрожь
- недомогание или общее недомогание
потеря аппетита
Больной астмой может обнаружить инфекцию, вызванную M.pneumoniae усугубляет их симптомы.
Осложнения M. pneumoniae редки, но они могут поражать людей, у которых уже есть заболевание легких, такое как астма или хроническая обструктивная болезнь легких (ХОБЛ).
Люди будут иметь более высокий риск осложнений, если:
- старше 65 лет
- имеют ослабленную иммунную систему
Люди должны обращаться к своему врачу каждый раз, когда они заражаются, если:
- они уже болеют длительное заболевание
- врач сказал им, что они могут быть более уязвимы для болезней
Иногда симптомы могут влиять на другие части тела, а не только на легкие.
Это может привести к опасным для жизни неврологическим заболеваниям, таким как энцефалит, а также к дерматологическим заболеваниям, гемолитической анемии и аритмиям, среди прочего.
Всем, у кого есть симптомы, затрудняющие дыхание, следует как можно скорее обратиться к врачу. При возникновении осложнений может потребоваться госпитализация.
Поделиться на PinterestВрач проведет физический осмотр, чтобы выяснить, есть ли у человека инфекция.
Врач спросит человека об истории болезни, любых симптомах и о том, когда они впервые появились.
Они также проведут медицинский осмотр, включая прослушивание грудной клетки и осмотр горла человека. Если симптомы серьезны, они могут запросить рентген.
Симптомы инфекции M. pneumoniae могут быть более тонкими, чем симптомы других форм легочной инфекции. Например, врач может не услышать каких-либо необычных звуков из легких. Это может затруднить диагностику.
Кроме того, поскольку M. pneumoniae имеет симптомы, сходные с симптомами других заболеваний, его может быть трудно идентифицировать.Врачу необходимо исключить другие условия.
Четкий диагноз может быть возможен только в том случае, если симптомы не поддаются лечению обычными методами лечения инфекций верхних дыхательных путей, которые включают другие типы бактерий.
Лабораторные тесты
Врачи обычно не рекомендуют лабораторные тесты на легкую инфекцию пневмонии, поскольку они могут быть ненадежными, дорогими, малодоступными или занимать много времени.
Однако, если симптомы указывают на более серьезную инфекцию, можно провести лабораторные анализы.Иногда они могут показать, какой микроб присутствует. Знание этого помогает врачу решить, на какое лекарственное лечение может подействовать инфекция.
Для проведения анализа врач возьмет образец мокроты, мазок из горла или смыв из верхних трубок легкого.
Анализ крови позволяет выявить признаки наличия инфекции по антителам.
В большинстве случаев инфекция верхних дыхательных путей M. pneumoniae не требует медикаментозного лечения. Инфекция пройдет, не вызывая серьезных проблем.
Обычно человек полностью выздоравливает через несколько недель, хотя кашель может длиться дольше.
Врач обычно рекомендует:
- отдыхать дома при плохом самочувствии
- пить много жидкости
- принимать безрецептурные обезболивающие при головной боли или боли в горле
Использование антибиотиков
Поделиться на Pinterest Врач назначает антибиотики, важно точно соблюдать инструкцию.
Может быть трудно отличить более распространенные типы пневмонии от инфекции, исходящей от M.пневмония .
Некоторые типы являются вирусными или грибковыми, и они не реагируют на антибиотики. Однако после постановки диагноза пневмония большинство врачей лечит ее тщательно подобранным антибиотиком.
Макролидные антибиотики могут быть эффективны при лечении инфекции, вызванной M. pneumoniae , но они не подойдут для всех. Исследования показывают, что устойчивость к макролидам растет. В США до 10 процентов случаев M. pneumoniae может быть устойчивым к этим препаратам.
Если макролиды не работают, врач может порекомендовать другие антибиотики, например фторхинолоны или тетрациклины.
Чтобы антибиотик подействовал, человек должен пройти полный курс, в точности так, как рекомендует врач.
Иногда люди прекращают прием антибиотиков, когда их симптомы проходят, но инфекция может вернуться позже, потому что остаются следы бактерий.
Лечение осложнений
Если возникнут осложнения, человек получит лечение и от них.
Интенсивное лечение в больнице может потребоваться, если у человека низкое кровяное давление или ему нужна помощь с дыханием.
Как и другие инфекции верхних дыхательных путей, кашель может передавать бактерии другим людям.
По этой причине людям следует избегать тесного контакта с другими людьми, если они инфицированы, плохо себя чувствуют и кашляют.
Вакцинация против гриппа, H. influenzae , ветряной оспы и пневмококка может помочь защитить людей, подверженных риску внебольничной пневмонии.
Следующие группы должны получить пневмококковую вакцину:
- восприимчивые к этому типу инфекции
- люди с имеющимся заболеванием сердца или легких
- люди с иммунным заболеванием
- курящие
Тип вакцинации зависит от возрастной группы. Об этом может посоветовать врач.
M. pneumoniae вызывает относительно частую и довольно легкую инфекцию дыхательных путей. Обычно человек полностью выздоравливает без лечения.
Однако человеку с любыми признаками инфекции следует обратиться к врачу, поскольку иногда могут возникнуть осложнения.
Атипичная пневмония (ходьба): лечение и ведение
Обзор
Что такое «ходячая» пневмония?
«Ходячая» пневмония — это легкая форма пневмонии (инфекция легких).Этот немедицинский термин стал популярным описанием, потому что вы можете чувствовать себя достаточно хорошо, чтобы гулять, выполнять свои повседневные дела и даже не осознавать, что у вас пневмония.
В большинстве случаев пневмония при ходьбе вызывается атипичными бактериями Mycoplasma pneumoniae , которые могут жить и расти в носу, горле, дыхательном горле (трахее) и легких (дыхательных путях). Лечится антибиотиками.
Ученые называют ходячую пневмонию, вызванную микоплазмой, «атипичной» из-за уникальных свойств самих бактерий.Несколько факторов, которые делают его нетипичным, включают:
- Легкие симптомы
- Естественная резистентность к лекарствам, которые обычно используются для лечения бактериальных инфекций
- Часто ошибочно принимают за вирус из-за отсутствия типичной клеточной структуры других бактерий
Существуют ли другие типы атипичных пневмоний?
Да. Другие типы атипичной пневмонии включают:
Чем пешеходная пневмония отличается от «обычной» пневмонии?
Ходячая пневмония отличается от типичной пневмонии несколькими способами, в том числе:
- Пневмония при ходьбе — более легкая форма пневмонии.
- Пневмония при ходьбе обычно не требует постельного режима или госпитализации.
- Пневмония при ходьбе обычно вызывается Mycoplasma pneumoniae . Типичная пневмония чаще всего вызывается стрептококковой пневмонией, вирусом гриппа или риновирусом.
Насколько распространена пневмония при ходьбе?
На Mycoplasma pneumoniae приходится от 10 до 40 процентов случаев внебольничной пневмонии (пневмония, полученная вне медицинских учреждений).
Пневмония при ходьбе может возникнуть в любое время года, но чаще всего она возникает осенью и зимой.
Заразна ли пневмония при ходьбе? Если да, то как он распространяется и кто подвергается наибольшему риску?
Да, ходячая пневмония, вызванная Mycoplasma pneumoniae , заразна (передается от человека к человеку). Когда инфицированный человек кашляет или чихает, крошечные капельки, содержащие бактерии, переносятся по воздуху и могут быть вдохнуты другими людьми, находящимися поблизости.
Инфекция может легко распространяться в людных или общих жилых помещениях, таких как дома, школы, общежития и дома престарелых. Как правило, он чаще поражает молодых людей и детей школьного возраста, чем пожилых людей.
Риск развития тяжелой пневмонии еще выше среди тех, у кого есть респираторные заболевания, такие как:
Как долго я заразен ходячей пневмонией?
Если у вас ходячая пневмония, вызванная Mycoplasma pneumoniae , вы можете считаться заразной в период от двух до четырех недель до появления симптомов (так называемый инкубационный период).В течение этого времени вы не заметите, что вы заразны и распространяете пневмонию. Как только симптомы начнутся, вы остаетесь заразным до тех пор, пока симптомы не исчезнут.
Симптомы и причины
Что вызывает ходячую пневмонию?
Пневмония при ходьбе чаще всего вызывается бактериями Mycoplasma pneumoniae .
Каковы симптомы ходячей пневмонии?
Симптомы ходячей пневмонии включают:
- Ангина (фарингит)
- Чувство усталости (утомляемость)
- Боль в груди
- Легкий озноб
- Субфебрильная температура
- Постоянный кашель, который может быть сухим или с выделением слизи
- Чихание
- Головная боль
Симптомы ходячей пневмонии могут проявляться медленно, через одну-четыре недели после заражения.На более поздних стадиях болезни симптомы могут ухудшиться, температура может повыситься, а при кашле может появиться обесцвеченная мокрота (слизь).
Диагностика и тесты
Как диагностируется ходячая пневмония?
Ваш врач спросит вас о ваших симптомах, о том, как долго они у вас наблюдаются, и есть ли у других членов семьи или людей, с которыми вы регулярно общаетесь, похожие симптомы.Он или она послушает ваши легкие с помощью стетоскопа, чтобы проверить наличие аномальных звуков дыхания. Ваш врач может назначить рентген грудной клетки, чтобы определить, есть ли у вас инфекция в легких. Ваша кровь или слизь могут быть проверены, чтобы определить, вызвана ли ваша пневмония Mycoplasma pneumoniae , другими бактериями, вирусом или грибком.
Ведение и лечение
Как лечится ходячая пневмония?
Пневмония при ходьбе обычно протекает в легкой форме, не требует госпитализации и лечится антибиотиками (если ваш врач считает, что ваши симптомы вызывают бактерии).Эффективны несколько типов антибиотиков. Антибиотики, которые используются для лечения ходячей пневмонии, вызванной M ycoplasma pneumoniae , включают:
- Макролидные антибиотики: Макролидные препараты являются предпочтительным лечением для детей и взрослых. Макролиды включают азитромицин (Zithromax®) и кларитромицин (Biaxin®). За последнее десятилетие некоторые штаммы Mycoplasma pneumoniae стали устойчивыми к макролидным антибиотикам, возможно, из-за широкого использования азитромицина для лечения различных заболеваний.
- Фторхинолоны: Эти препараты включают ципрофлоксацин (Cipro®) и левофлоксацин (Levaquin®). Фторхинолоны не рекомендуются детям младшего возраста.
- Тетрациклины: В эту группу входят доксициклин и тетрациклин. Они подходят взрослым и детям постарше.
Часто можно также принимать безрецептурные лекарства, чтобы облегчить симптомы заложенности носа, кашля и разжижения слизи в груди. Если у вас жар:
- Пейте больше жидкости
- Остальное
- Принять лекарство
Профилактика
Как предотвратить ходячую пневмонию?
К сожалению, вакцины для предотвращения ходячей пневмонии, вызываемой Mycoplasma pneumoniae, отсутствуют. Даже если вы излечились от ходячей пневмонии, вы не приобретете иммунитет, поэтому в будущем можно снова заразиться.
Советы по профилактике пневмонии при ходьбе включают:
- Прикрывайте нос и рот салфеткой, когда чихаете или кашляете. Если салфетки нет, чихните или кашляйте на внутреннюю сторону локтя или рукава. Никогда не чихайте и не кашляйте руками. Поместите использованные салфетки в корзину для мусора.
- Часто мойте руки теплой водой с мылом в течение не менее 20 секунд.Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе.
- Носите маску рядом с больными людьми, если у вас респираторные заболевания (например, астма, бронхит, эмфизема) или другие хронические заболевания (болезни сердца, печени или почек, или диабет), которые могут сделать пневмонию еще более опасной для вас.
- Сделайте ежегодную прививку от гриппа. Бактериальная пневмония может развиться после перенесенного гриппа.
- Узнайте у врача о пневмококковой вакцине.Доступны два типа вакцин: Prevnar 13® и Pneumovax 23®. Каждая вакцина рекомендована людям в разном возрасте или людям с повышенным риском пневмококковой инфекции, включая пневмонию.
Перспективы / Прогноз
Когда я почувствую себя лучше, если у меня ходячая пневмония?
Большинство людей с ходячей пневмонией чувствуют себя лучше после нескольких дней приема антибиотиков.Ваш кашель может продолжаться несколько недель.
от А до Я: пневмония, микоплазма (для родителей)
Может также называться: ходячая пневмония; Атипичная пневмония
Микоплазменная пневмония (также называемая
ходячая пневмония или атипичная
пневмония) — легкая инфекция легких, вызванная
бактериями, называемыми микоплазмами.
Дополнительная информация
Микоплазменная пневмония — менее серьезная форма пневмонии, вызывающей инфекцию легких, и
вызывает симптомы, похожие на простуду, в дополнение к субфебрильной температуре
и отрывистый кашель. Он распространяется при контакте с инфицированным человеком и может продолжаться.
3-4 недели.
Микоплазменная пневмония обычно развивается постепенно и лечится антибиотиками.
Многие люди, у которых это есть, чувствуют себя достаточно хорошо, чтобы участвовать в повседневных делах.
Не забывай
Микоплазменная пневмония часто встречается у детей школьного и старшего возраста. Иногда это происходит
в возрасте до 5 лет.Симптомы могут включать мучительный и продолжительный кашель.
(это наиболее часто), утомляемость, боль в горле, охриплость голоса, субфебрильная температура, головная боль,
потеря аппетита, боль в груди и, реже, неровная красная кожная сыпь.
Все словарные статьи от А до Я регулярно проверяются организацией KidsHealth medical.
эксперты.
.




 жаропонижающие средства для детей)
жаропонижающие средства для детей) По клинической картине острые симптомы интоксикации и нарастание дыхательной недостаточности, появление одышки — очень напоминают пневмонию.
По клинической картине острые симптомы интоксикации и нарастание дыхательной недостаточности, появление одышки — очень напоминают пневмонию.

 Поэтому по характеру хрипов врачу тяжело определить атипичную пневмонию, поскольку нет традиционных признаков, что значительно усложняет диагностику.
Поэтому по характеру хрипов врачу тяжело определить атипичную пневмонию, поскольку нет традиционных признаков, что значительно усложняет диагностику. Это означает, что если не начать своевременно лечить инфекцию, вызываемую микоплазмой, могут последовать мутации хромосомного аппарата. Особое значение это имеет для женщин, еще не рожавших детей.
Это означает, что если не начать своевременно лечить инфекцию, вызываемую микоплазмой, могут последовать мутации хромосомного аппарата. Особое значение это имеет для женщин, еще не рожавших детей.