Шишка на шее: опасно или нет?
Шишка на шее может появиться по самым разным причинам: от обычной простуды или фурункула до злокачественных новообразований. Не паникуйте, если обнаружили уплотнение — сперва нужно разобраться в его природе.
Что это может быть?
Уплотнения в области шеи часто вызывают страх за здоровье — уж слишком близко крупные артерии, спинной и головной мозг. Но они не всегда опасны — злокачественные образования встречаются редко. Хотя, в любом случае, стоит перестраховаться и обратиться к врачу.
Относительно безопасные уплотнения это:
- Липома (жировик) — скопление жира в необычных для него местах. Такая опухоль абсолютно безопасна, но её можно удалить в косметических целях.
- Фурункул — гнойное воспаление волосяного фолликула. Появляется при ослабленном иммунитете, частых болезнях, недостатке витаминов и инфекциях при сахарном диабете. Фурункул развивается очень быстро и причиняет сильную боль.
 В больницу стоит обратиться при очень сильном отёке.
В больницу стоит обратиться при очень сильном отёке. - Фиброма — доброкачественная опухоль, которая появляется на местах травм или царапин, куда попала инфекция. Она практически никогда не перерождается в злокачественную, совершенно безболезненна и безопасна.
- Увеличенные лимфатические узлы — постоянный спутник инфекционных заболеваний. Лимфаденит со временем проходят самостоятельно. Но если при нажатии на узел вы ощущаете боль и чувствуете на его месте плотные шарики, если есть температура— обратитесь к врачу.
Срочного вмешательства специалистов требуют такие новообразования, как:
- Атерома — закупорка сальной железы, обычно около волосяного фолликула. В ней скапливаются жировые клетки и эпителий, может начаться нагноение. Внешне атерому можно спутать с липомой, но она болезненна и отличается по цвету. Обычно атеромы появляются у людей, страдающих себореей, гипергидрозом или акне.
- Киста шеи — полое образование, заполненное жидкостью.
 Она опасна тем, что в ней может быстро развиться гнойный процесс и злокачественная опухоль.
Она опасна тем, что в ней может быстро развиться гнойный процесс и злокачественная опухоль. - Нейрогенные опухоли — развиваются на окончаниях нервных стволов. Обычно они безопасны, но встречаются и злокачественные образования, лечение которых включает в себя химио- и радиотерапию.
- Лимфогранулематоз — злокачественное увеличение лимфатических узлов. Может долго оставаться незамеченным из-за хорошего общего самочувствия.
- Хемодектома — это разрастание клеток сосудов и нервов. Её очень тяжело удалить, часто во время операции приходится полностью иссекать артерии.
- Онкология соседних органов — могут быть поражены щитовидная железа, горло, гортань, трахеи. Именно от их болезни на шее чаще всего появляются метастазы. Их тяжело обнаружить на начальных стадиях, так как опухоль безболезненна и не вызывает дискомфорта. Её диагностику сможет грамотно выполнить только специалист.
Местоположение имеет значение
Шишка на шее может появиться где угодно: сбоку, сзади, под волосами, около позвоночника. Но некоторые виды шишек на шее можно легко определить именно по их местоположению.
Но некоторые виды шишек на шее можно легко определить именно по их местоположению.
Если вы обнаружили уплотнение в правой или левой части шеи, скорее всего это:
- липома,
- фурункул,
- лимфаденит.
Если шишка на шее сзади, особенно около позвоночника — стоит заподозрить нейрогенную опухоль и даже злокачественные образования. А атерома чаще всего располагается сзади на линии роста волос. Но может быть и на любом участке шеи, если там встречаются одиночные волоски.
Что поможет в диагностике?
Так как злокачественные новообразования на первых стадиях не вызывают неприятных ощущений, не откладывайте поход к врачу при первых симптомах.
В первую очередь желательно сделать МРТ-снимки шейного отдела (мягких тканей). Они помогут определить размеры образования, их связь с соседними тканями и сосудами. Специалисту будет проще поставить верный диагноз.
Выбор специалиста зависит от того, что из себя представляет уплотнение. При увеличенных лимфоузлах можно обратиться к терапевту, который сможет определить причину болезни и назначит лечение. Дерматолог поможет при кожных заболеваниях и проконсультирует по косметическим операциям, если вы хотите удалить безопасное образование. Некоторые заболевания, например, киста шеи, образуются около близкого очага инфекции: это может быть запущенный кариес, тонзиллит, ангина. В этих случаях надо будет посетить стоматолога и отоларинголога. Эндокринолог сможет помочь вам в случае заболевания щитовидной железы. К онкологу направят при подозрении на рак. А к хирургу можно обратиться по поводу новообразований, которые подлежат удалению и не лечатся медикаментозно.
При увеличенных лимфоузлах можно обратиться к терапевту, который сможет определить причину болезни и назначит лечение. Дерматолог поможет при кожных заболеваниях и проконсультирует по косметическим операциям, если вы хотите удалить безопасное образование. Некоторые заболевания, например, киста шеи, образуются около близкого очага инфекции: это может быть запущенный кариес, тонзиллит, ангина. В этих случаях надо будет посетить стоматолога и отоларинголога. Эндокринолог сможет помочь вам в случае заболевания щитовидной железы. К онкологу направят при подозрении на рак. А к хирургу можно обратиться по поводу новообразований, которые подлежат удалению и не лечатся медикаментозно.
Все врачи на приёме сначала проведут визуальный осмотр. Для качественной постановки диагноза пригодятся любые снимки и исследования, сделанные ранее. Однако вас могут отправить на дополнительные обследования, в том числе повторные снимки МРТ. Чаще всего для изучения образования используется УЗИ, рентген, магнитно-резонансная и компьютерная томография. Кроме того, вам могут назначить биопсию (забор образца ткани на анализ) и последующее гистологическое исследование.
Кроме того, вам могут назначить биопсию (забор образца ткани на анализ) и последующее гистологическое исследование.
Как вылечить шишку на шее?
Практически все образования можно удалить хирургическим путём. Но иногда в этом нет необходимости. Например, фурункулы, можно вылечить обеззараживающими и противомикробными средствами.
Уточните у врача характер вашего уплотнения. Если есть сомнения в его безопасности, нужно немедленно начать лечение. Основная проблема в том, что доброкачественные образования могут превратиться в злокачественные. А значит относиться к ним легкомысленно нельзя.
Можно ли избежать проблем?
К сожалению, не всегда. Склонность к липомам и фибромам передаётся по наследству, кисты и хемодектомы тоже не зависят от здоровья и образа жизни. Но с остальными видами опухолей можно бороться.
- Ведите здоровый образ жизни, откажитесь от вредных привычек: это в разы снижает риск заболеть раком.

- Вовремя лечите кожные болезни, относитесь внимательно к полученным травмам.
- Не откладывайте визит к врачу при обнаружении уплотнения — так можно избежать серьёзных осложнений.
Кроме того, желательно заниматься хотя бы лёгкой физической активностью и следить за общим состоянием здоровья. Ну а если вы всё-таки обнаружили у себя шишку в районе шеи — не волнуйтесь зазря. Сходите к специалисту, сделайте МРТ мягких тканей шеи и строго выполняйте рекомендации врача.
Появление ощутимых болезненных уплотнений: описание болезни, причины, симптомы, стоимость лечения в Москве
Болезненные уплотнения, появляющиеся за ухом или в области носа, не просто вызывают дискомфорт, но в ряде случаев могут представлять серьёзную опасность. Оставлять явление без внимания и лечения категорически не рекомендуется, так как эти нарушения могут оказаться злокачественным новообразованием или серьёзным абсцессом.
Шишка за ухом, в мочке уха или в области носа может появляться в любом возрасте. Пол, также как и возраст, не влияет на вероятность развития патологии. В том случае если уплотнение не проходит в течение 5 дней, а также если оно стремительно растёт и присутствуют симптомы общей интоксикации, такие как повышенная температура и общая слабость, – надо срочно посетить врача.
Пол, также как и возраст, не влияет на вероятность развития патологии. В том случае если уплотнение не проходит в течение 5 дней, а также если оно стремительно растёт и присутствуют симптомы общей интоксикации, такие как повышенная температура и общая слабость, – надо срочно посетить врача.
За помощью можно обратиться первоначально к ЛОР-врачу или терапевту. После осмотра при необходимости пациента направят на приём к хирургу или онкологу. В большинстве же случаев лечение проводится отоларингологом.
Причины появления
Появляться уплотнения в области уха или носа могут по многим причинам. Установить их перед началом лечения очень важно, так как это является залогом того, что дальнейшая терапия будет максимально эффективной. Образовываться уплотнения могут по таким причинам:
- развитие злокачественного процесса в тканях слизистой, мягких тканях или лимфатическом узле;
- воспаление лимфатического узла – болезненное уплотнение за ухом при котором появляется интоксикация организма;
- хронические воспалительные заболевания ушей;
- хронические воспалительные заболевания носоглотки – уплотнения в носу появляются при длительном отсутствии лечения;
- закупорка сальной железы, из-за чего её содержимое перестаёт выделяться наружу и развивается уплотнение;
- фиброма – обычно проявляется как небольшой шарик в мочке уха;
- серьёзные гормональные изменения в организме – часто вызывают уплотнения;
- разрастание лимфатической ткани аденоидов – приводит к появлению уплотнения и шишек в полости носа;
- резкое снижение активности иммунной системы;
- травматическое повреждение, после которого развивается внутреннее воспаление.
 Появляется уплотнение в мочки уха шарик, крупное воспаление за ухом или в области носа;
Появляется уплотнение в мочки уха шарик, крупное воспаление за ухом или в области носа; - занесение инфекции при прокалывании уха из-за недостаточной стерильности инструмента – может иметь место при проколе мочки уха или его верхней части для вдевания серёжек. При этом уплотнение в мочек уха болит и гноится. Кожа краснеет;
- начало образования фурункула;
- инородное тело в тканях;
- доброкачественные новообразования;
- злокачественные опухоли.
Точно понять, что стало причиной проблемы и как её лечить, может определить только врач после осмотра пациента и в ряде случаев дополнительного обследования с применением современных приборов и проведением необходимых анализов.
Виды уплотнений
Уплотнения, появляющиеся в тканях за ухом, в мочке уха или в области носа, разделяют на несколько видов. В зависимости от того к какому из них относится диагностированное уплотнение, назначается и необходимая терапия. Ошибка на этом этапе диагностики будет причиной не эффективности лечения или даже ухудшения состояния пациента.
Ошибка на этом этапе диагностики будет причиной не эффективности лечения или даже ухудшения состояния пациента.
- Атерома – уплотнение, которое возникает по причине закупорки сальной железы и сопровождается слабой болезненностью. Появляться такое уплотнение может в любой части тела, но чаще всего затрагивает мочку уха, область за ухом и кожу около крыльев носа. На ощупь образовании воспринимается как небольшой шарик, наполненный жидкостью, которая переливается, если на него надавливают. Перерождение данного уплотнения в злокачественное невозможно.
- Липома (жировик). Болезненность при этом уплотнении появляется из-за давления на ткани. Образование доброкачественное, имеющее большой размер. В редких случаях липома может перерождаться в злокачественную опухоль, из-за чего подлежит удалению в обязательном порядке.
- Полип – шишка в носу у ребёнка и взрослого появляется не редко и является доброкачественной.
- Фиброма. Это твердая шишка, которая вызывает болевые ощущения только из-за сдавливания окружающих тканей.
 На таком фоне любое прикосновение вызывает болезненные ощущения. Явление носит наследственный характер. Это доброкачественный вид новообразований.
На таком фоне любое прикосновение вызывает болезненные ощущения. Явление носит наследственный характер. Это доброкачественный вид новообразований. - Лимфаденит. При проблеме происходит воспаление лимфатического узла. При этом уплотнение за ухом оказывается достаточно болезненным и сопровождается покраснением кожи, зудом и жжением. Также могут иметь место и общие признаки интоксикации. Когда у детей шишка за ухом болит сильно, они могут расчёсывать её усугубляя болезнь.
- Мастоидит. Проблема возникает как последствие отита, который не был пролечен правильно. В результате инфекционная жидкость наполняет поры кости и приводит к появлению за ухом твёрдого очень болезненного уплотнения, которое быстро увеличивается в размерах. При таком нарушении появляется выраженная слабость, повышается температура, а общее самочувствие больного серьезно нарушается. При проблеме появляется уплотнение под ухом.
- Злокачественные новообразования. В зависимости от вида, могут иметь различные проявления, но в большинстве своём они все склонны к быстрому росту и сопровождаются не только болезненностью, а и небольшим повышением температуры.
 При этом уплотнение в мочке уха болит, шарик опухоли имеет неприятный цвет и сразу обращает на себя внимание. Лечение требуется срочное. Прогноз является относительно благоприятным в том случае, если уплотнение обнаружено своевременно.
При этом уплотнение в мочке уха болит, шарик опухоли имеет неприятный цвет и сразу обращает на себя внимание. Лечение требуется срочное. Прогноз является относительно благоприятным в том случае, если уплотнение обнаружено своевременно. - Фурункул. Гнойно-некротическое воспаление волосяного фолликула, которое вызывается болезнетворными бактериями на фоне понижения активности иммунной системы. На этапе инфильтрата проявляется только очень болезненным уплотнением, которое постепенно переходит в характерный гнойник. Часто из-за этого появляется шишка в носу.
- Последствия ушибов. После повреждений уплотнения в тканях, которые сопровождаются болезненностью, могут сохраняться до 10 дней. Часто наблюдается и образование синяка.
- Последствия поражения клещом. Если клещ был удалён некачественно, из-за чего его голова осталась в тканях, то после их зарастания может развиваться внутреннее нагноение, вследствие которого появляется мягкое болезненное уплотнение.
 Оно может увеличиваться в размерах.
Оно может увеличиваться в размерах.
К какому бы виду уплотнение не относилось, его надо показать врачу. Болевые ощущения получится устранить только после проведения необходимой терапии. Сами уплотнения проходят крайне редко, и рассчитывать на это не следует.
Диагностика
При первичном обращении пациента врач проводит его опрос относительно времени обнаружения уплотнения и возможного присутствия провоцирующих факторов, а также проводит осмотр и прощупывание проблемной области. После этого, если возможно, ставится первичный диагноз или назначаются диагностические анализы и обследования. При подозрении на злокачественный процесс в тканях пациента направляют на консультацию к онкологу. Для точной постановки диагноза применяются такие диагностические методы и анализы:
- риноскопия – при наличии уплотнений внутри носа;
- компьютерная томография или магнитно-резонансная томография черепа;
- УЗИ лимфатических узлов – в обязательном порядке проводится при уплотнении в их области;
- УЗИ уплотнения – необходимо для определения его точных размеров, содержимого и связанности с окружающими тканями.

При подозрении на раковую опухоль показано проведение биопсии. Также больному могут быть назначены анализы крови и общее обследование организма для исключения присутствия метастаз. Уплотнение на носу и в области уха не часто бывает злокачественным.
Боль после травмы
«ОСТЕОМЕД» с успехом лечит посттравматические состояния после травм позвоночника и черепно-мозговых травм.
Шейно-черепной синдром — это болезненное состояние шейно-затылочного перехода, возникающее в результате травмы головы или шеи (шейного отдела позвоночника) с раздражением болевых рецепторов в связочном аппарате, капсулах межпозвонковых суставов, мышцах шейного отдела позвоночника и апоневроза в затылочной части черепа.
Источником возникновения боли в шее и затылке служит травма опорных структур этой области (травма или ушиб шейного отдела позвоночника). Травма шейного отдела позвоночника по времени возникновения может быть как острой (в результате автомобилных аварий, падений, ударов головой или ударов по голове, ушиба шеи и затылка при падении), так и хронической (сидячая работа, кормление или длительное ношение ребёнка на руках и т. д.). Острая травма шеи (шейного отдела позвоночника) и шейно-затылочного перехода возникает при падении, столкновении с другим подвижным или неподвижным объектом, человеком (при катании на лыжах, сноуборде и т.д.). От подобного механизма травмы или ушиба шейного отдела позвоночника происходит резкое движение в шейно-затылочном переходе и межпозвонковых сочленениях. В результате этой травма шейного отдела позвоночника происходит растяжение связок и мышц шеи (задняя, передняя, боковая группа и их сочетания).
д.). Острая травма шеи (шейного отдела позвоночника) и шейно-затылочного перехода возникает при падении, столкновении с другим подвижным или неподвижным объектом, человеком (при катании на лыжах, сноуборде и т.д.). От подобного механизма травмы или ушиба шейного отдела позвоночника происходит резкое движение в шейно-затылочном переходе и межпозвонковых сочленениях. В результате этой травма шейного отдела позвоночника происходит растяжение связок и мышц шеи (задняя, передняя, боковая группа и их сочетания).
Иногда это движение в шее может быть в объёме больше, чем физиологическая норма для шейного отдела позвоночника. Тогда вероятны разрывы связок и мышц с подвывихами межпозвонковых суставов и зубовидного отростка шейного позвонка. Хлыстовой механизм травмы связок и мышц шеи и головного мозга во время автомобильной аварии или столкновении при катании на коньках, роликах, лыжах или сноуборде, ушибе шеи и затылка при падении.(к рисунку) В зависимости от интенсивности боли в затылке и шее при травме или ушибе шейного отдела позвоночника пациент не может подобрать удобное положение для сна.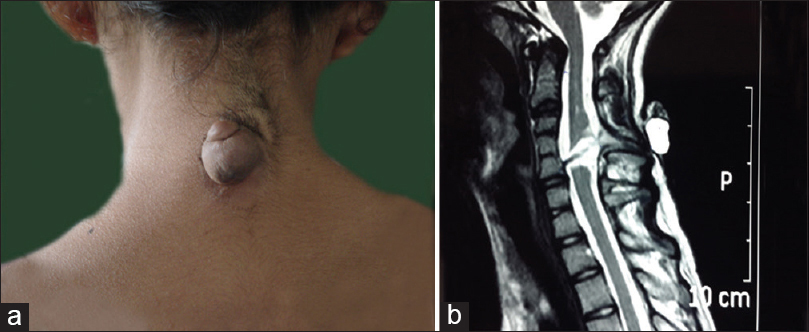
Хроническая травма шеи (шейного отдела позвоночника) и шейно-затылочного перехода формируется статической нагрузкой от монотонных усилий в течение длительного периода времени (сидячая работа). При этом на протяжении некоторого количества времени человек испытывает дискомфорт в шее и затылке. Обострение боли в шейном отдела позвоночника может вызвать переохлаждение, резкое движение головой (поворот головы в сторону или назад), неудобное положение шеи во сне.
На фоне травмы и боли в шейном отделе позвоночника происходит раздражение позвоночных артерий, которые проходят в поперечных отделах шейных позвонков.
Следует учесть, что помимо боли шее и голове (затылок, виски, темя), пациенты могут испытывать и вестибулярные расстройства, как результат раздражения позвоночных артерий, которые выражаются головокружением и шаткостью при ходьбе, тошнотой и рвотой, что иногда приводит к ошибочной диагностике сотрясения головного мозга. Так же возможны жалобы на появление шума (звона в ушах и голове), онемение лица, языка, затылка, в области уха. Головная боль становится постоянной, изнуряющей.
Головная боль становится постоянной, изнуряющей.
Возникает быстрая утомляемость. Утром после сна нет чувства того, что удалось выспаться. Иногда может на этом фоне может возникать бессоница. Снижается общая работоспособность и внимание, возникает раздражительность.
Диагностика
Для диагностики травмы шеи (шейного отдела позвоночника) и шейно-черепного синдрома следует обратиться к врачу на неврологический осмотр, на котором должна быть оценена биомеханика шейного отдела позвоночника (объём движений, тонус и сила мышц, наличие миофасциальных триггеров в мышцах шеи и т.д.).
По результатам осмотра может быть поставлен клинический диагноз и предложено лечение. В случае неутонченного диагноза могут быть даны дополнительные диагностические назначения:
- РЭГ, УЗДГ сосудов шей и головного мозга
- рентгенография шейного отдела позвоночника с функциональными пробами
- КТ шейного отдела позвоночника
- МРТ шейного отдела позвоночника
Лечение
При травме шейного отдела позвоночника в мышци шеи и межпозвонковые суставы могут быть произведены лечебные блокады, когда обычное лечение не даёт положительного эффекта. Для этого достаточно низких доз анестезирующего средства (лидокаин, новокаин) и кортизона, вводимого в просвет поражённого сустава.
Для этого достаточно низких доз анестезирующего средства (лидокаин, новокаин) и кортизона, вводимого в просвет поражённого сустава.
При сочетании с правильно подобранным режимом физиотерапии, эти инъекции могут дать хороший и долгосрочный эффект при головных болях и болях в шее после травмы шейного отдела позвоночника.
В зависимости от тяжести проявлений боли у пациента в шее, затылке и головокружения полсе травмы головы или шеи (шейного отдела позвоночника) с шейно-черепным синдромом, возможны следующие лечебные действия:
- ношение шейного бандажа или корсета (шина Шанца, филадельфийский воротник)
- медикаментозная терапия (НПВС, анальгетики, гормоны)
- мануальная терапия
- кинезиотейпирование
- лечебная гимнастика
- иглоукалывание
- ОСТЕОПАТИЧЕСКОЕ ЛЕЧЕНИЕ
Ношение специального шейного корсета или шейного бандажа ограничивает объём движений в растянутых связках и травмированных суставах шеи при шейно-черепном синдроме (травме шейного отдела позвоночника).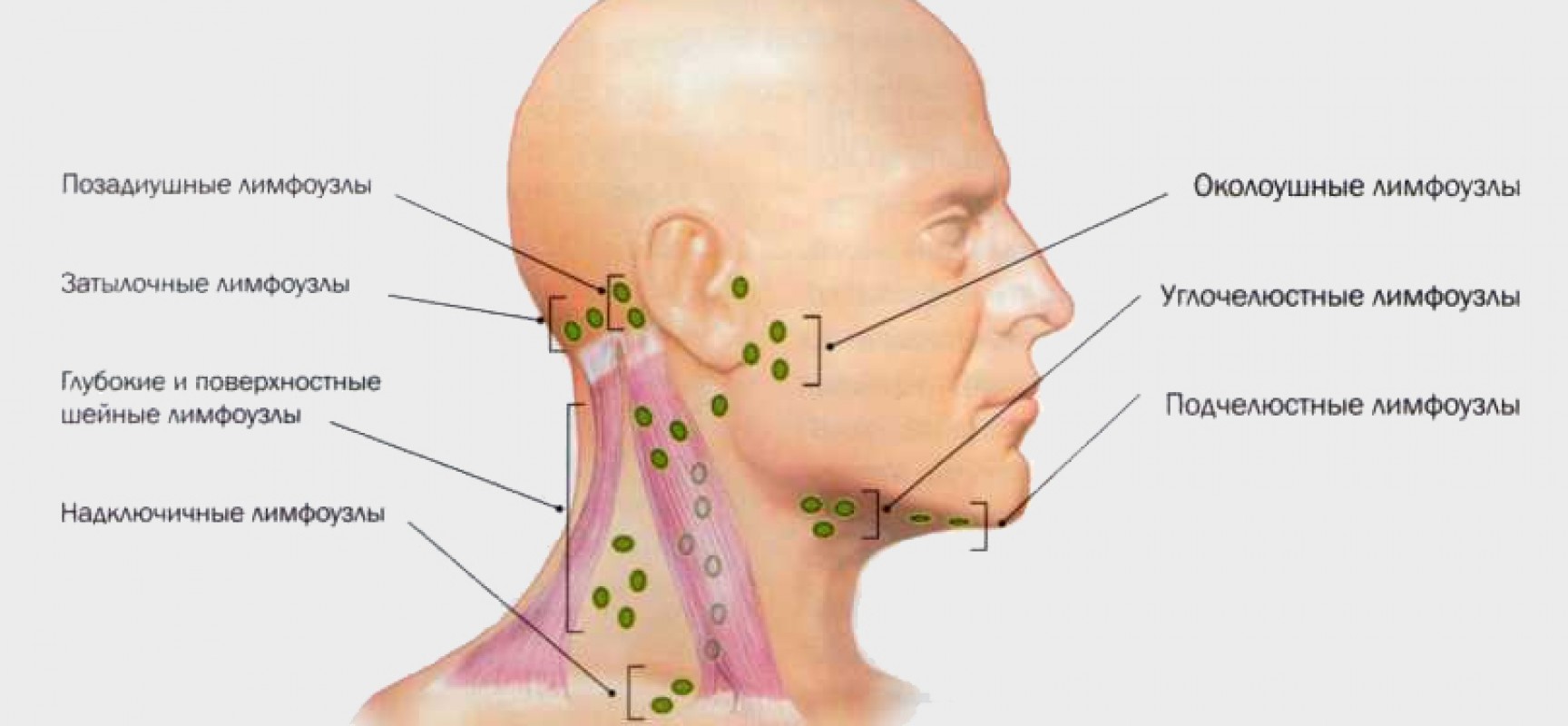 При этом шейный корсет и шейный бандаж создаёт дополнительную разгрузку напряжённым и защитно-спазмированным мышцам в результате перенесённой травмы шеи.
При этом шейный корсет и шейный бандаж создаёт дополнительную разгрузку напряжённым и защитно-спазмированным мышцам в результате перенесённой травмы шеи.
На фоне ограничения движений при ношении шейного корсета или шейного бандажа болевой симптом в шее и затылке при шейно-черепном синдроме устранается значительно быстрее, что приводит к быстрому восстановлению прежнего объёма движений в растянутых связках и травмированных суставах шейного отдела позвоночника после травмы шейного отдела позвоночника.
Только в нашей клинике успешно лечит посттравматические состояния Муравьев Олег Иванович, невролог, мануальный терапевт, рефлексотерапевт, специалист по кинезиотейпированию и изготовлению индивидуальных ортопедических стелек. Олег Иванович — специалист с большим опытом работы (более 27 лет), у которого можно пройти полный цикл лечения. Индивидуальный подход и грамотное сочетание методов лечения позволяют добиваться положительных и стойких результатов.
Саркомы мягких тканей и редкие мягкотканные опухоли (краткая информация)
В этом тексте Вы получите важную информацию о саркомах мягких тканей и об опухолях мягких тканей: как часто ими заболевают дети, какие бывают типы опухолей и как может протекать болезнь, почему этот вид рака появляется у детей, какие бывают симптомы, как ставят диагноз, как лечат детей и какие у них шансы вылечиться от этой формы рака.
автор: Dipl. Biol. Maria Yiallouros, Dr. med. Stefanie Kube, erstellt am: 2009/05/19,
редактор: Dr. Natalie Kharina-Welke, Разрешение к печати: Prof. Dr. med. Ewa Koscielniak, Переводчик: Dr. Maria Schneider, Последнее изменение: 2020/09/24
doi:10.1591/poh.patinfo.weichteiltumor.kurz.20101215
Что такое саркомы мягких тканей и редкие мягкотканные опухоли?
Медицинский термин саркомы мягких тканей (их ещё называют злокачественными мягкотканными опухолями) обозначает группу злокачественных опухолей, которые начинают расти в мускулах, в связках, в суставах или в нервах [нервная ткань]. Все эти болезни объединяет то, что злокачественное изменение (мутация) начинается в клетках-родоначальниках мягких тканей [мягкие ткани].
Все эти болезни объединяет то, что злокачественное изменение (мутация) начинается в клетках-родоначальниках мягких тканей [мягкие ткани].
К мягким тканям относятся самые разные типы тканей: мускулы, жировые и соединительные ткани, а также ткани периферической нервной системы. Поэтому существует очень много разных типов/видов сарком мягких тканей и редких мягкотканных опухолей. Между собой разные виды сарком отличаются не только по своей микроскопической структуре [гистологический] и по типу клеток, из которых они выросли, но также и по частоте заболеваемости. Медики говорят о разном биологическом поведении. То есть разные типы опухолей ведут себя неодинаково: они по разному вырастают в организме (дают метастазы) и по разному реагируют на лечение, например, на химиотерапию [химиотерапия].
Большинство видов саркомы мягких тканей начинает очень быстро расти и распространяться по всему организму. Если их не лечить, то буквально через несколько недель или месяцев ребёнок может умереть.
Как часто у детей встречаются саркомы мягких тканей?
В детской онкологии саркомы мягких тканей составляют примерно 6,6%. В группе болезней „сόлидные опухоли“ у детей и подростков [солидная опухоль] они занимают третье место по распространённости (после опухолей ЦНС и нейробластом).
Ежегодно в Германии саркомами тягких тканей заболевают примерно 140 детей и подростков. Чаще всего это дети в возрасте до пяти-шести лет. По статистике средний возраст больных — 6 лет. Мальчики болеют немного чаще, чем девочки (соотношение 1,2:1). Нужно сказать, что у разных видов опухолей мягких тканей есть большие возрастные отличия. Также в зависимости от конкретного вида опухоли меняется соотношение полов (заболевших мальчиков и девочек).
Какие бывают виды опухоли?
Виды опухолей мягких тканей, которые встречаются чаще всего у детей (возраст включительно до 21 года), это:
- рабдомиосаркома (сокращённо РМС) : 57%
- семействоопухолей, родственных саркоме Юинга [внекостная саркома Юинга (её ещё называют экстраоссальная саркома Юинга) / периферические примитивные нейроэктодермальные опухоли (сокращённо ППНЭО; не путать с ПНЭО головного мозга!)]: 10%
- синовиальная саркома: 8 %
- злокачественная периферическая шванома (злокачественная опухоль нервных оболочек): 4%
- фиброматоз: 2%
- недифференцированная саркома: 2%
Кроме этих видов бывают саркомы мягких тканей, которые встречаются очень редко. Рабдомиосаркомы, которые встречаются достаточно часто, можно внутри себя поделить на „классические эмбриональные рабдомиосаркомы“ и „альвеолярные рабдомиосаркомы“. Специалисты делят их в зависимости от конкретной микроскопической структуры опухолевой ткани и от того, как растёт опухоль.
Рабдомиосаркомы, которые встречаются достаточно часто, можно внутри себя поделить на „классические эмбриональные рабдомиосаркомы“ и „альвеолярные рабдомиосаркомы“. Специалисты делят их в зависимости от конкретной микроскопической структуры опухолевой ткани и от того, как растёт опухоль.
(Когда в медицинском термине используется слово „эмбриональный“, это не значит, что процесс начинался в эмбриональном (то есть внутриутробном) периоде развития ребёнка. Здесь слово „эмбриональный“ описывает конкретный тип ткани, из которой выросла опухоль). Название „альвеолярный“ означает, что внешний вид опухоли напоминает пузырьки, как в лёгочных альвеолах. То есть название „альвеолярный“ также описывает свойства/структуру ткани опухоли.)
Где может вырасти опухоль?
Саркомы мягких тканей и опухоли мягких тканей в принципе могут вырасти в любом месте организма. Так как эти ткани находятся у нас повсюду.
Часто опухоли начинают расти вдоль конкретной анатомической структуры, например по ходу мышечных оболочек, связок или кровеносных сосудов. В это время опухолевые клетки [клетка] могут отделяться от самой опухоли. И через кровеносные сосуды или лимфатические сосуды они могу попадать в разные части организма. Там, куда они попали, клетки оседают и начинают размножаться. Так начинают вырастать метастазы. Если у ребёнка опухоль в мягких тканях, то чаще всего метастазы вырастают в лёгких, в соседних лимфоузлах [лимфатические узлы] и в скелете. Но метастазы также могут появляться и в любом другом органе.
В это время опухолевые клетки [клетка] могут отделяться от самой опухоли. И через кровеносные сосуды или лимфатические сосуды они могу попадать в разные части организма. Там, куда они попали, клетки оседают и начинают размножаться. Так начинают вырастать метастазы. Если у ребёнка опухоль в мягких тканях, то чаще всего метастазы вырастают в лёгких, в соседних лимфоузлах [лимфатические узлы] и в скелете. Но метастазы также могут появляться и в любом другом органе.
Когда мы говорим о саркомах мягких тканей и редких мягкотканных опухолях, то конкретный вид опухоли влияет на то, где именно вырастает опухоль и как она растёт:
Место возникновения и характер роста мягкотканных сарком и редких опухолей мягких тканей зависят от вида опухоли. Так, хотя рабдомиосаркома может развиться практически в любом органе, наиболее часто они встречаются в области головы и шеи, половых органов и мочевыводящих путей и в конечностях. Кроме того, характер альвеолярных рабдомиосарком более агрессивный, чем эмбриональных, что означает более быстрый рост и, как правило, более быстрое распространение по кровеносным и лимфатическим путям. Вероятность рецидива альвеолярных рабдомиосарком также выше, чем эмбриональных.
Вероятность рецидива альвеолярных рабдомиосарком также выше, чем эмбриональных.
Внекостные саркомы Юинга и периферические примитивные нейроэктодермальные опухоли, напротив, чаще поражают туловище и конечности. Синовиальные саркомы развиваются прежде всего в конечностях вблизи суставов, а также в области головы и шеи. Оба вида опухоли склонны к быстрому метастазированию.
Почему дети заболевают саркомами мягких тканей?
Причины возникновения мягкотканных сарком и редких опухолей мягких тканей до настоящего времени остаются невыясненными. Предполагается, что они исходят из незрелых клеток соединительной мягкой ткани. В профессиональной медицинской речи они называются „мезенхимальные стволовые клетки“. Перерождение клеток в большинстве случаев происходит ещё до рождения.
Есть указания на определённые факторы, которые способствуют развитию сарком мягких тканей. Так, в некоторых семьях можно наблюдать частые случаи развития рабдомиосарком. Если в семье у кого-то была карцинома, то у детей повышается риск заболеть рабдомиосаркомой. Эти данные указывают на генетическую [генетический] обусловленность развития заболевания. Примером такой предрасположенности является заболевание нейрофиброматозом, при котором отмечено увеличение частоты развития опухолей оболочек периферических нервов.
Тем не менее, у большинства пациентов с саркомами мягких тканей и редкими мягкотканными опухолями никаких предрасполагающих факторов выявить не удается.
Какие бывают симптомы болезни?
Признаки заболевания (симптомы) при мягкотканной саркоме зависят от местоположения и распространённости опухоли и поэтому могут быть очень разнообразными. Мы назовём некоторые примеры наиболее частых симптомов болезни:
- мягкотканные саркомы и опухоли, расположенные поверхностно часто вызывают отёк, который увеличивается и вызывает боль. Нередко оба симптома ошибочно расценивают как результат травмы, например при занятиях спортом. При опухоли эти симптомы отличаются прежде всего тем, что ведут к нарушению функции поражённого органа — например, к ограничению подвижности руки или ноги.
- мягкотканные саркомы и опухоли, расположенные в области глазницы поначалу могут выглядеть как безболезненное выбухание кнаружи глазного яблока (и отёк век; в дальнейшем, за счёт местного сдавления, присоединяются боли. Возможно также нарушение зрения.
- мягкотканные саркомы и опухоли расположенные в области носа, нередко могут задолго до постановки правильного диагноза проявляться заложенностью носа и насморком.
- при поражении основания черепа нарушаются функции черепно-мозговых нервов, что, например, может проявляться двоением в глазах или параличом лицевого нерва.
- опухоли мочевыводящих путей и половых органов могут проявляться, когда есть общее нарушение самочувствия, запоры и/или нарушения пассажа мочи, вагинальные кровотечения, кровь в моче [моча] и боли. Но появляются они уже тогда, когда опухоль уже очень большая.
Опухоли в других областях тела часто можно заметить только если можно прощупать или увидеть опухолевую массу, (например, при рутинном осмотре у педиатра или если делают дигностику по снимкам [методы исследования по снимкам], например, ультразвуковое исследование). Эти опухоли долго не вызывают жалоб, и больные дети чувствуют себя хорошо.
Разумеется, описанные здесь жалобы у ребёнка или подростка не всегда означают наличие мягкотканной саркомы или другой злокачественной опухоли. Тем не менее, целесообразно проконсультироваться с педиатром, чтобы досконально выяснить причины, вызвавшие эти симптомы.
Полезно знать: При необходимости педиатр должен направить пациента в клинику, специализирующуюся на онкологических заболеваниях у детей и подростков. Первичная диагностика (исследования по снимкам, биопсия), проведённая вне такой клиники, часто является недостаточной и может негативно повлиять на планирование терапии и прогноз пациента (то есть на его шансы выздороветь).
Как ставят диагноз?
Если у ребёнка подозревают саркому мягких тканей, то полное обследование проводят специалисты разного профиля. Во-первых, они должны подтвердить диагноз, действительно ли у ребёнка эта опухоль. Во-вторых, если диагноз подтверждается, они должны сказать, какой конкретный тип опухоли у ребёнка и насколько болезнь успела распространиться по организму.
Вся схема работы специалистов расписана в в протоколах „CWS-Guidance“ и „Cooperativen Weichteilsarkom Studiengruppe“ Общества Детских Онкологов и Гематологов (GPOH). Эта схема работы является обязательной, чтобы оптимально пролечить ребёнка по этим протоколам и дать прогноз. Более подробно о руководстве «CWS Guidance» мы расскажем ниже.
Исследования по снимкам
Для диагностики мягкотканной саркомы или более редких мягкотканных опухолей выполняют снимки — например, магнитно-резонансная томография (МРТ). При помощи этого стандартного метода можно точно увидеть, есть ли опухоль; её объём и расположение, обособленность от соседних анатомических структур (внутренних органов, кровеносных сосудов, нервов), а также распространение в костную систему.
Исследования образцов тканей
Для окончательного диагноза в каждом случае необходимо микроскопический (гистологический) и молекулярно-генетическийанализ.
Их делают по той пробе ткани, которую взяли во время операции (биопсия). Поскольку эти опухоли являются очень редкими, важной является оценка биоптата не только патологами той клиники, в которой находится ребёнок, но и дополнительно в референтной лаборатории детской патологии при Детском опухолевом регистре GPOH (Общества Детских Онкологов и Гематологов) в Киле (Германия). Эта лаборатория получает образцы проб тканей из всей Германии, что позволило накопить большой опыт в распознавании опухолей. Кроме того, пробы должны быть обязательно подвергнуты молекулярно-генетическому исследованию. Тем самым диагноз получает дополнительное подтверждение, а опухоль можно охарактеризовать более полно, и эта информация является очень важной для лечения.
Так как для молекулярно-генетического исследования необходимы свежезамороженные образцы ткани опухоли, особенно важно передать биопсийный материал в специализированный центр, обладающий достаточной квалификацией и возможностями для исследования опухолевой ткани. Часть биоптата, не использованная в исследованиях, должна быть оправлена в специальный банк опухолевых тканей, где она может быть использована в научных целях при поиске возможностей улучшения терапии. Информацию о банке опухолевых тканей см. ниже.
Уточнение диагноза и поиск метастазов
Чтобы найти метастазы, делают такие обследования: рентген и компьютерная томография (КТ) лёгких, магнитно-резонансная томография черепа, сцинтиграфия костей скелета, а также пункция костного мозга. В зависимости от клинической картины и терапевтической ситуации могут потребоваться дальнейшие дополнительные исследования (например ультразвуковоеисследование и позитронно-эмиссионная томография (ПЭТ).
Исследования и анализы до курса лечения
Чтобы проверить, как работают различные органы, до начала лечения проводят стандартные дополнительные исследования. У детей проверяют, как работает сердце (электрокардиограмма -ЭКГ и эхокардиограмма -ЭхоКГ), как работает мозг (электроэнцефалограмма -ЭЭГ), проверяют слух (аудиометрия), почки и делают разные анализы крови. Если во время лечения наступают какие-то изменения, то их обязательно сравнивают с начальными результатами обследования. В зависимости от этого тактика лечения может корректироваться.
Как составляют план лечения?
После того, как поставили окончательный диагноз, врачи составляют план лечения. Специалисты, которые ведут пациента, составляют индивидуальную программу лечения (т.н. риск-адаптированное лечение), в которой учитываются определённые моменты. Их называют факторами риска (прогностические факторы), и они влияют на прогноз болезни.
Больных делят на группы риска — группа низкого риска, стандартного риска и высокого риска. Каждая группа лечится по своему плану. Чтобы определить группу риска и выбрать правильный план лечения, в Германии и в европейских странах работают по клиническому руководству «CWS-Guidance» (см. об этом ниже).
Важными прогностическим факторами у детей с мягкотканной саркомой или опухолью являются её расположение, размеры и распространённость; их оценивают на основании результатов описанной выше диагностики.
- Вид опухоли, то есть её микроскопические характеристики (гистология) служат также оценке того, как заболевание отвечает на химиотерапию [химиотерапия] (бывают чувствительные и нечувствительные к химиотерапии мягкотканные саркомы).
- И насколько велик риск метастазирования и рецидива. Таким образом эксперты проводят различия между мягкотканными саркомами и опухолями с благоприятной и неблагоприятной гистологией.
- От расположению опухоли зависит возможность её хирургического удаления и лучевая терапия.↵
Кроме того, важную роль играет возраст пациента. Так, младшие пациенты переносят химиотерапию в основном лучше, чем старшие. Однако лучевая терапия проводится достаточно редко у детей младше 3 лет (и особенно младше года), лишь в отдельных случаях.
Для того, чтобы у каждого пациента достичь наилучшего результата лечения с наименьшим риском побочных явлений и отдалённых последствий, при планировании терапии в расчёт принимаются все эти факторы.
Как лечат опухоли мягких тканей?
Методами терапии детей и подростков с мягкотканными саркомами и редкими опухолями мягких тканей являются операция, лучевая терапия, химиотерапия, либо комбинация этих видов лечения.
Какая именно терапия является оптимальной в каждом конкретном случае, зависит главным образом от вида и расположения опухоли, а также возраста пациента; кроме того, необходимо учитывать распространённость опухоли и её чувствительность к химиопрепаратам (см. выше). Цель лечения — достичь долговременного состояния здоровья пациента таким образом, чтобы риск осложнений терапии и развития отдалённых последствий оставался столь низким, сколь это возможно.
Химиотерапия: Для того, чтобы уничтожить все опухолевые клетки (в том числе и в той ткани, которую можно увидеть лишь при помощи диагностики по снимкам, например, магнитно-резонансная) томография, химиотерапия должна представлять собой комбинацию из различных медикаментов, подавляющих размножение клеток и рост опухоли (цитостатиков), обладающих наибольшей эффективностью в отношении мягкотканных сарком и опухолей. Дети получают цитостатики в нескольких курсах. Между курсами химиотерапии есть паузы, что организм ребёнка отдохнул.
Хирургия и лучевая терапия: Операция, целью которой является полное удаление опухоли, часто планируется не в первом этапе терапии; это означает необходимость предварительно уменьшить объём опухоли посредством химиотерапии. Подготовка к операции обсуждается в клинике с привлечением специалистов смежных дисциплин (детский онколог, хирург, лучевой терапевт, радиолог) и проводится очень тщательно. Особенно важным является решение о том, в каком порядке следует проводить операцию и облучение.
Центральная исследовательская группа мягкотканных сарком (CWS) и референтный центр всегда готовы оказать консультативную помощь лечебным учреждениям. Так как мягкотканные саркомы являются очень редкими заболеваниями, операции должны проводиться по возможности в одном центре, где накоплен многолетний опыт в хирургии сарком.
Как лечат детей с локализированной рабдомиосаркомой?
По актуальному клиническому руководству „CWS-Guidance“ детей с локализованной рабдомиосаркомой делят на группы риска в зависимости от определённых прогностических факторов [прогностические факторы]:
- группа низкого риска терапия заключается в полном удалении опухоли и химиотерапии, состоящей из двух препаратов (винкристин и актиномицин), лечение продолжается в течение 22 недель.
- группа стандартного риска: для пациентов этой группы к терапии добавляется препарат ифосфамид и облучение у большинства пациентов; продолжительность терапии -около 25 недель.
- группа высокого риска в зависимости от места расположения опухоли и её распространённости хирургическая операция проводится либо до начала химиотерапии, либо на более позднем этапе. Все пациенты этой группы получают облучение. Химиотерапия, состоящая из ифосфамида, винкристина, актиномицина и в некоторых случаях адриамицина, продолжается в течение 25 недель.
Как лечат детей с саркомами мягких тканей из группы рабдомиосарком?
Детей с саркомами мягких тканей, относящихся к группе рабдомиосарком (то есть с синовиальной саркомой, внекостной саркомой Юинга, периферической примитивной нейроэктодермальной опухолью или недифференцированной саркомой) лечат очень сходно с тем, как группу высокого риска при рабдомиосаркоме, при этом — наряду с химиотерапией и хирургическим лечением — важнейшим элементом является облучение. Общая продолжительность лечения составляет около 25 недель — в зависимости от терапевтической группы.
Как лечат детей с саркомами мягких тканей не из группы рабдомиосарком и редкими опухолями мягких тканей?
У детей с саркомами мягких тканей, не относящимися к группе рабдомиосарком, вид терапии зависит от размера опухоли и результата операции:
- При полном удалении маленькой опухоли (так называемая R0-резекция) в целом дальнейшей терапии не требуется, так как риск рецидива очень незначительный. Под «полной резекцией» понимают не просто удаление всей видимой опухоли, а с соблюдением так называемого «безопасного расстояния», то есть удаление опухоли вместе с окружающими её здоровыми тканями. При этом ткань опухоли не должна быть задета или часть её отрезана. Эти меры служат тому, чтобы не оставить в теле пациента маленьких невидимых глазом участков опухоли, способных метастазировать.
- Пациенты группы стандартного риска, у которых после операции сохраняется остаточная опухоль, а также те, у кого к моменту диагноза размер опухоли превосходил определённую величину (5 см), получают примыкающее к операции облучение.
- Пациенты группы высокого риска (например, с поражены лимфатические узлы и неблагоприятное расположение опухоли) наряду с облучением получают также в течение нескольких недель интенсивную химиотерапию с использованием большого числа медикаментов (таких, например, как винкристин, адриамицин, ифософамид и актиномицин-Д).
Как лечат детей с метастазами или детей с рецидивом?
По клиническому руководству „CWS-Guidance“ пациенты, у которых есть метастазы, получают химиотерапию, состоящую из ифосфамида, винкристина, актиномицина-D, карбоплатины, эпирубицина и этопозида. Важную роль играет локальная терапия (операция и облучение). Вслед за интенсивной химиотерапией следует поддерживающая пероральная (то есть принимаемая через рот) терапия, которая состоит из трофосфамида, идарубцина и этопозида. Эти препараты являются таблетированными (то есть пероральными), так что лечение можно проводить амбулаторно. Общая продолжительность лечения — около года.
Пациенты с особенно неблагоприятным прогнозом могут участвовать в так называемых экспериментальных терапевтических исследованиях. К ним относится, например, один из видов аллогенной трансплантации [аллогенная трансплантация стволовых клеток], гаплоидентичная трансплантация стволовых клеток. Она используется как иммунотерапия в конце обычного лечения (дальнейшую информацию можно найти в Университетской клинике Тюбингена www.medizin.uni-tuebingen.de/kinder/ambulanzen/stammzelltransplantation/ и в Центре трансплантации стволовых клеток Университетской клиники Франкфурта-на-Майне http://www.szt.klinik.uni-frankfurt.de/szt.de/).
У пациентов, не ответивших на терапию и пациентов с рецидивом, в расчёт принимается то, какой была уже применявшаяся терапия. Как правило, речь будет идти о другой терапии, частично с применением новых препаратов, которые, хотя и не применяются в обычных терапевтических планах, судя по результатам новейших исследований, подают надежду на успех.
По каким протоколам и регистрам лечат детей?
Bо всех крупных лечебных центрах детей и подростков с саркомами мягких тканей лечат по стандартизированным протоколам. Цель всех программ — увеличить долговременную выживаемость и одновременно снизить отдалённые последствия на организм ребёнка.
В Германии такие программы/ протоколы лечения разрабатывает и контролирует Общество Детских Онкологов и Гематологов (GPOH). Они называются исследования оптимизации терапии .
Опыт лечения детей за последние 30 лет показал, что если лечить не по протоколу, вероятность выжить была очень маленькой. Исследования последних 30 лет показали, что у детей, получавших лечение вне клинических исследований оптимизации терапии,. В Германии действует постановление Федеральной комиссии, согласно которой все пациенты со злокачественными заболеваниями должны лечиться в рамках исследований Общества Детских Онкологов и Гематологов (GPOH). Кооперативное исследование мягкотканных сарком по пилотному протоколу «CWS-2002 P» завершено в 2009 году, в нём принимали участие многочисленные детские клиники и лечебные учреждения во всей Германии и других европейских странах
Исследовательская группа CWS в 2009 году переработала для пациентов с мягкотканными саркомой и с редкими опухолями мягких тканей классическое исследование оптимизации терапии, руководствуясь новыми дополнительными целями. Разные части исследования распределены, так что теперь имеется регистр, охватывающий всех пациентов („SoTiSaR“), руководство по диагностике и терапии пациентов с мягкотканными саркомой и с редкими опухолями мягких тканей и рандомизированное исследование для части пациентов („CWS-2007 HR“).
Подробнее см. здесь
Какие шансы вылечиться от саркомы/опухоли мягких тканей?
Шансы детей и подростков вылечиться от саркомы мягких тканей или от редкого вида опухоли мягких тканей зависят от нескольких причин. Самые важные из них — это конкретный вид опухоли, её размер, насколько она успела вырасти в организме к моменту диагноза, можно ли удалить опухоль хирургически, а также возраст заболевшего ребёнка.
Благодаря тому, что в последние десятилетия детей с саркомами мягких тканей или с редкими видами опухоли мягких тканей лечат по стандартным протоколам исследования оптимизации терапии, результаты эффективности лечения значительно выросли. Если ещё в 70-ые годы выживало только от 30 до 40 % заболевших детей, то сегодня 10-летняя выживаемость составляет в среднем около 70%. Прогресса удалось добиться благодаря тому, что подходы к лечению болезни постоянно корректируются в зависимости от результатов исследований.
Если стечение разных причин у ребёнка складывается благоприятно, то результаты долговременной выживаемости могут превышать и 80%. Но если к моменту диагноза у ребёнка опухоль очень большого размера и её невозможно удалить, болезнь уже успеоа перейти на лимфатические узлы и/или опухоль уже успела дать метастазы в другие части тела, то такая ситуация является неблагоприятной. А вместе с ней снижаются шансы на долговоременное выживание, как говорят медики.
Необходимое замечание: названные проценты выздоровевших являются статистическими показателями. Они точно и достоверно описывают лишь совокупность заболевших саркомой/опухолью мягких тканей. Статистика не может предсказать, выздоровеет конкретный ребёнок, или нет. Какой конкретно прогноз болезни у Вашего ребёнка, спрашивайте у лечащего врача.
Список литературы:
- Koscielniak E: Weichteilsarkome. Leitlinie der Gesellschaft für Pädiatrische Onkologie und Hämatologie AWMF online 2011 [URI: www.awmf.org]
KOS2011
- Kaatsch P, Spix C: Jahresbericht 2011. Deutsches Kinderkrebsregister, Universitätsmedizin der Johannes Gutenberg-Universität Mainz 2011 [URI: www.kinderkrebsregister.de]
KAA2011
- Koscielniak E, Dantonello T, Klingebiel T: Weichteiltumoren – Neue Projekte der CWS-Studiengruppe: das Register „SoTiSaR für Weichteilsarkome und –tumoren sowie die multizentrische Studie CWS-2007-HR zur Behandlung von Patienten mit lokalisierten rhabdomyosarkomartigen Weichteilsarkomen. Wir – die Zeitschrift der Deutschen Leukämie-Forschungshilfe e.V. und der Deutschen Kinderkrebsstiftung 3/2009 [URI: www.kinderkrebsstiftung.de]
KOS2009
- Weihkopf T, Blettner M, Dantonello T, Jung I, Klingebiel T, Koscielniak E, Lückel M, Spix C, Kaatsch P: Incidence and time trends of soft tissue sarcomas in German children 1985-2004 — a report from the population-based German Childhood Cancer Registry. European journal of cancer 2008, 44: 432 [PMID: 18077150]
WEI2008
- Klingebiel T, Koscielniak E: Weichteilsarkome, in: Kiess W, Merkenschlager A, Pfäffle R, Siekmeyer W (Hrsg.): Therapie in der Kinder- und Jugendmedizin. Elsevier, Urban & Fischer, München Jena 1. Aufl. 2007, 820
KLI2007a
- Klingebiel T, Koscielniak E: Weichteilsarkome, in: Rüben H (Hrsg.): Uroonkologie. Springer Verlag Heidelberg 4. Aufl. 2007, 657
KLI2007
- Treuner J, Brecht I: Weichteilsarkome. in: Gadner H, Gaedicke G, Niemeyer CH, Ritter J (Hrsg.): Pädiatrische Hämatologie und Onkologie Springer-Verlag 2006, 865 [ISBN: 3540037020]
TRE2006
- Claviez A: Rhabdomyosarkome. in Gutjahr P (Hrsg.): Krebs bei Kindern und Jugendlichen Deutscher Ärzte-Verlag Köln, 5. Aufl. 2004, 461 [ISBN: 3769104285]
CLA2004d
Неврит лицевого нерва / Заболевания / Клиника ЭКСПЕРТ
Неврит лицевого нерва или паралич Белла – поражение лицевого нерва, проявляющееся односторонним парезом или параличом мимических мышц лица. В результате в этих мышцах развивается слабость, приводящая к снижению (парез) или полному отсутствию (паралич) мимических движений и появлению асимметрии лица.
Невритом лицевого нерва заболевают один из 3-5 тысяч человек. Неврит лицевого нерва возможен в любых возрастных группах, средний возраст заболевших — 40 лет. Мужчины и женщины в целом болеют одинаково часто.
Причины
В зависимости от того, вызвано поражение лицевого нерва инфекцией или нет, различают первичный неврит лицевого нерва (неинфекционный) и вторичный, или симптоматический, неврит лицевого нерва (инфекционный).
К наиболее частым причинам первичного неврита лицевого нерва считают:
- местное переохлаждение области шеи и уха, особенно под воздействием холода, ветра, сквозняка или кондиционера
- недостаточное кровоснабжение (ишемия) нерва вследствие сосудистых проблем (отмечено избирательное поражение лицевого нерва при расстройстве кровообращения в позвоночной артерии.).
Принято считать, что вторичный неврит лицевого нерва — связан с инфекционным фактором, в первую очередь с вирусом простого герпеса типа I. Помимо герпеса он может быть вызнаван заболеванием уха – отитом, евстахиитом, мастоидитом (так называемые отогенные невриты).
Следует отметить, что неврит лицевого нерва может протекать и без воспалительного процесса. В таких случаях специалисты говорят о невропатии лицевого нерва.
Симптомы
Обычно неврит лицевого нерва развивается постепенно. В начале возникает боль позади уха, через 1-2 дня становится заметна асимметрия лица, создаётся характерная лицевая асимметрия на стороне поражённого нерва:
- сглаживание носогубной складки
- отсутствие складок на соответствующей половине лба
- широко раскрыты веки и наблюдается т.н. лагофтальм («заячий глаз») — белая полоска склеры между радужной оболочкой и нижним веком
- возможно появление сухости глаза или слезотечения. В некоторых случаях развивается симптом «крокодиловых слез» — на фоне постоянной сухости глаза у пациента во время приёма пищи происходит слезотечение.
На здоровой стороне:
- резкое опускание угла рта в здоровую сторону, в результате, лицо перекашивается в здоровую сторону
- менее резкое перетягивание носа в здоровую сторону.
Все эти расстройства особенно заметны при попытке произвести активные мимические движения.
Пациент не может сомкнуть веки. Когда он пытается это сделать, его глаз поворачивается вверх (симптом Белла).
Слабость мимических мышц проявляется невозможностью осуществить движения ими:
- при оскаливании зубов — рот и нос ещё резче перетягиваются в здоровую сторону
- надувание щёк не удаётся
- при нахмуривании на больной стороне не появляются вертикальные складки
- при поднимании бровей кверху отсутствуют горизонтальные складки на лбу
- слюнотечение возникает вследствие недостаточной функции мышц рта.
К основной картине могут присоединяться дополнительные симптомы:
- снижение или полное отсутствие вкусовых ощущений в области передних 2/3 языка
- повышенная слуховая чувствительность (гиперакузия)
- боль в области сосцевидного отростка (за ухом)
- повышение чувствительности в области ушной раковины.
Диагностика
Основным методом обследования при невритах лицевого нерва является осмотр врача невролога, однако, в ряде случаев трубуются дополнительные лабораторные и инструментальные исследования, которые зависят от выявленной неврологом симптоматики:
- измерение артериального давления
- допплерография и дуплексное исследование сосудов головы и шеи
В отдельных случаях врач может назначить:
- обследование ЛОР органов
- электронейромиография
- рентгенографическое исследование черепа
- проведение МРТ (магнитно-резонансной томографии) головного мозга.
Особенно важно, что в условиях Клиники ЭКСПЕРТ возможно коллегиальное обсуждение проблемы пациента с врачами других специальностей (консилиум терапевта, эндокринолога, оториноларинголога, иммунолога, стоматолога и др.). Это позволяет сократить количество «ненужных» обследований и ускорить постановку правильного диагноза, а значит — и назначение адекватного лечения.
Лечение
Эффективность лечения неврита лицевого нерва зависит от правильного выявления причины и своевременности начала терапии. Как правило, если пациент обращается к врачу неврологу как можно раньше, то вероятность выздоровления гораздо больше.
Самолечение недопустимо!
При диагнозе неврит лицевого нерва лечение следует начинать как можно раньше – желательно уже в первые часы после появления симптомов. В этом случае успешность лечения неврита лицевого нерва будет максимальной и в 75-80% случаев позволит полностью устранить симптомы заболевания. Лечение проводится индивидуально, в зависимости от причины симптоматики.
В течение 1-й недели заболевания пораженным мышцам необходим покой. В этом периоде назначают:
- дегидратирующие средства
- сосудорасширяющие препараты
- витамины группы В
- при наличии воспалительного процесса и болевого синдрома показаны обезболивающие и противовоспалительные средства
- короткие курсы лечения гормональными препаратами
- из физиотерапевтических процедур — неконтактное тепло.
На 2-й неделе начинают массаж, ЛФК с постепенно нарастающей нагрузкой, проводят лейкопластырную фиксацию поражённых мышц, применяют парафиновые аппликации. С конца 2-й недели целесообразны применение антихолинэстеразных препаратов и дибазола; более интенсивная физиотерапия. В отдельных случаях проводят электростимуляцию.
Спустя 2-3 месяца при неполном восстановлении целесообразно назначение биостимуляторов. Следует использовать также рефлексотерапию. При неврите лицевого нерва также полезен лечебный массаж лица.
Уход за глазами при неврите лицевого нерва включает:
- закапывание искусственной слёзной жидкости или физраствора (каждые 1-2 часа)
- ношение очков
- ношение влажной повязки на глазу
- ночью необходимо применять специальную глазную смазочную мазь и закрывать глаз медицинской бумагой
- никогда не применять медицинские изделия из хлопка для контакта с глазом, так как хлопок царапает глазное яблоко
- при каком-либо дискомфорте в глазу, покраснение — необходимо обратиться к окулисту.
В условиях Клиники ЭКСПЕРТ лечащий врач может помочь пациенту, назначив лечение в комфортных условиях дневного стационара.
Прогноз
Прогноз неврита лицевого нерва зависит от его локализации и наличия сопутствующей патологии (отит, паротит, герпес). В 75% случаев происходит полное выздоровление, но при длительности заболевания более 3-х месяцев полное восстановление нерва встречается значительно реже. Рецидивирующие невриты имеют благоприятный прогноз, но каждый следующий рецидив протекает более тяжело и длительно.
Тяжёлые формы могут вызывать следующие осложнения:
- необратимые повреждения лицевого нерва
- неправильное отрастание нервных волокон, что приводит к непроизвольному движению одних мышц, когда человек пытается использовать другие — синкинезия (например, когда человек улыбается, у него могут непроизвольно закрываться глаза)
- частичная или полная потеря зрения, вызванная невозможностью опускать веки и, как следствие, избыточной сухостью глаз.
При стойких остаточных явлениях в отдалённом периоде (спустя 2 года) решается вопрос об оперативном лечении
Рекомендации
Для того, чтобы без риска для здоровья выяснить причину неврита лицевого нерва, исключить другие причины слабости мимической мускулатуры и получить адекватное, современное, комплексное лечение, мы рекомендуем обратиться к квалифицированному врачу неврологу.
Часто задаваемые вопросы
Можно ли массировать лицо при неврите лицевого нерва?
Обычный классический массаж при неврите не показан, т.к. это может привести к контрактурам мимических мышц на пораженной стороне. Показан специальный «точечный» массаж и лечебная физкультура.
У меня 3 раза был неврит лицевого нерва. Есть ли профилактическое лечение, чтобы избежать его снова?
Все зависит от причин, вызывающих рецидивирующий неврит лицевого нерва. Если он провоцируется вазоневральным конфликтом (лицевого нерва и сосудов), то возможно оперативное устранение этого конфликта. В остальных случаях следует избегать провоцирующих факторов (переохлаждений общих и местных — околоушной области и пр.).
У моей мамы появилась асимметрия лица. Это от неврита?
Причиной асимметрии лица может быть не только неврит лицевого нерва, но и более тяжелые заболевания, например, острое нарушение мозгового кровообращения, опухоль (невринома) слухового нерва или др. Для уточнения диагноза Вашей маме следует обратиться к врачу неврологу.
Истории лечения
История №1
Пациентка Т. 39 лет, в течение 3-х лет перенес 2 рецидива неврита левого лицевого нерва. Пациентка обратилась к врачу неврологу Клиники ЭКСПЕРТ, когда на фоне переохлаждения вновь появилась асимметрия лица.
Пациент прошел курс гормонотерапии, внутривенных капельных инъекций в дневном стационаре Клиники ЭКСПЕРТ и курс восстановительной терапии, включая точечный массаж и занятия лечебной физкультурой. Мимические движения полностью восстановились.
В ходе дообследования при МР-томографии мостомозжечкового угла слева был выявлен вазоневральный конфликт левого лицевого нерва. Пациентка была направлена на плановое нейрохирургическое лечение.
Доброкачественные образования подкожно-жировой клетчатки | СПб ГБУЗ «Городская поликлиника №122»
Доброкачественные образования подкожно-жировой клетчатки | СПб ГБУЗ «Городская поликлиника №122»
6
Фев
2016
Aтерома
Атерома — частая проблема, которая встречается у людей любого возраста и обоих полов. В чем же заключается суть этого заболевания? Это не опухоль, а киста, то есть атерома представляет собой «мешочек», имеющий капсулу и заполненный густыми желтоватыми массами, часто имеющими неприятный запах. Образуется в результате закупорки выводного протока сальной железы сгустившимся отделяемым. Атерома развивается на богатых сальными железами участках кожи (волосистая часть головы, лицо, спина, передняя брюшная стенка). Чаще всего атеромы встречается на волосистой части головы, на лице, спине в виде безболезненного округлой формы плотного образования на коже. При воспалении кожа над ним краснеет, размеры кисты увеличиваются, она становится болезненной.
Чем проявляется атерома?
Часто атерома бывает множественной. Представляет собой опухолевидное образование округлой формы, мягкой консистенции размером от 5 до 40 мм и более. Кожа над ней обычно не изменена, однако в случае присоединения вторичной инфекции, воспаления, может иметь красноватый оттенок.
Атерома подвижна вместе с окружающими тканями, безболезненна. Атерома может оставаться маленькой на протяжении многих лет, либо увеличиваться. Иногда атерома сообщается с поверхностью кожи через небольшое отверстие, через которое могут отделяться атероматозные массы (творожистые, с неприятным запахом). Часто атеромы нагнаиваются, кроме этого, может происходить разрыв атеромы в подкожную клетчатку.
Если атерома небольшая и не беспокоит больного, то ее можно не удалять. В остальных случаях показано хирургическое лечение. Атеромы удаляют под местной анестезией (обезболивание).
По внешнему виду атеромы и липомы очень схожи. Отличить их может только врач.
Что приводит к атероме?
Факторами, предрасполагающими к развитию атером, традиционно считаются неблагоприятные условия внешней среды и нарушения обмена веществ (хроническая травма, гипергидроз, гормональные дисфункции и пр.) Типичная локализация — лицо (надбровные дуги, область носогубного треугольника, подбородок, околоушные области), волосистая часть головы, задняя поверхность шеи, подмышечные впадины, межлопаточное пространство, промежность, половые губы, мошонка.
Лечение атеромы
Удаление атером возможно либо хирургическим путем (иссечение с последующим наложением косметических швов), либо, при небольших размерах кисты, удаление с помощью лазера.
Жировики (липомы)
В официальной медицине жировик называют липомой. Под этим термином понимают опухоль из жировой ткани, что видно даже из названия, которое состоит из двух греческих слов: «lipos» — «жир» и «оmа» — «опухоль». Причины возникновения жировиков до сих пор невыяснены.
Жировик может затрагивать не только кожу, но и жировую ткань, а также и другие виды тканей (как правило, соединительную).
В зависимости от глубины проникновения жировик различается по плотности: чем он глубже, тем плотнее. Наиболее часто жировик формируется под кожей. Он представляет собой неподвижное мягкое или эластичное образование, не причиняющее человеку никаких болезненных или неприятных ощущений. Жировик может появиться на любой части тела, где имеется жировая ткань: на голове, ноге, руке, спине, даже на половом члене.
Для уточнения диагноза рекомендуется провести ультразвуковое исследование. При подтверждении диагноза и согласии человека на хирургическое вмешательство опухоль удаляют. Эти же рекомендации распространяются и на жировики, образующиеся на других частях тела: ногах, руках, спине, животе и др.
Лечение липом
Жировик не представляет опасности для для состояния организма человека, так как является доброкачественной опухолью. Избавиться от липомы просто сбросив вес нельзя — жировик не исчезнет, так как это все же опухоль. Иногда наблюдается увеличение опухоли на фоне общего похудания. Жировики (липомы) удаляют под местной анестезией (обезболиванием). В большинстве случаев операция приводит к излечению.
Гигрома
Гигрома – образование, состоящее из достаточно хорошо выраженной капсулы и вязкого желеобразного прозрачного содержимого внутри. Нередко локализуется на кисти, и именно в этой области часто причиняет неудобства.
Четкого взгляда на причину возникновения этой напасти, как и многих других болезней – нет. Прослеживается связь с травмами, физическими нагрузками, но в ряде случаев гигрома появляется без всяких видимых причин. При этом образуется небольшое выбухание кожи, как будто внутри находится горошина или вишенка.
Излюбленная локализация образования – область лучезапястного сустава, хотя бывает, что она появляется и в других местах. Гигрома исходит из оболочек сустава, которые, вследствие неведомых нам причин, выпячиваясь между окружающими сустав связками и сухожилиями образуют характерное подкожное образование.
Она может длительно существовать, не причиняя неприятных ощущений, но со временем иногда появляются боли. Особенно часто беспокойства появляются у людей, которые вынуждены много работать руками. Поскольку гигрома связана с суставом, бывает, что жидкость перетекает в его полость. Тогда на какое-то время может создаваться впечатление, что образование исчезло, но, как правило, через какое-то время оно появляется вновь.
Дохирургическое лечение
В подавляющем большинстве случаев консервативные методы лечения бывают неэффективны. Попытки пунктировать гигромы – отсасывать шприцем жидкость, вводить туда различные вещества. При этом полость на время спадается, но сама оболочка никуда не девается, и жидкость рано или поздно накапливается вновь.
Совершенно ужасный и болезненный метод – раздавливание гигромы. В этом случае жидкость продавливается в полость сустава, или оболочка гигромы разрывается и содержимое изливается в ткани. Со временем, в лучшем случае все равно возникает рецидив. В худшем – в области травмированной гигромы может развиться воспалительная реакция вплоть до нагноения. После раздавливания рано или поздно оболочка заживает, восстанавливает свою герметичность, и гигромы появляется вновь.
Что делать самим?
Если вопрос с операцией еще не решился, а образование начинает интенсивно болеть, целесообразно постараться не нагружать больную руку. В идеале следует произвести иммобилизацию (создание неподвижности) сегмента конечности лонгетой. Местно и внутрь можно применять противовоспалительные препараты, неплохой эффект оказывает физиотерапия.
Когда делать операцию?
Гигрома – конечно, не рак, поэтому с операцией можно не спешить. Многие люди живут с этим образованием всею жизнь (иногда и не с одним), и не обращают на него никакого внимания. Об операции следует задуматься в случаях, когда гигрома создает неэстетичный внешний вид и вызывает боли при движениях. Еще одно показание к операции – быстрый рост образования. Если гирома явно увеличивается в размерах, затягивать с операцией не стоит, потому что большое образование будет труднее радикально удалить. А радикальная операция — основной залог отсутствия рецидива.
Галеппо Вадим Андреевич
Заведующий отделением, врач-хирург
Сиалоаденит – симптомы и лечение воспаления слюнных желез
Сиалоаденит — это воспаление слюнных желез. В полости рта расположены три пары больших слюнных желез: околоушные, подчелюстные и подъязычные. Они выделяют слюну и выводят ее через специальные протоки в полость рта, чтобы обеспечить нормальное пищеварение. Слюна смягчает пищу, а также помогает ее проглотить. Воспалительный процесс не только затрудняет выработку слюны и процесс питания, но и доставляет немало неудобств в силу появления болезненных симптомов. Лечением болезни занимается врач в отделении челюстно-лицевой хирургии, а в ряде случаев и инфекционист.
Причины силаденита
По характеру причин воспаления сиалоаденит бывает эпидемическим и неэпидемическим. В первом случае речь идет об инфекциях, и самой частой причиной поражения слюнных желез является паротит, или свинка. При этом вирус передается воздушно-капельным путем от зараженного к здоровому человеку.
Сиалоадениты неэпидемического характера чаще всего связаны с закупоркой протоков желез. Такое нарушение может быть спровоцировано травмой, попаданием инородного тела, образованием камней — сиалолитиазом.
Существуют факторы, увеличивающие вероятность развития сиалоаденита. Среди них:
- нерегулярная или неправильная гигиена полости рта;
- системные, соматические заболевания, приводящие к изменению состава и вязкости слюны;
- перенесенные инфекционные заболевания — вирусный энцефалит, грипп, ОРВИ и пр.;
- перенесенные оперативные вмешательства.
По локализации выделяют односторонний и двусторонний сиалоаденит, а по характеру воспаления патология может быть серозной, гнойной и гангренозной.
Симптомы заболевания
К основным симптомам сиалоаденита относят следующие:
- боль во время жевания;
- краснота, отек щеки, шеи;
- нарушение вкусового восприятия;
- неприятный привкус во рту;
- сухость слизистых оболочек;
- общее ухудшение самочувствия;
- затруднение при открывании рта.
При остром сиалоадените симптомы нарастают быстро и могут также быстро утихать. Однако при отсутствии должного лечения болезнь может приобрести хронический характер, поэтому даже при улучшении самочувствия важно обратиться к стоматологу.
Отсутствие терапии может стать причиной осложнений, к самым распространенным из которых относят образование гнойников (абсцессов), вторичное инфицирование — присоединение бактериальной инфекции к грибковой и др. Это потребует более серьезного вмешательства и длительного лечения, поэтому откладывать визит к врачу не стоит.
Особенности диагностики
Диагностика острого и хронического сиалоаденита начинается с осмотра полости рта. Врач отметит увеличение слюнных желез, определит характер выделений. При подозрении на абсцесс может потребоваться УЗИ. Лабораторные исследования помогут оценить общее состояние, тяжесть воспалительного процесса и верно подобрать лечение. При наличии гнойных выделений врач назначит бактериологический посев, чтобы определить флору и возбудитель заболевания и правильно подобрать антибактериальную терапию.
Иногда могут потребоваться такие методы диагностики, как:
- КТ черепной коробки;
- биопсия слизистой;
- ПЦР-исследования;
- Рентгенография, МРТ слюнных желез и пр.
Это позволит уточнить природу заболевания, исключить возможные тяжелые патологии и осложнения.
Методы лечения
Острые формы сиалоаденита необходимо лечить. Врач назначит лекарственные средства, усиливающие выделение слюны, а также антибактериальные препараты и антисептики для полоскания. Также дополнением может служить физиотерапия, например, УВЧ и лазерное воздействие. Облегчение при комплексном подходе может наступать уже на третьи сутки, а на 7−8-й день наступает полное выздоровление.
Лечение сиалоаденита предусматривает соблюдение гигиены полости рта. Важно чистить зубы не только дважды в день, но и после каждого приема пищи. Для облегчения жевания пищу лучше делить на небольшие кусочки. Не стоит употреблять горячую еду и напитки, пища должна быть комфортной температуры.
В качестве симптоматической терапии могут выступать жаропонижающие, обезболивающие средства. При их неэффективности и сильных болях могут проводят новокаиновые блокады.
Хронические формы болезни протекают упорнее, а потому и лечатся дольше. Оперативное лечение требуется при наличии таких показаний, как структурные изменения слюнных желез. Может быть использована гальванация — воздействие током, удаление камней, дренирование железы для удаления содержимого и очищения тканей. Удаление является крайней мерой, в большинстве случаев врачи стараются сохранить слюнные железы. Лечение проводится в условиях челюстно-лицевой хирургии.
При калькулезном силоадените возможно только хирургическое лечение: важно удалить камень, обработать слюнную железу с помощью антисептических средств.
Сиалоаденит у детей
Сиалоаденит нередко встречается у детей, при этом причиной болезни может быть не только паротит, но и цитомегаловирусная инфекция. В этом случае врач подберет специфическое лечение основного недуга.
При бактериальной природе заболевания показано лечение антибиотиками, активными в отношении грамположительных бактерий из рода стафилококков. Также врач подберет подходящие антисептики для полоскания рта. К общим рекомендациям относят коррекцию образа жизни, чтобы обеспечить увлажнение и стимуляцию повышенного слюноотделения. Помогут следующие меры:
- теплые компрессы;
- мягкий массаж воспаленной железы;
- тщательная гигиена полости рта;
- употребление лимонного сока, кислых жевательных конфет и других продуктов, стимулирующих выработку слюны.
При лечении сиалоаденита специалист может порекомендовать рассасывать кусочек лимона или другого кислого продукта.
При неэффективности мер и наличии показаний может быть выполнено хирургическое вмешательство. Иногда показана поверхностная паротидэктомия — иссечение подчелюстной железы. Однако это крайняя мера, врач постарается сохранить собственные ткани и справиться с воспалением без хирургического вмешательства.
Возможные осложнения
Заболевание не несет в себе серьезной опасности для здоровья и жизни, но существенно ухудшает общее состояние и может стать причиной осложнений при отсутствии своевременного подходящего лечения. К основным последствиям относят:
- распространение гнойного процесса и формирование воспалительных заболеваний полости рта;
- присоединение вторичной инфекции;
- паротит;
- тромбофлебит;
- медиастинит — воспаление средостения;
- склеивание стенок слюнной железы, что приводит к полной неработоспособности и необходимости удаления;
- сепсис с поражением слизистых оболочек жизненно важных органов и др.
Именно поэтому и взрослым, и детям важно своевременно обратиться к стоматологу и пройти курс лечения.
Особенности профилактики
Чтобы предупредить сиалоаденит, важно отказаться от курения, придерживаться здорового образа жизни, своевременно санировать полость рта. Лечением общих инфекций и воспалительных заболеваний полости рта должны заниматься только квалифицированные специалисты.
шишек и шишек у детей — что, почему и когда?
Что это за шишка на голове?
Или на шее, или на глазу, или на ноге?
Обычно беспокоиться не о чем.
«Шишки и шишки возникают у некоторых детей без всякой причины, не связанной с тем, что они ели или сколько времени они проводили на солнце», — говорит Венди Су, доктор медицинских наук, детский хирург из Стэнфордского детского здравоохранения, которая также видит пациенты в Ист-Бэй в рамках нашего партнерства с John Muir Health.«Некоторые уйдут сами по себе; те, которые этого не делают, обычно безвредны «.
Детская хирургия — одна из 20+ педиатрических специальностей и услуг, которые мы с гордостью предлагаем в рамках нашего партнерства с John Muir Health.
Тем не менее, родители должны знать об определенных типах шишек или шишек, и они могут попросить своего лечащего врача проверить их.
Что такое шишки и шишки?
Шишки и шишки бывают разных форм, в том числе:
- Опухоли. Больше всего родителей беспокоит вопрос: «Это опухоль или злокачественная опухоль?» Подавляющее большинство этих поверхностных опухолей доброкачественные (не злокачественные). Липома (жировая опухоль) — частый пример. Есть много типов таких доброкачественных опухолей; большинство из них можно оставить в покое или легко удалить, если они станут надоедливыми.
- Кисты. Они часто возникают из придатков кожи и могут быть удалены, если они разрастаются или вызывают боль, или для предотвращения инфекции. Некоторые кисты могут быть доброкачественными опухолями, некоторые — врожденными, а некоторые — всеми тремя, но, опять же, большинство из них можно оставить в покое или легко удалить, если они станут надоедливыми.
- Увеличенные лимфатические узлы. Лимфатические узлы маленьких детей могут увеличиваться в размерах при простуде или инфекции, а затем вернуться в нормальное состояние, когда ребенку станет лучше. Но если они больше дюйма или быстро разрастаются группами, их следует проверить у врача.
- Врожденные образования. Есть много видов врожденных образований. Родители могут впервые заметить эти шишки, когда они заразятся и будут кровоточить или болезненны. Некоторые из них поверхностные, на поверхности кожи.Другие могут быть больше и несколько глубже; они могут состоять из скоплений губчатых лимфатических сосудов (называемых лимфатическими пороками). Для подтверждения диагноза можно использовать ультразвуковое исследование.
- Шишки в груди. Почти все уплотнения в груди у девочек доброкачественные. Самый распространенный вид — фиброаденома. Он гладкий, эластичный и подвижный. Фиброаденомы можно безопасно наблюдать, если они не растут быстро или не вызывают боли.
Где они появляются?
Шишки и неровности могут появиться на любом участке тела; они чаще всего располагаются на голове или шее.Родитель или ребенок могут заметить их, расчесывая волосы, или увидеть, как они шевелятся, когда ребенок глотает. Также могут появиться неровности на ногах или туловище.
Очень маловероятно, что шишка является злокачественной, но, как правило, обращайтесь к врачу за любой шишкой или шишкой, которая быстро растет или показывает внезапные изменения, особенно в области шеи.
Что делать родителям, если у их ребенка шишка или шишка?
«Во-первых, не волнуйтесь, — говорит доктор Су. «И не ищите ответы в Интернете — вы будете завалены информацией, большая часть которой не имеет отношения к вашему ребенку.Доктор Су советует вам сфотографировать комок с ориентиром, например, десятицентовиком или линейкой рядом с ним. Сделайте еще один снимок через неделю или две, чтобы увидеть любые изменения в размере или внешнем виде. Отправьте фотографии своему врачу и запишитесь на прием, если что-то быстро изменится.
Вероятность того, что опухоль будет злокачественной, очень мала — менее пяти случаев из тысячи. Но если это рак, лечение доступно.
И хотя большинство шишек и шишек доброкачественные, ваш врач может порекомендовать операцию по их удалению, чтобы предотвратить постоянный рост или инфекцию.
Доктор Су советует: «В случае сомнений обратитесь к врачу. Я бы предпочел, чтобы пациент пришел ко мне на прием по поводу чего-то, что оказалось ничем, чем пропустить что-то серьезное «.
Нейробластома — NHS
Нейробластома — это редкий тип рака, который чаще всего поражает младенцев и детей младшего возраста.
Он развивается из специализированных нервных клеток (нейробластов), оставшихся после развития ребенка в утробе матери.
Нейробластома чаще всего возникает в одном из надпочечников, расположенных над почками, или в нервной ткани, которая проходит вдоль спинного мозга в области шеи, груди, живота или таза.
Может распространяться на другие органы, такие как костный мозг, кости, лимфатические узлы, печень и кожу.
Он поражает около 100 детей ежегодно в Великобритании и чаще всего встречается у детей в возрасте до 5 лет.
Причина неизвестна. В очень редких случаях поражаются дети из одной семьи, но, как правило, нейробластома не передается в семье.
Симптомы нейробластомы
Симптомы нейробластомы различаются в зависимости от того, где находится рак и распространяется ли он.
Ранние симптомы могут быть расплывчатыми и трудноразличимыми, и их легко принять за симптомы более распространенных детских состояний.
Симптомы могут включать:
- опухший болезненный животик, иногда с запором и затрудненным мочеиспусканием
- Одышка и затруднение глотания
- шишка на шее
- синяки на коже и синяки, особенно вокруг глаз
- Слабость в ногах и неустойчивая походка с онемением в нижней части тела, запором и затрудненным мочеиспусканием
- Усталость, потеря энергии, бледность кожи, потеря аппетита и потеря веса
- Боль в костях, хромота и общая раздражительность
- редко, судорожные движения глаз и мышц
Обратитесь к терапевту или свяжитесь с NHS 111, если вы беспокоитесь, что ваш ребенок может серьезно заболеть.
Анализы на нейробластому
Можно провести ряд тестов, если предполагается, что у вашего ребенка нейробластома.
Эти тесты могут включать:
- Анализ мочи — для проверки наличия определенных химических веществ, вырабатываемых клетками нейробластомы и обнаруженных в моче
- сканирование — например, ультразвуковое сканирование, компьютерная томография и магнитно-резонансная томография различных частей тела для детального изучения этих областей
- сканирование mIBG — это включает инъекцию вещества, поглощаемого клетками нейробластомы
- биопсия — взятие образца клеток из опухолевой ткани для исследования под микроскопом для определения типа рака; образец обычно удаляется под общим наркозом с помощью специальной иглы
- Биопсия костного мозга — чтобы узнать, есть ли раковые клетки в костном мозге
После того, как эти тесты будут завершены, обычно можно будет подтвердить, является ли диагноз нейробластома, и определить, на какой стадии она находится.
Стадии нейробластомы
Как и большинство других видов рака, нейробластома находится в стадии. Это указывает на то, распространился ли он, и если да, то как далеко.
Система стадирования, используемая для нейробластомы:
- стадия L1 — рак находится только в одном месте, не распространился и может быть удален хирургическим путем
- стадия L2 — рак находится в одном месте и не распространился, но не может быть безопасно удален хирургическим путем
- стадия М — рак распространился на другие части тела
- стадия Ms — рак распространился на кожу, печень или костный мозг у детей в возрасте до 18 месяцев
Знание стадии нейробластомы вашего ребенка позволит врачам решить, какое лечение лучше.
Лечение и перспективы нейробластомы
Некоторым младенцам и младенцам младше 18 месяцев с нейробластомой стадии L1 или Ms, у которых нет симптомов, может не потребоваться лечение, поскольку иногда рак может пройти сам по себе.
Основные методы лечения нейробластомы:
- Операция по удалению рака — иногда это все, что нужно
- Химиотерапия — это может быть единственное необходимое лечение или ее можно назначить для уменьшения рака перед операцией
- лучевая терапия — иногда может использоваться после операции для уничтожения любых оставшихся раковых клеток в пораженной области
- Высокодозная химиотерапия с последующей трансплантацией стволовых клеток — когда стволовые клетки вашего ребенка собираются, замораживаются и хранятся до интенсивной химиотерапии, а затем возвращаются им после этого
- иммунотерапия — где дается лекарство, которое напрямую нацелено на клетки нейробластомы, хотя оно еще не используется в повседневной практике.
Динутуксимаб бета
Динутуксимаб бета — это лекарство нового типа, которое можно использовать, когда есть вероятность рецидива нейробластомы после традиционного лечения.
Он доступен в NHS для детей, которые хотя бы частично ответили на химиотерапию высокими дозами с последующей трансплантацией стволовых клеток, и которые еще не прошли иммунотерапию.
Врач, отвечающий за уход за вашим ребенком, должен сказать вам, подходит ли динутуксимаб бета для вашего ребенка.
Лекарство действует, воздействуя на раковые клетки, а затем убивая их.
Динутуксимаб бета вводится через насос в вену (инфузия).Курс лечения составляет 35 дней.
Вполне вероятно, что в это время вашему ребенку придется находиться в больнице.
Динутуксимаб бета может вызывать нервную боль, особенно в начале курса.
Из-за этого лекарство назначают в сочетании с сильнодействующим болеутоляющим морфином, который может вызвать у ребенка сонливость.
Outlook
Перспективы нейробластомы значительно различаются, и обычно лучше для детей младшего возраста, у которых рак не распространился.
Ваши врачи смогут предоставить вам более конкретную информацию о вашем ребенке.
Почти половина нейробластом может вернуться, несмотря на интенсивное лечение.
В таких случаях часто необходимо дальнейшее лечение.
Группы поддержки и благотворительные организации
Сказать, что у вашего ребенка рак, может быть неприятным и пугающим опытом.
Возможно, вам будет полезно обратиться в группу поддержки или в благотворительную организацию, например:
Это хорошие источники дополнительной информации и советов.У них также могут быть местные группы поддержки в вашем районе, где вы можете встретиться с другими родителями.
Клинические испытания
Если у вашего ребенка диагностирована нейробластома, вас могут попросить принять участие в клиническом исследовании.
Клинические испытания используются для оценки эффективности различных методов лечения.
Если вам интересно, спросите своих врачей о любых исследованиях, в которых может участвовать ваш ребенок.
Вы также можете выполнить поиск в базе данных клинических испытаний нейробластомы, чтобы узнать, какие исследования проводятся в настоящее время.
Последняя проверка страницы: 15 августа 2019 г.
Срок следующего рассмотрения: 15 августа 2022 г.
Когда родителям следует опасаться образования шишки у ребенка
Недавно я просматривал онлайн-форум, посвященный проблемам со здоровьем у детей. (Что я могу сказать? Иногда мне нужно вдохновение.) На форуме была одна ветка, которая была значительно длиннее любой другой. Родитель за родителем писали о том, как они заметили узел у своего младенца или малыша.Это беспокойство соответствует тому, что я вижу на практике. Необъяснимый узел на голове — частая причина, по которой родители приносят своего ребенка на обследование.
Первое, что приходит в голову родителям, — это что-то плохое, например, рак. К счастью, об этих шишках почти всегда не о чем беспокоиться. В худшем случае может потребоваться хирургическое удаление опухолей (кист), но это бывает редко.
Вот что замечают родители:
- Лимфатические узлы. Безусловно, это самые распространенные образования, которые родители замечают и вызывают беспокойство. Большинство родителей понимают, что лимфатические узлы можно найти на шее, но не знают, что они также находятся вокруг ушей и в задней части черепа. Резиновый узелок размером с горошину под кожей — не о чем беспокоиться. Часто они обнаруживаются у младенцев (2 месяца), что приводит к визиту в кабинет (если у вас есть младенец, пощупайте его затылок на несколько дюймов выше шеи … вы понимаете, о чем я?). Здоровые лимфатические узлы колеблются в размерах, они увеличиваются и уменьшаются.Плохие лимфатические узлы продолжают расти, и они не являются незаметными. Если лимфатический узел того же размера, что и месяц назад, он здоров. Лимфатический узел должен быть размером не меньше мрамора, прежде чем я даже взмахну ресницей. Даже в этом случае я просто перепроверяю его через несколько недель, чтобы убедиться, что он не продолжает расти.
- Врожденные кисты. На голове есть определенные участки, в которых дети могут родиться с врожденной кистой. Иногда они могут заразиться и привести к проблемам. Однако некоторые люди могут прожить всю жизнь с кистой без каких-либо проблем.Типичные местоположения — перед ухом (преаурикулярная киста), в передней средней части шеи (киста щитовидно-язычного протока) или по бокам шеи (киста плечевой щели). Кисты в этих местах также могут иметь ямочки или туннели от кожи до кисты. Иногда их необходимо удалять хирургическим путем. В других случаях их можно просто наблюдать на предмет проблем. (У вашего любимого педиатра среднего возраста, ведущего блог, киста щитовидно-язычного протока. Она никогда не вызывала у меня никаких проблем и не очень заметна, поэтому я просто жил с ней.)
- Дермоидные кисты. За свою карьеру я, наверное, видел 3-4 детей с кистой на брови. Обычно они располагаются в части брови, ближайшей к виску. Они эластичные и размером с горошину или фасоль. Поскольку они иногда могут разорваться из-за травмы и вызвать сильную воспалительную реакцию, их часто удаляют хирургическим путем.
- Костный узел на черепе младенца. У младенцев часто бывает отек или синяк черепа после родов.Эти участки травмы иногда кальцифицируются, что приводит к образованию твердого костного узла на черепе. Это определенно то, что родители замечают и беспокоят. Эта кальцинированная область не опасна и имеет тенденцию к реконструкции и исчезновению по мере роста черепа, как правило, в течение нескольких месяцев.
Эти комки, безусловно, вызывают непропорционально большую тревогу по сравнению с истинным риском, исходящим от них. Если шишка небольшая и ее трудно найти, вероятность того, что она представляет собой что-то, что необходимо срочно оценить, вероятно, равна нулю.То, что меня беспокоит, обычно очевидно. Другими словами, я вижу это через всю комнату. В противном случае осторожное ожидание, вероятно, будет самым безопасным, наименее инвазивным и наиболее экономичным методом лечения опухолей и шишек на голове.
Майкл Гонсалес — педиатр, ведущий блог по адресу The Anxious Parent .
Разместите гостевой пост и будьте услышаны.
Шишка на коже
Это симптом вашего ребенка?
- Шишка на коже, покрытая нормальной кожей
- Также включается припухлость кожи на одном месте (локализованная)
Причины образования комков на коже
- Укусы насекомых. Самая частая причина появления зудящей шишки — укус комара. Другие насекомые также могут вызывать небольшие шишки.
- Жало. Укус пчелы может вызвать болезненную шишку. Отек может стать довольно большим.
- Лимфатические узлы. Наиболее частая причина ощущения припухлости или образования под кожей. Обычно встречается в шее или паху. Узлы имеют границу или край и подвижны. Это не относится к опухоли, наблюдаемой при укусах насекомых. Лимфатические узлы увеличиваются при инфекциях.
- Гематома кожи головы. Самая частая причина образования шишки на голове — гематома кожи головы (гусиное яйцо). У ребенка младше 2 лет травма может быть незаметна.
- Травмы. Новые шишки в любом месте могут быть вызваны травмой, которую не наблюдали. Часто с припухлостью присутствует синяк.
- Каллус. Сломанные кости заживают с образованием новой кости. Медицинский термин — мозоль. Костная мозоль на ощупь похожа на костный узел, который больше, чем сама кость.Костная мозоль чаще всего ощущается после перелома ключицы.
- Кипит. Фурункул — это кожный нарыв. Это вызывает очень болезненную красную шишку.
Шишки, являющиеся нормальной частью тела
- Грудной зачаток. Небольшой войлочный комок в форме диска под соской. Это указывает на наступление полового созревания у девочек 7-12 лет.
- Внешний затылочный бугор. Фетровый костяной комок у основания черепа на спине.
- Сосцевидный отросток. Костистая шишка на ощупь позади каждого нижнего уха.
- Мечевидный отросток. Небольшая твердая опухоль на нижнем конце грудины (грудина).
Общие объекты, используемые для определения размера
- Ластик для горошины или карандаша: дюйма или 6 мм
- Размер: дюйма или 1,8 см
- Четверть: 1 дюйм или 2,5 см
- Мяч для гольфа: 1 ½ дюйма или 3,8 см
- Теннисный мяч: 2 ½ дюйма или 6,4 см
Когда обращаться по поводу образования опухоли на коже
Позвоните врачу или обратитесь за помощью сейчас
- Покраснение, распространяющееся от опухоли с повышением температуры тела
- Отек и болезненность паха
- Возраст менее 12 месяцев и на коже головы.Исключение: нормальная шишка на спине у основания черепа.
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что ваш ребенок нуждается в осмотре, и проблема является неотложной
Обратитесь к врачу в течение 24 часов
- Покраснение, распространяющееся от опухоли без температуры
- Подозрение на фурункул (болезненный, без зуда, красная шишка)
- Возраст 12 месяцев и старше, на коже черепа. Исключение: нормальная шишка на спине у основания черепа.
- Невозможно нормально двигать ближайший сустав (полностью согнуть и выпрямить)
- Отек болезненный, причина неизвестна
- Вы думаете, что вашего ребенка нужно осмотреть, но проблема не срочна
Обратиться к врачу в рабочее время
- Большая шишка более 1 дюйма (2.5 см) и причина неизвестна
- Небольшая припухлость сохраняется более 7 дней и причина неизвестна
- У вас есть другие вопросы или проблемы
Самостоятельный уход на дому
- Небольшая припухлость присутствует 7 дней или меньше, причина неизвестна. Причина: вероятно, из-за укусов насекомых не наблюдалось.
- Грудной зачаток — нормальная шишка под соском
- Внешний затылочный бугор — нормальная шишка на затылке
- Сосцевидный отросток — нормальная шишка за каждым нижним ухом
- Мечевидный отросток — нормальная шишка внизу грудины
Отделение неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу
Лечение небольшой шишки или опухоли
- Что следует знать:
- Большинство новых опухолей возникает из-за укусов насекомых. Укусы комаров составляют 90% из них. Ваш ребенок может даже не знать, что его укусили.
- Заподозрите укус насекомого, если есть укусы других частей тела.
- Хотя большинство укусов насекомых вызывают небольшую красную шишку, некоторые из них больше (как улей).
- Это не означает, что у вашего ребенка аллергия или укус инфицирован.
- Вот несколько советов по уходу, которые должны помочь.
- Холодный компресс для набухания:
- Приложите холодный компресс или холодную влажную мочалку на 20 минут.
- Стероидный крем от зуда:
- Если отек вызывает зуд, используйте 1% крем с гидрокортизоном (например, Cortaid). Рецепт не требуется.
- Делайте это 3 раза в день.
- Лекарство от аллергии при зуде или отеке:
- При сильном зуде или отеке дайте лекарство от аллергии перорально.Рецепт не требуется.
- Бенадрил — лучший. При необходимости повторяйте каждые 6 часов.
- Если у вас дома есть только другое лекарство от аллергии (но не Бенадрил), используйте его. Следуйте инструкциям на упаковке.
- Чего ожидать:
- Большинство укусов насекомых вызывают зуд или боль в течение 1-2 дней.
- Пик опухоли обычно наступает через 2 дня, но может длиться и неделю.
- Если припухлость увеличивается или не проходит, ее нужно исследовать.
- Позвоните своему врачу, если:
- Отек становится очень болезненным
- Возникает лихорадка
- Отек становится большим (более 1 дюйма или 2.5 см)
- Отек длится более 7 дней
- Вы думаете, что вашему ребенку нужно быть на виду
- Вашему ребенку становится хуже
Шишки, которые являются нормальной частью тела
- Груди — нормальные Шишка под соском:
- Грудные почки — это нормальные маленькие дискообразные резиновые комочки, которые ощущаются под соском.
- Возраст. Обычно они возникают у девочек 8–12 лет и являются первым признаком полового созревания.Иногда они даже нормальны у 7-летних.
- Одна сторона. Иногда они начинаются только с одной стороны. Не беспокойся об этом. Через 2–3 месяца на другой стороне также появится грудной зачаток.
- Важность. Вся грудь полностью развивается из зачатка грудки, для полного развития требуется 2–3 года.
- Симптомы. Грудные почки обычно могут быть несколько нежными.
- Осторожно : Никогда не сжимайте и не массируйте грудные почки.Причина: может вызвать серьезную инфекцию.
- Риски . Никто. Грудные почки не имеют риска превратиться в рак.
- Последующие действия. Вы можете попросить врача вашего ребенка проверить грудную почку во время следующего регулярного визита к врачу.
- Внешний затылочный бугор — нормальная шишка на затылке:
- Шишка, которую вы ощущаете у основания черепа сзади, является нормальной. Это костлявая часть черепа, которая выступает вперед и кажется твердой.
- Если пощупать, то найдешь на себе или других детях.
- Это не вызвано какой-либо травмой.
- Сосцевидный отросток — нормальная шишка за ухом:
- Сосцевидный отросток — это костная шишка, которую вы можете почувствовать за нижним ухом.
- Мышцы, поворачивающие шею, прикрепляются к сосцевидному отростку.
- У мужчин процесс более выражен из-за более крупных мышц шеи.
- Сосцевидный отросток заполнен воздушными ячейками, которые соединяются с внутренним ухом.
- Мечевидный отросток — нормальная шишка в нижней части грудины:
- Небольшая твердая шишка в нижнем конце грудины (грудины) является нормальным явлением. Это называется мечевидным отростком. Вы можете это почувствовать.
- Это более заметно у младенцев и худых детей. Иногда это более заметно при вдохе.
- Если вы внимательно пощупаете, вы найдете его на себе или других детях.
- Он состоит из хряща, но превращается в кость у взрослых.
- Позвоните своему врачу, если:
- У вас есть другие вопросы или проблемы
И помните, обратитесь к своему врачу, если у вашего ребенка появятся какие-либо симптомы «Позвоните своему врачу».
Заявление об ограничении ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 30.05.2021
Последняя редакция: 11.03.2021
Авторские права 2000-2021.Schmitt Pediatric Guidelines LLC.
процедур лечения лимфатической мальформации | Детская Миннесота
Что вызывает лимфатическую мальформацию?
Лимфатические мальформации — это результат проблем, которые развиваются до рождения в сосудах лимфатической системы, которая играет центральную роль в защите организма от инфекций и болезней. Сосуды отводят водянистую жидкость (лимфу) из тканей и транспортируют ее к лимфатическим узлам, где уничтожаются бактерии, вирусы и другие патогенные микроорганизмы.Затем сосуды отправляют очищенную жидкость обратно в кровоток.
Лимфатическая мальформация возникает, когда сосуды не формируются должным образом, закупориваются и расширяются. Затем в них накапливается лимфа, что приводит к образованию кист, заполненных жидкостью. Кисты обычно становятся больше по мере роста будущего ребенка, хотя иногда они спонтанно уменьшаются или даже исчезают.
Когда лимфатическая мальформация обнаруживается на очень ранних сроках беременности, она может быть связана с хромосомной аномалией, такой как синдром Дауна (трисомия 21), синдром Тернера или синдром Нунана.Это также может быть связано с другими врожденными дефектами, такими как порок сердца. По этим причинам рекомендуется тщательное последующее ультразвуковое наблюдение.
Как диагностируется лимфатическая мальформация?
Лимфатические мальформации, которые проявляются на ранних сроках беременности, обычно образуются между 9 -й и 16 -й неделями беременности и часто диагностируются во время обычного пренатального ультразвукового исследования или генетического скринингового обследования. Вас направят к генетику, поскольку ранние лимфатические аномалии могут быть связаны с хромосомными аномалиями.Подробное ультразвуковое исследование также будет рекомендовано на более поздних сроках беременности, чтобы оценить анатомию вашего ребенка, поскольку ранняя лимфатическая деформация также может указывать на наличие другого врожденного дефекта. Часть этой оценки будет проводиться детским кардиологом, который оценит анатомию сердца ребенка.
Лимфатические мальформации, которые проявляются на более поздних сроках беременности, могут быть обнаружены во время обычного УЗИ, или ваш врач может отметить, что ваш живот кажется больше, чем ожидалось для ваших недель беременности, и назначить УЗИ.Если ваш врач подозревает наличие одного из этих пороков развития с помощью ультразвукового исследования, он или она может порекомендовать дополнительные визуализационные тесты, такие как магнитно-резонансная томография плода (МРТ), чтобы оценить степень порока развития и любое возможное влияние, которое оно может оказывать на развитие внутренних органов малыша.
Как лечить лимфатическую мальформацию до рождения?
Пренатальное ведение детей с лимфатическими мальформациями начинается со сбора информации о серьезности заболевания и возможной связи с хромосомной аномалией.Для сбора этой информации мы можем использовать несколько различных технологий, включая УЗИ плода с высоким разрешением, МРТ плода, эхокардиографию плода, амниоцентез и биопсию ворсин хориона (CVS). Специалист-генетик проконсультирует вас по различным вариантам выявления хромосомных аномалий, а специалист по материнству и плоду обсудит визуализацию и последующее наблюдение.
Что такое УЗИ плода с высоким разрешением?
Ультразвуковое исследование плода с высоким разрешением — это неинвазивный тест, выполняемый одним из наших ультразвуковых специалистов.В тесте используются отраженные звуковые волны для создания изображений ребенка в утробе матери. Мы будем использовать ультразвуковое исследование, чтобы следить за ростом лимфатической мальформации вашего ребенка — и за любым влиянием, которое она может оказывать на внутренние органы вашего ребенка — на протяжении всей беременности.
Что такое магнитно-резонансная томография плода (МРТ)?
МРТ плода — еще один неинвазивный тест. Он использует большой магнит, импульсы радиоволн и компьютер для создания подробных изображений органов и других структур вашего ребенка в утробе матери.Эта процедура включает сканирование мамы и ребенка, частично находясь внутри нашего аппарата МРТ. Тест немного громкий, но занимает всего около 30 минут и не вызывает дискомфорта.
Что такое эхокардиограмма плода?
Эхокардиография плода (сокращенно «эхо») проводится в нашем центре детским кардиологом (врачом, специализирующимся на пороках сердца плода). Эта неинвазивная ультразвуковая процедура с высоким разрешением конкретно исследует структуру и функционирование сердца ребенка в утробе матери.Этот тест важен, потому что лимфатические аномалии иногда связаны с пороками сердца.
Что такое амниоцентез?
Амниоцентез проводится для анализа околоплодных вод вокруг вашего ребенка. Эта жидкость будет содержать некоторые из клеток вашего ребенка, которые предоставят нам полный набор хромосом вашего ребенка для анализа. Затем мы можем оценить, связана ли причина лимфатической мальформации с хромосомной аномалией. Процедура амниоцентеза проста и может быть проведена в нашей клинике.Для взятия пробы жидкости необходимо ввести небольшую иглу в брюшную полость матери и в амниотический мешок. Получение окончательных результатов теста в нашей лаборатории обычно занимает несколько дней. Эта информация будет очень важна для составления вашего плана ухода и помощи неонатологу в уходе за вашим младенцем после рождения.
Что такое биопсия ворсин хориона (CVS)?
Этот тест включает взятие небольшого образца ткани плаценты, которая прикрепляется к матке.Затем некоторые плацентарные клетки проверяются на наличие признаков хромосомной аномалии. Образец получают одним из двух способов: путем введения тонкой трубки (катетера) через шейку матки в матку или путем введения иглы в брюшную полость матери. Используется местная анестезия, и трубка или игла подводятся к плаценте с помощью ультразвука. CVS можно выполнить немного раньше, чем амниоцентез, обычно между 10 -й и 14 -й неделями беременности.
Что произойдет после завершения моей оценки?
После того, как мы соберем всю анатомическую и диагностическую информацию из тестов, вся наша команда встретится с вами, чтобы обсудить результаты.Лимфатические мальформации обычно нельзя вылечить до рождения ребенка. Тем не менее, мы будем активно подходить к лечению этого заболевания во время вашей беременности. Мы будем очень внимательно следить за матерью и ребенком, наблюдая за тем, как растет порок, и за любыми потенциальными осложнениями, которые могут развиться. Мы также будем следить, чтобы увидеть, уменьшится ли и / или исчезнет ли порок, как это иногда бывает.
Иногда лимфатическая аномалия давит на пищевод и препятствует глотанию плода.Если это произойдет, может возникнуть избыточное количество околоплодных вод (многоводие ) . В этих случаях может потребоваться удаление излишка околоплодных вод — процедура, называемая амниоредукцией, — чтобы помочь матери чувствовать себя более комфортно. Амниоредукция похожа на амниоцентез. В амниотический мешок под контролем ультразвука вводится небольшая игла, а затем часть жидкости сливается.
Лимфатическая аномалия может также давить на дыхательные пути ребенка. Если есть подозрение на это, ваша медицинская бригада может обсудить особый вид родов, который называется EXIT (Ex-utero Intrapartum Treatment).Процедура EXIT — это специализированный вид кесарева сечения. Ребенок частично рождается, оставаясь прикрепленным к плаценте. Это позволяет ребенку получать кислород и питательные вещества от матери, в то время как хирург вставляет дыхательную трубку в дыхательные пути ребенка. Как только трубка установлена, ребенок может полностью родиться.
Если лимфатическая деформация находится в другом месте внутри ребенка, мы будем внимательно следить за этой конкретной областью, чтобы убедиться, что нет повреждений. При необходимости нам может потребоваться обсудить варианты досрочной или специализированной доставки.
Как лечится лимфатическая мальформация после рождения?
Наша цель состоит в том, чтобы роды вашего ребенка произошли как можно ближе к сроку родов, но младенцев с большой лимфатической мальформацией иногда необходимо рожать раньше срока и путем кесарева сечения. Ваш ребенок родится в Центре матери и ребенка в Эбботт Северо-Западный и Детский Миннесота в Миннеаполисе или в Центре матери и ребенка в Юнайтед и Детском Миннесоте в Сент-Поле. Детский Миннесота — один из немногих центров по всей стране, где родильный центр расположен на территории больничного комплекса.Это означает, что ваш ребенок родится всего в нескольких футах от нашего отделения интенсивной терапии новорожденных (NICU). Кроме того, многие врачи, с которыми вы уже встречались, будут присутствовать во время или сразу после рождения вашего ребенка, чтобы помочь сразу же позаботиться о нем.
Вашему ребенку может потребоваться специализированная медицинская помощь после рождения, и поэтому он может быть доставлен в наше отделение интенсивной терапии. Например, если лимфатическая деформация давит на дыхательные пути ребенка, можно использовать механический дыхательный аппарат (вентилятор), чтобы помочь ребенку дышать.Если рост мешает вашему ребенку кормить грудью или брать бутылочку, вашего ребенка также могут поместить на специальные внутривенные (IV) линии для доставки необходимых питательных веществ и лекарств.
Ваш ребенок будет проходить дополнительные тесты после рождения, чтобы помочь нам поставить окончательный диагноз степени порока развития и определить возможные методы лечения. Эти тесты будут включать передовые методы визуализации, такие как ультразвук, МРТ и специальный вид рентгеновского излучения, известный как сканирование компьютерной томографии (КТ).КТ-изображения более детализированы, чем стандартные рентгеновские снимки.
После того, как будет проведена тщательная оценка состояния вашего ребенка, ваша бригада комплексного ухода в Центре ухода за плодами Среднего Запада объяснит вам полученные результаты и объяснит, что они означают с точки зрения лечения. Варианты лечения, которые лучше всего подходят для вашего ребенка, будут зависеть от размера и местоположения лимфатической мальформации, а также от других факторов, включая общее состояние здоровья вашего ребенка, его способность переносить определенные лекарства и процедуры, а также ваше общее состояние. предпочтения.
Доступно несколько подходов к лечению, в том числе следующие:
- Ждать и ждать. В некоторых случаях, особенно если киста небольшого размера или не угрожает дыхательным путям, лучший подход к лечению — просто держать порок развития под наблюдением. Лимфатические мальформации иногда спонтанно истощаются и уменьшаются.
- Чрескожный дренаж. При этой процедуре делается разрез лимфатической мальформации и отводится жидкость, обычно через небольшую трубку (катетер).Чрескожный дренаж обычно проводится в сочетании со склеротерапией или хирургическим вмешательством.
- Это лечение, которое проводится, когда ребенок находится под общим наркозом, включает в себя введение специального лекарства в порок развития. Врач будет использовать ультразвуковое исследование, чтобы направить инъекцию лекарства в нужное место. Лекарство удаляет (разрушает) кисту, разрушая ее стенки. Затем жидкость сливают через дренажную трубку. Может потребоваться повторение процедур склеротерапии.Ваш ребенок останется в больнице до тех пор, пока лечение не будет завершено и пока не исчезнут признаки отека дыхательных путей (если порок развития находится в области шеи или груди).
- Лазерная терапия. При этом лечении, которое проводится под общим наркозом, кисты разрушаются сильным светом. Обычно требуется несколько сеансов лечения, растянутых на многие месяцы. Лазерная терапия чаще всего используется для лечения лимфатических мальформаций, затрагивающих кожу или слизистые оболочки (тонкий слой кожи, выстилающий нос, рот и другие полости тела и выделяющий слизь для предотвращения высыхания этих полостей).
- Удаление хирургическое. Операция может использоваться для удаления некоторых лимфатических мальформаций, особенно небольших и не окружающих важные части тела и органы.
- Лечебная терапия. В некоторых случаях лекарства используются для лечения лимфатических мальформаций. Одним из таких лекарств является сиролимус, лекарство, используемое пациентами после трансплантации органов, чтобы их иммунная система не отторгала их новый орган. Одним из эффектов, которые сиролимус оказывает на организм, является подавление неконтролируемого роста кровеносных сосудов в лимфатической системе.Подавляя этот рост, лекарство сокращает существующие лимфатические аномалии и предотвращает образование новых. Если вашему ребенку рекомендована эта терапия, в вашу команду будет входить детский гематолог из центра сосудистых аномалий при Детском центре Миннесоты.
Каков прогноз моего ребенка?
При отсутствии генетических аномалий прогноз для детей, рожденных с лимфатическими аномалиями, отличный. У них нормальная, активная, счастливая жизнь.Результаты более разнообразны для детей, рожденных с генетическими аномалиями. Их прогноз зависит от степени аномалии.
Потребуется ли моему ребенку долгосрочное наблюдение?
Из-за потенциальных проблем со здоровьем, связанных с лимфатическими мальформациями, а также из-за того, что лечение необходимо часто повторять, вашему ребенку, вероятно, потребуется долгосрочное наблюдение. В Детском центре Миннесоты мы будем работать с вами, чтобы разработать подробный план ухода за вашим ребенком. План вашего ребенка будет реализован комплексной командой специалистов под общей координацией педиатра.
Свяжитесь с нами
Требуется направление или дополнительная информация? Вы или ваш поставщик медицинских услуг можете позвонить в Центр ухода за плодами Среднего Запада по телефону 855-693-3815.
кисты шеи (детская) | ColumbiaDoctors
Что такое киста шеи?
Кисты шеи — обычная проблема для младенцев и детей, обычно доброкачественные образования и могут присутствовать при рождении. Общие типы:
Аномалии жаберной щели: Эти ткани могут образовывать кисты (карманы, содержащие жидкость) или свищи (проходы, стекающие к отверстию на поверхности кожи).Обычно они располагаются рядом с передним краем мышцы шеи, которая идет от челюстной кости до ключицы и грудины.
Кисты щитовидно-язычного протока: Эти образования или образования на шейке развиваются из клеток и тканей, оставшихся после образования щитовидной железы во время эмбрионального развития. Этот тип кисты обычно диагностируется у детей дошкольного возраста или в среднем подростковом возрасте и часто появляется после инфекции верхних дыхательных путей, когда она увеличивается и становится болезненной.
Что вызывает кисту шеи?
Аномалии жаберной щели и кисты щитовидно-язычного протока развиваются на раннем этапе эмбрионального развития, когда структуры и ткани, образующие шею и горло, не формируются должным образом.
Каковы симптомы кисты шеи?
Основным признаком аномалии жаберной щели является небольшая безболезненная опухоль или образование около переднего края мышц шеи. Обычно это происходит только с одной стороны шеи, но может быть двусторонним (редко с обеих сторон).Если опухоль или опухоль инфицированы, она может стать красной, горячей и болезненной. Он также может выводить слизь или жидкость из небольшого отверстия в коже.
Основным симптомом кисты щитовидно-язычного протока является небольшое мягкое круглое образование в центре передней части шеи. В случае заражения масса может стать красной, горячей и нежной. Он также может выводить слизь или жидкость из небольшого отверстия в коже. У детей часто возникают трудности с глотанием или дыханием.
Как диагностируются кисты шеи?
Аномалии жаберной щели и кисты щитовидно-язычного протока обычно диагностируются по:
- Физический экзамен .
- Анализы крови для оценки функции щитовидной железы.
- Ультразвуковое исследование , при котором используются высокочастотные звуковые волны и компьютер для создания изображений массы и окружающих тканей.
- Сканирование щитовидной железы , в котором используется радиоактивный йод или технеций (радиоактивный металлический элемент) для выявления физических аномалий щитовидной железы.
- Аспирация тонкой иглой для удаления клеток из кисты для оценки.
- Биопсия , при которой образцы ткани берутся для исследования под микроскопом.
Как лечить кисту шеи?
- Хирургия
- Антибиотики от инфекций
Наши детские хирурги определяют лечение в зависимости от возраста каждого ребенка, общего состояния здоровья и истории болезни, а также:
- Степень состояния
- Допуск определенных лекарств, процедур или методов лечения
- Ожидания по ходу состояния
- Мнение или предпочтение родителей
Образования шеи | Бостонская детская больница
Что такое масса шеи?
Большинство новообразований на шее у детей — это доброкачественные увеличенные лимфатические узлы, вызванные инфекцией или воспалением.Образования шеи редко бывают злокачественными. Некоторые образования на шее передаются по наследству.
Какие бывают образования на шее у детей?
Лимфаденопатия / Лимфаденит
Увеличенные лимфатические узлы, также известные как лимфаденопатия, очень часто встречаются у детей. Они могут появляться на одной или обеих сторонах шеи и, как правило, протекают бессимптомно (без сопутствующих признаков или симптомов), кроме их наличия. Реже лимфатические узлы могут быстро увеличиваться в размере, что вызывает боль и болезненность.У вашего ребенка может быть жар и другие признаки инфекции верхних дыхательных путей. Такое острое воспаление, известное как лимфаденит, указывает на бактериальную инфекцию, которая часто требует лечения антибиотиками.
Увеличенные лимфатические узлы иногда могут быть признаком более серьезных проблем, если они:
- больше 2,5 см в диаметре
- встречаются у младенцев и очень маленьких детей
- находятся выше ключицы (ключицы) у подростков и молодых людей
- кажутся прикрепленными к вышележащей коже без воспаления
- возникают при потере веса, сильной усталости или других симптомах хронического заболевания
Новообразования (опухоли) шеи
К счастью, опухоли головы и шеи у детей встречаются редко.Опухоли в области шеи могут возникать из лимфатических узлов (лимфомы Ходжкина и неходжкинские лимфомы), из мышц и мягких тканей шеи (рабдомиосаркома и другие саркомы) или из эндокринных и слюнных желез шеи (новообразования щитовидной железы и околоушные новообразования. ).
Если врачи вашего ребенка обеспокоены, они могут назначить диагностическое обследование, включая биопсию. Эта биопсия может включать удаление всей опухоли, небольшого кусочка новообразования или аспирацию с помощью иглы.
Врожденные образования шеи
Некоторые дети рождаются с массами, которые могут появиться при рождении или в любое время в детстве.Они известны как врожденные образования на шее. Иногда внезапное появление врожденного образования связано с вторичной инфекцией или травмой. Часто врожденное образование на шее появляется постепенно и выявляется при обычном осмотре педиатром вашего ребенка.
Врожденные образования на шее доброкачественные (не злокачественные). Однако, в зависимости от их размера и местоположения, они потенциально могут мешать еде, питью, дыханию или движению шеи. Когда они большие, они могут повлиять на внешний вид ребенка.
Существуют разные типы врожденных новообразований шеи, в зависимости от их расположения.
Врожденные новообразования шеи по средней линии
Врожденные образования средней линии шеи включают кисты щитовидно-язычного протока, дермоидные кисты и дупликационные кисты передней кишки. Киста щитовидно-язычного протока — это образование или шишка в передней части шеи, которая образуется из остатков щитовидной железы, заполненных жидкостью. Иногда щитовидная железа развивается в ненормальном положении; это состояние называется эктопией щитовидной железы.В центре шеи могут образовываться дермоидные кисты. Другой тип кисты, известный как киста дублирования передней кишки, может образовываться из тканей, обычно обнаруживаемых в желудочно-кишечном тракте или легких.
Врожденные образования передней боковой поверхности шеи
Эти образования, которые возникают с обеих сторон шеи, включают кисты жаберной щели, дермоидные кисты и кисты тимуса. Кисты жаберной щели могут возникать где угодно от линии челюсти до ключицы. На боковой поверхности шеи могут образовываться дермоидные кисты.Кисты тимуса образуются из остатков вилочковой железы. Иногда может остаться часть самой вилочковой железы; это называется эктопическим тимусом.
Широкий спектр врожденных сосудистых аномалий также может возникать как в передней, так и в задней части шеи. Сосудистые аномалии в общих чертах делятся на две категории — гемангиомы и сосудистые мальформации. Лимфатические сосудистые мальформации — наиболее частая сосудистая аномалия, которая формируется в области шеи.
Как мы ухаживаем за опухолью шеи
Хирурги отделения отоларингологии и улучшения коммуникации Детской больницы Бостона и отделения хирургии обладают опытом диагностики и лечения новообразований шеи.Наши хирурги тесно сотрудничают с онкологами и лучевыми терапевтами в рамках программы хирургии головы, шеи и основания черепа.
.

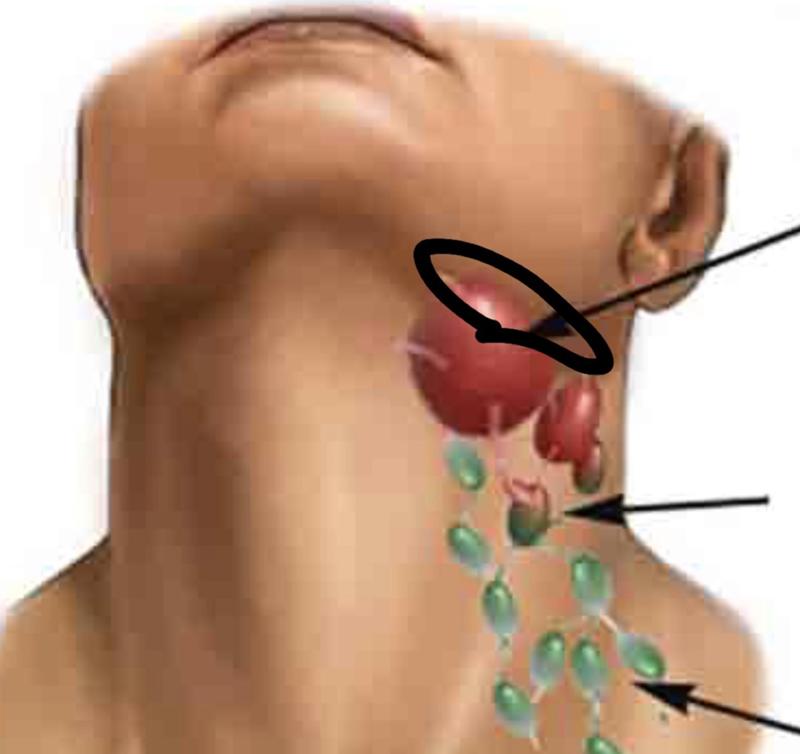 В больницу стоит обратиться при очень сильном отёке.
В больницу стоит обратиться при очень сильном отёке. Она опасна тем, что в ней может быстро развиться гнойный процесс и злокачественная опухоль.
Она опасна тем, что в ней может быстро развиться гнойный процесс и злокачественная опухоль.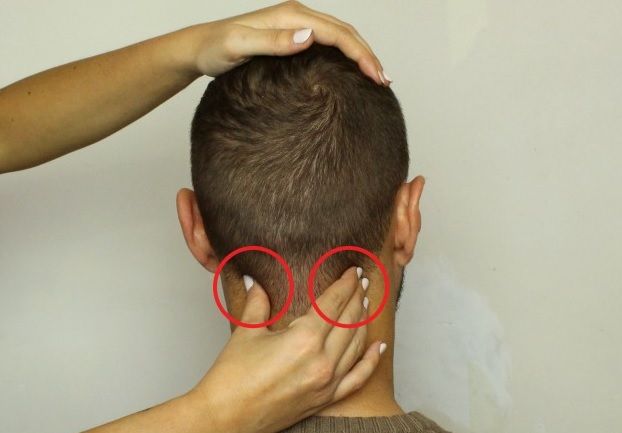
 Появляется уплотнение в мочки уха шарик, крупное воспаление за ухом или в области носа;
Появляется уплотнение в мочки уха шарик, крупное воспаление за ухом или в области носа; На таком фоне любое прикосновение вызывает болезненные ощущения. Явление носит наследственный характер. Это доброкачественный вид новообразований.
На таком фоне любое прикосновение вызывает болезненные ощущения. Явление носит наследственный характер. Это доброкачественный вид новообразований.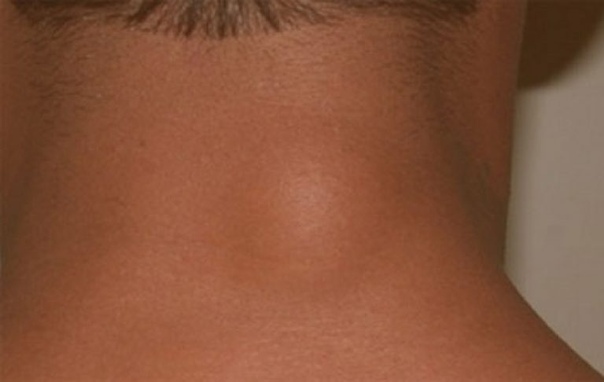 При этом уплотнение в мочке уха болит, шарик опухоли имеет неприятный цвет и сразу обращает на себя внимание. Лечение требуется срочное. Прогноз является относительно благоприятным в том случае, если уплотнение обнаружено своевременно.
При этом уплотнение в мочке уха болит, шарик опухоли имеет неприятный цвет и сразу обращает на себя внимание. Лечение требуется срочное. Прогноз является относительно благоприятным в том случае, если уплотнение обнаружено своевременно. Оно может увеличиваться в размерах.
Оно может увеличиваться в размерах.