Неотложная помощь при бронхоспазме — презентация онлайн
1. Неотложная помощь при бронхоспазме
Презентацию подготовила студентка 5 группы, 3
курса стомат.факультета Клюшева И.А
Бронхоспазм- сужение бронхов,
вызванное сокращением мышц в ответ на
действие ряда факторов, например,
при бронхиальной астме или бронхите.
3. 3 группы бронхолитиков:
Антихолинергические (холинолитические) препараты.
По продолжительности действия:
-короткодействующие (ипратропия бромид, окситропия
бромид)
-пролонгированные (тиотропия бромид)
по способу введения: только ингаляционно.
Метилксантины.
По продолжительности действия:
-короткодействующие (аминофиллин, диафиллин,
эуфиллин)
-пролонгированные (теопэк, теотард и др.)
По способу введения:
преимущественно
-инъекционные формы — внутривенно,
внутримышечно (аминофиллин, диафиллин
-таблетированные формы, пролонгированные
теофиллины (микронизированные формы).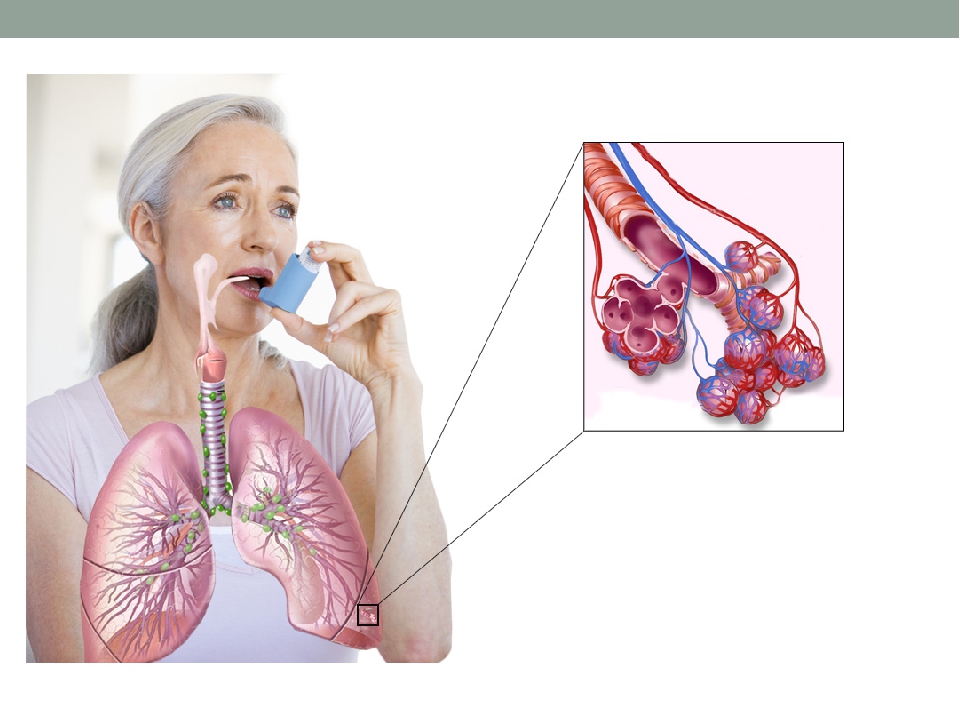
β2-агонисты.
По продолжительности действия:
— короткодействующие (фенотерол, сальбутамол,
тербуталин)
— пролонгированные (сальбутамол, формотерол)
По способу введения:
— ингаляционно (короткодействующие и
пролонгированные β2-агонисты)
— парентерально-инъекционные формы
— пероральные таблетированные формы.
6. Этапы неотложной помощи :
1.Прекратить контакт с аллергеном
2.Вызвать бригаду скорой помощи!
3. Придать полусидячее положение с
фиксацией плечевого пояса.
4.Расстегнуть стесняющую одежду
5.Открыть окна, обеспечить поступление
свежего воздуха
Если пациент астматик , и при нем есть карманный
ингалятор :
1-2 вдоха Сальбутамола,или же это могут быть
препараты:
Фенотерол
Вентомил
Дитек
При отсутствии эффекта :
Дети, п/к: 10 мкг/кг (0,01 мл/кг раствора 1:1000),
максимальная доза 500 мкг; или 25 мкг/кг (0,005 мл/кг
суспензии 1:200), максимальная разовая доза 750 мкг
(0,15 мл), при необходимости повторяют каждые 8—12 ч.
Взрослые
В/м, п/к: 100—500 мкг (раствор 1:1000), повторяют с
интервалами 10 мин—4 ч.
П/к: 0,5—1,5 мг (0,1—0,3 мл суспензии 1:200).
Раствор эуфиллина 2,4% ,10 мл на
физиологическом растворе в/в медленно
Раствор преднизолона 30 мг в/м
Ложный круп или астма? Как их различить и чем помочь при приступе
Мамы, которые хоть однажды видели, как у ребенка буквально на глазах (и чаще всего темной ночью) развивается острый приступ ложного крупа, вряд ли забудут этот эпизод. Родители при этом часто впадают в панику, что, конечно, проблему не решает, а лишь дополнительно пугает малышей. Действовать надо уверенно и спокойно.
Кашель — это безусловный врожденный защитный рефлекс, который облегчает процесс очищения дыхательных путей от инородных тел, токсинов и избыточной слизи, подчеркивает заслуженный врач РФ, директор Университетской детской клинической больницы, доктор медицинских наук, заведующая кафедрой детских болезней Лечебного факультета Первого МГМУ им. И. М. Сеченова, профессор Наталья Геппе. Но также это и один из самых частых симптомов массы заболеваний. Помимо простуд и ОРВИ есть и множество других причин для его возникновения. Ложный круп — одна из них. Приступ этого заболевания у ребенка, как правило, производит на родителей сильное впечатление.
И. М. Сеченова, профессор Наталья Геппе. Но также это и один из самых частых симптомов массы заболеваний. Помимо простуд и ОРВИ есть и множество других причин для его возникновения. Ложный круп — одна из них. Приступ этого заболевания у ребенка, как правило, производит на родителей сильное впечатление.
Ночной гость
Ложный круп, или стенозирующий ларинготрахеит — это одно из проявлений ОРВИ. Он возникает в гортани, где образуется отек, из-за которого процесс дыхания нарушается. Чтобы развился приступ, не обязательно вирусное заболевание должно протекать тяжело. Порой у ребенка накануне был лишь легкий насморк и слабый кашель.
Как правило, ложный круп случается ближе к ночи, но за несколько часов до этого у ребенка уже начинают возникать предвестники. Из-за сужения просвета дыхательных путей голос малыша становится сиплым, появляется свистящий звук при дыхании. Слыша это, порой родители начинают подозревать, что у ребенка начала развиваться бронхиальная астма. Но на самом деле любой врач, услышав такой звук, поймет, что это не так. Ведь при обструкции нижних дыхательных путей (бронхиальной астме) больной вдыхает нормально (проблемы возникают только с выдохом), а при ложном крупе, наоборот, затруднен не выдох, а вдох. Ребенок шумно вдыхает, делая так называемый инспираторный вдох. Кроме того, при ложном крупе возникает особый кашель — лающий. Кому-то он напоминает воронье карканье или даже звук железа по стеклу. По мере сужения просвета дыхательных путей симптомы нарастают, поэтому требуется неотложная медицинская помощь. Врачи скорой при необходимости сделают ребенку инъекцию глюкокортикостероидов. Конечно, не у каждого ребенка ложный круп может дойти до фазы удушья, но при предрасположенности к такому осложнению лучше иметь в домашней аптечке такие препараты.
Но на самом деле любой врач, услышав такой звук, поймет, что это не так. Ведь при обструкции нижних дыхательных путей (бронхиальной астме) больной вдыхает нормально (проблемы возникают только с выдохом), а при ложном крупе, наоборот, затруднен не выдох, а вдох. Ребенок шумно вдыхает, делая так называемый инспираторный вдох. Кроме того, при ложном крупе возникает особый кашель — лающий. Кому-то он напоминает воронье карканье или даже звук железа по стеклу. По мере сужения просвета дыхательных путей симптомы нарастают, поэтому требуется неотложная медицинская помощь. Врачи скорой при необходимости сделают ребенку инъекцию глюкокортикостероидов. Конечно, не у каждого ребенка ложный круп может дойти до фазы удушья, но при предрасположенности к такому осложнению лучше иметь в домашней аптечке такие препараты.
А ну-ка открой ротик
Чаще всего ложный круп возникает у детей в 2-3 года, может повторяться еще в течение нескольких лет, а потом проходит. Если ложный круп возник у ребенка впервые, родителям лучше вызвать скорую. Врачи дадут ребенку четкую инструкцию, что делать при повторении ситуации. Таким образом, они могут сами купировать новый приступ.
Врачи дадут ребенку четкую инструкцию, что делать при повторении ситуации. Таким образом, они могут сами купировать новый приступ.
Но неопытным мамам и папам лучше прибегнуть к помощи медиков. Ведь спутать ложный круп можно с отеком Квинке, возникающим при аллергии, заглоточным абсцессом или, например, с попаданием в горло инородного предмета.
Если ребенок (особенно первых лет жизни) закашлял внезапно, на фоне полного здоровья, первым делом следует побеспокоиться, не связано ли это с аспирацией дыхательных путей. Ведь малыши во время игры часто все засовывают себе в рот, именно поэтому на игрушках, содержащих мелкие детали, есть возрастная маркировка, их нельзя давать детям моложе 3 лет. При таком кашле требуется срочная помощь. Кстати, инородное тело в дыхательных путях не только мешает дыханию, но и может быть причиной повторяющихся пневмоний.
Это бронхоспазм?
При астме тоже возникает особый приступообразный сухой кашель с одышкой и свистящим дыханием. Ребенка, страдающего таким кашлем, надо обязательно показать пульмонологу, хотя это может быть и не астма, а, например, бронхоспазм. К его развитию склонны некоторые дети (чаще дошкольного возраста). Это особенность их физиологии. Но игнорировать такой симптом все равно нельзя, надо с ним тщательно разбираться, не откладывая на потом. Ведь 80% детей с бронхиальной астмой заболевают как раз в первые 5 лет жизни.
Ребенка, страдающего таким кашлем, надо обязательно показать пульмонологу, хотя это может быть и не астма, а, например, бронхоспазм. К его развитию склонны некоторые дети (чаще дошкольного возраста). Это особенность их физиологии. Но игнорировать такой симптом все равно нельзя, надо с ним тщательно разбираться, не откладывая на потом. Ведь 80% детей с бронхиальной астмой заболевают как раз в первые 5 лет жизни.
Важно прислушаться к выдоху. Если на выдохе больной издает высокий тонкий свист, который слышен даже на расстоянии, уже можно заподозрить, что дело тут не в обычном ОРВИ. Хотя вирусные инфекция и могут стать для астмы триггером.
Для облегчения состояния ребенка медики могут применить глюкокортикоидные препараты (могут вводиться в виде таблеток внутрь, внутривенно или через небулайзер, а также в суппозиториях ректально). Обычно уже на второй день ребенку становится легче, а через неделю малыш выздоравливает.
Как снять приступ ложного крупа
Хотя в подавляющем случае госпитализация при ложном крупе не нужна, все-таки лучше вызвать скорую помощь, а до приезда врачей следует:
1. Открыть окно или форточки, чтобы дать доступ свежему воздуху и снизить температуру в комнате. Снять с малыша лишнюю одежду. Придать ему вертикальное положение (например, посадив к себе на колени). Также важно успокоить его, погладить, поцеловать, если он испугался. Говорить спокойным тоном.
Открыть окно или форточки, чтобы дать доступ свежему воздуху и снизить температуру в комнате. Снять с малыша лишнюю одежду. Придать ему вертикальное положение (например, посадив к себе на колени). Также важно успокоить его, погладить, поцеловать, если он испугался. Говорить спокойным тоном.
2. Включить увлажнитель воздуха. Сделать щелочную ингаляцию с помощью небулайзера. Если его нет, пустить воду в ванну, насыпать соду и посидеть там с ребенком минут 10.
3. Дать ребенку попить из ложки мелкими глотками теплое (лучше щелочное) питье, которое разжижает мокроту. Мелкие глотки приводят к сокращению гортани, помогают выталкивать мокроту из верхних дыхательных путей. После каждых 5=6 глотков питья надо просить ребенка откашливаться.
4. Ребенку-аллергику дать антигистаминный препарат.
5. Не давать до приезда врачей никаких лекарств. А также не кормить, не давать конфет.
А также не кормить, не давать конфет.
Фото:
Shutterstock
Ссылка на публикацию:
aif.ru
Спирометрия с бронхолитическим тестом (ФВД) — (клиники Di Центр)
ИССЛЕДОВАНИЯ ФУНКЦИИ ВНЕШНЕГО ДЫХАНИЯ
Функция внешнего дыхания (ФВД) нуждается в объективном анализе при любых пульмонологических заболеваниях. Оценка параметров дыхательной деятельности является основой для постановки точного диагноза, прогнозирования и выбора лечебной схемы. Исследования функции внешнего дыхания также необходимы при принятии решения об оперативном лечении патологии иного профиля, при выборе препаратов для анестезии, для сбора данных при подготовке к медико-социальной экспертизы, а также для оценки эффективности уже проводимой терапии.
Спирометрия — современный метод оценки ФВД, позволяющий получать объективную информацию о работе дыхательной системы. Это безболезненный неинвазивный метод, основанный на анализе параметров прохождения воздуха по дыхательным путям. В ходе спирометрии, а также путём последующих программных вычислений, оценивается скорость воздушного потока, жизненная ёмкость лёгких иные показатели, отражающие степень отклонения от нормы. Спирометрия может выступать как основной диагностический метод или же служить дополнением к иным способам диагностики, например, стать уточняющим инструментом для подтверждения предполагаемого диагноза после рентгенографии, которую вы тоже можете пройти в Медицинском Ди центре.
В ЧЁМ ОСОБЕННОСТИ ПРОВЕДЕНИЯ СПИРОМЕТРИЧЕСКОГО ТЕСТА С БРОНХОЛИТИКОМ
Спирометрия в современной пульмонологии даёт возможность не только экспериментальным путём оценить явные параметры функции дыхания, но и выявить скрытые отклонения, обнаруживающие себя при определённых условиях. Это особенно важно для тех заболеваний, которые невозможно диагностировать путём стандартной спирометрии.
Это особенно важно для тех заболеваний, которые невозможно диагностировать путём стандартной спирометрии.
Спирография в классическом варианте даёт ценные сведения и отражает ясную клиническую картину при бронхиальной астме, хронических бронхитах с бронхиальной обструкцией, бронхиолите, рестриктивной патологии. Однако скрытый бронхоспазм может остаться незамеченным, что затруднит диагностику при определённых нарушениях функции внешнего дыхания. В связи с этим тест с бронхолитиком всегда рекомендуется проводить в дополнение к стандартному комплексу.
Такое исследование в Медицинском Ди центре в Саратове и Энгельсе учитывает параметры дыхания до и после ингаляторного вдыхания лекарства, снимающего возможный спазм. Если показатели существенно различаются, с большой вероятностью можно предположить скрытый бронхоспазм. В качестве бронхолитика могут применяться:
- беродуал;
- сальбутамол;
- вентолин.
Такое тестирование не существенно увеличивает продолжительность процедуры, однако даёт возможность выявить многие нарушения на ранних стадиях. Кроме того, спирометрия с бронхолитиком показывает, какое именно лекарство для данного пациента наиболее эффективно применять с целью снятия спазма дыхательной системы.
Кроме того, спирометрия с бронхолитиком показывает, какое именно лекарство для данного пациента наиболее эффективно применять с целью снятия спазма дыхательной системы.
КОМУ ПРОВОДИТСЯ СПИРОМЕТРИЯ С БРОНХОЛИТИКОМ
Показания к проведению исследований функции внешнего дыхания достаточно широки и охватывают любые нарушения в работе лёгких и бронхов. Объективные данные диагностики дают врачу более чёткое представление о причинах тех или иных субъективных жалоб пациента, позволяют оценить тяжесть текущего состояния и назначить адекватное лечение. Если больной описывает симптоматику как более тяжёлую в определённых ситуациях, или же его восприятие собственного состояния существенно разниться с объективными результатами спирометрии, стоит предположить, что имеет место скрытый бронхоспазм. В этом случае оценка ФВД обязательно должна включать тест после ингаляции бронхолитика.
Диагностика при помощи спирометра совершенно безопасна, может проводиться даже детям, если они способны выполнять команды врача и контролировать собственное дыхание.
Противопоказанием к тестированию, включающему бронхолитик, является непереносимость применяемого для ингаляции препарата. Иные ограничения те же, что для обычной спирометрии:
- боли в сердце, стенокардия;
- послеоперационный период;
- пневмоторакс;
- неконтролируемая артериальная гипертензия;
- аневризма аорты.
КАК ПРОХОДИТ ПРОЦЕДУРА СПИРОМЕТРИИ С БРОНХОЛИТИКОМ
Перед прохождением диагностики на спирографе необходимо воздержаться от курения и кофе, а также приёма пищи. Не рекомендуются стрессовые ситуации и физические нагрузки за сутки до исследования.
После прихода к пульмонологу необходимо какое-то время спокойно посидеть и согреться, а это вы сможете сделать в комфортных условиях нашей клиники. Врач в это время описывает действия, которые может вас попросить осуществлять в ходе спирометрии. Для детей разработаны специальные анимационные компьютерные программы, которые в виде игры задают последовательность дыхательных манёвров.
В Медицинском Ди центре каждый пациент использует индивидуальный одноразовый мундштук. Ингаляция бронхолитика также отвечает требованиям антисептики.
Результаты исследования поступают в память спирографа, который затем их обрабатывает. Специальное программное обеспечение позволяет получить расчётные параметры функции дыхания, которые затем лягут в основу разработки эффективной терапевтической схемы. По мере прохождения лечебного курса спирометрия может быть назначена пульмонологом повторно с целью оценки ответной реакции на проводимую терапию.
Бронхиальная астма — воспаление бронхов.: причины, жалобы, диагностика и методы лечения на сайте клиники «Альфа-Центр Здоровья»
Воспалительное поражение дыхательных путей, характеризующееся сужением просвета бронхов, проявляется периодическими приступами кашля, одышки, свистящих хрипов.
Дыхательная система человека устроена подобно дереву: воздух проходит из трахеи бронхи, сначала в крупные, а затем во все более мелкие (мелкие бронхи называются бронхиолами) и потом уже попадают в альвеолы, откуда кислород уже и всасывается в кровь.
Бронхиальная астма — это заболевание, в основе которого лежит повышенная чувствительность бронхов к различным раздражителям (в частности, аллергенам). В ответ на действие этих раздражителей развивается сужение (обструкция) бронхов. Этот процесс обусловлен несколькими причинами: повышением тонуса бронхов, избыточного отделяемого в просвет бронхов и их воспаления. При астме приступы чаще всего возникают эпизодически, например после контакта с раздражителем. При тяжелой астме обструкция бронхов часто сохраняется и между приступами.
Одно из наиболее опасных осложнений бронхиальной астмы — астматический статус — угрожающий жизни приступ, не поддающийся обычному лечению. Такие пациенты нуждаются в немедленной госпитализации в отделение реанимации.
Бронхиальная астма — очень распространенное заболевание, ею страдает примерно 5% населения. Среди детей распространенность астмы еще выше, во многих случаях у детей она проходит. Бронхиальная астма у взрослых — это хроническое заболевание, требующее постоянного лечения под руководством специалиста.
Большую роль в возникновении астмы играет наследственность: если один из родителей страдает астмой, то вероятность того, что она возникнет у ребенка составляет почти 50%, а если оба — 65%.
Виды астмы
У многих больных бронхиальной астмой вырабатываются антитела к одному или нескольким аллергенам. Эта форма получила название аллергической бронхиальной астмы. Она нередко сочетается с кожными болезнями (нейродермитом) и аллергическим ринитом (насморком). Аллергическую бронхиальную астму называют еще экзогенной, в противоположность эндогенной бронхиальной астме, в развитии которой не играют роль ни предрасположенность к аллергии, ни аллергены из окружающей среды.
Аллергическая бронхиальная астма обычно развивается в детском и молодом возрасте. К самым частым аллергенам относятся пыльца, плесневые грибы, тараканы, домашняя пыль и эпидермис (внешний слой кожи) животных, особенно кошек.
Пищевые аллергены бывают причиной астмы гораздо реже, чем воздушные, но некоторые продукты и пищевые добавки могут провоцировать тяжелые приступы. Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
Нередко у больных бронхиальной астмой обнаруживают рефлюкс-эзофагит (заброс кислого содержимого желудочка обратно в пищевод), и его лечение может уменьшить тяжесть бронхиальной астмы.
При бронхиальной астме повышена чувствительность дыхательных путей к целому ряду раздражителей, в том числе к холодному воздуху, парфюмерии, дыму. Приступ удушья могут спровоцировать тяжелая физическая нагрузка и учащенное, избыточное дыхание (вызванное смехом или плачем).
Лекарственные средства служат причиной примерно 10% приступов бронхиальной астмы. Самый частый вид лекарственной астмы — аспириновая астма. Непереносимость аспирина и других нестероидных противовоспалительных средств обычно развивается в 20—30 лет.
Приступ бронхиальной астмы могут спровоцировать бета-адреноблокаторы (пропранолол, метопролол, тимолол), в том числе те, которые входят в состав глазных капель.
Жалобы
Основные жалобы — одышка (ощущение удушья, нехватки воздуха), кашель, свистящее дыхание.
Одышку периодически то нарастает, то уменьшается. Нередко она усиливается ночью, и может выясниться, что появилась она после острого респираторного заболевания (простуды) или вдыхания какого-либо раздражающего вещества. Хотя при обструкции бронхов сопротивление воздушному потоку усиливается на выдохе, больные обычно жалуются на затруднение вдоха (что вызвано усталостью дыхательных мышц).
Кашель иногда бывает единственной жалобой, тогда подтвердить диагноз помогает исчезновение или ослабление его после назначения бронходилататоров (средств, расширяющих бронхи). Появление кашля с мокротой во время приступа предвещает его окончание. Приступ астмы обычно развивается в течение 10—30 минут после контакта с аллергеном или раздражающим веществом.
Диагностика
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрия заключается в том, что пациент совершает форсированный (усиленный) выдох в аппарат, и тот рассчитывает основные параметры дыхания. К главным из них относятся объем форсированного выдоха за 1-ю секунду и пиковая объемная скорость. Спирометрия почти обязательно включает в себя и исследование реакции на бронходилататоры: для этого пациенту дают сделать несколько (обычно четыре) вдоха сальбутамола или иного бронходилататора быстрого действия и проводят спирометрию повторно.
Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения.
Лечение
Лечение назначают в соответствии с тяжестью и длительностью заболевания. Течение бронхиальной астмы предсказать невозможно, и ее лечение требует от врача индивидуального подхода к каждому больному. Показано, что частота госпитализаций ниже среди тех больных, за которыми тщательно наблюдают и которых обучают правильно применять лекарственные средства.
Форма назначения противоастматических препаратов бывает разной: широко используют ингаляторы (индивидуальные и компрессорные — так называемые небулайзеры) и турбухалеры (для вдыхания порошкообразных препаратов). Преимущество ингаляционного введения в сравнении с пероральным (внутрь) и парентеральным (внутривенно) путями введения состоит в том, что в легких достигается более высокая концентрация препарата, а число побочных эффектов минимально. Иногда целесообразно назначить лекарственное средство именно внутрь или реже парентерально, так как эти пути введения позволяют препарату достичь тех участков легких, в которые не может проникнуть аэрозоль из-за тяжелого бронхоспазма и закупорки бронхов мокротой.
Широко применяют ингаляционные бета-адреностимуляторы, в том числе сальбутамол, тербуталин, битолтерол и пирбутерол. Эти препараты действуют дольше, чем их предшественники, и реже вызывают сердечно-сосудистые осложнения. Самым продолжительным действием обладает сальметерол. Его можно использовать для профилактики ночных приступов. Однако эффект сальметерола развивается медленно, и препарат не подходит для лечения приступов.
Есть опасение, что к адреностимуляторам развивается привыкание. И хотя этот процесс воспроизводится в эксперименте на лабораторных животных, клиническое значение привыкания пока не ясно. В любом случае возникшая у больного потребность в более частом применении препарата должна побудить пациента немедленно обратиться к своему врачу, так как может быть признаком перехода астмы в более тяжелую форму и необходимости в дополнительном лечении. Раньше ингаляционные адреностимуляторы рекомендовали применять регулярно (например, по 2 вдоха 4 раза в сутки), но ввиду частых сердечно-сосудистых осложнений и привыкания в настоящее время при легком течении бронхиальной астмы допускается более редкое применение, а также применение по необходимости.
Ингаляционные глюкокортикоиды широко применяют при бронхиальной астме. Они предназначены для достижения максимального местного эффекта при минимальном всасывании и наименьших осложнениях. Их можно использовать для отмены глюкокортикоидов после длительного приема, для ослабления зависимости от адреностимуляторов и уменьшения частоты приступов при физической нагрузке. Кандидозный стоматит можно устранить или предупредить, если тщательно полоскать рот после вдыхания препарата. Следует иметь в виду, что ингаляционные глюкокортикоиды не дают быстрого эффекта. Для того чтобы состояние стало улучшаться, их надо регулярно применять в течение нескольких недель, а чтобы добиться максимального эффекта — в течение нескольких месяцев.
Метилксантины (теофиллин, эуфиллин) для лечения бронхиальной астмы в настоящее время почти не используют.
Антагонисты лейкотриенов — препараты, блокирующие лейкотриеновые рецепторы (зафирлукаст, монтелукаст), как правило, применяют при легком или среднетяжелом течении астмы, обычно в комбинации с другими препаратами.
Ингаляционные M-холиноблокаторы (например, ипратропия бромид) применяют главным образом при хроническом обструктивном бронхите, но в ряде случаев — и при бронхиальной астме.
При бронхиальной астме, обусловленной аллергией на клещей и отдельные виды пыльцы, в отсутствие помощи от обычного медикаментозного лечения может помочь десенсибилизация, хотя наиболее эффективна она все-таки при аллергическом рините.
Родителей могут обязать предоставлять в школу информацию о здоровье ребенка
Фото: Тимур Ханов / ПГ
У родителей может появиться обязанность предоставлять в школу информацию о здоровье ребёнка, если ему требуются особые условия для обучения, питания, занятий физкультурой. Законопроект о школьной медицине Госдума планирует рассмотреть в первом чтении на одном из пленарных заседаний текущей недели.
За последние годы в школе произошёл разрыв между образовательной организацией и детской поликлиникой, в том числе в вопросах вакцинации, профилактических осмотров, диспансеризации. «Кто сегодня имеет право оказать ребёнку первую помощь при эпилептическом приступе, бронхоспазме, не говоря уже о нарушениях ритма сердца? Если нет медика в образовательной организации — никто», — подчеркивает глава Комитета по охране здоровья и один из авторов законопроекта о школьной медицине Дмитрий Морозов.
По мнению разработчиков инициативы — авторами выступили 103 депутата думской фракции «Единая Россия», глава Комитета по вопросам семьи, женщин и детей Тамары Плетнёвой (фракция КПРФ) и сенатор Татьяны Кусайко — медицинский работник должен находиться в школе, причём не в роли вспомогательного персонала, как это происходит сейчас, а в более высоком статусе. Одновременно, по мнению законодателей, определённые обязанности должны быть и у родителей, в частности, они должны предоставлять в школу информацию о здоровье ребенка, если ему требуются особые условия для обучения, питания, занятий физкультурой. Проект закона также наделяет учителей правом оказывать первую помощь ученикам.
Законопроект неоднократно обсуждался с сотрудниками подведомственных Минздраву учреждений. В родительском сообществе его также поддерживают.
Также читайте о том, какие законы вступают в силу в августе.
Бронхоскопия — Эндоскопия — Памятка пациенту — Помощь
Бронхоскопия (от др.-греч. βρόγχος — дыхательное горло, трахея и σκοπέω — смотрю, рассматриваю, наблюдаю), называемая также трахеобронхоскопией — это метод непосредственного осмотра и оценки состояния слизистых трахеобронхиального дерева: трахеи и бронхов, при показаниях и гортани при помощи специального прибора — фибробронхоскопа или видеобронхоскопа — последнего поколения эндоскопов. Современный бронхоскоп — это сложный прибор, состоящий из гибкого стержня с управляемым изгибом дальнего конца, рукоятки управления и осветительного кабеля, связывающего эндоскоп с источником света, оснащён видеокамерой, а также манипуляторами для проведения биопсии и удаления инородных тел.
Является одним из наиболее информативных инструментальных методов исследования трахеи и бронхов, при необходимости гортани, применяется с целью визуальной оценки состояния трахеобронхиального дерева, выявления эндоскопических симптомов заболеваний легких, получения материала для лабораторного исследования. Бронхоскопия проводится:больным при подготовке к операции на легких, во время лечения бронхолёгочных заболеваний для уточнения диагноза, выработки лечебной тактики, контроля за эффективностью лечения. При бронхите с обильной мокротой применяют лечебные БС для удаления содержимого из бронхов и введения лекарств. Бронхоскопия имеет важное значение в диагностике ранних форм рака гортани, трахеи, бронхов, активно используется для выявления и удаления инородных тел из бронхиального дерева при случайном вдыхании (аспирации) их.
ПОДГОТОВКА К ИССЛЕДОВАНИЮ:
Перед бронхоскопией должно быть выполнено рентгенологическое исследование или компьютерная томография органов грудной клетки, либо флюорография, ЭКГ-эти анализы и амбулаторную карту принести с собой.
Врач — эндоскопист должен быть осведомлён о наличии у обследуемого пациента заболеваний (например, сахарный диабет, ишемическая болезнь сердца, инфаркт в анамнезе, гормонотерапия, лечение антидепрессантами) и о наличии аллергии на лекарственные препараты.
Бронхоскопия проводится строго натощак, чтобы избежать случайного заброса остатков пищи или жидкости в дыхательные пути при рвотных движениях или кашле, поэтому последний прием пищи должен быть не позже 19.00 накануне исследования. В день исследования не пьют воду.
О приеме обязательных лекарств (сердечные, для снижения АД) следует посоветоваться с врачом, назначившим бронхоскопию, предупредив об этом эндоскописта.
Бронхоскопия проводится в специально предназначенных для этого кабинетах. Рекомендуется взять с собой полотенце, так как после процедуры возможно отхаркивание слизи.
ВО ВРЕМЯ ИССЛЕДОВАНИЯ:
- будет сделано все возможное, чтобы Пациент перенес ее как можно легче.
- необходимо снять зубные протезы, а также украшения для пирсинга.
- больным с бронхоспастическим компонентом (хронический обструктивный бронхит, бронхиальная астма) непосредственно перед началом анестезии при необходимости дают вдохнуть аэрозоль (сальбутамол) из индивидуального дозатора.
- необходимо снять верхнюю одежду или ослабить воротник (расстегнуть пуговицы).
- выполняется местная анестезия слизистой носовой полости и ротоглотки для устранения болезненных ощущений при проведении эндоскопа через нос и подавления кашлевого рефлекс
Бронхоскопия проводится в положении сидя. Врач вводит эндоскоп в дыхательные пути под контролем зрения, постепенно осматривая нижележащие отделы трахеобронхиального дерева с обеих сторон. Аппарат обычно вводится через носовой ход, но в некоторых случаях может быть введен в дыхательные пути и через рот. Диаметр эндоскопа существенно меньше просвета трахеи и бронхов, поэтому затруднений дыхания быть не должно. Врач рассматривает поверхность, глотки, гортани, трахеи и бронхов. Затем бронхоскоп извлекается.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ:
- предстоящее Вам исследование является инвазивным инструментальным вмешательством и, несмотря на относительно низкий уровень побочных эффектов и максимально щадящее выполнение, всё же несёт в себе риск возникновения некоторых осложнений: среди них отмечаются повреждение стенки бронха, пневмоторакс, кровотечение после биопсии, бронхоспазм, пневмония, аллергические реакции.
При возникновении вышеперечисленных осложнений может потребоваться консультация анестезиолога-реанимотолога, а при необходимости госпитализация.
ПОСЛЕ ОКОНЧАНИЯ ВМЕШАТЕЛЬСТВА:
- остается чувство онемения, небольшой заложенности носа, чувство «комка» в горле и небольшое затруднение проглатывания слюны, возникающие вследствие анестезии. Эти ощущения проходят в течение часа.
- принимать пищу можно после того, как полностью пройдет ощущение онемения языка и глотки, чтобы предотвратить попадание пищи и жидкости в трахею.
Если выполняли биопсию, то время приема пищи определит врач.
ПОСЛЕДСТВИЯ И ОСЛОЖНЕНИЯ БРОНХОСКОПИИ:
- чувство онемения, небольшой заложенности носа, чувство «комка» в горле и небольшое затруднение проглатывания слюны, возникающие вследствие анестезии проходят, обычно в течение часа. Принимать пищу можно после того, как полностью пройдет ощущение онемения языка и глотки, чтобы предотвратить попадание пищи и жидкости в трахею. Обычно это требует 20-30 минут. Если выполняли биопсию, то время приема пищи определит врач.
процедура может сопровождаться серьезными осложнениями: повреждение стенки бронха, пневмоторакс, кровотечение после биопсии, бронхоспазм, пневмония, аллергические реакции.
Бронхиальная астма | www.mgb1-74.ru
Бронхиальная астма представляет собой заболевание с хроническим течением, в основе которого лежит аллергическое воспаление и высокая чувствительность бронхов по отношению к возбудителям, попадающих из окружающей среды. Данное заболевание в последние годы приобрело более обширный характер.
По данным ВОЗ (Всемирной Организации Здравоохранения) астма считается одним из лидеров среди заболеваний, которые приводят к смертности и хроническому течению. По статистике около 300 миллионов людей на Земле страдают бронхиальной астмы. В связи с этим вопрос бронхиальной астмы в последнее время, во всех странах является ключевым в области пульмонологии.
Факторы риска и механизм развития бронхиальной астмы
Является одним из самых распространенных неспецифических заболеваний легочной ткани. Бронхиальная астма чаще проявляется в раннем возрасте в связи с особенностью анатомического строения бронхиального дерева у детей. При этом симптомы будут похожими как при других заболеваниях, к примеру, острого бронхита.
• Гиперчувствительность является вторым звеном в цепочке развития бронхиальной астмы. Она обусловлена генами, находящимися на 5 хромосоме. Бронхи имеют повышенную чувствительность на агенты, попадающие из окружающей среды, то есть в обыкновенных бронхах не возникает изменений при попадании пыли, к примеру, у здоровых людей бронхи не реагируют в форме астмы. В результате реакция бронхов мало калибра (бронхиол) проявляется сужением просвета (спазм) и приступами удушья. Характерная одышка во время выдоха.
Бронхиальная астма встречается, как у мужчин, так и у женщин и нет чёткой статистики. Многое зависит от:
Генетической предрасположенности. То есть присутствие бронхиальной астмы у близких родственников увеличивает риск на 15- 20%.
Влияние вредных токсических веществ (сигаретный дым, дым от костра и другие). Разумеется, данные факторы имеют небольшой процент во влечения установления бронхиальной астмы, но могу утяжелять ситуацию.
Заболевание в ранние годы чаще встречается у мальчиков, затем постепенно процент мужчин и женщин становится равным. В общем количестве бронхиальной астмой страдают около 6-8 % населения.
Встречаемость бронхиальной астмы так же зависит от климатических условий страны. Страны с более высокой влажностью, за счёт постоянных дождей, либо потока океанского воздуха (Великобритания, Италия). В последнее время увеличилась роль экологии. Доказано, что в странах с высокой загрязненностью воздуха бронхиальная астма встречается намного чаще.
Эти данные наводят на мысль, как правильно заботится о своём микроклимате в доме и какие нежелательные факторы стоит убрать.
Причины бронхиальной астмы
Существуют несколько теорий механизмов возникновения бронхиальной астмы. Необходимо отметить, что в некоторых случаях вспышка данного заболевания связана непосредственно с окружающей средой, а именно загрязнение является немало важным фактором.
Наследственные факторы имеют ключевое значение в формировании аллергической и воспалительной реакции.
Различают:
• Атопический вид бронхиальной астмы. В данном случае встречаемость заболевания увеличивается у лиц, родители которых страдали бронхиальной астмой. Таким образом, Самыми частыми внешними возбудителями являются: пыль, пыльца, различные укусы насекомых, химические испарения, запахи от краски и другие. Атопия обусловлена генами, находящимися на 11 хромосоме и которые отвечают за синтез иммуноглобулнов Е (IgЕ). IgЕ — это активное антитело, которое реагирует на проникновение агента и тем самым развивается бронхиальная реакция
• Повышенный синтез иммуноглобулинов Е. Данное состояние увеличивает риск возникновения реакции бронхов, которое проявляется в виде спазма и обструкции бронхов.
• Хроническое воспаление бронхов (хронические бронхиты)
Каждый фактор имеет большое значение, если совместить один или несколько факторов вместе риск заболевания увеличивается на 50-70 процентов.
Внешние факторы (факторы риска):
- Профессиональные вредности. В данном случае имеются в виду различные выхлопные газы, производственная пыль, моющие средства и другие.
- Бытовые аллергены (пыль)
- Пищевые аллергены
- Различные лекарственные средства, вакцины
- Домашние животные, а именно шерсть, специфический запах могут вызвать аллергическую реакцию бронхов
- Бытовая химия и другие
Так же выделяют непосредственно факторы, которые способствуют действию причинных факторов, тем самым увеличивая риск возникновения приступов астмы. К таким факторам относится:
- Инфекции дыхательных путей
- Снижение веса, нерациональное питание
- Другие аллергические проявления (кожные высыпания)
- Активное и пассивное курение так же влияет на эпителий бронхов. Помимо табака, в состав сигарет входят едкиетоксины для дыхательных путей. При курении защитный слой стирается. Курильщики со стажем подвержены большему риску заболевания дыхательных путей. В случае бронхиальной астмы увеличивают риск астматических статусов. Астматический статус характеризуется резким приступом удушья, в результате отёка бронхиол. Приступ удушья тяжело купируется и в некоторых случаях может привести к смерти.
- В результате действия факторов, в бронхах происходят некоторые изменения:
- Спазм мышечного слоя бронхов (гладкой мускулатуры)
- Отёк, покраснение- признаки воспаления.
- Инфильтрация клеточными элементами и заполнение просвета бронхов секретом, который со временем полностью закупоривает бронх.
В результате того, что причиной возникновения бронхиальной астмы могут быть различные факторы, так же выделяют формы неатопической бронхиальной астмы
Виды бронхиальных астм
Аспириновая бронхиальная астма. Приступы удушья возникают после применения таблетки аспирина, либо других препаратов из группы нестероидных противовоспалительных (ибупрофен, парацетамол и другие).
Бронхиальная астма, вызванная физической нагрузкой. В результате спортивных нагрузок, спустя десять минут, возникает бронхоспазм, который определяет общее состояние.
Бронхиальная астма, вызванная гастроэзофагеальным рефлюксом . Гастроэзофагеальный рефлюкс- это процесс, при котором содержимое желудка попадает обратно в пищевод, раздражая слизистую благодаря своей кислотности. Возникает в силу несостоятельности соединения желудка и пищевода, диафрагмальной грыжи, травмы и другие причины могут вызывать такое состояние. Вследствие этого процесса раздражаются дыхательные пути, и может возникать кашель, не являющийся характерным для бронхиальной астмы.
Бронхиальная астма по непонятной причине. Как правило, данный вид, характерен для взрослых людей. Возникает при полном здоровье, даже при отсутствии аллергии.
Признаки и симптомы бронхиальной астмы
Приступ бронхиальной астмы. Перед началом приступа выделяют период предвестников, который проявляется раздражительностью, беспокойством, иногда слабостью, реже сонливостью и апатией. Продолжительностью около двух или трёх дней.
Внешние проявления
- покраснение лица
- тахикардия
- расширение зрачка
- возможны тошнота, рвота
Приступ астмы отличается от периода предвестников тем, что возникает в ночное время суток (не является строгим правилом), больные очень беспокойны, взвинчены. В акте дыхания участвуют больше мышечных групп, в том числе мышцы пресса, грудные, мышцы шеи. Характерно расширение межрёберных промежутков, втягивание надключичных и подключичных пространств, что указывает на затруднение дыхания. Температура, как правило, остаётся нормальной. Характерное шумное дыхание, а именно на выдохе слышен звук, напоминающий тихий свист (wheezing). Приступ астмы продолжается около 40 минут в редких случаях до нескольких часов, ещё реже дней. Состояние, при котором приступ продолжается несколько дней называется астматическим статусом (status asthmaticus).
Основным правилом приступа бронхиальной является длительность приступа около шести часов и отсутствие эффекта после 3 инъекций адреналина с интервалом в 20 минут.
Выделяют следующие стадии астматического приступа:
• Первая стадия характеризуется более лёгким течением, так как состояние пациента относительно компенсируется. Приступ возникает постепенно, некоторые пациенты привыкают к дискомфорту во время дыхания, вследствие чего не обращаются к врачу. Дыхание слабое, шумное. Во время аускультации не выслушиваются ожидаемые хрипы, что является характерным для бронхиальной астмы.
• Вторая стадия проявляется тяжёлым состоянием. Нарушение дыхания может постепенно привести к дыхательной недостаточности. Пульс частый, давление снижено, общее состояние значительно хуже, нежели при первой стадии. Для данной стадии возможно развитие гипоксической комы. Комы является причиной обструкция вязким секретом просвета мелких бронхов и бронхиол.
• Третья стадия астматического приступа характеризуется полной декомпенсации и высоким риском летального исхода. Характерно прогрессирующая гипоксия (нехватка кислорода), проявляющаяся потерей сознания, исчезновение физиологических рефлексов, тахикардия, одышка, как во время выдоха, так и во время вдоха. Аускультация: над лёгкими не выслушиваются хрипы, дыхание изменено.
Постприступный период характеризуется слабостью, артериальное давление снижено, дыхание постепенно нормализуется. В легких устанавливается нормальное дыхание. При форсированном выдохе в лёгких может выслушиваться хрипы, следовательно, проходимость дыхательных путей не до конца восстановлена.
Для того, чтобы понять на какой стадии находится процесс, необходима инструментальная диагностика и осуществление спирографии и пробы с форсированном выдохом (проба Тиффно), пикфлуометрию и другие стандартные исследования.
Диагностика бронхиальной астмы
Диагноз бронхиальной астмы ставится, учитывая симптомы и проявления приступа бронхиальной астмы и параклиническое обследование, которое включает лабораторные и инструментальные исследования.
Инструментальная диагностика бронхиальной астмы
Основную сложность в постановлении диагноза бронхиальной астмы является дифференциальный диагноз между аллергической и инфекционной формой заболевания дыхательных путей. Так как инфекция может являться пусковым элементом в развитии астмы, но так же может быть отдельной формой бронхита.
• Для диагноза важным являются как симптомы и объективное исследование, так и исследования функции внешнего дыхания (ФВД). Берётся за внимание объём форсированного выдоха за секунду и данный объём после принятия бронхолитических препаратов, которые расслабляют мышечную стенку бронхов, способствуя расширению просвета бронхов и улучшению дыхания. Для хорошего результата и правильного интерпретирования пациент должен сделать глубокий вдох, затем быстрый выдох в специальный аппарат спирограф. Для диагноза и конфирмации выздоровления, спирография проводят и в ремиссию.
• В настоящее время чаще используется пикфлоуметрия. Пикфлоуметр очень легко использовать в домашних условиях, измеряет пиковый экспираторный поток (PEF).
Пациентам назначается ежедневное измерение PEFа и ведение графика, таким образом врач может оценить состояние бронхов и как в течение недели изменяется график и от чего зависят изменения обсуждает в месте с пациентом. Таким образом, можно понять какую силу имеют аллергены, оценить эффективность лечения, предотвратить возникновения астматического статуса.
Существует параметр суточной лабильности бронхов (СЛБ) по показателям пикфлоуметрии.
СЛБ= PEF вечером- PEF утром/ 0,5 x (PEF вечером+ PEF утром) X 100%
Если данный показатель увеличивается более чем на 20-25%, то бронхиальная астма считается некомпенсированной.
• Проводятся так же провокационные пробы: с физической нагрузкой, с ингаляциями гипер- и гипоосматическими растворами.
• Одним из основных анализов считается определение иммунологических изменений, а именно измерение общего уровня IgE и специфических иммуноглобулинов E, увеличение которые будет указывать на аллергический компонент астмы
• Специфическая диагностика аллергенов совершается при помощи кожных скарификационных или уколочных проб. Проба осуществляется с предполагаемыми аллергенами, которые могут вызывать у пациента астму. Проба считается положительной, когда при нанесении аллергена, на коже возникает реакция в виде волдыря. Данная реакция обусловлена взаимодействием антигена с фиксированным антителом.
• Для дифференциальной диагностики с патологией лёгких осуществляют радиографию грудной клетки. В межприступный период изменения не выявляются. Возможно расширение грудной клетки и увеличение прозрачности лёгких во время обострения астмы.
Лечение бронхиальной астмы
• Первым обязательным пунктом в лечении астмы является избежание контакта с аллергенами насколько это возможно.
• Так как от этого зависит и дальнейший эффект от медикаментозного лечения. В любом случае астму необходимо контролировать, так как полное лечение невозможно.
• Медикаментозное лечение назначается в зависимости от тяжести и заболевания, возраста и периода бронхиальной астмы. Лечение имеет ступенчатый характер, с прогрессированием заболевания добавляется ещё одна группа препаратов.
• Запоздалый диагноз, некорректная методика лечения могут привести тяжёлому течению астмы и даже к смерти.
Купирование острых приступов астмы:
B2- адреномиметики. К данной группе относятся следующие препараты: Сальбутамол, Тербуталин, Фенотерол (препараты короткого действия) и Сальметерол, Форметерол (препараты длительного действия). Данная группа препарато обладает несколькими эффектами:
- расслабляют гладкую мускулатуру бронхов
- уменьшают проницаемость сосудов, следовательно, уменьшается отёк слизистой
- улучшают очистку бронхов
- блокируют возникновение бронхоспазма
- увеличивают сократимость диафрагмы
Првая помощь при приступе
В зависимости от формы болезни, астматические приступы могут возникать несколько раз на протяжении недели или месяца. В период между приступами симптомы чаще всего отсутствуют. При тяжелой форме бронхиальной астмы приступы могут мучить человека каждый день. К основным причинам, которые могут спровоцировать удушье, относятся аллергены, сильный стресс, перенесенное вирусное заболевание и физическая нагрузка.
Приступ астмы – тяжелое испытание не только для самого больного, но и для окружающих его людей. Благоприятный исход проявления заболевания зависит от того, насколько правильно будет оказана первая помощь больному.
Астматики со стажем заблаговременно могут почувствовать приближение удушья. Как правило, перед началом приступа у них появляется чувство сдавленности в области грудной клетки, аллергический насморк, кожный зуд. Но бывают случаи, когда астматический припадок возникает внезапно, без каких-либо предвестников.
Помимо перечисленных выше основных симптомов при приступе астмы, у человека могут возникать такие признаки, как слабость, головокружение, обмороки, тахикардия, потливость, испуг и паника. Ему тяжело дышать, для облегчения своего состояния он вынужден сидеть, наклонившись вперед. Во время приступа больному необходимо принять позу кучера: нужно сесть на стул, стараясь держать спину идеально прямой и, слегка выпятив живот, освободить диафрагму. Руки и ноги при этом должны быть расслабленными и свободно свисающими. Диафрагма является важным мускулом дыхательной системы и, освободив ее, больному удастся слегка уменьшить удушье.
При первых же проявлениях астмы необходимо принять лекарство для купирования приступа, назначенное врачом. Астматикам чаще всего назначают стероидные препараты в ингаляторах (сальбутамол, вентолин, беротек), благодаря которым можно быстро снять удушье. Очень важно соблюдать правильную дозировку во время применения аэрозолей, между несколькими распылениями лекарства должно пройти не менее 20 секунд. Ингаляторы обладают бронхорасширяющим действием и помогают отойти вязким мокротам, которые во время приступа перекрывают бронхи. Как только больному удастся откашлять мокроту, его состояние улучшится.
Поможет избавиться от накопившихся мокрот в дыхательных путях компресс, приготовленный из порошка горчицы. 15 г порошка следует развести в 1 л воды, смочить в полученной жидкости кусок натуральной ткани, тщательно ее отжать и положить на область грудной клетки. Сверху компресс рекомендуется накрыть нагретым с помощью утюга махровым полотенцем. Процедура помогает снять напряжение с мускулатуры дыхательных путей и облегчает откашливание. Продолжительность – до 30 минут. Считается также, что натуральный кофе обладает способностью сделать бронхоспазм слабее и, тем самым, снижает проявление приступа астмы. Чтобы облегчить состояние больного, ему нужно выпить не менее двух чашек этого напитка.
Использование ингалятора
Чтобы помощь от ингалятора была максимальной, важно научиться правильно его использовать. Для удобства применения лекарственный аэрозоль помещают в специальный мундштук, через который препарат вводится в дыхательные пути. Перед каждым использованием ингалятор нужно как следует потрясти и перевернуть таким образом, чтобы дно флакона оказалось вверху. После сильного выдоха необходимо взять конец мундштука в рот, обхватив его плотно губами, и при глубоком вдохе резко надавить на баллончик с лекарством. Вдыхать нужно до тех пор, пока вся доза препарата не попадет в дыхательные пути. Голова во время ингаляции должна быть слегка наклонена вниз. После процедуры необходимо обязательно прополоскать рот или выпить воды.
Очень важно следить за тем, чтобы во время нажатия на дно флакона из мундштука не выходил дымок. Чем больше его выйдет наружу, тем меньше препарата попадет в дыхательные пути. Неправильное проведение ингаляции не принесет больному облегчения. Тем, у кого возникли трудности с использованием ингаляторов, следует приобрести специальные спейсеры – дополнительные приборы для аэрозольных процедур, которые обеспечивают максимальное оседание лекарственных частиц в бронхах. Стоят спейсеры недешево, однако благодаря им удается достичь максимальной эффективности от ингаляций во время приступов астмы.
Медицинская помощь
Стоит бить тревогу, если первая помощь не принесла больному бронхиальной астмой никакого улучшения или если его состояние ухудшилось. Следует срочно вызывать скорую помощь, а в то время, пока врачи в дороге, стараться максимально успокоить астматика, давать пить ему много воды и ни в коем случае не позволять ложиться, так как в положении лежа дыхание затрудняется еще больше. Если во время продолжительного удушья кожа человека приобретает бледно-голубоватый оттенок, у него возникает помрачнение сознания, больной поднимает высоко подбородок и плечи в надежде вдохнуть воздух, значит, у него начинают отказывать органы дыхания и приступ может закончиться летальным исходом.
Первая помощь, которую окажут больному астмой медицинские работники, включает в себя купирующие приступ препараты в виде инъекций и ингаляторов, а также капельницы. При тяжелых приступах человека обязаны госпитализировать. В случае, когда астматический приступ затянулся на длительное время и плохо поддается лечению, больному потребуется более интенсивное лекарственное воздействие и кислородные маски. Подобное состояние указывает на наличие у человека астматического статуса – очень опасного для жизни состояния.
Аллергены в жизни больного астмой
Практически всегда приступы удушья вызваны действием определенных возбудителей. Чтобы свести количество проявлений астмы к минимуму, необходимо выявить те аллергены, которые мешают человеку. К наиболее агрессивным возбудителям бронхиальной астмы относятся домашняя пыль, грибок, клещ, пыльца цветов, растений и деревьев, пух и шерсть животных, тараканы, некоторые продукты питания. Выяснить, насколько влияет на астматика тот или иной аллерген, возможно при помощи аллергопроб, проводимых в лабораториях.
Практика показывает, что преобладающее большинство людей с бронхиальной астмой страдает аллергией на пыль. Понятно, что полностью избавиться от нее и создать астматику стерильные условия проживания невозможно, но значительно уменьшить уровень пыли в доме вполне реально. Снимите все ковры со стен и полов, регулярно пылесосьте мягкую мебель и делайте влажную уборку. Следите за чистотой воздуха в помещении, проветривайте квартиру в любую погоду.
Если окажется, что причиной приступов астмы у кого-то из членов семьи стала шерсть четвероногого домашнего любимца, значит, придется найти ему нового хозяина. Как ни печально, но братья наши меньшие очень часто не могут ужиться под одной крышей с астматиками. Любителям вазонов следует знать, что некоторые из них в период цветения способны вызвать обострение астмы. К продуктам-аллергенам, которые астматику нужно исключить из своего рациона, относятся рыба, морепродукты, цитрусы, все ярко окрашенные ягоды и фрукты, яйца, гречка, овсянка. У некоторых людей наблюдается индивидуальная непереносимость молока коровы.
Дополнительными факторами, влияющими на частоту астматических приступов, являются сигаретный дым, ароматы духов и одеколонов, бытовая химия, сильная влажность воздуха, выхлопные газы, резкие перепады температуры, физическая нагрузка, запахи от приготовления еды (особенно опасно вдыхать запах жареной рыбы). Астматикам противопоказан аспирин, он способен вызвать сильнейший припадок со смертельным исходом. Любая вирусная инфекция может спровоцировать обострение астмы, поэтому нужно просить лечащего врача, помимо лечения от основной болезни, назначать профилактическое лечение, направленное на купирование астматических приступов.
Сегодня астма успешно лечится аллергенами. Такой метод борьбы с заболеванием называется АСИТ (аллергенспецифическая иммунотерапия). Суть лечения заключается в инъекционном введении в организм больного определенных доз аллергенов, благодаря чему у человека постепенно наступает привыкание к возбудителям приступов и он перестает на них реагировать. При лечении методом АСИТ важно определить все аллергены, отрицательно влияющие на человека, иначе долгожданного выздоровления не последует.
Дополнительные советы астматику
У человека, страдающего бронхиальной астмой, должны быть все необходимые препараты под рукой. Желательно, чтобы еще один член семьи знал, как оказывать первую помощь астматику во время приступа удушья, какие лекарства и в каких дозировках назначил ему лечащий врач. Ни в коем случае больному нельзя выходить без ингалятора из дома, ведь приступ может застать его врасплох. Несмотря на то что полностью избавиться от бронхиальной астмы практически нереально, вполне возможно научиться ее контролировать, выполняя все предписания доктора.
Астматику будет полезно во время ремиссии вести активный образ жизни, много гулять на свежем воздухе, ходить пешком, плавать, делать зарядку по утрам, пить не меньше 1,5 л жидкости, которая способствует отхождению мокроты. Очень часто людям, страдающим заболеваниями дыхательной системы, удается стабилизировать состояние, проводя ежегодно 2-3 недели на морских курортах.
Неплохие результаты показывают регулярные занятия йогой, на которых человека учат правильно дышать. Кроме того, некоторые йогические асаны способны оказать помощь человеку во время приступа и избавить его от необходимости использовать ингаляторы. По утверждению инструкторов по йоге, это древнейшее восточное учение может навсегда избавить человека от астмы.
Оригинал статьи
Бронхоспазм (ребенок)
Когда ваш ребенок дышит, воздух проходит по его или ее главному дыхательному горлу (трахее) и через бронхи попадает в легкие. Бронхи — это 2 трубки, которые ведут от трахеи к левому и правому легким. Если бронхи раздражаются и воспаляются, они могут сузиться. Это происходит потому, что мышцы вокруг дыхательных путей спазмируются. Это затрудняет дыхание. Это состояние называется бронхоспазмом.
Бронхоспазм может быть вызван многими причинами.К ним относятся аллергия, астма, респираторная инфекция, физические упражнения или реакция на лекарство.
Бронхоспазм затрудняет выдох. Вызывает хрипы при выдохе. В тяжелых случаях тяжело дышать или выдыхать. Свистящее дыхание — это свистящий звук, вызываемый дыханием через суженные дыхательные пути. Бронхоспазм также может вызывать частый кашель без хрипящего звука. У ребенка с бронхоспазмом может быть кашель, хрипы или одышка. Воспаленный участок образует слизь. Слизь может частично блокировать дыхательные пути.Мышцы груди могут напрягаться. Также у ребенка может подняться температура.
Ребенку с бронхоспазмом можно дать лекарство для приема дома. Ребенку с тяжелым бронхоспазмом может потребоваться пребывание в больнице на 1 или более ночей. Там ему или ей вводят жидкости внутривенно, проводят дыхательные процедуры и кислород.
У детей с астмой часто бывает бронхоспазм. Но не все дети с бронхоспазмом страдают астмой. Если у ребенка повторялись приступы бронхоспазма, возможно, ему необходимо пройти обследование на астму.
Уход на дому
Следуйте этим рекомендациям при уходе за ребенком дома:
- Лечащий врач вашего ребенка может прописать лекарства. Следуйте всем инструкциям по тому, как давать их своему ребенку. Не давайте ребенку лекарства, не одобренные врачом. Вашему ребенку могут назначить бронходилататор. Это помогает дышать. Это может быть ингалятор со спейсером или жидкость, которая превращается в аэрозоль с помощью машины, а затем вдыхается.Пусть ваш ребенок будет принимать лекарство точно в указанное время.
- Не давайте ребенку младше 6 лет лекарства от кашля или простуды, если об этом не скажет врач.
- Знайте предупреждающие признаки приступа бронхоспазма. Они могут включать кашель, одышку, одышку, стеснение в груди, раздражительность, беспокойный сон, жар и кашель. Ваш ребенок может не интересоваться кормлением. Узнайте, какие лекарства давать, если вы видите эти признаки.
- Тщательно вымойте руки теплой водой с мылом до и после ухода за ребенком.Это поможет предотвратить распространение инфекции.
- Дайте ребенку достаточно времени для отдыха.
- Дети от 1 года и старше: Пусть ваш ребенок спит в слегка вертикальном положении. Это поможет облегчить дыхание. По возможности слегка приподнимите изголовье кровати. Или приподнимите голову и верхнюю часть тела вашего старшего ребенка с помощью дополнительных подушек. Поговорите со своим лечащим врачом о том, как далеко можно поднять голову вашему ребенку.
- Младенцы младше 12 месяцев: Никогда не используйте подушки и не укладывайте ребенка спать на животе или на боку.Младенцы младше 12 месяцев должны спать на плоской поверхности спины. Не используйте для сна автомобильные кресла, коляски, качели, детские переноски и детские стропы. Если ваш ребенок засыпает в одном из них, как можно скорее переместите его на плоскую твердую поверхность.
- Чтобы предотвратить обезвоживание и помочь разжижить легочную слизь у детей ясельного и старшего возраста, попросите ребенка пить много жидкости. Дети могут предпочесть холодные напитки, замороженные десерты или ледяное мороженое. Им также может понравиться теплый куриный суп или напитки с лимоном и медом.Не давайте мед детям младше 1 года.
- Чтобы предотвратить обезвоживание и разжижить легкие у младенцев, попросите ребенка пить много жидкости. При необходимости используйте пипетку с лекарствами, чтобы давать ребенку небольшое количество грудного молока, смеси или прозрачных жидкостей. Давайте 1-2 чайные ложки каждые 10-15 минут. Ребенок может кормиться только короткое время. Если вы кормите грудью, сцеживайте и храните молоко, чтобы использовать его позже. Давайте ребенку раствор для пероральной регидратации между кормлениями.Их можно приобрести в аптеке.
- Не курите рядом с ребенком. Табачный дым может ухудшить симптомы у вашего ребенка.
Последующее наблюдение
Проконсультируйтесь с лечащим врачом вашего ребенка или по рекомендации.
Особое примечание родителям
Не давайте детям младше 6 лет лекарства от кашля и простуды. Они не помогают маленьким детям и могут вызвать серьезные побочные эффекты.
Когда обращаться за медицинской помощью
Позвоните лечащему врачу вашего ребенка или немедленно обратитесь за медицинской помощью, если произойдет одно из этих событий:
- Нет улучшений в течение 24 часов после лечения
- Симптомы, которые не проходят или не ухудшаются
- Кашель с обилием густой цветной слизи
- Проблемы с дыханием, которое не улучшается или ухудшается
- Учащенное дыхание
- Потеря аппетита или плохое питание
- Признаки обезвоживания, такие как сухость во рту, плач без слез или частичное мочеиспускание
- Для облегчения хрипов необходимо больше лекарств, чем предписано
- Лекарство не снимает хрипы
- Лихорадка (см. Лихорадка и у детей ниже)
Лихорадка и дети
Всегда используйте цифровой термометр для измерения температуры вашего ребенка.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
- Узнайте у лечащего врача вашего ребенка, как следует измерять температуру.
- Температура прямой кишки или лба (височной артерии) 100,4 ° F (38 ° C) или выше, или по указанию врача
- Температура подмышек 99 ° F (37.2 ° C) или выше, или по указанию поставщика
Детский возраст от 3 до 36 месяцев:
- Температура прямой кишки, лба (височной артерии) или уха составляет 102 ° F (38,9 ° C) или выше, или по указанию врача
- Температура подмышек 101 ° F (38,3 ° C) или выше, или по указанию поставщика
Ребенок любого возраста:
- Повторяющаяся температура 104 ° F (40 ° C) или выше, или по указанию поставщика
- Лихорадка, продолжающаяся более 24 часов у ребенка в возрасте до 2 лет.Или жар, который держится 3 дня у ребенка от 2 лет и старше.
© 2000-2020 Компания StayWell, LLC. Все права защищены. Эта информация не предназначена для замены профессиональной медицинской помощи. Всегда следуйте инструкциям лечащего врача.
Астма у детей: признаки, симптомы и лечение — ACAAI
Очень важно, чтобы дети, страдающие астмой, получали надлежащее лечение. Аллерголог может направить вашего ребенка на правильный путь долгосрочного контроля, помогая вам составить план действий с целями лечения для вашего ребенка.При правильном лечении ваш ребенок может спать всю ночь, не пропускать детский сад или школу и легче дышать. План лечения должен помочь вам определить, когда астма у вашего ребенка находится под контролем, когда вам нужно сменить лекарства и когда необходима экстренная помощь.
Я определенно думаю, что посещение аллерголога освободило Тейлор и изменило ее жизнь к лучшему.
Мама Тейлор
Лечение вашего ребенка будет зависеть от тяжести и частоты его симптомов.Чтобы справиться с детской астмой, ваш аллерголог может прописать два типа лекарств:
- Быстрое облегчение: любому ребенку, страдающему астмой, необходимо лекарство быстрого облегчения для лечения шумной части болезни — кашля, хрипов и одышки или приступ астмы. Это лекарство (обычно ингалятор) всегда должно быть с вашим ребенком для использования при первых признаках симптомов.
- Долгосрочный контроль: Этот тип лекарства требуется некоторым детям для лечения тихой и опасной части астмы — воспаления дыхательных путей.Это лекарство принимают ежедневно, чтобы предотвратить симптомы и приступы астмы.
Дети могут принимать оба лекарства с помощью ингалятора со спейсером или устройства, называемого камерой хранения, которое помогает обеспечить попадание всего лекарства в легкие. Другой вариант — небулайзер — устройство, которое включает в себя компрессорную трубку и маску для доставки лекарства. Ваш аллерголог, медсестра или фармацевт могут научить вас использовать оба препарата, чтобы вы могли определить, что лучше всего подходит для вашего ребенка.
Лекарства от астмы очень безопасны и эффективны при правильном применении.Некоторые исследования показали, что продолжительное использование лекарственных препаратов длительного действия может немного замедлить рост у детей, но для их здоровья жизненно важно лечить симптомы астмы.
Дети, страдающие астмой, также должны делать прививку от гриппа каждую осень. Несмотря на то, что введенная версия вакцины содержит очень небольшое количество яичного белка, она безопасна для детей, страдающих аллергией на яйца.
Работайте с персоналом школы, где учится ваш ребенок, чтобы убедиться, что они знают план лечения вашего ребенка и знают, что делать, если у вашего ребенка приступ астмы.В вашей школе в кабинете медсестры могут храниться запасы некоторых лекарств от астмы. Вовлекайте в план тренеров и других взрослых, которые заботятся о вас. Обсудите с ребенком план занятий по лечению астмы в школе и других местах, где ребенок проводит время без вас. Научите ребенка, что делать, если у него обострение астмы, если он обнаружит, что у него есть аллергены или другие триггеры, или если он забыл принять лекарство.
Аллергия и астма не должны сдерживать вашего ребенка. Посетите аллерголога, начните лечение и наблюдайте, как симптомы вашего ребенка уходят на второй план.Вы увидите, как ваш ребенок вырастает, становится активным и живет своей лучшей жизнью!
Детская астма: симптомы, диагностика и лечение
Что такое детская астма?
Детская астма — это то же заболевание легких, что и взрослые, но у детей часто бывают разные симптомы. Врачи также называют это детской астмой.
Если у вашего ребенка астма, его легкие и дыхательные пути могут легко воспалиться, когда он простужается или находится рядом с такими вещами, как пыльца. Из-за этих симптомов вашему ребенку может быть трудно выполнять повседневные дела или спать.Иногда приступ астмы может закончиться поездкой в больницу.
От астмы у детей нет лекарства, но вы можете проконсультироваться с врачом, чтобы вылечить ее и предотвратить повреждение их растущих легких.
Признаки и симптомы детской астмы
Не все дети имеют одинаковые симптомы астмы. У ребенка даже могут быть разные симптомы от эпизода к эпизоду. Признаки и симптомы астмы у детей включают:
- Не проходит кашель (который может быть единственным симптомом)
- Приступы кашля, которые случаются часто, особенно во время игры или физических упражнений, ночью, на холодном воздухе или во время смеха или плача
- Кашель, усиливающийся после вирусной инфекции
- Меньше энергии во время игры и остановка, чтобы отдышаться во время активности
- Избегание занятий спортом или общественной деятельности
- Проблемы со сном из-за кашля или проблем с дыханием
- Быстрый дыхание
- Стеснение или боль в груди
- Свистящее дыхание, свистящий звук при вдохе или выдохе
- Качели в груди (втягивание)
- Одышка
- Стеснение мышц шеи и груди
- Чувство слабости или усталости
- Проблемы есть или кряхтение во время еды (у младенцев)
Врач вашего ребенка должен проверить любую болезнь, которая затрудняет его им дышать.
Специалисты иногда используют термины «реактивное заболевание дыхательных путей» и «бронхиолит», когда говорят о хрипах с одышкой или кашле у младенцев и детей ясельного возраста. Анализы могут не подтвердить наличие астмы у детей младше 5 лет.
Когда обращаться за неотложной помощью
При тяжелом приступе астмы немедленно требуется медицинская помощь. Обратите внимание на эти признаки:
- Остановка на середине предложения, чтобы перевести дыхание
- Использование мышц живота для дыхания
- Живот, который опускается под ребра, когда они пытаются вдохнуть воздух
- Грудь и бока, которые втягиваются во время дыхания
- Сильное свистящее дыхание
- Сильный кашель
- Проблемы при ходьбе или разговоре
- Синих губ или ногтей
- Усиливающаяся одышка с уменьшением хрипов
- Расширенные ноздри
- Учащенное сердцебиение
- Потоотделение больше обычного
- Боль в груди
Причины и триггеры детской астмы
Общие триггеры включают:
- Инфекции дыхательных путей. Это включает простуду, пневмонию и инфекции носовых пазух.
- Аллергены. У вашего ребенка может быть аллергия на тараканов, пылевых клещей, плесень, шерсть домашних животных и пыльцу.
- Раздражители. Такие вещи, как загрязненный воздух, химические вещества, холодный воздух, запахи или дым, могут беспокоить их дыхательные пути.
- Упражнение. Это может привести к хрипу, кашлю и сдавлению груди.
- Напряжение. Это может вызвать у вашего ребенка одышку и ухудшить его симптомы.
Факторы риска детской астмы
Астма является основной причиной длительных заболеваний у детей. От него страдают около 7 миллионов детей в Соединенных Штатах. Эти цифры растут, и эксперты не знают почему.
У большинства детей первые симптомы появляются к 5 годам. Но астма может начаться в любом возрасте.
К числу факторов, которые могут повысить вероятность заболевания астмой у ребенка, относятся:
Диагноз детской астмы
Симптомы астмы у вашего ребенка могут исчезнуть к тому времени, когда вы придете к врачу.Вы играете важную роль в том, чтобы помочь своему врачу понять, что происходит. Диагноз будет включать:
- Вопросы об истории болезни и симптомах. Ваш врач спросит о любых проблемах с дыханием, которые могли быть у вашего ребенка, а также о семейном анамнезе астмы, аллергии, экземы или других заболеваний легких. Подробно опишите симптомы вашего ребенка, в том числе, когда и как часто они возникают.
- Физический экзамен. Врач послушает сердце и легкие вашего ребенка и посмотрит ему в нос или глаза на предмет признаков аллергии.
- Испытания. Вашему ребенку могут сделать рентген грудной клетки. Если им 6 лет и старше, они могут пройти простой легочный тест, называемый спирометрией. Он измеряет количество воздуха в легких вашего ребенка и скорость его выдувания. Это помогает врачу узнать, насколько серьезна их астма. Другие тесты могут помочь найти триггеры астмы. Они могут включать кожные пробы на аллергию, анализы крови (IgE или RAST) и рентген, чтобы определить, ухудшают ли астму инфекции носовых пазух или гастроэзофагеальная рефлюксная болезнь (ГЭРБ).Тест, который измеряет уровень оксида азота (eNO) в дыхании вашего ребенка, также может указывать на воспаление дыхательных путей.
Лечение детской астмы
Основываясь на истории болезни вашего ребенка и степени тяжести его астмы, его врач разработает план лечения, который называется планом действий при астме. Здесь описано, когда и как вашему ребенку следует принимать лекарства от астмы, что делать, когда астма ухудшается, и когда обращаться за неотложной помощью. Убедитесь, что вы понимаете этот план, и задавайте врачу вашего ребенка любые вопросы, которые могут у вас возникнуть.
План действий вашего ребенка в отношении астмы важен для борьбы с астмой. Держите его под рукой, чтобы напоминать вам о ежедневном плане ведения вашего ребенка, а также помогать вам, когда у вашего ребенка симптомы астмы. Раздайте копии воспитателям, учителям и даже водителю автобуса, чтобы они знали, что делать, если у ребенка случится приступ астмы вдали от дома.
В дополнение к соблюдению плана действий вашего ребенка по поводу астмы, вы должны убедиться, что воздействие триггеров астмы ограничено и, желательно, избегается.
Какие лекарства от астмы можно принимать детям?
Большинство лекарств от астмы, которые назначают взрослым и детям старшего возраста, также можно безопасно назначать детям ясельного и младшего возраста. Лекарства, одобренные для детей младшего возраста, назначаются в дозах, скорректированных с учетом их возраста и веса. В случае ингаляционных лекарств может потребоваться другое устройство доставки в зависимости от возраста и способностей ребенка. (Многие дети не могут достаточно хорошо координировать свое дыхание, чтобы пользоваться стандартным ингалятором.)
Существует два основных типа лекарств от астмы:
- Лекарства быстрого облегчения помогают при внезапных симптомах. Ваш ребенок обратится к ним за быстрой помощью во время приступа астмы.
- Лекарства длительного действия предотвращают воспаление дыхательных путей и держат под контролем астму. Ваш ребенок, вероятно, будет принимать их каждый день.
Если у младенца или ребенка более старшего возраста есть симптомы астмы, требующие лечения бронхолитическими препаратами более двух раз в неделю в течение дня или более двух раз в месяц в ночное время, большинство врачей рекомендуют ежедневные противовоспалительные препараты.
Многие лекарства от астмы содержат стероиды, которые могут иметь побочные эффекты. Они могут вызвать раздражение рта и горла вашего ребенка. Некоторые исследования показывают, что со временем они могут вызвать замедление роста, проблемы с костями и катаракту. После того, как ваш ребенок примет их, его организм может не вырабатывать столько натуральных стероидов. Но без лечения астма может привести к проблемам со здоровьем и визитам в больницу. Вы и ваш врач должны обсудить плюсы и минусы лекарств, когда будете составлять план действий при астме.
Как давать ребенку лекарства от астмы?
Врач вашего ребенка скажет вам, как часто следует давать вашему ребенку дыхательные процедуры, в зависимости от степени тяжести астмы.
Вы можете давать своему ребенку (обычно детям до 4 лет) лекарства от астмы с помощью домашнего небулайзера, также известного как дыхательный аппарат. Небулайзер доставляет лекарства от астмы, обычно бронходилататоры, превращая их из жидкости в туман. Ваш ребенок получает лекарство, вдыхая его через маску для лица.Эти дыхательные процедуры обычно занимают от 10 до 15 минут и проводятся несколько раз в день.
Для использования небулайзера:
- Вымойте руки.
- Поместите лекарство в небулайзер.
- Подсоедините трубки от компрессора к основанию.
- Присоедините мундштук или маску.
- Включите компрессор и следите за появлением легкого тумана из небулайзера.
- Наденьте маску на лицо ребенка или положите мундштук ему в рот и попросите его закрыть его губами.
- Попросите их вдохнуть и выдохнуть, пока время лечения не истечет.
- Выключите распылитель, когда лекарство закончится.
- Попросите ребенка кашлять, чтобы избавиться от слизи.
Существуют руководящие принципы лечения астмы у детей до 4 лет. Сюда входит использование лекарств быстрого действия (таких как альбутерол) при повторяющихся симптомах. Низкая доза ингаляционного стероида или монтелукаста (Singulair) является следующим шагом. После 4 лет акцент смещается с контроля симптомов на лечение заболеваний.Если астма у вашего ребенка находится под контролем в течение как минимум 3 месяцев, его врач может снизить курс лечения.
Вместо небулайзера дети старшего возраста могут использовать гидрофторалкановый ингалятор или HFA (ранее называвшийся дозированным ингалятором или MDI) со спейсером.
Спейсер — это камера, которая прикрепляется к ингалятору и удерживает выброс лекарства. Это позволит вашему ребенку вдохнуть лекарство в легкие в своем собственном темпе. Для использования ингалятора со спейсером:
- Вымойте руки.
- При первом использовании заправьте ингалятор, 4 раза распылив его в воздух.
- Вставьте ингалятор в отверстие на конце прокладки.
- Встряхивайте 10 секунд.
- Попросите ребенка повернуть голову в сторону и выдохнуть.
- Попросите их закрыть рот вокруг мундштука проставки.
- Скажите им сделать медленный глубокий вдох.
- Заставьте их задержать дыхание и сосчитать до 10.
- Пусть они медленно выдохнут.
- Если ваш врач прописал два вдоха лекарства, подождите 1 минуту после первого вдоха, а затем повторите все снова.
- Помогите им прополоскать рот, почистить зубы или напиться воды.
Как избежать триггеров астмы у детей
Чтобы предотвратить приступы астмы или предотвратить их обострение, сосредоточьтесь на известных триггерах, выполнив следующие действия:
- Не позволяйте никому курить в вашем доме или машине.
- Часто чистите постельное белье и ковры, чтобы бороться с пылевыми клещами.
- Не допускайте попадания домашних животных в спальню ребенка. Воздушный фильтр может помочь с аллергенами.
- Регулярно проводите борьбу с вредителями, чтобы избежать тараканов.
- Устраните утечки и используйте осушители для предотвращения образования плесени.
- Не используйте ароматизированные чистящие средства или свечи.
- Проверяйте ежедневные отчеты о качестве воздуха в вашем районе.
- Помогите своему ребенку поддерживать нормальный вес.
- Если есть изжога, держите ее под контролем.
- Если триггером является физическая нагрузка, врач вашего ребенка может попросить ребенка использовать ингалятор за 20 минут до занятия, чтобы дыхательные пути оставались открытыми.
- Убедитесь, что они делают прививку от гриппа каждый год.
Осложнения астмы у детей
Когда астма не находится под контролем, она может вызывать такие проблемы, как:
- Тяжелые приступы, иногда приводящие к визитам в отделение неотложной помощи или пребыванию в больнице
- Пропуск школы и других мероприятий
- Усталость
- Стресс, тревога и депрессия
- Задержка роста или полового созревания
- Поврежденные дыхательные пути и легочные инфекции
- Смерть
Детский прогноз астмы
От астмы нет лекарства, но ваш ребенок может научиться контролировать ее.Они должны уметь:
- Предотвращать долгосрочные симптомы
- Ходить в школу каждый день
- Избегать симптомов астмы ночью
- Принимать участие в повседневных делах, играть и заниматься спортом
- Избегать срочных визитов в центр врач, отделение неотложной помощи или больница
- Используйте и корректируйте лекарства для контроля симптомов с небольшими побочными эффектами или без них
Если им не удается достичь всех этих целей, обратитесь за советом к своему врачу.
Эксперты многого не знают о функции легких у младенцев и астме.Но они считают, что у ребенка с большей вероятностью будет диагностирована астма к 7 годам, если у него было несколько эпизодов свистящего дыхания, если мать страдала астмой или страдала аллергией.
Когда дыхательные пути ребенка становятся чувствительными, они остаются такими на всю жизнь. Но около 50% детей видят резкое уменьшение симптомов астмы по достижении подросткового возраста. Может показаться, что они переросли свою астму, но у некоторых симптомы снова появятся, когда они станут взрослыми. Невозможно предсказать, что может случиться с вашим ребенком.
Узнав об астме и способах борьбы с ней, вы делаете важный шаг на пути к лечению состояния вашего ребенка.Работайте в тесном сотрудничестве с их командой по уходу, чтобы узнать все, что вы можете об астме, как избежать триггеров, какие лекарства действуют и как проводить лечение.
Астма, вызванная физическими упражнениями (для родителей) — Nemours Kidshealth
Что такое астма, вызванная физическими упражнениями?
У большинства детей и подростков, страдающих астмой, появляются симптомы во время физических упражнений. Но у некоторых людей (включая тех, кто не болеет астмой) симптомы астмы только во время или после упражнений. Это известно как астма, вызванная физической нагрузкой (EIA) (также называемая бронхоспазмом, вызванным физической нагрузкой, или EIB).
Каковы признаки и симптомы ОВОС?
Симптомы астмы, вызванной физической нагрузкой, включают хрипы, стеснение или боль в груди, кашель и, в некоторых случаях, стойкую одышку.
Кто-то с EIA может:
- легко запыхаться или устать во время или после тренировки
- Кашель после захода внутрь от занятий на открытом воздухе
- не может работать более нескольких минут без остановки
У детей с ОВОС симптомы часто появляются через 5–10 минут после начала упражнений (хотя у некоторых детей они появляются только после того, как они перестают быть активными).Симптомы обычно достигают максимума через 5–10 минут после прекращения занятий и могут пройти через час или дольше.
Конечно, есть разница между человеком, страдающим астмой, вызванным физической нагрузкой, и человеком, который не в форме и запыхался. Человек с ОВОС выздоравливает гораздо дольше. А экстремальные температуры, особенно холода, могут усугубить ситуацию.
Что вызывает ОВОС?
Вдыхание холодного и сухого воздуха во время упражнений считается основной причиной симптомов ОВОС.Когда дети усердно тренируются или играют, они, как правило, дышат быстро, неглубоко и через рот. Таким образом, воздух, достигающий их легких, пропускает согревающие и увлажняющие эффекты, которые возникают, когда они дышат медленнее через нос. Холодный сухой воздух сужает дыхательные пути в легких, что блокирует поток воздуха и затрудняет дыхание. Это называется бронхоспазмом .
Важно помнить, что поддержание формы и регулярные упражнения действительно могут помочь уменьшить симптомы астмы.Поэтому дети и подростки, страдающие астмой, должны тренироваться как можно больше.
Как диагностируется EIA?
Врач спросит об астме и аллергическом анамнезе в семье, а также о симптомах и о том, что вызывало их в прошлом.
После изучения истории болезни и медицинского осмотра врач может попросить вашего ребенка пройти тест на дыхание после тренировки. Это можно сделать в офисе на беговой дорожке, после того, как ваш ребенок побежит на улице в течение 6-8 минут, или после выполнения действия, которое вызывало вспышки в прошлом.
Стр. 2
Как обрабатывается ОВОС?
Врачи иногда рекомендуют предварительную обработку для EIA. Это означает принимать лекарство перед тренировкой или быть очень активным. Лекарство часто представляет собой то же самое быстродействующее лекарство (также называемое спасательным или быстродействующим), используемое во время обострений. Принимая его перед тренировкой, вы можете предотвратить сужение дыхательных путей, вызванное тренировкой.
Если предварительная обработка не купирует симптомы, врач может порекомендовать использовать лекарство длительного действия (также называемое лекарством для контроля или поддерживающим лекарством).Это лекарство от астмы обычно принимают регулярно с течением времени, чтобы уменьшить воспаление дыхательных путей.
Если у вашего ребенка по-прежнему возникают проблемы с дыханием во время физических упражнений, сообщите об этом врачу. Возможно, потребуется скорректировать дозировку лекарства для лучшего контроля.
Какие занятия подходят для детей с EIA?
Физические упражнения — отличная идея для всех, в том числе для детей с астмой, вызванной физическими упражнениями. Помимо поддержания формы детей, упражнения могут улучшить функцию легких за счет укрепления дыхательных мышц грудной клетки.
Поощряйте своего ребенка вести активный образ жизни, одновременно контролируя симптомы астмы, следуя плану действий при астме. Спросите своего врача, какие упражнения, виды спорта и занятия безопасны для вашего ребенка.
Эти действия обычно подходят для людей с EIA:
- легкая ходьба, бег трусцой или пеший туризм
- гольф
- бейсбол
- футбол
- гимнастика
- соревнования по легкой атлетике
Спорт на выносливость (бег на длинные дистанции, велоспорт и т. Д.)), а те, которым требуется повышенная отдача энергии (например, футбол и баскетбол), могут быть более сложными. То же самое можно сказать о зимних видах спорта, таких как беговые лыжи и хоккей с шайбой.
Но это не значит, что дети не могут заниматься этими видами спорта, если им они нравятся. Фактически, многие спортсмены, страдающие астмой, обнаружили, что при надлежащих тренировках и лекарствах они могут заниматься любым видом спорта по своему выбору.
Советы для детей с астмой, вызванной физическими упражнениями
По большей части дети с астмой, вызванной физическими упражнениями, могут делать все, что могут делать их сверстники.Но обязательно следуйте советам врача вашего ребенка.
Вот несколько советов для детей и подростков:
- При появлении симптомов не выполняйте упражнения, пока они не исчезнут.
- Разминайтесь перед тренировкой, чтобы предотвратить напряжение в груди. (Разминка может включать 5–10 минут ходьбы или любой другой легкой активности, а также упражнения на растяжку или гибкость.)
- Примите быстродействующее лекарство как можно ближе к началу тренировки.
- Дышите через нос во время тренировки.
- Сделайте короткий отдых во время упражнений и при появлении симптомов используйте лекарство быстрого действия в соответствии с предписаниями.
- Охладитесь после тренировки, чтобы замедлить изменение температуры воздуха в легких.
Также лучше не заниматься спортом на улице в очень холодную погоду. Если ваш ребенок играет на улице в холодную погоду, может помочь лыжная маска или шарф, закрывающий рот и нос.
Если триггерами являются загрязнение воздуха или пыльца, ваш ребенок может захотеть заняться спортом в помещении, когда качество воздуха плохое или количество пыльцы высокое.Дети не должны заниматься спортом, если у них простуда или другая инфекция верхних дыхательных путей.
Дети всегда должны иметь доступ к своим быстрым лекарствам. Держите под рукой дополнительные принадлежности и обязательно проверьте все принадлежности, чтобы у вашего ребенка не было пустого ингалятора.
Бронхоспазм: причины, симптомы и лечение
Определение
Бронхоспазм — это ненормальное сокращение гладкой мускулатуры бронхов, приводящее к острому сужению и обструкции дыхательных путей.Кашель с генерализованным хрипом обычно указывает на это состояние.
Бронхоспазм — главная характеристика астмы и бронхита.
Описание
Бронхоспазм — это временное сужение бронхов (дыхательных путей в легкие), вызванное сокращением мышц стенок легких, воспалением слизистой оболочки легких или сочетанием того и другого.
Это сокращение и расслабление контролируется вегетативной нервной системой. Сокращение также может быть вызвано выделением веществ во время аллергической реакции.
Наиболее частой причиной бронхоспазма является астма, хотя другие причины включают респираторные инфекции, хронические заболевания легких (включая эмфизему и хронический бронхит), анафилактический шок или аллергическую реакцию на химические вещества.
Бронхиальная мышца переходит в состояние сильного сокращения (бронхоспазм), что сужает диаметр бронха. Слизистая оболочка опухает и воспаляется, что еще больше уменьшает диаметр бронхов.
Кроме того, бронхиальные железы производят чрезмерное количество очень липкой слизи, которую трудно откашлять, и которая может образовывать пробки в бронхах, еще больше затрудняя поток воздуха.
Когда бронхи закупориваются, требуется большее давление, чтобы протолкнуть воздух через них, чтобы удовлетворить потребность организма в кислороде. Для этого требуется значительно увеличенное мышечное усилие. Дыхание во время бронхоспазма требует больше усилий, чем нормальное дыхание.
Чрезмерное количество липкой слизи, попавшей в бронхи, сильно раздражает и часто вызывает кашель.
Причины
Чрезмерная раздражительность бронхов является корнем астмы. Приступы астмы у детей могут быть вызваны рядом триггеров:
Аллергия
Когда в организм попадают чужеродные вещества, такие как бактерии, вирусы или токсичные вещества, одной из естественных защитных механизмов является образование антител — молекул, которые соединяются с чужеродными веществами. вещества, чтобы сделать их безвредными.Этот процесс называется иммунитетом. У детей-аллергиков вырабатываются защитные антитела, как и у нормальных детей. Однако у ребенка, страдающего аллергией, образуются другие виды антител, которые, вместо того, чтобы быть защитными, на самом деле могут причинить вред.
Обычно проблемы вызывают перхоть животных, пыльца, пыль, плесень и пищевые продукты. Вдыхание аллергена вызывает бронхоспазм.
Exercise
Это очень частый триггер симптомов у детей, страдающих астмой. Это может выражаться в явном хрипе после тренировки или просто в виде кашля.
Эмоции
Психологический стресс может вызвать симптомы, но астма не является психосоматическим заболеванием.
Инфекции верхних дыхательных путей
Если у ребенка-астматика есть инфекция верхних дыхательных путей, это может спровоцировать астму. Вирусные респираторные инфекции могут вызывать и изменять астматические реакции. Вирусные респираторные заболевания могут оказывать свое действие, вызывая повреждение эпителия, продуцируя специфические антитела иммуноглобулина E (IgE), направленные против респираторных вирусных антигенов, и усиливая высвобождение медиатора.Антибиотики обычно не помогают — ни для устранения инфекции, ни для предотвращения бронхоспазма. Лучшее лечение простуды — это профилактика путем частого мытья рук.
Раздражители
Существует множество веществ, раздражающих нос, горло или бронхи. Сигаретный дым — одно из самых распространенных, но пыль, аэрозольные баллончики и резкие запахи могут служить раздражителями.
Симптомы
Кашель является основным симптомом и может быть более важным симптомом, чем хрипы у некоторых детей с астмой, особенно у младенцев и детей ясельного возраста.Также очень распространены хрипы и стеснение в груди.
Диагноз
Диагноз ставится на основании клинического обследования, при котором могут быть обнаружены хрипы, плохой воздушный поток и общие признаки приступа астмы. Рентген грудной клетки может незначительно отличаться от нормы, если вообще показывает какие-либо изменения.
Лечение
Бета2-агонисты расслабляют гладкие мышцы дыхательных путей и могут модулировать высвобождение медиатора из тучных клеток и базофилов. Ингаляторы с бета-агонистами (бронходилататоры) облегчают симптомы астмы, расслабляя мышцы, окружающие стенки бронхов.Большинство бета-агонистов отпускаются по рецепту. Те, которые продаются в США, включают альбутерол (Провентил, Вентолин), битолтерол (Торналат), изоэтарин (Бронкометр), метапротеренол (Алупент), пирбутерол (Maxair) и тербуталин (Brethaire).
В то время как противовоспалительные препараты, такие как ингаляционные кортикостероиды или кромолин натрия, лечат основное воспаление, которое вызывает реакцию и сужение дыхательных путей, бета-агонисты лечат только симптомы.
Астма у детей: факторы риска, диагностика, лечение
Обзор
Поражает ли астма детей?
Астма — основная причина хронических (длительных) заболеваний у детей.От него страдают более 7 миллионов детей в Соединенных Штатах. По неизвестным причинам ставка неуклонно растет. Астма может начаться в любом возрасте, но у большинства детей первые симптомы появляются к 5 годам.
Почему больше детей заболевают астмой?
На самом деле никто не знает, почему все больше и больше детей заболевают астмой. Предложения включают следующее:
- Дети подвергаются все большему и большему количеству аллергенов, таких как пыль, загрязненный воздух и пассивный (и даже посторонний) дым.
- Дети не подвержены достаточному количеству детских болезней, чтобы укрепить свою иммунную систему.
- Более низкий уровень грудного вскармливания предотвратил передачу младенцам важных веществ иммунной системы.
Симптомы и причины
Что делает ребенка более склонным к развитию астмы?
Существует множество факторов риска развития детской астмы. К ним относятся:
- Аллергия.
- Семейный анамнез астмы, аллергии и атопии (генетическая или наследственная вероятность развития аллергии и астмы).
- Частые респираторные инфекции.
- Низкая масса тела при рождении.
- Воздействие табачного дыма до и / или после рождения.
- Мужчина.
- Быть афроамериканцем.
- Вы выросли в среде с низким доходом.
У детей младше пяти лет наиболее частой причиной симптомов астмы являются вирусные инфекции верхних дыхательных путей, такие как простуда.
Каковы признаки и симптомы астмы у детей?
Признаки и симптомы астмы у детей включают:
- Частые приступы кашля, которые могут возникать, когда ребенок играет, смеется, ночью или сразу после пробуждения.Кашель может быть единственным симптомом.
- Меньше энергии во время игры.
- Учащенное дыхание.
- Жалоба на стеснение в груди или на «боль» в груди.
- Свистящий звук (хрип), когда ребенок вдыхает или выдыхает.
- Втягивание (качели) грудной клетки из-за затрудненного дыхания.
- Одышка или одышка.
- Напряжение мышц шеи и груди.
- Чувство слабости или усталости.
Не все дети имеют одинаковые симптомы астмы.Симптомы могут варьироваться от эпизода к эпизоду у одного и того же ребенка. Кроме того, не все хрипы или кашель вызваны астмой.
Если у вашего ребенка проблемы с дыханием, покажите его или ее педиатру для обследования. Ваш ребенок может быть направлен к специалисту, например, к педиатрическому легочному врачу или педиатрическому аллергологу.
Диагностика и тесты
Как диагностируется астма у детей?
Астму у младенцев часто трудно диагностировать. Однако болезнь часто можно диагностировать у детей старшего возраста на основании истории болезни ребенка, симптомов, физического осмотра и определенных тестов:
- История болезни и описание симптомов : Медицинский работник спросит о любых проблемах с дыханием, которые могут быть у вашего ребенка, а также о семейном анамнезе астмы, аллергии, кожном заболевании, называемом экземой, или других заболеваниях легких.Обязательно подробно опишите симптомы вашего ребенка (кашель, свистящее дыхание, одышка при физической активности или без нее, повышенная работа дыхания, боль в груди или стеснение), включая время и частоту появления этих симптомов.
- Медицинский осмотр: Во время медицинского осмотра врач послушает сердце и легкие вашего ребенка.
- Тесты: Многим детям будут делать рентген грудной клетки и исследование функции легких (легких), которые измеряют количество воздуха в легких и скорость его выдоха (выдоха).Результаты помогут врачу определить степень тяжести астмы. Дети младше 5 лет обычно не могут выполнять функциональные тесты легких, поэтому при постановке диагноза врачи в значительной степени полагаются на анамнез, симптомы и физическое обследование.
Врач может назначить другие тесты для определения конкретных триггеров астмы, включая кожные пробы на аллергию и анализы крови.
Ведение и лечение
Как лечится астма у детей?
Основываясь на истории болезни вашего ребенка и степени тяжести астмы, поставщик медицинских услуг разработает план ухода, который называется «План действий при астме», который описывает:
- Когда и как вашему ребенку следует принимать лекарства от астмы.
- Что делать при обострении астмы.
- Когда обращаться за неотложной помощью вашему ребенку.
Убедитесь, что вы понимаете этот план, и задавайте поставщику услуг вашего ребенка любые вопросы, которые могут у вас возникнуть. План действий по борьбе с астмой важен для успешного лечения астмы. Держите его под рукой, чтобы напоминать вам о ежедневном плане лечения астмы вашего ребенка и направлять вас, когда у вашего ребенка разовьются симптомы астмы. Помимо соблюдения Плана действий по борьбе с астмой, постарайтесь ограничить (и, если возможно, избегать) воздействие триггеров астмы.
Лекарства от астмы, которые принимают взрослые и дети старшего возраста, также можно безопасно назначать детям ясельного и младшего возраста. В случае ингаляционных лекарств может потребоваться другое устройство для доставки в зависимости от возраста и способностей ребенка.
Если у вашего младенца или ребенка наблюдаются симптомы астмы, требующие лечения с помощью ингалятора для экстренной помощи (бронходилататора, такого как альбутерол / левальбутерол) более двух раз в неделю, ваш врач может назначить ежедневную контролирующую терапию (например, противовоспалительные препараты). .
Как давать ребенку лекарства от астмы?
Вы будете давать ребенку лекарства от астмы, используя устройство с клапаном удерживающей камеры (VHC) или домашний небулайзер (также известный как дыхательный аппарат).
Ваш ребенок может использовать дозированный ингалятор (MDI) с VHC. VHC — это камера, которая присоединяется к MDI и удерживает дозу лекарства. Поговорите с поставщиком услуг вашего ребенка, чтобы узнать, подходит ли вашему ребенку MDI с VHC.
Небулайзер доставляет лекарства от астмы, превращая их из жидкости в туман.Ваш ребенок получает лекарство, вдыхая его через маску или мундштук.
Есть некоторые лекарства от астмы, которые также активируются дыханием или выпускаются в виде сухого порошка. Эти лекарства назначают детям старшего возраста, которые могут продемонстрировать соответствующую технику их применения.
Что делать, если у вашего ребенка приступ астмы?
Если у вашего ребенка симптомы приступа астмы:
- Дайте ребенку лекарство от облегчения в соответствии с планом действий при астме.
- Подождите 15 минут. Если симптомы исчезнут, ваш ребенок сможет возобновить свою деятельность. Если симптомы не исчезнут, следуйте Плану действий по лечению астмы для дальнейшего лечения.
- Если состояние вашего ребенка не улучшается или вы не знаете, что делать, позвоните своему поставщику медицинских услуг.
Опасные признаки приступа астмы:
- Сильное свистящее дыхание.
- Сильный кашель.
- Проблемы при ходьбе и / или разговоре,
- Синие губы и / или ногти.
Если у вашего ребенка любых из этих опасных признаков / симптомов, обратитесь в ближайшее отделение неотложной помощи или позвоните по номеру 911.
Перспективы / Прогноз
Как вы узнаете, что астма у вашего ребенка хорошо контролируется?
Вы узнаете, что астма вашего ребенка хорошо контролируется, если во время приема лекарств ваш ребенок:
- Ведет активный, нормальный образ жизни.
- Имеет несколько тревожных симптомов.
- Посещает школу каждый день.
- Без труда выполняет повседневные дела.
- Не имел срочных визитов к врачу, в отделение неотложной помощи или в больницу.
- Имеет мало побочных эффектов от лекарств или не имеет их.
Сможет ли ваш ребенок перерасти астму?
Когда дыхательные пути человека становятся чувствительными, они остаются такими на всю жизнь. Около половины детей, страдающих астмой, имеют заметное уменьшение симптомов к тому времени, когда они становятся подростками, и поэтому кажется, что они «переросли» свою астму.Однако примерно у половины этих детей симптомы астмы снова разовьются в возрасте 30-40 лет. К сожалению, невозможно предсказать, какие симптомы уменьшатся в подростковом возрасте, а какие вернутся в более позднем возрасте.
Записка из клиники Кливленда
Узнав об астме и способах борьбы с ней, вы сделаете важный шаг на пути к лечению болезни вашего ребенка. Работайте в тесном сотрудничестве с командой по уходу за астмой вашего ребенка, чтобы узнать, как избежать триггеров астмы, какие лекарства действуют и как их правильно назначать.При надлежащем уходе ваш ребенок сможет жить без симптомов астмы и вести нормальный здоровый образ жизни.
Бронхоспазм: симптомы, причины, диагностика, лечение
Бронхоспазм возникает, когда ваши дыхательные пути сужаются или сужаются, что вызывает затруднение дыхания. Когда это происходит, ваша грудь будет стеснена, и вы, вероятно, начнете часто кашлять. Если ваши дыхательные пути сужаются слишком сильно, вы не сможете дышать достаточно глубоко и столкнетесь с неотложной медицинской помощью из-за слишком низкого уровня кислорода.
Если вы когда-либо были в доме со старыми водопроводными трубами, вы можете услышать пронзительный шум, когда вода течет по ним. Этот высокий шум вызван узкими трубами. Подобно узким водопроводным трубам, когда ваши дыхательные пути сужаются во время бронхоспазма, вы слышите свистящий звук при дыхании, известный как хрип.
Ваша дыхательная система — одна из самых важных функций вашего тела, но вы обычно не думаете об этом, потому что она контролируется вегетативными (непроизвольными) функциями.Насколько глубоко или неглубоко вы дышите, а также насколько быстро вы дышите, большую часть времени вы не контролируете, если только вы не практикуете дыхательные техники для расслабления.
Механизмы
Для обмена кислорода и углекислого газа ваше тело использует три механизма:
- Вентиляция: Механический акт вдоха и выдоха, при котором кислород поступает в легкие и углекислый газ из легких.
- Распространение: Функция обмена углекислого газа и кислорода в альвеолах (функциональная часть процесса обмена в легких) и легочных капиллярах.
- Перфузия: Перекачивание крови по всему телу свежим кислородом.
Бронхоспазм нарушает эти механизмы, препятствуя нормальной работе дыхательной системы.
Иллюстрация JR Bee, Verywell
Симптомы
Симптомы бронхоспазма могут быть очень стрессовыми и пугающими, так как вы почувствуете, что дышите недостаточно хорошо. По этой причине вам обычно требуется неотложная медицинская помощь.
Общие симптомы, которые могут быть связаны с бронхоспазмами, включают:
Усталость и истощение — другие менее распространенные и более незаметные симптомы, которые могут быть связаны с бронхоспазмом. Поскольку эти симптомы могут пугать, было бы хорошо иметь четкий медицинский план профилактики и лечения, если у вас есть какие-либо из этих симптомов.
Причины
Есть много причин бронхоспазма, которые могут быть связаны с другими заболеваниями. В первый раз, когда вы столкнулись с одышкой или хрипом, связанными с бронхоспазмом, вы, возможно, никогда не думали, что у вас возникнет это расстройство.
Астма также может быть основным фактором и фактором риска развития бронхоспазма. Однако то, что у вас астма, не означает, что у вас разовьются бронхоспазмы.
Если вы испытываете бронхоспазм во время операции, ваш анестезиолог или медсестра-анестезиолог будут должным образом обучены лечению ваших дыхательных путей. Вам может потребоваться дополнительное наблюдение в послеоперационный период, если во время операции у вас был бронхоспазм.
Диагностика
В большинстве случаев диагноз бронхоспазма устанавливается на основании медицинского обследования.Когда вас осматривает медицинский работник, он надевает на ваш палец пульсоксиметр, чтобы оценить насыщение ваших кровяных клеток кислородом на вашем пальце (хотя это может быть палец ноги или приклеенный к лбу). Если у вас нет другого основного заболевания, ограничивающего перенос кислорода в легких, показания пульсоксиметра должны быть выше 90%.
Если они не могут получить адекватные показания, они могут напрямую проверить количество кислорода в ваших артериях, взяв кровь из артерии на запястье, что называется анализом газов артериальной крови.Запястье — это чувствительная область, и при оттягивании от нее будет немного покалывать. Поскольку кровь забирается из артерии, которая находится под высоким давлением, они будут надавливать марлей и накладывать давящую повязку до тех пор, пока артерия не успеет зажить.
Если вашего врача беспокоят другие причины хрипов или одышки, вам могут сделать рентгеновский снимок. Другое, более обширное обследование обычно не требуется во время острого эпизода бронхоспазма. Тем не менее, вас могут направить к пульмонологу для дальнейшего обследования, включая компьютерную томографию, исследование функции легких или тестирование с физической нагрузкой для дальнейшего определения причины ваших бронхоспазмов или симптомов.
При будущих эпизодах бронхоспазма может не потребоваться никаких дополнительных анализов, кроме контроля уровня кислорода для обеспечения вашей безопасности.
Лечение
Лечение бронхоспазма обычно начинается с приема ингаляционных препаратов, известных как бета2-агонисты короткого действия. Вентолин или Провентил (альбутерол) — распространенные лекарства, которые можно использовать, если у вас затрудненное дыхание или одышка. Альбутерол помогает открыть дыхательные пути.
Если у вас высокое кровяное давление и вы принимаете бета-адреноблокаторы, такие как лопрессор (метопролол) или индерал (пропанолол), сообщите об этом своему врачу, поскольку они блокируют некоторые эффекты альбутерола.У вас также должен быть спасательный ингалятор, который поможет отсрочить неотложную ситуацию и даст вам время обратиться за медицинской помощью в случае повторного эпизода бронхоспазма.
Если у вас астма, вам также, вероятно, дадут перорально преднизон или метилпреднизолон, если требуется внутривенное введение, чтобы уменьшить воспаление, связанное с сужением дыхательных путей. Ваш врач также, вероятно, назначит вам постепенное снижение преднизона в течение нескольких дней, чтобы снизить риск рецидива.
Если вы страдаете гипоксией и не можете поддерживать уровень кислорода (даже с дополнительным кислородом) из-за сильного сужения дыхательных путей, вам могут поставить дыхательную трубку (известную как интубация), чтобы защитить дыхательные пути и поддерживать соответствующий уровень кислорода. .
Копинг
Бронхоспазм может быть для вас очень страшным. Первое, что вы можете сделать, чтобы справиться с бронхоспазмами, — это уменьшить их частоту.
Работая в тесном сотрудничестве со своим пульмонологом, а иногда и отоларингологом, вы сможете разработать план лечения, который снизит риск повторных бронхоспазмов. Если у вас есть факторы риска окружающей среды, такие как курение, аллергия или запахи, которые, как показано, усиливают бронхоспазм, устранение этих веществ вокруг вас будет ключом к снижению вашего риска.
Если вы страдаете бронхоспазмами из-за астмы, адекватное лечение с использованием как долгосрочных, так и краткосрочных ингаляторов или небулайзеров поможет вам избежать последующих бронхоспазмов.
Альтернативные методы лечения
Есть несколько групп, которые предполагают, что использование методов переобучения дыхания может быть полезно для уменьшения бронхоспазмов. В частности, один метод дал успешные результаты в трех из четырех исследований.
Дыхательная техника Бутейко была основана российским врачом Константином Бутейко.Он предположил, что у астматиков обострение одышки вызвано гипервентиляцией. Считается, что его метод вызывает гиповентиляцию, которая увеличивает уровень углекислого газа в крови, что может иметь бронходилатационный эффект, помогающий свести к минимуму одышку.
Методика Бутейко
Упражнение по переподготовке дыхания по Бутейко состоит из следующих этапов:
- Несколько неглубоких вдохов (через нос) в течение 10 секунд.
- Выдохните весь воздух через 10 секунд.
- Зажмите нос, чтобы не вдыхать в течение 3-5 секунд (или пока вы не почувствуете первое чувство голода).
- Повторяйте в течение нескольких минут ежедневно.
Сообщается, что упражнения по повторной тренировке дыхания по Бутейко могут снизить потребность в альбутероле. Люди, участвовавшие в этих исследованиях, также сообщили об улучшении качества своей жизни в отношении астмы. Есть несколько других техник, таких как дыхательная техника Папворта и тренажер для легких Pink City.Однако они не так хорошо изучены, как метод Бутейко.
Йога и иглоукалывание — два других альтернативных метода лечения, которые имеют ограниченную информацию об их эффективности при бронхоспазме, хотя некоторые считают, что они помогают уменьшить симптомы, связанные с астмой. Если вы занимаетесь йогой, вы можете заметить, что дыхательные техники пранаяма-йоги довольно похожи на повторную тренировку дыхания по Бутейко, и вы можете получить аналогичные преимущества.
Считается, что многие травы и масла обладают бронхорасширяющим действием.Однако существует ограниченное количество исследований, показывающих долгосрочные эффекты их приема в пищу или вдыхания. Хотя существует множество небольших исследований, посвященных использованию трав и масел при различных заболеваниях, они недостаточно изучены, чтобы давать какие-либо рекомендации.
Вы не должны использовать травы и / или масла в качестве альтернативной терапии без предварительной консультации с врачом.
Слово Verywell
Возможно, вы не всегда знаете, что подвержены бронхоспазмам до своего первого.Обратитесь за неотложной помощью, если у вас одышка или затрудненное дыхание. После вашего первого случая важно вместе с врачом разработать план лечения, чтобы снизить риск возникновения последующих эпизодов бронхоспазма. Вы можете обнаружить, что альтернативные методы лечения, такие как переобучение дыхания или йога, могут добавить дополнительную помощь в борьбе с вашими симптомами.
.
