Почему повышены эозинофилы в крови у ребенка, причины их повышения
Когда хотя бы один из показателей в анализе крови ребенка повышен, это всегда настораживает родителей. Особенно, если речь идет об одном из видов лейкоцитов, ведь многим мамам известно, что эти клетки стоят на страже иммунитета ребенка. А это значит, что их повышенное количество может сигнализировать, что у сына или дочки появилась какая-то проблема со здоровьем. Почему же у ребенка может наблюдаться увеличение количества эозинофилов и какие действия родителей будут правильными при таких изменениях анализа крови?
Эозинофилами называют один из видов лейкоцитов, представляющих собой клетки крови. Из-за присутствия внутри таких клеток гранул их вместе с другими видами лейкоцитов (базофилами и нейтрофилами) относят к гранулоцитам.
Главной функцией этих лейкоцитов выступает защита организма ребенка от воздействия на них различных аллергенов и токсинов, а также возбудителей паразитарных, стафилококковых и других инфекций.
Кроме того, эти клетки регулируют воспалительный процесс.
Эозинофилы образуются в костном мозге, как и другие клетки крови, а после выхода в кровоток пребывают либо в капиллярах, либо в разных тканях тела (в дыхательных путях, коже, клетках кишечника и других местах).
В периферической крови они определяются в относительно небольшом количестве. Интересной особенностью таких клеток является то, что эозинофилы могут активно перемещаться, используя для этого амебиоидный способ.
Так они «подходят» к нужному инфекционному агенту или токсину, который требуется обезвредить.
При этом данные лейкоциты способны поглощать как сами чужеродные частицы, так и образовавшиеся в организме ребенка иммунные комплексы или гистамин. При воздействии на паразитов эозинофилы выделяют ферменты, которые разрушают их оболочку. Кроме того, эозинофильные лейкоциты выделяют простагландины и прочие биологически активные соединения.
Норма эозинофилов определяется в анализе крови посредством подсчета лейкоцитарной формулы. Уровень таких клеток выражают в процентах от всего количества белых телец.
Верхней границей нормы для детей считают:
- Не больше 5% эозинофилов в возрасте до года (у новорожденных до 10-го дня жизни верхней границей будет 4%).
- Не больше 4% эозинофилов у детей, которым уже исполнился 1 год.
Если повышены эозинофилы в крови у ребенка, такое состояние называется эозинофилией. Она бывает реактивной (небольшой), когда уровень этих лейкоцитов повышается максимум до 15%.
Также выделяют умеренную эозинофилию, если такой вид лейкоцитов составляет 15-20% от всех белых клеток крови. При показателе более 20% говорят о высокой эозинофилии.
У некоторых детей при активном патологическом процессе эозинофилы представляют 50% от всех лейкоцитов или даже больше.
Наиболее частые причины превышения нормального процента эозинофилов в детском возрасте представлены аллергическими реакциями и глистными инвазиями. При их наличии у ребенка выявляется преимущественно реактивная эозинофилия, то есть показатель редко превышает 10-15%.
Аллергии в наши дни являются весьма распространенными патологиями у детей. Они могут провоцироваться веществами-аллергенами из пищи, бытовой химии, шерсти животных, пыльцы растений и прочего. При отеке Квинке, крапивнице, экссудативном диатезе, бронхиальной астме и нейродермите уровень эозинофилов всегда повышается.
Глисты являются тоже весьма частой проблемой у детей, поскольку многие малыши не соблюдают гигиенические правила в полной мере – не моют руки или моют их недостаточно тщательно, едят немытые овощи, общаются с животными. Все эти факторы повышают риск заражения гельминтами, среди которых самыми распространенными у детей называют аскариды и острицы.
Высокий уровень эозинофильных лейкоцитов также выявляется при:
- Нехватке магния.

- Лейкозе и других доброкачественных либо злокачественных опухолях.
- Полицитемии.
- Ревматизме и системных заболеваниях.
- Инфекциях, вызванных простейшими.
- Инфекционном мононуклеозе.
- Малярии.
- Скарлатине и других острых инфекциях, вызываемых бактериями.
- Дерматите, псориазе и других кожных болезнях.
- Васкулитах.
- Туберкулезе.
- Иммунодефицитах.
- Ожогах, занимающих большую площадь тела.
- Заболеваниях легких.
- Сниженной функции щитовидной железы.
- Циррозе печени.
- Врожденных сердечных пороках.
- Удалении селезенки.
- Приеме некоторых лекарств, например, сульфаниламидов, нитрофуранов, гормональных средств или антибиотиков.
- Повышении тонуса блуждающего нерва.
Отдельно выделяется эозинофилия, которая обусловлена генетическим фактором. Кроме того, повышенное число эозинофилов может выявляться у детей, которые недавно перенесли пневмонию или гепатит. После таких болезней, как и в послеоперационный период и после травм, эозинофильные лейкоциты могут определяться выше нормы довольно длительное время.
Если у ребенка эозинофилия, такое состояние не проявляется специфическими симптомами, а будет иметь клиническую картину основной болезни, спровоцировавшей изменение лейкограммы. У ребенка могут отмечать высокую температуру, анемию, увеличение печени, сердечную недостаточность, болезненность суставов, уменьшение веса, боли в мышцах, сыпь на коже и другие симптомы.
При аллергических заболеваниях будут жалобы на зуд кожи, сухой кашель, дерматит, насморк и прочие признаки аллергических реакций. Если причиной эозинофилии выступают аскариды либо острицы, у ребенка нарушится сон, появится зуд в области заднего прохода и половых органов, изменится аппетит и масса тела.
Обнаружив в анализе ребенка повышенные эозинофилы, следует обратиться к лечащему врачу. Педиатр осмотрит ребенка и направит на повторный анализ, чтобы исключить возможность ошибочного результата. Также при необходимости будут назначены другие исследования – анализ мочи, копрограмма, биохимический анализ крови, проверка кала на яйца гельминтов, серологические тесты и так далее.
Также при необходимости будут назначены другие исследования – анализ мочи, копрограмма, биохимический анализ крови, проверка кала на яйца гельминтов, серологические тесты и так далее.
Лечение при эозинофилии должно быть направлено на причину такого изменения крови.
Врач учтет основную болезнь и назначит нужный курс лечения:
- При заражении острицами, аскаридами или другими паразитами терапия будет направлена на уничтожение таких возбудителей и выведение их из детского организма.
- Выявив у ребенка аллергическую болезнь, в первую очередь устанавливают аллергены, которые стали ее причиной и вызывают обострения. Также ребенку назначаются антигистаминные средства, облегчающие зуд и воспалительный процесс.
- Если высокие эозинофилы спровоцированы назначенными ранее лекарствами, их отменяют.
Как только общее состояние ребенка улучшается, а симптомы вызвавшего высокие эозинофилы заболевания пропадут, лейкоцитарная формула также нормализуется.
Подробнее об эозинофилах вы можете узнать, посмотрев следующее видео.
Эозинофилы повышены у ребенка: 10 причин повышения, 7 показаний для анализа
Каждая клеточка нашего организма выполняют свою роль. Сейчас речь пойдёт об эозинофилах.
Что собою представляют эозинофилы?
Все знают, что в нашем организме есть эритроциты (красные клетки крови) и лейкоциты (белые клетки крови).
Но мало кто знает, что лейкоциты подразделяются ещё на:
- клетки, содержащие гранулы в цитоплазме. К ним относятся базофилы, нейтрофилы, эозинофилы;
- клетки, не содержащие гранулы в цитоплазме. Представителями этой группы являются моноциты и лимфоциты.
Таким образом, эозинофилы – разновидность лейкоцитов, которые содержат в своём составе гранулы. Что же это за гранулы? Эти гранулы находятся в цитоплазме. Поэтому при окраске клеток именно они придают эозинофилам ярко-красный цвет.
Что содержат гранулы эозинофилов? Эозинофилы содержат ряд веществ, которые и обеспечивают выполнение их функций. К ним относятся:
- главный основной белок – способствует разрушению паразитов за счёт своего токсического действия;
- катионный белок эозинофилов – также обладает токсической активностью по отношению к гельминтам, подавляет синтез антител, помогает во взаимодействии с другими клетками;
- эозинофильная пероксидаза – способствует окислению веществ, в результате которого образуются активные формы кислорода. Они в свою очередь способны подвергать клетку гибели;
- нейротоксин эозинофилов – проявляет свою активность против вирусов, активируя клетки иммунной системы на развитие воспалительной реакции.
Помимо того, что у эозинофилов есть специфические гранулы, эти клетки способны вырабатывать различные сигнальные молекулы. Они называются цитокины. Они обеспечивают функционирование цитокинов в очаге воспаления, участие в активации работы иммунной системы.
Место синтеза
Все клетки крови созревают в костном мозге. Там же из универсальной клетки-предшественницы происходит созревание эозинофилов (рисунок 1).
Рис.1. Схема созревания эозинофилов.
В кровеносное русло выходит зрелая клетка – сегментоядерный эозинофил. Если же в крови обнаруживаются молодые формы, это может свидетельствовать об избыточном разрушении эозинофилов или о поступлении большого количества сигналов в костный мозг для стимуляции образования этих клеток.
В костный мозг пришёл сигнал о необходимости синтеза эозинофилов, и уже через 4 дня эти клетки ждут своей очереди для выхода в кровоток.
Циркулируют в крови эозинофилы лишь несколько часов, после чего уходят в ткани и стоят на страже порядка. В тканях они находятся около 10 – 12 дней.
Небольшое количество эозинофилов находится в тканях, которые граничат с окружающей средой, обеспечивая защиту нашему организму.
Какие функции выполняют эозинофилы?
Ранее уже звучало то, какие эффекты могут выполнять эозинофилы за счёт специфических гранул в цитоплазме. Но для того чтобы эозинофилы были активированы, то есть для высвобождения содержимого гранул, необходим какой-либо сигнал. В основном этим сигналом служит взаимодействие активаторов с рецепторами на поверхности эозинофилов.
Активатором могут быть антитела классов Е и G, система комплемента, активированная компонентами гельминта. Помимо прямого взаимодействия с поверхностью эозинофилов тучные клетки, например, могут вырабатывать фактор хемотаксиса – соединение, которое привлекает в это место эозинофилы.
Исходя из этого, к функциям эозинофилов относятся:
- участие в аллергической реакции. При аллергической реакции из базофилов и тучных клеток выделяется гистамин, который и определяет клинические симптомы гиперчувствительности. Эозинофилы мигрируют в эту зону и способствуют расщеплению гистамина;
- токсический эффект. Это биологическое действие может проявляться по отношению к гельминтам, патогенным агентам и др;
- обладая фагоцитарной активностью, способны уничтожать патологические клетки, однако у нейтрофилов эта способность выше;
- за счёт образования активных форм кислорода проявляют своё бактерицидное действие.
Основное, что нужно запомнить – эозинофилы участвуют в аллергических реакциях и борьбе с гельминтами.
Норма содержания эозинофилов в крови у ребёнка
Как уже было упомянуто ранее, эозинофилы не находятся долгое время в кровеносном русле. Поэтому у здоровых детей не должно быть много эозинофилов.
Численные значения нормы зависят от того, каким способом проводилось определение количества клеток. В старых лабораториях проводится подсчёт лейкоцитарной формулы вручную, результат выдаётся только в относительных величинах, то есть в %.
В норме у детей до 4 лет относительное количество эозинофилов не должно превышать 7%. Старше это возраста норма такая же, как и у взрослых — не более 5%.
Старше это возраста норма такая же, как и у взрослых — не более 5%.
В современных лабораториях клетки чаще всего подсчитываются автоматически на гематологическом анализаторе, и только в исключительных случаях пересчитываются вручную. При подсчёте клеток на анализаторе результат может выдаваться в виде относительных и абсолютных величин.
Абсолютное число эозинофилов отражает их точное количество на литр крови.
Абсолютные значения эозинофилов в норме представлены в таблице.
Таблица. Норма эозинофилов в крови у детей.
| Возраст | Абсолютные количества |
| До года | 0,05 — 0,4 *10*9/л |
| Год – шест лет | 0,02 — 0,3 *10*9/л |
| Более шести лет | 0,02 — 0,5 *10*9/л |
Данные с нормальными величинами даны для ознакомления, не стоит самостоятельно заниматься расшифровкой результатом анализа!
Показания для определения уровня эозинофилов в крови
Так как эозинофилы играют важную роль при аллергических реакциях и борьбе с паразитами, то целесообразно проводить определение уровня этих клеток в крови при подозрении на эти процессы.
То есть основными показаниями для определения уровня эозинофилов в крови у ребёнка могут быть:
- после употребления какого-то продукта питания начался зуд, на коже выступил дерматит, поражение дыхательного тракта (кашель, чихание, отёк гортани) и так далее;
- головные боли, плохая усидчивость ребёнка, бессонница может говорить о наличии паразитов у него;
- низкая масса тела при повышенном аппетите может также указывать на гельминтоз;
- нарушен процесс переваривания пищи, сопровождающийся изменением стула, рвотой;
- боли в животе;
- признаки дефицита основных питательных веществ, несмотря на достаточное кормление ребёнка;
- может подниматься температура тела.
Если ваш ребёнок плачет, значит его что-то беспокоит, но он не может сказать вам об этом. Поэтому крайне важно понять, что с ним происходит и не допустить развития серьёзных осложнений.
Поэтому крайне важно понять, что с ним происходит и не допустить развития серьёзных осложнений.
Помимо аллергии на пищевые продукты возможно развитие гиперчувствительности на пыль, шерсть животных, пыльцу растений, даже медикаменты.
Как правильно сдавать анализ?
Чтобы результат анализа был точным и отражал действительно то, что происходит в нашем организме, надо правильно подготовиться. Тем более, что при подготовке к сдаче этого анализа нет ничего сложного.
Прежде всего, необходимо подготовиться морально и родителям, и ребёнку. Лучше всего, чтобы ребёнок не плакал, не паниковал, вёл себя спокойно. Для этого стоит родителям объяснить малышу, что будет происходить в больнице, что ничего страшного в этом нет. Может быть можно даже пообещать что-нибудь ребёнку взамен, если он будет вести себя хорошо.
Также важно не давать ребёнку бегать по коридорам больницы в ожидании своей очереди в кабинет забора крови. Физическая активность может повлиять на результаты исследования.
Также одним из самых важных правил подготовки к анализу крови является то, что необходимо сдавать натощак. Если ребёнок уже большой (старше 4 лет), тогда можно потерпеть и сдать кровь после ночного голодания. Разрешается попоить ребёнка водой.
Грудничков рекомендуется не кормить в течение 1 – 1,5 до сдачи крови.
Кровь чаще всего берётся из пальца, у совсем маленьких – из пяточки.
Немаловажным при подготовке к сдаче крови является приём назначенных медикаментов. Ряд лекарственных средств может оказывать влияние на результаты анализа. Поэтому желательно поговорить с врачом об этом. Самостоятельно ничего не предпринимайте!
Некоторые лекарства могут повлиять на уровень определяемого показателя. Так, например, Преднизолон может привести к снижению уровня эозинофилов и моноцитов крови.
Если родители правильно подготовятся к сдаче крови, то им не придётся повторно сдавать анализ, погружая своего ребёнка в стрессовую ситуацию.
Интерпретация результатов
Интерпретацией результатов должен заниматься лечащий врач, который направил вашего ребёнка на исследование крови. Если же родители самостоятельно обратились за анализом крови, то расшифровка ответа должна быть доверена специалисту. Он может находиться в том же месте, где кровь была сдана, или можно обратиться по месту жительства с уже готовым результатом анализа.
Когда эозинофилы повышены у ребенка и у взрослого такое состояние называется эозинофилия. Далее будут разобраны ситуации, когда такое возможно, почему оно возникает.
Почему повышены эозинофилы в крови у ребёнка?
Имеется ряд состояний, когда эозинофилы повышены в крови.
- В организм попал червь, то есть возник гельминтоз. В очаг поражения мигрируют эозинофилы, пытаясь избавиться от нежелательного «гостя», тем самым их количество в крови увеличивается. Наиболее частыми паразитами у детей является острица и аскарида.
- Аллергические реакции. В ответ на проникновение аллергена в организм ребёнка развивается реакция со стороны иммунитета, в ходе которой активируются различные клетки. В их число входят эозинофилы. Как уже упоминалось ранее, они способствуют расщеплению гистамина, вещества аллергии. Для того чтобы подтвердить наличие аллергической реакции, определяют уровень эозинофилов в крови. Если аллергия подтвердилась, переходят дальше к поиску того, что могло её вызвать.
- Аллергические заболевания. К этой группе относится такая патология, как бронхиальная астма, сенная лихорадка и другие. Они уже «закрепились» в организме, от них сложнее избавиться, чем от простой аллергии.
- Гиперчувствительность на лекарственные средства. Обычно она возникает сразу же после введения препарата. Такие люди потом всю жизнь должны упоминать об этом при обращении в медицинскую организацию.
- Синдром Лефлера. Эта патология связана с образованием инфильтрата в лёгких, который можно заметить при рентгеновском исследовании грудной клетки.
 Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста.
Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста. - Гиперэозинофильный синдром. Такое состояние сопровождается избыточным количеством эозинофилов в крови и поражением соответствующих тканей. Никаких паразитов или аллергических заболеваний у пациента при это не обнаруживается. Что является причиной такого состояния, остаётся не изученным.
- Патология соединительной ткани. К ней относятся: васкулиты, системная красная волчанка, склеродермия и другие. Повышенный уровень эозинофилов указывает на наличие развивающегося воспалительного процесса.
- Злокачественные новообразования, например, лейкозы могут приводить к эозинофилии.
- Полицитемия сопровождается увеличением всех клеток крови, эозинофилы не стали исключением. Диагностика этого заболевания не составит труда.
- Острые бактериальные инфекции, инфекционный мононуклеоз, туберкулёз могут вызывать повышение уровня эозинофилов в крови.
Действия родителей при эозинофилии у детей
В случае обнаружения повышенного уровня эозинофилов родителям стоит обратиться к врачу. Так как это является «звоночком», что в организме ребёнка что-то происходит не так, как надо.
Если подтвердится тот факт, что у ребёнка паразит, то врач назначит препараты, способствующие выведению его из организма. Не пичкайте ребёнка лекарствами без обращения к врачу!
Если же подтвердилась аллергическая реакция, важно выявить её источник. Затем избавить ребёнка от контакта с этим аллергеном.
Вообще в любом случае обращайтесь к врачу, самостоятельность может усугубить ситуацию.
Эозинофилы являются разновидностью белых кровяных клеток, одной из главных функций которых является защита нашего организма от патогенных агентов. Так, эозинофилы защищают наш организм от гельминтов, участвуют в аллергических реакциях.
Поэтому они важны при диагностике этих состояний и не только их.
Оценка статьи:
(7
Повышенные эозинофилы у ребенка в крови — что это значит
Ситуация, когда у ребенка повышены эозинофилы, встречается довольно часто.Чтобы разобраться, что является патологией, важно изучить все возможные причины подобного явления, а также узнать, какие показатели соответствуют норме.
Эозинофилами называют специфические клетки крови, формирование которых происходит в костном мозге. Их относят к группе лейкоцитов. Это значит, что главной задачей эозинофилов является защита организма от инфекций и других болезней.
Общий анализ крови иногда выявляет, что у ребенка повышены эозинофилы
От остальных клеток крови эозинофилы отличаются розовым оттенком. Подобный цвет им придает особый пигмент под названием эозин. Эозинофилы в большом количестве обнаруживаются в кровяном русле, если в организме возникла проблема, например аллергическая реакция, паразиты или воспаление. Они быстро проникают сквозь сосудистые стенки к месту патологии и нейтрализуют возбудителей.
Чтобы выяснить, повышены эозинофилы у ребенка или нет, необходимо знать, что представляет собой норма. Ее показатели различаются в зависимости от возраста ребенка. Поскольку эозинофилы часто записывают в процентном соотношении, то показатели для разных возрастных групп выглядят следующим образом:
- от рождения до двух недель – 1–6%;
- от двухнедельного возраста до года – 1–5%;
- 1–2 года – 1–7%;
- 2–4 года – 1–6%;
- 5–18 лет – 1–5%.
Как видно, эозинофилы могут присутствовать в крови в небольшом количестве. Это является нормой и не требует коррекции.
О повышенном уровне эозинофилов говорят в том случае, если конкретный показатель превышает норму более чем на 10%. Подобное состояние в медицинских кругах именуют эозинофилией.
Она может быть умеренной или выраженной. Чем больше эозинофилов, тем более остро проходит болезнь.
Повышение эозинофилов может происходить по разным причинам. К сожалению, далеко не все известны современной медицине. На сегодняшний день достоверно выявлено несколько заболеваний, которым сопутствует эозинофилия:
- Глистная инвазия. Речь идет о заражении острицами, аскаридами и другими видами гельминтов.
- Аллергия. Включает в себя разного рода кожные реакции, бронхиальную астму аллергической природы, поллиноз, сывороточную болезнь.
- Дерматологические патологии. В эту категорию входят разного рода дерматиты, лишай, экзема.
- Болезни соединительной ткани: васкулит, ревматизм и другие воспалительные процессы.
- Некоторые гематологические заболевания: лимфогранулематоз, эритремия и др.
- Инфекционные болезни.
Кроме того, выделяют так называемый гиперэозинофильный синдром.
Этим термином обозначают патологическое состояние, которое сопровождается стойким повышением эозинофилов в крови у ребенка или взрослого и длится как минимум полгода.
Этиология данного недуга остаётся до конца невыясненной, но описанное состояние представляет большую опасность для здоровья. Оно вызывает поражение мозга, легких и других внутренних органов.
Высокий уровень эозинофилов нередко наблюдается у грудничков сразу после рождения или в первые месяцы жизни. У таких маленьких детей подобная патология связана с тем, что организм борется с каким-либо чужеродным белком. Чаще всего эозинофилию вызывает аллергия. Обычно это реакция на молочную смесь или продукты, которые употребляет кормящая мама.
Аллергия может проявляться в виде сыпи, экземы, крапивницы.
Если эозинофилы повышены у ребенка грудного возраста, это может свидетельствовать о непереносимости лактозы. Указанный диагноз сопровождается поносом, сильным метеоризмом, недобром веса. В этом случае нужно провести дополнительную диагностику.
Чтобы диагностировать болезнь, связанную с повышением эозинофилов, необходимо учитывать и другие показатели анализов. Если при эозинофилии моноциты повышены, это скорее всего свидетельствует об инфекции вирусной природы, например о мононуклеозе.
Если при эозинофилии моноциты повышены, это скорее всего свидетельствует об инфекции вирусной природы, например о мононуклеозе.
Чтобы сделать соответствующий вывод, необходимо обратить внимание на клинические признаки болезни: наличие кашля или ринита, боль в горле, повышение температуры тела.
В такой ситуации наблюдается сдвиг и других показателей – например, бывают повышены также и лимфоциты.
Ярко выраженная эозинофилия и высокий уровень лейкоцитов могут быть признаком надвигающейся скарлатины. Также подобное сочетание наводит на мысль о гельминтной инвазии или аллергии, сочетающейся с инфекционной болезнью.
Чтобы узнать уровень эозинофилов и других показателей у ребенка в крови, необходимо сдать ОАК. Под этой аббревиатурой подразумевают общий анализ крови.
Чтобы проверить уровень эозинофилов в крови у ребенка, анализ надо сдавать натощак
Исследование можно провести в обычной поликлинике, больнице или в частной лаборатории. Единственное отличие заключается в том, что в государственном учреждении вам понадобится направление от врача. Кровь у маленьких детей для анализа берут из пальца с помощью специального инструмента. Это более быстрый и менее болезненный метод, чем забор крови из вены.
Уровень эозинофилов зависит от многих факторов. Например, утром и в первой половине дня он ниже, а вечером может повышаться. Именно поэтому сдают анализ строго натощак.
Два дня перед исследованием ребенку не рекомендуется давать жирную пищу. Это может повлиять на результаты анализа.
Высокий уровень эозинофилов у детей любого возраста – повод для родителей насторожиться и проявить повышенный интерес к состоянию здоровья их ребенка.
В зависимости от выраженности эозинофилии и наличия сопутствующих признаков могут понадобиться дополнительные исследования. По вопросам, касающимся дальнейшей диагностики, необходимо обращаться к врачу.
Самолечение в данном случае является недопустимым.
Также по теме: повышенное содержание базофилов в крови ребенка
Повышены эозинофилы у ребенка в крови, что делать?
В детской педиатрии для того, чтобы определить, здоров ребенок или нет, почти всегда назначают общий анализ крови. Безусловно, если какой-то из показателей превышен, это всегда пугает родителей. Но именно уровень эозинофилов чаще всего отвечает за присутствие аллергических реакций на некие продукты.
Что такое эозинофилы
Очень часто в педиатрии сталкиваются с аллергией у детей. Для того, чтобы выявить аллергическую реакцию на некий продукт или узнать о бактериальных и глистных инфекциях, педиатр назначает общий анализ крови. И именно по уровню эозинофилов можно определить имеется ли некоторое патологическое отклонение.
Эозинофилы – это вид лейкоцитов, которые отвечают в организме за воспалительные процессы. Более того, они предназначены для того, чтобы защищать организм от токсинов и различных вредоносных носителей, таких как аллергены. Как и все клетки крови, образование эозинофилов происходит в костном мозге.
Занимательный факт – это то, что именно этот вид эозинофилов могут так сказать «путешествовать» по организму, тем самым обезвреживая какой-нибудь токсин.
Норма эозинофилов у детей
Чем больше процент уровня эозинофилов, тем больше аллергенов в организме. Стоит отметить, что уровень в детском возрасте и во взрослом отличаются. Цель эозинофилов – это защищать организм. И именно нормальный уровень в крови говорит о здоровом организме.
Оптимальное содержание в процентах:
| Возраст ребенка | Проценты |
| От 0 до 1 года | От 1% до 6 % |
| От 1 года до 2 лет | От 1% до 7% |
| От 3 лет до 5 лет | От 1% до 6% |
| От 6 лет до 12 лет | От 1% до 5,5% |
| От 13 лет до 16 | От 1% до 5% |
После 16 лет показатель уже можно приравнивать к взрослому показателю. С возрастом количество становится меньше. На практике встречались случаи, когда после шестилетнего возраста, уровень эозинофилов приравнивался к отметке 0. А потом и вовсе исчезал. Это допустимо и отклонением не считается.
С возрастом количество становится меньше. На практике встречались случаи, когда после шестилетнего возраста, уровень эозинофилов приравнивался к отметке 0. А потом и вовсе исчезал. Это допустимо и отклонением не считается.
Стоит отметить, что в течение суток, уровень эозинофилов может меняться. Это происходит из-за работы надпочечников. И именно в ночное время, уровень эозинофилов достигает максимальной отметки.
А самый низкий процент в утренние и вечерние часы. По этой причине анализ крови принято сдавать с утра и натощак.
Это является обязательным условием не просто так, а для корректного и верного результата анализа.
Причины повышенных эозинофилов
К причинам повышения эозинофилов относятся:
- В организме идет развитие какого-то аллергена. И именно повышение эозинофилов свидетельствует об этом. Как правило, у детей это причина одна из самых распространенных.
- Глисты. Нет ничего стыдного для родителей, если у маленького ребенка обнаружатся глисты. Ведь это дети, они все пробуют на вкус и тянут в рот каждую игрушку. Как бы мама и папа не старались воспитывать ребенка в чистоте, к сожалению, иногда это случается.
- Различные заболевания кожи. Это может быть как опрелость, так и лишай, который ребенок мог заразиться от уличного кота.
- Злокачественные опухоли. Это уже в более тяжелой форме заболевания.
- Нарушение работы сосудов и заболевание кровеносной системы.
- Недостаток в крови такого полезного вещества, как магний.
Эозинофилы в крови повышены у ребенка
После того, как ребенок сдаст кровь и если в анализе будет повышенный уровень эозинофилов. То врач, обязательно назначает полное обследование. Когда уровень повышен, а педиатрии,да и в медицине в целом — это называют эозинофилией.
Чаще всего, повышение уровня эозинофилов у ребенка грудного возраста или чуть старше, свидетельствует об аллергической реакции на какой-то продукт.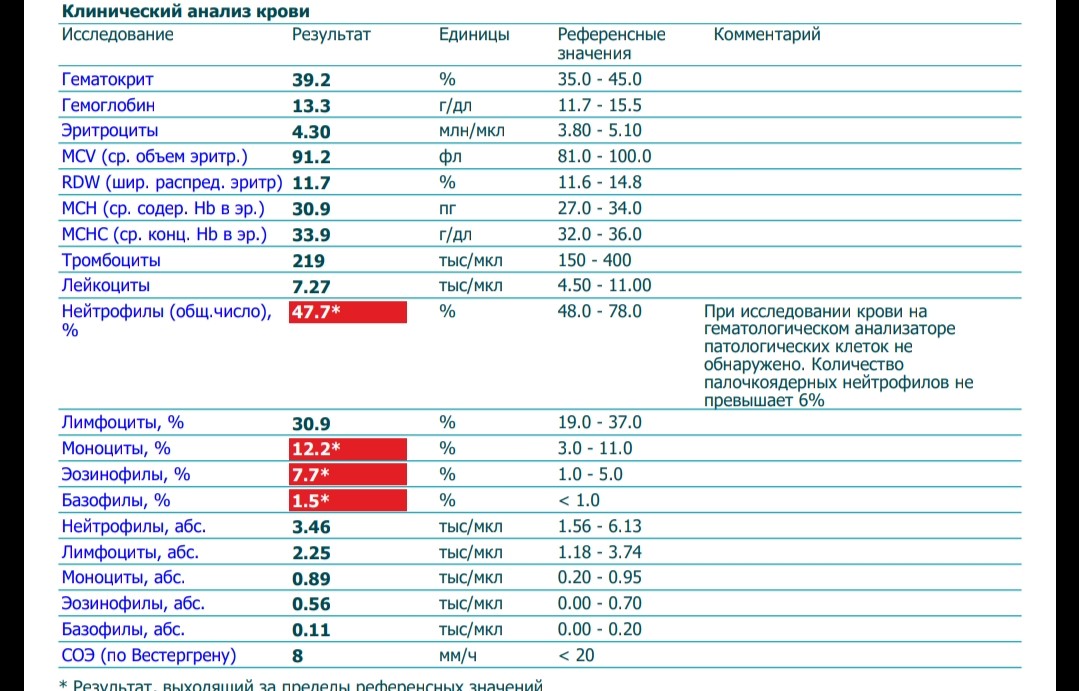
В этом случае, аллергические пятна могут быть на животе или на щеках ребенка может появиться сыпь. Также, повышенный процент может означать развитие какого-то инфекционного заболевания.
Помимо всего этого, может наблюдаться сбой в работе клеток иммунитета.
Рекомендуем: Как удаляют аденоиды у детей
Эозинофилы в крови понижены у ребенка
Понижение уровня эозинофилов называется в медицине – эозинопенией. К сожалению, пониженный уровень также может свидетельствовать о некоторых серьёзных заболеваниях:
- Сбой в работе надпочечников.
- Развитие бактериальных инфекционных заболеваний.
- Понижение может наблюдаться при вирусных болезнях, такие как орви, грипп.
- При низком гемоглобине и сильной анемии.
- При нехватке витамина В12.
- При отравлениях ртутью, мышьяком. Если ребенок вдохнул эти пары.
- При ожоге или травмах.
- При операциях, требуемых хирургического вмешательства.
- При проблемах с щитовидной железой. Особенно, если при этом ребенку назначили гормональные препараты.
- Стресс, неврозы также могут вызвать снижение процента эозинофилов.
Возможные осложнения
При повышенном уровне эозинофилии может возникнуть ряд серьезных заболеваний, как в грудном возрасте, так и у детей постарше. Как правило, может быть высокая температура, которую не сразу получается сбить.
Иногда появляется боль в суставах, но это у детей постарше. Может упасть гемоглобин, и начаться анемия. Более того, могут возникать перебои в сердечном ритме, возникнуть ухудшение аппетита и увеличение печени.
В случае аллергической реакции, это может быть и у детей грудного возраста, может возникнуть кожный зуд, появиться сыпь на теле, насморк, глаза начнут слезиться.
Когда на протяжении длительного времени уровень эозинофилов повышен, в данном случае самое опасное, что может произойти это осложнения в работе жизненно важных органов. А именно, печень, селезенка, легкие, сердце, головной мозг. Данная реакция относится к уровню первичной эозинофилии.
А именно, печень, селезенка, легкие, сердце, головной мозг. Данная реакция относится к уровню первичной эозинофилии.
Мнение доктора Комаровского
Известный педиатр Евгений Олегович придерживается мнения, что если повышенный уровень эозинофилов не создает ребенку дискомфорта. Малыш веселый, жизнерадостный, энергичный, хорошо кушает и крепко спит, то никакого специального лечения не требуется.
По той причине, что нарушение уровня эозинофилов может быть вызвано присутствие некоторых паразитов в организме, то доктор рекомендует после результата анализа крови, сдать также анализ кала и посетить более узких врачей, таких как врач-аллерголог и инфекционист.
Если осмотр и анализ кала не выявят никаких именно патологий, то не стоит переживать и беспокоиться (опять же нужно всегда обращать внимание на общее состояние ребенка). Через три – четыре месяца, общий анализ крови можно пересдать.
Комаровский утверждает, что очень часто повышенный уровень свидетельствует о ранее появившемся недуге, например бактериальном, а уже когда в организме не останется и следов болезни, то уровень эозинофилов сам по себе, без какого-либо дополнительного лечения приходит в норму.
Если при повторном анализе, снова будет повышенный уровень эозинофилов, то имеет смысл сдать кровь на содержание иммуноглобулина Е. Именно данный анализ, поможет врачу – аллергологу выявить, имеется ли у крохи предрасположенность аллергической реакции на какой-то продукт. Также врач рекомендует повторно сдать анализ кала.
Профилактика
Сложно не согласиться, что любое заболевание легче предотвратить, чем потом лечить, пусть и недолго. Также и в данном случае, если уже хотя бы однажды был повышен уровень эозинофилов, то в будущем лучше всего заняться профилактикой:
- Обязательно нужно правильно организовать режим дня и питание ребенка.
- Вести вместе с ребенком здоровый образ жизни. Чаще гулять на свежем воздухе, закаливание и т.
 д.
д. - Как правило, педиатр назначает общий анализ крови один раз в 6 месяцев, детям постарше – один раз в год. Но для полного спокойствия родителей, можно сдавать анализ один раз в 4 месяца.
- Объяснить ребенку, что правила гигиены необходимо всегда соблюдать и следить за выполнением этих правил.
Здоровье ребенка – это самое главное, что должно требовать внимание родителей. И самое простое, что можно сделать — это своевременно сдавать нужные анализы, которые помогут выявить патологии, если они имеются в организме.
У ребенка повышены эозинофилы
Тот факт, что эозинофилы повышены у ребенка вызывает у родителей естественную тревогу, но не только по причине беспокойства о здоровье малыша, но и в связи с собственным здоровьем, поскольку нередко эозинофилия носит наследственный характер. Но прежде чем принимать меры, следует разобраться, что собой представляют эозинофилы, каковы нормы их содержания в крови и причины изменений уровня показателей.
Что такое эозинофилы?
Эозинофилы в крови у детей и взрослых – один из видов лейкоцитов, которые образуются в костном мозгу и действуют в тех тканях, в которые попадают с кровотоком, а именно в легких, желудочно-кишечном тракте, капиллярах кожного покрова. Они выполняют следующие функции:
- антигистаминную;
- фагоцитарную;
- антитоксическую;
- участие в аллергических реакциях.
Их основное предназначение в организме заключается в борьбе с инородными белками, которые они поглощают и растворяют.
Эозинофилы – норма у детей
Показатели концентрации этих тел в крови зависит от возраста ребенка. Так, например, уровень эозинофилов может быть повышен у грудного ребенка до 8%, но у детей старшего возраста показатель в норме не должен превышать 5%. Определить уровень частиц можно, сдав развернутый анализ крови с лейкоцитарной формулой.
Эозинофилы повышены у ребенка: причины
- Наиболее частой причиной повышения (умеренного, не более 15%) эозинофилов у ребенка в крови является реактивная эозинофилия, которая является ответом организма на аллергические реакции, чаще всего на коровье молоко или лекарственные препараты.
 Если речь идет о новорожденном, то причиной интенсивной выработки лейкоцитов спинным мозгом могут быть внутриутробные инфекции. В таком случае говорят при наследственной эозинофилии.
Если речь идет о новорожденном, то причиной интенсивной выработки лейкоцитов спинным мозгом могут быть внутриутробные инфекции. В таком случае говорят при наследственной эозинофилии. - У детей постарше повышение уровня эозинофилов свидетельствует о глистной инвазии, дерматологических заболеваниях, грибковых поражениях. Если уровень превышает отметку 20%, то речь идет о гиперэозинофильном синдроме, наличие которого свидетельствует о том, что поражены головной мозг, легкие, сердце.
- Синдром тропической эозинофилии – также является следствием заражения паразитами в условиях жары и повышенной влажности из-за несоблюдения норм гигиены. Симптомами синдрома являются: астматический кашель, наличие эозинофильных инфильтратов в легких, отдышка.
- В некоторых случаях эозинофилия сопровождает злокачественные опухоли и заболевания крови: лимфомы, миелобластные лейкозы.
- Васкулиты.
- Попадание стафилококков в организм ребенка.
- Нехватка в организме ионов магния.
Эозинофилы понижены у ребенка
Если у ребенка в крови пониженная концентрация эозинофилов, такое состояние называют эозинопией. Оно развивается в момент острого течения того или иного заболевания, когда все лейкоциты направлены на его устранение и борьбу с чужеродными клетками, «хозяйничающими» в организме.
Возможен также вариант анэозинофилии – когда данный вид лейкоцитов в принципе отсутствует в организме.
Эозинофилы повышены у ребенка: лечение
При реактивной эозинофилии не требуется никакого специального лечения. Уровень эозинофилов будет постепенно понижаться сам, по мере того, как будет проходить лечение основного заболевания, вызвавшего это состояние.
При более серьезных заболеваниях, спровоцировавших гиперэозинофильный синдром, а также наследственной эозинофилии возможно назначение препаратов, угнетающих выработку этой группы лейкоцитов.
По завершению курса лечения следует снова сдать анализ крови на определение содержания эозинофилов в крови.
о чем это говорит, причины отклонений от нормы
Ситуация, когда у ребенка повышены эозинофилы, встречается довольно часто.Чтобы разобраться, что является патологией, важно изучить все возможные причины подобного явления, а также узнать, какие показатели соответствуют норме.
Что такое эозинофилы
Эозинофилами называют специфические клетки крови, формирование которых происходит в костном мозге. Их относят к группе лейкоцитов. Это значит, что главной задачей эозинофилов является защита организма от инфекций и других болезней.
Общий анализ крови иногда выявляет, что у ребенка повышены эозинофилы
От остальных клеток крови эозинофилы отличаются розовым оттенком. Подобный цвет им придает особый пигмент под названием эозин. Эозинофилы в большом количестве обнаруживаются в кровяном русле, если в организме возникла проблема, например аллергическая реакция, паразиты или воспаление. Они быстро проникают сквозь сосудистые стенки к месту патологии и нейтрализуют возбудителей.
Нормы эозинофилов у детей
Чтобы выяснить, повышены эозинофилы у ребенка или нет, необходимо знать, что представляет собой норма. Ее показатели различаются в зависимости от возраста ребенка. Поскольку эозинофилы часто записывают в процентном соотношении, то показатели для разных возрастных групп выглядят следующим образом:
- от рождения до двух недель – 1–6%;
- от двухнедельного возраста до года – 1–5%;
- 1–2 года – 1–7%;
- 2–4 года – 1–6%;
- 5–18 лет – 1–5%.
Как видно, эозинофилы могут присутствовать в крови в небольшом количестве. Это является нормой и не требует коррекции.
О чем говорит повышенный уровень эозинофилов
О повышенном уровне эозинофилов говорят в том случае, если конкретный показатель превышает норму более чем на 10%. Подобное состояние в медицинских кругах именуют эозинофилией.
Она может быть умеренной или выраженной.
Чем больше эозинофилов, тем более остро проходит болезнь.
Повышение эозинофилов может происходить по разным причинам. К сожалению, далеко не все известны современной медицине. На сегодняшний день достоверно выявлено несколько заболеваний, которым сопутствует эозинофилия:
- Глистная инвазия. Речь идет о заражении острицами, аскаридами и другими видами гельминтов.
- Аллергия. Включает в себя разного рода кожные реакции, бронхиальную астму аллергической природы, поллиноз, сывороточную болезнь.
- Дерматологические патологии. В эту категорию входят разного рода дерматиты, лишай, экзема.
- Болезни соединительной ткани: васкулит, ревматизм и другие воспалительные процессы.
- Некоторые гематологические заболевания: лимфогранулематоз, эритремия и др.
- Инфекционные болезни.
Кроме того, выделяют так называемый гиперэозинофильный синдром. Этим термином обозначают патологическое состояние, которое сопровождается стойким повышением эозинофилов в крови у ребенка или взрослого и длится как минимум полгода. Этиология данного недуга остаётся до конца невыясненной, но описанное состояние представляет большую опасность для здоровья. Оно вызывает поражение мозга, легких и других внутренних органов.
Причины повышения эозинофилов у новорожденных
Высокий уровень эозинофилов нередко наблюдается у грудничков сразу после рождения или в первые месяцы жизни. У таких маленьких детей подобная патология связана с тем, что организм борется с каким-либо чужеродным белком. Чаще всего эозинофилию вызывает аллергия. Обычно это реакция на молочную смесь или продукты, которые употребляет кормящая мама.
Аллергия может проявляться в виде сыпи, экземы, крапивницы.
Если эозинофилы повышены у ребенка грудного возраста, это может свидетельствовать о непереносимости лактозы. Указанный диагноз сопровождается поносом, сильным метеоризмом, недобром веса. В этом случае нужно провести дополнительную диагностику.
Эозинофилы и другие показатели крови
Чтобы диагностировать болезнь, связанную с повышением эозинофилов, необходимо учитывать и другие показатели анализов. Если при эозинофилии моноциты повышены, это скорее всего свидетельствует об инфекции вирусной природы, например о мононуклеозе. Чтобы сделать соответствующий вывод, необходимо обратить внимание на клинические признаки болезни: наличие кашля или ринита, боль в горле, повышение температуры тела. В такой ситуации наблюдается сдвиг и других показателей – например, бывают повышены также и лимфоциты.
Ярко выраженная эозинофилия и высокий уровень лейкоцитов могут быть признаком надвигающейся скарлатины. Также подобное сочетание наводит на мысль о гельминтной инвазии или аллергии, сочетающейся с инфекционной болезнью.
Определение уровня эозинофилов
Чтобы узнать уровень эозинофилов и других показателей у ребенка в крови, необходимо сдать ОАК. Под этой аббревиатурой подразумевают общий анализ крови.
Чтобы проверить уровень эозинофилов в крови у ребенка, анализ надо сдавать натощак
Исследование можно провести в обычной поликлинике, больнице или в частной лаборатории. Единственное отличие заключается в том, что в государственном учреждении вам понадобится направление от врача. Кровь у маленьких детей для анализа берут из пальца с помощью специального инструмента. Это более быстрый и менее болезненный метод, чем забор крови из вены.
Уровень эозинофилов зависит от многих факторов. Например, утром и в первой половине дня он ниже, а вечером может повышаться. Именно поэтому сдают анализ строго натощак.
Два дня перед исследованием ребенку не рекомендуется давать жирную пищу. Это может повлиять на результаты анализа.
Высокий уровень эозинофилов у детей любого возраста – повод для родителей насторожиться и проявить повышенный интерес к состоянию здоровья их ребенка. В зависимости от выраженности эозинофилии и наличия сопутствующих признаков могут понадобиться дополнительные исследования. По вопросам, касающимся дальнейшей диагностики, необходимо обращаться к врачу. Самолечение в данном случае является недопустимым.
Также по теме: повышенное содержание базофилов в крови ребенка
расшифровка результатов, норма и причины отклонений
Общий анализ крови (сокращенно ОАК) — пожалуй, самый распространенный вид лабораторной диагностики, который дает возможность сделать первые выводы о состоянии больного. В педиатрии это исследование играет особую роль, ведь маленькие пациенты часто попросту не могут подробно рассказать о своих жалобах. Несколько миллилитров крови, взятой из вены или из пальца, позволяют подтвердить подозрение на инфекцию или, напротив, исключить некоторые предположения о возможных причинах болезни ребенка. А повторный анализ крови является надежным способом оценить эффективность лечения малыша.
Особенности анализа крови детей
Как подготовить ребенка к общему анализу крови?
Сложной подготовки к процедуре не требуется: общий анализ крови назначается даже при экстренном поступлении в больницу. Однако если спешки нет, то для получения объективных результатов лучше соблюдать некоторые правила:
- не кормить и не поить детей за три–четыре часа до посещения лаборатории, это может исказить некоторые показатели;
- сдавать кровь рано утром, чтобы малыш не успел проголодаться;
- настроить ребенка на процедуру, чтобы он не нервничал перед уколом, поскольку сильный стресс может влиять на свойства крови[1]. Кровь для общего анализа у детей берут из пальца или из вены.
Важно знать!
Показатели общего анализа крови у детей отличаются от «взрослых» значений, ведь в растущем организме иначе функционируют иммунитет и кроветворные органы[2]. Кроме того, не стоит забывать, что у каждого медицинского учреждения бывают свои диагностические особенности (связанные с настройкой оборудования и чувствительностью реактивов), поэтому врачи рекомендуют в первую очередь обращать внимание на те значения нормы, которые указаны в бланке анализа.
Показатели общего анализа крови ребенка
Кровь состоит из жидкой части и форменных элементов — клеток, отвечающих за транспорт кислорода и выполняющих защитные функции. Именно эти клетки — эритроциты, тромбоциты и лейкоциты — являются основным предметом исследования при выполнении общего анализа крови, ведь их количество и некоторые другие показатели могут многое рассказать о вероятных причинах болезни маленького пациента.
Оформление и содержание бланка с результатами ОАК имеют свои особенности. Это определяется прежде всего тем, был ли проведен краткий или развернутый вариант такого исследования. Решение об этом принимает доктор.
В профилактических целях, когда причин для беспокойства нет, детям назначают «тройчатку» — анализ, включающий в себя определение только уровня гемоглобина, скорости оседания эритроцитов (СОЭ) и количества лейкоцитов. Эта процедура позволяет составить общее представление о состоянии здоровья ребенка.
Однако гораздо более полную картину можно увидеть при развернутом анализе крови, включающем в себя подсчет количества всех разновидностей форменных элементов, а также некоторые дополнительные показатели. Что показывает общий анализ крови?
- Гемоглобин (Hb). Это вещество содержится в эритроцитах и отвечает за газообмен в организме[3].
- Эритроциты (RBC). Самые многочисленные клетки крови, благодаря которым она приобретает красный цвет. Помимо переноса кислорода и углекислого газа, к функциям эритроцитов относится транспорт питательных веществ, лекарств и токсинов[4].
- Цветовой показатель (МСНС). Как узнать, достаточно ли гемоглобина содержится в каждом эритроците? Измерить цветовой показатель или, говоря простым языком, понять, насколько «окрашены» эритроциты (ведь их цвет определяется именно гемоглобином). Если красные кровяные тельца слишком бледные или слишком яркие, стоит задуматься о возможных проблемах со здоровьем у ребенка.
- Ретикулоциты (RTC). Это важный показатель в общем анализе крови у детей. Ретикулоциты — это молодые незрелые эритроциты, количество которых определяет, с какой скоростью происходит обновление состава крови в организме у ребенка[5].
- Тромбоциты (PLT). Кровяные пластинки, ответственные за способность крови свертываться и образовывать тромбы[6].
- Тромбокрит (PST). Этот показатель определяет долю, которую занимают тромбоциты во всем объеме циркулирующей крови. Тромбокрит позволяет сделать вывод о работе свертывающей системы крови. Проблемы в работе тромбоцитов имеют в большинстве случаев наследственное происхождение, поэтому важно удостовериться в отсутствии таких нарушений с самых первых месяцев жизни малыша.
- СОЭ (ESR). Если в организме наблюдается воспалительный процесс, эритроциты меняют свои свойства: они слипаются и становятся «тяжелыми», из-за чего скорость их оседания в пробирке повышается. Поэтому СОЭ является одним из наиболее важных показателей общего анализа крови, дающим возможность подтвердить или исключить наличие инфекции у ребенка.
- Лейкоциты (WBC). Белые кровяные тельца — главное оружие иммунитета[7]. Эти клетки имеют много разновидностей, у каждой из которых есть своя специальная функция[8]. Но даже оценка общего количества лейкоцитов может косвенно подсказать врачу, присутствует ли в организме ребенка воспаление или нет.
- Лейкоцитарная формула говорит об относительном процентном содержании разных типов лейкоцитов в анализе крови.
- Нейтрофилы — самая многочисленная группа белых кровяных телец. Их главная задача — окружать бактерии в очаге инфекции и уничтожать последнюю. Эти клетки делятся на несколько групп в зависимости от степени зрелости клеток: палочкоядерные, сегментоядерные, миелоциты, метамиелоциты. Часто врачи используют такое понятия, как сдвиг лейкоцитарной формулы: речь идет о преобладании среди лейкоцитов юных (сдвиг формулы влево) или зрелых (сдвиг формулы вправо) нейтрофилов. Такие ситуации косвенно указывают на то, сколько клеток иммунной системы организм вырабатывал в последние дни.
- Эозинофилы (EOS). Эти клетки отвечают за аллергические реакции в организме. Количество таких лейкоцитов важно при подозрении на паразитарные заболевания, которыми часто страдают дети.
- Базофилы (BAS). Группа клеток с близкими к эозинофилам функциями. Их уровень позволяет делать выводы о наличии в организме воспаления или проявлениях аллергии.
- Лимфоциты (LYM). Эти клетки уничтожают вирусы, а также борются с хроническими инфекциями. Существует нескольких видов — T-клетки, B-клетки и натуральные киллеры (NK-клетки).
- Плазматические клетки. Так называют созревшие B-лимфоциты, которые продуцируют антитела для борьбы с инфекциями. Повышение количества плазматических клеток в крови у ребенка может говорить об активном сопротивлении иммунитета вирусной инфекции.
- Моноциты (MON). Немногочисленные моноциты в процессе циркуляции по сосудам специализируются на борьбе с чужеродными агентами, а также убирают следы борьбы с «поля боя» — ненужные белки и фрагменты разрушенных клеток.
Результаты общего анализа крови у детей: норма и отклонения
Вслед за потребностями растущего организма состав крови ребенка претерпевает изменения. Исходя из этого факта, для оценки результатов анализа крови выделяют семь возрастных групп, на которые нужно ориентироваться при интерпретации полученных показателей. Обычно нормы приводятся для следующих детских возрастов: день, месяц, полгода, год, один–шесть лет, 7–12 лет, 13–15 лет. Соответствующие нормативы анализа крови представлены в таблице.
Таблица. Показатели общего анализа крови у детей[9].
Показатели | Возраст | ||||||
|---|---|---|---|---|---|---|---|
день | месяц | полгода | год | 1–6 лет | 7–12 лет | 13–15 лет | |
Гемоглобин (Hb), г/л | 152–235 | 90–166 | 101–132 | 108–132 | 108–143 | 111–147 | 115–150 (ж.), 120–160 (м.) |
Эритроциты (RBC), × 1012 клеток/л | 3,9–5,9 | 3,5–5,1 | 3,8–4,6 | 3,9–4,7 | 4,0–4,5 | 4,0–4,6 | 3,8–5,1 (ж.), 4,1–5,6 (м.) |
Цветовой показатель (МСНС), % | 0,85–1 | 0,85–1 | 0,85–1 | 0,85–1 | 0,8–1 | 0,8–1 | 0,8–1 |
Ретикулоциты (RTC), промилле | 1,5–15 | 1,5–15 | 2–10 | 2–10 | 2–7 | 2–13 | 2–10 |
Тромбоциты (PLT), 109 клеток/л | 208–400 | 208–400 | 206–374 | 218–362 | 196–362 | 198–375 | 192–360 |
Тромбокрит (PST), % | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 | 0,15–0,35 |
СОЭ (ESR), мм/час | 0–10 | 0–10 | 0–10 | 0–10 | 0–10 | 0–20 (ж.), 0–15 (м.) | 0–20 (ж.), 0–15 (м.) |
Лейкоциты (WBC), 109 клеток/л | 6,0–17,5 | 6,0–17,5 | 6,0–17,5 | 5,5–15,5 | 5,5–15,5 | 4,5–13,5 | 4,5–13,0 |
Нейтрофилы палочкоядерные, % | 3–12 | 0–5 | 0–5 | 0–5 | 0–5 | 0–5 | 0–5 |
Нейтрофилы сегментоядерные, % | 17–39 | 30–50 | 20–40 | 23–43 | 23–58 | 39–60 | 45–61 |
Эозинофилы (EOS), % | 1–6 | 1–6 | 1–5 | 1–5 | 1–5 | 1–5 | 1–5 |
Базофилы (BAS), % | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 | 0–1 |
Лимфоциты (LYM), % | 22–55 | 22–55 | 45–70 | 44–66 | 30–61 | 29–50 | 28–45 |
Моноциты (MON), % | 3–12 | 5–15 | 4–10 | 4–10 | 3–9 | 3–9 | 3–9 |
Снижение гемоглобина в общем анализе крови у ребенка заставляет заподозрить анемию, внутреннее кровотечение или наличие злокачественной опухоли. Выраженное повышение этого показателя является признаком некоторых заболеваний, обезвоживания или интенсивных физических нагрузок.
Снижение эритроцитов (эритропения) — признак анемии, кровопотери и хронического воспаления. Повышение количества красных кровяных телец (эритроцитоз) отмечается при обезвоживании, врожденных проблемах с кроветворением и при некоторых опухолях.
Это интересно!
На основе развернутого анализа крови педиатры делают вывод о созревании иммунной системы малыша: дважды за период взросления у каждого здорового ребенка отмечаются резкие изменения в соотношении количества клеток, которые получили название лейкоцитарного перекреста. Первый лейкоцитарный перекрест происходит в младенчестве: примерно в недельном возрасте процентное соотношение лимфоцитов и нейтрофилов в крови у детей уравнивается, после чего первых становится больше, а вторых меньше. Второй перекрест наблюдается примерно в пяти-шестилетнем возрасте, когда содержание этих видов клеток вновь приходит в равновесие, а в последующие годы лейкоцитарная формула постепенно приближается к «взрослым» значениям: около 45–70% нейтрофилов и 20–40% лимфоцитов[10].
Важно обратить внимание и на значения СОЭ: у детей беспричинное повышение этого показателя всегда является поводом для повторного анализа. В ситуации же, когда рост СОЭ связан с инфекцией, изменение скорости оседания эритроцитов происходит, как правило, на следующие сутки после подъема температуры. А вот снижение СОЭ у новорожденных — почти всегда физиологичное явление.
Недостаток тромбоцитов (тромбоцитопения) может говорить о нарушениях в свертывающей системе крови при гемофилии и других наследственных заболеваниях или о недавнем кровотечении. Иногда дефицит кровяных пластинок наблюдается при инфекциях, некоторых видах анемий и при злокачественных заболеваниях, а также при приеме определенных лекарств. Если тромбоцитов больше нормы (тромбоцитоз), то педиатр может заподозрить у ребенка хроническое воспалительное заболевание (например, туберкулез).
Изменение содержания лейкоцитов в общем анализе крови у детей (лейкоцитоз или лейкопения) почти всегда говорит об инфекции в организме или о нарушении кроветворной функции. Более точное заключение врач сделает на основе анализа показателей лейкоцитарной формулы: преобладание тех или иных видов клеток и сдвиг формулы влево или вправо являются важным диагностическим признаком вирусных, бактериальных и паразитарных заболеваний.
Сегодня, когда общий анализ крови в большинстве случаев производится при помощи автоматизированных лабораторных систем, а не за счет кропотливой работы лаборантов у микроскопа, доктора без раздумий назначают его в любой ситуации, если есть подозрение на детскую инфекцию или иные проблемы со здоровьем у ребенка. И это правильно: при условии качественного выполнения процедуры ее результаты помогут сориентироваться в сложившейся ситуации и врачу, и взволнованным родителям. А профилактический анализ крови, который и детям, и взрослым рекомендуется сдавать минимум раз в год, позволяет избежать лишних волнений по поводу легких недомоганий и других незначительных изменений в самочувствии.
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.
причины появления, при каких заболеваниях возникает, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Эозинофилия: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Эозинофилия – это состояние, при котором отмечается повышение уровня эозинофилов в крови. Эозинофилы представляют собой один из видов белых клеток крови – лейкоцитов, образуются в костном мозге, откуда попадают в кровоток. Повышение их количества отмечается при паразитарных и аллергических заболеваниях, туберкулезе, инфекционных процессах и некоторых других состояниях и заболеваниях, требующих полноценного обследования и специфической терапии.
Разновидности эозинофилии
По количеству клеток в единице крови различают следующие эозинофилии:
- легкая, когда содержание эозинофилов составляет от 500 до 1500 в микролитре крови;
- умеренная, когда содержание эозинофилов составляет от 1500 до 5000 в микролитре крови;
- выраженная, когда содержание эозинофилов составляет более 5000 в микролитре крови.
По причине возникновения различают:
- первичную, или клональную эозинофилию, которая наблюдается при патологиях крови;
- вторичную, или реактивную эозинофилию, которая развивается как ответная реакция на аллергены, паразитарные инвазии и т.д.
- идиопатическую, или транзиторную эозинофилию, причины которой выяснить не удается.
Возможные причины эозинофилии
В наибольшей степени эозинофилы задействованы в иммунном ответе с выраженным аллергическим компонентом.
Аллергическая реакция является одной из форм ответа организма на проникновение извне чужеродных агентов (аллергенов).
Аллергеном может стать практически любое вещество, однако чаще в роли аллергена выступают белки. При первом попадании аллергена в организм клетки лимфоциты начинают вырабатывать особый вид антител IgE, играющих ключевую роль в развитии аллергической реакции при повторном контакте организма с данным аллергеном. Антитела активируют эозинофилы, приводя к их повышенному содержанию в крови.
Заболевания, при которых повышаются эозинофилы крови
Эозинофилия является характерным проявлением аллергических заболеваний и состояний, таких как:
- аллергический ринит и конъюнктивит;
- атопический дерматит;
- бронхиальная астма;
- пищевая аллергия и др.
Другая причина повышения уровня эозинофилов в крови — глистные инвазии, или гельминтозы (аскаридоз, токсокароз, энтеробиоз и др.).
С одной стороны, эозинофилы обладают противопаразитарной активностью, за счет способности выделять эозинофильный катионный белок и активные формы кислорода, которые губительны для гельминтов. С другой стороны, продукты метаболизма гельминтов вызывают реакцию гиперчувствительности, для которой свойственны симптомы аллергии.
Следующая группа заболеваний, протекающих с повышением количества эозинофилов, — ревматологические патологии, или системные воспалительные заболевания соединительной ткани. Данные заболевания в абсолютном большинстве случаев являются аутоиммунными.
В основе аутоиммунных процессов лежит нарушение распознавания клетками иммунной системы собственных тканей, в результате чего они воспринимаются как чужеродные. Против них начинают вырабатываться антитела, и запускается воспалительный процесс.
Одним из аутоиммунных заболеваний, для которого характерна эозинофилия, является разновидность васкулита (воспаления сосудов) – эозинофильный гранулематоз с полиангиитом, или синдром Черджа–Стросса (воспаление мелких и средних кровеносных сосудов).
Эозинофилия может свидетельствовать о наличии в организме злокачественного процесса. Это связано с тем, что клетки злокачественных опухолей вырабатывают, среди прочего, вещества, стимулирующие образование эозинофилов. Так, эозинофилия является частым симптомом хронического миелолейкоза.
К каким врачам обращаться при эозинофилии
Эозинофилия не является самостоятельным заболеванием, но может быть признаком аллергических, аутоиммунных, инфекционных патологий.
Поэтому сначала можно обратиться к
терапевту (врачу общей практики) или
педиатру, если пациентом является ребенок. Зачастую данных, собранных в процессе опроса и клинического осмотра пациента, может оказаться достаточно для направления на прием к узкопрофильному специалисту. Так, при впервые выявленном аллергическом заболевании требуется консультация аллерголога-иммунолога, при гельминтозе — врача-инфекциониста, а при подозрении на аутоиммунный процесс – ревматолога.
Диагностика и обследование при эозинофилии
После тщательного сбора анамнеза и выявления ключевых фактов развития заболевания назначают лабораторные обследования.
Клинический анализ крови с определением лейкоцитарной формулы необходим для определения количества эозинофилов. В данном исследовании важно провести микроскопию мазка, которая позволяет не только достоверно подсчитать количество эозинофилов, но и выявить наличие в крови специфических клеток, характерных, например, для лейкоза и некоторых аутоиммунных заболеваний.
Вопросы врачу гематологу
— отвечают Костюрина Тамара Леонидовна, врач высшей категории, главный внештатный детский гематолог департамента здравоохранения области и Хабаров Виктор Александрович, заведующий отделением детской онкологии, гематологии и химиотерапии.
7 марта 2019г., Ксения написала: Пожалуйста, помогите разобраться в анализе крови ребенку 4 года, повышены MICRO-R-6,6;PDV-8,5;MPV-8.9;MONO#-1,74;MONO%-13,2;BASO#-0,08;IG%-1,3;IG#-0,17СОЭ-13. Остальное все в норме. Иногда повышается температура до 38, плохой аппетит.
Ответ Т.Л. Костюриной: Уважаемая Ксения, чтоб дать компетентный ответ, необходимы показатели всего анализа крови и осмотр ребенка. Рекомендую записаться на прием к гематологу.
28 ноября 2018г., Евгения написала: Здравствуйте! моей дочери 1.8 мес. С 8.11. в период бодрствования держится температура 37.4, мах 37.8. После ночного и дневного сна температура в норме. Ребенок активный, аппетит хороший, другие симптомы отсутствуют. В ОАК от 14.11.18 ……….. Дважды сдали анализ мочи в одном из них повышены лейкоциты 8-10. Легкие чистые, почки в норме, немного увеличена печень, лимфоузлы не увеличены, сыпи нет, доктор заметил небольшую сухость за морской. консультируемся у двух педиатров один настаивает на приеме антибиотика, и если он не поможет то хочет направить к гематологу, другой предлагает сдать анализы на вирусы ВЭБ, ЦМВ, ВПГ. Мы остро нуждаемся в консультации гематолога?
Ответ Т.Л. Костюриной: Уважаемая Евгения, ребенку нужна консультация гематолога с общим анализом крови на геманализаторе (должна быть распечатка с MCV, MCH, MCHC, RDN-CV, HCT и т.д.) + тромбоциты и ретикулоциты, амбулаторная карта из детской поликлиники (или все анализы крови за последние годы).
28 ноября 2018г., Юлия написала: Добрый вечер! У нас такая ситуация, ребёнку полтора года, резко стали падать тромбоциты в крови (Нв 127г/л, эритр. 4,23, ретик. 4%, лейк. 11,2, тромб. 8 п. 0%, с/я. 14%, э. 7%, лимф. 73%, м 5%. длит. кров. 4,48, сверт. 6,56). Ребёнок был весь в синяках и петехиальной сыпи. В стационаре прошли все обследования, по узи всех органов и биохимии все хорошо. Лечение было: преднизолон 22,5 мг/ сутки; Гемунекс 10% р-р 100 мл в/в кап однократно. После сдавали кровь: 26.10 — тромб 8; 27.10 — 112; 29.10 — 294; 03.11 — 386. После выписки продолжили принимать курс преднизолона и через 2 дня после окончания сдали кровь, тромбоциты упали до 146. Собственно, в этом и вопрос, стоит ли паниковать и предпринимать какие-то меры или как показано раз в 2 недели сдавать анализы и всё? В связи, с чем могли снова снизится тромбоциты? Возможно, что после капельницы они очень высоко и быстро поднялись, а сейчас упали до нормы и волноваться не стоит? Диагноз: острая идиопатическая тромбоцитопеническая пурпура. Если ехать к гематологу на консультацию, обязательно везти ребёнка или достаточно всех анализов и карты?
Ответ Т.Л. Костюриной: Уважаемая Юлия, ребенок перенес, вероятно, острую иммунную тромбоцитопению. На фоне лечения преднизолоном и гамунексом произошла быстрая положительная динамика. Ребенок нуждается в наблюдении гематолога и контроле за общим анализом крови + тромбоциты + ретикулоциты. Нормальное количество тромбоцитов по критериям ВОЗ (Всемирная организация здравоохранения) 150х109/л -400х109/л — 450х109/л. Тромбоциты 146 х109/л при ОТП, хороший показатель, паниковать не стоит. На консультацию к гематологу нужно приехать с общим анализом крови + тромбоциты + ретикулоциты и ребенком обязательно.
22 ноября 2018г., Лейла написала: Добрый вечер, у меня вопрос к гематологу, ребенку 6 месяцев, в анализе крови лейкоцитов 148, бластных клеток 97, пожалуйста, скажите есть шансы на выздоровление в этой ситуации, если есть какие-то методы, то где и куда обращаться?
Ответ Т.Л. Костюриной: Уважаемая Лейла, ситуация сложная, но шанс для выздоровления есть. Обязательно нужно лечиться. Более правильно будет адресовать Ваши вопросы лечащему врачу, который полностью владеет всей информацией по больному.
20 ноября 2018г., Алена написала: Здравствуйте! Ребенку сейчас 4 месяца, когда в 2 месяца сдали анализы, то тромбоциты были 705! Мы не болели лимфоциты были 54.2 а гемоглобин 107, через месяц пересдали тромбоциты-585, лимфоциты-67.6,гемоглобин- 112, передали снова через 3 недели тромбоциты-517(на аппарате,575по фонино 575), гемоглобин-124,сдали опять через 3 недели тромбоциты- 555по аппарату, гемоглобин-130, лимфоциты-67.9! педиатр не знает, что это значит, ждем направление к гематологу, но меня очень пугает наш педиатр, что анализы не очень и гемоглобин так быстро растет! Я уже вся извелась, подскажите Ваше мнение!
Ответ В.А. Хабарова: Уважаемая Алена, ничего «страшного» в анализах Вы не описываете. Hb – норма, te – на верхней границе нормы, а обсуждать лейкоцитарную формулу без указания лейкоцитов – бессмысленно. Дождитесь очной консультации гематолога.
19 ноября 2018г., Марина написала: Здравствуйте! Ребёнку 2 года 1 месяц. Часто болеющий ребёнок. Пошёл в садик, адаптируется тяжело. Анализ крови: гемоглобин 117, лейкоцитов 4,7, СОЭ 3, эозинофилов 2, моноцитов 7, палочк.3, что это значит, помогите разобраться, пожалуйста.
Ответ В.А. Хабарова: Уважаемая Оксана, трактовка анализа крови подразумевает оценку всех его показателей в совокупности. Обследование на ВЭБ (вирус Эпштейна-Барра) складывается, прежде всего, из анализов крови на данный вирус (ПЦР, ИФА) и клинических симптомов, наблюдаемых у пациента. Таким образом, рекомендуем Вам выполнить все необходимые анализы и посетить очные консультации врачей гематолога и инфекциониста-иммунолога.
25 августа 2018г., Марина написала: Добрый день, у нас проблема, связанная с уровнем лимфоцитов и нейрофилов в формуле. У ребенка в первые пять месяцев лечили гемолитическую желтуху, сейчас показатели печени в норме, а вот ОАК с трех месяцев нет. В данный момент показатели таковы: …………… И вот такие анализы более года, зубы внизу режутся еще, подчелюстные лимфоузлы увеличены, наш гематолог не понимает в чем дело, настаивал на ошибке лаборатории, важно услышать важное мнение?
Ответ В.А. Хабарова: Уважаемая Марина, если Ваш ребенок нормально развивается, нет хронических заболеваний, и не было тяжелых инфекций, то, скорее всего, ничего страшного не происходит, и мы говорим о детской доброкачественной нейтропении. Для оценки перечисленных Вами симптомов и для наиболее полной трактовки анализов ребенка, рекомендуем Вам записаться на прием врача гематолога консультативно-диагностической поликлиники нашей больницы.
7 июня 2018г., Илья написал: Здравствуйте. Ребенку девочке год и три месяца. Сдали кровь на анализ, и показало тромбоциты 620. Недели две назад температура поднималась до 39,5, может на зубы. Сбивали разными препаратами. И сейчас пустышки грызет, еще режутся зубы. И когда сдавали анализ, она сильно психовала, так как боится врачей. До этого два месяца назад сдавали анализы первый был с тромбоцитами 510, через несколько дней пересдали, стал 340. Подскажите, пожалуйста, с чем может быть связано такое повышение?
Ответ: Уважаемый Илья, причины тромбоцитоза у детей многочисленны, в том числе и острое воспаление. При тромбоцитах менее 800х103/л (реактивный тромбоцитоз) лечение не назначается.
19 апреля 2018г., Ирина написала: Добрый день! Дочка родилась 25 декабря, на второй день пошел конфликт крови (у меня 1+, у мужа 2+, у ребенка 2+). Диагноз — ГБ новорожденного: АВ0 — изоиммунизация плода новорожденного, желтушно-анемическая форма средней степени тяжести. Наши анализы:………. Из лечения нам назначены: фолиевая кислота, витамины А, Е и В12 в таблетках (но в таком виде их не выпускают), хочется адекватного лечения. Подскажите, что делать и к кому обратиться?
Ответ: Уважаемая Ирина, Вашему ребенку 3мес.3нед. – Hb 102г/л, эритроциты, MCV, MCH, MCHC, ретикулоциты — не указаны, но, вероятно, это физиологическая анемия, которая не требует лечения. Учитывая, что ферритин 23, а ребенок в группе риска по дефициту железа, ему показана профилактика дефицита «Fe» мальтофером 4-5 кап. (1-2 флакона).
16 апреля 2018г., Наталья написала: Добрый день. У девочки 12 лет есть изменения в анализе крови. Лимфоциты 21.8 % и нейтрофилы 68.8%, все остальные показатели в норме. Что это может быть? К какому врачу обращаться?
Ответ: Уважаемая Наталья, в общем анализе крови все показатели оцениваются в комплексе. Вы указываете относительно числа — %, а необходимы абсолютные числа этих показателей. Ориентируйтесь на самочувствие ребенка, на наличие жалоб. Если Вы решите посетить врача, то следует обратиться к специалисту – гематологу по месту жительства. При отсутствии гематолога в Вашей поликлинике и наличии показаний, участковый врач педиатр направит Вас на прием областного специалиста (с определенными анализами).
11 апреля 2018г., Ирина написала: Здравствуйте, мы с ребенком 7 месяцев на наблюдении у гематолога, 16-17 апреля нужно на прием, но у нас температура 38 держится третий день (режутся зубки), стоит ли сдавать анализ крови и ехать на приём или лучше переждать и сдавать кровь спустя определенное время после температуры? Заранее спасибо за ответ!
Ответ: Уважаемая Ирина, если вы наблюдаетесь у гематолога с железодефицитной анемией, то можно не спешить на прием. Но, если у ребенка в общем анализе крови было мало лейкоцитов и нейтрофилов, то необходимо сдать кровь на общий анализ и оценить их количество.
2 марта 2018г., Елена написала: Здравствуйте… помогите, прошу вас разобраться. две недели назад сдавали анализы клин.ан.крови. лимфоциты по жизни у нас повышены(ребенку 6,5 лет). а сегодня сдали эозинофилы вообще отсутствуют. лейкоциты 38 …хотя неделю назад были 57..В моче обнаружен белок 0,2. А лейкоциты 12.8. Никогда не было такого количества лейкоцитов, хотя ребенок перенес несколько операций и был со стомой кишечной 3,5 года. Подскажите, что это может значить. Самое главное забыла увеличены подчелюстной, шейные, подмышечные, паховые лимфоузлы. Я может быть что-то и не дописала..
Ответ: Уважаемая Елена. В общем анализе крови показатели лейкоцитов, лейкоцитарной формулы, тромбоцитов не могут быть постоянными, так как эти клетки участвуют в иммунном ответе, то есть постоянно трудятся и количество и соотношение их может измениться не только в течение нескольких часов, но и минут (например, стресс эмоциональный, физический). Показатели крови ребенка необходимо соотносить с его возрастом, а не ориентироваться на норму для взрослого человека. Если хотите разобраться, здоров ли гематологически Ваш ребенок, то обратитесь к врачу гематологу за очной консультацией.
23 февраля 2018г., Илона написала: Здравствуйте! Ребенку 2 года, в июле 2017г. анализы показали лимфоциты 80 все остальное в пределах нормы. Снижались до 65 сейчас опять 80.У ребенка за все время нет высыпаний, простуд, насморка. Есть нервозность, плохо засыпает. Сдавали на герпесные инфекции, выявили цитомегавирус и герпес 6 типа, на данный момент уже не в активной фазе. При осмотре врача ничего плохого не прощупывается. Гельминты не обнаружено. Печень УЗИ норма. Подскажите, на что ещё можно обследоваться, чтобы выявить причину?
Ответ: Уважаемая Илона, на лимфоцитах есть рецепторы к соматотропному гормону, поэтому лимфоцитоз в общем анализе крови бывает в период ростового сдвига (первые 3 года жизни, подростковый возраст). Если у ребенка температура нормальная, он активен и нет жалоб, растёт, в хорошем настроении, то Ваш ребенок, вероятно, здоров.
13 февраля 2018г., Людмила написала: Добрый день! У моей дочери пониженный гемоглобин. Пили мальтофер, ничего не поднялся. Приезжали к вам на приём. Нам назначили актифферин, мы пропили его и гемоглобин поднялся до 112. Нам сказали больше к вам не приезжать. Сдали в 2 года — 98, сейчас пересдали — 92 и ретикулоциты 0,8. Что нам делать?
Ответ: Уважаемая Людмила, учитывая положительный эффект от препаратов железа, вероятно, у Вашего ребенка дефицит железа, который уже проявил себя в виде железодефицитной анемии (снижено гемоглобинообразование). При лечении железодефицитной анемии важно не только поднять Hb до нормы, но ликвидировать скрытый дефицит железа (дефицит в других тканях). Вероятно, вы не долечились, поэтому анемия Fe – дефицитная рецидивировала. Необходимо прийти на прием к гематологу с результатами общего анализа крови и амбулаторной картой.
10 февраля 2018г., Елена написала: Здравствуйте. Ребенку 6 лет. Примерно с двух лет страдаем хроническим аденоидитом, с этого же времени в общих анализах крови всегда повышены лейкоциты. Может ли быть это взаимосвязано? Педиатр говорит, что ДА. Почти два года назад перенес мононуклеоз, с тех пор часто восполняются и увеличиваются лимфоузлы за ушами, на шее. В прошлом месяце перенес сальмонеллез, было обезвоживание. Диету соблюдаем. Но часто стала подниматься температура до 37,5 без видимых причин. Вопрос: какие свежие анализы нужны на прием кроме ОАК с формулой? заранее спасибо за ответ. И возможно ли пройти какое-то полное обследование?
Ответ: Уважаемая Елена, более чем в 95,5% случаев подъемы температуры у детей связаны с инфекцией. Учитывая аденоидит, инфекционный мононуклеоз в анамнезе, реактивный лимфаденит, вероятно у ребенка персистирующая инфекция (могут быть — ВГ6тип, ЦМВ, ВЭБ). Для консультации гематолога необходим общий анализ крови с ретикулоцитами и тромбоцитами в динамике, а так же, обязательно, амбулаторная карта.
1 февраля 2018г., Людмила написала: Добрый день! помогите пожалуйста разобраться с анализами… наш педиатр говорит что анализы в норме..но мне так не кажется (ребенку 9 месяцев, 2 мес. назад на шее чуть ниже уха обнаружила воспаленный лимфоузел. Хирург и лор говорят что не по их части, возможно зубки… наблюдать… так вот, сегодня третий день держится темп 37. десны спокойные. сдали анализы. до этого сдавали в декабре, отличаются не сильно (заранее спасибо за ответ). (результаты анализов……)
Ответ: Уважаемая Людмила. Лимфатические узлы у детей младшего возраста (почти у всех) прощупываются (пальпируются) и это вариант нормы. Если лимфоузел у вашего ребенка был безболезненным, значит, воспаления не было. Показатели крови у детей младшего возраста имеют физиологическую особенность – меняться с течением возраста и ориентироваться на нормативные показатели крови взрослого человека, которые указаны в бланке общего анализа крови, нельзя! Необходимо знать физиологическую возрастную норму общего анализа крови детей! Кроме того, показатели крови реагируют (меняются) на фоне любых заболеваний, после принятия пищи, на фоне физического и эмоционального стресса и т.д. Температура тела 37о для ребенка является нормальной.
29 декабря 2017 г. Инна написала: Здравствуйте, дочери 11 лет поставили эритроцитоз. Гемоглобин 169, гематокрит 47, Эритроциты 5,64, моноциты 14.1, ретикулоциты 3,5, железо 33,3 . Все остальные показатели в норме (биохимия, коагулограма, эритропоэтин). Назначили пить курантил 3 месяца. Сдали анализы сразу после окончания приема курантила, гемоглобин стал 176! Подскажите, это нормально? Обратиться нам некуда. Врачи пожимают плечами. В области не осталось детского гематолога, последняя врач ушла в декрет (…. обл.). Заранее спасибо!
Ответ: Уважаемая Инна, Вашу дочь необходимо дообследовать: Rg-органов грудной полости, МРТ (Rg) головного мозга, осмотр окулиста, гинеколога, УЗИ органов брюшной полости, почек, забрюшинного пространства, ЭХО-КГ. Увеличить количество жидкости в диете и определить метгемоглобин крови. Так же требуется исключить все причины, приводящие к недостатку кислорода в организме (пассивное курение, угарный газ). У людей, которые живут в высокогорье и на крайнем севере уровень гемоглобин бывает выше.
15 ноября 2017г., Наталья написала: Добрый день! Подскажите, пожалуйста, можно ли делать прививку АДСМ (только от дифтерии и столбняка, т.к. она делается неживыми бактериями) ребенку (8 лет), болевшему с 2012 по 2014 год ОЛЛ, если да, то должна быть какая-либо подготовка перед этим или нет?
Ответ: Уважаемая Наталья, профилактические прививки разрешены через 1 год после отмены поддерживающей химиотерапии. Прививочной работой занимаются врачи педиатр и иммунолог, рекомендуем Вам получить еще и их консультации.
14 сентября 2017г., Юлия написала: Здравствуйте! Пожалуйста, помогите расшифровать анализы! Куда можно выслать фото? Дочь стала быстро с утра уставать. И уже несколько месяцев коричневые синяки по ножкам. Педиатры направление к гематологу не дают.
Ответ: Уважаемая Юлия, на прием к гематологу консультативно-диагностической поликлиники нашей больницы можно прийти (приехать) и по собственной инициативе. Расписание его работы и телефоны для записи есть на нашем сайте.
20 июля 2017г. Таисия написала: Здравствуйте, помогите, пожалуйста, расшифровать анализ ребенка! Неужели это онкология? Разве могут за неделю так изменится показатели? У ребенка месяц назад после прорезывания зубов увеличился лимфоузел за ухом. В связи с этим сдали ОАК, оба анализа после увеличения. …….
Ответ: Уважаемая Таисия, показатели анализа крови могут измениться за несколько минут (стресс и др.). Анализ крови всегда оценивается соответственно возрасту ребенка (дни, месяцы, года). По лейкоцитарной формуле в анализе крови от 19.07. – вероятно, реакция на вирус, данных за лейкоз нет.
14 июля 2017г. Наталья написала: Здравствуйте! Аутичный ребенок 9 лет, по ОАК у нас нейтрофилы 35, моноциты 11, лимфоциты 48, на основании этих анализов врач назначила сдать кровь на антитела цитомегаовируса и эпштейна барра. Результаты: Антитела к цитомегаловирусу, IgG 1.2, Антитела к цитомегаловирусу, IgM 0.20, Антитела к вирусу Эпштейна-Барр (VCA), IgG 0.34, Антитела к вирусу Эпштейна-Барр (VCA), IgM не обнаружено. Скажите, пожалуйста, о чем говорят наши анализы, заранее спасибо.
Ответ врача гематолога Хабарова В.А.: Уважаемая Наталья, чтобы правильно оценить общий анализ крови, необходимы все показатели: эритроциты, гемоглобин, тромбоциты, лейкоциты, лейкоцитарная формула, СОЭ и др. Наличие в крови JgМ свидетельствует о «свежей», текущей инфекции, а JgG — о встрече организма с вирусом ранее (иммунологическая память).
23 апреля 2017г., Александр написал: Здравствуйте, подростку 13 лет, занимается самбо, дзюдо — 4 тренировки в неделю. Гемоглобин 167, эритроциты 5.60, HKT 44.2, WBC 9.1, PLT 233, MCH 29.8, MCHC 378, LYM 2.5, LYM%27.6, MCV 78.9, RDW 12.6. Хронический тонзиллит компенсированная форма, увеличен шейный лимфоузел, говорит, не болит, ни на что не жалуется. Заметили случайно и сдали ОАК. Все ли в норме, подскажите, пожалуйста.
Ответ врача гематолога Хабарова В.А.: Уважаемый Александр, в целом анализ крови без существенных отклонений (умеренное повышение Hb, вероятно, обусловлено занятиями спортом). Но, прежде всего, необходимо уделить внимание увеличенному лимфатическому узлу. Для этого Вам необходимо посетить прием врача гематолога или детского онколога.
19 апреля 2017г., Людмила написала: Здравствуйте! Пьём актиферрин. Сегодня есть температура. Можно пить препарат при температуре, или нет?
Ответ врача гематолога Хабарова В.А.: Уважаемая Людмила, в инструкции к препарату, в разделе противопоказаний, нет информации об острых заболеваниях, как причины для отмены препарата. Тем не менее, можно сделать небольшой перерыв в приеме, чтобы избежать каких-либо перекрестных реакций и ухудшения переносимости лечения. Возобновить можно, когда справитесь с острой инфекцией.
6 апреля 2017г., Ольга написала: Добрый день! Моему сыну 3 года 8 месяцев. Осенью 2016 года при сдаче общего анализа крови после ОРВИ обнаружили повышенные тромбоциты. Участковый педиатр дал направление к врачу-гематологу. Заведующий отделением посоветовала не обращаться к гематологу, а побольше попоить ребенка и пересдать анализ. Не с первого раза, но анализ крови пришел в норму. Инфекционист обнаружила так же цитомегаловирусную инфекцию (пролечили гроприносином и имунофаном). В марте снова заболели — острый отит. Капали антибиотик местно, свечи виферон. Лор сказал, что здоров. Сдали общий анализ крови — снова повышены тромбоциты (при верхней границе 320 — у нас 437). Пугает повышение тромбоцитов во второй раз. Скажите, пожалуйста, есть ли необходимость обратиться к гематологу и могут ли данные случаи свидетельствовать о заболеваниях крови?
Ответ врача гематолога Хабарова В.А.: Уважаемая Ольга, современные нормы уровня тромбоцитов 140-500, так что 437 – нормальный показатель. Умеренное повышение уровня тромбоцитов после любой перенесенной инфекции – частая ситуация и, при условии нормы по остальным показателям, не является подозрительным на предмет заболевания крови.
27 марта 2017г., Елена написала: Здравствуйте, ребёнку 9 мес. ставят увеличенную селезенку. УЗИ других органов в норме, кровь в порядке. Говорят, нужно сдать анализы на инфекции и консультация гематолога. Какова причина увеличения селезенки?
Ответ: Уважаемая Елена, причин для увеличения селезенки много. Вам нужно выполнить назначения участкового педиатра — необходимо сдать кровь на общий анализ + ретикулоциты и проконсультироваться у гематолога.
14 февраля 2017г., Ирина написала: доброе утро!! подскажите пожалуйста!! куда обратиться и что на самом деле означают такие анализы??!! у моего сына 5лет, постоянно в анализе крови, лимфоциты превышают норму в 2-3 раза. бывает 60-75. врачи говорят все нормально. ребенок стал часто болеющим. меня это очень беспокоит!!!! тем более есть родственники, больные онкологией. спасибо!))
Ответ: Уважаемая Ирина. Лейкоцитарная формула (соотношение нейтрофилов, лимфоцитов, моноцитов, эозинофилов и т.д. в % или абсолютном выражении) изменяется с возрастом ребенка и нормы взрослого человека достигаются лишь к возрасту 15-16 лет. Количество лейкоцитов и соответственно лейкоцитарная формула даже в течение 1 суток непостоянна и зависит от принятой пищи, физической нагрузки, стресса и т.д. Клетки крови – это клетки иммунной системы, на фоне инфекций (ОРЗ, ОРВИ и т.д.) они обязаны работать – меняется их соотношение. Много лимфоцитов – это неплохо, но очень важно количество нейтрофилов в абсолютных цифрах.
3 февраля 2017г., Вероника написала: здравствуйте. помогите пожалуйста. в три месяца у ребёнка появился первый увеличенный лимфоузел на шее, после прививки акдс. сейчас нам два года и у малыша вся шея и за ушами и маленькие лимфоузлы, они у нас не проходят. у малыша субфебрильная температура. сильно потеет во время сна. и всегда красноватое горло. мы взяли все частные клиники и поликлиники, были в краевой и никто нам за два года ничего не может сказать. у нас по прививкам мед. отвод. анализы мы какие только не сдавали, отрицательно. имеется цитомегаловирус G8,4 M-отриц. пцр цитамегаловирус в слюне и моче положительно, кровь пцр отрицательно. пункцию брали из лимфоузла в августе 2016 было отрицательно. что нам делать? помогите, я себе два года места не нахожу. почему не могут врачи пока не поздно вылечить?
Ответ: Уважаемая Вероника. Лимфоузлы – это главные органы иммунной системы. У каждого человека ~ 700-800 л/узлов. Здоровый ребенок рождается с сильной иммунной системой, но не тренированной. С течением жизни дети встречаются с большим количеством всего чужеродного, в том числе и с инфекцией (вирусы, бактерии, грибы и т.д.). Иммунная система «всё чужеродное» распознает, вырабатывает ответ, запоминает, как бороться в будущем. В связи с этим лимфоузлы гипертрофируются (увеличиваются), так как работают. Размеры лимфоузлов индивидуальны. Учитывая данные Ваших анализов, ребенок, вероятно, переносит ЦМВИ, необходима консультация иммунолога. Данных за забор крови в настоящее время, вероятно, нет. Потеть во время сна может и из-за рахита — необходим прием витамина D3 или рыбьего жира.
что это значит и о чем это говорит? / Mama66.ru
Эозинофилы у ребенка, как и у взрослого, образуются в костном мозге. Процесс занимает около 3 суток, после чего клетки проникают в кровяное русло и остаются там в течение 8–12 часов. Развитие разнообразных патологий изменяет этот временной период в меньшую или большую сторону.
По уровню эозинофилов можно оценить самочувствие ребенка на фоне протекающего заболевания или перед прививкой. Показатель расскажет о состоянии иммунитета и скрытых инвазиях, которые невозможно определить другим путем.
О чем говорит уровень эозинофилов
Эозинофилы являются особым подвидом лейкоцитов — белых кровяных телец. Характерной чертой клеток принято считать наличие в цитоплазме гранул и способность к окрашиванию кислыми красителями. Сегментоядерные клетки принимают участие в формировании антител (lg E) и создании иммунных механизмов защиты в период заболевания.
При контакте с чужеродными микроорганизмами эозинофилы распадаются и выделяют довольно агрессивные вещества, уничтожающие структуру патогена, а затем поглощают и переваривают разрушенные клетки. Кроме того, гранулоциты регулируют интенсивность воспалительных процессов и участвуют в восстановлении тканей, подвергшихся атакам «чужаков».
О чем говорит повышенный уровень эозинофилов в крови у ребенка? Подобное состояние зачастую наблюдается при инвазии паразитами. Причем это могут быть любые черви, в том числе и не выявляемые через анализ кала. Увеличивается количество эозинофилов и при аллергии.
Рост сегментоядерных клеток характерен для ослабленных, часто болеющих детей с плохим иммунитетом, наблюдается при патологиях печени и расстройствах эндокринной системы.
Нормы
Концентрация эозинофилов у новорожденных малышей всегда немного выше, чем у взрослых. С возрастом этот показатель уменьшается, а после 6 лет может приблизиться к нулю.
Изменение нормы эозинофилов у детей показано в таблице:
| Возраст | Концентрация, в % |
|---|---|
| от 0 до 14 суток | 1–6 |
| с 2 недель до 12 месяцев | 1–5 |
| с года до 2 лет | 1–7 |
| От 2 до 5 лет | 1–6 |
| После 5 лет | 1–5 |
Количество эозинофилов может колебаться на протяжении дня — в ночное время концентрация клеток наиболее высокая. Самое низкое содержание гранулоцитов наблюдается утром и вечером: почти на четверть меньше среднесуточной нормы. Такой разбег в значениях объясняется особенностями работы надпочечников.
Чтобы результат лейкоцитарного анализа был более достоверным, сдавать кровь следует в утреннее время, на голодный желудок.
Эозинофилия
Об эозинофилии говорят, когда уровень гранулоцитов в крови у ребенка превышает 320 клеток в 0.001 мл или 4%. Это довольно серьезное отклонение от нормы, при котором может развиться повреждение органов и тканей.
Классификация
У детей эозинофилия может протекать в разных формах:
- реактивной;
- первичной;
- семейной.
Первый тип встречается чаще всего и проявляется умеренным (5–15%) повышением гранулоцитов. У новорожденных может быть реакцией на медикаменты или следствием внутриутробных инфекций. У ребенка постарше реактивная эозинофилия развивается как симптом заболевания.
Первичный тип у детей встречается редко и сопровождается поражением внутренних органов. Наследственное превышение эозинофилов возникает в очень раннем возрасте и быстро переходит в хроническую форму.
При некоторых серьезных патологиях концентрация гранулоцитарных клеток может составлять 35–50%
Причины
Повышенные эозинофилы в крови у ребенка являются спутником многих заболеваний. Причиной нарушения чаще всего становятся аллергические состояния и глистные инвазии. В этих случаях у малыша, как правило, обнаруживается реактивная эозинофилия.
У грудничка эозинофилы могут быть повышены при следующих заболеваниях:
- стафилококковая инфекция;
- несовместимость с матерью по резус-фактору;
- пузырчатка;
- эозинофильный колит;
- атопический дерматит;
- гемолитическая болезнь новорожденных.
Если повышены эозинофилы у ребенка постарше, это может говорить о других патологиях:
- бронхиальная астма;
- скарлатина;
- ринит аллергического типа;
- ветрянка;
- гонококковой инфекции;
- недостаток магния.
В отдельную группу выделяют эозинофилию, вызванную наследственным фактором. Кроме того, повышенное содержание эозинофилов может присутствовать в крови ребенка, недавно перенесшего тяжелую болезнь или операцию. После таких состояний гранулоцитарные клетки еще долгое время ведут себя активно.
Определить, что именно стало причиной нарушения, поможет тест на эозинофильный катионный протеин. Если показатель повышен, малыш с большой долей вероятности страдает от аллергии. Параллельное увеличение моноцитов говорит о развитии глистных инвазий.
Сопутствующие симптомы
Поскольку эозинофилия является не самостоятельным заболеванием, а симптомом, ее проявления повторяют клиническую картину основного патологического процесса. У ребенка может подняться температура, появиться боль в суставах, анемия, перебои сердечного ритма, ухудшение аппетита, увеличение печени.
При аллергическом синдроме маленький пациент будет страдать от зуда и раздражения кожи, насморка, слезотечения. Если рост гранулоцитарных клеток вызван червями, у ребенка снижается масса тела, его начинают мучить слабость и тошнота, нарушается сон.
У детей более ярко, чем у взрослых, выражена предрасположенность к развитию «больших» эозинофилий (35–50% при существенном лейкоцитозе). В эту группу входит несколько форм недомогания с неизвестной этиологией, объединенных термином «инфекционный эозинофилез».
Такое существенное отклонение от нормы проявляется острым началом, лихорадкой, воспалением носоглотки, диспепсией, множественными болями в суставах, увеличением размеров печени и селезенки.
Известны описания тропической эозинофилии, для которой характерны одышка астматического типа, стойкий сухой кашель, повышенная температура, инфильтраты в легких, уровень гранулоцитов до 80%. Большинство медиков признают инвазивную природу этого состояния.
Чем это опасно
К чему может привести длительное повышение эозинофилов в крови у ребенка? Самой опасной формой недомогания в отношении последствий и осложнений является первичная эозинофилия. Она часто сопровождается поражением жизненно важных органов: печени, легких, сердца, головного мозга. Чрезмерное пропитывание тканей гранулоцитарными клетками приводит к их уплотнению и нарушению функциональности.
Лечение
Педиатры считают, что реактивные формы патологического состояния не требуют специфической терапии. Вскоре после устранения первопричины уровень гранулоцитарных клеток самостоятельно приходит в норму. Такого же мнения придерживается доктор Комаровский. Он считает, что если повышенные эозинофилы не нарушают общего самочувствие ребенка — ничего делать не нужно.
Лечение понадобится, если у малыша диагностирована первичная форма недомогания или проявились симптомы основного заболевания:
- При заражении паразитами ребенку назначают противоглистные средства: Немозол, Вермокс, Декарис, Нигeллa Caтивa, Пирантел, Гельминтокс, Никлoзaмид.
- Появление аллергических реакций потребует применения антигистаминов: Зиртек, Цетрин, Супрасин, Диазолин, Зодак, Эриус.
- Если высокие эозинофилы в крови ребенка вызваны приемом медикаментов, все провоцирующие лекарства отменяют.
Как только заболевания проходят и самочувствие малыша улучшается, — лейкоцитарная формула быстро восстанавливается.
Отклонение уровня эозинофилов от нормы всегда является признаком патологического состояния. Об этом нужно помнить и при любых ухудшениях показателей крови у ребенка обращаться к педиатру.
Автор: Елена Медведева, специалист,
специально для Mama66
Полезное видео про клинический анализ крови
Список источников:
- Коровина Н.А. Гаврюшова Л.П. Кузнецова О.А. Тимофеева Т.А. Хинтинская М.С. Бережная И.В. Катаева Л.А. Малова Н.Е. Захарова И.И. Клинические аспекты эозинофилии у детей // Российский педиатрический журнал, 2002.
Автор
Окончила Уральскую государственную медицинскую академию г. Екатеринбурга по специальности «Лечебное дело». Опыт работы: бригада интенсивной терапии, медик на предприятии.
Администрация сайта не осуществляет деятельность в сфере медицинских услуг.
Консультации и рекомендации носят информационный характер и не являются полноценной медицинской помощью.
Любая медицинская помощь осуществляется только в специализированных медицинских учреждениях.
При любых недомоганиях обратитесь к врачу.
Оценка эозинофилии у госпитализированных недоношенных детей
Этот отчет улучшает характеристику неонатальной эозинофилии в широком диапазоне гестационных возрастов. Хотя точные эффекты эозинофилии у недоношенных и доношенных новорожденных неизвестны, известно, что эозинофилы секретируют гранулы, которые содержат несколько цитотоксических молекул: (1) эозинофильная пероксидаза (гомологичная миелопероксидазе нейтрофилов), (2) основной основной белок (токсичный для гельминтов). , простейшие и бактерии), (3) катионный белок эозинофилов (с токсической рибонуклеазной активностью) и (4) нейротоксин, полученный из эозинофилов (EDN).EDN также обладает рибонуклеазной активностью и может играть роль в защите хозяина от РНК-вирусов, таких как респираторно-синцитиальный вирус. 6 Кроме того, эозинофилы выделяют цитокины и хемокины, которые модулируют воспалительные реакции. 27 Провоспалительные факторы включают: ИЛ-1, ИЛ-6, ИЛ-8, регуляцию при активации экспрессируемых и секретируемых нормальных Т-клеток (RANTES), воспалительный белок макрофагов -1 α (MIP-1 α ) и фактор некроза опухоли — α (TNF- α ).Эозинофилы также содержат липидные провоспалительные вещества (простагландин E2, тромбоксан A2, лейкотриен C4, 15-гидроксиэйкозатетраеновая кислота и липоксин A 4), которые, вероятно, играют важную роль в аллергической воспалительной реакции. 3 Иммунорегуляторные факторы включают IL-2, IL-4, IL-10 и интерферон- γ . 27 Наконец, эозинофилы могут также влиять на ремоделирование тканей и фиброз, высвобождая трансформирующие факторы роста (TGF) — α 28, 29 и TGF- β 1. 5
Этот набор факторов может работать совместно, чтобы защитить хозяина от инфекции, но также может вызывать повреждение тканей, если их синтез, высвобождение и накопление не регулируются жестко. Действительно, накопление эозинофилов и белков эозинофилов было связано с повреждением тканей при ряде заболеваний, включая астму, язвенный колит, ревматоидный артрит, псориаз и энцефалопатию, наблюдаемую при синдроме эозинофилии-миалгии. 30, 31, 32 Неизвестно, вносят ли эозинофилы значительный вклад в патологию таких неонатальных болезненных состояний, как NEC; тем не менее, беспокойство оправдано, поскольку оно основано на экстраполяции того, что известно о болезненных состояниях взрослых, связанных с эозинофилами.
В отличие от предыдущих отчетов, 7, 8, 10, 33, 34 в нашей популяции, количество эозинофилов варьировалось в зависимости как от гестационного возраста, так и от послеродового возраста, при этом самые маленькие младенцы (<30 недель) демонстрировали самую высокую заболеваемость и непропорционально высокая степень эозинофилии. Хотя у этой группы младенцев было больше инфекций и переливаний PRBC, чем у их более зрелых сверстников, менее 60% эозинофилии, наблюдаемой у этих младенцев меньшего размера, объясняется этими факторами.Факторы, которые ранее были связаны с эозинофилией, респираторным дистресс-синдромом и механической вентиляцией легких, преобладали в нашей самой незрелой популяции, но динамика этих характеристик отличалась от динамики эозинофилии. Почти все наши самые маленькие дети были интубированы при рождении для терапии сурфактантом, а продолжительность искусственной вентиляции легких (часто при апноэ недоношенных) в среднем составляла 1 месяц. Мы обнаружили, что эозинофилия реже встречается в первые недели жизни у младенцев <30 недель беременности, при этом высокие показатели сохраняются на втором и третьем месяце жизни.
Одним из ограничений этого ретроспективного исследования является то, что невозможно определить индивидуальный вклад неконтролируемых факторов, таких как инфекция, антибиотики и наличие инородных тел, таких как IV, центральные линии и эндотрахеальные трубки. У всех этих младенцев также были постоянные очереди для введения антибиотиков, поэтому связь эозинофилии и инородных тел не могла быть оценена независимо. По этой причине эти данные не исключают возможность того, что повышенная частота эозинофилии у более недоношенных детей может отражать физиологический и незрелый ответ на воздействие чужеродных антигенов. 10
В целом, эозинофилия чаще всего встречалась у младенцев <27 недель беременности, а также у детей с подтвержденной инфекцией, переливаниями НЭК или PRBC, что подтверждает идею о том, что инфекция или стресс влияют на предрасположенность к эозинофилии. 8 Различия во времени количества неонатальных эозинофилов предполагают, что зрелость развития отражается более высоким исходным количеством эозинофилов, которое остается стабильным, в то время как незрелость развития характеризуется более низким исходным количеством эозинофилов, которое увеличивается до 4 недель жизни, за которым следует затяжной спад до стабилизации.Хотя механизм эозинофилии неясен, вариабельность количества эозинофилов у большинства недоношенных детей может отражать как незрелость гранулопоэтической регуляции и процессинга антигена, так и соответствующую уязвимость к инфекции и другим стрессорам. Это исследование улучшает наше понимание количества неонатальных эозинофилов, сравнивая более широкий диапазон гестационных возрастов за более длительный период времени, чтобы установить частоту и характер эозинофилии на основе гестационного возраста при рождении, послеродового возраста и выявленных клинических факторов.
В отличие от раннего подавления нейтрофилов, связанного с PIH, PIH не влияла на количество эозинофилов при сравнении младенцев, соответствующих AGA. 25 Точно так же подавление внутриутробного развития не влияло на частоту эозинофилии. Эти данные свидетельствуют о том, что недоношенность и последующие послеродовые события влияют на регуляцию эозинофилов больше, чем условия во время родов.
Хотя сообщалось о связи между эозинофилией и положительной прибавкой в весе, 7 мы не обнаружили корреляции между днем пика эозинофилии и днем восстановления массы тела при рождении.Одна группа младенцев-близнецов страдала эозинофилией, которая, возможно, была связана с аллергией на молоко, но другие иммуноопосредованные эозинофилии не были идентифицированы в нашей популяции. Точно так же в нашей популяции не было выявлено случаев гиперэозинофильного синдрома, синдрома Лоффлера, синдрома Оменна, синдрома Джоба или каких-либо связанных с наркотиками эозинофилий. 7, 8, 9, 10, 11, 12, 13
Таким образом, мы показали, что эозинофилия часто встречается у госпитализированных новорожденных на всех сроках беременности.Мы обнаружили значительные различия в паттернах заболеваемости и тяжести в зависимости от гестационного возраста, при этом у более недоношенных младенцев наблюдалась повышенная заболеваемость и более серьезная эозинофилия. Эти данные подчеркивают влияние незрелости развития на количество эозинофилов у госпитализированных младенцев и вызывают озабоченность по поводу потенциальной восприимчивости незрелых новорожденных к опосредованному эозинофилами повреждению тканей.
Подход к оценке стойкой гиперэозинофилии у детей
Front Immunol.2018; 9: 1944.
Отделение аллергии и иммунологии, Отделение педиатрии, Медицинский центр детской больницы Цинциннати, Медицинский колледж Университета Цинциннати, Цинциннати, Огайо, США
Отредактировал: Жозиан Саббадини Невес, Федеральный университет Рио-де-Жанейро , Бразилия
Рецензент: Оскар А. Хаас, Св. Анна Kinderkrebsforschung, Детский научно-исследовательский институт рака, Австрия; Меган Энн Купер, Вашингтонский университет в Сент-Луисе, США
Эта статья была отправлена в раздел «Молекулярный врожденный иммунитет» журнала «Границы в иммунологии»
Поступила в редакцию 28 июня 2018 г .; Принята в печать 7 августа 2018 г.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (CC BY). Использование, распространение или воспроизведение на других форумах разрешено при условии указания автора (авторов) и правообладателя (ов) и ссылки на оригинальную публикацию в этом журнале в соответствии с принятой академической практикой. Запрещается использование, распространение или воспроизведение без соблюдения этих условий.
Эта статья цитируется в других статьях в PMC.
Abstract
Гипереозинофилия (HE) в настоящее время определяется по абсолютному количеству эозинофилов (AEC) периферической крови ≥1 500 клеток / мкл. Хотя легкая эозинофилия крови (AEC 500–1 500 клеток / мкл) наблюдается относительно часто в педиатрической популяции, стойкая HE встречается редко и требует дополнительной клинической оценки. В то время как клинические проявления и лежащая в их основе этиология HE у взрослых хорошо изучены, данных о HE у детей очень мало.Ограниченные данные позволяют предположить, что между HE взрослых и детей, вероятно, существует много общего, но между этими популяциями остаются некоторые важные различия. Оценка HE у детей может быть сложной задачей, учитывая широкий дифференциальный диагноз, который включает первичные гематологические нарушения и вторичную эозинофилию, при которых повышенные уровни эозинофилов передаются болезненными состояниями, которые способствуют выработке эозинофилов и их выживанию. В зависимости от основной этиологии клинические проявления могут варьироваться от доброкачественных, саморазрешающихся повышений AEC до опасных для жизни расстройств с потенциалом значительного повреждения органов-мишеней.Учитывая широкий дифференциальный диагноз ПЭ, по-прежнему важно систематически подходить к оценке необъяснимой ПЭ у детей. В этом обзоре будет обсуждаться дифференциальный диагноз педиатрической ПЭ с выделением этиологии, которая более распространена в педиатрической популяции. Кроме того, будет представлено краткое изложение эпидемиологии педиатрической HE с акцентом на некоторые различия, существующие между педиатрической и взрослой HE. Наконец, будет обсужден направленный подход к диагностической оценке детей с ПЭ.
Ключевые слова: дети, эозинофилы, гиперэозинофилия, дифференциальный диагноз, эпидемиология, диагностическое тестирование
Введение
Эозинофилы — это терминально дифференцированные гранулоциты, играющие важную роль в врожденной иммунной функции, ремоделировании и восстановлении тканей, а также в патогенезе заболеваний (1). Уровень эозинофилов в периферическом кровообращении строго регулируется, при этом эозинофилы составляют лишь небольшую часть (обычно <5–6%) популяции циркулирующих лейкоцитов.Хотя обычно эозинофилы оцениваются в периферической крови, это в первую очередь клетки, обитающие в тканях (2). В нормальных гомеостатических условиях подавляющее большинство эозинофилов покидает кровообращение и мигрирует в определенные ткани, где они могут находиться в течение нескольких недель. Желудочно-кишечный тракт служит крупнейшим тканевым резервуаром для эозинофилов, где эти клетки обычно присутствуют в ткани слизистой оболочки от желудка до толстой кишки (3, 4). Эозинофилия, обозначаемая повышенным абсолютным количеством эозинофилов (AEC) в крови, может быть вызвана рядом важных болезненных состояний у детей и отражает баланс между производством эозинофилов в костном мозге, перемещением из костного мозга в ткани и эозинофилом. апоптоз.Преходящая эозинофилия относительно часто наблюдается в педиатрической популяции и, как правило, клинически незначительна. Однако пациенты с хронической (стойкой) эозинофилией могут иметь спектр клинических последствий, начиная от относительно доброкачественных заболеваний и заканчивая болезненными состояниями, связанными со значительной дисфункцией органов-мишеней и потенциально опасными для жизни последствиями. Определение основной патологии, распространяющей эозинофилию, является важным первым шагом в ведении педиатрической гиперэозинофилии (HE) с целью разработки соответствующей стратегии лечения.В этом обзоре мы обсудим дифференциальный диагноз HE у детей, сосредоточив внимание на этиологии, которая более распространена в педиатрической популяции, и на эпидемиологических различиях между детьми и взрослыми. Кроме того, мы представим направленный подход к диагностической оценке педиатрической ПЭ, выделив некоторые важные красные флажки, которые должны побудить медицинских работников проводить более интенсивное обследование.
Терминология
AEC представляет частоту циркулирующих эозинофилов в периферической крови (в клетках на микролитр [клетки / мкл]).Уровни эозинофилов в периферической крови варьируются в зависимости от возраста, при этом верхние пороговые значения выше у младенцев и детей ясельного возраста по сравнению с подростками и взрослыми (5–7). Однако для большинства детей старше 2 лет значение AEC> 700 клеток / мкл считается ненормально повышенным. Тяжесть эозинофилии условно классифицируется на легкую (AEC от верхнего предела нормы до 1500 клеток / мкл), среднюю (AEC 1500–5000 клеток / мкл) и тяжелую (AEC> 5000 клеток / мкл) (4, 8) . Эозинофилия может быть преходящей, эпизодической или стойкой (хронической).Термин HE был зарезервирован для пациентов с устойчивой эозинофилией крови от умеренной до тяжелой, определяемой как AEC крови ≥1 500 клеток / мкл, полученный как минимум в 2 отдельных случаях (интервал ≥1 месяц), или выраженная эозинофилия ткани (4). Тканевый HE можно определить как процент эозинофилов, который превышает 20% от всех ядерных клеток в костном мозге или инфильтрацию ткани, которую патолог считает обширной (4). В ситуациях, когда эозинофилы непосредственно не наблюдаются в ткани, гистологические доказательства внеклеточного отложения гранулярных белков, происходящих из эозинофилов (например,основной основной белок, пероксидаза эозинофилов или нейротоксин, происходящий от эозинофилов) в ткани также можно использовать в качестве суррогатных маркеров тканевой эозинофилии (9). Наконец, термин гиперэозинофильный синдром (ГЭК) является обобщающим термином, описывающим гетерогенную группу расстройств, которые характеризуются HE и свидетельствуют о повреждении или дисфункции органов-мишеней, непосредственно связанных с эозинофилией тканей (10). С практической точки зрения по-прежнему важно признать клинически, что проявления эозинофилии со стороны органов-мишеней могут не проявляться при первом обнаружении HE, а у некоторых людей признаки органной дисфункции развиваются спустя годы после первоначального проявления HE (11).
Причины гиперэозинофилии у детей
Основной дифференциальный диагноз ПЭ у детей аналогичен таковому у взрослых, за некоторыми заметными исключениями. Детская HE может быть связана с множеством основных этиологий, которые можно прагматично разделить на две основные категории (первичная и вторичная HE) на основе основных механизмов, управляющих экспансией эозинофилов (рисунок).
Дифференциальный диагноз гиперэозинофилии (HE) у детей . Педиатрическая ПЭ может быть разделена на две основные категории (первичная и вторичная) на основе механизмов, лежащих в основе экспансии эозинофилов.Первичная HE возникает в результате аномалий миелоидных и стволовых клеток, которые способствуют размножению клона эозинофилов. Вторичный HE возникает в результате разнообразной группы болезненных состояний, которые стимулируют рост популяции эозинофилов за счет увеличения выработки эозинофилопоэтических цитокинов (IL-3, IL-5 и GM-CSF). АБЛА, аллергический бронхолегочный аспергиллез; ВИЧ, вирус иммунодефицита человека; НПВП, нестероидные противовоспалительные препараты; ПЛАТЬЕ, лекарственная реакция с эозинофилией и системными симптомами; EoE, эозинофильный эзофагит; ЭГИД, эозинофильное заболевание желудочно-кишечного тракта; ВЗК, воспалительное заболевание кишечника; STAT3, преобразователь сигнала и активатор транскрипции 3, DOCK8, выделитель цитокинеза 8; LRBA, липополисахарид-чувствительный-бежевый-подобный-якорь; WAS — синдром Вискотта-Олдрича; IPEX, иммунная дисрегуляция, полиэндокринопатия, энтеропатия, Х-сцепленный синдром; АЛПС, аутоиммунный лимфопролиферативный синдром; ЭГПА, эозинофильный гранулематоз с полиангиитом; СКВ, системная красная волчанка, РТПХ, трансплантат против.болезнь хозяина.
Первичный (клональный) HE
Первичный HE возникает в результате аномалий в компартменте костного мозга, которые способствуют размножению клона эозинофилов. При этих расстройствах эозинофилы представляют собой преобладающий тип клеток или одну из нескольких линий пролиферирующих клеток. Основные причины HE включают миелоидные новообразования и новообразования стволовых клеток, которые вместе сгруппированы в категорию миелопролиферативных HE / HES (M-HE или M-HES) (10). Эта группа расстройств включает как окончательные, так и предполагаемые эозинофильные миелопролиферативные новообразования, включая гематопоэтические новообразования с эозинофилией, возникающие в результате слияния генов или мутаций, приводящих к конститутивной активации онкогенных рецепторов тирозинкиназ, таких как PDGFRA, PDGFRB, лейстукеемия, лейстукемия, лейкоземия FGFR1. клеточный лейкоз, миелодиспластические синдромы и системный мастоцитоз.Первичные причины ПЭ составляют меньшинство случаев ПЭ у детей (12, 13).
Вторичный (реактивный) HE
Вторичный (или реактивный) HE возникает в результате болезненных состояний, которые стимулируют поликлональную экспансию эозинофилов, обычно за счет увеличения продукции цитокинов, таких как IL-3, IL-5 и GM-CSF, которые способствуют увеличение продукции и выживаемости эозинофилов (14). Большинство случаев педиатрической ПЭ имеют вторичную этиологию.
Инфекция
Нормальные иммунологические реакции на определенные инфекционные патогены остаются одной из наиболее частых причин вторичной ПЭ у детей во всем мире.В частности, инвазивные гельминтозные инфекции (стронгилоидоз, шистосомоз, анкилостомоз, филяриатоз, аскаридоз, токсокароз и трихинеллез) могут вызывать выраженную эозинофилию на ранних этапах инфицирования, когда личинки мигрируют через ткани (15). Некоторые паразиты являются эндемичными во всем мире, и их следует учитывать у всех детей с эозинофилией, независимо от их путешествий или истории заражения. Например, Strongyloides stercoralis эндемичен в районах с жарким влажным климатом (включая юго-восток США) и может напрямую проникать через кожу при контакте с почвой или водой, загрязненной фекалиями человека (15).У этого паразита может быть длительный латентный период в годы между первоначальным воздействием и развитием симптомов, поэтому инфекцию можно легко пропустить, если врач не будет регулярно проверять эту инфекцию (16). Toxocara canis и cati (этиологические причины мигрирующих висцеральных личинок) также являются эндемичными во всем мире и могут попадать в организм с почвой или продуктами питания, загрязненными фекалиями собак или кошек (15). Токсокароз непропорционально поражает педиатрическое население, особенно детей раннего возраста, учитывая их антисанитарные привычки при приеме пищи (15, 17, 18).Этого паразита следует учитывать у любого маленького ребенка с HE, особенно если у ребенка в анамнезе pica, поскольку эти дети подвергаются повышенному риску проглатывания зараженной почвы (17, 18). Негельминтные инфекции также могут вызывать ПЭ у детей. Заражение чесоточным клещом следует рассматривать у детей с сопутствующей кожной зудящей сыпью (19). Грибковая этиология, включая аллергический бронхолегочный аспергиллез (АБЛА), который наблюдается у детей с хроническими заболеваниями легких (астма, муковисцидоз), и диссеминированные инфекции кокцидиоидомикоза и гистоплазмоза, могут вызывать ПЭ (20–23).Наконец, ВИЧ — редкая причина HE в педиатрической популяции, и его следует рассматривать у пациентов с необъяснимой HE и факторами риска (24–26). Примечательно, что протозойные паразиты, которые часто поражают педиатрическую популяцию ( Giardia, Cryptosporidium, Entamoeba ), обычно не продуцируют периферическую HE (3, 15).
Иммунные расстройства
Атопическая болезнь (экзема, аллергический ринит, астма) является частой причиной легкой и умеренной эозинофилии в педиатрической популяции, и меньшая часть этих пациентов может соответствовать критериям HE.Однако наличие тяжелой стойкой эозинофилии (т.е. эозинофилов> 5000 / мкл) маловероятно вторично по отношению к атопии и требует дополнительной оценки по поводу другой этиологии. Важно отметить, что несколько синдромов иммунодефицита (дефицит преобразователя сигнала и активатора транскрипции 3 [STAT3], дефицит выделителя цитокинеза 8 [DOCK8], дефицит липополисахарид-зависимого бежевого якоря [LRBA], синдром Вискотта-Олдрича [WAS] и нарушение иммунной регуляции, полиэндокринопатия, энтеропатия, Х-сцепленный [IPEX] синдром) в детском возрасте с атопией, повышенным уровнем IgE и эозинофилией периферической крови (27).Следовательно, у любого педиатрического пациента с HE и атопией должен быть получен тщательный инфекционный анамнез (с акцентом на частоту и этиологию инфекций). Другие иммунодефициты, которые могут проявляться при HE в педиатрической популяции, включают аутоиммунный лимфопролиферативный синдром (ALPS) и синдром Оменна, связанный с тяжелым комбинированным иммунодефицитом (27).
Гиперчувствительность к лекарствам
Реакции гиперчувствительности к лекарствам также являются частой причиной ПЭ у детей. Антибиотики (особенно пенициллины, цефалоспорины и ванкомицин), НПВП и противоэпилептические препараты обычно считаются причинами эозинофилии, но почти любое лекарство, отпускаемое по рецепту или без рецепта, лечебное средство на травах или пищевая добавка может быть триггером (16, 28, 29).Временная взаимосвязь между началом приема препарата и развитием эозинофилии помогает идентифицировать лекарственную реакцию, хотя латентный период между воздействием препарата и эозинофилией может варьироваться от дней до месяцев. Примечательно, что лекарственная реакция с эозинофилией и системными симптомами (DRESS) является потенциально опасной для жизни реакцией системной гиперчувствительности, связанной с периферической ПЭ, которая обычно проявляется после латентного периода в 2-8 недель между воздействием лекарства и клиническими проявлениями (лихорадка, недомогание, лимфаденопатия, повышенные ферменты печени и болезненная кожная сыпь, которая может прогрессировать до эксфолиативного дерматита) (30).
Желудочно-кишечные расстройства
Эозинофильный эзофагит (EoE) также является частой причиной HE в детской возрастной группе. Этот диагноз часто можно упустить, если не собрать соответствующий анамнез. Первичные симптомы EoE меняются с возрастом: у более молодых пациентов возникают трудности с кормлением, частая рвота, отказ от пищи / избирательное питание и нарушение нормального развития (31). По мере того, как эти дети становятся старше, жалобы на боли в животе и дисфагию усиливаются, и у подростков могут развиваться пищевые непроходимости.Другие первичные эозинофильные расстройства желудочно-кишечного тракта (эозинофильные желудочно-кишечные заболевания) также могут вызывать HE у детей, хотя эти расстройства встречаются реже, чем EoE. Кроме того, воспалительное заболевание кишечника может быть связано с периферической эозинофилией.
Новообразования
Лимфоцитарный вариант HE / HES (L-HE или L-HES) — это категория заболеваний, характеризующихся наличием клональной или аберрантной популяции лимфоцитов, продуцирующих цитокины, которые способствуют выработке эозинофилов и их выживанию (10).В эту категорию входят лимфоидные новообразования, некоторые из которых чаще встречаются у детей (например, пре-В-клеточный острый лимфобластный лейкоз [ОЛЛ]). ОЛЛ может проявляться ПЭ у детей, в некоторых случаях за несколько месяцев до выявления основного злокачественного новообразования (32, 33). В этих ситуациях эозинофилы не являются частью неопластического клона и представляют собой вторичный ответ на злокачественное новообразование.
Аутоиммунные расстройства
Менее распространенная этиология вторичной ПЭ у детей включает ревматологические заболевания.Примечательно, что эозинофильный гранулематоз с полиангиитом (EGPA, ранее называвшийся синдромом Чарджа-Стросса) представляет собой потенциально опасный для жизни васкулит, редко встречающийся в педиатрической популяции и обычно связанный с умеренной или тяжелой эозинофилией периферической крови, аллергическим ринитом и астмой. Наиболее часто поражаются легкие и кожа, хотя это заболевание может поражать практически любую систему органов, включая сердечно-сосудистую, желудочно-кишечную, почечную и центральную нервную систему (34).К другим аутоиммунным заболеваниям, связанным с HE у детей, относятся системная красная волчанка, дерматомиозит и воспалительный артрит.
Другое
Надпочечниковая недостаточность связана с эозинофилией, возможно, из-за потери эндогенных глюкокортикоидов. Другие вторичные причины HE, которые следует учитывать в определенных клинических ситуациях, включают болезнь «трансплантат против хозяина» после трансплантации гемопоэтических стволовых клеток, отторжение трансплантата твердых органов и серповидно-клеточную анемию.
Эпидемиология
Общая распространенность HE в педиатрической популяции остается неизвестной, поскольку популяционных исследований не проводилось. Несколько ретроспективных когортных исследований были сосредоточены на характеристике HE среди взрослого населения (12, 35). Однако в педиатрической литературе мало данных по этому вопросу, которые в основном состоят из сообщений об отдельных случаях и небольшого числа серий случаев (36–38). Следовательно, существует очень мало данных о клинической картине, лежащей в основе этиологии и прогнозе HE в педиатрической популяции, а также о том, как она может отличаться от взрослой популяции.Недавно Willams et al . опубликовали крупнейший ретроспективный когортный анализ, в котором сравнивали детей и взрослых с ПЭ. В исследовании участвовал 291 пациент (37 детей, 254 взрослых), которые обратились в Национальные институты здравоохранения для оценки необъяснимой HE в период с 1994 по 2012 годы (12). Наиболее частым диагнозом в обеих когортах пациентов был идиопатический ГЭК (46% детей и 47% взрослых). Вторичная причина HE была выявлена только у 14% детей по сравнению с 10% взрослых, при этом наиболее распространенной этиологией в обеих популяциях была гельминтная инфекция.Примечательно, что все гельминтозы в детской когорте были видов Toxocara по сравнению с отсутствием во взрослой когорте, что свидетельствует о том, что повышенное подозрение на инфекцию Toxocara у детей с HE оправдано. Первичный иммунодефицит чаще отмечался в педиатрических когортах по сравнению с взрослыми, хотя количество случаев все еще было ограниченным (2/37 случаев в педиатрической когорте против 1/254 случаев в когорте взрослых). У пациентов, которые соответствовали критериям ГЭК, заметные различия в исходных характеристиках в педиатрической популяции включали преобладание мужчин, более высокие медианные пиковые уровни AEC и более высокие медианные уровни витамина B12 в сыворотке.Нарушения перестройки клональных Т-клеточных рецепторов были чрезмерно представлены во взрослой популяции. Клинические проявления были относительно схожими между двумя когортами, за исключением повышенного вовлечения желудочно-кишечного тракта у детей и повышенного вовлечения легких во взрослой когорте. Хотя средний пик AEC был почти вдвое выше в педиатрической когорте, смертность была низкой и аналогичной таковой во взрослой когорте. Учитывая, что это исследование было составлено из одноцентрового специализированного специализированного центра (NIH), в исследуемой популяции, вероятно, будет существовать систематическая ошибка направления, что, таким образом, может не полностью отражать истинную эпидемиологию педиатрической HE в общей популяции.Сяохун и др. . завершили ретроспективный анализ этиологии HE у 88 детей, госпитализированных в Детскую больницу медицинского факультета Чжэцзянского университета в Китае в период с 2009 по 2015 гг. (13). Наиболее частая выявленная этиология была инфекционной (наиболее частыми были паразитарные инфекции), за ней следовали аллергия и EGID. В исследуемой группе также отмечены иммунодефицит, гематологические новообразования и EGPA. Ограниченное количество опубликованных данных об эпидемиологии и прогнозе ПЭ у детей не позволяет сделать окончательные выводы; следовательно, остается очевидная необходимость завершения дополнительных исследований в этой области.
Клиническая оценка
Определение основного механизма распространения эозинофилии у ребенка — важный первый шаг в лечении педиатрической ПЭ, поскольку эффективная терапия зависит от знания того, нацелено ли нацеливание на сами эозинофилы или на вторичное состояние, которое стимулирует выработку эозинофилов. Учитывая широкую дифференциацию для педиатрической ПЭ, необходим систематический диагностический подход.
В общем, степень эозинофилии редко бывает полезной для определения основной причины эозинофилии, за исключением крайних значений спектра AEC (напр.стойкая легкая эозинофилия [500–1 500 Eos / мкл] более вероятна при атопическом заболевании; тяжелая эозинофилия [≥100 000 Eos / мкл] с большей вероятностью вызвана миелоидным новообразованием) (16, 39). Хотя большое внимание уделяется классификации пациентов на основе уровней AEC в крови, дисфункция органов в конечном итоге вызвана инфильтрацией активированных эозинофилов в ткань, что не всегда отражается сопутствующим увеличением AEC (16, 21). И наоборот, пациенты с заметно повышенным уровнем эозинофилов в периферической крови могут иметь незначительные клинические симптомы или их отсутствие (40).Следовательно, наиболее важным шагом в первоначальной оценке ребенка с ПЭ является оценка наличия и степени симптомов заболевания, включая признаки поражения тканей / органов. Срочность оценки зависит от остроты симптомов заболевания, типа пораженной ткани / органа и степени дисфункции органа.
История болезни
Все дети с ПЭ должны пройти тщательный анамнез для устранения симптомов, указывающих на возможное поражение органов, предшествующий медицинский анамнез, воздействия (диета, путешествия, лекарства) и предыдущий подсчет эозинофилов.Симптомы, которые могут указывать на поражение конкретной системы органов, включают лихорадку, потерю веса, усталость, кожную сыпь, заложенность носа, свистящее дыхание, кашель, одышку, боль в груди, дисфагию, рвоту, потерю аппетита, боль в животе, диарею и артралгии / миалгии. Анамнез болезни, такой как рецидивирующие инфекции, атопия, воспалительное заболевание кишечника, предшествующие злокачественные новообразования или нарушение нормального развития, также может быть важным при рассмотрении дифференциального диагноза. Диетический анамнез должен включать в себя риск употребления сырого или недоваренного мяса, особенно мяса дичи, которое может увеличить риск трихинеллеза.Проглатывание фруктов, овощей или почвы (например, ребенка с pica), возможно, загрязненной фекалиями собак или кошек, может быть фактором риска развития токсокароза. Путешествие в эндемичные по паразитам районы также может указывать на риск другой паразитарной этиологии. Однако, как отмечалось выше, отсутствие поездок или специфические факторы риска не обязательно устраняют паразитарную инфекцию, поскольку некоторые гельминты являются эндемичными во всем мире и могут иметь длительные латентные периоды (например, Strongyloides ). Воздействие лекарств также важно оценивать, особенно у тех детей, которые регулярно принимают лекарства и, следовательно, имеют постоянное воздействие.Наконец, часто бывает полезно просмотреть предыдущие данные AEC, если таковые имеются. Хроническая ПЭ при отсутствии симптомов обнадеживает и предполагает, что обследование может быть выполнено менее срочно, если в остальном ребенок здоров. При анализе тенденций AEC важно помнить, что несколько факторов могут временно снижать количество эозинофилов (например, стероиды, бактериальные или вирусные инфекции), вызывая появление нарастающей и ослабевающей эозинофилии.
Диагностическое обследование
Все дети, отвечающие диагностическим критериям HE (т.е.например, AEC в крови ≥1,500 клеток / мкл по крайней мере в 2 отдельных случаях [интервал ≥1 месяц] или выраженная тканевая эозинофилия) или эозинофилия от умеренной до тяжелой с симптомами болезни должны пройти первоначальную диагностическую оценку, чтобы попытаться определить основную этиологию (Фигура ). При каждом посещении следует проводить тщательный медицинский осмотр, отмечая лихорадку, заложенность носа, аномальные или пониженные звуки легких, кожную сыпь, болезненность живота, гепатоспленомегалию, лимфаденопатию или покраснение / отек суставов.Лабораторная оценка должна включать полный анализ крови с дифференциальным анализом для выявления отклонений в других линиях клеток крови. Мазок периферической крови должен быть рассмотрен для оценки бластов лейкоцитов или других дискразий крови, которые могут указывать на первичное гематологическое нарушение. При обнаружении бластов показана ЛДГ, мочевая кислота и консультация гематолога / онколога. Обследование костного мозга (аспирация и биопсия) следует рассматривать для любого ребенка, первоначальное обследование которого не демонстрирует четкой вторичной этиологии, и остается возможной первичная гематологическая причина эозинофилии.Кроме того, исследование костного мозга подходит для любого остро больного ребенка с поражением конкретных органов и без четкого основного диагноза, детям с количеством эозинофилов> 100000 эозинофилов / мкл или детям с аномальными признаками в мазке периферической крови (незрелая или диспластическая белая кровь. клетки, тромбоцитопения или необъяснимая анемия). Химический анализ сыворотки, креатинин и анализ мочи должны быть завершены для оценки доказательств поражения почек или мочевого пузыря. Аномальный химический состав сыворотки также может указывать на недостаточность надпочечников.Также должны быть получены функциональные пробы печени (для определения поражения печени) и уровни сердечного тропонина (для доказательства субклинического заболевания миокарда). Пациентов с повышенным уровнем тропонина следует дополнительно обследовать с помощью электрокардиографии и эхокардиографии. Уровень B12 в сыворотке должен быть получен в качестве скринингового маркера миелопролиферативных новообразований и аутоиммунного лимфопролиферативного синдрома (АЛПС). Триптазу сыворотки можно получить для скрининга на системный мастоцитоз. Тестирование стула на яйцеклетки и паразиты, а также серологическое тестирование на эндемических паразитов также должно проводиться в плановом порядке ( Strongyloides, Toxocara, Trichenella ).Показания к дополнительному тестированию на паразитов обычно определяются воздействием (диета, путешествия). Для оценки поражения легких необходимо выполнить рентгенографию грудной клетки. Наконец, у пациентов с рецидивирующими инфекциями, лимфаденопатией и / или гепатоспленомегалией в анамнезе проточная цитометрия для оценки субпопуляций лимфоцитов и уровней иммуноглобулинов может быть направлена на скрининг на клональность лимфоцитов и селективную недостаточность лимфоцитов и иммуноглобулинов. Кроме того, исследования реаранжировки Т-клеточного рецептора могут быть полезны для получения доказательств олигоклональности в компартменте лимфоцитов.Наконец, в зависимости от факторов риска может быть показано тестирование на ВИЧ.
Диагностический подход к ребенку с необъяснимой гиперэозинофилией (HE) и / или эозинофилией от умеренной до тяжелой с клиническими проявлениями. Что касается симптомов / результатов лабораторных исследований, которые должны побудить медицинских работников проводить более тщательную оценку, они отмечены красным флажком. СОЭ, скорость оседания эритроцитов; CRP, C-реактивный белок; ЛДГ, лактатдегидрогеназа.
Для тех, у кого вышеуказанная оценка ничем не примечательна и не имеет признаков поражения органов, повторный скрининг с помощью общего анализа крови с дифференциалом каждые 2–6 месяцев для мониторинга уровней AEC является разумным подходом.Если AEC остается стабильным, а ребенок остается здоровым, целесообразно повторять вышеуказанное тестирование с 12-месячными интервалами. Развитие новых симптомов или учащение AEC должно потребовать более немедленной переоценки.
Исключения для остро больного ребенка с эозинофилией
Любой ребенок с симптомами острого заболевания (лихорадка, признаки дисфункции органов-мишеней) и необъяснимой эозинофилией или ребенок с чрезвычайно высоким уровнем эозинофилов в крови (≥20 000 Eos / мкл) требует госпитализации для немедленной оценки, чтобы определить первопричину.Примечательно, что бактериальные и вирусные инфекции обычно вызывают снижение количества эозинофилов в крови, поэтому сочетание лихорадки и эозинофилии является важным красным флажком, который должен побудить к рассмотрению других этиологий (15). Независимо от основной этиологии потенциальные осложнения, связанные с инфильтрацией эозинофилов в ткани, аналогичны (16). Наиболее серьезными осложнениями, связанными с HE, являются повреждение миокарда (например, миокардит), поражение легких и неврологическое поражение.Осколочные кровоизлияния и повышенные уровни тропонина в сыворотке указывают на поражение сердца. Дыхательная недостаточность с легочными инфильтратами указывает на поражение легких. Неврологические проявления HE включают энцефалопатию, сенсорную полинейропатию и инфаркт головного мозга. Если существуют доказательства, позволяющие подозревать, что острое заболевание или дисфункция органа являются вторичными по отношению к инфильтрации тканевых эозинофилов, показана срочная терапия, направленная на снижение эозинофилии (т.е. глюкокортикоиды в высоких дозах) (10).Пациенты с потенциальным воздействием Strongyloides должны получать сопутствующую эмпирическую терапию ивермектином для предотвращения синдрома гиперинфекции, ассоциированного с кортикостероидами. В большинстве ситуаций диагностические лабораторные исследования для определения основной этиологии эозинофилии должны проводиться до начала срочной эмпирической терапии, но лечение не следует откладывать в ожидании результатов этих исследований.
Выводы
Данных, посвященных ПЭ у детей, мало, и нам по-прежнему предстоит многое узнать о различиях между ПЭ у взрослых и детей.Оценка HE у детей может быть сложной задачей из-за широкого дифференциального диагноза и широкого спектра клинических последствий, которые включают саморазрешающееся повышение AEC и опасные для жизни расстройства. Учитывая широкий дифференциальный диагноз ПЭ, по-прежнему важно систематически подходить к диагностической оценке необъяснимой ПЭ у детей.
Вклад авторов
Все перечисленные авторы внесли существенный, прямой и интеллектуальный вклад в работу и одобрили ее для публикации.
Заявление о конфликте интересов
PF получила гранты от Национальных институтов здравоохранения, работала консультантом Genentech, Inc. и получала финансирование исследований от Knopp Biosciences, LLC. Оставшийся автор заявляет, что исследование проводилось в отсутствие каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Сноски
Финансирование. Эта работа была поддержана грантами NIH R01AI130033 (PF) и T32 AI060515-14 (JS).
Ссылки
1. Хоган С.П., Розенберг Х.Ф., Мокбель Р., Фиппс С., Фостер П.С., Лейси П. и др. . Эозинофилы: биологические свойства и роль в здоровье и болезнях. Clin Exp Allergy (2008) 38: 709–50. 10.1111 / j.1365-2222.2008.02958.x [PubMed] [CrossRef] [Google Scholar] 2. Веллер П.Ф. Иммунобиология эозинофилов. N Engl J Med. (1991) 324: 1110–8. 10.1056 / NEJM199104183241607 [PubMed] [CrossRef] [Google Scholar] 4. Валент П., Клион А.Д., Хорни Х.П., Руфосс Ф., Готлиб Дж., Веллер П.Ф. и др. . Современное консенсусное предложение по критериям и классификации эозинофильных расстройств и родственных синдромов.J Allergy Clin Immunol. (2012) 130: 607–12.e609. 10.1016 / j.jaci.2012.02.019 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 5. Кранендонк Э., Ван Геннип А.Х., Абелинг Н.Г., Берендт Х., Харт А.А. Контрольные значения для автоматического цитохимического дифференциального подсчета лейкоцитов у детей 0-16 лет: сравнение с вручную полученными подсчетами из мазков, окрашенных по Райту. J Clin Chem Clin Biochem. (1985) 23: 663–7. 10.1515 / cclm.1985.23.10.663 [PubMed] [CrossRef] [Google Scholar] 6. Тейлор М.Р., Голландское резюме, Спенсер Р., Джексон Дж. Ф., О’Коннор Г. И., О’Доннелл-младший.Гематологические рекомендуемые диапазоны для школьников. Clin Lab Haematol. (1997) 19: 1–15. 10.1046 / j.1365-2257.1997.00204.x [PubMed] [CrossRef] [Google Scholar] 7. Bellamy GJ, Hinchliffe RF, Crawshaw KC, Finn A, Bell F. Общее и дифференциальное количество лейкоцитов у младенцев в возрасте 2, 5 и 13 месяцев. Clin Lab Haematol. (2000) 22: 81–7. 10.1046 / j.1365-2257.2000.00288.x [PubMed] [CrossRef] [Google Scholar] 8. Готлиб Дж. Эозинофильные расстройства, определенные Всемирной организацией здравоохранения: обновленная информация о диагностике, стратификации риска и лечении за 2017 год.Am J Hematol. (2017) 92: 1243–59. 10.1002 / ajh.24880 [PubMed] [CrossRef] [Google Scholar] 9. Валент П., Глейх Г.Дж., Райтер А., Руфосс Ф., Веллер П.Ф., Хеллманн А. и др. . Патогенез и классификация расстройств эозинофилов: обзор последних достижений в этой области. Эксперт Рев Гематол. (2012) 5: 157–76. 10.1586 / ehm.11.81 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 11. Helbig G, Hus M, Francuz T., Dziaczkowska-Suszek J, Soja A, Kyrcz-Krzemien S. Характеристики и клинические исходы пациентов с гиперэозинофилией неопределенного значения.Med Oncol. (2014) 31: 815. 10.1007 / s12032-013-0815-1 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 12. Уильямс К.В., Вэр Дж., Абиодун А., Холланд-Томас, Северная Каролина, Хури П., Клион А.Д. Гиперэозинофилия у детей и взрослых: ретроспективное сравнение. J Allergy Clin Immunol Pract. (2016) 4: 941–7.e941. 10.1016 / j.jaip.2016.03.020 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 13. Сяохун Ц., Ипин Сюй, Мэйпин Лу. Клиническая характеристика и этиология детей с гиперэозинофилией. Чжэцзян Да Сюэ Сюэ Бао И Сюэ Бань (2016) 45: 292–6.[PubMed] [Google Scholar] 14. Dispenza MC, Bochner BS. Диагностика и новые подходы к лечению гиперэозинофильных синдромов. Curr Hematol Malig Rep. (2018) 13: 191–201. 10.1007 / s11899-018-0448-8 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 17. Фигейредо С.Д., Таддеи Дж. А., Менезес Дж. Дж., Ново Н. Ф., Силва Е. О., Кристовао Х. Л. и др. . Клинико-эпидемиологическое исследование токсокароза в педиатрической популяции. J Pediatr. (2005) 81: 126–32. 10.2223 / 1317 [PubMed] [CrossRef] [Google Scholar] 18. Эджевит С, Сумка О, Верджин С, Озтюрк А.Висцеральная мигрирующая личинка с гиперэозинофилией. Turkiye Parazitol Derg. (2013) 37: 58–60. 10.5152 / tpd.2013.15 [PubMed] [CrossRef] [Google Scholar] 19. Хаим А., Грюнвальд М.Х., Капелушник Дж., Мозер А.М., Бейгельман А., Реувени Х. Гиперэозинофилия у детей с красной чешуей и чесоткой. J Pediatr. (2005) 146: 712. 10.1016 / j.jpeds.2004.08.023 [PubMed] [CrossRef] [Google Scholar] 20. Харлей ВБ, Блазер MJ. Диссеминированный кокцидиоидомикоз, связанный с крайней эозинофилией. Clin Infect Dis. (1994) 18: 627–9.10.1093 / Clinids / 18.4.627 [PubMed] [CrossRef] [Google Scholar] 21. Konikoff MR, Blanchard C, Kirby C, Buckmeier BK, Cohen MB, Heubi JE и др. . Потенциал эозинофилов крови, нейротоксина эозинофильного происхождения и эотаксина-3 как биомаркеров эозинофильного эзофагита. Клин Гастроэнтерол Гепатол. (2006) 4: 1328–36. 10.1016 / j.cgh.2006.08.013 [PubMed] [CrossRef] [Google Scholar] 22. Саймонс С.М., Страттон С.В., Ким А.С. Эозинофилия периферической крови как ключ к диагностике скрытой инфекции Coccidioides.Hum Pathol. (2011) 42: 449–53. 10.1016 / j.humpath.2010.09.005 [PubMed] [CrossRef] [Google Scholar] 23. Кумар Р., Шарма П., Дей П., Тапа Б.Р. Необычная причина лихорадки, генерализованной лимфаденопатии и эозинофилии у 6-летнего мальчика, инфицированного вирусом гепатита С. Индийский J Переливание гематоловой крови. (2017) 33: 130–2. 10.1007 / s12288-016-0710-y [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 24. Сандхаус Л.М., Скаддер Р. Гематологические аномалии и аномалии костного мозга у педиатрических пациентов с инфекцией вируса иммунодефицита человека (ВИЧ).Pediatr Pathol. (1989) 9: 277–88. 10.3109 / 1551381890
32 [PubMed] [CrossRef] [Google Scholar] 25. Бховмик А., Банерджи П. Гематологические проявления у ВИЧ-инфицированных детей. J Coll Врачи Surg Pak. (2015) 25: 119–23. [PubMed] [Google Scholar] 26. Акар М., Сутчу М., Умур О, Актюрк Х., Торун С.Х., Тамай З. и др. . Синдром приобретенного иммунодефицита в дифференциальной диагностике гипер-иммуноглобулинемии: история болезни у детей. J Trop Pediatr. (2017) 63: 82–4. 10.1093 / tropej / fmw053 [PubMed] [CrossRef] [Google Scholar] 28.Блюменталь К.Г., Молодой человек I, Рабидо Д.Д., Паркер Р.А., Мэннинг К.С., Валенски Р.П. и др. . Эозинофилия периферической крови и реакции гиперчувствительности у пациентов, получающих парентеральные антибиотики в амбулаторных условиях. J Allergy Clin Immunol. (2015) 136: 1288–94.e1281. 10.1016 / j.jaci.2015.04.005 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 29. Curtis C, Ogbogu PU. Оценка и дифференциальная диагностика стойкой выраженной эозинофилии. Immunol Allergy Clin North Am. (2015) 35: 387–402. 10.1016 / j.iac.2015.04.001 [PubMed] [CrossRef] [Google Scholar] 30. Питер Дж. Г., Лехлоенья Р., Дламини С., Ризма К., Уайт К. Д., Конвинсе К. С. и др. . Тяжелые отсроченные кожные и системные реакции на лекарства: глобальный взгляд на науку и искусство современной практики. J Allergy Clin Immunol Pract. (2017) 5: 547–63. 10.1016 / j.jaip.2017.01.025 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 32. D’angelo G, Hotz AM, Todeschin P. Острый лимфобластный лейкоз с гиперэозинофилией и делецией 9p21: отчет о болезни и обзор литературы.Lab Hematol. (2008) 14: 7–9. 10.1532 / LH96.07018 [PubMed] [CrossRef] [Google Scholar] 34. Греко А., Риццо М.И., Де Вирджилио А., Галло А., Фускони М., Руопполо Г. и др. . Синдром Черджа-Стросса. Autoimmun Rev. (2015) 14: 341–8. 10.1016 / j.autrev.2014.12.004 [PubMed] [CrossRef] [Google Scholar] 35. Ogbogu PU, Bochner BS, Butterfield JH, Gleich GJ, Huss-Marp J, Kahn JE, et al. . Гиперэозинофильный синдром: многоцентровый ретроспективный анализ клинических характеристик и ответа на терапию. J Allergy Clin Immunol.(2009) 124: 1319–25.e1313. 10.1016 / j.jaci.2009.09.022 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 36. Кац Х.Т., Хак С.Дж., Хсие Ф.Х. Детский гиперэозинофильный синдром (ГЭК) отличается от ГЭК у взрослых. J Pediatr. (2005) 146: 134–6. 10.1016 / j.jpeds.2004.09.014 [PubMed] [CrossRef] [Google Scholar] 37. Ван Гротель М., Де Хуг М., Де Крайгер Р. Р., Беверлоо Х. Б., Ван Ден Хеувель-Эйбринк М. М.. Гиперэозинофильный синдром у детей. Leuk Res. (2012) 36: 1249–54. 10.1016 / j.leukres.2012.05.025 [PubMed] [CrossRef] [Google Scholar] 38.Амшалом А., Лев А., Трахтенброт Л., Голан Н., Вайс Б., Амариглио Н. и др. . Тяжелая эозинофилия у детей: диагностическая дилемма. J Pediatr Hematol Oncol. (2013) 35: 303–6. 10.1097 / MPH.0b013e318290bf0b [PubMed] [CrossRef] [Google Scholar] 39. Клион А.Д. Эозинофилия: прагматический подход к диагностике и лечению. Hematol Am Soc Hematol Educ Program (2015) 2015: 92–7. 10.1182 / asheducation-2015.1.92 [PubMed] [CrossRef] [Google Scholar] 40. Чен Ю.Ю., Хури П., Уэр Дж. М., Холланд-Томас, Северная Каролина, Стоддард Дж. Л., Гурпрасад С. и др.. Выраженная и стойкая эозинофилия при отсутствии клинических проявлений. J Allergy Clin Immunol. (2014) 133: 1195–202. 10.1016 / j.jaci.2013.06.037 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Подход к оценке стойкой гиперэозинофилии у педиатрических пациентов
Front Immunol. 2018; 9: 1944.
Отделение аллергии и иммунологии, Отделение педиатрии, Медицинский центр детской больницы Цинциннати, Медицинский колледж Университета Цинциннати, Цинциннати, Огайо, США
Отредактировал: Жозиан Саббадини Невес, Федеральный университет Рио-де-Жанейро , Бразилия
Рецензент: Oskar A.Haas, St. Anna Kinderkrebsforschung, Детский онкологический научно-исследовательский институт, Австрия; Меган Энн Купер, Вашингтонский университет в Сент-Луисе, США
Эта статья была отправлена в раздел «Молекулярный врожденный иммунитет» журнала «Границы в иммунологии»
Поступила в редакцию 28 июня 2018 г .; Принято 7 августа 2018 г.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (CC BY). Использование, распространение или воспроизведение на других форумах разрешено при условии указания автора (авторов) и правообладателя (ов) и ссылки на оригинальную публикацию в этом журнале в соответствии с принятой академической практикой.Запрещается использование, распространение или воспроизведение без соблюдения этих условий.
Эта статья цитируется в других статьях в PMC.
Abstract
Гипереозинофилия (HE) в настоящее время определяется по абсолютному количеству эозинофилов (AEC) периферической крови ≥1 500 клеток / мкл. Хотя легкая эозинофилия крови (AEC 500–1 500 клеток / мкл) наблюдается относительно часто в педиатрической популяции, стойкая HE встречается редко и требует дополнительной клинической оценки.В то время как клинические проявления и лежащая в их основе этиология HE у взрослых хорошо изучены, данных о HE у детей очень мало. Ограниченные данные позволяют предположить, что между HE взрослых и детей, вероятно, существует много общего, но между этими популяциями остаются некоторые важные различия. Оценка HE у детей может быть сложной задачей, учитывая широкий дифференциальный диагноз, который включает первичные гематологические нарушения и вторичную эозинофилию, при которых повышенные уровни эозинофилов передаются болезненными состояниями, которые способствуют выработке эозинофилов и их выживанию.В зависимости от основной этиологии клинические проявления могут варьироваться от доброкачественных, саморазрешающихся повышений AEC до опасных для жизни расстройств с потенциалом значительного повреждения органов-мишеней. Учитывая широкий дифференциальный диагноз ПЭ, по-прежнему важно систематически подходить к оценке необъяснимой ПЭ у детей. В этом обзоре будет обсуждаться дифференциальный диагноз педиатрической ПЭ с выделением этиологии, которая более распространена в педиатрической популяции. Кроме того, будет представлено краткое изложение эпидемиологии педиатрической HE с акцентом на некоторые различия, существующие между педиатрической и взрослой HE.Наконец, будет обсужден направленный подход к диагностической оценке детей с ПЭ.
Ключевые слова: дети, эозинофилы, гиперэозинофилия, дифференциальный диагноз, эпидемиология, диагностическое тестирование
Введение
Эозинофилы — это терминально дифференцированные гранулоциты, играющие важную роль в врожденной иммунной функции, ремоделировании и восстановлении тканей, а также в патогенезе заболеваний (1). Уровень эозинофилов в периферическом кровообращении строго регулируется, при этом эозинофилы составляют лишь небольшую часть (обычно <5–6%) популяции циркулирующих лейкоцитов.Хотя обычно эозинофилы оцениваются в периферической крови, это в первую очередь клетки, обитающие в тканях (2). В нормальных гомеостатических условиях подавляющее большинство эозинофилов покидает кровообращение и мигрирует в определенные ткани, где они могут находиться в течение нескольких недель. Желудочно-кишечный тракт служит крупнейшим тканевым резервуаром для эозинофилов, где эти клетки обычно присутствуют в ткани слизистой оболочки от желудка до толстой кишки (3, 4). Эозинофилия, обозначаемая повышенным абсолютным количеством эозинофилов (AEC) в крови, может быть вызвана рядом важных болезненных состояний у детей и отражает баланс между производством эозинофилов в костном мозге, перемещением из костного мозга в ткани и эозинофилом. апоптоз.Преходящая эозинофилия относительно часто наблюдается в педиатрической популяции и, как правило, клинически незначительна. Однако пациенты с хронической (стойкой) эозинофилией могут иметь спектр клинических последствий, начиная от относительно доброкачественных заболеваний и заканчивая болезненными состояниями, связанными со значительной дисфункцией органов-мишеней и потенциально опасными для жизни последствиями. Определение основной патологии, распространяющей эозинофилию, является важным первым шагом в ведении педиатрической гиперэозинофилии (HE) с целью разработки соответствующей стратегии лечения.В этом обзоре мы обсудим дифференциальный диагноз HE у детей, сосредоточив внимание на этиологии, которая более распространена в педиатрической популяции, и на эпидемиологических различиях между детьми и взрослыми. Кроме того, мы представим направленный подход к диагностической оценке педиатрической ПЭ, выделив некоторые важные красные флажки, которые должны побудить медицинских работников проводить более интенсивное обследование.
Терминология
AEC представляет частоту циркулирующих эозинофилов в периферической крови (в клетках на микролитр [клетки / мкл]).Уровни эозинофилов в периферической крови варьируются в зависимости от возраста, при этом верхние пороговые значения выше у младенцев и детей ясельного возраста по сравнению с подростками и взрослыми (5–7). Однако для большинства детей старше 2 лет значение AEC> 700 клеток / мкл считается ненормально повышенным. Тяжесть эозинофилии условно классифицируется на легкую (AEC от верхнего предела нормы до 1500 клеток / мкл), среднюю (AEC 1500–5000 клеток / мкл) и тяжелую (AEC> 5000 клеток / мкл) (4, 8) . Эозинофилия может быть преходящей, эпизодической или стойкой (хронической).Термин HE был зарезервирован для пациентов с устойчивой эозинофилией крови от умеренной до тяжелой, определяемой как AEC крови ≥1 500 клеток / мкл, полученный как минимум в 2 отдельных случаях (интервал ≥1 месяц), или выраженная эозинофилия ткани (4). Тканевый HE можно определить как процент эозинофилов, который превышает 20% от всех ядерных клеток в костном мозге или инфильтрацию ткани, которую патолог считает обширной (4). В ситуациях, когда эозинофилы непосредственно не наблюдаются в ткани, гистологические доказательства внеклеточного отложения гранулярных белков, происходящих из эозинофилов (например,основной основной белок, пероксидаза эозинофилов или нейротоксин, происходящий от эозинофилов) в ткани также можно использовать в качестве суррогатных маркеров тканевой эозинофилии (9). Наконец, термин гиперэозинофильный синдром (ГЭК) является обобщающим термином, описывающим гетерогенную группу расстройств, которые характеризуются HE и свидетельствуют о повреждении или дисфункции органов-мишеней, непосредственно связанных с эозинофилией тканей (10). С практической точки зрения по-прежнему важно признать клинически, что проявления эозинофилии со стороны органов-мишеней могут не проявляться при первом обнаружении HE, а у некоторых людей признаки органной дисфункции развиваются спустя годы после первоначального проявления HE (11).
Причины гиперэозинофилии у детей
Основной дифференциальный диагноз ПЭ у детей аналогичен таковому у взрослых, за некоторыми заметными исключениями. Детская HE может быть связана с множеством основных этиологий, которые можно прагматично разделить на две основные категории (первичная и вторичная HE) на основе основных механизмов, управляющих экспансией эозинофилов (рисунок).
Дифференциальный диагноз гиперэозинофилии (HE) у детей . Педиатрическая ПЭ может быть разделена на две основные категории (первичная и вторичная) на основе механизмов, лежащих в основе экспансии эозинофилов.Первичная HE возникает в результате аномалий миелоидных и стволовых клеток, которые способствуют размножению клона эозинофилов. Вторичный HE возникает в результате разнообразной группы болезненных состояний, которые стимулируют рост популяции эозинофилов за счет увеличения выработки эозинофилопоэтических цитокинов (IL-3, IL-5 и GM-CSF). АБЛА, аллергический бронхолегочный аспергиллез; ВИЧ, вирус иммунодефицита человека; НПВП, нестероидные противовоспалительные препараты; ПЛАТЬЕ, лекарственная реакция с эозинофилией и системными симптомами; EoE, эозинофильный эзофагит; ЭГИД, эозинофильное заболевание желудочно-кишечного тракта; ВЗК, воспалительное заболевание кишечника; STAT3, преобразователь сигнала и активатор транскрипции 3, DOCK8, выделитель цитокинеза 8; LRBA, липополисахарид-чувствительный-бежевый-подобный-якорь; WAS — синдром Вискотта-Олдрича; IPEX, иммунная дисрегуляция, полиэндокринопатия, энтеропатия, Х-сцепленный синдром; АЛПС, аутоиммунный лимфопролиферативный синдром; ЭГПА, эозинофильный гранулематоз с полиангиитом; СКВ, системная красная волчанка, РТПХ, трансплантат против.болезнь хозяина.
Первичный (клональный) HE
Первичный HE возникает в результате аномалий в компартменте костного мозга, которые способствуют размножению клона эозинофилов. При этих расстройствах эозинофилы представляют собой преобладающий тип клеток или одну из нескольких линий пролиферирующих клеток. Основные причины HE включают миелоидные новообразования и новообразования стволовых клеток, которые вместе сгруппированы в категорию миелопролиферативных HE / HES (M-HE или M-HES) (10). Эта группа расстройств включает как окончательные, так и предполагаемые эозинофильные миелопролиферативные новообразования, включая гематопоэтические новообразования с эозинофилией, возникающие в результате слияния генов или мутаций, приводящих к конститутивной активации онкогенных рецепторов тирозинкиназ, таких как PDGFRA, PDGFRB, лейстукеемия, лейстукемия, лейкоземия FGFR1. клеточный лейкоз, миелодиспластические синдромы и системный мастоцитоз.Первичные причины ПЭ составляют меньшинство случаев ПЭ у детей (12, 13).
Вторичный (реактивный) HE
Вторичный (или реактивный) HE возникает в результате болезненных состояний, которые стимулируют поликлональную экспансию эозинофилов, обычно за счет увеличения продукции цитокинов, таких как IL-3, IL-5 и GM-CSF, которые способствуют увеличение продукции и выживаемости эозинофилов (14). Большинство случаев педиатрической ПЭ имеют вторичную этиологию.
Инфекция
Нормальные иммунологические реакции на определенные инфекционные патогены остаются одной из наиболее частых причин вторичной ПЭ у детей во всем мире.В частности, инвазивные гельминтозные инфекции (стронгилоидоз, шистосомоз, анкилостомоз, филяриатоз, аскаридоз, токсокароз и трихинеллез) могут вызывать выраженную эозинофилию на ранних этапах инфицирования, когда личинки мигрируют через ткани (15). Некоторые паразиты являются эндемичными во всем мире, и их следует учитывать у всех детей с эозинофилией, независимо от их путешествий или истории заражения. Например, Strongyloides stercoralis эндемичен в районах с жарким влажным климатом (включая юго-восток США) и может напрямую проникать через кожу при контакте с почвой или водой, загрязненной фекалиями человека (15).У этого паразита может быть длительный латентный период в годы между первоначальным воздействием и развитием симптомов, поэтому инфекцию можно легко пропустить, если врач не будет регулярно проверять эту инфекцию (16). Toxocara canis и cati (этиологические причины мигрирующих висцеральных личинок) также являются эндемичными во всем мире и могут попадать в организм с почвой или продуктами питания, загрязненными фекалиями собак или кошек (15). Токсокароз непропорционально поражает педиатрическое население, особенно детей раннего возраста, учитывая их антисанитарные привычки при приеме пищи (15, 17, 18).Этого паразита следует учитывать у любого маленького ребенка с HE, особенно если у ребенка в анамнезе pica, поскольку эти дети подвергаются повышенному риску проглатывания зараженной почвы (17, 18). Негельминтные инфекции также могут вызывать ПЭ у детей. Заражение чесоточным клещом следует рассматривать у детей с сопутствующей кожной зудящей сыпью (19). Грибковая этиология, включая аллергический бронхолегочный аспергиллез (АБЛА), который наблюдается у детей с хроническими заболеваниями легких (астма, муковисцидоз), и диссеминированные инфекции кокцидиоидомикоза и гистоплазмоза, могут вызывать ПЭ (20–23).Наконец, ВИЧ — редкая причина HE в педиатрической популяции, и его следует рассматривать у пациентов с необъяснимой HE и факторами риска (24–26). Примечательно, что протозойные паразиты, которые часто поражают педиатрическую популяцию ( Giardia, Cryptosporidium, Entamoeba ), обычно не продуцируют периферическую HE (3, 15).
Иммунные расстройства
Атопическая болезнь (экзема, аллергический ринит, астма) является частой причиной легкой и умеренной эозинофилии в педиатрической популяции, и меньшая часть этих пациентов может соответствовать критериям HE.Однако наличие тяжелой стойкой эозинофилии (т.е. эозинофилов> 5000 / мкл) маловероятно вторично по отношению к атопии и требует дополнительной оценки по поводу другой этиологии. Важно отметить, что несколько синдромов иммунодефицита (дефицит преобразователя сигнала и активатора транскрипции 3 [STAT3], дефицит выделителя цитокинеза 8 [DOCK8], дефицит липополисахарид-зависимого бежевого якоря [LRBA], синдром Вискотта-Олдрича [WAS] и нарушение иммунной регуляции, полиэндокринопатия, энтеропатия, Х-сцепленный [IPEX] синдром) в детском возрасте с атопией, повышенным уровнем IgE и эозинофилией периферической крови (27).Следовательно, у любого педиатрического пациента с HE и атопией должен быть получен тщательный инфекционный анамнез (с акцентом на частоту и этиологию инфекций). Другие иммунодефициты, которые могут проявляться при HE в педиатрической популяции, включают аутоиммунный лимфопролиферативный синдром (ALPS) и синдром Оменна, связанный с тяжелым комбинированным иммунодефицитом (27).
Гиперчувствительность к лекарствам
Реакции гиперчувствительности к лекарствам также являются частой причиной ПЭ у детей. Антибиотики (особенно пенициллины, цефалоспорины и ванкомицин), НПВП и противоэпилептические препараты обычно считаются причинами эозинофилии, но почти любое лекарство, отпускаемое по рецепту или без рецепта, лечебное средство на травах или пищевая добавка может быть триггером (16, 28, 29).Временная взаимосвязь между началом приема препарата и развитием эозинофилии помогает идентифицировать лекарственную реакцию, хотя латентный период между воздействием препарата и эозинофилией может варьироваться от дней до месяцев. Примечательно, что лекарственная реакция с эозинофилией и системными симптомами (DRESS) является потенциально опасной для жизни реакцией системной гиперчувствительности, связанной с периферической ПЭ, которая обычно проявляется после латентного периода в 2-8 недель между воздействием лекарства и клиническими проявлениями (лихорадка, недомогание, лимфаденопатия, повышенные ферменты печени и болезненная кожная сыпь, которая может прогрессировать до эксфолиативного дерматита) (30).
Желудочно-кишечные расстройства
Эозинофильный эзофагит (EoE) также является частой причиной HE в детской возрастной группе. Этот диагноз часто можно упустить, если не собрать соответствующий анамнез. Первичные симптомы EoE меняются с возрастом: у более молодых пациентов возникают трудности с кормлением, частая рвота, отказ от пищи / избирательное питание и нарушение нормального развития (31). По мере того, как эти дети становятся старше, жалобы на боли в животе и дисфагию усиливаются, и у подростков могут развиваться пищевые непроходимости.Другие первичные эозинофильные расстройства желудочно-кишечного тракта (эозинофильные желудочно-кишечные заболевания) также могут вызывать HE у детей, хотя эти расстройства встречаются реже, чем EoE. Кроме того, воспалительное заболевание кишечника может быть связано с периферической эозинофилией.
Новообразования
Лимфоцитарный вариант HE / HES (L-HE или L-HES) — это категория заболеваний, характеризующихся наличием клональной или аберрантной популяции лимфоцитов, продуцирующих цитокины, которые способствуют выработке эозинофилов и их выживанию (10).В эту категорию входят лимфоидные новообразования, некоторые из которых чаще встречаются у детей (например, пре-В-клеточный острый лимфобластный лейкоз [ОЛЛ]). ОЛЛ может проявляться ПЭ у детей, в некоторых случаях за несколько месяцев до выявления основного злокачественного новообразования (32, 33). В этих ситуациях эозинофилы не являются частью неопластического клона и представляют собой вторичный ответ на злокачественное новообразование.
Аутоиммунные расстройства
Менее распространенная этиология вторичной ПЭ у детей включает ревматологические заболевания.Примечательно, что эозинофильный гранулематоз с полиангиитом (EGPA, ранее называвшийся синдромом Чарджа-Стросса) представляет собой потенциально опасный для жизни васкулит, редко встречающийся в педиатрической популяции и обычно связанный с умеренной или тяжелой эозинофилией периферической крови, аллергическим ринитом и астмой. Наиболее часто поражаются легкие и кожа, хотя это заболевание может поражать практически любую систему органов, включая сердечно-сосудистую, желудочно-кишечную, почечную и центральную нервную систему (34).К другим аутоиммунным заболеваниям, связанным с HE у детей, относятся системная красная волчанка, дерматомиозит и воспалительный артрит.
Другое
Надпочечниковая недостаточность связана с эозинофилией, возможно, из-за потери эндогенных глюкокортикоидов. Другие вторичные причины HE, которые следует учитывать в определенных клинических ситуациях, включают болезнь «трансплантат против хозяина» после трансплантации гемопоэтических стволовых клеток, отторжение трансплантата твердых органов и серповидно-клеточную анемию.
Эпидемиология
Общая распространенность HE в педиатрической популяции остается неизвестной, поскольку популяционных исследований не проводилось. Несколько ретроспективных когортных исследований были сосредоточены на характеристике HE среди взрослого населения (12, 35). Однако в педиатрической литературе мало данных по этому вопросу, которые в основном состоят из сообщений об отдельных случаях и небольшого числа серий случаев (36–38). Следовательно, существует очень мало данных о клинической картине, лежащей в основе этиологии и прогнозе HE в педиатрической популяции, а также о том, как она может отличаться от взрослой популяции.Недавно Willams et al . опубликовали крупнейший ретроспективный когортный анализ, в котором сравнивали детей и взрослых с ПЭ. В исследовании участвовал 291 пациент (37 детей, 254 взрослых), которые обратились в Национальные институты здравоохранения для оценки необъяснимой HE в период с 1994 по 2012 годы (12). Наиболее частым диагнозом в обеих когортах пациентов был идиопатический ГЭК (46% детей и 47% взрослых). Вторичная причина HE была выявлена только у 14% детей по сравнению с 10% взрослых, при этом наиболее распространенной этиологией в обеих популяциях была гельминтная инфекция.Примечательно, что все гельминтозы в детской когорте были видов Toxocara по сравнению с отсутствием во взрослой когорте, что свидетельствует о том, что повышенное подозрение на инфекцию Toxocara у детей с HE оправдано. Первичный иммунодефицит чаще отмечался в педиатрических когортах по сравнению с взрослыми, хотя количество случаев все еще было ограниченным (2/37 случаев в педиатрической когорте против 1/254 случаев в когорте взрослых). У пациентов, которые соответствовали критериям ГЭК, заметные различия в исходных характеристиках в педиатрической популяции включали преобладание мужчин, более высокие медианные пиковые уровни AEC и более высокие медианные уровни витамина B12 в сыворотке.Нарушения перестройки клональных Т-клеточных рецепторов были чрезмерно представлены во взрослой популяции. Клинические проявления были относительно схожими между двумя когортами, за исключением повышенного вовлечения желудочно-кишечного тракта у детей и повышенного вовлечения легких во взрослой когорте. Хотя средний пик AEC был почти вдвое выше в педиатрической когорте, смертность была низкой и аналогичной таковой во взрослой когорте. Учитывая, что это исследование было составлено из одноцентрового специализированного специализированного центра (NIH), в исследуемой популяции, вероятно, будет существовать систематическая ошибка направления, что, таким образом, может не полностью отражать истинную эпидемиологию педиатрической HE в общей популяции.Сяохун и др. . завершили ретроспективный анализ этиологии HE у 88 детей, госпитализированных в Детскую больницу медицинского факультета Чжэцзянского университета в Китае в период с 2009 по 2015 гг. (13). Наиболее частая выявленная этиология была инфекционной (наиболее частыми были паразитарные инфекции), за ней следовали аллергия и EGID. В исследуемой группе также отмечены иммунодефицит, гематологические новообразования и EGPA. Ограниченное количество опубликованных данных об эпидемиологии и прогнозе ПЭ у детей не позволяет сделать окончательные выводы; следовательно, остается очевидная необходимость завершения дополнительных исследований в этой области.
Клиническая оценка
Определение основного механизма распространения эозинофилии у ребенка — важный первый шаг в лечении педиатрической ПЭ, поскольку эффективная терапия зависит от знания того, нацелено ли нацеливание на сами эозинофилы или на вторичное состояние, которое стимулирует выработку эозинофилов. Учитывая широкую дифференциацию для педиатрической ПЭ, необходим систематический диагностический подход.
В общем, степень эозинофилии редко бывает полезной для определения основной причины эозинофилии, за исключением крайних значений спектра AEC (напр.стойкая легкая эозинофилия [500–1 500 Eos / мкл] более вероятна при атопическом заболевании; тяжелая эозинофилия [≥100 000 Eos / мкл] с большей вероятностью вызвана миелоидным новообразованием) (16, 39). Хотя большое внимание уделяется классификации пациентов на основе уровней AEC в крови, дисфункция органов в конечном итоге вызвана инфильтрацией активированных эозинофилов в ткань, что не всегда отражается сопутствующим увеличением AEC (16, 21). И наоборот, пациенты с заметно повышенным уровнем эозинофилов в периферической крови могут иметь незначительные клинические симптомы или их отсутствие (40).Следовательно, наиболее важным шагом в первоначальной оценке ребенка с ПЭ является оценка наличия и степени симптомов заболевания, включая признаки поражения тканей / органов. Срочность оценки зависит от остроты симптомов заболевания, типа пораженной ткани / органа и степени дисфункции органа.
История болезни
Все дети с ПЭ должны пройти тщательный анамнез для устранения симптомов, указывающих на возможное поражение органов, предшествующий медицинский анамнез, воздействия (диета, путешествия, лекарства) и предыдущий подсчет эозинофилов.Симптомы, которые могут указывать на поражение конкретной системы органов, включают лихорадку, потерю веса, усталость, кожную сыпь, заложенность носа, свистящее дыхание, кашель, одышку, боль в груди, дисфагию, рвоту, потерю аппетита, боль в животе, диарею и артралгии / миалгии. Анамнез болезни, такой как рецидивирующие инфекции, атопия, воспалительное заболевание кишечника, предшествующие злокачественные новообразования или нарушение нормального развития, также может быть важным при рассмотрении дифференциального диагноза. Диетический анамнез должен включать в себя риск употребления сырого или недоваренного мяса, особенно мяса дичи, которое может увеличить риск трихинеллеза.Проглатывание фруктов, овощей или почвы (например, ребенка с pica), возможно, загрязненной фекалиями собак или кошек, может быть фактором риска развития токсокароза. Путешествие в эндемичные по паразитам районы также может указывать на риск другой паразитарной этиологии. Однако, как отмечалось выше, отсутствие поездок или специфические факторы риска не обязательно устраняют паразитарную инфекцию, поскольку некоторые гельминты являются эндемичными во всем мире и могут иметь длительные латентные периоды (например, Strongyloides ). Воздействие лекарств также важно оценивать, особенно у тех детей, которые регулярно принимают лекарства и, следовательно, имеют постоянное воздействие.Наконец, часто бывает полезно просмотреть предыдущие данные AEC, если таковые имеются. Хроническая ПЭ при отсутствии симптомов обнадеживает и предполагает, что обследование может быть выполнено менее срочно, если в остальном ребенок здоров. При анализе тенденций AEC важно помнить, что несколько факторов могут временно снижать количество эозинофилов (например, стероиды, бактериальные или вирусные инфекции), вызывая появление нарастающей и ослабевающей эозинофилии.
Диагностическое обследование
Все дети, отвечающие диагностическим критериям HE (т.е.например, AEC в крови ≥1,500 клеток / мкл по крайней мере в 2 отдельных случаях [интервал ≥1 месяц] или выраженная тканевая эозинофилия) или эозинофилия от умеренной до тяжелой с симптомами болезни должны пройти первоначальную диагностическую оценку, чтобы попытаться определить основную этиологию (Фигура ). При каждом посещении следует проводить тщательный медицинский осмотр, отмечая лихорадку, заложенность носа, аномальные или пониженные звуки легких, кожную сыпь, болезненность живота, гепатоспленомегалию, лимфаденопатию или покраснение / отек суставов.Лабораторная оценка должна включать полный анализ крови с дифференциальным анализом для выявления отклонений в других линиях клеток крови. Мазок периферической крови должен быть рассмотрен для оценки бластов лейкоцитов или других дискразий крови, которые могут указывать на первичное гематологическое нарушение. При обнаружении бластов показана ЛДГ, мочевая кислота и консультация гематолога / онколога. Обследование костного мозга (аспирация и биопсия) следует рассматривать для любого ребенка, первоначальное обследование которого не демонстрирует четкой вторичной этиологии, и остается возможной первичная гематологическая причина эозинофилии.Кроме того, исследование костного мозга подходит для любого остро больного ребенка с поражением конкретных органов и без четкого основного диагноза, детям с количеством эозинофилов> 100000 эозинофилов / мкл или детям с аномальными признаками в мазке периферической крови (незрелая или диспластическая белая кровь. клетки, тромбоцитопения или необъяснимая анемия). Химический анализ сыворотки, креатинин и анализ мочи должны быть завершены для оценки доказательств поражения почек или мочевого пузыря. Аномальный химический состав сыворотки также может указывать на недостаточность надпочечников.Также должны быть получены функциональные пробы печени (для определения поражения печени) и уровни сердечного тропонина (для доказательства субклинического заболевания миокарда). Пациентов с повышенным уровнем тропонина следует дополнительно обследовать с помощью электрокардиографии и эхокардиографии. Уровень B12 в сыворотке должен быть получен в качестве скринингового маркера миелопролиферативных новообразований и аутоиммунного лимфопролиферативного синдрома (АЛПС). Триптазу сыворотки можно получить для скрининга на системный мастоцитоз. Тестирование стула на яйцеклетки и паразиты, а также серологическое тестирование на эндемических паразитов также должно проводиться в плановом порядке ( Strongyloides, Toxocara, Trichenella ).Показания к дополнительному тестированию на паразитов обычно определяются воздействием (диета, путешествия). Для оценки поражения легких необходимо выполнить рентгенографию грудной клетки. Наконец, у пациентов с рецидивирующими инфекциями, лимфаденопатией и / или гепатоспленомегалией в анамнезе проточная цитометрия для оценки субпопуляций лимфоцитов и уровней иммуноглобулинов может быть направлена на скрининг на клональность лимфоцитов и селективную недостаточность лимфоцитов и иммуноглобулинов. Кроме того, исследования реаранжировки Т-клеточного рецептора могут быть полезны для получения доказательств олигоклональности в компартменте лимфоцитов.Наконец, в зависимости от факторов риска может быть показано тестирование на ВИЧ.
Диагностический подход к ребенку с необъяснимой гиперэозинофилией (HE) и / или эозинофилией от умеренной до тяжелой с клиническими проявлениями. Что касается симптомов / результатов лабораторных исследований, которые должны побудить медицинских работников проводить более тщательную оценку, они отмечены красным флажком. СОЭ, скорость оседания эритроцитов; CRP, C-реактивный белок; ЛДГ, лактатдегидрогеназа.
Для тех, у кого вышеуказанная оценка ничем не примечательна и не имеет признаков поражения органов, повторный скрининг с помощью общего анализа крови с дифференциалом каждые 2–6 месяцев для мониторинга уровней AEC является разумным подходом.Если AEC остается стабильным, а ребенок остается здоровым, целесообразно повторять вышеуказанное тестирование с 12-месячными интервалами. Развитие новых симптомов или учащение AEC должно потребовать более немедленной переоценки.
Исключения для остро больного ребенка с эозинофилией
Любой ребенок с симптомами острого заболевания (лихорадка, признаки дисфункции органов-мишеней) и необъяснимой эозинофилией или ребенок с чрезвычайно высоким уровнем эозинофилов в крови (≥20 000 Eos / мкл) требует госпитализации для немедленной оценки, чтобы определить первопричину.Примечательно, что бактериальные и вирусные инфекции обычно вызывают снижение количества эозинофилов в крови, поэтому сочетание лихорадки и эозинофилии является важным красным флажком, который должен побудить к рассмотрению других этиологий (15). Независимо от основной этиологии потенциальные осложнения, связанные с инфильтрацией эозинофилов в ткани, аналогичны (16). Наиболее серьезными осложнениями, связанными с HE, являются повреждение миокарда (например, миокардит), поражение легких и неврологическое поражение.Осколочные кровоизлияния и повышенные уровни тропонина в сыворотке указывают на поражение сердца. Дыхательная недостаточность с легочными инфильтратами указывает на поражение легких. Неврологические проявления HE включают энцефалопатию, сенсорную полинейропатию и инфаркт головного мозга. Если существуют доказательства, позволяющие подозревать, что острое заболевание или дисфункция органа являются вторичными по отношению к инфильтрации тканевых эозинофилов, показана срочная терапия, направленная на снижение эозинофилии (т.е. глюкокортикоиды в высоких дозах) (10).Пациенты с потенциальным воздействием Strongyloides должны получать сопутствующую эмпирическую терапию ивермектином для предотвращения синдрома гиперинфекции, ассоциированного с кортикостероидами. В большинстве ситуаций диагностические лабораторные исследования для определения основной этиологии эозинофилии должны проводиться до начала срочной эмпирической терапии, но лечение не следует откладывать в ожидании результатов этих исследований.
Выводы
Данных, посвященных ПЭ у детей, мало, и нам по-прежнему предстоит многое узнать о различиях между ПЭ у взрослых и детей.Оценка HE у детей может быть сложной задачей из-за широкого дифференциального диагноза и широкого спектра клинических последствий, которые включают саморазрешающееся повышение AEC и опасные для жизни расстройства. Учитывая широкий дифференциальный диагноз ПЭ, по-прежнему важно систематически подходить к диагностической оценке необъяснимой ПЭ у детей.
Вклад авторов
Все перечисленные авторы внесли существенный, прямой и интеллектуальный вклад в работу и одобрили ее для публикации.
Заявление о конфликте интересов
PF получила гранты от Национальных институтов здравоохранения, работала консультантом Genentech, Inc. и получала финансирование исследований от Knopp Biosciences, LLC. Оставшийся автор заявляет, что исследование проводилось в отсутствие каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Сноски
Финансирование. Эта работа была поддержана грантами NIH R01AI130033 (PF) и T32 AI060515-14 (JS).
Ссылки
1. Хоган С.П., Розенберг Х.Ф., Мокбель Р., Фиппс С., Фостер П.С., Лейси П. и др. . Эозинофилы: биологические свойства и роль в здоровье и болезнях. Clin Exp Allergy (2008) 38: 709–50. 10.1111 / j.1365-2222.2008.02958.x [PubMed] [CrossRef] [Google Scholar] 2. Веллер П.Ф. Иммунобиология эозинофилов. N Engl J Med. (1991) 324: 1110–8. 10.1056 / NEJM199104183241607 [PubMed] [CrossRef] [Google Scholar] 4. Валент П., Клион А.Д., Хорни Х.П., Руфосс Ф., Готлиб Дж., Веллер П.Ф. и др. . Современное консенсусное предложение по критериям и классификации эозинофильных расстройств и родственных синдромов.J Allergy Clin Immunol. (2012) 130: 607–12.e609. 10.1016 / j.jaci.2012.02.019 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 5. Кранендонк Э., Ван Геннип А.Х., Абелинг Н.Г., Берендт Х., Харт А.А. Контрольные значения для автоматического цитохимического дифференциального подсчета лейкоцитов у детей 0-16 лет: сравнение с вручную полученными подсчетами из мазков, окрашенных по Райту. J Clin Chem Clin Biochem. (1985) 23: 663–7. 10.1515 / cclm.1985.23.10.663 [PubMed] [CrossRef] [Google Scholar] 6. Тейлор М.Р., Голландское резюме, Спенсер Р., Джексон Дж. Ф., О’Коннор Г. И., О’Доннелл-младший.Гематологические рекомендуемые диапазоны для школьников. Clin Lab Haematol. (1997) 19: 1–15. 10.1046 / j.1365-2257.1997.00204.x [PubMed] [CrossRef] [Google Scholar] 7. Bellamy GJ, Hinchliffe RF, Crawshaw KC, Finn A, Bell F. Общее и дифференциальное количество лейкоцитов у младенцев в возрасте 2, 5 и 13 месяцев. Clin Lab Haematol. (2000) 22: 81–7. 10.1046 / j.1365-2257.2000.00288.x [PubMed] [CrossRef] [Google Scholar] 8. Готлиб Дж. Эозинофильные расстройства, определенные Всемирной организацией здравоохранения: обновленная информация о диагностике, стратификации риска и лечении за 2017 год.Am J Hematol. (2017) 92: 1243–59. 10.1002 / ajh.24880 [PubMed] [CrossRef] [Google Scholar] 9. Валент П., Глейх Г.Дж., Райтер А., Руфосс Ф., Веллер П.Ф., Хеллманн А. и др. . Патогенез и классификация расстройств эозинофилов: обзор последних достижений в этой области. Эксперт Рев Гематол. (2012) 5: 157–76. 10.1586 / ehm.11.81 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 11. Helbig G, Hus M, Francuz T., Dziaczkowska-Suszek J, Soja A, Kyrcz-Krzemien S. Характеристики и клинические исходы пациентов с гиперэозинофилией неопределенного значения.Med Oncol. (2014) 31: 815. 10.1007 / s12032-013-0815-1 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 12. Уильямс К.В., Вэр Дж., Абиодун А., Холланд-Томас, Северная Каролина, Хури П., Клион А.Д. Гиперэозинофилия у детей и взрослых: ретроспективное сравнение. J Allergy Clin Immunol Pract. (2016) 4: 941–7.e941. 10.1016 / j.jaip.2016.03.020 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 13. Сяохун Ц., Ипин Сюй, Мэйпин Лу. Клиническая характеристика и этиология детей с гиперэозинофилией. Чжэцзян Да Сюэ Сюэ Бао И Сюэ Бань (2016) 45: 292–6.[PubMed] [Google Scholar] 14. Dispenza MC, Bochner BS. Диагностика и новые подходы к лечению гиперэозинофильных синдромов. Curr Hematol Malig Rep. (2018) 13: 191–201. 10.1007 / s11899-018-0448-8 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 17. Фигейредо С.Д., Таддеи Дж. А., Менезес Дж. Дж., Ново Н. Ф., Силва Е. О., Кристовао Х. Л. и др. . Клинико-эпидемиологическое исследование токсокароза в педиатрической популяции. J Pediatr. (2005) 81: 126–32. 10.2223 / 1317 [PubMed] [CrossRef] [Google Scholar] 18. Эджевит С, Сумка О, Верджин С, Озтюрк А.Висцеральная мигрирующая личинка с гиперэозинофилией. Turkiye Parazitol Derg. (2013) 37: 58–60. 10.5152 / tpd.2013.15 [PubMed] [CrossRef] [Google Scholar] 19. Хаим А., Грюнвальд М.Х., Капелушник Дж., Мозер А.М., Бейгельман А., Реувени Х. Гиперэозинофилия у детей с красной чешуей и чесоткой. J Pediatr. (2005) 146: 712. 10.1016 / j.jpeds.2004.08.023 [PubMed] [CrossRef] [Google Scholar] 20. Харлей ВБ, Блазер MJ. Диссеминированный кокцидиоидомикоз, связанный с крайней эозинофилией. Clin Infect Dis. (1994) 18: 627–9.10.1093 / Clinids / 18.4.627 [PubMed] [CrossRef] [Google Scholar] 21. Konikoff MR, Blanchard C, Kirby C, Buckmeier BK, Cohen MB, Heubi JE и др. . Потенциал эозинофилов крови, нейротоксина эозинофильного происхождения и эотаксина-3 как биомаркеров эозинофильного эзофагита. Клин Гастроэнтерол Гепатол. (2006) 4: 1328–36. 10.1016 / j.cgh.2006.08.013 [PubMed] [CrossRef] [Google Scholar] 22. Саймонс С.М., Страттон С.В., Ким А.С. Эозинофилия периферической крови как ключ к диагностике скрытой инфекции Coccidioides.Hum Pathol. (2011) 42: 449–53. 10.1016 / j.humpath.2010.09.005 [PubMed] [CrossRef] [Google Scholar] 23. Кумар Р., Шарма П., Дей П., Тапа Б.Р. Необычная причина лихорадки, генерализованной лимфаденопатии и эозинофилии у 6-летнего мальчика, инфицированного вирусом гепатита С. Индийский J Переливание гематоловой крови. (2017) 33: 130–2. 10.1007 / s12288-016-0710-y [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 24. Сандхаус Л.М., Скаддер Р. Гематологические аномалии и аномалии костного мозга у педиатрических пациентов с инфекцией вируса иммунодефицита человека (ВИЧ).Pediatr Pathol. (1989) 9: 277–88. 10.3109 / 1551381890
32 [PubMed] [CrossRef] [Google Scholar] 25. Бховмик А., Банерджи П. Гематологические проявления у ВИЧ-инфицированных детей. J Coll Врачи Surg Pak. (2015) 25: 119–23. [PubMed] [Google Scholar] 26. Акар М., Сутчу М., Умур О, Актюрк Х., Торун С.Х., Тамай З. и др. . Синдром приобретенного иммунодефицита в дифференциальной диагностике гипер-иммуноглобулинемии: история болезни у детей. J Trop Pediatr. (2017) 63: 82–4. 10.1093 / tropej / fmw053 [PubMed] [CrossRef] [Google Scholar] 28.Блюменталь К.Г., Молодой человек I, Рабидо Д.Д., Паркер Р.А., Мэннинг К.С., Валенски Р.П. и др. . Эозинофилия периферической крови и реакции гиперчувствительности у пациентов, получающих парентеральные антибиотики в амбулаторных условиях. J Allergy Clin Immunol. (2015) 136: 1288–94.e1281. 10.1016 / j.jaci.2015.04.005 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 29. Curtis C, Ogbogu PU. Оценка и дифференциальная диагностика стойкой выраженной эозинофилии. Immunol Allergy Clin North Am. (2015) 35: 387–402. 10.1016 / j.iac.2015.04.001 [PubMed] [CrossRef] [Google Scholar] 30. Питер Дж. Г., Лехлоенья Р., Дламини С., Ризма К., Уайт К. Д., Конвинсе К. С. и др. . Тяжелые отсроченные кожные и системные реакции на лекарства: глобальный взгляд на науку и искусство современной практики. J Allergy Clin Immunol Pract. (2017) 5: 547–63. 10.1016 / j.jaip.2017.01.025 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 32. D’angelo G, Hotz AM, Todeschin P. Острый лимфобластный лейкоз с гиперэозинофилией и делецией 9p21: отчет о болезни и обзор литературы.Lab Hematol. (2008) 14: 7–9. 10.1532 / LH96.07018 [PubMed] [CrossRef] [Google Scholar] 34. Греко А., Риццо М.И., Де Вирджилио А., Галло А., Фускони М., Руопполо Г. и др. . Синдром Черджа-Стросса. Autoimmun Rev. (2015) 14: 341–8. 10.1016 / j.autrev.2014.12.004 [PubMed] [CrossRef] [Google Scholar] 35. Ogbogu PU, Bochner BS, Butterfield JH, Gleich GJ, Huss-Marp J, Kahn JE, et al. . Гиперэозинофильный синдром: многоцентровый ретроспективный анализ клинических характеристик и ответа на терапию. J Allergy Clin Immunol.(2009) 124: 1319–25.e1313. 10.1016 / j.jaci.2009.09.022 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 36. Кац Х.Т., Хак С.Дж., Хсие Ф.Х. Детский гиперэозинофильный синдром (ГЭК) отличается от ГЭК у взрослых. J Pediatr. (2005) 146: 134–6. 10.1016 / j.jpeds.2004.09.014 [PubMed] [CrossRef] [Google Scholar] 37. Ван Гротель М., Де Хуг М., Де Крайгер Р. Р., Беверлоо Х. Б., Ван Ден Хеувель-Эйбринк М. М.. Гиперэозинофильный синдром у детей. Leuk Res. (2012) 36: 1249–54. 10.1016 / j.leukres.2012.05.025 [PubMed] [CrossRef] [Google Scholar] 38.Амшалом А., Лев А., Трахтенброт Л., Голан Н., Вайс Б., Амариглио Н. и др. . Тяжелая эозинофилия у детей: диагностическая дилемма. J Pediatr Hematol Oncol. (2013) 35: 303–6. 10.1097 / MPH.0b013e318290bf0b [PubMed] [CrossRef] [Google Scholar] 39. Клион А.Д. Эозинофилия: прагматический подход к диагностике и лечению. Hematol Am Soc Hematol Educ Program (2015) 2015: 92–7. 10.1182 / asheducation-2015.1.92 [PubMed] [CrossRef] [Google Scholar] 40. Чен Ю.Ю., Хури П., Уэр Дж. М., Холланд-Томас, Северная Каролина, Стоддард Дж. Л., Гурпрасад С. и др.. Выраженная и стойкая эозинофилия при отсутствии клинических проявлений. J Allergy Clin Immunol. (2014) 133: 1195–202. 10.1016 / j.jaci.2013.06.037 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Подход к оценке стойкой гиперэозинофилии у педиатрических пациентов
Front Immunol. 2018; 9: 1944.
Отделение аллергии и иммунологии, Отделение педиатрии, Медицинский центр детской больницы Цинциннати, Медицинский колледж Университета Цинциннати, Цинциннати, Огайо, США
Отредактировал: Жозиан Саббадини Невес, Федеральный университет Рио-де-Жанейро , Бразилия
Рецензент: Oskar A.Haas, St. Anna Kinderkrebsforschung, Детский онкологический научно-исследовательский институт, Австрия; Меган Энн Купер, Вашингтонский университет в Сент-Луисе, США
Эта статья была отправлена в раздел «Молекулярный врожденный иммунитет» журнала «Границы в иммунологии»
Поступила в редакцию 28 июня 2018 г .; Принято 7 августа 2018 г.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License (CC BY). Использование, распространение или воспроизведение на других форумах разрешено при условии указания автора (авторов) и правообладателя (ов) и ссылки на оригинальную публикацию в этом журнале в соответствии с принятой академической практикой.Запрещается использование, распространение или воспроизведение без соблюдения этих условий.
Эта статья цитируется в других статьях в PMC.
Abstract
Гипереозинофилия (HE) в настоящее время определяется по абсолютному количеству эозинофилов (AEC) периферической крови ≥1 500 клеток / мкл. Хотя легкая эозинофилия крови (AEC 500–1 500 клеток / мкл) наблюдается относительно часто в педиатрической популяции, стойкая HE встречается редко и требует дополнительной клинической оценки.В то время как клинические проявления и лежащая в их основе этиология HE у взрослых хорошо изучены, данных о HE у детей очень мало. Ограниченные данные позволяют предположить, что между HE взрослых и детей, вероятно, существует много общего, но между этими популяциями остаются некоторые важные различия. Оценка HE у детей может быть сложной задачей, учитывая широкий дифференциальный диагноз, который включает первичные гематологические нарушения и вторичную эозинофилию, при которых повышенные уровни эозинофилов передаются болезненными состояниями, которые способствуют выработке эозинофилов и их выживанию.В зависимости от основной этиологии клинические проявления могут варьироваться от доброкачественных, саморазрешающихся повышений AEC до опасных для жизни расстройств с потенциалом значительного повреждения органов-мишеней. Учитывая широкий дифференциальный диагноз ПЭ, по-прежнему важно систематически подходить к оценке необъяснимой ПЭ у детей. В этом обзоре будет обсуждаться дифференциальный диагноз педиатрической ПЭ с выделением этиологии, которая более распространена в педиатрической популяции. Кроме того, будет представлено краткое изложение эпидемиологии педиатрической HE с акцентом на некоторые различия, существующие между педиатрической и взрослой HE.Наконец, будет обсужден направленный подход к диагностической оценке детей с ПЭ.
Ключевые слова: дети, эозинофилы, гиперэозинофилия, дифференциальный диагноз, эпидемиология, диагностическое тестирование
Введение
Эозинофилы — это терминально дифференцированные гранулоциты, играющие важную роль в врожденной иммунной функции, ремоделировании и восстановлении тканей, а также в патогенезе заболеваний (1). Уровень эозинофилов в периферическом кровообращении строго регулируется, при этом эозинофилы составляют лишь небольшую часть (обычно <5–6%) популяции циркулирующих лейкоцитов.Хотя обычно эозинофилы оцениваются в периферической крови, это в первую очередь клетки, обитающие в тканях (2). В нормальных гомеостатических условиях подавляющее большинство эозинофилов покидает кровообращение и мигрирует в определенные ткани, где они могут находиться в течение нескольких недель. Желудочно-кишечный тракт служит крупнейшим тканевым резервуаром для эозинофилов, где эти клетки обычно присутствуют в ткани слизистой оболочки от желудка до толстой кишки (3, 4). Эозинофилия, обозначаемая повышенным абсолютным количеством эозинофилов (AEC) в крови, может быть вызвана рядом важных болезненных состояний у детей и отражает баланс между производством эозинофилов в костном мозге, перемещением из костного мозга в ткани и эозинофилом. апоптоз.Преходящая эозинофилия относительно часто наблюдается в педиатрической популяции и, как правило, клинически незначительна. Однако пациенты с хронической (стойкой) эозинофилией могут иметь спектр клинических последствий, начиная от относительно доброкачественных заболеваний и заканчивая болезненными состояниями, связанными со значительной дисфункцией органов-мишеней и потенциально опасными для жизни последствиями. Определение основной патологии, распространяющей эозинофилию, является важным первым шагом в ведении педиатрической гиперэозинофилии (HE) с целью разработки соответствующей стратегии лечения.В этом обзоре мы обсудим дифференциальный диагноз HE у детей, сосредоточив внимание на этиологии, которая более распространена в педиатрической популяции, и на эпидемиологических различиях между детьми и взрослыми. Кроме того, мы представим направленный подход к диагностической оценке педиатрической ПЭ, выделив некоторые важные красные флажки, которые должны побудить медицинских работников проводить более интенсивное обследование.
Терминология
AEC представляет частоту циркулирующих эозинофилов в периферической крови (в клетках на микролитр [клетки / мкл]).Уровни эозинофилов в периферической крови варьируются в зависимости от возраста, при этом верхние пороговые значения выше у младенцев и детей ясельного возраста по сравнению с подростками и взрослыми (5–7). Однако для большинства детей старше 2 лет значение AEC> 700 клеток / мкл считается ненормально повышенным. Тяжесть эозинофилии условно классифицируется на легкую (AEC от верхнего предела нормы до 1500 клеток / мкл), среднюю (AEC 1500–5000 клеток / мкл) и тяжелую (AEC> 5000 клеток / мкл) (4, 8) . Эозинофилия может быть преходящей, эпизодической или стойкой (хронической).Термин HE был зарезервирован для пациентов с устойчивой эозинофилией крови от умеренной до тяжелой, определяемой как AEC крови ≥1 500 клеток / мкл, полученный как минимум в 2 отдельных случаях (интервал ≥1 месяц), или выраженная эозинофилия ткани (4). Тканевый HE можно определить как процент эозинофилов, который превышает 20% от всех ядерных клеток в костном мозге или инфильтрацию ткани, которую патолог считает обширной (4). В ситуациях, когда эозинофилы непосредственно не наблюдаются в ткани, гистологические доказательства внеклеточного отложения гранулярных белков, происходящих из эозинофилов (например,основной основной белок, пероксидаза эозинофилов или нейротоксин, происходящий от эозинофилов) в ткани также можно использовать в качестве суррогатных маркеров тканевой эозинофилии (9). Наконец, термин гиперэозинофильный синдром (ГЭК) является обобщающим термином, описывающим гетерогенную группу расстройств, которые характеризуются HE и свидетельствуют о повреждении или дисфункции органов-мишеней, непосредственно связанных с эозинофилией тканей (10). С практической точки зрения по-прежнему важно признать клинически, что проявления эозинофилии со стороны органов-мишеней могут не проявляться при первом обнаружении HE, а у некоторых людей признаки органной дисфункции развиваются спустя годы после первоначального проявления HE (11).
Причины гиперэозинофилии у детей
Основной дифференциальный диагноз ПЭ у детей аналогичен таковому у взрослых, за некоторыми заметными исключениями. Детская HE может быть связана с множеством основных этиологий, которые можно прагматично разделить на две основные категории (первичная и вторичная HE) на основе основных механизмов, управляющих экспансией эозинофилов (рисунок).
Дифференциальный диагноз гиперэозинофилии (HE) у детей . Педиатрическая ПЭ может быть разделена на две основные категории (первичная и вторичная) на основе механизмов, лежащих в основе экспансии эозинофилов.Первичная HE возникает в результате аномалий миелоидных и стволовых клеток, которые способствуют размножению клона эозинофилов. Вторичный HE возникает в результате разнообразной группы болезненных состояний, которые стимулируют рост популяции эозинофилов за счет увеличения выработки эозинофилопоэтических цитокинов (IL-3, IL-5 и GM-CSF). АБЛА, аллергический бронхолегочный аспергиллез; ВИЧ, вирус иммунодефицита человека; НПВП, нестероидные противовоспалительные препараты; ПЛАТЬЕ, лекарственная реакция с эозинофилией и системными симптомами; EoE, эозинофильный эзофагит; ЭГИД, эозинофильное заболевание желудочно-кишечного тракта; ВЗК, воспалительное заболевание кишечника; STAT3, преобразователь сигнала и активатор транскрипции 3, DOCK8, выделитель цитокинеза 8; LRBA, липополисахарид-чувствительный-бежевый-подобный-якорь; WAS — синдром Вискотта-Олдрича; IPEX, иммунная дисрегуляция, полиэндокринопатия, энтеропатия, Х-сцепленный синдром; АЛПС, аутоиммунный лимфопролиферативный синдром; ЭГПА, эозинофильный гранулематоз с полиангиитом; СКВ, системная красная волчанка, РТПХ, трансплантат против.болезнь хозяина.
Первичный (клональный) HE
Первичный HE возникает в результате аномалий в компартменте костного мозга, которые способствуют размножению клона эозинофилов. При этих расстройствах эозинофилы представляют собой преобладающий тип клеток или одну из нескольких линий пролиферирующих клеток. Основные причины HE включают миелоидные новообразования и новообразования стволовых клеток, которые вместе сгруппированы в категорию миелопролиферативных HE / HES (M-HE или M-HES) (10). Эта группа расстройств включает как окончательные, так и предполагаемые эозинофильные миелопролиферативные новообразования, включая гематопоэтические новообразования с эозинофилией, возникающие в результате слияния генов или мутаций, приводящих к конститутивной активации онкогенных рецепторов тирозинкиназ, таких как PDGFRA, PDGFRB, лейстукеемия, лейстукемия, лейкоземия FGFR1. клеточный лейкоз, миелодиспластические синдромы и системный мастоцитоз.Первичные причины ПЭ составляют меньшинство случаев ПЭ у детей (12, 13).
Вторичный (реактивный) HE
Вторичный (или реактивный) HE возникает в результате болезненных состояний, которые стимулируют поликлональную экспансию эозинофилов, обычно за счет увеличения продукции цитокинов, таких как IL-3, IL-5 и GM-CSF, которые способствуют увеличение продукции и выживаемости эозинофилов (14). Большинство случаев педиатрической ПЭ имеют вторичную этиологию.
Инфекция
Нормальные иммунологические реакции на определенные инфекционные патогены остаются одной из наиболее частых причин вторичной ПЭ у детей во всем мире.В частности, инвазивные гельминтозные инфекции (стронгилоидоз, шистосомоз, анкилостомоз, филяриатоз, аскаридоз, токсокароз и трихинеллез) могут вызывать выраженную эозинофилию на ранних этапах инфицирования, когда личинки мигрируют через ткани (15). Некоторые паразиты являются эндемичными во всем мире, и их следует учитывать у всех детей с эозинофилией, независимо от их путешествий или истории заражения. Например, Strongyloides stercoralis эндемичен в районах с жарким влажным климатом (включая юго-восток США) и может напрямую проникать через кожу при контакте с почвой или водой, загрязненной фекалиями человека (15).У этого паразита может быть длительный латентный период в годы между первоначальным воздействием и развитием симптомов, поэтому инфекцию можно легко пропустить, если врач не будет регулярно проверять эту инфекцию (16). Toxocara canis и cati (этиологические причины мигрирующих висцеральных личинок) также являются эндемичными во всем мире и могут попадать в организм с почвой или продуктами питания, загрязненными фекалиями собак или кошек (15). Токсокароз непропорционально поражает педиатрическое население, особенно детей раннего возраста, учитывая их антисанитарные привычки при приеме пищи (15, 17, 18).Этого паразита следует учитывать у любого маленького ребенка с HE, особенно если у ребенка в анамнезе pica, поскольку эти дети подвергаются повышенному риску проглатывания зараженной почвы (17, 18). Негельминтные инфекции также могут вызывать ПЭ у детей. Заражение чесоточным клещом следует рассматривать у детей с сопутствующей кожной зудящей сыпью (19). Грибковая этиология, включая аллергический бронхолегочный аспергиллез (АБЛА), который наблюдается у детей с хроническими заболеваниями легких (астма, муковисцидоз), и диссеминированные инфекции кокцидиоидомикоза и гистоплазмоза, могут вызывать ПЭ (20–23).Наконец, ВИЧ — редкая причина HE в педиатрической популяции, и его следует рассматривать у пациентов с необъяснимой HE и факторами риска (24–26). Примечательно, что протозойные паразиты, которые часто поражают педиатрическую популяцию ( Giardia, Cryptosporidium, Entamoeba ), обычно не продуцируют периферическую HE (3, 15).
Иммунные расстройства
Атопическая болезнь (экзема, аллергический ринит, астма) является частой причиной легкой и умеренной эозинофилии в педиатрической популяции, и меньшая часть этих пациентов может соответствовать критериям HE.Однако наличие тяжелой стойкой эозинофилии (т.е. эозинофилов> 5000 / мкл) маловероятно вторично по отношению к атопии и требует дополнительной оценки по поводу другой этиологии. Важно отметить, что несколько синдромов иммунодефицита (дефицит преобразователя сигнала и активатора транскрипции 3 [STAT3], дефицит выделителя цитокинеза 8 [DOCK8], дефицит липополисахарид-зависимого бежевого якоря [LRBA], синдром Вискотта-Олдрича [WAS] и нарушение иммунной регуляции, полиэндокринопатия, энтеропатия, Х-сцепленный [IPEX] синдром) в детском возрасте с атопией, повышенным уровнем IgE и эозинофилией периферической крови (27).Следовательно, у любого педиатрического пациента с HE и атопией должен быть получен тщательный инфекционный анамнез (с акцентом на частоту и этиологию инфекций). Другие иммунодефициты, которые могут проявляться при HE в педиатрической популяции, включают аутоиммунный лимфопролиферативный синдром (ALPS) и синдром Оменна, связанный с тяжелым комбинированным иммунодефицитом (27).
Гиперчувствительность к лекарствам
Реакции гиперчувствительности к лекарствам также являются частой причиной ПЭ у детей. Антибиотики (особенно пенициллины, цефалоспорины и ванкомицин), НПВП и противоэпилептические препараты обычно считаются причинами эозинофилии, но почти любое лекарство, отпускаемое по рецепту или без рецепта, лечебное средство на травах или пищевая добавка может быть триггером (16, 28, 29).Временная взаимосвязь между началом приема препарата и развитием эозинофилии помогает идентифицировать лекарственную реакцию, хотя латентный период между воздействием препарата и эозинофилией может варьироваться от дней до месяцев. Примечательно, что лекарственная реакция с эозинофилией и системными симптомами (DRESS) является потенциально опасной для жизни реакцией системной гиперчувствительности, связанной с периферической ПЭ, которая обычно проявляется после латентного периода в 2-8 недель между воздействием лекарства и клиническими проявлениями (лихорадка, недомогание, лимфаденопатия, повышенные ферменты печени и болезненная кожная сыпь, которая может прогрессировать до эксфолиативного дерматита) (30).
Желудочно-кишечные расстройства
Эозинофильный эзофагит (EoE) также является частой причиной HE в детской возрастной группе. Этот диагноз часто можно упустить, если не собрать соответствующий анамнез. Первичные симптомы EoE меняются с возрастом: у более молодых пациентов возникают трудности с кормлением, частая рвота, отказ от пищи / избирательное питание и нарушение нормального развития (31). По мере того, как эти дети становятся старше, жалобы на боли в животе и дисфагию усиливаются, и у подростков могут развиваться пищевые непроходимости.Другие первичные эозинофильные расстройства желудочно-кишечного тракта (эозинофильные желудочно-кишечные заболевания) также могут вызывать HE у детей, хотя эти расстройства встречаются реже, чем EoE. Кроме того, воспалительное заболевание кишечника может быть связано с периферической эозинофилией.
Новообразования
Лимфоцитарный вариант HE / HES (L-HE или L-HES) — это категория заболеваний, характеризующихся наличием клональной или аберрантной популяции лимфоцитов, продуцирующих цитокины, которые способствуют выработке эозинофилов и их выживанию (10).В эту категорию входят лимфоидные новообразования, некоторые из которых чаще встречаются у детей (например, пре-В-клеточный острый лимфобластный лейкоз [ОЛЛ]). ОЛЛ может проявляться ПЭ у детей, в некоторых случаях за несколько месяцев до выявления основного злокачественного новообразования (32, 33). В этих ситуациях эозинофилы не являются частью неопластического клона и представляют собой вторичный ответ на злокачественное новообразование.
Аутоиммунные расстройства
Менее распространенная этиология вторичной ПЭ у детей включает ревматологические заболевания.Примечательно, что эозинофильный гранулематоз с полиангиитом (EGPA, ранее называвшийся синдромом Чарджа-Стросса) представляет собой потенциально опасный для жизни васкулит, редко встречающийся в педиатрической популяции и обычно связанный с умеренной или тяжелой эозинофилией периферической крови, аллергическим ринитом и астмой. Наиболее часто поражаются легкие и кожа, хотя это заболевание может поражать практически любую систему органов, включая сердечно-сосудистую, желудочно-кишечную, почечную и центральную нервную систему (34).К другим аутоиммунным заболеваниям, связанным с HE у детей, относятся системная красная волчанка, дерматомиозит и воспалительный артрит.
Другое
Надпочечниковая недостаточность связана с эозинофилией, возможно, из-за потери эндогенных глюкокортикоидов. Другие вторичные причины HE, которые следует учитывать в определенных клинических ситуациях, включают болезнь «трансплантат против хозяина» после трансплантации гемопоэтических стволовых клеток, отторжение трансплантата твердых органов и серповидно-клеточную анемию.
Эпидемиология
Общая распространенность HE в педиатрической популяции остается неизвестной, поскольку популяционных исследований не проводилось. Несколько ретроспективных когортных исследований были сосредоточены на характеристике HE среди взрослого населения (12, 35). Однако в педиатрической литературе мало данных по этому вопросу, которые в основном состоят из сообщений об отдельных случаях и небольшого числа серий случаев (36–38). Следовательно, существует очень мало данных о клинической картине, лежащей в основе этиологии и прогнозе HE в педиатрической популяции, а также о том, как она может отличаться от взрослой популяции.Недавно Willams et al . опубликовали крупнейший ретроспективный когортный анализ, в котором сравнивали детей и взрослых с ПЭ. В исследовании участвовал 291 пациент (37 детей, 254 взрослых), которые обратились в Национальные институты здравоохранения для оценки необъяснимой HE в период с 1994 по 2012 годы (12). Наиболее частым диагнозом в обеих когортах пациентов был идиопатический ГЭК (46% детей и 47% взрослых). Вторичная причина HE была выявлена только у 14% детей по сравнению с 10% взрослых, при этом наиболее распространенной этиологией в обеих популяциях была гельминтная инфекция.Примечательно, что все гельминтозы в детской когорте были видов Toxocara по сравнению с отсутствием во взрослой когорте, что свидетельствует о том, что повышенное подозрение на инфекцию Toxocara у детей с HE оправдано. Первичный иммунодефицит чаще отмечался в педиатрических когортах по сравнению с взрослыми, хотя количество случаев все еще было ограниченным (2/37 случаев в педиатрической когорте против 1/254 случаев в когорте взрослых). У пациентов, которые соответствовали критериям ГЭК, заметные различия в исходных характеристиках в педиатрической популяции включали преобладание мужчин, более высокие медианные пиковые уровни AEC и более высокие медианные уровни витамина B12 в сыворотке.Нарушения перестройки клональных Т-клеточных рецепторов были чрезмерно представлены во взрослой популяции. Клинические проявления были относительно схожими между двумя когортами, за исключением повышенного вовлечения желудочно-кишечного тракта у детей и повышенного вовлечения легких во взрослой когорте. Хотя средний пик AEC был почти вдвое выше в педиатрической когорте, смертность была низкой и аналогичной таковой во взрослой когорте. Учитывая, что это исследование было составлено из одноцентрового специализированного специализированного центра (NIH), в исследуемой популяции, вероятно, будет существовать систематическая ошибка направления, что, таким образом, может не полностью отражать истинную эпидемиологию педиатрической HE в общей популяции.Сяохун и др. . завершили ретроспективный анализ этиологии HE у 88 детей, госпитализированных в Детскую больницу медицинского факультета Чжэцзянского университета в Китае в период с 2009 по 2015 гг. (13). Наиболее частая выявленная этиология была инфекционной (наиболее частыми были паразитарные инфекции), за ней следовали аллергия и EGID. В исследуемой группе также отмечены иммунодефицит, гематологические новообразования и EGPA. Ограниченное количество опубликованных данных об эпидемиологии и прогнозе ПЭ у детей не позволяет сделать окончательные выводы; следовательно, остается очевидная необходимость завершения дополнительных исследований в этой области.
Клиническая оценка
Определение основного механизма распространения эозинофилии у ребенка — важный первый шаг в лечении педиатрической ПЭ, поскольку эффективная терапия зависит от знания того, нацелено ли нацеливание на сами эозинофилы или на вторичное состояние, которое стимулирует выработку эозинофилов. Учитывая широкую дифференциацию для педиатрической ПЭ, необходим систематический диагностический подход.
В общем, степень эозинофилии редко бывает полезной для определения основной причины эозинофилии, за исключением крайних значений спектра AEC (напр.стойкая легкая эозинофилия [500–1 500 Eos / мкл] более вероятна при атопическом заболевании; тяжелая эозинофилия [≥100 000 Eos / мкл] с большей вероятностью вызвана миелоидным новообразованием) (16, 39). Хотя большое внимание уделяется классификации пациентов на основе уровней AEC в крови, дисфункция органов в конечном итоге вызвана инфильтрацией активированных эозинофилов в ткань, что не всегда отражается сопутствующим увеличением AEC (16, 21). И наоборот, пациенты с заметно повышенным уровнем эозинофилов в периферической крови могут иметь незначительные клинические симптомы или их отсутствие (40).Следовательно, наиболее важным шагом в первоначальной оценке ребенка с ПЭ является оценка наличия и степени симптомов заболевания, включая признаки поражения тканей / органов. Срочность оценки зависит от остроты симптомов заболевания, типа пораженной ткани / органа и степени дисфункции органа.
История болезни
Все дети с ПЭ должны пройти тщательный анамнез для устранения симптомов, указывающих на возможное поражение органов, предшествующий медицинский анамнез, воздействия (диета, путешествия, лекарства) и предыдущий подсчет эозинофилов.Симптомы, которые могут указывать на поражение конкретной системы органов, включают лихорадку, потерю веса, усталость, кожную сыпь, заложенность носа, свистящее дыхание, кашель, одышку, боль в груди, дисфагию, рвоту, потерю аппетита, боль в животе, диарею и артралгии / миалгии. Анамнез болезни, такой как рецидивирующие инфекции, атопия, воспалительное заболевание кишечника, предшествующие злокачественные новообразования или нарушение нормального развития, также может быть важным при рассмотрении дифференциального диагноза. Диетический анамнез должен включать в себя риск употребления сырого или недоваренного мяса, особенно мяса дичи, которое может увеличить риск трихинеллеза.Проглатывание фруктов, овощей или почвы (например, ребенка с pica), возможно, загрязненной фекалиями собак или кошек, может быть фактором риска развития токсокароза. Путешествие в эндемичные по паразитам районы также может указывать на риск другой паразитарной этиологии. Однако, как отмечалось выше, отсутствие поездок или специфические факторы риска не обязательно устраняют паразитарную инфекцию, поскольку некоторые гельминты являются эндемичными во всем мире и могут иметь длительные латентные периоды (например, Strongyloides ). Воздействие лекарств также важно оценивать, особенно у тех детей, которые регулярно принимают лекарства и, следовательно, имеют постоянное воздействие.Наконец, часто бывает полезно просмотреть предыдущие данные AEC, если таковые имеются. Хроническая ПЭ при отсутствии симптомов обнадеживает и предполагает, что обследование может быть выполнено менее срочно, если в остальном ребенок здоров. При анализе тенденций AEC важно помнить, что несколько факторов могут временно снижать количество эозинофилов (например, стероиды, бактериальные или вирусные инфекции), вызывая появление нарастающей и ослабевающей эозинофилии.
Диагностическое обследование
Все дети, отвечающие диагностическим критериям HE (т.е.например, AEC в крови ≥1,500 клеток / мкл по крайней мере в 2 отдельных случаях [интервал ≥1 месяц] или выраженная тканевая эозинофилия) или эозинофилия от умеренной до тяжелой с симптомами болезни должны пройти первоначальную диагностическую оценку, чтобы попытаться определить основную этиологию (Фигура ). При каждом посещении следует проводить тщательный медицинский осмотр, отмечая лихорадку, заложенность носа, аномальные или пониженные звуки легких, кожную сыпь, болезненность живота, гепатоспленомегалию, лимфаденопатию или покраснение / отек суставов.Лабораторная оценка должна включать полный анализ крови с дифференциальным анализом для выявления отклонений в других линиях клеток крови. Мазок периферической крови должен быть рассмотрен для оценки бластов лейкоцитов или других дискразий крови, которые могут указывать на первичное гематологическое нарушение. При обнаружении бластов показана ЛДГ, мочевая кислота и консультация гематолога / онколога. Обследование костного мозга (аспирация и биопсия) следует рассматривать для любого ребенка, первоначальное обследование которого не демонстрирует четкой вторичной этиологии, и остается возможной первичная гематологическая причина эозинофилии.Кроме того, исследование костного мозга подходит для любого остро больного ребенка с поражением конкретных органов и без четкого основного диагноза, детям с количеством эозинофилов> 100000 эозинофилов / мкл или детям с аномальными признаками в мазке периферической крови (незрелая или диспластическая белая кровь. клетки, тромбоцитопения или необъяснимая анемия). Химический анализ сыворотки, креатинин и анализ мочи должны быть завершены для оценки доказательств поражения почек или мочевого пузыря. Аномальный химический состав сыворотки также может указывать на недостаточность надпочечников.Также должны быть получены функциональные пробы печени (для определения поражения печени) и уровни сердечного тропонина (для доказательства субклинического заболевания миокарда). Пациентов с повышенным уровнем тропонина следует дополнительно обследовать с помощью электрокардиографии и эхокардиографии. Уровень B12 в сыворотке должен быть получен в качестве скринингового маркера миелопролиферативных новообразований и аутоиммунного лимфопролиферативного синдрома (АЛПС). Триптазу сыворотки можно получить для скрининга на системный мастоцитоз. Тестирование стула на яйцеклетки и паразиты, а также серологическое тестирование на эндемических паразитов также должно проводиться в плановом порядке ( Strongyloides, Toxocara, Trichenella ).Показания к дополнительному тестированию на паразитов обычно определяются воздействием (диета, путешествия). Для оценки поражения легких необходимо выполнить рентгенографию грудной клетки. Наконец, у пациентов с рецидивирующими инфекциями, лимфаденопатией и / или гепатоспленомегалией в анамнезе проточная цитометрия для оценки субпопуляций лимфоцитов и уровней иммуноглобулинов может быть направлена на скрининг на клональность лимфоцитов и селективную недостаточность лимфоцитов и иммуноглобулинов. Кроме того, исследования реаранжировки Т-клеточного рецептора могут быть полезны для получения доказательств олигоклональности в компартменте лимфоцитов.Наконец, в зависимости от факторов риска может быть показано тестирование на ВИЧ.
Диагностический подход к ребенку с необъяснимой гиперэозинофилией (HE) и / или эозинофилией от умеренной до тяжелой с клиническими проявлениями. Что касается симптомов / результатов лабораторных исследований, которые должны побудить медицинских работников проводить более тщательную оценку, они отмечены красным флажком. СОЭ, скорость оседания эритроцитов; CRP, C-реактивный белок; ЛДГ, лактатдегидрогеназа.
Для тех, у кого вышеуказанная оценка ничем не примечательна и не имеет признаков поражения органов, повторный скрининг с помощью общего анализа крови с дифференциалом каждые 2–6 месяцев для мониторинга уровней AEC является разумным подходом.Если AEC остается стабильным, а ребенок остается здоровым, целесообразно повторять вышеуказанное тестирование с 12-месячными интервалами. Развитие новых симптомов или учащение AEC должно потребовать более немедленной переоценки.
Исключения для остро больного ребенка с эозинофилией
Любой ребенок с симптомами острого заболевания (лихорадка, признаки дисфункции органов-мишеней) и необъяснимой эозинофилией или ребенок с чрезвычайно высоким уровнем эозинофилов в крови (≥20 000 Eos / мкл) требует госпитализации для немедленной оценки, чтобы определить первопричину.Примечательно, что бактериальные и вирусные инфекции обычно вызывают снижение количества эозинофилов в крови, поэтому сочетание лихорадки и эозинофилии является важным красным флажком, который должен побудить к рассмотрению других этиологий (15). Независимо от основной этиологии потенциальные осложнения, связанные с инфильтрацией эозинофилов в ткани, аналогичны (16). Наиболее серьезными осложнениями, связанными с HE, являются повреждение миокарда (например, миокардит), поражение легких и неврологическое поражение.Осколочные кровоизлияния и повышенные уровни тропонина в сыворотке указывают на поражение сердца. Дыхательная недостаточность с легочными инфильтратами указывает на поражение легких. Неврологические проявления HE включают энцефалопатию, сенсорную полинейропатию и инфаркт головного мозга. Если существуют доказательства, позволяющие подозревать, что острое заболевание или дисфункция органа являются вторичными по отношению к инфильтрации тканевых эозинофилов, показана срочная терапия, направленная на снижение эозинофилии (т.е. глюкокортикоиды в высоких дозах) (10).Пациенты с потенциальным воздействием Strongyloides должны получать сопутствующую эмпирическую терапию ивермектином для предотвращения синдрома гиперинфекции, ассоциированного с кортикостероидами. В большинстве ситуаций диагностические лабораторные исследования для определения основной этиологии эозинофилии должны проводиться до начала срочной эмпирической терапии, но лечение не следует откладывать в ожидании результатов этих исследований.
Выводы
Данных, посвященных ПЭ у детей, мало, и нам по-прежнему предстоит многое узнать о различиях между ПЭ у взрослых и детей.Оценка HE у детей может быть сложной задачей из-за широкого дифференциального диагноза и широкого спектра клинических последствий, которые включают саморазрешающееся повышение AEC и опасные для жизни расстройства. Учитывая широкий дифференциальный диагноз ПЭ, по-прежнему важно систематически подходить к диагностической оценке необъяснимой ПЭ у детей.
Вклад авторов
Все перечисленные авторы внесли существенный, прямой и интеллектуальный вклад в работу и одобрили ее для публикации.
Заявление о конфликте интересов
PF получила гранты от Национальных институтов здравоохранения, работала консультантом Genentech, Inc. и получала финансирование исследований от Knopp Biosciences, LLC. Оставшийся автор заявляет, что исследование проводилось в отсутствие каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Сноски
Финансирование. Эта работа была поддержана грантами NIH R01AI130033 (PF) и T32 AI060515-14 (JS).
Ссылки
1. Хоган С.П., Розенберг Х.Ф., Мокбель Р., Фиппс С., Фостер П.С., Лейси П. и др. . Эозинофилы: биологические свойства и роль в здоровье и болезнях. Clin Exp Allergy (2008) 38: 709–50. 10.1111 / j.1365-2222.2008.02958.x [PubMed] [CrossRef] [Google Scholar] 2. Веллер П.Ф. Иммунобиология эозинофилов. N Engl J Med. (1991) 324: 1110–8. 10.1056 / NEJM199104183241607 [PubMed] [CrossRef] [Google Scholar] 4. Валент П., Клион А.Д., Хорни Х.П., Руфосс Ф., Готлиб Дж., Веллер П.Ф. и др. . Современное консенсусное предложение по критериям и классификации эозинофильных расстройств и родственных синдромов.J Allergy Clin Immunol. (2012) 130: 607–12.e609. 10.1016 / j.jaci.2012.02.019 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 5. Кранендонк Э., Ван Геннип А.Х., Абелинг Н.Г., Берендт Х., Харт А.А. Контрольные значения для автоматического цитохимического дифференциального подсчета лейкоцитов у детей 0-16 лет: сравнение с вручную полученными подсчетами из мазков, окрашенных по Райту. J Clin Chem Clin Biochem. (1985) 23: 663–7. 10.1515 / cclm.1985.23.10.663 [PubMed] [CrossRef] [Google Scholar] 6. Тейлор М.Р., Голландское резюме, Спенсер Р., Джексон Дж. Ф., О’Коннор Г. И., О’Доннелл-младший.Гематологические рекомендуемые диапазоны для школьников. Clin Lab Haematol. (1997) 19: 1–15. 10.1046 / j.1365-2257.1997.00204.x [PubMed] [CrossRef] [Google Scholar] 7. Bellamy GJ, Hinchliffe RF, Crawshaw KC, Finn A, Bell F. Общее и дифференциальное количество лейкоцитов у младенцев в возрасте 2, 5 и 13 месяцев. Clin Lab Haematol. (2000) 22: 81–7. 10.1046 / j.1365-2257.2000.00288.x [PubMed] [CrossRef] [Google Scholar] 8. Готлиб Дж. Эозинофильные расстройства, определенные Всемирной организацией здравоохранения: обновленная информация о диагностике, стратификации риска и лечении за 2017 год.Am J Hematol. (2017) 92: 1243–59. 10.1002 / ajh.24880 [PubMed] [CrossRef] [Google Scholar] 9. Валент П., Глейх Г.Дж., Райтер А., Руфосс Ф., Веллер П.Ф., Хеллманн А. и др. . Патогенез и классификация расстройств эозинофилов: обзор последних достижений в этой области. Эксперт Рев Гематол. (2012) 5: 157–76. 10.1586 / ehm.11.81 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 11. Helbig G, Hus M, Francuz T., Dziaczkowska-Suszek J, Soja A, Kyrcz-Krzemien S. Характеристики и клинические исходы пациентов с гиперэозинофилией неопределенного значения.Med Oncol. (2014) 31: 815. 10.1007 / s12032-013-0815-1 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 12. Уильямс К.В., Вэр Дж., Абиодун А., Холланд-Томас, Северная Каролина, Хури П., Клион А.Д. Гиперэозинофилия у детей и взрослых: ретроспективное сравнение. J Allergy Clin Immunol Pract. (2016) 4: 941–7.e941. 10.1016 / j.jaip.2016.03.020 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 13. Сяохун Ц., Ипин Сюй, Мэйпин Лу. Клиническая характеристика и этиология детей с гиперэозинофилией. Чжэцзян Да Сюэ Сюэ Бао И Сюэ Бань (2016) 45: 292–6.[PubMed] [Google Scholar] 14. Dispenza MC, Bochner BS. Диагностика и новые подходы к лечению гиперэозинофильных синдромов. Curr Hematol Malig Rep. (2018) 13: 191–201. 10.1007 / s11899-018-0448-8 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 17. Фигейредо С.Д., Таддеи Дж. А., Менезес Дж. Дж., Ново Н. Ф., Силва Е. О., Кристовао Х. Л. и др. . Клинико-эпидемиологическое исследование токсокароза в педиатрической популяции. J Pediatr. (2005) 81: 126–32. 10.2223 / 1317 [PubMed] [CrossRef] [Google Scholar] 18. Эджевит С, Сумка О, Верджин С, Озтюрк А.Висцеральная мигрирующая личинка с гиперэозинофилией. Turkiye Parazitol Derg. (2013) 37: 58–60. 10.5152 / tpd.2013.15 [PubMed] [CrossRef] [Google Scholar] 19. Хаим А., Грюнвальд М.Х., Капелушник Дж., Мозер А.М., Бейгельман А., Реувени Х. Гиперэозинофилия у детей с красной чешуей и чесоткой. J Pediatr. (2005) 146: 712. 10.1016 / j.jpeds.2004.08.023 [PubMed] [CrossRef] [Google Scholar] 20. Харлей ВБ, Блазер MJ. Диссеминированный кокцидиоидомикоз, связанный с крайней эозинофилией. Clin Infect Dis. (1994) 18: 627–9.10.1093 / Clinids / 18.4.627 [PubMed] [CrossRef] [Google Scholar] 21. Konikoff MR, Blanchard C, Kirby C, Buckmeier BK, Cohen MB, Heubi JE и др. . Потенциал эозинофилов крови, нейротоксина эозинофильного происхождения и эотаксина-3 как биомаркеров эозинофильного эзофагита. Клин Гастроэнтерол Гепатол. (2006) 4: 1328–36. 10.1016 / j.cgh.2006.08.013 [PubMed] [CrossRef] [Google Scholar] 22. Саймонс С.М., Страттон С.В., Ким А.С. Эозинофилия периферической крови как ключ к диагностике скрытой инфекции Coccidioides.Hum Pathol. (2011) 42: 449–53. 10.1016 / j.humpath.2010.09.005 [PubMed] [CrossRef] [Google Scholar] 23. Кумар Р., Шарма П., Дей П., Тапа Б.Р. Необычная причина лихорадки, генерализованной лимфаденопатии и эозинофилии у 6-летнего мальчика, инфицированного вирусом гепатита С. Индийский J Переливание гематоловой крови. (2017) 33: 130–2. 10.1007 / s12288-016-0710-y [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 24. Сандхаус Л.М., Скаддер Р. Гематологические аномалии и аномалии костного мозга у педиатрических пациентов с инфекцией вируса иммунодефицита человека (ВИЧ).Pediatr Pathol. (1989) 9: 277–88. 10.3109 / 1551381890
32 [PubMed] [CrossRef] [Google Scholar] 25. Бховмик А., Банерджи П. Гематологические проявления у ВИЧ-инфицированных детей. J Coll Врачи Surg Pak. (2015) 25: 119–23. [PubMed] [Google Scholar] 26. Акар М., Сутчу М., Умур О, Актюрк Х., Торун С.Х., Тамай З. и др. . Синдром приобретенного иммунодефицита в дифференциальной диагностике гипер-иммуноглобулинемии: история болезни у детей. J Trop Pediatr. (2017) 63: 82–4. 10.1093 / tropej / fmw053 [PubMed] [CrossRef] [Google Scholar] 28.Блюменталь К.Г., Молодой человек I, Рабидо Д.Д., Паркер Р.А., Мэннинг К.С., Валенски Р.П. и др. . Эозинофилия периферической крови и реакции гиперчувствительности у пациентов, получающих парентеральные антибиотики в амбулаторных условиях. J Allergy Clin Immunol. (2015) 136: 1288–94.e1281. 10.1016 / j.jaci.2015.04.005 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 29. Curtis C, Ogbogu PU. Оценка и дифференциальная диагностика стойкой выраженной эозинофилии. Immunol Allergy Clin North Am. (2015) 35: 387–402. 10.1016 / j.iac.2015.04.001 [PubMed] [CrossRef] [Google Scholar] 30. Питер Дж. Г., Лехлоенья Р., Дламини С., Ризма К., Уайт К. Д., Конвинсе К. С. и др. . Тяжелые отсроченные кожные и системные реакции на лекарства: глобальный взгляд на науку и искусство современной практики. J Allergy Clin Immunol Pract. (2017) 5: 547–63. 10.1016 / j.jaip.2017.01.025 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 32. D’angelo G, Hotz AM, Todeschin P. Острый лимфобластный лейкоз с гиперэозинофилией и делецией 9p21: отчет о болезни и обзор литературы.Lab Hematol. (2008) 14: 7–9. 10.1532 / LH96.07018 [PubMed] [CrossRef] [Google Scholar] 34. Греко А., Риццо М.И., Де Вирджилио А., Галло А., Фускони М., Руопполо Г. и др. . Синдром Черджа-Стросса. Autoimmun Rev. (2015) 14: 341–8. 10.1016 / j.autrev.2014.12.004 [PubMed] [CrossRef] [Google Scholar] 35. Ogbogu PU, Bochner BS, Butterfield JH, Gleich GJ, Huss-Marp J, Kahn JE, et al. . Гиперэозинофильный синдром: многоцентровый ретроспективный анализ клинических характеристик и ответа на терапию. J Allergy Clin Immunol.(2009) 124: 1319–25.e1313. 10.1016 / j.jaci.2009.09.022 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar] 36. Кац Х.Т., Хак С.Дж., Хсие Ф.Х. Детский гиперэозинофильный синдром (ГЭК) отличается от ГЭК у взрослых. J Pediatr. (2005) 146: 134–6. 10.1016 / j.jpeds.2004.09.014 [PubMed] [CrossRef] [Google Scholar] 37. Ван Гротель М., Де Хуг М., Де Крайгер Р. Р., Беверлоо Х. Б., Ван Ден Хеувель-Эйбринк М. М.. Гиперэозинофильный синдром у детей. Leuk Res. (2012) 36: 1249–54. 10.1016 / j.leukres.2012.05.025 [PubMed] [CrossRef] [Google Scholar] 38.Амшалом А., Лев А., Трахтенброт Л., Голан Н., Вайс Б., Амариглио Н. и др. . Тяжелая эозинофилия у детей: диагностическая дилемма. J Pediatr Hematol Oncol. (2013) 35: 303–6. 10.1097 / MPH.0b013e318290bf0b [PubMed] [CrossRef] [Google Scholar] 39. Клион А.Д. Эозинофилия: прагматический подход к диагностике и лечению. Hematol Am Soc Hematol Educ Program (2015) 2015: 92–7. 10.1182 / asheducation-2015.1.92 [PubMed] [CrossRef] [Google Scholar] 40. Чен Ю.Ю., Хури П., Уэр Дж. М., Холланд-Томас, Северная Каролина, Стоддард Дж. Л., Гурпрасад С. и др.. Выраженная и стойкая эозинофилия при отсутствии клинических проявлений. J Allergy Clin Immunol. (2014) 133: 1195–202. 10.1016 / j.jaci.2013.06.037 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Повышенное содержание эозинофилов в крови в раннем младенчестве является прогностическим фактором атопического дерматита у детей с риском атопии
S. Rossberg, K Gerhold, Т. Геске. Pediatr Allergy Immunol. 2016; 27 (7): 702–708
ЦЕЛЬ ИССЛЕДОВАНИЯ.
Изучить связь между уровнями эозинофилов в сыворотке крови и развитием атопического дерматита (АД) в когорте новорожденных пациентов с риском развития атопического заболевания.
ИССЛЕДОВАНИЕ НАСЕЛЕНИЯ.
Это исследование включало педиатрических пациентов из немецкого рандомизированного плацебо-контролируемого исследования первичной профилактики БА с использованием Pro-Symbioflor, перорального лечения бактериальным лизатом (ISRCTN60475069), проведенного в период с 2002 по 2007 год.
МЕТОДЫ.
Участники исследования были случайным образом распределены для приема пробиофлора или плацебо в возрасте от 5 недель до 7 месяцев. Образцы крови собирали в возрасте 4 недель (до вмешательства) и 7 месяцев (после вмешательства) и использовали для измерения количества эозинофилов в крови.Квалифицированные педиатры обследовали младенцев на предмет развития болезни Альцгеймера до 3 лет жизни. Тяжесть заболевания оценивалась с использованием критериев оценки атопического дерматита. Авторы исследования определили повышение уровня эозинофилов в крови как> 5% от общего количества лейкоцитов и использовали таблицы 2 × 2 и анализ отношения шансов для оценки связи между повышенным уровнем эозинофилов в крови (ЭЭ) и возникновением БА.
РЕЗУЛЬТАТЫ.
Образцы крови были взяты у 559 младенцев в возрасте 4 недель и 467 детей в возрасте 7 месяцев, которые соответствовали критериям включения в исследование.Количество эозинофилов для всей исследуемой популяции колебалось от 0,9% до 15,1% от общего числа лейкоцитов на 4 неделе жизни; 50-й процентиль составил 4%. Это значение было одинаковым для всех подгрупп (1 или оба родителя с атопией, одинарной или двойной наследственностью). В общей популяции исследования ЭЭ, наблюдаемые на 4 неделе жизни, были связаны с развитием БА в возрасте 7 месяцев ( P = 0,007), 1 год ( P = 0,004), 2 года ( P ). = 0,007) и 3 года ( P = 0,006).EE имели положительную прогностическую ценность 23,9%, чувствительность 52,3% и специфичность 63,3% для развития AD в общей популяции исследования. Предсказывалось, что у субъектов с ЭЭ на 4 неделе жизни БА разовьется на 12 недель раньше, чем у младенцев с нормальным уровнем эозинофилов. Не было обнаружено, что ЭЭ на 7-м месяце жизни связаны с повышенным развитием БА. Однако, когда авторы исследования выполнили анализ кривой рабочих характеристик приемника на чувствительность и специфичность при более низком пороговом значении эозинофилов (> 4.5%), наблюдалась связь между ЭЭ в возрасте 7 месяцев и развитием БА: P = 0,005, 1 год ( P = 0,039), 2 года ( P = 0,033), и 3 года ( P = 0,034).
ВЫВОДЫ.
ЭЭ на 4 неделе жизни связаны с ранним началом AD у младенцев и детей раннего возраста с семейным анамнезом атопии. Ранний подсчет эозинофилов может оказаться полезным для выявления младенцев из группы риска, и предоставление этим семьям услуг раннего вмешательства может снизить заболеваемость, связанную с БА.
КОММЕНТАРИИ РЕЦЕНЗЕНТОВ.
Авторы этого исследования проспективно оценили когорту новорожденных детей с высоким риском атопии, используя уровни эозинофилов в крови для прогнозирования развития БА. Использование биомаркеров для прогнозирования атопического риска появляется в нескольких исследованиях и может стать потенциальным инструментом, помогающим клиницистам выявлять пациентов с высоким риском. Необходимы дополнительные исследования для подтверждения и обоснования использования подсчета эозинофилов в качестве инструментов скрининга. Раннее выявление детей из группы риска по БА может помочь клиницистам осуществить более ранние вмешательства (например, режимы ухода за кожей) и потенциально снизить тяжесть заболевания.
- Авторское право © 2017 Американской академии педиатрии
Эозинофилия: что это означает?
| Перейти к: | Выберите раздел статьи … Другой член дифференциала Слишком много хорошего? |
Джеффри Дж. Аулетта, доктор медицины, и Сьюзан Б. Шурин, доктор медицины
Эозинофил может либо усиливать, либо подавлять иммунную функцию, и это связано с широким спектром заболеваний.Неудивительно, что открытие эозинофилии часто заставляет педиатров ломать голову.
Попробуйте свои силы в разгадывании тайны эозинофилов, которая заключается в их уникальной структуре и ассоциации с различными клиническими заболеваниями. У каждого пациента в следующих клинических сценариях есть дифференциал лейкоцитов с 20% эозинофилов. Как вы думаете, является ли основной процесс опухолевым, инфекционным или иммунологическим?
Случай 1: У шестимесячного мальчика тяжелая экзема, кровотечение из носа и влажный кашель.Медицинский осмотр показывает рост и вес ниже пятого процентиля, чистые выделения из носа и разбросанные петехии на голове и груди. Его общее количество лейкоцитов составляет 4500 клеток / мкл с 75% нейтрофилов, 5% лимфоцитов и 20% эозинофилов. Его гемоглобин составляет 9,8 г / дл, а количество тромбоцитов — 47 000 / мкл.
Случай 2: Девушка-подросток жалуется на спазмы в животе и диарею. Недавно она вернулась из поездки в Северную Каролину со своей молодежной группой, чтобы помочь пострадавшим от наводнения во время недавнего урагана.Она утверждает, что пила только воду в бутылках и ела тщательно приготовленную пищу. Однако несколько раз ей приходилось преодолевать паводковые воды. Ее физический осмотр показал, что у женщины с умеренным дискомфортом есть кожные кожные зудящие поражения педалей и перианальной области.
Случай 3: У 8-летнего мальчика перемежающаяся лихорадка, которая началась месяц назад. В последнее время у него был достаточно сильный ночной пот, чтобы полностью пропитать его постельное белье. После медицинского осмотра перед лагерем шесть месяцев назад он похудел на семь фунтов.Его текущее медицинское обследование выявило переполнение левой надключичной области и твердый левый подмышечный лимфатический узел размером 3 х 3 см. Его общее количество лейкоцитов составляет 5 500 клеток / мкл с 42% нейтрофилов, 35% лимфоцитов, 3% моноцитов и 20% эозинофилов. Его гемоглобин составляет 11,2 г / дл, а его тромбоциты — 585 000 / мкл.
Правильные категории и возможные диагнозы указаны в рамке в конце статьи.
Другой член дифференциала
Хотя его наличие само по себе редко является диагностическим, эозинофилия может служить предвестником болезни.Определение физиологической роли эозинофила открыло дверь для понимания его присутствия при определенных заболеваниях.
Эозинофил имеет двулопастное ядро с цитоплазмой, содержащей специфические гранулы, которые сильно окрашиваются кислотными красителями (см. Рисунок 1). В отличие от нейтрофилов, которые имеют как первичные, так и вторичные (специфические) гранулы, эозинофилы имеют единственную гранулу. Его кристаллоидное ядро окружено матрицей, содержащей ферменты и цитокины, ответственные за действия клетки. Ядро состоит из основного основного белка, цитотоксического белка.Окружающий матрикс содержит пероксидазу эозинофилов, фермент, сходный по функциям с миелопероксидазой в первичных гранулах нейтрофилов. Другое содержимое гранул включает катионные белки эозинофилов, активаторы фактора Хагемана и плазмин, а также нейротоксин, происходящий из эозинофилов, воспалительный медиатор повреждения центральной и периферической нервной ткани. В совокупности эти ферменты ответственны за тканевые эффекты эозинофилов.
Подобно другим гранулоцитам, эозинофил происходит из недифференцированной стволовой клетки, на которую влияют специфические гематопоэтические факторы роста в костном мозге, особенно интерлейкин-5 (IL-5).После выхода из костного мозга эозинофилы быстро локализуются в определенных периферических тканях, включая легкие, кожу и желудочно-кишечный тракт. Интересно, что уровень циркулирующих эозинофилов обратно пропорционален суточным колебаниям кортизола; он ниже утром и выше вечером. Таким образом, пациенты с болезнью Аддисона могут иметь вторичную эозинофилию по отношению к дефициту кортизона.
Разнообразные стимулы способны активировать эозинофилы. К ним относятся продукты тромбоцитов, такие как лейкотриены и фактор активации тромбоцитов (PAF), цитокины или хемокины, такие как фактор некроза опухоли (TNF) и интерлейкины, и гуморальные опсонины, такие как C5a и IgE.Повторяющееся или продолжительное воздействие антигена, которое вызывает немедленные (опосредованные IgE) и замедленные (опосредованные Т-клетками) реакции гиперчувствительности, наиболее эффективно стимулирует продукцию и функцию эозинофилов.
В зависимости от факторов хозяина и активации хемокинов эозинофил претерпевает фенотипические и функциональные изменения, которые позволяют ему действовать как иммуноусиливающая или иммунодепрессивная клетка. «Активированные» эозинофилы менее плотны, имеют более высокие скорости поглощения и метаболизма глюкозы и генерируют больше активных форм кислорода, чем «покоящиеся» эозинофилы.Таким образом, основная функция цитотоксичности эозинофилов, особенно против гельминтозов, требует тесного соприкосновения клеточной поверхности с клеткой-мишенью, что приводит к внеклеточному высвобождению активных форм кислорода. Дополнительная, но менее эффективная функция эозинофилов — фагоцитоз бактерий, дрожжей и простейших.
Слишком много хорошего?
Двойная природа эозинофила является ключом к его роли в заболеваниях человека. Цитокины, высвобождаемые эозинофилами, не только защищают хозяина от вторжения патогенов, но также могут способствовать воспалению, вызывая повреждение тканей из-за фиброза и окислительных метаболитов.Нарушение этого хрупкого баланса может быть причиной того, что эозинофилия является проявлением основного иммунодефицитного состояния; эта возможность находится в центре внимания текущих исследований.
Эозинофилию можно определить как по процентному, так и по абсолютному количеству циркулирующих клеток. Обычно менее 5% циркулирующих гранулоцитов составляют эозинофилы. Эозинофилия от легкой до умеренной, а также выраженная или тяжелая эозинофилия определяется как от 5% до 15% (от 0,7 до 5 x 10 9 клеток / л) и более 20% (5 x 10 9 клеток / л) циркулирующих гранулоцитов, соответственно. .
Хотя спектр заболеваний, связанных с эозинофилией периферической крови, обширен (Таблица 1), наиболее распространены аллергические / иммунологические, инфекционные и злокачественные процессы.
ТАБЛИЦА 1
Причины детской эозинофилии
Аллергический риноконъюнктивит
Аллергический риноконъюнктивит
Синдром повышенного IgE
Дефицит IgA
Ревматологические расстройства (например, ревматоидный аллергический аллергический синдром 906 -1010) 906
Дерматология и соединительная ткань
Поражения соединительной ткани (e.g., узелковый полиартериит)
Экзема, атопический дерматит *
Эозинофильный дерматит
Эозинофильный фасциит
Эксфолиативный дерматит
Крапивница
Гастроинтестинальный
Аллергический колит
Гастроинтестинальный
Аллергический колит
109109 Еозинофильный панкреатит Ятрогенный
Диализ
Идиосинкразические лекарственные реакции *
Пострадиационный
Инфекционный
Паразитарный *
Аскаридоз
Кожный / висцеральный мигрант личинок
Филяриатоз
Шистосомоз
Стронгилоидоз
.g., Aspergillus )
Вирус иммунодефицита человека
Туберкулез
Злокачественные новообразования
Хроническая реакция «трансплантат против хозяина»
Эозинофильный лейкоз
Ходжкинская и неходжкинская лимфома
02000610 Мигнтознопластическая болезнь
91020006 Гистологическая резекция
бронхолегочный аспергиллез
Астма *
Эозинофильная пневмония
Гиперчувствительный пневмонит
Синдром Леффлера
Аллергические и иммунологические расстройства
Эозинофилия связана с рядом аллергических или иммунологических состояний и расстройств.
Аллергия. Атопические заболевания являются наиболее частой причиной эозинофилии у детей Северной Америки. Аллергия и сенная лихорадка приводят к умеренному или умеренному увеличению периферических эозинофилов. Сосредоточение внимания на подстрекательстве и подстрекательстве к воздействию окружающей среды обычно выявляет диагноз; тем не менее, обнаружение большого количества эозинофилов в выделениях из носа может подтвердить это.
Дерматология и соединительная ткань. Крапивница, экзема и атопический дерматит — наиболее распространенные дерматологические состояния, связанные с эозинофилией.Для постановки этого клинического диагноза обычно достаточно типичных исторических и физических особенностей. Более серьезные дерматологические заболевания, такие как буллезный пемфигоид, у детей встречаются редко.
Заболевания соединительной ткани, хотя и нечастые, также следует учитывать. Например, узелковый полиартериит с лихорадкой, потерей веса, абдоминальной и скелетно-мышечной болью и периферической эозинофилией от легкой до умеренной обычно ошибочно диагностируется клинически как трихинеллез. Необходима тканевая диагностика, демонстрирующая периваскулярную эозинофильную инфильтрацию.
Заболевания желудочно-кишечного тракта. Аллергические заболевания желудочно-кишечного тракта обычно проявляются болью в животе, диареей, периферической эозинофилией или эозинофильной инфильтрацией биопсированной ткани. Возраст больных варьируется от младенческого (аллергия на молочный белок) до подросткового возраста (эозинофильный гастроэнтерит). Определенные пищевые проблемы обычно вызывают очевидные симптомы.
Ятрогенный. Наиболее частой ятрогенной причиной эозинофилии является воздействие идиосинкразии.Любой препарат может вызвать эозинофилию; не было показано, что какое-либо конкретное свойство лекарств вызывает ответ. Кроме того, атопический анамнез не обязательно предрасполагает человека к эозинофильной лекарственной реакции. Конечно, лекарственная аллергия имеет широкий спектр клинических проявлений, и эозинофилия — лишь одна из возможных причин.
Терапия интерлейкином-2 (IL-2) и гранулоцитарно-макрофагальным колониестимулирующим фактором (GM-CSF) может вызвать выраженную эозинофилию за счет высвобождения цитокинов и последующей активации эозинофилов.Другие ятрогенные ассоциации с эозинофилией включают облучение и диализ.
Иммунодефицит. Эозинофилия также может быть связана с синдромами иммунодефицита. Обычно эти нарушения связаны с нарушением регуляции Т-клеток, что вызывает аутоиммунные явления. Диагностическими являются наличие в анамнезе редких или повторяющихся инфекций и лабораторное обследование, которое показывает отклоняющиеся уровни циркулирующих гуморальных или клеточных компонентов. Также полезны физические данные о патологических лицах, как при синдроме повышенного IgE, кожных проявлениях, как при синдроме Вискотта-Олдрича, или врожденных аномалиях, как при синдроме Фанкони.
Хроническая болезнь «трансплантат против хозяина» после аллогенной трансплантации гемопоэтических стволовых клеток является основным приобретенным иммунодефицитным состоянием, связанным с эозинофилией. Посттрансплантационная эозинофилия может указывать на хроническое заболевание «трансплантат против хозяина» и должна вызывать поиск повреждений органов, таких как холестатическая болезнь печени, синдром сухого глаза и облитерирующий легочный бронхиолит.
Респираторный. Астма — наиболее распространенное респираторное заболевание, связанное с эозинофилией.Более высокое количество эозинофилов наблюдается при внутренней и внешней астме, хотя нет корреляции между клиническими легочными симптомами или функцией и уровнем эозинофилии.
Легочный эозинофильный синдром (синдром Леффлера) — широкий термин, охватывающий клинические состояния, характеризующиеся респираторными симптомами, легочными инфильтратами и эозинофилией. Общие респираторные триггеры — это профессиональные и экологические раздражители и аллергены. Аллергический бронхолегочный аспергиллез, иммунологическое заболевание, связанное с хроническим заболеванием легких, проявляется лихорадкой и продуктивным кашлем.Лабораторные данные включают эозинофилию, повышенный уровень IgE и положительную мокроту на Aspergillus fumigatus или его антитела.
Инфекция
Инфекционными организмами, которые с наибольшей вероятностью вызывают эозинофилию, являются гельминты, простейшие, грибы и некоторые вирусы и бактерии (таблица 2). Паразитарные инфекции, особенно гельминты, являются наиболее частой причиной эозинофилии во всем мире.
ТАБЛИЦА 2
Инфекции, связанные с эозинофилией
Гельминты
Ascaris lumbricoides
Brugia, Wuchereria разновидностей
08 910108 Schuleus Necator sterus Toxocara видов Trichinella spiralis
Аскаридоз *
Филяриат *
Анкилостомоз *
Шистосомоз
Стронгилоидоз
02
9 Личинка
Стронгилоидоз
02
9
9 Личинка
02
9 Плазмодий видов
Pneumocystis carinii
Sarcoptes scabiei
Toxoplasma gondii
Малярия
Пневмония 9002 9
Чесотка
Токсоплазмоз
Грибки
Aspergillus fumigatus
Coccidioides immitis
Вирус аллергического бронхолегочного типа
02
Вирус иммунного
Вирус аспергиллеза
Вирус иммунодефицита человека
02
Вирус аспергиллеза
Мононуклеоз
СПИД
Бактерии
Mycobacterium tuberculosis
Туберкулез
* Часто ассоциируется с эозинофилией
Эозинофилия не является постоянным признаком паразитарных инфекций.Его присутствие связано с жизненным циклом паразита. Паразиты с циклами миграции тканей вызывают наибольший эозинофильный ответ, в то время как внутрипросветные или инцистированные паразиты не вызывают. Интересно, что у путешественников более высокая эозинофильная реакция на паразитарную инфекцию, чем у жителей той или иной местности.
Грибковые инфекции, особенно аспергиллез и кокцидиоидомикоз, не являются паразитарными инфекциями, связанными с эозинофилией. Как правило, бактериальные и вирусные инфекции вызывают эозинопению.Стрептококковые инфекции, опосредованные токсинами, такие как скарлатина и вирус Эпштейна-Барра, являются исключением, иногда вызывая легкую эозинофилию.
Злокачественные заболевания
Многие злокачественные новообразования, включая лимфому Ходжкина и неходжкинскую лимфому, а также острый лимфобластный лейкоз, связаны с эозинофилией. И Т-лимфобласты, и клетки Рида-Штернберга могут продуцировать IL-3, IL-5 и GM-CSF. Местная продукция IL-5 при болезни Ходжкина ответственна за выраженную эозинофилию лимфатических узлов, особенно при болезни смешанной клеточности.Повышенный уровень периферических эозинофилов может предвещать метастазирование и рецидив, а также указывать на плохой прогноз при некоторых злокачественных заболеваниях.
Эозинофильный лейкоз — редкое заболевание, характеризующееся прогрессирующей анемией, лимфаденопатией, гепатоспленомегалией и повышенным содержанием эозинофилов, которые показывают аномальные грануляции в периферической крови и костном мозге. С проявлением и терапевтическим ответом на химиотерапию, аналогичным острому миелогенному лейкозу, эозинофильный лейкоз был включен в качестве особой подгруппы острого миеломоноцитарного лейкоза, называемой M4Eo.Считается, что за создание этого злокачественного фенотипа отвечает уникальная хромосомная транслокация с участием хромосомы 16.
Миелодиспластические синдромы и злокачественный гистиоцитоз — это другие лимфопролиферативные заболевания, связанные с эозинофилией. Наиболее распространенным детским новообразованием, при котором увеличивается эозинофилия тканей, является эозинофильная гранулема или гистиоцитоз из клеток Лангерганса. Пациенты с системными формами гистиоцитоза клеток Лангерганса (такими как болезнь Леттерера-Сиве) могут иметь эозинофилию периферической крови, хотя эозинофилия тканей и костного мозга обычно более выражена.
Идиопатические расстройства
Часто причина эозинофилии неизвестна. Наиболее ярким примером является гиперэозинофильный синдром. Редко у детей этот синдром диагностируется по трем клиническим критериям: эозинофилия> 1,5 x 10 9 клеток / л в течение как минимум шести месяцев; эозинофильное воспаление и инфильтрация органов, особенно печени, селезенки, кожи и сердца; и отсутствие какой-либо известной причины эозинофилии. Пациенты, как правило, мужчины, умирают от сердечно-легочной дисфункции, вызванной фиброзом и тромбозом.Этот синдром отличается от эозинофильного лейкоза тем, что у пациентов с лейкозом наблюдаются аномальные эозинофильные грануляции, миелобласты в костном мозге и клиническое течение, включая анемию, тромбоцитопению или другие признаки, свидетельствующие о недостаточности костного мозга.
Идиопатическая эозинофилия может быть вызвана выработкой ИЛ-5 аномальными клонами Т-клеток. Чтобы охарактеризовать этот процесс, необходимо исследовать кровь с помощью проточной цитометрии. Этот метод может идентифицировать увеличенный клон Т-клеток, а также перестройку рецепторного гена внутри Т-клеток.Эритродермия была наиболее последовательным клиническим обнаружением. Ни IgE, ни количество лимфоцитов не повышаются при этом синдроме.
Недоношенные дети обычно имеют повышенное количество эозинофилов, возможно, потому, что чужеродный белок абсорбируется из желудочно-кишечного тракта. Кроме того, эти пациенты часто принимают лекарства и страдают грибковыми инфекциями, которые, как известно, связаны с эозинофилией.
Тщательная оценка
Поскольку эозинофилия связана с таким длинным и разнообразным списком заболеваний, необходим практический подход к оценке.Подробный анамнез поможет педиатру адаптировать лабораторное обследование. Очень важно узнать о заболеваниях, связанных с атопией, диете, воздействии лекарств и недавних поездках. При физикальном обследовании следует проводить тщательный анализ систем, уделяя особое внимание дыхательной системе, коже, лимфатическим узлам и брюшной полости.
Целенаправленное лабораторное обследование обычно предполагает анамнез и физикальное обследование. Если эозинофилия присутствует без очевидной причины, необходимо провести следующие тесты:
- исследование кала на яйца и паразиты
- серологическое обследование на паразитов, не обнаруживаемых при исследовании кала, например, Toxocara canis
- атопия и туберкулиновое тестирование
Требуются повторные лабораторные анализы, включая серийный анализ крови и исследования кала.Раз в два месяца дифференциация гранулоцитов позволяет контролировать эозинофилию в сыворотке крови, в то время как требуется не менее трех образцов стула для обеспечения изоляции паразитов. Могут быть полезны дальнейшие оценки функции печени и почек, количественные иммуноглобулины и скорость оседания эритроцитов. Если значительная эозинофилия сохраняется через два месяца, требуется более обширное обследование, включая направление к детскому гематологу.
Подводя итоги
Эозинофилия связана с огромным количеством детских болезней.Наиболее распространены в Северной Америке атопические заболевания — аллергия и астма. Наиболее распространенным во всем мире является заражение паразитами. Тремя причинами выраженной эозинофилии являются паразиты, злокачественные новообразования и гиперэозинофильный синдром.
Тщательный сбор анамнеза и физикальное обследование являются основой для успешной оценки детской эозинофилии. Лечение заболеваний, связанных с эозинофилией, улучшится, когда будущие исследования смогут точно определить роль эозинофилов в этих процессах.
Ответы на клинические сценарии:
(1) Immunologic. Мужской пол, молодой возраст, экзема, тромбоцитопения и лимфопения предполагают синдром Вискотта-Олдрича. (2) Инфекционный. Подозрительно на стронгилоидоз. При исследовании кала или аспирата двенадцатиперстной кишки могут быть обнаружены характерные личинки. (3) Неопластический. Вероятная лимфома, особенно болезнь Ходжкина из-за ночной потливости и эозинофилии.
ПРЕДЛАГАЕМЫЕ ЧТЕНИЯ
Коста Дж. Дж., Веллер П. Ф., Галли С. Дж.: Клетки аллергического ответа: тучные клетки, базофилы и эозинофилы. J Am Med Assoc 1997; 278 (22): 1815
Dinauer MC: Система фагоцитов и нарушения гранулопоэза и функции гранулоцитов, в Натан Д.Г., Оркин С.Х. (ред.): Гематология младенчества и детства Натана и Оски. . Филадельфия, WB Saunders Company, 1998, стр. 889-967
Мур Т.А., Nutman TB: Эозинофилия у возвращающегося путешественника. Infect Dis Clin North Am 1998; 12 (2): 503
Rothenberg ME: Eosinophilia. N Engl J Med 1998; 338 (22): 1592
Sanderson CJ: Интерлейкин-5, эозинофилы и болезнь. Кровь 1992; 79 (12): 3101
Саймон Х.У., Плотц С.Г., Даммер Р. и др.: Аномальные клоны Т-клеток, продуцирующих интерлейкин-5, при идиопатической эозинофилии. N Engl J Med 1999; 341: 1112
Venge P: Гранулоциты эозинофилов при аллергическом воспалении. Pediatr Allergy Immunol 1993; 4 (приложение 4): 19
Веллер П.Ф., Бублей Г.Дж .: Идиопатический гиперэозинофильный синдром. Кровь 1994; 83 (10): 2759
DR. АУЛЕТТА — научный сотрудник отделения детской гематологии / онкологии и инфекционных заболеваний, Rainbow Babies and Children’s Hospital, Кливленд, Огайо.
DR. ШУРИН — профессор кафедры педиатрии Университета Кейс Вестерн Резерв и заведующий отделением детской гематологии / онкологии в детской и детской больнице «Радуга».
Сьюзан Шурин, Джеффри Олетта. Эозинофилия: что это значит ?.
Современная педиатрия
2000; 6: 61.
Необъяснимая эозинофилия у младенца
26.07.2019
Четырехмесячная женщина европеоидной расы весом 5 кг с ПМГ монородительской дисомии 14 хромосомы, РАС и зависимостью от G-трубки, поступившая по поводу постоянной рвоты в ночное время при непрерывном кормлении через зонд; Первоначально она была госпитализирована около 14 дней назад по поводу лейкоцитоза (WBC 130k) и выраженной эозинофилии (AEC 110k).Развитое тахипноэ и потребность в кислороде 1 л при NC. КТ грудной клетки с протоколом ПЭ без особенностей. На сегодняшний день признаков повреждения органов-мишеней нет (нормальный креатинин, функциональные пробы печени, TTE, ЭКГ, тропонин-отрицательный, рентгенографический и УЗИ печени без отклонений. Биопсия костного мозга с 69% эозинофилов, не касается злокачественных новообразований. ANA и ANCA отрицательные . B12 902. СОЭ 16. IgG (381), IgA (8), IgM (86), IgE (1,3), триптаза находятся в пределах нормы для возраста. AFP (79,6) повышен. FISH для PDGFRA, PDGFRB, FGF21 и PCM1-JAK2 отрицательный.Делеция CHIC2 (4q12) нормальная. Проточная цитометрия костного мозга показала увеличение эозинофилов и отсутствие тучных клеток. Ил-5, 4 и 13 в норме. Ожидается клональное исследование Т- и В-клеток. Паразитарные исследования отрицательные (проверенные токсокары, филяриоз, трихинелла, Schistosoma, стронгилоиды и яйцеклетки / паразиты в кале). Пациент начал принимать Orapred 1 мг / кг / день с первоначальным улучшением AEC до 78k в первые 48 часов. Однако на третий день AEC увеличился до 86k, а WBC — до 120k. Гемоглобин (10), гематокрит (27,8) и тромбоциты (303) остаются стабильными в пределах нормы.Затем доза стероидов была увеличена до 2 мг / кг / день, разделенная на два раза в сутки, и вводилась внутривенно вместо перорально. После этого увеличения дозы и парентерального введения ее АЭК медленно начала снижаться, но все еще сильно повысилась. Она находится на 13-м дне стероидов, а показатель AEC снизился до 41 000.


 Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста.
Параллельно отмечается высокое содержание эозинофилов в крови. Однако эта патология встречается очень редко, чаще всего у лиц более старшего возраста. Поэтому они важны при диагностике этих состояний и не только их.
Поэтому они важны при диагностике этих состояний и не только их.
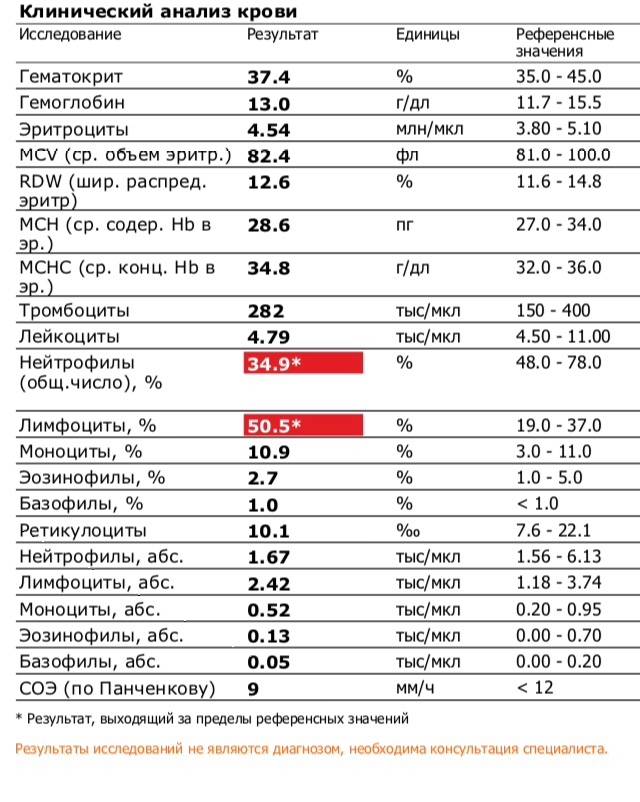 д.
д.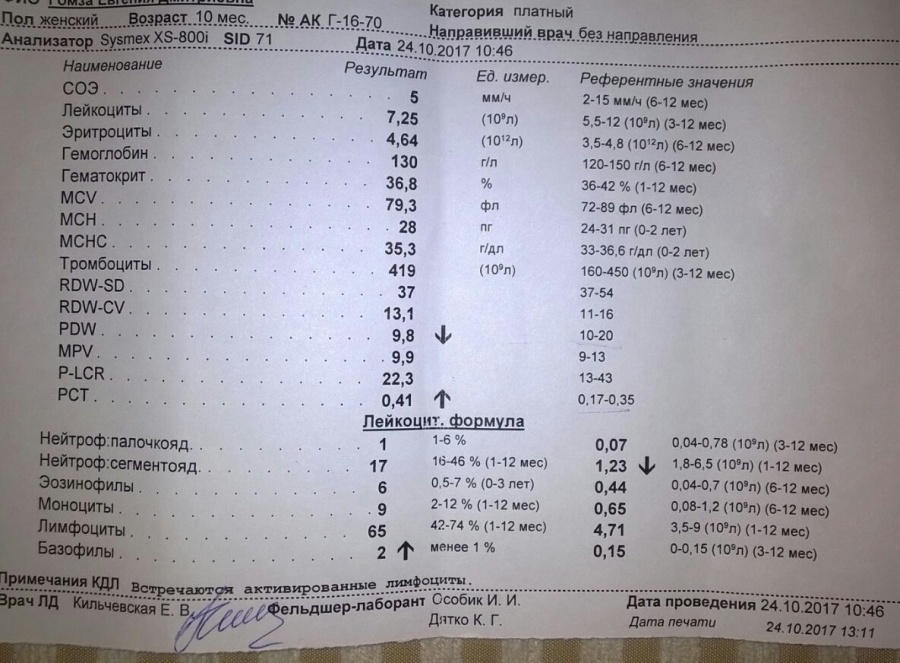 Если речь идет о новорожденном, то причиной интенсивной выработки лейкоцитов спинным мозгом могут быть внутриутробные инфекции. В таком случае говорят при наследственной эозинофилии.
Если речь идет о новорожденном, то причиной интенсивной выработки лейкоцитов спинным мозгом могут быть внутриутробные инфекции. В таком случае говорят при наследственной эозинофилии. Чем больше эозинофилов, тем более остро проходит болезнь.
Чем больше эозинофилов, тем более остро проходит болезнь.