цены на вакцинацию от кори
Наличие вакцин уточняйте у администраторов клиники.
Самая эффективная профилактика от такого заболевания как корь – это вакцинация взрослых и детей.
Согласно статистике, малыши, не привитые в установленные сроки, часто заражаются этой инфекцией. Вакцина от кори полностью снижает риски заражения этим заболеванием, и предотвращает появление возможных осложнений.
Чем опасна корь?
Корь – это серьезное заразное инфекционное заболевание, имеющее вирусную природу. Заражение ей происходит воздушно-капельным путем, то есть передача болезни от зараженного человека к здоровому происходит по воздуху.
В первый период болезнь протекает так же как любое ОРВИ, то есть повышается температура тела, возникает насморк, может появиться конъюнктивит.
Но через некоторое время к описанным симптомам добавляется коревая сыпь. Вначале она локализуется на голове больного, а потом постепенно переходит на верхние конечности, туловище и ноги.
Кроме общепринятых и распознаваемых симптомов, корь может протекать со следующими осложнениями:
- ларингит – появляются воспалительные процессы в области гортани, которые сужают ее. В результате этого угнетаются дыхательные функции и больной ощущает острые болевые ощущения при глотании;
- транхеобронхит – воспалительные процессы локализуются в трахеях и бронхах;
- пневмония – воспалительный процесс в легких, который и вызывает вирус кори;
- гепатит – вирус поражает печень, нарушая ее нормальную работу;
- лимфаденит – воспаление в лимфатических узлах, вызванное попаданием в них вируса;
- коревой энцефалит –опасное осложнение, которое поражает головной мозг и часто приводит к смерти.
Вакцина от кори взрослым помогает снизить риски заражения этой болезнью до минимума, поэтому каждому человеку необходимо сделать прививку до 35 лет.
Нужна ли прививка взрослым и детям?
Прививать детей и взрослых от вируса кори просто необходимо. Резкое посещение нашей страны мигрантов значительно ухудшило эпидемиологическую обстановку в России.
Резкое посещение нашей страны мигрантов значительно ухудшило эпидемиологическую обстановку в России.
Низкий уровень жизни, некачественное оказание медицинских услуг, неблагополучная ситуация – все это только провоцирует быстрое распространение вирусов кори в этих странах.
Естественно, при посещении нашей страны, такие люди часто заражают ту часть населения, которая отказалась от прививки.
Прививка детям
Прививать детей от кори следует в возрасте от 8 и до 15 месяцев. Прививать ребенка просто необходимо, поэтому если перед родителями стоит вопрос нужна ли вакцина от кори детям или нет, то несомненно она нужна.
Не стоит рисковать здоровьем своего ребенка, организм практически никак не реагирует на эту вакцину, а вот последствия болезни могут быть очень плачевными.
Какая вакцина используется для прививки?
Для прививки используют специально выведенную живую коревую культуральную вакцину. Вирус кори для этих целей специально выращивают в культуре клеток из японских перепелиных яиц.
Вирус кори для этих целей специально выращивают в культуре клеток из японских перепелиных яиц.
Противопоказания к вакцинации от кори
- Иммунодефицит.
- Лихорадка или интоксикация, вызванная воспалительными процессами.
- Наличие хронических соматических патологий, протекающих в острой фазе.
- Период беременности и лактации.
- Аллергическая реакция и непереносимость одного или нескольких составляющих компонентов препарата.
- Выраженная аллергия на перепелиные яйца.
Преимущества вакцинации против кори в клинике «Чудо Доктор»
- Прививка от кори проводится только после тщательного осмотра терапевтом, это позволяет практически полностью исключить любые осложнения;
- Для вакцинации используются только сертифицированные и качественные препараты;
- Вакцинация в клинике «Чудо Доктор» позволяет добиться высокой эффективности и полностью исключает риск побочных эффектов.

Прививка против кори в нашей клинике дает максимальный результат без негативных последствий и осложнений. С нами вы сможете избежать множества проблем, связанных с этим заболеванием.
Подумайте о своем здоровье – вовремя пройдите обязательную вакцинацию против кори!
Прививка от кори — ГБУЗ ЯО КБ № 2
Самое лучшее лечение против инфекций — зачастую не мощная противовирусная терапия, а своевременная безопасная профилактика. Во многих случаях единственная правильная защита против кори — это прививка. Если за несколько последних лет удалось снизить заболеваемость корью более чем на 85% — то всеобщая иммунизация реально может уменьшить циркуляцию вируса в природе.
Что нужно знать о кори?
Эта инфекция в наше время встречается редко и в этом заслуга только вакцинации от кори. Заболевание относится к разряду опасных и для этого есть много причин.
- С момента заражения корью у ребёнка наблюдается высокая температура, её максимум нередко достигает 40 °C, но бывает и выше.

- Кроме обычных симптомов простуды (сухой кашель, боль в горле, насморк, чихание) малыша беспокоят и специфические проявления: светобоязнь, осиплость голоса, сыпь по всему телу, отёк век.
- Ребёнок может заразить корью окружающих вплоть до четвёртого дня с момента появления первого высыпания.
- С первого дня развития инфекции происходит резкое снижение иммунитета, поэтому для этой болезни характерны различные бактериальные осложнения.
- Если мама переболела корью, то новорождённый ребёнок будет под защитой иммунитета всего три месяца. По истечении этого времени малыш также подвержен развитию заболевания, как и окружающие.
- Тяжелее всего корь протекает у маленьких детей до 5 лет, одно из самых грозных осложнений — это смертельный случай.
- Согласно статистике, в 2011 году более сотни тысяч детей умерло от кори. Это дети, который не были привиты от инфекции.
Вопрос почему корь и в наши дни легко и быстро распространяется остаётся открытым. Ведь возбудитель крайне неустойчив во внешней среде и легко погибает при воздействии практически любых физических и химических факторов. Передаётся вирус воздушно-капельным путём во время кашля, чихания.
Ведь возбудитель крайне неустойчив во внешней среде и легко погибает при воздействии практически любых физических и химических факторов. Передаётся вирус воздушно-капельным путём во время кашля, чихания.
Человек считается заразным весь инкубационный период, когда нельзя точно сказать, чем он заражён.
Можно ли заболеть корью после прививки? — да, такое может случиться, но протекает болезнь намного легче и отсутствуют тяжёлые проявления. Двукратная вакцинация обеспечивает защиту более чем у 90% детей. Поэтому вопрос нужно ли делать прививку не должен возникать у родителей, ведь только благодаря ей заболеваемость может снизиться.
График прививок от кори и пути введения вакцины
График прививок от кори зависит от того экстренная вакцинация проводится или плановая.
В случае плановой прививки впервые вакцина вводится в период с 12 по 15 месяцы жизни ребёнка. Следующий раз в норме, если отсутствуют противопоказания, ревакцинация против кори проводится в 6 лет.
Вакцина от кори совместима с большинством других, поэтому чаще всего ребёнка прививают сразу ещё от краснухи и эпидемического паротита.
Период ревакцинации практически всегда совпадает с пробой манту. Стоит ли этого опасаться, нужно ли отложить прививку? Нет необходимости отменять ни прививку от кори, ни пробу манту. Оптимальным считается проведение пробы манту до прививки от кори или спустя 6 недель после неё. В крайнем случае их делают одновременно, но только по экстренным показаниям.
Сколько раз делают прививку от кори? В плановом порядке её проводят двукратно, независимо от возраста и условий. Но существуют ситуации, когда приходится немного отклониться от календаря.
- Если среди близких людей кто-то заразился корью — прививку делают всем контактным лицам до 40 лет. В эту категорию входят дети с года, не болевшие корью или непривитые против неё (дети считаются непривитыми, если отсутствуют документально подтверждённые данные об этом).
- Если родился ребёнок от мамы, у которой отсутствуют антитела к вирусу кори — малыша прививают дополнительно в возрасте 8 месяцев, чтобы снизить вероятность заражения непредсказуемой инфекцией.
 Затем ребёнка вакцинируют в 14–15 месяцев и далее согласно календарю прививок.
Затем ребёнка вакцинируют в 14–15 месяцев и далее согласно календарю прививок. - Последний вариант чаще применяется в развивающихся странах с напряжённой эпидемической ситуацией по заболеваемости корью. С большой осторожностью допускается проведение прививки через шесть месяцев после рождения ребёнка в этих районах.
Куда делают прививку от кори?
Одну прививочную дозу, которая составляет 0,5 мл, вводят ребёнку под лопатку или в наружную поверхность плеча на границе средней и нижней трети.
Сколько действует прививка от кори? — нет точного ответа на этот вопрос. Известны случаи, когда вакцинация защищала от кори 25 лет и больше. Иногда после двух положенных прививок ребёнок остаётся под защитой в течение 12 лет. Цель иммунизации защитить в первую очередь детей до пяти лет, так как в этом возрасте большая вероятность возникновения осложнений.
В наше время нет прививок детям, которые проводились бы без разрешения родителей. Сейчас любая вакцинация должна быть оформлена документально. Прививки от кори не являются исключением.
Сейчас любая вакцинация должна быть оформлена документально. Прививки от кори не являются исключением.
Как оформляется прививка от кори, и можно ли от не отказаться? До вакцинации после осмотра врача
родители подписывают согласие на эту медицинскую процедуру. В случае нежелания вакцинировать своё чадо — оформляется письменный отказ в двух экземплярах за подписью одного из родителей. Один вариант вклеивается в амбулаторную карточку, второй в участковый журнал по иммунизации населения.
Письменный отказ на одну и ту же прививку оформляется ежегодно.
Реакция на прививку от кори
Для иммунопрофилактики используют живую ослабленную вакцину. Это и пугает многих родителей, провоцируя слухи о плохой переносимости. На самом деле пользы от введения противовирусного препарата намного больше, чем последствий от его введения.
Легче подготовиться к вакцинации, когда знаешь какие могут быть последствия прививки от кори. Их разделяют на местные и общие реакции.
Их разделяют на местные и общие реакции.
- Местные беспокоят не более двух дней и характеризуются возникновением отёка тканей и покраснения в месте введения вакцины.
- К общим реакциям относится гиперемия или покраснение зева, насморк, редкий лёгкий кашель и развитие конъюнктивита или воспаления слизистой оболочки глаза.
- Иногда бывает недомогание, снижение аппетита, кореподобная сыпь и носовое кровотечение.
- После прививки от кори, возможно, повышение температуры, которая может произойти не сразу, а спустя 6 дней.
По степени и симптомам, сопровождающим процесс вакцинации, реакции на прививку от кори делятся:
- на слабые, когда температура повышается незначительно, не более чем на 1 °C, в это время у ребёнка практически отсутствуют все вышеназванные симптомы интоксикации;
- реакции на прививку от кори средней степени тяжести сопровождаются повышением температуры до 37,6–38,5 °C с умеренно выраженными симптомами интоксикации;
- сильные проявления после прививки характеризуются высокой температурой и выраженными, но кратковременными симптомами слабости, появления кашля, сыпи, покраснения горла.

Такую картину можно наблюдать после введения моновакцины, когда в состав препарата входит защита только от кори. При совмещённых вакцинах возможны другие проявления, которые возникают в ответ на введение, к примеру, ещё и компонентов от паротита или краснухи (боли в суставах, воспаление слюнных желёз).
Противопоказания для проведения иммунизации от кори
Прививку от кори не рекомендуется делать в случае:
- беременности;
- при развитии тяжёлых осложнений на введение предыдущей вакцины;
- если у ребёнка первичный иммунодефицит, злокачественное новообразование;
- при развитии тяжёлой формы приобретённого иммунодефицита (СПИД), но в случае, когда у ребёнка ВИЧ-инфекция без клинических проявлений — допускается введение живых вакцин;
- к противопоказаниям прививки от кори относится введение ребёнку иммуноглобулина или препаратов крови, тогда вакцинацию откладывают на три месяца;
- аллергия на куриный белок или аминогликозиды.

Виды вакцин от кори
Вакцины от кори могут содержать живой вирус или ослабленный. Они не вызывают заболевание у ребёнка, но при этом способствуют выработке иммунитета. В чём особенность вакцин, защищающих от данной инфекции?
- Термолабильность или способность утрачивать свойства при некомфортной температуре. Вакцину хранят при t не выше 4 °C, при высокой или низкой температуре окружающей среды она быстро разрушается.
- Остатки вакцины при неиспользовании должны быть уничтожены.
- Препараты содержат антибиотик и белок яиц, поэтому вводятся с осторожностью детям с аллергическими реакциями на эти составляющие.
Для профилактики заболевания используют моновакцины и комбинированные, которые дополнены защитой от эпидемического паротита и краснухи.
- Российская моновакцина ЖКВ (живая коревая вакцина).
- Живая моновакцина «Рувакс», произведённая во Франции.
- Комбинированная MMR против кори (measles), эпидемического паротита (mumps) и краснухи (rubella), производство США.

- Комбинированная вакцина «Приорикс» — Великобритания.
- Вакцина паротитно-коревая российского производства.
Какую из этих вакцин предпочесть?
Людям, которые заботятся о здоровье своего ребёнка, перед иммунизацией лучше проконсультироваться со специалистом. Врач может оценить, как переносится тот или иной препарат и порекомендует оптимальную вакцину. Прививка, которую делают моновакциной даёт меньше осложнений. Комбинированные вакцины — это в первую очередь удобство, так как не нужно ребёнка дополнительно прививать ещё двумя препаратами, детям легче перенести одну инъекцию, чем несколько.
Можно ли заболеть корью если есть прививка?
В редких случаях такое возможно. Если ребёнка привили только однократно или произошло резкое снижение иммунитета — он подвержен развитию коревой инфекции даже после прививки. Но в таком случае болезнь переносится намного легче. Прививка приостанавливает развитие кори или спасает от тяжёлого течения болезни, снижает вероятность появления осложнений.
Как лучше перенести прививку от кори?
- На вакцинацию нужно приходить здоровым, без минимальных проявлений ОРВИ.
- Лучше перед прививкой сдать анализы и попасть на полноценный приём к врачу.
- После введения вакцины нужно ограничить посещение людных мест в течение трёх дней.
Можно ли мыться после прививки от кори? — да, но лучше принимать душ и не растирать место введения инъекции.
После вакцинации нельзя вводить новые продукты в рацион ребёнка и готовить блюда, которые могут вызвать аллергию.
Прививка от кори необходима, так как благодаря этой несложной процедуре ребёнок защищён от серьёзной болезни. Иммунизация помогла снизить не только количество случаев заболевания корью, но и уменьшить смертность от неё. Это действенная профилактика, направленная на помощь ребёнку в борьбе с тяжёлой инфекцией.
Прививка от кори необходима, так как благодаря этой несложной процедуре ребёнок защищён от серьёзной болезни. Иммунизация помогла снизить не только количество случаев заболевания корью, но и уменьшить смертность от неё. Это действенная профилактика, направленная на помощь ребёнку в борьбе с тяжёлой инфекцией.
Иммунизация помогла снизить не только количество случаев заболевания корью, но и уменьшить смертность от неё. Это действенная профилактика, направленная на помощь ребёнку в борьбе с тяжёлой инфекцией.
В Германии вакцинация от кори теперь обязательна: что говорят врачи | Культура и стиль жизни в Германии и Европе | DW
1 марта 2020 года в Германии вступил в силу новый закон об обязательной вакцинации против кори. «Мы, педиатры, конечно, очень рады, что такой закон был принят, — говорит в интервью DW Херман Йозеф Каль (Hermann Josef Kahl), детский врач и представитель Союза педиатров Германии (Berufsverband der Kinder- und Jugendärzte). — С ним мы связываем большие надежды, что мы, наконец-то, сможем заполнить все пробелы, а они еще есть в статистике прививок от кори».
Почему нужна обязательная вакцинация от кори
В какой-то степени это знаковое событие, ведь до принятия закона обязательной вакцинации в Германии не было. Однако, как подчеркивает немецкий педиатр, Германия далеко не первая страна, принявшая такие меры: во Франции, в Италии и в ряде других стран обязательная вакцинация уже практикуется.
Однако, как подчеркивает немецкий педиатр, Германия далеко не первая страна, принявшая такие меры: во Франции, в Италии и в ряде других стран обязательная вакцинация уже практикуется.
Сразу отметим, что большинство детей в Германии привиты. Наиболее полную картину можно получить по первоклассникам: паспорт прививок есть примерно у 92 процентов детей в Германии. Интересно, что уровень вакцинации почти по всем базовым прививкам за последние четыре года снизился. Исключение составляет только прививка от кори. Около 97 процентов детей имеют первичную прививку, но меньше 92 процентов прошли повторную вакцинацию. Это последние данные Института Роберта Коха (Robert Koch-Institut) по вакцинации детей, которые пошли в школу в 2017 году.
«Но и среди детей, которые идут в школу, далеко не во всех федеральных землях достигнута необходимая квота в 95 процентов», — подчеркивает Херман Йозеф Каль. Например — в Баден-Вюртемберге. Главная головная боль врачей — показатели по повторным прививкам (от кори, ветрянки, краснухи). Они в целом недостаточно высокие по всей стране. И это не антипрививочники, которые вдруг решили не делать больше прививок своим детям. Они «просто забыли», «перенесли и не назначили новую дату для прививки», «не успели», а еще «помешали обстоятельства», «заболел ребенок».
Они в целом недостаточно высокие по всей стране. И это не антипрививочники, которые вдруг решили не делать больше прививок своим детям. Они «просто забыли», «перенесли и не назначили новую дату для прививки», «не успели», а еще «помешали обстоятельства», «заболел ребенок».
Поэтому именно недостаточно высокие показатели по повторным прививкам и вспышки кори, которые наблюдались в последние годы по всему миру, являются для большинства немецких врачей вескими аргументами в пользу нового закона. Ведь корь — крайне заразная тяжелая болезнь вирусного происхождения. «Сама болезнь, а также ее последствия могут привести к летальному исходу. Без вакцинации мы рискуем здоровьем и даже жизнью детей. Поэтому большинство немецких врачей выступают за обязательную вакцинацию», — говорит представитель Союза педиатров Германии.
Что говорят критики закона
Однако есть у нового закона и критики. Корнелия Беч (Cornelia Betsch), ведущий научный сотрудник Центра эмпирических исследований в области экономики и науки о поведении (CEREB) при Эрфуртском университете, со своими коллегами уже в 2019 году направила письмо в бундестаг. Они не верят в то, что обязательная вакцинация против кори повысит реальные показатели. Кроме того, Корнелия Беч опасается негативных психологических последствий от введения обязательной вакцинации только от одной болезни. Вполне вероятно, считает ученый, что это приведет к усилению сопротивления группы антипрививочников, а также к тому, что к рекомендуемым, но не обязательным прививкам ослабнет интерес и внимание. А это может нанести вред общей программе вакцинации населения страны. Прежде чем вводить такой закон, следовало бы провести превентивную работу с населением, говорят критики. Еще один аргумент: наиболее уязвимая группа — взрослые люди, которые родились после 1970 года, — вообще не охвачена. Жителям страны, родившимся в 1970-80-е годы, делали только одну прививку от кори. Позднее выяснилось, что в этом случае у 5-10 процентов людей иммунитет не вырабатывается.
Они не верят в то, что обязательная вакцинация против кори повысит реальные показатели. Кроме того, Корнелия Беч опасается негативных психологических последствий от введения обязательной вакцинации только от одной болезни. Вполне вероятно, считает ученый, что это приведет к усилению сопротивления группы антипрививочников, а также к тому, что к рекомендуемым, но не обязательным прививкам ослабнет интерес и внимание. А это может нанести вред общей программе вакцинации населения страны. Прежде чем вводить такой закон, следовало бы провести превентивную работу с населением, говорят критики. Еще один аргумент: наиболее уязвимая группа — взрослые люди, которые родились после 1970 года, — вообще не охвачена. Жителям страны, родившимся в 1970-80-е годы, делали только одну прививку от кори. Позднее выяснилось, что в этом случае у 5-10 процентов людей иммунитет не вырабатывается.
«Да, — соглашается Херман Йозеф Каль. — Определенную группу закон не отхватывает, но такие прививки, как сказано в документе, являются обязательными и для сотрудников детсадов и ясель, школьных учителей, медперсонала». Для преподавателей, которые будут устраиваться на работу в школу, наличие прививки от кори — обязательное условие. Учителя, уже работающие в школе, должны будут предъявить паспорт прививок до 31 июля 2021 года. В противном случае будет наложен запрет на профессиональную деятельность.
Для преподавателей, которые будут устраиваться на работу в школу, наличие прививки от кори — обязательное условие. Учителя, уже работающие в школе, должны будут предъявить паспорт прививок до 31 июля 2021 года. В противном случае будет наложен запрет на профессиональную деятельность.
Есть в Германии и радикальные антипрививочники, уверенные во вреде вакцинации и заговоре фармацевтических концернов с целью наживы. Их в стране немного: численность этой группы, по оценкам экспертов, не превышает двух процентов населения. «Это закон федерального уровня. Конечно, антипрививочники попробуют через своих адвокатов опротестовать его, но не думаю, что это возможно», — говорит Херман Йозеф Каль. Немецкий педиатр знает, что до этой группы людей врачам не достучаться. «Дети, не имеющие прививки от кори, не смогут посещать детские сады, но антипривиочники найдут другие возможности, куда отдать своего ребенка. Со школой же все обстоит иначе. В Германии обязательное посещение школы, поэтому каждый ребенок пойдет в школу «, — подчеркивает немецкий врач. Действительно, даже те дети, которые не смогут предъявить доказательство того, что им была сделана прививка от кори, к школе будут допущены. Директора школ обязаны сообщать о них в ведомство санитарного надзора. Если родители отказываются прививать своих детей, посещающих детсад или школу, штраф может достигать 2500 евро.
Действительно, даже те дети, которые не смогут предъявить доказательство того, что им была сделана прививка от кори, к школе будут допущены. Директора школ обязаны сообщать о них в ведомство санитарного надзора. Если родители отказываются прививать своих детей, посещающих детсад или школу, штраф может достигать 2500 евро.
Смотрите также:
Самые безопасные для здоровья профессии
1-е место: ученые-экономисты
Как выяснилось, в Германии самой полезной для здоровья является профессия ученого-экономиста. Ее представители болеют реже всех остальных. Всего лишь 7,6 дня в год отсутствуют они по болезни на рабочем месте. По данным головного объединения больничных касс Германии, наиболее часто ученые-экономисты страдают нервно-психическими заболеваниями, снижением остроты зрения, остеохондрозом.
Самые безопасные для здоровья профессии
2-е место: программисты
Специалисты по разработке программного обеспечения пропускают работу по болезни в среднем 7,8 дня в год.
 Специфика их работы такова, что им приходится трудиться за компьютером, да еще при искусственном освещении. Поэтому неудивительно, что многие представители этой профессии испытывают проблемы со зрением. Сидячая работа оборачивается кроме того болями в спине и предплечьях, а также простатитом.
Специфика их работы такова, что им приходится трудиться за компьютером, да еще при искусственном освещении. Поэтому неудивительно, что многие представители этой профессии испытывают проблемы со зрением. Сидячая работа оборачивается кроме того болями в спине и предплечьях, а также простатитом.Самые безопасные для здоровья профессии
3-е место: научно-техническая деятельность
8 дней в году отсутствуют на работе по бюллетеню инженеры и специалисты в области технических наук. Наиболее часто заболевшие жалуются на проблемы со зрением, психические расстройства, бессонницу.
Самые безопасные для здоровья профессии
4-е место: PR-специалисты
Синдром эмоционального выгорания, простудные заболевания, депрессии, — по таким причинам чаще всего берут больничный специалисты по связям с общественностью. Впрочем, проблемы со здоровьем они испытывают нечасто. В среднем они пропускают по болезни всего 8,2 рабочего дня в год.

Самые безопасные для здоровья профессии
5-е место: географы, геологи и метеорологи
Представители этих сфер деятельности наиболее часто страдают варикозным расширением вен, артритом, заболеванием голосовых связок, дерматитом, заболеваниями опорно-двигательного аппарата. Однако на больничный садятся редко. Среднестатистический географ, геолог или метеоролог не выходит на работу по болезни 8,5 дня в год.
Самые безопасные для здоровья профессии
6-е место: преподаватели и научные сотрудники вузов
Тот, кто преподает и занимается научно-исследовательской деятельностью в вузе, пользуется большим уважением в Германии. Впрочем, такая работа не только престижна, но и полезна для здоровья. Всего 8,6 рабочих дня в год пропускают по болезни представители этой профессии. Наиболее частые причины — нервные срывы, сердечнососудистые заболевания, головные боли.
Самые безопасные для здоровья профессии
7-е место: математики и статистики
В среднем, 8,8 рабочего дня в год отсутствует на работе по бюллетеню среднестатистический представитель этой сферы деятельности.
 Из-за того, что специалисты по математике и статистике вынуждены много сидеть, им нередко приходится жаловаться на боли в спине, нарушения работы опорно-двигательного аппарата, варикозное заболевание.
Из-за того, что специалисты по математике и статистике вынуждены много сидеть, им нередко приходится жаловаться на боли в спине, нарушения работы опорно-двигательного аппарата, варикозное заболевание.Самые безопасные для здоровья профессии
8-е место: врачи-терапевты и стоматологи
По последним данным, в Германии среднестатистический врач-стоматолог или терапевт не выходит на работу по болезни 10,4 дня в год. Основные причины — простудные и инфекционные заболевания, нервные срывы, остеохондроз, боли в спине, поражения соединительной ткани.
Самые безопасные для здоровья профессии
9-е место: ветеринары
Согласно последним статистическим данным, 11,3 дня в год отсутствует на работе по бюллетеню среднестатистический представитель этой сферы деятельности. Вообще ветеринар — значительно более рискованная профессия, нежели врач, лечащий людей. Около 40 процентов ветеринаров по меньшей мере один раз за свою практику лечились от инфекций, полученных на работе.
 Чаще всего им передается стригущий лишай.
Чаще всего им передается стригущий лишай.Самые безопасные для здоровья профессии
10-е место: менеджеры высшего звена
Это наиболее вредная из самых безвредных сфер деятельности. Один ее представитель пропускает по болезни в среднем 11,9 рабочего дня. Стремление быстро двигаться вверх по карьерной лестнице не проходит бесследно. Стресс и постоянные риски нередко приводят к гипертонии, ишемической болезни сердца, хронической усталости, язвенной болезни и гастриту.
Автор: Наталия Королева
новая вакцина сразу от трех опасных инфекций
Сегодня на производство многокомпонентных вакцин переходят все развитые страны. В этом направлении двигаются и иммунобиологические предприятия в России. Холдинг «Нацимбио» выводит на рынок первую отечественную комбинированную вакцину для профилактики сразу трех опасных заболеваний – кори, краснухи и эпидемического паротита. Рассказываем, чем опасны эти заболевания и как новая вакцина с ними справится.
Рассказываем, чем опасны эти заболевания и как новая вакцина с ними справится.
Корь: летучая и заразная
С вирусом кори каждый из нас встречается множество раз в течение жизни. И если несколько десятков лет назад такая встреча могла стать фатальной, то сегодня благодаря широкому распространению противокоревой вакцины большинство из нас имеет устойчивый иммунитет к инфекции.
Корь считается одним из самых заразных заболеваний в мире. Ее вирус передается воздушно-капельным путем, обладает высокой летучестью и восприимчивостью. То есть если вы не вакцинированы и не болели корью раньше, при контакте с инфицированным человеком вероятность заболеть для вас очень высока. По оценкам Всемирной организации здравоохранения (ВОЗ), в 2018 году от кори во всем мире умерло около 140 тыс. человек. К сожалению, в основном жертвами кори становятся дети, живущие в развивающихся странах, где доступ к вакцинам ограничен.
Первые симптомы кори − повышение температуры, головная боль, насморк, кашель, конъюнктивит. Через 2-3 дня на коже появляется сыпь, которая держится 5-6 дней. Но основная причина смертности – не сама болезнь, а осложнения от нее, сопутствующие резкому снижению иммунитета: отит, энцефалит, пневмония и другие заболевания. Особенно опасен вирус для непривитых детей до 5 лет с плохим питанием и ослабленным организмом. Специфического лечения кори не существует, лечение преимущественно симптоматическое, направленное на профилактику и лечение осложнений.
Международные медицинские организации с момента появления вакцины в 1963 году ведут масштабную работу по борьбе с корью. Согласно данным ВОЗ, благодаря вакцине за последние 20 лет смертность от кори снизилась более чем на 80%. В 2000-2016 годах противокоревая вакцинация уберегла от смерти 20,4 млн человек. Однако в последние годы в связи с большими объемами миграции в некоторых странах Европы число случаев кори растет. В странах с низким уровнем вакцинации вспышки кори часто принимают форму эпидемии с большим количеством жертв.
В странах с низким уровнем вакцинации вспышки кори часто принимают форму эпидемии с большим количеством жертв.
Вакцинация от кори представляет собой введение ребенку или взрослому ослабленного вируса, является безопасной и практически не вызывает побочных реакций. При этом вакцинация очень эффективна: шансы заразиться корью повторно минимальны – 0,5-1%. Часто противокоревой препарат комбинируют с другими вакцинами, как в случае с «Вактривиром». В соответствии с Национальным календарем прививок РФ вакцинация от кори, краснухи и эпидемического паротита проводится в возрасте 12 месяцев, ревакцинация − в 6 лет.
Краснуха: риск для беременных
Эта болезнь очень похожа на корь, и краснуху можно было бы назвать ее младшей сестрой. Вирус краснухи также передается по воздуху, заболевание характеризуется схожими симптомами, но только проявляющимися в более легкой форме. Как следует из названия, краснуха проявляется розово-красной сыпью, которая начинается с лица, быстро распространяется по телу и держится несколько дней. Вирус краснухи поражает лимфоидную систему, и поэтому еще одним типичным симптомом заболевания является воспаление лимфоузлов.
Вирус краснухи поражает лимфоидную систему, и поэтому еще одним типичным симптомом заболевания является воспаление лимфоузлов.
У детей краснуха протекает обычно легко и без осложнений, не требуя никакого лечения. Заболеть краснухой и без проблем перенести ее может и взрослый. Но для беременных, особенно на ранних сроках беременности, вирус представляет большую опасность. Вирус краснухи обладает тератогенным действием, т.е. при внутриутробном заражении высока вероятность развития пороков вплоть до гибели плода. В первом триместре такая вероятность при встрече с вирусом очень высока – около 90%. В первые 14 недель беременности краснуха может вызвать гибель плода или синдром врожденной краснухи, который приводит к аномалиям развития ребенка.
Среди причин врожденных пороков плода, которые можно предупредить с помощью вакцинации, краснуха считается ведущей причиной. Вакцина для профилактики краснухи обеспечивает длительный иммунитет у более чем 95% привитых. Она безопасна и практически не вызывает побочных реакций. Благодаря вакцинации число зарегистрированных случаев заболевания краснухой с 2000 по 2018 годы снизилось на 97%. В России прививка от краснухи выполняется одновременно с прививкой от кори и может включаться в комбинированную вакцину.
Она безопасна и практически не вызывает побочных реакций. Благодаря вакцинации число зарегистрированных случаев заболевания краснухой с 2000 по 2018 годы снизилось на 97%. В России прививка от краснухи выполняется одновременно с прививкой от кори и может включаться в комбинированную вакцину.
Паротит: «свинская» болезнь
Эпидемический паротит – еще одна вирусная инфекция, которая передается при прямом контакте или по воздуху. Свое просторечное название – свинка – болезнь получила от латинского scrofula – «опухоль шеи», производного от scrofa – «свинья». Дело в том, что в организме вирус атакует железистые ткани, и в первую очередь околоушную слюнную железу. Железа воспаляется, шея опухает и начинает напоминать свиную.
Паротит гораздо менее заразен, чем две предыдущие болезни, и примерно у трети заболевших проходит бессимптомно. В основном болеют дети в возрасте от 5 до 9 лет. Среди симптомов могут быть: общее недомогание, головные боли, озноб, сухость во рту и боли в области уха, которые могут затруднять прием пищи и даже речь. Болезнь опасна осложнениями для мальчиков в период полового созревания, так как способна привести к бесплодию. Еще одно из возможных осложнений – риск глухоты. Взрослые могут переносить паротит более тяжело, чем дети.
Болезнь опасна осложнениями для мальчиков в период полового созревания, так как способна привести к бесплодию. Еще одно из возможных осложнений – риск глухоты. Взрослые могут переносить паротит более тяжело, чем дети.
Лечение эпидемического паротита заключается в предотвращении осложнений, а лучшая профилактика – вакцинация. Противопаротитная вакцина существует с 1960-х годов, она безопасная и действенная. Даже несмотря на общую благоприятную ситуацию с заболеваемостью паротитом в стране, вирус может быть завезен извне. Чаще всего он поражает закрытые сообщества и проживающие совместно коллективы, например студенческие общежития. Вакцинация от паротита проводится в комплексе с профилактикой кори и краснухи.
«Вактривир»: тройная защита от вирусов
С появлением новых вакцин вырастает инъекционная нагрузка, когда маленького ребенка приходится прививать все чаще. Если следовать рекомендациям ВОЗ, то при использовании моновакцин ребенок должен получить более 20 инъекций во время первичной и вторичной вакцинаций. Можно себе представить, сколько волнения придется пережить и ребенку, и родителям. Использование комбинированных вакцин позволяет разгрузить календарь прививок, уменьшив число посещений медицинских центров – за один визит человек получает защиту сразу от нескольких заболеваний.
Можно себе представить, сколько волнения придется пережить и ребенку, и родителям. Использование комбинированных вакцин позволяет разгрузить календарь прививок, уменьшив число посещений медицинских центров – за один визит человек получает защиту сразу от нескольких заболеваний.
Именно так работает новая поликомпонентная вакцина «Вактривир», которую в этом году выводит на рынок холдинг «Нацимбио» Госкорпорации Ростех. Препарат, действующий по принципу «три укола в одном», позволяет получить эффект иммунной защиты сразу от трех инфекций: кори, краснухи и эпидемического паротита. Прежде в Нацкалендаре профилактических прививок РФ применялись моновакцины от этих вирусов и паротитно-коревая дивакцина.
Трехкомпонентный препарат «Вактривир» уже получил регистрационное удостоверение Минздрава России. Он будет использоваться для иммунизации детей в 12 месяцев и 6 лет. Разработчиком препарата «Вактривир» выступает научно-производственное объединение «Микроген» (находится под управлением «Нацимбио»). Препарат создан из российских компонентов и будет производиться на мощностях предприятия по полному технологическому циклу. По словам исполнительного директора Ростеха Олега Евтушенко, производственные мощности Корпорации позволяют полностью обеспечить потребности отечественного здравоохранения в новой трехкомпонентной вакцине.
Препарат создан из российских компонентов и будет производиться на мощностях предприятия по полному технологическому циклу. По словам исполнительного директора Ростеха Олега Евтушенко, производственные мощности Корпорации позволяют полностью обеспечить потребности отечественного здравоохранения в новой трехкомпонентной вакцине.
Прививка корь-краснуха-паротит | Претор
Вакцина ММР 2 относится к живому типу. Она вводится в организм для выработки иммунной системой антител против кори, краснухи и паротита. Ее эффективность доказана клинически, поэтому важно своевременно ставить прививку и проходить ревакцинацию.
Лекарственная форма прививки корь-краснуха-паротит
Это лиофилизат для приготовления раствора для подкожного введения. В твердом виде имеет желтоватый оттенок. После разведения раствор становится прозрачным и желтым. Осадок отсутствует.
Препарат состоит из ослабленного вируса указанных болезней. После их введения в тело человека иммунная система начинает активно вырабатывать антитела. Таким образом, риск заболевания минимизируется.
Таким образом, риск заболевания минимизируется.
Важно соблюдать меры предосторожности. Если ввести вакцину, когда пациент болен, иммунная система не справится с вирусом.
Показания к прививке против кори, краснухи, паротита
Данный препарат необходимо использовать в следующих случаях:
- достижение ребенком 1 года;
-
отсутствие в прививочном сертификате данных о наличии прививки; -
отсутствие иммунитета против этих болезней у женщин детородного возраста; -
нахождение в группе риска.
Поставить импортную вакцину корь-краснуха-паротит можно после визита к своему лечащему врачу. Он должен проверить, что нет противопоказаний.
Побочные действия и противопоказания вакцины ММР 2
Нельзя применять раствор в следующих случаях:
- чувствительность к компонентам препарата;
-
беременность; -
анафилактические или анафилактоидные реакции на неомицин; -
лихорадка или острая форма инфекций; -
нелечебный туберкулез в острой стадии; -
заболевания костного мозга или кровеносной системы; -
судороги в анамнезе; -
ВИЧ или СПИД.
Список побочных эффектов к вакцине:
- боль в руке на месте прививки;
-
повышение температуры тела; -
появление отека на железах; -
высыпания вокруг места укола; -
ригидность суставов; -
эпилептический припадок; -
снижение уровня тромбоцитов в крови, из-за чего возможны частые кровотечения; -
глухота, поражение головного мозга; -
кома, ступор.
Важно! Вероятность тяжелых последствий после введения раствора в организм минимальная. На 1 миллион прививок встречается один тяжелый случай. При ревакцинации негативные эффекты обычно отсутствуют. Тяжело переносят иммунирование взрослые граждане. У детей, как правило, только повышается температура, а на месте укола появляется уплотнение, но оно проходит через несколько дней.
MMR 2 – это название импортной вакцины корь-краснуха-паротит. Встретив его, не стоит беспокоиться, так как это полный аналог отечественного препарата. В связи с недостаточным финансированием здравоохранения сегодня проще найти лекарство иностранного происхождения.
В связи с недостаточным финансированием здравоохранения сегодня проще найти лекарство иностранного происхождения.
Прививание осуществляется в нашей клинике по выгодной цене. Достаточно записаться по телефону, выбрав удобное для вас время и место. Если есть дополнительные вопросы, то администратор ответит на них.
Корь. Вакцины.
Варианты вакцин
Противокоревую вакцину часто объединяют с вакцинами против краснухи и/или свинки в странах, где эти болезни представляют проблемы. Она одинаково эффективна как в виде моновакцины, так и в виде комбинированного препарата. Соединение вакцин против кори и краснухи лишь незначительно повышает ее окончательную стоимость и позволяет совмещать расходы на доставку вакцин и проведение вакцинации. В России используются вакцина коревая культуральная живая, вакцина паротитно-коревая культуральная живая (Дивакцина), трехвалентная вакцина «Приорикс» (живая), трехвалентная вакцина «М-М-Р II MMR-II (живая)». Коревая вакцина – слабо реактогенна. Привитый не заразен для окружающих. После двукратной иммунизации защитный титр антител определяется у 95-98% вакцинированных, иммунитет сохраняется до 25 лет.
Привитый не заразен для окружающих. После двукратной иммунизации защитный титр антител определяется у 95-98% вакцинированных, иммунитет сохраняется до 25 лет.
Основное отличие импортных вакцин от отечественных – наличие следовых концентраций белка куриных яиц, поскольку именно в культуре клеток куриного эмбриона культивируется вирус кори для изготовления вакцины. Российская коревая вакцина готовится методом культивирования аттенуированного штамма вируса кори на первичной культуре клеток эмбрионов перепелов. Отечественная вакцина соответствует требованиям ВОЗ, превосходит бельгийскую и американскую по меньшему проценту вакцинальных реакций, отсутствию сыпи и повышению температуры выше 38,50 С.
Принципы и цели вакцинации
Прививка от кори обладает следующими положительными свойствами – предотвращает эпидемии инфекции, снижает смертность и инвалидизацию, а также позволяет ограничить циркуляцию вируса в популяции. Поскольку корь является одной из основных причин смерти среди детей раннего возраста, основная задача вакцинации от кори – предотвратить распространение этого заболевания в мире.
К концу 2014 года 85% детей в мире в возрасте до двух лет получили одну дозу коревой вакцины, а 148 стран включили вторую дозу вакцины в качестве составной части в программы регулярной иммунизации. Иммунизация против кори рекомендуется всем восприимчивым детям и взрослым, которым она не противопоказана. Эта вакцина должна использоваться для предотвращения вспышек; крупномасштабная вакцинация в целях противодействия уже начавшимся вспышкам дает ограниченный эффект.
Эффективность вакцин
В 2014 году около 85% всех детей в мире получили одну дозу противокоревой вакцины в течение первого года жизни (по сравнению с 73% в 2000 году). Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. В 2000-2014 гг. вакцинация от кори предотвратила, по оценкам, 17,1 миллионов случаев смерти. Глобальная смертность от кори снизилась на 75%, сделав вакцину от этого заболевания одним из наиболее выгодных достижений общественного здравоохранения.
Вакцинация также эффективно предотвращает риск опасных осложнений. Например, такое осложнение, как энцефалит, встречается в 1 случае из тысячи заболевших людей и в 1 случае из 100 000 привитых. Риск развития серьезного осложнения в случае вакцинации против кори в 100 раз меньше, чем при полноценном заболевании. Прививка от кори обеспечивает человеку иммунитет на достаточно длительный промежуток времени – в среднем на 20-25 лет.
Сегодня в ходе исследований выявлен активный иммунитет против кори и у людей, привитых до 36 лет назад. Зачем же делать ревакцинацию от кори ребенку в 6 лет, когда от времени первой прививки прошло всего 5 лет?
Данная необходимость вызвана тем, что примерно у 15% вакцинированных в 1 год после первой дозы иммунитет не вырабатывается, и дети так и остаются без защиты. Поэтому вторая прививка направлена на то, чтобы дети, у которых вовсе не сформировался иммунитет (или он ослабленный), смогли получить надежную защиту от инфекции перед началом занятий в школе.
Поcтвакцинальные реакции
Все коревые вакцины содержат живые ослабленные (аттенуированные) вирусы кори. Коревая вакцина слабо реактогенна. Вакцинация против кори, как правило, не сопровождается никакими клиническими проявлениями. У большинства детей никаких поствакцинальных реакций не наступает. Из числа нежелательных поствакцинальных явлений может отмечаться повышение температуры тела (как правило, не выше 37-380 С), легкое недомогание в течение 2-3 дней. У детей, склонных к аллергическим реакциям, может появляться кореподобная сыпь (с 4 по 15 день после вакцинации). Серьезные осложнения – крайне редки.
Риск поствакцинальных осложнений
В крайне редких случаях развиваются неврологические расстройства. Осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых, судороги – <0,0001%. Об энцефалитах сообщалось с частотой менее 1 случая на 10 миллионов доз, что значительно ниже, чем при естественных заболеваниях (корь: 1:1000 -1:2000; краснуха: 1:6000 заболевших).
Тромбоцитопения – 1 случай на 40 000 привитых. Именно поэтому, как правило, требуется контроль анализа крови (уровня тромбоцитов) у детей перед проведением иммунизации против кори.
Противопоказания
Гиперчувствительность (системная аллергическая реакция, например, анафилактический шок, ангионевротический отек – отек Квинке) в т. ч. к аминогликозидам, белку куриного или перепелиного яйца, выраженная реакция или осложнения на предыдущую дозу, первичные и вторичные иммунодефицитные состояния, злокачественные болезни крови, новообразования, беременность.
Примечания:
- наличие в анамнезе контактного дерматита, вызванного антибиотиком из группы аминогликозидов (неомицином), и аллергической реакции на куриные (перепелиные) яйца неанафилактического характера не являются противопоказанием к прививке!
- Препарат может быть введен лицам с бессимптомной ВИЧ-инфекцией, а также больным СПИД!
- Вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При нетяжелых ОРВИ, острых кишечных заболеваниях и др. прививки допускается проводить сразу же после нормализации температуры!
Когда прививать?
Плановая вакцинация против кори (одновременно с вакцинацией против краснухи и паротита) проводится дважды: в возрасте 12 месяцев (когда у младенцев обычно исчезают материнские антитела, переданные им через плаценту) и в 6 лет (перед поступлением в школу).
Обязательная вакцинация: когда, как и зачем
В последнее время в Беларуси, как и в других странах, не прекращаются дискуссии на тему обязательной вакцинации, поэтому у родителей возникает множество вопросов, касающихся прививок.
Представляем информацию о прививках, входящих в Национальный календарь обязательной вакцинации.
Вирусный гепатит В (ВГВ)
Это заболевание, которое поражает печень. И если в младенчестве возникает острый вирусный гепатит В, то практически в 90% случаев он переходит в хроническую форму, создавая в дальнейшем риск развития цирроза и рака печени. В этих случаях, к сожалению, даже пересадка печени не всегда помогает. Лечение гепатита В длится долго и не всегда является эффективным. Иногда развивается молниеносная форма, быстро приводящая к смерти.
Современные вакцины против ВГВ содержат не целый вирус, а только его отдельный компонент, который при введении в организм не может вызвать заболевание, но обеспечивает выработку защиты. Кроме этого, в состав вакцины входят незначительные количества веществ, которые усиливают иммунный ответ организма и способствуют сохранению качества вакцины.
Схема вакцинации (курс из трех прививок, формирующий базовый иммунитет): первые 12 часов – 1 месяц – 5-6 месяц (в зависимости от индивидуального графика). Именно такая схема вакцинации обеспечивает ребенку защиту на 10. 20 и более лет. Ревакцинация (то есть поддерживающая прививка) не проводится. Переносится эта прививка достаточно хорошо. Примерно у 5-7 деток из 100 привитых может наблюдаться незначительное повышение уровня билирубина. Это состояние проходит самостоятельно, без какого-либо лечения. У 1-2 деток из 100 привитых могут возникать местные проявления в виде уплотнения в месте введения вакцины.
Туберкулез
Туберкулез – это хроническая бактериальная инфекция, которая занимает одно из первых мест в мире по показателям заболеваемости и смертности. Заражение происходит воздушно-капельным путем от больных, которые выделяют палочку туберкулеза с мокротой при чихании, кашле, разговоре. Возбудитель туберкулеза способен поразить многие органы и системы организма: легкие, мозг, почки, кости, глаза, кожу, лимфатическую систему. Наиболее тяжелые формы туберкулеза возникают у новорожденных детей.
Вакцинация против туберкулеза проводится однократно в период с 3 по 5 сутки жизни ребенка. После введения вакцины в период до одного года может длиться поствакцинальный процесс, за развитием которого наблюдают врачи-педиатры. По окончанию этого процесса у деток в месте введения вакцины формируется маленький незаметный рубчик в размере 0,5-1 см.
Какой цели мы добиваемся с помощью данной вакцины?
Вакцины против туберкулеза защищают от наиболее тяжелых форм заболевания (таких как поражение головного мозга, костей и т. д.). И нужно отметить, что эффект есть, эти тяжелые случаи у нас не регистрируются. Однако, если мы откажемся от вакцинации, они появятся вновь.
В последующем один раз в год ребенку будет проводиться туберкулиновая проба (реакция Манту), которая не является прививкой (не формирует защиты). Проба Манту – это диагностический тест, по результатам которого можно судить о возможном «столкновении» организма с возбудителем туберкулеза. В 7 лет, если эта реакция отрицательная, необходима ревакцинация. То же самое касается и 14 лет: если реакция Манту отрицательная и ребенок относится к группе риска (например, дети из неблагополучных семей), то проводится еще одна ревакцинация.
Как переносится прививка?
Через 4-6 недель после проведения прививки в месте инъекции появляется пятно. Затем инфильтрат (участок ткани, увеличенный в объеме и повышенной плотности) диаметром не более 5-10 мм. В дальнейшем там образуется пузырек-гнойничок (его размер не превышает 10 мм) с прозрачным, а затем мутным содержимым, потом – корочка. Через 5-6 месяцев у большинства детей остается нежный поверхностный рубчик, наличие которого свидетельствует о сформировавшейся защите от туберкулеза.
Место введения вакцины нельзя обрабатывать йодом и другими дезинфицирующими растворами, а также накладывать повязку. Нельзя выдавливать содержимое пузырька. Если пузырек вскрылся, его не следует обрабатывать чем-либо – вскоре он подсохнет и превратиться в корочку. Ее нельзя удалять или тереть мочалкой при купании.
Прививка против туберкулеза – эта та прививка, на которую развивается наибольшее количество осложнений. Но сразу хочется разъяснить: на 15 тысяч прививок против туберкулеза развивается 10 осложнений. В чем они проявляются? В основном это увеличение лимфатических узлов с той стороны, где была сделана прививка. Как правило, проблема решается при помощи консервативного лечения и детки выходят из этого состояния без всяких последствий.
Часто задаваемый вопрос: почему в других странах прививают только отдельных деток, а мы прививаем всех? Безусловно, это зависит от уровня заболеваемости. Вакцинация защищает в основном детей. И уровень заболеваемости туберкулезом среди них низкий. Для туберкулеза вакцинация – это только одно из профилактических мероприятий. Ряд других факторов оказывает серьезное влияние на уровень заболеваемости. Когда мы с помощью комплекса мероприятий обеспечим в нашей стране такой уровень заболеваемости, который существует, например, в странах Западной Европы, мы тоже будем вакцинировать только отдельных деток (относящихся к группе риска). Но на сегодняшний день ситуация в стране диктует другие требования.
Коклюш, дифтерия, столбняк (КДС)
Возбудитель коклюша вызывает длительнотекущее тяжелое инфекционное заболевание, которое характеризуется приступами судорожного кашля на фоне общей интоксикации организма (повышение температуры тела, нарушение сна и т.д.). Коклюш наиболее опасен осложнениями: носовыми кровотечениям, судорогами, воспалением легких, повреждением мозга и др. Отмечаются смертельные исходы заболевания, особенно у непривитых детей в возрасте до 6 месяцев. Ежегодно в мире от осложнений, вызванных коклюшем, умирает около 350 тыс. человек. Возбудитель коклюша легко передается от больного человека к здоровому воздушно-капельным путем при кашле и разговоре.
Возбудитель дифтерии при попадании в организм вырабатывает токсин, который поражает сердечно-сосудистую и нервную системы. При заболевании дифтерией поднимается температура тела, возникают боли при глотании, миндалины покрываются сероватой пленкой, развивается отек слизистой и сужение дыхательных путей. Больной может умереть от удушья. ИЗ 100 непривитых при заболевании дифтерией 10 человек умирают. В случаи выздоровления часто имеют место тяжелые осложнения со стороны сердечно-сосудистой системы, почек и надпочечников. Заразиться дифтерией достаточно просто: возбудитель передается от человеку к человеку воздушно-капельным путем (т.е. при разговоре, чихании, кашле и т.д.). Причем источником инфекции может быть здоровый человек бактерионоситель).
Возбудитель столбняка при попадании в организм вырабатывает токсин, который обладает нервно-паралитическим действием. Практически в 100% случаев заболевание столбняком у непривитых лиц заканчивается смертельным исходом. Возбудитель столбняка распространен повсеместно не только в природе, но и на предметах домашней обстановки, обихода, одежде и т. д. заболевание развивается при попадании возбудителя столбняка на поврежденные кожные покровы (в раны, ссадины, царапины, порезы и т. д.).
Против этих трех инфекционных заболеваний используются комбинированные вакцины (в состав вакцины входят компоненты против 3-6 инфекций одновременно).
Схема вакцинации: 3, 4 и 5 месяцев. В 18 месяцев проводится ревакцинация. В дальнейшем против коклюша прививки не проводятся. А вот ревакцинация против дифтерии и столбняка проводится далее в 6, 11, (только против дифтерии) и 16 лет. Далее – взрослому каждые 10 лет, потому что этот иммунитет нужно поддерживать.
Как переносится эта прививка?
На прививку регистрируются такие реакции, как повышение температуры, а также местные реакции, то есть уплотнение, покраснение и болезненность в месте введения вакцины. Ребенок может быть плаксивым, перевозбужденным или, наоборот, сонливым, вялым, плохо кушать. Как правило, эти реакции не превышают 3 дней и проходят самостоятельно. Повышение температуры, как правило, связано с коклюшным компонентом вакцины.
Полиомиелит
Данное заболевание вызывается вирусом, который поражает нервную систему и заканчивается развитием стойких парезов (нарушение движений) и параличей (отсутствием движений) или смертельным исходом. Источником инфекции является больной человек или бессимптомный носитель. Заражение происходит при контакте с источником инфекции через загрязненные вирусом руки, предметы обихода, воду, пищевые продукты и т. д. С 2002 года Республика Беларусь, как и остальные страны Европейского региона, признана свободной от дикого вируса полиомиелита. Однако в ряде стран Азии и Африки в настоящее время продолжают регистрироваться случаи полиомиелита, вызванного диким вирусом, и вероятность его заноса в наш регион существует. Поэтому необходимо проводить прививки и создавать невосприимчивость к данной инфекции у каждого ребенка. С вязи с этим количество проводимых прививок постепенно уменьшается. Если раньше их было 9, то сейчас – 6.
Схема вакцинации: она совпадает с вакцинацией против коклюша, дифтерии, столбняка. То есть это 3, 4, 5 месяцев. Поддерживающие прививки – 18 месяцев, 24 месяца, 7 лет.
Для проведения этой прививки применяется два вида вакцин: живая и инактивированная. Для вакцинации используется комбинированная схема, то есть начинают формировать защиту с помощью инактивированной вакцины, которая не содержит живого вируса. Затем прививки продолжаются уже с использованием живой полиомиелитной вакцины, обеспечивающей дополнительную защиту с помощью формирования местного иммунитета в кишечнике. Инактивированная вакцина вводится в виде укола, живая – в виде капель. Именно такая комбинированная схема дает наиболее высокий эффект.
Как переносится прививка?
Это одна из самых хорошо переносимых прививок нашего календаря. Редко (примерно у 3-5 деток из 100) возникают местные реакции. Общих реакций на полиомиелитную вакцину, как правило, не бывает.
Корь, эпидемический паротит, краснуха.
Корь – это высокозаразное инфекционное заболевание. Вирус кори передается от больного к здоровому человеку при разговоре, кашле, чихании и т.д. Практически в 100% случаев не защищенные против кори лица восприимчивы к данной инфекции. Заболевание начинается с повышения температуры тела до 39-40, появление насморка, кашля, чихания, светобоязни. На слизистой рта и коже появляется сыпь. У детей первого года жизни корь протекает особенно тяжело: поражаются внутренние органы (печень, селезенка). После перенесенного заболевания нередко возникают осложнения: поражение мозга (энцефалит, менингоэнцефалит), легких (пневмония), органов слуха и т.д.
Вирус, вызывающий заболевание эпидемическим паротитом, при попадании в организм здорового незащищенного человека начинает активно размножаться в слюнных железах. При этом происходит увеличение одной или несколько слюнных желез, повышается температура тела, развивается общее недомогание, боль в мышцах, потеря аппетита. Вирус может попасть от больного к здоровому не только воздушно-капельным путем, но и через загрязненные предметы (например, игрушки). Смертельных исходов при эпидемическом паротите не бывает. Однако заболевание опасно своими осложнениями:
- у мальчиков не редко поражаются половые железы, что в дальнейшем может быть причиной бесплодия,
- зачастую воспаляется поджелудочная железа и развивается панкреатит,
- поражается головной мозг, что приводит к развитию серозного менингита,
- воспаляются крупные суставы (артриты) и т. д.
- поражение органов слуха вследствие перенесенного эпидемического паротита приводит к полной глухоте.
Краснуха – это вирусная инфекция, которая передается от больного человека воздушно-капельным путем (при разговоре, кашле, длительном пребывании в одном помещении). У детей краснуха протекает, как правило, легко: незначительно повышается температура тела, появляется сыпь на коже, увеличиваются лимфатические узлы. У взрослых заболевание протекает тяжелее: нередки поражения суставов и внутренних органов. После перенесенной краснухи отмечаются осложнения в виде поражения головного мозга, почек и т.д. Заражение краснухой беременной женщины может заканчиваться трагично: мертворождением, преждевременными родами или рождением ребенка с уродствами. Такие дети остаются инвалидами на всю жизнь. У них имеются сочетание тяжелых врожденных пороков со стороны сердца, органов зрения (слепота), слуха (глухота), центральной нервной системы, печени и т.д., наблюдается умственное недоразвитие, расстройство речи, нарушение координации движения.
Схема вакцинации: прививка делается однократно в 12 месяцев. В одном уколе вводится сразу три компонента. Для поддержания иммунитета в 6 лет проводится еще одна прививка. И формируется длительный иммунитет на 20 и более лет (по некоторым данным – пожизненный)
Вакцина против кори, эпидемического паротита, краснухи редко вызывает реакцию и поэтому считаются малореактогенными (после их введения появляется незначительное количество реакций). В первые сутки после иммунизации в месте введения вакцины могут появиться местные реакции в виде покраснения, болезненности ( у 2-6 из 100привитых). К концу первой недели после иммунизации (на 5-6 день) или через 10-11 дней после проведения прививки у 5-15 из 100 привитых возможно повышение температуры тела, незначительное недомогание. Все эти реакции являются закономерными и говорят о начале формирования защиты от инфекции. Редко могут отмечаться такие специфические поствакцинальные реакции, как кратковременная сыпь, незначительное увеличение затылочных или шейных лимфатических узлов и околоушных желез. Данные реакции исчезают самопроизвольно в течение нескольких дней, не требуя медикаментозного лечения и не нанося вреда организму.
В любом случае при появлении у ребенка реакции либо других проявлений обязательно проинформируйте об этом своего педиатра, который оценит выраженность их проявления и при необходимости выдаст индивидуальные рекомендации.
Из всех существ на Земле особенно беззащитны наши дети. Суровый закон природы сталкивает их с первого вздоха с миллионами незаметных, но крайне опасных врагов. Это вирусы, бактерии и другие микроорганизмы. И борьба с ними, как известно истории человечества, выживали далеко не все! Так, до изобретения антибиотиков и профилактических прививок на Земле (а это мене 100 лет) детская, да и общая смертность от инфекций была выше в 10-20 раз! Чума, холера, корь и оспа унесла миллионы жизней, а сегодня, благодаря развитию профилактической медицины, некоторые из этих инфекций можно встретить только на страницах медицинских учебников. И заслугу прививок в этом отрицать глупо и невозможно. У вашего малыша есть шанс справиться с инфекцией без прививок, но стоит ли испытывать судьбу?
Приложение «
графиков вакцинации» | CDC
Примечание: Если вы ранее загрузили приложение, убедитесь, что у вас установлена версия 8.0.1 с расписаниями и сносками на 2021 год.
Скачать приложение
Медицинские работники, которые рекомендуют или вводят вакцины, могут немедленно получить доступ ко всем рекомендованным CDC графикам иммунизации и сноскам с помощью приложения CDC Vaccine Schedules. Приложение оптимизировано для планшетов и полезно для смартфонов. В нем показаны вакцины для детей, подростков и взрослых, рекомендованные Консультативным комитетом по практике иммунизации (ACIP).
Приложение визуально имитирует распечатанные расписания, которые пересматриваются и публикуются ежегодно. Пользователи могут определить правильную вакцину, дозировку и время с помощью 2 или 3 щелчков мышью. Любые изменения в расписаниях будут опубликованы через обновления приложения. Это приложение является одним из расширяющегося набора приложений от CDC по различным темам, каждое из которых оптимизировано для вашего мобильного устройства.
Этот бесплатный инструмент предоставляет самую последнюю версию
- График для детей и подростков с рекомендациями по иммунизации от рождения до 18 лет
- График наверстывания для детей и подростков от 4 месяцев до 18 лет
- График для взрослых, включая рекомендуемые вакцины для взрослых по возрастным группам и медицинским показаниям
- Таблица противопоказаний и мер предосторожности для взрослых
Особенности приложения:
- Координаты цветовой кодировки с распечатанными графиками
- Гиперссылка на название вакцины открывается как всплывающее окно с указанием дозы
- График наверстывания детей и подростков
- Включены ресурсы и веб-сайты, посвященные вакцинам
- Любые изменения в расписаниях будут выпущены через обновления приложений
Для получения дополнительной информации посетите: График иммунизации для медицинских работников.
Делитесь контентом через социальные сети.
Начало страницы
Загрузите приложение
Примечание: Если вы ранее загрузили приложение, убедитесь, что у вас установлена версия 8.0.1 с расписаниями и сносками на 2021 год.
Загрузите «График вакцинации CDC» бесплатно для устройств iOS и Android.
Характеристики продукции
Версия: 7.0.1
Требования: Требуется iOS 9.0 или новее и Android 4.0 или новее; оптимизирован для планшетов и полезен для смартфонов.
Обновления: изменения в приложении вносятся через обновления приложения.
Скачать приложение бесплатно для iOS
Скачать приложение бесплатно для Android
Начало страницы
Одобрение продукта
Это приложение показывает рекомендуемые графики иммунизации, утвержденные:
Расписание для ДЕТЕЙ и ПОДРОСТКОВ:
ВЗРОСЛЫЙ расписание:
Начало страницы
Доступ к расписаниям в Интернете
Если у вас нет устройства, поддерживающего приложение, вы можете получить доступ к веб-версиям при подключении к Интернету через мобильное устройство или компьютер.
Посмотреть онлайн-расписания
Отзыв о приложении
Ваш отзыв приветствуется. Если у вас есть предложения по улучшению приложения, отправьте электронное письмо: [email protected].
Начало страницы
Вакцина MMR для взрослых: преимущества, побочные эффекты, рекомендации
Вакцина MMR защищает от кори, эпидемического паротита и краснухи (немецкой кори). Многие дети в США проходят иммунизацию в младенчестве и дошкольном возрасте, но это не гарантирует пожизненную защиту.И не всем делают прививки в детстве. Многие взрослые переезжают в США из стран, где нет программ иммунизации. Путешествие по миру увеличивает шансы распространения этих болезней.
Обычно взрослые, родившиеся до 1957 года, имеют иммунитет к кори и эпидемическому паротиту. CDC советует большинству взрослых, родившихся в 1957 году или позже, которые не могут доказать, что у них были все 3 заболевания, получить вакцину MMR, независимо от того, была ли она у них в детстве или нет.
Зачем взрослым вакцина MMR?
Три болезни, охватываемые вакциной MMR — корь, эпидемический паротит и краснуха — очень заразны.Все три заболевания вызывают вирусы, которые распространяются по воздуху. Они могут передаваться от человека к человеку при кашле, чихании или просто дыхании.
Корь. Это заболевание вызывает жар, насморк и сыпь. Поражает горло и легкие. Прививки помогли остановить распространение болезни в США, но случаи все еще регистрируются. Хотя во всем мире уровень иммунизации растет, по оценкам Всемирной организации здравоохранения (ВОЗ), в 2019 году от кори умерло 207 500 человек.Вспышки кори часто случаются в странах, где нет эффективных программ иммунизации детей. Но вспышки также случались в Европе, Южной Африке и на Филиппинах.
Продолжение
Свинка. Это заболевание вызывает жар, усталость, головные и мышечные боли, а также отек слюнных желез. У мужчин это может вызвать воспаление яичек. Свинка может привести к потере слуха, инфицированию покровов головного и спинного мозга и другим серьезным проблемам.Вспышки паротита все еще случаются в США, но редко.
Краснуха (немецкая корь). Это заболевание может вызывать жар и сыпь. Особенно опасно, если он есть у беременной матери. Краснуха может привести к серьезным врожденным дефектам, включая проблемы с сердцем, глухоту, повреждение печени и селезенки и умственную отсталость. Если женщина заболела краснухой во время беременности, вероятность возникновения проблем у ребенка составляет не менее 20%.
Когда взрослым следует делать вакцину MMR?
CDC утверждает, что большинство взрослых, родившихся в 1957 году или позже, должны получить хотя бы одну дозу вакцины MMR.Из-за риска врожденных дефектов все женщины детородного возраста должны пройти вакцинацию MMR, если они не беременны, не имеют доказательств иммунитета или доказательств того, что уже были вакцинированы от краснухи.
Продолжение
CDC утверждает, что взрослым, подвергающимся повышенному риску кори или эпидемического паротита, следует сделать две дозы вакцины MMR, вторую — через 4 недели после первой. Сюда входят взрослые, которые:
- Были заражены корью или эпидемическим паротитом или живут в районе, где произошла вспышка
- Студенты колледжей или профессиональных училищ
- Путешествуют за границу
- Работают в сфере здравоохранения
От кори, CDC рекомендует вторую дозу для взрослых, которым:
- ранее вводили вакцину от «убитой» кори (вместо живой вакцины, используемой сегодня)
- Получали вакцину MMR в период с 1963 по 1967 год, но есть нет записи какого типа.
Исключения: Кому не нужна вакцина MMR?
Взрослым не нужна вакцина MMR, если:
- У них уже есть доказательства вакцинации.
- У них есть доказательства того, что они уже болели корью или паротитом и краснухой.
Кому нельзя делать вакцину MMR?
Взрослые, которым не следует делать прививку MMR, включают людей в следующие группы:
Беременность. Беременным женщинам не следует делать вакцину MMR из-за риска для ребенка.Женщинам, получившим вакцину MMR, следует подождать 4 недели, прежде чем забеременеть.
Продолжение
Аллергические реакции, опасные для жизни. Взрослые, у которых была опасная для жизни аллергическая реакция на желатин, предыдущую вакцину MMR или лекарство под названием неомицин, не должны получать вакцину.
Состояние здоровья. Взрослым следует поговорить со своим врачом, если они:
- Имеют ВИЧ
- Имеют какое-либо другое заболевание иммунной системы
- Болеют раком или получают противораковые препараты или рентгеновские лучи
- Принимают стероиды или другие препараты, влияющие на иммунную систему
- У вас было низкое количество тромбоцитов (заболевание крови)
- Переливали кровь или принимали продукты крови
- У среднего или тяжелого заболевания
Что входит в состав вакцины MMR?
Как и многие другие вакцины, вакцина MMR работает с иммунной системой, создавая защиту, помещая небольшое количество вируса в организм.Самые безопасные и эффективные ингредиенты вакцины MMR, используемые сегодня, включают «ослабленные» формы каждого вируса, что означает, что это живые формы вируса, которые были ослаблены в медицинских лабораториях.
Каковы риски и побочные эффекты вакцины MMR?
Для большинства взрослых преимущества вакцины MMR перевешивают риски. У некоторых людей после укола появляется кратковременная легкая сыпь, жар, опухшие железы или боль и скованность в суставах. Более серьезные и редкие побочные эффекты включают временное снижение количества тромбоцитов или серьезную аллергическую реакцию.
Позвоните своему врачу, если у вас возникли проблемы с дыханием, головокружение, учащенное сердцебиение, крапивница, слабость или другие проблемы после вакцинации.
Противокоревая вакцина: Могу ли я заразиться корью, если я уже вакцинирован?
Могу ли я заразиться корью, если я уже вакцинирован?
Это возможно, но очень маловероятно. Комбинированная вакцина против кори, паротита и краснухи (MMR) представляет собой серию двухдозовых вакцин, которые эффективно защищают от всех трех вирусов.
Фактически, более 93 процентов людей, получивших первую дозу MMR , вырабатывают иммунитет к кори. После второй дозы около 97 процентов людей защищены.
Первая доза вакцины MMR рекомендуется детям в возрасте от 12 до 15 месяцев. Вторая доза рекомендуется до того, как ваш ребенок пойдет в детский сад или первый класс, в возрасте от 4 до 6 лет. Однако при необходимости вторую дозу можно ввести уже через четыре недели после первой дозы.
Вашему ребенку может потребоваться вторая доза в более раннем возрасте, если вы планируете поехать за границу. Младенцы в возрасте от 6 до 11 месяцев должны получить одну дозу противокоревой вакцины перед поездкой.
Комбинированная вакцина против кори, паротита, краснухи и ветряной оспы (MMRV) — еще один вариант для детей, который также защищает от ветряной оспы (ветряной оспы). Это однократный укол, который можно использовать вместо вакцины MMR и вакцины против ветряной оспы. Поговорите со своим врачом об обоих вариантах.
Если вы подросток или взрослый, который не уверен, правильно ли вы вакцинированы от кори, поговорите со своим врачом.Анализ крови может подтвердить, есть ли у вас иммунитет от предыдущей вакцины.
Если анализ показывает, что у вас нет иммунитета, и вы подросток или молодой взрослый, живущий в общежитии, ваши врачи, скорее всего, порекомендуют вам сделать две дозы вакцины с интервалом не менее четырех недель. Взрослым без иммунитета рекомендуется получить хотя бы одну дозу вакцины MMR . Ваш врач может порекомендовать то, что лучше всего подходит для вашей конкретной ситуации.
с
Притиш К.Тош, доктор медицины
18 августа 2020 г.
Показать ссылки
- Вакцинация от кори, эпидемического паротита, краснухи: что каждый должен знать. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/vaccines/vpd/mmr/public/index.html. По состоянию на 22 июня 2018 г.
- Hibberd PL. Иммунизация взрослых от кори, эпидемического паротита и краснухи. https://www.uptodate.com/contents/search. По состоянию на 20 июня 2018 г.
- Drutz JE. Иммунизация младенцев, детей и подростков против кори, эпидемического паротита и краснухи.https://www.uptodate.com/contents/search. По состоянию на 20 июня 2018 г.
Посмотреть больше ответов экспертов
Продукты и услуги
- Книга: Руководство клиники Мэйо по воспитанию здорового ребенка
.
Следует ли взрослым делать прививку от кори?
Из-за резкого увеличения числа случаев кори в этом году, в котором Центры по контролю и профилактике заболеваний обвинили в преднамеренной кампании дезинформации, проводимой активистами против вакцинации, многие американцы задаются вопросом, нужно ли им делать прививки.
The C.D.C. подчеркивает, что дети — самая важная группа, которую нужно охватить. Вспышки быстро распространяются в дошкольных учреждениях и детских садах, и у маленьких детей часто есть братья и сестры, слишком маленькие для вакцинации.
Но и некоторым взрослым следует проконсультироваться со своими врачами и подумать о том, чтобы сделать прививку.
[ Ставьте лайк на странице Science Times на Facebook. | Подпишитесь на информационный бюллетень Science Times. ]
Кто невосприимчив к кори?
По данным C.D.C., подавляющее большинство взрослых в этой стране обладают иммунитетом. и другие специалисты по инфекционным заболеваниям. Если бы взрослые американцы не обладали иммунитетом, вирус, который завозился из-за границы каждый год с тех пор, как в 2000 году была ликвидирована эндемическая циркуляция, широко распространился бы и раньше.
Но в Соединенных Штатах за последние 19 лет вспышки в основном ограничивались школами, церквями, религиозными сектами или другими группами с низким уровнем иммунизации.
Даже текущее количество подтвержденных случаев — 704 случая — скромно по сравнению с недавними вспышками в некоторых европейских странах. По данным Всемирной организации здравоохранения, в прошлом году во Франции было зарегистрировано 2913 случаев заболевания; В Италии — 2686, а в Великобритании — 953.
Кому из взрослых следует сделать ревакцинацию?
Взрослые, у которых отсутствуют «доказательства иммунитета», как утверждает C.D.C. называет это, и принадлежат к любой группе с немного повышенным риском заражения вирусом, и им следует подумать о том, чтобы сделать прививку от кори-паротита-краснухи, C.D.C. говорит.
В эти группы входят медицинские работники, взрослые, собирающиеся поехать за границу, студенты колледжей и все, кто живет в районе или сообществе, где сейчас наблюдается вспышка кори.
Что такое «свидетельство неприкосновенности» и как его получить?
Считается, что любой человек, родившийся в Соединенных Штатах до 1957 года, имеет иммунитет, потому что в то время практически каждый заразился корью. (После того, как вы пережили приступ, вы почти всегда становитесь невосприимчивыми к жизни.)
Любой, чья медицинская карта указывает, что он или она получил две дозы противокоревой вакцины, также считается иммунным.
В кабинете врача можно взять кровь для недорогого теста, показывающего, достаточно ли у пациента антител к кори для защиты. Результаты будут доступны через несколько дней.
Кому следует избегать M.M.R. вакцина?
Беременным женщинам не следует делать прививку. Но женщины, которые думают о беременности и не имеют иммунитета, должны сделать прививку как минимум за месяц до беременности.
Людям с опасной для жизни аллергией на ингредиенты вакцины или ослабленной иммунной системой не следует делать прививку.Также не следует никому, у кого «есть родитель, брат или сестра с историей проблем с иммунной системой», согласно C.D.C.
Людям, больным туберкулезом, с любым заболеванием, которое вызывает у них легкое кровотечение или синяк, или которые недавно перенесли переливание крови или продукты крови — всем следует избегать вакцинации.
Любой, кто только что получил еще одну живую вакцину, должен подождать четыре недели, прежде чем делать прививку от кори. Любой, кто болен средней тяжестью — с чем-либо, кроме легкой простуды — должен подождать, пока он или она выздоровеет.
А как насчет тех, кто родился в 1960–1980-х годах? Была ли «плохая вакцина»?
В 1963 году в США были представлены две конкурирующие вакцины компаний Pfizer и Merck. Вакцина Pfizer содержала вирус, «убитый» химическим веществом, подобным формальдегиду; вакцина Merck содержала живой, но ослабленный вирус.
Вакцина Pfizer (доставленная в трех дозах) практически не имела побочных эффектов, но ее защита быстро ослабла. Один препарат Merck (однократная инъекция) действовал намного дольше, но у некоторых детей вызывал лихорадку и сыпь.
В других странах были продукты-конкуренты, и миллионы детей были вакцинированы в ходе испытаний различных комбинаций нескольких доз. В 1968 году компания Merck выпустила более безопасную живую вакцину, которая в конечном итоге стала стандартом. Он обеспечил около 93 процентов защиты в группах, которым он был предоставлен.
В 1989 году медицинские власти США решили, что этого недостаточно, и рекомендовали две дозы — примерно для возраста 1 и 5 лет — для повышения общей защиты до 97 процентов.
Если вы родились в 1957 году или позже и считаете, что были вакцинированы, но у вас нет медицинской документации с подробным описанием того, какой именно прививок или прививки вам сделали, — вы, вероятно, имеете иммунитет, особенно если вы были вакцинированы после 1968 года.Но единственный способ убедиться — это сдать анализ крови.
Как вариант, вы можете просто сделать еще один снимок.
Безопасно ли сделать еще одну прививку от кори, даже если она была у вас в детстве?
Да. «Если вы не хотите проходить через все фанданго прохождения теста, может быть проще просто сделать прививку», — сказал доктор Уильям Шаффнер, специалист по профилактической медицине в Медицинской школе Университета Вандербильта. «У этой альтернативы нет обратной стороны».
Если взрослые поспешат сделать вакцинацию, возникнет ли нехватка вакцины, которая сделает детей уязвимыми?
По данным Управления по санитарному надзору за качеством пищевых продуктов и медикаментов, в настоящее время недостатка в вакцине от кори нет.(Имеется нехватка вакцин против гепатита B, опоясывающего лишая и желтой лихорадки.)
Доктор Нэнси Мессонье, директор по иммунизации в C.D.C., также сказала, что в настоящее время имеется «достаточный запас».
В ответ на текущую вспышку Merck «предприняла шаги по увеличению поставок нашей вакцины M.M.R.-II в США», — заявила представитель компании.
Если возникнет дефицит, F.D.A. может предпринять шаги для предотвращения этого, в том числе перемещение товаров по стране для покрытия дефицита на месте или разрешение на импорт эквивалентной продукции из стран, соответствующих требованиям F.Д.А. стандарты.
Вакцина
MMR для взрослых — что вам нужно знать
- Учетные записи
- Вакцина MMR для взрослых
Этот материал нельзя использовать в коммерческих целях, в больницах или медицинских учреждениях. Несоблюдение может повлечь судебный иск.
ЧТО НУЖНО ЗНАТЬ:
Что такое вакцина MMR?
Вакцина MMR — это инъекция, которая помогает предотвратить корь, эпидемический паротит и краснуху.
Зачем мне нужна вакцина MMR?
Вам может потребоваться вакцина MMR, если у вас нет доказательств иммунитета к кори, эпидемическому паротиту или краснухе.Обычно иммунитетом считается любой, кто родился до 1957 года. Вам может потребоваться 1 или 2 дозы с интервалом не менее 4 недель, если:
- Вы родились до 1957 года, но работаете в сфере здравоохранения, или лабораторные анализы показывают, что у вас нет иммунитета.
- Вы родились в 1957 году или позже и:
- Вы студент колледжа.
- Вы работаете в сфере здравоохранения.
- Вы планируете путешествовать за границу.
- Вы недавно были рядом с больным корью, эпидемическим паротитом или краснухой.
- Вы живете в районе, где распространены корь, эпидемический паротит или краснуха или где есть вспышка заболевания.
- Вы были вакцинированы неживой противокоревой вакциной или противокоревой вакциной неизвестного типа в период с 1963 по 1967 год.
- Вы были вакцинированы неживой вакциной против эпидемического паротита или неизвестным типом вакцины против паротита до 1979 года и находитесь в группе высокого риска.
- Вы не получали вакцину MMR и живете с человеком со слабой иммунной системой или беременным.
- Вам могут потребоваться 3 дозы, если вы находитесь в зоне вспышки эпидемического паротита. Ваш лечащий врач сообщит вам, нужна ли вам третья доза и когда ее принимать.
По каким причинам мне не следует делать вакцину MMR?
- Лабораторный анализ показывает, что вы невосприимчивы к кори, свинки и краснухе.
- У вас была аллергическая реакция на желатин или антибиотик. Сообщите своему врачу о любых опасных для жизни аллергических реакциях. Он или она может сказать вам, безопасна ли для вас вакцина MMR. Сообщите врачу, если у вас возникла аллергическая реакция на дозу вакцины MMR. Он или она скажет вам, можно ли получить еще одну дозу.
- Вы женщина и знаете или думаете, что беременны.
По каким причинам мне следует дождаться вакцины MMR?
- Вы больны или у вас температура.
- Вы получили другие вакцины в течение последних 4 недель.
- Вы принимаете лекарства, влияющие на иммунную систему, например стероиды.
- У вас заболевание, ослабляющее иммунную систему, например рак, ВИЧ или СПИД.
- У вас есть заболевание, при котором у вас легко появляются кровотечения или синяки, например тромбоцитопения.
- Вы получали переливание крови в течение последних 3–11 месяцев.
Что мне нужно знать о вакцине MMR и беременности?
Не делайте вакцину во время беременности. Если вы планируете беременность, подождите, пока лабораторный анализ не подтвердит иммунитет, прежде чем забеременеть. Это может быть до 3 месяцев после вакцинации.
Каковы риски вакцины MMR?
Область, где была сделана вакцина, может быть красной, болезненной или опухшей.У вас могут появиться жар, легкая сыпь или опухшие железы на щеках или шее. Ваши суставы могут быть болезненными и воспаленными. У вас может возникнуть аллергическая реакция на вакцину. Вакцина MMR может вызвать снижение количества тромбоцитов, что может привести к внутреннему кровотечению. Это может быть опасно для жизни.
Позвоните на местный номер службы экстренной помощи (911 в США), если:
- Ваш рот и горло опухли.
- У вас хрипит или затруднено дыхание.
- У вас боль в груди или ваше сердце бьется быстрее, чем обычно.
- Вы чувствуете, что собираетесь упасть в обморок.
Когда мне следует немедленно обратиться за помощью?
- Ваше лицо красное или опухшее.
- У вас крапивница, которая распространяется по всему телу.
- Вы чувствуете слабость или головокружение.
Когда мне следует позвонить своему врачу?
- У вас жар или озноб.
- У вас опухшие лимфатические узлы на щеках или шее.
- Ваши суставы болезненные и опухшие.
- У вас усилилась боль, покраснение или припухлость вокруг области укола.
- У вас есть вопросы или опасения по поводу вакцины MMR.
Соглашение об уходе
У вас есть право помочь спланировать свое лечение. Узнайте о своем состоянии здоровья и о том, как его можно лечить. Обсудите варианты лечения со своими поставщиками медицинских услуг, чтобы решить, какое лечение вы хотите получать. Вы всегда имеете право отказаться от лечения. Вышеуказанная информация носит исключительно учебный характер. Он не предназначен для использования в качестве медицинского совета по поводу индивидуальных состояний или лечения. Поговорите со своим врачом, медсестрой или фармацевтом, прежде чем следовать какой-либо лечебной схеме, чтобы узнать, безопасно ли она для вас и эффективна.
© Copyright IBM Corporation 2021 Информация предназначена только для использования Конечным пользователем и не может быть продана, распространена или иным образом использована в коммерческих целях. Все иллюстрации и изображения, включенные в CareNotes®, являются собственностью A.D.A.M., Inc. или IBM Watson Health
, охраняемой авторским правом.
Подробнее о вакцине MMR для взрослых
Сопутствующие препараты
IBM Watson Micromedex
Руководства Medicine.com (внешние)
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности за медицинское обслуживание
Программа вакцинации взрослых от кори
Дом
Программа вакцинации взрослых от кори
Программа вакцинации взрослых от кори доступна для жителей Западной Австралии, родившихся после 1965 года, которые еще не получили две дозы вакцины, содержащей корь.
Почему была введена программа?
Число случаев кори в Западной Австралии увеличивалось в последние годы, и в 2018 году было зарегистрировано 36 случаев — это самый высокий показатель с 2014 года, когда было подтверждено 44 случая кори. Из 36 инфекций почти три четверти (73%) произошли среди людей в возрасте от 20 до 49 лет.
Почему вакцина доступна тем, кто родился после 1965 года?
Программа устраняет важный пробел в защите населения от кори.Люди, родившиеся до 1966 года, обычно невосприимчивы к кори в связи с заболеванием в детстве, а люди в возрасте 19 лет и младше уже имеют право на бесплатную вакцинацию против кори, паротита и краснухи в рамках Национальной программы иммунизации.
Кому следует сделать вакцину?
Взрослые, родившиеся после 1965 года, которые еще не получили две задокументированные дозы вакцины против кори, должны получить вакцину.В частности:
- Планируется поездка за границу — естественная корь ликвидирована в Западной Австралии примерно на 20 лет, но редкие случаи и небольшие вспышки болезни все еще происходят, обычно связанные с туристами или жителями Западной Австралии, инфицированными за границей. Корь распространена во многих зарубежных странах, и число случаев заболевания растет во всем мире, поэтому для людей особенно важно получить вакцину перед поездкой за границу, поскольку они подвергаются повышенному риску заражения.
- планируют забеременеть — беременные женщины и их дети подвергаются повышенному риску осложнений от кори, таких как выкидыш, ранние роды и мертворождение. Чтобы защитить себя и своего ребенка, женщинам следует сделать прививку от кори как минимум за 4 недели до попытки забеременеть.
Что делать, если мой пациент не уверен в своей истории прививок?
Серология не рекомендуется людям, которые не уверены, что им сделали две дозы противокоревой вакцины.Вместо этого рекомендуется, чтобы они получили 2 дозы вакцины MMR с интервалом не менее месяца.
Это живая вакцина, поэтому, пожалуйста, придерживайтесь принципов введения живой вакцины, например не вводить определенные группы, такие как группы с пониженным иммунитетом, из-за иммунодефицитных состояний или текущего лечения, или беременных женщин. См. Таблицу из Австралийского справочника по иммунизации (внешний сайт).
Где я могу записать, что мне сделали вакцину?
Все прививки, в том числе для этой программы, должны регистрироваться в вашей клинике, а также в Австралийском реестре иммунизации.
Где взрослые могут получить эту вакцину?
Взрослые, отвечающие критериям вакцинации, могут получить эту вакцину у своего терапевта, службы здравоохранения для аборигенов, туристической клиники или клиник иммунизации по месту жительства.
Сервисный поиск можно использовать для поиска мест проведения иммунизации.
Есть ли затраты?
Вакцина предоставляется бесплатно в рамках финансируемой государством программы вакцинации взрослых от кори.
Производится
Управление по борьбе с инфекционными заболеваниями
Рекомендации по вакцинации от кори — Министерство здравоохранения Миннесоты
Информация о рекомендациях по вакцинации против кори для медицинских работников.
На этой странице:
Противокоревая вакцина
Рекомендации по вакцинам
Противопоказания и меры предосторожности для вакцинации MMR
Эффективность вакцины MMR
Вакцинация против кори
Вакцинация — лучший способ предотвратить корь.
Противокоревая вакцина доступна в сочетании с вакцинами против паротита и краснухи как MMR или MMR в сочетании с вакциной против ветряной оспы как MMRV. Вакцина MMR — это живая аттенуированная (ослабленная) вакцина, которая дает мягкий неинфекционный ответ.
Консультативный комитет по практике иммунизации (ACIP) рекомендует использовать MMR, когда указан любой из отдельных компонентов. Вакцина против кори с одним антигеном недоступна в США.
Рекомендации по вакцинам
Вакцина
MMR обеспечивает длительную защиту от кори.
Младенцы: Если вы путешествуете за границу, младенцы в возрасте от 6 до 11 месяцев должны получить 1 дозу вакцины MMR перед отъездом.
- Младенцы, получившие дозу вакцины MMR до своего первого дня рождения, должны получить еще 2 дозы вакцины MMR в рекомендованном возрасте и с интервалом не менее 28 дней.
Дети: Дети должны получить 2 дозы вакцины MMR — первую дозу в возрасте от 12 до 15 месяцев и вторую дозу в возрасте от 4 до 6 лет.
- Ввести вторую дозу вакцины раньше разрешено, если это произойдет не менее чем через 28 дней после первой дозы.
Студенты / путешественники / медицинский персонал: Если у них нет доказательств иммунитета к кори, студентам колледжей и другим студентам, медицинскому персоналу и международным путешественникам необходимо ввести 2 дозы, которые были введены в возрасте 1 года или старше и с интервалом не менее 28 дней. .
Взрослые: Все остальные взрослые, родившиеся не ранее 1957 г., должны иметь документацию о введении как минимум 1 дозы вакцины MMR или другие доказательства иммунитета к кори.
Противопоказания и меры предосторожности к вакцинации MMR
Пациентам с серьезным ослабленным иммунитетом по какой-либо причине не следует вводить вакцину MMR. Однако ВИЧ-инфицированные люди могут получить вакцинацию MMR, если у них нет серьезной иммуносупрессии. ВИЧ-инфицированные дети могут получить вакцину MMR, если количество CD4 + Т-лимфоцитов превышает 15 процентов; ВИЧ-инфицированные взрослые могут получить вакцину MMR, если у них нет серьезного иммунодефицита (т. Е. Число CD4 составляет 200 клеток / мкл или больше).
Беременным женщинам не следует делать прививку от кори. Следует избегать беременности в течение 4 недель после вакцинации MMR.
Лица, получающие большие суточные дозы кортикостероидов (> 2 мг / кг в день или> 20 мг в день преднизона) в течение 14 дней или более, не должны получать вакцину MMR, поскольку это может привести к осложнениям. Избегайте вакцинации MMR в течение как минимум одного месяца после прекращения терапии высокими дозами.
Введение продуктов крови и иммуноглобулина требует определенного периода времени перед введением противокоревой вакцины.
См. Самую последнюю информацию о вакцинах против кори.
Дополнительная информация
- Тесный контакт с беременной женщиной не является противопоказанием к контактной вакцинации MMR.
- Грудное вскармливание не является противопоказанием ни для вакцинации женщины, ни для кормящего ребенка.

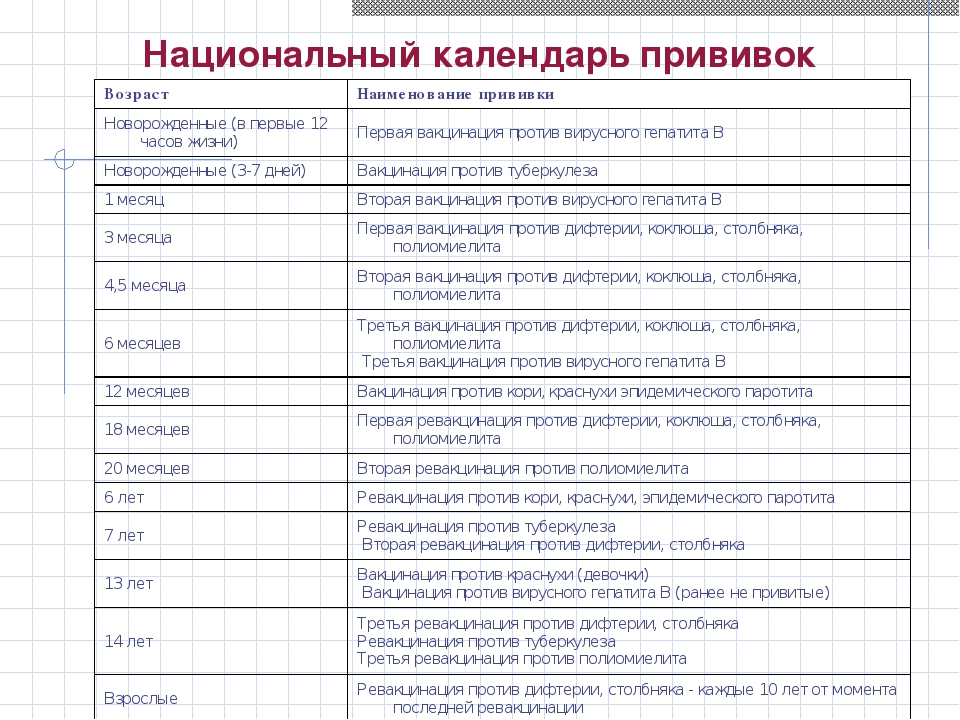

 Затем ребёнка вакцинируют в 14–15 месяцев и далее согласно календарю прививок.
Затем ребёнка вакцинируют в 14–15 месяцев и далее согласно календарю прививок.


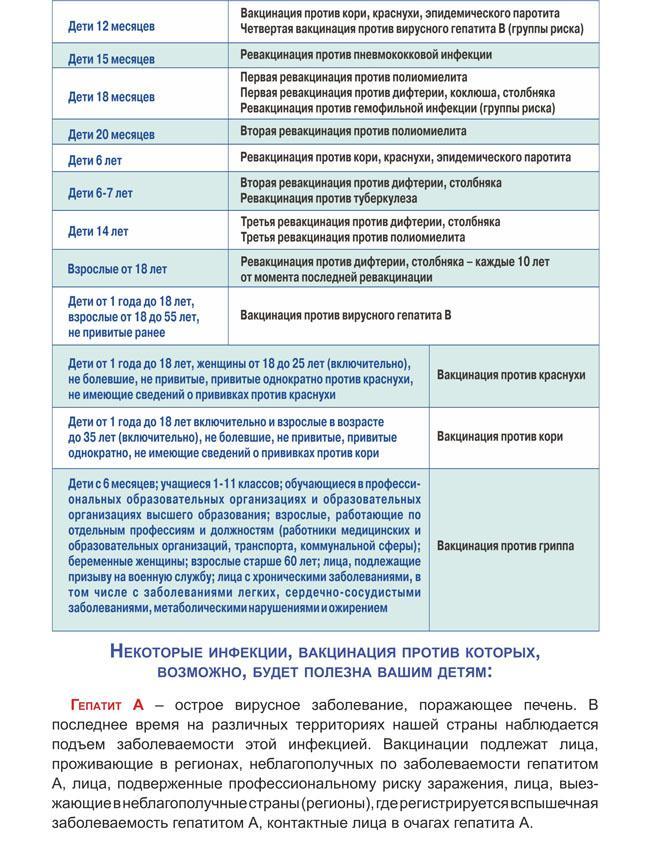 Из-за того, что специалисты по математике и статистике вынуждены много сидеть, им нередко приходится жаловаться на боли в спине, нарушения работы опорно-двигательного аппарата, варикозное заболевание.
Из-за того, что специалисты по математике и статистике вынуждены много сидеть, им нередко приходится жаловаться на боли в спине, нарушения работы опорно-двигательного аппарата, варикозное заболевание.