причины появления, симптомы заболевания, диагностика и способы лечения
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Скарлатина: причины появления, симптомы, диагностика и способы лечения.
Определение
Скарлатина – это острое инфекционное заболевание верхних дыхательных путей, сопровождающееся симптомами интоксикации (головной болью, подъемом температуры, слабостью), воспалением миндалин (ангиной) и характерными высыпаниями на коже.
Источником инфекции является больной человек или носитель стрептококковой инфекции. Чаще болеют дети дошкольного и школьного возраста – от 2 до 8 лет, поскольку в наибольшей степени подвержены воздействию стрептококка.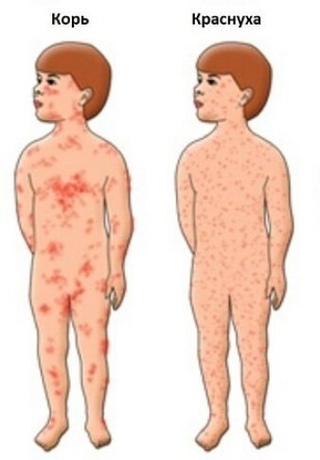 Человек после инфицирования становится носителем инфекции и способен ее передать в последующие 3 недели с момента заражения. После перенесенного заболевания формируется стойкий иммунитет.
Человек после инфицирования становится носителем инфекции и способен ее передать в последующие 3 недели с момента заражения. После перенесенного заболевания формируется стойкий иммунитет.
Скарлатина – опасное заболевание, которое может повлечь за собой серьезные осложнения. Знание симптомов скарлатины поможет в ранние сроки обратиться за помощью и начать своевременное лечение.
Причины появления скарлатины
Возбудителем (инфекционным агентом) скарлатины выступают бактерии – стрептококки группы А. Эти микроорганизмы внедряются в верхние дыхательные пути и продуцируют экзотоксины, которые попадают в кровоток и ткани.
Основной путь передачи инфекции – воздушно-капельный, поэтому большая скученность детей способствует распространению инфекции.
Другой способ заражения – контактно-бытовой — через общую посуду, игрушки и т.д.
Повторное развитие заболевания у выздоравливающего ребенка возможно при сниженном иммунитете и недостаточной выработке антител к токсинам.
Классификация скарлатины
Скарлатину делят по типу течения на типичную и атипичную формы.
Для типичной формы (наиболее часто встречающейся) характерна классическая картина заболевания с лихорадкой, ангиной и сыпью.
Атипичная форма часто протекает со стертой симптоматикой. Однако к атипичным формам относятся и самые тяжелые формы скарлатины – геморрагическая и гипертоксическая, которые приводят к тяжелым осложнениям вплоть до летального исхода.
По течению болезни также выделяют гладкое течение (без осложнений) и негладкое (с осложнениями).
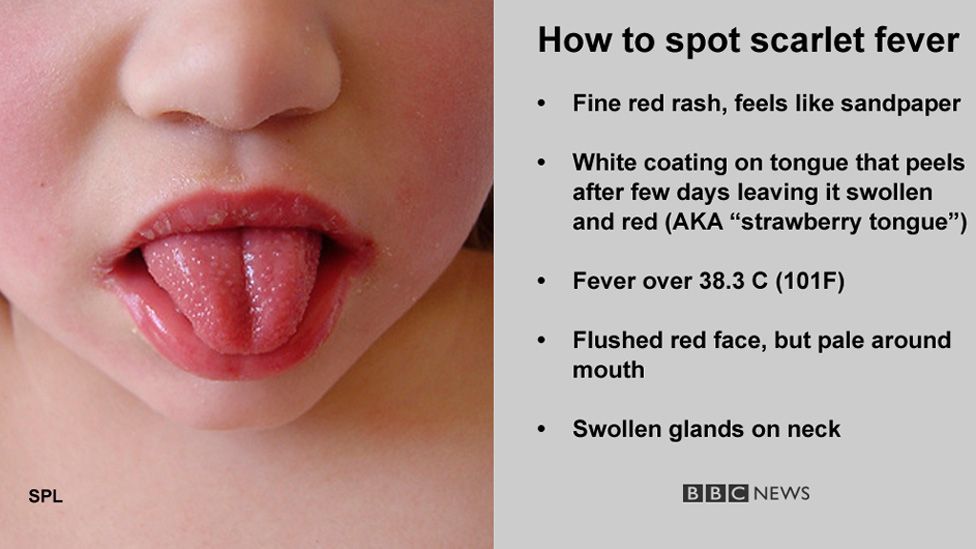
Симптомы скарлатины
Первые симптомы заболевания возникают через 2–7 дней после заражения стрептококком – сначала поднимается температура до 39-40°C, затем появляется слабость, головная боль, иногда эти симптомы сопровождаются однократной рвотой. Чувствуется боль при глотании, слизистые зева гиперемированы (красные), миндалины увеличены, на них присутствует сероватый налет.
Среди наиболее заметных симптомов скарлатины – мелкоточечная сыпь на фоне красной кожи.
Сыпь обычно распространяется по всему телу и лицу. В естественных складках (например, в подмышечных областях или под ягодицами), на боковых поверхностях туловища регистрируется наибольшее количество высыпаний. В местах повышенного трения кожи с одеждой сыпь имеет сливной характер (сплошь покрывает участок тела) и может занимать обширные зоны. На лице сыпь не затрагивает носогубный треугольник, что является характерным признаком скарлатины. В редких случаях могут появляться мелкие пузырьки с прозрачной жидкостью. Сыпь держится от 3 до 7 дней, после чего бледнеет и исчезает без следа. Наступает этап шелушения, когда кожа отслаивается чешуйками и пластинами, в основном на руках и ногах.
Зуд не характерен для скарлатинозной сыпи, однако при сопутствующем атопическом дерматите умеренный зуд возможен.
В тяжелых случаях развивается выраженная интоксикация, ребенок становится вялым, сонливым или раздражительным, может появиться спутанность сознания на пике лихорадки (при подъеме температуры выше 40°C), сыпь приобретает синеватый (цианотичный) оттенок, неравномерна, возможны внутрикожные кровоизлияния (геморрагическая сыпь).
Для скарлатины характерно увеличение лимфатических узлов — они становятся плотными и болезненными. К третьему дню болезни язык приобретает ярко-розовый (иногда малиновый) цвет с выраженными сосочками и без налета.
Диагностика скарлатины
Диагностика скарлатины проводится врачом на основании жалоб пациента, данных осмотра и комплекса лабораторно-инструментальных методов обследования. Объем обследования может изменяться в зависимости от клинической картины, тяжести заболевания, а также наличия осложнений.
- Клинический анализ крови: общий анализ с подсчетом тромбоцитов, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов).
К каким врачам обращаться
При появлении симптомов лихорадки, боли в горле и сыпи необходимо обратиться к педиатру, врачу общей практики или терапевту. После осмотра врач сделает заключение и составит план дальнейшего обследования и терапии. При легких формах скарлатины лечение проводится в домашних условиях, при тяжелых — необходима госпитализация в инфекционный стационар.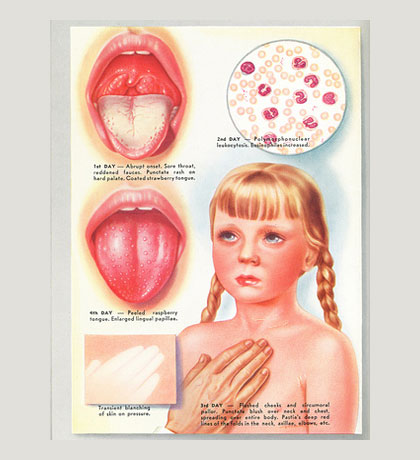 Консультация узких специалистов, например кардиолога, может потребоваться при наличии сопутствующих заболеваний.
Консультация узких специалистов, например кардиолога, может потребоваться при наличии сопутствующих заболеваний.
Если у ребенка резко возникала головная боль, отсутствует мочеиспускание более 8–12 часов, он перестал пить, жалуется на сухость во рту и постоянную жажду, стал сонлив или беспокоен, необходимо вызвать скорую медицинскую помощь.
Лечение скарлатины
Лечение скарлатины зависит от формы заболевания и тяжести клинических проявлений. Терапия включает постельный режим при высокой температуре, изоляцию больного с целью исключения заражения других людей, обильное питье для восполнения потери жидкости при высокой температуре и рвоте, молочно-растительную диету, а также обязательную антибактериальную терапию курсом на 7 дней (при необходимости курс может быть продлен, иногда требуется смена препарата).
Разрешается гигиенический душ. После душа кожу полотенцем следует промокать, а не вытирать. Сыпь дополнительно обрабатывать не нужно, в случае нагноения элементов сыпи применяют местные антисептики.
При боли в горле назначают питье — негорячие или слегка прохладные напитки обладают анестезирующим эффектом. Возможно применение местных антисептиков.
В комнате больного нужно поддерживать оптимальную влажность воздуха с помощью увлажнителя или обычной емкости с водой.
Это мероприятие уменьшает ощущение сухости в горле и болезненность. Ежедневно следует проводить влажную уборку помещения.
Осложнения
Осложнения скарлатины связаны с распространением токсина по лимфатическим путям и поверхностным сосудам. Токсины могут воздействовать на сердечно-сосудистую, эндокринную и нервную системы. Существует риск гнойного отита, гнойного поражения пазух носа. Спустя 2–3 недели после скарлатины возможны отдаленные осложнения, связанные с аллергической реакцией на стрептококк, поражением почек, сердца и суставов.
Вероятность поздних осложнений диктует необходимость контроля функций этих органов после перенесенной скарлатины (ЭКГ, общий анализ мочи, осмотр суставов).
Профилактика скарлатины
Специфической профилактики (вакцины от скарлатины) в настоящее время не разработано. Поэтому важной составляющей профилактики скарлатины остается соблюдение правил личной гигиены, обучение детей регулярному мытью рук, уходу за полостью рта, использованию личного полотенца, зубной щетки, бутылки, чашки для питья и других личных вещей – все эти простые мероприятия существенно снижают риск передачи стрептококковой инфекции.
Возвращение в детский коллектив разрешается после 22-го дня от начала заболевания.
Источники:
- Постановление от 18 декабря 2013 года N66
«Об утверждении СП 3.1.2.3149-13 «Профилактика стрептококковой (группы А) инфекции». - Берман Р.Э., Клигман Р.М., Дженсон Х.Б. Педиатрия по Нельсону: в 5 т. – 2009. 824 с.
- Учайкин В.Ф., Нисевич И.И., Шамшева О.В. Инфекционные болезни у детей: Учебник. – М.: ГЭОТАР-Медиа, 2011. 688 с.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения.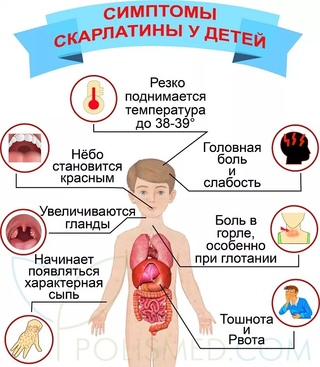 В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом
Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы — 19 лет
пути заражения и отличительные признаки, инкубационный период и методы лечения заболевания, возможные осложнения и меры профилактики
Отличительные признаки — острое поражение миндалин с последующими кожными проявлениями в виде мелкоточечной сыпи генерализованного характера.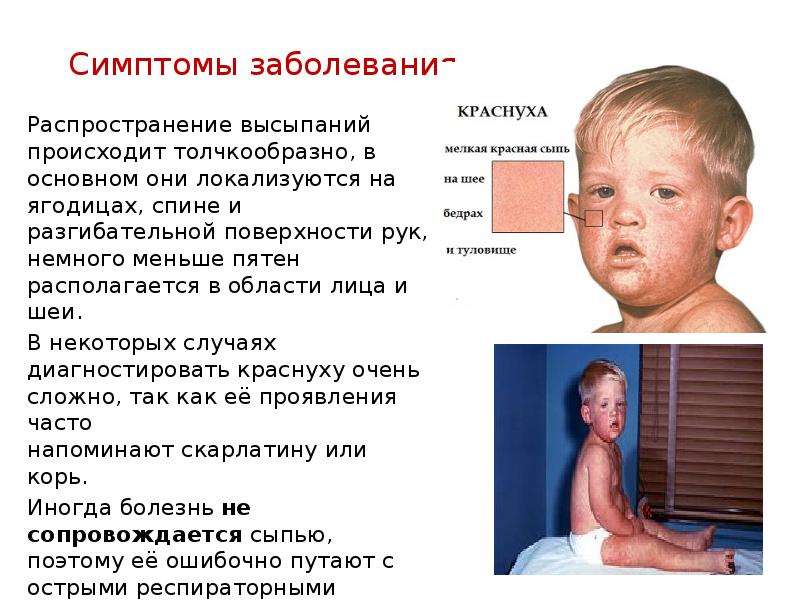 Спустя несколько дней начинается шелушение кожи.
Спустя несколько дней начинается шелушение кожи.
Причины болезни детская скарлатина: как передается возбудитель, инкубационный период
Детская скарлатина — это контактная и очень заразная инфекция, которая может передаваться воздушно-капельным путем.
Болезнь скарлатина в основном возникает в холодное время года, пик заболеваемости приходится на октябрь — ноябрь и февраль-апрель.
В это время года организм ребенка наиболее восприимчив к различного рода инфекционным агентам и наблюдается большая скученность детей в детских дошкольных и школьных учреждениях. Это провоцирует повышение риска заражения.
Возбудитель скарлатины относится к группе гемолитических стрептококков, отличительная особенность — А-образная структура молекулы ДНК, что позволяет быстро распространяться по всему организму. Известно более 50 штаммов данного возбудителя, все они крайне опасны как для клеток слизистых оболочек верхних дыхательных путей, так и для иммунной системы.
Эта микробная группа способна вызывать острые гнойные процессы верхних дыхательных путей, лимфатической системы, придаточных пазух носа и среднего уха. Поэтому часто возникают осложнения в виде отита среднего уха, заглоточного абсцесса, фронтита и синусита.
Поэтому часто возникают осложнения в виде отита среднего уха, заглоточного абсцесса, фронтита и синусита.
Длительное время сохраняется региональный лимфаденит (воспаляются подчелюстные и шейные группы лимфатических узлов).
Возбудитель скарлатины отлично адаптируется к неблагоприятным условиям внешней среды. Он длительное время может сохраняться в замороженном состоянии, при нагревании долго не теряет адаптационных свойств, может сохранять свою вирулентность в высушенном виде. Дезинфицирующие вещества, кипячение и ультрафиолетовые лучи для него губительны.
Основная опасность для организма человека заключается в продукции стрептококком двух видов специфических токсинов. Первый из них обладает способностью разрушать клетки крови, слизистых оболочек и эпителия.
Второй токсин является мощнейшим аллергеном, который может менять иммунологический статус пациента, вызывая аутоиммунные процессы, которые впоследствии трудно поддаются коррекции.
Активно продуцируют литические ферменты, которые способны разрушать практически все ткани человеческого организма, в том числе гиалуроновые хрящи и мышечные волокна. Поэтому могут возникать осложнения в области опорно-двигательного аппарата и сердечнососудистой системы.
Также стоит понимать, как передается скарлатина от больного к здоровому человеку. Основной путь заражения — воздушно-капельный и контактный. Возбудитель выделяется в окружающую среду с мокротой, слизью.
Заразность достигает максимума в первые же часы после появления типичных симптомов. Пищевой путь заражения часто встречается в детских дошкольных учреждениях.
Контактный бытовой путь возможен при несоблюдении правил личной гигиены и изоляции больного ребенка.
Наиболее подвержены заражению дети в возрасте от 2-х до 10-ти лет. В первые 12 месяцев жизни присутствует врожденный иммунитет к этому возбудителю, поэтому случаи заражения крайне редкие.
Инкубационный период скарлатины составляет от 12 часов до 7 дней.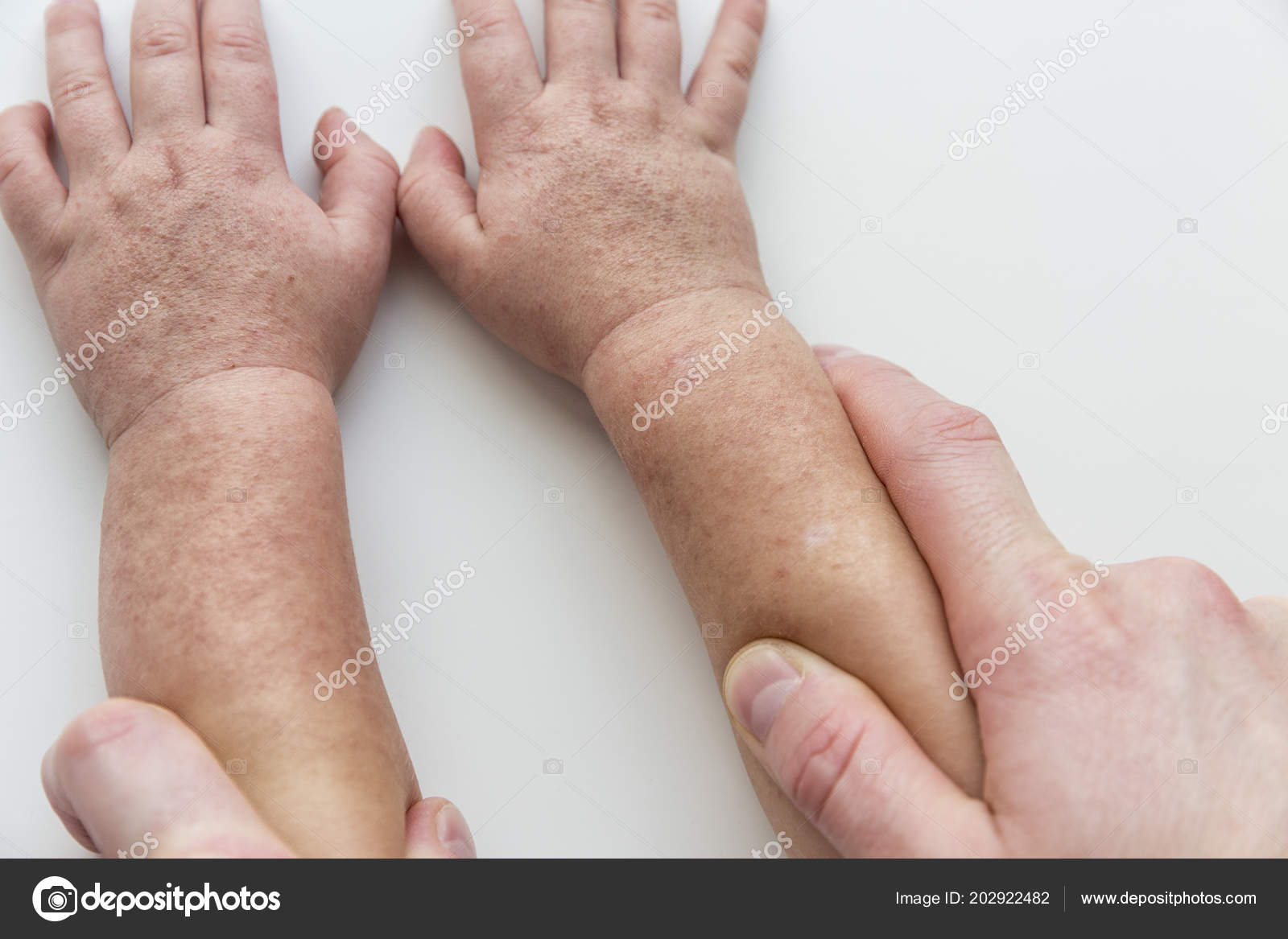 В этот период происходит распространение стрептококка по лимфатической и кровеносной системе, активное размножение и начало продукции специфических токсинов.
В этот период происходит распространение стрептококка по лимфатической и кровеносной системе, активное размножение и начало продукции специфических токсинов.
Основные причины скарлатины кроются в отсутствии специфического иммунитета и ослаблении организма за счет часто и длительно протекающих простудных заболеваний. Также играет роль соблюдение правил личной гигиены и профилактика распространения инфекции в детских дошкольных коллективах.
Скарлатина у детей может возникать внезапно, на фоне видимого общего благополучия. Симптомы скарлатины развиваются постепенно, начиная с воспалительных реакций в месте входных ворот инфекции. Симптомы скарлатины у детей до момента высыпания на коже могут напоминать клиническую картину ангины или тонзиллита.
Признаки скарлатины включают в себя боль в горле, резкое повышение температуры тела до экстремально высоких цифр, увеличение, уплотнение и болезненность подчелюстных лимфатических узлов. Ребенок становится вялым, капризным, отказывается от приема пищи, жалуется на сильную головную боль и ломоту в крупных мышцах.
Могут возникать спонтанные боли в области сердца. Признаки скарлатины у детей включают в себя быстрое появления мелкой точечной сыпи насыщенного красного цвета. Обычно она возникает спустя 12-24 часа после повышения температуры тела.
Поэтому спутать первые признаки скарлатины с другими воспалительными заболеваниями достаточно сложно.
Далее показана скарлатина на фото сыпи у детей различного возраста и в разные периоды заболевания:
На показанных картинках отлично видно, как выглядит скарлатина у детей, но стоит обратить внимание на другие компоненты триады симптомов — гипертермию и увеличение региональных лимфатических узлов.
Ниже предлагаются еще фото скарлатины у детей для получения дополнительной визуальной информации по этому вопросу:
При осмотре пациента видна яркая гиперемия зева с выраженной отечностью миндалин с двух сторон и присутствием петехий, распространенных по всему верхнему небу.
Спустя 12 часов развивается лакунарная гнойная форма двухсторонней ангины, которая быстро может перейти в некротическую фазу с отторжением большого количества гноя. Язык обложен плотным беловатым налетом, который легко удаляется.
Впрочем, спустя 48 часов окраска сосочков языка становится насыщенного малинового оттенка, что является еще один характерным симптомом скарлатины у детей.
Особого внимания заслуживает специфическая сыпь, которая появляется тотально по всему тела в первые 48 часов от момента заболевания.
Наибольшая концентрация элементов точечной сыпи достигается в локтевых сгибах, в области паха и внутренней поверхности бедер, с боков грудной клетки и вдоль белой линии живота.
При пальпации ощущаются воспаленные сосочки кожного эпидермиса, что придает кожным покровам ощущение легкой шероховатости. При попытке растянуть кожу сыпь исчезает, но спустя 10 — 20 секунд появляется вновь.
Как выглядят эти симптомы скарлатины на фото, можно посмотреть далее:
При осмотре врач должен обратить внимание на состояние кожных покровов лица. При скарлатине у детей выделяется треугольник вокруг рта и ниже носа. Обычно он облает восковой белой окраской и не затрагивается петехиальной сыпью.
При скарлатине у детей выделяется треугольник вокруг рта и ниже носа. Обычно он облает восковой белой окраской и не затрагивается петехиальной сыпью.
Кожная сыпь держится 4-5 дней, затем меняется её цвет, и постепенно она исчезает. Может сохраняться шелушение, которое дает зуд. Видны расчесы. Все симптомы скарлатины достигают своего пика на 3-ий день болезни, затем начинается постепенное обратное развитие: снижается температура тела, уменьшается болезненность лимфоузлов, сокращается количество точечных элементов сыпи.
Может ли быть заболевание скарлатина повторно: диагностика у детей
Повторно скарлатина у детей встречается относительно редко. Может ли быть повторное заражение, во многом это зависит от выработанного иммунитета. В ряде случаев при неправильно назначенном лечении может сформироваться носительство стрептококка. На фоне этого явления периодически могут возникать обострение симптомов.
Диагностика скарлатины у детей в первую очередь основывается на данных визуального осмотра пациента и сопоставления симптомов клинической картины.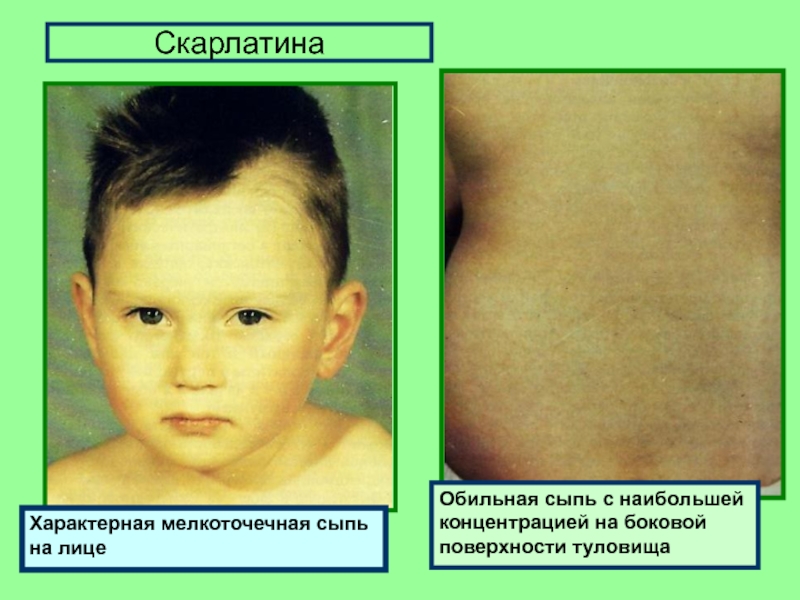 В сложных случаях может проводиться серологический тест, повес слизи из ротоглотки. Обязательным мероприятием является мазок из зева для исключения присоединения дифтерийной инфекции. Особенно это касается детей в возрасте до 5-ти лет.
В сложных случаях может проводиться серологический тест, повес слизи из ротоглотки. Обязательным мероприятием является мазок из зева для исключения присоединения дифтерийной инфекции. Особенно это касается детей в возрасте до 5-ти лет.
Также проводится общий анализ крови, в котором отмечается умеренный лейкоцитоз и увеличение скорости оседания эритроцитов. Может наблюдаться нейтрофильный сдвиг формулы влево за счет нарастания аллергической настороженности организма.
Заболевание скарлатина часто дает осложнения на сердце, поэтому в период выздоровления желательно провести исследование ЭКГ, которое позволяет выявляться развитие пороков клапанов на ранней стадии. Также изменения электрокардиограммы могут указать на наличие ревматического миокардита.
Требуется тщательная дифференциальная диагностика для исключения случаев заболевания корью, краснухой и потницей.
При кори типичными явлениями являются кашель с выделением мокроты и сильнейший синусит с начальной стадии заболевания. При краснухе отмечается увеличение и болезненность шейных лимфоузлов.
При краснухе отмечается увеличение и болезненность шейных лимфоузлов.
Потница может характеризоваться отсутствием повышения температуры тела и быстрой тенденцией к вскрытию кожных пузырьков с последующим нагноением.
Возможные осложнения и последствия скарлатины у детей
Последствия скарлатины в виде изменения иммунологического и аллергического статуса могут проявляться спустя несколько месяцев и даже лет. Выделяемый возбудителем токсин провоцирует развитие деформации генома, отвечающего за ответную аллергическую и аутоиммунную реакцию на внедрение чужеродного белка. Аллергия может быть спровоцирована любым триггером, который наиболее часто воздействует на организм ребенка. Другие проявления аутоиммунных нарушений могут скрываться за разрушением хрящевой и соединительной ткани, хроническими панкреатитами и тиреоидитами. Реже развивается гломерулонефрит и токсический гепатит.
В краткосрочной перспективе могут развиваться гнойные отиты среднего уха, этмоидиты, фронтиты и другие формы синуситов. Пневмонии и бронхиты — относительно редкие осложнения. Чаще возникает гнойная ангина с развитием заглоточного абсцесса. Миокардит встречается примерно у 5 % больных детей. Ревматоидный полиартрит может развиваться на протяжении 2 — 3-х месяцев.
Пневмонии и бронхиты — относительно редкие осложнения. Чаще возникает гнойная ангина с развитием заглоточного абсцесса. Миокардит встречается примерно у 5 % больных детей. Ревматоидный полиартрит может развиваться на протяжении 2 — 3-х месяцев.
Как лечить скарлатину у детей антибиотиками?
Перед тем как лечить скарлатину у детей проводится тщательная дифференциальная диагностика. Это необходимо, поскольку для адекватной терапии потребуется назначение различных групп антибактериальных и противомикробных препаратов. При краснухе и кори эти лекарственные средства не используются.
Далее рассмотрено, как лечить скарлатину в домашних условиях, поскольку госпитализация может потребоваться только при тяжелых формах инфекции и наличии признаков развития грозных осложнений. Чаще всего терапия проводится на дому с изоляцией пациента от других домочадцев.
Назначается строгий постельный режим минимум на 7 дней. Рекомендуется обильное питье. Питьевой режим усиливается до 3-х литров жидкости в сутки.
Обязателен прием антигистаминных препаратов: «Супрастин» по 200 мг 2 раза в сутки, «Диазолин», «Кетотифен», «Пипольфен» и ряд других средств. Широко используются витамины группы С, А, Е.
Целесообразно назначение глюконата кальция и «Аскорутина» с целью укрепления сосудистой стенки и предотвращения генерализованного развития петехиальной сыпи.
Показано лечение скарлатины антибиотиками — препараты назначаются как можно раньше, сразу же после выявления типичного триады симптомов. Предпочтение отдается препаратом с широким спектром действия. Это может быть «Амоксициллин» по 250 мг 3 раза в сутки (доха рассчитывается исходя из веса и возраста малыша).
Также используется «Азитрал», «Азитромицин», «Эритромицин», «Сумамед», «Ципрофлоксацин», «Ампиокс», «Цифран» и «Цефалексин». При необходимости действие антибиотиков для лечения скарлатины усиливается противомикробными препаратами. Это может быть «Бисептол-240» по 1 таблетке 3 раза в сутки, «Метронидазол», «Трихопол» по 125 мг 3 раза в сутки.
(Дозировки приведены детские, рассчитаны на возраст ребенка до 10 лет).
Для предупреждения развития осложнений в виде ревматизма, миокардита и поражения соединительной ткани необходим курс нестероидных противовоспалительных препаратов. Чаще всего используется ацетилсалициловая кислота по 500 мг 3 раза в сутки на протяжении 10-ти дней. Этот препарат известен как «Аспирин» и помогает понизить температуру тела, снять болевой синдром.
Местно используются полоскания горла растворами «Фурацилина» или соды, можно применять отвары аптечной ромашки. Также для присыпки может применяться порошок «Стрептоцида» — он эффективно воздействует на данный вид патогенной микрофлоры в области миндалин и верхнего неба. Возможна обработка раствором «Люголя».
Для обработки кожных покровов в период высыпаний можно использовать «Бриллиантовый зеленый», присыпки, антигистаминные мази, которые снимают зуд и предотвращают присоединение вторичной микробной инфекции за счет появления расчесов.
Стандарты профилактики и лечения скарлатины у детей
Лечение скарлатины осуществляется только с помощью антибиотиков, без этих препаратов высок риск развития вторичных осложнений в краткосрочной и долгосрочной перспективе.
Существуют медицинские стандарты, по которым осуществляется лечение скарлатины у детей раннего возраста. Прежде всего, упор делается на профилактику различных осложнений и последствий.
Для этого необходим прием нестероидных противовоспалительных препаратов.
Профилактика и лечение скарлатины у детей шагают «рука об руку», поскольку только с помощью превентивных мер можно предупредить распространение инфекции в детском коллективе и локализовать очаг.
В связи с этим с первых дней заболевания проводится экстренная изоляция больного ребенка. В детском дошкольном учреждении включается режим карантина, во время которого здоровью детей, контактировавших с больным, уделяется максимум внимания.
При появлении первых же признаков вновь заболевших изолируют.
В домашних условиях необходимо выделение ребенку со скарлатиной отдельного помещения с системой активного проветривания. Желательно проводить утром и вечером влажную уборку с применением дезинфицирующих средств.
Также желательно обеспечить кварцевание комнаты 3 раза в сутки.
Выделяется индивидуальная посуда и средства гигиены, которые после использования подвергаются замачиванию в 10% растворе хлорной извести минимум на 30 минут
Специфическая профилактика скарлатины у детей с помощью вакцинации не предусмотрена. В особых случаях может использоваться экстренная профилактика с помощью введения гаммаглобулинов. Обычно этот прием используется у ослабленных детей, которые контактировали с зараженным человеком. Проводится данная процедура до момента возникновения специфических симптомов.
Основной упор в профилактике скарлатины у детей делается на соблюдении правил санитарного и эпидемиологического режима в условиях детских дошкольных учреждениях.
Соблюдение правил личной гигиены — это базовая основа для активной профилактики данной инфекции. Также важно уделять максимум внимания укреплению защитных сил организма. Для предупреждения риска заболевания гриппом необходимо использовать возможности вакцинации. Проводится закаливание, употребление витаминных комплексов. Важное значение имеет содержание цинка в пищевом рационе.
Источник: https://med-pomosh.com/?p=513
Осложнения после скарлатины у мальчиков и девочек
Многие люди ошибочно считают скарлатину детским инфекционным заболеванием, которое проходит бесследно. Это верно только для легких случаев течения болезни, если скарлатина протекает тяжело, то очень высок риск серьезных осложнений.
Заболеть могут не только дети, но и взрослые люди, у которых сниженный иммунитет. Причем взрослые всегда болеют намного тяжелее. Возбудитель заболевания оказывает негативное влияние на все внутренние органы.
Осложнения скарлатины у детей могут быть разного характера – аллергического, инфекционного или же токсического.
Формы осложнений
Осложнения после скарлатины у детей бывают ранними или запоздалыми. Ранние осложнения проявляются различными инфекционными заболеваниями, которые провоцирует стрептококк. Чаще всего к скарлатине присоединяются такие болезни:
- тонзиллит;
- отит;
- фарингит;
- синусит.
Если инфекционная болезнь протекает очень тяжело, то спустя определенное время начинаются проблемы с легкими, сердцем, почками и печенью.
Через неделю после полного выздоровления, ребенка нужно обследовать, чтобы исключить различные осложнения.
Почему скарлатина вызывает дополнительные проблемы со здоровьем
Осложнения возникают из-за того, что бактерии в процессе жизнедеятельности выделяют опасные для человека токсины, которые негативно влияют на все важные органы. Чаще всего страдают сердце, печень и почки, так как именно через эти органы проходит больше всего крови.
Спустя две недели после скарлатины может возникнуть такое серьезное осложнение, как токсическое сердце, это состояние длится недолго, но несет большую опасность для здоровья человека.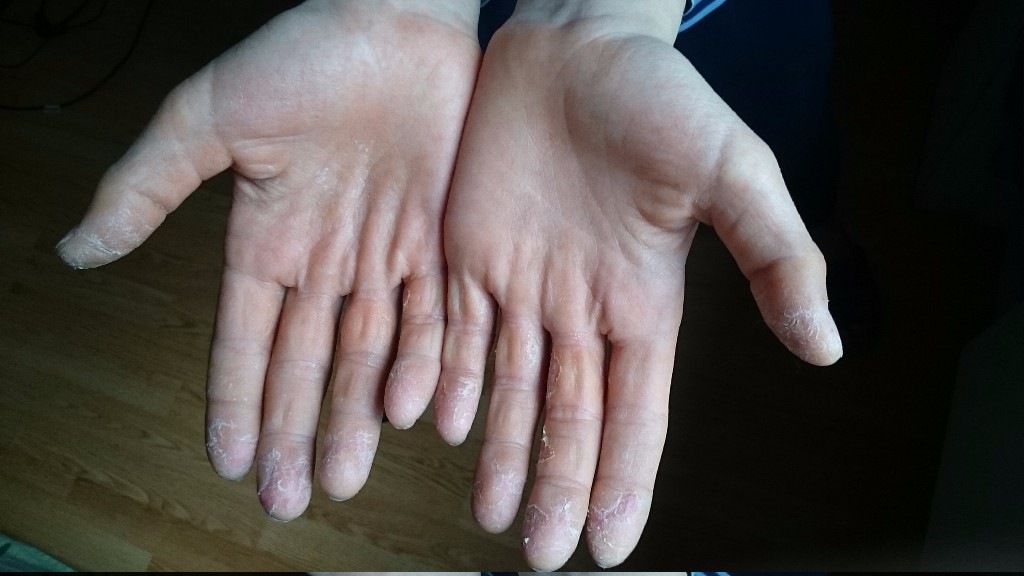
После токсического поражения сердца этот орган заметно увеличивается в размерах, пульс становится реже и стойко снижается артериальное давление.
- болезненность в грудине;
- беспричинное беспокойство;
- нарушение координации, чаще всего замедление всех движений;
- одышка;
- аномальная усталость, которая не поддается объяснению.
Если осложнения при скарлатине у детей проявляются в форме аллергии, то могут быть непродолжительные нарушения в работе почек и ломкость кровеносных сосудов. При повреждении стенок сосудов возможны кровотечения в различных внутренних органах. Опаснее всего считается кровоизлияние в мозг, которое может привести к частичной или полной парализации.
Осложнения позднего характера в основном идут от аллергии. Именно из-за этого любые стрептококковые инфекции протекают в более тяжелой форме. Такие патогенные микроорганизмы приводят к повышенной чувствительности, благодаря чему организм агрессивно действует на свои же клеточки, постепенно разрушая их.
Во время любых инфекционных болезней очень важно укреплять иммунную систему ребенка. Для этого нужно включать в рацион много овощей и фруктов, а также витаминных препаратов.
Какие осложнения могут быть после скарлатины
При скарлатине могут возникнуть различные осложнения. Очень важно не пропустить их и вовремя начать правильное лечение.
Ревматизм суставов
- ноющая боль в конечностях, в основном коленях и локтях, к вечеру болевые ощущения усиливаются;
- изредка происходит поражение суставов рук, в таком случае руками тяжело двигать;
- боль может быть как локализованной, так и переходить от одного участка к другому;
- в месте воспаления суставов кожа краснеет и становится горячей.
Для лечения этой болезни назначают антибактериальные препараты, чаще всего пенициллиновой группы. Если состояние ребенка не сильно нарушено, то допускается использование антибиотиков широкого спектра действия в таблетках.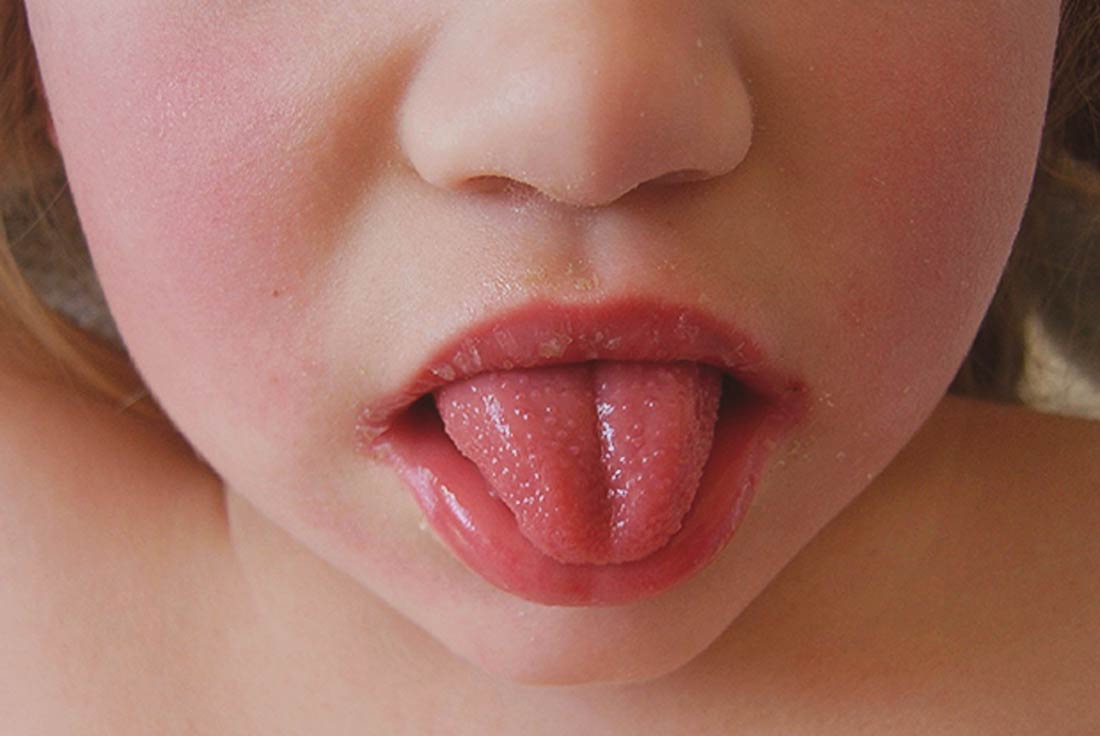 Ревматизм у детей лечится быстро и не вызывает последствий.
Ревматизм у детей лечится быстро и не вызывает последствий.
Перед началом использования антибиотиков пенициллиновой группы у детей обязательно проводят пробу. Многие дети не переносят подобные препараты.
Поражение клапанов сердца
Эта болезнь довольно тяжелая и считается необратимой, устранить такое осложнение после скарлатины можно только с помощью хирургического вмешательства. Те клапаны, которые поразили бактерии, становятся плотными и разрываются. В таких местах происходит нарушение кровообращения, следствием чего становится сердечная недостаточность. Это заболевание является опасным последствием для сердца мальчиков. Деток, которые перенесли скарлатину, после выздоровления полностью обследуют. При этом обязательно сдают анализы и делают кардиограмму.
Основными признаками поражения сердечных клапанов являются такие нарушения здоровья:
- нарушается сердечный ритм;
- часто возникают головные боли и сильные головокружения;
- в легких происходит застой крови, при прослушивании врач замечает нарушение;
- ребенок ощущает чувство давления в груди, ему тяжело дышать, появляется мучительная одышка;
- постоянно присутствует необоснованный страх и чувство беспокойства.

Если диагностирована такая проблема, то лечащий врач прописывает антибиотики и кровозамещающие препараты. При тяжелом состоянии показано оперативное вмешательство, от которого не стоит отказываться. Если ребенок вовремя не вылечен, то развивается острая сердечная недостаточность.
При появлении первых признаков такого осложнения нужно срочно обследовать малыша. Чем раньше начато лечение, тем выше шанс полного выздоровления.
Гломерулонефрит
Бактериальный гломерулонефрит – это еще одно опасное последствие скарлатины. Эту болезнь можно заподозрить в том случае, если у ребенка после выздоровления вновь поднялась высокая температура, возникли боли в пояснице и уменьшился объем мочи. Специалисты это заболевание считают обратимым, при вовремя начатом лечении почки полностью восстанавливают свои функции. Если же терапия начата не вовремя или лекарства подобраны неправильно, то результатом будет почечная недостаточность.
Лечат гломерулонефрит антибиотиками широкого спектра действия, противоаллергическими препаратами и витаминами. В период лечения гломерулонефрита показано соблюдение диеты. В рационе не должно быть острой и соленой пищи, а также вредных продуктов питания.
В период лечения гломерулонефрита показано соблюдение диеты. В рационе не должно быть острой и соленой пищи, а также вредных продуктов питания.
К лечению гломерулонефрита необходимо подходить очень серьезно, так как он может перейти в хроническую форму.
Хорея Сиденгама
Эта болезнь поражает головной мозг и обычно развивается спустя две недели после скарлатины. Основными симптомами этого заболевания являются:
- нарушение сна;
- нарушение памяти и рассеянность. Такие детки не могут запомнить даже самую простую информацию;
- резкая перемена настроения;
- беспричинное чувство страха и беспокойства.
Самым важным симптомом этого заболевания являются неконтролируемые движения конечностями. Подобные движения неритмичны, характеризуются большой амплитудой и хаотичностью. При тяжелом поражении мозга нарушается речь и координация всех движений.
При хорее Сиденгама может быть как полное выздоровление, так и опасные необратимые последствия. Если лечение начато вовремя, то все симптомы постепенно бесследно проходят и ребенок становится таким, как прежде. При тяжелом течении болезни малыш остается в таком состоянии на всю оставшуюся жизнь.
Какую опасность скарлатина несет для мальчиков
Распространено мнение, что скарлатина более опасна для мальчиков, чем для девочек. Действительно, благодаря особенностям строения мочеполовой системы мальчики чаще болеют гломерулонефритами, чем девочки.
Некоторые медики утверждают, что перенесенная скарлатина у мальчиков в любом возрасте может привести к снижению потенции, в результате чего развивается бесплодие. Стоит заметить, что обширных медицинских исследований на этот счет не проводилось, поэтому такое утверждение ничем не обосновано.
Опасность для мальчиков несет иное инфекционное заболевание – паротит. При не вовремя начатом лечении поражаются половые органы, и в итоге может быть бесплодие.
Какие еще последствия могут быть
Вне зависимости от тяжести протекания скарлатины, это инфекционное заболевание всегда приводит к понижению иммунитета. Нередко после такой болезни дети часто начинают болеть респираторными заболеваниями, ангиной и бронхитами.
Чтобы минимизировать риск осложнений, необходимо вовремя диагностировать болезнь и соблюдать все рекомендации лечащего врача. Чаще всего осложнения – это результат самолечения или неправильно подобранных врачом лекарственных препаратов. Родители должны внимательно наблюдать за своими детьми, и если появились какие-то подозрительные симптомы, то сразу обращаться в больницу.
Профилактика скарлатины эффекта не дает, лишь в некоторых случаях, при слабом иммунитете у ребенка, ему заранее назначают антибиотики или гамма-глобулин. Эти лекарства показаны сразу после контакта с больным скарлатиной.
Источник: https://pulmono.ru/gorlo/skarlatina/oslozhneniya-posle-skarlatiny
Скарлатина у детей. Симптомы и лечение, профилактика скарлатины у детей
Скарлатина относится к группе детских инфекций и встречается у малышей достаточно часто. Это острая инфекция с характерными проявлениями сыпи, гнойными и аллергическими явлениями, а также поражением верхних дыхательных путей с формированием ангины.
Актуальность инфекции В отличие от многих детских инфекций, для скарлатины нет разработанной вакцины и от нее детишек не прививают. Именно поэтому она особо актуальна для детей, особенно в организованных детских коллективах, так как является достаточно заразной, а дети к ней высоко восприимчивы. Зачастую при невыраженных или неясных симптомах, скарлатину принимают за банальную ангину, а ребенок является очагом потенциальной инфекции для других детей. После перенесенной скарлатины формируется стойкий иммунитет, то есть болеют ею один раз в жизни.
В основном болеют дети дошкольники и младшие школьники – от года до 8-9 лет, закономерно повышается заболеваемость в период холодов – осень-зима. Скарлатину всегда необходимо лечить под контролем врача, так как она способна давать серьезные осложнения и может стать крайне опасной для жизни, в случае их формирования.
Скарлатина болезнь не новая, ее знали еще в древности, отсюда и ее название – скарлатина переводится латыни как «ярко-красный цвет» по типичному ее проявлению – красным высыпаниям и малиновому языку.
Причины заболевания
Основная причина болезни – это особый род стрептококка (бета-гемолитический стрептококк группы а), это микробная инфекция. Стрептококки могут жить на слизистых носоглотки, на коже, вызывая воспалительные процессы, а производящийся этим микробом токсин поражает кожу, вызывая сыпь, и дает интоксикацию, аллергические проявления и другие неприятности.
Передается инфекция по воздуху – при кашле или чихании, разговоре, может передаваться у детей через руки, которые они тянут в род и общие игрушки. Опасными в плане заражения скарлатиной являются взрослые с банальными ангинами, так как они также вызываются стрептококками. Заразными дети могут быть на протяжение всего периода болезни, а после нее еще около месяца могут быть бессимптомными носителями, особенно если в носоглотке имеются хронические воспалительные процессы или были гнойные осложнения. Воротами для инфекции могут служить миндалины, они же являются основным очагом размножения микроба и разноса его по всему организму в случае осложнений. При жизнедеятельности стрептококка продуцируется особый эритротоксин, который может провоцировать острое воспалительное поражение в поверхностных слоях кожи. Если не лечить должным образом скарлатину, она может стать начальным этапом таких опасных состояний как миокардит (поражение мышечного слоя сердца), ревматизм (системное поражение сердца и суставов) и гломерулонефрит (поражение почек).
Как она себя проявит
Период инкубации в среднем длится около недели, минимальный период инкубации около суток, максимальный до 12 дней. Продромальный или скрытый период инфекции длится от трех до пяти суток, в это время попавший в тело микроб размножается и активно выделяет токсины, но проявлений болезни еще нет.
Болезнь обычно начинается с острых проявлений – резко нарушается самочувствие малыша, возникают вялость и слабость, сонливость, могут быть жалобы на головные боли и ознобы. Температура тела подскакивает до 38-40 градусов, все будет зависеть от степени тяжести, в начальном периоде из-за болей в горле могут быть рвота с тошнотой.
Через несколько часов по телу ребенка проявляется специфического вида сыпь – она выглядит как ярко розовая мелкоточечная краснота. Более всего сыпь выражена в области лица, на боковых поверхностях туловища и в области естественных складок кожи – паховые складки, область ягодиц и подмышек. Еще одним из характерных признаков скарлатины является резкая разница между областями буквально пылающей кожи на щеках с высыпаниями на фоне очень бледной области носогубного треугольника. В этой зоне сыпи при скарлатине не бывает.
По внешнему виду ребенок также выглядит достаточно типично – кроме высыпаний, лицо его отечное, глаза будут лихорадочно блестеть. Типичным и постоянно проявляющимся симптомом является ангина, которая характеризуется краснотой на мягком небе, резко увеличенными миндалинами, по поверхности и лакунам которых проявляется гнойный налет. Лимфоузлы на верхней поверхности шеи резко увеличены, могут быть болезненными. Сыпь будет держаться на коже примерно неделю, после сего она плавно сходит, и не оставляет после себя пигментации. Через одну-две недели кожа начинает шелушиться, начиная от нежных участков тела на шее и в подмышках, а потом постепенно по всему телу.
Для скарлатины типично шелушение в зоне ступней и ладошек, идущее от ногтевых краев по пальчикам, распространяясь по ладоням и по подошвам. На них шелушение пластинчатое. Вначале болезни язык обложен, но после двух-трех дней болезни он очищается, примерно к четвертым суткам имея вид ярко красного с резко выступающими сосочками (малинового) языка. Если резко выражена интоксикация, может быть поражение центральной нервной системы с формированием возбуждения с бредом и галлюцинациями. На начальной стадии болезни преобладает тонус симпатического отдела нервной системы, потом он сменяется тонусом парасимпатической нервной системы.
Тяжесть заболевания
В зависимости от возраста, особенностей организма и изначального фона скарлатина может протекать в легкой форме, среднетяжелой и тяжелой форме. От этого будут зависеть сроки выздоровления от скарлатины и ее течение. Обычно скарлатина протекает легко и связано это с рациональным и активным приемом антибиотиков, тогда скарлатина проходит достаточно быстро и не опасна для жизни и здоровья. Основном сегодняшние осложнения скарлатины уже не токсического плана, а инфекционно-аллергического. Они могут возникать на второй неделе заболевания проявляясь поражением почек или сердца, и обычно бывают у старших детей. Легкая форма обычно проявляется слабыми симптомами интоксикации, а лихорадка и все проявления исчезают уже на 4-5 сутки. Это сегодня самый распространенный вариант течения скарлатины. При состоянии средней тяжести проявляются все симптомы болезни, в том числе достаточно выражена интоксикация, болезнь протекает в среднем неделю.
Тяжелые формы скарлатины сегодня встречаются крайне редко обычно возникает в двух вариантах:
- токсическая скарлатина, при ней резко выражена интоксикация с высокой лихорадкой, поражением нервной системы – помутнением сознания, бредом, судорогами и менингеальными знаками.
- некротическая форма с резко выраженными проявлениями в зеве – сильная ангина с некротическими явлениями, резко выраженной реакцией лимфоузлов и осложнениями с развитием сепсиса. Некрозы при этой форме ангины могут быть и на миндалинах, и на слизистой оболочке горла и мягкого неба.
Осложнения скарлатины
Скарлатина не столь опасна сама по себе, как опасны ее последствия и осложнения. К ним относятся – переход воспаления на область среднего уха с развитием отита, поражение придаточных пазух носа с развитием синуситов, развитие ревматизма и гломерулонефрита.
В основном осложнения возникают на третьей неделе болезни, когда к бета-гемолитическому стрептококку формируются антитела, которые «по ошибке» поражают ткани сердца и почек, суставов. Могут развиваться и пневмонии, как результат опущения инфекции вниз по бронхиальному дереву.
Скарлатиной дважды в жизни не болеют, в дальнейшем стрептококк может вызывать только банальные ангины, которые не менее опасны в плане формирования осложнений.
Карантинные меры в отношении скарлатины
Скарлатина относится к детским карантинным инфекциям, то есть она заразна и на время ее возникновения на группу садика или школы накладывается карантин, а ребенка, который заболел дома – изолируют от других детей в силу его высокой заразности.
Принципы изоляции и карантинных мер для скарлатины такие же как для обычных ангин, госпитализируют в стационар детей при среднетяжелой форме и раннем возрасте, либо любых детей в тяжелом состоянии. Возможна госпитализация в стационар при легкой форме скарлатины по эпидемическим показаниям – если в семье или коллективе есть малыши и не болевшие скарлатиной дети.
Больного малыша изолируют в отдельную комнату с выделение его индивидуальных посуды и столовых приборов, полотенца и средств гигиены, постельного белья. Изоляция длится не менее 10 дней от момента начала болезни. После того, как ребенок переболел, он будет пребывать дома еще 12 дней до момента выхода в детские коллективы. Контактные дети находятся на карантине в течение недели. Если же это дети, которые общаются с болеющим на протяжении всей его болезни – у них карантин длится до 17 дней от начала контакта. Для не болевших скарлатиной детей опасны как дети и взрослые со скарлатиной, так и взрослые с ангинами, это одна и та же инфекция.
Методы лечения скарлатины
Скарлатина – это микробная инфекция, и основа ее лечения – это режимные мероприятия и антибиотикотерапия. В основном лечение проводят на дому, на время острого периода назначая постельный режим. Необходимость госпитализации определяет врач, равно как он же и назначает лечение, в особенности по части антибиотиков. За счет ангины и общего недомогания ребенок плохо ест – ему больно глотать и аппетит снижен. Поэтому ему необходима особая диета – блюда даются в протертом и вареном виде. Жидким или полужидким, нельзя ничего раздражающего и сильно горячего. Важно ребенку много пить, чтобы активно выводились токсины из организма, а после того, как стихнут проявления ангины, постепенно нужно переходить на общий стол. Антибиотики занимают ведущее место в лечении скарлатины, стрептококки очень чувствительны к пенициллиновой группе, их назначают в таблетках, сиропах или порошках. Только в больнице могут назначаться уколы при тяжелых формах скарлатины. Если же у ребенка аллергия на пенициллин, тогда их заменяют эритромицином.
Кроме антибиотиков, назначаются препараты – антигистаминные, препараты кальция, витамин с в повышенных дозах. Для местного лечения ангины применяют полоскания с ротоканом, фурациллином, орасептом или настоями трав.
Все ли дети могут болеть скарлатиной?
Нет, далеко не все дети заболевают скарлатиной даже при контакте с больными, восприимчивость к ней детей в возрасте от 2 до семи лет составляет примерно 40%, новорожденные дети за счет переданных мамой антител скарлатиной не болеют, равно как и взрослые, они болеют только ангинами.
Профилактика скарлатины
Чаще всего заболевают скарлатиной дети с ослаблением иммунитета, с гиповитаминозами, анемиями, а также дети, находящиеся в состоянии стресса или чрезмерных нагрузок. Повторных эпизодов скарлатины не отмечается, ею болеют единожды в жизни. Однако, стрептококк может вызывать другие формы заболевания – ангины, отиты или рожистое воспаление. Больных скарлатиной детей необходимо изолировать, а контактных по скарлатине детей осматривают на протяжении семи дней. В группе на это время накладывается карантин и никого в группу не принимают. Выздоравливающих, после скарлатины могут допускать в детский коллектив не ранее 12 дня с начала болезни.
В квартире больных скарлатиной проводят регулярные уборки помещения с средствами дезинфекции. Вакцины от скарлатины на сегодня не имеется. Поэтому, специфических мер профилактики не предусмотрено.
Источник: https://puzkarapuz.ru/content/227
Скарлатина у детей — симптомы, лечение и профилактика, чем опасно заболевание
Скарлатина – это острое инфекционное заболевание, причиной которого является инфицирование бета-гемолитическим стрептококком группы А.
Бактерии стрептококк очень распространена в окружающей среде. При этом каждый ее вид способен вызывать различные заболевания от ангины до гнойничкового поражения кожи.
Скарлатина является результатом взаимодействия стрептококка и иммунитета человека.
Особенностью бета-гемолитического стрептококка является то, что он вырабатывает определенный вид токсина – эритротоксин, который определенным образом действует на клетки крови, и вызывает специфический ответ со стороны иммунной системы человека. Это отличает скарлатину от других инфекционных заболеваний.
Как происходит заражение
Чаще всего заражение стрептококком происходит воздушно-капельным путем. Так как излюбленное «место обитания» стрептококка – миндалины и верхние дыхательные пути. Источник инфекции не обязательно должен болеть скарлатиной, он может являться просто носителем этой бактерии. Кроме того, заражение может происходить через грязные руки, немытые продукты, игрушки, одежду и прочее.
Заболеть может человек любого возраста, но чаще болеют дети до 2 до 16 лет. Дети до года, особенно если они находятся на грудном вскармливании, как правило, не болеют. У них существует так называемый «врожденный иммунитет», который остается им от матери.
Симптомы
Заболевание начинает проявляться через 1-12 дней после заражения стрептококком. Начало болезни острое, что характерно для всех видов инфекционных заболеваний. Поэтому в начале заболевания так сложно бывает установить точный диагноз. Проявлениями скарлатины являются:
- Повышение температуры до 38,5-39°С;
- Вялость ребенка, отсутствие аппетита – являются проявлениями интоксикации у ребенка;
- Боли в горле – связано с тем, что стрептококк «любит» жить именно в миндалинах, вызывая их воспаление и развитие ангины;
- Наличие сыпи, которая подобна высыпаниям при краснухе и кори. Поэтому эти заболевания можно спутать между собой.
Но при скарлатине есть особенный симптом, который характерен только для нее – шелушение кожи на стопах и ладонях. Это связано с действием эритротоксина на эпидермис.
При этом происходит массовая гибель и отторжение клеток верхнего слоя кожи, что приводит к тому, что кожа буквально «снимается пластами». Этот симптом появляется не сразу, а через 10-14 дней после начала заболевания.
Поэтому так часто скарлатину не удается распознать вовремя.
Кроме того, существует понятие «малиновый язык» при скарлатине – ярко-красная окраска языка и увеличение сосочков на его поверхности способствуют тому, что он становится похожим на ягоду малины.
В чем особенность лечения
Скарлатина – это инфекционное заболевание, которое нужно лечить антибиотиками, так как причиной его возникновения являются бактерии. Стрептококк чувствителен ко многим видам антибиотиков, особенно к пенициллиновому ряду. Поэтому подобрать правильное и эффективное лечение несложно. А проводить лечебные мероприятия можно и дома, но обязательно под контролем лечащего врача.
Кроме антибиотикотерапии, лечение должно быть направлено на:
- Устранение симптомов интоксикации. Для этого ребенку нужно давать обильное питье. Особенно тщательно нужно следить за питьевым режимом ребенка на фоне антибиотикотерапии. Это связано с тем, что большинство препаратов этой группы вызывают гибель стрептококка, что приводит к выделению большого количества токсинов, и поступлению их в кровь ребенка. При этом может наблюдаться внезапное повышение температуры тела и усиление симптомов интоксикации;
- При повышении температуры тела выше 38,5 применяются жаропонижающие препараты. Если повышение температуры сопровождается спазмом периферических артерий – наличием холодных ручек и ножек, то вместе с жаропонижающими препаратами можно дать но-шпу или папаверин, что тоже будет способствовать снижению температуры. Но эти мероприятия будут неэффективны, если ребенок мало пьет;
- Витаминотерапия. Назначается после окончания лечения с целью общего укрепления организма и восстановления его после болезни.
Если лечение ребенка неэффективно, а состояние его постепенно или резко ухудшается, то это может признаком развития осложнений и требует продолжения лечения в стационаре.
Последствия скарлатины у детей
Причиной развития заболевания является бета-гемолитический стрептококк, который является причиной возникновения таких серьёзных заболеваний, как ревматизм и гломерулонефрит. Ревматизм часто проявляется поражением мышцы или клапанов сердца, что приводит к формированию порока сердца.
А гломерулонефрит – это тяжелое заболевание почек, которое приводит к развитию почечной недостаточности. Поэтому так важно своевременное обращение к врачу при любых проявлениях инфекционных заболеваний. Это позволит подобрать наиболее эффективное лечение именно вашему малышу.
Профилактика скарлатины
Специфической профилактики в виде вакцинации для данного заболевания не существует. Поэтому, основная роль в предупреждении развития скарлатины отводится методам неспецифической профилактики:
- Правила личной гигиены;
- Устранение очагов хронических инфекций, которые ослабляют иммунитет ребенка, включая лечение кариеса, хронического тонзиллита, аденоидита, заболеваний желудочно-кишечного тракта и т.д.;
- Соблюдение ребенком режима труда и отдыха, прогулки на свежем воздухе и полноценное питание также способствуют укреплению иммунитета;
- Использование витаминов в осенне-весенний период.
Скарлатина является результатом взаимодействия бактерии и иммунитета человека, поэтому контакт с больным не всегда приводит к возникновению этого заболевания.
Если ребенок переболел скарлатиной, то повторного заражения данным типом стрептококка, как правило, не происходит. Но иногда антибиотики назначаются раньше, чем иммунитет ребенка успевает выработать антитела к бактериям. Это повышает вероятность повторного развития заболевания.
Источник: https://doctor-detkin.ru/bolezni/skarlatina/
Скарлатина у детей: симптомы, причины, лечение, профилактика, осложнения
Причины
Почему у ребёнка может возникнуть скарлатина? Как передается скарлатина у детей? Обычно дети заражаются после контакта с людьми, страдающими стрептококковыми инфекциями различного типа.
В частности, ангиной, ревматизмом и скарлатиной. Заражение происходит воздушно-капельным путём.
После перенесённой патологии у детей формируется пожизненный иммунитет против скарлатины, поэтому повторного заражения не происходит.
Факторами, провоцирующими развитие заболевания, являются:
- период межсезонья;
- хронические заболевания дыхательных органов и ОРВИ;
- сниженный иммунитет.
В группе риска находятся дети, которые часто проводят время в скоплении большого количества людей, например, в школах или детских садах. Поэтому чаще всего скарлатиной болеют дошкольники и дети, обучающиеся в начальных классах.
Не болеют заболеванием малыши до 1 года, которые появились на свет от мамы с иммунитетом против скарлатины.
Скарлатина у детей встречается нередко, а может ли взрослый заразиться от ребенка? Да, если ослабден иммунитет и в детстве взрослый не перенес это заболевание.
Симптомы
Как начинается скарлатина у детей и каков инкубационный период? Начальная стадия скарлатины у детей может длиться 1-10 дней. Зависит он от состояния здоровья ребёнка при заражении. Если дети болели патологиями верхних дыхательных путей или ОРВИ на момент заражения, инкубационный период скарлатины будет короче. Удлиняет период развития заболевания приём антибиотиков.
Симптомы заболевания зависят от формы, в которой оно протекает:
Скарлатина может быть фарингеальной. Фарингеальная патология делится на типичную и атипичную и может протекать в лёгкой, среднетяжёлой и тяжёлой форме.
Атипичная форма заболевания проявляется с минимальной симптоматикой и длится всего 1-2 дня. При типичной скарлатине проявляются следующие симптомы:
- в лёгкой форме: небольшое повышение температуры (не более 38,5 градусов), небольшая боль в горле и едва заметная сыпь. Длится примерно 4-5 дней;
- в среднетяжёлой форме: повышенная температура тела, гнойная ангина, признаки интоксикации, рвота. Длится 6-8 дней;
- в тяжёлой форме: ярко выраженная степень интоксикации, высокая температура тела, возникновение бреда, галлюцинаций, тахикардии, некротической ангины.
Вторая форма скарлатины – экстрафарингеальная. Её симптомы – поражение тканей в лимфоузлах и ротоглотке, воспаление лимфатических узлов.
Диагностика скарлатины у ребёнка
Скарлатина у ребёнка диагностируется на основании симптомов и анамнеза заболевания. Внимательная мама может узнать, что у детей скарлатина по таким признакам, как сыпь и характерный язык — при скарлатине он выглядит «обсыпанным». Но полноценный осмотр нужно доверит врачам.
Для подтверждения диагноза скарлатины у детей доктор проводит визуальный осмотр, выявляет типичные признаки патологии, а затем назначает дополнительные обследования и анализы.
В них входит лабораторная диагностика, в ходе которой ребёнку делают анализ крови для выявления параметров бактериальной инфекции, а также бактериальный посев слизи, проводимый в целях обнаружения стрептококковой бактерии.
При необходимости ребёнка направляют к инфекционисту.
Осложнения
Осложнения после скарлатины развиваются достаточно редко, и только в том случае, если лечение патологии не было начато вовремя. В основном, это последствия аллергического характера, например, воспаление суставов, почек или сердца. Также у ребёнка могут возникнуть гнойные процессы на фоне скарлатины. Обычно они проявляются на коже, лимфоузлах или в ушной раковине.
Лечить скарлатину нужно своевременно. При первых симптомах, указывающих на развитие заболевания у ребёнка, следует сразу же обратиться к врачу. Затягивать с терапией или заниматься самолечением ни в коем случае нельзя.
Лечение
Заниматься самостоятельным лечением скарлатины у ребёнка категорически запрещено. При появлении первых признаков патологии – высокой температуры, сыпи, следует сразу же обратиться к врачу или вызывать скорую помощь. В дальнейшем необходимо придерживаться всех рекомендаций доктора.
Что делает врач
Терапия скарлатины в лёгкой форме осуществляется в домашних условиях. Если заболевание протекает в тяжёлой форме, ребёнка обязательно госпитализируют.
При лечении дома детей необходимо расположить в отдельной комнате, где следует регулярно проводить дезинфицирующую уборку. В течение нескольких дней требуется соблюдение постельного режима. Важно ввести в рацион детей полезные продукты: питание должно быть сбалансированным и обогащённым витаминами.
Врач, как правило, назначает при скарлатине антибиотики и седативные препараты.
На данный момент существуют эффективные методики, которые позволяют вылечить заболевание в короткие сроки и предотвратить его осложнения.
При тяжёлой форме патологии ребёнок обязательно должен находиться в стационаре, в целях предупреждения заражения других детей и присоединения к скарлатине вторичной инфекции. Лечение в первую неделю проводится строго с соблюдением постельного режима.
В первые несколько дней пища ребёнка может быть протёртой, в том случае, если при глотании у него возникают сильные боли в горле или приёмы пищи вызывают рвоту.
Профилактика
Ранее в качестве профилактики скарлатины у детей проводилось вакцинация. Прививку от заболевания разработали еще в середине прошлого века, но сейчас её не применяют, так как было доказано, что такая вакцина может вызвать тяжёлую аллергическую реакцию и спровоцировать различные осложнения во избежание появления скарлатины у детей.
Специфическая профилактика патологии у детей в раннем возрасте может проводиться с помощью приёма гамма-глобулина. Данный препарат применяют в том случае, если маленький ребёнок контактировал с заболевшим.
Вторичные профилактические мероприятия включают в себя полную изоляцию детей со скарлатиной, и тут же логичен вопрос — сколько заразен ребёнок? После того, как лечение завершено, и то, что пациент выздоровел, подтвердил врач, ребёнок может посещать детский сад или школу, но только по истечении 12 дней после заражения.
Источник: https://DetStrana.ru/service/disease/children/skarlatina/
Сыпь у детей. — Доказательная медицина для всех
Эрозивный пустулезный дерматоз волосистой части головы — выпадение волос, сопровождающееся гнойничковыми, эрозивными поражениями и образованием корочек
Сыпь при инфекционных заболеваниях
Сыпь у детей при вирусных заболеваниях
Ветрянка – сыпь в виде красных точек, которые быстро превращаются в пузырьки, которые лопаются и покрываются корочками. Вначале сыпь чаще всего располагается на волосистой части головы ребенка, лице или туловище, а затем может распространиться по всему телу. 3 фото
Корь — красная сыпь с крошечными белыми точками появляются спустя несколько дней на внутренней стороне щек (пятна Филатова-Коплика). Затем появляется сыпь на лице ребенка, прогрессирует на спину и туловище, на руки и кисти, и, наконец, на ноги и ступни. 2 фото
Краснуха — розово-красная сыпь при краснухе, которая сначала появляется на лице у детей, затем распространяется по всему телу и длится два-три дня. 2 фото
Розеола — розовая сыпь появляется на туловище и шее детей, далее может распространиться на руки, ноги и лицо. 2 фото
Пятая болезнь — сыпь в виде ярко-красных пятен на щеках у ребенка, реже — туловище и ногах, сыпь умеренно зудит. 3 фото
Герпес – сыпь в виде маленьких пузырьков, заполненных прозрачной жидкостью, расположенных на красной кайме губ или совсем рядом с губами, обычно сгруппированные в одну кучку. 3 фото
Сыпь у детей при бактериальных, грибковых и других инфекционных заболеваниях
Скарлатина — сыпь при скарлатине начинается с обильных мелких точек в подмышечных впадинах, на шее, груди и в паху, и быстро распространяется по всему телу. Точки наощупь напоминают мелкую наждачную бумагу, могут зудеть. 3 фото
Стригущий лишай — сыпь при стригущем лишае в виде одного или нескольких красных колец, размерами от мелкой монеты до довольно крупных. 2 фото
Импетиго – сыпь в виде маленьких красных папул, которые могут вызывать зуд. Часто развиваются вокруг носа и рта, но могут легко распространиться на другие части тела. 3 фото.
Менингококковая инфекция — сыпь в виде мелких синячков, начинается с маленьких синих пятен звездчатой формы и быстро увеличивается в количестве и диаметре. Одна из самых опасных сыпей у детей. 3 фото.
Чесотка — зудящая сыпь в виде рассеянных красных точек, располагающихся, как правило, между пальцами, вокруг запястий, в подмышечных впадинах и области подгузников, а также вокруг локтей. 3 фото.
Контагиозный моллюск — сыпь при контагиозном моллюске телесного цвета, куполообразные, жемчужные и блестящие пузырьки, с пупковидным вдавлением в центре. 3 фото.
Изменения кожи у детей при других заболеваниях
Желтуха — Желтый оттенок кожи и склер глаз. У темнокожих детей желтизну можно увидеть только в склерах глаз, на ладонях и подошвах ног. 3 фото.
Ожоги борщевиком — пузыри, сперва их много, они мелкие, но очень быстро (за сутки) они сливаются и нередко переходят в один — гигантских размеров, на всю площадь ожога. Много фото
Бородавки — небольшие выступающие над поверхностью кожи, образования. Появляются, как правило, на руках, но могут возникнуть на любом участке тела. 3 фото.
сдать анализ в лаборатории KDLmed
Скарлатина – это инфекционное заболевание, которое характеризуется воспалением слизистой глотки, болью в горле, лихорадкой и характерной сыпью.
Заболевание достаточно распространено, особенно среди детей от 5 до 15 лет. Чаще всего вспышки заболевания наблюдаются зимой и весной, в детских коллективах – школах, детских садах.
Скарлатину вызывает бактерия бета-гемолитический стрептококк группы А. Заражение чаще всего происходит воздушно-капельным путем (при кашле, чихании, крике, разговоре), реже – бытовым путем (через полотенца, одежду, белье и др.). Были зафиксированы вспышки, вызванные употреблением в пищу зараженных продуктов. Резервуаром возбудителя скарлатины является только человек.
Без лечения скарлатина может вызывать серьезные осложнения. До открытия антибиотиков скарлатина считалась серьезным заболеванием, угрожающим жизни пациента. Сейчас ее лечение состоит в приеме антибиотиков и при своевременном начале дает положительные результаты.
Симптомы
Симптомы скарлатины появляются обычно спустя 1-4 дня после заражения. Заболевание чаще всего начинается внезапно и остро, наблюдаются следующие проявления:
- Лихорадка (повышение температуры тела). Температура достигает 39-40 градусов. Часто лихорадка сопровождается тошнотой, рвотой.
- Увеличение и отечность нёбных миндалин.
- Боль в горле, затрудненное глотание. При этом наблюдается выраженное алое покраснение горла, отечность зева, появление на нёбе мелких красных бугорков. Язык напоминает малину – он неравномерно окрашен красным и покрыт белым налетом («малиновый язык»).
- Боли в животе, в мышцах.
- Увеличение шейных лимфатических узлов.
- Недомогание, головная боль, потеря аппетита.
- Характерная сыпь появляется на первый, реже на второй день заболевания. Сыпь представляет собой покрасневшие, грубые, сухие участки, по текстуре похожие на наждачную бумагу. Сыпь состоит из очень мелких пятнышек. Она появляется на верхней части тела, груди, подмышечных впадинах, затем распространяется по всему телу. На лице наблюдается покраснение, «горящие» щеки и губы, причем носогубный треугольник при этом остается бледным и свободным от поражений. Чаще всего поражения в виде более ярких полосок появляются в различных складках – на подмышках, на внутренней поверхности локтей, коленей, на складках шеи, в паховых складках.
Сыпь обычно не вызывает боли, иногда возникает небольшой зуд. При надавливании на поражения кожные поражения бледнеют.
- Сыпи и покраснение лица наблюдаются около недели. Через 4-5 дней высыпания начинают постепенно проходить, кожа при этом часто отслаивается слоями, особенно на пальцах рук и ног.
Скарлатина заразна для окружающих с первых часов заболевания и в течение 3 недель после появления первых симптомов.
Общая информация
Скарлатина – это инфекционное заболевание, которое чаще всего встречается у детей и характеризуется воспалением слизистой глотки, болью в горле, лихорадкой и характерной сыпью.
Заболевание широко распространено, особенно среди детей от 5 до 15 лет. Заболевание редко встречается у детей до 2 лет, потому что матери, имеющие иммунитет к скарлатине, передают его своему ребенку. К 10 годам у 80% детей в крови обнаруживаются защитные антитела против стрептококкового токсина. Заболевание с одинаковой частотой встречается у обоих полов.
Скарлатина также может наблюдаться у взрослых людей, хотя с возрастом чувствительность к возбудителю значительно уменьшается. Вспышки скарлатины обычно наблюдаются в осенне-зимнее время и весной, в детских коллективах – школах, детских садах.
Скарлатину вызывает бета-гемолитический стрептококк группы А. Возбудитель скарлатины устойчив во внешней среде, выдерживает кипячение в течение 15 минут, воздействие многих дезинфицирующих средств. Заражение чаще всего происходит воздушно-капельным путем (при кашле, чихании, крике, разговоре), реже – бытовым путем (через полотенца, посуду, одежду, мебель, игрушки, постельное белье и др.).
В Китае были зафиксированы вспышки, вызванные употреблением в пищу зараженных продуктов.
Резервуаром бета-гемолитического стрептококка группы А является только человек.
При попадании в глотку бактерии прикрепляются к слизистой и начинают вырабатывать токсин (токсин Диков, токсин сыпи), вызывающий большинство симптомов скарлатины, в том числе повышение температуры тела и характерную сыпь. В ответ на выработку токсина иммунная система человека вырабатывает антитоксические антитела. Действие токсина вызывает расширение мелких кровеносных сосудов в тканях организма, в том числе сосудов кожи и слизистых покровов.
Кроме того, бактерии вызывают аллергическую реакцию организма, вызванную продуктами их жизнедеятельности.
Без лечения скарлатина может приводить к развитию различных осложнений, связанных с распространением стрептококковой инфекции по организму или в результате нарушения работы иммунной системы организма.
- Осложнения из-за распространения стрептококковой инфекции:
- Отит – воспаление уха.
- Синусит – воспаление придаточных пазух носа.
- Пневмония – воспаление легких.
- Менингит – воспаление оболочек головного и спинного мозга.
- Паратонзиллярный (околоминдалинный) абсцесс. Это крупный гнойник, возникающий в тканях, окружающих миндалины. Требуется хирургическое вскрытие абсцесса.
- Сепсис (заражение крови) – состояние, угрожающее жизни.
- Осложнения, вызванные нарушением функционирования иммунной системы больного. При этом антитела, выработанные организмом к токсину и другим белкам стрептококка, образуют с ними комплексы, которые оседают в тканях сердца и почек, вызывая воспаление и повреждая эти органы. Кроме того, иммунная система организма может принимать собственные ткани за чужеродные. Это происходит из-за того, что белки стрептококка имеют похожую структуру с собственными тканями организма. Эти «иммунные» осложнения возникают через 2-3 недели после перенесенной и нелеченной (недолеченной) стрептококковой инфекции. К числу этих осложнений относятся:
- Острая ревматическая лихорадка (ревматизм). Это заболевание, поражающее различные органы и системы. Оно проявляется набуханием суставов и поражением сердца с развитием пороков.
- Острый гломерулонефрит – это острое, как правило, тяжело протекающее воспаление почек.
В отсутствие осложнений и при применении антибиотиков прогноз заболевания благоприятный.
Кто в группе риска
- Дети от 5 до 15 лет
- Лица, имевшие контакт с больным скарлатиной.
- Учителя начальных классов, воспитатели детских садов, работники здравоохранения, учащиеся детских садов, школьники.
Диагностика
Диагноз скарлатины предполагается по характерным симптомам, внешнему виду ротовой полости и высыпаний больного. Для постановки диагноза требуется проведение лабораторных исследований. Очень важно своевременно установить диагноз, потому что от этого будет зависеть лечение того или иного заболевания.
- Общий анализ крови. В общем анализе крови обычно наблюдае
Чем опасна корь для сердца и суставов?
Зачем взрослым бояться «детской» инфекции кори?
Вакцинация от кори очень эффективна и существенно снижает заболеваемость. Однако, наблюдения последних лет показывают, что отдельные мини-эпидемии все же встречаются. В 2012 году заболеваемость корью в нашей стране выросла более чем в три раза, в 2,7 раза увеличилась заболеваемость краснухой. Сегодня «детские» болезни стали взрослеть. Иммунологи объясняют это явление тем, что, возможно, массовые прививки не обеспечивают нас пожизненным иммунитетом.
Человек, никогда не болевший корью и не сделавший прививку против неё, остаётся в группе риска заражения на протяжении всей своей жизни, и данная болезнь может настигнуть его в любое время. У взрослого человека данное заболевание может проходить очень тяжело, с осложнениями.
Болезнь корь
Это вирусное инфекционное заболевание. Корь – одно из наиболее заразных инфекционных заболеваний, известных человеку. Инфекция передается только воздушно-капельным путем, причем очень быстро, преодолевая расстояние в десятки метров вместе с потоком воздуха, например, по лестничным пролетам.
Различают два типа кори, каждый из которых вызывается другим вирусом. ИММУНИТЕТ К ОДНОМУ ИЗ НИХ НЕ ГАРАНТИРУЕТ ЗАЩИТУ ОТ ДРУГОГО. Несмотря на то, что в обоих случаях возникает сыпь и повышение температуры, данные заболевания сильно отличаются.
Два типа кори
1. Классическая корь, «красная», «тяжелая» – протекает тяжелее, у некоторых людей развиваются осложнения.
2. Трехдневная или «немецкая», коревая краснуха – протекает легче, чем обычная корь. Но если вирус данного типа попадает в организм женщины во время беременности, то способен вызывать врожденные дефекты плода, вероятность спонтанных абортов.
Группы людей с наибольшим риском заболеть корью
– дети в возрасте до 1 года;
– беременные женщины;
– люди с ослабленной иммунной системой.
Признаки кори
Инкубационный период, бессимптомный – от 1 до 3 недель.
Ранняя фаза заболевания у взрослых: повышение температуры до 39 градусов, головная боль, насморк, слабость, умеренный конъюнктивит, сухой «лающий» кашель.
Фаза возникновения красной коревой сыпи возникает на 2-4 сутки от появления первых проявлений заболевания.
ПРИВИТЫЕ ЛЮДИ МОГУТ ПЕРЕБОЛЕТЬ БЕЗ ПЯТЕН И СЫПИ!
Признаки красной коревой сыпи
– появляется на лице, постепенно распространяясь сверху вниз;
– мелкие красные возвышающиеся точки, постепенно сливаются между собой, кожа выглядит равномерно красной;
– сыпь без зуда;
– с 4 суток сыпь буреет, начинает шелушиться;
– до 10 дней сохраняется пигментация;
– абсолютный признак кори – появление на внутренней поверхности щек серовато-белых точек (пятна Бельского-Филатова-Коплика).
Основы лечения кори
– изоляция больного человека от здоровых на 4 дня до появления сыпи и на 4 дня после возникновения последних высыпаний;
– обильное питье;
– предоставить глазам отдых, при имеющейся рези в глазах и светобоязни: затемнить комнату больного темными шторами, жалюзи, выключить яркое освещение, ограничить время, проводимое перед экраном телевизора и монитора;
– при выраженной температуре необходимо принять жаропонижающие средства;
– устранить дефицит витаминов А и С;
Специфического лечения кори не существует.
Специальный препарат – иммуноглобулин – вводят людям из группы риска после вероятного заражения корью.
Стоит обратиться к врачу если:
– температура сохраняется более 4 дней от начала заболевания;
– возврат симптомов через 10 дней;
– сильные головные боли или болезненность шеи;
– усилился кашель, одышка;
– возраст ребенка до 2 лет;
– наличие беременности;
– имеется иммунодефицитное состояние.
Осложнения кори
Осложнения возникают примерно у трети заболевших, особенно часто у малышей в возрасте до 5 лет, и у взрослого человека после 20 лет. У каждого пятого возникают осложнения: отиты, ларингиты, синуситы, трахеобронхиты. Реже возникают энцефалиты, менингиты, интерстициальные пневмонии, гепатиты.
Корь при беременности повышает риск преждевременных родов, вероятность спонтанных абортов, низкой массы тела новорожденного, поражения его нервной системы с развитием слепоты и глухоты.
Заболевание корью и сердце
В разгар проявлений симптомов кори со стороны сердечно-сосудистой системы может возникнуть тахикардия, признаки сердечной недостаточности, особенно если у больного уже существует заболевание сердца. От кори, особенно осложненной интерстициальной пневмонией, может развиться острый интерстициальный миокардит. В этом случае не откладывая необходимо провести полноценное лечение, чтобы не остались стойкие нарушения ритма и проводимости, сердечная недостаточность.
Заболевание корью и суставы
Корь может спровоцировать впервые развитие артрита примерно в 2 – 3% случаев, причем этот показатель возрастает с повышением возраста пациента. Как и любое другое вирусное заболевание, корь ухудшает течение имеющихся хронических заболеваний суставов и системных заболеваний соединительной ткани. Такому пациенту требуется дополнительно проконсультироваться у ревматолога.
Профилактика кори
Самым важным, правильным и надежным способом защиты от этого заболевания является вакцинация. Для определения наличия иммунитета к кори можно провести лабораторный тест на титр антител в крови.
Как и при других инфекционных заболеваниях, распространяющихся воздушно-капельным путем, больному необходимо носить маску при чихании и кашле, пользоваться индивидуальной посудой, соблюдать правила личной гигиены.
Берегите себя и близких от кори и её осложнений!
Информацию подготовили:
врачи кабинета медицинской профилактики С.В.Шабардина, О.Г.Третьякова
январь 2014 года
эффективное лечение, симптомы и причины
Парапсориаз является относительно редким заболеванием. В статье мы расскажем о его формах, причинах и симптомах, а также о подходах к диагностике и лечению.
Парапсориаз объединяет группу хронических незаразных дерматозов неясного генеза, для которых характерны кожные высыпания, похожие на псориатические.
Причины и механизм развития парапсориаза малоизучены. Парапсориаз включает в себя красный плоский лишай, розовый лишай и «сухую» экзему. Все эти дерматозы похожи на псориаз, кроме таких его симптомов как:
-
эффект стеаринового пятна при попытке соскоблить чешуйки;
-
лакированная терминальная пленка;
-
точечное кровотечение по типу капель росы.
Несмотря на то, что парапсориаз считается редким заболеванием, в связи с ухудшением экологической обстановки и увеличением количества аллергий парапсориаз возникает все чаще и чаще.
Какие формы принимает?
Основные формы парапсориаза:
-
Каплевидный, или пятнистый;
-
Бляшечный, или болезнь Брока;
-
Лихеноидный.
В связи с тем, что заболевание мало изучено, на данный момент нет общепринятой классификации. Многие врачи рассматривают формы парапсориаза как отдельные заболевания.
Каплевидный парапсориаз
Или поверхностный инфекционно-аллергический васкулит (воспаление внутренней оболочки мелких сосудов). Он чаще развивается в весенне-осенний период вследствие перенесенной ангины, гриппа или пневмонии. Женщины подвержены заболеванию больше, чем мужчины. Различают хронический, наиболее частый, подострый и острый типы течения.
Заболевание проявляется мелкими плотными папулами (узелками) округлой формы с гладкой поверхностью, светло-розового, реже буровато-красного оттенка. Для высыпаний не характерно слияние.
Основная локализация — грудная клетка, внутренняя поверхность плеч и предплечий, спина, низ живота, внутренняя поверхность бедер, область крестца и подколенных ямок. В основании узелков наблюдается незначительная отечность (инфильтрат). Зуд и болезненность отсутствуют.
Параллельно с папулами иногда появляется ярко-красная сыпь, покрытая мелкими пластинчатыми чешуйками.
Эту разновидность заболевания также называют «парапсориаз пятнистый». Высыпания похожи на сыпь при вторичном сифилисе, поэтому здесь важна дифференциальная диагностика.
Хроническая форма
Высыпания проходят четыре стадии развития:
-
«Скрытое» шелушение: на поверхности папулы при поскабливании появляются мелкие чешуйки.
-
«Пурпура»: в результате расчесывания папулы начинают кровоточить по типу пурпуры.
-
«Коллодийная» пленка: возникает в период уменьшения выраженности симптомов — чешуйка расположена в центре папулы, немного отделяясь от нее по краям;
-
«Облатка»: чешуйка отделяется целиком, не повреждаясь.
Общая длительность этих стадий около 3-4 недель, после чего на коже остаются беловатые депигментированные пятна. Поражение слизистых оболочек отмечается редко.
Для хронической формы характерно длительное течение с обострениями в осенний и зимний период и ремиссиями в летнее время.
При правильно назначенной терапии и соблюдении пациентом всех рекомендаций лечащего врача обострения носят менее выраженный характер, а периоды ремиссии становятся более длительными.
Острый парапсориаз
Как правило, острый парапсориаз развивается внезапно, сопровождается повышением температуры, ухудшением самочувствия и иногда — увеличением периферических лимфатических узлов.
В период обострения преобладают кровянистые отечные папулы диаметром до 1 см. Они проходят те же стадии развития, что и при хроническом течении, отличие в том, что в центре папул отмечается некроз (омертвение ткани) и нагноение, папула становится пустулой, оставляя после себя рубчик.
Острый парапсориаз чаще сопровождается сыпью на слизистых полости рта, половых органов. На степень остроты процесса указывает преобладание того или иного типа сыпи:
-
везикулезный — пузырьки с прозрачной жидкостью;
-
атрофический — с тенденцией к обратному развитию элементов в течение короткого времени;
-
пурпурозный — преобладание кровянистых высыпаний отличает процесс с наиболее острым течением.
Заболевание может рецидивировать. На месте сыпи остаются участки депигментации или избыточной пигментации, а также рубчики.
Подострая форма
Симптоматика подострой формы сходна с симптомами хронического парапсориаза, их отличают элементы с повышенной кровоточивостью, а также мелкие папулезные высыпания на слизистых оболочках размером до 3 мм. Болезненные ощущения отсутствуют. На месте сыпи остаются гиперпигментированные и депигментированные участки.
Парапсориаз вариолиформный (оспоподобный) Габермана-Муха
Может возникать в любом возрасте, как у мужчин, так и у женщин.
В течение продромального периода отмечаются недомогание, слабость, повышение температуры тела, увеличение периферических лимфоузлов. Затем появляется распространенная симметричная сыпь, которая локализуется на груди, животе, конечностях, включая ладони и стопы, редко — на волосистой части головы. В этом ее сходство с ветряной оспой.
Высыпания не склонны к слиянию или группировке.
К папулам, размером до 5-8 мм, на разных стадиях развития присоединяются элементы с центральным некрозом. На поверхности папул могут появляться пустулы с гнойным и везикулы с кровянистым содержимым, которые, подсыхая, образуют корочки. На месте корочек остаются пигментированные пятна и рубцы, схожие с последствиями ветряной оспы.
Очень редко возможны белесые высыпания на языке, твердом небе и слизистой оболочке щек.
Острая фаза вариолиформного парапсориаза длится от 1 до 1,5 месяцев. Если высыпания не проходят в течение полугода, заболевание переходит в хроническую форму.
Бляшечный парапсориаз
У большинства пациентов с этим заболеванием есть патологии ЖКТ или мочеполовой сферы. Поэтому эффективное лечение сопутствующих нарушений и правильное питание способствуют уменьшению кожных проявлений.
Бляшечный парапсориаз проявляется единичными или множественными пятнами, которые в течение долгого времени (до нескольких лет) могут оставаться неизменными.
Существует две формы заболевания:
Бляшечный парапсориаз чаще встречается у мужчин среднего и пожилого возраста.
Крупнобляшечный парапсориаз
Очаги воспаления представляют собой очень тонкие бляшки или плоские пятна неправильной либо овальной формы. Высыпания не сопровождаются болевыми ощущениями, в ряде случаев отмечается незначительный зуд. Элементы сыпи имеют четкие границы, с течением времени не увеличиваются, но их количество возрастает.
Локализация — нижние отделы грудной клетки, бедра, сгибательные поверхности, участки тела, подверженные частому трению. Не исключено появление сыпи на коже молочных желез. Цвет высыпаний может быть красно-коричневым, беловато-розовым, сине-красным, бурым.
Для очагов свойственна атрофическая васкулярная пойкилодермия, которая характеризуется:
-
морщинистой поверхностью по типу смятой папиросной бумаги;
-
дисхромией в виде крапчатой пигментации;
-
телеангиоэктазиями.
Как правило, крупнобляшечный парапсориаз имеет хроническое течение (до нескольких десятков лет). Примерно в четверти случаев заболевание переходит в грибовидный микоз. При длительном течении происходит инфильтрация очага воспаления, появляются папулы, может появляться зуд.
Редкая форма крупнобляшечного парапсориаза — ретиформный, или сетчатый парапсориаз — характеризуется распространенными высыпаниями в виде папул или пятен с шелушащейся поверхностью. Почти все случаи сетчатой формы заканчиваются грибовидным микозом.
Мелкобляшечный парапсориаз
Проявляется гладкими, слегка шероховатыми или морщинистыми пятнами до 5 см в диаметре, желтовато-коричневого, желтовато-розоватого, красновато-синего или желтого цвета. Их форма может быть эллипсовидной удлиненной или по типу полос с заостренными концами.
При отсутствии корректного лечения или при раздражении кожи одеждой пятна начинают приобретать более сочную, яркую окраску. Элементы покрывают прозрачные тонкие чешуйки.
Высыпания локализуются преимущественно на груди параллельно расположению ребер, конечностях, в области грудных желез, крестца, по внутренней поверхности плеч и бедер.
Мелкобляшечный парапсориаз отличается хроническим течением.
Лихеноидный парапсориаз
Наиболее редкий из всех видов парапсориаза. Характеризуется высокой резистентностью к проводимому лечению.
Элементы сыпи включают плоские мелкие везикулы, папулы розового или буровато-красного цвета, покрытые в центре мелкими чешуйками, а также бляшки размером до 5 мм.
Со временем процесс распространяется на боковые поверхности грудной клетки, голову, лицо, конечности. На лице папулы часто располагаются группами, рассеянно или по типу полос, на ногах — склонны к слиянию. Папулы на губах имеют серовато-белую окраску и склонны к слиянию. На слизистых оболочках могут появляться отдельные элементы.
Высыпания находятся на разных стадиях развития, на их месте часто остаются очаги гипер- и гипопигментации и мелкие рубцы.
Причины парапсориаза
Многие вопросы, касающиеся причин развития парапсориаза, до конца не изучены. У больных с парапсориазом выявляются нарушения в виде снижения резистентности капилляров и повышения их проницаемости. Аналогичные нарушения выявляются при гриппе, ангине, менингококковом менингите, скарлатине, кори, ветряной оспе и многих других инфекционных заболеваниях.
Однако парапсориаз не заразное заболевание, поскольку в организме пациентов не диагностируется наличие возбудителей перечисленных выше инфекций.
Считается, что основная причина развития парапсориаза — это кожная воспалительная аутоиммунная реакция организма, вызванная антигенами в результате действия инфекционно-токсических агентов (вирусы острых инфекционных заболеваний, интоксикации различного характера, хронические очаги инфекции, аллергены и т. д.).
Вызвать воспалительную аутоиммунную реакцию могут соматические заболевания (хронические нарушения функции печени, желудка, кишечника), сезонные ОРВИ, избыточная инсоляция, эндокринологические нарушения и заболевания желез внутренней секреции и др.
Симптомы парапсориаза
Симптомы зависят от формы заболевания. Например, каплевидный парапсориаз может развиться в любое время года, протекать в нескольких формах – острой, хронической и подострой и не сопровождаться зудом или болевыми ощущениями.
При острой форме высыпания на коже появляются внезапно. Процесс начинается с небольшого пятна, в центре которого располагается покрытая чешуйками папула. Высыпания могут появляться на любых частях тела. Для парапсориаза характерна стадийность: сначала покраснение, затем папула, везикула и атрофические элементы сыпи. На последней стадии формируются рубцы и пигментные пятна.
Подострый парапсориаз имеет схожие с острой стадией симптомы, однако протекает на фоне более выраженного покраснения в очагах высыпаний. Сыпь локализуется преимущественно на руках и ногах.
Лихеноидный парапсориаз характеризуется сыпью округлой формы и имеет хроническое течение. Высыпания могут сливаться между собой, увеличивая очаги поражения.
Бляшечный парапсориаз проявляется в виде желтоватых пятен с ровными краями. Размер пятен — от 5 мм до 1,5 см. Обострение происходит в зимнее время.
Диагностика и лечение парапсориаза
Основной метод диагностики – клинический осмотр.
Дерматолог определяет характер высыпаний, их локализацию и форму, проводит дерматоскопию.
Дерматоскопия – осмотр кожи с помощью дерматоскопа, который благодаря многократному увеличению позволяет выявить мельчайшие подробности строения и формы сыпи и точно определить форму заболевания.
В качестве дополнительных методов может проводиться диагностика на выявление сопутствующих заболеваний.
Хронический парапсориаз трудно поддается лечению, поэтому важно соблюдать все рекомендации доктора. Это позволит достигнуть длительной ремиссии.
Основные принципы терапии парапсориаза
ПУВА-терапия – ультрафиолетовое воздействие, позволяющее замедлить рост папул и активировать размножение здоровых клеток. ПУВА-терапия обеспечивает противовоспалительный, иммуностимулирующий и антибактериальный эффект.
Лекарственное лечение заключается в антибактериальной терапии, приеме витаминных комплексов, противоаллергических препаратов, успокаивающих средств.
Тяжелые формы заболевания, например, крупнобляшечный парапсориаз, лечатся глюкокортикостероидами и цитостатиками.
Записаться на консультацию к дерматологам ЕМС можно по телефону +7 495 933 66 55.
Детские инфекции — виды, описания, различия и особенности
Детские болезни – это целая категория медицины, которая включает в себя ряд инфекционных заболеваний, свойственных исключительно детскому возрасту. Однако это ограничение не дает никаких гарантий на то, что заболевание не возникнет во взрослом периоде. Современная медицина рекомендует следовать обязательным прививочным мероприятиям, хотя многие родители до сих пор отказываются делать их своим детям. Какие детские инфекции известны, и чем они грозят маленьким пациентам?
Виды детских инфекций
Все детские инфекционные заболевания передаются при контакте с больным пациентом воздушно-капельным или контактно-бытовым способом. В некоторых случаях ребенок может не заразиться, потому что ему передались антитела от матери. К детским инфекциям относят:
- Скарлатина.
- Краснуха.
- Корь.
- Ветряная оспа.
- Полиомиелит.
- Коклюш.
- Вирусный паротит (свинка).
Такие заболевания, как ОРЗ, кишечные инфекции, менингит, мононуклеоз также часто регистрируются в детском возрасте. Но они нередко встречаются и у взрослых, поэтому их нецелесообразно относить к категории детских инфекций.
Корь
Корь относится к инфекциям с высокой степенью заразности. Инфекционный агент распространяется с потоком воздуха, при этом он не быстро погибает во внешней среде. Инкубационный период в среднем составляет 20 дней. Начальные симптомы очень похожи на обычное простудное заболевание, и примерно на 4-й день появляется сыпь, которая распространяется по всему телу. Даже на слизистых оболочках во рту наблюдаются мелкоточечные образования.
Температура при кори держится до исчезновения сыпи. Но важно понимать, что для иммунной системы ребенка это очень тяжелое заболевание, поэтому после кори часто наблюдаются бронхиты, отиты и даже пневмонии.
Вирусный паротит
Инфекция распространяется воздушно-капельный путем. Инкубационный период длится от 7 до 20 дней. К первым симптомам относят появление головных болей, что не удивительно, так как при данном заболевании страдает нервная система, и держится высокая температура до 39 градусов. Так же инфекция поражает поджелудочную железу, а у мальчиков яички, поэтому нередко после перенесенного заболевания во взрослом возрасте диагностируется мужское бесплодие.
Заболевание очень серьезное, оно может осложниться менингитом, поэтому важно не отказываться от прививки и при первых же признаках заболевания обращаться к врачу.
Скарлатина
Инфекция имеет стрептококковую природу, характеризуется высокой заразностью, и практическим отсутствием инкубационного периода. У ребенка появляется боль в горле, рвота, температура, а сыпь мелкоточечного характера локализуется преимущественно на животе, щеках, в подмышечных впадинах, в паху.
Дифтерия
Возбудителем заболевания является дифтерийная палочка, а заражается ребенок путем ее негативного воздействия на миндалины. Симптомы появляются в среднем через 10 дней после заражения, основным из них считается серый налет на миндалинах – он и отличает заболевание от ангины. Дифтерия опасна для жизни ребенка, поэтому от прививки АКДС не стоит отказываться, ведь именно она и превратила данное заболевание в редкую инфекцию.
Ветряная оспа
Передается очень легко, инкубационный период от 7 до 21 дней. Лечится заболевание легко, а характеризуется оно пузырьковой сыпью. Ветрянку переносит практически каждый человек.
Полиомиелит
Это вирусная инфекция, инкубационный период которой может достигать 30 дней, хотя на деле он гораздо короче. Симптомы инфекции можно назвать классическими для вирусного поражения, но имеется все-таки одно отличие – это боли в конечностях. Чтобы предотвратить инфекцию, нужно делать прививки.
Краснуха
Инфекция имеет много схожих черт с корью – такая же сыпь и повышение температуры. Но имеется одно отличие – при краснухе воспаляются лимфоузлы, но переносится она гораздо легче, да и сыпь проходит раньше.
Инфекционные заболевания должен лечить только врач. Учитывая, что многие детские инфекции имеют общие черты, а начало заболевания практически всегда одинаковое, без специалиста не обойтись. Самолечение детей может привести к нежелательным или негативным последствиям, как и выбор не качественного врача. Именно поэтому следует пользоваться услугами только квалифицированных специалистов с опытом работы.
Состояние, лечение и фотографии скарлатины для родителей — Обзор
52301
33
Информация для
Ребенок младенец
подпись идет сюда …
Изображения скарлатины (Scarlatina)
Обзор
Скарлатина — это инфекция, вызываемая бактериями типа Streptococcus, , которые не только вызывают инфекцию горла («стрептококковое воспаление горла»), но также вырабатывают яд (токсин), вызывающий характерную сыпь при скарлатине.Некоторые люди более чувствительны к токсину, чем другие, поэтому не у всех инфицированных в семье будет сыпь, даже если у них инфекция горла. Иногда область инфекции — кожа, а не горло, состояние, называемое импетиго.
Скарлатина заразна для людей, вступающих в тесный контакт с инфицированным ребенком.
Осложнения возникают редко, но могут включать более глубокие тканевые инфекции, ревматизм и заболевание почек.
Кто в опасности?
- Скарлатина редко встречается у детей в возрасте до 2 лет, потому что вещества иммунной системы матери (антитела) защищают ребенка до этого возраста.
- Пиковый возраст заражения — 4–8 лет. К 10 годам у большинства детей выработался собственный иммунитет к токсину.
- Поскольку инфекция распространяется через жидкости из дыхательных путей (респираторные выделения), уровень инфицирования выше в местах скопления людей.
Признаки и симптомы
Скарлатина сопровождается сыпью, похожей на наждачную бумагу, в виде красных шишек размером 1-2 мм, которые сливаются вместе, начиная с шеи, затем переходя к туловищу и, наконец, к рукам и ногам (конечностям).Иногда немного зудит. Если скарлатина развивается на складках тела (подмышках, локтевых складках), могут появиться красные полосы.
Могут возникнуть лихорадка, озноб, ломота в теле, тошнота, рвота и потеря аппетита.
Когда горло является основным местом инфекции, миндалины могут увеличиваться в размерах, становиться красными и болезненными. Другие области (лимфатические узлы) на шее могут опухать. Сначала на языке есть белый налет, придающий языку вид «белой клубники», который затем отваливается (отслаивается), обнажая ярко-красный клубничный язык.Сначала сыпь не поражает ладони и подошвы, но позже эти участки могут шелушиться. Сыпь обычно держится 4–5 дней, и по мере ее исчезновения кожа на шее и лице начинает шелушиться, а со временем шелушатся руки и ноги.
Рекомендации по уходу за собой
Трудно избежать заражения других людей, не обладающих иммунитетом в семье. Однако вы можете попробовать:
- Храните еду и одежду, используемую больным ребенком, вдали от других людей и стирайте их в горячей мыльной воде.
- Опекуны ребенка должны часто мыть руки.
- Удерживайте ребенка при помощи ацетаминофена (Тайленол®) или ибупрофена для снятия температуры.
- Пусть ваш ребенок ест мягкую пищу, пьет много жидкости и при необходимости наносит лосьоны, такие как каламин, от зуда.
Когда обращаться за медицинской помощью
Если вы подозреваете, что у ребенка скарлатина, позвоните лечащему врачу.
Процедуры, которые может назначить ваш врач
Врач обычно делает посев из горла или кожи или экспресс-тест на стрептококк для подтверждения диагноза. При подтверждении инфекции Streptococcus будут назначены рецептурные антибиотики, которые необходимо принимать в течение примерно 10 дней.
Надежных ссылок
Клиническая информация и дифференциальная диагностика скарлатины (Scarlatina)
Список литературы
Болонья, Жан Л., изд. Дерматология , стр.1119-1120. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. С. 1871-1873. Нью-Йорк: Макгроу-Хилл, 2003.
.
Состояние, лечение и фотографии скарлатины для родителей — Обзор
52301
33
Информация для
Ребенок младенец
подпись идет сюда …
Изображения скарлатины (Scarlatina)
Обзор
Скарлатина — это инфекция, вызываемая бактериями типа Streptococcus, , которые не только вызывают инфекцию горла («стрептококковое воспаление горла»), но также вырабатывают яд (токсин), вызывающий характерную сыпь при скарлатине.Некоторые люди более чувствительны к токсину, чем другие, поэтому не у всех инфицированных в семье будет сыпь, даже если у них инфекция горла. Иногда область инфекции — кожа, а не горло, состояние, называемое импетиго.
Скарлатина заразна для людей, вступающих в тесный контакт с инфицированным ребенком.
Осложнения возникают редко, но могут включать более глубокие тканевые инфекции, ревматизм и заболевание почек.
Кто в опасности?
- Скарлатина редко встречается у детей в возрасте до 2 лет, потому что вещества иммунной системы матери (антитела) защищают ребенка до этого возраста.
- Пиковый возраст заражения — 4–8 лет. К 10 годам у большинства детей выработался собственный иммунитет к токсину.
- Поскольку инфекция распространяется через жидкости из дыхательных путей (респираторные выделения), уровень инфицирования выше в местах скопления людей.
Признаки и симптомы
Скарлатина сопровождается сыпью, похожей на наждачную бумагу, в виде красных шишек размером 1-2 мм, которые сливаются вместе, начиная с шеи, затем переходя к туловищу и, наконец, к рукам и ногам (конечностям).Иногда немного зудит. Если скарлатина развивается на складках тела (подмышках, локтевых складках), могут появиться красные полосы.
Могут возникнуть лихорадка, озноб, ломота в теле, тошнота, рвота и потеря аппетита.
Когда горло является основным местом инфекции, миндалины могут увеличиваться в размерах, становиться красными и болезненными. Другие области (лимфатические узлы) на шее могут опухать. Сначала на языке есть белый налет, придающий языку вид «белой клубники», который затем отваливается (отслаивается), обнажая ярко-красный клубничный язык.Сначала сыпь не поражает ладони и подошвы, но позже эти участки могут шелушиться. Сыпь обычно держится 4–5 дней, и по мере ее исчезновения кожа на шее и лице начинает шелушиться, а со временем шелушатся руки и ноги.
Рекомендации по уходу за собой
Трудно избежать заражения других людей, не обладающих иммунитетом в семье. Однако вы можете попробовать:
- Храните еду и одежду, используемую больным ребенком, вдали от других людей и стирайте их в горячей мыльной воде.
- Опекуны ребенка должны часто мыть руки.
- Удерживайте ребенка при помощи ацетаминофена (Тайленол®) или ибупрофена для снятия температуры.
- Пусть ваш ребенок ест мягкую пищу, пьет много жидкости и при необходимости наносит лосьоны, такие как каламин, от зуда.
Когда обращаться за медицинской помощью
Если вы подозреваете, что у ребенка скарлатина, позвоните лечащему врачу.
Процедуры, которые может назначить ваш врач
Врач обычно делает посев из горла или кожи или экспресс-тест на стрептококк для подтверждения диагноза. При подтверждении инфекции Streptococcus будут назначены рецептурные антибиотики, которые необходимо принимать в течение примерно 10 дней.
Надежных ссылок
Клиническая информация и дифференциальная диагностика скарлатины (Scarlatina)
Список литературы
Болонья, Жан Л., изд. Дерматология , стр.1119-1120. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. С. 1871-1873. Нью-Йорк: Макгроу-Хилл, 2003.
.
Лихорадка с сыпью у ребенка: изображения, причины и лечение
Многочисленные состояния могут вызывать лихорадку и сыпь у детей. К ним относятся:
Пятая болезнь
Вирус, называемый парвовирусом B19, вызывает обычную детскую инфекцию, называемую пятой болезнью.Врачи также могут назвать это болезнью «пощечины», потому что сыпь часто вызывает красное или более темное пятно на щеке. Медицинский термин — инфекционная эритема.
Инфекция обычно начинается примерно через 2 недели после контакта с вирусом и проявляется такими симптомами, как головные боли, лихорадка и насморк. Затем у ребенка может появиться сыпь, которая начинается на лице и распространяется. У некоторых детей также развиваются боли в суставах, которые могут длиться 1–3 недели.
Обычно сыпь появляется после того, как лихорадка проходит, а не одновременно.
Пятая болезнь обычно проходит сама по себе. Иногда это может вызвать осложнения, такие как анемия, но они случаются редко. Заболевание заразно до тех пор, пока у ребенка высокая температура. Как только появляется сыпь, они перестают быть заразными.
Узнайте больше о пятой болезни здесь.
Розеола
Тип вируса из семейства герпесвирусов вызывает розеолу, вызывающую сыпь в виде небольших плоских пятен или крошечных бугорков. Некоторые бугорки могут окружать ореол более светлой или бледной кожи.
У детей с розеолой обычно бывает жар и насморк, они могут быть раздражительными и утомленными. Сыпь часто начинается на лице, но со временем покрывает все тело.
Лихорадка и сыпь редко возникают одновременно. Вместо этого сыпь на розеолах обычно появляется вскоре после исчезновения лихорадки.
Розеола обычно проходит сама по себе в течение нескольких дней, и специального лечения не существует.
Узнайте больше о розеоле здесь.
Ветряная оспа
Вирус ветряной оспы вызывает ветряную оспу.Большинство детей сейчас получают вакцину от ветряной оспы, которая очень эффективна, но некоторые все равно заразятся вирусом. Дети, заболевшие ветряной оспой после вакцинации, обычно имеют более легкую форму заболевания.
Ветряная оспа может начаться с лихорадки, истощения, раздражительности или головной боли. Сыпь имеет тенденцию появляться в течение дня или двух, представляя множество крошечных пузырей, заполненных жидкостью, по всему телу. Волдыри зудят, могут расколоться и кровоточить.
Большинство людей поправляются примерно через неделю.
Узнайте здесь о домашних средствах для облегчения симптомов ветряной оспы.
Однако дети с серьезными заболеваниями или ослабленной иммунной системой могут серьезно заболеть.
Узнайте больше о ветряной оспе здесь.
Скарлатина
Скарлатина является результатом инфекции группы A Streptococcus , такой как ангина. Стрептококковая инфекция — это бактериальная инфекция, и люди обычно заболевают через несколько дней после заражения.
Сыпь от скарлатины может поражать грудь, шею или пах.
Узнайте больше о сыпи от скарлатины здесь.
Если у ребенка болит горло и сыпь или у него появляется сыпь после того, как боль в горле проходит, у него может быть скарлатина. У большинства детей также поднимается температура и могут покраснеть щеки.
Антибиотики помогают при скарлатине. Однако у некоторых детей инфекция становится очень тяжелой. По этой причине, если через несколько дней ребенку не станет лучше, важно поговорить с врачом.
Узнайте больше о скарлатине здесь.
Болезни рук, ног и рта
Болезни рук, ног и рта (HFMD) обычно поражают младенцев и детей в возрасте до 5 лет. У детей обычно поднимается температура и появляются симптомы гриппа, такие как ломота и боли. В течение нескольких дней у них появляются язвы вокруг рта и на руках или ногах.
Вирус, вызывающий HFMD, очень заразен и может передаваться родителям или опекунам. У большинства детей симптомы легкие и проходят в течение 7–10 дней.
Узнайте больше о HFMD здесь.
Менингококкемия
Менингококкемия — редкое, но опасное инфекционное заболевание крови. Бактерии Neisseria meningitidis , также известные как менингококк, вызывают инфекцию.
Менингококковая инфекция чаще всего встречается у детей в возрасте до 1 года. Ранние симптомы включают жар, боль в суставах и мышцах, учащенное дыхание, усталость и рвоту.
Иногда на коже могут одновременно появляться крошечные красные, пурпурные или коричневые точки, называемые петехиями.Чаще на более позднем этапе появляется темная сыпь.
Менингококкемия опасна и может вызвать серьезные осложнения, такие как септический шок. Немедленное лечение антибиотиками очень важно. Всем, кто подозревает, что у них или у ребенка менингококковая инфекция, следует немедленно обратиться за медицинской помощью.
Узнайте больше о менингококцемии здесь.
Целлюлит
Целлюлит — серьезная бактериальная инфекция кожи, поражающая более глубокие слои кожи.Обычно он появляется после травмы кожи, такой как укус, укус или рана. Однако некоторые люди заболевают целлюлитом, даже если у них нет видимых повреждений кожи.
При целлюлите кожа вокруг травмы становится очень нежной. Кожа обычно красная или обесцвеченная и опухшая. Из сыпи могут выходить полосы, свидетельствующие о распространении инфекции. У некоторых людей с целлюлитом поднимается температура. Лихорадка с целлюлитом может сигнализировать о серьезной инфекции, требующей немедленной медицинской помощи.
Антибиотики почти всегда необходимы для лечения целлюлита.
Узнайте больше о целлюлите здесь.
Реакция на лекарство
Иногда сыпь предупреждает о реакции на лекарство. Если лихорадка возникает вместе с лекарственной сыпью, она часто имеет отдельную причину, например, инфекцию.
В редких случаях у ребенка может появиться сыпь через несколько дней после лихорадки в ответ на лекарство. Тяжелая кожная реакция, называемая синдромом Стивенса-Джонсона, может повредить кожу и органы, и большинство детей, которые ею болеют, должны оставаться в больнице.
Если сыпь и жар появляются только после приема лекарств, это может быть неотложной ситуацией, поэтому важно вызвать врача.
Скарлатина: история болезни, патофизиология, этиология
Автор
Bahman Sotoodian, MD Врач-резидент, отделение дерматологии, факультет медицины и стоматологии Университета Альберты, Канада
Раскрытие: Ничего не разглашать.
Соавтор (ы)
Джагги Рао, доктор медицины, FRCPC Клинический профессор медицины, Отделение дерматологии и кожных наук, директор программы резидентуры по дерматологии, Медицинский и стоматологический факультет Университета Альберты, Канада
Джагги Рао, доктор медицины, FRCPC является членом следующие медицинские общества: Американская академия дерматологии, Американское общество дерматологической хирургии, Американское общество лазерной медицины и хирургии, Канадская дерматологическая ассоциация, Канадская медицинская ассоциация, Канадская ассоциация медицинской защиты, Тихоокеанская дерматологическая ассоциация, Королевский колледж врачей и хирургов Канады
Раскрытие информации: нечего раскрывать.
Главный редактор
Уильям Д. Джеймс, доктор медицины Пол Р. Гросс, профессор дерматологии, заместитель председателя, директор программы резидентуры, факультет дерматологии Медицинской школы Пенсильванского университета
Уильям Д. Джеймс, доктор медицины, является членом следующих медицинских обществ: Американских Академия дерматологии, Общество следственной дерматологии
Раскрытие информации: Полученный доход в размере 250 долларов США или выше от: Elsevier; WebMD.
Дополнительные участники
Эдвард Дж. Забавски, младший, DO Медицинская и хирургическая дерматология
Эдвард Дж. Забавски, младший, DO является членом следующих медицинских обществ: Американская остеопатическая ассоциация, Дерматологическое общество Новой Англии
Раскрытие: Ничего не разглашать.
Благодарности
Джерри Балентин, DO профессор и заведующий кафедрой неотложной медицины, Колледж остеопатической медицины Нью-Йоркского технологического института; Исполнительный вице-президент больницы Святого Варнавы
Jerry Balentine, DO, является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американского колледжа врачей неотложной остеопатии, Американского колледжа врачей, Американской остеопатической ассоциации и Нью-Йоркской медицинской академии
Раскрытие: Ничего не нужно раскрывать.
Питер Блумфилд, MD, MPH Клинический инструктор, Отделение неотложной медицины, Медицинский центр Olive View-UCLA
Раскрытие: Ничего не нужно раскрывать.
Памела Л. Дайн, доктор медицины Профессор клинической медицины / неотложной медицины, Калифорнийский университет, Лос-Анджелес, медицинская школа Дэвида Геффена; Лечащий врач отделения неотложной медицины, Olive View-UCLA Medical Center
Памела Л. Дайн, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Крейг Элметс, доктор медицины Профессор и заведующий кафедрой дерматологии, директор UAB Центр исследования кожных заболеваний, Университет Алабамы в Медицинской школе Бирмингема
Крейг Элметс, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Американской ассоциации иммунологов, Американского колледжа врачей, Американской федерации медицинских исследований и Общества исследовательской дерматологии
Раскрытие информации: Акции Palomar Medical Technologies Отсутствуют; Гонорар Astellas Consulting Членство в экспертной комиссии; Заработная плата медицинского общества Массачусетса; Грант Abbott Laboratories / исследовательские фонды Независимый подрядчик; Современная заработная плата; Биоген Грант / исследовательские фонды Независимый подрядчик; Clinuvel Независимый подрядчик; Фармацевтический грант Covan Basilea / исследовательские фонды Независимый подрядчик; ISDIN Нет Консультации; Грант TenX BIopharma / исследовательские фонды Независимый подрядчик
Дэниел П. Ломбарди, DO доцент клинической практики, Нью-Йоркский колледж остеопатической медицины; Лечащий врач, заместитель директора отделения и программный директор, отделение неотложной медицины, больница Святого Варнавы
Дэниел П. Ломбарди, доктор медицинских наук, является членом следующих медицинских обществ: Американского колледжа врачей неотложной помощи, Американского колледжа врачей неотложной остеопатии и Американской остеопатической ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Роберт О’Коннор, доктор медицины, магистр здравоохранения Профессор и заведующий кафедрой неотложной медицины, Система здравоохранения Университета Вирджинии
Роберт О’Коннор, доктор медицины, магистр здравоохранения, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Американского колледжа врачей, Американской кардиологической ассоциации, Американской медицинской ассоциации, Медицинского общества штата Делавэр, Национальная ассоциация врачей скорой медицинской помощи, Общество академической неотложной медицины и Общество медицины дикой природы
Раскрытие: Ничего не нужно раскрывать.
Джозеф А. Саломон III, доктор медицины Адъюнкт-профессор и обслуживающий персонал, Медицинские центры Трумэна, Медицинская школа Университета Миссури в Канзас-Сити; Медицинский директор EMS, Канзас-Сити, Миссури,
Джозеф А. Саломон III, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Национальной ассоциации врачей скорой помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Reference Salary Employment
Ричард П. Винсон, доктор медицины Ассистент клинического профессора, кафедра дерматологии, Центр медицинских наук Техасского технического университета, Медицинская школа Пола Л. Фостера; Консультант, Дерматология Маунтин-Вью, PA
Ричард П. Винсон, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Ассоциации военных дерматологов, Техасского дерматологического общества и Техасской медицинской ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Эрик Л. Вайс, доктор медицины, DTM и H Медицинский директор, Управление непрерывности обслуживания и планирования на случай стихийных бедствий, директор по стипендии, Стипендия по медицине стихийных бедствий Медицинского центра Стэнфордского университета, председатель SUMC и LPCH Целевая группа по биотерроризму и готовности к чрезвычайным ситуациям, младший клинический исследователь, Департамент Хирургия (неотложная медицина), Медицинский центр Стэнфордского университета
Eric L Weiss, MD, DTM & H является членом следующих медицинских обществ: Американского колледжа врачей скорой помощи, Американского колледжа медицины труда и окружающей среды, Американской медицинской ассоциации, Американского общества тропической медицины и гигиены, Врачи за социальную ответственность, Southeastern Surgical Конгресс, Южная ассоциация онкологии, Южное клиническое неврологическое общество и Общество дикой медицины
Раскрытие: Ничего не нужно раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицинской помощи, Больница Голгофы, Канберра, АКТ; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия
Раскрытие: Ничего не нужно раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не нужно раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Грейс М. Янг, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии и Американского колледжа врачей скорой помощи
Раскрытие: Ничего не нужно раскрывать.
Скарлатина | DermNet NZ
Автор: Hon A / Prof Amanda Oakley, дерматолог, Гамильтон, Новая Зеландия, 2002 г. Обновлено в сентябре 2015 г.
Что такое скарлатина?
Скарлатина — это бактериальное заболевание, которое часто проявляется характерной сыпью, состоящей из крошечных розовато-красных пятен, покрывающих все тело. Он поражает людей, недавно перенесших ангину (стрептококковое горло) или школьные язвы (импетиго), вызванные определенными штаммами бактерий стрептококка группы А.Токсин, выделяемый стрептококковыми бактериями, вызывает сыпь при скарлатине.
Скарлатину в прошлом также называли скарлатиной.
Насколько распространена скарлатина и кто ею болеет?
Скарлатина не так распространена, как столетие назад, когда она ассоциировалась со смертельными эпидемиями. Разработка антибиотиков и их раннее использование для лечения стрептококковых инфекций предотвратило множество случаев скарлатины и отдаленных осложнений ревматической лихорадки.
Скарлатина чаще встречается у детей в возрасте 4-8 лет. К 10 годам до 80% детей вырабатывают пожизненные защитные антитела против стрептококковых токсинов, в то время как дети младше 2 лет все еще приобретают материнские антиэкзотоксиновые антитела. Мужчины и женщины страдают одинаково.
Как можно заболеть скарлатиной?
Стрептококковые инфекции группы А, вызывающие скарлатину, заразны. Стрептококковые бактерии могут передаваться от человека к человеку при вдыхании воздушно-капельным путем при кашле или чихании инфицированного человека.Бактерии также могут передаваться при прикосновении к инфицированной коже человека со стрептококковой инфекцией кожи или при совместном использовании зараженной одежды, полотенец или постельного белья.
Скарлатина также может передаваться инфицированными людьми, которые являются носителями стрептококковых бактерий, но не проявляют никаких симптомов. Считается, что до 15-20% детей школьного возраста являются бессимптомными носителями.
Чтобы заболеть скарлатиной, вы должны быть чувствительны к токсину, вырабатываемому стрептококковыми бактериями. Следовательно, может случиться так, что двое детей из одной семьи могут иметь стрептококковые инфекции, но только у одного (который все еще чувствителен к токсину) развивается скарлатина.
У скарлатины инкубационный период обычно составляет 1–4 дня.
Кто подвержен риску скарлатины?
К лицам, подвергающимся наибольшему риску скарлатины, относятся:
- Люди, живущие в перенаселенной местности, например в школах-интернатах, детских садах или военных лагерях
- Дети старше 3 лет
- Люди, находящиеся в тесном контакте с больным фарингитом или кожной инфекцией
Каковы признаки и симптомы скарлатины?
Скарлатина обычно начинается с внезапной лихорадки, связанной с болью в горле, опуханием шейных лимфоузлов, головной болью, тошнотой, рвотой, потерей аппетита, опухшим красным клубничным языком, болью в животе, болями в теле и недомоганием.
Характерная сыпь появляется через 12–48 часов после начала лихорадки. Сыпь обычно начинается ниже ушей, шеи, груди, подмышек и паха, а затем распространяется на остальную часть тела в течение 24 часов.
Алые пятна или пятна, придающие вид вареного лобстера, часто являются первым признаком сыпи.
По мере того, как поражения кожи прогрессируют и становятся все более распространенными, они начинают выглядеть как солнечный ожог с гусиными прыщами. Кожа может иметь ощущение грубой наждачной бумаги.
В складках тела, особенно в подмышках и локтях, хрупкие кровеносные сосуды (капилляры) могут разорваться и вызвать классические красные полосы, называемые линиями Пастии.Они могут сохраняться в течение 1-2 дней после исчезновения генерализованной сыпи.
У нелеченного пациента пик лихорадки наступает на второй день и постепенно возвращается к норме через 5-7 дней. При лечении соответствующими антибиотиками лихорадка обычно проходит в течение 12-24 часов.
Примерно на шестой день заражения сыпь начинает исчезать и появляется шелушение, как при солнечном ожоге. Кожное шелушение наиболее заметно в подмышечных впадинах, в паху и на кончиках пальцев рук и ног и может продолжаться до 6 недель.
Скарлатина
Как диагностируется скарлатина?
Диагноз скарлатины часто подозревают на основании характерного анамнеза и физического осмотра. Диагноз подтверждается:
- Посев мазка из горла или экспресс-тест на стрептококковый антиген, взятый из задней части глотки или миндалин
- Титры анти-дексойрибонуклеазы B и антистрептолизина-O
Как лечить скарлатину?
После подтверждения стрептококковой инфекции назначается курс антибиотиков, обычно пенициллина, продолжительностью до 10 дней.Очень важно пройти полный курс антибиотиков, чтобы убедиться, что вся инфекция вылечена, чтобы снизить риск осложнений.
В некоторых случаях однократная доза пенициллина может быть введена внутримышечно. Пациентов с аллергией на пенициллин можно лечить альтернативным антибиотиком, например эритромицином.
Дополнительные методы лечения включают:
- Парацетамол при необходимости при лихорадке, головной боли или боли в горле.
- Есть мягкую пищу и пить много прохладной жидкости, особенно если горло очень болезненно.
- Устные антигистаминные и смягчающие средства для облегчения зуда и сыпи.
- У маленьких детей ногти должны быть короткими, чтобы они не повредили кожу.
Температура обычно снижается в течение 12-24 часов после начала приема антибиотиков, и большинство пациентов выздоравливают через 4-5 дней с исчезновением кожных симптомов в течение нескольких недель.
Какие осложнения при скарлатине?
В настоящее время инфекция скарлатины обычно протекает доброкачественно при правильном диагнозе и лечении.Однако при отсутствии лечения или безуспешности лечения могут возникнуть следующие осложнения, вызванные стрептококковой инфекцией.
- Ревматическая лихорадка
- Средний отит
- Пневмония
- Септицемия
- Гломерулонефрит
- Остеомиелит
- Смерть
Ревматическая лихорадка, поражающая сердце, и гломерулонефрит, поражающий почки, могут нанести непоправимый вред организму и потребовать длительного лечения.
Как предотвратить скарлатину
Чтобы предотвратить распространение бактерий стрептококка, вызывающих скарлатину, инфицированный человек в идеале должен быть изолирован от других членов семьи, особенно от младенцев и младших братьев и сестер. Чтобы предотвратить распространение, храните стаканы и столовые приборы, используемые инфицированным человеком, отдельно от принадлежностей других членов семьи. Эти вещи необходимо тщательно вымыть в очень горячей мыльной воде, желательно с антибактериальным мылом или моющим средством.
Детей следует держать подальше от школы до тех пор, пока они не пройдут не менее 24 часов антибиотикотерапии и не появятся явные признаки улучшения.
Скарлатина | патология | Британника
Скарлатина , также называемая скарлатина , острое инфекционное заболевание, вызываемое гемолитическими стрептококковыми бактериями группы А, в частности Streptococcus pyogenes . Скарлатина может поражать людей любого возраста, но чаще всего встречается у детей.Это называется скарлатиной из-за сопровождающей его красной кожной сыпи. До появления антибиотиков скарлатина была чрезвычайно серьезным заболеванием, часто вызывая длительные периоды болезни, множество опасных осложнений и даже смерть. Раньше детей, больных скарлатиной, сразу же изолировали и помещали на карантин, и целые школы и районы впадали в панику, когда обнаруживали случай. Сегодня, однако, заболеваемость скарлатиной снизилась, а если и случается, то снизилась ее тяжесть. Выздоровление происходит быстро и полностью при своевременном введении антибиотиков, и большинство потенциально опасных осложнений можно предотвратить, если соблюдать полный курс лечения.
Streptococcus pyogenes
Микрофотография Streptococcus pyogenes , бактерии, вызывающей скарлатину. (Увеличение примерно 900 ×.)
Центры по контролю и профилактике заболеваний (CDC) (Номер изображения: 2110)
Британская викторина
Болезни, расстройства и многое другое: медицинская викторина
Какое состояние вызвано отложением солей мочевой кислоты? Как еще называют перелом костей? Узнайте, что вы знаете о болезнях, расстройствах и многом другом.
Скарлатина почти идентична стрептококковому фарингиту, обычно называемому стрептококковым фарингитом, и часто упоминается как «стрептококковый фарингит с сыпью». Основное различие между этими двумя заболеваниями заключается в том, что бактерия скарлатины дает начало антигену, называемому эритрогенным («вызывающим покраснение») токсином, который отвечает за характерную сыпь.
Течение болезни
Скарлатина редко встречается у младенцев и детей ясельного возраста, но заболеваемость ею начинает постепенно увеличиваться после двухлетнего возраста и достигает пика заболеваемости незадолго до подросткового возраста, чаще всего в возрасте от 6 до 12 лет.Это чаще встречается в районах с умеренным климатом, чем в более теплых тропических регионах. Основными источниками инфекции являются нос и горло инфицированных людей, которые часто распыляют капли в воздух при чихании или кашле. Бактерии также могут передаваться косвенно при контакте с зараженными предметами или немытыми руками инфицированного человека.
Инкубационный период бактерии скарлатины составляет от одного до семи дней. Заболевание обычно начинается с внезапного повышения температуры, рвоты и сильной боли в горле.Наряду с этими симптомами у ребенка обычно появляются головная боль, озноб и слабость. Между 12 и 24 часами после начала лихорадки появляется типичная алая сыпь. Изредка ребенок жалуется на сильную боль в животе.
Получите подписку Britannica Premium и получите доступ к эксклюзивному контенту.
Подпишитесь сейчас
В типичном случае температура повышается до 39,5 ° C (103 ° F) или выше. Горло красное и болезненное, миндалины увеличены, покраснели и покрыты пятнами экссудата.Железы под углами челюсти опухают и становятся болезненными. Язык меняет свой внешний вид по мере прогрессирования болезни. Вначале кончик и края краснеют, а остальная часть языка имеет беловатый оттенок. К третьему или четвертому дню белый слой шелушится, и язык приобретает красный «клубничный» вид.
Сыпь от скарлатины, которая появляется вскоре после лихорадки, описывается как «солнечный ожог с гусиными прыщами». Кожа покрыта крошечными красными пятнами, которые бледнеют при надавливании и имеют грубую текстуру, напоминающую наждачную бумагу.Эта алая сыпь обычно покрывает все тело, за исключением области вокруг рта, которая остается бледной. Одним из наиболее характерных признаков сыпи является шелушение, или шелушение, которое возникает в конце первой недели. Отшелушивающая кожа превращается в мелкие хлопья, похожие на отруби. Кисти и стопы шелушатся в последнюю очередь — только на второй или третьей неделе болезни.
Диагностика и лечение
В большинстве случаев скарлатину можно диагностировать только по типичным признакам и симптомам.Самым полезным средством подтверждения диагноза является посев из горла. Гемолитические стрептококки группы А можно выделить из горла или носа с помощью ватного тампона, а результаты посева можно определить уже через 24 часа инкубации. Также можно взять образцы крови и проверить их на повышенный уровень лейкоцитов или на наличие антител к различным токсинам, выделяемым стрептококками, но эти тесты редко необходимы для диагностики.
Ряд антибиотиков эффективен при лечении стрептококковых инфекций группы А, но пенициллин остается препаратом выбора.Препарат можно вводить в виде инъекций или внутрь. Лечение неизменно приводит к быстрому снижению температуры и улучшению самочувствия. Цель состоит в том, чтобы поддерживать адекватный уровень пенициллина в крови против бактерий в течение как минимум 10 дней лечения. Опасность заключается в том, что часто, когда ребенок чувствует себя лучше всего через два-три дня, лечение прекращается слишком рано. По этой причине врачи иногда лечат пациентов путем инъекции однократного препарата пенициллина длительного действия. Для детей, страдающих аллергией на пенициллин, существует ряд других не менее эффективных антибиотиков, например, эритромицин.
Осложнения
Ранние осложнения скарлатины обычно возникают в течение первой недели болезни. Инфекция может распространяться, вызывая воспаление среднего уха (средний отит), придаточных пазух носа (синусит) или лимфатических узлов шеи. Редкое раннее осложнение — бронхиальная пневмония. Еще реже встречаются остеомиелит (инфицирование костей), мастоидит (инфицирование костных областей за ушами) и сепсис (заражение крови). При адекватном лечении ребенка такие осложнения развиваются редко.
Большое значение имеют два серьезных поздних осложнения: ревматическая лихорадка (воспаление сердца и суставов) и гломерулонефрит (воспаление мочообразующих структур почек). Эти поздние осложнения, вероятно, вызваны аутоиммунной реакцией, вызванной стрептококками или некоторыми из их побочных продуктов. Начало заболевания варьируется от одной до двух недель при гломерулонефрите и от двух до четырех недель при ревматической лихорадке. Они могут быть следствием легкой стрептококковой инфекции так же часто, как и тяжелой.
Ревматическая лихорадка встречается относительно редко, но серьезно. Сообщается, что заболеваемость составляет около 3 процентов после случая неадекватного лечения стрептококковой инфекции и менее 1 процента после полного лечения. Ревматическая лихорадка редко встречается у детей младше трех лет. Поскольку ревматическая лихорадка часто вызывает поражение сердца, чрезвычайно важно правильно диагностировать и лечить любого ребенка со стрептококковой инфекцией.
Гломерулонефрит (также называемый болезнью Брайта) — более частое позднее осложнение.У ребенка, у которого развивается острый гломерулонефрит, наблюдается повышение температуры тела, кровь в моче, отечность лица и, иногда, повышенное артериальное давление. Однако в большинстве случаев прогноз полного выздоровления отличный.
Последняя редакция и обновление этой статьи выполняла Эми Тикканен, менеджер по исправительным учреждениям.
Узнайте больше в этих связанных статьях Britannica:
Какая у меня сыпь? Изображения и описания 21 типа сыпи
Изображения и описание общих высыпаний
Есть много разных видов высыпаний.Некоторые из них легкие, а некоторые потенциально опасны для жизни. Здесь мы рассмотрим различные высыпания и воспользуемся фотографиями, чтобы помочь вам определить разницу между ними.
Только врач может диагностировать вашу сыпь, поэтому, если она у вас есть, крайне важно обратиться за медицинской помощью, поскольку это может быть признаком основного заболевания. Вы можете обратиться к врачу по поводу сыпи, не выходя из дома, записавшись на прием через Интернет в PlushCare. Все наши врачи являются выпускниками 50 лучших медицинских школ США и хорошо обучены лечению высыпаний в Интернете.
Наши врачи первичного звена являются доступной альтернативой дерматологам и могут помочь вам получить необходимое лечение.
Запись на прием от 20 долларов.
Воспользуйтесь нашей программой проверки стоимости, чтобы узнать, сколько вы заплатите
Проверить мою стоимость
97% заболеваний успешно излечиваются при первом посещении.
Чтобы получить наилучшее лечение, рекомендуется до посещения врача отправить врачу фотографии своей сыпи, чтобы он мог поставить диагноз и предоставить вам план лечения.Это легко сделать через приложение PlushCare или даже по электронной почте после записи на прием.
Вот изображения и описания 21 вида высыпаний.
[подпись: Авторство: Предоставлено Колмом Андерсоном через Wikimedia Commons, CC BY-SA 2.5]
Целлюлит — это инфекция, вызываемая бактериями, обычно стрептококком или стафилококком, проникающими через трещину или разрыв на коже. Он также может проникать через участки сухой, шелушащейся или опухшей кожи.
Целлюлит вызывает красную, болезненную, нежную, горячую, опухшую кожу и может сопровождаться, а может и не сопровождаться выделением жидкости, волдырями, красными пятнами или ямочками на коже.Это может быстро распространяться. Обычно это сыпь на голенях, но также может проявляться сыпь на руках, лице и других местах.
Тяжелая инфекция может вызвать жар, озноб и красные полосы. Инфекция может распространяться на лимфатические узлы и кровоток, поэтому целлюлит требует немедленной медицинской помощи, поскольку он может стать опасным для жизни.
Если у вас есть симптомы целлюлита с повышенной температурой или быстро меняющейся сыпью, немедленно обратитесь за медицинской помощью.
Ветряная оспа — это вирус, вызывающий зудящие, красные, заполненные жидкостью волдыри по всему телу, сопровождающиеся лихорадкой, болями в теле, болью в горле и потерей аппетита через 10–21 день после контакта с вирусом. Это очень заразно, пока все волдыри не покроются коркой, и обычно длится от пяти до 10 дней.
Дети, заболевшие ветряной оспой, не должны посещать школу, чтобы не передать ее другим детям.
Обратитесь к врачу, если сыпь распространяется на один или оба глаза; сыпь становится очень красной, теплой или нежной; сыпь сопровождается головокружением, спутанностью сознания, учащенным сердцебиением, одышкой, тремором, потерей координации мышц, ухудшением кашля, рвотой, ригидностью шеи или лихорадкой выше 102 ° F; или если кто-либо в семье имеет иммунодефицит или моложе 6 месяцев.
Сегодня существует безопасная и эффективная вакцина, которая может предотвратить ветряную оспу.
Контактный дерматит — это сыпь, которая появляется в течение от нескольких часов до нескольких дней после контакта вашей кожи с аллергеном или раздражителем. Сыпь имеет видимую границу в том месте, где ваша кожа контактировала с причиняющим вред веществом. Ваша кожа будет зудящей, красной, сырой или чешуйчатой, а также на ней могут появиться волдыри, которые мокнут, сочатся или становятся твердыми. Хотя это не заразно и не опасно для жизни, оно может сделать вас довольно несчастным.
Вы должны попытаться определить причину вашей реакции и избегать ее в будущем, чтобы предотвратить появление контактного дерматита в будущем. После избавления от предмета, вызвавшего контактный дерматит, может пройти от двух до четырех недель, прежде чем сыпь исчезнет. Тем временем прохладные влажные компрессы и кремы от зуда могут помочь облегчить симптомы.
Сыпь от подгузников — это распространенная форма воспаления кожи, которая возникает на участках тела, контактирующих с подгузником. Кожа может выглядеть влажной, красной или раздраженной и может казаться теплой на ощупь.Больные младенцы часто суетятся во время смены подгузников.
Эта зудящая сыпь на ягодицах — обычная сыпь для младенцев и детей ясельного возраста, хотя она может поразить любого, кто носит подгузник, и обычно возникает из-за того, что слишком много времени проводит в грязном подгузнике. хотя это также может быть вызвано натиранием и повышенной чувствительностью кожи.
Сыпь от опрелостей обычно можно лечить в домашних условиях сушкой на воздухе, более частой сменой подгузников и использованием мазей. Если появилась сыпь, обратитесь к врачу:
.
- Серьезно или необычно
- Становится хуже
- Кровотечение, зуд или выделения
- Сопровождается лихорадкой
Лекарственная аллергия вызывает сыпь, которая может появиться через несколько дней или даже недель после приема лекарства.Это вызывает легкую зудящую красную сыпь и может сопровождаться лихорадкой, расстройством желудка и небольшими красными или пурпурными пятнами на коже.
Потенциально опасные для жизни симптомы могут включать крапивницу, учащенное сердцебиение, отек, зуд и затрудненное дыхание.
Если у вас есть симптомы лекарственной аллергической реакции, вам следует немедленно обратиться за медицинской помощью.
Экзема, также известная как атопический дерматит, выглядит как белые или желтые чешуйчатые участки кожи, которые могут отслаиваться. Внутри сыпи может произойти выпадение волос, а эта область может быть зудящей, красной, жирной или жирной.Экзема обычно поражает людей, страдающих астмой или аллергией. Хотя это чаще встречается у детей, это может случиться с людьми любого возраста.
Лекарства от экземы нет, однако меры самообслуживания, такие как отказ от мыла, регулярное увлажнение и нанесение лечебных кремов или мазей, могут облегчить зуд и предотвратить новые вспышки.
Пятая болезнь, также известная как «болезнь пощечины», представляет собой вирусную инфекцию, вызывающую ярко-красную круглую сыпь на щеках, плечах и ногах, а также головную боль, усталость, низкую температуру, боль в горле, насморк и т. Д. понос или тошнота.
У детей чаще появляется эта сыпь с кружевным рисунком, которую легче увидеть после горячей ванны или душа. Пятое заболевание обычно протекает в легкой форме у детей, но у беременных женщин или людей с ослабленной иммунной системой может протекать более тяжелая форма. Пятое заболевание у беременных, например, может вызвать опасную для жизни анемию у будущего ребенка.
[Подпись: Авторство: Маслеша через Wikimedia Commons, CC BY-SA 4.0]
Симптомы укусов блох появляются сразу после укусов блох.Зудящая красная шишка обычно окружена ореолом и часто появляется скоплениями на голенях и ступнях.
Блохи быстро размножаются, особенно в домах с домашними животными, и от них бывает трудно избавиться, иногда требуя помощи профессионального истребителя. Укусы блох пройдут без лечения, но только устранение блох из дома может предотвратить укусы в будущем. Блохи не умеют летать, но если бы они были людьми, они могли бы одним прыжком перепрыгивать небоскребы
[Подпись: Атрибуция: KlatschmohnAcker через Wikimedia Commons, CC BY-SA 3.0]
Болезнь рук, ног и рта — это легкая заразная вирусная инфекция, которая обычно поражает детей в возрасте до пяти лет. Это может вызвать красные пятна, плоские или выступающие на ладонях рук, подошвах ног и, возможно, в области ягодиц или гениталий, а также болезненные красные волдыри во рту, на языке и деснах.
Лихорадка часто является первым симптомом заболевания рук, ног и рта, проявляющимся через три-шесть дней после контакта с вирусом. Язвы во рту появляются через день или два, а через день или два после этого появляется сыпь на руках и ногах.
Заболевания рук, ног и рта обычно протекают в легкой форме. Вашему ребенку следует обратиться к врачу, если язвы во рту мешают питью или если симптомы ухудшатся через несколько дней.
[Подпись: Авторство: Джеймс Хейлман, доктор медицины, через Wikimedia Commons, CC BY-SA 3.0]
Импетиго — это заразная бактериальная инфекция, которая часто встречается у младенцев и детей. Раздражающая сыпь с пузырями, заполненными жидкостью, которые легко лопаются и образуют корку медового цвета, часто появляется вокруг носа, рта и подбородка.
Антибиотики обычно рекомендуются для предотвращения распространения импетиго среди других. Детей следует не пускать в школу до тех пор, пока они не перестанут быть заразными, что обычно происходит через 24 часа после начала приема антибиотика.
[Подпись: Атрибуция: Дон Су Ким, производная работа: Natr (обсуждение) через Wikimedia Commons, CC BY 2.0]
Болезнь Кавасаки обычно поражает детей в возрасте до пяти лет. Это может вызвать красный опухший «клубничный» язык; высокая температура; опухшие, красные ладони и подошвы стоп; увеличение лимфатических узлов; и налитые кровью глаза.
Хотя обычно оно проходит само по себе, оно может привести к аневризме коронарной артерии как осложнению, которое может быть фатальным.
Если у вас или у вашего близкого проявляются симптомы болезни Кавасаки, немедленно обратитесь за медицинской помощью.
Симптомы кори, респираторной респираторной инфекции, включают жар, боль в горле, красные или слезящиеся глаза, потерю аппетита, кашель и насморк с красной сыпью, которая распространяется с лица вниз по телу через несколько дней после отдыха. симптомы начинаются.Во рту также могут появиться крошечные красные пятна с сине-белыми центрами.
Корь может быть очень серьезным заболеванием и по-прежнему убивает около 100 000 человек в год, в основном детей в возрасте до пяти лет.
Хотя раньше корь была обычным явлением, ее почти всегда можно предотвратить, сделав прививку от кори. Согласно CDC, «Лучшая защита от кори — это вакцина против кори, паротита и краснухи (MMR). Вакцина MMR обеспечивает длительную защиту от всех штаммов кори. Для наилучшей защиты вашему ребенку необходимы две дозы вакцины MMR: первая доза в возрасте от 12 до 15 месяцев и вторая доза в возрасте от 4 до 6 лет.
[Подпись: Атрибуция: Пользователь: Остров Среды (английская Википедия) через Wikimedia Commons, CC BY-SA 3.0]
Псориаз — это процесс, ускоряющий жизненный цикл клеток кожи, который вызывает появление чешуйчатых, серебристых, резко очерченных участков кожи, которые обычно расположены на коже черепа, локтях, коленях и пояснице. Пятна зудят и могут быть болезненными.
Псориаз неизлечим, и это хроническая проблема, которая может приходить и уходить. Лечение направлено на замедление жизненного цикла клеток кожи.Могут помочь изменения в образе жизни, такие как увлажнение, отказ от курения и управление стрессом.
Стригущий лишай получил свое название от характерной формы сыпи и не имеет ничего общего с глистами. Это вызвано грибком и создает зудящие круглые чешуйчатые высыпания с приподнятым краем и здоровой кожей в середине кольца.
Тот же грибок, который вызывает стригущий лишай, также вызывает зуд у спортсменов и микоз. Для лечения стригущего лишая необходимы противогрибковые кремы или лекарства.
[Подпись: Авторство: tomasz przechlewski через Flickr, CC BY 2.0]
Розацеа — хроническая кожная проблема без известной причины, которая приводит к повторяющимся циклам увядания и рецидивов, которые могут быть вызваны острой пищей, алкоголем, солнечным светом, стрессом и кишечными бактериями Helicobacter pylori. Существует четыре различных подтипа, каждый со своим набором симптомов.
Общие симптомы розацеа включают покраснение лица; приподнятые, красные шишки; сухая кожа; и чувствительность кожи.
[Подпись: Атрибуция: Steschke через Wikimedia Commons, CC BY-SA 3.0]
Чесотка — это заразное кожное заболевание с кожным зудом, вызванное заражением микроскопическим клещом Sarcoptes scabiei, который живет и проникает в вашу кожу, где откладывает яйца. Появление симптомов может занять от четырех до шести недель.
Симптомы включают очень зудящую сыпь, которая может быть прыщавой, чешуйчатой или состоять из крошечных волдырей, а также выступающих белых или телесных линий.
Скарлатина — это инфекция, вызванная бактериями Streptococcus группы А, которая включает ярко-красную сыпь, покрывающую все тело (кроме рук и ног) и проявляющуюся во время или вскоре после приступа стрептококковой ангины.Красные неровности сыпи настолько грубые, что могут казаться наждачной бумагой. Скарлатина также вызывает ярко-красный цвет языка.
Скарлатина чаще всего встречается у детей от пяти до 15 лет. Обычно эффективны антибиотики, но при отсутствии лечения скарлатина может привести к более серьезным заболеваниям, поражающим сердце, почки и другие части тела.
[Подпись: Авторство: Кейн Тринквассер через Wikimedia Commons, CC BY-SA 3.0]
Себорейная экзема или дерматит — это тип экземы, который обычно поражает кожу головы, хотя может поражать уши, нос или рот.Это выглядит как белые или желтые чешуйчатые участки кожи, которые отслаиваются или вызывают стойкую перхоть. Пораженные участки кожи могут быть красными, зудящими, жирными или жирными, а также может наблюдаться выпадение волос. Когда это случается с младенцами, его называют колпаком для детской кроватки.
Себорейный дерматит может пройти без лечения, но он также может не поддаваться лечению или возвращаться. Ежедневная очистка этой области мягким мылом или шампунем может уменьшить жирность и отмершие клетки кожи.
[Подпись: Авторство: melvil через Wikimedia Commons, CC BY-SA 4.0]
Опоясывающий лишай вызывает сыпь, состоящую из скоплений наполненных жидкостью пузырей, которые легко лопаются и выделяют жидкость. Сыпь очень болезненна и может вызывать жжение, покалывание или зуд даже при отсутствии волдырей. Сыпь в виде полосок обычно появляется на туловище, но иногда и на других частях тела, включая лицо. Сыпь может сопровождаться низкой температурой, ознобом, головной болью или утомляемостью.
Вирус ветряной оспы вызывает ветряную оспу, затем находится в состоянии покоя. Спустя много лет он может снова превратиться в опоясывающий лишай.
[Подпись: Атрибуция: Medicalpal через Wikimedia Commons, CC BY-SA 4.0]
СКВ — это аутоиммунное заболевание, проявляющееся различными симптомами и поражающее несколько систем и органов организма. СКВ часто сопровождается классической сыпью на лице в форме бабочки, переходящей от щеки к щеке над носом, которая может проявляться или усиливаться на солнце.
Другие симптомы могут включать широкий спектр симптомов со стороны кожи и слизистых оболочек, от сыпи до язв.
Укус клеща может вызвать боль или отек в пораженной области с сыпью, чувством жжения, волдырями или затрудненным дыханием.Клещи могут оставаться прикрепленными в течение длительного времени, а укусы обычно не появляются группами.
Укусы клещей вызывают большую озабоченность тем, что они могут вызывать широкий спектр заболеваний, включая болезнь Лайма и пятнистую лихорадку Скалистых гор.
Если вас укусил клещ, немедленно удалите его, стараясь вынуть всю голову, а не только тело, и обратитесь за помощью к своему врачу.
Не замечаете своей сыпи?
Если вы не видите своей сыпи на фотографиях выше и ищете диагноз, мы рекомендуем записаться на видео-прием к врачу PlushCare.Врач осмотрит вашу сыпь и предложит вам официальный диагноз и план лечения.
Сыпь может иметь множество различных причин. Общие причины высыпаний включают:
- Контакт с чем-то, что вызывает аллергическую или иную неблагоприятную реакцию, например, мылом, стиральным порошком, косметическими товарами, латексом, резиной, резинкой, краской на одежде или ядовитыми растениями
- Лекарства
- Укусы насекомых
- Аутоиммунные заболевания
- Грибковые инфекции
- Раздражение кожи
- Бактериальные инфекции
- Заражение клещами
- Вирусные инфекции
Многие легкие высыпания можно лечить в домашних условиях.Чтобы уменьшить дискомфорт и ускорить заживление, попробуйте следующее:
- Используйте мягкое мыло и очищающие средства без запаха.
- Вымойте кожу и волосы теплой водой вместо горячей.
- Сушите высыпание, а не втирайте его.
- По возможности старайтесь не покрывать высыпания. Они лучше заживают, когда могут дышать.
- Прекратите использовать новые продукты, которые могли вызвать сыпь
- Избегайте царапин — это может привести к потенциально серьезным инфекциям
- Зудящие высыпания можно смягчить кремом с гидрокортизоном или лосьоном с каламином
- Примите овсяную ванну
- Боли, отпускаемые без рецепта такие средства, как ацетаминофен (тайленол) или ибупрофен (мотрин), могут помочь облегчить незначительную боль, связанную с сыпью.
- Боль в суставах
- Боль в горле
- Небольшая температура выше 100,4 ° F
- Красные полосы или болезненность
- Недавний укус клеща или животного
- Усиливающаяся боль или изменение цвета сыпи
- Стеснение или зуд в горле
- Проблемы с дыханием
- Отек лица или конечностей
- Высокая температура
- Путаница
- Головокружение
- Сильная боль в голове или шее
- Рвота или диарея
Что можно ожидать во время приема, выясняя тип и причину сыпи
Ваш врач осмотрит сыпь и спросит вас о:
- Когда появилась сыпь и как она прогрессировала
- Ваша история болезни
- Ваша диета
- Какие продукты или лекарства вы недавно начали использовать
- Ваша гигиена
Хотя только медицинский работник может диагностировать причину вашей сыпи, Надеюсь, теперь у вас есть больше информации о том, что вызывает у вас зуд.