Красные щеки у ребенка — аллергия или здоровый румянец?
Розовые щечки у ребенка стали неотъемлемым «атрибутом» укоренившегося веками образа малыша-крепыша. И в самом деле: волнения и переживания по поводу красных щек у малютки в старые времена могли быть непонятыми общественностью. А ведь и болезней различных столько не было, как сейчас, и стрессов всяческих нервных, и экология другая была… Но мы не о том. Дорогие мамы и папы, если у ребенка неестественно краснеют щеки, то очень вероятно, что его к здоровью следует присмотреться повнимательнее.
Покраснение щек у ребенка — признак аллергии
Это самое первое и очевидное, о чем подумают родители и врачи, если у ребенка покраснели щеки. Кормящая мама должна самым тщательным образом проанализировать свой рацион, новые детские смеси и новые продукты в прикорме — на время быть убранными из детского меню, а дети постарше должны признаться в своих гастрономических грехах: кто сколько конфет или апельсинов съел накануне.
Но ведь аллергия бывает не только пищевой. И вообще ее проявлений существует огромнейшее множество. Реакция на раздражитель в виде покраснения щек более характерна для грудничков и детей раннего возраста. Но в целом может проявиться у ребенка любой возрастной категории. Если это аллергия, то к красным щекам могут присоединяться зуд, отечность, сухость и шелушение кожи, она может покрываться корочкой. Яркими выраженными аллергическими признаками являются одновременное покраснение век глаз и шелушение кожи в области плеч и предплечий. Но нередки случаи, когда красные щеки у детей — единственный признак аллергии.
Вот только самые распространенные виды аллергий у детей, которые могут проявляться покраснением щек:
экссудативно-катаральный диатез — заболевание, самым ярким признаком которого является сухость и покраснение области щек. Вначале щеки ярко краснеют, что сменяется их сухостью и появлением тонкой корочки — возникает сильный зуд. Обычно покраснению щек при диатезе предшествует появление опрелостей на ягодицах и в промежности и молочной корки серо-желтого цвета на волосистой части головы ребенка.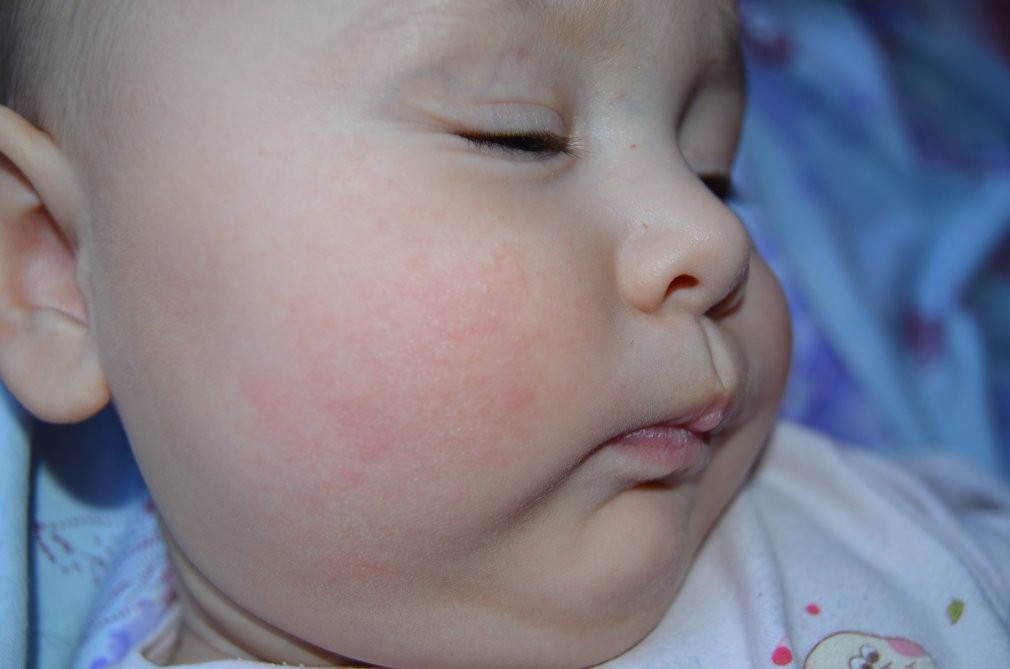 Чаще всего экссудативный диатез развивается в 1,5-2 месячном возрасте, является проявлением одного из вида аллергии (преимущественно — пищевой) и при отсутствии должного лечения быстро переходит в атопический дерматит. Такие дети склонны к простудным заболеваниям, и хотя проявления диатеза с возрастом ослабевают и могут вовсе исчезать, его появление в младенчестве определяет генетическую предрасположенность ребенка к аллергиям на всю жизнь;
Чаще всего экссудативный диатез развивается в 1,5-2 месячном возрасте, является проявлением одного из вида аллергии (преимущественно — пищевой) и при отсутствии должного лечения быстро переходит в атопический дерматит. Такие дети склонны к простудным заболеваниям, и хотя проявления диатеза с возрастом ослабевают и могут вовсе исчезать, его появление в младенчестве определяет генетическую предрасположенность ребенка к аллергиям на всю жизнь;
пищевая аллергия — имеет разнообразные проявления, часто сопровождается зудом и отечностью кожных покровов, глазных век, гортани. Кожные реакции могут сочетаться с расстройством желудочно-кишечного тракта. Сильными пищевыми аллергенами считаются мед, орехи, шоколад, какао, цитрусовые, грибы, красные и оранжевые овощи/фрукты/ягоды, рыба и морепродукты, наваристые бульоны, яйца, копчености и соления, коровье молоко (в том числе и особенно сгущенное). У грудных детей может проявляться даже аллергия на молоко матери;
медикаментозная аллергия — является иммунной реакцией организма на продукты, образующиеся в процессе химических изменений препаратов, которые происходят после введения их в организм.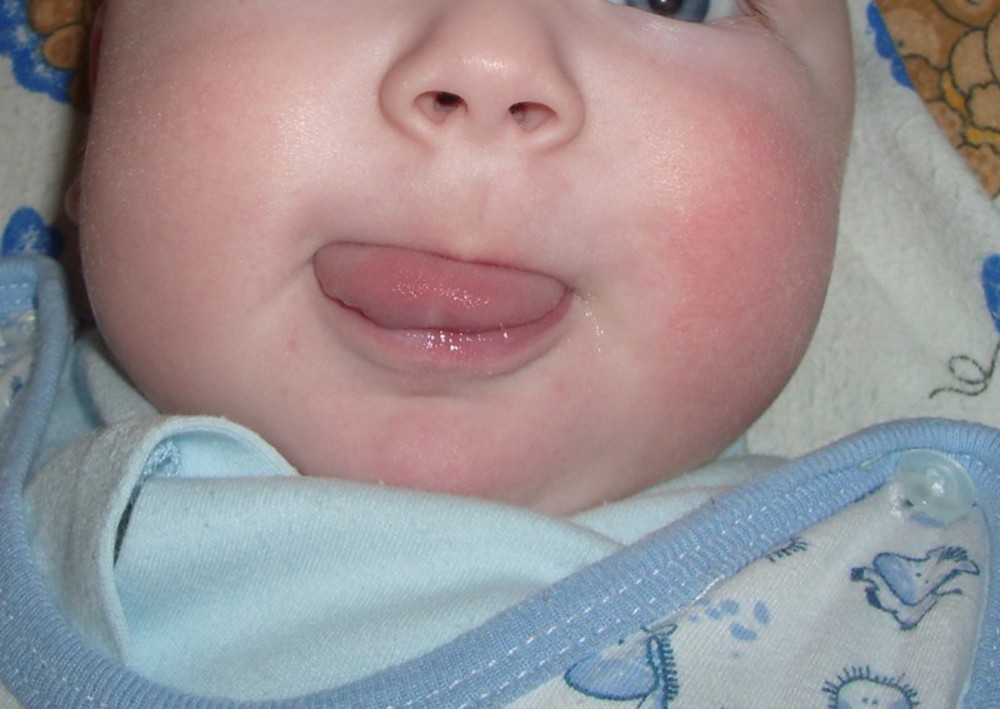 У детей часто встречаются аллергические реакции на синтетические витамины (витамин Д, препараты железа и прочие), антибиотики (в особенности пенициллинового ряда). Особую группу составляют аллергические реакции на вводимую вакцину, что в последнее время встречается все чаще. Самыми опасными в этом плане являются АКДС, прививка от вирусов гриппа, коревая вакцина, повторное введение противостолбнячной и противодифтерийной сывороток;
У детей часто встречаются аллергические реакции на синтетические витамины (витамин Д, препараты железа и прочие), антибиотики (в особенности пенициллинового ряда). Особую группу составляют аллергические реакции на вводимую вакцину, что в последнее время встречается все чаще. Самыми опасными в этом плане являются АКДС, прививка от вирусов гриппа, коревая вакцина, повторное введение противостолбнячной и противодифтерийной сывороток;
атопический дерматит (нейродермит) — комплекс аллергических проявлений. В большинстве случаев показывает себя в первый год жизни и сохраняется в течение нескольких лет. Но, к счастью, почти всегда исчезает в процессе взросления ребенка;
контактный дерматит — проявляется кожной реакцией в том месте, на которое непосредственно воздействовал аллерген, то есть вследствие контакта с каким-нибудь веществом. Это может быть крем или другое косметическое средство, лекарственные мази, одежда (например, новая детская шапочка) и элементы декора на ней (особенно часто — металлические), стиральный порошок и пр. ;
;
холодовая/тепловая аллергия — встречается довольно часто при резком перепаде температур окружающего воздуха. Родители замечают, что у ребенка краснеют щеки через какое-то время после выхода на прогулку или возвращения после нее. Возможно, это даже не аллергия, а просто реакция: если щечки краснеют от мороза и ветра, то следует незадолго до выхода на улицу в холодное время года обрабатывать их защитным кремом.
Тема аллергии у детей необъятная. Об ее видах, проявлениях, причинах, последствиях, способах лечения можно говорить бесконечно, освещая противоположные одна другой врачебные точки зрения.
Но вы должны знать, что если у ребенка покраснели щеки, то очень вероятно, речь идет именно об аллергической реакции.
Что нужно делать в таком случае? Постарайтесь определить аллерген и исключить его из детской среды обитания. Запомните (а лучше запишите) все подробности проявления аллергии на это вещество: во-первых, данная информация понадобится врачу, если Вы решите обратиться к нему за помощью; во-вторых, в дальнейшем Вы сможете распознать аллергию на самой начальной стадии ее проявления по уже знакомым признакам; в-третьих, в процессе лечения Вы сможете отслеживать его эффективность (анализировать, есть ли тенденции к улучшению).
Кстати, о лечении. Не спешите применять противоаллергические препараты, гормональные мази и т.п. Все это огромный фармакологический бизнес, в котором очень непросто разобраться. Изучите всю доступную Вам информацию, прежде чем начинать лечение аллергии у ребенка: в подавляющем большинстве случаев оно больше похоже на эксперимент, чем медицинскую помощь. Очень часто вследствие подбора и применения многочисленных препаратов детям становится только хуже, и чем дальше, тем глубже пускает корни болезнь.
Вместо этого попытайтесь обеспечить ребенку или себе, если Вы кормите грудью, максимально качественный здоровый рацион, исключив или сведя к минимуму мучные и сладкие изделия — они не только вредны, но еще и усиливают аллергические проявления. Проанализируйте, какую воду Вы даете ребенку (почти все способы очистки воды имеют много недостатков). Смените всю бытовую химию на органическую безопасную, не содержащую фосфатов и прочих вредных веществ. Уберите из дома все пылесборники и постарайтесь обеспечить максимально чистый воздух в квартире, поддерживайте оптимальный микроклимат в помещениях. Покупайте белье и одежду только из натуральных тканей, лучше — с меньшим количеством красителей, то есть белые.
Покупайте белье и одежду только из натуральных тканей, лучше — с меньшим количеством красителей, то есть белые.
Облегчить зуд и неприятные ощущения помогут примочки из чайной заварки и травяных настоев (ромашки, череды, одуванчика, лопуха, подорожника), а также увлажняющие и успокаивающие косметические средства, но к их выбору нужно отнестись очень осторожно и всегда перед применением проводить тест на переносимость.
Очень эффективен при диатезах и аллергиях у детей — Энтеросгель и прочие энтеросорбенты (они ускоряют очистку организм от токсинов).
И еще один искренний совет кормящим матерям: ни за что, ни под каким предлогом не прекращайте грудного вскармливания! Даже если ребенка «сыпет» буквально на все, отлучение от груди никак не поможет ему, а только очень сильно навредит.
Красные щеки у детей с врожденной ферментативной недостаточностью
У детей первого года жизни очень часто встречается врожденная ферментативная недостаточность. Она проявляется и в старшем возрасте, но обычно с течением времени проходит.
Заподозрить данное нарушение мама должна, если ребенок, как ей и врачам кажется, не добирает в весе, но при этом прекрасно себя чувствует. Бывает, что при попытке дать ему большую порцию или съесть больше (маленькие детки могут есть, сколько дают, а не в скольком нуждается их организм) на щеках появляется краснота. Причина такой реакции — незрелость ферментативной системы крохи. Проще говоря, он съедает больше, чем способен переварить его организм или чем хватает ферментов на переработку поступившей пищи. В результате остатка не переработанного белка развивается своеобразная аллергия — краснеют щеки у ребенка.
Врачи могут посоветовать Вам начать вводить недостающие ферменты в виде лекарственных средств. Опасайтесь такого лечения, иначе навредите малышу: сработает принцип обратной связи, когда собственных ферментов начинает вырабатываться организмом тем меньше, чем больше их аналогов поступает извне.
В данной ситуации можно пожелать лишь терпения: по мере взросления ребенка ферментативная недостаточность исчезнет. А пока старайтесь не перегружать его организм едой, несмотря на низкий вес или маленькие порции съедаемого.
А пока старайтесь не перегружать его организм едой, несмотря на низкий вес или маленькие порции съедаемого.
Покраснели щеки у ребенка? Возможен вирус или инфекция
Возможно, для Вас это будет неожиданностью, но многие виды вирусов также могут проявляться покраснением щек у детей на фоне других, более характерных для того или другого вида вирусов симптомов.
Если ребенок простудился или недавно перенес ОРВИ, если вы замечаете у него признаки гриппа, и на этом фоне покраснели щеки у ребенка, то следует провериться у педиатра.
Красные пятна на лице могут быть проявлением детской розеолы: резко повышается температура, затем возникает понос с примесями слизи, а позже появляется красная сыпь у ребенка, распространяющаяся по телу сверху вниз.
Не все (даже педиатры) знают также, что существует некий парвовирус В12, вызываемый инфекционную эритему, именуемую еще как «следы от пощечин» (американцы называют его «slapped cheek syndrome» или пятая болезнь). Поэтому, возможно, стоит провериться и на наличие этого вируса, если наблюдаются другие признаки инфекционной эритемы: головная боль, тошнота, понос, лихорадка, насморк, слабость и недомогание.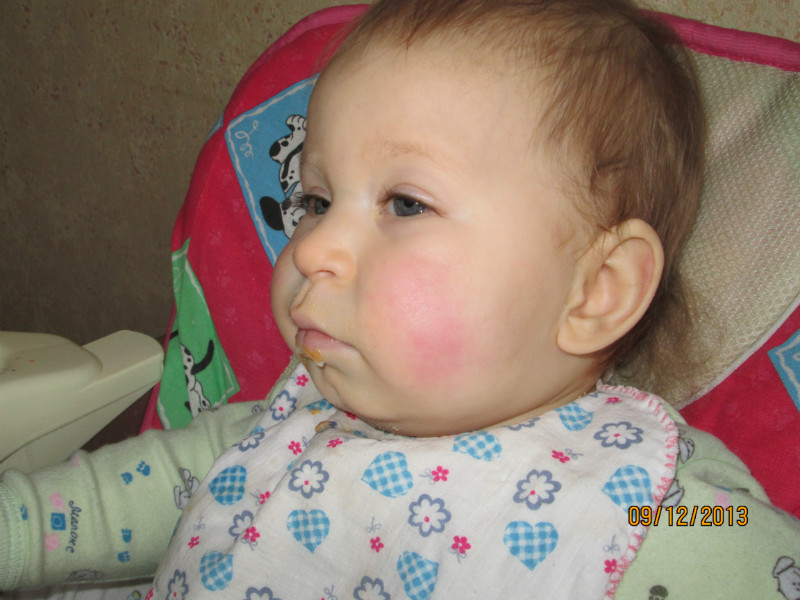 Щеки краснею только на 3-5 день с начала болезни, когда ребенок становится уже незаразным, причем одновременно также бледнеет кожа вокруг рта. Через несколько дней сыпь распространяется на тело и конечности. Примечательно, что покраснение щек при эритеме присуще только детской возрастной категории — у взрослых этого симптома не наблюдается. Инфекционная эритема чаще всего развивается среди детей 4-10 лет.
Щеки краснею только на 3-5 день с начала болезни, когда ребенок становится уже незаразным, причем одновременно также бледнеет кожа вокруг рта. Через несколько дней сыпь распространяется на тело и конечности. Примечательно, что покраснение щек при эритеме присуще только детской возрастной категории — у взрослых этого симптома не наблюдается. Инфекционная эритема чаще всего развивается среди детей 4-10 лет.
Если красная сыпь на щеках в виде бабочки начала распространяться с кончика носа, а затем пошла по всему телу, то, вероятно, развивается системна красная волчанка, другими признаками которой являются лихорадка, нарушение работы селезенки, почек, сердца, воспаления суставов.
Другие причины покраснения щек у ребенка
В действительности причин покраснения щек у детей может быть очень много: не подошла молочная смесь, появилось раздражение от слюны/остатков пищи, поднялась температура тела вследствие какого-то заболевания, ему банально жарко (перегрев вообще часто случается у малышей, ведь у них процессы теплообмена происходят по-другому, чем у взрослых).
Очень часто в детском возрасте развивается ацетономический синдром: у ребенка начинает пахнуть ацетоном изо рта и от мочевыделений, его тошнит или рвет, он становится вялым, и среди прочего также могут краснеть щеки.
Если у ребенка краснеют щеки только в ночное время (то есть во время сна), а наутро после пробуждения опять бледнеют, не исключены сердечные патологии — сделайте эхокардиоскопию сердца.
Также красными щеками может откликаться нарушение в работе печени малыша, что подтвердит УЗИ.
Вирусный гепатит, кольцевидная эритема, менингококковый менингит, бактериальный сепсис, синдром Стивенса-Джонсона — красные пятна на щеках могут сопровождать множество болезненных состояний. Но все же в абсолютном большинстве случаев красные щеки у ребенка указывают на развитие диатеза, аллергии или на перегрев.
Розовые щеки у ребенка — признак хорошего самочувствия
Ну, и давайте не будем забывать о том, что здоровый румянец — это все же норма. Современные дети настолько бледно-зеленые, «химические», как любят поговаривать наши бабушки, компьютеризированные (в плане проведения досуга), что иногда появление румянца может смутить родителя. Между тем, набегавшись, нарезвившись, активно погулявши или даже посмеявшись от души, ребенок имеет полное право покраснеть. Если красные пятна на щеках появляются в подобных ситуациях, и при этом ребенок чувствует себя совершенно нормально, то, скорее, следует радоваться, нежели переживать.
Между тем, набегавшись, нарезвившись, активно погулявши или даже посмеявшись от души, ребенок имеет полное право покраснеть. Если красные пятна на щеках появляются в подобных ситуациях, и при этом ребенок чувствует себя совершенно нормально, то, скорее, следует радоваться, нежели переживать.
Искать причину красных пятен нужно только, если они выглядят «некрасиво» (видны потрескавшиеся капилляры, появляется сухость и шелушение, покраснение пестрое, пятнистое, а не однородное), а также, если они сопровождаются любым недомоганием.
Не надоедаем! Только самое важное — подписывайся на наш Telegram-канал
Щечки обсыпало. Почему возникает дерматит? | Здоровье ребенка | Здоровье
Наш эксперт – заведующая отделением аллергологии Клиники ФГБУН ФИЦ питания и биотехнологии, председатель Союза детских аллергологов, доктор медицинских наук, профессор Вера Ревякина.
Первые проявления
Симптомы атопического дерматита – хронического аллергического заболевания – можно наблюдать уже в первые месяцы жизни младенца. Чаще всего это высыпания на коже в области щёк и подбородка. Их называют младенческой корочкой. У кого-то эти проявления бывают в виде трещинок, шелушений, красной сыпи, у кого-то выступает мокнутие – результат воспалительного процесса на коже с образованием пузырьков. И то и другое крайне неприятно, сопровождается зудом, который усиливается по ночам. Со временем локализация проявлений дерматита меняется, и к концу года высыпания могут беспокоить малыша в районе сгибов рук, ног, а также на шее и груди. Многие мамы наблюдают у крох сухость кожи вокруг глаз и рта. А сама кожа малыша становится грубой и шершавой.
Чаще всего это высыпания на коже в области щёк и подбородка. Их называют младенческой корочкой. У кого-то эти проявления бывают в виде трещинок, шелушений, красной сыпи, у кого-то выступает мокнутие – результат воспалительного процесса на коже с образованием пузырьков. И то и другое крайне неприятно, сопровождается зудом, который усиливается по ночам. Со временем локализация проявлений дерматита меняется, и к концу года высыпания могут беспокоить малыша в районе сгибов рук, ног, а также на шее и груди. Многие мамы наблюдают у крох сухость кожи вокруг глаз и рта. А сама кожа малыша становится грубой и шершавой.
Главное – профилактика
Самое главное, что могут сделать родители для своего малыша с предрасположенностью к аллергическим реакциям, – это не допустить провоцирующих факторов.
Если вы кормите грудью, исключите из своего рациона продукты, вызывающие аллергию, этим вы значительно снизите риск появления атопического дерматита у своего ребёнка.
При первых признаках дерматита обратитесь к специалисту, чтобы выявить причину высыпаний.
Пока что от атопического дерматита нет лекарства, которое бы вылечило ребёнка раз и навсегда. И, к сожалению, последствия этой аллергической реакции могут привести к более тяжёлым заболеваниям. Но атопический дерматит имеет два плюса: во‑первых, его вообще можно не допустить, если чётко следить за рационом и образом жизни ребёнка. А во‑вторых, столкнувшись с ним и выяснив причину возникновения, его достаточно легко контролировать.
Проходим диагностику
Если малыш уже имеет аллергические высыпания на коже, необходимо определить продукты, их вызывающие.
Пройдите диагностику по анализу крови. Это один из самых достоверных и современных способов на сегодняшний день.
По результатам анализа определяются специфические IgE (иммуноглобулин Е) в крови ребёнка и IgG (иммуноглобулин G). Первые Ig ответственны за развитие аллергических реакций, а вторые определяют непереносимость того или иного пищевого аллергена.
Ведите пищевой дневник. Записывайте всё, что даёте крохе: так вы сможете понять, какие продукты вызывают покраснение или зуд.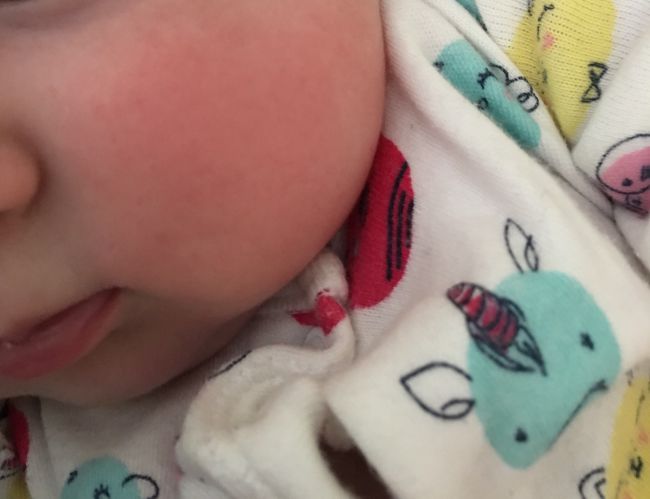
Правила питания
Для детей с аллергической реакцией на молоко существуют соевые смеси, которые не содержат белков коровьего молока и лактозу. Их можно давать малышам с 6 месяцев.
Добавляйте в питание ребёнка про- и пребиотики. Эти вещества благоприятно влияют на микрофлору кишечника и на формирование иммунной системы.
Вводите прикорм постепенно. Не давайте младенцу несколько новых продуктов одновременно, не давайте фруктовые и ягодные смеси (тем более свежие), только моно- соки и пюре. Позвольте ему не спеша познакомиться с каждым новым продуктом и внимательно следите за реакцией.
Зимой не стоит закармливать ребёнка цитрусовыми. Все цитрусовые – аллергенны.
Цвет фруктов и овощей – это не маркеры аллергии, как считалось раньше. Не делите продукты на «опасные» – красные, оранжевые – и «безопасные» – зелёные!
Смотрите также:
Внимание: красные щечки! | EXO-YKT
Быть может, тогда производителям детского питания казалось, что именно так выглядят здоровые крепыши, в которых все дети должны были немедленно превратиться после употребления этой продукции.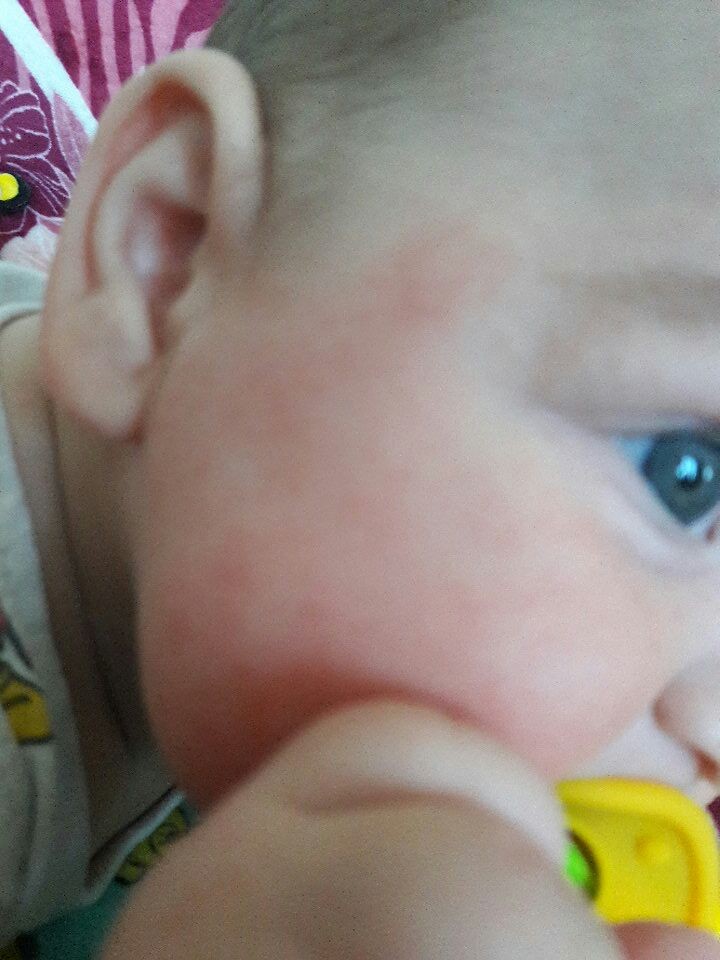 Но сейчас даже далекие от медицины люди наверняка знают, что красные щечки – отнюдь не признак здоровья крошки, а проявление диатеза.
Но сейчас даже далекие от медицины люди наверняка знают, что красные щечки – отнюдь не признак здоровья крошки, а проявление диатеза.
Как нам пояснила врач-педиатр Антонина Артамонова, экссудативный диатез — это не что иное, как младенческая стадия атопического дерматита. Признаки экссудативного диатеза проявляются обычно уже в первые месяцы жизни ребенка и являются аллергией на продукты питания, которые скушал ребенок или его мама, если она кормит грудью.
— Диатез, по существу, не болезнь, а пограничное состояние, предрасположенность к болезни. Как известно, подавляющее большинство хронических заболеваний человека возникает на фоне той или иной предрасположенности. Определяет все эти индивидуальные склонности генетический код каждого человека. Диатез – это собирательное понятие, молодые мамы часто путают его с другими заболеваниями, или, наоборот считают, что ничего особенного не произошло. Ну, покраснели щечки у ребенка, слегка почесались, подавали малышу супрастин, а через неделю все прошло. .. На самом деле диатез у детей это не что иное, как аллергические реакции, которые являются первым звоночком, предупреждающим о наклонностях к серьезным болезням, таким, как себорейный и атопический дерматит, экзема и нейродермит.
.. На самом деле диатез у детей это не что иное, как аллергические реакции, которые являются первым звоночком, предупреждающим о наклонностях к серьезным болезням, таким, как себорейный и атопический дерматит, экзема и нейродермит.
Поменьше шоколада?
Пищевыми аллергенами чаще всего являются молоко, яйца, творог, шоколад, какао, клубника, орехи, апельсины. Это известно всем, но почему-то многие наивно полагают, что их самих или их ребенка минует эта неприятная напасть. Кому-то действительно везет, а кому-то – нет. И тогда на щеках ребенка могут появиться яркие красные пятна, которые затем покрываются тонкой корочкой. В них ощущаются зуд и болезненность. Это так называемые молочные корки или молочный струп – одно из характерных проявлений неправильного обмена веществ, экссудативного диатеза. Его чаще называют аллергическим.
Опрелости, потница, себорея…
Кстати, самые первые звоночки, первые признаки заболевания могли выявляться и раньше. По словам Антонины Артамоновой, они проявлялись в виде упорных опрелостей, не проходящих даже при тщательном уходе, обильной потницы при легком перегревании и, наконец, серо-желтых сальных корочек на волосистой части головы и бровях (себорея). Все описанные признаки свидетельствуют, что у ребенка уже произошли и могут проявиться в будущем значительные изменения в состоянии здоровья. Развивается повышенная чувствительность к некоторым пищевым и лекарственным веществам. Обычные уход и вскармливание для такого ребенка недостаточны, необходимо внести в них соответствующие коррективы.
По словам Антонины Артамоновой, они проявлялись в виде упорных опрелостей, не проходящих даже при тщательном уходе, обильной потницы при легком перегревании и, наконец, серо-желтых сальных корочек на волосистой части головы и бровях (себорея). Все описанные признаки свидетельствуют, что у ребенка уже произошли и могут проявиться в будущем значительные изменения в состоянии здоровья. Развивается повышенная чувствительность к некоторым пищевым и лекарственным веществам. Обычные уход и вскармливание для такого ребенка недостаточны, необходимо внести в них соответствующие коррективы.
— При появлении на голове малыша себореи мамы обычно стремятся удалить корочки немедленно и полностью. А кожа под корочками изменена, и при тщательном снятии их образуются ссадины и царапины. Вмешательство тем более бесполезно, что корочки появятся снова, а царапины и ссадины могут нагнаиваться. Если корочек много и они мешают ребенку, можно размочить их вазелиновым или другим маслом.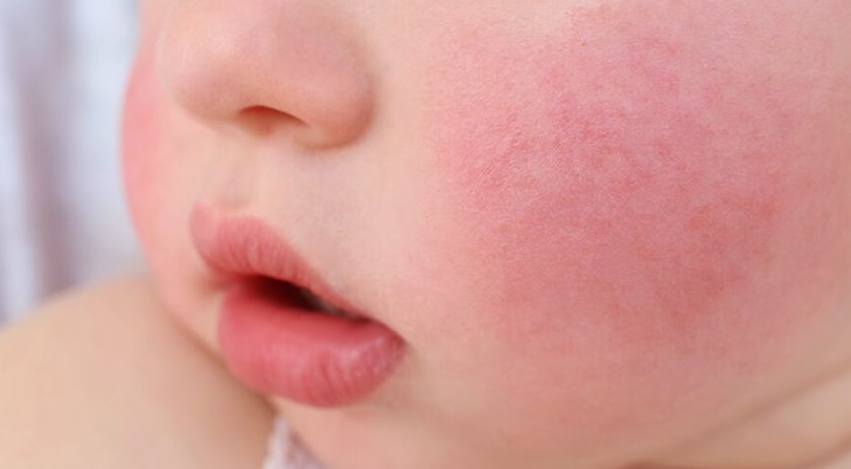 Толстый слой вазелина наносится на пораженные себореей участки кожи, голову покрывают мягкой чистой марлей, а сверх нее компрессной (вощеной) бумагой. Ни в коем случае нельзя заменять ее полиэтиленовой пленкой! Поверх повязывается косынка или надевается тоненький чепчик. Через несколько часов корочки легко снимаются при купании, кожа при этом не повреждается. В случае нового обильного появления себорейных корочек процедура повторяется.
Толстый слой вазелина наносится на пораженные себореей участки кожи, голову покрывают мягкой чистой марлей, а сверх нее компрессной (вощеной) бумагой. Ни в коем случае нельзя заменять ее полиэтиленовой пленкой! Поверх повязывается косынка или надевается тоненький чепчик. Через несколько часов корочки легко снимаются при купании, кожа при этом не повреждается. В случае нового обильного появления себорейных корочек процедура повторяется.
Большое внимание нужно уделять опрелостям. Не всякая опрелость — признак экссудативного диатеза – они могут быть и следствием плохого ухода. Но если они возникают даже при хорошем уходе и длительно держатся, матери нужно подумать: а не проявление ли это экссудативного диатеза?
— С первых дней важно стараться создать у малыша положительное отношение ко всем элементам ухода за ним. Никогда нельзя подходить к младенцу с мрачным лицом, раздражаться при выполнении тех или иных процедур. Ласковое, заботливое и осторожное выполнение мероприятий по уходу приведет к тому, что даже самые неприятные из них не будут вызывать протеста и сопротивления, не станут причиной капризов и непослушания сейчас и в будущем.
Как кормить ребенка и что есть маме?
Для детей, больных экссудативным диатезом, общепринятую схему вскармливания нужно изменить, считает врач-педиатр. Соки вводятся с месячного возраста, но медленнее, начиная с капель. Через неделю, если выраженность проявлений экссудативного диатеза не усилилась, соки можно давать в обычной возрастной суточной дозе.
— Апельсиновый, морковный, томатный и клубничный соки детям с экссудативным диатезом лучше не давить. Растительные белки и эфирные масла, содержащиеся в них, могут вызвать крапивницу, высыпания на лице, понос, обострить другие проявления экссудативного диатеза. Этих продуктов надо избегать в питании не только ребенка, но и матери, поскольку основная пища для него в этом возрасте — грудное молоко. Из рациона матери следует исключить и продукты, содержащие трофаллергены: птицу, копчености, речную рыбу, томаты, пряности, изюм, шоколад, какао. Яйца надо ограничить до 1-2 в неделю и употреблять только круто сваренными. Молоко желательно ограничить до пол-литра в день. Особенно важно в этих случаях, чтобы в рацион кормящей матери ежедневно входили овощи и фрукты – к примеру, салаты из капусты, моркови, яблок, заправленные растительным маслом. Сырые овощи и фрукты не только носители большого количества витаминов и необходимых организму минеральных солей, но и важнейший регулятор обмена веществ.
Молоко желательно ограничить до пол-литра в день. Особенно важно в этих случаях, чтобы в рацион кормящей матери ежедневно входили овощи и фрукты – к примеру, салаты из капусты, моркови, яблок, заправленные растительным маслом. Сырые овощи и фрукты не только носители большого количества витаминов и необходимых организму минеральных солей, но и важнейший регулятор обмена веществ.
Отметим: при искусственном вскармливании детям с экссудативным диатезом обычное молоко целесообразно заменять кислыми молочными продуктами: кефиром, биолактом, ацидофилином. Эти продукты богаты витаминами группы В. Для их усвоения требуется значительно меньшее количество пищеварительных соков. Они усиливают бактерицидное действие соляной кислоты и желудочного сока. У детей, получающих только кислые молочные продукты, значительно реже возникают аллергические реакции.
Симптомы диатеза
Они знакомы всем. Начинается диатез в виде покраснения на щеках, кожа становится шершавой и шелушится. В дальнейшем на этом месте могут появиться мокнущая экзема и зуд. При диатезе, который в народе чаще называют «почесухой», у ребенка появляются зудящие узелки красного цвета, располагающиеся сначала на сгибах конечностей, а потом расползающихся по всему телу и лицу ребенка. На слизистых оболочках детей, страдающих экссудативным диатезом, часто наблюдаются воспаления. Снижается не только упругость кожи, но мышечный тонус. Больной диатезом ребенок начинает отставать в физическом развитии. Пищеварительная система реагирует неустойчивым стулом со склонностью к диарее, накапливается лишняя жировая масса. Со стороны слизистых оболочек выявляется бледность, «географический язык», то есть поверхность становится рельефной за счет резко очерченных белесых пятен. В тяжелых случаях присоединяются воспаления миндалин, носа, глотки, гортани, и органов зрения.
В дальнейшем на этом месте могут появиться мокнущая экзема и зуд. При диатезе, который в народе чаще называют «почесухой», у ребенка появляются зудящие узелки красного цвета, располагающиеся сначала на сгибах конечностей, а потом расползающихся по всему телу и лицу ребенка. На слизистых оболочках детей, страдающих экссудативным диатезом, часто наблюдаются воспаления. Снижается не только упругость кожи, но мышечный тонус. Больной диатезом ребенок начинает отставать в физическом развитии. Пищеварительная система реагирует неустойчивым стулом со склонностью к диарее, накапливается лишняя жировая масса. Со стороны слизистых оболочек выявляется бледность, «географический язык», то есть поверхность становится рельефной за счет резко очерченных белесых пятен. В тяжелых случаях присоединяются воспаления миндалин, носа, глотки, гортани, и органов зрения.
Как лечить?
Детей надо чаще пеленать. Одеяло и постель ребенка нельзя прокладывать полиэтиленовой пленкой. Пеленки нельзя стирать синтетическим порошком, использовать мыло и соду. Ограничить или исключить продукты, способные вызвать аллергическую реакцию. Обязательны закаливание, лечебная гимнастика, массаж. В запущенной стадии применяют для лечения кортикостероиды и антибиотики. И еще: лечение не будет успешным без гипоаллергенной диеты.
Пеленки нельзя стирать синтетическим порошком, использовать мыло и соду. Ограничить или исключить продукты, способные вызвать аллергическую реакцию. Обязательны закаливание, лечебная гимнастика, массаж. В запущенной стадии применяют для лечения кортикостероиды и антибиотики. И еще: лечение не будет успешным без гипоаллергенной диеты.
Народные средства лечения диатеза
Травы и сборы от диатеза
— Залить 2 столовые ложки травы череды 0,5 л кипятка. Настоять, укутав, 12 часов, процедить. Настой пить по 0,5 стакана 3 раза в день применять для ванн при диатезе.
— Смешать 1 часть пихтового масла и 3 части детского крема или оливкового масла с добавлением витамина С. Можно приготовить мазь из 3 частей пихтового масла, 3 частей серной мази и 4 частей детского крема. Смазывать пораженные диатезом участки кожи.
Лечебные ванны от диатеза
При диатезе очень эффективны ванны из трав. Они оказывают общеукрепляющее, успокаивающее и дезинфицирующее действие. Температура воды для лечебной ванны должна быть 36-38°С, продолжительность 15-20 минут.
Они оказывают общеукрепляющее, успокаивающее и дезинфицирующее действие. Температура воды для лечебной ванны должна быть 36-38°С, продолжительность 15-20 минут.
— Взять для полной ванны 1 кг дубовой коры, для половинной — 500 г, для ножной — 250 г. Кору высушить, измельчить, выдержать несколько часов в 1 л холодной воды, прокипятить в течение 30 минут на медленном огне, процедить и вылить в воду в ванне.
— Взять свежие или высушенные листья грецкого ореха, залить холодной водой и прокипятить в течение 45 минут под крышкой, процедить и вылить в воду в ванне. Для полной ванны потребуется 1 кг листьев, для половинной 500 г, а для сидячей или ножной по 250 г.
— Взять 150 г травы череды, залить 1 л кипятка, прокипятить в течение 10 минут, процедить и вылить в ванну с теплой водой. Купать ребенка 1 раз в день, при тяжелых случаях можно купать 2 раза в день.
— Купать детей в крахмальных ваннах: 0,5-1 кг крахмала предварительно растворить в холодной воде и влить в приготовленную ванну. Ванны с температурой 37-39°С по 15-20 минут можно принимать через день в течение 1 месяца.
Ванны с температурой 37-39°С по 15-20 минут можно принимать через день в течение 1 месяца.
— Так как в основе детского диатеза лежат разнообразные аллергические реакции, то обычно лечат его антигистаминными препаратами, гормональными, затем седативными и витаминными комплексами. Местно обрабатывают корочки ванночками с чистотелом, чередой, марганцовкой, и даже облучают ультрафиолетом. Универсальной диеты при диатезе у ребенка нет, поэтому ограничивают или исключают из рациона питания продукты, насыщенные углеводами, жирами, белками и аллергенами. Предпочтение отдается гречневой каше, салатам и овощным запеканкам. Комплексная медикаментозная терапия и диета приносят свои положительные результаты, но противоаллергические средства имеют много побочных эффектов, например, сонливость, которая затормаживает процессы развития ребенка и работу внутренних органов.
Красные щеки у грудничка — Вопрос детскому дерматологу
Если вы не нашли нужной информации среди ответов на этот вопрос, или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса.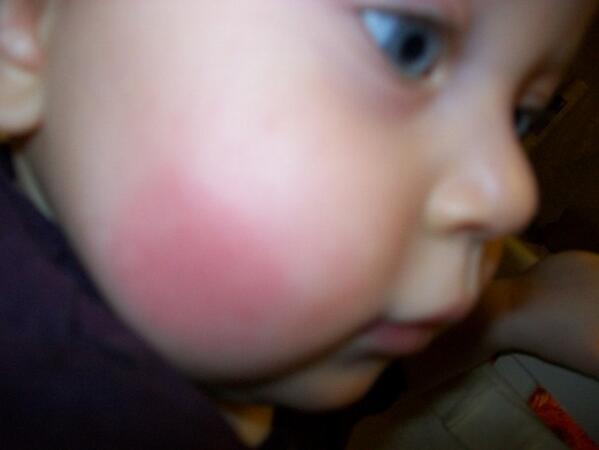 Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Вы также можете задать новый вопрос, и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту. Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях.
Медпортал 03online.com осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 70 направлениям: специалиста COVID-19, аллерголога, анестезиолога-реаниматолога, венеролога, гастроэнтеролога, гематолога, генетика, гепатолога, гериатра, гинеколога, гомеопата, дерматолога, детского гастроэнтеролога, детского гинеколога, детского дерматолога, детского инфекциониста, детского кардиолога, детского лора, детского невролога, детского нефролога, детского офтальмолога, детского психолога, детского пульмонолога, детского ревматолога, детского уролога, детского хирурга, детского эндокринолога, дефектолога, диетолога, иммунолога, инфекциониста, кардиолога, клинического психолога, косметолога, логопеда, лора, маммолога, медицинского юриста, нарколога, невропатолога, нейрохирурга, неонатолога, нефролога, нутрициолога, онколога, онкоуролога, ортопеда-травматолога, офтальмолога, паразитолога, педиатра, пластического хирурга, проктолога, психиатра, психолога, пульмонолога, ревматолога, рентгенолога, репродуктолога, сексолога-андролога, стоматолога, трихолога, уролога, фармацевта, физиотерапевта, фитотерапевта, флеболога, фтизиатра, хирурга, эндокринолога.
Мы отвечаем на 97.25% вопросов.
Оставайтесь с нами и будьте здоровы!
Красные щечки — не всегда румянец
Одно из распространенных заболеваний у детей — диатез. Что родителям нужно знать об этой болезни? Рассказывает врач-дерматовенеролог филиала № 4 Красноярского краевого кожно-венерологического диспансера Ольга Чижова.
Фото Александра ВАСИЛЬЕВА.
— Ольга Михайловна, что это за «зверь» такой — диатез, и почему он развивается даже у маленьких детей?
— Атопический дерматит (АД) раньше называли диатезом. Это аллергическое заболевание, развитие которого приходится на ранний возраст. Сегодня АД страдают до 15% детей и до 10% взрослых.
На развитие заболевания влияют как внутренние (наследственность), так и внешние факторы. Всем известна истина: здоровые дети рождаются у здоровых родителей. Мать должна заботиться о будущем ребенке не только во время беременности, но еще до зачатия. Хронические заболевания женщины, дурные привычки (курение, употребление алкоголя, наркотиков, токсикомания) способствуют формированию АД у ее будущего ребенка.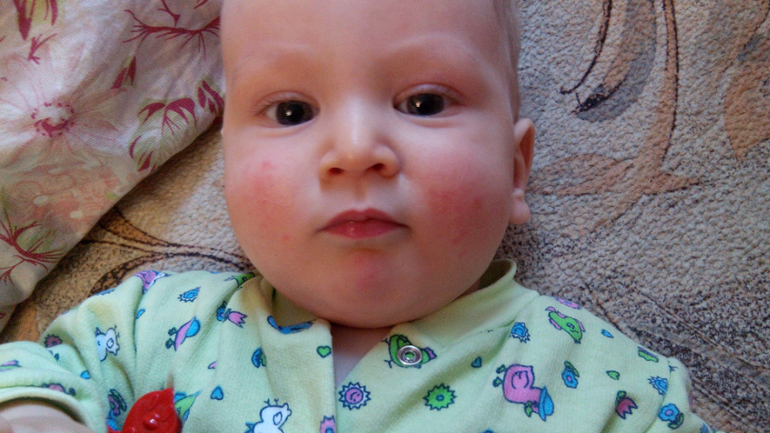 Неблагополучный фон для развития аллергии создают различные заболевания будущих мам, в особенности вирусные и инфекционные, а также токсикозы и другая патология беременных. Также повышает риск развития АД у детей прием различных лекарственных средств во время беременности мам (антибиотиков и всевозможных пищевых добавок).
Неблагополучный фон для развития аллергии создают различные заболевания будущих мам, в особенности вирусные и инфекционные, а также токсикозы и другая патология беременных. Также повышает риск развития АД у детей прием различных лекарственных средств во время беременности мам (антибиотиков и всевозможных пищевых добавок).
Еще один важный фактор риска заболевания — несоблюдение беременной надлежащей диеты, особенно если она страдает аллергией. Зачастую возросший аппетит и желание, чтобы плод «быстрее развивался», побуждают женщину употреблять в пищу различные высокоаллергенные продукты — такие, например, как рыба, копчености, шоколад, цитрусовые.
К возникновению аллергических поражений кожи приводит и ранее введение в рацион грудничка фруктовых и овощных пюре, особенно из оранжевых, красных и экзотических овощей и фруктов.
Развитию АД способствуют частые ОРВИ у детей, заболевание могут провоцировать глисты и лямблии, которые отравляют организм ребенка и ослабляют его иммунитет. В полтора раза повышает риск развития болезни пассивное курение, когда ребенок вдыхает табачный дым от сигарет окружающих его людей.
В полтора раза повышает риск развития болезни пассивное курение, когда ребенок вдыхает табачный дым от сигарет окружающих его людей.
И даже в собственном доме малышу угрожают всевозможные источники химического загрязнения воздуха: камины, синтетические обои, краски, линолеум, ковровые покрытия, шерсть животных — все это тоже способствует развитию заболевания.
— Какие симптомы должны насторожить родителей, и в каком возрасте ребенок наиболее подвержен диатезу?
— Примерно у каждого третьего ребенка АД развивается между первым и пятым годами жизни. Случается и в более позднем возрасте, и его течение практически непредсказуемо. У одних детей АД длится до 2-3 лет, а потом исчезает навсегда, у других приобретает хроническое течение. Почти у половины больных детей к 15 годам болезнь проходит, а у остальных переходит во взрослую стадию.
У грудничков АД начинается с покраснения щечек, ягодиц. Волосистая часть головы покрывается сальными желтоватыми чешуйками.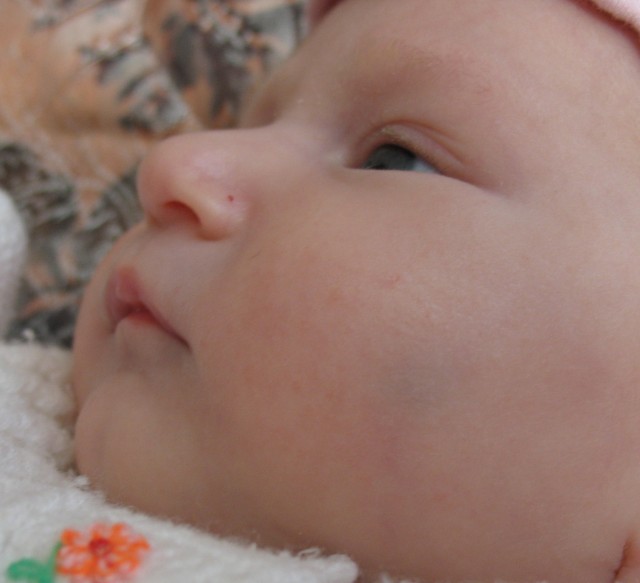
У детей до двух лет часто образуются пузырьки, из которых сочится прозрачная жидкость, с локализацией на шее, туловище, конечностях. Однако у некоторых детей кожа не мокнет — это так называемая сухая форма, для которой характерны шелушения, трещины.
После двух лет болезнь переходит в следующую стадию. Кожные поражения постепенно перемещаются в область складок, на заднюю поверхность щек и заушные области, на сгибы рук, в подколенные ямки. Кожа становится сухой, шелушится, ребенка беспокоит сильный зуд.
После десяти лет процесс поражения охватывает кожу лица, шеи, подколенные и локтевые ямки, верхнюю часть туловища, внутреннюю поверхность бедра. Кожа в очагах поражения из-за расчесов имеет ярко выраженный «шагреневый» вид.
— Бытует мнение, что диатез практически не лечится. Так ли это?
— Основная цель лечения — максимально снизить количество обострений и, тем самым, обеспечить приемлемый уровень жизни больных. Если такие дети находятся под постоянным наблюдением специалистов, получают рациональное лечение, в большинстве случаев можно достигнуть уменьшения зуда , улучшения сна, сокращается число пропусков занятий в школе. Но без активного участия в процессе лечения самого больного и его родственников надежда на улучшение невелика.
Но без активного участия в процессе лечения самого больного и его родственников надежда на улучшение невелика.
Горят щеки у ребенка комаровский. Покраснение щек у ребенка
У ребенка красные щёки
Каждая мама присматривается к своему ребенку и наблюдая различные непонятные симптомы конечно волнуется и старается их устранить. У малыша красные щечки? Не всегда щечки краснеют при морозе или радости, иногда это могут быть совершенно иные диагнозы.
Почему у ребенка красные щеки
Причин на самом деле масса, и стоит выделить самые наиболее часто встречающиеся, с которыми трудно не столкнуться в повседневной жизни с малышом. Итак, какие причины покраснения щек у ребенка:
Аллергическая реакция.
Тщательно проследите не только за питанием ребенка, но и за своим питанием, если вы кормите грудью. Откажитесь на время от агрессивных аллергенов: цитрусы, зелень, курица, клубника, яйца, шоколад, сгущенка и т.д.
Не забывайте, что посуду ребенка следует тщательно полоскать и кипятить, купать только гипоаллергенными средствами, и если есть аллергия на животных, к сожалению это стоит внимания.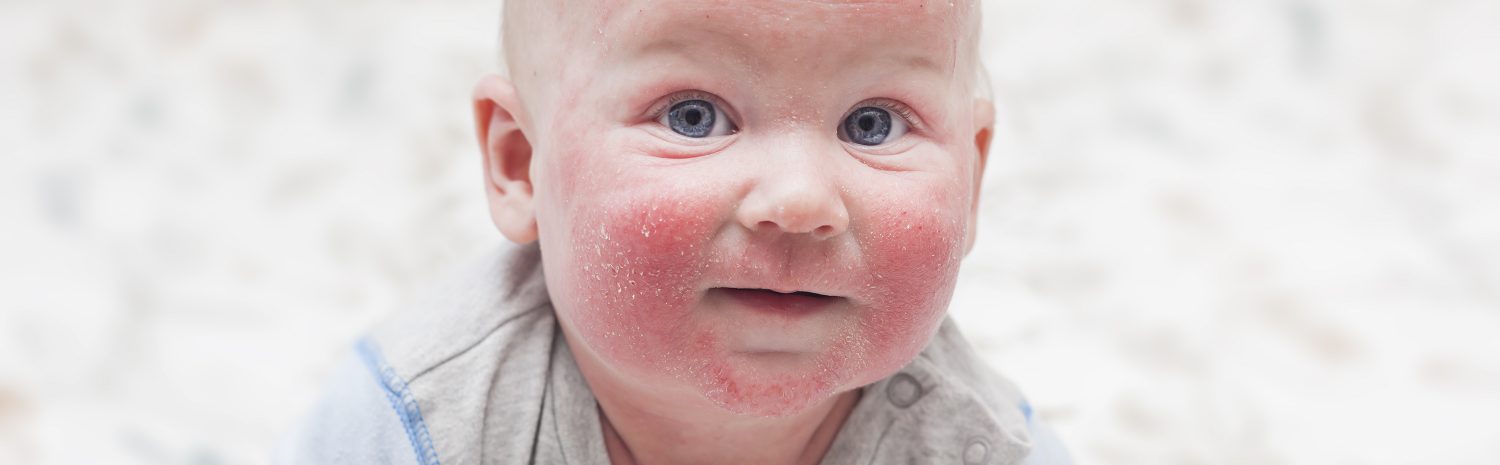
Перегрев
. Не одевайте ребенка чересчур плотно даже в самый холодный день. Ведь это может вызвать потливость и раздражение кожи, да и к тому же перегрев часто является причиной простуд.
Простуда или другое заболевание.
Если вы заметили, что у грудничка красные щечки, он неспокоен, кричит, плачет и плохо спит, вам стоит немедленно обратиться к доктору. Во-первых, это может быть запор, понос, атопический дерматит, «инфекционка», гастрит, панкреатит, ангина, воспаление легких (пневмония). Не ждите с моря погоды, а обратитесь к доктору и сдайте анализы.
Белье.
Да, белье, на котором спит новорожденный, играет большую роль и стоит обратить на это внимание. Шелк, бязь, атлас, шерсть или искусственные покрывала вызывают аллергию (не говорю что у всех, но 50%). Лучше только хлопок и легкий материал. В одеяльце предпочтительно новый тинсулейт, который не вызывает аллергию и не давит на грудничка когда укрываете.
Постарайтесь не запускать малыша и обращайте свое внимание на его покраснения в любой области тельца.
Почему горят щеки? Данный физиологический процесс настолько распространен, что хотя бы раз в жизни каждый человек его испытывает. Это явление имеет внешние и внутренние причины. Можно также руководствоваться народными приметами.
Когда человек ничем не болен, чаще всего этот физиологический процесс либо стараются не замечать, либо трактуют согласно народному поверью.
Существует поговорка: «Коли щеки горят — люди говорят». Народная мудрость гласит, что если по такой щеке провести золотым кольцом, по оставшемуся следу можно определить следующее:
- светлый след означает, что о человеке говорят благие вещи;
- красный — у обсуждающего человека мнение либо нейтральное, либо еще не сложившееся;
- черный след символизирует неприятные разговоры или осуждения.
Некоторые люди относят такое состояние к негативным факторам. Одни считают, что в то время, когда горят щеки и уши, человека обязательно кто-то вспоминает. По другой примете жар щек символизирует возможность грядущей беды.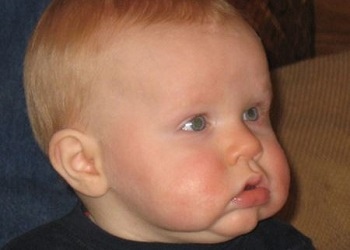 В этом случае в старину люди умывались святой водой и читали заговоры.
В этом случае в старину люди умывались святой водой и читали заговоры.
Также ранее интерпретировались приметы и по дням недели. Так, в народе считали, что если горят уши и щеки в понедельник, то возможно неожиданное, но очень значимое знакомство с человеком, который может помочь в тяжелой ситуации. Во вторник жар щек и ушей сигнализирует о крупной ссоре с близким человеком. А вот новое романтическое свидание может быть у людей, у которых горят щеки и уши в среду. В четверг — к занятиям любимым делом, в пятницу — к хорошей вести, в субботу — к незабываемой встрече. А в воскресенье обычно щеки горят к веселью.
Бывает так, что горит одна щека. Трактовать это тоже можно по некоторым народным приметам. Так, если жару подвержена левая щека, человека кто-то сильно критикует или «перемывает ему кости». Правая щека, горящая одновременно с ухом, может сигнализировать о похвале, возможном скором стеснении, ссоре или о том, что кто-то скоро сообщит благую весть.
Но не стоит обращать внимания на приметы тем, у кого есть проблемы со здоровьем. Красные горящие щеки с ушами могут свидетельствовать о нарушении кровообращения, ухудшении функционирования внутренних органов и прочих болезненных состояниях.
Красные горящие щеки с ушами могут свидетельствовать о нарушении кровообращения, ухудшении функционирования внутренних органов и прочих болезненных состояниях.
Физиологические причины
С медицинской точки зрения такое состояние щек называют «блашинг-синдром», он сигнализирует о наличии каких-либо функциональных сбоев или заболеваниях. Так, щеки красные — признак следующих состояний:
- вегетососудистой дистонии;
- нарушенного кровообращения или обмена веществ;
- увеличения вырабатываемого адреналина;
- сахарного диабета;
- начальной стадии туберкулеза легких;
- эндокринных нарушений;
- гипертонии;
- аллергических реакций.
Существуют и другие факторы, провоцирующие горение щек. Однако, если горение чувствуется каждый день, лучше всего обратиться за помощью к дерматологу. Для диагностики может потребоваться сдача анализов.
Иногда при блашинг-синдроме может потребоваться консультация психотерапевта или хирургическое вмешательство.
Но не всегда жжение щек сигнализирует о заболеваниях. Иногда так себя проявляет постоянный контакт с внешним раздражителем или частые стрессы. При эмоциональных всплесках повышается температура кожи и расширяются капилляры, что приводит к полыханию щек.
У женщин в климактерическом периоде покраснение лица вызывают приливы, основополагающей причиной которых является изменение функционирования яичников и гормонального фона.
В этот период некоторые препараты (особенно от онкологических недугов) могут только усугубить положение, поэтому перед лечением заболеваний обязательно следует сообщать лечащему врачу о наступившем климаксе.
Усилить приливы способно нахождение в душном помещении, а также алкоголь, жирная пища и постоянные стрессы.
Красные щеки у ребенка
Почему горят щеки у ребенка? Покраснение щечек встречается у людей любого возраста. Это может быть аллергической реакцией. Поэтому при возникновении такого симптома ребенка нужно показать детскому аллергологу или педиатру. Обычно врачи назначают лечение Зиртеком или Зодаком, но в некоторых случаях тактика терапии может быть иной.
Обычно врачи назначают лечение Зиртеком или Зодаком, но в некоторых случаях тактика терапии может быть иной.
В некоторых ситуациях можно и самостоятельно определить причину аллергии и устранить ее. Так, у ребенка может быть реакция на цитрусовые или бананы. В этом случае краснеют одновременно щечки, шея, подбородок, а иногда и ухо.
Причиной такого состояния щек может быть прорезывание зубов. К этому симптому обычно добавляется повышенное слюноотделение и незначительное увеличение температуры тела. Если ребенка сильно беспокоит данное состояние, следует обратиться за консультацией к терапевту.
Солнечные лучи могут спровоцировать ожог. Если причина кроется в длительном нахождении малыша под солнечными лучами, его кожу следует обработать детским кремом.
Просматривая художественные фильмы прошлого столетия, листая иллюстрации детских книг можно заметить, что образ крепкого и здорового малыша обязательно включает в себя присутствие румянца на щечках. Современной маме хотя бы раз, да приходилось слышать от бабушек о том, что отсутствие румянца на щеках у малыша – ни что иное, как признак недоедания или какой-нибудь «детской хвори». В действительности, дела обстоят несколько иначе.
Благо, что медицина в последние годы идет вперед семимильными шагами, а значит, любому явлению можно найти объяснение. И, если раньше мамочки были обеспокоены бледностью малышей, то сейчас вопрос, почему у ребенка краснеют щеки, возникает достаточно часто. Ответ прост: если в детском организме происходят какие-то изменения, первым органом, который даст ответную реакцию, станет кожа. Разберем наиболее частые причины, почему у малыша начинают краснеть щечки.
У малыша почему-то начали краснеть щечки? Данная ситуация требует тщательного изучения и серьезного подхода, так как румянец у крохи может быть проявлением как нормы, так и заболевания. Если щеки у ребенка краснеют после активной игры, либо длительной прогулки на свежем воздухе – нет причин для беспокойства. Такой румянец исчезает также быстро, как и появляется, и говорит об усилении кровообращения вследствие физической нагрузки или эмоциональной реакции (гнев, стыд, стеснительность). Настороженность должно вызывать стойкое покраснение щек, не связанное с двигательной активностью.
Прорезывание зубов.
Во время прорезывания нового зуба малыш сам не свой – беспокойный, капризный, вялый, без аппетита. Молочный зуб, пробивая себе дорогу, повреждает десну, чем вызывает болезненность, отек и воспаление слизистой полости рта. Нередко весь этот комплекс симптомов дополняет повышение температуры, вследствие чего у ребенка румянец на щечках носит стойкий характер.
Что делать?
В такой ситуации все мероприятия по облегчению состояния малыша должны быть направлены на снижение температуры тела и устранение воспаления в ротовой полости. Как только состояние крохи нормализуется, патологический румянец на щеках незаметно исчезнет.
Аллергический диатез.
Пухлые румяные щеки уже давно не считаются признаком крепкого здоровья крохи, а скорее, указывают на погрешность в рационе питания. Дети очень любят различные сладости, большинство из которых могут стать причиной покраснения и шелушения щечек. Кроме того, на лице и теле могут появляться красные пятна, высыпания, язвочки, которые вызывают у малыша зуд.
Шоколад, цитрусовые, орехи, мед, сладкая газировка – продукты, чаще других провоцирующие развитие аллергического диатеза. У деток в возрасте до 6 месяцев, когда основным питанием является грудное молоко или адаптированная смесь, вариант развития аллергического диатеза также не исключен. Погрешность в питании кормящей мамы, например, употребление белковых продуктов (молоко, яйца, птица) или красных овощейи ягод (помидор, клубника, малина) может спровоцировать у ребенка покраснение щек. Помните, независимо от возраста крохи ответственность за его здоровье полностью лежит на родителях.
Что делать?
При покраснении щек у ребенка вследствие развития пищевой аллергии, первостепенным мероприятием является исключение из рациона питания аллергенов. В некоторых ситуациях не удается точно определить продукт-аллерген, поэтому лечение заключается в исключении сладкого, мучного, цитрусовых, а также продуктов, содержащих пищевые красители.
Аллергический диатез – повод для обращения к врачу, который поставит точный диагноз и даст полезные рекомендации по уходу за кожей ребенка. Прием любых лекарственных средств должен проходить под контролем специалиста.
Аллергия.
Выбросы вредных веществ в воздух на производстве, выхлопные газы, шерсть животных, пыльца растений, домашняя пыль – список аллергенов, ежедневно окружающих ребенка, можно перечислять до бесконечности.
При развитии аллергической реакции кроме покраснения щек у ребенка будут присутствовать такие симптомы, как слезотечение, чихание, заложенность носа, кашель, общее недомогание и т.д. В отличие от простудных заболеваний, для которых также характерны вышеперечисленные симптомы, при возникновении аллергии температура тела не повышается.
Аллергия может развиться внезапно, либо стать следствием постоянного контакта с аллергенами. Показательным примером развития является появление у ребенка румянца на щеках и других симптомов аллергии после длительного приема лекарственных средств.
Контактный дерматит – вот почему у ребенка краснеют щеки. Это реакция кожных покровов в ответ на аллерген, в качестве которого чаще всего выступают средства по уходу за кожей (мыло, пенка для ванны, шампунь, увлажняющий крем). В данном случае покраснение появится не только на щеках, но и на других участках кожи, контактирующих с косметическим средством.
Что делать?
Полностью вылечить аллергию не получится, однако можно добиться стойкой ремиссии заболевания. В силах родителей ограничить контакт с аллергеном. Если есть подозрения, что аллергию вызывает пыльца растений или домашняя пыль, для облегчения состояния достаточным будет ежедневное проведение влажной уборки в доме и установка очистителя воздуха в детской комнате. Подбор антигистаминных (противоаллергических) препаратов осуществляет врач-педиатр! Бесконтрольное лечение может привести к развитию серьезных осложнений.
Почему еще могут краснеть щеки у ребенка?
- Прогулка в морозную или ветреную погоду
- Перегрев на солнце
- Высокая температура при простудном заболевании
- Раздражение на коже от слюны или остатков пищи
- Инфекционные заболевания кожи (инфекционная эритема)
- Патология сердечно-сосудистой системы (покраснение щек в ночное время)
- Тяжелые инфекционные заболевания (гепатит, сепсис)
- Аутоиммунные заболевания (системная красная волчанка)
Не стоит забывать о том, что легкий румянец на щечках вашего малыша не имеет ничего общего со всякими страшными заболеваниями, а является вариантом нормы. Это касается тех ситуаций, когда покраснению щек предшествовали активные игры, прогулка на свежем воздухе, смех или другое проявление эмоций. Чаще гуляйте с детьми, отвлекая их от компьютера и телевизора, кормите здоровой пищей, избегая продуктов фаст-фуда, вместе переживайте радостные жизненные моменты и будьте здоровы!
Практически каждый человек испытывает такое состояние, когда кровь, приливая к лицу, вызывает покраснение щек и ушей. Причины возникновения этих покраснений могут быть разные.
Покраснение щек
Щеки могут гореть от стрессовых ситуаций, аллергии, при повышенном артериальном давлении. У очень многих людей щеки краснеют при сильном всплеске эмоций: злость, стыд, смущение. В это время у человека происходит расширение кровеносных сосудов, и лицо краснеет, вот почему горят щеки. Часто возникает покраснение щек при беременности, при гормональных сбоях, при климаксе, при угасании половых функций у мужчин.
Покраснение щек может появиться при приеме некоторых лекарств, в этом случае следует отказаться от них или заменить другими лекарствами. Причиной покраснения щек может быть аллергическая реакция, на употребляемые пищевые продукты. Кроме покраснения может появиться головная боль, тошнота, рвота, могут появиться вирусные и простудные заболевания. Долгое пребывание в душном помещении тоже может привести к покраснению щек. Особенно следует избегать перегрева людям, страдающим сердечнососудистыми заболеваниями, что может привести к инфаркту.
Покраснение, приливы крови к лицу могут возникнуть при гипертонии, то есть при повышенном давлении. У гипертоников покраснение лица бывает чаще постоянным.
На вопросы: почему горит правая щека или почему горит левая щека по отдельности, ученые ответить не могут. Они выдвигают разные теории о причинах этого явления.
Люди, которые краснеют по любому поводу (излишнее внимание, общение с незнакомыми, обсуждение интимных, сексуальных тем), часто очень болезненно воспринимают такую реакцию организма, обращаются к психологу. У психологов существует специальные методики, которые помогают поставить психологическую защиту такому смущающемуся человеку.
О народных приметах, о том, почему горят щеки, можно прочитать в нашей статье .
Покраснение ушей и щек
Покраснение ушей и щек может возникнуть от долгого пребывания на ветру, на холоде, на солнце. Не следует мыться очень холодной водой, полотенцем влажное лицо не растирать. По утрам лицо лучше протирать лосьоном. Кроме того покраснение ушей и щек может возникать от обилия острой пищи, от горячих кофе, чая, а также от злоупотребления алкогольными напитками. У людей, злоупотребляющих алкоголем, характерен красный цвет лица, шеи, ушей. Если пьющий человек прекращает употреблять алкоголь, то румянец с лица исчезает и появляется нездоровая бледность
Специалисты Австралийского национального университета провели исследование, которое показывает, что повышение температуры ушей соответствует повышению активности мозга.
Почему у ребенка горят щеки и уши
Дети, как и взрослые имеют иногда горящее лицо, шею. У детей причины возникновения покраснения ушей и щек во многом схожи, как и у взрослых.
Эти причины следующие:
- долгое пребывание на холоде, на ветру, на солнце,
- гормональный сбой,
- прием лекарственных препаратов,
- аллергия на пищевые продукты,
- при долгом плаче,
- при некоторых заболеваниях.
Чтобы избежать проблем, чтобы не мучил вопрос о том, почему горят уши и щеки, нужно обязательно следить за собой, за своим здоровьем!
Красные щеки у ребенка: причины
Многие родители ошибочно полагают, что красные щёчки у малыша свидетельствуют о его прекрасном здоровье. Конечно, лёгкий румянец должен быть, но при этом он не должен сопровождаться капиллярными прожилками, шелушением и прыщиками.
Причины появления красных щёк у ребёнка могут быть совершенно разные, но практически всегда они свидетельствуют о возникновении каких-то проблем со здоровьем малыша, требующих помощи врача.
Красные горячие щеки у ребенка
Ответить на вопрос, почему у малыша красные щёки однозначно нельзя, достаточно трудно без проведения врачебного осмотра определить настоящую причину. Ведь причин вызывающих покраснение очень много.
- Красные щёки у ребёнка могут возникнуть из-за перегрева, когда малыша одели слишком тепло. В таком случае достаточно ребёнка переодеть и дать ему воды.
- Высокая температура тоже может стать причиной красных щёк, поэтому необходимо измерить температуру, прежде чем предпринимать следующие шаги и, если она высокая, обратиться к врачу.
- К наиболее частым причинам красных щек относятся диатез и аллергическая реакция. Диатез возникает на фоне аллергии при целом комплексе нарушений в организме малыша. Аллергия становится катализатором начала процесса этого заболевания. Для лечения как аллергии, так и диатеза, нужно найти аллерген и устранить его. Также обычно назначаются противоаллергические кремы и препараты.
Красные пятна на щеках у ребенка: причины
- Красные пятна на щеках могут возникать при заболевании инфекционной эритемой. Перед тем, как появляются красные пятна на щеках, у ребенка за 4 дня возникают такие симптомы простуды, как температура, насморк, головная боль, тошнота, рвота. Уже после этого возникают красные пятна с одновременным побледнением кожи вокруг губ.
- Красные пятна могут стать и следствием заболевания системной красной волчанкой, которая также проявляется эритемой, но распространяется с кончика носа на щеки в виде бабочки. Иногда сопровождается сыпью, как при заболевании корью. Но обязательно сопровождается серьёзными симптомами: поражением суставов, почек, селезёнки, началом лихорадки.
- Красно-сиреневые пятна на щеках появляются при дерматомиозите. Сопровождается общей слабостью, лихорадкой, апатией, адинамией, прогрессирующей мышечной слабостью, красными пятнами на стопах и под глазами.
- Красные пятна на щеках могут появиться при заболевании детской розеолой. Она характеризуется быстрым поднятием температуры, через 3 дня — появлением жидкого стула со слизью, и затем появлением красных пятен и сыпи по всему телу. При этом отсутствуют насморк и кашель.
- Красные пятна на щеках могут появиться из-за аллергического субсепсиса Висслера, кольцевидной эритемы, бактериального сепсиса, менингококкового менингита, синдрома Стивена-Джонсона. Практически всегда все серьёзные заболевания сопровождаются появлением красных пятен на щеках, но перед их появлением уже возникают симптомы заболевания.
Для того чтобы поставить точный диагноз, следует обязательно обратиться за помощью к врачу, только он может назначить необходимое лечение и справиться с болезнью.
Почему у ребенка красные щеки?
Очень часто причиной красных щёк у ребенка становится диатез. Именно поэтому в родильных домах висит список продуктов, запрещённых к употреблению кормящими мамами. Аллергию у ребенка может вызвать сгущенное молоко, копчености, орехи, мед, морепродукты, ананасы, гранаты, хурма, морковь, помидоры, дыни, манго, киви, малина, шоколад, клубника, перец, какао и продукты, в состав которых входит какао, соленья, печень, маринады, грибы. Употребление этих продуктов не сразу сказывается на ребенке, но с течением времени оно может стать причиной возникновения диатеза, и как следствие появлением шелушений, красных щек и высыпаний.
Иногда аллергия в виде красных щек появляется у ребенка после перехода на самостоятельное питание, даже если мама придерживалась диеты во время кормления грудью. Поэтому, чтобы избежать появления красных щёк, начинать прикорм малышей лучше с кисломолочных продуктов. При этом готовое детское питание с мясом, овощные пюре, соки давайте с осторожностью, чтобы исключить те продукты, при которых малыш почувствует себя хуже.
Также красные щеки может вызвать манная каша, несмотря на то, что её считают очень полезной. Кроме большого количества калорий, в ней не содержится ничего. Слишком большое количество булочек и макарон тоже может стать причиной красных щек у ребенка. При появлении красных щек не стоит торопиться со смородиной и бананами, добавляя их в рацион малыша. Чтобы выявить аллерген, который стал причиной аллергии, исключайте из питания по одному продукту.
Очень легко узнать, какой же именно продукт не понравился ребенку, если Вы будете вести дневник питания, в который будете записывать все продукты из Вашего рациона. Также лучше кормить малыша кашами, сваренными дома. Самой безопасной крупой из всех считается гречка. Обычно диатез проходит без особых последствий для организма, но в редких случаях может стать причиной возникновения стойкой аллергии.
Читайте также: Капли фенистил для детей: применение, отзывы
В любом случае заниматься самолечением нельзя, при появлении красных щек у ребенка необходимо отнести его на осмотр к врачу. Только специалист может назначить правильное и эффективное лечение. Не стоит сильно переживать, если у ребенка появились только красные пятна на щеках, и больше нет никаких симптомов, скорее всего это реакция на перегрев, диатез или аллергия на какой-то продукт, съеденный мамой. Конечно, любое из этих состояний требует медицинской помощи и лечения, но не стоит паниковать. Берегите своих малышей, и пусть они никогда не болеют!
Это детское заболевание вызывает красные щеки
Мы получаем комиссию за товары, приобретенные по ссылкам в этой статье.
Синдром пощечины щеки — распространенное заболевание, которое поражает младенцев и детей, вызывая у них красный румянец на одной стороне лица — или на обоих. Пощечину щеку легко заметить, или ее легко спутать с другими заболеваниями.
Синдром пощечины — это вирус, который поражает младенцев и детей, но наиболее часто встречается в возрасте от четырех до 12 лет. Он может быть более серьезным, если у взрослого возникает синдром пощечины. Обычно это красная сыпь на щеках детей.
Хотя это обычное детское заболевание, вы можете беспокоиться, если подозреваете, что у вашего ребенка синдром хлопка по щеке. Чтобы узнать, что это такое, как определить предупреждающие знаки и, что более важно, знать, как с этим бороться, у нашего эксперта есть ответы.
Что такое синдром пощечины и как он распространяется?
«Синдром пощечины щеки также известен как пятое заболевание и вызывается вирусом под названием парвовирус B19», — объясняет д-р Чун Танг, терапевт в Pall Mall Medical.
Обычно это подхватывают маленькие дети, но это может произойти в любом возрасте. По оценкам, шесть из 10 взрослых будут инфицированы.
«Обычно синдром пощечины — это не инфекция, о которой следует сильно беспокоиться, и вам обычно не нужно обращаться к терапевту.Большинство людей, которые заражаются вирусом, даже не подозревают, что он у них был, и он проходит без каких-либо осложнений », — говорит д-р Тан. «Однако, если вы беременны, страдаете заболеванием крови или ослабленной иммунной системой, вам всегда следует обращаться к врачу, если вы подозреваете, что заразились вирусом», — добавляет он.
ПОДРОБНЕЕ: Синдром второй ночи: что это такое и что он означает для вас и вашего ребенка
Синдром пощечины щеки распространяется в воздухе, когда мы кашляем, смеемся и чихаем, или через капли слюны, попадающие в воздух, когда мы находимся в тесном контакте с другими людьми.Вот почему, когда им заболевают дети (а это в основном дети), он может очень быстро распространиться в детском саду, классе или школе.
«Синдром пощечины щеки также заразен до появления сыпи, поэтому он часто распространяется до того, как становится очевидным, что она есть у ребенка», — говорит д-р Танг.
Он советует часто мыть руки теплой водой с мылом, использовать салфетки для улавливания микробов от кашля или чихания и сразу же использовать салфетки, чтобы снизить риск распространения синдрома пощечины.Парвовирус B19 похож на парвовирус, поражающий кошек и собак, но он не может передаваться от человека к животному или наоборот.
Каковы симптомы удара по щеке?
Д-р Тан говорит, что симптомы, на которые следует обратить внимание, как правило, проявляются при простуде; насморк, боль в горле, головная боль и, возможно, высокая температура 38 ° C и выше.
Однако явным признаком этой инфекции является сыпь на щеке. «Сначала это может выглядеть как ярко-красная сыпь на одной или обеих щеках и обычно остается там», — говорит д-р Танг.«В некоторых случаях он может также распространиться на остальную часть тела. Через несколько дней после появления на лице сыпь более светлого цвета может появиться на груди и животе, спине, руках, ногах, ладонях рук и подошвах ног », — объясняет он.
Доктор Танг добавляет, что, хотя сыпь обычно не вызывает болезненных ощущений, она может подниматься и вызывать зуд. Если надавить на нее, сыпь на пощечине исчезнет, в отличие от тревожной сыпи, которая появляется при менингите. Примерно в каждом четвертом случае симптомы не проявляются, поэтому иногда бывает трудно обнаружить.У взрослых также меньше шансов получить сыпь. Когда сыпь действительно появляется, ваш ребенок больше не заразен.
Фактическая инфекция будет находиться в организме от четырех до 20 дней, прежде чем появится сыпь.
Доктор Тан объясняет: «Сыпь на щеках и теле обычно исчезает в течение от нескольких дней до 2 недель, но сыпь на теле может оставаться дольше, если ребенку жарко». «Во взрослых случаях ударов по щеке кто-то может испытывать боль в суставах и скованность. Это может продолжаться несколько недель даже после того, как исчезнут другие симптомы.«Синдром пощечины обычно полностью проходит в течение трех недель», — говорит он.
Джессика Ояла / Гетти
Лечение синдрома пощечины щеки
Вирус следует лечить так же, как и другие вирусные инфекции, говорит д-р Тан. «Много отдыхайте и пейте много жидкости. При боли в горле / высокой температуре детский парацетамол или ибупрофен могут облегчить симптомы гриппа », — говорит он. Если вы не уверены, проконсультируйтесь с фармацевтом или врачом.
Может ли ребенок ходить в школу с синдромом пощечины?
«После появления сыпи ребенку не нужно бросать школу, так как он больше не заразен», — говорит д-р Тан.«Однако вы всегда должны сообщать школе, когда у вашего ребенка был или был синдром пощечины».
Пощечина при беременности
Беременные женщины — самая большая проблема, когда дело доходит до синдрома пощечины. Если вы заразились во время беременности и раньше не болели, это может увеличить риск выкидыша, особенно на ранних сроках беременности. Однако большинство инфицированных беременных женщин все же рожают здоровых детей.
Если вы считаете, что заразились парвовирусом B19, вам следует обратиться к врачу — анализ крови может проверить наличие антител, а если вы находитесь на ранних сроках беременности, вас будут наблюдать с помощью УЗИ.Если вы не уверены, есть ли у вас или вашего ребенка синдром пощечины или другая инфекция, всегда лучше обратиться за медицинской помощью для проверки.
Синдром пощечины щеки у детей младшего возраста | Причина, симптомы и способы устранения
Это очень распространенная инфекция, которая может вызвать заметную сыпь на щеках вашего ребенка. Здесь мы объясняем, что такое синдром пощечины и как его лечить.
Что такое синдром пощечины и что его вызывает?
Синдром пощечины щеки (синдром пощечины лица) — это вирусная инфекция, вызываемая вирусом parvo B19, и обычно поражает детей в возрасте от трех до 15 лет, хотя могут быть затронуты и младенцы.Вирус передается от человека к человеку через кашель и чихание, но также может передаваться от матери к ее будущему ребенку во время беременности через плаценту.
Инфекция особенно часто встречается в весенние месяцы, но может возникнуть в любое время. После того, как ребенок заразился вирусом пощечины, он обычно будет невосприимчив к инфекции на всю оставшуюся жизнь.
Каковы симптомы синдрома пощечины?
У некоторых детей с синдромом пощечины сначала нет никаких симптомов.У других может быть простудная болезнь с насморком, болью в горле и слегка повышенной температурой (лихорадка), и они могут чувствовать себя в течение нескольких дней непогоду. Очень редко синдром хлопанья по щеке может вызывать диарею и боль в животе. Именно на этой ранней стадии ребенок наиболее заразен для окружающих.
Примерно через неделю у вашего ребенка появится классическая сыпь «пощечина». Сыпь проявляется в виде покраснения на щеках ребенка, но не на носу, вокруг рта или глаз.Это выглядит драматичнее, чем есть на самом деле, как ярко-красный ожог, как будто их ударили по щекам. К тому времени, когда появляется сыпь, ребенок перестает заразить окружающих.
Через пару дней сыпь на лице исчезает, и на теле, руках и ногах вашего ребенка появляется более обширная слабая кружевная красная сыпь. Эта сыпь на теле обычно проходит через пару недель.
Как лечится синдром пощечины?
Не существует какого-либо специального лечения синдрома пощечины, кроме обильного питья и большого количества отдыха и сна.Если у вашего ребенка плохое самочувствие из-за лихорадки, дайте ему детский парацетамол в дозе, соответствующей его возрасту.
Вашему ребенку не нужно держаться подальше от других детей, поскольку после появления сыпи они перестают быть заразными. Регулярное мытье рук снижает вероятность передачи инфекции остальным членам семьи.
Следует ли мне обратиться за медицинской помощью?
Синдром пощечины щеки обычно диагностируется по характерной сыпи на щеках вашего ребенка, и ваш терапевт мало что может предложить с точки зрения лечения.Но если вас беспокоят симптомы вашего ребенка, позвоните своему терапевту за советом.
Инфекция обычно легкая и проходит сама по себе, хотя кружевная сыпь может появляться и исчезать в течение нескольких недель или даже месяцев, если ваш ребенок подвергается воздействию солнечного света или тепла. Осложнения очень редки у здоровых детей, но удар по щеке может быть более серьезным у детей со слабой иммунной системой или некоторыми видами анемии.
Вам следует обратиться к своему терапевту или акушерке, если вы беременны и подверглись воздействию вируса пощечины.Анализ крови может показать, заразились вы или нет. Синдром пощечины щеки во время беременности увеличивает риск выкидыша и других проблем с будущим ребенком, и, хотя риски невелики, вам потребуется дополнительное наблюдение.
Синдром пощечины щеки — Болезни и состояния
Синдром пощечины щеки (также называемый пятой болезнью или парвовирусом B19) — это вирусная инфекция, которая чаще всего встречается у детей, хотя может поражать людей любого возраста. Обычно это вызывает ярко-красную сыпь на щеках.
Хотя сыпь может вызывать тревогу, синдром пощечины обычно представляет собой легкую инфекцию, которая проходит сама по себе в течение одной-трех недель. После заражения вы обычно невосприимчивы к ней на всю жизнь.
Однако синдром пощечины может быть более серьезным для некоторых людей. Если вы беременны, страдаете заболеванием крови или ослабленной иммунной системой и подвергались воздействию вируса, вам следует обратиться за медицинской помощью.
На этой странице:
Симптомы
Когда обращаться за медицинской помощью
Что делать, если он есть у вас или вашего ребенка
Как это получить
Профилактика
Симптомы синдрома пощечины
Симптомы синдрома пощечины обычно развиваются через 4–14 дней после заражения, но иногда могут не проявляться в течение 21 дня.
Начальные симптомы
Некоторые люди с синдромом пощечины не замечают никаких ранних симптомов, но у большинства людей в течение нескольких дней будут наблюдаться следующие симптомы:
- слегка высокая температура (лихорадка) около 38 ° C (100,4F)
- насморк
- ангина
- головная боль
- расстройство желудка
- самочувствие в целом плохое
Инфекция наиболее заразна в этот начальный период.
У взрослых эти симптомы часто сопровождаются болью в суставах и скованностью, которые могут продолжаться в течение нескольких недель или даже месяцев после исчезновения других симптомов.
Пощечина на щеках
Через несколько дней обычно появляется характерная ярко-красная сыпь на обеих щеках (так называемые «пощечины»), хотя взрослые могут этого не получить.
К тому времени, когда появляется эта сыпь, заболевание перестает быть заразным.
Еще через несколько дней может появиться светло-розовая сыпь на груди, животе, руках и бедрах. Это часто имеет приподнятый, похожий на кружево вид и может вызывать зуд.
Сыпь обычно исчезает в течение недели или двух, хотя иногда сыпь на теле может появляться и исчезать в течение нескольких недель после того, как инфекция прошла.Это может быть вызвано физическими упражнениями, жарой, беспокойством или стрессом.
Когда обращаться за медицинской помощью
Обычно вам не нужно обращаться к терапевту, если вы считаете, что у вас или у вашего ребенка синдром пощечины, поскольку состояние обычно улучшается само по себе.
Однако вам следует обратиться к своему терапевту, позвонить в службу 111 или обратиться в местную службу в нерабочее время, если вы столкнулись с кем-либо, ударившим по щеке или у вас есть симптомы инфекции, и:
- вы беременны — инфекция во время беременности, особенно на ранних сроках, чревата выкидышем, мертворождением или другими осложнениями; однако этот риск невелик, и у большинства беременных уже будет иммунитет.
- у вас заболевание крови, такое как серповидноклеточная анемия или талассемия, или ослабленная иммунная система — инфекция может вызвать тяжелую анемию, которую, возможно, потребуется лечить в больнице.
- у вас есть симптомы тяжелой анемии, такие как очень бледная кожа, сильная одышка, сильная усталость или обморок
В этих случаях может быть проведен анализ крови, чтобы проверить, есть ли у вас иммунитет к инфекции. Если у вас нет иммунитета, за вами будут внимательно следить, чтобы проверить наличие проблем.
Если у вас разовьется тяжелая анемия, скорее всего, вам придется лечь в больницу и сделать переливание крови для замены поврежденных клеток крови.
Что делать, если вы или ваш ребенок ударили по щеке
Синдром пощечины щеки обычно протекает в легкой форме и должен исчезнуть без специального лечения.
Если вы или ваш ребенок плохо себя чувствуете, вы можете попробовать следующее, чтобы облегчить симптомы:
- отдыхать и пить много жидкости — младенцы должны продолжать нормальное питание
- при лихорадке, головной боли или боли в суставах можно принимать обезболивающие, такие как парацетамол или ибупрофен; детям до 16 лет нельзя принимать аспирин
- Чтобы уменьшить зуд, вы можете принимать антигистаминные препараты или использовать смягчающее средство (увлажняющий лосьон) — некоторые антигистаминные препараты не подходят для маленьких детей, поэтому сначала проконсультируйтесь с фармацевтом.
Если вы или ваш ребенок не плохо себя чувствуете, нет необходимости оставаться вдали от школы или работы после того, как появилась сыпь, поскольку к этому моменту инфекция больше не является заразной.
Рекомендуется уведомить школу вашего ребенка об инфекции, чтобы дети, у которых развиваются первые симптомы, могли быть быстро обнаружены, а уязвимые люди могли быть осведомлены о том, что им может потребоваться медицинская помощь.
Как можно получить синдром пощечины?
Синдром пощечины щеки вызывается вирусом под названием парвовирус B19. Он обнаруживается в каплях при кашле и чихании инфицированного человека.
Вирус распространяется аналогично простуде и гриппу.Вы можете заразиться:
- вдыхание капель, которые чихает или кашляет кто-то с инфекцией
- прикосновение к загрязненной поверхности или предмету, а затем прикосновение ко рту или носу
Человек с синдромом пощечины заразен в период до появления сыпи. Как только появляется сыпь, заболевание больше не передается.
Профилактика синдрома пощечины
Очень сложно предотвратить синдром пощечины, потому что люди, у которых есть инфекция, наиболее заразны до того, как у них появятся какие-либо очевидные симптомы.
Однако частое мытье рук в вашей семье может помочь остановить распространение инфекции.
В настоящее время вакцины для защиты от этого заболевания нет.
Изменений цвета кожи у новорожденных
Цвет кожи ребенка часто помогает определить возможные проблемы в другой части тела. Для вас важно обнаружить и сообщить врачу вашего ребенка, если должны произойти следующие изменения цвета кожи:
Усиление желтого цвета. Более чем у половины всех новорожденных в течение первой недели развивается желтуха, желтая окраска кожи и глаз. Обычно это временное состояние, но может быть более серьезным признаком другого заболевания. Желтуха вызвана разрушением красных кровяных телец. По мере разрушения старых клеток гемоглобин превращается в билирубин и обычно удаляется печенью. У новорожденного ребенка этот процесс удаления развит не полностью. Накопление билирубина в крови называется гипербилирубинемией.Поскольку билирубин имеет пигмент или окраску, он вызывает пожелтение глаз, кожи и тканей ребенка. По мере созревания функции печени желтуха проходит. У недоношенного ребенка более вероятно развитие желтухи. Желтый оттенок кожи часто можно увидеть, осторожно нажав на лоб или грудь ребенка и наблюдая, как цвет возвращается. Различают несколько видов желтухи:
Физиологическая желтуха. Физиологическая желтуха возникает как «нормальная» реакция на ограниченную способность ребенка выводить билирубин в первые дни жизни.
Желтуха грудного молока. Примерно у 2% детей, находящихся на грудном вскармливании, желтуха развивается в первые 3-5 дней жизни. Пик наступает примерно в 2-недельном возрасте и может сохраняться от 3 до 12 недель. Считается, что желтуха грудного молока вызвана фактором материнского грудного молока, который увеличивает реабсорбцию билирубина через кишечник. Этот процесс называется энтерогепатическим кровообращением.
Отказ от грудного вскармливания, желтуха. Это вызвано неспособностью начать грудное вскармливание, что приводит к обезвоживанию, снижению выработки мочи и стула и накоплению билирубина. Поздние недоношенные дети, родившиеся в возрасте от 34 до 36 недель, более восприимчивы к этой проблеме. У них нет координации и сил для успешного кормления грудью.
Желтуха от гемолиза. Желтуха может возникнуть при распаде эритроцитов из-за гемолитической болезни новорожденного (резус-болезнь), наличия слишком большого количества эритроцитов или внутреннего кровотечения.
Желтуха, связанная с нарушением функции печени. Желтуха может быть связана с нарушением функции печени из-за инфекции или других факторов.
Лечение желтухи зависит от многих факторов, в том числе от причины и степени тяжести желтухи. Лечение часто включает использование специального света, называемого фототерапией. Младенцам с тяжелой желтухой может потребоваться госпитализация и переливание крови.
Младенцы с желтухой могут иметь проблемы с кормлением, быть раздражительными или вялыми.Если у вашего ребенка есть какие-либо из этих признаков, позвоните врачу вашего ребенка.
Синий цвет, который никуда не денется. Кожа у новорожденного ребенка от темно-красного до пурпурного цвета. Когда ребенок начинает дышать воздухом, цвет меняется на красный. Это покраснение обычно начинает исчезать в первый день. Руки и ножки ребенка могут оставаться синеватыми в течение нескольких дней. Это нормальная реакция на незрелое кровообращение новорожденного.
Синяя окраска других частей тела — это ненормально.Иногда лицо или губы и рот ребенка могут стать багровыми из-за сильного плача. Однако, когда ребенок перестанет плакать, он должен снова стать розовым. Если цвет ребенка снова не становится розовым или ребенок имеет голубой оттенок, это может указывать на проблему. Синий цвет называется цианозом и часто наблюдается у детей с пороком сердца, потому что сердце не может перекачивать насыщенную кислородом кровь к остальным частям тела. Проблемы с дыханием также могут вызвать цианоз. Немедленно обратитесь к педиатру вашего ребенка, если у вашего ребенка синий цвет.
Что такое синдром пощечины щеки (парвовирус B19)?
Розовые щеки иногда могут быть милыми и очаровательными, но иногда они могут быть признаком болезни. Синдром пощечины щеки — это название инфекции парвовируса B19, которая проявляется на лице вашего ребенка в виде сыпи, которая может выглядеть как румянец на щеках. Узнайте больше о синдроме пощечины у младенцев и детей ясельного возраста, включая его признаки и симптомы, как его можно предотвратить и когда обратиться к врачу.
Что такое синдром пощечины щеки?
Синдром пощечины щеки (также известный как пятая болезнь) — распространенное детское заболевание, вызываемое вирусом парвовируса B19.Это заразно, то есть может передаваться от человека к человеку.
Если вам интересно, парвовирус человека (B19) — это не то же самое, что парвовирус, который может заразить некоторых домашних животных, особенно собак. Синдром пощечины нельзя заразить от животных, и его нельзя передать своему питомцу.
Синдром пощечины щеки чаще всего встречается у младенцев и детей младшего возраста и детей старшего возраста. Взрослые реже заболевают; но если они это сделают, симптомы могут отличаться и быть более серьезными.
К счастью, если ваш ребенок однажды заразился парвовирусом B19, он почти наверняка останется невосприимчивым к нему на всю жизнь.
Каковы признаки и симптомы синдрома пощечины щеки?
Как следует из названия, основным симптомом синдрома хлопанья по щеке у младенцев и детей ясельного возраста обычно является ярко-красная сыпь на обеих щеках вашего ребенка.
Через несколько дней после появления сыпи на щеках на теле вашего ребенка также может появиться розовая сыпь более светлого цвета с выступающими пятнами, которые могут вызывать зуд.
Однако эти высыпания обычно не являются первым симптомом, который испытывает ваш ребенок.В большинстве случаев у ребенка с синдромом пощечины будут симптомы простуды в течение нескольких дней до появления высыпаний.
Ранние симптомы синдрома пощечины могут включать:
Высокая температура или лихорадка 38 градусов Цельсия или выше
Насморк
Боль в горле
Головная боль.
Симптомы синдрома пощечины у взрослых
Хотя взрослые реже, чем дети, заражаются парвовирусом B19, вызывающим синдром пощечины, симптомы могут быть другими (а иногда и более серьезными), чем у младенцев и детей ясельного возраста.Например, у взрослых не всегда появляется сыпь «пощечину». С другой стороны, они также могут испытывать скованность или болезненность суставов, которые могут длиться до нескольких недель после исчезновения других симптомов.
Если у вашего ребенка был синдром пощечины, а у вас (или у другого взрослого в вашем доме) его раньше не было, возможно, стоит обратить внимание на эти симптомы, если вы заразились им от своего ребенка.
Как долго длится синдром пощечины щеки?
Обычно синдром пощечины проходит около трех недель после появления первых симптомов простуды (если таковые имеются).Сыпь на щеках обычно проходит в течение двух недель, а сыпь на теле более светлого цвета также обычно проходит через пару недель.
Однако иногда сыпь на теле может появляться и исчезать на срок до месяца. В этом случае он может быть спровоцирован жарой, тревогой или физическим напряжением.
Как долго синдром пощечины заразен?
Синдром пощечины заразен примерно за 7–10 дней до появления сыпи — именно в этот период у вашего ребенка могут возникнуть симптомы, похожие на простуду.
Когда появляется сыпь, это признак того, что ваш ребенок больше не заразен, поэтому нет необходимости держать его или ее дома от школы или детских садов, как только это произойдет.
Сообщите школе, что у вашего ребенка синдром пощечины.
Если у вашего ребенка синдром пощечины, особенно важно держать его подальше от беременных женщин, так как это может вызвать проблемы у плода, если будущая мама заразится вирусом во время беременности.
Что такое лечение синдрома пощечины щеки?
Синдром пощечины щеки обычно проходит сам по себе без какого-либо специального лечения, но есть несколько способов облегчить симптомы и тем временем сделать вашего малыша более комфортным:
Убедитесь, что ваш ребенок много отдыхает
Давайте ребенку много жидкости, чтобы избежать обезвоживания.
Спросите своего врача, рекомендуются ли какие-либо лекарства для снижения температуры.
Нанесите мягкий увлажняющий крем на зудящую кожу.
При необходимости попросите своего врача или фармацевта порекомендовать антигистаминный препарат, подходящий для вашего ребенка.
Как у вашего ребенка синдром пощечины?
Как и многие другие вирусные заболевания, микроб парвовируса В19, вызывающий синдром пощечины, распространяется через дыхательные выделения (слюна, слюна и слизь) инфицированных людей.
Это означает, например, что он может передаваться от инфицированного человека вашему ребенку через респираторные капли при кашле или чихании, или если ваш ребенок контактирует с загрязненной поверхностью или предметом.
Можно ли предотвратить синдром пощечины щеки?
Не существует вакцины или другого лечения, защищающего от вируса парвовируса B19.
Также невозможно полностью избежать людей, которые болеют этим заболеванием, потому что человек с синдромом пощечины может быть заразным в течение недели или более, прежде чем появится сыпь, и он может не осознавать, что заразен.
Чтобы усложнить выявление людей, у которых есть болезнь, некоторые люди, у которых она есть, вообще не проявляют симптомов пощечины на инфекционной стадии.Тем не менее, есть несколько вещей, которые вы и ваша семья можете сделать, чтобы снизить вероятность заражения кого-либо из членов вашей семьи:
Часто мойте руки (и ребенка) водой с мылом в течение минимум 20 секунд.
Захватывайте микробы салфеткой при чихании или кашле и немедленно выбрасывайте использованные салфетки.
Регулярно дезинфицируйте общие поверхности, такие как столешницы, дверные ручки и игрушки.
Избегайте людей, которые, как вы подозреваете, могут заразиться вирусом
Если вы думаете, что у вашего малыша (или кого-либо из членов вашей семьи) может быть синдром пощечины, оставьте его дома и убедитесь, что он избегает контакта с другими, пока не появится сыпь — это признак того, что кто-то с синдромом пощечины больше не заразно.
Когда вам следует обратиться к врачу?
Обычно нет необходимости обращаться к врачу по поводу сыпи при синдроме хлопанья по щеке. Тем не менее, посоветуйтесь со своим врачом или медперсоналом, если у вас есть какие-либо проблемы или если вы не уверены, вызвана ли сыпь у вашего ребенка синдромом пощечины или чем-то еще.
На всякий случай или если вы вообще беспокоитесь, поговорите со своим врачом, если у вашего ребенка или малыша поднялась температура.
Если вы беременны …
… и вы думаете, что могли контактировать с кем-то, у кого синдром хлопанья по щеке, важно немедленно сообщить об этом своему врачу.
Ваш врач сдаст вам анализ крови, чтобы определить, есть ли у вас
уже обладают иммунитетом к вирусу (как и от 50 до 60 процентов взрослых)
не имеют парвовируса B19, но не обладают иммунитетом к нему, поэтому существует риск заражения.
инфицированы парвовирусом B19.
Если у вас нет заболевания, но у вас нет иммунитета, через месяц вас могут попросить снова сдать анализ крови и до этого времени избегать контактов с другими будущими мамами в качестве меры предосторожности. распространение вируса.
Если вы инфицированы, то в некоторых случаях — особенно между 4 и 20 неделями беременности — вероятность передачи парвовируса B19 плоду очень мала; или (в редких случаях), что у вас может произойти выкидыш.
Если вы дали положительный результат на парвовирус B19, постарайтесь не паниковать.За вами будут очень внимательно наблюдать, чтобы диагностировать и эффективно лечить любые проблемы, такие как анемия, которые могут развиться у вас или вашего плода.
Считается, что инфицирование парвовирусом B19 во время беременности не вызывает врожденных дефектов у вашего ребенка.
The Bottom Line
Синдром пощечины щеки может оставить у вашего малыша чувство непогоды, но — с большим количеством забот и некоторого отдыха — скоро ваш ребенок снова вернется к своему прежнему состоянию.
Как мы написали эту статью
Информация в этой статье основана на рекомендациях экспертов, найденных в надежных медицинских и государственных источниках, таких как Национальная служба здравоохранения (NHS). Вы можете найти полный список источников, использованных для этой статьи, ниже. Содержание этой страницы не должно заменять профессиональные медицинские консультации. Всегда консультируйтесь с медицинскими работниками для полной диагностики и лечения.
Повторяющаяся эритема лица у младенцев
Причин лицевой сыпи и эритемы у младенцев много, но они редко возникают только во время кормления, что часто, а иногда и ошибочно, связывают с пищевой аллергией.Существует редкое состояние, называемое синдромом аурикулотисного нерва, которое характеризуется повторяющимися эпизодами вкусового покраснения лица и потоотделения вдоль кожных покровов аурикулотисного нерва: так называемый синдром Фрея. Это состояние чаще всего наблюдается у взрослых после операции на околоушной железе. Это редко встречается у детей и в основном связано с родоразрешением с помощью щипцов. Это также может быть неверно истолковано как пищевая аллергия. Здесь мы сообщаем о случае ребенка с синдромом Фрея без какой-либо перинатальной травмы в анамнезе, который изначально рассматривался как пищевая аллергия, и подчеркивает важность отличия его от пищевой аллергии.
1. Введение
Синдром Фрея — частое послеоперационное осложнение хирургии околоушной железы у взрослых. Он также может следовать за другими хирургическими, травматическими или воспалительными повреждениями околоушной и подчелюстной железы [1]. Редко синдром аурикулотисного нерва описывается как следствие перинатальной родовой травмы в результате родовспоможения с помощью щипцов [2]. Здесь рассматриваются проявления, диагностика, патофизиология и лечение педиатрического синдрома Фрея.
2.История болезни
Девятимесячный румынский ребенок был доставлен в детское амбулаторное отделение с множественными эпизодами высыпаний на правой щеке с 7-месячного возраста. Он родился в той же больнице доношенными естественными естественными естественными родами. Дородовой, дородовой и послеродовой анамнез были нормальными. До шести месяцев ребенок находился исключительно на грудном вскармливании. Вскоре после введения первой твердой пищи на правой щеке появилась эритематозная эритема, которая исчезла самопроизвольно после прекращения кормления.Во время этого эпизода высыпаний на других частях тела не наблюдалось.
Сыпь не была связана ни с зудом, ни с затрудненным дыханием, ни с какими-либо другими симптомами. Но сыпь появлялась снова, когда ребенку давали цитрусовые или овощи, и никогда не возникала спонтанно; не наблюдалось сопутствующего потоотделения, ринореи, слезотечения или чрезмерного слюноотделения, а также неврологических отклонений.
Родителей беспокоило повышенное потоотделение тела, которое прошло само.Также была история появления сыпи на теле, когда ребенка купали в первые несколько месяцев жизни, которая полностью исчезла. В анамнезе не было травм или хирургических операций, кроме развязывания уздечки языка в возрасте двух месяцев. В семейном анамнезе каких-либо аллергических заболеваний нет.
При клиническом обследовании ребенок был активным и бдительным при нормальном системном обследовании и достиг нормальных показателей развития в своем возрасте и нормальных параметров роста. На щеке отмечена небольшая асимметрия.Внутри полости рта не было обнаружено никаких повреждений или аномалий. Правая щека оказалась немного тверже другой.
Признаков атопической экземы, себорейного дерматита или других кожных заболеваний не обнаружено. Не было слезотечения из глаз или носа, хрипов или клинических признаков симптомов гастроэнтерита.
При предыдущем посещении другой клиники пищевая аллергия рассматривалась как диагноз, общий анализ крови и общий уровень IgE были нормальными, а тесты на аллергию для пищевой панели оказались отрицательными.Ввиду легкой асимметрии щеки было выполнено ультразвуковое исследование мягких тканей, которое показало нормальные структуры лица, включая слюнные железы, и небольшую асимметрию подкожно-жировой клетчатки, которая была более заметной с правой стороны. Подлежащего очагового поражения мягких тканей или аномальной васкулярности не наблюдалось.
Родителей попросили снимать этот случай на видео во время кормления, и это также наблюдали во время сканирования УЗИ во время кормления. Он показал развитие эритемы на правом чеке, распространяющейся на правое ухо через несколько минут после начала приема твердой пищи, которая, как сообщалось, была больше в случае с лимонными фруктами, и полностью исчезла через час после прекращения кормления.
Пациенту был поставлен диагноз «синдром Фрея» на основании анамнеза, медицинского осмотра и отрицательных анализов крови. Отец предоставил нам изображение, которое было снято дома во время события, которое показано на рисунке 1.
3. Обсуждение
Синдром Фрея или аурикулотемпоральный синдром был впервые описан Дюфексом в 1757 году и назван в честь Фрея, польского мастера. невролог, определивший роль ушно-височного нерва в 1923 г. [3]. Синдром характеризуется покраснением лица, повышенным потоотделением и теплом в области аурикулотисного нерва, которое возникает после приема кислой, кислой или острой пищи.
Височно-ушной нерв — ветвь нижнечелюстного нерва комплекса тройничного нерва [4]. Это покраснение происходит из угла рта и распространяется по диагонали через щеку в преаурикулярную и височную области. В редких случаях это также может происходить на двусторонней основе.
Синдром Фрея также известен как синдром Байларжера, синдром Дюпюи, Аурикулотемпоральный синдром или синдром Фрея-Байларжера [5, 6]. Это состояние чаще всего возникает как визг после паротидэктомии. Это может быть следствием другого хирургического, травматического или воспалительного состояния околоушной железы.
Патофизиология до конца не изучена. Было предложено множество теорий патофизиологии, и наиболее распространенная гипотеза заключается в том, что травма аурикулотемпорального нерва приводит к аберрантной регенерации перерезанных парасимпатических волокон между слуховым ганглием и тканью слюнной железы, что приводит к иннервации потовых желез и подкожных сосудов, как показано на Рис. 2, который приводит к потливости и покраснению кожи пораженной области после вкусовой стимуляции [7].
Синдром Фрея менее распространен в педиатрической популяции, и большинство случаев возникает в младенчестве. Несмотря на то, что вспомогательное родоразрешение при помощи щипцов было связано с педиатрическими случаями, из 92 педиатрических случаев, перечисленных в базе данных PubMed с 1948 по 2015 год, 72 случая не имели в анамнезе местных хирургических вмешательств, послеродовых травм, опухолей или пороков развития [9].
Постулируемый механизм для этих случаев без травмы или хирургического вмешательства включает врожденный аберрантный путь, пересечение волокон, вызванное потерей изоляции вокруг нервных оболочек, нервное раздражение из-за образования рубцовой ткани, субклиническую внутриутробную инфекцию и легкое повреждение околоушной железы. [10].
В педиатрии зарегистрировано немного случаев после преаурикулярной лимфаденэктомии и велосипедных аварий, приведших к перелому мыщелка нижней челюсти [11–13].
Обычно кожные изменения, наблюдаемые при синдроме Фрея, первоначально наблюдаются примерно во время приема первой твердой пищи, особенно после приема цитрусовых, и кожная эритема является наиболее частым изменением, которое обычно длится 30–60 минут и проходит спонтанно.
В отличие от взрослых, у детей не наблюдается потливость пораженных участков.Отсутствие потоотделения до конца не изучено, но может быть связано с незрелостью экзокринных желез в детстве, а также с менее травматичным механизмом поражения [14].
Диагностика синдрома Фрея является более сложной задачей для педиатров, поскольку его часто путают с пищевой аллергией. Аллергическая реакция является причиной большинства кожных реакций, связанных с пищей у детей. Первоначально этот случай считался аллергической реакцией на пищу, но тест на аллергию и другие исследования крови дали отрицательный результат.
Аллергическая кожная реакция могла быть исключена на самой начальной стадии, поскольку эритема лица была ограничена только одной стороной лица, а другие системные признаки, такие как зуд, крапивница, затрудненное дыхание или желудочно-кишечные симптомы, отсутствовали, и возникла эритема. также с разными видами еды.
Для диагностики синдрома Фрея у взрослых были разработаны различные методы, включая тест на йодный крахмал и термографию, а также использование вопросника для субъективной оценки симптомов.
У взрослых опробованы различные формы лечения, в том числе медикаментозные и хирургические. Внутрикожная инъекция ботулотоксина — безопасное и эффективное лечение взрослых [15]. Однако у детей это считается доброкачественным самоограничивающимся состоянием. В литературе нигде не задокументировано долгосрочное наблюдение. По мере роста ребенка симптомы самопроизвольно уменьшаются, и по той же причине лечение не требуется. Хэкстон описал ребенка с синдромом Фрея, перенесшего шейную симпатэктомию, у которого впоследствии развился синдром Хорнера [16, 17].
4. Заключение
Синдром Фрея — редкое явление в педиатрии. Осведомленность об этом состоянии и его распознавание важны главным образом для педиатров и врачей первичной медико-санитарной помощи, чтобы избежать ненужных направлений, дорогостоящих обследований и диетических ограничений. Диагноз всегда основывается на соответствующем анамнезе и тщательном наблюдении за пациентом во время кормления. Ранняя клиническая диагностика и заверение родителей позволяют избежать многократных амбулаторных консультаций и снизить беспокойство родителей.
Конкурирующие интересы
Авторы заявляют, что у них нет конкурирующих интересов.
Кожные заболевания у новорожденных
Детские прыщи
Вы можете подумать, что только подростки и молодые люди заболевают прыщами. Но ваш ребенок тоже может заболеть. Детские прыщи появляются в возрасте 2-3 недель из-за гормонов мамы. Прыщи безвредны и не оставляют шрамов. Просто оставьте их в покое и поддерживайте чистоту только водой.
Колпачок для колыбели
Колпачок для колыбели очень распространен, и, как следует из названия, вы обычно видите его на коже головы.В большинстве случаев он появляется в первые несколько недель после рождения. Оно улучшится само по себе, но может быть вылечено, если оно станет серьезным. Не забудьте позвонить в кабинет врача вашего ребенка и попросить поговорить с медсестрой, если вы считаете, что колыбель колыбели вашего ребенка ухудшается.
Экзема
(произносится: эк-сух-мух)
Экзема может начаться в первые несколько недель жизни или не начаться, пока ваш ребенок не подрастет. Экзема — это сухая кожа, которая становится красной и раздраженной, чаще всего на коже головы, лице, туловище, локтях, коленях или в области подгузников.Нанесите вазелин или увлажняющий лосьон без запаха, чтобы кожа не стала слишком сухой. Если кожа по-прежнему выглядит красной и раздраженной, обратитесь к врачу вашего ребенка и попросите поговорить с медсестрой.
Erythema Toxicum
(произносится: er-uh-thee-muh tox-i-cum)
У половины новорожденных появляется эта сыпь, обычно в течение двух-трех дней после рождения. Сыпь сначала красная и приподнятая и может появиться на лице, руках или ногах. Это обычная детская сыпь. Он не теплый на ощупь и не вызывает никаких проблем.С этим ничего не нужно делать. Он уйдет в течение нескольких дней.
Тепловая сыпь
Вы можете увидеть эту сыпь, которую иногда называют «потницей», если ребенку станет слишком тепло. Вы можете заметить это на шее, подмышках и в области подгузников вашего ребенка. Это может вызвать зуд и дискомфорт у ребенка. Вы можете помочь, поддерживая комфортную температуру для вашего ребенка. В большинстве случаев потница проходит сама по себе через пару дней.
Желтуха
(произносится: jawn-dis)
Желтуха обычно проявляется в течение нескольких дней после рождения.Проявляется пожелтением кожи, губ и глаз. Многие дети возвращаются из больницы домой с небольшой желтухой. Но если ваш ребенок выглядит более желтым в глазах или на коже, плохо ест, не делает так много мокрых подгузников или ему трудно просыпаться, важно сразу же позвонить в кабинет врача вашего ребенка и попросить поговорить с медсестрой. .
Монгольские пятна
Эти серо-синие пятна обычно появляются в течение первого года жизни. Они могут выглядеть как большой синяк, но при этом не причиняют вреда.Они могут появиться на спине, ягодицах или ножках вашего ребенка. Эти пятна возникают из-за простой разницы в цвете кожи и совершенно безвредны. Они варьируются от размера булавочной головки до 6 дюймов в поперечнике.
