Везикулопустулез у новорожденных — причины, симптомы, диагностика и лечение
Везикулопустулез у новорожденных – это кожное заболевание инфекционного генеза, которое вызывается преимущественно стафилококками и проявляется воспалением выходных отверстий потовых желез. Характерные эпидермальные симптомы – везикулы и пустулы. Отмечается беспокойство ребенка, снижение аппетита, гипертермия. Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Общие сведения
Везикулопустулез (буллезное импетиго новорожденных, перипорит) – это дерматологическая патология, при которой происходит поражение терминальных отделов потовых желез ребенка. Название заболевания происходит от наименования основных кожных элементов, которые возникают при нем – везикул (пузырьков) и пустул (гнойничков). Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Везикулопустулез у новорожденных
Причины
Везикулопустулез у новорожденных способны вызывать грамположительные (стафилококки и стрептококки), грамотрицательные (клебсиелла, кишечная палочка, протей) микроорганизмы и грибки (род Candida). Более чем в 80% случаев причиной заболевания становятся стафилококки – St. aureus и St. epidermidis. Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Классификация
Везикулопустулез у новорожденных, в зависимости от времени и причины возникновения, разделяется на два вида:
- Врожденный везикулопустулез. Первые проявления возникают через 24-48 часов после родов. Источник заражения – мама, страдающая хроническими или нелечеными заболеваниями (угри, фурункулы, импетиго, пневмонии и т. п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
- Приобретенный везикулопустулез. Возникает в период от 5 суток до 2 недель с момента рождения. Заболевание развивается на фоне слабости иммунитета или в качестве осложнения потницы.
 Основная причина – неправильный уход за кожей новорожденного.
Основная причина – неправильный уход за кожей новорожденного.
Симптомы везикулопустулеза
Везикулопустулез у новорожденных проявляется общими и специфическими симптомами. Неспецифические проявления, которые возникают при интоксикации, характерны для недоношенных детей. В большинстве случаев такие явления отсутствуют или выражены слабо. Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Эпидермальные симптомы, специфические для везикулопустулеза новорожденных, зачастую являются единственным проявлением заболевания. Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Спустя 1-3 дня присутствующие везикулы трансформируются в пустулы: серозная жидкость внутри замещается гнойным экссудатом. При этом беспокойства у ребенка не возникает. Такие гнойнички имеют склонность к самостоятельному вскрытию с формированием эрозий. Если этого не происходит, пустулы покрываются сухой корочкой, которая отпадает спустя 1-2 дня. После заживления рубцы, как правило, не остаются.
Без своевременного лечения везикулопустулез у новорожденных распространяется в базальные слои эпидермиса и подкожную жировую клетчатку. На месте пустул возникают гнойные осложнения в виде псевдофурункулов, абсцессов кожи или флегмон. После лечения таких патологий всегда остаются келоидные рубцы. В результате диссеминации инфекции и развития сепсиса могут поражаться внутренние органы. Запущенный везикулопустулез у новорожденных может приводить к пиелонефриту, пневмонии, отиту. Часто происходит нагноение пупочной ранки (омфалит).
Запущенный везикулопустулез у новорожденных может приводить к пиелонефриту, пневмонии, отиту. Часто происходит нагноение пупочной ранки (омфалит).
Диагностика
Диагноз «везикулопустулез» у новорожденных ставится при сопоставлении анамнестических, клинических и лабораторных данных. Во время опроса матери педиатр или неонатолог может установить наличие нарушений при уходе за ребенком, факторов риска (недоношенность, искусственное вскармливание) и первичную локализацию везикул. При физикальном обследовании выявляются везикулы и/или пустулы на характерных участках кожи. В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
При запущенной форме везикулопустулеза и развитии осложнений могут выявляться симптомы других заболеваний: признаки инфильтрации легких на рентгенограмме ОГК (пневмония), наличие лейкоцитов, белка в ОАМ (пиелонефрит), снижение остроты слуха при импедансометрии (отит). Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Лечение везикулопустулеза у новорожденных
Основная цель терапии на ранних стадиях везикулопустулеза новорожденных – санация кожных покровов. Лечение легких форм проводится в амбулаторных условиях под контролем педиатра или семейного врача. При повышении температуры тела, изменении в ОАК, частых рецидивах заболевания, наличии отягощающих факторов (аномалии внутриутробного развития, недоношенности, родовой травмы новорожденного, асфиксии в анамнезе) и неблагоприятных социально-экономических условиях показана госпитализация в инфекционное отделение или отделение педиатрии.
Местное лечение на ранних стадиях подразумевает удаление везикул или пустул. Для этого стерильной иглой проводится аспирация содержимого из пузырька или гнойничка и их обработка 70% раствором спирта стерильным тампоном (ватой или марлей). Кожа ребенка протирается фурацилином, дважды в сутки производится прижигание кожных элементов 5% раствором перманганата калия, спиртовым раствором фукорцина.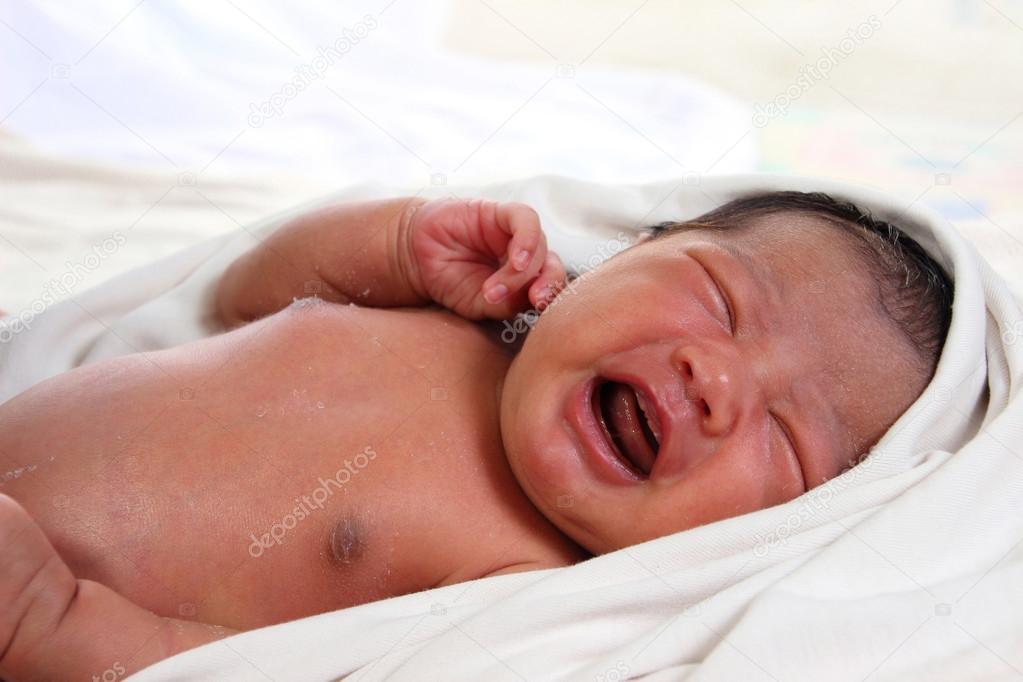 При наличии пустул в кожных складках используется порошок, содержащий неомицин.
При наличии пустул в кожных складках используется порошок, содержащий неомицин.
При появлении лихорадки или симптомов общей интоксикации используются антибиотики широкого спектра действия. Стартовые препараты выбора – цефалоспорины II поколения (цефуроксим, цефаклор), после получения результатов антибиотикограммы назначаются этиотропные антибактериальные средства. При повышении температуры тела свыше 38,5ОС применяют жаропонижающие – парацетамол, ибупрофен. При необходимости проводится дезинтоксикационная терапия – 5% раствор глюкозы, 0,9% NaCl.
Немедикаментозное лечение везикулопустулеза у новорожденных включает УФ-облучение, гигиенические ванны с добавлением калия перманганата в разведении 1:10000, цветов ромашки, отвара чистотела.
Прогноз и профилактика
Прогноз при везикулопустулезе у новорожденных благоприятный. При развитии сепсиса, неадекватном или несвоевременном лечении возможен неблагоприятный исход. Профилактика включает в себя полноценное обследование и лечение беременных, соблюдение адекватного температурного режима и соответствующей влажности воздуха в комнате с новорожденным, регулярный профосмотр медицинского персонала роддомов, грудное вскармливание, регулярное проведение гигиенических процедур и патронажа новорожденного, использование проглаженного белья и пеленок.
Профилактика включает в себя полноценное обследование и лечение беременных, соблюдение адекватного температурного режима и соответствующей влажности воздуха в комнате с новорожденным, регулярный профосмотр медицинского персонала роддомов, грудное вскармливание, регулярное проведение гигиенических процедур и патронажа новорожденного, использование проглаженного белья и пеленок.
Везикулопустулез у новорожденных — причины, симптомы, диагностика и лечение
Везикулопустулез у новорожденных – это кожное заболевание инфекционного генеза, которое вызывается преимущественно стафилококками и проявляется воспалением выходных отверстий потовых желез. Характерные эпидермальные симптомы – везикулы и пустулы. Отмечается беспокойство ребенка, снижение аппетита, гипертермия. Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Общие сведения
Везикулопустулез (буллезное импетиго новорожденных, перипорит) – это дерматологическая патология, при которой происходит поражение терминальных отделов потовых желез ребенка. Название заболевания происходит от наименования основных кожных элементов, которые возникают при нем – везикул (пузырьков) и пустул (гнойничков). Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Везикулопустулез у новорожденных
Причины
Везикулопустулез у новорожденных способны вызывать грамположительные (стафилококки и стрептококки), грамотрицательные (клебсиелла, кишечная палочка, протей) микроорганизмы и грибки (род Candida). Более чем в 80% случаев причиной заболевания становятся стафилококки – St. aureus и St. epidermidis. Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Более чем в 80% случаев причиной заболевания становятся стафилококки – St. aureus и St. epidermidis. Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Классификация
Везикулопустулез у новорожденных, в зависимости от времени и причины возникновения, разделяется на два вида:
- Врожденный везикулопустулез. Первые проявления возникают через 24-48 часов после родов. Источник заражения – мама, страдающая хроническими или нелечеными заболеваниями (угри, фурункулы, импетиго, пневмонии и т.
 п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов. - Приобретенный везикулопустулез. Возникает в период от 5 суток до 2 недель с момента рождения. Заболевание развивается на фоне слабости иммунитета или в качестве осложнения потницы. Основная причина – неправильный уход за кожей новорожденного.
Симптомы везикулопустулеза
Везикулопустулез у новорожденных проявляется общими и специфическими симптомами. Неспецифические проявления, которые возникают при интоксикации, характерны для недоношенных детей. В большинстве случаев такие явления отсутствуют или выражены слабо. Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Эпидермальные симптомы, специфические для везикулопустулеза новорожденных, зачастую являются единственным проявлением заболевания. Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Спустя 1-3 дня присутствующие везикулы трансформируются в пустулы: серозная жидкость внутри замещается гнойным экссудатом. При этом беспокойства у ребенка не возникает. Такие гнойнички имеют склонность к самостоятельному вскрытию с формированием эрозий. Если этого не происходит, пустулы покрываются сухой корочкой, которая отпадает спустя 1-2 дня. После заживления рубцы, как правило, не остаются.
Без своевременного лечения везикулопустулез у новорожденных распространяется в базальные слои эпидермиса и подкожную жировую клетчатку. На месте пустул возникают гнойные осложнения в виде псевдофурункулов, абсцессов кожи или флегмон. После лечения таких патологий всегда остаются келоидные рубцы. В результате диссеминации инфекции и развития сепсиса могут поражаться внутренние органы. Запущенный везикулопустулез у новорожденных может приводить к пиелонефриту, пневмонии, отиту. Часто происходит нагноение пупочной ранки (омфалит).
Диагностика
Диагноз «везикулопустулез» у новорожденных ставится при сопоставлении анамнестических, клинических и лабораторных данных. Во время опроса матери педиатр или неонатолог может установить наличие нарушений при уходе за ребенком, факторов риска (недоношенность, искусственное вскармливание) и первичную локализацию везикул. При физикальном обследовании выявляются везикулы и/или пустулы на характерных участках кожи. В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
При запущенной форме везикулопустулеза и развитии осложнений могут выявляться симптомы других заболеваний: признаки инфильтрации легких на рентгенограмме ОГК (пневмония), наличие лейкоцитов, белка в ОАМ (пиелонефрит), снижение остроты слуха при импедансометрии (отит). Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Лечение везикулопустулеза у новорожденных
Основная цель терапии на ранних стадиях везикулопустулеза новорожденных – санация кожных покровов. Лечение легких форм проводится в амбулаторных условиях под контролем педиатра или семейного врача. При повышении температуры тела, изменении в ОАК, частых рецидивах заболевания, наличии отягощающих факторов (аномалии внутриутробного развития, недоношенности, родовой травмы новорожденного, асфиксии в анамнезе) и неблагоприятных социально-экономических условиях показана госпитализация в инфекционное отделение или отделение педиатрии.
Местное лечение на ранних стадиях подразумевает удаление везикул или пустул. Для этого стерильной иглой проводится аспирация содержимого из пузырька или гнойничка и их обработка 70% раствором спирта стерильным тампоном (ватой или марлей). Кожа ребенка протирается фурацилином, дважды в сутки производится прижигание кожных элементов 5% раствором перманганата калия, спиртовым раствором фукорцина. При наличии пустул в кожных складках используется порошок, содержащий неомицин.
При появлении лихорадки или симптомов общей интоксикации используются антибиотики широкого спектра действия. Стартовые препараты выбора – цефалоспорины II поколения (цефуроксим, цефаклор), после получения результатов антибиотикограммы назначаются этиотропные антибактериальные средства. При повышении температуры тела свыше 38,5ОС применяют жаропонижающие – парацетамол, ибупрофен. При необходимости проводится дезинтоксикационная терапия – 5% раствор глюкозы, 0,9% NaCl.
Немедикаментозное лечение везикулопустулеза у новорожденных включает УФ-облучение, гигиенические ванны с добавлением калия перманганата в разведении 1:10000, цветов ромашки, отвара чистотела.
Прогноз и профилактика
Прогноз при везикулопустулезе у новорожденных благоприятный. При развитии сепсиса, неадекватном или несвоевременном лечении возможен неблагоприятный исход. Профилактика включает в себя полноценное обследование и лечение беременных, соблюдение адекватного температурного режима и соответствующей влажности воздуха в комнате с новорожденным, регулярный профосмотр медицинского персонала роддомов, грудное вскармливание, регулярное проведение гигиенических процедур и патронажа новорожденного, использование проглаженного белья и пеленок.
Везикулопустулез у новорожденных — причины, симптомы, диагностика и лечение
Везикулопустулез у новорожденных – это кожное заболевание инфекционного генеза, которое вызывается преимущественно стафилококками и проявляется воспалением выходных отверстий потовых желез. Характерные эпидермальные симптомы – везикулы и пустулы. Отмечается беспокойство ребенка, снижение аппетита, гипертермия. Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Общие сведения
Везикулопустулез (буллезное импетиго новорожденных, перипорит) – это дерматологическая патология, при которой происходит поражение терминальных отделов потовых желез ребенка. Название заболевания происходит от наименования основных кожных элементов, которые возникают при нем – везикул (пузырьков) и пустул (гнойничков). Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Везикулопустулез у новорожденных
Причины
Везикулопустулез у новорожденных способны вызывать грамположительные (стафилококки и стрептококки), грамотрицательные (клебсиелла, кишечная палочка, протей) микроорганизмы и грибки (род Candida). Более чем в 80% случаев причиной заболевания становятся стафилококки – St. aureus и St. epidermidis. Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Классификация
Везикулопустулез у новорожденных, в зависимости от времени и причины возникновения, разделяется на два вида:
- Врожденный везикулопустулез. Первые проявления возникают через 24-48 часов после родов. Источник заражения – мама, страдающая хроническими или нелечеными заболеваниями (угри, фурункулы, импетиго, пневмонии и т. п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
- Приобретенный везикулопустулез. Возникает в период от 5 суток до 2 недель с момента рождения. Заболевание развивается на фоне слабости иммунитета или в качестве осложнения потницы. Основная причина – неправильный уход за кожей новорожденного.
Симптомы везикулопустулеза
Везикулопустулез у новорожденных проявляется общими и специфическими симптомами. Неспецифические проявления, которые возникают при интоксикации, характерны для недоношенных детей. В большинстве случаев такие явления отсутствуют или выражены слабо. Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Эпидермальные симптомы, специфические для везикулопустулеза новорожденных, зачастую являются единственным проявлением заболевания. Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Спустя 1-3 дня присутствующие везикулы трансформируются в пустулы: серозная жидкость внутри замещается гнойным экссудатом. При этом беспокойства у ребенка не возникает. Такие гнойнички имеют склонность к самостоятельному вскрытию с формированием эрозий. Если этого не происходит, пустулы покрываются сухой корочкой, которая отпадает спустя 1-2 дня. После заживления рубцы, как правило, не остаются.
Без своевременного лечения везикулопустулез у новорожденных распространяется в базальные слои эпидермиса и подкожную жировую клетчатку. На месте пустул возникают гнойные осложнения в виде псевдофурункулов, абсцессов кожи или флегмон. После лечения таких патологий всегда остаются келоидные рубцы. В результате диссеминации инфекции и развития сепсиса могут поражаться внутренние органы. Запущенный везикулопустулез у новорожденных может приводить к пиелонефриту, пневмонии, отиту. Часто происходит нагноение пупочной ранки (омфалит).
Диагностика
Диагноз «везикулопустулез» у новорожденных ставится при сопоставлении анамнестических, клинических и лабораторных данных. Во время опроса матери педиатр или неонатолог может установить наличие нарушений при уходе за ребенком, факторов риска (недоношенность, искусственное вскармливание) и первичную локализацию везикул. При физикальном обследовании выявляются везикулы и/или пустулы на характерных участках кожи. В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
При запущенной форме везикулопустулеза и развитии осложнений могут выявляться симптомы других заболеваний: признаки инфильтрации легких на рентгенограмме ОГК (пневмония), наличие лейкоцитов, белка в ОАМ (пиелонефрит), снижение остроты слуха при импедансометрии (отит). Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Лечение везикулопустулеза у новорожденных
Основная цель терапии на ранних стадиях везикулопустулеза новорожденных – санация кожных покровов. Лечение легких форм проводится в амбулаторных условиях под контролем педиатра или семейного врача. При повышении температуры тела, изменении в ОАК, частых рецидивах заболевания, наличии отягощающих факторов (аномалии внутриутробного развития, недоношенности, родовой травмы новорожденного, асфиксии в анамнезе) и неблагоприятных социально-экономических условиях показана госпитализация в инфекционное отделение или отделение педиатрии.
Местное лечение на ранних стадиях подразумевает удаление везикул или пустул. Для этого стерильной иглой проводится аспирация содержимого из пузырька или гнойничка и их обработка 70% раствором спирта стерильным тампоном (ватой или марлей). Кожа ребенка протирается фурацилином, дважды в сутки производится прижигание кожных элементов 5% раствором перманганата калия, спиртовым раствором фукорцина. При наличии пустул в кожных складках используется порошок, содержащий неомицин.
При появлении лихорадки или симптомов общей интоксикации используются антибиотики широкого спектра действия. Стартовые препараты выбора – цефалоспорины II поколения (цефуроксим, цефаклор), после получения результатов антибиотикограммы назначаются этиотропные антибактериальные средства. При повышении температуры тела свыше 38,5ОС применяют жаропонижающие – парацетамол, ибупрофен. При необходимости проводится дезинтоксикационная терапия – 5% раствор глюкозы, 0,9% NaCl.
Немедикаментозное лечение везикулопустулеза у новорожденных включает УФ-облучение, гигиенические ванны с добавлением калия перманганата в разведении 1:10000, цветов ромашки, отвара чистотела.
Прогноз и профилактика
Прогноз при везикулопустулезе у новорожденных благоприятный. При развитии сепсиса, неадекватном или несвоевременном лечении возможен неблагоприятный исход. Профилактика включает в себя полноценное обследование и лечение беременных, соблюдение адекватного температурного режима и соответствующей влажности воздуха в комнате с новорожденным, регулярный профосмотр медицинского персонала роддомов, грудное вскармливание, регулярное проведение гигиенических процедур и патронажа новорожденного, использование проглаженного белья и пеленок.
Везикулопустулез у новорожденных — причины, симптомы, диагностика и лечение
Везикулопустулез у новорожденных – это кожное заболевание инфекционного генеза, которое вызывается преимущественно стафилококками и проявляется воспалением выходных отверстий потовых желез. Характерные эпидермальные симптомы – везикулы и пустулы. Отмечается беспокойство ребенка, снижение аппетита, гипертермия. Диагностика везикулопустулеза у новорожденных не затруднена и заключается в сопоставлении данных анамнеза, клинических проявлений и общих лабораторных исследований. Местное лечение проводится антисептиками, при диссеминации заболевания назначается дезинтоксикационная и этиотропная антибактериальная терапия.
Общие сведения
Везикулопустулез (буллезное импетиго новорожденных, перипорит) – это дерматологическая патология, при которой происходит поражение терминальных отделов потовых желез ребенка. Название заболевания происходит от наименования основных кожных элементов, которые возникают при нем – везикул (пузырьков) и пустул (гнойничков). Патология входит в группу пиодермий, а именно – стафилодермий новорожденных, и является наиболее распространенной из них. Возникает довольно часто и составляет порядка 25-50% всех дерматологических заболеваний детей раннего возраста. Пик заболеваемости наблюдается на 5-7 день жизни ребенка. Чаще развивается у недоношенных или детей с дефектами иммунной системы. При адекватном и своевременном лечении везикулопустулез проходит бесследно.
Везикулопустулез у новорожденных
Причины
Везикулопустулез у новорожденных способны вызывать грамположительные (стафилококки и стрептококки), грамотрицательные (клебсиелла, кишечная палочка, протей) микроорганизмы и грибки (род Candida). Более чем в 80% случаев причиной заболевания становятся стафилококки – St. aureus и St. epidermidis. Главным патогенетическим фактором развития везикулопустулеза у новорожденных является повреждение кожных покровов. Кожа у младенца очень нежная и тонкая, нарушение ее целостности возникает при любых негативных влияниях. К ним относятся: неправильное укутывание ребенка, использование неглаженных пеленок, недостаточный уход за кожей, слишком жаркий температурный режим и повышенная влажность воздуха в комнате. Важную роль играют повышенная потливость, ослабление резистентности организма новорожденного вследствие недоношенности, вскармливание смесями вместо грудного молока, врожденное инфицирование ВИЧ.
Классификация
Везикулопустулез у новорожденных, в зависимости от времени и причины возникновения, разделяется на два вида:
- Врожденный везикулопустулез. Первые проявления возникают через 24-48 часов после родов. Источник заражения – мама, страдающая хроническими или нелечеными заболеваниями (угри, фурункулы, импетиго, пневмонии и т. п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
- Приобретенный везикулопустулез. Возникает в период от 5 суток до 2 недель с момента рождения. Заболевание развивается на фоне слабости иммунитета или в качестве осложнения потницы. Основная причина – неправильный уход за кожей новорожденного.
Симптомы везикулопустулеза
Везикулопустулез у новорожденных проявляется общими и специфическими симптомами. Неспецифические проявления, которые возникают при интоксикации, характерны для недоношенных детей. В большинстве случаев такие явления отсутствуют или выражены слабо. Общая симптоматика включает в себя повышение температуры тела до 39ОС, чрезмерную беспокойность, нарушение сна, интенсивный плач, снижение аппетита, сухость губ и слизистых оболочек.
Эпидермальные симптомы, специфические для везикулопустулеза новорожденных, зачастую являются единственным проявлением заболевания. Первый признак – возникновение кожных высыпаний розового цвета. Почти сразу эта сыпь превращается в небольшие (до 5 мм) пузырьки – везикулы. Они окружены ярко-розовым или красным венчиком и заполнены серозной жидкостью. Везикулы могут быть как одиночными, так и множественными. Они склонны сливаться друг с другом и быстро распространятся. Первые кожные проявления возникают в участках с наибольшим количеством потовых желез и затрудненной вентиляцией: на волосистой части головы, верхней трети спины, в кожных складках, на ягодицы. Далее они распространяются на прилегающие области.
Спустя 1-3 дня присутствующие везикулы трансформируются в пустулы: серозная жидкость внутри замещается гнойным экссудатом. При этом беспокойства у ребенка не возникает. Такие гнойнички имеют склонность к самостоятельному вскрытию с формированием эрозий. Если этого не происходит, пустулы покрываются сухой корочкой, которая отпадает спустя 1-2 дня. После заживления рубцы, как правило, не остаются.
Без своевременного лечения везикулопустулез у новорожденных распространяется в базальные слои эпидермиса и подкожную жировую клетчатку. На месте пустул возникают гнойные осложнения в виде псевдофурункулов, абсцессов кожи или флегмон. После лечения таких патологий всегда остаются келоидные рубцы. В результате диссеминации инфекции и развития сепсиса могут поражаться внутренние органы. Запущенный везикулопустулез у новорожденных может приводить к пиелонефриту, пневмонии, отиту. Часто происходит нагноение пупочной ранки (омфалит).
Диагностика
Диагноз «везикулопустулез» у новорожденных ставится при сопоставлении анамнестических, клинических и лабораторных данных. Во время опроса матери педиатр или неонатолог может установить наличие нарушений при уходе за ребенком, факторов риска (недоношенность, искусственное вскармливание) и первичную локализацию везикул. При физикальном обследовании выявляются везикулы и/или пустулы на характерных участках кожи. В ОАК определяется лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выполняется бактериологический посев отделяемого пустул и везикул с целью идентификации возбудителя и подбора наиболее эффективного антибактериального препарата.
При запущенной форме везикулопустулеза и развитии осложнений могут выявляться симптомы других заболеваний: признаки инфильтрации легких на рентгенограмме ОГК (пневмония), наличие лейкоцитов, белка в ОАМ (пиелонефрит), снижение остроты слуха при импедансометрии (отит). Дифференциальный диагноз проводится с грибковым дерматитом, чесоткой, другими пиодермиями новорожденных.
Лечение везикулопустулеза у новорожденных
Основная цель терапии на ранних стадиях везикулопустулеза новорожденных – санация кожных покровов. Лечение легких форм проводится в амбулаторных условиях под контролем педиатра или семейного врача. При повышении температуры тела, изменении в ОАК, частых рецидивах заболевания, наличии отягощающих факторов (аномалии внутриутробного развития, недоношенности, родовой травмы новорожденного, асфиксии в анамнезе) и неблагоприятных социально-экономических условиях показана госпитализация в инфекционное отделение или отделение педиатрии.
Местное лечение на ранних стадиях подразумевает удаление везикул или пустул. Для этого стерильной иглой проводится аспирация содержимого из пузырька или гнойничка и их обработка 70% раствором спирта стерильным тампоном (ватой или марлей). Кожа ребенка протирается фурацилином, дважды в сутки производится прижигание кожных элементов 5% раствором перманганата калия, спиртовым раствором фукорцина. При наличии пустул в кожных складках используется порошок, содержащий неомицин.
При появлении лихорадки или симптомов общей интоксикации используются антибиотики широкого спектра действия. Стартовые препараты выбора – цефалоспорины II поколения (цефуроксим, цефаклор), после получения результатов антибиотикограммы назначаются этиотропные антибактериальные средства. При повышении температуры тела свыше 38,5ОС применяют жаропонижающие – парацетамол, ибупрофен. При необходимости проводится дезинтоксикационная терапия – 5% раствор глюкозы, 0,9% NaCl.
Немедикаментозное лечение везикулопустулеза у новорожденных включает УФ-облучение, гигиенические ванны с добавлением калия перманганата в разведении 1:10000, цветов ромашки, отвара чистотела.
Прогноз и профилактика
Прогноз при везикулопустулезе у новорожденных благоприятный. При развитии сепсиса, неадекватном или несвоевременном лечении возможен неблагоприятный исход. Профилактика включает в себя полноценное обследование и лечение беременных, соблюдение адекватного температурного режима и соответствующей влажности воздуха в комнате с новорожденным, регулярный профосмотр медицинского персонала роддомов, грудное вскармливание, регулярное проведение гигиенических процедур и патронажа новорожденного, использование проглаженного белья и пеленок.
Везикулопустулез » Лахта Клиника
Терминология
Везикулопустулез, вероятно, видела любая рожавшая женщина – если не у своего ребенка, то у соседского новорожденного в палате родильного дома. Это кожное заболевание распространено очень широко, и порой его считают чуть ли не нормальным, – по крайней мере, неизбежным и самоизлечивающимся, – спутником неонатального периода. Это не соответствует действительности; везикулопустулез – не норма, а заболевание, которое в силу своей инфекционно-воспалительной природы может в отсутствие лечения привести к тяжелым последствиям.
Нозологическое название образовано от слов «везикула» (пузырек) и «пустула» (гнойничок). Из-за характерных высыпаний на коже везикулопустулез в просторечье иногда называют пузырчаткой, что создает некоторую путаницу: так же называется редкое дерматологическое заболевание совершенно иной, предположительно аутоиммунной этиологии, – пемфигус (истинная, или акантолитическая пузырчатка).
Везикулопустулез как «пузырчатка новорожденных» является типичной пиодермией, т.е. кожным гнойно-пузырчатым воспалительным процессом, который внешне выглядит как сыпь из мелких изжелта-белых пузырьков. Такие высыпания могут локализоваться на определенном участке или распространяться генерализованно по всему телу новорожденного. При осмотре неонатолог и/или педиатр обязательно должны обратить внимание на характерные признаки и принять соответствующие меры; в этом случае везикулопустулез за одну-три недели вылечивается полностью и бесследно.
Причины
С этиологической точки зрения везикулопустулез представляет собой не одно, а группу заболеваний, поскольку причиной могут быть различные патогены. У некоторых пациентов лабораторное исследование выявляет присутствие грибков рода кандида (такие случаи участились в последние годы), кишечной палочки, стрептококков и других болезнетворных микроорганизмов, или же комбинированную полимикробную инфекцию.
Однако примерно в 80% случаев высевается один из стафилококков, наиболее патогенный в отношении человека, а именно стафилококк золотистый (Staphylococcus aureus). Носительство St. aureus в здоровой популяции распространено, по некоторым оценкам, с частотой до 50%; присутствие в роддомах золотистого стафилококка является давней и трудноразрешимой проблемой, которая и служит основным фактором высокой заболеваемости везикулопустулезом (в этом случае заболевание называют также стафилодермией).
Факторами риска являются преждевременные роды (и, как следствие, недостаточность иммунной системы), несоблюдение асептического режима и оптимальной температуры воздуха (жара в палате, особенно в сочетании с избыточным пеленанием), искусственное вскармливание, повышенная активность эккриновых потовых желез новорожденного, пониженная масса тела. Инфицирование может произойти на этапе внутриутробного развития или при прохождении родовыми путями; контактным способом в первые минуты или часы жизни. В последнее время сообщается, что возможен также воздушно-капельный путь заражения.
Симптоматика
Инфекционно-воспалительный процесс развивается в выходных устьях потовых желез и приводит к образованию внутриэпидермальных серозных, а затем гнойно-экссудативных пузырьков размером с булавочную головку (диаметр пустул и везикул может варьировать), окруженных гиперемированным валиком. Типичной локализацией сыпи являются нос и носогубный треугольник, подбородок, волосистая часть головы, ягодицы, кожные складки и т.д. В большинстве случаев на общем самочувствии и состоянии новорожденного инфекция не отражается, однако возможен субфебрилитет и признаки легкого недомогания; у недоношенных и ослабленных детей температура может подняться существенно, что вызывает соответствующую симптоматику.
В зависимости от того, каким образом произошло заражение, клиническая картина развивается либо в первые же сутки после родов, либо на 4-7 день жизни.
После спонтанного вскрытия или затягивания корочкой гнойнички обычно не оставляют ни рубцовых дефектов, ни пигментированных участков.
Наибольшую опасность для ослабленных новорожденных из групп риска представляет тенденция к слиянию пустул и генерализации инфекционно-воспалительного процесса. Проникновение патогена в глубокие слои кожи может привести к абсцедированию и флегмонозному (разлитому) воспалению подкожных тканей, а разнос инфекционного агента с током крови в наиболее тяжелых случаях результирует поражением почек, органов дыхания и слуха, или же общим сепсисом.
Диагностика
Диагноз обычно устанавливается при осмотре по достаточно специфичным внешним признакам. В случае необходимости более точно идентифицировать возбудителя производится бакпосев, серологический анализ сыворотки крови, ПЦР (полимеразная цепная реакция) и другие исследования.
Лечение
Прежде всего, необходимо нормализовать условия пребывания и ухода за новорожденным. Производят антисептическую обработку кожи, по показаниям применяют антибиотические и противовоспалительные составы (при тяжелом течении – гормонсодержащие). Высокую температуру купируют жаропонижающими средствами. В некоторых случаях целесообразно вскрыть гнойнички стерильной иглой с удалением содержимого и обязательной последующей обработкой стерильным тампоном, пропитанным антисептическим раствором. Иногда применяют физиотерапевтические методы (ультрафиолетовое облучение, УВЧ, ванночки с отварами череды, ромашки и т.д.).
Тяжелые, осложненные, хронические варианты течения требуют стационирования в инфекционное отделение и назначения интенсивной этиопатогенетической, иммуномодулирующей, общеукрепляющей терапии, поскольку в этом случае прогноз может быть крайне неблагоприятным.
В остальных случаях своевременно принятые адекватные меры приводят к полному выздоровлению ребенка.
Везикулопустулез. Причины, симптомы и лечение!
1.Общие сведения
Везикулопустулез в той или иной степени встречается если не у каждого новорожденного, то, во всяком случае, очень часто, и многими родителями уже не воспринимается как болезнь. Между тем, это именно патология, у нее есть конкретные причин и есть конкретный патоген, и дальнейшее развитие может варьировать, мягко говоря, в широких пределах – вплоть до очень серьезных осложнений (см. ниже).
Везикулопустулез (в просторечье «пузырчатка») относится к группе пиодермий, т.е. гнойных поражений кожи, хотя в большинстве случаев выглядит не так страшно, как это здесь сформулировано. Речь идет о желтовато-белых множественных точках, которые в первые дни жизни новорожденного могут наблюдаться по всем телу или на каком-то локальном участке. При правильном отношении и подходе через одну-две, максимум три-четыре недели о проблеме можно будет забыть.
Обязательно для ознакомления!
Помощь в лечении и госпитализации!
2.Причины
Везикулопустулез – достаточно типичное и банальное инфекционное заболевание кожи, вызываемое болезнетворными бактериями. Зачастую инфекция является комбинированной, полимикробной: в лабораторном исследовании выявляются стрепто- и пневмококки, синегнойная и кишечная палочки, протей и т.п. Однако в случае классического везикулопустулеза новорожденных главным патогеном выступает стафилококк, поэтому в качестве синонимического диагноза часто используют термин «стафилодермия».
Из трех десятков известных разновидностей стафилококка для человека опасны четыре; у новорожденных почти всегда высевается Staphylococcus aureus, или золотистый стафилококк.
Инфицирование может произойти внутриутробно или в родовых путях; контактным способом непосредственно при рождении, теоретически – воздушно-капельным путем при несоблюдении асептического режима в роддоме.
Факторами риска являются инфантильность иммунной системы, недоношенность, гиперфункция потовых желез, дефицит массы тела, искусственное вскармливание, чрезмерное пеленание и перегревание.
Посетите нашу страницу
Дерматология
3.Симптомы и диагностика
Воспалительный процесс локализуется в устьях мерокриновых (эккриновых) потовых желез. Наиболее часто поражаются складки, нос и другие участки лица, волосистая часть головы, туловище. Высыпания выглядят как маленькие, размером с булавочную головку, желто-белые пузырьки или прыщики, окруженные более или менее гиперемированным ореолом (иногда покраснение может практически отсутствовать).
Наибольшую опасность в данном случае представляет тенденция к дальнейшему распространению и прогрессированию, слиянию везикул и нагноению обширных участков, проникновению гнойно-воспалительного процесса в более глубокие слои кожи с образованием абсцессов, расплавлением тканей, присоединением лимфаденитов и еще более тяжелых осложнений – флегмоны и сепсиса. В отсутствие быстрого и адекватного терапевтического ответа подобная динамика «невинной» стафилококковой инвазии у ослабленных и иммунодефицитных новорожденных может привести к жизнеугрожающему состоянию и летальному исходу, поэтому недооценивать угрозу ни в коем случае нельзя.
Диагностируется стафилодермия достаточно надежно и просто: опытному акушеру-гинекологу, неонатологу, педиатру обычно достаточно одного взгляда. Объективно возбудитель идентифицируется серологическим анализом сыворотки крови на присутствие специфических антител.
О нашей клинике
м. Чистые пруды
Страница Мединтерком!
4.Лечение
По возможности стремятся устранить описанные выше факторы, способствующие дальнейшему развитию инфекционно-воспалительного процесса. Кожу протирают антисептическими растворами (напр., раствором анилинового красителя в воде или спирте), наносят антибактериальные и противовоспалительные (в т.ч. гормонсодержащие) мази, нормализуют питание и тепловой режим. Эффективно ультрафиолетовое облучение. На период активной терапии запрещается купание младенца. Системный прием антибиотиков (внутрь) является крайним средством, к которому приходится прибегать лишь в наиболее тяжелых случаях.
лечение, клинические рекомендации и причины
Везикулопустулез – это распространенная болезнь, которая поражает легко ранимые кожные покровы и потовые железы младенца. У детей с момента рождения и по 10-й день жизни часто встречаются кожные высыпания с гнойным содержимым. Этот процесс сопровождается ухудшением состояния ребенка, что пугает родителей, которые в дальнейшем прибегают к неправильной тактике по уходу за младенцем и самостоятельному лечению. Поэтому лучше понять, что это за болезнь, каковы причины и принципы терапии.
Везикулопустулез у новорожденных
Инфицирование ребенка происходит в течение первых двух недель жизни. Возбудителем чаще всего является стафилококковая инфекция, реже грибы рода Candida, кишечная палочка и стрептококки, которые попадают в организм малыша через царапины, опрелости.
Причины возникновения болезни:
- неправильный уход за кожей младенца;
- инфицированные пеленки;
- использование грязной одежды;
- сильно или недостаточно увлажненное помещение;
- заболевание в анамнезе родителей;
- ослабленный иммунитет ребенка;
- отказ от кормления грудью.
Везикулопустулез у новорожденных проявляется вялостью, сонливостью младенца, отказом от пищи. После этого одновременно повышается температура тела и появляется красная мелкая сыпь. Чаще всего местами высыпаний являются подмышечные впадины, локтевые сгибы, ягодицы, шея, волосистая часть головы. Пятна маленьких размеров постепенно превращаются в пузырьки, которые наполняются сначала прозрачной жидкостью, а вскоре воспалительный экссудат приобретает гнойный характер. Везикулопустулез у новорожденного имеет свойство самостоятельно вскрываться, образуя эрозии с корочками.
Врожденный везикулопустулез
Нередко при рождении ребенка или в течение первых 3 дней обнаруживаются везикулярная сыпь с гнойным содержимым, что называется врожденным везикулопустулезом. В этом случае источник инфекции – инфицированная мать, у которой в анамнезе был непролеченный очаг с вредоносными бактериями. То есть дети еще до рождения заражаются микроорганизмами, вызывающими к моменту рождения врожденный везикулопустулез.
Везикулопустулез у новорожденных требует лечения для предупреждения осложнений и остаточных явлений
Диагностика
Для точного диагноза и правильно назначенного лечения доктор сопоставляет клинические и анамнестические данные родителей и ребенка, оценивает эпидемическую обстановку, причины, по которым могла развиться болезнь, а также питание младенца и уход за ним.
Учитывая клинические рекомендации, требуется оценить изменения в анализе крови и выполнить посев жидкости, взятой из пузырьков, для последующего выявления возбудителя.
При своевременном обращении к врачу-педиатру или неонатологу везикулопустулез успешно вылечивается, не оставляя никаких следов, обычных после гнойничковых образований. Однако при запущенной форме могут развиться тяжелые осложнения:
- пузырчатка – инфекционное заболевание, которое характеризуется появлением пузырей с воспалительной жидкостью и мгновенным распространением на коже и слизистых оболочках;
- псевдофурункулез – гнойное поражение потовых желез кожи с образованием узлов в подкожно-жировой клетчатке. Симптоматика очень схожа с фурункулезом;
- омфалит – гнойно-воспалительный процесс в пупочной ране и околопупочной области. Выделяют несколько форм: катаральный, флегмонозный, гангренозный;
- флегмона – воспаление подкожно-жировой клетчатки с последующим образованием большого количества гноя. Отличительная особенность флегмоны у новорожденных – это преобладание некротических изменений над воспалительно-экссудативными;
- эксфолиативный дерматит, или болезнь Риттера, – тяжелый процесс, протекающий в несколько этапов. Приводит к отслоению кожи. Чаще развивается у недоношенных детей или у детей с ослабленным иммунитетом;
- сепсис – возникает при попадании микроорганизмов и их токсинов в кровь. Это вызывает резко выраженный интоксикационный синдром. Развивается быстро, с дальнейшим развитием сердечно-сосудистой недостаточности.
Лечение
Прежде всего требуется обратиться к участковому педиатру, так как самостоятельно начатое лечение ухудшает течение болезни.
Для начала важно уделить особое внимание гигиеническому уходу за младенцем, а также не забывать о профилактике опрелостей.
При неосложненной форме везикулопустулеза используют местную терапию, которая включает в себя следующие манипуляции:
- обработку естественных кожных складок антисептическими растворами: бледно-розовым раствором калия перманганата, фурацилином;
- удаление пузырьков с помощью стерильной иглы и 70% раствора этанола;
- смазывание эрозий и корочек спиртовым раствором 1–2% бриллиантового зелёного или эвкалипта, анилиновым красителем, фукорцином. Также присыпают гнойнички банеоцином, неомицином;
- для восстановления кожных покровов и потовых желез также применяют немедикаментозные методы лечения: постоянные гигиенические ванны с отварами цветков ромашки, чистотела, раствором перманганата калия, а также ультрафиолетовое облучение.
При высокой и длительной температуре или развитии осложнений начинают применять антибактериальную терапию с учетом выявленного возбудителя. Чаще лечение проводят препаратами группы цефалоспоринов 1 или 2 поколения. Дезинтоксикационная терапия – необходимая часть запущенных форм везикулопустулеза, которая проводится в отделении интенсивной терапии для контроля за жизненными показателями новорожденного.
Раствор бриллиантового зеленого часто применяется для лечения везикулопустулеза у новорожденных
Прогноз и профилактика
При правильных лечебном уходе, обработке кожных покровов и кормлении ребенок быстро выздоравливает, а болезнь не оставляет никаких следов. Лечение контролирует участковый педиатр ежедневно, для того чтобы состояние малыша не усугубилось. Молодым мамам рекомендуется не пренебрегать советами врача.
При несвоевременном лечении возникают не только остаточные явления, но и тяжелые осложнения, которые ведут к неблагоприятному исходу.
Профилактика кожных высыпаний предусматривает соблюдение правил ухода за новорожденным и санитарно-эпидемиологического режима, а также выявление инфицированных беременных женщин. Будущим роженицам рекомендовано регулярно проходить медицинский осмотр, правильно и своевременно выполнять все гигиенические процедуры, использовать термически обработанное белье.
Также интересно почитать: пузырчатка новорожденных
Неонатальный пустулезный дерматоз: обзор
Преходящие доброкачественные пустулезные высыпания
Erythemaxicum neonatorum
(синонимы: Erythema neonatorum Allergicum и токсическая эритема), терминология является неправильной, поскольку нет никаких доказательств токсической причины. Это наиболее распространенная преходящая сыпь у здоровых новорожденных, которая представляет собой доброкачественную, самоизлечивающуюся физиологическую сыпь, поражающую около 50% доношенных новорожденных. Это редко встречается у недоношенных детей. Обычно они начинаются в возрасте 1-2 дней, но могут возникать в любое время примерно до четвертого дня.[1,2,3] Пятнистые эритематозные пятна диаметром от 1 до 3 см с центральным пузырьком или пустулой от 1 до 4 мм видны при токсической эритеме новорожденных (ETN). Количество очагов может варьироваться от одного-двух до нескольких сотен. Они не только более обильны на туловище, но также часто появляются на лице и проксимальных отделах конечностей, а также на ладонях и подошвах. Младенец выглядит здоровым, сыпь его не беспокоит. Спонтанное выздоровление обычно происходит в течение 3–7 дней без остаточной пигментации [3] [].
Новорожденный с множественными дискретными крошечными пустулами на эритематозной основе, распределенными по туловищу
Мазок содержимого центрального пузырька или пустулы обнаруживает многочисленные эозинофилы на препаратах, окрашенных по Райту.Никаких организмов нельзя увидеть или культивировать. Эозинофилия периферической крови до 20% может быть связана с тяжелыми случаями [4].
Лечение не показано. Обеспокоенные родители могут быть уверены в доброкачественности высыпания.
Преходящий пустулезный меланоз новорожденных
Преходящий пустулезный меланоз новорожденных (TNPM) — это идиопатическая пустулезная сыпь, которая заживает коричневыми пигментными пятнами. TNPM чаще встречается у чернокожих новорожденных и, вероятно, является причиной так называемых лентиго новорожденных, которые отмечаются у 15% новорожденных чернокожих.[5] Поражения почти всегда присутствуют при рождении в виде вялых, поверхностных, хрупких пустул размером 1-3 мм без окружающей эритемы. Обычно распространяется на подбородок, шею, лоб, спину и ягодицы, могут быть вовлечены даже ладони и подошвы. В конце концов пустулы разрываются и образуют коричневую корку и, наконец, небольшой воротник из чешуек. Иногда пигментные пятна присутствуют уже при рождении. Пигментация может сохраняться около 3 месяцев, но в остальном пораженные новорожденные совершенно нормальны. [6,7] Было высказано предположение, что это всего лишь вариант ETN, и их описание было отделено для ясности [6] [] .
Новорожденный с многочисленными дискретными крошечными пустулами с гиперпигментированным фоном, распределенными по лбу, конечностям и туловищу
Мазок содержимого пустул выявляет преобладание нейтрофилов с редкими эозинофилами при окрашивании по Райту [8]. Бактериальный посев отрицательный. При гистопатологическом исследовании пустулезные поражения показывают внутри- или субкорнеальные скопления нейтрофилов с небольшим количеством эозинофилов. Пигментированные пятна демонстрируют базальное и надбазальное увеличение пигментации без какого-либо пигментного недержания.[9] Как и ETN, TNPM также не требует лечения и разрешается спонтанно.
Пустулезная потница
Потница — это состояние, характеризующееся образованием поверхностных пузырьков в результате задержки потоотделения из-за закупорки потовых желез в роговом слое или глубже эпидермиса. Это часто встречается у новорожденных, вероятно, из-за незрелости потовых пор, теплой и влажной окружающей среды и чрезмерной одежды. [10]
Описаны четыре типа потницы, а именно кристаллическая потница, красная потница, пустулезная потница и глубокая потница.Когда поверхностные пузырьки потницы становятся пустулезными, это называется пустулезной потницей. Поражения пустулезной потницы не являются результатом вторичной инфекции и проходят самостоятельно, но могут инфицироваться вторично и могут быть связаны с зудом. Поражения могут распространяться на верхнюю часть спины, изгибы, лоб и шею [11,12] [].
Новорожденный с многочисленными мелкими поверхностными пустулами на лбу и верхних конечностях
Окрашивание пустулезного содержимого красителем Райта показывает редкие плоские клетки.Гистопатология характеризуется наличием внутрикорнеальных или подкорнеальных пузырьков, сообщающихся с потовыми протоками. Потовые протоки часто содержат аморфную положительную пробку PAS. [13] Системные антигистаминные препараты могут быть назначены при сопутствующем зуде вместе с местными успокаивающими средствами, такими как лосьон с каламином.
Детский акропустулез
Это заболевание, характеризующееся повторяющимися посевами зудящих стерильных везикулопустул с предпочтением к ладоням и подошвам. Начало обычно в первые 3 месяца жизни, но иногда поражения могут присутствовать при рождении.Отдельные поражения начинаются с крошечных красных папул, которые превращаются в пузырьки, а затем в пустулы в течение примерно 24 часов [14]. Хотя поражения в основном появляются на подошвах и боковых сторонах стоп, а также на ладонях, они также могут возникать на тыльной стороне стоп, кистях, пальцах, лодыжках и предплечьях [15]. Раздражение приводит к эрозиям, затем образованию корок и, наконец, заживлению поствоспалительной гиперпигментации. Поражения вызывают сильный зуд и в большинстве случаев имеют тенденцию повторяться с интервалом в 2–4 недели, в то время как каждый урожай сохраняется от 7 до 14 дней.[16] Приступы возникают с постепенно уменьшающимся числом поражений и с уменьшающейся частотой, пока они не прекратятся полностью, обычно в течение 2 лет после начала. [17] Мазки содержимого пустулы показывают преобладание эозинофилов, а затем нейтрофилов. Культуры стерильны. Гистопатология выявила бы четко очерченные субкорнеальные или внутриэпидермальные скопления нейтрофилов с редкими лимфогистиоцитарными инфильтратами в сосочковом слое дермы [18].
Детский акропустулез обычно не поддается лечению.Дапсон может облегчить симптомы в течение 24 часов, а в некоторых случаях — в течение 72 часов. Пероральные антигистаминные препараты помогают уменьшить зуд. [19] Состояние может быть трудно отличить от чесотки, для которой может быть показано терапевтическое испытание.
Эозинофильный пустулез
Также известен как эозинофильный пустулезный фолликулит. Было высказано предположение, что эозинофильный пустулез и детский акропустулез могут быть разными проявлениями одного заболевания [20]. Он характеризуется периодическим посевом зудящих кольцевых или полициклических бляшек, состоящих из сливающихся стерильных папулопустул на себорейных участках кожи головы, лица, туловища и конечностей.Они разрешаются спонтанно без образования рубцов после прохождения фазы образования корки в течение 5–10 дней до заживления гиперпигментированных пятен и повторяются примерно каждые 2–8 недель [21]. Начало наиболее вероятно в первые 6 месяцев жизни и примерно у 25% из них присутствует во время или сразу после рождения. Спонтанное разрешение обычно происходит между 4 и 36 месяцами. [22,23] Несмотря на отсутствие системных симптомов, у пациентов обычно имеется ассоциированная периферическая эозинофилия и лейкоцитоз. Мазок, окрашенный по Райту, с пустулезным содержимым демонстрирует большое количество эозинофилов.Гистопатология выявила бы перифолликулярные и периаппендетальные воспалительные инфильтраты в верхней и средней части дермы, состоящие в основном из эозинофилов вместе с нейтрофилами и мононуклеарными клетками. Сами волосяные фолликулы демонстрируют губчатую дегенерацию наружного корневого влагалища с некротическим центром.
Антигистаминные препараты показаны при кожном зуде. Хотя и не всегда эффективны, местные стероиды средней и высокой активности могут уменьшить зуд и ускорить обратное развитие поражений.
Гиперплазия сальных желез и акне новорожденных
Сальные железы новорожденных вырабатывают значительное количество кожного сала в первые несколько недель жизни из-за воздействия материнских андрогенов.Многие младенцы имеют крошечные папулопустулы с примесью комедонов на носу, лбу и щеках в результате гиперплазии сальных желез в течение первых 3 месяцев жизни. Позже железы атрофируются, себорея уменьшается, и поражения исчезают спонтанно в течение следующих 2–3 месяцев. Младенцы всегда здоровы. [24,25] Эндокринные исследования необходимы только при наличии других признаков андрогенности. В большинстве случаев неонатальные угри не требуют лечения. Тяжелые резистентные случаи можно лечить так же, как и у взрослых, с помощью комедолитиков, таких как местные ретиноиды, местных антимикробных средств, таких как перекись бензоила, или системной терапии пероральными антибиотиками [26,27] [].
Новорожденный в возрасте пяти дней с гиперплазией сальных желез над носом
Преходящий головной пустулез новорожденных
Также называется неонатальным пустулезом malasezzia furfur (NMFP). Исторически ошибочно называлось неонатальными угрями из-за их клинического сходства. Он проявляется в первые 3 недели жизни, характеризуется эритематозными папулопустулами, окруженными эритематозным ореолом, на щеках, подбородке, веках, шее и верхней части груди у здорового новорожденного. Было высказано предположение, что Malasezzia furfur является возбудителем неонатального головного пустулеза и на самом деле является неонатальным вариантом фолликулита отрубевидного лишая, наблюдаемого у взрослых, но эта теория все еще обсуждается для окончательного вывода.[28] Отсутствие комедонов и наличие пустул, окруженных эритематозным ореолом, помогают отличить это образование от неонатальных прыщей. Для определения этой сущности был предложен следующий критерий: (1) пустулы на лице и шее, (2) возраст начала, моложе 1 месяца, (3) выделение M. furfur с помощью прямой микроскопии в пустулезном материале, (4) устранение других причин пустулезной сыпи, (5) ответ на местную терапию кетоконазолом. [29] Лечение обычно не требуется из-за его ограничивающего характера, и оно заживает в течение 3 месяцев без образования рубцов.При постоянном применении кетоконазол может быть полезным местное применение [30] [].
Таблица 1
Преходящий доброкачественный пустулезный дерматоз новорожденных
Пустулезная сыпь при преходящем миелопролиферативном заболевании
Преходящее миелопролиферативное заболевание — миелоидное заболевание — редкое заболевание, которое поражает 10–20% новорожденных с синдромом тризомиоза 21 или новорожденных с синдромом Дауна. , которые редко могут сопровождаться везикулопустулезной высыпанием на эритематозном фоне. Чаще всего поражается лицо, особенно щеки, но поражение также может возникать на туловище и конечностях, особенно на участках травмы, таких как места венепункции или под липкой лентой.[31] Существует связанное высокое количество лейкоцитов, часто с наличием бластов. Они спонтанно уменьшаются в течение 1–3 месяцев, параллельно с уменьшением количества лейкоцитов. Бластные клетки в мазке, приготовленном из поверхностных пустул в течение 3 дней после прорезывания, могут подтвердить диагноз. Биопсия кожи показывает внутриэпидермальные пустулы с периваскулярным дермальным инфильтратом нейтрофилов, эозинофилов и атипичных мононуклеарных клеток. [32]
Пустулезный псориаз
Инфантильный генерализованный пустулезный псориаз — редкое заболевание, которое может очень редко проявляться в неонатальном периоде.[33] У новорожденного может развиться внезапно начавшаяся генерализованная стерильная пустулезная сыпь, распространяющаяся по туловищу, конечностям, ногтевому ложу, ладоням и подошвам, с предрасположенностью к сгибателям и участкам подгузников. Ребенок может казаться токсичным из-за лихорадки и миалгии из-за повышенных реактивов острой фазы, таких как лейкоциты, С-реактивные белки и т. Д. [33] Ранняя диагностика и лечение необходимы для предотвращения серьезных осложнений, таких как бактериальная суперинфекция, обезвоживание и сепсис. Биопсия кожи выявила гипогранулез, субкорнеальные нейтрофильные пустулы и лимфогистиоцитарные периваскулярные инфильтраты в поверхностной дерме.Учитывая молодой возраст, обычно первым вариантом являются местные смягчающие средства и кортикостероиды. Другие препараты, которые могут быть назначены, — это кальципотриол для местного применения, пимекролимус для местного применения, ацитрин для местного применения и т. Д. [34,35]. Но если тяжесть заболевания больше, курс обычно является молниеносным и продолжительным.
Инфекционная пустулезная сыпь
Бактериальная
Первичная бактериальная кожная инфекция у новорожденных может проявляться в виде пустулезных поражений, таких как буллезное импетиго, и фолликулярных поражений, таких как фолликулит или перипорит.Чаще всего замешаны бактерии Staphylococcus aureus и β-гемолитические стрептококки . Помимо этого, врожденный сифилис, вызванный гематогенным переносом Treponnema pallidum от матери, также может проявляться в виде пустулезных поражений. Вторичная бактериальная кожная инфекция — это вторичная бактериальная инфекция первичного дерматоза.
Буллезное импетиго : Буллезное импетиго вызывается фазой II группы Staphylococcus aureus , которая представляет собой локализованное проявление субгранулярного эпидермолиза, вызванного эксфолиативными стафилококковыми токсинами.[36] Токсины локализуются в области инфекции, и S. aureus можно культивировать из содержимого блистера. Поражения распространяются в основном в периоральной области, вокруг ноздрей, паховой области и ягодиц. Первоначальное поражение представляет собой слабое красное пятно, которое быстро заменяется отчетливым поверхностным пузырьком, который увеличивается в размерах и остается неповрежденным, образуя буллы, которые становятся пустулезными в течение 2–3 дней. Буллы хрупкие, что соответствует их субкорнеальному уровню образования, и имеют тенденцию к разрыву, образуя кольцевые или округлые края чешуи с центральной эритемой, смешанной с типичным импетиго, покрытым медовой коркой.Поражения могут быть самоограниченными, но обычно это нелеченное заболевание может сохраняться и распространяться. Пероральный полусинтетический пенициллин, устойчивый к пенициллиназе, такой как диклоксациллин, амоксициллин и т. Д., Является наиболее надежным средством лечения буллезного импетиго. Вариантами местного лечения являются мупироцин и фузидовая кислота [37,38] [].
10-дневный ребенок с множеством заполненных гноем отчетливых хрупких булл в паху
Фолликулит и фурункул : Обычно это наблюдается у новорожденных с ослабленным иммунитетом.Здесь пиодермия анатомически ограничена волосяным фолликулом и перифолликулярными структурами. Наиболее частым возбудителем фолликулита у новорожденных является S. aureus . Поверхностный стафилококковый фолликулит, известный как импетиго Бокхарта, начинается с болезненных небольших пустул в отверстии фолликула с ореолом перифолликулярной эритемы. Факторами риска являются окклюзия, гипергидратация, мацерация, тропический климат и плохая гигиена. Это также может произойти, когда волосяной фолликул заблокирован лентой, повязкой или механически травмирован.Глубокий фолликулит с обширным перифолликулярным воспалением и образованием абсцесса вызывает поражение, известное как фурункул [38,39] [].
Множественные воспаленные фолликулярные поражения на спине новорожденного
Местные мупироцин, эритромицин или клиндамицин могут быть эффективны при поверхностном и ограниченном фолликулите. Широко распространенный или глубокий фолликулит требует пероральных антистафилококковых антибиотиков. [39]
Вторичная бактериальная инфекция
Врожденный сифилис : Первичная стадия отсутствует при врожденном сифилисе, поскольку заболевание передается через кровь и соответствует вторичной стадии сифилиса у взрослых и может проявляться различными кожными поражениями, такими как вторичный сифилис, то есть макулопапулезные поражения, пузырно-пузырчатые поражения, широкие кондиломы и пустулезные поражения.Пустулезные поражения при врожденном сифилисе симметрично распределены по ладоням и подошвам, периоральной области, туловищу, ягодицам и гениталиям. Содержимое этих пустул представляет собой серозно-гнойную жидкость, изобилующую спирохетами. [40] Демонстрация T. pallidum прямым осмотром подтвердит диагноз. Положительный нетрепонемный тест (VDRL) в титрах выше, чем у матери, или возрастающий титр в серийных ежемесячных тестах предполагает пренатальную инфекцию. Для окончательного диагноза может быть проведен трепонемный тест.Предлагается лечение либо водным кристаллическим пенициллином G, либо прокаином пенициллином, либо бензатином пенициллином G. [41]
Листериоз : Листериоз — это септическое заболевание, вызываемое Listeria monocytogenes , аэробной грамположительной палочкой. У новорожденных инфицирование с ранним началом происходит внутриутробно ; Позднее начало инфекции может быть получено во время прохождения через родовые пути или после рождения через зараженную пищу. Инкубационный период составляет примерно 21 день. У новорожденных он может проявляться в виде серо-белых макулапапул с пузырьками или пустулами, связанных с септицемией или менингитом.[42] Организм можно выделить в обычных культурах из крови или спинномозговой жидкости, но могут потребоваться специальные методы для выделения Listeria . Лечение выбора — комбинация амоксициллина и тобрамицина. [43]
Грибковые
Грибковые инфекции у новорожденных следует подозревать при наличии дискретных пустулезных поражений на фоне эритемы. Кожный кандидоз, пустулез Malassezia — две возможности пустулеза из-за грибкового элемента. Кожный кандидоз у новорожденного может быть врожденным или неонатальным.
Врожденный кандидоз : Врожденный кандидоз, вызванный внутриутробной кандидозной инфекцией плода. Возможными факторами риска передачи инфекции могут быть внутриматочные противозачаточные средства, швы на шейке матки или любое другое внутриматочное инородное тело. Появление кожных поражений обычно начинается в течение 6 дней жизни. Поражения представляют собой дискретные пузырьки или пустулы на эритематозной основе, распределенные по лицу, груди, туловищу, ладоням и подошвам. Большинство случаев проходят самостоятельно, но для предотвращения распространения болезни в легкие рекомендуется местное применение нистатина.Диагноз может быть поставлен путем выявления спор и псевдогифов C. albicans в соскобе кожи и культуре организма. [44,45]
Кандидоз новорожденных : это перинатально приобретенная кандидозная инфекция, проявляющаяся после шестого дня жизни. . Инфекция передается во время прохождения через родовые пути или позже при контактах с питомниками. Спектр заболевания может варьироваться от диффузной кожной сыпи при отсутствии системного заболевания до тяжелого системного заболевания, приводящего к ранней неонатальной смерти.Проявление может быть в виде молочницы ротовой полости, пустулезной изгибной высыпания, перианального и пеленочного дерматита. Системная форма проявляется особенно у недоношенных детей с эрозивными бляшками с коркой [46].
Malassezia pustulosis : Также известен как фолликулит питироспорум, который обычно рассматривается как заболевание у подростков и молодых людей, но может быть редкой причиной фолликулита у новорожденных. Кожные поражения представляют собой фолликулярные папулы и редкие пустулы на лице и волосистой части головы. Диагноз может быть подтвержден положительным результатом КОН и посевом пустулезного содержимого.Хороший результат дает лечение местными противогрибковыми препаратами, такими как миконазол, клотримазол или кетоконазол. [47,48]
Вирусные
К вирусным инфекциям, которые могут проявляться в виде пустулезной высыпания, относятся инфекция простого герпеса, ветряная оспа и инфекция цитомегаловируса.
Инфекция, вызванная вирусом простого герпеса : Риск неонатальной инфекции составляет всего 1%, если мать заразится ВПГ в первом триместре, но риск возрастает до 30–50% в третьем триместре из-за выработки защитных антител.[49] Передача новорожденных происходит в основном во время родов или через фомиты после родов. Он проявляется в одной из трех форм: поражение кожи, глаз и рта; энцефалит; или диссеминированное заболевание. На две последние формы приходится более половины неонатальной герпетической инфекции. Поражения кожи появляются в виде везикул и пустул размером от 2 до 4 мм с окружающей эритемой. Часто наблюдаются неглубокие язвы слизистой оболочки с воспалением. Распространенные поражения кожи могут быть связаны с шоком, диссеминированным внутрисосудистым свертыванием, неврологическими осложнениями и мультисистемной недостаточностью с высокой летальностью.Примерно 4% всех неонатальных инфекций передаются внутриутробно и приводят к врожденной инфекции ВПГ, проявляющейся микроцефалией, гидроцефалией, хориоретинитом и везикулярной сыпью на коже. [50,51]
Анамнез и физикальное обследование, а также наличие многоядерного гиганта. клеток в мазке Цанка достаточно для постановки диагноза. Однако золотым стандартом диагностики является вирусный посев. Полимеразная цепная реакция коммерчески доступна для диагностики энцефалита, вызванного вирусом простого герпеса.
Кесарево сечение показано при наличии активной инфекции во время родов или при разрыве мембраны в течение 6 часов до начала родов. Инфекцию ВПГ во втором и третьем триместре у матери следует лечить терапией ацикловиром. [52]
При тяжелой или диссеминированной неонатальной инфекции ВПГ предпочтительным лечением является внутривенное введение ацикловира в дозе 5–10 мг / кг каждые 8 часов [52].
Ветряная оспа : Ветряная оспа вызывается вирусом ветряной оспы. Путь передачи — воздушный.Ветряная оспа потенциально опасна для новорожденных, у которых отсутствуют защитные материнские антитела и путь передачи обязательно должен быть гематогенным. Таким образом, инкубационный период может быть сокращен, и у некоторых детей могут даже появиться пузырьки при рождении. Продормальная фаза у новорожденных обычно отсутствует. Новорожденные, рожденные от матерей, у которых ветряная оспа заболевает от 5 дней до родов до 2 дней после родов, подвергаются высокому риску (20%) развития тяжелой диссеминированной ветряной оспы, при которой смертность плода составляет от 20 до 30%, в основном из-за пневмонита и гепатита.[53] Эти новорожденные должны получить 125–250 единиц иммуноглобулина против опоясывающего лишая внутримышечно как можно скорее, предпочтительно в течение 72 часов. [54] Когда ребенок рождается через 5 дней после заражения матери, риск такой же, как и у других младенцев. Клинически поражения начинаются с прозрачных заполненных жидкостью пузырьков, которые позже становятся пустулезными и, в конечном итоге, струпьями. Новые посевы поражений появляются в среднем через 3–4 дня, продолжаясь до 7 дней. Вторичная бактериальная инфекция — наиболее частое осложнение. У здоровых младенцев редко развиваются более серьезные побочные эффекты, такие как пневмонит, энцефалит, синдром Рея.Клиническая картина облегчает диагностику, однако мазок Цанка, серология для демонстрации сероконверсии в парных сыворотках острой и выздоравливающей крови, микроскопия иммунофлуоресценции для демонстрации моноклональных антител могут помочь подтвердить диагноз [].
«Ветряная оспа новорожденных» у 4-дневного ребенка, мать которого перед родами болела ветряной оспой
Рекомендуемая доза ацикловира для лечения VZV-инфекции составляет 20-40 мг / кг перорально четыре раза в день в течение 5 дней, но это возможно. не рекомендуется в плановом порядке для лечения ветрянки у здоровых детей.Новорожденным с ослабленным иммунитетом рекомендуемая доза составляет 10–20 мг / кг каждые 8 часов в течение 7–10 дней. [55]
Но когда заражение матери происходит в течение 8–20 недель беременности, существует 2% риск развития эмбриопатии ветряной оспы, известной как «синдром ветряной оспы плода». При FVS у новорожденного наблюдаются LBW, шрамы на кожном покрове, дефекты глаз (катаракта, микрофтальм и хориоретинит), гипоплазия костей и мышц и неврологические нарушения (умственная отсталость, микроцефалия и дисфункция мочевого пузыря и сфинктера.Когда материнское инфицирование происходит после 20 недель беременности, существует повышенный риск развития опоясывающего герпеса у этих детей в раннем возрасте. [56]
Стафилококковый пиодерматит новорожденных, младенцев и детей
Везикулопустулез.
Возникает на 3-5 день жизни.
Клиника. Появляются пустулы размером до булавочной головки, окруженные ярко выраженным воспалительным веником. Иногда высыпания бывают одиночными, а чаще множественными, сморщивающимися корочками, оставляющими пятна пигментации.
Заболевание называется перипоритом при гистологическом исследовании устьев эккринных потовых желез, где видны воспалительные изменения. Общее самочувствие нарушено, возможна субфибрилляция. Цикл разработки от 2-3 до 7-10 дней. У резко ослабленных детей на месте перипорита может возникнуть флегмона. Иногда при гематогенном и лимфогенном распространении инфекции поражаются внутренние органы, костная система, развивается септикопиемия.
Везикулопустулез — наиболее частая форма стафилодермии у новорожденных; встречается более чем у 33% от общего числа больных стафилодермией.Почти у 70% больных детей везикулопустулез сочетается с множественными абсцессами.
Локализация — волосистая часть головы, складки туловища и конечностей.
Дифференциальная диагностика проводится с чесоткой.
2. Эпидемическая пузырчатка у новорожденных.
Дети болеют в первые 7-10 дней жизни. Заражается от персонала больницы, матери, больных детей и через предметы ухода.
Клиника. Вялые, реже интенсивные, пузырьки разного размера с серозным или серозно-гнойным содержимым, по периферии появляются воспалительный венчик, при вскрытии которого обнажаются эрозии ярко-красного цвета.Симптом Никольского обычно положительный. При благоприятном течении болезнь длится 2-4 недели. В тяжелых случаях повышается температура тела до 38 градусов и выше, появляются желудочно-кишечные расстройства, иногда сепсис с летальным исходом.
Локализация — кожа туловища и конечностей, кроме кожи ладоней и подошв.
Дифференциальная диагностика проводится с сифилитической пузырчаткой, ветряной оспой, буллезным эпидермолизом.
3. Эксфолиативный дерматит Риттера.
Клиника.В первые дни жизни ребенка всюду на коже появляются пузырьки с серозно-гнойным содержимым, быстро увеличивающиеся по периферии. Открытие, обнажающее обширную мокнущую эрозию. Симптом Никольского положительный. Нарушается общее состояние, прогноз в некоторых случаях неблагоприятный. Ряд авторов трактует заболевание как тяжелую форму эпидемической пузырчатки у новорожденных.
Dif Диагноз: сифилитическая пузырчатка, буллезный эпидермолиз, токсикодермия, десквамативная эритродермия Лейнера.
4. Псевдофурункулез пальцев (множественные абсцессы) — гнойное воспаление эккринных потовых желез у детей.
Чаще всего болеют дети до 1 года. Развитию способствует истощение, плохой уход, чрезмерное укутывание и наличие других форм пиодермии.
Клиника. В устьях протоков потовых желез появляются небольшие гнойнички размером с просо, которые быстро открываются и высыхают в гнойные корочки. Помимо мелких, образуются и большие гнойнички, которые постепенно переходят в абсцессы размером с горошину, грецкий орех и многое другое.Пустулы открываются с выделением жидкого сероватого гноя. Некротического стержня нет, процесс заканчивается образованием рубца. Течение болезни длительное, возможно развитие сепсиса с летальным исходом.
В некоторых случаях нарушается общее состояние — повышается температура тела, появляется слабость.
Локализация — кожа головы, шеи, туловища, ягодиц.
Дифф Диагноз: гидраденит, скрофулодермия, фурункулез.
Стрептококковая пиодермия
Стрептококки поражают в основном гладкую кожу, а не сальный аппарат волос и потовые железы, как стафилококки.Стрептодермия, как правило, носит поверхностный характер. Первичный элемент — дряблый мочевой пузырь (конфликтный), который имеет прозрачный секрет и склонность к периферическому разрастанию. Чаще заболевают женщины и дети.
1. Стрептококковое импетиго.
Очень заразное заболевание, развитию которого способствуют микротравмы, мацерация, загрязнение кожи.
Клиника.
Конфликты окружены розовато-красной воспалительной оболочкой. Они либо засыхают с образованием желтовато-коричневых корок, либо раскрываются, обнажая эрозию, которая также сохнет в корки, после чего остаются пятна гниения.Цикл разработки 5-6 дней. Возможна аутоинокуляция (инфекция передается на здоровые участки кожи).
Локализация — лицо, руки, т.е. чаще на открытых участках кожи.
Дифференциальная диагностика проводится при стафилококковом импетиго, вульгарном импетиго, импетигнозном сифилисе, эпидемической пузырчатке новорожденных, буллезном дерматите, простом герпесе.
2. Буллезное импетиго.
Клиника. Конфликты образуются размером с лесной орех или голубиное яйцо, при вскрытии которых обнажаются мокнущие эрозии с периферическим разрастанием.
Локализация — тыл кистей рук, реже — стопы и голени.
Дифференциальная диагностика проводится при стафилококковом импетиго, вульгарном импетиго, импетигнозном сифилисе, эпидемической пузырчатке новорожденных, буллезном дерматите, простом герпесе.
3. Импетиго щелевидное.
Клиника. В углах рта появляются плоские конфликты с серозным, а затем гнойным содержимым. Они быстро раскрываются, образуются эрозии и линейные трещины, переходящие на слизистую оболочку щек.Возможны рецидивы, этому способствуют гиповитаминозы, особенно группы В, патология ЖКТ, сахарный диабет, несоблюдение правил личной гигиены.
Дифференциальная диагностика проводится с кандидозным приступом, твердым шанкром, ранним врожденным сифилисом.
4. Импетиго ногтевых валиков (турниол).
Возникновению болезни способствуют травмы, царапины, заусенцы.
Клиника. Конфликты подковообразной формы окружают одну или несколько ногтевых пластин, имеют периферический рост, заполнены серозно-гнойным экссудатом.После вскрытия обнажается эрозия, которая затем покрывается серозно-гнойными корочками.
Возможные отложения: лимфангит и лимфаденит.
Локализация — вокруг ногтевых пластин стоп, рук.
Диф-диагностика проводится при шанкроидном панариции, кандидозе ногтевых валиков.
5. Сифилиподобное задне-папулезное импетиго (задний сифилис Северста-Жаке).
Наблюдается у грудных детей, чаще у сытых. Недостаточный уход за ребенком, раздражение кожи и мацерация мочой, калом, диспептические симптомы способствуют развитию заболевания.
Клиника. Конфликты возникают на ягодицах и тыльной стороне бедер, после их открытия — эрозии, которые инфильтрируют и образуют эрозивные папулы, при их регрессе остаются пигментные пятна.
Дифф Диагноз: папулезный сифилис, микробная экзема.
6. Простой лишай — сухая абортивная форма стрептодермии. Дети устали от чаши.
Клиника. На коже лица, реже на туловище и конечностях появляются пятна беловатого или розоватого цвета при шелушении.Под воздействием солнечных лучей возможно самовосстановление, но кожа приобретает «пестрый вид», так как пораженные участки меньше воспринимают УФ-излучение.
7. Ectima vulgaris — глубокое язвенное стрептококковое поражение кожи.
Развитию болезни способствуют хронические инфекции (туберкулез, алкоголизм, заболевания нервной системы).
Клиника. Появляется пустула диаметром 1-2 см с серозно-гнойным или кровянистым содержимым. Пустула засыхает в корку, после чего обнажается глубокая язва с крутыми краями, покрытая гнойно-некротическими массами.Заживление шрамов. Цикл развития эктимы 2-4 недели. Возможные осложнения: лимфангит, лимфаденит. Локализация — ноги, ягодицы, туловище.
Дифф Диагноз: сифилитическая эктима, скрофулодермия, трофические язвы, индуктивная эритема Базина.
Детская дерматология
Детская дерматология — это диагностика и лечение различных заболеваний детской кожи, волос и ногтей. Мы заботимся о здоровье малыша с первых дней его жизни до подросткового возраста — 18 лет.
Большинство семей сталкиваются с детскими дерматологическими заболеваниями. Более того, существуют специфические «возрастные» заболевания.
Для новорожденных это:
- пеленочный дерматит
- себорейный дерматит
- опрелостей
- потливость
- пузырчатка новорожденных
- везикулопустулез
Для детей дошкольного и младшего школьного возраста:
- дерматозы
- пиодермия
- инфекционные болезни
- паразитарные болезни
Для школьников и подростков:
- прыщи
- нейродермит
- фолликулит
- кипения
- псориаз
- болезни ногтей и волос
Дети любого возраста не застрахованы от кожных опухолей, а именно:
- гемангиома
- бородавки
- пигментные невусы
- дерматофиброма
- папиллома
- меланома и др.
Дерматологические заболевания — обычное явление.Практически все они сигнализируют о функциональном расстройстве различных органов и систем, нуждаются в немедленном грамотном комплексном лечении. Медицинские работники настоятельно рекомендуют родителям проконсультироваться с детским дерматологом при появлении первых изменений на коже, ногтях и волосах.
С какими симптомами следует обратиться к дерматологу?
- Покраснение, шелушение кожи, изменение цвета кожи (гипер- и гипопигментация, дисхромия)
- Сильная сухая или жирная кожа
- Появление и рост образований на коже (остроконечные кондиломы, папилломы, невусы и др.))
- Изменение количества, размера и формы свежих и давно существующих образований на коже (бородавок и родинок).
- Изменение структуры ногтей и волос
- Кожный зуд (без сыпи и без сыпи)
Сохранить здоровье и красоту ваших детей, предотвратить кожные заболевания, а также эффективно и безопасно лечить их — все это возможно в GMC.
Возможности нашего центра позволяют нам проводить все виды диагностики и применять все методы лечения, существующие в международной дерматологической практике.
При лечении кожных заболеваний различной этиологии консультирует дерматолог:
- кожные высыпания с поражением грибковой инфекцией, включая поражение придатков кожи (ногти, волосы)
- лечение вирусных заболеваний кожи: герпетический дерматит, опоясывающий лишай, контагиозный моллюск и др.
- лечение акне (молодые угри, позднее угри и т. Д.), Себорейных поражений кожи
- паразитарные болезни (педикулез, чесотка)
- кожные заболевания аллергической природы (экзематозное воспаление, аллергический дерматит, атопический дерматит, крапивница, токсикодермия)
- кожных заболеваний аутоиммунного характера (псориаз, витилиго и др.))
- коллагенозы — склеродермия и красная волчанка
- буллезные дерматозы (пузырчатка, многоформная экссудативная эритема)
Какие услуги предоставляет детский дерматолог?
- Первичная консультация детского дерматолога
- Повторная консультация детского дерматолога
Первый шаг к здоровью кожи, волос и ногтей — это консультация детского дерматолога.
На приеме у врача он:
- осматривает пациента
- анализирует все симптомы, беспокоящие ребенка и его родителей
- уточняет информацию о сопутствующих заболеваниях различных органов и систем, аллергических реакциях
- рекомендует необходимые диагностические меры
Какое обследование назначает детский дерматолог?
- Люминесцентная диагностика
- Микроскопическая диагностика грибковых поражений кожи и придатков кожи (ногтей и волос)
- Дерматоскопия
Детский дерматолог может привлекать в программу диагностики и лечения других специалистов: врача-инфекциониста, аллерголога-иммунолога, гастроэнтеролога и др.
Уникальным методом лечения хронических кожных заболеваний является ПУВА-терапия.
PUVA терапия — это метод лечения, при котором фотоактивное вещество используется в сочетании с облучением кожи длинноволновым ультрафиолетовым излучением.
ПУВА терапия очень эффективна при лечении тяжелого псориаза, атопического дерматита, витилиго.
Enzyme Systems Последние исследования
Цель.Оценить изменение липидсинтезирующей функции печени при врожденной цитомегаловирусной инфекции (ЦМВИ) у мертвых новорожденных. Материалы и методы. Изучение липидного спектра пуповинной крови в первые минуты жизни выполнено у 59 доношенных новорожденных с антенатальным онтогенезом, не отягощенных и отягощенных врожденным ЦМВИ. Первую группу составили 25 новорожденных раннего неонатального возраста (контрольная группа) от матерей без средней и тяжелой акушерско-соматической патологии, а также респираторно-вирусных заболеваний и инфекций, передающихся половым путем.Во вторую группу вошли 18 детей того же возраста (группа сравнения), матери которых перенесли обострение ЦМВИ во втором триместре беременности, которое не привело к антенатальной вирусной агрессии. Третью группу составили 16 новорожденных с врожденным ЦМВИ. Продолжительность жизни детей 2-5 дней. В первой группе основной причиной смерти детей была длительная анте- и интранатальная гипоксия, ателектазы и гиалиновые оболочки легких, во второй группе — длительная антенатальная гипоксия, интранатальная гипоксия и ателектатические, гиалиновые и отечно-геморрагические пневмопатии, в третьей группе — врожденные ЦМВИ, которые проявлялись ишемией головного мозга средней и тяжелой степени, менингоэнцефалитом, вентрикуломегалией, псевдокистами сосудистого сплетения и субарахноидальными кровоизлияниями, моноцитозом, везикулопустулезом, гепатитом и пневмонией.В сыворотке крови из пупочной вены при биохимическом анализе оценивалась концентрация (ммоль / л) общего холестерина, липопротеидов высокой плотности, липопротеидов низкой плотности и триглицеридов. Результаты. У новорожденных второй группы в сыворотке крови из вены пуповины концентрация общего холестерина составила 1,90 ± 0,04 ммоль / л, липопротеидов высокой плотности — 1,49 ± 0,06 ммоль / л, липопротеидов низкой плотности — 0,26 ± 0, 02 ммоль / л и триглицериды — 0,49 ± 0,03 ммоль / л (в первой группе соответственно 1.93 ± 0,06 ммоль / л, p> 0,05; 1,37 ± 0,06 ммоль / л, p> 0,05; 0,43 ± 0,02 ммоль / л, p <0,001; 0,45 ± 0,02 ммоль / л, p> 0,05). В третьей группе по сравнению со второй наблюдалось снижение уровня общего холестерина до 1,79 ± 0,04 ммоль / л (p <0,05) и липопротеидов высокой плотности - до 1,28 ± 0,06 (p> <0,05) против фон повышения концентрации триглицеридов до 0,59 ± 0,03 ммоль / л (р> <0,05). Заключение. Вышеуказанные изменения липидсинтезирующей функции печени указывают на прямое и косвенное влияние врожденного ЦМВИ на морфологическую структуру гепатоцитов и активность ферментных систем.Ключевые слова: доношенные новорожденные, врожденная цитомегаловирусная инфекция, общий холестерин, липопротеины высокой плотности, липопротеины низкой плотности, триглицериды> 0,05) и липопротеины высокой плотности — до 1,28 ± 0,06 (p <0,05) на фоне увеличения концентрация триглицеридов до 0,59 ± 0,03 ммоль / л (p> <0,05). Заключение. Вышеуказанные изменения липидсинтезирующей функции печени указывают на прямое и косвенное влияние врожденного ЦМВИ на морфологическую структуру гепатоцитов и активность ферментных систем.Ключевые слова: доношенные новорожденные, врожденная цитомегаловирусная инфекция, общий холестерин, липопротеины высокой плотности, липопротеины низкой плотности, триглицериды> 0,05) на фоне повышения концентрации триглицеридов до 0,59 ± 0,03 ммоль / л (p 0,05). .Заключение. Вышеуказанные изменения липидсинтезирующей функции печени указывают на прямое и косвенное влияние врожденного ЦМВИ на морфологическую структуру гепатоцитов и активность ферментных систем.
Pedia final krok — StuDocu
Предварительный текст
1.У ребенка 8 лет субфебрильная температура, артрит,
колики в животе и пурпурная сыпь
локализован на нижних конечностях. лаборатория
исследования выявляют гваяковый стул, анализ мочи
с цилиндрами красных кровяных телец (эритроцитов) и легкой
протеинурия и нормальное количество тромбоцитов. Большинство
вероятный диагноз:
Васкулит Геноха-Шенлейна
B Системная красная волчанка (СКВ)
C Пятнистая лихорадка Скалистых гор
D Идиопатическая тромбоцитопеническая пурпура
E Постстрептококковый гломерулонефрит
2
9-летняя девочка с перемежающейся анамнезом
свистящее дыхание в течение нескольких лет доводится до
педиатр.Ребенок не принимал
лекарства в течение некоторого времени. Физическое обследование
выявляет возбуждение и периоральный цианоз.
Имеются межреберные и надгрудинные ретракции.
Звуки дыхания тихие, хрипы
слышно с двух сторон. Ребенок принят в
больница. Соответствующие вмешательства могут включать
все нижеперечисленное, ЗА ИСКЛЮЧЕНИЕМ:
Назначьте распыленный кромолин натрия
B Назначьте аминофиллин внутривенно
C Подайте дополнительный кислород
D Назначьте внутривенные кортикостероиды.
E Назначьте метапротеренол в небулайзере.
3
Профилактическое обследование ребенка с анамнезом
при бронхиальной астме АД 140/90 мм рт.Наиболее вероятная причина гипертонии:
Заболевание почек
B Передозировка теофиллина
C Хроническая болезнь легких
D Коарктация аорты
E Ожирение
4
Ребенку 11 мес. Страдает нервно-артритическим диатезом. Повышенный синтез
какая кислота патогенна при нервно-артритическом
диатез?
Мочевая кислота
B Уксусная кислота
C Фосфорная кислота
D соляная кислота
E Серная кислота
5
У девочки 7 лет ветряная оспа легкая форма.
Головная боль, слабость, головокружение, тремор конечностей,
атаксия, затем 5-го числа появилось спутанность сознания.
день болезни.Менингеальные признаки отрицательные.
Исследование спинномозговой жидкости в норме. Как
вы можете объяснить эти знаки?
Энцефалит
B Менингит
C Менингоэнцефалит
D Миелит
E Нейротоксический синдром
6. 7 лет. девушка резко заболела: поднялась температура, заболела голова,
сильная ангина, рвота. Минута ярко-красная
на покрасневшей коже через 3 часа появляется сыпь. это
более интенсивно в подмышечных впадинах и паху. Слизистая
перепонка ротоглотки гиперемирована. Сероватый
пятна есть на миндалинах. Подчелюстная лимфа
узлы увеличены и болезненны.Какая у тебя
диагноз?
Скарлатина
B Корь
C Краснуха
D Псевдотуберкулез
E Энтеровирусная инфекция
7
Восьмилетний мальчик сильно заболел: он представляет
при лихорадке, слабости, головной боли, болях в животе,
периодическая рвота, затем понос и тенезмы.
Стул бывает 12 раз в сутки, скудный, содержит
много слизи, гноя, прожилки крови. Его
сигмовидная кишка нежная и затвердевшая. Какая у тебя
диагноз?
Дизентерия
B Сальмонеллез
C Холера
D Стафилококковый гастроэнтерит
E Эшерихиоз
8
У пациента с приобретенной сердечной недостаточностью
диастолическое давление 0 мм рт.Какая сердечная недостаточность
есть у ребенка?
А аортальная недостаточность
B Митральный стеноз
C Аортальный стеноз
D Митральная недостаточность
E Ревматизм
9
У ребенка 12 лет язвенная болезнь
желудок. Какая этиология этого заболевания?
Кишечная палочка
B Helicobacter pylory
C Сальмонелла
D Лямблиоз
E Грипп
10
Новорожденному 5 дней. Какая доза вакцинации
вакцины БЦЖ (в мг) необходимо для
вакцинация этого ребенка?
0,05 мг
B 0,025 мг
C 0,075 мг
D 0,1 мг
E 0,2 мг
11
7 лет мальчик с хроническим синуситом и рецидивирующим
легочные инфекции — рентген грудной клетки
демонстрируя правосторонний кардиальный силуэт.Какой наиболее вероятный диагноз?
Синдром Картагенера
B Муковисцидоз (муковисцидоз)
C Облитерирующий бронхиолит
D Ларинготрахеомаляция
Дефицит E альфа-антитрипсина
12
9-летняя девочка попала в больницу.
при повышенной температуре тела (39,8oC),
мучительный сухой кашель, боли в животе справа.
При осмотре обнаруживается тупость при перкуссии на
справа, приглушенное дыхание, крепитация.
Какое исследование необходимо для постановки диагноза?
Рентгенография грудной полости
Б УЗИ грудной полости
C Плевральная пункция
D Бронхоскопия
E Бронхография
13
На 43 неделе беременности длинный худой младенец
Было доставлено.У него апноэ, вялый, бледный и
покрытый & amp; amp; quot; гороховым супом & amp; amp; quot; амниотическая жидкость. Первое
шаг в реанимации этого младенца при родах
должно быть:
А Отсасывание трахеи под прямым наблюдением
B Искусственная вентиляция легких с мешком и маской
C Искусственная вентиляция легких с помощью эндотрахеальной трубки
D Введение 100% кислорода через маску
E Катетеризация пупочной вены
14
У новорожденного отмечается цианоз легкой степени, потоотделение,
плохой периферический пул, гепатомегалия и
кардиомегалия. Частота дыхания 60 вдохов в
минуту, а частота пульса — 230 ударов в минуту.У ребенка, скорее всего, сердечная недостаточность
неисправность, вызванная:
Пароксизмальная предсердная тахикардия
B Дефект межжелудочковой перегородки и транспозиция
великие сосуды
C Трепетание предсердий и частичная атриовентрикулярная блокада
D Синдром гипоплазии левых отделов сердца
E Большой дефект межпредсердной перегородки и клапанный
легочный стеноз
15
6-летний мальчик доставлен в скорую помощь
комната с 3-часовым анамнезом лихорадки до
39,5oC и боль в горле. Ребенок выглядит настороженным,
тревожный и легкий инспираторный стридор. Ты
следует немедленно:
A Подготовьтесь к установлению проходимости дыхательных путей
B Получите газ артериальной крови и запустите капельницу
C Заказать рентген грудной клетки и вид шеи сбоку
D Осмотрите горло и возьмите посев
E Впустите ребенка и поместите его в туманную палатку.
16
На 21 день после появления пузырьков
сыпь при ветряной оспе у 7-летнего ребенка развилась
атаксия, нистагм, интенционный тремор, мышца
гипотония.Анализ ликвора показывает низкокачественный
лимфоцитарный плеоцитоз, незначительно повышенный
норма протеина. Что это за осложнение?
Энцефалит
B Гнойный менингит
C Пневмонит
D Острый нефрит
E Постгерпетическая невралгия
17
Мальчик 8 лет, страдающий гемофилией
перенесла переливание эритроцитов.
Вдруг он почувствовал боль за грудиной и
в области поясницы, одышка, холодный пот.
Объективно: кожа бледная, пульс — 100 / мин, АД 60/40 мм рт. олигурия, коричневая моча. Для
лечение этого осложнения следующим препаратом
следует вводить:
Преднизолон
B Lasix
C Адреналин
D Аминофиллин
E Анальгин
18
У 3-летнего ребенка диагностирован тип
I сахарный диабет, гиперосмолярная кома.В
лаборатория подтвердила диагноз. Который
26 год
Больной 14 лет. Цитохимическое исследование
пунктата выявлено 40% бластов,
отрицательная реакция на пероксидазу и судан
черный, реакция на гликоген положительная. Укажите
форма острого лейкоза:
Лимфобластный
B Миелобластический
C Монобластик
D Промиелоцитарный
E Недифференцированный
27
Полгода назад прооперировали 5-летнего ребенка.
для CHD. За последние 3 недели у него
жаловался на лихорадку, боли в сердце, ломоту в мышцах
и кости. Результаты экспертизы: & amp; amp; quot; white-coffee & amp; amp; quot;
цвет кожи, при аускультации выявлено систолическое
шум в области сердца с шумом
в III-IV межреберье.Рассмотрение
кончики пальцев выявили поражения Джейнвей. Какая у тебя
предварительный диагноз?
Инфекционный эндокардит
B Сепсис
C Неревматический кардит
D Острая ревматическая лихорадка
E Брюшной тиф
28 год
Состояние ребенка 3 лет с острым
неревматический миокардит внезапно
ухудшилось: он проявляет беспокойство,
акроцианоз, периферические отеки, одышка.
При аускультации легких обнаруживаются мелкие влажные хрипы на
обе стороны в основном в нижних частях. AP- 65/40
мм рт. ЧСС — 150 / мин, тоны сердца приглушены,
аритмичный (экстрасистолия).Печень +4 см.
Олигурия присутствует. Ребенку поставили диагноз
при острой сердечной недостаточности. Какой метод
обследование наиболее информативно для оценки
динамика статуса ребенка?
Эхокардиография
B ЭКГ
C Мониторинг диуреза
D Мониторинг концентрации K +, Na + в крови
E 24-часовой мониторинг сердечного ритма
29
В больницу поступил 11-летний мальчик
поставлен диагноз
с участием
средне-тяжелый
астма
обострение
период. Для того, чтобы остановить нападения, мальчик был
назначена бронхолитическая небулайзерная терапия.В течение дня состояние ребенка стабилизировалось.
Каков наиболее подходящий метод для дальнейшего
мониторинг дыхательной функции у этого пациента?
Пиковая флоуметрия
B Спирометрия
C Пневмотахометрия
D Бронходилатационные тесты
E Велоэргометрия
30
Доношенный новорожденный родился с массой тела
4000 г, длина тела 57 см. Реакция на
послеродовой контроль отсутствовал. Был диффузный
цианоз, ЧСС 80 / мин. Какая реанимация
меры должны быть приняты?
Запуск ИВЛ с маской
B Дайте 100% кислород
C Проведите интубацию ребенка и начните ИВЛ.
D Начать тактильную стимуляцию
E Сделайте укол налоксона.
31 год
У 6-летнего мальчика была ангина.9 дней спустя
появились отеки лица,
конечности и туловище, общее состояние здоровья
ухудшился. Моча стала мутной. Объективно:
выраженные отеки, асцит. АД- 100/55 мм рт.
диурез — 0,2 л мочи в сутки. Результаты
биохимический анализ крови: белок общий — 50
г / л, холестерин — 11,28 ммоль / л, мочевина — 7,15
ммоль / л, креатинин — 0,08 ммоль / л. Общий анализ мочи
результаты: лейкоциты — 3-5 на HPF, эритроциты
отсутствуют. Какой предварительный диагноз?
Острый гломерулонефрит
B Острый пиелонефрит
C Мочекаменная болезнь
D Острая почечная недостаточность
E Хронический гломерулонефрит
32
У 13-летнего мальчика появились боли в животе,
вздутие живота, тошнота, жидкий жирный серый стул с гнилостным
запах за последние 3 года.Пальпация показывает
нежность в эпигастрии, а также нежность в
Точка поджелудочной железы Дежардена, треугольник Шофара;
есть положительный симптом Мэйо-Робсона. Отказ
внешнесекреторной функции поджелудочной железы
подозреваемый. Какой метод самый информативный
для
оценка состояния экзокринной функции поджелудочной железы
функция?
Определение фекальной эластазы-1
B Определение трипсина в сыворотке крови
C Сонография поджелудочной железы
D Определение амилазы в крови и моче
E Скатологическое исследование
33
11-летний мальчик жалуется на общее
слабость, повышение температуры тела до 38,2oC, боль и отек
коленные суставы, ощущение нерегулярного сердцебиения.3
недели назад у ребенка была ангина. Коленные суставы
опухшие, покрывающая кожа и кожа колена
область краснеет, повышается местная температура,
движения ограничены. Тоны сердца приглушены,
экстрасистолия присутствует,
аускультация показывает
апикальный систолический шум, не ведущий к
левая паховая область. СОЭ
составляет 38 мм / ч. СРБ составляет 2+, титр антистрептолизина O 400. Какой диагноз наиболее вероятен?
Острая ревматическая лихорадка
B Вегетативная дисфункция
C Неревматический кардит
D Ювенильный ревматоидный артрит
E Реактивный артрит
34
Больной 15 лет обратился к дерматологу.
о болезненной шишке в подмышечной впадине.Объективно:
имеется узел размером с грецкий орех, лимфаденит,
инфильтрация окружающих тканей. Пациент
поставлен диагноз: гидраденит. Что
наиболее вероятный возбудитель этого заболевания?
Стафилококки
B Стрептококки
C Proteus vulgaris
D Синегнойная палочка
E Смешанная инфекция
35. На первой минуте жизни доношенный младенец
родился с пуповиной, обвившей его
на шее полный цианоз, апноэ, ЧСС- 80 / мин,
гипотония и арефлексия. Нет никаких признаков
аспирация мекония.После отсасывания из дыхательных путей
новорожденный не дышал. Что
следующее действие врача?
ИВЛ с маской 100% O2
B Внутривенное введение адреналина
C Внутривенное введение этамзилата
D Интубация трахеи и ИВЛ
E Стимуляция кожи вдоль позвоночника
36. 12-летний мальчик жалуется на тошноту.
частая повторяющаяся рвота, которая впервые возникла после
употребление консервированных овощей. Объективно: пациент
имеет сухие слизистые оболочки, мышечную
гипотония, анизокория, мидриаз, дисфагия и
дизартрия.Какой наиболее вероятный диагноз?
Ботулизм
B Шигеллез
C Сальмонеллез
D Холера
E Иерсиниоз
37.
Мальчик 6 лет жалуется на приступообразные боли.
что происходит после психического стресса, употребления
холодные напитки или мороженое. После клинических и
инструментальное обследование мальчик прошел
поставлен диагноз: гипертоническая дискинезия желчевыводящих путей.
Следует принимать препараты следующих групп:
вводятся в первую очередь:
Спазмолитики и холеретики
B Холеретики и холекинетики
C Седативные средства и холекинетики
D Антиоксиданты
E Антибиотики
38.Пациент 7 лет поступает с телом.
повышение температуры до 39oC, сухой кашель, боли в
боковой живот. Объективно: цианоз
носогубный треугольник, инспираторная одышка
с привлечением дополнительных мышц. Перкуссия
выявляет легочную тупость; среди аускультации
находит приглушенные звуки дыхания,
крепитирующие хрипы. Частота дыхания 50 / мин, ЧСС 120 / мин. Оцените степень дыхательной недостаточности
у пациента:
А II
БИ
C III
D IV
E0
39.
У ребенка 12 лет было три приступа острого
ревматическая лихорадка, сопровождающаяся кардитом.Обследование выявило симптомы хронического
тонзиллит, митральная недостаточность, кариозные зубы.
Какой оптимальный метод вторичного
профилактика?
Круглогодичная профилактика бициллином до достижения возраста
25
B Курс кардиотропных препаратов два раза в год
C Круглогодичная профилактика бициллином в течение 3 лет
D Тонзиллэктомия
E Санация полости рта
40.
Окружность головы у месячного мальчика с
D лихорадка
E Ускоренное СОЭ
48
У 9-летней девочки приступы болей в животе.
после жареной пищи. Лихорадки нет. У нее болит Сера
точка.Печень не увеличена. Порция B
[дуоденальный зонд] — 50 мл. Какой у вас диагноз?
Дискинезия желчевыводящих путей по гипотоническому типу
B Гепатоцирроз
C Острый колит
D Хроническая двенадцатиперстная кишка
E Язвенная болезнь
49
6 лет ребенка-астматика доставили в
больница скорой помощи из-за сильного кашля
а также
хрипы в течение последних 24 часов. Физический
обследование показывает, что ребенок возбудим, имеет
межреберный
а также
надгрудинный
опровержения,
хрипы на выдохе во всех полях легких,
60 руб / мин. Первоначальное лечение может включать
рецепт:
Подкожный адреналин
B Парентеральный фенобарбитал
C Внутривенное введение жидкости в первые 2 часа для компенсации
недостаток воды
D N-ацетилцистеин и кромолин при ингаляции
E Парентеральный гентамицин
50
Девочке 12 лет.Вчера она была
переохлажден. Теперь она жалуется на боли в
надлобковая область, частое болезненное мочеиспускание
небольшими порциями, температура 37,8oC.
Симптом Пастернацкого отрицательный. Моча
анализ: белок — 0,033 г / л, лейкоциты — 20-25 в в / в,
РБК- 1-2 в п / з. Какой диагноз самый
вероятно?
Острый цистит
B Дисметаболическая нефропатия
C Острый гломерулонефрит
D Острый пиелонефрит
E Мочекаменная болезнь
1. Новорожденный родился от первой беременности.
на срок. Желтуха была выявлена на
2-й день жизни, потом обострилась.В
адинамия
рвота
а также
гепатомегалии не наблюдалось.
Уровень непрямого билирубина составил 275 мкмоль / л, прямой
уровень билирубина — 5 мкмоль / л, Hb- 150 г / л.
Группа крови матери — 0 (I), Rh +, кровь ребенка
группа — A (II), Rh +. Что самое
вероятный диагноз?
Гемолитическая болезнь новорожденного (АВ0
несовместимость), желтушный тип
B Желтуха из-за нарушения конъюгации
C Гепатит
D Физиологическая желтуха
E Гемолитическая болезнь новорожденного (резус-несовместимость)
2
Вовремя родился мальчик, это был от его матери.
1-я беременность.Желтуха была выявлена на
2-й день жизни, потом прогрессировал. В
адинамия, рвота и гепатомегалия были
представлен. Уровень непрямого билирубина составил 275
мкмоль / л, уровень прямого билирубина — 5 мкмоль / л,
Hb-150 г / л. Группа крови матери — 0 (I), Rh +,
группа крови ребенка — А (II), Rh +. Делать
диагноз.
Гемолитическая болезнь новорожденных (АВО
несовместимость), желтушный тип
B Желтуха из-за нарушения конъюгации
C Гепатит
D Физиологическая желтуха
E Гемолитическая болезнь новорожденных (резус-несовместимость)
3
У 3-х летнего ребенка поднялась температура,
кашель, насморк, конъюнктивит в течение 4 дней.У него есть
принимал сульфадиметоксин. Сегодня у него жар
до 39oC и макулопапулезная сыпь на ее
лицо. Кроме сыпи на коже ребенка нет
изменения. Какой у вас диагноз?
Корь
B Аллергическая сыпь
C Краснуха
D Скарлатина
E Псевдотуберкулез
4
2-летняя девочка болеет 3 дня. Сегодня
у нее слабая лихорадка, сильный катаральный
предлежания, небольшая макулопапулезная сыпь на ней
ягодицы и увеличенные затылочные лимфатические узлы.
Какой у вас диагноз?
Краснуха
B Скарлатина
C Корь
D Аденовирусная инфекция
E Псевдотуберкулез
5
Мальчик 3-х лет резко заболел: температура до
39oC, слабость, рвота.Геморрагическая сыпь
разного размера появились на его нижних конечностях внутри
5 часов. Менингококкемия с инфекционно — токсическим действием.
диагностирован шок 1 степени. Какие
лекарства следует вводить?
Сукцинат хлорамфеникола и преднизон
B Пенициллин и преднизон
C Пенициллин и иммуноглобулин
D Хлорамфеникола сукцинат и интерферон
E Ампициллин и иммуноглобулин
6
Восьмилетний мальчик сильно заболел: он представляет
при лихорадке, слабости, головной боли, болях в животе,
периодическая рвота, затем понос и тенезмы.Стул бывает 12 раз в сутки, скудный, содержит
много слизи, гноя, прожилки крови. Его
сигмовидная кишка нежная и затвердевшая. Какая у тебя
диагноз?
Дизентерия
B Сальмонеллез
C Холера
D Стафилококковый гастроэнтерит
E Эшерихиоз
7
Ребенок жалуется на & amp; amp; quot; ночь & amp; amp; quot; а также
& amp; amp; quot; голодный & amp; amp; quot; брюшные боли. При фиброскопии в области а
луковица двенадцатиперстной кишки язвенный дефект 4
найден диаметр мм, перекрыт пол
с фибрином, (H.р +). Управляйте оптимальным
схемы лечения:
Омепразол — Трихопол — Кларитромицин
Б Де-нол
C Маалокс — Ранитидин
D Vicalinum — Ранитидин
E Трихопол
8
Мать обратилась к педиатру по поводу сына.
Ее сын родился с массой тела 3 кг и
длина 48 см. Ему сейчас 1 год. Что
требуется нормальная масса?
10,5 кг
B 9,0 кг
C 11,0 кг
D 12,0 кг
E 15,0 кг
9
6-летний мальчик доставлен в скорую помощь
комната с 3-часовым анамнезом лихорадки до
39,5oC и боль в горле. Ребенок выглядит настороженным,
тревожный и легкий инспираторный стридор.Ты
следует немедленно:
A Подготовьтесь к установлению проходимости дыхательных путей
B Получите газ артериальной крови и запустите капельницу
C Заказать рентген грудной клетки и вид шеи сбоку
D Осмотрите горло и возьмите посев
E Впустите ребенка и поместите его в туманную палатку.
10
A 7 d.o. мальчик госпитализирован по
оценка рвоты и обезвоживания. Физический
в остальном обследование нормальное, за исключением
минимальная гиперпигментация сосков. Сыворотка
концентрация натрия и калия составляет 120
мэкв / л и 9 мэкв / л соответственно.Наиболее вероятно
диагноз:
Врожденная гиперплазия надпочечников
B Стеноз привратника
C Вторичный гипотиреоз
D Пангипопитуитаризм
E Гиперальдостеронизм
11
Девушка 11 лет. Болеет 1 месяц. У нее есть
& amp; amp; quot; бабочка & amp; amp; quot; сыпь на лице (пятна и
папулы), боль и припухлость мелких суставов на
руки и ноги, признаки стоматита (малогабаритный
язвы во рту). Общий анализ крови: Нb– 80 г / л, RBC–
2,9×1012 / л, WBC– 15×109 / л, СОЭ- 40
мм / час. Общий анализ мочи: белок– 0,33 г / л. Что такое
наиболее вероятный диагноз?
Системная красная волчанка
B Ювенильный ревматоидный артрит, системный тип
C Узелковый периартериит
D Острая ревматическая лихорадка
E дерматомиозит
12
Ребенок 3-х лет поступил в
больница из-за костной боли и тела
температура
подняться до 39oC.Объективно: больной в
тяжелое состояние, неспособность переносить костную боль,
явная интоксикация, лимфатические узлы
увеличена до 1,5 см. Печень пальпируется 3
см ниже реберного края, селезенка — на 2 см ниже
реберный край. В крови: эритроциты —
Уровень хлорида пота 80 миллимоль / л. Что такое
наиболее вероятный диагноз?
Муковисцидоз (муковисцидоз)
B бронхиальная астма
C Рецидивирующий бронхит
D Бронхоэктазия
E Легочная гипоплазия
20
Участковый педиатр осматривает здорового носителя
1-месячный ребенок.Ребенок находится на грудном вскармливании.
Профилактику какого заболевания проведет врач
рекомендую сделать в первую очередь?
Рахит
B Анемия
C Гипотрофия
D Спазмофилия
E Паратропия
21 год
5-летняя девочка с преходящим
иммунодефицит по Т-системе имеет
клинический
картина правосторонней пневмонии в 2 года
месяцы. Каким может быть прогрессирование пневмонии
описал?
Задержка
B Рецидив
C Хроническая
D Wavelike
E Острый
22
У 5-летнего ребенка приступ сердцебиения.
при тошноте, головокружении, общей утомляемости. На
ЭКГ: тахикардия с ЧСС 220 / мин.Комплексы желудочков деформируются и
расширился. Зубец P отсутствует. Какое лекарство нужно
быть прописанным для оказания первой помощи?
Лидокаин
B Изоптин
C Seduxen
D Новокаинамиды
Е Строфантин
23
Обследование 4-месячного ребенка выявило
немного лимонно-желтых чешуек с жирными корками на
кожа головы. Какой наиболее вероятный диагноз?
Гнейс
B Молочная корочка
C строфулюс
D Псевдофурункулез
E Детская экзема
24
Ребенку 7 месяцев. Масса при рождении 3450 г.
ребенок находится на грудном вскармливании. Дополнительное питание было
введен вовремя.Определите суточную норму белка
требования к ребенку:
А 3,0 г / кг
B 2,0 г / кг
C 2,5 г / кг
D 3,5 г / кг
E 4,0 г / кг
25
У 5-летнего ребенка сильно заболела голова,
рвота, атаксия, сонливость, нарушение координации
движения, тремор конечностей 8-го числа
день болезни. За этим последовал подъем
температура тела, везикулезная сыпь преимущественно на
кожа тела и волосистая часть головы.
При второй волне лихорадки диагноз:
был дан энцефалит. Какая болезнь
осложненный энцефалит в этом случае?
Ветряная оспа
B Корь
C Немецкая корь
D Энтеровирусная инфекция
E Герпетическая инфекция
26 год
В отделение госпитализирована девочка 13 лет.
кардиологическое отделение из-за болей в
мышцы
и суставы.Осмотр ее лица выявил
отечная эритема в виде бабочки в
область переносицы и щек. Что
наиболее вероятный диагноз?
Системная красная волчанка
B Ревматизм
C Дерматомиозит
D Ревматоидный артрит
E Узелковый периартериит
27
Младенцу 2 дня. Он родился доношенным
с признаками внутриутробной инфекции, в связи с чем
получает антибиотики. Новорожденным следует давать
антибиотики с более длительными интервалами и более низкими дозами
по сравнению с детьми старшего возраста и взрослыми, потому что:
У новорожденных снижена клубочковая фильтрация.
B Новорожденные имеют более низкую концентрацию белка
и альбумин в крови
C У новорожденных снижена активность глюкуронила.
трансфераза
D У новорожденных снижен pH крови.
E Новорожденные имеют более высокий гематокрит
Э.Радиоизотопное сканирование почек
28 год
2-х месячный доношенный ребенок родился с
вес 3500 г и находился на смешанном вскармливании.
Текущий
вес 4900 г. Оцените текущий вес
ребенок:
Соответствует возрасту
B на 150 г меньше необходимого
C Гипотрофия I степени
D Гипотрофия II степени.
E Паратрофия I степени
29
У 5-летнего ребенка развилось острое заболевание.
начиная с повышения температуры тела до
38,5oC, насморк, кашель и конъюнктивит.
На 4-й день ребенку предъявили
пятнисто-папулезная сыпь на лице.Температура тела
снова поднялась до 39,2oC. В течение следующих нескольких
дней сыпь распространилась по всему телу и
конечности. Слизистая оболочка неба была
гиперемирован, на нем был беловатый налет
слизистая оболочка щеки рядом с коренными зубами. Что такое
ваш предварительный диагноз?
Корь
B Острая респираторная вирусная инфекция
C Yersinia
D Энтеровирусные заболевания
E Краснуха
30
У 7-летней девочки развился острый
состояние. Жалуется на головную боль, двое
начало рвоты. Объективно: отложено
реакции, температура тела — 39, 3oC,
выраженная гиперестезия, ригидность затылочной кости,
положительные признаки высшего и низшего Брудзинского,
симметричный признак Кернига.Что такое предварительный
диагноз?
А. Менингит
Б. Пищевая токсикоинфекция
C. Черепно-мозговая травма
D. Токсическая энцефалопатия
E. Энцефалит
31 год
Ребенок 2-х лет в удовлетворительном состоянии.
периодически проявляется умеренной протеинурией,
микрогематурия. Результаты УЗИ: левая почка
необнаружима, правая увеличена, есть
признаки двойной чашечно-лоханочной системы. Что учиться
требуется для уточнения диагноза?
А. Экскреторная урография
Б. Мицетрическая цистография
C. Ретроградная урография
D. Допплерография сосудов почек
32
Через 10 дней после рождения у новорожденного внезапно развился
лихорадка до 38, 1oC.Объективно: кожный покров в области
область пупка, живота и груди
эритематозный; есть несколько пузырей с горошком
без инфильтрации в основании; одиночный ярко-красный
влажные эрозии с фрагментами эпидермиса на
периферия. Какой у вас предварительный диагноз?
А. Эпидемическая пузырчатка новорожденных
Б. Сифилитическая пузырчатка
С. Стрептококковое импетиго
D. Вульгарное импетиго
E. Атопический дерматит
33
Ребенку 3 месяца. Мать посоветовалась с
педиатр о нехватке грудного молока. После
После нескольких пробных взвешиваний выяснилось, что ребенок
пришлось получать дополнительное питание.Что
оптимальная молочная смесь для этого ребенка?
А. Малыш
Б. Молочная смесь №2.
С. Молочная смесь № 3
D. Цельное коровье молоко
Е. Малутка
34. Девочка 13 лет жалуется на температуру до 37,
4oC в течение последних 2 месяцев после выздоровления
от ОРВИ. Объективно: нарушение питания, диффузное.
ощущение увеличения щитовидной железы II степени
плотный при пальпации, экзофтальм, тахикардия.
Что это за патологический синдром?
А. Тиреотоксикоз
Б. Гипотиреоз
С. Гипопаратиреоз
D. Гиперпаратиреоз
E. Тимомегалия
35.6-летний ребенок жалуется на частые
жидкий стул и рвота. На 2-й день
заболеть инертным ребенком,
повышение температуры до 38, 2oC, Ps- 150 уд / мин,
ладьевидный живот, сигмовидная кишка болезненная при пальпации
толстая кишка, дефекация 10 раз в день, запивая жидкостью,
скудный стул со слизью и прожилками зеленого цвета.
Что такое предварительный диагноз?
А. Кишечный амебиаз
Б. Шигеллез
С. Эшерихиоз
D. Сальмонеллез
E. Иерсиниоз
движения, лихорадка. При осмотре острая
ревматический
порок сердца, активность III степени,
первичный ревмокардит, полиартрит; острое течение
болезни, сердечно-сосудистая недостаточность IIA.Какие
прописать лекарства?
Преднизон
B Цефазолин
C Делагил
D дипразин
E Эритромицин
44 год
10 лет. мальчик жалуется на головную боль,
слабость, повышение температуры тела 400С, рвота выраженная
одышка, бледность кожи с румянцем на правой щеке, отставание
дыхательного движения правого гемиторакса,
тупость при перкуссии над нижней долей правой
легкое, слабость везикулярного дыхания в этом
зона. Живот безболезненный, мягкий при
пальпация. Какие заболевания приводят к появлению этих симптомов
и знаки?
Крупозная пневмония
B Кишечная инфекция
C Острый аппендицит
D Острый холецистит
E грипп
45
Новорожденный родился от 1 гестации
срок.Желтуха выявлена на 2-е сутки.
жизни, то обострилось. Адинамия,
наблюдались рвота и гепатомегалия.
Уровень непрямого билирубина составил 275 мкмоль / л, прямой
уровень билирубина — 5 мкмоль / л, Hb- 150 г / л.
Группа крови матери — 0 (I), Rh +, кровь ребенка
группа — A (II), Rh +. Что самое
вероятный диагноз?
Гемолитическая болезнь новорожденного (АВ0
несовместимость), желтушный тип
B Желтуха из-за нарушения конъюгации
C Гепатит
D Физиологическая желтуха
E Гемолитическая болезнь новорожденного (резус-несовместимость)
46
2-месячный здоровый младенец с хорошим аппетитом
получает искусственное вскармливание с 1 месяца
Старый.Когда рекомендуется запускать
корректирующее кормление (фруктовый сок)?
4,0 месяца
B 1,5 месяца
C 2,0 месяца
D 3,0 мес.
E 1,0 мес.
47. Родился младенец с массой тела 3 кг и
длина тела 50 см. Сейчас ему 3 года. Его
брату 7 лет, болеет ревматизмом
высокая температура. Мать попросила врача сделать кардиолог
осмотр 3-х летнего сына. Где слева
относительная граница сердца расположена?
1 см слева от левой среднеключичной линии
B 1 см справа от левой среднеключичной линии
C По левой срединно-ключичной линии
D 1 см слева от левой парастернальной линии
E 1 см справа от левой парастернальной линии
48.A 7 d.o. мальчик госпитализирован по
оценка рвоты и обезвоживания. Физический
в остальном обследование нормальное, за исключением
минимальная гиперпигментация сосков. Сыворотка
концентрация натрия и калия составляет 120
мэкв / л и 9 мэкв / л соответственно. Наиболее вероятно
диагноз:
Врожденная гиперплазия надпочечников
B Стеноз привратника
C Вторичный гипотиреоз
D Пангипопитуитаризм
E Гиперальдостеронизм
49
7 лет. у мальчика спастические боли в животе
и сыпь на задней части ног и ягодицах, как
а также на разгибающих поверхностях предплечий.Лабораторный анализ выявляет протеинурию и
микрогематурия. Он, скорее всего, пострадает
к:
Узелковый полиартериит
B Системная красная волчанка
C Постстрептококковый гломерулонефрит
D Дерматомиозит
E Анафилактоидная пурпура
50. 8-летний ребенок госпитализирован по поводу лихорадки.
до 39,8oC, вялость, умеренная головная боль,
рвота. Обследование выявило менингеальную
симптомы. Выполнена люмбальная пункция. В
полученная жидкость имела повышенное давление открытия, она была
прозрачный, с количеством ячеек 450
на 1 мкл (в основном лимфоциты — 90%), глюкоза
уровень 2,6 ммоль / л.Какой возбудитель может
вызвали болезнь у ребенка?
Энтеровирус
B Менингококк
С. Бацилла Коха
D Стафилококк
E Пневмококк
1. 3-летний ребенок с ОРВИ перенес
вводили бисептол, парацетамол, назоферон. На
третий день лечения состояние малыша
ухудшилось: заболело горло, стоматит,
конъюнктивит, гиперсаливация, болезненный темно-красный цвет
пятна на шее, лице, груди и ногах, затем
пятна сменились пузырьками. Экзамен
выявлены поражения слизистых оболочек вокруг
рот и анус.Какая у вас предварительная
диагноз?
Синдром Стивенса-Джонсона
B Атопический дерматит
C Ветряная оспа
D Сывороточная болезнь
E Буллезный дерматит
E Травматический артрит
2
У 7-летней девочки развился острый
состояние. Жалуется на головную боль, двое
начало рвоты. Объективно: отложено
реакции, температура тела — 39,3oC, выраженная
гиперестезия, ригидность затылочной кости, положительный верхний
и нижние признаки Брудзинского, симметричные
Знак Кернига. Какой предварительный диагноз?
Менингит
B Пищевая токсикоинфекция
C Черепно-мозговая травма
D Токсическая энцефалопатия
E Энцефалит
6
А
13-летний
мальчик
с участием
гипертрофический
кардиомиопатия жалуется на одышку на минимальной
напряжение.ЭхоКГ показывает асимметричный левый
гипертрофия желудочков, признаки легочного
гипертония, дилатация левого предсердия. EF — это
64%. Выявленные изменения свидетельствуют о:
Диастолическая сердечная недостаточность
B Систолическая сердечная недостаточность
C Первичная легочная гипертензия
D Первичная артериальная гипертензия
E Симптоматическая артериальная гипертензия
3
Ребенок 7 лет жалуется на зуд, папулезный
эритематозная сыпь, сухость кожи. Объективно: есть
лихенификация в подколенных ямках и
антекубитальные пространства. Какой иммунологический показатель, если
в сыворотке крови подтвердит
диагноз (атопический дерматит)?
Общий IgE
B Секреторный IgA
C IgM
D IgG
E IgD
4
В приемную доставили 8-летнего мальчика.
отдел его родителей.Родители сообщают, что
у него была боль в правом колене последние 9
месяцев, недавно мама заметила некоторые
ограничение движений в правой ноге, а утром
скованность, которая не длится до вечера. Что такое
наиболее вероятный диагноз?
Ювенильный ревматоидный артрит
B Ревматизм
C Остеомиелит коленного сустава
D Реактивный артрит
5
Больной 9 лет корь. На 6 день
после появления сыпи у мальчика появилась
состояние проявляется одышкой, лающим кашлем,
стенотическое дыхание.Объективно: высыпание на
лицо, шея и туловище стали коричневыми. Существует
отрубное шелушение. Частота дыхания
22 / мин. Какое осложнение следует диагностировать?
Ларинготрахеит
Бронхит B
C пневмония
D Фарингит
E Quinsy
7
У девочки 5 лет была жажда, полиурия,
повышенный аппетит в течение двух месяцев. В то же
время,
наблюдается снижение массы тела на 3 кг. В течение
на прошлой неделе эти презентации получили
сопровождается ночным энурезом. Экзамен
выявлена гипергликемия у 14
ммоль / л.У ребенка диагностирован I тип.
диабет. Каков наиболее вероятный генезис этого
болезнь?
Аутоиммунный
B Вирусный
C Бактериальный
D Нейрогенный
E Вирусные и бактериальные
8
У 3-месячного младенца имеется затылочная алопеция,
беспокойный сон, повышенное потоотделение. Какая болезнь
ты можешь думать о?
Рахит
B Спазмофильный диатез
C Анемия
D Фосфатный диабет
E Хондродистрофия
16
2-летняя девочка болеет 3 дня. Сегодня
у нее слабая лихорадка, сильный катаральный
предлежания, небольшая макулопапулезная сыпь на ней
ягодицы и увеличенные затылочные лимфатические узлы.Какой у вас диагноз?
Краснуха
B Скарлатина
C Корь
D Аденовирусная инфекция
E Псевдотуберкулез
17
Мальчик 3-х лет резко заболел: температура до
39oC, слабость, рвота. Геморрагическая сыпь
разного размера появились на его нижних конечностях внутри
5 часов. Менингококкемия с инфекционно — токсическим действием.
диагностирован шок 1 степени. Какие
лекарства следует вводить?
Сукцинат хлорамфеникола и преднизон
B Пенициллин и преднизон
C Пенициллин и иммуноглобулин
D Хлорамфеникола сукцинат и интерферон
E Ампициллин и иммуноглобулин
18
Ребенок жалуется на & amp; amp; quot; ночь & amp; amp; quot; а также
& amp; amp; quot; голодный & amp; amp; quot; брюшные боли.При фиброскопии в области а
луковица двенадцатиперстной кишки язвенный дефект 4
найден диаметр мм, перекрыт пол
с фибрином (H.p +). Управляйте оптимальным
схемы лечения:
Омепразол — Трихопол — Кларитромицин
Б Де-нол
C Маалокс — Ранитидин
D Vicalinum — Ранитидин
E Трихопол
19
Мать с младенцем обратилась к педиатру
для консультации экспертов. Ее ребенок родился с
масса тела 3,2 кг и длина тела 50 см. Он
Сейчас 1 год. Сколько зубов у малыша
должен иметь?
A8
В 10
С 12
D 20
E6
20
Мать обратилась к педиатру по поводу сына.Ее сын родился с массой тела 3 кг и
длина 48 см. Ему сейчас 1 год. Что
требуется нормальная масса?
10,5 кг
B 9,0 кг
C 11,0 кг
D 12,0 кг
E 15,0 кг
21 год
6 мес. младенец родился с массой тела 3 кг и
длина 50 см. Ему дают естественное вскармливание. Как
сколько раз в день следует кормить младенца?
A5
B7
C6
D8
E4
22
Младенцу 6,5 месяцев, его рождают естественным путем.
кормление с рождения. Масса тела составляла 3,5 кг, с
длина 52 см при рождении. Сколько раз в день
следует давать добавку (прикорм)?
A2
B3
C 1
D0
E4
23
Мальчик 7 лет.о. был приступ астмы и
далекие свистящие хрипы после игры с собакой. В
медицинская история: атопический дерматит, вызванный
есть яйца, курицу, говядину. Какая группа
аллергены — причина развития
приступы бронхиальной астмы?
Эпидермальный
B Пыль
C Пыльца
D Зудящий клещ
E Химический
24
У мальчика 14 лет ревматизм. За последний
За 2 года перенес 3 ревматических приступа. Какие
течение ревматизма у больного?
Длительный
B Острый
C Подострый
D Скрытый
E Постоянно-повторяющийся
25
Девятилетний ребенок находится в больнице с острой
гломерулонефрит.Клинические и лабораторные
обследования показывают острое состояние. Какие
питательные вещества нельзя ограничивать во время острого
период гломерулонефрита?
Углеводы
B Соль
C Жидкость
D Белки
E жиры
26
18-месячного ребенка доставили в больницу на
4-й день болезни. Болезнь
началось остро с температуры 39, слабости,
кашель, одышка. Он бледный, синюшный, имеет
была фебрильная температура более 3 дней. Там
крепитирующие мелкопузырчатые хрипы на
аускультация. Перкуторный звук укорачивается в
правая подлопаточная область.Рентгеновский снимок
справа — неоднородная сегментная инфильтрация 810 мм, усиление легкого.
шаблон. Ваш диагноз:
Сегментарная пневмония
B Grippe
C Бронхит
D Бронхиолит
E Интерстициальная пневмония
27
Ребенок родился на 36 неделе беременности.
Доставка прошла нормально, естественным путем. Ребенок
имеет
большая кефалогематома. Результаты крови
количество: Hb- 120 г / л, Er- 3,5×1012 / л,
общий билирубин сыворотки — 123 ммоль / л, прямой
билирубин — 11 ммоль / л, непрямой — 112 ммоль / л. Какие
находятся
причины гипербилирубинемии в этом случае?
Гемолиз эритроцитов
B Внутрисосудистый гемолиз
C Нарушение конъюгативной функции печени
D Конденсация желчи
E Механическая обструкция оттока желчи
28 год
4-месячная девочка со светлыми волосами и голубыми глазами.
есть & amp; amp; quot; mousy & amp; amp; quot; запах пота и мочи с задержкой
психомоторное развитие.Самый типичный
лабораторные данные для этого расстройства:
Положительный результат анализа мочи на хлорид железа
B Высокий уровень оксипролина в моче
C Высокий уровень гликозаминогликанов в моче
D Высокая концентрация хлоридов в поте
E Низкий уровень гормонов щитовидной железы в крови
29
У матери родился доношенный младенец мужского пола весом 2,9 кг.
у которых развилось многоводие в 34 недели ‘
беременность. При рождении оценка по шкале Апгар составляла 9 и
9. У младенца развивается удушье и цианоз.
с первой подачей. Кроме того, невозможно разместить
назогастральный зонд.Что наиболее вероятно
диагноз?
Атрезия пищевода
B Атрезия хоан
C Ларингомаляция
D Атрезия трахеи
E Респираторный дистресс-синдром
30
У доношенного новорожденного появилась желтуха в 10 лет.
часов возраста. Гемолитическая болезнь новорожденных
в связи с резус-несовместимостью поставлен диагноз. 2 часа
позже у ребенка появляется непрямой сывороточный билирубин
повышение уровня до 14 ммоль / л. Что больше всего
подходит для лечения гипербилирубинемии у
этот младенец?
Обменное переливание крови
B Фототерапия
C Фенобарбитал
D Кишечные сорбенты
E Инфузионная терапия
31 год
4-летняя девочка играла со своими игрушками и
внезапно у нее случился приступ кашля, одышка.Объективно: частота дыхания — 45 / мин, пульс 130 / мин. Перкуторно выявляется тупость
перкуторный звук справа в нижних частях.
Аускультация выявила приглушенные звуки дыхания
с бронхиальным резонансом справа. рентгеновский снимок
На рисунке показана затенение нижней части
легкие справа. Анализ крови не выявил
признаки воспаления. Ребенку поставили диагноз
с инородным телом в правом бронхе. Какие
осложнение вызвало такие клинические проявления?
Ателектаз
B Эмфизема
C Пневмоторакс
D Бронхит
E Пневмония
32
Шестинедельный ребенок поступает из-за:
тахипноэ.Рождение прошло без происшествий, хотя
конъюнктивит развился на третьи сутки жизни
и длилось около 2 недель. Физический
осмотр
показывает
тахипноэ,
двусторонний
B Эпиглоттит
C Инородное тело
D Дифтерия
E Ларингоспазм
39
Ребенок 3-х лет поступил в
больница из-за костной боли и тела
температура
подняться до 39oC. Объективно: больной в
тяжелое состояние, неспособность переносить костную боль,
явная интоксикация, лимфатические узлы
увеличена до 1,5 см. Печень пальпируется 3
см ниже реберного края, селезенка — на 2 см ниже
реберный край.В крови: эритроциты 3,0х1012 / л, Hb- 87 г / л, цветовой индекс — 0,9,
тромбоциты — 190х109 / л, лейкоциты — 3,2х109 / л,
эозинофилы — 1, палочкоядерные нейтрофилы — 1, сегментоядерные
нейтрофилы — 0, лимфоциты — 87, моноциты — 2,
СОЭ — 36 мм / ч. Какое обследование должно быть
проводится с целью уточнения диагноза?
Пункция грудины
B Ультразвук
C Пункция лимфатического узла
D Биопсия лимфатического узла
E Компьютерная томография
40
При обследовании 9-месячной девочки обнаружена кожа
бледность, цианоз при возбуждении. Перкуссия
выявлена поперечная дилатация сердечных границ.При аускультации выявлено постоянное систолическое давление.
шум слева от грудины в 3-4
межреберное пространство. Этот ропот ведется
выше всей сердечной области к спине. Какие
можно заподозрить врожденную патологию сердца?
Дефект межжелудочковой перегородки
B Дефект межпредсердной перегородки
C Коарктация аорты
Тетрада D Фалло
E Стеноз легочной артерии
41 год
13 лет Пациент проходил лечение в дерматологическом
стационар при обострении атопического дерматита. Он
выписан в состоянии клинической
ремиссия.Какие рекомендации следует
доктор
дать для предотвращения обострений?
A Использование нейтральных кремов для защиты кожи
B Частое мытье кожи моющими средствами
C Систематическое применение местных кортикостероидов
D Систематическая дезинфекция кожи
E Избегание инсоляции кожи
42
3-летний ребенок играл в манеж
когда у него внезапно появился приступообразный кашель
и одышка. Объективно: сухой кашель,
смешанная одышка. Аускультация легких выявила некоторые
хрипит. Звуки дыхания справа
уменьшилось. Ребенок не смешивается с другими
дети.Иммунизация соответствует возрасту. Какие
можно заподозрить патологическое состояние?
Инородное тело в дыхательных путях.
B Пневмония
C Острая респираторно-вирусная инфекция
D коклюш
E Бронхиальная астма
43 год
За 10-летним ребенком наблюдали
дилатационная кардиомиопатия. Ребенок преподносит
одышка, кардиалгия. Есть плотные, неподвижные
отеки на нижних конечностях и крестце. Ps120 / мин. Сердечные границы расширены
поперечно. Тоны сердца приглушены, есть
дующий систолический шум на верхушке и над
мечевидный отросток.Печень увеличена на 3 см, моча.
выход снижен. Общий белок крови — 58,6
г / л. В моче: белок — 0,025 г / л, лейкоциты — 2-4 в
поле зрения, эритроциты — 2-3 в поле зрения.
Каков основной механизм возникновения отечного синдрома
разработка:
Венозный застой большого кровообращения
B Венозный застой малого круга кровообращения
C Нарушение периферического кровообращения
D Развитие вторичной нефропатии
E Гипопротеинемия
44 год
После объективного клинического обследования 12 лет.
У ребенка диагностирован пролапс митрального клапана.Какой дополнительный инструментальный метод
для постановки диагноза необходимо пройти обследование
подтверждение?
Эхокардиография
Б Рентгенография грудной клетки
C Фонокардиография
D ЭКГ
E Велоэргометрия
45
Доношенный ребенок выжил в дородовой и
интранатальная гипоксия, родился в асфиксии (2-5
баллов по шкале Апгар). После рождения у ребенка
прогрессирующая возбудимость, также бывают рвоты,
нистагм, спазмы, косоглазие, спонтанные
Рефлексы Моро и Бабинского. Какие
локализация внутричерепного кровоизлияния —
наиболее вероятно?
Субарахноидальное кровоизлияние
B Небольшие кровоизлияния в ткань головного мозга
C Субдуральное кровоизлияние
D Перивентрикулярные кровоизлияния
E Кровоизлияние в желудочки головного мозга
46
А 15 г.о. на мальчика дважды нападали пчелы, как
В результате у него был тяжелый анафилактический шок. Какие
самый эффективный метод профилактики?
Десенсибилизация пчелиным ядом
извлекать
Б Назначение кортикостероидов на лето
C Долгосрочный
профилактический
лечение
с участием
антигистаминные препараты
D Ограничение пребывания на улице летом
месяцы
E Защитная одежда
47
9-летний мальчик страдал от
бронхоэктатическая болезнь с 3 лет. Обострения.
происходить
довольно часто, 3-4 раза в год. Консервативный
Результатом терапии являются короткие периоды ремиссии.В
болезнь прогрессирует, у ребенка физическая
заторможенность. Кожа ребенка бледная, акроцианотичная,
у него есть & amp; amp; quot; стекло для часов & amp; amp; quot; деформация ногтя.
Бронхография выявила мешковидные бронхоэктазы.
принадлежащий
нижняя доля его правого легкого. Что дальше
тактика лечения?
Хирургическое лечение
B Дальнейшая консервативная терапия
C Физиотерапевтическое лечение
D Санаторно-курортное лечение
E Закалка детского организма
48
Ребенок с тетралогией Фалло, скорее всего,
экспонат:
Повышенное давление в правом желудочке
B Повышенный легочный кровоток
C Повышенное пульсовое давление
D Нормальный градиент давления в легочной артерии.
клапан
E Нормальное давление кислорода (PaO2) слева
желудочек
49
2-х месячный ребенок после профилактических
вакцинация имела длительное кровотечение из
место вакцинации и благодаря
внутримышечная гематома.При осмотре
у ребенка значительный подъем протромбина
потребление и значительное продление срока службы
активированного частичного тромбопластического времени.
Какой наиболее вероятный диагноз?
Гемофилия
Б. Болезнь Верльгофа
C Болезнь Геноха-Шенлейна
D Геморрагическая болезнь новорожденного
E Врожденная афибриногенемия
50
10 лет мальчик с гемофилией имеет признаки острого
респираторно-вирусная инфекция с лихорадкой. Что из
упомянутые противолихорадочные препараты
противопоказан этому пациенту?
Ацетилсалициловая кислота
Б Анальгин
C Пипольфен
D Парацетамол
Е Панадол экстра
Кожные заболевания у младенцев.Частые заболевания и кожные проблемы у новорожденных
,00
К инфекционным заболеваниям Кожа у новорожденных включает везикулопустуез, кандидоз, пузырчатку новорожденных, эксфолиативный дерматит Риттера, стафилококковый кожный синдром, псевдопедерункулезу Фигнера, флегмоны новорожденных, разъедающие воспаления.
Везикопопустуэз (перипальный стафилококк)
Везикопопустуэз — частое заболевание новорожденных, характеризующееся воспалительными изменениями в области рта потовых желез эккарина.
Везикопопустуэз — распространенное заболевание неонатального периода, которое во многом связано с нарушением санитарно-эпидемического режима в родильных домах и неонатальных отделениях, а также с дефектами ухода. Большое значение в развитии болезни имеет заражение ребенка стафилококками. Определенную роль в возникновении болезни в первые дни жизни играет внутриутробное инфицирование плода при наличии инфекционных заболеваний матери.
Патогенез. Инфекция ребенка приводит к воспалительному процессу в области поселения эккринных желез. Предрасполагающими факторами к развитию везикопулопулозы являются дефекты ухода, искусственного вскармливания, охлаждения, перегрева, иммунодефицитные состояния, склонность эпидермиса новорожденного к экссудации и мацерации.
Клиническая картина. При антенатальном инфицировании клинические признаки могут быть зарегистрированы при рождении или в течение первых двух дней после рождения, при интранатальном — на 3-5-й день, при послеродовом — после 5-го дня жизни.Для него характерно появление пузырьков, наполненных прозрачным, а затем мутным содержимым, величиной от булавочной головки до горошины с небуквенным с выраженным воспалительным клином. Наиболее типичная локализация — моральная часть головы, складки тела и конечности.
Элементы могут быть изолированными, но чаще их много. У ослабленных детей процесс может захватывать обширные участки, имеет тенденцию к слиянию и образованию глубоких высыпаний; Характерные симптомы интоксикации.Течение при неосложненных формах благоприятное. Через 2-3 дня в месте расположения рассеяных пузырьков образуются небольшие эрозии, покрытые корками, после исчезновения которых на коже не остается никаких изменений. Прогноз при неосложненных формах благоприятный.
Дифференциальный диагноз Целесообразно проводить при грибковом дерматите, при котором на гиперемированном фоне возникают тонкостенные быстровозводимые пузырьки и пустулы, заполненные серозным содержимым. После вскрытия элементов образуются эрозии с ребристыми кромками.При чесотке, осложненной пиодермией, везикулы располагаются попарно на ладонях, подошвах, ягодицах, животе, вокруг пупка, на исключительных поверхностях рук. Установить диагноз Б. в этом случае помогает наличие чешуек между парными элементами везикула и пустым, обнаружив чесночный клещ.
Кандидоз кожи новорожденных
В последние годы частота основания кандидоза увеличивается: у мертвых новорожденных она составляет 10-15%, у недоношенных детей — 13-30%.Чаще кандидоз выступает как сопутствующее заболевание. Частота кандидоза среди инфекционных заболеваний новорожденных составляет 6%. Среди всех форм кандидоза чаще всего встречается кандидоз кожи.
Этиология. Кандидозы новорожденных вызывают дрожжевые грибки подлинного Candida. , чаще — C. Albicans. , но в последние годы возросла роль других видов — C. tropicalis, C. Parapsilosis, C. Glabrata и C.Крузей. .
Патогенез. В установлении болезни у новорожденных различают 4 стадии: контаминация, адгезия, колонизация и инвазия. При инвазии элементы грибка-возбудителя проникают в подлежащие исследованию ткани, что сопровождается развитием клинической картины. У новорожденных, особенно недоношенных, практически все факторы противогрибковой защиты несовершенны, что делает их особенно уязвимыми.
Клиническая картина. В зависимости от клинических проявлений грибной дерматит, грибковые диаметры, пеленочный дерматит, распространенность — локализованное и распространенное поражение.
Грибковый дерматит Характеризуется наличием сливающихся, эритематозных, отечных участков с мелкими пузырями и гнойничками, после вскрытия которых возникает эрозия. В будущем эрозивные поверхности сливаются в большие очаги с четко прилегающими друг к другу двояковыми краями и приподнятым эпидермальным клином. Поверхность эрозии гладкая, блестящая, натянутая.
Еще одно поражение кандидозный пеленочный дерматит . Развитию болезни способствует теплая влажная кожа, непроницаемый подгузник или подгузник, которые создают оптимальную среду для роста грибов. Возникают многочисленные папулы и пузырьки, при слиянии которых образуются интенсивно эритематозные бляшки с бахромчатой каймой и хорошо выраженным краем. После восстановления остаточных явлений на коже.
Дифференциальный диагноз Проведение при везикулопустулезе, при котором возникают пузыри с гнойным содержимым.
Прогноз благоприятный, за исключением случаев генерализации кандидоза.
Пузырь новорожденных (пузырчатка, пузырчатка)
Пузырь новорожденных — острое заболевание, для которого характерно быстрое образование вялых пузырей (флицен) и их распространение на коже новорожденных. Заболевание очень заразное. Медицинский персонал или матери новорожденных играют основную роль в заражении детей, заболевших или недавно ослабленных пиодермией, бациллами.В родильных домах возможны эпидемические вспышки пузырей из-за передачи инфекции через руки медицинского персонала или нижнее белье. В случае эпидемии роддом или отделение для новорожденных закрывается на дезинфекцию помещений и белья. В единичных случаях заболевания новорожденных следует изолировать.
Этиология. Возбудителями чаще всего являются стафилококки и стрептококки.
Патогенез. В развитии болезни играет особая реактивность кожи новорожденных, которая приводит к пузырям в ответ на действие бактериального фактора.
Клиническая картина. Выберите доброкачественную и злокачественную форму пузырей новорожденных. При доброкачественной форме на 3-6 день жизни на неизмененной или слегка эритематозной коже в течение нескольких часов образуются пузырьки диаметром 0,5-1 см с тонкой покрышкой и прозрачным серозным желтоватым содержимым. Впоследствии содержимое мурлыкает. Со временем пузырьковая покрышка лопается с образованием ярко-красных эрозионных поверхностей с остатками эпидермиса по краям. Симптом Никольского отрицательный.В течение нескольких дней возможно появление свежих пузырей. Образование корок на месте пузырей нетипично. Наиболее типичная локализация — область пупка, живота, груди, спины, ягодиц, естественных складок, конечностей. Возможно распространение пузырей на слизистых оболочках рта, носа, глаз и половых органов, где пузыри быстро раскрываются с образованием эрозий. Состояние детей удовлетворительное или среднее-свободное, возможны субфебрилитет, беспокойство или небольшая вялость.Насыпь обычно отсутствует. Кривая веса соответствует или становится отрицательной.
Злокачественная форма больше характерна для ослабленных недоношенных детей. Высыпания распространены на большой площади, диаметр вялых пузырьков увеличивается до 2-3 см. Симптом Никольского может быть положительным. Состояние новорожденных тяжелое из-за инфекционного токсикоза, температура повышена до фебрильных значений. Заболевание протекает вспышками колоколообразных пузырьков. После купирования высыпаний через короткое время может снова появиться рецидив.Длительность заболевания 3-5 недель.
Прогноз При доброкачественной форме и адекватной терапии благоприятный, при злокачественном (особенно с развитием сепсиса) тяжелом.
Дифференциальный диагноз Проводятся при сифилитическом пузыре новорожденных и врожденном буллезном эпидермолизе, который может быть выявлен с рождения. При сифилитическом пузыре пузырь на инфильтрированном основании обычно обнаруживается на ладонях, подошвах и ягодицах. Кроме того, обнаруживаются другие ранние симптомы раннего врожденного сифилиса (сифилитический ринит, папулы, диффузная инфильтрация Хохцингера, обнаружение бледного трепуна в секрете пузырьков, поражение длинных трубчатых костей, положительные результаты реакции Вассермана).Пузырьки при врожденном буллезном эпидермолизе локализуются на участках кожи, подверженных травмам, у новорожденных — в области головы, плеч, нижних конечностей. Пузырей немного, они могут быть одиночными. Воспалительные явления отсутствуют. При дистрофической форме врожденного буллезного эпидермолиза отмечаются дистрофические изменения ногтей и волос. При использовании ветряной помпы пустулы напоминают пузыри и пузыри из-за характерного желтовато-прозрачного содержимого. Для диагностики важны центральные опоры, когда они сферические и натянутые.По периферии они окружены узкой зоной слегка отечной гиперемированной ткани. Пустулы при ветряной оспе выявляются редко, их содержимое чаще сохнет, образуя серозно-гнойные корочки. Для эксфолиативного дерматита риттера характерно появление пузырьков на фоне покраснения, насевки и растрескивания трещин. Симптом Никольского положительный.
Эксфолиативный дерматит Риттер
Заболевание представляет собой злокачественную разновидность пиококкового пемфигоида.
Этиология Часто ассоциируется со стафилококковыми фагами II группы, фаготип 71 или 71/55, продуцирующими экзотоксин — эксфолиат. Некоторые авторы относят это к смешанному стафилококково-стрептококковому заболеванию, так как известны случаи посева стрептококка.
Эпидемиология и патогенез То же, что и у новорожденных.
Клиническая картина. Выделяют 3 стадии заболевания — эритематозную, эксфолиативную и регенеративную.Заболевание начинается с покраснения, трещин, заедания верхних слоев эпидермиса вокруг пупка или рта (эритематозная стадия). Далее возникает серозная пропитка кожи, на фоне яркой эритемы появляются большие сферические интенсивные пузырьки, при открытии и слиянии которых образуются обширные влажные эрозионные поверхности (эксфолиативная стадия). При съемке обрывков эпидермиса вокруг эрозий его отслоение происходит в пределах внешне здоровой кожи (положительный симптом Никольского).Процесс в течение 1-3 дней охватывает все тело ребенка, что очень напоминает II закат. Регенеративная стадия характеризуется уменьшением гиперемии и отечности кожи, происходит эпителизация эрозивных поверхностей. После разрешения процесса шрамов не остается. В разгар болезни состояние новорожденных тяжелое или крайне тяжелое, выражены инфекционный токсикоз, лихорадка, симптомы экскакоза из-за оттока экссудата. Чем младше ребенок, тем тяжелее протекает болезнь.Часто пневмония возникает у новорожденных, отит, оммопалит, энтероколит, пиелонефрит, флегмона, сепсис. В настоящее время пациенты с тяжелыми формами эксфолиативного дерматита встречаются редко. Чаще это абортивная форма заболевания, при которой видны пластинчатое шелушение и незначительная гиперемия кожи. Пощипывание эпидермиса происходит только в пределах рогового слоя, эрозий не возникает. Общее состояние больных удовлетворительное или среднее. При бессмысленных абортивных формах исход благоприятный.При развитии тяжелых осложнений, например, сепсиса, возможен летальный исход.
Дифференциальная диагностика. Анамнезные данные могут устранить ожоги. Также дифференциальная диагностика проводится с буллезным эпидермолизом и сифилитическим пузырем. Десквамативная эритродермия Лейера возможна у детей старшего возраста и начинается с аногенитальной области или крупных складок, проявляется эритематозно-эксфолиативными изменениями без образования пузырей. Очаги поражения располагаются на теле, лице, волосистой части головы, постепенно достигают наибольших проявлений к 2 месяцам жизни, затем эксфолиативный дерматит исчезает.Эрозионные участки менее яркие и сочно окрашены, очаги поражения имеют желтоватый оттенок, жировые хлопья желтоватый, что напоминает Seborine Eclae. Буллезная форма врожденной ихтиозиозной эритродермии возникает до рождения, характеризуется генерализованной эритродермией с наличием пузырей, эрозий, язв (особенно выраженных при полевых травмах), гиперкератозом ладоней и подошв в сочетании с аномалиями костей. Заболевание протекает на фоне нормальной температуры, отсутствуют интоксикации и изменения со стороны крови от крови.
Синдром стафилококкового ожога кожи (синдром стафилококкового ожога кожи)
Заболевание характеризуется поражением кожи, аналогичным эксфолиативному дерматиту Риттера.
Этиология. Стафилококковый синдром обожженной кожи (SKO) связан со стафилококками фаговой группы II, которые вызывают выработку особого токсина, называемого эксфолиатином A или V.
Патогенез. Эксполятин, вырабатываемый стафилококками, вызывает акантолиз, разрушение между клетками зерна и колючими слоями.Раковина не поражается прикорневыми слоями кожи, что делает течение болезни более щадящим по сравнению с эксфолиативным дерматитом ритер.
Клиническая картина Характеризуется появлением в паховой и подмышечной складках несвоевременных пятнистых высыпаний кирпично-красного цвета, часто возникающих после гнойных конъюнктивитов, отитов, оммопалитов и других инфекционных заболеваний. При этом обнаруживаются очаги мацерации кожи. Лицо ребенка приобретает очень грустное, «льняное» выражение, вокруг глаз и рта накапливается корочка импетигинообразной формы.Поражение кожи прогрессирует в течение 1-2 дней от высыпания Scarlantinform до спонтанных крупных и вялых пузырьков. Есть положительный симптом Никольского. После вскрытия пузырьков видна влажная эритематозная поверхность. Вся кожа имеет какие-то царапины или ожоги. Тяжелых поражений слизистой оболочки рта, как правило, не бывает. В течение 5-7 дней эпителизация эрозий с последующим отшелушиванием. У детей наблюдается беспокойство, плохой аппетит, повышенная температура. Экзикоз часто возникает из-за потери жидкости из пораженной кожи.Часть детей чувствует себя удовлетворительно. Прогноз более благоприятный, чем при эксфолиативном дерматите Риттера.
Дифференциальный диагноз Проводится при токсическом эпидермальном некролизме, который начинается резко: с появления пузырьков и эрозий. Симптом Никольского резко положительный. Состояние детей тяжелое. Дифференциальный диагноз с десквамативной эритродермией, врожденным буллезным эпидермолизом, врожденным ихтиозом, буллезным ихтиозом, эритродермией, врожденным сифилисом приведен выше.
Псевдопедерункулы Фигнера (множественные кожные абсцессы)
Заболевание возникает у новорожденных и детей раннего возраста в результате инфицирования выводных протоков и закрытия потовых желез эккарин.
Заболевание новорожденных встречается редко, чаще у детей первых месяцев жизни. Развитию псевдофурункулозы способствуют дефекты ухода и кормления, перегревание, повышенное потоотделение, гипотрофия, общие заболевания (пневмония, анемия, энтероколиты и др.)). Заболевание чаще возникает у недоношенных детей с пониженной общей сопротивляемостью организма.
Этиология. Золотистый стафилококк, гемолитический стрептококк, кишечная палочка, протей и др. Могут быть возбудителями псевдофурункулозы.
Патогенез. Инфекция выхода потовой железы в совокупности с предрасполагающими факторами приводит к распространению процесса на весь выходной проток и скопление железы.
Клиническая картина. Если инфекция захватывает только отверстие протока потовой железы, образуются небольшие (по размеру с семенным зерном) поверхностные пустулы (перипортит), быстро высыхающие в корки и бесследно заживающие. Впрочем, все железо с возникновением подкожных узлов от гороха до лесного ореха, багберно-красный с синими цветами, скорее поразит. Возможны колебания в центре узлов. При вскрытии абсцессов выходит желто-зеленый кремообразный гной. Процесс заканчивается рубцеванием.Любимая локализация — голова, спина, ягодицы, задняя поверхность бедер. Есть возможность распределить процесс по коже груди, живота. Источником возникновения вторичной флегмоны могут быть множественные абсцессы, которые сложнее лечить, так как процесс перерастает в более толстую кожу, поэтому рецидивы часто возникают в течение 2-3 месяцев и позже. Часто заболевание сопровождает нарушение общего состояния из-за повышения температуры тела от субфебрильных до фебрильных значений, ухудшения аппетита, снижения массы тела, увеличения размеров печени, селезенки, регионарных лимфатических узлов.Возможен сепсис, от которого зависит прогноз заболевания.
Дифференциальная диагностика. В отличие от фурункула, нет плотного инфильтрата и характерного некротического стержня; Фурункулез не характерен для детей 1 года жизни. Перипорит следует дифференцировать с фолликулитами, у которых всегда есть связь с волосяным фолликулом, а в центре всегда видна пустула. Фолликулит возникает и в более старшем возрасте. Множественные абсцессы у детей в начальной стадии могут напоминать развитие множественного папотакротического туберкулеза с локализацией на волосистой части головы и коже тела до образования ватного некроза.Учитывайте туберкулезное поражение других органов и динамику реакции Манту. Реже псевдопедерункулез дифференцируют с крофулодермией — единичным поражением, которое быстро приводит к расплавлению и открытию центральной области с образованием медленно гранулирующих язв со скудным серозным отделением.
Ненекротическая флегмона новорожденного
Некротическая флегмона новорожденных — острое гнойно-некротическое воспаление подкожной жировой клетчатки.
Этиология. Возбудителем некротических флегмонов является стафилококк золотистый, реже — стрептококк, однако в процессе лечения возбудитель не исключен.
Патогенез. Проникновение инфекции через кожу способствует ее повреждению при нарушении ухода за ребенком, несоблюдении правил асептики при выполнении медицинских манипуляций. Воспаление возникает вокруг потовых желез, наиболее резкие изменения происходят в глубоких слоях подкожной жировой клетчатки.Тромбоз периферически расположенных сосудов. А молниеносный отек приводит к резкому нарушению снабжения подкожно-жировой клетчаткой и кожными покровами с последующим их некрозом. Размножению флегмонов способствует выработка гиалуронидазы стафилококка, которая увеличивает проницаемость соединительной ткани. При поздней диагностике воспалительный процесс проникает вглубь, происходит некроз мягких тканей.
Клиническая картина. Заболевание часто начинается с общих симптомов: ребенок становится вялым, беспокойным, плохо спит, отказывается от груди; Температура тела 38-39 o C.Типичная локализация флегмоны — задняя и боковая поверхность грудной клетки, пояснично-крестцовая область, реже — ягодицы, конечности. В области поражения появляется красное пятно, которое быстро (в течение нескольких часов) увеличивается. Кожа сначала имеет малиновый цвет, затем принимает синюшный оттенок. Отмечаются уплотнения и припухлость мягких тканей. В дальнейшем флюктуация появляется в центре очага воспаления. Локальный процесс может распространиться на значительную территорию. В тяжелых случаях возникают детали, некротизация кожи и обширные дефекты мягких тканей.При вскрытии флегмоны получают жидкий гной с кусочками серого цвета. Иногда перевалка волокна происходит значительными участками.
Дифференциальный диагноз Проведение при шлифовальном воспалении, ожирении. На лице воспаление на коже, медно-красная гиперемия фестральной формы с четкими границами и инфильтрация с тенденцией к распространению. Для адифенекоза характерно наличие деградированных плотных узлов, инфильтратов от 1 до 5 см в диаметре. Кожа без изменений или гиперемирована, с синюшным оттенком.Очень редко в центре наблюдается размягчение, а после вскрытия — белая крошечная масса. Общее состояние ребенка не страдает.
Рожа
Острый прогрессирующий серозный воспалительный процесс.
Этиология. Возбудитель — стрептококк, реже — стафилококк.
IN Патогенез Заболевания играет роль проникновения инфекции через мацерированные, поврежденные участки кожи, начинающиеся вокруг пупка, в области половых органов или заднего прохода.
Клиническая картина Характеризуется появлением на коже медно-красной гиперемии с четкими границами фестральной формы и инфильтрата, имеющего склонность к распространению. Местное повышение температуры и припухлость. Локализуется в нижней трети живота, промежности и лица. Наблюдается ухудшение общего состояния ребенка. Часто возникает озноб, рвота, повышение температуры до 38-40 o C, образуются выраженные отеки и нарушение трофики тканей (пузыри, некрозы).
Дифференциальный диагноз Проводится с ожирением, флегмоной новорожденных.
Диагностика
Диагностика инфекционных заболеваний кожи и подкожной клетчатки у новорожденных, как правило, не вызывает затруднений и основывается на клинической картине. При этом для выявления возбудителя и определения чувствительности к антибиотикам проводится бактериологическое исследование содержания элементов и крови. В клиническом анализе крови обычно отмечается лейкоцитоз, нейтропильные проявления со сдвигом формулы влево, ускорение ESP.Выраженность воспалительных изменений гемограммы зависит от тяжести заболевания. Кроме того, при эксфолиативном дерматите новорожденных пузыря возникает анемия, эозинофилия. В биохимическом анализе крови при эксфолиативном дерматите Риттера и Шока регистрируется гипопротеинемия, а в первом случае — обе гипохолестеринемии.
Госпитализация показана при всех инфекционных заболеваниях кожи, за исключением бессмысленных локализованных форм везикофопулеза и кандидоза.
В лечении пациентов кормление грудью очень важно грудным молоком. Ежедневные гигиенические ванны с раствором перманганата 1:10 000, травить полевки крупных, ромашковых цветов. Противопоказание к плаванию — тяжелое состояние ребенка и большие квадратные поражения кожи.
Местная терапия. Для везикулопусторезных элементов необходимо 70% -ный этанол удалить стерильным материалом, 2 раза в день производить обработку 1-2% -ным спиртовым раствором алмазной зелени, анилиновыми красителями, 1% -ным спиртовым раствором шариковых листьев эвкалипта, фукцининовой кислоты. 5% постоянный раствор перманганата.Также используется ультрафиолетовое облучение. При появлении симптомов интоксикации показана антибактериальная терапия оксациллином или цефалоспоринами I-II поколения.
При локализованном кандидозе кожи применяется только местная терапия противогрибковыми кремами и мазями (секторный, миконазол и др.). Нистатин в виде мазей наименее эффективен. При распространенном кандидозе одновременно с наружной терапией показано назначение системных антимикотиков флуконазола из расчета 5-8 мг / кг / сут 1 раз в сутки в течение 5-7 дней.Из физиотерапевтических процедур используют ультрафиолетовое облучение (УФО).
При пузыре пузырек необходимо проткнуть стерильной иглой. Содержимое пузыря не должно попадать на участки здоровой кожи. Обработку элементов проводят 1-2% -ными спиртовыми растворами алмазной зелени, анилиновыми красителями, 1% -ным спиртовым раствором экстракта листьев эвкалипта фукциновой, 5% -ным раствором перманеганата калия. Также используйте мазь мупироцина. Хороший эффект отмечен НЛО. При любой форме пузырчатки показана антибактериальная терапия оксациллином или цефалоспоринами I-II поколения.В более тяжелых случаях эффективна иммунотерапия (антистафококковый иммуноглобулин человека, иммуноглобулин человека). При развитии инфекционного токсикоза целесообразно проводить дезинфицирующую терапию.
При эксфолиативном дерматите Риттера и синдроме терна проводится аналогичное лечение. Бокс, в котором лежит ребенок, подлежит кварцеванию 4 раза в сутки. Детям нужен был веселый режим с контролем температуры тела, после измерения которого проводится коррекция температуры окружающей среды.Используйте стерильные мягкие подгузники. Остатки омертвевшего эпидермиса аккуратно удаляют, срезая их стерильными ножницами.
При местной терапии компрессы с ацетатом алюминия, стерильным изотоническим раствором хлорида натрия с добавлением 0,1% раствора нитрата серебра, а также смазка 0,5% раствором перманганата калия. На небольшие участки отшелушивания можно наложить мазь с бацитрацитом или мупироцином. На этапе регенерации используются смягчающие кремы с 0,1% витамина А и другие.Для подсушивания серозного содержимого используют ужин из 5% оксида цинка с тальком. Развернутые участки кожи смазать 1-2% водными растворами анилиновых красок. Во всех случаях показана антибактериальная терапия: при стафилококковой этиологии — оксациллин, цефалоспорины I-II поколения, при выявлении стабильных штаммов стафилококка — ванкомицин, линоксолид, с другими возбудителями, антибактериальная терапия проводится с учетом чувствительности. В комплексном лечении назначается иммунотерапия (иммуноглобулин человека, антистококковый иммуноглобулин, иммуноглобулин человека).
При псевдо-пище после вскрытия элементов обрабатывают 1-2% спиртовые растворы анилиновых красителей, накладывают повязки с гипертоническим раствором натрия хлорида, мазью Левомеколь. Фактически НЛО. Антибактериальная терапия назначается исходя из чувствительности микроорганизмов. В лечебном комплексе важную роль отводится иммунотерапия (антистафококковый иммуноглобулин человека).
Хирургия. После гнойного расплавления и появления флюктуации скальпель псевдофорункулов вскрывают.
При некротической флегмоне очаг производится хирургическим путем, обеспечивая максимальный дренаж очага и удаление нежизнеспособных тканей. При своевременной диагностике в послеоперационном периоде разрезы постепенно заполняются зернистой тканью, а затем эпителиитами. В лечении применяется физиотерапия. Местно использовать повязки с мазью Левомеколь. Если кожные дефекты обширные, то после переноса местного воспаления проводится кожная пластика. При чувствительности проводят антибактериальную терапию, в более тяжелых случаях добавляют аминогликозиды.
При воспалении лица местно применяется кислая среда (томицид, аскорбиновая кислота). Используйте физиотерапию (УВЧ, УФО). При осложненном течении (наличие некротических участков) производится некрэктомия. Выбор антибактериальных препаратов такой же, как и при некротической флегмоне.
Дети, перенесшие инфекционные заболевания кожи, входят в группу риска по развитию гнойно-воспалительных заболеваний. Первые 2-3 месяца после выздоровления педиатр или медсестра Аппаратный патронаж, измерение антропометрических данных, оценка состояния кожных покровов, ежемесячное исследование гемограммы.Важную роль отводит гигиенический уход за ребенком, профилактика диаметров, естественное вскармливание. Группа здоровья — МИБ.
Если вы не хотите, чтобы у малыша были проблемы с кожей, уделите самое пристальное внимание гигиене. В роддоме мама обязательно получит первоначальные знания, как правильно обработать пупок новорожденного и как сохранить кожу крохи в чистоте. Главное — регулярно выполнять все эти процедуры, но стараться не переусердствовать.
Важнейшей задачей в период новорожденности является обеспечение грудного вскармливания и правильный гигиенический уход за кожей новорожденного, защищая ее от возникновения различных заболеваний.Ведь в первый месяц жизни малыши страдают в основном кожными заболеваниями.
Кожа — Самое большое тело человека, составляющее 1/12 от общей массы тела. Он выполняет множество функций, в первую очередь являясь защитным органом, защищающим более глубоко лежащие ткани от физических и химических воздействий. Не случайно его называют «крышей кузова». Кожа играет роль регулятора температуры, помогая телу поддерживать постоянную температуру тела, а также является органом дыхания и выделения.Многочисленные рецепторы, расположенные в коже, воспринимая раздражение от внешней среды, делают ее органом внешних ощущений. Кожа принимает участие в образовании пигментов и витамина D, а также в формировании иммунитета.
Кожа различается тремя слоями: Поверхность — эпидермис, средний — собственно кожа, или дерма, и подкожно-жировая клетчатка.
Клетки внешнего рогового слоя эпидермиса постоянно обедаются и заменяются новыми.А самый глубокий слой эпидермиса — зародышевый, обеспечивает пополнение орогинг-элементов.
Какая кожа у новорожденных? Детский эпидермис очень тонкий и чувствительный, содержит намного больше влаги, чем кожа взрослого человека. Дерма также отличается физиологической незрелостью и слабо связана с эпидермисом. Подкожно-жировая клетчатка у новорожденных и младенцев хорошо развита, содержит тугоплавкие плотные жиры, поэтому кожа младенцев получается такой эластичной.
Все слои кожи слабо связаны между собой и с подлежащими мышцами, и эта особенность способствует быстрому распространению инфекции не только вглубь, но и в отдаленные районы.Слабое развитие рогового слоя и низкая активность местного иммунитета делают кожу новорожденного легко изменчивой, подверженной внешним воздействиям. Малая толщина кожи и обильное кровоснабжение определяют ее высокую всасывающую способность. Это обстоятельство следует иметь в виду при использовании у грудничков различных кремов, мазей, спиртосодержащих втираний (например, при высоких температурах). Чтобы не спровоцировать возникновение кожных заболеваний у новорожденных, важно не переборщить с применением таких средств.
Защитная функция кожи ребенка первого года жизни в силу ее анатомо-физиологических и функциональных особенностей недостаточна. А постоянный контакт с калом, плотный контакт с пеленками и трение одежды способствуют возникновению легкого раздражения и воспаления. Проблемы с кожей у новорожденных сопровождаются тревогой ребенка и негативно отражаются на его общем состоянии, а добавление бактериальной флоры вызывает инфекционные заболевания кожи.
Гнойные болезни кожи новорожденного
Оммалит — это гнойное заболевание кожи новорожденных, выражающееся воспалением тканей в области пупочной ямки. Развивается при заживлении пупочной ранки в результате бактериальной инфекции. Из пупка появляются гнойные выделения, кожа вокруг них синеет и уплотняется, становится болезненной и горячей на ощупь. При этом кожном заболевании новорожденных детей пузырчатая ямка превращается в язву, окруженную плотным валиком.При надавливании на область осьминога со стороны крушения выделяется гной. Воспалительный процесс может захватить соседние участки и перейти к флегмоне передней брюшной стенки, что потребует госпитализации в хирургическое отделение.
Весикопопустуэз, пузырчатая масса новорожденных, эксфолиативный дерматит, псевдопедерункулез, пидермия — все эти кожные заболевания у новорожденных характеризуются появлением на коже младенца мины, мелкой или большой, поверхностной или глубокой, склонной или не склонной к сливаются, и обычно вызываются возбудителем стафилококков, реже — стрептококками.В тяжелых случаях вскрываются множественные гнойные пузыри, образующие обширные эрозионные поверхности, напоминающие ожоги. Часто на фоне кожных заболеваний у новорожденных развивается сепсис, представляющий серьезную угрозу для жизни. И начинается все с, казалось бы, безобидного пистолета.
Смотреть фото кожных заболеваний новорожденных, носящих гнойный характер:
Неинфекционные болезни кожи новорожденных
Себорея новорожденных («Chepese baby») — инфекционное заболевание кожи новорожденных, приводящее к образованию жирных чешуек и корок на коже черепа, иногда на лбу и бровях ребенка.Их появление связано с повышенной функциональностью песенного оборудования в раннем возрасте. Если вовремя их не удалить, то хлопья утолщаются, склеиваются и образуют плотную корку, которая разламывает кожу, вызывает раздражение и насмешку над кожей, способствуя занесению глотающих бактерий. Избавиться от чешуи не составит труда. На ночь смазать их кипяченым растительным маслом, вазелином или детским кремом, надеть на головку колпачок. На следующий день перед частым купанием гребешков попробуйте сделать размягченные хлопья, затем вымойте голову с мылом и снова поработайте гребешком, чтобы удалить оставшийся налет.Не всегда удается удалить сразу все корочки, поэтому процедуру придется повторить через 2-3 дня. Однако у некоторых детей корки образуются снова и снова, несмотря на
Идеальный уход. Повторное образование — признак экссудативного диатеза, а потому требует особенно тщательного ухода за кожей.
Гемангиома. На коже новорожденного ребенка часто можно обнаружить сосудистую опухоль. Это врожденная патология, связанная с повреждением сосудов. Гемангиомы различаются по форме, размеру и течению.Один ребенок представляет собой маленькое красное пятнышко на одном уровне с кожей. А другая гемангиома имеет ярко выраженную темную гнойную окраску, выступает над кожным покровом кожи и достигает значительных размеров. Поведение гемангиомы непредсказуемо: появляясь на любой части тела, одни могут исчезнуть бесследно и самостоятельно, а другие имеют свойство увеличиваться и разрастаться. Помимо чистых косметических дефектов и переживаний, это кожное заболевание у новорожденных может доставить и физические неудобства, если гемангмомомы расположены на слизистых оболочках, на веках, на губах, на половых органах и в местах, подверженных частым травмам: на шее, в суставах суставов.Кавернозные гемангиомы склонны к кровотечению, особенно при травмах, иногда подвержены изъязвлению и инфекции.
Наблюдение за развитием гемангиомы у детей. Хирург принимает решение о выборе метода лечения. Большинство гемангиом не требуют особого вмешательства в свое естественное течение, так как не доставляют никаких хлопот и самостоятельно исчезают к 5 годам, а иногда и к первому году жизни. Если гемангиома постоянно растет, часто травмируется и мешает нормальному функционированию организма, значит, ей придется расстаться, не дожидаясь ее самообороны.
Наличие гемангиом на лице у девочки часто вызывает у родителей страдания и даже отчаяние. Не беспокойтесь заранее. Современные методы хирургического и косметического лечения исправят ошибку природы и вернут вашей принцессе первозданную красоту.
Если раньше при лечении этого заболевания кожи новорожденного применялось хирургическое удаление гемангиомы, то у врачей есть такие возможности, которые дают хороший результат и не оставляют рубцов на коже.Выбор метода лечения зависит от размера опухоли, ее локализации и течения. Наиболее распространенная электрокоагуляция (прижигание), склерозирующая терапия — это введение специальных растворов, вызывающих сращение капилляров и их прикрепление, воздействие рентгеновских и лазерных лучей, компрессионную терапию. Иногда для достижения наилучшего эффекта применяется комбинация нескольких методов.
Темные пятна (Сети). Редкий ребенок Появляется на свету свободными от родильных пятен, которые очень разнообразны по размеру, цвету и локализации.На веках, на лице и затылке нередко наблюдается кайма с нарастанием волос. Рода пятна розового цвета, плоского характера и разной формы. Как правило, они самостоятельно исчезают в течение нескольких месяцев. У детей, в семьях которых есть выходцы из Азии, обнаруживаются пятна серо-голубого цвета на спине и ягодицах, напоминающие синяки — так называемые монголоидные пятна. При этом заболевание кожи новорожденных не доставляет ни малейших неудобств и в скором времени может исчезнуть.
Однако в некоторых случаях пигментные пятна (невыс) вызывают беспокойство у врачей. Плоское коричневое пятно, расположенное на спине малыша, не вызовет мужественности у мамы, а огромная часть черного, к тому же еще покрытая волосами, может лишить сна и душевного равновесия. Это заболевание кожи новорожденного ребенка с их перевоплощением в злокачественную опухоль — меланому, поэтому она подлежит хирургическому удалению. При обширной площади поражения операция проводится в несколько этапов с использованием пересадки кожи.
Как обработать пупок у новорожденных: правильный уход с первых дней (с видео)
В первые дни после выписки из роддома матери должны быть прикованы к правильному уходу за пупком новорожденного и состоянием кожи вокруг пупочной ранки. От матери требуется с первых дней обеспечить должный уход за пупком новорожденного, предупредив о развитии осложнений. При выписке из роддома чаще всего покрывается корками, из-под которых вытекает небольшое количество световой жидкости.
Как обработать пупок новорожденного, чтобы ранка зажила как можно быстрее? Для обработки пупочных ран необходимо иметь 3% раствор перекиси водорода, стерильную пипетку, 1% раствор алмазного зеленого и ватные палочки. Для ухода за пупком новорожденного с первых дней понадобятся еще и указательные пальцы левой руки, разводящие края пупочной ранки и загнивающие перекисью водорода. Появление пенистой жидкости свидетельствует об очищении ранки от микроорганизмов.Очистите палочку насухо не только поверхность пупка, но и его дно (это очень важно!).
Повторите эту процедуру 2–3 раза, тщательно просушив пупок и освободив его от корок ватными палочками. Под корками в теплой и влажной среде микробы обитают свободно, поэтому необходимо лишить их укрытия. Не всегда удается сразу удалить корочки, так как они не могут отмирать сами, это может привести к кровотечению, а размягченная перекисью водорода они довольно легко удаляются.
В процессе обработки пупка новорожденных не забудьте после тщательного просушивания дна и кожи вокруг пупочной ранки обработать зеленкой, также собирая края и смазывая дно пупка, складки и кожу вокруг Это. За 2-3 дня правильной обработки обивка полностью заживает и больше не требует ухода. Маркировка зеленым цветом и только поверхность пупочной раны приводит к разным неприятностям: насмешливому пупку, гнойному воспалению пупка и передней брюшной стенки вплоть до сепсиса.
На видео «Как обрабатывать пупок новорожденного» показано, как проводится эта процедура:
Уход за новорожденным ребенком: советы педиатра, как обращаться с кожей
Кожа новорожденного требует мягкого, но регулярного и тщательного ухода. В паховых складках и в подмышечных впадинах осталась первоначальная смазка, которую нужно немедленно удалить. Не стесняйтесь не повредить нежную кожу. Вся смазка вымоется, как только вы начнете купать малыша.
У девочек в складках между большими и маленькими половыми губами могут образовываться белые наложения, состоящие из скошенного эпителия. Они легко удаляются ватным тампоном, смоченным стерильным растительным маслом или рыбьим жиром.
На влияние детской одежды влияет кожа: под пеленками, пампетами, пеленками больше влажной и теплой среды, увеличивается активность микроорганизмов, возникает раздражение.
Тампоны для буксировки и тесная одежда увеличивают трение между кожей и одеждой, особенно если кожа мокрая.Многократное воздействие мочи и кала в течение дня способствует нарушению нормального состояния кожных покровов, особенно в паховой и ягодичной областях, на внутренней поверхности бедер и на гениталиях. Появляется покраснение кожи, затем открываются маленькие пузырьки, образуя влажную поверхность. Так развивается пеленочный дерматит. Малыша беспокоит зуд и жжение, особенно после мочеиспускания и дефекации. Он становится раздражительным, не берет грудь, плохо спит.
Как правильно ухаживать за кожей новорожденного с первых дней жизни? Очень важно поддерживать чистоту, частую смену памперсов и пеленок, воздушные ванны.Это основные факторы, предупреждающие о развитии кожных заболеваний. После каждого мочеиспускания необходимо следить за тем, чтобы ребенок высох, а после кишечных воздействий его обливают теплой водой и, промывая салфеткой, смазывают складки стерильным вазелином, растительным или специальным детским маслом (рыбьим жиром) или сбрызгивают детской присыпкой. (тонкий слой), который впитывает влагу и снижает трение.
Возникновение пеленочного дерматита способствует круглосуточному содержанию младенца в одноразовых пеленках.Получается своеобразный компресс, усиливающий раздражающее действие мочи и кала на нежную кожу ребенка. Если, несмотря на хороший уход, избежать пеленочного дерматита не удалось, примите меры по его устранению.
После мытья малыш нежными зимними движениями тщательно просушивает все складки и скрытые места. Дайте ему возможность предстать перед обнаженным лицом. Воздух обладает хорошим лечебным действием, подсушивая мокрые участки и улучшая кожное дыхание. Для сушки кожи можно использовать фен, держа его на безопасном расстоянии, чтобы не обжечь нежную кожу.
Внимание: имея дело с мальчиком, следует проявлять осторожность; Разложите малыша на животике, так как он может ответить «фонтаном» на струю теплого воздуха, а струя, упавшая на электроприбор, может вызвать короткое замыкание.
По совету педиатров можно использовать некоторые народные средства при уходе с кожи новорожденного.
Снять зуд и раздражение поможет ванна с отваром трав (ромашка, череда, лихорадка, кора дуба).Одну столовую ложку травы залить стаканом кипятка, дать настояться и вылить полученный отвар в таз с теплой водой.
Смягчает кожу и снимает раздражение от ванны с крахмалом; 3 столовые ложки крахмала размешать в холодной воде, заварить полученный «Клеастер» и добавить в ванну.
Хорошим подсушивающим и дезинфицирующим действием обладает оксид цинка, входящий в состав детских родников и различных мазей (цинковая паста, лассарийная паста, мазь Деситин).
Как правильно ухаживать за кожей новорожденного
При недостаточном уходе за малышом, перегреве и перегреве на теле Перец может появиться в виде небольших красных высыпаний на не предотвращенных коже, иногда переходящих в прозрачные пузырьки.Особого обращения Перец не требует. Достаточно устранить причину повышенного потоотделения И наладить правильный уход за кожей новорожденного ребенка (гигиенические ванны, очищение кожных складок, особенно паховых и ягодичных, частая смена белья, воздушные ванны), и Пейдер будет побежден.
Как ухаживать за кожей новорожденного, пока пупочная ранка не зажила полностью? До полного заживления пупка не купайте малыша в ванне, ограничьте разминание икры теплой водой на пеленальном столике, а после «большого» дела поработайте в теплой проточной воде над ванной.
Как ухаживать за кожей новорожденного в интимной зоне в зависимости от пола малыша? Мальчику машут сзади спиной (спиной вверх), а девушке — впереди спины (вверх по животу).
Чистая кожа хорошо дышит, увеличивая поступление кислорода в организм ребенка и улучшая обменные процессы.
Важно знать не только, как обрабатывать кожу новорожденного, но и как ухаживать за его глазами, носиком и ушами. Глаза ребенка ежедневно протирайте ватными палочками или мягкой губкой, смоченной кипяченой водой.По традиции тщательно очищайте фитили и уши, не стремитесь проникнуть глубоко, чтобы не поранить малыша.
Использование подгузников для новорожденных: как часто их нужно менять
Восстановите свое отношение к использованию одноразовых подгузников для новорожденных: съев маму от бесконечного стирки, это важное изобретение цивилизации при неправильном использовании может навредить здоровью ребенка.
Как часто нужно менять подгузники у новорожденного, чтобы не вызвать раздражение кожи? Не держите ребенка в пеленках все 24 часа в сутки.Они незаменимы при посещении поликлиники, на прогулке, в длительной поездке. Но дома малыш имеет право на «негибкое» содержание. При повторном мочеиспускании подгузник превращается в тяжелый и влажный компресс, что способствует перегреву и развитию патогенной флоры в половых органах и даже возгоранию малых половых губ. Грязный подгузник вызывает раздражение на нежных слизистых оболочках Девочек, где появляются микротрещины, а затем воспалительный процесс, который может привести к возгоранию близко расположенных маленьких половых губ и закрытию шестеренки.Чтобы устранить последствия неграмотного использования одноразовых подгузников, приходится прибегать к хирургическому вмешательству. Постоянное пребывание мальчика в одноразовых пеленках способствует перегреву яичек и возможному нарушению сперматогенеза. Для нормального функционирования яйцам требуется прохладная температура.
Если в детском жидком кресле Длительное пребывание в одноразовом подгузнике вызовет раздражение кожи едким содержимым кишечника вплоть до химического ожога.
При использовании одноразовых подгузников соблюдайте следующие правила:
- менять подгузник до или сразу после кормления, после каждого страха, перед сном, сразу после пробуждения, перед выходом на прогулку.В сутки будет 4-6 перевязок, а у новорожденных — до 10 раз;
- подбирайте подгузники по размеру, ориентируясь не только на вес малыша, но и на впитывающую способность изделия. Если у ребенка обильная моча и кожа под подгузником остается влажной, попробуйте подгузник большего размера;
- при этом не стоит покупать подгузники «на вырост», так как каучук не будет плотно прилегать к ногам и не удастся избежать протечек;
- Хранить «трусики-часы» в сухом прохладном месте.Повышенная влажность в помещении снижает впитывающую способность продукта.
Довольно часто после рождения у ребенка появляются кожные заболевания, и такие заболевания могут представлять большую опасность. У новорожденного ребенка очень нежная кожа. Его крышка состоит из рыхлых ячеек. По этой причине он очень сырой и служит «красивой почвой» для всевозможных инфекций.
Кожные заболевания новорожденных могут быть опасны для малыша, поэтому лечить их необходимо под наблюдением специалиста, выясняющего причину этих заболеваний.Заниматься самолечением в этом случае запрещено, потому что речь идет о малышке, который только начинает адаптироваться в этом мире.
Кожные болезни груди
У новорожденных потовые железы еще недоразвиты и при частом перегреве может быть век. Это выражается в виде небольших прыщиков, которые располагаются по всему телу. Перчик обычно проходит сам, но его частое появление говорит о том, что малыш часто перегревается, поэтому не стоит сильно дурачить ребенка, ведь сильный перегрев ребенка может стать причиной плохого исхода.
Через несколько дней после рождения крохи могут появиться пятнистые, размытые высыпания — крапивница или крапивница. Крапивница в основном поражает организм малыша, особого лечения не требует, через некоторое время проходит на всем протяжении.
Такое кожное заболевание Как чесотка поражает стопы и ладони ребенка и сопровождается сыпью и сильным зудом. Заражение происходит при контакте с больным, заболеванием может заразиться вся семья. Лечить это заболевание нужно согласно рекомендациям специалиста.
Везикулоза или маленькие пузырьки обнаруживаются у новорожденных и младенцев. При этом кожном заболевании у малыша появляются маленькие пузырьки, наполненные прозрачной, иногда желтоватой жидкостью. Поражаются в основном шея, пах, голова. Такие пузыри лопаются через несколько дней, покрываются корочкой. Без своевременного лечения данное заболевание может поразить все тело ребенка. При этой детской сыпи следует показать врачу. Он назначит необходимое лечение. Такое заболевание можно спутать с самым опасным заболеванием — пузырчаткой новорожденных или пузырчаткой, возникающей из-за болезнетворных микробов.
Другие кожные заболевания новорожденных
После рождения малыша такая кожа может иметь вид «клубничный невотс». Выражается в красных пятнах, возвышающихся над кожей. Такие пятна разрастаются в течение первого года жизни крохи. Поразило лицо, шею и тело. С возрастом такое заболевание проходит, но тем не менее такое заболевание требует соответствующего лечения, особенно если пятна расположены возле глаз. Также сразу после рождения у малыша может появиться такое заболевание, как простые невусы, их еще называют Укусом аиста.Выражается на задней части спины и шеи в виде краснеющих пятнышек. Со временем такие пятна появляются у ребенка.
У некоторых младенцев такое кожное заболевание, как у младенцев. На детской коже наказываются мелкие пятна, вызывающие зуд. Такое заболевание нужно лечить по рекомендациям дерматолога.
Себорейный дерматит у младенцев поражает лицо, грудь, колени и локтевые сгибы, но чаще всего такой дерматит поражает кожу головы. Пик проявления такого заболевания к трехмесячному возрасту у ребенка.На голове появляются сухие и желтые чешуйки, по телу бросается в глаза красная сыпь. Это заболевание лечится под наблюдением специалиста.
Пеленание новорожденных, усиливающее трение между кожей и одеждой, может привести к заболеванию — пеленочному дерматиту. От постоянного трения и попадания мочи на кожу тела кожа становится красной (особенно в паховых областях), что приводит к боли и раздражению кожи. Следует применять одноразовые подгузники, использовать при смене гигиенических подгузников (специальные масла, присыпки), чаще делать ванны, чаще раздевая ребенка так, чтобы тело прилегало (комнатная температура должна быть соответствующей).
У новорожденных лечить кожные заболевания следует только под наблюдением врача, так как некоторые кожные высыпания могут быть симптомом различных заболеваний недуга. Поэтому необходимо устранять в первую очередь причину образования кожных заболеваний у грудничков.
Кожа младенцев, родившихся здоровыми в срок, как правило, нежная и эластичная. Если вы попытаетесь собрать ее в складку, она сразу же выровняется. Такая бархатистая детская кожа имеет благодаря специальной смазке, обладающей бактерицидным свойством, а также предотвращающей зуд.Тем не менее кожа новорожденных еще очень слабая и расовая, поэтому требует особого ухода. Предлагаем поговорить о том, что такое кожа новорожденного ребенка, а также о том, как за ней ухаживать.
Особенности кожи новорожденного
Цвет кожи новорожденного сразу после рождения может быть серым, а в некоторых случаях даже синим, что связано со слабой активностью кровеносных сосудов детского организма. В течение первого часа жизни кожа крохи приобретает слегка розоватый оттенок, что свидетельствует об адаптации ее кровеносной системы к новым условиям жизни.
Иногда цвет новорожденного может иметь желтоватый оттенок. Это происходит в случае физиологической желтухи, которая, как правило, проходит через 7-14 дней после развития. В свою очередь, при анемии, спазме сосудов, рвоте, а также при пороках сердца цвет новорожденного характеризуется ярко выраженным бледным оттенком.
Очень часто молодые родители наблюдают, как кожа их малыша становится слишком сухой. По мнению педиатров, переживать по этому поводу не стоит, ведь это совершенно нормальное явление.Сухая кожа у новорожденных обычно возникает из-за недостаточной активности потовых желез. Но в период адаптации ребенка к новой среде его потовые железы начинают довольно интенсивно работать и постепенно исчезает сухость кожи.
Следует отметить, что сухая кожа у новорожденного часто не требует применения обезвоживающих средств в виде масел и кремов. Постепенно малыш адаптируется к новым условиям, а его кожа приобретает те свойства, которые характерны для кожи взрослого человека.
Также довольно часто родители сталкиваются с тем, что у новорожденного шелушится кожа. Это не страшно и может быть вызвано чрезмерной сухостью воздуха в доме. После устранения этого фактора пилинг пройдет сам по себе. Если кожа у новорожденного достаточно шелушится, ее следует обработать специальным детским маслом или увлажняющим кремом.
Мраморная кожа у новорожденного
По мнению специалистов, мраморная кожа у детей встречается довольно часто. Такое состояние у ребенка может быть следствием ряда причин.Часто она имеет неправильный характер и развивается в результате резкого перепада температур (например, при одевании ручки и ножки крошки становятся мраморными). Объясняется это тем, что из-за недостаточного развития системы терморегуляции новорожденный еще не в состоянии полностью контролировать температуру своего тела. К тому же марбидность кожи у грудничков часто возникает из-за перегрузки сосудов большим количеством крови. В любом случае, большинство профессионалов считают, что причиной мраморной кожи новорожденных является несовершенство системы терморегуляции, что по сути не является патологией.Как правило, замужество кожи у малыша проходит к 3 месяцам, когда все системы его организма начинают работать более полно.
Заболевания кожи новорожденных неинфекционные
Говоря об инфекционных кожных заболеваниях, следует отметить, что они делятся на инфекционные и неинфекционные.
Чаще всего в группе неинфекционных заболеваний кожи новорожденный встречает такие состояния, как маятник, диаметр и диатез. Несмотря на то, что у них разные причины возникновения и различные течения, методы лечения довольно схожи и предполагают правильное питание, воздушные ванны, а также соблюдение правил гигиены и температурного режима.При правильном уходе с ними лечатся довольно быстро и качественно.
К неинфекционным заболеваниям также относятся дерматиты, вызванные воздействием определенного раздражителя или аллергена. Их главный симптом — шелушение кожи новорожденного. Расщепленный себорейный, атопический, пеленочный и контактный дерматиты. Каждый из них отличается своими особенностями течения и требует различных лечебных мероприятий.
Инфекционные болезни кожи младенцев
Кожные инфекционные заболевания, часто встречающиеся у новорожденных, включают ряд патологий, вызываемых Staphilococcus:
- ПОДЕРАМИЯ — Болезнь перфорированной кожи.Самая легкая форма этого поражения кожи — везикулез, который проявляется высыпанием мелких пузырьков с мутной жидкостью внутри. Лечение везикулеза предполагает тщательную гигиену кожи, купание в ванне с 0,005% -ным раствором марганца, а также обработку пораженных участков раствором гринкрафта или медицинского спирта.
- Пузырь новорожденных, для которого характерно появление на детской коже характерных пузырьков, после вскрытия которых остается влажная поверхность.При данном заболевании наряду с местным лечением (например, при везикулезе) необходимо назначать антибиотики, а заболевших грудных детей срочно изолировать.
- Фолликулит — заболевание, поражающее волосяной фолликул. При этом заболевании, как правило, назначают местное лечение, но при обширном поражении желательно использовать антибактериальные препараты.
- Эксфолиативный дерматит Риттера — одно из самых серьезных кожных заболеваний у новорожденных, которое проявляется образованием влажных красноватых участков вокруг пупка, бедренных складок и углов рта.Вскоре покраснение быстро распространяется на кожные покровы кожи головы и конечностей. При этом состояние малыша достаточно тяжелое, потому что существует угроза обезвоживания его организма. Лечение этого заболевания предполагает местную обработку раны, применение курса антибиотиков, а также введение физраствора и глюкозы.
Образец цитирования: Суворов К.Н. Кожные заболевания у детей первого года жизни: вопросы диагностики // РМЖ. 1996. №10. С. 1.
Ведение новорожденных и детей грудного возраста, страдающих кожными заболеваниями, требует точных решений и оперативных действий врача-дерматометролога, эффективность которых во многом зависит от правильной и своевременной диагностики.Детская дерматовенерология теперь оказалась для дерматовенерологов не только крайне ответственным, но и самым сложным направлением. Несмотря на то, что лечением детей с кожной патологией занимаются врачи разных специальностей, добиться положительных результатов в плане снижения уровня заболевания и повышения эффективности лечебно-профилактической помощи не представляется возможным. Особенно велико количество диагностических ошибок. Детская дерматология тесно связана с профилактикой наследственной патологии, поскольку рождение больного ребенка побуждает родственников обращаться к врачу для определения генетического прогноза.Повышение уровня профессиональной нозологической диагностики — исходное и необходимое условие для развития лечебной, профилактической и неотложной помощи. Предлагаются краткие обзоры по диагностике, лечению, профилактике и реабилитации детей, страдающих кожными и венерическими заболеваниями.
Ведение новорожденных и детей грудного возраста, страдающих кожными заболеваниями, требует точных решений и оперативных действий врача-дерматометролога, эффективность которых во многом зависит от правильной и своевременной диагностики.Детская дерматовенерология теперь оказалась для дерматовенерологов не только крайне ответственным, но и самым сложным направлением. Несмотря на то, что в лечении детей с кожной патологией принимают участие врачи. Особенно велико количество диагностических ошибок. Детская дерматология тесно связана с профилактикой наследственной патологии, поскольку рождение больного ребенка побуждает родственников обращаться к врачу для определения генетического прогноза. Повышение уровня профессиональной нозологической диагностики — исходное и необходимое условие для развития лечебной, профилактической и неотложной помощи.Предлагаются краткие обзоры по диагностике, лечению, профилактике и реабилитации детей, страдающих кожными и венерическими заболеваниями.
Для лечения новорожденных и младенцев, страдающих кожными заболеваниями, требуется, чтобы дерматовенеролог принимал точные решения и незамедлительно принимал меры, эффективность которых во многом зависит от правильного и своевременного диагноза. Детская дерматовенерология оказалась не только очень важной, но и самой изменчивой областью для DermatovenereLogysts. Несмотря на то, что в лечении младенцев с кожными аномалиями принимают участие врачи различных специальностей, нет никаких результатов SaticFactory в снижении заболеваемости и улучшении терапевтической и профилактической помощи.
Есть большая проблема диагностических ошибок. Детская DermatovenereLogy тесно связана с профилактикой наследственной патологии, поскольку рождение больного ребенка делает его родственником визит к врачу для определения генетического прогноза. Повышение уровня профессиональной нозологической диагностики — основное и необходимое условие развития лечебной, профилактической и медико-генетической помощи.
Предлагаются краткие обзоры по 1) диагностике, 2) лечению, профилактике, реабилитации младенцев с кожными и венерическими заболеваниями.
Кафедра дерматовенерологии (заведующая — д.м.н. проф. К. Н. Суворова) Российской медицинской академии последипломного образования.
Проф. К.Н. Суворова, д.м.н., зав.кафедрой дерматовенерологии Российской медицинской академии последипломного образования
Введение
У детей первого года жизни различные поражения кожи выявляются чаще, чем в других возрастных группах. Кожная патология в этот период отличается ярко выраженной спецификой нозологического профиля и необычностью клинических проявлений дерматозов, известных у взрослых, но проявляющихся иначе.Дерматовенеролог должен знать об особых состояниях кожи у новорожденных, о конкретных подходах к лечению дерматозов, о характеристиках детского организма в возрасте груди, определяя его реакцию на лекарства или способствующих взвешиванию и хронизации дерматоза и развитию осложнений. типично для этого возраста. В первые месяцы жизни могут возникнуть внезапно тяжелые и острые протекающие дерматозы, когда срочно необходимо установление точного диагноза и срочная помощь, которую можно оказать только совместными усилиями педиатров и дерматологов.Вторичные поражения кожи могут встречаться с врожденными дефектами обмена веществ и другими полиорганными синдромами с дебютом в младенческом возрасте; Дерматолог, имея адекватное представление о таких заболеваниях, должен направить ребенка к педиатру и другому специалисту в соответствии со своими диагностическими предположениями. С другой стороны, часто самые частые поражения кожи сначала обнаруживает педиатр, постоянно наблюдающий за ребенком. В таких случаях он должен уметь заподозрить кожу и отправить ребенка к дерматологу.
Задача педиатра — выявление и лечение внутренних заболеваний, способствующих обострению или ловушке дерматоза, а дерматовенеролог обязан правильно диагностировать кожные и венерические заболевания, в любом возрасте, с которым они встречались, на основе профессиональных знаний. семиотики дерматозов и заболеваний, передающихся половым путем, и умение пользоваться Специальными методами нозологического распознавания. Зная основные этиологические и патогенетические методы лечения дерматозов, дерматовенеролог должен определить застой в терапии, использовать разные варианты специального лечения с разной тематикой, реабилитацию.Согласно профессионально-должностным требованиям, специалист детской дерматовенерологии должен знать каждый дерматовенеролог, поскольку отдельной специальности для этой дисциплины нет. На практике этот раздел, особенно патология кожных покровов у детей первого года жизни, является наиболее сложным для дерматовенеролога. Основываясь на опыте отделения дерматовенерологии Российской медицинской академии последипломного образования и детского отделения Московской клинической кожно-венерологической больницы №14, мы предлагаем обсудить некоторые связанные с этим вопросы.
Заключение
Существенное нозологическое распознавание кожных заболеваний у новорожденных и детей грудного возраста должно проводиться в кратчайшие сроки. Такая возможность обеспечивает визуальную доступность органа при условии профессионального выполнения клинико-морфологического анализа разветвленных элементов, правильной оценки преимущества порочных симптомов, конкретной дифференциальной диагностики в рамках нозологического профиля каждого из них. возрастной сегмент, знание возрастной эволюционной динамики кожной патологии.
Литература:
один. Ф. Звельков. Заболевания кожи детей раннего возраста. Санкт-Петербург. — Сотис. -1994 — 235 с.
2. K.N. Суворова, А.А. Антоньев, Н. Кузнецова, И. Малова. Кожные и венерические заболевания у детей. . Иркутск, — Изд-во Иркутского ун-та. -1995.
3. Ю.К. Скрипкин, Г.Я. Шарапова. Кожные и венерические заболевания. — М .: — Медицина. -1972.
4. Ю.К. Скрипкин, Ф.А.Звелова, Г.Я. Шарапова, А.А. Пособие для детей по детской дерматовенерологии.- НО.; Медицина. — 1983.
Наиболее частые кожные заболевания у ребенка
Кожа человека — сложный орган. Он реагирует на любые изменения, происходящие в организме. Заболевания внутренних органов, а также патологии аллергического и инфекционного характера в первую очередь вызывают некоторые изменения кожных покровов. Спустя время начинают проявляться основные признаки недугов. Кожные заболевания у ребенка в медицинской практике встречаются довольно часто. И это касается как новорожденных малышей, так и детей постарше.Кожные заболевания у ребенка могут иметь аллергическую природу (нейродермит, экзема), быть следствием инфекционного или грибкового поражения. В любом случае посоветуйтесь и проконсультируйтесь с врачом.
Кожные заболевания у ребенка
Везикулопустулез
Этот недуг является следствием невылеченного потоотделения, когда стафилококк попадает в кожу через воспаленные устья потовых желез. В результате обычное покраснение сменяется сыпью. Образуют маленькие пузырьки с мутной жидкостью внутри.Как правило, они располагаются на ягодицах, в кожных складках, паху, подмышечных впадинах, шее, голове и поверхности живота. При отсутствии лечения заболевание может распространиться глубоко в кожу и на соседние участки.
Дерматит Риттера
Некоторые кожные заболевания у детей, симптомы которых весьма болезненны, могут стать причиной тяжелого состояния малыша.
К таким недугам относится и дерматит Риттера. Как правило, болезнь становится заметной в конце первой недели жизни новорожденного.На бедренных складках, в углах рта и вокруг пупка есть покрасневшие, мокнущие участки. Они очень быстро распространяются на туловище, голову и конечности. Кожа похожа на обгоревшее слово. Возбудитель — золотистый стафилококк, вызывающий интоксикацию организма. При этом заболевании очень важна своевременная медицинская помощь.
Острая жара
Кожные заболевания у ребенка часто возникают в результате закупорки потовых желез. Ярким примером этого является потоотделение.Обычно родители из лучших побуждений одевают ребенка на прогулку теплее. В результате кожа перестает дышать и потеет. Первый признак этого недуга — появление мелких точек красного или розового цвета.
Локализуются на плечах, шее и голове.
Пеленочный дерматит
Возбудитель — стрептококковая инфекция. Спровоцируют начало болезни непромокаемые трусики для новорожденных, подгузники, препятствующие испарению влаги. Симптомы следующие: на коже бедер, ягодиц, мошонки и промежности появляются плотные синюшно-красные высыпания, напоминающие папулы и окруженные воспалительным «ободком».»
Эритема
Это самое распространенное детское заболевание. Сначала болезнь проявляется симптомами, похожими на грипп (боли, насморк и т. Д.). Затем на щеках и по всему телу образуются высыпания. передается эритема воздушно-капельным путем.Заболевание за семь дней до появления покраснения заразно.
Импетиго
Кожные заболевания у детей, фото которых представлены на этой странице, обычно вызваны стрептококком или стафилококком.

 Основная причина – неправильный уход за кожей новорожденного.
Основная причина – неправильный уход за кожей новорожденного. п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.
п). Непосредственное инфицирование ребенка происходит еще в утробе или во время родов.