Когда можно давать антибиотики детям
Антибактериальные препараты следует применять только при инфекциях, вызываемых бактериями.
В стационаре при тяжелых и угрожающих жизни инфекционных заболеваниях (например, менингите — воспалении оболочек мозга, пневмонии — воспалении легких и др.) ответственность за правильность выбора лекарства целиком лежит на враче, который основывается на данных наблюдения за пациентом (клинической картине) и на результатах специальных исследований.
При легких инфекциях, протекающих в»домашних» (амбулаторных) условиях, нередко родители сами просят врача назначить антибиотик. Правильно ли это?
Насморк и бронхит
При остром рините (насморке) и бронхите антибактериальные препараты не показаны. На практике все происходит по-другому: один-два дня повышенной температуры и кашля у ребенка родители, как правило, не дают малышу антибактериальные препараты. Но затем они начинают опасаться, что бронхит осложнится пневмонией, и решают использовать антибиотики.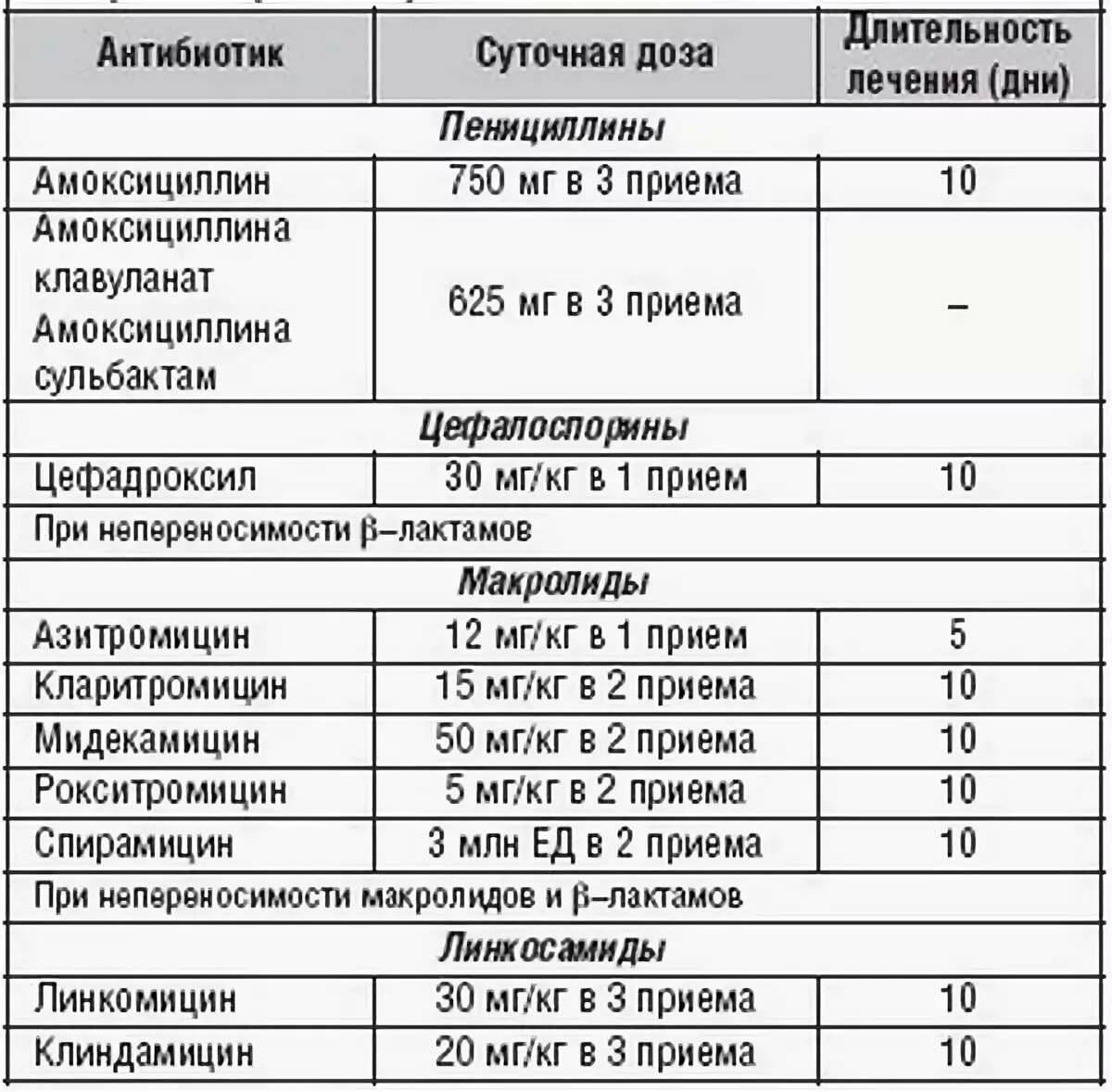 Здесь стоит отметить, что такое осложнение возможно, однако оно практически не зависит от предшествовавшего приема антибактериальных препаратов. Основными признаками развития пневмонии служит ухудшение состояния (дальнейшее повышение температуры тела, усиление кашля, появление одышки). В такой ситуации надо немедленно вызвать врача, который решит, надо ли корректировать лечение.
Здесь стоит отметить, что такое осложнение возможно, однако оно практически не зависит от предшествовавшего приема антибактериальных препаратов. Основными признаками развития пневмонии служит ухудшение состояния (дальнейшее повышение температуры тела, усиление кашля, появление одышки). В такой ситуации надо немедленно вызвать врача, который решит, надо ли корректировать лечение.
Если же состояние не ухудшается, но и существенно не улучшается, то очевидной причины для назначения антибактериальных препаратов нет. Тем не менее, именно в этот период некоторые родители не выдерживают и начинают давать препараты детям «на всякий случай».
Особо следует отметить, что очень популярный критерий назначения антибактериальных препаратов при вирусных инфекциях — сохранение повышенной температуры в течение 3-х дней — ровным счетом ничем не обоснован. Естественная длительность лихорадочного периода при вирусных инфекциях дыхательных путей у детей значительно варьирует, возможны колебания от 3 до 7 дней, а иногда и больше. Более длительное сохранение так называемой субфебрильной температуры (37,0-37,50С) вовсе не обязательно связано с развитием бактериальных осложнений, а может быть следствием совершенно других причин. В таких ситуациях применение антибиотиков обречено на провал.
Более длительное сохранение так называемой субфебрильной температуры (37,0-37,50С) вовсе не обязательно связано с развитием бактериальных осложнений, а может быть следствием совершенно других причин. В таких ситуациях применение антибиотиков обречено на провал.
Типичным признаком вирусной инфекции является сохраняющийся кашель на фоне улучшения общего состояния и нормализации температуры тела. Необходимо помнить, что антибактериальные препараты не являются противокашлевыми средствами. У родителей в этой ситуации есть широкие возможности по применению народных противокашлевых средств.
Кашель является естественным защитным механизмом, и исчезает последним из всех симптомов заболевания. Однако если у ребенка интенсивный кашель сохраняется 3-4 и более недель, надо искать его причину.
Отит
При остром отите тактика антибактериальной терапии иная, поскольку вероятность бактериальной природы этого заболевания достигает 40-60%. Учитывая это, до недавнего времени антибактериальные препараты назначались всем заболевшим.
Как показывает практика, для острого отита характерны интенсивные боли в первые 24-48 ч, затем у большинства детей состояние значительно улучшается и заболевание проходит самостоятельно. Спустя 48 часов симптомы сохраняются лишь у трети маленьких пациентов.
Существуют интересные расчеты, показывающие, что если антибактериальные препараты назначать всем детям с острым отитом, то некоторую помощь (сокращение лихорадочного периода и длительности болей) они могут оказать только тем пациентам, у которых не должно было произойти самостоятельного быстрого выздоровления. Таким может быть лишь 1 ребенок из 20.
Что же будет с остальными 19-ю детьми? При приеме современных препаратов группы пенициллинов, таких как амоксициллин или аугментин, ничего особо страшного не произойдет. У 2-3 детей может развиться понос или появятся кожные высыпания, которые быстро исчезнут после отмены препаратов, но выздоровление не ускорится. Как и в случае с бронхитом, назначение антибактериальных препаратов при отите не предотвращает развития гнойных осложнений. Осложненные формы отита с одинаковой частотой развиваются как у детей, получавших, так и у не получавших антибактериальные препараты.
Осложненные формы отита с одинаковой частотой развиваются как у детей, получавших, так и у не получавших антибактериальные препараты.
К настоящему времени выработана новая тактика назначения антибактериальных препаратов при остром отите. Антибактериальные препараты целесообразно назначать всем детям в возрасте до 6 месяцев даже при сомнительном диагнозе острого отита (выяснить, что у маленького ребенка болит именно ухо, не так просто).
В возрасте от 6 месяцев до 2-х лет при сомнительном диагнозе (или легком течении) острого среднего отита назначение антибиотиков можно отложить, ограничившись наблюдением за ребенком — так называемая выжидательная тактика. Естественно, во время наблюдения детям необходимо давать обезболивающие препараты и, по необходимости, жаропонижающие. Если в течение 24-48 ч его состояние не улучшится, то необходимо начать антибактериальную терапию.
Конечно, в этом случае к родителям предъявляются повышенные требования. Прежде всего, необходимо обсудить с врачом, когда давать антибиотики, и уточнить, на какие признаки заболевания следует обращать внимание. Главное, уметь объективно оценить динамику боли, ее усиление или уменьшение, и вовремя заметить появление новых признаков болезни — кашля, сыпи и др. У родителей должна быть возможность связаться с врачом по телефону, а также иметься в наличии выписанный рецепт на антибиотик.
Главное, уметь объективно оценить динамику боли, ее усиление или уменьшение, и вовремя заметить появление новых признаков болезни — кашля, сыпи и др. У родителей должна быть возможность связаться с врачом по телефону, а также иметься в наличии выписанный рецепт на антибиотик.
У детей старше 2 лет выжидание и наблюдение в течение 48 часов является самой предпочтительной тактикой, за исключением случаев тяжелого течения (температура выше 390С, интенсивные боли) болезни.
Воспаление легких
При диагнозе пневмония или серьезных подозрениях на эту патологию тактика антибактериальной терапии отличается от двух предыдущих случаев.
Для отдельных возрастных групп детей характерны некоторые особенности преобладающих возбудителей болезни. Так, в возрасте до 5-6 лет, по данным некоторых исследователей, до 50% случаев пневмонии могут вызываться вирусами. В более старшем возрасте вероятность вирусной природы пневмонии существенно снижается и возрастает роль бактерий (пневмококков) в развитии воспаления легких. Тем не менее, во всех возрастных группах частым возбудителем данного заболевания является пневмококк, который обуславливает тяжелое течение заболевания. Именно поэтому пневмония является безусловным показанием для назначения антибактериальной терапии.
Тем не менее, во всех возрастных группах частым возбудителем данного заболевания является пневмококк, который обуславливает тяжелое течение заболевания. Именно поэтому пневмония является безусловным показанием для назначения антибактериальной терапии.
Антибиотики и их применение у детей
Современную медицину невозможно представить без антибактериальных средств, в том числе применения антибиотиков у детей. И выбор их огромен. Надо понимать, что антибиотики и синтетические антибактериальные средства — это вещества, которые избирательно угнетают жизнедеятельность микроорганизмов без нарушения нормальной жизнедеятельности клеток человека.
Т.е. в идеале ситуация такая: определенный микроб вызывает болезнь. Уничтожим его, значит вылечим заболевание.
На деле не все так просто.
Виды антибиотиков
Антибиотики бывают природные (всем известен пенициллин, который образуют плесневые грибы), полусинтетические и синтетические.
Медицина и фармацевтическая промышленность стремительно развиваются, человек пытается изобрести препарат «от всего». Но чем больше мы стараемся, тем изменчивее и устойчивее оказываются некоторые микроорганизмы, и вновь приходится изобретать новые антибактериальные средства.
Некоторые препараты, которыми успешно лечили пару десятилетий назад потихоньку «сдают позиции». Например, никто не лечит сейчас детей левомицетином и бисептолом, тетрациклином, их токсичность значительно выше лечебного эффекта.
Есть масса современных эффективных и безопасных для детей антибактериальных препаратов.
Антибиотики бывают местного (мазь, капли) и системного действия (во внутрь или в уколах).
Лечение детей антибиотиками
Антибиотики — эффективные сильнодействующие препараты, которые назначает ребенку только ВРАЧ!
Для того, чтобы ориентироваться в современном разнообразии препаратов, надо иметь специальное медицинское образование. Для того, чтобы лечить детей — надо быть детским врачом!
Для того, чтобы лечить детей — надо быть детским врачом!
Когда ваш ребенок заболел (понос, насморк, острые кишечные инфекции, бронхит, дифтерия, кашель и др. детские инфекции), только врач решает: нужен ли антибиотик, какой именно, как принимать, в какой дозе, как долго, после еды или перед и т.д.
Задача родителей —соблюдать назначенную доктором схему лечения!
Антибактериальный препарат считается эффективным, если в течение 48-72 часов состояние ребенка улучшается. Тогда курс продолжают до 7-10-14 дней, в зависимости от диагноза (исключение составляет азитромицин, который назначается на 3-5 дня).
Как НЕЛЬЗЯ применять антибиотики
Категорически нельзя применять антибиотики:
- Давать чуть-чуть» антибиотика, доза зависит от возраста, веса и степени тяжести заболевания ребенка.
- Давать антибиотики при вирусной инфекции «для профилактики». Доказано, что это неэффективно и даже опасно, т.к. одни микробы погибают, а другие активно размножаются.
 Поэтому антибиотик нужен при наличии бактериальной инфекции. Определить вид препарата и необходимость применения — задача врача!
Поэтому антибиотик нужен при наличии бактериальной инфекции. Определить вид препарата и необходимость применения — задача врача! - Нельзя прекращать прием антибиотика после того, как стало немножко лучше. Курс лечения надо закончить полностью, иначе у «выживших» микробов формируется устойчивость;
- Нельзя повторять прием одного и того же антибиотика раньше, чем через 3-4 месяца.Пути введения антибиотиков детям
Пути введения антибиотиков детям
Достижения современной медицины позволяют в большинстве ситуаций лечить детей антибактериальными сиропами, таблетками с минимальным использованием инъекций.
При тяжелом состоянии заболевшего малыша, при невозможности пить лекарство (например, при рвоте) приходиться вводить их внутримышечно или внутривенно.
Современные педиатры знают о «ступенчатой схеме», когда после улучшения состояния заболевшего ребенка вместо инъекций можно уже использовать антибиотик во внутрь.
Не существует лекарств без побочных эффектов. Всегда есть риск аллергии, индивидуальной непереносимости, нарушения кишечной микрофлоры.
Всегда есть риск аллергии, индивидуальной непереносимости, нарушения кишечной микрофлоры.
Поэтому, назначение таких серьезных медикаментов, как антибиотики должно быть обосновано состоянием ребенка. Схему: дозу, путь введения, как часто и в каком количестве – назначает лечащий врач.
Будьте здоровы!
Антибиотики детям | Медицинский центр Здоровый ребенок
На популярный запрос отвечает детский педиатр клиники Доктор Мишка — Маликова Оксана Сергеевна
Во-первых, и это главное — антибиотики имеет смысл пить только после диагноза, то есть только по назначению врача. Если диагноз не поставлен, высока вероятность, что антибиотики просто не помогут справиться с болезнью.
Почему? Для этого надо понять, что такое антибиотики.
Что такое антибиотики?
Это лекарственные средства, которые угнетают жизнедеятельность определенных микроорганизмов. То есть существуют разные антибиотики для разных заболеваний, универсального действия они не оказывают, и без врача лучше самолечением не заниматься.
Опасны ли антибиотики для человека?
Нет, антибиотики в разумных дозах не опасны, так как нацелены на «мишень», расположенную в клетке микроорганизма, а не в тканях человека. Однако нельзя сказать, что опасности нет совсем. Дело в том, что при регулярном приеме одного и того же антибиотика высока вероятность появления стойких к этому лекарству бактерий, которые размножатся и доставят немало проблем и пациенту, и его окружающим. Подробнее читайте в описании к видео или по ссылке.
Чем грозит самостоятельный прием антибактериальных препаратов, без назначения врача?
Многие люди назначают ребенку антибиотики сами. Как только заболело горло, появился кашель, насморк, они сразу же идут в аптеку покупать антибактериальные средства. Чем это грозит?
Прежде всего, лечить простуду антибактериальными препаратами нецелесообразно.
Антибиотики – НЕ ПРОТИВ ВИРУСОВ, а против бактерий.
Ведь антибиотиков, способных уничтожать вирусы, не существует. Поэтому такое лекарство при гриппе или простуде – лишняя нагрузка на все системы организма и есть риск формирования устойчивости и резистентности.
Поэтому такое лекарство при гриппе или простуде – лишняя нагрузка на все системы организма и есть риск формирования устойчивости и резистентности.
Какие бывают антибиотики?
Как уже говорилось, есть разные виды антибиотиков, и они работают против определенных микроорганизмов. Есть также различные классы антибиотиков, разные поколения, и об этом всем мы подробно написали по ссылке под видео.
Итак, принимайте антибиотики по назначению врача, подписывайтесь на канал «Здоровый ребенок» и будьте здоровы! Если остались вопросы, ждем ваших комментариев, а также лайков, если понравилось видео.
ЕРБ ВОЗ | Лечение устойчивых к антибиотикам инфекций у детей в Узбекистане
Д-р Нигора Таджиева работает в НИИ эпидемиологии, микробиологии и инфекционных заболеваний в Ташкенте (Узбекистан). Последние пять лет (из двадцатилетней карьеры) она занимает должность заведующей отделом острых кишечных инфекций у детей младше одного года.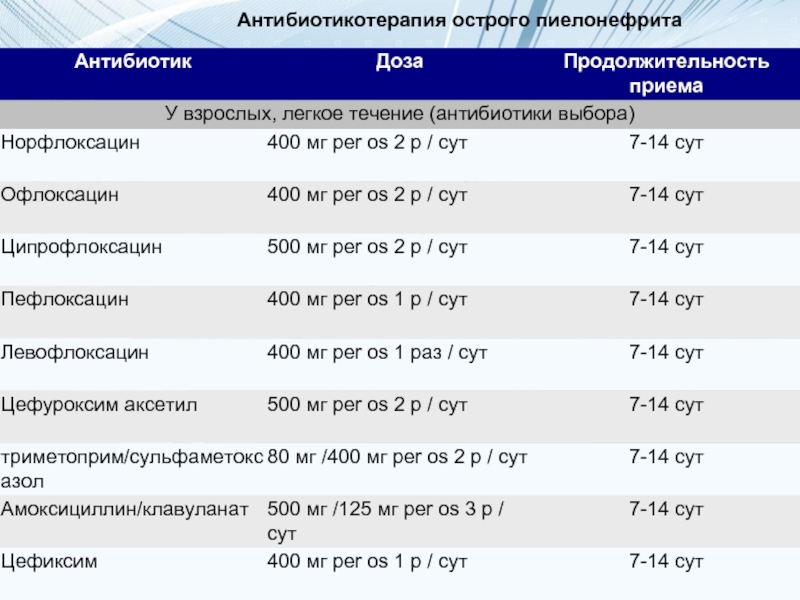 Каждый год она сталкивается в среднем с четырьмя случаями инфекций, устойчивых к антибиотикам. Чаще всего это Salmonella, реже – Shigella.
Каждый год она сталкивается в среднем с четырьмя случаями инфекций, устойчивых к антибиотикам. Чаще всего это Salmonella, реже – Shigella.
С чем вы сталкивались в процессе лечения пациентов с инфекциями, устойчивыми к антибиотикам? В чем этот процесс отличается от лечения пациентов, восприимчивых к противомикробным препаратам?
Если пациент заражен устойчивым штаммом сальмонеллы, то болезнь протекает очень тяжело. Антибиотики для эмпирической терапии не дают никакого эффекта, поэтому мы переходим к антибиотикам резерва. Это затягивает лечение. Лечение фактически удваивается, поэтому повышается его стоимость. Долгое лечение и более длительное, по сравнению с обычными случаями, ожидание результатов анализов негативно сказывается и на детях, и на их родителях.
Как родители реагируют на известие о том, что вы не можете назначить их ребенку антибиотики и должны ждать результатов анализа, чтобы точно определить, чем вызвана болезнь?
Обычно родители хотят начать лечение антибиотиками до получения подтверждения из лаборатории. Они просто настаивают на антибиотиках. Мы пытаемся объяснить им, чем опасно неверное назначение и применение антибиотиков, и как оно может повлиять на другие организмы в теле человека. Лучше всего применять те антибиотики, которые будут прямо действовать на болезнетворную бактерию. Я также говорю им о том, что для маленьких детей антибиотики могут быть особенно опасны. В конце концов, родители обычно соглашаются с моими доводами – ведь они хотят, чтобы ребенок как можно быстрее выздоровел.
Они просто настаивают на антибиотиках. Мы пытаемся объяснить им, чем опасно неверное назначение и применение антибиотиков, и как оно может повлиять на другие организмы в теле человека. Лучше всего применять те антибиотики, которые будут прямо действовать на болезнетворную бактерию. Я также говорю им о том, что для маленьких детей антибиотики могут быть особенно опасны. В конце концов, родители обычно соглашаются с моими доводами – ведь они хотят, чтобы ребенок как можно быстрее выздоровел.
Приходится ли вам говорить об опасностях устойчивости к антибиотикам со своими коллегами-медработниками?
Да, я вынуждена учить своих коллег, и порой это бывает непросто. Некоторые никак не хотят прислушиваться к рекомендациям, и поэтому мы выдаем им методические руководства по назначению и применению антибиотиков. Мы убеждаем их следовать инструкциям.
Есть ли у Вас какие-либо рекомендации для других медицинских работников о том, как они могут помочь положить конец устойчивости к антибиотикам?
Главное – не спешить с назначением антибиотиков. Нужно проводить больше учебных и информационных мероприятий по проблеме устойчивости, как через СМИ для широкой общественности, так и для работников здравоохранения, которые должны точно знать, как обращаться с антибиотиками.
Нужно проводить больше учебных и информационных мероприятий по проблеме устойчивости, как через СМИ для широкой общественности, так и для работников здравоохранения, которые должны точно знать, как обращаться с антибиотиками.
Распространенные заблуждения о боли в горле
На протяжении многих столетий люди страдают от боли в горле. За все это время было создано бесчисленное количество выдумок о том, почему возникает боль в горле и как с ней справиться.
В нашей статье мы хотим раз и навсегда установить, что из них является правдой, а что мифом.
# 1: Антибиотики – самое эффективное средство от боли в горле
Миф! В большинстве случаев (до 95% у взрослых1) боль в горле вызвана вирусной инфекцией, против которой антибиотики бессильны. Лишь только когда причиной больного горла являются бактерии или грибы антибактериальная терапия имеет место быть. Но обязательна ли она? Антибиотики — это «сильные» лекарства, которые при неправильном применении могут приносить больше вреда, чем пользы, не говоря уже об антибиотикорезистентности2. Зачем же при больном горле «пичкать» себя антибиотиками, если существуют и более безопасные методы. Можно, например, использовать таблетки для рассасывания Стрепсилс® со вкусом меда и лимона, которое действует независимо от причины возникновения боли в горле, будь то бактерии, вирусы или грибок. Но все же если вы обеспокоены состоянием вашего горла, советуем обратиться к врачу.
# 2: Боль в горле не является поводом для посещения врача
Миф! Игнорирование лечения простуды может привести к тому, что болезнь спустится вниз в легкие, а это в свою очередь может привести к еще большим осложнениям: бронхиту, лимфадениту и другим заболеваниям. Важно отметить, что несвоевременная реакция на простуду может затянуть ваше выздоровление на несколько недель. Если в течение трех дней болевые ощущения в горле не проходят, а продолжают усиливаться, вам желательно обратиться за помощью к врачу. Он сможет установить причину заболевания и прописать полноценные курс лечения, чтобы вы стали чувствовать себя лучше.
# 3: Все таблетки для лечения горла действуют одинаково
Миф! На самом деле, несмотря на внешнее сходство с леденцами, по своему действию они очень сильно отличаются, так как имеют различный состав и назначение. Все дело в активном веществе. Есть вещества, которые лишь смягчают симптомы, а есть те, которые воздействуют на причину. Примером препарата, действие которого направлено именно на причину боли, является Стрепсилс Интенсив. Его активное вещество — Флурбипрофен — борется с воспалением (причиной боли) и тем самым снимает болевые ощущения. Таким образом, возможно в короткие сроки избавиться от боли в горле и забыть об этой неприятности. При этом таблетки обладают приятным вкусом.
# 4: Горло может воспалиться из-за холодного воздуха
Миф! Причиной простудных заболеваний и воспалительных процессов в горле являются вирусы, бактерии и грибки. Попадая в наш организм, они вызывают заболевания. Чаще это происходит зимой или осенью, поэтому болезнь автоматически начинает ассоциироваться с холодом. Тем не менее, холодный воздух не является полезным для горла: он «подсушивает» слизистую оболочку глотки, из-за чего микробам становится легче попадать в горло и распространятся там, что приводит к появлению болевых ощущений. Следовательно, холодный воздух может способствовать появлению воспаления, но он не является главной причиной.
Чтобы избавиться от боли в горле, сначала нужно разобраться с мифами, касательно его лечения. Забудьте о предубеждениях, выбирайте подходящее средство, например, таблетки для рассасывания Стрепсилс® Cмягчающее действие с медом и лимоном – с витамином С, с ментолом и эвкалиптом, с согревающим эффектом или без сахара. Они содержат комбинацию из двух антисептических компонентов – дихлорбензилового спирта и амилметакрезола, т.е они убивают микробы, вызывающие боль в горле, и помогают организму противостоять заболеванию. Принимайте по одной таблетке каждые 2-3 часа по мере необходимости. Перед применением препарата внимательно прочитайте инструкцию.
Если боль в горле не проходит или продолжает усиливаться, обязательно обратитесь к врачу.
Почему нельзя принимать антибиотики бесконтрольно — Российская газета
Почему нельзя принимать антибиотики бесконтрольно, угрожают ли нам «супербактерии» и как снизить этот риск? На вопросы «РГ-Недели» ответил главный внештатный специалист Минздрава России по клинической микробиологии и антимикробной резистентности, руководитель Сотрудничающего центра ВОЗ по укреплению потенциала в сфере надзора и исследований антимикробной резистентности, ректор СГМУ Минздрава России, член-корреспондент РАН Роман Козлов.
Сейчас, в ковидные времена, нас изо дня в день предупреждают: нельзя лечить COVID-19 антибиотиками, нельзя заниматься самолечением. Почему эта тема стала сейчас так актуальна?
Роман Козлов: Не только COVID-19, но и все вирусные инфекции антибиотиками лечить не нужно, бесполезно и даже вредно, и специалисты об этом говорят уже давно. В последний год проблема обострилась, потому что большой процент больных COVID-19 начинает принимать антибиотики даже на ранней стадии заболевания, причем большинство самостоятельно, без назначения врача. Понимая, к чему это может привести, какими могут быть последствия, специалисты, естественно, бьют тревогу.
А какими могут быть последствия?
Роман Козлов: Сейчас на планете от инфекций, устойчивых к антибиотикам, умирают примерно 700 тысяч человек в год. Если ничего не делать, это число будет нарастать. По прогнозам, к 2050 году жертвами антибиотикорезистентности могут стать уже 10 млн человек ежегодно — это больше, чем даже прогнозируемая смертность от онкозаболеваний. Избыточное применение этих лекарств — это проблема не только нашей страны, это одна из основных движущих сил развития устойчивости к антибиотикам в мире.
Во время пандемии COVID-19 положение усугубилось. Понятно, что инфекция новая, сначала было абсолютно непонятно, чем и как лечить. Но сейчас уже есть достоверные данные, что только у 8-20 процентов заразившихся развиваются осложнения, требующие лечения антибиотиками. А по факту их получают девять из десяти пациентов. Конечно, это может привести к еще более быстрому росту устойчивости к таким препаратам.
Поясните, пожалуйста, что, собственно, это такое — антибиотикорезистентность?
Роман Козлов: Давайте разберемся с азов. Антибиотики — это препараты, которые создавались для того, чтобы бороться с бактериями, вызывающими различные инфекционные заболевания. Уничтожить болезнетворные бактерии — значит убрать причину заболевания. Казалось бы, все просто. Но нет. Микроорганизмы сравнительно простые по строению живые существа, но у них, как у всяких живых существ, две цели — выжить и произвести как можно больше себе подобных. Поэтому у них есть определенные защитные механизмы, которые они используют при встрече с антибиотиком. Например, бактерия вырабатывает особый фермент, который нарушает структуру антибиотика, делает его неактивным. Другой вариант — бактерия изменяет проницаемость своей клеточной стенки, чтобы антибиотик не мог попасть внутрь. Третий механизм — это такая мутация, при которой микроорганизм изменяет ферменты, обеспечивающие его жизненный цикл — функции дыхания, питания, деления. Антибиотик не может с новым ферментом связаться и, соответственно, не может повлиять на бактерию. Еще один механизм — очень элегантный. Это «эффлюкс» — механизм «активного выброса». В любом организме есть система выделения — чтобы избавляться от ненужных продуктов жизнедеятельности. Некоторые микробы умеют адаптировать эти механизмы и начинают выбрасывать не только собственные «отработанные» токсические вещества, но заодно и антибиотики. Еще один хитрый способ стать неуязвимым — это так называемый механизм «обходного пути», когда микроб блокирует свою мишень, на которую действует антибиотик, а вместо нее формирует другую, резервную мишень. Одним словом, эта «война» на выживание продолжается постоянно и «военные действия» разнообразны и сложны.
Что происходит, если мы злоупотребляем приемом антибиотиков?
Роман Козлов: Внутри нас живет великое множество микроорганизмов. Пока они существуют в балансе — мы остаемся здоровыми. Но когда мы принимаем антибиотик необоснованно, то есть когда нет бактериальной инфекции, этот баланс нарушается. Ведь антибиотик не выбирает — убивает он болезнетворную бактерию или вполне себе мирную и безвредную. В результате с каждым таким курсом лечения погибает часть чувствительных к этому антибиотику бактерий, но остаются устойчивые, в том числе и патогенные. И со временем риск, что в следующий раз инфекционное заболевание будет вызвано такой вот устойчивой бактерией, становится все больше.
Значит ли это, что антибиотики, которые были открыты первыми, уже устарели и ими нельзя лечить?
Роман Козлов: Нет, в клинической практике используют все препараты, поэтому говорить «устаревший» применительно к антибиотику неправильно. Тот же пенициллин, который был открыт первым и во время Второй мировой войны спас миллионы жизней, применяют до сих пор. Для лечения сифилиса, например. Другое дело, что один и тот же антибиотик у двух пациентов с одинаковой инфекцией может и давать хороший результат, и быть неэффективным. Например, один больной редко лечился антибиотиками и принимал их правильно. Другой, как поступают многие, считал, что любой «чих» можно по-быстрому задавить таблетками. Он мог перепробовать несколько препаратов, толком не долечиваясь. В итоге, когда он снова заболеет, найти эффективное лекарство будет значительно труднее — именно из-за высокого риска резистентности.
Почему если назначен курс лечения антибиотиком, обязательно нужно завершить его полностью, не бросать прием препарата на полдороги?
Роман Козлов: Ответ простой: мертвый микроб не мутирует. Во время лечения в первую очередь погибают патогены, наиболее чувствительные к антибиотику. Количество микробов, вызывающих инфекцию, снижается, больному становится лучше. Если прием прекратить преждевременно — какая-то часть микробов, наиболее устойчивая к данному препарату, останется и начнет размножаться — возникнет рецидив инфекции либо она перейдет в хроническую форму.
Вообще-то самолечение — это не только наша безграмотность. Во многих случаях до врача просто сложно дойти. К тому же при амбулаторном лечении COVID-19 врачи очень многим буквально сразу назначали антибиотики, иногда и по два препарата сразу…
Роман Козлов: Я должен встать на защиту медработников. Мы все год назад столкнулись с совершенно новой, неизвестной ранее инфекцией, которая стремительно распространялась по всему миру, а осложнения были очень тяжелыми. Мы понимали, что это инфекционное заболевание, но не было от него ни вакцины, ни специфических лекарств. Поэтому врачи действительно сначала пробовали применять различные препараты — против гриппа, против малярии, не говоря уже о симптоматической терапии. Но по мере накопления практики и опыта ситуация поменялась. Я уже сказал, что осложнения, связанные с присоединением бактериальной инфекции, возникают у 8-20 процентов больных COVID-19. И им назначение антибиотиков, конечно, необходимо.
Все это четко прописано в клинических рекомендациях Минздрава. Основная масса врачей это понимают и выполняют. А вот сами люди — далеко не всегда. Самолечение по-прежнему остается большой проблемой.
Как врач выбирает конкретный антибиотик, их ведь много?
Роман Козлов: В помощь врачу есть клинические рекомендации, которые пишут лучшие специалисты в конкретной области. Это не диктат врачу, это та база, на которую он опирается, выбирая терапию для конкретного пациента, исходя из его особенностей и с учетом своего собственного опыта.
Современный врач, если он серьезно относится к своей профессии, учится постоянно, он следит за современными тенденциями, анализирует их и применяет в своей практике. Собственно, этого требует и внедренная минздравом система непрерывного медицинского образования.
Насколько я знаю, чтобы выбрать самый эффективный антибиотик, врач должен назначить пациенту специальный анализ на чувствительность микрофлоры. Но на практике это делается нечасто. В результате иногда приходится менять препарат в ходе лечения.
Роман Козлов: Вы правы, для выбора тактики лечения это важно. Но тут нужно учитывать и специфику заболевания, и анамнез у конкретного больного. Покажу на примере. Самая частая инфекция мочевых путей у женщин — это цистит. Многие лечат его сами, в том числе и антибиотиками. Это заболевание вызывает очень ограниченный спектр микроорганизмов, и врач знает, какой антибиотик против них наиболее эффективен. Обычно, если до этого пациентка не принимала антибиотики, может хватить всего одной дозы. Зачем тут делать посев, ждать три дня результата? Правильнее начать лечение немедленно. А в идеале — все-таки направить больную сдать анализ и, получив результат, если нужно, скорректировать схему лечения.
Заодно, если врач такие исследования выполняет регулярно, он видит, что, например, у 70 процентов его пациенток с таким диагнозом причиной заболевания стала кишечная палочка. То есть у него накапливаются знания, какие виды патогенов, устойчивых к антибактериальным препаратам, встречаются чаще всего. И это позволяет выбирать оптимальную схему лечения.
В нашем Методическом верификационном центре по вопросам антимикробной резистентности мы проводим масштабное исследование — получаем изо всех регионов возбудителей инфекционных заболеваний, примерно 10 тысяч в год, тестируем их на чувствительность к имеющимся в клинической практике и перспективным антибиотикам. В результате мы создали интерактивную «Карту антибиотикорезистентности России» (map.antibiotic.ru), которая постоянно обновляется и пополняется новыми данными. Аналогов этому проекту в мире нет.
Любой врач, к которому пришел пациент с инфекционным заболеванием, может зайти в нашу базу данных и посмотреть, что происходит в его регионе, и назначать лечение с учетом этой информации.
Еще практический вопрос. При лечении антибиотиками иногда возникают нежелательные явления — например, диарея. Нужно ли параллельно принимать препараты для восстановления микрофлоры или правильнее пропить их, когда лечение антибиотиком уже закончится?
Роман Козлов: Давайте определимся жестко: назначение антибиотиков — это эксклюзивная прерогатива врача. Ни фармацевта, ни провизора, ни советчиков из интернета, а лечащего врача. Только он знает своего пациента и может учесть его индивидуальные особенности. Например, возникновение аллергической реакции при предыдущем назначении.
В большинстве случаев побочные реакции, в том числе и нарушения перистальтики кишечника, проходят после завершения курса приема антибиотика и не требуют дополнительного лечения.
Но поймите: антибиотики — это серьезные лекарства. Ни у кого же не вызывает сомнения, что онкопрепараты больной не может назначить себе сам? Почему же тогда мы так легко начинаем глотать антибиотики даже при легком недомогании? Это для меня очень больной вопрос.
Ну сейчас по сравнению с тем, что было несколько лет назад, ситуация изменилась: в большинстве аптек антибиотики без рецепта купить уже сложно…
Роман Козлов: Я рад, мы за это долго боролись. Это не излишние строгости, как многие считают и выражают недовольство, а нормальная практика. Нигде — ни в Европе, ни в США, ни в других странах без рецепта врача в аптеке с вами и разговаривать не будут.
Насколько велика угроза появления «супербактерий», против которых вообще не будет эффективных лекарств?
Роман Козлов: Скажу сразу, профессионалам этот придуманный кем-то термин не очень нравится. Он, конечно, привлекает внимание, но с точки зрения микробиологии неправильный.
Да, есть микроорганизмы, устойчивые к большинству антибиотиков. Это большая проблема стационаров, например, отделений реанимации, где у пациентов а часто применяют антибиотики и, соответственно, появляются устойчивые к ним штаммы.
ВОЗ на основе опроса экспертов из разных стран в 2017 году опубликовала список критически значимых патогенов, для борьбы с которыми нужны новые антибиотики, поскольку те, что сегодня имеются, неэффективны. По сути, это и есть список «супербактерий». Я тоже принимал участие в этой работе — от России. Эксперты были единодушны — возбудители, которые были включены в этот перечень (он разбит на несколько групп — по степени опасности), одинаковы для всех стран. И это понятно — бактерии границ не знают.
Фото: Photoexpress
Насколько критична ситуация? Правда ли, что фармакологи исчерпали возможности в разработке новых препаратов и армия бактериальных инфекций вот-вот человечество обыграет?
Роман Козлов: Нет. Я настроен оптимистично. Думаю, «Армагеддон» не наступит. За последние годы и в мире, и в нашей стране этой проблемой стали заниматься всерьез. Сокращается применение антибиотиков в сельском хозяйстве. Государства стимулируют фармкомпании разрабатывать новые препараты. Дело не в том, что исчерпаны возможности в проведении таких изысканий, а в том, что экономически фармкомпаниям это не очень интересно. Чтобы успешный антибиотик вернул вложенные в его разработку средства, требуется в среднем 28 лет. Эти лекарства, как правило, назначают коротким курсом, и в целом уровень их потребления намного ниже, чем, допустим, популярного антидепрессанта, который пациент будет принимать пожизненно.
Хорошо, что правительства разных стран это понимают и сейчас в мире отрабатывают разнообразные экономические модели, которые позволят обеспечить наши потребности в таких препаратах. Наша страна тоже в тренде: в рамках программы «Фарма-2030» создание новых антибиотиков — в приоритете.
Антибиотикотерапия респираторных инфекций у детей. Клинические наблюдения
Выступление лектора Таточенко В.К. на симпозиуме «Рациональная антибиотикотерапия в педиатрии» в рамках Всероссийского Интернет Конгресса специалистов по Внутренним Болезням.
00:00
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
— Переходим к последнему симпозиуму: «Рациональная антибиотиковая терапия в педиатрии». Сейчас по желанию многих педиатров Владимир Кириллович Таточенко сделает сообщение: «Антибиотиковая терапия респираторных инфекций у детей».
Владимир Кириллович Таточенко, доктор медицинских наук, профессор:
— Простой вопрос: что такое рациональное использование антибиотика (АБ). Это использование антибиотика только тогда, когда есть бактериальная инфекция. Выбор только такого АБ, к которому чувствителен предполагаемый возбудитель. Применение дозировок АБ, которые способны обеспечить концентрации, подавляющие возбудителя в очаге воспаления. Отказ от профилактического применения АБ, за очень небольшим исключением. Есть несколько позиций, при которых это рекомендуется.
АБ применяют чаще всего, когда у ребенка есть лихорадка. Надо всегда помнить, что лихорадка – защитная, мобилизующая иммунитет реакция. Особо переживать по поводу лихорадки не нужно. Это не гипертермия, не перегрев. Ничего плохого обычно не бывает.
Сейчас сложилась такая ситуация, что мы не имеем дифтерии, кори. Сейчас появилось десятка два случаев. Раньше миллион случаев было в год. Коклюш, туберкулез, паротит, полиомиелит – все это более-менее в прошлом, а лихорадящие дети остались.
У педиатра есть две сложные проблемы:
1. «Выловить» из общей массы лихорадящих детей, у которых есть бактериальная инфекция (грипп тоже можем лечить этиотропно), которые можем лечить этиотропно.
2. Обеспечить лихорадящих детей с вирусными инфекциями, для которых нет этиотропных средств, обоснованной патогенетической и симптоматической терапией, избегая полипрагмазии.
Несмотря на то, что есть приказ министра о том, что больше пяти средств одновременно нельзя применять, регулярно дети с насморком получают бесконечное количество снадобий. Большая часть из них, кроме рекламы, никаких серьезных поддерживающих материалов не имеет.
Выловить бактериальных и оставить в покое детей с насморком, с кашлем, с бронхитом, который сам проходит – очень сложная задача.
Создавшаяся ситуация очень неблагоприятная. Я сошлюсь на только опубликованные данные. Во Владивостоке 86% детей с ОРЗ и бронхитом получают макролиды. В нашей клинике вы увидите, что получают 1-3%.
03:20
Опубликованы данные. 8 регионов, 11 стационаров. АБ детям с диагнозом «ротавирусная диарея», «гастроэнтерит», «энтерит» назначают в 85% случаев (аминогликозиды в 37%, которые не всасываются и ничего, кроме нарушений и биоценоза кишечника, не дают).
Недавно мне попалась работа, опубликованная в уважаемом журнале «Фарматеке». В Новгороде в детской больнице 85% детей с бронхитом получают АБ. Цефалоспорины 2-3 поколений, «Азитромицин» («Azithromycyn») по семь и более дней. Написано, что 70% монотерапия. Значит, 30% получают не один, а два АБ.
Выбор АБ происходит эмпирическим путем с учетом вероятной этиологии, чувствительности предполагаемого возбудителя. Хотя хорошо известно, что если бронхит и вызывает бактерии, то крайне-крайне редко. Бронхит – вирусное заболевание.
В Америке оценка качества лечебной работы включает процент больных с бронхитом, леченных АБ. Чем выше этот процент, тем хуже качество.
Наши данные о том, как часто мы используем АБ. При ОРВИ, при крупе, при бронхитах используются очень редко. Неоправданно. Иногда бывает отит у ребенка (с крупом обычно). Обычно несколько процентов получают. Либо родители отказываются отменить АБ.
(Демонстрация слайда).
Это нам дает резкое сокращение длительности пребывания в стационаре. Красным показаны данные, которые мы взяли из городской больницы. Зеленым наши данные. Обычно это 2-3, максимум 4 дня у детей с бронхиолитом. Мы дожидаемся, когда они перестанут свистеть. АБ мы им не даем.
Это преамбула к моей лекции.
Если взять острые лихорадочные заболевания. Мы взяли 1800 детей, госпитализированных в последние годы. Их можно разделить на две неравные части. Это дети с лихорадкой и выраженными катаральными явлениями и дети с лихорадкой без катаральных явлений. Это хорошее деление, потому что катаральные явления видно издали.
06:21
Распределение с катаральными явлениями. 35% – поражения только верхних дыхательных путей. 30% – поражение нижних дыхательных путей. Желтым показаны формы, при которых не надо давать АБ.
Если взять без катаральных явлений, дети с поносом и рвотой…
У нас сейчас огромное количество ротавирусной и других вирусных диарей. Боковирус третьего типа тоже вызывает диареи, третьи после рота- и норовируса. Без видимого очага инфекций, относительно редкий контингент – здесь тоже есть вирусные инфекции, которые не дают в первые дни признаков катаральных явлений. Имеется бактериальная инфекция – бактериемия – инфекция мочевых путей, которая представляет большую сложность.
Если взять формы и посмотреть соотношение, то получается, что дети с лихорадкой и катаром – 67% случаев не нуждаются в АБ. Это по больнице. Если взять в поликлинике, которых не госпитализируют, соотношение будет еще более контрастное.
Если взять детей с лихорадкой и без катаральных явлений, то имеем обратное соотношение. 60% детей требуют антибактериальной терапии. Лихорадка без катара случается, но это только 40%.
Когда педиатр сталкивается с ребенком, он меньше всего интересуется уровнем. Меня интересуют другие признаки бактериального заболевания. Такие как нарушение общего состояния, токсичность ребенка, аппетит, пьет он или не пьет. Эти симптомы. Смотрит в глаза или не смотрит. Ребенок с тяжелым бактериальным заболеванием не смотрит в глаза врачу. Это хороший признак.
На этих детей нужно обращать очень пристальное внимание. К сожалению, в практике у нас очень сильно зациклены на лихорадку. «Ах, у ребенка 39,5».
Да хоть 40,5. Ничего страшного. Дайте ему жаропонижающее. От этого большого вреда не будет. Только иммунитет укрепит.
Что у нас делается по бактериальным заболеваниям. На одной руке хватает пальцев, чтобы перечислить бактериальных возбудителей. Это пневмококки, H. influenza, стрептококк гемолитический (БГСА), Mycoplasma и Moraxella. Стафилококка золотистого больше при кожной инфекции. Chlamydophila бывает у пневмонии. Еще речь о E. сoli при почечных инфекциях.
09:45
Мы имеем дело с четырьмя основными возбудителями, которые вызывают практически весь спектр респираторных бактериальных заболеваний.
Если говорить об оральных антибиотиках первого выбора (у детей надо шире применять оральные препараты)…
Сегодня опубликована статья о том, что все почечные инфекции, включая пиелонефриты, прекрасно лечатся оральными препаратами и дают такой же процент рубцов на паренхиме, как и действие только внутривенных препаратов. Колоть лишний раз ребенка не нужно.
Маленьким детям (которым месяц, два, три) дать препарат внутрь бывает сложнее, чем ввести ему в вену. Сейчас ставим, он лежит спокойно.
Мы говорим об оральных препаратах. Какие оральные препараты у нас имеются. «Амоксициллин» («Amoxicilin»), «Амоксициллин/клавуланат». Препарат «Цифуроксим-аксетил» («Cefuroxime axetil») проще, только дороже.
При каких формах их применять. Отит, синусит, тонзиллит, типичная пневмония, инфекции мочевых путей.
Макролиды – незаменимые препараты при атипичных инфекциях (микоплазмозе и хламидиозе). Или как заменитель лактамов, если у ребенка имеется какая-то аллергия к ним.
«Доксициклин» («Doxycycline») мы редко применяем, он применяется после 8-ми лет. «Цефалексин» («Cefalexin») – только тонзиллиты и импетиго. Он не действует на Haemophilus.
Препарат, который сейчас вошел в моду – «Цефиксим» («Cefixime») – очень хороший препарат для лечения гонореи. Одна доза в 400 мг вылечивает любую гонорею. Он хорош при мочевой и при кишечной инфекции у детей. При дизентерии, в частности. Но для лечения респираторных заболеваний не очень пригоден, поскольку к нему достаточно часто устойчив пневмококк.
12:14
Лечение острого отита или синусита. Здесь основная флора – это пневмококк или гемофильная палочка у леченных ранее детей, недавно получавших АБ. У них может быть моракселла. Гемолитический стрептококк.
Чем лечат. «Амоксициллином». Дозировка 50 или 100 мг. Дозировка 100 мг для отита нормальная, потому что «Амоксициллин» плохо проникает в полость (как все АБ). Дозировка 50 мг в сутки может не сработать, поэтому приходится давать такую дозу. Дети прекрасно переносят. Препарат не токсичный. Никаких проблем в этом не возникает.
Американцы, у которых чаще устойчивость к лактамам пневмококка, рекомендуют сейчас 100 мг и для лечения пневмонии. Хотя для пневмонии достаточно 50 мг, в легких он хорошо концентрируется, накапливается.
Для детей, недавно леченных АБ, дают «Амоксициллин/клавуланат». Надо четко себе представить, что добавление клавуланата не влияет на пневмококк никоим образом. Для пневмококка нужно повысить дозировку, тогда он поддается лечению.
«Амоксициллин/клавуланат» нужен для того, чтобы подавить, если у ребенка имеется устойчивая гемофильная палочка. Она в детских учреждениях и у леченных детей наблюдается достаточно часто.
Скудный выбор. Но нам хватает. Никаких фантазий, применять препарат на букву «Ц». Буква «Ц» очень привлекает.
Лихорадка или боль в ухе. Привожу два примера. Ребенок первого года, болен два дня. Температура 38,5. Иногда вскрикивает. Мутная барабанная перепонка, виден экссудат, 15 тысяч лейкоцитов. Ясно, что здесь гнойный отит.
Ребенок маленький. Ничем не лечился. В детский сад не ходит. «Амоксициллин» 50 мг на килограмм веса здесь достаточно.
Такой же ребенок, но 2,5 лет, который заболел в детском саду. Получил дозу «Амоксициллин/клавуланат» 25 мг на килограмм веса в сутки. К сожалению, такие дозы еще существуют. Некоторые фирменные препараты дают от 25 мг до 40 мг. Мы сплошь и рядом неэффективность этого, как было и в этом случае.
Повышение дозы до 100 мг. Парацентез пришлось сделать – привело к быстрому снижению температуры. Выбор, может быть, не столько выбор, сколько выбор дозировки препарата. Никакой сложности здесь нет.
15:36
Лихорадка с респираторным нарушением дыхания. Если у ребенка имеются катаральные явления, ясно, что это вирусный круп. Никаких АБ мы ему не назначаем. По имеющемуся всемирному консенсусу можно дать внутрь или внутримышечно «Дексаметазон» («Dexamethasone»), «Преднизолон» («Prednisolone»). Либо «Будесонид» («Budesonide») в виде ингаляций.
85% детей после первой дозы поправляются. У них прекращается стеноз. Некоторые требуют две дозы. Очень редко три дозы.
С такой же клинической картиной, но без катаральных явлений, с ознобом, признаками токсичности, без изменения голоса (голос просто сдавленный, но не хриплый) – это эпиглоттит (воспаление надгортанника). У нас еще не проводится массовая вакцинация против гемофилиса В.
Здесь лечение должно быть обязательно внутривенным. Очень ранняя инкубация. Очень легко западает надгортанник. Инкубация на сутки, больше не нужно.
Пневмония. Иногда приходится слышать, что сейчас какие-то другие возбудители, и все они устойчивы. Ничего подобного. Пневмококк как был основным возбудителем, так и остался. Конечно, у детей первых месяцев жизни, чаще всего это аспирация пищи, муковисцидоз – такие причины пневмонии.
Примерно 10% заражаются от старших сипсов – это пневмококк или гемофилис. Иногда бывает хламидия трахоматис. От шести месяцев до пяти лет практически 85 – 90% – это пневмококк и гемофилис. Атипичная – микоплазма и хламидии – бывают в этом возрасте редко.
После пяти лет получается 50/50. Примерно половина – это типичная пневмококковая пневмония. Вторая половина – микоплазмы. Значительно реже хламидии.
Чем отличается атипичная пневмония от типичной. Симптомы. Микоплазменная пневмония протекает с обилием хрипов. При типичной пневмонии хрипов или нет или их очень мало. Это самая распространенная ошибка. Нет хрипов – нет пневмонии. Наоборот, когда я не слышу хрипы, мне кажется, что нужно посмотреть за этим ребенком.
Если я слышу много хрипов – это бронхит или атипичная пневмония. Микоплазменная пневмония протекает с красными коньюктивами.
19:01
Выбор препарата. Маленьких детей чаще трудно лечить. Даем «Амоксициллин/клавуланат» внутривенно. Там может и кишечная палочка. Цефалоспорины 2-3 поколения. Детям при афебрильной нормальной температуре (C. еrachomatis) предпочитаем «Джозамицин» («Josamycin»). Он меньше обладает прокинетическим действием и не вызывает пилоростеноза, который описан при лечении «Эритромицином» («Erythromycin») и «Азитромицином» («Azithrtomycin»).
Дальше при типичной пневмонии «Амоксициллин» или «Амоксициллин/клавуланат». Старше пяти лет – можно начать с «Амоксициллина», можно с макролида. «Джозамицин» имеет преимущество, также как «Мидекамицин» («Midecamycin»). К нему чуть меньше устойчивость пневмококка, чем к «Азитромицину» и «Эритромицину».
Разница небольшая – 5%. Но если вы будете лечить 100 детей и в пяти случаях не попадете – это будет достаточно неприятно. В педиатрии допустимо одновременное назначение бета-лактама и макролида. Хотя у взрослых считается стандартной практикой начинать лечить (особенно пожилых) при не очень тяжелых пневмониях сразу давать оральный лактам и макролид. Мы рекомендуем, если доктор не уверен.
(Демонстрация слайда).
Разрешите проиллюстрировать примером то, что я сказал. Хламидийная пневмония. В чем ее отличие. При ней бывает очень высокий лейкоцитоз. У данного ребенка лейкоцитоз был 37 тысяч. Умеренная эозинофилия. Это очень необычная ситуация. Множественные мелкие очаги. Очень похоже на милиарный туберкулез. Милиарный туберкулез большинство терапевтов не видело. Сравнение некорректное.
Мы даем «Джозамицин», «Вильпрафен» («Wilprafen»), получаем очень быстрый эффект. Ни один парентеральный АБ не действует на хламидии.
У нас был анекдотичный случай, когда поступил ребенок, которого неделю лечили парентеральными АБ. Сестра была из другого отделения. Дала ему 60 мг «Азитромицина» (одну ложку, больше не давали). Мать говорит: «Лечили его неделю, а вы дали одну ложку чего-то и все помогло».
22:04
Если у вас будет подозрение на афебрильную пневмонию, макролид подходит. У вас ребенок 4,5 лет, который поступил на 4-й день температуры с кашлем. «Амоксиклав» («Amoksiklav») получал два дня (25 мг/кг). По рентгенограмме это не так часто бывает у детей. Типичная крупозная пневмония.
Там и щека красная была – классическая картинка. 31 тысяча лейкоцитов на фоне лечения «Амоксиклавом», но слишком маленькая доза. Эта маленькая доза не дает эффекта. Мы повысили дозу до 50 мг. Дали «Амоксициллин». Это типичная пневмония. На этом фактически все закончилось.
(Демонстрация слайда).
Второй случай. Массивная тень, четырехлетний ребенок, 5 дней фебрильная температура. Амбулаторно три дня получал «Азитромицин». Никакого эффекта «Азитромицин» не дал. Может быть, несколько снизил количество лейкоцитов. Назначение «Амоксициллина/клавуланата» привело к достаточно быстрому снижению температуры и рассасыванию тени.
По данным Смоленского исследования «Пегас» до 10% пневмококков устойчивы к «Азитромицину». Отит и пневмонии, которые не идут на «Азитромицине». Если у вас есть подозрения на пневмококковую инфекцию, не надо мудрствовать, надо применять «Амоксициллин». Это уникальный препарат, в котором практически нет (есть, но крайне редко, 0,01%) пневмококков.
«Цефтибутен»(«Ceftibuten»). Ребенок получал «Цефтибутен» два дня без эффекта. Хотя 93% пневмококков чувствительны к «Цефтибутену». Но какая-то часть оказывается не чувствительна. 17 -18 тысяч лейкоцитов. Было достаточно тяжелое заболевание. Применение «Амоксициллина/клавуланата» дало хороший эффект.
Дозировка прописана, которая везде рекомендуется (45мг/кг). Какой-то иезуит сделал такую дозировку. Если ребенок весит 17 кг, перемножьте, сколько мы должны дать ему. Мне кажется, что здесь расщеплять волосы и быть точными не нужно. 50 мг.
Американцы честно помножили на два и дают 90 мг. 17 на 90 тоже не очень просто помножить. 50, 100 легко помножить. Конечно, доза привязывается к размеру таблетки, к размеру ложки. Но не нужна эта излишняя точность.
25:46
Другая группа пневмоний, вызванных атипичной флорой. Температура при микоплазменной пневмонии высокая, но токсикоза нет. В Бельгии называют «Болезнь восьмого дня». Родители неделю ждут, когда упадет температура, она не падает. Ребенок не страшный, но через неделю надо бы пойти к врачу.
Здесь было самое печальное то, что ребенка стали лечить «Цефазолином». Хотя у него были красные коньюктивы и обилие мелкопузырчатых хрипов с двух сторон. Когда он поступил, даже не было разговоров. Прямо в приемном покое назначили «Вильпрафен» («Джозамицин»). Ему назначили больше. Там 40 мг написано. Все прошло.
Такая же история была с ребенком, которого лечили «Зиннатом» («Zinnat»), несмотря на обилие хрипов и очень спокойную кровь (лейкоцитоза не было). Можно лечить этих детей, с самого начала давать им тот АБ, который подходит при типичной и атипичной пневмонии.
Та же история. Здесь нам удалось поймать иммуноглобулин М. Обычно иммуноглобулин М появляется к концу второй недели. Когда вы берете свежего ребенка и делаете ему иммуноглобулин М, он оказывается отрицательный. Вы считаете, что здесь нет микоплазмоза.
Потом он поправляется. Через месяца два он заболевает снова. Вы ему берете снова, у него появляется IgM, потому что он держится 6 месяцев. Микоплазма уже кончилась. Гораздо проще ставить диагноз по клинике и лечить. Если не получается с макролидом, лактам. Ребенок получал «Цефтибутен».
Еще один ребенок. На шестой день болезни IgM отрицательный. Хотя здесь не было совершенно никаких сомнений, что это пневмония микоплазма.
Теперь я хочу показать один случай. Если вы полезете в литературу, никто не описывает, как выглядит хламидийная пневмония. Мы тоже не очень верим в легковерность, что это хламидийная пневмония. Пришлось на компьютерной томограмме показывать. Очаги на рентгенограмме были не очень яркие, какие-то совершенно необычные и справа и слева.
Самое главное – мы получили антитела к микоплазме отрицательные. Хламидии пневмонии получили IgM положительный. IgG 1:200 ЕД/мл. Заболевание началось очень необычно. Оно началось с обструктивного бронхита, который лечили в больнице «Будесонидом». Только на 8-й день повысилась температура. Началась пневмония. Сделан рентген – было все чисто.
Такое необычное начало с обструкцией описано как хламидийная пневмония. Нам удалось один раз такое поймать и доказать. Будем считать, что здесь ничего не напутали. Правда, у ребенка IgM 1133 ЕД/мл. Обструкция могла быть совершенно спокойно астматического порядка.
30:04
Теперь немножко о тяжелых пневмониях. Двусторонняя пневмония с плевритом. «Азитромицин» со второго дня был без эффекта. Очень тяжелый ребенок, которого лечили внутривенно. Эффект получили. Потом перешли на оральный препарат «Амоксициллин/клавуланат».
На томографии плеврит слева, не очень заметны изменения были на рентгенограмме. Несмотря на такое лечение, на 22-й день болезни были еще очень большие изменения. СОЭ очень высокое. С такими больными трудно.
Деструкция. Мы не боимся деструкции. При пневмококковой пневмонии это достаточно частое явления. Маленький ребенок с пневмонией верхушки нижней доли слева. Он поступил 29 сентября. 3 октября у него появились просветления.
Он получал внутривенно «Амоксициллин/клавуланат» с переходом на оральный препарат. Здесь все окончилось благополучно.
Осложнения плеврита. Мы давно этим занимаемся. Парапневмонический плеврит или синпневмонический плеврит – это часть пневмонии. Свидетельствует о тяжелой инфекции. Если вовремя начать лечить, он проходит без остатков. Никакой особенной сложности не представляет. В данном случае «Цефазолин» дал снижение температуры очень быстро.
Но нужно учесть. За рубежом в этом еще не разобрались. Поступил ребенок с плевритом на четвертый день болезни. Цитоз 5000 клеток. Это достаточно гнойная жидкость. После начала лечения «Пенициллином» («Penicillium») у него увеличился размер плеврита, количество экссудата. Но жидкость уже стала всего 700 клеток. Это метапневмонический плеврит. Это иммунопрофилактическая реакция на разрушение пневмококков под влиянием лечения.
32:47
Очень характерна у этого ребенка инцизура – падает температура, потом зашкаливает снова. Это метапневмонические изменения. Иногда приходится давать «Преднизолон». Это на температуру не влияет. Меняем АБ. Мы сейчас стали к этому относиться спокойно.
(Демонстрация слайда).
Такая же история. Здесь огромная пневмония справа и слева. Под влиянием лечения «Пентамицином» («Pentamitsin») инфильтрация резко уменьшилась, а плеврит появился. Мы имеем эффективность лечения пневмонии и появление метапневмонического с очень низким цитозом (менее 1000).
Мы к этому тоже относимся очень спокойно. Недавно вышли американские рекомендации. Там немножко они все еще волнуются. На этом фоне развился участок буллезного деструктивного процесса. Все рассосалось без хирургии.
(Демонстрация слайда).
Синим отмечена инцизура, новый подъем температуры. Справились с температурой «Преднизолоном». Он очень быстро успокаивает иммунологические вещи.
Маленький ребенок, казалось бы, с небольшой пневмонией. После начала лечения дает длительную лихорадку. Метапневмонический плеврит одновременно возникает на месте очага. Слева возникает полностью с уровнем жидкости. Но мы не рассматриваем как настоящие абсцессы. Продолжаем лечение.
На фоне температуры довольно быстро перешли на оральный препарат. АБ здесь для успокоения родителей. Скорее всего, для лечения.
Недавно у нас такой же случай. Пневмония с деструкцией. Падение температуры и образование метапневмонического, видимо, междолевого плеврита. Мы его не пунктировали. Мы знаем, что это все рассосется.
Очень характерно ускорение СОЭ на фоне метапневмонического плеврита. При поступлении СОЭ было 12, стало 61 при падении числа лейкоцитов. Опорожнилась полость, раздулась немножко. Ребенок выписался.
Я хочу показать внутрибольничную пневмонию, вызванную гемофильной палочкой. У нас редко удается ее идентифицировать. Устойчивая. Какие бы не давали АБ, ничего не помогало. Пока не дали «Рифампицин» («Rifampicinum») внутрь. Мгновенно. Такая была прогрессирующая пневмония. Тем более, ребенок с врожденным пороком сердца.
На этом я позволю себе закончить.
36:09
Антибиотики и дети — MyDr.com.au
Что такое антибиотики?
Антибиотики — это лекарства, применяемые для лечения бактериальных инфекций. С момента своего появления они спасли жизни многих детей с серьезными инфекционными заболеваниями, такими как менингит, пневмония и сепсис («заражение крови»). Антибиотики часто используются в Австралии для лечения распространенных бактериальных инфекций у детей, включая инфекции среднего уха и кожные инфекции, такие как импетиго.
Нужны ли моему ребенку антибиотики?
Многие распространенные детские инфекции, такие как простуда, вызываются вирусами.Большинство детей, особенно когда они впервые начинают общаться с другими детьми, болеют от 5 до 10 простуд в год. Эти вирусные инфекции нельзя лечить антибиотиками, потому что антибиотики не действуют на вирусы.
Даже некоторые бактериальные инфекции, такие как средний отит у детей, обычно проходят сами по себе без антибиотиков. Однако некоторые инфекции необходимо лечить антибиотиками, чтобы помочь вашему ребенку поправиться и избежать осложнений.
Если ваш врач не уверен, что вашему ребенку нужны антибиотики, он может выписать рецепт и попросить вас начать прием антибиотиков только в том случае, если вашему ребенку станет хуже или не станет лучше в течение дня или около того.
Как определить, бактериальная это инфекция или вирусная?
Некоторые состояния — пневмония, инфекция среднего уха, бронхит, синусит и конъюнктивит — могут быть вызваны инфицированием бактериями или вирусами. Лучший способ для врачей определить, какой тип микроба вызывает инфекцию, — это взять образец из зараженной области. Например, ваш врач может порекомендовать взять мазок из горла, если у вашего ребенка болит горло, или образец мокроты (мокроты), если у него кашель.
Образец можно протестировать в лаборатории, чтобы определить, есть ли бактериальная инфекция, нужны ли антибиотики, и если да, то какие антибиотики будут лучшим выбором.
Иногда невозможно или нецелесообразно взять образец и дождаться результатов перед назначением антибиотиков. Если ваш ребенок нездоров, ваш врач может взять образец и назначить антибиотики до получения результатов анализа. Или они могут прописать антибиотики, вообще не взяв анализ.Решение о назначении антибиотика в этих обстоятельствах будет зависеть от многих факторов, включая их симптомы, степень недомогания вашего ребенка и длительность его болезни.
Какой антибиотик правильный?
Врачи могут выбирать из целого ряда различных антибиотиков. Некоторые из них эффективны только против определенных бактерий, в то время как другие, известные как «антибиотики широкого спектра действия», убивают большое количество различных бактерий.
Цель лечения всегда состоит в том, чтобы попытаться дать антибиотик, который будет максимально воздействовать на микроб, который с наибольшей вероятностью может вызвать инфекцию.
Однако часто неизвестно, какой именно тип бактерий вызывает инфекцию. В этих случаях врачи обычно сначала рекомендуют антибиотики широкого спектра действия. Затем они могут прописать более специфический антибиотик, если результаты анализов позволят определить тип бактерий.
Могут ли младенцы принимать антибиотики?
Иногда даже младенцы заболевают бактериальными инфекциями, которые необходимо лечить антибиотиками. Возраст и вес ребенка учитываются при выборе типа антибиотика и необходимой дозы.
Как принимать антибиотики
Антибиотики можно вводить перорально, в виде инъекций или капельно в вену. Детям младшего возраста жидкий препарат часто назначают внутрь. Детям старшего возраста и подросткам обычно дают таблетки или капсулы.
Когда ваш ребенок принимает антибиотики, всегда следуйте инструкциям врача по телефону:
- как часто следует давать ребенку антибиотики;
- , следует ли им принимать антибиотики с пищей или без нее; и
- количество дней, в которые они должны принимать антибиотики.
Дайте антибиотики в течение предписанного периода времени, если только ваш врач не посоветует вам прекратить прием или перейти на другой антибиотик. Иногда это называют «прохождением всего курса». Пройти весь курс не всегда означает принять все таблетки в упаковке или допить весь флакон жидкого антибиотика.
Если ваш ребенок принимал антибиотики в течение рекомендованного количества дней, а антибиотики еще остались, верните оставшиеся антибиотики в аптеку для безопасной утилизации.В случае сомнений проконсультируйтесь с врачом или фармацевтом.
Никогда не давайте ребенку антибиотики без рецепта, а также не оставляйте оставшиеся антибиотики и не давайте их ребенку или другому ребенку позже, даже если их симптомы схожи.
Побочные действия антибиотиков у детей
Ни одно лекарство не может гарантировать отсутствие побочных эффектов, и антибиотики не являются исключением. Около одного из 10 детей, принимающих антибиотики, испытывают побочные эффекты. Однако, когда все же возникают побочные эффекты, они обычно незначительны.
Общие побочные эффекты, связанные с антибиотиками, включают:
- понос;
- боль в животе;
- тошнота;
- рвота; и
- высыпания.
Менее распространенные побочные эффекты антибиотиков
Иногда во время или после курса антибиотиков инфекция, вызываемая бактерией под названием Clostridium difficile , может развиться в кишечнике из-за того, что антибиотики нарушают естественный баланс бактерий в кишечнике.
Многие дети переносят в кишечнике C. difficile без побочных эффектов, но когда антибиотики уничтожают нормальную защитную флору кишечника, C. difficile может чрезмерно разрастаться и выделять токсины.
Инфекция C. difficile может вызывать водянистую диарею и боль в животе, а в более тяжелых случаях может быть кровавая диарея. Этот тип инфекции может быть серьезным и привести к серьезным осложнениям.
Кандидозная дрожжевая инфекция (молочница) также может развиться после приема антибиотиков.
Каковы признаки аллергической реакции на антибиотики?
Аллергия на антибиотики встречается редко. Если аллергия все же развивается, это обычно антибиотики пенициллинового ряда. К аллергическим реакциям (реакции гиперчувствительности) относятся:
- Непосредственные аллергические реакции , которые развиваются в течение 1-2 часов после приема антибиотиков, вызывая крапивницу (зудящую сыпь), отек и хрипы. Возможна опасная для жизни аллергическая реакция (анафилаксия).
- Реакции гиперчувствительности замедленного типа встречаются чаще и вызывают появление сыпи на коже через несколько дней после начала приема антибиотиков.Эти реакции обычно не являются серьезными.
Если у вашего ребенка возникла тяжелая немедленная аллергическая реакция, ему не следует снова давать этот антибиотик , потому что у него может возникнуть другая аллергическая реакция, которая может быть очень серьезной. Наиболее серьезные аллергические реакции возникают при приеме пенициллина.
Если у вашего ребенка реакция гиперчувствительности замедленного типа на антибиотик, он может снова принять этот антибиотик, в зависимости от испытываемых симптомов.Ваш врач сообщит вам, какой подход является наиболее безопасным.
Людям, перенесшим тяжелую реакцию на антибиотики, настоятельно рекомендуется носить браслет или ожерелье MedicAlert.
Почему важно правильно использовать антибиотики?
Очень важно, чтобы все мы использовали антибиотики только по назначению и по мере необходимости, чтобы снизить устойчивость к антибиотикам. Устойчивость к антибиотикам — это когда чрезмерное и неправильное использование антибиотиков приводит к развитию штаммов бактерий, устойчивых к действию антибиотиков.Эти бактерии (иногда их называют супербактериями) могут быть опасными, и их очень трудно лечить.
Вот почему так важно, чтобы дети и взрослые принимали только те антибиотики, которые им прописаны, и принимали их в соответствии с указаниями врача.
1. Принципы использования антибиотиков (опубликовано в ноябре 2014 г .; исправлено в феврале 2015 г.). В: eTG завершено. Мельбурн: ограниченные терапевтические рекомендации; 2019 г., январь https://tgldcdp.tg.org.au (по состоянию на февраль 2019 г.).
2. НПВ MedicineWise. Пояснения к антибиотикам (обновлено 15 марта 2017 г.). https://www.nps.org.au/medical-info/consumer-info/antibiotics-explained (по состоянию на февраль 2019 г.).
3. Центры по контролю и профилактике заболеваний (CDC). Помните об антибиотиках: разумное использование, лучший уход (обновлено 9 ноября 2018 г.). https://www.cdc.gov/features/antibioticuse/index.html (по состоянию на февраль 2019 г.).
4. Диарея, связанная с антибиотиками (опубликовано в ноябре 2014 г.). В: eTG завершено. Мельбурн: ограниченные терапевтические рекомендации; 2019 Янв.https://tgldcdp.tg.org.au (по состоянию на февраль 2019 г.).
5. Всемирная организация здравоохранения (ВОЗ). Устойчивость к противомикробным препаратам (15 февраля 2018 г.). https://www.who.int/news-room/fact-sheets/detail/antimicrobial-resistance (по состоянию на февраль 2019 г.).
6. Wilson HL, Daveson K, Del Mar CB. Оптимальная продолжительность приема антимикробных препаратов при распространенных бактериальных инфекциях. Aust Prescr 2019; 42: 5-9. DOI: 10.18773 / austprescr.2019.001. https://www.nps.org.au/australian-prescriber/articles/optimal-antimicrobial-duration-for-common-bacterial-infections (по состоянию на февраль 2019 г.).
Антибиотики у детей: ответы на ваши вопросы
Когда ваш ребенок заболевает, естественно хотеть действовать быстро, чтобы остановить страдания и остановить распространение болезни в семье.
Очевидное решение для большинства ситуаций: антибиотики. Но не все болезни требуют антибиотиков. На самом деле антибиотики бесполезны против двух самых распространенных заболеваний в зимние месяцы — простуды и гриппа.
Часто задаваемые вопросы: антибиотики
В 2015 году, последнем году, по которому были доступны данные, врачи выписали более 60 миллионов рецептов на антибиотики для детей в возрасте до 19 лет.Но по данным Центров по контролю и профилактике заболеваний (CDC), почти 30 процентов этих рецептов были ненужными. Вот ответы на некоторые часто задаваемые вопросы об использовании антибиотиков у детей.
В: Что вреда при использовании антибиотиков?
A: Каждое лекарство имеет побочные эффекты. В случае антибиотиков побочные эффекты варьируются от дилемм пищеварения (тошнота, рвота и диарея) до сыпи и грибковых инфекций (например, дрожжевых грибков). Антибиотики убивают бактерии, что очень важно при бактериальной инфекции.Проблема в том, что они убивают полезные бактерии вместе с вредными, что может увеличить риск развития у ребенка других инфекций, включая серьезную инфекцию под названием Clostridium difficile (C. difficile или C. diff). Более того, чрезмерное употребление антибиотиков может привести к лекарственной устойчивости, а это означает, что антибиотики больше не эффективны против распространенных детских болезней, таких как пневмония и ушные инфекции.
В: Какое влияние антибиотики оказывают на кишечник?
A: Когда дети принимают антибиотики, полезные бактерии в их кишечнике могут пострадать.В то время как детский организм очень эффективно восстанавливает полезные бактерии, у вашего ребенка могут возникнуть проблемы с животом, пока он принимает лекарства. Если ваш ребенок страдает диареей во время приема антибиотиков, не прекращайте лечение. Позвоните педиатру вашего ребенка, чтобы определить, что делать дальше. В некоторых случаях врач может изменить дозу или лекарства для вашего ребенка.
Q: Что мне делать с остатками антибиотиков?
A: В идеальном мире у вас не должно быть остатков лекарств.Убедитесь, что ваш ребенок прошел полный курс. Если ваш педиатр прекратит прием вашего ребенка, выбросьте все оставшиеся лекарства. Недавний опрос 500 родителей показал, что почти половина из них придерживались остатков антибиотиков. Что еще хуже, 73 процента употребляли эти лекарства другому ребенку от другого недуга. Также важно отметить, что антибиотики со временем могут потерять свою эффективность. Таким образом, если вы используете их через несколько месяцев после того, как они были прописаны, они могут не обеспечить полного покрытия.
В: Почему нельзя назначать антибиотики другому ребенку с похожими симптомами?
A: Врачи дозируют детям антибиотики по весу.Итак, если вы используете антибиотик, назначенный вашему 4-летнему ребенку, 8-летнему ребенку, доза будет очень низкой. Более того, второму ребенку могут не понадобиться антибиотики, может потребоваться больше, чем у вас осталось, или у него может быть аллергия на антибиотик, прописанный первому ребенку.
В: Может ли у детей быть аллергия на антибиотики?
A: Да! Если вас беспокоит аллергия, поговорите с врачом вашего ребенка. Ваш врач может порекомендовать проверить вашего ребенка на аллергию перед назначением лекарства.
В: Что вы можете сделать, если ваш ребенок болен, но антибиотики — не лучшее лекарство?
A: Вернитесь к основам. Убедитесь, что ваш ребенок отдыхает и пьет много жидкости. Простые средства, такие как капли от кашля, мед, горячий чай и домашний куриный суп, могут иметь большое значение для улучшения самочувствия вашего ребенка. Ваш врач может также порекомендовать безрецептурные лекарства для лечения симптомов простуды. Если ваш ребенок страдает желудочными заболеваниями, такими как диарея, пробиотики могут помочь пополнить запасы полезных бактерий в кишечнике.
Остаться хорошо
Когда дело доходит до рецептурных лекарств — антибиотиков или любого другого типа — важно пройти полный курс и принимать лекарства в соответствии с предписаниями.
В это время года может быть сложно оставаться здоровым, особенно когда у вас есть дети. Лучший способ защитить свою семью:
- Вымойте руки. Хорошее мытье рук по-прежнему остается наиболее эффективным средством предотвращения распространения инфекции. Мойте руки теплой водой с мылом в течение полных 20 секунд — достаточно, чтобы дважды спеть песню «С Днем Рождения».
- Держите дистанцию. Если ваш ребенок или другой член семьи заболел, постарайтесь держать их подальше от других ваших детей. Не делитесь чашками и посудой. И не забывайте часто мыть руки.
- Будьте бдительны. Если ваш ребенок страдает длительной лихорадкой (более трех дней), изменением поведения или отключением симптомов, которые мешают повседневной активности, обратитесь к врачу.
Большинство болезней носят вирусный, а не бактериальный характер и не требуют применения антибиотиков.Всегда водите ребенка к врачу, прежде чем давать лекарство по рецепту. Если у вашего ребенка вирусное заболевание, может пройти целая неделя или даже 10 дней, прежде чем он или она вернется к нормальному состоянию.
Будьте терпеливы. Со временем симптомы исчезнут. Но не стесняйтесь обращаться к врачу, если вас это беспокоит. Ваш ребенок заслуживает самого лучшего ухода. Иногда для этого требуется нечто большее, чем просто основы.
Чтобы найти педиатра в Генри Форде, посетите сайт henryford.com или позвоните по телефону 1-800-HENRYFORD (436-7936).
Теги: Доктор Стейси Лезервуд Кэннон, Педиатрия
антибиотиков: когда они действительно нужны?
Антибиотики являются основным средством лечения болезней, вызванных бактериями, но, как и любой другой инструмент, их следует использовать надлежащим образом. В противном случае инструмент может не работать, когда он нам действительно нужен. Центры по контролю и профилактике заболеваний сообщают, что по крайней мере одна треть педиатрических рецептов антибиотиков не нужна.
На этой неделе по вызову для всех детей, Дэвид Берман, Д.О., FAAP, FPIDS, педиатрический специалист по инфекционным заболеваниям в Johns Hopkins All Children’s, и Кэти Намту, Pharm.D., Клинический координатор аптеки, объясняют, когда нам нужны антибиотики, а когда нет, как раз вовремя для осведомленности об антибиотиках в США. Неделя, 18-24 ноября.
Когда нам нужны антибиотики?
Антибиотики предназначены только для лечения бактериальных инфекций. Сюда входят такие инфекции, как инфекции кровотока, кожный абсцесс / импетиго, бактериальная пневмония, инфекции мочевыводящих путей, стрептококковый фарингит и некоторые инфекции среднего уха.Некоторые антибиотики, например азитромицин, широко известный как «Z-Pak», следует использовать очень нечасто у детей, поэтому важно спросить у врача вашего ребенка, что действительно необходимо для их бактериальной инфекции.
Когда НЕ следует использовать антибиотики?
Простуда, ангина, инфекции верхних дыхательных путей и грипп — «грипп» — вызываются вирусами, антибиотики которых не убивают, не предотвращают или не останавливают распространение. Единственное лечение простуды — отдых и время. Хотя ваш ребенок может чувствовать себя не лучшим образом, важно помнить, что в течение 10–14 дней симптомы, скорее всего, улучшатся, и нет необходимости принимать антибиотики.
Каковы возможные реакции и побочные эффекты неправильного использования антибиотиков?
Исследования показывают, что около 70 000 детей ежегодно посещают Центр неотложной помощи из-за реакции на антибиотики. При неправильном назначении могут возникнуть побочные эффекты, такие как диарея, повреждение печени и почек. Антибиотики могут взаимодействовать с другими лекарствами, которые вы, возможно, принимаете, и также могут возникать аллергические реакции, которые иногда опасны для жизни, что приводит к посещению центра неотложной помощи.
Есть ли риск принимать антибиотики даже при необходимости?
Даже при правильном приеме побочные эффекты антибиотиков все еще возможны, поэтому родители должны внимательно следить за своими детьми и задавать своим врачам такие вопросы, как: «Абсолютно ли это нужно моему ребенку?» и «Это подходящий антибиотик?»
Кроме того, 90 процентов пациентов, сообщающих об аллергии на пенициллин, на самом деле не страдают аллергией и могут безопасно получать пенициллин или аналогичные антибиотики. Сыпь во время детского вирусного заболевания или побочных эффектов со стороны желудочно-кишечного тракта от антибиотика можно было назвать аллергией.
К сожалению, если кто-то отмечен в своих записях как страдающий аллергией на пенициллин, этот ярлык трудно удалить. Это приводит к назначению более дорогих и менее безопасных антибиотиков более широкого спектра действия. Доктор Берман рекомендует семьям подробно обсудить эти проблемы с воспитателем своего ребенка, прежде чем они официально отметят аллергию на пенициллин.
В таблице ниже показаны примеры, когда вашему ребенку нужны антибиотики, а они ему не нужны. Всегда помните, что антибиотики не лечат вирусы, поэтому никогда не просите врача прописать вам антибиотик от вируса.
По вызову для всех детей — еженедельная серия, в которой участвуют медицинские эксперты Детской больницы Джонса Хопкинса. Посещайте HopkinsAllChildrens.org/Stories каждый понедельник, чтобы получить последний отчет.
«,
«url»: «»,
«dateModified»: «06.04.2020 14:44:24»,
«publisher»: {
«@type»: «Организация»,
«name»: «Детская больница Джонса Хопкинса»,
«логотип»:
{
«@type»: «ImageObject»,
«url»: «https://www.hopkinsallchildrens.org/ACH/media/Emerge_ACH/Site%20Images/jhm-logo.png »
}
},
«mainEntityOfPage»: {
«@type»: «Веб-страница»,
«@id»: «http://www.hopkinsallchildrens.org/»
}
}
Антибиотики являются основным средством лечения болезней, вызванных бактериями, но, как и любой другой инструмент, их следует использовать надлежащим образом. В противном случае инструмент может не работать, когда он нам действительно нужен. Центры по контролю и профилактике заболеваний сообщают, что по крайней мере одна треть педиатрических рецептов антибиотиков не нужна.
На этой неделе по вызову для всех детей, Дэвид Берман, Д.О., FAAP, FPIDS, педиатрический специалист по инфекционным заболеваниям в Johns Hopkins All Children’s, и Кэти Намту, Pharm.D., Клинический координатор аптеки, объясняют, когда нам нужны антибиотики, а когда нет, как раз вовремя для осведомленности об антибиотиках в США. Неделя, 18-24 ноября.
Когда нам нужны антибиотики?
Антибиотики предназначены только для лечения бактериальных инфекций. Сюда входят такие инфекции, как инфекции кровотока, кожный абсцесс / импетиго, бактериальная пневмония, инфекции мочевыводящих путей, стрептококковый фарингит и некоторые инфекции среднего уха.Некоторые антибиотики, например азитромицин, широко известный как «Z-Pak», следует использовать очень нечасто у детей, поэтому важно спросить у врача вашего ребенка, что действительно необходимо для их бактериальной инфекции.
Когда НЕ следует использовать антибиотики?
Простуда, ангина, инфекции верхних дыхательных путей и грипп — «грипп» — вызываются вирусами, антибиотики которых не убивают, не предотвращают и не останавливают распространение. Единственное лечение простуды — отдых и время. Хотя ваш ребенок может чувствовать себя не лучшим образом, важно помнить, что в течение 10–14 дней симптомы, скорее всего, улучшатся, и нет необходимости принимать антибиотики.
Каковы возможные реакции и побочные эффекты неправильного использования антибиотиков?
Исследования показывают, что около 70 000 детей ежегодно посещают Центр неотложной помощи из-за реакции на антибиотики. При неправильном назначении могут возникнуть побочные эффекты, такие как диарея, повреждение печени и почек. Антибиотики могут взаимодействовать с другими лекарствами, которые вы, возможно, принимаете, и также могут возникать аллергические реакции, которые иногда опасны для жизни, что приводит к посещению центра неотложной помощи.
Есть ли риски при приеме антибиотиков даже при необходимости?
Даже при правильном приеме побочные эффекты антибиотиков все еще возможны, поэтому родители должны внимательно следить за своими детьми и задавать своим врачам такие вопросы, как: «Абсолютно ли это нужно моему ребенку?» и «Это подходящий антибиотик?»
Кроме того, 90 процентов пациентов, сообщающих об аллергии на пенициллин, на самом деле не страдают аллергией и могут безопасно получать пенициллин или аналогичные антибиотики.Сыпь во время детского вирусного заболевания или побочных эффектов со стороны желудочно-кишечного тракта от антибиотика можно было назвать аллергией.
К сожалению, если кто-то отмечен в своих записях как страдающий аллергией на пенициллин, этот ярлык трудно удалить. Это приводит к назначению более дорогих и менее безопасных антибиотиков более широкого спектра действия. Доктор Берман рекомендует семьям подробно обсудить эти проблемы с воспитателем своего ребенка, прежде чем они официально отметят аллергию на пенициллин.
В приведенной ниже таблице показаны примеры того, когда вашему ребенку нужны антибиотики, а они ему не нужны. Всегда помните, что антибиотики не лечат вирусы, поэтому никогда не просите врача прописать вам антибиотик от вируса.
По вызову для всех детей — еженедельная серия с участием медицинских экспертов Детской больницы Джонса Хопкинса. Посещайте HopkinsAllChildrens.org/Stories каждый понедельник, чтобы получить последний отчет.
Еще статьи
Новый подход
Опубликовано 25 августа 2021 г. в программах
Когда у 11-летнего Тимми случился инсульт, врачи сказали, что он рискует получить еще один.Интервенционный кардиолог Джеймс Томпсон, доктор медицины, дал надежду в виде процедуры, которая сделала Тимми самым молодым человеком, когда-либо получавшим пользу от новой технологии.
Назначение детям — вкус и вкусовые качества влияют на приверженность к антибиотикам: обзор
Введение
Приверженность к антибиотикам является важным вопросом при лечении любой детской инфекции.1, -, 4 На выбор врачом антибиотика и приверженность пациента обычно влияет ряд факторов.К ним относятся вероятный возбудитель и его чувствительность, а также место и тяжесть инфекции. Возраст ребенка и известные аллергии, а также способ приема лекарства, состав, степень проникновения, побочные эффекты и токсикология также являются важными вопросами. Однако вкус антибиотика и способность ребенка переносить пероральные препараты, хотя и часто упоминаются, часто не принимаются во внимание. Признание важности вкуса для детей и родителей в ориентированном на пациента лечении улучшит соблюдение режима лечения и повлияет на клинический результат.
Горький вкус ощущается рецепторами, которые развились из-за потребности распознавать огромное количество потенциально вредных и структурно различных соединений.5 В этом эволюционном контексте неудивительно, что родителям часто трудно убедить детей принимать горький вкус. лекарства. Обычно назначаемые детям пероральные антибиотики включают пенициллины, цефалоспорины и макролиды. Цефалоспорины часто считаются приятными на вкус, 1 6, -, 9, в то время как другие антибиотики на основе пенициллина имеют менее приятный вкус и послевкусие.7 10 Большинство врачей пробовали не все прописанные им антибиотики. Мы рассматриваем клинические данные о вкусовых качествах с целью информирования рутинной медицинской практики и оказания влияния на будущую разработку рекомендаций по противомикробным препаратам.
Приверженность и вкус
Вкусовые качества настолько важны для обеспечения успешного проведения курса лечения, что недавно было объявлено о необходимости оценки вкусовых качеств и вкусовых качеств перед выдачей европейского регистрационного удостоверения.11 Действующее законодательство Европейского парламента12 также подчеркивает важность повышения приемлемости новых лекарств. Однако за привлекательность приходится расплачиваться, поскольку вкус традиционно невкусных лекарств обычно маскируется сахаром.13 Регулирующие органы и профессиональные организации в Европе и США рекомендуют избегать сахара в педиатрических лекарствах, и многие искусственные подсластители были заменены, но подсластители сами по себе также могут иметь побочные эффекты.13
Во всей литературе вкус, текстура и послевкусие антибиотиков упоминаются в качестве важных факторов, которые важны для детей, принимающих лекарства.1 2 Анкетное исследование, проведенное в Японии14 среди 192 семей, выявило несоблюдение полного курса антибиотиков примерно у четверти пациентов. Отказ ребенка от приема препарата был второй по частоте причиной несоблюдения режима лечения после того, как родители посчитали, что ребенку стало лучше. В другом анкетном исследовании15 из 414 пациентов первичной медицинской помощи (65,9% детей) в Саудовской Аравии изучалось несоблюдение режима краткосрочной антибактериальной терапии, и наиболее часто упоминаемыми причинами были быстрое улучшение симптомов, горький вкус препарата, забывчивость. и частое дозирование.
Следовательно, антибиотики с лучшим вкусом должны коррелировать с более высоким уровнем приверженности. В большом исследовании16 (n = 546) с участием педиатрических больных в Израиле оценивалась приемлемость и соблюдение наиболее часто назначаемых схем перорального приема антибиотиков. Родители были опрошены по телефону через 10–14 дней после начала лечения. Были исследованы четыре препарата: 11% пациентов негодовали или отказались от цефаклора, 16% амоксициллина, 26% триметоприма / сульфаметоксазола и 56% цефуроксима аксетила. Неудивительно, что это показало положительную корреляцию с количеством детей, завершивших полный курс: 85% (цефаклор), 77% (амоксициллин), 73% (триметоприм / сульфаметоксазол) и 67% (цефуроксим аксетил).
Вкусовые качества
Язык определяет пять различных компонентов вкуса, при этом определенные типы клеток обладают уникальными рецепторами, способными индивидуально распознавать горький, соленый, кислый, сладкий вкус и вкус умами.17 Эти компоненты возбуждают определенные нервные пути и обрабатываются вместе с другими непосредственными обонятельными органами. визуальные и соматосенсорные сигналы, а также сигналы из памяти.5 Таким образом, на вкус в некоторой степени влияет предыдущий опыт, и компоненты вкуса эволюционировали по необходимости.Например, способность пробовать сладкую пищу позволяет идентифицировать продукты, богатые калориями, тогда как распознавание горького вкуса помогает обнаруживать вещества, непригодные для употребления, и, следовательно, защищает от встречающихся в природе потенциально смертельных веществ. Рецепторы горького вкуса должны были развиться, чтобы распознать огромное количество структурно различных соединений, все из которых способны вызывать ощущение горечи5
Измерение вкусовых качеств
Для оценки вкусовых ощущений у детей и последующего заключения относительно вкусовых качеств лекарств использовались различные методы.Однако в отчете Европейского агентства по оценке лекарственных средств18 признается сложность оценки вкуса у детей младше 5 лет. Методы измерения вкусовых качеств варьируются от простых до сложных.
Время, необходимое для того, чтобы дать лекарство19, и собственные спонтанные вербальные суждения детей после употребления20 считаются полезными и эффективными способами сравнения ответов на разные вкусы. Анкеты пациентов и родителей использовались для оценки вкуса15–16 и оценки приемлемости16 антибиотических препаратов.Однако существуют явные ограничения для таких методов у очень маленьких детей или у детей, не способных правильно сформулировать.
Использование универсальных стандартизированных визуальных аналоговых шкал для количественной оценки реакции ребенка на вкус лекарства (например, лицевой гедонистический метод) широко описано в литературе6 8 10 11 21 Одно исследование показало, что гедонистический метод является эффективным. хуже, чем собственные спонтанные вербальные суждения при различении вкусовых различий у детей до 6 лет, хотя оба метода одинаково эффективны для детей старшего возраста.21 Несмотря на это, исследование пришло к выводу, что гедонистическая шкала по-прежнему предпочтительнее для всех возрастов из-за стандартизации.
Были опробованы более сложные методы оценки вкуса, включая ASTREE Electronic Tongue; и системы сенсоров вкуса22, которые измеряют электронный потенциал растворов лекарственных средств и, как было показано, различают различные антибиотики.
Рандомизированные контрольные испытания являются золотым стандартом для сравнения результатов лечения8 9 11 19 20 23, -, 25 и оказались эффективным методом демонстрации превосходства антибиотиков с точки зрения как исходов лечения, так и вкусовых качеств.
Вкусовые качества отдельных лекарственных препаратов
Большое количество исследований было сосредоточено на вкусовых качествах продукта. Общеизвестно, что некоторые антибиотики имеют неприятный вкус. В японском исследовании22 у взрослых использовались тесты вкусовых ощущений человека, чтобы измерить интенсивность горечи 18 распространенных детских антибиотиков и противовирусных препаратов с хинином в качестве неприятного стандарта. Семь препаратов (азитромицин, кларитромицин, эритромицин, норфлоксацин, сульфаметоксазол / триметоприм и амантадин) были признаны более горькими, чем хинин.Эритромицин имеет неприятный вкус22 26, -, 28 и вызывает тошноту. Кларитромицин имеет характерную горечь28, -, 30 и имеет плохие вкусовые качества при прямом сравнении22, 27 с другими антибиотиками.
Ряд исследований16, -, 9 27, включая слепое сравнение вкуса у взрослых 14 детских антибиотиков и двойное слепое сравнение 22 детских антибиотиков, 27 показали, что цефалоспорины имеют лучший вкус, хотя и стоят дороже, чем пенициллины и макролиды. .Диклоксациллин, оксациллин, эритромицин / сульфизоксазол и цефподоксим были признаны настолько неприятными, что подвергались риску нарушения режима лечения.27 В другом слепом исследовании вкуса кумулятивно оценивалось 12 суспензий противомикробных препаратов; Лоракарбеф набрал наибольшее количество баллов, но ненамного выше, чем цефалоспорины: цефалексин, цефиксим и цефаклор. Опять же, антибиотиком с наименьшей оценкой был диклоксациллин.7 Небольшое испытание (n = 20) четырех антистафилококковых антибиотиков показало, что восприятие вкуса клоксациллина (аналогично флукслоксациллину в Великобритании) у детей было настолько плохим, что не рекомендовали его вообще. в интересах соблюдения.10
Хотя данные в литературе неполные, 11 фирменных противомикробных препаратов часто оказываются лучше переносимыми, чем их более дешевые генерические эквиваленты.
Общие детские болезни
Неприятный вкус антибиотиков постоянно упоминается как препятствие для приверженности и, следовательно, должен быть ключевым фактором при ведении всех распространенных педиатрических инфекционных состояний. инфекционные заболевания (см. тематическое исследование, описанное во вставке 1).
Вставка 1 Пример из практики: рекомендации по лечению экземы
Пенициллин V рекомендуется в качестве антибиотиков первого ряда при остром стрептококковом фарингите, хотя цефдинир и азитромицин оказались более приемлемыми альтернативами. Азитромицин также оказался более приемлемым альтернативным лекарством для лечения инфекций верхних дыхательных путей в исследовании с участием 769 детей с использованием слепых вкусовых тестов. Хотя действующие в Великобритании руководящие принципы первичной медико-санитарной помощи32 не рекомендуют применять антибиотики для лечения острого среднего отита, они признают, что иногда они необходимы.Ряд рандомизированных контролируемых исследований показал, что азитромицин и цефдинир25 являются более приятными альтернативами амоксициллину / клавуланату, но при этом их легче вводить родителям. Цефдинир также демонстрирует лучшую приверженность к лечению (хотя и недоступен в Великобритании). Оба препарата легче назначать родителям, особенно стандартную терапию азитромицином, которую проводят один раз в день коротким трехдневным курсом. Амоксициллин не подвергался аналогичным испытаниям, но вкус обычно можно считать эквивалентным составам амоксициллина / клавуланата (вставка 2).
Вставка 2 Приемлемость и частота лечебных доз обычно назначаемых пероральных антибиотиков (неопубликованный опыт авторов)
▶ Дети обычно глотают антибиотики
▶ Ко-амоксиклав (3 раза в день) или Аугментин Дуо (2 раза в день)
▶ Цефаклор, цефалексин, амоксил (фирменный) (все 3 раза в день)
▶ Ко-тримоксазол
▶ Дети могут проглотить антибиотики
▶ Пенициллин V (× 4 / день)
▶ Амоксициллин (дженерик) (× 3 / день)
▶ Кларитромицин (× 2 / день), азитромицин (× 1 / день)
▶ Дети от антибиотиков часто срыгивают или гримасничают, когда принимают
▶ Редко переносится с хорошей адгезией
Потенциальную пользу от использования цефалоспоринов для повышения приверженности необходимо сопоставить с использованием менее эффективного агента, который несет риск развития резистентных организмов, таких как устойчивый к метициллину Staphylococcus aureus (MRSA) или бета-лактамазы расширенного спектра (ESBL), или Clostridium difficile инфекция.Однако риск заражения C. difficile и MRSA у детей намного ниже, чем у взрослых, поэтому в этих обстоятельствах почти наверняка предпочтительнее использовать более приятные на вкус антибиотики более широкого спектра действия. Для ребенка, получающего несколько курсов антибиотиков или нуждающегося в химиопрофилактике с регулярным приемом противомикробных препаратов, решение о применении препарата более широкого спектра действия следует рассматривать индивидуально.
Улучшение приема лекарственных средств
Вкусовые качества некоторых лекарств, таких как флуклоксациллин, настолько плохи, что мы рекомендуем вообще не назначать препарат в форме суспензии, если только не наблюдается, что ребенок проглатывает дозу до полного назначения («вкусовое испытание»), и родители могут дать 6 ежечасный прием лекарств.Модели лечения ВИЧ показали, что обучение глотанию таблеток может быть очень успешным: 91% детей в возрасте 6–11 лет могут глотать таблетки33. Было показано, что улучшение способности детей принимать таблетки улучшает приверженность к лечению и является одним из основных факторов. полезный альтернативный метод доставки невкусных лекарств3, где альтернативы недоступны (вставка 3).
Вставка 3 Как (A) провести «тест вкуса» и (B) объяснить родителям «школу таблеток» 40
A1) Вкусовой тест в больнице: перед тем, как перейти с внутривенного введения, перейдите на невкусный пероральный состав и понаблюдайте за тем, как родитель принимает все дозы лекарства перед выпиской.Для всех бета-лактамных антибиотиков и макролидов объясните родителям, что они могут дать повторную дозу при частичном выплюнении или рвоте.
A2) Тест на вкус в сообществе (требуется наличие лекарств в учреждении первичной медико-санитарной помощи): попросите практикующую медсестру понаблюдать за вводимой дозой, прежде чем выписать рецепт на невкусный состав.
B) «Школа таблеток»: объясните родителям, как использовать широко доступные кондитерские изделия, чтобы помочь ребенку научиться глотать таблетки с водой или разбавленной тыквой от маленького (крестики-нолики) до среднего (маленькие, затем стандартные Smarties) до больших. (изюм в шоколаде или йогурте) размер.
Важно
i) не форсировать проблему и обеспечить удовольствие
ii) практиковаться каждый день понемногу, не беспокойтесь, если это займет недели или месяцы
iii) если возможно, предложите родителям поддержку по телефону через клиническая медсестра-специалист.
Улучшение вкуса
Был исследован ряд методов улучшения вкусовых качеств антибиотиков. Хотя эритромицин А обычно производится в виде безвкусного пролекарства в форме 2′-этилсукцината, лекарство нестабильно и подвергается гидролизу, что приводит к его неприятной горькой на вкус форме.Был предложен другой вариант препарата, енол эритромицина B, который имеет улучшенную стабильность и, следовательно, лучший вкус26. Микрокапсулирование изучается как способ маскировки горького вкуса кларитромицина и эритромицина28. Аналогичным образом, производство микросфер, содержащих азитромицин. показал себя многообещающим в качестве эффективного метода скрытия вкуса.34 Другие предлагаемые методы включают использование ароматизированных желе для маскировки горького вкуса макролидов.30
Дополнительные соображения
Приемлемость педиатрических лекарственных форм также следует рассматривать в более широком контексте, поскольку страны с ограниченными ресурсами несут большую часть бремени детских инфекционных заболеваний.Добавки для пероральной регидратации, важный метод лечения диареи, значительно различаются по вкусовым качествам и приемлемости для детей.35
Неприятный вкус многих антиретровирусных препаратов общепризнан, и остается то, что только небольшая часть антиретровирусных препаратов имеет педиатрические препараты. Было показано, что вкусовые качества4 являются частой причиной несоблюдения режима лечения у детей с ВИЧ в Южной Индии. Огромное влияние несоблюдения режима лечения и возникающей вирусной резистентности имеет серьезные последствия для здоровья ВИЧ-инфицированных детей и успеха национальных программ лечения.По мере разработки новых лекарств потребность в большем количестве педиатрических составов с улучшенными вкусовыми качествами становится первостепенной.
Однако большинство исследований вкусовых качеств не проводится в условиях ограниченных ресурсов, а вкусовые предпочтения значительно различаются в разных культурах.36 Тем не менее, важность соблюдения режима лечения остается неизменной. Потребность в местных исследованиях и разработке приятных педиатрических препаратов потенциально может существенно повлиять на глобальную заболеваемость детей.
Заключение
Вкратце:
▶ Врачам необходимо больше осознавать важность вкуса при назначении лекарств в педиатрии.
▶ Вкусовые качества сильно коррелируют с приверженностью.
▶ Цефалоспорины, несмотря на их относительную стоимость, принимаются очень хорошо.
▶ Суспензия флуклоксациллина настолько неприятна, что рекомендуется назначать ее только в форме капсул, за исключением случаев, когда ребенок глотает дозу до получения полного рецепта («тест вкуса»), и родители могут давать лекарства каждые 6 часов.
▶ Дети в возрасте от 6 лет могут глотать таблетки после тренировки (которая может быть проведена родителями после краткого медицинского или медсестринского объяснения).
▶ Дети и семьи должны участвовать в выборе методов лечения для достижения успешных результатов.
▶ Лица, выписывающие рецепты, и члены семьи должны знать, что генерические лекарства могут различаться в зависимости от рецепта со значительной вариабельностью вкуса.
У 3- и 4-летних детей знакомство и сладость являются основными факторами пищевых предпочтений.37 Большинство прописываемых детям лекарств незнакомы и горькие, поэтому неудивительно, что пройти курсы антибиотиков сложно как родителям, так и детям. Неприятный вкус антибиотика часто упоминается как частая причина несоблюдения режима лечения, а лучший вкус антибиотиков коррелирует с более высокими уровнями завершения лечения.16 Хотя доказательства в основном получены из лечения туберкулеза и ВИЧ, 38 плохая приверженность к антибиотикам может привести к этому. в случае неэффективности лечения и последующих осложнений результаты являются дорогостоящими как для пациента, так и для медицинских служб.Кроме того, существует гипотетический риск повышенной устойчивости к антибиотикам, когда лекарство не применялось эффективно из-за вкуса или частоты приема. Влияние вкуса антибиотика на приверженность к лечению настолько велико, что в последнее время стали поступать призывы к оценке вкусовых качеств и вкуса до получения разрешения на европейский рынок.
Врачам, прописывающим антибиотики детям, требуется более высокий уровень осведомленности об относительной вкусовой привлекательности лекарств, если они не пробовали их лично.Цефалоспорины, несмотря на их относительную стоимость, принимаются очень хорошо, и поэтому более вероятно соблюдение режима лечения и успешное лечение.
Важным компонентом соблюдения педиатрической схемы лечения является участие семьи в выборе лечения. Ориентированный на пациента подход предполагает эффективное общение и партнерство между ребенком, родителями и специалистами. Открытые дискуссии по таким вопросам, как вкус, состав и режим дозирования, могут повлиять на выбор подходящего антибиотика и успех лечения.
Устойчивость к антибиотикам
Есть два основных вида микробов: вирусы и бактерии. Антибиотики — это лекарства, используемые для лечения инфекций, вызванных бактериями. Антибиотики не лечат и не помогают при инфекциях, вызванных вирусами, такими как грипп, простуда или боль в горле.
Устойчивость к антибиотикам означает, что бактерии изменились и не могут быть уничтожены антибиотиками. Эти бактерии называются устойчивыми к лекарствам. Это означает, что некоторые антибиотики могут не подействовать, если они понадобятся вашему ребенку в будущем.
Как возникает устойчивость к антибиотикам
- В организме много бактерий. Некоторые из них могут быть устойчивыми к лекарствам или могут стать устойчивыми к лекарствам после воздействия антибиотиков.
- Антибиотики убивают бактерии, которые намерены вызвать инфекцию или болезнь, но они также могут убивать полезные бактерии, защищающие организм от болезней.
- Устойчивые к лекарствам бактерии продолжают жить и расти в организме.
- Устойчивые к лекарствам бактерии могут передавать устойчивость к лекарствам другим бактериям.
- Устойчивые к лекарствам бактерии могут вызывать инфекции.
Инфекции, устойчивые к антибиотикам
Эти инфекции отличаются от других инфекций. Инфекции, вызванные устойчивыми к лекарствам бактериями:
- Сложнее лечить
- Лечение может стоить намного больше
- Может длиться дольше
- Может сделать вашего ребенка хуже
- Может быть смертельным
Как защитить своего ребенка
Защитите своего ребенка, поговорив со своим опекуном о том, как лучше всего лечить определенные виды болезней и инфекций.Чтобы избежать устойчивости к антибиотикам, бригада медперсонала Национальной детской больницы прописывает антибиотики только при необходимости.
- Не давайте ребенку антибиотики при:
- Холодная
- Грипп
- Боли в горле, НЕ вызванные стрептококковой инфекцией
- Насморк
- Больше всего болит в ухе
- Спросите своего врача, почему вашему ребенку нужны или не нужны антибиотики. Если врач вашего ребенка считает, что вашему ребенку не помогут антибиотики, есть веская причина для решения не давать их.Никогда не навязывайте врачу антибиотики. Вместо этого спросите, как лучше всего лечить болезнь вашего ребенка.
- Врач вашего ребенка может порекомендовать «бдительное ожидание». Это означает, что нужно подождать несколько дней, чтобы увидеть, поправится ли ребенок, прежде чем принимать решение о назначении антибиотиков. Спросите, подходит ли вашему ребенку бдительное ожидание.
- Спросите о побочных эффектах. Поговорите с лечащим врачом или фармацевтом о возможных побочных эффектах антибиотиков.
- Выбросьте остатки антибиотиков.Поговорите с фармацевтом вашего ребенка о том, как избавиться от остатков антибиотиков.
- Никогда не откладывайте антибиотики на случай будущих болезней
- Никогда не давайте ребенку антибиотики, прописанные другим людям
- Никогда не передавайте антибиотики другим людям.
Когда звонить врачу
Обратитесь к врачу вашего ребенка, если у вас есть какие-либо опасения по поводу устойчивых к антибиотикам инфекций.
Устойчивость к антибиотикам (PDF)
HH-IV-178 5/17 Copyright 2017, Национальная детская больница
Назначение антибиотиков детям в отделениях неотложной помощи США: 2009–2014 гг.
Реферат
ЦЕЛИ: Охарактеризовать и сравнить амбулаторные назначения антибиотиков детям в педиатрических и непедиатрических отделениях неотложной помощи (ED) США.
МЕТОДЫ: Поперечное ретроспективное исследование пациентов в возрасте от 0 до 17 лет, выписанных из отделений неотложной помощи в США, было проведено с использованием данных ED обследования национальных госпиталей амбулаторной медицинской помощи за 2009–2014 гг. Мы оценили долю посещений отделения неотложной помощи, которые привели к назначению антибиотиков, с разбивкой по спектру антибиотиков, классу, диагнозу и типу ЭД («педиатрический» определяется как> 75% посещений пациентов в возрасте 0–17 лет по сравнению с «непедиатрическими»). Многовариантная логистическая регрессия использовалась для определения факторов, независимо связанных с назначением первой линии, согласованным с рекомендациями, при остром среднем отите, фарингите и синусите.
РЕЗУЛЬТАТЫ: В 2009–2014 гг. Из 29 миллионов средних ежегодных посещений детей в отделениях неотложной помощи 14% (95% доверительный интервал [ДИ]: 10–20%) приходились на педиатрические отделения. В целом антибиотики назначались чаще в непедиатрических, чем в педиатрических отделениях неотложной помощи (24% против 20%, P <0,01). Частота назначения антибиотиков была стабильной с течением времени. Из всех прописанных антибиотиков 44% (95% ДИ: 42–45%) относились к широкому спектру, а 32% (95% ДИ: 30–34%, 2,1 миллиона в год) обычно не были показаны.По сравнению с педиатрическими ED, непедиатрические ED имели более высокую частоту назначения макролидов (18% против 8%, P <0,0001) и более низкую частоту назначения первой линии, соответствующей руководящим принципам, для изучаемых респираторных состояний (77% vs 87%, P <0,001).
ВЫВОДЫ: Детям ежегодно выписывают почти 7 миллионов рецептов антибиотиков в отделениях неотложной помощи, в основном в отделениях неотложной помощи. Усилия по контролю над педиатрическими антибиотиками должны распространяться на непедиатрические отделения ED по всей стране, особенно в отношении избежания назначения антибиотиков при состояниях, при которых антибиотики не показаны, сокращения назначений макролидов и увеличения числа назначений первой линии в соответствии с руководящими принципами.
- AOM —
- острый средний отит
- aOR —
- скорректированное отношение шансов
- ARTI —
- острая респираторная инфекция
- CI —
- доверительный интервал
- MSA —
- столичная статистическая область
- NHAMCS —
- Национальное обследование амбулаторной медицинской помощи больниц
- SSTI —
- Инфекция кожи и мягких тканей
- UTI —
- Инфекция мочевыводящих путей
Что известно об этом
Детям в отделениях неотложной помощи часто назначают антибиотики.В предыдущей работе изучалось назначение антибиотиков в отделениях неотложной помощи при определенных диагностических состояниях, но комплексная национальная оценка всех назначений антибиотиков детям в педиатрических и непедиатрических отделениях неотложной помощи отсутствует.
Что добавляет это исследование:
Детям ежегодно прописывают более 2 миллионов антибиотиков в непедиатрических отделениях неотложной помощи, в которых, вероятно, нет необходимости. По сравнению с педиатрическими ED, непедиатрические ED прописывают больше макролидов и меньше антибиотиков, соответствующих рекомендациям, для лечения распространенных заболеваний.В отделениях неотложной помощи по всей стране необходимы усилия по контролю над педиатрическими антибиотиками.
Примерно 18% детей в США посещали отделения неотложной помощи (ED) в 2012 году. 1 Дети в отделениях неотложной помощи часто получают антибиотики, которые, по оценкам, прописываются в 15-20% из более 26 миллионов ежегодных педиатрических посещений в США. ED. 2 — 5 На респираторные заболевания приходится> 70% назначений антибиотиков детям в амбулаторных условиях. 4 Предыдущая работа показывает, что большинство антибиотиков, назначаемых детям в амбулаторных условиях, имеют широкий спектр, и около 30% не соответствуют национальным рекомендациям. 6 — 9
Национальный план действий по борьбе с устойчивыми к антибиотикам бактериями направлен на сокращение ненадлежащего использования антибиотиков на 50% в амбулаторных условиях, в том числе в отделениях неотложной помощи, к 2020 году. 10 , 11 Однако , официальные усилия по использованию антибиотиков, специфичные для амбулаторных и реанимационных учреждений, отсутствуют на национальном уровне. 12 , 13
Более 80% педиатрических посещений ED происходит в неакадемических или общих (т.е. непедиатрических) отделениях неотложной помощи. 2 , 14 , 15 Дети с астмой, бронхитом и крупом получают более высокое качество медицинской помощи и меньше ненужных рентгенограмм грудной клетки при лечении в педиатрической отделении неотложной помощи по сравнению с непедиатрическим отделением неотложной помощи. 16 Предыдущая работа выявила более низкую частоту назначения антибиотиков детям с фебрильными респираторными заболеваниями в педиатрических отделениях неотложной помощи по сравнению с непедиатрическими отделениями неотложной помощи. 17 Однако понимание общей картины назначения антибиотиков детям, обращающимся в педиатрические и непедиатрические отделения неотложной помощи на национальном уровне, отсутствует и необходимо для руководства усилиями по совершенствованию назначения антибиотиков детям в отделениях неотложной помощи.
Мы стремились дать исчерпывающую характеристику использования антибиотиков у детей в педиатрических и непедиатрических отделениях неотложной помощи на национальном уровне по типу назначенного препарата, диагнозам, связанным с посещением антибиотиков, и соответствию национальным руководящим рекомендациям по лечению первой линии распространенных респираторных инфекций.
Методы
Дизайн исследования и источник данных
Мы провели перекрестное ретроспективное исследование с использованием файлов общедоступных данных ED Национального больничного амбулаторного медицинского обследования (NHAMCS) с 2009 по 2014 гг. (Самые последние доступные данные на момент начала исследования. ). 18 NHAMCS проводится ежегодно Национальным центром статистики здравоохранения на основе выборки нефедеральных стационарных отделений неотложной помощи, включая представителей автономных педиатрических учреждений. 19 В ходе опроса исследователи использовали схему многоступенчатой вероятностной выборки при выборе участвующих больниц и посещений пациентов в США. Данные для выборочных посещений собираются в течение 4-недельного отчетного периода, взвешиваются для получения национальных оценок и классифицируются по регионам переписи населения США. 20 Центры-участники имели невзвешенный процент ответов на опрос ED от 75,5% до 92,0% за период исследования.
Используемые переменные обследования включали демографические данные (возраст, пол и раса), статус страхования (частный или негосударственный), тип поставщика услуг (врач или поставщик передовой практики), регион переписи населения США, статус муниципального статистического района ED (MSA), диагноз выписки, и лекарства, которые вводили, прописывали или продолжали принимать во время визитов в отделение неотложной помощи. MSA определяется Управлением по управлению и бюджету как географические регионы с высокой плотностью населения.Диагнозы устанавливались по кодам Международной классификации болезней девятой редакции. Информация о продолжительности терапии и способе приема лекарств отсутствовала; лекарства, доступные только в формах для местного применения, не включались. Для согласованности во всех включенных годах исследования были рассмотрены первые 3 области диагностики и 8 лекарственных препаратов.
Участники исследования и условия
Были включены посещения всех пациентов в возрасте от 0 до 17 лет, выписанных из отделения неотложной помощи.Посещения антибиотиков определялись как посещения отделений неотложной помощи, в которых системные (пероральные или парентеральные) антибиотики упоминались как продолженные, вводимые или прописанные. Данные гражданского неинституционализированного населения из Бюро переписи населения США 21 были использованы для определения посещений антибиотиков на 1000 жителей США. Мы оценили долю посещений педиатра каждым отделением неотложной помощи, рассчитав взвешенную долю посещений детей от общего числа посещений отделения неотложной помощи. Затем тип ED был определен как педиатрический, если> 75% всех посещений этого ED были пациентами в возрасте от 0 до 17 лет, или как непедиатрический, в противном случае, определение, используемое для классификации педиатрических ED ранее. 2 , 22 , 23 На гистограмме доли взвешенных педиатрических посещений ED (дополнительный рисунок 3) показано, что большинство ED, определенных как педиатрические, имели> 90% посещений детьми ; таким образом, наше определение, похоже, точно дифференцирует педиатрические ED от других.
Диагностика при посещении антибиотиков
Набор данных NHAMCS не связывает лекарства с диагнозами. На основе ранее опубликованной системы классификации, основанной на рекомендациях национальных руководств, мы отнесли 3 основных перечисленных диагноза к 1 из 3 уровней: диагнозы, для которых антибиотики (1) почти всегда показаны (например, бактериальная пневмония), (2) могут быть показаны (например, фарингит) или (3) обычно не показаны (например, бронхиолит или бронхит). 5 Каждому посещению был назначен один диагноз с иерархическим приоритетом: диагнозы уровня 1, затем диагнозы уровня 2, затем диагнозы уровня 3. Если во время визита было поставлено несколько диагнозов из одного уровня, ставился диагноз из первого списка.
Поскольку> 70% амбулаторных педиатрических антибиотиков назначают при острой респираторной инфекции (ОРТИ), мы оценили назначение антибиотиков при ОРТИ. 4 Мы определили ОРТИ, как пневмонию, острый средний отит (АОМ), негнойный средний отит, синусит, фарингит (включая вирусный и стрептококковый), неспецифическую инфекцию верхних дыхательных путей, бронхит или бронхиолит и грипп. 5
Классификация антибиотиков по спектру антибиотиков и назначение первого ряда, согласованное с рекомендациями
Типы антибиотиков были классифицированы по их генерическим компонентам и терапевтическим классам с использованием базы данных Multum Lexicon. Антибиотики включали следующие: пенициллины, цефалоспорины, макролиды, хинолоны, производные линкомицина, тетрациклины, сульфаниламиды, мочевые противоинфекционные средства (например, нитрофурантоин), аминогликозиды, карбапенемы, линезолид и ванкомицин. Общий класс антибиотиков (например, пенициллины) и подклассы (например, цефалоспорины первого поколения) определяли с использованием категорий Multum Level 2 и Level 3 соответственно.Следующие антибиотики и классы антибиотиков относились к узкому спектру: пенициллин, амоксициллин, цефалоспорины первого поколения, сульфаниламиды и нитрофурантоин. Все другие антибиотики, включая макролиды и комбинированные ингибиторы β-лактама и β-лактамазы, такие как амоксициллин-клавуланат, считались широким спектром.
Диагнозы АОМ, фарингита и синусита являются распространенными респираторными заболеваниями и имеют научно обоснованные клинические практические рекомендации, в которых в качестве терапии первой линии рекомендуются специфические антибиотики узкого спектра действия. 24 — 26 На основе национальных руководств мы определили использование антибиотиков первой линии, согласованных с руководящими принципами, как амоксициллин или амоксициллин-клавуланат при АОМ и синусите и как пенициллин или амоксициллин при фарингите. Амоксициллин-клавуланат был включен в качестве первой линии для AOM из-за рекомендаций использовать его в качестве первой линии для отдельных пациентов, например, для детей с сопутствующим конъюнктивитом.
Анализ
Мы изучили 3 основных результата.Во-первых, используя данные о количестве посещений пациентов, предоставленные NHAMCS, мы оценили долю и среднегодовое количество посещений отделения неотложной помощи, в результате которых выписывался рецепт антибиотика, что называется посещениями антибиотиков. Мы стратифицировали посещения антибиотиков по демографическим характеристикам пациентов, типу страховки пациента, типу поставщика, региону переписи США, статусу ED MSA и типу ED. Данные за шесть лет были объединены для увеличения размера выборки для анализа, стратифицированного по возрасту. Во-вторых, мы сравнили долю посещений антибиотиков и классов антибиотиков для лечения ОРТИ, инфекции мочевыводящих путей (ИМП), инфекции кожи и мягких тканей (ИМТП) и диагностического уровня педиатрическими и непедиатрическими отделениями неотложной помощи.Все педиатрические возрастные группы были объединены для анализа использования антибиотиков по диагнозу, чтобы увеличить размер выборки и получить надежные оценки, как это предлагается в файлах использования NHAMCS. 27 Мы оценили тенденции соотношения классов антибиотиков с течением времени, используя логистическую регрессию с шагом в 2 года (2009–2010, 2011–2012 и 2013–2014) в качестве переменной-предиктора и процентного содержания антибиотиков по классам в качестве результата. Наконец, на основе предыдущей работы в амбулаторных условиях, демонстрирующей факторы, связанные с назначением антибиотиков, 4 , 28 — 30 мы использовали многомерную логистическую регрессию с поправкой на демографические характеристики пациента, тип страхования пациента, поставщик тип, регион переписи населения США, тип ED и диагнозы для определения факторов, независимо связанных с исходом назначений первой линии, соответствующих руководящим принципам, для лечения АОМ, фарингита и синусита.Также были определены оценки отношения шансов для первой линии, соответствующей руководящим принципам прописывания со стороны MSA. Данные о MSA не были общедоступными в 2012 году; поэтому оценки отношения шансов для MSA были определены с использованием отдельной модели, которая скорректировала все другие переменные, но исключила наблюдения 2012 года.
Мы провели статистический анализ с использованием Stata 14 (Stata Corp, College Station, TX), учитывая сложный дизайн обследования. , включая веса посещений пациентов, страты и переменные структуры первичной единицы выборки.Оценки не рассчитывались, если они основывались на <30 посещениях или если относительная SE была <0,3, как рекомендовано стандартами NHAMCS для надежности и точности. 27 Пропорции прописываемых антибиотиков сравнивались с использованием тестов χ 2 на гетерогенность. Для всех оценок были рассчитаны девяносто пять процентов доверительных интервалов (ДИ). Значимость учитывалась при двустороннем значении P ≤,05. Наборы данных NHAMCS, используемые в этом анализе, деидентифицированы и общедоступны, и, таким образом, они были определены как нечеловеческие субъекты советником из Национального центра по возникающим и зоонозным инфекционным заболеваниям.
Результаты
Характеристики педиатрических посещений отделений неотложной помощи
В 2009–2014 гг. В среднем 29 миллионов (95% ДИ: 27–32 миллионов) посещений отделения неотложной помощи детьми происходили ежегодно, из которых 23% (95% ДИ: 22 % –24%) были посещениями антибиотиков, что составило примерно 6,7 миллиона (95% ДИ: 6,1–7,5 миллиона) посещений антибиотиков ежегодно (Таблица 1). Четырнадцать процентов (95% ДИ: 10–20%) посещений отделения неотложной помощи приходятся на педиатрические отделения неотложной помощи. Процент посещений отделений неотложной помощи, приведших к назначению антибиотиков, был значительно выше в отделениях неотложной помощи (24%; 95% ДИ: 23–25%) по сравнению с педиатрическими отделениями неотложной помощи (20%; 95% ДИ: 17–22%, P). <.01).
ТАБЛИЦА 1
Характеристики посещений отделений неотложной помощи детьми в возрасте 0–17 лет, США, 2009–2014 гг.
Диагнозы, связанные с посещениями антибиотиков
На ОРТИ приходилось большинство диагнозов среди посещений антибиотиков (55%; 95% ДИ : 54–57%), затем следуют ИМП (9%; 95% ДИ: 8–10%) и ИМП (7%; 95% ДИ: 6–8%). АОМ и фарингит составили 45% (95% ДИ: 42–47%) и 25% (95% ДИ: 23–27%) всех посещений антибиотиков после АРТИ, соответственно. У педиатрических и непедиатрических отделений неотложной помощи было одинаковое соотношение посещений антибиотиков по поводу ОРТИ, ИМТП и ИМП (таблица 2).
ТАБЛИЦА 2
Процент посещений отделений неотложной помощи и обращений с антибиотиками по категориям и уровням диагноза, стратифицированным по типу ЭД, США, 2009–2014 гг.
От посещений антибиотиков для детей в отделениях неотложной помощи на национальном уровне 32% (95% ДИ: 30–34 %; 2,1 миллиона в год) были при состояниях, при которых антибиотики обычно не назначаются. Не было значительных различий в доле посещений на каждом уровне диагностики (антибиотики почти всегда, могут быть или вообще не показаны) для детей в педиатрических и непедиатрических отделениях неотложной помощи (таблица 2).Однако у непедиатрических ED было значительно больше посещений антибиотиков для диагнозов, для которых антибиотики, как правило, не показаны (33%; 95% ДИ: 31–34%) по сравнению с педиатрическими ED (26%; 95% ДИ: 21–31%, P = 0,02).
Классы антибиотиков, назначаемые при посещениях отделений неотложной помощи
Пенициллины узкого спектра действия были наиболее часто назначаемыми классами антибиотиков при посещениях как педиатрических, так и непедиатрических отделений, за которыми следовали цефалоспорины, макролиды, сульфаниламиды и производные линкомицина (клиндамицин) (рис. 1).Фторхинолоны составляли 2% (95% ДИ: 2–3%), а тетрациклины, мочевые противоинфекционные средства и аминогликозиды вместе составляли 3% (95% ДИ: 3–3%) назначений антибиотиков во всех ED; оценка назначения этих препаратов в педиатрических отделениях неотложной помощи не соответствовала стандартам NHAMCS по надежности или точности из-за размера выборки. С течением времени не наблюдалось значительных изменений в процентном отношении любого антибиотика одного класса ко всем назначенным антибиотикам (рис. 2).
РИСУНОК 1
Процент посещений антибиотиков с разбивкой по классам антибиотиков для посещений детей с разбивкой по типу ЭД, США, 2009–2014 гг.Затенение представляет класс антибиотиков: темно-серый представляет пенициллины, светло-серый представляет цефалоспорины, серый и белый клетчатый представляет собой макролиды, черный и белый пунктир представляет сульфаниламиды, белые и серые ромбы представляют клиндамицин (производное линкомицина), а самый светлый серый представляет все другие антибиотики. Сумма процентов превышает 100% из-за совместного прописывания во время некоторых посещений. * P ≤ 0,05 при сравнении непедиатрической и педиатрической ЭД.
РИСУНОК 2
Процент посещений антибиотиков с разбивкой по классам антибиотиков для посещений ED детьми с течением времени, США, 2009–2014 гг. a Посещения антибиотиков были определены как посещения, в которых антибиотики упоминались как продолженные, назначенные или прописанные. b Двухлетние приращения использовались для оценки изменений в рецептах антибиотиков с течением времени. За исследуемый период значительных изменений в процентах не наблюдалось.
Макролиды были назначены в 17% (95% ДИ: 16–19%; 1,1 миллиона) всех посещений отделений неотложной помощи, во время которых были прописаны антибиотики. Среди посещений антибиотиков диагнозы, наиболее часто связанные с макролидами, включали АОМ (17%; 95% ДИ: 14-20%), невирусную пневмонию (14%; 95% ДИ: 12-17%), фарингит или тонзиллит (12 %; 95% ДИ: 10–14%), бронхит или бронхиолит (11%; 95% ДИ: 9–13%) и инфекции верхних дыхательных путей (10%; 95% ДИ: 8–13%) .Из всех макролидов ED, назначаемых детям, 44% (95% ДИ: 41–47%; 500 000 ежегодно) приходились на диагнозы, при которых антибиотики обычно не показаны. Макролиды назначались со значительно большей частотой в непедиатрических ED (18%; 95% ДИ: 17-20%) по сравнению с педиатрическими ED (8%; 95% ДИ: 6-10%, P <0,0001; Рисунок 1).
Антибиотики широкого спектра действия назначались в 44% (95% ДИ: 42–45%) посещений антибиотиков детьми в отделениях неотложной помощи на национальном уровне, без разницы между непедиатрическими (44%; 95% ДИ: 42–45%) по сравнению с педиатрическими (44%; 95% ДИ: 40–48%, P =.91) ED.
Характеристики терапии первой линии, согласованной с рекомендациями
Среди детей с АОМ, синуситом или фарингитом доля посещений антибиотиков, во время которых пациенты получали терапию первой линии, согласованную с рекомендациями, составляла 78% (95% ДИ: 76 % –80%) и был выше в педиатрических ED (87%; 95% ДИ: 82–90%), чем в непедиатрических ED (77%; 95% CI: 75–79%, P <0,001; Таблица 3). Это различие сохранялось в многофакторной модели для процента посещений АОМ, фарингита или синусита, предписанных первой линии, согласованной с рекомендациями терапией, со скорректированным отношением шансов (AOR), равным 2.01 (95% ДИ: 1,38–2,92) для педиатрических ED по сравнению с непедиатрическими ED. Назначение антибиотиков первой линии в соответствии с рекомендациями также было значительно более вероятным при посещениях афроамериканскими детьми (aOR: 1,56; 95% CI: 1,15–2,11) по сравнению с посещениями белых детей. Назначение антибиотиков первого ряда в соответствии с рекомендациями было значительно ниже на Среднем Западе (aOR: 0,51; 95% ДИ: 0,34–0,77), Юге (aOR: 0,46; 95% ДИ: 0,32–0,67) и Западе (aOR: 0,55). ; 95% ДИ: 0,35–0,87) по сравнению с Северо-восточным регионом (Таблица 3).Пациенты с синуситом и фарингитом имели более низкие скорректированные шансы на получение лечения антибиотиками первой линии (aOR: 0,51; 95% CI: 0,32–0,82 и aOR: 0,72; 95% CI: 0,53–0,96, соответственно) по сравнению с пациентами с AOM. Процент посещений АОМ, синусита и фарингита с назначением первой линии, согласованным с рекомендациями, не изменился за период исследования (дополнительный рисунок 4A).
ТАБЛИЦА 3
Факторы, связанные с назначением антибиотиков первой линии, согласованных с руководящими принципами, для лечения ОАМ, синусита и фарингита при посещениях ЭД детьми, США, 2009–2014 гг.
Обсуждение
В этом исследовании мы предоставляем исчерпывающий обзор использование антибиотиков во время посещений с детьми в американских отделениях неотложной помощи.Непедиатрические отделения неотложной помощи лечат> 85% педиатрических пациентов с ЭД (> 25 миллионов посещений ежегодно) и, следовательно, назначают антибиотики при более чем 6 миллионах посещений педиатра в год, что составляет почти 10% от всех назначений педиатрических амбулаторных антибиотиков. 9 По сравнению с посещениями педиатрических отделений неотложной помощи клиницисты непедиатрических отделений неотложной помощи чаще назначают антибиотики при состояниях, при которых антибиотики, вероятно, не нужны, с большей вероятностью выберут макролиды и с меньшей вероятностью выберут антибиотики первого ряда, рекомендованные в руководствах для детей. при распространенных респираторных заболеваниях.
Хотя доля детей с вирусными инфекциями, получающих ненужные антибиотики, была всего лишь 2,5% в отобранных крупных академических педиатрических отделениях неотложной помощи, 31 мы оценили все посещения отделений неотложной помощи на национальном уровне и обнаружили, что 26% посещений антибиотиков в педиатрических отделениях неотложной помощи были для состояния, при которых антибиотики обычно не назначаются. Наше открытие отражает предыдущую работу по назначению антибиотиков детям с ОРТИ в амбулаторных условиях и в отделениях неотложной помощи. 4 , 32 Для сравнения мы обнаружили, что 33% посещений антибиотиков в непедиатрических отделениях неотложной помощи были связаны с состояниями, при которых антибиотики обычно не назначались, что составляет примерно 2 миллиона ненужных рецептов педиатрических антибиотиков ежегодно.Назначение антибиотиков при этих состояниях не приносит пользы пациентам, подвергает их ненужному риску нежелательных явлений и должно стать целью повышения качества в отделениях неотложной помощи на национальном уровне, особенно в непедиатрических отделениях неотложной помощи.
Более частое ненужное и противоречащее руководящим принципам назначение антибиотиков врачами непедиатрических отделений неотложной помощи может отражать различия в клиническом опыте во время обучения. Американская академия педиатрии опубликовала несколько научно обоснованных руководств по клинической практике для общих педиатрических состояний, разработанных на основе консенсуса мультидисциплинарных экспертов, включая представителей педиатрической неотложной медицины.ОРВИ составляют большинство посещений антибиотиков для детей в отделениях неотложной помощи на национальном уровне, как и в случае амбулаторных пациентов, осматриваемых педиатрами. 4 , 33 Клиницисты, прошедшие обучение в педиатрии, с большей вероятностью будут работать в педиатрических отделениях неотложной помощи по сравнению с непедиатрическими отделениями неотложной помощи 34 , 35 и, таким образом, могли бы лучше ознакомиться с педиатрическими рекомендациями и соблюдать их. способствуют различию в качестве назначения антибиотиков между педиатрическими и непедиатрическими отделениями неотложной помощи.Предыдущая работа показывает, что дети с большей вероятностью будут получать ненужные антибиотики от инфекций верхних дыхательных путей в отделениях неотложной помощи или семейных врачах, чем в кабинетах педиатров. 36 Более широкое ознакомление врачей скорой медицинской помощи с педиатрическими руководящими принципами и инициативами по рациональному использованию антибиотиков является важной стратегией повышения качества назначения антибиотиков в непедиатрических отделениях неотложной помощи.
Мы обнаружили, что антибиотики широкого спектра действия составляют почти половину (47%) всех антибиотиков, назначаемых детям в отделении неотложной помощи.Предыдущая работа выявила аналогичные показатели назначения антибиотиков широкого спектра действия детям в других амбулаторных условиях и, в частности, в отделениях неотложной помощи с инфекциями дыхательных путей. 4 , 32 В нашем исследовании на макролиды приходилось 17% всех антибиотиков, назначаемых детям в отделениях неотложной помощи, а непедиатрические отделения назначали макролиды значительно чаще, чем педиатрические отделения (18% против 8%, соответственно). В своей работе мы добавляем к растущему объему литературы, в которой показано, что непедиатрические центры здравоохранения и врачи назначают макролиды чаще, чем центры педиатрической помощи и врачи. 37 — 40 В нашем исследовании макролиды чаще всего назначались при АОМ; однако макролиды не рекомендуются для лечения АОМ. 24 Streptococcus pneumoniae является наиболее частой причиной АОМ и синусита, 41 , однако около 30% американских инвазивных изолятов S pneumoniae устойчивы к макролидам, 42 , поэтому макролиды представляют собой субоптимальный вариант лечения этих состояний . Бронхит или бронхиолит и инфекции верхних дыхательных путей, диагнозы, при которых не рекомендуются антибиотики, 43 — 46 составили 21% от всего использования макролидов в нашем исследовании.Неправильное использование макролидов должно стать целью улучшения назначения антибиотиков детям в отделениях неотложной помощи и, в частности, в отделениях неотложной медицинской помощи.
Основные элементы амбулаторного управления антибиотиками Центров по контролю и профилактике заболеваний 47 предлагает основу для внедрения рационального использования антибиотиков в амбулаторных условиях, включая ED. Кроме того, ED могут улучшить назначение антибиотиков с помощью стандартизированных клинических методов для согласованного с руководящими принципами назначения антибиотиков и качества помощи, инструментов поддержки принятия клинических решений и клинического обоснования нерекомендованного использования антибиотиков. 47 , 48
Мы признаем несколько возможных ограничений этого исследования. Во-первых, в период нашего исследования с 2009 по 2014 год мы собрали самые последние данные опросов, доступные на момент анализа. Хотя схемы назначения препаратов могли измениться за это время, тенденция в назначении антибиотиков существенно не изменилась в течение периода исследования (дополнительный рисунок 4B). Во-вторых, показания к антибиотикам были основаны на трех диагностических кодах, доступных в наборе данных NHAMCS, которые не были напрямую связаны с лекарствами, упомянутыми во время посещения.Используемая иерархическая система классификации была разработана для категоризации наиболее вероятного диагноза, для которого был прописан антибиотик. Тем не менее, возможно, что небольшая часть посещений антибиотиков, сгруппированных как «обычно не показанные», по-прежнему могут служить основанием для назначения антибиотиков, например, посещения пациентов с серповидно-клеточной анемией и лихорадкой. В-третьих, аллергия пациентов на лекарства не отражается в наборе данных NHAMCS, что может повлиять на назначенный класс антибиотиков. Однако можно ожидать, что аллергия на антибиотики у пациентов будет возникать с одинаковой скоростью в педиатрических и непедиатрических отделениях неотложной помощи.В-четвертых, не были доступны данные о пациентах, а также данные о специализации провайдера. Наконец, хотя наше определение педиатрических ED использовалось ранее 2 , 22 , 23 и, вероятно, специфично (дополнительный рисунок 3), некоторые крупные непедиатрические ED могут иметь отдельный педиатрический подраздел, который составляет меньшинство посещений, но, тем не менее, в нем работают специалисты-педиатры.
Выводы
В этом национальном репрезентативном исследовании всех посещений отделения неотложной помощи детьми мы обнаружили, что подавляющее большинство посещений педиатра и назначения антибиотиков детям происходит в непедиатрических отделениях неотложной помощи, что подчеркивает важную роль практикующих врачей неотложной медицинской помощи, не являющихся педиатрами, в повышении качества назначения антибиотиков детям на национальном уровне.Усилия по контролю за применением педиатрических антибиотиков в непедиатрических отделениях неотложной помощи могут исключить более 2 миллионов ненужных рецептов антибиотиков в год и повысить уровень использования антибиотиков в соответствии с рекомендациями среди детей, наблюдаемых в этих условиях. Макролиды часто и неадекватно назначаются детям в отделениях неотложной помощи и, в частности, в отделениях неотложной помощи. Усилия по контролю за антибиотиками должны распространяться на ED по всей стране, особенно в отношении избежания назначения антибиотиков для лечения состояний, при которых антибиотики не показаны, сокращения использования макролидов и увеличения количества назначений первой линии, согласованных с руководящими принципами, для детей, особенно в непедиатрических ED.
Сноски
- Принята к печати 23 октября 2018 г.
- Адресная переписка Николь М. Пул, доктору медицины, магистра здравоохранения, педиатрическому отделению Детской больницы Сиэтла, 4800 Sand Point Way NE, MA 7.226, Seattle, WA 98105. Электронная почта: nicole.poole {at} seattlechildrens.org
Выводы и заключения в этом отчете принадлежат авторам и не обязательно отражают официальную позицию Центров по контролю и профилактике заболеваний.
РАСКРЫТИЕ ФИНАНСОВОЙ ИНФОРМАЦИИ: Авторы указали, что у них нет финансовых отношений, имеющих отношение к этой статье, которые следует раскрывать.
ФИНАНСИРОВАНИЕ: Поддерживается Центрами по контролю и профилактике заболеваний в рамках Закона о межправительственном персонале (171IPA1708452).
ПОТЕНЦИАЛЬНЫЙ КОНФЛИКТ ИНТЕРЕСОВ: Авторы указали, что у них нет потенциальных конфликтов интересов, которые необходимо раскрывать.
ДОПОЛНИТЕЛЬНЫЙ ДОКУМЕНТ: Дополнение к этой статье можно найти в Интернете по адресу www.pediatrics.org/cgi/doi/10.1542/peds.2018-2972.
- © Американская академия педиатрии, 2019 г.
Каждому четвертому ребенку, получающему антибиотики в детских больницах, назначают лекарства неправильно
Посетите новостной центр
Чрезмерное употребление способствует появлению опасных лекарственно-устойчивых бактерий
Getty Images
Новое исследование, проведенное Медицинской школой Вашингтонского университета в Санкт-Петербурге.Луи указывает, что каждому четвертому ребенку, получающему антибиотики в детских больницах США, лекарства назначаются ненадлежащим образом. Чрезмерное использование антибиотиков представляет собой растущую угрозу для детей, у которых развиваются или уже есть лекарственно-устойчивые инфекции.
Чрезмерное употребление антибиотиков представляет собой растущую угрозу для детей, у которых развиваются или уже есть лекарственно-устойчивые инфекции, которые трудно или невозможно вылечить, и которые могут вызвать длительную госпитализацию, инвалидность и даже смерть.
В любой момент времени примерно каждый третий пациент детских больниц США получает один или несколько антибиотиков. Однако для четверти этих детей лечение антибиотиками не требуется или по другим причинам «неоптимально», согласно исследованию, проведенному Медицинской школой Вашингтонского университета в Сент-Луисе.
Исследование, в котором приняли участие почти 12 000 детей из 32 детских больниц США, опубликовано в Интернете в журнале Clinical Infectious Diseases, журнале Американского общества инфекционных болезней.
Исследование также показало, что почти половина этого ненадлежащего использования антибиотиков осталась бы незамеченной текущими программами контроля над антибиотиками, разработанными для предотвращения устойчивости к антибиотикам. Такие программы включают рутинный обзор определенных рецептов пациента, чтобы определить, были ли использованы правильная доза, лекарство и продолжительность. Проблемы могут быть отмечены и решены с помощью таких обзоров.
«Устойчивость к антибиотикам — растущая опасность для всех; однако данные о детях ограничены », — сказал Джейсон Ньюленд, доктор медицинских наук, профессор педиатрии Вашингтонского университета в отделении детских инфекционных заболеваний и директор программы управления противомикробными препаратами в больнице Св.Детская больница Луи, где он лечит пациентов.
«Данные о взрослых свидетельствуют о том, что от 30% до 50% антибиотиков, используемых у госпитализированных взрослых, неуместны», — сказал Ньюленд. «Наша цель состояла в том, чтобы понять, были ли антибиотики, используемые для лечения госпитализированных детей, неоптимальными, то есть врачи не должны были прописывать какие-либо антибиотики; они могли бы использовать более эффективный антибиотик; или они могли прописать другую дозу или на более короткий срок. Медицинские работники должны проявлять бдительность, поскольку ненадлежащее использование антибиотиков подпитывает опасную лекарственную устойчивость у детей.”
Многоцентровое исследование включало изучение медицинских карт 11 784 детей от рождения до 17 лет, которым в 32 детских больницах США прописали один или несколько антибиотиков для лечения или профилактики инфекций. Исследователи оценили данные, собранные за шесть отдельных дней с июля 2016 года по декабрь 2017 года.
Исследователи обнаружили, что 2 946 (25%) пациентов получали хотя бы один антибиотик, который считается неоптимальным.
Всего врачи прописывали антибиотики 17 110 раз.Из них 3 593 были признаны неоптимальными. К наиболее частым случаям ненадлежащего использования антибиотиков относятся:
- 27% из-за «несоответствия лекарственного препарата», что означает, что для конкретной инфекции был назначен неправильный антибиотик.
- 17% из-за длительного использования антибиотиков после операции для предотвращения инфекций в области хирургического вмешательства.
- 11% из-за использования антибиотиков без необходимости.
- 11% из-за использования антибиотиков широкого спектра действия, когда могло быть использовано лекарство, нацеленное на определенный тип бактерий.
Исследование также показало, что почти половина неоптимальных рецептов, выявленных в ходе исследования, не рассматривалась бы в плановом порядке врачами и фармацевтами, участвующими в больничных программах управления антимикробными препаратами, которые только тщательно изучали использование определенных лекарств.
«Пожалуй, это один из самых важных результатов, потому что он помогает нам выявлять слепые пятна в программах управления противомикробными препаратами», — сказал Ньюленд. «Антибиотики, которые в настоящее время не подлежат пересмотру, по-прежнему нуждаются в надзоре.Очевидное решение — расширить обычные обзоры, включив в них все антибиотики. К сожалению, это требует значительных ресурсов и может оказаться невозможным в некоторых больницах ».
Тем не менее, исследование также выявило медицинские состояния, которые нуждаются в более тщательном изучении. Например, наиболее частым заболеванием при назначении антибиотиков была бактериальная инфекция нижних дыхательных путей или пневмония. На него же приходился наибольший процент неоптимальных рецептов — 18%.
Ряд неоптимальных рецептов был обусловлен применением антибиотиков для предотвращения инфекций в области хирургического вмешательства, главным образом потому, что препарат прописывался дольше, чем необходимо.«Примечательно, что недавно пересмотренные руководящие принципы Центров по контролю и профилактике заболеваний рекомендуют, чтобы некоторые хирургические операции ограничивали прием антибиотиков единственной предоперационной дозой», — сказал Ньюленд. «Это означает, что даже большая часть случаев в нашем исследовании сейчас будет считаться неоптимальной».
В исследовании участвовали исследователи из семи других учреждений: Мичиганского университета в Анн-Арборе; Детская больница милосердия в Канзас-Сити, штат Миссури; Novant Health Eastover Pediatrics в Шарлотте, штат Нью-Йорк.C .; Пенсильванский университет в Филадельфии; Детская больница Филадельфии; Университет Юты в Солт-Лейк-Сити; и Вашингтонский университет в Сиэтле. Участвующие больницы были наняты Совместным комитетом по совместному использованию антимикробных препаратов для педиатрической кооперации, соучредителем которого является Newland, и который в настоящее время возглавляет.
«Наше исследование также подчеркивает необходимость программ контроля над противомикробными препаратами для расширения существующих практик и усилий», — сказал Ньюленд. «Такая эволюция необходима для обеспечения оптимального использования антибиотиков для всех госпитализированных детей.”
Это исследование было поддержано грантом фармацевтической компании Merck. Джейсон Ньюленд и Брайан Ли получили грант от компании Merck для завершения этого исследования.
Триббл А.С., Ли Б.Р., Флетт КБ, Хэнди Л.К., Гербер Дж.С., Херш А.Л., Кронман М.П., Террилл С.М., Шарланд М., Ньюленд Дж. Соответствие назначения антибиотиков в детских больницах США: Национальное исследование точечной распространенности. Клинические инфекционные болезни. Опубликовано онлайн 16 января 2020 г.

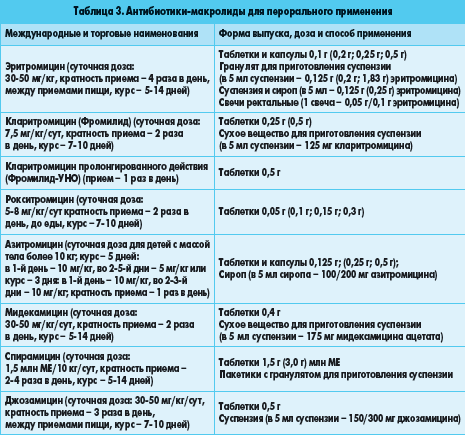 Поэтому антибиотик нужен при наличии бактериальной инфекции. Определить вид препарата и необходимость применения — задача врача!
Поэтому антибиотик нужен при наличии бактериальной инфекции. Определить вид препарата и необходимость применения — задача врача!