Симптомы и лечение коклюша у детей. Рекомендации родителям
Коклюшем могут заболеть и взрослые, и дети. Иммунитет от этой респираторной инфекции вырабатывается лишь после того, как человек однажды переболел. У детей проявления более тяжелые, а осложнения могут быть очень серьезными, вплоть до летального исхода. Прививку делают еще в первые месяцы жизни. Она не гарантирует полной защиты от инфицирования, но у привитых детей болезнь протекает в гораздо более легкой форме. Врачи рекомендуют родителям при уходе за детьми, больными коклюшем, максимально оградить их от любых факторов, которые провоцируют появление удушающего кашля.
Особенности коклюша
Возбудителем этого заболевания является коклюшная палочка (бактерия под названием Бордетелла). Инфекция поражает трахею и бронхи.
Дыхательные пути покрыты так называемым реснитчатым эпителием, клетки которого имеют «реснички», обеспечивающие движение мокроты и ее выведение наружу. При раздражении их токсическими веществами, выделяемыми возбудителями коклюша, нервные окончания передают сигнал от эпителия в головной мозг (в участок, отвечающий за возникновение кашля). Ответная реакция – рефлекторный кашель, который должен вытолкнуть наружу источник раздражения. Бактерии прочно удерживаются на эпителии благодаря тому, что у них имеются специальные ворсинки.
Характерно то, что кашлевой рефлекс настолько закрепляется в мозгу, что даже после гибели всех бактерий сильные позывы к кашлю продолжают сохраняться в течение еще нескольких недель. Продукты жизнедеятельности коклюшевых бактерий вызывают общую интоксикацию организма.
Предупреждение: Врожденного иммунитета к этой болезни у человека нет. Заболеть может даже грудной малыш. Поэтому так важно оградить его от контакта со взрослыми, у которых имеется сильный не проходящий кашель. Он вполне может быть признаком коклюша, который у взрослого, как правило, не имеет других характерных проявлений.
Восприимчивость человека настолько велика, что если заболел малыш, то остальные члены семьи обязательно от него заразятся. Коклюш длится 3 месяца, пока существует кашлевой рефлекс. При этом примерно в течение 2 недель болезнь практически не имеет симптомов. Если каким-то образом удастся установить в первые же дни, что в организме присутствует коклюшная бактерия, то можно быстро подавить болезнь, так как опасный кашлевой рефлекс еще не успел закрепиться. Обычно же симптомы коклюша у детей обнаруживаются уже на тяжелой стадии. Тогда заболевание продолжается до тех пор, пока кашель постепенно не пройдет самостоятельно.
Коклюш длится 3 месяца, пока существует кашлевой рефлекс. При этом примерно в течение 2 недель болезнь практически не имеет симптомов. Если каким-то образом удастся установить в первые же дни, что в организме присутствует коклюшная бактерия, то можно быстро подавить болезнь, так как опасный кашлевой рефлекс еще не успел закрепиться. Обычно же симптомы коклюша у детей обнаруживаются уже на тяжелой стадии. Тогда заболевание продолжается до тех пор, пока кашель постепенно не пройдет самостоятельно.
Как происходит заражение
Чаще всего коклюшем заражаются дети в возрасте до 6-7 лет. Причем у малышей моложе 2 лет вероятность заражения в 2 раза выше, чем у детей постарше.
Инкубационный период при коклюше составляет 1-2 недели. В течение 30 дней ребенок не должен посещать детское учреждение, контактировать с другими детьми, так как коклюш очень заразен. Заражение возможно только воздушно-капельным путем при тесном общении с больным человеком или бактерионосителем, когда он чихает или кашляет.
Вспышки заболевания происходят чаще в осенне-зимний период. Это объясняется тем, что бактерии коклюша быстро погибают под лучами солнца, а продолжительность светового дня зимой и осенью минимальна.
Формы коклюша
При заражении коклюшем возможно протекание заболевания в одной из следующих форм:
- Типичной – болезнь последовательно развивается со всеми присущими ей признаками.
- Атипичной (стертой) – больной лишь слегка покашливает, но сильных приступов не бывает. На какое-то время кашель вообще может исчезнуть.
- В форме бактерионосительства, когда признаки заболевания отсутствуют, но ребенок является носителем бактерий.
Эта форма опасна тем, что может произойти заражение других людей, в то время как родители уверены, что малыш здоров. Чаще всего такая форма коклюша бывает у детей постарше (после 7 лет), если им была сделана прививка. Малыш остается бактерионосителем также после выздоровления от типичного коклюша до 30 дня с момента попадания в его организм инфекции. Нередко в такой скрытой форме проявляется коклюш у взрослых людей (например, работников детских учреждений).
Нередко в такой скрытой форме проявляется коклюш у взрослых людей (например, работников детских учреждений).
Первые признаки заболевания коклюшем
На начальном этапе заболевание не вызывает особой тревоги у родителей, так как по первым признакам коклюш напоминает обычную простуду. У малыша возникает сильный озноб из-за повышающейся температуры, головная боль, слабость. Появляются сопли, а затем усиливающийся сухой кашель. Причем обычные средства от кашля не помогают. И только через несколько дней могут появиться симптомы типичного коклюша, которые постепенно усиливаются.
Периоды болезни и характерные симптомы коклюша
Существуют следующие периоды развития у ребенка симптомов коклюша:
- Инкубационный. Заражение уже произошло, но первых признаков заболевания нет. Они появляются только на 6-14 день с момента попадания бактерий в организм.
- Продромальный. Это период, связанный с появлением предвестников коклюша: сухого, постепенно усиливающегося (особенно ночью) кашля, незначительного повышения температуры. При этом ребенок чувствует себя неплохо. Но такое состояние длится 1-2 недели без изменения.
- Спазматический. Возникают приступы судорожного кашля, связанного с попыткой вытолкнуть то, что раздражает дыхательные пути, трудно вдохнуть воздух. После нескольких кашлевых выдохов следует глубокий вдох с характерным свистящим звуком (реприз), возникающим из-за спазма гортани в области голосовых связок. После этого малыш судорожно вздрагивает несколько раз. Приступ заканчивается выделением слизи или рвотой. Приступы кашля при коклюше могут повторяться от 5 до 40 раз в сутки. Частота их появления является характеристикой тяжести заболевания. Во время приступа у ребенка язык высунут, лицо имеет красно-синий цвет. Глаза краснеют, так как из-за напряжения лопаются сосудики. Возможна остановка дыхания на 30-60 секунд. Такой период заболевания длится примерно 2 недели.
- Обратное развитие (разрешение).
 Кашель постепенно ослабевает, приступы появляются еще дней 10, паузы между ними увеличиваются. Затем тяжелые симптомы исчезают. Ребенок еще 2-3 недели немного кашляет, но кашель обычный.
Кашель постепенно ослабевает, приступы появляются еще дней 10, паузы между ними увеличиваются. Затем тяжелые симптомы исчезают. Ребенок еще 2-3 недели немного кашляет, но кашель обычный.
Примечание: У грудных детей мучительные приступы длятся не так долго, но после нескольких кашлевых движений может возникнуть остановка дыхания. Кислородное голодание мозга становится причиной заболеваний нервной системы, отставания в развитии. Возможна даже гибель.
Возможные осложнения
Осложнениями коклюша могут быть воспаление органов дыхательной системы: легких (пневмония), бронхов (бронхит), гортани (ларингит) , трахеи (трахеит). В результате сужения просвета дыхательных ходов, а также спазмов и отеков тканей может наступить летальный исход. Особенно быстро бронхопневмония развивается у детей в возрасте до 1 года.
Возможны такие осложнения, как эмфизема легких (вздутие), пневмоторакс (повреждение стенки легкого и выход воздуха в окружающую полость). Сильное напряжение во время приступа может стать причиной появления пупочной и паховой грыжи, носовых кровотечений.
После коклюша из-за гипоксии головного мозга иногда возникает поражение тканей отдельных центров, в результате чего у ребенка нарушается слух или возникают эпилептические припадки. Очень опасны судороги, которые также возникают из-за нарушения работы мозга и могут привести к смерти.
Вследствие напряжения при кашле возникает повреждение барабанных перепонок, кровоизлияние в мозг.
Диагностика коклюша у детей
Если коклюш у ребенка протекает в легкой и нетипичной форме, диагностика очень затруднена. Врач может предположить, что недомогание вызвано именно этой болезнью, в следующих случаях:
- у ребенка долгое время не проходит кашель, симптом только усиливается, при этом насморк и температура прекратились уже через 3 дня;
- отхаркивающие средства не оказывают никакого действия, наоборот, самочувствие ухудшается после их приема;
- между приступами кашля малыш кажется здоровым, у него нормальный аппетит.

В этом случае, чтобы убедиться, что пациент болен коклюшем, делается бактериологический посев мазка из горла. Трудность состоит в том, что бактерия достаточно прочно удерживается реснитчатым эпителием, не выводится наружу. Вероятность того, что даже при наличии возбудителей коклюша их удастся обнаружить этим способом, сводится к нулю, если ребенок поел или почистил зубы перед процедурой. Они будут полностью отсутствовать в пробе, если малышу давали даже ничтожную дозу антибиотика.
Делается также общий анализ крови, который позволяет обнаружить характерное повышение содержания лейкоцитов и лимфоцитов.
Используются методы диагностирования коклюшной палочки по анализу крови на антитела (ИФА, ПЦР, РА).
Предупреждение: При наличии характерных симптомов коклюша ребенка необходимо изолировать, чтобы избежать заражения других людей. К тому же его положение может ухудшиться после общения с больными простудой или гриппом. Даже после выздоровления организм ослаблен, малейшее переохлаждение или инфекция вызывают появление тяжелых осложнений коклюша.
Лечение коклюша у детей
Коклюш лечится в основном в домашних условиях за исключением тех случаев, когда им заболевают малыши в возрасте до 1 года. У них осложнения развиваются стремительно, малыша можно просто не успеть спасти. Ребенок любого возраста госпитализируется, если возникают осложнения.
Первая помощь дома при возникновении коклюшного кашля
Во время приступа кашля малыш не должен лежать. Его необходимо немедленно посадить. Температура в помещении должна быть не больше 16 градусов. Следует отключить полностью отопление и с помощью разбрызгивателя увлажнить воздух.
Малыша важно успокоить и отвлечь с помощью игрушек, мультиков. Поскольку причиной кашля является возбуждение нервного центра головного мозга, то испуг и волнение провоцируют усиление кашля и спазм в области дыхательных путей. При малейшем ухудшении состояния необходимо срочно вызвать «скорую».
Как облегчить состояние и ускорить выздоровление
Больному малышу необходимо каждый день гулять для профилактики гипоксии мозга и улучшения дыхания. При этом надо помнить о том, что он может заразить других детей. Больному нельзя нервничать.
Приступ может спровоцировать неправильно организованное питание. Кормить малыша надо часто и понемножку, преимущественно жидкой пищей, так как жевательное движение также вызывает кашель и рвоту. Предупреждение: Ни в коем случае не рекомендуется заниматься самолечением, применять «бабушкины средства» для избавления от кашля. Природа кашля в данном случае такова, что прогревания и настои не избавляют от него, а аллергическая реакция на растения может довести до шокового состояния.
Лечение антибиотиками
Коклюш обычно обнаруживается на такой стадии, когда кашлевой рефлекс, представляющий главную опасность, уже развился. При этом антибиотики не помогают.
На стадии появления предвестников заболевания малышу дают лишь жаропонижающее лекарство, если возникает небольшой подъем температуры. Давать ему отхаркивающие средства при появлении сухого приступообразного кашля самостоятельно нельзя, так как передвижение мокроты вызовет усиление раздражения дыхательных путей.
Антибиотики (а именно эритромицин, не оказывающий вредного действия на печень, кишечник и почки) применяются для лечения детей от коклюша на самой ранней стадии, пока сильные приступы кашля еще не появились.
Их принимают чаще в профилактических целях. Если коклюшем заболел кто-то из членов семьи, то прием антибиотика защитит детей от действия бактерии. Он убивает микроб до того, как разовьется кашель. Антибиотик поможет также не заболеть взрослым членам семьи, ухаживающим за больным малышом.
Профилактика
Поскольку коклюш очень заразен, то при обнаружении случаев заболевания в детском учреждении проводится обследование и профилактическое лечение всех детей и взрослых, находившихся в контакте с больным.
Особенно опасно заражение коклюшем грудных малышей. Поэтому необходимо ограничить пребывание ребенка в местах скопления людей и общение с незнакомыми детьми и взрослыми. Если ребенка приносят из роддома, при этом кто-то из членов семьи болен, необходимо полностью исключить его контакт с малышом.
Главной мерой профилактики является вакцинация. Она позволяет снизить риск заражения. В случае заболевания коклюш протекает значительно легче.
Лечиться от кашля следует медом — новые предписания врачей
Автор фото, Getty Images
Мед должен стать первой медицинской помощью при лечении кашля для большинства людей, говорится в новых рекомендациях врачей.
А вот антибиотики для лечения кашля должны применяться редко, так как в большинстве случаев они мало помогают избавиться проблемы, говорят медики.
Чаще всего кашель проходит самостоятельно в течение двух-трех недель.
Новые рекомендации для врачей должны помочь решить проблему устойчивости к антибиотикам.
Из-за чрезмерного употребления антибиотиков инфекции труднее лечить, поскольку возникают устойчивые к лекарствам «супермикробы».
Огромная проблема
Горячий напиток с медом, а также с лимоном и имбирем — хорошо известное домашнее средство от кашля и боли в горле.
В недавно предложенных рекомендациях Общественного здоровья Англии (PHE) и Национального института здоровья и улучшения медицинского ухода (NICE) говорится о том, что есть определенные доказательства, что такой напиток может помочь облегчить симптомы кашля.
Лекарства против кашля, содержащие пеларгонию, гвайфенезин или декстрометорфан, также могут быть действенными, говорят они.
Прежде чем идти к врачу, пациентам рекомендуют проводить такое лечение и ждать, пока симптомы облегчатся самостоятельно.
Чаще всего кашель вызывают вирусы, которые не поддаются лечению антибиотиками и обезвреживаются сами собой.
Несмотря на это, исследование уже установило, что 48% британских лечебных практик назначают антибиотики от кашля или бронхита.
«Резистентность к антибиотикам — огромная проблема, и сейчас мы должны принять меры, чтобы снизить применение антибиотиков. Эти новые руководящие принципы помогут врачам меньше выписывать антибиотики, и мы призываем пациентов принимать советы их врачей по уходу за своим здоровьем», — говорит доктор Сьюзен Хопкинс, заместитель директора PHE.
Проверяйте симптомы
Автор фото, Getty Images
Однако в предписаниях отмечают, что антибиотики могут быть необходимы для лечения кашля, если он — часть более серьезного заболевания, или когда человеку угрожают дальнейшие осложнения вроде хронических заболеваний или ослабление иммунной системы.
Мед также не рекомендуется детям младше одного года, так как порой он содержит бактерии, которые могут вызвать детский ботулизм.
Доктор Тесса Льюис советует людям проверять свои симптомы на сайте Национальной службы здравоохранения или консультироваться с фармацевтом.
«Если кашель усиливается, а не уменьшается, если человек чувствует себя очень плохо или задыхается, ему нужно обратиться к врачу», — объясняет она.
Проект рекомендаций является частью ряда новых предписаний относительно назначения антибиотиков, которые разрабатываются совместно PHE и NICE.
Главный врач Англии, профессор Салли Дэвис ранее предупреждала о «постантибиотическом апокалипсисе».
Если лекарства не работают, инфекции становятся трудными для лечения, тогда медицинские процедуры, вроде лечения рака и трансплантации, — слишком рискованны, объясняет она.
Консультации относительно новых рекомендаций продлятся до 20 сентября.
Комплексный обзор противокашлевых препаратов, применяемых в Европе | partners
Элин Морис1, Питер Кардос2
Название: Морис Э. , Кардос П. Комплексный обзор противокашлевых препаратов, применяемых в Европе. BMJ Open Resp Res 2016;3:e000137. doi:10.1136/bmjresp-2016- 000137
, Кардос П. Комплексный обзор противокашлевых препаратов, применяемых в Европе. BMJ Open Resp Res 2016;3:e000137. doi:10.1136/bmjresp-2016- 000137
Получено 21 марта 2016 года
Принято 28 июня 2016 года
1 Начальник центра сердечно-сосудистых и метаболических исследований, Медицинская школа Халл-Йорк, Университет Халла, больница Касл-Хилл, Коттингем, Великобритания
2 Врачебный центр и центр противоаллергических, респираторных препаратов и препаратов для регуляции сна при больнице Красного креста Майнгау, Франкфурт, Германия
_________
Корреспонденция на имя:
Д-р Элин Морис;
[email protected]
_________
РЕЗЮМЕ
Острый кашель, вызванный острыми респираторно-вирусными инфекциями, вероятно, является самым распространенным заболеванием среди людей. Широко распространенное назначение антибиотиков в таких случаях малоэффективно, а специфической терапии не существует. Домашние средства и непатентованные препараты являются основным компонентом лечения данного кратковременного, но изнурительного состояния, при котором кашель является наиболее неприятным симптомом. В Европе существуют различные вариации в отношений рекомендаций врачебного персонала для лечения острого кашля. Это подтверждается данными предшествующих исследований, проведенных по стандартам, которые на сегодняшний день нельзя считать узаконенными. Острый кашель особенно тяжело поддается изучению в контролируемых условиях ввиду высокой частоты спонтанной ремиссии и выраженного эффекта плацебо. В данной статье представлена валидированная современная методика оценки эффективности противокашлевых препаратов и обзор препаратов, применяемых в странах Европы в нарушение данных стандартов.
ВВЕДЕНИЕ
Острый кашель — самый распространенный симптом, требующий обращения за медицинской помощью. Он обусловливает 50% новых обращений за медицинской помощью и является основным источником консультаций в фармацевтической практике. Поскольку симптоматическая терапия является основным методом лечения данного доброкачественного самоизлечивающегося заболевания, фармацевты играют ключевую роль в лечении данного состояния.
Поскольку симптоматическая терапия является основным методом лечения данного доброкачественного самоизлечивающегося заболевания, фармацевты играют ключевую роль в лечении данного состояния.
К сожалению, многие непатентованные препараты, рекомендованные в настоящее время в странах Европы, основаны на практическом опыте и не прошли клинические исследования достаточного качества, дабы соответствовать стандартам современной научно-обоснованной медицины. Здесь приведен обзор диагностических и терапевтических вариантов для лечения самого распространенного недуга человечества.
Острый кашель при простуде и остром бронхите
Во всем мире существует несколько схожих терминов, описывающих клинический синдром острой респираторно-вирусной инфекции (ОРВИ). С нашей точки зрения, представленная ниже терминология в полной мере отражает различные аспекты одного и того же синдрома.
Простуда — это ОРВИ, симптомы которой включают боль в горле, чихание, озноб, насморк, заложенность носа, кашель и недомогание.1
Острый кашель, то есть кашель, имеющий условную продолжительность < 2 недель, — одна из самых распространенных причин обращения пациента к врачу в амбулаторных условиях.2
Острый бронхит — клинический термин, подразумевающий самоограничивающееся воспаление крупных дыхательных путей легких, характеризуемое кашлем без пневмонии, которая диагностируется за счет очагового уплотнения при рентгенографии грудной клетки.3
В настоящее время бытует мнение, что дифференцированная диагностика острого кашля, обусловленного острым бронхитом и/или обычной простудой, не целесообразна.4 5 Существуют лишь незначительные патологические различия, если таковые вообще имеются, в связи с основной локализацией вирусов, поражающих дыхательные пути. Эпидемиологические исследования показали, что острый кашель у в целом здоровых людей проходит самостоятельно в среднем за 14 дней. 6 Однако, у детей острый кашель может сохраняться в среднем до 25 дней.7
6 Однако, у детей острый кашель может сохраняться в среднем до 25 дней.7
Острый бронхит вызывают вирусы (в ~50% случаях риновирусная инфекция) как минимум в 90% случаев.8 Для данных инфекций не существует радикального (противовирусного) лечения, а антибактериальная терапия неоднократно показывала свою неэффективность у пациентов при отсутствии предшествующего заболевания легких.9 Несмотря на самоограничивающийся характер заболевания, острый бронхит представляет собой серьезную проблему для пациента и требует немалых финансовых затрат со стороны общества, в основном в связи с отсутствием пациентов на работе и в школе. Свыше 50% новых обращений к врачу обусловлены в основном острым кашлем и 85% случаев по ошибке лечат антибиотиками — которые не оказывают влияния на выздоровление.10 Видимый успех связан c быстрым спонтанным выздоровлением и выраженным эффектом плацебо.11 Необоснованное и неконтролируемое применение антибиотиков при остром бронхите приводит к растущей резистентности к данному типу препаратов.12
Острый кашель на фоне острых респираторно-вирусных инфекций
При острых респираторно-вирусных инфекциях боль в горле, головная боль, чихание, насморк и заложенность носа возникают на ранних стадиях заболевания; кашель развивается лишь на 2-4 день, однако позднее на 4 день становится наиболее изнуряющим и самым длительным симптомом, сохраняющимся на 14 дня.13-15
Вирусные инфекции респираторного эпителия вызывают ранний выброс многих медиаторов воспаления, разрушающих респираторный эпителий, сенсибилизируя хемочувствительные кашлевые рецепторы и нейронный путь кашлевого рефлекса.16 17 Таким образом, гиперчувствительность афферентных нервов, а не гиперпродукция слизи, считается основным механизмом, вызывающим кашель при остром бронхите. При гиперсекреции слизи слабовыраженной или умеренной степени она является обусловленной поверхностными бокаловидными клетками и подслизистыми железами. 18 Выработка слизи, как правило, происходит при простуде только в первые 48-72 часа. Оценка групп плацебо (n=774) в нескольких исследованиях пациентов с простудой после 1 дня не выявила увеличения отхождения мокроты.19 Следовательно, при респираторно-вирусных инфекциях отхождение мокроты сохраняется непродолжительный период времени, а ее количество незначительно.20 С терапевтической точки зрения, лечение влажного и сухого кашля остается одинаковым, и недавно были предприняты попытки отказаться от такой классификации.21 Таким образом, противокашлевые препараты с доказанной эффективностью могут служить подходящим методом лечения для облегчения изнурительного кашля любой природы при острой респираторно-вирусной инфекции. Усугубление бронхиальной обструкции представляет риск лишь для пациентов с предшествующей хронической обструкцией дыхательных путей.2
18 Выработка слизи, как правило, происходит при простуде только в первые 48-72 часа. Оценка групп плацебо (n=774) в нескольких исследованиях пациентов с простудой после 1 дня не выявила увеличения отхождения мокроты.19 Следовательно, при респираторно-вирусных инфекциях отхождение мокроты сохраняется непродолжительный период времени, а ее количество незначительно.20 С терапевтической точки зрения, лечение влажного и сухого кашля остается одинаковым, и недавно были предприняты попытки отказаться от такой классификации.21 Таким образом, противокашлевые препараты с доказанной эффективностью могут служить подходящим методом лечения для облегчения изнурительного кашля любой природы при острой респираторно-вирусной инфекции. Усугубление бронхиальной обструкции представляет риск лишь для пациентов с предшествующей хронической обструкцией дыхательных путей.2
Большинство сведений в поддержку лекарственной терапии при остром кашле устарели и имеют ненадлежащее качество. Имеется мало данных, полученных из рандомизированных контролируемых исследований, соответствующих современным стандартам. При назначении терапии также имеют место географические различия. Например, в Германии непатентованные секретолитики и муколитики, например, амброксол и N-ацетилцистеин (NAS) — самые часто применяемые препараты, процент продаж которых составляет 47,4% от всего сегмента непатентованных препаратов для лечения простуды (источник: Отчет Межконтинентальной маркетинговой службы по непатентованным препаратам). Напротив, в Северной Америке чаще всего применяются непатентованные пероральные деконгестанты/Н-1 антигистамины первого поколения (седативные). Оба варианта имеют мало подтверждающих данных. Разрушение полимеров слизи и снижение ее вязкости с помощью муколитиков не доказало свою эффективность при лечении острого бронхита.22 Хотя антигистамины первого поколения, например, дифенгидрамин, могут обладать эффективностью при лечении кашля,23 о препаратах второго поколения этого сказать нельзя.
Как оценить эффективность противокашлевых препаратов
Поскольку острый бронхит и острый кашель по определению являются самоизлечивающимися заболеваниями продолжительностью несколько дней, очень сложно различить спонтанные ремиссии ввиду натурального улучшения состояния пациента на фоне приема любых препаратов. На протяжении многих лет применяются три способа оценки противокашлевой активность современных препаратов. Субъективные меры, например, визуальная аналоговая шкала (ВАШ) или простой опрос пациента об облегчении кашля первоначально были предпочтительным способом оценки эффективности, и многие давно применяемые препараты были одобрены на этом основании. К сожалению, многие исследования имели неудачный дизайн и недостаточное количество пациентов, зачастую с сочетанием таких заболеваний, как хронический бронхит, туберкулез и даже рак легких! Очевидно, что такие исследования были бы недопустимы сегодня. Следовательно, научные обоснования многих традиционных противокашлевых препаратов слишком слабы и, на наш взгляд, недостаточны для того, чтобы утверждать о противокашлевой активности с точки зрения современной «доказательной медицины».
Было разработано два объективных метода оценки кашля. Во-первых, в 1950-е гг. была применена кашлевая проба, которая впоследствии была усовершенствована, став очень точным средством оценки кашлевого рефлекса. Участник вдыхает возрастающую концентрацию провоцирующего кашель вещества, например, лимонной кислоты или капсаицина — жгучего экстракта красного перца. Влияние препарата на чувствительность кашлевого рефлекса сравнивали с таковым плацебо. Данный метод оптимально подходит для оценки характеристик исследуемого препарата, например, временного периода, и часто применяется при разработке новых препаратов; он также был рекомендован Управлением по контролю за продуктами и лекарствами (FDA) в рамках подачи документации на регистрацию. Однако, полученные данные не всегда коррелируют с субъективными мерами. Например, морфин обладает высокой эффективностью в подавлении кашля у некоторых пациентов, но при этом не меняет чувствительность кашлевого рефлекса.
Например, морфин обладает высокой эффективностью в подавлении кашля у некоторых пациентов, но при этом не меняет чувствительность кашлевого рефлекса.
Третий метод был разработан недавно и направлен на оценку кашля путем подсчета его эпизодов.24 Для его разработки потребовалось несколько технических этапов, в частности вычислительной способности, дабы сформировать надежный способ подсчета кашлевых эпизодов. Подсчет кашлевых эпизодов считается «золотым стандартом» для оценки противокашлевой эффективности FDA. К сожалению, поскольку этот метод был разработан лишь недавно, лишь немногие непатентованные противокашлевые препараты были изучены с его использованием. В действительности лишь один препарат, декстрометорфан, доказал эффективность в данной области.25
Оптимальнее всего рассматривать различные методы оценки кашля, как показано на трех частично совпадающих кругах диаграммы Венна (рисунок 1). Из трех имеющихся методов субъективная оценка обладает наименьшей надежностью, и оценку прошли лишь несколько заметных исключений. Таким образом, мы считаем, что заявления о противокашлевой активности, используя исключительно субъективные критерии, дают недостаточно доказательств об эффективности; данную точку зрения поддерживает FDA.
Так, в попытке усовершенствовать рациональное назначение терапии мы провели обзор данных о часто применяемых препаратах при остром кашле, особенно в странах Европы. Мы провели оценку трех аспектов эффективности препарата при остром кашле: влияния на кашлевой рефлекс с помощью кашлевой пробы, а также объективного (регистрация кашля) и субъективного критериев (т.е. показателей симптома, специфического качества инструментов оценки) влияния на клинический исход.
Рисунок 1. Три метода изучения кашля и их взаимосвязь. LCQ, опросник интенсивности кашля Лестера
ЭФФЕКТИВНОСТЬ ПРОТИВОКАШЛЕВЫХ ПРЕПАРАТОВ Кодеин
Кодеин зачастую считают прототипичным противокашлевым препаратом, хотя имеется немного информации о том, что он обладает собственной присущей ему активностью.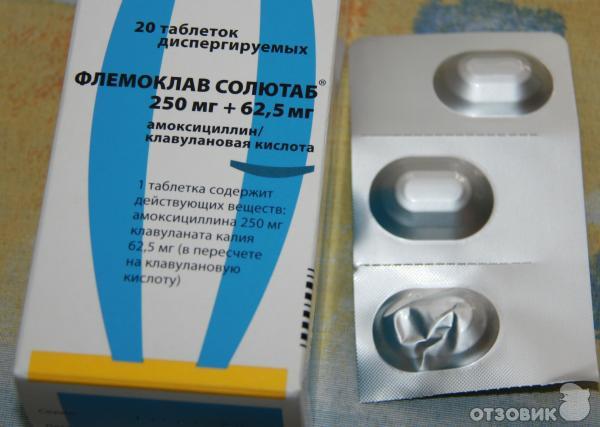 У людей кодеин действует в качестве пролекарства, превращаясь в морфин в печени под действием ферментов цитохрома P450 2D6.26 Морфин на протяжении столетий применялся для лечения кашля и доказал свою эффективность в рандомизированных контролируемых исследованиях (РКИ). Опыт применения препарата при хроническом кашле свидетельствует о том,что морфин эффективен лишь у одной трети-половины пациентов, тогда как у остальных он не облегчает тяжесть данного симптома. Неизвестно, насколько эти данные применимы также к острому бронхиту и кашлю при простуде.
У людей кодеин действует в качестве пролекарства, превращаясь в морфин в печени под действием ферментов цитохрома P450 2D6.26 Морфин на протяжении столетий применялся для лечения кашля и доказал свою эффективность в рандомизированных контролируемых исследованиях (РКИ). Опыт применения препарата при хроническом кашле свидетельствует о том,что морфин эффективен лишь у одной трети-половины пациентов, тогда как у остальных он не облегчает тяжесть данного симптома. Неизвестно, насколько эти данные применимы также к острому бронхиту и кашлю при простуде.
Несмотря на щирокое применение, имеется совсем мало клинических данных в пользу выраженной противокашлевой активности при пероральном применении кодеина. В некоторых исследованиях сообщалось об отсутствии эффекта при кашлевой пробе или на ощущение необходимости откашляться, тогда как в других испытаниях сообщалось о слабовыраженном, но заметном эффекте.27 В двух исследованиях с качественным дизайном по изучению кашля на фоне ОРВИ кодеин 30 мг в течение 4 дней 4 раза в сутки оказывал влияние, не превышавшее эффект плацебо в форме сиропа, как по объективным данным о первоначальном кашле, так и при последующей оценке кашля самими пациентами.28 Во втором исследовании в параллельных группах кодеин (50 мг) п/о сравнивали с плацебо в форме сиропа у 82 участников с использованием трех методов оценки кашля; опять же установленный эффект не превышал эффект плацебо.29
Система цитохрома, превращающая пролекарство кодеин в морфин обладает высоким полиморфизмом.28 Некоторые пациенты являются быстрыми метаболизаторами, превращая большую часть кодеина в морфин при первом прохождении через печень.26 У других, медленных метаболизаторов, трансформации подвергается лишь незначительная часть кодеина. Таким образом, при назначении кодеина пациентам, ранее не применявшим препарат, невозможно предсказать степень опиатного воздействия или побочные эффекты. Передозировка или недостаточная дозировка не поддаются прогнозированию. Европейское медицинское агентство ограничило применение кодеина у детей именно по этой причине, а FDA в настоящее время занимается оценкой применение препаратов на основе кодеина для лечения кашля и простуды у детей.30 31 У детей-быстрых метаболизаторов отмечались опасные уровни седации и угнетения дыхания.26 На наш взгляд, это не просто проблема для детей, а риск, связанный с применением кодеина, намного перевешивает ограниченные данные о его эффективности в клинических исследованиях.
Европейское медицинское агентство ограничило применение кодеина у детей именно по этой причине, а FDA в настоящее время занимается оценкой применение препаратов на основе кодеина для лечения кашля и простуды у детей.30 31 У детей-быстрых метаболизаторов отмечались опасные уровни седации и угнетения дыхания.26 На наш взгляд, это не просто проблема для детей, а риск, связанный с применением кодеина, намного перевешивает ограниченные данные о его эффективности в клинических исследованиях.
Декстрометорфан
В рамках подсчета кашлевых эпизодов, который считается золотым стандартом оценки кашля регуляторными органами, включая FDA, лишь декстрометорфан доказал способность эффективно подавлять кашель, исходя из данного объективного метода. В ходе трех исследований, проведенных Парвесом и др.,27 проводилось наблюдение 451 пациента с использованием акустических мониторов для контроля кашля. По сравнению с плацебо отмечалось выраженное сокращение кашлевых эпизодов при приеме декстрометорфана 30 мг. Для того, чтобы подтвердить терапевтический эффект, декстрометорфан применяли в форме капсул, тем самым устраняя успокоительный эффект сиропа. Это может объяснять относительно медленное начало действия, наблюдаемое в исследовании. Последующие исследования дестрометорфана были проведены с использованием формы сиропа, что обусловило быстрое развитие успокоительного действия и эффективности препарата. Такие положительные результаты были подтверждены данными последующего мета-анализа.32
По второму аспекту оценки эффективности противокашлевых препаратов декстрометорфан также удовлетворяет требованиям. Были проведены многочисленные исследования фармакодинамики и фармакокинетики декстрометорфана в различных условиях кашлевой пробы.27 Проба с лимонной кислотой — наиболее распространенный вариант, однако недавно было доказано, что для декстрометорфана проба с капсаицином является более надежной. 33 Было установлено, что декстрометорфан обладает медленным началом действия, достигая максимум приблизительно через 2 часа. В связи с относительно медленным проникновением через гематоэнцефалический барьер и последующим удержанием в центральной нервной системе декстрометорфан обладает более длительной противокашлевой эффективностью, значительно превышая плацебо уже через 24 часа.34 Некоторые пробы также показали, что повышение рекомендованной дозы 30 мг может обладать большей эффективностью в отношении кашля.
33 Было установлено, что декстрометорфан обладает медленным началом действия, достигая максимум приблизительно через 2 часа. В связи с относительно медленным проникновением через гематоэнцефалический барьер и последующим удержанием в центральной нервной системе декстрометорфан обладает более длительной противокашлевой эффективностью, значительно превышая плацебо уже через 24 часа.34 Некоторые пробы также показали, что повышение рекомендованной дозы 30 мг может обладать большей эффективностью в отношении кашля.
При остром кашле на фоне простуды получить субъективные данные об эффекте декстрометорфана сложнее. Как и во многих литературных источниках, содержащих субъективную оценку противокашлевой эффективности различных препаратов, многие исследования не соответствуют современным критериям, включая небольшое количество участников, зачастую с различными заболеваниями и измерением тяжести симптомов без валидированных методик. Вероятно, наибольшей проблемой для любой субъективной оценки кашля при простуде является быстрая скорость спонтанной ремиссии при данном остром заболевании, выраженный эффект плацебо и успокаивающее влияние сиропов. В современных препаратах, содержащих декстрометорфан, все эти дополнительные опции применяются для увеличения эффективности. Сочетая три направления в доказательной базе, была отмечена чрезмерная противокашлевая активность, обусловленная декстрометорфаном в дозе 30 мг примерно на 17%.32
Пентоксиверин
Пентоксиверина цитрат применяется в качестве неопиоидного противокашлевого средства центрального действия. О его клинической эффективности имеется очень мало сведений, полученных из давно проведенных клинических исследований с неподходящим дизайном более чем 50-летней давности. Однако, исследования на животных демонстрируют эффективность при индуцированном кашле путем электрической стимуляции или пробы с лимонной кислотой.35 36 По нашему опыту, исследования на животных с очень низкой долей вероятности способны предсказать клиническую эффективность противокашлевых препаратов.
Бутамират
Препараты на основе бутамирата широко применяются в странах Европы в качестве непатентованных противокашлевых средств. Предположительно бутамират обладает центральным механизмом действия, который не имеет ни химического, ни фармакологического отношения к действию опиоидных алкалоидов. Бутамират также обладает неспефическим антихолинергическим действием и, следовательно, бронхорасширяющими свойствами. Бутамират, согласно заявлению производителя, обладал эффективностью в нескольких двойных слепых, рандомизированных исследования в параллельных группах с использованием кодеина и других препаратов сравнения, однако во всех исследованиях отсутствовал плацебо-контроль.37-39 Единственное плацебо-контролируемое исследование осталось неопубликованным и прилагается к досье. Влияние бутамирата на чувствительность кашлевого рефлекса, согласно результатам ингаляционной кашлевой пробе с капсаицином у здоровых участников, было недавно изучено в ходе плацебо-контролируемого рандомизированного перекрестного исследования с шестью периодами, в котором декстрометорфан служил в качестве положительного контроля. Все четыре дозы бутамирата не вызывали более выраженного подавления кашлевого рефлекса по сравнению с плацебо, тогда как декстрометорфан был намного эффективнее.33
Леводропропизин
Считается, что леводропропизин обладает периферическим действием, и данный противокашлевой препарат широко применяется в странах южной Европы, особенно в Италии. Клинические исследования в поддержку его применения у детей и взрослых, приведены в недавно проведенноммета-анализе с открытым доступом.40 Было проведено четыре исследования с участием детей и три — с участием взрослых. Лишь в двух исследованиях было сравнение с плацебо. Исследование на детях включало 12 детей41 с астмой; об исследовании на взрослых (n=40) отсутствуют полные данные, однако оно было включено в другой мета-анализ и, по-видимому, было проведено с участием госпитализированных пациентов, большинство из которых страдали хроническим бронхитом. 42 таким образом, отсутствуют плацебо-контролируемые исследования, демонстрирующие эффективность леводропропизина при остром кашле. Среди других сравнительных исследований лишь два были проведены на пациентах с острым кашлем.43 44 Самым крупномасштабным и, следовательно, давшим большую часть результатов мета-анализа, было нерандомизированное открытое обсервационное испытание с участием детей.43 Все виды лечения обладали одинаковой эффективностью в ослаблении субъективных мер, однако, поскольку препараты сравнения также не показали эффективность в сравнении с плацебо, данное заявление несет в себе мало пользы.
42 таким образом, отсутствуют плацебо-контролируемые исследования, демонстрирующие эффективность леводропропизина при остром кашле. Среди других сравнительных исследований лишь два были проведены на пациентах с острым кашлем.43 44 Самым крупномасштабным и, следовательно, давшим большую часть результатов мета-анализа, было нерандомизированное открытое обсервационное испытание с участием детей.43 Все виды лечения обладали одинаковой эффективностью в ослаблении субъективных мер, однако, поскольку препараты сравнения также не показали эффективность в сравнении с плацебо, данное заявление несет в себе мало пользы.
Амброксол
Амброксол — активный метаболит бромгексина и наиболее часто применяется непатентованный препарат в Германии (в 2015 году его доля на рынке отхаркивающих средств составляла 24% + дополнительно 1,7% для бромгексина, источник: Отчет Межконтинентальной маркетинговой службы по непатентованным препаратам). Наибольшее число упоминаний датируются 1970-80-ми гг. и связаны с долгосрочным применением препарата при обструктивной болезни легких для профилактики обострений и при хроническом бронхите45 для увеличения отхаркивания. Недавно проведенный обзор по клиническим данным о применении амброксола46 показал, что, исходя из применимости дизайна исследования (т.е. рандомизированное, двойное слепое, контролируемое) при кратковременном применении у взрослых, лишь 3 исследования из 24 соответствовали задаче.15 47 48 Лишь испытание, проведенное Маттисом и др.,15 было направлено на изучение острых респираторно-вирусных инфекций в ходе крупномасштабного исследования с 4 параллельными группами (приблизительно по 170 пациентов в каждой группе), имевшего двойной слепой, рандомизированный дизайн под контролем четырех плацебо. Проводилось сравнение влияния 3×30 мг амброксола в 1-3 дни, 2×30 мг в 4-14 дни, 4×300 мг миртола (стандартизованного фитотерапевтического дистиллята, содержащего 1,18 цинеол), 1-14 дни и 2×250 мг цефуроксима в 1-6 дни в сравнении с плацебо свыше 2 недель. Среди вторичных исходов имелись данные из дневников пациентов о ночном кашле и кашлевых эпизодах в день оценки. Все три варианта лечения обладали схожей эффективностью и значительно превосходили плацебо. В ходе других двух исследований было изучено кратковременное лечение хронических состояний.47 48 Исследования на детях были проведены только без контрольной группы или в сравнении с активным препаратом сравнения при открытом дизайне.
Среди вторичных исходов имелись данные из дневников пациентов о ночном кашле и кашлевых эпизодах в день оценки. Все три варианта лечения обладали схожей эффективностью и значительно превосходили плацебо. В ходе других двух исследований было изучено кратковременное лечение хронических состояний.47 48 Исследования на детях были проведены только без контрольной группы или в сравнении с активным препаратом сравнения при открытом дизайне.
Исходя из имеющихся данных, симптоматическая эффективность амброксола в сравнении с плацебо при кашле была доказано в единственном РКИ.
N-ацетилцистеин
NAC — второй по популярности препарат для лечения острого кашля в Германии, его доля на рынке непатентованных отхаркивающих препаратов составляла 23,5% в 2015 году (источник: Отчет Межконтинентальной маркетинговой службы по непатентованным препаратам). Данный факт резко контрастирует с имеющимися данными для данного показания. Мета-анализ трех РКИ Кокрановской библиотеки у пациентов с кашлем на 7 день в качестве основного исхода был проведен в отношении инфекций верхних и нижних дыхательных путей у детей.49 Была отмечена статистически значимая польза, однако авторы посчитали эти данные не имеющими особой клинической значимости. Еще один Кокрановский обзор непатентованных препаратов при остром кашле, проведенный в 2014 году, не выявил каких-либо ссылок на NAS50, равно как и поиск MEDLINE авторами данной статьи (условия поиска «N-ацетилцистеин И Кашель; N-ацетилцистеин И Бронхит; Ацетилцистеин И Кашель; Ацетилцистеин И Бронхит).
Оксомемазин
Отсутствуют опубликованные, плацебо-контролируемые, двойные слепые исследования с применением оксомемазина при кашле. В исследовании, проведенном Пужетом и др.,51 оксомемазин и гуайфенезин сравнивали в ходе простого слепого исследования с клобутинолом с участием 130 пациентов с «кашлем инфекционной природы». Интенсивность кашля по оценке с помощью ВАШ быстро снижалась в группе оксомемазина, хотя различия в общей частоте разрешения кашля отсутствовали. В неконтролируемом исследовании на 46 детях младше 2 лет52 прогресс был описан как «удовлетворительный» у половины участников. Шапуи и др.53 сообщали о неконтролируемых наблюдениях влияния «нового антигистамина» на кашель с другими аллергическими реакциями без указания данных о пациентах.
В неконтролируемом исследовании на 46 детях младше 2 лет52 прогресс был описан как «удовлетворительный» у половины участников. Шапуи и др.53 сообщали о неконтролируемых наблюдениях влияния «нового антигистамина» на кашель с другими аллергическими реакциями без указания данных о пациентах.
Гелицидин
Гелицидин — мукогликопротеин, экстрагируемый из улитки Helix pomatia. Гелицидин более 50 лет применяется во Франции для лечения кашля. Исследования на животных in vivo показали противокашлевую эффективность на кошках; однако данное исследование не было опубликовано.54 Плацебо-контролируемое исследование на взрослых госпитализированных пациентах с различными диагнозами, а также обсервационное исследование с участием детей также не попали в печать.54 Исследования 1950-х гг. утверждают об антибактериальном эффекте при коклюше, вызванном Haemophilus (ныне Bordetella).55 Также было проведено исследование под контролем сиропа плацебо54 с объективным подсчетом кашля в лаборатории исследования сна у 30 пациентов с хронической обструктивной болезнью легких и объективно подтвержденным ночным кашлем. В отношении первичных исходов частоты кашля и длительности кашля было о отмечено почти 50% превосходство в их снижении, тогда как в отношении вторичных субъективных исходов статистически значимые различия не наблюдались. Таким образом, отсутствуют опубликованные клинические сведения в поддержку воздействия гелицидина при остром кашле или остром бронхите.
Ментол
Ментол — монотерпен, получаемый из мяты перечной Mentha arvensis, из которого экстрагируют натуральное мятное масло. Охлаждающий эффект ментола обусловлен специфическим «холодовым» рецептором TRPM8, входящим в семейство ноцицепторов транзиторного рецепторного потенциала.56 Он расположен главным образом в афферентных сенсорных нейронах и оказывает противораздражающее действие за счет блокады потенциалзависимых натриевых каналов.
Ментол обладает древней историей и является основным ингредиентом многих непатентованных препаратов. Противокашлевая эффективность была коммерциализирована после разработки ментоловой мази Лансфордом Ричардсоном в 1890 году,57 а недавно полученные данные показали, что противокашлевой эффект ментола может заключаться в активации афферентных чувствительных нейронов носа, а не легких.58
Клинические данные об активности ментола ограничиваются несколькими клиническими исследованиями, проведенными в соответствии с современными стандартами. Провокационные испытания у здоровых добровольцев демонстрируют кратковременное ослабление индуцированного кашля. В ходе простого и слабо контролируемого исследования пары ментола вызывали ослабление кашля, индуцированного капсаицином. 59 Кашель, вызванный ингаляцией лимонной кислоты, сокращался у взрослых при ингаляции паров ментола по сравнению с контролем, в котором осуществлялась ингаляция воздуха и соснового масла60, и у детей в сравнении с исходной пробой. Однако полученные результаты не достигали значимости по сравнению с плацебо.61 Как это ни удивительно, отсутствуют опубликованные клинические исследования влияния ментола и препаратов на его основе при остром кашле или бронхите.
Дифенгидрамин
Дифенгидрамин — h2 антигистамин первого поколения, одобренный к применению в некоторых странах в качестве непатентованного противокашлевого средства, в том числе в США и Великобритании. В Германии дифенгидрамин 50 мг был одобрен в качестве снотворного и противорвотного средства. Противокашлевые препараты первого поколения в сочетании с пероральными деконгестантами рекомендованы руководством Американской коллегии врачей-специалистов по заболеваниям грудной клетки по лечению кашля при простуде и при так называемом синдроме кашля верхних дыхательных путей.62 Однако, несмотря на название данного руководства, данная рекомендация основана на экспертной оценке.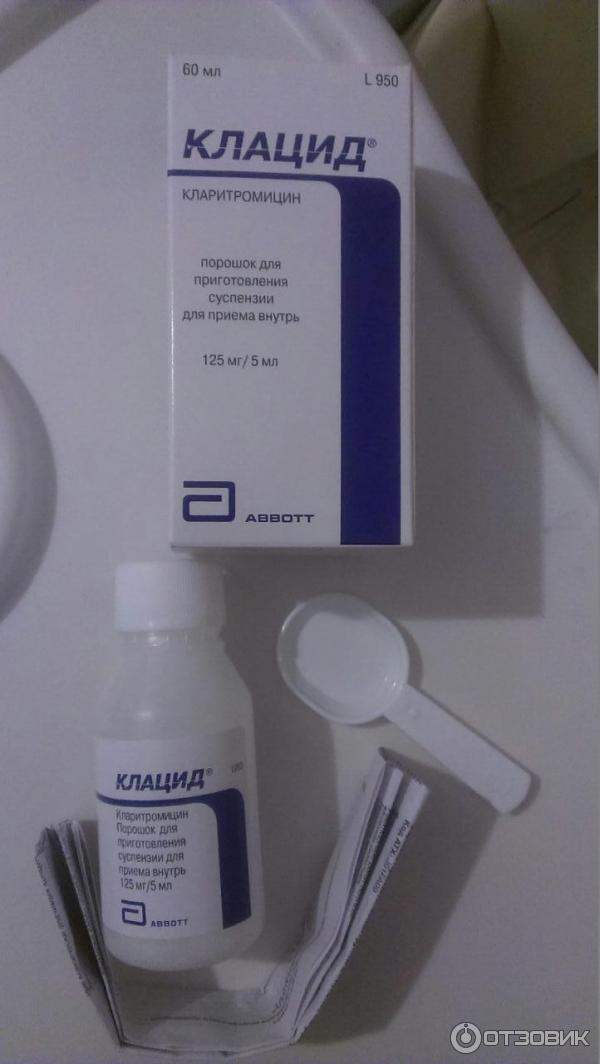 63 Провокационные исследования на здоровых добровольцах64 и пациентах с острой респираторно-вирусной инфекцией (комбинация сиропа дифенгидрамина с деконгестантом) у взрослых позволили установить эффективность.65 Тем не менее, для острого кашля отсутствуют исследования симптомов или объективного контроля кашля. Имеет место четкое несоответствие между данными об эффективности и широком применении дифенгидрамина/комбинаций с деконгестантом при остром кашле — несмотря на выраженный седативный эффект (головокружение) — особенно в США. В Таблице 1 приведена оценка соответствия европейских противокашлевых препаратов современным показателям в исследованиях кашля.
63 Провокационные исследования на здоровых добровольцах64 и пациентах с острой респираторно-вирусной инфекцией (комбинация сиропа дифенгидрамина с деконгестантом) у взрослых позволили установить эффективность.65 Тем не менее, для острого кашля отсутствуют исследования симптомов или объективного контроля кашля. Имеет место четкое несоответствие между данными об эффективности и широком применении дифенгидрамина/комбинаций с деконгестантом при остром кашле — несмотря на выраженный седативный эффект (головокружение) — особенно в США. В Таблице 1 приведена оценка соответствия европейских противокашлевых препаратов современным показателям в исследованиях кашля.
Противокашлевые препараты в комбинированной терапии простуды
Сочетание активных ингредиентов часто применяется для борьбы с многочисленными симптомами ОРВИ. Такой подход основан исключительно на логике, когда симптомы требуют различных терапевтических мер. Таким образом, добавление парацетамола к противокашлевому средству для борьбы с кашлем и головной болью или болью в мышцах имеет смысл. Аналогичным образом, добавление седативного антигистамина в препарат, принимаемый на ночь, который содержит противокашлевой ингредиент, также может обладать дополнительной пользой и облегчать симптом. Однако, некоторые комбинации, представленные на рынке, необоснованны и составлены со слабым пониманием патофизиологических аспектов. Эксперты все в большей степени осознают, что имеется мало сведений в поддержку отхаркивающей активности, а некоторые препараты, расцениваемые как отхаркивающие средства, в провокационных исследованиях обладали противовоспалительным,66 антиоксидантным67 и противокашлевым свойствами.68 Аналогичным образом, отхаркивающие средства, несмотря на их широкое назначение в составе комбинированной терапии, могут оказывать воздействие путем ослабления чувствительности кашлевого рефлекса и, следовательно, облегчения ощущения гиперсекреции слизи. Вероятно, наиболее интересные иссоедования, позволяющие понять механизм действия амброксола, — это недавние исследования его способности подавлять потенциалзависимые натриевые каналы, расположенные на чувствительных нервах.69 Подобная активность, вероятно, лежит в основе клинически значимых местных анестезирующих свойств, что говорит в пользу применения амброксола для лечения боли в горле. Блокада натриевых каналов также может объяснять некоторые другие свойства данного класса препаратов за счет блокады нейрогенного воспаления.
Вероятно, наиболее интересные иссоедования, позволяющие понять механизм действия амброксола, — это недавние исследования его способности подавлять потенциалзависимые натриевые каналы, расположенные на чувствительных нервах.69 Подобная активность, вероятно, лежит в основе клинически значимых местных анестезирующих свойств, что говорит в пользу применения амброксола для лечения боли в горле. Блокада натриевых каналов также может объяснять некоторые другие свойства данного класса препаратов за счет блокады нейрогенного воспаления.
Таблица 1. Доказанная в РКИ эффективность противокашлевых препаратов с помощью трех различных систем оценки интенсивности кашля при остром бронхите
| Данные РКИ по эффективности препаратов | Субъективные клинические симптомы | Объективная регистрация кашля | Кашлевая проба | Примечания |
| Кодеин | — | — | — | Отсутствие убедительных данных об эффективности |
| Декстрометорфан | + | + | ++ | Хорошо охарактеризовано в объективных исследованиях |
| Пентоксиверин | — | — | — | Лишь исследования на животных и 3 клинических исследования давностью более 50 лет |
| Бутамират | — | — | — | Отсутствие опубликованных плацебо-контролируемых исследований |
| Леводропропизин | + | — | + | 6 краткосрочных исследований под контролем плацебо и исследований с активным контролем n=174 |
| Амброксол | + | — | — | Многие дополнительные неинтервенционные исследования |
| N-ацетилцистеин | Дети + Взрослые — | — | — | Многочисленные исследования ХОБЛ, хронического кашля, антиоксидантных свойств |
| Оксомемазин | — | — | — | Лишь обсервационные исследования |
| Ментол | — | — | + | Широкое применение. Пары противокашлевого средства за счет TRPM8 Пары противокашлевого средства за счет TRPM8 |
| Гелицидин | — | — | — | Отсутствие клинических данных об эффективности при остром кашле |
| Дифенгидрамин | — | — | — | Широкое клиническое применение |
| ХОБЛ, хроническая обструктивная болезнь легких; РКИ, рандомизированное контролируемое исследование. | ||||
Возможно, наиболее важным аспектом при применении комбинированных препаратов является возможность лекарственного взаимодействия, поэтому требуется проведение надлежащих исследований безопасности и эффективности. Следует рассматривать лишь исследования с достаточной мощью. В качестве примера Мидзогути и др.70 обследовали 432 участников в ходе плацебо-контролируемого исследования сиропа, содержащего 15 мг декстрометорфана бромида, 7,5 мг доксиламина сукцината, 600 мг парацетамола и 8 мг эфедрина сульфата. Первичная конечная точка (совокупность облегчения заложенности носа/насморка/кашля/боли через 3 часа после применения препарата) показала высокий выраженный благоприятный эффект в группе, получавшей активное лечение (p=0,0002). Показатель каждого отдельного симптома также продемонстрировал статистически значимое улучшение через 3 часа после приема препарата (p<0,017). В группе активного лечения на следующее утро было отмечено продолжающееся клиническое и статистическое улучшение (p<0,003). Данные о пользе исследуемого сиропа также подтверждались увеличением показателя общего облегчения состояния в ночное время (p<0,0001) и более высокой удовлетворенности от сна (p=0,002). Нежелательные эффекты отмечалось вдвое реже в группе активного контроля по сравнению с плацебо, и частота явлений в данной популяции не превышала 1%. По нашему мнению, лишь использование крупномасштабных контролируемых исследований с надлежащим дизайном подобно этому позволяет с уверенностью рекомендовать комбинированные препараты.
Рекомендованные терапевтические методы
- ОРВИ являются доброкачественными и самоизлечивающимися состояниями, поэтому пациентам со слабовыраженными симптомами ничего не угрожает.
- Успокаивающее действие простой микстуры от кашля/сиропа, например, на основе меда и лимона, могут в значительной степени облегчить кашель, хотя и на непродолжительный срок. Данный подход является предпочтительным, особенно у детей.
- При сухом или малопродуктивном кашле наиболее показан декстрометорфан 30-60 мг/сутки.
- При наличии дополнительных симптомов следует рассмотреть назначение комбинированного препарата, содержащего достаточное количество декстраметорфана.
- Кашель, сохраняющийся более 2 недель, требует дополнительной диагностической оценки.
ЗАКЛЮЧЕНИЯ
Острый кашель — самый распространенный симптом, встречающийся у людей. Хотя, как правило, это доброкачественное и самоизлечивающееся состояние, частота последствий острых респираторно-вирусных инфекций играет важнейшую роль. При использовании научно-обоснованного лечения можно достичь значительного улучшения исхода для пациентов. Хотя существует немало пробелов в знаниях касательно лечения острого кашля, улучшение понимания механизма кашлевой гиперчувствительности позволяет с большей эффективностью подбирать рациональное лечение. Лучшее понимание механизма нормализации данного аномального рефлекса, позволяющего облегчить состояние и сократить длительность заболевания, может сыграть ключевую роль для общества в целом.
Финансирование Procter & Gamble.
Конфликт интересов В момент составления данной статьи AM и PK являлись оплачиваемыми консультантами PGT Healthcare, однако отвечали за полное составление текста статьи. Компания PGT Healthcare также оплатила публикацию данной статьи.
Источник и экспертное рецензирование Не заказано; экспертное рецензирование проводится независимым специалистом.
Заявление о коллективном использовании данных Дополнительные данные отсутствуют.
Открытый доступ Данная статья находится в открытом доступе и подлежит распространению согласно условиям лицензии Сообщества творческих людей (CC BY 4.0), позволяющей другим лицам распространять, компоновать, адаптировать и использовать данную статью для комерческой цели при условии указания оригинальной работы. См: http:// creativecommons.org/licenses/by/4.0/
ССЫЛКИ
- Eccles R. Understanding the symptoms of the common cold and influenza. Lancet Infect Dis 2005;5:718-25.
- Burt CW, Schappert SM. Ambulatory care visits to physician offices, hospital outpatient departments, and emergency departments: United States, 1999-2000. Vital Health Stat 2004;157:1-70.
- Wenzel RP, Fowler AA III. Clinical practice. Acute bronchitis. N Engl JMea 2006;355:2125-30.
- Braman SS. Chronic cough due to acute bronchitis: ACCP evidence-based clinical practice guidelines. Chest 2006; 129:95S-103S.
- Hueston WJ, Mainous AG III, Dacus EN, etal. Does acute bronchitis really exist? A reconceptualization of acute viral respiratory infections. J Fam Pract 2000;49:401-6.
- Albert RH. Diagnosis and treatment of acute bronchitis. Am Fam Physician 2010;82:1345-50.
- Thompson M, Vodicka TA, Blair PS, etal., TARGET Programme Team. Duration of symptoms of respiratory tract infections in children: systematic review. BMJ 2013;347:f7027.
- Acute Cough Illness (Acute Bronchitis) http://www.cdc.gov/getsmart/ community/materials-references/print-materials/hcp/ adult-acute-cough-illness.pdf (accessed Jan 2016).
- Fahey T, Stocks N, Thomas T. Quantitative systematic review of randomised controlled trials comparing antibiotic with placebo for acute cough in adults. BMJ 1998;316:906-10.
- Butler CC, Hood K, Verheij T, etal.
 Variation in antibiotic prescribing and its impact on recovery in patients with acute cough in primary care: prospective study in 13 countries. BMJ 2009;338:b2242.
Variation in antibiotic prescribing and its impact on recovery in patients with acute cough in primary care: prospective study in 13 countries. BMJ 2009;338:b2242. - Lee PC, Jawad MS, Hull JD, etal. The antitussive effect of placebo treatment on cough associated with acute upper respiratory infection. Psychosom Med 2005;67:314-17.
- Antibiotic resistance: a final warning. Lancet 2013;382:1072.
- Witek TJ, Ramsey DL, Carr AN, et al. The natural history of community-acquired common colds symptoms assessed over 4-years. Rhinology 2015;53:81-8.
- Gwaltney JM Jr, Hendley JO, Simon G, etal. Rhinovirus infections in an industrial population. II. Characteristics of illness and antibody response. JAMA 1967;202:494-500.
- Matthys H, de MC, Carls C, etal. Efficacy and tolerability of myrtol standardized in acute bronchitis. A multi-centre, randomised, double-blind, placebo-controlled parallel group clinical trial vs. cefuroxime and ambroxol. Arzneimittelforschung 2000;50: 700-11.
- Abdullah H, Heaney LG, Cosby SL, etal. Rhinovirus upregulates transient receptor potential channels in a human neuronal cell line: implications for respiratory virus-induced cough reflex sensitivity. Thorax 2014;69:46-54.
- Atkinson SK, Sadofsky LR, Morice AH. How does rhinovirus cause the common cold cough? BMJ Open Resp Res 2016;3:e000118.
- Rubin BK. Mucolytics, expectorants, and mucokinetic medications. RespirCare 2007;52:859-65.
- Lehrl S, Matthys H, Kamin W, etal. The BSS—a valid clinical instrument to measure the severity of acute bronchitis. Pulm Respir Res 2014;1:00016.
- Morice AH, Widdicombe J, Dicpinigaitis P, etal. Understanding cough. EurRespirJ 2002;19:6-7.
- Morice AH, Kantar A, Dicpinigaitis PV, et al. Treating acute cough: wet versus dry—have we got the paradigm wrong? ERJ Open Res 2015;1:00055-2015.
- Nadel JA. Mucous hypersecretion and relationship to cough.
 Pulm Pharmacol Ther2013;26:510-13.
Pulm Pharmacol Ther2013;26:510-13. - Gwaltney JM, Druce HM. Efficacy of brompheniramine maleate for the treatment of rhinovirus colds. Clin Infect Dis 1997;25: 1188-94.
- Morice AH, Fontana GA, Belvisi MG, et al. ERS guidelines on the assessment of cough. EurRespirJ 2007;29:1256-76.
- Parvez L, Vaidya M, Sakhardande A, etal. Evaluation of antitussive agents in man. Pulm Pharmacol 1996;9:299-308.
- Gasche Y, Daali Y, Fathi M, et al. Codeine intoxication associated with ultrarapid CYP2D6 metabolism. N Engl J Med 2004;351:2827-31.
- Dicpinigaitis PV, Morice AH, Birring SS, et al. Antitussive drugs— past, present, and future. Pharmacol Rev 2014;66:468-512.
- Eccles R, Morris S, Jawad M. Lack of effect of codeine in the treatment of cough associated with acute upper respiratory tract infection. J Clin Pharm Thei 1992;17:175-80.
- Freestone C, Eccles R, Morris S, et al. Assessment of the antitussive efficacy of codeine using cough sound pressure levels as a means of measuring cough. Pulm Pharmacol 1996;9:365.
- European Medicines Agency. Codeine not to be used in children below 12 years for cough and cold. 24 April 2015, EMA/249413/ 2015.
- U.S. Food and Drug Administration Drug Safety Communications. FDA evaluating the potential risks of using codeine cough-and-cold medicines in children. 1 July 2015.
- Pavesi L, Subburaj S, Porter-Shaw K. Application and validation of a computerized cough acquisition system for objective monitoring of acute cough: a meta-analysis. Chest 2001;120:1121-8.
- Faruqi S, Wright C, Thompson R, et al. A randomized placebo controlled trial to evaluate the effects of butamirate and dextromethorphan on capsaicin induced cough in healthy volunteers. BrJ Clin Pharmacol 2014;78:1272-80.
- Abdul-Manap R, Wright CE, Rostami-Hodjegan A, etal. Cytochrome P450 2D6 (CYP2D6) activity in relation to the antitussive effect of dextromethorphan.
 BrJ Clin Pharmacol 1999;47:586-7.
BrJ Clin Pharmacol 1999;47:586-7. - Brown C, Fezoui M, Selig WM, et al. Antitussive activity of sigma-1 receptor agonists in the guinea-pig. Br J Pharmacol 2004;141:233-40.
- Talbott MW, Barch GK, Gabel LP. A new method for evaluating antitussives in cats using an electrode-cannula. Eur J Pharmacol 1975;34:59-63.
- Lejeune J, Weibel MA. Comparison of 2 antitussive agents in pediatrics (butamirate citrate in drinkable solution and zipeprol syrup). Rev Med Suisse Romande 1990;110:181-5.
- Germouty J, Weibel MA. Clinical comparison of butamirate citrate with a codeine-based antitussive agent. Rev Med Suisse Romande 1990;110:983-6.
- Charpin J, Weibel MA. Comparative evaluation of the antitussive activity of butamirate citrate linctus versus clobutinol syrup. Respiration 1990;57:275-9.
- Zanasi A, Lanata L, Fontana G, et al. Levodropropizine for treating cough in adult and children: a meta-analysis of published studies. Multidiscip RespirMed 2015;10:19.
- Fiocchi A, Arancio R, Murgo P, etal. Levodropropizine effectiveness on nocturnal cough in asthmatic children. Eur Res J 1991;4:594.
- Allegra L, Bossi R. Clinical trials with the new antitussive levodropropizine in adult bronchitic patients. Arzneimittelforschung 1988;38:1163-6.
- Banderali G, Riva E, Fiocchi A, et al. Efficacy and tolerability of levodropropizine and dropropizine in children with non-productive cough. J Int Med Res 1995;23:175-83.
- Catena E, Daffonchio L. Efficacy and tolerability of levodropropizine in adult patients with non-productive cough, comparison with dextromethorphan. Pulm Pharmacol Ther 1997;10:89-96.
- Terminology, definitions, and classification of chronic pulmonary emphysema and related conditions: a report of the conclusions of a CIBA guest symposium. Thorax 1959;14:286-99.
- Malerba M, Ragnoli B. Ambroxol in the 21st century: pharmacological and clinical update.
 Expert Opin Drug Metab Toxicol 2008;4:1119-29.
Expert Opin Drug Metab Toxicol 2008;4:1119-29. - Germouty J, Jirou-Najou JL. Clinical efficacy of ambroxol in the treatment of bronchial stasis. Respiration 1987;51(Suppl 1):37-41.
- Ericsson CH, Juhasz J, Jonsson E, et al. Ambroxol therapy in simple chronic bronchitis: effects on subjective symptoms and ventilatory function. EurJ Respir Dis 1986;69:248-55.
- Chalumeau M, Duijvestijn YC. Acetylcysteine and carbocysteine for acute upper and lower respiratory tract infections in paediatric patients without chronic broncho-pulmonary disease. Cochrane Database Syst Rev 2013;5:CD003124.
- Smith SM, Schroeder K, Fahey T. Over-the-counter (OTC) medications for acute cough in children and adults in community settings. Cochrane Database Syst Rev 2014;(11):CD001831.
- Pujet JC, Keddad K, Sevenier F, et al. Comparative study of two antitussive drugs in the treatment of acute dry cough of infectious origin (prospective, randomized, single blind study). Therapie 2002;57:457-63.
- Alison M. Therapeutic trials in children and particularly in infants of a new expectorant cough syrup with oxomemazine base. J Med Lyon 1965;46:1683-6.
- Chapuis, Dalmais, Belpois, etal. [Oxomemazine (new antihistaminic). Its value in general medicine]. Lyon Med 1965;214:413-16.
- Sergysels R, Art G. A double-masked, placebo-controlled polysomnographic study of the antitussive effects of helicidine. Curr Ther Res Clin Exp 2001;62:35-47.
- Mainil J. Inhibition of Hemophilus pertussis in vitro and lysis of mucoid substances which it secretes, with an extract of secretions of Gastropoda. Ann Pharm Fr 1950;8:734-6.
- Bautista DM, Siemens J, Glazer JM, etal. The menthol receptor TRPM8 is the principal detector of environmental cold. Nature 2007;448:204-8.
- Al Aboud K. The founder of Vicks: Lunsford Richardson (1854¬1919). Skinmed 2010;8:100-1.
- Plevkova J, Biringerova Z, Gavliakova S, etal.
 The role of nasal trigeminal nerves expressing TRP channels in modulation of cough threshold and urge to cough—possible clinical application. Clin TranslAllergy 2013;3(Suppl 2):O17.
The role of nasal trigeminal nerves expressing TRP channels in modulation of cough threshold and urge to cough—possible clinical application. Clin TranslAllergy 2013;3(Suppl 2):O17. - Wise PM, Breslin PA, Dalton P. Sweet taste and menthol increase cough reflex thresholds. Pulm Pharmacol The/ 2012;25:236-41.
- Morice AH, Marshall AE, Higgins KS, et al. Effect of inhaled menthol on citric acid induced cough in normal subjects. Thorax 1994;49:1024-6.
- Kenia P, Houghton T, Beardsmore C. Does inhaling menthol affect nasal patency or cough? Pediatr Pulmonol 2008;43:532-7.
- Irwin RS, Baumann MH, Bolser DC, etal. (ACCP) ACoCP. Diagnosis and management of cough executive summary: ACCP evidence-based clinical practice guidelines. Chest 2006;129:1S-23S.
- Chronic cough. Lancet 1981;2:907-8.
- Packman EW, Ciccone PE, Wilson J, et al. Antitussive effects of diphenhydramine on the citric acid aerosol-induced cough response in humans. IntJ Clin Pharmacol Ther Toxicol 1991;29:218-22.
- Dicpinigaitis PV, Dhar S, Johnson A, etal. Inhibition of cough reflex sensitivity by diphenhydramine during acute viral respiratory tract infection. IntJ Clin Pharm 2015;37:471-4.
- Beeh KM, Beier J, Esperester A, etal. Antiinflammatory properties of ambroxol. EurJ Med Res 2008;13:557-62.
- Rahman I, Skwarska E, MacNee W. Attenuation of oxidant/ antioxidant imbalance during treatment of exacerbations of chronic obstructive pulmonary disease. Thorax 1997;52:565-8.
- Dicpinigaitis PV, Gayle YE. Effect of guaifenesin on cough reflex sensitivity. Chest 2003;124:2178-81.
- Kamei J, Nakanishi Y, Ishikawa Y, etal. Possible involvement of tetrodotoxin-resistant sodium channels in cough reflex. Eur J Pharmacol 2011;652:117-20.
- Mizoguchi H, Wilson A, Jerdack GR, etal. Efficacy of a single evening dose of syrup containing paracetamol, dextromethorphan hydrobromide, doxylamine succinate and ephedrine sulfate in subjects with multiple common cold symptoms.
 Int J Clin Pharmacol Thei 2007;45:230-6.
Int J Clin Pharmacol Thei 2007;45:230-6.
Антибиотики при кашле у детей: в каких случаях применять
Мне не раз встречались родители, которые любой чих и кашель у своего чада сразу без разбора начинают лечить антибиотиками. Как правило, доводы о целесообразности столь серьезного лечения на них мало действуют, и в результате именно такие «залеченные» любящими мамами детки, как правило, чаще своих сверстников болеют, и в целом их физическое развитие оставляет желать лучшего.
Ответ на этот вопрос каждый раз в каждом конкретном случае будет разным.
Детский кашель может иметь и бактериальную природу, т.е. может быть вызван болезнетворными бактериями, и вирусное происхождение.
Микроорганизмы — вредители начинают успешно размножаться при благоприятных для себя условиях:
- У ребенка снижен иммунитет, например, наличием вирусной инфекции в самом разгаре или недавно перенесенной болезнью.
- Ребенок переохладился.
Применение антибиотиков для лечения ребенка в ряде случаев вполне оправданно, но не всегда является необходимостью.
Чтобы четко представлять себе ситуации, в которых антибиотики необходимы, родителям нужно научиться «узнавать врага в лицо». Если стремительно поднялась высокая температура (39 и выше), появился насморк и кашель, заболели голова и почти все мышцы — это вирусная инфекция (ОРЗ, ОРВИ, грипп).
С вирусами антибиотики справляться не умеют в принципе, а потому прием антибактериальных препаратов при таком кашле не лечит, а больше калечит малыша – ведь полный набор побочных явлений от антибиотика, а также неприятных последствий (молочница, понос, рвота) крохе гарантированы.
- Антибиотики также не рекомендуются, если кашель вызван аллергической реакцией, в том числе и если это кашель, появившийся после курсового приема антибиотиков.
- Антибиотики не понадобятся и не помогут, если кашель вызван механическим повреждением органов дыхания.

- Если симптомы проявляют себя постепенно, медленно, температура в районе 38 градусов держится уже более трех дней, у ребенка заметная одышка, признаки интоксикации, вялость и сонливость – это бактериальное заболевание.
При этом кашель может носить различный характер:
- Сухой кашель
- Влажный кашель
Если кашель у ребенка не проходит более трех недель – его принято считать затяжным. А если малыш кашляет уже три месяца – это хронический кашель.
Сам по себе кашель – вовсе не болезнь, а отдельный симптом целого ряда заболеваний. Поэтому лечить только кашель антибиотиками – нет смысла.
Кашель в качестве защитной функции организма (а это безусловный рефлекс) может сохраняться еще долго после выздоровления, он обычно всегда проходит самым последним. Однако если он держится при отсутствии других жалоб и симптомов уже 2,5-3 недели, стоит показать ребенка врачу. Возможно, малышу потребуется лечение антибиотиками.
Антибиотики при кашле врач пропишет, если у малыша будет установлен один из следующих диагнозов:
- Пневмония. При воспалении легких кашель обычно длительный, практически постоянный, мокрый, надсадный.
- Ангина. При этом заболевании кашель может быть и сухим, и влажным.
- Бронхит. В этом случае малыша может изводить сухой удушающий кашель или влажный затяжной.
- Трахеит (гнойный). Поначалу при заболевании у ребенка наблюдается сухой кашель, преимущественно по ночам. Через несколько дней он становится влажным с отделением мокроты с примесью гноя.
- Плеврит. При этом заболевании кашель у ребенка сухой и непродуктивный.
- Туберкулез. При туберкулезе кашель бывает разным и зависит от стадии и формы болезни. При милиарной форме – он сухой, но с обильным отделением мокроты. При деструктивной форме – глухой и болезненный.
- Коклюш. Это заболевание обычно сопровождаются изнуряющим длительным кашлем судорожного характера.
 Часто наблюдается так называемый «лающий» кашель или («тюлений лай»).
Часто наблюдается так называемый «лающий» кашель или («тюлений лай»).
Лучше всего, если перед выбором препарата доктор получит результаты бактериологического исследования мокроты и мазка из гортани и носа ребенка. Тогда специалист будет наверняка знать, какие бактерии стали причиной недуга, и какой антибиотик против них «выставить на линию огня».
Но анализ такого плана делают не везде, и лаборантам требуется много времени, чтобы отчитаться о результатах – от 10 до 14 суток. Этих двух недель, как мы понимаем, нет ни у заболевшего ребенка, ни у его обеспокоенных родителей, ни у врача.
Поэтому доктора стараются назначать детям при кашле антибиотики широкого спектра действия нового поколения.
Для лечения кашля обычно выбирают монотерапию – то есть применяют какой-то один, обычно относительно слабый, антибиотик.
Если в течение 4-5 дней улучшения не наступит, врач поменяет препарат на более сильнодействующий и эффективный.
Более сильный антибиотик (например, из группы цефалоспоринов) врач назначит и в том случае, если ребенок недавно уже лечился антибиотиками более слабого действия (например, пенициллиновыми).
Малышам от рождения до 3-4 лет будет рекомендован антибиотик в форме суспензии, которую в народе ошибочно называют «сиропом» или в каплях. Детям от 5 до 10 лет можно давать лекарство в таблетках, а подростки могут принимать назначенный врачом препарат в капсулах.
Для всех возрастов при тяжелом течении заболевания антибиотики могут быть назначены в форме инъекций – внутримышечных или внутривенных уколов.
Список антибиотиков, чаще всего назначаемых детям при кашле:
Довольно эффективным лечением детского кашля являются ингаляции с антибиотиками. При таком способе приема лекарства значительно снижается негативное воздействие сильных антибактериальных препаратов на организм ребенка.
Антибиотики, которые доставляются «точно по адресу» туда, где они нужнее всего – в дыхательные пути – быстрее справляются с бактериями, меньше влияют на микрофлору кишечника и желудка, а потому дисбактериоз, если и возникнет, будет не столь выраженным.
При этом болезнь удастся победить скорее.
Если кашель у ребенка не вызван туберкулезом или очень тяжелой формой пневмонии, доктор может согласиться на ингаляторное лечение. При условии, что у вас дома имеется небулайзер.
Делать ингаляции с антибиотиками «бабушкиными» способами (над паром, вареной картошкой или отваром трав), добавляя туда антибиотик, не стоит.
Это не принесет нужного результата и может быть чревато ожогами органов дыхания.
Специальный прибор — ингалятор ультразвуком или направленным потоком воздуха, если это компрессорный небулайзер, превращает лекарственный раствор в аэрозоль с негорячими микроскопическими частицами медицинского препарата.
Эту воздушную смесь ребенок сможет вдыхать через трубочку или специальную маску. Для малышей оптимален вариант ингалятора с маской, для детей постарше – с трубкой. Для лечения антибиотиками лучше выбирать компрессорный ингалятор.
Ультразвуковой больше подходит для фитотерапии и распыления противокашлевых средств.
Легкий кашель можно вылечить ингаляциями с физраствором соли (0,9%). Эффективно поможет и курс ингаляций с целебной минеральной водой («Ессентуки», «Боржоми»).
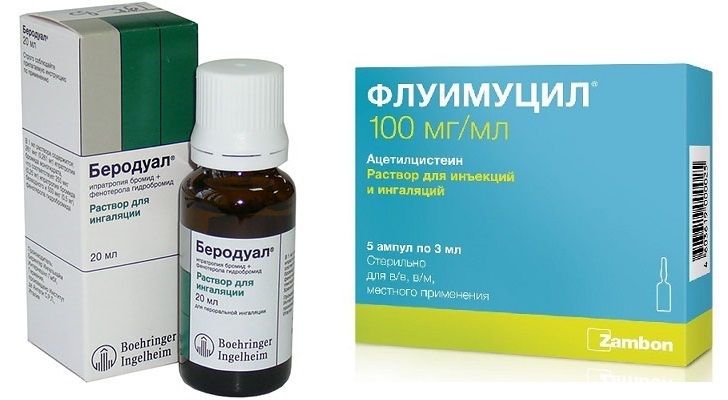
Если у ребенка при сильном кашле диагноз довольной серьезный, то одновременно с основным лечением антибиотиками (в форме таблеток, суспензии или в уколах) врач может назначить ингаляции с муколитиками, которые обеспечивают разжижение мокроты и быстрейшее ее отведение из организма. В качестве таких средств могут быть предписаны раствор для ингаляций «Амбробене», раствор для небулайзеров «Лазолван», раствор для ингаляций «Амброгексал».
Если принято решение лечить кашель у ребенка антибиотиками при помощи ингалятора, родителям стоит ознакомиться с названиями препаратов, которые могут быть назначены.
Этот антибактериальный препарат, который быстро и довольно эффективно уничтожает стафилококки, стрептококки, и также гноеродные бактерии.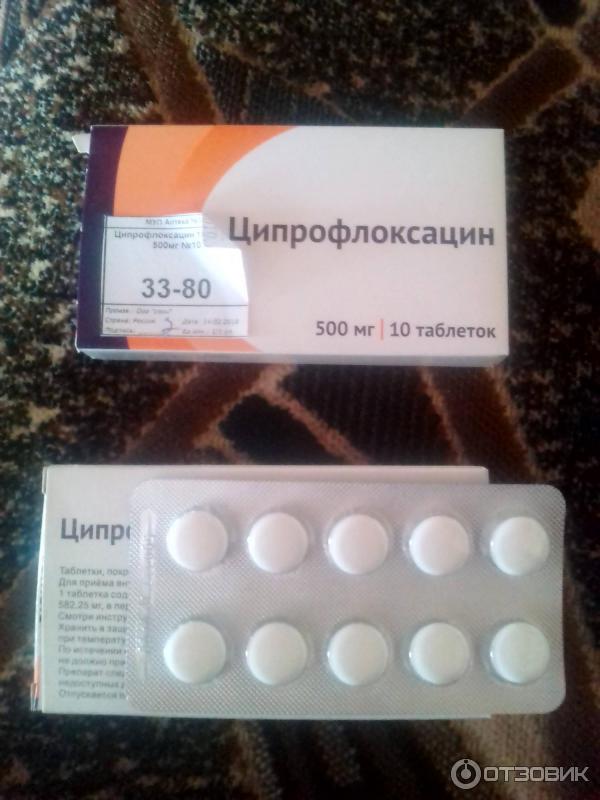 Для ингаляций он выпускается в форме специального раствора.
Для ингаляций он выпускается в форме специального раствора.
Еще недавно «Диоксидин» детям старались не назначать из-за того, что препарат считается довольно «тяжелым» для растущего организма. Однако с 2013 года этот антибиотик начали использовать для ингаляций.
Так что, если доктор назначил вашему малышу ингаляции с «Диоксидином» не паникуйте! Такие ингаляции рекомендованы детям с 2 лет.
У малышей младше вдыхание препарата может вызвать отеки и ожоги слизистых оболочек.
Это один из самых недорогих препаратов. Раствор 0,5% следует разводить физраствором в соотношении 1:2. Раствор 1% разводят для ингаляции физраствором в соотношении 1: 4. Готовый к применению раствор положено хранить в холодильнике, не более 10-11 часов.
Детям до 6 лет длительность процедуры не должна превышать 1 минуты. Ребятам до 12 лет можно вдыхать пары не больше 2 минут. Лучше придерживаться схемы двухкратного суточного применения с промежутками в 12 часов. Применять «Диокседин» при лечении кашля у ребенка следует исключительно по назначению врача!
Этот антибиотик считается очень мощным. В виде раствора для ингаляций он не продается, придется воспользоваться флаконами с сухой смесью для инъекций. Флакон 1мл. разбавляют 5 мл воды для инъекций. Полученный раствор следует очень тщательно размешать, взболтать, чтоб не осталось осадка на донышке.
Помните, что вдыхать аэрозоль из этого раствора через небулайзер можно не более 5 минут. Чем младше ребенок, тем меньше времени на процедуру ему потребуется.
Ингаляции с этим антибиотиком -аминогликозидом хорошо помогают детям при бронхите, коклюше и пневмонии. Правда, не рекомендуются совсем маленьким пациентам. Для разведения раствора берутся флаконы с сухим веществом по 0,5г или 1г.
Содержимое флакона нужно растворить в воде для инъекций в соотношении 4 мл жидкости на 1 г. препарата. Готовить раствор следует непосредственно перед применением.
Есть несколько простых, но важных правил, которые нужно соблюдать при проведении ребенку ингаляций с антибиотиками при кашле.
- Если ребенку назначили ингаляции с антибиотиками, а кроме них ингаляции с муколитическими или противовоспалительными препаратами, то делать процедуры нужно в строгой последовательности – сначала муколитики, потом противовоспалительные препараты и последними – антибиотики. Смешивать препараты разных групп в одном ингаляторе категорически запрещается!
- Проводить ингаляцию ребенку можно не ранее, чем через 1 час после приема пищи.
- После ингаляции в течении полутора часов нельзя пить отхаркивающие средства и полоскать горло.
- Постарайтесь обеспечить ребенку тишину и спокойную обстановку, чтобы во время процедуры его ничто не отвлекало и не пугало.
- Длительность курса лечения должен определять только врач! Даже если ребенку стало легче, и кашель уменьшился, прекращаться ингаляции нельзя.
Очень подробно иб ингаляции рассказывает доктор Комаровский:
- Антибиотик в любой форме должен приниматься через равные временные отрезки между разовыми приемами. Если препарат прописан дважды в сутки – принимайте через 12 часов, если 3 раза в день – через 8.
- Если вашему малышу назначили антибиотики при кашле, позаботьтесь о постоянном притоке свежего, достаточно увлажненного воздуха в помещение. Это поможет ребенку выздоравливать быстрее.
- Эффективность антибиотика при лечении кашля стоит оценить через 72 часа после начала его приема. Если не видно никаких улучшений в состоянии малыша, вам этот препарат, скорее всего, не подходит. Не отменяйте лекарство самостоятельно, сделать это должен врач с заменой на другой антибактериальный препарат.
- Продолжительность приема антибиотиков следует соблюдать с высокой точностью. Обычно, курс лечения антибактериальными препаратами составляет от 5 дней, и может быть максимальным – 14 дней.
- Чтобы избежать негативных воздействий на микрофлору кишечника во время лечения антибиотиками, попросите вашего врача назначить вам пребиотики и пробиотики в целях профилактики дисбактериоза.

- Внимательно ознакомьтесь с инструкцией к препарату. Какие-то лекарства должны приниматься до еды, а некоторые – после. Эти требования тоже нужно неукоснительно соблюдать.
- Следите за сроком годности лекарств. Просроченные антибиотики наносят сокрушительный удар по печени и почкам малыша, и могут привести к весьма печальным последствиям.
Если педиатр посчитал, что антибиотики при кашле вашему ребенку не требуются, и малыш в состоянии сам справиться с проблемой, вы можете облегчить его состояние с помощью различных способов.
Однако, прислушиваясь к советам соседок и мамочек с женских форумов, будьте бдительны! Не все методы хороши. К примеру, полоскание горла с солью и содой – вреда не принесет, но смазывание горла раствором люголя – это давно устаревший метод, который современные педиатры стараются не назначать.
Известный доктор Евгений Комаровский считает, что те огромные дозы йода, которые получает ребенок при обработке ему горла раствором люголя, способны нанести невероятный вред его щитовидной железе и вызвать йодное отравление.
Мнение доктора Комаровского о лечении детского кашля можно узнать тут:
Народный способ лечения кашля маслом облепихи, при котором этим средством смазывают горло и полость рта, вполне оправдан, поскольку облепиха- отличный природный «антибиотик», и довольно эффективно уничтожает микроорганизмы на слизистых оболочках.
А вот к прогреванию грудной клетки с солью специалисты советуют относиться с большой осторожностью – при некоторых заболеваниях органов дыхания, сопровождающихся кашлем, прогревание противопоказано.
Кроме того, физиотерапевтические методы нельзя проводить детям при сильном кашле на фоне высокой температуры.
Обильное теплое питье – это как раз то самое, что требуется кашляющему ребенку. Старый проверенный веками чай с малиной, молоко с содой, теплая медовая вода с лимоном – лучшее подручное средство для облегчения отхождения мокроты.
Несколько интересных фактов о детском кашле, замеченных педиатрами:
- В возрасте до 10-11 лет кашель чаще бывает у мальчиков, чем у девочек.
- У детей ясельного возраста кашель нередко бывает поведенческим, т.е. так организм и психика вполне здорового ребенка адаптируются к новым стрессовым условиям –посещению садика.
- По наблюдениям педиатров, чаще всего аллергический кашель наблюдается у детей, в квартирах которых живут птички. Не кошки, не собачки, а именно пернатые.
Антибиотики при кашле у детей: в каких случаях необходимы
Проблема лечения кашля очень актуальна в наше время. Но этот симптом имеет множество проблем, с которыми нужно бороться. В этой статье мы рассмотрим основные причины его возникновения и узнаем, как правильно их лечить. Также важно знать, какие лекарства нужно применять при том или ином виде заболевания.
На сегодняшнее время существует проблема неконтролированного приема антибиотиков. Их покупают без рецепта по своему желанию и дают ребенку, иногда просто в целях профилактики. Но следует знать, что антибиотики, принятые без необходимости, не предупредят болезнь, а наоборот, могут ослабить иммунитет ребенка. Поэтому важно знать, когда и какие лекарства нужно принимать.
Причины возникновения
Кашель – это защитная реакция организма на образование слизи в дыхательных путях. Она появляется в результате воспаления, которое возникает при попадании в верхние дыхательные пути вирусов, бактерий, грибков, аллергенов и т. д.
Слизистая оболочка дыхательных путей вырабатывает особый защитный секрет – слизь или мокроту. Этот секрет обволакивает слизистую, не давая микробам проникнуть через нее. Тем временем, мышцы верхних дыхательных путей сокращаются и вызывают кашель, который освобождает дыхательную систему от нежелательной избыточной мокроты.
Вместе со слизью выходят и микробы, таким образом, организм очищается и оздоравливается.
Если мокрота очень густая или сухая, возникает сухой кашель, при котором ребенок не может откашляться. Но кашель сам по себе нельзя назвать заболеванием, он является лишь симптомом какой-то определенной болезни. Поэтому нужно лечить именно причину его возникновения.
Но кашель сам по себе нельзя назвать заболеванием, он является лишь симптомом какой-то определенной болезни. Поэтому нужно лечить именно причину его возникновения.
Вирусная инфекция
Кашель может быть симптомом ОРВИ, что расшифровывается, как острое вирусное респираторное заболевание. Причиной ОРВИ являются вирусы. Во время болезни температура тела может повышаться от 37 градусов и выше.
При ОРВИ почти всегда наблюдается насморк. Как утверждают некоторые специалисты, именно насморк является отличительным симптомом вируса, при бактериальных инфекциях его не бывает.
Самочувствие ребенка меняется в зависимости от тяжести инфекции.
При легких формах у малыша может быть нормальная температура, он будет с удовольствием играть и резвиться, а единственным дискомфортом для него будет насморк.
При более тяжелых формах может подняться высокая температура, появиться озноб или ломота в мышцах.
Бактериальная инфекция
При бактериальной инфекции болезнь проявляется более агрессивно. Быстро повышается температура (иногда более 39 градусов), ребенок чувствует головную боль, усталость и слабость.
Иногда при сильном воспалительном процессе малыш может не ощущать боль в горле или дыхательных путях. В таком случае, заболевание выдает только температура. Поэтому, если вы заметили у своего ребенка резкое повышение температуры тела, без насморка, сопровождаемое только кашлем, сразу же обратитесь к врачу, чтобы не запускать болезнь.
Аллергия
Симптом аллергического кашля возникает после контакта с аллергенами. Это может быть шерсть животных, пыльца растений, частички моющего средства или порошка и т. д.
Этот симптом не сопровождается ни температурой, ни ломотой, ни другими признаками простуды. Его обычными спутниками являются чихание, насморк, слезливость, першение и зуд.
В некоторых случаях наблюдается затрудненное дыхание.
Лечение кашля
Важно! Есть мнение, что первым делом при любом простудном заболевании нужно согреть и укутать ребенка. Это не так. Конечно, малыш должен находиться в тепле, но ни в коем случае не в сухом, душном помещении.
Сухой воздух сушит слизистую носа и дыхательных путей, отсюда могут возникнуть осложнения. Идеальная температура воздуха в комнате больного должна составлять около 18-20 градусов, а сам воздух должен быть достаточно влажным (около 50-60%).
Оденьте ребенка так, чтобы ему было тепло, но, в то же время, чтобы он не потел и не перегревался.
Кашель бывает продуктивным или, выражаясь бытовым языком, мокрым. В таком случае явно слышится, как отходит слизь.
Также встречается непродуктивный, то есть сухой кашель. Он носит неприятный надрывный характер и доставляет дискомфорт малышу.
- При сухом кашле нужно разредить мокроту, чтобы она могла легко выйти из дыхательных путей. При легкой форме сухого кашля, вызванного вирусами, нужно применять всем известные профилактические меры. То есть проветривать помещение, чаще делать влажную уборку, пользоваться увлажнителем воздуха и гулять с ребенком на свежем воздухе. Также очень важным пунктом разжижения мокроты является обильное и теплое питье. Исследование ученых доказали, что при обильном питье разжижается кровь, а вместе с ней и мокрота.
- Иногда этот симптом нужно лечить с помощью лекарств, их, при надобности, назначает педиатр. Эти препараты не относятся к антибиотикам, они разжижают мокроту и помогают сделать отхаркивание более легким.
- Продуктивный кашель при вирусной инфекции не требует медикаментозного лечения. Но необходимо соблюдать те же профилактические меры, что и при сухом.
Лечится ли это заболевание антибиотиками
Для начала нужно разобраться, что же такое антибиотики. Это вещества, которые убивают или препятствуют размножению микроорганизмов, в данном случае – бактерий, вызывающих заболевания. Само название этих веществ дословно переводится «против жизни», поэтому антибиотики не действуют на вирусы, ведь они не относятся к микроорганизмам.
Само название этих веществ дословно переводится «против жизни», поэтому антибиотики не действуют на вирусы, ведь они не относятся к микроорганизмам.
- В каком случае назначают антибиотики при сильном сухом кашле у детей? Если он вызван бактериями, применение антибиотиков обязательно, если же он вызван вирусами, то эти медикаменты могут только навредить. Они не принесут никакой пользы, но при этом будут подавлять полезные микроорганизмы, находящиеся в пищеварительной системе. И тем самым снижать иммунитет ребенка, который во многом зависит именно от слаженной работы кишечника и желудка.
- При кашле и насморке антибиотики для детей не назначаются. Как уже было сказано, это признак вирусной инфекции, на которую эти медикаменты не действуют. Но иногда бывает, что вирус помог бактериям проникнуть в ослабленный детский организм. Поэтому происходят так называемые бактериальные осложнения. Их должен диагностировать педиатр.
- У детей без температуры при кашле антибиотики также не назначаются. Температура – это одно из обязательных проявлений бактериальной инфекции. Если ее нет, значит, болезнь не носит бактериальный характер.
- При кашле и температуре антибиотик для детей назначается в том случае, если выявлен именно бактериальный характер заболевания.
Виды антибиотиков
Пенициллины
Самые известные препараты этой группы – амоксициллин и ампициллин. Детям часто прописывают амоксил в таблетках. Он имеет достаточно широкую область применения и используется при лечении инфекций дыхательных путей.
Цефаллоспорины
Эти препараты зарекомендовали себя с хорошей стороны. Их также применяют для лечения воспаления дыхательных путей, а также ангины и многих других заболеваний. Основными лекарствами на основе цефаллоспорина являются цефтриаксон, цефотаксим, цефоперазон, цефтибутен.
Иногда при кашле для детей назначают антибиотики в виде суспензии. Такой препарат называется цефикс, он выпускается в виде порошка и разводится в домашних условиях холодной кипяченой водой. Этот препарат, как правило, назначают маленьким детям.
Такой препарат называется цефикс, он выпускается в виде порошка и разводится в домашних условиях холодной кипяченой водой. Этот препарат, как правило, назначают маленьким детям.
Цефтриаксон производится также в виде порошка, но его используют для внутримышечных инъекций вместе с новокаином или лидокаином. Это достаточно болезненные уколы, поэтому многие родители предпочитают другую форму препарата.
Тетрациклины
Самыми известными препаратами этой группы являются тетрациклин и доксициклин. Они показаны при пневмонии, хроническом бронхите и множестве бактериальных заболеваний. Эти лекарства нельзя применять детям до 8 лет.
Макролиды
Препараты азитромицин и эритромицин показаны при различных инфекциях дыхательных путей, пневмонии, бронхите и т. д.
Рекомендации
- Антибиотики для ребенка нельзя назначать самостоятельно.
- Какой антибиотик лучше дать ребенку при кашле, должен советовать только педиатр.
- Не прерывайте курс лечения, если ребенок начал пить лекарства. Иначе бактерии выработают иммунитет к этому виду препаратов, и в следующий раз они не помогут.
- При высокой температуре и плохом самочувствии ребенка воздержитесь от прогулок. В этом случае нужен постельный режим.
- При насморке промывайте ребенку нос солевым раствором. Пользуйтесь каплями только в случае сильно забитого носика и не дольше, чем три дня подряд.
Правила приема лекарств
При назначении того или иного препарата, педиатр обычно выписывает рецепт, в котором подробно указывает, как и когда принимать лекарство. Иногда врач может выписать треть или четверть таблетки, это зависит от возраста и веса ребенка. Поэтому тщательно делите таблетку на нужное количество частей и давайте ребенку в точности так, как назначил врач.
При приеме антибиотиков также есть важное правило. Старайтесь, чтобы интервал между приемом лекарств был одинаковым. Это также связано с возможной адаптацией бактерий и последующему их противостоянию лекарственным препаратам.
Многие антибиотики принимают вне зависимости от приема пищи. А вот касаемо питья есть определенные правила. Нельзя запивать лекарства чаем, молоком, газировкой или цитрусовым соком. Лучше всего запить стаканом чистой негазированной воды.
Видео о применении антибиотиков при кашле у детей
Рекомендуем к просмотру. В этом видео известный педиатр расскажет о том, как правильно лечить различные виды этого недуга. Также вы узнаете о механизме и причинах его возникновения.
Предлагаем нашим читателям просмотреть несколько статей на похожие темы. Вы узнаете, можно ли применять —антибиотики при гриппе у детей—. Как правильно использовать —антибиотики при ангине у детей—. Как нужно использовать такой препарат, как —зиннат—, и для чего его применяют. А также, как повлияют на растущий организм —антибиотики при бронхите у детей—.
Советы наших читателей для нас очень важны. Расскажите, сколько лет вашему ребенку? Как вы боретесь с недугом в случае появления кашля? Какие лекарства принимаете и что делаете, чтобы не заболеть? Считаете вы нужным использование антибиотиков для лечения кашля? Если вы пользовались такими препаратами, поделитесь опытом и своими впечатлениями.
Антибиотики при кашле у детей
Для лечения кашля могут использоваться различные препараты. Чаще всего кашель лечат с помощью сиропов и муколитических лекарств. Однако в некоторых случаях врач может назначить прием антибиотиков.
Но как правильно пить эти лекарства? Какие эффективные таблетки против кашля у детей существуют? И каких правил нужно придерживаться во время приема этих лекарств? Ниже вы узнаете ответы на эти вопросы.
Нужно ли детский кашель лечить антибиотиками
Кашель у ребенка может появиться по различным причинам. Но использовать антибиотики имеет смысл, если кашель был вызван бактериальной инфекцией.
Также следует понимать, что антибиотики являются очень мощными лекарствами, которые наносят серьезный урон организму, поэтому применять такие таблетки нужно только в случае сильного кашля, который не проходит более 2 недель.
Использование антибиотиков для лечения кашля противопоказано в следующих случаях:
- Если ребенок болен вирусной или грибковой инфекцией. Следует понимать, что антибиотики могут убивать только бактериальные микроорганизмы, а бороться с вирусами и грибками они не могут. Антибиотики не используются для лечения ангины, гриппа, ларингита, тонзиллита и так далее.
- Если кашель вызван аллергией. Кашель может появиться также из-за аллергии, а лечить аллергию нужно с помощью антигистаминных препаратов.
- Также антибиотики нельзя использовать для лечения кашля, если он появился вследствие механического повреждения органов дыхания.
В каких случаях нужны антибиотики
Давайте узнаем, какие болезни лечат при помощи антибиотиков:
- Пневмония. При пневмонии кашель появляется из-за воспаления легких.
- Ангина. При ангине появление кашля вызвано тем, что в горле образуется мокрота, которая затрудняет дыхание.
- Бронхит. В таком случае кашель появляется из-за воспаления бронхов.
- Туберкулез. При туберкулезе происходит медленное разрушение органов дыхание, что со временем приводит к появлению кашля.
- Также применение антибиотиков может быть оправдано при коклюше, гнойном трахеите, плеврите и так далее.
Какие антибиотики может назначить врач
Назначением того или иного антибиотика для лечения кашля должен заниматься врач. Чтобы подобрать нужное лекарство, врач может провести дополнительную диагностику. Чаще всего для лечения детей и взрослых используются такие разновидности антибиотиков:
- Макролиды. Отличаются низкой токсичностью для организма человека, поэтому их чаще всего назначают для лечения бактериальных инфекций. Детям разрешены к применению следующие макролиды — Сумамед, Азитромицин, Клацид и другие.
- Цефалоспорины. Эффективны только лишь против стафилококков, стрептококков и некоторых других микроорганизмов. Являются достаточно токсичными, поэтому использовать их нужно только в случае крайней необходимости.
 Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее.
Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее. - Пенициллины. Эффективны против почти всех вредоносных бактерий, а токсичность этих лекарств достаточно низкая. Пенициллины идеально подойдут для лечения кашля у детей. Примеры лекарств для детей – Амоксициллин, Амоксиклав, Флемоксин и так далее.
- Фторхинолоны. Фторхинолоны отличаются очень высокой эффективностью против почти всех бактерий, однако эти лекарства используются достаточно редко из-за того, что они очень токсичны (например, применение фторхинолонов может вызвать повреждение костно-хрящевых тканей). Детям эти лекарства назначают очень редко. Примеры лекарств — Ципрофлоксацин, Эноксацин, Таривид и другие.
- Тетрациклины. Эти лекарства запрещено принимать детям из-за очень высокой токсичности.
Антибиотики для ингаляций
Для лечения кашля врач может назначить применение ингаляций с антибиотиками. Для проведения ингаляций обычно используются специальные ингаляторы и небулайзеры. Главным преимуществом такого метода лечения является то, что антибиотики попадает непосредственно в очаг воспаления.
Дело в том, что при пероральном приеме лекарств антибиотики очень часто уничтожают полезную микрофлору кишечника, что может плохо повлиять на здоровье человека.
Для проведения ингаляций с помощью небулайзера препарат растворяется в воде и заправляется в аппарат; после этого растворенное лекарство нагревается, а больной потом вдыхает лечебный пар.
Ниже мы рассмотрим три антибиотика, которые используются для лечения кашля с помощью ингаляций.
Диоксидин
Обычно диоксидин используется для лечения кашля, который появился вследствие поражения организмам стафилококками, стрептококками и гноеродными бактериями.
Долгое время считалось, что это лекарство является очень токсичным, поэтому диоксидин был противопоказан детям.
Однако около 10 лет назад было проведено множество исследований, которые показали, что этот антибиотик не слишком опасен, поэтому его можно назначать детям. Обычно это лекарство выпускается в форме раствора для проведения ингаляций.
Обычно это лекарство выпускается в форме раствора для проведения ингаляций.
Лечение с помощью диоксидина выглядит так:
- Если для лечения используется 0,5% раствор диоксидина, то для лечения разведите это лекарство физраствором в пропорции 1 к 2.
- Если для лечения используется 1% раствор диоксидина, то для лечения разведите это лекарство физраствором в пропорции 1 к 4.
- Разведенное физраствором лекарство можно хранить в холодильнике не более 12 часов.
- Если ребенку менее 6 лет, то длительность ингаляционных процедур должна составлять 1 минуту; если ребенку более 6 лет — 1-2 минуты.
Цефтриаксон
Цефтриаксон является очень мощным лекарством; используется он для лечения кашля у детей, если у ребенка есть высокая температура, рвота, слабость и другие расстройства. Форма выпуска цефтриаксона — порошок для ингаляций.
Чтобы приготовить лекарство, врач разводит порошок водой для инъекций в пропорции 1 к 5. Полученный раствор необходимо хорошо перемешать, чтобы лекарство растворилось. Готовить такое лекарство нужно перед каждой ингаляцией.
Длительность одного лечебного сеанса — 1-2 минуты.
Стрептомицин
Стрептомицин обычно используется для лечения такие болезней, как коклюш, бронхит и пневмония. Это лекарство запрещено принимать детям в возрасте до 3 лет.
Форма выпуска стрептомицина — сухой порошок для приготовления инъекций. Для лечения кашля с помощью стрептомицина нужно развести порошок водой для инъекций в концентрации 1 к 4.
Готовить раствор нужно каждый раз перед применением. Длительность одного лечебного сеанса — 2-3 минуты.
Правила приема антибиотиков при детском кашле
Врачи советуют при приеме таблеток придерживаться следующих правил:
- Подбором таблеток должен заниматься лечащий врач. Самостоятельно назначать антибиотики себе или своему ребенку запрещено.
- Таблетки нужно принимать через равные промежутки времени.
 Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов.
Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов. - Нельзя менять график приема лекарств. Если ваш ребенок принимает препараты более 5 дней, а видимых улучшений не наблюдается, то необходимо дополнительно проконсультироваться со своим лечащим врачом, но самостоятельно отменять прием антибиотиков нельзя! Возможна и другая ситуация: ребенку назначили пить лекарства в течение 2 недель, но кашель прошел на 3 день приема — в таком случае также нужно проконсультироваться с врачом, а самостоятельно отменять прием таблеток запрещено.
- Обязательно обратите внимание на срок годности и дату выпуска таблеток. Не давайте ребенку просроченные антибиотики, поскольку такие лекарства могут нанести вред печени и почкам.
Что делать, если антибиотики при кашле не назначены
Если у вашего ребенка наблюдается кашель, то необходимо посетить врача. Если врач не назначит применение антибиотиков, то самостоятельно покупать антибиотики нельзя. Напомним, что антибиотики являются очень токсичными препаратами, которые влияют работу печени и почек. Также при частом применении таблеток у ребенка может появиться резистентность.
Заключение
Теперь вы знаете о том, как лечить кашель с помощью антибиотиков. Подведем итоги. Кашель может появиться у ребенка по различным причинам.
Если кашель вызван бактериальной инфекцией, а сам кашель не проходит более 2 недель, то врач может назначить применение антибиотиков. С помощью таких лекарств можно лечить пневмонию, бронхит, ангину и так далее.
Применять тот или иной антибиотик нужно по назначению врача; назначать то или иное лекарство самостоятельно запрещено.
Видео — Какой антибиотик лучше
Антибиотики при кашле у детей Ссылка на основную публикацию
Антибиотики для детей при кашле — главное не навредить
Нам становится тяжелее вдвойне, когда болеет маленький сын или дочка. Сильный кашель порой не дает покоя ни днем, ни ночью.
Что делать в таких случаях, как помочь своему малышу? Можно ли применять антибиотики при кашле у детей раннего возраста? Как правило, современные родители – люди образованные и осведомленные.
На сегодняшний день они «вооружены» данными медицинской литературы, однако основную информацию все же черпают из Интернета, которую мы здесь и приводим.
Нужно ли детский кашель лечить антибиотиками
Очень часто кашель является следствием таких заболеваний как ОРЗ, ОРВИ. Эти инфекции имеют вирусную природу, и лечить их надо противовирусными препаратами в комплексе с противовоспалительной терапией.
Антибиотики при кашле у детей в этом случае будут не только бесполезны, но и вредны. Во-первых, их прием создаст лишнюю нагрузку на ослабленный детский организм, в основном – на печень.
Во-вторых, он уничтожит всю полезную микрофлору кишечника, в результате придется нормализовать еще и функцию желудочно-кишечного тракта (бороться с запорами или поносами).
Другое дело, если на фоне ОРВИ кашель длится более двух недель и к тому же еще появилась гнойная мокрота (зеленого цвета), держится температура фебрильная или субфебрильная – тогда явно не обойтись без назначения антибиотиков.
Важно! При появлении мокроты гнойного характера следует думать о бактериальной природе заболевания или присоединении ее в процессе болезни. В этом случае целесообразно назначение антибактериальных средств.
Общие правила и принципы приема антибиотиков при детском кашле
Родители должны для себя усвоить одну очень важную аксиому — детский антибиотик при кашле ребенку должен определить специалист! Когда налицо симптомы интоксикации, педиатр посещает малыша на дому, осматривает его, оценивает состояние. При необходимости рекомендует стационарное лечение (в случае нарастания симптомов заболевания с присоединением одышки, повышением температуры и выраженной общей слабости).
Давая своему малышу антибиотики, не следует отступать от нескольких несложных правил, приведенных ниже:
- Поить малыша лекарством следует в четко обозначенное время, которое рекомендовано педиатром.

- Строго соблюдать дозировки препаратов в зависимости от возраста и веса.
- Учитывать возможность аллергической реакции на антибиотик. Если таковая наблюдалась ранее, обязательно сообщить об этом врачу. При необходимости он назначит тест на переносимость (чувствительность).
- Помимо антибиотикотерапии, будет назначено комплексное лечение, которое также будет включать средства, предотвращающие дисбактериоз (пробиотики и пребиотики), другие противовоспалительные и антигистаминные (противоаллергические) препараты.
- Категорически не рекомендуется сокращать сроки лечения. Если малышу стало легче спустя шесть суток, а курс терапии рассчитан на десять, то необходимо принимать лекарства положенное количество дней. В противном случае болезнь может возвратиться, и лечение будет затруднено (предстоит подбор новых препаратов).
Внимание! В процессе амбулаторного лечения при отсутствии положительного эффекта в течение двух суток следует сообщить об этом своему педиатру. Возможно, потребуется заменить лекарственный препарат на другой антибиотик либо провести дообследование малыша.
Правильный подбор лекарственного средства ребенку
Некоторые родители придерживаются мнения, что применять любые антибиотики маленьким детям категорически нельзя, они принесут только вред. Это ошибка, причем в ряде случаев непростительная. Без антибактериальной терапии нельзя вылечить такие грозные заболевания, как пневмония или даже туберкулез (как ни прискорбно, он поражает и детей, без специфической терапии здесь не обойтись).
И, напротив, при малейшем появлении кашля заботливые мамы порой стараются вылечить ребенка наиболее действенными (на их взгляд) антибиотиками. Это тоже неверно, так как заболевание может иметь иную, не бактериальную природу. Например, вирусную. В этом случае такая терапия также не принесет эффекта.
Список лекарств от кашля велик, но идеальным вариантом для определения оптимального антибактериального средства в лабораторных условиях проводится микробиологическое исследование мокроты с определением возбудителя и чувствительности его к ряду препаратов..gif)
Однако для этого нужно время, а лечить бронхит или ОРВИ надо сейчас же. Поэтому обычно подбираются стандартные схемы лечения с учетом возраста и массы тела ребенка.
Если в течение двух суток не наблюдается улучшения и малыш продолжает так же кашлять, препарат заменяется.
Список антибиотиков для детей при кашле
При выборе препаратов следует учитывать противопоказания к применению антибактериальных средств, особенно если это дети до года. Следует знать, что лекарственные средства тетрациклиновой группы и аминогликозиды дают серьезные побочные эффекты и не рекомендованы к применению совсем маленьким пациентам.
Доксициклин, Миноциклин, Тетрациклин нарушают процесс формирования зубной эмали, а представители фторхинолонов (Офлоксацин, Пефлоксацин) препятствуют нормальному развитию хрящевой ткани у малышей. Что касается Левомицетина, то он угнетает кроветворение, становясь «виновником» апластической анемии.
Далее приводится перечень некоторых наиболее часто применяемых антибиотиков от сильного кашля для детей с учетом возраста. Возможно использование в форме таблеток и суспензий.
Амоксициллин. Наиболее часто применяемый и недорогой медикамент, дающий минимум побочных действий. Выпускается в гранулах для приготовления сиропа. Содержимое растворяется в кипяченой воде, употребляется в дозировках, строго назначенных врачом.
Это лекарственное средство является основным компонентом таких медикаментов, как Солютаб, Флемоксин, Аугментин, Амоксиклав. Можно принимать при влажном и сухом кашле. Для детей младше двух лет, при затяжном симптоме, применяются дозы 20 мг/кг три раза в день.
Аугментин. Препарат для детей выпускается в порошке для получения суспензии. Действующие вещества: помимо амоксициллина, содержит клавулоновую кислоту.
Такой антибиотик лучше давать ребенку, начиная с трех месяцев. Обладает несколько более сильным действием, нежели предыдущее лекарство, так как содержит в своем составе больше действующих компонентов.
Однако и дает больше побочных эффектов.
Зинацеф (Зиннат), относится к цефалоспоринам. Следует назначать детям в инъекциях при тяжелых формах пневмоний, других респираторных заболеваний с бактериальной инфекцией. Принимать по назначению врача, в основном в стационарах.
Супракс, является сильным антибиотиком, содержащим цефиксим. Выпускается в гранулах для приготовления суспензии для детей.
Позволяет лечить осложненные инфекции уха, горла и носа, длительно протекающие бронхиты.
Этот антибиотик для детей назначается при кашле и температуре в случаях, когда другие, более «слабые» средства, не дают эффекта. Запрещается назначать малышам до шести месяцев.
Цефтриаксон, относится к цефалоспоринам, довольно часто применяется при осложненных инфекциях дыхательных путей. Выпускается в растворе для инъекций, вводится внутримышечно в строго определенных дозировках. Курс лечения – не менее 4 – 5 дней в зависимости от тяжести состояния.
Важно! При отсутствии прямых показаний применять такой сильный препарат крохе не рекомендуется.
Сумамед Форте, сильнодействующий препарат, содержащий в своем составе азитромицин.
Применяется как при сильном, «лающем» кашле, так и при мокром, с отделением гнойной мокроты. Выпускается в порошке, из которого готовится суспензия для приема внутрь.
Пить такое лекарство рекомендуется один раз в день в строго указанных дозировках.
Родители должны знать — помимо лечебного действия, у этих препаратов, как и у всех медикаментов, имеются побочные действия. Поэтому необходимо учитывать ряд индивидуальных особенностей данного конкретного ребенка при выборе лечения.
Негативный эффект может проявиться тошнотой, рвотой, расстройствами пищеварения (поносы, запоры), дисбактериозами, аллергиями в виде кожных высыпаний и т. д.
В более сложных ситуациях может наблюдаться общая реакция организма, требующая немедленной медицинской помощи (во избежание таковой, необходимо проведение специальной пробы на переносимость).
Для справки! Наиболее удобная форма антибиотика для детей – сиропы. Они обладают приятным сладковатым вкусом с фруктовыми наполнителями, легко и с удовольствием принимаются малышами.
Таблетки чаще используются у деток старшего возраста: их можно применять с четырех лет, запивая небольшим количеством воды.
Для удобства, некоторые мамы такое лекарство в раздробленном виде разбавляют небольшим количеством сладкого чая, компота или сиропа домашнего приготовления. В таком виде ребенок примет лекарство, не капризничая.
Заключение
Любое заболевание у ребенка является для родителей проблемой. Тем более, если оно сопровождается кашлем с мокротой и длится уже около месяца. Конечно, такое состояние малыша — не норма, и требует лечения. А при присоединении к этому симптому еще температурной реакции и гнойной мокроты, следует подумать о назначении антибактериальной терапии, подбирать которую должен специалист.
Виды кашля у детей
Кашель является частой проблемой, с которой рано или поздно сталкиваются все дети. Он может быть разным по характеру (влажный, сухой, лающий, с репризами), по длительности (острый или хронический), а также по возможности установления причины кашля (специфический или неспецифический) и т.д.
Первое, что делает специалист во время диагностики состояния ребенка – устанавливает форму кашля и уже на основании этого подбирает тактику лечения. В статье мы попробуем дать подробную характеристику основных типов кашля.
Влажный кашель
В большинстве случаев причиной влажного кашля является так называемый постназальный затек – стекание слизистых выделений по задней стенке глотки. Ситуация возникает при инфекционном воспалении носоглотки или пазух носа.
Значительно реже влажный кашель может быть спровоцирован продукцией мокроты в нижних дыхательных путях. Подобное наблюдается при бронхите или пневмонии.
Причиной частого влажного кашля может стать прием различных отхаркивающих препаратов.
Сухой кашель
Обычно сухой кашель возникает у детей с инфекцией дыхательных путей. Однако в некоторых случаях длительно непроходящий сухой кашель может свидетельствовать о наличии у ребенка бронхиальной астмы.
Лающий кашель
Данный вид легко можно определить по характерному звуку – кашель напоминает лай собаки или тюленя. Лающий кашель возникает во время эпизода стенозирующего ларинготрахеита (ложного крупа). Причиной являются вирусные инфекции.
Как правило, кашель возникает ночью и часто сопровождается тяжелым дыханием и осиплостью голоса.
Кашель с репризами
Симптомами кашля с репризами являются частые кашлевые толчки, беспрерывно идущие один за другим. Между толчками ребенок не успевает вдохнуть воздух. Эпизод кашлевых толчков заканчивается шумным вдохом – то есть репризой.
Кашель с репризами возникает во время пароксизмального периода коклюша. Помимо этого, причинами могут быть некоторые вирусные инфекции (парагрипп, аденовирусная инфекция, респираторно-синцитиальная и др.), микоплазменная инфекция или паракоклюш.
Острый кашель
Острым называется кашель длительностью менее 2 недель. В основном острая форма возникает при вирусных инфекциях дыхательных путей (ОРВИ).
ОРВИ у здоровых детей может возникать несколько раз в год. Дети, посещающие детский сад, болеют чаще – заболеваемость доходит до 6-12 эпизодов ежегодно. Кашель при ОРВИ длится порядка 1-3 недель.
По данным исследований, 50% дошкольников не имеют кашля к 10-му дню после начала болезни, 90% — к 25-му дню.
На данный момент не существует эффективного и безопасного средства от кашля при ОРВИ. Лечение неосложненного ОРВИ должно включать лишь обильное питье и прием жаропонижающих препаратов для облегчения дискомфорта от высокой температуры. Прием антибиотиков при ОРВИ нецелесообразен, так как не сокращает длительность болезни и не снижает вероятность наступления осложнений.
Эффективность противовирусных препаратов доказана только против вируса гриппа. Подобные средства способны сократить длительность болезни на несколько дней. Однако они не могут снизить риск возникновения осложнений и частоту госпитализации.
В медицине существует понятие «красные флаги» — симптомы, при возникновении которых следует обязательно показать ребенка врачу.
«Красные флаги» при остром кашле:
- прогрессирующее ухудшение самочувствия;
- отсутствие улучшения в течение 10 дней;
- наличие лихорадки более 5 дней;
- возникновение затрудненного дыхания;
- возникновение посторонних шумов при дыхании.
К тому же, есть состояния, когда без рентгенографии не обойтись. Это исследование показано в следующих случаях:
1. Кашель у ребенка с длительной лихорадкой, учащенным дыханием или наличием влажных хрипов в легких.
2. Нетипичное течение заболевания с нарастанием кашля или появлением кровохарканья.
3. Подозрение на наличие инородного тела в дыхательных путях.
Хронический кашель
Хроническим называется кашель длительностью свыше 4 недель. Важно не путать хронический кашель с рецидивирующим острым, вызванным повторным инфицированием.
Для того, чтобы установить причину хронической формы кашля, необходимо тщательно собрать анамнез, провести осмотр и пройти несколько видов исследований:
- рентгенографию легких;
- спирометрию;
- скрининг туберкулеза.
Исходя из полученных результатов, врач может назначить дополнительные лабораторные и инструментальные исследования.
В зависимости от возможности установления причины кашля, разделяют хронический специфический и хронический неспецифический.
Хронический специфический кашель
Специфическим называется кашель, причину которого можно установить по данным анамнеза, результатам осмотра, инструментального или лабораторного обследования.
Наиболее частые причины хронического специфического кашля:
- бронхиальная астма;
- бронхоэктатическая болезнь;
- муковисцидоз;
- эозинофильная пневмония;
- аспирация инородного тела;
- интерстициальные заболевания легких;
- иммунодефицитные состояния;
- воздействие табачного дыма;
- туберкулез;
- коклюш;
- затяжной бактериальный бронхит;
- аномалии развития органов дыхательной системы;
- псигохенный кашель;
- прием некоторых лекарственных препаратов и др.
Хронический неспецифический кашель
Неспецифическим называется кашель, причину которого невозможно установить по данным анамнеза, осмотра и исследований.
В большинстве случаев хронический неспецифический кашель у детей возникает в результате перенесенной вирусной инфекции и проходит самостоятельно. В этом случае происхождение кашля связано с повышением чувствительности кашлевых рецепторов после перенесенной инфекции.
При возникновении хронического неспецифического кашля ребенка необходимо повторно показать врачу спустя 2 недели после начала заболевания. Если по прошествии этого времени кашель сохранился, и не появилось новых признаков, указывающих на ту или иную причину болезни, то выделяют две тактики дальнейших действий:
1. Наблюдение в течение дополнительных 2 недель.
2. Проведение пробного лечения.
В случае, если была выбрана первая тактика, при сохранении кашля, через 2 недели рекомендуется проведение пробного лечения.
Пробное лечение подбирается индивидуально с учетом характера кашля (сухой или влажный).
При сухом кашле проводится пробное лечение бронхиальной астмы малыми дозами глюкокортикостероидов в течение 2-4 недель.
При эффективности данной терапии через 2-4 недели лечение отменяется, а в случае дальнейшего возобновления кашля, назначается повторно.
При влажном кашле проводится пробное антибактериальное лечение затяжного бактериального бронхита. При этом у ребенка должны наблюдаться следующие симптомы:
- ежедневный влажный кашель в течение 4 недель;
- отсутствие данных, указывающих на другие причины возникновения кашля;
- исчезновение кашля спустя 2-4 недели после начала проведения антибактериальной терапии.
Пробная антибактериальная терапия должна проводиться не менее 2 недель подряд. При сохранении кашля лечение продлевается еще на 2 недели.
Психогенный кашель
Отдельно хочется остановиться на таком понятии, как психогенный кашель. Его можно диагностировать по громкому кашлю в виде повторных частых единичных кашлевых толчков, нередко с лающим оттенком. Психогенный кашель отсутствует, когда ребенок спит, усиливается во время скуки и ослабевает (уменьшается) при увлеченности ребенка каким-либо делом. Зачастую появление психогенного кашля наблюдается после перенесенной вирусной инфекции.
Длительность такого кашля – от нескольких недель до нескольких месяцев. При этом на медицинском осмотре и во время проводимых исследованиях никаких изменений не обнаруживается.
Лечение психогенного кашля сводится к проведению поведенческой терапии.
Один из методов – по вечерам родители совместно с ребенком считают количество кашлевых толчков в течение 30 минут. После этого при каждом снижении частоты кашля на 10% в течение 3 дней подряд ребенок получает награду или похвалу.
Заключение
Виды кашля разнообразны. И только специалист сможет отличить норму от патологии. Поэтому не стоит затягивать с консультацией. При появлении кашля ребенка надо как можно раньше показать педиатру.
чем не нужно лечить детскую простуду – Москва 24, 10.10.2018
Детская простуда схожа с походом к стоматологу – неприятно, но неизбежно. Портал Москва 24 собрал несколько советов от практикующих педиатров
Фото: depositphotos/zurijeta
Всегда не вовремя
Многие родители встречают начало детского сада со смесью радости и тревоги. С одной стороны, любимое чадо теперь под опекой воспитателя, и вы со спокойной душой готовы заняться делами и заботами, а может, и на работу выйти. С другой стороны, у детского организма есть потрясающая способность цеплять любую пролетающую мимо болячку, словно это репей. И мало того, что все планы летят в тартарары. Обеспокоенная мать будет полночи вчитываться в медицинские форумы, а капризы и рыдания больного ребенка может безропотно сносить только очень терпеливый человек.
И вот ваши худшие прогнозы сбываются. В один из выходных дней вы гуляете всей семьей, и вам кажется, что с ребенком происходит что-то не то. Пока это лишь смутные подозрения, но на следующее утро нос полон соплей. Сомнений нет, ваше чадо болеет. Что делать?
В первую очередь не беспокоиться. По статистике, на 100 тысяч детей от 0 до 14 лет в России регистрируется около 8 тыс. случаев острой инфекции верхних дыхательных путей. Говоря человеческим языком, если бы за весь год ваш ребенок ни разу не заболел, вот это было бы удивительно. Наш иммунитет делится на первичный и приобретенный. Если очень грубо упрощать, то первичный иммунитет способен различить только самые базовые вещи. Приобретенный же, как ясно из названия, взрослеет вместе с человеком и вырабатывает антитела к уже перенесенным заболеваниям. Именно с ним работают прививки: в организм вводят ослабленные или мертвые вирусы, и иммунная система распознает чужеродные частицы и учится с ними бороться. И именно благодаря такой системе дети болеют чаще: вокруг нас существует гигантское число самых разнообразных вирусов, и у детского иммунитета просто еще нет антител к каждому из них. В процессе взросления организм “знакомится” с живущими в этих широтах заболеваниями и с каждым годом болеет все реже.
Заведующий кафедрой поликлинической и неотложной педиатрии, скорой медицинской помощи, доктор медицинских наук Борис Блохин в случае болезни ребенка в первую очередь советует не суетиться и наблюдать. «Это ведь может быть простуда. Здесь наше советское прошлое, когда с любым простудным заболеванием вели к доктору или, что еще хуже, приглашали доктора к себе. Ребенок бегает, хорошо себя чувствует, а почему бы не вызвать педиатра? Если нет температуры, если нормальное самочувствие, но есть ринит, выделения из носа, то здесь нужно просто обождать», – комментирует он.
Иллюстрация: портал Москва 24/Полина Бреева
Пошла жара
С чувством обреченности вы прикасаетесь губами ко лбу малыша. Он явно более горячий, чем обычно, можно даже градусник не доставать. Повышенная температура – это уже повод показать заболевшего врачу. Если же градусник отклонений не показывает, большинство практикующих врачей советуют внимательно следить за состоянием ребенка. Жалобы на головные боли, вялость – это тоже заявка на инфекцию, которая ведет захватнические действия в организме ребенка.
Здесь нужно четко различать простуду и инфекцию. У нас эти понятия часто смешивают, но если простуда наступает в следствии охлаждения организма и сама по себе лечения не требует, то инфекция уже способна вызвать осложнения, а значит в одиночку с ней бороться не стоит.
Практически все действующие педиатры сходятся во мнении: самолечение – это самоуспокоение, любое серьезное заболевание должен продиагностировать врач, любое лекарство серьезнее парацетамола должен прописать врач. Врач-педиатр высшей категории, кандидат медицинских наук Вера Макарова предостерегает, что без врача можно серьезно ошибиться с диагнозом. “Любое самолечение не оправдано. Если ребенок заболел, максимум, что может мама сделать, – это снизить ему температуру до прихода врача. Даже у банального кашля могут быть абсолютно разные причины. У меня в практике был случай, когда обращались родители, мол, ребенок кашляет, семь дней его лечим, а кашель не проходит. А потом после бронхоскопии доставали мелкий предмет из дыхательных путей. Жаропонижающие и обильное питье до прихода врача – главная и единственная рекомендация”.
Горьким лечат
В идеальном мире родители моментально чувствуют любое недомогание ребенка, к врачу можно обратиться в любое удобное время, все диагнозы ставятся без ошибок и вовремя, а у лекарств нет побочных эффектов. В реальности родители больше верят друзьям и соседям, чем докторам, врачи иногда ставят не те диагнозы, а дети на попытку дать им простейший парацетамол устраивают дикие истерики. Поэтому самолечение обманчиво кажется правильным решением. Что же «прописывает» домашний «доктор» своим детям?
Иллюстрация: портал Москва 24/Полина Бреева
Худший вариант – антибиотики. Начать с того, что само название этих полезнейших веществ указывает на то, что они борются с бактериями и простейшими. Вирусы – гораздо более мелкие объекты, и вылечить антибиотиками ОРВИ – острую респираторную вирусную инфекцию – невозможно, для этого существуют специальные противовирусные препараты, правильно подобрать которые может только врач. Кроме того, антибиотики редко действуют избирательно, и атакуют все бактерии, до которых могут дотянуться. К примеру в кишечнике человека живет до 1000 видов бактерий, многие из которых участвуют в процессе пищеварения, и они тоже попадают под удар. Поэтому часто врачи вместе с антибиотиками выписывают лекарства для восстановления микрофлоры кишечника. Но одно из самых разрушительных последствий бездумного использования антибиотиков – появление резистентных, то есть устойчивых к ним, бактерий. В 2014 году ВОЗ объявила о том, что в скором времени мы можем столкнуться с ситуацией, когда большинство используемых сегодня антибиотиков перестанут действовать, а на создание новых могут уйти годы.
Заведующая кафедрой поликлинической педиатрии СПбГПМУ доктор медицинских наук Мария Ревнова предупреждает, что частое использование антибиотиков может стать фатальным в трудную минуту. «Упаси Бог, потом что-то начинается реально серьезное, доктор остается без средств лечения, ко всем антибиотикам уже есть устойчивость. Родители ведь еще как делают: два-три дня дают, потом легче станет – и до свидания, отменяют. Потом ребенок заболел – и опять дают. Такое ни в коем случае делать нельзя, потому что если возникает устойчивость бактерий, приходится брать тяжелые и опасные антибиотики – с большим списком побочных эффектов», – комментирует она.
Более мягкие варианты родительской заботы – это всевозможные брызгалки в горло, начиная с антисептиков и заканчивая навороченными импортными лекарствами с антибактериальными добавками. Большинство исследований показывают низкую эффективность препаратов этого вида. Сюда же можно отнести и отхаркивающие средства. Большинство из них относятся к симптоматическому лечению, то есть саму болезнь они не затрагивают. Более того, для маленьких детей до пяти-шести лет они могут быть вредны и опасны. Дело в том, что многие из них увеличивают объем мокроты, но у ребенка еще не до конца сформированы дыхательные мышцы, он не может эффективно выкашлять весь этот объем и начинает в прямом смысле захлебываться.
Иллюстрация: портал Москва 24/Полина Бреева
Довольно популярны в последние годы стали иммуномодуляторы и иммуностимуляторы. Человеческий иммунитет – крайне сложная и многоуровневая система, мы до сих пор до конца не понимаем, как она работает. Используя иммуностимулятор против ОРВИ, вы подвергаете ребенка риску серьезных побочных реакций, от сыпи до ухудшения функции печени, без гарантии положительного эффекта. Более того, если подобный препарат был выписан врачом общей практики, то это повод как минимум обсудить с ним более подробно это назначение, а возможно, и сменить врача.
Педиатр, врач высшей категории Лина Мурадова считает, что пик использования этих препаратов уже прошел, но они по прежнему достаточно популярны. «Если ребенок часто болеет, то, как правило, надо не искать скрытые причины, водить его к иммунологу, а обратить внимания на условия, в которых находится ребенок. Как он ходит в детский сад, есть ли там сквозняки, долечивается ли. А у нас еще лет пять назад ребенку, который болеет даже 3-4 раза в год, а это совсем немного, выписывали иммуномодуляторы. Такие лекарства должен назначать иммунолог после проверки иммунного статуса. Участковый педиатр без дополнительных обследований этого делать не должен», – объясняет она.
Диагноз
Так что же делать родителям? Для начала печальная новость – панацеи еще не изобрели. Не получится дать одну таблетку и решить проблему. Если вы хотите, чтобы ребенок болел как можно меньше, то рецепт известен: профилактика, своевременное лечение и здравый смысл.
Здорового ребенка можно закаливать. Это поможет организму быстрее адаптироваться к перепадам температуры и более стойко переносить холод. Мария Ревнова: «Ноги по щиколотку в воду на одну минуту. Начинаем с температуры в 37° и спускаем на три градуса в два дня. За две недели можно довести до температуры воды из под крана. Ногами можно дрыгать, можно прыгать, это неважно».
Конечно, нельзя обойти вопрос вакцинации. Здесь нужно понимать, что среди ученых консенсус однозначный – прививки работают и не вызывают серьезных побочных эффектов. Практически все антипрививочные движения основаны на эмоциональных либо недостоверных данных. Борис Блохин: «То, что вакцинироваться не надо, – опасное заблуждение. И это заблуждение подогревается большой массой людей, которые пишут свои непрофессиональные впечатления о вакцинации. Ребенка обязательно нужно вакцинировать».
Иллюстрация: портал Москва 24/Полина Бреева
Если ребенок уже заболел – забудьте о бабушкиных средствах и доверьтесь врачебному диплому и опыту. Многие методы народной медицины не проходят проверку научным методом, если вы заставляете своего ребенка дышать над картошкой или ставите на ночь горчичники, то болезнь вы не вылечите, а носоглотка или пятки пациента могут получить настоящие ожоги. До сих пор популярное лечение витамином С также не доказало своей эффективности. Вера Макарова: «Моя главная просьба к родителям – не занимайтесь самолечением. Даже если это безобидные капли или пшикалки в горло, пусть лучше их врач пропишет».
Но самый главный совет от всех опрошенных врачей – это внимание к своему ребенку. Отправить недолеченное чадо в детский сад, где в -10° у него нет возможности остаться в помещении, и он вынужден идти вместе со всеми на прогулку, – это верный путь к новой болезни. Кроме того, повышенное внимание нужно уделять детям-аллергикам. С тем, что они болеют чаще обычного, согласны большинство практикующих врачей.
Ну и самое главное: мороженое во время болезни есть можно! Врач-педиатр Анна Сонькина-Дорман: «Вы не навредите никак мороженым больному ребенку. Оно холодное, оно обезболит, оно питательно, и это на самом деле жидкость. Пусть это будет компот, пусть это будет кисель, пусть это будет мороженое, пусть это будет все что угодно – мне все равно, лишь бы он получал жидкость, вот и всё».
Основные группы лекарственных средств, используемых в небулайзерной терапии
Иммуномодуляторы.
Для профилактики и лечения вирусных заболеваний дыхательных путей широко применяются иммуномодуляторы. Самым популярным из них является интерферон. И хотя традиционное его применение (капать в нос 6-7 раз в сутки) сделало его не самым удобным для работающих людей, использование небулайзера коренным образом спасает ситуацию! Интерферон через небулайзер используется всего 1-2 раза в сутки, оказывая при этом достаточное терапевтическое воздействие. Применяется от 3 до 10 суток.
Отхаркивающие препараты.
Самым частым проявлением воспалительных заболеваний органов дыхания является кашель. И абсолютное большинство традиционных и домашних средств от кашля действуют после приема внутрь. При этом лекарственные вещества проделывают длинный путь от полости рта до органов дыхания – желудок, система воротной вены, печень и расщепление в ней части лекар-ственных средств, нижняя полая вена, правые предсердие и желудочек, малый круг кровообращения, где кровь обогащается кислородом, левые предсердие и желудочек, откуда кровь с лекарственным средством для органов дыхания попадает во все ткани и органы человека. Кровеносная система бронхиального дерева составляет лишь 1% сердечного выброса. Можно представить себе, какая мизерная часть лекарственного средства попадет туда, где оно необходимо, и какая огромная его часть попадет туда, где его совсем не ждут! Использование современных компрессорных небулайзеров Microlife обеспечивает попадание лекарств непосредственно в очаг поражения. И, возвращаясь к теме кашля, современная медицина может предложить целый ряд веществ, применяемых при кашле через небулайзер. В первую очередь это отхаркивающие препараты.
- Амброксол (амброгексал, лазолван) широко используется и при сухом и при влажном кашле, стимулирует образование слизи. Если при приеме внутрь его следует принимать три раза в день, то при ингаляционном способе введения кратность приема сокращается до двух раз в день.
- Ацетилцистеин (флуимуцил) – применяют только при вязкой, трудно отделя-емой мокроте. Кратность приема при введении через небулайзер также снижена с трех до двух раз в день.
- Минеральные воды (Боржоми, Нарзан), физиологический раствор NaCl – являются более простыми, доступными, но менее эффективными замените-лями лекарственных препаратов при лечении кашля. Они увлажняют слизистые оболочки дыхательных путей и способствуют лучшему отхождению мокроты.
- Антибиотики и антисептики. Микробные заболевания ЛОР-органов (синуситы, ларингиты и др.), бронхиты, осложнения ХОБЛ и другиезаболевания дыхательных путей бактериальной этиологии требуют применения антибактериальных препаратов. Через небулайзер могут приеменятся:
- Флуимуцил-Антибиотик ИТ (ацетилцистеин+тиамфеникол) – очень удачное сочетание отхаркивающего и антибактериального препаратов. Кратность приема – два раза в день 7-10 дней.
- Аминогликазиды (гентамицин, амикацин и др.) – мощные инструменты воздействия на микробную флору. Несмотря на то, что при введении через небулайзер биодоступность аминогликазидов значительно снижается, что ведет и к снижению риска побочных явлений, эти препараты следует применять только в стационарных условиях под наблюдением медперсонала. Наиболее широко в этой группе применяются антисептические препараты. Их используют при синуситах, фарингитах, аденоидитах, ларингитах, ангине и многих других заболеваниях.
- Наиболее значимыми антисептиками являются мирамистин 0,01%, хлоргек-сидин, йодинол, диоксидин 1%.
- Хорошими антисептическими и противовоспалительными свойствами обладает ротокан (1:50).
- Если в мазке со слизистых оболочек высевается золотистый стафилококк хороший эффект оказывают ингаляции 2% масляного раствора хлорофил-липта 2-3 раза в день через нос по 5-7 мин не более 10 ингаляций.
Масла
Вопрос применения масел в ингаляционной терапии вызывает больше всего вопросов как среди медиков, так и среди людей без медобразования. В первую очередь давайте разберемся, зачем вообще нужны масла в дыхательных путях человека? Масляные ингаляции применяются в основном при хронмческих атрофических заболеваниях ЛОР органов, они имеют защитное действие. Покрывая тонким слоем слизистую оболочку дыхательных путей, частицы масел создают ей временный покой, защищают ее поверхность от механического и химического раздражения, высыхания, препятствуют всасыванию через нее в организм различных вредных веществ, оказывают дезодо-рирующий эффект. Некоторые масла обладают антисептическим действием, содержат комплексы витаминов.
Лечебные эффекты масел: смягчающий, обезболивающий, трофический, противовоспалительный, предохраняют слизистую оболочку от раздра-жающих физических и химических воздействий.
Смысла лечить маслами другие заболевания органов дыхания нет. В педиатрии масляные ингаляции не применяются, так ребенку трудно, а порой и невозможно контролировать свое дыхание и дышать только носом, а при вдыхании масел через рот (особенно при частом и длительным) существует риск образования в мелких бронхах олеом («масляных пробок»), которые могут вызвать тяжелые пневмонии.
Применяются при ингаляциях растительные масла, т.к. они наиболее полно расщепляются и рассасываются в легких. Среди них наиболее популярны масла шиповника, облепиховое, хлорофиллипта, персиковое, миндальное, эвкалиптовое и др.) – 1-2 мл по 5-10 минут на ингаляцию 5-10 процедур.
Бронхолитики. Во всем мире с каждым годом растет число пациентов, страдающих бронхиальной астмой и хронической обструктивной болезнью легких.
В патогенезе этих заболеваний большую роль играет бронхоспазм. Бронхоспазм также встречается при бронхиолитах – осложнениях ОРЗ и гриппа.
Для купирования бронхоспазма существуют несколько групп препаратов, расширяющих бронхи:
- b-2 агонисты. Фенотерол в форме готового раствора под торговым названием Беротек (0,1%)
- М-холинолитики. Ипратропиум бромид – готовый раствор для ингаляций, торговое название Атровент
- Комбинированные препараты. Фенотерол, комбинированный с ипратропиума бромидом – торговое название Беродуал – оптимальный выбор в педиатрии (фенотерола в 2 раза меньше) Сульфат магния (1мл 25% + 2 мл физр-ра)
В качестве растворителя можно использовать только физраствор, т.к. гипотонический раствор при бронхиальной астме может спровоцировать бронхоспазм.
В заключение хотелось бы напомнить, что данная статья является обзорной, а не указаниями к самолечению. Назначать лечение как при заболеваниях органов дыхания, так и при других органов и систем должен врач.
Трудный кашель у ребенка: длительный острый кашель у детей | Кашель
Кашель у детей является наиболее частым симптомом, предъявляемым к врачам общей практики, а стойкий кашель обычно направляется к педиатрам для дальнейшего обследования и лечения [1]. Кашель может быть очень неприятным для родителей, особенно если он мешает повседневной деятельности и часто мешает как родителям, так и ребенку [2]. Хотя кашель можно рассматривать как просто неприятный симптом без каких-либо серьезных последствий, игнорирование кашля, который может быть единственным симптомом основного респираторного заболевания, может привести к поздней диагностике и прогрессированию серьезного заболевания или хронической респираторной заболеваемости.У большинства детей острый кашель обычно возникает из-за вирусной инфекции верхних дыхательных путей (ИВДП), такой как простуда с бронхитом или крупом. Реже, но все же распространены, патогены могут поражать систему нижних дыхательных путей, вызывая бронхиолит, коклюш или пневмонию. Симптоматические ИВДП с кашлем у школьников обычно возникают примерно 7–10 раз в год.
Когда обычно заканчивается острый кашель
У большинства детей с острым кашлем и простой простудой возникает сопутствующий бронхит, и кашель обычно проходит через 10–14 дней.В одном исследовании родители оценили кашель как умеренный или тяжелый более чем в 80% случаев и как частый или постоянный кашель более чем в 70% случаев [3]. Самая продолжительная продолжительность кашля в этом исследовании составляла 21 день, и первоначально более 50% родителей описали кашель как сухой, а остальные сообщили, что кашель был продуктивным или смешанного типа. Недавно Mitra et al. наблюдал за течением острых ИВДП у детей и сообщил, что кашель является вторым по частоте симптомом насморка, возникающим у более чем 80% детей [4].Кашель возник после первых 1-2 дней системного заболевания с лихорадкой и плохим самочувствием. Кашель длился в среднем 5 дней, и в этом исследовании все дети перестали кашлять к 20 дням. Проспективные исследования острого кашля у маленьких детей в общей практике показали, что около 50% выздоравливают к 10 дням и 90% к 3 неделям, поэтому 10% детей все еще имеют проблемы на третьей-четвертой неделе [5, 6]. Это подтверждается недавним систематическим обзором естественного течения острого кашля, в котором было подсчитано, что около четверти пациентов все еще выздоравливают из-за кашля через 2 недели [7].
Когда кашель следует называть «хроническим»
Нет исследований, четко определяющих, когда кашель следует классифицировать как хронический. В исследованиях взрослых было признано, что у многих пациентов, основной жалобой которых был кашель, продолжающийся более 3 недель, кашель обычно проходил спонтанно без какого-либо лечения. Однако самопроизвольное исчезновение кашля было чрезвычайно редким у взрослых, которые испытывали длительный кашель, например, в течение нескольких месяцев или лет [8]. Таким образом, пациентов с относительно коротким кашлем следует рассматривать отдельно от пациентов с более продолжительным кашлем.
В Рекомендациях BTS по оценке и лечению кашля у детей хронический кашель определяется как кашель, который длился более 8 недель, а не 4 недели, рекомендованные в рекомендациях Американских колледжей грудных врачей (ACCP) [9, 10]. Идея, лежащая в основе решения о включении промежуточного часового пояса, определяемого как «длительный острый кашель» в это руководство, заключалась в том, чтобы предоставить период для разрешения кашля для 10% нормальных детей, которые все еще кашляют из-за простой насморка через 2-3 недели .Если в остальном ребенок здоров и кашель проходит, дальнейшие исследования не будут показаны. Были включены предупреждения о том, что политика «подождать и посмотреть» не рекомендуется, если задержка вдыхаемого инородного тела считается вероятной, если у ребенка уже есть признаки хронического заболевания легких или когда кашель прогрессивно ухудшается (например, подумайте о коклюше, задержка вдоха инородное тело, расширяющееся новообразование средостения, дольчатый коллапс, вторичный по отношению к слизистой пробке и туберкулезу (часто с сопутствующей потерей веса).Считалось, что у большинства детей с длительным острым кашлем поствирусный синдром или заболевание, напоминающее коклюш. Этот подход отражает рекомендации для взрослых, в которых кашель продолжительностью более 8 недель определялся как хронический, а кашель, продолжающийся более 3 недель, но разрешающийся к 8 неделям, назывался подострым кашлем [11]. С другой стороны, в рекомендациях врачей-терапевтов Австралийского и Американского колледжей по лечению кашля у детей хронический кашель определяется как кашель, который продолжается более 4 недель [10, 12].Здесь авторы наблюдали, что только 13,9% из 346 случаев кашля у детей прошли без какого-либо конкретного диагноза, а оставшаяся выявленная первичная этиология потребовала медицинского обследования. Авторы также не наблюдали различий в продолжительности кашля или баллах от кашля у детей с серьезным основным заболеванием по сравнению с детьми с менее серьезными заболеваниями.
Этот подход теоретически может способствовать более ранним и, возможно, ненужным исследованиям. Тем не менее, это может указать врачам первичной медико-санитарной помощи и педиатрам на необходимость более раннего рассмотрения возможности лечения стойкого бактериального бронхита (см. Ниже).Недавнее рандомизированное контролируемое исследование подтвердило преимущества двухнедельного курса амоксициллина-клавуланата у детей с длительным влажным или продуктивным кашлем продолжительностью более 3 недель [13].
Каковы причины длительного острого кашля у детей
В педиатрической литературе имеется ограниченная информация о причинах и клинических курсах длительного острого кашля. Важно помнить, что причины хронического кашля у детей, должно быть, начались в какое-то время и прошли длительную фазу острого кашля, и о них нужно подумать, но хронический кашель не является предметом внимания этой статьи.Кроме того, многие дети испытывают рецидивирующий острый кашель / продолжительный острый кашель, который родители не могут легко отличить от хронического кашля. Причины и подходы к хроническому кашлю четко описаны в руководствах (9,10). Поэтому мы намерены выделить некоторые из возможных причин и клинических течений длительного острого кашля, при которых следует ожидать полного исчезновения.
Этиология длительного острого кашля
Наиболее частой причиной длительного острого кашля у детей является поствирусный или постинфекционный кашель.Постинфекционный кашель можно определить как кашель, который начался с симптомов, связанных с простудой, и продолжается. Он имеет высокий уровень спонтанного разрешения без какого-либо терапевтического вмешательства.
Вот некоторые конкретные причины длительного острого кашля:
Младенцы с острым бронхиолитом
Острый бронхиолит — распространенная острая респираторная инфекция, особенно у детей младше 1 года. У детей клинически проявляются тахипноэ, хрипы, сухой кашель и слышимые хрипы.Симптомы обычно ухудшаются в острой фазе бронхиолита до исчезновения через 14 дней. Хотя бронхиолит обычно проходит самостоятельно, у значительного числа детей наблюдаются стойкие респираторные симптомы, такие как кашель в пост-острой фазе [14].
Действительно, обычно сухой раздражающий кашель является наиболее частым симптомом при бронхиолите (98% респираторно-синцитиального вируса (РСВ) младенцев) и вызывает серьезную обеспокоенность у родителей пораженных детей [14, 15].Кашель распознается родителями с менее вариативной интерпретацией, чем другие потенциальные маркеры (повышенная работа дыхания, хрипы), и поэтому сокращение продолжительности кашля будет считаться важным преимуществом.
Систематические обзоры, посвященные терапевтическим стратегиям снижения заболеваемости после острого бронхиолита, показали, что ни использование ингаляционных глюкокортикоидов, ни антагонистов лейкотриена во время острого бронхиолита не предотвращает постбронхиолитическое свистящее дыхание или кашель [16].
Инфекция коклюша
В то время как младенцы, слишком маленькие для вакцинации, подвергаются особому риску тяжелой болезни коклюша, недавно во многих странах произошла эпидемия коклюша как причины длительного острого кашля у детей старшего возраста и подростков [17].
В условиях отсутствия вспышки, Cornia et al. определили, что 32% случаев длительного острого кашля были вызваны коклюшем и что диагноз необходимо учитывать даже при отсутствии классических симптомов коклюша [18].Они провели систематическую оценку полезности традиционных признаков коклюша. Приступообразный кашель имел чувствительность 86% и специфичность 26%, посткашлевый коклюш имел чувствительность 50% и специфичность 73%, а посткашлевый кашель имел чувствительность 70% и специфичность 61%. Наличие или отсутствие коклюша или рвоты лишь незначительно увеличивало вероятность коклюша. Поскольку текущий пик в одном исследовании пришелся на детей в возрасте 8–11 лет, авторы предположили, что дети более старшего возраста оставались более защищенными, поскольку они получали цельноклеточную вакцину, которая широко использовалась для младенцев до конца 1990-х годов [19].Новые бесклеточные вакцины могут не защищать детей до тех пор, пока старая цельноклеточная вакцина и новая вакцина были введены в то же самое время, когда опасения со стороны СМИ, возможно, снизили потребление. В исследовании сообщества, в котором участвовали дети (5–16 лет), кашляющие более 2 недель, у 37% из них были серологические доказательства недавней коклюшной инфекции, а средняя продолжительность кашля составляла 112 дней (диапазон: от 38 до 191 дня. ) [20, 21]. Те дети, у которых не было коклюша (у многих была инфекция микоплазмы), также наблюдался продолжительный кашель, но он был короче, чем в группе коклюша (средняя продолжительность — 58 дней, диапазон от 24 до 192 дней).Практически у всех детей в этом исследовании кашель полностью исчез (рис. 1). Таким образом, важно отметить, что если бы было начато испытание такого лечения, как ингаляционные кортикостероиды (ICS), ICS, казалось бы, сработал бы, но разрешение было бы связано с естественным разрешением, которое происходит.
Рисунок 1
Доля детей, продолжающих кашлять каждый день после начала заболевания, согласно серологическим данным. Воспроизведено с разрешения [20].
Лечение макролидным антибиотиком может быть полезным при коклюше, но только при введении на ранних стадиях заболевания.Это сложно осуществить, потому что о диагнозе часто не думают, пока кашель не перейдет в хронический, если только не известно о контакте с индексным случаем. Рекомендуется лечить только пациентов старше 1 года в течение 3 недель после начала кашля и детей младше 1 года в течение 6 недель после начала кашля [22]. Антибиотики сокращают продолжительность заразности и, таким образом, предотвращают распространение [23]. Если пациенту поставят диагноз поздно, антибиотики не повлияют на течение болезни, и даже без антибиотиков у пациента больше не должно быть коклюша.
Дети, выздоравливающие после осложненной острой пневмонии (например, эмпиемы)
По крайней мере, треть детей, у которых первоначально была пролечена эмпиема, все еще кашляет к 4 неделям, а четверть в 6 месяцев снижается до примерно 3% к 12 месяцам. У некоторых из этих пациентов наблюдается продолжительный кашель из-за остаточного заболевания, и в результате им будет полезен продолжительный курс антибиотиков через 1–4 недели после выписки или дольше [24, 25].
Риносинусит
Критериями, используемыми для диагностики риносинусита у детей, являются выделения из носа с влажным или сухим кашлем, продолжающимся более 10 дней, или без него.Хронический риносинусит чаще встречается у пациентов с атопией и считается присутствующим, если симптомы сохраняются более 4–8 недель. Боль и дискомфорт на лице у детей не так распространены по сравнению со взрослыми.
Антибиотики обычно рекомендуются при остром бактериальном синусите, но два из четырех плацебо-контролируемых клинических испытаний были отрицательными. Это могло быть результатом включения людей с аллергической, а не инфекционной причиной или неправильной дозировкой антибиотика. В двух других исследованиях применение амоксициллина-клавуланата показало значительную пользу, хотя и за счет увеличения побочных эффектов [26, 27].
Задержанное вдыхаемое инородное тело
Аспирация инородного тела (FBA) чаще всего наблюдается у детей младше 24 месяцев [28]. Диагноз следует подозревать, если в анамнезе есть удушье, сопровождающееся продолжительным кашлем и не разрешающейся пневмонией. Эффективность физического осмотра и радиологических исследований в диагностике FBA относительно невысока, но увеличивается при задержке проявления и при сомнительном анамнезе. Чувствительность и специфичность для каждого диагностического критерия следующие: история болезни (63% и 32%), симптомы (68% и 53%), результаты физикального обследования (70.5% и 63%), рентгенологические данные (73% и 68%) и триада кашля, хрипов и ослабленного дыхания (88% и 51%) соответственно [29]. Поздняя диагностика может быть связана с ненаблюдаемым аспирационным явлением или недостаточной осведомленностью врача и иметь серьезные последствия, такие как хронический кашель, рецидивирующие пневмонии и, в конечном итоге, локализованные области бронхоэктазов. Немедленное лечение — это эндоскопическое удаление инородного тела, и это следует делать в случае наличия родительских или клинических подозрений.
Стойкий бактериальный бронхит
Стойкий бактериальный бронхит (ПББ) определяется как наличие хронического влажного кашля с разрешением кашля с помощью соответствующих антибиотиков и отсутствием указателей, указывающих на альтернативный специфический кашель [30, 31]. Описано начало ПБД в младенчестве и малация дыхательных путей (трахеальная, бронхиальная) [32]. Кашель, вызванный ПБД, проходит после курса приема антибиотиков, таких как амоксициллин-клавуланат, в течение 2 недель, но для некоторых требуется более длительный прием антибиотиков на 4–6 недель.Если ПБД не реагирует на антибиотики или если ПБД становится рецидивирующим, необходимы дальнейшие исследования, чтобы исключить другие состояния, такие как незначительные иммунодефициты или другие причины хронического гнойного заболевания легких [33]. Долгосрочная естественная история ПБД неизвестна. Было высказано предположение, что он может быть предвестником хронического гнойного заболевания легких с образованием бронхоэктазов, но также может быть предвестником хронического обструктивного заболевания легких у взрослых. Однако, если исключить детей с иммунодефицитом, ПБД ассоциируется с усиленной, а не с недостаточной врожденной иммунной системой [34].Важно не забывать, что стойкие эндобронхиальные инфекции возникают при других состояниях, которые, как известно, вызывают хронический кашель, включая муковисцидоз, иммунную недостаточность, первичную цилиарную дискинезию и рецидивирующую аспирацию легких.
Информация о здоровье детей: Кашель
Кашель — очень распространенная проблема для детей. Наиболее частой причиной кашля является инфекция дыхательных путей, например, простуда. У маленьких детей обычно бывает от шести до 12 инфекций дыхательных путей в год, обычно вызванных вирусами.
Антибиотики не помогают при кашле, вызванном вирусами. Иногда дети могут кашлять в течение многих недель после вирусной инфекции — это называется поствирусным кашлем, и, опять же, антибиотики обычно не помогают.
Иногда кашель может быть вызван бактериальной инфекцией горла или грудной клетки. В этих случаях врач может назначить антибиотики для лечения бактериальной инфекции.
Уход на дому
Если в остальном ваш ребенок здоров, маловероятно, что у него будет серьезная причина кашля.
- Сигаретный дым усиливает кашель, поэтому очень важно не подвергать ребенка курению.
- Лекарства от кашля бесполезны при лечении кашля у детей; Фактически, недавние исследования показывают, что некоторые лекарства от кашля могут быть вредными для детей младшего возраста. Лекарства от кашля не следует применять детям младше шести лет.
- Детям старше шести лет следует принимать лекарства от кашля только по рекомендации медицинского работника.Однако нет никаких научных доказательств того, что лекарства от кашля будут полезны.
- Есть некоторые свидетельства того, что мед может уменьшить тяжесть и продолжительность кашля. В качестве краткосрочного решения одна-две чайные ложки меда за 30 минут до сна могут быть полезны для детей старше 12 месяцев. Следует избегать употребления меда у детей младше 12 месяцев, потому что существует риск редкого заболевания, называемого ботулизмом, которое вызывает мышечную слабость.
Когда обращаться к врачу
Если вашему ребенку кажется, что он нездоров, и вы обеспокоены, рекомендуется отвезти его к терапевту.Врач проверит вашего ребенка на предмет других причин кашля.
Если у вашего ребенка высокая температура, затрудненное дыхание, он мало пьет или у него меньше мокрых подгузников, чем обычно, отнесите его к терапевту.
Некоторые поствирусный кашель может сохраняться в течение многих недель после того, как ваш ребенок выздоровел от инфекции дыхательных путей, например, после бронхиолита. Это нормально. Если кашель длится много недель и вы беспокоитесь, ваш терапевт может направить вас к педиатру (детскому врачу-специалисту).
Кашель с влажным звуком или кашель с мокротой, который сохраняется в течение четырех или более недель, поскольку этот тип кашля может иметь другие причины.
Может быть, астма?
Ребенок, который постоянно кашляет по ночам, может болеть астмой. Обычно у детей с астмой наблюдаются и другие симптомы, такие как хрипы и затрудненное дыхание. Многие дети, страдающие астмой, также страдают аллергией и экземой. Если вы обеспокоены тем, что у вашего ребенка может быть астма, обратитесь к своему терапевту для осмотра и получения дополнительной информации.
Ключевые моменты, которые следует запомнить
- Кашель — очень распространенная проблема у детей, обычно вызываемая инфекциями дыхательных путей.
- Большинство детей младшего возраста заражаются инфекциями дыхательных путей от шести до 12 раз в год.
- Большинство случаев кашля не требуют лечения и не поддаются лечению антибиотиками.
- Лекарства от кашля не имеют доказанной пользы и могут быть вредными для детей в возрасте до шести лет.
- Мед может быть полезным, но его следует использовать только детям старше 12 месяцев.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Моего ребенка не дает уснуть по ночам из-за кашля. Что я могу делать?
Если они старше 12 месяцев, дайте им немного меда, чтобы снять раздражение в горле. Если ваш ребенок кашляет в основном ночью и реже днем, это может указывать на астму и должно быть обследовано вашим терапевтом.
Можно ли отправить ребенка в школу, если у него кашель?
Если ваш ребенок плохо себя чувствует, у него жар, насморк и кашель, лучше оставить его дома, чтобы снизить вероятность передачи инфекции другим людям. Однако кашель может длиться в течение многих недель после того, как ваш ребенок выздоровел от инфекции, и нет необходимости держать его дома в течение такого длительного времени. Кашель может также означать что-то еще, например астму, которая не требует исключения из школы.
В аптеке много разных средств от кашля. Они работают?
Некоторые лекарства от кашля разжижают слизь, образующуюся в дыхательных путях. Другие уменьшают ваш естественный кашлевой рефлекс или могут содержать ингредиенты, похожие на антигистаминные. Однако нет никаких научных доказательств того, что лекарства от кашля будут полезны, а некоторые из них могут иметь нежелательные побочные эффекты, такие как запор. Лекарства от кашля не следует применять у детей младше шести лет, а у детей старше шести лет только по рекомендации медицинского работника.
Разработано респираторным отделением Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в августе 2020 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите
www.rchfoundation.org.au.
Какие методы лечения пневмонии у детей?
Лечение пневмонии зависит от того, вызвана ли она бактериями или вирусом.За многими детьми можно ухаживать дома, но некоторым может потребоваться лечение в больнице.
Будут ли моему ребенку давать антибиотики?
Это зависит от того, вызвана ли пневмония бактериями или вирусом.
Если есть вероятность, что у вашего ребенка бактериальная пневмония, ему дадут таблетки или жидкость с антибиотиками для борьбы с бактериями. Обычно они значительно улучшаются в течение первых 48 часов, но, вероятно, они будут продолжать кашлять дольше. Важно завершить весь курс антибиотиков, даже если вашему ребенку стало лучше.
Если пневмония вашего ребенка вызвана вирусом, антибиотики не подействуют.
Не всегда легко определить, вызвана ли пневмония бактериями или вирусом. На всякий случай ваш врач может принять решение назначить антибиотики, если не может точно определить причину.
Могу ли я ухаживать за своим ребенком дома?
Многие дети с пневмонией могут находиться под присмотром дома.
- Убедитесь, что они много отдыхают.
- Ваш ребенок может не хотеть есть, но важно следить за тем, чтобы он не обезвоживался.Регулярно давайте им пить небольшое количество жидкости.
- Если ваш ребенок все еще носит подгузники, вы сможете определить, достаточно ли он выпивает, потому что он все равно намокнет подгузниками.
- Если у вашего ребенка болит грудь или живот, вы можете дать ему обезболивающее, например парацетамол или ибупрофен, предназначенные для младенцев или детей.
- Лекарства от кашля не помогают при пневмонии.
- Не курите рядом с ребенком и не позволяйте ему вдыхать дым других людей.
- Высокая температура может пугать, но это естественная реакция на инфекцию.Не пытайтесь снизить температуру вашего ребенка, обмывая его водой.
Ваш врач должен предоставить вам дополнительную информацию о том, как лучше всего заботиться о вашем ребенке дома. Если симптомы вашего ребенка ухудшатся, вернитесь к врачу.
Нужно ли моему ребенку лечь в больницу?
Ваш врач определит, следует ли заботиться о вашем ребенке в больнице, основываясь на его симптомах и других факторах, включая возраст. Дети младше 6 месяцев чаще попадают в больницу.
Ваш врач примет во внимание, если ваш ребенок:
- затрудненное дыхание
- обезвожены, потому что они не будут есть и не пить
- не может принимать антибиотики через рот
- очень быстро дышит
- имеет низкий уровень кислорода в крови
- не реагирует на назначенные антибиотики (это может иметь место, если у них все еще сохраняется лихорадка примерно через 2 дня лечения антибиотиками)
- имеет другое заболевание легких, сердца или иммунную недостаточность
В больнице вашему ребенку могут вводить антибиотики капельно.При необходимости им могут дать кислород, чтобы облегчить дыхание. Если они обезвожены, им также можно давать жидкости через капельницу.
Сколько времени потребуется моему ребенку, чтобы выздороветь?
Некоторые дети выздоравливают от пневмонии через десять дней, но для половины из них потребуется больше времени. Большинство детей выздоравливают через 3-4 недели.
Есть ли способ предотвратить пневмонию?
Есть ряд вещей, которые вы можете сделать как родитель, чтобы снизить риск развития пневмонии у вашего ребенка.
Вакцинация
Многие виды бактерий могут вызывать пневмонию, но распространенной причиной бактериальной пневмонии является бактерия Streptococcus pneumoniae. Пневмококковая вакцина (PCV) — это вакцина для защиты детей от бактериальной пневмонии, вызываемой этой бактерией. Ваш ребенок должен пройти эту вакцинацию в NHS. Первая доза дается в возрасте 2 месяцев.
Ваш ребенок также должен проходить ежегодную вакцинацию от гриппа в возрасте от 2 до 5 лет (возраст 9-10 лет) или старше.Это снизит риск развития пневмонии как осложнения гриппа.
Не забывайте держать вашего ребенка в курсе всех прививок.
Избежать заражения
Научите ребенка пользоваться салфеткой и мыть руки после кашля и чихания.
Не курите и не позволяйте другим курить рядом с вашим ребенком.
Это увеличивает вероятность заражения инфекцией и ухудшает симптомы. Дополнительную информацию о том, как дым и загрязнение воздуха могут повлиять на легкие вашего ребенка, см. В нашем разделе о рисках.
Где я могу узнать больше?
У нас есть дополнительная информация, которая может вам пригодиться:
Рекомендации по оценке и лечению кашля у детей
ВВЕДЕНИЕ
Все дети страдают от насморка, и многие обращаются к врачу из-за сопутствующего кашля1. доказательства, свидетельствующие о неэффективности лекарств для лечения кашля как симптома.Этиология кашля у детей охватывает широкий спектр респираторных заболеваний, поэтому важно найти и лечить первопричину.
Опросы населения показывают, что кашель, о котором сообщают родители, как отдельный симптом, имеет высокую распространенность.2 3 Сообщенный кашель без простуды имеет распространенность 28% у мальчиков и 30% у девочек.4
Признанный недиагностированный диагноз астмы привел к к важности кашля как симптома стресса. Однако появляется все больше свидетельств того, что детей лечат от астмы ненадлежащим образом на основании кашля как единственного симптома.5 6
Кашель у детей может причинять страдания и сильно влиять на сон, успеваемость в школе и способность играть. Это также может нарушить сон других членов семьи и нарушить работу школьных учителей. Значительное беспокойство родителей возникает в семьях, где есть ребенок с проблемным кашлем7. 8
Сообщаемая тяжесть кашля у ребенка может быть связана с тем, как он влияет на родителей и учителей. Недавние данные показали, что отчеты родителей о частоте и тяжести кашля у ребенка ненадежны по сравнению с объективными показателями, и это особенно верно в отношении ночного кашля.Действительно, было высказано предположение, что кашель, о котором сообщалось в опросах и как результат клинического исследования, не следует использовать или интерпретировать с осторожностью.9 — 12 Это ограничивает уверенность, которую можно поместить в большую часть опубликованной литературы, в которой есть не использовались объективные измерения кашля.
Необходимость и цель рекомендаций BTS по лечению кашля
Эти рекомендации необходимы, потому что детский кашель является распространенной проблемой, которая вызывает сильное беспокойство, имеет множество различных причин и часто неправильно диагностируется и неправильно лечится.Различия между кашлем у детей и взрослых указывают на необходимость отдельных рекомендаций. «Большая тройка» причин хронического кашля у взрослых (кашлевой вариант астмы, постназальный синдром и гастроэзофагеальный рефлюкс) не обязательно применимы для детей.13
Цель состоит в том, чтобы разработать руководящие принципы, относящиеся к клиническому лечению кашля у детей до 12 лет без известных заболеваний легких в системе первичной и вторичной медико-санитарной помощи. При работе с подростками необходимо учитывать как взрослые, так и детские условия и методы лечения.Не было предпринято никаких попыток составить исчерпывающий список всех причин кашля.
Настоящее руководство распространяется на острый, хронический и периодический кашель. Мы использовали подход, согласно которому следует попытаться поставить конкретный диагноз причины кашля (конкретного кашля). Мы рассмотрели часто встречающуюся ситуацию, когда ребенок, кажется, не имеет конкретного указателя на причину или у которого имеется серьезное основное серьезное заболевание, но у которого есть проблемный кашель (неспецифический изолированный кашель).
Методология разработки рекомендаций
В настоящее время отсутствуют доказательства, на основании которых можно было бы делать основанные на доказательствах утверждения для диагностики, исследования и лечения, включенных в это руководство. Большинство признаков кашля и обследований официально не оценивались на предмет их прогностической ценности при диагностике конкретного состояния. В базе данных Кокрановской библиотеки три недавних систематических обзора лечения длительного неспецифического кашля у детей (ингаляционные антихолинергические препараты, теофиллины и кромоны) не выявили подходящих рандомизированных контролируемых испытаний (РКИ), а в дополнительном обзоре (лечение гастроэзофагеального рефлюкса) ), было найдено три педиатрических исследования, но ни одно из них не могло быть включено в метаанализ.14 — 17
Для того, чтобы составить мнение и основанные на консенсусе заявления, основанные на известной литературе, которые были бы полезны, была использована следующая методология.
Step 1
MDS выполнил поиск литературы в базе данных (Medline, Embase, Cochrane Library и Google Scholar), первоначально используя термины «кашель» И «ребенок». Исключение составляли статьи на языках, отличных от английского, и статьи о разработке вакцины против коклюша. Также были исключены статьи о конкретных заболеваниях, включая астму, муковисцидоз и пневмонию, для которых уже были опубликованы руководящие принципы лечения.Затем были проанализированы аннотации статей и получены соответствующие статьи. Соответствующие исследования населения Великобритании в основном проводились в Европе, Северной Америке, Австралии, Новой Зеландии и Южной Африке.
Впоследствии был проведен специальный поиск в базах данных, добавив термины «гастроэзофагеальный рефлюкс», «кашлевой вариант астмы», «изолированный» ИЛИ «неспецифический кашель» И «рандомизированное контролируемое исследование» ИЛИ «плацебо».
Шаг 2
Компания MDS создала рамочный документ.
Шаг 3
Рамочный документ был отправлен другим членам группы (AB, SMcK, ME, RP), которые изменили документ и добавили свои мнения до достижения консенсуса.
Step 4
Врачи общей практики (VMcG, TC и NW [стажер общей практики]) и педиатры (NK, DO’D [стажер] и JH [стажер]) предоставили дополнительные комментарии по повышению полезности рекомендаций.
Термины, используемые в данном руководстве
Кашель
Для целей этого документа используется следующее определение: « Кашель — это принудительный изгоняющий маневр, обычно направленный против закрытой голосовой щели и связанный с характерным звуком ».
Острый кашель
Недавний приступ кашля продолжительностью <3 недель.
Хронический кашель
Кашель продолжительностью более 8 недель.
Основная причина классификации кашля на основе этого времени заключается в том, что 3-4 недели позволяют разрешить большинство простых инфекционных причин кашля и выявляют детей с хроническим кашлем, которые могут потребовать дальнейших исследований.
Продолжительный острый кашель
Очевидно, что существует «серая» зона между острым и хроническим кашлем, иногда называемая «подострым кашлем» 18. Примером такой ситуации может быть ребенок с коклюшем или поствирусным кашлем, кашель которого может проходить медленно. в течение 3–8 недель.Если кашель проходит, может потребоваться дополнительный период времени, прежде чем проводить дальнейшие исследования. В большинстве случаев острый кашель, связанный с инфекциями верхних дыхательных путей, должен проходить на второй и третьей неделе. Однако, если кашель не ослабевает к третьей неделе и становится все более сильным по частоте и интенсивности («неумолимо прогрессирующий»), может потребоваться более раннее обследование (см. Таблицу 2).
Таблица 2 Рекомендуемые показания для выполнения рентгенографии грудной клетки у ребенка с острым кашлем
Рецидивирующий кашель
Периодический кашель без простуды рассматривается как повторяющиеся (≥2 / год) приступы кашля, кроме тех, которые связаны с простудой головы, каждый из которых длиться более 7–14 дней.19 20 Если периоды разрешения короткие, часто повторяющийся кашель будет трудно отличить от постоянного хронического кашля.
Поствирусный кашель
Поствирусный кашель — это кашель, первоначально начинающийся с инфекции верхних дыхательных путей, но продолжающийся> 3 недель.
Специфический кашель
Специфический кашель — это кашель, причина которого четко определяется.
Неспецифический изолированный кашель
Термин «неспецифический изолированный кашель» использовался для описания детей, которые обычно имеют постоянный сухой кашель, без других респираторных симптомов (изолированный кашель), в остальном здоровы без признаков хронической легочной болезни. болезнь и нормальная рентгенограмма грудной клетки.
Рисунок 1 иллюстрирует типы интенсивности кашля с течением времени.21
Рисунок 1 Иллюстрация того, как характеристики интенсивности кашля меняются с течением времени. Воспроизведено с разрешения издателей из Marais et al. 21.
РЕЗЮМЕ РЕКОМЕНДАЦИЙ ПРИ КАШЛЕ У ДЕТЕЙ
Острый кашель (рис. 2)
Рис. недель.
Диагноз
Большинство детей с острым кашлем имеют вирусную инфекцию дыхательных путей.
Следует попытаться поставить конкретный клинический диагноз (см. Таблицу 1).
Отсутствие лихорадки, тахипноэ и симптомов грудной клетки, по-видимому, наиболее полезно для исключения будущих осложнений у детей с кашлем в первичной медико-санитарной помощи.
Таблица 1 Вопросы, которые необходимо задать для постановки конкретного диагноза острого кашля
Обследования
Большинство детей с кашлем из-за простой инфекции верхних дыхательных путей не нуждаются в каких-либо обследованиях.
Детям, у которых вдыхание инородного тела является вероятной причиной кашля, следует срочно пройти бронхоскопию.
Рентгенограмма грудной клетки должна рассматриваться при наличии признаков нижних дыхательных путей, неуклонно прогрессирующего кашля, кровохарканья или признаков недиагностированного хронического респираторного заболевания (см. Таблицу 2).
Лечение
Лекарства, отпускаемые без рецепта, так же эффективны, как и плацебо, при остром кашле с насморком у детей.
Бронходилататоры не эффективны при остром кашле у неастматических детей.
Антибиотики обычно не эффективны или не рекомендуются для лечения острого кашля, вызванного простой «простудой».
Макролидные антибиотики следует назначать рано (первые 1-2 недели) детям с коклюшем.
Антигистаминные препараты и интраназальные стероиды полезны для детей с аллергическим кашлем в сезон пыльцы.
Образование
Просвещение общественности и медиков о естественном течении кашля с насморком может принести пользу.У большинства детей кашель проходит к 14 дням; однако у значительного меньшинства кашель проходит через 3-4 недели. Предоставление этой информации родителям может снизить потребность в последующих консультациях с врачом, при условии, что кашель утихнет, и при условии, что будут даны предупреждения о том, когда следует проводить повторное обследование (например, продолжающаяся лихорадка, тахипноэ).
Продолжительный острый кашель (рис. 3)
Рис. 3 Упрощенный обзор оценки и лечения длительного острого кашля (3–8 недель).Нормальная рентгенограмма грудной клетки не исключает вдыхания инородного тела. FB — инородное тело; Туберкулез, туберкулез.
Между острым и хроническим кашлем (кашель продолжительностью> 8 недель) существует «серая» зона, иногда называемая «подострым кашлем». Сильный кашель у детей продолжительностью более 3 недель связан с преходящими вирусными или коклюшноподобными инфекциями. Следовательно, может потребоваться период наблюдения (3–8 недель), чтобы определить, потребуются ли дальнейшие исследования. Если кашель утихает и в остальном ребенок здоров, дальнейшие анализы могут не потребоваться; однако важно будет наблюдать за ребенком через 6–8 недель, чтобы убедиться, что кашель прошел.Если кашель прогрессирует или вероятна задержка вдыхаемого инородного тела, требуется более раннее обследование. В большинстве случаев острый кашель, связанный с инфекциями верхних дыхательных путей, должен уменьшаться на второй неделе, тогда как неуклонно прогрессирующий кашель становится все более тяжелым (частота и тяжесть) после 2–3 недель. В этой ситуации следует учитывать такие диагнозы, как коклюш, задержка вдыхаемого инородного тела, расширяющееся новообразование средостения, дольчатый коллапс, вторичный по отношению к слизистой пробке и туберкулез (часто с сопутствующей потерей веса).Обычно требуется рентгенограмма грудной клетки.
Рецидивирующий кашель
Рецидивирующий кашель без простуды рассматривается как повторяющиеся (≥2 / год) приступы кашля — кроме тех, которые связаны с простудой, — каждый из которых длится более 7–14 дней. Если периоды разрешения короткие, часто повторяющийся кашель будет трудно отличить от постоянного хронического кашля.
Хронический кашель (рис. 4)
Рис. 4 Упрощенный обзор оценки и лечения распространенных причин хронического кашля (> 8 недель).В квадратах справа указаны диагнозы, которые вероятно или, по крайней мере, должны быть исключены. МВ — муковисцидоз; PCD, первичная цилиарная дискинезия; ПБД, затяжной бактериальный бронхит; ID, иммунодефицит; Туберкулез, туберкулез; BDR, реакция на бронходилататоры; PEFR, максимальная скорость выдоха.
Лечение хронического кашля заключается в том, чтобы сначала поставить точный основной диагноз, а затем применить конкретное лечение этого состояния (см. Таблицы 4 и 5).
Большинство хронических кашлей в детстве возникают не из-за тех же заболеваний, что и у взрослых.Алгоритмы от кашля для взрослых не подходят для применения у детей.
Первоначальная оценка должна использоваться для выявления указателей, указывающих на конкретные расстройства (см. Таблицы 3–5).
Необходимо собрать подробный анамнез и пройти полное клиническое обследование всех детей с кашлем.
Рентгенограмма грудной клетки показана большинству детей.
Спирометрия с тестами на реактивность бронходилататоров (BDR) или гиперреактивность бронхов (BHR) или без них должна проводиться у детей, достаточно взрослых, чтобы выполнять маневры.
Следует попытаться понаблюдать за кашлем и получить образец мокроты.
«Влажный» влажный продуктивный кашель — это предупреждение о хроническом перепроизводстве слизи, и следует проявлять большую осторожность, прежде чем такие дети будут названы «астматиками». Следует учитывать длительный бактериальный бронхит или более серьезное заболевание, такое как муковисцидоз.
Тестирование на аллергию (кожный укол или специфическое тестирование RAST) может быть полезным для определения наличия у ребенка атопии и, при правильном фоне, может сделать проблему кашля более вероятной из-за астмы.
У детей с неспецифическим изолированным сухим кашлем и неспецифическим изолированным сухим кашлем без конкретных признаков заболевания, эмпирические испытания противоастматического, противоаллергического ринита или антигастроэзофагеального рефлюкса вряд ли будут полезными и обычно приносят пользу. не рекомендуется.
Однако, поскольку бывает трудно исключить астму как причину кашля у маленьких детей, можно использовать пробную противоастматическую терапию (обычно ингаляционные кортикостероиды).В таком испытании лечение должно быть эффективно проведено в адекватных дозах с четко определенными результатами.
Следует установить определенный период времени (например, 8–12 недель), по истечении которого испытание противоастматических препаратов следует прекратить. Если ребенок отреагировал на противоастматическую терапию и впоследствии лечение было прекращено, кашлевой вариант астмы предполагает ранний рецидив, который снова поддается лечению. Если ответа нет, лечение следует прекратить, так как астма маловероятна и кашель не реагирует на лекарства от астмы.Это важно для того, чтобы дети с простым рецидивирующим вирусным бронхитом или поствирусным кашлем не получали длительно высокие дозы ингаляционных кортикостероидов.
Режимы психотерапии могут быть полезны при лечении психогенного кашля.
Следует предпринять попытку избавить детей с хроническим кашлем от воздействия аэро раздражителей, таких как табачный дым из окружающей среды.
Неспецифический изолированный сухой кашель у здорового ребенка следует дифференцировать от детей с более серьезными заболеваниями.Предупреждающие симптомы / признаки включают:
неонатальное начало
кашель при кормлении
внезапный кашель
хронический влажный кашель с выделением мокроты
сопутствующие ночные поты / потеря веса
непрерывный непрекращающийся или усиливающийся кашель
признаки хронического заболевания легких.
Таблица 3 Типы, причины и потенциальные исследования хронического или часто повторяющегося кашля у здоровых детей Таблица 4 Потенциально серьезные заболевания легких с хроническим кашлем Таблица 5 Вопросы, на которые следует обратить внимание при оценке кашля
ОСТРЫЙ КАШЕЛЬ У ДЕТЕЙ
1.Введение
Рекомендация 1.1
Острый кашель обычно вызывается вирусной инфекцией верхних дыхательных путей, возможно, с ассоциированным бронхитом у детей, но может возникать в результате инфекций нижних дыхательных путей, сенной лихорадки, вдыхаемого инородного тела или быть первым проявлением хронического заболевания. . Симптоматическая инфекция верхних дыхательных путей с кашлем у школьников обычно возникает 7-10 раз в год23 24
Проспективные исследования острого кашля у маленьких детей в общей практике показали, что около 50% выздоравливают к 10 дням и 90% к 25 дням , поэтому у 10% все еще есть проблемы на третьей-четвертой неделе.Это было подтверждено недавним систематическим обзором естественного течения острого кашля, в котором было подсчитано, что около четверти все еще будет плохо себя чувствовать с кашлем через 2 недели.25 26
2. Исследования
Рекомендация 2.1
Отсутствие лихорадки, тахипноэ и симптомов грудной клетки, по-видимому, наиболее полезны для исключения будущих осложнений у детей с кашлем в первичной медико-санитарной помощи.
В проспективном когортном исследовании 222 детей в возрасте 0–4 лет, находящихся в первичной медико-санитарной помощи с острым кашлем, наличие лихорадки, тахипноэ и симптомов со стороны грудной клетки было связано с повышенным риском последующего развития осложнения (любого нового симптома или признака, указывающего на ухудшение).Рекультации произошли в 10% случаев, в основном из-за сохраняющихся симптомов; сообщения о серьезных осложнениях были редкими при двух госпитализациях по поводу бронхиолита и одного по поводу пневмонии.27 28
Рекомендация 2.2
Рекомендация 2.3
Рентгенограмма грудной клетки должна рассматриваться при наличии признаков нижних дыхательных путей, например, кашля. неуклонно прогрессирующее течение более 2–3 недель, кровоизлияние или признаки недиагностированного хронического респираторного расстройства ( таблица 2 ).
В то время как кашель, связанный с острой простудой, может полностью исчезнуть через 2–4 недели, тяжесть и частота кашля обычно уменьшаются после второй недели. Иногда у ребенка наблюдается острый приступ кашля, который неуклонно прогрессирует по частоте и тяжести после 2–3 недель. В этой ситуации следует учитывать такие диагнозы, как задержка вдыхаемого инородного тела, расширяющееся новообразование средостения, дольчатый коллапс, вторичный по отношению к слизистой пробке, и туберкулез (часто с сопутствующей потерей веса).В таблице 2 приведены некоторые показания к рентгенографии грудной клетки у ребенка с острым кашлем.
3. Лечение: кашель при простуде
Хотя родители сообщают о пользе различных безрецептурных препаратов для лечения детского кашля, данных о специфическом фармакологическом эффекте мало.
Рекомендация 3.1.
Систематический обзор шести РКИ и еще одно недавнее РКИ показали, что безрецептурные противокашлевые средства, антигистаминные препараты и комбинации антигистаминно-деконгестантных средств были столь же эффективны, как и плацебо, и потенциально могли вызывать побочные эффекты.29 30
Рекомендация 3.2
РКИ сальбутамола по сравнению с плацебо не показали положительного эффекта при остром кашле у неастматических детей.31 32
Рекомендация 3.3
Хотя есть доказательства того, что раннее назначение антибиотиков детям с кашлем с «головной болью» простуды »повышает удовлетворенность родителей, систематический обзор доказательств показывает, что антибиотики бесполезны и могут быть связаны с побочными эффектами. Это включало детей с острым бронхитом и мокротой зеленого цвета при отсутствии признаков возможной пневмонии.33 — 35
Рекомендация 3.4
У большинства детей кашель проходит через 14 дней, но у значительного меньшинства кашель проходит через 3-4 недели. Предоставление этой информации родителям может снизить потребность в последующих консультациях с врачом при условии, что кашель утихнет27, 28, 36, и при условии, что будут даны предупреждения о том, когда следует проводить повторное обследование (например, продолжающаяся лихорадка, тахипноэ).
Рекомендация 3.5
Согласно одному исследованию 19 страниц веб-сайта, выявленных в 2000 году, 10 содержали больше неправильной, чем правильной информации, и только 1 оказалась в основном правильной.37
4. Лечение: кашель с конкретным диагнозом
Рекомендация 4.1
Существуют научно обоснованные руководящие принципы для лечения следующих распространенных специфических причин острого кашля, на которые следует обращаться: внебольничная пневмония, 38 — 40 круп, 41 бронхиолит, 42 — 44 астма.45
Рекомендация 4.2
Если был диагностирован коклюш, назначайте макролидные антибиотики очень рано (в первые 1-2 недели) в течение болезнь — могут немного изменить клиническое течение, но их основная роль заключается в сокращении периода инфекционности.46 Однако ранние стадии коклюша бывает трудно отличить от простой насморка, что затрудняет выполнение этой рекомендации на практике, за исключением ситуации, когда кашель начинается после известного воздействия. Азитромицин и кларитромицин одинаково эффективны, но имеют меньше побочных эффектов, чем эритромицин.47 — 49
Неофициальные данные свидетельствуют о том, что использование сальбутамола или стероидов может уменьшить тяжесть спазма кашля при коклюше, но это не было подтверждено в РКИ.50 51 В недавнем Кокрановском обзоре сделан вывод о недостаточности доказательств (низкое качество исследования), чтобы сделать выводы об эффективности стероидов, сальбутамола или антигистаминных препаратов в облегчении симптомов кашля при коклюше. Статистически значимых различий в количестве кашля за 24 часа или продолжительности госпитализации между этими вмешательствами и плацебо не было.52
Рекомендация 4.3
РКИ показало, что антигистаминные препараты полезны для снижения частоты и интенсивности кашля в сезон пыльцы.53 Интраназальные стероиды могут иметь преимущество по эффективности перед антигистаминными препаратами. 54
ХРОНИЧЕСКИЙ КАШЕЛЬ У ДЕТЕЙ
1. Введение
Большинство случаев кашля у детей связано с преходящими инфекциями. Следовательно, может потребоваться период наблюдения (3–8 недель), чтобы определить, потребуются ли дальнейшие исследования. Действительно, в одном исследовании около 50% детей с очевидным постоянным ночным кашлем улучшились в течение 2 недель после обращения, независимо от того, как долго кашель продолжался до момента оценки.55 Если кашель утихает, дальнейшие анализы могут не потребоваться, а если кашель прогрессирует или вероятно задержка вдыхаемого инородного тела, необходимо более раннее обследование.
Периодический кашель без простуды рассматривается как повторяющиеся (≥2 / год) эпизоды кашля, за исключением тех, которые связаны с простудой, каждый из которых длится более 7–14 дней. Если периоды разрешения короткие, рецидивирующий кашель будет трудно отличить от постоянного хронического кашля. Кроме того, у многих детей с синдромами астмы или более серьезными заболеваниями, такими как кистозный фиброз, наблюдается периодический кашель с обострениями во время обострений заболевания.Поэтому в этих рекомендациях дети с длительным острым кашлем, хроническим кашлем и повторяющимся кашлем отдельно не разделяются. Клинический опыт показывает, что большинство детей с хроническим кашлем имеют рецидивирующий вирусный бронхит (повторяющийся кашель) или поствирусные синдромы (подострый кашель) и в остальном здоровы. В двухлетнем проспективном когортном исследовании риновирус (32%), коклюш (17%) и респираторно-синцитиальный вирус (11%) были наиболее частыми респираторными патогенами, обнаруженными у детей с длительными эпизодами кашля, но другие инфекции были связаны с длительными эпизодами кашля. кашель, включая Mycoplasma , Chlamydia и аденовирус.56 57
Классификации
Как правило, кашель у детей можно отнести к одной из трех перекрывающихся категорий58 на основе хорошего анамнеза и тщательного медицинского осмотра.
Этими тремя категориями являются:
1. Нормальный ребенок
Недавние объективные исследования аудиозаписи показывают, что нормальные дети (в настоящее время не страдающие инфекциями верхних дыхательных путей) в среднем кашляют 11 раз в день, а у некоторых случается более 30 эпизодов в день. 59 60 Частота и тяжесть кашля увеличиваются во время инфекций верхних дыхательных путей, и у некоторых детей возникают рецидивы инфекций верхних дыхательных путей (например, 8–10 эпизодов, преимущественно зимой), причем каждая новая инфекция связана с кашлем, который может длиться более 7 дней (например, рецидивирующий вирусный бронхит).Поэтому это сложно и требует опыта, чтобы быть уверенным в том, что ребенок здоров.61 62
2. Специфический кашель
После детальной клинической оценки указатели часто указывают на конкретный диагноз и требования дополнительных исследований (таблицы 3 и 4).
3. Неспецифический изолированный кашель
Клинический опыт и эпидемиологические исследования показывают, что значительное число детей в остальном здоровы, не имеют никаких серьезных заболеваний и имеют «неспецифический изолированный постоянный кашель».Этот термин использовался, когда изолированный сухой кашель не проходит без каких-либо других признаков или симптомов со стороны грудной клетки у полностью здорового ребенка, у которого соответствующее обследование не выявило никаких отклонений.58 63 «Неспецифический изолированный постоянный кашель» не следует рассматривать как заболевание. сам по себе диагноз, а скорее как ярлык. Поскольку у этих детей действительно увеличилась частота и тяжесть кашля, 64, вероятно, существует конкретная, но пока неустановленная причина. Хотя точный диагноз недоступен, возможно, что у них есть легкие формы конкретных диагнозов, перечисленных в таблице 3, или, в очень редких случаях, более серьезное основное заболевание (таблица 4).
Последние данные свидетельствуют о том, что только небольшая часть детей с неспецифическим изолированным постоянным кашлем страдает астмой. У них есть факторы риска, отличные от классической астмы, и лишь у небольшого числа впоследствии разовьется астма с хрипом. Бронхиальная гиперреактивность (BHR) связана с симптомом свистящего дыхания, но не с изолированным сухим или ночным кашлем, и не является предиктором ответа на лечение астмы или последующего развития астмы.65 — 68 Кроме того, исследования воспаления дыхательных путей, которые Включая индуцированную мокроту и жидкость бронхоальвеолярного лаважа, можно предположить, что только у небольшого числа детей с необъяснимым изолированным кашлем есть признаки эозинофильного воспаления дыхательных путей.69 — 71 У некоторых из этих детей повышенная чувствительность рецепторов кашля.72 Роль гастроэзофагеального рефлюкса как причины изолированного кашля у здоровых детей неясна. Гастроэзофагеальный рефлюкс часто встречается в младенчестве, со рвотой или без нее, и лишь иногда он связан с симптомами кашля.
2. Оценка
При обследовании ребенка с хроническим кашлем ключевыми задачами являются решение:
диагноз можно легко поставить клинически или необходимо провести дальнейшие исследования для постановки диагноза или решения из некоторых более серьезных состояний;
доступны любые эффективные методы лечения или все, что необходимо — это заверение и поддержка.
Указатели в истории
Имеются ограниченные опубликованные свидетельства, но большой опыт, позволяющий сделать выводы о том, как характеристики кашля связаны с первопричиной (таблица 5).
Традиционно кашель характеризуется временем начала (неонатальный, младенческий и детский), характером (сухой или продуктивный), его качеством (медный, крупозный, гудящий, пароксизмальный или стаккато), временем (постоянным, прерывистым, ночным и отрывистым). при пробуждении), триггерные факторы (холодный воздух, упражнения, кормление, сезонное, начинается с насморка), смягчающие факторы (бронходилататоры, антибиотики) и наличие сопутствующих симптомов (например, хрипы, одышка).
Рекомендация 2.1
Рекомендация 2.2
Хронический кашель, начинающийся в неонатальном периоде, обычно указывает на серьезное заболевание, особенно если он начинается в первые несколько дней или недель жизни. Возможные диагнозы:
Аспирация: трахео-пищеводный свищ или расщелина гортани. Влажный кашель после кормления, раздражительность и выпуклость после кормления или удушья требуют дальнейших исследований.
Врожденный порок развития: сдавление дыхательных путей или трахеобронхомаляция.
Муковисцидоз.
Первичная дискинезия ресничек, особенно при хроническом персистирующем рините с рождения.
Инфекция легких внутриутробно или в перинатальном периоде (например, цитомегаловирус, респираторно-синцитиальный вирус, , Chlamydia, ).
Рекомендация 2.3
Стоит определить, продуктивен ли кашель (влажный / влажный с выделением мокроты или сухой). Сообщение об этой функции хорошо сравнивается с количеством мокроты, обнаруженной при бронхоскопии.73 Кашель, который кажется влажным или продуктивным, подразумевает либо усиление секреции дыхательных путей, либо нарушение механизмов его очищения. Может быть трудно быть уверенным в том, что у маленького ребенка продуктивный кашель, поскольку большинство маленьких детей — и особенно детей младше 5 лет — не отхаркивают мокроту, а склонны ее проглатывать. У них часто рвота, и цвет мокроты можно увидеть в рвотных массах.
Сухой непродуктивный кашель может указывать на наличие аллергенов у ребенка с аллергией, вирусных инфекций, туберкулеза или вдыхаемых раздражителей.
Дети с изолированным сухим кашлем, которые в остальном выглядят здоровыми и имеют нормальную рентгенограмму грудной клетки, могут иметь одно из состояний, перечисленных в таблице 3. Дети со стабильной астмой кашляют чаще, чем в контрольной группе, и учащение кашля предвещает начало обострения у детей с астмой, родители которых сообщают, что кашель является важной особенностью их обострений.74 Многие из состояний, перечисленных в таблице 4, трудно отличить от астмы.
Детей с постоянным продуктивным (влажным или влажным) кашлем, который может или не может быть связан с плохим здоровьем и рецидивирующей пневмонией или легочными инфильтратами на рентгенограмме грудной клетки, следует обследовать, чтобы определить, есть ли у них бронхоэктазы или какой-либо из конкретных гнойных легких состояния, которые в конечном итоге приводят к бронхоэктазу (таблица 4).
Кашель, вызываемый цилиндрами, является необычным и предполагает редкий пластический бронхит.75
Рекомендация 2.4
Пароксизмальный спазматический кашель с инспираторным «криком» или без него является основным признаком синдромов коклюша, при котором Bordetella pertussis является основным признаком коклюшных синдромов. наиболее вероятный организм. 56 57 76 — 78 Часто возникает посткашлевая рвота.
Коклюш может быть недооценен у детей и подростков. В ходе опроса на уровне общины родители сообщили, что кашель длился более 2 недель за последние 12 месяцев у 22% детей в возрасте 5–14 лет, 18% из которых соответствовали определению случая коклюша.77 Во втором исследовании 37% детей школьного возраста с кашлем продолжительностью более 2 недель имели серологические доказательства недавней инфекции B pertussis . Коклюш следует рассматривать у любого ребенка, кашляющего более 2 недель (особенно если он связан с коклюшем или рвотой), даже если ребенок ранее был вакцинирован.78
Стаккатоподобный кашель в младенчестве был описан в Chlamydia инфекциях. 79
Рекомендация 2.5
Медный, лающий или крупозный кашель свидетельствует о раздражении трахеи или голосовой щели, и дети казались обеспокоенными этим кашлем.80 — 86 У детей с компрессионным поражением трахеи или у детей с трахеомаляцией, включая так называемый «TOF-кашель», возникает так называемый «TOF-кашель» после лечения сопутствующей вирусной инфекции верхних дыхательных путей. трахео-пищеводный свищ.
Беспокоящий странный сигнальный кашель у ребенка, который проявляет «прекрасное безразличие», предполагает психогенный кашель.87 — 92 Хотя в литературе обычно смешивается причудливый сигнальный кашель с привычным кашлем, клинический опыт позволяет предположить, что возникает привычный кашель. как сухой нераздражающий повторяющийся кашель, часто продолжающийся долгое время после того, как насморк уже прошел.Психогенный и привычный кашель обычно усиливается в присутствии родителей или учителей. Традиционно этот кашель описывается как отсутствие ночного кашля. Однако недавний отчет о случае с использованием монитора кашля предполагает, что у некоторых действительно усиливается кашель по ночам90.
Состояние «психогенного кашля» четко не определено, но диагноз подразумевает, что основной органической причины кашля нет. Основная причина может быть связана с вторичным эффектом от кашля (например, пропуском занятий в школе).Существует мало информации о том, насколько точны клинические характеристики (таблица 5) для выявления детей с неорганической причиной кашля.
Признаки неорганического кашля включают:
странный гудок, разрушительный кашель;
кашель, который, очевидно, усиливается при внимании и уменьшается при вовлечении и концентрации в какой-либо деятельности или во сне;
Ребенок демонстрирует «прекрасное безразличие» к беспокоящему кашлю.
Рекомендация 2.6
Важно убедиться, что у ребенка действительно наблюдается кровохарканье. Очевидное кровохарканье может быть связано с кровотечением из носа, прикусыванием щеки, кровохарканьем или искусственным заболеванием.
Причины кровохарканья включают:
пневмония / абсцесс легкого
хроническое заболевание легких с бронхоэктазией (например, кистозный фиброз)
задержанное ингаляционное тело
0002 туберкулез легких
82
опухоль
легочная артериовенозная мальформация
легочная гипертензия
Рекомендация 2.7
Дети с кашлем, связанным с хрипом или одышкой, должны иметь следующие условия:
астма
задержанное вдыхаемое инородное тело
рецидивирующая аспирация легких
- 1
компрессия дыхательных путей или трахеобронхомаляция облитерирующий бронхиолит или интерстициальное заболевание легких
неонатальное хроническое заболевание легких
сердечное заболевание с застойной сердечной недостаточностью или большими шунтами слева направо.
Другие атопические расстройства, такие как экзема или аллергический ринит, повышают вероятность диагноза астмы.
Важно помнить, что родители могут сообщать об одышке, связанной с приступом кашля, и что это отличается от истинной одышки, когда ребенок на самом деле не кашляет.
Рекомендация 2.8
Дети, страдающие астмой, могут кашлять при физической нагрузке (особенно на холодном воздухе), возбуждении и ночью. Дети с психогенным кашлем обычно усиливают кашель, когда им уделяют внимание другие, и кашель исчезает, когда ребенок спит.Глотательный или постпрандиальный кашель предполагает возможность повторной легочной аспирации.
Рекомендация 2.9
Сильный семейный анамнез астмы и других атопических расстройств отодвигает ребенка на второй план, что повышает вероятность диагноза астмы.
Наличие в анамнезе туберкулеза или кашля у пожилого родственника имеет важное значение для диагностики туберкулеза.
Рекомендация 2.10
У детей, получающих ингибиторы ангиотензинпревращающего фермента, может развиться постоянный кашель.93 94 Важно записать, какие методы лечения кашля использовались и какой эффект они имели.
3. Указатели при клиническом осмотре
Рекомендация 3.1
Всем детям с кашлем необходимо пройти полное клиническое систематическое обследование, включая оценку общего состояния здоровья ребенка, центиля роста и веса, статуса питания и ЛОР-обследование.
Цифровые клубы будут пропущены, если не будут предприняты специальные меры, а асимметричные аускультативные признаки также указывают на необходимость дальнейшего исследования.
Нормальное клиническое обследование не исключает значительной патологии. В рамках обследования стоит попросить ребенка кашлять или «фыркнуть», так как это может помочь определить детей с влажным влажным кашлем.
ЛОР-обследование должно включать наружный слуховой проход, поиск воска или инородного тела, которое может вызвать хронический кашель, возможно, из-за стимуляции ушной ветви блуждающего нерва.95
Редко, манеры, связанные с необычным стереотипным кашлем, могут указывать на синдром Туретта .96 Однако диагноз синдрома Туретта нельзя поставить на основании одного тика, включая изолированный кашель.
Кашель может быть проявлением застойной сердечной недостаточности с отеком легких, который чаще всего возникает в младенчестве.
4. Исследования
Рекомендация 4.1
Рентгенограмма грудной клетки даст хорошее представление о состоянии легких и может дать указания для дальнейших исследований. Рентгенограмма грудной клетки может не быть показана, если окончательно диагностировано легкое специфическое заболевание (астма / аллергический ринит или если коклюшноподобное заболевание явно проходит).Однако нормальная рентгенограмма грудной клетки не всегда исключает значительную патологию, такую как бронхоэктазы, и может потребоваться дальнейшая визуализация.
Рекомендация 4.2
Спирометрия также дает хороший обзор состояния объемов легких и калибра дыхательных путей. К сожалению, наличие BHR у детей с изолированным кашлем не является предиктором ответа на лечение астмы или последующего развития астмы.68 97 98
Рекомендация 4.3
Это будет сложно у маленьких детей и может потребоваться помощь опытного физиотерапевта. .Образец можно отправить на микробиологическую оценку (посев и чувствительность, вирусология, в том числе с использованием ПЦР) и на дифференциальную цитологию.
Рекомендация 4.4
Наличие или отсутствие указателей, указывающих на конкретное и серьезное заболевание легких, будет определять требования для более подробных исследований (таблицы 3–5).
У здорового ребенка с хроническим сухим или повторяющимся кашлем исследования могут быть первоначально ограничены исследованиями для состояний, указанных в таблице 3, но требуется тщательное наблюдение, чтобы гарантировать отсутствие признаков более серьезного заболевания.Ребенку с хроническим продуктивным кашлем и признаками хронического респираторного заболевания потребуется обследование на предмет состояний, перечисленных в таблице 4.
5. Лечение хронического кашля
Рекомендация 5.1
Марчант и др. 99 обнаружили, что астма, гастро- пищеводный рефлюкс или заболевания верхних дыхательных путей были причиной кашля менее чем у 10% пациентов в специализированном отделении. «Большая тройка» причин хронического кашля у взрослых (кашлевой вариант астмы, постназальный синдром и гастроэзофагеальный рефлюкс) не обязательно применимы для детей.13
Рекомендация 5.2
Дети больше кашляют, если они пассивно курят, и это обычно вторично по отношению к курению родителей. Существует множество доказательств того, что воздействие раздражителей окружающей среды, таких как сигаретный дым и загрязняющие вещества в доме (например, диоксид азота и частицы PM 10 ), связано с усилением кашля.
Несмотря на то, что имеется мало информации, показывающей, что удаление этих аэрозольных раздражителей полезно, кажется разумным попытаться избавить ребенка от таких воздействий.100 — 103 Подростка, у которого появляется рецидивирующий или постоянный кашель, следует подозревать в курении сигарет.
6. Лечение: кашель с определенным диагнозом
Рекомендация 6.1
Существуют научно обоснованные руководящие принципы и обзорные статьи для лечения следующих специфических расстройств, связанных с кашлем, и к ним следует обращаться: астма; муковисцидоз; иммунодефицитные состояния; первичная цилиарная дискинезия; туберкулез.
Рекомендация 6.2
Детям с затяжным бактериальным бронхитом следует сначала исключить другие сопутствующие заболевания и провести посев мокроты до постановки диагноза.Можно попробовать пробное лечение физиотерапией и длительный курс (например, 4–6 недель) соответствующими антибиотиками.
Существуют серьезные опасения по поводу использования термина «хронический бронхит» у детей, которые опасаются, что астма и более серьезные сопутствующие заболевания могут быть пропущены. Ювенильный хронический бронхит с персистирующей эндобронхиальной инфекцией (недавно обозначенный как персистирующий бактериальный бронхит) описывался в течение многих десятилетий.104 — 112 У детей хронический или рецидивирующий кашель с выделением мокроты.Этот термин следует использовать только после исключения основных причин (таблица 4). Несмотря на эти опасения, по-видимому, есть группа детей с постоянным продуктивным кашлем, у которых были исключены другие основные диагнозы и для которых противоастматическая терапия не принесла результатов. Таким детям может быть полезно пройти интенсивную физиотерапию и длительный курс соответствующего антибиотика. В недавнем Кокрановском обзоре антибиотиков при длительном влажном кашле у детей были обнаружены два подходящих, но не высокого качества исследования, которые предполагают положительный эффект от использования антибиотиков в этой ситуации, но предупредили, что антибиотики также имеют свои собственные побочные эффекты.113 — 115 В недавнем исследовании, в котором использовался подход на основе алгоритма взрослых к ребенку с хроническим кашлем (чаще всего с влажным кашлем), наиболее частым окончательным диагнозом был «затяжной бактериальный бронхит», и поэтому это состояние может встречаться чаще, чем раньше. мысль.99 Необходимы дальнейшие исследования, чтобы определить, насколько часто встречается это заболевание и является ли оно предшественником бронхоэктаза или хронической обструктивной болезни легких во взрослом возрасте.
7. Лечение: неспецифический изолированный кашель у здорового ребенка
Доказательная база для лечения детей с неспецифическим постоянным изолированным кашлем (который включает поствирусный кашель и рецидивирующий вирусный бронхит) немногочисленна, и никакие методы лечения не кажутся особенно эффективными.Требуется заверение родителей, и обычно кашель со временем утихает. Если воздействие кашля слабое и нет диагностических указателей у здорового ребенка, следует рассмотреть период наблюдения без диагностических тестов или лечения.
Рекомендация 7.1
Всякий раз, когда конкретное обследование не проводится в рамках плана ведения, оно должно быть ограничено по времени (например, 6–8 недель) и проводится всесторонний анализ, чтобы убедиться, что кашель исчез и никаких конкретных указателей не разработано.
Рекомендация 7.2
У здоровых детей с неспецифическим изолированным кашлем без специфических указателей заболевания эмпирические испытания противоастмы, антиаллергического ринита или антигастроэзофагеальной рефлюксной терапии маловероятны. быть полезными и, как правило, не рекомендуются.
Терапия астмы
Противоастматическая терапия не показала свою эффективность у детей с неспецифическим постоянным изолированным кашлем (либо неэффективна, либо недостаточно доказательств).
В двух РКИ сравнивали ингаляционные кортикостероиды (беклометазон, флутиказон) с плацебо для лечения детей с изолированным неспецифическим кашлем. Небольшой положительный эффект наблюдался только в исследовании с очень высокими дозами флутиказона, но автор советует проявлять осторожность в отношении потенциальных побочных эффектов.55 98
В настоящее время недостаточно доказательств (нет РКИ) в поддержку использования ингаляционных антихолинергических средств14. лечение стойкого неспецифического кашля у детей.
В настоящее время нет достаточных доказательств (нет РКИ) в поддержку использования теофиллинов для лечения стойкого неспецифического кашля у детей.15
В настоящее время недостаточно доказательств (нет РКИ) в поддержку использования ингаляционные кромоны16 при лечении стойкого неспецифического кашля у детей.
В одном рандомизированном контролируемом исследовании не удалось продемонстрировать терапевтическое преимущество кетотифена перед плацебо при лечении младенцев и детей младше 3 лет с хроническим кашлем (или хрипом).116
В настоящее время недостаточно доказательств (нет РКИ), подтверждающих использование антагонистов лейкотриеновых рецепторов для лечения стойкого неспецифического кашля у детей. 117
Может быть трудно определить, есть ли у ребенка -специфический изолированный кашель связан с преобладанием кашля при астме и, следовательно, может хорошо поддаваться лечению противоастматическими средствами. Поэтому многие врачи в настоящее время рекомендуют «пробу противоастматической терапии» для маленьких детей с изолированным кашлем (состояния, перечисленные в таблице 1) в качестве теста на астму.Эта практика далеко не идеальна, но является результатом неточного определения астмы и отсутствия подходящих доступных тестов для подтверждения диагноза астмы у маленьких детей.
Рекомендация 7.3
Следует установить определенный период времени (например, 8–12 недель), по истечении которого испытания противоастматических препаратов следует прекратить.
Перед тем, как приступить к «терапевтическим испытаниям» лекарств от астмы, стоит сначала попытаться задокументировать гиперреактивность бронхов (например, вариабельность пикового потока во время домашнего мониторинга, объем форсированного выдоха за 1 секунду в ответ на острое введение бронходилататора или острый бронхоспазм до простого теста с физической нагрузкой).
При использовании «пробного лекарства» для диагностики кашлевой астмы важно, чтобы лечение проводилось эффективно в адекватных дозах и чтобы родители регистрировали четкие результаты. Следует регистрировать реакцию на бронходилататоры короткого действия, чтобы определить, обеспечивают ли они кратковременное облегчение кашля. Для точного подтверждения или исключения диагноза астмы, вероятно, потребуются ингаляционные кортикостероиды (например, беклометазона дипропионат или будесонид 400 мкг в день в течение определенного периода 8–12 недель).В качестве альтернативы, для людей с хроническим кашлем (регулярным ежедневным или ночным) терапевтическое испытание пероральных стероидов (например, преднизолона 1-2 мг / кг в течение 3-5 дней) является эффективным инструментом для быстрого устранения симптомов и установления диагноза астма.118
Если у ребенка частый рецидивирующий кашель продолжительностью более 2 недель с «насморком», но полное выздоровление между ними может быть связано с астмой, потребуется более длительный период лечения (например, 8–12 недель). чтобы определить, уменьшилась ли частота кашля и тяжесть приступов.
Если ребенок отреагировал на противоастматическую терапию и лечение впоследствии было прекращено, кашлевой вариант астмы предполагает ранний рецидив, который снова поддается лечению. Если нет ответа, лечение следует прекратить, поскольку астма маловероятна и кашель не реагирует на лекарства от астмы. Это важно для того, чтобы дети с простым рецидивирующим вирусным бронхитом или поствирусным кашлем не получали длительно высокие дозы ингаляционных кортикостероидов.
Постназальная капля и терапия риносинусита
Было высказано предположение, что аллергический ринит и синусит связаны с кашлем, который возникает из-за постназального капания и раздражения гортани, хотя доказательства этого отсутствуют.119 120 Типичные взрослые симптомы, связанные с ощущением выделений, стекающих по задней поверхности глотки с задней части носа, и частым кашлем типа «прочищение горла», может быть трудно объяснить ребенку. У детей с хроническим аллергическим ринитом может появиться поперечная складка носа из-за «аллергического приветствия» от частого трения носа. Когда присутствует настоящий резкий самораспространяющийся кашель, маловероятно, что лечение выделений из носа будет полезным, поскольку вполне вероятно, что один и тот же патологический процесс происходит как в носу, так и в ларинготрахеобронхиальном дереве.У взрослых основным диагностическим критерием является реакция на лечение. Синусит был описан в сочетании с аллергическим ринитом и астмой у детей.121 — 123
Рекомендация 7.4
Избегание аллергенов, пероральные антигистаминные препараты и интраназальные кортикостероиды являются краеугольными камнями лечения.124
Рекомендация 7.5
Хотя не Контролируемые исследования показали улучшение кашля при лечении гастроэзофагеального рефлюкса, недавний Кокрановский обзор показал отсутствие данных, на которых можно было бы основывать рекомендации по эмпирическому лечению гастроэзофагеального рефлюкса у детей с кашлем.125 — 127
Рекомендация 7.6
Признаки, предполагающие неорганический кашель, включают:
странный гудок, вызывающий кашель;
кашель, который, очевидно, усиливается при внимании и уменьшается при вовлечении и концентрации в какой-либо деятельности или во сне;
Ребенок демонстрирует «прекрасное безразличие» к беспокоящему кашлю.
Привычный или «тиковый» кашель, как правило, менее беспокоит.
Рекомендация 7.7
Пенициллины, цефалоспорины, гликопептиды, макролидные антибиотики, аминогликозиды, противотуберкулезные средства, противовирусные средства, вакцины
Автор
Мухаммад Васим, MS, MBBS, FAAP, FACEP, FAHA Профессор экстренной медицины и клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, магистр медицины, MBBS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американской академии педиатрии, Американской академии Медицина неотложной помощи, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие: нечего раскрывать.
Соавтор (ы)
Marie-Micheline Lominy, MD Лечащий врач, Медицинский центр Линкольна; Врач детской подростковой медицины, Бостонские врачи по детскому здоровью
Мари-Мишлен Ломини, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Гаитянской медицинской ассоциации за рубежом, Общества Красного Креста Гаити
Раскрытие информации: раскрывать нечего.
Главный редактор
Russell W. Steele, доктор медицины Профессор-клиницист, медицинский факультет Тулейнского университета; Врач, штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана. Общество, Общество детских инфекционных болезней, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие: Ничего не раскрывать.
Дополнительные участники
Джозеф Домачовске, доктор медицины Профессор педиатрии, микробиологии и иммунологии, кафедра педиатрии, отделение инфекционных заболеваний, Медицинский университет штата Нью-Йорк
Джозеф Домачовске, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha , Американская академия педиатрии, Американское общество микробиологии, Общество инфекционных заболеваний Америки, Общество педиатрических инфекционных заболеваний, Phi Beta Kappa
Раскрытие: Получен грант на исследования от: Pfizer; GlaxoSmithKline; AstraZeneca; Merck; Американской академии педиатрии, Novavax, Regeneron , Diassess, Actelion
Полученный доход в размере 250 долларов США или более от: Sanofi Pasteur.
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) Доцент педиатрии, содиректор отдела управления противомикробными препаратами, медицинский директор, Отделение детских инфекционных заболеваний и иммунологии Детского медицинского центра Коннектикута
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии
Раскрытие информации: получил исследовательский грант от: Cubist
Полученный доход в размере не менее чем 250 долларов от: Horizon Pharmaceuticals, Shire
Юридические консультации по вопросам Medico: Разн.
Благодарности
Лесли Л. Бартон, доктор медицины Почетный профессор педиатрии, Медицинский колледж Университета Аризоны
Лесли Л. Бартон, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Ассоциации директоров педиатрических программ, Общества инфекционных болезней Америки и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не нужно раскрывать.
Хайди Коннолли, доктор медицины Адъюнкт-профессор педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Раскрытие: Ничего не нужно раскрывать.
Брент Р. Кинг , доктор медицины, МММ Клайв Нэнси и Пирс Раннеллс, заслуженный профессор экстренной медицины; Профессор педиатрии Центра медицинских наук Техасского университета в Хьюстоне; Заведующий отделением неотложной медицины, начальник отделения неотложной помощи больницы Мемориал Германн и больницы LBJ
Раскрытие: Ничего не нужно раскрывать.
Джефф Л. Майерс, доктор медицины, доктор философии Заведующий отделением детской и врожденной кардиохирургии, хирургическое отделение, Массачусетская больница общего профиля; Доцент хирургии Гарвардской медицинской школы
Раскрытие: Ничего не нужно раскрывать.
Марк И. Нойман, доктор медицины, магистр здравоохранения Доцент педиатрии Гарвардской медицинской школы; Лечащий врач отделения неотложной медицинской помощи, Детская больница Бостон
Mark I Neuman, MD, MPH является членом следующих медицинских обществ: Society for Pediatric Research
Раскрытие: Ничего не нужно раскрывать.
Хосе Рафаэль Ромеро, доктор медицины Директор программы стипендий по педиатрическим инфекционным заболеваниям, доцент кафедры педиатрии Объединенного отделения детских инфекционных болезней, Университет Крейтон / Медицинский центр Университета Небраски
Хосе Рафаэль Ромеро, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского общества микробиологов, Общества инфекционных болезней Америки, Нью-Йоркской академии наук и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не нужно раскрывать.
Маника Сурядевара, доктор медицины Научный сотрудник по педиатрическим инфекционным заболеваниям, педиатрический факультет, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Раскрытие: Ничего не нужно раскрывать.
Isabel Virella-Lowell, MD Отделение педиатрии, отделение легочных заболеваний, детской пульмонологии, аллергии и иммунологии
Раскрытие: Ничего не нужно раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицины, Госпиталь на Голгофе, Канберра, штат АКТ; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия,
Раскрытие: Ничего не нужно раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не нужно раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Раскрытие: Ничего не нужно раскрывать.
Как расшифровать кашель вашего ребенка
Что вызывает кашель?
Кашель — это естественный рефлекс, предназначенный для защиты дыхательных путей вашего ребенка от закупорки.Тело кашляет до:
- Очистите горло и грудную клетку от раздражителей, таких как слизь, пыль или дым.
- Из-за воспаления дыхательных путей или легких в результате инфекции.
Большинство кашля вызвано простудой, но есть несколько других причин, по которым ваш малыш может кашлять, включая аллергию, астму и инфекцию носовых пазух.
Кашель у малышей: когда беспокоиться
Кашель часто встречается у маленьких детей и обычно не опасен.
В общем, пора вызывать врача, если у вашего ребенка кашель и:
- Моложе 4 месяцев
- Дышит быстрее, чем обычно, или выглядит так, будто дышит усерднее
- Хрипит
- Откашливает слизь желтого, зеленого или с прожилками крови
- Откашивается, потому что длительное время
- Имеет лихорадку и ведет себя не так, как он сам
- Имеет хроническое заболевание, например, болезнь сердца или легких
- Кашляет так сильно, что его рвет
- Постоянный кашель после того, как подавился чем-то
- Кашель это не улучшается примерно через две недели.
И, конечно же, если у вашего ребенка когда-нибудь возникнут серьезные проблемы с дыханием, немедленно позвоните в службу 911.
Виды кашля у детей
Существует два типа кашля, которые помогают очистить дыхательные пути вашего ребенка, и иногда причина обоих этих типов кашля может быть одинаковой:
Влажный кашель, также называемый продуктивным кашлем, обычно вызывает выделение слизи или мокроты, которая представляет собой смесь слизи, мусора и клеток из легких.
Сухой или непродуктивный кашель не вызывает выделения слизи.
Симптомы кашля и что они означают
Есть много причин, по которым ваш ребенок может кашлять. Ниже приведены некоторые из наиболее распространенных причин кашля и характерные симптомы, на которые следует обратить внимание.
Кашель с заложенным носом
Вероятная причина: Простуда
Другие симптомы:
- Чихание
- Слезотечение
- Слабый аппетит или его отсутствие
- Низкая температура
Средства правовой защиты: Простуда — самая частая причина кашля у детей.Если у вашего ребенка простуда:
- Не давайте ему лекарства от кашля. Кашель — важный способ очистить дыхательные пути.
- Попробуйте мед, если ребенку больше 1 года. Вы можете дать ему от 2 до 5 миллилитров меда или кукурузного сиропа, чтобы разжижить слизь и ослабить кашель (но никогда не давайте мед ребенку до 1 года, потому что он может вызвать детский ботулизм — редкое, но потенциально смертельное заболевание) .
- Попробуйте ментоловый мазок на кожу груди и шеи, если вашему ребенку больше 2 лет.
Кашель с холодным и затрудненным дыханием
Возможная причина: Респираторно-синцитиальный вирус (RSV)
Что это: РСВ чаще всего встречается у младенцев и детей младшего возраста, хотя дети любого возраста могут заразиться им. Обычно RSV вызывает симптомы простуды только у здоровых детей. Но это может привести к более серьезным респираторным заболеваниям, таким как бронхиолит (воспаление дыхательных трубок) и пневмония (воспаление легких), особенно у детей младше года.RSV обычно поражает с ноября по середину марта
.
Другие общие симптомы (если RSV может приводить к бронхиолиту или пневмонии):
- Ухудшение кашля
- Свистящее дыхание
- Учащенное дыхание
- Сильная усталость
- Лихорадка
- Голубоватые или серые губы и ногти (из-за пониженного содержания кислорода в крови)
Что делать: Большинство детей выздоравливают от RSV без лечение, но вызовите врача, если подозреваете, что у вашего ребенка может развиться бронхиолит или пневмония.Вы также можете попробовать средства, перечисленные в разделе о насморке.
Кашель с лихорадкой и затрудненным дыханием
Возможные причины: пневмония или бронхит
Что это: Многие случаи пневмонии, инфекции легких, начинаются с простуды. Бронхит возникает при инфицировании бронхов (трубок, по которым воздух поступает в легкие), часто после простуды или гриппа. Это может вызвать тянущий кашель в течение нескольких недель.
Другие симптомы:
Что делать: Если у вашего ребенка симптомы пневмонии или бронхита, запишитесь на прием к врачу.Вашему ребенку может потребоваться антибиотик, чтобы избавиться от инфекции и кашля. (Если инфекция вирусная, ему станет лучше без антибиотиков.)
Лающий кашель, особенно ночью
Вероятная причина: Круп
Что это: Круп обычно вызывается инфекцией голосовых связок (гортани), дыхательного горла (трахеи) и бронхов (бронхов), что приводит к отеку. Кашель через опухшие голосовые связки издает звук, похожий на лай тюленя.
Другие симптомы:
- Кашель усиливается ночью
- Стридор (пронзительный свистящий звук), когда ребенок вдыхает.
Что делать: Каким бы ужасным ни был этот кашель, в большинстве случаев он не слишком серьезен и может лечиться дома.
Вот несколько советов :.
- Утешайте ребенка , чтобы он успокоился и облегчил дыхание, если он просыпается от кашля.
- Держите ребенка гидратированным. Убедитесь, что ваш ребенок пьет много жидкости.
- Поднимите голову. Если вашему ребенку больше года, вы можете попробовать немного приподнять его голову, пока он спит, чтобы облегчить его кашель. (Не используйте подушки с младенцами, так как это увеличивает риск СВДС.)
- Используйте увлажнитель с прохладным туманом или отведите ребенка в душную. Это может помочь уменьшить отек дыхательных путей, хотя это не доказано научно.
Дополнительные идеи см. В нашей статье о крупе у детей ясельного и раннего возраста.
Если кажется, что круп вашего ребенка не улучшается, обратитесь за советом к врачу. Возможно, она захочет, чтобы вы привели своего ребенка на обследование.
Кашель, который не проходит
Возможные причины: Аллергия, астма, раздражители окружающей среды и синусит.
Что это такое:
- Аллергия — это реакции организма, такие как отрывистый сухой кашель, которые обычно вызываются сверхактивной иммунной системой.
- Астма вызывает воспаление трубок, по которым воздух поступает в легкие, даже при отсутствии симптомов, в том числе кашля.
- Раздражители окружающей среды могут включать такие вещи, как сигаретный дым или загрязнения.
- Синусит — воспаление слизистой оболочки носа и носовых пазух. Он может быть как вирусным, так и бактериальным.
Другие симптомы:
- Заложенный или насморк с прозрачной слизью
- Кашель после бега, ночью или после переохлаждения (если это астма)
- Кашель, усиливающийся ночью и в положении лежа, и насморк, длилось не менее 10 дней без признаков улучшения (признак синусита)
Что делать:
- Если вы подозреваете, что кашель вызван аллергией, астмой или синуситом, запишитесь на прием к врачу вашего ребенка для постановки диагноза.(Если врач определит, что у вашего ребенка бактериальный синусит, он пропишет ему антибиотик. Кашель должен прекратиться после того, как пазухи снова очистятся).
- Если есть подозрение на наличие раздражителя окружающей среды, вам нужно сразу определить и устранить проблему.
Кашель без других признаков болезни
Возможная причина: Проглатывание или вдыхание предмета
Почему : кашель, который не проходит в течение недели или более без каких-либо других признаков болезни (например, насморк, лихорадка или летаргия) или аллергии (прозрачные выделения), может означать, что у вашего ребенка что-то застряло в горле или легких. .Этот сценарий более распространен среди маленьких детей, которые мобильны, имеют доступ к мелким предметам и любят класть их в рот.
Что делать: Если врач вашего ребенка подозревает, что инородное тело вызывает кашель, он назначит рентген грудной клетки. Если он показывает что-то застрявшее в легких, объект придется удалить хирургическим путем.
Кашель с последующим криком
Вероятная причина: Коклюш, также известный как коклюш.
Что это такое: Коклюш — очень заразная инфекция дыхательных путей, вызываемая бактериями коклюша.Это стало менее распространенным благодаря широкому использованию вакцины DTaP, но вспышки все еще происходят. В 2018 году в США было зарегистрировано более 15000 случаев заболевания.
Другие симптомы:
- Ребенок с коклюшем обычно кашляет без перерыва в течение 20 или 30 секунд, а затем изо всех сил пытается дышать, прежде чем начнется следующий приступ кашля.
- Симптомы простуды, такие как чихание, насморк и легкий кашель, на срок до двух недель, прежде чем начнутся более серьезные приступы кашля.
Что делать: Если это похоже на то, что есть у вашего ребенка, немедленно позвоните его врачу. Коклюш может быть сильным, особенно у детей младше одного года. Если у вашего ребенка коклюш, врач, вероятно, назначит ему антибиотики. Некоторых маленьких детей необходимо госпитализировать.
Слушайте: Коклюш с криком
Не сыграешь? Кликните сюда.
Кашель с густой желтой или зеленой слизью
Возможная причина: Муковисцидоз
Что это такое: Муковисцидоз поражает примерно 1 из 3000 детей в Соединенных Штатах, и постоянный кашель с густой желтой или зеленой слизью является одним из самых ярких признаков того, что ребенок унаследовал это заболевание.
Другие симптомы:
- Рецидивирующая пневмония и инфекции носовых пазух
- Не набирает вес
- Кожа с соленым привкусом
- Большой жирный стул.
Что делать: Если врач подтвердит диагноз муковисцидоза, используются антибиотики для лечения сопутствующих легочных инфекций, а также различные методы, помогающие откашлять густые выделения в легких.
Привычный кашель
Иногда у ребенка появляется кашель из-за болезни, и он продолжает кашлять по привычке, даже если в остальном он здоров.Если ваш ребенок кашляет по привычке, он не будет этого делать, пока спит, и это редко будет мешать ему есть или говорить. Однако это может быть разрушительным (например, в классе).
Что делать: Обычно, если вы переждете, ваш ребенок сам перестанет кашлять. Если вашему ребенку 4 года и старше, вы можете попробовать дать ему леденцы или леденцы от кашля, чтобы отвлечь его от кашля.
Могу ли я дать ребенку лекарство от кашля?
Даже если вам кажется, что это просто простуда, посоветуйтесь с врачом, прежде чем давать ребенку лекарства от кашля или лекарства от простуды, отпускаемые без рецепта.Эти лекарства обычно не рекомендуются для маленьких детей, и Американская академия педиатрии утверждает, что вы можете лечить кашель и простуду без них.
Вот рекомендации по возрасту:
- В возрасте до 4 лет: не давайте ребенку лекарства от кашля или простуды.
- Возраст от 4 до 6: Используйте эти лекарства только в том случае, если это рекомендует врач вашего ребенка.
- Возраст от 6 лет и старше: Вы можете дать ребенку безрецептурное лекарство от кашля или простуды — просто убедитесь, что оно соответствует его возрасту, и отмеряйте каждую дозу точно в соответствии с инструкциями.Кроме того, никогда не давайте ребенку более одного лекарства от кашля или простуды за раз. Они часто включают в себя несколько ингредиентов, и вы не захотите давать ребенку двойную дозу любого из них.
Дополнительную информацию о безопасности лекарств см. В нашем возрастном руководстве по детской медицине. Советы о других способах облегчения кашля и симптомов простуды у вашего ребенка можно найти в нашей статье о безопасных домашних средствах.
Узнать больше
Когда действительно волноваться? Как долго длится детский кашель и простуда
90-процентная отметка для распространенных респираторных заболеваний показывает, как долго они могут продлиться: к этому количеству дней 9 из 10 детей, не получающих лечения, выздоравливают.Внимание! Пациентов с тяжелыми или тревожными симптомами следует обследовать, даже если они все еще находятся в течение обычного срока. (Источник: BMJ, Продолжительность симптомов инфекций дыхательных путей у детей: систематический обзор.)
Ваш ребенок простужается 10 дней. У вашего малыша болит ухо все выходные. Кашель вашего подростка сохраняется на несколько недель. Когда вам следует беспокоиться? чтобы сказать, когда вы должны действительно беспокоиться, сделав шаг за пределы общей родительской тревожности к актуальной, возбуждающей озабоченности? Как долго это слишком долго?
Статья, недавно вышедшая в BMJ, предлагает несколько долгожданных ответов на этот вечный вопрос, и мы преобразовали их в простую гистограмму выше.Ведущий автор статьи доктор Мэтью Томпсон, профессор семейной медицины Вашингтонского университета и исследователь из Оксфорда, говорит, что был бы счастлив увидеть ее на многих холодильниках.
Однако с одной важной оговоркой: просто потому, что продолжительность болезни ребенка находится в ожидаемом диапазоне, это не повод игнорировать другие причины для беспокойства. «Если вы все еще беспокоитесь, если ваш ребенок становится все хуже и хуже, и что-то идет не так — он плохо питается, у него затрудненное дыхание, очень высокая температура — вам нужно отнестись к этим вещам серьезно», — сказал доктор .- сказал Томпсон. «Как родители, как врачи, мы не только заинтересованы в продолжительности болезни, мы также заинтересованы в том, насколько серьезны симптомы».
Самое главное — люди слишком рано начинают волноваться.
Балл взят. Но теперь давайте поговорим о миллионах других случаев, когда родители приводят своих зараженных зимним вирусом детей на прием к врачу просто потому, что кажется, что болезнь затягивается дольше, чем следовало бы. Объединение всех этих цифр продолжительности в одном месте может помочь сэкономить время, усилия и, самое главное, беспокойство.- говорит Томпсон.
«Когда родители приходят со своим ребенком к педиатру или семейному врачу, у них возникает два вопроса, когда их ребенок кашляет, простужается или другое заболевание», — сказал он. «Во-первых, как долго это продлится, доктор? И второй: есть ли что-нибудь, что может улучшить его? Мы действительно хотели получить более точную информацию по первому вопросу: как долго это продлится? »
Доктор Бен Крускал, руководитель отдела инфекционных заболеваний в Harvard Vanguard Medical Associates, отмечает, что снижение родительской тревожности также может помочь сократить чрезмерное использование антибиотиков, что является важной целью в наше время роста устойчивости к микробам.
«Самым большим посылом является то, что люди начинают беспокоиться слишком рано, — сказал он, — и когда люди приходят в офис, они с большей вероятностью получат лечение антибиотиками, которые почти всегда не нужны в этой обстановке.
Дело не в том, что нет никаких реальных причин использовать антибиотики, но если вы получите 100 ненужных посещений, некоторые из них будут производить ненужные антибиотики. Если вы получите 200 ненужных посещений, вы получите вдвое больше ненужных антибиотиков ».
Непрекращающийся кашель — источник огромного разрыва между вирусной реальностью и ожиданиями родителей.Крускал и доктор Томпсон сказали.
«Мы обнаружили, что кашель длится 25 дней у 90 процентов детей, что намного, намного дольше, чем предполагало бы большинство родителей», — сказал доктор Томпсон. «Поэтому очень, очень часто можно увидеть, как детей приводят к кашлю, который продолжается неделю или две недели, но на самом деле нет ничего неожиданного в том, что симптомы кашля сохраняются в течение трех недель. означает, что у ребенка пневмония, это не значит, что у него астма, это не значит, что что-то особенно не так.Просто нужно время, чтобы симптомы кашля исчезли ».
Выводы статьи о продолжительности боли в ухе у девяти из 10 детей — до восьми дней — также заслуживают особого внимания, сказал он, потому что они дольше, чем предыдущие оценки CDC. и ожидания большинства родителей.
Действительно ли нам нужен этот антибиотик или мы можем подождать несколько дней?
Боли в ушах вызывают широкое применение антибиотиков у детей, и «очевидно, что в некоторых ситуациях ушные инфекции действительно необходимы антибиотик «Dr.Крускал сказал. Но «главный совет для родителей — не настаивать на приеме антибиотика, и на самом деле, если педиатр выписывает рецепт, спросите:« Нам это действительно нужно, или мы можем подождать несколько дней? » ‘»
CDC и другие органы здравоохранения предлагают« среднюю продолжительность »многих болезней, но они могут сбивать с толку. Из статьи BMJ:
Например, в рекомендациях Национального института здравоохранения и повышения квалификации по лечению инфекций дыхательных путей от 2008 года содержится оценка средней продолжительности заболевания (до и после посещения врача) в четыре дня для острого среднего отита. , одна неделя при острой боли в горле, полторы недели при простуде и три недели при остром кашле или бронхите.8 Напротив, информация для пациентов из Центров по контролю и профилактике заболеваний США описывает боль в горле как продолжающуюся от одной до двух недель, простуду продолжительностью до двух недель и продолжительность кашля от двух до восьми недель. Источники отражают выводы, основанные на мнении экспертов или отдельных исследований, а не на синтезе данных нескольких исследований и не относятся к конкретным детям.
В документе BMJ был проведен полноценный систематический обзор существующей научной литературы, чтобы определить, как долго длятся заболевания дыхательных путей, если их не лечить или лечить только симптоматическими средствами — лекарствами, отпускаемыми без рецепта, которые временно улучшают самочувствие детей, но не влияют на течение болезни.
Исследовательская группа из Соединенного Королевства просмотрела более 10 000 статей и нашла около 50 статей, которые дали им информацию примерно о 2 500 детях, сказал доктор Томпсон.
«Это первый раз, когда мы смогли собрать воедино все исследования, посвященные различным видам респираторных инфекций у детей, — сказал он, — чтобы мы могли представить в одном месте ожидаемые результаты. продолжительность болезни из-за кашля, простуды, боли в горле, ушной инфекции и крупа ».
Цифры должны быть широко распространены как среди клинического персонала, так и среди широкой общественности, — сказал д-р.Крускал, который не имел отношения к газете.
Но как насчет пугающей возможности того, что они могут помешать некоторым родителям позвонить врачу, когда они должны?
«Люди достаточно обеспокоены, — сказал он, — что даже если мы немного снизим модуляцию, они все равно будут беспокоиться больше, чем им нужно».

 Кашель постепенно ослабевает, приступы появляются еще дней 10, паузы между ними увеличиваются. Затем тяжелые симптомы исчезают. Ребенок еще 2-3 недели немного кашляет, но кашель обычный.
Кашель постепенно ослабевает, приступы появляются еще дней 10, паузы между ними увеличиваются. Затем тяжелые симптомы исчезают. Ребенок еще 2-3 недели немного кашляет, но кашель обычный.
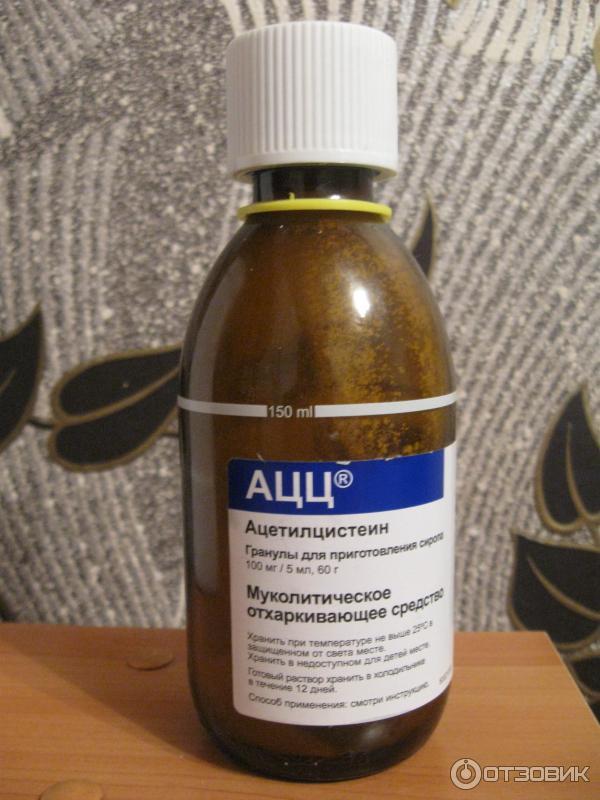 Variation in antibiotic prescribing and its impact on recovery in patients with acute cough in primary care: prospective study in 13 countries. BMJ 2009;338:b2242.
Variation in antibiotic prescribing and its impact on recovery in patients with acute cough in primary care: prospective study in 13 countries. BMJ 2009;338:b2242. Pulm Pharmacol Ther2013;26:510-13.
Pulm Pharmacol Ther2013;26:510-13.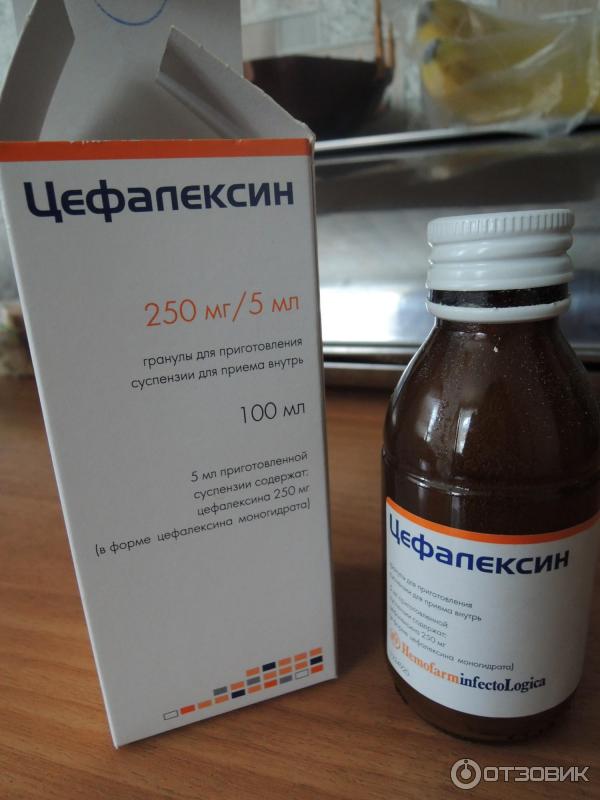 BrJ Clin Pharmacol 1999;47:586-7.
BrJ Clin Pharmacol 1999;47:586-7.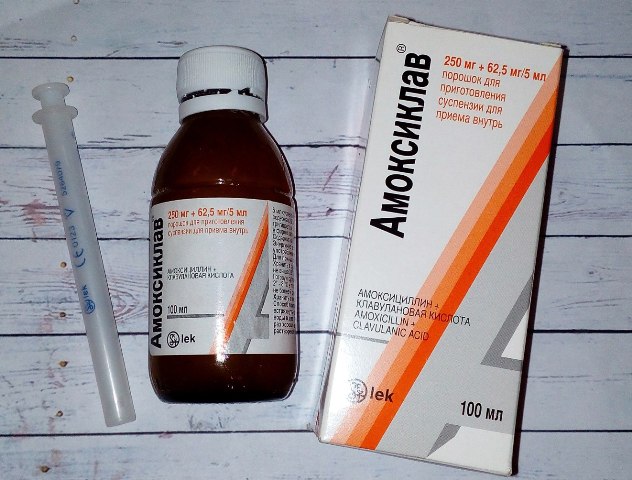 Expert Opin Drug Metab Toxicol 2008;4:1119-29.
Expert Opin Drug Metab Toxicol 2008;4:1119-29. The role of nasal trigeminal nerves expressing TRP channels in modulation of cough threshold and urge to cough—possible clinical application. Clin TranslAllergy 2013;3(Suppl 2):O17.
The role of nasal trigeminal nerves expressing TRP channels in modulation of cough threshold and urge to cough—possible clinical application. Clin TranslAllergy 2013;3(Suppl 2):O17. Int J Clin Pharmacol Thei 2007;45:230-6.
Int J Clin Pharmacol Thei 2007;45:230-6.
 Часто наблюдается так называемый «лающий» кашель или («тюлений лай»).
Часто наблюдается так называемый «лающий» кашель или («тюлений лай»).
 Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее.
Детям разрешено принимать такие цефалоспорины – Цефиксим, Цефуроксим, Зинацеф и так далее. Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов.
Допустим, вам назначили принимать таблетки 3 раза в сутки — в таком случае нужно принимать таблетки каждые 8 часов.