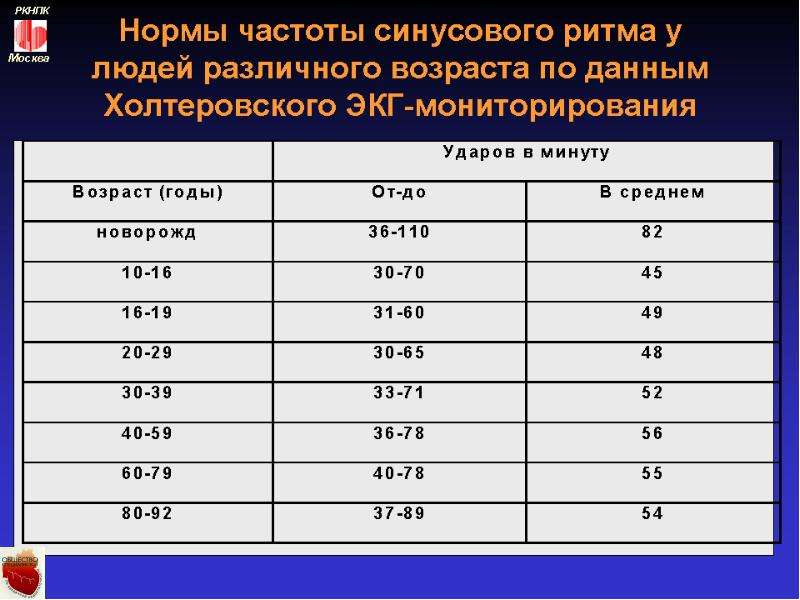
нормы, таблица по возрастам у детей
По мере взросления у ребенка соотношение ЧДД и ЧСС должно приближаться к норме взрослого человека. Эти показатели помогают для расчета интенсивности физической и моральной нагрузки на ребенка. Для взрослых нормы также разнятся в зависимости от уровня физической активности. У спортсменов ЧСС ниже, чем у людей, которые не связаны со спортом.
Что такое ЧСС и ЧДД?
Частота сердечных сокращений — подсчет числа ударов, которые делает сердце за минуту. Частота дыхательных движений — количество вдохов и выдохов за минуту. Эти показатели дают возможность определить насколько дыхание глубокое и ритмичное, а также возможность анализа работоспособности грудной клетки. Характеристики сердцебиения в разные периоды роста отличаются.
Укажите своё давление
Вернуться к оглавлению
Таблица по возрастам у детей: нормы
Исследования пульса показали, что у новорожденных он составляет 140 ударов за минуту. Частота пульса у детей в первые 12 месяцев жизни уменьшается до 110—130, а старше 12 лет — частота пульса доходит примерно до нормы взрослого.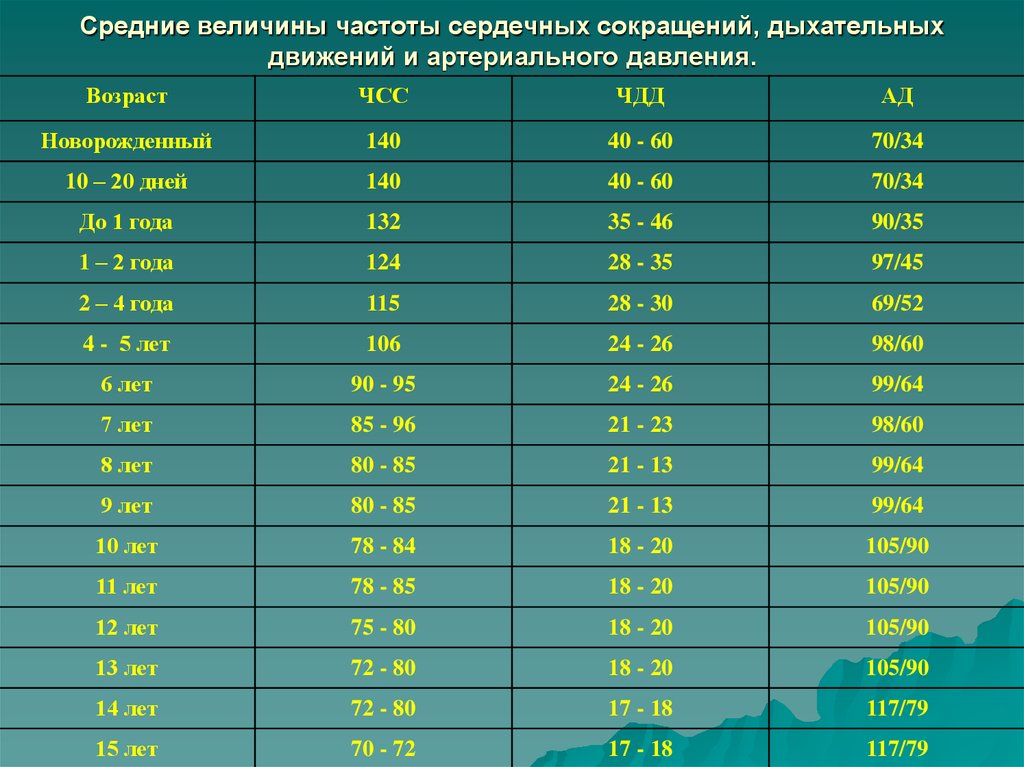 Норма ЧДД у детей важна для оценки состояния дыхательных путей, сердца, кровеносной системы и здоровья в целом. Соотношение ЧДД к ЧСС — дыхательно-пульсовый коэффициент у грудничков 1:2,5, у детей до 12-ти месяцев — 1:3, старше — 1:4. Следующая таблица представляет нормы ЧДД и ЧСС у детей по возрастам.
Норма ЧДД у детей важна для оценки состояния дыхательных путей, сердца, кровеносной системы и здоровья в целом. Соотношение ЧДД к ЧСС — дыхательно-пульсовый коэффициент у грудничков 1:2,5, у детей до 12-ти месяцев — 1:3, старше — 1:4. Следующая таблица представляет нормы ЧДД и ЧСС у детей по возрастам.
| Возраст | ЧСС | ЧДД |
| Младенец | 100—160 | 40—60 |
| До 1 месяца | 140—160 | 40—50 |
| До 6-ти месяцев | 130—135 | 35—40 |
| 1 год | 110—130 | 30—40 |
| 2 года | 110—115 | 30—35 |
| 3 года | 105—110 | 20—35 |
| 4 года | 100—105 | 20—30 |
| 5—6 лет | 80—100 | 20—25 |
| 7—8 лет | 80—85 | 18—25 |
| 10—12 лет | 75—80 | 18—20 |
| Старше 12-ти лет | 70—75 | 16—20 |
Вернуться к оглавлению
Измерение ЧСС и ЧДД
Как мерить пульс:
- Взяться за запястье в области определения пульса.

- Включить секундомер.
- Подсчитать количество сердцебиений в минуту.
Техника подсчета дыхания у детей (вдох-выдох):
- Отвлечь ребенка.
- Положить руку на живот или взять за руку.
- Считать количество циклов за 1 минуту.
- Оценить результат.
Для подсчета ЧСС, малыш должен принять неподвижное положение. Нельзя проводить измерение после различных нагрузок физических или эмоциональных, т. к. пульс учащается. После этого стоит определить соответствие результатов с показателями нормы. В норме пульсация ритмичная и четкая. Технику подсчета применяют для разного возраста. Частота дыхания измеряется на протяжении минуты. У малышей подсчет дыхательных движений лучше проводить во сне.
Вернуться к оглавлению
Отклонения от нормы
При нарушении работы сердечно-сосудистой системы у ребенка необходимо обратиться к педиатру.
Не стоит волноваться, если ЧСС и ЧДД у малыша несколько разнятся с показаниями взрослого человека. И только при получении данных, значительно отличающихся от нормы, указанной в таблице, стоит обследоваться у врача для выяснения главной причины отклонений. Учащенное поверхностное дыхание называется тахипноэ. Превышение частоты пульса называется тахикардией, понижение — брадикардией.
Учащенное поверхностное дыхание называется тахипноэ. Превышение частоты пульса называется тахикардией, понижение — брадикардией.
Вернуться к оглавлению
Частое дыхание
Частое дыхание — увеличение повторяемости дыхательных движений, при котором его ритм не изменяется, и может развиться из-за нарушений газообмена со скапливанием в крови диоксида углерода и снижением количества кислорода. В результате амплитуда движений при дыхании становится поменьше. Временами учащенное дыхание усугубляется, что принимается за одышку, при которой частота дыхания у детей должна быть больше, чем 60 вдохов и выдохов за минуту.
Вернуться к оглавлению
Быстрый пульс
Важно следить за показателем сердечного ритма у малыша как в спокойном состоянии, так и во время физических нагрузок.
Причины нарушений в частоте сердечных сокращений могут быть разными. В основном это высокая температура воздуха, мышечная нагрузка и стрессы. В этих случаях ЧСС становится больше, что не есть патологией. Если же у малыша происходит учащение пульсового ритма в спокойном состоянии, тогда нужно обратить на это внимание. Главные причины такого состояния:
Главные причины такого состояния:
- переутомление;
- сердечные болезни;
- заболевания органов дыхания.
Вернуться к оглавлению
Медленный пульс
Если медленный пульс связан с патологиями и сопровождается неприятной симптоматикой, т. е. головокружение, слабость, упадок сил, повышенное или пониженное артериальное давление, то с высокой вероятностью диагностируют брадикардию. При отсутствии патологий и хорошем самочувствии, это говорит о хорошей натренированности организма, так как у спортсменов ЧСС ниже, чем у других людей. Пульсовой режим для рациональной физической нагрузки можно просчитать для разных возрастов, а именно: ЧСС (максимальная) = 220 — возраст (количество полных лет).
Укажите своё давление
Урок 2. физическая нагрузка и чсс — Физическая культура — 4 класс
Конспект на интерактивный видео-урок по предмету «Физическая культура» для «4» класса
Урок № 2. Физическая нагрузка и ЧСС
Физическая нагрузка и ЧСС
Перечень вопросов, рассматриваемых в теме
- Понятие физической нагрузки;
- понятие ЧСС;
- влияние нагрузок на ЧСС;
- правила при выполнении нагрузок;
- способы регулирования нагрузки;
- роль отдыха;
- самостоятельное определение пульса.
Урок посвящён физической нагрузке и частоте сердечных сокращений.
Глоссарий
Пульс – частота сокращений сердца.
Сонная артерия – сосуд, подводящий кровь к мозгу.
Физическая нагрузка – упражнения, повышающие уровень физической подготовки человека.
Частота сердечных сокращений – это показатель скорости биения сердца. В среднем в состоянии покоя частота сердечного ритма составляет от 60 до 80 ударов в минуту.
Основная литература:
- Матвеев, А. П. Физическая культура. 3/4 кл. Учебник для общеобразовательных организаций. [Текст] / А. П. Матвеев. — М.: Просвещение, 2015.
Дополнительная литература
- Лях, В.
 И. Физическая культура. 1–4 классы: учебник для общеобразовательных учреждений [Текст] / В. И. Лях. – М. : Просвещение, 2013.
И. Физическая культура. 1–4 классы: учебник для общеобразовательных учреждений [Текст] / В. И. Лях. – М. : Просвещение, 2013.
Открытые электронные ресурсы по теме урока
- Единое окно доступа к информационным ресурсам [Электронный ресурс]. М. 2005 – 2018. URL: http://window.edu.ru/ (дата обращения: 02.07.2018)
ТЕОРЕТИЧЕСКИЙ МАТЕРИАЛ ДЛЯ САМОСТОЯТЕЛЬНОГО ИЗУЧЕНИЯ
Физическая нагрузка – это интенсивные и энергичные упражнения, выполняя которые человек повышает уровень физического развития. Человек выполняет физические нагрузки, чтобы поддержать здоровье, поскольку нагрузка помогает всем системам организма функционировать правильно.
Нагрузки необходимы любому человеку, потому что низкий уровень активности приводит к постепенному ухудшению состояния здоровья человека. Более того, человек начинает быстрее уставать, поскольку организм старается тратить энергию экономно.
Однако, физическая нагрузка имеет и другое значение. Она очень активно влияет на внутренние системы человека, например, на обмен веществ, нервную систему и работу внутренних органов, в том числе на сердце, и соответственно, и на частоту сердечных сокращений (ЧСС). Частота сердечных сокращений, или артериальный пульс, – это хороший показатель работоспособности сердца.
Частота сердечных сокращений, или артериальный пульс, – это хороший показатель работоспособности сердца.
Физические нагрузки тренируют сердце и со временем частота сердечных сокращений в состоянии покоя уменьшается, это значит, что увеличилась мощность каждого удара сердца. Сердце натренированного человека лучше обеспечивается кровью, поэтому человек приспосабливается к нагрузкам.
При нагрузках и активных действиях сердце качает кровь в 2 раза быстрее обычного, при этом частота сердечных сокращений увеличивается втрое. При правильных регулярных нагрузках увеличивается объём сердца, его работоспособность растёт.
Однако, при неправильных тренировках, перенапряжении и работе с высокой частотой сердце начинает уставать. Поэтому, при нагрузках нужно соблюдать простые правила:
- Нельзя выполнять большие нагрузки неподготовленному человеку. Для того, чтобы сохранить здоровье и не травмироваться, необходимо сначала выполнять лёгкие тренировки, подготавливая тело к нагрузкам.
 Потом, когда тело привыкнет к нагрузкам, добавлять сложные упражнения. Крайне важно следить за пульсом на тренировках.
Потом, когда тело привыкнет к нагрузкам, добавлять сложные упражнения. Крайне важно следить за пульсом на тренировках. - Для всестороннего развития организма и для правильной работы сердца нагрузки должны быть разнообразными. Нужно выполнять упражнения на разные группы мышц, иначе будет тренироваться только часть организма, а другая часть будет слабее, что значительно сказывается и на работе сердца. Хорошими упражнениями, развивающими различные мышцы, являются бег, плавание, гимнастика.
- Лучший оздоровительный эффект наблюдается, если человек повседневно много двигается. Движение – это жизнь.
- Нагрузки должны быть регулярными для получения максимальной пользы. Необязательно ежедневно ходить на тяжёлые изнуряющие тренировки в спортивный зал, можно тренироваться дома или делать хорошую зарядку каждый день.
Рассмотрим, как влияет интенсивность тренировок на сердце. Показателями интенсивности нагрузок являются, например, частота дыхания и частота сердечного ритма, они показывают, как организм реагирует на нагрузку. Частоту дыхания измерить не так просто, а вот частота сердечного ритма легко определяется, когда мы меряем пульс.
Частоту дыхания измерить не так просто, а вот частота сердечного ритма легко определяется, когда мы меряем пульс.
Регулировать нагрузку можно изменяя:
- количество упражнений в тренировке;
- скорость их выполнения;
- время на упражнение;
- количество повторов;
- преодолеваемое расстояние (если упражнение беговое).
Конечно же, нужно не только давать организму нагрузку, но и обеспечивать ему своевременный отдых. Как ни странно, дни отдыха после тренировок улучшают физические показатели. Это происходит потому, что организм, восстанавливаясь после нагрузки, становится сильнее. Тело должно восстановить энергию, затраченную на нагрузку, поэтому отдых очень важен и не следует им пренебрегать.
При выполнении всех видов физических нагрузок необходимо следить за своим самочувствием. Если вы почувствовали недомогание или боль, немедленно прекратите тренировку и обратитесь к врачу.
Физическая нагрузка определяется индивидуально, однако самый важный показатель, который ограничивает её, – это самочувствие. Нельзя изматывать себя и выполнять упражнения через боль и при сбитом дыхании.
Нельзя изматывать себя и выполнять упражнения через боль и при сбитом дыхании.
Самочувствие напрямую зависит от сердечного ритма, поэтому необходимо уметь подсчитывать пульс самостоятельно в условии покоя и во время тренировок, чтобы контролировать свое состояние. Чаще всего измеряют пульс на сонной артерии – это крупный сосуд, доставляющий кровь в мозг, на нём можно отчетливо ощутить пульсацию.
Для измерения в состоянии покоя сядьте на стул и расслабьтесь. Попробуйте измерить пульс:
- Сложите вместе указательный и средний пальцы правой руки;
- Приложите их к выступающему хрящу (кадыку) спереди шеи;
- Сдвиньте пальцы в сторону до углубления в шее, почувствуйте пульсацию;
- Включите секундомер или засеките 1 минуту на часах с секундной стрелкой;
- Считайте пульс в течение 1 минуты.
Нормальный пульс в состоянии покоя должен быть от 60 до 100 ударов в секунду.
Контролировать пульс во время тренировки нужно, поскольку если заниматься слишком активно, то пульс может превысить допустимую верхнюю границу, а это опасно для здоровья. Значения границ пульса для тренировок изменяются с каждым годом жизни (верхняя граница снижается). Для учеников четвертого класса нижний уровень пульса — 115 ударов в минуту, а верхний — 210 ударов в минуту.
Значения границ пульса для тренировок изменяются с каждым годом жизни (верхняя граница снижается). Для учеников четвертого класса нижний уровень пульса — 115 ударов в минуту, а верхний — 210 ударов в минуту.
ПРИМЕРЫ И РАЗБОР РЕШЕНИЯ ЗАДАНИЙ ТРЕНИРОВОЧНОГО МОДУЛЯ
1. Рост нагрузки и ЧСС
Наберите текст на клавиатуре:
«Частота сердечных сокращений напрямую зависит от нагрузки. Чем выше нагрузка, тем больше ЧСС.»
Решение:
Необходимо написать фразу: «Частота сердечных сокращений напрямую зависит от нагрузки. Чем выше нагрузка, тем больше ЧСС.»
2. Физическая нагрузка и ЧСС
Найдите 5 слов по теме урока.
Решение:
Слова: нагрузка, пульс, сердце, тренировка, самочувствие.
| 16–18 | ||
| Возраст | Параметры, удары в минуту | |
| Минимум | Максимум | |
| До 1 месяца | 110 | 170 |
| 1-12 месяцев | 102 | 162 |
| 1-2 года | 94 | 154 |
| 3-4 | 90 | 130 |
| 5-6 | 86 | 126 |
| 7-8 | 78 | 118 |
| 9-10 | 68 | 108 |
| 11-12 | 65 | 100 |
| 13-15 | 63 | 95 |
| 16-18 | 60 | 90 |
| Возраст | Граничные показатели | Среднее значение |
| У новорождённого (с первых суток и до 30 дней жизни) | 110–170 | 138 |
| У грудного малыша (от 1 до 6 месяцев) | 107–165 | 135 |
| От 6 месяцев до 1 года | 104–163 | 132 |
| У годовалых детей и до 2 лет | 92–155 | 123 |
| С 2 до 4 лет | 90–141 | 116 |
| С 4 до 6 лет | 88–127 | 108 |
| С 6 до 8 лет | 77–117 | 97 |
| С 8 до 10 лет | 69–108 | 88 |
| С 10 до 12 лет | 62–102 | 82 |
| С 12 до 14 лет | 54–97 | 77 |
Начиная с 15 лет, у подростков количество ударов сердца фиксируется в пределах 75 толчков в минуту (граничные значения – 62–81 удар в 60 секунд), что является нормальным показателем и для взрослого человека.
Норма пульса у недоношенных детей
Некоторые органы и системы у малышей, рождённых раньше положенного срока, до конца несформированные. В этом случае организму младенца требуется больше времени на приспособление к окружающим условиям. Ребёнок более чувствительный к внешним раздражителям, что сильно повышает частоту сокращений сердечной мышцы и артериальное давление. Вот почему у недоношенных детей пульс 180 ударов в минуту не считается патологией, а является их возрастной нормой.
Высокая частота сердечных ударов у недоношенных детей это нормально
Нормальный пульс у детей-спортсменов
Ритм сердца у ребёнка, постоянно занимающегося спортом, в спокойном состоянии ниже, чем у его сверстников. Это нормальное явление, которое говорит о хорошей работе сердечной мышцы и её здоровье. Максимальный пульс у таких детей во время тренировок не должен превышать показатель, который рассчитывается по формуле – 220 ударов минус возраст. Полученные значения присутствуют только на протяжении первых 10 минут после физических нагрузок, а затем приходят в норму. Если высокий пульс не стабилизировался, речь идёт о сердечных патологиях.
Если высокий пульс не стабилизировался, речь идёт о сердечных патологиях.
Повышение пульса у детей во время тренировок это нормальное явление
Разница в ЧСС у мальчиков и девочек
Пульс у детей дошкольного возраста не зависит от половой принадлежности. По мере взросления (полового созревания) развитие вегетативной регуляции сердца у девочек и мальчиков немного отличается, в результате – пульс прекрасной половины человечества на 10–15 ударов выше.
Пульс у девочек чуть выше, чем у мальчиков
Определение частоты сердечных сокращений и дыхательных движений
Подсчет ЧДД и ЧСС – обязательная процедура при осмотре новорожденных. Она помогает оценить самочувствие малыша, ведь он сам не сможет сообщить о том, какие симптомы его беспокоят. Проводить измерения можно самостоятельно, не дожидаясь приема у педиатра. Частота дыхания, пульса, уровень АД — порой единственные сигналы о надвигающейся опасности.
Подсчет ЧДД и пульса у ребенка – элементарная процедура, которая займет всего минуту. У нее есть свои тонкости:
У нее есть свои тонкости:
- Частота дыхания и пульс измеряются в спокойном состоянии. Эмоциональное возбуждение (смех, тревога, слезы) или физическая нагрузка (активные игры) мгновенно отражаются на значении показателя. Исследование не будет объективным. Самый оптимальный вариант — измерять количество вдохов, пока ребенок спит, и тогда полученный результат не будет искажен.
- Считать вдохи и удары сердца нужно ровно минуту. Если вы попытаетесь подсчитать, сколько их происходит за меньшее время, а потом с помощью математических действий высчитаете минутный показатель, то результат получится неверным. Дыханию и сердцебиению грудного малыша свойственна аритмичность, поэтому количество вдохов или ударов в равные отрезки времени может быть различным.
- Полученные результаты не означают, что нужно сразу бить тревогу. Если ребенок выглядит здоровым, вы просто ошиблись при подсчете. Этот момент лучше выяснить во время осмотра педиатра.
Причины отклонения ЧСС от нормы
Сердцебиение, как и давление, может меняться в течение дня под воздействием внешних факторов:
- тяжёлые физические нагрузки;
- стрессовые ситуации;
- погодные условия (жара, повышенная влажность воздуха).

Стрессовые ситуации могут повышать частоту сердечного ритма у ребенка
Изменения в окружающей среде усиливает работу сердца, и повышают его привычный ритм практически в 3 раза. Такое состояние считается нормальным явлением, если в короткие сроки значения приходят в норму, и самочувствие малыша не страдает.
Если учащённое сердцебиение наблюдается у деток в состоянии покоя, причиной могут быть:
- воспалительные процессы в дыхательных органах;
- патологии сердечно-сосудистой системы;
- негативные отклонения в эндокринной системе;
- заболевания, вызванные бактериальной или вирусной инфекцией;
- проблемы в кроветворении (анемия).
Истощение организма и сильное переутомление также способны вызвать повышенное сокращение сердечной мышцы, что негативно сказывается на артериальном давлении и работе жизненно важных систем в целом.
Увеличение ритма биения сердца
Норма ЧСС у ребенка, приведенная в таблице выше — ваш основной ориентир. Если у вашего малыша частота сердечных сокращений велика, то это еще не повод паниковать. Возможно жаркая погода, всплеск эмоций (страх, истерика, испуг, восторг) или активная игра спровоцировали ускорение сердцебиения. Поэтому дождитесь того момента, когда ваш ребенок будет абсолютно спокоен, и снова измерьте пульс. Если же ритм сердца все также увеличен, то не стоит откладывать визит к детскому кардиологу. Тахикардия, иными словами увеличение частоты сердечных сокращений, может стать предвестником патологических процессов в сердце или же эндокринной системе.
Если у вашего малыша частота сердечных сокращений велика, то это еще не повод паниковать. Возможно жаркая погода, всплеск эмоций (страх, истерика, испуг, восторг) или активная игра спровоцировали ускорение сердцебиения. Поэтому дождитесь того момента, когда ваш ребенок будет абсолютно спокоен, и снова измерьте пульс. Если же ритм сердца все также увеличен, то не стоит откладывать визит к детскому кардиологу. Тахикардия, иными словами увеличение частоты сердечных сокращений, может стать предвестником патологических процессов в сердце или же эндокринной системе.
Измеряем ЧСС и ЧДД
С помощью различных вариантов контроля можно наблюдать за состоянием ЧСС и частоты дыхания у ребенка. Исследование пульса и определение результатов биения сердца происходит следующими способами:
- Пульсовой браслет. Измерение этим способом неточное, ведь качественные браслеты найти сложно.
- Обследование у врача. При проведении процедуры по замеру биения сердца у детей, медицинские работники используют стетоскоп, для более старшего возраста тонометр.

- Самостоятельно с помощью секундомера. Освоить технику измерения вручную несложно. Для ее выполнения нужно:
- приложить без применения силы большой палец противоположной руки к запястной артерии;
- определить, где лучше всего ощущается биение, это, может быть запястье, область шеи;
- посчитать сколько ударов за 1 минуту. Если результат берется за 30 секунд, тогда умножить на 2.
Для точного результата дыхания у детей проводят замеры, используя следующую технику:
- В состоянии полного спокойствия, лучше всего, когда ребенок спит.
- Положить без применения силы ладонь на живот.
- Следить за секундомером.
- Подсчет ЧДД происходит на протяжении 60 секунд.
Как мерить пульс:
- Взяться за запястье в области определения пульса.
- Включить секундомер.
- Подсчитать количество сердцебиений в минуту.
Техника подсчета дыхания у детей (вдох-выдох):
- Отвлечь ребенка.
- Положить руку на живот или взять за руку.

- Считать количество циклов за 1 минуту.
- Оценить результат.
Для подсчета ЧСС, малыш должен принять неподвижное положение. Нельзя проводить измерение после различных нагрузок физических или эмоциональных, т. к. пульс учащается.
После этого стоит определить соответствие результатов с показателями нормы. В норме пульсация ритмичная и четкая. Технику подсчета применяют для разного возраста. Частота дыхания измеряется на протяжении минуты. У малышей подсчет дыхательных движений лучше проводить во сне.
Как правильно измерять пульс
Замеры пульса необходимо проводить при полном спокойствии малыша. Желательно осуществлять процедуру в утреннее время, пока малыш не встал с постели. При этом он не должен менять положение тела. Если измерения нужно проводить часто, то это делают каждый раз в одно время. При строгом соблюдении этих рекомендаций можно рассчитывать на точный результат. В ходе измерения стоит учитывать не только частоту, но и ритмичность сокращений. Неравномерная пульсация говорит о развитии аритмии и требует лечения.
Неравномерная пульсация говорит о развитии аритмии и требует лечения.
Норма пульса по возрастам у детей допускает определенные отклонения. Не считается проблемой, если показатели повышаются или понижаются на 20 ударов.
Для удобства созданы пальчиковые пульсометры. Они показывают насыщенность крови кислородом и частоту сокращений. Чтобы определить, нет ли отклонений, следует проводить измерение пульса на протяжении пяти дней, после этого вывести среднее значение и сравнить его с допустимой нормой.
Если нет прибора, то можно провести процедуру вручную. Для этого нужны часы с секундной стрелкой или секундомер. В зависимости от возраста малыша, измерения проводят по-разному. У грудничков легко нащупать пульс на сонной или височной артерии.
При обследовании на лучевой артерии, которая располагается в нижней части предплечья перед соединением с лучезапястным суставом. Чтобы ее легко обнаружить, следует расслабить мышцы руки.
После обнаружения крупной артерии ее прижимают двумя пальцами, после чего снижают давление и оценивают параметры пульса: его частоту ритмичность и напряжение.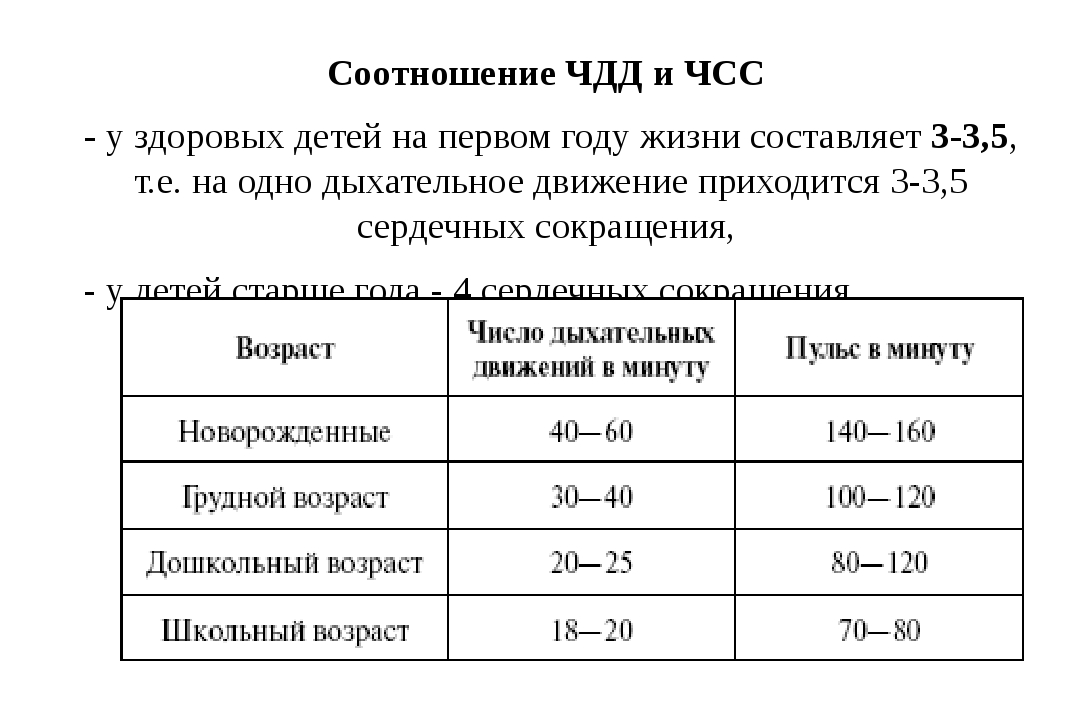 Желательно измерять пульс в течение минуты.
Желательно измерять пульс в течение минуты.
С учетом возраста ребенка проводить процедуру можно так:
- У грудничков измерения осуществляют на грудничке или грудной клетке.
- Для контроля показателей малышей старше года используют височную артерию, сонную, в области паха или за ухом.
- Детям старше семи лет рассчитывать пульс лучше по лучевой артерии. Это наиболее удобное место в этом случае.
При измерении по лучевой артерии важно, чтобы рука располагалась на уровне сердца, а мышцы были полностью расслабленными.
Таблица частоты дыхания по возрастам
По таблице можно проверить общее состояние ребенка. Лучше следить за цифрами по мере его взросления. Частота дыхания у детей норма по возрастам с ее помощью можно легко отследить.
Частота дыхания за 1 минуту
Частота сердечного ритма
Соотношение чдд и чсс — дыхательно — пульсовый коэффициент у детей до месяца 1:2,5, до года — 1:3, старше года — 1:4. Чдд у новорожденных самое большое — порядка 60.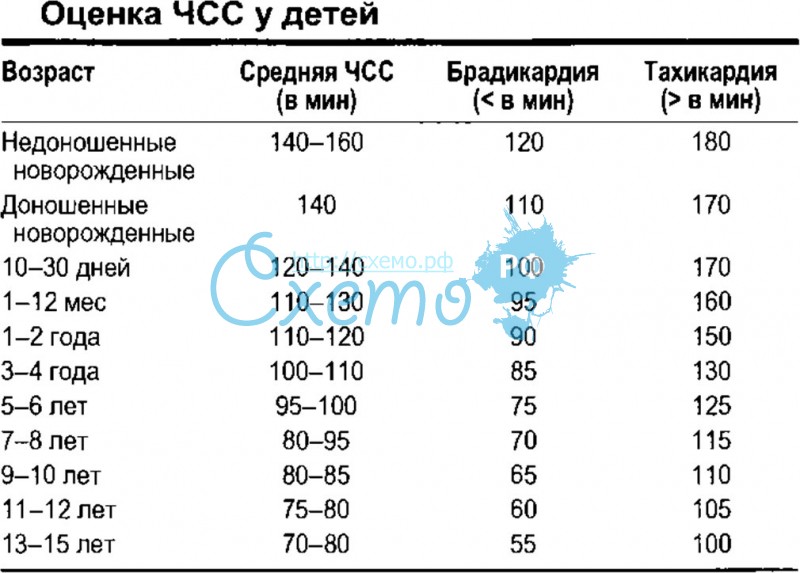 С ростом организма пульс и дыхание у детей снижается. Процесс начинается уже через 2 недели после начала жизни младенца. Чдд у детей старше 10 лет в норме цифра составляет всего 20. Нормы чсс постепенно тоже снижаются.
С ростом организма пульс и дыхание у детей снижается. Процесс начинается уже через 2 недели после начала жизни младенца. Чдд у детей старше 10 лет в норме цифра составляет всего 20. Нормы чсс постепенно тоже снижаются.
При помощи этих таблиц можно наглядно убедиться, что оба показателя постепенно, с годами, снижаются. Самый пик сердечной активности приходится на первые 3 месяца жизни. Проверяйте все показатели, затем сопоставляйте их с нормой. Это даст вам знать, здоров ли младенец.
У растущего организма присутствует гораздо большая потребность в кислороде, чем у взрослого человека. Объем легких же у них в разы меньше. Именно поэтому новорожденные дети дышат настолько часто.
Алгоритм подсчета пульса на лучевой артерии и определение его свойств
Пульс представляет собой постоянные колебания стенок сосудов. Данные колебания связанны с кровенаполнением в течение всего сердечного цикла. Пульс бывает артериальный, капиллярный и венозный. Наша статья будет посвящена разбору и этого вопроса. Но мы также рассмотрим и смежные темы. Артериальный пульс необходимо исследовать для того, чтобы определить состояние кровообращения, свойства артерий и сердцебиение. Основным методом определения артериального пульса является обычная пальпация. Для прощупывания артерии необходимо взять кисть в области лучезапястного сустава. Большой палец положить на тыльную сторону предплечья, остальные — на переднюю часть лучевой кости, под которой и будет прощупываться артерия.
Но мы также рассмотрим и смежные темы. Артериальный пульс необходимо исследовать для того, чтобы определить состояние кровообращения, свойства артерий и сердцебиение. Основным методом определения артериального пульса является обычная пальпация. Для прощупывания артерии необходимо взять кисть в области лучезапястного сустава. Большой палец положить на тыльную сторону предплечья, остальные — на переднюю часть лучевой кости, под которой и будет прощупываться артерия.
Что такое ЧСС и ЧДД?
Частота сердечных сокращений — подсчет числа ударов, которые делает сердце за минуту. Частота дыхательных движений — количество вдохов и выдохов за минуту.
Эти показатели дают возможность определить насколько дыхание глубокое и ритмичное, а также возможность анализа работоспособности грудной клетки. Характеристики сердцебиения в разные периоды роста отличаются.
Важно! Такой биомаркер, как частота дыхательных движений, известен с самых древних времен. Врачеватели античного мира заметили, что у больного человека этот показатель изменяется.
Сегодня ЧДД (частота дыхательных движений) не теряет своей актуальности в диагностике самых разнообразных детских и взрослых заболеваний. За одно движение принято считать одну серию «вдох-выдох». Оценивается количество таких движений за конкретный промежуток времени — обычно это 1 минута.
Следует отметить, что ЧДД у детей совсем не похожа на аналогичный показатель у взрослых. Дети в силу анатомических особенностей дышат несколько иначе — их дыхание неглубокое, поверхностное, частота вдохов и выдохов значительно выше.
Важно! Потребности в кислороде у растущего детского организма чрезвычайно велики, а объем легких и размеры грудной клетки маленькие. Именно поэтому малышу необходимо интенсивное дыхание.
Однако есть определенные нормы для разного возраста. И превышение частоты дыхания сверх этих норм может свидетельствовать о том, что у ребенка имеется кислородное голодание (гипоксия). Учащенное дыхание сопровождает самые разнообразные патологии у детей.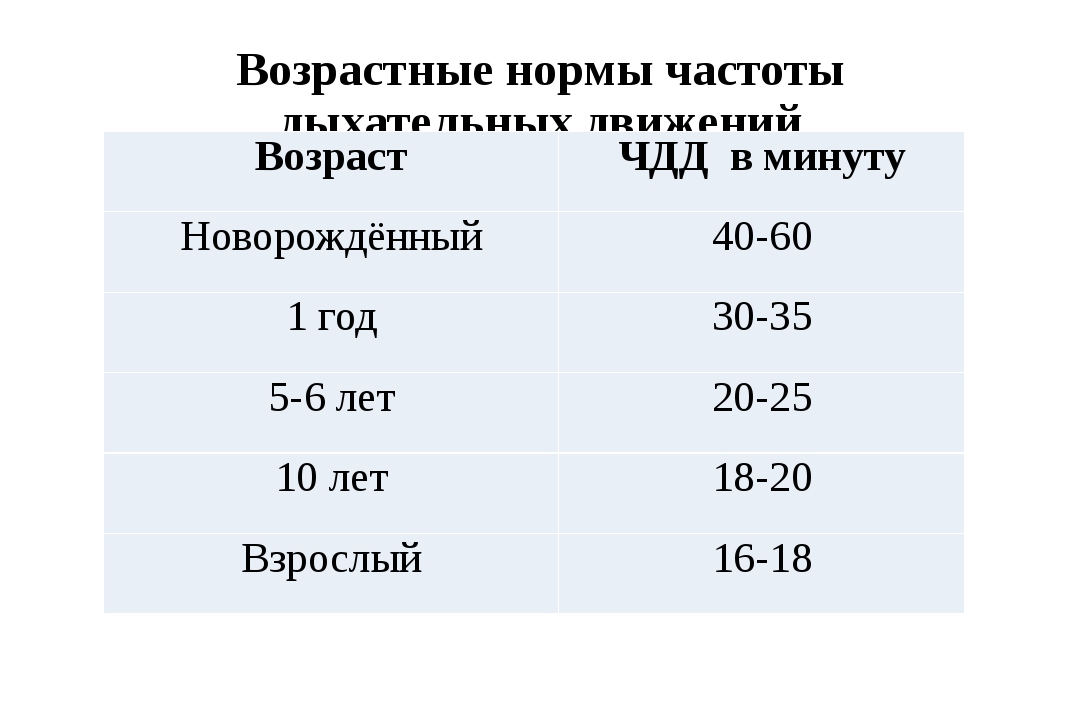
Алгоритм измерения пульса пациента. Техника измерения пульса
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам. У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках [1], [2] и т. Для того чтобы выяснить природу низкого пульса, следует разобраться, что вообще представляет собой это медицинское понятие. Итак, пульс — это ритмичные колебания объема крови в сосудах, вызванные сокращением миокарда и обусловленные давлением в сосудах за один сердечный цикл.
6/23/ · Алгоритм измерения пульса человека должен соблюдать каждый медицинский работник. Да и сам больной имеет возможность в домашних условиях определить норму импульса крови своего организма.
Случай успешного удаления опухоли предсердия у ребенка первого года жизни
В Телемедицинский центр НЦССХ им. А.Н. Бакулева поступила выписка на ребенка 8 месяцев из Ханты-Мансийского Автономного округа, г. Югорска с предположительным диагнозом: «Рабдомиома сердца».
А.Н. Бакулева поступила выписка на ребенка 8 месяцев из Ханты-Мансийского Автономного округа, г. Югорска с предположительным диагнозом: «Рабдомиома сердца».
Обледование по месту жительства
Ребенок от второй беременности, протекавшей с угрозой прерывания в первом триместре. Родоразрешение самостоятельное — в 39 недель. Оценка по шкале Апгар: 8/9 баллов. Масса при рождении: 3750 г, длина 50 см.
Анамнез заболевания: В возрасте 7 месяцев после прививки АКДС (комбинированная вакцина против дифтерии, коклюша и столбняка) у ребенка появилась слабость, повысилась температура тела до 38 градусов. Впоследствии температура снижалась и неоднократно повышалась. Родителями это было трактовано, как реакция на прорезывание зубов. К врачам обратились спустя две недели в связи с резким повышением температуры до 39,3 градусов. Бригадой скорой помощи девочка была доставлена в педиатрическое отделение больницы г. Югорска.
Югорска.
При госпитализации выявлены изменения в анализах крови (СОЭ 60-72 мм/ч) и клиника пневмонии, начата антибактериальная терапия. Спустя сутки при рентгенологическом исследовании было обнаружено значительное расширение тени сердца, в связи с чем, ребенку выполнена эхокардиография, выявившая объемное образование в полости правого предсердия. Решением консилиума ребенок в экстренном порядке переведен в НОКДБ г. Нижневартовска для дообследования и предоперационной подготовки.
Состояние при переводе: тяжелое по основному заболеванию, за счет опухолевой интоксикации. Сознание ясное. Жалобы матери на вялость ребенка, плаксивость. Аппетит снижен, отказывается от еды. Кожные покровы чистые, бледные с сероватым оттенком. Видимые слизистые чистые, бледно-розовые. Носовое дыхание свободное. При аускультации дыхание пуэрильное. Тоны сердца приглушены, ритмичные. Язык чистый, влажный. Живот мягкий, безболезненный. Физиологические отправления в норме.
Язык чистый, влажный. Живот мягкий, безболезненный. Физиологические отправления в норме.
Консультирован сердечно-сосудистым хирургом г. Сургута. В связи с наличием изменений в анализах, рекомендовано провести дообследование и антибактериальную терапию в условиях НОКДБ. При условии купирования воспалительных изменений возможен перевод в кардиоцентр г. Сургута для оперативного лечения.
|
Компьютерная томография органов грудной клетки: Воздушность легких не изменена. Инфильтративных изменений не определяется. Трахея расположена по средней линии, проходима на всем протяжении. Плевральных утолщений и скоплений жидкости не выявлено. Средостение не смещено. Сердце расширено в поперечнике. Полость правого предсердия деформирована, сужена за счет патологического внутриполостного образования округлой формы, диаметром до 38 мм. Диафрагма расположена обычно, контуры ее ровные, четкие. Костный скелет без патологических изменений. Лимфатические узлы не увеличены.
Инфильтративных изменений не определяется. Трахея расположена по средней линии, проходима на всем протяжении. Плевральных утолщений и скоплений жидкости не выявлено. Средостение не смещено. Сердце расширено в поперечнике. Полость правого предсердия деформирована, сужена за счет патологического внутриполостного образования округлой формы, диаметром до 38 мм. Диафрагма расположена обычно, контуры ее ровные, четкие. Костный скелет без патологических изменений. Лимфатические узлы не увеличены.
Заключение: КТ-признаки внутриполостного образования правого предсердия — вероятнее всего рабдомиома.
ЭКГ: ритм синусовый. Частота сердечных сокращений = 149 уд/мин. Электрическая ось сердца вертикальная. Нарушение процессов реполяризации.
ЭхоКГ: Фракция выброса — 77,8%. Объемное образование занимает 88% полости правого предсердия. Выпот в перикарде до 2 см.
За время пребывания в стационаре состояние ребенка отмечается отрицательная динамика: за счет нарастания симптомов интоксикации, вялости и потери аппетита. Также отмечается отрицательная динамика по результатам ЭхоКГ (нарастание выпота в полости перикарда, увеличение размеров опухоли правого предсердия) и отсутствие динамики в анализах крови.
Также отмечается отрицательная динамика по результатам ЭхоКГ (нарастание выпота в полости перикарда, увеличение размеров опухоли правого предсердия) и отсутствие динамики в анализах крови.
Оказание специализированной помощи на базе отделения онкологии по месту жительства невозможно. Лечащими врачами было принято решение — направить документы на телеконсультацию в Центр имени Бакулева.
Телемедицинская консультация в Центре имени Бакулева
Телемедицинская консультация проведена на 8-м месяце жизни ребенка. После изучения результатов обследований диагноз оказался подтвержден. Пациенту показан перевод в кардиохирургический стационар.
Поликлиника НЦССХ
Через 5 дней пациента обследовали в поликлинике НЦССХ. В результате поставлен диагноз: «Опухоль в полости правого предсердия. Перикардит. Недостаточность кровообращения 2а степени». Ребенок госпитализирован в экстренном порядке для оказания специализированной кардиохирургической помощи.
Перикардит. Недостаточность кровообращения 2а степени». Ребенок госпитализирован в экстренном порядке для оказания специализированной кардиохирургической помощи.
| ЛП | Не увеличены | КЛА – створки тонкие | МК – не изменен | ||
| ЛЖ | ФК – 8 мм | Грmax10 | ФК – 13,6 мм | Регург — | |
| КДР | 1. 8 8 | АК – не изменен | ТК – створки тонкие | ||
| ФВ | 72% | ФК – 8.4 мм | Регург – | ФК – 14.4 мм | Регург – 1+ |
| ПП | Не увеличены | Аорта – дуга и перешеек без особенностей | |||
| ПЖ | |||||
| МЖП – интактна | |||||
| МПП – интактна | |||||
Дополнительно: жидкость в полости перикарда по передней стороне ПП 12-14 мм, в области верхушки 16 мм; округлое плотное образование 31×32мм в капсуле, спаянное со стенкой правого предсердия; участки фибрина в перикарде.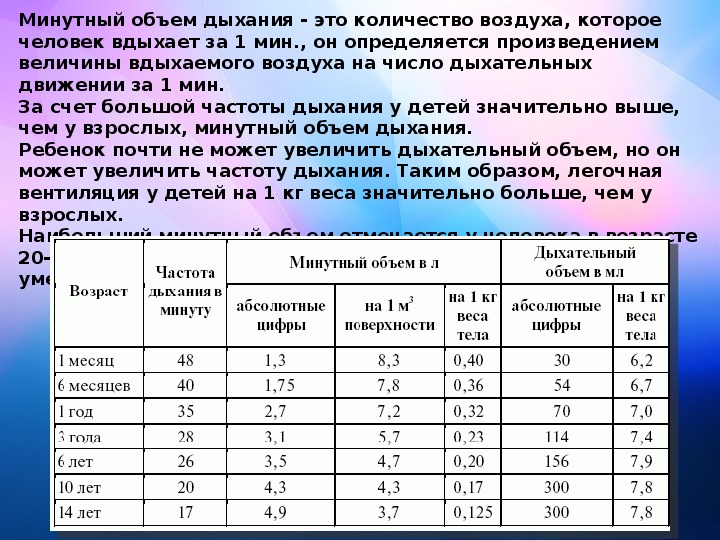 | |||||
| Заключение: Образование в правом предсердии, жидкость в полости перикарда. | |||||
ЛП – левое предсердие, ЛЖ – левый желудочек, КДР – конечный диастолический размер, ФВ – фракция выброса, ПП – правый желудочек, ПЖ – правый желудочек, АК – аортальный клапан, ФК – фиброзное кольцо, КЛА – клапан легочной артерии, МК – митральный клапан, ТК – трикуспидальный клапан, ЛГ – легочная гипертензия.
Рентгенография органов грудной клетки: легочный рисунок не усилен; корни легких не расширены; плевральные полости свободны; Сердце: расположение и формирование без особенностей, талия сглажена, увеличено за счет всех отделов. КТИ (кардиоторакальный индекс) — 65%.
Госпитализация в Центр имени Бакулева
В стационаре при осмотре: состояние ребенка тяжелое./114/114_2.jpg)
- Рост 70 см, вес 8,3 кг;
- Развитие по возрасту, кожные покровы бледно-розовые, отеков нет, дыхание жесткое, проводные хрипы, частота дыхания (ЧД) 48 в мин;
- Тоны сердца ритмичные, приглушены;
- Верхушечный толчок слева от грудины в 4-5 межреберье;
- Частота сердечных сокращений (ЧСС) 130 уд/мин;
- Пульсация на верхних и нижних конечностях определяется;
- АД 90/50 мм.рт.ст.;
- Печень расположена справа, +2 см;
- Селезенка не пальпируется;
- Физиологические отправления в норме;
Ребенок госпитализирован в возрасте 8 месяцев. В стационаре при осмотре: состояние ребенка тяжелое. Рост 71 см, вес 8,5 кг. Развитие по возрасту, кожные покровы бледно-розовые, отеков нет, дыхание везикулярное, хрипов нет, частота дыхания (ЧД) 34 в мин. Тоны сердца ритмичные, частота сердечных сокращений (ЧСС) 122 уд/мин. Систолический шум по левому краю грудины. Пульсация на верхних и нижних конечностях определяется. АД 100/68 мм.рт.ст. Печень расположена справа, +2 см. Селезенка не пальпируется. Физиологические отправления в норме.
Тоны сердца ритмичные, частота сердечных сокращений (ЧСС) 122 уд/мин. Систолический шум по левому краю грудины. Пульсация на верхних и нижних конечностях определяется. АД 100/68 мм.рт.ст. Печень расположена справа, +2 см. Селезенка не пальпируется. Физиологические отправления в норме.
Обследование:
ЭКГ: ЭКГ: синусовый ритм, ЧСС 140 в мин, вертикальное положение электрической оси сердца. Нарушение процессов реполяризации.
Рентгенография органов грудной клетки (см. Рис. 1): плевральные полости свободны, легочный рисунок не усилен; корни легких не расширены, кардиомегалия за счет всех отделов. КТИ = 66%. Сосудистый пучок не изменен.
|
Рис. 1 — Рентгенографическое исследование органов грудной клетки
|
На второй день госпитализации произведена пункция полости перикарда. Получено 70 мл жидкости. Установлен перикардиальный дренаж.
Получено 70 мл жидкости. Установлен перикардиальный дренаж.
Компьютерная томография:
- Грудная клетка не изменена.
- Сердце не увеличено в размерах, средостение увеличено за счет образования (КТИ 50%).
- Перикард уплотнен, утолщен, с наличием минимального количества жидкости по правым отделам.
- Интракардиально от проксимального отдела дуги аорты и практически до уровня диафрагмы в полости правого предсердия визуализируется образование округлой формы, занимающее практически всю полость предсердия. Контуры образования неровные, максимальные размеры 39×41×31 мм (объем около 31 мл). Образование интимно прилежит к корню аорты и верхней полой вене, деформируя ее.
- Трахеобронхиальное дерево развито типично.
- Легочный рисунок несколько усилен за счет сосудистого компонента.
- Свежих очаговых и инфильтративных изменений не выявлено.

- Жидкости в плевральных полостях не определяется.
Заключение: КТ-признаки интракардиального образования правого предсердия (см. Рис. 2 и 3).
| Рис. 2 — Данные, полученные в результате КТ-исследования | |
| Рис. 3 — Данные, полученные в результате КТ-исследования | |
Выставлен диагноз:
Опухолевидное образование в полости правого предсердия. Перикардит. Гидроперикард. Недостаточность кровообращения 2а степени.
Перикардит. Гидроперикард. Недостаточность кровообращения 2а степени.
В анализах крови сохраняются воспалительные изменения. Однако принято решение о выполнении операции по жизненным показаниям.
На шестые сутки госпитализации проведена операция – удаление опухоли правого предсердия, в условиях ИК, гипотермии и ФХКП.
Послеоперационный период и выписка
При поступлении в реанимацию состояние тяжелое за счет сердечной недостаточности, что соответствует объему оперативного вмешательства. Искусственная вентиляция легких, кардиотоническая поддержка (адреналин, допамин), медикаментозный сон.
ЭхоКГ: ФВ = 56%. Жидкости в полости перикарда нет. Недостаточность трикуспидального клапана 2-2,5+.
ЭКГ: нарушений ритма и проводимости нет.
Рентгенография: легкие расправлены. Свободной жидкости в плевральных полостях не выявлено. Размеры сердца свободны.
Свободной жидкости в плевральных полостях не выявлено. Размеры сердца свободны.
Из реанимации пациент переведен на 7-е сутки после операции в удовлетворительном состоянии.
- Не лихорадит;
- Кожные покровы чистые;
- В легких дыхание жесткое, хрипов нет;
- Сердечные тоны ритмичные, ясные, ЧСС = 125 уд/мин.
- Пульс на верхних и нижних конечностях удовлетворительный;
- АД — 100/55 мм рт ст.;
- Печень +1см;
- Физиологические отправления в норме;
- Послеоперационная рана без признаков воспаления;
- ЭхоКГ – ФВ – 68%, КДР 2,2.
В ходе лечения анализы крови пришли в норму.
По результатам гистологического исследования, удаленная опухоль — быстрорастущая фиброзная гамартома правого предсердия.
На двадцать третьи сутки после операции в удовлетворительном состоянии ребенок выписан домой с рекомендациями: наблюдение кардиолога и педиатра по месту жительства, продолжить прием препаратов, отвод от прививок на 1 год, ограничение физических нагрузок, контроль анализа крови и мочи через 7 дней после выписки и контроль в поликлинике НЦССХ через 1 год. Наблюдение онколога. Желательна реабилитация в санатории кардиологического профиля.
Клинический случай описала Макаренко Мария Владимировна
Динамика изменений некоторых показателей физического и функционального статуса под воздействием различных нагрузок у волейболистов 15–16 лет
Библиографическое описание:
Болтаев, А. А. Динамика изменений некоторых показателей физического и функционального статуса под воздействием различных нагрузок у волейболистов 15–16 лет / А. А. Болтаев. — Текст : непосредственный // Исследования молодых ученых : материалы V Междунар. науч. конф. (г. Казань, декабрь 2019 г.). — Казань : Молодой ученый, 2019. — С. 84-87. — URL: https://moluch.ru/conf/stud/archive/353/15427/ (дата обращения: 27.05.2021).
А. Болтаев. — Текст : непосредственный // Исследования молодых ученых : материалы V Междунар. науч. конф. (г. Казань, декабрь 2019 г.). — Казань : Молодой ученый, 2019. — С. 84-87. — URL: https://moluch.ru/conf/stud/archive/353/15427/ (дата обращения: 27.05.2021).
В статье проанализирована динамика изменений некоторых показателей физического и функционального статуса у волейболистов 15–16 лет под влиянием тренировок и игровых нагрузок. Установлено, что исходные показатели, взятые до тренировок и тестов, снизились под влиянием данных тренировок и тестов. Однако эти показатели снизились еще больше после игровых нагрузок. Такое положение дел свидетельствует о том, что физические способности и функциональные компоненты волейболистов, участвовавших в исследовании, сформированы не в полной мере.
Ключевые слова: показатели физического и функционального статуса, тест, нагрузка, прыжок, челночный бег, тренировка, игра, частота сердечных сокращений (ЧСС), частота дыхания (ЧД).
Актуальность работы. Вволейболе, как и во всех видах спорта, поддержание высокого уровня технико-тактического мастерства с помощью долгосрочных тренировок и нагрузок соревнований определяется не только физической подготовкой, но и в большей мере зависит от функциональных возможностей. Однако, как известно из некоторых источников, под воздействием тренировок и нагрузок соревнований физические и функциональные возможности резко снижаютсядаже у оченьопытных спортсменов.
Надо отметить, что в некоторых случаях наблюдалось снижение показателей физического и функционального статуса и после некоторых тестовых нагрузок. Это происходит из-за того, что в промежутках между тренировками и соревнованиями и по их окончании не уделяется серьезное внимание проведению восстанавливающих работоспособность релаксационных упражнений [2], [3], [4], [8],
Цель исследования. Изучение динамики изменений некоторых показателей физического и функционального статуса у 15–16 летних волейболистов под воздействием различных нагрузок (тренировки, соревнования, тестовые нагрузки).
Объект исследования. были выбраны 43 волейболиста в возрасте 15–16 лет, занимающихся во 2-детско-юношеской спортивной школе г. Ташкента. В исследовании были использованы следующие метод-тесты: подсчет максимального количество касаний руками маркера, установленного на высоте 43 см от кончиков вытянутых рук, в прыжке (прыжковая выносливость), определение с помощью аппарата MiBand-2 частоты сердечных сокращений (ЧСС) и артериального давления (АД), определение частоты дыхания (ЧД).
Результаты исследования иих анализ. Как стало известно из сравнительного анализа результатов исследования, до и после тренировок у 15–16 летних волейболистов прослеживалась динамика сильно отличающихся друг от друга изменений специальных показателей работоспособности. Например, максимальное количество прыжков до маркера, установленного на высоте 43 см, составляет у этих юных баскетболистов 31,9±3,44. Значит можно констатировать, что эта цифра максимального количества вертикальных прыжков отражает работоспособность по прыжкам данных ребят. Но возникает вопрос — достаточна или нет для волейболистов этого возраста работоспособность в объеме такого максимального количества прыжков? По данным А. В. Суханова, Е. В. Фомина, Л. В. Булыкиной (2012), [6], на протяжении одной игры из 5 партий высококвалифицированные волейболисты только для нападающих ударов и постановок блока делают в среднем 106 прыжков, в зависимости от игровых функций диапазон индивидуальных показателей составляет 76–114 раз. А на протяжении одной тренировки только для ударов и постановки блока приходится прыгать до 147 раз. Кроме этого, этим волейболистам приходится прыгать еще до 250 раз для выполнения других технических приемов (передача мяча, подача мяча) и отвлекающих действий. Исходя из этого, средний показатель максимального количества прыжков (31,9±3,44 раз), зафиксированный у участвовавших в исследовании юных волейболистов, не может считаться достаточным. Также сравнительно высокие кардиопульсометрические цифры этого показателя свидетельствуют о том, что прыжковая работоспособность не сформирована оптимально.
Но возникает вопрос — достаточна или нет для волейболистов этого возраста работоспособность в объеме такого максимального количества прыжков? По данным А. В. Суханова, Е. В. Фомина, Л. В. Булыкиной (2012), [6], на протяжении одной игры из 5 партий высококвалифицированные волейболисты только для нападающих ударов и постановок блока делают в среднем 106 прыжков, в зависимости от игровых функций диапазон индивидуальных показателей составляет 76–114 раз. А на протяжении одной тренировки только для ударов и постановки блока приходится прыгать до 147 раз. Кроме этого, этим волейболистам приходится прыгать еще до 250 раз для выполнения других технических приемов (передача мяча, подача мяча) и отвлекающих действий. Исходя из этого, средний показатель максимального количества прыжков (31,9±3,44 раз), зафиксированный у участвовавших в исследовании юных волейболистов, не может считаться достаточным. Также сравнительно высокие кардиопульсометрические цифры этого показателя свидетельствуют о том, что прыжковая работоспособность не сформирована оптимально. Исходя из этого аспекта, тесты по определению максимального количества прыжков, другие тесты, отражающие скоростные работы, определение функционального значения тренировочных нагрузок очень важны при более объективной оценке специальной работоспособности волейболистов. Так как у участвовавших в исследовании 15–16 летних волейболистов до теста на максимальное количество прыжков ЧСС составляла 77,5±2,83 раз/мин., после тестовых нагрузок эти показатели составляли 129,4±3,92 раз/мин (1-таблица).
Исходя из этого аспекта, тесты по определению максимального количества прыжков, другие тесты, отражающие скоростные работы, определение функционального значения тренировочных нагрузок очень важны при более объективной оценке специальной работоспособности волейболистов. Так как у участвовавших в исследовании 15–16 летних волейболистов до теста на максимальное количество прыжков ЧСС составляла 77,5±2,83 раз/мин., после тестовых нагрузок эти показатели составляли 129,4±3,92 раз/мин (1-таблица).
Таблица 1
Динамика изменений показателей работоспособности до ипосле тренировок итестовых нагрузок у 15–16 летних волейболистов — n=43 (±)
Функциональные Тесты Тесты движений | Результаты тестов движения | ЧСС (раз/мин) | ЧД (раз/мин) | АД (мм/р. | |
Систолическое давление | Диастолическое давление | ||||
максимальное количество прыжков до установленного на высоте 43 см маркера(раз): – до тренировки | 31,9±3,44 | 77,5±2,83 129,4±3,92 | 14,3±1,12 35,6±2,26 | 117,9±3,17 147,5±4,22 | 81,9±2,17 77,3±2,01 |
– после тренировки | 25,5±3,12 | 159,2±5,02 168,6±5,39 | 37,7±2,76 41,3±3,44 | 156,5±3,71 161,7±3,89 | 75,2±2,11 77,8±2,11 |
Примечание: ЧСС — частота сердечных сокращений; ЧД — частота дыхания; АД — артериальное давление; в числителе — до теста; в знаменателе — после теста
С целью изучения объективности данной мысли или вывода мы провели дополнительное исследование по выяснения динамики изменений специальной работоспособности у 15–16 летних волейболистов до и после нагрузок смоделированной игры, состоящей из 5 партий. Результаты исследования приведены во 2-таблице. Из отмеченных в таблице результатов становится известно, что по итогам соответствующего теста максимальное количество прыжков до начала игры составляет 34,5±3,47 раз. Такой средний показатель несколько выше (2,5 раза) показателя максимального количества прыжков, взятых до тренировок, что возможно связано с эмоционально-мотивационной активностью, обычно возникающей перед игрой.
Результаты исследования приведены во 2-таблице. Из отмеченных в таблице результатов становится известно, что по итогам соответствующего теста максимальное количество прыжков до начала игры составляет 34,5±3,47 раз. Такой средний показатель несколько выше (2,5 раза) показателя максимального количества прыжков, взятых до тренировок, что возможно связано с эмоционально-мотивационной активностью, обычно возникающей перед игрой.
Таблица 2
Динамика изменения у 15–16 летних волейболистов специальной работоспособности до ипосле нагрузок игры, состоящей из 5 партий — n=24 (±)
Функциональные тесты Тесты движения | Результаты тестов движения | ЧСС (раз/мин. | ЧД(раз/мин) | АД (мм/р.с.) | |
Систолическое давление | Диастолическое давление | ||||
максимальное количество прыжков до установленного на высоте 43 см. предмета(раз): – до игры | 34,5±3,47 | 78,3±3,12 129,7±3,94 | 13,7±1,28 39,2±3,16 | 121,4±2,15 147,6±5,01 | 78,5±2,12 75,2±2,04 |
– после 2 парти | 137,2±4,12 | 32,5±2,46 | 139,6±4,07 | 70,7±1,92 | |
– после 4 партии | 143,8±4,36 | 37,3±2,93 | 143,5±4,72 | 74,2±2,11 | |
– после 5 партии (после завершения игры) | 27,2±2,83 | 147,6±4,79 155,7±5,12 | 39,7±3,08 43,9±3,95 | 153,9±5,11 161,2±5,91 | 73,5±2,07 74,7±2,16 |
Примечание: ЧСС — частота сердечных сокращений; ЧД — частота дыхания; АД — артериальное давление; в числителе — до теста; в знаменателе — после теста.
То, что показатели тестов, полученные до игровой нагрузки, резко упали после игры(после 5 партий), а функциональные значения тестовых и игровых нагрузок(ЧСС, ЧД, АД), взятые до игры, резко возросли по сравнению с показателями, взятыми после игры, в том числе после каждой партии(5 партий), свидетельствует о довольно слабом развитии специальной физической работоспособности у этих юных волейболистов.
Вывод. Основываясь на результатах проведенных исследований, можно придти к мнению, что снижение после тренировочных и игровых нагрузок результатов тестов(максимальное количество прыжков 34,5–31,9 раз, бег елочкой 26,7–24,5 сек.), проведенных для выяснения специальной физической работоспособности 15–16 летних волейболистов, и повышение значения нагрузок свидетельствует о недостаточной сформированности физической и функциональной подготовки. При все более усиливающейся конкуренции в современном волейболе, резком росте объема и интенсивности нагрузок, для достижения высоких результатов надо обладать отлично сформированными интегрированными физическими, технико-тактическими и психофункциональными возможностями.
Литература:
- Беляев А. В., Савин М. В. Волейбол. // Учебник. ISBN 978–5–98724–059–5. 2009. — 360с.
- Волков Л. П. Теория и методика детского и юношеского спорта. — Киев: Олимпийская литература, 2002. –294 с.
- Годик М. А. Физическая подготовка футболистов. М.: Терра-Спорт, 2006.-272 с.
- МатвеевЛ. П. Общая теория спорта и ее приклад/ Л. П. Матвеев.-Изд. Четвертое, испр. И доп.-СПб. [и др.]: Лань, 2005.- 377, [1]с.: ил., табл.; 21 см.; ISBN 5–8114–0585–5: 3000.
- Платонов В. Н. Система подготовки спортсменов в Олимпийском спорте. Общая теория и её практическое приложение: Учебник для тренеров I кН-К.: Олимпийская литература, 2015. — 1. — 680 с.
- Суханов А. В., Фомин Е. В., Булыкина Л. В. Прыгучесть и прыжковая подготовка волейболистов // Методическое пособие. М., 2012.
- Фурманов А. Г. Подготовка волейболистов. Минск, МЕТ, 2007. — 329с.
- Холодов Ж. К., Кузнецов В.
 С. Теория и методика физической культуры и спорта. Учебник. 12-е изд., исп. — М.: Академия, 2014. — 480с.
С. Теория и методика физической культуры и спорта. Учебник. 12-е изд., исп. — М.: Академия, 2014. — 480с.
Основные термины (генерируются автоматически): волейболист, прыжок, раз, нагрузка, показатель, тест, тренировка, функциональный статус, частота дыхания, частота сердечных сокращений, артериальное давление, игра, партия.
Похожие статьи
Динамика возрастных изменений
сердечно-сосудистой системы…
Частота сердечных сокращений. Установлена физиологически обусловленная закономерность, заключающаяся в том, что за период от 15 до 18
При этом частота сердечных сокращений имеет тенденцию к уряжению, тогда как систолическое артериальное давление медленно.. .
.
Изменения
показателей насосной функции сердца…
Ключевые слова: частота сердечных сокращений, ударный объем крови, насосная функция сердца.
При выполнении подъема гири каждый раз затрудняется дыхание.
У гиревиков 1-й группы частота сердечных сокращений увеличивалась на протяжении практически всего…
Влияние физической
нагрузки разной направленности на…
В работе представлены результаты исследований особенностей функциональной реакции сердечно-сосудистой и дыхательной систем организма юных гимнасток на физическую нагрузку разной направленности в процессе тренировки.
Особенности проведения занятий по физической культуре со…
Наиболее простой способ — определение частоты сердечных сокращений и артериального давления. Частота сердечных сокращений на начальных этапах занятия не должна превышать 120–130 ударов в минуту. Необходимо обращать внимание и на субъективные…
Исследование интенсивности
нагрузки во время уроков по…
В данной статье рассматривается воздействие физической нагрузки на функциональное состояние учащихся 9 класса, во время занятий по физическому воспитанию, с использованием баскетбола, как составной части фитнес-программы оздоровительного характера.
Нагрузки на уроке физической культуры и нормы двигательной…
Нормой ежедневной двигательной активности принято считать 15-30 тыс. шагов. Для того, чтобы определить ежедневный объем специальной активирующей нагрузки, необходимо учесть общее время выполнения всех физических нагрузок с интенсивностью по ЧСС выше 90-100 уд/мин…
Влияние
дыхательной гимнастики Стрельниковой на…
Помимо дыхательной гимнастики Стрельниковой использовались комплексы лечебной гимнастики. В ходе данного исследования было
сердечно-сосудистая система, упражнение, дозированная ходьба, частота сердечных сокращений, заболевание, физическая культура. ..
..
Самоконтроль для занимающихся физической культурой
В норме артериальное кровяное давление после физических нагрузок должно увеличиваться на 10–18
Если после физических нагрузок артериальное давление падает или долгое время держится
Состояние внутритканевого дыхания определяется с помощью задержки дыхания.
Структура и содержание тренировочной
нагрузки…
Состояние сердечно-сосудистой системы (ССС) оценивалось по частоте пульса, величине артериального давления (АД) и данными объёмной скорости кровотока в работающих и неработающих мышцах предплечья в покое и при статической нагрузке.
Особенности занятия спортом для людей с заболеванием миокарда
Самый незатейливый способ — прослеживание частоты сердечных сокращений и уровнем АД. Нежелательно, чтобы на первой стадии занятия, частота СС превышала показатель — сто двадцать — сто тридцать уд/мин. Так же существует потребность следить за индивидуальными…
Нормы давления, пульса и частоты дыхания у детей от рождения до 15 лет
Нормы давления, пульса и частоты дыхания у детей от рождения до 15 лет
Большая часть этих показателей остаются относительно стабильными во взрослой жизни человека. Но детском возрасте они могут меняться с каждым месяцем и годом. И это будет абсолютно нормально!
Новорожденный малыш, младенец, ребенок, подросток — нормальные значения артериального давления, частоты пульса и частоты дыхания изменяются по мере взросления маленького человека.
Температура тела не изменяется с возрастом, но может колебаться в зависимости от времени суток. Нормальные ее значения находятся в диапазоне от 36,0 C до 37,2 C.
Нормы пульса у ребенка от 0 до 15 лет
Пульс или частота сердечных сокращений (ЧСС) значительно отличается в зависимости от возраста, состояние здоровья, факторов окружающей среды и многого другого. Поэтому интерпретацию полученных результатов лучше оставить квалифицированному специалисту.
Возраст После пробуждения (ударов в минуту) В состоянии покоя(ударов в минуту)
Новорожденный 100-165 90-160
1 месяц — 1 год 100-150 90-160
1-2 года 70-110 80-120
3-5 лет 65-110 60-100
6-11 лет 60-95 58-90
12-15 лет 55-85 50-90
Нормы частоты дыхательных движений (ЧДД) у ребенка от 0 до 15 лет
Измерить частоту дыхательных движений (ЧДД) весьма просто. Этот процесс не потребует специальных навыков и дорогостоящего оборудования. Все, что понадобится молодой маме – секундомер и внимательность.
Возраст Количество вдохов в минуту
До 1 года 30-55
1-2 года 20-30
3-5 лет 2 0-25
6-11 лет 14-22
12-15 лет 12-18
Нормы артериального давления у ребенка от 0 до 15 лет
Проводить измерение артериального давления у ребенка должен медицинский работник с помощью специального тонометра, который рассчитан на крошечную ручку пациента. Оценивать полученный результат является задачей квалифицированного специалиста.
Возраст Диастолическое давление Систолическое давление
Первые 12 часов после рождения 45-55 60-85
Неонатальный период 35-53 67-84
1-12 месяцев 55-65 80-100
1-2 года 55-70 90-105
3-5 лет 60-71 95-107
6-9 лет 60-73 95-110
10-11 лет 65-76 100-119
12-15 лет 70-79 110-124
ЧСС у детей — норма
Работа сердца – один из самых важных критериев здоровья организма в любом возрасте. Главные показатели работы сердечной мышцы – частота и сила пульса, артериальное давление – имеют свои нормы в каждом из возрастов. В данной статье мы поговорим о частоте сердечных сокращений у детей, рассмотри нормы ЧСС у детей до года, во сне, во время занятий спортом и т.д. А также поговорим о том, что значит учащенное или замедленное сердцебиение у ребенка.
Главные показатели работы сердечной мышцы – частота и сила пульса, артериальное давление – имеют свои нормы в каждом из возрастов. В данной статье мы поговорим о частоте сердечных сокращений у детей, рассмотри нормы ЧСС у детей до года, во сне, во время занятий спортом и т.д. А также поговорим о том, что значит учащенное или замедленное сердцебиение у ребенка.
ЧСС у детей
Как известно, частота пульса непостоянна. Она зависит от множества факторов: уровня физической активности, состояния здоровья, температуры окружающей среды и даже настроения человека. С помощью изменения частоты пульса сердце контролирует и улучшает адаптацию человека к изменениям внешней среды и состояния организма.
Изменения частоты пульса с возрастом отлично заметны у детей. Так, к примеру, сердце новорожденного малыша бьется почти в два раза быстрее, чем у взрослого человека. Со временем ЧСС постепенно уменьшается, и уже в подростковом возрасте (к 12-16 годам) выходит на уровень «взрослых» показателей нормы. У пожилых людей после 50-55 лет (особенно у тех, кто ведет неактивный, сидячий образ жизни и не занимается спортом) сердечная мышца постепенно ослабевает, а пульс учащается.
У пожилых людей после 50-55 лет (особенно у тех, кто ведет неактивный, сидячий образ жизни и не занимается спортом) сердечная мышца постепенно ослабевает, а пульс учащается.
Помимо частоты пульса у новорожденных и детей педиатры обязательно контролируют частоту дыхательных движений (ЧДД или ЧД). ЧСС и ЧДД у детей являются одними из самых важных показателей здоровья (или заболевания) и правильного развития организма. Новорожденные дышат чаще (40-60 раз за минуту), с возрастом частота дыхательных движений уменьшается (к примеру, в возрасте 5-6 лет она уже составляет 25 раз в минуту).
Среднее значение ЧСС для разных возрастов таковы:
- 0-1 месяц – 140 уд/мин.;
- 1-12 месяцев – 132 уд/мин.;
- 12-24 мес. – 124 уд/мин.;
- 2-4 года – 115 уд/мин.;
- 4-6 лет – 106 уд/мин.;
- 6-8 лет – 98 уд/мин.;
- 8-10 лет – 88 уд/мин.;
- 10-12 лет – 80 уд/мин.;
- 12-15 лет – 75 уд/мин.;
- 15-50 лет – 70 уд/мин.;
- 50-60 лет – 74 уд/мин.
 ;
; - 60-80 лет – 79 уд/мин.
Сравнивая ЧСС своего ребенка с этими показателями, обратите внимание, что границы нормы значительно шире, чем указанное среднее число. И все-таки, если вы заметили, что пульс вашего ребенка в значительной мере отличается от средней возрастной нормы, обратитесь к педиатру и кардиологу. Возможно, изменение ЧСС свидетельствует о развитии какого-то заболевания.
Что значит ускоренный пульс?
Ускорение сердцебиения наблюдается при физических нагрузках, в жару или во время всплеска эмоций. При этом ЧСС может увеличиваться до 3-3,5 раз и это не является патологией. Если же пульс ребенка ускорен даже в состоянии покоя (это называется тахикардией), возможно, это признак переутомления, упадка сил или патологических процессов сердечной мышцы.
Что значит замедленный пульс?
Брадикардия (замедление пульса в состоянии покоя) при хорошем самочувствии является показателем силы сердечной мышцы и тренированности организма. У спортсменов, занимающихся видами спорта, в которых требуется значительная выносливость (к примеру, гребля или плавание), нормальный показатель ЧСС бывает на уровне 35-40 ударов в минуту. Если же человек с брадикардией не ведет активный образ жизни, не является спортсменом, а в периоды понижения частоты сердечных сокращений чувствует себя плохо, жалуется на головокружение, быстро устает или у него меняются показатели артериального давления, – нужно срочно обратиться к врачу.
Если же человек с брадикардией не ведет активный образ жизни, не является спортсменом, а в периоды понижения частоты сердечных сокращений чувствует себя плохо, жалуется на головокружение, быстро устает или у него меняются показатели артериального давления, – нужно срочно обратиться к врачу.
Как измерить пульс?
Определить частоту сердечных сокращений очень просто. Для этого следует нащупать на шее, виске, тыльной стороне стопы или запястья крупную артерию и слегка прижать ее указательным и большим пальцами. Вы почувствуете ритмичную пульсацию. Подсчитайте количество толчков за 15 секунд и умножьте это число на четыре. Это и будет показатель частоты сердечных сокращений за минуту. Нормальный пульс четкий, ритмичный, соответствует возрастной норме.
Учитывайте, что пульс надо измерять в состоянии покоя, каждый раз в одной и той же позе (потому как частота пульса в положении стоя, сидя и лежа отличаются). Только так вы сможете контролировать динамику явления и сразу заметить тахикардию или брадикардию.
Врожденный порок сердца | Детская больница Филадельфии
Врожденная (имеется в виду при рождении) болезнь сердца — это термин, используемый для описания ряда различных состояний, влияющих на сердце. Эти сердечные аномалии — это проблемы, которые возникают, когда сердце ребенка развивается во время беременности, до того, как ребенок родится. Врожденные пороки сердца (ВПС) поражают 1 из 120 детей, рожденных в Соединенных Штатах, что делает пороки сердца наиболее распространенными врожденными дефектами.
Чтобы сердце сформировалось правильно, необходимо предпринять определенные шаги.Часто врожденный порок сердца является результатом того, что один из этих важных шагов не происходит вовремя.
Мы можем разделить различные типы врожденных пороков сердца на несколько категорий, чтобы лучше понять, с какими проблемами может столкнуться ваш ребенок. В их числе:
Проблемы, из-за которых через легкие проходит слишком много крови
Эти дефекты позволяют богатой кислородом крови, которая должна идти к телу, рециркулировать через легкие, вызывая повышенное давление и стресс в легких. В их числе:
В их числе:
- Открытый артериальный проток (PDA): этот дефект приводит к короткому замыканию нормальной легочной сосудистой системы и позволяет крови смешиваться между легочной артерией и аортой. До рождения между двумя кровеносными сосудами есть открытый проход. Это отверстие закрывается вскоре после рождения. Когда он не закрывается, часть крови возвращается в легкие. Открытый артериальный проток часто наблюдается у недоношенных детей.
- Дефект межпредсердной перегородки (ДМПП): в этом состоянии имеется аномальное отверстие между двумя верхними камерами сердца — правым и левым предсердиями, что вызывает ненормальный кровоток через сердце.
- Дефект межжелудочковой перегородки (VSD): в этом состоянии возникает отверстие в межжелудочковой перегородке (разделительной стенке между двумя нижними камерами сердца — правым и левым желудочками). Из-за этого отверстия кровь из левого желудочка течет обратно в правый желудочек из-за более высокого давления в левом желудочке.
 Это приводит к тому, что дополнительный объем крови закачивается в легкие правым желудочком, часто создавая застой в легких.
Это приводит к тому, что дополнительный объем крови закачивается в легкие правым желудочком, часто создавая застой в легких. - Атриовентрикулярный канал (AVC или AV-канал): AVC представляет собой сложную проблему с сердцем, которая включает несколько аномалий структур внутри сердца, включая дефект межпредсердной перегородки, дефект межжелудочковой перегородки и неправильно сформированные митральный и / или трикуспидальный клапаны.
Проблемы, из-за которых через легкие проходит слишком мало крови
Эти условия позволяют крови, которая не попала в легкие, забирать кислород и перемещаться по телу. При этих проблемах с сердцем организм не получает достаточно кислорода. Младенцы с этими формами ИБС могут быть синюшными, что означает, что они выглядят синими. Эти условия включают:
- Атрезия трехстворчатого клапана: в этом состоянии нет трехстворчатого клапана, что означает отсутствие кровотока из правого предсердия в правый желудочек.
- Легочная атрезия: это осложненная ИБС, при которой наблюдается аномальное развитие легочного клапана.

- Транспозиция магистральных артерий (TGA): при этом состоянии легочная артерия и аорта меняются местами.
- Тетралогия Фалло (TOF): Это состояние характеризуется четырьмя дефектами, включая аномальное отверстие или дефект межжелудочковой перегородки; сужение (стеноз) в области клапана легочной артерии или сразу под ней, что частично блокирует поток крови из правой части сердца в легкие; правый желудочек, более мускулистый, чем обычно, и часто увеличенный; и аорта, которая лежит непосредственно над дефектом межжелудочковой перегородки.
- Правый желудочек с двойным выходом (DORV): в этом состоянии и аорта, и легочная артерия соединены с правым желудочком.
- Артериальный ствол: в этом состоянии аорта и легочная артерия начинаются как единый кровеносный сосуд, который в конечном итоге делится и становится двумя отдельными артериями. Артериальный ствол возникает, когда единственный большой сосуд не может полностью отделиться, оставляя соединение между аортой и легочной артерией.

Проблемы, при которых слишком мало крови попадает в тело
Эти дефекты являются результатом недоразвитых камер сердца или закупорки кровеносных сосудов, которые не позволяют достаточному количеству крови поступать в организм для удовлетворения его потребностей.В их числе:
- Коарктация аорты (КоА): в этом состоянии аорта сужена или сужена, препятствуя кровотоку в нижней части тела и повышая кровяное давление выше сужения.
- Стеноз аорты (AS): в этом состоянии аортальный клапан между левым желудочком и аортой сформирован неправильно и сужен, что затрудняет перекачку крови в тело сердца.
- Синдром гипоплазии левых отделов сердца (HLHS): сочетание нескольких аномалий сердца и магистральных кровеносных сосудов.
В некоторых случаях будет комбинация нескольких пороков сердца, что приведет к более сложной проблеме, которая может попасть в несколько из этих категорий.
Факты о врожденном пороке сердца
Причина большинства форм врожденных пороков сердца неизвестна. Матери часто задаются вопросом, не вызвало ли то, что они сделали во время беременности, проблемы с сердцем. В большинстве случаев к пороку сердца ничего нельзя отнести.
Матери часто задаются вопросом, не вызвало ли то, что они сделали во время беременности, проблемы с сердцем. В большинстве случаев к пороку сердца ничего нельзя отнести.
Некоторые проблемы с сердцем случаются чаще в семьях, поэтому некоторые сердечные заболевания могут иметь генетическую связь.Другие ИБС могут возникнуть, если мать заболела во время беременности и принимала лекарства, например, противосудорожные. Однако в большинстве случаев причина сердечного заболевания не определяется.
Многие серьезные врожденные пороки сердца выявляются во время беременности во время планового ультразвукового исследования. Другие могут быть диагностированы вскоре после рождения. Менее серьезные сердечные заболевания могут оставаться невыявленными, пока дети не станут старше и не начнут проявлять определенные признаки или симптомы врожденного порока сердца.
Во время беременности, если ваш врач считает, что у вашего ребенка может быть ИБС, вас, скорее всего, направят к детскому кардиологу для дальнейшего обследования.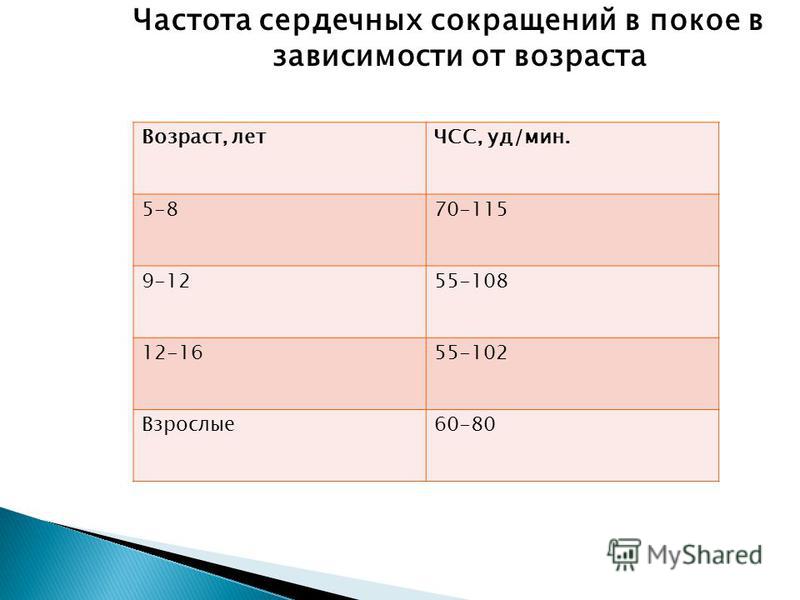 Тип выполняемых диагностических тестов будет зависеть от формы ИБС у вашего ребенка. Примеры используемых тестов включают эхокардиограмму плода, электрокардиограмму (ЭКГ), магнитно-резонансную томографию сердца (МРТ) и катетеризацию сердца. Если вас направят в Детскую больницу Филадельфии, вас будут осматривать в рамках программы кардиологического центра по проблемам сердца плода.
Тип выполняемых диагностических тестов будет зависеть от формы ИБС у вашего ребенка. Примеры используемых тестов включают эхокардиограмму плода, электрокардиограмму (ЭКГ), магнитно-резонансную томографию сердца (МРТ) и катетеризацию сердца. Если вас направят в Детскую больницу Филадельфии, вас будут осматривать в рамках программы кардиологического центра по проблемам сердца плода.
Врожденные проблемы с сердцем варьируются от простых до сложных. Некоторые проблемы с сердцем могут быть выявлены кардиологом вашего ребенка и решены с помощью лекарств, в то время как другие потребуют операции на сердце или катетеризации сердца — иногда уже в первые несколько часов после рождения.
Ребенок может даже «вырасти» из некоторых более простых сердечных заболеваний, таких как открытый артериальный проток (ОАП) или дефект межпредсердной перегородки (ДМПП). Эти условия могут просто разрешиться сами по себе по мере роста ребенка.У других детей будут более сложные формы врожденного порока сердца или сочетание различных типов, и им потребуется несколько операций или катетерных вмешательств и постоянный уход на протяжении всей жизни.
Младенцев с врожденными пороками сердца наблюдают специалисты, называемые детскими кардиологами. Эти врачи диагностируют сердечные заболевания и помогают поддерживать здоровье детей до и после хирургического лечения сердечной проблемы. Специалисты, которые исправляют проблемы с сердцем в операционной, известны как детские кардиохирурги или кардиоторакальные хирурги.
Совершенно необходимо, чтобы люди, рожденные с врожденными пороками сердца и достигшие совершеннолетия, перешли на соответствующий вид кардиологической помощи. Тип требуемого ухода зависит от типа ИБС у человека. Людей с простыми типами ИБС обычно может лечить взрослый кардиолог. Пациентам с более сложными типами ИБС потребуется лечение в центре, специализирующемся на врожденных пороках сердца у взрослых, например, в Центре врожденных пороков сердца у взрослых в Филадельфии.
Аномалия Эбштейна | Детская больница CS Mott
Что такое аномалия трикуспидального клапана по Эбштейну?
Аномалия Эбштейна возникает, когда трикуспидальный клапан не может нормально развиваться, пока ребенок находится в утробе матери. Эта проблема варьируется от очень легкой до серьезной. Это довольно редко, поражая 1 из 210 000 рождений и в равной степени встречается у мальчиков и девочек.
Эта проблема варьируется от очень легкой до серьезной. Это довольно редко, поражая 1 из 210 000 рождений и в равной степени встречается у мальчиков и девочек.
В нормальном сердце трехстворчатый клапан расположен на правой стороне сердца между предсердиями (верхней камерой) и желудочком (нижней камерой).Сердечный клапан состоит из тонких лоскутов ткани, закрепленных в фиброзном кольце. Клапаны гарантируют, что кровь течет в прямом направлении через сердце, открываясь, чтобы позволить крови течь вперед, и закрываясь, когда сердце сокращается, чтобы предотвратить кровоток в обратном направлении. При аномалии Эбштейна створки трехстворчатого клапана (1) прикрепляются ниже своего обычного места, вниз в область, которая обычно является частью правого желудочка (2). Из-за их неправильного размещения могут возникнуть две проблемы: клапан может протекать, а маленький правый желудочек может служить менее эффективной насосной камерой.
Помимо проблемы с клапаном, у большинства людей (90%) с аномалией Эбштейна также есть отверстие между двумя верхними камерами сердца, предсердиями. Это называется дефектом межпредсердной перегородки или ДМПП (3).
Это называется дефектом межпредсердной перегородки или ДМПП (3).
От 10 до 25% детей с аномалией Эбштейна также страдают синдромом Вольфа-Паркинсона-Уайта. Это может вызывать периодические эпизоды ненормальной высокой частоты сердечных сокращений, называемые наджелудочковой тахикардией. В этой ситуации частота сердечных сокращений ребенка может составлять от 200 до 250 ударов в минуту.
Как этот дефект влияет на здоровье моего ребенка?
Последствия аномалии Эбштейна для здоровья обусловлены степенью смещения клапана и утечки, размером дефекта межпредсердной перегородки и наличием синдрома Вольфа-Паркинсона-Уайта. Начало симптомов также весьма разнообразно — от сразу после рождения до подросткового возраста. При легкой форме болезни Эбштейна, при небольшом смещении створок и очень незначительной утечке клапана, у ребенка могут никогда не развиться сердечные симптомы.
Если клапан сильно смещен и негерметичен, кровь не может эффективно продвигаться вперед и «отступает» в правое предсердие. Это вызывает повышение давления в правом предсердии, поэтому при наличии ДМПП кровь будет следовать по пути наименьшего сопротивления и течь из правого предсердия в левое. Оттуда он течет в левый желудочек и выходит к телу. Это означает, что голубая кровь (кровь, которая никогда не попадала в легкие для поглощения кислорода) течет к телу. Из-за этого ногтевые ложа и губы ребенка выглядят синими.Медицинский термин для этого — цианоз. Со временем утечка клапана и плохая функция правого желудочка могут вызвать симптомы сердечной недостаточности, такие как низкий уровень энергии, плохая выносливость, учащенное дыхание, липкое потоотделение и низкий уровень выносливости.
Это вызывает повышение давления в правом предсердии, поэтому при наличии ДМПП кровь будет следовать по пути наименьшего сопротивления и течь из правого предсердия в левое. Оттуда он течет в левый желудочек и выходит к телу. Это означает, что голубая кровь (кровь, которая никогда не попадала в легкие для поглощения кислорода) течет к телу. Из-за этого ногтевые ложа и губы ребенка выглядят синими.Медицинский термин для этого — цианоз. Со временем утечка клапана и плохая функция правого желудочка могут вызвать симптомы сердечной недостаточности, такие как низкий уровень энергии, плохая выносливость, учащенное дыхание, липкое потоотделение и низкий уровень выносливости.
Скопление крови в правом предсердии также может вызвать расширение или увеличение предсердий. Это может привести к аномальному быстрому сердечному ритму, называемому трепетанием предсердий. Дети с болезнью Эбштейна также чаще имеют другой тип аномального быстрого сердечного ритма, называемый наджелудочковой тахикардией. Эта проблема может возникнуть независимо от того, есть ли у них синдром Вольфа-Паркинсона-Уайта.
Эта проблема может возникнуть независимо от того, есть ли у них синдром Вольфа-Паркинсона-Уайта.
Как диагностируется этот дефект?
Симптомы: Симптомы зависят от того, насколько сильно поражен клапан. В очень легких случаях сердечные симптомы обычно отсутствуют. Если клапан поражен более серьезно, губы и ногтевые ложа ребенка могут выглядеть синими, и могут наблюдаться такие симптомы застойной сердечной недостаточности, как упадок сил, учащенное дыхание, потоотделение, плохое питание, раздражительность и плохой рост.Также могут возникать эпизоды очень учащенного сердцебиения (наджелудочковая тахикардия). Учащенное сердцебиение или «пропущенные» удары являются обычным явлением.
Физические данные: Большинство детей с аномалией Эбштейна рождаются доношенными и имеют нормальный вес и рост (поскольку до рождения кислород поступает от матери). Уровень кислорода в крови может быть низким, из-за чего губы и ногтевые ложа ребенка выглядят синими. Обычно слышен шум в сердце.
Обычно слышен шум в сердце.
Медицинские анализы: Предполагаемый диагноз подтверждается эхокардиограммой.Тест насыщения кислородом используется для измерения уровня кислорода в крови. Другие тесты включают электрокардиограмму и рентген грудной клетки.
Как лечится проблема?
Многие дети с аномалией Эбштейна очень хорошо себя чувствуют, практически не требуя лечения. Если развиваются симптомы застойной сердечной недостаточности, можно использовать такие лекарства, как дигоксин или лазикс. Однако некоторым пациентам требуется операция на сердце. У новорожденного, если клапан очень негерметичный и ненормальный, кислород в крови ребенка может быть настолько низким, что в первые недели жизни потребуется хирургическое вмешательство.В этом случае выполняется шунт Блэлока-Тауссига (также называемый аортопульмональным шунтом). Во время этой операции между подключичной артерией и правой легочной артерией вшивают трубку Gortex. Это гарантирует, что достаточное количество крови достигнет легких с каждым ударом сердца.
У детей старшего возраста, если клапан очень негерметичен и есть симптомы сердечной недостаточности, может потребоваться операция по восстановлению или замене трикуспидального клапана и закрытию дефекта межпредсердной перегородки.
Наджелудочковая тахикардия лечится лекарствами или радиочастотной абляцией.
Каковы долгосрочные проблемы со здоровьем у детей с аномалией Эбштейна?
В целом прогноз для детей с болезнью Эбштейна очень хороший. У детей с легкой формой болезни Эбштейна могут никогда не быть никаких симптомов или проблем. Постоянное развитие хирургических и медицинских методов лечения улучшило результаты даже для детей с самой тяжелой формой дефекта.
Профилактика SBE: Дети с аномалией Эбштейна имеют повышенный риск развития подострого бактериального эндокардита (SBE).SBE — это инфекция сердца, вызванная бактериями в кровотоке. Дети с пороками сердца более подвержены этой проблеме из-за нарушения кровотока через сердце.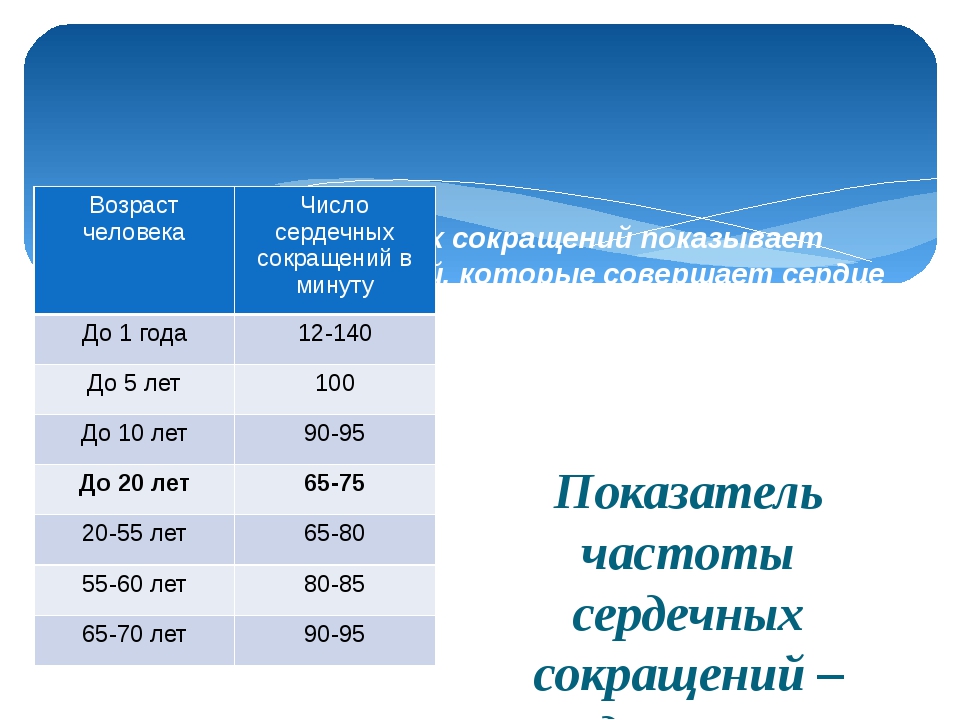 SBE может возникнуть после стоматологической работы или медицинских процедур на желудочно-кишечном тракте или дыхательных путях, потому что эти процедуры почти всегда приводят к попаданию некоторых бактерий в кровь. К счастью, проблему обычно можно предотвратить, назначив перед этими процедурами антибиотик.
SBE может возникнуть после стоматологической работы или медицинских процедур на желудочно-кишечном тракте или дыхательных путях, потому что эти процедуры почти всегда приводят к попаданию некоторых бактерий в кровь. К счастью, проблему обычно можно предотвратить, назначив перед этими процедурами антибиотик.
Рекомендации по упражнениям: Индивидуальную программу упражнений лучше всего спланировать с врачом, чтобы можно было учесть все факторы.Дети с легкой формой болезни Эбштейна, как правило, не имеют ограничений в физических упражнениях. Люди с более тяжелыми формами могут быть лишены возможности заниматься активными или соревновательными видами спорта, но могут участвовать в развлекательных видах спорта. Для них важно всегда иметь возможность самостоятельно ограничивать свою деятельность, то есть отдыхать всякий раз, когда они чувствуют в этом необходимость. Эти дети обычно могут посещать занятия физкультурой, но им следует разрешить самостоятельно ограничивать уровень нагрузки, и их не следует оценивать (что может увеличить давление и превысить их естественные пределы).
Список литературы
Maclellan-Tobert SG & Porter C. Аномалия трикуспидального клапана Эбштейна. В Гарсон А., Брикер Дж. Т., Фишер Д. и Нейш С., ред. Наука и практика детской кардиологии, Том I, Филадельфия, Пенсильвания: Уильямс и Уилкинс: Балтимор, Мэриленд. 1998: 1303-1315.
Автор: С. Лерой RN, MSN, CPNP
Отзыв написан в январе 2010 г.
Врожденные пороки сердца | Johns Hopkins Medicine
Что такое врожденный порок сердца?
Когда сердце или кровеносные сосуды около сердца не развиваются нормально до рождения, возникает состояние, называемое врожденным пороком сердца (врожденный означает «существующий при рождении»).
Врожденные пороки сердца встречаются примерно у 1% младенцев. Большинство молодых людей с врожденными пороками сердца уже доживают до взрослой жизни.
В большинстве случаев причина неизвестна. Иногда причиной этого заболевания является вирусная инфекция матери. Состояние может быть генетическим (наследственным). Некоторые врожденные пороки сердца являются результатом употребления алкоголя или наркотиков во время беременности.
Большинство пороков сердца либо вызывают ненормальный кровоток через сердце, либо препятствуют кровотоку в сердце или сосудах (обструкции называются стенозами и могут возникать в сердечных клапанах, артериях или венах).Отверстие между двумя камерами сердца — пример очень распространенного врожденного порока сердца.
К более редким дефектам относятся те, у которых:
Правая или левая сторона сердца сформирована не полностью (гипоплазия)
Имеется только один желудочек.
И легочная артерия, и аорта возникают из одного и того же желудочка.
Легочная артерия и аорта возникают из «неправильных» желудочков.
Виды врожденных пороков сердца
Существует множество заболеваний сердца, при которых требуется клиническая помощь врача или другого медицинского работника. Ниже перечислены некоторые из условий, для которых мы предоставили краткий обзор.
Непроходимые дефекты
Стеноз аорты (AS). В этом состоянии аортальный клапан между левым желудочком и аортой сформирован неправильно и сужен, что затрудняет перекачку крови в тело сердца.Нормальный клапан имеет 3 створки или створки, но стенозированный клапан может иметь только одну створку (одностворчатый) или 2 створки (двустворчатый).
У некоторых детей может наблюдаться боль в груди, необычная усталость, головокружение или обморок. В остальном у большинства детей со стенозом аорты симптомы отсутствуют. Но даже легкий стеноз со временем может ухудшиться, и для устранения закупорки может потребоваться катетерная процедура или хирургическое вмешательство, или может потребоваться замена клапана на искусственный.
Легочный стеноз (ПС). Легочный или легочный клапан, расположенный между правым желудочком и легочной артерией, открывается, позволяя крови течь из правого желудочка в легкие. Когда дефектный легочный клапан не открывается должным образом, это заставляет сердце перекачивать кровь сильнее, чем обычно, чтобы преодолеть препятствие. Обычно обструкцию можно исправить с помощью процедуры на основе катетера, известной как баллонная вальвулопластика, хотя некоторым людям требуется операция на открытом сердце.
Двустворчатый аортальный клапан. В этом состоянии ребенок рождается с двустворчатым клапаном, имеющим только 2 створки. (Нормальный аортальный клапан имеет 3 створки, которые открываются и закрываются). Если клапан сужается, крови становится труднее проходить через него, и часто кровь просачивается в обратном направлении. Симптомы обычно не развиваются в детстве, но часто обнаруживаются во взрослом возрасте.
Субаортальный стеноз. Это состояние относится к сужению левого желудочка чуть ниже аортального клапана.Обычно кровь проходит через него и попадает в аорту. Однако субаортальный стеноз ограничивает кровоток из левого желудочка, что часто приводит к увеличению нагрузки на левый желудочек. Субаортальный стеноз может быть врожденным или вызван формой кардиомиопатии (заболевание сердечной мышцы).
Коарктация аорты (КОА). В этом состоянии аорта сужена или сужена, препятствуя току крови к нижней части тела и повышая кровяное давление выше сужения.Обычно симптомы отсутствуют при рождении, но они могут развиться уже в первую неделю после рождения. Если развиваются тяжелые симптомы высокого кровяного давления и сердечной недостаточности, необходимо хирургическое вмешательство. Менее тяжелые случаи могут быть обнаружены только после того, как ребенок подрастет, но могут привести к долгосрочным проблемам со здоровьем, если их не исправить.
Дефекты перегородки
Некоторые врожденные пороки сердца позволяют крови течь между правой и левой камерами сердца, потому что ребенок рождается с отверстием в стенке (или перегородке), разделяющей правую и левую стороны сердца.
Дефект межпредсердной перегородки (ДМПП). В этом состоянии есть отверстие между двумя верхними камерами сердца — правым и левым предсердиями, что вызывает ненормальный кровоток через сердце. У детей с РАС мало симптомов. ДМПП может быть закрыта с помощью катетерной техники или операции на открытом сердце. Закрытие дефекта предсердия с помощью операции на открытом сердце в детстве часто может предотвратить серьезные проблемы в дальнейшей жизни.
Дефект межжелудочковой перегородки (VSD). В этом состоянии имеется отверстие между двумя нижними камерами сердца. Из-за этого отверстия кровь из левого желудочка течет в правый желудочек из-за более высокого давления в левом желудочке. Это заставляет правый желудочек закачивать лишнюю кровь в легкие, что может вызвать застой в легких. в то время как большинство маленьких ДМЖП закрываются сами по себе, большие требуют хирургического вмешательства для восстановления отверстия.
Цианотические дефекты
Цианотические дефекты — это дефекты, при которых кровь, перекачиваемая в тело, содержит меньше кислорода, чем обычно.Это вызывает посинение кожи. Младенцев с цианозом часто называют «голубыми младенцами».
Тетралгия Фалло — наиболее частый дефект, вызывающий цианоз у людей старше 2 лет. Большинству детей с тетрадой Фалло до школьного возраста (часто в младенчестве) проводят операцию на открытом сердце, чтобы закрыть дефект межжелудочковой перегородки и удалить закупоривающую мышцу. Необходимо пожизненное медицинское наблюдение.
Атрезия трехстворчатого клапана. В этом состоянии нет трикуспидального клапана, следовательно, кровь не течет из правого предсердия в правый желудочек.Атрезия трехстворчатого клапана характеризуется следующим:
Хирургическое шунтирование часто необходимо для увеличения притока крови к легким.
Транспозиция магистральных артерий. В этом эмбриологическом дефекте положение легочной артерии и аорты обратное, таким образом:
Аорта берет начало из правого желудочка, поэтому бедная кислородом кровь, возвращающаяся из тела в сердце, перекачивается обратно в аорту без предварительного попадания в легкие для сбора кислорода.
Легочная артерия берет начало из левого желудочка, так что богатая кислородом кровь, возвращающаяся из легких, возвращается обратно в легочную артерию и снова в легкие.
Для исправления этого состояния необходимо немедленное медицинское вмешательство.
Прочие дефекты
Синдром гипоплазии левых отделов сердца (HLHS). В этом состоянии левая сторона сердца, включая аорту, аортальный клапан, левый желудочек и митральный клапан, недоразвита.Кровь достигает аорты через открытый артериальный проток, и если этот проток закрывается, как это обычно бывает, ребенок умирает. Ребенок часто кажется нормальным при рождении, но это состояние станет заметным в течение нескольких дней после рождения, поскольку проток закрывается. Младенцы с этим синдромом становятся бледными (серыми), пульс в ногах снижен или отсутствует, им трудно дышать и они не могут есть. Лечение хирургическое и обычно требует трех операций.
Открытый артериальный проток (ОАП). Это состояние возникает из-за того, что КПК не закрывается нормально после рождения, что позволяет крови смешиваться между легочной артерией и аортой. Когда он не закрывается, излишняя кровь может затопить легкие и вызвать застой в легких. Открытый артериальный проток часто наблюдается у недоношенных детей.
Аномалия Эбштейна. При этом дефекте наблюдается смещение вниз трехстворчатого клапана (расположенного между верхней и нижней камерами на правой стороне сердца) в правую нижнюю камеру сердца (или правый желудочек).Это означает, что предсердие больше нормального, а желудочек меньше нормального, что может привести к нарушениям ритма и сердечной недостаточности. Обычно это связано с дефектом межпредсердной перегородки.
Кто лечит врожденные пороки сердца?
Детей с врожденными пороками сердца наблюдают специалисты, называемые детскими кардиологами. Эти врачи диагностируют пороки сердца и помогают поддерживать здоровье детей до и после хирургического лечения проблемы с сердцем.Специалисты, которые исправляют проблемы с сердцем в операционной, известны как детские кардиохирурги или кардиоторакальные хирурги.
Для достижения и поддержания максимально возможного уровня благополучия необходимо, чтобы люди, родившиеся с ИБС и достигшие зрелого возраста, перешли к соответствующему виду кардиологической помощи. Тип требуемого ухода зависит от типа ИБС у человека. Людей с простой коронарной болезнью сердца часто может лечить взрослый кардиолог. Пациентам с более сложными типами ИБС потребуется лечение в центре, специализирующемся на ИБС у взрослых.
Взрослым с ИБС необходимо руководство для планирования ключевых жизненных вопросов, таких как колледж, карьера, занятость, страхование, деятельность, образ жизни, наследование, планирование семьи, беременность, хронические заболевания, инвалидность и конец жизни. Знания о конкретных врожденных пороках сердца и ожиданиях в отношении долгосрочных результатов и потенциальных осложнений, а также рисков должны быть пересмотрены в рамках успешного перехода от педиатрической помощи к уходу за взрослыми. Родители должны помочь передать ответственность за эти знания и подотчетность за постоянный уход своим маленьким взрослым детям, чтобы обеспечить переход к специализированной помощи для взрослых и улучшить состояние здоровья молодого взрослого с ИБС.
«Большие проблемы» в развитии нервной системы у детей и взрослых с врожденными пороками сердца
Введение
Уход за детьми с врожденными пороками сердца (ВПС) связан с низким риском перипроцедурной смертности и заболеваемости при всех состояниях, кроме самых сложных. которые составляют менее 10% презентаций. В настоящее время оценивается широкий набор результатов, включая функциональный статус сердечно-сосудистой системы (насколько хорошо работает кровообращение), уровень образования и занятость, социальная вовлеченность и психологическое благополучие, которые в совокупности оцениваются как « качество жизни » (QOL). .Понимание этих вопросов важно не только для тех, кто с нетерпением ждет «исправления» ИБС, но и для тех, кто думает о долгосрочных ожиданиях после диагностики плода. Это серьезная проблема в данной области, поскольку признано, что качество жизни у детей с ИБС снижается, 1 что, в свою очередь, может отрицательно повлиять на качество жизни родителей и сетей поддержки пострадавших.
В этом обзоре мы формулируем неопределенные «большие проблемы» в развитии нервной системы, затрагивающие тех, кто нуждается в лечении от ИБС.Мы объединяем описание проблемы, обзор этиологии, оценку эффективности текущих вмешательств и соображения на будущее. Для целей обзора наибольший интерес представляют пациенты с ИБС, которым требуется раннее кардиологическое вмешательство, которые составляют меньшинство от ИБС в целом. Результаты могут не иметь отношения к людям с незначительными поражениями, включая незначительные аномалии легочного клапана и небольшие дефекты межжелудочковой перегородки, которые не требуют хирургического вмешательства.
Частота и проявления нарушений развития нервной системы
Важнейшим условием нормального роста и обучения является развитие мозга. Аномальное развитие мозга является более серьезной проблемой для детей с ИБС (~ 20% тех, кому требуется кардиохирургическое вмешательство в младенчестве), по сравнению с детьми без серьезных заболеваний (~ 5%). Существует целый спектр проявлений так называемой инвалидности вследствие нарушения развития нервной системы (NDD) (рисунок 1). С одной стороны, есть типичные физические проявления «задержки» в развитии, которые могут разрешиться или исправляться со временем, вплоть до устойчивых поведенческих и психосоциальных синдромов и серьезной инвалидности в тяжелом конце фенотипа.Патофизиология компонентов NDD может отличаться, но для клинического удобства они сгруппированы.
Рисунок 1
Возможные проявления NDD у людей с CHD и связанные с ними отдаленные результаты. СДВГ, синдром дефицита внимания / гиперактивности; ИБС, врожденный порок сердца; NDD, нарушение развития нервной системы.
В зависимости от определения, NDD может быть наиболее частым неблагоприятным исходом у детей с CHD. До 50% детей, которым требуется кардиологическое вмешательство, демонстрируют NDD, включая легкие когнитивные нарушения, проблемы с вниманием и гиперактивность, дефицит двигательных функций, социального взаимодействия, языковых и коммуникативных навыков, а также задержку исполнительной функции 2–7, которая может сохраняться в школьном возрасте. и дальше.8–10 Как и ожидалось, NDD оказывает пагубное влияние на успеваемость и успеваемость, что, следовательно, влияет на возможность трудоустройства, независимость и отношения в будущем, может усилить бремя психологического расстройства и снизить общее качество жизни 11–13 (рис. 1).
Степень, в которой эти проявления сохраняются в подростковом и взрослом возрасте, остается неясной и является предметом текущих исследований. Хотя многие пожилые пациенты с ИБС чувствуют себя намного лучше физически, чем когда-либо ожидалось во время операции, понимание влияния NDD на более позднюю жизнь имеет важное значение.Система здравоохранения взрослых недостаточно оснащена для решения этих проблем, особенно с учетом широко распространенной стигмы и негативного отношения общества к инвалидности, а также отсутствия адекватных ресурсов для специализированных нейрокогнитивных служб при ИБС; особенно уязвимым периодом является переход к услугам здравоохранения для взрослых14. Улучшение нашего понимания начала, причин и долгосрочной траектории NDD важно для продвижения эффективных вмешательств и лечения.
Исходы нервного развития при ИБС в разном возрасте
Дети
Точно установлено, что НДЗ при ИБС является проблемой, возникшей на ранних сроках беременности.Младенцы и дети с ИБС, требующие вмешательства, демонстрируют NDD во множестве областей с результатами, сопоставимыми с результатами, наблюдаемыми у недоношенных и других больных новорожденных.3 4 15 По нашему клиническому опыту, до 29% детей, которым требовалось кардиохирургическое вмешательство в младенчестве, имели умеренные до тяжелого нарушения, по крайней мере, в одной области развития нервной системы в возрасте 12 месяцев. В то время как многие люди набрали «средние нормативы», до 28% имели баллы на ≥2 SD ниже среднего показателя по крайней мере по одной шкале нервного развития, что указывает на «умеренное» снижение оценок.Это говорит о том, что у многих младенцев, которым требуется операция на сердце, будут снижены способности по сравнению с типичной популяцией3.
Нарушения, отмеченные в младенчестве, могут сохраняться в раннем детстве. Используя данные Австралийской национальной программы оценки грамотности и счета, мы продемонстрировали, что 13,1% детей, перенесших операцию на сердце в течение первого года жизни, были классифицированы как имеющие особые потребности в школьном возрасте по сравнению с 4,4% детей, которые не перенесли кардиологические процедуры, а также продемонстрировали более высокую долю нарушений обучаемости и речи.16
Стандартизированные оценки, такие как Шкалы развития младенцев и детей ясельного возраста (BSITD) 17 и Шкалы интеллекта Векслера 18, обычно используются в ключевые моменты времени на протяжении всего детства, начиная с оценок уже в возрасте 1 месяца (таблица 1). Было обнаружено, что оценки BSITD недооценивают задержку развития19, 20 и новые методы оценки с высокой чувствительностью и специфичностью для раннего выявления церебрального паралича вводятся для оценки детей с ИБС, такие как Качественная оценка общих движений Prechtl и неврологическое обследование новорожденных Hammersmith ( Хайн).21
Таблица 1
Примеры инструментов оценки развития нервной системы, обычно используемых при ИБС
Частота оценки часто определяется профилем риска, лица, которые считаются «подверженными риску», обычно повторно оцениваются через определенные промежутки времени с признанием того, что профиль риска может меняться с течением времени .22 Баллы обычно интерпретируются в сравнении с нормативными данными, а баллы, определенные как «ниже среднего», обычно активируют рекомендации по вмешательству с участием специалистов в области здравоохранения из ряда дисциплин, включая педиатрию развития, неврологию, психологию и смежных поставщиков медицинских услуг, таких как физиотерапевты, эрготерапевты, логопеды и языковые патологи, а также терапия для детей.
Расширяя существующие рекомендации, опубликованные Американской педиатрической академией (AAP), Американская кардиологическая ассоциация рекомендует универсальный скрининг и долгосрочное наблюдение за NDD у всех детей с CHD.22 Клиническая практика и текущие исследования основаны на алгоритме AAP 2006 г. наблюдение за развитием и скрининг, которые подчеркивают важность раннего выявления и лечения нарушений развития, что предполагает, что более раннее вмешательство улучшает результаты23; однако фактические данные, подтверждающие это в когорте пациентов с ИБС, ограничены и крайне необходимы для поддержки необходимых расходов в системах здравоохранения.
Подростки
NDD встречается почти в два раза чаще у подростков с ИБС по сравнению с популяционными нормами, 24 с худшими результатами нервного развития, наблюдаемыми в различных областях, включая полномасштабный IQ, перцептивное мышление, рабочую память, зрительное восприятие, зрительно-моторную интеграцию и исполнительное и двигательное функционирование.25 Посещение специальных школ и отсутствие выпускных школьных экзаменов наблюдается у 12% подростков с ИБС, 26 при этом до 65% получают лечебные академические или поведенческие услуги и до 50% нуждаются в терапевтических услугах, в том числе физиотерапия, логопедия, трудотерапия и психотерапия или консультирование.25 27 При сравнении с контрольной группой братьев и сестер результаты выглядят хуже, чем по сравнению с популяционными нормами, особенно в отношении полномасштабного IQ и скорости обработки данных28, и могут быть лучшей общей оценкой.
Понимание начала и траектории NDD на протяжении всей жизни важно для эффективного лечения и оптимального вмешательства; однако степень, в которой результаты в раннем детстве предсказывают более позднюю инвалидность, неясна. Бостонское исследование остановки кровообращения (BCAS) и исследование Аахена — единственные проспективные лонгитюдные исследования в этой области.Оба исследовали развитие нервной системы в разные моменты времени в детстве и подростковом возрасте у людей с хирургически исправленной транспозицией магистральных артерий (TGA). Исследование BCAS показало, что исходы у пациентов с TGA были ниже популяционных норм в различных областях нервного развития в разные моменты времени на протяжении всего детства 9 10 29 30 и ниже средние баллы продолжали наблюдаться в возрасте 16 лет по сравнению со «здоровым» контролем. особенно в академической успеваемости и социальном познании.Значительная часть пациентов с TGA набрала ≥1 SD ниже ожидаемого среднего популяции по различным областям развития нервной системы, включая память (35%), академические достижения (26–27%) и зрительно-пространственные навыки (54%), а также частоту получения баллов. больше, чем пороговое значение для клинических опасений, были значительно выше в исполнительном функционировании (13% самоотчетов, 23% отчетов родителей и 38% отчетов учителей) и внимания (19%).
Это сопровождалось более высокой частотой аномалий головного мозга, обнаруживаемых с помощью МРТ; однако они, как правило, были приобретены, а не связаны с развитием, и не было выявлено значительной связи между аномалиями МРТ и результатами тестов на развитие нервной системы.27 Аналогичные результаты были также продемонстрированы в исследовании Аахена, где значительная двигательная дисфункция, более слабые приобретенные способности (обучающие знания) и нарушения речи были обнаружены в возрасте 5 лет по сравнению с популяционными нормами 31, 32 и оценка в возрасте 10 лет показала, что неврологические и речевые нарушения были более частыми, а двигательные функции, приобретенные способности и речь были снижены по сравнению с нормой.8 33 При повторной оценке в подростковом возрасте показатели IQ были в пределах нормы; тем не менее, частота результатов на ≤2 SD ниже ожидаемого среднего IQ работоспособности составила 11%, что свидетельствует о большей частоте специфических когнитивных нарушений по сравнению с нормальной популяцией в подростковом возрасте.26
Доказательные предикторы более позднего NDD помогут в выявлении тех, кто «подвержен риску» неблагоприятных исходов, и предоставят возможности для вмешательства. Как и ожидалось, сложность ИБС является предиктором худших исходов развития нервной системы в подростковом возрасте.34 35 Дети с « простой » ИБС, такие как дефекты межпредсердной перегородки, продемонстрировали некоторые нарушения по сравнению с популяционными нормативами, 36 в то время как другие не обнаружили различий в исходах на основе ИБС. сложность.25 Большинство неонатальных показателей, включая массу тела и длину тела при рождении, а также оценку по шкале Апгар через 1 и 5 минут, не являются прогностическими факторами подросткового NDD, за исключением окружности головы.35 Окружность головы по-прежнему меньше среднего у подростков с ИБС, и нейровизуализационные исследования продемонстрировали меньшие общие объемы мозга, общее белое вещество (WM), объемы коркового и глубокого серого вещества по сравнению с контрольной группой, причем пациенты с цианотической ИБС были более заметными. пораженных по сравнению с бледной ИБС.37 Было обнаружено, что меньшие объемы мозга коррелируют с функциональными результатами у подростков с ИБС, но не у контрольных субъектов, что подчеркивает важность количественных измерений изображений в этой популяции.37
Со временем и с дополнительными исследованиями эти результаты могут стать диагностическим инструментом в выявлении и вмешательстве NDD при CHD; однако возможность обобщения результатов в настоящее время ограничена из-за того, что исследования представляют собой небольшую выборку, наблюдения за один момент времени. Чтобы полностью понять надежность и клиническую значимость этих результатов, необходимы лонгитюдные исследования.
Взрослые
Взрослых, живущих с ИБС, в настоящее время больше, чем детей, и на их долю приходится до 66% населения, живущего с ИБС.38 Ограниченное на сегодняшний день исследование показывает, что взрослые с ИБС (ВПС) демонстрируют НДД в различных областях, включая снижение способности к исполнительному функционированию, 39 скорости обработки информации, скорости психомоторной реакции и времени реакции, 40 общего и разделенного внимания, 39 40 мелкой моторной функции, 39 Рабочая память41 и зрительно-пространственные навыки, 41 при этом у людей с более сложной ИБС наблюдается более заметное поражение по сравнению со взрослыми с более простой ИБС. 39 40 42 Также наблюдалась высокая частота аномалий МРТ и снижение объемов мозга у взрослых с цианотической ИБС.43 Было обнаружено, что взрослые с более сложной ИБС чаще имеют сопутствующие неврологические заболевания, такие как инсульт и судороги, и с большей вероятностью остаются безработными и получают пособие по инвалидности, несмотря на то, что уровень образования не отличается от уровня образования лиц с более простой ИБС.41
Уровень безработицы во всех ACHD оценивается в 18–50% 11, 44, а частота коморбидных психических расстройств (например, тревожность и депрессия), прагматических языковых нарушений и отсроченного перехода к независимой жизни увеличивается.45 Понятно, что общее качество жизни при ВБС снижено по сравнению с популяционными нормами, 46 и кумулятивные эффекты неврологической инвалидности предъявляют большие требования к пострадавшему, его сетям поддержки и социальным ресурсам. Кроме того, бремя нейрокогнитивной инвалидности, вероятно, повлияет на скорость потери последующего наблюдения в этой популяции, что влечет за собой риск осложнений и, как следствие, более высокую нагрузку на ресурсы. Пациентам с ВПС часто требуется дополнительная медсестринская / сопутствующая медицинская поддержка для поддержания вовлеченности, что также влияет на стоимость лечения.
По мере старения популяции с ВПС возникают новые опасения, касающиеся повышенного риска нейрокогнитивного спада и деменции, особенно раннего деменции, по сравнению с популяционными нормами38, 47 Это может проявиться в более раннем возрасте, чем обычно ожидается, и связано с тахикардией. , фибрилляция предсердий, артериальная гипертензия, инсульт, нарушение метаболизма глюкозы, ишемическая болезнь сердца и сердечная недостаточность.47 48 Другие факторы риска деменции также более распространены в популяции ИБС, включая генетические нарушения и влияние пониженной способности к физической нагрузке.Считается, что взрослые с тяжелой формой ИБС имеют более высокий риск деменции, особенно с морфологией одного желудочка.47
Этиология фенотипа ИБС + NDD — что мы можем изменить?
В то время как мы начинаем строить более четкую картину частоты случаев NDD в течение всей жизни, основные причины парадигмы CHD + NDD до конца не изучены, и степень, в которой NDD можно предотвратить или изменить, неизвестна. Ранние исследования были сосредоточены на интраоперационных факторах как причинах неблагоприятных исходов развития нервной системы при ИБС.29 30 49–51 Использование длительной глубокой гипотермической остановки кровообращения и экстракорпоральной мембранной оксигенации по-прежнему считаются факторами риска неблагоприятных исходов, 2 51 и хирургические методы были адаптированы, где это возможно, для минимизации потенциально вредного бремени. Несколько удивительно, что периоперационные факторы, как было обнаружено, объясняют только 5–8% вариабельности исходов NDD после кардиохирургии2, 52 53 Тот факт, что модификация и улучшение хирургических методов не сопровождается улучшением исходов нервного развития, поддерживает эту точку зрения.27 54 В настоящее время существует понимание того, что специфические для пациента и многие предоперационные и антенатальные факторы могут способствовать большей части нарушений развития нервной системы у людей с ИБС.
Развитие сердца и мозга тесно связано, и нейровизуализация плода демонстрирует аномалии, которые присутствуют на ранних сроках беременности, которые могут повлиять на структуру мозга и рост в утробе матери в результате нарушения перфузии и доставки субстрата.55 56 Некоторые изменения зависят от анатомия ИБС, такая как ретроградная перфузия дуги аорты через проток у плодов с атрезией аорты и перфузия мозга относительно гипоксической кровью у плодов с ТГА.57 В поддержку этой концепции наблюдалась дисрегуляция некоторых ангиогенных генов в мозге плодов человека с ИБС, возможно, в результате хронической гипоксии, способствующей аномальному развитию мозга. 58 59 Измерение оксигенации мозга плода с помощью МРТ демонстрирует снижение уровень кислорода с увеличением гестационного возраста у плодов с ИБС, который считается значительно ниже типичного уже на 32 неделе беременности; нарушение перфузии также коррелирует с меньшим размером мозга.60 Sun и др. 61 продемонстрировали, что снижение доставки кислорода в мозг на 15% и снижение VO в мозге на 32% у плода с ИБС 2 было связано с уменьшением объема мозга плода на 13%, что подтверждает прямую связь между снижением оксигенации мозга. и нарушение роста мозга.
Считается, что нарушение перфузии головного мозга плода способствует большей предрасположенности к травмам головного мозга у новорожденных с ИБС.62 63 Чаще всего сообщается о травмах WM (WMI; до 50% до операции и ≥62% после операции64 65), т.е. сопоставима с частотой перивентрикулярной лейкомаляции, выявленной у недоношенных детей.63 66 Степень ухудшения WMI после операции неясна, но WMI, обнаруженный как до операции, так и после операции, связан с NDD, о котором сообщалось в разные периоды детства, 65 67 и подростки с TGA продемонстрировали уменьшенную микроструктуру WM и глобально измененную топологию WM, которая коррелирует с худшее нейрокогнитивное функционирование во многих областях.68 69 Эти данные подтверждают мнение о том, что мозг ИБС может быть меньше и относительно недоразвит при рождении. Возможен догоняющий рост, как это было продемонстрировано у младенцев после процедуры артериального переключения для простой транспозиции 70, отмечая, что в других исследованиях сообщалось о стойких аномалиях WM.69 71
Было предложено несколько стратегий для улучшения развития мозга плода. Оксигенотерапия матери рассматривается как один из возможных методов и также используется для стимулирования роста морфологии малого левого желудочка за счет увеличения легочного кровотока плода и возврата левого предсердия.59 Хотя это считается диагностическим и терапевтическим инструментом у плодов с некоторыми подтипами ИБС, эта стратегия редко используется в клинической практике.59 72 Трансляционные исследования ягнят, предлагающих « искусственную матку », где « нормальный » субстрат и оксигенация обеспечивается экстракорпоральной поддержкой, позволили проверить концепцию, что коррекция нарушений кровотока и оксигенации может улучшить мозг development73 74 и может в конечном итоге стать основой лечения недоношенных детей с ИБС, отсрочивая время до окончательной кардиологической помощи для созревания мозга.Головной мозг плода при ИБС также может быть поражен более генерализованной плацентарной недостаточностью, которую может быть трудно обнаружить с помощью обычных методов57, 75 Плацента и сердце плода развиваются параллельно и имеют общую уязвимость к генетическим дефектам, что позволяет предположить, что в них имеются вредные дефекты. генные пути, вероятно, могут привести к аномалии морфологии обоих, при этом плацентарная недостаточность еще больше усугубит развитие ключевых органов, включая сердце и мозг57. 76–78 Было признано, что хроническая плацентарная недостаточность имеет серьезные последствия для роста плода, известное как ограничение внутриутробного развития (IUGR), которое было связано с CHD79; однако точные причинно-следственные механизмы этой связи неизвестны.Считается, что другие факторы, такие как метаболизм фолиевой кислоты, также усугубляют проблему плацентарной недостаточности и ЗВУР, влияя на основные механизмы роста и функции клеток.80 Чтобы добавить еще один «вред к травме», на развитие и рост плода также могут влиять следующие факторы: внешние факторы окружающей среды, включая нейротоксичность, обусловленную токсинами, такими как алкоголь, наркотики и органофосфаты окружающей среды. Определенные химические вещества окружающей среды связаны с когнитивными и неврологическими нарушениями, включая снижение интеллектуального функционирования, неспособность к обучению, проблемы с вниманием, гиперактивность, синдром дефицита внимания / гиперактивности (СДВГ) и аутизм, и считается, что они нарушают развитие уязвимого мозга плода.81–83
Известны некоторые очень фундаментальные и легкодоступные стратегии для оптимизации результатов нервного развития. Кардиологическая диагностика плода важна, поскольку она позволяет координировать перинатальную помощь, а также дает возможность для подробного дородового консультирования. Антенатальная диагностика связана со снижением риска предоперационной травмы головного мозга, улучшением постнатального развития мозга и лучшими исходами нервного развития у младенцев со сложной ИБС.73 74 Диагностика плода также позволяет планировать роды с текущими рекомендациями, предполагающими роды на сроке от 39 до 40 недель беременности.84 Ранние и поздние преждевременные роды в популяции пациентов с ИБС были связаны с более серьезными нарушениями развития нервной системы85, и плоды с ИБС не следует рожать раньше срока для удобства лечащих бригад.
Информация, предоставляемая во время дородового консультирования, должна включать обсуждение исходов развития нервной системы. Для тех, кому требуется неонатальная кардиохирургия, наша собственная практика заключается в том, чтобы очертить широкий спектр нарушений развития нервной системы с риском в 2–3 раза превышающим уровень, наблюдаемый в популяции без ИБС.Мы описываем спектр от задержки моторики до поведенческих проблем (включая аутизм и СДВГ) и серьезной инвалидности. Предполагаемая сложность хирургического вмешательства, а также риск приобретенного повреждения головного мозга (например, инсульта) также должны быть приняты во внимание2. Пороговые значения для принятия решений относительно продолжения беременности индивидуальны и не обязательно основаны на оценке тяжести поражения или ожидаемых исходах в области развития нервной системы. Требуется многопрофильная поддержка и вклад в эти решения. Геномное секвенирование и МРТ головного мозга плода играют новую, но пока еще не доказанную роль в понимании механизмов86 и количественной оценке риска.61
Существует значительный, но пока неоправданный оптимизм в отношении того, что генетические варианты объясняют большую часть NDD при CHD, возможно, в результате трудностей в идентификации других причин фенотипа CHD + NDD. Тем не менее, появляется все больше доказательств того, что генетические факторы действительно способствуют измененному развитию мозга плода и часто представляют собой ключевые детерминанты исходов NDD у пациентов с CHD.45 87 88 Конечно, существует несколько генетических синдромов, при которых и CHD, и Сочетание NDD, таких как синдром Вильямса, синдром Алажилля, синдром Нунана или синдром делеции 22q11, среди прочего89; однако наш главный интерес по-прежнему заключается в гораздо большем количестве несиндромальных пациентов с в значительной степени спорадическим способом проявления.
Homsy и др. изучили 1213 троек родителей и потомков ИБС и выявили подтверждающие доказательства давно предполагавшегося общего генетического происхождения, по крайней мере, части ИБС с NDD.88 Они обнаружили, что гены, высоко экспрессируемые в сердце, были обогащены в высокой степени. экспрессия в развивающемся мозге и перекрывается с генами, которые, как было обнаружено, содержат повреждающие варианты de novo в ряде когорт NDD, включая людей с изолированным NDD. Jin и др. 90 расширили этот анализ на 2871 пробандов ИБС, включая 2645 троек родитель-потомство, и подтвердили эти находки и дополнительно идентифицировали перекрытие между генами ИБС и аутизма с предположением, что гены-модификаторы хроматина играют определенную роль.Поскольку списки генов CHD / NDD начинают появляться, корреляции генотип-фенотип требуют больших и хорошо охарактеризованных когорт пациентов, что требует многоцентрового сотрудничества.
Хотя эти исследования знаменуют собой важную веху в нашем понимании генетической основы NDD при CHD, этот подход еще не готов для клинического применения. Возможность прогнозировать развитие NDD на ранней стадии на основе секвенирования ДНК является привлекательной перспективой. Ранние работы в этой области с использованием известных генов CHD и NDD86 демонстрируют существенные генетические вариации у пациентов с CHD + NDD как в генах «сердца», так и «мозга».У пациентов с CHD + NDD может быть задействовано более 1000 генов, с вероятностью, что вычислительная оценка бремени вариантов может быть более полезной, чем анализ конкретных вариантов и генов. Это контрастирует с идентификацией причинных вариантов при CHD (без NDD), которая в настоящее время может быть эффективно достигнута с использованием подходов массового параллельного секвенирования.91–93 Единая модель развития NDD при CHD еще не создана. Потребуются подходы к секвенированию полного генома у более крупных четко определенных групп пациентов, включая пренатальные и послеродовые клинические данные и результаты.
В то время как современные исследования в основном сосредоточены на перинатальном и генетическом вкладе в изменение созревания мозга и развития нервной системы, мы должны еще раз подумать, не недооцениваем ли мы роль периоперационных факторов и хронических нарушений кровообращения, включая гипоксию. Ключевое исследование, проведенное Gaynor и соавт. в 2007 году53, представило ныне общепринятое понимание того, что врожденные факторы пациента играют большую роль в определении исходов развития нервной системы по сравнению с периоперационными факторами, известными ранее.Это исследование было основано на результатах нервного развития 188 новорожденных и младенцев, перенесших кардиохирургические операции с использованием искусственного кровообращения. Периоперационные факторы риска по-прежнему имеют важную связь со снижением способности нервного развития.2 94 Приобретенное периоперационное повреждение головного мозга остается обычным явлением при ИБС и коррелирует с NDD2, 64 и послеоперационные факторы, как полагают, по-прежнему играют значительную роль в исходах.95
Эффективность новые оценки и вмешательства
Множество сложных и часто немодифицируемых механизмов, способствующих ИБС + НДЗ, затрудняют определение оптимальных методов вмешательства.Неизвестно, в какой степени мы можем минимизировать или даже предотвратить неблагоприятные последствия. Оптимальное лечение для тех, кто находится в группе риска, должно включать междисциплинарный подход с ранним выявлением, энергичным вмешательством и рутинной оценкой в различные моменты времени на протяжении всей жизни22, 96, 97, и в настоящее время существует множество программ развития сердечной нервной системы на базе больниц для оказания этой услуги.98 99 Однако, Исследования, посвященные эффективности вмешательств и стратегий лечения нервной системы в популяции пациентов с ИБС, немногочисленны.
Успехи в раннем выявлении и лечении церебрального паралича, не связанного с ИБС, вероятно, будут иметь значение для пациентов с ИБС с более легкими формами NDD. В настоящее время проводится оценка более новых оценок, таких как оценка общих движений (GM), которая показала, что этот тест очень чувствителен и специфичен для выявления церебрального паралича у детей с сердечным заболеванием в возрасте 3 месяцев и должен быть включен в стандартное стандартное наблюдение. для этих младенцев; однако необходимы дальнейшие исследования для точного прогнозирования долгосрочных результатов с помощью этого теста.100 комбинаций GM и HINE вместе со стандартными оценками, такими как МРТ и BSITD, могут обеспечить точную и раннюю диагностику младенцев с высоким риском церебрального паралича уже в возрасте 3 месяцев и, таким образом, могут дать мощный импульс для связь с программами раннего вмешательства, чтобы воспользоваться преимуществом стадии нейропластичности.21 100 101
Программа вмешательства при врожденных пороках сердца102 — одно из ограниченных интервенционных испытаний при ИБС, в которых изучается влияние семейных, особенно материнских, факторов на развитие нервной системы младенцев.Родители, назначенные для участия в вмешательстве, прошли индивидуальное психообразование, нарративную терапию, методы решения проблем и обучение родительским навыкам, которые проводились в шесть занятий (каждое по 1-2 часа) клиническим психологом и детской кардиологической медсестрой.
Вмешательство было начато, когда младенцам исполнилось 3 месяца, и через 6 месяцев наблюдения младенцы в группе вмешательства имели значительно более высокие показатели умственного развития по сравнению с младенцами в контрольной группе, а также более высокие показатели грудного вскармливания, более низкие оценки материнского беспокойства и более высокие положительные оценки.Психомоторные баллы не различались между младенцами с вмешательством и контрольной группой через 6 месяцев наблюдения, при этом средние баллы для обеих групп свидетельствовали о задержке психомоторного развития. Хотя результаты этого исследования предоставляют предварительные доказательства того, что психологическое вмешательство родителей на ранних этапах может улучшить результаты психического развития младенцев с ИБС, крайне необходимы доказательства долгосрочной эффективности этой стратегии вмешательства, и комплексные вмешательства в области психического здоровья, адаптированные для поддержки нейробиологического здоровья. у детей с ИБС в настоящее время проходят испытания.103 Психологические и социально-экономические факторы и благоприятная семейная среда, несомненно, важны для максимизации потенциала нервного развития; тем не менее, для определения эффективности снижения нагрузки на нервное развитие, связанной с ИБС, необходимы адекватные рандомизированные контролируемые испытания, которые предоставляют данные о долгосрочных эффектах структурированных психологических вмешательств.
Кальдерон и Беллинджер104 описали способы вмешательства и лечения NDD, которые оказались успешными в других когортах, например, использование психостимулирующих препаратов, обычно используемых при лечении синдрома дефицита внимания для улучшения рабочей памяти и внимания, интенсивное компьютеризированное обучение. , например, использование широко успешной программы обучения Cogmed 105, а также других нефармакологических методов, таких как специализированная помощь и поддержка в школьном классе.Хотя предполагается, что эти методы могут улучшить функционирование нервной системы у пораженных людей, контролируемые испытания, реализующие эти стратегии в когорте ИБС, отсутствуют, и, следовательно, их жизнеспособность неясна.
Если еще не определено, генетические и эпигенетические влияния считаются ключевыми для развития NDD, разумно ли ожидать, что мы действительно можем изменить результаты? Ранние данные свидетельствуют о том, что, несмотря на потенциальные генетические причины, раннее и интенсивное вмешательство может улучшить результаты у пострадавших.Существует динамическое взаимодействие между генами и окружающей средой, которое, как считается, формирует основу типичного нейроповеденческого созревания, и считается, что эти принципы могут быть применены к нарушениям развития нервной системы даже в контексте сильного генетического компонента38. пластичность в период новорожденности очень чувствительна к изменениям и продолжает зависеть от факторов окружающей среды в течение первых месяцев и лет жизни. После рождения объем мозга увеличивается более чем на 100% в течение первого года и еще на 15% к концу второго года жизни39, и эти ключевые окна развития считаются решающими в закладке основ для результатов развития нервной системы.40
Экономическая эффективность вмешательства — еще одна важная проблема. Вмешательства в области нейроразвития сложны, могут длиться всю жизнь и требуют мультидисциплинарного подхода с участием обширного списка служб первичной медико-санитарной помощи, не обязательно напрямую связанных с ИБС, таких как психологи, педиатры развития, поведенческие неврологи, физиотерапевты и эрготерапевты. как ресурсы, не относящиеся к здравоохранению, связанные с успеваемостью, трудоустройством и социальным участием.106 Подсчитано, что вмешательства, направленные на улучшение развития нервной системы, имеют высокую экономическую отдачу, если они проводятся во время беременности и в раннем детстве107; однако материальные доказательства, подтверждающие это, ограничены из-за того, что исследования, основанные на фактических данных, при ИБС еще только начинаются. По мере того, как наше понимание исходов NDD в ответ на новые стратегии вмешательства улучшается, необходимо, в свою очередь, оценивать рентабельность этих услуг, чтобы определять направление будущих клинических программ и лечения. Выводы.Этиология сложна, многофакторна и часто спекулятивна и включает множество немодифицируемых в настоящее время факторов. Современные исследовательские усилия сосредоточены на улучшении стратегий вмешательства для минимизации бремени и максимальных результатов для здоровья; однако эти стратегии все еще находятся в зачаточном состоянии. Для оценки эффективности и рентабельности этих методов, а также для оптимизации ухода за пациентами, планирования ресурсов и предоставления услуг людям всех возрастов с ИБС необходимы контролируемые интервенционные испытания и продолжительные периоды последующего наблюдения.
Интеллектуальная диагностика сердечных шумов у детей с врожденными пороками сердца
Аускультация сердца — удобный инструмент для ранней диагностики сердечных заболеваний и разрабатывается как интеллектуальный инструмент, используемый в онлайн-медицине. В настоящее время мало исследований по интеллектуальной диагностике шумов у детей, вызванных врожденными пороками сердца (ВПС). Цель исследования — разработать метод интеллектуальной диагностики шумов ИБС у детей. Были записаны сигналы фонокардиограммы (ФКГ) 86 детей, у 24 детей были нормальные тоны сердца, а у 62 детей — шумы ИБС.Метод сегментации, основанный на дискретном вейвлет-преобразовании в сочетании с продуктом Адамара, был реализован для определения первого и второго тонов сердца по сигналу PCG. Десять признаков, характерных для шумов ИБС, были извлечены в качестве входных данных классификатора после сегментации. Восемьдесят шесть классификаторов искусственных нейронных сетей были составлены в систему классификации для выявления шумов ИБС. Точность, чувствительность и специфичность диагностики шумов в сердце составили 93%, 93,5% и 91,7% соответственно.В заключение следует отметить, что метод интеллектуальной диагностики шумов ИБС у детей успешно разработан и может быть использован для онлайн-скрининга ИБС у детей.
1. Введение
Пульсирующий кровоток и движение тканей, такое как открытие и закрытие сердечного клапана, происходят в сердце из-за сокращения и расслабления миокарда. Волна давления или колебания, связанные с потоком или движением тканей, считаются причиной сердечного звука, который распространяется до грудной стенки и слышен с помощью стетоскопа.Звук сердца можно записать с помощью электронного стетоскопа для создания фонокардиограммы (ФКГ), представляющей собой акустические волны. Первый (S1) и второй (S2) тоны сердца слышны и вызваны закрытием предсердно-желудочкового и полулунного клапанов соответственно [1, 2] и отражаются в PCG как две отдельные группы сигналов флуктуации. В редких случаях можно услышать слабые третий (S3) и четвертый (S4) тоны сердца, которые связаны с желудочковым притоком и сокращением предсердий соответственно [3]. Нормальные сердечные тоны обычно содержат только S1 и S2 без шума, который является шумом между S1 и S2.Шумы в сердце обычно включают патологический шум, который вызван аномальной струей крови через дефектные сердечные клапаны, перегородку и сужающиеся артерии в сердце, а также невинный шум, который в первую очередь обусловлен физиологическими условиями вне сердца. Патологический шум связан с патологиями сердца, которые включают стеноз или регургитацию сердечных клапанов, дефекты перегородки, открытое овальное отверстие, тетралогию фаллота, легочный стеноз и открытый артериальный проток. Таким образом, аускультация сердца используется для диагностики и мониторинга сердечных заболеваний.Интеллектуальная аускультация сердца желательна для скрининга или наблюдения за пациентами с сердечными заболеваниями, и ее можно превратить в носимое устройство для интернет-медицины.
Точное обнаружение шумов в сердце по сигналу PCG является основной задачей интеллектуальной аускультации. Обработка сигналов PCG включает три основных этапа: сегментацию PCG, выделение признаков и классификацию PCG. Во-первых, сегментация PCG должна определить местонахождение S1 и S2 от сигнала PCG. Сигнал электрокардиограммы используется для помощи в сегментации PCG в ранних исследованиях [4, 5], но это неудобно, особенно для младенцев.Разложение по эмпирическим модам [6] может использоваться для определения местоположения S1 и S2 путем выбора соответствующих функций внутреннего режима, в которых эффект конечной точки, вызванный интерполяцией кубического сплайна, приводит к артефактам и искажению разложенного сигнала PCG. Основанные на огибающей PCG [7, 8] и вейвлет-преобразование [9–11] наиболее часто используются для сегментации PCG и эффективны только при сегментации легких шумов в сердце. Оба метода ограничены при умеренных и тяжелых сердечных заболеваниях, при которых шумы подавляются или перекрываются с S1 или S2 как во временной, так и в частотной областях [12].Следовательно, необходим метод сегментации, который также может определить средние и тяжелые шумы в сердце. Между тем гипотеза о том, что продолжительность систолы короче диастолы, была верна для сегментации ПКГ взрослых [7, 13], но не для детей. У детей частота сердечных сокращений высока и широко распространена, а диастола может быть короче [5]. Лучше выбирать систолу и диастолу, исходя из частоты пульса ребенка. Во-вторых, обычно используемые функции в предыдущих исследованиях включают величину [14], частотный спектр [10, 15], нормализованный энергетический спектр [16], спектральную плотность мощности [17, 18] и вейвлет-коэффициенты [19].Различия в этих характеристиках сердечных шумов и нормальных сердечных тонов как во временной, так и в частотной областях используются для дифференциации сердечных шумов от сигнала PCG. Однако характеристики сигналов сердечного цикла, отличные от S1 и S2, являются реальными ключевыми характеристиками, которые различаются между нормальными сердечными тоном и сердечными шумами. Следовательно, выбор частотно-временных характеристик из конкретных сигналов в качестве входных данных классификатора имеет решающее значение для точности классификации. В-третьих, искусственная нейронная сеть является одним из наиболее часто используемых классификаторов с очень хорошей производительностью [20, 21] и обычно применяется.
В настоящее время в исследованиях PCG детям уделяется меньше внимания по сравнению со взрослыми. В центре внимания предыдущих педиатрических исследований обычно проводится различие между невинным шумом [16, 22] или шумом Стилла [23] и патологическим шумом. Изучение пренатального шума ИБС в основном фокусируется на сегментации ПКГ, но не включает диагностику искусственной нейтральной сети [24]. Детский сигнал PCG иногда содержит больше шумов из-за движения или плача детей. Кроме того, заболеваемость ИБС у детей высока в сельских районах западного Китая.Желательно разработать удобный и недорогой метод проверки детей в регионах до того, как их вызовут на стационарное обследование. Следовательно, интеллектуальная диагностика шумов ИБС у детей является сложной и сложной задачей. В этом исследовании должен был быть разработан метод интеллектуальной диагностики шумов в сердце у детей с ИБС.
2. Материалы и методы
На рисунке 1 показана схема нормального сигнала PCG и номенклатура. S1 или S2 были продолжительностью, а не мгновением с точки зрения величины PCG.Систола была определена как продолжительность от времени начала S1 до S2, а диастола — от времени начала S2 до S1. Закрытый атриовентрикулярный клапан (CAV) и закрытый полулунный клапан (CSV) были двумя другими периодами сердечного цикла, отличными от S1 и S2. Моменты S1 и S2 были определены для представления моментов максимальных значений длительностей S1 и S2, соответственно.
Процесс обработки PCG в этой статье был описан следующим образом. Сначала S1, S2, CAV и CSV были отделены от сигнала PCG.Затем частотно-временные характеристики CAV и CSV были извлечены и введены в систему классификации искусственной нейронной сети для идентификации шума ИБС по сигналу PCG.
2.1. Запись PCG
Электронный стетоскоп (ChildCare G-100, Shanghai Tuoxiao Intelligent Technology Co., Ltd, Шанхай, Китай) использовался для записи сигналов PCG 86 педиатрических пациентов в возрасте от 4 месяцев до 16 лет, из которых 24 имели нормальные сердечные тоны. и 62 имели шумы CHD и оцифровали сигнал PCG в 16-битные данные с частотой дискретизации 44.1 кГц. Сигналы PCG регистрировались в одном из пяти участков аускультации: в области аортального клапана, в области легочного клапана, в области второго аортального клапана, в области трикуспидального клапана и в области митрального клапана. Время записи каждого испытуемого составляло ~ 20 с. Сигналы PCG были сохранены в аудиоформате .wav с частотой дискретизации 8 кГц. Пациенты были из детской больницы провинции Аньхой, больницы провинции Ганьсу и медицинских центров восьми округов города Цинян провинции Ганьсу. Все субъекты подписали форму информированного согласия с больницами.У всех пациентов кардиологи этих больниц подтвердили сердечные заболевания по данным эхокардиографии. На рисунке 2 показано патологическое распределение 86 субъектов.
2.2. PCG Normalization and Denoising
Matlab R2014a (MathWorks, Натик, Массачусетс, США) использовался для обработки сигнала PCG. Записанный сигнал PCG был субдискретизирован на 2 кГц, а затем нормализован в пределах ± 1,0, чтобы устранить различия в величинах между выборками. Нормализованный сигнал PCG был удален с помощью дискретного вейвлет-преобразования.Добеши 6 использовался как базисная функция вейвлета, а универсальный порог использовался в дискретном вейвлет-преобразовании с пятью уровнями разложения. Вейвлет-коэффициенты были получены и обработаны с помощью функции мягкого порога: где W и W новый — исходный и новый вейвлет-коэффициенты, соответственно, а T — универсальный порог. Сигнал с шумоподавлением PCG был восстановлен с помощью новых вейвлет-коэффициентов с использованием обратного дискретного вейвлет-преобразования [24].
2.3. Сегментация PCG
Методы, описанные ниже, использовались для отделения S1, S2, CAV и CSV от шумоподавленного сигнала PCG.
2.3.1. Разложение и рекомбинация PCG
На рисунке 3 показана блок-схема декомпозиции и рекомбинации PCG. На этапе разложения PCG очищенный от шума PCG-сигнал Xd был разложен на аппроксимационные и детальные коэффициенты посредством дискретного вейвлет-преобразования с базисной функцией вейвлета Добеши 6 и пятью уровнями разложения.Сигналы аппроксимации (A1 ~ A5) и детализации (D1 ~ D5) были получены путем восстановления коэффициентов каждого уровня. Произведение Адамара D4 и D5 было выполнено для получения низкочастотного рекомбинированного сигнала S, который в основном включает S1 и S2. Метод произведения Адамара определяется следующим образом: где , S — это рекомбинированный сигнал, а D4 и D5 — детальные сигналы четвертого и пятого уровней.
2.3.2. Извлечение огибающей
Нормированная средняя энергия Шеннона использовалась для извлечения огибающей рекомбинированного сигнала S.Скользящее окно в 20 мс с перекрытием 10 мс использовалось для вычисления средней энергии Шеннона, которая определяется как где S norm — нормализованный сигнал S с величиной в ± 1,0 и N = 40. Нормализованное среднее Энергия Шеннона определяется как где E s ( t ) — средняя энергия Шеннона, относящаяся к временной шкале, M ( E s ( t )) — среднее значение. для E s ( t ) и S ( E s ( t )) — стандартное отклонение E s 90 t356 ) .
2.3.3. Компоненты PCG
Моменты S1 и S2 были определены до длительностей S1 и S2 в этом исследовании. Пики огибающей рекомбинированного сигнала S детектировались на основе изменения символа разности величин между последовательными точками выборки на огибающей кривой. Моменты пиков были кандидатами в моменты S1 и S2. К кандидатам применялись два ограничения: (1) были зарезервированы только кандидаты с максимальной величиной в диапазоне 100 мс с центром на них, и (2) временной интервал между двумя соседними кандидатами составлял более 180 мс и менее 500 мс. .Отфильтрованные кандидаты считались моментами S1 или S2. Моменты S1 или S2 использовались для вычисления частоты сердечных сокращений следующим образом: где HR — частота сердечных сокращений, M — количество моментов S1 или S2, а p — момент S1 или S2.
Было высказано предположение, что продолжительность систолы была короче, чем продолжительность диастолы при ЧСС <= 130, и больше, чем продолжительность диастолы в противном случае. Гипотеза использовалась для определения моментов S1 и S2. Вычисляли два временных интервала между тремя последовательными моментами S1 или S2.Более короткий указывает интервал от моментов S1 до S2 при частоте сердечных сокращений <= 130 или интервал от моментов S2 до S1 при частоте сердечных сокращений> 130. Таким образом, были определены моменты S1 и S2. Чтобы определить время начала и окончания длительности S1 и S2, два окна продолжительностью 120 мс и 100 мс были сосредоточены на моментах S1 и S2 соответственно. Были отмечены все точки данных огибающей в окнах с величиной ниже 10% от величины моментов S1 и S2. Граничные точки данных отмеченных точек считались границами длительности S1 и S2, при этом левая и правая границы были временем начала и окончания, соответственно.Кроме того, длительность CAV и CSV определялась по границам S1 и S2.
2.4. Извлечение признаков
Были рассчитаны максимальное (положительное), минимальное (отрицательное) и среднее абсолютные значения во время CAV и CSV. Их средние значения, основанные на всех сердечных циклах, использовались в качестве шести характеристик во временной области. Метод Велча [25], который имел окно Хеннинга с 50% перекрытием, использовался для расчета спектральной плотности мощности во время CAV и CSV. Были рассчитаны максимальные и средние значения спектральной плотности мощности, и их средние значения, основанные на всех сердечных циклах, были использованы в качестве четырех характеристик в частотной области.Всего было использовано 10 частотно-временных характеристик.
2,5. Классификация PCG
Система классификации состояла из 86 искусственных нейронных сетей с трехуровневой сетевой структурой, показанной на Рисунке 4 для каждой, с 10 нейронами на входном уровне, 10 нейронами в скрытом слое и одним нейроном на выходном слое. . Каждая искусственная нейронная сеть принимает 10 извлеченных признаков в качестве входных и выходных 0 или 1, соответствующих нормальному сердечному тону и шуму ИБС соответственно. 10 извлеченных функций были нормализованы до ± 1 перед обучением или тестированием с помощью Neural Network Toolbox в Matlab R2014a.Параметры искусственной нейтральной сети были установлены следующим образом: скорость обучения с начальным значением 0,01, максимальное количество итераций 1000 и цель 10 −6 . Гиперболический тангенс и линейные функции использовались как функции активации скрытого слоя и выходного слоя соответственно. Алгоритм оптимизации Левенберга-Марквардта [26] использовался для нахождения оптимальных весовых параметров W1 и W2 и смещения Bias1 и Bias2. Среднеквадратичная потеря ошибки использовалась для измерения несоответствия между прогнозируемым значением и заданными выходными данными.
Для оценки обобщающей способности системы классификации использовался метод складного ножа [16]. Это итеративный процесс, в котором каждый раз пропускалась одна выборка и использовалась для проверки классификатора, который был обучен с использованием других выборок. Следовательно, 86 искусственных нейронных сетей были обучены на 85 выборках и проверены на одной оставшейся выборке. Вышеупомянутые 86 искусственных нейронных сетей были объединены в систему классификации. Прогнозируемое значение системы классификации было определено количественно до 0 (≤0.5) или 1 (> 0,5) на порог 0,5.
Эффективность классификации оценивалась с использованием эталонных показателей, таких как точность, чувствительность и специфичность, которые были определены следующим образом: где Acc — точность, Se — чувствительность, Sp — специфичность, TP — истинно положительное, FP — ложное положительное, TN — истинно отрицательный, а FN ложноотрицательный.
3. Результаты
3.1. Нормализация, шумоподавление и сегментация PCG
Базовая линия в сигнале PCG была более гладкой, а заусенцы уменьшились после шумоподавления, что здесь не показано.На рисунке 5 показаны результаты рекомбинации сигнала и его нормализованная средняя энергия Шеннона для трех последовательных сердечных циклов сигнала PCG пациента с тяжелым ДМЖП. Компоненты сигналов S1 и S2 были более заметными, чем другие в рекомбинированном сигнале, и сигналы с низкой амплитудой были ослаблены больше, чем сигналы с высокой амплитудой в огибающей.
На рис. 6 показаны результаты сегментации PCG для одного и того же пациента с тяжелым ДМЖП. Моменты S1 и S2 были обнаружены в конверте, и были обнаружены S1 (красная пунктирная линия), S2 (синяя пунктирная линия), а также CAV и CSV в подавленном сигнале PCG.
3.2. PCG Feature Extraction
На рис. 7 показано частотно-временное распределение CAV и CSV для одного и того же пациента с тяжелым ДМЖП. Величина CAV была больше, чем CSV, потому что шум VSD является одним из систолических шумов. Общая спектральная плотность мощности CAV была больше, чем у CSV.
3.3. PCG Classification
На рис. 8 показаны результаты классификации 86 образцов с нормальными сердечными тоном от №1 до №24 и шумами ИБС в остальных.Ложные предсказания в выборках отмечены красными кружками. Было два ложных прогноза при нормальном тоне сердца и четыре ложных прогноза при шуме ИБС. Точность, чувствительность и специфичность диагностики шумов в сердце составили 93%, 93,5% и 91,7% соответственно.
4. Обсуждение
Успешно разработан метод интеллектуальной диагностики шумов в сердце у детей с ИБС. Новый метод сегментации, который использует как дискретное вейвлет-преобразование, так и продукт Адамара, оказался эффективным для определения местоположения S1 и S2 даже у детей с умеренными и тяжелыми заболеваниями ИБС, у которых шумы подавляют S1 или S2.Выбранные частотно-временные характеристики в длительностях CAV и CSV сигнала PCG были тесно связаны с шумами ИБС, которые были связаны с патологиями. Традиционная система классификации, основанная на искусственных нейронных сетях, хорошо зарекомендовала себя при идентификации шумов ИБС. Метод способствует развитию интернет-медицины с использованием аппаратов для аускультации сердца и интеллектуальной диагностики ИБС у детей.
ИБС — наиболее распространенное заболевание сердца у детей, особенно в районе западных горных плато с плохими медицинскими и транспортными условиями.Это основная причина смерти детей в возрасте до пяти лет, потому что дети в этом районе часто пропускают золотой период лечения из-за несвоевременного обследования. Следовательно, существует острая необходимость в разработке недорогого скринингового инструмента для обнаружения шумов ИБС у детей. Интеллектуальная аускультация — это решение. Добровольцы, обученные использованию электронного стетоскопа, отправятся в менее населенный регион для проведения обследования.
4.1. Сегментация PCG
Метод на основе огибающей PCG или вейвлет-преобразования является распространенным методом сегментации для определения местоположения S1 и S2.Однако эти методы ограничены сегментацией умеренных и тяжелых сердечных шумов, которые часто подавляют или перекрывают S1 или S2 как во временной, так и в частотной областях. Метод на основе огибающей PCG отделяет S1 и S2 от сердечных шумов только во временной области. Невозможно найти пики S1 и S2 по порогу, если шум подавляет S1 или S2. Метод вейвлет-преобразования разделяет S1 и S2 путем восстановления низкочастотных сигналов. Однако перекрытие шумов во временной области не может быть устранено одним только выбором частоты, что приводит к неточному расположению S1 и S2.В текущем исследовании дискретное вейвлет-преобразование в сочетании с произведением Адамара было выполнено для разделения шумов и S1 и S2 в обоих доменах. Низкочастотные сигналы сначала были получены с помощью дискретного вейвлет-преобразования, а затем для сигналов было выполнено произведение Адамара, чтобы устранить перекрытия во временной области. Результаты подтвердили, что предложенный метод подходит для лечения умеренных и тяжелых шумов ИБС.
Еще одним важным критерием для определения систолы и диастолы в этой статье была гипотеза о том, что продолжительность систолы короче, чем продолжительность диастолы при ЧСС <= 130.У детей быстрая и широко распространенная частота сердечных сокращений с непостоянной взаимосвязью между продолжительностью систолы и диастолы. В этом исследовании было несколько пациентов с ЧСС более 130. Например, частота сердечных сокращений у 3-месячного пациента с ДМЖП составляла 143, а у 5-месячного пациента с ПФО - 136. Критерии помогают избежать смещения S1 и S2.
4.2. Классификация PCG
Сигналы в CAV и CSV связаны с шумами из-за большинства сердечных патологий и должны использоваться в качестве признаков классификации.Частотно-временные характеристики в CAV и CSV были извлечены в текущем исследовании. Эти особенности отличались от предыдущего исследования, в котором были извлечены признаки на протяжении всего сердечного цикла, даже если эти особенности в текущем исследовании были аналогичны таковым в предыдущих исследованиях. Текущие результаты были превосходными из-за тесной связи характеристик CAV и CSV с патологиями сердца. Эти особенности в CAV и CSV могут быть дополнительно проанализированы для выявления конкретных патологий в будущем. Точность идентификации шумов ИБС была превосходной.
Были проверены образцы с классификацией ошибок. Один нормальный звук сердца был ошибочно классифицирован как шум ИБС, потому что шумы в процессе записи PCG были классифицированы как шумы. Шумы могли быть вызваны трением во время записи или движением и плачем детей и не были устранены процессом шумоподавления. Другими образцами, которые классифицировали шумы ИБС как нормальный звук сердца, были четыре пациента. У двоих из них был легкий дефект межпредсердной перегородки, а у двух других пациентов — легкий дефект межжелудочковой перегородки.Эти сердечные шумы были настолько слабыми, что по своим характеристикам были близки к нормальному сердечному тону.
4.3. Сравнение производительности
Эффективность текущего метода сравнивалась с показателями предыдущих исследований по сегментации или классификации педиатрической PCG, как показано в таблице 1. Эффективность методов во всех исследованиях была выше 90%, за исключением четвертого исследования [24 ]. Текущий метод имел лучшую точность и чувствительность, но имел низкую специфичность, что указывало на то, что текущий метод был способен точно определять шумы ИБС, но мог увеличить вероятность ложноположительных результатов.В целом, текущий метод имел сопоставимую эффективность в диагностике шумов ИБС.
| |||||||||||||||||||||||||
4.4. Ограничения
Метод шумоподавления, использованный в этой статье, не смог устранить сильные шумы, исходящие от плача и движения детей во время записи. Выходные данные в прогнозе были непостоянными, поскольку слабые, средние и сильные шумы не были классифицированы. Размер выборки был относительно небольшим. Сигналы PCG были записаны профессионалом в одном из пяти участков аускультации. Этот метод может не сработать, если непрофессиональный волонтер записывает сигнал PCG, помещая электронный стетоскоп в любое другое положение.
5. Выводы
Успешно разработан метод интеллектуальной диагностики шумов в сердце у детей с ИБС. Предлагаемый метод сегментации эффективен при локализации S1 и S2 шумов ИБС у детей. Выбранные 10 частотно-временных характеристик сигнала PCG в CAV и CSV тесно коррелируют с шумами CHD. Система классификации на основе искусственных нейронных сетей имеет высокую точность выявления шумов ИБС. Метод способствует развитию интернет-медицины с использованием аппаратов для аускультации сердца и интеллектуальной диагностики ИБС у детей.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов.
Благодарности
Это исследование было поддержано фондом Edwards Lifesciences Foundation (One Edwards Way, Ирвин, CA-92614, Калифорния, США), Angel Heart Foundation (Ланьчжоу, провинция Ганьсу, Китай), Исследовательского проекта индустрии здравоохранения Ганьсу. Провинции (грант № GSWSKY2016-04), Национального фонда естественных наук Китая (грант № 51805218) и Фонда естественных наук Цзянсу (грант №BK20170552).
Необъяснимая лихорадка у детей с врожденным пороком сердца — проконсультируйтесь с QD
Лихорадка у раннего подростка с тетрадой Фалло и атрезией легочной артерии
11-летний пациент с тетралогией Фалло и атрезией легочной артерии, перенесший ранее кардиохирургические операции, поступил с трехдневной перемежающейся лихорадкой в диапазоне от 37,7 до 38,6 ° C, который купировался ацетаминофеном и ибупрофеном. кашель, боль в груди, рвота, диарея, жжение при мочеиспускании, миалгия, боль в суставах или кожная сыпь.
Клиника Кливленда — некоммерческий академический медицинский центр. Реклама на нашем сайте помогает поддерживать нашу миссию. Мы не поддерживаем Политику в отношении продуктов или услуг, не принадлежащих Cleveland Clinic.
Его последним кардиологическим вмешательством было расширение стента левой легочной артерии в возрасте 6,5 лет, и его последняя эхокардиограмма, сделанная за три месяца до этого, выявила умеренный стеноз с максимальной чрезклапанной скоростью 2,4 м / с через фиксированный глутаральдегидом трансплантат яремной вены крупного рогатого скота (Contegra, Medtronic, Minneapolis, MN) и умеренная регургитация.
Показатели жизнедеятельности: пульс 100 / мин; артериальное давление 118/69 мм рт. температура 37,8 ° С; насыщение кислородом, 100%; и его клиническое обследование выявило систолический шум 2/6 степени в левом парастернальном пространстве. Врач назначил полный анализ крови, анализ мочи и исследования крови, которые показали, что количество лейкоцитов составляет 7400 / мкл с 85% нейтрофилов и нормальный анализ мочи. Он был выписан домой с предположительным диагнозом вирусной лихорадки.
Его результаты посева крови выявили Streptococcus gordonii через 48 часов.В то время у него продолжались периодические лихорадки, поддающиеся лечению жаропонижающими средствами. Он был госпитализирован, и его повторное исследование крови показало S. gordonii . Его подробное клиническое обследование не выявило нового сердечного шума, каких-либо периферических стигматов инфекционного эндокардита или специфического очага инфекции. Трансторакальная эхокардиограмма показала увеличение стеноза кондуита Контегры с максимальной транскалапанной скоростью потока 3,5 м / с, сильную регургитацию с реверсированием диастолического потока в ветви легочной артерии и подвижную растительность размером 8 × 5 мм в кондуите.Ему был поставлен диагноз «окончательный» инфекционный эндокардит кондуита Контегры, и ему был назначен шестинедельный курс антибиотиков с хорошим ответом.
«Если бы мы не проявили инициативу и не обнаружили источник лихорадки у этого пациента, мы бы пропустили диагноз», — говорит Хемант С. Агарвал, доктор медицины, MBBS, детский кардиолог отделения интенсивной терапии в педиатрической клинике в Кливленде. Clinic Children’s и старший автор тематических исследований, недавно опубликованных в Cardiology in the Young .
Лихорадка у младенца с несбалансированным дефектом предсердно-желудочкового канала
10-месячный младенец с несбалансированным дефектом атриовентрикулярного канала и гастроэзофагеальной рефлюксной болезнью с предыдущими операциями на сердце и желудочно-кишечном тракте, с истечением жидкости через желудочно-кишечный зонд и тактильным теплом. * В анамнезе не было ринореи, кашля, рвоты, диареи, вызывающей раздражение. Ей сделали двунаправленный шунт Гленна в возрасте 4,5 месяцев, и ее последнее кардиологическое вмешательство включало баллонную дилатацию стеноза нео-левой легочной артерии в возрасте 7 месяцев.Ее последняя эхокардиограмма за два месяца до этого выявила беспрепятственный ламинарный кровоток в пути Гленна с некоторым сужением нео-левой легочной артерии, легкой регургитацией правого и левого предсердно-желудочкового клапана при нормальной систолической функции правого желудочка.
Выявлены жизненно важные параметры: пульс 164 / мин; артериальное давление 114/72 мм рт. насыщение кислородом 74%; ректальная температура 38 ° C. Ее клиническое обследование показало эритему, связанную с утечкой формулы вокруг кожного участка гастростомы.Врач назначил общий анализ крови, химию сыворотки, исследования культуры крови, и пациент был госпитализирован. Ее исследования показали, что количество лейкоцитов 12 200 / мкл с 66% нейтрофилов и нормальным химическим составом сыворотки. У нее была устранена утечка через желудочно-точечный зонд, и энтеральное питание было возобновлено.
В следующие 24 часа у нее поднялась температура до 38 ° C. Первоначальные результаты посева крови выявили Enterococcus fecalis . Повторное исследование посевов крови, проведенное после второго всплеска лихорадки, также выявило E.Фекалис . Посев мочи был отрицательным на микроорганизмы, и ее клиническое обследование не выявило нового сердечного шума, каких-либо периферических стигматов инфекционного эндокардита или специфического очага инфекции. Исследование трансторакальной эхокардиограммы показало беспрепятственный ламинарный кровоток в пути Гленна с аналогичной степенью сужения нео-левой легочной артерии, легкой регургитацией правого и левого предсердно-желудочкового клапана и подвижной вегетацией размером 7 × 4 мм, прикрепленной к ключу сердца рядом с левым предсердно-желудочковым клапан.Ей был поставлен диагноз «определенный» ИЭ, и ей назначили шестинедельный курс антибиотиков с хорошим ответом.
Дети с врожденными пороками сердца с повышенным риском инфекционного эндокардита
Дети с ИБС имеют значительно более высокий риск развития инфекционного эндокардита. Хотя общая частота инфекционного эндокардита у детей составляет 0,43 на 100 000 детей, заболеваемость у детей с ИБС намного выше — 6,1 на 1000, согласно одному исследованию.
У детей с ИБС инфекционный эндокардит является результатом повреждения поверхности эндокарда, вызванного повышенной турбулентностью. Первоначально неинфекционные бактерии или грибки прилипают к поврежденному эндокарду и тромбу и могут быстро размножаться. Кроме того, «любой тип инородного материала, например синтетический, увеличивает риск заражения», — говорит Малек Яман, доктор медицины, детский кардиолог Детской клиники Кливленда.
«Инфекционный эндокардит может быть легко пропущенным диагнозом, если вы его не ищите», — сказал д-р.Примечания Агарвала. «Инфекционный эндокардит может быть коварным».
Кроме того, выявление нового шума в сердце у ребенка, перенесшего ранее хирургическое вмешательство, может быть трудным, а для постановки диагноза требуются серийные посевы крови и положительная эхокардиограмма. Других лабораторных тестов или воспалительных маркеров, указывающих на инфекционный эндокардит, нет. По этой причине очень важно получить этот первоначальный посев крови у пациента с ИБС, у которого наблюдается лихорадка, источник которой вы не можете определить, по словам доктора.Агарвал.
Осложнения инфекционного эндокардита включают клапанную недостаточность, инсульт, инфаркт почек или других органов, метастатическую инфекцию или системную иммунную реакцию (гломерулонефрит). Инфекционный эндокардит также может привести к развитию абсцессов внутри сердца, которые могут потребовать хирургического дренирования.
При отсутствии осложнений пациенты с инфекционным эндокардитом проходят шестинедельный курс внутривенного введения антибиотиков и проводят серийные эхокардиограммы и, как правило, выписываются менее чем через неделю.«Показания к хирургическому вмешательству также развиваются», — говорит д-р Яман. «В случаях, которые являются гемодинамически нестабильными или невосприимчивыми к медикаментозному лечению, у нас есть более низкий порог для рассмотрения хирургии, поскольку хирургические методы и результаты заметно улучшились».
«При раннем обнаружении и лечении инфекционный эндокардит обычно хорошо поддается внутривенному введению антибиотиков. Никогда не следует игнорировать лихорадку у детей с врожденными пороками сердца. Если врачи не могут определить источник лихорадки, мы должны иметь высокий уровень подозрений и не отправлять пациента домой без дальнейшего обследования », — заключает доктор.Агарвал.
* Обратите внимание: тематические исследования переизданы с разрешения агентства Cardiology in the Young . Эта работа была первоначально опубликована здесь: DonaireGarcia A, Burke B, Latifi SQ и Agarwal HS. Лихорадка без источника у детей с врожденными пороками сердца. Кардиол Янг. 2020 Сен; 30 (9): 1353-1355.
Информационный бюллетень
CHD — Сеть детского сердца
Врожденное означает наличие при рождении. Врожденный порок сердца (ВПС) означает сердечное заболевание, с которым родился ребенок.Эти состояния могут повлиять на структуру сердца, на то, как оно работает, или на то и другое одновременно.
Известно около 35 типов врожденных пороков сердца. Некоторые из них встречаются в сочетании. Мало что известно о причинах большинства врожденных пороков сердца. Поразительный прогресс за последние 50 лет в диагностике, хирургии и других вмешательствах значительно улучшил выживаемость.
Врожденные пороки сердца — самый распространенный врожденный порок. Ежегодно примерно 1 из 100 рожденных детей страдает пороком сердца.Более чем половине всех детей, рожденных с ВПС, для выживания потребуется хирургическое вмешательство; 21% детей, которым требуется операция на сердце, младше 1 месяца, а 40% детей, которым требуется операция на сердце, — младше 1 года. По оценкам, в Канаде насчитывается 280 000 детей и взрослых с ИБС, и это число растет с каждым годом.
ВПС могут быть обнаружены во время беременности, после родов или во взрослом возрасте. Раннее обнаружение имеет решающее значение и может повысить выживаемость. Во время 20-недельного анатомического сканирования беременной женщины врачи иногда могут обнаружить ИБС.
Если вы беременны, задайте своему врачу следующие важные вопросы:
- ЧСС в норме?
- Ты смотришь на артерии?
- Сердце и желудок в правильном положении?
- Сердце работает нормально?
- Вы видите четыре камеры?
Тесты, используемые для диагностики ИБС после рождения ребенка, включают:
- Пульсоксиметрический скрининг новорожденных
- Катетеризация сердца
- Рентген грудной клетки
- Эхокардиограмма
- Электрокардиограмма (ЭКГ или ЭКГ)
- Магнитно-резонансная томография
- (КТ сердца)
Некоторые симптомы ИБС включают:
- Шум в сердце
- Быстрое дыхание
- Одышка
- Плохое вскармливание, особенно младенцев
- Плохая прибавка в весе у младенцев
- Усталость во время упражнений или активности
Ежегодно более 500 семей в Британской Колумбии получают известие о том, что их ребенок болен коронарной болезнью сердца.Подавляющее большинство детей Британской Колумбии проходят лечение в Детской больнице Британской Колумбии в Ванкувере. Есть шесть кардиологов и два кардиохирурга, а также целая команда медсестер, техников и других специалистов, которые наблюдают за уходом и лечением этих детей.
В 2013 году Детская больница Британской Колумбии запустила программу трансплантации сердца, что означает, что дети, нуждающиеся в трансплантации сердца, могут пройти эту процедуру в детской больнице Британской Колумбии. Раньше детям, нуждающимся в пересадке сердца, приходилось обращаться в другую больницу в Канаде.
Чтобы узнать о каждом уникальном CHD, посетите AboutKidsHealth. Если вашему ребенку был поставлен диагноз ИБС, посетите наш раздел Ресурсы. Для получения информации о ИБС у взрослых посетите Канадский союз врожденных пороков сердца.
www.marchofdimes.com
www.heartandstroke.com
www.aboutkidshealth.ca
www.cchaforlife.org
www.sickkidsfoundation.com
.


 И. Физическая культура. 1–4 классы: учебник для общеобразовательных учреждений [Текст] / В. И. Лях. – М. : Просвещение, 2013.
И. Физическая культура. 1–4 классы: учебник для общеобразовательных учреждений [Текст] / В. И. Лях. – М. : Просвещение, 2013. Потом, когда тело привыкнет к нагрузкам, добавлять сложные упражнения. Крайне важно следить за пульсом на тренировках.
Потом, когда тело привыкнет к нагрузкам, добавлять сложные упражнения. Крайне важно следить за пульсом на тренировках.
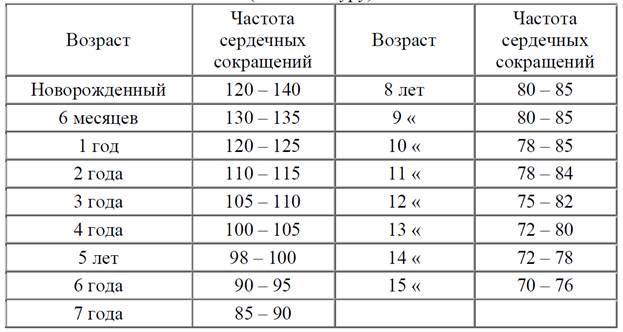
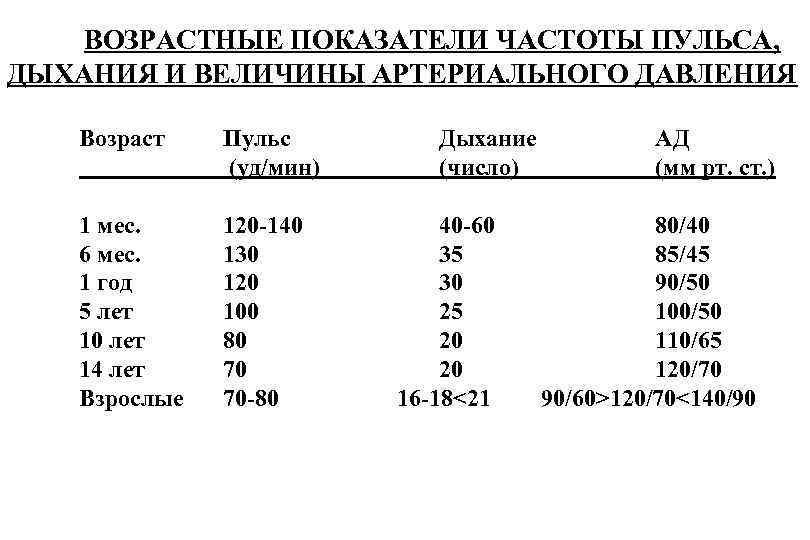




 0%
0%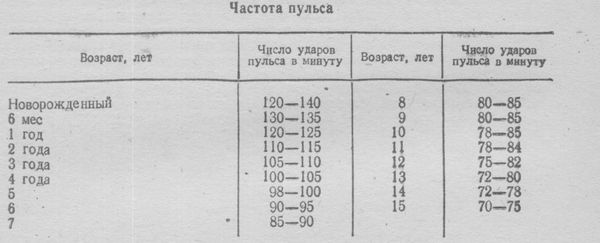
 с.)
с.) )
) С. Теория и методика физической культуры и спорта. Учебник. 12-е изд., исп. — М.: Академия, 2014. — 480с.
С. Теория и методика физической культуры и спорта. Учебник. 12-е изд., исп. — М.: Академия, 2014. — 480с. ;
; Это приводит к тому, что дополнительный объем крови закачивается в легкие правым желудочком, часто создавая застой в легких.
Это приводит к тому, что дополнительный объем крови закачивается в легкие правым желудочком, часто создавая застой в легких.