Как вылечиться от чесотки
Чесотку в современной дерматологии и паразитологии относят к ЗППП – заболеваниям, передающимся половым путём. Поскольку чесотка, а точнее её возбудитель, Sarcoptes Scabiei (чесоточный клещ), вероятней и чаще всего передаётся при максимально тесном и длительном (не менее 10 минут) контакте кожных покровов.
Суть заболевания в том, что данный клещ, размером менее 1 мм (невооружённым глазом наблюдается как крохотное беловатое зёрнышко), попадая в эпидермис, быстро (через 15-20 минут) вгрызается на глубину 0,7-2 мм (зависит от места инвазии), после чего откладывает яйца (симптомы вызывают самки). Яйца через пару дней превращаются в личинки, а ещё через 10-12 дней во взрослых особей.
Чесотка называется так потому, что весь этот процесс у пациента вызывает нестерпимый зуд, а ещё кожное воспаление со всеми вытекающими последствиями– гнойные папулы, после которых остаются мокнущие эрозии и кровяные корочки. Ведь клещ – это инородное тело, которое к тому же выделяет собственные продукты жизнедеятельности, аллергенные для организма.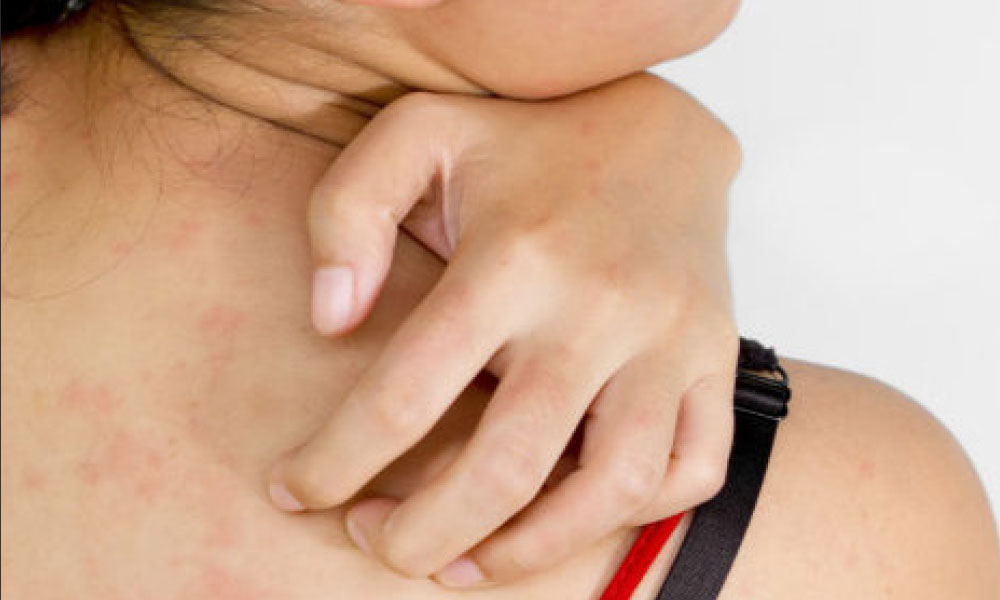 Неудивительно, что на начальных этапах чесотка маскируется под пруриго, дерматит или экзему. Тем не менее, можно довольно быстро определить болезнь.
Неудивительно, что на начальных этапах чесотка маскируется под пруриго, дерматит или экзему. Тем не менее, можно довольно быстро определить болезнь.
Чесотка выдаёт себя на фоне других кожных патологий одним очень узнаваемым симптомом – чесоточными ходами. Это неравномерно выпуклые, в некоторых местах белёсые дорожки длиной до 1 см – ходы, проложенные клещом. Самый простой и быстрый способ их обнаружить – намазать подозрительный участок кожи 2% р-ром йода. Треки приобретут коричневый цвет на тёмно-жёлтом фоне. Профессиональный и наиболее точный медицинский метод диагностики – видеодерматоскопия с 600 кратным увеличением.
В 90% всех случаев чесотка начинается с предплечий и кистей рук, особенно в зонах между пальцами. Позднее клещ может распространиться на живот, ягодицы, паховую область, щиколотки. Итак, как быстро вылечиться от данного недуга? Причём вылечиться на 100%, без рецидивов. Чесотка, если не возникло каких-то осложнений, не требует системного лечения. Только местное, наружное. При выраженном кожном воспалении применяют антигистаминные препараты (Супрастин, Лоратадин, Эриус) и гормональные мази (Тридерм, Акридерм, Дермовейт). Стандартная терапевтическая схема подразумевает использование следующих препаратов:
При выраженном кожном воспалении применяют антигистаминные препараты (Супрастин, Лоратадин, Эриус) и гормональные мази (Тридерм, Акридерм, Дермовейт). Стандартная терапевтическая схема подразумевает использование следующих препаратов:
- Бензилбензоат. Крем или эмульсия. Стандартный тюбик – 150 мл, чего взрослому человеку хватит на 3 процедуры. А суть процедуры в том, что после принятия душа/ванны надо смазать средством всё тело, кроме лица и волосистой части головы. Понятно, что делать это лучше перед сном. Не мыться следующие 24 часа. Через 4 суток аналогично повторить, поскольку может вылупиться последняя генерация клещей (яйца средство не уничтожает). И настоятельно рекомендуется сменить постельное бельё, хоть и заражение через него маловероятно. В России – это наиболее распространённое и дешёвое средство, чтобы вылечиться от чесоточного клеща.
- Перметрин. Крем, мазь, спрей. Обмазывать всё тело перед сном 3 суток подряд. На четвёртые сутки тщательно вымыться и сменить постельное бельё.

- Спрегаль. Недешёвый французский аналог (аэрозоль) на основе эсбиола и пиперонилбутоксида. Одна упаковка также рассчитана на 3 обработки. Но большой плюс в том, что одного полного нанесения, как правило, хватает для 100% нивелирования паразита. Через 12 часов после обрызгивания необходимо тщательно вымыться.
- Линдан. Данное средство основано на хлорсодержащем углеводороде, который является пестицидом. Применение аналогично.
Вообще, чтобы полностью вылечиться, во время курса необходимо соблюдать ряд простых правил:
- если заболели несколько человек, проживающих на одной площади, то лечиться необходимо всем одновременно;
- перед нанесением средства обязательно нужна влажная очистка кожи, т.к. вода размягчает эпидермис, делает его более рыхлым, что облегчит попадание действующих веществ к паразитам;
- вся одежда в конце лечения должна быть продезинфицирована, и сделать это можно очень легко и быстро – надо упаковать вещи в полиэтиленовый пакет, по возможности полностью устранив приток воздуха, либо повесить одежду на открытом воздухе, ждать надо 5 дней, но если на улице мороз, то хватит и суток (ну а перфекционистам можно посоветовать 10-ти минутное кипячение в растворе пищевой соды или простого стирального порошка).

Существует масса т.н. народных средств. Их можно попробовать, но положительный результат не гарантирован. С помощью подобных методов удаётся надёжно вылечиться примерно в половине всех случаев. Один из известных, неплохих народных рецептов:
- натереть на тёрке кусок хозяйственного мыла и добавить немного воды до получения пастообразной массы;
- аналогично натереть свежую луковицу и головку чеснока;
- тару с мыльной пастой поставить на огонь и греть до образования полностью однородной массы, после чего добавить натёртые лук и чеснок, остудить;
- из тёплой массы можно слепить новый кусок мыла и использовать его по назначению – это как минимум станет хорошей дополнительной терапией.
В плане профилактики чесотка подразумевает два правила: соблюдение личной гигиены и избегание регулярных случайных половых связей. Вылечиться от описываемого паразита труднее, чем его подхватить. Памятка: даже после устранения всех клещей аллергическая реакция ещё какое-то время идёт, значит, и зуд сохраняется (где-то неделю после последней обработки).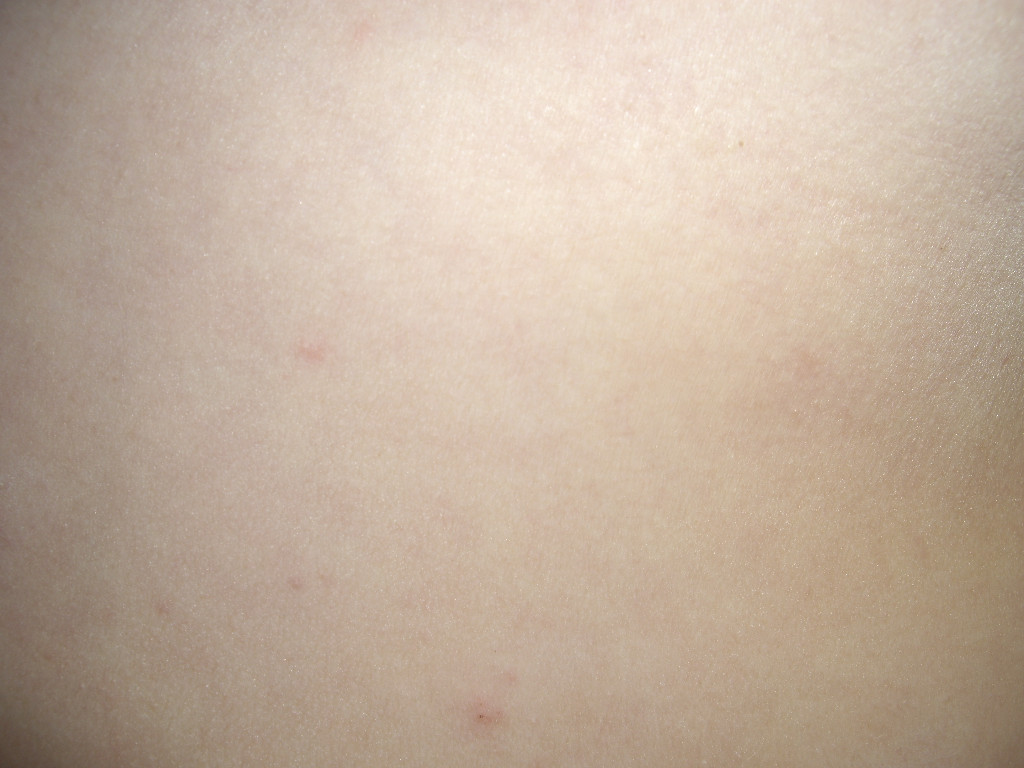
Напоследок стоит отметить, что существует особая форма данной патологии – норвежская чесотка. Когда на человеке селится не пара десятков особей (как в обычном случае), а пара миллионов. Данное состояние может вызвать аллергический шок и весьма опасно,. особенно для детей. Чтобы полностью вылечиться от этого заболевания, стоит проходить терапию в стационаре.
Чесотка у кошек. Как лечить?
Кошачья чесотка – заразное заболевание, вызванное паразитирующими микроорганизмами, попавшими на кожный покров. Патология характерна для бездомных животных, крайне редко поражает домашних питомцев. Клещи передаются с зараженных предметов, птиц, уличных больных кошек или человека. Чесотка не проходит самостоятельно и является серьезным заболеванием. Больное животное в обязательном порядке показывается ветеринару для выявления возбудителя и назначения соответствующего лечения. В противном случае это приводит к смерти кошки, вызванной постоянным дискомфортом.
Причины возникновения чесотки
Возбудителями патологии у питомца служат микроскопические клещи, незаметные для невооруженного глаза. Существует несколько разновидностей таких клещей:
Существует несколько разновидностей таких клещей:
- Notoedres cati провоцирует развитие нотоэдроза – головная чесотка, в первую очередь поражает голову и уши кошки, в дальнейшем покрывает весь кожный покров
- Sarcoptes canis вызывает появление саркоптоза – заболевание, сопровождаемое сильным зудом
- Otodectes cynotis – клещ, обитающий во влажной теплой среде, паразитирует в ушах, вызывает отодектоз
Все разновидности чесотки заразны, подцепить заболевание можно от больных сородичей или других животных. Попадание вредителей на кожу питомца вызывает их активное размножение и распространение. Самки клещей формируют в коже чесоточные ходы и оставляют кладки яиц. Взрослая самка за жизненный цикл способна отложить до 50-60 яиц. Через несколько дней появляются личинки, быстро превращающиеся в молодых особей. Высокая скорость размножения паразитов может привести к различным осложнениям. Избежать этого поможет своевременное лечение.
Как проявляется заболевание?
Развитие болезни начинается с появления очагов на голове и ушах кошки.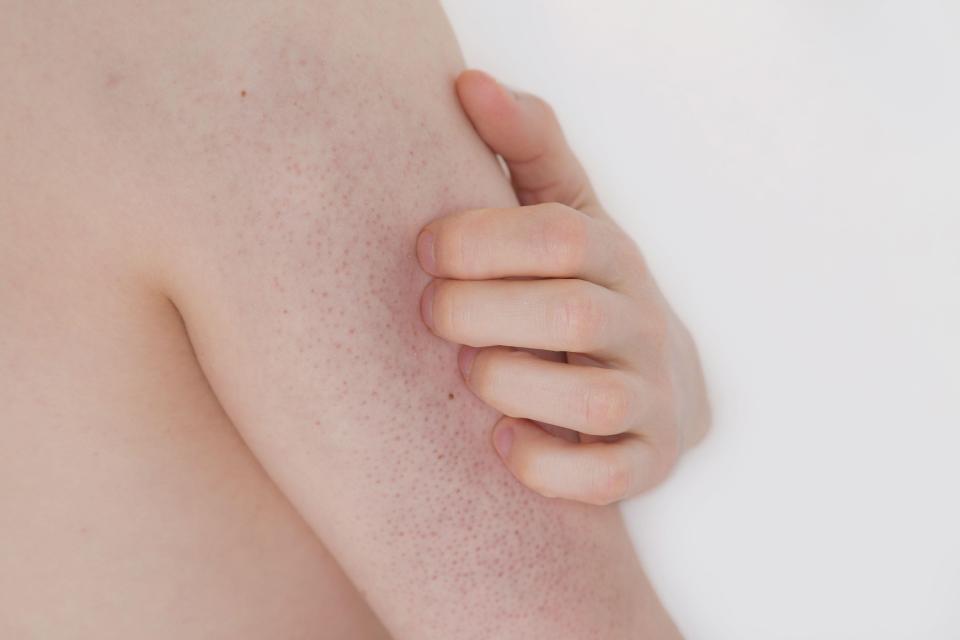 Постепенно паразиты проявляют себя на остальных участках тела. Заболеванию сопутствуют следующие симптомы:
Постепенно паразиты проявляют себя на остальных участках тела. Заболеванию сопутствуют следующие симптомы:
1. Постоянный зуд. Паразиты постоянно перемещаются внутри кожи, пьют кровь и выгрызают новые ходы. Кошка часто чешется и зализывает появившиеся раны.
2. Поведение кошки меняется, она становится беспокойной, может отказываться от еды и постоянно расчесывает кожу.
3. Появление залысин. В первую очередь шерсть выпадает на ушах и мордочке, потом на шее и остальном теле. Со времен области облысения увеличиваются в размере, оставшаяся шерсть тускнеет и редеет.
4. На коже наблюдается появление покраснений, царапин и нарывов. Образуются высыпания в виде узелков, со временем они начинают гноиться и покрываются плотной корочкой.
5. В местах скопления паразитов появляются упругие бугорки с выраженным покраснением. Если клещи скапливаются в области лимфоузлов, наблюдается их увеличение.
Отчетливые симптомы проявляются на 6-7 день развития патологического процесса. При отсутствии должного и своевременного лечения высок риск появления различных инфекций.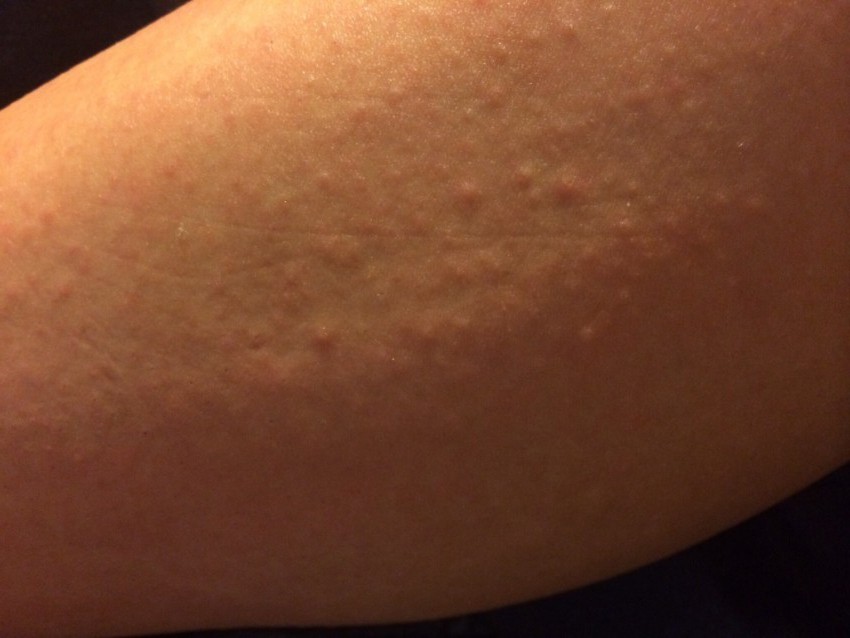 Запущенная чесотка поражает большую часть тела кошки, помогая беспрепятственно проникать болезнетворным бактериям в организм.
Запущенная чесотка поражает большую часть тела кошки, помогая беспрепятственно проникать болезнетворным бактериям в организм.
Диагностика патологий у животных
Первичные признаки чесотки схожи при симптомах аллергии, грибка, дерматита, лишая и т. д. Назначать самостоятельное лечение нельзя, неправильно подобранный метод может привести к тяжелым последствиям.
При постановке диагноза ветеринар опирается не только на внешние признаки. Обязательно назначается обследование, для обнаружения и определения вида паразита берется соскоб с пораженного участка тела. Лабораторное исследование полученного материала поможет назначить действенное лечение.
Как избавиться от чесоточных клещей?
Первый этап лечения – выведение паразитов с кожи питомца. Ветврачи могут назначать различные препараты местного применения. Хороший обеззараживающий эффект оказывает простая серная мазь. Также допускается применение растворов «Стомазана», «Бутокса».
При проведении лечения важно полностью соблюдать рекомендации специалиста. Пропущенный день может привести к ухудшению общего состояния питомца. Количество паразитов увеличится, усиливая зудневую чесотку.
Заболевание у кошек лечится несколькими противопаразитными средствами:
• «Баймек»
• «Амиртразин»
• «Новомек»
Для лечения саркоптоза, отодектоза ветеринар может назначить капли «Стронгхолд» — антипаразитное лекарство для наружного применения.
Сильный эффект при лечении оказывает «Ивермектин». В его составе есть гамма-аминомасляная кислота, вызывающая паралич у паразитов. Ветеринары не рекомендуют использовать его для лечения маленьких котят.
Второй этап – укрепление иммунной системы питомца, назначается курс витаминов. Когда организм достаточно окрепнет, процесс выздоровления заметно ускорится. При слабом иммунитете заболевание может вновь проявить себя.
Рекомендации по профилактике и лечению
Животное, заразившееся чесоткой, должно быть изолировано от других домашних питомцев и членов семьи.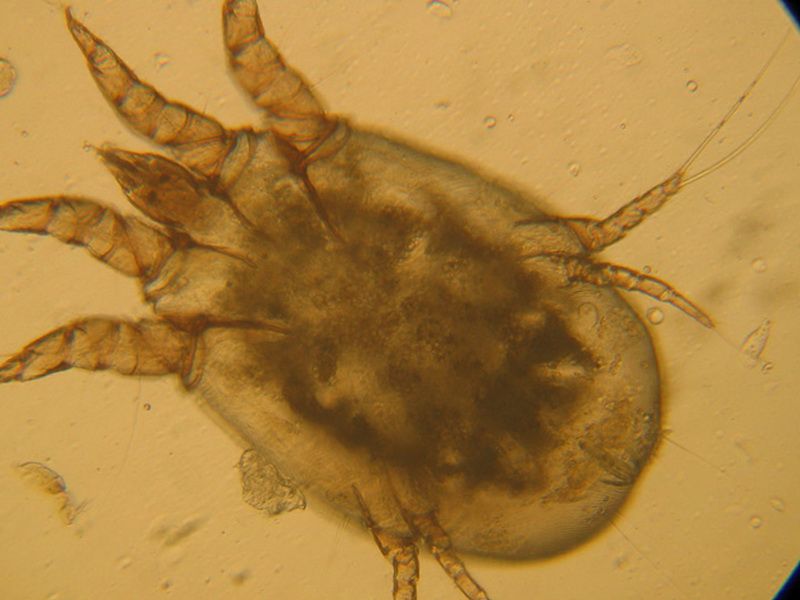 Предметы обихода кошки необходимо выбросить или вынести на мороз. Минусовая температура достаточно быстро убивает паразитов. Личные вещи стоит прогладить горячим утюгом, помещение хорошо проветрить. Все доступные поверхности дезинфицируются для избавления от паразитов. Такие действия помогут защитить питомца от вторичного заражения паразитами.
Предметы обихода кошки необходимо выбросить или вынести на мороз. Минусовая температура достаточно быстро убивает паразитов. Личные вещи стоит прогладить горячим утюгом, помещение хорошо проветрить. Все доступные поверхности дезинфицируются для избавления от паразитов. Такие действия помогут защитить питомца от вторичного заражения паразитами.
Обработку болеющей кошки лучше проводить в медицинских перчатках. После процедуры следует тщательно промыть руки с мылом. В процессе лечения человек уже не рискует заразиться, от препаратов местного применения клещи погибают моментально.
В целях профилактики домашних питомцев ограждают от контактов с бродячими животными. Периодически проводится профилактика от заражения клещами и другими паразитами. В этих целях используются противопаразитные средства на основе селамектина. Он содержится в составе капель «Стронгхолд», для профилактики средство наносится на холку раз в месяц. Капли впитываются в кожу, оказывая защитное действие от различных паразитов.
Важно отметить, что использование мазей по назначению врача может привести к полному облысению питомца. Этого не стоит бояться, после проведенного лечения шерсть быстро отрастает.
Следует учесть, что подобному заболеванию подвержены молодые питомцы с неокрепшей иммунной системой. Полноценное и сбалансирование питание поможет укрепить иммунитет кошки.
Чесотка достаточно серьезное заболевание. Больное животное выглядит измученным, а запущенная стадия может привести к его гибели. Возникновение первичных симптомов серьезный повод для обращения к специалисту.
Современные подходы к диагностике и терапии чесотки | #05/12
Чесотка — заразное паразитарное заболевание кожи, вызываемое чесоточным клещом Sarcoptes scabiei, сопровождающееся зудом, усиливающимся в вечернее и ночное время, и папулезно-везикулезными высыпаниями.
В настоящее время чесотка остается одним из самых распространенных паразитарных дерматозов и в нашей стране.
Увеличение числа больных чесоткой обычно сопровождает войны, стихийные бедствия, социальные потрясения, что обусловлено миграцией населения, экономическим спадом, ухудшением социально-бытовых условий.
Как говорилось выше, возбудителем чесотки является чесоточный клещ — Sarcoptes scabiei. Этот вид относится к семейству Sarcoptidae, группе Acaridiae, подотряду Sarcoptiphormes, отряду акариформных клещей Acariphormes. Представители рода Sarcoptes в настоящее время известны как паразиты более 40 видов животных-хозяев, принадлежащих к 17 семействам 7 отрядов млекопитающих.
Морфологический облик чесоточных клещей семейства Sarcoptidae чрезвычайно своеобразен и обусловлен глубокими приспособлениями к внутрикожному паразитизму. Cтроение чесоточного зудня, как и большинства клещей, характеризуется строгим постоянством микроструктур наружного скелета, что связано с их микроскопическими размерами.
Самка чесоточного клеща внешне напоминает черепаху.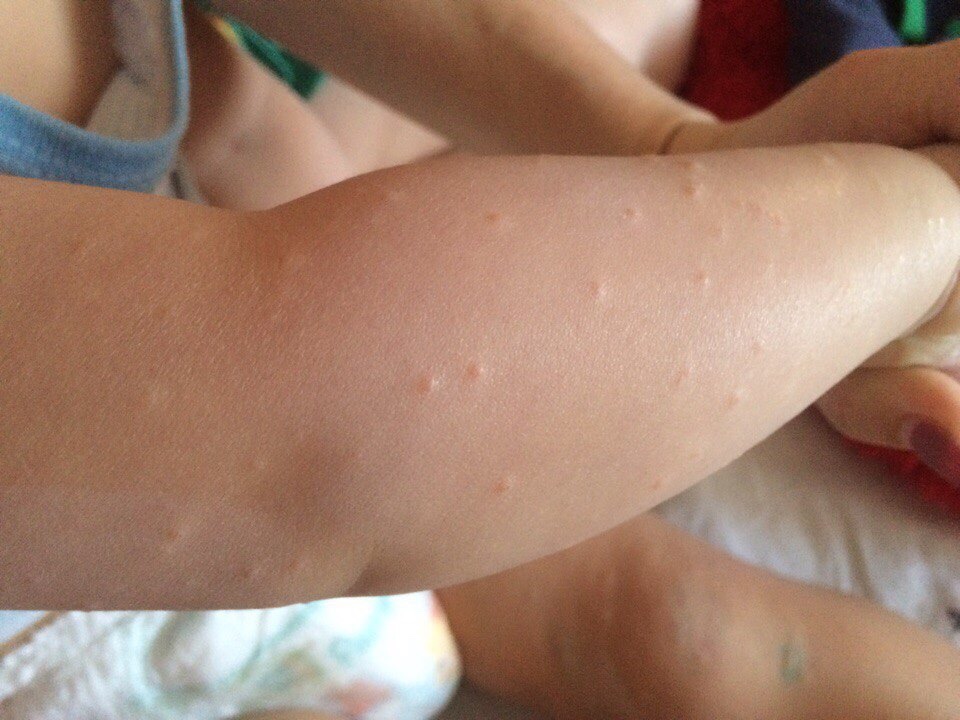 Ее размер 0,25–0,35 мм. Приспособления к внутрикожному паразитизму представлены множественными щетинками, треугольными выростами кутикулы на спинной поверхности, шипами на всех лапках, служащими упорами при прогрызании хода, хелицерами грызущего типа, длинными упругими щетинками на лапках задних пар ног, для выдерживания направления хода только вперед. Приспособления для эктопаразитизма — липкие пневматические присоски на передних ногах, восковидные щетинки на теле и конечностях, создающие вокруг клеща обширную механорецепторную сферу и позволяющие ориентироваться на ощупь без глаз. Скорость движения самки в ходе составляет 0,5–2,5 мм/сут, а на поверхности кожи 2–3 см/мин. Для чесоточных клещей характерен половой диморфизм. Основная функция самцов — оплодотворение. Они значительно меньше по размеру — 0,15–0,2 мм, имеют плотные щетинки на теле для защиты от механического воздействия и присоски также на IV паре ног для прикрепления к самке при спаривании. Соотношение самок и самцов у чесоточных клещей составляет 2:1.
Ее размер 0,25–0,35 мм. Приспособления к внутрикожному паразитизму представлены множественными щетинками, треугольными выростами кутикулы на спинной поверхности, шипами на всех лапках, служащими упорами при прогрызании хода, хелицерами грызущего типа, длинными упругими щетинками на лапках задних пар ног, для выдерживания направления хода только вперед. Приспособления для эктопаразитизма — липкие пневматические присоски на передних ногах, восковидные щетинки на теле и конечностях, создающие вокруг клеща обширную механорецепторную сферу и позволяющие ориентироваться на ощупь без глаз. Скорость движения самки в ходе составляет 0,5–2,5 мм/сут, а на поверхности кожи 2–3 см/мин. Для чесоточных клещей характерен половой диморфизм. Основная функция самцов — оплодотворение. Они значительно меньше по размеру — 0,15–0,2 мм, имеют плотные щетинки на теле для защиты от механического воздействия и присоски также на IV паре ног для прикрепления к самке при спаривании. Соотношение самок и самцов у чесоточных клещей составляет 2:1.
Жизненный цикл чесоточного клеща отчетливо делится на две части: кратковременную накожную и длительную внутрикожную. Внутрикожная представлена двумя топически разобщенными периодами: репродуктивными и метаморфическим. Репродуктивный осуществляется самкой в прогрызаемом ею чесоточном ходе, где она откладывает яйца. Вылупляющиеся личинки выходят из ходов на поверхность кожи через отверстия, проделанные самкой над местом каждой кладки, расселяются на ней и внедряются в волосяные фолликулы и под чешуйки эпидермиса. Здесь протекает их метаморфоз (линька): через стадию прото- и телеонимфы образуются новые особи (самки и самцы). Самки и самцы нового поколения выходят на поверхность кожи, где происходит их спаривание. Дочерние самки мигрируют на кисти, запястья, стопы, внедряются в кожу и сразу начинают прокладывать ходы и класть яйца. В редких случаях внедрение самок возможно в других участках кожного покрова (ягодицы, аксиллярные области, живот и др.) за счет механического прижатия. Клинически это соответствует скабиозной лимфоплазии кожи. Только самки и личинки являются инвазионными стадиями и участвуют в заражении. При комнатной температуре и относительной влажности не менее 60% самок сохраняют подвижность 1–6 суток. Даже при 100% влажности самки в среднем выдерживают до 3 суток, личинки — до 2 суток.
Клинически это соответствует скабиозной лимфоплазии кожи. Только самки и личинки являются инвазионными стадиями и участвуют в заражении. При комнатной температуре и относительной влажности не менее 60% самок сохраняют подвижность 1–6 суток. Даже при 100% влажности самки в среднем выдерживают до 3 суток, личинки — до 2 суток.
Для чесоточных клещей характерен строгий суточный ритм активности. Днем самка находится в состоянии покоя. Вечером и в первую половину ночи она прогрызает одно или два яйцевых колена под углом к основному направлению хода, в каждом из которых откладывает по яйцу. Перед откладкой яйца она углубляет дно хода, а в крыше проделывает выходное отверстие для личинок. Вторую половину ночи самка грызет ход по прямой, интенсивно питаясь, днем — останавливается и замирает. Суточная программа выполняется всеми самками синхронно. В результате чесоточный ход на коже больного имеет извитую форму и состоит из отрезков хода, называемых суточным элементом хода. Задняя часть хода постепенно отшелушивается, и при клиническом осмотре больного он единовременно состоит из 4–7 суточных элементов и имеет постоянную длину 5–7 мм. В течение жизни самка проходит в эпидермисе 3–6 см, выявленный суточный ритм активности имеет большое практическое значение. Он объясняет усиление зуда вечером, преобладание прямого пути заражения при контакте в постели в вечернее и ночное время, эффективность назначения противочесоточных препаратов на ночь.
В течение жизни самка проходит в эпидермисе 3–6 см, выявленный суточный ритм активности имеет большое практическое значение. Он объясняет усиление зуда вечером, преобладание прямого пути заражения при контакте в постели в вечернее и ночное время, эффективность назначения противочесоточных препаратов на ночь.
Клиническая картина
Клиника чесотки обусловлена особенностями возбудителя и реакцией организма хозяина на его внедрение.
Инкубационный период при чесотке имеет разную продолжительность и зависит от того, попала на кожу взрослая самка или личинка. В первом случае он предельно короток, а во втором составляет 2 недели. Зуд, как основной симптом чесотки, появляется в сроки, которые колеблются от 14 дней до 6 недель при первичной инфекции и могут быть предельно коротким, ограничиваясь несколькими днями при реинфекции. Также показано, что реинфекция в то же время может происходить более трудно у уже сенсибилизированных лиц, а количество обнаруживаемых чесоточных клещей у таких пациентов часто оказывается минимальным [7, 9].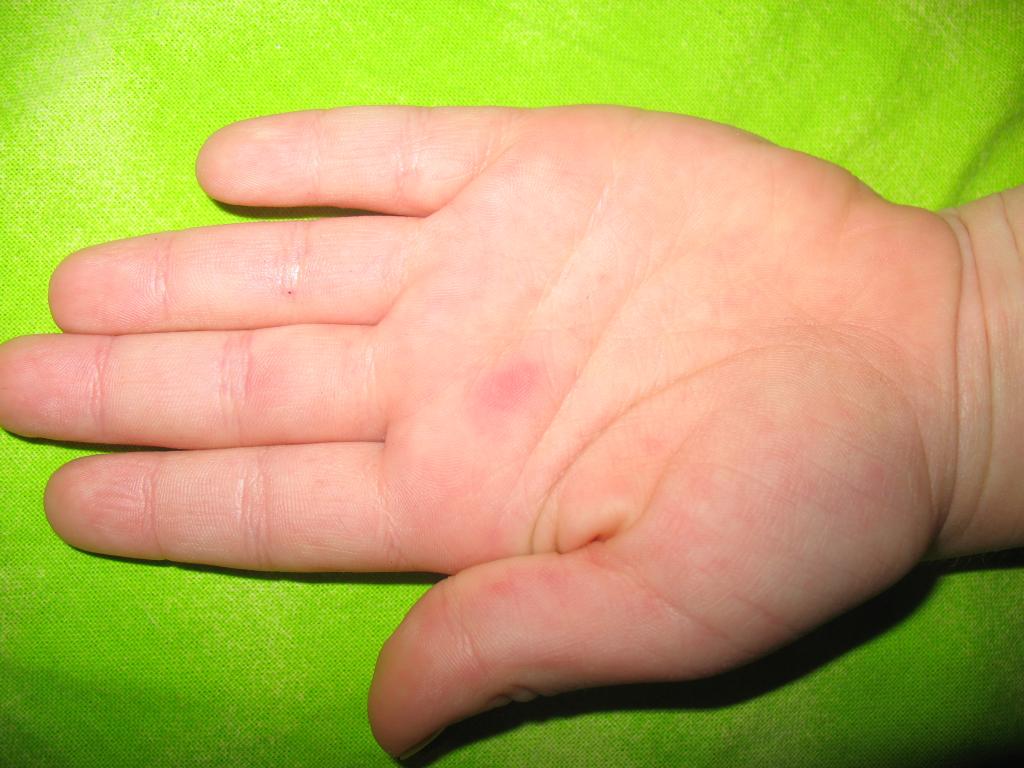
Типичная форма чесотки характеризуются наличием кожного зуда, проявляющегося в наибольшей степени вечером и во время сна. Однако зуд может быть и постоянным. Он может локализоваться на отдельных участках кожи или распространяться по всему телу, за исключением кожи лица и волосистой части головы. Чрезвычайно важным признаком является наличие зуда у членов семьи или коллектива.
При обследовании выявляются специфические высыпания. Основными клиническими симптомами чесотки являются чесоточные ходы, полиморфные высыпания вне ходов, характерные места высыпаний, а также симптомы, названные в честь авторов Арди (наличие пустул и гнойных корочек на логтях и в их окружности), Горчакова (наличие там же кровянистых корочек), Михаэлиса (наличие кровянистых корочек и импетигинозных высыпаний в межъягодичной складке с переходом на крестец), Сезари (обнаружение чесоточных ходов в виде легкого возвышения при пальпации).
Характерными местами локализации высыпаний является преимущественно сгибательная поверхность суставов (лучезапястных и локтевых), а также переднебоковая поверхность живота, поясницы, ягодицы, область гениталий, при этом они отсутствуют на верхней половине спины. Чесоточные ходы и высыпания хорошо выражены в межпальцевых и подкрыльцовых складках, на околососковых кружках груди женщин, в области пупка. Высыпания представлены парными папулами и везикулами, чесоточными ходами, экзематозными псевдовезикулами (жемчужные везикулы) на коже боковых поверхностей пальцев и ладонях; скабиозными язвами, с корочками на поверхности; а также скабиозными узелками.
Чесоточные ходы и высыпания хорошо выражены в межпальцевых и подкрыльцовых складках, на околососковых кружках груди женщин, в области пупка. Высыпания представлены парными папулами и везикулами, чесоточными ходами, экзематозными псевдовезикулами (жемчужные везикулы) на коже боковых поверхностей пальцев и ладонях; скабиозными язвами, с корочками на поверхности; а также скабиозными узелками.
Атипичные формы чесотки, нередко встречающиеся в последние годы, нам кажется целесообразным классифицировать и представить следующим образом:
- чесотка без поражения кожного покрова;
- уртикарная чесотка;
- чесотка на фоне кортикостероидной терапии;
- узелковая (с постскабиозными узелками) чесотка;
- экзематизированная чесотка;
- чесотка, осложненная пиодермией;
- норвежская чесотка;
- грудничковая и детская чесотка.
Первые две формы обусловлены преимущественно аллергическими реакциями.
Чесотка без поражения кожного покрова может представлять собой начинающие формы заболевания у людей, соблюдающих нормы гигиены тела, но чаще проявляется как аллергическая реакция на антигены клеща в период заболевания или после его лечения. Эта форма заболевания чаще выявляется при активном осмотре лиц, бывших в контакте с больным чесоткой.
Уртикарная чесотка представлена мелкими волдырями, обусловленными сенсибилизацией как к клещам, так и к продуктам их жизнедеятельности. Они возникают чаще на передней поверхности туловища, бедрах, ягодицах и предплечьях.
Чесотка на фоне местной кортикостероидной терапии, называемая также скрытой чесоткой, в результате подавления иммунных реакций кожи ведет к потере специфических симптомов чесотки. Заболевание приобретает папулосквамозный, папуловезикулезный, а иногда даже гиперкератотический характер высыпаний.
Узелковая чесотка (скабиозная лимфоплазия) характеризуется появлением зудящих узелков красного, розового или коричневого цвета. На поверхности новых узелков можно обнаружить чесоточные ходы. Характерная локализация: половой член, мошонка, подкрыльцовые и межъягодичная складки, околососковые кружки. Узелки обычно немногочисленны. Иногда они являются единственным диагностическим признаком чесотки [2, 4].
На поверхности новых узелков можно обнаружить чесоточные ходы. Характерная локализация: половой член, мошонка, подкрыльцовые и межъягодичная складки, околососковые кружки. Узелки обычно немногочисленны. Иногда они являются единственным диагностическим признаком чесотки [2, 4].
Экзематизированная чесотка возникает, как правило, у людей с аллергической предрасположенностью. На местах расчесов могут появляться очаги лихенификации. Однако на первый план обычно выступают экзематозные поражения и диагноз чесотки не всегда может быть заподозрен. Высыпания проявляются на кистях, в подмышечных впадинах, голенях, кистях. В запущенных случаях высыпания могут приобретать диссеминированный характер, вплоть до развития эритродермии.
У лиц со сниженной сопротивляемостью организма к экзематизированным поражениям на местах расчесов может присоединяться вторичная бактериальная инфекция в виде импетиго или эктим, могут возникать стафилококковые фолликулиты, фурункулы и абсцессы.
Норвежская чесотка (крустозная, корковая) в начальных стадиях представлена как обычная чесотка или маскируется под атопический дерматит, псориаз, себорейный дерматит. Характерны ороговение, образование чешуек или толстых корок. При выраженном иммунодефиците процесс может носить генерализованный характер, при неврологических заболеваниях — проявляться ограниченной областью нарушения чувствительности.
Характерны ороговение, образование чешуек или толстых корок. При выраженном иммунодефиците процесс может носить генерализованный характер, при неврологических заболеваниях — проявляться ограниченной областью нарушения чувствительности.
Грудничковая и детская чесотка характеризуется высыпаниями, напоминающими крапивницу или детскую почесуху в виде большого количества расчесанных и покрытых корочкой волдырей с преимущественной локализацией в промежности на мошонке, в подкрыльцовых складках. Характерные чесоточные ходы можно обнаружить на подошвах.
Диагностика
Диагностика чесотки, помимо клинических данных, основывается на микроскопическом подтверждении диагноза. Однако эта процедура требует значительного навыка, опытного микробиолога и при некоторых клинических формах невыполнима. Минимальные клинические проявления чесотки также затрудняют получение достаточного биологического материала для исследования. Методика имеет преимущества в специализированных учреждениях. Существует несколько методик лабораторной диагностики чесотки: извлечение клеща иглой, метод тонких срезов, соскобы, щелочное препарирование кожи.
Существует несколько методик лабораторной диагностики чесотки: извлечение клеща иглой, метод тонких срезов, соскобы, щелочное препарирование кожи.
Лечение
Для лечения чесотки ранее предлагались различные препараты серы, бензилбензоата, перуанский бальзам и др. В последние годы стали применяться новые средства, такие как Спрегаль, кротамитон, линдан, малатион, перметрин, Приодерм, Тетмосол, тиобендазол, назначаемые в виде мазей, кремов, растворов, шампуней, эмульсий и аэрозолей. Основными требованиями, предъявляемыми к противочесоточным средствам, являются быстрота и надежность терапевтического эффекта, отсутствие раздражающего действия на кожу и противопоказаний к назначению, простота приготовления и применения, стабильность в процессе длительного хранения, доступность для массового использования, гигиеничность и невысокая стоимость [8, 9]. Кроме того, различные формы чесотки, такие как постскабиозная, экзематизированная или уртикарная, требуют присоединения патогенетической терапии.
Общие принципы: втирание в кожу противочесоточных препаратов, особенно тщательно в места излюбленной локализации клеща. После каждого вынужденного мытья рук необходимо вновь обработать их противочесоточным средством. При наличии осложнений (в первую очередь гнойничковых поражений кожи) производят не втирание, а смазывание. Перед началом обработки целесообразно принять горячий душ или ванну, пользуясь мочалкой и мылом для механического удаления клещей с поверхности кожи, а также для разрыхления поверхностного слоя эпидермиса, что упрощает проникновение антискабиозных препаратов. При наличии явлений вторичной пиодермии водные процедуры противопоказаны. Независимо от способа терапии противочесоточным препаратом обрабатывается весь кожный покров. Следует избегать попадания препарата в глаза и на слизистые оболочки. Дозировка акарицидного средства должна быть не слишком большой, одновременно не следует применять другие кожные препараты. Пациенту следует давать четкие и ясные рекомендации.
Средства, применяемые для лечения чесотки:
1. Препараты, содержащие серу
Давно применяются для лечения чесотки. Примерами подобных средств могут служить: 10–33% серная мазь, 10% серный вазелин, способ Демьяновича, мазь Вилькинсона, 5–10% полисульфидный линимент, Сульфодекортем, мазь Хельмерика, паста Милиана.
В настоящее время применение подобных препаратов ограничено, так как лечебный эффект некоторых из них поставлен под сомнение. Кроме того, они обладают рядом нежелательных свойств: лекарства имеют неприятный запах, пачкают одежду и белье, оказывают неблагоприятное воздействие на кожные покровы (дерматит, экзематизация).
Серная мазь — для лечения взрослых применяют 33% концентрацию, для лечения детей 10–15%. Мазь втирают ежедневно, лучше на ночь, в течение 5–7 дней на весь кожный покров. На 6-й или 8-й день больной моется, меняет нательное и постельное белье.
Сульфодекортем — препарат, содержащий 10% серу осажденную и гидрокортизона ацетат. Применяется после мытья в течение 5–7 дней. Повторное мытье и смена белья производятся после окончания курса лечения.
Применяется после мытья в течение 5–7 дней. Повторное мытье и смена белья производятся после окончания курса лечения.
Метод Демьяновича широко применялся в нашей стране. Он основан на акарицидном действии серы и сернистого ангидрида, выделяющихся при взаимодействии тиосульфата натрия и соляной кислоты.
Последовательно втирают в кожу туловища и конечностей 60% раствор тиосульфата натрия (раствор № 1) и 6% раствор концентрированной хлористоводородной кислоты (раствор № 2), для детей концентрация составляет 40% (№ 1) и 4% (№ 2). Применяют растворы в течение 3 дней. Раствор № 1 перед употреблением слегка подогревают и втирают руками в кожу в определенной последовательности: начиная с одновременного втирания препарата в кожу обеих кистей, затем конечностей, потом кожу туловища (грудь, живот, спина, ягодичная область, половые органы) и, наконец, в кожу нижних конечностей до пальцев стоп и подошв. Втирание в каждую область длится 2 минуты, вся процедура должна занимать не менее 10 минут. Второе втирание производится тем же раствором аналогично первому. После 10-минутного перерыва преступают к втиранию раствора № 2 в той же последовательности, по 1 минуте на каждую область по 3–4 раза с 5-минутными перерывами для обсыхания. По окончании втирания и после обсыхания кожи больной надевает чистое белье и не моется в течение 3 дней, но в кисти рук повторно втирает после каждого мытья. Через 3 дня больной моется и вновь меняет белье.
Второе втирание производится тем же раствором аналогично первому. После 10-минутного перерыва преступают к втиранию раствора № 2 в той же последовательности, по 1 минуте на каждую область по 3–4 раза с 5-минутными перерывами для обсыхания. По окончании втирания и после обсыхания кожи больной надевает чистое белье и не моется в течение 3 дней, но в кисти рук повторно втирает после каждого мытья. Через 3 дня больной моется и вновь меняет белье.
Раствор № 1
Rp.: Natrii thiosulfatis 120,0
Aq. Destil. 80,0
М.D.S. втереть в кожу
Раствор № 2
Rp.: Ac.hidrochlorici puri 12,0
Aq. Destil. 200,0
M.D.S. втереть в кожу
На сегодняшний день использование этого препарата ограничено из-за все сокращающегося числа аптек, в которых есть производственные отделы. Кроме того, этот способ весьма трудоемок и сопровождается выделением неприятного запаха серы и сернистого ангидрида.
2. Перуанский бальзам
Этот бальзам изготавливается из экстракта одного из растений семейства бобовых (Miroxylon Periferum). Одним из действующих начал является циннамеин, содержащий бензилбензоат, который, видимо, и придает антипаразитарное действие препарату. К побочным действиям относят местные аллергические реакции, экзему. При нанесении препарата на большую площадь поверхности тела возможны резорбтивные эффекты с явлениями почечной интоксикации.
Одним из действующих начал является циннамеин, содержащий бензилбензоат, который, видимо, и придает антипаразитарное действие препарату. К побочным действиям относят местные аллергические реакции, экзему. При нанесении препарата на большую площадь поверхности тела возможны резорбтивные эффекты с явлениями почечной интоксикации.
3. Препараты бензилбензоата
Бензилбензоат. Применяется в виде 20% водно-мыльной суспензии, детям до 3 лет назначают 10% суспензию. Суспензию втирают в кожу всего тела, кроме головы, а детям до 3 лет и в кожу лица. Втирание производят в определенной последовательности (см. метод Демьяновича). На курс требуется две обработки с интервалом в 3 дня для воздействия на подвижные формы клеща и личинки. Смену белья производят дважды после каждой обработки. Затраты препарата составляют 100 мл на обработку и 200 мл на курс. Лечение бензилбензоатом противопоказано беременным и в период лактации. Наибольшую эффективность имеет свежеприготовленный препарат. При хранении бензилбензоат теряет эффективность, этим объясняются неудачи при его использовании.
При хранении бензилбензоат теряет эффективность, этим объясняются неудачи при его использовании.
Возможно также применение бензилбензоата в виде 10–20% мази. При этом расход препарата составляет 30–40 г на одно втирание и 60–80 г на курс.
Аскабиол — препарат, содержащий равное количество бензилбензоата, твердого мыла и этилового спирта.
Бензосептол — препарат, содержащий равное количество бензилбензоата, мягкого мыла и изопропилового спирта.
Новоскабиол — препарат, содержащий бензилбензоат — 30,0, метилэстер — 1,0, парафиновое масло — 69,0.
Нбин — препарат, содержащий бензилбензоат — 68 частей, твин-80–14 частей, анестезин — 12 частей, ДДТ (инсектицид — трихлорметилди (п-хлорфенил)метан)) — 6 частей.
4. Линдан или гаммабензолгексахлоран
Этот хлорорганический инсектицид применяется в виде 1% лосьона, который наносят однократно на всю поверхность тела и оставляют на 6 ч, затем смывают. В условиях жаркого климата возможно использование линдана в форме порошка. Препарат также можно использовать в виде крема, шампуня и мази. Препарат не используется в период беременности и лактации, в младенческом возрасте, а также у больных с экземой и атопическим дерматитом, так как может вызывать экзацербацию (лат. exacerbo — раздражать, отягощать) процесса.
Препарат также можно использовать в виде крема, шампуня и мази. Препарат не используется в период беременности и лактации, в младенческом возрасте, а также у больных с экземой и атопическим дерматитом, так как может вызывать экзацербацию (лат. exacerbo — раздражать, отягощать) процесса.
5. Кротамитон (Юракс)
Применяется в виде 10% крема, лосьона или мази. Действующее вещество кротамитон помимо акарицидного действия обладает способностью ослаблять зуд, что очень важно для больных чесоткой. Применяют препарат после мытья 2 раза в день с суточным интервалом или четырехкратно через 12 часов в течение 2 суток. Препарат интересен тем, что не вызывает побочных явлений, может использоваться для лечения детей, беременных и больных с аллергодерматозами. В то же время его эффективность не является абсолютной.
6. Препараты перметрина
Механизм действия основан на нарушении проницаемости для катионов мембран нервных клеток насекомых, что оказывает акарицидное действие. Действует на взрослые особи личинки и яйца.
Действует на взрослые особи личинки и яйца.
Медифокс представляет собой 5% концентрат синтетического пиретройда перметрина в спирте и касторовом масле. Выпускается в ампулах по 2 мл, стеклянных флаконах по 24 мл, полимерных емкостях от 0,1 до 5,0 л. Применяется наружно в виде свежеприготовленной 0,4% эмульсии. Для этого 8 мл 5% раствора фабричной фасовки следует добавить к 100 мл воды. Втирание производится один раз в день на ночь в течение 3 дней. Срок годности рабочей эмульсии 8 ч.
Ниттифор — раствор для наружного применения во флаконе вместимостью 60 мл, содержит перметрин и цитилперидиния бромид.
Втирание препарата проводится 1 раз в день на ночь в течение 3 дней. На четвертый день остатки препарата смывают холодной водой и производят смену постельного и нательного белья.
7. Группа пиретрина
Аэрозоль Спрегаль (эсдепаллетрин) — синтетический пиретрин (нейротоксин для мелких членистоногих паразитов), усиленный пиперонила бутоксидом (ингибитор ферментов, способствующий удалению пиретрина у паразита), используется в качестве действующего начала аэрозольного противочесоточного средства Спрегаль. Специально разработанный для него эксципиент (вспомогательное вещество) позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы с последующим уничтожением самки клеща и ее яиц.
Специально разработанный для него эксципиент (вспомогательное вещество) позволяет наносить раствор на всю поверхность кожи и обеспечивает проникновение действующих веществ в кожу и чесоточные ходы с последующим уничтожением самки клеща и ее яиц.
Тем не менее, при применении Спрегаля иногда требуется некоторая осторожность, например, при наличии большого количества экскориаций, т. к. в данном случае возможно некоторое усиление кожного зуда и появление дерматита у больных, имеющих индивидуальную непереносимость одного из компонентов.
Вопрос о выборе препарата для лечения чесотки является основным для практикующего специалиста.
Выбор метода терапевтического воздействия при атипичных формах чесотки основывается на современных знаниях ее иммунопатогенеза. Присоединение к базисной этиотропной терапии дифференцированной патогенетической терапии повышает эффективность лечения этих торпидных к лечению форм чесотки.
В качестве особой проблемы терапии чесотки можно выделить сильный зуд, не исчезающий после лечения. Причины такого явления могут быть разнообразными:
Причины такого явления могут быть разнообразными:
- аллергия к примененному лечебному препарату, особенно у мнительных больных, которые используют его слишком часто;
- состояние физиологической гиперчувствительности, которая проявляется в том, что в течение 8–10 дней после обработки сильный зуд не исчезает;
- неправильно поставленный диагноз;
- неправильное лечение или вторичная инвазия;
- проблемы психиатрического порядка: акарофобия (боязнь чесотки) или мания паразитоза.
Таким образом, неисчезающий зуд может быть обусловлен различными причинами и нуждается в врачебном контроле, пациент не должен заниматься самолечением.
Профилактика чесотки
Важнейшим звеном в профилактике чесотки является ранняя диагностика и активное выявление больных. Они осуществляются при профилактических осмотрах декретированных групп пациентов. Очень важно установление очагов чесотки и работа по их ликвидации. Выявление и одновременное лечение всех контактных лиц. Своевременная и тщательная дезинфекция одежды, нательного и постельного белья. Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 месяцев. Белье кипятят, платья и другую одежду (при невозможности обработки в дезкамере) тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня. Проводит влажную уборку 5% раствором хлорамина. Этим же раствором обрабатывают мягкую мебель. С целью дезинфекции эпидемиологического очага рекомендовано аэрозольное средство А-ПАР, позволяющее проводить качественную дезинфекцию в домашних условиях.
Выявление и одновременное лечение всех контактных лиц. Своевременная и тщательная дезинфекция одежды, нательного и постельного белья. Контроль излеченности проводится через 3 дня после окончания лечения, а затем каждые 10 дней в течение 1,5 месяцев. Белье кипятят, платья и другую одежду (при невозможности обработки в дезкамере) тщательно проглаживают или проветривают на воздухе в течение 5 дней, а на морозе в течение 1 дня. Проводит влажную уборку 5% раствором хлорамина. Этим же раствором обрабатывают мягкую мебель. С целью дезинфекции эпидемиологического очага рекомендовано аэрозольное средство А-ПАР, позволяющее проводить качественную дезинфекцию в домашних условиях.
А-ПАР представляет собой противочесоточный препарат, эксципиент которого, безопасный для человека, позволяет дезинфицировать одежду и постельные принадлежности, не оставляя пятен на одежде и, кроме того, предназначен для обработки мебели, твердых поверхностей, дверных ручек, детских игрушек, обуви.
Заключительная дезинфекция проводится после окончания лечения, в детских коллективах дважды: после выявления больного в группе и по окончании лечения. В крупных, длительно существующих, интенсивно действующих коллективах целесообразно проводить заключительную обработку помещений с применением препаратов Медифокс (0,2% водная эмульсия), Медифокс-супер (0,2% водная эмульсия), Цифокс (0,5% водная эмульсия).
В крупных, длительно существующих, интенсивно действующих коллективах целесообразно проводить заключительную обработку помещений с применением препаратов Медифокс (0,2% водная эмульсия), Медифокс-супер (0,2% водная эмульсия), Цифокс (0,5% водная эмульсия).
Литература
- Гебра Ф. Руководство к изучению болезней кожи: пер. с нем. Под ред. А. А. Полотебного. СПб: О. И. Бакст, 1876. Т. 1.
- Дарье Ж. Основы дерматологии: пер. с франц. Под ред. А. А. Сахновской. М.–Л.: Гос. изд-во, 1930.
- Демьянович М. П. Чесотка. М.: Медгиз, 1947.
- Короткий Н. Г. Современная наружная терапия дерматозов. Тверь: Губернская медицина, 2001.
- Савчак В., Галникіна С. Практична дерматологія. К.: Укрмедкнига, 1998. С. 14–22.
- Самцов А. В. Заразные дерматозы и венерические болезни (современные методы лечения). СПб: Специальная литература, 1997. С. 30–33.

- Сергеев Ю. В. Современные клинико-иммунологические особенности чесотки и новые подходы к ее диагностике и терапии // Иммунопатология, аллергология, инфектология. 2000, № 4, с. 102–107.
- Соколова Т. В., Федоровская Р. Ф., Ланге А. Б. Чесотка. М.: Медицина, 1989.
- Соколова Т. В., Лопатина Ю. В. Паразитарные дерматозы: чесотка и клещевой дерматит. М.: Бином, 2003.
- Федоров С. М., Селисский Т. Д. Чесотка. В кн.: Кожные болезни. М.: Медицина, 1998. С. 164–172.
- Беляб П., Жан-Пастор М. Ж. Чесотка. SCAT. 1996, Marseille. Р. 22–26.
- Ackerman B. Histopathology of human scabies. Ed. Lippincott Compagny, 1997, Philadelphia. Р. 88–95.
- Saurat J. A. Risques systemiques des medicaments topiques chez l’enfant // Sem. Hop. Paris. 1982, 58, 26–27, 1643–1649.
- Shacter B. Tretment of scabies and pediculosis with linden preparation: an evalution // J.
 Am. Acad. Dermatol. 1981, 5, 517–527.
Am. Acad. Dermatol. 1981, 5, 517–527. - Van Neste D. Immuno — allergological aspects of scabies: a comparative study of spontaneous blastogenesis in the dermal infiltrates of common and hyperkeratotic scabies? Allergic contact dermatitis and irritant dermatitis // Arh. Dermatol. Res. 1982, 274, 159–167.
И. В. Верхогляд, доктор медицинских наук, доцент
И. Я. Пинсон, доктор медицинских наук
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва
Контактная информация об авторах для переписки: [email protected]
симптомы и способы лечения в EMC
Розацеа – это хроническое кожное заболевание, проявляющееся покраснением кожных покровов (эритемой), телеангиэктазиями (расширение мелких сосудов кожи), а также папулами и пустулами, по внешнему виду напоминающими акне. Заболевание отличается волнообразным течением с чередованием периодов обострений и ремиссий. Говоря о розацеа, часто используют термин «розовые угри».
Говоря о розацеа, часто используют термин «розовые угри».
Локализуется в основном на лице: в области лба, носа и подбородка. Редко — на шее, груди, волосистой части головы или ушах.
Места локализации розацеа:
-
Лицо: щеки, нос, скуловые дуги, подбородок и область вокруг рта, лоб, брови, конъюнктива глаз и век
-
Волосистая часть головы
-
Ушные раковины
-
Область декольте
-
Эпигастральная область (крайне редко)
Розацеа: подробнее о заболевании
Розацеа – генетическое состояние кожи, индивидуальная особенность строения сосудов и их реактивности. На долю розацеа в России приходится 5-7% всех дерматозов, но в последнее время количество таких пациентов увеличилось.
Зачастую пациент даже не подозревает о наличии у него заболевания, потому что симптоматика схожа с высыпаниями. Сложность в данном случае заключается в том, что акне и розацеа могут существовать у одного человека одновременно. Единственное, акне чаще встречается в более молодом возрасте, а розацеа – у людей в возрасте от 30 до 50 лет. Угревая сыпь с возрастом проходит, а розацеа «перерасти» нельзя.
Сложность в данном случае заключается в том, что акне и розацеа могут существовать у одного человека одновременно. Единственное, акне чаще встречается в более молодом возрасте, а розацеа – у людей в возрасте от 30 до 50 лет. Угревая сыпь с возрастом проходит, а розацеа «перерасти» нельзя.
Розацеа подвержены и мужчины и женщины в равной степени. У мужчин она встречается реже, но протекает в более тяжелой форме. У детей заболевание встречается редко.
Причины возникновения розацеа
Точные причины развития розацеа пока не установлены. Одна из основных версий – заболевание генетически обусловлено и возникает вследствие изменения тонуса поверхностно расположенных мелких сосудов (артериол).
Факторы, которые влияют на возникновение обострений розацеа:
Внешние факторы:
-
злоупотребление острой пищей, специями
-
употребление горячих напитков (60˚ и выше)
-
химические пилинги
-
применение препаратов с кортикостероидами (стероидная розацеа)
-
косметические средства с агрессивными компонентами
-
прием некоторых лекарственных средств
-
избыточная инсоляция, УФ-облучение
-
сильный ветер
-
воздействие высоких и низких температур
-
злоупотребление алкоголем
Внутренние факторы:
-
болезни желудочно-кишечного тракта (хронический, гастрит, хронический колит, хронический холецистопанкреатит)
-
эндокринологические патологии
-
нарушения в работе иммунной системы
-
первый и второй тип фоточувствительности по Фитцпатрику
-
нейровегетативные и микроциркуляторные расстройства
-
функциональная недостаточность периферического кровоснабжения
Чаще всего розацеа манифестирует в 30-40 лет. После 40 лет проявление симптоматики у женщин зачастую связано с менопаузой. После 50 лет и в детском возрасте первичное развитие заболевания происходит крайне редко.
После 40 лет проявление симптоматики у женщин зачастую связано с менопаузой. После 50 лет и в детском возрасте первичное развитие заболевания происходит крайне редко.
В развитии заболевания большую роль играет генетический фактор. Розацеа может быть связана с особенностями строения сосудов или функционирования различных систем организма, которые влияют на формирование данного состояния. Исследования показали, что в 40% случаев заболевание имеется в анамнезе у родственников пациентов.
Классификация розацеа
Несмотря на то, что розацеа – это хроническое заболевание с периодами обострений и ремиссий, выделяется пять стадий развития патологического процесса:
-
Преходящая эритема центральной части лица. Кратковременные эпизоды покраснения, возникающие внезапно и исчезающие без последствий.
-
Стойкая (фоновая) эритема и телеангиэктазия. Развиваются вследствие расширения сосудистой сетки после многочисленных случаев преходящей эритемы.

-
Папулёзная стадия. На коже начинают образовываться папулы.
-
Пустулёзная стадия (появляются пустулы).
-
Инфильтративно-продуктивная стадия. Появляются отеки и фиброзно-гипертрофические изменения в коже.
Выделяют четыре подтипа розацеа:
-
Эритематозно-телеангиэктатическая розацеа. Ее отличают наличие транзиторной эритемы, переходящей в стойкую, телеангиэктазий и отечности.
-
Папуло-пустулезная розацеа. Для нее характерно образование папул и пустул на коже.
-
Фиматозная розацеа отличается утолщением кожи, появлением характерной бугристой поверхности и появлением шишковидных разрастаний в области носа, на лбу, на подбородке, на ушной раковине, на веке.
-
Офтальморозацеа. Может возникнуть на любой стадии заболевания (возможно даже до появления кожных симптомов) и характеризуется различными патологиями глаз.
 Чаще это блефарит (воспаление век) или конъюнктивит (воспаление слизистой оболочки глаза). В ряде случаев присоединяется мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. В сложных случаях развивается кератит, склерит и иридоциклит.
Чаще это блефарит (воспаление век) или конъюнктивит (воспаление слизистой оболочки глаза). В ряде случаев присоединяется мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. В сложных случаях развивается кератит, склерит и иридоциклит.
Атипичные формы розацеа
-
Гранулематозная (люпоидная). Для нее характерно появление плотных желтоватых папул (гранулём), которые после вскрытия могут оставлять на коже рубцы.
-
Конглобатная. Появляются крупные узлы с признаками распространения гнойного процесса и свищи.
-
Галогеновая. Развивается вследствие приёма препаратов йода и брома, симптомы схожи с конглобатной формой.
-
Стероидная. Возникает вследствие длительного приёма местных стероидных препаратов.
-
Грамнегативная. Может развиваться в результате некорректной антибактериальной терапии, отличается присоединением грамотрицательных микроорганизмов.

-
Фульминантная. Отличается внезапным и стремительным развитием симптомов, включающих отек, гиперемию, папуло-пустулёзные образования с гнойным отделяемым.
Симптомы розацеа
Проявления заболевания зависят от того, на какой стадии развития находится заболевание.
-
Эритематозная стадия. Появляются и могут сохраняться в течение нескольких дней участки гиперемии на лице (лоб, нос, щеки), редко на груди, и телеангиэктазии. Постепенно количество приступов гиперемии и их длительность увеличиваются. Гиперемия становится ярче, иногда приобретает синеватый оттенок. Появляются отек и шелушение. Пациент ощущает жжение в местах локализации симптомов.
-
Папулезная (пустулезная) стадия. Параллельно с гиперемией возникают множественные сгруппированные мелкие папулы или пустулы с тонкими белесыми чешуйками. Основная локализация – нос и носогубные складки с последующим распространением на подбородок и лоб.
 Симптоматика сохраняется в течение нескольких недель.
Симптоматика сохраняется в течение нескольких недель. -
В сложных случаях может появляться отек кожи, чаще всего в области между бровей. Пациент не испытывает дискомфортных ощущений, исключение составляет сильный зуд, когда процесс распространяется на волосистую часть головы. Может появиться сыпь на груди или на спине.
-
На папулезно-узловатой стадии происходит увеличение и слияние элементов сыпи, этот процесс сопровождается образованием узлов и бляшек. Возможна гиперплазия сальных желез с последующим фиброзом. На коже наблюдается эффект «апельсиновой корки», бугристость постепенно приводит к изменению формы носа, ушей, рельефа лба.
Классификация атипичных форм розацеа на лице
-
Гранулематозная (люпоидная) форма: красно-бурые папулы 2-4 мм с четкими границами, локализующиеся в области рта и глаз. Могут быть единичными или множественными.

-
Конглобатная форма: крупные узлы до 2 см, имеющие бурый или синеватый оттенок.
-
Фульминантная форма: внезапное появление множественных элементов: папул, пустул, узлов. Характерны отек и гиперемия с синеватым оттенком. Преимущественная локализация – лоб, подбородок, щеки. Протекает в тяжелой форме и плохо поддается лечению.
-
Лимфоэдема: цианотичная эритема и отек средней части лица, связанный с разрастанием соединительной ткани в результате хронического воспаления. Встречается очень редко.
-
Офтальморозацеа: в воспалительный процесс вовлекаются глаза, развивается кератит, конъюнктивит, блефарит, халязион и др.
Диагностика розацеа
Необходимые диагностические методики определяются в результате развернутой консультации врача-дерматолога, сбора анамнеза, проведения дерматоскопии и визуального осмотра.
Основной признак, указывающий на розацеа — это стойкая длительная (не менее трех месяцев) эритема центральной зоны лица, не захватывающая область кожи вокруг глаз.
Диагностические критерии
Основные:
-
нестойкая эритема;
-
стойкая эритема;
-
купероз;
-
папулы и/или пустулы.
Дополнительные:
-
ощущение жжения и покалывания, отёчность лица;
-
сухость кожи;
-
наличие воспалительных бляшек;
-
поражение глаз;
-
фиматозные разрастания.
Для установления диагноза, необходимо наличие не менее двух критериев.
Дополнительные инструментальные и лабораторные исследования необходимы для исключения заболеваний со схожей симптоматикой (различных дерматитов, системных заболеваний соединительной ткани и др.), а также для уточнения основных триггеров заболевания. От полученной информации зависит выбор тактики лечения.
От полученной информации зависит выбор тактики лечения.
В качестве основной диагностики розацеа используются:
-
микроскопия соскоба кожи
-
исследование содержимого пустул (для исключения вторичной бактериальной инфекции)
-
анализ крови на маркеры системных заболеваний соединительной ткани
-
допплерография (позволяет зафиксировать изменения скорости кровотока)
Дифференциальная диагностика
Розацеа важно дифференцировать с другими заболеваниями со схожей симптоматикой: вульгарными угрями, демодекозом, системной красной волчанкой, периоральным дерматитом, себорейным дерматитом, саркоидозом кожи, хроническим фотодерматозом.
От точности постановки диагноза зависит результативность лечения.
Лечение розацеа
Одним из важных компонентов эффективного лечения розацеа является правильный уход за кожей лица и грамотная профилактика.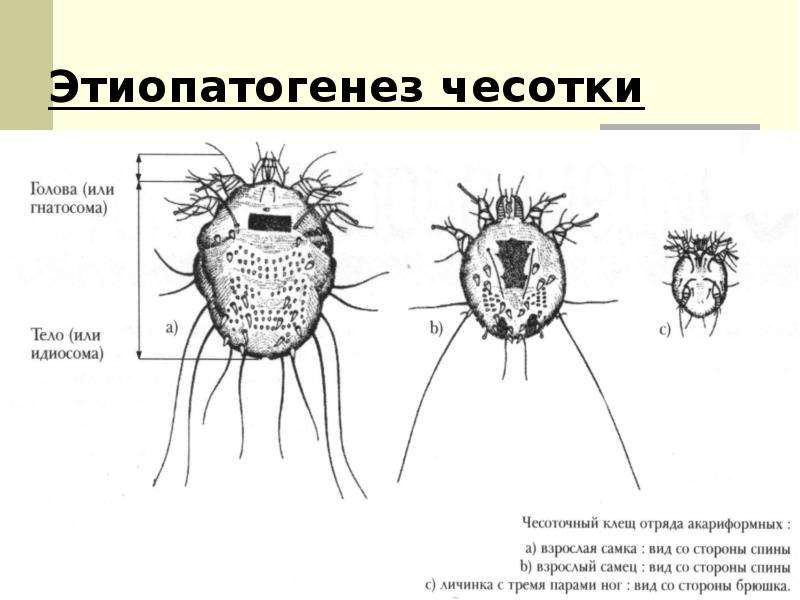
-
Умываться теплой водой.
-
Исключить длительное пребывание на солнце, использовать кремы с SPF-фильтром не ниже 30.
-
В холодную погоду для защиты использовать жирные кремы.
-
Отказаться от бани и сауны.
-
Исключить длительную и интенсивную физическую активность.
-
Не использовать кремы с гормональными компонентами, особенно при лечении стероидной розацеа.
-
Косметические средства не должны содержать сосудорасширяющие компоненты, спирты, тяжелые масла.
Для обеспечения успеха терапии также важна диета. Рекомендуется исключить острые, соленые и копченые блюда из рациона, не употреблять алкоголь, кофе и крепкий чай. Рекомендуется ввести в рацион больше овощей и фруктов, молочнокислых продуктов. Важно употреблять блюда теплыми, не горячими.
Необходимо выяснить основной источник, провоцирующий симптомы, и исключить все обстоятельства, которые могут к ним приводить. Наблюдайте причинно-следственные связи при обострениях. Этим вы поможете врачу подобрать персонифицированное и наилучшее для вас лечение.
Медикаментозное лечение розацеа
Лекарственная терапия назначается с учетом стадии, длительности и особенности течения заболевания, выраженности симптомов. Антибактериальная терапия назначается в случае инфекционной природы элементов сыпи. При тяжелых формах розацеа часто назначают антибиотики широкого спектра действия.
Для купирования воспалительного процесса используются нестероидные противовоспалительные препараты, а при отсутствии результата – глюкокортикостероиды. Могут быть рекомендованы препараты, снижающие активность сальных желез и нормализующие кератинизацию кожи.
Специальные кремы и мази от розацеа назначаются при бактериальной инфекции. Они должны обладать противовоспалительным, антимикробным, противоотечным, подсушивающим и заживляющим эффектом.
Антибактериальные наружные средства часто содержат метронидозол и эффективно справляются с большинством возбудителей гнойных процессов, избавляя от гнойничков.
Немедикаментозное лечение:
-
лазеротерапия,
-
IPL-терапия (лечение высокоинтенсивными вспышками света),
-
микротоковая терапия,
-
криотерапия.
Лазеротерапия
Принцип действия лазеротерапии (фототерапии) заключается в воздействии лазерным лучом на расширенные сосуды, в результате происходит их коагуляция и симптомы уходят. Для достижения стойкого результата требуется несколько сеансов.
Лазеротерапия зачастую входит в состав комплексного плана лечения розацеа. Действие лазера оказывает антисептический и антибактериальный эффект, необходимый при лечении папулопустулезных форм заболевания. Лазеротерапия способствует достижению более стойкой и длительной ремиссии.
Криотерапия также один из эффективных методов лечения розацеа. Она помогает устранить воспаление и дискомфорт, восстановить микроциркуляцию и обменные процессы в коже.
Группы риска развития розацеа
-
Розацеа генетически обусловленное заболевание, если родственники страдают этим заболеванием, человек находится в зоне риска.
-
Люди, которые злоупотребляют загаром, не используют солнцезащитные срдства
-
Люди, которые часто принимают контрастный душ, предпочитают горячие ванны
-
Люди, которые часто меняют косметические средства, неправильно подбирают ежедневный уход
-
Люди, которые часто путешествуют из жаркого климата в холодный или подвергаются резкой смене температур
-
Люди, злоупотребляющие алкоголем и табакокурением
-
Люди с сухой кожей, склонной к проявлениям аллергических реакций
-
Люди с нарушениями в работе желудочно-кишечного тракта
Профилактика розацеа
Главная профилактика розацеа – это, прежде всего, грамотная терапия сосудов.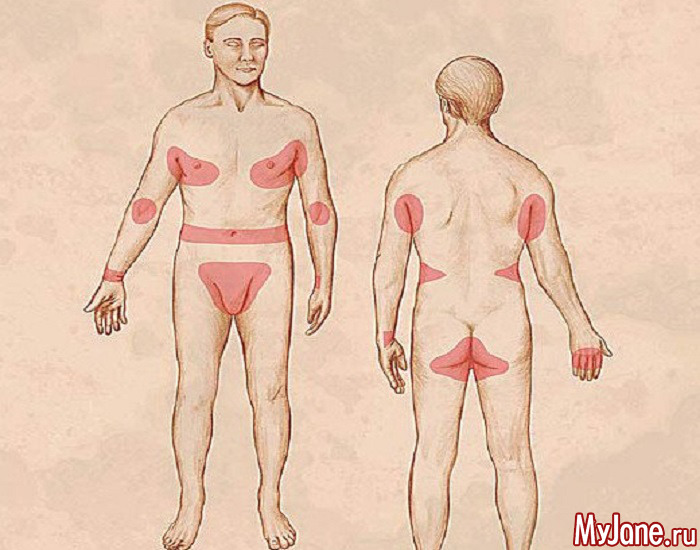
Профилактика розацеа заключается также в минимизации воздействия провоцирующих заболевание факторов:
-
минимизировать пребывание на открытом воздухе при сильном ветре и в мороз, использовать защитные средства;
-
исключить посещение солярия, не находиться под прямыми солнечными лучами в период максимальной солнечной активности, наносить косметические средства с SPF-защитой, носить головные уборы с широкими полями;
-
отказаться от посещения бани и сауны;
-
выбирать страны с мягким прохладным климатом для проведения отпуска;
-
поддерживать оптимальный температурный режим и влажность в помещении;
-
максимально сократить наличие в рационе острых, пряных, жирных и жареных блюд, не употреблять горячую пищу и напитки;
-
исключить употребление алкоголя и табакокурение;
-
отказаться от агрессивных эстетических процедур: химических и механических пилингов, дермабразии;
-
обеспечить деликатный уход за кожей лица: использовать мягкие очищающие средства без детергентов, спирта и других раздражающих компонентов, пользоваться увлажняющими средствами;
-
если обострения связаны с приемом препаратов, необходимо проконсультироваться с врачом по вопросу их замены.

-
исключить длительное пребывание на солнце, использовать кремы с SPF-фильтром не ниже 30.
-
в холодную погоду для защиты использовать жирные кремы.
-
отказаться от бани и сауны.
-
исключить длительную и интенсивную физическую активность.
-
не использовать кремы с гормональными компонентами, особенно при лечении стероидной розацеа.
-
косметические средства не должны содержать сосудорасширяющие компоненты, спирты, тяжелые масла.
Розацеа хорошо поддается лечению, течение заболевания в большинстве случаев можно успешно взять под контроль. Благодаря профессионализму лечащего врача-дерматолога и соблюдению всех рекомендаций по лечению и профилактике возможно добиться стойкой длительной ремиссии.
Записаться на прием к специалистам ЕМС можно по телефону +7 (495) 933 66 55, или заполнив online форму на сайте
симптомы и первые признаки, как выглядит чесотка на начальной стадии, эффективные средства и мази для новорожденных, профилактика
Чесотка у ребенка — заразное дерматологическое заболевание, которое доставляет немало неприятных ощущений. О том, откуда она берется и как ее лечить, мы расскажем в этой статье.
О том, откуда она берется и как ее лечить, мы расскажем в этой статье.
О заболевании
Чесотка известна человечеству со времен Ветхого Завета, именно в нем она была описана впервые. Достаточно долгое время люди считали нестерпимый зуд, который «нападал» в ночное время, карой небесной. Но уже в Средневековье врачи начали догадываться, что причина страшного чеса — паразит. Чесоточного клеща удалось обнаружить только тогда, когда был открыт микроскоп. В XVII веке врачам удалось не только детально рассмотреть мелкого «виновника» неприятной болезни, но и описать чесотку, а также предложить первые официальные меры по борьбе с ней.
Чесоточный зудень (именно так называется клещ, вызывающий заболевание), делает болезнь чрезвычайно заразной, поскольку ему требуется всего 15-20 минут, чтобы внедриться в кожу человека и начать под ней паразитировать. Вспышки заболевания чесоткой чаще всего фиксируются в России осенью и зимой. А в большей степени болеют этим кожным недугом не малыши, как может показаться, а подростки. У новорожденных чесотка обнаруживается редко, только если ею больны родители или те, кто за малышом ухаживает.
А в большей степени болеют этим кожным недугом не малыши, как может показаться, а подростки. У новорожденных чесотка обнаруживается редко, только если ею больны родители или те, кто за малышом ухаживает.
В среднем, медицинская статистика говорит, что 5-6% населения планеты переболели чесоткой хотя бы раз в жизни. На старших школьников и подростков приходится около четверти всех случаев. Официальное название болезни — скабиес. Более распространенное имя «чесотка» полностью отражает главный и самый мучительный симптом недуга — кожные покровы, под которыми селится зудень, нестерпимо чешутся.
На первом месте по числу заболеваний — именно подростки. На втором — младшие и средние школьники.
Малыши дошкольного возраста — только на третьем.
О возбудителе
Чесоточный клещ имеет малые размеры. Самые большие самки достигают длины в полмиллиметра, а самцы вдвое меньше. Половая активность зудней увеличивается тогда, когда вокруг становится прохладно, именно поэтому вспышки заболеваемости чесоткой приходятся на зимнее и осеннее время.
Спариваются зудни на поверхности кожи человека, самцы после этого за ненадобностью погибают, а самки начинают проделывать в эпидермисе «тоннели» для откладывания яиц. Эти ходы называются чесоточными ходами. Откладывать яйца самки предпочитают в ночное время, и процесс прокладывания ходов воспринимается человеком как нестерпимый зуд. На вылупление яиц обычно уходит до 4 суток. Потом новые особи начинают сами прокладывать новые ходы внутри кожи, и через две недели на поверхность кожи выбираются повзрослевшие самки и самцы, чтобы повторить все сначала.
Днем зудни большой активности не проявляют, именно поэтому человек в светлое время суток практически не ощущает их присутствия. Ночью, когда у самок полным ходом кипит работа по освоению новых территорий (они перемещаются по поверхности кожи со скоростью 2.5-3 сантиметра в минуту), а также «роют» ходы внутрь кожи, зудни находятся на пике активности. В это время повышается их способность к заражению.
На первый взгляд, не совсем понятно, чем могут питаться чесоточные клещи. Однако на этот вопрос легко найти ответ, зная что зудни способны растворять кератиновый слой кожи при помощи собственной слюны. Полученным в процессе растворения веществом паразиты и питаются.
Инкубационный период с момента попадания на кожу здорового ребенка чесоточного клеща до начала патологических процессов не превышает получаса. А до появления первых симптомов может пройти до 4 недель, поскольку организм еще не успевает аллергически отреагировать на вещества жизнедеятельности паразитов.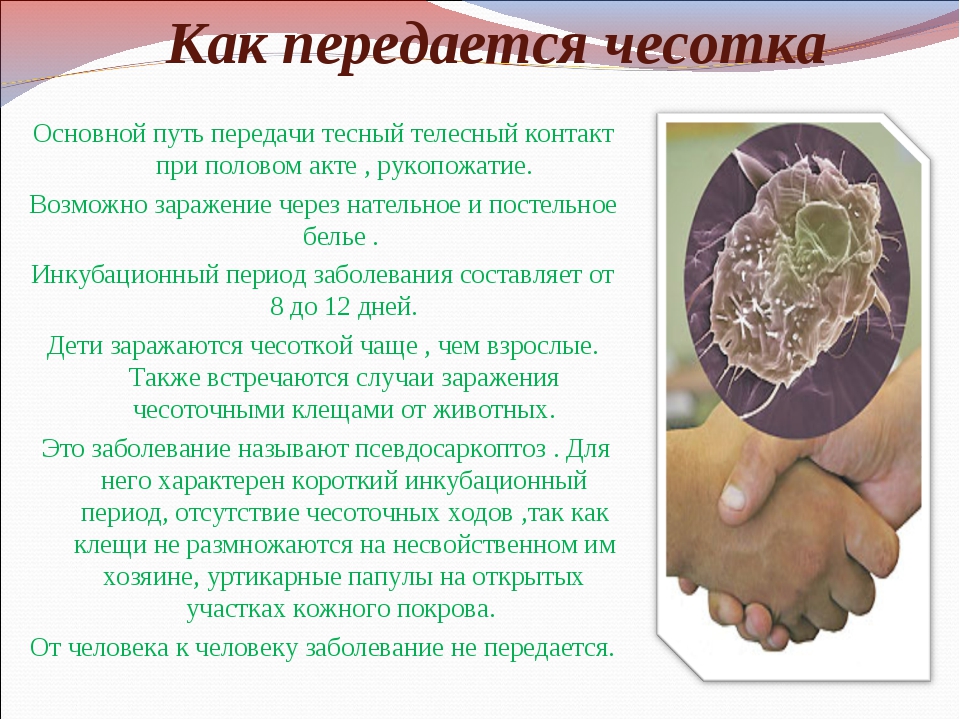
При повторном заражении, когда организм уже «знаком» с зуднями, с момента заражения до первых симптомов может пройти всего 24 часа.
Пути передачи
Заразиться чесоткой можно только от заболевшего человека, причем, если имеется плотный и достаточно продолжительный контакт по типу «кожа-кожа». Дети могут заразиться от родителей, если спят с ними в одной постели, если их берут на руки в ночное время суток. Опасность, с точки зрения заражения, могут представлять и детские коллективы, где есть кожный контакт, например, секции контактных видов спорта (борьба, карате, самбо, рукопашный бой, спортивная гимнастика, парные и командные танцы).
Достаточно долго считалось, что заразиться дети могут через общие игрушки, через постельное белье и предметы обихода. Однако исследования последнего времени показывают, что такая вероятность ничтожно мала. Обязательно нужен тесный кожный контакт. Интересный эксперимент в пользу этого утверждения был проведен в Великобритании, где около 300 добровольцев по очереди ложились в постель, в которой до них лежали больные чесоткой люди. Через постельное белье заразиться смогли только четверо.
Причины, которые способствуют заражению, вполне очевидны:
- ненадлежащее санитарное состояние жилища;
- социальное неблагополучие;
- нарушение гигиенических норм;
- холодное время года (чем меньше на коже пота, который обладает определенной противомикробной активностью и активностью в отношении зудней, тем выше риск заражения).
Симптоматика
Первые признаки чесотки появляются тогда, когда организм формирует иммунологический ответ на вещества, которые выделяют в процессе жизнедеятельности чесоточные клещи. Процесс протекает по типу аллергической реакции, детский иммунитет воспринимает белки, выделяемые паразитами, как чужеродные и начинает «бунтовать». Ребенок чешется, расчесывает зудящие кожные покровы, нередко происходит инфицирование стафилококками и стрептококками. Появляются очаги воспаления. Ими клетки кожи пытаются воспользоваться как защитным механизмом — окружая клеща воспалительным инфильтратом, в котором в большом количестве представлены клетки-защитники — эозинофилы, лейкоциты, лимфоциты.
Процесс протекает по типу аллергической реакции, детский иммунитет воспринимает белки, выделяемые паразитами, как чужеродные и начинает «бунтовать». Ребенок чешется, расчесывает зудящие кожные покровы, нередко происходит инфицирование стафилококками и стрептококками. Появляются очаги воспаления. Ими клетки кожи пытаются воспользоваться как защитным механизмом — окружая клеща воспалительным инфильтратом, в котором в большом количестве представлены клетки-защитники — эозинофилы, лейкоциты, лимфоциты.
Норвежская чесотка
Иногда человек не ощущает зуда, а потому не расчесывает кожу или же не имеет возможности активно чесаться из-за ограниченности в двигательных функциях (груднички, дети-инвалиды с парезами конечностей, а также генетически предрасположенные детки). В этом случае обычно развивается норвежская чесотка — состояние, при котором количество клещей достигает нескольких миллионов особей. При ней на коже могут начать образовываться плотные узелки.
В этом случае обычно развивается норвежская чесотка — состояние, при котором количество клещей достигает нескольких миллионов особей. При ней на коже могут начать образовываться плотные узелки.
Поскольку малыш не будет чувствовать зуда, достаточно долго такая зараза может протекать незаметно. Болезнь характеризуется появлением корочек в местах поражения кожи, а также разрастанием ногтевых пластин.
Наиболее часто недуг поражает голову, лицо, волосистую часть головы и руки.
Типичная чесотка
Начальная стадия клинических проявлений в большинстве случаев сопровождается зудом, который усиливается вечером и ночью. На коже появляется мелкая сыпь. Чтобы распознать в ней чесотку, достаточно хорошо приглядеться к коже рядом с высыпаниями при дневном свете. На ней обязательно заметны чесоточные ходы, которые роют самки зудня.
На ней обязательно заметны чесоточные ходы, которые роют самки зудня.
Чесоточный ход выглядит, как небольшое возвышение в кожном слое беловатого или сероватого цвета продолговатой формы. Размеры хода могут быть различными, если заражение произошло недавно, то ходы редко бывают в длину более полутора миллиметров. Если болезнь началась давно, то ходы достигают сантиметра.
В переднем конце хода можно увидеть и того, кто его «прорыл» – клеща. Он распознается, как темная точка. Наиболее хорошо ходы заметны на коже между пальцами на руках, на запястьях с внутренней стороны, на локтях, на бедрах, на пенисе у мальчиков. Сама сыпь может быть как слабовыраженной, так и обширной. По этому признаку нельзя судить о количестве паразитов. Скорее, это говорит о силе аллергической реакции данного ребенка на продукты жизнедеятельности клещей.
В начале болезни сыпь чаще всего проявляется на коже рук — между пальцев, на запястьях изнутри (на сгибе), у мальчиков — почти одновременно она проявляется на мошонке и пенисе. Затем сыпь достаточно быстро распространяется на локти, стопы, подмышки, живот, бедра, ягодицы. У детей до 3 лет поражения могут быть и на лице, и на волосистой части головы. У детей более старшего возраста лицо и голова всегда остаются свободными от чесоточных ходов.
Почти у половины детей, страдающих чесоткой, появляются осложнения в виде пиодермии и дерматоза.
Гнойничковые заболевания кожи, фурункулы, микробные экземы начинаются примерно у четверти заболевших. Особенно опасна эта зараза для грудных детей, поскольку у них она может вызвать сепсис.
Узелковая чесотка
В 93% случаев у детей наблюдается описанная выше классическая типичная чесотка. Но у 7% маленьких пациентов развивается нетипичная форма заразы — узелковая чесотка. Ее можно распознать по округлым узелкам синюшного или коричневатого цвета. Эти узелки представляют собой «убежище» для клещей, которые при типичной форме обитают в чесоточных ходах. Чаще всего узелки можно разглядеть на коже мошонки, около анального отверстия, на локтях и ягодицах. Узелки очень сильно зудят.
Чесотка «инкогнито»
Такая форма болезни может развиться у детей, которые очень часто имеют контакт с водой — несколько раз в день моются, занимаются плаванием. Вода, попадающая на кожу, будет смывать большую часть зудней, но всех она удалить не в состоянии. А потому симптомы такого недуга будут очень слабо выражены.
Псевдосаркоптоз
Такое заболевание может развиться, если на кожу ребенка попали чесоточные клещи, несвойственные для человека, например, некоторые виды паразитов, которые могут жить только на коже собак или кошек. Это заболевание для других людей не заразно, клещи могут вызвать появление сыпи, но размножаться на человеческой коже они не могут, а потому быстро гибнут.
Лечение
Для лечения чесотки у детей используют местные акарицидные препараты. Рецидивов обычно не бывает, если курс лечения выдержан, препараты использовались в нужной дозировке. Недолеченная чесотка обычно склонна к рецидивам.
Есть несколько важных правил успешного лечения чесотки:
- Препараты должен назначить врач.
- Использовать мазь должны все члены семьи одновременно, независимо от того, есть у других домочадцев симптомы болезни или нет.
- Средство наносят на все кожные покровы, за исключением лица и зоны роста волос. Детям до 3 лет — мажут и эти места.
- Всем членам семьи коротко подстригают ногти, чтобы избежать скопления зудней под ногтями. На ногти тоже наносят мазь.
- Наносить средства желательно вечером.
- В течение курса не стоит купать ребенка. Умываться можно, но только при условии, что мазь на лице (если ребенку нет 3 лет) находилась не менее 12 часов.
- Менять постельное белье нужно только по окончании курса лечения.
Наиболее эффективные средства для лечения чесотки:
- «Перметрин» – мазь 5%;
- «Бензиобензоат» – мазь 20%;
- «Спрегаль»;
- «Медифокс» – мазь 20%;
- «Серная мазь» – 5% или 10%.
- «Ивермектин».
Узелковая чесотка тоже успешно лечится, если соблюдать все рекомендации врача. Сомнительными и неоднозначными бывают только прогнозы в отношении норвежской чесотки, которая тяжело поддается лечению, а инфицирование пораженной кожи нередко приводит к пиодермии и сепсису. При норвежской форме недуга может развиться сильная интоксикация организма, которая напрямую влияет на состояние сердечно-сосудистой системы.
Профилактика
Избирательность в общении и правильный, здоровый образ жизни помогут родителям уберечь от чесотки грудничка. Чем сомнительнее окружение родителей (алкоголики, люди без определенного места жительства и т. д. ), тем выше вероятность заразы. Эти же меры помогут профилактировать чесотку у ребенка до 2 лет. Малыши, которые начали посещать детский сад, больше рискуют заразиться чесоткой.
В случае выявления больного ребенка, всех остальных детей обязательно осматривает врач. Если признаки болезни обнаруживаются у 3-4 детей, то объявляется карантин в детском саду или школе. Длительность карантина — 10 суток. Всем детям предписывается пройти профилактическое лечение акарицидными препаратами наружно. Иногда бывает достаточно однократной обработки кожи.
Прогнозы обычно благоприятные. В 99% случаев типичной чесотки от нее удается излечиться полностью без последствий для здоровья.
Все вещи ребенка после курса лечения от чесотки следует обработать паром, постирать в горячей воде и прогладить утюгом. Это касается и постельного белья. Хоть такой путь передачи считается маловероятным, но вероятность все-таки существует. Матрасы, мягкую мебель в квартире и ковры можно не подвергать специальной обработке.
Обвинять в заразе кошку или собаку, которые являются домашними питомцами, не стоит. И уже тем более не стоит пытаться от них избавиться в связи с выявленным фактом болезни ребенка. Клещи, которые живут на животных, не могут долго жить на человеке, а зудни, которые вызвали болезнь у ребенка, не могут передаваться животным. Поэтому нет никакой необходимости лишать ребенка возможности общаться с четвероногими питомцами.
Многие искренне считают, что правила гигиены — мытье с мылом, регулярное омывание рук помогут уберечься от такой напасти, как чесотка. Это в корне неверно. Чесоточные клещи не боятся ни воды, ни мыла, они крепко держатся за кожу лапками-присосками, и просто так в ходе омывания рук от них не избавишься.
Потому гигиенические правила, хоть они и чрезвычайно важны для здоровья и ребенка, и взрослого, ни в коей мере не влияют на возможность заболеть чесоткой.
Эта проблема может коснуться практически любого ребенка, даже если вы очень внимательные и заботливые родители. О том, что такое чесотка, как с ней бороться и как проводить профилактику, смотрите далее.
Склероатрофический лихен — причины, симптомы и лечение в клинике КСТ
Наверное, любой человек когда-то болел, этому подвержены все живые организмы, но болезни бывают разные, они отличаются по степени тяжести, по форме распространения. Одни болезни проходят безвредно, другие могут вызывать сер единые осложнения, в данной статье речь пойдёт как раз о такой болезни.
Сегодня мы рассмотрим такое распространённое заболевание, как склероатрофический лихен. Итак, склерозирующий атрофический лихен по официальной версии – это болезнь кожи, которое по ряду признаков очень похоже на лишай. Отличие заключается в том, что лихен сопровождается наличием плотных белых пятен на коже человека.
Если на вашей коже начала появляться мелкая сыпь, знайте, у вас лихен. Его очень легко обнаружить, для определения не надо быть семи пядей во лбу, т.к заболевание выражено наличием обильной белой сыпи на коже. В переводе с греческого языка, слово «лихен» означает «лишай» или «зараза». Долгое время врачи и ученые не могли понять, что это за болезнь, и только в конце XIX века профессор Гебра определил это заболевание к кожным недугам. С тех времён медицина шагнула далеко вперёд и поэтому, нам известно несколько типов лихена: блестящий, тропический, шиловидной, склероатрофический и линейный. Не смотря на множество типов болезни, они имеют кое-что общее, а именно, наличие сыпи в форме белых бугристостей. Отличаться типы болезни могут и географией, и сезонностью. Что касается, гендерной предрасположенности, то женщины страдают лихеном чаще мужчин, причём, у обоих полов эта болезнь появляется на этапе среднего возраста 35-45 лет. Дети намного реже болеют лихеном, как правило, это представительницы женского пола до 13 лет.
Что такое склерозирующий лихен?
Болезнь представляет собой воспаление отдельных участков кожи, как правило, половых органов, как мужских, так и женских. Не известно от куда появилось это заболевание и как оно распространяется, но отсутствие необходимых медикаментозных или хирургических вмешательств может привести к осложнениям. Например, мужской пол страдает сужением крайней плоти члена, что ведёт к осложнениям в процессе открывания полового члена.
Следующий этап болезни может привести к проблемам с уретрой, что то же значительно усложнит жизнь. При наличии этих факторов, у вас может быть нарушен процесс мочеиспускания, возможно усложнение выведения мочи из организма. Разумеется, такие изменения в работе организма не могут не сказаться на жизнедеятельности, но это не самое страшное. Самое страшное — это инфекционные заболевания мочевых путей, расширение полости системы почек, мочекаменная болезнь. Также, при отсутствии должного лечения, на определённом этапе болезни возможно развитие рака полового члена.
Альтернативные названия
Как и у многих болезней, у склерозирующего лихена существуют другие названия, в зависимости от области медицины. Например, в гинекологии — это крауроз вульвы, в урологии — облитерирующий ксеротический баланит, в дерматологии — название прежнее. Помимо перечисленных, известны так же такие названия, как склеротический и склерозирующий атрофический лишай.
В мире существуют две самые авторитетные организации, которые позиционируются как исследователи болезней вульвы и влагалища, это ISSVD и ААД. На исходе XX века, сначала одна организация заявила о точном термине «склеротический лихен» , позже вторая подтвердила заявление. В настоящее время, представители урологического отделения медицины не могут прийти у окончательному выводу касательная применения термина.
Основные причины заболевания
Несмотря на сложность заболевания, специалисты со всего мира, в том числе и из России продолжают работать над изучением болезни. Были достигнуты определённые успехи в вопросе изучения факторов возникновения болезни.
К таким факторам относятся:
- наследственность болезни;
- аутоиммунной природы;
- инфекция в мочеполовой системы;
- наличие генитального герпеса;
- нарушения и болезни эндокринной системы.
Симптомы заболевания
Сыпь появляется на:
- плечах;
- грудной клетке;
- подмышках;
- паху;
- спине;
- слизистой ротовой полости;
- бёдрах;
- животе.
Среди областей поражения из списка, жирным цветом можно выделить половые органы, так как они подвержены заболеванию куда чаще. На начальном этапе появляется папула, небольшой нарост, похожий на прыщ. Диаметр папула может достигать 3-5 мм. Цвет папулы начинается на кремовом и может достигать бежевого цвета. На начальном этапе заболевания, папулы представляют белые наросты на коже, но при близком расположении двух папул, они могут слиться в одну большую, и здесь самое главное – не трогать их. Если вы сорвёте один такой нарост, то на его месте образуется углубление, куда может попасть инфекция, которая усугубит проблему, а кожа на месте язвы станет очень ранимой.
Помимо папул, на повреждённой участке кожи могут появиться т.н подкожные пробки, сильно напоминающие пузыри. Этот участок кожного покрова становится сизым и стянутым.
Как было сказано выше, заболевание, как правило, встречается на половом члене и влагалище. Женщины болезненней переносят симптомы заболевания, так как они сталкиваются с постоянным зудом и уплотнением входа. Во время болезни появляется зуд и жжение в области поражения, но проявляются эти симптомы только при физической работе ног, также невозможно занятие сексом. У мужчин болезнь протекает без болевых ощущений, однако имеется повреждение кожи, покраснение и появление рубцов.
Проявление у женщин и девочек
Болезнь на начальном этапе проходит без каких-либо осложнений. Да, начинает появляться белая сыпь, но зато отсутствует зуд и дискомфорт. Такая ситуация со склерозирующим лихеном достаточна распространённая, но она не продолжается вечно. Через какое-то время заболевание начнёт прогрессировать. Поражённый участок вульвы покрывается белыми пятнами, которые потом, при неправильном лечении или его отсутствии могут перерасти в наросты аналогичного цвета, область простирания которых – до ануса, визуально клоака этих пятен выглядит как песочные часы. Сами пятна не бугристые, цвета серебра, локально находятся на коже промежности. Из-за склерозирующего атрофического лихена женские половые губы, как правило, отекают, а из влагалища происходят обильные выделения. На этом этапе болезни женщина уже чувствует и зуб, и жжение, что мешает нормальной жизнедеятельности.
Проявление у мужчин
Мужчины, как и женщины страдают склерозирующим атрофическим лихеном, проявляется лихен на половом органе по аналогии с женской версией – наличием сыпи, только на крайней плоти и головке полового члена. По диаметру крайней плоти вырастает белый ободок, который может доставлять дискомфорт постоянного чесания, что ни в коем случае делать нельзя. Дело в том, что при разрыве ободка, на месте разрыва остаются язвы, которые имеют тенденцию плохо заживать, вне зависимости от вашего уровня заживления. Поэтому, при первых признаках нужно начинать лечение, в проливном случае, у вас будут проблемы с мочеиспусканием, невозможность полового контакта, а также крауроз полового члена.
Склерозирующий лихен: лечение
При наличии первых признаков склерозирующего атрофического лихена следует обратиться к врачу Отделения лечения крауроза вульвы, который уже точно подтвердит диагноз и назначит соответствующее лечение. На ранних этапах заболевания применяется медикаментозное лечение. Чаще всего назначаются местные глюкокортикоидные мази, крема с эстрогенами, липосомальные гелиевые покрытия и т.д. В более тяжелых случаях лечение назначается в комбинированном виде, сочетая необходимые препараты и лазеротерапию. По нашим наблюдениям чем раньше начато лечение, тем меньше вероятность его прогрессирования и лучше лечебный ответ на процедуру лечения СО2 лазером.
Кроме лечения пораженного участка, необходимо в обязательном порядке проводить коррекцию сопутствующих заболеваний. Изменения в организме, развивающиеся на фоне климактерического синдрома, сахарного диабета, дисгормональных нарушений и т.д., не только провоцируют склероатрофические процессы, но и не дают провести качественное эффективное лечение.
Все пациентки с склерозирующим лихеном вульвы (Lichen sclerosus) требуют обязательного диспансерного наблюдения не реже 2х раз в год. Необходимо понимать, что существует, хоть и не высокая, вероятность развития на его фоне рака вульвы.
Профилактика и прогноз
Врачи нашей московской гинекологической клиники не устают повторять, что почти каждую вторую болезнь будет легче не допускать, чем потом заниматься лечением. Чтобы предупредить и сделать профилактику болезни, нужно в первую очередь разобраться с аутоиммунными и инфекционными недугами. Если мужчина или женщина обнаружили один из симптомов заболевания, то нужно сразу обращаться к специалисту, а не заниматься самолечением. Повреждённую область нужно закрыть от механических травм и излучений. Так же при занятии спортом, который предполагает физический контакт, нужно надевать «ракушку».
Подводя итоги, хочется отметить, что любая болезнь, а особенно, болезнь кожи требуют индивидуального подхода. А точно определить диагноз и назначить соответствующее лечение может только врач, но он не может спрогнозировать развитие болезни, поэтому нужно регулярно обследоваться у специалиста.
Врачи, занимающиеся лечением склероатрофического лихена вульвы (крауроз):
Стоимость
| Склерозирующий лихен |
- Лечение крауроза вульвы лазером при одностороннем очаговом поражении (1 процедура)3 800
- Лечение крауроза вульвы лазером при одностороннем очаговом поражении курсовое лечение (3 процедуры)10 500
- Лечение крауроза вульвы лазером при одностороннем многоочаговом поражении (1 процедура)6 200
- Лечение крауроза вульвы лазером при одностороннем многоочаговом поражении (3 процедуры)16 000
- Лечение крауроза вульвы лазером при двухстороннем поражении (1 процедура)14 000
- Лечение крауроза вульвы лазером при двухстороннем поражении (3 процедуры)29 000
- Лечение крауроза вульвы лазером при двустороннем распространённом поражении с переходом на область заднего прохода (1 процедура)19 000
- Лечение крауроза вульвы лазером при двустороннем распространённом поражении с переходом на область заднего прохода (3 процедуры)46 000
- Поддерживающая, профилактическая процедура лечения крауроза вульвы лазером при локализованном поражении5 200
- Поддерживающая, профилактическая процедура лечения крауроза вульвы лазером при распространённом поражении10 500
- Профиль комплексного обследования при краурозе вульвы Расширенный (Первичная консультация гинеколога, диагностическая вульвоскопия, мазок на флору, цитологическое исследование соскоба с шейки матки и вульвы, биопсия вульвы с последующим гистологическим исследованием)9 900
- Профиль обследование при краурозе вульвы Скрининг 1. (для пациентов с подтвержденным диагнозом) (Первичная консультация гинеколога, диагностическая вульвоскопия, цитологическое исследование соскоба с шейки матки и вульвы, мазок на флору)4 600
- Профиль обследование при краурозе вульвы Скрининг 2. (для пациентов с подтвержденным диагнозом) (Первичная консультация гинеколога, диагностическая вульвоскопия, цитологическое исследование соскоба с шейки матки и вульвы)3 900
* — Обращаем Ваше Внимание на то, что данный Интернет-ресурс носит исключительно информационный характер и не является публичной офертой!
Демодекоз (Подкожный клещ) у собак – симптомы и лечение
Паразитология
Клещи Demodex canis – часть нормальной фауны кожи, они присутствуют в коже и наружных слуховых проходах у многих здоровых собак, не вызывая заболевания. Однако при снижении иммунитета эти микроскопические клещи начинают размножаться в волосяных луковицах и их придатках, что приводит к поражению кожи и потере шерсти. Эти паразиты могут обитать только в коже, однако при исследовании тканей собак, погибших в результате болезни, их обнаруживали и во внутренних органах, а также в моче, крови и фекалиях. Тем не менее, это стоит считать случайными находками, поскольку демодекс дышит кислородом и не может жить без доступа воздуха во внутренних органах. Обнаружение клещей вне кожи связано с заносом мертвых клещей из очага воспаления с кровью или лимфой.
Весь жизненный цикл демодекса проходит только в коже животного, включает яйца, личинки, нимфы и взрослых паразитов. Попадая в окружающую среду, клещи быстро погибают, выживая не более часа при комнатной температуре. В лабораторных условиях эти клещи выживали до месяца, однако заразить ими собак не удавалось.
Как выглядит подкожный клещ у собак можно увидеть только на фото с микроскопа, поскольку размер клещей не позволяет увидеть их невооруженным глазом и составляет менее 0,3 миллиметра.
Фото. Клещ Demоdex canis при увеличении микроскопа в 400 раз
Как питомец может заразиться?
Возбудитель болезни Demоdex canis является частью фауны кожи здоровых собак, он попадает в кожу новорождённого щенка контактным путем с материнской кожи в первые дни после рождения. Заразить здоровую собаку от больной не представляется возможным.
Почему возникает демодекоз?
Откуда берется подкожный клещ? Попадая в кожу новорождённых щенков, клещ демодекс присутствует в коже в небольшом количестве на протяжении всей жизни собаки, не вызывая болезни, поскольку здоровый организм способен держать популяцию клещей под контролем. Причиной возникновения болезни – демодекоза – являются генетические факторы и нарушение иммунитета. Предрасполагающими факторами является возраст, короткая шерсть, неполноценное кормление, период течки и беременности у сук, стресс, внутренние паразиты, хронические заболевания, злокачественные опухоли, а также медикаменты, подавляющие иммунитет, например, стероидные гормоны.
Клинические признаки демодекоза
По клиническому течению различают локализованный (с небольшим количеством очагов) и генерализованный (распространяющийся на большие площади поверхности кожи) демодекоз, а также ювенильный демодекоз (у щенков и молодых собак) и демодекоз взрослых собак.
Характерные признаки подкожного клеща у собак — алопеция (потеря шерсти), покраснение кожи, шелушение. Эти поражения не сопровождаются зудом. Как правило, такие очаги возникают в области морды, особенно вокруг век и губ, а также в области конечностей и туловища. При локализованном демoдекозе отмечают несколько ограниченных поражений. При этой форме у щенков, в том случае, если они не получают препаратов, подавляющих иммунитет, возможно спонтанное выздоровление без лечения. В этом случае уже спустя один – два месяца на пораженных участках начинает расти шерсть.
Демодекоз может проявляться также избыточной выработкой серы в наружном слуховом канале, что приводит к церуменозному отиту, сопровождающемуся повышенной выработкой серы, в этом случае собака может начать чесать уши. Таких животных нужно лечить, а не ожидать спонтанного выздоровления.
Фото. Церуменозный отит у вест-хайленд-уайт-терьера с генерализованным демодекозом. Покраснение ушной раковины, обильное выделение серы
Фото. Множественные алопеции (участки потери шерсти) и покраснение кожи, вызванные демодекозом
При нарушении иммунитета локализованный демодекоз является начальной стадией генерализованного заболевания, в этом случае симптомы демодекоза у собак прогрессируют, и болезнь переходит в тяжёлую форму. Поэтому собакам, имеющим множество ограниченных участков поражений, рекомендуется проводить лечение. Генерализованный демодекоз – серьезная болезнь кожи, которая начинается, как правило, с множественных нечетко ограниченных очагов, которые быстро увеличиваются. В очагах поражения наблюдается выпадение шерсти, при этом некоторые шерстинки склеиваются в пучки, кожа краснеет, потом чернеет, выглядит жирной, покрывается чешуйками и корочками. При присоединении вторичной бактериальной инфекции развивается отёк, образуются корки, гнойнички и фурункулы. У некоторых собак образуются бугорки и узелки, при надавливании на которые выделяется гной или кровянистое содержимое, поражения могут стать мокнущими.
Фото: Демодекоз у собаки: потеря шерсти в области морды с покраснением кожи и корочками до и через полтора месяца после начала лечения.
Фото. Так проявляется генерализованный демодекоз у собак: множественные поражения с потерей шерсти, корками, гнойничками с кровянистым отделяемым
Демодекоз, если он впервые возник у собаки только во взрослом возрасте, связан с нарушениями иммунитета. Причинами этого могут быть гормональные нарушения (недостаточность функции щитовидной железы, синдром Кушинга и др.), лейшманиоз, злокачественные опухоли. К демодекозу могут приводить и лекарства, например, гормоны-кортикостероиды и препараты для химиотерапии опухолей. К сожалению, у 50% взрослых собак с демодекозом причину снижения иммунитета не удается установить при первичном обследовании. Тем не менее, этим животным необходимо не только провести курс лечения демодекоза, но и оставить под наблюдением врача, поскольку причины, оказывающие негативное влияние на иммунитет, такие как злокачественные новообразования или гормональные нарушения, могут выявиться лишь спустя несколько месяцев. При невозможности устранения этих болезней может потребоваться пожизненное лечение.
Пододемодекоз – разновидность болезни, когда поражается кожа пальцев и межпальцевых промежутков, часто осложняется бактериальными инфекциями. Собаку с пододемодекозом нужно лечить, так же как и при генерализованной форме, вне зависимости от количества поражённых конечностей.
Фото. Пододемодекоз у вест-хайленд-уайт-терьера с генерализованным демодекозом: потеря шерсти, изменение цвета кожи, корочки
В случае обнаружения симптомов демодекоза у собак необходимо провести микроскопию соскобов с кожи или трихоскопию (исследование шерсти под микроскопом), а при обнаружении подкожного клеща – начать лечение как можно скорее.
Подкожный клещ у собаки: что делать?
При подозрении на данное заболевание необходимо обратиться к ветеринарному врачу-дерматологу, который знает, как избавить собаку от демодекоза. Для подтверждения диагноза врач проведет осмотр и микроскопию, и если подкожный клещ у собаки будет найден в соскобах с кожи — назначит соответствующие лекарства и, при необходимости, дополнительные исследования для выяснения причин снижения иммунитета.
Чем опасен подкожный клещ для собак?
Генерализованный демодекоз является опасным кожным заболеванием, которое может закончиться даже смертельным исходом в связи с истощением, интоксикацией и вторичными бактериальными инфекциями.
Тем не менее, однажды столкнувшись с данной проблемой, владельцы собак и заводчики зачастую думают, что они знают как вывести подкожного клеща у собаки. Действительно, можно воспользоваться поиском в Интернете по запросу «демодекоз у собак лечение препараты» или «демодекоз у собак схема лечения» и найти способ как вылечить демодекоз у собаки. Однако, демодекоз возникает в результате воздействия ряда факторов, которые приводят к снижению иммунитета и позволяют клещу, в норме присутствующему в коже в небольшом количестве, активно размножаться, что способствует воспалению кожи и развитию вторичных бактериальных инфекций. Продукты жизнедеятельности множества клещей попадают в кровь собаки, что может привести к нарушению функции внутренних органов и истощению. Кроме того, причиной развития демодекоза у взрослых и пожилых собак могут быть серьезные болезни, например болезнь Кушинга, сахарный диабет или рак, потеря времени без лечения в этих случаях может быть фатальной.
Демодекоз у собак: Лечение
Как вылечить собаку от подкожного клеща? На протяжении многих лет диагноз «подкожный клещ» звучал как приговор, поскольку эффективное лечение демодекоза у собак не было разработано. Больных животных пытались лечить, используя народные средства, их мазали мазями с неприятным запахом, обрабатывали керосином, посыпали различными порошками, но, к сожалению, часто собак с демодекозом приходилось усыплять. В середине 90-х годов прошлого века появились схемы лечения демодекоза, однако, некоторые препараты были очень дороги, другие требовали больших затрат времени владельцем, заключались в регулярных трудоёмких процедурах, третьи приводили к неврологическим нарушениям, судорогам и смерти у некоторых собак. К счастью, все эти методы лечения уже в прошлом, сейчас большинство ветеринарных врачей знают, как лечить демодекоз у собак. Удобным и безопасным методом на данный момент являются таблетки от демодекоза для собак, основанные на препаратах новой группы – изоксазолинах. Они всё чаще используются владельцами животных для защиты питомцев от блох и клещей. Одним из таких лекарств от демодекоза и других внешних паразитов является препарат Симпарика, оказывающий лечебное и профилактическое действие на протяжении 5 недель.
Как долго нужно лечить демодекоз у собак? Собака должна получать препараты на протяжении минимум месяца после клинического выздоровления и отсутствия клещей в соскобах кожи. В большинстве случаев, курс лечения составляет 2 – 4 месяца при условии контроля причин снижения иммунитета. В некоторых ситуациях, когда собака вынуждена получать препараты, отрицательно воздействующие на иммунитет, например, при химиотерапии злокачественных новообразований или при постоянном лечении гормональными препаратами некоторых аутоиммунных болезней – применение средств для контроля демодекоза будет гораздо более длительным, и будет осуществляться параллельно с этими лекарствами на протяжении всего курса лечения ими, возможно, пожизненно.
При локализованном ювенильном демодекозе у собак до года – можно не проводить никакого лечения по крайней мере в течение 4 – 6 недель, а в случае распространения поражений – начать терапию.
Профилактика
Заботливый владелец понимает, что лучше принять меры по профилактике, чем лечить подкожного клеща у собаки. К сожалению, ошейники, шампуни, спреи и большинство капель спoт-oн, наносимых на кожу, не могут защитить или вылечить собаку от демодекоза. Поскольку данная болезнь не является заразной, основополагающими причинами развития демодекоза является снижение иммунитета и генетическая предрасположенность. Поэтому не рекомендуется использовать в разведении собак, переболевших генерализованным демодекозом. Щенкам, у родителей которых был демодекоз и их, к сожалению, использовали в разведении, в целях профилактики можно регулярно использовать препараты от подкожного клеща у собак. Это достаточно безопасно и удобно, поскольку эти препараты также помогают предотвратить заражение блохами, иксодовыми и чесоточными клещами. К примеру, ежемесячный прием таблеток Симпарика может предотвратить развитие демодекоза у питомца, несмотря на генетическую предрасположенность. Таблетки Симпарика дают в соответствии с весом собаки с двухмесячного возраста вне зависимости от кормления, часто собаки съедают эту таблетку добровольно.
Другим важным этапом профилактики является качественное кормление и хорошие условия содержания, что важно для поддержания иммунной системы собаки. К сожалению, частой причиной демодекоза у взрослых собак является длительный прием препаратов, подавляющих иммунную систему. Особенно опасны гормональные препараты, нередко используемые для снятия зуда у собак с аллергией. Нужно помнить, что собака, переболевшая генерализованным демодекозом, будет предрасположена к рецидивам в случае длительного приема препаратов, подавляющих иммунитет. Что же делать в случае возникновения аллергической реакции, сопровождающейся зудом, если собаку, например, покусали мошки, или возникло обострение атопического дерматита на цветущую березу, или собака случайно съела пищевые продукты, на которые у нее пищевая аллергия? В этом случае, по согласованию с лечащим врачом, можно провести короткий курс препарата Апоквел, поскольку он помогает быстро и может быть использован для снятия острого зуда у собак с обострением аллергических заболеваний. Но важно знать, что в таком случае Апоквел назначают параллельно с препаратами, сдерживающими развитие демодекоза, например, с Симпарикой. Апоквел можно давать в любое время суток вне зависимости от кормления по 0,4 – 0,6 мг на килограмм веса собаки 2 раза в день, пока есть зуд, по мере снижения зуда – достаточно 1 раз в сутки. Важно режим «каждые 12 часов» ограничить двумя неделями, далее сократить прием Апоквела до 1 раза в сутки. Стоит избегать применения препарата Апоквел щенкам до года, взрослым собакам в период вязки, беременности и кормления, а также собакам с прогрессирующими онкологическими заболеваниями без согласования с ветеринарным врачом.
В случае генерализованного ювенильного демодекоза, который имеет генетическую предрасположенность, рекомендуется исключать из разведения таких животных, а также их родителей и однопомётников.
К счастью, современные средства позволяют вылечить собак даже с генерализованным демодекозом и они не обречены на гибель, как это было раньше!
Автор: Герке Анна Николаевна, ветеринарный врач, ветеринарная клиника «СовВет», Санкт-Петербург, кандидат ветеринарных наук, член ESVD, научный редактор рубрики «Дерматология» VetPharma
Чесотка: изображения, симптомы и методы лечения
Мы включаем продукты, которые, по нашему мнению, будут полезны нашим читателям. Если вы совершаете покупку по ссылкам на этой странице, мы можем получить небольшую комиссию. Вот наш процесс.
Чесотка — одно из нескольких кожных заболеваний, которые могут вызывать зуд и сыпь. Это дерматологическое заболевание, вызванное sarcoptes scabiei , восьминогим микроскопическим клещом.
Чесотка заразна и может очень легко передаваться от человека к человеку при тесном физическом контакте.Это повышает вероятность вспышки в таких условиях, как семейный дом, группа по уходу за детьми, школьный класс, дом престарелых или тюрьма.
Однако это может повлиять на людей всех возрастов, независимо от их жизненных условий и социально-экономического статуса. Если человек болен чесоткой, он и все, с кем он находится в тесном контакте, должны лечиться одновременно.
Поделиться на Pinterest Чесотка вызывает кожную зудящую сыпь, состоящую из маленьких красных шишек и волдырей.
Ежегодно чесотка поражает миллионы людей всех рас, возрастов и социально-экономического положения.
Он очень заразен, легко распространяется при тесном физическом контакте и при совместном использовании постельного белья, одежды и мебели, зараженных клещами.
По оценкам, чесотка ежегодно поражает более 300 миллионов человек во всем мире, в том числе 1 миллион человек в Соединенных Штатах.
Чесотка чаще всего встречается у детей и молодых людей, часто возникают вспышки в детских дошкольных учреждениях и школах.
Начало симптомов чесотки зависит от того, подвергался ли человек ранее воздействию клещей.При первом контакте с чесоточным клещом симптомы могут проявиться в течение 2–6 недель.
Этот период времени значительно короче при последующих заражениях, поскольку иммунная система организма быстрее реагирует, обычно в течение 1–4 дней.
Признаки и симптомы чесотки включают:
- Зуд: Это часто усиливается ночью и может быть серьезным и интенсивным. Зуд — один из самых распространенных симптомов чесотки.
- Сыпь: Когда клещ зарывается в кожу, он образует следы нор или линии, которые чаще всего встречаются в складках кожи и напоминают крапивницу, укусы, узлы, прыщи или участки чешуйчатой кожи.Также могут присутствовать волдыри.
- Язвы: Они возникают на зараженных участках, где человек поцарапал кожу. Открытые язвы могут привести к импетиго, обычно вызванному вторичной инфекцией Staphylococcus aureus .
- Толстые корки: Зараженная чесотка, также известная как норвежская чесотка, представляет собой форму тяжелой чесотки, при которой в кожных корках скапливаются от сотен до тысяч клещей и яиц клещей, вызывая серьезные кожные симптомы.
Чаще всего у больных чесоткой с коркой появляются широкие серые толстые осыпающиеся корки.
Клещи, живущие в отделившихся корках, могут жить более недели, не нуждаясь в контакте с людьми, благодаря питанию, которое обеспечивают сами корки.
Наиболее частые очаги заражения взрослых и детей старшего возраста включают:
- между пальцами
- вокруг ногтей
- подмышек
- талия
- внутренние части запястий
- внутренний локоть
- подошвы ступней
- грудь, особенно области вокруг сосков
- мужские гениталии
- ягодицы
- колени
- лопатки
Младенцы и маленькие дети заражаются другими частями тела, в том числе:
- кожи головы
- лица
- шея
- ладони рук
- подошвы стоп
Иногда у детей может быть широко распространенное заражение, охватывающее большую часть тела.Младенцы, зараженные чесоткой, обычно проявляют симптомы раздражительности, а также трудности со сном и приемом пищи.
Чесотка очень заразна, поэтому любому, кто живет с пациентом, у которого диагностировано это заболевание, или кто имел тесный контакт с пациентом, скорее всего, будет рекомендовано лечение чесотки, даже если у него нет никаких симптомов. Это включает любого человека, с которым пациент недавно вступал в интимный контакт.
Чесотку обычно лечат лекарствами местного действия, такими как крем с 5-процентным перметрином, крем кротамитона или лосьон с линданом.В некоторых случаях можно использовать лосьон с 25% бензилбензоата или мазь с 10% серы. Большинство препаратов для местного применения наносят на ночь и смывают утром.
Ивермектин, пероральный препарат, может быть рекомендован людям с ослабленным иммунитетом, больным корковой чесоткой или тем, кто не ответил на местную терапию.
Ивермектин не следует использовать во время беременности или грудного вскармливания, а также детьми весом менее 33 фунтов.
Для облегчения симптомов могут быть прописаны другие лекарства, такие как антигистаминные препараты, лосьоны против зуда, такие как лосьон Pramoxine, антибиотики и стероидные кремы.
Лечение прописанными лекарствами обычно быстро убивает клещей. Первоначально зуд и сыпь могут усилиться.
Однако заживление кожи должно наблюдаться через 4 недели после лечения. Некоторым людям требуется более одного курса лечения, чтобы полностью избавиться от клещей.
Если вы хотите купить крем с перметрином, то в Интернете есть отличный выбор с тысячами отзывов покупателей.
Тесты и диагностика
Иногда чесотку можно принять за дерматит или экзему, поскольку эти кожные заболевания также вызывают зуд и неровности на коже.Любой, кто не уверен в причине кожного заболевания, должен проконсультироваться со своим врачом, поскольку безрецептурные средства не могут искоренить чесотку.
Врач может диагностировать чесотку, исследуя кожу или рассматривая соскобы кожи под микроскопом.
Чесотка — это заражение клещом sarcoptes scabiei , также известным как чесоточный клещ человека.
Проникая под кожу, самка клеща откладывает яйца в созданном ею туннеле. После вылупления личинки перемещаются на поверхность кожи и через тесный физический контакт распространяются по телу или другому хозяину.
Люди — не единственный вид, пораженный клещами. Также могут быть заражены собаки и кошки. Однако каждый вид является хозяином разных видов клещей, и хотя люди могут испытывать легкую временную кожную реакцию на контакт с клещами, не относящимися к человеку, полномасштабное заражение человека животными клещами встречается редко.
Чесотка очень заразна и распространяется при прямом контакте кожи с кожей или при использовании полотенца, постельного белья или мебели, зараженных клещами. Таким образом, некоторые из людей с наибольшей вероятностью заражения клещами включают:
- детей, посещающих детский сад или школу
- родителей маленьких детей
- сексуально активных молодых людей и людей с несколькими сексуальными партнерами
- жителей учреждений расширенного ухода
- пожилых людей
- людей с ослабленным иммунитетом, включая людей с ВИЧ / СПИДом, реципиентов трансплантатов и других, принимающих иммунодепрессанты
Домашние решения от чесотки часто не рекомендуются.
Некоторые инфекции могут исчезнуть без лечения. Однако в основном это профилактические меры, перечисленные ниже, которые люди с чесоткой могут выполнять без посещения врача.
Однако не всегда было доказано, что лечебные травы, такие как масла чайного дерева и нима, излечивают чесотку. Поэтому рекомендуется посетить врача и попросить рецепт.
Чтобы предотвратить повторное заражение и распространение, примите следующие меры:
- Вымойте или сделайте химчистку всю одежду, полотенца, постельное белье и т. Д.При стирке используйте горячую мыльную воду и сушите на сильном огне. Поместите вещи, которые нельзя стирать, в герметичный полиэтиленовый пакет на срок от одной до нескольких недель, чтобы клещи заморили голод.
- Пропылесосьте весь дом в день начала лечения, включая ковры, коврики, обивку и т. Д., И выбросьте мешок или тщательно очистите канистру пылесоса.
Если у вас есть опасения, что вы можете заразиться чесоткой или можете быть подвержены риску заражения чесоткой, поговорите с врачом.
Прочтите статью на испанском языке.
Детская чесотка | Детская национальная больница
Что такое чесотка?
Чесотка — это заражение клещами (крошечными насекомыми), характеризующееся маленькими красными бугорками и сильным зудом. Эта очень заразная инфекция часто передается от человека к человеку, когда они спят вместе в одной постели или находятся в тесном личном контакте.
Зуд вызывается клещами, проникающими в кожу, где они откладывают яйца, которые вылупляются через несколько дней. Чесотка может поражать людей любого возраста.Чесотка встречается в основном у детей и молодых людей.
Каковы симптомы чесотки?
Симптомы чесотки у ребенка могут развиться от 4 до 6 недель после контакта с инфицированным человеком.
У детей младше 2 лет поражения, вызванные клещами, обычно возникают на голове, шее, ладонях и подошвах. У детей старшего возраста поражения обычно находятся между пальцами, на руках или запястьях, вдоль линии пояса, на бедрах или пупке, в области паха, вокруг груди и в подмышечных впадинах.
Ниже приведены наиболее частые симптомы чесотки. Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
- Зуд, обычно сильный
- Сыпь с небольшими прыщиками или красными шишками
- Чешуйчатая или покрытая корками кожа (при запущенных состояниях)
Как диагностируется чесотка?
При диагностике чесотки врач осматривает кожу и кожные щели. Образец кожи, полученный путем соскоба с кожи, можно исследовать под микроскопом, чтобы подтвердить наличие клещей.
Как лечить чесотку?
Чесотка поддается лечению, и обычно все члены семьи получают лечение одновременно. Конкретное лечение будет определяться на основании:
- Возраст ребенка, общее состояние здоровья и история болезни
- Степень заражения
- Переносимость ребенком определенных лекарств, процедур или методов лечения
- Ожидания в отношении течения заражения
- Мнение или предпочтения ребенка или родителей
Лечение может включать:
- Применение рецептурных кремов и лосьонов, таких как растворы перметрина и линдана
- Устные антигистаминные препараты (для облегчения зуда)
- В некоторых случаях мази местного действия могут рекомендуется
Кроме того, важно стирать всю одежду и постельное белье в горячей воде и сушить в горячей сушилке, чтобы убить клещей.Одежду и другие предметы, которые нельзя стирать (например, подушки, мягкие игрушки), следует поместить в полиэтиленовый пакет как минимум на одну неделю.
Кроме того, зуд может продолжаться в течение многих недель после первоначального лечения чесотки.
CDC — чесотка — болезнь
Когда человек заражается чесоточным клещом впервые, симптомы обычно не проявляются в течение двух месяцев (2-6 недель) после заражения; тем не менее, зараженный человек все еще может распространять чесотку в это время, даже если у него нет симптомов.
Если человек болел чесоткой раньше, симптомы появляются гораздо раньше (через 1-4 дня) после заражения. Зараженный человек может передавать чесотку, даже если у него нет симптомов, до тех пор, пока он не будет успешно вылечен, а клещи и яйца не будут уничтожены.
Общие симптомы
Наиболее частые симптомы чесотки, зуда и кожной сыпи вызваны сенсибилизацией (тип «аллергической» реакции) к белкам и фекалиям паразита. Сильный зуд (кожный зуд), особенно в ночное время, является самым ранним и наиболее частым признаком чесотки.Прыщевидная (папулезная) зудящая (зудящая) «чесоточная сыпь» также является обычным явлением. Зуд и сыпь могут поражать большую часть тела или ограничиваться распространенными участками, такими как:
- Между пальцами
- Запястье
- Колено
- Подмышка
- Пенис
- Ниппель
- Талия
- Ягодицы
- Лопатки
Голова, лицо, шея, ладони и подошвы часто поражаются у младенцев и очень маленьких детей, но обычно не у взрослых и детей старшего возраста.
Иногда на коже видны крошечные норки; они вызваны туннелированием самок чесоточного клеща прямо под поверхностью кожи. Эти норы выглядят как крошечные приподнятые и изогнутые (серпигинозные) серовато-белые или телесные линии на поверхности кожи. Поскольку клещей часто мало (всего 10-15 клещей на человека), эти норы может быть трудно найти. Чаще всего они обнаруживаются в перепонках между пальцами, в кожных складках на запястьях, локтях или коленях, а также на половом члене, груди или лопатках.
Возможные осложнения
Сильный зуд при чесотке приводит к расчесыванию, что может привести к появлению кожных язв. Язвы иногда заражаются бактериями на коже, такими как золотистый стафилококк или бета-гемолитическими стрептококками. Иногда бактериальная инфекция кожи может привести к воспалению почек, которое называется постстрептококковым гломерулонефритом.
Покрытая коркой (норвежская) чесотка
Корковая чесотка — это тяжелая форма чесотки, которая может поражать пожилых людей, людей с ослабленным иммунитетом или людей, у которых есть состояния, препятствующие возникновению зуда и / или расчесывания (травма спинного мозга, паралич, потеря чувствительности, умственная слабость).Для чесотки с коркой характерны везикулы и толстые корки на коже, которые могут содержать множество клещей. Зуд (зуд) может отсутствовать при покрытой коркой чесотке из-за измененного иммунного статуса пациента или неврологического состояния. Поскольку они заражены большим количеством клещей (до 2 миллионов), люди с корковой чесоткой очень заразны. Люди с покрытой коркой чесоткой могут не проявлять обычных признаков и симптомов чесотки, таких как характерная сыпь или зуд (зуд).
Симптомы и лечение чесотки — Болезни и состояния
Немедленно обратитесь к терапевту, если у вас чесотка и ранее не было инфекции.Отсрочка лечения подвергает риску других людей.
Поскольку другие более серьезные кожные заболевания могут иногда вызывать симптомы, аналогичные симптомам чесотки, ваш терапевт должен исключить их.
Если у вас чесотка, вашему партнеру также потребуется лечение, независимо от того, есть ли у него какие-либо симптомы. Это связано с тем, что высока вероятность того, что чесотка передалась при тесном телесном контакте, например, во время полового акта.
Чтобы снизить риск повторного заражения, избегайте половых контактов и других форм продолжительного тесного телесного контакта, например держания за руки, до тех пор, пока вы и ваш партнер не пройдете полный курс лечения.
Если вам поставили диагноз чесотки, вам могут посоветовать посетить ближайшую клинику сексуального здоровья для проверки и, при необходимости, лечения от других инфекций, передаваемых половым путем (ИППП).
Лосьоны и кремы
Лосьоны и кремы обычно используются для лечения чесотки. Ваш терапевт, фармацевт или медсестра могут посоветовать вам, какое лечение использовать.
Нанесение крема или лосьона
Чтобы предотвратить повторное заражение, все члены вашего домохозяйства и любые близкие контакты, включая недавних половых партнеров (более подробную информацию см. В разделе «Диагностика чесотки»), должны лечиться одновременно с вами, даже если у них нет никаких симптомов.
Крем или лосьон следует наносить на кожу всего тела, кроме головы. Перед нанесением убедитесь, что ваша кожа прохладная и сухая. Не наносите его после принятия горячей ванны.
Если вы нанесете его горячим телом, он быстро впитается в кожу и не останется на месте зарослей чесотки.
Вам также следует следовать приведенным ниже советам.
- Прочтите брошюру для пациента, прилагаемую к крему или лосьону, чтобы узнать, где его применять.Некоторые продукты необходимо наносить на все тело, включая кожу головы и лицо, тогда как другие следует наносить только от шеи вниз
- Обращайте особое внимание на труднодоступные места, такие как спина, подошвы ног, между пальцами рук и ног, под ногтями и на гениталиях
- Используйте ватную палочку или старую зубную щетку, чтобы нанести средство под ногти на руках и ногах. Положите ватную палочку или зубную щетку в пакет и выбросьте после этого
- Оставьте средство на коже на 8–24 часа (в зависимости от используемого препарата), прежде чем тщательно смыть.Следуйте инструкциям производителя относительно того, как долго оставлять крем или лосьон на
- Немедленно повторно нанесите крем или лосьон на все участки кожи, которые были вымыты во время применения
- Стирать постельное белье, пижамы и полотенца после первого применения
- Повторите процесс лечения через 7 дней после первого применения, чтобы убедиться, что он успешен. Второе приложение гарантирует, что клещи, вылупившиеся из существующих яиц, будут уничтожены
.
Обратитесь к терапевту, если зуд не уменьшился после 2 недель лечения и вы заметили новые норы на коже.
Для полного исчезновения общего зуда может пройти месяц после лечения, а для исчезновения бугристых половых органов может пройти еще больше времени. Ваш терапевт может порекомендовать повторить лечение или назначить другой лосьон.
Вам также следует поговорить со своим терапевтом или фармацевтом, если вы испытываете стойкие побочные эффекты.
Инфекционный контроль
В день первого нанесения крема или лосьона вы должны выстирать все постельное белье, ночное белье и полотенца при температуре выше 50 ° C (122F).
Если вы не можете стирать определенные вещи, поместите их в пластиковый пакет как минимум на 72 часа. По истечении этого времени чесоточные клещи погибнут.
В случае чесотки с коркой вы должны вымыть полы в доме и тщательно пропылесосить ковры и мебель, включая кресла и диван.
Если у вас диагностирована чесотка, избегайте тесных и продолжительных физических контактов с другими людьми, пока не нанесете крем или лосьон. Вам также следует избегать тесного контакта с другими членами вашей семьи, пока их лечение не будет завершено.
Дети и взрослые могут вернуться в школу или на работу после завершения первого курса лечения.
Зуд
Ваш терапевт должен быть в состоянии назначить лечение, например, мягкий стероидный крем, чтобы уменьшить зуд. Крем или гель с ментолом, которые можно купить в аптеке без рецепта, также могут помочь облегчить зуд кожи.
Оральные седативные антигистаминные препараты также доступны в местной аптеке и могут использоваться для снятия зуда и улучшения ночного сна.
Поскольку этот тип антигистаминов может вызывать сонливость, вам следует избегать вождения или работы с тяжелой техникой, если вы страдаете таким образом.
Неседативные антигистаминные препараты не помогают уменьшить зуд при чесотке. Если вы не уверены, посоветуйтесь со своим терапевтом или фармацевтом.
Вы можете продолжать испытывать зуд в течение нескольких недель после завершения лечения. Это потому, что ваша иммунная система по-прежнему будет реагировать на присутствие мертвых клещей и их помет.
Обратитесь к терапевту, если через 6 недель после завершения лечения вы все еще испытываете зуд.
Чесотка — NHS
Чесотка — обычное дело, и любой может заразиться ею. Его следует обработать быстро, чтобы остановить его распространение.
Проверить, есть ли чесотка
Симптомы чесотки:
- сильный зуд, особенно ночью
- приподнятая сыпь или пятна
Пятна могут выглядеть красными.Их труднее увидеть на темной коже, но вы должны их почувствовать.
Крошечные клещи откладывают яйца в коже, оставляя линии с точкой на одном конце.
Кредит:
Сыпь может появиться где угодно, но часто начинается между пальцами.
Кредит:
Затем сыпь может распространиться и превратиться в крошечные пятна. Это может выглядеть красным на светлой коже.
Кредит:
Сыпь может оставлять на коже темные пятна.На более темной коже он может выглядеть коричневым или черным.
Кредит:
Сыпь при чесотке обычно распространяется по всему телу, кроме головы.
Однако у пожилых людей, маленьких детей и людей с ослабленной иммунной системой может появиться сыпь на голове и шее.
Когда это не чесотка
Зуд кожи и сыпь у младенцев и детей могут вызывать многие другие факторы.
Фармацевт может помочь при чесотке
Чесотка обычно не является серьезным заболеванием, но требует лечения.
Фармацевт порекомендует крем или лосьон, которые можно нанести на все тело. Важно внимательно прочитать инструкцию.
Сообщите фармацевту, если вы кормите грудью или беременны.
Вам нужно будет повторить курс через 1 неделю.
Чесотка очень заразна, но для появления сыпи может потребоваться до 8 недель.
Все в вашем доме нуждаются в одновременном лечении, даже если у них нет симптомов.
Все, с кем вы вступали в половую связь в течение последних 8 недель, также должны получить лечение.
Что вы можете сделать во время лечения, чтобы остановить распространение чесотки
Делать
Стирать все постельное белье и одежду в доме при 50 ° C или выше в первый день лечения
положить одежду, которую нельзя стирать, в герметичный пакет на 3 дня, пока клещи не погибнут
не позволять младенцам и детям высасывать лекарство из рук, надев на них носки или варежки
Не
не вступайте в половые отношения или близкие физические контакты до тех пор, пока вы не завершите полный курс лечения
не делитесь постельными принадлежностями, одеждой или полотенцами с больными чесоткой
Сколько времени нужно, чтобы избавиться от чесотки?
Вы или ваш ребенок можете вернуться на работу или в школу через 24 часа после первого сеанса лечения.
Хотя лечение быстро убивает чесоточного клеща, зуд может продолжаться в течение нескольких недель.
Несрочный совет: обратитесь к терапевту, если:
- Ваша кожа все еще чешется через 4 недели после окончания лечения
Информация:
Обновление
Коронавирус (COVID-19): как связаться с GP
По-прежнему важно получить помощь от терапевта, если она вам нужна.Чтобы связаться с вашим терапевтом:
- посетите их веб-сайт
- используйте приложение NHS
- позвоните им
Узнайте об использовании NHS во время COVID-19
Чесотка легко передается
Чесотка передается от человека к человеку при кожном контакте. Нельзя заразиться чесоткой от домашних животных.
Более высокому риску подвержены люди, которые живут или работают вместе в яслях, общежитиях университетов или домах престарелых.
Чесотка и гигиена
Чесоткой может заразиться любой человек. Это не имеет ничего общего с плохой гигиеной.
Осложнения чесотки
Расчесывание сыпи может вызвать кожные инфекции, такие как импетиго.
Чесотка может усугубить такие состояния, как экзема или псориаз.
Последняя проверка страницы: 17 ноября 2020 г.
Срок следующего рассмотрения: 17 ноября 2023 г.
Клиническая картина чесотки: анамнез, физикальное обследование
Автор
Меган Барри, MD Врач-резидент, Отделение дерматологии, Медицинский факультет Университета Вирджинии
Раскрытие информации: Ничего не говорится.
Соавтор (ы)
Catharine Lisa Kauffman, MD, FACP Georgetown Dermatology and Georgetown Dermpath
Catharine Lisa Kauffman, MD, FACP является членом следующих медицинских обществ: Американской академии дерматологии, Американской медицинской ассоциации, Королевского медицинского общества, Общества исследователей Дерматология, Женское дерматологическое общество
Раскрытие: Ничего не раскрывать.
Барбара Б. Уилсон, доктор медицины Эдвард П. Коули Адъюнкт-профессор кафедры дерматологии Медицинского факультета Университета Вирджинии
Барбара Б. Уилсон, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия дерматологии, медицина Общество Вирджинии, Сигма Си, Общество чести научных исследований
Раскрытие информации: нечего раскрывать.
Юджин Розен, MD Врач-ординатор, Отделение неотложной медицины, Приемная больница Детройта
Раскрытие: Ничего не говорится.
Адам Дж. Рош, доктор медицины Ассистент-профессор, программный директор, Резидентура неотложной медицины, Департамент неотложной медицины, Детройтская приемная больница, Медицинский факультет Государственного университета Уэйна
Адам Дж. Рош, доктор медицины, является членом следующих медицинских обществ: Американских Академия неотложной медицины, Американский колледж врачей неотложной помощи, Общество академической неотложной медицины
Раскрытие информации: нечего раскрывать.
Главный редактор
Дирк М. Элстон, доктор медицины Профессор и председатель кафедры дерматологии и дерматологической хирургии Медицинского университета Южной Каролины Медицинский колледж
Дирк Элстон, доктор медицины, является членом следующих медицинских обществ: Американская академия дерматологии
Раскрытие информации : Нечего раскрывать.
Благодарности
Уильям Д. Биндер, доктор медицины Клинический инструктор по неотложной медицине, Медицинский факультет Университета Брауна; Консультант, инструктор, отделение неотложной медицины, Массачусетская больница общего профиля
Раскрытие: Ничего не нужно раскрывать.
Дженнифер Р. Касателли, MD Консультант, Отделение педиатрии, Клиника Уотсон в Лейкленде, Региональный медицинский центр Лейкленда
Раскрытие: Ничего не нужно раскрывать.
Кевин П. Коннелли, DO доцент кафедры педиатрии, отделение общей педиатрии и неотложной помощи, Медицинский факультет Университета Содружества Вирджинии; Медицинский директор программы посещений домашних животных «Лапы за здоровье» Ричмондской ассоциации охраны здоровья (SPCA); Педиатрический врач скорой помощи, Emergency Consultants Inc, Chippenham Medical Center
Кевин П. Коннелли, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Американского колледжа педиатров-остеопатов и Американской остеопатической ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Келли М. Кордоро, доктор медицины Доцент кафедры клинической дерматологии и педиатрии, факультет дерматологии Калифорнийского университета, медицинская школа Сан-Франциско
Келли М. Кордоро, доктор медицины, является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия дерматологии, Американская медицинская ассоциация, Ассоциация профессоров дерматологии, Фонд дерматологии, Медицинское общество Вирджинии, Национальный фонд псориаза, Общество детской дерматологии. и Женское дерматологическое общество
Раскрытие: Ничего не нужно раскрывать.
Kenneth E Greer, MD Бывший профессор кафедры дерматологии Медицинской школы Университета Вирджинии; Бывший председатель отделения дерматологии Медицинского центра
Университета Вирджинии
Раскрытие: Ничего не нужно раскрывать.
Ульрих Хенгге, доктор медицины, магистр делового администрирования Профессор, кафедра дерматологии, Университет им. Генриха Гейне, Дюссельдорф, Германия
Раскрытие: Ничего не нужно раскрывать.
Дэниел Дж. Хоган, доктор медицины Клинический профессор внутренней медицины (дерматология), Колледж остеопатической медицины Юго-Восточного университета Нова; Исследователь, Hill Top Research, Исследовательский центр Флориды
Дэниел Дж. Хоган, доктор медицинских наук, является членом следующих медицинских обществ: Alpha Omega Alpha, Американской академии дерматологии, Американского общества контактного дерматита и Канадской дерматологической ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Камила К. Джаннигер, доктор медицины клинический профессор дерматологии, клинический доцент педиатрии, заведующий педиатрической дерматологией, Университет медицины и стоматологии Медицинской школы Нью-Джерси-Нью-Джерси
Камила К. Джаннигер, доктор медицины, является членом следующих медицинских обществ: Американская академия дерматологии
Раскрытие: Ничего не нужно раскрывать.
Пол Крусински, доктор медицины Директор дерматологии, Fletcher Allen Health Care; Профессор кафедры внутренней медицины Медицинского колледжа Вермонтского университета
Пол Крусински, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Американского колледжа врачей и Общества исследовательской дерматологии
Раскрытие: Ничего не нужно раскрывать.
Мудра Кумар, MD, MBBS, MRCP Доцент кафедры педиатрии Медицинского колледжа Университета Южной Флориды
Мудра Кумар, MD, MBBS, MRCP является членом следующих медицинских обществ: Американской академии педиатрии и Американского общества гематологов
Раскрытие: Ничего не нужно раскрывать.
Audra Malerba, MD штатный врач, отделение семейной медицины, Медицинский центр Лонг-Бич, Нью-Йорк
Раскрытие: Ничего не нужно раскрывать.
Эми Л. Маккроски, MD Врач-резидент, отделение неотложной медицины, Детройтский медицинский центр государственного университета Уэйна, приемная больница Детройта
Эми Л. Маккроски, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американской ассоциации / фонда студентов-медиков и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Джузеппе Микали, доктор медицины Заведующий кафедрой дерматологии Медицинской школы Университета Катании, Италия
Джузеппе Микали, доктор медицины, является членом следующих медицинских обществ: Американская академия дерматологии
Раскрытие: Ничего не нужно раскрывать.
Роберт О’Коннор, доктор медицины, магистр здравоохранения Профессор и заведующий кафедрой неотложной медицины, Система здравоохранения Университета Вирджинии
Роберт О’Коннор, доктор медицины, магистр здравоохранения, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Американского колледжа врачей, Американской кардиологической ассоциации, Американской медицинской ассоциации, Медицинского общества штата Делавэр, Национальная ассоциация врачей скорой медицинской помощи, Общество академической неотложной медицины и Общество медицины дикой природы
Раскрытие: Ничего не нужно раскрывать.
Адам Дж. Рош, доктор медицины Доцент кафедры неотложной медицины Детройтской приемной больницы, Медицинский факультет Государственного университета Уэйна
Адам Дж. Рош, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Джозеф А. Саломон III, доктор медицины Доцент и обслуживающий персонал, Медицинские центры Трумэна, Медицинская школа Университета Миссури в Канзас-Сити; Медицинский директор EMS, Канзас-Сити, Миссури,
Джозеф А. Саломон III, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Национальной ассоциации врачей скорой помощи и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Роберт А. Шварц, доктор медицины, магистр здравоохранения Профессор и руководитель дерматологии, профессор патологии, педиатрии, медицины, профилактической медицины и общественного здравоохранения Медицинского университета и стоматологии Нью-Джерси — Медицинская школа Нью-Джерси
Роберт А. Шварц, доктор медицины, магистр здравоохранения является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия дерматологии, Американский колледж врачей и Sigma Xi
.
Раскрытие: Ничего не нужно раскрывать.
Joseph Sciammarella, MD, FACP, FACEP, FAAMA Major, MC, USAR Лечащий врач, Департамент неотложной медицины, Медицинский центр Милосердия, Роквилл-центр, Нью-Йорк
Раскрытие: Ничего не нужно раскрывать.
Франсиско Талавера, фармацевт, доктор философии Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: Medscape Salary Employment
Джетер (Джей) Притчард Тейлор III, MD Специалист по соблюдению нормативных требований, лечащий врач, отделение неотложной медицины, отделение неотложной медицины, Palmetto Health Richland, Школа медицины Университета Южной Каролины; Медицинский директор, отделение неотложной медицины, Palmetto Health Baptist
Джетер (Джей) Притчард Тейлор III, доктор медицины, является членом следующих медицинских обществ: Американской академии неотложной медицины, Американского колледжа врачей неотложной помощи, Американской медицинской ассоциации и Общества академической неотложной медицины
Раскрытие: Ничего не нужно раскрывать.
Ричард П. Винсон, доктор медицины Ассистент клинического профессора, кафедра дерматологии, Центр медицинских наук Техасского технического университета, Медицинская школа Пола Л. Фостера; Консультант, Дерматология Маунтин-Вью, PA
Ричард П. Винсон, доктор медицины, является членом следующих медицинских обществ: Американской академии дерматологии, Ассоциации военных дерматологов, Техасского дерматологического общества и Техасской медицинской ассоциации
.
Раскрытие: Ничего не нужно раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не нужно раскрывать.
Как узнать, является ли эта сыпь чесоткой
Чесотка распространяется через контакт, а не из-за несоблюдения правил личной гигиены. Но врачи говорят, что может быть трудно сообщить людям, что у них есть клещи, из-за связанной с ними стигмы.
«Я думаю, что распространено заблуждение, что чесоткой болеют только грязные люди», — говорит Робин П.Герис, доктор медицины, заведующий отделением детской дерматологии Детской больницы Питтсбурга, входящей в состав Медицинского центра Университета Питтсбурга. «Даже члены королевской семьи при правильном воздействии могут заразиться чесоткой».
«Он не проявляет [проявляется] сразу с симптомами», — говорит д-р Герис. «Если у вас это не было раньше, между моментом появления клещей и их появлением на вашей коже проходит около месяца».
Каково ощущение чесотки: признаки и симптомы
Чесотка обычно начинается с зуда и прыщавой сыпи, часто в областях вокруг запястий, перепонок пальцев, локтей, подмышек, талии, колен, лодыжек и т. Д. пах.Секс — распространенный путь заражения.
Одно из наиболее характерных эффектов чесотки происходит, когда она ухудшается.
«Это не дает людям спать по ночам — они плохо спят и психологически очень тревожатся», — говорит Адам Гольдштейн, доктор медицины, магистр здравоохранения, профессор семейной медицины в Медицинской школе Университета Северной Каролины (UNC). в Чапел-Хилл.
Если вы подозреваете, что у вас чесотка, визит к лечащему врачу или дерматологу часто поможет решить эту загадку. Под микроскопом на слайде с образцом из раздраженной области обычно видны клещи.
Решите проблему: лечение чесотки, которое работает
«Врачи первичной медико-санитарной помощи могут вылечить ее, но иногда это не так просто, поэтому вы можете в конечном итоге обратиться к специалисту», — говорит Бет Гольдштейн, доктор медицинских наук, дерматолог в частной практике в Чапел-Хилл и адъюнкт в UNC. Д-р Бет Гольдштейн и Адам Гольдштейн, доктор медицины, магистр здравоохранения, составили соавторы руководств для врачей по распознаванию и лечению чесотки.
«У меня были люди, у которых абсолютно не было сыпи, но они просто зудели», — говорит Эми Кассуф, доктор медицины, дерматолог из клиники Кливленда в Огайо.«Это действительно аллергическая реакция на клеща, от которой так чешется. Не все показывают это как сыпь ».
Хотя зуд может быть неприятным, вылечить его, как правило, довольно просто, если вы следуете рекомендуемым действиям. Когда вы обратитесь к врачу за лечением, он может порекомендовать антигистаминные препараты и перметрин, которые наносят на кожу для уничтожения клещей. Обычно вы наносите его перед сном.
«Люди могут чесаться даже после лечения, но они будут чувствовать себя лучше», — говорит Бет Голдштейн.
Рекомендуется два применения перметрина. Через пять-семь дней после первой обработки вам понадобится вторая обработка перметрином, чтобы убить клещей, которые вылупились за это время. Этот второй шаг важен для предотвращения повторного запуска цикла лечения.
СВЯЗАННЫЙ: What Bit Me?
Получение всего домашнего хозяйства от чесотки бесплатно
В семьях или домохозяйствах, где один человек болеет чесоткой, вам нужно будет активно лечить всех от чесотки, даже если у них нет симптомов.То же самое и с нянями или частыми посетителями, такими как бабушки и дедушки.
«Когда одному члену семьи ставится диагноз, чтобы эффективно лечить эту семью, вы должны лечить всех, кто там живет, а не только людей, у которых сыпь или зуд», — говорит Герис.
«Если вы не добьетесь успеха, это будет продолжаться», — говорит д-р Адам Гольдштейн.
Об этом особенно важно помнить семьям. В дополнение к лечению человека, страдающего чесоткой, постельное белье, одежду и полотенца необходимо выстирать в горячей воде и высушить в горячем состоянии или сдать в химчистку, чтобы избавить их от паразитов.
Предметы, которые нельзя мыть, следует запечатать в полиэтиленовый пакет на 72 часа или более, чтобы убить клещей. Это эффективно обеззараживает такие вещи, как игрушки и другие предметы, которыми занимается инфицированный человек или члены семьи, чтобы клещи не продолжали распространяться, отмечает Центры по контролю и профилактике заболеваний.
Дополнительный репортаж Деборы Шапиро.




 Am. Acad. Dermatol. 1981, 5, 517–527.
Am. Acad. Dermatol. 1981, 5, 517–527.
 Чаще это блефарит (воспаление век) или конъюнктивит (воспаление слизистой оболочки глаза). В ряде случаев присоединяется мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. В сложных случаях развивается кератит, склерит и иридоциклит.
Чаще это блефарит (воспаление век) или конъюнктивит (воспаление слизистой оболочки глаза). В ряде случаев присоединяется мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халязион. В сложных случаях развивается кератит, склерит и иридоциклит.
 Симптоматика сохраняется в течение нескольких недель.
Симптоматика сохраняется в течение нескольких недель.

 Малыши дошкольного возраста — только на третьем.
Малыши дошкольного возраста — только на третьем.