ОРЗ, ОРВИ, грипп — в чем разница?
Чем отличается грипп от ОРВИ и ОРЗ?
Симптомы этих заболеваний, действительно, очень похожи. Давайте разбираться, в чем же разница.
Ошибочно полагать, что ОРЗ — это устаревшая аббревиатура ОРВИ. Острое респираторное заболевание, что и есть ОРЗ, возникает по инициативе вирусов и микоплазменных инфекций (микоплазма — одноклеточный микроорганизм). Главные провокаторы ОРВИ — вирусы и бактерии. ОРВИ расшифровывается как острая респираторная вирусная инфекция. ОРЗ включает в себя и ОРВИ.
ОРВИ — это уже более точный диагноз, который, как мы сказали выше, говорит о вирусной природе заболевания. Врач вирусную инфекцию от бактериальной может отличить по внешнему виду горла: инфекция проявит себя красными прожилками, при этом мокрота остается обычно прозрачной. ОРЗ, вызванное бактериальной инфекцией, покроет слизистую гортани белым надетом, мокрота приобретет зеленовато-желтый цвет.
ОРВИ — самая распространенная в мире группа инфекционных заболеваний, куда входит и грипп.
Чем отличается грипп от ОРЗ симптоматически?
ОРЗ развивается медленно, грипп проявляет себя совершенно внезапно и состояние больного резко ухудшается.
При ОРЗ и ОРВИ не всегда стоит ожидать повышения температуры. В некоторых случаях её может и вовсе не быть. Если же температура тела все-таки повышается, то это происходит постепенно, чего не скажешь о гриппе. Его признак — это резкое повышение температуры, причем до 40 С, и в течение первых чуток. Сбить такую температуру обычными жаропонижающими средствами бывает непросто.
Уже на 7-8 утки после проявления первых симптомов ОРВИ или ОРЗ человек полностью выздоравливает и довольно быстро восстанавливается. А вот грипп не только переносится тяжелее, но и является более продолжительным заболеванием, признаки которого могут наблюдаться в течение 2-х недель. Не меньше недели потребуется и на восстановление после болезни.
Головная боль и ломота в теле, светобоязнь, лихорадка, сухой кашель — через это проходил каждый, кому ставили диагноз грипп.
Грипп может спровоцировать пневмонию, повлиять на ЛОР-органы (гайморит, тонзиллит, отит). Развитию осложнений способствуют хронические заболевания человека. Избежать тяжелых последствий поможет правильно подобранное лечение. Важно своевременно обратиться к врачу.
Ларингит — (клиники Di Центр)
Ларингит, воспаление гортани, обычно проходит за неделю безо всякого лечения. Но если охриплость не исчезает за две недели, это сигнал о возможном развитии серьёзного осложнения — ложного крупа.
Ларингитом называют воспаление гортани. Этот орган расположен в верхней части дыхательных путей, между глоткой и трахеей. Если посмотреть на шею снаружи, то гортань будет сразу за хрящевым выступом, более выделяющимся у мужчин — кадыком. Отек и раздражение слизистой оболочки могут быть острыми (длительность болезни до недели) и хроническим, когда симптомы беспокоят более долгий период времени. Большинство случаев ларингита возникают после вирусной инфекции либо после громкого разговора. Длительная охриплость может быть сигналом о каких-то серьезных проблемах со здоровьем. В большинстве случаев ларингит проходит через неделю без какого-либо лечения, у взрослых его не считают опасным заболеванием.
Большинство случаев ларингита возникают после вирусной инфекции либо после громкого разговора. Длительная охриплость может быть сигналом о каких-то серьезных проблемах со здоровьем. В большинстве случаев ларингит проходит через неделю без какого-либо лечения, у взрослых его не считают опасным заболеванием.
Причины и факторы риска
Воспаление гортани чаще всего возникает из-за инфекции, чрезмерной нагрузки голосовых связок криком, пением, громким разговором или раздражения химическими веществами.
Наиболее частой причиной ларингита бывает инфекция. Обычно это те же вирусы, которые вызывают ОРВИ.
Другими провоцирующими факторами острого воспаления гортани могут быть:
-
аллергия -
бактериальная инфекция -
гастроэзофагеальная рефлюксная болезнь (ГЭРБ) -
травмы гортани -
пневмония -
бронхит -
фарингиты и синуситы.
Причиной хронического ларингита считают:
-
злокачественные опухоли в области шеи, легких -
доброкачественные разрастания слизистой оболочки (полипы) в области связок -
паралич связок после инсульта -
потерю тонуса связок в пожилом возрасте. В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
Что происходит при ларингите
Внутри гортани находятся голосовые связки — это две складки слизистой оболочки, покрывающие мышцы и хрящи. В норме голосовые связки открываются и закрываются плавно, образуя звуки при прохождении через них воздуха. При ларингите связки воспалены и отекают, что приводит к искажению звука, проходящего через них. Голос становится сиплым и хриплым, в тяжелых случаях он исчезает совсем. У детей некоторые формы ларингита очень опасны, так как возможно затруднение дыхания из-за частичного или полного перекрытия воздуховодных путей воспаленными, набухшими тканями. У взрослых полного блока дыхательных путей практически не бывает.
При ларингите связки воспалены и отекают, что приводит к искажению звука, проходящего через них. Голос становится сиплым и хриплым, в тяжелых случаях он исчезает совсем. У детей некоторые формы ларингита очень опасны, так как возможно затруднение дыхания из-за частичного или полного перекрытия воздуховодных путей воспаленными, набухшими тканями. У взрослых полного блока дыхательных путей практически не бывает.
Как заподозрить ларингит
Симптомы ларингита у взрослых и детей обычно включают:
-
изменение голоса — хриплый или шипящий -
полную или частичную потерю голоса -
боль, чувство «щекотания» в горле, которое провоцирует сухой кашель, дискомфорт при глотании -
небольшое повышение температуры -
увеличение и болезненность лимфоузлов шеи.
Если, кроме гортани, воспалены другие отделы дыхательного тракта (трахея, бронхи, легкие), глотка или миндалины, то будут характерные для этих болезней признаки.
Какие обследования помогут поставить диагноз?
Обычно врачу достаточно услышать, как пациент разговаривает, чтобы установить правильный диагноз. Но в некоторых случаях необходима консультация оториноларинголога (ЛОР-врача). Специалист сможет более подробно осмотреть гортань с помощью специального инструмента — ларингоскопа, чтобы определить, как двигаются голосовые связки.
Более современный методом считают эндоскопию. Её проводят с помощью специальной гибкой трубки с видеокамерой на конце — эндоскопа. Если на каком-то участке гортани есть видимые глазом изменения, врач может взять этот фрагмент ткани на микроскопическое исследование — биопсию. Для точной диагностики опухолевых поражений — рака гортани — выполняют КТ или МРТ.
Для диагностики аллергии проводят аллергопробы. Иногда необходим рентген шеи и/или легких, чтобы определить, есть ли обструкция (закупорка) дыхательных путей.
Лечение ларингита
При ларингите лечение не всегда нужно. Врач может попросить поменьше говорить, чтобы щадить голосовые связки. При повышении температуры назначают жаропонижающие средства — ибупрофен, парацетамол. Антибиотики при ларингите показаны только в случае подозрения на бактериальную инфекцию, что бывает довольно редко. Для снятия воспаления в тяжелых случаях используют кортикостероиды в ингаляциях или в инъекциях.
Если хронический ларингит вызван полипами голосовых связок, врач порекомендует удаление этих наростов. Эту процедуру обычно проводят в амбулаторных условиях, без госпитализации. Иногда хроническая охриплость вызвана слабостью голосовых связок. В этом случае возможны инъекции коллагена в голосовые связки или пластика связок.
Аллергические реакции, вызвавшие ларингит, требуют назначения антигистаминных средств, а гастроэзофагеальная рефлюксная болезнь — назначения блокаторов протонной помпы, прокинетиков и т. д.
Лечение ларингита в домашних условиях
Не стоит лечить ларингит народными средствами, которые не всегда эффективны, а нередко и опасны. При ларингите в домашних условиях можно использовать немедикаментозные средства:
-
Увлажнять воздух в помещении, в том числе специальными парогенераторами. -
Давать голосовым связкам как можно больше отдыха, избегать крика. Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь. -
Полоскать горло теплым раствором морской соли. -
Пить много жидкости, но избегать алкоголя, кофе, крепкого чая. Эти напитки способствуют обезвоживанию.
Эти напитки способствуют обезвоживанию.
Осложнения ларингита
Если ларингит вызван инфекцией, она может вызвать поражение других частей дыхательного тракта: бронхит или воспаление легких.
Потеря голоса при ларингите — это не осложнение, а один из наиболее характерных симптомов.
Что такое ложный круп?
Серьезные последствия бывают редко. К ним относят ложный круп (стеноз гортани вследствие отека голосовых связок) и эпиглоттит (воспаление надгортанника — одного из хрящей гортани, который закрывает в нее вход в момент проглатывания пищи). Истинный круп возникает при закупорке дыхательных путей инородным телом или дифтерийными пленками. Ложный круп возникает после инфицирования вирусами (аденовирусами, вирусами парагриппа, вирусом гриппа, энтеровирусами, вирусом кори). Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3−4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3−4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Круп возникает постепенно, обычно вначале есть только обычные признаки простуды, затем возникает кашель. Он нарастает до максимума через 2 дня от появления, приобретает лающий характер. Далее дыхание становится шумным, шипящим на вдохе. Ухудшение обычно наступает ночью, затруднение дыхания может быть интенсивным вплоть до полного перекрытия дыхательных путей.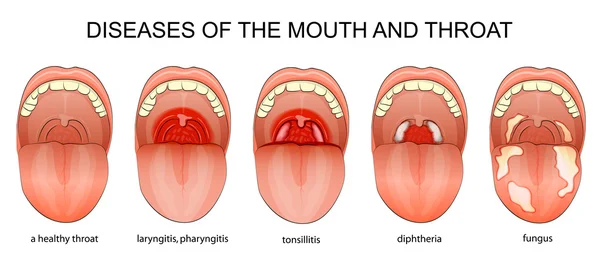
Когда при ложном крупе нужен врач?
Немедленная медицинская помощь нужна в следующих случаях:
-
есть свистящий вдох или выдох -
беспокоит затрудненное глотание и дыхание -
выраженное слюнотечение, но зубы в этот момент не режутся -
у ребенка до 3 месяцев возникает охриплость голоса -
кожа приобретает темный, слишком бледный или голубоватый оттенок -
кожа в области межреберных промежутков втягивается при дыхании, делая ребра более четкими и видимыми глазом -
охриплость у ребенка любого возраста более недели -
охриплость у взрослого более 2 недель.
Все эти симптомы могут указывать и на отечность надгортанника, и на трахеит, но определить это можно только специалист во время осмотра.
Как помочь ребенку при крупе?
В домашних условиях, до приезда врача при крупе можно предпринять несколько мер для облегчения состояния:
-
Обеспечить приток свежего прохладного воздуха. Иногда может помочь нахождение в ванной комнате, где включен душ для создания повышенной влажности. Этот метод не доказал своей эффективности, но иногда может помочь. -
Дать парацетамол в возрастной дозе для уменьшения неприятных ощущений и снижения температуры, если она повышена. -
Успокоить ребенка, так как крик усиливает симптомы нехватки воздуха. Для этого можно посадить ребенка к себе на колени или держать на руках вертикально. Желательно, чтобы малыш дышал глубоко и медленно.
Желательно, чтобы малыш дышал глубоко и медленно.
Следует прекратить прием лекарств от кашля до консультации с врачом и не давать аспирин (ацетилсалициловую кислоту) детям до 16 лет.
Лечение ложного крупа
Для снятия приступа под контролем медицинского работника используют ингаляцию с пульмикортом. Если это не помогло, вводят преднизолон или дексаметазон внутримышечно.
При серьезном состоянии нужна госпитализация для обеспечения ребенка кислородом через кислородную маску. В угрожающих жизни ситуациях проводят интубацию — вводят трубку через ноздри или горло для обеспечения проходимости дыхательных путей. Интубацию делают под общей анестезией, поэтому ребенок не будет чувствовать никакой боли.
Профилактика ларингита
Чтобы предотвратить ларингит у детей и взрослых, стоит учитывать несколько рекомендаций:
-
избегать крика как самой распространенной причины «сорванного» голоса -
чаще мыть руки и стараться по возможности не контактировать с людьми, больными простудными заболеваниями -
контролировать уровень влажности в помещениях, особенно в зимнее время -
своевременно лечить воспалительные заболевания дыхательной системы -
пользоваться респираторами при работе с токсическими веществами -
меньше курить, не бывать в местах, где курят -
ограничить употребление острой, пряной пищи, так как она провоцирует секрецию соляной кислоты в желудке и возможно попадание в пищевод и глотку -
ограничить потребление алкоголя и кофеина -
не прокашливаться, пытаясь прочистить горло. Вместо этого лучше делать глотательные движения. -
не спать без подушки, так как это провоцирует обратный заброс кислого содержимого из желудка в глотку. -
ежегодно проводить вакцинацию от гриппа по рекомендации врача.
Белый налет на миндалинах. Причины. Лечение.Препараты.
Наши гланды защищают организм от попадания инфекции извне. Они являются активными участниками в формировании иммунитета. Но даже они могут пострадать и нуждаются в помощи. Если на миндалинах появляется белый налёт, то это повод бить тревогу. Иногда налёт может появиться в результате приёма алкогольных напитков, употреблении табака и просто элементарного несоблюдения правил гигиены. Однако, белый налёт на миндалинах в сочетании с сильной болью в горле, высокой температурой, слабостью в организме, свидетельствует о том, что ваши гланды поражены инфекцией, и скорее всего, у вас острый тонзиллит (ангина) 1.
Основные причины заболевания горла:
● близкий контакт с носителем инфекции;
● переохлаждение в холодную погоду;
● употребления холодных напитков или мороженного в жаркую погоду;
● ослабленный иммунитет.
Диагностика белого налета на миндалинах
Прежде всего, необходимо помнить, что не стоит лечить ангину самостоятельно. Единственно правильным выходом будет обратиться к специалисту. Опытные врачи: терапевт или отоларинголог (ЛОР), проведут комплексную диагностику, которая включает в себя общий анализ крови, мазок с небных миндалин и задней стенки глотки, и назначат курс лечения с учётом возраста пациента.
Появление белого налёта на гландах говорит о серьёзной проблеме, поэтому не стоит затягивать и необходимо обратиться к специалисту как можно быстрее. Если вы вдруг почувствовали слабость, обратите внимание на первичные симптомы:
● миндалины покраснели или увеличились в размерах;
● больно глотать и тяжело разговаривать;
● высокая температура.
Появление белого налёта в сочетании с вышеперечисленным признаками является доказательством попадания инфекции и свидетельствует о том, что у вас или у вашего ребёнка может быть ангина. Поэтому, при боли в горле, высокой температуре и других симптомах, необходимо срочно обратиться к врачу.
Лечение белого налета на миндалинах
Необходимо помнить о том, что курс лечения должен продолжаться до полного выздоровления. Даже в том случае, если кажется, что симптомы ушли и стало лучше, лечение ни в коем случае нельзя прерывать. Рецидив может сопровождаться куда большими осложнениями. Обычно, при появлении белого налёта на миндалинах и подтверждении диагноза ангина, используются лекарственные препараты. Однако для облегчения симптомов многие пользуются народными методами. Но опять же, только рекомендация лечащего врача является приоритетной при выборе терапии.
При появлении белого налёта на миндалинах, лечение назначается в зависимости от тяжести заболевания. При лёгкой форме болезни назначаются антисептические и противовоспалительные препараты в форме таблеток для рассасывания, спреев или полосканий, в сочетании с обильным тёплым питьём и постельным режимом. Однако, белый налет на миндалинах с температурой могут лечить и антибиотиками, если ангина вызвана бактериальной инфекцией 2 . При высоких показателях температуры,
прописывают жаропонижающее препараты.
Особое внимание хочется обратить на таблетки для рассасывания
Фарингосепт. Эффективность данного препарата в том, что он оказывает
тройное действие — бактериостатическое, антисептическое, и
противовоспалительное 3, , поэтому его можно принимать как взрослым, так и
детям от трёх лет. Кроме того, что таблетки Фарингосепта оказывают
лечебное действие, они ещё и приятные на вкус. Препарат является одним из
самых востребованных лекарственных препаратов для лечения ангины 4 .
Однако, если появляется белый налет на миндалинах, чем лечить решаете
все-таки не вы, а врач. Самолечение может быть опасным.
Воспаление десен – причины, лечение и способы профилактики
Воспаление десен — общее понятие, которое подразумевает и поверхностные, и глубокие воспалительные процессы. С этой проблемой в той или иной мере сталкивается каждый, и при отсутствии должного внимания к состоянию полости рта воспаление может привести к серьезным последствиям вплоть до потери здоровых зубов. Важно вовремя распознать не только начавшееся воспаление, но и оценить глубину его распространения, получить квалифицированную помощь стоматолога и предупредить осложнения.
Причины воспаления десен
Десна может воспалиться в силу разных причин. Самой распространенной из них является неправильная, нерегулярная гигиена полости рта. Скопление зубного налета и активное размножение патогенной флоры в результате этого приводит к воспалительным реакциям. Отказ от использования ополаскивателей и зубной нити, щетка с неподходящей щетиной — все это приводит к тому, что в межзубных промежутках остаются частицы еды, которые являются питательной средой для микроорганизмов.
Скопление мягкого налета в дальнейшем приводит к формированию твердых зубных отложений — зубного камня. Он способствует размножению бактерий, а острые края образований травмируют мягкие ткани, провоцируя реактивное воспаление.
Усугубить ситуацию могут и другие факторы:
- общее ослабление защитных сил организма: при системных заболеваниях, перенесенных операциях и инфекциях;
- снижение местных защитных сил в результате травмы: повреждение может быть связано с применением щетки с жесткой щетиной, наличием ортопедических и ортодонтических конструкций, острых краев пломб и коронок зубов;
- ослабление тканей в результате химического или термического ожога;
- нехватка витаминов D и группы В, а также других микронутриентов: это может быть связано как со скудным рационом, так и с нарушениями процесса усвоения витаминов и микроэлементов из пищи при болезнях желудочно-кишечного тракта;
- эндокринные патологии: сахарный диабет, нарушения функции щитовидной железы;
- вредные привычки: курение, употребление алкоголя;
- прием некоторых препаратов: оральных контрацептивов, средств для нормализации артериального давления, антидепрессантов, антибиотиков и пр.
Если воспалились десны, важно выяснить причины состояния. Обращаясь к стоматологу, расскажите ему об известных вам заболеваниях, перенесенных вмешательствах и полученных травмах. Устранение причины поможет предупредить рецидив заболевания в будущем.
Виды воспалений
Выделяют два вида воспалительных процессов в области десен — гингивит и пародонтит. Гингивит — поверхностное воспаление десен, при котором в патологический процесс не вовлекается зубодесневое соединение. Обычно речь идет о воспалении сосочков десен между зубами, при этом заболевание не опасно для самих зубов: оно не провоцирует их подвижность. Гингивит классифицируется следующим образом:
- десквамативный: характеризуется выраженной краснотой и заметным слущиванием верхнего слоя тканей воспаленной десны;
- гипертрофический: для этого вида характерно увеличение размеров зубодесневых сосочков, их цвет может варьироваться от красного до синюшного. Степень тяжести определяется объемами разрастания десны — она может закрывать более половины высоты коронок зубов. Часто встречается у подростков, беременных женщин;
- атрофический: в отличие от гипертрофического, этот вид гингивита характеризуется уменьшением объема тканей десны;
- язвенный: этот воспалительный процесс отличает наличие сильного зуда и появление язв на деснах;
- острый некротизирующий: записан в МКБ отдельно. Причиной такого воспаления выступает бактериальная инфекция. Заболевание сопровождается отмиранием тканей межзубных сосочков;
- острый катаральный: это один из самых распространенных видов гингивита, для которого характерны краснота, отечность и кровоточивость десен.
Отсутствие своевременной помощи может повлечь переход острого воспаления в хроническую форму, а также привести к развитию пародонтита. Пародонтит отличается от гингивита тем, что в воспалительный процесс вовлекаются глубоко расположенные ткани, связывающие корни зубов и костную структуру. При этом десна может отслаиваться от зуба, формируя зубодесневой карман, где скапливаются остатки пищи и мягкий налет, что усугубляет ситуацию. Осложнениями пародонтита являются гнойные процессы и подвижность зубов с высоким риском их выпадения.
И гингивит, и пародонтит могут быть локальными и генерализованными. В первом случае воспаление ограничивается определенным участком, во втором — охватывает все зубы челюсти. Местное ограниченное воспаление чаще всего связано с травмой, общее — с действием других неблагоприятных факторов.
Основные проявления и симптомы
Распознать воспаление десны несложно. Могут появляться следующие симптомы:
- краснота, отечность десен;
- повышенная чувствительность мягких тканей;
- кровоточивость, связанная с ослаблением мелких кровеносных сосудов;
- характерная рыхлая поверхность десен;
- неприятный запах изо рта.
Есть и специфические проявления: при запущенном пародонтите появляются гнойные выделения, может подниматься температура тела. При язвенном гингивите заметны изъязвления на поверхности мягких тканей. Атрофический гингивит может привести к обнажению шеек зубов и появлению повышенной чувствительности к холодной и горячей пище.
Особенности диагностики
Если на десне наблюдается воспаление, необходимо обратиться к стоматологу. Лечением заболеваний пародонта занимается пародонтолог, однако диагностировать многие воспалительные заболевания десен и оказать первую помощь может стоматолог-терапевт. Диагностика включает в себя несколько основных методов:
- Визуальный осмотр. Врач оценит внешнее состояние десен, а также может обнаружить причины воспаления: кариозные полости, трещины и сколы эмали, неправильно установленные конструкции.
- Опрос: специалист соберет анамнез, задаст вопросы об образе жизни, перенесенных заболеваниях, общем состоянии здоровья.
- Инструментальные исследования. При наличии пародонтальных карманов обязательно измеряется их глубина, для этого применяется зондирование. С помощью пинцета врач определит подвижность зубов.
- Рентгенография, ортопантомография. Эти методы применяются для определения степени тяжести пародонтита, глубины патологического процесса. Врач также может убедиться в отсутствии или наличии осложнений гнойных процессов, например периодонтита.
Иногда целесообразно выполнение бактериологических посевов, чтобы определить, какой возбудитель спровоцировал воспаление. Метод предусматривает выявление чувствительности к антибиотикам.
Методы лечения
Схема лечения десен разрабатывается индивидуально, в зависимости от выявленного заболевания, общего самочувствия и степени выраженности патологии. Есть несколько методов терапии, которые можно условно разделить на местные и системные способы воздействия.
Полоскание рта
Стоматологи приветствуют полоскание полости рта как способ профилактики заболеваний, но средства, используемые в лечебных целях, отличаются по составу и действию. Полоскание позволяет решить ряд задач: удалить остатки пищи и мягкий зубной налет, уменьшить выраженность неприятных симптомов, помешать болезнетворным организмам размножаться. Лучше использовать аптечные средства, чем готовить растворы самостоятельно. Врач может назначить один из следующих растворов:
- на основе хлоргексидина;
- на основе растительных противомикробных компонентов;
- препараты с добавлением этилового спирта: используются с осторожностью, только в разбавленном виде.
Самостоятельное приготовление растворов сопряжено с определенными сложностями: труднее рассчитать дозировку и обеспечить нужную концентрацию веществ, хранить готовое средство не рекомендуется — каждый раз придется готовить свежую порцию. С учетом частоты полосканий до 4−6 раз в сутки, выполнять последнюю рекомендацию будет непросто. Однако иногда воспользоваться отварами трав можно: применяются ромашка, календула, шалфей, кора дуба. Важно помнить, что на растительные компоненты возможны аллергические реакции, а кора дуба при длительном применении может вызывать изменения оттенка эмали зубов. Также нужно согласовать применение выбранного средства с врачом.
Местные средства: мази, гели
Если полоскание предусматривает краткосрочное воздействие на ткани, то нанесение мазей и гелей позволяет добиться более продолжительного воздействия. Большинство аптечных средств не обладают выраженным системным действием. Такие лекарства от воспаления десен бывают нескольких видов:
- противовоспалительные: в их состав входят антибактериальные препараты, антисептики, такие как метронидазол, хлоргексидин и пр. Они призваны остановить размножение болезнетворных бактерий и уничтожить их;
- заживляющие и ускоряющие регенерацию: основываются на регенерантах и репарантах в составе, стимулируют процесс восстановления нормальной структуры тканей;
- противогрибковые: это специфические средства, используемые в стоматологической практике реже. Они применяются в случае диагностирования грибковой или сочетанной инфекции, с которой связано воспаление десен;
- обезболивающие: некоторые мази содержат лидокаин или другие местные анестетики, которые позволяют эффективно справиться не только с болью, но и с зудом, а также повышенной чувствительностью.
Большинство средств являются комбинированными: сочетают в себе сразу несколько компонентов, что позволяет упростить и ускорить процесс лечения.
Зубные пасты
Зубные пасты не являются самостоятельным способом лечения воспалительных заболеваний десен. Однако во многих случаях целесообразно использовать их дополнительно к основному курсу терапии. В состав паст могут входить следующие компоненты:
- экстракты трав с противовоспалительным и иммуномодулирующим эффектом: экстракты ромашки, шалфея, прополиса, эхинацеи и пр.;
- минеральные соли;
- противокариозные компоненты;
- гексэтидин — антисептик.
Абразивные частицы в таких пастах отсутствуют или имеют крайне малые размеры. Это позволяет мягко очищать зубы без травмирования поверхности эмали и мягких тканей. Использовать противовоспалительные зубные пасты на постоянной основе не рекомендуется, их можно применять до 4−6 недель.
Препараты системного действия
Чем именно медикаментозно лечить воспаление десен, порекомендует врач. В некоторых случаях местного воздействия недостаточно, и специалист может назначить лекарственные средства для приема внутрь. Основные группы препаратов:
- Антибактериальные препараты. Используются при генерализованных формах воспаления, обычно при пародонтите. Антибиотики широкого спектра действия применяют при неуточненной инфекции, узкого — при выполнении определенных бактериологических исследований и наличии точной информации о возбудителе патологии.
- Противогрибковые средства. Применяются в случае грибковой инфекции полости рта.
- Иммуномодуляторы. Врач может порекомендовать их как самостоятельное средство или в составе комплексной терапии.
- Антигистаминные лекарства. Позволяют снять отек, купировать аллергические реакции, предупредить возникновение нежелательных реакций на другие лекарственные средства.
В качестве дополнения к основному курсу лечения может быть назначен прием витаминно-минеральных комплексов.
Лечебно-профилактические мероприятия в клинике
Если десна воспалилась после лечения зуба, установки коронки или другой конструкции, можно обратиться к своему лечащему врачу. Во многих случаях коррекция пломбы или коронки, шлифовка и полировка позволяют устранить причину воспалительной реакции. В случаях, когда воспаление возникает не сразу после стоматологических процедур или реакция генерализованная, необходимо посетить пародонтолога. Что может порекомендовать врач? Возможные варианты:
- Профессиональная гигиена полости рта. Чистку зубов у гигиениста дважды в год необходимо проходить даже здоровым людям. При остром воспалении процедуру придется отложить, но после того как болезненные симптомы утихнут, важно избавиться от зубного налета и камня. Сегодня широко применяется ультразвуковая чистка для устранения твердых зубных отложений, а также метод Air Flow для ликвидации мягкого налета.
- Физиотерапия. Есть несколько видов физиопроцедур, помогающих закрепить результаты основного курса лечения:
- дарсонвализация: ее используют при отсутствии гнойных процессов. Воздействие на ткани токами высокой частоты позволяет улучшить кровоснабжение и скорее справиться с недугом;
- электрофорез: метод сочетает в себе воздействие тока и применение лекарственных препаратов. Могут быть использованы растворы витаминов для укрепления сосудистой стенки, улучшения кровотока;
- массаж: воздействие на ткани выполняется путем применения вакуумного аппарата. Это необходимо для улучшения кровотока и оттока лимфы, устранения отечности.
Обычно курс физиотерапии состоит не менее чем из 5 сеансов.
Способы профилактики
Чтобы свести к минимуму риск воспаления десен, важно пользоваться подходящей зубной пастой и щеткой, а также не отказываться от применения зубной нити. Дважды в год рекомендовано проходить профессиональную гигиену. Ее можно сочетать с плановыми осмотрами у врача-стоматолога. При выявлении заболеваний зубов необходимо как можно скорее приступить к их лечению.
Если недуг уже проявил себя, важно правильно подбирать средства от воспаления десен. Многие пациенты прибегают к народным методам лечения: полосканиям солевыми и содовыми растворами или отварами лекарственных трав. Но важно помнить, что некоторые способы не только малоэффективны, но и таят в себе опасность. Так, при воспалительных процессах любого типа следует избегать прогревающих процедур, использования настоек на спирту, средств, которые могут вызвать ожог слизистых.
Назначать препараты может только врач. Мы не рекомендуем заниматься самолечением — обращение к квалифицированному стоматологу поможет быстрее и эффективнее справиться с недугом и предупредить осложнения. Точная диагностика и комплексный подход — важнейшие условия быстрого выздоровления. Записаться на прием к врачу в клинику «СТОМА» вы можете по телефону или через специальную форму на сайте.
ОРВИ У БЕРЕМЕННЫХ
Добрый день дорогой читатель! Сегодня мы поговорим о том, что такое ОРВИ на разных сроках беременности и чем это опасно для будущих мамочек и их деток. У беременных женщин очень низкий иммунитет, а это значит, что перед любыми заболеваниями они очень уязвимы. Особенно часто одолевает будущих мам ОРВИ. Если его не лечить или заниматься самолечением, то могут возникнуть очень опасные проблемы со здоровьем не только у беременной женщины, но и у ребенка внутри утробы. Чаще всего острая респираторная вирусная инфекция (ОРВИ) начинает активно себя проявлять в переходные климатические периоды, когда происходит резкая перемена температуры. В этот период у всех людей сопротивляемость организма к разным заболеваниям резко падает, что уж говорить о будущих мамочках, у которых иммунитет резко снижается на самых ранних сроках гестации. Если Вы находитесь в положении, то прислушивайтесь к себе внимательно. Заметив у себя симптомы ОРВИ, сразу же обращайтесь к врачу. Следующие изменения со здоровьем Вам укажут на то, что у Вас подозрение на ОРВИ: ▪ резко повысилась температура тела, и на фоне этого возник насморк; ▪ нос заложило, и началось активное слезотечение; ▪ стало сильно болеть горло, появился кашель; ▪ у некоторых на фоне активно развивающейся инфекции пропадает голос, и увеличиваются лимфоузлы; ▪ Вы стали чувствовать слабость и вялость. Казалось бы, безобидные симптомы, с которыми вы неоднократно сталкивались, но так можно говорить только в том случае, если вы не беременны. Для женщин, находящихся в интересном положении, ОРВИ является прямой угрозой на всех сроках. Так как же обезопасить себя и свое чадо от столь опасного вируса? Лучше всего незамедлительно обратиться за помощью к специалисту, который в свою очередь назначит курс лечения с учетом индивидуальных особенностей Вашей беременности. На ранних сроках беременности будущей маме могут быть назначены некоторые медикаментозные препараты: иммуномодуляторы, капли в нос, спреи для горла. В середине беременности в основном применяются медикаментозные препараты, который мы описывали при лечении ОРВИ на ранних сроках. Однако к этому перечню методов лечения можно добавить еще несколько: сосудосуживающие капли в нос, жидкость для полоскания горла, жаропонижающие средства. 3 триместр – самый безопасный для матери и ребенка. Если женщина в положении заболеет простудой, то ей не придется переживать о последствиях, потому что на этом сроке малыш полностью сформирован. Все вирусы из организма будущей мамы при эффективном и правильном лечении сами исчезают, не оказывая никакого негативного влияния на плод. Однако все же, как утверждают специалисты, ОРВИ может негативно воздействовать на организм женщины на последних неделях беременности. Будущей маме нужно готовиться к родам, набираться сил, а ОРВИ будет лишь отнимать эти силы, создавая большую нагрузку на организм беременной. К тому же, если роды будут происходить в момент, когда инфекция будет особенно свирепствовать, малыш тоже может подхватить ее, а для новорожденного это является прямой угрозой для жизни. Рекомендации по лечению ОРВИ у беременных женщин в 3-ем триместре в целом такие же, как и во 2-ом, но никогда не стоит забывать, что процедура лечения всегда должна иметь индивидуальный подход. Как и любой другой недуг, ОРВИ проще предупредить, чем лечить при беременности. Профилактика принесет общую пользу для здоровья женщины и предупредит простуду. Теперь Вы знаете, чем опасно ОРВИ при беременности. Постарайтесь себя уберечь от заражения, соблюдая простые меры профилактики и ведя здоровый образ жизни. Если по какимто причинам простуды избежать не удалось, то немедленно обратитесь к врачу, чтобы быстро и максимально эффективно вылечить острый респираторный вирус. Удачи!
ГРИПП 2018
К сожалению в этом году, как и в предыдущих, нам не миновать эпидемии гриппа. Грипп в 2018 году мутировал, включив в себя штаммы вируса, которые уже были выявлены вирусологами ранее. Штаммы вируса, которые создали новую его версию: Брисбен Мичиган Гонконг Каждый из вышеперечисленных штаммов стал опаснее в результате мутации. Расскажем подробнее, какие штаммы вируса гриппа являются самыми распространенными на 2018 год:
А — штамм вируса гриппа «А» на сегодняшний день является одним из самых смертоносных возбудителей инфекции. Переносчиком может выступить не только заболевший человек, но и заболевшее животное. Этот штамм постоянно мутирует. Развивается быстрее, чем вирусологи успевают изобрести новые противовирусные препараты; h2N1 – печально известный «Свиной» грипп. В 2009 году этот вирус унес множество жизней и превратился в настоящую пандемию. Течение вируса проходит по схожей клинической картине с гриппом А. Основное отличие данного штамма от всех прочих – поражение легочной ткани. Основной процент скончавшихся больных составляют люди, заработавшие легочные осложнения в результате инфицирования. Пневмония, которую вызывает данный тип вируса, с трудом поддаётся лечению; H5N1 – не менее известный собрат, более известный в народе, как «Птичий грипп». Летальность достигает 70%. На сегодняшний день, устойчивость вируса к препаратам высока. И он продолжает. постоянную эволюцию; «В» — Грипп типа «В» является менее смертоносным, однако угрозу для жизни пациента недооценивать нельзя. Штамм практически не мутирует, в отличие от остальных типов вируса. Переносится заболевшими легче. Осложнения поддаются лечению проще, чем при остальных вирусных заражениях; «С» — Вирус этого типа протекает практически бессимптомно. Заболевшие гриппом С переносят вирус легко. Случаи заболевания редкие. Эпидемия вируса данного штамма практически невозможна. Вирусологи постоянно работают над модификацией вакцин от вирусной инфекции.
«В европейском регионе и в мире в целом однородной картины по вирусам не наблюдается, она разная даже в пределах одной страны, И все же при таком разнообразии в большинстве стран сейчас лидируют вирус гриппа h3N3 и вирусы гриппа В. Вирусы гриппа с первым типом гемагглютинина отстают».( По словам руководителя Национального центра по гриппу Натальи Грибковой)
К сожалению, зараженные вирусом часто считают болезнь неопасной и пытаются лечиться самостоятельно. Но делать это категорически запрещено. Так, статистические данные говорят о том, что, из-за попустительского отношения к собственному здоровью и отсутствию необходимой вакцинации, каждый год в мире от гриппа умирает до 500 тысяч человек.
ЭПИДЕМИОЛОГИЯ:
Основным источником инфекции считается заболевший вирусом человек, при этом главный путь распространения инфекции – воздушно-капельный. Максимальный риск заражения возникает во время чихания или кашля больного в непосредственной близости со здоровым человеком. Выделение возбудителя гриппа обычно заканчивается спустя неделю после заражения. Но, например, в случае пневмонии больной остается потенциально опасным в течение 2-3 недель.
ГРУППЫ РИСКА:
Расскажем подробнее, кому следует особенно тщательно следить за своим здоровьем в сезон гриппа 2018 года. По данным ВОЗ к группе повышенного риска можно отнести следующие категории людей:
Дети. В детском возрасте иммунитет только формируется, поэтому, необходимо проявлять особую заботу за маленькими детьми, чтобы избежать заболевания. Вакцинировать ребенка можно по достижению полугодовалого возраста. Вакцинация во время беременности матери – спорный вопрос. Точки зрения врачей разделились. Лучший возраст для того, чтобы начинать вакцинацию против вируса грипп – от 2 до 5 лет;
Беременные женщины находятся в группе риска. Врачи полагают, что вакцинирование возможно на любом сроке. Но не лишним будет поднятие иммунитета, улучшенное питание и витамины;
Пожилые люди. В старшем возрасте инфекции переносятся намного хуже, чем в юном. Для того чтобы обезопасить себя от инфицирования, или хотя бы уменьшить риск – необходимо вакцинироваться. Количество летальных исходов заболевших в пожилом возрасте гораздо выше, чем в молодом и среднем;
Люди с хроническими болезнями. В этом случае, иммунитет слабее, потому что он итак постоянно борется с хроническим заболеванием. Вакцинация от гриппа поможет данной категории людей уменьшить риск возникновения осложнений при заболевании вирусом в период эпидемии;
Врачи. Медицинские работники больше всех подвержены опасности заражения. Они находятся всё время «на передовой» в контакте с заболевшими людьми.
Симптоматика гриппа 2018
Для того чтобы уберечь себя от гриппа в 2018 году необходимо знать врага «в лицо». Поэтому необходимо знать симптоматику и инкубационный период заболевания (т.е. период после попадания вируса в организм, за который он развивается). Инкубационный период для штамма А составляет от нескольких часов до 2 дней, штаммы В и С – до 4 дней.
Грипп — это заболевание, которое протекает в острой форме, характеризуется резким поднятием температуры, в отличие от обычной простуды.
Основные признаки, что вы заболели: Поднялась высокая температура, у вас началась лихорадка. «Вирусная» температура обычно поднимается до значений выше 38 градусов; Ломота и боль в мышцах. «Выкручивающая» боль в суставах; Слабость, упадок сил, озноб; Кружится голова, возникают сильные головные боли, как при мигрени; Тошнит, иногда возникает рвота; Потеря аппетита. Вышеуказанные симптомы обычно проявляются в течение нескольких дней. Если температура не спадает через неделю, то это серьезный повод для волнений. Возможно, начинаются осложнения. При осложнениях присоединяется бактериальная инфекция. Обычно, осложнения затрагивают легкие. Для того чтобы ликвидировать инфекцию, необходимо принимать антибиотики. Напоминаем! Антибиотики убивают только бактерии, на вирус они не воздействуют!
Клиника гриппа 2018 различается по степени тяжести
Легкое течение заболевания – грипп в легкой форме проявляется в общей слабости, повышением температуры до 38 градусов, возникают редкие головные боли, понижается аппетит.
Средняя степень тяжести – температура достигает 39 градусов. Катаральный синдром. То есть отекает и воспаляется слизистая. Возникает насморк, боль в горле. Появляется сухой кашель.
Тяжелая форма – идет интоксикация организма. Температура поднимается до 40 градусов. Пациент испытывает лихорадку и озноб, сильную тошноту.
Гипертоксическая форма – одна из тяжелейших. Возникает редко. Развитие стремительное. После возникновения катаральных явлений через несколько часов появляется геморрагический синдром. Может возникнуть носовое кровотечение, рвота, гиперемия лица. Возникают нарушения работы дыхательной системы, а так же подвергается риску головной мозг. Настоятельно рекомендуем вам при первых же признаках гриппа обратиться к врачу.
Если вы испытываете хотя бы один из перечисленных симптомов, вызовите врача на дом. Не стоит подвергать опасности окружающих людей, героически отправляясь в поликлинику с температурой свыше 38 и лихорадкой. Тем более, нельзя допустить выхода на работу в подобном состоянии. Вы рискуете не только отправить на больничный всех своих коллег и нерадивого шефа, но и попасть в больницу с осложнениями. Необходим постельный режим!
Если у вас в течение несколько дней температура достигает 40 градусов, не тяните! Вызывайте врача либо скорую помощь. Вы рискуете умереть от развившихся осложнений, не принимая противовирусные и жаропонижающие препараты. Так же, обязательно вызовите врача, если в сезон гриппа у вас появилась отдышка, сыпь, головная боль, возникают судороги мышц. Эти симптомы свидетельствуют о том, что вашему организму нужна срочная медицинская помощь! У каждого человека симптомы проявляются индивидуально. Людям, у которых имеются хронические нарушения со стороны дыхательной системы, сердечно-сосудистой и кровеносной систем, стоит особенно серьезно подходить к своему здоровью в сезон вирусов и не игнорировать симптомы начинающейся болезни.
Для того чтобы предупредить риск возникновения тяжелых осложнений, нужно своевременно обращаться за квалифицированной помощью, а не заниматься самолечением.
Грипп 2018 и простуда. 7 отличий Из-за того, что обычная простуда и вирус гриппа имеют похожие симптомы, люди не обращают существенного внимания и запускают болезнь. Необходимо научиться отличать смертельный вирус от обычной простуды. Стремительность. Грипп от простуды отличается скоростью развития. Если простуда начинается постепенно, то вирусная инфекция дает о себе знать резким началом. Стремительное поднятие температуры, резкая головная боль, возникшая сильная слабость. Простуда же начинается медленно. С легкого насморка или першения в горле. Температура субфебрильная, поднимается ближе к вечеру. При гриппе ощущается острая боль в области грудной клетки, сильно болит горло и возникает сильный кашель. При простуде эти симптомы выражены слабее. Кашель легкий, першит горло, насморк. Головная боль существенно различается. Если при простуде голова не сильно болит, то головная боль при гриппе напоминает приступ мигрени. Вялость сопровождает оба заболевания. В случае гриппа, буквально нет сил подняться с постели. Мышечная боль — один из явных маркёров гриппа. Режущая боль в глазах и слезотечение – признак вирусной инфекции. По ощущениям, болят яблоки глаз, и мешает яркий свет. При простуде подобного не возникает. Простуда может пройти сама собой, обычно не несет серьезных осложнений, а вот вирус гриппа при отсутствии лечения развивается еще стремительнее.
Лечение гриппа
Мы перечислим основные лекарственные средства, направленные для ликвидации вирусной инфекции. Но, это не значит, что данное лечение подойдет персонально вам! Перед применением того или иного вида лекарственных средств обратитесь к врачу! И внимательно изучите список противопоказаний каждого препарата. Жаропонижающие средства Ибупрофен и аналоги. Противовирусные Ацикловир, Гроприносин. Иммуномодуляторы Интерферон, Виферон, Амиксин. Антиоксиданты Аскорутин, Витамин Е. Антибиотики назначают в случае возникшей бактериальной инфекции. Срок лечения максимум 10 дней. В сложных случаях, лечение доходит до 14 дней. Антибиотик выбирают согласно чувствительности возбудителя инфекции. Физиотерапия. Ингаляции и прочие физиопроцедуры помогают очистить легкие и бронхи от скопившейся мокроты.
Госпитализация показана при наличии высокой температуры, аритмии, рвоте и прочих тяжелых симптомах вирусной инфекции.
Рацион больного должен содержать в себе богатые витаминами продукты. Положено обильное теплое питье, постельный режим.
Особое внимание следует уделить не только медикаментозному лечению. Заболевший должен соблюдать постельный режим на протяжении недели. При этом рекомендуется отказаться от просмотра телевизора, чтения книг и игр за компьютером. Нужно увеличить потребление воды, добавить в рацион продукты с повышенным содержанием витамина С и другими полезными микроэлементами.
Профилактические меры
- Принимать витаминные комплексы;
- Соблюдать элементарные правила гигиены;
- Вести здоровый образ жизни;
- Регулярно заниматься физическими нагрузками;
- Спать не менее 8 часов в сутки;
- Постараться нервничать как можно реже;
- Соблюдать правильное питание;
- Отказаться от пагубных привычек.
- Исследователи из Великобритании утверждают, что витамин D не только укрепляет кости, но и положительно влияет на иммунитет. Витамин D образуется в организме под действием солнечного света – зимой его концентрация снижается и иммунитет тоже падает. Именно поэтому, считают исследователи, в холодное время года люди чаще болеют гриппом и простудой.
- Команда ученых из лондонского Университета Королевы Марии (Queen Mary University of London) изучила результаты 25 исследований, в которых приняли участие более 11 тысяч человек. Авторы проанализировали, принимали ли участники этих исследований добавки с витамином D, а также как часто они болели респираторными инфекциями.
- Оказалось, что прием витамина D действительно укреплял иммунитет – люди, которые регулярно употребляли содержащие его добавки, реже простужались и болели гриппом. Из 33 человек, принимавших витамин D, заболевал острыми респираторными инфекциями лишь один. Для сравнения: гриппом заболевал каждый 40 привитый от него человек.
- Ежедневный или еженедельный прием витаминов был гораздо эффективнее, чем однократный ежемесячный прием большой дозы. Адриан Мартиню (Adrian Martineau) пояснил, что людям стоит рекомендовать принимать витамин D зимой – это позволит снизить заболеваемость гриппом и простудой.
- Опубликованные результаты уже вызвали критику со стороны некоторых ученых. Так, профессор Луис Леви (Louis Levy) объясняет, что связь между приемом витамина D и укреплением иммунитета пока не доказана, так что не стоит давать советы принимать его для этих целей.
включают в себя умеренные спортивные нагрузки, принятие витаминных комплексов и сокращение пребывания в местах большого скопления людей во время эпидемии. Правильное питание, сон и отсутствие перегрузок также благотворно влияют на иммунную систему. Свести контакты с зараженными вирусом людьми к минимуму: Таким образом необходимо:
Новости:
Вакцинация
Вакцинацию необходимо проводить еще в середине осени. Во время сезона вирусов – эта мера нежелательна. Иммунитет формируется только после двух недель со дня, когда вам введена вакцина. Обязательно помните это! И проконсультируйтесь с доктором по поводу ее необходимости и отсутствия противопоказаний конкретно для вас!. (Теоретически, прививка может быть поставлена и во время пандемии. Но не следует забывать о том, что иммунитет будет формироваться на протяжении 10-14 дней.)
НОВОСТИ:
В 2017 году в Великобритании начался набор 500 добровольцев среди пациентов государственной системы здравоохранения для проведения клинических испытаний новой универсальной вакцины против сезонного гриппа. Экспериментальная вакцина действует по иному принципу, чем та, которая находится на вооружении врачей в настоящее время.
Существующая вакцина от гриппа должна меняться каждый год в зависимости от мутации возбудителя болезни. Новая вакцина воздействует на ту часть вируса гриппа, которая остается неизменной во всех его штаммах и разновидностях.
Это означает, как указывают исследователи из Оксфордского университета, что новая вакцина должна убивать возбудителей гриппа у человека, птиц и свиней. Они считают, что экспериментальная вакцина даст более надежную защиту от инфекции.
БЕРЕГИТЕ СЕБЯ!
Пять вопросов про тесты на коронавирус
фото: АГН Москва
Пользователи портала «Госуслуги» могут получить результаты теста на коронавирус и уведомление об их готовности в личном кабинете. Такую возможность предусмотрело Минцифры России, передал ТАСС 26 ноября. В ведомстве пояснили, что это позволит снизить долю поддельных справок, а также избавит от необходимости направлять их в Роспотребнадзор после возвращения из-за рубежа. «Парламентская газета» решила выяснить, кому положено пройти тест на COVID-19, где и как это сделать, а также почему анализ иногда даёт ложный результат.
1. Для чего нужен тест
Анализ на COVID-19 необходим, чтобы узнать, есть ли у человека с симптомами ОРВИ или пневмонии коронавирусная болезнь, а также понять, выздоровел ли пациент, заразившийся этой инфекцией, сказано на сайте Роспотребнадзора.
Для этого используют ПЦР-анализ (полимеразная цепная реакция) — молекулярно-генетический анализ, который помогает выявлять возбудителя COVID-19 в организме. Если в теле человека есть достаточное для определения в лаборатории количество коронавирусных частиц (от 10 × 3 до 10 × 5 копий вируса в зависимости от теста), ПЦР-тест даст положительный результат, даже если человек чувствует себя здоровым.
2. Кому необходимо сдавать анализ
Тест на COVID-19 должны сдавать люди с подозрением на коронавирус и пациенты, у которых ранее подтвердили наличие инфекции. Среди тех, у кого может быть подозрение на коронавирус, — все, кто близко контактировал с больным COVID-19, пациенты с диагнозом «внебольничная пневмония», медицинские работники (они проходят тест раз в неделю) и те, кто имеет риск инфицирования на рабочих местах, а также все люди с симптомами ОРВИ, отмечается на сайте стопкоронавирус.рф.
Если же человек здоров, не контактирует с больными, соблюдает все профилактические меры при выходе из дома, не общается с людьми, имеющими хронические заболевания и риск тяжёлого течения коронавируса, то им проходить регулярное тестирование не нужно, сообщило ранее санитарное ведомство «Российской газете».
Кроме того, сейчас, согласно приказу Минздрава России, всем людям перед плановой госпитализацией необходимо сдать тест на COVID-19 за семь дней до поступления в стационар. Однако ведомство планирует отменить эту норму, передал «Интерфакс» 26 ноября. Замглавы Минздрава Евгений Камкин объяснил это изданию тем, что в стационаре людям и так делают тест. При этом при госпитализации у пациентов должны отсутствовать клинические проявления и признаки острых респираторных заболеваний.
3. Каковы правила прохождения теста
Для того чтобы сдать анализ, нужно предварительно записаться на приём в лаборатории. На процедуру принимают при предъявлении паспорта и полиса ОМС, сказано на сайте Правительства Москвы.
Для исследования берётся мазок из носа и ротоглотки. Чтобы тест прошёл успешно, врачи просят не есть за два часа до анализа, накануне не чистить зубы, за 30 минут не полоскать горло, не промывать нос, не сосать леденцы и не жевать жвачку, так как все эти действия могут просто «смыть» вирус.
Если заражение COVID-19 подтвердится, то о диагнозе сообщат в Роспотребнадзор для повторного подтверждения. В зависимости от симптомов человеку назначат лечение на дому или госпитализируют в стационар.
4. Кому полагается прохождение теста в государственной поликлинике, а кому — в частной
При появлении симптомов, характерных для COVID-19, — одышка, сильный кашель, боль в грудной клетке, повышение температуры более 38°C, выраженная слабость, в Роспотребнадзоре советуют позвонить в поликлинику и описать ситуацию. При подозрении на ковид врач приедет на дом, бесплатно возьмёт мазок на анализ и отправит его в лабораторию. Сдать анализ бесплатно в государственной поликлинике можно и самому, но для этого потребуется направление от врача. Исключение — Москва, там можно сделать анализ и без назначения. В городе открыто 207 пунктов, куда может записаться любой житель столицы, говорится на сайте стопкоронавирус.рф.
Также сдать ПЦР-тест можно платно в частной лаборатории. Но они имеют право брать биоматериал на исследование только у людей без признаков инфекции, не контактировавших с больными COVID-19. Если у человека есть симптомы ОРВИ, анализы в частной лаборатории не возьмут. Из этого можно сделать вывод, что сдавать ПЦР-тест за деньги имеет смысл только людям, которые чувствуют себя хорошо, но подозревают, что могут быть бессимптомными носителями болезни. С перечнем организаций Роспотребнадзора, осуществляющих лабораторную диагностику коронавируса можно ознакомиться на сайте ведомства.
5. Почему некоторые тесты дают ложный отрицательный результат
Примерно в 30-40 процентах случаев тесты на коронавирус могут дать ложноотрицательный результат, сказал 5 ноября в пресс-центре МИА «Россия сегодня» главный пульмонолог Минздрава Сергей Авдеев. Правда, это не связано с качеством самих тестов, отметил он, проблема заключается в некачественном взятии биоматериалов.
В Роспотребнадзоре пояснили «Известиям» 9 ноября, что ошибочные тесты могут быть также из-за наличия в организме похожего по структуре, родственного возбудителя, а ещё из-за слишком малого наличия частиц COVID-19 в организме. Виноваты в ложных результаты бывают и сами пациенты, которые нарушают правила подготовки к анализу.
Ангина (фарингит) — симптомы, лечение и причины
На этой странице
ангина — один из симптомов COVID-19 . Даже если у вас легкие симптомы, немедленно пройдите тест на COVID-19 — используйте средство проверки симптомов простуды и гриппа , если вы не знаете, что делать.
Что такое ангина?
Боль в горле или фарингит — это когда горло красное, опухшее и болезненное, особенно при глотании.Это случается, когда воспаляется задняя стенка глотки, называемая глоткой.
Обычно ангина проходит без лечения в течение 3-4 дней. Обратитесь за медицинской помощью, если:
- у вас проблемы с дыханием или глотанием (или если у вашего ребенка текут слюни)
- у вас жесткая или опухшая шея
- у вас высокая температура
- у вас сыпь
- Вы чувствуете себя очень плохо или боль в горле усиливается
Каковы симптомы боли в горле?
Если боль в горле вызвана простудой, у вас также может быть насморк, кашель, возможно повышение температуры и сильная усталость.
Если это ангина, другие симптомы могут включать:
- Увеличение лимфоузлов на шее
- опухшие красные миндалины
- сыпь
- лихорадка
- Боль в животе
- рвота
Что вызывает боль в горле?
Самая частая причина боли в горле — это вирус, такой как простуда или грипп, COVID-19 или железистая лихорадка.
Менее чем каждая третья боль в горле вызвана бактериальной инфекцией. Некоторые ангины вызываются бактериями Strepococcus pyogenes .Иногда это называют ангины. Если причиной являются бактерии, вы, как правило, очень плохо себя чувствуете, и ваша инфекция, кажется, ухудшается. Если боль в горле вызвана бактериями, вам могут помочь антибиотики.
Иногда боль в горле может быть вызвана тонзиллитом (отек миндалин), язвами во рту или аллергией.
Ангины и дети
Боль в горле очень часто встречается у детей. Обычно они вызваны вирусом. У ребенка обычно также бывает жидкая роза, кашель, боль в ушах, жар, он будет уставшим и откажется от еды.
Вероятность стрептококковой ангины повышается, если ребенок старше 3 лет и у него опухшие железы на шее, опухшие, красные миндалины с белыми пятнами, сыпь и рвота.
Если вы не уверены в симптомах вашего ребенка или беспокоитесь, обратитесь к врачу.
ПРОВЕРЬТЕ СИМПТОМЫ — Воспользуйтесь средством проверки симптомов простуды и гриппа и выясните, нужна ли вам медицинская помощь.
Как диагностируется ангина?
Если у вас или у ребенка болит горло и вас беспокоят симптомы, обратитесь к врачу.
Они будут смотреть на горло с фонариком и прощупывать шею на предмет опухших желез. Они могут взять мазок из горла, чтобы определить причину инфекции. С помощью мазков можно проверить наличие ряда вирусов и бактерий.
Как лечится ангина?
Невозможно вылечить боль в горле, вызванную вирусом. Боль в горле пройдет через 5-7 дней. Тем временем вы можете облегчить симптомы, приняв обезболивающие. Взрослые и дети старше 1 месяца могут принимать парацетамол, а взрослые и дети старше 3 месяцев могут принимать ибупрофен.Не давайте аспирин детям до 16 лет.
Если боль в горле вызвана бактериями, вам могут помочь антибиотики.
Средства от боли в горле и самолечение
Могут помочь лекарства, отпускаемые без рецепта, например леденцы или полоскания горла, содержащие местный анестетик. Если вы беременны или кормите грудью, избегайте продуктов, содержащих йод (например, Betadine®). Ваш фармацевт может предоставить вам дополнительную информацию.
Может помочь мягкая пища, такая как мороженое, ледяные блоки или желе.
Чтобы облегчить першение в горле, попробуйте полоскать горло теплой соленой водой или запейте горячей водой с медом и лимоном. Горячие или холодные напитки и ледяные блоки могут успокаивать.
Избегайте продуктов, вызывающих боль при глотании. Попробуйте есть мягкую пищу, например йогурт, суп или мороженое.
Очень важно поддерживать высокий уровень гидратации, поэтому пейте много воды. Если у вас есть какое-либо заболевание, посоветуйтесь с врачом, сколько воды вам подходит.
Поддерживайте в комнате комфортную температуру, отдыхайте и избегайте тяжелых физических нагрузок, пока симптомы не исчезнут.
Курение или вдыхание чужого дыма может ухудшить симптомы. Старайтесь избегать людей, которые курят. Если вы курите, попробуйте сократить или бросить курить. Чтобы получить совет о том, как бросить курить, посетите веб-сайт «Бросить сейчас».
Узнайте больше о советах по уходу за собой, если у вас высокая температура (жар).
Боль в горле — HSE.ie
Боль в горле — обычное явление, обычно не серьезное. У большинства людей будет по крайней мере 2 или 3 раза в год. Дети и подростки болеют горлом чаще, чем взрослые.
Большинство болей в горле проходят через несколько дней без необходимости лечения. Через неделю почти 9 из 10 человек снова выздоровеют.
Симптомы
Боли в горле обычно являются симптомом вирусной инфекции. Большинство болей в горле вызвано вирусом, поэтому антибиотики не помогут.
Симптомы включают:
- болезненное горло, особенно при глотании
- сухое першение в горле
- покраснение в задней части рта
- неприятный запах изо рта
- легкий кашель
- опухание шейных лимфоузлов
У вас также может быть насморк или заложенный нос, чихание, лихорадка и щекочущий кашель.
Причины
Боли в горле вызваны инфекциями, которые называются тонзиллитом.
Иногда ваш голос тоже становится хриплым. Это называется ларингитом.
Вирусы вызывают тонзиллит и ларингит.
Железистая лихорадка — одна из разновидностей вирусного тонзиллита.
Круп — один из видов вирусного ларингита.
Иногда они могут быть вызваны бактериями (ангина). При бактериальных инфекциях вы обычно чувствуете себя хуже, и вам нужно больше времени, чтобы поправиться. Ваша иммунная система может очистить стрептококковое горло, или вам может потребоваться антибиотик.
Лечение
Безрецептурные обезболивающие обычно могут облегчить симптомы боли в горле.
Хотя это может показаться очевидным, старайтесь избегать горячей еды и горячих напитков, так как это может вызвать раздражение горла. Ешьте прохладную мягкую пищу и пейте прохладные или теплые (но не горячие) жидкости. Взрослые и дети старшего возраста могут сосать леденцы, твердые сладости, кубики льда или ледяные леденцы.
Чтобы облегчить боль и дискомфорт от боли в горле, вы можете:
- использовать парацетамол или ибупрофен
- использовать лекарственные леденцы или анестезирующие спреи, хотя мало доказательств того, что они помогают
Вы можете купить их в супермаркете или в других магазинах фармацевт без рецепта.
Ваш терапевт
Обычно вам не нужно обращаться к терапевту, если у вас болит горло.
Сильная или продолжительная ангина может быть чем-то вроде ангины (бактериальная инфекция горла) или тонзиллита.
Если через 2 недели у вас все еще болит горло, лучше всего проверить его.
Антибиотики
Обычно врачи общей практики не назначают антибиотики при ангине. Это потому, что антибиотики обычно не облегчают ваши симптомы. Они также не ускорят ваше выздоровление.
Ваш терапевт выпишет ему рецепт только в том случае, если он считает, что у вас бактериальная инфекция.
Стрептококковое горло
Стрептококковая ангина — это инфекция горла, вызываемая бактериями, которые называются стрептококками группы А (стрептококки группы А). Бактерии живут в носу и горле. Стрептококковая ангина легко передается от человека к человеку воздушно-капельным путем, когда инфицированный человек кашляет, чихает или разговаривает. Хорошее мытье рук важно для предотвращения распространения этого заболевания. Детям с диагнозом «стрептококковая ангина» не следует посещать школу или детский сад до тех пор, пока они не начнут принимать антибиотики и не поднимут температуру в течение 24 часов.
Стрептококковая ангина в основном поражает детей школьного возраста от 5 до 15 лет, но может поражать и взрослых. Если его не лечить, это может привести к серьезным проблемам, включая ревматическую лихорадку (воспаление суставов и сердца). Даже при лечении после стрептококковой инфекции могут возникнуть редкие, но серьезные проблемы, такие как воспаление почек.
Как передается ангина?
Стрептококковая инфекция в горле может легко передаваться через слюну инфицированного человека:
Пить и есть после этого
Совместное использование соломинки, чашки, зубных щеток и столовых приборов
Когда обращаться в отделение неотложной помощи (ER)
Позвоните 911 , если у вашего ребенка:
Невозможно говорить
Ощущение гибели
По поводу других симптомов стрептококковой ангины позвоните своему врачу, например:
Боль в горле, особенно при глотании
Красные опухшие миндалины
Увеличение лимфатических узлов
Кожная сыпь, называемая скарлатиной
Боль в животе; иногда рвота у детей младшего возраста
Гной в задней части глотки
Чего ожидать при посещении
Ваш ребенок будет обследован, и врач спросит его или ее историю здоровья.
Осмотр миндалин ребенка. Образец жидкости можно взять из задней стенки глотки с помощью мягкого тампона. Образец можно сразу проверить на наличие бактерий, вызывающих ангины. Другой образец также может быть отправлен в лабораторию для более точного тестирования культуры.
Если у вашего ребенка ангина, врач пропишет ему антибиотик. Это убьет стрептококковые бактерии. Убедитесь, что ваш ребенок принимает все лекарства, даже если он или она начинает чувствовать себя лучше.Антибиотики не помогут при вирусной инфекции горла.
Если глотание очень болезненно, можно также прописать обезболивающее.
Когда звонить лечащему врачу вашего ребенка
Позвоните своему врачу, если ваш в остальном здоровый ребенок закончил лечение ангины и имеет:
Боль в суставах или отек
Признаки обезвоживания (без слез при плаче и отсутствии мочеиспускания более 8 часов)
Боль в ухе или давление
Головные боли
Сыпь
Лихорадка (см. Лихорадка и дети ниже)
Лихорадка и дети
Всегда используйте цифровой термометр для измерения температуры вашего ребенка.Никогда не используйте ртутный термометр.
Для младенцев и детей ясельного возраста обязательно используйте ректальный термометр правильно. Ректальный термометр может случайно проткнуть (перфорировать) прямую кишку. Он также может передавать микробы через стул. Всегда следуйте инструкциям производителя продукта для правильного использования. Если вам неудобно измерять ректальную температуру, воспользуйтесь другим методом. Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой метод вы использовали для измерения температуры вашего ребенка.
Вот рекомендации по лихорадке. Неточные значения температуры ушей в возрасте до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Младенцы до 3 месяцев:
Узнайте у лечащего врача вашего ребенка, как следует измерять температуру.
Температура прямой кишки или лба (височной артерии) 100,4 ° F (38 ° C) или выше, или по указанию врача
Температура подмышек 99 ° F (37.2 ° C) или выше, или по указанию врача
Детский возраст от 3 до 36 месяцев:
Температура прямой кишки, лба (височная артерия) или уха 102 ° F (38,9 ° C) или выше , или по указанию поставщика
Температура подмышек 101 ° F (38,3 ° C) или выше, или по указанию поставщика
Ребенок любого возраста:
Повторяющаяся температура 104 ° F (40 ° C) или выше, или по указанию поставщика.
Лихорадка, которая сохраняется более 24 часов у ребенка в возрасте до 2 лет.Или жар, который держится 3 дня у ребенка от 2 лет и старше.
Облегчение симптомов фарингита
Эти советы могут помочь облегчить симптомы вашего ребенка:
Предлагайте легкие для проглатывания продукты, такие как суп, яблочное пюре, фруктовое мороженое, холодные напитки, молочные коктейли и йогурт.
Обеспечьте мягкую диету и не давайте острую или кислую пищу.
Используйте увлажнитель с прохладным туманом в детской спальне.
Полощите горло соленой водой (только для детей старшего возраста и взрослых).Смешайте 1/4 чайной ложки соли с 1 стаканом (8 унций) теплой воды.
Strep Throat (для подростков) — Nemours Kidshealth
Что такое стрептококковое горло?
Стрептококковая ангина — это заразное заболевание, которое означает, что вы заразились от другого человека. Это вызвано инфекцией бактериями, называемыми стрептококками группы А (произносится: strep-toe-KAH-kye), и очень распространено среди подростков. Фактически, стрептококковые бактерии вызывают почти треть всех болей в горле.
Стрептококковая ангина обычно требует обращения к врачу и лечения антибиотиками. При надлежащем медицинском уходе — наряду с достаточным отдыхом и питьем — вы быстро встанете на ноги.
Каковы признаки и симптомы стрептококковой инфекции горла?
Большинство болей в горле вызываются вирусами. Если у вас насморк, кашель, охриплость голоса, а также красные или жидкие глаза, вероятно, это вирус, который исчезнет сам по себе.
Стрептококковая инфекция в горле отличается. Признаки того, что у вас может быть ангина, включают:
- красные и белые пятна в горле
- Проблемы с глотанием
- болезненные опухшие железы (лимфатические узлы) по бокам шеи
- красный, большие миндалины
- головная боль
- боль в животе
- лихорадка
- слабость или тошнота
- потеря аппетита и тошнота
- сыпь
Если у вас есть какие-либо из этих симптомов, пора обратиться к врачу.
Является ли стрептококковая инфекция горла заразной?
Стрептококковая ангина очень заразна. Это может получить кто угодно, но чаще всего это дети школьного и подросткового возраста.
Как люди заболевают стрептококковой пневмонией?
Чаще всего учащиеся болеют стрептококком в течение учебного года, когда большие группы людей находятся близко друг к другу.
Бактерии, вызывающие стрептококковый фарингит, обычно скапливаются в носу и горле, поэтому чихание, кашель или рукопожатие могут легко передать стрептококковую инфекцию от одного человека к другому.Вот почему так важно мыть руки как можно чаще.
Стр. 1
Как диагностируется стрептококковое горло?
Врач часто может сделать экспресс-тест на стрептококк прямо в офисе. Он или она возьмет тампоном образец жидкости из задней стенки вашего горла. Обычно на то, чтобы узнать, есть ли у вас стрептококковая ангина, требуется всего несколько минут.
Если первый тест ничего не доказывает, ваш врач может провести более длительный тест, называемый посевом из горла.Врач протерет мазок жидкости из вашего горла о специальную посуду и оставит ее на 2 ночи. Если у вас ангина, стрептококки обычно разрастаются в посуде в течение 1-2 дней.
Как лечится стрептококковое горло?
Если у вас ангина, врач выпишет вам рецепт на прием антибиотиков в течение 10 дней. Скорее всего, это будут таблетки, которые вы проглотите.
Вы почувствуете себя лучше примерно через 24 часа после начала лечения. Даже если вы больше не чувствуете себя больным, важно принимать антибиотики в течение полных 10 дней. Если вы не примете все антибиотики, у вас возникнет риск развития ревматической лихорадки, которая может привести к необратимому повреждению сердца.
Иногда врач может выбрать лечение ангины с помощью одной инъекции антибиотика, не выписывая вам лекарства для приема дома.
Можно ли предотвратить стрептококковое горло?
Чтобы защитить других от болезней, важно оставаться дома как минимум 24 часа, пока антибиотики не подействуют.После использования вымойте вилки, ложки, тарелки и чашки в горячей мыльной воде. Не делитесь едой, напитками, салфетками, носовыми платками или полотенцами с другими людьми.
Прикрывайте рот и нос, когда чихаете или кашляете, чтобы капли жидкости не попали к кому-то другому. Если у вас нет под рукой салфетки, кашляйте или чихайте в локоть — , а не руками! Часто мойте руки, особенно после вытирания или сморкания.
Как мне стать лучше?
Пейте много прохладных жидкостей, таких как вода или имбирный эль, особенно если у вас жар, поскольку при обезвоживании вы почувствуете себя хуже.Держитесь подальше от апельсинового сока, лимонада и других кислых напитков, потому что они могут ужалить горло. Замороженные продукты, такие как мороженое или фруктовое мороженое, могут помочь уменьшить боль в горле. Горячие жидкости, такие как супы, чай с медом или горячий шоколад, также могут успокаивать.
Спросите своего врача, прежде чем использовать капли для горла или безрецептурные спреи для горла, потому что они могут ухудшить самочувствие стрептококковой инфекции.
Тонзиллит: Обзор — InformedHealth.org — Книжная полка NCBI
Введение
Боль в горле может иметь ряд причин.Обычно они возникают в результате воспаления горла, вызванного вирусами простуды. Это также может повлиять на небные миндалины. Часто называемые просто «миндалинами», это видимые комочки ткани на левой и правой сторонах задней стенки глотки. Бактериальные инфекции миндалин встречаются реже. Но нелегко сказать, какие микробы вызывают инфекцию. Дети и подростки гораздо более подвержены тонзиллиту (воспалению миндалин), чем взрослые.
Тонзиллит начинается внезапно и обычно проходит снова в течение одной-двух недель.Но он также может возвращаться несколько раз в течение года. Хотя это может быть неприятно, это редко приводит к осложнениям.
Важно различать тонзиллит и гипертрофию миндалин (хронически увеличенные миндалины). Это два разных состояния здоровья. При гипертрофии миндалин могут быть поражены и аденоиды.
Симптомы
Типичные симптомы острого тонзиллита включают следующее:
Боль в горле
Опухшие и очень красные миндалины с желтоватым налетом
Затруднение при глотании
Увеличение и болезненность лимфатических узлов на шее
Лихорадка выше 38 ° C (100.4 ° F)
Головная боль
Усталость и утомляемость
Потеря аппетита
Неприятный запах изо рта
Если это вирусная инфекция, типичные симптомы простуды, такие как кашель или заложенность носа нос тоже скорее всего.
Часто воспаляется и горло (фарингит), а не только миндалины. Считается, что это тонзиллит, если воспаление больше всего поражает миндалины.
Тонзиллит также может вызывать атипичные симптомы, особенно у детей.Они могут включать боль в животе, тошноту или рвоту.
Внутри рта: опухшие воспаленные миндалины с пятнами, заполненными гноем
Причины
Бактерии и вирусы могут распространяться через крошечные капли — другими словами, когда зараженный человек разговаривает или чихает, в воздух. Затем они могут контактировать со слизистыми оболочками других людей, где начинают размножаться.
Бактериальный тонзиллит обычно вызывается определенными типами стрептококковых бактерий.Но не все, у кого есть эти бактерии в организме, также заболевают тонзиллитом.
Иногда тонзиллит возникает в результате скарлатины, которую также вызывают бактерии. Вирусные инфекции, такие как мононуклеоз (также называемый «моно» или железистой лихорадкой), также могут привести к тонзиллиту.
Outlook
Симптомы острого тонзиллита, такие как боль в горле и жар, обычно проходят в течение одной-двух недель. Часто жар проходит раньше, чем боль в горле. Но для того, чтобы отек миндалин опустился, может потребоваться больше времени.
Эффекты
Осложнения случаются редко. Наиболее частым осложнением является скопление гноя вокруг миндалин, известное как перитонзиллярный абсцесс или ангина. Это может развиться, если тонзиллит вызван бактериями, и может снова поправиться без лечения. Но существует риск распространения инфекции на близлежащие ткани в области горла и грудной клетки или развития сепсиса (заражения крови). Это может привести к серьезным осложнениям, поэтому очень важно пройти курс лечения. Признаками ангины могут быть следующие симптомы:
Очень сильная ангина только на одной стороне горла и затруднение глотания
Общая физическая слабость и жар
Боль в ухе (особенно только в одном ухе)
Ощущение комка в горле при разговоре
Проблемы с открыванием рта
По оценкам, ангина возникает не более чем у 1-10 человек из 1000, которые обращаются к врачу, потому что они болит горло.Так же редко тонзиллит приводит к инфекции среднего уха.
Ревматическая лихорадка — очень редкое осложнение тонзиллита. Это включает болезненные воспаления в нескольких суставах, сердечной мышце и клапанах. Ревматическая лихорадка возникает только после заражения определенными типами стрептококковых бактерий и встречается гораздо реже, чем раньше. В настоящее время это очень редко, по крайней мере, в промышленно развитых странах. По оценкам, менее 1 из 100 000 детей в Германии ежегодно заболевает ревматической лихорадкой.Нефрит (воспаление почек) также является очень редким осложнением некоторых видов стрептококковых инфекций. По оценкам, ежегодно страдают 6 из каждых 100 000 детей в Германии.
Диагноз
Когда у вас болит горло, врач может осмотреть вас и попытаться ответить на следующие вопросы:
Вызывает ли тонзиллит симптомы?
Насколько серьезно воспаление?
Это бактериальный тонзиллит?
Есть ли высокий риск осложнений?
Врач осматривает горло и спрашивает о точных симптомах.Если миндалины опухшие и покрытые налетом, с высокой температурой, но без кашля, это может быть бактериальный тонзиллит.
Также можно провести экспресс-тест. Государственные страховщики здоровья в Германии покрывают расходы на этот тест для детей в возрасте до 16 лет. Тест включает в себя мазок из горла, чтобы взять образец секрета из миндалин. Проба проверяется на наличие стрептококковых бактерий. Он дает результаты в течение нескольких минут, но они не всегда верны. Вы можете получить более точные результаты, отправив образец в лабораторию, но для получения результатов потребуется один или два дня.
Анализы крови делают очень редко, например, чтобы исключить другие заболевания.
Лечение
Основная цель лечения — облегчить симптомы и предотвратить осложнения. Для лечения острого тонзиллита можно использовать следующие лекарства:
Лекарства для снятия боли и снижения температуры, такие как ибупрофен или ацетаминофен (парацетамол)
Антибиотики (только при бактериальном тонзиллите)
Антибиотики могут вызвать тонзиллит уйди немного раньше.Кроме того, люди, принимающие антибиотики от тонзиллита, перестают быть заразными в течение 24 часов после начала лечения. Антибиотики также могут снизить риск развития осложнений, хотя они и так редки. Поскольку антибиотики имеют побочные эффекты и лишь немного помогают справиться с симптомами, часто можно обойтись без них.
Некоторые люди облегчают симптомы, рассасывая леденцы от горла или используя домашние средства, такие как обертывание для шеи или полоскание горла соленой водой или чаем.
Рецидивирующий тонзиллит также можно лечить обезболивающими или антибиотиками.Хирургическое удаление миндалин — еще один вариант лечения для людей, которые часто болеют тонзиллитом.
Наша помощь в принятии решения может помочь при принятии решения о том, следует ли делать операцию. В нем обобщены основные преимущества и недостатки различных вариантов лечения.
Дополнительная информация
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к семейному врачу или педиатру. Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем следует помнить.
Источники
- Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM). Halsschmerzen. DEGAM-Leitlinie Nr. 14 (S3-Leitlinie). AWMF-Registernr .: 053-010. Октябрь 2009 г.
Информация о здоровье IQWiG написана с целью помочь
люди понимают преимущества и недостатки основных вариантов лечения и здоровья
услуги по уходу.Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к
Немецкая система здравоохранения.Пригодность любого из описанных вариантов в индивидуальном
случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.Наша информация основана на результатах качественных исследований. Это написано
команда
медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Вы можете
найти подробное описание того, как создается и обновляется наша медицинская информация в
наши методы.
Фарингит — Американский семейный врач
1.Эбелл MH,
Смит М.А.,
Барри ХК,
Айвз К,
Кэри М.
Рациональное клиническое обследование. У этого пациента ангина? JAMA .
2000; 284: 2912–8 ….
2. Перкинс А.
Подход к диагностике острой ангины. Ам Фам Врач .
1997; 55: 131–8,141–2.
3. Вишня ДК,
Вудвелл Д.А.
Национальное амбулаторное медицинское обследование: сводка за 2000 год. Дополнительные данные .
2002; 328: 1–32.
4. Гербер М.А.
Диагностика стрептококкового фарингита группы А. Педиатр Энн .
1998. 27: 269–73.
5. Бисно AL,
Гербер М.А.,
Гвалтни Дж. М. младший,
Каплан Э.Л.,
Schwartz RH.
Практическое руководство по диагностике и лечению стрептококкового фарингита группы А. Общество инфекционных болезней Америки. Clin Infect Dis .
2002; 35: 113–25.
6. Певец К.
Визит 15 минут (острый фарингит). Уход за пациентами .
2001; 35: 20–3.
7. Киркпатрик GL.
Простуда. Prim Care .
1996; 23: 657–75.
8. Ротбарт Х. Энтеровирусы. В: Katz SL, Gershon AA, Hotez PJ, Krugman S, eds. Кругмана Инфекционные болезни детей. 10-е изд. Сент-Луис: Мосби, 1998; 81–97.
9. Goldstein MN.
Офисная оценка и лечение ангины. Otolaryngol Clin North Am .
1992; 25: 837–42.
10.Рупперт SD.
Дифференциальная диагностика частых причин детского фарингита. Практика медсестры .
1996; 21: 38–42,44,47–8.
11. Миддлтон DB.
Подход к педиатрическим инфекциям верхних дыхательных путей. Ам Фам Врач .
1991; 44 (5 доп.): 33С – 40С, 46С – 47С.
12. Миддлтон DB.
Фарингит. Prim Care .
1996; 23: 719–39.
13. McWhinney IR. Учебник семейной медицины. 2-е изд. Нью-Йорк: Издательство Оксфордского университета, 1997.
14. Кац Б.З., Миллер Г. Вирус Эпштейна-Барра. В: Katz SL, Gershon AA, Hotez PJ, Krugman S, eds. Кругмана Инфекционные болезни детей. 10-е изд. Сент-Луис: Мосби, 1998: 98–101.
15. Питер Дж.,
Рэй CG.
Инфекционный мононуклеоз. Педиатр Ред. .
1998; 19: 276–9.
16. Заутис Т,
Klein JD.
Энтеровирусные инфекции. Педиатр Ред. .
1998; 19: 183–91.
17. Крамп Дж., Харрисон В., Шоп Т., Рион Р. Фарингитис.Руководство по клинической помощи. По состоянию на 17 июля 2003 г., по адресу: http://cme.med.umich.edu/pdf/guideline/phrngts.pdf.
18. Бисно AL.
Острый фарингит. N Engl J Med .
2001; 344: 205–11.
19. Каплан ЭЛ. Стрептококковые инфекции. В: Katz SL, Gershon AA, Hotez PJ, Krugman S, eds. Кругмана Инфекционные болезни детей. 10-е изд. Сент-Луис: Мосби, 1998: 487–500.
20. Скотт П.М.,
Лофтус WK,
Кью Дж.
Ахуджа А,
Юэ В,
van Hasselt CA.Диагностика перитонзиллярных инфекций: проспективное ультразвуковое исследование, компьютерная томография и клиническая диагностика. Дж Ларингол Отол .
1999; 113: 229–32.
21. Оливье К.
Ревматическая лихорадка — это все еще проблема? J Antimicrob Chemother .
2000. 45 (доп.): 13–21.
22. Цукер-младший, Фридман С. Конец оповещения: обновленная информация о возможной вспышке дифтерии в округе Делавэр, штат Пенсильвания. По состоянию на 17 июля 2003 г., по адресу: http://www.nycms.org/article_view.php3? view = 174 & amp; part = 1.
23. Pitetti RD,
Wald ER.
Стрептококковая ангина: рассматриваем варианты диагностики. Уход за пациентами .
1999; 33: 119–45.
24. McIsaac WJ,
Гоэль V,
К Т,
Низкая DE.
Обоснованность оценки боли в горле в семейной практике. CMAJ .
2000. 163: 811–5.
25. Винсент М.Т., Селестин Н., Эрл Б. Инфекции верхних дыхательных путей II: фарингит. По состоянию на 17 июля 2003 г., по адресу: http: // www.turner-white.com/pdf/brm_FP_pre4_4.pdf.
26. Пичичеро М.Э.
Вопросы лечения бета-гемолитического стрептококкового фарингита и тонзиллита группы А. Семинар Практик .
1992. 14 (12 доп.): 19–26.
27. Лиеу Т.А.,
Флейшер Г.Р.,
Schwartz JS.
Экономическая эффективность быстрого тестирования латексной агглютинации и посева из горла на стрептококковый фарингит. Педиатрия .
1990; 85: 246–56.
28. Cooper RJ,
Хоффман-младший,
Бартлетт Дж. Г.,
Бессер Р.Э.,
Гонсалес Р,
Хикнер Дж. М.,
и другие.Принципы правильного применения антибиотиков при остром фарингите у взрослых: история вопроса. Энн Интерн Мед. .
2001; 134: 509–17.
29. Эбелл М.
Стрептококковая ангина. Ам Фам Врач .
2003. 68: 937–8.
30. Mayes T,
Pichichero ME.
Необходимы ли последующие посевы из горла, если экспресс-тесты на антигены отрицательны на стрептококки группы А? Clin Pediatr [Phila] .
2001; 40: 191–5.
31. Attia MW,
Заутис Т,
Кляйн JD,
Мейер Ф.А.Выполнение модели прогнозирования стрептококкового фарингита у детей. Arch Pediatr Adolesc Med .
2001; 155: 687–91.
32. Бригден М.Л.,
Au S,
Томпсон С,
Бригден С,
Дойл П,
Цапарас Ю.
Инфекционный мононуклеоз в амбулаторной популяции: диагностическая ценность двух автоматических гематологических анализаторов, а также чувствительность и специфичность критериев Хогланда у гетерофил-положительных пациентов. Арч Патол Лаб Мед .1999; 123: 875–81.
33. Карпентер С.Дж., Ледерман М.М., Салата РА. Инфекционные заболевания. В: Andreoli TE, Carpenter CJ, Griggs RC, Loscalzo J, ред. Сесил Основы медицины. 5-е изд. Филадельфия: Сондерс, 2001: 782–8, 741,755–9.
Клиническая картина вирусного фарингита: история болезни, физикальное состояние, причины
Боль в горле — главный симптом у пациентов с вирусным фарингитом. У пациентов могут быть дополнительные симптомы, которые зависят от возбудителя. Эти симптомы обычно бесполезны для различения причин вирусного фарингита, потому что симптомы, вызываемые многочисленными вирусами, вызывающими фарингит, очень похожи и часто перекрывают друг друга.
Фарингит при простудном синдроме
Боль в горле обычно не является основным симптомом. Назальные симптомы, такие как чихание, водянистые выделения из носа, заложенность носа или постназальные выделения, как правило, предшествуют симптомам горла. Симптомы горла могут проявляться в виде болезненности, расчесывания или раздражения. Выделения из носа могут быть густыми и желтыми. Может присутствовать непродуктивный кашель. Лихорадка, если она присутствует, обычно субфебрильная и более выражена у маленьких детей, чем у взрослых.Иногда присутствует охриплость голоса. Сильная боль в глотке или одинофагия нехарактерны. Озноб, миалгия и глубокое недомогание обычно не проявляются.
Фарингит, вызванный аденовирусом
Фарингит, вызванный аденовирусом, распространен среди детей раннего возраста и призывников. Пациенты с фарингитом жалуются на боль в горле (более сильную, чем при простуде), высокую температуру, дисфагию и красные глаза. Красные глаза возникают из-за сопутствующего конъюнктивита, который возникает у одной трети или половины пораженных пациентов вместе с лихорадкой.Этот синдром получил название фарингоконъюнктивальной лихорадки. Пациент может находиться в бассейне примерно за 1 неделю до начала болезни. Военнослужащие чаще болеют охриплостью, болями в груди и респираторной недостаточностью.
Фарингит, связанный с инфекционным мононуклеозом ВЭБ
Инфекционный мононуклеоз
ВЭБ чаще всего наблюдается у подростков и молодых людей. Наиболее частыми симптомами являются боль в горле и утомляемость.Симптомы глотки обычно связаны с другими признаками заболевания (например, усталостью, кожной сыпью, анорексией).
Острый герпетический фарингит
Острый герпетический фарингит чаще всего наблюдается у детей и молодых людей. Боль в горле может сопровождаться болью во рту в сочетании с гингивостоматитом. Другие симптомы включают жар, миалгию, недомогание, неспособность есть и раздражительность.
Фарингит, вызванный гриппом
Боль в горле — главный симптом у некоторых больных гриппом.Болезнь обычно начинается внезапно, с миалгией, головной болью, лихорадкой, ознобом и сухим кашлем. Обычно фарингит проходит через 3-4 дня. Заболевания обычно возникают по типу эпидемии, обычно поздней осенью или зимой в Северной Америке.
Фарингит, вызванный энтеровирусами
Энтеровирусы — важная причина вирусных фарингитов у детей. Это состояние наиболее часто встречается в конце лета и в начале осени. Отличительные клинические синдромы включают (1) герпангину, вызванную вирусом Коксаки А2-6; (2) острый лимфоузловой фарингит, вызванный вирусом Коксаки А10; (3) ящур, вызываемый вирусом Коксаки A5, 9, 10 и 16, и энтеровирусом 71; и (4) бостонская экзантема, вызванная эховирусом 16 типа.
Маленькие дети с герпангиной болеют в горле, во рту и страдают сильной одинофагией. Внезапное начало лихорадки (температура до 41 ° C), насморк и анорексия являются частыми симптомами. У двадцати пяти процентов детей рвота. У детей старшего возраста появляется боль в шее, головная боль и боль в спине. Герпетическая ангина не связана с гингивитом, в отличие от острого герпетического фарингита.
У детей с ящуром и ротовой полостью наблюдается субфебрильная лихорадка (температура 100-102 ° F / 38-39 ° C), боль в горле, боль во рту, анорексия, недомогание и сыпь на руках и ногах. .
У детей с бостонской экзантемой внезапно появляются лихорадка, боль в горле, тошнота и сыпь на лице и туловище.
Фарингит, вызванный RSV
Иммунокомпетентные взрослые с инфекцией RSV с выделениями из носа, болью в горле, субфебрильной температурой и кашлем. Младенцы, пожилые люди и пациенты с хронической обструктивной болезнью легких (ХОБЛ) или застойной сердечной недостаточностью более склонны к развитию поражения нижних дыхательных путей, которое проявляется в виде одышки, хрипов и дыхательной недостаточности.Вспышки болезней случаются осенью, зимой и ранней весной.
Фарингит, вызванный ЦМВ
Пациенты с ЦМВ-инфекцией, как правило, старше, чем пациенты с инфекционным мононуклеозом ВЭБ. Боль в горле менее выражена, но лихорадка и недомогание продолжаются и более выражены, чем при инфекционном мононуклеозе ВЭБ.
Фарингит, вызванный ВИЧ
У пациентов с первичной ВИЧ-инфекцией (острым ретровирусным синдромом) развивается острая ангина, похожая на инфекционный мононуклеоз.Боль в горле обычно сопровождается другими симптомами. Яркими симптомами являются лихорадка, пот, недомогание, вялость, миалгия, анорексия, тошнота, диарея и кожная сыпь.
.

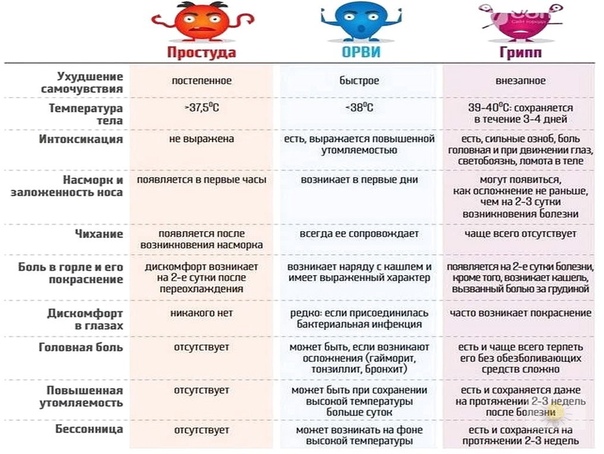

 Эти напитки способствуют обезвоживанию.
Эти напитки способствуют обезвоживанию.

 Желательно, чтобы малыш дышал глубоко и медленно.
Желательно, чтобы малыш дышал глубоко и медленно.