Капли и спреи от простуды и гриппа
{{/if}}
{{each list}}
${this}
{{if isGorzdrav}}
Удалить
{{/if}}
{{/each}}
{{/if}}
Заказать капли от простуды
На сайте вы можете заказать капли от простуды с доставкой в более чем 1200+ аптек Москвы и Санкт-Петербурга и прилегающих областей. На сайте каждому клиенту предложат:
- список препаратов широкого и узкого спектров действия;
- возможность выбрать аналоги необходимого лекарства в более дорогой или дешевой ценовой категории;
- бонусные программы, акции и скидки;
- подробные инструкции к каждому из представленных лекарственных средств;
- возможность выбрать лекарство по названию, действующему веществу, бренду.
Все лекарственные препараты лицензированы и сертифицированы. Оплата производится при получении заказа в выбранной аптеке.
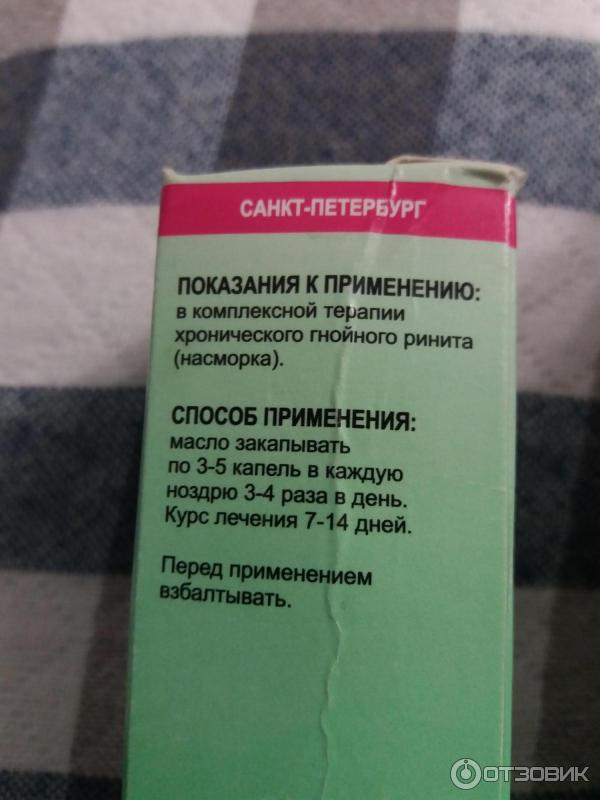
Показания
Для лечения и устранения симптоматики у взрослых и детей могут быть использованы:
- капли от заложенности уха при простуде для устранения воспаления, отечности, нормализации образования экссудата, увлажнения, устранения патогенной
микрофлоры бактериального характера; - спреи от боли в горле назначаются для уничтожения патогенной микрофлоры, боли, сухости, отечности и затрудненности дыхания;
- капли от гриппа в нос или для питья используются для расширения сосудов, снятия симптомов сухости и воспаления, насморка [1], применяются в качестве
профилактических и лечебных средств.
Многие из представленных препаратов имеют широкий спектр действия, поэтому применяются для профилактики и лечения проявлений разных симптомов простуды.
Противопоказания
К основным противопоказаниям к приему препаратов стоит отнести:
- в некоторых случаях детский возраст;
- гиперчувствительность к компонентам средства;
- при беременности и в период лактации следует применять только по назначению врача;
- наличие ряда хронических и находящихся в периоде обострения заболеваний.
Формы выпуска
Капли в нос от гриппа и простуды выпускаются в следующих лекарственных формах:
- суспензии для закапывания в нос, уши, разведения с питьем;
- аэрозоли для забрызгивания в нос, в горло.
Некоторые из препаратов, представленных на сайте, можно найти в каталоге в форме таблеток. В ряде случаев пациенту показана повышенная
дозировка того или иного средства, однако совмещать 2 препарата с одним действующим веществом может только лечащий врач.
Страны изготовители
Капли и спреи от насморка, болей в горле, заложенности уха и других проявлениях простуды и гриппа выпускают в разных странах мира:
- РФ;
- Германия;
- Норвегия;
- Канада и других.
ПЕРЕД ПРИМЕНЕНИЕМ ПРЕПАРАТОВ НЕОБХОДИМО ОЗНАКОМИТЬСЯ С ИНСТРУКЦИЕЙ ПО ПРИМЕНЕНИЮ ИЛИ ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ.
Список литературы:
- [i] МКБ-10. Доступ по ссылке http://mkb-10.com/index.php?pid=9002
рейтинг топ-5 по версии КП
«Если у вас заложило нос, прежде чем бежать в аптеку, можно попробовать решить проблему домашними средствами, например, сделать солевой раствор и промыть им нос. Вам понадобится стакан тёплой воды (примерно 36,6°, ориентироваться нужно на температуру тела). Добавьте в него 1/4 чайной ложки соли и попробуйте жидкость на вкус, она должна быть слегка подсоленной», — объясняет врач-терапевт Алена Смирнова.
«При промывании есть риск, что раствор попадет в евстахиеву трубу. Происходит это в следующих случаях:
- при резком надавливании на флакон;
- при попытке промыть нос в тот момент, когда он сильно заложен;
- при имеющейся перфорации барабанной перепонки.

Поэтому очень важно медленно сжимать флакон, плавно регулируя скорость подачи раствора в полость носа, а также соблюдать правильный наклон тела и головы — вперед на 90 градусов. В таком положении попадание раствора в полость среднего уха невозможно. Перед началом процедуры не забудьте открыть рот — дышать надо через него. Закончив промывание через одну ноздрю, аккуратно высморкайтесь.
А вот прогревать нос парами чего угодно не нужно! Во-первых, риск обжечь слизистую больше, чем польза. Во-вторых, если в пазухах скопился гной, то прогревания могут только усугубить ситуацию. Препараты на травах – это вообще повышенный риск аллергических реакций. Увлекаться этим точно не нужно.
Не стоит, кстати, увлекаться и сосудосуживающими средствами. Их лучше использовать в случае крайней необходимости, когда заложенность носа настолько сильная, что приводит к дополнительным жалобам: головная боль, заложенность ушей, нарушение сна и другие. Длительность применения не более 3-5 дней.
Чем дольше вы пользуетесь, тем больше у вас возникает потребность в препаратах, так как сосуды становятся не чувствительны к начальной дозировке и для достижения эффекта нужно все большее и большее количество капель. В результате возникает медикаментозная зависимость, от которой потом трудно избавиться», — напоминает врач.
Затрудненное носовое дыхание и аллергический ринит у детей
Раздел только для специалистов в сфере медицины, фармации и здравоохранения!
Медицинский совет, № 6, 2015
Т.И. ГАРАЩЕНКО, д.м.н., Н.Э. БОЙКОВА, к.м.н., ФГБУ «Научно-клинический центр оториноларингологии ФМБА России».
Затруднение носового дыхания — одна из наиболее частых причин обращения к врачу-оториноларингологу. В детском возрасте это влияет на качество жизни, учебу, в младшем возрасте на общее развитие ребенка, его деятельность. ЛОР-специалист может выявить при таких жалобах, как механические причины частичной или полной обструкции полости носа (искривление перегородки носа, гипертрофия носовых раковин, аденоидные вегетации, инородные тела полости носа и носоглотки, опухоли полости носа и носоглотки), так и функциональные. Причинами являются разнообразные заболевания, приводящие к отеку слизистой оболочки полости носа и повышению выработки секрета [1].
Причинами являются разнообразные заболевания, приводящие к отеку слизистой оболочки полости носа и повышению выработки секрета [1].
Ринит (воспаление слизистой оболочки полости носа) — одно из самых распространенных заболеваний, как в детском возрасте, так и у взрослых. Аллергический ринит (АР) — хроническое заболевание, которым страдает около пятой части населения Земли. У 45—69% пациентов с АР в последующем развивается бронхиальная астма, у 60—70% детей с астмой выявляются симптомы АР. У детей, страдающих АР, в 70% случаев поражаются околоносовые пазухи, у 30—40% диагностируют аденоидиты, у 30% — рецидивирующие и экссудативные средние отиты, у 10% — заболевания гортани (в том числе рецидивирующие стенозы гортани – ложный круп) [3].
Аллергический ринит — заболевание носа, которое характеризуется IgE-опосредованных воспалением слизистых оболочек носовой полости, развивающимся после контакта с аллергеном. Для аллергического ринита характерны симптомы ринореи, обструкции полости носа, зуд, чихание, которые могут наблюдаться как по отдельности, так и одновременно.
Методы и алгоритмы лечения аллергического ринита (АР) представлены в нескольких международных документах, в частности, в появившейся в 2001 г. программе ВОЗ ARIA (Allergic Rhinitis and its Impact on Asthma) [8].
В развитии аллергических реакций значительную роль играют медиаторы различной химической структуры — биогенные амины (гистамин, серотонин), лейкотриены, простагландины, кинины, хемотаксические факторы, катионические протеины и др.
Если ранее выделяли сезонный, круглогодичный, профессиональный аллергический ринит, то в настоящее время в соответствии с рекомендациями ARIA (2001 г.) в зависимости от временных характеристик выделяют интермиттирующий и персистирующий АР с указанием тяжести течения заболевания (легкий, среднетяжелый, тяжелый) в зависимости от влияния АР на качество жизни (табл. 1) [8].
|
Таблица 1.  Классификация аллергического ринита (ARIA, 2001) Классификация аллергического ринита (ARIA, 2001) | |
|
Интермиттирующий Симптомы <4 дней в неделю или <4 недель |
Персистирующий Симптомы > 4 дней в неделю или > 4 недель |
|
Легкий — нормальный сон — нормальная повседневная активность, занятия спортом, отдых — нормальная профессиональная деятельность или учеба в школе, отсутствие мучительных симптомов |
Средне-тяжелый/тяжелый Наличие по крайней мере одного из следующих признаков: — нарушение сна — нарушение повседневной активности, невозможность занятий спортом, нормального отдыха — нарушение профессиональной деятельности или учебы в школе — мучительные симптомы |
В настоящее время существуют следующие методы консервативного лечения АР:
1. обучение больного;
2. предупреждение контакта с аллергенами;
3. медикаментозная терапия;
4. специфическая иммунотерапия;
5. хирургическое лечение.
Фармакотерапия АР направлена на предупреждение и купирование острых проявлений АР. Изучение механизмов развития заболевания позволило изменить стратегию лечения, повысить его эффективность, используя новейшие препараты, в том числе — топические, разработан ступенчатый подход к лечению АР с учетом форм и тяжести заболевания.
Лечение АР имеет своей целью не только устранение острой, выраженной симптоматики и аллергической воспалительной реакции с гиперчувствительностью, но и изменение иммунного статуса больного. Этим целям отвечает причинная терапия, которая предусматривает или полную элиминацию разрешающих факторов или стойкое торможение готовности организма к аллергическим реакциям.
Лечение АР должно быть комплексным и ступенчатым [3]. Терапевтические возможности при АР представлены на рисунке 1.
У 50% детей в возрасте от 2 до 15 лет с предполагаемыми аллергическими заболеваниями, в том числе у часто болеющих детей первых лет жизни, при углубленном обследовании выявляется поллиноз. Диагностика аллергических ринитов у детей до 4 лет затруднена, так как клинические проявления IgE-зависимой аллергии у них встречаются редко. Особенности иммунного ответа у детей первых лет жизни — физиологический иммунодефицит по В–клеточному типу с Т-хелперной недостаточностью определяет преобладание аллергических реакций Т-опосредованного типа с ведущим кожным синдромом.
Симптомы АР неспецифичны, в связи с чем начало заболевания и последующие его рецидивы в ряде случаев могут маскироваться под ОРВИ. Необходимо проводить дифференциальный диагноз между такими заболеваниями, как аллергический, вазомоторный, медикаментозный и неаллергический ринит, с эозинофильным синдромом.
В пользу АР свидетельствует семейный анамнез, характер протекания ринита и особенности клиники. Обязательны лабораторное обследование (клинический анализ крови и др.) и консультация отоларинголога и аллерголога, которые определят круг необходимых специальных исследований. В пользу аллергического ринита свидетельствуют отягощенная по атопии наследственность, отсутствие указаний на нерациональное (длительное, увеличение кратности применения и дозы) использование деконгестантов, позитивный эффект от назначения антигистаминных препаратов, кромонов и/или топических глюкокортикостероидов. Оконча¬тельный диагноз устанавливают после риноскопического и аллергологического обследования [4].
Первостепенное значение имеют профилактические меры, направленные на снижение контакта с аллергенами и их фиксации на слизистых оболочках (от носового душа до реконструктивных операций в полости носа). С большой ответственностью следует относиться к адено- и тонзилоэктомии у детей с аллергией, так как лимфоидная ткань является основным местом, определяющим впоследствии эффективность лечения аллергенными вакцинами.
Назначение адсорбентов детям в период обострения АР — неотъемлемая часть комплексной терапии, поскольку, как правило, АР у детей до 5-летнего возраста сопровождают кожные формы аллергии.
Необходимо проводить следующие элиминационные мероприятия:
1. Элиминационные (устранение контакта с аллергеном)
2. Иммунологические (использование СИТ)
3. Фармакотерапевтические (использование широкого арсенала лекарственных препаратов).
4. Обучение пациентов (усвоение навыков поведения с целью уменьшения остроты реагирования на аллергены).
5. Хирургические (преимущественно малоинвазивные вмешательства, направленные на восстановление носового дыхания и ликвидации очагов хронической инфекции).
Принципиальным моментом для выработки алгоритма лечения является установление формы заболевания (легкая, средняя, тяжелая), а также эпизодичность появления симптомов.
Предупреждение контакта с аллергенами
Наиболее эффективная причинная терапия АР — это элиминация аллергена:
1. Устранение аллергенов уменьшает тяжесть течения АР, иногда приводит к исчезновению симптоматики.
2. Эффект от элиминации может полностью проявиться лишь через недели и месяцы.
3. В большинстве случаев полное устранение контакта больного с аллергенами невозможно.
4. Устранение аллергенов должно проводится до или совместно с медикаментозным лечением.
В детском возрасте местная терапия аллергического ринита играет большую роль, чем у взрослых. Чем меньше ребенок, тем большая часть в протоколах лечения отводится противоаллергическим препаратам местного действия. Возможности контроля над симптомами АР каждой группы приведены в таблице 2.
|
Таблица 2. Характеристика топических препаратов для медикаментозного лечения АР | |||||
|
Контролируемые симптомы |
Группы препаратов | ||||
|
Интраназальные антигистаминные |
Интраназальные кортикостероиды |
Интраназальные деконгестанты |
Ипратропиума бромид |
Интраназальные кромоны | |
|
Ринорея |
++ |
+++ |
0 |
++ |
+ |
|
Чиханье |
++ |
+++ |
0 |
0 |
+ |
|
Зуд |
++ |
+++ |
0 |
0 |
+ |
|
Заложенность |
+ |
+++ |
++++ |
0 |
+ |
|
Начало действия |
15 мин |
12 ч |
5—15 мин |
15—30 мин |
Различно |
|
Длительность |
6—12 ч |
6—12 ч |
3—6 ч |
4—12 ч |
2—6 ч |
|
Примечание: + — минимальный эффект, ++++ — выраженный эффект (при естественной экспозиции). 
| |||||
Препараты местного действия, применяемые интраназально для лечения детей с аллергическим ринитом, можно разделить на несколько групп:
• Кромоны: кромоглициевая кислота
• Топические антигистаминные препараты: ацеластин, левокабастин
• Антигистаминные средства с деконгестантным эффектом: виброцил
• Топические кортикостероиды: флутиказона пропионат, триамцинолона ацетонид, мометазона фуроат, будесонид, флунизолид, беклометазона дипропионат
• Сосудосуживающие средства (деконгестанты): α1-адреномиметики, α2-адреномиметики, пронорадреналины, препараты, тормозящие утилизацию норадреналина:
• Антихолинергические препараты: ипратропиума бромид
• Препараты для специфической иммунотерапии (СИТ)
• Увлажняющие средства.
Слизистая оболочка полости носа является той зоной, которая подвергается воздействию самых разнообразных инородных частиц. Молекулы аллергенов чрезвычайно быстро вызывают аллергическую реакцию, вследствие чего уже через минуту после проникновения аллергенов возникают чиханье, зуд в полости носа, ринорея [1].
В городе, непосредственно у поверхности земли, обнаруживается наибольшая концентрация всех видов ксенобиотиков — свободно–радикальные соединения, канцерогены, соли тяжелых металлов, все виды аллергенов, ну и, конечно, патогенные микроорганизмы. Слизистая оболочка носа, полости рта и глотки находится в постоянном контакте с вдыхаемым воздухом и, таким образом, подвергается воздействию вредных факторов внешней среды, что приводит к ее отеку. В любом случае возникают условия, при которых слизистая носа легко инфицируется, реагируя появлением значительного отека [6].
Таким образом, в нормализации функции слизистой оболочки полости носа ведущими направлениями терапии являются:
1) стимуляция кровообращения местного и общего, т. е. усиленное снабжение слизистой оболочки питательными веществами;
2) увлажнение слизистой оболочки носа и препятствование образованию корок;
3) борьба с местной патологической микрофлорой.
С учетом звеньев патогенеза и патоморфологической картины, местной консервативной терапии на рынке имеется большое количество ирригационных солевых растворов различной концентрации. По данным исследователей [5], наиболее эффективным у детей с аллергическим ринитом в качестве элиминационного агента является слабогипертонический раствор хлорида натрия 2,3% или изотонический раствор 0,9%, в то время как использование гипотонического 0,65% раствора не рекомендуется.
Таким принципам отвечают препараты топического действия, содержащие важнейшие микроэлементы, регулирующие реологические свойства слизи.
Увлажняющие средства имеют особое значение в терапии АР у детей. В связи с возрастными ограничениями по приему других топических противоаллергических препаратов, они очень важны для детей грудного, ясельного возраста. Регулярные орошения слизистых оболочек солевыми изотоническими растворами (Отривин Беби) препаратами на основе пропиленгликоля снижают интенсивность зуда, ринореи, ослабляют блокаду носа (особенно при круглогодичном АР). Носовые души снижают концентрацию на слизистой верхних дыхательных путей причинных аллергенов, являясь препаратами для профилактики обострений.
Капли Отривин Бэби могут назначаться с рождения, а спрей с 3 месяцев жизни для проведения элиминационной терапии. Специальное дозирующее устройство у спрея обеспечивает мягкое орошение полости носа, наконечник атравматичен и подходит для ежедневной гигиены полости носа малыша, а также для удаления аллергенов и инородных частиц, попадающих в полость носа извне.
Считается, что содержащиеся в изотоническом растворе микроэлементы, такие как Са, Fе, К, Мg, Сu, способствуют повышению двигательной активности ресничек, активизации репаративных процессов в клетках слизистой оболочки носа и нормализации функции ее желез. Перечисленные микроэлементы содержатся в препаратах, которые готовят из морской воды, стерилизуя ее и доводя содержание солей до изотонической концентрации и из воды минеральных источников, обладающей лечебными свойствами.
При выраженной сухости слизистой оболочки носа при ее воспалении, склонности к образованию корочек, можно рекомендовать пациентам применение спрея Вибролор — изотонического раствора для орошения слизистой носа на основе морской соли и декспантенола. Раствор морской соли содержит минералы и микроэлементы, которые способствуют мягкому увлажнению и очищению полости носа. Декспантенол (пантотеновая кислота, провитамин B5) способствует восстановлению (регенерации) слизистой оболочки. Кроме того, декспантенол обладает дополнительным увлажняющим эффектом. Поскольку Вибролор обладает способностью очищать полость носа, спрей рекомендуется применять перед использованием других местных назальных средств.
Согласно положениям ARIA (2001) и EPOS (2007—2012) одним из необходимых компонентов профилактики осложнений аллергического ринита в виде воспалительных изменений околоносовых пазух, спровоцированных нарушением оттока секрета из околоносовых пазух, является использование деконгестантов [7].
Топические сосудосуживающие средства (деконгестанты) самостоятельного значения в лечении аллергического ринита у детей не имеют. Сроки их применения примерно в 2 раза меньше, чем у взрослых (3—5 дней). Они лучше других топических препаратов снимают заложенность носа. Детям младшего возраста желательно применять препараты короткого действия из–за опасности длительной ишемии не только слизистой оболочки полости носа, но и мозга, что может провоцировать общие судороги. До 1 года отношение к сосудосуживающим препаратам крайне осторожное. Рикошетный отек слизистой оболочки носа с развитием медикаментозного ринита способствует атрофии мерцательного эпителия, ведет к развитию истинных гипертрофических ринитов.
Местные антигистаминные препараты играют немаловажную роль в терапии аллергических ринитов у детей. Адаптированным топическим препаратом для детского возраста является комбинированный препарат Виброцил, имеющий три лекарственные формы: капли (с 1 года), спрей и гель (дети старше 6 лет). Достоинством этого препарата является то, что он не угнетает мерцательную активность эпителия, а гель особенно показан при предрасположенности к атрофии слизистой оболочки полости носа.
Достоинством этого препарата является то, что он не угнетает мерцательную активность эпителия, а гель особенно показан при предрасположенности к атрофии слизистой оболочки полости носа.
В состав комбинированного препарата Виброцил входят фенилэфрин (производное бензолметанола) и диметинден. Фенилэфрин является симпатомиметиком, активирующим альфа1-адренорецепторы сосудов слизистой оболочки полости носа, что ведет к вазоконстрикции назальных сосудов и снижению их проницаемости, соответственно, к уменьшению гиперемии и отека. Быстронаступающий сосудосуживающий эффект Виброцила способствует нормализации назальной секреции и восстановлению оттока слизи из околоносовых пазух. Вторым компонентом Виброцила является диметинден — блокатор гистаминовых Н1–рецепторов. Включение антигистаминного препарата в состав Виброцила способствует быстрому снижению активности аллергического воспаления непосредственно в слизистой оболочке полости носа, а также потенцирует сосудосуживающий эффект фенилэфрина.
Таким образом, комбинация фенилэфрина и диметиндена, представленная в Виброциле, позволяет быстро купировать насморк, улучшить носовое дыхание и уменьшить чувства заложенности, развивающиеся при обострении АР (рис. 2).
Применение Виброцила при рецидиве аллергического ринита показало высокую его клиническую эффективность, характеризующуюся быстрым купированием симптомов заболевания [2]. При этом опыт использования препарата в строгом соответствии с официальными рекомендациями (короткий курс, возрастной режим дозирования), свидетельствует о его хорошей переносимости.
Следует подчеркнуть, что Виброцил может применяться как у детей первых 6 лет жизни — в виде капель в нос (в каждый носовой ход: по 1 кап 3—4 раза/сут у детей старше 12 мес по 1—2 кап 3—4 раза/сут), так и у пациентов старше 6-летнего возраста — в виде назального спрея (в каждую ноздрю по 1—2 впрыскиванию 3—4 раза/сут). При соблюдении указанных режимов дозирования Виброцил характеризуется быстро наступающим позитивным терапевтическим эффектом и высоким профилем безопасности, что позволяет рекомендовать его для купирования симптомов аллергического ринита [3].
Интраназальные антигистаминные препараты применяют короткими курсами до 10 дней только в период обострения. Сосудосуживающие капли следует применять строго в концентрации, соответствующей возрасту ребенка, в сроки 3—5 дней, в капельных формах, во избежание рефлекторного ларингоспазма, для облегчения процесса кормления — за 10—15 минут до него. У детей грудного возраста желательно использовать деконгестанты короткого действия.
Топическая терапия может быть самостоятельным лечением аллергического ринита или сочетаться с системными антигистаминными препаратами. С грудного возраста используют прометазин, мебгидролин, хлоропирамин, дифенгидрамин, с 1 года — хифенадин, с 2—х лет — лоратадин, цетиризин, с 6 лет — клемастин, с 12 лет — эбастин, акривастин, фексофенадин. У детей грудного и ясельного возраста с выраженными кожными проявлениями, страдающих зудом, беспокойством, с астено-невротическими реакциями, допустимы препараты 1 поколения. В возрастной группе активного обучения (после 3-х лет), у школьников должны применяться препараты 2 поколения без седативного эффекта [3].
У детей с 1 месяца применяется системно антигистаминный препарат диметинден (Фенистил) в виде капель. Фенистил — блокатор гистаминовых h2-рецепторов, оказывает противоаллергическое и противозудное действие. Существенно уменьшает завышенную проницаемость капилляров, связанную с аллергическими реакциями.
Фенистил перекрывает действие кининов, обладает слабым антихолинергическим действием, может вызывать маленький седативный эффект. Препарат можно использовать для детей в возрасте от 1 месяца до 12 лет, а суточные дозы следует поделить на 3 приема, 20 капель = 1 мл = 1 мг диметиндена малеата.
Капли Фенистил не следует подвергать воздействию высочайшей температуры; их следует добавлять в бутылочку с теплым детским питанием конкретно перед кормлением. Если малыша уже подкармливают с ложки, капли можно давать неразведенными, в чайной ложке.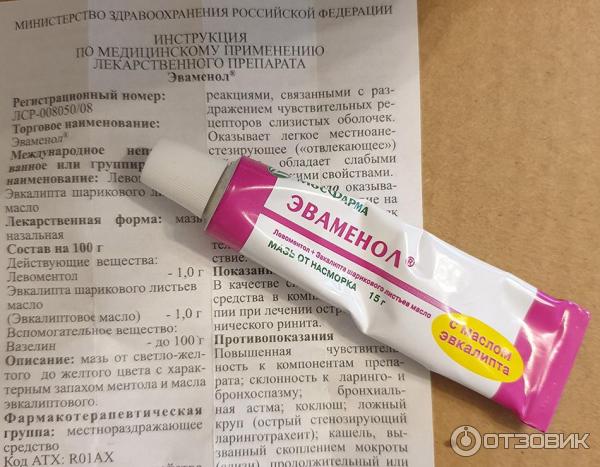
У детей после 4-х лет спектр интраназальных терапевтических препаратов значительно расширяется. Ведущими препаратами для интраназального лечения являются препараты кромогликата натрия, которые применяют 4—6 раз в сутки самостоятельно или совместно с топическими интраназальными препаратами, а с 6 лет — с топическими антигистаминными препаратами. Топические антигистаминные препараты и/или кромоны могут применяться самостоятельно для лечения легких периодических обострений аллергического ринита. Легкие формы АР в сочетании с другими (кожными) проявлениями атопии требуют применения системных антигистаминных препаратов и/или системных стабилизаторов тучных клеток. Такая же схема приемлема для среднетяжелых форм АР.
Среднетяжелое и тяжелое течение аллергического ринита диктует необходимость подключения короткого курса (максимально до 2 месяцев) интраназальных стероидов с точным расчетом возрастной и суточной дозы.
Таким образом, в настоящее время выбор медикаментозной терапии аллергического ринита у детей определяется широким диапазоном лекарственных средств. Умелое сочетание медикаментозной терапии с хирургическим лечением дает наилучшие результаты в лечении аллергических заболеваний верхних дыхательных путей у детей. Поиск и внедрение новых схем терапии АР у детей позволяет существенно повысить эффективность лечения, уменьшить серьезные осложнения со стороны ЛОР-органов, улучшить качество жизни детей. Протоколы лечения детей с АР составляются в соответствии с возрастом ребенка, характером течения заболевания (интермиттирующий, персистирующий), его тяжестью, т. е. рекомендуется ступенчатый подход к лечению АР.
Использование элиминационной терапии существенно снижает аллергическую нагрузку на слизистую оболочку полости носа, а применение комбинированных препаратов (деконгестант и антигистаминный препарат) позволяет уменьшить число осложнений аллергического ринита, таких, как синуситы и отиты. Необходимо не только устранить или ограничить контакт ребенка с аллергеном, продумать объем фармакотерапии, периоды и способы иммунотерапии, но и предпринять усилия к оптимизации социальных, бытовых факторов, чтобы ребенок мог нормально развиваться и обучаться.
ЛИТЕРАТУРА
1. Аллергический ринит / Клинические рекомендации. Педиатрия. Под ред. А.А.Баранова. – М.: Геотар–Медиа, 2005. – С. 1–16.
2. Гаращенко Т.И. Современная терапия аллергических ринитов у детей// РМЖ. – 2002. – т.10. — № 5 (149). – С. 273-277.
3. Заплатников А.Л. Принципы диагностики и лечения аллергического ринита у детей// РМЖ. – Педиатрия. – 2010. — №1. – С. 28-32.
4. Косаковский А.Л., Синяченко В.В., Рубан И.И. Опыт применения солевы растворов различной концентрации при заболеваниях носовой полости и околоносовых синусов у детей// Детская оториноларингология. — 2012. — №3. — С. 32-36.
5. Кунельская Н.А., Лучшева Ю.В. Аллергический ринит. Современная терапия // Справочник поликлинического врача. 2008. № 6. С. 34–38.
6. Паттерсон Р., Греммер Л.К., Гринбергер П.А. Аллергические болезни — диагностика и лечение. М.: ГЭОТАР–Медицина, 2000. С. 74–88.
7. Bousquet J, Van Cauwenberge P, Khaltaev N. Allergic Rhinitis and its Impact on Asthma. ARIA. WHO Initia-tive. J Allergy Clin Immunol. 2001;108:S147-S334.
Лечение синусита (насморка), аденоидов , нарушения слуха в клинике «Доктор Соран»
Синусит
Большинство пациентов на первых порах не считают насморк заболеванием и вообще проблемой, заслуживающей внимания. К врачу они приходят через месяц (а то и больше) после того, как он начался – когда уже заболит голова, повысится температура, то есть нарушится качество жизни. Между тем, насморк – это тоже заболевание и чем раньше человек обратится к ЛОР-врачу, тем лучше. Есть такая поговорка: «Если насморк лечить – он пройдет за неделю, если не лечить – за семь дней». Возникла она не на пустом месте. Насморк, действительно, должен проходить сам собой. Но… Во-первых, в полости носа много различных заболеваний, а проявляются они одним симптомом – насморком, и лечатся соответственно по-разному. Во-вторых, есть определенная категория людей – так называемая группа риска, для них лечение обязательно. В-третьих, если насморк длится больше недели и вдобавок к нему появляется такой симптом как заложенность носа при отсутствии отделяемого (нос заложен, а высморкаться невозможно) – нужно срочно идти к врачу. Это первый признак того, что начал развиваться синусит.
Во-вторых, есть определенная категория людей – так называемая группа риска, для них лечение обязательно. В-третьих, если насморк длится больше недели и вдобавок к нему появляется такой симптом как заложенность носа при отсутствии отделяемого (нос заложен, а высморкаться невозможно) – нужно срочно идти к врачу. Это первый признак того, что начал развиваться синусит.
Синусит – наиболее частая патология, с которой отоларингологи сталкиваются в своей практике. Это является не только наблюдением отдельных врачей, но и подтверждается статистикой: за последние десять лет заболеваемость синуситами выросла в три раза, а больные, госпитализированные из-за проблем с околоносовыми пазухами, составляют примерно 2/3 от общего количества пациентов ЛОР-отделений. Столкнуться с этим заболеванием могут все без исключения – от маленьких детей до пожилых людей. Синусит – это воспаление околоносовых пазух, причиной которого, как правило, является вирусная инфекция. Ему свойственен сезонный характер: пик заболеваемости приходится на осень и весну, а также те периоды, когда свирепствует эпидемия гриппа. Плохая экология и курение негативно сказываются на состоянии дыхательных путей человека и подрывают защитные силы организма. На почве ослабленного иммунитета возникает гиперчувствительность слизистой оболочки, что может спровоцировать развитие синусита. Играют свою роль и аллергия, дисфункция иммунной системы, некоторые врожденные заболевания. Синусит может возникнуть из-за длительного пребывания в полости носа и в пазухе инородного тела, а также вследствие лицевой травмы. Одонтогенный синусит провоцируют прикорневые кисты и гранулемы, кариозные зубы и попадание в просвет верхнечелюстной пазухи пломбировочного материала.Проявляется синусит в виде лицевых болей, затруднения носового дыхания, гнойных выделений из носа и нарушения обоняния. У детей симптомы более разнообразны и их легко спутать с ОРВИ: сильный кашель, затруднение носового дыхания, потеря аппетита, общая слабость, быстрая утомляемость.
Лечение насморка (синусита)
В современной медицине существует много методик – те же физиопроцедуры, которые на начальных этапах могут заставить организм «рассморкаться» и обойтись без радикальных мер. В запущенных случаях к таковым все же придется прибегнуть. Ключевыми моментами в лечении синусита являются подавление бактериального воспаления и восстановление дренажной функции соустий синусов. Существуют как консервативные, так и хирургические способы решения этой проблемы. Однако некоторым пациентам требуется применение методик, обеспечивающих активную эвакуацию патологического секрета из пораженных синусов и введение в них лекарственных препаратов. Самым распространенным методом является пункционный. Минус пункции в том, что одновременно возможно воздействовать только на один синус, тогда как в большинстве случаев пациенты страдают полисинуситами и необходимо воздействовать на все пораженные пазухи сразу.Достойной альтернативой является беспункционный метод лечения синуситов – нетравматичный, безопасный и надежный. Это ЯМИК-метод, разработанный в г.Ярославле профессорами Г.И.Марковым и В.С.Козловым. Отсюда и название ЯМИК – «Ярославский Маркова и Козлова». Метод основан на применении устройства, которое называется синус-катетер ЯМИК и представляет собой эластичную трубку с каналами внутри и двумя баллонами на корпусе устройства. Путем блокады носоглотки и преддверия носа раздувными баллонами и удаления воздуха из полости носа создается отрицательное давление, под действием которого из синусов извлекается секрет. Изменяя давление в полости носа с отрицательного на положительное, производится введение в пазухи лекарственных растворов. ЯМИК-метод исключает травмы слизистой оболочки и костной структуры полости носа и околоносовых пазух. Но главное достоинство метода заключается в том, что он позволяет удалить патологический секрет одновременно из всех пораженных пазух. Кроме того, синус-катетер обеспечивает доставку лекарственного препарата непосредственно внутрь синусов. Это ускоряет процесс выздоровления. Консервативные методы лечения подходят только при неосложненных острых синуситах и при некоторых формах хронического воспаления околоносовых пазух. Полипозный, полипозно-гнойный, кистозный и часто рецидивирующий хронический гнойный синусит являются показанием для хиургического лечения.Непролеченный вовремя синусит ни что иное, как бомба замедленного действия. Самое распространенное осложнение – это реактивный отек щеки или века. При несвоевременном обращении могут развиться грозные осложнения – от глазничных до внутричерепных. Особенно опасно заниматься самолечением насморка у маленьких детей, а мамы, к сожалению, довольно часто пытаются справиться с ним своими силами. Полость носа является «входными воротами» дыхательных путей, через которые проходит вдыхаемый и выдыхаемый воздух. Кроме того, это мощная, богато снабженная нервными окончаниями зона, связанная с различными органами и системами, поэтому организм ребенка негативно реагирует даже на самые незначительные нарушения физиологических функций носа. И соответственно при наличии патологии риск развития осложнений возрастает.
Это ускоряет процесс выздоровления. Консервативные методы лечения подходят только при неосложненных острых синуситах и при некоторых формах хронического воспаления околоносовых пазух. Полипозный, полипозно-гнойный, кистозный и часто рецидивирующий хронический гнойный синусит являются показанием для хиургического лечения.Непролеченный вовремя синусит ни что иное, как бомба замедленного действия. Самое распространенное осложнение – это реактивный отек щеки или века. При несвоевременном обращении могут развиться грозные осложнения – от глазничных до внутричерепных. Особенно опасно заниматься самолечением насморка у маленьких детей, а мамы, к сожалению, довольно часто пытаются справиться с ним своими силами. Полость носа является «входными воротами» дыхательных путей, через которые проходит вдыхаемый и выдыхаемый воздух. Кроме того, это мощная, богато снабженная нервными окончаниями зона, связанная с различными органами и системами, поэтому организм ребенка негативно реагирует даже на самые незначительные нарушения физиологических функций носа. И соответственно при наличии патологии риск развития осложнений возрастает.
Аденоиды
Аденоиды (патологическое увеличение глоточной миндалины, находящейся в куполе носоглотки) чаще наблюдаются в возрасте 3 – 8 лет. Ребенок начинает храпеть ночью – это первый тревожный звоночек. Далее родители все чаще замечают, что он дышит ртом, у него появились гнусавость голоса и частые насморки. Любое длительное (в течение нескольких месяцев или лет) нарушение дыхания через нос в детском возрасте изменяет процесс формирования лицевого скелета и грудной клетки, а также ведет к нарушению кислородного обмена, нарушению работы дыхательной и сердечно-сосудистой систем. Страдает общее физическое развитие ребенка, он быстрее утомляется, нарушается сон. Может снижаться память, возникать рассеянность, неспособность сосредоточить внимание на чем-либо.Аденоиды – довольно капризное заболевание. Консервативные методы лечения направлены только на уменьшение аденоидов, а не на их устранение. Если мама хочет отсрочить оперативное лечение или вообще избежать его, то заниматься этой проблемой нужно долго, упорно и ежедневно. Сейчас появилось много достаточно серьезных лекарственных препаратов и эффективных схем лечения, при которых как у маленьких детей, так и у подростков 14-15 лет достигаются хорошие результаты. Но здесь придется набраться терпения: если хотя бы иногда нарушать предписания врача, то ничего не получится. И рано или поздно встанет вопрос о необходимости аденотомии (удаления). Показаний к операции всего четыре: возраст старше трех лет, аденоиды 2 степени с осложнениями, аденоиды 3 и 4 степеней и частые простудные заболевания.
Если мама хочет отсрочить оперативное лечение или вообще избежать его, то заниматься этой проблемой нужно долго, упорно и ежедневно. Сейчас появилось много достаточно серьезных лекарственных препаратов и эффективных схем лечения, при которых как у маленьких детей, так и у подростков 14-15 лет достигаются хорошие результаты. Но здесь придется набраться терпения: если хотя бы иногда нарушать предписания врача, то ничего не получится. И рано или поздно встанет вопрос о необходимости аденотомии (удаления). Показаний к операции всего четыре: возраст старше трех лет, аденоиды 2 степени с осложнениями, аденоиды 3 и 4 степеней и частые простудные заболевания.
Нарушения слуха
Нарушения слуха бывают врожденные и приобретенные. Из приобретенных у маленьких детей чаще всего встречаются экссудативные отиты, когда слух снижается из-за аденоидов (они вырастают очень большие и закупоривают слуховую трубу). Вторая причина потери слуха как детьми, так и взрослыми – это острые процессы, например, отиты. Средним отитом называется воспаление среднего уха. Болезнь проявляется болью в ухе, повышением температуры, снижением слуха и нередко гноетечением. В такой ситуации нужно идти к врачу, а не в аптеку. Сейчас на рынке много хороших препаратов, но… Допустим, если взять 15 препаратов, которые можно закапывать в ухо, то среди них найдется всего лишь три, которые допустимы при гнойном отите. Все остальные содержат ототоксичный антибиотик и в аннотации к ним написано: «При наличии перфораций применять нельзя». А она есть, раз течет гной. Существуют и другие нюансы в применении этих препаратов. Лекарство окажется действенным и эффективным только в том случае, если оно назначено грамотно. Иначе пациент может попросту оглохнуть.
Третья причина, самая распространенная среди взрослых – серные пробки. Об их появлении «сигнализирует» аутофония, которая вдруг возникает, когда человек вышел из ванны или бассейна: свой голос он слышит как бы внутри плюс ощущает заложенность уха. В подобных случаях пациенты хватаются за ватные палочки и пытаются прочистить уши. Если не удалось сделать это с первого раза, то не стоит больше экспериментировать. На прием к отоларингологу довольно часто обращаются пациенты, которые при помощи этих самых ватных палочек умудрились затолкать серные пробки прямо к барабанной перепонке. Удалить такую пробку достаточно сложно. Ватные палочки предназначены для того, чтобы чистить ухо только на длину ватничка. Попытки прочистить с ее помощью слуховой проход часто заканчиваются неудачно, потому что в нем есть очень узкое место – оно называется перешеек. Когда палочка проходит этот перешеек, то обратно выходит уже без ватничка… К тому же в подобной процедуре нет никакой необходимости. Природа устроила нас таким образом, что в слуховом проходе есть реснички, которые мерцают в сторону ушной раковины и – если человек здоровый и у него не было отитов – всю серу выталкивают в ушную раковину. Происходит самоочищение слухового прохода.
В подобных случаях пациенты хватаются за ватные палочки и пытаются прочистить уши. Если не удалось сделать это с первого раза, то не стоит больше экспериментировать. На прием к отоларингологу довольно часто обращаются пациенты, которые при помощи этих самых ватных палочек умудрились затолкать серные пробки прямо к барабанной перепонке. Удалить такую пробку достаточно сложно. Ватные палочки предназначены для того, чтобы чистить ухо только на длину ватничка. Попытки прочистить с ее помощью слуховой проход часто заканчиваются неудачно, потому что в нем есть очень узкое место – оно называется перешеек. Когда палочка проходит этот перешеек, то обратно выходит уже без ватничка… К тому же в подобной процедуре нет никакой необходимости. Природа устроила нас таким образом, что в слуховом проходе есть реснички, которые мерцают в сторону ушной раковины и – если человек здоровый и у него не было отитов – всю серу выталкивают в ушную раковину. Происходит самоочищение слухового прохода.
Отдельно стоит упомянуть сенсоневральную тугоухость. При этом заболевании страдает слуховой нерв и соответственно звуковосприятие. Подобные проблемы провоцируют артериальная гипертония, остеохондроз, нервные перегрузки, инфекционные заболевания, в том числе грипп и ОРВИ, и т.д. Самый первый симптом – снижение разборчивости речи. Человек в толпе слышит, но не понимает, что говорят. На подобную проблему зачастую не обращают внимания. А именно на этом этапе можно восстановить слуховую функцию в полном объеме. Главным симптомом является снижение слуха, очень часто сопровождающееся субъективным шумом в ушах. Следом появляется шум в ушах. При своевременном обращении к врачу сохранить слух возможно. Пусть он не всегда полностью восстанавливается, но, по-крайней мере, болезнь не прогрессирует.
И совершенно особая категория – острая тугоухость. Чаще она случается на фоне гипертонических кризов, стрессов. Если вечером вы ложились спать и все было нормально, а утром встали и ничего не слышите – к ЛОР-врачу надо бежать бегом. Здесь отсчет времени идет на часы.
Здесь отсчет времени идет на часы.
Чем быстрее больному начнут правильное лечение, тем больше вероятность восстановить слуховую функцию. Когда пациенты попадают на лечение с большим опозданием, врачу остается только развести руками – драгоценное время упущено.
Мазь от кашля для детей до года
Все люди болеют. Обойтись без медикаментов в такой ситуации часто просто невозможно. Наравне с таблетками, сиропами и другими препаратами используются специальные согревающие мази. Главная задача – выбрать наиболее подходящий продукт для взрослых и детей.
Показания к применению, особые указания
Мази от кашля и согревающие средства рекомендовано применять при появлении первых симптомов заболевания: насморка, боли в горле, слабости в теле. В дальнейшем они используются в качестве вспомогательной составляющей медикаментозной терапии.
Максимальное количество повторения процедуры для взрослых – три раза за сутки. Детям – в зависимости от возраста, вида препарата, особых указаний. Во время растирания нельзя сильно надавливать на кожу.
Обязательно исключаются области в районе сердца и сосков!
Усилить эффективность согревающих препаратов можно с помощью тёплых напитков: ягодного морса, компота, чая, молока. Употреблять их нужно прямо в постели под одеялом после натирания.
Перед применением необходимо ознакомиться с инструкцией, провести тест на аллергические реакции. Для этого небольшая часть средства наносится на запястье больного, выдерживается несколько часов, отмечается появление возможных изменений.
«Доктор Мом»
Многие во время простуды отдают предпочтение этому средству. В его состав входят камфара, ментол, мускатное и эвкалиптовое масла. Препарат оказывает местное раздражающее воздействие, благодаря которому усиливается приток крови, достигается согревающий эффект.
Наносить мазь нужно на грудь, спину между лопатками. Средство не рекомендовано к применению для детей младше двух лет.
«Мазь Доктора Тайсса»
Препарат своим составом и способом действия похож на предыдущий. Наличие в нём эвкалипта помогает прогреть организм, проводит своего рода ингаляцию благодаря испарению активных веществ и их попаданию в органы носоглотки.
Мазь наносится на спину и грудь. После этого нужно надеть тёплую одежду или закутаться в одеяло для достижения максимального эффекта. Некоторые вещества, входящие в состав мази «Доктора Тайсса», могут вызывать аллергию у детей, поэтому её применение не рекомендовано до двухлетнего возраста.
Скипидарная мазь
Препарат на основе живичного скипидара убивает микробы, снимает воспаление, обезболивает. Использовать можно для лечения детей от года. До этого возраста применение любых согревающих средств проводится после консультации с врачом.
Скипидарную мазь наносят тонким слоем на грудь, спину, пяточки малыша один раз за сутки перед сном. Использовать её лучше всего при появлении первых признаков заболевания: насморка, болей в горле. Тогда можно будет избежать распространения инфекции, убить вирус на стадии зарождения.
«Барсучок», «Медвежонок»
Препараты имеют похожий состав. Применяются для лечения детей, которым исполнилось 3 года и взрослых. В их основе лежит барсучий и медвежий жир соответственно.
Наносить препараты таким же способом, как остальные согревающие мази. Проводить процедуру разрешено до трёх раз за сутки.
«Викс Актив Бальзам»
Средство используется от боли в горле, насморка. Запрещен препарат к применению детям, которым не исполнилось 3 года. «Викс Актив Бальзам» содержит масла терпентина и эвкалипта, камфару, ментол.
Наносится препарат на грудь (если беспокоит насморк) или область шеи (когда присутствуют боли в горле).
«Золотая звезда»
Средство используется для лечения взрослых и детей ещё со времён Советского Союза. «Звёздочка» содержит масла перечной мяты, эвкалипта, корицы, цветков гвоздики, а также ментол и камфору.
Используется препарат для растираний, ингаляций.
Бальзам «Эвкабал»
Плюсом препарата является возможность его применения для лечения детей младше года – с двухмесячного возраста. Масла эвкалипта и хвои обеспечивают прогревание, облегчение отхаркивания, ускорение выведения мокроты.
Растирать «Эвкабалом» грудь и спину перед сном.
«Пульмекс Бэби»
Средство предназначено для лечения детей любого возраста. Грудничкам разрешено наносить его всего раз в сутки, а малышам после трёх лет предусмотрено двухразовое применение.
Основные активные вещества: эфирные масла эвкалипта и розмарина, перуанский бальзам. Назначают препарат при острых заболеваниях верхних дыхательных путей. Втирать его нужно в среднюю линию спинки и груди (область бронхов) тонким слоем. После применения обмотать ребёнка полотенцем или пелёнкой.
«Розтиран»
Мазь содержит в себе масла пихты, эвкалипта, ментола, мускатного ореха, тимол, камфору. Средство быстро справляется с симптомами простуды, снимает головную боль, повышает иммунитет, укрепляет организм, снимает усталость, улучшает сон.
Препарат может применяться взрослыми и детьми. Растираться им лучше всего перед сном.
Мазь Вишневского
Средство используется для лечения мокрого кашля у взрослых и малышей. Его согревающий эффект не сильно выражен. Положительный результат достигается благодаря составляющим мази: касторовому маслу, ксероформу, берёзовому дёгтю. Компоненты способствуют устранению бактерий, инфекций, вирусов.
Используется препарат в виде компрессов на грудь и спину. Держать их можно не более трёх часов. В противном случае возникает риск получения ожогов кожи.
Побочные эффекты
Мази могут становиться причиной возникновения побочных эффектов. Основными из них являются аллергические реакции: покраснение, зуд, сыпь. При неправильном применении возможны ожоги кожи.
Намного реже встречаются ситуации, когда использование согревающих средств становилось причиной появления удушья из-за индивидуальной непереносимости компонентов.
Противопоказания к применению
Каждое из вышеописанных средств имеет определённые противопоказания к применению. Всю информацию содержит инструкция к препарату. Объединив их можно выделить несколько общих пунктов, наличие которых запрещает использование любых согревающих бальзамов и мазей:
- во время лихорадки;
- при наличии повреждений кожи: ран, высыпаний;
- почечная и печёночная недостаточность;
- наличие индивидуальной непереносимости компонентов медикамента;
- препараты с эфирными маслами нельзя применять для лечения детей до 2-летнего возраста;
- при появлении бронхоспазмов;
- во время коклюша;
- при наличии кожных заболеваний.
Несмотря на то что согревающие средства очень редко вызывают побочные эффекты и имеют безобидный состав, их применение лучше согласовать с лечащим врачом. К тому же он поможет подобрать остальные медикаменты для скорейшего выздоровления.
Согревающие мази для детей при кашле
Как правило, дети болеют значительно чаще, чем взрослые. Связано это с тем, что иммунитет малыша ещё недостаточно окреп. Именно поэтому инфекции и вирусы, с которыми сталкивается любой человек каждый день, имеют больше шансов «обосноваться» в организме ребёнка и спровоцировать болезнь.
С каждой новой простудой детский иммунитет становится выносливее и крепче. Однако это не означает, что болезнь не нужно лечить. Конечно, это необходимо, иначе из-за безобидного кашля могут случиться куда более серьёзные последствия.
Это значит, что при появлении первых симптомов болезни у ребёнка лучше ограничиться общеукрепляющими средствами, травяными настоями, лекарствами для местного применения и действенными народными методами.
Один из распространённых симптомов респираторного заболевания у ребёнка — кашель. Он может начаться как в начале развития болезни, так и проявиться уже после пика простуды.
Во втором случае он может сохраняться очень долго, а без должного лечения рискует перерасти в более тяжёлые заболевания. Один из методов его лечения — растирание малыша с применением различных согревающих мазей.
Один из методов его лечения — растирание малыша с применением различных согревающих мазей.
Мази достаточно эффективны и не имеют никаких побочных эффектов, кроме индивидуальной непереносимости различных компонентов, входящих в их состав.
Мази оказывают согревающее и противокашлевое действие, а благодаря содержащимся в них эфирным маслам помогают и при другом симптоме простуды — насморке. Также некоторые мази содержат компоненты, усиливающие работу иммунной системы.
Когда и как применяют детские согревающие мази
Основные компоненты согревающих мазей: животные жиры и эфирные масла. Они улучшают кровообращение и согревают.
Согревающие мази для детей при кашле можно начинать применять сразу же после того, как появился этот симптом.
Правила применения всех мазей одинаковы:
- Наносить их следует перед сном.
- Растирать ребенку нужно грудь и спину, переходя на шею, а также стопы.
- При растирании нужно избегать области сердца, а также в местах повреждений кожи и сыпи (ребёнку будет неприятно и может появиться раздражение).
- Большинство согревающих мазей запрещено наносить на лицо, а особенно в область носа, так как они могут вызвать ожог.
- После растирания нужно одеть ребёнка и уложить под одеяло.
При применении мазей нужно учитывать состояние больного и его симптомы. Хотя мази и считаются щадящим лекарством, перед их применением лучше проконсультироваться с педиатром.
Основное ограничение при применении согревающих мазей — повышенная температура у малыша, так как из-за мазей температура может вырасти ещё сильнее. Мазать ребёнка можно только через три дня после того, как температура стала нормальной.
Перед применением внимательно прочитайте состав мази. Если у ребёнка есть аллергия на один из компонентов, от её использования придётся отказаться. Но даже если у малыша нет аллергии, использовать её стоит с осторожностью, так как некоторые дети склонны к аллергическим реакциям.
Помните, что у ребёнка аллергическая реакция может проявляться не только в виде высыпаний, но и в виде отека или сужения бронхов. При появлении затруднений в дыхании, больному следует оказать первую помощь при аллергии и вызвать врача.
Мазь от кашля для детей до года
Малыши до года наиболее тяжело переживают простуду, поэтому при появлении симптомов необходимо незамедлительно начинать лечение. Но для этого можно использовать далеко не любые лекарства. Это же относится к согревающим мазям.
Большинство этих средств имеют ограничения по возрасту: их можно использовать только после двух лет. Связано это с содержанием в них камфарного масла, которое может повлиять на работу сердца малыша.
Таким образом, выбирая мазь от кашля для ребенка до года, убедитесь, что оно не содержит камфары.
Бальзам «Эвкабал» можно использовать начиная с двухмесячного возраста. В нём содержатся масла хвои и эвкалипта, обладающие отхаркивающим эффектом.
Для грудничков и детей-аллергиков лучше использовать максимально натуральные средства. Растирания медвежьим, барсучьим, свиным либо козьим жиром также довольно эффективны. Эти средства помогают как при мокром, так и сухом видах кашля. Но при покупке необходимо удостовериться, что в состав средства не входят другие ингредиенты.
Гомеопатическая мазь «Бриония» вызывает неприятных ощущений и жжения у ребёнка. Содержит экстракт растения бриония и вазелин.
Какую мазь выбрать
В любой аптеке вы можете найти с десяток согревающих мазей для детей при кашле. Выбирать подходящий препарат нужно, основываясь на составе и противопоказаниях, указанных в инструкции по применению. В основном, мази можно использовать, начиная с двух лет, но есть и исключения. Перечислим самые популярные мази для детей.
Доктор МОМ
Разберёмся подробнее в составе этой мази:
- ментол расширяет сосуды;
- камфара и тимол — антисептики;
- пары эфирных масел при попадании вдыхании облегчают дыхание, помогают при заложенности носа.

Для усиления эффекта помимо спины и груди, ребёнку можно намазать стопы.
Эвкалиптовый бальзам от простуды доктор Тайсс
Масло сосновой хвои обладает антисептическим, дезинфицирующим, восстанавливающим, противовоспалительным, общестимулирующим, мочегонным, потогонным средствами.
Об эвкалипте и камфаре мы написали выше.
Этот препарат оказывает не только местное согревающее действие, но и при попадании его паров в дыхательные пути, борется с микробами и воспалением. Кроме того, оказывает отхаркивающее действие.
Мазь можно использовать несколько раз в области груди и спины. Ни в коем случае им нельзя мазать лицо.
- Это средство имеет целый перечень противопоказаний: коклюш, аллергия, спазмы бронхов, повреждения на коже.
- Возможны побочные эффекты в виде покраснений и зуда, головокружения, головной боли и судорог.
- Скипидарная мазь
Это средство эффективно используется при лечении кашля уже многими поколениями. Однако при его использовании нужно соблюдать ряд правил.
Перед применением нужно проверить, не вызовет ли мазь аллергическую реакцию: нанести на кожу небольшое количество смеси мази и крема и наблюдать не менее 12 часов. Если на месте пробы появится аллергия, участок нужно хорошо промыть, дать ребёнку антигистаминный препарат, а от использования мази отказаться.
Как и в случае с другими согревающими мазями для детей при кашле, этот препарат нельзя использовать при повреждениях кожи.
При индивидуальной непереносимости организма возможны: одышка, понижение давления, учащенное сердцебиение, спутанность сознания. При появлении вышеуказанных симптомов нужно незамедлительно вызвать скорую помощь.
Мазь Вишневского
Ещё одно знакомое многим с детства средство — мазь Вишневского. Оно обладает обеззараживающим эффектом, помогая при лечении мокрого кашля.
В состав препарата входят березовый деготь, ксероформ, касторовое масло.
С мазью делают компрессы, которые нельзя держать более трёх часов. В противном случае на коже могут появиться ожоги.
- Бальзам «Золотая звезда»
- «Звёздочка» содержит камфорное масло, ментол, масла эвкалипта, перечной мяты, корицы и гвоздики.
- Мазь «Виатон бэби»
- В составе препарата только натуральные ингредиенты: целый перечень вытяжек растений и эфирных масел (в том числе камфары).
- Прополисная мазь
- Этот препарат эффективен, но может вызвать аллергию, поэтому перед нанесением проведите аллергопробу.
- Викс актив бальзам
- Можно использовать с трёх лет.
Ингредиенты: терпентин, камфара, левоментол, эвкалиптовое масло. Наносить можно только грудь и спину и ступни.
Бальзам «Барсучок»
Использовать с 3 лет.
Помимо барсучьего жира, бальзам содержит экстракт жгучего перца, камфару, несколько масел. Согревающее действие способствует проникновению витаминов (А, Е, В, РР).
Лекарства для детей до 1 года от кашля: сироп для грудничков
Сироп от кашля для детей до 1 года – наиболее популярная лекарственная форма. Ассортимент сиропов достаточно широк, но подходят детям первого года жизни далеко не все из них.
Лекарственные средства в форме сиропа удобно дозировать, ко многим из них прилагается мерная ложка и/или мерный стаканчик, их удобно давать младенцам, в отличие от таблетированных форм, поэтому назначать можно сиропы от кашля с рождения.
Сироп — наиболее удобная форма лекарства от кашля для приема грудными младенцами
Следует учитывать, что даже самый эффективный препарат может принести больше вреда, чем пользы, если применять его бесконтрольно или в лечении заболеваний, для которых он не подходит.
Дети первого года жизни – особенная категория пациентов, очень уязвимая, выбирая им лекарства, нужно принимать во внимание множество параметров, поэтому делать это должен исключительно лечащий врач.
При возникновении у ребенка кашля необходимо обратиться к врачу, который после обследования назначит хороший, а по просьбе родителей еще и недорогой сироп, который лучше всего подойдет в каждом конкретном случае.
Выбирая лекарства, нужно знать, что препараты со сходным, а иногда и с одинаковым составом могут выпускаться под разными торговыми марками и иметь разную стоимость.
По отзывам врачей, в качестве сиропов от кашля для грудничков лучше всего подходят лекарства на растительной основе, и хотя они обладают самым мягким действием, его в большинстве случаев достаточно.
Какие сиропы от кашля можно детям до года
Сиропы от кашля различаются механизмом действия. При влажном кашле назначают муколитики и отхаркивающие средства, при сухом – отхаркивающие или противокашлевые, в зависимости от заболевания.
Муколитические препараты снижают вязкость мокроты, способствуют скорейшему переходу непродуктивного кашля в продуктивный. Чаще всего муколитики применяются при трахеите, бронхите, воспалении легких и других заболеваниях для разжижения и выведения густой слизи из респираторного тракта. Их не следует применять вместе с противокашлевыми препаратами.
К муколитическим средствам, которые можно применять уже в 1 месяц жизни, относятся Амброксол, Амбробене, Лазолван, действующим веществом в которых является амброксола гидрохлорид. Если врачом не указано иначе, их принимают 2 раза в сутки по 0,5 чайной ложки (2,5 мл), длительность лечения зависит от течения заболевания и определяется индивидуально.
Отхаркивающие сиропы от кашля для новорожденных и грудных детей назначаются для разжижения мокроты и облегчения ее выведения из организма.
К наиболее распространенным лекарственным средствам данной группы, рекомендованным для лечения детей первого года жизни, относятся Проспан и Бронхикум – их обычно рекомендуют давать малышам по 2 раза в сутки, а также препараты на основе экстракта корня солодки, которые могут применяться до 3 раз в сутки.
При влажном кашле у детей используются препараты Проспан, Линкас, Геделикс, Эвкабал, Сироп солодки, Лазолван, Амбробене или Флавамед. При сухом кашле может применяться препарат Стоптуссин. Его назначают детям, начиная с 6-месячного возраста, при этом учитывая вес пациента.
Действие противокашлевых сиропов направлено на угнетение кашлевого рефлекса, однако они обычно не назначаются детям до 2-3-летнего возраста. Исключения могут быть, но устанавливаются лечащим врачом в индивидуальном порядке.
Противопоказаниями к применению сиропа от кашля могут быть заболевания желудочно-кишечного тракта, индивидуальная непереносимость компонентов лекарственного средства, сахарный диабет, а также слишком ранний возраст больного.
Также детям до 1 года могут назначаться комбинированные препараты.
Так, в педиатрической практике нередко применяется сироп от кашля Линкас на основе лекарственных растений, который обладает отхаркивающим, противовоспалительным, муколитическим, спазмолитическим, жаропонижающим действием и разрешен к использованию у детей с 6 месяцев. К комбинированным препаратам, которые применяются при кашле и простудных заболеваниях, относится и сироп Бронхипрет, который может назначаться детям с 3-4 месяцев.
В зависимости от состава, различают три вида сиропов от кашля:
- на растительной основе – в их состав обычно входит корень солодки, плющ, подорожник, чабрец, тимьян и т. д.;
- синтетические лекарственные средства – содержат химические вещества, помогающие избавиться от кашля, действуют наиболее эффективно;
- комбинированные (полусинтетические) лекарства.
В составе многих сиропов от кашля отсутствует сахар, но имеются сахарозаменители. По отзывам врачей, в качестве сиропов от кашля для грудничков лучше всего подходят лекарства на растительной основе, и хотя они обладают самым мягким действием, его в большинстве случаев достаточно.
Линкас — популярный сироп от кашля, который может применяться у детей до года
Большинство сиропов от кашля пациентам детского возраста рекомендуется принимать 3 раза в день после еды. Перед использованием флакон с лекарством нужно немного взболтать, а затем налить в мерную ложку и дать пациенту. Некоторые сиропы можно подмешивать в содержимое бутылочки с соской, и так давать младенцу.
Перед использованием флакон с лекарством нужно немного взболтать, а затем налить в мерную ложку и дать пациенту. Некоторые сиропы можно подмешивать в содержимое бутылочки с соской, и так давать младенцу.
Противопоказаниями к применению сиропа от кашля могут быть заболевания желудочно-кишечного тракта, индивидуальная непереносимость компонентов лекарственного средства, сахарный диабет, а также слишком ранний возраст больного.
При приеме противокашлевых средств необходимо усилить питьевой режим – это стимулирует продукцию мокроты и облегчает ее выведение, а кроме того, способствует снижению интоксикации.
Отметим еще раз: при кашле у грудничков не следует применять какие-либо лекарственные средства без предварительной консультации с врачом.
Сиропы подбираются строго в индивидуальном порядке, в зависимости от причины и особенностей кашля, наличия противопоказаний, возраста и веса ребенка.
Попытки самостоятельного лечения могут приводить к возникновению отека респираторного тракта, переходу болезни в хроническую форму, ухудшению общего состояния пациента, развитию осложнений.
Абсолютно безопасных лекарственных средств не существует, в случае индивидуальной непереносимости любое из них может вызывать нежелательные реакции со стороны организма.
Поэтому при использовании лекарств следует внимательно наблюдать за состоянием ребенка. При возникновении подозрительных симптомов (например, крапивницы, перемен в поведении и т. д.
) следует прекратить прием сиропа и немедленно сообщить о проблеме лечащему врачу.
- Самые полезные бытовые приборы для вашего здоровья
- 5 мифов о бронхите
- Дети и домашние животные: соблюдаем правила безопасности
Уход за кашляющим ребенком
Лечение многих заболеваний респираторного тракта у детей в раннем возрасте проводят в условиях стационара. Однако в некоторых случаях, при неосложненном течении заболевания лечение может проводиться в домашних условиях под контролем педиатра.
Очень важно для успешного лечения соблюдать рекомендации по уходу за детьми с заболеваниями органов дыхательной системы.
Микроклимат в помещении. В соответствии с рекомендациями доктора Комаровского, температура воздуха в комнате, где находится пациент, должна составлять 20-22 °С.
Более высокие температуры благоприятствуют размножению патогенных микроорганизмов, кроме того, становятся причиной пересыхания слизистых оболочек органов дыхательной системы. А более низкие могут приводить к переохлаждению организма. Влажность в помещении, где находится больной ребенок, должна составлять 60-70%.
Более низкие значения могут становиться причиной пересыхания слизистых респираторного тракта, а более высокие способствуют размножению микроорганизмов.
Сиропы подбираются строго в индивидуальном порядке, в зависимости от причины и особенностей кашля, наличия противопоказаний, возраста и веса ребенка.
В помещении необходимо ежедневно производить влажную уборку.
Необходим постоянный доступ свежего воздуха. Если у ребенка не повышена температура, с ним разрешается выходить на прогулку. Если на улице холодно, прогулка все равно может состояться, но быть непродолжительной – 10–30 минут.
Ребенок должен быть адекватно одет – вредно не только переохлаждение, но и перегревание.
При приеме противокашлевых средств необходимо усилить питьевой режим – это стимулирует продукцию мокроты и облегчает ее выведение, а кроме того, способствует снижению интоксикации. Поить ребенка можно любыми напитками, предназначенными для детей этого возраста.
Причины кашля у детей до 1 года
Кашель является защитной реакцией организма на действие физических, химических, органических раздражителей. Кашель может быть острым и хроническим (имеет продолжительность более 2 месяцев). Также выделяют сухой и влажный (мокрый) кашель.
Сухой кашель у ребенка может возникнуть при невозможности эвакуации вязкой мокроты. У маленьких детей такой кашель может завершиться рвотой, к которой приведет перенапряжение гортани.
У маленьких детей такой кашель может завершиться рвотой, к которой приведет перенапряжение гортани.
Сухой кашель у грудных детей может возникать в процессе кормления, если ребенок подавился, при прорезывании зубов, которое сопровождается повышенным выделением слюны. Кашель у грудных детей также может возникать из-за пересыхания слизистых оболочек респираторного тракта.
При присоединении вторичной инфекции может развиться инфекционно-воспалительное заболевание дыхательных путей, которое также может сопровождаться кашлем.
Причиной кашля у малыша может быть прорезывание зубов, в этом случае никаких лекарств от кашля ему не требуется
Кашель у детей первого года жизни может появляться при развитии воспалительных заболеваний носоглотки. Другие симптомы при этом могут отсутствовать, в ряде случаев кашель сопровождается заложенностью носа, повышением температуры, покраснением глаз, горла, воспалением миндалин и пр.
Сухой кашель у ребенка может возникнуть при невозможности эвакуации вязкой мокроты. У маленьких детей такой кашель может завершиться рвотой, к которой приведет перенапряжение гортани.
К наиболее частым причинам госпитализации детей первого года жизни относится бронхиолит, для которого характерно закупоривание бронхиол. При данном заболевании обычно отмечается влажный кашель. Патология может возникать на фоне острой респираторной инфекции, является ее осложнением и требует самого пристального врачебного внимания. Влажный грудной кашель наблюдается у детей при бронхите.
Кашель с трудноотделяемой мокротой может сопровождаться тяжелым дыханием, у ребенка прослушиваются хрипы. Такой кашель соответствует диагнозам трахеита, бронхита, хронической обструктивной болезни легких, пневмонии, абсцесса легкого, бронхиальной астмы, бронхоэктатической болезни.
Своевременное лечение кашля у детей первого года жизни имеет немаловажное значение, так как при отсутствии такового может отмечаться быстрое прогрессирование заболевания и переход его в более тяжелую форму, поэтому при его появлении необходимо сразу обращаться к врачу.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Список лекарств от кашля для грудничков (что можно давать ребенку с рождения)
При возникновении кашля у грудных детей молодые и неопытные родители берутся за голову и не знают что делать.
Физиологическая особенность новорожденных выражается в том, что для них характерным является незрелость дыхательных мышц, в связи с этим наблюдается патология кашлевого дренажа.
В такой ситуации любые родители задаются вопросом что сделать чтобы ребенок перестал кашлять и что можно давать от кашля грудным детям чтобы не навредить.
Внимание! Прежде чем давать лекарства новорожденным детям, следует проконсультироваться с врачом! Данный обзор носит информационный характер.
- Весь процесс лечения кашля у самых маленьких детей должен сводиться к тому, чтобы создать ребенку режим прохладного и влажного воздуха, и прежде всего – обильное питье, которое способствует устранению патологической потери жидкости в организме малыша.
Однако в современных условиях трудно отрицать достижения медицины в области фармакологических средств от кашля. Итак, что из лекарственных препаратов от кашля можно давать грудному ребенку.
Допустимые лекарства от кашля для грудничков
В настоящее время педиатрами часто назначаются муколитические средства. Среди них:
- Амброксол – представляет собой муколитический препарат, способствующий разжижению мокроты в легких. Данное лекарство эффективно при кашле, сопровождающемся вязкой мокротой, которая трудно отделяется. (См статью Мокрый кашель у грудного ребенка ). Приятный на вкус сироп, можно давать с первого месяца жизни грудничка. Доза: от 0 до 2 лет по 2,5 мг после еды 2 раза в сутки. Лучший эффект наблюдается при обильном питье, поэтому нужно давать больше соков, воды, компота.. Согласно инструкции сироп не следует употреблять более 5 дней подряд.

- Лазолван – прекрасно помогает при мокром кашле, ребенок хорошо отхаркивает мокроту. Препарат выпускается в виде сиропа. С возраста 6 месяцев ребенок может принимать по ½ чайной ложечки во время завтрака и ужина, запивая водой или соком. Дополнительно рекомендуется использовать Лазолван для ингаляций. Пить сироп в среднем 5 дней.
- Амбробене – разрешено давать младенцу в виде сиропа с первого месяца жизни. Эффективно как средство от сухого кашля, разжижает и выводит мокроту. Дозировка зависит от формы выпуска. Сироп дают малышу по 2,5 мл, раствор – по 1 мл после приема пищи утром и вечером.
- Бронхикум – можно давать деткам с 6 месяцев по половинке чайной ложки утром и вечером. В состав входит сироп из травы тимьяна (чабреца), отлично помогающий при сухом кашле. Пить лекарство можно до 14 дней.
- Флуимуцил (содержит ацетилцистеин) – препарат, который можно давать детям от 1 года в виде гранул. Также используется в качестве раствора для ингаляций.
- Бромгексин для детей – назначается детям до шести лет в виде сиропа, старше 6 лет – таблетки. Также используется в качестве смеси для ингаляций.
Дозы и порядок приема лекарств, разжижающих мокроту, назначаются строго врачом-педиатром.
Следующая группа лекарств представлена отхаркивающими средствами. Данные препараты облегчают кашель путем отделения и удаления из легких мокроты вследствие того, что происходит разжижение и происходит оживление мерцательного эпителия.
Их применяют при остром и хроническом воспалении дыхательных органов, при котором кашель не вязкий, густой и не сопровождается трудноотделимой мокротой. В основном эти лекарства представлены растительными препаратами.
К ним относятся:
- Геделикс – при упорном сухом кашле в виде сиропа можно давать с рождения. Препарат растительного происхождения. Суточная норма – 1 раз половинку чайной ложки.
 Для грудничков можно развести в бутылочке с водой или соком. Желательно обильное питье.
Для грудничков можно развести в бутылочке с водой или соком. Желательно обильное питье. - Мукалтин – в форме таблеток. До года не назначается.
- Корень солодки – сироп назначается детям до 2 лет.
- Микстура сухая от кашля для детей – разрешено к применению с 6 месяцев. Развести порошок (1 пакет) в 20 мл кипяченой воды. Давать полученную микстуру по 15 капель после еды в 4 приема в сутки.
- Линкас –уменьшает кашель, способствует разжижению и лучшему отхождению мокроты, снимает боли в горле. Разрешен к использованию с 6 месяцев. Поить малыша по половинке чайной ложечки неделю (можно до 10 дней).
- Стоптуссин – представлен в виде капель. При сухом кашле, начиная с полугода, давать после еды. Разовая доза зависит от веса ребенка: при весе менее 7 кг разводят 8 капель; при весе 7 – 12 кг – 9 капель на половину 200 – граммового стакана с водой, чаем, фруктовым соком. Прием лекарства от трех до четырех раз за сутки. Ребенок может выпить меньше 100 г, но дозу жидкости для разведения снижать нельзя.
Врачам-педиатрам и родителям следует с особой осторожностью назначать грудным детям лекарство от кашля. Отметим, что возникший кашель при ОРВИ – состояние само собой проходящее, только необходимо соблюдать определенный режим: увлажнение воздуха и обильное теплое питье. Лечение кашля у маленьких детей не сводится только к одному поглощению различных лекарств.
По теме кашля у грудного ребенка:
Видео:
Вам также может понравиться
Мазь от кашля для детей — dosug5.info
Сезонные инфекции, вирусы, эпидемии гриппа, ОРВИ этот список можно продолжать бесконечно, особенно если брать во внимание все осложнения, которым подвержен организм после перенесения подобных недугов.
Каждая современная мамочка, когда заболевает её чадо, начинает искать пути выхода из сложившейся ситуации. Обратившись к педиатру, мы получаем список дорогостоящих лекарств, которые объединяются в так называемую «основную терапию».
Обратившись к педиатру, мы получаем список дорогостоящих лекарств, которые объединяются в так называемую «основную терапию».
Эта терапия включает в себя антибиотики, противовирусные препараты и лекарства симптоматического назначения, но так часто вспомогательной терапии на основе натуральных фито компонентов нет, что затягивает лечение, создавая ещё более сильные осложнения.
Любая простуда начинается с головной боли, слабости и сопровождается повышением температуры от «субфебрильной» до более высокой. Начинается насморк, чихание и кашель, которые уже совсем не дают жизни крохе, лишая его всех прелестей жизни.
Виды мазей
Существует несколько видов мазей, которые можно использовать для облегчения симптома кашля у детей:
- скипидарная;
- Вишневского;
- доктор МОМ;
- мази для грудничков.
Все согревающие мази достойны особого внимания.
Витамин Д3 для новорожденных: нужно ли давать, как принимать
Скипидарная
Это средство для растирания делают из смолы хвойных растений. Также в его состав входит терпентиновое масло. Когда оно попадает под кожу, нервные окончания раздражаются и передают импульс для усиления кровотока. В результате кровоснабжение в этом участке тела улучшается.
Мазь можно применять детям только после 2 лет, смешивая ее в пропорции 1:1 с любым кремом. Средство сильно раздражает кожные покровы, поэтому его использование для грудников запрещено.
Мазь Вишневского
Это средство рекомендовано для детей любого возраста. Его эффект напрямую зависит от составляющих:
- березовый деготь;
- касторовое масло;
- ксероформ.
Мазь хорошо излечивает кожные заболевания, а также обладает согревающим эффектом, хотя он менее выражен, чем у других аналогов. Наносить лекарство надо на чистую кожу и держать в виде компресса не более 3 часов.
Прополисная мазь
Это средство для растирания производится на основе пчелиных продуктов. Прополис – это клей, который пчелы собирают с цветов. В нем содержатся ценные витамины, аминокислоты и эфирные масла.
Прополис – это клей, который пчелы собирают с цветов. В нем содержатся ценные витамины, аминокислоты и эфирные масла.
Мазь хорошо устраняет микробов, согревает, обезболивает и снимает воспаление. Однако применять ее для детей с аллергическими реакциями нельзя.
Мазь для грудничков
Для малышей до года выбор согревающих средств не так велик. Педиатры иногда назначают мазь «Доктор МОМ», хотя инструкция не рекомендует применять ее для этого возраста.
Эффективными могут быть мази «Барсучок» (на основе барсучьего жира) и «Звезда» (аналог советской «Звездочки»).
«Виферон»
Действие мази «Виферон» основано на эффекте от интерферона, который стимулирует укрепление иммунитета. Эффективность ее доказана клиническими исследованиями, поэтому врачи часто рекомендуют «Виферон» детям ранних лет.
Учитывая тот факт, что ее можно применять у малышей до года, даже у новорожденных, она является идеальным профилактическим вариантом. Для защиты от простуды и кашля остаточно наносить ее на слизистую носа дважды в день.
Доктор МОМ
На аптечном рынке уже много лет существует уникальный препарат мазь от кашля для детей «Доктор Мом». В состав представленной мази входят натуральные компоненты:
Мезим Форте: инструкция по применению для детей
- Камфара-аналептическое средство, обладающее тонизирующим эффектом дыхательного центра, а также стимулирует работу сердечной мышцы.
- Скипидарное масло или терпентинное – антисептическое, ранозаживляющее средство. Хороший стимулятор функций ЖКТ, а также основная его особенность это стимуляция секреции бронхиальных желез.
- Ментол — в медицинской практике используется для лечения простуды, ОРВИ, так как его действие заключается в расширении кровеносных сосудов, тем самым происходит улучшение кровообращения и купируется боль при миалгии. Применяется для растирания при простуде, кашле.
- Эвкалиптовое масло – этот компонент не требует особой презентации, так как это первое лекарственное средство дареное природой, которое используется при всех инфекционных и воспалительных процессах ЛОР-органов
- Мускатное масло – у этого фито-компонента мази «Доктор Мом» довольно широкий спектр действия.
 От стимуляции дыхательных центров, активизации работы сердечно-сосудистой системы до самых необычных: повышение сопротивляемости организма к холоду, тонизация всего тела человека и бодрящие, согревающие действие, такое необходимое в холодные, зимние погоды.
От стимуляции дыхательных центров, активизации работы сердечно-сосудистой системы до самых необычных: повышение сопротивляемости организма к холоду, тонизация всего тела человека и бодрящие, согревающие действие, такое необходимое в холодные, зимние погоды. - Тимол – органическое вещество, использование которого в микродозах выступает хорошим консервантом препарата, также обладает антисептическим и противогрибковыми свойствами.
Противопоказания к применению мази от кашля
Самым основным ограничением в использовании мази «Доктор Мом» является возраст ребёнка до 2 лет. Всё потому, что у таких малюток слишком нежная кожа, которую очень легко повредить составляющими компонентами препарата.
Также, если у ребёнка есть какие-либо повреждения целостности кожи, ожоги, дерматиты или гнойные заболевания, препарат не применять! И, конечно же, противопоказанием выступает аллергическая реакция на индивидуальную непереносимость составных частей мази.
Способы использования
Взрослым и детям от 2 лет мазь назначать по 2 применения в сутки для максимального достижения эффекта. Мазь для деток до года применять нельзя!
При насморке и заложенности носа детям от 2 лет мазь наносят тонким слоем на крылья носа, не втирая; при кашле – мазь следует наносить на грудную клетку, используя технику «растирание» для достижения наибольшего согревающего эффекта. Мазь можно использовать при купировании головных болей, мазь следует наносить на височную область в малом количестве.
Внимание: растирать, избегая анатомической зоны расположения сердца!
Побочное действие
Даже самое обычное растирание имеет пару побочных аспектов, на которые следует обратить внимание перед начал употребления.
Со стороны дыхательной системы возможно провоцирование спазмов бронхов. Потому при бронхиальной астме применение препарата лучше ограничить. Согревающие действие мази также пойдёт не на пользу при астме.
С боку нервной системы возможны:
- головокружения;
- чрезмерное перевозбуждение;
- судороги посредством наличия камфары в составе препарата.
Срок хранения мази «Доктор Мом» — 3 года при температуре не выше +25̊.
Лечение грудничков
Особенно тяжело кашель и насморк переносят младенцы. Заложенный нос и постоянные попытки избавиться от слизи в носоглотке мешают им не только нормально дышать и спать, но и есть. Поэтому для них жизненно важно принимать безотлагательные меры по избавлению от болезни и ее симптомов.
Мази от кашля здесь незаменимы. Например, «Пульмекс Беби». Ее также проводятся согревающие растирания груди и спины не более двух раз в сутки. За счет лечебного действия целого ряда эфирных масел облегчение наступает очень быстро.
Мази от кашля – лучший способ избавления от нежелательных симптомов простуды. Как видно, практически у всех из них есть ограничение на применение по возрасту, поэтому всегда необходимо советоваться с врачом перед началом лечения ими.
Цены и аналоги
В каждой аптеке можно найти массу аналогов мази «Доктор Мом», например:
- «Викс Актив бальзам» на ментоловой основе.
Все эти лекарственные вещества разнятся своим составом, ценой, а также страной производителя, но все они подходят для растирания детей при кашле.
Принцип применения
Инструкция по применению детской мази при кашле достаточно проста и мало чем отличается от аналогов для «взрослых» препаратов. Во многом, на особенности применения влияет то, что в их составе можно встретить в роли основных действующих веществ различные эфирные масла и скипидар.
Это значит, что основное действие проявляется, если растереть препаратами спину и грудь ребёнка (исключая соски и район вокруг сердца), а после натирания укутать его тёплым одеялом и подождать с момента растираний несколько часов. Всё это время он должен провести в постели.
При растирании, руками двигаются в направлении часовой стрелки или же снизу-вверх.
Некоторые мази используют для растирания ног. В таком случае, сразу после нанесения, на ноги больному одевают тёплые шерстяные носки, хорошо сохраняющие тепло.
Противопоказания
- Каждый из медикаментов имеет ряд противопоказаний, описанных в инструкции.
- Препараты с согревающим эффектом противопоказаны:
- При наличии на коже повреждений, сыпи, ранок.
- В случае недостаточности печени и почек.
- При наличии индивидуальной непереносимости составляющей.
- Наличие в составе эфирных масел под запретом для деток возрастом до двух лет.
- При заболеваниях и повреждениях кожи (о ранозаживляющих мазях мы расскажем в этой статье).
Рекомендации родителям
Чтобы выбранное средство подействовало и не спровоцировало побочных реакций, нужно учитывать особенности его правильного применения.
Растирать нужно вечером перед сном. Совершив процедуру, оденьте малыша в теплую пижаму, укутайте теплым одеялом и уложите спать.
Обычно составы наносятся на грудную клетку, спинку, подошвы и пятки. Ни в коем случае нельзя втирать их в зону сердца и сосков.
Руками можно двигаться снизу вверх или по направлению часовой стрелки.
Нельзя проводить растирания даже при незначительном повышении температуры.
Мази — отличный способ устранить кашель, насморк и другие неприятные симптомы простуды, ускорить выздоровление. Используйте их по назначению врача и учитывайте особенности их применения.
источник
Возможные побочные эффекты
Мазь – это относительно безопасное средство, не попадающее в кровоток, а значит, не оказывающее системного воздействия на организм ребенка. Но и она способна стать причиной возникновения различных побочных реакций.
Скипидарная мазь
Основным побочным эффектом скипидарной мази является специфический запах, способный вызвать у ребенка отвращение. К тому же при нанесении на кожу препарат вызывает жжение и покалывание, свидетельствующее о ее эффективности.
В редких случаях могут возникнуть следующие патологические состояния:
- аллергическая реакция в виде кожных проявлений – сыпи, зуда, отека в месте нанесения, покраснения;
- удушье, вызванное резким запахом;
- судороги;
- спутанность сознания;
- артериальная гипотензия;
- увеличение числа сердечных сокращений;
- потеря сознания.
Нанесение на кожу ребенка препарата в чистом виде может привести к образованию ожога. Нельзя допускать попадания средства в глаза. Если это произошло, глаза необходимо промыть большим количеством холодной воды и обратиться за медицинской помощью.
Мазь «Доктор МОМ»
Этот препарат способен вызвать у ребенка аллергическую реакцию, поэтому его необходимо тестировать. Его применение может вызвать следующие негативные проявления:
Как использовать ингаляторы для детей при кашле и насморке?
- головную боль и головокружение;
- состояние перевозбуждения;
- судороги;
- бронхоспазмы.
Доктор Тайсс Эвкалипт
Это средство, как и другие мази от простуды, у ребенка может вызвать аллергические проявления и бронхоспазмы, вызванные резким запахом. Возможно развитие судорог, являющихся причиной воздействия камфары.
Причины возникновения кашля
Надо сказать, что кашлевая реакция является необходимой физиологической защитой организма на внедрение какого-либо чужеродного агента в воздухопроводящие пути. Это может быть мокрота, пыль, дым, инородное тело. Он может возникать без заболевания. Если этот симптом длительно беспокоит ребенка, то следует подумать о причинах такого состояния.
Ими могут быть:
- респираторные заболевания вирусной этиологии: ОРВИ, ОРЗ;
- бактериальные инфекции: стрептококковые, стафилококковые, менингококки;
- аллергены: пыль, пыльца растений, дым, лаки, различные красители;
- слишком сухой, перегретый или крайне холодный воздух;
- попадание инородных предметов в дыхательные пути;
- сдавливание извне трахеи и бронхов растущей опухолью или увеличенной щитовидкой, что у детей наблюдается редко.

КСИМЕЛИН — Капли в нос для детей — быстрая помощь при насморке
С насморком может встретиться ребенок любого возраста. Это становится проблемой не только для самого малыша, но и, конечно же, для его родителей. Любящие мамы и папы всеми силами стремятся облегчить состояние ребенка.
Давайте посмотрим, что нужно сделать, чтобы помочь малышу быстро избавиться от насморка и заложенности носа.
Причины насморка
Существует несколько основных причин, которые приводят к насморку:
- Острые респираторные вирусные инфекции (инфекционный ринит). Ответная реакция иммунной системы выражается в развитии микробного воспаления. Это приводит к отеку слизистой носа и затруднению дыхания.
- Аллергические реакции. Попадание аллергена в организм может вызвать ответную реакцию в виде аллергического ринита. Самыми распространёнными аллергенами являются: пыльца цветущих растений, домашняя пыль, а также шерсть животных;
- Нарушение регуляции тонуса сосудов слизистой носа. Такой насморк называется вазомоторным. Он развивается спонтанно, выявить причину зачастую не представляется возможным.
Независимо от причины: инфекционное воспаление, аллергическая реакция или нарушенная регуляция тонуса сосудов, механизм развития насморка одинаковый. Вначале возникает расширение сосудов слизистой носа, затем увеличивается пространство между клетками сосудистой стенки, а в итоге жидкая часть крови (плазма) с легкостью проникает в окружающие ткани, формируя выделения из носа.
Чем опасен детский насморк?
Насморк у ребенка – не просто досадная неприятность, он оказывает негативное воздействие на весь организм. Так, насморк у грудничка приводит к тому, что дети грудного возраста:
- становятся капризными и беспокойными;
- поверхностно спят, часто просыпаются;
- плохо сосут грудь (или бутылочку) и, как следствие, не доедают. Это значит, что организм не получает питательных веществ, которые нужны для его нормального развития.

У детей старшего возраста, в т.ч. у школьников, на первый план выходят следующие проявления:
- снижается восприятие новой информации и успеваемость в школе, т.к. головной мозг получает меньше кислорода;
- подавляется общий фон настроения. Ребенок может стать вялым и апатичным.
Учитывая все эти риски, насморк у ребенка необходимо устранить как можно быстрее. Самыми распространенными лекарственными средствами для симптоматического лечения различных видов насморка, являются сосудосуживающие препараты местного действия. Фармацевтический рынок пестрит большим разнообразием таких средств, в котором легко растеряться. Тем более, что при появлении насморка родители не всегда обращаются к врачу. Выбирая препарат, помните, что он не только должен восстанавливать носовое дыхание, но и не вредить детскому организму.
Какой Ксимелин выбрать для лечения насморка у детей?
Для лечения различных видов насморка у детей форма спрея позволяет:
- точно дозировать количество выделяемого лекарственного средства при одном нажатии,
- равномерно распределять лекарство по слизистой оболочке носоглотки.
Спрей «Ксимелин» – оптимальное средство для борьбы с насморком у детей, так как препарат оказывает свое действие локально, сужая сосуды слизистой оболочки носа. Поэтому вероятность возникновения таких побочных эффектов, как головная боль, тахикардия, повышение артериального давления и тошнота минимальна.
Помимо препарата Ксимелин, который доказал свою эффективность в лечении насморка, в линейке бренда представлен и Ксимелин Эко. Его преимущество в том, что он лишен консервантов – в его состав не входит бензалкония хлорид, который в некоторых случаях может замедлять частоту биения ресничек слизистой оболочки полости носа и вызывать ощущения жжения и явления раздражения.
Спрей Ксимелин Эко с ментолом помимо отсутствия потенциально раздражающего консерванта обогащен ментолом и эвкалиптолом. Эти натуральные компоненты воздействуют на холодовые рецепторы носа, за счет чего усиливается ощущение улучшения носового дыхания, что помогает справиться даже с сильным насморком у ребенка.
Преимущества «Ксимелина» перед другими сосудосуживающими препаратами
Итак, какие же особенности позволяют рекомендовать использование линейки препаратов Ксимелин при различных видах насморка у детей.
- Возможность безопасного применения в детском возрасте. Согласно рекомендациям инструкции по применению, Ксимелин, Ксимелин Эко можно применять у детей с 2-летнего возраста, а Ксимелин Эко с ментолом – с 10 лет;
- Препарат оказывает свое действие локально, сужая сосуды слизистой оболочки носа. Поэтому вероятность возникновения таких побочных эффектов, как головная боль, тахикардия, повышение артериального давления минимальна;
- Продолжительный терапевтический эффект. После применения любого спрея из линейки Ксимелин насморк не будет беспокоить вашего малыша до 10 – 12 часов, поэтому применять его нужно всего 2 раза в сутки, что очень удобно, если ребенок не очень любит лечебные процедуры.
Ксимелин – надежный и проверенный помощник родителей в борьбе с насморком у ребенка.
Дыши пластырь для ин. 5 шт.
Краткое описание
Пластырь-ингалятор «Дыши» предназначен для ингаляций, клеящийся на одежду. Пластырь- ингалятор медицинский «Дыши» содержит натуральные эфирные масла, которые обладают противовирусным, антибактериальным, противовоспалительным, болеутоляющим и тонизирующим действием, применяются для профилактики простудных заболеваний и в качестве симптоматического средства в составе комплексной терапии ОРВИ. После удаления защитного покрытия, эфирные масла испаряются с поверхности пластыря. Эфирные масла уничтожают патологические микроорганизмы, находящиеся в воздухе, за счет чего снижается риск попадания их в организм. Действие пластыря обусловлено действием эфирных масел, входящих в его состав.
Фармакологическое действие
Пластырь-ингалятор медицинский Дыши содержит эфирные масла, которые — обладают противовирусным, антибактериальным, противовоспалительным, болеутоляющим и тонизирующим действием, — применяются для профилактики простудных заболеваний и в качестве симптоматической терапии ОРВИ. После удаления защитного покрытия эфирные масла испаряются с поверхности пластыря. Эфирные масла уничтожают патологические микроорганизмы, находящиеся в воздухе, за счет чего снижается риск попадания их в организм. Действие пластыря обусловлено действием эфирных масел, входящих в его состав. Один пластырь действует до 8 часов.
После удаления защитного покрытия эфирные масла испаряются с поверхности пластыря. Эфирные масла уничтожают патологические микроорганизмы, находящиеся в воздухе, за счет чего снижается риск попадания их в организм. Действие пластыря обусловлено действием эфирных масел, входящих в его состав. Один пластырь действует до 8 часов.
Показания
— профилактика простудных заболеваний, облегчение их симптомов; — нормализация дыхания при заложенности носа, облегчение засыпания.
Способ
применения и дозировка
Только для наружного применения. Пластырь вынуть из упаковки, снять защитное покрытие и наклеить липкой стороной на одежду в районе верхней части грудной клетки. С профилактической целью пластырь «Дыши» может применяться в период повышенного риска простудных заболеваний. Для профилактики заражения ОРВИ и другими простудными заболеваниями необходимо наклеить пластырь на верхнюю одежду во время нахождения в общественных местах или транспорте. Также можно наклеить пластырь-ингалятор медицинский -Дыши- на любую сухую поверхность, которая находится вблизи вас или ребенка (стена рядом с кроватью, стол на рабочем месте и т. д.). Один пластырь действует до 8 часов. Пластырь предназначен для однократного применения.
Противопоказания
Индивидуальная непереносимость отдельных компонентов. Детский возраст до 2 лет.
• Индивидуальная непереносимость отдельных компонентов.
• Детский возраст до 2 лет.
Особые
указания
МЕРЫ ПРЕДОСТОРОЖНОСТИ Пластырь-ингалятор Дыши предназначен только для наружного применения, не предназначен для наклеивания на кожу. При использовании пластыря необходимо избегать контакта пластыря с глазами, слизистыми оболочками и поврежденными участками кожных покровов. При возникновении аллергической реакции следует немедленно прекратить использование пластыря — ингалятора и проконсультироваться с врачом.
При использовании пластыря необходимо избегать контакта пластыря с глазами, слизистыми оболочками и поврежденными участками кожных покровов. При возникновении аллергической реакции следует немедленно прекратить использование пластыря — ингалятора и проконсультироваться с врачом.
Состав
Масло мятное без ментола (Oleum menthae), масло эвкалиптовое (Oleum Eucalipti), пихтовое масло (Oleum Abiesis), левоментол (Levomenthol), лавандовое масло (Oleum Lavandulae), терпентиновое масло (Oleum Terebinthinae).
Условия
хранения
class=»h4-mobile»>
При температуре не выше 25°С и относительной влажности 45-80%. Хранить в недоступном для детей месте.
Выдача детям безрецептурных лекарств от лихорадки, кашля и простуды
Жаропонижающие / обезболивающие
Эти безрецептурные лекарства могут снизить температуру вашего ребенка и уменьшить общий дискомфорт, но не помогают при других симптомах простуды. Всегда перепроверяйте этикетку, потому что составы могут меняться, а также безопасные дозировки в зависимости от возраста и веса.
| Лекарство | Инструкции по дозировке |
|---|---|
Ацетаминофен | младше 3 месяцев: При первых признаках лихорадки или болезни позвоните врачу вашего ребенка. от 3 до 5 месяцев: Спросите врача и посмотрите эту диаграмму дозирования ацетаминофена. От 6 до 23 месяцев: Спросите врача и посмотрите эту диаграмму дозирования ацетаминофена. От 2 до 3 лет: Соблюдайте дозировку, указанную на этикетке. От 4 до 5 лет: Соблюдайте дозировку, указанную на этикетке. 6 лет и старше: Соблюдайте дозировку, указанную на этикетке. |
Ибупрофен | младше 3 месяцев: Не использовать.Звоните врачу вашего ребенка при первых признаках лихорадки или болезни. 3-5 месяцев: Не использовать. От 6 до 23 месяцев: Спросите своего врача и посмотрите эту диаграмму дозирования ибупрофена. От 2 до 3 лет: Соблюдайте дозировку, указанную на этикетке. От 4 до 5 лет: Соблюдайте дозировку, указанную на этикетке. 6 лет и старше: Соблюдайте дозировку, указанную на этикетке. |
Никогда не давайте ибупрофен детям, страдающим обезвоживанием или сильной рвотой.
Лекарства от кашля и простуды
Лекарства от кашля и простуды нельзя давать детям младше 4 лет. Нет убедительных доказательств их безопасности и эффективности у детей.
Если в конкретной ситуации врач посоветует дать ребенку лекарство от кашля или простуды, не смешивайте его с другими лекарствами (чтобы случайно не дать ребенку слишком много повторяющегося ингредиента).
| Лекарство | Инструкции по дозировке |
|---|---|
Противоотечные средства (при заложенности носа), отхаркивающие средства (для разжижения слизи), средства против кашля (для уменьшения кашля) и антигистаминные препараты (при насморке) и чихание) | младше 3 месяцев: Не использовать.Звоните врачу вашего ребенка при первых признаках лихорадки или болезни. 3-5 месяцев: Не использовать. От 6 до 23 месяцев: Не использовать. От 2 до 3 лет: Не использовать. От 4 до 5 лет: Принимать только под руководством врача. 6 лет и старше: Соблюдайте дозировку, указанную на этикетке. |
Советы по безопасности при назначении вашему ребенку безрецептурных лекарств
- Узнайте, как безопасно давать ребенку лекарства.
- Если у вас есть какие-либо вопросы о том, какие лекарства, отпускаемые без рецепта, давать вашему ребенку при лихорадке, кашле или простуде, поговорите с ее врачом или фармацевтом.
- Давать аспирин опасно, если у вашего ребенка вирусная инфекция. Это связано с серьезным заболеванием, называемым синдромом Рея, поэтому аспирин полностью запрещен для детей, если его не рекомендует врач.
- Никогда не давайте ребенку любого возраста лекарства от кашля и простуды, содержащие кодеин или гидрокодон .
- Антигистаминные препараты — дело хитрое. Детские лекарства от кашля и простуды часто содержат антигистаминные препараты, которые помогают от насморка и чихания, но они также используются для лечения аллергии и аллергических реакций. Если вы планируете принимать антигистаминные препараты для лечения кашля или симптомов простуды у вашего ребенка, поговорите с его врачом о том, как их безопасно использовать, поскольку рекомендации по лечению аллергии и простуды разные.
Узнать больше
Безопасные домашние средства, чтобы ваш больной ребенок чувствовал себя комфортно
Контрольный список в аптечке
Как заставить ребенка принимать лекарства
Как хранить лекарства
У вашего ребенка простуда или что-то еще серьезный?
5 советов, как помочь детям этой зимой> Новости> Йельская медицина
Ледяной мороз на открытом воздухе и сухая жара в помещении могут плохо сказаться на нежной коже детей, заставляя ее чувствовать себя сухой, раздраженной и царапающейся.Более холодная погода может быть особенно сложной для людей с серьезным заболеванием сухой кожи, известным как атопический дерматит, обычно называемым экземой.
Заболевание поражает около 17 процентов детей, большинство из которых впервые заболевают в возрасте до 5 лет и обычно в младенчестве, говорит дерматолог Ричард Антайя, доктор медицины, директор отделения детской дерматологии в Yale Medicine. Причина этого неизвестна. Но врачи говорят, что у людей с этим заболеванием есть проблема с кожным барьером, известным как роговой слой, который делает его более чувствительным.
Причина этого неизвестна. Но врачи говорят, что у людей с этим заболеванием есть проблема с кожным барьером, известным как роговой слой, который делает его более чувствительным.
Важно иметь здоровый роговой слой, потому что этот барьер является защитой организма от внешнего мира, защищая вашего ребенка от всего, от бактерий до раздражителей, таких как солнце или химические вещества. У людей с атопическим дерматитом (экземой) нарушен барьер, который не функционирует нормально. Он менее способен удерживать воду, чтобы оставаться гидратированным, и с большей вероятностью будет раздражаться и не сможет бороться с микробами, которые могут вызвать инфекцию. Зимняя засуха затрудняет дальнейшее функционирование барьера и может вызвать вспышки.
«Атопический дерматит передается по наследству и обычно наблюдается в семьях, у других членов которых есть экзема, аллергия, сенная лихорадка или астма», — поясняет д-р Антайя. Он может появиться на ногах или руках, а у детей часто поражает лицо.
Так обстоит дело с 4-летней Морганом Воукером из Гилфорда, штат Коннектикут. «Однажды днем после игры на улице я заметила сухой, неровный красный участок кожи на ее щеке, — говорит ее мать Сью Воукер. «Я знала, что это экзема, и семья моего мужа тоже этим занимается.”
Атопический дерматит может варьироваться от легкой, как у Моргана, до тяжелой. «Детям с легким заболеванием это легко поддается лечению, но для пациентов со средним или тяжелым заболеванием это может изменить жизнь», — говорит д-р Антайя. «С точки зрения стресса и затрат это сопоставимо с другими тяжелыми заболеваниями у детей, и оно оказывает огромное влияние на качество жизни», — говорит он.
Нет лекарства от экземы. Сухие, раздраженные, неровные участки могут покрыться коркой, и их трудно не поцарапать, особенно у детей.И расчесывание только усугубляет ситуацию — те пятна, которые еще больше повреждают естественный барьер кожи, подвергаются еще большему риску заражения. Но правильное лечение может помочь ребенку и его семье.
«Когда у ребенка атопический дерматит, — объясняет доктор Антайя, — он плохо спит, что означает, что ее родители плохо спят, и все участники испытывают стресс, связанный с недосыпанием». В целом, по его словам, в течение четырех-пяти дней после правильной терапии большинство наших пациентов чувствуют себя более комфортно (и лучше спят по ночам).
Ароматные средства по уходу за кожей, колючие ткани, такие как шерсть или полиэстер, тепло и потоотделение — все это могут быть спусковыми механизмами. Вам может помочь корректировка того, как вы ухаживаете за экземой вашего ребенка, с помощью следующих шагов. Используйте эти советы круглый год — они полезны для всех, у кого даже слегка сухая или чувствительная кожа:
# 1 Настройка режима приема ванны
Пропустить ночь — это нормально. По данным Американской академии дерматологии, детям в возрасте от 6 до 11 лет не требуется ежедневное принятие ванны или душа.«Чрезмерное купание может увеличить потерю воды через кожу, усугубляя сухость, связанную с экземой», — говорит дерматолог Йельской медицины Сара Перкинс, доктор медицины.
Чтобы этого не произошло, попробуйте эти насадки для ванны:
- Купайте детей только в целях гигиены.
- Сократите время купания или душа до менее 10 минут.
- Используйте прохладные температуры, которые меньше раздражают кожу. «Горячая вода стимулирует нервные окончания», — говорит д-р.Антая. «Это только усиливает зуд и сухость».
- Промокните кожу полотенцем. Растирание еще больше раздражает и без того поврежденный кожный барьер.
# 2 Не мыть
Также важно пересмотреть то, чем вы моете кожу ребенка. «Мыло, которым вы моетесь, может быть частью проблемы, и это ощущение« безупречной чистоты », вероятно, означает, что вы удалили слишком много влаги», — говорит доктор Перкинс. Чтобы попробовать:
- Используйте очищающее средство без мыла от лица до кончиков пальцев, которое с меньшей вероятностью лишит кожу защитных натуральных масел.
 Дерматологи часто рекомендуют Cetaphil Gentle Skin Cleanser или Olay Complete Body Wash. Ищите продукты, отмеченные знаком одобрения Национальной ассоциации экземы на этикетках.
Дерматологи часто рекомендуют Cetaphil Gentle Skin Cleanser или Olay Complete Body Wash. Ищите продукты, отмеченные знаком одобрения Национальной ассоциации экземы на этикетках. - Избегайте мыльных ванн с пеной — моющие средства в них еще больше сушат кожу, — говорит она.
- Не используйте дезодорирующее мыло. Добавленные ароматы могут вызвать раздражение чувствительной кожи.
# 3 Увлажняющий
Густые смягчающие или увлажняющие средства необходимы для борьбы с сухостью.«Детям с семейным анамнезом атопического дерматита, аллергии или астмы следует начинать увлажнять их сразу после рождения», — говорит доктор Антайя. «Раннее увлажнение снижает частоту возникновения атопического дерматита, по-видимому, за счет защиты кожного барьера».
Вот некоторые увлажняющие сусла, на которые следует обратить внимание:
- Обильно используйте увлажняющий крем не менее двух раз в день.
- Нанесите увлажняющий крем с головы до ног в течение трех минут после купания, когда кожа еще влажная, чтобы удержать влагу и помочь восстановить гидратацию кожи, — говорит доктор.Антая.
- Используйте продукт без запаха, например Aquaphor или CeraVe Moisturizing Cream.
# 4 Переосмыслить одежду и как ее стирать
«Любые ароматизированные продукты, контактирующие с кожей, могут потенциально вызвать аллергическую реакцию», — говорит дерматолог Yale Medicine Кристин Ко, доктор медицины. «Любые остатки на одежде также могут вызвать раздражение кожи». По ее словам, если у вас или вашего ребенка чувствительная кожа, измените способ стирки одежды, простыней и одеял, чтобы предотвратить аллергические и раздражающие реакции.
- Не используйте ароматизированные моющие средства, смягчители ткани, салфетки для сушки или антистатические салфетки.
- Всегда стирайте одежду перед тем, как надеть ее, чтобы удалить химические вещества для отделки, такие как формальдегид, антипирены и красители, которые могут вызвать чувствительность или аллергические кожные реакции.

- Выбирайте одежду, варежки и шапки из 100% хлопка или шелка, а не шерсть, которая может быть колючей, или полиэстер, который может вызвать потоотделение (еще один провоцирующий фактор экземы).
- Не переодевайте ребенка в тяжелую одежду. Лучше одевать их слоями и при необходимости открывать или снимать куртки, чтобы избежать чрезмерного потоотделения.
# 5 Поговорите со своим врачом
Если вы думаете, что у вашего ребенка может быть нечто большее, чем обычная сухая кожа, обратитесь к дерматологу для оценки экземы, — говорит доктор Антайя. Лучше записаться на прием при обострении. Ваш врач проведет визуальный осмотр участков сухой кожи, чтобы поставить диагноз — анализ крови на атопический дерматит не проводится.
Вот несколько способов, которыми дерматологи помогают детям с этим типом экземы:
- Они могут назначить крем с гидрокортизоном для местного применения для контроля зуда. «Хотя некоторые люди могут быть обеспокоены потенциальными побочными эффектами, немногие действительно испытывают проблемы», — говорит доктор Антайя.
- Ваш врач может порекомендовать пероральное лекарство от зуда, такое как антигистаминный препарат, например дифенгидрамин (Бенадрил). Обязательно следуйте рекомендациям дерматолога или педиатра относительно возраста, использования и дозировки.
- В настоящее время становятся доступны биологические препараты от атопического дерматита. Новейший — дупилумаб — был одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США в 2017 году. Биопрепараты — это иммунотерапевтические препараты, изготовленные из натуральных белков, а не синтетических. Они нацелены на определенные части иммунной системы вместо того, чтобы полностью ее подавлять. На сегодняшний день эти препараты одобрены только для пациентов 18 лет и старше, но исследования показывают, что они могут быть эффективны для детей. Потребуются дальнейшие исследования.

В конце концов, всегда руководствуйтесь своим суждением. Если вашему ребенку сложно заснуть из-за зуда или его состояние ухудшается, запишитесь на прием к дерматологу. Он или она может помочь ухаживать за кожей вашего ребенка и определить конкретные триггеры зимой или в другое время года.
Узнайте больше об атопическом дерматите или щелкните здесь, чтобы обратиться к дерматологу по поводу проблемы с кожей.
Когда у вашего ребенка язвы во рту
У вашего ребенка болит рот.Это может быть болезненно. Они могут вызвать дискомфорт во время еды или питья. Но зачастую они не представляют серьезной проблемы. Большинство язв во рту можно легко лечить в домашних условиях.
Каковы симптомы язв во рту?
Язвы являются наиболее распространенным типом язв во рту. Часто они белые с красной каймой. Другие типы язв во рту могут быть белыми, красными или желтыми. У вашего ребенка может быть одна болячка. Или у них может быть несколько одновременно. Симптомы боли во рту могут включать:
| 9000 9000 Ворчун |
Это воспаление рта или герпес?
Если у вашего ребенка болит вне рта, скорее всего, это герпес.Герпес может передаваться при прямом контакте. Им может потребоваться иное лечение, чем лечение язв во рту. Обратитесь к лечащему врачу вашего ребенка за дополнительной информацией о герпесе, если вы считаете, что он у вашего ребенка.
Как диагностировать язвы во рту?
Болезнь во рту диагностируется по внешнему виду. Чтобы получить дополнительную информацию, врач спросит о симптомах и истории здоровья вашего ребенка. Он или она также осмотрит вашего ребенка. Вам сообщат, нужны ли какие-либо тесты.
Как лечат язвы во рту?
Язвы во рту часто проходят через 7–14 дней без лечения.
Вы можете сделать следующее дома, чтобы облегчить симптомы вашего ребенка:
Давайте ребенку лекарства, отпускаемые без рецепта, такие как ибупрофен или парацетамол, от боли и лихорадки. Не давайте ибупрофен детям в возрасте 6 месяцев и младше. Не давайте аспирин ребенку младше 19 лет, если только его врач не назначил. Прием аспирина может подвергнуть вашего ребенка риску развития синдрома Рейе. Это редкое, но очень серьезное заболевание. Чаще всего поражается мозг и печень.
Холодные жидкости, лед или батончики замороженного сока могут помочь облегчить боль во рту. Не давайте ребенку острую или кислую пищу.
Жидкий антацид 4 раза в день может облегчить боль. Детям старше 6 лет можно давать чайную ложку (5 мл) для полоскания рта после еды. Детям младшего возраста нанесите антацид на язвочку во рту с помощью ватной палочки.
Используйте следующие процедуры, только если вашему ребенку больше 4 :
Нанесите небольшое количество безрецептурного обезболивающего геля на язвы во рту, чтобы облегчить боль.При использовании гель может вызвать кратковременное жжение.
Попросите ребенка прополоскать рот соленой водой или пищевой содой и теплой водой, а затем сплюнуть. Полоскание рта нельзя проглатывать.
Когда звонить поставщику медицинских услуг
Позвоните поставщику медицинских услуг, если у вашего ребенка есть одно из этих:
Язвы во рту, которые не проходят через 14 дней
Больше боли во рту
Проблемы с глотанием
Признаки инфекции вокруг язвы во рту (гной, дренаж или отек)
Признаки обезвоживания (очень темная или мало моча, сильная жажда, сухость во рту, головокружение)
Лихорадка (см. «Лихорадка и дети» ниже)
У вашего ребенка был припадок, вызванный лихорадкой
Лихорадка и дети
С помощью цифрового термометра проверьте температуру вашего ребенка. Не используйте ртутный термометр. Существуют разные виды цифровых термометров. К ним относятся те, которые предназначены для рта, ушей, лба (височного), прямой кишки или подмышек. Неточные значения температуры ушей до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Не используйте ртутный термометр. Существуют разные виды цифровых термометров. К ним относятся те, которые предназначены для рта, ушей, лба (височного), прямой кишки или подмышек. Неточные значения температуры ушей до 6 месяцев. Не измеряйте температуру полости рта, пока вашему ребенку не исполнится 4 года.
Осторожно пользуйтесь ректальным термометром. Он может случайно проткнуть прямую кишку. Он может передавать микробы через стул. Следуйте инструкциям производителя продукта для правильного использования. Если вы чувствуете себя плохо с ректальным термометром, используйте другой тип.Когда вы разговариваете с лечащим врачом вашего ребенка, сообщите ему или ей, какой тип вы использовали.
Ниже приведены инструкции, которые помогут узнать, есть ли у вашего ребенка температура. Лечащий врач вашего ребенка может дать вам другие номера для вашего ребенка.
Ребенок до 3 месяцев:
Ребенок в возрасте от 3 месяцев до 36 месяцев (3 года):
Ректально, лоб или ухо: 102 ° F (38,9 ° C) или выше
Подмышка: 101 ° F (38,3 ° C) или выше
В этих случаях звоните поставщику медицинских услуг:
Повторяющаяся температура 104 ° F (40 ° C) или выше
Лихорадка, которая длится более 24 часов у ребенка в возрасте до 2 лет
Лихорадка, которая сохраняется в течение 3 дней у ребенка в возрасте 2 лет и старше
Лучшие способы лечения простуды и гриппа у детей
Фото: iStock
.
ШИРОКИЙ НОС
Что происходит? У вашего ребенка текут из носа, потому что он пытается смыть микробов .(Иногда холодный воздух на улице — это все, что нужно, чтобы усилить кровоток — и, следовательно, глотать — в носу вашего ребенка.)
Пятизвездочные стратегии:
1. Выпейте много воды, чтобы избавиться от соплей и облегчить их отток.
2. Осторожно удалите грязь с помощью присоски или трубки (также известной как присоска для соплей).
3. Очистите нос мягкой салфеткой, пропитанной физиологическим раствором.
4. Посидите с малышами в душной перед сном, чтобы облегчить духоту.
Мама спешит на помощь: «Мы используем безрецептурный солевой спрей, который покрывает внутреннюю часть носа, чтобы он оставался влажным, но не влажным, что помогает очистить нос моего сына и облегчить ему дыхание. .»- Мелисса Шелдрик, Миссассауга, Онтарио.
Примечание: Держитесь подальше от лечебных противоотечных спреев — они могут ухудшить духоту и небезопасны для маленьких детей.
Документ весит: У некоторых детей носы бегают всю зиму. Что еще можно сделать, кроме как запастись салфетками? «Это зависит от того, в какой степени это беспокоит ребенка», — говорит Генри Укпе, педиатр из Трэйла, Британская Колумбия. «Если в остальном здоровый ребенок бегает и хорошо ест, оставьте его в покое; он уйдет сам по себе.”
Совет 1: Нос вашего ребенка может болеть после нескольких недель вытирания. Избавьтесь от этого бальзамом, который наносите на губы. Нанесите бальзам пальцем, а до и после протрите бальзам чистой тканью.
Совет 2: Не можете научить ребенка сморкаться? Попросите ее попробовать двигать ватным тампоном только через нос (держа рот закрытым). Затем осторожно закройте одну ноздрю, чтобы она выдохнула вторую. Она поймет это!
Вы задаетесь вопросом: Можно ли детям есть сопли ? Ага — один ученый предполагает, что перекусывание соплей может даже укрепить иммунитет, позволяя нашему телу знать, какие типы патогенов присутствуют в окружающей среде.Вашему ребенку определенно не повредит съесть один или два бугера, но постарайтесь отговорить его, так как пальцы, окутанные носом, могут распространять вирусы и, конечно же, вызывают отвращение у людей.
Грипп и лихорадка
Что происходит? Если ваш ребенок заразился гриппом — респираторным вирусом, не путать его с желудочно-кишечными микробами, обычно называемыми желудочным гриппом, — он не из счастливых путешественников. У нее может быть лихорадка, озноб, ломота и боли, а также симптомы простуды.У детей младшего возраста также может быть рвота и диарея от гриппа. «Гриппом вы чаще болеете, чем простудой, — говорит Бунми Фатой, медицинский работник регионального управления здравоохранения Виннипега. «У вас сильная усталость — вы просто хотите лечь и ничего не делать». Она может чувствовать жар и боль в течение двух-четырех дней, а для полного выздоровления может потребоваться до двух недель.
Пятизвездочные стратегии:
1. Давайте ацетаминофен при лихорадке, которая доставляет вашему ребенку дискомфорт.Если она не будет принимать внутрь, воспользуйтесь детскими суппозиториями.
2. Отдых лучше всего! Уложите ребенка любимым одеялом или набивкой и предложите много тренировок.
3. Если ее живот подташнивает, детское лекарство от тошноты или свечи могут помочь ей сдерживать пищу. Попробуйте нежирную мягкую пищу, например соленые крекеры и прозрачные жидкости.
4. Не ставьте ее в прохладную ванну при лихорадке — у вашего ребенка может возникнуть дрожь, и температура его тела повысится. Вместо этого установите температуру в комнате на 20 ° C и слегка оденьте ее.
Совет: После приступа рвоты или диареи у вашего ребенка смешайте три унции воды с небольшой щепоткой соли и небольшой щепоткой сахара и давайте ее ребенку по несколько глотков за раз. Соль восполняет то, что было потеряно, а сахар помогает соли абсорбироваться.
Мама спешит на помощь: «Я готовлю куриный суп с лапшой с чесноком и имбирем. Кажется, это очень помогает ». — Энн Де Гроот, Торонто
Примечание: Куриный суп считается противовоспалительным, а также полезным питанием. Тепло разжижает заложенность и облегчает боль в горле, а жидкость помогает детям сохранять водный баланс .
Тепло разжижает заложенность и облегчает боль в горле, а жидкость помогает детям сохранять водный баланс .
Документ весит: Когда у ребенка диарея или рвота, он может получить опасное обезвоживание всего за несколько часов, в зависимости от его роста, будь то небольшая рвота или вообще ничего не может подавить. Уменьшение количества мочи, сухие слезы, дряблая кожа, сухость и сухость во рту — все это неотложные признаки. «В этот момент вам нужно обратиться за медицинской помощью», — говорит Укпе.
ИЗОБРАЖЕННЫЕ ГУБЫ
Что происходит? Это не вирус, но все же болезненный побочный эффект зимы: губы и кожа вокруг рта вашего ребенка сухие и болезненные, а постоянное облизывание губ только усугубляет ситуацию.Сначала накачайте жидкость, чтобы кожа оставалась увлажненной, а затем предотвратите потерю влаги, нанеся на губы кремы с анолином, кокосовое масло или бальзамы. (Остерегайтесь вкусных — аромат может убедить его надеть его, но в результате он может лизнуть больше!) Установите эти барьеры перед сном, чтобы у них было больше времени для творчества.
Мама спешит на помощь: «Крем для подгузников с цинком отлично подходит для потрескавшихся губ, если наносить его на ночь». — Криста Пилкингтон, Оттава
БОЛЬНОЕ ГОРЛО
Что происходит? Воспаление вызывает у ребенка ощущение першения или боли в горле, особенно при глотании.Во всем виновата (обычно) вирусная инфекция.
Пятизвездочные стратегии:
1. Дайте ацетаминофен, чтобы уменьшить боль.
2. Используйте увлажнитель воздуха на ночь, чтобы воздух оставался влажным (дезинфицируйте его и меняйте воду каждый день, чтобы не размножались плесень и бактерии). Увлажнители также помогают при других симптомах простуды, например, от духоты.
3. Попросите ребенка полоскать горло теплой соленой водой, если она может делать это, не глотая.
4. Удалите болезненные ощущения: попробуйте леденцы из замороженных фруктов.Дети старше шести лет тоже могут сосать леденцы или леденцы.
5. Пейте теплые жидкости, чтобы усилить приток крови к пораженному участку и уменьшить дискомфорт. Лимон и мед успокаивают боль в горле. (Помните, что мед небезопасен для детей младше одного года.)
Мама спешит на помощь : «От ангины даю зефир! Работает почти мгновенно ». — Линдси Вирт, Калгари
Документ весит: В большинстве случаев это вирус, от которого у ребенка болит горло, так что ему просто нужно пройти свой курс.Но как узнать, что это стрептококковая инфекция? «Это выводит из строя», — говорит Укпе. Другими словами, ваш ребенок слишком болен и ему неудобно заниматься обычными делами. Признаки включают трудности с едой или питьем, лихорадку или увеличение лимфатических узлов, которые часто появляются раньше, чем боль в горле. Укпе отмечает, что следует проверить опухшие железы, даже если горло не болит.
КАШЕЛЬ
Что происходит? Ваш ребенок кашляет, потому что его дыхательные пути раздражены или полны мокроты.Продуктивный кашель (влажный и резкий) помогает ей очистить слизь, поэтому не пытайтесь ее подавить. Сухой кашель может означать, что раздражение осталось после простуды.
Пятизвездочные стратегии:
1. Попробуйте жевательные добавки с витамином С и продукты, богатые витамином С, например цитрусовые или апельсиновый сок. Они могут сократить простуду.
2. Детям старше одного года давайте перед сном половину чайной ложки пастеризованного меда (обладающего антивирусными свойствами).
3. Для детей старше двух лет было показано, что лечебный массаж груди и шеи перед сном помогает при ночном кашле.
4. Теплая ванна или душ могут ослабить заложенность носа и облегчить проходимость дыхательных путей.
Мама спешит на помощь: «Я наношу несколько капель органического масла орегано [можно купить в магазинах здоровья и некоторых аптеках] на подошвы каждой ступни и втираю его, когда мои дети кашляют от простуды. Потом надеваю им на ночь носки на ночь ». — Лариса Формиттаг, Калгари
Потом надеваю им на ночь носки на ночь ». — Лариса Формиттаг, Калгари
Док весит: Помните те сиропы от кашля, которые мы все принимали в детстве? По мнению медицинских экспертов, они по сути бесполезны и могут причинить вред.Если ваш малыш страдает сухим кашлем, это может быть раздражение от вируса простуды, который пришел и ушел, и в большинстве случаев вы можете просто подождать, если в остальном ребенок выглядит нормально. Но есть вероятность, что постоянный сухой кашель указывает на астму, особенно если у одного из родителей или брата или сестры астма, экзема , или сенная лихорадка (все они взаимосвязаны). Обязательно осмотрите ребенка, если кашель продолжается неделями, будит его по ночам и усиливается из-за физической активности.
КОГДА К ВРАЧУ
Если у вашего ребенка проблемы с дыханием или у него повышенная температура, и ему трудно просыпаться, немедленно обратитесь за медицинской помощью.Вам также следует позвонить врачу, если ваш ребенок отказывается есть или пить или у него высокая температура, от которой он плохо себя чувствует (независимо от температуры), но не реагирует на ацетаминофен; достигает 38,6 ° C и продолжает расти; или длится больше пары дней. Если вашему ребенку меньше трех месяцев, безопаснее всего позвонить врачу при любой температуре.
Что делать, если вы не уверены, что случилось, но нутро подсказывает, что проблема? «Если вы чувствуете:« Я не могу понять, но это неправильно », лучше всего проверить ребенка.
Ваш ребенок заболел гриппом? Чтобы узнать больше, посмотрите это видео:
Версия этой статьи появилась в нашем выпуске за декабрь 2013 года с заголовком «Ваша шпаргалка по простуде и гриппу», стр. 46-50.
[widgets_on_pages id = «Больной день»]
Подробнее:
9 рецептов успокаивающего куриного супа
Усилители иммунной системы: 5 продуктов, которые нужно съесть
Полное руководство по детской рвоте: причины и лечение
TYLENOL® для пероральной суспензии для младенцев
для пероральной суспензии TYLENOL® для младенцев | ТИЛЕНОЛ®
Перейти к основному содержанию
Снижает жар и боль, бережно воздействуя на живот. Выберите TYLENOL ® — марку обезболивающего / жаропонижающего средства, рекомендованную педиатрами №1.
Выберите TYLENOL ® — марку обезболивающего / жаропонижающего средства, рекомендованную педиатрами №1.
Снижение температуры с помощью насадок для ее измерения и лечения.
Этот веб-сайт содержит актуальную информацию о продукте и может отличаться от информации на упаковке продукта, которая у вас может быть.
Снижение температуры с помощью насадок для ее измерения и лечения.
Свяжите свою учетную запись в социальной сети
{* loginWidget *}
Или используйте обычную учетную запись
{* #userInformationForm *}
Адрес электронной почты
{* традиционныйSignIn_emailAddress *}
Пароль
{* традиционныйSignIn_password *}
{* традиционныйSignIn_signInButton *}
{* / userInformationForm *}
С возвращением, {* welcomeName *}!
{* loginWidget *}
С возвращением!
{* #userInformationForm *}
{* традиционныйSignIn_emailAddress *}
{* традиционныйSignIn_password *}
{* традиционныйSignIn_signInButton *}
{* / userInformationForm *}
{* #socialRegistrationForm *}
{* socialRegistration_firstName *}
{* socialRegistration_lastName *}
Ваше имя и фамилия будут общедоступны для других пользователей, когда вы напишете обзор или сообщение в блоге (например,«Джон С.»).
{* socialRegistration_gender *}
{* socialRegistration_zipcode *}
{* socialRegistration_emailAddress *}
Будет использоваться как ваше имя пользователя
{% customQuestions%}
{% customOptin%}
Регистрация позволяет вам участвовать во всех разделах этого сайта. Отправляя свою информацию выше, вы соглашаетесь с тем, что предоставляемая вами информация будет регулироваться Политикой конфиденциальности нашего сайта.
{* / socialRegistrationForm *}
Свяжите существующий аккаунт в социальной сети:
{* loginWidget *}
Или создайте учетную запись, предоставив информацию ниже.
{* #форма регистрации *}
{* TraditionalRegistration_firstName *}
{* TraditionalRegistration_lastName *}
Ваше имя и фамилия будут общедоступны для других пользователей, когда вы напишете обзор или сообщение в блоге (например, «John S.»).
{* традиционныйRegistration_gender *}
{* традиционныйRegistration_zipcode *}
{* традиционныйRegistration_emailAddress *}
Будет использоваться как ваше имя пользователя
{* традиционный пароль_регистрации *}
{* традиционныйRegistration_passwordConfirm *}
{% customQuestions%}
{% customOptin%}
Регистрация позволяет вам участвовать во всех разделах этого сайта.Отправляя свою информацию выше, вы соглашаетесь с тем, что предоставляемая вами информация будет регулироваться Политикой конфиденциальности нашего сайта.
{* /форма регистрации *}
{* #requirementsPostLoginForm *}
{* имя *}
{* Фамилия *}
{* Пол *}
{* индекс *}
Отправляя свою информацию выше, вы соглашаетесь с тем, что предоставляемая вами информация будет регулироваться Политикой конфиденциальности нашего сайта.
{* saveButton *}
{* / requirementsPostLoginForm *}
Все поля обязательны для заполнения
{* #forgotPasswordForm *}
Адрес электронной почты
{* традиционныйSignIn_emailAddress *}
{* / ForgotPasswordForm *}
Похоже, у вас уже есть учетная запись.Мы внесли некоторые изменения на наш сайт, и нам нужно, чтобы вы создали новый пароль для входа в систему. Нажмите «Отправить», чтобы получить электронное письмо с инструкциями по созданию нового пароля.
{* #optinUserNewPasswordForm *}
{* optinUser_emailAddress *}
{* / optinUserNewPasswordForm *}
Проверьте свою электронную почту, чтобы найти ссылку для сброса, чтобы продолжить процесс сброса.
{* mergeAccounts *}
{* #tradAuthenticateMergeForm *}
{* традиционныйSignIn_emailAddress *}
{* mergePassword *}
{* / tradAuthenticateMergeForm *}
{* #privacyPolicyPostLoginForm *}
Нажимая «Принять» ниже, вы подтверждаете, что прочитали, поняли и приняли Политику конфиденциальности наших сайтов
{* / privacyPolicyPostLoginForm *}
Вы не соответствуете минимальному возрасту, необходимому для входа на этот сайт
Ваша учетная запись деактивирована.
Обезболивание у детей. Формы обезболивания
Обезболивание следует начинать, когда ребенку поставлен первый диагноз, и продолжать на протяжении всей болезни. Детская боль часто бывает сложной (особенно боль при раке), и в идеале следует использовать междисциплинарный подход.
При обезболивании следует определить и лечить первопричину боли, если это возможно, помня, что боль как при диагностических, так и при терапевтических процедурах (например, биопсии костного мозга) часто может быть хуже, чем при болезни.Такую боль из-за процедур нужно лечить соответствующим образом.
Оценка детей
Первоначальная оценка боли ребенка, сообщающего или показывающего поведенческие признаки боли, включает:
- Подробный анамнез боли, включая локализацию, продолжительность и характеристики боли.
- Подробная информация о влиянии боли на сон ребенка, эмоциональное состояние, отношения, развитие и физическое функционирование.
- Медицинский осмотр.
- Диагностика причин.
- Измерение силы боли с помощью приспособления для измерения боли, соответствующего возрасту.
- Информация об уже опробованных методах лечения.
Немедикаментозное лечение
- Было показано, что сахароза, глюкоза или другие сладкие растворы уменьшают болевые реакции во время обычно выполняемых болезненных процедур в различных популяциях младенцев в возрасте до 12 месяцев [1] .
- Было показано, что сахароза безопасна и эффективна для уменьшения процедурной боли от единичных событий [2] .
- Хотя сахароза широко рекомендуется для рутинного использования во время болезненных процедур у новорожденных и младенцев, использование сахарозы все еще не очень распространено. [3] .
- Если возможно, следует использовать грудное вскармливание или грудное молоко, а не плацебо, позиционирование или отсутствие вмешательства, чтобы облегчить процедурную боль у новорожденных, подвергающихся единственной болезненной процедуре. Было показано, что введение глюкозы или сахарозы имеет аналогичную эффективность грудного вскармливания для уменьшения боли [4] .
Лекарства
Правильное использование анальгетиков облегчит боль у большинства детей с постоянной болью из-за соматического заболевания и основывается на следующих ключевых концепциях:
- Использование двухэтапной стратегии.
- Регулярное дозирование.
- Используя соответствующий способ введения.
- Лечение индивидуально для каждого ребенка.
Легкая боль
Детям в возрасте до 3 месяцев следует предлагать парацетамол.
Детям старше 3 месяцев можно предлагать как парацетамол, так и ибупрофен.
Боль от умеренной до сильной
Когда боль более сильная, может потребоваться опиоидный препарат для контроля боли. Морфин — лекарство выбора.
Рекомендуется, чтобы лекарство от постоянной боли давалось регулярно, а не «по мере необходимости», если только эпизоды боли не являются действительно прерывистыми и непредсказуемыми. Поэтому дети должны получать анальгетики через регулярные промежутки времени с добавлением «спасательных доз» от прерывистой и внезапной боли.
Неопиоиды
Парацетамол
- Препарат без сахара подходит для многих детей с легкой или умеренной болью.
- Не вызывает угнетения дыхания, но передозировка опасна, так как может вызвать повреждение печени и не проявляться в течение 4-6 дней.
- Дозировка жидких парацетамоловых продуктов для детей была пересмотрена в 2011 году на дозировку, основанную на более узких возрастных группах с возможностью однократного дозирования на группу [5] .
- Текущие рекомендуемые пероральные дозы парацетамола составляют [6] :
- Новорожденные от 28 недель до 32 недель скорректированный гестационный возраст: 20 мг / кг на 1 дозу, затем 10-15 мг / кг каждые 8-12 лет. часов по мере необходимости, максимальная суточная доза должна быть разделена на несколько приемов; максимум 30 мг / кг в день.
- Новорожденные 32 недели со скорректированным гестационным возрастом и старше: 20 мг / кг на 1 дозу, затем 10-15 мг / кг каждые 6-8 часов по мере необходимости, максимальная суточная доза должна вводиться в разделенных дозах; максимум 60 мг / кг в день.
- Возраст 1-2 месяца: 30-60 мг каждые 8 часов по мере необходимости, максимальная суточная доза должна быть разделена на несколько приемов; максимум 60 мг / кг в день.
- Возраст 3-5 месяцев: 60 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 6-23 месяцев: 120 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 2–3 года: 180 мг каждые 4–6 часов; максимум 4 дозы в день.
- Возраст 4-5 лет: 240 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 6-7 лет: 240-250 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 8-9 лет: 360-375 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 10-11 лет: 480-500 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 12-15 лет: 480-750 мг каждые 4-6 часов; максимум 4 дозы в день.
- Возраст 16-17 лет: 0,5-1 г каждые 4-6 часов; максимум 4 дозы в день.
Нестероидные противовоспалительные препараты (НПВП)
- Они особенно полезны, когда боль связана с лихорадкой (особенно у детей старше 5 лет), зубной болью и для контроля боли в длительные воспалительные состояния.
- Однако они вызывают большее раздражение желудка, чем парацетамол, а при слабой или умеренной боли часто предпочтительнее парацетамол.
- Предупредить пациентов / родителей, страдающих астмой, впервые принимающих НПВП, чтобы следить за усилением бронхоспазма.
- Избегайте приема аспирина у детей младше 16 лет из-за риска развития синдрома Рея.
- В настоящее время рекомендуемые пероральные дозы ибупрофена с немедленным высвобождением составляют [6] :
- Возраст 1–2 месяца: 5 мг / кг 3–4 раза в день.
- Возраст 3-5 месяцев: 50 мг 3 раза в день, максимальная суточная доза должна быть разделена на 3-4 приема; максимум 30 мг / кг в день.
- Возраст 6-11 месяцев: 50 мг 3-4 раза в день, максимальная суточная доза должна быть разделена на 3-4 приема; максимум 30 мг / кг в день.
- Возраст 1-3 года: 100 мг 3 раза в день, максимальная суточная доза должна быть разделена на 3-4 приема; максимум 30 мг / кг в день.
- Возраст 4-6 лет: 150 мг 3 раза в день, максимальная суточная доза должна быть разделена на 3-4 приема; максимум 30 мг / кг в день.
- Возраст 7-9 лет: 200 мг 3 раза в день, максимальная суточная доза должна быть разделена на 3-4 приема; максимум 30 мг / кг в день; максимум 2,4 г в день.
- Возраст 10-11 лет: 300 мг 3 раза в день, максимальная суточная доза должна быть разделена на 3-4 приема; максимум 30 мг / кг в день; максимум 2,4 г в день.
- Возраст 12-17 лет: первоначально 300-400 мг 3-4 раза в день; при необходимости увеличивают до 600 мг 4 раза в сутки; поддерживающая терапия 200-400 мг 3 раза в день, может быть достаточно.
Опиоиды
- Морфин рекомендуется в качестве сильнодействующего опиоида первой линии для лечения стойкой умеренной или сильной боли у детей с заболеваниями .
- Как и при назначении взрослым, таблетки с немедленным высвобождением рекомендуются для титрования дозы морфина, а также для определения адекватной дозы для снятия боли. Их также следует назначать при эпизодической или внезапной боли.
- У детей обычно предпочтительнее пероральный путь введения. Вкусовые качества, доступность пероральных растворов, размер таблеток и частота приема являются важными факторами, которые следует учитывать.
- Некоторым детям можно давать альтернативные опиоиды. Однако о смене опиоидов следует рассматривать только в том случае, если введенное лекарство было адекватно титровано, но анальгетический ответ недостаточен, а побочные эффекты, испытываемые ребенком, недопустимы.
- Недостаточно доказательств, чтобы рекомендовать какой-либо альтернативный опиоид вместо морфина в качестве опиоида первого выбора.
- Составы фентанила, гидроморфона, метадона и оксикодона считались альтернативой морфину для перехода у детей с постоянной болью.
- Фентанил для интраназального введения используется в некоторых странах, поскольку было показано, что он безопасен, а также столь же эффективен, как и морфин для внутривенного введения, у педиатрических пациентов с острой болью от умеренной до сильной [7, 8] .
- Однако в Великобритании фентанил в настоящее время разрешен для использования при детской боли внутривенно, но не интраназально. [6] .
- Основными побочными эффектами опиоидов как класса являются тошнота, рвота, запор и сонливость. Угнетение дыхания и гипотензия возникают в больших дозах. Новорожденные, особенно недоношенные, могут быть более восприимчивыми.
- Поскольку длительное употребление опиоидов обычно связано с запорами, пациенты также должны получать комбинацию стимулирующего слабительного и смягчителя стула в профилактических целях.
- Дозы могут потребоваться индивидуально в зависимости от степени обезболивания и побочных эффектов.
- Дозы опиоидов следует рассчитывать и проверять с осторожностью.
Другие лекарства
- При болях, связанных с острыми проблемами слизистой оболочки полости рта (например, острым герпетическим гингивостоматитом, мультиформной эритемой), иногда в дополнение к парацетамолу или ибупрофену до исчезновения дают бензидамин или местные анестетики.
- Однако на самом деле существует мало доказательств эффективности местного лидокаина в качестве анальгетика и при пероральном приеме у детей с болезненными инфекционными заболеваниями полости рта [9] .
- Недавнее исследование показало, что местный лидокаин на самом деле не более эффективен, чем ароматизированный гель-плацебо в улучшении перорального приема у детей с болезненными инфекционными язвами во рту [10] .
- Вдыхаемый закись азота обеспечивает полезную краткосрочную анальгезию для пациентов, подвергающихся болезненным процедурам, и для тех, кто страдает фобией иглы [11] .
- Крем EMLA® может использоваться для уменьшения боли при венепункции, а также успешно применяется для уменьшения боли после обрезания [12] .
Обезболивание при паллиативной помощи
[13]
Хотя к паллиативному контролю боли у детей применимы те же принципы, что и к любому другому заболеванию, необходимо учитывать дополнительные соображения. Уход должен быть комплексным и учитывать психологические, культурные и духовные потребности. При желании этот уход следует проводить дома. Помните, что такие факторы, как физическая среда, отношения и поведение, могут значительно усилить или уменьшить боль у детей. Таким образом, обезболивание зависит не только от использования обезболивающих, но и от практических когнитивных, поведенческих, физических и поддерживающих методов лечения (многие из этих методов лечения могут быть предоставлены членами семьи).
- Регулярный прием парацетамола или НПВП часто делает ненужным использование опиоидов.
- НПВП также полезны для контроля вторичных костных тканей.
- Лечение боли при раке кости обычно требует междисциплинарного подхода, такого как ортопедическое вмешательство, паллиативная лучевая терапия наряду с лечением, изменяющим заболевание (химиотерапия), и поддерживающей терапией (анальгетическая и интегративная терапия).
- При снижении или прекращении приема опиоидов дозы следует постепенно снижать, чтобы не вызвать сильных обострений боли или абстинентного синдрома.
- Морфин назначают внутрь в виде раствора для перорального приема или стандартных таблеток (немедленного высвобождения) регулярно каждые четыре часа, причем начальная доза в значительной степени зависит от предыдущего лечения пациента. Увеличьте следующую дозу на 50%, если предыдущая доза была не более эффективной, чем предыдущая доза анальгетика. Выберите самую низкую дозу, которая предотвращает боль, и подумайте о дополнительных анальгетиках (например, НПВП). Титровать пошагово в зависимости от ответа. Пропустите ночную дозу, если перед сном вводится двойная обычная доза.
- Рассмотрите возможность применения спасательных доз при резкой боли и профилактических доз за 30 минут до потенциально болезненной процедуры (например, смены повязки). Используйте пероральный раствор морфина или стандартные таблетки, примерно одну шестую от общей суточной дозы каждые четыре часа.
- Побочные эффекты опиоидов (например, запор) следует ожидать, активно лечить и регулярно пересматривать.
- После установления суточной потребности введите общую дозу od или bd. При необходимости увеличивайте дозу, а не частоту приема.
- Ситуации, когда энтеральный путь не подходит и следует искать альтернативный путь (например, подкожный, ректальный или трансдермальный), включают:
- Болевой кризис, требующий быстрого титрования внутривенных опиоидов.
- Плохое всасывание: рвота, нарушение перистальтики желудочно-кишечного тракта.
- Неспособность подчиняться: без сознания; сильная тошнота, плохое глотание; риск аспирации, отказ от приема лекарств.
- Желудочно-кишечная боль — кишечная колика может быть уменьшена с помощью лоперамида или гиосцина гидробромида сублингвально.Гиосцин можно вводить подкожно через насадку для шприца.
- Мышечный спазм — могут быть полезны спазмолитики, такие как баклофен и дантролен, хотя они могут вызывать седативный эффект и гиперсаливацию. Целенаправленное лечение, такое как ботулинический токсин, хирургическое вмешательство и интратекальная доставка лекарств, становятся все более распространенными.
- Нейропатическая боль — комбинация интегративного, реабилитационного и поддерживающего лечения с такими лекарствами, как НПВП, опиоиды, трициклические препараты в низких дозах и габапентиноиды, часто назначаемые. [14] .Однако существует очень мало исследований, касающихся лечения нейропатической боли у детей, больных раком.
- Компрессию нерва можно уменьшить с помощью кортикостероидов, таких как дексаметазон, который уменьшает отек вокруг опухоли, тем самым уменьшая компрессию.
Хотя дети понимают смерть в разные периоды своего развития, они часто знают, когда умирают; их основные заботы часто — это страх быть брошенным и страх страданий. Таким детям важно подчеркнуть, что им будет комфортно и что люди, которых они любят, всегда будут с ними.
Лихорадка или озноб, 11 лет и младше
Как вы думаете, у вашего ребенка может быть жар или озноб?
Сколько тебе лет?
Менее 3 месяцев
Менее 3 месяцев
От 3 месяцев до 3 лет
От 3 месяцев до 3 лет
От 7 до 11 лет
От 7 до 11 лет
12 лет и старше
12 лет и старше
Вы мужчина или женщина?
Почему мы задаем этот вопрос?
- Если вы трансгендер или небинарный, выберите пол, который соответствует вашим частям тела (таким как яичники, яички, простата, грудь, пенис или влагалище), которые у вас сейчас в районе, где у вас наблюдаются симптомы.
- Если ваши симптомы не связаны с этими органами, вы можете выбрать свой пол.
- Если у вас есть органы обоих полов, вам, возможно, придется дважды пройти через этот инструмент сортировки (один раз как «мужские» и один раз как «женские»). Это гарантирует, что инструмент задает вам правильные вопросы.
Был ли у вашего ребенка приступ лихорадки?
Лихорадочные припадки — это неконтролируемые мышечные спазмы, которые могут возникнуть, когда температура тела ребенка быстро повышается.
Переносили ли ваш ребенок операцию за последние 2 недели?
Да
Операция в течение последних 2 недель
Нет
Операция в течение последних 2 недель
Ваш ребенок кажется больным?
Больной ребенок, вероятно, не будет вести себя нормально.Например, ребенок может быть намного суетливее, чем обычно, или не хотеть есть.
Как вы думаете, насколько болен ваш ребенок?
Сильно болен
Ребенок очень болен (хромает и не реагирует)
Болен
Ребенок болен (сонливее, чем обычно, не ест и не пьет, как обычно)
Есть ли у вашего ребенка проблемы с питьем, чтобы восполнить жидкость, которую он или она проиграла?
Маленьких глотков жидкости обычно недостаточно. Ребенку необходимо иметь возможность принимать и удерживать большое количество жидкости.
Да
Невозможно пить достаточно жидкости
Нет
Может пить достаточно жидкости
Вы бы охарактеризовали проблему с дыханием как тяжелую, среднюю или легкую?
Сильное
Сильное затруднение дыхания
Умеренное
Умеренное затруднение дыхания
Легкое
Легкое затруднение дыхания
Вы бы охарактеризовали проблему с дыханием как тяжелую, среднюю или легкую?
Сильное
Сильное затруднение дыхания
Умеренное
Умеренное затруднение дыхания
Легкое
Легкое затруднение дыхания
Способен ли ваш ребенок дышать:
Ухудшается?
Проблемы с дыханием ухудшаются
Оставаться примерно такими же (не лучше или хуже)?
Проблемы с дыханием без изменений
Выздоравливает?
Проблемы с дыханием улучшаются
Вы измеряли ректальную температуру?
Измерение ректальной температуры — единственный способ убедиться, что у ребенка этого возраста нет лихорадки.Если вы не знаете ректальную температуру, безопаснее всего предположить, что у ребенка лихорадка, и его нужно осмотреть врачу. Любая проблема, вызывающая жар в этом возрасте, может быть серьезной.
Да
Измеренная ректальная температура
Нет
Измеренная ректальная температура
Это 100,4 ° F (38 ° C) или выше?
Да
Температура минимум 100,4 ° F (38 ° C)
Нет
Температура минимум 100,4 ° F (38 ° C)
Появились ли крошечные красные или пурпурные пятна или синяки внезапно?
Да
Внезапное появление красных или пурпурных пятен или синяков
Нет
Внезапное появление красных или пурпурных пятен или синяков
Кажется, вашему ребенку больно?
У вашего ребенка озноб или очень сильное потоотделение?
Озноб — это тяжелая, сильная форма дрожи.Сильное потоотделение означает, что пот льется с ребенка или пропитывается его одеждой.
Да
Озноб или сильное потоотделение
Нет
Озноб или сильное потоотделение
Есть ли у вашего ребенка проблемы со здоровьем или принимает лекарства, ослабляющие его или ее иммунную систему?
Да
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Нет
Заболевание или лекарство, вызывающее проблемы с иммунной системой
Есть ли у вашего ребенка сыпь, похожая на солнечный ожог?
Вы измеряли температуру вашего ребенка?
Насколько высока температура? Ответ может зависеть от того, как вы измерили температуру.
Высокая: 104 ° F (40 ° C) или выше, орально
Высокая температура: 104 ° F (40 ° C) или выше, орально
Умеренная: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C), перорально
Умеренная лихорадка: от 100,4 ° F (38 ° C) до 103,9 ° F (39,9 ° C), перорально
Легкая: 100,3 ° F (37,9 ° C) или ниже, перорально
Легкая лихорадка: 100,3 ° F (37,9 ° C) или ниже, орально
Как вы думаете, насколько высока температура?
Умеренная
По ощущениям лихорадка умеренная
Легкая или низкая
По ощущениям лихорадка легкая
Как долго у вашего ребенка была лихорадка?
Менее 2 дней (48 часов)
Лихорадка менее 2 дней
От 2 дней до менее 1 недели
Лихорадка более 2 дней и менее 1 недели
1 неделя или дольше
Лихорадка в течение 1 недели или более
Считаете ли вы, что лихорадка может вызывать лекарство или вакцина?
Подумайте, началась ли лихорадка вскоре после того, как вы начали принимать новое лекарство или более высокую дозу лекарства.Или это началось после прививки или вакцины?
Да
Лекарство или вакцина могут вызывать лихорадку
Нет
Лекарство или вакцина могут вызывать лихорадку
Многие факторы могут повлиять на то, как ваше тело реагирует на симптом, и какая помощь вам может понадобиться. К ним относятся:
- Ваш возраст . Младенцы и пожилые люди, как правило, быстрее заболевают.
- Ваше общее состояние здоровья . Если у вас есть такое заболевание, как диабет, ВИЧ, рак или болезнь сердца, вам, возможно, придется уделять больше внимания определенным симптомам и как можно скорее обратиться за помощью.
- Лекарства, которые вы принимаете . Некоторые лекарства, такие как разжижители крови (антикоагулянты), лекарства, подавляющие иммунную систему, такие как стероиды или химиотерапия, лечебные травы или добавки, могут вызывать симптомы или усугублять их.
- Недавние события со здоровьем , такие как операция или травма. Подобные события могут впоследствии вызвать симптомы или сделать их более серьезными.
- Ваше здоровье и образ жизни , такие как привычки в еде и физических упражнениях, курение, употребление алкоголя или наркотиков, половой анамнез и путешествия.
Попробуйте домашнее лечение
Вы ответили на все вопросы. Судя по вашим ответам, вы сможете решить эту проблему дома.
- Попробуйте домашнее лечение, чтобы облегчить симптомы.
- Позвоните своему врачу, если симптомы ухудшатся или у вас возникнут какие-либо проблемы (например, если симптомы не улучшаются, как вы ожидали). Вам может потребоваться помощь раньше.
Младенцы могут быстро обезвоживаться , когда они теряют жидкость из-за таких проблем, как рвота или жар.
Симптомы обезвоживания могут варьироваться от легких до тяжелых. Например:
- Ребенок может быть суетливым или капризным (легкое обезвоживание), или ребенок может быть очень сонным и трудно просыпаться (сильное обезвоживание).
- У ребенка может быть немного меньше мочи, чем обычно (легкое обезвоживание), или ребенок может вообще не мочиться (сильное обезвоживание).
Вы можете получить обезвоживание , когда теряете много жидкости из-за таких проблем, как рвота или жар.
Симптомы обезвоживания могут варьироваться от легких до тяжелых. Например:
- Вы можете чувствовать усталость и нервозность (легкое обезвоживание), или вы можете чувствовать себя слабым, не бдительным и неспособным ясно мыслить (сильное обезвоживание).
- Вы можете выделять меньше мочи, чем обычно (легкое обезвоживание), или вы можете вообще не мочиться (сильное обезвоживание).
Сильное обезвоживание означает:
- Ребенок может быть очень сонным и трудно просыпаться.
- У ребенка может быть очень сухость во рту и очень сухие глаза (без слез).
- У ребенка могут не быть мокрые подгузники в течение 12 и более часов.
Умеренное обезвоживание означает:
- Через 6 часов у ребенка могут не остаться мокрые подгузники.
- У ребенка может быть сухость во рту и сухость глаз (меньше слез, чем обычно).
Легкое обезвоживание означает:
- Ребенок может выделять немного меньше мочи, чем обычно.
Симптомы затрудненного дыхания могут варьироваться от легких до тяжелых.Например:
- Вы можете немного запыхаться, но все еще можете говорить (легкое затруднение дыхания), или вы можете настолько запыхаться, что вообще не можете говорить (тяжелое затруднение дыхания).
- Возможно, вам становится трудно дышать при активности (легкое затруднение дыхания), или вам, возможно, придется очень много работать, чтобы дышать, даже когда вы находитесь в состоянии покоя (серьезное затруднение дыхания).
Симптомы затрудненного дыхания у младенца или маленького ребенка могут варьироваться от легких до тяжелых.Например:
- Ребенок может дышать немного быстрее, чем обычно (легкое затрудненное дыхание), или у ребенка могут быть такие проблемы, что ноздри раздуваются, а живот с каждым вдохом движется взад и вперед (серьезные затруднения. дыхание).
- Ребенок может казаться немного запыхавшимся, но все еще может есть или говорить (легкое затрудненное дыхание), или ребенок может дышать так тяжело, что он или она не может есть или говорить (серьезное затруднение дыхания).
Внезапное слюнотечение и затрудненное глотание могут быть признаками серьезной проблемы, называемой эпиглоттитом .Эта проблема может возникнуть в любом возрасте.
Надгортанник — это лоскут ткани в задней части горла, который вы не видите, когда смотрите в рот. Когда вы глотаете, он закрывается, чтобы пища и жидкости не попадали в трубку (трахею), ведущую в легкие. Если надгортанник воспаляется или инфицирован, он может опухнуть и быстро заблокировать дыхательные пути. Из-за этого очень трудно дышать.
Симптомы появляются внезапно. Человек с эпиглоттитом, вероятно, будет казаться очень больным, у него будет жар, слюни, проблемы с дыханием, глотанием и изданием звуков.В случае с ребенком вы можете заметить, что ребенок пытается сесть и наклониться вперед, вытянув челюсть вперед, потому что в этом положении легче дышать.
Многие лекарства, отпускаемые по рецепту и без рецепта, могут вызвать аллергическую реакцию и вызвать жар. Вот несколько примеров:
- Антибиотики.
- Барбитураты, например фенобарбитал.
- Аспирин, если принять слишком много.
Лихорадка может быть симптомом практически любого типа инфекции. Симптомы более серьезной инфекции могут включать следующие:
- Кожная инфекция: Боль, покраснение или гной
- Инфекция суставов : Сильная боль, покраснение или тепло в суставе или вокруг него
- Мочевой пузырь Инфекция : жжение при мочеиспускании и частые позывы к мочеиспусканию без возможности выведения большого количества мочи
- Инфекция почек : Боль в боку, по обе стороны спины, чуть ниже грудной клетки
- Инфекция брюшной полости : Боль в животе
Симптомы теплового удара могут включать:
- Чувство или поведение очень сбитого с толку, беспокойного или тревожного.
- Проблемы с дыханием.
- Сильное потоотделение или полное отсутствие потоотделения (потоотделение могло прекратиться).
- Красная, горячая и сухая кожа даже в подмышечных впадинах.
- Обморок.
- Изъятие.
- Тошнота и рвота.
Тепловой удар возникает, когда тело не может контролировать собственную температуру, а температура тела продолжает расти.
Сильное обезвоживание означает:
- Рот и глаза ребенка могут быть очень сухими.
- Ребенок может мало или совсем не мочиться в течение 12 и более часов.
- Ребенок может казаться не внимательным или неспособным ясно мыслить.
- Ребенок может быть слишком слабым или у него кружится голова, чтобы стоять.
- Ребенок может потерять сознание.
Умеренное обезвоживание означает:
- У ребенка может быть намного больше жажды, чем обычно.
- Рот и глаза ребенка могут быть суше, чем обычно.
- Ребенок может мало или совсем не мочиться в течение 8 и более часов.
- У ребенка может кружиться голова, когда он встает или садится.
Легкое обезвоживание означает:
- Ребенок может испытывать большую жажду, чем обычно.
- Ребенок может выделять меньше мочи, чем обычно.
Определенные состояния здоровья и лекарства ослабляют способность иммунной системы бороться с инфекциями и болезнями. Вот некоторые примеры у детей:
- Заболевания, такие как диабет, муковисцидоз, серповидно-клеточная анемия и врожденные пороки сердца.
- Стероидные лекарства, которые используются для лечения различных заболеваний.
- Лекарства, принимаемые после трансплантации органов.
- Химиотерапия и лучевая терапия рака.
- Без селезенки.
Температура может немного отличаться в зависимости от того, как вы ее измеряете. Для детей до 11 лет, вот диапазоны высокой, средней и легкой в зависимости от того, как вы измерили температуру.
Орально (внутрь), ухо или ректально температура
- Высокая: 104 ° F (40 ° C) и выше
- Умеренная: 100.От 4 ° F (38 ° C) до 103,9 ° F (39,9 ° C)
- Легкая: 100,3 ° F (37,9 ° C) и ниже
Сканер лба (височный) обычно имеет температуру 0,5 ° F (0,3 ° C) на 1 ° F (0,6 ° C) ниже, чем температура в полости рта.
Подмышка (подмышечная) температура
- Высокая: 103 ° F (39,5 ° C) и выше
- Умеренная: от 99,4 ° F (37,4 ° C) до 102,9 ° F (39,4 ° C)
- Легкая: 99,3 ° F (37,3 ° C) и ниже
Примечание. Для детей младше 5 лет ректальная температура является наиболее точной.
Внезапные крошечные красные или пурпурные пятна или Внезапные синяки могут быть ранними симптомами серьезного заболевания или кровотечения. Есть два типа.
Петехии (скажем «пух-ти-ки-глаз»):
- Крошечные плоские красные или пурпурные пятна на коже или слизистой оболочке рта.
- Не белеют при нажатии на них.
- Диапазон от размера иглы до размера небольшой горошины, не вызывает зуда и боли.
- Может распространиться на большую часть тела в течение нескольких часов.
- отличаются от крошечных плоских красных пятен или родинок, которые присутствуют постоянно.
Purpura (скажите «PURR-pyuh-ruh» или «PURR-puh-ruh»):
- Это внезапный сильный синяк, который возникает без ясной причины.
- Может быть в одном районе или повсюду.
- Отличается от синяков, которые появляются после того, как вы во что-то врезались.
Вы можете использовать небольшую резиновую грушу (называемую грушей для аспирации) для удаления слизи из носа или рта вашего ребенка , когда из-за простуды или аллергии ребенку становится трудно есть, спать или дышать.
Использование груши :
- Перед тем, как начать, нанесите несколько капель для носа с физиологическим раствором с каждой стороны носа ребенка.
- Расположите ребенка так, чтобы его голова была немного наклонена назад.
- Сожмите круглое основание лампы.
- Осторожно вставьте кончик лампочки в нос ребенка.
- Освободите грушу для удаления (всасывания) слизи из носа.
Не делайте это чаще 5-6 раз в день. Слишком частое выполнение этого может усугубить заложенность носа, а также может вызвать опухание или кровотечение слизистой оболочки носа.
Серьезное затруднение дыхания означает:
- Ребенок не может есть или говорить, потому что он или она очень тяжело дышит.
- Ноздри ребенка раздуваются, а живот движется взад и вперед с каждым вдохом.
- Кажется, ребенок утомляется.
- Ребенок кажется очень сонным или растерянным.
Умеренное затруднение дыхания означает:
- Ребенок дышит намного быстрее, чем обычно.
- Ребенок должен делать перерывы в еде или разговоре, чтобы дышать.
- Ноздри раздуваются или живот движется внутрь и наружу, когда ребенок дышит.
Легкое затруднение дыхания означает:
- Ребенок дышит немного быстрее, чем обычно.
- Ребенок немного запыхался, но все еще может есть или говорить.
Шок — это опасное для жизни состояние, которое может быстро возникнуть после внезапной болезни или травмы.
Младенцы и маленькие дети часто имеют несколько симптомов шока.К ним относятся:
- Обморок (потеря сознания).
- Сильная сонливость или трудности с пробуждением.
- Не отвечает, когда к нему прикасаются или говорят.
- Дыхание намного быстрее обычного.
- Действующий запутался. Ребенок может не знать, где он находится.
Если вы не уверены, высокая ли температура у ребенка, средняя или легкая, подумайте об этих проблемах:
С высокой температурой :
- Ребенку очень жарко.
- Вероятно, это одна из самых высоких температур, которые когда-либо были у ребенка.
При средней температуре :
- Ребенку тепло или жарко.
- Вы уверены, что у ребенка высокая температура.
С легкой лихорадкой :
- Ребенку может стать немного тепло.
- Вы думаете, что у ребенка высокая температура, но вы не уверены.
Ребенок, который сильно болен :
- Может быть вялым и гибким, как тряпичная кукла.
- Может вообще не реагировать на то, что вас обнимают, трогают или разговаривают.
- Может быть, трудно проснуться.
Младенец, который болен (но не очень болен):
- Может быть более сонным, чем обычно.
- Не разрешается есть или пить столько, сколько обычно.
Боль у детей младше 3 лет
Трудно сказать, насколько сильно болит ребенок.
- Сильная боль (от 8 до 10) : Боль настолько сильна, что ребенок не может спать , не может устроиться поудобнее и постоянно плачет, что бы вы ни делали.Ребенок может пинаться, сжиматься в кулаке или гримасничать.
- Умеренная боль (от 5 до 7) : ребенок очень суетлив, сильно цепляется за вас и, возможно, плохо спит, но реагирует, когда вы пытаетесь его или ее утешить.
- Легкая боль (от 1 до 4) : ребенок немного суетлив и немного цепляется за вас, но реагирует, когда вы пытаетесь его или ее утешить.
Боль у детей от 3 лет
- Сильная боль (от 8 до 10) : Боль настолько сильна, что ребенок не может терпеть ее более нескольких часов, не может спать и может Я ничего не делаю, кроме как сосредоточиться на боли.Никто не может терпеть сильную боль дольше нескольких часов.
- Умеренная боль (от 5 до 7) : Боль достаточно сильная, чтобы нарушить нормальную активность и сон ребенка, но ребенок может терпеть ее часами или днями.
- Легкая боль (от 1 до 4) : ребенок замечает боль и может жаловаться на нее, но она не настолько сильна, чтобы нарушить его или ее сон или деятельность.
Симптомы серьезного заболевания у ребенка могут включать следующее:
- Ребенок вялый и гибкий, как тряпичная кукла.
- Младенец вообще не реагирует на то, что его держат, трогают или говорят с ним.
- Младенца трудно разбудить.
Симптомы серьезного заболевания могут включать:
- Сильную головную боль.
- Жесткая шея.
- Психические изменения, например чувство растерянности или снижение бдительности.
- Сильная усталость (до такой степени, что вам становится трудно функционировать).
- Озноб.
Обратитесь за медицинской помощью сейчас
Основываясь на ваших ответах, вам может потребоваться немедленная помощь .Без медицинской помощи проблема может усугубиться.
- Позвоните своему врачу, чтобы обсудить симптомы и организовать лечение.
- Если вы не можете связаться со своим врачом или у вас его нет, обратитесь за помощью в течение следующего часа.
- Вам не нужно вызывать скорую помощь, кроме случаев, когда:
- Вы не можете безопасно передвигаться, ведя машину самостоятельно или попросив кого-нибудь отвезти вас.
- Вы находитесь в районе, где интенсивное движение транспорта или другие проблемы могут замедлить работу.
Позвоните по телефону 911 сейчас
Судя по вашим ответам, вам нужна неотложная помощь.
Позвоните 911 или в другие службы экстренной помощи прямо сейчас .
Иногда люди не хотят звонить в службу 911. Они могут подумать, что их симптомы несерьезны или что они могут просто попросить кого-нибудь их водить. Или они могут быть обеспокоены стоимостью. Но, судя по вашим ответам, самый безопасный и быстрый способ получить необходимую помощь — это позвонить в службу 911, чтобы доставить вас в больницу.
Обратитесь за помощью сегодня
Основываясь на ваших ответах, вам может потребоваться помощь в ближайшее время .Проблема, вероятно, не исчезнет без медицинской помощи.
- Позвоните своему врачу сегодня, чтобы обсудить симптомы и организовать лечение.





 Для грудничков можно развести в бутылочке с водой или соком. Желательно обильное питье.
Для грудничков можно развести в бутылочке с водой или соком. Желательно обильное питье. От стимуляции дыхательных центров, активизации работы сердечно-сосудистой системы до самых необычных: повышение сопротивляемости организма к холоду, тонизация всего тела человека и бодрящие, согревающие действие, такое необходимое в холодные, зимние погоды.
От стимуляции дыхательных центров, активизации работы сердечно-сосудистой системы до самых необычных: повышение сопротивляемости организма к холоду, тонизация всего тела человека и бодрящие, согревающие действие, такое необходимое в холодные, зимние погоды.


 Дерматологи часто рекомендуют Cetaphil Gentle Skin Cleanser или Olay Complete Body Wash. Ищите продукты, отмеченные знаком одобрения Национальной ассоциации экземы на этикетках.
Дерматологи часто рекомендуют Cetaphil Gentle Skin Cleanser или Olay Complete Body Wash. Ищите продукты, отмеченные знаком одобрения Национальной ассоциации экземы на этикетках.