Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки (ДМЖП) — это сброс на уровне межжелудочковой перегородки, которого в норме быть не должно и из-за которого нарушается функция сердца и всей системы кровообращения. Дефект встречается примерно у 5% новорожденных из 1000 — это второй по частоте врожденный порок сердца..
ДМЖП образуется вследствие нарушения эмбрионального развития.
Межжелудочковая перегородка преимущественно состоит из мышечной ткани, а верхняя часть значительно меньшая часть — из фиброзной ткани, ее называют мембранозной перегородкой. При этом мышечные дефекты перегородки составляют лишь до 20% всех случаев, а остальные относятся к перимембранозным. При дефекте межжедкдочковой перегородки появляются жалобы на одышку, плохую прибавку в весе, повышенную утомляемость, плохой аппетит.
Большие дефекты МЖП становятся причиной опасной сердечной недостаточности. Если дефект не диагностировали в младенчестве, то к трем годам у ребенка могут появиться жалобы боль в груди, носовые кровотечения и потери сознания.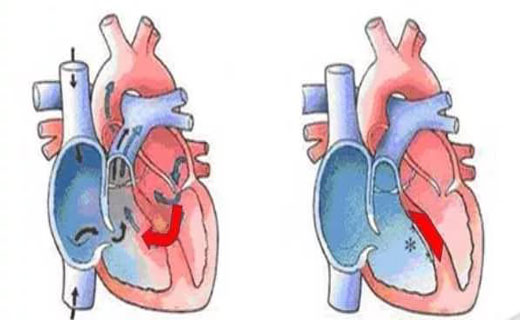
Симптомы заболевания и диагностика
Симптомы ДМЖП зависят от размера дефекта. Небольшой дефект может не проявлять себя и не влиять на рост и развитие ребенка. При большом размере дефекта появляются симптомы сердечной недостаточности: одышка, плохая прибавка в весе, повышенная утомляемость и т.п. Без лечения может развиться серьезное осложнение — синдром Эйзенменгера. При дефектах межжелудочковой перегородки во время аускультации выслушивается грубый шум в сердце.
Для диагностики заболевания применяется рентгенография органов грудной клетки — она показывает увеличение сердца и легочного сосудистого рисунка. Также может быть назначена электрокардиограмма, которая показывает гипертрофию желудочков. Но нужно отметить, что при небольших дефектах эти исследования не всегда показательны, показатели могут быть в норме. Ключевой метод исследования при ДМЖП — эхокардиография. Она дает исчерпывающие анатомические и гемодинамические данные и позволяет установить диагноз.
Величину дефекта определяют в сравнении с диаметром аорты. Дефекты подразделяют на большие, средние и малые. При маленьких дефектах никаких симптомов заболевания не проявляется. Большие дефекты требуют операции.
Лечение
ДМЖП встречается как самостоятельное заболевание и в составе других пороков сердца.
Единственный метод лечения данной патологии — хирургический. Раньше оперативное лечение заключалось только в пластике ДМЖП в условиях искусственного кровообращения, доступ — рассечение грудины. Сегодня при благоприятной анатомии возможно лечение эндоваскулярным методом (через бедренные сосуды) или трансвентрикулярным методом (через маленький разрез, на работающем сердце).
ДМЖП — Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки сердца — это второй из часто встречающихся врожденных пороков сердца у детей старше 3 лет.
При этом пороке имеется отверстие в перегородке, разделяющей правый и левый желудочки. Наличие отверстия в межжелудочковой перегородке является причиной патологического поступления крови из левого желудочка в правый и, как следствие, переполнение малого круга кровообращения (легких) избыточным объемом крови.
В зависимости от размера дефекта состояние больных может кардинально различаться. Пациенты с небольшими дефектами 2-5 мм в диаметре могут практически не предъявлять жалоб, чувствовать себя вполне здоровыми. Пациентам с большими дефектами (10-15 мм в диаметре) требуется срочная операция, т.к. обычно эти пациенты жалуются на частые пневмонии, простудные заболевания, отставание в развитии, выраженную одышку.
Дефект межжелудочковой перегородки является «агрессивным» в отношении развития такого грозного осложнения как легочная гипертензия, т.е. значительное повышение давления в сосудах легких. Из-за этого осложнения некоторые больные с большими дефектами достаточно быстро становятся неоперабельными и выполнение операции у них невозможно. Главная задача врача – это во время направить больного на операцию.
Главная задача врача – это во время направить больного на операцию.
Диагностика и лечение дефекта межжелудочковой перегородки
Дефект межжелудочковой перегородки у детей старше 3 лет, обычно, самостоятельно не закрываются. Основной метод исследования — эхокардиография, который дает исчерпывающие данные о пороке, состоянии сердца. Единственный метод лечения хирургический.
Операцию можно выполнять на открытом сердце в условиях искусственного кровообращения. Разрезается стенка правого предсердия и через просвет трикуспидального клапана выявляется дефект межжелудочковой перегородки. Оценивается положение дефекта, его размер, соотношение с окружающими структурами. Если дефект небольшой до 7-8 мм, то он ушивается, если дефект больше, то выполняется пластика заплатой. В некоторых случаях дефект невозможно закрыть доступом через правого предсердие. В таких случаях для лучшей видимости краев дефекта необходимо выполнять вскрытие правого желудка. Это несколько более травматично для больного, но во всех случаях дает возможность успешно закрыть «трудный» дефект. Операция выполняется уже более 50 лет, результаты вмешательства хорошие. После операции дети становятся практически здоровыми, мало отличаются от сверстников и могут заниматься спортом.
Операция выполняется уже более 50 лет, результаты вмешательства хорошие. После операции дети становятся практически здоровыми, мало отличаются от сверстников и могут заниматься спортом.
Второй, более современный метод лечения дефекта межжелудочковой перегородки – эндоваскулярный. Через прокол в бедренной вене и бедренной артерии, через тонкие катетеры в полость сердца вводится специальное устройство – окклюдер, которым закрывается дефект. Операция короткая по продолжительности, малотравматичная, выполняется без разреза грудной клетки, пребывания в отделении реанимации не требуется. Однако, при выполнении этой операции необходим очень строгий отбор больных. Не всем возможно выполнение данного вмешательства.
В настоящее время результаты коррекции дефекта межжелудочковой перегородки любым методом хорошие, количество осложнений минимально. Однако, один раз в год необходимо проходить обследование у кардиолога.
Причины и симптомы ДМЖП — чем опасен дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки (ДМЖП) — одна из распространенных врожденных аномалий сердца новорожденных. ДМЖП отличается формированием дефекта в перегородке, разделяющей левый и правый желудочки сердца.
ДМЖП отличается формированием дефекта в перегородке, разделяющей левый и правый желудочки сердца.
Небольшие дефекты межжелудочковой перегородки могут не представлять опасности и даже иногда самостоятельно закрываются. В то же время крупные отверстия в перегородке непосредственно угрожают жизни ребенка.
О том, что такое ДМЖП и чем он проявляется, напишем далее.
Причины возникновения ДМЖП у плода
Любые пороки сердца, и ДМЖП в том числе, чаще всего возникают в первом—втором триместре беременности под влиянием неблагоприятных факторов. Именно в этот период начинают закладываться ткани сердечной мышцы и кровеносной системы. Любое нарушение нормального процесса формирования и деления клеток может приводить к тяжелым последствиям.
Возникает ДМЖП у плода по причине таких обстоятельств как:
- острое инфекционное заболевание беременной в первом триместре,
- хронические инфекционные болезни матери,
- влияние на организм беременной токсинов, алкоголя, никотина,
- пожилой возраст одного из родителей,
- наследственная отягощенность и пр.

Очень часто при ДМЖП причины возникновения патологии вообще не обнаруживаются.
Поэтому в зоне риска может быть абсолютно любой ребенок.
Для выявления ДМЖП и причин его возникновения предусмотрен ряд диагностических мероприятий. Чаще всего необходимую информацию о здоровье сердца плода удается получить по данным ультразвукового исследования.
Особенности кровообращения при врожденном пороке сердца ДМЖП
Дефект межжелудочковой перегородки сердца относится к группе «белых» пороков. Нарушение кровообращения, связанное с аномальным перемещением крови из большого круга кровообращения в малый, вызывает синюшность кожи лица и тела.
Особенностью врожденного порока сердца ДМЖП является наличие отверстия в перегородке, которая разделяет левый и правый желудочки сердца. Левый желудочек в норме нагнетает обогащенную кислородом кровь в аорту и ко всем органам тела по большому кругу кровообращения. Правый желудочек направляет кровь в легкие для очистки от углекислого газа и насыщения ее кислородом.
Через имеющийся при ВПС дефекте межжелудочковой перегородки происходит ненормальное поступление крови из левого желудочка в правый, что вызывает резкую его перегрузку.
Повышение давления в легочных сосудах приводит к их уплотнению и обратному забрасыванию бедной кислородом крови из правого в левый желудочек.
В результате при дефекте межжелудочковой перегородки у новорожденных в органы поступает недостаточно насыщенная кислородом кровь, и происходит их голодание.
Симптомы дефекта межжелудочковой перегородки у новорожденных
В зависимости от размера отверстия при ДМЖП симптомы могут значительно различаться.
Небольшой дефект межжелудочковой перегородки у новорожденных мало влияет на качество их жизни, но характеризуется выраженным шумом в сердце. Проходящая через узкое отверстие кровь издает много звуков, что четко выслушивается доктором.
Кардиологи знают, что чем опаснее порок, тем меньше он издает звуков. Крупные отверстия ДМЖП у детей с первых часов после рождения дают о себе знать.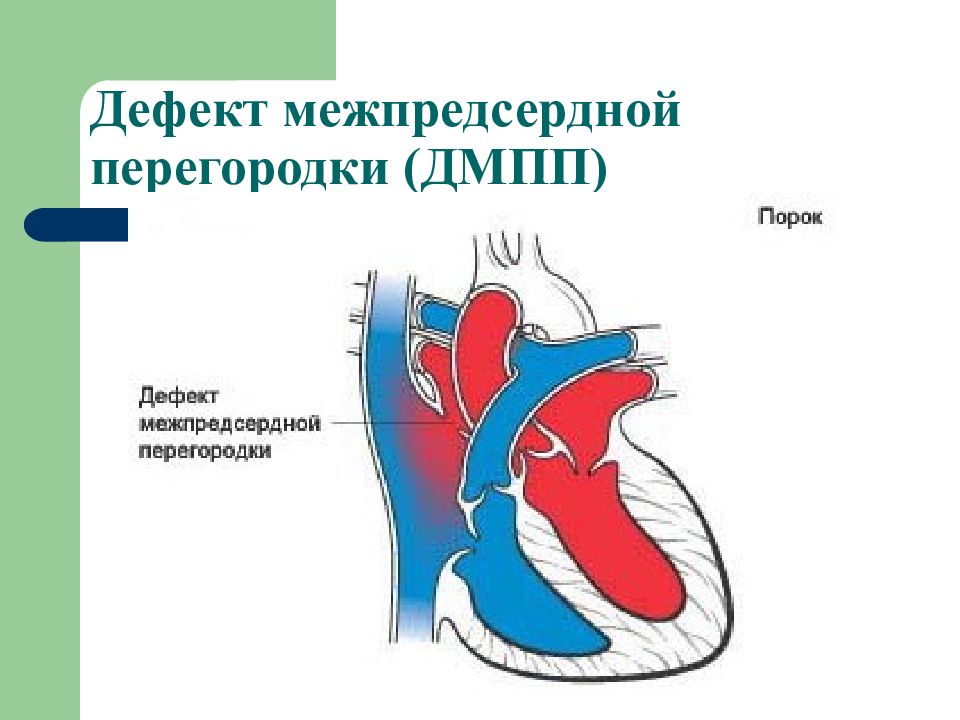 Ребенок плохо прибавляет в весе, его кожа бледная или бледно-синюшная. Систолический шум при выслушивании сердца может быть не очень интенсивным, но постоянным.
Ребенок плохо прибавляет в весе, его кожа бледная или бледно-синюшная. Систолический шум при выслушивании сердца может быть не очень интенсивным, но постоянным.
Впоследствии при ДМЖП к симптомам добавляется быстрая утомляемость, высокая частота инфекционных процессов дыхательной системы, развитие недостаточности сердца.
Чем опасен дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки у ребенка вызывает резкую перегрузку сердечной мышцы и травму легочных сосудов.
Постоянное повышение давления в кровеносной системе легких вызывает склероз, утолщение артерий, повышение массы правого желудочка.
В результате смешивания бедной и богатой кислородом крови возникает постоянное кислородное голодание тканей ребенка, больше всего страдают наиболее чувствительные органы: головной мозг, почки, сердце.
Родители должны четко осознавать чем опасен дефект межжелудочковой перегородки для понимания важности правильного лечения.
ДМЖП у плода: что делать, и когда нужна операция?
При таком пороке сердца как дефект межжелудочковой перегородки операция — наиболее эффективное и надежное средство лечения.

На сегодняшний момент ни одно лекарство или процедура не способны вызвать произвольное закрытие отверстия перегородки сердца. Дефект возможно лишь ушить или закрыть трансплантатом.
В ряде случаев происходит самостоятельное исчезновение небольших дефектов, что избавляет от необходимости вмешательства. Крошечные отверстия перегородки без существенных нарушений кровотока позволяют применить выжидательную тактику до 6 — 36 месяцев.
Тем не менее, большие дефекты являются абсолютным показанием к хирургии. В зависимости от размеров дефекта и общего состояния новорожденного операция ДМЖП у ребенка может выполняться в первые месяцы жизни или откладываться до определенного срока.
Выбор метода вмешательства и времени его выполнения зависит от общего состояния ребенка, расположения и размера дефекта, давления в желудочках и предсердиях сердца, наличия противопоказаний.
При ДМЖП операция может проводиться по классической, «открытой» методике или с применением малотравматичного эндоваскулярного оборудования.
Крупные дефекты ушиваются после рассечения грудной клетки и камеры сердца. Операция проводится при помощи аппарата искусственного кровообращения большой бригадой опытных хирургов. Риск осложнений сводится до статистического минимума благодаря современному оборудованию и высочайшему мастерству оперирующих кардиохирургов.
В случае обнаружения небольших отверстий в перегородке предпочтение может отдаваться эндоваскулярной хирургии. Достоинствами методики являются отсутствие разрезов и меньший риск нежелательных последствий. Устранение дефекта при этом производится специальным устройством, которое вводится в сердечно-сосудистую систему через небольшой прокол бедренной артерии.
Эндоваскулярной техникой нельзя провести лечение детей с большими дефектами и выраженной недостаточностью сердца.
В нашем центре есть все необходимое для лечения детей с указанной патологией.
На первичной консультации доктор подробно расскажет о прогнозах и степени ДМЖП у плода, и что делать с имеющейся проблемой дальше.
При необходимости операции она будет выполнена в наилучших для этого условиях — современной оснащенной операционной коллективом из самых опытных кардиохирургов.
Лечение дефекта межжелудочковой перегородки в клиниках Германии
Выезд на лечение в Германию сейчас возможен!
Оформляем срочные медицинские визы для въезда в Германию!
Обращайтесь, мы знаем все про доступные авиарейсы по всему миру!
Дефект межжелудочковой перегородки (ДМЖП) – наиболее часто встречающийся врожденный порок сердца. Он характеризуется наличием одного или нескольких отверстий, расположенных между левым и правым желудочками. ДМЖП – это самый частый врожденный порок сердца, составляющий 30-35% от их общего числа.
На портале Booking Health представлены 73 немецких клиник по лечению дефекта межжелудочковой перегородки
Показать все клиники
Диагностика дефекта межжелудочковой перегородки
Основные методы диагностики ДМЖП – это ЭКГ (электрокардиография) и ЭхоКГ (эхокардиография, УЗИ сердца).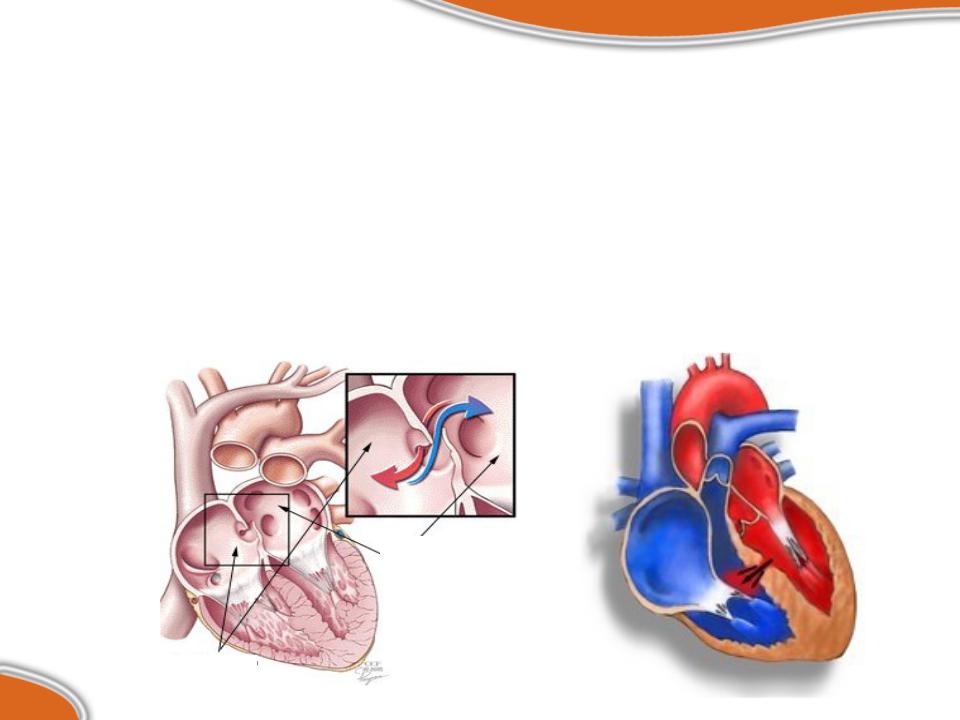
- ЭКГ. Позволяет заподозрить у ребенка дефект межжелудочковой перегородки на основании обнаружения признаков гипертрофии (увеличения) левого желудочка. При длительном течении заболевания может также гипертрофироваться правый желудочек. При незначительном дефекте межжелудочковой перегородки ЭКГ может не выявить никаких изменений.
- ЭхоКГ. Ультразвуковое исследование с допплерографией позволяет не только визуализировать ДМЖП и выявить его локализацию, но также определить давление в левом и правом желудочках. При помощи УЗИ врач имеет возможность обнаружить и другие пороки сердца, которые могут развиваться параллельно с дефектом межжелудочковой перегородки.
- МРТ. Уточняющий метод. Применяется, если имеются подозрения на ДМЖП, однако это заболевание не удалось повредить при помощи ЭхоКГ.
- Рентгенография грудной клетки. Вспомогательный метод. Позволяет выявить косвенные признаки ДМЖП: кардиомегалию (увеличение сердца) и усиление легочного рисунка.

Рекомендуемые клиники для диагностики дефекта межжелудочковой перегородки в Германии:
Высшая медицинская школа Ганновера (MHH)
2057
Подробнее
Показать все программы диагностики
Лечение дефекта межжелудочковой перегородки
Хирургические методы являются основными в лечении дефекта межжелудочковой перегородки. Тактика ведения пациентов с ДМЖП:
- Дети с легочной гипертензией (давление в легочной артерии выше 50% от системного) и симптомами хронической сердечной недостаточности, которая не поддается медикаментозной терапии – операция проводится в течение ближайшего времени, в возрасте до 3 месяцев.
- Дети с симптомами сердечной недостаточности и легочной гипертензией, состояние которых можно улучшить путем медикаментозного лечения – хирургическое лечение проводится позже, в возрасте до 6 месяцев.
- Дети с небольшим ДМЖП (давление в легочной артерии менее 50% от системного), которые испытывают симптомы хронической сердечной недостаточности – применяется консервативное лечение до 5 лет.
 Затем, если дефект не закрылся сам по себе (такое происходит в 30-50% случаев), выполняют операцию.
Затем, если дефект не закрылся сам по себе (такое происходит в 30-50% случаев), выполняют операцию. - Дети с небольшим ДМЖП, без симптомов хронической сердечной недостаточности – консервативное лечение не назначается, но в возрасте 5 лет нужно сделать операцию и устранить дефект.
Консервативная терапия (диуретики, сердечные гликозиды) назначается для симптоматического лечения сердечной недостаточности до проведения операции, либо пожизненно, если хирургическое лечение противопоказано.
У детей, которые отстают в физическом развитии в первый год жизни, применяются высококалорийные питательные смеси, позволяющие им стабильно набирать вес.
Хирургическое лечение выполняется различными методами, выбор которого определяется величиной и расположением дефекта, а также возможностями клиники.
- Пластическая реконструкция дефекта межжелудочковой перегородки. Хирургическое вмешательство, которое проводится с использованием аппарата искусственного кровообращения.
 Небольшие дефекты ушиваются. Для закрытия средних и крупных используются заплатки из синтетических материалов или собственного перикарда.
Небольшие дефекты ушиваются. Для закрытия средних и крупных используются заплатки из синтетических материалов или собственного перикарда. - Транскатетерная пластика ДМЖП. Эндоваскулярная операция. Проводится без искусственного кровообращения. Окклюдер, закрывающий дефект, вводится при помощи катетера через магистральные кровеносные сосуды.
Рекомендуемые клиники для лечения дефекта межжелудочковой перегородки в Германии
Университетская клиника Эссена
Устранение дефекта межжелудочковой перегородки методом пластической реконструкции
26601help23888
Устранение дефекта межжелудочковой перегородки методом транкатетерной минимально-инвазивной пластики
16775
Университетская клиника Мюнхенского университета им. Людвига-Максимилиана
Устранение дефекта межжелудочковой перегородки методом пластической реконструкции
26445
Устранение дефекта межжелудочковой перегородки методом транкатетерной минимально-инвазивной пластики
18562
Показать все программы лечения
Реабилитация при дефекте межжелудочковой перегородки
Кардиологическая реабилитация способствует улучшению качества жизни пациентов с заболеваниями сердца и кровеносных сосудов. Она повышает эффективность поддерживающего лечения хронических сердечно-сосудистых заболеваний, а также ускоряет восстановление после обострений. Особенно реабилитация важна для пациентов после кардиохирургических вмешательств.
Кардиологическая реабилитация ставит перед собой следующие цели:
- Восстановление нормальной функции сердечной мышцы
- Устранение симптомов (например, боли в груди, одышки и т.п.)
- Повышение трудоспособности и возможность вернуться к прежней профессиональной деятельности
- Повышение физической выносливости
- Профилактика обострений (в том числе, устранение факторов риска)
- Обучение пациента самоконтролю своего состояния, основным принципам самопомощи
- Улучшение психического состояния пациента, его способности «жить с болезнью»
Эффективная кардиологическая реабилитация проводится только в странах с развитой медицинской сферой. Это связано с доступностью инновационных медикаментов, соответствующего медицинского оборудования и специализирующихся в этой области докторов. В основе кардиологической реабилитации лежат такие методики:
- Медикаментозная поддержка для нормализации артериального давления, свертываемости крови, уровня холестерина
- Дозированные физические нагрузки под контролем инструктора, с постепенным повышением интенсивности
- Физиотерапия (дарсонвализация, электрофорез с лекарственными препаратами, электросон, магнитотерапия и лазерная терапия)
- Расслабляющие техники (массаж, ароматерапия, иглорефлексотерапия, психотерапия)
- Диетотерапия (контроль употребления соли, жидкости, специй и т.д.)
- Модификация образа жизни (отказ от курения, нормализация массы тела)
Кардиологическая реабилитация в Германии проходит под постоянным контролем кардиологов, терапевтов и специалистов по реабилитации. Программы рассчитаны на срок от 2 недель, но при необходимости могут продолжаться значительно дольше. В этой стране пациенту предоставляется качественный уход, проживание в комфортабельных номерах и индивидуально подобранное питание.
Программы реабилитации в Германии демонстрируют одни из самых лучших в мире результатов. Здесь успешно восстанавливает трудоспособность и отличное самочувствие большинство пациентов. Они остаются физически активными, возвращаются к полноценной социальной и семейной жизни.
Рекомендуемые клиники для прохождения кардиологической реабилитации в Германии:
Показать все программы реабилитации
Автор: Доктор Надежда Иванисова
Что входит в стоимость услуг
Стоимость лечения данного заболевания в Университетских клиниках Германии Вы можете узнать здесь. Оставьте заявку, и мы предоставим бесплатную консультацию врача и займемся организацией всего процесса лечения.
Сюда входит:
- Оформление приглашения на лечение для быстрого получения медицинской визы
- Запись на прием в удобное для Вас время
- Предварительная организация комплексного обследования и обсуждения плана лечения
- Предоставление трансфера из аэропота в клинику и обратно в аэропорт
- Предоставление услуг переводчика и личного медицинского координатора
- При необходимости – помощь в организации дальнейшего хирургического лечения
- Предоставление медицинской страховки от осложнений лечения с суммой покрытия 200 000 евро
- Подготовка и перевод медицинских выписок и рекомендаций из клиники
- Помощь в последующем общении с Вашим лечащим врачом, включая консультации по повторным рентгеновским снимкам через уникальную систему медицинского документооборота E-doc
Дефект межжелудочковой перегородки | Институт Сердца
Этот порок сердца выявляют у 10-30% детей с врожденными пороками сердца. Это один из наиболее часто встречающихся пороков. На каждую тысячу родов рождается примерно 2 ребенка с дефектом межжелудочковой перегородки. Межжелудочковая перегородка соответственно названию разделяет левый и правый желудочки сердца. В норме отверстий в ней не бывает.
Дефект межжелудочковой перегородки — это наличие отверстия в перегородке через которое кровь из левого желудочка может попадать в правый и наоборот. Поскольку левый желудочек мощнее правого, вначале кровь сбрасывается из левого желудочка в правый, из большого круга кровообращения в малый. При перегрузке малого круга кровообращения происходит спазм сосудов легких, они склерозируются, уплотняются, давление в малом круге увеличивается и когда оно превышает давление в большом круге кровообращения, развивается обратный процесс – кровь сбрасывается из правого желудочка в левый. У больного появляется цианоз (посинение носогубного треугольника, ногтевых пластинок).
Достаточно часто возможно самопроизвольное закрытие дефекта межжелудочковой перегородки. В первый месяц жизни закрывается около 80% отверстий, но возможно самостоятельное закрытие отверстия и в более поздние сроки. Закрытие происходит в основном за счет мышечного слоя межжелудочковой перегородки.
Дефекты межжелудочковой перегородки делятся
— по месту расположения :
• под аортой
• в среднем слое
• более низкие – мышечные, которые чаще самопроизвольно закрываются и по размерам:
— по размерам:
• большими дефектами считаются отверстия, диаметр которых равен или больше диаметра аорты, при таких дефектах давление в обоих отделах сердца почти одинаковое
• cредние, когда размер отверстия меньше размера аорты и давление в правом желудочке составляет 50% от давления в левом желудочке
• малые, при этом объем крови в малом круге кровообращения увеличивается на 25%. Обычно дети хорошо развиты физически. Жалоб не предъявляют.
Диагностика
При ощупывании грудной клетки обнаруживается ее дрожание во время систолы(сокращения сердца). При прослушивании определяется грубый систолический шум. Электрокардиограмма может быть нормальной. Основной метод диагностики эхокардиография. При эхокардиографии обнаруживается поток крови между желудочками. В сомнительных случаях проводится зондирование полостей сердца.
Лечение:
Если у ребенка большой дефект межжелудочковой перегородки и есть признаки сердечной недостаточности, производится операция в первые три месяца жизни. В шесть месяцев необходимость операции определяется давлением в малом круге кровообращения (легочных артериях). Для этого может понадобиться диагностическое зондирование полостей сердца, процедура, при которой с помощью тонких трубочек (катетеров), введенных непосредственно в полости сердца и крупных сосудов, измеряется давление, получаются изображения камер сердца и уточняется характер их сообщений, рассчитываются другие физиологические параметры. Такая процедура выполняется под наркозом и помогает тщательно уточнить диагноз и определить тактику лечения.
Если давление в легочной артерии невысокое и состояние ребенка хорошее, операцию откладывают до 12 месяцев, так как за это время дефект может закрыться сам. У некоторых детей операция может быть отложена до 5 лет. В условиях искусственного кровообращения производится ушивание отверстия или пластика заплатой. Обычно операция производится через правое предсердие –это наиболее щадящий метод. При невозможности этого подхода — через левое предсердие, аорту или легочную артерию.
При небольших и средних дефектах межжелудочковой перегородки альтернативой операции является эндоваскулярное закрытие окклюдером – специальным устройством, которое в сложенном состоянии вводится через катетер и полностью изолирует желудочки друг от друга
Смертность при оперативном лечении не превышает 3%, при закрытии окклюдером – не более 1%. Отдаленные результаты хорошие более чем у 90% оперированных.
|
|
не приговор» | Алмагуль Каратекенова: «Порок сердца
В преддверии Дня защиты детей о том, как сохранить здоровым детское сердце мы побеседовали с детским кардиологом ГУЗ «ОККД», главным внештатным специалистом Минздрава Саратовской области по специальности «Детская кардиология» Алмагуль Сагындыковной Каратекеновой. Доктор ответила на самые частые, но не теряющие актуальности вопросы о проблемах детских сердечно-сосудистых заболеваний. Предлагаем вашему вниманию ответы на них и призываем прислушаться к советам эксперта.
Самые частые заболевания сердца у детей, с которыми приходится сталкиваться?
Основные заболевания, с которыми обращаются к нам в кардиодиспансер – это врожденные пороки сердца и нарушения ритма. Самыми частыми пороками сердца являются дефект межжелудочковой перегородки, дефект межпредсердной перегородки и тетрада Фалло.
В каком возрасте уже можно определить наличие патологии?
Что касается врождённых пороков сердца, то их врачи могут предположить еще на этапе внутриутробного развития плода, начиная с 10-12 недель беременности. Поэтому будущим мамам так важно вовремя проходить все положенные УЗИ-скрининги плода. Если к моменту рождения у ребенка установлен врожденный порок сердца, требующий хирургической коррекции, то женщине рекомендуется родоразрешение вблизи федеральных кардиоцентров, чтобы быстро оказать ребёнку помощь. Есть и такие пороки сердца, которые не требуют хирургического лечения вообще, ребенок будет находиться под наблюдением врачей и получать необходимое консервативное лечение.
То есть врожденный порок сердца – не приговор?
Нет, не приговор! Современные методы лечения в большинстве случаев позволяют выполнить радикальную коррекцию врожденного порока сердца. Когда радикальная коррекция порока невозможна выполняют так называемую гемодинамическую коррекцию. Всю необходимую помощь можно получить на базе федеральных кардиоцентров совершено бесплатно, для этого необходимо оформить квоту по месту жительства. Главное для родителей быть информированными и следить за ситуацией вместе с кардиологом и кардиохирургом. В прошлом году в нашей области родилось 20 147 детей, из них у 349 детей был установлен диагноз врожденного порока сердца. Однако только у 44 детей это потребовало хирургического лечения. Это говорит о том, что очень низкий процент детей требует хирургического лечения даже при наличии врожденного порока сердца.
Вы упомянули второе по частоте заболевание сердца у детей – нарушение ритма? В чем его особенность и как распознать?
Жалобы при нарушениях ритма не специфичные, часто маме сложно понять, что они связаны именно с нарушениями в работе сердца. Поэтому нельзя игнорировать быструю утомляемость ребенка, жалобы на дискомфорт в области грудной клетки, чувство страха, иногда это и обморочные состояния. Всем детям важно проходить по месту жительства ЭКГ и, при необходимости, получать консультацию кардиолога. Обязательно ЭКГ-скрининг проводится в 1 месяц, затем в 1 год, и далее в 3, 7, 10 и 14 лет. Очень часто ребёнок при нарушении ритма вообще не предъявляет никаких жалоб, поэтому ЭКГ нам поможет вовремя распознать проблему.
Нарушения ритма – опасная патология?
Хотелось бы обратить внимание родителей, что есть так называемые жизнеугрожающие аритмии (желудочковая тахикардия, например), которые возникают внезапно и требуют экстренных действий. Поэтому мой совет родителям научиться оказывать первую помощь – непрямой массаж сердца, сердечно-легочную реанимацию, которая до приезда врачей может помочь спасти ребенку жизнь. Первую помощь может оказать любой находящийся рядом с пострадавшим человек, это необязательно медработник. Еще раз призываю – не игнорируйте жалобы ребенка и вовремя проходите плановые медосмотры в поликлинике! Такие простые действия могут предотвратить неприятные последствия.
Приведите пример, когда плановый скрининг помог спасти детскую жизнь?
В моей практике был случай, когда новорожденному ребенку пренатально патологии выявлено не было, в роддоме не было выполнено УЗИ сердца, т.к. он сразу после рождения попал в детскую инфекционную больницу. А в возрасте 1 месяца на плановом осмотре мы диагностировали ему врожденный порок сердца — коарктацию аорты, который требует экстренного хирургического лечения. На следующий день ребёнок был госпитализирован в Федеральный центр сердечно-сосудистой хирургии в городе Пенза, где был успешно прооперирован.
На что обратить внимание у новорожденных детей, что должно насторожить родителей?
Во-первых, это низкая прибавка в весе, необычный цвет кожных покровов (цианоз, бледность, мраморность), отеки и одышка в покое и при физической нагрузке. Для новорожденного ребёнка физическая нагрузка — это кормление. Если ему требуются перерывы в сосании, при этом он не прибавляет в весе – это повод обратиться к детскому кардиологу.
Подростки — это группа риска? На что надо обратить внимание?
В подростковом возрасте на первое место среди распространенных заболеваний выходит артериальная гипертензия. К нам на прием приходят дети с повышенным давлением, избыточной массой тела, высоким уровнем холестерина и сахара крови. И это уже прямое следствие нездорового образа жизни.
Как сберечь детское сердце? Ваш совет родителям.
Как я уже сказала, необходимо соблюдать все рекомендации врачей уже на этапе беременности. Если выявляются проблемы, то быть на связи с доктором. Во всех остальных случаях, как бы банально это не звучало, надо стараться вести здоровый образ жизни: рационально питаться, высыпаться, избегать гиподинамии, вести активный образ жизни и подавать пример ребенку. Пожалуйста, не ограничивайте физическую активность детей без каких-либо на то причин. Как показывает практика, наши родители ответственно относятся к здоровью детей. Но после 18 лет многие наши пациенты исчезают из поле зрения врачей, что приводит к печальным последствиям.
В ваших силах привить ребенку заботу о собственном здоровье и полезные привычки! Что касается квалифицированной медицинской помощи, то она абсолютно доступна в Саратовской области, в нашем кардиодиспансере, мы всегда на связи. Еще хочу посоветовать родителям информационный ресурс на базе сайта Ассоциации Детских кардиологов России, где также можно найти интересующую их информацию.
Беседовала Елена Симонцева
Попасть на прием к детскому кардиологу и кардиохирургу в ОККД можно по направлению из поликлиники, записавшись по телефону контакт-центра +7(8452) 65-99-61.
Врожденные пороки сердца — факты о дефекте межжелудочковой перегородки
Дефект межжелудочковой перегородки (произносится как желудочковый дефект межжелудочковой перегородки) (ДМЖП) — это врожденный порок сердца, при котором в стенке (перегородке) имеется отверстие, разделяющее две нижние камеры ( желудочки) сердца. Эта стенка также называется межжелудочковой перегородкой.
Что такое дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки возникает во время беременности, если стенка, образующаяся между двумя желудочками, не развивается полностью, оставляя отверстие.Дефект межжелудочковой перегородки — это один из видов врожденного порока сердца. Врожденный означает наличие при рождении.
У ребенка без врожденного порока сердца правая сторона сердца перекачивает бедную кислородом кровь от сердца к легким, а левая сторона сердца перекачивает богатую кислородом кровь к остальным частям тела.
У младенцев с дефектом межжелудочковой перегородки кровь часто течет из левого желудочка через дефект межжелудочковой перегородки в правый желудочек и в легкие.Эта дополнительная кровь, закачиваемая в легкие, заставляет сердце и легкие работать тяжелее. Если со временем не устранить этот дефект, это может увеличить риск других осложнений, включая сердечную недостаточность, высокое кровяное давление в легких (так называемая легочная гипертензия), нерегулярные сердечные ритмы (так называемые аритмия) или инсульт.
Узнайте больше о том, как работает сердце »
Типы дефектов межжелудочковой перегородки
У младенца с дефектом межжелудочковой перегородки может быть одно или несколько отверстий в разных местах перегородки.У этих отверстий есть несколько названий. Некоторые общие места расположения и названия (см. Рисунок):
- Конвентрикулярный дефект межжелудочковой перегородки
В общем, это отверстие, в котором части межжелудочковой перегородки должны встречаться чуть ниже легочных и аортальных клапанов . - Перимембранозный дефект межжелудочковой перегородки
Это отверстие в верхнем отделе межжелудочковой перегородки. - Дефект впускной межжелудочковой перегородки
Это отверстие в перегородке рядом с местом, где кровь попадает в желудочки через трикуспидальный и митральный клапаны.Этот тип дефекта межжелудочковой перегородки также может быть частью другого порока сердца, называемого дефектом атриовентрикулярной перегородки (AVSD). - Мышечный дефект межжелудочковой перегородки
Это отверстие в нижней мышечной части межжелудочковой перегородки и является наиболее распространенным типом дефекта межжелудочковой перегородки.
Происшествие
В исследовании, проведенном в Атланте, Центры по контролю и профилактике заболеваний (CDC) подсчитали, что 42 из каждых 10 000 новорожденных имели дефект межжелудочковой перегородки. 1 Это означает, что ежегодно в США рождается около 16 800 детей с дефектом межжелудочковой перегородки. Другими словами, примерно 1 из 240 детей, рожденных в США ежегодно, рождается с дефектом межжелудочковой перегородки.
Причины и факторы риска
Причины пороков сердца (таких как дефект межжелудочковой перегородки) у большинства младенцев неизвестны. У некоторых младенцев пороки сердца возникают из-за изменений в их генах или хромосомах.Считается, что пороки сердца также вызваны сочетанием генов и других факторов риска, таких как факторы, с которыми мать контактирует в окружающей среде, или то, что мать ест или пьет, или лекарства, которые она использует.
Подробнее о работе CDC по причинам и факторам риска »
Диагностика
Дефект межжелудочковой перегородки обычно диагностируется после рождения ребенка.
Размер дефекта межжелудочковой перегородки будет влиять на то, какие симптомы, если они есть, будут присутствовать, и услышит ли врач шум в сердце во время медицинского осмотра.Признаки дефекта межжелудочковой перегородки могут присутствовать при рождении или могут появиться только спустя много лет после рождения. Если отверстие маленькое, оно обычно закрывается само по себе, и у ребенка может не быть никаких признаков дефекта. Однако, если отверстие большое, у ребенка могут быть симптомы, в том числе:
- Одышка,
- учащенное или тяжелое дыхание,
- потеет,
- Усталость при кормлении, или
- Плохая прибавка в весе.
Во время медицинского осмотра врач может услышать отчетливый свистящий звук, называемый сердечным шумом.Если врач слышит шум в сердце или присутствуют другие признаки, он может запросить один или несколько тестов для подтверждения диагноза. Самый распространенный тест — это эхокардиограмма , которая представляет собой ультразвуковое исследование сердца , которое может показать проблемы со структурой сердца, показать, насколько велико отверстие, и показать, сколько крови течет через отверстие.
Процедуры
Лечение дефекта межжелудочковой перегородки зависит от размера отверстия и проблем, которые оно может вызвать.Многие дефекты межжелудочковой перегородки небольшие и закрываются сами по себе; если отверстие небольшое и не вызывает никаких симптомов, врач будет регулярно проверять ребенка, чтобы убедиться, что нет признаков сердечной недостаточности и что отверстие закрывается само. Если отверстие не закрывается само по себе или оно велико, могут потребоваться дальнейшие действия.
В зависимости от размера отверстия, симптомов и общего состояния здоровья ребенка врач может порекомендовать катетеризацию сердца или операцию на открытом сердце , чтобы закрыть отверстие и восстановить нормальный кровоток.После операции врач назначит регулярные контрольные визиты, чтобы убедиться, что дефект межжелудочковой перегородки остается закрытым. Большинство детей с закрытым дефектом межжелудочковой перегородки (самостоятельно или хирургическим путем) живут здоровой жизнью.
Лекарства
Некоторым детям потребуются лекарства, которые помогут укрепить сердечную мышцу, снизить кровяное давление и помочь организму избавиться от лишней жидкости.
Питание
Некоторые дети с дефектом межжелудочковой перегородки устают во время кормления и не едят достаточно, чтобы набрать вес.Чтобы обеспечить здоровую прибавку в весе младенцев, может быть прописана специальная высококалорийная смесь. Некоторые дети сильно устают во время кормления, и им может потребоваться кормление через зонд для кормления .
Список литературы
- Reller MD, Strickland MJ, Riehle-Colarusso T., Mahle W.T., Correa A. Распространенность врожденных пороков сердца в столичной Атланте, 1998–2005 гг. J Pediatr. 2008; 153: 807-13.
Изображения находятся в общественном достоянии и, следовательно, свободны от каких-либо ограничений авторских прав.В порядке любезности мы просим, чтобы поставщик контента (Центры по контролю и профилактике заболеваний, Национальный центр по врожденным дефектам и порокам развития) был указан и уведомлен о любом публичном или частном использовании этого изображения.
Изображения находятся в общественном достоянии и, следовательно, свободны от каких-либо ограничений авторских прав. В качестве вежливости мы просим поставщика контента (Центры по контролю и профилактике заболеваний, Национальный центр по врожденным порокам и нарушениям развития) указывать и уведомлять о любом публичном или частном использовании этого изображения.
Дефект межжелудочковой перегородки (VSD) | Симптомы, лечение и ремонт
Описание дефектов межжелудочковой перегородки
Дефекты межжелудочковой перегородки встречаются во многих местах и размерах. Межжелудочковая перегородка состоит из разных типов тканей, одна часть состоит в основном из мышц, а другая — из более тонкой фиброзной ткани. Расположение и размер отверстия в перегородке частично определяют последствия дефекта межжелудочковой перегородки.
Небольшие дефекты межжелудочковой перегородки редко вызывают проблемы. Врач обычно обнаруживает эти отверстия, замечая дополнительный звук сердца, называемый шумом, при обычном медицинском осмотре. Этот шум часто отсутствует в первые несколько дней жизни.
Большинство этих отверстий закрываются сами по себе, особенно если они находятся в мышечной части перегородки. Даже если эти отверстия не закрываются, они редко вызывают проблемы со здоровьем.
Редко эти дыры могут быть связаны с развитием других сердечных заболеваний, которые со временем могут стать важными.Поэтому, если небольшой дефект межжелудочковой перегородки не закрывается, ребенка следует продолжать посещать кардиолог для периодических осмотров.
Большие дефекты межжелудочковой перегородки могут вызывать проблемы, часто развивающиеся постепенно в первые несколько месяцев жизни. Перед рождением давление на правой стороне сердца равно давлению на левой стороне сердца.
Как только ребенок делает первый вдох, давление в легких и правой части сердца начинает снижаться.Этот процесс идет медленно и обычно занимает около 2-4 недель, чтобы давление в легких достигло нормального уровня.
В первые 1-2 недели жизни дети с большими дефектами межжелудочковой перегородки могут хорошо себя чувствовать. Но по мере того, как давление в правой части сердца снижается, кровь начинает течь по пути наименьшего сопротивления (то есть из левого желудочка через дефект межжелудочковой перегородки в правый желудочек и в легкие). Это постепенно приведет к появлению симптомов застойной сердечной недостаточности и требует лечения.
Средние или умеренные дефекты межжелудочковой перегородки предсказать сложнее. Иногда у детей, рожденных с умеренными дефектами межжелудочковой перегородки, возникают проблемы с застойной сердечной недостаточностью, как у детей с большими дефектами межжелудочковой перегородки. У других вообще не будет проблем, и за ними просто нужно будет наблюдать.
Дефекты межжелудочковой перегородки никогда не увеличиваются, а иногда уменьшаются или полностью закрываются. Вот почему, когда у ребенка диагностируется дефект межжелудочковой перегородки, большинство кардиологов не рекомендуют немедленное хирургическое вмешательство, но будут внимательно наблюдать за ребенком и пытаться лечить симптомы застойной сердечной недостаточности с помощью лекарств, чтобы дать время определить, исчезнет ли дефект. собственный.
Признаки и симптомы
Дефекты межжелудочковой перегородки имеют очень характерный шум до такой степени, что кардиолог может точно определить местоположение и оценить размер дефекта межжелудочковой перегородки, просто по звуку.
Однако ропот часто не слышен при рождении. Только со временем и изменениями давления поток через отверстие между насосными камерами можно услышать как журчание.
Отверстие меньшего размера может издавать громче, чем большое отверстие, и шум может становиться громче по мере закрытия дефекта межжелудочковой перегородки.
Представьте садовый шланг. Если вода течет свободно, она издает негромкий звук. Если пальцем уменьшить выходное отверстие шланга, шум станет громче. Важно помнить, что громкий ропот не обязательно означает большую дыру.
Младенцы с умеренными или большими дефектами межжелудочковой перегородки с чрезмерным притоком крови к легким будут иметь признаки застойной сердечной недостаточности. Самым главным признаком будет рост малыша.
Младенцы со значительной застойной сердечной недостаточностью будут плохо развиваться, и им будет сложно поддерживать нормальный набор веса в первые несколько месяцев жизни.
Младенцы с некоторым дополнительным потоком в легкие могут хорошо расти, поскольку их способность к питанию остается неизменной. У них могут быть небольшие признаки застойной сердечной недостаточности, такие как постоянное учащенное дыхание.
Если ребенок хорошо растет в первые несколько месяцев, вполне вероятно, что дефект межжелудочковой перегородки не приведет к застойной сердечной недостаточности и за ребенком можно будет наблюдать. Если у ребенка действительно наблюдаются значительные признаки застойной сердечной недостаточности, дефект межжелудочковой перегородки, возможно, необходимо закрыть хирургическим путем.
Диагностика дефектов межжелудочковой перегородки
Как указывалось ранее, большинство дефектов межжелудочковой перегородки можно диагностировать при физикальном осмотре из-за их характерного шума. Шум может измениться со временем либо из-за закрытия отверстия, либо, в случае больших дефектов межжелудочковой перегородки, из-за большего кровотока через отверстие.
Иногда можно увидеть или почувствовать, как сердце сильно бьется из-за дополнительной работы, которую оно выполняет. Младенцы могут постоянно дышать быстро или тяжело, а также с учащенным пульсом.
Электрокардиограмма может помочь определить размеры камер, чтобы увидеть, есть ли напряжение на сердце из-за дефекта межжелудочковой перегородки. Однако электрокардиограмма может быть нормальной при рождении и со временем меняться по мере обострения застойной сердечной недостаточности. Это также может указывать на наличие других пороков сердца, связанных с дефектом межжелудочковой перегородки.
Рентген грудной клетки может помочь проследить прогрессирование застойной сердечной недостаточности, оценив размер сердца и количество крови, поступающей в легкие.Это может быть нормальным при рождении и со временем измениться.
Может потребоваться выполнить эхокардиограмму, если диагноз неясен или есть подозрение на другие воздействия на сердце.
Большинство мелких дефектов межжелудочковой перегородки не требуют эхокардиограммы, поскольку они имеют тенденцию к закрытию, но часто младенцам с умеренными или большими дефектами межжелудочковой перегородки требуется как минимум одна эхокардиограмма, чтобы кардиолог мог получить полную картину дефекта.
Некоторым детям с дефектами межжелудочковой перегородки может потребоваться катетеризация сердца, хотя и редко.Это может помочь кардиологу более точно определить, сколько крови поступает в легкие. Это может быть очень полезно при определении необходимости хирургического вмешательства у детей, у которых были незначительные признаки застойной сердечной недостаточности, но у которых нет четких доказательств необходимости хирургического вмешательства.
Лечение дефектов межжелудочковой перегородки
Часто наблюдение — единственное необходимое лечение с регулярными осмотрами у кардиолога. Это может происходить как нечасто: каждые два-три года у детей старшего возраста с небольшими дефектами межжелудочковой перегородки, так и еженедельно у младенцев с большими дефектами межжелудочковой перегородки.
Младенцам, у которых проявляются некоторые признаки застойной сердечной недостаточности, обычно назначают лекарства, обычно мочегонное, чтобы помочь избавиться от лишней жидкости в легких.
Иногда добавляется дигоксин, чтобы увеличить силу сердца. Иногда также добавляются лекарства для снижения артериального давления, чтобы уменьшить нагрузку на сердце.
Младенцам, которые не могут нормально развиваться из-за того, что им трудно есть, будут добавлены высококалорийные смеси или обогащенное грудное молоко, чтобы помочь ребенку вырасти.
Иногда младенцы настолько утомляются при кормлении, что для доставки еды временно требуется небольшая трубка, проходящая через нос в желудок. Цель состоит в том, чтобы контролировать симптомы сердечной недостаточности, чтобы дать ребенку время вырасти.
Тем временем дефект межжелудочковой перегородки может уменьшиться и вызывать меньше проблем, и в этом случае младенцу не потребуется хирургическое вмешательство и в конечном итоге не потребуются лекарства.
Когда симптомы дефекта межжелудочковой перегородки трудно контролировать с помощью лекарств или ребенок не может расти, часто рекомендуется хирургическое закрытие дефекта.Хирургическое закрытие изолированного дефекта межжелудочковой перегородки не вызывает осложнений в 99% и более случаев.
Некоторые дефекты межжелудочковой перегородки можно закрыть с помощью закрывающего устройства, одобренного FDA, которое помещается с помощью сердечного катетера (небольшой пластиковой трубки, через которую можно вводить устройство). У младенцев это требует более ограниченного хирургического вмешательства, которое будет использоваться вместе с катетером устройства.
Долгосрочная перспектива
Небольшие дефекты межжелудочковой перегородки, которые в конечном итоге не закрываются, редко вызывают долгосрочные трудности.Однако, в зависимости от расположения отверстия, может потребоваться наблюдение в течение всей жизни.
Дети, у которых дефекты межжелудочковой перегородки закрылись самостоятельно или полностью закрылись во время операции, не нуждаются в каких-либо лекарствах и не должны подвергаться никаким ограничениям.
Неисправленные большие дефекты межжелудочковой перегородки и некоторые умеренные дефекты межжелудочковой перегородки могут вызвать две проблемы.
Во-первых, у младенцев могут сохраняться симптомы застойной сердечной недостаточности. Младенцы, которые плохо растут из-за застойной сердечной недостаточности, могут плохо развиваться в течение первых нескольких лет жизни.Это время наиболее быстрого развития мозга, поэтому правильное питание важно для развития малыша.
Кроме того, младенцы с застойной сердечной недостаточностью подвержены более высокому риску инфекций, особенно легочных. Если у них действительно легочная инфекция, они могут не переносить ее, как и другие младенцы, и могут сильно заболеть даже от простой зимней простуды. Иммунизация может защитить от некоторых инфекций легких, но не от всех, и осложнения от этих инфекций могут быть опасными для жизни.
Во-вторых, поскольку легкие подвергаются чрезмерному давлению и потоку в течение многих лет, сосуды в легких могут реагировать, развивая более толстые стенки. В результате давление в легких возрастет.
Давление в легких может стать настолько высоким, что голубая кровь из правого желудочка потечет через дефект межжелудочковой перегородки в левый желудочек и смешается с красной кровью.
У пациента будет меньше кислорода, поступающего в остальную часть тела, и у пациента начнется развитие цианоза.Изначально высокое давление в легких можно обратить вспять, но со временем оно станет необратимым и приведет к сердечной недостаточности.
Методы диагностики и лечения стали настолько сложными, что это осложнение встречается крайне редко; тем не менее, сегодня в Соединенных Штатах есть пожилые люди с неизлеченными дефектами межжелудочковой перегородки.
Это больше вызывает беспокойство в слаборазвитых странах, где ресурсы или легкий доступ к здравоохранению ограничены, а большие дефекты межжелудочковой перегородки могут оставаться недиагностированными и не леченными.
Если большие дефекты межжелудочковой перегородки диагностируются и управляются надлежащим образом, этого никогда не произойдет, и ребенок с дефектом межжелудочковой перегородки может жить нормальной продолжительностью без ограничений.
Дефект межжелудочковой перегородки (VSD) | Американская кардиологическая ассоциация
Что это такое?
VSD — это отверстие в стенке, разделяющее две нижние камеры сердца.
При нормальном развитии перегородка между камерами закрывается еще до рождения плода, так что при рождении богатая кислородом кровь не смешивается с бедной кислородом кровью.Если отверстие не закрывается, это может вызвать повышение давления в сердце или снижение содержания кислорода в организме.
Родители детей с ВСД
Что вызывает это?
У большинства детей причина неизвестна. Это очень распространенный порок сердца. У некоторых детей наряду с ВСД могут быть и другие пороки сердца.
Как это влияет на сердце?
Обычно левая сторона сердца перекачивает кровь только к телу, а правая сторона сердца перекачивает кровь только к легким.У ребенка с ДМЖП кровь может проходить через отверстие из левой насосной камеры (левый желудочек) в правую насосную камеру (правый желудочек) и выводиться в легочные артерии. Если ДМЖП большой, дополнительная кровь, закачиваемая в легочные артерии, заставляет сердце и легкие работать тяжелее, и легкие могут быть перегружены.
Как VSD влияет на моего ребенка?
Если отверстие маленькое, это не вызовет симптомов, потому что сердце и легкие не должны работать больше. Единственное отклонение от нормы — громкий шум (шум, слышимый с помощью стетоскопа).
Если отверстие большое, ребенок может дышать быстрее и тяжелее, чем обычно. У младенцев могут быть проблемы с кормлением и нормальным ростом. Симптомы могут проявиться только через несколько недель после рождения. В кровеносных сосудах легких может возникнуть высокое давление, потому что туда перекачивается больше крови, чем обычно. Со временем это может привести к необратимому повреждению кровеносных сосудов легких.
Что можно сделать с VSD?
Если отверстие маленькое, сердце и легкие не будут работать тяжелее.Хирургия и другие виды лечения могут не понадобиться. Маленькие VSD часто закрываются сами по себе. Нет никакого лекарства или другого лечения, которое могло бы уменьшить или закрыть ДМЖП быстрее, чем это могло бы происходить естественным образом.
Закрытие патчем
Если младенец очень болен или у него более одного ДМЖП или ДМЖП в необычном месте, может потребоваться временная операция для облегчения симптомов и высокого давления в легких. Эта процедура (бандаж легочной артерии) сужает легочную артерию, чтобы уменьшить приток крови к легким.Когда ребенок становится старше, проводится операция по удалению повязки и фиксации ДМЖП с помощью операции на открытом сердце. Если отверстие большое, может потребоваться операция на открытом сердце, чтобы закрыть его и предотвратить серьезные проблемы. У младенцев с ДМЖП могут развиться тяжелые симптомы, и часто необходимо раннее лечение в течение первых нескольких месяцев. У других младенцев ремонт может быть отложен. Лекарства можно временно использовать для облегчения симптомов, но они не излечивают ДМЖП и не предотвращают необратимое повреждение легочных артерий.
Закрытие большого ДМЖП с помощью операции на открытом сердце обычно выполняется в младенчестве или детстве даже у пациентов с небольшими симптомами, чтобы предотвратить осложнения в дальнейшем.Обычно пластырь из ткани или перикарда (нормальная подкладка вокруг сердца) пришивается поверх ДМЖП, чтобы полностью закрыть его. Позже этот пластырь покрывается нормальной тканью, выстилающей сердце, и становится постоянной частью сердца. Некоторые дефекты можно зашить без заплатки. Возможно, удастся закрыть некоторые VSD в лаборатории катетеризации.
Чем может заниматься мой ребенок?
Если ДМЖП небольшой или если ДМЖП был закрыт хирургическим вмешательством, Вашему ребенку могут не потребоваться какие-либо особые меры предосторожности в отношении физической активности и он может заниматься обычной деятельностью без повышенного риска.
Что понадобится моему ребенку в будущем?
В зависимости от расположения ДМЖП детский кардиолог вашего ребенка будет периодически осматривать вашего ребенка на предмет необычных проблем, таких как утечка в аортальном клапане. В редких случаях детям старшего возраста с небольшими ДМЖП может потребоваться операция, если у них развивается утечка в этом сердечном клапане. После операции по закрытию ДМЖП детский кардиолог будет регулярно осматривать вашего ребенка. Кардиолог убедится, что сердце работает нормально.В долгосрочной перспективе прогноз благоприятный, и обычно не требуется никаких лекарств или дополнительных операций.
Как насчет предотвращения эндокардита?
Спросите о риске развития эндокардита у вашего ребенка. Кардиолог вашего ребенка может порекомендовать вашему ребенку принимать антибиотики перед определенными стоматологическими процедурами в течение определенного периода времени после восстановления ДМЖП. См. Дополнительную информацию в разделе «Эндокардит».
Идентификационный лист врожденного порока сердца
Взрослые с VSD
Что это?
Дефект межжелудочковой перегородки (VSD) — это дефект перегородки между правым и левым желудочком.Перегородка — это стена, разделяющая левую и правую стороны сердца. Пороки перегородки иногда называют «дырой» в сердце. Это самый распространенный врожденный порок сердца у новорожденных; это реже у детей старшего возраста и взрослых, потому что некоторые ДМЖП закрываются сами по себе.
Что вызывает это?
У большинства людей причина неизвестна, но генетические факторы могут иметь значение. Это очень распространенный порок сердца. У некоторых людей наряду с ВСД могут быть и другие пороки сердца.
Как это влияет на сердце?
Обычно левая сторона сердца перекачивает кровь только к телу, а правая сторона сердца перекачивает кровь только к легким. Когда между желудочками имеется большое отверстие, большое количество богатой кислородом (красной) крови из левой стороны сердца выталкивается через дефект в правую сторону. Эта кровь перекачивается обратно в легкие, хотя она уже наполнилась кислородом. К сожалению, это заставляет сердце перекачивать больше крови.Сердце, особенно левое предсердие и левый желудочек, начнет увеличиваться в результате дополнительной работы. В кровеносных сосудах легких может возникнуть высокое кровяное давление, потому что там больше крови. Со временем эта повышенная легочная гипертензия может необратимо повредить стенки кровеносных сосудов. Когда дефект небольшой, мало крови пересекает дефект слева направо и мало влияет на сердце и легкие.
Как на меня влияет VSD?
В детстве большое отверстие могло вызывать затруднение дыхания, поэтому большинству этих детей была сделана операция по закрытию дефекта.Поэтому большие ДМЖП у взрослых встречаются редко, но когда они присутствуют, они могут вызвать одышку.
У большинства взрослых есть небольшие ДМЖП, которые обычно не вызывают симптомов, потому что сердцу и легким не приходится работать тяжелее. При физикальном осмотре маленькие ДМЖП издают громкий шум. Даже небольшие межжелудочковые перегородки иногда могут быть источником инфекции, называемой эндокардитом.
Что делать, если мой VSD очень маленький или закрыт сам по себе?
Многие дети с ДМЖП не нуждались в хирургическом вмешательстве или другом лечении, и многие из этих дефектов исчезли сами по себе.Взрослые, которым сказали, что у них «дыра в сердце», которая закрылась сама по себе, обычно не имеют шума и нормальную ЭКГ. Если выполняется эхокардиограмма, она может показать выпячивание, называемое аневризмой межжелудочковой перегородки, в области, где был расположен ДМЖП. Если аневризма не распознается как ожидаемый результат после закрытия ДМЖП, это может привести к ненужному беспокойству и обследованию.
Если мой VSD был закрыт в детстве, чего мне ожидать?
Если отверстие было большим, вероятно, была проведена операция на открытом сердце.
Закрытие ДМЖП обычно выполняется путем пришивания лоскута ткани или перикарда (нормальная подкладка вокруг сердца) поверх ДМЖП, чтобы полностью закрыть его. Нормальная ткань внутренней оболочки сердца в конечном итоге разрастается, покрывая этот участок, и становится постоянной частью сердца. Некоторые дефекты можно зашить без заплатки. Теперь в лаборатории катетеризации можно закрыть некоторые типы ДМЖП с помощью специального устройства, которое может «заткнуть» отверстие, и некоторые молодые люди могли пройти эту процедуру.
Пациенты с восстановленными ДМЖП и нормальным давлением в легочной артерии имеют нормальную продолжительность жизни. Поздние проблемы встречаются редко, но у небольшого числа пациентов могут быть проблемы с сердечными клапанами (аортальными или трехстворчатыми) или дополнительными мышцами в правой части сердца. Любой, кто перенес операцию по поводу ДМЖП, нуждается в регулярном осмотре у кардиолога, имеющего опыт работы со взрослыми с врожденными пороками сердца. Лекарства нужны редко. У пациента с большой непереносимой ДМЖП может возникнуть легочная гипертензия.
Что делать, если дефект все еще присутствует? Стоит ли его ремонтировать в зрелом возрасте?
Обычно закрытие ДМЖП рекомендуется для небольших ДМЖП только в том случае, если произошел эпизод эндокардита, который является сердечной инфекцией, которая может быть вызвана ДМЖП, или если расположение ДМЖП влияет на функцию одного из сердечных клапанов. Если ДМЖП большой, давление в легких определяет, можно ли его закрыть у взрослого пациента. Те, у кого низкое давление в легких, выиграют от операции; те, у кого высокое давление, могут или не могут.
Проблемы, которые могут возникнуть у вас
Пациенты с небольшими ДМЖП, которые остаются открытыми, имеют небольшой риск сердечной инфекции, называемой эндокардитом. Из аортального клапана может образоваться утечка, поэтому необходимо следить за ним.
Пациенты, у которых ДМЖП был восстановлен в раннем возрасте, вряд ли будут иметь какие-либо серьезные долгосрочные проблемы. Если дефект межжелудочковой перегородки полностью закрыт без подтекания пластыря, риск позднего инфицирования, эндокардита, минимален. В редких случаях могут возникнуть нарушения сердечного ритма.У некоторых людей сердечная мышца может быть менее способна сокращаться после восстановления ДМЖП. Если сердечная недостаточность развивается в результате слабости сердечной мышцы, часто назначают диуретики для контроля накопления жидкости, средства, помогающие сердцу лучше перекачивать кровь, и препараты для контроля артериального давления.
В редких случаях пациентам с ДМЖП и легочной гипертензией может потребоваться медикаментозное лечение.
Постоянное обслуживание
Медицинское наблюдение
Кардиолог должен регулярно осматривать вас.Если ваш ДМЖП небольшой или был закрыт в детстве и никаких других проблем не обнаружено, посещения каждые 3-5 лет, вероятно, будет достаточно.
Что мне понадобится в будущем?
Лекарства могут потребоваться только при сердечной недостаточности (что бывает очень редко) или при легочной гипертензии. При необходимости ваш кардиолог может контролировать вас с помощью неинвазивных тестов. К ним относятся электрокардиограммы, мониторы Холтера, тесты с физической нагрузкой и эхокардиограммы. Они покажут, нужны ли дополнительные процедуры, например катетеризация сердца.
Ограничения деятельности
Большинству пациентов не нужно ограничивать свою активность. Однако, если у вас легочная гипертензия или ваше сердце не работает так хорошо, как раньше, вам, возможно, придется ограничить свою активность своей выносливостью. Ваш кардиолог поможет определить, нужно ли вам ограничить свою активность.
Профилактика эндокардита
Согласно последним рекомендациям Американской кардиологической ассоциации, неизлеченные межжелудочковые перегородки не требуют профилактики эндокардита.После успешного закрытия ДМЖП профилактическое лечение необходимо только в течение шестимесячного периода заживления. См. Дополнительную информацию в разделе об эндокардите.
Беременность
После закрытия ДМЖП и отсутствия остаточной легочной гипертензии риск беременности низкий. Если VSD остается открытым, необходимо будет поговорить с кардиологом. Если нет легочной гипертензии, беременность может переноситься хорошо, но прежде чем вы решите забеременеть, вам необходимо выяснить точные риски для вас и вашего ребенка.См. Разделы о беременности и генетическом консультировании для получения дополнительной информации.
Вам понадобится дополнительная операция?
Людям с исправленными дефектами межжелудочковой перегородки редко требуется дополнительное хирургическое вмешательство, если позже не будут обнаружены протечки пластыря или другие отверстия. В таком случае необходимость операции зависит от размера остаточных дефектов.
Детская кардиоторакальная хирургия — Дефект межжелудочковой перегородки
Что такое отверстия в сердце?
Отверстия в сердце — это простые врожденные (кон-JEN-ih-tal) пороки сердца.Врожденные пороки сердца — это проблемы со структурой сердца, которые присутствуют при рождении. Эти дефекты изменяют нормальный кровоток через сердце.
У вашего сердца две стороны, разделенные внутренней стенкой, называемой перегородкой. С каждым ударом сердца правая часть сердца получает от тела кровь с низким содержанием кислорода и перекачивает ее в легкие. Левая часть сердца получает богатую кислородом кровь из легких и перекачивает ее в ваше тело.
Перегородка предотвращает смешивание крови между двумя сторонами сердца.Однако некоторые дети рождаются с отверстиями в верхней или нижней перегородке.
Отверстие в перегородке между двумя верхними камерами сердца называется дефектом межпредсердной перегородки (ДМПП). Отверстие в перегородке между двумя нижними камерами сердца называется дефектом межжелудочковой перегородки (VSD).
ДМЖП и ДМЖП позволяют крови проходить из левой части сердца в правую. Это означает, что богатая кислородом кровь может смешиваться с кровью, бедной кислородом. В результате часть богатой кислородом крови перекачивается в легкие, а не в организм.
За последние несколько десятилетий диагностика и лечение ДМПП и ДМЖП значительно улучшились. Дети с простыми врожденными пороками сердца могут дожить до взрослого возраста и жить нормальной, активной и продуктивной жизнью, потому что их пороки сердца закрываются сами по себе или были вылечены.
Как работает сердце
Чтобы понять дыры в сердце, полезно знать, как работает здоровое сердце. Сердце вашего ребенка — это мышца размером с его кулак.Сердце работает как насос и бьется 100 000 раз в день.
Сердце имеет две стороны, разделенные внутренней стенкой, называемой перегородкой. Правая часть сердца перекачивает кровь в легкие, чтобы забрать кислород. Затем богатая кислородом кровь возвращается из легких в левую часть сердца, а левая сторона перекачивает ее в тело.
Сердце имеет четыре камеры и четыре клапана и связано с различными кровеносными сосудами. Вены — это кровеносные сосуды, по которым кровь идет от тела к сердцу.Артерии — это кровеносные сосуды, которые переносят кровь от сердца к телу.
Поперечное сечение здорового сердца
На иллюстрации показано поперечное сечение здорового сердца и его внутренних структур. Синяя стрелка показывает направление, в котором бедная кислородом кровь течет от тела к легким. Красная стрелка показывает направление, в котором богатая кислородом кровь течет от легких к остальным частям тела.
Камеры сердца
Сердце имеет четыре камеры или «комнаты».«
- Предсердия (AY-tree-uh) — это две верхние камеры, которые собирают кровь по мере ее поступления в сердце.
- Желудочки (VEN-trih-kuhls) — это две нижние камеры, которые перекачивают кровь из сердца в легкие или другие части тела.
Сердечные клапаны
Четыре клапана контролируют поток крови от предсердий к желудочкам и от желудочков к двум крупным артериям, связанным с сердцем.
- Трехстворчатый (tri-CUSS-pid) клапан находится в правой части сердца, между правым предсердием и правым желудочком.
- Легочный (PULL-mun-ary) клапан находится в правой части сердца, между правым желудочком и входом в легочную артерию, по которой кровь поступает в легкие.
- Митральный (MI-trul) клапан находится в левой части сердца, между левым предсердием и левым желудочком.
- Аортальный клапан (ay-OR-tik) находится в левой части сердца, между левым желудочком и входом в аорту, артерией, по которой кровь поступает в тело.
Клапаны похожи на двери, которые открываются и закрываются.Они открываются, чтобы кровь могла пройти в следующую камеру или в одну из артерий, а затем закрываются, чтобы кровь не текла в обратном направлении.
Когда клапаны сердца открываются и закрываются, они издают звук «лаб-ДАБ», который врач может услышать с помощью стетоскопа.
- Первый звук — «луб» — издается при закрытии митрального и трикуспидального клапанов в начале систолы (SIS-toe-lee). Систола — это когда желудочки сокращаются или сжимаются и выкачивают кровь из сердца.
- Второй звук — «DUB» — издается закрытием аортального и легочного клапанов в начале диастолы (di-AS-toe-lee).Диастола — это когда желудочки расслабляются и наполняются кровью, закачиваемой в них предсердиями.
Артерии
Артерии — это основные кровеносные сосуды, соединенные с сердцем.
- Легочная артерия переносит кровь, перекачиваемую из правой части сердца в легкие, чтобы набрать свежий кислород.
- Аорта — это главная артерия, по которой кровь, богатая кислородом, перекачивается из левой части сердца в тело.
- Коронарные артерии — это другие важные артерии, прикрепленные к сердцу.Они несут богатую кислородом кровь от аорты к сердечной мышце, которая для функционирования должна иметь собственное кровоснабжение.
Жилы
Вены также являются основными кровеносными сосудами, соединенными с вашим сердцем.
- Легочные вены переносят богатую кислородом кровь из легких в левую часть сердца, чтобы ее можно было перекачивать в организм.
- Верхняя и нижняя полые вены — это крупные вены, по которым кровь с низким содержанием кислорода переносится от тела к сердцу.
Для получения дополнительной информации о том, как работает здоровое сердце, перейдите к статье «Указатель болезней и состояний» Как работает сердце.Эта статья содержит анимацию, показывающую, как ваше сердце перекачивает кровь и как работает электрическая система вашего сердца.
Дефект межпредсердной перегородки
Дефект межпредсердной перегородки (ДМПП) — это отверстие в той части перегородки, которая разделяет предсердия (верхние камеры сердца). Это отверстие позволяет богатой кислородом крови из левого предсердия течь в правое предсердие, а не в левый желудочек, как должно.
Это означает, что богатая кислородом кровь перекачивается обратно в легкие, где она только что была, вместо того, чтобы идти к телу.
Поперечный разрез нормального сердца и сердца с дефектом межпредсердной перегородки
На рисунке A показано нормальное строение и кровоток внутри сердца. На рисунке B показано сердце с дефектом межпредсердной перегородки. Отверстие позволяет богатой кислородом крови из левого предсердия смешиваться с бедной кислородом кровью из правого предсердия.
ASD может быть маленьким или большим. Маленькие ASD позволяют лишь небольшому количеству крови течь из одного предсердия в другое. Маленькие РАС не влияют на работу сердца и не требуют специального лечения.Многие маленькие РАС закрываются сами по себе, когда в детстве растет сердце.
ДМПП от средних до больших позволяют большему количеству крови просачиваться из одного предсердия в другое, и они с меньшей вероятностью закроются сами по себе. У большинства детей с РАС симптомы отсутствуют, даже если у них большие РАС.
Три основных типа ДМПП:
- Secundum. Этот дефект находится посередине межпредсердной перегородки. Это наиболее распространенная форма РАС. Около 8 из 10 детей, рожденных с РАС, имеют вторичные дефекты.По крайней мере, половина всех вторичных ДМПП закрывается самостоятельно. Однако это менее вероятно, если дефект большой.
- Primum. Этот дефект находится в нижней части межпредсердной перегородки. Это часто происходит вместе с проблемами в сердечных клапанах, которые соединяют верхнюю и нижнюю камеры сердца. Первичные дефекты не очень распространены, и они не закрываются сами по себе.
- Венозный синус. Этот дефект находится в верхней части межпредсердной перегородки, рядом с тем местом, где большая вена (верхняя полая вена) переносит бедную кислородом кровь из верхней части тела в правое предсердие.Дефекты венозного синуса редки и не закрываются сами по себе.
Осложнения дефекта межпредсердной перегородки
Со временем, если не лечить ДМПП, дополнительный приток крови к правой стороне сердца и легким может вызвать проблемы с сердцем. Обычно большинство из этих проблем не проявляются до зрелого возраста, часто в возрасте 30 лет или позже. Осложнения у младенцев и детей встречаются редко.
Возможные осложнения включают:
- Правожелудочковая недостаточность. РАС заставляет правую часть сердца работать тяжелее, потому что ей приходится перекачивать дополнительную кровь в легкие.Со временем сердце может уставать от этой дополнительной работы и плохо перекачивать кровь.
- Аритмии (а-а-а-а-а). Избыточная кровь, поступающая в правое предсердие через межпредсердные перегородки, может вызвать растяжение и увеличение предсердия. Со временем это может привести к аритмии (нерегулярному сердцебиению). Симптомы аритмии могут включать учащенное сердцебиение или учащенное сердцебиение.
- Инсульт. Обычно легкие отфильтровывают небольшие сгустки крови, которые могут образовываться в правой части сердца. Иногда сгусток крови может пройти из правого предсердия в левое предсердие через межпредсердную перегородку и перекачиваться в тело.Этот тип сгустка может попасть в артерию головного мозга, заблокировать кровоток и вызвать инсульт.
- Легочная гипертензия (ЛГ). PH — это повышенное давление в легочных артериях. Эти артерии переносят кровь из сердца в легкие для поглощения кислорода. Со временем ЛГ может повредить артерии и мелкие кровеносные сосуды в легких. Они становятся толстыми и жесткими, что затрудняет кровоток по ним.
Эти проблемы развиваются в течение многих лет и не возникают у детей.Они также редки у взрослых, потому что большинство РАС либо закрываются сами по себе, либо восстанавливаются в раннем детстве.
Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки (VSD) — это отверстие в части перегородки, разделяющей желудочки (нижние камеры сердца). Отверстие позволяет богатой кислородом крови течь из левого желудочка в правый желудочек вместо того, чтобы течь в аорту и обратно к телу, как должно.
Поперечный разрез нормального сердца и сердца с дефектом межжелудочковой перегородки
На рисунке A показано нормальное строение и кровоток внутри сердца.На рисунке B показаны два распространенных места дефекта межжелудочковой перегородки. Дефект позволяет богатой кислородом крови из левого желудочка смешиваться с бедной кислородом кровью правого желудочка.
Младенец, рожденный с ДМЖП, может иметь одно или несколько отверстий в стенке, разделяющей два желудочка. Дефект также может возникнуть сам по себе или при других врожденных пороках сердца.
Врачи классифицируют ДМЖП на основании:
- Размер дефекта.
- Расположение дефекта.
- Количество дефектов.
- Наличие или отсутствие аневризмы межжелудочковой перегородки — тонкого лоскута ткани на перегородке. Эта ткань безвредна и может помочь закрыться межжелудочковой перегородке сама по себе.
VSD могут быть маленькими или большими. Маленькие VSD не вызывают проблем и часто могут закрываться сами по себе. Поскольку небольшие межжелудочковые межжелудочковые перегородки пропускают лишь небольшое количество крови между желудочками, их иногда называют рестриктивными межжелудочковыми перепонками. Маленькие ДМЖП не вызывают никаких симптомов.
Средние VSD с меньшей вероятностью закроются сами по себе.Они могут потребовать хирургического вмешательства для закрытия и могут вызвать симптомы в младенчестве и детстве.
Большие ДМЖП позволяют большому количеству крови течь из левого желудочка в правый желудочек. Иногда их называют VSD неограниченного действия. Большой VSD с меньшей вероятностью закроется сам по себе, но со временем он может стать меньше. Большие ДМЖП часто вызывают симптомы у младенцев и детей, и для их закрытия обычно требуется хирургическое вмешательство.
В разных частях перегородки обнаружено
ДМЖП.
- Мембранозные ДМЖП расположены рядом с сердечными клапанами. Эти VSD могут закрыться в любой момент.
- Мышечные ДМЖП находятся в нижней части перегородки. Они окружены мускулами и наиболее близки сами по себе в раннем детстве.
- Входные ДМЖП расположены рядом с местом, где кровь попадает в желудочки. Они встречаются реже, чем мембранозные и мышечные межжелудочковые перепонки.
- Выходные ДМЖП находятся в той части желудочка, где кровь покидает сердце. Это самый редкий вид ВСД.
Осложнения дефекта межжелудочковой перегородки
Если со временем не отремонтировать VSD, это может вызвать проблемы с сердцем. От среднего до большого VSD может вызвать:
- Сердечная недостаточность. У младенцев с большими ДМЖП может развиться сердечная недостаточность, потому что левая сторона сердца перекачивает кровь в правый желудочек в дополнение к своей нормальной работе по перекачиванию крови в организм. Повышенная нагрузка на сердце также увеличивает частоту сердечных сокращений и потребность организма в энергии.
- Нарушение роста, особенно в младенчестве.Ребенок может быть не в состоянии есть достаточно, чтобы справляться с повышенными энергетическими потребностями своего тела. В результате ребенок может похудеть или не расти и развиваться нормально.
- Аритмии (нерегулярное сердцебиение). Избыток крови, протекающей через сердце, может вызвать растяжение и увеличение участков сердца. Это может нарушить нормальную электрическую активность сердца, что приведет к аритмии.
- PH. Высокое давление и большой объем дополнительной крови, перекачиваемой через большой ДМЖП в правый желудочек и легкие, могут повредить нежные артерии легких.Сегодня ЛГ редко развивается, потому что большинство крупных ДМЖП восстанавливаются в младенчестве.
Матери детей, рожденных с дефектами межпредсердной перегородки (ДМПП), дефектами межжелудочковой перегородки (ДМЖП) или другими типами пороков сердца, часто думают, что они сделали что-то неправильно во время беременности, чтобы вызвать проблемы. Однако в большинстве случаев врачи не знают, почему развиваются врожденные пороки сердца.
Наследственность может играть роль в некоторых пороках сердца. Например, у родителя с врожденным пороком сердца вероятность рождения ребенка с этим заболеванием несколько выше, чем у других людей.Очень редко в семье рождается более одного ребенка с пороком сердца.
Дети с генетическими нарушениями, такими как синдром Дауна, часто имеют врожденные пороки сердца. Половина всех детей с синдромом Дауна имеет врожденные пороки сердца.
Курение во время беременности также связано с несколькими врожденными пороками сердца, включая дефекты перегородки.
Ученые продолжают поиск причин врожденных пороков сердца.
Дефект межпредсердной перегородки
Многие дети, рожденные с дефектами межпредсердной перегородки (ДМПП), не имеют никаких признаков или симптомов.Когда признаки и симптомы действительно появляются, шумы в сердце являются наиболее частыми. Шум в сердце — это дополнительный или необычный звук, который слышен во время сердцебиения.
Часто шум в сердце является единственным признаком РАС. Однако не все шумы являются признаками врожденных пороков сердца. У многих здоровых детей шумы в сердце. Врачи могут послушать шумы в сердце и определить, безвредны ли они или являются признаком сердечных заболеваний.
Со временем, если не лечить большой ДМПП, дополнительный приток крови к правой стороне сердца может повредить сердце и легкие и вызвать сердечную недостаточность.Это происходит только в зрелом возрасте. Признаки и симптомы сердечной недостаточности включают:
- Усталость (утомляемость)
- Легкая утомляемость при физической активности
- Одышка
- Скопление крови и жидкости в легких
- Накопление жидкости в ступнях, лодыжках и ногах
Дефект межжелудочковой перегородки
Шум в сердце обычно присутствует при дефекте межжелудочковой перегородки (VSD), и он может быть первым и единственным признаком этого дефекта.Шумы в сердце часто присутствуют сразу после рождения у многих младенцев. Однако шумы могут быть не слышны до тех пор, пока малышам не исполнится 6-8 недель.
У большинства новорожденных с ДМЖП нет сердечных симптомов. Однако у детей со средними или большими ДМЖП может развиться сердечная недостаточность. Признаки и симптомы сердечной недостаточности обычно возникают в течение первых 2 месяцев жизни ребенка.
Признаки и симптомы сердечной недостаточности при ДМЖП аналогичны перечисленным выше при РАС, но проявляются в младенчестве.
Основным признаком сердечной недостаточности в младенчестве являются трудности с кормлением и плохой рост. Признаки и симптомы межжелудочковой перегородки редки после младенчества, потому что дефект либо уменьшается в размерах сам по себе, либо устраняется.
Врачи обычно диагностируют дыры в сердце на основании результатов медицинского осмотра, тестов и процедур. Результаты обследования дефекта межпредсердной перегородки (ДМПП) часто неочевидны, поэтому диагноз иногда ставится только в более позднем детстве или даже во взрослом возрасте.
Дефекты межжелудочковой перегородки (ДМЖП) имеют очень отчетливый шум в сердце, поэтому диагноз обычно ставится в младенчестве.
Привлеченные специалисты
Врачи, специализирующиеся на диагностике и лечении сердечных заболеваний, называются кардиологами. Детские кардиологи заботятся о младенцах и детях с проблемами сердца. Кардиохирурги исправляют пороки сердца хирургическим путем.
Физический осмотр
Во время медицинского осмотра врач вашего ребенка послушает сердце и легкие вашего ребенка с помощью стетоскопа. Врач также будет искать признаки порока сердца, такие как шум в сердце или признаки сердечной недостаточности.
Диагностические тесты и процедуры
Врач вашего ребенка может порекомендовать несколько тестов для диагностики РАС или ДМЖП. Эти тесты также помогут врачу определить расположение и размер дефекта.
Эхокардиография
Эхокардиография (эхо) — это безболезненный тест, который использует звуковые волны для создания движущегося изображения сердца. Во время теста звуковые волны (называемые ультразвуком) отражаются от структур сердца. Компьютер преобразует звуковые волны в изображения на экране.
Echo позволяет врачу четко увидеть любую проблему, связанную с формированием сердца или его работой.
Эхо — важный тест как для диагностики дыры в сердце, так и для отслеживания проблемы с течением времени. Эхо может показать проблемы со структурой сердца и то, как сердце реагирует на проблемы. Эхо поможет кардиологу вашего ребенка решить, нужно ли и когда нужно лечение.
EKG
ЭКГ — это простой безболезненный тест, который регистрирует электрическую активность сердца.Тест показывает, насколько быстро бьется сердце и его ритм (устойчивый или нерегулярный). Он также регистрирует силу и синхронизацию электрических сигналов, проходящих через каждую часть сердца.
ЭКГ может определить, увеличена ли одна из камер сердца, что может помочь диагностировать проблемы с сердцем.
Рентген грудной клетки
Рентген грудной клетки — это безболезненный тест, позволяющий получить изображения структур грудной клетки, таких как сердце и легкие. Этот тест может показать, увеличено ли сердце, есть ли в легких дополнительный кровоток или дополнительная жидкость, что является признаком сердечной недостаточности.
Пульсоксиметрия
Пульсоксиметрия показывает количество кислорода в крови. Для этого теста небольшой датчик прикрепляется к пальцу руки или ноги (например, липкой повязкой). Датчик дает оценку количества кислорода в крови.
Катетеризация сердца
Во время катетеризации сердца (KATH-e-ter-i-ZA-shun) тонкую гибкую трубку, называемую катетером, вводят в вену на руке, паху (верхней части бедра) или шее и продвигают к сердцу.
Специальный краситель вводится через катетер в кровеносный сосуд или камеру сердца.Краситель позволяет врачу увидеть кровоток через сердце и сосуды на рентгеновском снимке.
Врач также может использовать катетеризацию сердца для измерения давления в камерах сердца и кровеносных сосудах. Это может помочь врачу определить, смешивается ли кровь между двумя сторонами сердца.
Катетеризация сердца также используется для восстановления некоторых пороков сердца. Для получения дополнительной информации перейдите в раздел «Как обрабатываются отверстия в сердце?»
Многие дыры в сердце не нуждаются в лечении, но некоторые нуждаются в лечении.Большинство отверстий в сердце, которые нуждаются в лечении, восстанавливаются в младенчестве или раннем детстве. Иногда, если развиваются проблемы, взрослых лечат от дыр в сердце.
Лечение вашего ребенка зависит от типа, расположения и размера лунки. Другие факторы включают возраст, размер и общее состояние вашего ребенка.
Лечение дефекта межпредсердной перегородки
Периодические осмотры проводятся, чтобы увидеть, закрывается ли дефект межпредсердной перегородки (ДМПП) самостоятельно. Около половины всех РАС закрываются сами по себе со временем, и около 20 процентов закрываются в течение первого года жизни.
Врач вашего ребенка сообщит вам, как часто вашему ребенку следует проходить медицинские осмотры. При РАС частые осмотры не нужны.
Когда требуется лечение ДМПП, оно включает катетер или хирургические процедуры для закрытия отверстия. Врачи часто решают закрыть РАС у детей, у которых к возрасту от 2 до 5 лет все еще остаются дыры от среднего до большого.
Катетерная процедура
До начала 1990-х годов хирургическое вмешательство было обычным методом закрытия всех ДМПП. Теперь, благодаря достижениям медицины, врачи могут использовать катетерные процедуры для закрытия вторичных РАС, наиболее распространенного типа РАС.Для этой процедуры вашему ребенку дают лекарство, чтобы он или она проспали его и не чувствовали боли.
Во время процедуры врач вводит катетер (тонкую гибкую трубку) в паховую вену (верхнюю часть бедра) и продетывает его до перегородки сердца. Катетер снабжен сложенным внутрь крошечным зонтичным устройством.
Когда катетер достигает перегородки, устройство выталкивается из катетера и размещается так, что оно закрывает отверстие между предсердиями. Устройство закрепляется на месте, и катетер извлекается из тела.
В течение 6 месяцев внутри устройства и над ним разрастается нормальная ткань. Заменять закрывающее устройство по мере роста ребенка не нужно.
Врачи часто используют эхокардиографию (эхо) или чреспищеводное (tranz-ih-sof-uh-JEE-ul) эхо (TEE), а также ангиографию (an-jee-OG-ra-fee), чтобы направить их при продвижении катетера к сердце и закрытие дефекта. ЧВЭ — это особый тип эхо-сигнала, при котором сердце снимается через пищевод (проход, ведущий изо рта в желудок).
Катетерные процедуры намного проще для пациентов, чем хирургические операции, потому что они включают только прокол иглой в коже, где вводится катетер. Это означает, что восстановление происходит быстрее и проще.
Перспективы для детей, перенесших эту процедуру, отличные. Затворы успешны более чем у 9 из 10 пациентов без значительной утечки. В редких случаях дефект слишком велик для закрытия катетера и требуется хирургическое вмешательство.
Хирургия
Операция на открытом сердце обычно проводится для восстановления межпозвонковых интервалов венозного синуса или венозного синуса.Вашему ребенку дают лекарство, чтобы он проспал во время операции и не чувствовал боли.
Во время операции кардиохирург делает разрез (надрез) на груди, чтобы добраться до межпозвонкового диска. Затем он или она исправляет дефект с помощью специальной заплатки, закрывающей отверстие. Вашему ребенку будет установлен аппарат искусственного кровообращения, чтобы можно было открыть сердце для проведения операции.
Перспективы для детей после операции на РАС отличные. В среднем дети проводят в больнице от 3 до 4 дней, прежде чем отправиться домой.Осложнения, такие как кровотечение и инфекция, после операции на РАС очень редки.
У некоторых детей может развиться воспаление внешней оболочки сердца, состояние, называемое перикардитом (PER-i-kar-DI-tis). Это приводит к скоплению жидкости вокруг сердца в течение нескольких недель после операции. Это осложнение сердечной хирургии обычно разрешается с помощью лекарств.
Находясь в больнице, вашему ребенку будут давать лекарства по мере необходимости для уменьшения боли или беспокойства. Врачи и медсестры в больнице научат вас ухаживать за ребенком дома.
Они расскажут о предотвращении ударов в грудь по мере заживления разреза, ограничении активности, пока ваш ребенок выздоравливает, купании, планировании последующих посещений врача и определении того, когда ваш ребенок может вернуться к своей обычной деятельности.
Лечение дефекта межжелудочковой перегородки
Врачи могут выбрать наблюдение и наблюдение за детьми с дефектами межжелудочковой перегородки (VSD), но без симптомов сердечной недостаточности. Это означает регулярные проверки и тесты, чтобы увидеть, исчезнет ли дефект сам по себе или станет меньше.
Более половины ДМЖП в конечном итоге закрываются, обычно к тому времени, когда ребенок переходит в дошкольное учреждение. Врач вашего ребенка сообщит вам, как часто следует проверять вашего ребенка. Проверки могут проходить от одного раза в месяц до одного или двух лет.
Когда требуется лечение ДМЖП, варианты включают дополнительное питание и операцию по закрытию ДМЖП.
Врач может порекомендовать операцию, если ДМЖП вашего ребенка:
- Большой
- Вызывает симптомы
- Среднего размера, вызывает расширение камер сердца.
- Поражает аортальный клапан
Экстра питание
Некоторые младенцы с ДМЖП не растут и не набирают вес, как должны.Таких младенцев обычно:
- Имеют большие VSD
- Рождены недоношенными
- Легко шина при кормлении
Врачи обычно рекомендуют этим младенцам дополнительное питание или специальные кормления. Эти кормления представляют собой высококалорийные смеси или добавки к грудному молоку, которые дают младенцам дополнительное питание.
В некоторых случаях необходимо кормление через зонд. Пища подается через небольшую трубку, которая вводится через нос в желудок. Кормление через зонд может дополнять или заменять кормление из бутылочки.Это лечение обычно носит временный характер, поскольку вызывающий симптомы ДМЖП, скорее всего, потребует хирургического вмешательства.
Хирургия
Большинство врачей рекомендуют операцию по закрытию больших межжелудочковых перегородок, которые вызывают симптомы или еще не закрылись к тому времени, когда детям исполнится 1 год. Операция может потребоваться раньше, если:
- Ребенок не набирает вес
- Лекарства, необходимые для лечения симптомов сердечной недостаточности
В редких случаях ДМЖП среднего размера, вызывающие увеличение камер сердца, лечат хирургическим путем после младенчества.Однако большинство ДМЖП, требующих хирургического вмешательства, восстанавливаются на первом году жизни.
Перспективы для детей с дефектами межпредсердной перегородки (ДМПП) или дефектами межжелудочковой перегородки (ДМЖП) превосходны. Достижения в лечении позволяют большинству детей с такими пороками сердца вести нормальную, активную и продуктивную жизнь без сокращения продолжительности жизни.
Многие дети с такими дефектами не нуждаются в особом уходе или только время от времени проходят осмотры у кардиолога (кардиолога) в течение жизни.
Жизнь с дефектом межпредсердной перегородки
Маленькие ДМПП часто закрываются сами по себе, не вызывают осложнений и не требуют лечения. Дети и взрослые, у которых есть небольшие РАС, которые не закрываются и не вызывают симптомов, здоровы и не нуждаются в лечении.
Многим другим людям с незакрывающимися ДМПП проводят катетеризацию или хирургическое вмешательство, чтобы закрыть отверстия и предотвратить возможные долгосрочные осложнения. Дети хорошо восстанавливаются после этих процедур и ведут нормальный, здоровый образ жизни.Взрослые также хорошо себя чувствуют после закрывающих процедур.
Постоянное обслуживание
Аритмии. Риск аритмий (нерегулярных сердечных сокращений) увеличивается до и после операции. Взрослые с РАС старше 40 лет особенно подвержены аритмиям. Люди, у которых до операции были аритмии, с большей вероятностью заболеют ими после операции.
Последующий уход. Регулярное последующее наблюдение во взрослой жизни рекомендуется людям, у которых было:
- ASD, отремонтированный взрослым
- Аритмии до и после операции
- ДМПП, восстановленная с помощью катетерной процедуры
- Легочная гипертензия (повышение давления в легочных артериях) на момент операции
Антибиотики. Дети с тяжелыми пороками сердца могут иметь несколько повышенный риск инфекционного эндокардита (ИЭ). IE — это серьезная инфекция внутренней оболочки ваших сердечных камер и клапанов.
ДМПП не связаны с риском ИЭ, за исключением 6 месяцев после восстановления (как для катетерных процедур, так и для хирургического вмешательства).
В некоторых случаях лечащий врач или стоматолог может прописать ребенку антибиотики перед медицинскими или стоматологическими процедурами (такими как хирургическая операция или чистка зубов), которые могут привести к попаданию бактерий в кровоток.Врач вашего ребенка скажет вам, нужно ли вашему ребенку принимать антибиотики перед такими процедурами.
Чтобы снизить риск ИЭ, аккуратно чистите зубы маленького ребенка каждый день, как только они начинают появляться. По мере того, как ваш ребенок становится старше, убедитесь, что он или она чистит зубы каждый день и регулярно посещает стоматолога. Поговорите с лечащим врачом и стоматологом о том, как сохранить здоровье ротовой полости и зубов вашего ребенка.
Особые рекомендации для детей и подростков
- Деятельность.Детям, у которых восстановили или закрыли ДМПП, ограничений в деятельности нет.
- Рост и развитие. У детей с РАС нет проблем с ростом или развитием.
- Регулярное медицинское обслуживание. Вашему ребенку следует обращаться к своему лечащему врачу за обычным медицинским обслуживанием.
- Дополнительная операция или процедуры. Если у ребенка РАС, но нет других пороков сердца, дополнительная операция не требуется.
Особые рекомендации для взрослых
Когда взрослому вылечили РАС, его или ее кардиолог или хирург объяснят, чего ожидать в период восстановления и когда вернуться к вождению, работе, упражнениям и другим видам деятельности.
Жизнь с дефектом межжелудочковой перегородки
У детей с небольшими ДМЖП нет никаких симптомов, и им требуется только периодическое наблюдение у кардиолога.
Дети и взрослые, которым удалось успешно восстановить межпозвонковые матки и не имеют других врожденных пороков сердца, могут рассчитывать на нормальный, здоровый и активный образ жизни.
Постоянное обслуживание
Иногда проблемы и риски остаются после хирургического закрытия. В их числе:
- Аритмии. Серьезные и частые аритмии требуют регулярного медицинского наблюдения.Риск аритмии выше, если операция проводится в более позднем возрасте.
- Остаточный или оставшийся VSD. Обычно это происходит из-за утечки на краю заплатки, используемой для закрытия отверстия. Эти VSD, как правило, очень маленькие и не вызывают проблем. Они очень редко требуют повторной операции.
Антибиотики. Дети с тяжелыми пороками сердца могут иметь несколько повышенный риск ИЭ, серьезной инфекции внутренней оболочки ваших сердечных камер и клапанов.
В некоторых случаях лечащий врач или стоматолог может прописать ребенку антибиотики перед медицинскими или стоматологическими процедурами (такими как хирургическая операция или чистка зубов), которые могут привести к попаданию бактерий в кровоток.Врач вашего ребенка скажет вам, нужно ли вашему ребенку принимать антибиотики перед такими процедурами.
Чтобы снизить риск ИЭ, аккуратно чистите зубы маленького ребенка каждый день, как только они начинают появляться. По мере того, как ваш ребенок становится старше, убедитесь, что он или она чистит зубы каждый день и регулярно посещает стоматолога. Поговорите с лечащим врачом и стоматологом о том, как сохранить здоровье ротовой полости и зубов вашего ребенка.
Особые рекомендации для детей и подростков
- Деятельность.Дети, у которых есть небольшие ДМЖП, не требующие хирургического вмешательства, или которые выздоровели после восстановления ДМЖП, не должны иметь ограничений активности. Обязательно проконсультируйтесь с лечащим врачом о том, может ли ваш ребенок заниматься спортом.
- Рост и развитие. Ваш педиатр или семейный врач будет проверять рост и развитие вашего ребенка при каждом плановом осмотре. Младенцы с большими ДМЖП могут расти не так быстро, как другие младенцы. Эти младенцы обычно догоняют после того, как их VSD закрываются.
- Регулярное медицинское обслуживание.Вашему ребенку следует обращаться к своему лечащему врачу за обычным медицинским обслуживанием.
- Дополнительная операция или процедуры. Подростки и молодые люди редко нуждаются в дополнительных операциях после закрытия или ремонта ДМЖП.
Дефект межжелудочковой перегородки (VSD) | Детская больница CS Mott
Что такое дефект межжелудочковой перегородки?
Дефект межжелудочковой перегородки является наиболее частым врожденным пороком сердца и составляет 20-30% детей, обращающихся в крупные детские кардиологические клиники.Точная заболеваемость неизвестна; по оценкам, от 2 до 5 на каждую 1000 рожденных детей. Причина проблемы не совсем понятна.
Дефект межжелудочковой перегородки (VSD) — это дефект или отверстие (1) в стенке, разделяющей две нижние камеры сердца. Эти камеры называются желудочками (2), а разделяющая их стенка называется межжелудочковой перегородкой. У ребенка может быть один или несколько дефектов межжелудочковой перегородки. Дефекты межжелудочковой перегородки также возникают в связи с более сложными пороками сердца, такими как тетралогия Фалло и транспозиция магистральных сосудов.Информация на этой странице относится к пациентам с дефектом межжелудочковой перегородки и нормальным сердцем.
Дефекты межжелудочковой перегородки могут быть дополнительно описаны по 1) размеру дефекта, 2) локализации дефекта, 3) наличию более одного дефекта и 4) наличию или отсутствию аневризмы межжелудочковой перегородки. Размер дефекта обычно описывают как небольшой, средний или большой. Как правило, небольшие дефекты не вызывают никаких симптомов в младенчестве или детстве и часто закрываются спонтанно.Умеренные и большие дефекты реже закрываются спонтанно, могут привести к застойной сердечной недостаточности и чаще требуют хирургического закрытия. Иногда термин «ограничительный» или «неограничительный» используется для описания размера дефекта. Термин «рестриктивный» описывает небольшие дефекты, при которых кровь не может или почти не поступать из левой части сердца в правую часть сердца. Неограничивающие дефекты — это большие дефекты, которые позволяют значительному количеству крови течь от левой стороны сердца к правой.Это приводит к чрезмерному притоку крови к легким, высокому давлению в легочной артерии, дополнительной нагрузке на сердце и застойной сердечной недостаточности.
Используются разные системы описания локализации дефектов межжелудочковой перегородки. Некоторые из них расположены в нижней части перегородки, называемой мышечной перегородкой. Дефекты в этом месте называются дефектами мышечной межжелудочковой перегородки. Перимембранозные дефекты межжелудочковой перегородки (также называемые перепончатыми межжелудочковыми перегородками) расположены в перепончатой перегородке, относительно небольшой части перегородки, расположенной рядом с сердечными клапанами.Дефекты межжелудочковой перегородки также можно описать как входные или выходные ДМЖП. Эти термины дополнительно описывают, где находится дефект. Входные ДМЖП расположены близко к тому месту, где кровь входит в желудочковую камеру, а выходные ДМЖП расположены близко к тому месту, где кровь выходит из желудочковой камеры.
Иногда при эхокардиограмме выявляется аневризма межжелудочковой перегородки. Это тонкий лоскут ткани, который не причиняет вреда и может увеличить вероятность самопроизвольного закрытия дефекта.
Как этот дефект влияет на здоровье моего ребенка?
Обычно последствия дефекта межжелудочковой перегородки связаны с размером дефекта. Как описано ранее, небольшие дефекты межжелудочковой перегородки не вызывают симптомов в младенчестве или детстве и редко требуют хирургического или медицинского лечения. Большинство мышечных ДМЖП закрываются спонтанно в раннем детстве. Мембранозные межжелудочковые перегородки могут закрыться в любой момент при наличии аневризмы межжелудочковой перегородки. Ожидается, что небольшие дефекты межжелудочковой перегородки не повлияют на рост или развитие ребенка.
Обычно первичным значением небольшого дефекта межжелудочковой перегородки является несколько повышенный риск подострого бактериального эндокардита (ВБЭ). Это инфекция сердца, вызванная бактериями в кровотоке. Чаще всего это происходит после стоматологической или другой медицинской процедуры и обычно может быть предотвращено приемом дозы антибиотика перед процедурой.
Эффекты более крупных дефектов межжелудочковой перегородки возникают в результате шунтирования крови через дефект, вызывая чрезмерный приток крови к легким.Обычно сопротивление или давление на левой стороне сердца намного выше, чем давление на правой стороне сердца. При большом дефекте кровь выбирает «путь наименьшего сопротивления» и возвращается обратно в правый желудочек, а не в тело. Это приводит к избыточному кровообращению в легких и дополнительной нагрузке на сердце. Когда сердце не может выдержать эту дополнительную рабочую нагрузку, развиваются симптомы застойной сердечной недостаточности, включая чрезмерное потоотделение (холодный липкий пот, который часто наблюдается во время кормления), плохое питание, медленное увеличение веса, раздражительность или вялость и / или учащенное дыхание.Если это происходит, обычно начинают прием лекарств (см. Варианты лечения). Если лекарства не эффективны, обычно рекомендуется операция.
Очень небольшое количество дефектов межжелудочковой перегородки, расположенных рядом с легочным клапаном, может привести к повреждению аортального клапана. Когда это происходит, аортальный клапан начинает протекать. Поскольку утечка обычно прогрессирует со временем, часто рекомендуется хирургическое закрытие дефекта, даже если дефект небольшой.
Участие в физических упражнениях и спорте: рекомендации по упражнениям лучше всего дает врач пациента, чтобы все соответствующие факторы могли быть учтены при принятии решения.Если в остальном они здоровы, дети с небольшими дефектами желудочков и дети с восстановленными дефектами желудочков могут в полной мере участвовать в физических нагрузках, включая энергичные и соревновательные занятия спортом.
Как диагностируется эта проблема?
Клинические данные: Большинство новорожденных с ДМЖП не имеют сердечных симптомов. Если размер дефекта средний или большой, симптомы застойной сердечной недостаточности обычно развиваются в течение первых 1-2 месяцев жизни.
Физические данные: Шум в сердце часто является первым признаком того, что у ребенка ДМЖП.У многих детей шум слышен сразу после рождения, но может не слышаться до достижения ребенком возраста 6-8 недель. Если у ребенка застойная сердечная недостаточность, он не прибавит в весе, частота сердечных сокращений и частота дыхания будут выше нормы, а печень увеличится.
Медицинские тесты: Медицинские тесты, которые предоставляют полезную информацию, включают электрокардиограмму, тест на кислородное насыщение и рентген грудной клетки. Диагноз подтверждается эхокардиограммой.Если есть вопросы об анатомии сердца ребенка, на которые не может дать ответ эхокардиограмма, или если симптомы ребенка кажутся несоразмерными размеру дефекта, может быть проведена катетеризация сердца.
Как лечится дефект?
Как описано ранее, небольшие дефекты межжелудочковой перегородки не вызывают симптомов, поэтому обычно лечение (кроме профилактики SBE) не требуется. Обычно дефекты межжелудочковой перегородки, диагностированные в младенчестве, со временем становятся меньше, и даже большие дефекты могут полностью исчезнуть.Если у ребенка развивается застойная сердечная недостаточность, необходимо лечение. Это включает в себя использование лекарств для уменьшения работы сердца и увеличения силы сердечных сокращений. Лекарства, которые можно использовать, включают дигоксин, диуретики и средства, снижающие постнагрузку. Эти лекарства часто контролируют симптомы до тех пор, пока ребенок не станет больше, а дефект не станет меньше или полностью не исчезнет.
Если симптомы ребенка невозможно контролировать с помощью лекарств, будет рассмотрен вопрос о хирургическом вмешательстве. Часто необходимость хирургического вмешательства наиболее убедительно демонстрирует неспособность ребенка набрать вес.Даже если симптомы минимальны, хирургическое закрытие рекомендуется для любого дефекта, который достаточно велик после первого или двух лет жизни, чтобы допустить чрезмерный кровоток в легких. Это сделано для предотвращения очень серьезного долгосрочного осложнения, называемого обструктивным заболеванием легочных сосудов.
Хирургическое лечение дефекта межжелудочковой перегородки включает операцию на открытом сердце и установку наложенного протезного пластыря, закрывающего дефект. Ткань сердца разрастается поверх пластыря, поэтому сердце никогда не «перерастет» ее.
Клиники
Уход и услуги для пациентов с этой проблемой предоставляются в клиниках врожденной сердечной и сердечно-сосудистой хирургии при Медицинском центре Мичиганского университета в Анн-Арборе.
Каковы перспективы для детей с дефектами межжелудочковой перегородки?
В целом прогноз для ребенка с дефектом межжелудочковой перегородки отличный. Как описано ранее, большинство дефектов закрываются сами по себе или имеют небольшой размер, поэтому лечение не требуется.Хирургические результаты тоже отличные. Если у ребенка только дефект межжелудочковой перегородки и в остальном нормальное сердце, операционная смертность приближается к 0%. Серьезные осложнения возникают редко и включают блокаду сердца и неполное закрытие дефекта. Частота серьезных осложнений составляет менее 1%.
Список литературы
Gumbiner CH & Takao A. Дефект межжелудочковой перегородки. В Гарсон А., Брикер Дж., Фишер Д. и Нейш С. (Редакторы), Наука и практика детской кардиологии, Том I.Уильямс и Уилкинс: Балтимор, Мэриленд, 1997, 1119-1140.
Маврудис С., Бэкер Кл и Идрисс Ф.С. Дефект межжелудочковой перегородки. В C Mavroudis & C Backer (Eds) Детская кардиохирургия. Мосби, Сент-Луис, Миссури, 1994, 201-224.
Онат Т., Ахунбай Г., Батмаз Дж. И Челеби А. Естественное течение изолированных дефектов межжелудочковой перегородки в подростковом возрасте. Pediatr Cardiol 19: 230-234, 1999.
.
Естественное течение изолированного ДМЖП изучено у 106 пациентов от младенчества до периода полового созревания.Уровень закрытия в подростковом возрасте составил 22%, что было выше, чем ожидалось. Рост был нормальным, вес был значительно ниже, а к концу подросткового возраста он стал нормальным. Используя кривые Каплана-Мейера, 61% мышечных дефектов и 50% перимембранозных дефектов закрылись спонтанно до подросткового возраста. Самопроизвольное закрытие в подростковом возрасте было намного выше, чем ожидалось, с последствиями при рассмотрении хирургического закрытия. Большинство мышечных ДМЖП закрываются в течение первого года жизни, и перимембранозные дефекты могут исчезнуть в любой период жизни с развитием ВСА.Более высокая скорость закрытия в младенчестве и подростковом возрасте при быстром росте предполагает роль в самопроизвольном закрытии.
Автор: S. LeRoy RN, MSN
Отзыв написан сентябрь 2012 г.
Дефект межжелудочковой перегородки у детей (VSD)
Лечение дефекта межжелудочковой перегородки
Специфическое лечение ДМЖП определит врач вашего ребенка на основании:
Возраст вашего ребенка, общее состояние здоровья и история болезни
Степень заболевания
Состояние вашего ребенка переносимость определенных лекарств, процедур или методов лечения
Ожидания в отношении течения болезни
Ваше мнение или предпочтение
Небольшие дефекты межжелудочковой перегородки могут спонтанно исчезнуть по мере роста вашего ребенка.Больший ДМЖП обычно требует хирургического вмешательства. Независимо от типа, как только будет диагностирован дефект межжелудочковой перегородки, кардиолог вашего ребенка будет периодически осматривать вашего ребенка, чтобы видеть, закрывается ли он сам. ДМЖП будет отремонтирован, если он не закрылся сам по себе, чтобы предотвратить проблемы с легкими, которые разовьются в результате длительного воздействия дополнительного кровотока. Лечение может включать:
Медицинское обслуживание. У некоторых детей симптомы отсутствуют, и лекарства не нуждаются.Однако некоторым детям может потребоваться принимать лекарства, чтобы помочь сердцу лучше работать, поскольку правая сторона может испытывать нагрузку из-за дополнительной крови, проходящей через межжелудочковый барьер. Лекарства, которые могут быть назначены, включают следующие:
Дигоксин. Лекарство, которое помогает укрепить сердечную мышцу, позволяя ей работать более эффективно.
Диуретики. Водный баланс организма может быть нарушен, когда сердце не работает так хорошо, как могло бы.Эти лекарства помогают почкам выводить из организма лишнюю жидкость.
Ингибиторы АПФ. Лекарства, которые снижают кровяное давление в организме, облегчая перекачку крови из левого желудочка в организм (из-за его пониженного кровяного давления), а не перекачку крови из левого желудочка через ДМЖП в затем правый желудочек в легкие.
Адекватное питание. Младенцы с большим ДМЖП могут уставать во время кормления и не могут есть достаточно, чтобы набрать вес.Для обеспечения адекватного питания вашего ребенка можно использовать следующие варианты:
Высококалорийные смеси или грудное молоко. В смеси или сцеженное грудное молоко могут быть добавлены специальные пищевые добавки, которые увеличивают количество калорий в каждой унции, тем самым позволяя вашему ребенку пить меньше и при этом потреблять достаточно калорий для нормального роста.
Дополнительная трубка. Кормление через небольшую гибкую трубку, проходящую через нос, вниз по пищеводу и в желудок, может либо дополнять, либо заменять кормление из бутылочки.Младенцы, которые могут пить часть своей бутылочки, но не всю, могут получать оставшуюся часть через зонд для кормления. Младенцы, которые слишком устали для кормления из бутылочки, могут получать смесь или грудное молоко только через зонд для кормления.
Хирургический ремонт. Цель состоит в том, чтобы восстановить отверстие перегородки до того, как легкие заболеют из-за слишком большого кровотока и давления. Кардиолог вашего ребенка порекомендует, когда следует проводить восстановление, на основании результатов эхокардиограммы и (реже) сердечной катетеризации.
Операция проводится под общим наркозом. В зависимости от размера порока сердца и рекомендаций врача дефект межжелудочковой перегородки будет закрыт наложением швов или специальной повязкой. Для получения дополнительной информации проконсультируйтесь с кардиологом вашего ребенка.
Интервенционная катетеризация сердца. При определенных обстоятельствах ДМЖП вашего ребенка можно вылечить с помощью процедуры катетеризации сердца. Один из методов, используемых в настоящее время для закрытия некоторых небольших мышечных межжелудочковых перегородок, — это использование устройства, называемого перегородочным окклюдером.Во время этой процедуры ребенку вводят успокоительное, а небольшую тонкую гибкую трубку вводят в кровеносный сосуд в паху и направляют в сердце. Как только катетер окажется в сердце, кардиолог проведет окклюдер перегородки через ДМЖП. Окклюдер перегородки закрывает дефект межжелудочковой перегородки, обеспечивая постоянное уплотнение.
Послеоперационный уход за вашим ребенком
В большинстве случаев дети проводят время в отделении интенсивной терапии (ОИТ) после восстановления ДМЖП. В течение первых нескольких часов после операции ваш ребенок, скорее всего, будет чувствовать сонливость из-за анестезии, которая использовалась во время операции, и из-за лекарств, которые давали ему или ей, чтобы расслабить его или ее и облегчить боль.Со временем ваш ребенок станет более внимательным.
Пока ваш ребенок находится в отделении интенсивной терапии, ему или ей будет использоваться специальное оборудование, которое может включать следующее:
Вентилятор. Аппарат, который помогает вашему ребенку дышать, когда он или она находится под наркозом во время операции. Маленькая пластиковая трубка вводится в дыхательное горло и прикрепляется к аппарату искусственной вентиляции легких, который дышит за вашего ребенка, пока он или она слишком сонлив, чтобы самостоятельно дышать эффективно.Многим детям удаляют трубку аппарата ИВЛ сразу после операции, но некоторым другим детям будет полезно оставаться на аппарате ИВЛ в течение нескольких часов после этого, чтобы они могли отдохнуть.
Катетеры для внутривенных (IV). Маленькие пластиковые трубки, вводимые через кожу в кровеносные сосуды, для введения жидкости и важных лекарств, которые помогут вашему ребенку оправиться от операции.
Артериальная линия. Специальная капельница, помещаемая в запястье или другую область тела, где можно почувствовать пульс, непрерывно измеряет артериальное давление во время операции и пока ваш ребенок находится в отделении интенсивной терапии.
Назогастральный зонд. Маленькая гибкая трубка, которая удерживает желудок от пузырьков кислоты и газа, которые могут образоваться во время операции.
Катетер мочевой. Маленькая гибкая трубка, по которой моча выходит из мочевого пузыря и точно измеряет количество мочи, вырабатываемой организмом, что помогает определить, насколько хорошо работает сердце. После операции сердце будет немного слабее, чем было раньше, и поэтому организм может начать задерживать жидкость, вызывая отек и отечность.Могут быть назначены диуретики, чтобы помочь почкам вывести из организма лишнюю жидкость.
Грудная трубка. Может быть вставлена дренажная трубка, чтобы уберечь грудную клетку от крови, которая в противном случае могла бы скопиться после закрытия разреза. Кровотечение может возникнуть в течение нескольких часов или даже нескольких дней после операции.
Кардиомонитор. Устройство, которое постоянно отображает изображение сердечного ритма вашего ребенка и отслеживает частоту сердечных сокращений, артериальное давление и другие значения.
Вашему ребенку может потребоваться другое оборудование, не упомянутое здесь, для оказания поддержки во время пребывания в отделении интенсивной терапии или после него. Персонал больницы объяснит вам все необходимое оборудование.
Вашему ребенку будет комфортно принимать несколько различных лекарств; некоторые из них снимают боль, а некоторые снимают беспокойство. Персонал также может попросить вас рассказать, как лучше всего успокоить и утешить вашего ребенка.
После выписки из отделения интенсивной терапии ваш ребенок будет выздоравливать в другом больничном отделении в течение нескольких дней, прежде чем отправиться домой.Вы узнаете, как ухаживать за своим ребенком дома, прежде чем его выпишут. Вашему ребенку может потребоваться некоторое время принимать лекарства, и вам объяснят их. Персонал даст вам письменные инструкции относительно лекарств, ограничений активности и последующих посещений перед выпиской вашего ребенка.
Уход за ребенком на дому после ремонта VSD
Большинство младенцев и детей старшего возраста чувствуют себя довольно комфортно, когда идут домой. Чтобы ребенок чувствовал себя комфортно, могут быть рекомендованы обезболивающие, такие как парацетамол или ибупрофен.Врач вашего ребенка обсудит обезболивание перед выпиской вашего ребенка из больницы.
Часто младенцы, которые плохо питались до операции, имеют больше энергии после периода восстановления, начинают лучше питаться и быстрее набирать вес.
После операции дети старшего возраста обычно хорошо переносят активность. В течение короткого периода времени ваш ребенок может устать быстрее, чем до операции, но обычно ему разрешают играть под присмотром, избегая ударов в грудь, которые могут привести к травме разреза или грудины.В течение нескольких недель ваш ребенок должен полностью выздороветь и начать нормальную деятельность.
Вы можете получить дополнительные инструкции от врачей вашего ребенка и персонала больницы.
Долгосрочная перспектива после восстановления ДМЖП
Большинство детей, перенесших дефект межжелудочковой перегородки, будут жить нормальной и здоровой жизнью. Уровень активности, аппетит и рост у большинства детей вернутся к норме. Кардиолог вашего ребенка может порекомендовать назначать антибиотики для предотвращения бактериального эндокардита в течение определенного периода времени после выписки из больницы.
Результаты также зависят от типа ДМЖП, а также от того, насколько рано в жизни был диагностирован ДМЖП и был ли он отремонтирован. При ранней диагностике и восстановлении ДМЖП результат, как правило, отличный, и требуется минимальное последующее наблюдение. Когда ДМЖП диагностируется в более позднем возрасте, если после хирургического закрытия возникают осложнения или ДМЖП никогда не восстанавливается, прогноз может быть плохим. Существует риск развития необратимой легочной гипертензии (высокое кровяное давление в кровеносных сосудах легких) или синдрома Эйзенменгера.Эти люди должны получать последующее наблюдение в центре, специализирующемся на врожденных пороках сердца.
Проконсультируйтесь с врачом вашего ребенка по поводу конкретных перспектив для вашего ребенка.
Дефект межжелудочковой перегородки | Отверстие в сердце
Причины
Сердце начинается с простой трубки. Это должно сильно измениться, поскольку ваш ребенок развивается в утробе матери. К восьмой неделе беременности у вашего ребенка должно быть четыре камеры в сердце. Стенка перегородки (перегородка) развивает части, состоящие из мышц, и другие части, сделанные из мембраны.Если перегородка к этому времени не сформировалась должным образом, ребенок может родиться с промежутком в перегородке между нижними или насосными камерами (желудочками). Иногда это называют дырой в сердце. Может быть более одного отверстия. Размер и положение отверстия также могут быть разными. Маленькие дырочки создают меньше проблем для ребенка и могут остаться незамеченными.
ДМЖП обычно возникают сами по себе без каких-либо других связанных врожденных дефектов. Иногда они могут возникать вместе с другими проблемами с сердцем или как часть наследственного заболевания.Чаще всего проблема не связана с каким-либо другим заболеванием.
Заболевания матери, такие как диабет, употребление каннабиса или высокое потребление алкоголя во время беременности, также связаны с повышенным риском возникновения у ребенка пороков сердца, в том числе межпозвонковых.
Отверстия также могут образовываться в перегородке желудочков после сердечного приступа (инфаркта миокарда) у взрослых. Они немного отличаются и возникают из-за повреждения мышечной части перегородки.
Насколько часто встречается дефект межжелудочковой перегородки?
ДМЖП — наиболее частая проблема с сердцем, с которой рождаются дети.Около 8 детей из 1000 рожденных будут иметь проблемы с сердцем или крупными кровеносными сосудами. У половины из них будет ДМЖП либо отдельно, либо в связи с другим пороком сердца.
Какие проблемы будут у малыша?
Проблемы зависят от размера отверстия (дефекта). Маленькие отверстия вызывают незначительные симптомы или не вызывают их вовсе. Однако, когда младенцы проходят осмотр у врача, может быть замечен шум. Это вызвано необычным кровотоком в сердце.
При чуть более крупных отверстиях ранние симптомы могут включать потливость, одышку и быструю усталость при кормлении.Кормление — это упражнение для ребенка, и необходимо приложить дополнительные усилия, чтобы выявить симптомы. Отсутствие веса — еще один предупреждающий знак, и у этих детей также обычно бывает больше инфекций грудной клетки, чем обычно. Обычно это происходит в возрасте от 4 до 6 недель.
Когда дыры большие, происходят похожие вещи, но более серьезные.
Младенцы, у которых есть дыры только в сердце, не синеют. Младенцы, которые синеют при стрессе, обычно имеют более сложные проблемы с сердцем или легкими.
Диагноз
Ваш врач может услышать шум, или у вас есть опасения, что ваш ребенок не прибавляет в весе или испытывает трудности с кормлением. Затем ваш врач может попросить детского специалиста (педиатра) осмотреть вашего ребенка. Они могут попросить сделать рентген грудной клетки или специальное ультразвуковое исследование сердца ребенка. Это называется эхокардиограммой и показывает структуру их сердца. Он также покажет, где находится дыра (дефект) и насколько она велика. Он проверит, нет ли других проблем с сердцем.Это важно при принятии решения о том, как решить проблему.
Если на эхокардиограмме не видны все проблемы или проблемы были очень сложными, может потребоваться катетеризация сердца. В этом тесте краситель, который можно увидеть в рентгеновских лучах, вводится в кровеносные сосуды. Затем делается рентген, когда кровь проходит через сердце. Это позволяет врачам точно увидеть, где проблемы в сердце.
Лечение
Небольшие отверстия (дефекты) довольно часто закрываются самостоятельно в первый год жизни.Небольшие группы продолжают закрываться по мере взросления ребенка. Однако, если они не закроются к тому времени, когда ребенку исполнится 10 лет, они вряд ли закроются сами по себе. Большинство маленьких отверстий не требуют обработки.
Можно использовать лекарства, чтобы облегчить симптомы, которые могут возникнуть, если отверстие больше. Сюда могут входить лекарства, снимающие давление на сердце и легкие, а также помогающие сердцу эффективно перекачивать кровь. Кормление можно изменить на специальные высококалорийные корма. Поскольку их нужно давать в меньших количествах, это снижает усилия, которые нужно прилагать вашему ребенку при кормлении.
Большие отверстия, влияющие на рост ребенка, требуют хирургического вмешательства, чтобы закрыть отверстие. Есть разные способы закрыть дыру. Самый распространенный способ — открыть грудную клетку и воздействовать непосредственно на сердце. Во время процедуры машина (называемая обходной машиной) выполняет работу сердца.
С развитием технологий и навыков хирургическое лечение ДМЖП безопасно и дает отличные результаты. Имеющиеся данные показывают, что пациенты, у которых ДМЖП была закрыта и у которых нет связанных с этим проблем с сердцем или легкими, ожидаемая продолжительность жизни будет нормальной.
Иногда нарушения сердечного ритма могут произойти во время или после операции. Обычно их можно лечить. Небольшие остаточные отверстия часто обнаруживаются после операции. Если они станут проблематичными, может потребоваться повторная работа.
Совсем недавно были разработаны методы, при которых небольшое блокирующее устройство (называемое окклюдером) вводится в сердце. Он вводится через кровеносный сосуд, поэтому нет необходимости в операции на открытом сердце. Вместо этого это делается в виде замочной скважины.Затем окклюдер перемещается на место с помощью проводников, чтобы заблокировать отверстие. Процедура замочной скважины выполняется врачами-специалистами, которые являются экспертами в области сердечной сантехники (детские кардиологи). Невозможно использовать эту процедуру у очень маленьких детей и при некоторых типах межжелудочковой перегородки. Оптимальный вариант лечения выбирается кардиологами в специализированных больницах.
Каковы перспективы?
Большинство детей с ДМЖП очень хорошо себя чувствуют. Тем не менее, им потребуется осмотр кардиолога на всю оставшуюся жизнь, если отверстие (дефект) не закрывается само.Обследование (после лечения) позволит врачам посоветовать, какое количество упражнений безопасно для ребенка.
Детям, рожденным с дырой в сердце, следует посоветовать, как правильно ухаживать за зубами. Это необходимо для сведения к минимуму риска развития серьезных инфекций (эндокардита), которые могут повредить сердечные клапаны.
Взрослый с ДМЖП без симптомов вряд ли будет нуждаться в лечении. Тем не менее, они должны проходить регулярные осмотры у врача, специализирующегося на врожденных пороках сердца у взрослых.У некоторых взрослых могут развиться дальнейшие проблемы, обычно с сердечными клапанами. Они контролируют нормальный кровоток вокруг сердца.
Женщинам, у которых было отверстие в сердце, может потребоваться консультация специалиста, когда они планируют забеременеть. Те, у кого отремонтированы ДМЖП или с маленькими отверстиями и нормальной функцией сердца, могут иметь детей без повышенного, чем обычно, риска проблем во время беременности. Тем не менее, пациенты с непоправленными межпозвоночными промежутками или закрытыми межпозвоночными промежутками с сердечными или легочными осложнениями должны будут регулярно проверяться на протяжении всей беременности.Эти проверки будет проводить взрослый специалист по врожденным порокам сердца.
Нормальная ли функция сердца после хирургического закрытия дефекта межжелудочковой перегородки?
У людей с ДМЖП, но без связанных проблем с сердцем или легкими, заживление дефекта (отверстия) заставляет сердце функционировать нормально. Эти пациенты могут заниматься обычной физической активностью без каких-либо ограничений.
Люди с осложнениями, связанными с ДМЖП, такими как проблемы с сердечным ритмом или сердечными клапанами, могут иметь некоторые физические ограничения, и им следует посоветоваться с кардиологом.

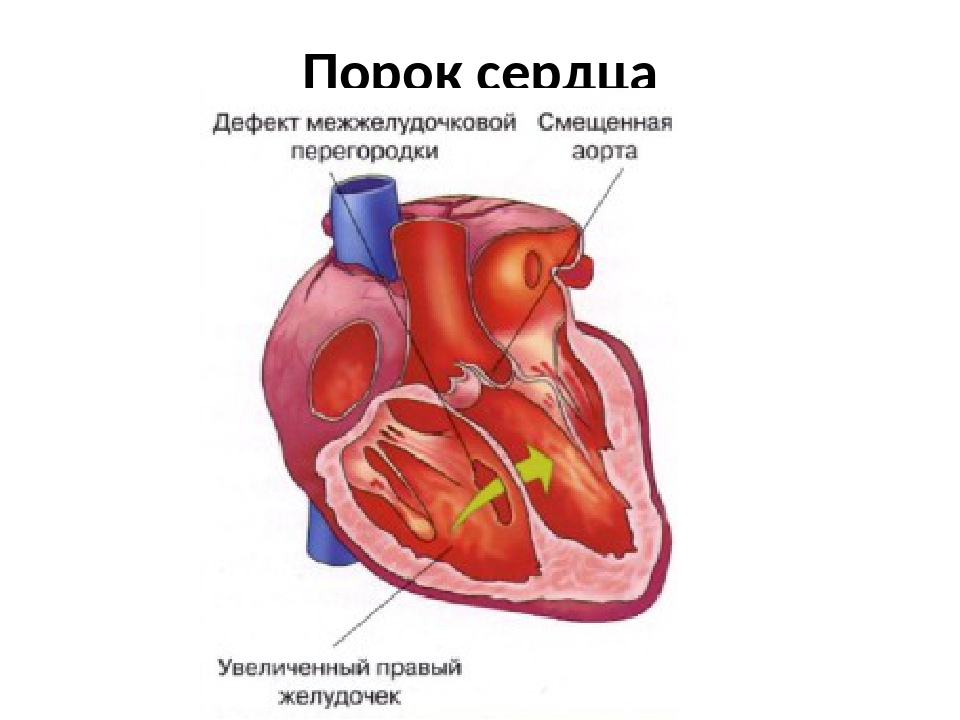


 Затем, если дефект не закрылся сам по себе (такое происходит в 30-50% случаев), выполняют операцию.
Затем, если дефект не закрылся сам по себе (такое происходит в 30-50% случаев), выполняют операцию. Небольшие дефекты ушиваются. Для закрытия средних и крупных используются заплатки из синтетических материалов или собственного перикарда.
Небольшие дефекты ушиваются. Для закрытия средних и крупных используются заплатки из синтетических материалов или собственного перикарда.