Неотвязный бронхит. Как победить затянувшийся кашель | Здоровая жизнь | Здоровье
Что происходит с бронхами
Если у человека здоровые бронхи, кашель проходит через две-три недели, потому что воспалительный процесс, из-за которого образуется мокрота, затихает. Если же бронхит перешел в хронический, это означает, что работа бронхов нарушена. Начинается все со спазма мелких бронхиальных ответвлений. Они не могут расслабиться, из-за чего в них остается небольшая часть мокроты, несмотря на откашливание и прием лекарств. Больше всего мокроты накапливается за ночь, поэтому человек кашляет в основном по утрам.
Если болезнь прогрессирует, откашливаться удается с трудом. Позднее может появиться одышка. Она свидетельствует, что спазмируются уже более крупные бронхи и воздух с трудом проходит в легкие.
Ингаляции плюс корица
Важно позаботиться о том, чтобы хорошо отходила мокрота. Если она слишком плотная, нужно принимать лекарства, которые ее разжижают, 2–3 раза в день устраивать домашние ингаляции теплым паром. Для улучшения откашливания в воду для ингаляций полезно добавить несколько капель анисового масла, для уменьшения воспаления – 5–6 капель пихтового. Если же мокрота обильная, вязкая, поможет ингаляция с заваренными листом эвкалипта и сосновыми почками.
Для улучшения откашливания в воду для ингаляций полезно добавить несколько капель анисового масла, для уменьшения воспаления – 5–6 капель пихтового. Если же мокрота обильная, вязкая, поможет ингаляция с заваренными листом эвкалипта и сосновыми почками.
Когда мокрота начала обильно отделяться, нужны отхаркивающие средства. Это анис и корица, чабрец и тимьян: заварите 1 стаканом кипятка количество пряности, уместившееся на кончике чайной ложки.
Полстакана подогретого пива с горячим молоком – старинное средство, обеспечивающее легкое откашливание мокроты. Но оно пригодно только для людей с крепким желудком. Можно попробовать и такой рецепт: в 3/4 стакана горячего молока влейте 1/4 стакана щелочной минеральной воды и выпейте маленькими глотками.
Кроме средств, улучшающих отхождение мокроты, при кашле понадобятся бронхорасширяющие лекарства. Их принимают в небольших дозах, в вечернее время или при ночном кашле.
Разминка для дыхания
Чтобы на время дать бронхам отдохнуть, применяйте дыхательную гимнастику. Совсем простая – по Кузнецову: обычные физические упражнения с поднятием и опусканием рук выполняются в более частом ритме, с глубоким вдохом и усиленным выдохом.
Совсем простая – по Кузнецову: обычные физические упражнения с поднятием и опусканием рук выполняются в более частом ритме, с глубоким вдохом и усиленным выдохом.
Если бронхит не запущенный, стоит освоить методику Стрельниковой. В ней акцент делается на дыхание с помощью мышц живота. Полезна и гимнастика йогов, но только под руководством инструктора.
Простое упражнение, чтобы остановить кашель и улучшить отхождение мокроты: завести руки за спину, сделать глубокий вдох, задержать дыхание и, медленно наклоняясь вперед, с силой выдувать воздух через сложенные трубочкой губы.
Когда нужен визит к врачу
Затяжной кашель, продолжающийся более трех недель, плохое отхождение мокроты – опасный признак, свидетельствующий о том, что бронхи не справляются со своей работой. В этом случае нужно обратиться к пульмонологу. При обструктивном бронхите должны быть проведены дыхательные пробы, которые позволяют не только оценить состояние бронхов, но и спрогнозировать развитие заболевания и отличить его от бронхиальной астмы.
Доктор может предложить следующие методы лечения.
Прием антибиотиков. К нему прибегают лишь после бактериального анализа мокроты. Он покажет спектр именно «вашей флоры», иначе прием этих препаратов только усилит микробы, которые вырабатывают формы, устойчивые к лекарствам.
Массаж. Очень эффективны вибрационные методики массажа грудной клетки – они позволяют очистить бронхи от скоплений мокроты.
Постуральный дренаж. Под наблюдением медсестры пациент по 20 минут два раза в день лежит в положении, когда верхняя половина туловища наклонена вниз, при этом нужно поворачиваться со спины на живот и с боку на бок. Этот метод помогает освободить бронхи от мокроты.
Соляная пещера. Этот метод применяется в некоторых крупных больницах реабилитационного профиля: больным проводят лечебные сеансы в комнате, стены которой покрыты кристаллами соли. Насыщенные соляные испарения уничтожают инфекцию и благотворно действуют на раздраженные бронхи.
Курортное лечение. Для страдающих хроническим бронхитом нет ничего лучше, чем длительное пребывание в сухом и теплом климате, например на Средиземноморском побережье или в Крыму. Воздух, насыщенный отрицательными ионами, йодом и ароматами эфирных растений, является чудесным целительным средством.
Бронхит
Бронхит – это воспаление слизистой оболочки бронхов, обусловленное длительным раздражением их различными вредными факторами. Он характеризуется прогрессирующим течением, нарушением слизеобразований и функций бронхиального дерева.
Бронхит протекает в острой или хронической форме.
Острый бронхит – воспалительное заболевание бронхов, преимущественно инфекционного происхождения. Острый бронхит проходит довольно быстро. Если подобрано правильное лечение, то он вылечивается за 2 – 3 недели. Неприятные ощущения за грудиной, сухой кашель, слабость, температура, одышка – основные симптомы острого бронхита. Со временем кашель становится влажным, начинает отходить мокрота. Симптомы обычно стихают к 3 – 4 дню и при благоприятном течении полностью исчезают к 7 – 10 дню.
Симптомы обычно стихают к 3 – 4 дню и при благоприятном течении полностью исчезают к 7 – 10 дню.
Хронический бронхит – постоянное воспаление бронхов, которое периодически обостряется. Появляется кашель с мокротой. Хронический бронхит – это когда кашель продолжается не менее 3 мес. в год в течение 2 лет подряд. Симптомы бронхита при хроническом течении заболевания –разбитость, слабость, боль в груди, кашель с отделением мокроты, повышение температуры. Симптомы, которые наблюдаются у больных бронхитом, возможны и при обычном фарингите, и при пневмонии. Поэтому установить точный диагноз, назначить правильное лечение и обеспечить должный контроль за развитием болезни может только врач.
Главное в лечении бронхита — это щадящий режим, рекомендуется обильное питье: горячий чай с лимоном, медом, малиновым вареньем, настой цветов липы, подогретые щелочные минеральные воды. В первые дни болезни хороший эффект дают горчичники, банки, спиртовой компресс на грудную клетку, горячие ножные ванны, растирание груди скипидарной мазью.
Поскольку острый инфекционный бронхит вызывается вирусами, основное значение при его лечении приобретают противовирусные препараты, которые можно купить в аптеках «Живика» (Ремантадин, Арбидол и др.). Однако если болезнь сопровождается высокой температурой и затрудненным дыханием, курса антибактериальной терапии не избежать. В этом случае в ход идут антибиотики различных групп: (Сумамед, Аугментин, Супракс и др.).
Помимо противомикробных лекарственных средств, для повышения сопротивляемости организма инфекции, в комплексное лечение бронхита обычно включаются иммуномодуляторы ([Имудон], [Иммунал], Лизобакт).
Особое внимание хотелось бы обратить на симптоматическое лечение кашля, сопровождающего бронхит. Выбор лекарственных средств, прежде всего, зависит от характера кашля, а также от его интенсивности. В лёгких случаях при сухом кашле (першение) весьма эффективным является применение таблеток для рассасывания или пастилок,которые с большим удовольствием предложат фармацевты аптек «Живика» ([Трависил], Доктор Мом, Шалфей «Зелёный доктор»).
При сильном мучительном кашле незаменимы противокашлевые препараты ([Коделак], Терпинкод, [Синекод], [Стоптуссин], [Либексин]).
В случае влажного кашля применяются отхаркивающие средства и муколитические препараты ([Геделикс], Мукалтин, Сироп корня солодки, [Флуимуцил], [Лазолван] и др.).
При бронхите, как и при многих других заболеваниях, происходит снижение иммунитета, поэтому больным не помешает назначение витаминов. ([Супрадин], Компливит, Витрум и др.).
Все предложенные препараты для лечения бронхита и подробную инструкцию по их применению узнавайте у консультантов аптек «Живика» города Екатеринбурга и области или на нашем сайте www.zhivika.ru.
Тихонова Ольга Павловна
Материал носит информационный характер. Лекарственные средства, биологические активные добавки и другие товары указаны в качестве примера их возможного использования и/или применения, что ни в коем случае не является рекомендацией к их применению. Перед применением лекарств, биологически-активных добавок и медицинской техники и других товаров обязательно проконсультируйтесь со специалистом.
Перед применением лекарств, биологически-активных добавок и медицинской техники и других товаров обязательно проконсультируйтесь со специалистом.
Хроническая обструтивная болезнь легких (ХОБЛ)
Прогрессирующее заболевание, характеризующееся нарушением бронхиальной проходимости. Сопровождается одышкой – сначала после нагрузок, затем и в покое, кашлем с мокротой. Хронический бронхит.
Общие сведения
Хронический бронхит — это заболевание, которое характеризуется следующими признаками: кашлем с мокротой на протяжении по крайней мере трех месяцев в году в течение двух лет подряд в сочетании с нарушениями по данным спирометрии (исследования функции внешнего дыхания).
Таким образом, основная жалоба при хроническом бронхите — это кашель с мокротой.
Вместе с эмфиземой легких хронический бронхит относится к так называемым хроническим обструктивным болезням (заболеваниям) легких, сокращенно — ХОБЛ (или ХОЗЛ). Эмфизема легких характеризуется их «перерастяжением», увеличением воздушных пространств.
Главная жалобы при эмфиземе легких — одышка (чувство нехватки воздуха).
Хронический бронхит и эмфизема легких редко встречаются в чистом виде: у большинства больных в той или иной степени сочетаются оба заболевания. В зависимости от преобладающих симптомов различают два типа ХОБЛ: бронхитический и эмфизематозный.
Основная причина ХОБЛ — курение. У некоторых курильщиков ХОБЛ протекают с приступами удушья. Эту форму заболевания необходимо дифференцировать с бронхиальной астмой, при которой тоже возникают приступы удушья, но между приступами, в отличие от ХОБЛ, проходимость дыхательных путей полностью восстанавливается. Эта форма ХОБЛ получила название хронического астматического бронхита.
В развитых странах ХОБЛ — четвертая по частоте причина смерти. Распространенность ХОБЛ увеличивается с возрастом. Среди больных преобладают мужчины, что закономерно, ведь раньше курение было в основном мужской привычкой. По мере приобщения к ней женщин растет их доля среди больных ХОБЛ.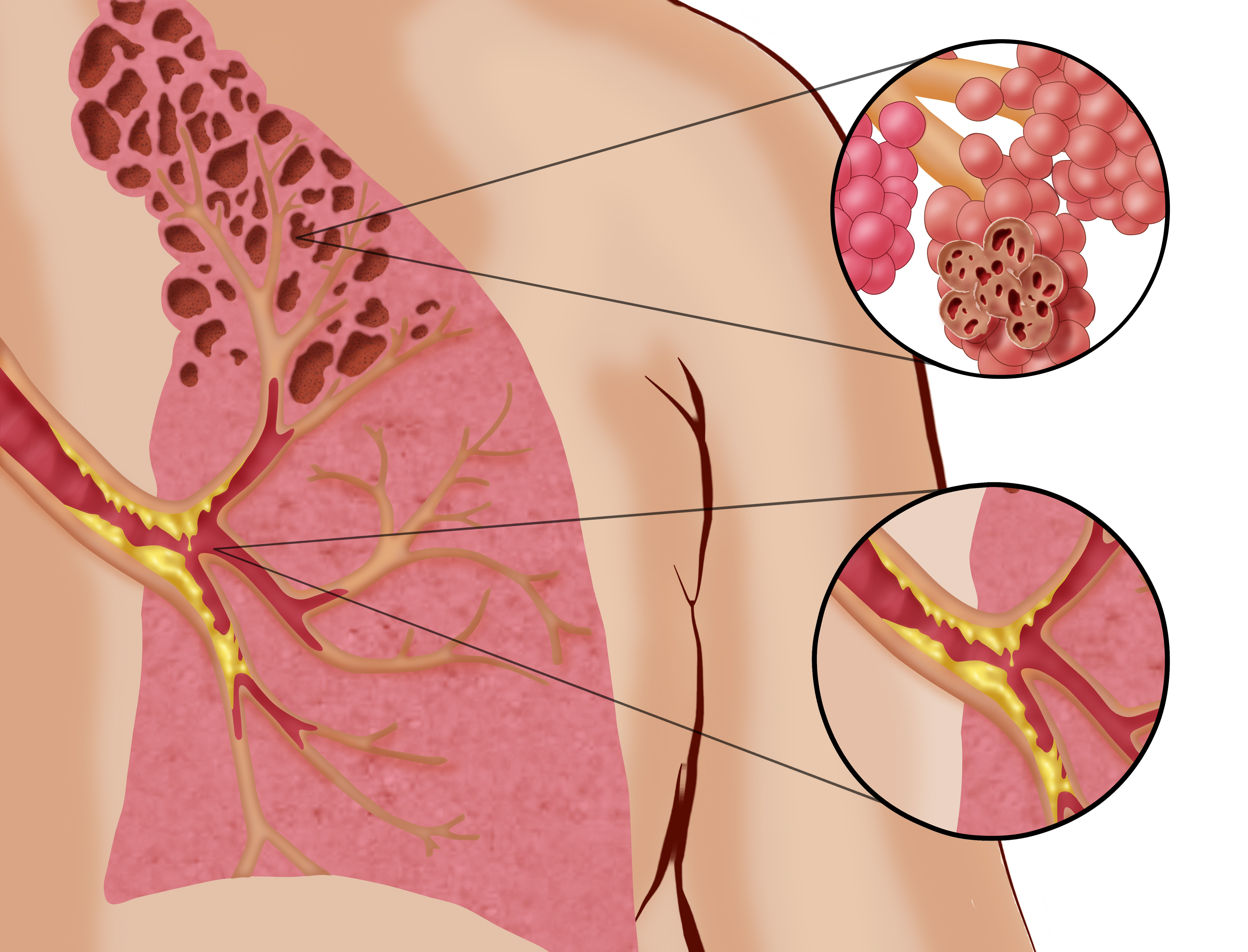
Главный фактор риска ХОБЛ — курение. Вероятность заболевания увеличивается пропорционально стажу курения и числу выкуриваемых сигарет. У курящих сигары или трубки риск тоже повышен, но в значительно меньшей степени, чем у курящих сигареты. Решающую роль в развитии ХОБЛ, по-видимому, играет индивидуальная восприимчивость к действию табачного дыма, поскольку ХОБЛ развиваются только у 15% курящих.
Больные с недостаточностью альфа1-антитрипсина чрезвычайно предрасположены к эмфиземе легких, правда, на их долю приходится менее 2% случаев этого заболевания. Причиной хронического бронхита могут быть профессиональные вредности, прежде всего контакт с неорганической пылью (цементной, угольной), зерновой пылью и парами серной кислоты. У некурящих развитию ХОБЛ могут способствовать общее загрязнение атмосферы, загрязнение воздуха в помещениях и рецидивирующие инфекции дыхательных путей в детстве, но роль этих факторов не ясна.
Диагностика
Болеют в основном люди старше 50 лет, курящие или курившие ранее (стаж курения — более 20 пачко-лет).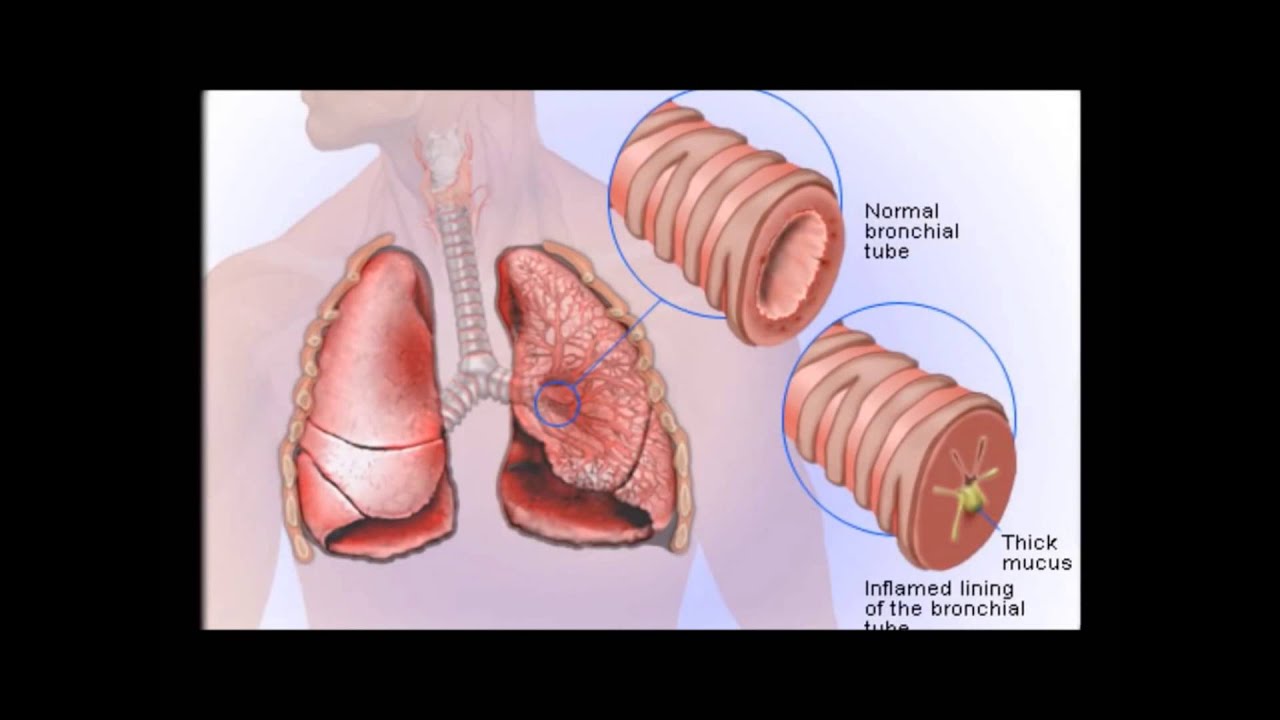 Заподозрить ХОБЛ можно при сборе анамнеза, но для подтверждения диагноза необходима спирометрия (исследование функции внешнего дыхания). Основной симптом — прогрессирующая одышка. Обычно ей сопутствуют кашель с мокротой и приступы удушья. Кашель, как правило, либо предшествует одышке, либо появляется одновременно с ней. Мокрота имеет бледно-серый цвет и выделяется по утрам, но может откашливаться и в течение дня.
Заподозрить ХОБЛ можно при сборе анамнеза, но для подтверждения диагноза необходима спирометрия (исследование функции внешнего дыхания). Основной симптом — прогрессирующая одышка. Обычно ей сопутствуют кашель с мокротой и приступы удушья. Кашель, как правило, либо предшествует одышке, либо появляется одновременно с ней. Мокрота имеет бледно-серый цвет и выделяется по утрам, но может откашливаться и в течение дня.
Многолетний кашель с мокротой и слабо выраженная одышка характерны для бронхитического типа ХОБЛ. При эмфизематозном типе ХОБЛ, напротив, беспокоят редкий кашель со скудной мокротой и выраженная одышка. Изменение характера мокроты со слизистого (бледно-серый цвет) на гнойный свидетельствует о присоединении инфекции — остром бактериальном бронхите. Свистящее дыхание и приступы удушья — результат спазма бронхов или сужения дыхательных путей за счет воспаления. ХОБЛ у близких родственников означает, что причиной заболевания может быть недостаточность альфа1-антитрипсина, особенно если первые симптомы появились до 50 лет. Кровохарканье обычно обусловлено острой бактериальной инфекцией (бронхитом или пневмонией), однако надо исключить рак легкого. Если заболевание началось с прогрессирующей одышки на фоне бронхиальной астмы, особенно у некурящего, вероятен хронический астматический бронхит.
Кровохарканье обычно обусловлено острой бактериальной инфекцией (бронхитом или пневмонией), однако надо исключить рак легкого. Если заболевание началось с прогрессирующей одышки на фоне бронхиальной астмы, особенно у некурящего, вероятен хронический астматический бронхит.
При бронхитическом типе ХОБЛ жалоб в покое обычно нет. Со временем неизбежно развивается гипоксемия (снижение уровня кислорода в крови), которая ведет к изменениям в сердце (легочное сердце) и к сердечной недостаточности (которая проявляется, в частности, отеками).
При ХОБЛ, особенно тяжелых, возможны жалобы, не связанные напрямую с поражением органов дыхания: быстрая утомляемость, похудание, снижение аппетита. Возможны также нарушения сна и психические расстройства: депрессия, нарушения концентрации внимания и памяти.
Лабораторные и инструментальные исследования
Единственный достоверный критерий ХОБЛ — нарушения, выявленные при спирометрии (исследовании функции внешнего дыхания). Любые изменения спирометрических показателей, как в лучшую, так и в худшую сторону, однако, ни о чем не говорят, пока не подтверждены повторными исследованиями. При бронхиальной астме, в отличие от ХОБЛ, обструктивные нарушения обратимы.
Любые изменения спирометрических показателей, как в лучшую, так и в худшую сторону, однако, ни о чем не говорят, пока не подтверждены повторными исследованиями. При бронхиальной астме, в отличие от ХОБЛ, обструктивные нарушения обратимы.
Функциональный резерв легких оценивают с помощью нагрузочных проб с исследованием функции внешнего дыхания и газообмена. Кроме того, нагрузочные пробы позволяют установить, чем обусловлена плохая переносимость физической нагрузки: нарушением газообмена или вентиляции либо сердечно-сосудистой патологией. У больных ХОБЛ ограничивающим фактором часто оказывается сердечно-сосудистая патология.
Если выявлены обструктивные нарушения, спирометрию обычно дополняют определением чувствительности к бронходилататорам: для этого дают пациенту сделать несколько вдохов через ингалятор и повторяют исследование. Однако реакция на однократное применение бронходилататоров не всегда отражает их эффективность, и низкая чувствительность к бронходилататорам при спирометрии еще не означает, что длительное их применение не улучшит состояние больного. Следовательно, независимо от реакции, выявленной при спирометрии, не стоит отказываться от пробного лечения бронходилататорами.
Следовательно, независимо от реакции, выявленной при спирометрии, не стоит отказываться от пробного лечения бронходилататорами.
Рентгенография грудной клетки может помочь в диагностике эмфиземы легких. Наиболее важный ее признак — перераздувание легких. Можно обнаружить буллы в верхних долях и очаговое повышение прозрачности легочных полей. Рентгенография лишь приблизительно характеризует тяжесть эмфиземы легких и наиболее информативна при тяжелых формах заболевания. В выявлении таких изменений, как мелкие буллы, гораздо большей чувствительностью обладает компьютерная томография (КТ). Однако ни рентгенография, ни КТ не заменяют ключевого метода диагностики — спирометрии.
При первичном обследовании целесообразны также микроскопия мокроты, общий анализ крови с определением лейкоцитарной формулы, электрокардиография (ЭКГ) и часто — эхокардиография (ультразвуковое исследование сердца). Кроме того, при подозрении на недостаточность альфа1-антитрипсина определяют его уровень в сыворотке, а при подозрении на хронический астматический бронхит проводят кожные пробы с аллергенами и определяют уровень IgE в сыворотке.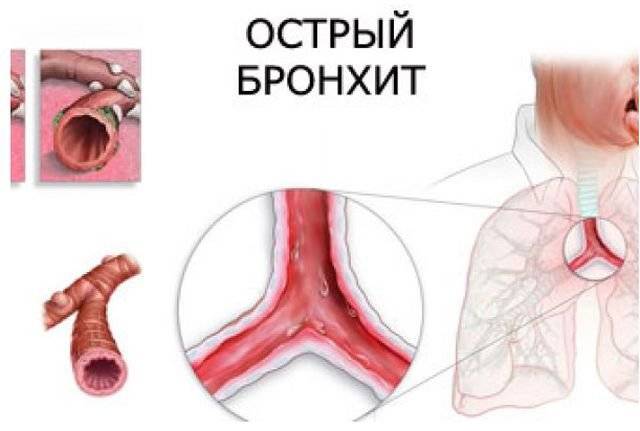
Лечение
Отказ от курения
Большинство больных ХОБЛ (85%) курят или курили ранее. Отказ от курения не только замедляет скорость снижения показателей внешнего дыхания (она становится такой же, как у некурящего), но и благоприятно сказывается на состоянии сердечно-сосудистой системы и снижает риск рака легкого. С включением в комплексные программы борьбы с курением препаратов никотина (жевательной резинки с никотином, пластыря с никотином, аэрозоля с никотином для интраназального введения, ингалятора с никотином) частота стойкого воздержания от курения достигла 50%. С помощью жевательной резинки в плазме и тканях поддерживается примерно такой же уровень никотина, как при выкуривании пачки сигарет в день. Отменять лечение можно как постепенно, так и резко. Из недостатков следует отметить горький вкус жевательной резинки, что может привести к несоблюдению предписаний врача, и недостаточное поступление никотина в организм при низкой эффективности жевания.
Курению способствуют многие факторы: привычка, влияние окружающих, зависимость. Следовательно, для достижения хороших отдаленных результатов, помимо препаратов никотина в программе борьбы с курением должны быть учтены и эти стороны. Важную роль играют помощь и участие врача.
Следовательно, для достижения хороших отдаленных результатов, помимо препаратов никотина в программе борьбы с курением должны быть учтены и эти стороны. Важную роль играют помощь и участие врача.
Профилактика обострений
Обострение ХОБЛ, прежде всего хронического астматического бронхита, нередко вызывают загрязнители воздуха на рабочем месте или в быту. Выявив и устранив их, можно снизить частоту и тяжесть обострений. Обострение ХОБЛ может вызвать сильный смог.
Физиотерапия
Удаление мокроты из дыхательных путей может заметно улучшить самочувствие больного, особенно при бронхитическом типе ХОБЛ. Существует множество способов очищения дыхательных путей от мокроты и предотвращения ее накопления. Кашель у больных ХОБЛ, как правило, не обеспечивает удаление мокроты и лишь изматывает. Таким больным можно посоветовать простой и эффективный способ откашливания мокроты, которым, к сожалению, часто пренебрегают. Суть его заключается в следующем: после пары медленных глубоких вдохов надо задержать дыхание на 5—10 с для повышения внутригрудного давления и затем, на выдохе, откашляться с открытой голосовой щелью.
Постуральный дренаж, вибрационный и перкуссионный массаж облегчают выведение мокроты из нижних отделов легких благодаря действию силы тяжести и колебательным движениям грудной клетки, сообщаемым ей при перкуссии или с помощью вибратора. По завершении процедуры больной должен хорошо откашляться, как описано выше.
Все описанные методы тем или иным образом облегчают удаление мокроты, но переместить мокроту в трахею и крупные бронхи, откуда она может быть удалена при кашле или с помощью аспирации, по-прежнему может только кашель с открытой голосовой щелью.
Реабилитация
ХОБЛ существенно ухудшают качество жизни. В комплексные программы реабилитации входят обучение больных, физические упражнения и восстановление тренированности, надлежащее питание, психотерапия и социальная адаптация для устранения тревожности и других эмоциональных расстройств, вызванных ХОБЛ.
Медикаментозное лечение
Медикаментозное лечение эмфиземы легких и хронического бронхита направлено на ослабление симптомов заболевания и улучшение показателей функции легких.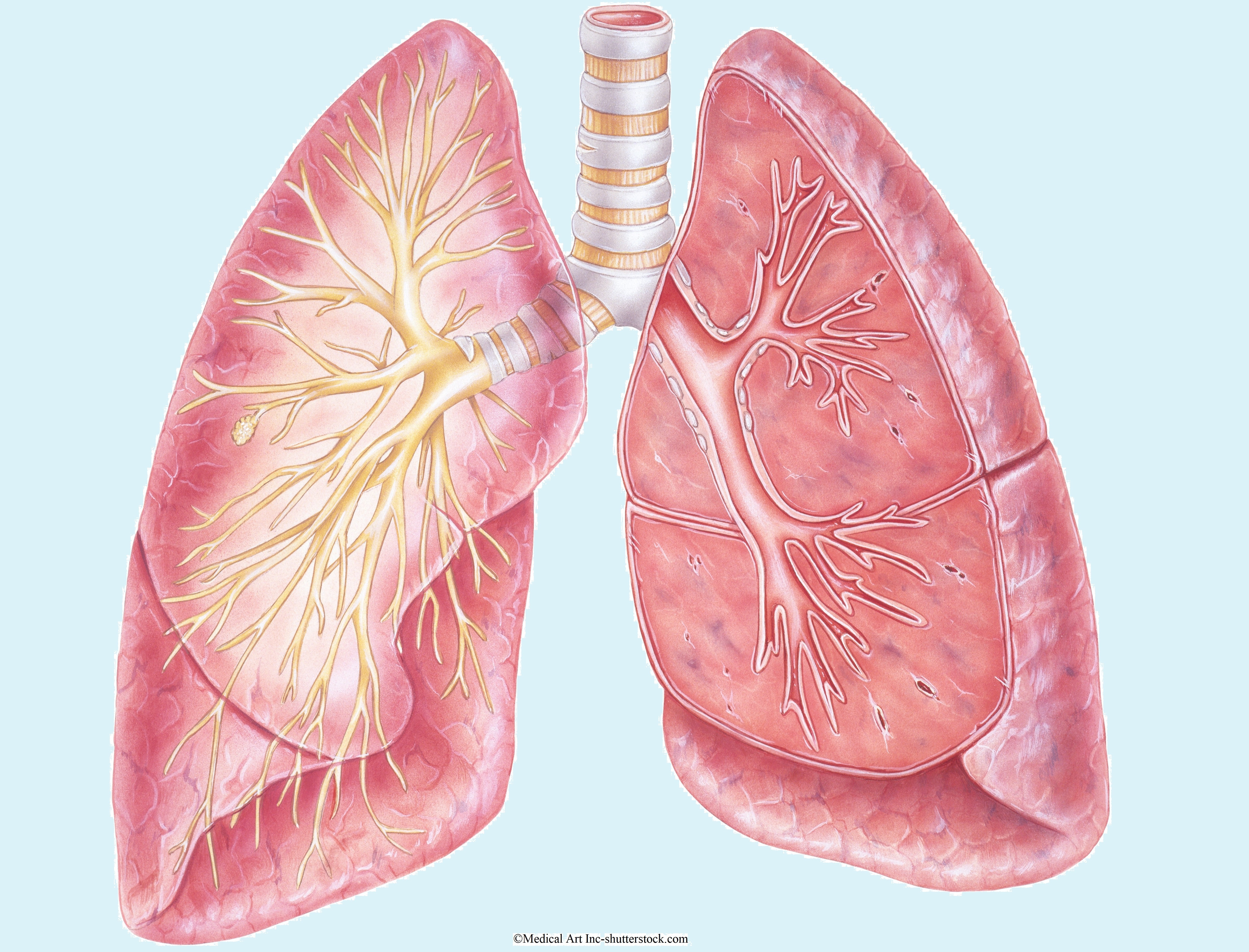 Предпочтение отдается ингаляционным препаратам в виде дозированных аэрозолей, поскольку при введении препарата непосредственно в дыхательные пути риск системных побочных эффектов меньше. Для введения ингаляционных препаратов необходима буферная насадка (спейсер). Она играет роль резервуара для аэрозоля и избавляет от необходимости согласовывать по времени вдох и нажатие на ингалятор-дозатор. Буферная насадка позволяет глубже ввести препарат в дыхательные пути, препятствует его оседанию в ротоглотке.
Предпочтение отдается ингаляционным препаратам в виде дозированных аэрозолей, поскольку при введении препарата непосредственно в дыхательные пути риск системных побочных эффектов меньше. Для введения ингаляционных препаратов необходима буферная насадка (спейсер). Она играет роль резервуара для аэрозоля и избавляет от необходимости согласовывать по времени вдох и нажатие на ингалятор-дозатор. Буферная насадка позволяет глубже ввести препарат в дыхательные пути, препятствует его оседанию в ротоглотке.
Основные группы лекарственных средств, используемых при ХОБЛ — это M-холиноблокаторы (ипратропия бромид). Ипратропия бромид обладает более сильным, чем бета-адреностимуляторы или теофиллин, расширяющим действием на бронхи, а также более продолжительным действием. Все это ставит его во главу угла лечения ХОБЛ. Если в обычной дозе (по 2 вдоха 4 раза в сутки) ипратропия бромид недостаточно эффективен, дозу можно безбоязненно увеличить до 3—6 вдохов 4 раза в сутки.
Бета-адреностимуляторы улучшают проходимость дыхательных путей, облегчают отхождение мокроты и ослабляют одышку. Для усиления бронходилатирующего эффекта можно увеличить дозу с 2 вдохов 4 раза в сутки до 2—6 вдохов 4—6 раз в сутки, не опасаясь осложнений. Однако под влиянием сообщений о гибели больных бронхиальной астмой в связи с передозировкой бета-адреностимуляторов специалисты не приветствуют повышение дозы.
Роль глюкокортикоидов для приема внутрь в лечении ХОБЛ остается неопределенной отчасти из-за отсутствия доводов в пользу их применения и тяжелых побочных эффектов. Глюкокортикоиды для приема внутрь показаны амбулаторным больным при недостаточной эффективности бета-адреностимуляторов, ипратропия бромида и, возможно, теофиллина. При длительном применении глюкокортикоиды для приема внутрь оказывают тяжелые побочные действия. Среди них надпочечниковая недостаточность, остеопороз, артериальная гипертония, катаракта, миопатия, сахарный диабет.
Несмотря на то что обоснований для применения ингаляционных глюкокортикоидов при ХОБЛ недостаточно, эти препараты применяют часто. Они содержат меньшие дозы, чем препараты для приема внутрь, почти не всасываются и поэтому вызывают лишь легкие осложнения.
Польза от муколитических и отхаркивающих средств при хроническом бронхите пока под вопросом. Считается, что муколитические средства, например йодированный глицерин и ацетилцистеин, уменьшают вязкость мокроты. Отхаркивающие препараты разжижают мокроту и способствуют ее выведению.
Инфекции провоцируют обострения ХОБЛ, поэтому антибактериальные препараты назначают часто — как с профилактической, так и с лечебной целью. Во время инфекционных обострений (на них указывают усиление одышки и кашля и появление гнойной мокроты) функция легких ухудшается (не исключено, что необратимо). При частых обострениях (4 и более в год) сократить их число может ежемесячная профилактическая антибактериальная терапия в течение недели со сменой препаратов.
Профилактика гриппа и пневмококковой пневмонии
Поскольку легочная инфекция у больных ХОБЛ встречается часто и грозит ухудшением функции легких и дыхательной недостаточностью, больным, не страдающим аллергией на яичный белок, рекомендуется ежегодная вакцинация против гриппа. Эффективность ее достигает 60—80%. Невакцинированным больным с высоким риском гриппа A и на ранней его стадии назначают амантадин. Больным старше 50 лет, кроме того, рекомендуется однократная иммунизация пневмококковой вакциной. Ревакцинацию сейчас проводят по прошествии пяти и более лет, если на момент вакцинации возраст больного не превышал 65 лет.
Длительная кислородотерапия
Польза постоянных ингаляций кислорода (длительной кислородотерапии) при ХОБЛ научно доказана. Кислородотерапия существенно снижает частоту осложнений и летальных исходов при тяжелых ХОБЛ, а также улучшает психические функции и переносимость физической нагрузки.
Бронхиальная астма — как с ней жить?
14 мая 2013 г.
Бронхиальная астма — это довольно распространенное заболевание верхних дыхательных путей, имеющее аллергическую природу в своем классическом варианте. Она проявляется, в основном, одышкой, затрудненным выдохом, а также в напряжении всех мышц, участвующих в акте дыхания.
Астма может начаться в любом возрасте, так как толчок к ее развитию может дать или какой-либо аллерген, или совокупность инфекционно — аллергических причин.
Как правило, сам диагноз бронхиальной астмы ставится врачами после наблюдения за пациентом и дифференцировки с болезнями, имеющими схожие признаки проявления. Например, бронхиты с обструкцией (то есть, сопровождающиеся сужением бронхов и затруднением дыхания) могут быть самостоятельным заболеванием инфекционной природы, а могут быть предвестниками астмы.
Первые симптомы астмы похожи на те, что развиваются при обычных ОРВИ, бронхитах, воспалении легких. Но любое затруднение дыхания должно настораживать, так как эти же признаки характерны и для начала классической астмы. Состояние, когда астма проявляется называется предастмой. В это время необходимо наблюдать за больным, чтобы точно определить, что именно вызывает приступ затрудненного дыхания.
Приступы астмы обычно начинаются постепенно, но в некоторых случаях, при бурном протекании аллергической реакции это может произойти внезапно. При постепенном развитии приступа начинается насморк, иногда чихание, потом развиваются одышка, затруднение дыхания. Особенно становится затруднителен выдох. После купирования приступа лекарствами эти явления начинают исчезать, и после окончания приступа у больного классической бронхиальной астмой отходит так называемая «стекловидная», прозрачная мокрота. Иногда сгустки мокроты имеют форму «бревнышек» или «батончиков», то есть, сохраняют форму бронхов, в которых мокрота застаивалась во время приступа.
Так как астма является хроническим заболеванием, то больной ею человек должен научиться жить со своим недугом. И не просто существовать от приступа до приступа, а полноценно жить. Для этого необходимо соблюдать правила самоконтроля и самопомощи. Еще до конца прошлого века ученые приспособили некоторые приборы для самостоятельного использования пациентов.
Больным астмой очень помог прибор пикфлоуметр. Он позволяет измерять скорость выдыхаемого из бронхов воздуха. Известно, что эта скорость падает еще задолго до ощущаемых больным проявлений приступа. Такие измерения позволяют быстро принять меры к купированию развивающегося приступа. Ориентируясь по показаниям прибора, больной сам регулирует количество лекарств. Конечно, научить больного пользоваться и правильно интерпретировать показания, а тем более, рассчитывать дозу препаратов, обязан его лечащий врач. Больной бронхиальной астмой должен находиться на учете в лечебном учреждении по месту жительства и обязательно регулярно посещать своего врача.
Если ребенок несколько раз за небольшой промежуток времени (6 месяцев) переболел бронхитами с обструкцией, то врач серьезно рассматривает такого маленького пациента как потенциального астматика. Астма у детей проявляется теми же симптомами, что и у взрослых, но по понятным причинам, купирование приступов происходит сложнее из-за невозможности самоконтроля маленьким ребенком. Родители могут заподозрить астму у своего ребенка, если у него имеется непроходящий сухой кашель, сохраняющийся на фоне относительного здоровья, и не сопровождающийся повышением температуры, а также при возникновении признаков затруднения дыхания при контакте с какими-либо аллергенами (домашними животными, пылью, химическими веществами).
Современный препарат для лечения астмы — это Симбикорт, в состав которого входят два действующих вещества : расширяющий просвет бронхов Формотерол и глюкокортикостероид Будесонид. В сочетании друг с другом они дают хороший эффект, позволяющий держать проявления бронхиальной астмы под контролем. Этот препарат выпускается в виде ингалятора. Рекомендуемая доза препарата для пациентов с контролируемой астмой (когда приступы поддаются купированию и не развиваются) — две ингаляции в сутки. Если приступ все же начался, то рекомендуется увеличить количество ингаляций до восьми.
Кроме того, для остановки внезапного сильного приступа удушья, который, в теории, может развиться у любого больного, даже с контролируемой астмой, необходимо иметь ингалятор с действующим веществом, снимающим бронхиальный спазм, например, Сальбутамол. О дозе препарата и последующих действиях после его применения необходимо консультироваться заранее со своим лечащим врачом.
Если у вас или вашего ребенка выявлена астма, не падайте духом. С этим заболеванием живут миллионы людей во всем мире, и жить полноценной долгой жизнью им помогают самые современные лекарственные средства.
Частая причина кашля: профилактика и лечение бронхита
Наступила осень, приближается зима. Все мы знаем, как неприятно проснуться с утра и обнаружить, что не можешь говорить, а только кашляешь. Наиболее частой причиной кашля является бронхит.
Бронхит — это воспалительное заболевание бронхов. Бронхит бывает острый и хронический.
Причины
Острый бронхит возникает вследствие самых разных причин: вирусы, бактерии, переохлаждение, вдыхание пыли или едких летучих паров (вредные условия труда).
Если кашель продолжается в течение не менее трех месяцев в год два года подряд, то бронхит перешел в хроническую стадию.
Острый бронхит — это состояние, как правило, сопутствующее ОРЗ и ОРВИ.
Симптомы бронхита
Главный симптом — кашель.
Если с мокротой, то это влажный кашель, без мокроты — сухой. Наличие мокроты очень важно: когда кашель влажный, то мокрота удаляется вместе с микробами, попутно очищая бронхи и обеспечивая им доступ воздуха. При сухом кашле мокрота вязкая и не отходит, или ее нет вообще (это происходит, когда слизистая оболочка бронхов утолщается и раздражается под воздействием воспалительного процесса, появляется кашлевой рефлекс).
Профилактика бронхита
Само собой, профилактика бронхита гораздо приятнее, чем его лечение. Итак, каким образом мы можем сократить наши шансы на получение бронхита?
Существует несколько довольно простых мер предосторожности, которые в значительной степени способны предупредить грозное заболевание.
Первое, что следует учесть — острый бронхит в большинстве случаев развивается как осложнение инфекционных заболеваний. Таким образом, если вы заражены ОРЗ или гриппом, необходимо позаботиться, чтобы инфекция не распространилась вниз на бронхи. Для этого необходимо своевременно и полностью излечивать инфекции, при первом подозрении на инфекционное заболевание принять витамин С и обильное тёплое питьё.
Что касается хронического бронхита, необходимо выявить и удалить раздражитель, который его провоцирует. Если причиной приступов является курение, то решение очевидно. Если же бронхит вызван реакцией на аллергены, то решением может быть изменение окружающей обстановки, обязательна консультация терапевта и аллерголога. В случае если ваш бронхит вызван контактом с аллергеном на рабочем месте, лучшим выходом будет сменить место работы. Если хронический бронхит вызван многократными случаями острого бронхита или рецидивирующими респираторными инфекциями, причина также может находиться в окружающей вас обстановке. Холодная и влажная атмосфера, особенно в сочетании с загрязнением воздуха и табачным дымом, может сделать вас более восприимчивым к острым бронхитам. Все это вы сможете выявить с лечащим врачом.
Меры профилактики заболевания бронхитом
Независимо от склонности к заболеваниям дыхательных путей и наличия аллергических заболеваний, для профилактики бронхита рекомендуется соблюдать ряд простых правил. Эти меры помогут не только снизить риск заболевания бронхитом, но и защитить ваши легкие в целом:
- Избегайте курения, в том числе и пассивного. Табачный дым увеличивает риск хронического бронхита и эмфиземы лёгких.
- Старайтесь избегать скопления людей во время сезона гриппа или ОРЗ. Не стоит, конечно, впадать в панику при виде очереди, но, тем не менее, необходимо учитывать этот фактор риска.
- Если вы страдаете хроническими заболеваниями лёгких или частыми вирусными инфекциями, имеет смысл сделать прививку от пневмонии.
- Регулярно мойте руки с мылом или другими дезинфицирующими средствами. Ежедневная гигиена может значительно сократить риск инфекционных заболеваний.
- Употребляйте свежие овощи и фрукты. Для поддержания иммунитета организму необходимо достаточное количество витаминов. Хорошо подойдут также витаминные чаи с шиповником, лимоном, листьями мяты и малины.
- Употребляйте достаточное количество белка. Белок необходим для нашего здоровья не менее чем витамины, а в период похолодания и борьбы с инфекциями его значение возрастает.
- В холодное время года старайтесь закрывать горло шарфом или высоким воротником свитера. Простуженное горло — очередной фактор риска развития бронхита.
Мы всегда вас ждем в Клинике женского здоровья в г. Перми, чтобы проконсультировать и помочь вам в борьбе с заболеваниями дыхательной системы.
Кандидат медицинских наук,
сотрудник кафедры поликлинической терапии,
врач-терапевт
Корягина Наталья Александровна
Реабилитация понадобится всем выздоровевшим от коронавируса
Минздрав России продолжает публикацию серии блиц-интервью с ведущими экспертами в медицине об особенностях здоровьесберегающего поведения в период пандемии коронавирусной инфекции.
Сегодня главный специалист по медицинской реабилитации Минздрава России, профессор Галина Иванова рассказывает о медицинской реабилитации пациентов, перенесших COVID-19.
1. Какая реабилитация требуется людям, переболевшим коронавирусом?
— Пациентам, переболевшим новой короновирусной инфекцией необходимо обратить внимание на восстановление следующих функций, которые могут значительно ограничивать их жизнедеятельность:
а. восстановление жизненной емкости легких;
б. обеспечение эвакуации мокроты из бронхов-легочной системы при ее наличии;
в. восстановление сатурации крови кислородом;
г. восстановление толерантности к нагрузкам и к гипоксии;
д. восстановление силы мышц конечностей, полноценное питание (белок и витамины) и сон;
ж. стабилизировать психо-эмоциональное состояние.
2. Каким именно пациентам нужна реабилитация?
— Реабилитация нужна всем пациентам, вне зависимости от наличия и выраженности у них вышеперечисленных нарушений функций. Но, особенно, в ней будут нуждаться пациенты, перенесшие инфекцию в среднетяжелой и тяжелой формах.
3. Что предпринять тем, кто переболел в лёгкой или бессимптомной форме?
— Тем гражданам, которые перенесли инфекцию в легкой форме или ее течение было незаметным рекомендуется:
а. выполнять рекомендации лечащего врача по вторичной профилактике развития фиброзных процессов в легких, тромбозов и эмболии, повторной инфекции;
б. контролировать свое состояние, опираясь на показатели сатурации капиллярной крови кислородом (по данным пульсоксиметрии — в норме показатели должны быть 97-99), способность переносить гипоксию (по простым тестам с задержкой дыхания на выдохе — проба Генчи, на вдохе — проба Штанге в норме у человека, не занимающегося регулярно физической нагрузкой этот показатель обычно не меньше 30 секунд), упрощенного звукового теста с произнесением цифр на спокойном продолжительном выдохе ( чем больше счет, тем лучше показатель, в норме не менее 30), подвижности грудной клетки ( разница между объемом грудной клетки на вдохе и на выдохе по сосковой линии — в норме разница должна составлять не менее 4 см)
В случае, если показатели тестов отличаются от нормальных значений, то рекомендуется:
а. ежедневно заниматься дыхательными упражнениями, рекомендованными специалистами реабилитологами или под их контролем с использованием дистанционно контролируемых телемедицинских программ в течении не менее 4 дней, а потом продолжать упражнения самостоятельно.
б. выполнять аэробную низкоинтенсивную физическую нагрузку (ходьба, велокинез) не менее 30 минут в день 3 раза в неделю на протяжении 8-12 недель.
в. периодически увлажнять слизистую бронхов ингаляцией с минеральной водой (Боржоми) с использованием ультразвукового или компрессорного ингалятора
г.стараться вести здоровый образ жизни, контролировать АД и ЧСС.
4. Насколько это сложный процесс и какое время это займет?
— Заболевание новой коронавирусной инфекцией, приводящее к нарушению функции всей кислородтранспортной системы — от наружных органов дыхания до систем органов, утилизирующих результаты аэробного и анаэробного окисления, процесс постепенный и требует длительного срока для восстановления всех нарушенных и компенсации утраченных функций. По имеющимся данным наших коллег из Италии, Китая, Великобритании реабилитационные мероприятия должны длиться непрерывно с момента заболевания до 2 – 3 месяцев, в зависимости от изменения состояния пациента. Но этот процесс строго индивидуальный. По опыту восстановления после пневмонии и реабилитации пациентов с ХОБЛ, реабилитация должна продолжаться под контролем клинических и лабораторных показателей до года, а при развитии инвалидизирующих процессов и более длительное время.
Ученые назвали еще одно опасное качество электронных сигарет
https://ria.ru/20190607/1555376997.html
Ученые назвали еще одно опасное качество электронных сигарет
Ученые назвали еще одно опасное качество электронных сигарет — РИА Новости, 07.06.2019
Ученые назвали еще одно опасное качество электронных сигарет
Курение вейпов может заметно ухудшить работу легких, так как вырабатываемый ими никотиновый пар препятствует выводу мокроты из дыхательных путей. К такому… РИА Новости, 07.06.2019
2019-06-07T15:14
2019-06-07T15:14
2019-06-07T15:14
наука
медицина
сша
открытия — риа наука
здоровье — общество
здоровье
курение
зависимости
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn25.img.ria.ru/images/147740/53/1477405329_0:0:5520:3106_1920x0_80_0_0_545ee7a48cc28b82bf591a690450134b.jpg
МОСКВА, 7 июн – РИА Новости. Курение вейпов может заметно ухудшить работу легких, так как вырабатываемый ими никотиновый пар препятствует выводу мокроты из дыхательных путей. К такому выводу пришли медики, опубликовавшие статью в American Journal of Respiratory and Critical Care Medicine.В последние два года, благодаря бурному росту популярности электронных сигарет среди курильщиков, ученые начали активно интересоваться тем, обладают ли подобные испарители теми полезными свойствами, которые им приписывают их изготовители, и насколько они менее вредны для здоровья, чем обычные сигареты.Эти исследования привели к противоречивым результатам. В целом, табачный дым был признан более опасным для здоровья легких и всего тела человека, однако испарения электронных сигарет, как недавно выяснили ученые, содержат в себе множество канцерогенов и токсинов, вырабатываемых в результате «сжигания» части испаряемой жидкости на спирали накаливания. Вдобавок, относительно недавно американские врачи обнаружили, экспериментируя на мышах, что курение вейпов может делать стенки артерий и вен более ломкими и приводить к развитию серьезных проблем с сердцем. Кроме того, они нашли следы бактерий и грибков в жидкости для вейпов и доказали, что они не отвращают, а привлекают людей к реальным сигаретам, вопреки тому, что заявляют их производители.Салате и его коллеги почти случайно открыли еще одно негативное качество вейпов, сближающее их с обычными табачными изделиями, наблюдая за тем, как сигаретный дым и испарения их электронных «кузин» влияли на работу дыхательных путей в легких овец.Трахеи, бронхи и другие части органов дыхания человека и животных покрыты особыми бокаловидными клетками, которые вырабатывают слизь, защищающую легкие от инфекций, пыли и повреждений. В свою очередь, эти тельца имеют множество выростов, так называемых ресничек, помогающих им избавляться от старой мокроты и выводить ее из организма.Табачный дым, как показали опыты авторов статьи на культурах человеческих клеток и на лабораторных овцах, нарушает работу этой «транспортировочной системы» и заставляет реснички медленнее биться. Пытаясь понять, что происходит, ученые проследили за тем, как поменялась работа этих клеток при контакте с дымом.Оказалось, что проблемы с работой бокаловидных клеток были напрямую связаны с никотином, а не с другими компонентами табачного дыма. Это вещество воздействовало на один из рецепторов на поверхности этих телец, TRPA1, что, по всей видимости, заставляло их реже «взмахивать» ресничками.Подобное открытие удивило ученых, так как данный белок раньше связывался не с работой легких, а с реакцией кожи и других внешних органов на холод, горчицу, слезоточивые газы или другие раздражители. С другой стороны, биологи давно знали, что TRPA1 умеет соединяться с никотином, что иногда приводит к развитию чесотки или раздражения кожи у курильщиков, пытающихся бросить табак пи помощи никотиновых пластырей или спреев.Столкнувшись с подобным свойством никотина, ученые проверили, будут ли испарения электронных сигарет влиять на работу легких таким же образом. Для этого они закупили несколько популярных марок вейпов и жидкостей для них, подключили их к специальному роботу-«курильщику» и ввели полученный пар в легкие овец.Эти опыты показали, что вейпы действовали на легкие так же сильно, как и обычный табачный дым, но при этом нарушения в работе ресничек длились заметно дольше из-за того, что никотина в их жидкости и паре содержится заметно больше, чем в сигаретах. Выкуривание всего двух «сигарет» уменьшало скорость движения мокроты примерно в два раза, причем этот эффект сохранялся на протяжении шести часов.Все это, как считают исследователи, говорит о том, что вейпы не менее опасны для здоровья легких, чем обычные сигареты. Вдобавок, наличие подобного свойства у никотина объясняет то, почему любители электронных сигарет столь же часто страдают от бронхита, хронической обструктивной болезни легких и других проблем с дыханием, как и классические курильщики.
https://ria.ru/20190424/1552983698.html
https://ria.ru/20181217/1548094392.html
сша
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2019
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn22.img.ria.ru/images/147740/53/1477405329_97:0:5004:3680_1920x0_80_0_0_650f650b1baa009c5defa84788a08da6.jpg
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
медицина, сша, открытия — риа наука, здоровье — общество, здоровье, курение, зависимости
МОСКВА, 7 июн – РИА Новости. Курение вейпов может заметно ухудшить работу легких, так как вырабатываемый ими никотиновый пар препятствует выводу мокроты из дыхательных путей. К такому выводу пришли медики, опубликовавшие статью в American Journal of Respiratory and Critical Care Medicine.
«Никотиновые электронные сигареты совсем не безвредны, как считают их любители. Как минимум, они повышают риск развития хронического бронхита. Наше открытие и наблюдения других ученых заставляют сомневаться в том, что их можно использовать для борьбы с курением, учитывая их связь с болезнями легких», — рассказывает Маттиас Салате (Matthias Salathe) из университета Канзаса (США).
В последние два года, благодаря бурному росту популярности электронных сигарет среди курильщиков, ученые начали активно интересоваться тем, обладают ли подобные испарители теми полезными свойствами, которые им приписывают их изготовители, и насколько они менее вредны для здоровья, чем обычные сигареты.
Эти исследования привели к противоречивым результатам. В целом, табачный дым был признан более опасным для здоровья легких и всего тела человека, однако испарения электронных сигарет, как недавно выяснили ученые, содержат в себе множество канцерогенов и токсинов, вырабатываемых в результате «сжигания» части испаряемой жидкости на спирали накаливания.
24 апреля 2019, 07:00НаукаУченые нашли в вейпах следы бактериальных и грибковых токсинов
Вдобавок, относительно недавно американские врачи обнаружили, экспериментируя на мышах, что курение вейпов может делать стенки артерий и вен более ломкими и приводить к развитию серьезных проблем с сердцем. Кроме того, они нашли следы бактерий и грибков в жидкости для вейпов и доказали, что они не отвращают, а привлекают людей к реальным сигаретам, вопреки тому, что заявляют их производители.
Салате и его коллеги почти случайно открыли еще одно негативное качество вейпов, сближающее их с обычными табачными изделиями, наблюдая за тем, как сигаретный дым и испарения их электронных «кузин» влияли на работу дыхательных путей в легких овец.
Трахеи, бронхи и другие части органов дыхания человека и животных покрыты особыми бокаловидными клетками, которые вырабатывают слизь, защищающую легкие от инфекций, пыли и повреждений. В свою очередь, эти тельца имеют множество выростов, так называемых ресничек, помогающих им избавляться от старой мокроты и выводить ее из организма.
Табачный дым, как показали опыты авторов статьи на культурах человеческих клеток и на лабораторных овцах, нарушает работу этой «транспортировочной системы» и заставляет реснички медленнее биться. Пытаясь понять, что происходит, ученые проследили за тем, как поменялась работа этих клеток при контакте с дымом.
Оказалось, что проблемы с работой бокаловидных клеток были напрямую связаны с никотином, а не с другими компонентами табачного дыма. Это вещество воздействовало на один из рецепторов на поверхности этих телец, TRPA1, что, по всей видимости, заставляло их реже «взмахивать» ресничками.
Подобное открытие удивило ученых, так как данный белок раньше связывался не с работой легких, а с реакцией кожи и других внешних органов на холод, горчицу, слезоточивые газы или другие раздражители. С другой стороны, биологи давно знали, что TRPA1 умеет соединяться с никотином, что иногда приводит к развитию чесотки или раздражения кожи у курильщиков, пытающихся бросить табак пи помощи никотиновых пластырей или спреев.
Столкнувшись с подобным свойством никотина, ученые проверили, будут ли испарения электронных сигарет влиять на работу легких таким же образом. Для этого они закупили несколько популярных марок вейпов и жидкостей для них, подключили их к специальному роботу-«курильщику» и ввели полученный пар в легкие овец.
17 декабря 2018, 13:16НаукаЧисло подростков-вейперов резко выросло за последний год, заявляют ученые
Эти опыты показали, что вейпы действовали на легкие так же сильно, как и обычный табачный дым, но при этом нарушения в работе ресничек длились заметно дольше из-за того, что никотина в их жидкости и паре содержится заметно больше, чем в сигаретах. Выкуривание всего двух «сигарет» уменьшало скорость движения мокроты примерно в два раза, причем этот эффект сохранялся на протяжении шести часов.
Все это, как считают исследователи, говорит о том, что вейпы не менее опасны для здоровья легких, чем обычные сигареты. Вдобавок, наличие подобного свойства у никотина объясняет то, почему любители электронных сигарет столь же часто страдают от бронхита, хронической обструктивной болезни легких и других проблем с дыханием, как и классические курильщики.
Бронхоэктатическая болезнь; Причины, симптомы, лечение и профилактика
Обзор
Нормальный и поврежденный бронх с бронхоэктазами.
Что такое бронхоэктазия?
Бронхоэктазия — это заболевание легких, вызывающее отхаркивание слизи. Это (произносится как brong-kee- ek -t uh -sis). В легких бронхи — это проходы, через которые воздух попадает в легкие. При бронхоэктазии внутренние поверхности бронхов со временем утолщаются из-за воспаления, которое оставляет рубцы.Более толстые стенки вызывают скопление слизи в этих проходах, потому что стенки недостаточно прочны, чтобы слизь могла выйти из легких. Кроме того, разрушаются реснички (тонкие пряди, похожие на волосы и помогающие отводить слизь). Когда это происходит, инфекции могут возникать более легко, и дыхание становится затруднительным. Времена, когда дыхание или кашель ухудшаются, называются обострениями.
Насколько распространены бронхоэктазы?
По оценкам, в США 500 000 человек страдают бронхоэктазами, и один человек из 150 человек в возрасте 75 лет и старше страдает бронхоэктазами.Риск заболеть этим заболеванием увеличивается с возрастом. Однако молодые люди могут заболеть бронхоэктазами. У взрослых он гораздо чаще встречается у женщин, чем у мужчин. У детей он чаще встречается у мальчиков, чем у девочек. Рождение детей с бронхоэктазами возможно, но редко.
Каковы факторы риска бронхоэктазов?
Факторами риска бронхоэктазов считаются люди со следующими состояниями:
- Муковисцидоз
- Хронические воспалительные заболевания легких
- Хронические или тяжелые легочные инфекции, такие как туберкулез, нетуберкулезные микобактерии (НТМ) или пневмония
- Дефицит иммунной системы
- Повторное вдыхание (вдыхание) чего-либо, кроме воздуха, например частиц пищи, вызывающих повреждение легких
Симптомы и причины
Что вызывает бронхоэктазы?
Бронхоэктазия может быть вызвана муковисцидозом (МВ), генетическим заболеванием, которое приводит к длительным инфекциям легких и снижению способности дышать.CF со временем ухудшается.
Причина бронхоэктазов, не связанных с МВ, не всегда известна. Это называется идиопатической бронхоэктазией. Однако в других случаях причины включают:
- Тяжелая инфекция с повреждением легких, перенесенная в прошлом
- Генетические заболевания, такие как первичная цилиарная дискинезия или дефицит альфа-1-антитрипсина
- Состояние иммунной системы, затрудняющее борьбу с инфекциями
- Вдыхание (вдыхание) жидкостей, желудочного сока или пищи в легкие
- Аллергический бронхолегочный аспергиллез, аллергия на определенный вид грибка
- Другие состояния, такие как ревматоидный артрит, болезнь Крона и синдром Шегрена
- Закупорка дыхательных путей (дыхательные пути заблокированы чем-то вроде опухоли или вдыхаемого предмета)
Каковы симптомы бронхоэктазии?
Некоторые из наиболее частых симптомов:
- Кашель с выделением большого количества слизи
- Откашливание слизи с кровью (известное как кровохарканье)
- Боль или стеснение в груди из-за затрудненного дыхания
- Хрипы или свистящие звуки при дыхании
- Забивание ногтей
- Потеря веса
- Вспышки, которые обычно включают:
Диагностика и тесты
Как врач диагностирует бронхоэктазы?
Считается, что диагноз бронхоэктазии не установлен.Если ваши симптомы заставляют вашего врача подозревать это заболевание, вероятно, будут назначены следующие анализы:
- КТ грудной клетки или Рентген , визуализирующие тесты, чтобы показать состояние легких.
- Анализы крови и посев мокроты на наличие инфекций.
- Функциональные тесты легких , чтобы определить, насколько хорошо вы дышите / насколько хорошо работают ваши легкие.
- Бронхоскопия , способ заглянуть внутрь легких.В этом методе используется свет и камера на трубке, вводимой через нос или рот, а затем по трахее в легкие. В случае закупорки бронхоскопия также может найти и удалить объект, блокирующий дыхательные пути. Процедура также может использоваться для получения секрета из легких.
Ведение и лечение
Какие методы лечения бронхоэктазов?
Бронхоэктатическая болезнь неизлечима, но поддается лечению. Ваш врач может прописать лекарства, использование определенных устройств или сочетание этих и, возможно, других методов.
Если бронхоэктатическая болезнь вызвана основным заболеванием, например аспергиллезом или заболеванием иммунной системы, то это состояние необходимо лечить в первую очередь.
Варианты лечения могут включать лекарства, например:
- Антибиотики, препараты для лечения бактериальных инфекций. К ним относятся оральные (таблетки) и ингаляционные формы (вдыхаемые с помощью небулайзера).
- Макролиды, препараты, применяемые одновременно для лечения инфекций и воспалений.
- Лекарства, влияющие на слизь и помогающие отхаркивать слизь.
Лечение также может включать:
- Устройства очистки дыхательных путей для разрушения слизи и помощи при откашливании
- Устройства положительного давления на выдохе (ПКП), которые можно держать в руках
- Ударные устройства, например жилетки, которые можно носить
- Физиотерапия похожа на хлопанье по груди, чтобы помочь вывести слизь из тела
Кроме того, лечение бронхоэктазов дополнительно подразделяется на то, на какой стадии вы находитесь: есть вещи, которые вы делаете ежедневно (поддержание), и действия, которые вы делаете, когда у вас обострение (ухудшение).
Профилактика
Как предотвратить бронхоэктазы?
Невозможно предотвратить врожденный бронхоэктаз (тот, с которым вы родились). Однако есть способы избежать повреждения легких, которое приводит к бронхоэктазу.
- Обязательно вакцинируйте своих детей от таких болезней, как корь и коклюш.
- Если у вас или вашего ребенка разовьется какая-либо легочная инфекция, обратитесь за медицинской помощью.
- Помните об опасности вдыхания любого предмета.Если ваш ребенок или взрослый вдохнет какой-либо предмет, немедленно обратитесь за медицинской помощью.
- Держитесь подальше от переносимых по воздуху веществ, которые могут повредить ваши легкие, таких как дым, пары и газы.
Перспективы / Прогноз
Каков прогноз для пациентов с бронхоэктазами?
Перспективы людей с бронхоэктазами сейчас лучше, чем раньше. Люди, которых лечат, живут относительно нормальной продолжительностью жизни. Прогноз также зависит от возраста человека, общего состояния здоровья, количества обострений за определенный период времени и степени тяжести обострений.
Жить с
Какие советы помогут лучше жить с бронхоэктазами?
- Не курить. Если вы курите, обратитесь к врачу за помощью.
- Важно соблюдать ежедневную поддерживающую терапию, рекомендованную врачом.
- Соблюдайте здоровую диету.
- Пейте много воды, чтобы избежать обезвоживания и предотвращения липкости слизи.
- Выполняйте регулярные упражнения.
- Убедитесь, что вы ежегодно делаете прививку от гриппа и вакцину от пневмонии в соответствии с указаниями врача.
Когда мне следует обратиться к врачу по поводу бронхоэктазов?
Если в любое время вы обнаружите, что сильно кашляете, часто кашляете слизью, кашляете с кровью или испытываете проблемы с дыханием, вам следует проконсультироваться с врачом.
Если вам поставили диагноз бронхоэктаз, обратитесь к своему врачу, если:
- У вас есть признаки инфекции, например жар или озноб
- У вас проблемы с дыханием, чем обычно
- У вас болит грудь
- Вы устали намного больше, чем обычно
- Вы худеете непреднамеренно
- Вы кашляете еще больше слизи, слизи с кровью или слизи желтого или зеленого цвета
- Нет аппетита
Ресурсы
Существуют ли организации, которые поддерживают людей с бронхоэктазами и лиц, ухаживающих за ними?
Вам могут быть полезны следующие организации:
Симптомы и лечение бронхоэктаза — Болезни и состояния
Поражение легких, связанное с бронхоэктазами, необратимо, но лечение может помочь предотвратить ухудшение состояния.
В большинстве случаев лечение включает комбинацию лекарств, упражнений, которым вы можете научиться, и устройств, которые помогают очистить дыхательные пути. Хирургия бронхоэктазов проводится редко.
Существует ряд способов облегчить симптомы бронхоэктаза и предотвратить ухудшение состояния, в том числе:
Упражнения
Существует ряд упражнений, известных как методы очистки дыхательных путей, которые могут помочь удалить слизь из легких. Это часто помогает уменьшить кашель и одышку у людей с бронхоэктазами.
Вас могут направить к физиотерапевту, который научит вас этим методам.
Активный цикл дыхательных техник (АКВТ)
Самая широко используемая техника в Великобритании называется методиками активного цикла дыхания (ACBT).
ACBT включает в себя повторение цикла, состоящего из нескольких различных шагов. К ним относятся период нормального дыхания с последующими глубокими вдохами, чтобы разжижить слизь и усилить ее; затем вы откашляете слизь. Затем цикл повторяется от 20 до 30 минут.
Не пытайтесь выполнить ACBT, если вас не обучил этим действиям физиотерапевт, прошедший соответствующую подготовку, поскольку неправильное выполнение техник может повредить ваши легкие.
Если в остальном у вас хорошее здоровье, вам, вероятно, потребуется выполнять ACBT только один или два раза в день. Если у вас развивается легочная инфекция, вам может потребоваться более частое выполнение АКБТ.
Постуральный дренаж
Изменение положения также может облегчить удаление слизи из легких.Это называется постуральным дренажом.
Каждая техника может включать в себя несколько сложных шагов, но большинство техник предполагает, что вы наклоняетесь или ложитесь, в то время как физиотерапевт или опекун руками вибрируют определенные участки ваших легких, когда вы проходите серию «пыхтения» и кашля.
Устройства
Существует также ряд портативных устройств, которые могут помочь удалить слизь из легких.
Хотя эти устройства выглядят по-разному, большинство из них работают одинаково.Как правило, они используют комбинацию вибрации и давления воздуха, чтобы облегчить откашливание слизи.
Примеры таких устройств: флаттер, корнет RC и Acapella.
Однако эти устройства не всегда доступны в NHS, поэтому вам, возможно, придется заплатить за них самостоятельно. Обычно они стоят от 45 до 60 фунтов стерлингов.
Лекарство
В некоторых случаях могут быть прописаны лекарства, облегчающие дыхание или очищающие легкие. Это обсуждается ниже.
Лекарства в небулайзере
Иногда можно рекомендовать лекарство, вдыхаемое через небулайзер, чтобы облегчить вам очистку легких.
Небулайзеры
— это устройства, состоящие из лицевой маски или мундштука, камеры для превращения лекарства в мелкодисперсный туман и компрессора для закачки лекарства в легкие.
С помощью небулайзера можно вводить ряд различных лекарств, включая растворы соленой воды. Эти лекарства помогают уменьшить толщину мокроты, чтобы ее было легче откашлять.При необходимости можно использовать небулайзеры для введения антибиотиков (см. Ниже).
Однако, хотя лекарства, используемые с небулайзером, могут быть предоставлены по рецепту, само устройство небулайзера не всегда доступно в NHS. В некоторых регионах местная респираторная служба может предоставить устройство бесплатно, но если это невозможно, вам, возможно, придется заплатить за устройство.
Бронходилататоры
Если у вас особенно серьезное обострение симптомов, вам могут назначить бронходилатирующие препараты на краткосрочной основе.
Бронходилататоры — это ингаляционные препараты, которые помогают облегчить дыхание, расслабляя мышцы легких. Примеры этого типа лекарств включают бета2-адренергические агонисты, холинолитики и теофиллин.
Антибиотики
Если вы испытываете ухудшение симптомов из-за бактериальной инфекции (известное как «инфекционное обострение»), вам нужно будет лечить антибиотиками.
Будет взят образец мокроты, чтобы определить, какой тип бактерий вызывает инфекцию, хотя сначала вас будут лечить антибиотиком, который, как известно, эффективен против ряда различных бактерий (антибиотик широкого спектра действия), потому что он может принимать антибиотики. несколько дней на получение результатов теста.
В зависимости от результатов теста вам могут назначить другой антибиотик или, в некоторых случаях, комбинацию антибиотиков, которая, как известно, эффективна против конкретных бактерий, вызывающих инфекцию.
Если вы достаточно хорошо себя чувствуете, чтобы лечиться дома, вам, вероятно, пропишут две-три таблетки антибиотика в день в течение 10-14 дней. Важно закончить курс, даже если вы почувствуете себя лучше, так как преждевременное прекращение курса может привести к быстрому рецидиву инфекции.
Если ваши симптомы более серьезны (см. Подробное описание симптомов бронхоэктаза), возможно, вам потребуется госпитализация и лечение с помощью инъекций антибиотиков.
Профилактическое лечение
Если у вас три или более инфекционных обострения в течение одного года или ваши симптомы во время инфекционного обострения были особенно серьезными, вам может быть рекомендован длительный прием антибиотиков. Это может помочь предотвратить дальнейшие инфекции и дать вашим легким шанс выздороветь.
Это может включать прием низких доз антибиотиков в таблетках для минимизации риска побочных эффектов или использование небулайзера с антибиотиками (дополнительную информацию о небулайзерах см. Выше).
Использование антибиотиков таким образом увеличивает риск того, что один или несколько типов бактерий разовьют устойчивость к антибиотику. Поэтому вас могут попросить регулярно сдавать образцы мокроты для проверки на сопротивление. Если у бактерий есть признаки развития резистентности, возможно, вам потребуется заменить антибиотик.
Хирургия
Операция обычно рекомендуется только тогда, когда бронхоэктатическая болезнь поражает только один участок легкого, симптомы не поддаются лечению и у вас нет основного заболевания, которое могло бы вызвать рецидив бронхоэктазов.
Легкие состоят из частей, известных как доли: левое легкое состоит из двух долей, а правое легкое — из трех долей. Операция по поводу очагового бронхоэктаза обычно включает удаление доли, пораженной бронхоэктазией, с помощью операции, известной как лобэктомия.
Хирургия не будет применяться, если поражено более одной доли, так как слишком опасно удалять такое количество легочной ткани.
Бронхоэктазия — NHS
Бронхоэктазия — это хроническое заболевание, при котором дыхательные пути легких расширяются, что приводит к накоплению избыточной слизи, которая может сделать легкие более уязвимыми для инфекции.
Наиболее частые симптомы бронхоэктазов включают:
Степень тяжести симптомов может варьироваться в широких пределах. У некоторых людей есть только несколько симптомов, которые не появляются часто, в то время как у других повседневные симптомы разнообразны.
Симптомы имеют тенденцию ухудшаться, если у вас развивается инфекция в легких.
Подробнее о симптомах бронхоэктазов.
Информация:
Рекомендации по коронавирусу
Если у вас есть бронхоэктазы и вы беспокоитесь о коронавирусе, вы можете получить консультацию по поводу коронавируса и бронхоэктазов в Британском фонде легких.
Когда обращаться к GP
Вам следует обратиться к терапевту, если у вас возник постоянный кашель. Хотя это может не быть вызвано бронхоэктазией, это требует дальнейшего исследования.
Если терапевт подозревает, что у вас бронхоэктазия, он направит вас к специалисту по лечению заболеваний легких (респираторному консультанту) для проведения дальнейших анализов.
Подробнее о диагностике бронхоэктазов.
Как поражаются легкие
Легкие полны крошечных ветвящихся дыхательных путей, известных как бронхи.Кислород проходит через эти дыхательные пути, попадает в крошечные мешочки, называемые альвеолами, и оттуда всасывается в кровоток.
Внутренние стенки бронхов покрыты липкой слизью, которая защищает от повреждений частицами, движущимися вниз в легкие.
При бронхоэктазии один или несколько бронхов ненормально расширены. Это означает, что там собирается больше слизи, чем обычно, что делает бронхи более уязвимыми для инфекции.
Если инфекция все-таки разовьется, бронхи могут снова быть повреждены, поэтому в них собирается еще больше слизи и возрастает риск инфицирования.
Со временем этот цикл может вызвать постепенно ухудшающееся повреждение легких.
Почему это происходит
Бронхоэктазия может развиться, если ткань и мышцы, окружающие бронхи, повреждены или разрушены.
Это может произойти по многим причинам. 3 наиболее распространенных причины в Великобритании:
- наличие в прошлом инфекции легких, такой как пневмония или коклюш, которая повреждает бронхи
- основные проблемы с иммунной системой (защита организма от инфекций), которые вызывают бронхи более уязвимы для поражения инфекцией
- аспергиллез — аллергия на определенный тип грибов, которая может вызвать воспаление бронхов при вдыхании спор грибов
Но во многих случаях очевидной причины этого состояния нет. можно найти.Это называется идиопатической бронхоэктазией.
Подробнее о причинах бронхоэктазов.
Кто пострадал
Считается, что бронхоэктазия встречается редко. По оценкам, около 1 из каждых 100 взрослых в Великобритании страдает этим заболеванием.
Это может поразить любого в любом возрасте, но симптомы обычно не развиваются до среднего возраста.
Как лечить бронхоэктазы
Повреждение легких бронхоэктазами необратимо, но лечение может помочь облегчить симптомы и предотвратить усугубление повреждений.
Основные методы лечения включают:
- упражнения и специальные приспособления, которые помогут вам очистить легкие от слизи
- лекарство для улучшения воздушного потока в легких
- антибиотики для лечения любых легочных инфекций, которые развиваются
Хирургия обычно только считается бронхоэктазом в редких случаях, когда другие методы лечения не были эффективными, повреждение ваших бронхов ограничено небольшой областью, и ваше общее состояние здоровья хорошее.
Подробнее о лечении бронхоэктазов.
Возможные осложнения
Осложнения бронхоэктазов редки, но могут быть серьезными.
Одно из самых серьезных осложнений — откашливание большого количества крови, вызванное расщеплением одного из кровеносных сосудов в легких.
Это может быть опасно для жизни и может потребовать неотложной хирургической помощи.
Подробнее об осложнениях бронхоэктазов.
Outlook
Перспективы людей с бронхоэктазами сильно различаются и часто зависят от основной причины.
Жизнь с бронхоэктазами может вызывать стресс и разочарование, но большинство людей с этим заболеванием имеют нормальную продолжительность жизни.
Однако для людей с очень тяжелыми симптомами бронхоэктазия может быть фатальной, если легкие перестают работать должным образом.
Считается, что около 1500 смертей, регистрируемых ежегодно в Великобритании, вызваны бронхоэктазами.
Информация:
Руководство по социальной помощи и поддержке
Если вам:
- нужна помощь в повседневной жизни из-за болезни или инвалидности
- Регулярный уход за кем-то из-за болезни, пожилого возраста или инвалида, включая членов семьи
В нашем руководстве по уходу и поддержке объясняются ваши варианты и где вы можете получить поддержку.
Последняя проверка страницы: 27 июля 2021 г.
Срок следующей проверки: 27 июля 2024 г.
Что такое бронхоэктазы | Британский фонд легких
Бронхоэктазия — это хроническое заболевание, поражающее дыхательные пути в легких.
На этой странице:
Что такое бронхоэктазия?
Когда вы дышите, воздух попадает в легкие через дыхательные пути, также называемые бронхами. Бронхи снова и снова делятся на тысячи более мелких дыхательных путей, называемых бронхиолами.Ваши дыхательные пути содержат крошечные железы, которые производят небольшое количество слизи. Слизь помогает поддерживать влажность дыхательных путей и улавливает пыль и микробы, которыми вы вдыхаете. Слизь удаляется крошечными волосками, называемыми ресничками, которые выстилают дыхательные пути.
Если у вас бронхоэктазия, ваши дыхательные пути расширены и воспаляются густой слизью, также называемой мокротой. Ваши дыхательные пути могут не очищаться должным образом. Это означает, что слизь накапливается, и ваши дыхательные пути могут инфицироваться бактериями. Карманы в дыхательных путях означают, что слизь попадает в ловушку и может заразиться.
Иногда, если количество бактерий увеличивается, возникает инфекция грудной клетки или обострение симптомов. Важно распознать и лечить инфекции грудной клетки. Если вы не пройдете лечение, ваши дыхательные пути могут быть повреждены еще больше. Изменения в дыхательных путях нельзя отменить, но есть способы, которыми вы и ваша медицинская бригада можете лечить и управлять бронхоэктазами.
Бронхоэктатическая болезнь, иногда называемая , бронхоэктазия без кистозного фиброза . Это потому, что есть другое состояние , называемое муковисцидозом.У людей с муковисцидозом симптомы в легких могут быть схожи с симптомами бронхоэктаза, но методы лечения и перспективы отличаются.
Каковы симптомы бронхоэктазии?
Симптомы бронхоэктазов у разных людей различаются. У вас может быть 1 или 2 в списке ниже, а может быть и большинство из них.
Наиболее частым симптомом является длительный кашель, обычно кашель с мокротой, иногда называют мокротой. Сумма варьируется.Для людей с более тяжелыми бронхоэктазами это может быть довольно большое количество, например полная чашка для яиц или больше каждый день. У некоторых людей может быть сухой кашель без мокроты или с очень небольшим количеством мокроты.
Частые инфекции грудной клетки также являются частым признаком бронхоэктазов.
Другие симптомы бронхоэктаза , которые могут быть у вас:
- Чувство сильной усталости или трудности с концентрацией внимания
- одышка: затрудненное дыхание или ощущение одышки
- Проблемы с носовыми пазухами
- Недержание кашля, также называемое истечением мочевого пузыря
- тревога или депрессия
Менее распространенные симптомы бронхоэктазов включают:
- кашель с кровью
- боль в груди
Что вызывает бронхоэктазы?
Почти у половины людей с диагнозом «бронхоэктазия» нет явной первопричины.Это называется идиопатической бронхоэктазией.
Некоторые болезни, связанные с бронхоэктазами, включают:
- переболели тяжелыми легочными инфекциями, такими как пневмония, коклюш или туберкулез (ТБ) в прошлом, например, когда вы были ребенком
- Воспалительное заболевание кишечника, также называемое язвенным колитом и болезнью Крона
- Недостатки иммунной системы
- Некоторые виды артритов, например ревматоидный артрит
- проблема с нормальной структурой или функцией легких, например первичная цилиарная дискинезия
- Астма, ХОБЛ или саркоидоз
Другие причины включают:
- тяжелая аллергическая реакция на грибок или плесень, например, Aspergillus
- рефлюкс желудочный
- Закупорка ваших дыхательных путей, вызванная вдыханием небольшого предмета, такого как гайка.
Далее: диагностика бронхоэктазов>
Загрузите наш PDF-файл о бронхоэктазах (108 КБ)
Кашель и выделение мокроты — Клинические методы
Определение
Кашель — это внезапное, обычно непроизвольное изгнание воздуха из легких с характерным и легко узнаваемым звуком.Хотя он известен как наиболее распространенный симптом респираторных заболеваний, он выполняет функции защиты дыхательных путей от вредных веществ и поддержания проходимости дыхательных путей за счет удаления чрезмерных выделений из дыхательных путей. Отхаркивание или Производство мокроты — это акт откашливания и выплевывания материала, вырабатываемого в дыхательных путях.
Методика
Тщательный сбор анамнеза — самая полезная задача при обследовании пациентов с кашлем — в большинстве случаев подскажет диагноз его причины.Если кашель не является частью имеющихся у пациента симптомов, его наличие или отсутствие следует определять с помощью острых вопросов, адресованных не только пациенту, но и его супруге или другим членам семьи, поскольку пациент может не осознавать кашель или может недооценивают его частоту и продолжительность. Например, пациенты с хроническим бронхитом нередко не обращают внимания на свой частый кашель, в то время как окружающих это очень раздражает. Некоторые пациенты могут воспринимать кашель как «прочистку горла».»Часто правда о кашле пациента открывается наблюдателю во время собеседования и физического осмотра.
Как только выясняется, что у пациента кашель, адекватная информация о его характеристиках и обстоятельствах должна быть получена путем соответствующего опроса:
Кашель начался внезапно или незаметно? Что было его исходным событием? Это началось как отдельный симптом или возникло вместе с другими симптомами или последовало за ними?
Как долго длится кашель? Это стойкое или эпизодическое? Сезонный или многолетний?
Чтобы определить степень кашля, спросите: Как часто бывает приступ кашля? Как долго длится каждый приступ кашля? Как это влияет на повседневную активность или отдых?
Кашель продуктивный или сухой? Отсутствие мокроты не обязательно означает, что кашель сухой, так как многие пациенты, особенно дети и женщины, склонны глотать мокроту, поднявшуюся до уровня глотки.Звук кашля поможет определить его продуктивный или сухой характер. Пациентов с выделением мокроты следует спросить о ее частоте и описании физических характеристик мокроты, включая количество (при каждом приступе кашля и ежедневное общее количество), цвет, консистенцию, легкость отхождения мокроты, вкус и запах.
Является ли кашель единственным симптомом или он связан с другими респираторными или недыхательными симптомами? Следует отдельно узнать об условиях, которые вызывают кашель, особенно когда он является хроническим и постоянным.
- В дополнение к точному анамнезу курения (см. Главу 40) спросите: каким респираторным раздражителям подвергается пациент дома или на работе? Воздействие случайное или преднамеренное?
Какие факторы являются провоцирующими или отягчающими? В какое время дня или ночи хуже кашель или выделение мокроты? Происходит ли это в положении лежа на спине, при пробуждении утром, при питье или еде, при физических упражнениях или при дыхании холодным или сухим воздухом? Пробуждает ли пациента от сна кашель?
Были ли случаи аспирации инородных тел в прошлом (недавние или старые)?
Изменились ли в последнее время характер кашля и количество или другие характеристики мокроты?
Может ли пациент определить место происхождения кашля или мокроты, например, из горла или глубже в груди?
Были ли у пациента подобные проблемы с кашлем в прошлом?
Имеет ли кашель легко узнаваемые признаки, как при крупе или коклюше?
Фундаментальная наука
Динамический эффект кашля — это создание в определенной части дыхательных путей скорости воздушного потока, достаточной для того, чтобы сдвигать и вытеснять выделения, накопившиеся на поверхности слизистой оболочки.Хотя кашель может быть полностью произвольным, обычно это физиологический рефлекс. Как таковая, она опосредуется рефлекторной дугой, состоящей из сенсорных рецепторов, афферентных нервных волокон, центра, эфферентных нервных волокон и эффекторных мышц.
Рецепторы кашля считаются быстро адаптирующимися нервными окончаниями, которые также известны как рецепторы раздражения. Этих нервных окончаний больше в слизистой оболочке гортани, киля, трахеи и крупных бронхов, которые легко стимулируются механическими или химическими раздражителями.Это части дыхательных путей, в которых кашель наиболее эффективен для удаления выделений. Рецепторы кашля также были обнаружены или подозревались в других участках, включая глотку, периферические дыхательные пути и другие внутри- или внегрудные участки, такие как плевра, слуховые проходы, барабанная перепонка и даже желудок. Блуждающий нерв — самый важный афферентный нерв, хотя языкоглоточный и тройничный нервы могут работать, в зависимости от задействованных рецепторов. Постулируется медуллярный кашлевой центр без каких-либо доказательств его точного анатомического расположения.Этот «центр» находится под влиянием высших произвольных нервных центров, которые могут инициировать или изменять кашель. Эфферентные нервы — это блуждающие нервы (возвратные гортани), диафрагмальные нервы и спинномозговые двигательные нервы выдыхательных мышц.
Механические события, связанные с типичным кашлем, представляют собой быструю последовательность: (1) довольно глубокого первоначального вдоха; (2) плотное закрытие голосовой щели, усиленное надгортанными структурами; (3) быстрое и сильное сокращение мышц выдоха; и (4) внезапное раскрытие голосовой щели при продолжении сокращения выдыхательных мышц.Очень высокое внутрилегочное давление, создаваемое во время последних двух фаз, приводит к очень быстрому потоку воздуха из легких после открытия голосовой щели. Кроме того, разница давления между внешней и внутренней стороной внутригрудных дыхательных путей во время фазы 4 вызывает их динамическое сжатие и сужение. Комбинация сильного воздушного потока и сужения дыхательных путей приводит к выбрасыванию воздушного потока с линейной скоростью, иногда приближающейся к скорости звука. Создаваемый таким образом поток воздуха способен вытеснить выделения с большой силой.Место и степень динамического сжатия определяются объемом легких. При больших объемах легких сжимаются только трахея и крупные бронхи; при меньшем объеме легких сужаются и более дистальные дыхательные пути. При каждом последующем кашле без промежуточного вдоха, как это наблюдается у пациентов с хроническим бронхитом, объем легких уменьшается, и кашель становится эффективным также для удаления секрета из более отдаленных дыхательных путей. При последующем глубоком вдохе кашель возобновляется с большими объемами легких, и цикл повторяется.
Характерный взрывной звук кашля возникает из-за вибрации голосовых связок, складок слизистой оболочки выше и ниже голосовой щели, а также скопившихся выделений. Различия в звуках кашля обусловлены несколькими факторами, включая характер и количество выделений, анатомические различия и патологические изменения гортани и других дыхательных путей, а также силу кашля. Вибрация при кашле также помогает избавиться от выделений из стенок дыхательных путей.
Небольшие количества обычно вырабатываемого трахеобронхиального секрета очень эффективно обрабатываются механизмом мукоцилиарного клиренса.Эти выделения состоят из воды, диализируемых веществ, таких как электролиты и глюкоза, гликопротеина слизи, собственных и транссудированных белков и липидов (сурфактанта). Слизистые железы и бокаловидные клетки являются основными источниками трахеобронхиальной слизи. Образуя тонкий покров, слизь из дыхательных путей покрывает мерцательный эпителий. Ритмичные колебания ресничек продвигают его к глотке, откуда он проглатывается, обычно незаметно. Правильный баланс между его образованием и удалением поддерживает тонкий защитный слой слизи для улавливания и удаления примесей из вдыхаемого воздуха, предотвращая чрезмерное накопление секрета.При адекватной функции мукоцилиарного эскалатора кашель не имеет дополнительной пользы для удаления количества выделений, образующихся в нормальных условиях. Однако при патологических состояниях, когда мукоцилиарная функция неэффективна или недостаточна из-за количества или изменения физических свойств секрета, кашель становится важным для очищения дыхательных путей.
Хотя кашель наиболее эффективен, когда чрезмерная секреция скапливается в крупных, центрально расположенных дыхательных путях, он также играет важную роль в очищении периферических дыхательных путей в ситуациях, когда нарушен мукоцилиарный клиренс, например, при хроническом бронхите, муковисцидозе и т. или первичная цилиарная дискинезия (синдром неподвижных ресничек).«Доильный» эффект кашля на периферические дыхательные пути был предложен как механизм его действия по удалению секрета из этих мест. Это требует кашля при малых объемах легких, когда секреты выдавливаются из мелких дыхательных путей к более центральным бронхам.
Помимо слизи, откашливаемая мокрота может содержать другие эндогенные или экзогенные материалы, включая транссудированные или экссудированные жидкости, различные местные или мигрировавшие клетки, микроорганизмы, некротические ткани или клетки, аспирированную рвоту или другие инородные частицы.Общий вид и другие физические характеристики мокроты являются результатом содержания в ней этих и других материалов. Слизистая мокрота прозрачная или полупрозрачная и вязкая, содержит лишь небольшое количество микроскопических элементов. Гнойная мокрота беловатого, желтого или зеленого цвета, непрозрачная. Это указывает на наличие большого количества лейкоцитов, особенно нейтрофильных гранулоцитов. У астматиков мокрота может выглядеть гнойной из-за эозинофильных клеток. Красный цвет, равномерный или полосатый, обычно возникает из-за его смеси с кровью.Частицы углерода изменяют цвет мокроты в серый цвет (как у курильщиков сигарет) или черный (как у шахтеров или при вдыхании дыма).
Клиническое значение
Кашель является одним из наиболее частых симптомов, встречающихся в клинической медицине, как кардинальное проявление респираторных заболеваний. Являясь физиологическим рефлексом, кашель также возникает без каких-либо очевидных признаков заболевания, когда он провоцируется стимуляцией раздражающих рецепторов. Более того, это может быть добровольное действие или результат нервной привычки.Хотя клиническое значение кашля во многих случаях тривиально, он может указывать на серьезное внутригрудное заболевание. Патологические состояния, вызывающие кашель, обычно вызывают раздражение дыхательных путей, повышают их раздражительность, приводят к их деформации или увеличению трахеобронхиального секрета. Эти факторы могут действовать по отдельности или в различных комбинациях. Выделение мокроты при кашле происходит, когда секреция дыхательных путей выходит за пределы способности мукоцилиарного механизма бороться с ними.
Наиболее частой причиной острого кашля клинического значения является вирусный трахеобронхит. Кашель в этом преходящем и самоограничивающемся состоянии вначале непродуктивен и весьма раздражает; позже становится продуктивным слизистая или слизисто-гнойная мокрота, прежде чем она начинает спадать. Воспаление слизистой оболочки дыхательных путей, вызванное инфекционными или неинфекционными причинами, приводит к гиперреактивности рецепторов кашля. Это происходит в результате изменения поверхностного эпителия, что делает их более чувствительными к вызывающему кашель эффекту обычно встречающихся легких раздражителей, таких как холодный воздух, респираторные загрязнители, глубокое или быстрое дыхание и чрезмерное использование гортани.Иногда механическое раздражение кашля вызывает еще больше кашля. Воспаление, кроме того, увеличивает секрецию. При острой вирусной инфекции дыхательных путей еще одной причиной возникновения кашля может быть постназальное выделение жидкости. Другие инфекционные, а также неинфекционные заболевания верхних или нижних дыхательных путей известны своей склонностью вызывать кашель как часть своих клинических проявлений ().
Таблица 38.1
Анатомическая классификация причин кашля.
A Хронический кашель, , определяемый как кашель, длящийся минимум 3 недели, обычно указывает на структурные изменения в дыхательных путях или на сохранение других факторов, стимулирующих кашель. Безусловно, наиболее частой причиной хронического кашля в развитых странах является курение табака, которое является наиболее важным фактором этиологии хронического бронхита. При этом заболевании кашель сопровождается выделением довольно большого количества мокроты, от слизистой до слизисто-гнойного.Пациенты с хроническим бронхитом, хорошо привыкшие и часто не обращающие внимания на свои симптомы, начинают беспокоиться, когда меняются характеристики их кашля и выделения мокроты. Наиболее частая причина изменения — возникновение инфекции; однако это может указывать на возникновение новообразования.
После снижения заболеваемости туберкулезом в развитых странах, рак легких стал самым опасным для людей с хроническим кашлем. Кашель при раке легких может развиться de novo при отсутствии хронического бронхита и может быть его единственным проявлением.Поскольку хронический бронхит и рак легких очень редки среди некурящих, хронический постоянный кашель имеет другое значение для этой группы населения. Гиперреактивность дыхательных путей, отличительный признак бронхиальной астмы, является довольно частым заболеванием, при котором кашель может быть преобладающим или даже единственным проявлением. Пациенты с гиперреактивными дыхательными путями без других проявлений астмы могут иметь хронический кашель в течение нескольких лет до тех пор, пока не будут заподозрены, точно диагностированы и должным образом вылечены эти состояния.Хронический постназальный синдром, частый симптом аллергического или неаллергического ринита и / или синусита, во многих случаях связан с хроническим кашлем. Ощущение, что секреты стекают в горло, и чувство потребности прочистить горло очень указывают на это заболевание.
Хронический кашель может быть проявлением многих других патологических состояний, затрагивающих внутри- и внегрудные органы (). Левосторонняя сердечная недостаточность не только приводит к кашлю с острым отеком легких, но также может быть причиной хронического ночного кашля.Повторная аспирация — еще одно состояние, при котором кашель обычно возникает в положении лежа на спине. При дифференциальной диагностике хронического кашля всегда следует учитывать аспирацию инородного тела. После первого приступа кашля или удушья во время его аспирации кашель может возобновиться и продолжаться еще долго после инцидента. Преобладающим симптомом других, менее распространенных внутрипросветных или сдавливающих поражений трахеобронхиального дерева, хронических воспалительных или фиброзных заболеваний легких и внелегочных поражений может быть кашель.Опухоли средостения, увеличенные камеры сердца и заболевание плевры могут проявляться кашлем. Психогенный или преднамеренный кашель для личной выгоды следует серьезно рассматривать только тогда, когда другие причины должным образом исключены. Ингибиторы ангиотензинпревращающего фермента, такие как каптоприл и эналаприл, используемые для лечения гипертонии и застойной сердечной недостаточности, все чаще признаются причиной сухого, раздражающего и часто непрекращающегося кашля, который исчезает только после прекращения приема этих препаратов. .
Характеристики откашливаемой мокроты часто позволяют предположить диагноз ее причины. Хроническая мокрота с большим количеством гнойной мокроты с неприятным запахом указывает на бронхоэктазию. Внезапное выделение такой мокроты у пациента с лихорадкой указывает на абсцесс легкого. Гнойная мокрота цвета ржавчины при пневмококковой пневмонии, смородиновое желе и липкая мокрота при клебсиеллярной пневмонии и пенистая мокрота с оттенком крови при отеке легких — другие примеры, в которых настоятельно рекомендуется диагностировать основное заболевание.Кашель с выделением мокроты (кровохарканье) обсуждается в главе 39.
Ссылки
- Curley FJ, Irwin RS, Pratter MR. и другие. Кашель и простуда. Am Rev Respir Dis. 1988. 138: 305–11. [PubMed: 3057962]
- Годфри RC. Заболевания, вызывающие кашель. Eur J Respir Dis. 1980; 61 (Дополнение 110): 57–64. [PubMed: 6938392]
- Grumet GW. Психогенный кашель. Компр Психиатрия. 1987. 28: 28–34. [PubMed: 3802796]
- Ирвин Р.С., Коррао В.М., Праттер М.Р.Хронический стойкий кашель у взрослых: спектр и частота причин и исходы специфической терапии. Am Rev Respir Dis. 1981; 123: 413–17. [PubMed: 7224353]
- * Ирвин Р.С., Розен М.Дж., Браман С.С. Кашель: подробный обзор. Arch Intern Med. 1977; 137: 1186–91. [PubMed:
7]
Leith DE. Кашель. В: Brain JD, Proctor DF, Reid LM, eds. Механизмы респираторной защиты. Нью-Йорк: Марсель Деккер, 1977; 545–92.
- McCool FD, Leith DE. Патофизиология кашля.Clin Chest Med. 1987. 8: 189–95. [PubMed: 3621873]
- Poe RH, Harder RV, Israel RH, Kallay MC. Хронический постоянный кашель: опыт диагностики и результатов с использованием протокола анатомической диагностики. Грудь. 1989; 95: 723–28. [PubMed: 2924600]
- Widdicombe JG. Механизм кашля и его регуляция. Eur J Respir Dis. 1980; 61 (Дополнение 110): 11–20. [PubMed: 7011828]
Функция и дисфункция слизи в дыхательных путях
Легкие чрезвычайно устойчивы к вредным воздействиям окружающей среды, несмотря на постоянное воздействие патогенов, частиц и токсичных химикатов во вдыхаемом воздухе.Их устойчивость зависит от высокоэффективной защиты, обеспечиваемой слизью дыхательных путей, 1–7 внеклеточным гелем, в котором вода и муцины (сильно гликозилированные белки) являются наиболее важными компонентами. Слизь из дыхательных путей задерживает вдыхаемые токсины и выводит их из легких посредством биения ресничек и кашля (). Как это ни парадоксально, хотя недостаточный слизистый барьер делает легкие уязвимыми для травм, чрезмерное выделение слизи или нарушенный клиренс вносят свой вклад в патогенез всех распространенных заболеваний дыхательных путей. 1–4 В этом обзоре исследуется нормальное образование и клиренс слизи из дыхательных путей, образование патологической слизи, нарушение очистки слизи, которое приводит к симптомам и нарушению функции легких, а также лечение дисфункции слизи.
Удаление слизи в нормальных дыхательных путях
Слизь непрерывно перемещается от дистальных к проксимальным отделам дыхательных путей. В наиболее дистальных бронхиолах эпителиальные клетки имеют кубовидную форму и не продуцируют муцин (нижнее поле), а проходимость бронхиол стабилизируется сурфактантом из соседних альвеол. 8 В прилегающих небольших дыхательных путях тонкий слой слизистого геля образуется столбчатыми секреторными (Clara) клетками, которые не окрашивают внутриклеточные муцины, поскольку они продуцируются в небольших количествах и постоянно секретируются. В крупных дыхательных путях, выстланных псевдостратифицированным эпителием, из слизи, транспортируемой из дистальных отделов дыхательных путей, накапливается толстый слой слизистого геля (до 50 мкм), а поверхностные секреторные клетки и железы продуцируют дополнительные муцины. После того, как слизь поднимается по трахее, она продвигается через голосовые связки цилиарным эпителием в задней комиссуре гортани.Затем он попадает в глотку и проглатывается, при этом через желудочно-кишечный тракт ежедневно выводится около 30 мл слизи из дыхательных путей. Голосовые связки покрыты плоским эпителием, поэтому они не участвуют в очищении ресничек, хотя они способствуют очищению от кашля, закрываясь при нарастании давления на выдохе, а затем внезапно открываясь, так что поток воздуха становится сильным.
СТРУКТУРА И ФУНКЦИЯ НОРМАЛЬНОГО ВОЗДУШНОГО ПУТИ
Эпителиальные поверхности, контактирующие с внешней средой, защищены механическими барьерами (напр.g., ороговевшая кожа) и химические барьеры (например, желудочная кислота). Поверхности слизистой оболочки представляют собой влажный эпителий, который имеет слизистый барьер как часть их защитного механизма. 1–7 Слои слизи сильно различаются по составу и структуре; например, они толстые и плотно прилегают к эпителию кишечника, но тонкие и подвижные в дыхательных путях.
ПОВЕРХНОСТНЫЕ ЭПИТЕЛИАЛЬНЫЕ КЛЕТКИ
Поверхностный эпителий внутрилегочных дыхательных путей состоит из двух основных типов клеток — реснитчатых и секреторных ().Эти клетки присутствуют в одинаковом количестве и образуют мозаику. Секреторные клетки были далее разделены на подтипы в зависимости от их микроскопического вида (например, клетки Клары, бокаловидные и серозные клетки). Однако исследования указывают на большую структурную, молекулярную и функциональную пластичность секреторных клеток. 10–14 Таким образом, проще всего называть их «секреторными клетками». Помимо муцинов, секреторные клетки выделяют множество противомикробных молекул (например, дефенсинов, лизоцима и IgA), иммуномодулирующих молекул (например,g., секретоглобины и цитокины) и защитные молекулы (например, белки трилистника и херегулин) конститутивно и индуцибельно; они могут попасть в слизь. 15,16
Структура слизи в дыхательных путях
Панель A показывает дистальный бронх с одним слоем столбчатых эпителиальных клеток. Ресничные клетки экспрессируют примерно 200 ресничек длиной около 7 мкм. Секреторные клетки демонстрируют смешанные свойства клеток Клары (маленькие, черные, апикальные гранулы, содержащие белки) и бокаловидных клеток (большие гранулы до 1 мкм в диаметре, содержащие желтые муцины и черные белки).Слой слизистого геля увеличивается в толщине от дистальных к проксимальным отделам дыхательных путей, в то время как перицилиарный слой составляет примерно 7 мкм в толщину проводящих дыхательных путей. Панель B показывает электронную микрофотографию частично расширенного полимера MUC5B после секреции, промежуточного между его конденсированной формой в секреторной грануле и его расширенной линейной структурой. 9 Узлы, в которых связаны мономеры, выглядят как белые глобулы (стрелка). Панель C показывает электронную микрофотографию удлиненного полимера MUC5B.Мономер MUC5B имеет длину приблизительно 450 нм, а полимеры содержат от 2 до 20 субъединиц. Панель D показывает структуру MUC5B. Он организован в N-концевую область, содержащую домены фактора фон Виллебранда D1–3, участвующие в N-N полимеризации (синий), центральную область, содержащую гликозилированные домены муцина (бледно-желтый), и C-концевую область, содержащую фактор фон Виллебранда D4. , B, C и CK домены, участвующие в полимеризации CC. 1,3 Структура MUC5A аналогична (не показана).Электронные микрофотографии любезно предоставлены Мехметом Кесимером и Джоном К. Шиханом из Университета Северной Каролины.
ПОДЛИЗОВЫЕ ЖЕЛЕЗЫ
В крупных дыхательных путях (диаметр просвета> 2 мм) подслизистые железы способствуют секреции муцинов и жидкости (). Каждая железа связана с просветом дыхательных путей поверхностным ресничным протоком, который выводит секреты наружу, и более глубоким собирательным протоком без ресничек. 17,18 Тело железы располагается между спиральными связками гладкой мускулатуры и хрящевыми пластинами.Слизистые клетки составляют примерно 60% объема железы, и, основываясь на исследованиях на приматах, было подсчитано, что в подслизистых железах хранится половина внутриклеточного муцина, чем в поверхностных эпителиальных клетках. 19 Серозные клетки, расположенные дистально, составляют оставшиеся примерно 40% железы и секретируют протеогликаны и многочисленные антимикробные белки. При патологических состояниях объем подслизистых желез может увеличиваться в несколько раз по сравнению с нормальным объемом. 20,21
MUCUS GEL LAYER
Гель представляет собой разбавленную сетку, которая сохраняет форму; таким образом, хотя он состоит в основном из жидкости, он имеет многие физические характеристики твердого тела.Слизь представляет собой гель, обладающий свойствами как мягкого (деформируемого), эластичного твердого вещества, так и вязкой жидкости. 1,4,5,22,23 Нормальная слизь на 97% состоит из воды и 3% твердых веществ (муцины, немуциновые белки, соли, липиды и клеточный мусор). Муцины, чрезвычайно большие гликопротеины (до 3 × 10 6 D на мономер) с областями, богатыми остатками серина и треонина, связанными своими боковыми гидроксильными группами с сахарными цепями (O-гликозилирование), составляют менее 30% твердых веществ. . 3,4,6,15,24 Муцины состоят на 50–90% из углеводов и обладают высокой анионностью, поскольку большинство их концевых сахаров содержат карбоксильные или сульфатные группы.В геноме человека есть 17 генов, кодирующих муцины, из которых генные продукты семи секретируются, а остальные являются мембраносвязанными. 3,4,6 Пять секретируемых муцинов имеют концевые цистеинериховые домены, которые могут образовывать дисульфидные связи, в результате чего получаются полимеры, которые придают свойства геля (). Два из этих полимеров, MUC5AC и MUC5B, сильно экспрессируются в дыхательных путях и обнаруживаются в аналогичных количествах в слизи человека. 3,4
MUC5AC и MUC5B образуют гомотипные полимеры (т.е.е., мономеры MUC5AC связываются только с MUC5AC, а мономеры MUC5B связываются только с MUC5B), структурированные как длинные одиночные цепи, а не разветвления (). Они образуют слизистый гель как за счет связывания в сетке, так и за счет нековалентного кальцийзависимого сшивания соседних полимеров. 1,3 Боковые цепи гликана связывают большие количества жидкости (в сотни раз больше их веса), что позволяет слизи действовать как смазка, а слой геля служить резервуаром жидкости для перицилиарного слоя. 2 Гидратация слизи резко влияет на ее вязкие и эластичные свойства, которые, в свою очередь, определяют, насколько эффективно она выводится за счет действия ресничек и кашля. 1–5,22 Здоровая слизь содержит 3% твердых веществ и имеет консистенцию яичного белка. Однако гиперсекреция муцина или нарушение регуляции объема жидкости на поверхности может увеличивать концентрацию твердых веществ до 15%, что приводит к образованию вязкой и эластичной слизи, которая не легко выводится. 1,5,22 Кроме того, обезвоженная слизь легче прилипает к стенке дыхательных путей. 23,25
Поскольку инфекция часто инициируется распознаванием эпителиальных поверхностей хозяина микробными сахаросвязывающими белками, муциновые гликаны помогают изолировать патогены, обеспечивая разнообразный «гликопротеиновый ландшафт» для взаимодействия с этими микробными белками и паттерны гликозилирования. может измениться при воспалении. 3,5,26 Кроме того, слой слизистого геля действует как прочный физический барьер для большинства патогенов. 1,3,5,7 Однако размер пор гелевой сетки достаточно велик (примерно 500 нм), поэтому в нее легко проникают небольшие вирусы с гидрофильными капсидами; это имеет значение для микробной инфекции и генной терапии. 5
ПРОИЗВОДСТВО МУЦИНА
У здоровых людей MUC5AC продуцируется преимущественно в проксимальных отделах дыхательных путей поверхностными бокаловидными клетками, тогда как MUC5B продуцируется поверхностными секреторными клетками в дыхательных путях и подслизистыми железами. 3,4,14,27–29 В дыхательных путях нормальных мышей, которые напоминают дистальные дыхательные пути человека, Muc5ac почти не продуцируется, 10–12,30–32 и мыши с делецией Muc5ac здоровы, тогда как Muc5b постоянно продуцируется секреторными клетками поверхности дыхательных путей, 11–13,29 , и мыши с делецией Muc5b умирают от воспаления легких (Evans CM: личное сообщение). Это открытие предполагает, что Muc5b опосредует базовые барьерные и клиренсные функции у мышей, а MUC5B, вероятно, делает то же самое в дистальных отделах дыхательных путей человека. 28,33 Поскольку MUC5AC постоянно продуцируется в проксимальных дыхательных путях человека, он может усиливать проксимальный барьер и функции очищения.
Доля MUC5AC и MUC5B зависит от состояния здоровья. Например, во время аллергической слизистой метаплазии поверхностного эпителия у людей продукция MUC5AC значительно увеличивается (в 40-200 раз выше нормального уровня) в тех же клетках, которые продуцируют MUC5B на исходном уровне, с аналогичными результатами у мышей. 11,12,14,24,29,30,33–36 Продукция Muc5b умеренно увеличивается (от 3 до 10 раз выше нормальных уровней) во время аллергического воспаления у мышей, 14,30 и транскрипты MUC5B и увеличение белка в дистальные дыхательные пути пациентов с астмой и курильщиков, 28,33 , хотя транскрипты MUC5B фактически уменьшаются в проксимальных дыхательных путях. 35,37,38 Гиперплазия играет лишь незначительную роль в увеличении продукции поверхностного эпителиального муцина, поскольку количество эпителиальных клеток увеличивается на 30% или меньше во время воспаления. 11,12,27,39 Однако гиперплазия может играть важную роль в увеличенной продукции MUC5B подслизистой железы при хронической обструктивной болезни легких (ХОБЛ) и муковисцидозе, поскольку объем железы увеличивается в четыре раза по сравнению с нормальным объемом, 20 , 21 , хотя относительный вклад гиперплазии и гипертрофии не определен.Разрешение поверхностной эпителиальной метаплазии слизистой происходит, когда секреторные клетки подавляют выработку муцина после отмены воспалительных стимулов, а разрешение гиперплазии происходит за счет апоптоза избыточных секреторных клеток. 4,11,27
Поскольку продукция MUC5AC и Muc5ac строго регулируется на уровне транскрипции, ее контроль представляет большой клинический интерес. Передача сигналов рецептора ErbB, по-видимому, играет повсеместную роль, поскольку ингибиторы блокируют повышающую регуляцию MUC5AC и Muc5ac различными стимулами. 10,36,40–42 Интерлейкин-13 значительно увеличивает экспрессию MUC5AC и Muc5ac, 34,36,43,44 и ключевые нижестоящие факторы транскрипции были идентифицированы, 30,39,44,45 , хотя пути, которые подключить их еще не полностью (). Многие другие стимулы, которые увеличивают экспрессию MUC5AC и Muc5ac, такие как вирусы, 31 , компонент дыма акролеин, 40 и цитокины интерлейкин-4, 9, 17, 23 и 25, 52–54 , делают это, при по крайней мере частично, через интерлейкин-13.Сверхэкспрессия провоспалительного цитокина интерлейкина-1β или интерлейкина-17 увеличивает экспрессию Muc5ac, 32,54 , тогда как интерлейкин-6 и фактор некроза опухоли α сами по себе не увеличивают экспрессию Muc5ac, но делают это косвенно, увеличивая интенсивность аллергического воспаления. 55,56 Контроль экспрессии MUC5B и Muc5b менее изучен. 57
Производство и секреция полимерных муцинов
На панелях с А по С показаны осевые сечения бронхов мышей, которые по размеру и структуре аналогичны человеческим бронхиолам.На панели A показаны дыхательные пути в здоровых условиях, в которых продукция полимерного муцина низка, так что секреторные клетки (стрелка) не показывают гранулы муцина при окрашивании альциановым синим и реагентом Шиффа периодической кислоты. Тем не менее, антитела указывают на то, что клетки действительно продуцируют небольшое количество Muc5b (не показано), хотя Muc5ac не обнаруживается. 14,29 Ресничные клетки вкраплены среди секреторных клеток (стрелка). На панели B показаны дыхательные пути через 2 дня после индукции слизистой метаплазии астматическим аллергическим воспалением из-за сенсибилизации и заражения овальбумином. 11 Гранулы, содержащие муцин, видны в секреторных клетках в результате значительного увеличения производства Muc5ac и умеренного увеличения продукции Muc5b. 14,29,30 На панели C показаны метапластические дыхательные пути через 10 минут после стимуляции секреции муцина аэрозолем АТФ (масштабная линейка, 10 мкм). На панели D показаны лиганды и факторы транскрипции, которые важны для экспрессии Muc5ac . Интерлейкин-13 связывается с рецептором, который включает субъединицу интерлейкина-4Rα, активируя киназу 1 Janus (Jak1), что приводит к фосфорилированию Stat6.В промоторах MUC5AC и Muc5ac нет консенсусного сайта связывания Stat6, но активация Stat6 приводит к повышенной экспрессии SPDEF (фактора транскрипции Ets, содержащего заостренный домен SAM), который активирует множественные гены, участвующие в метаплазии слизистой, 39 и подавляет экспрессия Foxa2, который негативно регулирует Muc5ac. 45 Некоторые лиганды связывают рецепторы ErbB, включая эпидермальный фактор роста, трансформирующий фактор роста α, амфирегулин и нейрегулин, активируя митоген-активируемые протеинкиназы (MAPK). 42,46 Фактор 1, индуцируемый гипоксией (HIF-1), также может быть активирован ниже рецепторов ErbB, и существует консервативный сайт связывания HIF-1 в проксимальном промоторе MUC5AC и Muc5ac, 30 , но является ли это Доминантный механизм активации лигандами ErbB неизвестен. Не показана передача сигналов комплемента C3 и β 2 -адренергических рецепторов, которые усиливают продукцию Muc5ac, 29,47–49 или факторы транскрипции, такие как Sox2, Notch, E2f4 и Math, которые в первую очередь регулируют развитие.Панель E показывает молекулярный механизм экзоцитоза муцина. Секреторная гранула, содержащая муцин, стыкуется с плазматической мембраной за счет взаимодействия связанного с гранулами белка Rab с эффекторным белком, который действует как привязка к Munc18, который связывает закрытую конформацию синтаксина, закрепленную на плазматической мембране. Секреция запускается, когда АТФ связывается с пуринергическими рецепторами P2Y 2 (P2Y 2 R), связанными с Gq, активируя фосфолипазу C (PLC), которая генерирует вторые мессенджеры диацилглицерин (DAG) и инозитолтрифосфат (IP 3 ).DAG активирует Munc13 14 , чтобы открыть синтаксин, чтобы он мог образовывать четырехспиральный комплекс SNARE (рецептор белка прикрепления растворимого N-этилмалеимида, чувствительного к фактору) с SNAP-23 (синаптосомно-связанный белок 23) и VAMP (ассоциированный с везикулами мембранный белок. ), сближая гранулы и плазматические мембраны. 50 IP 3 индуцирует высвобождение кальция из рецепторов IP 3 (IP 3 R) в эндоплазматическом ретикулуме (ER), активируя Synaptotagmin 51 , чтобы вызвать окончательное свертывание комплекса SNARE, что приводит к слияние оболочек и высвобождение муцинов.Микрофотографии любезно предоставлены доктором Майклом Дж. Тувимом.
СЕКРЕЦИЯ МУЦИНА
Секреция полимерных муцинов регулируется отдельно от продукции муцина. 50,58 Наиболее важным стимулятором секреции поверхностного эпителия, по-видимому, является АТФ, который действует на рецепторы апикальной мембраны P2Y 2 . 59–61 Пока не ясно, активируют ли другие агонисты, такие как ацетилхолин или гистамин, рецепторы эпителиальных клеток дыхательных путей или вызывают сокращение гладких мышц дыхательных путей, ведущее к высвобождению АТФ. 59,62–64 Постоянное присутствие низких уровней АТФ в жидкости на поверхности дыхательных путей (см. Ниже) вызывает постоянную низкую активность секреторного аппарата, что приводит к устойчивому высвобождению муцинов, которые обеспечивают нормальный барьер. Когда продукция муцина увеличивается, так что муцины накапливаются внутри клетки (), и затем запускается секреция большого количества гранул (гиперсекреция слизи) (), может произойти закупорка просвета дыхательных путей. 13,65–67 Может показаться, что секреция гранулы муцина не приведет к чистому изменению объема просвета воздушного пространства, если объем эпителиальных клеток уменьшится на ту же величину, что и объем секретируемого муцина.Однако муцины хранятся в дегидратированной форме в секреторных гранулах, и они набухают в несколько сотен раз по сравнению с их обезвоженным объемом после секреции в результате гидратации и обмена каждого противоиона кальция внутри гранулы на два иона натрия во внеклеточном пространстве. 9,68 Быстрая секреция может истощить жидкость на поверхности дыхательных путей, что приведет к образованию концентрированной, эластичной слизи, устойчивой к разбавлению после образования муциновой сети. 1,5,17 Подслизистые железы непрерывно секретируют полимерные муцины на низком уровне и могут дополнительно стимулироваться адренергическими, холинергическими и неадренергическими, нехолинергическими нервами. 17
ПЕРИЦИЛИАРНЫЙ СЛОЙ
Гель слизи дыхательных путей лежит поверх перицилиарного слоя глубиной примерно 7 мкм (). Глубина этого слоя критически важна для мукоцилиарного клиренса (см. Ниже). Поскольку эпителий дыхательных путей очень проницаем для воды, объем жидкости определяется количеством хлорида натрия в просвете дыхательных путей. 63 В свою очередь, количество хлорида натрия регулируется в первую очередь абсорбцией натрия через эпителиальный натриевый канал и экструзией хлорида через трансмембранный регулятор проводимости при муковисцидозе (CFTR) и хлоридные каналы, активируемые кальцием. 63,69 Поскольку слизь продвигается проксимально, наблюдается чистое поглощение соли и воды (> 90%), соответствующее уменьшению общей площади поперечного сечения дыхательных путей. 2 Локально глубина перицилиарного слоя регулируется концентрацией адениновых и уридиновых нуклеотидов и метаболита аденозина. Адениновые нуклеотиды высвобождаются через каналы из реснитчатых клеток, которые ощущают механический стресс во время вентиляции 63,70 и посредством экзоцитоза вместе с уридиновыми нуклеотидами из секреторных клеток. 60,61 Эти нуклеотиды активируют рецепторы P2Y 2 , а аденозин активирует рецепторы A2b на апикальной мембране реснитчатых клеток, вызывая изменения во внутриклеточных вторичных мессенджерах, которые способствуют высвобождению хлорида и ингибируют абсорбцию натрия; в результате вода попадает в просвет дыхательных путей. 60,61
Связанные с мембраной муцины вносят вклад в физические свойства жидкости вблизи поверхности клетки, придавая перицилиарный слой черты «привитого геля», а не жидкости (Boucher RC, Университет Северной Каролины: личное сообщение ).MUC4 плотно экспрессируется на ресничках, имеющих форму параллельных щеток для бутылок, где он предотвращает проникновение слоя слизистого геля и обеспечивает смазку через связанную воду. 4,6 MUC1 намного меньше MUC4 и присутствует на поверхности клеток и микроворсинок как реснитчатых, так и секреторных клеток. У него есть цитоплазматический хвост, способный передавать внутриклеточные сигналы, и он модулирует защиту от патогенов и воспаление. 6,71 MUC16, самый крупный муцин, экспрессируется как ресничными, так и секреторными клетками, и он может расщепляться и включаться в слой подвижного геля. 6,72
МЕХАНИЗМЫ ОЧИСТКИ
Гель слизи продвигается в проксимальном направлении за счет биения ресничек, удаляя вдыхаемые частицы, патогены и растворенные химические вещества, которые могут повредить легкие. 2 Полимерные муцины непрерывно синтезируются и секретируются для пополнения слоя геля. Нормальные реснички ударяют от 12 до 15 раз в секунду, в результате чего скорость слоя геля составляет примерно 1 мм в минуту. 73 Скорость мукоцилиарного клиренса увеличивается с большей гидратацией, 2,73 , а скорость биения ресничек может быть увеличена пуринергическими, адренергическими, холинергическими агонистами и агонистами аденозиновых рецепторов, 60,73 , а также раздражающими химическими веществами . 74
Второй механизм удаления слизи из дыхательных путей — это очищение от кашля. Это может помочь объяснить, почему заболевания легких, вызванные нарушением функции ресничек, менее серьезны, чем заболевания, вызванные обезвоживанием, которое препятствует обоим механизмам выведения. 2 Хотя кашель способствует выведению слизи при заболеваниях с чрезмерной выработкой или нарушением функции ресничек, он также может быть неприятным симптомом. 75,76
ДИСФУНКЦИЯ СЛИВОСТИ ПРИ ЗАБОЛЕВАНИИ
Эффективный выведение слизи имеет важное значение для здоровья легких, а заболевание дыхательных путей является постоянным следствием плохого выведения.Здоровая слизь представляет собой гель с низкой вязкостью и эластичностью, который легко переносится цилиарным действием, тогда как патологическая слизь имеет более высокую вязкость и эластичность и менее легко выводится. 5,38 Превращение здоровой слизи в патологическую происходит за счет множества механизмов, которые изменяют ее гидратацию и биохимические составляющие; к ним относятся аномальная секреция соли и воды, повышенная выработка муцинов, инфильтрация слизи воспалительными клетками и повышенная проницаемость бронхов сосудов ().Накопление слизи является результатом некоторой комбинации перепроизводства и снижения клиренса, а постоянное накопление может привести к инфекции и воспалению, создавая среду для роста микробов.
Заболевание слизистой оболочки дыхательных путей и характеристика слизи
Верхние панели показывают вклад заболевания слизистой оболочки в образование аномальной слизи. При астме ремоделирование дыхательных путей характеризуется увеличением запасов эпителиального муцина из-за поверхностной эпителиальной метаплазии слизистой с умеренной гиперплазией и увеличением количества субэпителиальных бронхиальных микрососудов, которые становятся негерметичными во время воспаления.Изменения подслизистых желез незначительны, за исключением тяжелых случаев. При хронической обструктивной болезни легких (ХОБЛ) увеличение запасов муцина происходит из-за поверхностной эпителиальной метаплазии слизистой оболочки и некоторой гиперплазии, а также увеличения объема и количества подслизистых желез. Ремоделирование микрососудов бронхов не так заметно, как при астме. При муковисцидозе запасы муцина в эпителии близки к нормальным уровням (возможно, из-за повышенной секреции), но очень заметны подслизистые железы.Ремоделирование микрососудов бронхов не так заметно, как при астме. На верхних панелях не показано повышенное количество воспалительных клеток в стенке и просвете дыхательных путей, которое встречается при всех заболеваниях дыхательных путей. Продукты воспалительной гибели клеток включают полимеры ДНК и актина, которые являются важными составляющими патологической слизи. На нижних панелях перечислены некоторые составляющие слизи при заболеваниях дыхательных путей. Степень клеточного воспаления и биохимические составляющие слизи различаются в зависимости от заболевания дыхательных путей.Данные по астме отражают изменения, которые происходят при острой тяжелой астме. Число X указывает на относительное количество компонентов в каждом болезненном состоянии.
Основными симптомами нарушения выведения слизи являются кашель и одышка. Кашель вызывается стимуляцией афферентов блуждающего нерва во внутрилегочных дыхательных путях или в гортани и глотке. 75,76 Пациенты часто предполагают, что ларингофарингеальная стимуляция, описываемая как «першение в горле», является результатом «постназального подтекания», поскольку они осознают, что сила тяжести заставляет слизь спускаться из носоглотки, но обычно не подозревают, что она также поднимается из носоглотки. легкие за счет действия ресничек.Одышка возникает, когда слизь препятствует воздушному потоку, занимая просветы многих дыхательных путей. 21,65–67 Физические признаки нарушения очистки от слизи включают кашель, бронхиальное дыхание, хрипы и хрипы. Задержанная слизь и воспалительный экссудат могут проявляться в виде локализованного ателектаза или линейных или разветвленных помутнений на простых рентгенограммах грудной клетки, а также в виде наполнения просвета проксимальных дыхательных путей или помутнений в виде дерева в почках в периферических дыхательных путях при компьютерно-томографическом исследовании. 77 Важно понимать роль слизи в клинической картине.Необходимо удалить слизь из просвета дыхательных путей, чтобы устранить симптомы и обеспечить эффективное лечение аэрозолями. Кроме того, наличие слизи может быть признаком основного воспаления или инфекции, что может потребовать дополнительного лечения.
КИСТИЧЕСКИЙ ФИБРОЗ
Муковисцидоз вызывается мутациями в гене, кодирующем CFTR, что приводит к снижению секреции хлоридов и увеличению всасывания натрия. Вместе это приводит к недостаточному количеству жидкости в просвете дыхательных путей. 78,79 Кроме того, снижение секреции бикарбоната может привести к чрезмерному сшиванию муцина кальцием. 80 У трансгенных мышей со сверхэкспрессией субъединицы эпителиального натриевого канала в эпителиальных клетках дыхательных путей жидкость в просвете дыхательных путей недостаточна, и развивается фенотип, подобный муковисцидозу. 81 Это открытие в сочетании с большим количеством подтверждающих данных исследований функции эпителиальных клеток дыхательных путей человека in vitro привело к широкому консенсусу в отношении того, что основными последствиями дисфункции CFTR в дыхательных путях являются обезвоживание слизи и снижение высота перицилиарного слоя, особенно в ответ на инфекционное или токсическое воздействие. 63,69,78,79 Эти изменения приводят к плохому очищению от слизи, что создает порочный круг инфекций, воспалений и травм. У пациентов с муковисцидозом слизь имеет следующие характеристики: инфильтрация нейтрофилами и высокие концентрации ДНК нейтрофилов и нитчатого актина 22,82,83 ; инфицирование такими организмами, как Pseudomonas aeruginosa, Staphylococcus aureus, и виды aspergillus, часто в биопленках на поверхности эпителиальных клеток; и дегидратированные, сильно перепутанные полимерные макромолекулы, которые образуют гелевую матрицу с размером пор, уменьшенным с нормального размера приблизительно 500 нм до приблизительно 150 нм. 5 Постулируется, что уменьшенный размер пор иммобилизует микробы в слизистом геле, тем самым способствуя образованию биопленки и подавляя движение нейтрофилов, которые в противном случае могли бы устранить инфекцию. 5,69 Чистые эффекты этих процессов рентгенологически проявляются в виде бронхоэктазов; патологически в виде нейтрофильного воспаления, фиброза дыхательных путей и увеличения количества секретирующих муцин клеток, особенно в подслизистых железах; и клинически как кашель, гнойная мокрота, кровохарканье, одышка, рецидивирующие инфекции легких и быстрая потеря функции легких. 78,79,84
ASTHMA
Центральная роль диффузной закупорки дыхательных путей слизью в патофизиологии астмы признана патологами более 100 лет. 65,66,85 Однако дисфункция слизи при астме часто недооценивается клиницистами, возможно, из-за того, что кашель при астме нечасто приводит к отхаркиванию или потому, что недоступность методов лечения слизистых пробок отвлекает внимание исключительно на устранение бронхоспазма и воспаления. 86 Слизистая метаплазия (т. Е. Повышенная выработка поверхностного эпителиального муцина) и увеличенное количество бронхиальных микрососудов являются важными компонентами ремоделирования дыхательных путей при астме, что предрасполагает к дисфункции слизи. 86 Эти изменения возникают у пациентов с воспалением дыхательных путей, характеризующимся инфильтрацией стенки дыхательных путей и слизистой оболочки просвета CD4 + Т-клетками, эозинофилами и клетками врожденного иммунитета, которые секретируют цитокины Th3, 85,87 , хотя инфильтрация нейтрофилов также может быть заметной в обострения. 84 Закупорка дыхательных путей слизистыми пробками может вызвать локализованный ателектаз, который очевиден рентгенологически у пациентов с обострениями астмы, а обширная закупорка слизью постоянно выявляется при вскрытии у пациентов со смертельной астмой. 65,66 Диффузное сужение дыхательных путей в результате сочетания концентрических сокращений гладких мышц и обструкции просвета слизью делает астму уникально опасной среди заболеваний дыхательных путей из-за ее склонности к внезапным обострениям.
Слизь в дыхательных путях при тяжелой астме имеет каучуковый характер, что способствует нарушению клиренса и образованию пробок.Биохимический анализ этих пробок показывает высокие концентрации муцинов и белков плазмы, 84,88 , а биофизический анализ показывает высокую плотность сцепления и модуль упругости. 89 Другой важной патологической ролью белков плазмы в формировании этих высокоэластичных слизистых пробок является защита муцинов от переваривания протеазами. 89 Поскольку активность эластазы нейтрофилов увеличивается в дыхательных путях пациентов с астмой в фазе выздоровления после почти смертельных обострений, это может помочь переваривать слизистые пробки у этих пациентов. 90 Постоянные симптомы, связанные с мокротой, в анамнезе связаны с более тяжелыми фенотипами заболевания при хронической астме, 91 , а гиперсекреция слизи особенно проблематична при аллергическом бронхолегочном аспергиллезе. 85
ХРОНИЧЕСКОЕ ОБСТРУКТИВНОЕ ЗАБОЛЕВАНИЕ ЛЕГКИХ
Обструкция слизистой оболочки мелких дыхательных путей характерна для ХОБЛ, даже у пациентов, которые не отхаркивают мокроту или имеют эмфизематозный фенотип. 92,93 И наоборот, пациенты с ХОБЛ с обильным отхаркиванием могут иметь небольшую обструкцию дыхательных путей, вероятно, потому, что слизь исходит из крупных дыхательных путей и вызывает минимальную окклюзию.Несмотря на эту слабую корреляцию с образованием мокроты, обструкция дыхательных путей действительно коррелирует с изменениями экспрессии гена муцина, 38 увеличивает количество и размер бокаловидных клеток, 38 окклюзию малых дыхательных путей слизью, 88 и расширением подслизистой оболочки железы. 21,92 Дисфункция слизи, вызванная сигаретным дымом, сложна и не до конца изучена, но она включает неблагоприятные эффекты на структуру и функцию ресничек, 94–96 активация рецепторов ErbB, 41 снижение функции CFTR, 97 и провоспалительные эффекты, которые увеличивают выработку муцина, уменьшая гидратацию и клиренс слизи.Сигаретный дым содержит множество токсинов, включая твердые частицы, окислительные химические вещества и органические соединения, среди которых важен акролеин, поскольку он сильно стимулирует выработку муцина. 40
Повышенная выработка муцина и уменьшение жидкости в просвете при ХОБЛ имеют пагубные последствия для здоровья дыхательных путей, как и при астме и муковисцидозе, включая застой слизи и инфекцию дыхательных путей. Haemophilus influenzae, P. aeruginosa , Streptococcus pneumoniae, и Moraxella catarrhalis обнаруживаются в мокроте у 25–50% взрослых с ХОБЛ.Частота инфицирования увеличивается с увеличением тяжести заболевания, а приобретение новых бактериальных штаммов связано с обострениями ХОБЛ. 98 На основе исследований на мышиной модели, в которой лизат H.influenzae вызывал воспаление дыхательных путей и фиброз, но не метаплазию слизистой, 56 можно предположить, что при ХОБЛ снижение клиренса слизи, связанное с сигаретой. дым приводит к инфицированию дыхательных путей, что, в свою очередь, приводит к воспалению и фиброзу.
ДРУГИЕ ЗАБОЛЕВАНИЯ ДЫХАТЕЛЬНЫХ ПУТЕЙ, СВЯЗАННЫЕ С ДИСФУНКЦИЕЙ СЛИВОСТИ
Дисфункция слизи возникает практически при всех воспалительных заболеваниях дыхательных путей. Острые вирусные и бактериальные инфекции и хронические заболевания, такие как первичная цилиарная дискинезия, бронхоэктазы без кистозного фиброза (которые часто вызваны атипичной микобактериальной инфекцией), панбронхиолит и состояния иммунодефицита (например, гипогаммаглобулинемия, инфекция вируса иммунодефицита человека, трансплантация органов и гематологические злокачественные заболевания) все имеют компонент дисфункции слизи.Кроме того, задержка слизи является проблемой у интубированных пациентов и у тех, у кого механика легких нарушена в результате паралича, иммобилизации или хирургического вмешательства; ателектаз и пневмония — частые осложнения у таких пациентов. Сообщалось, что геномные маркеры в хромосомной области 11p15.5 (которая включает MUC5AC и MUC5B) связаны с тяжестью астмы, 99 и панбронхиолитом, 100 , хотя механизмы, приводящие к восприимчивости к заболеванию, еще не определены.
Движущаяся слизь имеет значение для здоровья легких · Границы для молодых умов
Абстрактные
Когда мы дышим, легкие обменивают кислород воздуха на углекислый газ из крови. Этот обмен жизненно необходим для жизни. Каждый вдох подвергает легкие воздействию внешней среды, содержащей загрязнения и микробы, представляющие угрозу для нашего здоровья. Первая линия защиты называется мукоцилиарным эскалатором: слизь улавливает потенциально опасный материал, а реснички выталкивают этот материал вверх и из наших дыхательных путей.Когда мукоцилиарный эскалатор не работает должным образом, у нас может развиться заболевание легких. Например, у пациентов с генетическими заболеваниями, такими как муковисцидоз (CF) и первичная цилиарная дискинезия (PCD), или заболеваниями, связанными с курением, такими как хроническая обструктивная болезнь легких (ХОБЛ), слизь очень густая. Эта слизь накапливается, позволяя бактериям, грибам и вирусам процветать, вызывая повреждение легких и снижение оксигенации. Заболевания легких чрезвычайно затрудняют дыхание, и пациенты могут иметь опасные для жизни респираторные заболевания, когда мукоцилиарный эскалатор не может поддерживать здоровье легких.
Как работают легкие?
Основная функция легких — дыхание. Газообмен — это название процесса, при котором кислород попадает в кровоток (при вдыхании), а углекислый газ покидает тело (при выдохе). Структура легких эволюционировала, чтобы выполнять эту задачу очень эффективно. Основная структура легких — это серия полых трубок, называемых дыхательными путями. Дыхательные пути разветвляются и уменьшаются в размерах, заканчиваясь крошечными воздушными мешочками, называемыми альвеолами. Альвеолы покрыты небольшими кровеносными сосудами, называемыми капиллярами, которые служат для обмена газов в крови [1].Легкие можно сравнить с деревом, у которого большой главный ствол, а ветви становятся меньше по мере удаления от ствола. Альвеолы похожи на листья.
В легком есть две основные области: проводящая зона и респираторная зона (рис. 1). Воздух попадает в легкие через проводящую зону и попадает в респираторную зону, содержащую альвеолы. Альвеолы одного человека имеют такую же площадь поверхности, как и теннисный корт, а это большая площадь для газообмена.Проводящая зона — это часть легких, через которую проходит воздух без газообмена, потому что трубки слишком толстые, чтобы газы могли проходить через них. Проводящая зона выстлана похожими на волосы структурами, называемыми ресничками, которые покрыты слизью, которая помогает задерживать потенциально опасные материалы. Реснички — это подвижные крошечные пальцеобразные выступы на поверхности клеток дыхательных путей. Реснички выстилают дыхательные пути и помогают выводить слизь вверх и из легких [5]. Реснички имеют высоту около 6–7 микрометров, что примерно в десять раз меньше ширины человеческого волоса [3, 5].
- Рисунок 1. Мукоцилиарный эскалатор у здорового человека (слева) и у человека с больным мукоцилиарным эскалатором (справа).
- Мукоцилиарный эскалатор находится в трахее, бронхах и бронхиолах, которые являются частью проводящей зоны. Газообмен происходит в альвеолах дыхательной зоны (вставка).
Частицы и микробы в воздухе — зачем легким защита
Существует множество типов частиц, которые могут попасть в легкие и вызвать повреждение.Некоторые из этих частиц являются загрязняющими веществами, такими как выбросы от транспортных средств, работающих на газе, окись углерода от каминов, токсины от вейпинга или курения, а также аэрозоли, такие как лак для волос. Частицы могут попадать в различные области легких. Короткие волосы, такие как волосы на макушке, выстилают ноздри изнутри и покрыты слизью. Эти покрытые слизью волосы помогают задерживать более крупные частицы, попадающие в нос. Частицы, попадающие в проводящую зону, могут повредить клетки дыхательных путей, что может уменьшить движение их ресничек и привести к накоплению слизи, которая не может быть удалена из дыхательных путей [2].Забитые слизью дыхательные пути могут не позволить воздуху перемещаться так же эффективно, как листья в желобе, мешающие потоку воды. Иногда более мелкие частицы могут достигать альвеол. Повреждение альвеол значительно затрудняет дыхание, потому что кислород не проникает в кровь. Эта пониженная эффективность газообмена может привести к гипоксии остального тела, что означает низкое содержание кислорода. Только проводящая зона, от трахеи до бронхиол, имеет способность перемещать слизь с помощью ресничек, поэтому альвеолы не могут полагаться на этот механизм, чтобы избавиться от этих мелких частиц [3].Жизнь в загрязненном городе или годы курения / курения могут вызвать воспаление легочной ткани и привести к таким заболеваниям, как хроническая обструктивная болезнь легких (ХОБЛ) [4].
Что такое мукоцилиарный эскалатор?
Мукоцилиарный эскалатор находится внутри проводящих дыхательных путей и состоит из слизи и ресничек, которые перемещают слизь вверх и из легких, откуда она может быть удалена при кашле или глотании (рис. 1, 2) [5]. Как первая линия защиты, слизь в дыхательных путях состоит из различных компонентов, которые помогают ей задерживать частицы и микробы [2, 4].Слизь представляет собой физический барьер для защиты легких и обладает свойствами, помогающими избавиться от потенциально инфекционных бактерий, грибков и вирусов [4, 5]. Некоторые из важных компонентов слизи дыхательных путей — это муцины (липкие белки с сахарным покрытием), защитные белки, соль и вода. Вместе эти компоненты образуют гель, который улавливает частицы, попадающие в дыхательные пути [2].
- Рис. 2. (Слева) Реснички в здоровых дыхательных путях подвижны и способны эффективно перемещать слизь вверх по мукоцилиарному эскалатору.
- (посередине) При МВ слизь становится густой и трудно передвигающейся, в результате чего мукоцилиарный эскалатор становится менее эффективным; это позволяет задерживать микробы / частицы, что в конечном итоге приводит к повреждению легких. (Справа) При PCD реснички менее подвижны или даже неподвижны, что делает их неспособными перемещать слизь вверх по мукоцилиарному эскалатору.
Слизь в основном вырабатывается клетками, выстилающими внутреннюю часть дыхательных путей. Они называются бокаловидными ячейками. Бокальные ячейки имеют форму средневековых чаш, отсюда и название кубок.В отличие от других клеток дыхательных путей, которые имеют ресничную форму и имеют форму столбиков, бокаловидные клетки не имеют наверху ресничек. Бокаловидные клетки отсутствуют за пределами проводящей зоны, чтобы слизь не мешала газообмену. Слизь также участвует в гидратации дыхательных путей, что необходимо для правильного функционирования ресничек [3, 5].
Движение ресничек подобно движению ваших рук при плавании брассом [3]. Отдельная ресничка недостаточно сильна, чтобы самостоятельно перемещать слой слизи, но когда тысячи ресничек скоординированно бьются вместе, они могут коллективно вызывать движение слизи [2, 3].Представьте себе толпу на концерте, когда исполнитель ныряет со сцены, чтобы заняться серфингом в толпе: исполнитель подобен сгустку слизи, который удерживается руками толпы и движется скоординированной волной. В некотором смысле реснички взаимодействуют друг с другом посредством движения, чтобы обеспечить скоординированное и эффективное движение слизи! Так работает мукоцилиарный эскалатор.
Какие заболевания могут возникнуть, если мукоцилиарный эскалатор не работает должным образом?
Некоторые люди наследуют аномальные гены от своих родителей и рождаются с заболеванием, называемым первичной цилиарной дискинезией (ПЦД) (рис. 2).PCD — это заболевание легких, которое препятствует эффективному биению ресничек, а в тяжелых случаях вообще не дает им двигаться [3]. У пациентов с PCD дыхательные пути инфицируются из-за неэффективного транспорта слизи, который повреждает клетки дыхательных путей. Когда со временем дыхательные пути повреждаются, они становятся вялыми, как сплющенная соломка, не позволяя воздуху проходить через них и затрудняя дыхание. Представьте, что вы пьете вкусный густой молочный коктейль; При использовании соломки нормальной ширины требуется меньше усилий по сравнению с соломкой шириной с лапшу для спагетти.
Муковисцидоз (МВ) — еще одно наследственное заболевание, поражающее мукоцилиарный эскалатор [3] (рис. 2). У людей с МВ есть мутации в обеих копиях гена (одна от мамы и одна от папы), ответственных за выработку белка, называемого регулятором трансмембранной проводимости при муковисцидозе (CFTR). CFTR образует канал через мембраны клеток, который участвует в производстве пота, пищеварительной жидкости и слизи. CFTR регулирует, сколько воды попадает в эти выделения и, следовательно, насколько густой и липкой становится слизь.При неправильной работе канала слизи не хватает воды и она становится густой, как клей. Чрезвычайно густая слизь накапливается в легких, в отличие от обычной водянистой слизи, которая легко выводится мукоцилиарным эскалатором, вызывая накопление густой слизи и в конечном итоге вызывая разрушение дыхательных путей и легочную недостаточность.
Хроническая обструктивная болезнь легких (ХОБЛ) — это заболевание, которое может возникнуть после курения сигарет или электронных сигарет. ХОБЛ может негативно повлиять на мукоцилиарный эскалатор и вызвать заболевание легких, которое во многом похоже на МВ [3].Повреждение мукоцилиарного эскалатора может способствовать развитию других распространенных заболеваний, таких как пневмония и астма, которые имеют схожие, но иногда менее серьезные проблемы со слизью.
Заключение: почему имеют значение слизь, реснички и мукоцилиарный эскалатор
Для здоровых легких требуется правильное функционирование мукоцилиарного эскалатора. Слизь и реснички являются основным механизмом защиты легких. Если есть проблема со слизью или ресничками, дыхательные пути могут быть заблокированы, и вредные микробы и частицы могут попасть в легкие, что приведет к повреждению.Генетические заболевания, такие как PCD и CF, и приобретенные заболевания, такие как COPD, негативно влияют на мукоцилиарный эскалатор. Эти заболевания легких могут привести к снижению газообмена и вызвать гипоксию всего тела. Так что помните — когда вы дома больны простудой, слизь, которую вы откашливаете, исходит от мукоцилиарного эскалатора, и она помогает сохранить ваши легкие счастливыми и здоровыми, удаляя потенциально опасные частицы и микробы!
Авторские взносы
MW, JP, JK, TB, SP, R-JS и SR внесли свой вклад в подготовку рукописи и окончательное редактирование.Все авторы одобрили окончательный вариант рукописи перед подачей на рассмотрение.
Глоссарий
Газообмен : ↑ Процесс, с помощью которого отходы углекислого газа (CO 2 ) удаляются из кровотока и заменяются вдыхаемым кислородом (O 2 ).
Альвеолы : ↑ Воздушные мешочки, составляющие наименьшую часть респираторной зоны; альвеолы и капиллярные кровеносные сосуды находятся в непосредственной близости; здесь происходит газообмен.
Проводящая зона : ↑ Часть дыхательных путей, не участвующая в газообмене; цель зоны проводимости состоит в том, чтобы перемещать воздух в зону дыхания и из нее; где находится мукоцилиарный эскалатор; обнаруживается в проксимальном отделе легкого от трахеи до бронхиол.
Дыхательная зона : ↑ Часть дыхательных путей, где происходит газообмен; обнаруживается в дистальном отделе легкого, где расположены альвеолы.
Реснички : ↑ Подвижные волосовидные выступы на верхней части клеток, выстилающих проводящую зону дыхательных путей; реснички перемещают слизь по мукоцилиарному эскалатору.
Слизь : ↑ Липкое гелеобразное вещество, которое находится на вершине ресничной щетки в проводящей зоне дыхательных путей; в легких слизь вырабатывается бокаловидными клетками и железами и защищает дыхательные пути от опасных материалов; слизь состоит из воды, гликопротеинов муцина, защитных белков и соли.
Мукоцилиарный эскалатор : ↑ Срок для аппарата слизи и ресничек; отвечает за движение слизи вверх и из дыхательных путей; слизь улавливает частицы, а реснички выталкивают слизь вверх и из легких.
Заявление о конфликте интересов
SR имеет нелицензированный патент на использование микрооптической когерентной томографии в качестве диагностического устройства, которое используется для характеристики функциональной микроанатомии мукоцилиарного эскалатора.
Остальные авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов.
Благодарности
Авторы хотели бы поблагодарить Джорджа Д. Филлипса (13 лет), С. Коринн Филлипс (16 лет) и Эндрю Роу (14 лет) за чтение рукописи и их вдумчивые правки и отзывы. Джереми Левер и Бэзил Боно за неоценимую поддержку в завершении этого проекта.
Список литературы
[1] ↑ Уэст, Дж. Б. 2012. Физиология дыхания Уэста: Основы . 9-е изд. Балтимор, Мэриленд: Липпинкотт Уильямс и Уилкинс.
[2] ↑ Ноулз М. Р. и Баучер Р. С. 2002. Очистка от слизи как основной врожденный защитный механизм дыхательных путей млекопитающих. J. Clin. Вкладывать деньги. 109: 571–7. DOI: 10.1172 / jci15217
[3] ↑ Пибоди, Дж. Э., Шей, Р. Дж., Бермингем, Б. М., Филлипс, С. Е., Тернер, Б., Роу, С. М. и др. 2018. Видение ресничек: методы визуализации движения ресничек и клинических связей. Am. J. Physiol. Легочная клетка. Мол. Physiol. 314: L909–21.DOI: 10.1152 / ajplung.00556.2017
[4] ↑ Чжан П., Саммер В. Р., Бэгби Г. Дж. И Нельсон С. 2000. Врожденный иммунитет и легочная защита хозяина. Immunol. Rev. 173: 39–51. DOI: 10.1034 / j.1600-065X.2000.917306.x
[5] ↑ Бустаманте-Марин, X. М., и Островски, Л. Е. 2017. Реснички и мукоцилиарный клиренс. Перспектива Колд-Спринг-Харбор. Биол. 9: a028241. DOI: 10.1101 / cshperspect.a028241
.
