Так ли страшна прививка АКДС?
Помимо перечисленных противопоказаний в инструкции к вакцине «Гексаксим» также есть пункт: «вакцины с содержанием коклюшного компонента нельзя вводить лицам с прогрессирующими неврологическими расстройствами и неконтролируемой эпилепсией до стабилизации состояния, при условии, когда польза от вакцинации значительно превышает риск». Это означает, что стабильные неврологические состояния, такие как ДЦП, синдром Дауна и непрогрессирующее течение эпилепсии, не являются противопоказаниями к вакцинации.
После — не значит вследствие
Эту парадигму хорошо иллюстрирует история из книги Пола Оффита «Смертельно опасный выбор»: «Один почетный профессор Медицинской школы университета Дьюка рассказывает историю о своем знакомом, который отвез сына к врачу делать прививку АКДС. Он очень долго прождал в очереди и в конце концов устал и поехал домой, так и не сделав ребенку прививку. Через несколько часов отец обнаружил ребенка мертвым в кроватке – видимо, малыш погиб от синдрома внезапной детской смерти. Только представьте себе, каково было бы отцу, если бы его сыну в тот день сделали прививку. Конечно, никакие исследования не убедили бы его, что ребенок погиб не от вакцины, а от каких-то других причин».
Только представьте себе, каково было бы отцу, если бы его сыну в тот день сделали прививку. Конечно, никакие исследования не убедили бы его, что ребенок погиб не от вакцины, а от каких-то других причин».
Авторы этого материала — тоже родители маленьких детей. И нам понятно отчаяние родителей, которые пытаются найти причину отклонений у ребенка в вакцине. Но это далеко не всегда так, и это доказано множеством статистических исследований в разных странах. Подобные исследования проводились не фармкомпаниями, а самими государствами, чтобы исключить предвзятость. Больше всего исследований приходится как раз на вакцину АКДС и коклюшный компонент, которого так боятся родители. Дети первого года жизни получают, в среднем, три дозы вакцины, в составе которой АКДС компоненты или АбКДС (б – бесклеточный коклюшный компонент, прим V). Большинство генетических заболеваний также проявляются в первый год-полтора жизни детей. Учитывая частоту вакцинации в этот период, достаточно заманчиво связать эти два события между собой.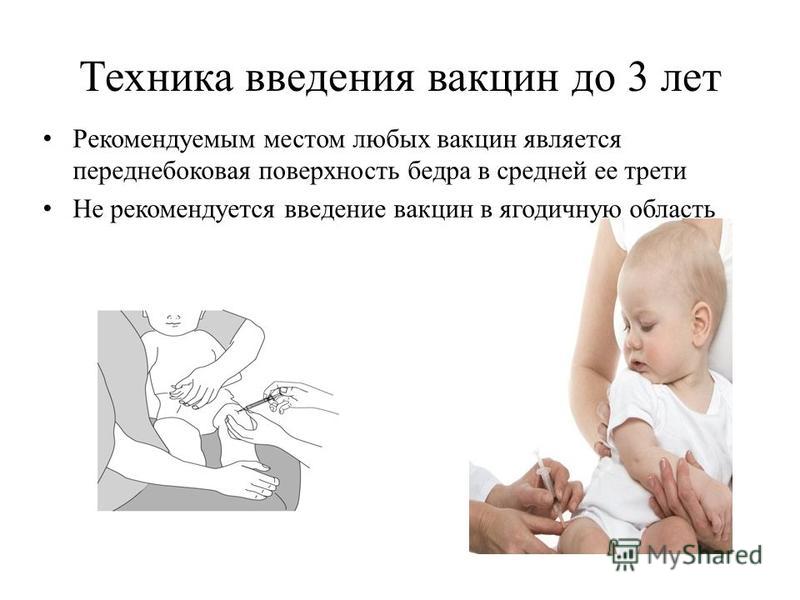
Тем не менее, вакцины, как и другие медицинские препараты, могут в редких случаях приводить к осложнениям. Как их распознавать и регистрировать в Казахстане, мы разберем в одном из следующих материалов.
Сравнение вероятности осложнений от вакцин и болезней
В мире, где каждый, преимущественно, сам за себя, довод, что «те, кто не вакцинируются без видимых причин, ставят под угрозу других», работает плохо. Мы это понимаем. Поэтому, вместо заключения, мы перевели и дополнили таблицу, где приведена частота осложнений от вакцин и от болезней. Оригинал таблицы опубликован на сайте австралийского правительства в рамках Национальной программы иммунизации.
Вакцинация против дифтерии, столбняка, коклюша
Вакцинопрофилактика инфекционных заболеваний осуществляется в соответствии с Национальным календарем профилактических прививок, установленным Постановлением Министерства здравоохранения Республики Беларусь от 18 июля 2012 г. № 106 (далее – Национальный календарь). Согласно Национальному календарю детям с 3 месяцев проводятся профилактические прививки против дифтерии, столбняка и коклюша. В учреждениях здравоохранения Республики Беларусь для иммунизации против дифтерии, столбняка, коклюша имеется АКДС-вакцина.
№ 106 (далее – Национальный календарь). Согласно Национальному календарю детям с 3 месяцев проводятся профилактические прививки против дифтерии, столбняка и коклюша. В учреждениях здравоохранения Республики Беларусь для иммунизации против дифтерии, столбняка, коклюша имеется АКДС-вакцина.
АКДС (Россия) является адсорбированной коклюшно-дифтерийно-столбнячной вакциной для профилактики коклюша, дифтерии и столбняка у детей от 3-х месяцев до 3 лет 11 месяцев 29 дней. В своем составе вакцина АКДС содержит дифтерийный и столбнячный анатоксины, и инактивированный (корпускулярный) возбудитель коклюша (Bordetella pertussis).
Показания к применению. Первичная вакцинация против дифтерии, столбняка и коклюша у детей с 3 месяцев до 3 лет 11 месяцев 29 дней. Курс первичной иммунизации вакциной АКДС состоит из 3 доз вакцины, вводимых согласно Национальному календарю профилактических прививок РБ в 3, 4 и 5 месяцев жизни; ревакцинацию проводят в 18 месяцев.
Способ применения. Способ применения вакцины АКДС — вводится внутримышечно. У детей обычно в четырехглавую мышцу бедра (средняя треть бедра), а у более старших детей в дельтовидную мышцу (плечо). Инъекция в ягодицу в настоящее время не практикуется. Допустимо подкожное введение. Внутривенное введение категорически противопоказано.
Применение препарата АКДС совместно с другими вакцинами. Вакцину АКДС можно вводить одновременно со всеми препаратами из национального календаря профилактических прививок в один день, в разные участки тела, за исключением вакцины БЦЖ. Применение вакцины АКДС совместно с другими прививками не влияет на их иммуногенность (способность выработки иммунитета). Переносимость вакцин не ухудшается, количество побочных реакций не возрастает. АКДС можно применять для завершения курса вакцинации, начатого другими вакцинами против коклюша, дифтерии и столбняка, равно как и для ревакцинации при необходимости. Все вакцины национального календаря прививок РБ взаимозаменяемы.
Возможные побочные реакции. У части привитых в первые двое суток могут развиваться кратковременные общие (повышение температуры, недомогание) и местные (болезненность, гиперемия, отечность) реакции. В редких случаях могут развиться осложнения: судороги (обычно связанные с повышением температуры, эпизоды пронзительного крика, аллергические реакции, крапивница, полиморфная сыпь, отек Квинке). Учитывая возможность развития аллергических реакций немедленного типа у особо чувствительных детей, за привитыми необходимо обеспечить медицинское наблюдение в течение 30 минут.
Противопоказания к применению. Противопоказаниями к вакцинации являются прогрессирующие заболевания нервной системы, афебрильные судороги в анамнезе, развитие на предшествующее введение АКДС-вакцины сильной реакции (повышение температуры выше 40°С, в месте введения вакцины — отек и гиперемия свыше 8 см в диаметре). Стабильные проявления аллергического заболевания (локализованные кожные проявления, скрытый бронхоспазм и т. п.) не являются противопоказанием к вакцинации, которая может быть проведена на фоне соответствующей терапии. Детей, родившихся с весом менее 2 кг, прививают при нормальном физическом и психомоторном развитии; отставание в весе не является основанием к отсрочке вакцинации.
п.) не являются противопоказанием к вакцинации, которая может быть проведена на фоне соответствующей терапии. Детей, родившихся с весом менее 2 кг, прививают при нормальном физическом и психомоторном развитии; отставание в весе не является основанием к отсрочке вакцинации.
Дополнительные сведения. Детей, перенесших острые заболевания, прививают не ранее, чем через 4 недели после выздоровления; при легких формах респираторных заболеваний (ринит, легкая гиперемия зева и т.д.) прививка допускается через 2 недели после выздоровления. Больных хроническими заболеваниями прививают по достижении стойкой ремиссии (не менее 4 недель).
Прививка от дифтерии
Варианты вакцин
Вакцины против дифтерии производятся на основе дифтерийного анатоксина, являющегося модифицированным бактериальным токсином, который индуцирует защитный антитоксин.Прививка для профилактики дифтерии представляет собой анатоксин, адсорбированный на алюминия гидроксиде. Дифтерийный анатоксин выпускается также в комбинации со столбнячным анатоксином (прививки АДС, АДС-м) и коклюшной вакциной (цельноклеточной – АКДС, Бубо-М, Бубо-Кок; и бесклеточной, или ацеллюлярной – Инфанрикс, Пентаксим, Тетраксим, Инфанрикс Пента, ИнфанриксГекса). Профилактические прививки позволяют создать длительный и напряжённый антитоксический иммунитет от дифтерии.
Дифтерийный анатоксин выпускается также в комбинации со столбнячным анатоксином (прививки АДС, АДС-м) и коклюшной вакциной (цельноклеточной – АКДС, Бубо-М, Бубо-Кок; и бесклеточной, или ацеллюлярной – Инфанрикс, Пентаксим, Тетраксим, Инфанрикс Пента, ИнфанриксГекса). Профилактические прививки позволяют создать длительный и напряжённый антитоксический иммунитет от дифтерии.
Прививка АКДС состоит из смеси корпускулярной коклюшной вакцины, дифтерийного и столбнячного анатоксинов. АДС-анатоксин представляет собой очищенные и адсорбированные дифтерийный и столбнячный анатоксины. АДС-М-анатоксин отличается от АДС уменьшенным содержанием антигенов — в одной прививочной дозе (0,5 мл) содержится 5 ЛФ (единица измерения активности компонентов) дифтерийного анатоксина и 5 ЕС (единица измерения активности компонентов) столбнячного анатоксина (для сравнения, в 0,5 мл прививки АДС содержится 30 ЛФ дифтерийного анатоксина и 20 ЕС столбнячного анатоксина).
Все вакцины для профилактики дифтерии, столбняка и коклюша являются инактивированными (убитыми), то есть они не содержат ничего живого. Известно, что отдельные антигены в чистом виде и инактивированные вакцины уступают по эффективности живым вакцинам. В этой связи в качестве усилителя (т.н. адъюванта) прививки против дифтерии, столбняка, коклюша (и ряда других инфекций) используется гидроокись алюминия. Смысл использования этого вещества заключается в усилении воспалительной реакции в месте введения вакцин и, как следствие, интенсификации иммунных реакций и увеличении эффективности прививки в целом.
Известно, что отдельные антигены в чистом виде и инактивированные вакцины уступают по эффективности живым вакцинам. В этой связи в качестве усилителя (т.н. адъюванта) прививки против дифтерии, столбняка, коклюша (и ряда других инфекций) используется гидроокись алюминия. Смысл использования этого вещества заключается в усилении воспалительной реакции в месте введения вакцин и, как следствие, интенсификации иммунных реакций и увеличении эффективности прививки в целом.
Принципы и цели вакцинации
Дифтерия – крайне опасное своими осложнениями заболевание, для ее профилактики необходима вакцинация. Производство вакцин – сложный многоступенчатый процесс. Дифтерийный анатоксин получают из токсина, продуцируемого дифтерийным микробом. Микроорганизмы культивируют в жидкой питательной среде, в которую они выделяют токсин. Полученную среду тщательно освобождают от микробных клеток, а затем обрабатывают, чтобы полностью обезвредить токсин, сохранив только его иммунизирующую активность. Дифтерийный анатоксин контролируется по нескольким показателям (приняты ВОЗ в 1965 г.): прежде всего, на безопасность, то есть полноту обезвреживания токсина. Этот показатель проверяют на чувствительных животных, вводя им дозу, в 50-100 раз превышающую дозу для человека, что позволяет выявить следовые количества недообезвреженного токсина. После теста на безопасность его проверяют на возможность возврата токсических свойств. С этой целью очищенный анатоксин инкубируют в течение шести недель при разных температурных режимах, а затем опять проводят контрольный тест на животных.
Дифтерийный анатоксин контролируется по нескольким показателям (приняты ВОЗ в 1965 г.): прежде всего, на безопасность, то есть полноту обезвреживания токсина. Этот показатель проверяют на чувствительных животных, вводя им дозу, в 50-100 раз превышающую дозу для человека, что позволяет выявить следовые количества недообезвреженного токсина. После теста на безопасность его проверяют на возможность возврата токсических свойств. С этой целью очищенный анатоксин инкубируют в течение шести недель при разных температурных режимах, а затем опять проводят контрольный тест на животных.
Дозировка — у детей с 3-х месяцев до 4 лет — три прививки от дифтерии по 0,5 мл с интервалом 6 недель, с последующей ревакцинацией через 12 месяцев после третьей прививки; у детей старше 4 лет и взрослых – две прививки от дифтерии по 0,5 мл с интервалом 4-6 недель с последующей ревакцинацией через 9-12 месяцев.
После проведения серии первичной иммунизации средняя продолжительность защиты от дифтерии составляет около 10 лет. Далеко не все знают, что во взрослом возрасте показана ревакцинация ассоциированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигена (АДС-м) каждые 10 лет.
Далеко не все знают, что во взрослом возрасте показана ревакцинация ассоциированным дифтерийно-столбнячным анатоксином с уменьшенным содержанием антигена (АДС-м) каждые 10 лет.
Эффективность вакцин
Введение в 1994 г. массовой иммунизации населения страны против дифтерии с повторной ревакцинацией взрослых в 2003-2004 гг. позволило обеспечить достаточную специфическую защиту населения от этой инфекции. В совокупности с многолетним надзором это привело к снижению заболеваемости дифтерией в России с 26,8 в 1994 г. до 0,01 на 100 тыс. населения в 2009-2011 гг. В течение периода 1980-2000 гг. общее число зарегистрированных случаев дифтерии было снижено более чем на 90%.
Все компоненты АКДС-вакцин способны формировать иммунитет практически у 100% привитых.
Побочные реакции
После введения адсорбированных препаратов (внутримышечно или подкожно) на месте инъекции может некоторое время сохраняться небольшое уплотнение, которое не опасно для организма.
Прививки АКДС являются наиболее реактогенными, «тяжелыми» вакцинами детского возраста. В среднем побочные реакции встречаются у трети привитых, причем не на каждую прививку. Пик частоты реакций отмечается, как правило, на третье и четвертое введения вакцины, что совпадает с пиковыми показателями выработки иммунитета. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания. Реакции в месте введения прививки от дифтерии в целом отмечаются у 15-25% привитых: покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения вакцины и действием адъюванта. Боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) также является следствием воспалительной реакции.
В среднем побочные реакции встречаются у трети привитых, причем не на каждую прививку. Пик частоты реакций отмечается, как правило, на третье и четвертое введения вакцины, что совпадает с пиковыми показателями выработки иммунитета. Они проявляются умеренным повышением температуры тела, легким недомоганием в течение суток после вакцинации. Возможны также покраснение, припухание, болезненность в месте инъекции, редко бывают быстропроходящие эфемерные высыпания. Реакции в месте введения прививки от дифтерии в целом отмечаются у 15-25% привитых: покраснение (1-2%) и отечность (1-2%), вызванные иммунным воспалением в месте введения вакцины и действием адъюванта. Боль в месте укола (вероятность около 15%, проявляется тем, что при движениях ребенок «бережет» ножку и плачет) также является следствием воспалительной реакции.
Общие реакции на прививку от дифтерии в среднем отмечаются у 20% привитых: повышение температуры тела (до 30%), прочие (беспокойство или, наоборот, заторможенность, рвота, понос, нарушения аппетита). Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Как правило, все побочные реакции на АКДС-вакцины развиваются не позднее 24 (72) часов после прививки, длятся не более 24 (48) часов и не требуют лечения.
Риск поствакцинальных осложнений
Как и на введение любой другой вакцины, в редких случаях возможны аллергические реакции на компоненты АКДС-вакцины. Эти осложнения связаны не со свойствами прививки, а с количеством вспомогательных веществ в конкретных препаратах, наличием у ребенка аллергии к ним и, в части случаев, несоблюдением правил вакцинации. Показателен тот факт, что, согласно статистике поствакцинальных осложнений в США, даже тяжелые аллергические реакции на АКДС-вакцины не привели к тяжелым последствиям ни в одном случае с 1978 года, с учетом того, что за этот период было сделано около 80 млн прививок против дифтерии. К вероятным специфическим осложнениям на прививки АКДС можно отнести неврологические осложнения, которые крайне редки. Как предполагается, они могут быть вызваны тем, что токсины коклюшной палочки (даже инактивированной) в комбинированных вакцинах имеют свойство раздражать, у крайне небольшой части восприимчивых детей, мозговые оболочки.
Редкими проявлениями неврологических осложнений на прививку от дифтерии могут быть: судороги без повышения температуры – 0,3-90 на 100 тыс. прививок, осложнения в виде энцефалопатии – менее 1 случая на 300 тысяч привитых. В настоящее время в мире судороги без повышения температуры не считают осложнением на прививку. Исследования, проведённые в Великобритании в 1960-1970 гг. свидетельствуют об одинаковой частоте развития судорог у привитых и непривитых детей. При этом первые проявления таких заболеваний как эпилепсия, органическое поражение головного мозга могут проявляться в виде судорог в возрасте 3-4 месяцев, когда начинают проводить вакцинацию, и связаны с прививкой только временным фактором.
Противопоказания
Помимо общих противопоказаний к вакцинации против дифтерии, таких как острое заболевание, аллергия к компонентам прививок и тяжелый иммунодефицит (при котором формирование иммунитета невозможно), АКДС-вакцины временно или абсолютно противопоказаны в случае, если у ребенка имеется прогрессирующая патология нервной системы, либо отмечались судороги без повышения температуры (афебрильные). В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
В этом случае дети прививаются вакциной от дифтерии без коклюшного компонента (прививка АДС). Временными и относительными противопоказаниями являются обострение хронических заболеваний (прививки можно проводить вне обострений), недавно перенесенная острая респираторная инфекция (ОРИ) (прививки против дифтерии можно проводить сразу после выздоровления). Следует заметить, что в США легкая ОРИ не является противопоказанием, и прививки могут быть проведены, в том числе, на фоне незначительного повышения температуры, кашля, насморка. Также противопоказанием является развитие сильных общих и местных реакций на предшествующее введение АКДС прививки (повышение температуры выше 40 С, отек и гиперемия в месте введения вакцины свыше 8 см в диаметре).
Когда прививать?
Курс первичной вакцинации против дифтерии проводят детям с 3-месячного возраста троекратно, с интервалом 45 дней. Первая ревакцинация проводится прививкой АКДС через 12 месяцев после 3-й вакцинации, вторая ревакцинация — с 7 лет АДС-М-анатоксином, третья — в 14 лет, и далее взрослым– каждые 10 лет АДС-М-анатоксином.
Обязательная вакцинация: когда, как и зачем
В последнее время в Беларуси, как и в других странах, не прекращаются дискуссии на тему обязательной вакцинации, поэтому у родителей возникает множество вопросов, касающихся прививок.
Представляем информацию о прививках, входящих в Национальный календарь обязательной вакцинации.
Вирусный гепатит В (ВГВ)
Это заболевание, которое поражает печень. И если в младенчестве возникает острый вирусный гепатит В, то практически в 90% случаев он переходит в хроническую форму, создавая в дальнейшем риск развития цирроза и рака печени. В этих случаях, к сожалению, даже пересадка печени не всегда помогает. Лечение гепатита В длится долго и не всегда является эффективным. Иногда развивается молниеносная форма, быстро приводящая к смерти.
Современные вакцины против ВГВ содержат не целый вирус, а только его отдельный компонент, который при введении в организм не может вызвать заболевание, но обеспечивает выработку защиты. Кроме этого, в состав вакцины входят незначительные количества веществ, которые усиливают иммунный ответ организма и способствуют сохранению качества вакцины.
Кроме этого, в состав вакцины входят незначительные количества веществ, которые усиливают иммунный ответ организма и способствуют сохранению качества вакцины.
Схема вакцинации (курс из трех прививок, формирующий базовый иммунитет): первые 12 часов – 1 месяц – 5-6 месяц (в зависимости от индивидуального графика). Именно такая схема вакцинации обеспечивает ребенку защиту на 10. 20 и более лет. Ревакцинация (то есть поддерживающая прививка) не проводится. Переносится эта прививка достаточно хорошо. Примерно у 5-7 деток из 100 привитых может наблюдаться незначительное повышение уровня билирубина. Это состояние проходит самостоятельно, без какого-либо лечения. У 1-2 деток из 100 привитых могут возникать местные проявления в виде уплотнения в месте введения вакцины.
Туберкулез
Туберкулез – это хроническая бактериальная инфекция, которая занимает одно из первых мест в мире по показателям заболеваемости и смертности. Заражение происходит воздушно-капельным путем от больных, которые выделяют палочку туберкулеза с мокротой при чихании, кашле, разговоре. Возбудитель туберкулеза способен поразить многие органы и системы организма: легкие, мозг, почки, кости, глаза, кожу, лимфатическую систему. Наиболее тяжелые формы туберкулеза возникают у новорожденных детей.
Возбудитель туберкулеза способен поразить многие органы и системы организма: легкие, мозг, почки, кости, глаза, кожу, лимфатическую систему. Наиболее тяжелые формы туберкулеза возникают у новорожденных детей.
Вакцинация против туберкулеза проводится однократно в период с 3 по 5 сутки жизни ребенка. После введения вакцины в период до одного года может длиться поствакцинальный процесс, за развитием которого наблюдают врачи-педиатры. По окончанию этого процесса у деток в месте введения вакцины формируется маленький незаметный рубчик в размере 0,5-1 см.
Какой цели мы добиваемся с помощью данной вакцины?
Вакцины против туберкулеза защищают от наиболее тяжелых форм заболевания (таких как поражение головного мозга, костей и т. д.). И нужно отметить, что эффект есть, эти тяжелые случаи у нас не регистрируются. Однако, если мы откажемся от вакцинации, они появятся вновь.
В последующем один раз в год ребенку будет проводиться туберкулиновая проба (реакция Манту), которая не является прививкой (не формирует защиты). Проба Манту – это диагностический тест, по результатам которого можно судить о возможном «столкновении» организма с возбудителем туберкулеза. В 7 лет, если эта реакция отрицательная, необходима ревакцинация. То же самое касается и 14 лет: если реакция Манту отрицательная и ребенок относится к группе риска (например, дети из неблагополучных семей), то проводится еще одна ревакцинация.
Проба Манту – это диагностический тест, по результатам которого можно судить о возможном «столкновении» организма с возбудителем туберкулеза. В 7 лет, если эта реакция отрицательная, необходима ревакцинация. То же самое касается и 14 лет: если реакция Манту отрицательная и ребенок относится к группе риска (например, дети из неблагополучных семей), то проводится еще одна ревакцинация.
Как переносится прививка?
Через 4-6 недель после проведения прививки в месте инъекции появляется пятно. Затем инфильтрат (участок ткани, увеличенный в объеме и повышенной плотности) диаметром не более 5-10 мм. В дальнейшем там образуется пузырек-гнойничок (его размер не превышает 10 мм) с прозрачным, а затем мутным содержимым, потом – корочка. Через 5-6 месяцев у большинства детей остается нежный поверхностный рубчик, наличие которого свидетельствует о сформировавшейся защите от туберкулеза.
Место введения вакцины нельзя обрабатывать йодом и другими дезинфицирующими растворами, а также накладывать повязку. Нельзя выдавливать содержимое пузырька. Если пузырек вскрылся, его не следует обрабатывать чем-либо – вскоре он подсохнет и превратиться в корочку. Ее нельзя удалять или тереть мочалкой при купании.
Нельзя выдавливать содержимое пузырька. Если пузырек вскрылся, его не следует обрабатывать чем-либо – вскоре он подсохнет и превратиться в корочку. Ее нельзя удалять или тереть мочалкой при купании.
Прививка против туберкулеза – эта та прививка, на которую развивается наибольшее количество осложнений. Но сразу хочется разъяснить: на 15 тысяч прививок против туберкулеза развивается 10 осложнений. В чем они проявляются? В основном это увеличение лимфатических узлов с той стороны, где была сделана прививка. Как правило, проблема решается при помощи консервативного лечения и детки выходят из этого состояния без всяких последствий.
Часто задаваемый вопрос: почему в других странах прививают только отдельных деток, а мы прививаем всех? Безусловно, это зависит от уровня заболеваемости. Вакцинация защищает в основном детей. И уровень заболеваемости туберкулезом среди них низкий. Для туберкулеза вакцинация – это только одно из профилактических мероприятий. Ряд других факторов оказывает серьезное влияние на уровень заболеваемости. Когда мы с помощью комплекса мероприятий обеспечим в нашей стране такой уровень заболеваемости, который существует, например, в странах Западной Европы, мы тоже будем вакцинировать только отдельных деток (относящихся к группе риска). Но на сегодняшний день ситуация в стране диктует другие требования.
Коклюш, дифтерия, столбняк (КДС)
Возбудитель коклюша вызывает длительнотекущее тяжелое инфекционное заболевание, которое характеризуется приступами судорожного кашля на фоне общей интоксикации организма (повышение температуры тела, нарушение сна и т.д.). Коклюш наиболее опасен осложнениями: носовыми кровотечениям, судорогами, воспалением легких, повреждением мозга и др. Отмечаются смертельные исходы заболевания, особенно у непривитых детей в возрасте до 6 месяцев. Ежегодно в мире от осложнений, вызванных коклюшем, умирает около 350 тыс. человек. Возбудитель коклюша легко передается от больного человека к здоровому воздушно-капельным путем при кашле и разговоре.
Возбудитель дифтерии при попадании в организм вырабатывает токсин, который поражает сердечно-сосудистую и нервную системы. При заболевании дифтерией поднимается температура тела, возникают боли при глотании, миндалины покрываются сероватой пленкой, развивается отек слизистой и сужение дыхательных путей. Больной может умереть от удушья. ИЗ 100 непривитых при заболевании дифтерией 10 человек умирают. В случаи выздоровления часто имеют место тяжелые осложнения со стороны сердечно-сосудистой системы, почек и надпочечников. Заразиться дифтерией достаточно просто: возбудитель передается от человеку к человеку воздушно-капельным путем (т.е. при разговоре, чихании, кашле и т.д.). Причем источником инфекции может быть здоровый человек бактерионоситель).
Возбудитель столбняка при попадании в организм вырабатывает токсин, который обладает нервно-паралитическим действием. Практически в 100% случаев заболевание столбняком у непривитых лиц заканчивается смертельным исходом. Возбудитель столбняка распространен повсеместно не только в природе, но и на предметах домашней обстановки, обихода, одежде и т. д. заболевание развивается при попадании возбудителя столбняка на поврежденные кожные покровы (в раны, ссадины, царапины, порезы и т. д.).
Против этих трех инфекционных заболеваний используются комбинированные вакцины (в состав вакцины входят компоненты против 3-6 инфекций одновременно).
Схема вакцинации: 3, 4 и 5 месяцев. В 18 месяцев проводится ревакцинация. В дальнейшем против коклюша прививки не проводятся. А вот ревакцинация против дифтерии и столбняка проводится далее в 6, 11, (только против дифтерии) и 16 лет. Далее – взрослому каждые 10 лет, потому что этот иммунитет нужно поддерживать.
Как переносится эта прививка?
На прививку регистрируются такие реакции, как повышение температуры, а также местные реакции, то есть уплотнение, покраснение и болезненность в месте введения вакцины. Ребенок может быть плаксивым, перевозбужденным или, наоборот, сонливым, вялым, плохо кушать. Как правило, эти реакции не превышают 3 дней и проходят самостоятельно. Повышение температуры, как правило, связано с коклюшным компонентом вакцины.
Полиомиелит
Данное заболевание вызывается вирусом, который поражает нервную систему и заканчивается развитием стойких парезов (нарушение движений) и параличей (отсутствием движений) или смертельным исходом. Источником инфекции является больной человек или бессимптомный носитель. Заражение происходит при контакте с источником инфекции через загрязненные вирусом руки, предметы обихода, воду, пищевые продукты и т. д. С 2002 года Республика Беларусь, как и остальные страны Европейского региона, признана свободной от дикого вируса полиомиелита. Однако в ряде стран Азии и Африки в настоящее время продолжают регистрироваться случаи полиомиелита, вызванного диким вирусом, и вероятность его заноса в наш регион существует. Поэтому необходимо проводить прививки и создавать невосприимчивость к данной инфекции у каждого ребенка. С вязи с этим количество проводимых прививок постепенно уменьшается. Если раньше их было 9, то сейчас – 6.
Схема вакцинации: она совпадает с вакцинацией против коклюша, дифтерии, столбняка. То есть это 3, 4, 5 месяцев. Поддерживающие прививки – 18 месяцев, 24 месяца, 7 лет.
Для проведения этой прививки применяется два вида вакцин: живая и инактивированная. Для вакцинации используется комбинированная схема, то есть начинают формировать защиту с помощью инактивированной вакцины, которая не содержит живого вируса. Затем прививки продолжаются уже с использованием живой полиомиелитной вакцины, обеспечивающей дополнительную защиту с помощью формирования местного иммунитета в кишечнике. Инактивированная вакцина вводится в виде укола, живая – в виде капель. Именно такая комбинированная схема дает наиболее высокий эффект.
Как переносится прививка?
Это одна из самых хорошо переносимых прививок нашего календаря. Редко (примерно у 3-5 деток из 100) возникают местные реакции. Общих реакций на полиомиелитную вакцину, как правило, не бывает.
Корь, эпидемический паротит, краснуха.
Корь – это высокозаразное инфекционное заболевание. Вирус кори передается от больного к здоровому человеку при разговоре, кашле, чихании и т.д. Практически в 100% случаев не защищенные против кори лица восприимчивы к данной инфекции. Заболевание начинается с повышения температуры тела до 39-40, появление насморка, кашля, чихания, светобоязни. На слизистой рта и коже появляется сыпь. У детей первого года жизни корь протекает особенно тяжело: поражаются внутренние органы (печень, селезенка). После перенесенного заболевания нередко возникают осложнения: поражение мозга (энцефалит, менингоэнцефалит), легких (пневмония), органов слуха и т.д.
Вирус, вызывающий заболевание эпидемическим паротитом, при попадании в организм здорового незащищенного человека начинает активно размножаться в слюнных железах. При этом происходит увеличение одной или несколько слюнных желез, повышается температура тела, развивается общее недомогание, боль в мышцах, потеря аппетита. Вирус может попасть от больного к здоровому не только воздушно-капельным путем, но и через загрязненные предметы (например, игрушки). Смертельных исходов при эпидемическом паротите не бывает. Однако заболевание опасно своими осложнениями:
- у мальчиков не редко поражаются половые железы, что в дальнейшем может быть причиной бесплодия,
- зачастую воспаляется поджелудочная железа и развивается панкреатит,
- поражается головной мозг, что приводит к развитию серозного менингита,
- воспаляются крупные суставы (артриты) и т. д.
- поражение органов слуха вследствие перенесенного эпидемического паротита приводит к полной глухоте.
Краснуха – это вирусная инфекция, которая передается от больного человека воздушно-капельным путем (при разговоре, кашле, длительном пребывании в одном помещении). У детей краснуха протекает, как правило, легко: незначительно повышается температура тела, появляется сыпь на коже, увеличиваются лимфатические узлы. У взрослых заболевание протекает тяжелее: нередки поражения суставов и внутренних органов. После перенесенной краснухи отмечаются осложнения в виде поражения головного мозга, почек и т.д. Заражение краснухой беременной женщины может заканчиваться трагично: мертворождением, преждевременными родами или рождением ребенка с уродствами. Такие дети остаются инвалидами на всю жизнь. У них имеются сочетание тяжелых врожденных пороков со стороны сердца, органов зрения (слепота), слуха (глухота), центральной нервной системы, печени и т.д., наблюдается умственное недоразвитие, расстройство речи, нарушение координации движения.
Схема вакцинации: прививка делается однократно в 12 месяцев. В одном уколе вводится сразу три компонента. Для поддержания иммунитета в 6 лет проводится еще одна прививка. И формируется длительный иммунитет на 20 и более лет (по некоторым данным – пожизненный)
Вакцина против кори, эпидемического паротита, краснухи редко вызывает реакцию и поэтому считаются малореактогенными (после их введения появляется незначительное количество реакций). В первые сутки после иммунизации в месте введения вакцины могут появиться местные реакции в виде покраснения, болезненности ( у 2-6 из 100привитых). К концу первой недели после иммунизации (на 5-6 день) или через 10-11 дней после проведения прививки у 5-15 из 100 привитых возможно повышение температуры тела, незначительное недомогание. Все эти реакции являются закономерными и говорят о начале формирования защиты от инфекции. Редко могут отмечаться такие специфические поствакцинальные реакции, как кратковременная сыпь, незначительное увеличение затылочных или шейных лимфатических узлов и околоушных желез. Данные реакции исчезают самопроизвольно в течение нескольких дней, не требуя медикаментозного лечения и не нанося вреда организму.
В любом случае при появлении у ребенка реакции либо других проявлений обязательно проинформируйте об этом своего педиатра, который оценит выраженность их проявления и при необходимости выдаст индивидуальные рекомендации.
Из всех существ на Земле особенно беззащитны наши дети. Суровый закон природы сталкивает их с первого вздоха с миллионами незаметных, но крайне опасных врагов. Это вирусы, бактерии и другие микроорганизмы. И борьба с ними, как известно истории человечества, выживали далеко не все! Так, до изобретения антибиотиков и профилактических прививок на Земле (а это мене 100 лет) детская, да и общая смертность от инфекций была выше в 10-20 раз! Чума, холера, корь и оспа унесла миллионы жизней, а сегодня, благодаря развитию профилактической медицины, некоторые из этих инфекций можно встретить только на страницах медицинских учебников. И заслугу прививок в этом отрицать глупо и невозможно. У вашего малыша есть шанс справиться с инфекцией без прививок, но стоит ли испытывать судьбу?
Столбняк: зачем рисковать, если можно защититься?
Столбняк — острое инфекционное заболевание с симптомами токсикоза и тонико-клоническими судорогами, возникающими вследствие поражения токсином двигательных клеток ЦНС.
Возбудитель болезни бактерия Clostridium tetani, имеет форму палочек, образует сильный экзотоксин, действующий на нервную систему.
Распространенность. Столбнячная палочка широко распространена в природе. Обычно она обнаруживается в почве вокруг населенных пунктов, куда попадает с испражнениями травоядных животных. Может находиться в кишечнике здоровых людей, не вызывая у них заболевания.
Заражение происходит при проникновении возбудителя через поврежденную кожу или слизистые оболочки. Особенно опасно загрязнение рваных и колотых ран, хотя возможно заражение и при инфицировании микротравм, оставшихся незамеченными.
У детей наиболее частой причиной заражения бывают травмы ног — ранение стоп при ходьбе босиком, уколы острыми предметами, колючками и др. У новорожденных входными воротами может служить пуповинный остаток, инфицированный при нарушении правил асептики и антисептики. Столбняком чаще болеют дети в возрасте от 3 до 7 лет. В этом возрасте они особенно подвижны и чаще получают различные травмы.
Естественного иммунитета не существует. Иммунитет после перенесенного заболевания непродолжительный. Восприимчивость очень высокая у людей всех возрастных групп.
Клиника. Заболевание обычно начинается остро. Бывают неприятные ощущения в ране в виде жжения, покалывания, болей с иррадиацией по ходу нервных стволов. При остром начале первым симптомом становится тризм (судороги) жевательных мышц. Во время тризма больной не может открывать рот, прием пищи затруднен, речь невозможна. В тяжелых случаях зубы сжаты, открыть рот не удается даже при помощи шпателя. Сразу вслед за тризмом появляются судороги мимических мышц. Лицо больного принимает своеобразное выражение: улыбка сочетается с плачем («сардоническая улыбка»). Лоб собирается в морщины, рот растянут в ширину, его углы опущены. Через некоторое время возникает общий судорожный синдром. Возникает опистотонус — больной выгибается на постели в виде арки, опираясь только пятками и затылком. При дальнейшем развитии болезни судороги возникают от малейших раздражителей и продолжаются почти непрерывно. При нарастающих явлениях асфиксии и нарушениях кровообращения может наступить летальный исход.
Курс вакцинации и плановые прививки.
Прививка от столбняка детям. Для создания иммунитета против столбняка всем детям с 3-месячного возраста вводят анатоксин столбнячный, который входит в состав отечественной вакцины АКДС (АДС) и ее зарубежных аналогов (Пентаксим, Инфанрикс, Инфанрикс Гекса). Вакцинация проводится троекратно с интервалом 45 дней и однократной ревакцинацией через 12 месяцев после 3-й прививки, т.е. в 18 месяцев жизни. Далее согласно календарю прививок ревакцинация проводится АДС-анатоксином в 7 и 14 лет и далее через каждые 10 лет.
Прививка от столбняка взрослым. Прививку от столбняка в России взрослым проводят однократно комбинированной вакциной АДС-М каждые 10 лет, начиная от последней прививки в возрасте 14-16 лет (далее в 24-26 лет, 34-36 лет и т.д.). Если взрослый не помнит, когда он прививался от столбняка последний раз, ему необходимо получить прививку АДС-М двукратно с интервалом 45 дней и с однократной ревакцинацией через 6-9 месяцев после введения 2-й дозы.
Вакцинацию против столбняка можно пройти во всех поликлиниках по месту жительства бесплатно в рамках программы обязательного медицинского страхования.
Экстренная профилактика столбняка.
Экстренную профилактику столбняка проводят при:
- травмах с нарушением целостности кожных покровов и слизистых оболочек;
- обморожениях и ожогах (термических, химических, радиационных) второй, третьей и четвертой степени;
- проникающих повреждениях желудочно-кишечного тракта;
- внебольничных абортах;
- родах вне медицинских учреждений;
- гангрене или некрозе тканей любого типа, длительно текущих абсцессах, карбункулах;
- укусах животными.
Экстренная профилактика столбняка заключается в первичной хирургической обработке раны и одновременном введении вакцины (АДС или АДС-М). Экстренную иммунопрофилактику столбняка следует проводить как можно раньше и вплоть до 20 дня с момента получения травмы, учитывая длительность инкубационного периода при заболевании столбняком.
С целью экстренной профилактики столбняка необходимо обращаться в районные травматологические пункты (круглосуточно):
- Центр травматологии и реабилитации СПб ГБУЗ «Городская поликлиника № 114» для взрослого и детского населения, ул. Генерала Хрулева, дом 7а;
- Травматологическое отделение поликлинического отделения № 121 СПб ГБУЗ «Городская поликлиника № 114» для взрослого населения, ул. Камышовая, д.50, корп.1,
или в приемный покой СПб ГБУЗ «Клиническая инфекционная больница им. С.П. Боткина» по адресу: ул. Миргородская, 3 (круглосуточно).
АКДС – это стресс. 6 вопросов о детских вакцинах и прививках | Здоровье ребенка | Здоровье
Сегодня к прививочной кампании родители готовятся как к войне. Есть сотни форумов, где можно найти самые страшные истории и самые тяжёлые случаи, а вокруг вакцин ходит столько мифов, что не знаешь, чему верить, а чему нет.
Ночной кошмар
«На днях ставили третью прививку АКДС ребёнку, нам уже 2 года, — рассказывает челябинка Светлана. — Первые были бесплатные, причём вакциной «Пентаксим», когда пришли за третьей, в поликлиники она закончилась, нас осмотрели и послали за платной. Купили «Пентаксим» по выписанному рецепту в термопакете со льдом.
Ночью ложились с небольшой температурой 37,5, дали жаропонижающее, как советовала врач, а ночью начался кошмар. Ребёнок проснулся с плачем, который вскоре превратился в рыдания. Ножки дёргались, как от судорог, ходить не мог. По приезде скорой температура была та же 37,5, а через 10 минут уже в больнице термометр показал 39 градусов.
Заспанная и, как это бывает, уставшая от маленьких пациентов дежурный врач, с реакцией на прививку состояние ребенка никак не связывала и закончила на том, что только что успокоившемуся малышу поставила жаропонижающий укол. Обследования в больнице исключили судороги, в выписке стоит диагноз ОРВИ.
Когда мы начали искать причину таких пугающих последствий, друзья рассказали, что прививку нельзя ставить, если не прошло месяца с последней болезни. А мы как раз две недели назад закрыли ещё один больничный с ОРВИ. Вопрос только один – куда смотрела педиатр, зная нашу историю болезни!? А если она не смотрит, куда смотреть мне, маме?».
Расставить точки над «i» «АиФ-Челябинск» помогла педиатр, врач прививочного кабинета с 20-летним стажем Людмила Гурская.
Прививку нельзя ставить, если не прошло месяца с последней болезни?
Вакцины – это реактогенные препараты, и реакции на прививки, конечно, случаются. Они могут быть допустимыми и сильными, последние встречаются очень-очень редко. Сильной считается гиперемия (сильное покраснение щёк) или отёк более 8 см в диаметре в месте введения вакцины и температура тела 40 градусов и выше. Это в первые три дня.
Важно ознакомиться с инструкцией к вакцине, где описаны и сроки наблюдения, и возможные реакции.
Что касается отвода от любой прививки на месяц из-за болезни – это миф. Конечно, рассматривается каждый конкретный случай. Если ребёнок тяжело переболел или получал антибиотико-терапию, понятно, что его организм не совсем готов к восприятию вакцины. И мы говорим не о возможной реакции, а о том, что, прежде всего, организм может дать невысокий уровень защиты. Но для этого и есть инактивированные вакцины, которые вводятся не однократно, а несколько раз.
Мы хотим получить от прививки адекватный иммунный ответ, т. е. не просто ввести вакцину, а получить ответную реакцию организма. Чтобы выработанные защитные титры, или протективный иммунитет, был на хорошем уровне, чтобы ребёнок, действительно, был защищён.
А ведь вакцинацию проходят дети с патологиями, аллергики, и представьте, если мы их постоянно будем отводить, что мы получим?
Главное, чтобы на момент прививки ребёнок не температурил, и не было каких-либо жалоб, которые перечислены в противопоказаниях к конкретной вакцине.
В официальном ответе челябинского Горздрава, у препарата «Пентаксим» временными противопоказаниями для применения являются острые инфекционные и неинфекционные заболевания, а также обострения хронического заболевания. Вакцинацию проводят через 2-4 недели после выздоровления или в период реконвалесценции (восстановления организма) или ремиссии.
В случае легкого клинического течения острых респираторных, а также кишечных инфекционных заболеваний вакцинацию проводят сразу после нормализации температуры.
Чем могут быть вызваны судороги?
Одна из самых распространённых реакций на вакцины – повышение температуры тела. Иногда отмечается её резкий подъём или спад. Согласно описанной ситуации, у ребёнка произошёл резкий скачок температуры, что вызвало фебрильные (на фоне температуры) судороги. Они не опасны.
Поэтому, когда вы пользуетесь жаропонижающими, не надо добиваться быстрого снижения температуры, увеличивая дозу или комбинируя несколько жаропонижающих препаратов в короткие промежутки времени. Всё-таки нужно использовать и физические методы охлаждения (обтирания водой), активно поить.
Важно проставить все прививки от коклюша-дифтерии-столбняка с соответствующими интервалами (в 45 дней): если затянуть вакцинацию придётся начинать сначала?
Такой период прописан в нашем действующем Национальном календаре прививок. Но вот в одной из его прошлых версий межпрививочный интервал составлял месяц. Последние исследования показали, что иммунный ответ сохраняется в течение более длительного срока, поэтому интервал и удлинили до 45 дней.
Опять же, если ребёнок куда-то уезжает или срочная ситуация, межпрививочный интервал может быть сокращён до месяца, если есть отвод – удлинён до двух.
Однако критических сроков, после которых все прививки от коклюша-дифтерии-столбняка пришлось бы заново повторять, не существует. Когда-то мы говорили о вакцинации от гепатита, что после отсутствия второй прививки дольше года или двух, надо повторять цикл заново. В мировой практике сейчас такого нет.
Прививку АКДС первый раз поставили в две ножки, при повторной вакцинации – в одну, почему?
Это, скорее всего, свидетельствует об использовании разных вакцин. Наша отечественная вакцина АКДС, как правило, вводится в две ножки, так как вместе с ней ставятся вакцина против пневмококковой инфекции, либо дополнительный компонент от гепатита В.
В импортных — комбинированная вакация, состоящая из нескольких препаратов, смешивается в одном шприце, и соответственно ставится в одну ножку.
Можно ли смешивать отечественную и импортную вакцины от коклюша-дифтерии-столбняка?
Все зарегистрированные в России вакцины против дифтерии, коклюша, столбняка взаимозаменяемы.
Постпрививочная реакция — это нормальная работа введённого препарата Фото: Пресс-служба правительства Камчатского края
Но что касается отечественной вакцины (АКДС), она считается более реактогенной по сравнению с импортной. Это связано с тем, что коклюшный компонент, которые используется в отечественном препарате, — цельноклеточный. В импортных – коклюшный компонент, упрощённо, разорванный (ацеллюлярный).
Хорошо, если бы мы все перешли на менее реактогенные вакцины, но есть научные работы, в которых говорится, что отечественная АКДС-вакцина даёт более серьёзный иммунный ответ. И для России, когда в Национальном календаре прививок нет буферных доз (дополнительные прививки от коклюша для школьников и взрослых), имеет свои преимущества.
С появлением буферных доз мы можем смело переходить на безклеточный вариант. Как уже было сказано, такие вакцины комбинированные и одним уколом мы прививаем от нескольких заболеваний.
Об АКДС-вакцине следует помнить, что поскольку она является цельноклеточной, имеет большее число противопоказаний, с которыми также нелишне было бы ознакомиться. Напоследок хотелось бы отметить, что, говоря об отечественной вакцине, а я 20 лет напрямую занимаюсь вакцинацией, сильных реакций на неё я практически не видела.
Сегодня выбор есть, и он остаётся за родителями.
Каковы допустимые реакции на прививку?
Местные и общие допустимые реакции – это подъём температуры до 38,5, уплотнение в месте укола (инфильтрация). Самое главное, что все реакции, которые возникают после прививки, должны постепенно сойти на нет на 3-4 день. Это касается инактивированных вакцин («убитая», содержит неживые клетки бактерии): коклюшный компонент АКДС, вакцины против гепатита А, полиомиелита, гриппа, брюшного тифа и т.д.
С живыми вакцинами дело обстоит немного по-другому. В первые дни реакции не бывает (очень редко), зато с 5 по 15 день возможно появление сыпи по типу краснушной и корьевой или катаральные явления (насморк, боль в горле). Поэтому при обращении в этот период к врачу, уважаемые родители, не забудьте напомнить, когда и какая прививка вам была сделана.
К живым вакцинам относятся: БЦЖ, вакцины против кори, краснухи, ветрянки, паротита, полиомиелита, гриппа.
Помните: постпрививочная реакция – это норма, так работает вакцина.
Вакцинация и прививки — Городская поликлиника № 2 Департамента здравоохранения города Москвы ГБУЗ «ГП № 2 ДЗМ», официальный сайт
Вакцинопрофилактика управляемых инфекций
Главная цель вакцинации – формирование иммунитета (невосприимчивости) к болезням. Это становится возможным при введении в организм человека ослабленного или убитого микроба-возбудителя той инфекции, от которой делается прививка, либо его антигена. В результате вырабатываются особые вещества и клетки, которые способны нейтрализовать возбудителя при заражении человека.
В каждой стране есть национальный календарь прививок — это схема обязательных прививок, осуществляемых в определенном возрасте детям и взрослым, которая позволяет наиболее полноценно защитить человека от инфекций. На территории России все прививки, включенные в национальный календарь профилактических прививок, выполняются бесплатно и с согласия пациента или родителей ребенка. В городе Москве действует региональный календарь профилактических прививок.
В соответствии с национальным и региональным календарями профилактических прививок взрослым проводятся следующие прививки: против дифтерии, столбняка, краснухи, гепатита В, кори, гриппа, а также против пневмококковой инфекции, менингококковой инфекции, гепатита А, ветряной оспы, дизентерии Зонне, клещевого вирусного энцефалита.
Вакцинация против гепатита В проводится для всех лиц до 55-летнего возраста.
Вакцинация против краснухи – всем девушкам и женщинам до 25-летнего возраста, не болевшим и не привитым ранее.
Вакцинация против кори – до 35 лет (для медицинских работников – до 55 лет), не болевшим и не привитым ранее.
Ревакцинация против дифтерии и столбняка проводится полностью привитым в детстве каждые 10 лет без ограничения возраста.
Против гриппа вакцинируют лиц с хроническими заболеваниями, медицинских работников, работников образовательных учреждений, социальной сферы, коммунальных предприятий, транспорта, студентов, беременных, лиц, призывающихся на военную службу, взрослых старше 60 лет.
Призывников, кроме гриппа, вакцинируют еще против пневмококковой и менингококковой инфекции и ветряной оспы.
Работающих с пищевыми продуктами и водой сотрудников образовательных и других учреждений вакцинируют против вирусного гепатита А и против дизентерии Зонне. Против гепатита А прививают также контактных с больными в очагах этой инфекции.
Против клещевого вирусного энцефалита прививают лиц, выезжающих в эндемичные территории (в Московской области это Дмитровский и Талдомский районы), а также лиц определенных профессий.
Прививки проводятся в прививочных кабинетах детских и взрослых поликлиник, в медицинских кабинетах детских дошкольных учреждений, школ, колледжей. Вы можете сделать бесплатно прививки себе и своим детям в государственной поликлинике по месту прикрепления. Для этого необходимо записаться на прием к врачу, что не составит особого труда.
Записаться на прием можно следующими способами:
- по телефону колл-центра поликлиники: 122
- по общегородскому телефону Единой медицинской информационно-аналитической системы (ЕМИАС): 8 (495) 539-30-00
- через инфоматы или информационный киоск в холле поликлиники
- посредством интернета: на сайтах www.gosuslugi.ru, www.emias.info , раздел «Услуги и сервисы» на mos.ru
- через мобильное приложение «ЕМИАС» (доступно для iOS и Android)
Позаботьтесь о своем здоровье заранее, пройдите профилактическую вакцинацию!
Внимание: если раньше наличие хронического заболевания рассматривалось как противопоказание к прививке, то сейчас — наоборот, таких людей стремятся привить в первую очередь – ведь для них инфекции гораздо опаснее, чем для здоровых людей.
Следует помнить, что осложнения от вакцинации встречаются в тысячи раз реже, чем осложнения инфекций, против которых делаются прививки.
CDC говорит, что дети в возрасте от 12 лет должны получить вакцину Pfizer от COVID-19: новости о коронавирусе: NPR
Флакон и шприц вакцины Pfizer-BioNTech COVID-19. Консультативная группа Центров по контролю и профилактике заболеваний рекомендовала вводить вакцину Pfizer-BioNTech детям в возрасте от 12 до 15 лет.
Яап Арриенс / Нур Фото через Getty Images
скрыть подпись
переключить подпись
Яап Арриенс / Нур Фото через Getty Images
Флакон и шприц вакцины Pfizer-BioNTech COVID-19.Консультативная группа Центров по контролю и профилактике заболеваний рекомендовала вводить вакцину Pfizer-BioNTech детям в возрасте от 12 до 15 лет.
Яап Арриенс / Нур Фото через Getty Images
Центры по контролю и профилактике заболеваний рекомендуют вводить вакцину Pfizer COVID-19 подросткам в возрасте от 12 до 15 лет.
Директор CDC Рошель Валенски сделала заявление, в котором говорилось: «CDC теперь рекомендует использовать вакцину среди этой группы населения, и поставщики медицинских услуг могут начать вакцинацию их сразу.»
Независимый федеральный консультативный комитет в среду проголосовал — 14 за, с одним отказом — рекомендовать быстро одобрить вакцину Pfizer-BioNTech для людей в возрасте от 12 лет. борьба с COVID-19, так как многие штаты следуют рекомендации.
Ранее вакцины COVID-19 в США.С. был разрешен только для людей в возрасте 16 лет и старше. Pfizer — первый производитель вакцин, получивший разрешение на использование в экстренных случаях для молодых американцев после того, как в мартовском клиническом испытании он продемонстрировал, что его вакцина на 100% эффективна в предотвращении COVID-19 у участников исследования в возрасте от 12 до 15 лет.
«Мы. готов «, — сказал президент Байден в своем обращении в среду днем. «Для этой новой группы населения внедрение вакцины будет быстрым и эффективным. С завтрашнего дня более 15 000 аптек по всей стране будут готовы к вакцинации этой возрастной группы.«
Публично ожидая завершения процесса авторизации CDC и FDA, администрация Байдена начала незаметно закладывать основу для немедленного распространения вакцины среди подростков.
Это включало в себя активную работу по привлечению педиатров и семейных врачей к назначению доз своим пациентам, обеспечение готовности аптек к обслуживанию более молодых пациентов и обращение к поставщикам услуг Medicaid, поскольку 40% детей в стране застрахованы через Детское здравоохранение. Программа страхования.
Примечательно, что официальный представитель Белого дома сообщил NPR, что администрация планирует обеспечить доставку небольших упаковок вакцин Pfizer в кабинеты врачей, как только они станут доступны. Это было серьезным препятствием, поскольку вакцина Pfizer в настоящее время поставляется только в упаковках, содержащих около 1200 доз, что больше, чем могут выдержать многие частнопрактикующие врачи. Pfizer заявила, что планирует начать поставки небольших упаковок к концу этого месяца.
По мере того, как лето подходит к концу, молодые люди снова возвращаются в школу, прежде чем они вернутся в классы.Администрация планирует работать над тем, чтобы вакцины от COVID-19 предлагались в рамках ежегодных медосмотров и спортивных осмотров, которые дети и подростки часто обязаны проходить до начала занятий в школе.
Группа считает, что исследования подтверждают использование вакцины у подростков
Во время почти четырехчасовой встречи консультативный комитет заслушал подробности исследований, показывающих, что вакцина предотвратила COVID-19 у более чем 1000 подростков в возрастном диапазоне, в то время как 16 Случаи произошли у тех, кто получал плацебо.О серьезных побочных эффектах не сообщалось.
Представители общественного здравоохранения, в том числе представители CDC и независимых советников в комитете, заявили, что вакцина еще больше поможет контролировать пандемию коронавируса в США и других странах, которые обычно следуют примеру США. Данные, представленные CDC, показали, что около 20% случаев COVID-19 в США приходится на детей и подростков в возрасте 17 лет и младше.
Американская академия педиатрии одобрила этот шаг в заявлении, зачитанном во время встречи.
«Это действительно захватывающее событие, которое позволяет нам защитить большое количество детей и помочь им восстановить свою жизнь после действительно тяжелого года», — сказал президент AAP Ли Савио Бирс. «Как педиатр и родитель, я с нетерпением жду возможности вакцинации своих детей и пациентов, и я очень рад, что теперь дети в возрасте от 12 лет и старше могут быть защищены. Данные продолжают показывать, что эта вакцина безопасна и эффективна. Я призвать всех родителей позвонить своему педиатру, чтобы узнать больше о том, как сделать прививки своим детям и подросткам.»
Комментарии общественности во время открытого заседания включали вопросы о том, оправдывает ли относительно низкий риск серьезных осложнений COVID-19 у детей использование вакцины в этой возрастной группе до проведения дополнительных исследований.
Исследование включало более чем 2000 подростков, но некоторые общественные комментаторы раскритиковали их за недостаточный размер. Комментаторы также выразили обеспокоенность по поводу того, что исследований было недостаточно, чтобы продемонстрировать, есть ли какие-либо долгосрочные эффекты, связанные с этой или другими вакцинами COVID-19.
Представители CDC и Pfizer подчеркнули результаты исследования, которые показывают, что вакцина чрезвычайно безопасна для этой возрастной группы, что аналогично тому, что наблюдали у взрослых в течение нескольких месяцев.
Более 150 миллионов человек в США получили по крайней мере одну дозу одной из вакцин COVID-19 с очень низким уровнем серьезных побочных эффектов.
Разрешение приходит на лето
Разрешение и одобрение приходит вовремя, чтобы многие подростки прошли вакцинацию перед участием в летних мероприятиях, таких как кемпинг и групповые виды спорта.Уже предпринимаются усилия по вакцинации как можно большего числа подростков до возобновления школьного обучения в августе и сентябре.
В педиатрических исследованиях CDC и FDA оценили ту же схему приема двух доз с интервалом в три недели, которая используется для людей в возрасте от 16 лет и старше.
Хотя дети и подростки обычно имеют более легкие симптомы, если они заражаются COVID-19, по сравнению со взрослыми, они, тем не менее, могут передать коронавирус другим людям. Это заставило родителей обеспокоиться перспективой полного открытия школ осенью.
«Я думаю, что осенью мы должны перейти в полноценную школу, в полноценную очную школу», — заявил во вторник директор CDC Валенски на саммите CNBC по вопросам здоровья.
Несмотря на то, что администрация Байдена настаивает на том, чтобы обеспечить прививку от COVID-19 достаточному количеству американцев для установления коллективного иммунитета, темпы вакцинации в США в последние недели замедлились, и многие взрослые предпочитают не делать прививки.
Данные CDC показывают, что чуть более трети американцев полностью вакцинированы, при этом 46% получили хотя бы одну дозу.Хотя опросы показали, что только от 46% до 60% родителей заявили, что планируют иммунизацию своих детей-подростков, открытие вакцинации для миллионов подростков, вероятно, приблизит США к цели коллективного иммунитета.
Чтобы помочь в убеждении, чиновник Белого дома говорит, что администрация Байдена уже провела вебинары и слушания с Американской академией педиатрии и многочисленными образовательными ассоциациями.
На этой и следующей неделе будет больше занятий, в том числе с Американской ассоциацией лагерей и поставщиками медицинских услуг для индейцев.
В ближайшие дни и недели будет проводиться телевизионная реклама, кампании в социальных сетях и мероприятия с участием «знаменитостей и влиятельных лиц, у которых есть возможность обратиться к подросткам и их родителям». Белый дом отказался сообщить, кем могут быть эти знаменитости.
Он не знаменитость по любому традиционному определению, но главный хирург США Вивек Мурти собирается провести на следующей неделе круглый стол с родителями, чтобы ответить на вопросы о вакцине.
В марте компании Pfizer и Moderna начали педиатрические испытания своих вакцин у детей в возрасте от 6 месяцев.Результаты ожидаются в начале осени. Ни одна из компаний не обращалась в FDA за разрешением на применение в экстренных случаях у детей младше 12 лет.
Johnson & Johnson возобновила поставки своей однократной вакцины в прошлом месяце после того, как федеральные регулирующие органы США прекратили 10-дневную паузу в введении вакцины, в то время как потенциальная связь на редкую форму тромба.
Вакцины Moderna и Johnson & Johnson в настоящее время разрешены только для взрослых в возрасте 18 лет и старше.
Между тем, по сообщению Associated Press, штаты уже начали рассылку вакцины Pfizer педиатрам в ожидании рекомендации среды.
Иммунизация | ВОЗ | Региональное бюро для Африки
Эпиднадзор за болезнями включает в себя систематический сбор, анализ, интерпретацию и распространение информации о возникновении болезней среди определенных групп населения для действий в области общественного здравоохранения. Эпиднадзор за болезнями, предупреждаемыми с помощью вакцин (УИ), относится к усилиям по эпиднадзору, в первую очередь сосредоточенным на заболеваниях, которые можно предотвратить или контролировать с помощью вакцинации.
Эпиднадзор
УИ имеет решающее значение для защиты населения от болезней — это основа стратегий борьбы с болезнями и наиболее эффективный способ обнаружения и своевременного реагирования на вспышки, чтобы смягчить их влияние на национальную безопасность, местную экономику и системы здравоохранения.Данные эпиднадзора за УИ используются для определения эффективных мер реагирования на вспышки, оценки прогресса в достижении поставленных целей иммунизации, определения препятствий для доступа и выявления пробелов. Высококачественный надзор также важен для информирования политиков при принятии решений. Укрепление систем эпиднадзора и лабораторных сетей имеет решающее значение для ускорения усилий по достижению всеобщей иммунизации и защите населения от болезней.
Все страны африканского региона взяли на себя обязательство по обеспечению всеобщего охвата иммунизацией и высококачественного эпиднадзора, но остаются проблемы с достижением целей, изложенных в Региональном стратегическом плане иммунизации (RSPI).Страны Африканского региона по-прежнему сталкиваются с серьезными проблемами как в стратегическом планировании, так и в функционировании своих систем эпиднадзора, включая фрагментацию, нехватку государственных ресурсов, трудности в использовании эпиднадзора на уровне сообществ, неадекватный эпиднадзор за некоторыми заболеваниями, проблемы с удержанием и обучением персонала, и вопросы транспорта.
В течение последних двух десятилетий эпиднадзор за УИ в Африканском регионе проводился комплексно при значительной финансовой поддержке Глобальной инициативы по ликвидации полиомиелита (ГИЛП).Однако по мере того, как регион приближается к официальной сертификации ликвидации полиомиелита, значительные ресурсы для эпиднадзора через ГИЛП будут сокращаться и в конечном итоге закончатся к 2023 году. Точно так же большинство стран Африки перестанут получать поддержку от Гави, Альянса по вакцинам, путем 2030.
Это неизбежное сокращение финансирования может значительно свести на нет достигнутый прогресс, особенно из-за потери поддержки со стороны надзора. Ожидается, что к 2030 году сложность эпиднадзора за УИ и спрос на него возрастут.Поэтому дальнейшие инвестиции имеют решающее значение для поддержания уровня финансирования для поддержки эпиднадзора за УИ и лабораторной деятельности. В ближайшие годы африканским странам, партнерам и донорам потребуется срочно активизировать свои системы эпиднадзора за болезнями и вложить значительные средства в эту область, чтобы заполнить эти пробелы и гарантировать, что с трудом достигнутый прогресс не будет обращен вспять.
Часто задаваемые вопросы: Прививки | SCDHEC
Часто задаваемые вопросы:
Q.Как мне найти свою карту прививок?
A. Обратитесь к вашему последнему провайдеру иммунизации. В зависимости от того, как давно вы получили прививки, DHEC может иметь вашу запись, если вы получили прививки через один из наших отделов здравоохранения. Однако, если вы прошли вакцинацию через поставщика медицинских услуг, не входящего в DHEC, у нас, скорее всего, не будет вашей записи. Реестр иммунизации Южной Каролины стал законом в 2014 году и требует, чтобы поставщики медицинских услуг Южной Каролины, проводящие вакцинацию, сообщали в реестр штата.Если вы или ваш ребенок получили вакцины до 2014 года, они могут не быть внесены в государственный реестр. Вы можете попытаться получить свою карту прививок в последней школе, которую вы посещали, или в офисе поставщика медицинских услуг, который вводил вакцины. Медицинский работник также может иногда проводить анализы крови, чтобы узнать, есть ли у вас иммунитет к определенным болезням, которые можно предотвратить с помощью вакцин. Некоторую дополнительную информацию и советы по поиску записей об иммунизации можно получить в CDC.
Q.Как я могу записаться на прием для вакцинации?
A. Вы можете записаться на прием для вакцинации в местном отделе здравоохранения, позвонив по бесплатному телефону 855-472-3432.
В. Есть ли плата за вакцинацию моего ребенка в отделении здравоохранения?
A. Если ваш ребенок не застрахован или имеет Medicaid и ему 18 лет или меньше, он или она имеет право на бесплатные вакцины в рамках федеральной программы вакцинации детей.Если ваш ребенок застрахован, и ваша страховка не покрывает вакцинацию или ваша страховая франшиза не оплачена, и вы не можете позволить себе платить, ваш ребенок может иметь право на бесплатные вакцины в рамках нашей государственной программы вакцинации. Свяжитесь с отделом здравоохранения вашего округа по телефону, указанному в поликлиниках общественного здравоохранения.
В. Какие прививки необходимы моему ребенку для посещения школы?
A. Необходимые прививки могут меняться из года в год. Чтобы получить самую последнюю информацию о вакцинах, необходимых для текущего учебного года, обратитесь к вакцинам, необходимым для поступления в школу.
В. Есть ли в Южной Каролине исключения для вакцинации? Если да, то как мне его получить?
A. Льготы по медицинским и религиозным причинам — единственные льготы по иммунизации в Южной Каролине. Медицинское освобождение может быть получено только через лицензированного человека или его / ее представителя, который занимается медициной, хирургией или остеопатией. Освобождение от религии можно получить в местном отделе здравоохранения вашего округа. См. Исключения из требований к школьным вакцинам.
В. Как я могу получить свидетельство о вакцинации из Южной Каролины для моего ребенка, чтобы он мог посещать школу / детский сад?
A. Свидетельство о вакцинации SC можно получить в местном отделе здравоохранения, у большинства поставщиков медицинских услуг и у некоторых школьных медсестер. Вам нужно будет предоставить текущую карту прививок вашего ребенка, чтобы заполнить справку. Свяжитесь с отделом здравоохранения вашего местного округа для получения дополнительной информации.
В. Я переехал из другого штата и жду карту прививок моего ребенка.Может ли он / она по-прежнему посещать школу?
A. Все детские сады и школы Южной Каролины требуют Свидетельство о вакцинации штата Южная Каролина, чтобы
посещать школу. Однако директор школы или его / ее уполномоченный представитель может выдать форму специального освобождения для переводных студентов, действительную в течение тридцати (30) дней. Более подробную информацию можно найти в отношении особых исключений при освобождении от требований к школьным вакцинам.
В. В школе моего ребенка требуется вакцинация Tdap перед переходом в 7-й класс.Где я могу пройти вакцинацию и будет ли она платной?
A. Вы можете получить рекомендованные подростковые вакцины, включая Tdap, у лечащего врача. Вакцины для подростков, включая Tdap, также можно получить в местном отделении здравоохранения. Чтобы записаться на прием, позвоните по номеру телефона 855-472-3432. Стоимость будет варьироваться в зависимости от вашего страхового покрытия.
В. Что такое менингококковая конъюгированная вакцина (MCV4) и должен ли мой ребенок получить ее до поступления в колледж?
А.Вакцина MCV4 защищает от нескольких типов бактерий, вызывающих менингит, инфекцию слизистой оболочки головного и спинного мозга. Вашему ребенку рекомендуется пройти вакцинацию против MCV4 в возрасте 11 или 12 лет, а бустерную дозу — в 16 лет. Если ваш ребенок получает первую дозу в возрасте от 13 до 15 лет, рекомендуется однократная бустерная доза. , желательно в возрасте от 16 до 18 лет. Подростки старшего возраста, не получившие вакцинацию, должны сделать ее как можно скорее.См. Дополнительную информацию о менингококковой вакцине от CDC.
В. Я много слышал о вакцине против вируса папилломы человека (ВПЧ). Действительно ли это необходимо для моего ребенка?
A. Вакцина против ВПЧ — это противораковая вакцина. Он защищает как девочек, так и мальчиков от большинства видов рака, вызванных инфекцией ВПЧ, включая рак шейки матки, анального канала и горла. Всем мальчикам и девочкам рекомендуется получить первую дозу вакцины против ВПЧ в возрасте 11 или 12 лет.Однако, если ваш ребенок старше и еще не получил вакцину, проконсультируйтесь с врачом о том, чтобы сделать серию прививок прямо сейчас. См. Дополнительную информацию о ВПЧ от CDC.
В. Имею ли я право на бесплатную вакцинацию, если я старше 18 лет?
A. Если вы не застрахованы или ваша медицинская страховка не оплачивает вакцины, вы можете иметь право на получение бесплатных вакцин в рамках нашей государственной программы вакцинации взрослых. Пожалуйста, не позволяйте стоимости помешать вам сделать прививки.Избранные вакцины доступны в отделах здравоохранения. Свяжитесь с отделом здравоохранения вашего местного округа для получения дополнительной информации.
В. Где я могу сделать прививку от гриппа?
A. Прививку от гриппа рекомендуется проводить ежегодно. Вы можете найти список клиник по лечению сезонного гриппа, спонсируемых DHEC, на нашей веб-странице. Вы также можете сделать прививку от гриппа во многих других местах, например, у врача или в местной аптеке. Кроме того, во многих школьных округах есть клиники для вашего ребенка (детей).
В. Где я могу получить вакцину против опоясывающего лишая (опоясывающего герпеса)?
A. Вакцина против опоясывающего лишая рекомендуется здоровым взрослым в возрасте 50 лет и старше. Поговорите со своим врачом, фармацевтом или отделом здравоохранения о том, какие вакцины вам нужны. Если вы не застрахованы или ваша медицинская страховка не оплачивает вакцины, вы можете иметь право на вакцину против опоясывающего лишая в рамках нашей государственной программы вакцинации взрослых. Пожалуйста, не позволяйте стоимости помешать вам сделать прививки. Если вы соответствуете критериям, вы можете позвонить в местный отдел здравоохранения, чтобы записаться на прием для вакцинации от опоясывающего лишая.Если у вас есть медицинская страховка, поговорите со своим врачом или в местной аптеке о вакцинации против опоясывающего лишая.
В. Я выезжаю из страны. Какие прививки мне понадобятся?
A. Список необходимых прививок для различных стран приведен на веб-сайте CDC в разделе «Здоровье путешественников».
В. Где я могу сделать прививки для выезда за границу?
A. DHEC не проводит вакцинацию для выезжающих за границу. У CDC есть список поставщиков услуг желтой лихорадки по штатам.Поставщики вакцин против желтой лихорадки обычно также имеют другие вакцины для путешествующих за границу.
MDHHS — COVID-19 и иммунизация
Вакцины против COVID-19
На этом веб-сайте постоянно ведутся обновления, чтобы предоставить вам ресурсы для вакцинации в контексте COVID-19. Пожалуйста, проверяйте почаще новые добавленные ресурсы!
- CDC: вакцины против COVID-19 НОВИНКА!
- CDC: Временное руководство для служб иммунизации во время пандемии COVID-19
- Основные характеристики:
- Рекомендации по плановой вакцинации от всех рекомендуемых прививок для детей, подростков и взрослых, включая беременных женщин
- Общие методы безопасного оказания услуг по вакцинации, включая рассмотрение альтернативных участков вакцинации
- Стратегии наверстывающей вакцинации
- Основные характеристики:
- CDC: Руководство по планированию центров вакцинации, проводимых во вспомогательных, временных или удаленных местах
- Руководство в первую очередь сосредоточено на клинических аспектах планирования вакцинационной клиники, включая хранение, обращение, введение и документацию вакцины.
- Относится к клиникам, которые открыты для широкой публики, и клиникам, предназначенным только для целевых групп населения (т. Е. Критически важного персонала и / или приоритетных групп повышенного риска).
- Руководство подразделяется на: мероприятия по планированию, доклинические мероприятия, во время работы в клинике и пост-клинические мероприятия.
- AAP: Руководство по обеспечению ухода за детьми во время COVID-19
- ACOG: Часто задаваемые вопросы о COVID-19 для акушеров-гинекологов
- IAC: Хранилище ресурсов для иммунизации во время пандемии COVID-19
- IAC: Спросите у экспертов страницу о COVID-19 и плановой вакцинации
- CHOP: Вопросы и ответы о вакцинах от COVID-19 NEW!
- U.S. DHHS: Инструментарий наверстать упущенное НОВИНКА!
РЕСУРСЫ СВЯЗИ
Работа с пациентами и их семьями чрезвычайно важна в это время, подчеркивая важность наверстывания пропущенных доз, напоминаний о регулярных вакцинациях и информирования о мерах, принимаемых в офисах поставщиков для обеспечения безопасности пациентов и их семей во время посещения здорового ребенка и вакцинации. Приведенные ниже материалы могут быть использованы для поддержки вашей практики общения с семьями с упором на общение в социальных сетях и напечатанные плакаты.
Vaccines.gov: Catch-up Toolkit — www.vaccines.gov/catch-up
- На этом веб-сайте представлены сообщения и графические изображения, которые помогают распространять информацию о наверстывании борьбы с вакцинацией детей во время пандемии COVID-19
AAP: Кампания # CallYourPediatrician
- Эта кампания направлена на то, чтобы донести до родителей своевременные напоминания о том, что посещение педиатра даже во время COVID-19 важно и безопасно.
- Примеры текстов, видео и фотографий для Facebook, Instagram, Twitter, LinkedIn и Pinterest
CDC: Ресурсы для стимулирования вакцинации во время пандемии COVID-19
- Ключевые сообщения, сообщения в социальных сетях и веб-функция «Посещения для детей — это важно»
- Пожалуйста, рассмотрите возможность использования этих материалов в образовательной работе с родителями через ваши каналы в социальных сетях, информационные бюллетени или веб-сайт.
Сделайте вакцинацию своей семье: звоните, не отменяйте: поговорите с людьми о вакцинации во время пандемии COVID-19
MDHHS: #MIHeroForHealth Campaign
Основная цель этой кампании — популяризация важности вакцинации и, в особенности, информирования о дозах, которые могли быть пропущены из-за COVID-19. Присоединяйтесь к нам, чтобы поделиться этим сообщением, используя хэштег #MIHeroForHealth в социальных сетях, который подчеркивает тот факт, что вакцинация позволяет нам быть героем не только для нашего здоровья, но и для здоровья наших жителей Мичигана.Мы все играем роль героев для здоровья — от поставщика медицинских услуг, принимающего меры для обеспечения вашей безопасности при посещении вакцины, до вакцинации семьи для защиты от болезней и вспышек болезней, которые можно предотвратить с помощью вакцин. Будь героем — сделай прививку.
- Ниже приведены сообщения, плакаты и изображения для использования. Используйте эти сообщения в своих социальных сетях, используя наш хэштег «#MIHeroForHealth», и размещайте листовки в общественных местах. Примеры сообщений в социальных сетях см. На веб-сайте CDC ниже!
- Некоторые плакаты можно будет БЕСПЛАТНО заказать на сайте www.healthymichigan.com
- Ожидаются дополнительные материалы — проверяйте почаще
Пропустили визит? Не теряйте свои сверхспособности
Доступен для БЕСПЛАТНОГО заказа на сайте: www.healthymichigan.com
Будь героем здоровья — сделай прививку
Сертификат для детей — сертифицированный вакцинированный ребенок супергероя
Не бойся! Ваш герой-медик уже здесь
Пропустили визит? Поднимитесь, попав в ловушку!
Назад к школьным вакцинам — сейчас самое время увязнуть
Снова в школу вакцины — независимо от того, где происходит обучение
Снова в школу выстрелы — будь героем здоровья
VFC Информация для родителей — Беспокоитесь о стоимости снимков?
Информация VFC для родителей — Ваш ребенок может иметь право на бесплатные вакцины
Для получения дополнительной информации о программе VFC для поставщиков услуг посетите веб-сайт www.michigan.gov/vfc.
Защитите себя и своих близких — не ждите. Сделайте прививку!
Следует ли детям делать прививки от COVID? Что говорит наука
В то время, когда большая часть мира все еще пытается получить доступ к вакцинам против COVID, вопрос о вакцинации детей может казаться привилегией. 19 июля советники по вакцинам в Соединенном Королевстве рекомендовали отложить вакцинацию большинства молодых людей до 16 лет, сославшись на очень низкие показатели серьезных заболеваний в этой возрастной группе.Но несколько стран, в том числе США и Израиль, продвинулись вперед, а другие надеются последовать их примеру, когда позволят поставки.
Nature изучает доказательства о детях и вакцинах COVID.
Это нужно?
С первых дней пандемии родителей успокаивает тот факт, что SARS-CoV-2 гораздо реже вызывает серьезные заболевания у детей, чем у взрослых.
Но некоторые дети все еще сильно болеют, и призрак длительного COVID — совокупность иногда изнуряющих симптомов, которые могут сохраняться месяцами даже после легкого приступа COVID-19 — достаточно для многих педиатров, чтобы призвать к вакцинации как можно скорее. .«Я провел пандемию, заботясь о детях в детской больнице, — говорит Адам Ратнер, педиатрический инфекционист из Нью-Йоркского университета. «Мы видели не так много, как взрослые, но много детей, которые были очень больны».
Консультанты по вакцинам в Соединенном Королевстве, однако, рекомендовали, чтобы на данный момент вакцинировались только подростки, которые клинически уязвимы или живут с уязвимыми взрослыми. Педиатр Бристольского университета Адам Финн заявил журналистам на брифинге для СМИ, что тяжелые заболевания, смерти и даже длительный COVID редки среди здоровых подростков и детей, и почти все уязвимые взрослые вскоре получат две дозы вакцины.
Но в некоторых странах все еще мало известно о том, как COVID влияет на детей. Некоторые официальные подсчеты госпитализаций и смертей из-за COVID, например, в странах Африки к югу от Сахары, например, не разбивают случаи по возрасту. В результате педиатры не знают, какие случаи смерти были среди детей и молодых людей и как на исходы COVID могут повлиять такие состояния, как недоедание, сопутствующий туберкулез или ВИЧ-инфекция. «Мы чувствуем себя в темноте», — говорит Надия Сам-Агуду, педиатр из Медицинской школы Университета Мэриленда в Балтиморе, работающая в Нигерии.
Кроме того, некоторые педиатры обеспокоены тем, что произойдет с детьми, коинфицированными SARS-CoV-2 и другими распространенными вирусами, такими как респираторно-синцитиальный вирус, который является одной из причин простуды, но иногда может вызывать более тяжелые заболевания дыхательных путей у детей младшего возраста. По словам Данило Буонсенсо, педиатра из больницы Университета Джемелли в Риме, строгие ограничения позволили решить эту проблему в некоторых регионах, но по мере ослабления мер социального дистанцирования уже появляются признаки роста респираторно-синцитиальных вирусных инфекций у детей.«Мы еще не знаем, каким будет бремя сопутствующих инфекций у детей, когда у нас будет массовое распространение обычных вирусов и COVID», — говорит он.
Безопасна ли вакцинация детей?
Несколько вакцин были протестированы на молодых людях старше 12 лет, в том числе вакцины с мРНК производства Moderna и Pfizer – BioNTech, а также две китайские вакцины производства Sinovac и Sinopharm. И несколько стран, в том числе США, Израиль и Китай, теперь предлагают вакцины этой возрастной группе.Ожидается, что в ближайшее время другие исследования сообщат о результатах у молодых людей старше 12 лет, в том числе исследования вакцины Zydus Cadila и вакцины против коронавируса, инактивированной коваксином, которые производятся в Индии.
На данный момент вакцины кажутся безопасными для подростков, и некоторые компании перешли к проведению клинических испытаний у детей в возрасте от 6 месяцев. В Соединенных Штатах вакцины для детей младше 12 лет могут быть доступны в конце этого года, говорит педиатр Андреа Шейн из Университета Эмори в Атланте, штат Джорджия.
Потенциальная связь между вакциной Pfizer и воспалением сердца — состояниями, называемыми миокардитом и перикардитом — появилась после того, как Израиль и США начали вакцинацию молодых людей. Однако исследователям еще предстоит установить, что вакцина вызвала воспаление. Большинство пострадавших выздоровели, и данные показывают, что риск этих состояний «чрезвычайно низок», говорит педиатр Дэвид Пейс из Мальтийского университета в Мсиде, — порядка 67 случаев на миллион вторых доз у подростков мужского пола. 12–17 лет и 9 случаев на миллион у девочек-подростков той же возрастной группы.
Как вакцинация детей и молодежи повлияет на пандемию?
Мальта полностью вакцинировала 80% своего населения — это один из самых высоких показателей вакцинации в мире — и теперь также вакцинирует подростков старше 12 лет. Здесь решение о вакцинации молодых людей было сформировано, среди прочих факторов, — сплоченные семейные структуры в стране, где подростки часто контактируют со своими бабушками и дедушками, — говорит Пейс. «На популяционном уровне вакцинированные подростки могут привести к снижению передачи инфекции уязвимым пожилым людям», — говорит он.Он добавляет, что молодые люди на Мальте также часто ездят за границу в школу, потенциально завозя из-за границы коронавирусные инфекции и их разновидности.
Данные показывают, что дети и особенно подростки могут играть значительную роль в передаче коронавируса, говорит Кэтрин Беннетт, эпидемиолог из Университета Дикин в Мельбурне, Австралия. И опасения по поводу передачи вируса среди детей и подростков растут по мере появления новых вариантов коронавируса. Возможно, что более трансмиссивные варианты разработают способ преодолеть то, что в иммунном ответе молодого человека делает его более устойчивым к инфекции, — говорит Беннетт, и тем более важно, чтобы они были вакцинированы.
Надежды на достижение коллективного иммунитета с помощью иммунизации ослабли, поэтому странам необходимо сделать все возможное, чтобы снизить уровень передачи, добавляет она: «Вам нужна только одна плохо вакцинированная популяция, чтобы генерировать глобальные варианты».
Справедливо ли вакцинировать детей?
Чили, еще одна страна с одним из самых высоких показателей вакцинации против COVID в мире, также внедряет вакцины для людей в возрасте от 12 лет и старше.
Но Мигель О’Райан, бывший член двух консультативных комитетов при правительстве, который настаивал на проведении агрессивных кампаний вакцинации, теперь задается вопросом, не пора ли сбавить обороты.«Вероятно, странам не следует так быстро продвигать вакцинацию детей», — говорит О’Райан, специалист по детским инфекционным заболеваниям в Чилийском университете в Сантьяго. «Другие страны, даже наши соседи, очень изо всех сил пытаются получить достаточное количество вакцин для своих групп высокого риска».
О’Райан — не единственный, кто обеспокоен использованием ценных вакцин для вакцинации детей, в то время как более уязвимые группы населения по всему миру все еще пытаются обеспечить поставки. В мае глава Всемирной организации здравоохранения Тедрос Адханом Гебрейесус заявил, что более богатые страны, которые вакцинируют детей, делают это за счет медицинских работников и групп высокого риска в других странах.Но сторонники вакцинации детей и молодых людей утверждают, что не обязательно иметь дело ни с одним, ни с другим. «Это своего рода ложная дихотомия», — говорит Ратнер. Сам-Агуду соглашается, указывая на то, что некоторые богатые страны купили более чем достаточно доз, чтобы полностью вакцинировать свое население. «Аргумент в пользу отправки вакцин за пределы страны не должен препятствовать вакцинации детей в странах с более высокими доходами», — говорит она.
«Есть и другие шаги, которые можно предпринять для улучшения поставок вакцин в нуждающиеся страны», — говорит Беннетт.Она отмечает, что можно сделать больше для улучшения целевых пожертвований. Например, вместо того, чтобы распределять переданные дозы вакцины странам исключительно на основании количества проживающих в них людей, их можно было бы распределить на основе других факторов, таких как необходимость сохранения медицинских услуг перед лицом приближающегося сезона малярии или продолжающегося сезона. вспышка кори. «У нас, вероятно, до сих пор не было« комнаты глубокой эпидемиологической войны », которая нужна нам, чтобы обозначить проблему и найти наилучший способ ее решения», — говорит она. «На это можно посмотреть по-разному.”
Эта статья воспроизводится с разрешения и была впервые опубликована 20 июля 2021 года.
