выписка недоношенного ребенка из отделения интенсивной терапии для новорожденных
Большинство недоношенных детей можно забрать домой, если они:
Сохраняют устойчивую температуру тела в открытой кроватке
Полностью перешли на кормление грудью или из бутылочки
Получают достаточное количество калорий для набора веса
Что нужно сделать перед тем, как забрать ребенка домой?
Позаботьтесь о том, чтобы у вас было автомобильное кресло, которое подходит для перевозки недоношенных детей. Это должно быть кресло, обращенное против хода движения автомобиля, с жестко фиксирующими ремнями. Голову ребенка необходимо зафиксировать таким образом, чтобы она не качалась вперед или в стороны. Вас могут попросить привезти свое автокресло в больницу за несколько дней до выписки, чтобы там могли проверить, подходит ли оно для вашего ребенка.
Запишитесь на прием к лечащему врачу ребенка.
Если ребенку требуется какое-либо оборудование дома, вы должны согласовать этот вопрос до выписки с врачом или медицинским работником, осуществляющим оказание медицинской помощи на дому.

Запишитесь на курс сердечно-легочной реанимации для грудных детей.
Особые меры по обеспечению безопасности недоношенных детей в домашних условиях
К тому моменту, когда недоношенные дети готовы к выписке, они практически ничем не отличаются от обычных младенцев. Однако по некоторым вопросам вам следует проявлять дополнительную осторожность:
Обеспечьте защиту ребенка от инфекций. Регулярно мойте руки с мылом. Это также касается всех, кто осуществляет уход за ребенком. Ограничьте контакты ребенка с посторонними и избегайте оживленных общественных мест. Если в доме кто-то заболеет, постарайтесь ограничить контакты этого человека с ребенком.
Превратите свой дом и машину в зону, свободную от курения. Если кто-то из ваших домашних курит, он должен немедленно бросить. Гости и домочадцы, которые не могут или не желают бросить, должны курить только на улице, подальше от дверей и окон.
Если у ребенка установлен сигнализатор остановки дыхания, убедитесь, что вы можете слышать его в любом уголке дома.

Не бойтесь гулять с ребенком на улице, но избегайте длительного пребывания на сквозняке и воздействия прямых солнечных лучей.
Когда звонить врачу
Звоните в отделение интенсивной терапии для новорожденных, если у вас возникли какие-либо вопросы касательно инструкций, полученных при выписке. Свяжитесь с педиатром или своим семейным врачом, если:
У ребенка началась лихорадка
У ребенка младше 3 месяцев ректальная температура составляет 38,0 ºC (100,4 °F) или выше
У ребенка возрастом 3–36 месяцев ректальная температура составляет 39,0 ºC (102 ºF) или выше
У ребенка в любом возрасте температура тела поднимается до 40,0 ºC (104 ºF) или выше
Лихорадка длится более 24 часов у ребенка младше 2 лет или более 3 дней у ребенка старше 2 лет.
У ребенка появились судороги, вызванные лихорадкой
Температура тела ребенка ниже 36,4 °C (97,5 °F)
У ребенка плохой аппетит
Ребенок мочит подгузники менее 5 раз в день
Ребенок испытывает трудности с дыханием
Ребенок находится в крайне возбужденном состоянии
Ребенок выглядит вялым и переутомленным
Раньше срока.
 Если кроха родился недоношенным | Здоровье ребенка | Здоровье
Если кроха родился недоношенным | Здоровье ребенка | Здоровье
Наш эксперт — заведующая 3‑м неонатальным отделением перинатального центра филиала ГКБ № 24 г. Москвы Ольга Миронюк.
Для выхаживания таких младенцев требуется высокотехнологичный интенсивный уход. И если он оказан вовремя, спустя несколько месяцев малыш ничем не будет отличаться от своих ровесников, рождённых в срок.
В начале жизни — 500 г
Вот уже четыре года, как наша страна перешла на критерии регистрации новорождённых, рекомендованные ВОЗ. В соответствии с ними плод считается ребёнком, даже если он появился на свет с весом 500 г на 22‑й неделе беременности. Конечно, уход за такими крохами — очень сложный процесс, который стал возможным только благодаря новым медицинским технологиям. К счастью, таких детишек немного, например, в отделении, где работает наш эксперт, — 1–2 за год. Чаще недоношенные малыши — это дети, родившиеся на сроке, начиная с 34‑й недели беременности и с весом в два с лишним килограмма. Но и им нужна помощь специалистов.
Но и им нужна помощь специалистов.
Как он дышит?
Если у новорождённого есть какие-то проблемы с дыханием, то на первом этапе врачи бывают вынуждены подключать его к аппарату искусственного дыхания. Но дальше неонатологи (так называют педиатров, которые занимаются детишками при рождении) стараются этот аппарат не применять. Самый оптимальный вариант — неинвазивные методы респираторной поддержки. Малыш получает заместительную терапию в виде искусственного сурфактанта — вещества, которое выстилает тонким слоем поверхность альвеол и образуется в достаточном количестве только к 35‑й неделе беременности. Препарат предотвращает спадение альвеол у незрелого недоношенного ребёнка, тот дышит самостоятельно или с помощью прибора, который не является аппаратом искусcтвенного дыхания. Его использование хоть и спасает жизнь малыша, но впоследствии может привести к серьёзным осложнениям.
Особое питание
Для особенных детей и питание особое. Маловесных незрелых деток, рождённых на малых сроках, кормят, вводят белковые препараты и специальные жиры внутривенно, чтобы помочь незрелому организму полноценно расти и развиваться, пока его желудочно-кишечный тракт не готов перерабатывать пищу.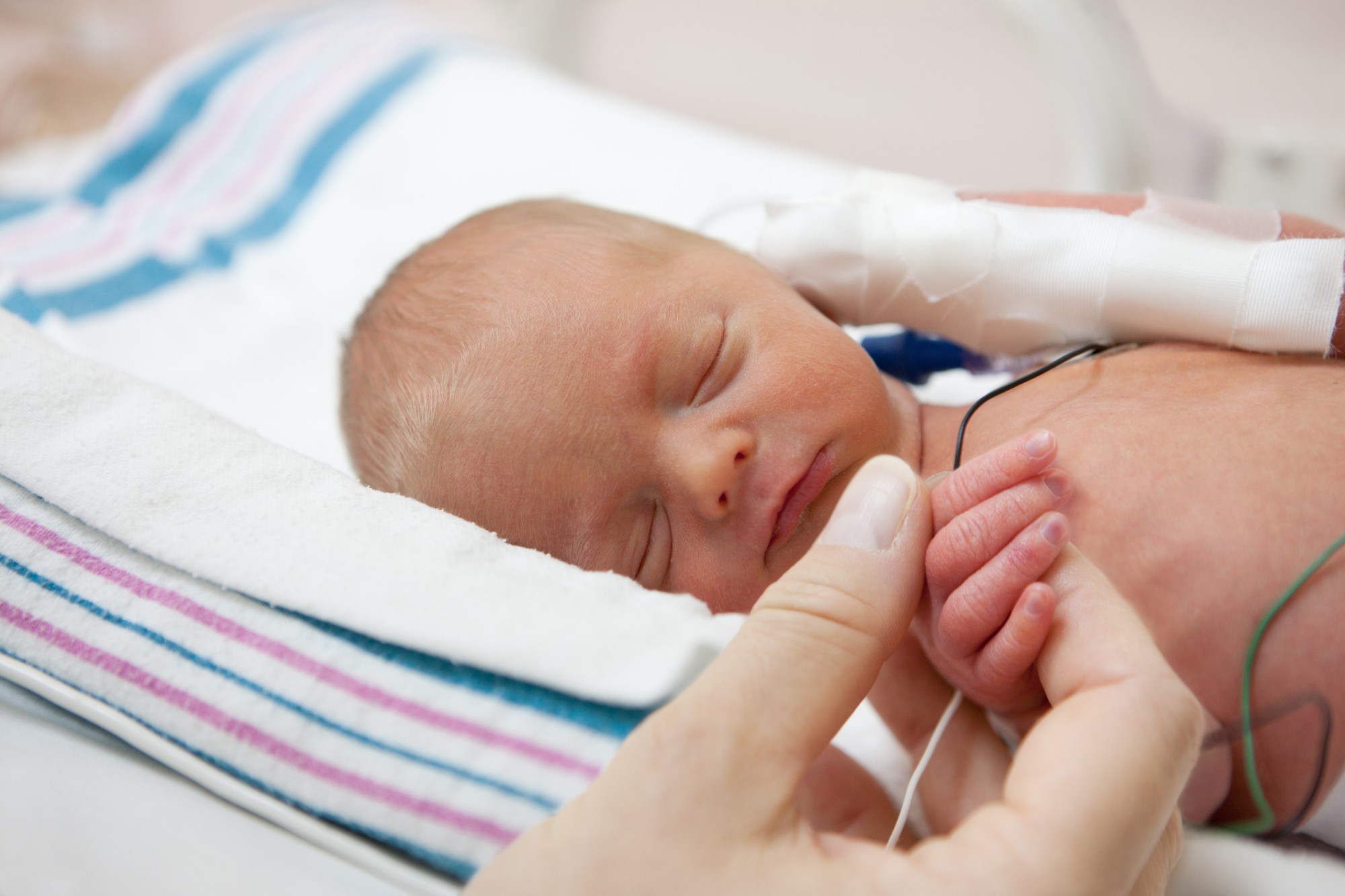 Но как только состояние ребёнка позволяет кормить его материнским молоком, он тут же его получает. Несмотря на разнообразие специализированных смесей, предназначенных недоношенным детям, для малыша нет ничего лучше, чем мамино молочко.
Но как только состояние ребёнка позволяет кормить его материнским молоком, он тут же его получает. Несмотря на разнообразие специализированных смесей, предназначенных недоношенным детям, для малыша нет ничего лучше, чем мамино молочко.
Под контроль!
Ребёнка, требующего специального выхаживания, помещают в кювез — инкубатор. В нём поддерживаются определённая температура воздуха и влажность, чтобы воссоздать условия материнской утробы, в которой малышу полагалось бы пока расти.
На одного врача в отделении недоношенных приходится 10 малышей, что позволяет доктору внимательно наблюдать за каждым ребёнком. А вот медсестёр не хватает. Поэтому к процессу выхаживания приходится привлекать мам, что на самом деле им на пользу. Мама учится ухаживать за своим особым ребёнком под руководством врача и уже не боится того момента, когда окажется с младенцем дома одна.
Пора домой
На каком сроке выписывают недоношенных детишек из центра? Врачи принимают во внимание не число недель, а состояние малыша. Если ребёнок здоров, не нуждается в серьёзном лечении и постоянном врачебном контроле, его вместе с мамой можно отправлять домой. Доктор учитывает, может ли ребёнок самостоятельно питаться (сосать материнское молоко), прибавляет ли в весе, удерживает ли его организм тепло (если младенец не мёрзнет в кроватке — значит, уже не нуждается в условиях инкубатора). Как правило, на выписку идут детишки с весом более 2 кг.
Если ребёнок здоров, не нуждается в серьёзном лечении и постоянном врачебном контроле, его вместе с мамой можно отправлять домой. Доктор учитывает, может ли ребёнок самостоятельно питаться (сосать материнское молоко), прибавляет ли в весе, удерживает ли его организм тепло (если младенец не мёрзнет в кроватке — значит, уже не нуждается в условиях инкубатора). Как правило, на выписку идут детишки с весом более 2 кг.
Но они и дома нуждаются в особом уходе, поэтому доктора снабжают мам маловесных недоношенных детей необходимыми рекомендациями.
О них мы расскажем в следующих номерах.
Смотрите также:
Дети на ладони
Вспоминает мама
Алексея, Нина Губарева:
— С мужем мы с 2006 года вместе.
Беременность была долгожданная. С самого начала беременности все было не очень хорошо. С
7-й недели у меня начался тонус матки, лежала 3 раза на сохранении. В 26 недель мне
положили в 4-й роддом, началось раскрытие… Слава Богу, процесс успешно остановили.
Тогда, помню, врач мне сказала: если родишь сейчас, ребенок умрёт либо останется
глубоким инвалидом. Тогда я чётко решила — надо доносить хотя бы до 30 недель. Если
говорить о торопыжках, то для них каждая неделя в утробе матери — это шанс на жизнь.
В общем, берегла себя как могла. Но в 32 недели я заболела. Очень сильный
кашель усугубил мой гипертонус, начались схватки. Дальше как в тумане: скорая, РПЦ,
капельница с гинепралом — врач еще пытался остановить схватки. Итог — экстренное
кесарево.
Я всё помню, специально отказалась от общего наркоза, я хотела услышать крик своего сына и увидеть его. Он был таким маленьким — 2 кг и 44 см, но задышал сам. Однако через 5 часов его подключили к системе ИВЛ, не смог дышать.
На следующее утро я встала после операции и пошла бочком по стеночке, искать сына. Мне
сказали, что он в ОПН. Придя туда, я его не обнаружила, сразу поняла, что беда. Он лежал
в реанимации в кювезе. Такой маленький, в трубочках, в капельницах. Боже, я так плакала.
Меня душила злость на себя, что это я виновата, что ему больно.
Это ужасно видеть своего ребенка в таком состоянии между жизнью, смертью и неизвестностью.
Тяжело было выписываться из больницы без ребенка — ты видишь счастье других мам, а сама,
тихонько взяв за руку мужа, садишься в такси и едешь домой без сына. Каждый день ездили
в реанимацию, потом в ОПН. Врачи говорили, что у ребенка средне-тяжелое состояние. Было
непонятно, что нас ждёт: слепота, глухота, проблемы по неврологии? Никто не мог дать
ответ и точной гарантии. Говорили, что мозг незрелый, гипоксия, церебральная ишемия и
еще куча диагнозов на целый лист.
В общем, сын у нас герой, раздышался. Дней
десять мы пробыли в реанимации. Затем нас отправили в ОПН набирать вес и учиться кушать.
Приходилось кормить малыша по 1,5 часа 30 мл смеси, это было очень сложно. Ведь обычный
ребенок съедает такую порцию за 5 минут.
При весе 2300 граммов нас выписали
домой. Маленький крошка, который даже тепло не умеет держать и толком кушать, куча
диагнозов и страх. За год мы прошли многое, огромное количество врачей, 5 курсов
За год мы прошли многое, огромное количество врачей, 5 курсов
массажа, ЛФК, постоянные УЗИ, реабилитации и ежедневные занятия, словно в олимпийской
школе.
Конечно, мы отставали в развитии. Было зачастую неприятно слышать: «А
вы что, еще не сидите в 7 мес?», когда сынуля только первый раз перевернулся со спины на
живот в 7,5 месяцев. Но наши все «умелки» приносили такое счастье! Я горжусь своим
сыном. Я благодарна ему, он научил меня жить и любить по-настоящему. Он научил меня быть
мамой.
Сейчас ему уже полтора года, он очень смышленый. Любит музыку, конструктор и машинки и всегда улыбается, очень добрый малыш.
Недоношенных малышей будут наблюдать в отделении патологии роддома №3
В роддоме № 3 открылось отделение патологии новорожденных и недоношенных детей. Там будут наблюдать малышей, которым по какой-то причине ещё рано выписываться из родильного дома. Об этом «Приморской газете» сообщили в пресс-службе Владивостокского клинического родильного дома № 3.
В новое отделение будут отправлять деток, которым рано покидать стены роддома: новорожденных с пороками развития, перенёсших гемолитическую болезнь, маловесных и недоношенных. Там же врачи будут наблюдать за малышами, которые выписались из отделения реанимации и интенсивной терапии и нуждаются в продолжении лечения.
— Это второй этап выхаживания новорожденных. Если ребёнку требуется помощь и он находится в критическом состоянии — малыша отправляют в реанимацию. После того, как состояние деток становится стабильным, они могут покинуть отделение реанимации, но выписывать и отправлять домой их ещё рано. Бывают и просто маленькие дети, весом по 1,5 килограмма и меньше. Они здоровы, просто им требуется дополнительное наблюдение и более длительная забота врачей, — заметила пресс-секретарь родильного дома № 3 Мария Герасименко.
Новое подразделение позволит избежать лишнего волнения для всех, ведь ребёнка не придётся никуда везти и подвергать лишнему стрессу — достаточно просто перевести в соседнее отделение. За малышом присмотрят врачи того же родильного дома, родителям можно не переживать за подготовку к дороге домой. А сами врачи будут спокойны, имея возможность отслеживать судьбу маленького пациента, который нуждается в помощи.
За малышом присмотрят врачи того же родильного дома, родителям можно не переживать за подготовку к дороге домой. А сами врачи будут спокойны, имея возможность отслеживать судьбу маленького пациента, который нуждается в помощи.
— За такими детками наши врачи смогут наблюдать и после выписки, когда малыш уже уехал домой, позвонить и поинтересоваться здоровьем ребенка. Мама также может всегда позвонить для консультации, прийти на прием, — добавили представители роддома.
Руководит отделением врач неонатолог первой категории Оксана Гвоздева, которая имеет большой опыт работы с маленькими пациентами. Вот и сейчас ей вместе с другими специалистами предстоит помогать особенным деткам. Как правило, это малыши, уже получившие необходимую помощь в детской реанимации, но по-прежнему нуждающиеся в присмотре врачей.
Кстати, в отделении реанимации и интенсивной терапии новорожденных, которое находится на одном этаже с новым подразделением, выхаживают малышей весом менее 500 грамм. Так, заведующая отделением, врач неонатолог высшей категории Екатерина Федченко в 2007 году спасла девочку весом 490 грамм.
— Тогда, 10 лет назад, появление такого ребёнка считалось практически выкидышем — девочка помещалась на ладошке. Но наши врачи смогли выходить ребёнка, быстро оказали малышке помощь. Сейчас бывшей пациентке уже 10 лет, она ходит в школу, занимается музыкой — совершенно здоровый, крепкий ребёнок, — рассказали в медицинском учреждении.
Отметим, роддом представляет собой уникальное медобъединение, включающее женскую консультацию, Центр сохранения беременности с дневным стационаром, гинекологическое и акушерское подразделения, круглосуточные службы УЗИ и эндоскопической хирургии, детское отделение и реанимации, а также собственную клинико-диагностическую лабораторию. В 2016 году учреждению присвоили статус медицинской организации третьего уровня: в соответствии с приказом департамента здравоохранения Приморского края, помимо женщин, выбравших учреждение по программе родовых сертификатов, сюда направляют пациенток с осложненной беременностью и тех, чьи малыши имеют различные пороки развития и нуждаются в оказании специализированной помощи.
«С недоношенным ребенком нужно жить без розовых очков». «Лучший детский врач России 2019 года» из Перми рассказал о том, как спасает новорожденных крох
Лучший педиатр страны-2019 работает в Перми. Фото: пресс-служба КДКБ.
— Детишек, появившихся на свет с экстремально низкой массой, с каждым годом становится все больше, — говорит Юрий Курносов, доктор, которого на днях признали лучшим «Детским врачом России 2019 года».
О том, как врачи выхаживают недоношенных малышей, как следят потом за их судьбами, как радуются профессиональным победам и переживают неудачи, мы поговорили с Юрием Владимировичем.
Выхаживают совсем мизерных крох
— Экстремально низкой массой считается вес детей до 999 граммов, — объясняет Юрий Курносов. — От килограмма до 1,499 граммов – это дети с очень низкой массой тела. Такие малыши появляются на свет из-за преждевременных родов, которые происходят из-за проблем со здоровьем матери или ее ребенка. У нас был случай, когда женщина занималась бизнесом — суррогатным материнством, перед этим ее, словно космонавта, обследовали. Ведь родители, которые платили деньги, не взяли бы ребенка с заболеваниями. Все шло идеально, пока на 26 неделе беременности женщина не заболела ОРВИ. Банальная инфекция привела к преждевременным родам и к тому, что оба плода погибли.
У нас был случай, когда женщина занималась бизнесом — суррогатным материнством, перед этим ее, словно космонавта, обследовали. Ведь родители, которые платили деньги, не взяли бы ребенка с заболеваниями. Все шло идеально, пока на 26 неделе беременности женщина не заболела ОРВИ. Банальная инфекция привела к преждевременным родам и к тому, что оба плода погибли.
Это раньше шансов на полноценную жизнь у таких тяжелых малышей было мало, сейчас врачи научились успешно их выхаживать. Появился опыт и необходимые для этого технологии. Понятно, что родиться глубоко недоношенный ребенок может и у мамочки из краевого центра, и у женщины из небольшой деревни. Информацию о том, что родился маловесный малыш, врачи краевой детской клинической больницы (КДКБ) узнают буквально в режиме он-лайн, используя телемедицинские технологии.
Обсуждение клинического случая с немецкими коллегами. Фото: пресс-служба КДКБ.
Когда подобные роды происходят в крае, неонатологи оказывают помощь в родильном зале, сообщают о пациенте в отделение экстренной консультативной скорой медицинской помощи КДКБ, дистанционно стабилизируют состояние ребенка и решают вопрос по его транспортировке в стационары краевого центра. В больницу, где появился такой малыш, приезжает выездная реанимационная бригада и врачи эвакуируют ребенка в Пермь.
В больницу, где появился такой малыш, приезжает выездная реанимационная бригада и врачи эвакуируют ребенка в Пермь.
— В моей практике самый минимальный вес малыша, которого нам удалось выходить, составлял 770 граммов, и эта история запомнилась мне навсегда, — вспоминает Юрий Курносов. – Родился он в 2008 году в Кунгурском роддоме. На ИВЛ мальчик находился около месяца, а всего лежал у нас в реанимации около двух месяцев. Сейчас этот ребенок чувствует себя хорошо, у него нет каких-либо грубых нарушений. Ему уже 12 лет, он ходит в школу и ничем не отличается от сверстников.
За жизнью таких детишек доктора стараются следить, отношение к ним всегда более трепетное.
Зачем в реанимации священники
— Раньше я работал в реанимации новорожденных в перинатальном центре, — рассказывает врач. — Дети там тяжелые, и родители просят прийти священника, чтобы окрестить малыша, а крестным нередко просят быть врача. Я в таких случаях извиняюсь и отказываю, потому что формальным крестным быть не хочу.-7b2ddf6607.jpg) А вот одним родителям не смог отказать.
А вот одним родителям не смог отказать.
В 2011 году в реанимацию поступил ребенок, рожденный в асфиксии тяжелой степени. Юрий Владимирович оказался его лечащим врачом. Малыша успешно пролечили и выписали домой, а в 2013 году его мама снова забеременела. У нее была двойня, но случились преждевременные роды. Один ребеночек был крупный: 1, 490 граммов, второй – 690 граммов.
— Существует синдром обкрадывания, когда одному ребенку достается все, а другому – совсем чуть-чуть, — объясняет Юрия Владимирович. — К сожалению, второй ребеночек погиб. Я был лечащим врачом обоих детей, впоследствии стал крестным Артема по просьбе родителей, сегодня мы продолжаем общаться с этой прекрасной семьей.
Почему ОРВИ может привести к летальному исходу
У недоношенных детей все внутренние органы незрелые. После преждевременных родов развитие малыша происходит не в матке, а в кювезе. Когда ситуация стабилизируется, малыша переводят в отделение патологии новорожденных и он проходит там лечение до выписки.-e09b770ecc.jpg) Дома его наблюдает участковый педиатр.
Дома его наблюдает участковый педиатр.
— Болезни у маловесных детей протекают достаточно серьезно и следующий этап, когда нам приходится наблюдать наших маловесных малышей – это когда они заболевают, — говорит педиатр. – Любая ОРВИ у детей, родившихся с экстремально низким весом, может быть фатальной, поэтому нередко таких детей снова госпитализируют в педиатрическое отделение нашего стационара.
Снова наблюдать малышей врачам приходится, когда они заболевают. Фото: пресс-служба КДКБ.
Однако вирусных инфекций у маловесных младенцев стоит серьезно опасаться до трех лет жизни, потом болезни протекают не столь критично.
Как дома ухаживать за недоношенным младенцем
Уход ничем существенно не отличается: кормление вовремя, витамин D3, прикорм. Но следует помнить, что недоношенные дети чаще подвержены анемии.
— Есть даже такой термин – анемия недоношенного ребенка, — объясняет лучший педиатр страны. — И если ребенок поздно начинает получать мясной прикорм, то у него может снижаться количество гемоглобина, который является переносчиком кислорода, и начинают страдать все ткани организма и, прежде всего, нервная система. Поэтому врачу-педиатру, который наблюдает за малышом, стоит быть более внимательным к этому вопросу. А маме следует вовремя сдавать анализы с ребенком и проходить назначенное лечение. В тяжелых случаях такие дети тоже попадают к нам для переливания препаратов крови.
Поэтому врачу-педиатру, который наблюдает за малышом, стоит быть более внимательным к этому вопросу. А маме следует вовремя сдавать анализы с ребенком и проходить назначенное лечение. В тяжелых случаях такие дети тоже попадают к нам для переливания препаратов крови.
Большинство пациентов КДКБ – это детишки из различных районов Пермского края.
— Наши врачи-педиатры всегда предупреждают мам, что в первые полгода ребенка нельзя парить в бане, — говорит Юрий Курносов. — Высокая температура может привести к разрыву сосудов головного мозга и в дальнейшем малыш может остаться инвалидом.
Еще одно опасение может вызвать подъем температуры у таких детей во время болезни. По критериям ВОЗ температура, которую необходимо сбивать – это 38,5 С. Но у недоношенных младенцев необходимо снижать 38 С и даже 37, 5 С.
Когда помочь не удается
— К сожалению, нам не всегда удается спасать наших маленьких пациентов, поэтому вопрос, как я это переживаю, очень сложный, — говорит Юрий Владимирович. — Иногда к нам поступают дети с однозначно неблагоприятным прогнозом. Бывают случаи, когда болезнь победить не удается, несмотря на все наши усилия. Конечно, становится горько и обидно, что не смогли помочь.
— Иногда к нам поступают дети с однозначно неблагоприятным прогнозом. Бывают случаи, когда болезнь победить не удается, несмотря на все наши усилия. Конечно, становится горько и обидно, что не смогли помочь.
Юрий Курносов всегда говорит родителям правду о здоровье их ребенка. Фото: личный архив.
Родителям о случившемся всегда говорят лечащие врачи, которые работали с этим ребенком.
— Я с самого начала ничего не скрываю от родителей, чтобы потом не было недоразумений — объясняет доктор. — Я за то, чтобы мать и отец владели всей информацией, не смотря на то, хорошая она, или плохая. С глубоко недоношенным ребенком нужно жить без розовых очков.
В 2019 году администрация КДКБ выдвинула кандидатуру Юрия Курносова на краевой этап конкурса «Врач года» в номинации «Лучший анестезиолог-реаниматолог». И он победил. Чуть позже доктор решил попробовать свои силы на Всероссийском конкурсе, который проводится в рамках Конгресса педиатров России.
— Жизни спасенные есть, отзывы позитивные, навыки есть, поэтому и решил участвовать, — улыбается Юрий Владимирович. — Жюри обобщило весь мой опыт работы, сравнило его с результатами коллег из других регионов, и феврале прислало письмо на электронную почту: «Вы стали лауреатом, приезжайте в Москву на торжественное мероприятие и награждение!»
— Жюри обобщило весь мой опыт работы, сравнило его с результатами коллег из других регионов, и феврале прислало письмо на электронную почту: «Вы стали лауреатом, приезжайте в Москву на торжественное мероприятие и награждение!»
Юрий Владимирович c наградой в номинации «Лучший анестезиолог-реаниматолог 2019». Фото: пресс-служба КДКБ.
ЧИТАЙТЕ ТАКЖЕ:
Доктора из Перми назвали лучшим «Детским врачом 2019 года»
Юрий Курносов работает в Пермской краевой детской клинической больнице (Подробнее…)
специфические особенности питания, развития и ухода
Всемирной организацией здравоохранения приняты усредненные нормы веса для новорожденных детей. Вот только далеко не все малыши хотят в них вписываться: одни рождаются богатырями, а другие – совсем крошками. И несмотря на то, что сегодня наблюдается тенденция к появлению на свет малышей с массой тела около 5 кг, маловесные дети в наше время тоже не редкость. Как правило, такие крохи рождаются в срок или немного раньше положенного времени, и из-за недобора в весе и ослабленности они плохо едят и могут отставать в своем развитии от сверстников. Об особенностях питания, развития и ухода за такими малышами и расскажем в нашей статье.
Об особенностях питания, развития и ухода за такими малышами и расскажем в нашей статье.
Маловесные дети – кто они?
В материнской утробе все дети развиваются по одним и те же законам природы, безусловно, если им для этого ничего не мешает. Вот только одни малыши появляются на свет большими, а другие слишком маленькими. Именно их и называют маловесными, поскольку их масса тела при рождении не вписывается в общепринятые нормы. Таким малышам, которые родились в срок, но с маленьким весом, часто ставится диагноз «задержка внутриутробного развития».
Отдельно следует рассматривать такое понятие, как недоношенный маловесный ребенок. Эти дети, как правило, рождаются с массой тела ниже 2,5 кг и требуют особого внимания и ухода. Недоношенные дети набирают вес и развиваются в целом по отдельным, специально разработанным нормам. Они позже сверстников начинают держать голову, садиться, ползать и ходить.
Как правило, малыши, которые родились маленькими, и дальше неохотно набирают вес. Эта проблема очень беспокоит их родителей, поскольку может указывать на отклонения в их физическом развитии.
Эта проблема очень беспокоит их родителей, поскольку может указывать на отклонения в их физическом развитии.
Нормы веса ребенка при рождении и отклонения
В норме масса тела новорожденного при его появлении на свет составляет 2800-4000 г. Дети, которые не укладываются в эти рамки, требуют пристального внимания со стороны неонатологов и педиатров.
Но важно учитывать и то, на каком сроке беременности появился малыш. Одно дело, если маловесный ребенок, доношенный до 40 недель, родился с весом 2 кг, и другое, если с таким же весом родился кроха на сроке 32 недели. В роддоме неонатологи пользуются специально разработанными таблицами соответствия веса ребенка и его роста сроку гестации.
Кстати, рост ребенка тоже необходимо учитывать при определении отклонений от нормы. Сделать это можно с помощью индекса Кетле. Для определения его величины вес ребенка в граммах необходимо разделить на его рост в сантиметрах. Полученное значение в норме должно находиться в пределах 60-70 единиц. Но прежде чем ставить необоснованные диагнозы, важно учитывать и то, какого роста и веса родители ребенка, а также с какой массой тела они появились на свет.
Но прежде чем ставить необоснованные диагнозы, важно учитывать и то, какого роста и веса родители ребенка, а также с какой массой тела они появились на свет.
Причины рождения детей с низкой массой тела
Факторов, способствующих тому, что ребенок набирает недостаточно веса, очень много. В медицинской практике выделяют следующие основные причины рождения маловесных детей:
- возраст матери меньше 20 или больше 40 лет;
- заболевания будущей матери во время беременности: хронический пиелонефрит, сахарный диабет, повышенное давление, анемия и другие;
- гестоз (поздний токсикоз) беременных;
- неполноценное питание, вредные привычки, плохие социально-бытовые условия;
- вредные условия труда.
Все эти факторы способствуют тому, что ребенок набирает слишком мало в утробе.
А вот причины маленькой прибавки веса после рождения немного другие:
- отказ малыша сосать грудь из-за физической ослабленности;
- несоблюдение тактики грудного вскармливания, в результате чего новорожденный получает только переднее молоко, менее калорийное и питательное;
- ранее перенесенное инфекционное заболевание.

Особенности вскармливания новорожденных
Проблема питания маловесных детей остается одной из самых серьезных на сегодняшний день. Многие малыши, недоношенные или рожденные с критически низким весом, не могут подолгу сосать материнскую грудь или у них и вовсе отсутствует этот рефлекс. В этом случае ребенка рекомендуется кормить сцеженным молоком, а до установления лактации – молозивом. Выбор способа, как кормить ребенка, напрямую зависит от его возраста. В целом, малыш, который достиг срока 36 недель или его вес превысил 2500 г, вполне может сосать материнскую грудь самостоятельно.
Расчет необходимого ребенку молока производят следующим образом:
- Если вес крохи превышает 2500 г, общее количество, необходимого ему в сутки молока высчитывается умножением 150 мл на 1 кг массы его тела. Полученное значение следует разделить на 8 кормлений. Давать крохе рассчитанный объем молока нужно каждые 3 часа.
- Если ребенок при рождении весил меньше 2500 г, в первые 24 часа после появления на свет ему нужно дать 60 мл молока.
 Дальше это количество ежедневно увеличивается на 20 мл, пока общий суточный объем не достигнет 400 мл. Это количество следует разделить на 8-12 кормлений через каждые 2-3 часа.
Дальше это количество ежедневно увеличивается на 20 мл, пока общий суточный объем не достигнет 400 мл. Это количество следует разделить на 8-12 кормлений через каждые 2-3 часа.
Если ребенок не наедается и не выдерживает 3 часа между кормлениями, ему рекомендуется дополнительно давать грудь по требованию.
Показания к зондовому кормлению маловесных детей
Если вскармливание ребенка, рожденного с недостаточной массой тела или раньше положенного срока, грудью или бутылочкой становится невозможным, тогда малыша кормят через зонд. Обычно такое решение принимается врачами по причине отсутствия у крохи сосательного или же глотательного рефлекса. Необходимый ребенку объем молока рассчитывается исходя из срока его рождения, массы тела и общего состояния.
Зондовое кормление показано в следующих случаях:
- при глубокой незрелости организма новорожденного, когда его сосательный и глотательные рефлексы не развиты;
- при критических состояниях новорожденного после родов;
- при низких баллах по шкале Апгар.

Стоит отметить, что маловесные и недоношенные дети особенно остро нуждаются в материнском молоке. Именно естественное питание, заложенное самой природой, позволит малышу быстрее догнать своих сверстников. Если же грудное вскармливание невозможно, тогда крохе необходимо подобрать специальную смесь для маловесных детей. Она отличается повышенной калорийностью и в ней содержится больше белка и других питательных веществ, которые так необходимы малышу для ускоренного набора мышечной массы.
Развитие детей с недостаточным весом
У маловесных детей наблюдается высокий риск отклонений в нервной и сердечно-сосудистой системах. А поскольку такие малыши из-за своей ослабленности и дальше плохо набирают массу, их физическое и психическое развитие, формирование иммунитета также стоит под угрозой.
Педиатры и неонатологи проводят параллель между параметрами веса и роста маловесных детей и развитием их:
- Дети, рожденные с нормальным ростом, но низким весом имеют обычно беспокойный характер, низкий и неравномерный набор веса, но развиваются в целом нормально.
 К году они практически не отличаются от сверстников.
К году они практически не отличаются от сверстников. - Дети, которые от рождения имеют низкий вес, но их рост лишь немного отстает от нормы, могут отставать от ровесников в психомоторном развитии. У них преобладают тормозные реакции организма.
- Дети с пропорционально низкими весом и ростом также развиваются медленнее. Также они долго и часто болеют из-за сниженного иммунитета.
- Дети с глубокими отставаниями в росте и весе в результате нарушений внутриутробного развития. У них наблюдается задержка развития костной ткани, психики и других систем организма.
Уход за недоношенным новорожденным ребенком в домашних условиях
Детей, вес которых при рождении составил менее 2500 г, помещают в стационар. В больничных условиях малыш вместе с мамой находится под постоянным наблюдением врачей до тех пор, пока он не начнет хорошо кушать и усваивать питание. Дальше кроху выписывают домой, где ему первое время будет необходим особый уход и специально разработанный режим вскармливания, чтобы он смог быстрее догнать по весу своих сверстников.
Врачи рекомендуют кормление маловесных детей грудью. Но в некоторых случаях может потребоваться дополнительный докорм специальной смесью, что позволит быстрее восполнить дефицит питательных веществ.
Поскольку маловесные дети имеют слабый иммунитет, им рекомендованы закаливания. Но проводить их следует в строго индивидуальном порядке, поскольку такие малыши легко перегреваются и переохлаждаются. Начинать следует с воздушных ванн по 3-5 минут, постепенно увеличивая это время. Не менее важно обеспечить тесный телесный контакт с грудничком.
Как помочь ребенку набрать вес и догнать в развитии ровесников
Если ребенок находится на грудном вскармливании, маме нужно уделить особое внимание своему питанию. Рекомендуется увеличить употребление жидкостей: нежирного молоко, компотов, морсов. В рационе обязательно должно присутствовать отварное или запеченное мясо. По рекомендации врача следует принимать витамины. Предлагать грудь малышу следует по требованию, когда он пребывает в хорошем настроении и не хочет спать.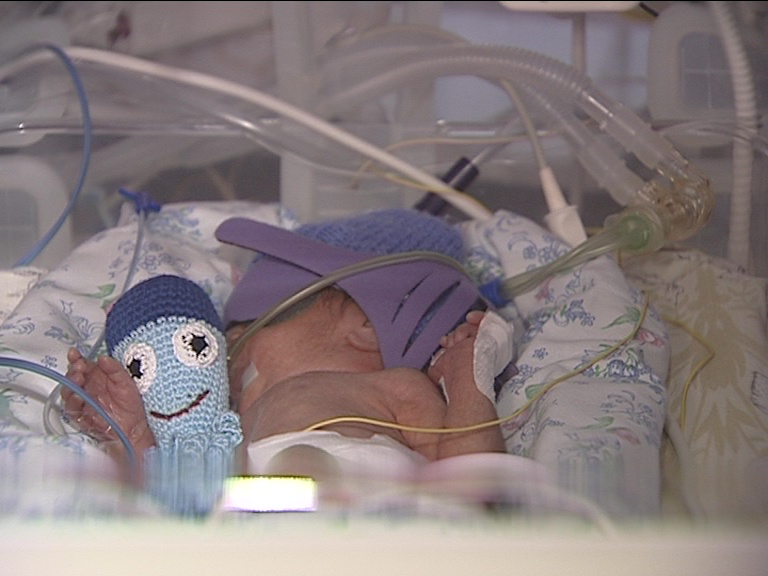
На то, как быстро малыш будет прибавлять в весе, влияют как внутренние, так и внешние факторы. Чтобы кроха быстрее окреп и получал достаточное количество кислорода, с ним рекомендуется дольше гулять на свежем воздухе. Кроме того, маловесные дети нуждаются в постоянном контроле специалистов.
Общие рекомендации для родителей
Маловесные дети зачастую только внешне отличаются от своих ровесников. Но за счет своей ослабленности они еще больше нуждаются в заботе и материнском тепле. Их рекомендуется как можно чаще прикладывать кожа к коже, обеспечивая необходимый телесный контакт. Не менее важно обеспечить полноценное питание и условия для нормального психического развития. Только в этом случае маловесные малыши смогут перерасти все свои проблемы и вырасти полноценными, во всех смыслах этого слова, людьми.
Исходы новорожденных с очень низкой массой тела при рождении после выписки с массой тела при выписке 1500 г
Фон:
Выписка новорожденных с очень низкой массой тела при рождении (ОНМТ) из больницы является важной проблемой и имеет стандартный критерий во всем мире. Согласно этому критерию, младенцы с ОНМТ будут выписываться из больницы при весе 1800-2100 г, но в отделениях для новорожденных Детской больницы Амиркола (ACH) новорожденные с ОНМТ выписываются при достижении 1500 г.Целью этого исследования было определение безопасности этой политики.
Согласно этому критерию, младенцы с ОНМТ будут выписываться из больницы при весе 1800-2100 г, но в отделениях для новорожденных Детской больницы Амиркола (ACH) новорожденные с ОНМТ выписываются при достижении 1500 г.Целью этого исследования было определение безопасности этой политики.
Методы:
В это аналитико-проспективное исследование были включены 100 недоношенных новорожденных с массой разгрузки (DW) 1500 г и контрольная группа из 150 новорожденных с DW 1600-2500 г. Обе группы показали схожие социально-экономические, перинатальные и послеродовые условия. Они были госпитализированы и лечились в отделении для новорожденных в ACH.Были изучены переменные исхода, включая смерть после выписки, повторную госпитализацию и необходимость экстренного посещения по поводу острой проблемы в течение 3 месяцев после выписки. Информация была проанализирована с помощью программного обеспечения SPSS-16, и значение P <0,05 считалось значимым.
Полученные результаты:
Потребность в экстренном посещении после выписки достигла значительной разницы между двумя группами (31 в группе случая против 21 в контрольной группе, P = 0.000), но не было значительных различий в частоте повторной госпитализации и смертности после выписки (две смерти и 15 повторных госпитализаций в группе случаев против двух смертей и 21 повторной госпитализации в контрольной группе, P = 0,855).
Заключение:
Чтобы уменьшить потребность в неотложных визитах, мы предлагаем программу ранней выписки из больницы с посещениями медсестер на дому и поддержкой неонатолога.
Ранняя выписка из стационара недоношенных новорожденных с очень низкой массой тела
Задача:
Целью этого исследования было выяснить, возможна ли ранняя выписка из больницы для отобранных младенцев с очень низкой массой тела при рождении (ОНМТ).
Дизайн исследования:
Было проведено рандомизированное клиническое испытание выписки новорожденных с ОНМТ из отделения интенсивной терапии новорожденных с массой 1300 г и 1800 г для сравнения прибавки в весе и частоты инфицирования.Сорок три грудных ребенка с ОНМТ, проходивших лечение в отделении интенсивной терапии новорожденных и клиниках последующего наблюдения больницы Universitario del Valle, Кали, Колумбия, были включены в исследование при дозах 1300–1350 граммов, когда они соответствовали поведенческим критериям для выписки и семейный дом был одобренный.
Полученные результаты:
Не было различий в прибавке в весе или частоте инфицирования в домашней группе по сравнению с больничной группой.Значительная экономия дней пребывания в стационаре и расходов на лечение была достигнута для домашней группы. В домашней группе усилилось семейное сотрудничество.
В домашней группе усилилось семейное сотрудничество.
Выводы:
Ранняя выписка из больницы при весе от 1300 до 1350 г безопасна для ребенка с очень низкой массой тела при правильном выборе на основе поведенческих критериев и одобрения окружающей среды. При выделении ресурсов на постоянную поддержку этих младенцев следует учитывать потенциальную экономию на больничных расходах.
PIP:
Традиционно принято откладывать выписку недоношенных новорожденных из яслей до достижения заранее определенного веса (2000 г или более). Однако длительная госпитализация связана с многочисленными побочными эффектами, включая отсрочку установления связи между матерью и ребенком, сокращение рабочего времени персонала для больных младенцев, повышенный риск внутрибольничных инфекций и высокие затраты. Это исследование исследовало гипотезу о том, что ранняя выписка из больницы безопасна и возможна для младенцев с очень низкой массой тела при рождении, когда поведенческие и родительские критерии, а не достигнутый вес, служат индикаторами выписки.Недоношенные младенцы из больницы Университарио дель Валле в Калле, Колумбия, были включены в исследование с массой 1300-1350 г, если они соответствовали следующим критериям: поддержание нормальной температуры тела в открытой кроватке, кормление сосков не менее 120 кал / кг / день, постоянный набор веса в течение не менее 3 дней, бессимптомный и без лекарств в течение не менее 3 дней, а также домашняя среда, одобренная социальным работником (например, дом на одну семью с коммунальными услугами и телефоном, доступ к транспорту и готовность родителей участвовать в наблюдении).Этим критериям соответствовали 43 младенца; 27 человек выписаны, 16 находятся в больнице. Продолжительность пребывания в больнице составила 23,5 дня для домашней группы и 42,5 дня для больничной группы.
Это исследование исследовало гипотезу о том, что ранняя выписка из больницы безопасна и возможна для младенцев с очень низкой массой тела при рождении, когда поведенческие и родительские критерии, а не достигнутый вес, служат индикаторами выписки.Недоношенные младенцы из больницы Университарио дель Валле в Калле, Колумбия, были включены в исследование с массой 1300-1350 г, если они соответствовали следующим критериям: поддержание нормальной температуры тела в открытой кроватке, кормление сосков не менее 120 кал / кг / день, постоянный набор веса в течение не менее 3 дней, бессимптомный и без лекарств в течение не менее 3 дней, а также домашняя среда, одобренная социальным работником (например, дом на одну семью с коммунальными услугами и телефоном, доступ к транспорту и готовность родителей участвовать в наблюдении).Этим критериям соответствовали 43 младенца; 27 человек выписаны, 16 находятся в больнице. Продолжительность пребывания в больнице составила 23,5 дня для домашней группы и 42,5 дня для больничной группы. 2 ребенка из домашней группы были повторно госпитализированы, 1 — с диареей и 1 — с пневмонией; У 1 ребенка в больничной группе развился нозокомиальный менингит, вызванный Klebsiella aerobacter. В период исследования (до 40 недель) не было различий в прибавке в весе или частоте инфицирования между двумя группами, а также не было случаев детской смертности.Родители выписанных младенцев соблюдали все записи на приемы в клинику. Эти результаты подтверждают осуществимость этой стратегии и предполагают, что у некоторых младенцев с очень низкой массой тела при рождении поведенческое развитие может продвигаться вперед даже при весе всего 1300–1400 г.
2 ребенка из домашней группы были повторно госпитализированы, 1 — с диареей и 1 — с пневмонией; У 1 ребенка в больничной группе развился нозокомиальный менингит, вызванный Klebsiella aerobacter. В период исследования (до 40 недель) не было различий в прибавке в весе или частоте инфицирования между двумя группами, а также не было случаев детской смертности.Родители выписанных младенцев соблюдали все записи на приемы в клинику. Эти результаты подтверждают осуществимость этой стратегии и предполагают, что у некоторых младенцев с очень низкой массой тела при рождении поведенческое развитие может продвигаться вперед даже при весе всего 1300–1400 г.
Безопасная транспортировка недоношенных детей и новорожденных с низкой массой тела при выписке из больницы
Abstract
Безопасная транспортировка недоношенных детей и детей с низкой массой тела при рождении требует особого внимания. Чтобы правильно расположить таких младенцев, необходимо учитывать как физиологическую незрелость, так и низкий вес при рождении. Этот клинический отчет содержит рекомендации для педиатров и других лиц, осуществляющих уход, которые консультируют родителей недоношенных детей и детей с низкой массой тела по поводу автомобильных сидений безопасности.
Этот клинический отчет содержит рекомендации для педиатров и других лиц, осуществляющих уход, которые консультируют родителей недоношенных детей и детей с низкой массой тела по поводу автомобильных сидений безопасности.
ВВЕДЕНИЕ
Повышение выживаемости и более ранняя выписка недоношенных (<37 недель беременности при рождении) и детей с низкой массой тела при рождении (<2500 г при рождении) увеличила количество маленьких детей, которых перевозят в частных транспортных средствах. Правильно используемые автомобильные сиденья на 71% эффективны в предотвращении смертельных случаев среди младенцев в результате дорожно-транспортных происшествий с легковыми автомобилями. 1 Для обеспечения безопасной перевозки недоношенных детей и новорожденных с низкой массой тела необходим правильный выбор и использование автомобильных сидений или автомобильных кроватей.
Федеральный стандарт безопасности автотранспортных средств (FMVSS) 213, который устанавливает требования к конструкции и динамическим характеристикам детских удерживающих систем, применяется к детям весом до 65 фунтов. Однако стандарт не имеет ограничения по минимальному весу и не касается относительной гипотонии. и риск обструкции дыхательных путей у недоношенных детей или новорожденных с низкой массой тела.Большинство автокресел, повернутых назад, рекомендованы производителем для использования младенцами весом более 4 или 5 фунтов, а некоторые предназначены для использования с рождения независимо от веса.
Однако стандарт не имеет ограничения по минимальному весу и не касается относительной гипотонии. и риск обструкции дыхательных путей у недоношенных детей или новорожденных с низкой массой тела.Большинство автокресел, повернутых назад, рекомендованы производителем для использования младенцами весом более 4 или 5 фунтов, а некоторые предназначены для использования с рождения независимо от веса.
Манекены для младенцев весом всего 3,3 фунта продемонстрировали удовлетворительную фиксацию в стандартных автокреслах, обращенных назад, во время краш-тестов. 2,3 Испытательные манекены, однако, не могут воспроизвести переменные дыхательных путей и тонуса, которые встречаются у недоношенных детей, и нет информации о сдерживании младенцев с массой тела менее 3 лет.3 фунта (1,5 кг).
Обращенные назад автомобильные кресла безопасности обеспечивают наилучшую защиту при лобовом столкновении, поскольку силы передаются от задней части удерживающего устройства на спину младенца, самую прочную часть тела младенца. Ограничитель также поддерживает голову младенца. Сильные растягивающие силы на шее при сгибании также предотвращаются за счет использования повернутых назад автомобильных сидений безопасности. 4
Ограничитель также поддерживает голову младенца. Сильные растягивающие силы на шее при сгибании также предотвращаются за счет использования повернутых назад автомобильных сидений безопасности. 4
Многолетний опыт и подтвержденная документально подтвержденная защитная ценность автомобильных автокресел делает их предпочтительным выбором для путешествий всех младенцев, которые могут поддерживать кардиореспираторную стабильность в полуклонном положении. 4 Автомобильная кровать, соответствующая стандарту FMVSS 213, может быть показана младенцам, у которых проявляется апноэ, брадикардия или низкое насыщение кислородом при полунаклонном положении в автокресле. 2,5 Следует отметить, что у некоторых недоношенных и доношенных детей, размещенных в автомобильных кроватях и автомобильных сиденьях, по-видимому, наблюдается схожая частота апноэ, брадикардии и десатурации кислорода. 6,7
Автомобильная кровать предназначена для размещения младенца в полностью откинутом положении и ориентирована в автомобильном сиденье перпендикулярно направлению движения. Младенец закрепляется в автомобильной кровати с помощью внутренних ремней безопасности, а автомобильная кровать прикрепляется к автомобилю с помощью ремня безопасности. Автомобильные кровати, как и автомобильные безопасные сиденья, имеют определенные требования к весу, указанные производителем, и, как автомобильные безопасные сиденья, должны использоваться в соответствии с рекомендациями производителя.
Младенец закрепляется в автомобильной кровати с помощью внутренних ремней безопасности, а автомобильная кровать прикрепляется к автомобилю с помощью ремня безопасности. Автомобильные кровати, как и автомобильные безопасные сиденья, имеют определенные требования к весу, указанные производителем, и, как автомобильные безопасные сиденья, должны использоваться в соответствии с рекомендациями производителя.
Размер ребенка, особенно для недоношенных, является важным фактором при выборе автомобильного сиденья или автомобильной кровати. 2,8 Вес, длина, неврологическое созревание и сопутствующие заболевания (особенно бронхолегочная дисплазия) — все это влияет на потенциальный риск респираторной недостаточности для младенцев, сидящих в приспособлениях для сидения. 6,9
Недоношенные дети подвержены повышенному риску кислородной десатурации, апноэ и / или брадикардии, 10 , особенно когда они находятся в полунаклонном положении на автомобильных сиденьях. 5,11–13 Более того, частые кардиореспираторные явления и перемежающаяся гипоксия могут отрицательно влиять на дальнейшее развитие нервной системы, психосоциальное поведение и академическую успеваемость. 14,15 В одном исследовании умственное развитие недоношенных детей с 5 и более кардиореспираторными событиями в течение 210 часов или более кардиореспираторного мониторинга было связано с более низким индексом умственного развития по шкале развития младенцев Бейли (95.8 против 100,4; P = 0,04) 14 ; показатели физического развития не различались (94,4 против 91,7; P = 0,37). Неясно, отражает ли ассоциация кардиореспираторных событий и более низкого умственного развития лежащую в основе аномалию или отрицательные последствия событий. Рационально, если это практически возможно, попытаться снизить частоту и тяжесть кардиореспираторных событий, с которыми сталкиваются недоношенные дети, сидящие в автомобильных креслах безопасности, чтобы свести к минимуму возможные последствия для нервного развития.
5,11–13 Более того, частые кардиореспираторные явления и перемежающаяся гипоксия могут отрицательно влиять на дальнейшее развитие нервной системы, психосоциальное поведение и академическую успеваемость. 14,15 В одном исследовании умственное развитие недоношенных детей с 5 и более кардиореспираторными событиями в течение 210 часов или более кардиореспираторного мониторинга было связано с более низким индексом умственного развития по шкале развития младенцев Бейли (95.8 против 100,4; P = 0,04) 14 ; показатели физического развития не различались (94,4 против 91,7; P = 0,37). Неясно, отражает ли ассоциация кардиореспираторных событий и более низкого умственного развития лежащую в основе аномалию или отрицательные последствия событий. Рационально, если это практически возможно, попытаться снизить частоту и тяжесть кардиореспираторных событий, с которыми сталкиваются недоношенные дети, сидящие в автомобильных креслах безопасности, чтобы свести к минимуму возможные последствия для нервного развития. Таким образом, мониторинг автомобильного кресла в собственном автомобильном кресле ребенка перед выпиской из больницы следует рассматривать для всех младенцев с сроком беременности менее 37 недель при рождении, чтобы определить наличие физиологической зрелости и стабильной кардиореспираторной функции, как рекомендовано Американской академией. публикации по педиатрии Руководство по перинатальной помощи . 16 Поскольку информация о серьезности и частоте неблагоприятных исходов у недоношенных новорожденных, у которых наблюдаются кардиореспираторные события, включая те, которые происходят в автокреслах, ограничена, необходимы дополнительные исследования. 17
Таким образом, мониторинг автомобильного кресла в собственном автомобильном кресле ребенка перед выпиской из больницы следует рассматривать для всех младенцев с сроком беременности менее 37 недель при рождении, чтобы определить наличие физиологической зрелости и стабильной кардиореспираторной функции, как рекомендовано Американской академией. публикации по педиатрии Руководство по перинатальной помощи . 16 Поскольку информация о серьезности и частоте неблагоприятных исходов у недоношенных новорожденных, у которых наблюдаются кардиореспираторные события, включая те, которые происходят в автокреслах, ограничена, необходимы дополнительные исследования. 17
Многие младенцы выписываются из больницы с мониторами сердечного ритма / апноэ, дополнительным кислородом и, иногда, портативными вентиляторами, отсасывающими аппаратами, батареями и другим оборудованием. Эти предметы тяжелые и могут нанести травму, если они ударили ребенка или другого пассажира транспортного средства в случае внезапной остановки или аварии. Несмотря на то, что коммерчески доступной системы крепления для портативного медицинского оборудования нет, рекомендуется удерживать его. 18
Несмотря на то, что коммерчески доступной системы крепления для портативного медицинского оборудования нет, рекомендуется удерживать его. 18
Нет данных, позволяющих установить конкретный возраст или состояние нервного развития, при котором младенец с респираторной недостаточностью, выписанный из больницы на автомобильной кровати, может безопасно перейти на полунаклонное автокресло.Прежде чем прекратить использование автомобильной кровати, врач может рассмотреть возможность проведения дополнительного исследования, чтобы определить, когда ребенок может путешествовать в полунаклонном режиме без апноэ, брадикардии или снижения насыщения кислородом. Время проведения теста может варьироваться в зависимости от скорости роста и неврологического созревания младенца, а также его респираторного статуса и должно определяться лечащим врачом.
Автомобильные автокресла часто используются для размещения младенцев не только в поездках, но и в других целях.Были задокументированы потенциальные пагубные последствия чрезмерного использования детских сидений, включая обострение гастроэзофагеального рефлюкса и усиление плагиоцефалии. 19,20 Использование автомобильных сидений в целях, отличных от путешествий, также может увеличить риск неблагоприятных кардиореспираторных и других неблагоприятных медицинских событий.
КЛИНИЧЕСКИЕ ПОСЛЕДСТВИЯ
Несколько важных соображений по транспортировке недоношенных детей и новорожденных с низкой массой тела, подверженных риску рецидивирующей кислородной десатурации, апноэ или брадикардии, включают следующее.
Повышенная частота кислородной десатурации и эпизодов апноэ или брадикардии во время сидения в автомобильных креслах безопасности предполагает, что недоношенные дети должны пройти период наблюдения в автомобильном кресле безопасности, предпочтительно самостоятельно, перед выпиской из больницы. Этот период наблюдения следует проводить, когда младенец должен быть осторожно расположен для оптимальной фиксации, а автокресло должно располагаться под углом, разрешенным для использования в транспортном средстве. Рекомендуется период наблюдения от 90 до 120 минут или продолжительность поездки, в зависимости от того, что больше. 5,6,11,21
Персонал больницы, обученный правильному расположению младенцев в автокресле, а также обнаружению апноэ, брадикардии и десатурации кислорода, должен проводить наблюдение за автокреслом.
Больницам следует разработать протоколы, включающие наблюдение в безопасном автомобильном кресле перед выпиской за младенцами, родившимися на сроке менее 37 недель. 22 Некоторые больничные протоколы включают наблюдение за детьми с безопасным сиденьем для младенцев с риском обструктивного апноэ, брадикардии или кислородной десатурации, кроме тех, кто родился на сроке беременности менее 37 недель.Примеры включают младенцев с гипотонией (например, синдромом Дауна или врожденными нервно-мышечными нарушениями), младенцев с микрогнатией (последовательность Пьера Робена) и младенцев, перенесших врожденную операцию на сердце. 9
Обученный персонал больницы должен научить семьи правильно размещать ребенка в автомобильном кресле безопасности.
Время, в течение которого младенец находится в автокресле, должно быть минимизировано. Родителям следует сообщить, что автомобильные сиденья следует использовать только во время путешествий.
Следует выбрать обычное автомобильное кресло безопасности, которое позволяет правильно расположить недоношенного ребенка, если ребенок может безопасно удерживать полувертикальное положение. Лучшее наблюдение за младенцем может быть возможным, когда ребенок находится в автокресле, обращенном против движения, рядом со взрослым, а не в автомобильной кровати. Кроме того, защита, обеспечиваемая обращенным назад автомобильным сиденьем, лучше документирована, чем защита, обеспечиваемая автомобильными кроватями. 4
Если события, задокументированные при кардиореспираторном мониторинге в автокресле, считаются значительными лечащим врачом или политикой больницы, рекомендуются меры по снижению частоты десатурации и эпизодов апноэ и брадикардии (например, использование кровать в машине; дополнительный кислород; продолжение госпитализации или дальнейшее медицинское обследование).Если рассматривается возможность использования автомобильной кровати, перед выпиской следует провести аналогичный период кардиореспираторного мониторинга, пока ребенок находится в автомобильной кровати.
Младенцы с задокументированной десатурацией кислорода, апноэ или брадикардией в полувертикальном положении должны путешествовать в лежачем или лежачем положении на автомобильной кровати, одобренной FMVSS 213, после периода наблюдения, свободного от таких событий, как описано в пункте 1 выше. . Возможно, это потребуется пересмотреть по мере появления новых данных в результате будущих исследований.Конкретную информацию о доступных в настоящее время автомобильных кроватях можно получить на нескольких ресурсах. 23
Перед переходом с автомобильной кровати следует рассмотреть возможность наблюдения за младенцем на предмет апноэ, брадикардии и снижения насыщения кислородом в собственном полунаклонном автокресле. Исследование может быть выполнено как домашняя оксипневмокардиограмма, как амбулаторная полисомнограмма или как наблюдаемая амбулаторная клиническая оценка, выполняемая аналогично описанной в пункте 1 выше.
Младенцы с риском респираторной недостаточности в автомобильных креслах безопасности могут подвергаться аналогичному риску при использовании другого вертикального оборудования, включая детские качели, детские кресла, рюкзаки, слинги и автолюльки. Следует также рассмотреть вопрос об ограничении использования этих устройств до тех пор, пока респираторный статус ребенка в полунаклонном положении не станет стабильным. 24
Младенцы, которым прописаны домашние кардиомониторы и мониторы апноэ, должны использовать это оборудование для мониторинга во время путешествий и иметь портативное автономное питание, по крайней мере, в два раза превышающее ожидаемое время перевозки.
Коммерчески доступные системы безопасности для портативного медицинского оборудования, такого как мониторы, отсутствуют; поэтому это оборудование должно быть закреплено на полу или под сиденьем транспортного средства, чтобы свести к минимуму риск превращения его в опасный снаряд в случае аварии или внезапной остановки. 2,8
Правильное размещение недоношенных детей и новорожденных с низкой массой тела на автомобильных сиденьях важно для минимизации риска респираторной недостаточности.Специальное национальное руководство по выбору автокресла и размещению недоношенных детей и детей с низкой массой тела при рождении включает следующее.
Младенцы должны ехать лицом назад как можно дольше и с максимальным весом и длиной, разрешенными производителем сиденья для максимальной защиты. 25 — 27 К тому времени, когда младенцы будут весить 20 фунтов или достигнут максимальной длины, разрешенной производителем кресла, они должны ехать лицом назад в детских креслах или трансформируемых автомобильных креслах безопасности, одобренных для использования лицом назад при большем весе. и длины.Большинство трансформируемых автомобильных сидений безопасности одобрено для использования против направления движения до 30–35 фунтов и 36 дюймов. Родителям недоношенных детей могут быть полезны специальные консультации по этой концепции.
Автокресла только для младенцев с 3-точечными или 5-точечными ремнями безопасности или трансформируемые автомобильные автокресла с 5-точечными ремнями безопасности обеспечивают оптимальный комфорт, посадку и удобство для недоношенного ребенка или ребенка с низкой массой тела при рождении. Маленького младенца не следует помещать в автомобильное кресло с защитным щитком, подушечкой для живота или подлокотником из-за возможного затруднения дыхания за щитком или травмы лица и шеи ребенка во время внезапной остановки или аварии. 2,21
Автомобильные автокресла с кратчайшими расстояниями от промежностного ремня до спинки сиденья должны быть выбраны, чтобы уменьшить вероятность того, что ребенок соскользнет вперед ногами вперед под ремнями безопасности (т. Е. «Подводная лодка»). . В некоторых автомобильных креслах безопасности расстояние от промежности до спинки составляет всего 5,5 дюйма, что может хорошо подойти для некоторых недоношенных детей или младенцев с низкой массой тела при рождении. Небольшой свернутый подгузник или одеяло между ремнем промежности и младенцем может быть добавлен, чтобы уменьшить риск подводного плавания (рис. 1) у младенцев меньшего возраста.Автокресло с несколькими прорезями для ремня безопасности обеспечивает больший выбор и может больше подходить для маленьких, но быстрорастущих младенцев. В идеале следует выбирать автокресла с ремнями безопасности, которые можно расположить на плечах или ниже. 21
Младенец должен быть правильно размещен в автокресле, ягодицы и спина должны прижаться к спинке автокресла. Ремень безопасности должен быть плотно прилегающим, а фиксатор автомобильного кресла должен располагаться посередине груди младенца, а не на животе или перед шеей (рис. 1).
Некоторые автомобильные автокресла в стандартной комплектации оснащены системой подголовника. Однако многие системы подголовника продаются как вторичные товары и могут снизить безопасность, обеспечиваемую сиденьем и системой привязных ремней, поскольку они ослабляют ремни привязных ремней. Следует использовать только те продукты, которые поставляются с сиденьем или продаются производителем для использования с конкретным сиденьем. Большинству очень маленьких детей требуется опора для позиционирования в дополнение к опоре для головы, которая поставляется вместе с сиденьем.Рулоны одеял можно разместить с обеих сторон младенца, чтобы обеспечить боковую поддержку головы и туловища (рис. 1).
Обращенное назад автокресло должно быть откинуто примерно на 45 ° или в соответствии с инструкциями, прилагаемыми к автокреслу. Если автомобильное сиденье наклонено, а сиденье слишком вертикальное, голова младенца может упасть вперед. Легкий несжимаемый предмет, такой как плотно свернутое одеяло или лужа «лапша», можно поместить под автомобильное сиденье, чтобы получить соответствующий угол.Некоторые автомобильные сиденья безопасности имеют встроенные индикаторы угла и регуляторы угла, помогающие добиться нужного угла (рис. 2).
Автокресло, обращенное назад, никогда не должно устанавливаться на переднем пассажирском сиденье любого транспортного средства, оснащенного передней подушкой безопасности со стороны пассажира, из-за риска смерти или серьезной травмы от удара подушкой безопасности. В некоторых автомобилях без задних сидений подушку безопасности можно отключить, если на переднем сиденье находится ребенок. Заднее сиденье — самое безопасное место для путешествий всех детей. 28,29
Наблюдать за младенцами, сидящими на заднем сиденье, может быть труднее, и, когда это возможно, родители должны позаботиться о том, чтобы взрослый сидел на заднем сиденье рядом с младенцем. В случае срабатывания монитора, если второй опекун недоступен, водителю может потребоваться безопасная остановка и осмотр младенца.
Ни в коем случае нельзя оставлять младенца без присмотра в автокресле внутри или вне автомобиля.
РИСУНОК 1
Автокресло с небольшой тканью между паховым ремнем и младенцем, фиксирующий зажим, расположенный посередине груди младенца, и рулоны одеяла с обеих сторон младенца.
РИСУНОК 2
Сиденье с плотно свернутым полотенцем для откидывания сиденья наполовину назад под углом 45 °.
ПОСЛЕДСТВИЯ НАУЧНЫХ ИССЛЕДОВАНИЙ
Исследования необходимы для сбора дополнительной информации о серьезности и частоте неблагоприятных исходов у недоношенных новорожденных, у которых наблюдаются кардиореспираторные события, включая те события, которые происходят в автокреслах.
Необходимо провести исследования для определения факторов риска, связанных с кардиореспираторными событиями у недоношенных детей и новорожденных с низкой массой тела, и критериев, указывающих на психическое развитие и физиологическую зрелость, необходимые для того, чтобы ребенок находился в вертикальном положении без нарушения дыхания.
Исследования должны быть разработаны для оценки корреляции мониторинга автомобильных сидений, выполняемого в больнице, когда он неподвижен в автомобиле, и во время путешествия.
Следует разработать методы для более точного определения относительной защиты, обеспечиваемой обращенными назад автомобильными сиденьями безопасности и автомобильными кроватями.
Следует поощрять конструкцию автомобильных сидений безопасности с учетом конкретных потребностей в размещении и транспортировке недоношенных младенцев и детей с низкой массой тела при рождении.
Следует разработать методы более надежной защиты тяжелого медицинского оборудования, такого как мониторы и кислород, в транспортных средствах.
Необходимо определить эффективность различных протоколов мониторинга автомобильных сидений и автомобильных сидений для различных групп пациентов из группы риска.
РЕЗЮМЕ
Правильный выбор и использование автомобильных сидений или автомобильных кроватей важны для обеспечения максимально безопасной перевозки недоношенных новорожденных или детей с низкой массой тела.
Повышенная частота кислородной десатурации или эпизодов апноэ или брадикардии у недоношенных новорожденных и новорожденных с низкой массой тела, находящихся в полуклонном положении в автомобильных креслах безопасности, может подвергнуть их повышенному риску кардиореспираторных событий и неблагоприятных исходов для развития нервной системы.
Перед выпиской из больницы рекомендуется, чтобы недоношенные дети находились под наблюдением от 90 до 120 минут (или дольше, если время на дорогу домой превысит это количество) в автомобильном кресле безопасности.Информирование родителей о том, как правильно размещать недоношенных детей и детей с низкой массой тела при рождении на автомобильных сиденьях, важно для сведения к минимуму риска респираторной недостаточности. Обеспечение наблюдения и недопущение длительного пребывания в автомобильных креслах безопасности уязвимых младенцев и использование автомобильных кресел только для путешествий также должно минимизировать риск неблагоприятных событий.
КОМИТЕТ ПО ПРЕДУПРЕЖДЕНИЮ ТРАВМ, НАСИЛИЯ И ПРЕДУПРЕЖДЕНИЯ ОТ ЯДОВ, 2006–2007 гг.
Гэри А. Смит, доктор медицинских наук, председатель
Карл Р. Баум, доктор медицинских наук
М.Дениз Дауд, доктор медицины, магистр здравоохранения
Деннис Р. Дурбин, доктор медицины, MSCE
Киран П. Куинлан, доктор медицины, магистр здравоохранения
Роберт Д. Седж, доктор медицины, доктор философии
Майкл С. Тернер, доктор медицины
Джеффри К. Вайс , MD
Джозеф Л. Райт, доктор медицины, магистр здравоохранения
СВЯЗИ
Джули Гилкрист, доктор медицины
Центры по контролю и профилактике заболеваний
Линн Хаверкос, доктор медицины, магистр здравоохранения
Национальный институт здоровья ребенка и человеческого развития Юнис Кеннеди Шрайвер
Джонатан Д.Миджетт, доктор философии
Комиссия по безопасности потребительских товаров
Лори Рош
Управление ресурсов и служб здравоохранения
Александр «Сэнди» Синклер
Национальная администрация безопасности дорожного движения
Линн Дж. Варда, MD
Канадское педиатрическое общество 9000TEE
О ПЛОДЕ И НОВОРОЖДЕННЫХ, 2006–2007 гг.
Энн Р. Старк, доктор медицины, председатель
Дэвид Х. Адамкин, доктор медицины
Дэниел Г. Баттон, доктор медицины
Эдвард Ф.Bell, MD
Vinod K. Bhutani, MD
Susan E. Denson, MD
Gilbert I. Martin, MD
Kristi L. Watterberg, MD
СВЯЗИ
Keith J. Barrington, MD
Canadian Pediatric Общество
Гэри Д.В. Hankins, MD
Американский колледж акушерства и гинекологии
Tonse N.K. Raju, MD
Национальные институты здравоохранения
Кей М. Томашек, MD
Центры по контролю и профилактике заболеваний
Кэрол Уоллман, MSN, RNC, NNP
Национальная ассоциация неонатальных медсестер и Ассоциация женского здоровья, акушерства и Неонатальные медсестры
Сноски
Все заявления о политике Американской академии педиатрии автоматически истекают через 5 лет после публикации, если они не подтверждены, не изменены или не вышли на пенсию в это время или ранее.
Рекомендации в этом отчете не указывают на эксклюзивный курс лечения и не служат стандартом медицинской помощи. Возможны вариации с учетом индивидуальных обстоятельств.
Этот документ защищен авторским правом и является собственностью Американской академии педиатрии и ее Совета директоров. Все авторы подали заявления о конфликте интересов в Американскую академию педиатрии. Любые конфликты разрешаются в соответствии с процедурой, утвержденной Советом директоров.Американская академия педиатрии не запрашивала и не принимала какое-либо коммерческое участие в разработке содержания этой публикации.
FMVSS — Федеральный стандарт безопасности автотранспортных средств.
ССЫЛКИ
- ↵
- ↵
Bull M, Weber K, Stroup K. Автомобильные удерживающие системы для недоношенных детей.
Журнал Педиатр.1988; 112.
(3): 385–
388 - ↵
- ↵
Вебер К. Защита детей-пассажиров от столкновений: обзор передовой практики.UMTRI Res Rev.2000; 31
(3): 1–
28 - ↵
Willett LD, Leuschen MP, Nelson LS, Nelson RM Jr. Риск гиповентиляции у недоношенных детей в автокреслах.
Журнал Педиатр.1986; 109.
(2): 245–
248 - ↵
Salhab WA, Khattak A, Tyson JE, et al. Автокресло или автомобильная кровать для новорожденных с очень низкой массой тела при выписке домой.
Журнал Педиатр.2007; 150.
(3): 224–
228 - ↵
Кинан ТБ, Мерфи Дж., Басс Дж. Л., Корвин М.Дж. Сравнение респираторных физиологических особенностей, когда младенцев помещают в автомобильные сиденья или автомобильные кровати [опубликованная поправка появилась в Pediatrics .2006; 118 (5): 2270].
Педиатрия.2006; 118
(2): 522–
527 - ↵
Булл М.Дж., Строуп КБ. Недоношенные дети в автокреслах.
Педиатрия.1985; 75
(2): 336–
339 - ↵
Simsic JM, Masterson K, Kogon BE, Kirshbom PM, Kanter K. Тестирование автокресла перед выпиской из больницы у младенцев после врожденных операций на сердце.
Педиатр Кардиол, 2008; 29
(1): 142–
145 - ↵
Раманатан Р., Корвин М.Дж., Хант CE и др. Кардиореспираторные события, регистрируемые на домашних мониторах: сравнение здоровых младенцев с детьми из группы повышенного риска СВДС.JAMA.2001; 285
(17): 2199–
2207 - ↵
Willett LD, Leuschen MP, Nelson LS, Nelson RM Jr. Изменения вентиляции у выздоравливающих младенцев, находящихся в автокреслах.
Журнал Педиатр.1989; 115
(3): 451–
455 Merchant JR, Worwa C, Porter S, Coleman JM, deRegnier RA. Дыхательная нестабильность доношенных и близких к родам здоровых новорожденных в автокреслах.
Педиатрия.2001; 108
(3): 647–
652- ↵
Bass JL, Mehta KA, Camara J.Мониторинг недоношенных детей в автокреслах: реализация политики Американской академии педиатрии в общественной больнице.
Педиатрия. 1993; 91.
(6): 1137–
1141 - ↵
Hunt CE, Corwin MJ, Baird T. и др. Кардиореспираторные события, обнаруженные с помощью домашнего мониторинга памяти, и однолетний исход развития нервной системы.
Журнал Педиатр.2004; 145.
(4): 465–
471 - ↵
Bass JL, Corwin M, Gozal D, et al. Влияние хронической или перемежающейся гипоксии на познавательные способности в детстве: обзор доказательств.Педиатрия.2004; 114
(3): 805–
816 - ↵
Американская академия педиатрии; Американский колледж акушеров и гинекологов. Неонатальные осложнения. В:
Руководство по перинатальной помощи. 6-е изд. Вашингтон, округ Колумбия: Американский колледж акушеров и гинекологов; 2007: 251–301 - ↵
Côté A, Bairam A, Deschenes M, Hatzakis G. Внезапная смерть младенцев в сидячих устройствах.
Arch Dis Child.2008; 93
(5): 384–
389 - ↵
Американская академия педиатрии, Комитет по профилактике травм и отравлений.Перевозка детей с особыми потребностями в уходе.
Педиатрия.1999; 104
(4 пт 1): 988–
992 - ↵
Каллахан CW. Повышенный гастроэзофагеальный рефлюкс у младенцев: может ли история дать объяснение?
Acta Paediatr.1998; 87.
(12): 1219–
1223 - ↵
Orenstein SR, Whittington PF, Orenstein DM. Детское кресло для лечения гастроэзофагеального рефлюкса.
N Engl J Med.1983; 309
(13): 760–
763 - ↵
- ↵
Американская академия педиатрии, Комитет по профилактике травм и отравлений.Безопасная транспортировка новорожденных при выписке из стационара.
Педиатрия.1999; 104
(4 пт 1): 986–
987 - ↵
- ↵
Stening W, Nitsch P, Wassmer G, Roth B. Кардиореспираторная стабильность недоношенных и доношенных детей, перевозимых в слингах.
Педиатрия.2002; 110
(5): 879–
883 - ↵
Американская академия педиатрии, Комитет по профилактике травм и отравлений. Выбор и использование наиболее подходящих автокресел для растущих детей: рекомендации для родителей.Педиатрия.2002; 109
(3): 550–
553 Хенари Б., Шервуд С., Крэндалл Дж. И др. Автокресла для детей: обращены назад для лучшей защиты.
Inj Prev.2007; 13
(6): 398–
402- ↵
- ↵
Braver ER, Whitifield R, Ferguson SA. Сидячие места и риск смерти детей в автокатастрофе.
Inj, предыдущий 1998 г .; 4
(3): 181–
187 - ↵
- Авторское право © 2009 Американской академии педиатрии
Критерии выписки из больницы для новорожденных с очень низкой массой тела
Введение
Повышенная выживаемость недоношенных детей в последние годы означает, что в настоящее время более 90% младенцев, родившихся на сроке беременности 27 недель и более, выписываются из отделений неонатальной помощи.1
Достижения в области неонатальной помощи, а также участие и компетентность родителей в уходе за младенцами с РТ привели к изменениям в критериях выписки для этих пациентов за последние несколько лет. Такие показатели, как предполагаемая дата родов или масса тела, больше не являются основными критериями и стали второстепенными по отношению к адекватной стабилизации состояния пациента. В настоящее время младенцев с ПТ часто выписывают с массой менее 2 кг, поскольку есть доказательства того, что ранняя выписка безопасна, если она основана на физиологических критериях.2–4
Продолжительность пребывания новорожденных в отделениях интенсивной терапии новорожденных (NICU) и постменструальный возраст (PMA) при выписке обратно пропорциональны гестационному возрасту (GA) при рождении. Помимо ГА при рождении, наличие сопутствующих заболеваний (сепсис, некротизирующий энтероколит [НЭК], ретинопатия недоношенных, бронхолегочная дисплазия) также связано с продолжительностью пребывания5. Средняя продолжительность пребывания также варьируется в зависимости от географического положения и культурных факторов. и особенности каждого отделения интенсивной терапии.В таблице 1 обобщены данные по весу при выписке и продолжительности пребывания в днях из испанской базы данных новорожденных с массой тела при рождении менее 1500 г (SEN1500) в 2014 г. 6
Цель
Целью этих рекомендаций является пересмотр критериев выписки для младенцев, находящихся на ПП. на основании имеющихся в настоящее время доказательств. Хотя эти критерии известны и используются в большинстве отделений интенсивной терапии в Испании, существует различие в том, как они реализуются в разных отделениях, поэтому в рекомендациях этого комитета будет предпринята попытка унифицировать критерии для содействия стандартизации клинической практики при выписке очень тяжелых заболеваний. младенцы PT с низкой массой тела при рождении в Испании.
Методы
Чтобы определить уровень имеющихся доказательств для ответа на вопросы, возникающие при выписке младенцев с ПП, мы провели систематический обзор литературы. Мы провели поиск по индексным терминам и поиск по свободному тексту по ключевым словам в 2 базах данных: Medline (консультации напрямую через PubMed с использованием индексных терминов [Medical Subject Headings, MeSH] и поиск по свободному тексту по ключевым словам) и ISI Web of Knowledge (http: //isiwebofknowledge.com, по ссылке www.accesowok.fecyt.es of the Fundación Española para la Ciencia y la Tecnología [FECYT]). В качестве дополнительной стратегии поиска мы выполнили обратный поиск ссылок, цитируемых в каждой идентифицированной статье.
Для оценки уровня доказательств, полученных в ходе систематического обзора, мы следовали классификации, принятой Центром доказательной медицины (http://www.cebm.net) (таблица 2), и оценки рекомендаций были основаны на по критериям Канадской целевой группы по профилактике здравоохранения7 (Таблица 3).
Критерии выписки Компетенции младенцев
Физиологические критерии, которые считаются важными для выписки, включают терморегуляцию, респираторную стабильность и адекватные навыки перорального кормления. 8-10 Хотя они связаны с общей зрелостью и постнатальным развитием, все три могут достигать оптимальных уровней в разных ПМА и могут быть затронутыми сопутствующими заболеваниями и перинатальными клиническими исходами у пациента.
Терморегуляция
У младенцев с РТ способность поддерживать температуру улучшается с увеличением послеродового возраста, и это одна из компетенций, которую необходимо проверить у пациента перед выпиской.Основными детерминантами послеродовой терморегуляции являются GA, масса тела при рождении и послеродовой возраст.11
В настоящее время наиболее распространенной практикой является перевод в кроватку, так что, когда кажется, что ребенок готов покинуть инкубатор, его или ее переводят из термонейтрального. от окружающей среды к среде с более низкой температурой, требующей увеличения выделения тепла для поддержания температуры тела. Связанное с этим увеличение расхода энергии может замедлить прибавку в весе. 12 В современной практике время этого перехода зависит от веса тела, поэтому пациентов переводят на кроватку, когда они достигают веса 1700–1800 г.Однако этот порог веса является произвольным и может задерживать перевод на кроватку, а иногда и выписку у пациентов, которые достаточно зрелы, чтобы поддерживать стабильную температуру вне инкубатора. И наоборот, перенос пациентов на кроватку до того, как они будут готовы, может привести к потере веса и, следовательно, к длительной госпитализации.11
Метаанализ по этой теме, опубликованный New et al. в 201111 было выявлено четыре исследования, в которых сравнивали перенос на кроватку пациентов с весом менее 1700 г с переносом пациентов с большим весом.В этом обзоре не было обнаружено доказательств связи между переносом стабильных пациентов с массой менее 1700 г из инкубатора и повышенным риском термической нестабильности или уменьшением прибавки в весе. Следует отметить, что пациенты с меньшим весом, переведенные из инкубатора, не имели более длительных госпитализаций. Весьма вероятно, что недавно разработанные инкубаторы, включающие специальное программное обеспечение для программ автоматического постепенного отлучения от груди, могут помочь облегчить этот переход.
Рекомендации:
- —
Перенос из инкубатора в кроватку может быть основан на устойчивости пациента и может происходить у пациентов с массой менее 1700 г, хотя это не гарантирует более раннюю выписку.Уровень доказательности: 4. Степень рекомендации: C.
- —
Пациенты могут быть выписаны, если они способны поддерживать нормальную температуру тела (36–37 ° C), когда полностью одеты в открытую кроватку при комнатной температуре 20–25 ° С. Уровень доказательности: 3б. Степень рекомендации: B.
Навыки орального вскармливания и адекватный набор веса Человеческое молоко, витаминизирующие добавки и добавки
Имеются данные о краткосрочных и долгосрочных преимуществах кормления грудным молоком детей, родившихся после родов.Это было связано с более низкой частотой сепсиса и НЭК, 13 и его преимущества не только проявляются во время пребывания в больнице, но и становятся очевидными в долгосрочной перспективе14, снижая частоту повторных госпитализаций после выписки и улучшая результаты нервного развития15. Кроме того, это улучшает клиническую переносимость кормления, так что полноценное энтеральное вскармливание может быть достигнуто раньше.16 Учитывая значительные преимущества, приписываемые грудному вскармливанию, в заявлении Американской академии педиатрии (AAP) рекомендуется, чтобы всех младенцев, находящихся на PT, кормили грудным молоком, предпочтительно грудным молоком. от матери или, если нет, от донора.16 Грудное молоко должно быть обогащено надлежащим образом белком, минералами и витаминами для младенцев, рожденных в период РТ, с массой тела менее 1500 г при рождении.
Рекомендация: введение свежего материнского или донорского грудного молока следует поощрять и облегчать с самого начала энтерального вскармливания, и это молоко будет обогащено. Уровень доказательности: 1. Степень рекомендации: A.
Переход к полноценному энтеральному питанию
После того, как пациенты научились эффективно сосать, их можно переводить с кормления через назогастральный зонд к кормлению посредством активного сосания из бутылочки или размещения ребенка непосредственно на груди.
Время, необходимое каждому пациенту для перехода к полноценному энтеральному питанию, варьируется и определяется множеством факторов, зависящих от пациента (PMA, адекватная координация сосания и глотания, сопутствующие заболевания и другие), а также протоколами, применяемыми в каждом отделении. Похоже, что, когда пациент готов, более ранний переход связан с более ранним достижением полного энтерального питания.17,18 Недоношенные дети могут быть готовы к пероральному кормлению раньше времени, которое в настоящее время считается нормой.17,19 Определение того, есть ли у пациента Готовность к оральному кормлению требует индивидуальной оценки зрелости координации сосания и глотания (понимается как процесс с оральной, глоточной и пищеводной фазами), а также дыхания, в отличие от оценки готовности на основе PMA.С этой целью в недавно опубликованном исследовании предложена 5-ступенчатая описательная шкала, основанная на наличии или отсутствии компонентов всасывания и экспрессии, а также их ритмичности.20
Рекомендация: в настоящее время недостаточно доказательств для предоставления однозначных рекомендаций. Наиболее распространенной практикой является начало перорального кормления на сроке 32–34 недель PMA методом проб и ошибок, увеличивая количество кормлений в зависимости от степени зрелости и координации, демонстрируемой пациентом. В ближайшем будущем этот подход может измениться на более индивидуальный подход к определению навыков кормления на основе шкал, которые оценивают координацию сосания-глотания-дыхания.Уровень доказательности: 4. Степень рекомендации: C.
Влияет ли кормление из бутылочки на установление исключительно грудного вскармливания?
Имеются данные, свидетельствующие о том, что отказ от искусственного вскармливания с самого начала может быть связан с увеличением частоты исключительно грудного вскармливания при выписке и через 3 месяца после кормления, 21 хотя, когда этот вопрос был изучен с помощью систематического обзора и метаанализа, и из-за неоднородности исследований по этому вопросу доказательства не подтверждали утверждение о том, что использование бутылочек мешает успешному установлению грудного вскармливания.
Рекомендация: Будет поощряться правильное установление грудного вскармливания, хотя в настоящее время нет достаточных доказательств того, что использование бутылочек может помешать этому. Уровень доказательности: 4. Степень рекомендации: C.
Плановое кормление в сравнении с кормлением по сигналу
Нам необходимо принять во внимание, что правила и графики кормления во многих неонатальных отделениях Европы и Северной Америки основаны на мерах, принятых в начале XX века, когда стандартная неонатальная помощь включала отделение ребенка от матери и строгие правила относительно графика кормления (каждые 3–4 часа).22 Несмотря на то, что от этого подхода отказались, некоторые повседневные практики в современных неонатальных отделениях все еще находятся под его влиянием.
В то время как некоторые исследования младенцев с РТ продемонстрировали осуществимость кормления на основе сигналов и их способность регулировать собственное потребление, общая тенденция в неонатальных отделениях и рекомендации, данные перед выпиской, обусловлены, как мы только что обсуждали, « культура », сфокусированная на запланированном кормлении и объеме потребления 23. В основе этого подхода лежит озабоченность и обоснование того, что у этих пациентов могут возникать эпизоды гипогликемии, если объем корма уменьшается или кормление откладывается, 24 что, если оно повторяется, может ухудшить рост и неврологические исходы.25 В недавнем систематическом обзоре рассматривалась эта проблема с учетом того, что кормление недоношенных пациентов по сигналу может помочь в установлении независимого орального кормления, позволить более раннюю выписку из больницы и улучшить навыки ухода за новорожденными и повысить удовлетворенность родителей26. только краткосрочные результаты, и их метаанализ был ограничен качеством их данных. Что касается выписки пациентов и продолжительности пребывания в стационаре, обзор не обнаружил влияния любого подхода к кормлению на продолжительность госпитализации.
Рекомендация: имеющихся данных недостаточно, чтобы утверждать, что стратегия кормления (на основе сигнала или по расписанию) влияет на прибавку в весе и продолжительность пребывания в больнице. Уровень доказательности: 2б. Степень рекомендации: C.
Респираторная стабильность
Недоношенные дети должны иметь возможность сохранять респираторную стабильность в положении лежа на спине — предпочтительном положении, в которое их следует помещать, особенно после 32 недель гестации, чтобы они могли привыкнуть к нему, поскольку это Это положение рекомендуется для младенцев дома для предотвращения синдрома внезапной детской смерти.10
Апноэ недоношенных
Неонатальные отделения часто имеют пациентов со стойкими эпизодами апноэ (определяемыми как прерывание дыхания продолжительностью 20 или более секунд или между 10 и 20 секундами, если оно сопровождается брадикардией [частота сердечных сокращений
80 ударов в минуту] или десатурацией кислорода [SatO280%] ) после первых недель после родов, даже в тех случаях, когда их можно было считать готовыми к выписке на основании стабильности других параметров и адекватного набора веса. Существует значительная разница между больницами в выписке этих пациентов с периодом стационарного наблюдения для определения периода без апноэ до прекращения наблюдения и выписки.Указанная продолжительность этого интервала варьируется, увеличиваясь с уменьшением GA, и может быть целесообразно установить интервал в 7–13 дней (от большего к меньшему GA) от последнего события и после прекращения приема кофеина, чтобы считать, что у пациента нет апноэ. 27 Уровень доказательности: 2b, Степень рекомендации: C.
Что касается домашнего мониторинга, существующие доказательства не смогли продемонстрировать связанное с этим уменьшение продолжительности или стоимости госпитализации, и они не подтверждают его рутинное использование, поскольку апноэ недоношенных не считается фактором риска синдрома внезапной детской смерти.28,29
Семейные компетенции
По мере достижения прогресса в гуманизации отделений интенсивной терапии и развивающего ухода родители все чаще участвуют в уходе за младенцами с ПН, так что готовность к выписке может быть решена с момента поступления и повышена поэтапно, увеличиваясь. уверенность родителей в себе и уверенность в том, что младенец готов пойти домой.1
Рекомендация: будут поощряться взаимодействие родителей и детей и их интеграция в отделения интенсивной терапии, чтобы они участвовали в повседневной жизни своих детей в отделения и развивать необходимые навыки для ухода за ними после выписки.Уровень доказательности: 1б. Степень рекомендации: B.
В таблице 4 кратко изложены рекомендации по выписке младенцев с ПТ.
Планирование выписки и рекомендации по уходу на дому
Выписка из отделения интенсивной терапии недоношенного ребенка требует пристального внимания к конкретным проблемам со здоровьем, с которыми может столкнуться ребенок, а также планирования многопрофильного последующего наблюдения, которое может потребоваться. Тщательное и тщательное планирование выписки может снизить риск заболеваемости, смертности и повторной госпитализации, которые часты в этой группе пациентов.9 Для этой цели может быть очень полезен контрольный список для выписки новорожденного (таблица 5).
Автокресло
Одной из рекомендаций AAP является выполнение перед выпиской теста, заключающегося в помещении младенца в автокресло для оценки кардиореспираторной устойчивости пациентов на этом типе поверхности. Эта рекомендация была сделана на основе физиологических мониторинговых исследований, которые показали, что у некоторых недоношенных детей наблюдались эпизоды десатурации, апноэ или брадикардии в автокреслах.30,31 Однако систематический обзор данных, на которых основывалась эта рекомендация, не выявил каких-либо рандомизированных контролируемых испытаний, которые оценивали, полезно ли проведение автокресла для недоношенных детей в предотвращении этих эпизодов по сравнению с тем, чтобы не проводить его.32 Недавнее исследование В обновленных рекомендациях Канадского педиатрического общества не рекомендуется рутинное выполнение испытания автокресла (уровень доказательности: 3, степень: C) .33 В любом случае мы рекомендуем консультировать и обучать родителей или других лиц, осуществляющих уход, чтобы они выработать надлежащие методы и навыки использования автокресел до выписки из больницы (уровень доказательности: 3, степень: C).33
Мониторинг роста
После выписки необходимо контролировать рост пациента, что обычно делает педиатр первичного звена (скорость роста в зависимости от длины тела, окружности головы и веса), и важно проверить, есть ли у пациента задержка или нет. рост, и сколько времени потребуется, чтобы это произошло.
Кормление, обогащение и витамин D
Перед выпиской грудное молоко можно обогащать, если это единственное питание, предоставляемое пациенту, но это не всегда возможно после выписки, и нет достаточных доказательств того, что такое обогащение оказывает какое-либо влияние на пост- темпы роста разряда.34
Добавки после выписки могут быть выполнены путем добавления смеси для недоношенных детей к грудному молоку.9 Возможно, целесообразно продолжить прием смеси для недоношенных детей до 6–9 месяцев скорректированного возраста, и можно рассмотреть возможность продления этого периода до возраста 12 месяцев. младенцы с сопутствующими заболеваниями.9 Младенцам, которые находятся на исключительно или частично грудном вскармливании или потребляют менее 1 л смеси в день, необходимо давать витамин D, что также может быть показано в зависимости от географической широты или статуса питания матери.35 Рекомендуемая доза колеблется от 400 до 1000 МЕ / день в зависимости от того, обнаружен ли дефицит витамина D у ребенка PT.
Oxygen
Пациенты, выписанные на домашнюю кислородную терапию, также должны находиться под кардиореспираторным мониторингом (пульсоксиметрия), а родители должны пройти необходимое обучение для выявления осложнений с высоким риском, которые могут возникнуть в результате неожиданной потери дополнительного кислорода.
Если пациент выписан домой с трахеостомией, семья должна обладать необходимыми навыками и иметь необходимые ресурсы для выполнения отсасывания и аспирации секрета и замены трахеостомической трубки.
Неврологический риск
Последующее наблюдение пациента в больнице или первичной медико-санитарной помощи будет определяться на основе неврологического риска и текущих протоколов в каждом автономном сообществе. Пациентов необходимо направлять в центр раннего вмешательства рядом с домом.
В настоящее время недостаточно доказательств, чтобы рекомендовать рутинное выполнение МРТ головного мозга у недоношенных новорожденных в возрасте, эквивалентном доношенному, при отсутствии перинатальных сопутствующих заболеваний, и ее использование должно быть ограничено пациентами с неврологическими нарушениями, выявленными в результате неврологического обследования или аномальных результатов. при серийном УЗИ черепа.36
Анемия недоношенных
Это состояние является обострением физиологической анемии, которая встречается у доношенных детей. Порог переливания не был четко установлен для пациентов, которые находятся в стабильном состоянии и могут быть выписаны в ближайшее время. Последующее наблюдение после выписки за пациентами с анемией включает мониторинг адекватного потребления энергии и железа и отсутствия проявлений, связанных с анемией (стойкая тахикардия, плохая прибавка в весе), а также для доказательства спонтанного повышения уровня гемоглобина в сочетании с наличием ретикулоцитоза. .9
Ретинопатия недоношенных
Первичное офтальмологическое обследование должно проводиться во время госпитализации, а последующие визиты после выписки должны быть запланированы по мере необходимости.
Проверка слуха
Пациенты должны пройти проверку слуха перед выпиской и составить соответствующий план последующего наблюдения в случае обнаружения нейросенсорной потери слуха.
Вакцинация и профилактика против респираторно-синцитиального вируса
Помимо вакцинации против гепатита B, пациентам, которые определены как имеющие право на профилактическое лечение против респираторно-синцитиального вируса, должен быть предоставлен доступ к этому лечению, с установлением плана или графика доз во время выписки для облегчения соблюдение его.
Конфликт интересов
Авторы не заявляют о конфликте интересов.
Национальные тенденции в обеспечении грудным молоком новорожденных с очень низкой массой тела при выписке из больниц | Грудное вскармливание | JAMA Педиатрия
Ключевые моменты
Вопрос
Изменилось ли обеспечение грудным молоком младенцев с очень низкой массой тела при рождении в Соединенных Штатах за последнее десятилетие, и в какой степени обеспечение грудным молоком варьируется в зависимости от региона переписи населения США и расы / этнической принадлежности матери?
Выводы
Это когортное исследование младенцев с очень низкой массой тела при рождении, находящихся на лечении в 802 американских больницах сети Вермонта Оксфорд с 2008 по 2017 год, показало, что обеспечение грудным молоком при выписке из больницы в целом увеличилось, но отстает на Юге и среди чернокожих неиспаноязычных и коренных жителей. Американское население.
Значение
Различия в обеспечении грудным молоком по регионам США и расовой / этнической принадлежности существуют и не уменьшаются с течением времени.
Важность
Грудное молоко приносит важные преимущества для здоровья младенцам с очень низкой массой тела при рождении (≤1500 г). Степень, в которой использование грудного молока изменилось с течением времени, и факторы, связанные с потреблением грудного молока в этой группе населения на национальном уровне, изучены недостаточно.
Цели
Для описания тенденций в обеспечении грудным молоком детей с ОНМТ в США при выписке из больницы за последнее десятилетие в соответствии с регионом переписи и расой / этнической принадлежностью матери, количественно оценить связи региона переписи и расы / этнической принадлежности матери с предоставлением грудного молока при выписке из больницы, и изучить региональные и государственные различия в предоставлении грудного молока при выписке из больницы среди расовых / этнических групп.
Дизайн, обстановка и участники
Было проведено когортное исследование 346248 младенцев, родившихся на сроке от 23 до 29 недель или с массой тела при рождении от 401 до 1500 г, которые лечились в 802 больницах США в Оксфордской сети штата Вермонт с 1 января 2008 г. по декабрь. 31, 2017.Регион переписи США был разделен на Запад, Средний Запад, Северо-Восток и Юг (ссылка). Материнская раса / этническая принадлежность классифицировались как неиспаноязычные белые (эталонные), неиспаноязычные черные, латиноамериканцы, жители азиатских и тихоокеанских островов и коренные американцы.
Основные результаты и мероприятия
Любое предоставление грудного молока при выписке из больницы, определяемое как использование грудного молока в качестве единственного энтерального вскармливания или использование грудного молока в сочетании с витаминными добавками или смесями.
Результаты
Из 346248 младенцев, включенных в исследование (172 538 мальчиков и 173 710 девочек), 46.2% — белые неиспаноязычные, 30,1% — черные, 18,3% — выходцы из Латинской Америки любой расы, 4,7% — выходцы из Азии и Тихого океана и 0,8% — коренные американцы. Предоставление грудного молока при выписке из больницы постоянно увеличивалось среди всех младенцев — с 44% в 2008 году до 52% в 2017 году. Увеличение наблюдалось во всех регионах переписи населения США и расовых / этнических группах. Обеспечение грудным молоком при выписке из больницы было выше на Западе (среди одноплодных детей: скорректированный коэффициент распространенности 1,32; 95% ДИ 1,25-1.39; среди многоплодных рождений: скорректированный коэффициент распространенности — 1,28; 95% ДИ 1,21-1,35) и северо-восток (среди одноплодных детей: скорректированный коэффициент распространенности 1,11; 95% ДИ 1,04-1,19; среди многоплодных детей: скорректированный коэффициент распространенности 1,11; 95% ДИ 1,04-1,19) по сравнению с Юг, и был выше среди азиатских матерей (среди одноплодных детей: скорректированный коэффициент распространенности, 1,21; 95% ДИ, 1,18-1,25; среди многоплодных рождений: скорректированный коэффициент распространенности, 1,12; 95% ДИ, 1,09-1,15) и ниже среди латиноамериканцев. (среди одноплодных детей: скорректированный коэффициент распространенности, 0.98; 95% ДИ, 0,96-1,01; среди многоплодных детей: скорректированный коэффициент распространенности 0,88; 95% ДИ 0,86-0,91), коренных американцев (среди одноплодных детей: скорректированный коэффициент распространенности 0,64; 95% ДИ 0,59-0,70; среди многоплодных детей: скорректированный коэффициент распространенности 0,59; 95% ДИ 0,50-0,69) и чернокожие матери неиспаноязычного происхождения (среди одноплодных детей: скорректированный коэффициент распространенности, 0,67; 95% ДИ, 0,65-0,70; среди многоплодных детей: скорректированный коэффициент распространенности, 0,57; 95% ДИ, 0,54-0,60) по сравнению с белыми матерями неиспаноязычного происхождения . Эти результаты были устойчивыми с поправкой на год рождения и характеристики младенца.Были обнаружены широкие региональные и государственные различия в любом количестве грудного молока при выписке из больницы.
Выводы и значимость
Общая распространенность любого предоставления грудного молока при выписке из стационара среди младенцев с ОНМТ неуклонно возрастала в течение последнего десятилетия. Различия в обеспечении грудным молоком по регионам США и расовой / этнической принадлежности существуют и не уменьшаются с течением времени.
Частота преждевременных родов увеличилась с 2014 по 2016 год, 1 и связана с множеством медицинских нарушений и нарушений развития. 2 Различия в числе преждевременных родов наблюдаются среди регионов переписи населения США и расовых / этнических групп, в которых у чернокожих матерей неиспаноязычного происхождения выше уровень преждевременных родов по сравнению с белыми матерями неиспаноязычного происхождения, и где младенцы, рожденные на юге, чаще рожают. родиться преждевременно по сравнению с другими регионами. 1 , 3 Обеспечение грудным молоком представляет собой изменяемый фактор, который может компенсировать многие неблагоприятные последствия для здоровья (включая некротический энтероколит, 4 , 5 сепсис с поздним началом, 6 и более слабое развитие нервной системы 7 ) которые встречаются среди наиболее уязвимой группы недоношенных детей — детей с очень низкой массой тела при рождении (ОНМТ) (≤1500 г).Поэтому важно понимать национальные тенденции в обеспечении грудным молоком детей с ОНМТ среди регионов США и расовых / этнических групп. Оценка возможных диспропорций может выявить группы наивысшего риска, что может послужить основой для целей будущих вмешательств, направленных на увеличение количества грудного молока.
Национальные тенденции в обеспечении грудным молоком по регионам США и по расовым / этническим группам хорошо описаны среди здорового доношенного населения, 8 , 9 , но плохо изучены среди младенцев с ОНМТ.Предыдущие исследования младенцев с ОНМТ ограничены отдельными штатами 10 -12 и сообщают о более низких показателях обеспечения грудным молоком при выписке из больницы среди чернокожих и испаноязычных младенцев неиспаноязычного происхождения по сравнению с белыми младенцами неиспаноязычного происхождения. Исследования, изучающие национальные временные тенденции, региональные различия или региональные и государственные различия в расовых / этнических различиях в обеспечении грудным молоком младенцев с ОНМТ, отсутствуют. Таким образом, цели этого исследования состояли в том, чтобы (1) описать тенденции в США в обеспечении любого грудного молока при выписке из больницы или передачи среди младенцев с очень низкой массой тела за последнее десятилетие по регионам переписи и по материнской расе / этнической принадлежности, (2) количественно оценить ассоциации США. регион переписи и раса / этническая принадлежность матери с любым предоставлением грудного молока при выписке из больницы, и (3) изучить региональные и государственные различия в любом обеспечении грудным молоком при выписке из больницы среди расовых / этнических групп.
Мы использовали данные Vermont Oxford Network, добровольное всемирное сообщество практикующих врачей, посвященное повышению качества, безопасности и ценности медицинской помощи посредством скоординированной программы повышения качества, обучения и исследований на основе данных. 13 Больницы с отделениями интенсивной терапии новорожденных предоставили данные о младенцах с массой тела при рождении от 401 до 1500 г или рожденных на сроках от 22 до 29 недель беременности, которые были врожденными или переведены в больницу, сообщившую информацию, в течение 28 дней жизни.Для этого анализа мы включили выживших младенцев с гестационным возрастом при рождении не менее 23 недель, находящихся на лечении в 802 больницах США с 1 января 2008 г. по 31 декабря 2017 г. Из этих младенцев (N = 380173) мы исключили выписанных или переведены из больницы, представившей отчет, в течение 15 дней после родов (3978 [1,0%]), с врожденными аномалиями (11987 [3,2%]), с отсутствующими данными о диете (273 [0,07%]) или без энтерального питания (7949 [2,1%]) при выписке или переводе из больницы, те, у кого отсутствуют данные о расе / этническом происхождении матери или расе / этнической принадлежности, классифицированных как другие (7901 [2.1%]), а также тех, у кого отсутствуют данные о продолжительности пребывания на момент выписки домой или перевода из отделения интенсивной терапии новорожденных (1837 [0,5%]), для последней когорты 346 248 (91,1%). Наблюдательный совет Университета Вермонта определил, что использование данных из репозитория Оксфордских сетевых исследований штата Вермонт не являлось исследованием на людях и, следовательно, не требовало информированного согласия.
Все данные были собраны местным персоналом с использованием стандартных определений. 14 Основными уязвимостями были следующие: (1) регион переписи США, который был классифицирован как Запад, Средний Запад, Юг и Северо-Восток в соответствии с классификациями Бюро переписей США, 15 и (2) раса / этническая принадлежность матери, которая была классифицируются как белые неиспаноязычные, черные неиспаноязычные, испаноязычные любой расы, выходцы из Азии и островов Тихого океана и коренные американцы. Основным результатом было любое обеспечение грудным молоком (материнское молоко и / или пастеризованное грудное донорское молоко) в течение 24 часов после окончательной выписки из больниц, представивших отчеты, где было 326411 младенцев (94.3%) были выписаны домой, а 19837 младенцев (5,7%) были переведены в другую больницу. Любое грудное молоко включало только не обогащенное грудное молоко или любое грудное молоко с обогатителем или смесью. 16 Ковариаты включали год рождения, массу тела ребенка при рождении для гестационного возраста z балл и гестационный возраст, 17 продолжительность пребывания на момент последней выписки, дородовой уход за матерью, место рождения (врожденный или вне родовой), режим родоразрешения (кесарево сечение или вагинальное) и множественные (одиночные или множественные).
Мы определили уровни любого предоставления грудного молока при выписке из больницы по годам с 2008 по 2017 год в рамках переписи населения США и категорий материнской / этнической принадлежности и использовали модели логистической регрессии с указанием года рождения, чтобы проверить значимость линейных тенденций во времени. внутри категорий. Чтобы изучить ассоциации региона США и материнской / этнической принадлежности с любым предоставлением грудного молока при выписке из больницы, мы использовали скорректированную по риску модель регрессии Пуассона с обобщенными оценочными уравнениями, корректировкой для кластеризации больниц, года рождения младенца и ковариатов на уровне младенца. , с условиями взаимодействия для продолжительности пребывания в зависимости от гестационного возраста при рождении.Мы рассчитали приблизительные и скорректированные на риск коэффициенты распространенности и 95% доверительные интервалы, используя в качестве контрольных групп южные и неиспаноязычные белые группы, самые большие группы. Мы дополнительно исключили 651 младенца (0,2%) с экстремальной массой тела при рождении ( из баллов <–4 и> 4) из моделей с поправкой на риск. Результаты были стратифицированы по одиночкам и множественным, потому что обеспечение молока для 1 младенца отличается от обеспечения молока для 2 или более детей одновременно. Чтобы изучить вариабельность расовых / этнических различий между регионами в отношении любого количества грудного молока при выписке из больницы, мы изучили взаимодействие между расой / этнической принадлежностью и регионом США в модели с поправкой на риск.Чтобы изучить вариативность расовых / этнических различий между штатами, мы определили различия между черными и белыми, испаноязычными и белыми, азиатскими и белыми, коренными американцами и белыми в общей распространенности с 95% доверительными интервалами в каждом штате. Мы дополнительно рассчитали коэффициент вариабельности приблизительной распространенности между штатами для каждой расы / этнической принадлежности. Мы провели анализ чувствительности наших анализов, включая только детей, которые были выписаны домой (по сравнению с переведенными), чтобы проверить, изменило ли включение переведенных детей наши результаты.Мы использовали R, версию 3.4.3 (R Foundation for Statistical Computing) для анализа данных. Все значения P были получены из двусторонних тестов, и результаты были признаны статистически значимыми при P <0,05.
Среди 346248 диад мать – VLBW младенцев 71200 младенцев (20,6%) родились на Западе, 81094 (23,4%) на Среднем Западе, 51842 (15,0%) на Северо-Востоке и 142112 (41,0%) на юге. В целом, 159984 (46,2%) младенцев имели матери неиспаноязычного белого цвета, 104093 (30.1%) были чернокожими неиспаноязычными языками, 63247 (18,3%) были латиноамериканцами, 16236 (4,7%) были выходцами из Азии и островов Тихого океана и 2688 (0,8%) были коренными американцами. Остальные характеристики описаны в таблице 1.
Распространенность любого предоставления грудного молока при выписке из больницы увеличилась во всех 4 регионах США и 5 расовых / этнических группах за последнее десятилетие с 44% в 2008 году до 52% в 2017 году ( P <0,001 для тенденции), но распространенность различалась в зависимости от региона США и от расы / этнической принадлежности матери (рис. 1A и B).Среди одиночных и многоплодных детей скорректированная распространенность любого грудного молока при выписке из больницы была выше на Западе (среди одноплодных детей: скорректированный коэффициент распространенности 1,32; 95% ДИ 1,25-1,39; среди множественных родов: скорректированный коэффициент распространенности 1,28; 95 % CI, 1,21-1,35) и северо-восток (среди одноплодных детей: скорректированный коэффициент распространенности, 1,11; 95% CI, 1,04-1,19; среди многоплодных детей: скорректированный коэффициент распространенности, 1,11; 95% CI, 1,04-1,19) по сравнению с Юг, и он был ниже среди чернокожих матерей неиспаноязычного происхождения (среди детей, рожденных в одиночку: скорректированный коэффициент распространенности, 0.67; 95% ДИ, 0,65-0,70; среди многоплодных рождений: скорректированный коэффициент распространенности - 0,57; 95% ДИ 0,54-0,60) и коренных американцев (среди одноплодных детей: скорректированный коэффициент распространенности 0,64; 95% ДИ 0,59-0,70; среди многоплодных детей: скорректированный коэффициент распространенности 0,59; 95% ДИ 0,50-0,69) и выше среди азиатских матерей (среди одноплодных детей: скорректированный коэффициент распространенности 1,21; 95% ДИ 1,18-1,25; среди многоплодных детей: скорректированный коэффициент распространенности 1,12; 95% ДИ 1,09-1,15) по сравнению с белыми матерями неиспаноязычного происхождения (Таблица 2).Латиноамериканские матери имели более низкую скорректированную распространенность любого предоставления грудного молока при выписке из больницы по сравнению с неиспаноязычными белыми матерями только среди многодетных (скорректированный коэффициент распространенности 0,88; 95% ДИ 0,86–0,91).
Когда мы исследовали региональные различия в расовом / этническом неравенстве, мы обнаружили, что азиатские матери имели самый высокий уровень распространения грудного молока при выписке из больницы во всех регионах США (рис. 2). Распространенность варьировала от 50% до 68% для белых матерей неиспаноязычного происхождения, от 48% до 62% для матерей латиноамериканского происхождения, от 28% до 52% для матерей коренных американцев и от 30% до 48% для чернокожих матерей неиспаноязычного происхождения ( Фигура 2).После корректировки характеристик младенца и кластеризации больниц значение P для взаимодействия между расой / этнической принадлежностью и регионом переписи США было меньше 0,001, что указывает на то, что распространенность любого предоставления грудного молока при выписке из больницы в группах расовой / этнической принадлежности различалась между регионы. Мы изучили разницу в распространенности любого предоставления грудного молока при выписке из больницы между группами меньшинств и неиспаноязычными белыми группами в пределах штатов, и мы расположили штаты с не менее 5 младенцами в каждой расовой / этнической категории от самого низкого до самого высокого на Рисунке 3. .Значение 0 означает отсутствие различий, отрицательное значение представляет меньшую распространенность любого предоставления грудного молока среди группы меньшинств, а положительное значение представляет более высокую распространенность любого предоставления грудного молока по сравнению с белой группой неиспаноязычного происхождения. Мы обнаружили большие различия между штатами в степени расовых / этнических различий в распространенности любого предоставления грудного молока при выписке из больницы (рис. 3). Группы коренных американцев имели самый высокий коэффициент вариации распространенности между штатами (0.52), за которыми следуют неиспаноязычные черные группы (0,38), неиспаноязычные белые группы (0,20), азиатские люди (0,20) и испаноязычные группы (0,18). Для обоснования инициатив по улучшению в небольших регионах США мы определили приблизительную распространенность любого предоставления грудного молока при выписке из больницы в соответствии с расой / этнической принадлежностью в 9 регионах США за последнее десятилетие, как показано на электронном рисунке в Приложении. Список участвующих больниц находится в таблице eTable в Приложении. В нашем анализе чувствительности результаты были аналогичными среди младенцев, которые были выписаны домой, по сравнению со всей когортой младенцев, которые были выписаны домой или переведены в другую больницу.
В ходе популяционного исследования почти 350000 детей с очень низкой массой тела в США, мы обнаружили, что за последнее десятилетие количество грудного молока в отделениях интенсивной терапии новорожденных увеличилось. Однако существуют значительные региональные и расовые / этнические различия; Младенцы с ОНМТ, рожденные на Юге, имеют самый низкий уровень обеспеченности грудным молоком при выписке, а младенцы с ОНМТ, рожденные на Западе, имеют наибольшую распространенность грудного молока при выписке, тогда как у чернокожих младенцев неиспаноязычного происхождения и младенцев коренных американцев самый низкий показатель распространенности человеческого молока. Обеспеченность грудным молоком при выписке, а младенцы из азиатских и тихоокеанских островов чаще всего получают грудное молоко при выписке.Кроме того, степень расового / этнического неравенства в регионах и штатах значительно различается, что позволяет предположить, что усилия по улучшению на региональном или государственном уровне, направленные на сокращение неравенства, могут быть успешной стратегией для решения этой важной проблемы.
Продолжение грудного вскармливания среди доношенных детей неуклонно росло в течение последнего десятилетия. 8 после крупных мероприятий в области общественного здравоохранения, таких как Призыв главного хирурга к действиям в поддержку грудного вскармливания 2011 18 и Инициатива Всемирной организации здравоохранения по созданию больниц, доброжелательных к ребенку. 8 , 19 , 20 Наше исследование демонстрирует, что улучшения произошли среди младенцев с очень низкой массой тела, уязвимой с медицинской точки зрения населения, для которого обеспечение грудным молоком имеет существенную пользу для здоровья. Национальные кампании в области общественного здравоохранения, ориентированные на в целом здоровых младенцев, повысили осведомленность о важности и пользе грудного молока, что, вероятно, привело к дополнительным улучшениям среди младенцев с ОНМТ. Например, больницы, обозначенные как «доброжелательные к ребенку», что означает, что они внедрили практику поддержки грудного вскармливания в больницах, ориентированную в основном на здоровых доношенных детей, также с большей вероятностью будут иметь более высокое обеспечение материнским молоком и донорским молоком среди младенцев с ОНМТ. 21 , 22
Подобно общенациональным тенденциям среди доношенных детей, 8 , 23 , наше исследование показало, что различия по регионам США и расовой / этнической принадлежности существуют и не улучшились за последнее десятилетие среди младенцев с ОНМТ. Что касается региона, мы определили, что матери с младенцами с ОНМТ, родившимися на Юге, с наименьшей вероятностью будут давать какое-либо грудное молоко при выписке из больницы, даже с учетом демографических факторов, таких как раса / этническая принадлежность, и медицинских уязвимостей, таких как вес при рождении и гестационный возраст.Это открытие особенно тревожно, учитывая, что преждевременные роды наиболее высоки на Юге по сравнению с другими регионами США. 3 В отсутствие защитного воздействия грудного молока на здоровье младенцы, рожденные на Юге, потенциально подвергаются более высокому риску последствий преждевременных родов. Причины региональных различий в грудном вскармливании многофакторны и включают бедность 24 ; участие в Программе дополнительного питания для женщин, младенцев и детей 25 ; практика поддержки грудного вскармливания в больницах, общинах и на рабочем месте 26 , 27 ; страхование доступа 28 , 29 ; политика в отношении отпуска по уходу за ребенком 30 , 31 ; и общественное мнение и отношения. 32 Эти факторы различаются в зависимости от региона и могут определять, продолжает ли мать кормить грудью. Инициативы и политика общественного здравоохранения, направленные на решение этих проблем на Юге, могут представлять собой многообещающие стратегии по увеличению количества грудного молока для детей с ОНМТ.
В дополнение к инициативам на политическом уровне важно изучить степень региональных и общегосударственных различий в различиях в грудном молоке, поскольку это исследование выявляет возможности для подходов к улучшению клинического качества.Все чаще признаются расовые / этнические различия в оказании помощи новорожденным. 12 , 33 -36 Причины этих различий многофакторны и могут включать более низкое качество помощи, оказываемой в больницах, которые непропорционально обслуживают меньшинства, 33 , 34 подразумеваемая предвзятость среди персонала отделений интенсивной терапии новорожденных, 37 и / или другие факторы. В нескольких штатах были проведены инициативы по улучшению качества грудного вскармливания в масштабах штата, ориентированные на детей с очень низкой массой тела 38 , 39 и сокращение расовых / этнических различий в грудном вскармливании во время госпитализации. 40 , 41 Государственные и региональные инициативы в области качества, направленные на сокращение неравенства, также сосредоточены на обучении персонала, внедрении основанных на фактических данных методах поддержки грудного вскармливания и устранении препятствий для постоянного взаимодействия с семьей. 40 , 41 Наше исследование обнаружило различия в расовых / этнических различиях внутри штатов и регионов; Таким образом, в дополнение к политическим подходам, региональные и государственные инициативы по повышению качества, касающиеся клинической практики, представляют собой потенциальные возможности для устранения неравенства в обеспечении грудным молоком.
Наше открытие о том, что у чернокожих матерей неиспаноязычного происхождения более низкая распространенность грудного молока для младенцев с ОНМТ по сравнению с белыми матерями неиспаноязычного происхождения, было описано ранее. 10 -12,42 -46 Черные матери неиспаноязычного происхождения сталкиваются со многими препятствиями на пути к продолжению производства молока, включая отсутствие доступа к поддержке и образованию по грудному вскармливанию, отсутствие культурного признания и необходимость скорейшего возвращения к работа после родов. 47 -50 Предыдущие исследования показали, что неравенство между черными и белыми в грудном вскармливании также определяется социальными детерминантами здоровья, такими как образование матери, уровень занятости и доход, 51 , 52 меры, которые мы сделали не собирать в нашем исследовании.Благодаря нашей национальной когорте населения, мы смогли изучить азиатские группы и группы коренных американцев, которые являются двумя группами меньшинств, которые часто удаляются или группируются как «другие» среди исследований с меньшими размерами выборки. 10 , 11,44 , 46 , 53 У азиатских матерей была самая высокая распространенность грудного молока в регионах США и в большинстве штатов по сравнению с другими расовыми / этническими группами. Культурные убеждения и поддержка семьи были описаны как сильные средства поддержки грудного вскармливания среди американок азиатского происхождения. 54 Напротив, матери коренных американцев имели более низкую распространенность грудного молока, которая существенно варьировалась в зависимости от региона. Матери коренных американцев с большей вероятностью столкнутся с патологией беременности и неблагоприятными исходами родов, включая преждевременные роды, 55 по сравнению с белыми матерями неиспаноязычного происхождения, так что улучшенное снабжение грудным молоком может быть значительной пользой для здоровья этой группы меньшинства. Однако на сегодняшний день мало что известно о барьерах и факторах, способствующих выработке молока среди коренных американцев, матери младенцев с ОНМТ, и о том, как они могут различаться в зависимости от региона США.Необходимы дальнейшие исследования, чтобы адаптировать вмешательства для групп меньшинств.
Сильные стороны и ограничения
Сильные стороны этого исследования включают его обобщаемость, поскольку мы исследовали когорту на национальном уровне населения. У нас было достаточно размеров выборки для изучения относительно небольших расовых / этнических групп.Ограничением является то, что мы полагаемся на использование грудного молока в один момент во время госпитализации, при окончательной выписке, что недооценивает потребление грудного молока на протяжении всей госпитализации. Большинство матерей всех расовых / этнических групп с младенцами с ОНМТ начинают грудное вскармливание и продолжают давать молоко в течение первых 3-4 недель госпитализации, после чего возникают расовые / этнические различия в продолжающемся обеспечении грудным молоком. 10 Измерение грудного молока только в конечной точке выписки из больницы не учитывает данные о матерях, которые давали грудное молоко ранее во время госпитализации, но прекратили прием до выписки из больницы.Мы не делали различий между материнским молоком и донорским молоком в нашем сводном измерении женского молока, хотя большинство больниц переходят с донорского молока на смесь в качестве добавки к материнскому молоку, когда материнское молоко больше не доступно до выписки из больницы. 56 , 57 Таким образом, мы считаем, что наша мера «любого грудного молока» в большинстве случаев представляет собой «любое материнское молоко». Мы не смогли учесть социально-экономические, культурные или социальные и демографические факторы, такие как возраст матери, которые, как известно, связаны с предоставлением материнского молока грудным детям с очень низкой массой тела.Мы учли дородовой уход, но он, возможно, не соответствовал социально-экономическим, культурным, социальным и демографическим факторам. 58 У нас не было доступа к данным о получении матерями таких методов поддержки грудного вскармливания в больницах, как семейное просвещение, раннее начало сцеживания, кожный уход, а также тип и частота помпы. Однако мы учли кластеризацию по больницам, и эта практика, вероятно, отслеживалась внутри больниц.
Обеспечение грудным молоком грудных детей с ОНМТ представляет собой модифицируемое средство для компенсации последствий преждевременных родов.Несмотря на улучшения в обеспечении грудным молоком детей с ОНМТ за последнее десятилетие в целом, региональные и расовые / этнические различия в обеспечении грудным молоком детей с ОНМТ сохраняются. Различия в расовом / этническом неравенстве на региональном и государственном уровне позволяют предположить, что политика и программы, ориентированные на эти подразделения, могут представлять собой оптимальные стратегии для решения этой важной проблемы.
Принято к публикации: 23 мая 2019 г.
Автор для корреспонденции: Маргарет Г.Паркер, доктор медицины, магистр здравоохранения, кафедра педиатрии, Бостонский медицинский центр, Медицинская школа Бостонского университета, 88 E Newton St, Vose Hall, третий этаж, Бостон, Массачусетс 02118 ([email protected]).
Опубликовано онлайн: 3 сентября 2019 г. doi: 10.1001 / jamapediatrics.2019.2645
Вклад авторов: Г-жа Гринберг и доктор Эдвардс имели полный доступ ко всем данным в исследовании и несут ответственность за их целостность. и точность анализа данных.
Концепция и дизайн: Parker, Edwards, Ehret, Belfort, Horbar.
Сбор, анализ или интерпретация данных: Parker, Greenberg, Edwards, Ehret, Belfort.
Составление рукописи: Паркер, Эдвардс.
Критический пересмотр рукописи на предмет важного интеллектуального содержания: Все авторы.
Статистический анализ: Гринберг, Эдвардс.
Надзор: Паркер, Эдвардс, Хорбар.
Раскрытие информации о конфликте интересов: Доктор Паркер сообщил, что он работал волонтером в исследовательском консультативном совете Северо-восточного исследовательского совета Mother’s Milk Bank. Г-жа Гринберг сообщила о получении компенсации от Оксфордской сети штата Вермонт за работу в качестве статистика. Д-р Эдвардс сообщил о получении грантов от Vermont Oxford Network за работу в качестве директора по науке о данных во время проведения этого исследования. Д-р Эрет сообщил, что является директором по вопросам глобального здравоохранения Оксфордской сети штата Вермонт.Д-р Белфорт сообщил, что получал гранты и работал консультантом Miris AB (Уппсала, Швеция) помимо представленных работ, а также являлся добровольным членом исследовательского консультативного совета Северо-Восточного банка материнского молока. Д-р Хорбар сообщил, что получил компенсацию от Vermont Oxford Network за работу в качестве главного исполнительного и научного сотрудника вне представленной работы. О других раскрытиях информации не сообщалось.
Финансирование / поддержка: Доктора Паркер, Эдвардс и Хорбар получили поддержку от Национального института здоровья детей и развития человека Юнис Кеннеди Шрайвер (грант R01HD095060 [доктор Паркер] и грант R01HD083368 [доктора Эдвардс и Хорбар]).
Роль спонсора / спонсора: Источник финансирования не играл роли в разработке и проведении исследования; сбор, управление, анализ и интерпретация данных; подготовка, рецензирование или утверждение рукописи; и решение представить рукопись для публикации.
Дополнительные взносы: Мы благодарим наших коллег, которые отправляют данные в Vermont Oxford Network от имени младенцев и их семей.
2.
Институт медицины. Преждевременные роды: причины, последствия и профилактика . Вашингтон, округ Колумбия: Национальная академия прессы; 2007.
4. Диск
PM, Lovelady
Калифорния, Диллард
Р.Г., Грубер
KJ, О’Ши
TM. Раннее кормление грудным молоком связано с более низким риском некротического энтероколита у младенцев с очень низкой массой тела при рождении. Дж Перинатол . 2007; 27 (7): 428-433. doi: 10.1038 / sj.jp.7211758PubMedGoogle ScholarCrossref 5. Диск
PM, Ламбет
ТМ, Рохас
MA,
и другие.Некротический энтероколит и рост у недоношенных детей, которых кормили преимущественно материнским молоком, пастеризованным донорским молоком или молоком для недоношенных детей: ретроспективное исследование. Ам Дж. Перинатол . 2017; 34 (7): 676-683.PubMedGoogle Scholar7.Vohr
BR, Пойндекстер
BB, Dusick
ЯВЛЯЮСЬ,
и другие; Сеть неонатальных исследований NICHD. Благоприятное влияние грудного молока в отделении интенсивной терапии новорожденных на исход развития детей с крайне низкой массой тела при рождении в возрасте 18 месяцев. Педиатрия .2006; 118 (1): e115-e123. DOI: 10.1542 / peds.2005-2382PubMedGoogle ScholarCrossref 16.Belfort
MBEE, Эдвардс
EM, Гринберг
LT, Паркер
MG, Эрет
Д.Ю., Горбар
JD. Диета, прибавка в весе и рост головы у госпитализированных недоношенных новорожденных в США: 10-летнее обсервационное исследование. Ам Дж. Клин Нутр . 2019; 109 (5): 1373-1379. DOI: 10.1093 / ajcn / nqz008PubMedGoogle ScholarCrossref 21.Parker
М, Бернем
L, повар
Джей, Санчес
E, Филипп
BL, Меревуд
А.Через 10 лет после включения в список «дружественных к ребенку»: показатели грудного вскармливания в отделениях интенсивной терапии новорожденных в США продолжают расти. Дж Хум Лакт . 2013; 29 (3): 354-358. DOI: 10.1177 / 08
413489374PubMedGoogle ScholarCrossref 26.Benjamin
SE, Таверас
EM, Cradock
А.Л., Уокер
EM, Slining
ММ, Гиллман
МВт. Государственные и региональные различия в правилах, касающихся вскармливания младенцев в детских учреждениях. Педиатрия . 2009; 124 (1): e104-e111. DOI: 10.1542 / пед.2008-3668PubMedGoogle ScholarCrossref 30. Хамад
Р, Модрек
S, белый
JS. Влияние оплачиваемого отпуска по семейным обстоятельствам на грудное вскармливание: квазиэкспериментальное исследование политики США [опубликовано в Интернете 25 октября 2018 г.]. Am J Public Health . DOI: 10.2105 / AJPH.2018.304693PubMedGoogle Scholar35.Howell
EA, Hebert
П, Чаттерджи
S, Клейнман
LC, Chassin
МИСТЕР. Различия между черными и белыми в показателях неонатальной смертности с очень низкой массой тела при рождении среди больниц Нью-Йорка. Педиатрия . 2008; 121 (3): e407-e415. DOI: 10.1542 / peds.2007-0910PubMedGoogle ScholarCrossref 36.Horbar
JD, Эдвардс
EM, Гринберг
LT,
и другие. Расовая сегрегация и неравенство в отделении интенсивной терапии новорожденных для новорожденных с очень низкой массой тела и очень недоношенных детей [опубликовано в Интернете 25 марта 2019 г.]. Педиатр JAMA . 2019. doi: 10.1001 / jamapediatrics.2019.0241PubMedGoogle Scholar40.Parker
MG, Бернхэм
Лос-Анджелес, Мелвин
П,
и другие.Устранение неравенства в материнском молоке для младенцев с ОНМТ посредством улучшения качества в масштабах штата [опубликовано в Интернете 18 июня 2019 г.]. Педиатрия . 2019; 144 (1): e20183809. DOI: 10.1542 / peds.2018-3809PubMedGoogle ScholarCrossref 44.Fleurant
Э, Шони
М, Хобан
Р,
и другие. Препятствия для кормления грудным молоком при выписке новорожденных с очень низкой массой тела при рождении: постановка целей матери как ключевой социальный фактор. Мед для грудного вскармливания . 2017; 12: 20-27. DOI: 10.1089 / bfm.2016.0105PubMedGoogle ScholarCrossref 45.Riley
B, Schoeny
М, Роджерс
L,
и другие. Препятствия для кормления грудным молоком при выписке младенцев с очень низкой массой тела при рождении: оценка структурных факторов соседства. Мед для грудного вскармливания . 2016; 11: 335-342. DOI: 10.1089 / bfm.2015.0185PubMedGoogle ScholarCrossref 47.Lu
MC, Lange
L, Slusser
W, Гамильтон
Джей, Халфон
N. Поощрение поставщиков грудного вскармливания: данные национального исследования. Акушерский гинекол . 2001; 97 (2): 290-295.PubMedGoogle Scholar 49.Parker
MG, Lopera
AM, Каллури
Н.С., Кистин
CJ. «Я чувствовал себя частью попытки сохранить своего ребенка живым»: перспективы чернокожих матерей латиноамериканского и неиспаноязычного происхождения в обеспечении молока для своих очень недоношенных детей [опубликовано в Интернете 6 октября 2018 г.]. Мед для грудного вскармливания . PubMedGoogle Scholar53.Brownell
EA, Люсье
ММ, Хагадорн
Джи, МакГрат
JM, Маринелли
КА, Херсон
VC.Независимые предикторы поступления грудного молока при выписке из отделения интенсивной терапии новорожденных. Ам Дж. Перинатол . 2014; 31 (10): 891-898.PubMedGoogle Scholar56.Hagadorn
JI, Brownell
EA, Люсье
ММ, Паркер
MG, Херсон
VC. Изменчивость критериев использования пастеризованного донорского грудного молока: опрос руководителей медицинских отделений неонатальных отделений интенсивной терапии в США. JPEN J Parenter Enteral Nutr . 2016; 40 (3): 326-333. DOI: 10.1177 / 0148607114550832PubMedGoogle ScholarCrossref
WIC для недоношенных детей или детей с низкой массой тела при рождении — Отдел профилактики заболеваний
Низкая масса тела при рождении определяется как младенец с массой тела менее 5 фунтов 8 унций или 2500 г.Преждевременные роды — это любой ребенок, родившийся менее 37 недель гестации.
Недоношенных новорожденных и новорожденных с низкой массой тела часто выписывают из больницы с задержкой роста и замедленным ростом в детстве. Значительное внимание было направлено на улучшение питания этих младенцев, пока они находятся в больнице, включая разработку специальных смесей, обогащенных питательными веществами, и полинутриентных обогатителей, которые можно добавлять в грудное молоко.
Чрезвычайно недоношенные дети часто страдают нарушениями развития нервной системы, а замедленный рост связан с нарушением развития нервной системы.Данные по долгосрочным исходам теперь показывают, что неонатальный период имеет решающее значение с точки зрения влияния питания на дальнейшие результаты здоровья и развития.
Младенцы с низкой массой тела при рождении, находившиеся на грудном вскармливании, имели значительно более высокие показатели развития в возрасте 9 месяцев, чем младенцы, находившиеся на искусственном вскармливании.1
Недоношенных новорожденных обычно выписывают с массой немногим более половины веса доношенного ребенка в эквивалентном постменструальном возрасте. Еще большее беспокойство вызывает то, что более 30 процентов этих младенцев оставались ниже десятого процентиля по весу в возрасте 18 месяцев, а более 20 процентов были ниже десятого процентиля в период наблюдения от 7 до 8 лет.
Использование обогащенной питательными веществами смеси у недоношенных детей было связано с улучшением краткосрочного роста. Американская академия педиатрии признала важность смеси, обогащенной питательными веществами, в первые 9 месяцев у этих младенцев. Использование смесей для недоношенных детей до постнатального возраста 9 месяцев приводит к большему линейному росту и увеличению веса.
Недоношенные дети или младенцы с низкой массой тела, которых обслуживает Специальная программа дополнительного питания для женщин, младенцев и детей (WIC), должны получать рецепт на Enfacare или Neosure (22 формулы калорийности) с указанием соответствующего диагноза (недоношенность или низкая масса тела при рождении) и продолжительность лечения (9 мес послеродового возраста).2
Младенцы, рожденные маленькими для гестационного возраста, лучше развиваются, если их кормят грудным молоком. Необходимо приложить все усилия для поддержки грудного вскармливания этих младенцев.3
Список литературы
- Morley, R et al. Нейроразвитие у детей, рожденных маленькими для гестационного возраста: рандомизированное испытание обогащенной питательными веществами смеси по сравнению со стандартной формулой и сравнение с контрольной группой, находящейся на грудном вскармливании. Педиатрия. 2004; Том 113, №3: 515-521.
- Лукас, А., et. Al. Рандомизированное испытание смеси, обогащенной питательными веществами, по сравнению со стандартной смесью для недоношенных новорожденных после выписки. Педиатрия. 2001: Т. 108, 703-711.
- Morley, R. et al.
Программа питания WIC штата Мэн обеспечивает детей в возрасте от 12 до 23 месяцев цельным молоком. В рекомендациях Экспертной группы по уровням холестерина в крови у детей и подростков (Национальная образовательная программа по холестерину / NIH), Комитета по питанию Американской академии педиатрии и Комитета по питанию Американской кардиологической ассоциации говорится, что жир и холестерин не следует ограничивать в течение первого периода. два года жизни (AAP, Справочник по педиатрическому питанию, 1993, стр. 44; NIH, Отчет группы экспертов по уровням холестерина в крови у детей и подростков, 1991, стр.
).
[вверх]
Контактная информация
- Понедельник — пятница с 8 до 17
- Телефон: (207) 287-3991
Бесплатный звонок в штате :
1-800-437-9300
Телетайп: Реле штата Мэн 711 - Электронная почта:
Главная: [email protected]
Продавец: [email protected] - Почтовый адрес:
Госпиталь, 11, станция
Августа, ME 04333
Номера телефонов
местной клиники WIC
- Оберн: 207-795-4016
- Огаста: 207-626-6350
- Бангор: 207-992-4570
- Ванна: 207-442-7963
- Белфаст: 207-338-1267
- Биддефорд: 207-283-2402
- Кале: 207-454-3634
- Ист-Уилтон: 207-645-3764
- Эллсуорт: 207-667-5304
- Макиас: 207-255-8280
- Портленд: 207-553-5800
- Преск-Айл: 207-768-3026
- Рокленд: 207-594-4329
- Сэнфорд: 207-459-2942
- Скоухеган: 207-861-3593
- Вотервиль: 207-861-3580
Государственные контакты для запросов ЛОС
Что нового
Обзор
, заболеваемость и смертность, терморегуляция
Hamilton BE, Martin JA, Ventura SJ.Рождения: предварительные данные за 2012 год. Natl Vital Stat Rep . 2013 Сентябрь 62 (3): 1-20. [Медлайн].
MacDorman MF, Hoyert DL, Mathews TJ. Недавнее снижение младенческой смертности в США, 2005-2011 гг. Краткий обзор данных NCHS . 2013 г. 1-8 апреля. [Медлайн].
Тайсон Дж. Э., Парих Н. А., Лангер Дж., Грин С., Хиггинс Р. Д.. Интенсивная терапия при крайней недоношенности — выход за рамки срока беременности. N Engl J Med . 2008 17 апр.358 (16): 1672-81. [Медлайн]. [Полный текст].
Йосеф Л., Шеперд Э.Г., Линч С., Ребер К.М., Нелин Л.Д. Факторы, связанные с длительной ИВЛ у крайне недоношенных детей. J Неонатальная перинатальная медицина . 2018. 11 (1): 29-35. [Медлайн].
NICHD N. NICHD Neonatal Research Network (NRN) Калькулятор исходов крайне преждевременных родов . Проверено 15.05.2014; 2012. [Полный текст].
Карло В.А., Макдональд С.А., Фанарофф А.А., Вор Б.Р., Столл Б.Дж., Эренкранц Р.А. и др.Связь антенатальных кортикостероидов со смертностью и исходами неврологического развития среди младенцев, родившихся на сроке от 22 до 25 недель. ЯМА . 2011, 7 декабря. 306 (21): 2348-58. [Медлайн]. [Полный текст].
Паппас А., Кендрик Д.Е., Шанкаран С., Столл Б.Дж., Белл Е.Ф., Лапток А.Р. и др. Хориоамнионит и исходы в раннем детстве у новорожденных с крайне низким гестационным возрастом. Педиатр JAMA . 2014 Февраль 168 (2): 137-47. [Медлайн].
Lasswell SM, Barfield WD, Rochat RW, Blackmon L.Перинатальная регионализация для новорожденных с очень низкой массой тела и очень недоношенных детей: метаанализ. ЯМА . 2010 сен 1. 304 (9): 992-1000. [Медлайн].
O’Shea TM, Allred EN, Kuban KC, Hirtz D, Spectre B, Durfee S, et al. Внутрижелудочковое кровоизлияние и исходы развития в возрасте 24 месяцев у крайне недоношенных детей. J Детский нейрол . 2012 27 января (1): 22-9. [Медлайн]. [Полный текст].
Робертсон CM, Ховарт TM, Борк Д.Л., Дину И.А.Постоянная двусторонняя сенсорная и нервная потеря слуха у детей после интенсивной терапии новорожденных из-за крайней недоношенности: 30-летнее исследование. Педиатрия . 2009 Май. 123 (5): e797-807. [Медлайн].
Фаруки А., Хэгглёф Б., Седин Г., Серениус Ф. Влияние серьезных неонатальных заболеваний в возрасте 11 лет на чрезвычайно недоношенных детей. Педиатрия . 2011 Май. 127 (5): e1247-57. [Медлайн].
Cheong JLY, Haikerwal A, Wark JD и др., Для Группы по совместным исследованиям в области младенцев Виктории.Профиль здоровья сердечно-сосудистой системы в возрасте 25 лет у взрослых, родившихся крайне недоношенными или с чрезвычайно низкой массой тела при рождении. Гипертония . 2020 Декабрь 76 (6): 1838-46. [Медлайн].
McCall EM, Alderdice F, Halliday HL, Jenkins JG, Vohra S. Вмешательства для предотвращения переохлаждения при рождении у недоношенных и / или новорожденных с низкой массой тела. Кокрановская база данных Syst Rev . 2010 17 марта. CD004210. [Медлайн].
Мэтью Б., Лакшминрусимха С., Сенгупта С., Падаль В.Рандомизированное контролируемое испытание виниловых пакетов по сравнению с термоматрасом для предотвращения переохлаждения у младенцев с очень низким гестационным возрастом. Ам Дж. Перинатол . 2013 Апрель 30 (4): 317-22. [Медлайн].
Rozance PJ. Обновленная информация о неонатальной гипогликемии. Curr Opin Эндокринол Диабет Ожирение . 2014 21 февраля (1): 45-50. [Медлайн].
Уберос Дж., Лардон-Фернандес М., Мачадо-Касас И., Молина-Ойя М., Нарбона-Лопес Э. Питание младенцев с крайне низкой массой тела при рождении: влияние на бронхолегочную дисплазию. Минерва Педиатр . 2016 декабрь 68 (6): 419-26. [Медлайн].
Георг I, Мекали Д., Райян М., Левченко Э., Аллегерт К. Постнатальные тенденции креатинемии и ее ковариант у новорожденных с крайне низкой массой тела при рождении (ELBW). Педиатр Нефрол . 2011 26 октября (10): 1843-9. [Медлайн].
Lorenz JM, Kleinman LI, Markarian K. Метаболизм калия у младенцев с крайне низкой массой тела при рождении в первую неделю жизни. Дж. Педиатр .1997 июл.131 (1, часть 1): 81-6. [Медлайн].
Kwak JR, Gwon M, Lee JH, Park MS, Kim SH. Неолигурическая гиперкалиемия у младенцев с крайне низкой массой тела при рождении. Йонсей Мед Дж. . 2013 May 1. 54 (3): 696-701. [Медлайн].
Вемгал П., Олссон А. Вмешательства при неолигурической гиперкалиемии у недоношенных новорожденных. Кокрановская база данных Syst Rev . 2012 16 мая. 5: CD005257. [Медлайн].
Ким С.М., Ли ЭЙ, Чен Дж., Рингер С.А.Улучшение ухода и результатов роста за счет использования гибридных увлажненных инкубаторов для очень недоношенных детей. Педиатрия . 2010 января 125 (1): e137-45. [Медлайн].
Чоу Дж. М., Дуглас Д. Управление жидкостями и электролитами у недоношенных детей. Сеть для новорожденных . 2008 ноябрь-декабрь. 27 (6): 379-86. [Медлайн].
Эренкранц Р.А., Юнес Н., Лимонс Дж. А., Фанаров А.А., Донован Э. Ф., Райт ЛЛ. Продольный рост госпитализированных младенцев с очень низкой массой тела при рождении. Педиатрия . 1999 август 104 (2, часть 1): 280-9. [Медлайн].
Стивенс Б. Е., Уолден Р. В., Гаргус Р. А., Такер Р., Мак-Кинли Л., Мэнс М. Потребление белка и энергии на первой неделе связано с 18-месячным исходом развития у младенцев с крайне низкой массой тела при рождении. Педиатрия . 2009 Май. 123 (5): 1337-43. [Медлайн].
Torrazza R, Neu J. Основанные на фактах рекомендации по оптимизации питания детей с очень низкой массой тела при рождении.Сибирский Магистр . 2013. 14 (7): 340-349.
Vlaardingerbroek H, Veldhorst MA, Spronk S, van den Akker CH, van Goudoever JB. Парентеральное введение липидов младенцам с очень низкой массой тела при рождении — раннее введение липидов и использование новых липидных эмульсий: систематический обзор и метаанализ. Ам Дж. Клин Нутр . 2012 августа 96 (2): 255-68. [Медлайн].
Gilbertson N, Kovar I.Z, Cox DJ, Crowe L, Palmer NT. Введение внутривенного введения липидов в первый день жизни новорожденным с очень низкой массой тела. Дж. Педиатр . 1991 Октябрь, 119 (4): 615-23. [Медлайн].
Ibrahim HM, Jeroudi MA, Baier RJ, Dhanireddy R, Krouskop RW. Агрессивное раннее полное родительское питание у детей с низкой массой тела при рождении. Дж Перинатол . 2004 24 августа (8): 482-6. [Медлайн].
Rigo J, Senterre T. Скорость роста, аналогичная внутриутробной, может быть достигнута с помощью предварительно приготовленного раствора для парентерального питания недоношенных детей. Дж Нутрь . 2013 декабрь 143 (12 доп.): 2066S-2070S.[Медлайн].
Blanco CL, Gong AK, Green BK, Falck A, Schoolfield J, Liechty EA. Ранние изменения концентраций аминокислот в плазме во время агрессивной нутритивной терапии у младенцев с крайне низкой массой тела при рождении. Дж. Педиатр . 2011 апр. 158 (4): 543-548.e1. [Медлайн].
Адамкин ДХ. Раннее полное парентеральное питание новорожденных с очень низкой массой тела: безопасно ли это? Стоит ли оно того?. Дж. Педиатр . 2013 Сентябрь 163 (3): 622-4. [Медлайн].
Simmer K, Rao SC. Раннее введение липидов недоношенным детям на парентеральном вскармливании. Кокрановская база данных Syst Rev . 2005 18 апреля. CD005256. [Медлайн].
Rayyis SF, Ambalavanan N, Wright L, Carlo WA. Рандомизированное испытание усовершенствований «медленного» и «быстрого» кормления по частоте некротического энтероколита у младенцев с очень низкой массой тела при рождении. Дж. Педиатр . 1999 Mar.134 (3): 293-7. [Медлайн].
Patole SK, de Klerk N.Влияние стандартизированных режимов питания на частоту возникновения некротизирующего энтероколита у новорожденных: систематический обзор и метаанализ обсервационных исследований. Arch Dis Child Fetal Neonatal Ed . 2005 г., 90 (2): F147-51. [Медлайн]. [Полный текст].
Torrazza RM, Li N, Neu J. Расшифровка загадки некротического энтероколита у недоношенных детей. Патофизиология . 2014 21 февраля (1): 21-7. [Медлайн].
Leaf A, Dorling J, Kempley S, McCormick K, Mannix P, Linsell L, et al.Раннее или отсроченное энтеральное питание недоношенных детей с задержкой роста: рандомизированное исследование. Педиатрия . 2012 май. 129 (5): e1260-8. [Медлайн].
Morgan J, Young L, McGuire W. Отсроченное введение прогрессивного энтерального питания для предотвращения некротизирующего энтероколита у младенцев с очень низкой массой тела при рождении. Кокрановская база данных Syst Rev . 2013 31 мая. 5: CD001970. [Медлайн].
Sullivan S, Schanler RJ, Kim JH, Patel AL, Trawöger R, Kiechl-Kohlendorfer U.Диета, основанная исключительно на грудном молоке, связана с более низким уровнем некротического энтероколита, чем диета на основе грудного молока и продуктов на основе коровьего молока. Дж. Педиатр . 2010 апр. 156 (4): 562-7.e1. [Медлайн].
Arslanoglu S, Corpeleijn W, Moro G, Braegger C, Campoy C, Colomb V и др. Донорское грудное молоко для недоношенных детей: современные данные и направления исследований. Дж Педиатр Гастроэнтерол Нутр . 2013 Октябрь 57 (4): 535-42. [Медлайн].
Грудное вскармливание и употребление грудного молока. Педиатрия . 2012 марта 129 (3): e827-41. [Медлайн].
Тудехоп Д., Фьютрелл М., Кашьяп С., Удаэта Э. Пищевые потребности новорожденного с микронедоношенными детьми. Дж. Педиатр . 2013 Март 162 (3 доп.): S72-80. [Медлайн].
Ziegler EE. Удовлетворение пищевых потребностей ребенка с низкой массой тела при рождении. Энн Нутр Метаб . 2011. 58 Дополнение 1: 8-18. [Медлайн].
Corpeleijn WE, Kouwenhoven SM, van Goudoever JB.Оптимальный рост недоношенных детей. Диета Мира Рев Нутра . 2013. 106: 149-55. [Медлайн].
Hansen TWR. Основные понятия: метаболизм билирубина. 2010. 11 (6): 316-322. [Полный текст].
Moll M, Goelz R, Naegele T, Wilke M, Poets CF. Достаточно ли безопасны рекомендуемые пороги фототерапии для младенцев с крайне низкой массой тела при рождении (ELBW)? Отчет о 2 младенцах с ELBW с ядерной желтушкой, несмотря на умеренную гипербилирубинемию. Неонатология .2011. 99 (2): 90-4. [Медлайн].
Stokowski LA. Основы фототерапии желтухи новорожденных. Неонатальная помощь . 2011 окт.11 (5 доп.): S10-21. [Медлайн].
Майзелс М.Дж., Вачко Дж.Ф., Бутани В.К., Стивенсон Д.К. Подход к лечению гипербилирубинемии у недоношенных детей менее 35 недель гестации. Дж Перинатол . 2012 Сентябрь 32 (9): 660-4. [Медлайн].
Моррис Б. Х., О В., Тайсон Дж. Э., Стивенсон Д. К., Фелпс Д. Л., О’Ши TM.Агрессивная и консервативная фототерапия для младенцев с очень низкой массой тела при рождении. N Engl J Med . 30 октября 2008 г., 359 (18): 1885-96. [Медлайн].
Okwundu CI, Okoromah CA, Shah PS. Кокрановский обзор: Профилактическая фототерапия для предотвращения желтухи у недоношенных новорожденных или младенцев с низкой массой тела при рождении. Здоровье детей на основе доказательств . 2013 января 8 (1): 204-49. [Медлайн].
Тайсон Дж., Педроза К., Лангер Дж., Грин К., Моррис Б., Стивенсон Д.Увеличивает ли агрессивная фототерапия смертность, уменьшая при этом серьезные нарушения у самых маленьких и самых больных новорожденных? Дж Перинатол . 2012 Сентябрь 32 (9): 677-84. [Медлайн].
Бутани В.К., Джонсон Л. Предложение по профилактике тяжелой неонатальной гипербилирубинемии и ядерной желтухи. Дж Перинатол . 2009 29 февраля Дополнение 1: S61-7. [Медлайн].
Lopez E, Gascoin G, Flamant C, Merhi M, Tourneux P, Baud O. Терапия экзогенными сурфактантами в 2013 году: что дальше? Кому, когда и как лечить новорожденных в будущем ?. BMC Педиатр . 2013. 13: 165. [Медлайн].
Laughon M, Bose C, Moya F, Aschner J, Donn SM, Morabito C. Пилотное рандомизированное контролируемое испытание последующего лечения пептид-содержащим синтетическим сурфактантом для профилактики бронхолегочной дисплазии. Педиатрия . 2009 Январь 123 (1): 89-96. [Медлайн].
Engle WA. Сурфактант-заместительная терапия при респираторной недостаточности у недоношенных и доношенных новорожденных. Педиатрия .2008 Февраль 121 (2): 419-32. [Медлайн].
Bahadue FL, Soll R. Раннее и отсроченное селективное лечение сурфактантами при респираторном дистресс-синдроме новорожденных. Кокрановская база данных Syst Rev . 2012 14 ноября. 11: CD001456. [Медлайн].
Kandraju H, Murki S, Subramanian S, Gaddam P, Deorari A, Kumar P. Ранняя рутина по сравнению с поздним селективным сурфактантом у недоношенных новорожденных с респираторным дистресс-синдромом при постоянном положительном давлении в дыхательных путях через нос: рандомизированное контролируемое исследование. Неонатология . 2013. 103 (2): 148-54. [Медлайн].
Дилмен У., Оздемир Р., Татар Аксой Х., Урас Н., Демирель Н., Кирими Э. Раннее регулярное и позднее селективное лечение порактантами недоношенных новорожденных, рожденных на сроке от 25 до 30 недель гестации: проспективное рандомизированное многоцентровое исследование. J Matern Fetal Neonatal Med . 2014 марта 27 (4): 411-5. [Медлайн].
Рохас-Рейес М.Х., Морли С.Дж., Солл Р. Профилактическое и избирательное использование сурфактанта для предотвращения заболеваемости и смертности недоношенных детей. Кокрановская база данных Syst Rev . 2012 14 марта 3: CD000510. [Медлайн].
Сандри Ф., Плавка Р., Анкора Дж., Симеони У., Странак З., Мартинелли С. Профилактическое или раннее селективное сурфактант в сочетании с нСИПАП у очень недоношенных детей. Педиатрия Июнь . 2010. 125 (6): 1402-9.
Bhandari V, Gavino RG, Nedrelow JH, Pallela P, Salvador A, Ehrenkranz RA, et al. Рандомизированное контролируемое испытание синхронизированной назальной прерывистой вентиляции с положительным давлением при РДС. Дж Перинатол . 2007 27 ноября (11): 697-703. [Медлайн].
Дэни К., Корсини I, Бертини Дж., Пратеси С., Барп Дж., Рубальтелли Ф. Ф. Эффект от многократных процедур INSURE у крайне недоношенных детей. J Matern Fetal Neonatal Med . 2011 24 декабря (12): 1427-31. [Медлайн].
Кирстен Г.Ф., Кирстен С.Л., Хеннинг П.А., Смит Дж., Холгейт С.Л., Беккер А. Исход младенцев с ELBW, получавших NCPAP и InSurE в учреждении с ограниченными ресурсами. Педиатрия Апрель . 2012. 129 (4): e952-9.
Финер Н.Н., Карло В.А., Уолш М.К., Рич В., Ганц М.Г., Лапток А.Р. и др. Ранний CPAP по сравнению с сурфактантом у крайне недоношенных детей. N Engl J Med . 2010 27 мая. 362 (21): 1970-9. [Медлайн]. [Полный текст].
Морли С.Дж., Дэвис П.Г., Дойл Л.В., Брион Л.П., Хаскоет Дж. М., Карлин Дж. Б.. Назальный CPAP или интубация при рождении для очень недоношенных детей. N Engl J Med . 2008 14 февраля. 358 (7): 700-8.[Медлайн].
Шмёльцер Г.М., Кумар М., Пихлер Г., Азиз К., О’Рейли М., Чунг П.Я. Сравнение неинвазивной и инвазивной респираторной поддержки у недоношенных новорожденных при рождении: систематический обзор и метаанализ. BMJ . 2013. 347: f5980. [Медлайн].
Ramanathan R, Sekar KC, Rasmussen M, Bhatia J, Soll RF. Назальная прерывистая вентиляция с положительным давлением после лечения сурфактантом при респираторном дистресс-синдроме у недоношенных детей. J Perinatol .2012 май. 32 (5): 336-43. [Медлайн].
Гарг С., Синха С. Неинвазивная вентиляция у недоношенных детей: на основе данных или привычек. Дж. Клин Неонатол . 2013 Октябрь 2 (4): 155-9. [Медлайн].
Менесес Дж., Бхандари В., Алвес Дж. Г.. Носовая интермиттирующая вентиляция с положительным давлением в сравнении с назальным постоянным положительным давлением в дыхательных путях у недоношенных детей с респираторным дистресс-синдромом: систематический обзор и метаанализ. Арх Педиатр Адолеск Мед .2012 Апрель 166 (4): 372-6. [Медлайн].
Кирпалани Х., Миллар Д., Лемир Б., Йодер Б.А., Чиу А., Робертс Р.С. Исследование, сравнивающее стратегии неинвазивной вентиляции у недоношенных детей. N Engl J Med . 2013 15 августа. 369 (7): 611-20. [Медлайн].
Коллинз К.Л., Холбертон Дж. Р., Барфилд С., Дэвис П. Г.. Рандомизированное контролируемое испытание для сравнения нагретых увлажненных назальных канюль с высокой скоростью потока и назальной постэкстубации с постоянным положительным давлением в дыхательных путях у недоношенных детей. Дж. Педиатр . 2013 май. 162 (5): 949-54.e1. [Медлайн].
Manley BJ, Owen LS, Doyle LW, Andersen CC, Cartwright DW, Pritchard MA. Назальные канюли с высоким потоком для очень недоношенных детей после экстубации. N Engl J Med . 2013 Октябрь 10, 369 (15): 1425-33. [Медлайн].
Northway WH Jr, Розан Р.С., Портер Д.Ю. Заболевание легких после респираторной терапии болезни гиалиновых мембран. Бронхолегочная дисплазия. N Engl J Med .1967 16 февраля. 276 (7): 357-68. [Медлайн].
Berkelhamer SK, Mestan KK, Steinhorn RH. Легочная гипертензия при бронхолегочной дисплазии. Семин Перинатол . 2013 Апрель 37 (2): 124-31. [Медлайн].
Али З., Шмидт П., Додд Дж., Джеппесен Д.Л. Бронхолегочная дисплазия: обзор. Арочный гинекологический акушерский аппарат . 2013 Август 288 (2): 325-33. [Медлайн].
Столл Б.Дж., Хансен Н.И., Белл Э.Ф., Шанкаран С., Лапток А.Р., Уолш М.С.Неонатальные исходы крайне недоношенных новорожденных из сети исследований новорожденных NICHD. Педиатрия . 2010 Сентябрь 126 (3): 443-56. [Медлайн].
Jobe AH. Новая бронхолегочная дисплазия. Curr Opin Pediatr . 2011 г., 23 (2): 167-72. [Медлайн]. [Полный текст].
Bhandari A, McGrath-Morrow S. Долгосрочные легочные исходы у пациентов с бронхолегочной дисплазией. Семин Перинатол . 2013 Апрель 37 (2): 132-7.[Медлайн].
Чорн Н., Леонард С., Пикуч Р., Климан Р. Открытый артериальный проток и его лечение как факторы риска неонатальных заболеваний и заболеваний нервной системы. Педиатрия . 2007 июн.119 (6): 1165-74. [Медлайн].
Weisz DE, More K, McNamara PJ, Shah PS. Перевязка КПК и результаты для здоровья: метаанализ. Педиатрия . 2014 апр. 133 (4): e1024-46. [Медлайн].
Ment LR, Oh W., Ehrenkranz RA, Philip AG, Vohr B, Allan W. и др.Индометацин в низких дозах и профилактика внутрижелудочкового кровотечения: многоцентровое рандомизированное исследование. Педиатрия . 1994 апр. 93 (4): 543-50. [Медлайн].
Ment LR, Vohr B, Oh W, Scott DT, Allan WC, Westerveld M. Исход недоношенных новорожденных в возрасте 36 месяцев с поправкой на нервное развитие в многоцентровом испытании по профилактике внутрижелудочкового кровоизлияния с индометацином. Педиатрия . 1996 Октябрь 98 (4, часть 1): 714-8. [Медлайн].
Шмидт Б., Дэвис П., Моддеманн Д., Олссон А., Робертс Р.С., Сайгал С. и др.Долгосрочные эффекты профилактики индометацином у младенцев с крайне низкой массой тела при рождении. N Engl J Med . 2001, 28 июня. 344 (26): 1966-72. [Медлайн].
Fowlie PW, Davis PG, McGuire W. Профилактическое внутривенное введение индометацина для предотвращения смертности и заболеваемости у недоношенных детей. Кокрановская база данных Syst Rev . 7 июля 2010 г. CD000174. [Медлайн].
Ohlsson A, Walia R, Shah SS. Ибупрофен для лечения открытого артериального протока у недоношенных детей и / или новорожденных с низкой массой тела при рождении. Кокрановская база данных Syst Rev . 2013 30 апреля. 4: CD003481. [Медлайн].
Neumann R, Schulzke SM, Bührer C. Пероральный ибупрофен по сравнению с внутривенным ибупрофеном или внутривенным индометацином для лечения открытого артериального протока у недоношенных детей: систематический обзор и метаанализ. Неонатология . 2012. 102 (1): 9-15. [Медлайн].
Oncel MY, Yurttutan S, Erdeve O, Uras N, Altug N, Oguz SS. Пероральный парацетамол по сравнению с пероральным ибупрофеном в лечении открытого артериального протока у недоношенных детей: рандомизированное контролируемое исследование. Дж. Педиатр . 2014 Март 164 (3): 510-4.e1. [Медлайн].
Симонсен К.А., Андерсон-Берри А.Л., Делэр С.Ф., Дэвис HD. Ранний неонатальный сепсис. Clin Microbiol Ред. . 2014 27 января (1): 21-47. [Медлайн]. [Полный текст].
Dritsakou K, Liosis G, Gioni M, Glynou E, Avdeliodi K, Papagaroufalis K. Уровни CRP у детей с сепсисом с крайне низкой массой тела при рождении (ELBW). J Matern Fetal Neonatal Med . 2014 16 апреля [Medline].
Lollis TR, Брэдшоу WT. Профилактика грибков у новорожденных: обзорная статья. Неонатальная помощь . 2014 14 февраля (1): 17-23. [Медлайн].
Cetinkaya M, Ercan TE, Saglam OK, Buyukkale G, Kavuncuoglu S, Mete F. Эффективность профилактической терапии флуконазолом в снижении частоты кандидозных инфекций у недоношенных детей с крайне низкой массой тела при рождении. Ам Дж. Перинатол . 2014 28 февраля. [Medline].
Lin PW, Nasr TR, Stoll BJ.Некротический энтероколит: последние научные достижения в патофизиологии и профилактике. Семин Перинатол . 2008 апр. 32 (2): 70-82. [Медлайн].
Ким Дж. Некротический энтероколит: путь к нулю. Мед для новорожденных и новорожденных . 2014 Февраль 19 (1): 39-44. [Медлайн].
Холл, штат Нью-Джерси, Итон С., Пьерро А. Королевская лекция хирургов Австралии. Некротический энтероколит: профилактика, лечение и исход. Дж. Педиатр Хирургия .2013 декабрь 48 (12): 2359-67. [Медлайн].
Thyoka M, de Coppi P, Eaton S, Khoo K, Hall NJ, Curry J, et al. Распространенный некротический энтероколит, часть 1: смертность. евро J Pediatr Surg . 2012 22 февраля (1): 8-12. [Медлайн].
Гордон П.В., Суонсон-младший. Некротический энтероколит — одно заболевание, имеющее множество причин и потенциальных средств профилактики. Патофизиология . 2014 21 февраля (1): 13-9. [Медлайн].
Pietz J, Achanti B, Lilien L, Stepka EC, Mehta SK.Профилактика некротического энтероколита у недоношенных детей: опыт 20 лет. Педиатрия . 2007, январь, 119 (1): e164-70. [Медлайн].
Cristofalo EA, Schanler RJ, Blanco CL, Sullivan S, Trawoeger R, Kiechl-Kohlendorfer U, et al. Рандомизированное испытание исключительно грудного молока в сравнении с диетами на смеси для недоношенных детей у крайне недоношенных детей. Дж. Педиатр . 2013 декабрь 163 (6): 1592-1595.e1. [Медлайн].
Берман Л., Мосс Р.Л. Некротический энтероколит: обновленная информация. Мед для новорожденных и новорожденных . 2011 июн.16 (3): 145-50. [Медлайн].
Kuppala VS, Meinzen-Derr J, Morrow AL, Schibler KR. Длительное начальное эмпирическое лечение антибиотиками связано с неблагоприятными исходами у недоношенных детей. Дж. Педиатр . 2011 ноябрь 159 (5): 720-5. [Медлайн].
Шах П., Натан Э., Доэрти Д., Патоле С. Длительное воздействие антибиотиков и связанных с ними ассоциаций у крайне недоношенных новорожденных — опыт Западной Австралии. J Matern Fetal Neonatal Med . 2013 26 ноября (17): 1710-4. [Медлайн].
Weintraub AS, Ferrara L, Deluca L, Moshier E, Green RS, Oakman E. Антенатальное воздействие антибиотиков у недоношенных новорожденных с некротическим энтероколитом. Дж Перинатол . 2012 Сентябрь 32 (9): 705-9. [Медлайн].
Гупта Р.В., Тран Л., Норори Дж., Феррис М.Дж., Эрен А.М., Тейлор К.М. Блокаторы рецепторов гистамина-2 изменяют фекальную микробиоту у недоношенных детей. Дж Педиатр Гастроэнтерол Нутр .2013 Апрель 56 (4): 397-400. [Медлайн].
Terrin G, Passariello A, De Curtis M, Manguso F, Salvia G, Lega L. Ранитидин связан с инфекциями, некротическим энтероколитом и летальным исходом у новорожденных. Педиатрия . 2012 Январь 129 (1): e40-5. [Медлайн].
Muchantef K, Epelman M, Darge K, Kirpalani H, Laje P, Anupindi SA. Особенности сонографической и рентгенологической визуализации новорожденного с некротическим энтероколитом: корреляция результатов с исходами. Педиатр Радиол . 2013 ноябрь 43 (11): 1444-52. [Медлайн].
Downard CD, Renaud E, St Peter SD, Abdullah F, Islam S, Saito JM. Лечение некротического энтероколита: систематический обзор Комитета по результатам и клиническим испытаниям Американской педиатрической хирургической ассоциации. Дж. Педиатр Хирургия . 2012 ноябрь 47 (11): 2111-22. [Медлайн].
Kastenberg ZJ, Sylvester KG. Хирургическое лечение некротического энтероколита. Клин Перинатол .2013 Март 40 (1): 135-48. [Медлайн].
Раваль М.В., Мосс Р.Л. Современные концепции хирургического лечения некротического энтероколита. Патофизиология . 2014 21 февраля (1): 105-10. [Медлайн].
Eicher C, Seitz G, Bevot A, Moll M, Goelz R, Arand J и др. Хирургическое лечение новорожденных с крайне низкой массой тела при рождении с перфорацией кишечника новорожденного: опыт одного центра и обзор литературы. Неонатология .2012. 101 (4): 285-92. [Медлайн].
Merhar SL, Tabangin ME, Meinzen-Derr J, Schibler KR. Степень и латеральность внутрижелудочкового кровотечения для прогнозирования исходов неврологического развития в возрасте 18–22 месяцев у младенцев с крайне низкой массой тела при рождении. Акта Педиатр . 2012 Апрель 101 (4): 414-8. [Медлайн]. [Полный текст].
Vasileiadis GT, Gelman N, Han VK, Williams LA, Mann R, Bureau Y, et al. Неосложненное внутрижелудочковое кровоизлияние сопровождается уменьшением объема коры головного мозга в ближайшем возрасте. Педиатрия . 2004 сентябрь 114 (3): e367-72. [Медлайн].
Payne AH, Hintz SR, Hibbs AM, Walsh MC, Vohr BR, Bann CM и др. Исходы нервного развития новорожденных с крайне низким гестационным возрастом и перивентрикулярным-внутрижелудочковым кровоизлиянием низкой степени. Педиатр JAMA . 2013 май. 167 (5): 451-9. [Медлайн]. [Полный текст].
Болисетти С., Дхаван А., Абдель-Латиф М., Баджук Б., Стек Дж., Луи К. Внутрижелудочковое кровоизлияние и исходы нервного развития у крайне недоношенных детей. Педиатрия . 2014, январь 133 (1): 55-62. [Медлайн].
Шмидт Б., Робертс Р.С., Дэвис П., Дойл Л.В., Баррингтон К.Дж., Олссон А. и др. Кофеинотерапия при апноэ недоношенных. N Engl J Med . 2006 18 мая. 354 (20): 2112-21. [Медлайн].
Шмидт Б., Робертс Р.С., Дэвис П., Дойл Л.В., Баррингтон К.Дж., Олссон А. и др. Долгосрочные эффекты терапии кофеином при апноэ недоношенных. N Engl J Med . 2007 8 ноября. 357 (19): 1893-902.[Медлайн].
Шмидт Б., Андерсон П.Дж., Дойл Л.В., Дьюи Д., Грунау Р.Э., Асталос Е.В. и др. Выживаемость без инвалидности до 5 лет после неонатальной терапии кофеином по поводу апноэ недоношенных. ЯМА . 2012 18 января. 307 (3): 275-82. [Медлайн].
Strehle EM, Gray WK, Gopisetti S, Richardson J, McGuire J, Malone S. Может ли домашний мониторинг снизить смертность младенцев с повышенным риском синдрома внезапной детской смерти? Систематический обзор. Акта Педиатр . 2012 Январь 101 (1): 8-13. [Медлайн].
Ховарт С., Банерджи Дж., Аладангади Н. Переливание красных кровяных телец у недоношенных новорожденных: текущие данные и противоречия. Неонатология . 2018. 114 (1): 7-16. [Медлайн]. [Полный текст].
Ohlsson A, Aher SM. Ранний эритропоэтин для предотвращения переливания эритроцитов у недоношенных и / или новорожденных с низкой массой тела. Кокрановская база данных Syst Rev . 2012 сен 12.9: CD004863. [Медлайн].
Aher SM, Ohlsson A. Ранний и поздний эритропоэтин для предотвращения переливания эритроцитов у недоношенных и / или новорожденных с низкой массой тела. Кокрановская база данных Syst Rev . 17 октября 2012 г. 10: CD004865. [Медлайн].
Уайт Р., Кирпалани Х. Низкий порог концентрации гемоглобина в сравнении с высоким при переливании крови для предотвращения заболеваемости и смертности у младенцев с очень низкой массой тела при рождении. Кокрановская база данных Syst Rev .2011 г. 9 ноября. CD000512. [Медлайн].
Guillén U, Cummings JJ, Bell EF, Hosono S, Frantz AR, Maier RF. Международный обзор практики переливания крови для крайне недоношенных детей. Семин Перинатол . 2012 августа, 36 (4): 244-7. [Медлайн].
Центр контроля заболеваний CDC. Общие рекомендации по иммунизации. Эпидемиология и профилактика заболеваний, предупреждаемых с помощью вакцин. Центр по контролю и профилактике заболеваний. Доступно по адресу http: // www.cdc.gov/vaccines/pubs/pinkbook/genrec.html .. Дата обращения: 1 июля 2014 г.
Howe TH, Sheu CF, Wang TN, Hsu YW. Родительский стресс в семьях с недоношенными детьми с очень низкой массой тела при рождении. Развернуть Девушку . 2014 июл.35 (7): 1748-56. [Медлайн].
Wilson-Costello D, Friedman H, Minich N, Siner B, Taylor G, Schluchter M. Улучшение результатов развития нервной системы у младенцев с крайне низкой массой тела при рождении в 2000-2002 гг. Педиатрия .2007, январь, 119 (1): 37-45. [Медлайн].
Натараджан Г., Паппас А., Шанкаран С., Кендрик Д.Е., Дас А., Хиггинс Р.Д. Исходы новорожденных с крайне низкой массой тела при бронхолегочной дисплазии: влияние физиологического определения. Ранний Хум Дев . 2012 июл.88 (7): 509-15. [Медлайн].
Марлоу Н, Волк Д., Брейсуэлл М.А., Самара М. ,. Неврологические нарушения и нарушения развития в возрасте шести лет после чрезвычайно преждевременных родов. N Engl J Med .2005 6 января. 352 (1): 9-19. [Медлайн].
Vohr BR, Stephens BE, Higgins RD, Bann CM, Hintz SR, Das A. Улучшаются ли результаты у крайне недоношенных детей? Влияние оценки Бейли на результаты. Дж. Педиатр . 2012 Август 161 (2): 222-8.e3. [Медлайн].
Serenius F, Källén K, Blennow M, Ewald U, Fellman V, Holmström G. Исход нервного развития у крайне недоношенных детей через 2,5 года после активного перинатального ухода в Швеции. ЯМА .2013 1 мая. 309 (17): 1810-20. [Медлайн].
Kyriakidou M, Chatziioannidis I, Mitsiakos G, Lampropoulou S, Pouliakis A. Исходы нервного развития у младенцев с крайне низкой массой тела при рождении в возрасте 2–3 лет. Medicina (Каунас) . 2020 26 ноября. 56 (12): [Medline]. [Полный текст].
Андерсон П., Дойл Л.В. ,. Нейроповеденческие исходы детей школьного возраста, родившихся с очень низкой массой тела или очень недоношенными в 1990-е годы. ЯМА .2003, 25 июня. 289 (24): 3264-72. [Медлайн].
Scott MN, Taylor HG, Fristad MA, Klein N, Espy KA, Minich N. Поведенческие расстройства у детей с крайне недоношенными / чрезвычайно низкой массой тела при рождении в детском саду. Дж. Дев Бэхэв Педиатр . 2012 Апрель 33 (3): 202-13. [Медлайн].
Орчиник Л.Дж., Тейлор Х.Г., Эспи К.А., Миних Н., Кляйн Н., Шеффилд Т. Когнитивные результаты для детей с крайне недоношенными / чрезвычайно низкой массой тела при рождении в детском саду. J Int Neuropsychol Soc .2011 17 ноября (6): 1067-79. [Медлайн].
Voss W, Jungmann T, Wachtendorf M, Neubauer AP. Долгосрочные когнитивные результаты младенцев с крайне низкой массой тела при рождении: влияние образования матери. Акта Педиатр . 2012 июн.101 (6): 569-73. [Медлайн].
Де Хесус Л.С., Паппас А., Шанкаран С., Ли Л., Дас А., Белл Э.Ф. и др. Исходы маленьких для гестационного возраста детей, рожденных в J Pediatr . 2013 Июль 163 (1): 55-60.e1-3. [Медлайн]. [Полный текст].
Карло В.А., Финер Н.Н., Уолш М.К., Рич В., Ганц М.Г., Лапток А.Р. и др. Целевые диапазоны сатурации кислорода у крайне недоношенных детей. N Engl J Med . 2010 27 мая. 362 (21): 1959-69. [Медлайн]. [Полный текст].
Sola A, Golombek S, Bueno MT, Lemus-Varela L, Zuluaga C, Domínguez F. Безопасное нацеливание и мониторинг насыщения кислородом у недоношенных детей. Можно ли избежать гипоксии и гипероксии ?. Акта Педиатр .2014 16 мая. [Medline].
Стенсон Б.Дж., Тарнов-Морди В.О., Дарлоу Б.А., Саймс Дж., Ющак Э., Аски Л. и др. Насыщение кислородом и исходы у недоношенных детей. N Engl J Med . 2013 30 мая. 368 (22): 2094-104. [Медлайн].
Шмидт Б., Уайт Р.К., Асталос Э.В., Моддеманн Д., Поэты С., Раби И. и др. Эффекты достижения более высоких и более низких значений сатурации артериальной крови кислородом на смерть или инвалидность у крайне недоношенных новорожденных: рандомизированное клиническое исследование. ЯМА . 2013 22 мая. 309 (20): 2111-20. [Медлайн].
Vaucher YE, Peralta-Carcelen M, Finer NN, Carlo WA, Gantz MG, Walsh MC. Результаты исследования нервной системы в раннем исследовании CPAP и пульсоксиметрии. N Engl J Med . 2012, 27 декабря. 367 (26): 2495-504. [Медлайн].
Стивенс Т.П., Финер Н.Н., Карло В.А., Силаджи П.Г., Фелпс Д.Л., Уолш М.С. Респираторные результаты рандомизированного исследования положительного давления сурфактанта и оксиметрии (ПОДДЕРЖКА). Дж. Педиатр . 2014 8 апреля [Medline].
Раковина DW, Hope SA, Hagadorn JI. Медсестра: соотношение пациентов и достижение целей насыщения кислородом у недоношенных детей. Arch Dis Child Fetal Neonatal Ed . 2011 Март 96 (2): F93-8. [Медлайн].
Лим К., Уилер К.И., Гейл Т.Дж., Джексон HD, Кильстранд Дж.Ф., Сэнд С. и др. Ориентация на насыщение кислородом у недоношенных новорожденных, получающих постоянное положительное давление в дыхательных путях. Дж. Педиатр .2014 апр. 164 (4): 730-736.e1. [Медлайн].
Fierson WM. Скрининговое обследование недоношенных детей на ретинопатию недоношенных. Педиатрия . 2013 январь 131 (1): 189-95. [Медлайн].
Кеннеди К.А., Рэйдж Л.А., Хиггинс Р.Д., Файнер Н.Н., Карло В.А., Уолш М.К. и др. Оценка ретинопатии в соответствии с рекомендациями по скринингу недоношенных детей в гестационном возрасте от 24 до 27 недель. Дж Перинатол . 2014 Апрель 34 (4): 311-8. [Медлайн]. [Полный текст].
Jordan CO. Ретинопатия недоношенных. Педиатрическая клиника Северный Амстердам . 2014 июн. 61 (3): 567-577. [Медлайн].
Мейнзен-Дерр Дж., Пойндекстер Б., Рэйдж Л., Морроу А. Л., Столл Б., Донован Э. Ф. Роль грудного молока в повышении риска некротического энтероколита или смерти младенцев с крайне низкой массой тела при рождении. Дж Перинатол . 2009 29 января (1): 57-62. [Медлайн]. [Полный текст].
Heller CD, O’Shea M, Yao Q, Langer J, Ehrenkranz RA, Phelps DL, et al.Потребление грудного молока и ретинопатия недоношенных у младенцев с крайне низкой массой тела при рождении. Педиатрия . 2007 июл.120 (1): 1-9. [Медлайн].
Као Дж. С., Доусон Дж. Д., Мюррей Дж. К., Дагл Дж. М., Берендс СК, Гиллен С.Б. Возможная роль билирубина и грудного молока в защите от ретинопатии недоношенных. Акта Педиатр . 2011 Март 100 (3): 347-51. [Медлайн].
Manzoni P, Stolfi I, Pedicino R, Vagnarelli F, Mosca F, Pugni L.Кормление грудным молоком предотвращает ретинопатию недоношенных (РН) у недоношенных новорожденных с ОНМТ. Ранний Хум Дев . 2013 июн.89 Приложение 1: S64-8. [Медлайн].
Voss W, Jungmann T, Wachtendorf M, Neubauer AP. Долгосрочные когнитивные результаты младенцев с крайне низкой массой тела при рождении: влияние образования матери. Акта Педиатр . 2012 июн.101 (6): 569-73. [Медлайн].
Спиттл А., Ортон Дж., Андерсон П., Бойд Р., Дойл Л. В..Программы вмешательства на раннем этапе развития после выписки из больницы для предотвращения двигательных и когнитивных нарушений у недоношенных детей. Кокрановская база данных Syst Rev . 2012. 12: CD005495. [Медлайн].
Benzies KM, Magill-Evans JE, Hayden KA, Ballantyne M. Ключевые компоненты программ раннего вмешательства для недоношенных детей и их родителей: систематический обзор и метаанализ. BMC Беременность и роды . 2013. 13 Приложение 1: S10. [Медлайн].
Blencowe H, Cousens S, Chou D, Oestergaard M, Say L, Moller AB и др.Рожденные слишком рано: глобальная эпидемиология 15 миллионов преждевременных родов. Здоровье . 2013. 10 Приложение 1: S2. [Медлайн]. [Полный текст].
Campbell DE, Fleischman AR. Пределы жизнеспособности: дилеммы, решения и лица, принимающие решения. Ам Дж. Перинатол . 2001 Май. 18 (3): 117-28. [Медлайн].
Надру AM. Этические дилеммы при принятии решений на пределе неонатальной жизнеспособности. J IMA . 2011 декабрь 43 (3): 188-92. [Медлайн].[Полный текст].
Salomon LJ, Pizzi C, Gasparrini A, Bernard JP, Ville Y. Прогнозирование даты родов на основе ультразвуковых измерений в первом триместре: независимый метод от предполагаемой даты зачатия. J Matern Fetal Neonatal Med . 2010 23 января (1): 1-9. [Медлайн].
Пеллегрино ЭД. Анатомия клинико-этических суждений в перинатологии и неонатологии: содержательные и процедурные основы. Семин Перинатол .1987 июл.11 (3): 202-9. [Медлайн].
Гилберт В.М., Несбитт Т.С., Даниэльсен Б. Стоимость недоношенности: количественная оценка по гестационному возрасту и массе тела при рождении. Акушерский гинекол . 2003 сентябрь 102 (3): 488-92. [Медлайн].
Томмиска В., Туоминен Р., Феллман В. Экономические затраты на уход за младенцами с крайне низкой массой тела при рождении в течение первых 2 лет жизни. Педиатр Crit Care Med . 2003 г., 4 (2): 157-63. [Медлайн].
Russell RB, Green NS, Steiner CA, Meikle S, Howse JL, Poschman K и др.Стоимость госпитализации недоношенных детей и новорожденных с низкой массой тела в США. Педиатрия . 2007 июл.120 (1): e1-9. [Медлайн].
Джонсон Т.Дж., Патель А.Л., Джегиер Б.Дж., Энгстрем Дж.Л., Мейер П.П. Стоимость заболеваний у младенцев с очень низкой массой тела при рождении. Дж. Педиатр . 2013 Февраль 162 (2): 243-49.e1. [Медлайн]. [Полный текст].
Андервуд М.А., Даниэльсен Б., Гилберт В.М. Стоимость, причины и частота повторной госпитализации недоношенных детей. Дж Перинатол . 2007 октября, 27 (10): 614-9. [Медлайн].
Johnston KM, Gooch K, Korol E, Vo P, Eyawo O, Bradt P и др. Экономическое бремя недоношенности в Канаде. BMC Педиатр . 2014 5 апреля. 14:93. [Медлайн].
Soilly AL, Lejeune C, Quantin C, Bejean S, Gouyon JB. Экономический анализ затрат, связанных с недоношенностью, на основе обзора литературы. Здравоохранение . 2014 Январь 128 (1): 43-62. [Медлайн].
Goddeeris JH, Saigal S, Boyle MH, Paneth N, Streiner DL, Stoskopf B. Экономические результаты в молодом возрасте для выживших с крайне низкой массой тела при рождении. Педиатрия . 2010 ноябрь 126 (5): e1102-8. [Медлайн].
Раджу Т.Н., Мерсер Б.М., Берчфилд Д.Д., Джозеф Г.Ф. Первичные роды: резюме совместного семинара Национального института здоровья детей и развития человека Юнис Кеннеди Шрайвер, Общества материнско-фетальной медицины, Американской академии педиатрии и Американского колледжа акушеров и гинекологов. Дж Перинатол . 2014 май. 34 (5): 333-42. [Медлайн].
Yong SB, Ma JS, Chen FS, Chung MY, Yang KD. Установка назогастрального зонда и перфорация пищевода у младенцев с крайне низкой массой тела при рождении. Педиатр Неонатол . 2016 Октябрь 57 (5): 427-30. [Медлайн]. [Полный текст].
Шах С.Д., Бут Н., Нандула П. и др. Влияние стандартного протокола кормления на скорость роста и некротический энтероколит у младенцев с крайне низкой массой тела при рождении. Дж Перинатол . 2020 6 декабря [Medline].
Sharif S, Meader N, Oddie SJ, Rojas-Reyes MX, McGuire W. Пробиотики для предотвращения некротизирующего энтероколита у очень недоношенных младенцев или младенцев с очень низкой массой тела при рождении. Кокрановская база данных Syst Rev . 2020 15 октября. 10: CD005496. [Медлайн].



 Дальше это количество ежедневно увеличивается на 20 мл, пока общий суточный объем не достигнет 400 мл. Это количество следует разделить на 8-12 кормлений через каждые 2-3 часа.
Дальше это количество ежедневно увеличивается на 20 мл, пока общий суточный объем не достигнет 400 мл. Это количество следует разделить на 8-12 кормлений через каждые 2-3 часа.
 К году они практически не отличаются от сверстников.
К году они практически не отличаются от сверстников.