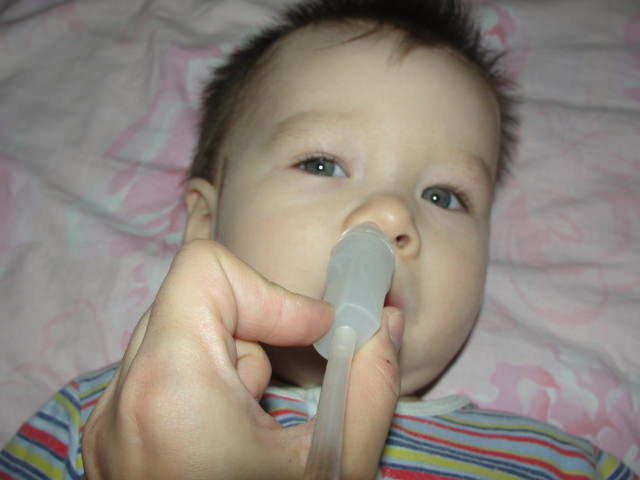
Ринит: симптомы и лечение
Ринитом называют воспаление слизистой оболочки носовых ходов. Это заболевание известно всем как насморк. Это собирательное понятие для воспалений, возникающих вследствие разных причин:
- Инфекции, чаще вирусные (ОРВИ, ОРЗ).
- Аллергической реакции на попадание вызывающих её веществ на слизистую.
- Вазомоторного ринита — следствие нарушенного, избыточного ответа на привычные раздражители: холодный или сухой воздух, пыль, мельчайшие капельки средств бытовой химии и т. п. Одна из самых распространённых причин вазомоторного ринита, его атрофической формы — неправильное использование капель и спреев против насморка.
- Посттравматического ринита, который возникает в результате повреждения слизистой травмирующими факторами (удары, расчёсывание).
Ринит может быть:
- острым — начинается резко, проходит после излечения или устранения причинного фактора. Так чаще всего протекает инфекционный и аллергический ринит.

- хроническим — длится годами, то стихая, вновь давая обострение. Такое течение характерно для вазомоторного и травматического насморка.
Механизм образования насморка
Воспалительная реакция при остром рините проходит через три стадии.
- Стадия раздражения. Это самое начало заболевания, первые часы, когда возбудитель инфекции или аллерген, раздражитель только попадает на слизистую. Это вызывает её покраснение, набухание, расширение сосудов. Именно в это время человек ощущает сухость в носу, раздражение, щекотание. Чихание пока еще редкое, выделений почти нет или их очень мало. Из-за того, что полость носа анатомически связана со слёзным каналом, раздражение затрагивает слизистую глаз, они зудят, слезятся, в них появляется чувство тяжести. В это время может подниматься температура, проявляться недомогание, может болеть голова (часто в лобной части). Продолжительность сухой стадии от нескольких часов до 2 дней.
- Влажная стадия серозных выделений.
 Сосуды расширены, из них просачивается плазма, которая и становится основой образования серозных выделений. Слизистая отекает, утолщается, появляется чувство заложенности носа, становится трудно дышать. Усиливаются выделения из носа, они буквально текут ручьём — это называется ринорея (в буквальном переводе — «течёт из носа»). В слизи повышается содержание и концентрация раздражающих веществ (в частности хлорида натрия), что приводит к раздражению крыльев носа, кожи вокруг входа в нос и в области верхней губы. Чихание частое. Из-за отёка слизистой нарушается восприятие запаха и вкуса. Общее состояние довольно тяжёлое: повышенная температура, слабость, нарушается сон и аппетит. Длится такая стадия от 3-4 дней (при инфекционной природе насморка) до нескольких недель и даже месяцев (вазомоторный, аллергический, травматический ринит).
Сосуды расширены, из них просачивается плазма, которая и становится основой образования серозных выделений. Слизистая отекает, утолщается, появляется чувство заложенности носа, становится трудно дышать. Усиливаются выделения из носа, они буквально текут ручьём — это называется ринорея (в буквальном переводе — «течёт из носа»). В слизи повышается содержание и концентрация раздражающих веществ (в частности хлорида натрия), что приводит к раздражению крыльев носа, кожи вокруг входа в нос и в области верхней губы. Чихание частое. Из-за отёка слизистой нарушается восприятие запаха и вкуса. Общее состояние довольно тяжёлое: повышенная температура, слабость, нарушается сон и аппетит. Длится такая стадия от 3-4 дней (при инфекционной природе насморка) до нескольких недель и даже месяцев (вазомоторный, аллергический, травматический ринит). - Стадия слизисто-гнойных выделений. На фоне лечения, а при инфекционном рините в результате работы иммунитета, воспаление постепенно стихает, клетки, которые в большом количестве скопились в слизи, отторгаются.

Секреция слизи снижается, она подсыхает, и появляются довольно густые выделения зеленоватого или жёлто-зеленого цвета. Постепенно работа слизистой нормализуется, уменьшается, а потом исчезает ринорея, восстанавливается дыхание и обоняние. Улучшается самочувствие, проходят явления интоксикации. Длится такая стадия от 4-5 дней до нескольких недель.
Причины ринита
Инфекционный ринит возникает при внедрении в слизистую носа возбудителей инфекции. Их жизнедеятельность вызывает воспаление, которое проявляется местными симптомами (зуд, насморк, чихание и т. п.) и общими — головной болью, температурой, то есть симптомами интоксикации.
Аллергический ринит — это избыточный ответ со стороны иммунитета при попадании аллергенов на слизистую оболочку носа. Это так называемая «респираторная аллергия», то есть протекающая в органах дыхания. Иммунная система распознает аллергены, а поскольку они для неё являются «чужаками», отправляет к месту встречи с чужаком клетки, которые его уничтожают. Этот процесс сопровождается выбросом гистамина. Он расширяет капилляры, под его воздействием слизистая отекает, выработка слизи усиливается. Все это проявляется симптомами ринита.
Этот процесс сопровождается выбросом гистамина. Он расширяет капилляры, под его воздействием слизистая отекает, выработка слизи усиливается. Все это проявляется симптомами ринита.
Хронический ринит формируется либо как осложнение острого — например, при частых повторных насморках, либо при неправильном использовании капель от насморка — дольше указанных в инструкции дней или слишком частого закапывания, также может развиться атрофическая форма хронического ринита. Человек становится буквально зависимым от капель: он вынужден закапывать их очень часто, иначе ринорея будет обильной, а обоняние практически исчезнет.
Ринит после травм связан с нарушениями работы слизистой и сосудов, а также с гипертрофией — разрастанием слизистой, образованием полипов. Причина таких изменений — нарушение анатомической формы носа и носовых ходов, изменения на уровне физиологии.
Симптомы и жалобы при разных видах насморка
Симптомы острого инфекционного ринита знакомы многим:
- Недомогание, слабость, повышенная утомляемость.

- Повышение температуры тела. При гриппе она может подняться остро, быстро, практически с первых часов после заражения. При других видах ОРВИ лихорадка может быть незначительной.
- Головная боль.
- Чихание. Как правило, в начале болезни чихание возникает чаще, чем на стадии стихания ринита.
- Ринорея. В зависимости от стадии заболевания, выраженности воспаления слизь из носа может выделяться умеренно или очень обильно.
- В остром периоде дыхание через нос практически невозможно, человек дышит ртом. Из-за этого возникает нехватка кислорода, что может проявиться сонливостью, быстрой утомляемостью. Из-за высыхания слизистой часто хочется пить.
- Раздражение слизистой оболочки глаз, зуд, покраснение.
- Ощущение заложенности носа, иногда двустороннее, но чаще с одной стороны. Особенно заметна заложенность в положении лежа. В положении на спине закладывает оба носовых хода, в положении на боку — с той стороны, на которой человек лежит. Иногда степень заложенности бывает такой выраженной, что люди описывают его «словно цементом забито».

- Заложенность уха, нередко с временным сужением слуха. Связано это с тем, что слизистая евстахиевой трубы, которая соединяет глотку и ухо, также отекает при насморке. Из-за сужения прохода, заполнения его слизью и возникает заложенность.
- Боль в области носовых пазух из-за отёка их слизистой.
- Снижение обоняния и вкуса. При остром инфекционном рините оно встречается реже, чем при других видах ринита, быстро проходит.
Симптомы при аллергическом рините
- Обильные жидкие выделения из носа.
- Чихание, чаще утром или вечером. Иногда оно проявляется подобием приступа: человек несколько раз подряд чихает, затем идет короткая пауза и вновь приступ чихания. После 2-5 таких эпизодов приступ прекращается.
- Выраженный зуд в носу. Иногда он «спускается» до носоглотки. Есть очень интересный который первыми заметили педиатры: чтобы уменьшить выраженность зуда, люди с аллергическим ринитом несколько раз проводят внутренней стороной ладони по кончику носа снизу вверх.
 Из-за этого кончик носа выглядит воспаленным, на нем могут быть потертости или царапинки, а на переносице появляется поперечная складка. Этот симптом назвали «аллергическим салютом», и такое движение на самом деле помогает несколько снизить интенсивность зуда.
Из-за этого кончик носа выглядит воспаленным, на нем могут быть потертости или царапинки, а на переносице появляется поперечная складка. Этот симптом назвали «аллергическим салютом», и такое движение на самом деле помогает несколько снизить интенсивность зуда. - Сильная заложенность носа, чаще с обеих сторон.
- Шумное, с втягиванием воздуха, сопением носовое дыхание.
- Дыхание через рот.
- Изменение тембра голоса.
- Одышка при разговоре на ходу или в быстром темпе.
- Покашливание.
- Ухудшение обоняния (чаще встречается при длительном аллергическом рините без адекватного лечения).
- Чувство «воды» в ушах, особенно при глотании.
- Снижение качества сна.
Вазомоторный ринит: симптомы
- Обильное истечение слизи. Причем начинается оно сразу после воздействия раздражающего фактора.
- Частое чихание, тоже возникающее внезапно.
- Попеременное закладывание носа то с одной, то с другой стороны.
- Раздражение носоглотки и покашливание из-за стекающей обильной слизи.

- Может быть головная боль.
- Снижение обоняния, как правило, в разгар ринореи.
Травматический ринит сопровождается симптомами, схожими с вазомоторным. Иногда к ним добавляется боль в месте травмы — постоянная или периодическая. Однако если это длительно протекающее нарушение анатомии носа или воздухоносных путей, как например, при врожденном искривлении носовой перегородки, то боли нет.
Острый и хронический ринит: лечение
С первичными жалобами на насморк пациенты обращаются к терапевту. Далее, в зависимости от диагноза, они направляются к оториноларингологу, аллергологу или продолжают лечение у терапевта, а лечением посттравматического ринита занимается ЛОР-хирург. Диагностика ринитов, как правило, несложна и позволяет с достаточно высокой точностью установить причины насморка. В зависимости от этиологии, то есть причин развития ринита, назначается лечение.
Самочувствие при рините страдает не сильно, но если он сопровождается симптомами интоксикации, высокой температурой, то лучше не геройствовать, а взять больничный, уменьшить физические и психоэмоциональные нагрузки.
Помещение нужно часто проветривать и увлажнять воздух: из-за насморка человеку не хватает кислорода, а из-за низкой влажности сохнет слизистая и ринит усиливается.
Может быть рекомендовано промывание носа. Не стоит для этого использовать методы народной медицины: неправильная методика всасывания воды носом может повлечь за собой тяжелый отит, который лечить гораздо труднее, чем насморк. В аптеках продаются носовые ирригаторы, спреи с морской водой или физиологическим раствором, и они отлично промывают слизистую от микробов и отмерших клеток.
При заложенности носа можно применять сосудосуживающие капли и спреи для носа (деконгестанты). Они регулируют тонус кровеносных сосудов, что снижает выраженность отека, облегчает носовое дыхание. Один из зарекомендованных в клинической практике назальный деконгестант — Ксимелин Эко. Его действующее вещество ксилометазолин давно доказало свою эффективность и безопасность при правильном использовании. Одно из удобств спрея Ксимелина Эко — длительность действия, до 12 часов. Это позволяет использовать препарат 1-2 раза в сутки или только на время сна. И как другие назальные сосудосуживающие препараты, использовать капли или спрей для лечения ринита Ксимелин можно не более 10 дней подряд взрослым.
Это позволяет использовать препарат 1-2 раза в сутки или только на время сна. И как другие назальные сосудосуживающие препараты, использовать капли или спрей для лечения ринита Ксимелин можно не более 10 дней подряд взрослым.
При аллергическом рините могут быть назначены препараты от ринита с кортикостероидами и/или антигистаминные. При хроническом рините проводится не только медикаментозное лечение, но и принимаются меры по ограничению контактов с раздражающими веществами. Травмы носа корректируются хирургическим путем: иногда пластика носа или перегородки — единственный способ избавиться от насморка.
Вазомоторный ринит, симптомы и лечение у взрослых этой формы — процесс довольно долгий. Его лечить трудно и долго, а его формирование связано с неправильным использованием деконгестантов. Приходится отказываться от капель и терпеть заложенность носа и бесконечный насморк, это вызывает определенные психосоциальные сложности. Назначают капли с кортикостероидами, а в запущенных случаях ринит вылечить можно только хирургически: иссечение слизистой с помощью ультразвука или лазера, или вазотомию (рассечение сосудистых соединений между слизистой оболочкой и надкостницей носовых раковин).
По назначению врача могут использоваться физиотерапевтические процедуры: ингаляции, в том числе растительными средствами, УВЧ, диатермические токи.
Профилактика ринита (насморка)
Специфической профилактики ринитов нет. Чтобы повысить сопротивляемость организма к инфекционным заболеваниям, можно применять закаливание, заниматься спортом. А как избавиться от ринита аллергической природы? Для этого может потребоваться не только лечение, но соблюдение антиаллергического режима дома, на работе (не пользоваться бытовой химией, убрать ковры и текстиль, не заводить животных, уезжать на время цветения растений аллергенов и т. п.).
В период эпидемий ОРВИ в качестве профилактики можно использовать орошение слизистой носа с помощью увлажняющих капель или спреев. Они нормализуют работу слизистой, смывают попавшие на нее микроорганизмы и частички пыли.
Достаточно 3-4 орошения в течение рабочего дня и после возвращения домой.
Имеются противопоказания. Необходимо проконсультироваться со специалистом.
7 ошибок, из‐за которых насморк не проходит
Обычно насморк проходит через 5–7 дней. Если же недуг задержался на 2–3 недели, то он уже перешел в хронический ринит, лечить который будет сложнее. В чем причина затяжного насморка?
1. Не те лекарства. Прийти в аптеку и выбрать первый попавшийся препарат — это еще не гарантия, что вы избавитесь от насморка быстро. Ведь причины его могут быть разными, поэтому и схемы лечения будут отличаться.
2. Злоупотребление сосудосуживающими препаратами. В инструкции к таким препаратам обычно написано: «Использовать не более 3–5 дней». Если нарушить эту рекомендацию, можно добиться того, что сосуды не смогут сами сужаться, без помощи лекарства.
3. Использование народных средств. Агрессивные народные средства, например, сок лука, лимона и т. д. раздражают слизистую оболочку носа и могут ее пересушить. А это приводит к хроническому риниту.
4. Пониженная влажность воздуха. Влажность воздуха в помещении должна быть не менее 40%. При низкой влажности (15–20%) слизистая оболочка носа пересыхает, теряет свой иммунитет и становится чувствительной к инфекциям. Кроме того, организм запускает свой механизм увлажнения, и начинает усиленно вырабатывать слизь.
При низкой влажности (15–20%) слизистая оболочка носа пересыхает, теряет свой иммунитет и становится чувствительной к инфекциям. Кроме того, организм запускает свой механизм увлажнения, и начинает усиленно вырабатывать слизь.
5. Запущенный насморк. Если вы простудились, не нужно пытаться перенести насморк на ногах. Так вы рискуете «загнать» болезнь в хроническую форму.
6. Полипы или травмы. Насморк может быть свидетельством «механических» повреждений в полости носа. Например, у вас могут появиться наросты в носоглотке (полипы) или может быть искривлена носовая перегородка.
7. Вы неправильно сморкаетесь. И слишком вялое, и чересчур активное сморкание могут вызвать проблемы. Если вы оставляете слизь внутри полости носа, то предоставляете болезнетворным бактериям благотворную среду для размножения. А если вы слишком сильно выдуваете слизь из носа, то рискуете перенаправить ее в гайморовые пазухи.
– При любом дискомфорте в области носа, обращайтесь к ЛОРу в медцентр «МареМед».
Когда обращаться к врачу с насморком: сколько дней может длиться насморк | НГС
Самолечением вообще лучше не заниматься. Но есть особо грубая ошибка — пытаться победить насморк с помощью самодельных солевых растворов и капель.
— Очень неправильно, когда люди сами готовят себе раствор, — они не могут правильно подобрать концентрацию соли, — объясняет Скороходов. — Если мы приготовим раствор недостаточно солевой относительно нашего организма (он называется гипотонический) — вода перетечет в наш организм, потому что там соли больше. От этого возникнет отек. Если мы приготовим раствор, в котором соли будет больше, чем в нашем организме (это гипертонический раствор), — он высушит слизистую. А есть такой раствор, который не влияет на перетекание жидкостей туда или обратно, — это изотонический раствор, или физраствор. Если мы берем обычную поваренную соль — это 0,9%. По идее, им можно промывать нос.
Но доктор советует все-таки выбирать не обычный физраствор, а специальные спреи — они хорошо промывают, не вызывают ни заложенности, ни сухости. Они содержат не просто NaCl, а смесь нескольких солей. Поэтому они более физиологичны.
Они содержат не просто NaCl, а смесь нескольких солей. Поэтому они более физиологичны.
Что касается капель — из чего их только не делают: от алоэ и свеклы до лука и чеснока.
— Слизистая полости носа — это респираторный эпителий, покрытый маленькими ресничками. Нестандартизированные капли имеют так называемый цилиотоксический эффект: грубо говоря, эти реснички умирают, эпителий лысеет, — объясняет оториноларинголог Ксения Карташова. — В таком случае человек лишается естественной защиты и с большей долей вероятности может заболеть. Стандартизированные капли проверяют, чтобы такого эффекта не было. Кроме того, самодельные капли могут привести к ожогам слизистой, образованию корок, потом придется долго лечиться у оториноларинголога.
Ксения Карташова — оториноларинголог, кандидат медицинских наук, доцент кафедры хирургической стоматологии, отоларингологии и челюстно-лицевой хирургии Уральского государственного медицинского университета.
Чем лечить насморк у ребенка, что делать при детском насморке? Лечение ринита у детей
Все статьи
Риносинусит — это воспаление слизистой оболочки носа и околоносовых пазух (синусов). Для быстрого снятия симптомов и эффективного лечения риносинусита рекомендуется использовать сосудосуживающее средство нового поколения Риномарис®.
Для быстрого снятия симптомов и эффективного лечения риносинусита рекомендуется использовать сосудосуживающее средство нового поколения Риномарис®.
Одним из наиболее распространенных заболеваний верхних дыхательных путей, встречающихся в детском возрасте, является насморк или, как его называют медики, ринит. Он может быть самостоятельным заболеванием либо одним из симптомов ОРВИ.
Несмотря на то, что ринит у детей не относится к разряду тяжелых заболеваний, сильный насморк может отрицательно влиять на физическую активность, успеваемость и общее развитие ребенка, а также способен спровоцировать возникновение серьезных осложнений и перейти из острой формы в хроническую. Поэтому лечить насморк у детей следует незамедлительно при возникновении первых симптомов.
Почему насморк нередко возникает именно у детей?
Дыхательная система маленьких детей обладает существенными отличиями. У малышей она имеет упрощенное строение в связи с неразвитостью мерцательного эпителия (поверхностного слоя слизистой оболочки, с помощью которого из носа удаляется избыточная слизь, вирусы, бактерии, инородные частицы). Иммунная система у маленького ребенка еще незрелая, ее полное формирование заканчивается на десятом году жизни. Кроме того, придаточные пазухи носа у ребенка развиты недостаточно по сравнению с придаточными пазухами взрослого человека. Именно поэтому дети гораздо чаще болеют респираторными заболеваниями, вызванными различными причинами, в том числе насморком. Ринит у ребенка не является редкостью даже летом.
Иммунная система у маленького ребенка еще незрелая, ее полное формирование заканчивается на десятом году жизни. Кроме того, придаточные пазухи носа у ребенка развиты недостаточно по сравнению с придаточными пазухами взрослого человека. Именно поэтому дети гораздо чаще болеют респираторными заболеваниями, вызванными различными причинами, в том числе насморком. Ринит у ребенка не является редкостью даже летом.
В нормальных условиях в носу, носоглотке и полости рта человека всегда присутствуют микроорганизмы. Вследствие переохлаждения они активизируются и провоцируют развитие воспалительного процесса, который вызывает отек и нарушает проходимость дыхательных путей, а также может приводить к осложнениям в виде ринита, синусита, отита и некоторых других заболеваний. Вирусы, вызывающие около 80 % воспалительных заболеваний носа, повреждают слизистую оболочку, нарушают функциональную активность мерцательного эпителия и могут приводить к затяжному насморку у ребенка.
Как проявляются симптомы насморка у детей?
Ринит у детей начинается остро. Температура тела повышается, ухудшается общее состояние, пропадает аппетит. Ребенок жалуется на головную боль, ощущение сухости, жжения и «щекотания» в полости носа. Затем появляется заложенность носа, голос становится гнусавым, снижается обоняние. По мере развития заболевания выделения из носа меняются от жидких прозрачных до густых гнойных. В среднем длительность насморка составляет 8–14 дней. В течение этого времени во избежание осложнений важно проводить лечение ринита под присмотром врача.
Температура тела повышается, ухудшается общее состояние, пропадает аппетит. Ребенок жалуется на головную боль, ощущение сухости, жжения и «щекотания» в полости носа. Затем появляется заложенность носа, голос становится гнусавым, снижается обоняние. По мере развития заболевания выделения из носа меняются от жидких прозрачных до густых гнойных. В среднем длительность насморка составляет 8–14 дней. В течение этого времени во избежание осложнений важно проводить лечение ринита под присмотром врача.
Риномарис – это инновационное средство для устранения заложенности носа, которое относится к т.н. «новому поколению» препаратов от насморка.
Узнать больше
Лечение насморка у детей с помощью лекарственных препаратов
Молодые мамы часто обращаются к педиатрам с вопросами о лечении ринита: Как правильно лечить насморк? Как быстро вылечить ринит? Насколько длительным должно быть лечение? Какие препараты наиболее эффективны и безопасны для детей?
Чтобы лечение ринита у детей было эффективным, его необходимо начинать при возникновении первых признаков заболевания. При высокой температуре тела ребенку показан постельный режим. В то же время, если температура находится в пределах нормы, не стоит ограничивать его двигательную активность.
При высокой температуре тела ребенку показан постельный режим. В то же время, если температура находится в пределах нормы, не стоит ограничивать его двигательную активность.
Итак, как и чем лечить у ребенка насморк? При первых признаках ринита детям назначается обильное теплое питье и ножные ванны (только при отсутствии высокой температуры!). Прежде всего, необходимо устранить отек слизистой оболочки носа, так как эффективное лечение насморка у детей без этого практически невозможно. С этой целью используются местные сосудосуживающие средства. Под воздействием препаратов данной группы сужаются сосуды, питающие слизистую оболочку носа, уменьшается заложенность и отек, облегчается дыхание. Даже при долгом насморке такие препараты для лечения ринита значительно улучшают самочувствие ребенка и предупреждают развитие осложнений.
Риномарис
® в лечении насморка у детей
Назальный спрей Риномарис® — это препарат нового поколения для лечения ринита. Данное средство выпускается специально для детей. Оно содержит в составе 0,05 % ксилометазолина (сосудосуживающего средства) и раствор натуральной воды Адриатического моря. Ксилометазолин позволяет на 10–12 часов снять заложенность носа и восстановить нормальное носовое дыхание. Морская вода разжижает носовую слизь, что способствует ее быстрому выведению. Таким образом, устраняется благоприятная среда для развития болезнетворных бактерий и снижается риск развития осложнений в виде отита и синусита. Благодаря действию полезных микроэлементов морской воды слизистая оболочка носа, поврежденная от насморка, восстанавливается и приобретает устойчивость к проникновению микроорганизмов.
Данное средство выпускается специально для детей. Оно содержит в составе 0,05 % ксилометазолина (сосудосуживающего средства) и раствор натуральной воды Адриатического моря. Ксилометазолин позволяет на 10–12 часов снять заложенность носа и восстановить нормальное носовое дыхание. Морская вода разжижает носовую слизь, что способствует ее быстрому выведению. Таким образом, устраняется благоприятная среда для развития болезнетворных бактерий и снижается риск развития осложнений в виде отита и синусита. Благодаря действию полезных микроэлементов морской воды слизистая оболочка носа, поврежденная от насморка, восстанавливается и приобретает устойчивость к проникновению микроорганизмов.
Лор рассказал, как правильно лечить насморк
https://ria.ru/20210305/nasmork-1600002218.html
Лор рассказал, как правильно лечить насморк
Лор рассказал, как правильно лечить насморк — РИА Новости, 05.03.2021
Лор рассказал, как правильно лечить насморк
Нужно ли лечить насморк и как правильно это делать, рассказал в интервью радио Sputnik врач-лор высшей категории, кандидат медицинских наук Владимир Зайцев. РИА Новости, 05.03.2021
РИА Новости, 05.03.2021
2021-03-05T04:11
2021-03-05T04:11
2021-03-05T04:11
общество
медицина
здоровье
россия
владимир зайцев
/html/head/meta[@name=’og:title’]/@content
/html/head/meta[@name=’og:description’]/@content
https://cdn23.img.ria.ru/images/156018/43/1560184361_0:0:2000:1126_1920x0_80_0_0_9daba661d1b1422e8dd591dcaf20f703.jpg
МОСКВА, 5 мар – РИА Новости. Нужно ли лечить насморк и как правильно это делать, рассказал в интервью радио Sputnik врач-лор высшей категории, кандидат медицинских наук Владимир Зайцев.По его словам, при самостоятельном лечении насморка или острого ринита есть определенная последовательность действий. По возможности лучше постараться не использовать сосудосуживающие капли, которые вызывают привыкание, посоветовал Зайцев. Если нос сильно заложен, можно взять капли для детей, они дадут схожий эффект, но концентрация лекарственного средства будет в два раза меньше.Еще лучше, по словам врача, использовать кортикостероидные препараты. «Это препараты гормональные, многие их боятся, думают, что они вызывают привыкание, или что из-за них можно располнеть. На самом деле это не так. Эти препараты не действуют мгновенно, сокращение слизистой наступает через часы, уходит отек и начинается отток слизи из полости носа. Достаточно одного нажатия в каждую половину носа. Привыкания к этим препаратам нет и нужды пользоваться ими постоянно не возникает», – пояснил Зайцев.Он уточнил, что если слизь в носу очень вязкая, помогут муколитики – разжижающие спреи и капли. Затем можно приступать к следующему шагу– промыванию полости носа солевым раствором. Важно после этого брызнуть в нос антисептик на водной основе. Зайцев рассказал, когда можно лечить насморк своими силами, а когда не обойтись без отоларинголога. Он объяснил, что если в течение нескольких дней состояние динамично изменяется ‒ сначала нарастает, а потом уходит, то доктор не нужен. Но возможен и другой вариант. «Если вы чувствуете, что прошла неделя, а нос не проходит, нарастают выделения из носа, загустевают, становятся зелеными, начинает давить на уровне щеки, нужно идти к доктору.
«Это препараты гормональные, многие их боятся, думают, что они вызывают привыкание, или что из-за них можно располнеть. На самом деле это не так. Эти препараты не действуют мгновенно, сокращение слизистой наступает через часы, уходит отек и начинается отток слизи из полости носа. Достаточно одного нажатия в каждую половину носа. Привыкания к этим препаратам нет и нужды пользоваться ими постоянно не возникает», – пояснил Зайцев.Он уточнил, что если слизь в носу очень вязкая, помогут муколитики – разжижающие спреи и капли. Затем можно приступать к следующему шагу– промыванию полости носа солевым раствором. Важно после этого брызнуть в нос антисептик на водной основе. Зайцев рассказал, когда можно лечить насморк своими силами, а когда не обойтись без отоларинголога. Он объяснил, что если в течение нескольких дней состояние динамично изменяется ‒ сначала нарастает, а потом уходит, то доктор не нужен. Но возможен и другой вариант. «Если вы чувствуете, что прошла неделя, а нос не проходит, нарастают выделения из носа, загустевают, становятся зелеными, начинает давить на уровне щеки, нужно идти к доктору. Острый ринит может переходить уже в острый синусит, воспаление гайморовых пазух», – предупредил Зайцев. Это состояние может надолго застаиваться в организме человека и требует лечения, добавил врач.
Острый ринит может переходить уже в острый синусит, воспаление гайморовых пазух», – предупредил Зайцев. Это состояние может надолго застаиваться в организме человека и требует лечения, добавил врач.
https://ria.ru/20210210/bol-1596759079.html
https://ria.ru/20201004/kapli-1578188725.html
россия
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
2021
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
Новости
ru-RU
https://ria.ru/docs/about/copyright.html
https://xn--c1acbl2abdlkab1og.xn--p1ai/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
https://cdn25.img.ria.ru/images/156018/43/1560184361_20:0:1855:1376_1920x0_80_0_0_7e97c3793940d8940fc15c2038c6d335. jpg
jpg
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
РИА Новости
7 495 645-6601
ФГУП МИА «Россия сегодня»
https://xn--c1acbl2abdlkab1og.xn--p1ai/awards/
общество, медицина, здоровье, россия, владимир зайцев
МОСКВА, 5 мар – РИА Новости. Нужно ли лечить насморк и как правильно это делать, рассказал в интервью радио Sputnik врач-лор высшей категории, кандидат медицинских наук Владимир Зайцев.
По его словам, при самостоятельном лечении насморка или острого ринита есть определенная последовательность действий. По возможности лучше постараться не использовать сосудосуживающие капли, которые вызывают привыкание, посоветовал Зайцев. Если нос сильно заложен, можно взять капли для детей, они дадут схожий эффект, но концентрация лекарственного средства будет в два раза меньше.
Еще лучше, по словам врача, использовать кортикостероидные препараты.
«Это препараты гормональные, многие их боятся, думают, что они вызывают привыкание, или что из-за них можно располнеть. На самом деле это не так. Эти препараты не действуют мгновенно, сокращение слизистой наступает через часы, уходит отек и начинается отток слизи из полости носа. Достаточно одного нажатия в каждую половину носа. Привыкания к этим препаратам нет и нужды пользоваться ими постоянно не возникает», – пояснил Зайцев.
10 февраля, 04:21
Мясников рассказал, когда боль в горле может быть смертельно опасна
Он уточнил, что если слизь в носу очень вязкая, помогут муколитики – разжижающие спреи и капли. Затем можно приступать к следующему шагу– промыванию полости носа солевым раствором. Важно после этого брызнуть в нос антисептик на водной основе.
«И самый последний шаг – можно использовать маслянистые капли в нос: персиковое масло, абрикосовое масло, это смягчит слизистую. Внутрь можно принять препарат, который будет обладать противоотечным действием», – порекомендовал врач.
Зайцев рассказал, когда можно лечить насморк своими силами, а когда не обойтись без отоларинголога. Он объяснил, что если в течение нескольких дней состояние динамично изменяется ‒ сначала нарастает, а потом уходит, то доктор не нужен. Но возможен и другой вариант.
«Если вы чувствуете, что прошла неделя, а нос не проходит, нарастают выделения из носа, загустевают, становятся зелеными, начинает давить на уровне щеки, нужно идти к доктору. Острый ринит может переходить уже в острый синусит, воспаление гайморовых пазух», – предупредил Зайцев.
Это состояние может надолго застаиваться в организме человека и требует лечения, добавил врач.
4 октября 2020, 18:07
Названа опасность популярного средства от насморка
Аллергический ринит
Аллергический ринит
Ринит является одним из наиболее распространенных проявлений аллергии. Можно сказать, что это исключительно аллергическая болезнь, и, хотя ее симптомы не столь тяжелы, они заметно ухудшают качество жизни, если не навсегда, то уж несколько месяцев в году – обязательно.
Что такое сенная лихорадка или поллиноз?
Этот термин был придуман в 1819 г. английским врачом Джоном Востоком, у которого ежегодно в одно и то же время летом в пору заготовки сена появлялись одни и те же симптомы: чихание, насморк, слезотечение. Сенная лихорадка — не совсем правильный термин, так как, во-первых, при этом заболевании почти никогда не бывает лихорадки (повышения температуры тела), во-вторых, сено является не единственной причиной возникновения подобных симптомов. На самом деле сенная лихорадка — это распространенный термин, которым в быту называется сезонный аллергический ринит или поллиноз (от греч. pollen — пыльца). Он проявляется чиханием, водянистыми выделениями из носа («течет из носа»), часто — приступами удушья, слезотечением, зудом, а иногда и отеком глаз, неприятными болезненными ощущениями во рту и в горле. Причина аллергического ринита — разносимая ветром пыльца деревьев, разных колосящихся трав и сорняков, а также споры плесневых грибов, присутствующих в атмосфере в определенное время года.
В связи с ростом заболеваемости аллергией это расстройство здоровья становится все более известным и принимается во внимание личным и окружением больных. Если человек чихнет один раз, это идет на пользу, потому что прочищает носовую полость, но непрерывное самопроизвольное чиханье и симптомы, его вызывающие, – это совсем другое дело. Поэтому мы и говорим о том, что ринит существенно ухудшает качество жизни больного, который постоянно живет в состоянии респираторного расстройства.
Что вызывает аллергический ринит?
Как и в случае с бронхиальной астмой , ринит – это респираторное нарушение, возникающее при попадании в дыхательные пути аллергенов. Когда человек, страдающий аллергией, дышит воздухом, в котором присутствует пыльца, клещи, плесень или любой другой воздушный аллерген, то слизистая оболочка носоглотки воспаляется. Это происходит вследствие высвобождения гистамина, провоцируемого частицами IgE, которые активизируются для борьбы с аллергеном («агрессором»). С этого момента начинается сильное бесконтрольное чиханье, которое характерно для этого вида аллергии наряду с заложенностью носа, постоянными выделениями из носа (водянистой прозрачной слизи), пощипыванием глаз и слезотечением, головной болью, утомляемостью и огромным количеством носовых платков.
С этого момента начинается сильное бесконтрольное чиханье, которое характерно для этого вида аллергии наряду с заложенностью носа, постоянными выделениями из носа (водянистой прозрачной слизи), пощипыванием глаз и слезотечением, головной болью, утомляемостью и огромным количеством носовых платков.
В большинстве случаев аллергеном является пыльца злаковых культур, деревьев, кустарников и цветов, которые превращают весну и лето в настоящую пытку для людей, страдающих ринитом. Если пробы на аллергию подтверждают, что человек реагирует на пыльцу, то имеет место сезонный ринит, вызванный пыльцой определенного растения.
Однако в жизни человека постоянно присутствуют и другие аллергены, которые могут вызвать аллергический ринит. Наиболее распространенные – это клещи, плесень и эпителий животных, которые провоцируют хроническую форму аллергии. При контакте с ними реакция может быть как мгновенной, так и замедленной. Замедленная реакция обычно проявляется при постоянном контакте с аллергеном. В этом случае трудно определить, какой аллерген вызвал реакцию, поскольку причинно-следственная связь не выражена явно. Может так случиться, что пока ребенок дотрагивался до собаки и играл с ней, он не чихал, а приступ аллергии на эпителий животного разразился спустя несколько часов после этого. Причину некоторых замедленных реакций иногда удается найти благодаря положительному результату аллергических проб.
В этом случае трудно определить, какой аллерген вызвал реакцию, поскольку причинно-следственная связь не выражена явно. Может так случиться, что пока ребенок дотрагивался до собаки и играл с ней, он не чихал, а приступ аллергии на эпителий животного разразился спустя несколько часов после этого. Причину некоторых замедленных реакций иногда удается найти благодаря положительному результату аллергических проб.
К сожалению, нередки случаи, когда человек, страдающий ринитом, получает отрицательные результаты аллергических проб. Это означает, что происхождение его аллергии неизвестно.
Как он проявляется?
Ринит начинается с едва заметного щекотания в носу, которое в течение нескольких минут перерастает в непрерывные чихания (между ними порой невозможно вставить слово). Состояние человека после приступа заметно меняется: покрасневший заложенный нос, раздраженные слезящиеся глаза, из носа капает водянистая слизь. Есть и другие проявления, внешне не заметные, но дающие о себе знать – головная боль, пощипывание неба и горла, усталость, плохое настроение, бессонница.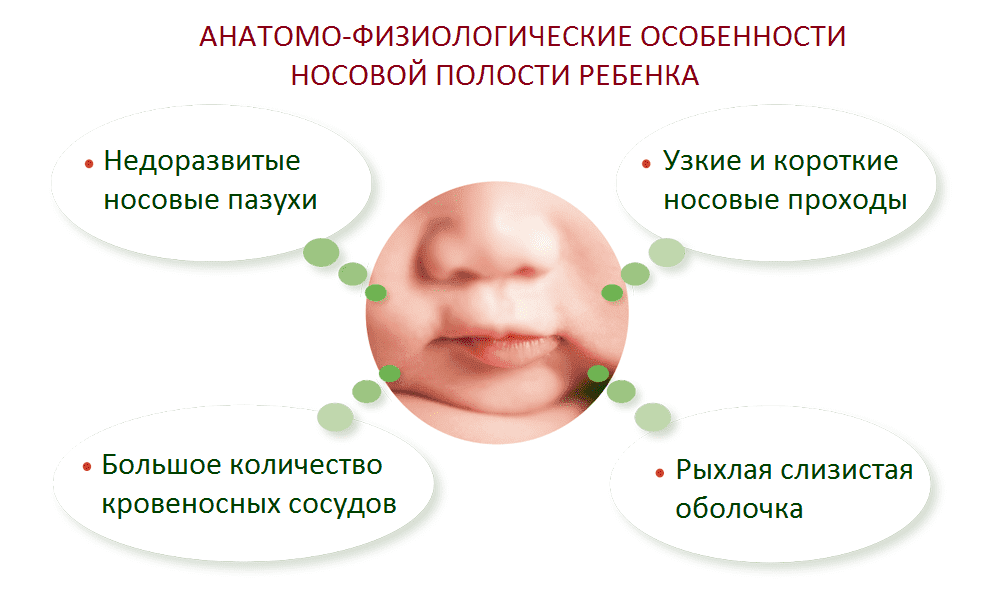 ..
..
В нормальном состоянии в носу образуется небольшое колличество слизи, которая препятствует прохождению в легкие пыли, бактерий, вирусов и аллергенов. Небольшое количество слизи, выделений незаметно стекает по задней стенке глотки. Однако при рините слизистая оболочка носа раздражается, и в носу образуется большое количество отделяемой слизи, которая становятся более густой. Она начинает вытекать из носа и стекать по задней стенке глотки, вызывая кашель.
Почему же происходит раздражение в носу? Когда аллерген попадает на слизистую оболочку, иммуноглобулин IgE сигналит мастоцитам о появлении «агрессора», и те начинают выделять гистамин. Это вещество провоцирует воспаление слизистой оболочки носоглотки. У детей из-за воспаления глотки часто возникают сильные приступы кашля, которые можно спутать с другими заболеваниями.
Прибегая к помощи лекарств, прежде всего, необходимо учесть, что их должен назначить врач. Здоровье – это вещь серьезная, которая требует ответственного отношения. Поэтому обратитесь к хорошему аллергологу, который досконально изучит вашу болезнь и различные средства, существующие для ее лечения.
Поэтому обратитесь к хорошему аллергологу, который досконально изучит вашу болезнь и различные средства, существующие для ее лечения.
Лечение аллергического ринита
В первую очередь терапия предусматривает проведение комплекса элиминационных мероприятий по устранению контакта с аллергенами. К элиминационным мероприятиям относятся меры по снижению концентрации аэроаллергенов в жилых помещениях за счет регулярной уборки, устранению домашних животных, птиц, тараканов, очагов плесени, пищевых продуктов и лекарственных средств, уменьшению контакта с пыльцевыми аллергенами в период цветения, устранению пассивного курения.
С целью элиминации аллергенов используют промывание носовой полости с различными солевыми растворами. Однако очень важно, чтобы эти препараты не только хорошо вымывали частицы, но и увлажняли слизистую оболочку, оказывали терапевтическое, противоотечное воздействие, а по своим физико-химическим свойствам и составу были близки к назальному секрету человека.
Промывающий раствор обязательно должен быть в компактной упаковке, снабженной распылителем для удобного и быстрого использования.
Для удаления пыльцы ребенку слегка запрокидывают голову и делают по два впрыска в каждую ноздрю. Затем ребенка просят тщательно высморкаться. Процедуру следует повторить 2–4 раза для смягчения и увлажнения слизистой носа.
Быстрое и своевременное промывание полости носа с помощью противоотечных препаратов приводит к эффективному удалению причинных аллергенов из полости носа, тем самым не позволяя им проникать в организм ребенка и запускать механизм аллергии. В настоящее время подобную элиминационную терапию принято рассматривать как первый этап лечения аллергического ринита.
Фармакотерапия аллергических ринитов направлена на устранение симптомов заболевания, воспаления в слизистой оболочке носа и предупреждения его возникновения необратимых изменений в виде утолщения слизистой оболочки носовых раковин и включает назначение.
С этой целью используются препараты применяемые внутрь, так и топические (местно действующие) препараты следующие лекарственные препараты.
Антигистаминные препараты.
При аллергических реакциях иммунная система объявляет ложную тревогу и на обычные вещества, такие как пыльца растений, домашняя пыль. Получив сигнал различные иммунные клетки выделяют сильные вещества – медиаторы, хранящиеся в специальных гранулах в клетках и в организме развивается бурная реакция и обострение заболевания. Одним из важных медиаторов, который вызывает симптомы аллергии – спазм бронхов, чихание, кашель, слезотечение, зуд, секрецию слюнных и бронхиальных желез — является гистамин. Действие гистамина связано с его влиянием на специфические рецепторы, расположенные на поверхности клеток различных органов и тканей. Так как эти рецепторы широко распространены в организме ( в коже, легких, слизистой желудочно-кишечного тракта), то и действие гистамина проявляется очень быстро и разнообразно. Препятствовать действию гистамина могут препараты, которые блокируют гистаминовые рецепторы, т.е. временно закрывают их и не дают соединиться с ними гистамину. Эти препараты называются антигистаминами. Они блокируют только гистаминовые рецепторы, т.е. действуют селективно, выборочно.
В терапии детей предпочтение отдается антигистаминным препаратам второго поколения. Антигистамины применяются для быстрой ликвидации аллергических проявлений при симптоматическом лечении сезонной сенной лихорадки, аллергического ринита и конъюнктивита, атопических дерматитах. “Старые” антигистамины сегодня применяются редко, так как созданы препараты, второго и третьего поколения, которые имеют высокий клинический эффект и редко побочные проявления. У маленьких детей применяют зиртек, кларитин, кетотифен. У детей старшего возраста и подростков — телфаст, кестин, кларитин, симплекс. Местные антигистаминные препараты (вибрацил, левокабастин, азеластин) назначается в виде капель в нос или назального спрея.
Кромоны
В терапии аллергического ринита, как и в случае лечения бронхиальной астмы, применяется профилактическое лечение кромогликатом натрия (кромолин, ломузол, кромоглин). Этот препарат эффективен при лечении легкого и среднетяжелого аллергического ринита. В случае регулярных сезонных обострений препараты кромогликата натрия следует назначать за 1-2 недели до предполагаемого обострения. Эффект при лечении кромогликатами в виде назальных или глазных капель наступает через несколько дней. Курс лечения продолжается от нескольких дней до 2-3 месяцев.
Для больных аллергическим конъюнктивитом, проявляющимся воспалением слизистых оболочек глаза (покраснением, отеком, зудом, слезотечением) кромогликат выпускается в виде глазных капель (Оптикром, Хай-кром).
Антихолинергические препараты
Из лекарственных средств этой группы наиболее широко используется ипратропиум бромид. Он способствует уменьшению отделяемого (ринореи) и отека слизистой оболочки носа.
Назальные кортикостероидные препараты беклометазон и флютиказон обладают выраженным противовоспалительным эффектом. Эти лекарственные средства назначают при тяжелом и среднетяжелом течении аллергических ринитов, при отсутствии эффекта от антигистаминные средств и кромонов. В среднем, достаточно месячного курса лечения назальными стероидами. Доза определяется врачом, частота введения — 1-2 раза в день. В случае хронического течения аллергического круглогодичного ринита после курса топических стероидов, целесообразно продолжить лечение назальными кромонами.
Для лечения сочетанной тяжелой бронхиальной астмы и аллергического ринита будет целесообразно использовать одну и ту же группу топических кортикостероидов, например беклометазон в виде дозирующего аэрозоля и в виде назального спрея. Применение назальных стероидов в этом случае приводит не только к восстановлению носового дыхание, но и к более быстрому купированию бронхиальной обструкции. Кроме того, купирование аллергического воспаления в носовой полости оказывает положительное лечебное воздействие на течение аллергического конънктивита. Необходимо учитывать общую дозу назначаемых глюкокортикостероидов.
Деконгестанты — это сосудосуживающие средства для восстановление носового дыхания. Применяют их в виде капель и назальных аэрозолей. Их действие носит исключительно симптоматический характер. Ограничением к использованию препаратов этой группы являются побочные эффекты. Одно из них – развитие, так называемого, “медикаментозного” ринита при длительном применении.
Специфическая иммунотерапия — метод лечения, направленный на снижение чувствительности организма к аллергенам. Проведение этого вида терапии показано пациентам, страдающих аллергическим ринитом, с четко установленными аллергенами, при наличии определенных показаний и отсутствии противопоказаний, определяемых аллергологом.
Гайморит у детей — симптомы, диагностика, лечение
Околоносовые пазухи – это воздушные полости, соединенные с полостью носа, которые находятся в составе лицевого скелета. Околоносовые пазухи необходимы для увлажнения, согревания и очищения вдыхаемого воздуха. Слизистая оболочка, которая выстилает пазухи, является продолжением слизистой оболочки полости носа и состоит из реснитчатого эпителия, осуществляющего дренаж из пазух благодаря движению ресничек. Существуют гайморовы пазухи (или верхнечелюстные), решетчатые (или этмоидальные), лобные (фронтальные) и клиновидные (сфеноидальные, или основные) пазухи. Синусит – это воспаление любой из околоносовых пазух, а гайморит – это наиболее частый вид синусита, при котором воспаляются только гайморовы пазухи. Во врачебной практике применяется термин «синусит», потому что наряду с воспалением гайморовых пазух часто диагностируется воспалительный процесс и в других пазухах.
У детей с рождения имеются только решетчатые и гайморовы пазухи, затем к двум годам начинают формироваться клиновидные, а к семи годам появляются зачатки лобных пазух, которые полностью развиваются к двадцати годам.
Гайморитами болеют 6-9% детей. Детский гайморит, сочетающийся с респираторными и вирусными инфекциями, часто протекает незаметно, так как поначалу имеет те же симптомы, что и ринит (насморк). Часто вирусный гайморит у ребенка проходит самостоятельно за 7-10 дней. Если насморк длится более 7-10 дней, можно заподозрить развитие бактериального гайморита. К этому времени появляются другие симптомы гайморита: боль и давление за щеками и вокруг глаз, в переносице, усиливается заложенность носа, отделяемое из носа становится желтого или зеленоватого цвета, может повыситься температура тела и появиться кашель от стекания слизи в носоглотку и гортань. Если заболевание длится более 3-х месяцев, оно переходит в стадию хронического гайморита. При хроническом гайморите могут формироваться кисты и полипы в пазухах.
Осложнения гайморита и других синуситов: воспаление орбиты, менингит, сепсис.
Предпосылками развития гайморита являются:
- Аллергия
- Анатомическая аномалия (искривление перегородки носа, недоразвитие пазухи и т.д.)
- Гипертрофия аденоидов
- Заболевания зубов
- Наследственные и системные заболевания (муковисцидоз, полипоз, болезнь Картагенера, болезнь Вегенера, Чарг-Штросса)
- Посещение общественных мест во время эпидемий респираторных вирусов
- Табачный дым в доме
- Экологическое загрязнение воздуха.
Воспаление аденоидов часто сопровождает острые насморки и протекает с симптомами, похожими на гайморит: заложенность носа, головная боль, гнусавый голос, отделяемое из носа разного цвета и характера, повышение температуры тела. В отличие от синусита при аденоидите отсутствует боль в области пазух. Поэтому, если у ребенка появились частые или постоянные «насморки», это повод для визита к врачу-отоларингологу для выявления истинной причины проблемы и подбора правильного лечения.
Аллергический ринит может проявляться схожими с гайморитом (синуситом) симптомами. У ребенка также присутствует заложенность носа, гнусавость, может быть давление в пазухах, головная боль. При аллергии не бывает повышения температуры тела и гнойного отделяемого из носа. Аллергия также является предрасполагающим фактором для развития синусита. При аллергическом рините развивается отек слизистой оболочки носа и пазух, вследствие чего нарушается дренаж жидкости из пазух, что ведет к скоплению и размножению микробов внутри пазух.
Диагностика гайморита
Диагностика включает осмотр носа, горла и ушей под ярким налобным освещением, эндоскопическое исследование носа, носоглотки, при котором визуализируется наличие слизистого или гнойного отделяемого из соустий околоносовых пазух, наличие аденоидов и их воспаление. Может проводиться рентгенологическое исследование околоносовых пазух для оценки степени заполнения или изменений в пазухах. Если врач заподозрит воспаление в решетчатых клетках, в лобных или клиновидных пазухах, может понадобиться компьютерная томография.
Также при необходимости берется мазок на бактериальную микрофлору и чувствительность к антибиотикам, мазок на аллергию (наличие эозинофилов в секрете).
Лечение гайморита
Лечение гайморита (синусита) обычно включает курс антибиотиков и промывание носа. При сочетании с другими заболеваниями лечение корректируется. По усмотрению врача рекомендуется фитотерапия, физиотерапия, реабилитация. Часто болеющим детям необходимо ежегодно прививаться от гриппа. Всем детям в обязательном порядке необходимо прививаться от пневмококка и гемофильной инфекции – наиболее частых возбудителей синусита, отита, аденоидита. При наличии аллергии лечение проводится совместно с аллергологом.
В случае развития хронического синусита на фоне гипертрофии аденоидов, необходимо удалить аденоиды как основной источник бактериальной обсемененности и нарушения дренажа из носа и пазух. При хроническом или рецидивирующем синусите может возникнуть необходимость в хирургическом лечении пазух носа – эндоскопической функциональной операции на пазухах. Принцип заключается в минимально необходимом расширении заблокированных соустий. Также может понадобиться коррекция других анатомических структур носа, в случае наличия аномалий. В некоторых случаях мы применяем новейшую технологию неинвазивного лечения на пазухах — баллонную синусопластику. Она заключается в бескровном расширении суженных соустий пазух с помощью надувания баллона в соустье пазухи. Все хирургические методы лечения проводятся детям в состоянии медикаментозного сна, безболезненно и минимально травматично для маленьких пациентов.
В Европейском медицинском центре (г. Москва) применяются только те методы лечения, которые в международном медицинском сообществе имеют доказательную базу и не противоречат российским рекомендациям. В ЕМС не практикуется метод «кукушка», т.к. его эффективность не подтверждена научными исследованиями.
Когда действительно волноваться? Как долго длится детский кашель и простуда
90-процентная отметка для распространенных респираторных заболеваний показывает, как долго они могут продлиться: к этому количеству дней 9 из 10 детей, не получающих лечения, выздоравливают. Внимание! Пациентов с тяжелыми или тревожными симптомами следует обследовать, даже если они все еще находятся в течение обычного срока. (Источник: BMJ, «Продолжительность симптомов инфекций дыхательных путей у детей: систематический обзор».)
Ваш ребенок болеет 10 дней.Боль в ухе у вашего малыша не проходит все выходные. Кашель вашего подростка сохраняется на несколько недель. Когда тебе стоит волноваться? Иными словами, когда вам следует действительно волноваться, сделав шаг за пределы общей родительской тревожности и перейдя на настоящую, возбуждающую тревогу? Как долго это слишком долго?
Статья, недавно вышедшая в BMJ, предлагает несколько долгожданных ответов на этот извечный вопрос, и мы преобразовали их в простую гистограмму выше. Ведущий автор статьи доктор Мэтью Томпсон, профессор семейной медицины Вашингтонского университета и исследователь из Оксфорда, говорит, что был бы счастлив увидеть ее на многих холодильниках.
Однако с одной важной оговоркой: только потому, что продолжительность болезни ребенка находится в ожидаемом диапазоне, это не повод игнорировать другие причины для беспокойства. «Если вы все еще беспокоитесь, если ваш ребенок становится все хуже и хуже, и что-то идет не так — он плохо питается, у него затрудненное дыхание, очень высокая температура — вам нужно отнестись к этим вещам серьезно», — сказал доктор — сказал Томпсон. «Как родители, как врачи, нас интересует не только продолжительность болезни, но и тяжесть симптомов.»
Самым большим посылом является то, что люди начинают беспокоиться слишком рано.
Точка зрения принята. Но теперь давайте поговорим о миллионах других случаев, когда родители приводят своих зараженных зимним вирусом детей к врачу просто потому, что это кажется как будто болезнь длится дольше, чем следовало бы. Размещение всех этих цифр продолжительности в одном месте может помочь сэкономить время, усилия и, самое главное, беспокойство, — говорит доктор Томпсон.
«Когда родители приходят с Их ребенок обращается к педиатру или семейному врачу, у них есть два вопроса, когда их ребенок кашляет, простужается или другое заболевание », — сказал он.«Во-первых, как долго это продлится, доктор? И второй: есть ли что-нибудь, что может улучшить его? Мы действительно хотели получить более точную информацию по первому вопросу: как долго это продлится? »
Доктор Бен Крускал, руководитель отдела инфекционных заболеваний в Harvard Vanguard Medical Associates, отмечает, что снижение родительской тревожности также может помочь сократить чрезмерное использование антибиотиков, что является важной целью в наше время роста устойчивости к микробам.
«Самым большим посылом является то, что люди начинают беспокоиться слишком рано, — сказал он, — и когда люди приходят в офис, они с большей вероятностью получат лечение антибиотиками, которые почти всегда не нужны в этой обстановке.
Дело не в том, что нет никаких реальных причин для использования антибиотиков, но если вы получите 100 ненужных посещений, некоторые из них будут производить ненужные антибиотики. Если вы получите 200 ненужных визитов, вы получите вдвое больше ненужных антибиотиков ».
Постоянный кашель является источником огромного разрыва между вирусной реальностью и ожиданиями родителей, заявили и доктор Краскал, и доктор Томпсон.
«Мы обнаружили, что кашель длится 25 дней у 90 процентов детей, что намного, намного дольше, чем предполагало бы большинство родителей», — сказал доктор.- сказал Томпсон. «Поэтому очень, очень часто можно увидеть, как детей приводят к кашлю, который продолжается неделю или две недели, но на самом деле нет ничего неожиданного в том, что симптомы кашля сохраняются в течение трех недель. Это не так. означает, что у ребенка пневмония, это не значит, что у него астма, это не значит, что что-то особенно не так. Просто нужно время, чтобы симптомы кашля исчезли «.
Вывод статьи о продолжительности боли в ухе у девяти из 10 детей — до восьми дней — также заслуживает особого внимания, сказал он, потому что он дольше, чем предыдущие оценки CDC и ожидания большинства родителей.
Действительно ли нам нужен этот антибиотик или можно подождать несколько дней?
Боли в ушах вызывают широкое применение антибиотиков у детей, и «очевидно, что в некоторых ситуациях при ушных инфекциях антибиотики действительно нужны», — сказал доктор Крускал. Но «главный совет для родителей — не настаивать на приеме антибиотика, и на самом деле, если педиатр выписывает рецепт, спросите:« Нам это действительно нужно, или мы можем подождать несколько дней? » ‘»
CDC и другие органы здравоохранения предлагают« среднюю продолжительность »многих болезней, но они могут сбивать с толку.Из статьи BMJ:
Например, рекомендации Национального института здравоохранения и качества обслуживания по лечению инфекций дыхательных путей 2008 г. включают оценку средней продолжительности заболевания (до и после посещения врача) в четыре дня для острого среднего отита. , одна неделя при острой боли в горле, полторы недели при простуде и три недели при остром кашле или бронхите.8 Напротив, информация для пациентов из Центров по контролю и профилактике заболеваний США описывает боль в горле как длительную от одного до одного до другого. две недели, простуда продолжительностью до двух недель и продолжительность кашля от двух до восьми недель.9 Продолжительность, указанная в этих источниках, отражает выводы, основанные на мнении экспертов или отдельных исследований, а не на синтезе данных нескольких исследований, и не привязана к конкретным детям.
В документе BMJ был проведен полноценный систематический обзор существующей научной литературы, чтобы определить, как долго длятся заболевания дыхательных путей, если их не лечить или лечить только симптоматическими средствами — лекарствами, отпускаемыми без рецепта, которые временно улучшают самочувствие детей, но не влияют на течение болезни.
Исследовательская группа из Соединенного Королевства просмотрела более 10 000 статей и нашла около 50 статей, которые дали им информацию примерно о 2 500 детях, сказал доктор Томпсон.
«Это первый раз, когда мы смогли собрать вместе все исследования, посвященные различным видам респираторных инфекций у детей, — сказал он, — чтобы мы могли представить в одном месте ожидаемые результаты. длительность болезни из-за кашля, простуды, боли в горле, ушной инфекции и крупа ».
Цифры следует широко распространять как среди клинического персонала, так и среди широкой общественности, — сказал д-р.Крускал, который не имел отношения к газете.
Но как насчет пугающей возможности того, что они могут помешать некоторым родителям позвонить врачу, когда они должны?
«Люди достаточно обеспокоены, — сказал он, — что даже если мы немного снизим модуляцию, они все равно будут беспокоиться больше, чем им нужно».
Читатели, мысли? Вопросов? Один постскриптум: я спросил доктора Томпсона, изменили ли эти новые значения продолжительности что-нибудь в отношении того, как долго дети должны находиться вне школы или вдали от других детей из-за страха заражения.Он написал по электронной почте:
Что касается вашего вопроса о том, как долго детей следует держать вне школы или вдали от других детей, вот мое мнение как врача и родителя: если ваш ребенок действительно болен, другими словами, у них есть лихорадка, сильный кашель, отказ от еды и питья или просто плохое самочувствие, тогда, руководствуясь здравым смыслом, следя за ними дома и избегая школы, — хорошая идея. Я также буду осторожен, если у вашего ребенка кашель или простуда, и он контактирует с детьми или взрослыми, у которых есть серьезные проблемы со здоровьем (например,г. люди с иммунодефицитом или аналогичными заболеваниями) или пожилые люди, которые могут быть уязвимы для этих типов заболеваний. Но в остальном у них нет особенно веских причин не пускать их в школу каждый раз, когда они кашляют или простужаются. В противном случае дети могли бы пропускать недели в школе каждый год.
Простуда — болезни и состояния
Вы можете справиться с симптомами простуды самостоятельно, следуя нескольким простым советам. Обычно вы начинаете чувствовать себя лучше в течение 7-10 дней.
Общие консультации
Пока вы не почувствуете себя лучше, вам могут помочь:
- Пейте много жидкости, чтобы восполнить потерю от потоотделения и насморка
- ешьте здоровую пищу — рекомендуется диета с низким содержанием жиров и высоким содержанием клетчатки, включая много свежих фруктов и овощей
При простуде вы можете потерять аппетит. Это совершенно нормально и должно длиться всего несколько дней. Не заставляйте себя есть, если не чувствуете голода.
Вы также можете попробовать некоторые из описанных ниже лекарств и средств правовой защиты, которые помогут облегчить ваши симптомы.
Лекарства от простуды, отпускаемые без рецепта
Основными лекарствами, применяемыми для лечения симптомов простуды, являются:
- болеутоляющие, такие как парацетамол и ибупрофен, которые могут помочь облегчить боль и высокую температуру (жар)
- Противозастойные средства, которые могут помочь облегчить заложенность носа
- лекарства от простуды, содержащие комбинацию обезболивающих и противоотечных средств
Эти лекарства можно приобрести в аптеке без рецепта.Как правило, они безопасны для детей старшего возраста и взрослых, но могут не подходить для младенцев, маленьких детей, беременных женщин, людей с определенными основными заболеваниями и людей, принимающих некоторые другие лекарства.
Всегда читайте информационный бюллетень для пациента, который поставляется с вашим лекарством, прежде чем принимать его, и следуйте рекомендованным инструкциям по дозировке. Если вы не уверены, какое лечение подходит вам или вашему ребенку, посоветуйтесь с фармацевтом.
Более подробная информация о лекарствах от простуды, отпускаемых без рецепта, представлена ниже.
Обезболивающие
Парацетамол и ибупрофен могут помочь снизить температуру, а также действуют как болеутоляющие. Также может помочь аспирин, но он обычно не рекомендуется при простуде и никогда не должен назначаться детям младше 16 лет.
Если ваш ребенок простудился, поищите соответствующие возрасту варианты парацетамола и ибупрофена (обычно в жидкой форме). Всегда следуйте инструкциям производителя, чтобы обеспечить правильную дозу.
Одновременный прием ибупрофена и парацетамола обычно не требуется при простуде, и его следует избегать у детей, поскольку их совместное использование может быть небезопасным.
Парацетамол и ибупрофен также входят в состав некоторых лекарств от простуды. Если вы принимаете обезболивающие и хотите также принимать лекарство от простуды, сначала ознакомьтесь с информационным бюллетенем для пациента или попросите совета у фармацевта или терапевта, чтобы избежать превышения рекомендованной дозы.
Если вы беременны, парацетамол является предпочтительным препаратом для лечения легкой и умеренной боли и лихорадки.
Противоотечные средства
Противоотечные средства можно принимать внутрь (противозастойные средства для перорального применения), а также в виде капель или спрея в нос (противоотечные средства для носа).Они могут облегчить дыхание, уменьшив отек внутри носа.
Однако, как правило, они эффективны только в течение короткого периода времени и могут усугубить заложенный нос, если их использовать более недели.
Противоотечные средства не рекомендуются детям младше шести лет, а детям младше 12 лет их не следует принимать без рекомендации фармацевта или терапевта. Они также не подходят людям с определенными основными заболеваниями и тем, кто принимает определенные лекарства.
Подробнее о том, кто может принимать противоотечные препараты
Прочие средства защиты
Описанные ниже средства также могут помочь облегчить ваши симптомы.
Конфеты с полосканием и ментолом
Некоторые люди считают, что полоскание горла соленой водой и сосание ментоловых конфет может облегчить боль в горле и заложенность носа.
Паровые трели
Смазки с паром могут помочь младенцам и маленьким детям легче дышать, когда они простужены. Нанесите средство на грудь и спину ребенка.Не наносите его им на ноздри, потому что это может вызвать раздражение и затруднение дыхания.
Капли физиологические назальные
Капли с солевым раствором для носа могут помочь облегчить заложенность носа у младенцев и детей младшего возраста.
Витаминно-минеральные добавки
Есть некоторые свидетельства того, что прием добавок цинка в течение дня после появления симптомов ускорит выздоровление от простуды и уменьшит тяжесть симптомов.
Однако в настоящее время мало доказательств того, что прием добавок витамина С полезен при простуде.
Лечение не рекомендуется
Следующие методы лечения обычно не рекомендуются для лечения простуды, поскольку нет убедительных доказательств их эффективности, и они могут вызывать неприятные побочные эффекты:
- антигистаминные
- Средства от кашля или сиропы
- антибиотики — эффективны только против бактерий (простуда вызывается вирусами)
- средства дополнительной и альтернативной медицины, такие как эхинацея и китайские лечебные травы
Насморк у детей — Американский семейный врач
Обратите внимание: Эта информация была актуальной на момент публикации.Но медицинская информация постоянно меняется, и некоторая информация, приведенная здесь, может быть устаревшей. Для получения регулярно обновляемой информации по различным темам, связанным со здоровьем, посетите familydoctor.org, веб-сайт по обучению пациентов AAFP.
Информация от вашего семейного врача
Я семейный врач. 15 октября 1998 г .; 58 (6): 1345.
См. Статью об инфекциях верхних дыхательных путей у детей.
Что вызывает насморк при простуде?
Насморк обычно начинается, когда начинает проходить простуда. Когда вирус простуды впервые поражает нос и носовые пазухи, из носа выделяется много прозрачной слизи. Эта слизь помогает вымыть вирус из носа и носовых пазух. Через два-три дня, когда тело сопротивляется, слизь приобретает белый или желтый цвет. По мере того, как бактерии, которые обычно живут в носу, снова отрастают, они меняют цвет слизи на зеленоватый. Это нормально.Это не значит, что у вашего ребенка инфекция, которую нужно лечить с помощью лекарств, таких как антибиотики.
Нужно ли лечить насморк?
Нет. Насморк, кашель, лихорадка, головная боль и боли в мышцах могут беспокоить вашего ребенка во время простуды, но лекарства не заставят их исчезнуть быстрее. Может помочь испаритель с прохладным туманом или дать ребенку безрецептурное противозастойное средство. Посоветуйтесь со своим врачом, чтобы узнать, какие лекарства можно использовать.
Почему бы не принимать антибиотики?
Прием антибиотиков, которые на самом деле не нужны вашему организму, может быть вредным.После каждого приема антибиотика у вашего ребенка повышается вероятность того, что в носу будут устойчивые микробы. Если ваш ребенок снова заразится, скорее всего, это будут устойчивые микробы. Устойчивые микробы не убивают обычные антибиотики. Если ваш ребенок заразился устойчивым микробом, возможно, потребуется использовать более дорогие и сильные антибиотики или даже антибиотики, которые придется вводить в больнице. Поскольку насморк обычно проходит сам по себе, лучше подождать и принимать антибиотики только при необходимости.
Чтобы просмотреть статью полностью, войдите в систему или приобретите доступ.
Этот раздаточный материал предоставлен вам вашим семейным врачом и Американской академией семейных врачей. Другая информация, связанная со здоровьем, доступна на сайте AAFP по адресу http://familydoctor.org.
Эта информация представляет собой общий обзор и может не относиться ко всем. Поговорите со своим семейным врачом, чтобы узнать, применима ли эта информация к вам, и получить дополнительную информацию по этому вопросу.
Авторское право © 1998 Американской академии семейных врачей.
Этот контент принадлежит AAFP. Человек, просматривающий его в Интернете, может сделать одну распечатку материала и может использовать эту распечатку только в личных некоммерческих целях. Этот материал не может быть загружен, скопирован, распечатан, сохранен, передан или воспроизведен на любом носителе, известном сейчас или изобретенном позже, за исключением случаев, когда это разрешено в письменной форме AAFP. Контакт
афпсерв @ aafp.org по вопросам авторских прав и / или запросов на разрешение.
Муковисцидоз и ваш ребенок
Муковисцидоз (МВ) — это заболевание, которое влияет на дыхание и пищеварение. Это вызвано очень густой слизью, которая скапливается в теле.
Слизь — это жидкость, которая обычно покрывает и защищает части тела. Обычно он скользкий и немного гуще воды. Но при МВ слизь более густая и липкая. Он накапливается в легких и пищеварительной системе и может вызвать проблемы с дыханием и перевариванием пищи.
CF поражает около 30 000 детей и взрослых в США. Это одно из самых распространенных генетических заболеваний в нашей стране. МВ чаще встречается у белых детей (примерно 1 из 3500), чем у детей латиноамериканского происхождения, коренных американцев или коренных жителей Аляски (примерно 1 из 10 000), у чернокожих детей (примерно у 1 из 15 000 чернокожих) и у детей азиатского происхождения (примерно у 1 из 30 000). .
Что вызывает МВ?
CF передается по наследству. Это означает, что он передается от родителя к ребенку через гены. Ген — это часть клеток вашего тела, в которой хранятся инструкции о том, как ваше тело растет и работает.Гены бывают парами — вы получаете по одному из каждой пары от каждого родителя.
Иногда инструкции в генах меняются. Это называется изменением гена или мутацией. Родители могут передавать своим детям генные изменения. Иногда изменение гена может привести к неправильной работе гена. Иногда это может вызвать врожденные дефекты или другие проблемы со здоровьем. Врожденный дефект — это заболевание, которое присутствует у ребенка при рождении.
Ваш ребенок должен унаследовать изменение гена CF от обоих родителей, чтобы иметь CF.Если они наследуют изменение гена только от одного родителя, у них есть изменение гена для CF, но у них нет этого заболевания. Когда это происходит, вашего ребенка называют носителем CF.
Какие проблемы вызывает CF?
У младенцев с муковисцидозом очень густая и липкая слизь, которая скапливается в теле. Когда эта слизь накапливается в легких, она блокирует дыхательные пути и вызывает проблемы с дыханием и инфекции. Дыхательные пути — это трубки, по которым воздух попадает в легкие и выходит из них. По мере взросления ребенка с МВ инфекция легких может усугубиться.Это может привести к серьезному, а иногда и смертельному повреждению легких.
Когда слизь накапливается в пищеварительной системе, она блокирует трубки поджелудочной железы, органа в животе. Это может затруднить переваривание пищи пищеварительной системой организма. Когда это происходит, ваш ребенок может не получать питательные вещества, необходимые для роста и сохранения здоровья.
Некоторые случаи МВ более серьезны, чем другие. Младенцы с МВ часто болеют инфекциями и нуждаются в особой медицинской помощи.
Как узнать, есть ли у вашего ребенка CF?
Все дети проходят скрининговые тесты на МВ.С помощью скрининговых тестов новорожденных МВ можно обнаружить и лечить на ранней стадии.
Перед тем, как ваш ребенок выпишется из больницы, его лечащий врач возьмет несколько капель крови из его пятки для проверки на CF и другие заболевания. Кровь собирается и сушится на специальной бумаге и отправляется в лабораторию для анализа.
Если результаты скрининга новорожденных ненормальные, это просто означает, что вашему ребенку требуется дополнительное обследование. Поставщик вашего ребенка может порекомендовать другой вид теста, называемый диагностическим. Этот тест может проверить, есть ли у вашего ребенка муковисцидоз или есть другие причины отклонения результатов теста.
Ваш врач может порекомендовать вашему ребенку пройти тест на пот, чтобы узнать, есть ли у него CF. Это простой безболезненный тест, который проверяет количество соли в поту вашего ребенка. У младенцев с МВ больше соли в поте, чем у здоровых младенцев. Поставщик вашего ребенка также может порекомендовать вашему ребенку генетический тест.
Если у вашего ребенка муковисцидоз, у него могут быть следующие признаки и симптомы, которые могут быть легкими или серьезными:
- Кашель или хрип
- Обилие слизи в легких
- Многие инфекции легких, такие как пневмония и бронхит
- Одышка
- Кожа солёная
- Медленный рост даже при большом аппетите
- Meconium ileus, когда меконий застревает в кишечнике новорожденного.Меконий — это первое испражнение ребенка. Он может быть зеленого, коричневого или черного цвета.
- Опорожнения кишечника частые, жидкие, обильные или жирные
- Боль в животе или вздутие живота
Если у вашего ребенка МВ, как лечить проблемы с легкими и дыханием?
Многие инфекции легких у детей с МВ вызываются бактериями, которые обычно не вызывают проблем у здоровых детей. Если у вашего ребенка МВ, лекарства, такие как антибиотики, часто не могут избавить его от всех бактерий в легких.Эти инфекции могут привести к повреждению легких.
Лечение вашего ребенка зависит от того, какие у него симптомы и насколько они серьезны. Некоторые лекарства могут помочь детям с МВ лучше дышать и предотвратить инфекции. Некоторые из них появляются в виде тумана, которым ваш ребенок вдыхает легкие. Лекарства, используемые при МВ, включают:
- Разжижители слизи. Такие лекарства, как дорназа альфа (Pulmozyme®), разжижают слизь, облегчая откашливание.
- Бронходилататоры. Эти лекарства помогают открыть дыхательные пути и очистить легкие от слизи. Альбутерол (Провентил® и Вентолин®) является примером.
- Антибиотики. Это лекарства, убивающие инфекции, вызванные бактериями. Тобрамицин (Tobi®) — распространенный ингаляционный антибиотик, а азитромицин — распространенный антибиотик, принимаемый внутрь.
- Ибупрофен. Это лекарство помогает уменьшить покраснение и отек легких, затрудняющие дыхание.
- Гипертонический раствор. Вдыхание тумана с соленой водой помогает втягивать больше воды в дыхательные пути. Это помогает разжижать слизь.
Лечащий врач вашего ребенка может порекомендовать ему много физической активности или использовать другие методы лечения, чтобы вибрировать (трясти) грудную клетку, чтобы помочь разжижить слизь в ее легких. Это может облегчить вашему ребенку отхаркивание слизи из легких.
Если МВ вашего ребенка становится опасным для жизни, возможна трансплантация легкого. Это серьезная операция, которая становится все более успешной при лечении МВ.
Если у вашего ребенка МВ, как лечить проблемы роста и пищеварения?
Некоторые дети с МВ набирают вес и нормально растут. Но многие растут медленнее, чем другие дети.
Большинству детей с МВ необходимо принимать специальные лекарства, которые помогают их организму получать питательные вещества из пищи. Это помогает с увеличением веса и пищеварению.
Чтобы помочь детям с МВ, они нуждаются в здоровой высококалорийной пище. Им нужны дополнительные витамины, особенно витамины A, D, E и K.Диетолог, имеющий опыт лечения детей с МВ, может помочь вам составить план питания вашего ребенка для здорового набора веса. Диетолог — это человек, прошедший специальную подготовку, помогающий людям правильно питаться.
Некоторые подростки или молодые люди с МВ могут заболеть диабетом, связанным с МВ. Обычно это лечится путем введения инсулина во время еды. Очень важно держать диабет под контролем, чтобы он не вызвал больше проблем с легкими.
Дополнительная информация
См. Также: Генетическое консультирование
Последнее обновление: май 2021 г.
Когда отвести ребенка к врачу
Многие родители волнуются при первых признаках болезни у ребенка и сразу обращаются за медицинской помощью.У вас правильные инстинкты, чтобы обратиться за помощью, но вам, возможно, не нужно сразу бежать к врачу каждый раз, когда появляются признаки лихорадки или простуды.
Лихорадка
Лихорадка — один из наиболее частых симптомов, о которых сообщают врачам. Температура выше 100,5 градусов по Фаренгейту считается лихорадкой. Лихорадка — это реакция организма на инфекцию, подразумевающая здоровый иммунный ответ. Важно понимать, что лихорадка сама по себе не является заболеванием, а является признаком основного заболевания.
Согласно Американской академии педиатрии, вам следует позвонить врачу, если температура станет выше максимальной, рекомендованной для ребенка его возраста.
Позвоните врачу, если:
- Младенец в возрасте до трех месяцев с любой лихорадкой.
- У ребенка в возрасте от трех до шести месяцев ректальная температура составляет 101 градус по Фаренгейту или выше, а у ребенка в возрасте шести месяцев и старше ректальная температура составляет 103 градуса по Фаренгейту.
- Ребенку больше трех месяцев, температура держится более трех дней.
Лихорадку более 101 градуса чаще всего лечат парацетамолом. Рекомендуемая дозировка составляет от 10 до 15 мг на кг массы тела каждые четыре часа. Это лекарство выпускается в виде детских капель или детской жидкости. Ибупрофен одинаково эффективен при контроле температуры тела и может вводиться в дозах от 5 до 10 мг на кг массы тела каждые шесть-восемь часов.
Одна из самых распространенных ошибок родителей — завязать ребенка в несколько слоев одежды и одеял.Это сохраняет тепло тела, и тепло должно рассеиваться с поверхности кожи. Ребенок с высокой температурой должен быть легко одет в легкую одежду. При температуре более 103 градусов рекомендуется обмывание прохладной водой. Не используйте холодную воду или спирт, так как это приводит к сужению сосудов, по которым кровь попадает на кожу. Это заставит тело сохранять тепло, а не терять его.
Простуда
Простуда передается от человека к человеку воздушно-капельным путем, содержащим вирус простуды, или через зараженные руки и / или предметы.Простуда наиболее заразна от одного дня до и семи дней после появления симптомов. Простуда обычно длится пять-семь дней у взрослых и немного дольше у детей. К сожалению, маленькие дети часто простужаются, и они часто могут накладываться друг на друга.
Симптомы простуды, как правило, появляются постепенно и могут включать насморк, заложенность носа, чихание, снижение вкуса и запаха, першение в горле и кашель.
Позвоните врачу, если:
- У ребенка заболело ухо.
- У ребенка поднялась температура выше 102 градусов по Фаренгейту.
- Ребенок становится очень сонным, капризным или суетливым.
- Появляется кожная сыпь.
- Дыхание учащается или затруднено.
- Кашель становится постоянным или сильным.
Помимо отдыха и большого количества жидкости, вы можете сделать несколько вещей, чтобы ваш ребенок чувствовал себя комфортнее, пока он восстанавливается после простуды. Уберите насморк у ребенка с помощью назального аспиратора или поместите в комнату вапорайзер.Держите лицо в чистоте, так как инфекция лица может возникнуть в результате длительного контакта с выделениями из носа.
Прежде чем давать ребенку какие-либо лекарства от простуды, проконсультируйтесь с врачом. Пероральные деконгестанты, как правило, неэффективны и могут вызывать учащенное сердцебиение или бессонницу, а антигистаминные препараты не являются неэффективными. Лучшее лекарство для младенцев — сироп от кашля, содержащий декстрометорфан (DM), для лечения частого, сухого, отрывистого, непродуктивного кашля.
Если вы когда-либо сомневаетесь в симптомах или здоровье вашего ребенка, всегда лучше позвонить своему врачу.


 Сосуды расширены, из них просачивается плазма, которая и становится основой образования серозных выделений. Слизистая отекает, утолщается, появляется чувство заложенности носа, становится трудно дышать. Усиливаются выделения из носа, они буквально текут ручьём — это называется ринорея (в буквальном переводе — «течёт из носа»). В слизи повышается содержание и концентрация раздражающих веществ (в частности хлорида натрия), что приводит к раздражению крыльев носа, кожи вокруг входа в нос и в области верхней губы. Чихание частое. Из-за отёка слизистой нарушается восприятие запаха и вкуса. Общее состояние довольно тяжёлое: повышенная температура, слабость, нарушается сон и аппетит. Длится такая стадия от 3-4 дней (при инфекционной природе насморка) до нескольких недель и даже месяцев (вазомоторный, аллергический, травматический ринит).
Сосуды расширены, из них просачивается плазма, которая и становится основой образования серозных выделений. Слизистая отекает, утолщается, появляется чувство заложенности носа, становится трудно дышать. Усиливаются выделения из носа, они буквально текут ручьём — это называется ринорея (в буквальном переводе — «течёт из носа»). В слизи повышается содержание и концентрация раздражающих веществ (в частности хлорида натрия), что приводит к раздражению крыльев носа, кожи вокруг входа в нос и в области верхней губы. Чихание частое. Из-за отёка слизистой нарушается восприятие запаха и вкуса. Общее состояние довольно тяжёлое: повышенная температура, слабость, нарушается сон и аппетит. Длится такая стадия от 3-4 дней (при инфекционной природе насморка) до нескольких недель и даже месяцев (вазомоторный, аллергический, травматический ринит).


 Из-за этого кончик носа выглядит воспаленным, на нем могут быть потертости или царапинки, а на переносице появляется поперечная складка. Этот симптом назвали «аллергическим салютом», и такое движение на самом деле помогает несколько снизить интенсивность зуда.
Из-за этого кончик носа выглядит воспаленным, на нем могут быть потертости или царапинки, а на переносице появляется поперечная складка. Этот симптом назвали «аллергическим салютом», и такое движение на самом деле помогает несколько снизить интенсивность зуда.