Золотистый стафилококк у детей в носу или горле
Самая часто регистрируемая детская инфекционная болезнь – стафилококк. Лечение этой инфекции проводится на базе нашей клиники «САНМЕДЭКСПЕРТ».
Что такое стафилококк
Это бактерии семейства Staphylococcaceae, которые атакуют разные органы и системы организма. Наиболее часто встречается стафилококк у детей. Инфекция проникает в организм воздушно-капельным путем, через контакты и при употреблении зараженных продуктов.
У детей чаще всего обнаруживают один из трех нижеследующих видов бактерий:
- Сапрофитный. Наиболее редко встречающийся у малышей вид. Настигает органы выделительной системы и чреват острыми воспалениями уретры и мочевого пузыря. Это самый неопасный для малышей вид, который можно вылечить за несколько суток.
- Эпидермальный. Размножается на коже и слизистых оболочках. Приводит к конъюнктивитам, гнойным инфекциям мочевыводящих путей и осложнениям после операций.
 В самых тяжелых случаях бывают эндокардит и сепсис.
В самых тяжелых случаях бывают эндокардит и сепсис. - Гемолитический. Дает о себе знать развитием гнойных воспалений во внутренних органах. Если иммунитет ребенка ослаблен и не оказывается должное лечение, возможно развитие сепсиса.
- Золотистый. Для человека он наиболее опасен. Может поражать почти все органы, вызывая в них тяжелые гнойные воспаления. Золотистый стафилококк характеризуется высокой болезнетворностью и вызывает формирование фурункулов, катаральной ангины и т. д.
Нужно сказать, что не всегда патогенные кокки этих бактерий опасны для ребенка. Организм с крепким иммунитетом может справиться с ними самостоятельно. А вот ослабленным деткам стафилококк грозит ЛОР-заболеваниями, нарушениями пищеварения, поражением костной ткани, гнойничковыми кожными воспалениями и т. д.
Симптомы
Есть две формы заболевания – ранняя и поздняя. В первом случае признаки болезни появляются в течение суток. Во втором – только через 48-120 часов.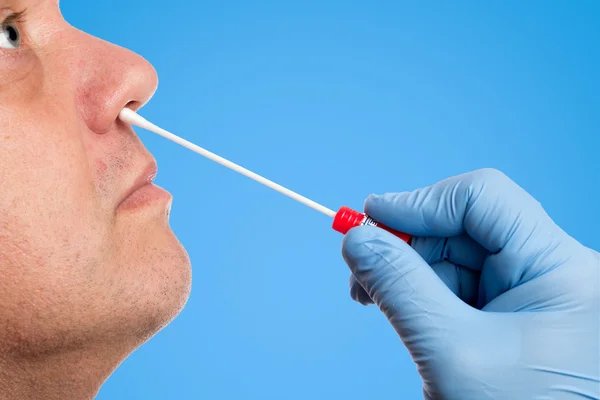
Как лечит стафилококк, определяет врач-педиатр или инфекционист, когда появляются следующие симптомы:
- гнойнички на коже,
- фурункулез,
- высыпания и пигментация на коже,
- стоматит,
- конъюнктивит,
- повышение температуры до 38° С,
- капризность,
- общая слабость,
- пониженный аппетит,
- плохой сон,
- тошнота,
- рвота,
- боли в животе,
- диарея.
В худших случаях возможен сепсис (общее заражение организма).
Диагностика стафилококка
Поставить диагноз и определить тип возбудителя в домашних условиях, естественно, нельзя. Поэтому если у вас появилось подозрение, что у ребенка стафилококк, симптомы и лечение соотносить с диагнозом и назначать должен только квалифицированный доктор. Нужно как можно быстрее показать ребенка врачу-педиатру.
Чтобы диагностировать заболевание, назначается ряд анализов. В него входят:
В него входят:
- серология крови,
- мазки из горла и носа,
- анализ мочи или кала,
- эндоскопическое исследование толстой кишки (в случае развития колита),
- ларингоскопия (если инфекция «опустилась» ниже горла и поразила гортань).
Дополнительно могут назначаться анализы ПЦР и анализ сцеженного грудного молока матери.
Лечение заболевания
Стафилококковая инфекция тяжело поддается лечению, особенно у детей. Чем раньше обнаружено заболевание, тем больше вероятность, что ребенок скоро станет здоров.
Терапия включает в себя следующие мероприятия:
- Местное лечение. Это обработка высыпаний и гнойничков.
- Антибиотики. Стафилококк очень хорошо приспособляем и трудно поддается антибиотикотерапии. Тем не менее часто назначаются препараты пенициллинового ряда.
- Смазывания, полоскания — такое лечение эффективно для стафилококка в носу и горле.

- Витаминно-минеральные комплексы.
- Иммуномодуляторы.
- Переливания крови или плазмы. Назначаются в тяжелых случаях, при сепсисе.
- Операция. В случае тяжелой хронической ангины удаляются миндалины. Операция также назначается при множественных поражениях кожи с обильным воспалением и экссудатом.
Популярные вопросы
Какой должна быть диета при лечении стафилококка?
Ответ: Особой диеты при стафилококке не предусмотрено, но рекомендовано больше употреблять белковых продуктов (творог, простокваша, кефир, яйца, отварная рыба), овощей, фруктов, ягод. Показано обильное питье, продукты, богатые витаминами А, В, С. Можно есть продукты, повышающие аппетит (кисломолочные напитки, мясные бульоны, томатный сок).
Сколько времени занимает лечение?
Ответ: 10-14 дней в неосложненных случаях.
Можно ли ходить в школу со стафилококком?
Ответ: Можно, если лечащий врач не говорит иное.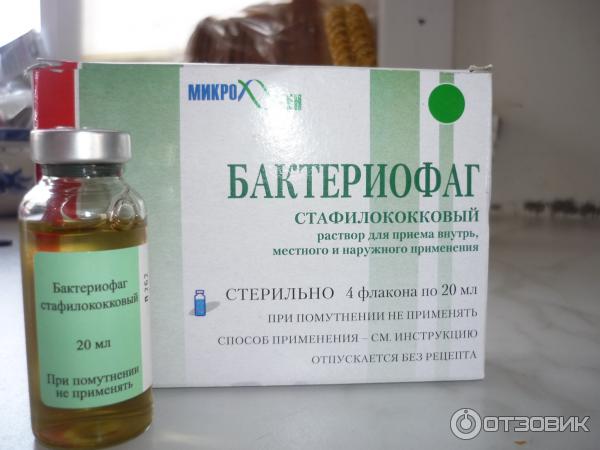
Как обезопасить грудничка от золотистого стафилококка?
Ответ: Соблюдайте санитарные нормы и правила гигиены. Мойте руки перед кормлением и перед уходом за малышом. Если заметили на руках царапины, ссадины, раны, сразу же обрабатывайте их. Если на вашей коже выскочили гнойные высыпания, ограничьте телесный контакт с кожей малыша и обратитесь к врачу. Следите, чтобы участковая медсестра, родственники, врачи мыли руки перед тем, как возьмут ребенка. Наблюдайте за состоянием малыша – при изменении кала, появлении вялости, отказе от еды и других тревожных признаках сразу же обращайтесь к врачу!
Лечение пазух носа и золотистого стафилококка в Калининграде
Лечение носа является одной из основных сфер работы лора. В клинике Потоцки в Польше есть все необходимое для борьбы с такими патологиями, как искривление перегородки, полипы и пр. Именно в лечении носа наиболее широко применяются хирургические методики.
Симптомы заболеваний носа чаще всего связаны с инфекционными или аллергическими причинами. Также это могут быть различные новообразования, а также скопления жидкости или слизи в носовых пазухах. Для точного выявления источников болезни следует пройти полное обследование у лора. Записаться на диагностику в нашей клинике можно в Калининграде по тел.: +7 (921) 262-29-59.
Заболевания носа и их лечение
Существует несколько видов распространенных патологий, лечение которых мы предлагаем:
- вазомоторный ринит;
- хронические синуситы;
- полипы носа;
- искривление перегородки;
- стафилококки.
Каждое из этих заболеваний вызывает проблемы с дыханием (хроническую заложенность носа), болевые ощущения, недомогание, потерю обоняния и множество других неприятных последствий вплоть до внешнего изменения формы носа. При этом медикаментозное лечение часто не дает существенного результата.
В клинике Потоцки в Польше установлены современные комплексы аппаратного и хирургического оборудования, позволяющие проводить малоинвазивные и эффективные процедуры для лечения пазух носа. Восстановление от таких операций не занимает много времени. Практически всегда пациенты покидают клинику в день операции и после соблюдения рекомендаций врача в течение нескольких дней возвращаются к нормальному жизненному распорядку.
Восстановление от таких операций не занимает много времени. Практически всегда пациенты покидают клинику в день операции и после соблюдения рекомендаций врача в течение нескольких дней возвращаются к нормальному жизненному распорядку.
Лечение стафилококка в носу
Помощь лора может понадобиться и при борьбе со стафилококком. Любопытно, что эти бактерии сопровождают человека всю его жизнь. Они проявляют себя только в периоды ослабления иммунитета, серьезных воспалительных процессах и травмах носа.
Особенно опасным является золотистый стафилококк. Обычно этой разновидности бактерии в организме нет. Она попадает в него извне и способна спровоцировать сильнейшие воспаления. Речь идет не только о ринитах, отитах или ангине. Поражаются все смежные органы дыхания и вызываются такие заболевания, как:
- бронхит;
- трахеит;
- аденоидит;
- гайморит.
При самых неблагоприятных сценариях, в случае отсутствия диагностики и лечения золотистого стафилококка, поражаются кости, сердце, почки, головной мозг. Особенно опасна бактерия для стариков и детей. Запомните симптомы, при которых нужно немедленно обратиться к лор-врачу: наличие примесей гноя в слизи из носа, нарушение обоняния, изменение тембра голоса, повышенная температура (до 39 градусов и более), общее недомогание, гайморит, фронтит.
Особенно опасна бактерия для стариков и детей. Запомните симптомы, при которых нужно немедленно обратиться к лор-врачу: наличие примесей гноя в слизи из носа, нарушение обоняния, изменение тембра голоса, повышенная температура (до 39 градусов и более), общее недомогание, гайморит, фронтит.
Лечение стафилококка в носу у взрослых и детей должно быть своевременным и действенным. Чаще всего оно связано с приемом лекарственных средств, инъекциями препаратов и местной обработкой слизистой. При появлении гнойников может потребоваться и хирургическое вмешательство. Лечение золотистого стафилококка в носу у взрослых должно полностью контролироваться врачом. Это поможет избежать страшных последствий.
Записаться на диагностику и лечение носа в клинике Потоцки в городе Бранево в 5 км от границы Польши и Калининградской области можно по телефону или через форму на сайте. Обратитесь к профессионалам и будьте здоровы!
золотистый, в носу, в горле, на коже, у детей,
Что такое стафилококк
Стафилококк — самая распространенная бактерия, вызывающие гнойное воспаление во всех органах и системах человека. Под микроскопом скопления стафилококка похожи на виноградные гроздья. Отсюда название: греческие слова “виноград” + “зерно”.
Под микроскопом скопления стафилококка похожи на виноградные гроздья. Отсюда название: греческие слова “виноград” + “зерно”.
Выявлено 27 разновидностей стафилококка; из них 14 видов обитает на коже человека.
Следует различать понятия “стафилококк” и “стафилококковая инфекция”. Стафилококк- не болезнь. Большинство видов стафилококка относят к условно-патогенной флоре — живут в носу, глотке, на коже человека не причиняя вреда. Но при наличии патологических факторов условно патогенные стафилококки становятся патогенными — провоцируют стафилококковую инфекцию — воспаление и нагноение.
Приводим эти патологические факторы:
- иммунодефицит, в т.ч. ВИЧ-инфекция; ослабленный организм;
- ОРВИ, грипп, другие инфекции;
- сахарный диабет, гипотиреоз, прочие эндокринологические расстройства;
- бронхит, бронхиальная астма; почечная недостаточность;
- возраст 0-5 лет; пожилой и старческий возраст;
- пребывание на искусственной вентиляции легких,состояние после хирургического вмешательства — госпитальная стафилококковая инфекция;
- беременность;
- курение, алкоголизм, наркомания;
- неправильное питание, злоупотребление фаст-фудом;
- несоблюдение правил личной гигиены.

К сожалению, имеются изначально патогенные формы стафилококка, которые вызывают болезнь даже у здоровых людей. Самая опасная разновидность патогенного стафилококка — золотистый стафилококк.
Стафилококк очень устойчив к высушиванию, высокой температуре, поэтому сохраняется на поверхностях до 6 месяцев. Стафилококк — самая частая больничная флора; заражение пациентов часто происходит прямо на больничной койке.
Стафилококк передается воздушно-капельным путем (при дыхании, чихании, кашле) в любом месте: дома, на улице, на транспорте. Всегда находясь на коже в составе здоровой микрофлоры, стафилококк попадает в кровь через царапины, раны и другие повреждения. Кроме того, стафилококк передается через грязные руки, немытые овощи и фрукты, грязную посуду.
Еще есть вертикальный способ передачи стафилококка — от матери новорожденному: во время беременности и родов.
Вот далеко не полный перечень болезней, вызываемых стафилококком:
- поражение кожи, фурункул, карбункул, ячмень на глазу, абсцесс, пр.
 ;
; - синусит (гайморит, фронтит, пр.), ринит, ангина, фарингит, ларингит;
- трахеит, бронхит, пневмония;
- цистит, пиелонефрит;
- бактериальный эндокардит;
- менингит;
- остеомиелит;
- гнойный мастит;
- расстройства пищеварения, сопровождаемые поносом;
- перитонит;
- сепсис.
Симптомы стафилококковой инфекции зависят от локализации патологического процесса. В то же время, есть общие признаки болезни: местное или общее повышение температуры тела, гнойный процесс и интоксикация организма: слабость, быстрая утомляемость, ухудшение аппетита, суставные, мышечные боли, пр.
В зависимости от локализации патологического процесса стафилококковую инфекцию диагностирует и лечит ЛОР-врач, дерматолог, кардиолог, пульмонолог, инфекционист, пр. Чтобы выявить стафилококк, проводят бактериологическое исследование крови, мочи, кала, мазка из носа и горла, соскоба кожи, пр. Наличие стафилококковой инфекции определяют не только по большому количеству бактерий, но и по увеличению этого количества в динамике. При нормальном иммунитете даже избыточное количество стафилококка не является болезнью — стафилококковой инфекцией.
При нормальном иммунитете даже избыточное количество стафилококка не является болезнью — стафилококковой инфекцией.
Стафилококки — бактерии, поэтому их лечат антибиотиками, как правило, пенициллинами и цефалоспоринами. Большое значение имеют средства для местного лечения в зависимости от локализации: заживляющие мази (Винилин, пр.), раствор хлорофиллипта, “зеленка”, пр. Из-за высокой устойчивости большинства штаммов стафилококка к антибиотикам вначале определяют чувствительность обнаруженной разновидности инфекции к антибактериальным препаратам — подбирают наиболее эффективное в каждом конкретном случае средство.
Профилактика стафилококка сводится к соблюдению правил личной гигиены (особенно это касается детей до 5 лет, укреплению иммунитета, здоровому образу жизни, правильному питанию, употреблению только мытых овощей и фруктов, обеззараженной воды, регулярной уборке помещений, пр.
Золотистый стафилококк
Золотистый стафилококк (Staphylococcus aureus)- причина 85% стафилококковых инфекций.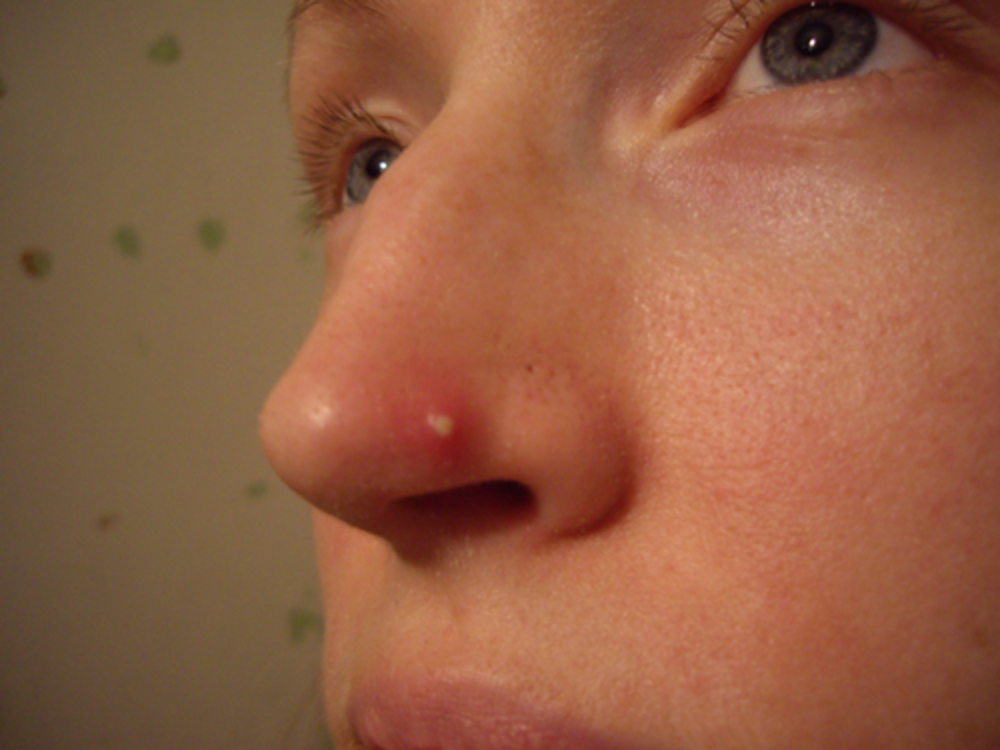 Золотистый стафилококк почти всегда вызывает болезнь в отличие от большинства разновидностей стафилококка, относящихся к условно-патогенной флоре.
Золотистый стафилококк почти всегда вызывает болезнь в отличие от большинства разновидностей стафилококка, относящихся к условно-патогенной флоре.
Золотистый стафилококк — самая частая патогенная флора при легочной форме муковисцидоза.
Золотистый стафилококк наиболее опасен в сравнению с другими видами стафилококка — вызывает гнойную инфекцию в любом органе или ткани (перечень болезней см. выше в разделе “Что такое стафилококк”). Легко проникая через плацентарный барьер, приводит к внутриутробному заражению плода. Преодолевая гематоэнцефалический барьер, золотистый стафилококк вызывает менингит и энцефалит.
Золотистый стафилококк выработал устойчивость к большинству антибиотиков пенициллинового ряда с помощью фермента пенициллиназы. Поэтому после выявления золотистого стафилококка назначают модифицированный пенициллин — метициллин, к которому пока нет выраженной устойчивости.
Эффективным средством лечения золотистого стафилококка считают стафилококковый бактериофаг — вирус, проникающий внутрь бактерии и вызывающий ее растворение.
Стафилококк в носу
Слизистая носа — излюбленное место обитания стафилококка, в первую очередь, золотистого стафилококка. Болезнь возникает при воздействии неблагоприятных факторов: аллергический ринит, сопровождаемый неправильным приемом сосудосуживающих препаратов, искривление носовой перегородки, неправильная бесконтрольная антибактериальная терапия, пр.
Стафилококковый ринит проявляется обильными гнойными (желто-зелеными) выделениями из носа и интоксикацией (слабость, повышение температуры тела до 38 градусов, озноб, головная боль). Кроме ринита стафилококковая инфекция в носу приводит к синуситу: гаймориту и фронтиту.
Лечение стафилококка в носу — см. в статьях о болезнях.
Стафилококк в горле
Обычно стафилококк попадает в горло из носа. Инфекция развивается при действии патологических факторов, прежде всего, при сниженном иммунитете после ОРВИ, гриппа.
Самые частые стафилококковая инфекция горла — ангина, фарингит и ларингит.
При несвоевременном неправильном лечении инфекция опускается ниже, приводя к бронхиту и пневмонии.
При заглатывании слизи с бактериями инфекция распространяется на желудок и кишечник — развиваются признаки пищевого отравления — рвота и понос.
Лечение стафилококка в горле — см. в статьях о болезнях.
Стафилококк на коже
Хотя на коже чаще других бактерий живет эпидермальный стафилококк, последний реже вызывает инфекцию, чем золотистый стафилококк. Эпидермальный стафилококк становится патогенным, попадая в новую среду: в сердце, в суставы, в кровь. Поэтому эпидермальный стафилококк вызывает нагноение в послеоперационном периоде, например, при протезировании сердечных клапанов и суставов. Это становится причиной повторных операций, что, естественно, осложняет течение основного заболевания.
Стафилококковая инфекция кожи проявляется гнойным воспалением: волдырем, прыщом, фурункулом и карбункулом, рожей, панарицием, абсцессом, флегмоной, пр. Для любого из видов поражения кожи характерно нагноение, боль, отек и покраснение, местное повышение температуры, нарушение функции.
Для любого из видов поражения кожи характерно нагноение, боль, отек и покраснение, местное повышение температуры, нарушение функции.
Стафилококковую инфекцию на коже чаще всего лечат местными антибактериальными препаратами — мазями и кремами: Бактробан, Бондерм, Супироцин, Фузидин, пр. При попадании бактерий в кровь и появлении признаков генерализованной инфекции назначают антибиотики внутримышечно и внутривенно: Цефазолин, Ванкомицин, Амоксициллин, Цефотаксим, пр.
Сопутствующая терапия: бифидобактерии для профилактики дисбактериоза, противогрибковые средства, противовоспалительные и обезболивающие препараты, поливитамины, пр.
При фурункуле, карбункуле, абсцессе может потребоваться хирургическое вмешательство — вскрытие и дренирование гнойника.
Стафилококк у детей
От стафилококка чаще всего страдают новорожденные и дети до 3-5 лет. Причина — неразвитый, ослабленный иммунитет и сопутствующие болезни: ОРВИ, сальмонеллез, дисбактериоз, пр.
У детей стафилококковую инфекцию в 95% случаев вызывает золотистый стафилококк (самый агрессивный), эпидермальный стафилококк и сапрофитный стафилококк.
Вот самые частые проявления стафилококковой инфекции у детей:
Лечить стафилококк у малышей непросто.
Эффективность лечения стафилококковой инфекции у детей зависит от своевременного выявления патогена. Комплексное лечение включает антибиотики, местную терапию (перекись водорода, 70% раствор спирта, мазь Вишневского, пр.), смазывание и полоскание носа/горла раствором серебра, йодинола, Мирамистина, стимуляцию иммунитета, поливитамины.
К какому врачу обратиться
При первых признаках стафилококковой инфекции обратитесь к семейному врачу, педиатру, терапевту. Обратитесь к врачам сервиса врачебных видеоконсультаций Zdorro.online. Посмотрите, как наши врачи отвечают на вопросы пациентов. Задайте вопрос врачам сервиса бесплатно, не покидая данной страницы, или здесь. Проконсультируйтесь у понравившегося врача.
лечение и симптомы, норма, мнение Комаровского
Затяжной насморк и болезненность в горле часто вызываются стафилококковой флорой. Наиболее опасные формы заболеваний обычно провоцируются золотистыми стафилококками. Эта статья расскажет родителям о том, какие особенности имеют такие инфекционные заболевания у малышей.
Симптомы
Золотистые стафилококки весьма болезнетворные микроорганизмы. Попадая в детский организм, они способны вызывать множественные поражения. Степень выраженности неблагоприятных симптомов может быть разной и зависит от многих факторов. Стафилококковая инфекция у новорожденных малышей и грудничков протекает достаточно тяжело.
Стафилококковая инфекция у новорожденных малышей и грудничков протекает достаточно тяжело.
Одной из любимых локализация для золотистого стафилококка являются слизистые оболочки верхних дыхательных путей. Заражение в этом случае происходит воздушно-капельным способом.
Заразиться можно от любого больного человека или носителя инфекции, имеющего микроорганизмов в полости носа и ротоглотке. Даже простой разговор с ним может привести к инфицированию. Золотистые стафилококки обладают целым арсеналом различных токсических веществ, которые приводят к сильному воспалению. Выраженный воспалительный процесс приводит к появлению у заболевшего ребенка неблагоприятных симптомов. Проявляются эти симптомы с учетом преимущественной локализации воспалительного процесса.
Тяжелое течение заболевания обычно сопровождается выраженным интоксикационным синдромом. Он проявляется повышением температуры тела. При тяжелом течении заболевания она повышается до 38-39 градусов. Заболевший ребенок плохо спит, часто просыпается по ночам. У малышей снижается аппетит. Они становятся более капризными и вялыми.
В носу
Стафилококки, живущие в носовых ходах, вызывают множество неблагоприятных симптомов. Характерный симптом стафилококкового ринита — появление насморка. Выделения из носа при этом имеют желтый или зеленый свет. Они обычно густые, плохо отделяются. В некоторых случаях насморк становится затяжным. Стафилококковый назофарингит — это инфекционная патология, при которой воспаляются слизистые оболочки в носоглотке.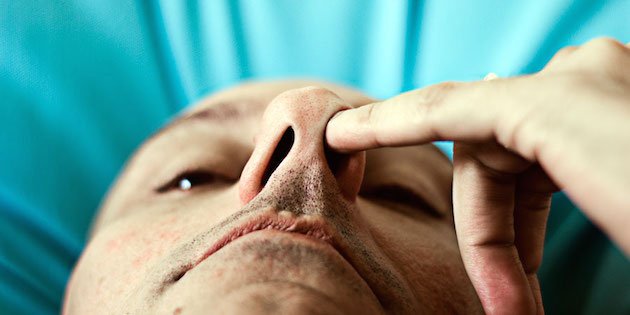 Этот клинический вариант инфекции может встречаться у малышей в любом возрасте.
Этот клинический вариант инфекции может встречаться у малышей в любом возрасте.
Заболеваемость возрастает в холодное время года. Массовые вспышки болезни встречаются в основном в скученных коллективах. Малыши, посещающие дошкольные образовательные учреждения, имеют более высокий риск заражения.
К развитию стафилококкового ринита приводит воздействие некоторых провоцирующих причин:
- Ослабление местного иммунитета. Довольно часто встречается после выраженного переохлаждения.
- Травмы носа. Ранения слизистой оболочки способствуют более легкому проникновению любой инфекции. Операции на носоглотке по поводу удаления аденоидов или полипов также способствуют активному размножению микробов.
- Злоупотребление каплями для лечения насморка. Чрезмерно длительное использование данных лекарственных препаратов способствует развитию атрофических изменений слизистых оболочек носовых путей.
 Это приводит к тому, что патогенные золотистые стафилококки легко попадают в полость носа.
Это приводит к тому, что патогенные золотистые стафилококки легко попадают в полость носа.
В горле
Воздушно-капельным путем золотистые стафилококки достаточно легко проникают в ротоглотку и зев. Это способствует развитию сильного воспалительного процесса в верхних дыхательных путях. Довольно частое проявление стафилококковой инфекции — бактериальный фарингит. Эта патология проявляется появлением гнойного налета, который покрывает снаружи миндалины. Небные дужки при стафилококковом фарингите увеличиваются и сильно свисают над входом в зев.
Горлышко заболевшего малыша становятся ярко-красным.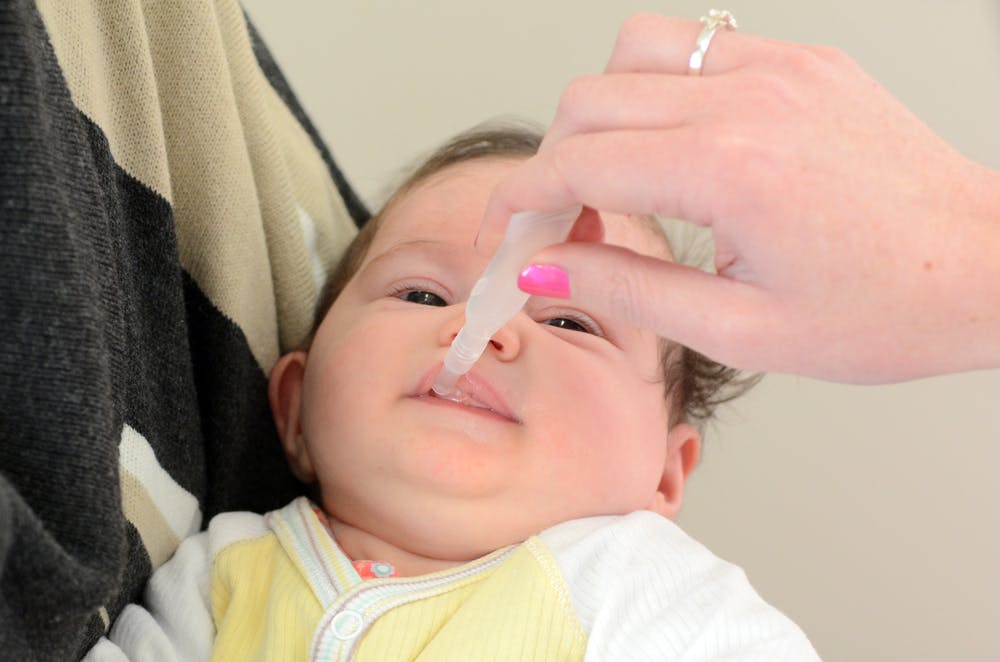 Язык обложен серым или желтоватым налетом. Во время болезни у ребенка появляется сильная болезненность в горле, снижается аппетит. Малыши-груднички могут отказываться от грудных кормлений или плохо прикладываются к груди.
Язык обложен серым или желтоватым налетом. Во время болезни у ребенка появляется сильная болезненность в горле, снижается аппетит. Малыши-груднички могут отказываться от грудных кормлений или плохо прикладываются к груди.
Острый стафилококковый тонзиллит сопровождается развитием множества неблагоприятных симптомов. Зев при этом состоянии становится ярко-красным, а в некоторых случаях приобретает даже пылающую окраску.
Небные миндалины увеличиваются в размерах и разрыхляются. Снаружи они покрываются гнойным налетом, который в некоторых случаях может затвердевать и образовывать плотные корки. При попытке самостоятельно снять налет с помощью чайной ложки или шпателя появляется кровоточивость. Стафилококковая ангина имеет, как правило, достаточно тяжелое течение. У ослабленных малышей и деток, имеющих хронические заболевания внутренних органов, острый тонзиллит может привести к развитию множественных осложнений и неблагоприятных отдаленных последствий.
У ослабленных малышей и деток, имеющих хронические заболевания внутренних органов, острый тонзиллит может привести к развитию множественных осложнений и неблагоприятных отдаленных последствий.
Довольно частое проявление — развитие бронхопневмонии.
Она встречается более, чем в 10% случаев перенесенного острого стафилококкового тонзиллита.
Диагностика
При появлении первых неблагоприятных симптомов в носу или зеве следует обязательно показать малыша лечащему доктору. Осмотреть заболевшего ребенка сможет педиатр или детский отоларинголог. После проведения клинического осмотра доктор устанавливает предварительный диагноз. Для установления возбудителей инфекции требуется проведение дополнительных лабораторных анализов. Общий анализ крови проводится всем малышам, имеющим признаки бактериальных заболеваний. Стафилококковые патологии верхних дыхательных путей сопровождаются появлением лейкоцитоза — увеличением количества лейкоцитов.
Для установления возбудителей инфекции требуется проведение дополнительных лабораторных анализов. Общий анализ крови проводится всем малышам, имеющим признаки бактериальных заболеваний. Стафилококковые патологии верхних дыхательных путей сопровождаются появлением лейкоцитоза — увеличением количества лейкоцитов.
Сильный воспалительный процесс вызывает ускорение СОЭ. Происходят также и изменения в лейкоцитарной формуле. Анализ крови позволяет выявлять любые отклонения от нормы на самых ранних стадиях. Обнаружить возбудителей инфекции можно также и в патологическом секрете. Определить стафилококковый назофарингит или тонзиллит можно с помощью проведения бактериологического исследования.
Биологический материал для проведения таких обследований — выделение из полости носа или слизь с задней стенки глотки. Исследования проводятся в специальной лаборатории. Результативность и специфичность данных тестов достаточно высокие.Маркерным исследованием, позволяющим выявить опасных микробов, является проведение мазка. После нанесения биологического материала на предметное стекло — его помещают в термостат.
Результативность и специфичность данных тестов достаточно высокие.Маркерным исследованием, позволяющим выявить опасных микробов, является проведение мазка. После нанесения биологического материала на предметное стекло — его помещают в термостат.
Результат бактериологического исследования обычно готов через неделю. Для проведения исследования в некоторых случаях берется мокрота, которую откашливает малыш во время острого периода болезни.Для установления возникших осложнений стафилококкового острого тонзиллита проводится дополнительное инструментальное исследование — рентгенография легких. Этот метод позволяет выявлять пневмонию на самых ранних стадиях развития заболевания.
Осложнения
Затяжное течение стафилококкового ринита часто приводит к развитию воспаления в придаточных пазухах носа. Особенно часто это заболевание развивается при несвоевременно назначенном лечении.Золотистые стафилококки, попадая в пазухи носа, способствуют развитию в них сильного воспаления. В конечном итоге это приводит к развитию острого бактериального гайморита или фронтита. Эти патологии сопровождаются развитием сильного изнуряющего насморка. Выделения из носа при этом состоянии довольно густые, желтой или коричневой окраски.
Особенно часто это заболевание развивается при несвоевременно назначенном лечении.Золотистые стафилококки, попадая в пазухи носа, способствуют развитию в них сильного воспаления. В конечном итоге это приводит к развитию острого бактериального гайморита или фронтита. Эти патологии сопровождаются развитием сильного изнуряющего насморка. Выделения из носа при этом состоянии довольно густые, желтой или коричневой окраски.
Малыш, страдающий синуситом, чувствует постоянную заложенность. Носовое дыхание сильно нарушается. У ребенка усиливается головная боль, которая имеет распирающий и постоянный характер.Стафилококковая пневмония — это также довольно частое осложнение, которое возникает в результате неблагоприятного течения острого тонзиллита, переходящего в бактериальный бронхит. Сопровождается данная патология выраженным интоксикационным синдромом. У малышей раннего возраста могут развиться симптомы дыхательной недостаточности. Терапия стафилококковой пневмонии проводится только в условиях стационара.
Терапия стафилококковой пневмонии проводится только в условиях стационара.
Лечение
Терапия стафилококковых инфекций включает в себя назначение целого комплекса разных лекарственных средств. Основная цель — ликвидировать бактериальные очаги и нормализовать полезную микрофлору, обитающую в верхних дыхательных путях. Для этого назначаются различные антибиотики.Отзывы родителей малышей, которые принимали данные препараты, свидетельствуют о том, что эти средства оказывают выраженный положительный эффект. Минусы при использовании антибиотиков — развитие побочных действий, которые в некоторых случаях могут быть весьма неприятными.
Золотистые стафилококки особенно чувствительны к антибактериальным препаратам пенициллинового и цефалоспоринового ряда. Дозировка, кратность и длительность применения определяются индивидуально с учетом возраста и веса малыша, а также тяжести течения инфекционной патологии у конкретного ребенка. Длительность схемы терапии может быть разной. В среднем терапия стафилококкового назофарингита составляет 5-10 дней. Острый тонзиллит, вызванный золотистыми стафилококками, лечится за 1,5-2 недели.В некоторых случаях применяется альтернативный способ лечения с помощью применения специфических бактериофагов. Эти препараты имеют узконаправленное действие и вызывают гибель болезнетворных микробов.
Длительность схемы терапии может быть разной. В среднем терапия стафилококкового назофарингита составляет 5-10 дней. Острый тонзиллит, вызванный золотистыми стафилококками, лечится за 1,5-2 недели.В некоторых случаях применяется альтернативный способ лечения с помощью применения специфических бактериофагов. Эти препараты имеют узконаправленное действие и вызывают гибель болезнетворных микробов.
Лечение с помощью бактериофагов имеет меньше побочных эффектов, чем при использовании антибиотиков. Такая терапия довольно успешно применяется для лечения стафилококковой инфекции у самых маленьких пациентов.Для улучшения носового дыхания используются различные растворы морской соли. Они применяются для орошения носовых ходов. Эти средства помогают промывать носик у малышей и способствуют размягчению слишком плотных выделений. Применять данные растворы можно 3-4 раза в день.
В некоторых случаях используются сосудосуживающие назальные капли, которые выписываются врачом по показаниям с учета возраста малыша.
Полость носа можно обрабатывать также с помощью специальных лекарственных препаратов. Для обработки воспаленных носовых ходов хорошо подойдет «Хлорофиллипт». Это средство позволяет уменьшить воспаление и оказывает губительное действие по отношению к патогенным стафилококкам. Для промывания больного горлышка подойдут различные отвары лекарственных трав. Эти доступные растительные средства всегда найдутся в каждой домашней аптечке. Для полоскания горла можно использовать отвар аптечной ромашки, шалфей, календулу. Полоскать горлышко следует 3-4 раза в сутки через час после еды. Для полоскания можно использовать только теплые растворы.
Выраженным противовоспалительным действием обладают также многие продукты пчеловодства. Для проведения полосканий зева подойдет обычный прополис. Проводить такие полоскания следует 2-3 раза в сутки в течение 10-14 дней. Применять данное лечение можно только малышам, которые не имеют аллергических реакций на продукты пчеловодства. Для полоскания зева также подойдет и обычный мед. При повышении температуры выше 38 градусов следует использовать жаропонижающие средства.
Для полоскания зева также подойдет и обычный мед. При повышении температуры выше 38 градусов следует использовать жаропонижающие средства.
Для деток довольно успешно назначаются лекарственные препараты на основе парацетамола или ибупрофена. Принимаются данные средства в возрастной дозировке.
Врачи не рекомендуют принимать ацетилсалициловую кислоту во время острого периода инфекционного заболевания малышам, так как это может привести к развитию опасных побочных действий данного препарата. Во время разгара болезни малышу следуют находиться дома. Если заболевание у ребенка протекает с выраженной лихорадкой, то кроха должен обязательно соблюдать постельный режим. Такая вынужденная и простая мера поможет существенно снизить риск развития опасных осложнений инфекционной болезни. Во время массивных вспышек стафилококковых инфекций в образовательных учреждениях вводится карантин. Всем малышам, которые контактировали с заболевшими детками, проводится профилактическое лечение.
Всем малышам, которые контактировали с заболевшими детками, проводится профилактическое лечение.
Для восстановления утраченных сил за время болезни малышу назначается общеукрепляющая терапия. Для этого выписываются поливитаминные препараты. Содержащихся в них витамины и микроэлементы помогают восстанавливать иммунитет и улучшают самочувствие ребенка. Применять их следует не менее, чем на протяжении 30 дней. Деткам, имеющим выраженные нарушения иммунитета, назначается иммуномодулирующая терапия.
Опасен ли обнаруженный стафилококк в носу, смотрите в следующем видео:
лечение, симптомы, как и чем вылечить
Золотистыми стафилококками принято считать патогенные бактерии, которые могут спокойно обитать на дерме и слизистых оболочках человеческого организма. Данные бактерии не всегда дают знать о своем присутствии, весьма часто человек не ощущает никаких факторов их присутствия.
Данные бактерии не всегда дают знать о своем присутствии, весьма часто человек не ощущает никаких факторов их присутствия.
Так как данные бактерии являются патогенными, они способны нанести вред организму человека путем нанесения разрушающего действия на жизнедеятельность клеток.
Содержание статьи
Причины возникновения
В медицинской науке золотистый стафилококк был впервые описан в 1884 году, свое название получил из-за характерного окраса. Многие специалисты предполагают, что умеренное количество данных микроорганизмов в носу человека является нормой, а причиной возникновения патологических процессов служит иммунная система, а именно нарушения в ее функционировании.
Золотистый стафилококк
Выделяют три основных причины возникновения данного заболевания:
- Передача при непосредственном контакте. Дети, посещающие детские учреждения, легко могут заразиться друг от друга, так как одни являются носителями бактерии, находящейся в их организме в неактивном состоянии, а другие имеют ослабленную иммунную систему, не способную противостоять болезни.

- Самозаражение золотистым стафилококком может произойти из-за того, что ребенок не соблюдает элементарные правила гигиены. Поэтому родители малыша, чтобы не задавать в ближайшее время доктору вопрос о том, чем лечить стафилококк в носу у ребенка, должны тщательно следить за его гигиеной. Ребенок должен мыть руки после прогулок и перед едой, не грызть ногти и т.п.
- Сниженный иммунитет также является причиной возникновения болезни. Особенно часто ему подвержены дети больные ВИЧ.
Родителям маленьких детей стоит помнить, что золотистый стафилококк опасен и трудно поддается лечению. Очень часто происходит развитие стафилококка в носу ребенка, и лечение следует начать незамедлительно, так как у детей иммунитет слабее, чем у взрослого человека и избавиться от болезни сложнее.
Данный патогенный микроорганизм способен выстоять даже перед некоторыми современными антибиотиками.
Бороться с золотистым стафилококком под силу сильному иммунитету, если же этого не происходит, то на слизистой носа развиваются патологические процессы.
Симптоматические признаки стафилококка у детей
Очень часто неопытные родители и малограмотные специалисты не могут выявить причины затянувшегося ринита или ОРВИ, так как общий анализ крови может показать наличие всего лишь небольшого воспаления, ребенок не теряет активности, но присутствуют достаточно обильные выделения из носа и наблюдается гипертрофия аденоидной оболочки.
Это одни из первых симптомов стафилококка в носу у детей.
Стафилококк в носу
На развитие патологических процессов указывают также и другие симптомы:
- Зуд в носу, сопельные выделения в большом количестве.
- Затрудненное дыхание в связи с заложенностью носа.
- Боли в горле, покраснение.
- Герпес около носа и губ.
- Повышение температуры тела.
- Усталость и вялость.
- Увеличение миндалин.
- Головные боли.
- Насморк.
Все вышеперечисленные признаки могут проявляться как в совокупности, так и поодиночке.
Для того, чтобы узнать как вылечить стафилококк в носу у ребенка необходимо пройти тщательное обследование.
Именно по результатам диагностики, специалист подбирает грамотное и эффективное лечение.
Сегодня методом диагностики заболевания является взятие мазка на присутствие патогенной бактерии. Взятый материал помещается в специальную среду, где активно развивается бактерия.
Исследования проводятся спустя неделю. Для того, чтобы анализ дал верный результат необходима последовательность и стерильность при его взятии. Иногда для более точного результата берется мокрота из горла ребенка. Также сдается кровь и моча.
Методы лечения стафилококка
Ознакомившись с симптомами золотистого стафилококка в носу у детей, и получив подтверждение заболевания на основе анализов, специалист назначает лечение.
Методов лечения золотистого стафилококка в носоглотке ребенка несколько, обычно врач назначает их в комплексе, так как заболевание не лечится, например, только при использовании средств народной медицины.
Амоксиклав
Медикаментозное лечение обычно состоит в том, что доктор назначает прием антибиотиков (например, азитромицина, амоксиклава, цефтриаксона и других) по определенной схеме, которую нельзя нарушать ни в коем случае.
Так как неправильное лечение может привести к тому, что стафилококк на какое-то время не будет себя проявлять, но потом даст о себе знать с новой силой и будет уже устойчив к данному виду лекарства.
В современной медицине для борьбы с заболеванием широкое применение имеет противостафилококковый бактериофаг, но его обычно назначают в том случае, если заболевание не имеет осложнений, курс лечения длится около трех недель.
Помимо вышеперечисленных средств назначаются препараты для укрепления иммунитета.
Слизистые оболочки советуют промывать растворами на основе морской воды, в некоторых случаях хлорофиллиптом. Если у ребенка имеются высыпания, то врач назначает противовоспалительные и подсушивающие препараты. Ни в коем случае их нельзя чесать, поэтому ребенку следует коротко стричь ногти и обработать их пилкой.
Ни в коем случае их нельзя чесать, поэтому ребенку следует коротко стричь ногти и обработать их пилкой.
Очень часто специалисты помимо лекарственных препаратов советуют применять средства народной медицины, особенно это актуально для беременных женщин и маленьких детей. К таким средствам относят промывания носа и горла растворами на основе воды, соли и йода.
Отек слизистой снимают при помощи настойки календулы или ромашки. Хорошо помогает укрепить иммунитет и снять боли в горле мед.
Но, стоит помнить, что одними средствами народной медицины золотистый стафилококк не победить.
Азитромицин
При своевременном, грамотном и эффективном лечении стафилококк не несет опасности для здоровья ребенка. Но, если заболевание диагностировано, лечение пройдено, но оказалось неэффективным, то стоит пролечиться еще раз, возможно, по другой схеме.
Не доведенное до конца или неэффективное лечение может привести к хронической форме заболевания и серьезным осложнениям.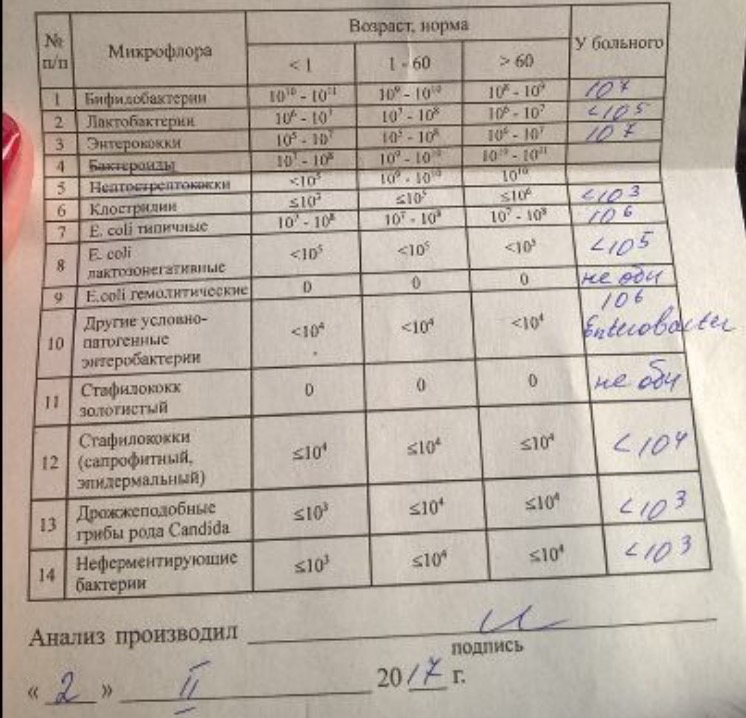
Золотистый стафилококк в носу ребенка может привести к гайморитам, фронтитам, затяжным насморкам. Для того, чтобы не заболеть, родители должны помогать ребенку вести здоровый образ жизни, соблюдать правила гигиены, организовать правильное питание, пробудить интерес к спорту.
Также следует не забывать принимать витамины в тот момент, когда иммунитету особенно нужна помощь, например, после простуды.
Вконтакте
Google+
Одноклассники
Хватит ковыряться в носу! — BBC News Русская служба
- Джейсон Г. Голдман
- BBC Future
Автор фото, Thinkstock
Лезть пальцем в ноздрю — привычка негигиеничная, отталкивающая и даже потенциально опасная. Так почему же тогда все мы время от времени ковыряемся в носу? На эту тему рассуждает корреспондент
Так почему же тогда все мы время от времени ковыряемся в носу? На эту тему рассуждает корреспондент
BBC Future.
Большинство из нас это делает, но мало кто признается. Попавшись с поличным, мы чувствуем стыд и неудобство. А когда это на публике делают другие люди, мы смотрим на них с укоризной. Речь идет о привычке выскребать из носу засохшие сопли.
Для обозначения постоянного ковыряния в носу в медицине даже существует специальный термин — ринотиллексомания.
По-видимому, первое систематическое научное исследование этого феномена относится к 1995 году, когда проблемой ковыряния в носу увлеклись два американских исследователя — Томпсон и Джефферсон. Они по почте отправили свой опросник тысяче взрослых жителей американского штата Висконсин. Из 245 ответивших 91% респондентов признался в ковырянии в носу. При этом лишь 1,2% сообщили, что делают это как минимум раз в час. Два испытуемых отметили, что эта привычка мешает им в повседневной жизни (умеренно или существенно). К удивлению ученых, еще два человека сообщили, что в результате чрезмерного ковыряния проделали отверстие в своей носовой перегородке — тонкой пластинке, разделяющей две ноздри.
К удивлению ученых, еще два человека сообщили, что в результате чрезмерного ковыряния проделали отверстие в своей носовой перегородке — тонкой пластинке, разделяющей две ноздри.
Исследование было проведено не идеально: на вопросы ответила лишь четверть респондентов и, возможно, те из них, кто уже имел некий личный интерес к ковырянию, были более склонны заполнить и вернуть опросник. Но опыт продемонстрировал, что эта привычка, скорее всего, широко распространена — несмотря на культурные табу.
Детская забава
Пятью годами позже индийские врачи Читтаранджан Андраде и Биэс Шрихари из Национального института психического здоровья и нейронауки в Бангалоре решили копнуть глубже.
Они рассудили, что врожденные поведенческие активности как правило чаще встречаются у детей и подростков, чем у взрослых. Поэтому для оценки распространенности ковыряния в носу они решили опрашивать молодое, а не старшее поколение. К тому же, зная, что на результаты висконсинского исследования мог повлиять уровень заинтересованности респондентов, ученые раздали свои опросники в школах, где гораздо выше шансы получить репрезентативную выборку.
Исследование было проведено в четырех школах Бангалора: одна из них была для детей из бедных семей, две — для среднего класса, и еще одна — для детей обеспеченных родителей.
В сумме Андраде и Шрихар опросили 200 подростков. Почти все они признали, что ковыряют в носу в среднем четыре раза в день.
Это, положим, было известно и так. Интересны детали. Только 7,6% школьников сообщили, что засовывают палец в нос чаще 20 раз в день, но при этом почти 20% считали, что ковыряния для них превратились в «серьезную проблему». Большинство заявило, что делают это для того, чтобы почесать ноздрю или вычистить сопли, но 24 учащихся (то есть 12%) признались, что им это просто нравится.
Автор фото, Thinkstock
Подпись к фото,
Ковыряетесь в носу? Фу-у-у!
В качестве инструмента, как выяснилось, используются не только пальцы. 13 респондентов заявили, что пользовались пинцетом, а девять — карандашами. Девять человек созналось в поедании продуктов сопледобычи.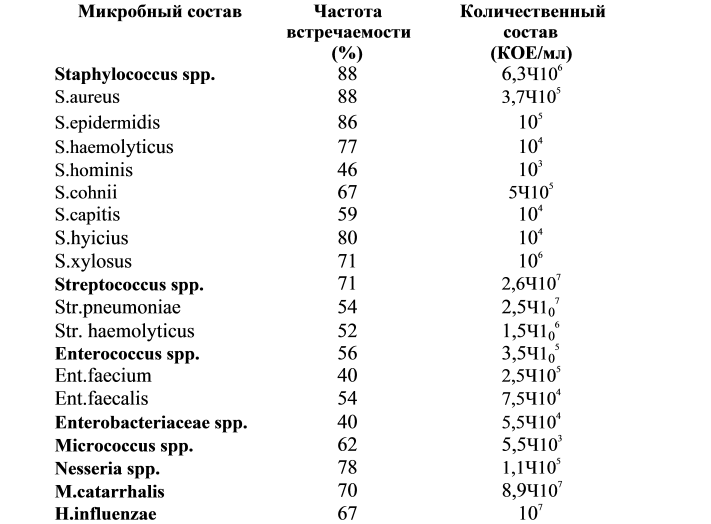
Принадлежность к определенному социоэкономическому классу не имела никакого значения: ковыряние в носу уравнивает бедных и богатых. А вот пол оказал влияние на ответы: мальчики залезают в нос чаще, а девочки более склонны считать эту привычку плохой. Мальчики в среднем чаще имеют и другие вредные привычки, к примеру, грызть ногти (онихофагия) или вырывать волосы (трихотилломания).
Физический вред
Ковыряние в носу — не совсем безобидное занятие. Андраде и Шрихари, изучив медицинскую литературу, выяснили, что в крайних проявлениях оно может быть связано с более серьезными проблемами (или приводить к ним). В одном случае медикам не удалось добиться полного зарастания отверстия в прооперированной носовой перегородке, потому что пациент постоянного ковырялся в носу, и место операции не заживало. Была и 53-летняя женщина, у которой ковыряние в носу привело не только к появлению дыры в носовой перегородке. Ей удалось проделать сквозное отверстие в носовую пазуху.
Автор фото, Thinkstock
Подпись к фото,
Что же вы там ищете? Золото, что ли?!
Кроме того, известен случай 29-летнего мужчины, у которого наблюдалась ранее неизвестная комбинация трихотилломании и ринотиллексомании. Врачи даже придумали для нее новое название: ринотрихотилломания. Пациент постоянно выдергивал волосы из носа. Когда он слишком усердствовал, у него начиналось воспаление. Чтобы справиться с воспалением, он начал применять средство, которое в качестве побочного эффекта окрасило его нос в пурпурный цвет.
К удивлению и радости пациента, пурпурное пятно скрыло его носовую растительность, и он несколько расслабился. Он предпочитал выходить из дома с пурпурным носом, лишь бы волосы были незаметными. Врачи, в итоге сумевшие его вылечить при помощи лекарственных препаратов, констатировали, что он страдал телесным дисморфическим расстройством, то есть убедил себя в наличии не существовавшего в действительности физического недостатка.
Опасные бактерии
Тем, кто время от времени украдкой запускает пальцы в нос, не стоит волноваться: патологии в этом, скорее всего, нет. Любопытно, что обгрызание ногтей и выдергивание волос из носа — это характерные проявления обсессивно-компульсивного расстройства личности, а вот ринотиллексомания к таковым обычно не относится.
Но даже умеренное ковыряние не вполне безвредно. В ходе исследования в 2006 году группа голландских ученых выяснила, что эта привычка способствует распространению бактерий.
Исследователи заметили, что любители поковыряться в носу, пришедшие на прием к отоларингологу, чаще были носителями золотистого стафилококка в носовой полости. Среди здоровых испытуемых картина оказалась похожей: частота ковыряния в носу положительно коррелирует с концентрацией бактерий в носовых жидкостях, а также наличием в них золотистого стафилококка.
И все-таки, зачем мы это делаем?
С учетом всех рисков для здоровья и социальной неприемлемости этой привычки, почему мы все-таки ковыряемся в носу? Четкого ответа на этот вопрос нет, но, может быть, причины те же, что и у привычки грызть ногти (
oб этом писал Том Стаффорд): комбинация удовольствия от проделанной «уборки» и того факта, что нос находится в пределах прямой досягаемости шаловливых рук.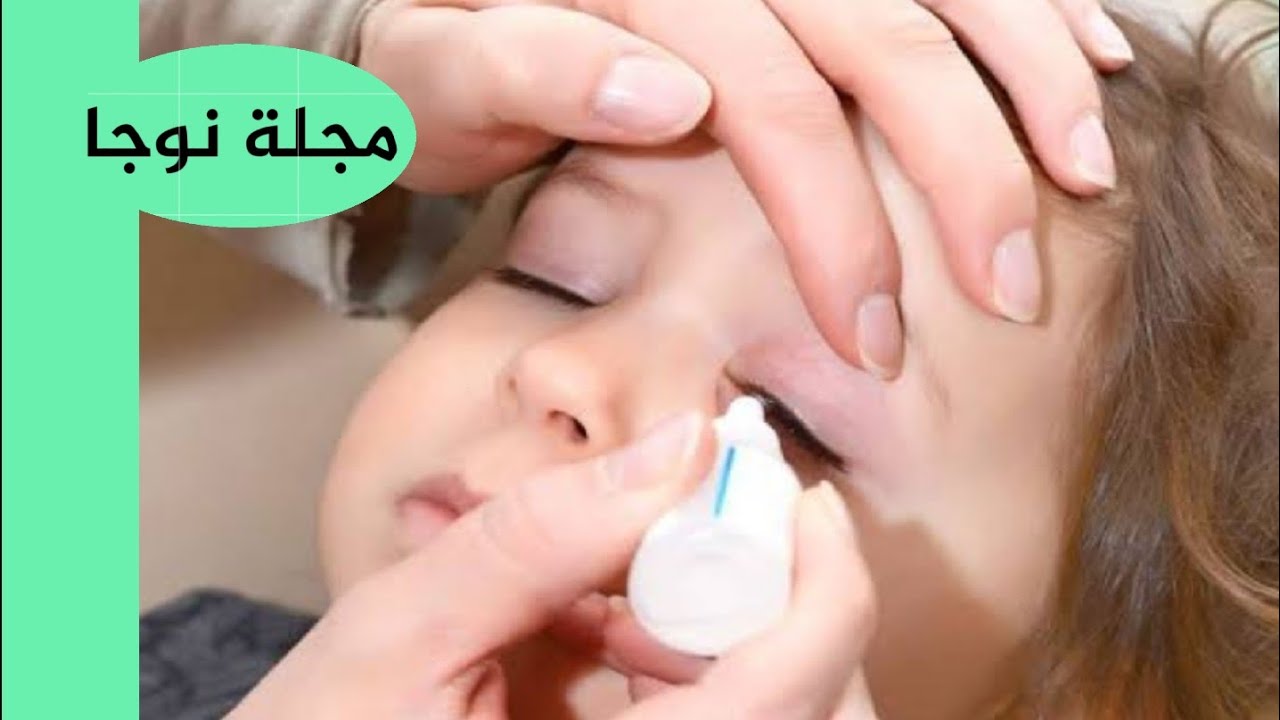
Или, возможно, ринотиллексомания — следствие лени. Палец всегда не то чтобы под рукой, а прямо на самой руке — готовый инструмент! А салфетку еще поди отыщи.
Автор фото, Thinkstock
Подпись к фото,
Если вам так надо вычистить нос — воспользуйтесь салфеткой!
Приятно осознавать, что ученые продолжают работать над этой важной темой, пытаясь понять причины и следствия носоковыряния. В 2001 году упомянутые выше индийские специалисты Андраде и Шрихари получили за свою работу Шнобелевскую премию, которую вручают за исследования, которые вначале заставляют вас улыбнуться, а потом — задуматься. На церемонии награждения Андраде заметил: «Некоторые суют нос не в свое дело. Ну а я лезу со своим делом в чужие носы».
анализ крови на золотистый стафилококк у взрослых и детей
Чем опасна инфекция?
Насчитывается до тридцати видов стафилококковых бактерий, некоторые из них живут в организме, не нанося ему вреда. Наиболее опасны золотистый, сапрофитный и эпидермальный стафилококки. Первый поражает абсолютно любые ткани и органы у людей любого возраста. Микроорганизм способен вызывать пневмонию, пищевое отравление, заражение крови, менингит и другие опасные заболевания.
Первый поражает абсолютно любые ткани и органы у людей любого возраста. Микроорганизм способен вызывать пневмонию, пищевое отравление, заражение крови, менингит и другие опасные заболевания.
Если анализ на золотистый стафилококк оказался положительным, пациенту немедленно назначается курс антибиотиков, но, к сожалению, эта инфекция с трудом поддается лечению, она устойчива к высоким температурам, спирту, антибиотикам.
Когда необходимо сдать анализы на стафилококк?
У взрослых тревожными симптомами являются частые высыпания на коже, воспаления потовых и сальных желез. Даже обычный насморк, который трудно вылечить, кашель и боль в горле могут свидетельствовать об активности данных бактерий и являться серьезным поводом, чтобы сдать анализ из носа на стафилококк.
Симптомы зависят от локализации бактерии. Поражаться могут:
- кожа: гнойные высыпания;
- кости: боли при движении, припухлость;
- пищеварительная система: рвота или тошнота, температура, диарея;
- сердце: шумы;
- половая система: затрудненное мочеиспускание, тянущие ощущения в спине;
- дыхательная система: покраснение и боль в горле, белый налет.

В группе риска — беременные женщины, для которых анализ крови на стафилококк и стрептококк входят в перечень обязательных исследований; работники медицинских учреждений и заведений общественного питания; больные сахарным диабетом, ВИЧ-положительные. Исследование также проводится при травмах кожи, онкологических заболеваниях.
Заражение может произойти воздушно-капельным путем, в быту, через биологические жидкости, с пищей.
Виды анализов
Решение, на какое исследование направить пациента, принимает лечащий врач, исходя из симптомов и общей картины заболевания. Наиболее распространен анализ крови на стафилококк, но также биоматериал берут из зева, носа, ушей, ран, даже грудное молоко подвергается проверке. Информативны также анализ кала на стафилококк и ректальный мазок.
Направление может быть выписано терапевтом, лор-врачом, маммологом, дерматологом, гастроэнтерологом, иммунологом и другими специалистами.
Анализы на стафилококк у детей
У грудничков анализ из зева на стафилококк берут при воспалительном процессе в гортани или глотке. Если у малыша диарея, может быть назначен анализ кала на стафилококк. У новорожденных забор производится посредством стерильной пленки. Детям постарше данное исследование предстоит пройти, если они часто болеют бронхитом или пневмонией. В этом случае на бакпосев сдается мокрота. Риниты, синуситы, фарингиты также заставляют заподозрить активность бактерий стафилококка. В этом случае пациент проверяется на золотистый стафилококк зева, — анализ обычно безболезненный и не вызывает серьезных сложностей.
Анализы в «ВЕРАМЕД»
Почему вам удобно сдать анализы у нас? Потому что в «ВЕРАМЕД» это можно сделать быстро, без очередей и с максимально достоверным результатом, которого позволяют добиться качественные реактивы. Мы проведем анализы любой сложности, в том числе анализ на стафилококк новорожденного ребенка.
Сдать любые другие анализы вы можете в наших медицинских центрах в Одинцове и Звенигороде в любой день недели. Дополнительную информацию по стоимости услуг и подготовке к исследованию можно получить у сотрудников кол-центра: 8(495)150-03-03.
Распространенность носительства S aureus у детей
Abstract
Бессимптомное носительство Staphylococcus aureus является обычным явлением, особенно в переднем отделе носовой полости. Помимо носительства и носоглотки, еще одним частым местом колонизации S aureus является кожа, особенно паховая складка, прямая кишка и подмышечная впадина. Общая распространенность носительства S aureus составляет около 20-30%, как сообщается в соответствующих исследованиях в полевой литературе.У детей данные о носительстве через нос, по-видимому, в некоторой степени похожи на данные о распространенности, зарегистрированные у взрослых, в диапазоне от 18,12 до 38,5 процента, но есть определенные особенности и большая разница между результатами, полученными в разных странах и в разных исследованиях. Чтобы определить реальную распространенность штаммов S aureus и MRSA, в исследованиях следует внести поправку на смешивающие факторы, как описано в этой статье.
Ключевые слова: Носительство в носу, Staphylococcus aureus , MRSA, устойчивость к антибиотикам
Бессимптомное носительство Staphylococcus aureus особенно распространено, особенно в передней части полости носа, где уровень распространенности составляет около 20%. было сообщено.1 Доступные литературные данные по носовой колонизации S aureus в США показали 32,4% распространенность S aureus и 0,8% метициллин-резистентного S aureus (MRSA) в течение 2000-2001 гг.2 с аналогичными данными за 2006 г .: 31,6% и 0,84%, соответственно.3 В Великобритании данные за 1998 год выявили 23% распространенность S aureus (1,5% MRSA) 4, в то время как исследование, проведенное в домах престарелых, проведенное в течение 2006-2009 годов, показало уровень распространенности 19 -22% .5 Более свежие данные перекрестного исследования с участием 32206 субъектов из девяти европейских стран (Австрия, Бельгия, Хорватия, Франция, Венгрия, Испания, Швеция, Нидерланды, Великобритания) показали распространенность 21.6% для S aureus и 0,28% для MRSA 6
Помимо носового и носоглоточного носительства, другим частым местом колонизации S aureus является кожа, особенно паховая складка, прямая кишка и подмышечная впадина. может отображать измененный профиль чувствительности к антибиотикам, особенно у пожилых пациентов, с сопутствующими заболеваниями, причинами подавления иммунитета, предшествующей антибиотикотерапией или историей предшествующей госпитализации в течение прошлых месяцев.9
У детей данные о носительстве носа, по-видимому, в чем-то схожи относительно распространенности, зарегистрированной у взрослых, но есть определенные особенности, более подробно описанные ниже.Одно конкретное исследование определило, что основным фактором риска носительства MRSA у детей является наличие родителя с носительством MRSA.10
Таблица.
Исследования, описывающие распространенность штаммов S aureus и MRSA у детей.
| Страна | Время исследования | Количество протестированных субъектов | Общая распространенность S aureus | Распространенность штаммов MRSA | Сельский / городской | Тип идентификации |
| Китай11 | 2005-2007 гг. | 4.28% | Городской | Культуральная и дисковая антибиотикограмма | ||
| 2008-2010 гг. | 9,25% | |||||
| Всего | 2373 | 18,12% | 6,28% | |||
| Габон12 | Февраль-июль 2009 г. | 500 | 29% | 1% | Сельский и полугородский | Культура, идентификация VITEK-2 (Biomerieux) |
| Колумбия13 | Июнь-ноябрь 2009 г. | 104 | 38.5% | 4,8% | В сельской местности | Культура и дисковая антибиотикограмма |
| Гонконг14 | Сентябрь 2009 г. — апрель 2010 г. | 2211 | 27,6% | 1,3% | Оба. Центры дневного ухода за детьми | Культура и агглютинация латекса (Biomerieux) |
| Перу15 | декабрь 2010 г. — июнь 2011 г. | 452 дети и взрослые | 24,6% | 0,9% | Пригородное сообщество | Антибиограмма культуры и распространения диска |
| Россия16 | 2011 | 63 | 31.7% | Н / Д | Городской «экологически неблагополучный район» | Случайная амплифицированная полиморфная ДНК |
| Полоса Газа 10 | Март-июль 2012 г. | 379 Пара дети-родители | 28,4% | 12% | Оба | Культура, идентификация VITEK-2 (Biomerieux) |
Данные о носительстве S aureus довольно полиморфны, и результаты эпидемиологических исследований могут варьироваться в зависимости от большого количества внутренних факторов, таких как: временная шкала сбора образцов, времени сбора образцов, характеристик субъектов, включенных в исследование (данные из детских садов, школ, в сравнении с данными детей, оставшихся дома), возраста изучаемых субъектов, культуры и техники идентификации и т. д. на.Чтобы определить распространенность штаммов S aureus и MRSA с более высокой точностью, в исследованиях следует внести поправку на факторы, которые могут оказать значительное влияние на результаты исследования, как описано выше.
Инфекции стафилококка (для родителей) — Nemours Kidshealth
Что такое стафилококковая инфекция?
Staph — это сокращенное название Staphylococcus (staf-uh-low-KAH-kus), типа бактерий. Эти бактерии безвредно обитают на многих поверхностях кожи, особенно вокруг носа, рта, гениталий и ануса.Но если кожа проколота или сломана, бактерии стафилококка могут попасть в рану и вызвать инфекцию.
Золотистый стафилококк вызывает большинство кожных инфекций стафилококка, а также может выделять токсины (яды), которые приводят к таким заболеваниям, как пищевое отравление или синдром токсического шока.
Каковы признаки и симптомы кожной инфекции стафилококка?
Кожные инфекции, вызванные стафилококком, проявляются по-разному. Состояния, часто вызываемые S. aureus , включают:
- Фолликулит (fuh-lih-kyoo-LY-tus): это инфекция волосяных фолликулов, крошечных карманов под кожей, в которых растут стержни (пряди) волос.При фолликулите крошечные прыщики с белыми головками появляются у основания стержней волос, иногда с небольшими красными участками вокруг каждого прыщика. Это часто случается, когда люди бреются или имеют раздраженную кожу от трения об одежду.
- Фурункул (fyoor-UNK-ul), широко известный как кипение : Эти опухшие, красные, болезненные образования на коже обычно возникают из-за инфицированного волосяного фолликула. Шишка наполняется гноем, становится больше и болезненнее, пока не разорвется и не начнет стекать. Фурункулы часто начинаются как фолликулит, а затем ухудшаются.Чаще всего они появляются на лице, шее, ягодицах, подмышках и внутренней поверхности бедер, где могут раздражаться небольшие волоски. Пучок из нескольких фурункулов называется карбункулом (KAR-bunk-ul). Человек с карбункулом может почувствовать себя плохо и у него может подняться температура.
- Импетиго (im-puh-TYE-go): Эта поверхностная кожная инфекция чаще всего встречается у маленьких детей, обычно на лице, руках или ногах. Он начинается с небольшого волдыря или прыщика, а затем образует корочку медового цвета.
- Целлюлит (sell-yuh-LYE-tus): начинается с небольшого участка покраснения, боли, отека и тепла на коже, обычно на ногах.По мере расширения этой области ребенок может чувствовать жар и недомогание.
- A Ячмень : Дети с одним из них имеют красный, теплый, неудобный бугорок у края века.
- MRSA: Этот тип стафилококковых бактерий устойчив к антибиотикам, используемым для лечения стафилококковых инфекций. Инфекции MRSA сложнее вылечить, но большинство из них излечиваются при надлежащем уходе. Большинство инфекций MRSA поражает кожу.
- Синдром обожженной кожи: Чаще всего поражает новорожденных и детей в возрасте до 5 лет.Это начинается с небольшой кожной инфекции стафилококка, но бактерии стафилококка вырабатывают токсин, который поражает кожу по всему телу. У ребенка повышенная температура, сыпь, иногда волдыри. Когда волдыри лопаются и сыпь проходит, верхний слой кожи осыпается, и поверхность кожи становится красной и грубой, как от ожога. Это тяжелое заболевание поражает организм так же, как серьезные ожоги. Лечить нужно в больнице. После лечения большинство детей полностью выздоравливают.
- Инфекции ран: Они вызывают симптомы (покраснение, боль, отек и тепло), похожие на симптомы целлюлита.У человека может быть жар и общее недомогание. Из раны может вытекать гной или мутная жидкость и образоваться желтая корочка.
Как передаются стафилококковые инфекции?
Бактерии стафилококка могут распространяться:
- когда кто-то касается загрязненной поверхности
- от человека к человеку, особенно в условиях группового проживания (например, в общежитиях колледжей). Обычно это происходит, когда люди с кожными инфекциями делятся личными вещами, такими как постельное белье, полотенца или одежда.
- из одной части тела в другую через грязные руки или ногти
Теплая и влажная среда может способствовать развитию стафилококковой инфекции, поэтому чрезмерное потоотделение может увеличить шансы на развитие инфекции. Люди с кожными проблемами, такими как ожоги или экзема, могут с большей вероятностью заразиться кожными инфекциями стафилококка.
Как лечат стафилококковые инфекции?
Большинство небольших кожных инфекций стафилококка можно лечить в домашних условиях:
- Замочите пораженный участок теплой водой или нанесите теплые влажные мочалки.Используйте ткань или полотенце только один раз, когда вы замачиваете или очищаете инфицированный участок кожи. Затем вымойте их горячей водой с мылом и полностью высушите в сушилке для одежды.
- Прикладывайте к коже грелку или бутылку с горячей водой примерно на 20 минут три или четыре раза в день.
- Нанесите мазь с антибиотиком, если это рекомендовано врачом.
- Дайте болеутоляющие, такие как парацетамол или ибупрофен, чтобы облегчить боль, пока инфекция не исчезнет. Следуйте инструкциям на упаковке о том, сколько и как часто давать.
- Накройте кожу чистой повязкой или повязкой.
Лечите ячмень, прикладывая теплые компрессы к глазу (с закрытым глазом) три или четыре раза в день. Всегда используйте чистую тряпку для мытья посуды каждый раз. Иногда для лечения ячменя требуется местный антибиотик.
Подростки, у которых наблюдается стафилококковая инфекция на обычно выбритых участках кожи, должны прекратить бритье до тех пор, пока инфекция не исчезнет. Если им все же нужно побриться, им следует использовать чистую одноразовую бритву или чистить электрическую бритву после каждого использования.
Ваш врач может назначить пероральный антибиотик при кожной инфекции стафилококка. Дайте его по расписанию на столько дней, сколько указано. Более серьезные стафилококковые инфекции могут нуждаться в лечении в больнице, а абсцесс (или гнойный карман), который не поддается лечению на дому, может потребоваться дренировать.
Чтобы предотвратить распространение инфекции стафилококка на другие части тела:
- Не прикасайтесь непосредственно к инфицированной коже.
- По возможности держите эту зону закрытой.
- Используйте полотенце только один раз при очистке или сушке области. После использования постирайте полотенце в горячей воде. Или используйте одноразовые полотенца.
Как долго длится стафилококковая инфекция?
Сколько времени нужно для заживления кожной инфекции стафилококка, зависит от типа инфекции и от того, лечится ли она. Например, фурункул может зажить без лечения от 10 до 20 дней, но лечение может ускорить процесс заживления. Большинство ячменей проходят сами по себе в течение нескольких дней.
Можем ли мы предотвратить кожные инфекции стафилококка?
- Тщательное мытье рук часто является ключом к профилактике стафилококковых инфекций.
- Поощряйте детей ежедневно принимать ванну или душ в чистоте. Если такое состояние кожи, как экзема, затрудняет регулярное купание, обратитесь за советом к врачу.
- Держите участки поврежденной кожи, такие как порезы, царапины и высыпания, вызванные аллергическими реакциями или ядовитым плющом, чистыми и закрытыми и следуйте всем указаниям врача.
- Если кто-то из членов вашей семьи заразился стафилококком, не делитесь полотенцами, простынями или одеждой до тех пор, пока инфекция не будет полностью излечена.
Когда мне звонить врачу?
Позвоните своему врачу, если:
- Кожные инфекции, похоже, передаются от одного члена семьи к другому, или если у двух или более членов семьи одновременно есть кожные инфекции.
- Вы думаете, что у вашего ребенка серьезная рана, которая может быть инфицирована.
- Ячмень не проходит через несколько дней.
- Легкая инфекция усугубляется — например, ваш ребенок начинает чувствовать себя жарко или плохо, или область распространяется и становится очень красной и горячей.
Колонизация MRSA: руководство для родителей
Что такое MRSA и почему это так серьезно?
Стафилококки или «стафилококковые» бактерии обычно обитают на коже и в носу. Обычно бактерии стафилококка не причиняют никакого вреда. Однако при попадании внутрь организма они могут вызвать инфекцию. Если обычные антибиотики не убивают стафилококковые бактерии, это означает, что бактерии стали устойчивыми к этим антибиотикам. Этот тип стафилококка называется MRSA (устойчивый к метициллину золотистый стафилококк).
Инфекция против колонизации
Есть два способа заразиться MRSA.
- У человека может быть активная инфекция. Активная инфекция означает, что у них есть симптомы. Обычно это фурункул, язва или инфицированный порез, красный, опухший или заполненный гноем.
- Другой вариант — человек может быть носителем. У носителей нет видимых симптомов, но у них все еще есть бактерии MRSA, живущие в их носу, коже или кишечнике. Если вы или ваш ребенок являетесь носителем, ваш лечащий врач может сказать, что
вы или ваш ребенок колонизированы.Эти слова — «носитель» и «колонизированный» — означают одно и то же.
Как мой ребенок заразился MRSA?
Любой может заразиться MRSA. Человек может заразиться MRSA, дотронувшись до кого-то или чего-то, на чем есть бактерии, а затем прикоснувшись к своей коже или носу. В больнице наиболее распространенный способ заразиться MRSA — это когда лицо, ухаживающее за пациентом, или посетитель прикасаются к пациенту или предметам в палате пациента, не вымыв предварительно руки должным образом.
Есть ли тест на MRSA?
Дети в отделениях интенсивной терапии периодически проходят тестирование на MRSA во время их пребывания.Обычно этот тест представляет собой мазок из каждой ноздри, который отправляется в лабораторию для анализа.
Есть ли лечение от MRSA?
Люди, являющиеся носителями MRSA, обычно не нуждаются в лечении. В некоторых случаях врач может решить лечить кого-то, чтобы уменьшить количество стафилококка на коже или в носу. Это может предотвратить распространение MRSA среди других.
Чтобы уменьшить количество стафилококка на теле вашего ребенка, лечащий врач вашего ребенка может на короткий период времени:
- Посоветуйте ему или ей ежедневно принимать душ с антибактериальным мылом
- Назначьте мазь с антибиотиком, чтобы положить ребенку в нос на несколько дней
- Выписать антибиотики в таблетках / жидкости (в некоторых случаях)
Что я могу сделать, чтобы предотвратить распространение MRSA среди других?
- Самая важная вещь, которую вы можете сделать, чтобы защитить себя, своего ребенка и других, — это соблюдение правил гигиены рук каждый раз, когда вы входите или выходите из комнаты ребенка.
- Часто мойте руки и руки ребенка водой с мылом или дезинфицирующим средством для рук на спиртовой основе.
- Убедитесь, что персонал и посетители моют руки до и после взаимодействия с вашим ребенком или оборудованием вашего ребенка.
| Можно спросить, не уверены ли вы, что кто-то мыл руки перед входом в комнату вашего ребенка. |
Всегда ли мой ребенок болеет MRSA?
Разные люди будут колонизированы MRSA на разное время.Некоторые дети колонизируются на месяц или меньше. Многие дети годами остаются колонизированными MRSA.
Как мне ухаживать за своим ребенком?
Во время вашего пребывания в больнице на двери палаты вашего ребенка может быть повешена табличка «Особые меры предосторожности». Этот знак предупреждает персонал о необходимости проявлять особую осторожность для предотвращения распространения MRSA. Ваши посетители должны быть проинструктированы мыть руки перед входом в комнату и непосредственно перед выходом из комнаты. Посетителей также могут попросить надеть халат или перчатки при посещении.
Имеет ли значение, как я мою руки?
Да. Вы должны тереть руки не менее 20 секунд, чтобы избавиться от бактерий. Следуйте этим инструкциям:
При использовании дезинфицирующего средства на спиртовой основе нанесите столько, чтобы покрыть все поверхности рук, и протирайте до высыхания.
При уходе за госпитализированным ребенком мойте руки:
- Прежде чем прикасаться к ребенку
- Перед сменой повязки и обращением с зондами для кормления, капельницами и т. Д.
- После работы с любыми жидкостями организма, например, после смены подгузников, ухода за раной, обращения со срыгиванием или насморком
- После прикосновения к ребенку
- После прикосновения к окружающим предметам вашего ребенка, таким как прикроватный столик, насос для кормления, бутылочки, дверь в палату пациента и т. Д.
Дополнительно обязательно вымойте руки:
- Перед едой
- После туалета
- После кашля, чихания руками или сморкания
Что будет после выписки моего ребенка из больницы?
Обязательно сообщите лечащим врачам вашего ребенка, что ваш ребенок является носителем MRSA.Это важная часть истории болезни вашего ребенка.
Вопросы?
Это не относится к вашему ребенку, но предоставляет общую информацию. Если у вас есть вопросы, обратитесь к медсестре или врачу.
Детские больницы и клиники Миннесоты
Последнее обновление 8/2015
Адаптировано из: Информационный бюллетень Министерства здравоохранения Миннесоты «Изучение MRSA (метициллин-резистентный золотистый стафилококк): руководство для пациентов» (12/2007).
Вернуться к началу
Staph может скрываться глубоко в носу, результаты исследования | Центр новостей
Shutterstock.com
Новое исследование показывает, что бактерии стафилококка могут скрываться глубоко внутри носа.
Ученые из Медицинской школы Стэнфордского университета обнаружили, что ранее не замеченные участки глубоко внутри носа могут быть резервуарами для золотистого стафилококка , основной бактериальной причины заболевания.
Результаты их исследования были опубликованы 11 декабря в журнале Cell Host & Microbe .
Исследователи из Стэнфорда далее обнаружили обратную зависимость между присутствием S.aureus на этих участках и у другого вида бактерий, Corynebacterium pseudodiphtheriticum , что позволяет предположить, что два организма конкурируют друг с другом и что C. pseudodiphtheriticum — или какой-то молекулярный продукт, который он выделяет — может оказаться полезным в борьбе с S. aureus инфекций.
«Около одной трети всех людей являются постоянными носителями S. aureus , другая треть — случайными носителями, а оставшаяся треть, похоже, не несет S.aureus , — сказал Дэвид Релман, доктор медицины, профессор Томаса К. и Джоан М. Мериган и профессор медицины, микробиологии и иммунологии. Релман, который также является руководителем отдела инфекционных заболеваний в системе здравоохранения Пало-Альто по делам ветеранов, был старшим автором исследования. Ведущим автором был Милин Ян, доктор философии, аспирант лаборатории Релмана на момент проведения экспериментов.
«Давно известно, что нос является основным резервуаром S. aureus », — сказал Релман.Жук также изобилует кожей, особенно в подмышечных впадинах и паху. Однако в подавляющем большинстве случаев это мало или не причиняет никакого вреда. (Если это приносит пользу, то никто еще не понял, что это такое, добавил Релман.)
Но если кожа повреждена, например, раной, медицинским разрезом или размещением катетера, S. aureus может попасть в кровоток и вызвать серьезные и даже опасные для жизни проблемы, такие как сепсис, пневмония или инфекция сердца. клапаны.Около половины всех штаммов S. aureus устойчивы к семейству антибиотиков, включая метициллин. В 2011 году только в США произошло более 80 000 тяжелых метициллин-устойчивых инфекций S. aureus , а также более 11 000 связанных смертей, а также гораздо большее количество менее тяжелых инфекций.
«Не каждый, кто является носителем S. aureus , заболевает», — сказал Релман. «Когда они гуляют по улице и в остальном здоровы, пытается избавить их от своих S.aureus не нужны, а иногда и бесполезны. Но как только носитель попадает в больницу с основным заболеванием, с ослабленной иммунной системой или с высокой вероятностью прохождения процедур, проникающих через кожу, носительство S. aureus становится серьезной проблемой ».
Существуют строгие и несколько утомительные схемы уничтожения S. aureus , обитающего на коже людей или в их носу, но обычно это вопрос недель или месяцев, прежде чем бактерии снова заселят тех, кто чувствителен.Новое исследование предлагает возможную причину этого.
Ученые набрали 12 здоровых субъектов и доставили их в Стэнфордскую клинику ушей, носа и горла, которой руководит соавтор исследования Питер Хван, доктор медицины, профессор отоларингологии. Используя специальные инструменты, позволяющие направлять крошечные мазки в определенные места внутри носа, они взяли образцы из трех конкретных областей. Первым местом — и, безусловно, наиболее хорошо изученным, поскольку оно гораздо более доступным, — был передний нерв, относительно сухой участок ткани, похожий на кожу, расположенный около ноздри.Вторым был средний проход — более теплая, влажная складка, производящая слизь, которая находилась примерно на полпути вверх по носовой полости. И третьим было клиновидно-этмоидальное углубление, расположенное глубоко внутри полости около крыши носа и, как и средний проход, теплое, влажное и слизистое.
Дэвид Релман
Исследователи обнаружили, что наличие или отсутствие S. aureus в одном носовом участке обычно коррелирует с его присутствием или отсутствием в двух других. Подразумевается: если передняя ноздря человека является переносчиком бактерий, вероятно, и верхние области слизистой оболочки тоже.Возможно, именно поэтому попытки изгнать S. aureus так часто оказывались недолговечными. Сосредоточение усилий в основном на бактериях в переднем отделе носа, как это делают современные процедуры деколонизации, оставляет нетронутыми более глубокие резервуары.
Команда
Релмана усвоила еще три вещи. Во-первых, относительная численность S. aureus была обратно пропорциональна относительной численности другого вида бактерий, C. pseudodiphtheriticum . Когда один присутствовал на высоких уровнях, другой присутствовал на низких уровнях или отсутствовал.Один из соавторов исследования, доктор философии Сундж Памп, научный сотрудник лаборатории Релмана, поместил два вида бактерий на чашку с агаром для дальнейшего изучения этой взаимосвязи и обнаружил, что C. pseudodiphtheriticum сильно блокирует рост S. .aureus .
Исследователи подозревают, что что-то C. pseudodiphtheticum производит и секретирует — возможно, белок или, возможно, небольшую молекулу — что является причиной неспособности к развитию S. aureus ’.По словам Пэмпа, если такое вещество будет идентифицировано, оно может дать ключ к разработке новых соединений для предотвращения или лечения инфекций S. aureus .
Во-вторых, микробные сообщества у тех пациентов, у которых есть S. aureus , отличались другими способами от таковых у пациентов, у которых нет. Это может означать, что S. aureus изменяет свою среду, делая ее более или менее благоприятной для различных других микробов. Или это может означать, что разные микробные сообщества более или менее восприимчивы к колонизации S.aureus . В последнем случае можно будет предсказать, основываясь на постоянно проживающих в носу микробах, какие пациенты с наибольшей вероятностью будут подвержены высокому риску заражения S. aureus , даже если они в настоящее время не переносят его. и следить за ними и относиться к ним соответствующим образом. Те пациенты, у которых обнаружен более низкий риск, могут быть избавлены от таких процедур.
В-третьих, в среднем проходе носа и клиновидно-этмоидальном углублении — двух более глубоких и влажных областях слизистой оболочки носа — микробные сообщества были похожи друг на друга, но довольно сильно отличались от сообщества, населяющего более доступный и лучше изученный внешний участок, передний Нарис.Это говорит о том, что обычные в настоящее время методы отбора проб из носовой полости для исследования микробов могут давать искаженные результаты.
Другими соавторами исследования были аспирант Джулия Фукуяма; резидент-отоларинголог До-Ён, доктор медицины; и профессор статистики Сьюзан Холмс, доктор философии. Исследование финансировалось Пионерской премией Национального института здравоохранения (грант DP1OD000964), Благотворительным фондом Дорис Дьюк и Фондом Томаса К. и Джоан М. Мериган.
Информация о Департаменте микробиологии и иммунологии и Департаменте медицины Стэнфорда, которые также поддержали эту работу, доступна по адресу http: // microimmuno.stanford.edu и http://medicine.stanford.edu соответственно.
границ | Носовая колонизация Staphylococcus aureus: обновленная информация о механизмах, эпидемиологии, факторах риска и последующих инфекциях
Введение
Staphylococcus aureus является комменсалом кожи и слизистых оболочек человека, но также является частой причиной серьезных инфекций с высокой заболеваемостью, смертностью и расходами, связанными со здравоохранением (Schmidt et al., 2015). Наиболее частым местом носительства является vestibulum nasi (или передние ноздри), который служит резервуаром для распространения патогена (Williams, 1963; Sivaraman et al., 2009). Эти бактерии могут устанавливать прочное взаимодействие с эпителиальными клетками носа через различные белки и многие компоненты клеточной поверхности (Wertheim et al., 2005a; Mulcahy and McLoughlin, 2016), таким образом трансформируясь в постоянное носительство. S. aureus колонизирует передние ноздри от 20% до 80% населения человека (Brown et al., 2014). Было показано, что носительство играет ключевую роль в патогенезе инфекций S. aureus (Kluytmans et al., 1997) у пациентов, перенесших операцию (Perl et al., 2002; Bode et al., 2010), диализ (Kluytmans et al., 1996; Nouwen et al., 2006) и пациенты в отделениях интенсивной терапии (ICU) (Garrouste-Orgeas et al., 2001) с более высокими рисками инфицирования в стойкие носители (Nouwen et al., 2006).
Ранее опубликованные обзоры носительства S. aureus обычно независимо фокусировались на колонизации или инфекциях либо касались конкретного основного состояния или хирургического вмешательства. Здесь мы полностью рассмотрим последние достижения в области состава носовой микробиоты и межвидовых взаимодействий, эпидемиологии и факторов риска для S.aureus , а также связь между носительством через нос и инфекциями как в сообществе, так и в нозокомиальном контексте.
Микробиота носа и взаимодействия между бактериями
Микробиота носа у взрослых особей различается, но виды, принадлежащие к родам Corynebacterium, Propionibacterium и Staphylococcus , являются наиболее распространенными бактериями (Frank et al., 2010; Human Microbiome Project Consortium, 2012; Yan et al., 2013 ; Каспар и др., 2016). В исследовании носовой микробиоты 178 взрослых 88,2% были носителями Corynebacterium, носителями, 83,7% носителями Propionibacterium acnes и 90,4% носителями Staphylococcus epidermidis . Пропорциональная численность значительно различалась между особями (Liu C.M. et al., 2015).
Состояние здоровья может влиять на микробиоту носа и наоборот. В исследовании с участием здоровых и госпитализированных людей, здоровые взрослые имели микробиоту ноздрей, в которой преобладали актинобактерий (в основном Propionibacterium и Corynebacterium spp.), тогда как в микробиоте пациентов преобладали S. aureus и S. epidermidis . Колонизация S. aureus была отрицательно связана с присутствием других бактерий, включая S. epidermidis (Frank et al., 2010). Такой противовес между бактериями может быть результатом взаимозависимых механизмов ингибирования активации, как описано Krismer et al. (2017). Фактически, некоторые виды бактерий способны секретировать антистафилококковые молекулы, модулирующие S.aureus (рис. 1). Например, продукция in vitro H 2 O 2 Streptococcus pneumoniae может быть бактерицидной в отношении S. aureus (Regev-Yochay et al., 2006; Selva et al., 2009). Недавно исследование in vitro и на людях продемонстрировало, что лугдунин, биоактивное соединение, синтезируемое не рибосомами, продуцируемое стафилококком Staphylococcus lugdunensis , может предотвращать носовую колонизацию S. aureus за счет бактерицидного эффекта (Zipperer et al., 2016).
РИСУНОК 1. Основные бактериальные взаимодействия с носовыми S. aureus .
В некоторых случаях секретируемые бактериями молекулы могут изменять адгезионные свойства S. aureus . Некоторые типы S. epidermidis , по-видимому, способны синтезировать сериновую протеазу Esp, которая устраняет назальный S. aureus у здоровых людей (Iwase et al., 2010), вероятно, за счет разрушения стафилококковых поверхностных белков и человеческих рецепторов, важных для хозяина. –Патогенное взаимодействие (Sugimoto et al., 2013). Кроме того, виды Propionibacterium продуцируют копропорфирин III, метаболит порфирина, который вызывает агрегацию S. aureus , влияющую на носовую колонизацию (Wollenberg et al., 2014).
Corynebacterium видов предположительно противодействуют S. aureus с помощью механизмов конкуренции связывания человеческих клеток (Uehara et al., 2000; Lina et al., 2003). У 156 здоровых добровольцев Uehara et al. (2000) наблюдали общий уровень эрадикации назального S.aureus после выполнения до 15 инокуляций Corynebacterium sp. штамм к ноздрям носителей S. aureus .
Описана также внутривидовая конкуренция. В перекрестном клиническом исследовании было высказано предположение, что метициллин-чувствительный S. aureus (MSSA) и метициллин-устойчивый S. aureus (MRSA) конкурируют за колонизацию, причем MSSA защищает от носительства MRSA (Dall ‘ Антония и др., 2005). С другой стороны, ранее существовавшая носовая каретка с S.aureus может предрасполагать взрослых пациентов к дальнейшей колонизации стафилококками (Ghasemzadeh-Moghaddam et al., 2015).
Распространение и передача
S. aureus
Золотистый стафилококк может быть обнаружен на различных участках тела, таких как кожа, прямая кишка, влагалище, желудочно-кишечный тракт и подмышечная впадина, при этом передние ноздри выступают в качестве основного резервуара. Из кожного комменсального участка S. aureus может входить в контакт со слизистой носа, а затем взаимодействовать с лигандами эпителиальных клеток, такими как лорикрин и цитокератин 10 (K10) (Таблица 1).После преодоления защиты хозяина S. aureus может распространяться в передние ноздри, так что хозяин становится носителем S. aureus (Wertheim et al., 2005a). У человека колонизация носа может начаться в первые дни жизни (Maayan-Metzger et al., 2017). Это было продемонстрировано в когортном исследовании по оценке носительства S. aureus через нос в 100 парах ребенок – мать в течение 6 месяцев после родов (Peacock et al., 2003). Частота носительства в первые 8 недель жизни составляла около 40–50%, а затем снизилась до 21% через 6 месяцев.Кроме того, это исследование обнаружило конкордантность носительства у 68% пар младенец – мать, подтверждая роль факторов окружающей среды в носительстве S. aureus (Peacock et al., 2003). Другое исследование обнаружило идентичные штаммы у 80% пар младенец – мать. У 90% этих новорожденных источником S. aureus был материнский носовой штамм (Leshem et al., 2012; Рисунок 2).
ТАБЛИЦА 1. Лиганды-хозяева Major S. aureus .
РИСУНОК 2. Основные механизмы распространения и передачи S. aureus и влияние носительства через нос на последующие инфекции.
После рождения руки являются основным вектором передачи S. aureus с поверхностей на нос (Wertheim et al., 2005a). Гипотеза о связи между рукой и носом носительства S. aureus подтверждается двойным слепым рандомизированным плацебо-контролируемым исследованием, проведенным Reagan et al. (1991), которые продемонстрировали, что деколонизация носа с помощью мупироцина, применяемого к медицинским работникам, приводит к уменьшению носа и ношения рук.В когортном исследовании с участием амбулаторных пациентов и здоровых сотрудников больниц носительство оценивалось с помощью одного или нескольких мазков. Участники заполнили анкету об их поведении ковыряния в носу, и была обнаружена положительная корреляция между этой привычкой и носительством S. aureus через нос. Однако неизвестно, чаще ли у ковыряющих в носу пациентов колонизировались дополнительные носовые участки (Wertheim et al., 2006).
Исследования, проведенные на людях, живущих в одних и тех же домохозяйствах, показали, что эти люди имеют тенденцию нести генетически похожие штаммы в ноздрях (Nouwen and Optima Grafische Communicatie, 2004; Muthukrishnan et al., 2013), предполагая горизонтальную передачу. Носительство MRSA в нескольких местах увеличивает риск колонизации носа MRSA (Harbarth et al., 2000).
Несмотря на то, что это нечасто, воздушно-капельная передача является еще одним возможным путем распространения S. aureus (Wertheim et al., 2005a) и может играть роль в возникновении больничных вспышек (Sherertz et al., 1996).
Во время вирусных инфекций верхних дыхательных путей увеличивается риск распространения эндогенного S. aureus в воздухе и могут возникать вспышки инфекции.В 1996 году вспышка MRSA, охватившая 8 из 43 пациентов, произошла в хирургическом отделении интенсивной терапии университетской больницы в США. Расследование причины показало, что причиной этой вспышки был один врач; он был носителем MRSA и перенес инфекцию верхних дыхательных путей. Чтобы оценить распространение по воздуху S. aureus , авторы завершили свои выводы экспериментальным клиническим испытанием этого врача и показали, что передача бактерии увеличилась в 40 раз, когда он был инфицирован риновирусной инфекцией, чем когда он не был.Использование маски значительно уменьшило рассеяние ( P = 0,015) (Sherertz et al., 1996).
Медицинские работники, бессимптомные носители через нос, иногда могут быть источником вспышек MRSA (Wang et al., 2001; Vonberg et al., 2006; Haill et al., 2013; Lamanna et al., 2017). С другой стороны, в ситуациях, не связанных со вспышками, и при наличии мер контроля медицинские работники нечасто являются источниками передачи S. aureus (Price et al., 2017).
Мобильные телефоны медицинских работников могут быть резервуаром S.aureus (Chang et al., 2017). В недавнем исследовании оценивалась частота бактериального заражения мобильных телефонов медицинского персонала, работающего в операционной. Семьдесят два специалиста в области здравоохранения взяли бактериальные культуры со своих телефонов, передних носов и рук. Результаты показали, что у 31 сотрудника было S. aureus , выделенных из их ноздрей, 8 — из мобильных телефонов и 4 — из рук. Генотипирование подтвердило, что 7/8 штаммов мобильных телефонов идентичны штаммам, выделенным из ноздрей (Chang et al., 2017).
Механизмы колонизации
vestibulum nasi или передняя часть ноздрей выстлана многослойным ороговевшим плоским плоским эпителием, тогда как остальная часть носовой полости, то есть ее внутренняя часть, выстлана мерцательным столбчатым эпителием (Peacock et al., 2001; Weidenmaier et al., 2012).
Оба эпителия были описаны как места обитания для S. aureus (Mulcahy et al., 2012; Baur et al., 2014), поскольку они будут рассмотрены в этом разделе.Также описана внутриклеточная локализация в ткани носа у здоровых добровольцев (Hanssen et al., 2017). Для успешной колонизации S. aureus экспрессирует адгезивные молекулы (Burian et al., 2010), фундаментальные для установления взаимодействий с компонентами поверхности клеток человека, как было продемонстрировано in vitro и in vivo (Mulcahy et al., al., 2012; Baur et al., 2014; рисунок 3). Основные взаимодействия лигандов перечислены в таблице 1.
РИСУНОК 3. Механизмы S. aureus носовой колонизации.
Взаимодействие между
S. aureus и плоским эпителием передних ноздрей
vestibulum nasi выстланы кожей (Cunningham, 1905; Vuyk, Watts, 2006). Самый верхний слой эпидермиса — это stratum corneum или ороговевший слой (Candi et al., 2005; Eckhart et al., 2013). Этот слой содержит кератиноциты, которые экспрессируют белки, такие как лорикрин, цитокератин 10 (K10), инволюкрин, филаггрин и другие белки (Eckhart et al., 2013).
Фактор слипания B (ClfB) и регулируемая железом поверхностная детерминанта A (IsdA) представляют собой стафилококковые поверхностные белки, которые могут прикрепляться к белкам ороговевшей оболочки (Clarke et al., 2004, 2006; Schaffer et al., 2006; Wertheim et al., 2008; Mulcahy et al., 2012) и поддерживают назальную колонизацию, поскольку она будет развита в этом разделе.
Недавно Mulcahy et al. (2012) продемонстрировали, что лорикрин, самый распространенный белок в ороговевшей оболочке (Steinert, Marekov, 1995), был основным лигандом-мишенью для ClfB во время S.aureus колонизация носа. Колонизация носа штаммом ClfB + S. aureus была снижена на 80% у мышей с дефицитом лорикрина по сравнению с мышами дикого типа. Также было показано, что ClfB взаимодействует с цитокератином 10 (O’Brien et al., 2002; Schaffer et al., 2006; Wertheim et al., 2008), цитокератином 8 (Haim et al., 2010) и фибриногеном (Perkins et al., 2001; таблица 1). Роль ClfB в прикреплении S. aureus к назальному эпителию была изучена in vitro (O’Brien et al., 2002; Mulcahy et al., 2012), на животных моделях (Schaffer et al., 2006; Mulcahy et al., 2012) и в исследованиях на людях (Wertheim et al., 2008).
Schaffer et al. (2006) продемонстрировали, что мутантные штаммы S. aureus , дефицитные по ClfB, приводили к снижению носовой колонизации как у мышей, так и у крыс по сравнению со штаммом дикого типа (ClfB + ). Сообщается, что у человека мутантный штамм ClfB — из S. aureus выводится быстрее, чем штамм дикого типа (медиана 3 ± 1 vs.7 ± 4 дня, p = 0,006), тогда как штамм дикого типа сохранялся в течение 28 дней после инокуляции (Wertheim et al., 2008).
IsdA также играет роль в прикреплении S. aureus к назальным клеткам, как было продемонстрировано in vitro и in vivo (Clarke et al., 2004). Мутация в гене IsdA снижает способность бактерий связывать человеческие носовые клетки in vitro и колонизировать передние носовые ходы хлопковых крыс (Clarke et al., 2006). Было также показано, что этот поверхностный белок связывается с фибриногеном и фибронектином (Clarke et al., 2004). Роль IsdA в носовой колонизации еще не была четко продемонстрирована в исследованиях на людях.
Другие поверхностные белки S. aureus , такие как поверхностный белок G (SasG), SasX и серин-аспартатные повторяющиеся белки SdrC и SdrD, также могут служить лигандами для эпителиальных клеток (Corrigan et al., 2009; Liu Q . et al., 2015). Десмоглеин 1 был идентифицирован как лиганд-хозяин для SdrD (Askarian et al., 2016). Их роль у людей еще не проверена (Mulcahy et al., 2012).
Взаимодействие во внутренней носовой полости
Помимо vestibulum nasi , внутренняя часть носовой полости составляет еще одну экологическую нишу для S. aureus. Стафилококковый небелковый адгезин, названный клеткой , тейхоевой кислотой (WTA), считается важным фактором процесса колонизации (Weidenmaier et al., 2004). В исследовании in vivo , WTA-дефицитные мутанты S. aureus не могли прилипать к носовым клеткам и не могли колонизировать ноздри хлопковых крыс по сравнению с контрольными штаммами дикого типа (Weidenmaier et al., 2004).
В исследовании, объединяющем in vitro, и in vivo оценок , Baur et al. (2014) изучали молекулярные детали адгезии WTA к носовым клеткам. Они впервые обнаружили, что SREC-1 (член акцепторного рецептора F-типа) экспрессируется на эпителиальных клетках внутренней носовой полости человека и хлопковых крыс. Авторы также сообщили, что SREC-1 взаимодействует с WTA, и подтвердили эти данные на инфицированных хлопковых крысах, предварительно обработанных антителом против SREC-1.Значительное уменьшение колонизации наблюдалось через 8 часов и 6 дней после инокуляции в группе, получавшей анти-SREC-1 антитело, по сравнению с контролем (Baur et al., 2014). В согласии с этим Weidenmaier et al. (2008) ранее продемонстрировали роль WTA на начальных стадиях колонизации S. aureus .
Внутриклеточная локализация
S. aureus
Внутриклеточная локализация S. aureus в ткани носа была описана с использованием таких методов, как иммуногистохимический анализ, окраска гематоксилином и эозином (Hayes et al., 2015; Ou et al., 2016, 2017). Эпителиальные клетки, эндотелиальные клетки и воспалительные клетки, особенно тучные клетки (Plouin-Gaudon et al., 2006; Tan et al., 2014; Hayes et al., 2015; Ou et al., 2016) были описаны как места обитания для внутриклеточный S. aureus (ICSA). Используя биопсию кожи из вестибулума носа случайно выбранных здоровых участников, Hanssen et al. (2017) обнаружили внутриклеточный S. aureus в шиповидном слое , одном из слоев, образующих эпидермис.Сообщалось о внутриклеточной локализации S. aureus как у пациентов с риносинуситом (Clement et al., 2005; Plouin-Gaudon et al., 2006; Ou et al., 2016, 2017), так и у здоровых добровольцев (Hanssen et al. , 2017). В контрольной популяции из исследования Ou et al. (2016), 38% имели ICSA. Однако в отсутствие крупномасштабных популяционных исследований истинную распространенность ICSA у здоровых людей еще предстоит определить.
Внутриклеточная локализация S. aureus , по-видимому, защищает бактерии от защитных механизмов хозяина (Clement et al., 2005) и способствуют неэффективности противомикробных препаратов, как это было продемонстрировано в недавнем исследовании по оценке системных и местных антибиотиков. Используя клеточную модель S. aureus уклонения от назального эпителия, Rigaill et al. (2018) обнаружили, что большинство деколонизирующих агентов, включая мупироцин, проявляют слабую активность против ICSA. Выведение ICSA также изучали на модели мышей с использованием ванкомицина. В этом исследовании внутриклеточные бактерии смогли вызвать инфекцию даже в присутствии этого антибиотика (Lehar et al., 2015), тогда как планктонные бактерии уничтожались ванкомицином и не вызывали инфекции. Внутриклеточная резидентность S. aureus может объяснить повторную колонизацию и неудачу деколонизации, наблюдаемую у некоторых здоровых носителей, а также рецидив инфекций, наблюдаемый у пациентов с хроническим риносинуситом (Clement et al., 2005; Ou et al., 2017; Rigaill et al., 2018).
Иммунная система и
S. aureus Колонизация
Наши знания в отношении реакции хоста во время S.aureus носовая колонизация все еще ограничена по сравнению с иммунным ответом при инвазивной инфекции S. aureus (Brown et al., 2014). Связь между иммунной системой хозяина и носительством S. aureus была недавно рассмотрена Mulcahy и McLoughlin (2016). Присутствие S. aureus в ноздрях, по-видимому, вызывает как врожденную, так и адаптивную иммунную систему. S. aureus может иначе преодолеть защитные механизмы хозяина. Стафилококковый белок A (SpA) и экзопротеин стафилокиназа могут играть ключевую роль в адаптации бактерий к иммунной системе и процессу колонизации (Peschel and Sahl, 2006; Cole et al., 2016).
Врожденный иммунный ответ
Человеческие выделения из носа обладают эффективным естественным антимикробным действием (Cole et al., 1999). Действительно, они содержат секретируемые эпителиальными клетками антимикробные пептиды (AMP), способствующие защите носа первой линии. Первичные эпителиальные клетки носа продуцируют АМП, такие как hBD3 и РНКаза-7, после стимуляции цитокинами (IFN-g, IL-1b и TNF-a) (Burgey et al., 2016). Среды, содержащие S. aureus , вызывают экспрессию этих AMP менее эффективно, чем воспалительные цитокины (Burgey et al., 2016). Профили дифференциальной экспрессии AMPs могут быть первичными детерминантами для различных состояний носительства S. aureus (Burgey et al., 2016).
Антистафилококковые ответы могут быть вызваны участием Toll-подобных рецепторов (TLR). Следовательно, роль TLR2 была документально подтверждена в носовой колонизации S. aureus (González-Zorn et al., 2005). Было показано, что штаммы-носители S. aureus задерживают иммунный ответ хозяина по сравнению со штаммами, не являющимися носителями, из-за задержки экспрессии TLR2, которую они стимулируют в эпителиальных клетках носа (Quinn and Cole, 2007).Различные полиморфизмы были обнаружены у носителей и не носителей S. aureus ; они нацелены на растворимые или связывающиеся с мембраной молекулы, такие как гены, кодирующие связывающий маннозу лектин, глюкокортикоидный рецептор, С-реактивный белок, бета-дефенсин 1, TLR-9 и интерлейкин-4 (van den Akker et al., 2006; Emonts et al., al., 2008; Ruimy et al., 2010; Mulcahy, McLoughlin, 2016; Nurjadi et al., 2018).
Исследование по оценке истощения нейтрофилов было проведено на мышах, чтобы определить важность притока нейтрофилов во время носительства.У мышей, которым вводили антитела против истощения нейтрофилов, наблюдалось значительное увеличение скорости колонизации S. aureus по сравнению с контролем. Это исследование in vivo подчеркивает, что приток нейтрофилов играет роль в клиренсе S. aureus (Archer et al., 2013).
Адаптивный иммунный ответ
Как было документально подтверждено анализом сыворотки, носительство S. aureus вызывает адаптивный гуморальный иммунный ответ. Сообщалось, что сывороточные уровни иммуноглобулинов IgG и IgA, специфичных к нескольким стафилококковым белкам, были выше у постоянных носителей, чем у людей, не являющихся носителями (van Belkum et al., 2009; Colque-Navarro et al., 2010). Но доказательства того, что эти антитела защищают от колонизации, отсутствуют.
В модели носовой колонизации на мышах клиренс S. aureus оказался независимым от В-клеток, но опосредован Т-клетками. Клетки Th27, функциональная линия Т-клеток, отличная от Th2 и Th3, как известно, вовлечены в барьеры слизистой оболочки и поверхностный клиренс патогенов. Обычно они продуцируют семейство цитокинов IL-17. Арчер и др. (2013, 2016) показали, что мыши с дефицитом IL-17A и IL-17F не смогли очистить S.aureus , экспериментально инокулированный через нос; IL-17A был необходим для экспрессии AMP, вызванной носовой колонизацией. В мышиной модели цитокин семейства IL-10 IL-22 секретировался клетками Th27 и способствовал локальной экспрессии AMP. IL-22 также снижает экспрессию стафилококковых лигандов лорикрина и цитокератина 10 и, таким образом, контролирует носовую колонизацию (Mulcahy et al., 2016).
Напротив, в исследовании на людях, оценивающем воспалительные факторы носовой жидкости и носительство с S.aureus , ИЛ-17 не обнаружен (Cole et al., 2016). Это было неожиданно, и авторы предположили, что IL-17 может быть нерастворим в назальных выделениях (Cole et al., 2016). Было обнаружено, что низкое соотношение цитокинов Th2 к Th27 является предиктором носительства S. aureus у добровольцев после стимуляции цельной кровью S. aureus (Nurjadi et al., 2016). Будущие исследования на людях должны быть проведены, чтобы лучше понять роль цитокинов Th27 в носительстве через нос.
Классификация носовых носителей на основе микробиологии
Для подтверждения носового носительства S.aureus , образцы обычно собирают с помощью коммерческих сухих или увлажненных стерильных тампонов, при этом значительных различий между ними не обнаружено (Warnke et al., 2016). Протокол отбора образцов на самом деле не стандартизован, но обычно состоит из протирания тампоном передних ноздрей каждой ноздри примерно за четыре вращательных движения (Wertheim et al., 2006; Bode et al., 2010). Затем мазки анализируют, чтобы проверить наличие S. aureus . Два обычно используемых лабораторных теста для идентификации S.aureus — это культивирование на хромогенных твердых средах, что является менее дорогим тестом, и полимеразная цепная реакция, которая является золотым стандартом и наиболее быстрым методом обнаружения MRSA (Pournajaf et al., 2014). Важно отметить, что хроническое носительство S. aureus может быть результатом не только носовой колонизации. Отбор проб вне носовых участков, таких как ротоглотка, прямая кишка, раны, подмышечная впадина, увеличивает частоту выявления MRSA у пациентов с риском нозокомиальной инфекции S. aureus (Miller et al., 2012; McKinnell et al., 2013).
Эпидемиологические исследования в течение периодов от 12 недель до 3 лет описали три модели носового носительства для S. aureus среди здоровых добровольцев, взятых несколько раз. Постоянные носители, частота которых варьировалась от 10% до 30% (Williams, 1963; Eriksen et al., 1995; VandenBergh et al., 1999; Nouwen et al., 2004; Muthukrishnan et al., 2013), не являющиеся носителями, которые оценивают колеблется от 10% до 47%, а остальные считались перемежающимися носителями (Williams, 1963; Eriksen et al., 1995; VandenBergh et al., 1999; Nouwen et al., 2004). Определения, используемые для этой классификации, варьировались от одного исследования к другому. В некоторых исследованиях стойкими носителями были те, у кого были положительные результаты всех мазков на S. aureus (Muthukrishnan et al., 2013). В других исследованиях определялись пороговые значения для индекса носительства (количество положительных мазков / общее количество мазков для каждого человека) (Eriksen et al., 1995; VandenBergh et al., 1999). Однако нет четкого определения количества мазков, которые следует взять, и какой доли должен быть положительным перед определением состояния носительства.
Nouwen et al. (2004) предложили правило посева, основанное на сочетании качественных и количественных результатов двух последовательных мазков из носа, взятых с интервалом примерно в неделю, для прогнозирования носительства S. aureus среди здоровых добровольцев. Если обе культуры дают положительный результат более 10 3 колониеобразующих единиц (КОЕ), человек классифицируется как стойкий носитель. Когда только одна из культур является положительной, или когда обе культуры положительны с низким КОЕ, человек рассматривается как прерывистый носитель.ван Белкум и др. (2009) провели исследование с участием 51 добровольца с известным состоянием носительства, которые были искусственно колонизированы смесью штаммов S. aureus после лечения деколонизацией и наблюдались в течение 22 недель. Средняя выживаемость носовых бактерий составляла 4 дня у не носителей, 14 дней у прерывистых носителей и более 154 дней у постоянных носителей ( P = 0,017). Мазки с посевами стойких носителей содержали больше бактериальных нагрузок по сравнению с другими группами.Уровни антистафилококковых антител в сыворотке крови у постоянных и непостоянных носителей различались, как указывалось ранее. Авторы пришли к выводу, что прерывистые и не носители имеют сходные характеристики, и, таким образом, предложили реклассификацию носителей S. aureus через нос в постоянных носителей и «других» носителей (van Belkum et al., 2009). Было показано, что стойкие носители имеют более высокое количество S. aureus (Nouwen et al., 2004; van Belkum et al., 2009) и более высокий риск инфекции по сравнению с другими носителями (Wertheim et al., 2004; Nouwen et al., 2005). Однако бактериальная нагрузка у постоянных носителей всегда различна, и трудно определить фиксированный порог для диагностики (Burian et al., 2010; Verhoeven et al., 2012; Nilsson et al., 2015). Устойчивое носительство чаще встречается у детей, чем у взрослых, но многие люди меняют свое состояние носительства в возрасте от 10 до 20 лет (Armstrong-Esther, 1976). Выводы о том, что постоянные носители являются носителями одного и того же штамма в течение многих лет, а прерывистые носители, по-видимому, имеют изменяющиеся штаммы (Eriksen et al., 1995; VandenBergh et al., 1999) недавно стали предметом споров (Muthukrishnan et al., 2013).
Поперечные исследования показывают распространенность примерно 20-30% носителей в общей популяции, которая представляет собой смесь постоянных и прерывистых носителей (Gorwitz et al., 2008; den Heijer et al., 2013; Saadatian-Elahi et al. ., 2013; Chen et al., 2017).
Индивидуальные факторы риска для
S. aureus Колонизация носа
Колонизация носа зависит от факторов хозяина, таких как основное состояние или заболевания (таблица 2).Некоторые исследования показали, что носительство через нос чаще встречается у людей, инфицированных вирусом иммунодефицита человека (ВИЧ) (Raviglione et al., 1990; Weinke et al., 1992; Kotpal et al., 2016) или у пациентов с ожирением (Olsen et al., 2013) по сравнению со здоровыми людьми. Эта более высокая распространенность была также обнаружена среди пациентов с диабетом, находящихся на диализе, по сравнению с пациентами, не страдающими диабетом, в той же популяции (Luzar et al., 1990). Другие заболевания, такие как гранулематоз с полиангиитом (ранее известный как гранулематоз Вегенера), ревматоидный артрит (Laudien et al., 2010), инфекции кожи и мягких тканей (Immergluck et al., 2017), атопический дерматит (Breuer et al., 2002) и рецидивирующий фурункулез (Demos et al., 2012) связаны с повышенным уровнем носительства.
ТАБЛИЦА 2. Предрасполагающие факторы носового носительства.
У здоровых людей Liu C.M. и другие. (2015) обнаружили схожие показатели носительства у мужчин и женщин, в то время как у мужчин плотность бактерий была выше. Сообщения о более высоком риске носительства S. aureus через нос, чем у остальной части населения, не подтверждаются (Elie-Turenne et al., 2010; Саадатиан-Элахи и др., 2013; Чен и др., 2015; Price et al., 2017). Связь между курением и носительством носа также противоречива. В исследовании Olsen et al. (2012), было обнаружено, что активное курение у здоровых взрослых является защитным фактором для носительства S. aureus с предполагаемой бактерицидной активностью сигаретного дыма. Напротив, недавнее исследование показало, что курильщики чаще подвергались колонизации, чем некурящие, а отказ от курения улучшил выведение носового S.aureus в ходе экспериментального исследования инокуляции (Cole et al., 2018). Многие другие состояния хозяина были пунктуально изучены и описаны как дополнительные предрасполагающие факторы, такие как гормональная контрацепция (Zanger et al., 2012) и присутствие гемоглобина в выделениях из носа (Pynnonen et al., 2011).
На генетическом уровне корреляции между генетическими факторами и носительством S. aureus не обнаружено. В исследованиях близнецов и семейных исследований не было обнаружено значительной наследственности для S. aureus носовой колонизации (Roghmann et al., 2011; Андерсен и др., 2012). Интересно, что некоторые полиморфизмы генов воспалительной реакции хозяина были связаны с носительством S. aureus через нос. Наличие фенотипа антигена гистосовместимости HLA-DR3 может быть предрасположенностью (Kinsman et al., 1983).
Как было сказано ранее, на уровне иммунной системы полиморфизмы генов, кодирующих некоторые белки, и профили дифференциальной экспрессии AMP могут быть детерминантами различных состояний носительства.
В исследовании с участием 93 пациентов с диабетом 1 типа был определен полиморфизм рецепторов витамина D в дезоксирибонуклеиновой кислоте (ДНК), выделенной из лейкоцитов периферической крови.Анализ показал, что наличие специфических аллелей, кодирующих рецепторы витамина D, было связано с повышенной скоростью колонизации S. aureus (Panierakis et al., 2009).
Назальное носительство
S. aureus как фактор риска инфекций
Staphylococcus aureus назальная колонизация была определена как основной фактор риска развития явных стафилококковых инфекций, погодных приобретенных или внутрибольничных инфекций (Von Eiff et al., 2001; Wertheim et al., 2004, 2005b), что увеличивает риск от 2 до 10 раз (Perl and Golub, 1998). Риск инфицирования носителей носа в основном изучался у хирургических пациентов (общих, ортопедических, кардиологических и нейрохирургических) (Perl et al., 2002; Bode et al., 2010; Walsh et al., 2017), пациентов, находящихся на гемодиализе. (Kluytmans et al., 1996; Katneni and Hedayati, 2007), пациенты на хроническом амбулаторном перитонеальном диализе (CAPD) (Luzar et al., 1990), ВИЧ-инфицированные пациенты (Nguyen et al., 1999; Sissolak et al., 2002) и пациентов отделения интенсивной терапии (Nardi et al., 2001). Также было показано, что он является основным фактором риска рецидивирующего фурункулеза, носовая колонизация присутствует почти у 60% людей с фурункулами и импетиго (Durupt et al., 2007) (Рисунок 2 и Таблица 3).
ТАБЛИЦА 3. S. aureus носовая колонизация, фактор риска инфекций.
Инфекции хирургического участка
Развитие послеоперационной инфекции — это многофакторный процесс, обычно сочетающий предоперационные, интраоперационные и послеоперационные факторы (Savage and Anderson, 2013).Колонизацию носа можно рассматривать как предоперационный фактор риска инфекций MRSA и MSSA. S. aureus может распространяться от передних носовых ходов к другим участкам поверхности кожи и таким образом загрязнять хирургическую рану во время операции (NICE Clinical Guidelines, 2008; Savage and Anderson, 2013). Было показано, что около 80% штаммов, вызывающих стафилококковую инфекцию в месте операции, имеют молекулярную идентичность с изолятами S. aureus в ноздрях соответствующих пациентов (Perl et al., 2002).
Инфекции области хирургического вмешательства (ИОХВ) являются одним из наиболее распространенных послеоперационных осложнений и составляют от 20 до 30% инфекций, связанных с оказанием медицинской помощи (ИСМП) (Klevens et al., 2007; Magill et al., 2012; Savage and Anderson, 2013 ). В то время как энтеробактерии и другие уро-пищеварительные бактерии являются доминирующими при инфекциях после желудочно-кишечных, урологических и гинекологических операций (Trautman et al., 2007), S. aureus преобладает в ортопедических и кардиохирургических учреждениях (Lepelletier et al., 2005; Траутман и др., 2007; Muñoz et al., 2008). У ортопедических пациентов на имплантатах могут образовываться биопленки, что затрудняет лечение (Chen et al., 2013). По данным Французского института надзора за общественным здоровьем в 2014 г., S. aureus составляли 19,4% изолированных микробов в ИОХВ после коронарных операций, 51,9% организмов, вызывающих ИОХВ при ортопедических операциях, и 29,3% организмов, вызывающих инфекции в акушерских гинекологических хирургах. в 2014 г. (Le Réseau d’alerte, d’investigation et de Survival des Infosocomiales (Raisin), 2015).Аналогичные последствия были обнаружены и в других странах (Saadatian-Elahi et al., 2008; Negi et al., 2015).
Несколько исследований, включающих случай-контроль и многофакторный анализ, выявили носительство S. aureus через нос как независимый фактор риска ИОХВ (Kluytmans et al., 1995; Kalmeijer et al., 2000; Muñoz et al., 2008). В исследовании случай – контроль, проведенном Kluytmans et al. (1995) за день до операции кардиохирургические пациенты обследовались на предмет их носительства в носу и наблюдались на предмет развития ИОХВ. S. aureus раневых инфекций имели место у 40 пациентов по сравнению с 120 контрольной группой, у которых инфекция не развивалась. Носительство через нос, выявленное в 52% случаев по сравнению с 12% контрольной группы, оказалось значительным фактором риска развития этих послеоперационных инфекций с OR = 9,6, 95% доверительный интервал (3,9–23,7). В исследовании с участием 357 пациентов, перенесших серьезную операцию на сердце, носители носа имели более высокую частоту ИОХВ, чем не носители (12,5% против 5%, P = 0,01) (Muñoz et al., 2008). Аналогичные выводы были получены для ортопедических пациентов с увеличением заболеваемости от 3 до 11 раз (Kalmeijer et al., 2000; Yano et al., 2000; Weiser and Moucha, 2015).
Инфекции в области хирургического вмешательства оказывают большое влияние на пациента и систему здравоохранения. Эти инфекции увеличивают продолжительность госпитализации (Leaper et al., 2004), смертность и расходы на здравоохранение и снижают качество жизни, связанное со здоровьем (Anderson et al., 2009; Lamarsalle et al., 2013; Savage and Anderson, 2013).Ретроспективный анализ базы данных во Франции пришел к выводу, что стафилококковые инфекции привели к примерно 1,0 и 1,4 дополнительных госпитализаций на пациента, 22,1 и 22,4 дополнительных дня в стационаре и дополнительным расходам в размере 15 475 евро и 13 389 евро после кардиоторакальных и ортопедических операций соответственно (Schmidt et al., 2015). Уровень внутрибольничной смертности среди инфицированных пациентов был в 2,6 раза и в шесть раз выше, чем у неинфицированных пациентов при кардиоторакальных и ортопедических процедурах (Schmidt et al., 2015).
Метициллин-устойчивый Носительство S. aureus может увеличить риск развития ИОХВ. В систематическом обзоре у пациентов, колонизированных MRSA, вероятность развития инвазивной инфекции в четыре раза выше, чем у пациентов, колонизированных MSSA (Safdar and Bradley, 2008). Сообщается, что инфекции MRSA являются причиной до 40% HCAI во всем мире с особенно высокой заболеваемостью в Соединенных Штатах и многих европейских странах (McKinnell et al., 2013), и было показано, что они вызывают повышенную смертность по сравнению с MSSA (Anderson et al. al., 2009). В исследовании, проведенном Anderson et al. (2009), пациенты с ИОХВ из-за MRSA имели в 2,6 раза более высокий риск смерти в течение 3 месяцев, продолжительность пребывания в больнице была на 6 дней больше, а связанные с этим расходы были увеличены на 23000 долларов по сравнению с пациентами с SSI из-за MSSA. С другой стороны, метаанализ 31 когортного исследования бактериемии S. aureus показал значительно более высокую смертность при MRSA, чем при MSSA (Cosgrove et al., 2003). Однако причины повышенной смертности от инфекций MRSA неясны.Некоторые авторы предполагают, что бактерии MRSA и MSSA одинаково вирулентны, но инфекции MRSA обычно развиваются у пациентов, ранее леченных антибиотиками. Таким образом, как предполагалось ранее, различия в уровне смертности пациентов могут скорее отражать тяжесть основных состояний, чем более высокую бактериальную вирулентность (Humphreys, 2012; Hraiech et al., 2013).
Инфекции у нехирургических пациентов
Носительство S. aureus в носу также является фактором риска последующих инфекций у нехирургических пациентов.Wertheim et al. (2004) обследовали 14 008 взрослых, у которых мазок из носа брали при поступлении в нехирургическое отделение, 3420 (24%) были положительными на S. aureus . В ходе последующего наблюдения был выявлен 81 пациент, у которых в период от 2 до 120 дней после взятия мазка развилось бактерий S. aureus , что в три раза чаще у носителей, чем у лиц, не являющихся носителями. Интересно, что уровень смертности от бактериемии S. aureus был выше у не-носителей, чем у носителей. Это могло быть связано с защитным иммунитетом антистафилококковых антител (Wertheim et al., 2004; Holtfreter et al., 2006). Приблизительно 80% из изолятов S. aureus , вызывающих бактериемию, имели эндогенное происхождение и идентичны изолятам, выделенным из передних носовых ходов соответствующих пациентов, что подтверждает предыдущее сообщение (Von Eiff et al., 2001).
Проспективное когортное исследование оценило возникновение инфекций S. aureus у 5161 пациента, которые были проверены на носительство при поступлении в отделение интенсивной терапии. Связанные с ОИТ инфекций S. aureus определялись по развитию инфекции> 48 ч после их поступления в отделение.Эти инфекции произошли у 113 пациентов, и носовая колонизация была связана с повышением риска в 2,5–4,7 раза (Honda et al., 2010).
У ВИЧ-инфицированных пациентов проспективное когортное исследование, оценивающее 231 субъекта каждые 3 месяца в течение как минимум двух лет, сообщило о 6% -ной заболеваемости инфекциями S. aureus , носители через нос более подвержены риску [ p = 0,04 , OR = 3.6 (0.9–15.4)] (Nguyen et al., 1999).
У пациентов, находящихся на гемодиализе и хроническом перитонеальном диализе, большинство инфекционных осложнений имеет эндогенное происхождение (Luzar et al., 1990; Ena et al., 1994). S. aureus — наиболее часто встречающийся изолированный агент бактериемии, связанной с центральным венозным катетером (Katneni and Hedayati, 2007), или инфекций места выхода перитонеальных диализных катетеров (Luzar et al., 1990). Носители через нос имеют повышенный риск заражения этими инфекциями (Nouwen et al., 2005; Ong et al., 2017).
Staphylococcus aureus — наиболее часто выделяемый возбудитель инфекций диабетической стопы. В исследовании сравнивали генотипические профили S.aureus , выделенных при инфекциях ноздрей и язв диабетической стопы 276 пациентов. Бактерия была выделена из обоих участков у 36% популяции, а идентичные штаммы были обнаружены в 65% случаев. Следует провести дальнейшие исследования, чтобы подтвердить пользу скрининга и лечения носителей через нос в этой популяции (Dunyach-Remy et al., 2017).
Носительство S. aureus через нос представляет собой фактор риска развития инфекций кожи и мягких тканей, вызываемых этим микробом, у не госпитализированных и здоровых субъектов (Chou et al., 2015). Было показано, что он является основным фактором риска рецидива фурункулеза (Demos et al., 2012). Носительство через нос также является фактором риска вторичной бактериальной пневмонии у пациентов, инфицированных вирусом гриппа А. Вирусная инфекция вызывает физиологические изменения хозяина, которые вызывают распространение S. aureus из носовой ткани в легкие, как показано на модели мыши (Reddinger et al., 2016).
Перспективы
Носительство S. aureus через нос носит многофакторный характер и может предрасполагать носителей к последующим инфекциям.Поэтому назальная деколонизация носителей рекомендуется пациентам, перенесшим кардиоторакальные и ортопедические операции (De Jonge et al., 2016).
Полное понимание взаимодействий «хозяин-патоген» может помочь найти новые стратегии деколонизации. Необходимо исследовать новые области механизмов колонизации. Например, роль микобиоты начинает описываться в патофизиологии хронических респираторных заболеваний (Brégeon and Rolain, 2015). Взаимодействие назального S. aureus с назальными грибковыми сообществами было бы интересной перспективой для развития.С другой стороны, некоторые сообщения предполагают, что S. aureus может регулировать экспрессию воспалительного гена хозяина (Modak et al., 2014). Было бы интересно изучить механизмы эпигенетики, чтобы лучше понять механизмы толерантности в процессах колонизации S. aureus .
Авторские взносы
AS написал обзорную статью. FB, J-LM, OB и J-MR исправили рукопись. Все авторы одобрили и отредактировали окончательную версию рукописи.
Финансирование
Это исследование было поддержано IHU Méditerranée Infection, Марсель, Франция, и правительством Франции в рамках программы «Investissements d’Avenir» («Инвестиции во имя будущего») под управлением «Agence Nationale de la Recherche» (ANR, fr: National Agency для исследований) (ссылка: Méditerranée Infection 10-IAHU-03).Работа выполнена при поддержке региона Прованс-Альпы-Лазурный берег и европейского финансирования FEDER PRIMI. AS был поддержан грантом CIFRE PhD от «Association Nationale de la Recherche et de la Technologie».
Заявление о конфликте интересов
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могут быть истолкованы как потенциальный конфликт интересов.
Список литературы
Андерсен, П. С., Педерсен, Дж.К., Фоде П., Сков Р. Л., Фаулер В. Г., Стеггер М. и др. (2012). Влияние генетики хозяина и окружающей среды на носительство Staphylococcus aureus у датских близнецов среднего и пожилого возраста. J. Infect. Дис. 206, 1178–1184. DOI: 10.1093 / infdis / jis491
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Андерсон, Д. Дж., Кэй, К. С., Чен, Л. Ф., Шмадер, К. Э., Чой, Ю., Слоан, Р., и др. (2009). Клинические и финансовые результаты в связи с метициллинорезистентной инфекцией области хирургического вмешательства Staphylococcus aureus : многоцентровое исследование сопоставленных результатов. PLoS One 4: e8305. DOI: 10.1371 / journal.pone.0008305
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Арчер, Н. К., Адаппа, Н. Д., Палмер, Дж. Н., Коэн, Н. А., Харро, Дж. М., Ли, С. К. и др. (2016). Интерлейкин-17A (IL-17A) и IL-17F имеют решающее значение для продукции антимикробного пептида и клиренса Staphylococcus aureus носовой колонии. Заражение. Иммун. 84, 3575–3583. DOI: 10.1128 / IAI.00596-16
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Арчер, Н.К., Харро, Дж. М., и Шертлифф, М. Э. (2013). Клиренс золотистого стафилококка носительство через нос Т-лимфоциты и опосредовано экспрессией интерлейкина-17А и притоком нейтрофилов. Заражение. Иммун. 81, 2070–2075. DOI: 10.1128 / IAI.00084-13
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Армстронг-Эстер, К. А. (1976). Характер носительства Staphylococcus aureus в здоровой популяции взрослых и детей, не находящихся в стационаре. Ann. Гм. Биол. 3, 221–227. DOI: 10.1080 / 03014467600001381
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Аскарян, Ф., Аджайи, К., Ханссен, А.-М., ван Зорге, Н. М., Петтерсен, И., Дип, Д. Б. и др. (2016). Взаимодействие между Staphylococcus aureus SdrD и десмоглеином 1 важно для адгезии к клеткам-хозяевам. Sci. Отчет 6: 22134. DOI: 10.1038 / srep22134
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Баур, С., Rautenberg, M., Faulstich, M., Faulstich, M., Grau, T., Severin, Y., et al. (2014). Назальный эпителиальный рецептор для золотистого стафилококка WTA регулирует адгезию к эпителиальным клеткам и модулирует носовую колонизацию. PLoS Pathog. 10: e1004089. DOI: 10.1371 / journal.ppat.1004089
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Bode, L.G.M., Kluytmans, J.A.J. W., Wertheim, H. F. L., Bogaers, D., Vandenbroucke-Grauls, C.M.J.E., Roosendaal, R., и другие. (2010). Профилактика инфекций в области хирургического вмешательства у носителей инфекции, вызванной Staphylococcus aureus . N. Engl. J. Med. 362, 9–17. DOI: 10.1056 / NEJMoa0808939
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Брейер К., Хаусслер С., Капп А. и Верфель Т. (2002). Staphylococcus aureus : особенности колонизации и влияние антибактериального лечения у взрослых с атопическим дерматитом. Br. J. Dermatol. 147, 55–61.DOI: 10.1046 / j.1365-2133.2002.04872.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Браун А.Ф., Пиявка Дж. М., Роджерс Т. Р. и Маклафлин Р. М. (2014). Staphylococcus aureus колонизация: модуляция иммунного ответа хозяина и влияние на дизайн вакцины для человека. Фронт. Иммунол. 4: 507. DOI: 10.3389 / fimmu.2013.00507
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Burgey, C., Kern, W. V., Römer, W., и Риг, С. (2016). Дифференциальная индукция антимикробных пептидов врожденной защиты в первичных эпителиальных клетках носа при стимуляции воспалительными цитокинами, цитокинами Th27 или бактериальной кондиционированной средой из изолятов Staphylococcus aureus . Microb. Патог. 90, 69–77. DOI: 10.1016 / j.micpath.2015.11.023
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Burian, M., Wolz, C., and Goerke, C. (2010). Регулирующая адаптация Staphylococcus aureus во время носовой колонизации человека. PLoS One 5: e10040. DOI: 10.1371 / journal.pone.0010040
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Chang, C.-H., Chen, S.-Y., Lu, J.-J., Chang, C.-J., Chang, Y., and Hsieh, P.-H. (2017). Колонизация носа и бактериальное заражение мобильных телефонов, которые несет медицинский персонал в операционной. PLoS One 12: e0175811. DOI: 10.1371 / journal.pone.0175811
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Чен, А.Ф., Хейл А. Е., Сюй П. З., Рао Н. и Клатт Б. А. (2013). Предоперационная деколонизация эффективна для снижения колонизации стафилококками у пациентов с тотальной артропластикой. J. Артропластика 28, 18–20. DOI: 10.1016 / j.arth.2013.03.036
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Chen, B., Dai, X., He, B., Pan, K., Li, H., Liu, X., et al. (2015). Различия в носительстве и молекулярных характеристиках Staphylococcus aureus среди местных жителей и медицинских работников в Университете Сунь Ятсена, Гуанчжоу, Южный Китай. BMC Infect. Дис. 15: 303. DOI: 10.1186 / s12879-015-1032-7
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Chen, B.J., Xie, X.Y., Ni, L.J., Dai, X.L., Lu, Y., Wu, X.Q., et al. (2017). Факторы, связанные с носительством в носу и молекулярными характеристиками Staphylococcus aureus среди населения в целом в кампусе медицинского колледжа в Гуанчжоу, Южный Китай. Ann. Clin. Microbiol. Противомикробный. 16:28. DOI: 10.1186 / s12941-017-0206-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Чоу, Ю.-H., Lee, M.-S., Lin, R.-Y., and Wu, C.-Y. (2015). Факторы риска метициллин-резистентных инфекций кожи и мягких тканей Staphylococcus aureus у амбулаторных больных в Тайване. Epidemiol. Заразить. 143, 749–753. DOI: 10.1017 / S0950268814001642
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кларк С. Р., Браммелл К. Дж., Хорсбург М. Дж., МакДауэлл П. В., Мохамад С. А. С., Стэплтон М. Р. и др. (2006). Идентификация in vivo -экспрессированных антигенов Staphylococcus aureus и их использование в вакцинации для защиты от носительства через нос. J. Infect. Дис. 193, 1098–1108. DOI: 10.1086 / 501471
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Кларк, С. Р., Уилтшир, М. Д., и Фостер, С. Дж. (2004). IsdA Staphylococcus aureus представляет собой регулируемый железом адгезин широкого спектра действия. Мол. Microbiol. 51, 1509–1519. DOI: 10.1111 / j.1365-2958.2003.03938.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Clement, S., Vaudaux, P., Francois, P., Schrenzel, J., Huggler, E., Kampf, S., et al. (2005). Свидетельства наличия внутриклеточного резервуара в слизистой оболочке носа у пациентов с рецидивирующим риносинуситом Staphylococcus aureus . J. Infect. Дис. 192, 1023–1028. DOI: 10.1086 / 432735
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Коул, А. Л., Мутукришнан, Г., Чонг, К., Бивис, А., Ид, К. Р., Вуд, М. П., и др. (2016). Врожденные воспалительные факторы хозяина и стафилококковый белок А влияют на продолжительность носительства человека Staphylococcus aureus через нос. Mucosal Immunol. 9, 1537–1548. DOI: 10,1038 / mi.2016.2
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Коул, А. Л., Шмидт-Оуэнс, М., Бивис, А. К., Чонг, К. Ф., Таруотер, П. М., Шаус, Дж. И др. (2018). Отказ от курения улучшает врожденную защиту хозяина и выведение экспериментально инокулированного назального S. aureus . Заразить. Иммунная . 86, e912 – e917. DOI: 10.1128 / IAI.00912-17
PubMed Аннотация | CrossRef Полный текст
Коул, А.М., Деван П. и Ганц Т. (1999). Врожденная антимикробная активность выделений из носа. Заражение. Иммун. 67, 3267–3275.
Google Scholar
Colque-Navarro, P., Jacobsson, G., Andersson, R., Flock, J.-I., and Möllby, R. (2010). Уровни антител против 11 Staphylococcus aureus антигенов в здоровом населении. Clin. Вакцина Иммунол. 17, 1117–1123. DOI: 10.1128 / CVI.00506-09
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Корриган, Р.M., Miajlovic, H., Foster, T. J., Kluytmans, J., van Belkum, A., Verbrugh, H., et al. (2009). Поверхностные белки, которые способствуют прикреплению Staphylococcus aureus к слущенным клеткам носового эпителия человека. BMC Microbiol. 9:22. DOI: 10.1186 / 1471-2180-9-22
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Косгроув, С. Э., Сакулас, Г., Перенцевич, Э. Н., Швабер, М. Дж., Карчмер, А. В., и Кармели, Ю. (2003). Сравнение смертности, связанной с метициллин-устойчивой и метициллин-чувствительной бактериемией Staphylococcus aureus : метаанализ. Clin. Заразить. Дис. 36, 53–59. DOI: 10.1086 / 345476
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Каннингем, Д. Дж. (1905). Учебник анатомии Каннингема. Нью-Йорк, Нью-Йорк ?: У. Вуд и компания.
Google Scholar
Далл’Антония, М., Коэн, П. Г., Уилкс, М., Уилли, А., и Миллар, М. (2005). Конкуренция между метициллин-чувствительным и устойчивым к метициллину Staphylococcus aureus в передних ноздрях. Дж.Hosp. Заразить. 61, 62–67. DOI: 10.1016 / j.jhin.2005.01.008
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Де Йонге, С., Атема, Дж. Дж., Ганс, С., Бурмеестер, М. А., Гомес, С. М., Соломкин, Дж. С. и др. (2016). Инфекции в области хирургического вмешательства 1 Новые рекомендации ВОЗ по предоперационным мерам по профилактике инфекций в области хирургического вмешательства: глобальная перспектива, основанная на фактических данных. Lancet Infect. Дис. 16, e276 – e287. DOI: 10.1016 / S1473-3099 (16) 30398-X
CrossRef Полный текст | Google Scholar
den Heijer, C.D., van Bijnen, E.M., Paget, W.J., Pringle, M., Goossens, H., Bruggeman, C.A., et al. (2013). Распространенность и резистентность комменсального Staphylococcus aureus , включая метициллин-резистентный S. aureus , в девяти европейских странах: кросс-секционное исследование. Lancet Infect. Дис. 13, 409–415. DOI: 10.1016 / S1473-3099 (13) 70036-7
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Dunyach-Remy, C., Courtais-Coulon, C., DeMattei, C., Jourdan, N., Шульдинер, С., Султан, А., и др. (2017). Связь носительства Staphylococcus aureus через нос и инфицированных язв диабетической стопы. Diabetes Metab. 43, 167–171. DOI: 10.1016 / j.diabet.2016.09.003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Durupt, F., Mayor, L., Bes, M., Reverdy, M.-E., Vandenesch, F., Thomas, L., et al. (2007). Распространенность Staphylococcus aureus токсинов и носительство при фурункулах и импетиго. Br. J. Dermatol. 157, 1161–1167. DOI: 10.1111 / j.1365-2133.2007.08197.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Eckhart, L., Lippens, S., Tschachler, E., and Declerc, W. (2013). Гибель клеток из-за ороговения. Biochim. Биофиз. Acta Mol. Cell Res. 1833, 3471–3480. DOI: 10.1016 / j.bbamcr.2013.06.010
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эли-Туренн, М.-К., Фернандес, Х., Медиавилла, Дж.Р., Розенталь, М., Матема, Б., Сингх, А. и др. (2010). Распространенность и характеристики колонизации золотистого стафилококка среди медицинских работников в городской клинической больнице. Заражение. Control Hosp. Эпидемиол. 31, 574–580. DOI: 10.1086 / 652525
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эмонтс, М., Уиттерлинден, А.Г., Ноувен, Дж. Л., Кардис, И., Маат, М. П. М., Меллес, Д. К. и др. (2008). Полиморфизм хозяина интерлейкина 4, фактора комплемента H и C-реактивного белка, связанный с носительством в носу Staphylococcus aureus и возникновением фурункулов. J. Infect. Дис. 197, 1244–1253. DOI: 10.1086 / 533501
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эна, Дж., Боэларт, Дж. Р., Бойкен, Л. Д., Ван Ландейт, Х. У., Годар, К. А., и Хервальд, Л. А. (1994). Эпидемиология инфекции Staphylococcus aureus у пациентов, находящихся на гемодиализе. Заражение. Control Hosp. Эпидемиол. 15, 78–81. DOI: 10.2307 / 30145535
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Эриксен, Н.Х., Эсперсен Ф., Росдаль В. Т. и Йенсен К. (1995). Носительство золотистого стафилококка среди 104 здоровых лиц в течение 19 месяцев. Epidemiol. Заразить. 115, 51–60. DOI: 10.1017 / S0950268800058118
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Франк Д. Н., Физел Л. М., Бессесен М. Т., Прайс К. С., Янофф Е. Н. и Пейс Н. Р. (2010). Микробиота носа человека и носительство золотистого стафилококка . PLoS One 5: e10598.DOI: 10.1371 / journal.pone.0010598
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гарроуст-Оржеас, М., Тимсит, Дж. Ф., Каллель, Х., Бен Али, А., Дюмей, М. Ф., Паоли, Б. и др. (2001). Колонизация метициллин-резистентным Staphylococcus aureus у пациентов в ОИТ: заболеваемость, смертность и использование гликопептидов. Заражение. Control Hosp. Эпидемиол. 22, 687–692. DOI: 10.1086 / 501846
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гасемзаде-Могхаддам, Х., Нила, В., ван Вамель, В., Хамат, Р. А., Шамсудин, М. Н., Хусин, Н. С. С. и др. (2015). Носители через нос с большей вероятностью приобретут экзогенные штаммы Staphylococcus aureus , чем не носители. Clin. Microbiol. Заразить. 21, 998.e1–998.e7. DOI: 10.1016 / j.cmi.2015.07.006
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Гонсалес-Цорн, Б., Сенна, Дж. П. М., Фьетт, Л., Шорте, С., Тестард, А., Шиньяр, М., и др. (2005). Бактериальные факторы и факторы хозяина, вовлеченные в носительство метициллин-резистентного Staphylococcus aureus через нос у мышей. Заражение. Иммун. 73, 1847–1851. DOI: 10.1128 / IAI.73.3.1847-1851.2005
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Горвиц, Р. Дж., Крушон-Моран, Д., Макаллистер, С. К., Маккуиллан, Г., Макдугал, Л. К., Фосхейм, Г. Е. и др. (2008). Изменение распространенности колонизации носа Staphylococcus aureus в США, 2001–2004 гг. J. Infect. Дис. 197, 1226–1234. DOI: 10.1086 / 533494
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хейлл, К., Флетчер, С., Арчер, Р., Джонс, Г., Джаяраджа, М., Фрейм, Дж. И др. (2013). Продолжительная вспышка метициллин-устойчивого Staphylococcus aureus в кардиохирургическом отделении, связанном с одним колонизированным медицинским работником. J. Hosp. Заразить. 83, 219–225. DOI: 10.1016 / j.jhin.2012.11.019
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Haim, M., Trost, A., Maier, C.J., Achatz, G., Feichtner, S., Hintner, H., et al. (2010). Цитокератин 8 взаимодействует с фактором слипания B: новой возможной мишенью для фактора вирулентности. Микробиология 156, 3710–3721. DOI: 10.1099 / mic.0.034413-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Hanssen, A.-M., Kindlund, B., Stenklev, N.C., Furberg, A.-S., Fismen, S., Olsen, R.S, et al. (2017). Локализация золотистого стафилококка в ткани преддверия носа у здоровых носителей. BMC Microbiol. 17:89. DOI: 10.1186 / s12866-017-0997-3
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Харбарт, С., Лиассин, Н., Дхаран, С., Херро, П., Окенталер, Р., и Питте, Д. (2000). Факторы риска стойкого носительства метициллин-устойчивого Staphylococcus aureus . Clin. Заразить. Дис. 31, 1380–1385. DOI: 10.1086 / 317484
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Hayes, S. M., Howlin, R., Johnston, D. A., Webb, J. S., Clarke, S. C., Stoodley, P., et al. (2015). Внутриклеточное размещение Staphylococcus aureus в тучных клетках носовых полипов: новое наблюдение. J. Allergy Clin. Иммунол. 135, 1648–1651.e5. DOI: 10.1016 / j.jaci.2014.12.1929
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Holtfreter, S., Roschack, K., Eichler, P., Eske, K., Holtfreter, B., Kohler, C., et al. (2006). Staphylococcus aureus носители нейтрализуют суперантигены антителами, специфичными для их колонизирующего штамма: потенциальное объяснение их улучшенного прогноза при тяжелом сепсисе. J. Infect. Дис. 193, 1275–1278.DOI: 10.1086 / 503048
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Хонда, Х., Краусс, М. Дж., Куперсмит, К. М., Коллеф, М. Х., Ричмонд, А. М., Фрейзер, В. Дж. И др. (2010). Staphylococcus aureus Колонизация носа и последующая инфекция у пациентов отделения интенсивной терапии: имеет ли значение резистентность к метициллину? Заражение. Control Hosp. Эпидемиол. 31, 584–591. DOI: 10,1086 / 652530
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Грайех, С., Roch, A., Lepidi, H., Atieh, T., Audoly, G., Rolain, J.-M., et al. (2013). Нарушение вирулентности и пригодности клинического изолята Acinetobacter baumannii , устойчивого к колистину, в модели пневмонии на крысах. Антимикробный. Агенты Chemother. 57, 5120–5121. DOI: 10.1128 / AAC.00700-13
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Иммерглюк, Л., Джайн, С., Рэй, С., Мэйберри, Р., Сатола, С., Паркер, Т. и др. (2017). Установлен риск заражения кожи и мягких тканей у детей носителями золотистого стафилококка MRSA USA300. West. J. Emerg. Med. 18, 201–212. DOI: 10.5811 / westjem.2016.10.30483
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ивасе, Т., Уэхара, Ю., Синдзи, Х., Таджима, А., Сео, Х., Такада, К. и др. (2010). Staphylococcus epidermidis Esp подавляет Staphylococcus aureus образование биопленок и колонизацию носа. Природа 465, 346–349. DOI: 10.1038 / nature09074
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Калмейер, М.Д., ван Ньивланд-Боллен, Э., Богэрс-Хофман, Д., и де Бэр, Г. А. (2000). Носительство золотистого стафилококка является основным фактором риска инфекций в области хирургического вмешательства в ортопедической хирургии. Заражение. Control Hosp. Эпидемиол. 21, 319–323. DOI: 10.1086 / 501763
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Kaspar, U., Kriegeskorte, A., Schubert, T., Peters, G., Rudack, C., Pieper, D.H., et al. (2016). Культура среды обитания человеческого носа позволяет выявить индивидуальные бактериальные отпечатки пальцев. Environ. Microbiol. 18, 2130–2142. DOI: 10.1111 / 1462-2920.12891
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Катнени Р., Хедаяти С. С. (2007). Бактериемия, связанная с центральным венозным катетером, у пациентов, находящихся на хроническом гемодиализе: эпидемиология и лечение, основанное на доказательствах. Nat. Clin. Практик. Нефрол. 3, 256–266. DOI: 10.1038 / ncpneph0447
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Родственник, О.С., Mckenna, R., and Noble, W.C. (1983). Связь между антигенами гистосовместимости (HLA) и носительством в носу Staphylococcus aureus . J. Med. Microbiol. 16, 215–220. DOI: 10.1099 / 00222615-16-2-215
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Клевенс, Р. М., Эдвардс, Дж. Р., Ричардс, К. Л., Хоран, Т. К., Гейнс, Р. П., Поллок, Д. А. и др. (2007). Оценка связанных со здоровьем инфекций и смертей в больницах США, 2002 г. Public Health Rep. 122, 160–166.
PubMed Аннотация | Google Scholar
Kluytmans, J., van Belkum, A., and Verbrugh, H. (1997). Носительство золотистого стафилококка : эпидемиология, основные механизмы и связанные риски. Clin. Microbiol. Ред. 10, 505–520.
PubMed Аннотация | Google Scholar
Kluytmans, J. A., Mouton, J. W., Ijzerman, E. P., Vandenbroucke-Grauls, C. M., Maat, A. W., Wagenvoort, J. H., и другие. (1995). Носительство золотистого стафилококка как основной фактор риска раневых инфекций после кардиохирургических операций. J. Infect. Дис. 171, 216–219. DOI: 10.1093 / infdis / 171.1.216
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Kluytmans, J. A. J. W., Manders, M.-J., van Bommel, E., and Verbrugh, H. (1996). Устранение носительства Staphylococcus aureus в носу у пациентов, находящихся на гемодиализе. Заражение. Control Hosp. Эпидемиол. 17, 793–797. DOI: 10.2307 / 30141172
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Котпал, Р., С., К. П., Бхалла, П., Деван, Р., и Каур, Р. (2016). Заболеваемость и факторы риска носительства золотистого стафилококка у ВИЧ-инфицированных людей по сравнению с ВИЧ-неинфицированными людьми: исследование случай – контроль. J. Int. Доц. Provid. AIDS Care 15, 141–147. DOI: 10.1177 / 2325957414554005
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Крисмер, Б., Weidenmaier, C., Zipperer, A., and Peschel, A. (2017). Комменсальный образ жизни Staphylococcus aureus и его взаимодействие с носовой микробиотой. Nat. Rev. Microbiol. 15, 675–687. DOI: 10.1038 / nrmicro.2017.104
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ламанна, О., Бонджорно, Д., Бертончелло, Л., Грандессо, С., Маццукато, С., Поццан, Г. Б. и др. (2017). Быстрое сдерживание внутрибольничной передачи редкого внебольничного метициллин-устойчивого клона Staphylococcus aureus (CA-MRSA), ответственного за стафилококковый синдром ошпаривания кожи (SSSS). Ital. J. Pediatr. 43: 5. DOI: 10.1186 / s13052-016-0323-y
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Lamarsalle, L., Hunt, B., Schauf, M., Szwarcensztein, K., and Valentine, W. J. (2013). Оценка клинического и экономического бремени инфекций, связанных с оказанием медицинской помощи, во время госпитализации для хирургии во Франции. Epidemiol. Заразить. 141, 2473–2482. DOI: 10.1017 / S0950268813000253
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лаудьен, М., Gadola, S.D., Podschun, R., Hedderich, J., Paulsen, J., Reinhold-Keller, E., et al. (2010). Носительство Staphylococcus aureus и эндоназальная активность при гранулематозе Вегенера по сравнению с ревматоидным артритом и хроническим риносинуситом с полипами носа. Clin. Exp. Ревматол. 28, 51–55.
PubMed Аннотация | Google Scholar
Le Réseau d’alerte, d’investigation et de эпиднадзор за нозокомиальными инфекциями (Raisin) (2015). Surveillance des Infections du Site Opératoire, Франция, 2013 г. Франция: Institut de veille sanitaire.
Липер, Д. Дж., Ван Гур, Х., Рейли, Дж., Петросилло, Н., Гейсс, Х. К., Торрес, А. Дж. И др. (2004). Инфекция в области хирургического вмешательства — европейский взгляд на заболеваемость и экономическое бремя. Внутр. Рана J. 1, 247–273. DOI: 10.1111 / j.1742-4801.2004.00067.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Легар С. М., Пиллоу Т., Сюй М., Стабен Л., Кадихара К. К., Вандлен Р. и др. (2015). Новый конъюгат антитело-антибиотик устраняет внутриклеточные S.aureus. Природа 527, 323–328. DOI: 10.1038 / природа16057
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Lepelletier, D., Perron, S., Bizouarn, P., Caillon, J., Drugeon, H., Michaud, J.-L., et al. (2005). Инфекция в области хирургического вмешательства после кардиохирургических операций: частота возникновения, микробиология и факторы риска. Заражение. Control Hosp. Эпидемиол. 26, 466–472. DOI: 10.1086 / 502569
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лешем, Э., Maayan-Metzger, A., Rahav, G., Dolitzki, M., Kuint, J., Roytman, Y., et al. (2012). Передача золотистого стафилококка от матери новорожденному. Pediatr. Заразить. Дис. J. 31, 360–363. DOI: 10.1097 / INF.0b013e318244020e
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лина, Г., Бутит, Ф., Тристан, А., Бес, М., Этьен, Дж., И Ванденеш, Ф. (2003). Бактериальная конкуренция за колонизацию носовой полости человека: роль аллелей Staphylococcal agr . Заявл. Environ. Microbiol. 69, 18–23. DOI: 10.1128 / aem.69.1.18-23.2003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лю К. М., Прайс Л. Б., Хангейт Б. А., Абрахам А. Г., Ларсен Л. А., Кристенсен К. и др. (2015). Staphylococcus aureus и экология носового микробиома. Sci. Adv. 1: e1400216. DOI: 10.1126 / sciadv.1400216
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лю, К., Du, X., Hong, X., Li, T., Zheng, B., He, L., et al. (2015). Нацеливание на поверхностный белок SasX с помощью активной и пассивной вакцинации для уменьшения колонизации и инфицирования Staphylococcus aureus . Заражение. Иммун. 83, 2168–2174. DOI: 10.1128 / IAI.02951-14
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Лузар, М.А., Коулз, Г.А., Фаллер, Б., Слингениер, А., Дах, Г.Д., Бриат, К. и др. (1990). Золотистый стафилококк носительство через нос и инфекция у пациентов, находящихся на непрерывном амбулаторном перитонеальном диализе. N. Engl. J. Med. 322, 505–509. DOI: 10.1056 / NEJM1923220804
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Maayan-Metzger, A., Strauss, T., Rubin, C., Jaber, H., Dulitzky, M., Reiss-Mandel, A., et al. (2017). Клиническая оценка раннего приобретения золотистого стафилококка новорожденными. Внутр. J. Infect. Дис. 64, 9–14. DOI: 10.1016 / j.ijid.2017.08.013
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мэджилл, С.S., Hellinger, W., Cohen, J., Kay, R., Bailey, C., Boland, B., et al. (2012). Распространенность инфекций, связанных с оказанием медицинской помощи, в больницах неотложной помощи в Джексонвилле, Флорида. Заражение. Control Hosp. Эпидемиол. 33, 283–291. DOI: 10.1086 / 664048
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Маккиннелл, Дж. А., Хуанг, С. С., Иеллс, С. Дж., Цуй, Э., и Миллер, Л. Г. (2013). Количественная оценка воздействия экстраназального тестирования участков тела на метициллин-резистентную колонизацию Staphylococcus aureus при поступлении в больницу или отделение интенсивной терапии. Заражение. Control Hosp. Эпидемиол. 34, 161–170. DOI: 10.1086 / 669095
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Миллер, Л. Г., Иллс, С. Дж., Тейлор, А. Р., Дэвид, М. З., Ортис, Н., Зиховски, Д. и др. (2012). Staphylococcus aureus Колонизация среди домашних контактов пациентов с кожными инфекциями: факторы риска, несоответствие штаммов и сложная экология. Clin. Заразить. Дис. 54, 1523–1535. DOI: 10.1093 / cid / cis213
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Модак, Р., Дас Митра, С., Васудеван, М., Кришнамурти, П., Кумар, М., и Бхат, А. В. и др. (2014). Эпигенетический ответ у мышей мастита: роль ацетилирования гистона h4 и микроРНК (ы) в регуляции экспрессии воспалительного гена хозяина во время инфекции Staphylococcus aureus . Clin. Эпигенетика 6:12. DOI: 10.1186 / 1868-7083-6-12
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Малкахи, М. Э., Геогеган, Дж. А., Монк, И. Р., О’Киф, К. М., Уолш, Э.J., Foster, T. J., et al. (2012). Колонизация носа стафилококком золотистого стафилококка зависит от связывания фактора слипания B с белком оболочки плоских эпителиальных клеток лорикрином. PLoS Pathog. 8: e1003092. DOI: 10.1371 / journal.ppat.1003092
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Малкахи, М. Э., Пиявка, Дж. М., Рено, Дж .-К., Миллс, К. Х., и Маклафлин, Р. М. (2016). Интерлейкин-22 регулирует экспрессию антимикробного пептида и дифференцировку кератиноцитов, чтобы контролировать колонизацию слизистой оболочки носа Staphylococcus aureus . Mucosal Immunol. 9, 1429–1441. DOI: 10,1038 / mi.2016.24
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Малкахи, М. Э., и Маклафлин, Р. М. (2016). Перекрестные помехи между хозяином и бактериями определяют Staphylococcus aureus носовую колонизацию. Trends Microbiol. 24, 872–886. DOI: 10.1016 / j.tim.2016.06.012
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Муньос, П., Хортал, Дж., Джаннелла, М., Баррио, Дж. М., Родригес-Крейксемс, М., Перес, М. Дж. И др. (2008). Носительство S. aureus через нос увеличивает риск инфицирования области хирургического вмешательства после серьезной операции на сердце. J. Hosp. Заразить. 68, 25–31. DOI: 10.1016 / j.jhin.2007.08.010
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Мутукришнан, Г., Ламерс, Р. П., Эллис, А., Параманандам, В., Персо, А. Б., Тафур, С., и др. (2013). Продольный генетический анализ динамики носительства Staphylococcus aureus через нос в разнообразной популяции. BMC Infect. Дис. 13: 221. DOI: 10.1186 / 1471-2334-13-221
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Нарди, Г., Ди Сильвестр, А. Д., Де Монте, А., Массарутти, Д., Пройетти, А., Грация Тронкон, М., и др. (2001). Снижение частоты грамположительной пневмонии и потребления антибиотиков после использования протокола SDD, включающего назальный и пероральный мупироцин. Eur. J. Emerg. Med. 8, 203–214. DOI: 10.1097 / 00063110-200109000-00008
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Неги, В., Пал, С., Джуял, Д., Шарма, М. К., и Шарма, Н. (2015). Бактериологический профиль инфекций в области хирургического вмешательства и их антибиотикограмма: исследование, проведенное в сельской местности с ограниченными ресурсами в штате Уттаракханд, Индия. J. Clin. Диаг. Res. 9, DC17 – DC20. DOI: 10.7860 / JCDR / 2015 / 15342.6698
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Nguyen, M.H., Kauffman, C.A., Goodman, R.P., Squier, C., Arbeit, R.D., Singh, N., et al. (1999). Носительство через нос и инфицирование Staphylococcus aureus у ВИЧ-инфицированных пациентов. Ann. Междунар. Med. 130, 221–225. DOI: 10.7326 / 0003-4819-130-3-199
0-00026
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Клинические рекомендации NICE (2008). Национальный центр сотрудничества по охране здоровья женщин и детей (Великобритания). Предоперационная фаза, Инфекция в области хирургического вмешательства: профилактика и лечение инфекции в области хирургического вмешательства. Лондон: Национальный институт здоровья и передовой клинической практики.
Нильссон, А.С., Янсон, Х., Уолд, Х., Fugelli, A., Andersson, K., Håkangård, C., et al. (2015). LTX-109 — новый агент для деколонизации носа метициллин-резистентного и чувствительного к метициллину Staphylococcus aureus . Антимикробный. Агенты Chemother. 59, 145–151. DOI: 10.1128 / AAC.03513-14
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Nouwen, J., Schouten, J., Schneebergen, P., Snijders, S., Maaskant, J., Koolen, M., et al. (2006). Staphylococcus aureus Модели носительства и риск инфекций, связанных с непрерывным перитонеальным диализом. J. Clin. Microbiol. 44, 2233–2236. DOI: 10.1128 / JCM.02083-05
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ноувен, Дж. Л., Ферен, М. В. Дж. А., Снейдерс, С., Вербру, Х. А., и Ван Белкум, А. (2005). Устойчивое (не прерывистое) носительство Staphylococcus aureus через нос является определяющим фактором инфекций, связанных с CPD. Kidney Int. 67, 1084–1092. DOI: 10.1111 / j.1523-1755.2005.00174.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ноувен, Дж.Л. и Optima Grafische Communicatie (2004). Детерминанты, риски и динамика носительства золотистого стафилококка. Докторская диссертация, Университет Эразма Роттердам, Роттердам.
Google Scholar
Nouwen, J. L., Ott, A., Kluytmans-Vandenbergh, M. F. Q., Boelens, H. A. M., Hofman, A., van Belkum, A., et al. (2004). Прогнозирование состояния носового носителя Staphylococcus aureus : вывод и проверка «правила посева». Clin. Заразить. Дис. 39, 806–811. DOI: 10.1086 / 423376
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Нурджади Д., Хег К., Вебер А. Н. Р. и Зангер П. (2018). Полиморфизм промотора Toll-подобного рецептора (TLR) -9 и экспрессия генов связаны с постоянным носительством в носу Staphylococcus aureus . Clin. Microbiol. Заразить. doi: 10.1016 / j.cmi.2018.02.014 [Epub перед печатью].
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Нурджади, Д., Каин, М., Марсинек, П., Гейл, М., Хег, К., и Зангер, П. (2016). Отношение Т-хелперов типа 1 (Th2) к цитокинам Th27 в цельной крови связано с экспрессией человеческого β-дефенсина 3 в коже и постоянным носительством Staphylococcus aureus через нос. J. Infect. Дис. 214, 1744–1751. DOI: 10.1093 / infdis / jiw440
PubMed Аннотация | CrossRef Полный текст | Google Scholar
О’Брайен, Л. М., Уолш, Э. Дж., Мэсси, Р. К., Пикок, С. Дж., И Фостер, Т. Дж. (2002). Staphylococcus aureus Фактор слипания B (ClfB) способствует присоединению к человеческому цитокератину I типа 10: последствия для носовой колонизации. Cell. Microbiol. 4, 759–770. DOI: 10.1046 / j.1462-5822.2002.00231.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Olsen, K., Danielsen, K., Wilsgaard, T., Sangvik, M., Sollid, J.U.E., Thune, I., et al. (2013). Ожирение и золотистого стафилококка носовая колонизация среди женщин и мужчин в общей популяции. PLoS One 8: e63716. DOI: 10.1371 / journal.pone.0063716
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Олсен К., Фальч Б. М., Даниэльсен К., Йоханнесен М., Эриксон Соллид Дж. У., Тьюн И. и др. (2012). Золотистый стафилококк носительство через нос связано с уровнем 25-гидроксивитамина D в сыворотке крови, полом и статусом курения. Исследование стафилококка и кожи в Тромсё. Eur. J. Clin. Microbiol. Заразить. Дис. 31, 465–473. DOI: 10.1007 / s10096-011-1331-x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Онг, Л.M., Ch’ng, C.C., Wee, H.C., Supramaniam, P., Zainal, H., Goh, B.L. и др. (2017). Риск перитонита, связанного с перитонеальным диализом, у многорасового азиатского населения. Perit. Набирать номер. Int. 37, 35–43. DOI: 10.3747 / pdi.2015.00141
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Оу, Дж., Бассиуни, А., Дриллинг, А., Псалтис, А. Дж., Вройгде, С., и Вормальд, П. Дж. (2017). Сохранение внутриклеточного золотистого стафилококка в пазухах: продольное исследование. Rhinol. J. 55, 305–311. DOI: 10.4193 / Rhin16.218
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ou, J., Drilling, A., Singhal, D., Tan, N.C.-W., Wallis-Hill, D., Vreugde, S., et al. (2016). Ассоциация внутриклеточного Staphylococcus aureus с прогнозом при хроническом риносинусите. Внутр. Форум Allergy Rhinol. 6, 792–799. DOI: 10.1002 / alr.21758
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Панеракис, К., Гулиелмос, Г., Мамулакис, Д., Мараки, С., Папавасилиу, Э., и Галанакис, Э. (2009). Staphylococcus aureus носительство через нос может быть связано с полиморфизмом рецепторов витамина D при диабете 1 типа. Внутр. J. Infect. Дис. 13, e437 – e443. DOI: 10.1016 / j.ijid.2009.02.012
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Пикок, С. Дж., Де Сильва, И., и Лоуи, Ф. Д. (2001). Что определяет носительство золотистого стафилококка ? Trends Microbiol .9, 605–610.
PubMed Аннотация | Google Scholar
Пикок, С. Дж., Джастис, А., Гриффитс, Д., де Сильва, Г. Д. И., Канцано, М. Н., Крук, Д., и др. (2003). Детерминанты приобретения и носительства Staphylococcus aureus в младенчестве. J. Clin. Microbiol. 41, 5718–5725. DOI: 10.1128 / JCM.41.12.5718-5725.2003
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Перкинс, С., Уолш, Э. Дж., Дейванаягам, К. К., Нараяна, С.В., Фостер, Т. Дж., И Хёк, М. (2001). Структурная организация фибриноген-связывающей области фактора слипания B MSCRAMM Staphylococcus aureus . J. Biol. Chem. 276, 44721–44728. DOI: 10.1074 / jbc.M106741200
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Перл, Т. М., Каллен, Дж. Дж., Венцель, Р. П., Циммерман, М. Б., Пфаллер, М. А., Шеппард, Д. и др. (2002). Мупироцин интраназально для профилактики послеоперационных инфекций Staphylococcus aureus . N. Engl. J. Med. 346, 1871–1877. DOI: 10.1056 / NEJMoa003069
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Перл Т. М. и Голуб Дж. Э. (1998). Новые подходы к снижению Staphylococcus aureus внутрибольничных инфекций: лечение S. aureus носительства. Ann. Фармакотер. 32, S7 – S16.
PubMed Аннотация | Google Scholar
Plouin-Gaudon, I., Clement, S., Huggler, E., Chaponnier, C., Франсуа П., Лью Д. и др. (2006). Внутриклеточная резидентность часто связана с рецидивирующим риносинуситом Staphylococcus aureus . Ринология 44, 249–254.
PubMed Аннотация | Google Scholar
Пурнажаф А., Ардебили А., Гударзи Л., Ходабандех М., Наримани Т. и Аббасзаде Х. (2014). Идентификация метициллин-устойчивых штаммов Staphylococcus aureus на основе ПЦР и их профилей устойчивости к антибиотикам. Asian Pac.J. Trop. Биомед. 4, S293 – S297. DOI: 10.12980 / APJTB.4.2014C423
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Price, J. R., Cole, K., Bexley, A., Kostiou, V., Eyre, D. W., Golubchik, T., et al. (2017). Передача золотистого стафилококка между медицинскими работниками, окружающей средой и пациентами в отделении интенсивной терапии: продольное когортное исследование, основанное на полногеномном секвенировании. Lancet Infect. Дис. 17, 207–214. DOI: 10.1016 / S1473-3099 (16) 30413-3
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Пиннонен, М., Стефенсон, Р. Э., Шварц, К., Эрнандес, М., и Болес, Б. Р. (2011). Гемоглобин способствует колонизации носа золотистого стафилококка . PLoS Pathog. 7: e1002104. DOI: 10.1371 / journal.ppat.1002104
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Куинн, Г. А., и Коул, А. М. (2007). Подавление врожденного иммунитета штаммом носительства в носу Staphylococcus aureus увеличивает его колонизацию на эпителии носа. Иммунология 122, 80–89. DOI: 10.1111 / j.1365-2567.2007.02615.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Равильоне, М. К., Мариуз, П., Паблос-Мендес, А., Баттан, Р., Оттузо, П., и Таранта, А. (1990). Высокая Staphylococcus aureus Скорость носительства через нос у пациентов с синдромом приобретенного иммунодефицита или комплексом, связанным со СПИДом. Am. J. Infect. Контроль 18, 64–69. DOI: 10.1016 / 0196-6553 (90)
-5
CrossRef Полный текст | Google Scholar
Рейган, Д.Р., Доббелинг, Б. Н., Пфаллер, М. А., Шитц, К. Т., Хьюстон, А. К., Холлис, Р. Дж. И др. (1991). Устранение совпадающего золотистого стафилококка носового и ручного носа с интраназальным применением мази мупироцина кальция. Ann. Междунар. Med. 114, 101–106. DOI: 10.7326 / 0003-4819-114-2-101
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Реддингер Р. М., Люк-Маршалл Н. Р., Хаканссон А. П. и Кампаньяри А. А. (2016). Физиологические изменения хозяина, вызванные вирусом гриппа А, приводят к диспергированию биопленок Staphylococcus aureus и переходу от бессимптомной колонизации к инвазивному заболеванию. мБио 7: e01235-16. DOI: 10.1128 / mBio.01235-16
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Регев-Йохай, Г., Трзцински, К., Томпсон, К. М., Малли, Р., и Липсич, М. (2006). Взаимодействие между Streptococcus pneumoniae и Staphylococcus aureus : in vitro Опосредованное перекисью водорода уничтожение Streptococcus pneumoniae . J. Bacteriol. 188, 4996–5001. DOI: 10.1128 / JB.00317-06
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Rigaill, J., Morgene, M. F., Gavid, M., Lelonge, Y., He, Z., Carricajo, A., et al. (2018). Внутриклеточная активность антимикробных соединений, используемых для деколонизации носа Staphylococcus aureus . J. Antimicrob. Chemother. DOI: 10.1093 / jac / dky318 [Epub перед печатью].
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Рош, Ф. М., Михан, М., и Фостер, Т. Дж. (2003). Поверхностный белок Staphylococcus aureus SasG и его гомологи способствуют прикреплению бактерий к слущенным эпителиальным клеткам носа человека. Микробиология 149, 2759–2767. DOI: 10.1099 / mic.0.26412-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Roghmann, M.-C., Johnson, J.K., Stine, O.C., Lydecker, A.D., Ryan, K.A., Mitchell, B.D., et al. (2011). Стойкая колонизация золотистого стафилококка не является строго наследуемой чертой в семьях амишей. PLoS One 6: e17368. DOI: 10.1371 / journal.pone.0017368
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Руими, Р., Анжебо, К., Джосу, Ф., Дюпон, К., Эпельбоин, Л., Жарро, С. и др. (2010). Является ли генетика хозяина преобладающей детерминантой стойкого носительства через нос Staphylococcus aureus у человека? J. Infect. Дис. 202, 924–934. DOI: 10.1086 / 655901
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Саадатиан-Элахи, М., Тейсу, Р., и Ванхемс, П. (2008). Staphylococcus aureus , основной патоген ортопедических и кардиологических инфекций в области хирургического вмешательства: обзор литературы. Внутр. J. Surg. 6, 238–245. DOI: 10.1016 / j.ijsu.2007.05.001
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Саадатиан-Элахи, М., Тристан, А., Лоран, Ф., Расигаде, Ж.-П., Бушиат, К., Ранк, А.-Г. и др. (2013). Основные правила гигиены защищают медицинских и лабораторных работников от носовой колонизации Staphylococcus aureus : международное поперечное исследование. PLoS One 8: e82851. DOI: 10.1371 / journal.pone.0082851
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сэвидж, Дж.У., и Андерсон П. А. (2013). Обновленная информация об изменяемых факторах для снижения риска инфекций в области хирургического вмешательства. Spine J. 13, 1017–1029. DOI: 10.1016 / j.spinee.2013.03.051
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Schaffer, A.C., Solinga, R.M., Cocchiaro, J., Portoles, M., Kiser, K.B., Risley, A., et al. (2006). Иммунизация с помощью фактора слипания Staphylococcus aureus , основной детерминанты носительства в носу, снижает колонизацию в носу на мышиной модели. Заражение. Иммун. 74, 2145–2153. DOI: 10.1128 / IAI.74.4.2145-2153.2006
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Шмидт А., Бенар С. и Сир С. (2015). Стоимость госпитализации стафилококковой инфекции после кардиоторакальных или ортопедических операций во Франции: ретроспективный анализ базы данных. Surg. Заразить. 16, 428–435. DOI: 10.1089 / sur.2014.045
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сельва, Л., Viana, D., Regev-Yochay, G., Trzcinski, K., Corpa, J.M., Lasa, I., et al. (2009). Уничтожение нишевых конкурентов с помощью индукции бактериофага с дистанционным управлением. Proc. Natl. Акад. Sci. США 106, 1234–1238. DOI: 10.1073 / pnas.0809600106
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Шерерц, Р. Дж., Рейган, Д. Р., Хэмптон, К. Д., Робертсон, К. Л., Стрид, С. А., Хоэн, Х. М. и др. (1996). Взрослая особь: пересмотр взаимодействия вируса Staphylococcus aureus и вируса. Ann. Междунар. Med. 124, 539–547. DOI: 10.7326 / 0003-4819-124-6-199603150-00001
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сиссолак Д., Геусау А., Хайнце Г., Витте В. и Роттер М. Л. (2002). Факторы риска носительства в носу золотистого стафилококка у пациентов с инфекционными заболеваниями, включая пациентов, инфицированных ВИЧ, и молекулярное типирование колонизирующих штаммов. Eur. J. Clin. Microbiol. Заразить. Дис. 21, 88–96. DOI: 10.1007 / s10096-001-0666-0
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Штайнерт П. М., Мареков Л. Н. (1995). Белки элафин, филаггрин, кератиновые промежуточные филаменты, лорикрин и небольшие богатые пролином белки 1 и 2 являются сшитыми изодипептидами компонентами ороговевшей оболочки эпидермиса человека. J. Biol. Chem. 270, 17702–17711. DOI: 10.1074 / jbc.270.30.17702
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Сугимото, С., Ивамото, Т., Такада, К., Окуда, К.-И., Таджима, А., Ивасе, Т. и др. (2013). Staphylococcus epidermidis Esp расщепляет специфические белки, связанные с образованием биопленок Staphylococcus aureus и взаимодействием между хозяином и патогеном. J. Bacteriol. 195, 1645–1655. DOI: 10.1128 / JB.01672-12
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Tan, N.C.-W., Cooksley, C.M., Roscioli, E., Drilling, A.J., Douglas, R., Wormald, P.-J., et al.(2014). Варианты малых колоний и переключение фенотипа внутриклеточного Staphylococcus aureus при хроническом риносинусите. Аллергия 69, 1364–1371. DOI: 10.1111 / all.12457
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Траутман М., Стечер Дж., Луз К., Хеммер В., Хапп Т. и Грюцнер П. А. (2007). Использование мупироцина для искоренения золотистого стафилококка . Dtsch. Арцтебль. 104: А-3259.
Уэхара, Ю., Накама, Х., Агемацу, К., Учида, М., Каваками, Ю., Абдул Фаттах, А.С.М. и др. (2000). Бактериальное вмешательство среди обитателей носа: эрадикация Staphylococcus aureus из носовых полостей путем искусственной имплантации Corynebacterium sp. J. Hosp. Заразить. 44, 127–133. DOI: 10.1053 / jhin.1999.0680
PubMed Аннотация | CrossRef Полный текст | Google Scholar
van Belkum, A., Verkaik, N.J., de Vogel, C.P., Boelens, H.A., Verveer, J., Nouwen, J. L., et al. (2009). Реклассификация Staphylococcus aureus типов носительства. J. Infect. Дис. 199, 1820–1826. DOI: 10.1086 / 599119
PubMed Аннотация | CrossRef Полный текст | Google Scholar
van den Akker, E. L. T., Nouwen, J. L., Melles, D. C., van Rossum, E. F. C., Koper, J. W., Uitterlinden, A. G., et al. (2006). Золотистый стафилококк носительство через нос связано с полиморфизмом гена рецептора глюкокортикоидов. Дж.Заразить. Дис. 194, 814–818. DOI: 10.1086 / 506367
PubMed Аннотация | CrossRef Полный текст | Google Scholar
ВанденБерг, М.Ф., Изерман, Э.П., ван Белкум, А., Боеленс, Х.А., Сиймонс, М., и Вербру, Х.А. (1999). Наблюдение за золотистым стафилококком носительство через нос через 8 лет: новое определение стойкого носительства. J. Clin. Microbiol. 37, 3133–3140.
PubMed Аннотация | Google Scholar
Верховен, П. О., Граттард, Ф., Carricajo, A., Lucht, F., Cazorla, C., Garraud, O., et al. (2012). Алгоритм, основанный на одном или двух образцах из носа, позволяет точно идентифицировать стойких носителей инфекции из носа Staphylococcus aureus . Clin. Microbiol. Заразить. 18, 551–557. DOI: 10.1111 / j.1469-0691.2011.03611.x
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Фон Эйфф, К., Беккер, К., Машка, К., Стаммер, Х., и Петерс, Г. (2001). Носительство как источник бактериемии Staphylococcus aureus .Исследовательская группа. N. Engl. J. Med. 344, 11–16. DOI: 10.1056 / NEJM200101043440102
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Vonberg, R.-P., Stamm-Balderjahn, S., Hansen, S., Zuschneid, I., Rüden, H., Behnke, M., et al. (2006). Как часто бессимптомные медицинские работники вызывают вспышки метициллин-резистентного стафилококка золотистого стафилококка ? Систематическая оценка. Заражение. Control Hosp. Эпидемиол. 27, 1123–1127. DOI: 10.1086 / 507922
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Вуйк, Х.Д., Уоттс, С. Дж. (2006). «Реконструкция носа», в Лицевая пластическая и реконструктивная хирургия , Х. Д. Вуйк и П. Дж. Ф. М. Лохуис (Лондон: Ходдер Арнольд), 455–480.
Google Scholar
Уолш Т. Л., Куэрри А. М., МакКул С., Галдис А. Л., Шатт К. А., Саул М. И. и др. (2017). Факторы риска инфекций в области хирургического вмешательства после нейрохирургических операций спондилодеза: исследование случай-контроль. Заражение. Control Hosp. Эпидемиол. 38, 340–347. DOI: 10.1017 / ice.2016.307
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Wang, J.-T., Chang, S.-C., Ko, W.-J., Chang, Y.-Y., Chen, M.-L., Pan, H.-J., et al. (2001). Больничная вспышка метициллин-резистентной инфекции Staphylococcus aureus , инициированная хирургом-носителем. J. Hosp. Заразить. 47, 104–109. DOI: 10.1053 / jhin.2000.0878
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Варнке П., Девиде А., Weise, M., Frickmann, H., Schwarz, N.G., Schäffler, H., et al. (2016). Используете влажные или сухие тампоны для взятия пробы носителей MRSA из носа? Исследование in vivo, и in vitro, . PLoS One 11: e0163073. DOI: 10.1371 / journal.pone.0163073
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Weidenmaier, C., Kokai-Kun, J.F., Kristian, S.A., Chanturiya, T., Kalbacher, H., Gross, M., et al. (2004). Роль тейхоевых кислот в носовой колонизации Staphylococcus aureus , являющейся основным фактором риска внутрибольничных инфекций. Nat. Med. 10, 243–245. DOI: 10,1038 / нм991
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Weidenmaier, C., Kokai-Kun, J. F., Kulauzovic, E., Kohler, T., Thumm, G., Stoll, H., et al. (2008). Дифференциальная роль заякоренных сортазой поверхностных белков и тейхоевой кислоты стенки в носовой колонизации Staphylococcus aureus . Внутр. J. Med. Microbiol. 298, 505–513. DOI: 10.1016 / j.ijmm.2007.11.006
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Вайнке, Т., Шиллер Р., Ференбах Ф. Дж. И Похле Х. Д. (1992). Связь между золотистым стафилококком колонизацией носоглотки и сепсисом у пациентов, инфицированных вирусом иммунодефицита человека. Eur. J. Clin. Microbiol. Заразить. Дис. 11, 985–989. DOI: 10.1007 / BF01967787
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Вайзер, М. К., и Муха, С. С. (2015). Текущее состояние скрининга и деколонизации для профилактики Staphylococcus aureus инфекции области хирургического вмешательства после тотального эндопротезирования тазобедренного и коленного суставов. J. Bone Joint Surg. Являюсь. 97, 1449–1458. DOI: 10.2106 / JBJS.N.01114
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Wertheim, H. F. L., Melles, D. C., Vos, M. C., van Leeuwen, W., van Belkum, A., Verbrugh, H.A., et al. (2005a). Роль носительства в инфекциях Staphylococcus aureus . Lancet Infect. Дис. 5, 751–762. DOI: 10.1016 / S1473-3099 (05) 70295-4
CrossRef Полный текст | Google Scholar
Вертхайм, Х.Ф. Л., Вервеер, Дж., Боеленс, Х. А. М., ван Белкум, А., Вербру, Х. А., и Вос, М. К. (2005b). Влияние лечения мупироцином на носительство в носу, глотке и промежности Staphylococcus aureus у здоровых взрослых. Антимикробный. Агенты Chemother. 49, 1465–1467. DOI: 10.1128 / AAC.49.4.1465-1467.2005
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Wertheim, H. F. L., van Kleef, M., Vos, M. C., Ott, A., Verbrugh, H. A., and Fokkens, W. (2006).Ковыряние в носу и носовое носительство Staphylococcus aureus . Заражение. Control Hosp. Эпидемиол. 27, 863–867. DOI: 10.1086 / 506401
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Wertheim, H. F. L., Vos, M. C., Ott, A., van Belkum, A., Voss, A., Kluytmans, J. A. J. W., et al. (2004). Риск и исход нозокомиальной бактериемии Staphylococcus aureus у носителей через нос по сравнению с лицами, не являющимися носителями. Ланцет 364, 703–705. DOI: 10.1016 / S0140-6736 (04) 16897-9
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Wertheim, H. F. L., Walsh, E., Choudhurry, R., Melles, D. C., Boelens, H. A. M., Miajlovic, H., et al. (2008). Ключевая роль фактора слипания B в носовой колонизации Staphylococcus aureus человека. PLoS Med. 5: e17. DOI: 10.1371 / journal.pmed.0050017
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Уильямс Р. Э. (1963). Здоровое носительство Staphylococcus aureus : распространенность и значение. Бактериол. Ред. 27, 56–71.
PubMed Аннотация | Google Scholar
Волленберг, М. С., Клезен, Дж., Эскапа, И. Ф., Олдридж, К. Л., Фишбах, М. А., и Лемон, К. П. (2014). Копропорфирин III, продуцируемый пропионибактерией , индуцирует агрегацию Staphylococcus aureus и образование биопленок. мБио 5: e01286-14. DOI: 10.1128 / mBio.01286-14
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ян, М., Pamp, S.J., Fukuyama, J., Hwang, P.H., Cho, D.-Y., Holmes, S., et al. (2013). Микроокружение носа и межвидовые взаимодействия влияют на сложность микробиоты носа и носительство S. aureus . Клеточный микроб-хозяин 14, 631–640. DOI: 10.1016 / j.chom.2013.11.005
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Яно М., Доки Ю., Иноуэ М., Цудзинака Т., Сиодзаки Х. и Монден М. (2000). Предоперационная интраназальная мазь с мупироцином значительно снижает послеоперационное инфицирование золотистым стафилококком у пациентов, перенесших операцию на верхних отделах желудочно-кишечного тракта. Surg. Сегодня 30, 16–21. DOI: 10.1007 / PL00010040
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Зангер П., Нурджади Д., Гейл М., Габриш С. и Кремснер П. Г. (2012). Использование гормональных контрацептивов и стойкое носительство Staphylococcus aureus носительство через нос. Clin. Заразить. Дис. 55, 1625–1632. DOI: 10.1093 / cid / cis778
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Ципперер, А., Коннерт, М.С., Laux, C., Berscheid, A., Janek, D., Weidenmaier, C., et al. (2016). Комменсалы человека, продуцирующие новый антибиотик, ухудшают колонизацию патогенов. Природа 535, 511–516. DOI: 10.1038 / природа18634
PubMed Аннотация | CrossRef Полный текст | Google Scholar
Распространенность и факторы риска колонизации носового метициллин-устойчивого Staphylococcus aureus среди детей в центральном Тайване
Реферат
Предпосылки / цель
Staphylococcus aureus (S.aureus) вызывает различные заболевания, от легких кожных инфекций до инвазивных заболеваний. Носительство S. aureus , включая устойчивый к метициллину S. aureus (MRSA), является значительным фактором риска последующей стафилококковой инфекции. В нескольких исследованиях обсуждалась колонизация MRSA на Тайване, но в основном на севере Тайваня. Это первое исследование, в котором оценивается распространенность носовой колонизации MRSA у здоровых детей и определяются потенциальные факторы риска в центральном Тайване.
Методы
С июля 2005 г. по декабрь 2010 г. в общей сложности 3144 здоровых ребенка в возрасте от 2 до 60 месяцев, посетивших больницу для ветеранов Тайчжун (TCVGH), были проверены на носительство S. aureus через нос. Анкеты включали демографическую информацию и потенциальные факторы риска. для перевозки S. aureus были укомплектованы родителями / опекунами.
Результаты
Распространенность MSSA и MRSA составляла 12,09% и 5,25% соответственно. Самая молодая группа в возрасте 2–6 месяцев имела самые высокие S.aureus , причем пик был отмечен летом. Носовая колонизация Streptococcus pneumoniae (S. pneumoniae) была защитным фактором против колонизации S. aureus . 85% колонизирующих изолятов MRSA принадлежали к клональному комплексу 59 / стафилококковая кассета хромосомы типа IV или V T , клону местного сообщества на Тайване.
Заключение
Была выдвинута тенденция к увеличению частоты носительства MRSA через нос на Тайване, однако этого не наблюдалось в центральном Тайване в период 2005–2010 годов.Мы нашли летний пик как на вагонах MRSA, так и на MSSA.
Ключевые слова
Центральный Тайвань
Дети
Метициллин-резистентный Staphylococcus aureus колонизация
Сокращения
S. aureus
Staphylococcus aureus
MethicillA
, устойчивый к стафилококкам Общая больница
S. pneumoniae
Streptococcus pneumoniae
CA-MRSA
MRSA, ассоциированная с сообществом
PVL
Лейкоцидин Пантона-Валентайна
SCCmec
стафилококковая кассета хромосомная последовательность mec
PFGE
мульти-гель электролитическая последовательность
PFGE
CD4
кластер дифференцировки 4
Рекомендуемые статьи Цитирующие статьи (0)
© 2018 Тайваньское общество микробиологов.Опубликовано Elsevier Taiwan LLC.
Рекомендуемые статьи
Цитирующие статьи
MRSA — NHS
MRSA — это тип бактерий, устойчивых к нескольким широко используемым антибиотикам. Это означает, что инфекции MRSA лечить труднее, чем другие бактериальные инфекции.
Полное название MRSA — метициллин-устойчивый золотистый стафилококк. Вы, наверное, слышали, что это называется «супербактерий».
Инфекции MRSA в основном поражают людей, находящихся в больнице.Они могут быть серьезными, но обычно их можно лечить антибиотиками, которые действуют против MRSA.
Как получить MRSA
MRSA безвредно обитает на коже примерно у 1 из 30 человек, обычно в носу, подмышках, паху или ягодицах. Это известно как «колонизация» или «перенос» MRSA.
Вы можете заразиться MRSA на коже, если:
- прикоснувшись к человеку, у которого он есть
- , поделившись такими вещами, как полотенца, простыни и одежда, с кем-то, у кого на коже есть MRSA
- прикоснувшись к поверхностям или предметам, на которых есть MRSA
Попадание MRSA на кожу не вызовет у вас заболевания, и он может пройти через несколько часов, дней, недель или месяцев без вашего ведома.Но это может вызвать инфекцию, если проникнет глубже в ваше тело.
Люди, находящиеся в больнице, наиболее подвержены этому риску, потому что:
- у них часто есть способ проникновения бактерий в их тело, например, рана, ожог, зонд для кормления, капание в вену или мочевой катетер.
- у них могут быть другие серьезные проблемы со здоровьем, которые означают, что их тело менее способно бороться с бактериями
- они находятся в тесном контакте с большим количеством людей, поэтому бактерии могут легче распространяться
Здоровые люди, в том числе дети и беременные женщины обычно не подвержены риску заражения MRSA.
Симптомы MRSA
Наличие MRSA на коже не вызывает никаких симптомов и не вызывает болезни.
Обычно вы не узнаете, есть ли он у вас, если не пройдете скрининговый тест перед госпитализацией.
Если MRSA проникает глубже в кожу, это может вызвать:
- отек
- тепло
- боль
- гной
- покраснение, но это может быть менее заметно на более темной коже
Если он проникает дальше в ваше тело , это также может вызвать:
Сообщите сотруднику, если у вас появятся эти симптомы во время пребывания в больнице.
Позвоните своему терапевту или NHS 111, если у вас появятся эти симптомы вне больницы.
Скрининг и тестирование на MRSA
Если вам нужно лечь в больницу и, скорее всего, вы останетесь на ночь, вы можете пройти простой скрининговый тест, чтобы проверить свою кожу на MRSA до поступления в больницу.
Обычно это делается в поликлинике или у терапевта. Медсестра проведет по коже ватной палочкой (тампоном), чтобы проверить ее на MRSA.
Мазки можно брать из нескольких мест, например из носа, горла, подмышек, паха или любой поврежденной кожи.Это безболезненно и занимает всего несколько секунд.
Результаты будут доступны в течение нескольких дней.
Если у вас нет MRSA, маловероятно, что с вами свяжутся по поводу результата, и вам следует следовать инструкциям в больнице.
Если у вас есть MRSA, вам сообщат об этом в больнице или у терапевта.
Вам может потребоваться лечение для удаления бактерий, чтобы снизить риск заражения или распространения бактерий.
Лечение MRSA
Удаление MRSA с кожи
Если скрининг обнаруживает MRSA на вашей коже, вам может потребоваться лечение для его удаления.Это называется деколонизацией.
Обычно это включает:
- нанесение антибактериального крема внутрь носа 3 раза в день в течение 5 дней
- мытье антибактериальным шампунем каждый день в течение 5 дней
- смена полотенца, одежды и постельного белья каждый день во время лечения — стирка следует мыть отдельно от других людей и при высокой температуре.
Лечение обычно проводится дома, но может быть начато после госпитализации, если вам нужно быстро попасть в больницу.
Лечение инфекции MRSA
Если вы заразились инфекцией MRSA, вы обычно будете лечиться антибиотиками, которые действуют против MRSA.
Их можно принимать в виде таблеток или вводить в виде инъекций. Лечение может длиться от нескольких дней до нескольких недель.
Во время лечения вам может потребоваться оставаться в своей комнате или в палате с другими людьми, у которых есть инфекция MRSA, чтобы остановить ее распространение.
Обычно к вам все еще могут приходить посетители, но важно, чтобы они приняли меры для предотвращения распространения MRSA.
Предотвращение MRSA
Если вы остаетесь в больнице, вы можете предпринять несколько простых действий, чтобы снизить риск заражения или распространения MRSA.
Вам следует:
- часто мыть руки (также эффективны салфетки для рук и спиртовой гель для рук) — особенно до и после еды и после туалета
- следуйте полученным советам по уходу за раной и уходу за ней. устройства, которые могут привести к инфекции (например, мочевые катетеры или капельницы)
- сообщать персоналу о любых нечистотах — не бойтесь разговаривать с персоналом, если вас беспокоит гигиена
Если вы навещаете кого-то в больнице, мойте руки до и после входа в палату, а также перед тем, как прикасаться к человеку.Гель или салфетки часто кладут у кроватей пациентов и у входа в палаты.
Также рекомендуется наложить повязку на любые повреждения кожи, такие как язвы или порезы, чтобы предотвратить попадание MRSA в ваше тело.
Получите дополнительную консультацию по поводу посещения больницы
Видео: MRSA
В этом видео рассказывается, как заражается MRSA, что происходит, когда он у вас есть, и как предотвратить заражение.
Последний раз просмотр СМИ: 12 января 2021 г.
Срок сдачи обзора СМИ: 12 января 2024 г.
Последняя проверка страницы: 24 марта 2020 г.
Срок следующего рассмотрения: 24 марта 2023 г.
.

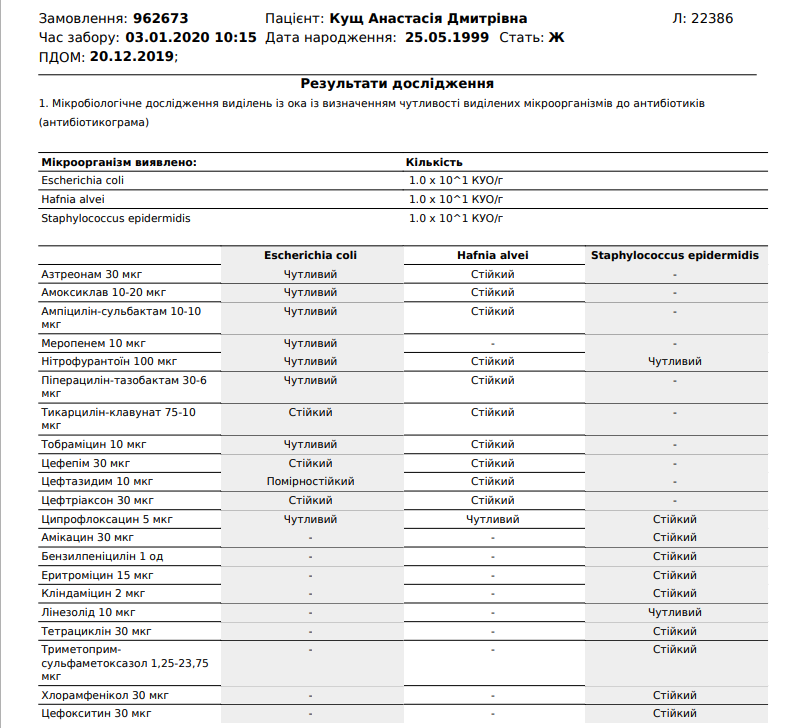 В самых тяжелых случаях бывают эндокардит и сепсис.
В самых тяжелых случаях бывают эндокардит и сепсис.

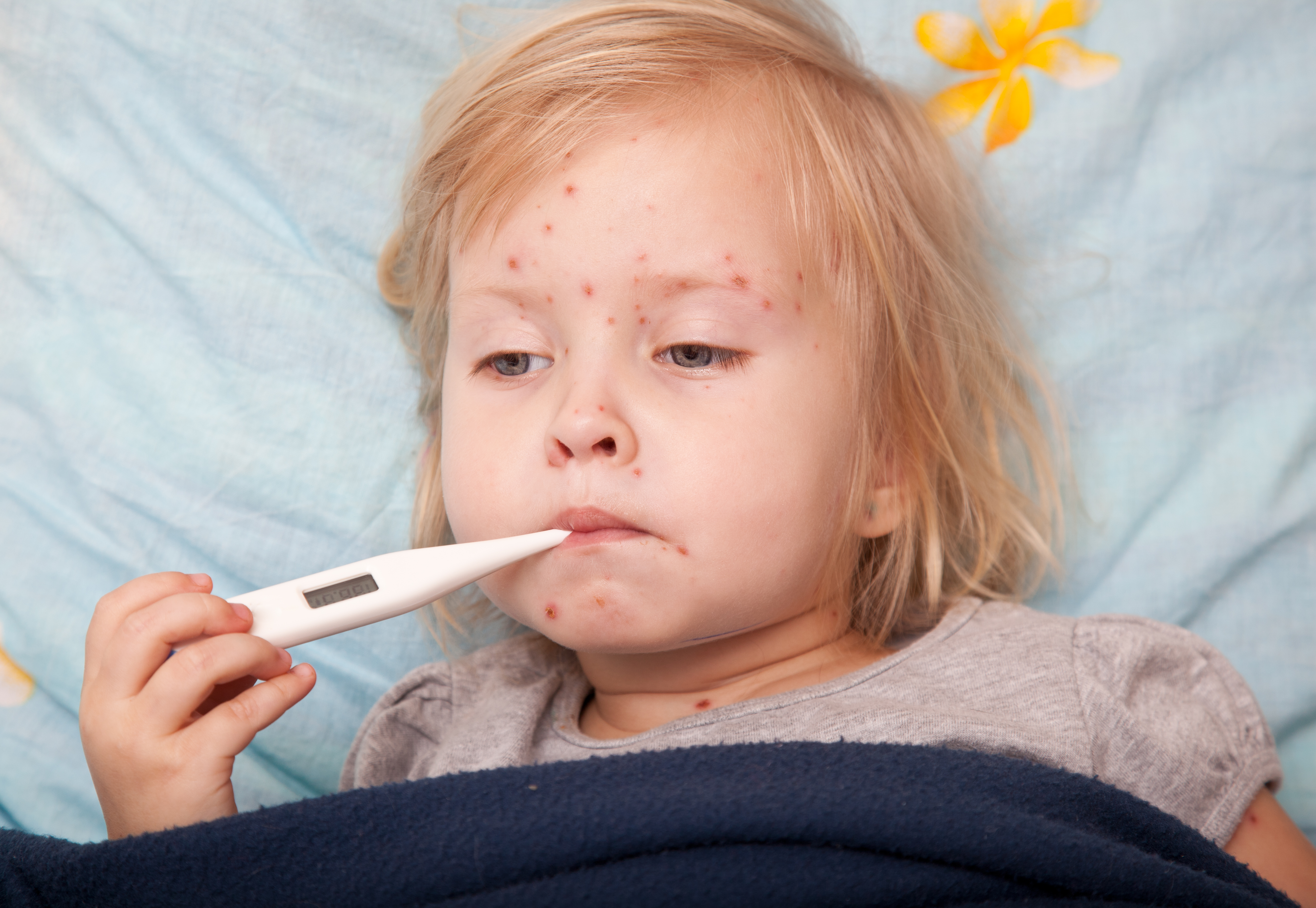 ;
; Это приводит к тому, что патогенные золотистые стафилококки легко попадают в полость носа.
Это приводит к тому, что патогенные золотистые стафилококки легко попадают в полость носа.

 Для того, чтобы узнать как вылечить стафилококк в носу у ребенка необходимо пройти тщательное обследование.
Для того, чтобы узнать как вылечить стафилококк в носу у ребенка необходимо пройти тщательное обследование.