Желтые корочки на голове малыша. Что это такое и что с ними делать?
У многих малышей появляются на голове желтые корочки. Их еще иногда называют себорейными корочками или «колыбельной шапочкой». Появиться они могут как в раннем возрасте, так и у деток постарше — двух или трех лет. Информации в интернете много, и зачастую она весьма противоречива. Попробуем все-таки разобраться в причинах появляения желтых корочек и установить методы борьбы с ними.
Если у вашего малыша появились желтые корочки — внимательно осмотрите малыша.
Если корочки занимают небольшую теменную область головы ребенка — все не так страшно.
В этом случае корочки могут быть:
1. остатками смазки.
2. результатом повышенной секреции потовых желез малыша.
3. результатом неправильного купания, например, слишком частого мытья шампунем.
Если заметили корочки еще и на бровках — это уже плохой сигнал. Корочки могут служить признаком атопического дерматита или диатеза.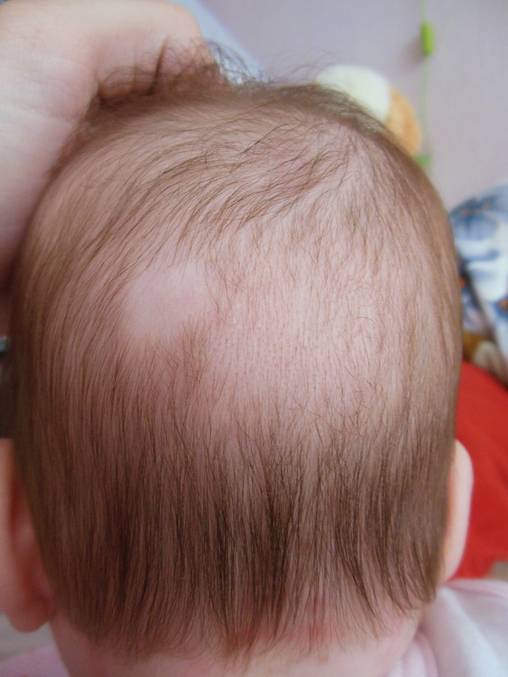 Если на личике возникают красные воспаления, которые потом покрываются желтой корочкой — это почти наверняка диатез. Поэтому обязательно покажите кроху дерматологу!
Если на личике возникают красные воспаления, которые потом покрываются желтой корочкой — это почти наверняка диатез. Поэтому обязательно покажите кроху дерматологу!
Причиной атопического дерматита и диатеза почти всегда служит аллергия — пищевая (на продукты питания), на пыль, на животных и т.д. Главное — установить причину аллергии.
Если ребенок на грудном вскармливании, маме следует лучше соблюдать диету кормящей женщины и отказаться от любых аллергенных продуктов. Возможно, какое-то время придется «посидеть» на одной гречке.
Если ребенок уже кушает другие продукты — присмотритесь к его рациону и, если точно не знаете какой именно продукт вызвал аллергию, перейдите к неаллергенным продуктам. После того, как пройдут проявления аллергии, осторожно вводите новые продукты, чтобы не пропустить аллерген.
Для предотвращения появления бытовой аллергии следите за чистотой помещения — почаще проветривайте, протирайте полы. Если воздух сухой, купите увлажнитель воздуха.
Какие советы можно дать по избавлению от корочек?
1. На личике корочки не надо трогать вообще — сами высохнут и отпадут. Только следуйте рекомендациям врача по уходу за ними.
2. На голове корочки можно счесывать. За 20-30 минут до купания смажьте стерильным подсолнечным маслом. Также можно использовать специальное масло против корочек. Я использовала масло BabyBorn российской фирмы (не помню какой). Многие мамочки используют для этих целей детский крем — главное, чтобы в составе были масла.
Оденьте шапочку. Можно дополнительно, для лучшего размокания корочек, обернуть темя полиэтиленом.
Затем, перед купанием или во время, почешите в разных направлениях голову ребенка специальной детской щеточкой с мягкой щетиной. Если волос у ребенка много — то детским гребешком.
Колупать и отковыривать корочки нельзя! Щеткой проведите не более пары раз! Кожица не должна покраснеть! Учтите, кожа у ребенка нежная, ее очень легко травмировать и занести инфекцию! Поэтому, если количество корочек невелико, многие опытные мамы предпочитают вообще их не вычесывать.
3. Попробуйте оценить объективно — насколько тепло вы одеваете малыша. Лучше всего это сделать — потрогав рукой темя и ступни. Они должны быть сухими и теплыми, но не горячими. Если ступни мокрые — ребенок потеет, ему жарко. У более старших детей можно потрогать спинку и шейку: если они воглые или мокрые — ребенку жарко.
Помните — одевать малыша надо по погоде. Ему должно быть не холодно и не жарко. Не думайте, что наверчивая на ребенка сто одежек, вы защищаете его от простуды. Он просто перегреется, вспотеет и тогда его может продуть даже летом малейшим сквозняком.
4. Правильно вводите новые продукты в рацион ребенка. Первый прикорм начинают с чайной ложечки, постепенно увеличивая порцию. Как ребенок повзрослеет, можно вводить новые продукты более смело. Но никогда не давайте новые продукты чаще, чем раз в неделю! И внимательно следите, не возникла ли аллергическая реакция.
5. Правильно купайте малыша. Грудничков мыть с мылом или шампунями вообще нет никакого смысла — они очень быстро могут пересушить кожицу, что, в свою очередь, приведет к новым раздражениям.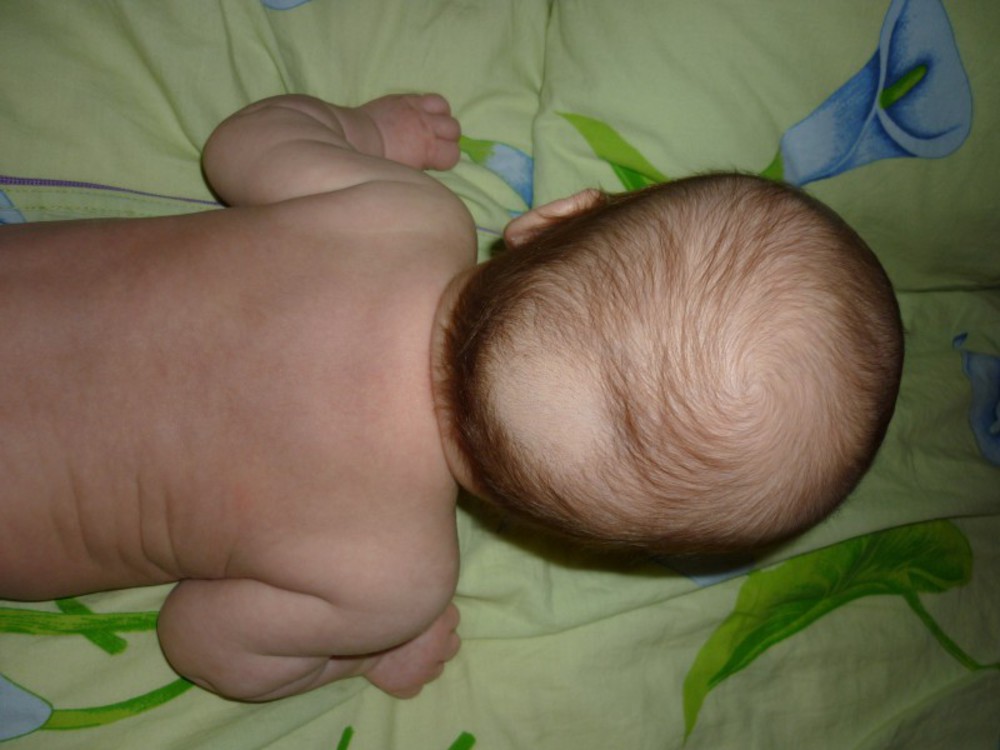 Поэтому, если вы хотите использовать шампунь — то используйте его не чаще раза в неделю. Кстати, здесь можно почитать о купании ребёнка.
Поэтому, если вы хотите использовать шампунь — то используйте его не чаще раза в неделю. Кстати, здесь можно почитать о купании ребёнка.
6. Не бойтесь обращаться за помощью и советом к врачам — педиатру и дерматологу. В отличие от интернет-советчиков, они могут осмотреть вашего ребенка и точно поставить диагноз.
Здоровья вам и вашим малышам!
Желтые корочки у грудничка за ушами
Случается так, что у грудных малышей в возрасте до года за ушками появляются сухие корочки.
Мамы не знают, что делать — у грудничка чешуйки на голове. Они выглядят как желтоватый налет, могут быть шершавыми на ощупь, шелушиться, и даже источать неприятный запах. Это явление сопровождается сильным зудом, отчего ребенок становится беспокойным и капризным, плохо спит и часто трется головой о подушку.
Чтобы найти причину и вовремя устранить ее, нужно внимательно отнестись к этой проблеме и скорее приступить к ее решению. А мы постараемся вам в этом помочь.
А мы постараемся вам в этом помочь.
Причины
Корочки появляются по таким причинам:
- Недостаточная гигиена околоушных областей;
- Воздействие бактерий стафилококка;
- Аллергическая реакция;
- Атопический дерматит (форма диатеза) – простонародное название которого «золотуха» (Стоит заметить, что это заболевание возникает при запущенной форме аллергии и проявляется ближе к году ребенка).
[important]Первая причина является достаточно распространенной. Когда малыш ест грудное молоко или смесь, то часть пищи может затекать за ушко. [/important]
То же самое происходит, если ребенок срыгнул. При неправильной гигиене (когда внимание уделяется лишь обработке ушных раковин), остатки еды скапливаются в складочках за ушками и начинают загнивать.
От этого появляется неприятный запах, сухость и образуются корочки. К счастью, это самая безобидная причина, и требуется минимум усилий и времени для того, чтобы ее устранить:
- Когда вы купаете малыша, постарайтесь подольше держать его голову так, чтобы ушные раковины полностью погрузились в воду, на поверхности оставалось бы только лицо (не бойтесь, вода не затечет в уши).
 Это необходимо для того, чтобы размягчить корочки, поскольку удаление их в сухом виде болезненно.
Это необходимо для того, чтобы размягчить корочки, поскольку удаление их в сухом виде болезненно. - Сразу после купания возьмите кусок марли и намотайте на свой палец в несколько слоев, после чего смочите его в любом масле (подсолнечное, оливковое, абрикосовое, репейное). Предпочтение стоит отдавать все-таки лечебным маслам из аптеки.
- Осторожно протрите кожу малыша за ухом, стараясь удалить остатки корочек.
Такая процедура позволит тщательно очистить проблемные места, а смазывание увлажнит и напитает сухую кожу.
Для профилактики повторного возникновения корочек, нужно ежедневно протирать околоушную зону ватным тампоном, смоченным теплой водой. Раз или два в неделю можно тонким слоем наносить детский крем, чтобы избежать пересушивания кожи.
Если на улице жарко и ребенок сильно потеет, то области за ушками стоит уделить повышенное внимание. В таких случаях стоит протирать эти места как можно чаще чистой водой, а затем тщательно просушивать, чтобы избежать опрелостей.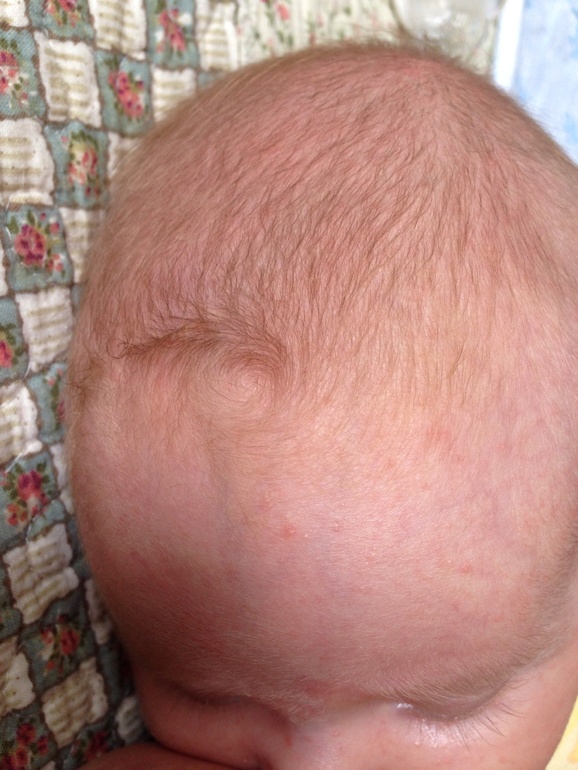
Вторая причина возникновения корочек – бактерии стафилококка. Чтобы вовремя ее распознать, необходимо обратиться к участковому педиатру.
Врач направит на сдачу соответствующих анализов, после чего поставит диагноз и назначит лечение. Это мази в сочетании с повышенной гигиеной заушной области.
Еще одной причиной появления корочек за ушами у грудничка можно назвать аллергию. У некоторых малышей она может проявляться на всем теле, поэтому, если ребенок на грудном вскармливании, а вы заметили красные пятна, шелушащуюся кожу, мелкую сыпь – то стоит пересмотреть свой рацион питания.[tip]Стоит подробнее разобраться, почему у грудничка возникает шершавая кожа.
Прочтите здесь, как распознать детские болезни по кожным высыпаниям.[/tip]В первую очередь стоит исключить источник аллергенов. Их могут содержать следующие продукты:
- Сладости – мед, шоколад;
- Напитки – коровье молоко, кофе, какао;
- Фрукты – преимущественно цитрусовые, и некоторые овощи – свекла, баклажаны, томаты, сладкий перец;
- Ягоды – все красные, виноград, облепиха;
- Некоторые сорта мяса, копченые колбасы, морепродукты, яичный желток и многое другое.

[note]Изучить полный список аллергенных продуктов вы можете на тематических сайтах, посвященных этой проблеме.[/note]
Если же ваш ребенок на искусственном вскармливании, причиной аллергии может стать:
- Замена смеси;
- Стиральный порошок или кондиционер;
- Новые косметические средства – масла, крема, мази, шампуни или мыло;
- Весной или летом – тополиный пух, цветочная пыльца (это могут быть цветы, принесенные в дом с улицы или купленные в магазине), а также в любое время года – домашние растения в период цветения;
- Пыль;
- Шерсть домашнего любимца;
- Введение прикорма – стоит отложить на некоторое время.
К последней, и самой редкой причине появления корочек за ушами ребенка, можно отнести золотуху.
Диагностировать это заболевание в грудном возрасте сложно, поскольку разные специалисты объясняют ее происхождение по-разному. Но сходятся все-таки на мнении, что это исключительно детское кожное заболевание, (форма диатеза или атопического дерматита) которому не подвержены взрослые.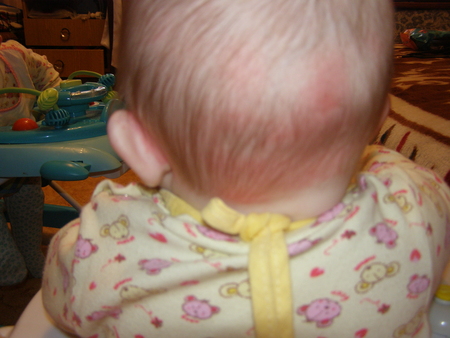
Лечение
По сути, атопический дерматит, «золотуха» — это хроническое воспалительное заболевание кожи, вызванное затянувшейся аллергической реакцией, симптомами которого является сильный зуд, раздражение и покраснение кожи за ушами. На начальной стадии врач назначает противоаллергическое лечение.
За ушками могут возникнуть опрелости с шелушением, корочки, краснота и сочащиеся ранки. [warning]Если вовремя не принять меры и не обратиться к врачу, корочки могут распространиться на кожу тела, щек, головы, а также привести к болезненным трещинкам и язвочкам. [/warning]Из народной медицины можно попробовать обмывать кожу малыша отварами противовоспалительных сборов и подсушивающих трав (череды, калины, крапивы).
Если вы заметили у своего ребенка подобные симптомы – не стоит заниматься самолечением. Вовремя начатое лечение у специалиста поможет вам избежать множества проблем и избавит от неопределенности и ошибок самолечения.
com/embed/hewTWviD3nU» frameborder=»0″ allowfullscreen=»allowfullscreen»/>
Заключение
Ухаживайте за ушками вашего младенца с любовью, внимательно следите за гигиеной, питанием и аллергическими реакциями и вам не придется столкнуться с проблемой корочек за ушами у грудничка.
Похожие статьи
Белый налет на языке — симптомы какой болезни? — Клиника «Доктор рядом»
Чаще всего симптом белый налет на языке проявляется в следующих заблеваниях:
Обычно белый налет на языке образовывается в результате жизнедеятельности бактерий и снижения функции слюнных желез ночью. Часто его сопровождает запах изо рта. Утром белый язык очищается во время гигиенических процедур. Но если этого не происходит при правильной гигиене полости рта или днем налет появляется вновь – это говорит о наличии сбоев в работе ЖКТ, инфекционных болезнях. Чаще всего симптом белый налет на языке проявляется при следующих заболеваниях:
Причины белого налета на языке
-
Аутоимунный гастрит – хронический воспалительный процесс, затрагивающий слизистую оболочку желудка. При данном заболевании антитела, вырабатываемые организмом, атакуют клетки эпителия желудка, вызывая атрофию слизистой. Является довольно редкой патологией. Для аутоимунного гастрита характерно образование белого налета на языке. В случае обострения цвет меняется на желтый.
При данном заболевании антитела, вырабатываемые организмом, атакуют клетки эпителия желудка, вызывая атрофию слизистой. Является довольно редкой патологией. Для аутоимунного гастрита характерно образование белого налета на языке. В случае обострения цвет меняется на желтый.
-
Бульбит – воспаление луковицы двенадцатиперстной кишки. Может быть острым и хроническим. Также выделяется очаговый и диффузный характер воспаления. Бульбит является вторичным заболеванием, самостоятельно он выделяется очень редко. Среди симптомов бульбита – образование белого либо желтого налета на языке (зависит от вида патологии). -
При гастрите с пониженной кислотностью происходит воспаление слизистой оболочки желудка, на фоне которого понижается кислотность желудочного сока, уменьшается его количество, ухудшается способность переваривать пищу. Заболевание распространено среди людей среднего и пожилого возраста, а также любителей острой, жирной пищи и алкогольных напитков. Для гастрита с пониженной кислотностью характерен белый налет на языке. В зависимости от стадии заболевания оттенок может меняться на желтый и серовато-желтый.
Для гастрита с пониженной кислотностью характерен белый налет на языке. В зависимости от стадии заболевания оттенок может меняться на желтый и серовато-желтый.
-
Геморрагический гастрит – воспаление слизистой оболочки желудка, которое сопровождается возникновением геморрагий и эрозий. Это опасное, быстро прогрессирующее заболевание, грозящее тяжелыми последствиями, в частности, внутренним кровотечением. Для геморрагического гастрита характерно образование белого налета на языке. -
Дискинезия желчевыводящих путей – патология, при которой происходит нарушение моторики желчного пузыря и возникают сбои в функционировании желчных протоков. В результате происходит застой либо чрезмерное выделение желчи. При дискинезии желчевыводящих путей образуется белый или желтоватый налет на языке (зависит от стадии заболевания). -
Хронический атрофический гастрит – тип гастрита, для которого характерно истончение слизистой оболочки желудка, сокращение количества желез и секреторная недостаточность. Считается самым опасным, предраковым состоянием. При хроническом атрофическом гастрите возникает белый или серовато-белый налет на языке, возможно появление отпечатков зубов на нем.
Считается самым опасным, предраковым состоянием. При хроническом атрофическом гастрите возникает белый или серовато-белый налет на языке, возможно появление отпечатков зубов на нем.
-
Хронический гастрит – воспалительное заболевание, во время которого возникают дистрофические изменения слизистой оболочки желудка и нарушение его функций. Выделяют гастрит с повышенной, нормальной и пониженной кислотностью желудка. По оценкам специалистов, хроническим гастритом страдает более 50% взрослого населения. Для хронического гастрита характерно образование белого, бело-желтого либо серовато-белого налета на языке. -
Хронический дуоденит – воспалительное заболевание двенадцатиперстной кишки с дистрофическим поражением эпителия, имеющее полиэтиологическую природу. Возможно образование эрозий и атрофия кишечных желез. Может быть самостоятельной патологией или сопутствовать другим болезням ЖКТ. При хроническом дуодените язык обложен белым налетом.
При хроническом дуодените язык обложен белым налетом.
-
Энтерит – воспалительный процесс слизистой оболочки тонкого кишечника различной этиологии, для которого характерны нарушения пищеварения и всасывания. При хронической стадии болезни возможно возникновение атрофии слизистой. Для энтерита характерно обложение языка с возникновением отпечатков зубов по краям. -
Пельвиоперитонит – воспалительное заболевание брюшины малого таза, сопровождается дистрофическими изменениями, нарушениями микроциркуляции, повышенной проницаемостью сосудов, образованием спаек. Возникает в результате инфекционных процессов. При пельвиоперитоните язык покрывается белым либо сероватым налетом. -
Ангина – острое инфекционное воспалительное заболевание, поражающее лимфоидную ткань миндалин ребенка. Обычно протекает с повышением температуры, увеличением шейных и подчелюстных лимфоузлов, образованием гнойного налета на миндалинах. Ангина у детей может спровоцировать развитие тяжелых осложнений. При ангине у детей язык обложен белым налетом.
Ангина у детей может спровоцировать развитие тяжелых осложнений. При ангине у детей язык обложен белым налетом.
-
Молочница (кандидоз) у мужчин – урогенитальная инфекция, характеризующаяся инфицированием ротовой полости и головки полового члена. Имеет грибковую природу происхождения и возникает в результате жизнедеятельности грибов Candida. Иногда заболевание может протекать без явно выраженной симптоматики. Для молочницы у мужчин характерно образование белого творожистого налета на языке и деснах.
Лечение
Если кроме белого налета на языке не проявляются никакие прочие симптомы, следует более тщательно соблюдать гигиену ротовой полости – регулярно чистить зубы и язык, ополаскивать рот водой или отваром трав после принятия пищи. Также рекомендуется пересмотреть свой рацион. При обилии сладких, острых, жирных продуктов нередко возникает белый или желтоватый налет на языке.
В случае если эти меры не принесли должного результата и присутствуют другие симптомы, следует обратиться к специалистам. При возникновении дискомфортных ощущений в ротовой полости нужно посетить стоматолога. Если стоматологические заболевания будут исключены, придется отправиться к отоларингологу, гастроэнтерологу, терапевту для проведения ряда исследований. Обязательным будет анализ крови для выявления воспалительных процессов, патологий функций почек, поджелудочной железы, печени. Возможно, потребуются анализы мочи и кала, проведение ультразвуковой диагностики при подозрениях на патологии желудочно-кишечного тракта.
При возникновении дискомфортных ощущений в ротовой полости нужно посетить стоматолога. Если стоматологические заболевания будут исключены, придется отправиться к отоларингологу, гастроэнтерологу, терапевту для проведения ряда исследований. Обязательным будет анализ крови для выявления воспалительных процессов, патологий функций почек, поджелудочной железы, печени. Возможно, потребуются анализы мочи и кала, проведение ультразвуковой диагностики при подозрениях на патологии желудочно-кишечного тракта.
После проведения обследования и постановки диагноза назначается лечение заболеваний, вызывающих образование налета на языке. Крайне нежелательно самостоятельное лечение народными методами или лечение подходящих по симптоматике заболеваний медикаментами без участия врача. Это может привести к чрезвычайно негативным последствиям для здоровья.
Профилактика
Для профилактики образования налета на языке патологического характера следует регулярно проходить медицинские осмотры. Также рекомендуется ограничить употребление жареной, жирной, острой пищи, сладостей, фастфуда, алкогольных напитков. При частом употреблении крепкого чая, кофе, регулярном курении нередко на языке возникает налет серого или темного оттенка. Чтобы этого не происходило, нужно отказаться от сигарет и сократить количество кофе и чая. При обезвоживании на языке может появиться налет коричневого оттенка. Поэтому очень важно соблюдать питьевой режим.
Также рекомендуется ограничить употребление жареной, жирной, острой пищи, сладостей, фастфуда, алкогольных напитков. При частом употреблении крепкого чая, кофе, регулярном курении нередко на языке возникает налет серого или темного оттенка. Чтобы этого не происходило, нужно отказаться от сигарет и сократить количество кофе и чая. При обезвоживании на языке может появиться налет коричневого оттенка. Поэтому очень важно соблюдать питьевой режим.
Также рекомендуется выполнять общие правила поддержания здоровья организма – уделять время прогулкам на свежем воздухе, по возможности избегать стрессов и переутомлений, не злоупотреблять диетами, внимательно относиться к графикам сна, питания и качеству употребляемой пищи
Позвоните в наш контакт-центр по телефону 8 (495) 230 03 09 и мы поможем Вам записаться к специалисту!
Желтый налет на зубах у ребенка
Желтый налет на зубах у ребенка
Такая проблема, как образование желтого налета на зубах, может появиться даже у детей младше 1 года. Какова причина этой патологии, и что могут сделать родители, чтобы избавиться от этой неприятности?
Какова причина этой патологии, и что могут сделать родители, чтобы избавиться от этой неприятности?
Начнем с того, что от природы каждый ребенок имеет свой индивидуальный цвет зубов, который зависит от многих факторов. Ослепительно белые зубы характерны для негроидной расы и латиноамериканцев, тогда как у европейцев зубная эмаль как раз таки чаще всего бывает с желтоватым оттенком. Она считается более крепкой, и прочной.
Беспокойство родителей по поводу цвета эмали может быть вызвано только наличием на зубах пятен разной пигментации — от кремово-желтого до коричневого оттенка. Они могут появляться как на постоянных, так и на молочных зубах, включая фрагменты зубов и всю их поверхность. Причем данная проблема может затронуть как отдельные зубы, так и весь зубной ряд.
Причины желтого налета на зубах
Желтый налет на молочных зубах может свидетельствовать о том, что либо у ребенка проблемы с пищеварительной системой, в частности дисбактериоз, либо это следствие неправильного ухода за зубами. Возможно, малыш недостаточно хорошо чистит зубки, в результате чего на эмали образуется скопление остатков пищи, которая является идеальной средой для жизнедеятельности патогенных бактерий. Если не научить его правильной гигиене ротовой полости, это может привести к кариесу — одной из главных причин возникновения на первых зубках ребенка желто-коричневых пятен. Начальная стадия болезни характеризуется незаметными белыми пятнами, которые со временем темнеют и образуют кариозные полости, что свидетельствует о глубоком поражении твердых тканей зуба.
Возможно, малыш недостаточно хорошо чистит зубки, в результате чего на эмали образуется скопление остатков пищи, которая является идеальной средой для жизнедеятельности патогенных бактерий. Если не научить его правильной гигиене ротовой полости, это может привести к кариесу — одной из главных причин возникновения на первых зубках ребенка желто-коричневых пятен. Начальная стадия болезни характеризуется незаметными белыми пятнами, которые со временем темнеют и образуют кариозные полости, что свидетельствует о глубоком поражении твердых тканей зуба.
При этом не нужно путать такие понятия, как образование желтого налета на зубах и изменение цвета зубов, которое может быть вызвано многими, как внутренними, так и внешними факторами, такими как:
- Прием препаратов с высоким содержанием железа. Если зубы вашего ребенка имеют темные пятна, они могут быть следствием избытка железа в организме. Чаще всего это происходит после приема витаминных комплексов. После появления темных пятен от них может быть сложно избавиться даже при профессиональной чистке.
 К счастью, темные пятна, вызванные железом, — только эстетический дефект, который никак не влияет на здоровье зубов.
К счастью, темные пятна, вызванные железом, — только эстетический дефект, который никак не влияет на здоровье зубов. - Прием тетрациклиновых антибиотиков. Вызывают пожелтение молочных зубов, когда их принимают беременные женщины или дети в возрасте до 7 лет. Эти изменения могут наблюдаться на молярах и резцах, чаще всего в пришеечной области. Все потому, что антибиотики нарушают естественную бактериальную флору во рту.
Отрицательный эффект может также иметь фторид. Хотя этот элемент имеет много преимуществ, в частности уменьшает риск кариеса, он также может появляться на зубах в виде белых или желтых пятен. Более того, зубные пасты для детей могут содержать только определенное количество фторида — от 500 до 1000 мкм, поскольку этот элемент может вызывать изменения в функции щитовидной железы или отрицательно влиять на нервную систему.
Желтый налет на зубах ребенка: профилактика и лечение
Итак, если зубы вашего ребенка выглядят желтыми или оранжевыми, это, вероятнее всего, может означать отсутствие надлежащей гигиены полости рта. При нерегулярной чистке зубов образуется мягкий налет, который со временем затвердевает и переходит в зубной камень. Вы должны заботиться о гигиене полости рта у ребенка с первых дней его жизни. У грудничков обработку десен нужно проводить с использованием стерильного тампона, пропитанного кипяченой водой или отваром ромашки. Давайте также не будем забывать о здоровой привычке ребенка чистить зубы. Этому определенно поможет правильно подобранная зубная паста для самых маленьких и обязательно щетка с мягкой щетиной.
При нерегулярной чистке зубов образуется мягкий налет, который со временем затвердевает и переходит в зубной камень. Вы должны заботиться о гигиене полости рта у ребенка с первых дней его жизни. У грудничков обработку десен нужно проводить с использованием стерильного тампона, пропитанного кипяченой водой или отваром ромашки. Давайте также не будем забывать о здоровой привычке ребенка чистить зубы. Этому определенно поможет правильно подобранная зубная паста для самых маленьких и обязательно щетка с мягкой щетиной.
Если вас беспокоит здоровье вашего ребенка, не пренебрегайте регулярным посещением стоматолога. Только опытный специалист поможет понять причину пожелтения зубов и назначить правильное лечение. В СПб вы можете обратиться в нашу стоматологическую клинику «Ибн-Сина». Наши высококвалифицированные специалисты педиатрического отделения помогут вам выяснить причину окрашивания зубов вашего ребенка и предложат лучший способ лечения данной проблемы, проведут профессиональную чистку зубов при помощи современного оборудования и дадут рекомендации по поводу правильного ухода за молочными зубами.
При образовании желтых пятен вследствие кариеса врач, вероятнее всего, обработает зубы нитратом серебра, что поможет ингибировать их дальнейшее разрушение. Следует помнить, что отбеливание зубов не проводится у детей с молочными зубами, и эта процедура не рекомендуется для подростков в возрасте до 14 лет.
Не ждите, пока зубы вашего ребенка будут окончательно испорчены. Запишитесь на прием к врачу уже сегодня, и решите эту проблему быстро и безболезненно!
Детские инфекции — Материнство в Хабаровске
Детские инфекции,
от
6 месяцев
1 дня
до
6 месяцев
6 дней
Постараемся рассмотреть подробнейшим образом вопрос, касающийся астмы. В последние годы отмечается заметный рост числа больных бронхиальной астмой в детском и даже младенческом возрасте.
В последние годы отмечается заметный рост числа больных бронхиальной астмой в детском и даже младенческом возрасте.
Течение бронхиальной астмы хроническое: сопровождается периодами обострений (приступы затрудненного дыхания) и относительного благополучия (межприступный период). При бронхиальной астме механизм своевременного адекватного сокращения мышц бронхов перестает работать.
Причины бронхиальной астмы самые разные, например:
1. Наследственная предрасположенность.
2. Частые ОРЗ, ОРВИ и бронхиты.
3. Попадание в организм ребенка какого-либо аллергена — домашней пыли, пыльцы цветущих растений, шерсти домашних животных, реакции на какую-либо пищу или лекарство.
4. Различные физические воздействия на организм (охлаждение, перегревание, резкие изменения погоды, физическая нагрузка) и психо-эмоциональное напряжение (испуг, стресс, волнение).
5. Табачный дым в помещении, загрязнение атмосферы промышленными выбросами и выхлопными газами автомобилей также приводит к нарушению иммунного статуса.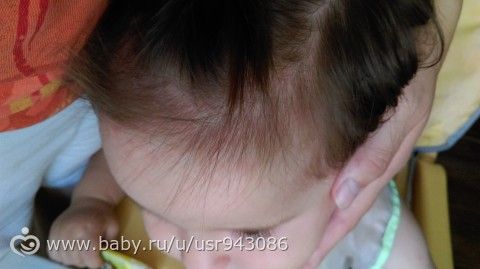
6. «Аспириновая» астма — особая форма. В таком случае ребенку категорически противопоказан прием аспирина, ацетилсалициловой кислоты и всех препаратов, их содержащих. Кроме того, таким больным нельзя употреблять пищевые красители, в том числе и лекарства в окрашенных капсулах.
7. Наличие сопутствующих болезней органов пищеварения: дисбактериоз кишечника, гастриты, гастродуодениты, панкреатит, болезни печени, дискинезия желчевыводящих путей, запор.
Суть болезни заключена в том, что на какой-либо раздражитель (аллерген, физическая нагрузка, психо-эмоциональное напряжение) возникает спазм (сужение) бронхов не ко времени и не к месту.
Заподозрить болезнь можно, если у вашего ребенка были:
— эпизоды затрудненного свистящего дыхания;
— кашель в ночное время;
— кашель и затрудненное свистящее дыхание, чувство заложенности в груди после физических или эмоциональных нагрузок, во время болезни;
— кашель, свистящее дыхание после контакта с конкретным аллергеном (например, контакт с кошкой).
— очень густая, вязкая «стекловидная» мокрота при кашле.
Диагноз бронхиальной астмы обычно ставится после появления первых симптомов, поэтому если вы заметили у своего ребенка какой-нибудь из вышеперечисленных признаков, сразу обратитесь к врачу. Педиатр обязан отправить ребенка с частыми обструктивными бронхитами к врачу-аллергологу на аллергическую пробу.
Также необходимо убрать все аллергены из помещения. Это касается ковров, занавесок, цветущих растений, чучел животных, птиц, перьевых подушек и т.д. Вы должны также сказать сиделкам своего ребенка о его астме и вытекающих из этого последствиях.
Себорейный дерматит: симптомы и лечение
Что такое себорейный дерматит
Себорейный дерматит — это болезнь кожи, проявляющаяся чрезмерным выделением кожного сала, высыпаниями в виде пятен красноватого и желтого цвета, кожным зудом. Обычно высыпания появляются на участках тела с большой плотностью сальных желез: на голове среди волос, на лице, груди, спине, в подмышках и паху. Болезнь не опасна. Она может поражать как взрослых, так и грудных детей. Перхоть — это разновидность себорейного дерматита.
Болезнь не опасна. Она может поражать как взрослых, так и грудных детей. Перхоть — это разновидность себорейного дерматита.
Заболевание также известно как
Заболевание также называется:
- себорея;
- себореид;
- себорейная экзема.
На английском заболевание называется:
- seborrheic dermatitis;
- seborrhea;
- seborrheic eczema;
- desquamative erythroderma (Leiner’s disease).
Себорейный дерматит у детей включает в себя три формы:
- “чепчик новорожденного”— себорея волосистой части головы;
- себорейный дерматит туловища;
- болезнь Лейнера — Муссу — обширные покраснения кожи ребенка в первый месяц жизни с шелушением, рвотой и диареей.
Себорейный дерматит взрослых подразделяется в зависимости от места высыпаний:
- себорейный дерматит волосистой части головы;
- лица;
- туловища;
- генерализованная (распространенная по всему телу) форма себорейного дерматита.

Причины
Основная причина себорейного дерматита — чрезмерная активность сальных желез кожи, а также изменение состава самого кожного сала. Там, где жирность кожи слишком высокая, нарушается нормальное соотношение полезных и патогенных микроорганизмов. Зуд заставляет человека расчесывать кожу, в расчесах поселяются вредные микробы и грибки рода Malassezia, запуская процесс воспаления и характерные симптомы.
Кто в группе риска
- Люди с повышенной секрецией сальных желез, особенностями и отклонениями в составе кожной микрофлоры, предрасполагающими к себорейному дерматиту.
- Больные вирусным гепатитом, ВИЧ/СПИДом, болезнью Паркинсона, эпилепсией, лимфомой.
- Регулярно испытывающие психоэмоциональное напряжение.
- Беременные.
- Подростки в период полового созревания.
- Женщины после климакса.
- Люди с отклонениями в работе некоторых ферментов (ферментопатии).
- Употребляющие некоторые лекарственные средства, такие как псорален, препараты лития, интерферон.

- Пациенты после трансплантации органов.
- Люди с синдромом Дауна.
Как часто встречается
Себорейный дерматит распространен довольно широко. У взрослых он встречается с частотой примерно 1:20, что составляет 5 % всего населения. Мужчины более склонны к этой болезни, чем женщины. По возрасту заболеваемость распределяется неравномерно и имеет три пика: в период новорожденности, полового созревания и в возрасте 40-60 лет.
Симптомы
Воспаление при себорейном дерматите протекает длительно, с периодами обострений и улучшений.
- Перхоть — один из ранних признаков себорейного дерматита головы.
- Высыпания на коже — имеют вид красноватых пятен и бляшек с жирными, желтоватыми чешуйками, которые могут быть очень плотными. Пятна склонны к слиянию.
- Когда воспаление распространяется вдоль линии роста волос, его называют себорейной короной. Себорейные пятна могут быть расположены симметрично.

- Кожный зуд в местах, пораженных себореей.
При болезни Лейнера — Муссу у ребенка может появляться лихорадка, увеличиваются лимфатические узлы, снижается масса тела.
Себорейный дерматит не заразен и никогда не приводит к летальному исходу даже у детей. Наибольший дискомфорт у больных вызывают зуд и ухудшение внешнего вида кожи.
Диагностика заболевания
Опрос и осмотр
Диагностикой себорейного дерматита занимается дерматолог. Обычно постановка диагноза не вызывает затруднений, для этого доктору достаточно внимательно осмотреть высыпания. По расположению высыпаний и их характерному виду врач поставит правильный диагноз.
Лабораторное обследование
Лабораторные исследования не играют определяющей роли в диагностике себорейного дерматита и носят скорее вспомогательный характер. Для оценки состояния детей при болезни Лейнера — Муссу им выполняют клинический анализ крови (может определяться анемия), общий анализ мочи, исследование уровней белка и железа в крови.
Функциональная, лучевая и инструментальная диагностика
Инструментальные исследования при себорейном дерматите, как правило, не требуются. Иногда для подтверждения диагноза проводят гистологическое исследование кусочка кожи под микроскопом, на котором можно обнаружить пробки в сальных железах, скопления лейкоцитов, небольшое воспаление эпидермиса, грибковые клетки.
Лечение
Цели лечения
Главная задача в лечении себорейного дерматита — улучшить внешний вид кожи, избавиться от чешуек и перхоти, остановить воспаление. Также важно облегчить симптомы, такие как зуд, и устранить грибковую инфекцию.
Образ жизни и вспомогательные средства
Гигиена играет важную роль в лечении. Лучше, если она будет проводиться с помощью специальных средств для жирной кожи. При лечении перхоти и себореи головы используют специальные гигиенические шампуни и лосьоны.
Лекарства
Лекарства при себорейном дерматите используют как местно, так и внутрь. Применяются препараты против воспаления, зуда, противогрибковые средства.
Применяются препараты против воспаления, зуда, противогрибковые средства.
- Глюкокортикостероиды — эффективные противовоспалительные средства, применяются местно в виде мазей, кремов и примочек, часто в комбинации с салициловой кислотой, которая растворяет твердые чешуйки на коже. Выбор конкретного препарата лучше доверить врачу, поскольку он во многом зависит от выраженности воспаления.
- Противогрибковые препараты — применяются местно в виде крема, геля, мази либо шампуня, если болезнь поражает волосистую часть головы. При тяжелом течении дерматита доктор может назначить противогрибковые средства в таблетках или инъекциях.
- Пиритион цинка — противогрибковое и противосеборейное средство. Проникает глубоко в кожу, по пути уничтожая болезнетворные бактерии и грибки. Используется в виде шампуней, кремов, аэрозолей.
- Смягчающие средства — растительное масло, вазелин и др. — используются для облегчения себореи у детей, помогают размягчить чешуйки.

- Антигистаминных препараты — при употреблении внутрь помогают снять зуд.
Процедуры
Из лечебных процедур при себорее помогает фототерапия — облучение пораженных участков кожи светом специально подобранного спектра. Процедуры проводятся 3 раза в неделю в течение 8 недель или до устранения внешних проявлений болезни.
Хирургические операции
Хирургическое лечение при себорейном дерматите не применяется.
Восстановление и улучшение качества жизни
Качество жизни при себорейном дерматите, как правило, не страдает, если не считать внешний вид кожи, перхоть и зуд. 1–2 курса лечения дают хороший косметический эффект, после чего достаточно ежедневной гигиены, чтобы поддерживать кожу в хорошем состоянии. Для мытья головы используют шампуни, содержащие сульфид селена, пиритион цинка, масло чайного дерева или каменноугольную смолу.
Возможные осложнения
Как правило, осложнений себорейного дерматита не бывает. В редких случаях при сильных расчесах может присоединиться вторичная инфекция, начаться нагноение. У некоторых людей с себореей головы при отсутствии лечения болезнь может настолько усилиться, что вызовет себорейное облысение (алопецию).
В редких случаях при сильных расчесах может присоединиться вторичная инфекция, начаться нагноение. У некоторых людей с себореей головы при отсутствии лечения болезнь может настолько усилиться, что вызовет себорейное облысение (алопецию).
Профилактика
Специальных мер профилактики себорейного дерматита не существует, достаточно обычных гигиенических процедур.
Прогноз
Прогноз при себорейном дерматите благоприятный, болезнь часто проходит самостоятельно. У детей выздоровление наступает через несколько недель или месяцев. У взрослых болезнь может сохраняться всю жизнь, периодически ухудшаясь, но обычно ответ на курсы лечения лечения хороший.
Какие вопросы нужно задать врачу
- Как уменьшить зуд и другие проявления болезни?
- Нужно ли придерживаться специальной диеты?
- Как подобрать средства ухода за кожей?
- Нужно ли мне обследоваться у других специалистов?
Список использованной литературы
- https://www.
 ncbi.nlm.nih.gov/pmc/articles/PMC2888552/
ncbi.nlm.nih.gov/pmc/articles/PMC2888552/ - https://www.aad.org/diseases/a-z/seborrheic-dermatitis-overview
- https://nationaleczema.org/eczema/types-of-eczema/seborrheic-dermatitis/
- https://www.aafp.org/afp/2015/0201/p185.html
- «Дерматит себорейный.Клинические рекомендации» Российское общество дерматологов и косметологов, 2016г.
- «ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ОКАЗАНИЮ МЕДИЦИНСКОЙ ПОМОЩИ ДЕТЯМ С СЕБОРЕЙНЫМ ДЕРМАТИТОМ» 2015 г.
Альвеолит после удаления зуба — симптомы и лечение альвеолита
Альвеолитом называется воспаление лунки (альвеолы), оставшейся после удаления зуба. Эта патология развивается далеко не всегда, ее развитие зависит от множества факторов. Для заболевания характерны сильная боль в области лунки, образовавшейся после хирургического вмешательства, общая слабость, повышенная температура, головная боль, увеличение подчелюстных лимфоузлов, плохой запах изо рта и другие неприятные проявления.
Альвеолит — это не только мучительное физически, но и опасное заболевание. При отсутствии должного лечения в течение нескольких дней, воспалительный процесс может вылиться в ограниченный остеомиелит, гнойное расплавление кости челюсти, и тогда снова потребуется хирургическое вмешательство.
При отсутствии должного лечения в течение нескольких дней, воспалительный процесс может вылиться в ограниченный остеомиелит, гнойное расплавление кости челюсти, и тогда снова потребуется хирургическое вмешательство.
При своевременной диагностике патологии и грамотной санации лунки, прогноз лечения благоприятный. Главное — вовремя обнаружить симптомы заболевания и начать лечить его.
Классификация
В зависимости от характера заживления лунки, стоматологи выделяют несколько основных форм альвеолита зуба:
- Серозный. Начальная стадия заболевания, как правило, проявляется на 2–3 день после удаления зуба. Для этой формы характерна непрерывная боль, усиливающаяся во время приема пищи. Хотя пациент еще не жалуется на плохое самочувствие, его лимфоузлы не увеличиваются, но он уже чувствует, что болезнь прогрессирует.
- Гнойный. При отсутствии лечения серозной формы альвеолита болезнь переходит в гнойную форму. Чаще всего диагностируется через 6–7 дней после удаления зуба.
 Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот. - Гипертрофический. На этой стадии симптомы заболевания затухают. Пациент отмечает снижение температуры тела, улучшение самочувствия и снижение боли. Однако на гипертрофической стадии происходит опасное разрастание тканей, которое отчетливо видно при осмотре. При касании выделяется гной из воспаленного участка, а слизистая приобретает синюшный оттенок.
Причины воспаления
Заболевание может развиться только после экстракции зуба. Чаще всего лунка, образовавшаяся после удаления, заживает уже через сутки после операции, и больной чувствует себя лучше. Но если сгусток крови, который прикрывает открытую рану, сдвигается или деформируется, в лунку может проникнуть инфекция, в этом случае развивается альвеолит десны. В результате поверхность ранки затягивается долго, и больной страдает от сложных неприятных ощущений.
Но если сгусток крови, который прикрывает открытую рану, сдвигается или деформируется, в лунку может проникнуть инфекция, в этом случае развивается альвеолит десны. В результате поверхность ранки затягивается долго, и больной страдает от сложных неприятных ощущений.
Предрасполагающие факторы для развития воспаления:
- Хирургические травмы во время сложного удаления. Чем сложнее была операция, тем более выраженным будет послеоперационное воспаление костной ткани, и тем более вероятен выброс прямых активаторов плазминогена.
- Сложные удаления, связанные с сегментацией зуба, остеотомией, отслаиванием слизисто-надкостничного лоскута. Сложные операции в 10 раз повышают шанс развития альвеолита.
- Удаление зубов мудрости. Более плотная, менее васкуляризированная костная ткань рядом с «восьмерками» склонна к образованию сухих лунок.
- Общие заболевания пациента. Нередко альвеолит возникает на фоне сопутствующих заболеваний. Например, больные сахарным диабетом или иммунокомпрометированные пациенты в большей степени подвержены альвеолиту ввиду нарушения процессов заживления в тканях.

- Прием оральных контрацептивов. Эстроген, содержащийся в этих препаратах, может косвенно усиливать фибринолитический процесс, вызывая распад кровяного сгустка.
- Курение. Прямая связь между курением и альвеолитом неоднократно доказана клинически. Согласно исследованиям, риск воспаления лунки у курильщиков увеличился в 4–5 раз, по сравнению с некурящими. Частота заболевания увеличилась более чем на 20% у пациентов, выкуривающих по 1 пачке в день, и на 40% у пациентов, которые курили непосредственно до операции и после нее.
- Дислокация сгустка. При неаккуратном обращении с лункой и отрицательном давлении (например, из-за питья через соломинку) возможно развитие альвеолита.
- Бактериальные инфекции. Стоматологи сходятся во мнении, что бактериальные инфекции являются главным фактором риска появления сухой лунки.
- Плохая гигиена полости рта. Частота возникновения альвеолита значительно повышается при неудовлетворительной гигиене полости рта.
- Избыточное применение локальных анестетиков.
 Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
На самом деле, альвеолит является довольно редким заболеванием. По статистике, от него страдают примерно 3% пациентов, прошедших операцию по удалению зуба. Чаще лунка не формируется должным образом при удалении резцов и моляров нижнего ряда.
Но особенно распространен альвеолит при удалении нижних зубов мудрости: по данным специалистов, примерно в 20% случаев удаление «восьмерок» с затрудненным прорезыванием осложняется альвеолитом. Кроме того, считается, что риск развития заболевания неразрывно связан с возрастом. Это объясняется тем, что замедляется метаболизм, ослабляется иммунитет, и ухудшаются регенеративные способности организма.
Симптомы альвеолита
Как правило, первые симптомы воспаления пациент оставляет без должного внимания, считая их нормой после операции. После экстракции зуба, как уже было отмечено, в течение суток болезненные ощущения считаются нормой. По мере заживления лунки боль стихает и совсем проходит через несколько дней.
После экстракции зуба, как уже было отмечено, в течение суток болезненные ощущения считаются нормой. По мере заживления лунки боль стихает и совсем проходит через несколько дней.
Если у больного развивается воспалительный процесс, то неприятные ощущения не стихают ни через день, ни через два, а через 3–5 дней после операции возникает сильная, пульсирующая боль в лунке, усиливающаяся по мере развития инфекции.
При альвеолите больные могут жаловаться как на нестерпимую, так и умеренную боль. Пульсация и болезненность фокусируются, как правило, только в зоне удаления. Однако в редких случаях боль иррадиирует на половину лица.
Другими характерными симптомами альвеолита считаются:
- резкий подъем температуры тела;
- чувствительность зубов к горячей/холодной пище;
- увеличение подчелюстных лимфоузлов;
- снижение аппетита;
- повышенное слюноотделение.
В редких случаях на фоне заболевания появляется слабость, повышенная утомляемость, а на слизистой оболочке полости рта появляются вторичные инфекционные очаги.
Диагностика
Основным признаком заболевания является появление острой боли, которая не стихает ни через 24 часа, ни через 2–3 дня после удаления зуба. Иногда стоматолог может определить хронический альвеолит при профилактических осмотрах полости рта. В этом случае на месте ретинированного зуба появляется пустая лунка без грануляционных тканей. На дне лунки уже видна кость.
Определить наличие изменения тканей стоматолог сможет в ходе осмотра, также может быть назначена рентгенография и радиовизиография пораженной области.
Лечение альвеолита
При воспалении лунки главное — устранить очаг инфекции, предотвратить развитие воспаления и сохранить зубной ряд. Для того чтобы облегчить состояние пациента, стоматолог использует следующие методы терапии:
- Механическое очищение лунки, вымывание гнойных остатков раствором нитрофурала или перекиси водорода.
- Обезболивание лунки. Болевой синдром купируется с помощью местных аппликаций с анестетиками и анальгетиками.
 Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется.
Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется. - Прием антибиотиков. При наличии сопутствующих заболеваний альвеолит лечится с помощью антибиотиков.
При грамотном подходе признаки альвеолита стихают через 2–3 дня после начала лечения. Если же терапия не была начата вовремя, остаточные боли могут затягиваться на 2–3 недели.
С разрешения стоматолога возможно дополнительное лечение альвеолита народными средствами:
- Полоскания шалфеем. Для приготовления раствора следует заварить большую ложку сухого шалфея в 250 мл закипевшей воды, настоять смесь в течение часа, укутав емкость полотенцем. После этого жидкость следует отфильтровать и использовать для полосканий.
- Полоскания цветами ромашки. Для приготовления состава следует заварить большую ложку цветов ромашки в стакане воды в течение 15 минут, утеплив емкость полотенцем.
 Настой следует процедить и полоскать рот до 12 раз в сутки.
Настой следует процедить и полоскать рот до 12 раз в сутки. - Почки тополя. Для приготовления следует взять полстакана почек, высыпать в стеклянную емкость и залить 500 мл водки. Средство следует настоять в течение 10 суток в темноте и прохладе, затем отфильтровать, смачивать в нем ватные тампоны и прикладывать к воспаленному участку.
- Содовый раствор для полоскания также может стать эффективным дополнением при лечении альвеолита. На стакан теплой воды следует взять большую ложку порошка или смешать соду с водой до получения пастообразной массы, которой затем нужно обрабатывать лунку.
- Листья лопуха. Для приготовления лекарственного отвара из листьев лопуха необходимо залить 20 граммов сырья 2 стаканами воды, а затем томить смесь на медленном огне примерно 40 минут. Полученный раствор следует охладить и процедить, после чего использовать для полоскания.
- Кора осины. Следует 1 столовую ложку измельченной коры осины залить одним стаканом кипятка. Раствор важно настоять в герметичной емкости 3 часа, а затем использовать по 100 мл процеженной теплой жидкости минимум 3 раза в день.

- Настой аниса. Для приготовления настоя следует залить 1 столовую ложку аниса 200 мл кипятка, а затем выдержать в термосе в течение 50 минут. Жидкость следует процедить и использовать для полоскания 3 раза в день.
Профилактика
Лучшей профилактикой патологии после удаления зуба станет внимательное отношение к себе и выполнение всех рекомендации хирурга. Во время заживления лунки откажитесь от вредных привычек, употребления слишком горячих, острых, сладких блюд, по возможности перейдите на пюреобразное питание. А при подозрениях на воспаление как можно скорее обратитесь к стоматологу.
Ни в коем случае нельзя оставлять без внимания первые симптомы альвеолита. На фоне воспаления могут возникнуть более серьезные проблемы:
- Флегмона — острое разлитое гнойное воспаление.
- Абсцесс — гнойное воспаление тканей с их расплавлением.
- Остеомиелит — гнойно-некротический процесс, который может развиваться в кости и костном мозге, а также в окружающих их мягких тканях.

- Периостит — воспаление надкостницы.
- Сепсис — тяжелая системная воспалительная реакция.
- Некроз тканей — местная гибель тканей.
Современные методы лечения альвеолита позволяют быстро купировать симптомы воспаления и избежать сложных последствий заболевания. Чем раньше пациент обратится к врачу, тем меньше вероятность развития осложнений.
Лечение альвеолита в клиниках «СТОМА»
Хирурги клиник «СТОМА» в обязательном порядке осматривают пациентов и дают рекомендации по уходу за образовавшейся после удаления зуба лункой. В случае возникновения проблем после экстракции, пациент всегда может позвонить в клинику и уточнить, действительно ли началось воспаление, и что делать, чтобы снизить болевые ощущения.
В любое время после удаления пациент может обратиться в наши клиники. Лечащий хирург осмотрит его и назначит грамотную терапию.
Не стесняйтесь звонить нам в любое время и консультироваться по поводу своего состояния. Чем раньше мы начнем лечение альвеолита, тем меньше риск развития осложнений.
Желтуха новорожденных — Симптомы — NHS
Симптомы желтухи новорожденных
Желтуха обычно появляется примерно через 3 дня после рождения и исчезает к тому времени, когда ребенку исполняется 2 недели.
У недоношенных детей, которые более склонны к желтухе, ее появление может занять от 5 до 7 дней и обычно длится около 3 недель.
Он также имеет тенденцию длиться дольше у младенцев, находящихся на грудном вскармливании, у некоторых детей поражается в течение нескольких месяцев.
Если у вашего ребенка желтуха, его кожа будет слегка желтой. Пожелтение кожи обычно начинается на голове и лице, а затем распространяется на грудь и живот.
У некоторых детей пожелтение достигает рук и ног. Пожелтение также может усилиться, если надавить пальцем на участок кожи.
Изменения цвета кожи будет труднее заметить, если у вашего ребенка более темный оттенок кожи.
В этих случаях пожелтение может быть более очевидным в другом месте, например:
- в белках глаз
- во рту
- на подошвах ног
- на ладонях
Новорожденный ребенок с желтухой может также:
- спать
- не хочет кормить или не кормить как обычно
- моча темная, желтая (должна быть бесцветной)
- с бледным пометом (он должен быть желтым или оранжевым)
Когда обращаться за медицинской помощью
Обычно вашего ребенка осматривают на наличие признаков желтухи в течение 72 часов после рождения в рамках медицинского осмотра новорожденного.
Если по истечении этого времени у вашего ребенка появятся какие-либо признаки желтухи, как можно скорее поговорите со своей акушеркой, медицинским работником или терапевтом за советом.
В большинстве случаев желтуха безвредна и не является признаком основного заболевания.
Обычно она проходит сама по себе к тому времени, когда ребенку исполняется 2 недели.
Хотя желтуха обычно не вызывает беспокойства, важно определить, нуждается ли ваш ребенок в лечении.
Узнайте больше о диагностике желтухи у младенцев
Последняя проверка страницы: 4 сентября 2018 г.
Срок следующей проверки: 4 сентября 2021 г.
Желтуха новорожденных | nidirect
Желтуха у новорожденных — обычное, обычно безвредное заболевание.Вызывает пожелтение кожи и белков глаз. Симптомы обычно развиваются через два-три дня после рождения. Они, как правило, проходят без лечения и проходят к тому времени, когда ребенку исполняется около двух недель.
Симптомы желтухи новорожденных
Медицинский термин для обозначения желтухи у младенцев — желтуха новорожденных.
Если у вашего ребенка желтуха, его кожа будет слегка желтой. Пожелтение кожи обычно начинается на голове и лице, а затем распространяется на грудь и живот.
Другие симптомы желтухи новорожденных могут включать:
- пожелтение ладоней или подошв ног
- темная, желтая моча — моча новорожденного должна быть бесцветной
- бледный помет — он должен быть желтым или оранжевым
Новорожденный ребенок с желтухой может также:
- плохо сосать или кормить
- спать
- пронзительный крик
- быть вялым и гибким
Когда обращаться за медицинской помощью
Ваш ребенок будет обследован на наличие признаков желтухи в течение 72 часов после рождения во время медицинского осмотра новорожденного.
Все новорожденные должны проходить это обследование вместе со скрининговыми тестами на наследственные заболевания.
Если по истечении этого времени у вашего ребенка появятся признаки желтухи, как можно скорее поговорите со своей акушеркой, медперсоналом или терапевтом за советом.
Если ваш ребенок родился вне больницы и у него в первые 24 часа после рождения появилась желтуха, его следует срочно госпитализировать.
Желтуха, начинающаяся вскоре после рождения, может указывать на наличие причины желтухи, требующей лечения.
Обычная желтуха новорожденных начинается через 24 часа и чаще появляется в возрасте двух дней.
Хотя желтуха обычно не вызывает беспокойства, важно выяснить, нуждается ли ваш ребенок в лечении.
Это будет зависеть от клинической оценки и, возможно, анализа крови (чтобы проверить уровень билирубина — см. Ниже).
Если ваш ребенок находится под наблюдением на предмет желтухи дома, также важно срочно связаться с вашей акушеркой, если его симптомы внезапно ухудшатся или он станет очень неохотно кормить.
Причины, по которым у вашего ребенка может быть желтуха
Желтуха вызывается накоплением билирубина в крови. Билирубин — это вещество желтого цвета, которое образуется при расщеплении красных кровяных телец.
Билирубин — это вещество желтого цвета, которое образуется при расщеплении красных кровяных телец.
Печень у новорожденных также не полностью развита. Это означает, что он менее эффективен при удалении билирубина из крови.
К тому времени, когда ребенку исполняется около двух недель, его печень более эффективно перерабатывает билирубин. Это означает, что желтуха часто проходит сама по себе к этому возрасту, не причиняя никакого вреда.
Есть и другие причины желтухи у новорожденных, но они встречаются гораздо реже.
Насколько это распространено
Желтуха — одно из наиболее распространенных заболеваний новорожденных.
По оценкам, у 6 из 10 детей развивается желтуха, в том числе у 8 из 10 детей, рожденных недоношенными (дети, родившиеся до 37 недели беременности).
Только у 1 из 20 младенцев уровень билирубина в крови достаточно высок, чтобы нуждаться в лечении.
По неясным причинам кормление ребенка грудью увеличивает риск развития желтухи, которая часто может сохраняться в течение месяца или дольше.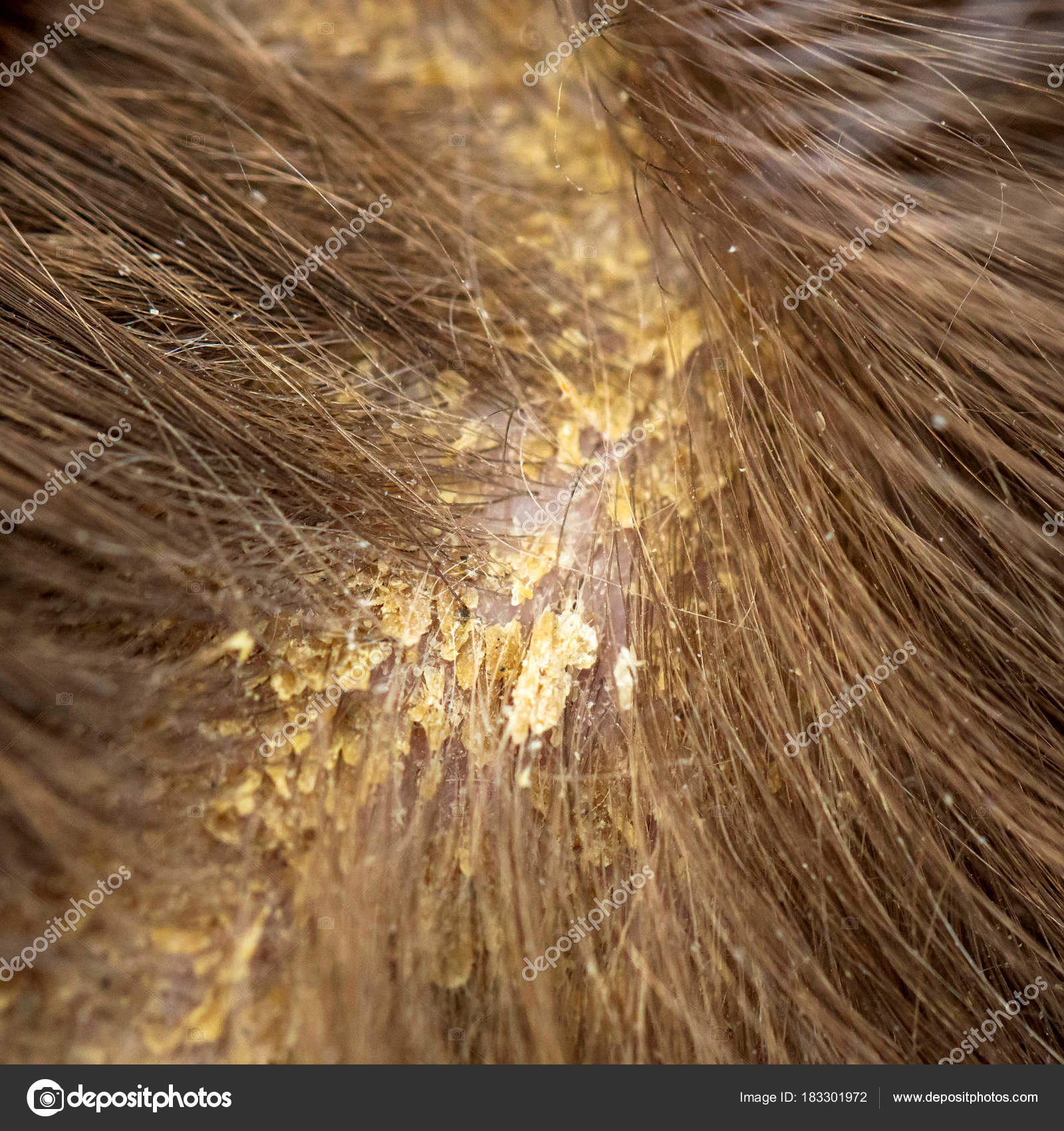
В большинстве случаев преимущества грудного вскармливания намного перевешивают любые риски, связанные с желтухой.
Лечение желтухи новорожденных
В большинстве случаев желтуха у младенцев не требует лечения. Симптомы желтухи у младенцев обычно проходят в течение 10-14 дней.
Лечение обычно рекомендуется только в том случае, если анализы показывают, что у ребенка очень высокий уровень билирубина в крови.
Это связано с тем, что существует небольшой риск того, что билирубин может попасть в мозг и вызвать повреждение мозга, если его уровень очень высок.
Большинство младенцев хорошо поддаются лечению и могут выписаться из больницы через несколько дней.
Что такое желтуха? Симптомы, причины, диагностика, лечение и профилактика
Младенцы
Есть несколько различных причин, по которым у младенцев может развиться желтуха. К ним относятся:
Физиологическая желтуха Во время беременности печень матери отводит от ребенка билирубин.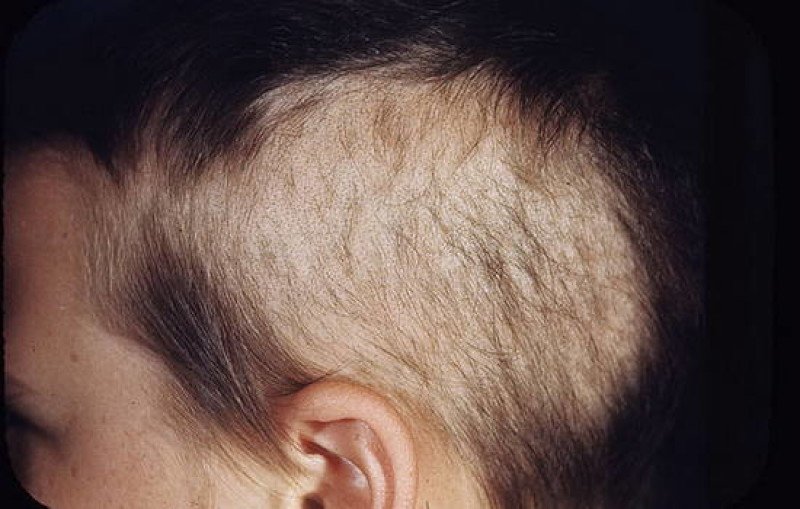 Когда ребенок рождается, его печень берет верх. Но когда печень ребенка недостаточно развита, чтобы справиться с билирубином, происходит его накопление и, как следствие, желтуха, отмечает CDC.
Когда ребенок рождается, его печень берет верх. Но когда печень ребенка недостаточно развита, чтобы справиться с билирубином, происходит его накопление и, как следствие, желтуха, отмечает CDC.
Это наиболее частое объяснение желтухи у новорожденных, и обычно не о чем беспокоиться. Желтуха недостаточного потребления Также называемая желтухой грудного вскармливания, это, как правило, происходит в течение первой недели ребенка, когда он может не получать оптимальное количество грудного молока. Из-за этого происходит всплеск реабсорбции билирубина в кишечнике, что приводит к повышению уровня билирубина в крови. В то же время недостаточное потребление грудного молока может задержать прохождение богатого билирубином мекония или первый стул ребенка.Это начальное опорожнение кишечника — важный способ вывести билирубин из организма, отмечает CDC.
Желтуха грудного молока Этот тип желтухи обычно возникает на второй или более поздней неделе жизни ребенка. Хотя точная причина желтухи грудного молока неясна, считается, что вещества, содержащиеся в грудном молоке, могут препятствовать правильной переработке билирубина печенью ребенка.
Хотя точная причина желтухи грудного молока неясна, считается, что вещества, содержащиеся в грудном молоке, могут препятствовать правильной переработке билирубина печенью ребенка.
Группа крови Если у матери и ребенка разные (несовместимые) группы крови, в организме матери вырабатываются антитела, которые атакуют эритроциты ребенка, что увеличивает вероятность развития желтухи у ребенка, согласно KidsHealth.
Это происходит, когда группа крови матери — O, а группа крови ребенка — A или B, или резус-фактор матери (белок, обнаруживаемый в красных кровяных тельцах) отрицательный, а у ребенка резус-положительный.
Дефицит глюкозо-6-фосфатдегидрогеназы Фермент под названием G6PD (глюкозо-6-фосфатдегидрогеназа) помогает функционировать эритроцитам. По словам KidsHealth, при дефиците G6PD красные кровяные тельца ребенка либо не вырабатывают достаточно G6PD, либо то, что вырабатывается, просто не работает, что приводит к распаду красных кровяных телец, вызывая желтуху.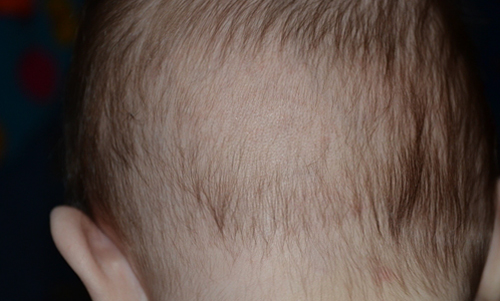
Дефицит G6PD чаще всего встречается у мужчин африканского происхождения.
«Младенцы средиземноморского происхождения также могут подвергаться повышенному риску дефицита G6PD», — объясняет Дэвид Л. Хилл, доктор медицины, адъюнкт-профессор педиатрии в Медицинской школе Университета Северной Каролины в Чапел-Хилл. «Но пока врачи следуют стандартным рекомендациям по мониторингу билирубина, эти вопросы не должны сильно беспокоить родителей».
Другие скрытые заболевания Здесь желтуха может проявиться либо раньше, либо намного позже, чем более распространенные формы желтухи новорожденных, согласно клинике Майо.
Некоторые из состояний, которые могут вызвать желтуху, включают:
- Внутреннее кровотечение
- Инфекция крови (сепсис)
- Вирусные или бактериальные инфекции
- Заблокированные или рубцовые желчные протоки
- Нарушение эритроцитов
- Состояние, поражающее печень , как и кистозный фиброз, согласно March of Dimes
Факторы риска
Хотя желтуха очень распространена, есть несколько факторов, которые могут повысить шансы ребенка заболеть этим заболеванием, в том числе:
Рождение раньше 37 Weeks Существует более высокая вероятность того, что печень недоношенного ребенка не будет полностью развита, а это означает, что он не сможет обрабатывать и передавать достаточное количество билирубина.
Брат или сестра с желтухой Если у вас есть один ребенок, у которого желтуха развилась еще в младенчестве, вероятность того, что желтуха заболеет и другие ваши дети, выше.
Ушиб при рождении Ребенок, родившийся с синяками, с большей вероятностью заболеет желтухой, потому что при заживлении больших синяков может быть повышен уровень билирубина.
Взрослые
Желтуха у взрослых обычно вызывается реакциями на лекарства или основными заболеваниями, которые повреждают печень, мешают оттоку желчи или вызывают разрушение красных кровяных телец, согласно руководству Merck .
Согласно клинике Кливленда, причины желтухи у взрослых включают, но не ограничиваются ими:
Наследственные заболевания, которые влияют на то, как организм обрабатывает билирубин, такие как синдром Гилберта и синдром Дубина-Джонсона, также могут вызывать желтуху, но это не так. реже, согласно руководству Merck Manual .
Ядро | Детская больница CS Mott
Обзор темы
Что такое ядерная желтуха?
Ядра — очень редкий тип поражения головного мозга, который возникает у новорожденных с тяжелой желтухой.Это происходит, когда вещество в крови, называемое билирубином, накапливается до очень высоких уровней и распространяется в ткани мозга. Это вызывает необратимое повреждение мозга.
Ядро желтухи можно предотвратить, если вылечить желтуху на ранней стадии до того, как она станет серьезной.
Что вызывает ядерную желтуху?
Ядро вызывается высоким уровнем билирубина в крови ребенка. Если его не лечить, билирубин может распространиться в мозг и вызвать долговременное повреждение.
Низкий уровень билирубина — это нормально.Это называется легкой желтухой, при которой у новорожденного кожа, а иногда и глаза приобретают слегка желтоватый оттенок.
Обычно лишний билирубин удаляется из кровотока печенью и почками, и он покидает организм с мочой и стулом. Во время беременности организм матери удаляет лишний билирубин для ребенка. После рождения печени новорожденного требуется несколько дней, чтобы научиться удалять билирубин из крови. Если вы кормите ребенка каждые 2–3 часа, легкая желтуха обычно проходит сама по себе через несколько дней.Но если у вашего ребенка есть какие-либо признаки желтухи, вам и вашему врачу нужно будет внимательно за ним или за ней наблюдать.
Если желтуха продолжает ухудшаться и не лечится, уровень билирубина в крови может возрасти до высокого. Это когда ядерная желтуха становится проблемой. Возможно, у некоторых младенцев есть проблемы со здоровьем, из-за которых у них повышается уровень билирубина до высокого уровня. Например, гемолитическая болезнь, при которой резус-фактор крови матери несовместим с фактором ее ребенка, может заставить ребенка вырабатывать больше билирубина, чем обычно.Кишечная закупорка может затруднить выведение билирубина ребенку.
Каковы симптомы?
Ядра, вероятно, уже началась, если у ребенка есть определенные симптомы, в том числе:
- Сильная сонливость и вялость. Это означает, что ребенку трудно проснуться ото сна или его нельзя удержать от сна. Но учтите, что новорожденные малыши много спят. Вялость у новорожденного легко спутать с нормальным поведением новорожденного. Вялый ребенок плохо ест, не реагирует на прикосновения, не вздрагивает от резких движений и, кажется, никогда не просыпается полностью.
- Очень высокий крик, который не звучит нормально.
- Плохой мышечный тонус. Малыш может показаться «шатким» и слабым. Иногда за этим следуют периоды, когда мышцы ребенка сгибаются ненормально. Ребенок может быть жестким и выгибать спину и голову.
- Лихорадка, возникающая одновременно с любым из этих симптомов.
Пожизненное повреждение ядерной желтерией может вызвать долгосрочные:
- Проблемы с движением. У ребенка могут развиваться медленные и неконтролируемые движения или случайные, резкие движения.
- Потеря слуха или глухота. У некоторых младенцев может казаться нормальный слух, но у них возникают проблемы с обработкой звуков. Это называется слуховой невропатией или слуховой диссинхронией.
- Проблемы с обучением и другие нарушения развития.
- Проблемы с движением глаз, особенно при взгляде вверх.
Ядра может вызывать появление пятен на внешней стороне (эмали) молочных зубов (молочных зубов) ребенка.
Как диагностируется ядерная желтуха?
Ваш врач диагностирует ядерную желтуху путем медицинского осмотра и знания истории симптомов вашего ребенка.Также проводятся анализы крови для измерения уровня билирубина у вашего ребенка.
Если у ребенка появляется ядерная желтуха, уже произошло повреждение головного мозга. По этой причине важно следить за желтухой и лечить ее до того, как уровень билирубина станет слишком высоким.
Можно ли предотвратить ядерную желтуху?
Вы можете помочь предотвратить ядерную желтуху, зная о симптомах желтухи и обеспечив при необходимости обследование и лечение вашего ребенка.
- Если ваш ребенок все еще находится в больнице и у него есть признаки желтухи, ваш врач или медсестра могут сделать чрескожный тест на билирубин.Он или она осторожно приложит небольшое устройство к коже вашего ребенка, чтобы проверить уровень билирубина. Анализ крови также может проверить уровень билирубина вашего ребенка. Ребенку с уровнем билирубина, требующим лечения, будет проведена световая терапия (фототерапия). Обычно это делается в больнице. В очень легких случаях вы можете лечить ребенка дома, используя свет, который дает вам врач. Не пугайтесь, если вашему малышу предстоит фототерапия; это не означает, что ему или ей угрожает повреждение головного мозга.Врачи используют эту терапию, чтобы предотвратить повышение билирубина до опасного уровня.
- Кормите ребенка не реже, чем каждые 2–3 часа в течение первых двух недель. Это помогает билирубину выводиться из организма с мочой и калом.
- Сделайте осмотр ребенка перед выпиской из больницы. Желтуха обычно достигает своего пика примерно к 5-му дню, поэтому приходите на прием в течение первых 5 дней после рождения ребенка. Врач проверит вашего ребенка на предмет желтухи, которая вызывает беспокойство.
- Позвоните своему врачу, если вам кажется, что кожа на животе, руках или ногах вашего ребенка желтеет или желтение лица усиливается. Также обратите внимание на пожелтение белков глаз вашего ребенка. Немедленно обратитесь за медицинской помощью, если у вашего ребенка желтуха, его трудно просыпать, он ведет себя очень суетливо или плохо ест.
- Поговорите со своим врачом о том, почему у вашего ребенка больше шансов получить ядерную желтуху, например:
- Ранние роды (более чем на 2 недели до положенного срока).
- Желтуха в первые 24 часа после рождения.
- Проблемы с грудным вскармливанием.
- Синяки или кровотечение на голове в результате тяжелых родов.
- Имеет старшего брата или сестру, получавших световую терапию от желтухи.
Как лечится?
Быстрое лечение может помочь предотвратить дальнейшее повреждение головного мозга. Лечение может начинаться со светотерапии и введения жидкости через иглу в вену (внутривенное восполнение жидкости).Иногда ребенку вводят зонд в горло или в желудок для кормления специальной смесью. У ребенка также будет анализ группы крови, чтобы он или она могли быстро сделать переливание крови, если это необходимо. Для удаления лишнего билирубина из крови ребенка может быть назначено переливание крови.
Длительное лечение повреждения головного мозга зависит от конкретных проблем ребенка. Типичное лечение включает физиотерапию, логопедию и специальное обучение.
Желтуха у новорожденных — для здоровья
Вам следует обратиться к врачу или акушерке, если у вашего ребенка развивается желтуха. Они смогут оценить, нужно ли это лечить.
Если желтуха у вашего ребенка развивается в течение первой недели жизни, лечение обычно не требуется, пока ваш ребенок здоров. Ваш врач или акушерка могут следить за вашим ребенком, измеряя уровень билирубина в его крови.
Если вы кормите грудью, вам следует продолжать кормить ребенка грудью регулярно, при необходимости будя его для кормления.
Желтуха обычно исчезает через 10–14 дней, но может длиться до трех недель у недоношенных детей (детей, родившихся до 37-й недели беременности). У 1 из 10 младенцев, находящихся на грудном вскармливании, желтуха все еще сохраняется в возрасте одного месяца.
Обратитесь к акушерке или врачу, если:
- Желтуха вашего ребенка не исчезает через две недели
- желтуха начинается только через семь дней после рождения ребенка
- Кал вашего ребенка мелово-белый
Если желтуха вашего ребенка не проходит или она тяжелая, его можно госпитализировать и лечить с помощью:
- фототерапия
- обменное переливание
Фототерапия
Фототерапия — это лечение светом.Фототерапия снижает уровень билирубина в крови вашего ребенка за счет фотоокисления. Окисление — это процесс добавления кислорода для изменения вещества (в данном случае билирубина).
Фотоокисление превращает билирубин в вещество, которое легко растворяется в воде. Это облегчает разрушение печени вашего ребенка и удаление билирубина из крови.
Есть два типа фототерапии.
- Обычная фототерапия, при которой вашего ребенка помещают под галогенную или люминесцентную лампу с закрытыми глазами, чтобы предотвратить повреждение глаз.
- Фиброоптическая фототерапия, когда ваш ребенок лежит на одеяле с оптоволоконными кабелями. Свет проходит через оптоволоконные кабели и падает на спину вашего ребенка.
В обоих методах фототерапии цель состоит в том, чтобы подвергнуть кожу вашего ребенка как можно большему количеству света.
В большинстве случаев обычная фототерапия — лучший выбор для лечения. Однако, если ваш ребенок родился преждевременно, сначала можно использовать фиброоптическую фототерапию.
Если возможно, фототерапию следует останавливать на 30 минут каждые три-четыре часа, чтобы вы могли покормить ребенка, сменить подгузник и обнять его.
В более тяжелых случаях фототерапия не прекращается. Вместо этого ваш ребенок будет кормиться через зонд внутривенно (через вену) или перорально (через рот).
Уровни билирубина будут проверяться каждые четыре-шесть часов после начала фототерапии. Как только уровни начнут падать, их будут проверять каждые 6-12 часов.
Фототерапия будет остановлена, когда уровень билирубина станет безопасным. Большинство курсов фототерапии длится 1-2 дня.
Побочные эффекты фототерапии
Ваш ребенок может обезвоживаться (когда нормальное содержание воды в его теле снижается) во время фототерапии.
По мере того, как организм вашего ребенка выводит билирубин, больше воды теряется через кожу и вырабатывается больше мочи.
Вашему ребенку может потребоваться внутривенное введение жидкости (когда вода вводится в вену), если он не может пить достаточное количество жидкости.
Обменное переливание
Переливание крови, известное как обменное переливание, будет рассматриваться, если:
- Ваш ребенок имеет высокий уровень билирубина в крови или находится в группе риска (гипербилирубинемия)
- У вашего ребенка гипербилирубинемия, и фототерапия не сработала
Обменные переливания используются с 1950-х годов и очень эффективны.Переливание обычно происходит через (трубку, которая вводится в вену.
Во время обменного переливания часть крови вашего ребенка будет взята и заменена кровью подходящего, подходящего донора (человека с той же группой крови). Поскольку новая кровь не будет содержать билирубина, общий уровень билирубина в крови вашего ребенка упадет.
На протяжении всего процесса ваш ребенок будет находиться под наблюдением, а любые возникшие осложнения будут лечиться.
Прочие виды лечения
Если желтуха вызвана чем-то другим, например инфекцией, ее обычно лечат с помощью лекарств или хирургического вмешательства.
Если желтуха вызвана резус-болезнью (когда у матери резус-отрицательная кровь, а у ребенка резус-положительная кровь), можно использовать внутривенный иммуноглобулин (ВВИГ).
Иммуноглобулин — это раствор антител (белков, вырабатываемых организмом для уничтожения болезнетворных организмов) от здоровых доноров. Его вводят в вену (внутривенно).
ВВИГ будет использоваться только в том случае, если одна фототерапия не сработала, а уровень билирубина в крови продолжает расти.
Антитела — это естественная защита вашего организма от любых чужеродных антигенов, попадающих в вашу кровь. Антитело — это белок, который вырабатывается организмом для нейтрализации или уничтожения болезнетворных организмов и токсинов.
Кровь снабжает организм кислородом и выводит углекислый газ. Сердце накачивает его по всему телу.
Печень — самый большой орган в организме. Его основная работа — выделять желчь (чтобы помочь пищеварению), выводить токсины из крови и превращать пищу в энергию.
Кислород — это бесцветный газ без запаха, который составляет около 20% воздуха, которым мы дышим.
Сетчатка — это нервная ткань, выстилающая заднюю часть глаза, которая воспринимает свет и цвет и посылает их в мозг в виде электрических импульсов.
Базовый уход | Больница общего профиля округа Ховард, Johns Hopkins Medicine
Уход за ногтями
Ногти на руках у ребенка растут быстро и могут быть очень острыми. Кожа новорожденного вырастает под ногтем, поэтому не стригите ногти ребенку.Вместо этого подождите, пока ребенок заснет, и используйте чистую неметаллическую пилочку для ногтей, чтобы сгладить края и укоротить ногти ребенка.
Уход за кожей и высыпания
Кожа ребенка нежная. При мытье ребенка следует использовать мягкое мыло без запаха. Кожа большинства младенцев не требует лосьонов, масел или кремов. Если вы решите их использовать, проконсультируйтесь с врачом вашего ребенка.
У некоторых младенцев появляются крошечные белые шишки или желтые пятна на носу или подбородке; они называются милиями и проходят сами по себе через несколько недель.Не пытайтесь их вытолкнуть. Другой распространенной сыпью являются прыщи у новорожденных, которые проходят примерно через шесть-восемь недель и не требуют лечения. Просто протирайте ребенку лицо чистой влажной тряпкой один или два раза в день.
Желтуха
Желтуха — это пожелтение кожи и белков глаз, которое развивается у 50–70 процентов доношенных детей. Это часто наблюдается через три-семь дней после рождения. Желтуха вызывается билирубином, побочным продуктом распада эритроцитов, и выводится печенью, которая у младенцев часто является незрелой.Желтуха сначала возникает на лице, затем распространяется вниз по туловищу ребенка, затем в руки и ноги. Легкий случай разрешится через одну-две недели. Уровень определяется по анализу крови на билирубин. Если уровень становится слишком высоким, проводится фототерапия, при которой кожа освещается специальным светом, который помогает ребенку расщеплять и выводить билирубин.
Чтобы проверить желтуху, поднесите ребенка к окну (естественное освещение) и осторожно надавите на кожу над костной поверхностью, такой как нос или грудина.Если после снятия давления кожа ребенка выглядит скорее желтоватой, чем розовой, у ребенка может быть желтуха. Сильная желтуха может вызвать повреждение головного мозга. Обратитесь к врачу вашего ребенка, если у вашего ребенка появляются какие-либо из следующих признаков:
- Пожелтение кожи вплоть до пупка или пожелтение белков глаз
- Плохое питание
- Очень сонный или вялый младенец
Одевание ребенка
Как правило, младенцы должны быть одеты в тот же тип одежды, который необходим взрослым для удобства, плюс один дополнительный слой, такой как комбинезон или светочувствительное одеяло.Пощупайте заднюю часть шеи ребенка, чтобы увидеть, слишком ли она теплая или слишком холодная. Если слишком тепло, снимите один слой одежды; тоже круто, добавить слой. Не бойтесь выходить на улицу с малышом. Короткая прогулка полезна для вас обоих; хотя ребенку следует избегать попадания прямых солнечных лучей и держать в тени или под укрытием.
Лето: Выходя на улицу в теплую погоду, оденьте малыша в легкие длинные брюки и рубашку с длинными рукавами. Также рекомендуется использовать шляпу с полями для защиты от солнца.Младенцы не могут охладиться так же хорошо, как взрослые, поэтому почаще проверяйте ребенка. Помимо горячей и потной шеи, другими признаками того, что вашему ребенку может быть слишком тепло, являются ярко-розовые щеки или теплая на ощупь кожа.
Зима: В холодную погоду лучше всего одевать ребенка слоями. Вы можете удалить слой, если они станут слишком теплыми, или добавить слой, если они станут слишком холодными. Младенцы теряют большую часть тепла тела через голову; выходя на улицу, убедитесь, что у вас есть теплая шапка для ребенка. До тех пор, пока ребенок не начнет ходить, обувь не нужна, но стопы ребенка следует прикрывать носками.Признаки того, что вашему ребенку слишком холодно, могут включать крапчатую кожу с разноцветными пятнами, синие или серые губы или конечности. В этом случае отнесите ребенка в теплое место и добавьте слой одежды. На ночь оденьте ребенка в теплую пижаму или слипоны.
Подгузники
Поменяйте подгузники ребенка в безопасном месте. Младенцы могут скатиться с любой приподнятой поверхности за секунды, если их не держать взаперти или удерживать. Всегда держите под рукой все необходимое. Снимая подгузник, используйте переднюю часть подгузника, чтобы удалить как можно больше отходов.Затем используйте тряпку для мытья посуды с чистой теплой водой или детские салфетки без спирта, чтобы протереть гениталии и ягодицы вашего ребенка. Протирайте спереди назад, каждый раз используя чистую часть салфетки, чтобы предотвратить заражение. Обязательно очищайте кожные складки.
Влажные подгузники: К концу первой недели ребенок должен смачивать не менее шести-восьми подгузников в день бледно-желтой или прозрачной мочой. В первые несколько дней вы можете увидеть на подгузнике вашего ребенка какой-то ржавый цвет; это кристаллы мочевой кислоты, широко известные как «кирпичная пыль».”
Стульчики: Первый стул ребенка черный и липкий, называемый меконием. Они становятся светлее и чаще возникают к третьему-четвертому дню жизни. К пятому-седьмому дню у детей, находящихся на грудном вскармливании, должен быть мягкий, потрепанный коричневато-желтый стул не менее трех-четырех раз в день. По мере того, как ваш ребенок растет и ест, у него разовьется типичный образец стула. Обратитесь к педиатру, если у вашего ребенка понос или запор.
Признаки проблем со здоровьем
Позвоните педиатру вашего ребенка, если у вашего ребенка есть одно из следующего:
- Температура ниже 97 ° F или выше 100.4 ° F ректально
- Рвота, больше, чем просто срыгивание (укажите цвет: зеленый, красный и т. Д.)
- Отказ от более двух кормлений подряд или невозможность пробудиться для кормления
- Нет энергии, трудности с пробуждением вверх
- Диарея (жидкий водянистый стул), особенно при наличии слизи, крови или неприятного запаха
- Более двух водянистых стула
- Запор (твердый, похожий на гальку стул) или если у ребенка нет стула в течение трех лет до четырех дней
- Менее шести-восьми мокрых подгузников за 24 часа (после 5-го дня)
- Сильный, чрезмерный плач или раздражительность без очевидной причины
- Покраснение или гнойные выделения с неприятным запахом вокруг пуповины или кровотечение более нескольких капель
- Для младенцев мужского пола: любое усиление покраснения, синих или черных участков в месте обрезания или кровотечение, более чем легкие кровянистые выделения, которые не останавливаются при давлении
Если у ребенка затруднено дыхание, он испытывает затруднения g, чтобы дышать, или выглядит синим или серым, звоните 911 !!
«Забрать ребенка домой
Желтуха | Симптомы, причины, лечение
Желтуха — это термин, который используется для описания желтого оттенка кожи и пожелтения белков глаз.Жидкости организма человека, страдающего желтухой, также могут стать желтого цвета.
Предоставлено NHS Choices
Обзор
Введение
Медицинское название желтухи — желтуха.
Билирубин
Желтуха вызывается повышением уровня билирубина в крови. Билирубин — это вещество желтого цвета, которое образуется при расщеплении эритроцитов.
Обычно печень «улавливает» билирубин, и он фильтруется почками, прежде чем выводится (выводится) из организма с мочой.Однако, если что-то не так с печенью или желчной системой (которая производит отходы, называемые желчью), вырабатывается избыточное количество билирубина.
Желтуха новорожденных
Желтуха очень часто встречается у новорожденных. Это происходит в результате того, что печень недоразвита и не полностью функционирует. В большинстве случаев желтуха новорожденных не о чем беспокоиться, она не требует лечения и обычно проходит примерно через неделю.
См. Разделы «причины», «лечение» и «полезные ссылки» для получения дополнительной информации о желтухе новорожденных.
Желтуха у взрослых и детей старшего возраста
Желтуха, возникающая у взрослых и детей старшего возраста, обычно является признаком основной проблемы со здоровьем. Ниже описаны три типа желтухи.
Гепатоцеллюлярная желтуха
Гепатоцеллюлярная желтуха — наиболее распространенный тип желтухи. Это происходит, когда билирубин не может покинуть клетки печени и не может быть удален из организма почками. Гепатоцеллюлярная желтуха обычно вызывается печеночной недостаточностью, заболеванием печени (циррозом), гепатитом (воспалением печени) или приемом определенных типов лекарств.
Гемолитическая желтуха
Гемолитическая желтуха — это образование слишком большого количества билирубина в результате расщепления большого количества эритроцитов. Это может быть связано с рядом заболеваний, например с анемией, или с проблемами обмена веществ (способа, которым организм производит и использует энергию).
Механическая желтуха
Механическая желтуха возникает, когда имеется непроходимость (закупорка) желчного протока, которая препятствует выходу билирубина из печени.Этот тип желтухи обычно вызывается желчным камнем, опухолью или кистой желчного протока или поджелудочной железы.
Симптомы
Симптомы желтухи
Желтая кожа — главный симптом желтухи
Самый очевидный признак желтухи — желтый оттенок кожи и белков глаз.
Пожелтение кожи обычно сначала заметно на голове и лице, а затем распространяется по всему телу. У людей с темной кожей пожелтение белков глаз часто более заметно.
Другие симптомы
В зависимости от причины желтухи, а также пожелтения кожи у вас могут быть и другие симптомы, в том числе:
- усталость,
- боль в животе,
- похудание,
- рвота и
- лихорадка — температура 38C (100,4F) или выше.
Если у вас механическая желтуха, кожа может сильно чесаться. Ваша моча, вероятно, будет темнее, чем обычно, а стул — бледнее.
Причины
Причины желтухи
Печень — очень важный орган. Одна из функций печени — «собирать» и удалять билирубин (вещество желтого цвета) из организма.
Желтуха вызвана избытком билирубина
Билирубин образуется при расщеплении красных, переносящих кислород клеток крови. Билирубин транспортируется с кровотоком в печень, которая обычно удаляет его из крови, чтобы он мог быть выведен (выведен) из организма с мочой.
Однако, если в крови слишком много билирубина или если по какой-то причине печень не может от него избавиться, избыток вызовет желтуху.
Желтуха обычно возникает в результате отдельного состояния здоровья, которое вызывает накопление билирубина или препятствует правильному функционированию печени и утилизации билирубина.
Некоторые общие состояния, которые могут вызвать желтуху, описаны ниже.
Острый гепатит
Острый гепатит — это заболевание, вызывающее воспаление (набухание) печени, обычно в результате вирусов гепатита A, B, C, D или E.
Острый гепатит также может развиться в результате употребления чрезмерного количества алкоголя в течение длительного периода времени или приема определенных лекарств.
Непроходимость желчных протоков
Если желчные протоки (крошечные трубочки в печени, выводящие желчь) заблокированы, например, желчными камнями, или если они повреждены, например, из-за такого состояния, как цирроз (серьезное заболевание, разрушающее здоровую ткань печени) — обструкция или повреждение могут привести к накоплению билирубина.
Гемолитическая анемия
Гемолитическая анемия может возникнуть при разрушении большого количества красных кровяных телец, что приводит к увеличению выработки билирубина.
Гемолитическая анемия может быть вызвана заболеванием, передающимся через кровь, например малярией, или аутоиммунным заболеванием (когда иммунная система организма, которая помогает предотвратить инфекцию, атакует здоровые клетки и ткани).
Синдром Жильбера
Синдром Гилберта — это заболевание, которым страдает примерно 3% населения Великобритании.Это наследственное заболевание (передается по наследству), которое отрицательно влияет на способность ферментов (белков, которые вызывают химические реакции между другими веществами) правильно функционировать и обрабатывать выведение желчи. Люди с синдромом Жильбера иногда испытывают легкую желтуху.
См. Раздел «полезные ссылки» для получения дополнительной информации о синдроме Гилберта.
Желтуха новорожденных
Желтуха новорожденных очень распространена, и ею страдают около 50% всех новорожденных.Это часто происходит из-за того, что печень ребенка не полностью развита, что означает, что она не может справиться с билирубином.
Желтуха новорожденных часто возникает через 2–4 дня после рождения и обычно проходит без лечения примерно через 7–10 дней. Однако, если желтуха длится дольше указанного срока, потребуются дальнейшие исследования, чтобы выяснить, есть ли другая основная причина.
Другие, более редкие условия
Помимо перечисленных выше состояний, существует ряд других, более редких состояний, которые могут вызвать желтуху.Они перечислены ниже.
- Синдром Криглера-Наджара — наследственное заболевание, которое отрицательно влияет на фермент, ответственный за переработку билирубина, что приводит к избыточному накоплению билирубина.
- Синдром Дубина-Джонсона — наследственное заболевание, при котором билирубин не секретируется (выводится) из клеток печени.
- Синдром Ротора — наследственное заболевание, сходное с синдромом Дубина-Джонсона, но не связанное с задержкой билирубина в клетках печени.
- Псевдожелтуха — безобидный тип желтухи, не связанный с билирубином, при котором кожа приобретает желтоватый цвет из-за избыточного количества бета-каротина в крови (каротинемия), обычно из-за употребления большого количества моркови, тыквы или дыни. .
Диагностика
Диагностика желтухи
Если у вас желтуха, вам нужно пройти ряд тестов, чтобы выяснить, насколько она серьезна, и определить основную причину.
Функция печени и анализ крови
Первые тесты, которые вы сделаете, помогут установить, правильно ли функционирует ваша печень.
Если причину ваших симптомов невозможно определить, вы можете пройти тест на гепатит, а также можете сделать анализ крови, чтобы оценить состав вашей крови и проверить уровни билирубина.
Если у вас желтуха, вам, вероятно, придется пройти следующие тесты:
- гепатит А,
- гепатит В,
- гепатит С,
- общий анализ крови (fbc) и
- функциональных проб печени (включая общий билирубин).
У вас также могут быть два других теста:
- Тест на конъюгированный билирубин (билирубин, который был поглощен печенью для вывода с желчью) и
- неконъюгированный билирубин тест (билирубин, свободно циркулирующий в крови).
Обследование на непроходимость печени
Если есть подозрение на обструкцию печени, вам могут пройти сканирование, чтобы определить ее структуру. Также будут обследованы ваш желчный пузырь и желчные протоки. Тесты визуализации, которые вы можете пройти, включают:
- УЗИ брюшной полости,
- компьютерная томография (КТ),
- магнитно-резонансная томография (МРТ),
- холангиография (сканирование желчных протоков) и
- эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
Вам также могут сделать биопсию печени. Это включает в себя удаление небольшого образца ткани печени под местной анестезией, чтобы его можно было исследовать под микроскопом. Если вам нужна биопсия печени, возможно, вам придется остаться в больнице на ночь.
Лечение
Лечение желтухи
Лечение желтухи у взрослых и детей старшего возраста будет зависеть от основного состояния, которое ее вызывает.
После проведения ряда различных тестов (см. Раздел «Диагностика») для определения причины желтухи будет рекомендовано соответствующее лечение.
Анемия
Анемия — это состояние, которое возникает при пониженном количестве красных кровяных телец или пониженной концентрации гемоглобина (вещества, которое накапливает и переносит кислород в красных кровяных тельцах). Существует несколько различных типов анемии, и у каждого из них своя причина.
Если ваша желтуха вызвана анемией, вам может потребоваться увеличить количество железа в крови путем приема добавок железа или включения в свой рацион продуктов, богатых железом.
См. Раздел «полезные ссылки» для получения дополнительной информации об анемии.
В случаях аутоиммунной гемолитической анемии (когда иммунная система атакует здоровые эритроциты) может потребоваться лечение кортикостероидами. Однако, если кортикостероиды не могут успешно контролировать состояние, может быть рекомендован иммуноглобулин (IgG).
Иммуноглобулин — это тип белка, который функционирует как антитело (вещество, борющееся с инфекцией).
Гепатит
Гепатит — это заболевание, вызываемое вирусом и приводящее к воспалению печени.Есть несколько типов вируса гепатита, который может инфицировать печень. Гепатиты А и В — самые распространенные типы.
Если ваша желтуха вызвана гепатитом, вам может потребоваться прием противовирусных или стероидных препаратов. Однако не все виды гепатита поддаются лечению.
См. Раздел «полезные ссылки» для получения дополнительной информации о гепатите.
Цирроз
Цирроз (повреждение печени) — серьезное заболевание, которое разрушает здоровую ткань печени, оставляя рубцовую ткань, которая может блокировать кровоток через печень.Цирроз медленно прогрессирует, постепенно прекращая работу печени.
Цирроз невозможно вылечить, но лечение может замедлить прогрессирование состояния. Лечение также направлено на то, чтобы обратить вспять любое уже нанесенное повреждение печени. Если у вас цирроз, в зависимости от основной причины, вам могут быть прописаны лекарства и / или рекомендовано сократить потребление алкоголя.
См. Раздел «полезные ссылки» для получения дополнительной информации о циррозе печени.
Препятствие
Если ваша желтуха вызвана препятствием, например желчным камнем или опухолью, вам может потребоваться операция по ее удалению.
Желчные камни обычно лечат путем хирургического удаления желчного пузыря с помощью процедуры, называемой холецистэктомией. Холецистэктомия — это малоинвазивная операция (операция «замочная скважина»), при которой делается небольшой разрез.
Однако примерно в 10% случаев операция «замочная скважина» невозможна и требуется открытая холецистэктомия, при которой желчный пузырь удаляется через больший разрез в брюшной полости.
См. Раздел «полезные ссылки» для получения дополнительной информации об удалении камней в желчном пузыре.
Синдром Жильбера
Синдром Жильбера — безвредное заболевание, не имеющее никаких симптомов. Он производит накопление билирубина в крови, который обычно удаляется печенью. Однако у людей с синдромом Жильбера печень не может вывести билирубин из организма, и может возникнуть легкая временная желтуха.
Не существует лечения синдрома Жильбера, но вы должны сообщить медицинским работникам, что у вас есть заболевание, если вам нужно сдать анализы в больнице.
См. Раздел «полезные ссылки» для получения дополнительной информации о синдроме Гилберта.
Лекарства
Если ваша желтуха вызвана приемом определенного типа лекарства, ваш терапевт может назначить вам альтернативное лекарство.
Желтуха новорожденных
В большинстве случаев желтуха новорожденных проходит сама по себе, через 7-10 дней, без какого-либо лечения. Однако, если желтуха не проходит по истечении этого времени, может потребоваться фототерапия, также известная как световая терапия.
Во время фототерапии ребенок подвергается воздействию ультрафиолетового (УФ) света, обычно в течение 1-2 дней. Ультрафиолетовый свет расщепляет билирубин, облегчая избавление печени ребенка от него. Если фототерапия не работает, а уровень билирубина очень высок, может потребоваться переливание крови.
См. Раздел «полезные ссылки» для получения дополнительной информации о лечении желтухи новорожденных.
Профилактика
Профилактика желтухи
Желтуха часто развивается в результате основного заболевания, поэтому ее трудно предотвратить.
Однако желтуха связана с функционированием печени, поэтому очень важно, чтобы вы предприняли шаги, чтобы этот жизненно важный орган оставался здоровым и работал должным образом.
Для этого вы должны вести здоровый образ жизни: правильно питаться, регулярно заниматься спортом и не употреблять больше рекомендованного дневного количества алкоголя.
Диета
Убедитесь, что вы едите здоровую, сбалансированную диету с низким содержанием насыщенных жиров и содержите не менее пяти порций в день разнообразных фруктов и овощей.
Также очень важно пить много жидкости. Вы должны выпивать минимум 1,2 литра (восемь стаканов) воды в день и больше в жаркую погоду и во время тренировок.
См. Раздел «полезные ссылки» для получения дополнительной информации о диете.
Упражнение
Чтобы оставаться в форме и быть здоровым, вы должны заниматься физическими упражнениями не менее пяти раз в неделю, не менее 30 минут каждое занятие.
Упражнение, которое вы выполняете, должно поднять ваше сердцебиение и частоту дыхания, а после этого вы слегка потеете и запыхаетесь.Посетите своего терапевта для проверки здоровья, если вы не тренировались раньше или в течение длительного периода времени.
См. Раздел «полезные ссылки» для получения дополнительной информации о физических упражнениях.
Спирт
Чрезмерное употребление алкоголя может иметь серьезные последствия для вашего здоровья. Например, это может привести к серьезным заболеваниям, таким как цирроз (повреждение печени).

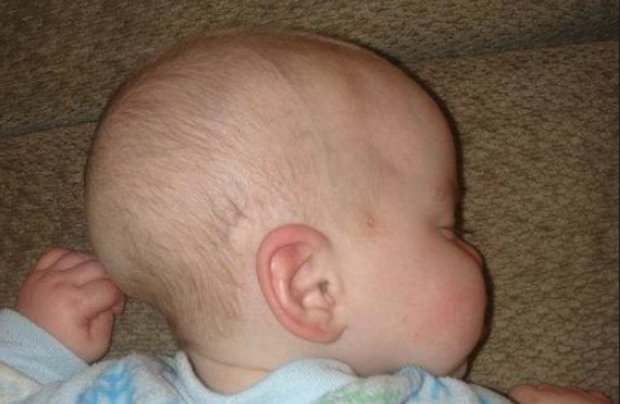 Это необходимо для того, чтобы размягчить корочки, поскольку удаление их в сухом виде болезненно.
Это необходимо для того, чтобы размягчить корочки, поскольку удаление их в сухом виде болезненно.
 Для гастрита с пониженной кислотностью характерен белый налет на языке. В зависимости от стадии заболевания оттенок может меняться на желтый и серовато-желтый.
Для гастрита с пониженной кислотностью характерен белый налет на языке. В зависимости от стадии заболевания оттенок может меняться на желтый и серовато-желтый.
 Считается самым опасным, предраковым состоянием. При хроническом атрофическом гастрите возникает белый или серовато-белый налет на языке, возможно появление отпечатков зубов на нем.
Считается самым опасным, предраковым состоянием. При хроническом атрофическом гастрите возникает белый или серовато-белый налет на языке, возможно появление отпечатков зубов на нем.
 При хроническом дуодените язык обложен белым налетом.
При хроническом дуодените язык обложен белым налетом.
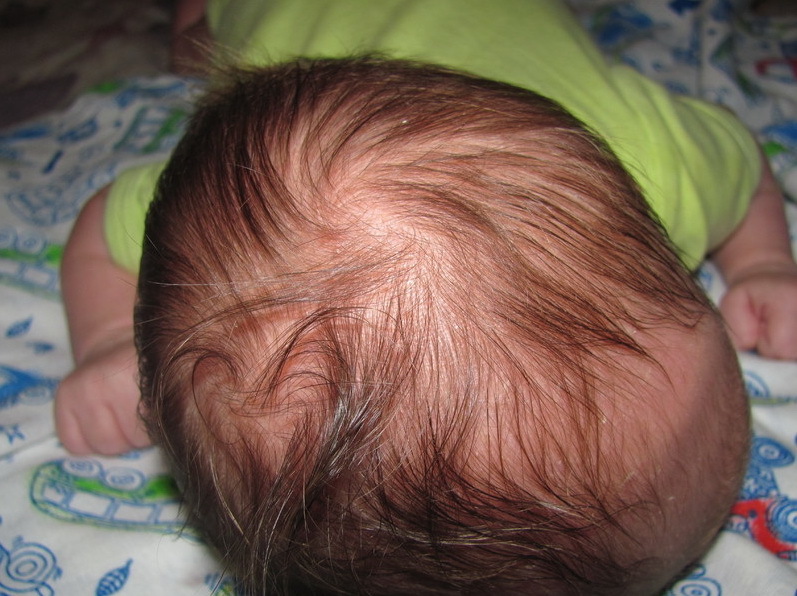 Ангина у детей может спровоцировать развитие тяжелых осложнений. При ангине у детей язык обложен белым налетом.
Ангина у детей может спровоцировать развитие тяжелых осложнений. При ангине у детей язык обложен белым налетом.
 К счастью, темные пятна, вызванные железом, — только эстетический дефект, который никак не влияет на здоровье зубов.
К счастью, темные пятна, вызванные железом, — только эстетический дефект, который никак не влияет на здоровье зубов.
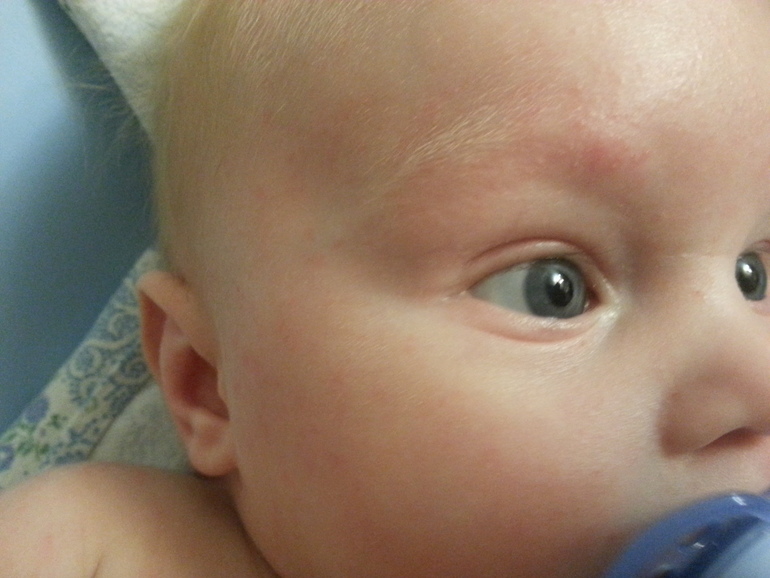

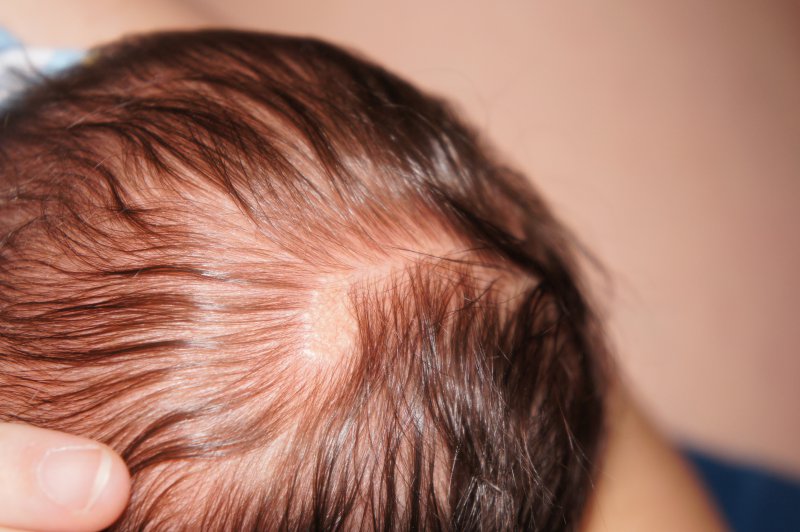
 ncbi.nlm.nih.gov/pmc/articles/PMC2888552/
ncbi.nlm.nih.gov/pmc/articles/PMC2888552/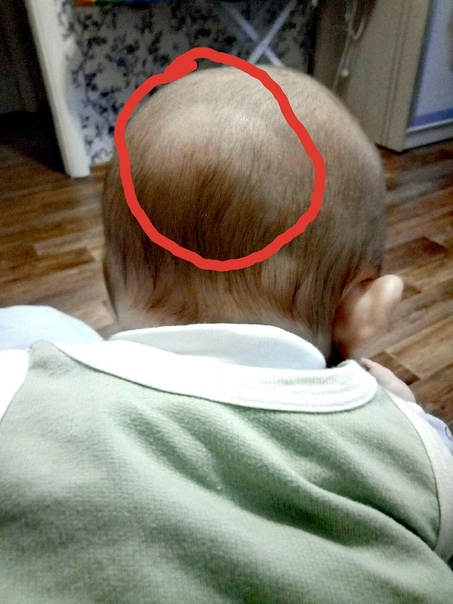 Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
 Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита. Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется.
Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется. Настой следует процедить и полоскать рот до 12 раз в сутки.
Настой следует процедить и полоскать рот до 12 раз в сутки.
