Желтые глаза: болезнь или ничего страшного? Надо ли принимать меры?
Вы заметили, что белки ваших глаз пожелтели? Желтуха, чрезмерное употребление некоторых лекарств или другие заболевания, порой даже серьезные, могут вызывать пожелтение глаз.
В этой статье рассказывается все, что нужно знать о пожелтении глаз и о том, какие меры следует принимать.
Что вызывает пожелтение глаз?
Склера (белочная оболочка глаза) всегда должна выглядеть белой. Если вдруг она краснеет или меняет свой цвет, необходимо обратиться к офтальмологу, чтобы выявить причину изменения цвета.
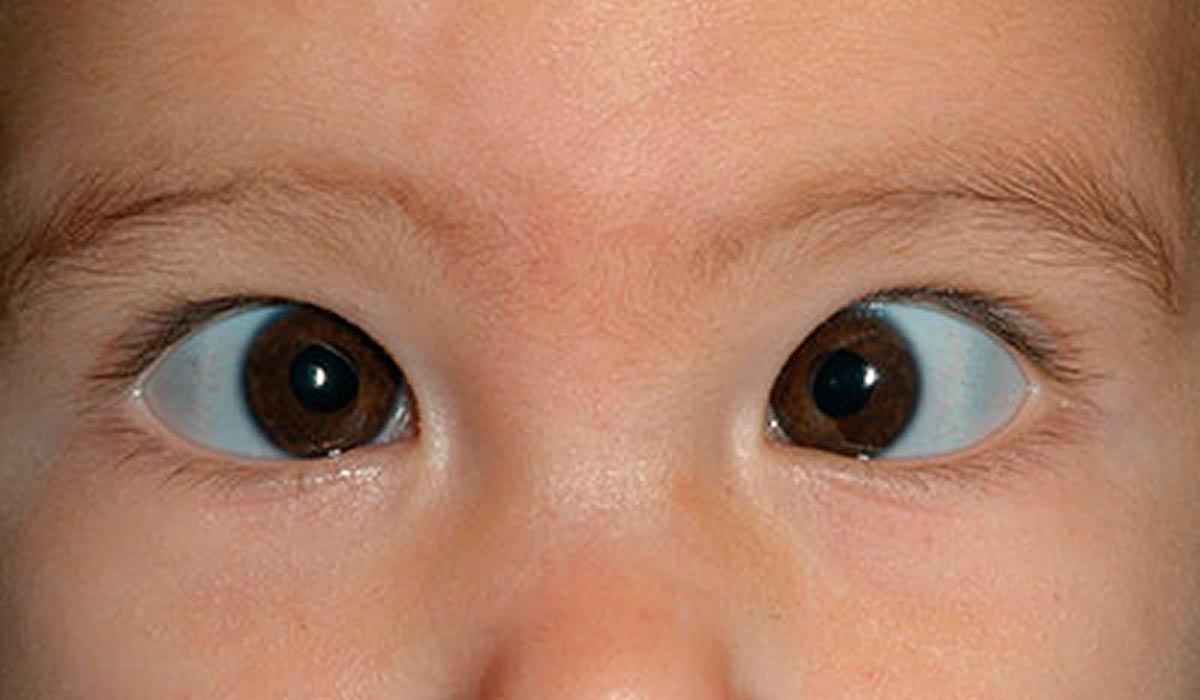
Иктеричность (желтушность) конъюнктивы
Одной из причин изменения цвета глаз может быть иктеричность конъюнктивы. Это медицинский термин, используемый для пожелтения глаз. (Иногда для описания пожелтения глаз также используется термин «иктеричность склер» ).
Желтуха
В большинстве случаев желтые глаза являются симптомом желтухи: из-за повышения уровня пигмента билирубина, кожа и глаза меняют свой цвет. Хотя сама по себе желтуха не является заболеванием, она свидетельствует о том, что печень, желчный пузырь и желчные протоки не функционируют должным образом.
Хотя сама по себе желтуха не является заболеванием, она свидетельствует о том, что печень, желчный пузырь и желчные протоки не функционируют должным образом.
Чаще всего желтуха встречается у новорожденных. По данным Центров по контролю и профилактики заболеваний в США (CDC), примерно 60% всех новорожденных подвержены желтухе. Недоношенные младенцы подвержены повышенному риску, поскольку их печень еще не развилась в достаточной степени, чтобы выводить билирубин.
Желтуха значительно реже встречается у детей более старшего возраста или у взрослых. Если это произошло, то, как правило, подозревается наличие более серьезного заболевания, требующего лечения. Как и в случае с новорожденными, в первую очередь внимание стоит обращать на печень.
Легкие случаи желтухи новорожденных обычно проходят сами по себе. Только 1 ребенку из 20 может понадобиться специализированное лечение. В качестве стандартного лечения желтухи средней степени тяжести применяется свет (фототерапия), который снижает уровень билирубина, и ребенок обычно очень быстро выздоравливает.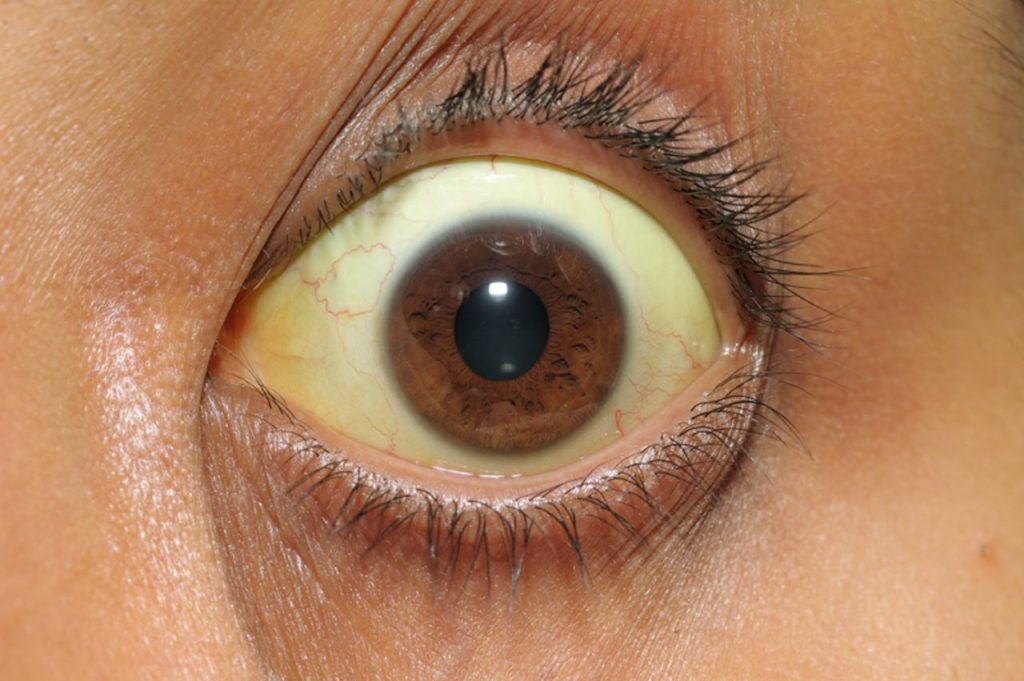
Примечание. Изменение цвета глаз при желтухе не влияет на зрение.
Заболевания, ассоциированные с пожелтением глаз
Самые распространенные заболевания, которые могут вызвать пожелтение глаз:
Острый панкреатит, или инфекция поджелудочной железы
Некоторые виды злокачественных опухолей, включая рак печени, поджелудочной железы или желчного пузыря.
Гемолитическая анемия (врожденное заболевание крови), характеризующаяся недостатком эритроцитов в результате их преждевременного распада.
Малярия (инфекционное заболевание крови), передаваемое при укусах комарами.
Некоторые заболевания крови, которые влияют на выработку и жизненный цикл эритроцитов, например, серповидноклеточная анемия.
Редкие генетические заболевания, которые влияют на способность печени выводить билирубин.
Другие заболевания и лекарственные препараты, которые могут вызывать пожелтение глаз:
Аутоиммунные заболевания, которые поражают иммунную систему человека.
 Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.
Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.Обструктивная желтуха может возникнуть в том случае, когда один или несколько протоков, по которым желчь выводится из печени в желчный пузырь, перекрывается камнями в желчном пузыре. В результате нарушения оттока желчь всасывается в кровь.
Цирроз, конечная стадия хронических заболеваний печени, когда происходит рубцевание, снижает способность печени отфильтровывать билирубин. Цирроз возникает в результате различных форм болезней печени, в т. ч. гепатита, неалкогольного стеатогепатита и хронического алкоголизма. Все эти заболевания вызывают пожелтение глаз.
Определенные лекарства, такие как отпускаемый без рецепта ацетаминофен (при избыточном употреблении) или отпускаемые по рецепту препараты типа пенициллина, оральные контрацептивы, хлорпромазин и анаболические стероиды, также могут привести к пожелтению глаз.

Пингвекула: Не совсем желтые глаза, но…
Еще одно заболевание, которое вызывает пожелтение глаз — это пингвекула.
Пингвекула — это отложение желтого цвета, которое появляется на поверхности склеры, из-за чего эта часть глаза желтеет.
Глаз становится желтым не полностью, а только в том месте, где выросла пингвекула.
Причиной таких образований может стать излишнее воздействие УФ-лучей при длительном нахождении на солнце. Если пингвекула разрастается и вызывает дискомфорт, показано хирургическое вмешательство.
ДРУГИЕ МАТЕРИАЛЫ ПО ЭТОЙ ТЕМЕ: Пингвекула (желтое образование на глазу): определение, причины и способы удаления
Лечение желтых глаз
Лечение желтых глаз зависит от первопричины пожелтения глаз.
Пожелтение глаз является видимым признаком определенных заболеваний. При этом важно определить и сопутствующие симптомы, чтобы узнать природу проблемы со здоровьем.
Могут наблюдаться следующие сопутствующие симптомы: зуд кожи, вздутие живота, повышенная утомляемость, жар, светлый стул, моча темного цвета, потеря аппетита, тошнота и резкая потеря веса.
Чтобы назначить правильное и эффективное лечение, необходимо провести обследование, в том числе проверить уровень билирубина в крови, сделать развернутый клинический анализ крови и проверить печень.
Результаты обследования, анализ симптомов, анамнез, медицинский осмотр пациента и, возможно, исследования с использованием визуализационных методов диагностики помогут поставить правильный диагноз.
Если первопричиной пожелтения глаз является инфекционное заболевание, например, гепатит C или малярия, для лечения могут быть назначены антибиотики, а также противогрибковые и противовирусные препараты.
Если в анамнезе пациента фигурирует чрезмерное употребление алкоголя или наркотических средств, лечение следует начинать с прекращения употребления этих веществ.
Диета тоже может играть значительную роль. Печень перерабатывает и метаболизирует большинство поступающих в организм питательных веществ. Но трудноусваиваемые вещества затрудняют ее работу. Это рафинированный сахар, соль и жир с высоким содержанием насыщенных жирных кислот.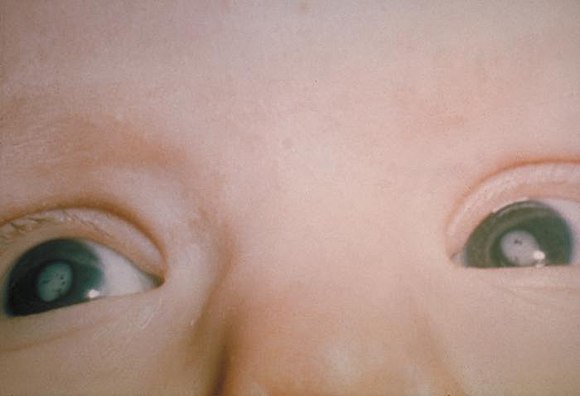
Пациентам с желтухой рекомендуется соблюдать режим питья и употреблять в пищу продукты, полезные для печени — фрукты и овощи, цельнозерновые, полезные белки, орехи и бобовые.
По мере выздоровления печени после курса лечения, желтуха и пожелтение глаз также проходят.
В некоторых случаях может понадобиться хирургическое вмешательство, чтобы скорректировать сопутствующие факторы, например, закупорку желчных протоков.
Пожелтение глаз? Посетите офтальмолога
Если вам кажется, что ваши глаза пожелтели, немедленно посетите офтальмолога.
После тщательного обследования глаз и при подозрении заболевания, оптометрист или офтальмолог может направить вас к узкому специалисту или другому врачу.
Не стоит недооценивать пожелтение глаз. Если заболевание печени или другое заболевание является первопричиной, быстрая постановка диагноза и эффективное лечение может предотвратить серьезное осложнение, которое может выражаться в повреждении внутренних органов.
Страница опубликована в ноябрь 2020
Страница обновлена в июнь 2021
желтые белки глаз у новорожденного — 25 рекомендаций на Babyblog.
 ru
ru
В жизни почти каждой женщины возникает вопрос зачатия детей с целью создания семьи, независимо от того, были прерывания беременностей раньше или будут еще в будущем. Большинство семей планирует от одного до трех детей, хотя есть и такие, где рады и большему количеству детей. Это значит, что в жизни почти каждой женщины бывают периоды, когда она с нетерпением ждет положительного заключения «Беременна». И как только наступает период этого неудержимого желания иметь ребенка, создаются искусственные проблемы, которые переходят в «цепную реакцию», вводя женщину в струю все больших бесконечных проблем, вплоть до родов, и дальше уже переходят на новорожденного. Проблемы бывают настолько банальными, настолько несущественными, и, увы, зачастую созданы или раздуты медицинским персоналом, что удивляешься, что такие проблемы вообще могут существовать. Но велики глаза у страха, а когда в жизни доминирует страх, то даже из самой маленькой мухи можно сделать большого слона.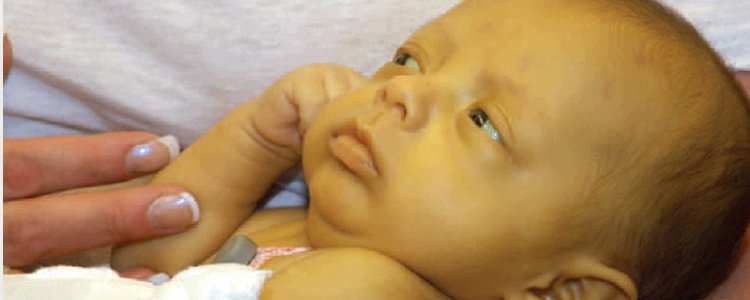
Многие женщины в такой период ожиданий появления в их жизни ребенка, начинают «интенсивно» прислушиваться ко всему, что происходит в их организме, еще до того, когда должна быть очередная менструация. «Ой, закололо в груди. Я беременна? » «У меня вздуло живот. Наверное, я беременна, или нет? » «Я так себя плохо чувствовала, такая была слабость. Как вы думаете, я беременна? » «Меня подташнивало вчера. Это беременность? » Многие женщины бегут в аптеку, покупают с десяток тестов на беременность, и некоторые умудряются делать эти тесты по 2-3 раза в день, нервничая, что они отрицательные или же придираясь к плохо видимым полоскам — то ли померещилась беременность, то ли ее еще нет. «Нет, нужно срочно бежать на УЗИ, может там что увидят». Обычно в таких случаях мне хочется задать простой жизненный вопрос: «А, собственно говоря, куда гоним? »
Давайте окунемся в природу женского организма, чтобы понять, когда женщина может быть беременна, а когда нет. Почти все современные врачи отсчитывают начало срока беременности с первого дня последней менструации. Это означает, что любая женщина, ведущая открытую половую жизнь, и к тому же регулярную (каждый 2-3 день), на момент ожидаемых очередных месячных может быть беременна сроком 4-4. 5 недели. Когда женщина или врач говорит о беременности в 2-3 недели, это может означать, что 2-3 недели тому появилось плодное яйцо, то есть произошло оплодотворение (зачатие, концепция), но опять же, задержки месячных еще нет или задержка всего несколько дней. Однако, такие исчисления срока беременности весьма неточные и неправильные, так как могут потом привести к неправильному подсчету предполагаемой даты родов, поэтому акушеры-гинекологи всего мира согласились много лет тому, что начало беременности — это первый день последних месячных, когда начинает созревать новая женская половая клетка, которая потом будет оплодотворена. Такой отсчет срока беременности ведется у тех женщин, у которых менструальные циклы регулярные, по 28-30 дней.
Почти все современные врачи отсчитывают начало срока беременности с первого дня последней менструации. Это означает, что любая женщина, ведущая открытую половую жизнь, и к тому же регулярную (каждый 2-3 день), на момент ожидаемых очередных месячных может быть беременна сроком 4-4. 5 недели. Когда женщина или врач говорит о беременности в 2-3 недели, это может означать, что 2-3 недели тому появилось плодное яйцо, то есть произошло оплодотворение (зачатие, концепция), но опять же, задержки месячных еще нет или задержка всего несколько дней. Однако, такие исчисления срока беременности весьма неточные и неправильные, так как могут потом привести к неправильному подсчету предполагаемой даты родов, поэтому акушеры-гинекологи всего мира согласились много лет тому, что начало беременности — это первый день последних месячных, когда начинает созревать новая женская половая клетка, которая потом будет оплодотворена. Такой отсчет срока беременности ведется у тех женщин, у которых менструальные циклы регулярные, по 28-30 дней. У тех, у кого цикл больше 30 дней (до 40 дней является нормой в большинстве случаев), для определения точного срока беременности пользуются УЗИ или же подсчет ведут с определенной поправкой, отнимая от последних месячных 1-2 недели (зависит от цикла).
У тех, у кого цикл больше 30 дней (до 40 дней является нормой в большинстве случаев), для определения точного срока беременности пользуются УЗИ или же подсчет ведут с определенной поправкой, отнимая от последних месячных 1-2 недели (зависит от цикла).
А теперь рассмотрим некоторые важные факторы, которые влияют на зачатие и успешное прикрепление плодного яйца в матке, и обсудим, какой же шанс нормального зачатия женщины существует в природе, и насколько страхи, окутывающие страждущих поскорее забеременеть, обоснованы. Детородная лихорадка — это серьезный диагноз, который порождает другое, не менее серьезное заболевание: искусственно созданное бесплодие. И становятся женщины, да и многие мужчины тоже, репродуктивными инвалидами, не способными воспроизводить потомство, нередко по собственной вине.
Какова роль мужчин и женщин с точки зрения Природы? Как бы мы не прикрывались нашим «высоким» положением в древе эволюции (развития) живого мира планеты, нашим умением говорить и мыслить, нашими социальным совершенством, но в глазах Природы мы все самцы и самки, и созданы для продолжения нашего человеческого рода половым путем. Поэтому мы все (за исключением редких индивидуумов) наделены органами репродукции, то есть органами, отвечающими за воспроизведение себе подобных членов человеческого мира. Это значит, что у каждого из нас есть огромный потенциал реализации планов Природы, если мы сами этот потенциал не приглушим или устраним.
Поэтому мы все (за исключением редких индивидуумов) наделены органами репродукции, то есть органами, отвечающими за воспроизведение себе подобных членов человеческого мира. Это значит, что у каждого из нас есть огромный потенциал реализации планов Природы, если мы сами этот потенциал не приглушим или устраним.
Процесс воспроизведения потомства включает в себя выработку нормальных женских половых клеток (яйцеклеток), выработку достаточного количества полноценных мужских половых клеток (сперматозоидов), передвижение половых клеток по маточным трубам (поэтому нормальное количество и нормальная подвижность сперматозоидов очень важны для зачатия), где возникает оплодотворение яйцеклетки, передвижение эмбриона в полость матки по маточной трубе, и его нормальное внедрение в стенку матки (имплантация) с дальнейшим нормальным развитием плода. Я повторяю слово «нормальный», потому что при наличии хотя бы незначительного отклонения от принятых норм тех или иных показателей с точки зрения современной медицины, процесс зачатия и развития беременности может быть нарушен. Чаще всего в проблемах зачатия ребенка винят женщин, и те, одевая на себя добровольно и покорно этикетку «бесплодная», начинают проходить через бесконечные диагностические исследования, которые нередко назначаются коммерчески-ориентированными врачами, целью которых является получение максимального дохода от запрограммированной ими женщины-зомби. Хотя роль женщины в вынашивании потомства первоочередная, однако без здорового зачатия не может быть здорового потомства. Даже при наличии технологий искусственного оплодотворения, когда оплодотворение проходит «в пробирке», эти виды репродукции человека не будут успешными, если мужские и женские половые клетки не качественные.
Чаще всего в проблемах зачатия ребенка винят женщин, и те, одевая на себя добровольно и покорно этикетку «бесплодная», начинают проходить через бесконечные диагностические исследования, которые нередко назначаются коммерчески-ориентированными врачами, целью которых является получение максимального дохода от запрограммированной ими женщины-зомби. Хотя роль женщины в вынашивании потомства первоочередная, однако без здорового зачатия не может быть здорового потомства. Даже при наличии технологий искусственного оплодотворения, когда оплодотворение проходит «в пробирке», эти виды репродукции человека не будут успешными, если мужские и женские половые клетки не качественные.
От чего зависит качество половых клеток? Яйцеклетки и сперматозоиды, хотя и имеют одинаковые этапы деления (от простого деления в виде митоза до более сложного полового — мейоза или гаметогенеза), тем не менее их выработка в организме женщины и мужчины зависит от многих факторов.
Знаете ли вы, что то, что дается мужчине и женщине в виде первичных половых клеток (гамет) еще в процессе роста и развития эмбриона, является первым и самым важным звеном для будущего воспроизведения потомства в жизни каждого родившегося человека? В течение первых недель после зачатия, эти клетки путешествуют (мигрируют) по своим законам (пока что не познанным до конца учеными) из эмбриона наружу и потом обратно в эмбрион.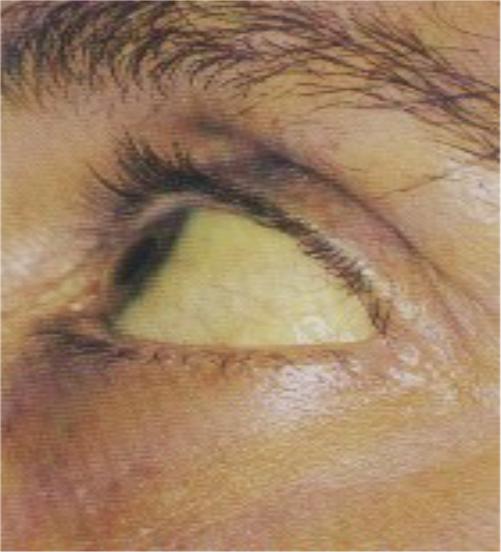 Хотя пол ребенка определяется комбинацией двух половых хромосом, Х и У, однако наличие именно У-хромосомы включает выработку мужских половых гормонов и развитие плода по мужскому типу.
Хотя пол ребенка определяется комбинацией двух половых хромосом, Х и У, однако наличие именно У-хромосомы включает выработку мужских половых гормонов и развитие плода по мужскому типу.
Созревание сперматозоидов у мужчин происходит в яичках, но ряд других половых органов (желез) принимает участие в формировании качественной здоровой спермы — жидкости с определенными свойствами, содержащей сперматозоиды. Процесс созревания сперматозоидов занимает приблизительно 64 дня, но это не значит, что этот процесс скачкообразный. Каждый день у здорового мужчины образуется до 100 млн сперматозоидов! Другими словами, процесс созревания спермы у мужчин постоянный и непрерывный, от момента полового созревания в подростковом возрасте до глубокой старости, однако качество спермы и сперматозоидов зависит от многих факторов, в том числе и от возраста. С возрастом количество нездоровых мужских половых клеток увеличивается, что негативно сказывается на их подвижности и способности оплодотворять яйцеклетку.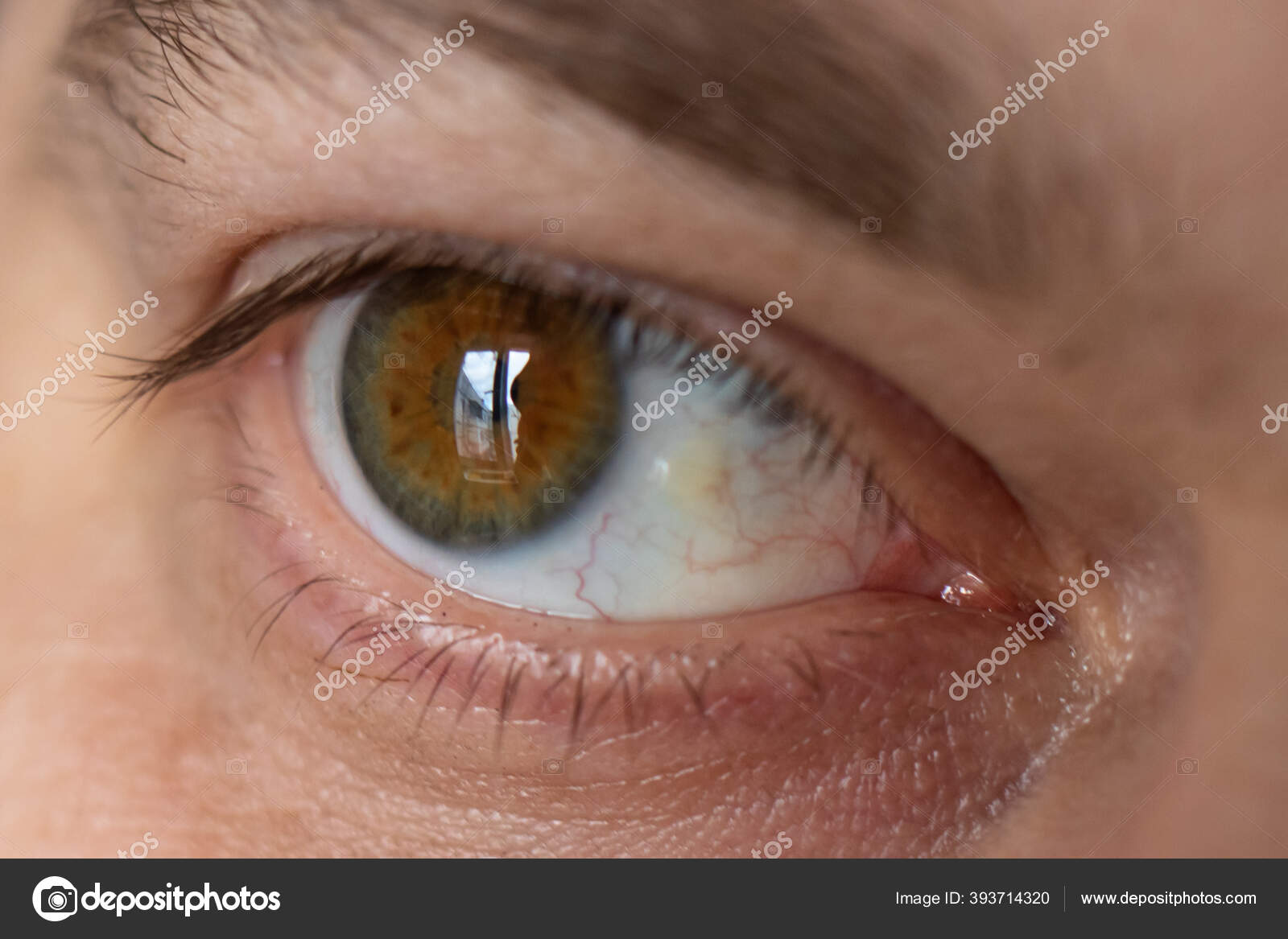
У женщин процесс созревания половых клеток отличается от такового у мужчин. Дело в том, что, все, что получает женский организм в виде женских половых клеток и чем потом владеет всю жизнь с значительным уменьшением их количества и качества, появляется в самом начале внутриутробного развития плода-девочки. Это значит, что запасы яйцеклеток иссякают постоянно, а не воспроизводятся ежедневно, как у мужчины с момента его полового созревания. Другими словами, каждый день, начиная с внутриутробного периода и заканчивая глубокой старостью, женщины теряют женские половые клетки и никогда их не обретают заново. Яйцеклетки не возобновляются! Поэтому яичники нужно беречь, как зеницу ока, с момента рождения девочки и потом всю взрослую жизнь, особенно если девушка-женщина планирует стать матерью в будущем.
Как важное дополнение, скажу, что такая серьезная процедура, как лапароскопия (малая полостная операция, когда в брюшную полость вводится специальный инструмент для осмотра органов малого таза) не должна применяться у женщин, планирующих беременность, без наличия строгих показаний для этого. Во всем мире количество проводимых лапароскопий снизилось значительно, потому что одним из серьезных побочных эффектов этого исследования является нарушение работы яичников, что часто ведет к бесплодию. В бывших странах Союза лапароскопия стала коммерческим видом диагностики, так как весьма дорогостоящая, и позволяет получить колоссальную прибыль врачу или лечебному учреждению на чуть ли не поголовном проведении лапароскопий.
Во всем мире количество проводимых лапароскопий снизилось значительно, потому что одним из серьезных побочных эффектов этого исследования является нарушение работы яичников, что часто ведет к бесплодию. В бывших странах Союза лапароскопия стала коммерческим видом диагностики, так как весьма дорогостоящая, и позволяет получить колоссальную прибыль врачу или лечебному учреждению на чуть ли не поголовном проведении лапароскопий.
Последние данные науки предполагают наличие дополнительного ресурса женских половых клеток, возникающих «по ходу жизни», однако не доказано активное участие этих клеток в процессе воспроизведения потомства. Таким образом, вся надежда только на то, что имеется в яичниках.
В процессе потери женских половых клеток есть три ключевых периода, когда эта потеря ускоряется, и при этом гибнет очень большое количество яйцеклеток. Первый пик выпадает на 20-ю неделю беременности, когда из резерва в 7-10 млн гамет у девочки-плода остается около 2 млн половых клеток. В этот период, пройдя простое деление (митоз), гаметы формируют фолликулы (пузырьки). Многим пузырькам так и не суждено вырасти до больших размеров и воспроизвести зрелую женскую половую клетку.
В этот период, пройдя простое деление (митоз), гаметы формируют фолликулы (пузырьки). Многим пузырькам так и не суждено вырасти до больших размеров и воспроизвести зрелую женскую половую клетку.
Второй период массовой гибели яйцеклеток связан с рождением девочки. У новорожденной девочки имеется около 1-2 миллионов яйцеклеток -ооцитов. В этот период уровень женских половых гормонов (эстрогенов) в организме ребенка повышен, так как большую часть этих гормонов девочка получает от матери перед родами. Многие фолликулы начинают расти, но так как уровень эстрогенов быстро понижается (материнские гормоны распадаются и выводятся с организма, а у самой девочки уровень собственного эстрогена очень низкий), не достигнув полноценного развития, многие из фолликулов перестают расти и регрессируют. Большинство фолликулов погибает в процессе апоптоза (программированной клеточной гибели). Нередко у новорожденной девочки наблюдается невыраженное влагалищное кровотечение, так внутренняя выстилка матки (эндометрий) тоже отслаивается из-за резкого понижения эстрогенов.
Третий период гибели большого количества яйцеклеток происходит в первые годы полового созревания. На момент первой менструации у девочки есть около 400 000 ооцитов. Уровень эстрогенов снова повышается, и это снова приводит к интенсивному росту большого количества фолликулов. Однако большинство из них снова останавливается в росте и регрессирует. Под конец полового созревания в каждом яичнике девушки имеется около 25 000 ооцитов, которые дальше продолжают гибнуть.
Считается, что женщина с регулярным менструальным циклом производит около 400 зрелых ооцитов (по некоторым данным 300-500) в течение своей жизни. Это не значит, что она может быть беременна 400 раз, потому что не все яйцеклетки полноценны, и нужно также исключить периоды жизни, когда женщина не имеет открытых половых контактов с мужчиной. Считается, что обычно после 37 лет у большинства женщин начинается период ускоренной гибели яйцеклеток. Когда количество яйцеклеток достигает 1000, обычно наступает климакс, что наблюдается ближе к 50 годам.
Здесь необходимо вспомнить о таком важном факторе как возраст. Существует понятие хронологического и биологического возрастов. Хронологический возраст — это возраст в годах, месяцах, днях от момента рождения человека. Биологический возраст, с точки зрения медицины, определяется уровнями гормонов и других веществ, связанных с процессом старения, а, с точки зрения репродукции женщины, этот возраст учитывает яичниковый резерв фолликулов и возможность женщины воспроизводить потомство. Поэтому биологически старыми могут быть женщины и в 30 лет. Оказывается, что яйцеклетки не только созревают и выходят за пределы яичника для оплодотворения, что называется овуляцией, но и стареют так же, как и люди. Хорошо, если процесс старения женских половых клеток происходит после овуляции, но у некоторых женщин они стареют до овуляции. Такие яйцеклетки не способны к оплодотворению, или же в случае оплодотворения, их деление будет некачественным, что в конце концов приведет к некачественной имплантации и потере беременности. Современная медицина позволяет определить качество яйцеклеток и сперматозоидов, и определить причину бесплодия у большинства семейных пар.
Современная медицина позволяет определить качество яйцеклеток и сперматозоидов, и определить причину бесплодия у большинства семейных пар.
Проблемы, которые связаны с возрастом, еще и в том, что качество половых клеток драматически ухудшается. Увы, яичники — это первые органы, начинающие процесс старения в весьма раннем хронологическом возрасте — в 25-26 лет. Как бы мы не старались перехитрить нашу природу отсрочкой воспроизведения потомства, но она дала нам весьма узкое окно получения здорового потомства с наименьшим количеством осложнений как у матери, так и ребенка — от 21 до 25 лет, или приблизительно 4-5 лет.
Конечно же, женщины беременеют и в более раннем возрасте, и в более позднем, и рожают вполне здоровых детей. Но если мы говорим о самых оптимальных рамках с самым оптимальным результатом, то это именно возраст в 21-25 лет.
Важно понимать, что, если вы начинаете обнаруживать у себя на лице морщинки, то точно также стареют ваши внутренние органы, а не только кожа лица.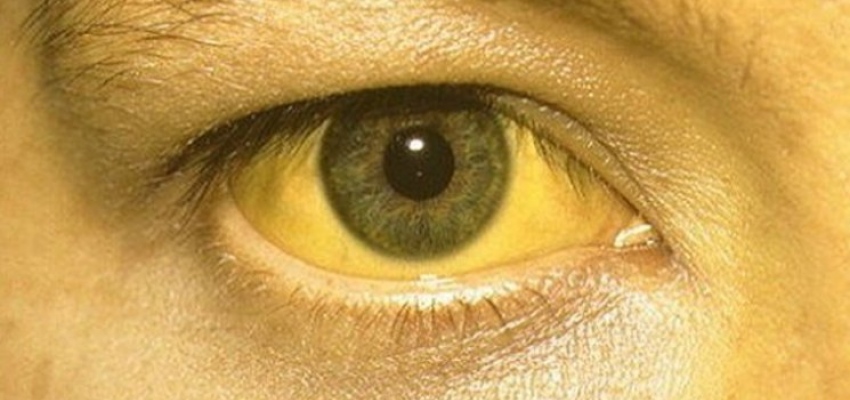 Стареет все тело, у каждого с разной скоростью обменных процессов, вовлеченных в старение. Так что, разговоры о том, что у вас еще время создать семью и родить детей, если вам уже за 30, являются в какой-то степени розовыми очками, которые вы одеваете на себя умышленно. Ибо не все так просто и легко, как вы думаете, если речь идет о репродукции человека.
Стареет все тело, у каждого с разной скоростью обменных процессов, вовлеченных в старение. Так что, разговоры о том, что у вас еще время создать семью и родить детей, если вам уже за 30, являются в какой-то степени розовыми очками, которые вы одеваете на себя умышленно. Ибо не все так просто и легко, как вы думаете, если речь идет о репродукции человека.
Теперь вернемся к вопросу созревания женских половых клеток, чтобы знать, когда же женщина может забеременеть, а когда нет.
Месячный цикл, то есть период от первого дня менструации (всегда от первого дня!) до первого дня следующей менструации, делится на две фазы, разграниченные днем созревания яйцеклетки и днями менструации: на эстрогеновую (первая фаза, фаза пролиферации) и прогестероновую (лютеиновая, вторая фаза, фаза секреции), зависящие от выработки определенных женских гормонов — эстрогенов и прогестерона. Вторая фаза всегда более стабильна и длится обычно 14-15 дней Эта стабильность связана с тем, что яйцеклетка созрела, и дальше, если она не оплодотворена и беременность не произошла, то женский организм быстро готовится к новому циклу, освобождая матку от старой выстилки (эндометрия) путем ее отторжения в виде менструации. Поэтому, когда некоторые врачи ставят диагноз недостаточности прогестероновой фазы, то это весьма ошибочный диагноз, выставленный всего лишь по одному результату анализа крови. И «жуют» многие женщины прогестерон, он же дюфастон, он же утрожестан, он же другие названия, веря в то, что именно этот препарат поможет им забеременеть. О бессмысленности и вреде назначения прогестерона большинству женщин читайте в статье «Прогестероновая нация».
Поэтому, когда некоторые врачи ставят диагноз недостаточности прогестероновой фазы, то это весьма ошибочный диагноз, выставленный всего лишь по одному результату анализа крови. И «жуют» многие женщины прогестерон, он же дюфастон, он же утрожестан, он же другие названия, веря в то, что именно этот препарат поможет им забеременеть. О бессмысленности и вреде назначения прогестерона большинству женщин читайте в статье «Прогестероновая нация».
Вы должны понимать, что вторая фаза полностью зависит от качества первой фазы. Первая фаза может быть весьма короткой, и наоборот, длительной, поэтому месячный цикл в норме может быть от 14 до 40 дней, хотя чаще всего мы говорим о нормальных циклах в 21-35 дней. Классических циклов «тютелька-в-тютельку», когда женщина менструирует каждые 28 дней, в реальной жизни не бывает, так как существует слишком много факторов, влияющих на продолжительность цикла. Нормой считаются колебания цикла в 7 дней в обе стороны, или другими словами, менструации могут начаться на неделю раньше или позже по сравнению с предыдущим циклом.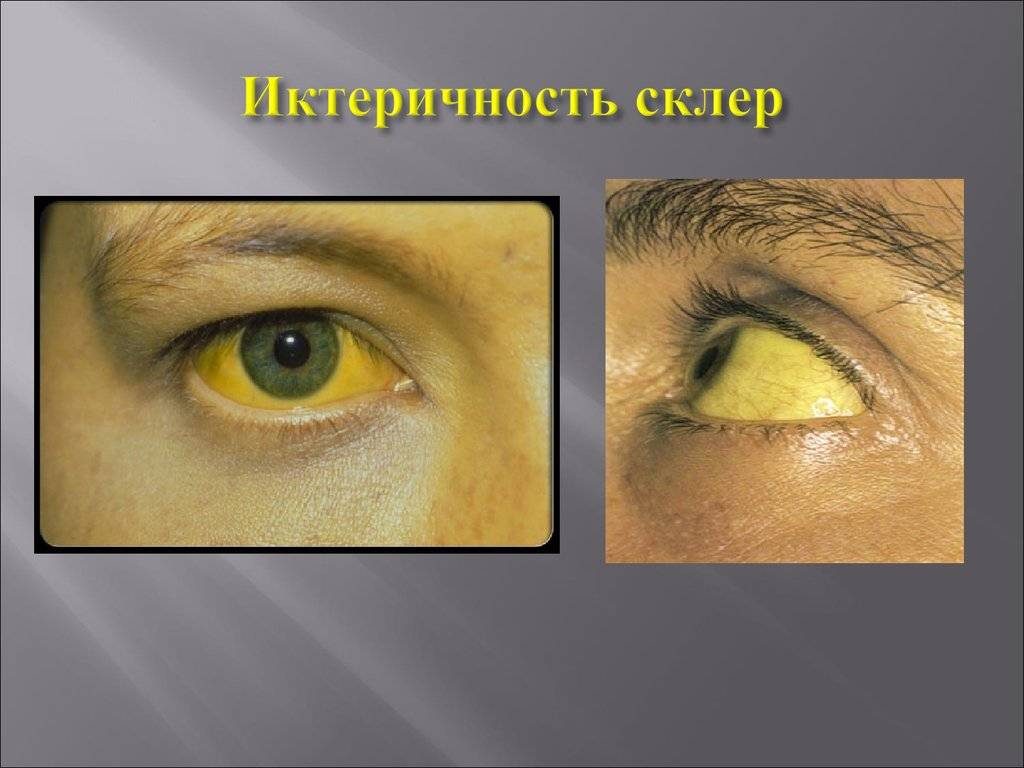 Многие женщины хватаются за голову и сразу же в панике бегут к врачу, если у них менструация была с задержкой в 2-3 дня, или, наоборот, началась чуть раньше. И, к сожалению, некоторые врачи пользуются этим не с пользой для перепуганных женщин.
Многие женщины хватаются за голову и сразу же в панике бегут к врачу, если у них менструация была с задержкой в 2-3 дня, или, наоборот, началась чуть раньше. И, к сожалению, некоторые врачи пользуются этим не с пользой для перепуганных женщин.
Таким образом, в первой фазе происходит созревание яйцеклетки, которая находится в специальном пузырьке (фолликуле) в яичнике. Обычно рост начинают несколько фолликулов в обеих яичниках., но после 7-8-го дня цикла только один (реже два) фолликул растет дальше, чтобы между 13-16 днем (в среднем, на 14-й день) лопнуть, что называется овуляцией. Часто женщины ошибочно думают, что яичники работают поочередно. Многие врачи тоже имеют весьма ошибочное представление о работе женской репродуктивной системы. Всегда работает два яичника, и рост фолликулов с началом менструации происходит в обеих яичниках сразу. И только приблизительно на 7 день цикла (обычно это 3-й день после завершения менструации) в одном из яичников начинает доминировать рост фолликула, который завершится овуляцией. Но яичники продолжают работать, как и работали, потому что им необходимо избавиться от тех фолликулов, которые начали рост, но не стали доминирующими.
Но яичники продолжают работать, как и работали, потому что им необходимо избавиться от тех фолликулов, которые начали рост, но не стали доминирующими.
При овуляции зрелая яйцеклетка — женская половая клетка, готовая к оплодотворению, выходит за пределы яичника и оказывается в брюшной полости, однако она тут же «всасывается» в маточную трубу, один конец которой имеет воронку со специальными отростками. Яйцеклетка способна к оплодотворению всего 12-24 часа, а дальше она гибнет и рассасывается, если зачатия ребенка не произошло. Так что, семейные пары, планирующие беременность, должны понимать, что время, когда может произойти зачатие ребенка, весьма ограничено. Если учесть, что яйцеклетка стареет с момента овуляции, а некоторые могут начать старение и до овуляции, то окно успешного зачатия очень узкое.
Направляясь в ампулярную часть маточной трубы (самую широкую), женская половая клетка встречается здесь с мужскими половыми клетками (сперматозоидами), которые начинают активно атаковать яйцеклетку, погибая при этом, однако не без цели — их содержимое разжижает толстую стенку яйцеклетки. Наконец, одному «счастливчику» удается проникнуть во внутрь яйцеклетки, которая его, практически, поглощает. Сперматозоид теряет в процессе зачатия свой хвостик чаще всего. Таким образом, утверждение о том, что для зачатия ребенка достаточно одного сперматозоида, не совсем точное. В природных условиях должны быть миллионы активно подвижных сперматозоидов, которые играют очень важную роль в зачатии, но оплодотворяет яйцеклетку всего лишь один сперматозоид.
Наконец, одному «счастливчику» удается проникнуть во внутрь яйцеклетки, которая его, практически, поглощает. Сперматозоид теряет в процессе зачатия свой хвостик чаще всего. Таким образом, утверждение о том, что для зачатия ребенка достаточно одного сперматозоида, не совсем точное. В природных условиях должны быть миллионы активно подвижных сперматозоидов, которые играют очень важную роль в зачатии, но оплодотворяет яйцеклетку всего лишь один сперматозоид.
Дальше, оплодотворенная яйцеклетка движется по маточной трубе к матке, проходя при этом несколько делений — так возникает зародыш. Процесс передвижения занимает от 4 до 6 дней. Приблизительно через 30 часов после оплодотворения яйцеклетки сперматозоидом, происходит ее первое деление, от которого во многом будет зависеть протекание и всей беременности. Ученые, занимающиеся вопросами репродуктивных технологий, позволяющих создавать эмбрионы искусственно, выяснили, что если первое деление произошло некачественно, неравномерно, то плодное яйцо может быть некачественным, что приведет к его плохой имплантации, а значит, такая беременность в большинстве случаев закончится ее прерыванием.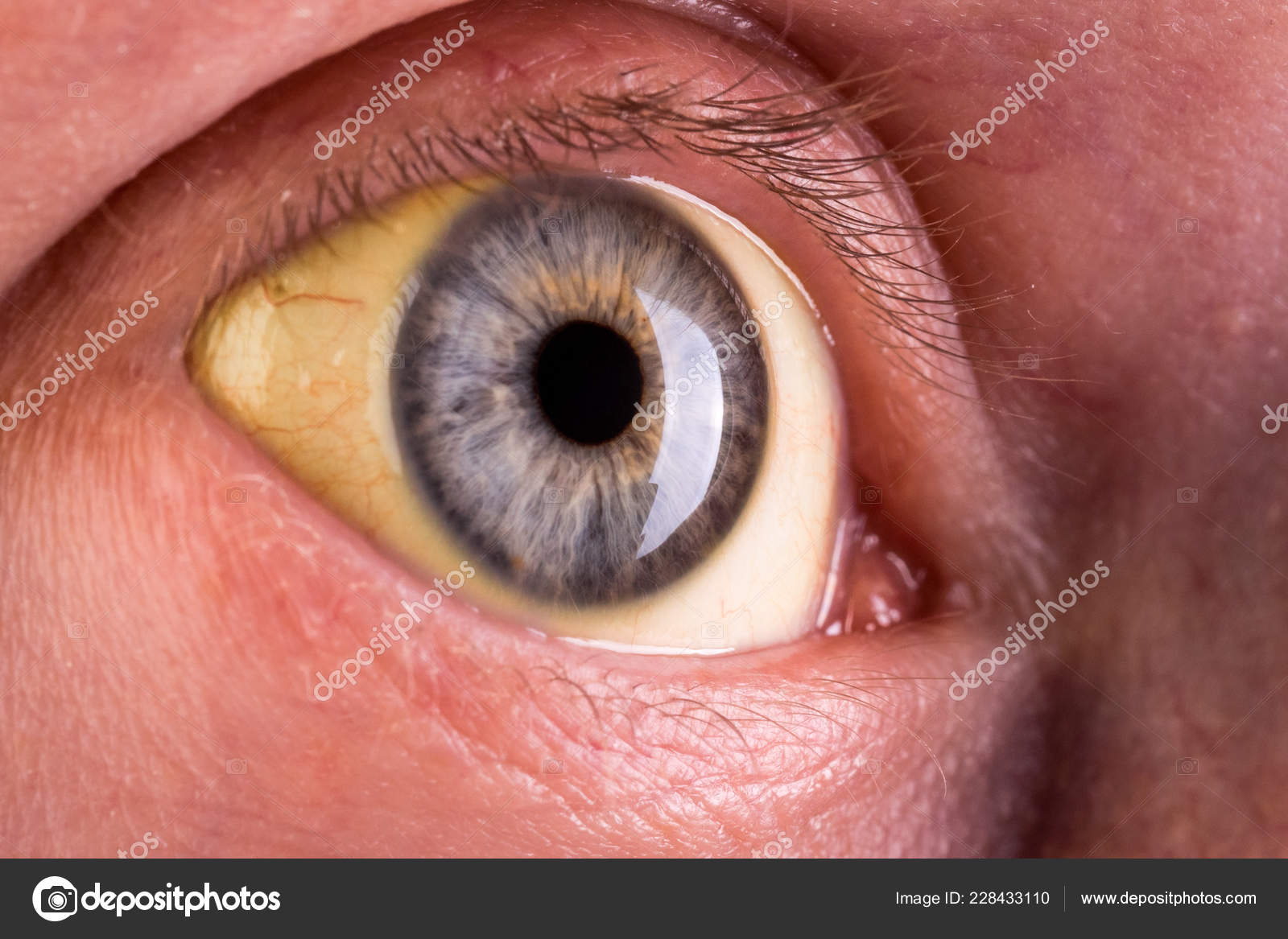 Клетки, которые возникают при делении оплодотворенной яйцеклетки, называются бластомерами, а сам эмбрион в таком состоянии — зиготой. Сначала деление происходит без роста этих клеток, то есть размеры эмбриона сохраняются те же. Когда эмбрион достиг 16-клеточного строения, происходит дифференциация его клеток и их увеличение в размерах. На этом этапе деления эмбрион называется морулой, и в таком состоянии он входит в полость матки. Деление продолжается и как только появляется жидкость внутри морулы, эмбрион называется бластоцистом. Бластоцист содержит примитивные ворсины — хорион (отсюда и название гормона — «хорионический гонадотропин»), с помощью которых начинается процесс имплантации.
Клетки, которые возникают при делении оплодотворенной яйцеклетки, называются бластомерами, а сам эмбрион в таком состоянии — зиготой. Сначала деление происходит без роста этих клеток, то есть размеры эмбриона сохраняются те же. Когда эмбрион достиг 16-клеточного строения, происходит дифференциация его клеток и их увеличение в размерах. На этом этапе деления эмбрион называется морулой, и в таком состоянии он входит в полость матки. Деление продолжается и как только появляется жидкость внутри морулы, эмбрион называется бластоцистом. Бластоцист содержит примитивные ворсины — хорион (отсюда и название гормона — «хорионический гонадотропин»), с помощью которых начинается процесс имплантации.
Что происходит в женском организме пока оплодотворенная яйцеклетка продвигается по маточной трубе? Идет подготовка матки к приему плодного яйца. Если в первую фазу внутренняя выстилка матки, которая называется эндометрием, нарастает (клетки делятся и растут), то во второй половине цикла, после овуляции, они насыщаются питательными веществами — эта фаза называется также фазой секреции, в то время как первая фаза цикла называется фазой пролиферации. Толщина эндометрия хотя и играет определенную роль в прикреплении плодного яйца в матке, но куда большую роль играет качество эндометрия, что достигается именно во вторую фазу цикла благодаря росту уровня прогестерона. Многие женщины бегают на бесконечные УЗИ для измерения толщины эндометрия. В норме у большинства женщин репродуктивного возраста эндометрий имеет толщину 5-8 мм (средние показатели).
Толщина эндометрия хотя и играет определенную роль в прикреплении плодного яйца в матке, но куда большую роль играет качество эндометрия, что достигается именно во вторую фазу цикла благодаря росту уровня прогестерона. Многие женщины бегают на бесконечные УЗИ для измерения толщины эндометрия. В норме у большинства женщин репродуктивного возраста эндометрий имеет толщину 5-8 мм (средние показатели).
А теперь продолжим наше путешествие по женскому организму не в направлении движения оплодотворенной яйцеклетки, а поговорим о гормонах беременности, а точнее, о тех веществах, которые могут появляться в крови и других жидкостях женщины с появлением беременности. Очень часто женщины меня спрашивают, какой шанс у них забеременеть в течение одного месячного цикла. Этот вопрос связан с другим: как можно знать, что женщина беременна?
Итак, я напомню вам, что яйцеклетка созревает в первой половине цикла, но пока она внутри фолликула, оплодотворение невозможно. Однако, всегда важно помнить, что сперматозоиды могут находиться в маточных трубах до 7 дней и сохранять оплодотворяющую способность до 5 дней. Это означает, что чем ближе половой акт к моменту овуляции, тем больший шанс возникновения беременности. А так как никто не знает, когда именно наступит овуляция — момент (не период времени!) выхода яйцеклетки, то спекулировать точным определением этого момента не стоит при серьезном планировании беременности.
Однако, всегда важно помнить, что сперматозоиды могут находиться в маточных трубах до 7 дней и сохранять оплодотворяющую способность до 5 дней. Это означает, что чем ближе половой акт к моменту овуляции, тем больший шанс возникновения беременности. А так как никто не знает, когда именно наступит овуляция — момент (не период времени!) выхода яйцеклетки, то спекулировать точным определением этого момента не стоит при серьезном планировании беременности.
Если говорить о шансе возникновения беременности у здоровой женщины молодого репродуктивного возраста (20-26 лет), то в нескольких медицинских источниках вы найдете цифру — 22% в месяц. Как определялся этот процент? Насколько он правдивый? Что подразумевается под этим шансом?
Чтобы понять, какой именно шанс забеременеть и родить ребенка в срок у здоровой женщины, поговорим, как может быть диагностирована беременность на ранних сроках. Многие из вас сразу упомянут тесты на беременность. Совершенно верно, этими тестами можно определить беременность, когда уже произошла имплантация, и уровень гормона беременности в моче достиг тех показателей, когда тесты могут «поймать» этот подъем гормонального уровня. Но до этого момента разве нет беременности? Как ее можно определить?
Но до этого момента разве нет беременности? Как ее можно определить?
Начнем со всем известного гормона беременности (и не только беременности) — прогестерона. Откуда у женщины прогестерон? Он вырабатывается яичниками, особенно тем участком, где произошла овуляция. Фолликул лопнул, яйцеклетка вышла, и объем лопнувшего фолликула быстро заполняется кровью (что на УЗИ может выглядеть как кровотечение в яичнике и что шокирует некоторых малограмотных врачей, и они направляют такую женщину на срочную операцию), и пока яйцеклетка путешествует по маточной трубе, происходит формирование двух основных видов клеток в лопнувшем фолликуле, который становится желтым телом. Одни клетки начинают интенсивно вырабатывать прогестерон для того, чтобы пока яйцеклетка путешествует, матка успела подготовиться к ее принятию. Другие клетки вырабатывают женские половые гормоны (эстрогены) и мужские половые гормоны (андрогены) в незначительном количестве. Благодаря росту уровня прогестерона, эндометрий матки становится «сочным», рыхлым, наполненным большим количеством веществ, важных для имплантации плодного яйца.
Период внедрения и прикрепления плодного яйца врачи называют окном имплантации. Вне этого окна прикрепление плодного яйца невозможно! Если под влиянием наружных и внутренних факторов этот период укорачивается, или стадийность изменений в эндометрии нарушается, имплантация тоже может нарушиться и закончиться выкидышем.
Пик уровня прогестерона в крови достигается приблизительно на 5-7 день после овуляции, и в этом проявляется удивительная рациональность женской природы. Добравшись до полости матки на 4-6 день после овуляции и зачатия (это третья неделя беременности!), плодное яйцо (бластоцист) находится в ней от одних до трех суток в «подвешенном состоянии», то есть, будучи не прикрепленным еще к стенке матки. Получается, что беременность уже есть, но, с другой стороны, ее еще нет, потому что плодное яйцо может быть удалено маткой до его имплантации, и женщина об этом не будет знать. Это не настолько страшно и ужасно, как некоторым может показаться.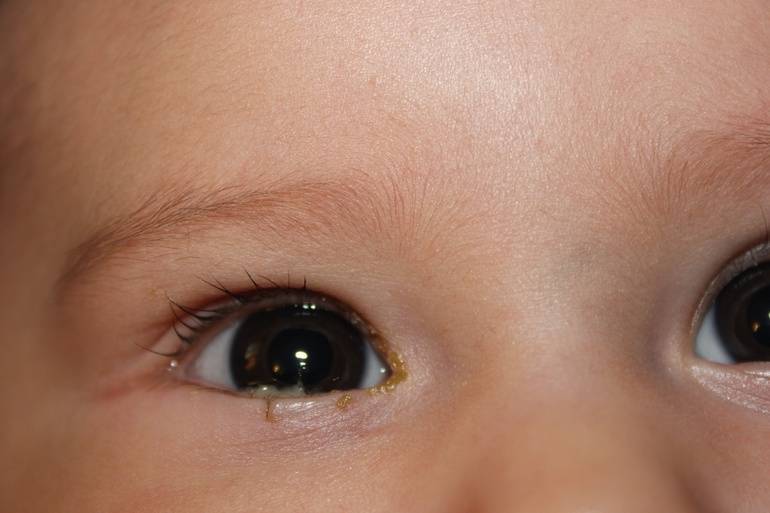 Чаще всего удаляются неполноценные плодные яйца, которые не могут прикрепиться к стенке матки. За эти 2-3 дня нахождения в «подвешенном состоянии» плодное яйцо выделяет специальные вещества, которые подавляют защитные силы матери, потому что оно является инородным телом для организма матери. Прогестерон же в свою очередь подавляет сократительную способность мышц матки, то есть успокаивает ее реакцию на инородное тело, расслабляет матку, позволяя плодному яйцу имплантироваться. Таким образом, начинается процесс имплантации, или внедрения-прикрепления плодного яйца к одной из стенок матки.
Чаще всего удаляются неполноценные плодные яйца, которые не могут прикрепиться к стенке матки. За эти 2-3 дня нахождения в «подвешенном состоянии» плодное яйцо выделяет специальные вещества, которые подавляют защитные силы матери, потому что оно является инородным телом для организма матери. Прогестерон же в свою очередь подавляет сократительную способность мышц матки, то есть успокаивает ее реакцию на инородное тело, расслабляет матку, позволяя плодному яйцу имплантироваться. Таким образом, начинается процесс имплантации, или внедрения-прикрепления плодного яйца к одной из стенок матки.
Рост уровня прогестерона приводит также и к тому, что в эндометрии появляются специальные формирования — пиноподы, которые чем-то напоминают щупальца (пальцы). Они появляются между 19 и 21 днем менструального цикла и существуют всего 2-3 дня (при 28-дневном цикле). Их появление приводит к тому, что матка уменьшается в размерах, как бы сжимается за счет этих выступов вовнутрь, а сама полость тоже уменьшается в размерах, приближая стенки матки к плавающему в ней плодному яйцу — природа уменьшает дистанцию между маткой и плодным яйцом для успешного его прикрепления.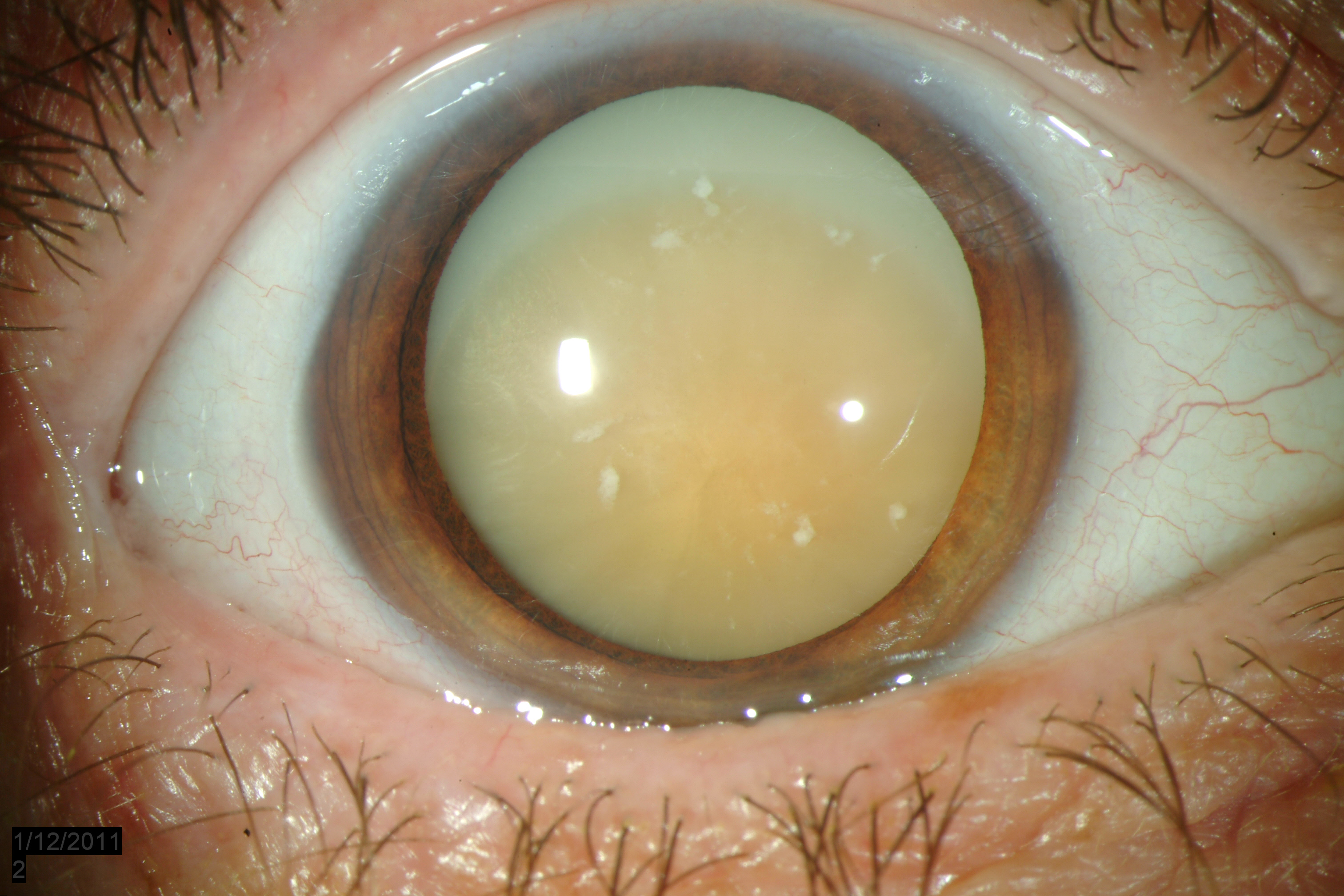 Пока плодное яйцо не прикреплено к матке, источником его питания становится внутриматочная жидкость, выделяемая клетками эндометрия под влиянием высокого уровня прогестерона.
Пока плодное яйцо не прикреплено к матке, источником его питания становится внутриматочная жидкость, выделяемая клетками эндометрия под влиянием высокого уровня прогестерона.
Важно понимать, что максимальное повышение прогестерона наблюдается не на 21-22 день менструального цикла, а на 5-7 день после овуляции. Уловили разницу? При 28-дневном цикле это будет 21-й день, а при циклах короче или длиннее 28 дней пик повышения прогестерона будет выпадать на другие дни менструального цикла. Те врачи, которые не понимают или не знаю специфику колебания уровней гормонов у женщин, посылают своих пациенток на определение гормонального фона в определенные дни цикла, и если уровень прогестерона ниже того, который они ожидают получить на 21-й день, тут же ставится диагноз недостаточности прогестероновой фазы и назначается лечение в виде прогестерона, что крайне неправильно и может иметь немало побочных эффектов для всей женской репродуктивной системы. Ведь прогестерон подавляет овуляцию! Если его принимать до овуляции, беременности не ждите.
А теперь я раскрою вам еще один секрет зачатия. Можно ли знать, что женщина беременна, еще до имплантации? Некоторые женщины говорят, что они чувствуют внутри себя какие-то странные ощущения, неописуемые словами, еще до задержки менструации. И что, в таком случае, биохимическая стадия беременности, когда якобы беременность есть, но имплантация еще не произошла?
Оказывается, о том, что произошло зачатие, можно знать буквально в считанные часы. В 1974 году в медицинской литературе появились первые данные о, так называемом, раннем факторе беременности (Early Preganancy Factor, фактор ранней беременности), хотя о нем знали еще в 1968 году. Более сорока лет ученые спорили, что собой представляет этот фактор по химической природе, так как в течение этого периода времени было обнаружено, что с первых минут после оплодотворения яйцеклетка выделяет несколько видов белков (пептидов, протеинов), которые различны по строению, однако являются факторами, подающими сигнал всему организму матери о перестройке его в режим беременности. Последние данные говорят о том, что таким веществом может быть чаперонин-10.
Последние данные говорят о том, что таким веществом может быть чаперонин-10.
Ранний фактор беременности можно обнаружить в крови женщины в течение 24-48 часов после зачатия. Уровень этого фактора растет в первом триместре, однако полностью фактор исчезает перед родами. Исследования показали, что у здоровых женщин репродуктивного возраста при менструальном цикле в 18-28 дней, этот фактор был обнаружен после незащищенного полового акта в 67% случаев. Таким образом, шанс зачатия ребенка у здоровой молодой женщины — 67% в месяц. Другие данные подтвердили эти показатели с небольшими колебаниями процента. Однако, фактор ранней беременности понижается сразу же после гибели эмбриона. Поэтому выяснилось, что в 78% случаев зачатия эмбрионы гибнут по причине своей неполноценности. Это означает, что 22% эмбрионов успешно имплантируются, и беременность будет подтверждена появлением в крови женщины хорионического гонадотропина. Другими словами, около 80% всех зачатий не завершается беременностью. До срока вынашивается около 20% зачатых беременностей. Но так ли это?
До срока вынашивается около 20% зачатых беременностей. Но так ли это?
Какой в реальности шанс не просто зачатия, а возникновения беременности, которую можно диагностировать традиционными методами, с учетом тех данных, что я привела выше? Оказывается, не 22% (этот показатель относится ко всем живым эмбрионам, которые смогут имплантироваться). Реальный показатель будет 14. 5% с каждым месячным циклом — это показатель шанса не просто зачать ребенка, но и имплантации и развития беременности до того момента, когда она будет диагностирована другими методами.
Почему гибнут эмбрионы в таком большом количестве? По закону природного отбора. Чаще всего из-за дефектного генетического материала, а также из-за дефекта плодного яйца. В 90-92% случаев замерших и абортированных имплантированных беременностей (от 4 до 12 недель) причина потерь беременности кроется в дефектах плодного яйца. Чем старше женщина, тем у нее меньший шанс не просто зачать ребенка, но иметь нормально прогрессирующую беременность.
Из всех тех беременностей, которые подтверждены клинически (не только положительным тестом на беременность, но и УЗИ, и повышенным уровнем ХГЧ в крови), 5-20% заканчиваются самопроизвольным прерыванием до 20 недель. По европейским данным уровень диагностированных спонтанных выкидышей очень низкий — 2-5%. Речь идет о тех беременностях, которые не будут прерваны искусственно по желанию женщин. Около 40% замерших беременностей на ранних сроках связаны с анэмбрионической беременностью, то есть беременностью без развивающегося эмбриона внутри плодного яйца — пустое яйцо. Если у женщины обнаружили пустое плодное яйцо, хвататься за голову и терять сознание не нужно. Это довольно частое явление в жизни женщин, планирующих беременность. Обычно матка выбрасывает такое плодное яйцо самостоятельно, и в чистках женщины не нуждаются. Увы, чаще всего женщин «кладут под кюретку», и хуже всего, могут так «усердно почистить», что удалят функциональный слой эндометрия и сделают женщину бесплодной на всю оставшуюся жизнь.
Существует также еще один феномен — чаще всего прерываются первые беременности. Другими словами, у большинства женщин первая беременность не удачная. Опять же, паниковать и горевать по этому поводу не нужно, как и не нужно потом долго «копаться» в себе в поисках причины потери беременности. Понять такой неприятный казус женской природы можно. Плодное яйцо — это инородное тело для женщины, и чтобы оно прижилось в матке, происходит многоступенчатый процесс «привыкания» женщины к этому инородному телу. Считается, что иммунная реакция женщин, у которых не было беременностей, на первую беременность весьма агрессивная — женский организм только учится «взаимодействовать» с продуктом концепции. Это приводит к тому, что имплантация может быть весьма не успешной и матка выбрасывает плодное яйцо.
Если эмбрион гибнет, уровень раннего фактора беременности понижается и исчезает с организма женщины в течение суток. Низкие уровни фактора находят у женщин с внематочной беременностью, а также при неудачной имплантации эмбрионов после ЭКО (экстракорпоральное оплодотворение).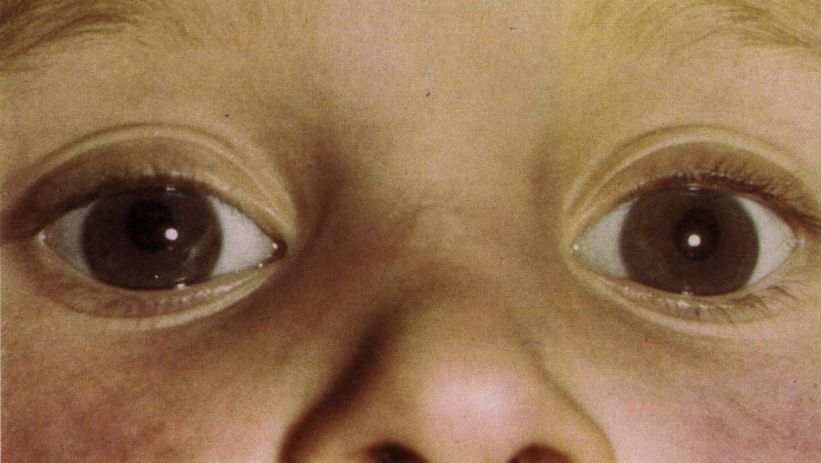 Если у беременной женщины ранний фактор беременности не определяется, то прогноз такой беременности плохой.
Если у беременной женщины ранний фактор беременности не определяется, то прогноз такой беременности плохой.
Казалось бы, наконец-то можно знать, беременна женщина или нет еще с первых часов после зачатия. Однако, метод определения раннего фактора беременности не нашел практического применения. Почему? Во-первых, до сих пор нет четкого представления о том, что собой представляет этот фактор. Во-вторых, насколько этично говорить женщине: «Поздравляем, зачатие состоялось, но шанс потери эмбриона у вас почти 80%»? Многие женщины не понимают разницы между понятиями «зачатие» и «беременность». Под последней понимают не биохимическую фазу беременности, которая длится от момента зачатия до момента успешной имплантации, а беременность как таковую, которую можно диагностировать несколькими методами и которая сопровождается признаками беременности (задержка менструации, положительный тест на ХГЧ, наличие плодного яйца с эмбрионом в полости матки). В-третьих, ученые и врачи совершенно бессильны в регуляции проявления закона природы по отбросу того, что дефектное. А нужно ли вмешиваться в этот закон, стараясь взять на себя роль Бога? Представьте себе то колоссальное разочарование женщин, особенно с рядом проблем репродуктивной системы, которые будут создавать себе дополнительный фактор бесплодия — стрессовый, бегая по лабораториям после каждого полового акта в поисках раннего фактора беременности.
А нужно ли вмешиваться в этот закон, стараясь взять на себя роль Бога? Представьте себе то колоссальное разочарование женщин, особенно с рядом проблем репродуктивной системы, которые будут создавать себе дополнительный фактор бесплодия — стрессовый, бегая по лабораториям после каждого полового акта в поисках раннего фактора беременности.
Некоторые врачи пытаются определять ранний фактор беременности в слизи шеечного канала у женщин после ЭКО, что может быть признаком удачной или неудачной имплантации, однако такое определение носит чаще экспериментальный характер, чем практический.
Но вернемся к процессу имплантации. Чаще всего имплантация проходит по задней стенке матки, так как по природе эта стенка толще, насыщена большим количеством сосудов, и находится в глубине малого таза — природа старается защитить будущее потомство всеми своими «приспособлениями». Многие врачи, проводящие УЗИ, не знают, что задняя стенка матки толще передней, и нередко пугают женщину «гипертонусом матки». Диагноз этот абсурдный и относится к категории диагнозов «нарочно не придумаешь». В других случаях прикрепление плодного яйца может проходить по передней стенке матки, иногда по боковым стенкам матки. Другие виды имплантации не являются нормой, однако это не означает, что беременность в таких случаях не будет прогрессировать, даже если прикрепление плодного яйца произошло в необычном месте.
Диагноз этот абсурдный и относится к категории диагнозов «нарочно не придумаешь». В других случаях прикрепление плодного яйца может проходить по передней стенке матки, иногда по боковым стенкам матки. Другие виды имплантации не являются нормой, однако это не означает, что беременность в таких случаях не будет прогрессировать, даже если прикрепление плодного яйца произошло в необычном месте.
Другая особенность процесса имплантации — это возникновение своеобразной воспалительной реакции в месте прикрепления плодного яйца. Как я упоминала выше, оплодотворенное плодное яйцо — это уже представитель новой жизни, а поэтому инородное тело для женщины. Поэтому при его имплантации возникает определенная борьба между матерью и будущим ребенком: принять, или не принять — вот в чем вопрос! Когда врачи проводят трансплантацию какого-то органа, они понимают, что для того, чтобы он прижился, нужно подавить защитные силы организма. В то же время признаки невыраженного воспаления в районе трансплантации являются неплохим прогностическим критерием того, что орган или биологическая ткань (кожа, например) будут прижиты хорошо. Область воспаления характеризуется улучшением кровоснабжения (поэтому и покраснение), доставкой и выработкой многих полезных веществ, а также созданием «забора» — своеобразного барьера, ограничивающего зону воспаления от других тканей организма. То же самое происходит в месте имплантации плодного яйца — создается очаг воспаления, который улучшает процесс имплантации, а, с другой стороны, ограничивает влияние всего женского организма на будущего ребенка. Если в этот период женщина принимает препараты, подавляющие воспалительную реакцию (аспирин,ибупрофен и др.), процесс имплантации может быть нарушен.
Область воспаления характеризуется улучшением кровоснабжения (поэтому и покраснение), доставкой и выработкой многих полезных веществ, а также созданием «забора» — своеобразного барьера, ограничивающего зону воспаления от других тканей организма. То же самое происходит в месте имплантации плодного яйца — создается очаг воспаления, который улучшает процесс имплантации, а, с другой стороны, ограничивает влияние всего женского организма на будущего ребенка. Если в этот период женщина принимает препараты, подавляющие воспалительную реакцию (аспирин,ибупрофен и др.), процесс имплантации может быть нарушен.
Когда начинается процесс имплантации, это, фактически, 3 недели беременности, с точки зрения современной медицины. Сам процесс прикрепления плодного яйца занимает две недели, поэтому ранние потери беременностей наблюдаются в результате плохой имплантации, и чаще всего прерываются при задержке менструации в 7-14 дней, то есть 5-6 недель беременности. Но пока произойдет задержка менструации, женщина даже не подозревает о своей беременности, а поэтому продолжает принимать ряд медикаментов, алкоголь, курит. Если вы планируете беременность, то очень важно быть осторожным в прохождении ряда диагностических тестов и приеме лекарственных препаратов, а также алкоголя, во второй половине менструального цикла. Если же лечение невозможно отложить, так как в нем есть необходимость, старайтесь не жить открытой половой жизнью в середине менструального цикла и относитесь с осторожностью к планированию беременности в такие периоды вашей жизни.
Но пока произойдет задержка менструации, женщина даже не подозревает о своей беременности, а поэтому продолжает принимать ряд медикаментов, алкоголь, курит. Если вы планируете беременность, то очень важно быть осторожным в прохождении ряда диагностических тестов и приеме лекарственных препаратов, а также алкоголя, во второй половине менструального цикла. Если же лечение невозможно отложить, так как в нем есть необходимость, старайтесь не жить открытой половой жизнью в середине менструального цикла и относитесь с осторожностью к планированию беременности в такие периоды вашей жизни.
Очень часто я получаю письма от женщин, которые в страхе за будущего ребенка готовы сделать аборт только потому, что перед менструацией им пришлось принимать антибиотики, гормоны и другие лекарственные препараты, а они не знали, что в это время уже были беременны. Нормальный прогресс беременности — это наилучший показатель нормального развития ребенка, поэтому в таких случаях не нужно хвататься за голову и бежать в абортарий. Одно прерывание беременности может закончиться бесплодием на всю оставшуюся жизнь, и таких случаев существует не мало.
Одно прерывание беременности может закончиться бесплодием на всю оставшуюся жизнь, и таких случаев существует не мало.
Хотя первые две недели прикрепления плодного яйца играют очень важную роль в отношении будущего прогноза беременности, однако в целом прикрепление проходит вплоть до 20 недель, пока не будет полностью сформировано детское место — плацента, и оно не начнет функционировать на полную силу.
Плодное яйцо, прикрепляясь к стенке матки, начинает выделять специальный гормон беременности — хоринический гонадотропин человека (ХГЧ), который, попадая в кровяное русло женщины, поддерживает функцию желтого тела в одном из яичников для постоянной выработки прогестерона, пока плацента не возьмет на себя такую роль. Между этими двумя гормонами существует тесная прямая зависимость: если имплантация проходит плохо (чаще всего из-за дефектного плодного яйца), то количество ХГЧ будет недостаточно, и функция желтого тела начнет угасать, что приведет к нехватке прогестерона для поддержки беременности. Дополнительное назначение прогестерона при некачественном прикреплении плодного яйца ситуацию не улучшает, за исключением тех случаев, когда проводят искусственное оплодотворение и подсадку эмбрионов, так как в таких случаях у женщины нет своего желтого тела. ХГЧ также является иммуноподавляющим веществом, то есть тем, которое подавляет защитные силы матери, не позволяя ей отторгнуть прикрепляющееся плодное яйцо.
При беременности желтое тело становится желтым телом беременности, и оно поддерживает развитие беременности на ранних сроках, пока плацента на начнет выделять специальные вещества, угнетающие работу желтого тела, так как она сама будет вырабатывать достаточное количество прогестерона и других гормональных веществ для нормального развития беременности. Таким образом, плод с плодными оболочками и детским местом становятся независимыми от гормонального уровня матери, в чем проявляется механизм самозащиты новой жизни.
Если беременность не возникла, то желтое тело функционирует приблизительно 14 дней (поэтому вторая фаза цикла всегда стабильнее первой), уровень прогестерона медленно понижается, и в итоге на месте желтого тела образуется рубец, который называется белым телом.
Когда в кровяное русло женщины попадает ряд факторов беременности и ХГЧ, мы говорим о биохимической стадии ранней беременности. Обычно женщины не ощущают изменений в своем организме, вплоть до задержки месячных. И только единицы из нескольких тысяч или десятков тысяч женщин могут ощутить определенные изменения в своем теле, связанные с началом беременности. Однако, это не будет тошнота и рвота, или вздутие живота, болезненность груди — все это появится позже. Это будут специфические ощущения, весьма индивидуальные, которые многие женщины не могут охарактеризовать — скорее всего, чувство присутствия новой жизни в их организме. До задержки менструации почти все женщины не догадываются о том, что они беременны, хотя многие надеются на это.
Таким образом, учитывая весь процесс зачатия и имплантации, важно понимать, что на начало очередных месячных у вас уже минимум 4-4. 5 недель беременности, хотя первые две недели вы беременной не были! А впереди еще не менее 8 месяцев беременности. Поэтому не превращайте начало беременности в ажиотаж, мотание по аптекам и УЗИ кабинетам, не паникуйте, все ли в порядке, потому что будущему ребенку необходим покой вашего тела и души. Меня поражает тот факт, что некоторые женщины начинают проводить бесконечные тесты на беременность или же бегают по УЗИ, и чуть ли не теряют сознание, если тест отрицательный или же на УЗИ не могут ничего найти. Спокойствие и терпение — это неотъемлемые атрибуты материнства, поэтому, если у вас их нет или они развиты недостаточно, начните работать над их созданием уже сегодня.
А теперь поговорим о традиционных методах диагностики беременности.
Считается, что беременность в норме длится от 266 дней (38 недель) до 294 дней (42 недели) — в среднем 280 дней (40 недель) — от первого дня последней менструации. Этот срок занимает 9 месяцев календаря, однако в акушерстве один месяц составляет 4 недели — лунный месяц. Врачи не любят слово «месяц», а предпочитают слово «неделя», поэтому срок беременности выставляется в неделях и днях (например, 20 недель 5 дней). Не только женщины, но многие врачи, особенно старой школы, определяют срок по-разному, что чаще вносит больше неразберихи, чем ясности, в интерпретацию многих данных. Некоторые считают срок беременности от дня зачатия (концепции), однако не все женщины точно знают день зачатия, так как за менструальным циклом не всегда следят.
Итак, срок беременности определяется с первого дня последней менструации при условии, что менструальные циклы регулярные, то есть их продолжительность 26-30 дней, а в среднем 28 дней. Если цикл длится 35-40 дней, тогда вычитывают определенное количество дней, или же чаще всего пользуются УЗИ в 11-14 недель для уточнения срока беременности и проведения пренатального генетического скрининга.
Традиционно, акушеры используют три метода постановки диагноза беременности: клинические признаки беременности, которые включают жалобы и осмотр женщины, определение гормонов беременности в сыворотке и моче женщины, и ультразвуковое исследование (УЗИ). Часто используется комбинация нескольких методов.
Само понятие «диагноз: беременность» не совсем точное, потому что беременность — не болезнь, а всего лишь временное состояние женщины. Многие врачи пользуются термином «гестация», что тоже обозначает состояние беременности, поэтому срок беременности называется гестационным возрастом, а весь период беременности — гестационным периодом. Другое название беременности — «гравида». Им часто пользуются в обозначении количества беременностей у женщины. Например, «гравида 3» означает, что у женщины было три беременности.
Хотя беременность — это особенное состояние женщины, однако это не патологическое состояние. Слово «патологический» произошло от греческого слова «патос», что значит «страдание». Даже если беременность сопровождается ощущением дискомфорта, неприятными ощущениями, это не состояние болезни — и это важно помнить, как женщинам, так и врачам. Вспомнился старый анекдот:
В автобус входят молодые мужчина и женщина. Мужчина сразу прокричал в толпу:
— А ну-ка посторонитесь и уступите место беременной женщине!
Люди оглядываются, смотрят на женщину, а она худенькая, стройная — беременностью и «не пахнет».
— Так не видно ж, чтобы женщина была беременной!- кто-то говорит.
— А вы хотите, чтобы беременность была видна сразу после полового акта?- возмущается мужчина.
Именно так ведут себя некоторые женщины (и их немало!): не успели «переспать» с мужчиной, как сразу же впадают в ажиотаж «детородной лихорадки»: «Ой, я беременна! Там внизу живота что-то заворчало… Срочно нужно сделать тест на беременность. И сбегать на УЗИ. И погадать у гадалки. Хотя мне рыба не снилась, но может я просто уже забыла, что мне снилось». И в таком «духе».
Первый признак беременности — задержка месячных. С этого и начнем. Однако у 25% женщин есть кровянистые выделения, и даже кровотечение, в первые 12 недель беременности, что может быть кровотечением имплантации, ложной менструацией или признаком прерывания беременности. Менструация может также опаздывать — частое нормальное явление в жизни многих женщин. В таких случаях необходимо подождать 7-14 дней, а потом можно провести тест на беременность. Если беременность желанная, то спешить куда-то в поисках чего-то страшного и ужасного (например, внематочной беременности) не стоит. Кто ищет, тот всегда найдет! Поэтому ищите нормальную беременность, а точнее, принимайте ее в свою жизнь терпеливо и с радостью.
У некоторых женщин появляется болезненность в груди, иногда чувство покалывания, грудь «наливается» и становится чувствительной к прикосновениям. Обычно это происходит после 6 недель беременности. Перед менструацией грудь тоже может быть болезненной. Использовать признак изменений в молочных железах для постановки диагноза беременности не желательно.
Мочевой пузырь может посылать сигналы о частых позывах на мочеиспускание, особенно ночью, что воспринимается некоторыми женщинами и врачами как воспаление мочевого пузыря. Проблема не в росте матке — она еще нормальных размеров или слегка увеличена, однако она посылает огромное количество сигналов по нервным волокнам в поясничный отдел спинного мозга. Особенность нервных сплетений в области малого таза в том, что сигналы, которые поступают от органов малого таза зачастую «перемешиваются» на уровне этих сплетений и дальше, поступая в мозг, воспринимаются человеком не всегда правильно. Таким образом, перенапряжение нервными импульсами за счет вхождения матки в ее совершенно новое по качеству состояние приводит к тому, что женщина ощущает дискомфорт в области мочевого пузыря, придатков, пояснице. Боль обычно мигрирующая, меняющая место ощущения несколько раз в день: то в правом боку кольнуло, то в левом, то спереди, то сзади.
Небольшое количество женщин жалуются на общую слабость, сонливость, усталость, изменение ощущения запахов и вкуса. Судить только по этим признакам о беременности при отсутствии задержки месячных или незначительной задержке не стоит, однако необходимо быть готовыми и к беременности тоже.
Осмотр врача может внести ясность в постановку диагноза беременности, если этот осмотр не проводится слишком рано, то есть не сразу после зачатия, и не через 1-2 дня после задержки менструации. Шейка матки начинает размягчаться в 4-6 недель беременности, однако не каждому врачу это удается определить. В около 6 недель окраска шейки матки становится синюшной, за счет увеличения кровоснабжения матки. В 6-8 недель врач может обнаружить размягчение перешейка между телом и шейкой матки. Матка находится в малом тазу, верхняя граница которого — уровень лобка. До 12 недель беременности (3 месяца) размеры матки не выходят за пределы малого таза, и только к 12 неделям верхняя граница матки (дно) доходит до уровня лобка. По размерам матка напоминает мужской кулак к этому времени. Но поскольку в малом тазу есть много места, то окружность живота/талии при этом фактически не изменяется. К тому же, если у женщины есть тошнота, рвота, понижение аппетита, что часто бывает, особенно, при первой беременности, то не исключено, что может даже произойти незначительная потеря веса тела. Изменяется также наклон матки, то есть ее тело выпрямляется, и к 12 неделям беременности уже нет ни наклонов вперед, ни наклонов назад (загиб). К 20 неделям дно матки достигает уровня пупка. Кстати, загиб матки, которого так страшно боятся женщины, является нормальным положением матки и встречается у 30% здоровых женщин. На процесс зачатия и имплантации плодного яйца не влияет.
Определение гормонов беременности — один из методов постановки диагноза. Врачи пользуются этим методом не так для определения наличия беременности, а ее прогресса, и для диагностики внематочной беременности в большинстве случаев. Хорионический гонадотропин человека (ХГЧ) вырабатывается клетками плодного яйца, из которых потом формируется плацента. Даже при отсутствии эмбриона в плодном яйце (пустое плодное яйцо), уровень ХГЧ у женщины может быть повышен. При ряде опухолей яичников и редко других органов может вырабатываться ХГЧ.
Особенность ХГЧ в том, что по своей структуре он состоит из двух субъединиц — альфы и бета: ?-ХГЧ субъединица одинакова по строению с такой же субъединицой других гормонов женского организма (лютеинизирующего, фолликуло-стимуриющуего, тиреотропного), а вот ?-ХГЧ субъединица уникальна в своем строении и характерна для ХГЧ беременности. Поэтому чаще всего в сыворотке крови женщины определяется ХГЧ.
Этот гормон беременности должен достичь определенного уровня, чтобы его можно было обнаружить в сыворотке крови женщины. Измеряют уровень гормона в специальных единицах — мили- международные (интернациональные) единицы на 1 мл плазмы крови (мЕд/мл, mIU/ml), и в крови его можно обнаружить на 6-8 день после зачатия, то есть на 21-23 день менструального цикла, а моче женщины на 8-9 день после зачатия.
Существует четыре основных лаборатоных метода определения ?-ХГЧ. Каждый из них расчитан на определенный минимальный уровень этого гормона в крови или моче женщины. Показатели ниже 5 мЕд/мл считаются отрицательными в отношении беременности, все показатели выше 25 мЕд/мл считаются положительными на беременность. Но опять же повторю, что единичное измерение уровня ХГЧ в сыворотке крови женщины не имеет важного практического значения, и применяется врачами крайне редко для постановки диагноза беременности.
Первые четыре недели после зачатия уровень ХГЧ растет быстро, удваиваясь каждые 2 дня. Если быть более точным, процесс количественного удвоения уровня гормона составляет 2. 2 + 0. 8 дня первые 4 недели. После 6-7 недель беременности скорость его роста незначительно замедляется, и удвоение может занять до 3. 5-4 дней. У 85% беременных женщин удвоение уровня ХГЧ происходит каждые 48-72 часа, однако считается, что повышение уровня может быть и медленнее, что не означает, что беременность не прогрессирует и у женщины родится нездоровый ребенок. Достигнув максимальных уровней в 9-10 недель, выработка ХГЧ снижается, и после 16 недель остается на уровне показателей 6-7 недель беременности. Во второй половине беременности уровень этого гормона составляет всего 10% от максимальных показателей в 10 недель. Перед родами уровень гормона снова незначительно повышается.
Понижение уровня ХГЧ после 10 недель характеризует процесс трансформации детского места (плаценты) в орган транспорта питательных веществ. Другими словами, основная роль плаценты не гормональная, а транспортная: это мостик между матерью и плодом, по которому происходит обмен веществ и поступление необходимых питательных веществ ребенку.
Женщинам же не терпится знать о своей беременности, поэтому за последнее десятилетие огромную популярность обрели тесты на беременность, когда определяется ХГЧ в моче женщины. Такие тесты являются коммерческими в первую очередь, поэтому не все обладают высоким качеством, да и особого контроля по производству таких тестов не существует. Некоторые компании обещают положительный тест на беременность чуть ли не на 2-3 день после зачатия. Если беременность не желанна, то вполне понятно стремление некоторых женщин поскорее узнать о своей беременности и сделать аборт. Я получила не одно письмо от женщин, которых врачи «почистили» еще до задержки месячных или при задержке месячных в 1-2 дня, что никак не вписывается в каноны современной медицины.
Существует много тестов на беременность с использованием мочи женщины, которые можно обрести в аптеке, но ни один из них не обладает преимуществом, и у каждого есть свои недостатки. Как утверждают некоторые производители этих тестов, чувствительность теста составляет 99% и они позволяют определить наличие беременности за несколько дней до месячных. Однако эти тесты рассчитаны на определенный минимальный уровень ХГЧ в моче — от 25 до 2500 мЕд/мл, что обычно наблюдается на 5-й неделе беременности. Сравнительное исследование нескольких видов таких тестов показало, что наиболее достоверные результаты можно получить при уровне ХГЧ в моче в 100 мЕд/мл для 44% таких тестов. Многие тесты дают «туманные» результаты, когда вторая полоска видна нечетко. Тест считается положительным тогда, когда обе полоски четкие. Поэтому интерпретация результатов домашних тестов может быть затруднена и часто требует повторное проведение теста.
Как все диагностические лабораторные методы, определение уровня ХГЧ в крови может выдать ложно-положительный или ложно-отрицательный результат. Ложно-положительные результаты встречаются редко (0. 01-1%), и наблюдаются при наличии в крови определенных видов атител (у работников животноведческих ферм, зоосадов), ревматоидного фактора, ЛГ. Обычно для уточнения диагноза проводят определение ХГЧ в моче. Ложно-отрицательные тесты ?-ХГЧ в крови встречаются еще реже, и связаны с техническими погрешностями определения этого гормона. Ложно-отрицательный результат определения ХГЧ в моче бывает чаще и связан со слабой концентрацией мочи или же слишком ранним проведением теста. Ложно-положительный тест может быть при использовании некоторых медицинских препаратов, например ХГЧ для индукции овуляции.
Хотя плацента и плод вырабатывают немало других веществ, однако их появление в крови женщине не является достоверным признаком беременности, так как эти вещества могут вырабатываться организмом матери, или же их уровень на ранних сроках беременности настолько низкий, что технически определить наличие этих веществ в крови матери или ее других жидкостях и тканях трудно.
Третий метод, которым пользуются врачи для постановки диагноза беременности является ультразвуковое исследование. Вокруг УЗИ создан настоящий ажиотаж самими женщинами. Если заграничные врачи строго не рекомендуют проводить УЗИ на ранних сроках беременности только для определения ее наличия или срока, за исключением ряда показаний, то врачи постсоветских стран не только поощряют ранние УЗИ, но и проводят их несколько раз подряд в первые недели беременности. Такое спекулятивное применение УЗИ несет в себе больше коммерческое направление, чем практическое значение в постановке диагноза. Да и сами женщины превратили УЗИ чуть ли не предмет преклонения и панацею.
Почему заграничные врачи проводят УЗИ на ранних сроках беременности по строгим показаниям? УЗИ на ранних сроках беременности весьма малоинформативно, поэтому можно сделать немало ложно-отрицательных и ложно-положительных выводов. Когда идет процесс прикрепления плодного яйца, матке необходим покой. Вмешательство в этот процесс влагалищными датчиками только ради того, чтобы посмотреть, есть беременность или нет, может закончиться нарушением процесса имплантации и прерыванием беременности. Определение срока беременности до 11-12 недель имеет широкий диапазон погрешностей, а значит может быть весьма неточным. Это совершенно ложное представление о том, что, чем раньше сделать УЗИ, тем точнее определится срок беременности.
Влагалищным датчиком плодный мешок диаметром 2-3 мм можно увидеть в 4 недели и 3 дня (задержка менструации в 3 дня при цикле в 28 дней). Желточный мешок — это первая структурная часть плодного яйца, которая подтверждает наличие внутриматочной беременность, его можно увидеть при размерах плодного мешка в 5-6 мм, то есть не раньше 5 недель. С 5 по 7 неделю плодный мешок должен расти на 1 мм в день. Эмбрион можно обнаружить влагалищным датчиком, когда размеры эмбриона составляют 1-2 мм, что соответствует 5 неделям беременности.
УЗИ-врачи пользуются другими критериями постановки диагноза беременности, учитывая уровень ХГЧ в крови. Увидеть плодное яйцо можно при уровне ХГЧ не ниже 1000-2000 мЕд/мл, и по рекомендациям большинства медицинских ассоциаций и обществ, проводить УЗИ желательно при показателях уровня ХГЧ больше 2000 мЕд/мл. В большинстве случаев четкое сердцебиение эмбриона можно обнаружить только при его размерах в 5 мм, что соответствует 6-7 неделям беременности. В 5, 5-6, 5 недель беременности сердечный ритм эмбриона должен быть 100 ударов в минуту. В течение последующих трех недель ритм ускоряется и достигает 180 ударов в минуту.
Значит, чтобы не делать поспешные выводы, для постановки диагноза беременности должны быть один или несколько признаков беременности, а также положительный результат при использовании одного из диагностических методов.
Весь период беременности делят на три части — триместры. Такое деление определено тем, что каждый триместр имеет свои особенности в развитии плода и изменениях в женском организме, а также свои специфические осложнения беременности и причины этих осложнений.
Первый триместр длится от начала зачатия до 12 недель (некоторый врачи определяют этот период до 14 недель). Второй триместр длится от 12 до 28 недель. И третий триместр длится от 28 недель до родов (38-40 недель). Наибольшее количество потерь беременности выпадает на первый триместр, что объясняется действием природного отбора, когда сама природа отбрасывает неполноценные плодные яйца и эмбрионы. Чем ближе к родам, тем больше осложнений беременности может возникать со стороны матери, в то время как со стороны плода, наоборот, частота осложнений уменьшается. Ребенок до 12 недель называется эмбрионом, а после 12 недель и до родов — плодом. Каждый триместр имеет специфический набор исследований, которые помогают определить, нормально ли развивается беременность.
«Желтуха новорожденных» – Яндекс.Кью
Что такое желтуха новорожденных
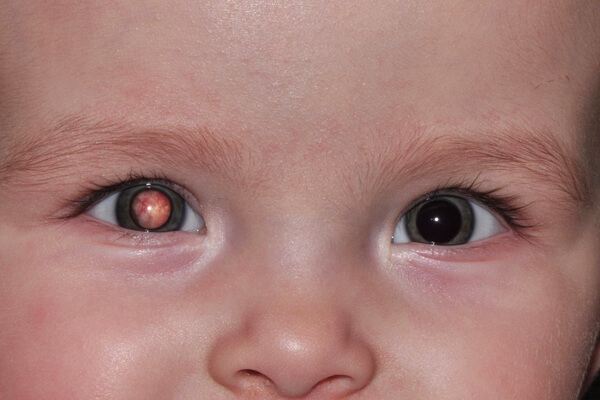
Желтухой новорожденных называется пожелтение кожи и склер (белой части глазного яблока) у новорожденного ребенка или ребенка первых месяцев жизни, связанное с избытком билирубина — пигмента желтого цвета, высвобождающегося при разрушении эритроцитов. Это частое состояние — особенно, среди недоношенных детей и детей, находящихся на грудном вскармливании.
Причины возникновения желтухи новорожденных
Причиной возникновения младенческой желтухи обычно является функциональная незрелость печени — такая желтуха обычно не требует лечения и проходит самостоятельно к 3-4 месяцам жизни. Однако, в некоторых случаях желтуха может быть симптомом более серьезного заболевания, требующего активного лечения.
Избыток билирубина в крови (гипербилирубинемия) является основной причиной желтухи новорожденных.
Билирубин – пигмент желтого цвета, высвобождается в норме при разрушении эритроцитов (которое тоже происходит у детей в норме). Различают прямой (конъюгированный, связанный) и непрямой (неконъюгированный, свободный) билирубин. При распаде эритроцитов в кровь выделяется непрямой билирубин, который является жирорастворимым, поэтому он плохо растворяется в крови и плохо выводится с мочой и калом. Чрезмерные концентрации билирубина могут быть токсичны, поэтому организм избавляется от него. Для этого непрямой билирубин поступает в печень, где, при помощи печеночных ферментов, связывается с глюкуроновой кислотой и становится прямым билирубином. Прямой билирубин гораздо менее токсичен, водорастворим и легко выводится с мочой и калом.
Особенностью новорожденных детей является массивный распад эритроцитов в первую неделю жизни (это нормальный процесс) и незрелость печеночных ферментов. Повышенное высвобождение непрямого билирубина в сочетании с недостаточной активностью ферментов печени приводят к избытку непрямого билирубина в крови новорожденного ребенка, и поскольку это вещество является липофильным (плохо растворяется в воде и хорошо – в жирах) – оно поступает в подкожную жировую клетчатку, и прокрашивает кожные покровы в желтый цвет. Этот процесс начинается сразу после родов, но заметной желтуха становится в норме лишь к второму-третьему дню жизни (это называется физиологической желтухой новорожденных). Если желтуха появилась раньше, это может быть симптомом болезни.
Другие причины младенческой желтухи
Целый ряд заболеваний могут приводить к желтухе. В случае заболеваний, желтуха обычно появляется гораздо раньше или гораздо позже по сравнению с физиологической желтухой.
Заболевания или патологические состояния, способные приводить к желтухе:
- Внутреннее кровотечение (кровоизлияние)
- Инфекция в крови ребенка (сепсис)
- Другие вирусные или бактериальные инфекции
- Несовместимость крови матери и крови ребенка
- Болезни печени, нарушающие ее функцию
- Дефекты ферментов печени
- Заболевания эритроцитов ребенка, приводящие к их чрезмерному разрушению.
Факторы риска развития младенческой желтухи
Основные факторы риска развития желтухи, особенно тяжелой желтухи, которая способна привести к осложнениям, включают в себя:
- Преждевременные роды. Ребенок, рожденный до 38 недели беременности, может иметь более незрелые ферменты печени и медленнее избавляться от токсичного непрямого билирубина, по сравнению с доношенными детьми. Кроме того, среди недоношенных детей чаще встречается недостаток питания и редкие дефекации, что также увеличивает риск желтухи, поскольку билирубин частично выводится с калом.
- Крупные кровоизлияния во время родов. Если у новорожденного есть крупные «синяки» (например, кефалогематома), его риск желтухи значительно возрастает, поскольку все эритроциты, попавшие в гематому, разрушаются и высвобождают большое количество непрямого билирубина.
- Несовпадение группы крови матери с группой крови ребенка (ABO-конфликт или резус-конфликт). В таком случае организм матери воспринимает организм ребенка как угрозу и вырабатывает антитела против эритроцитов ребенка. Эти антитела проникают через плаценту в кровь ребенка и усиливают интенсивность распада эритроцитов.
NB! Несовместимость крови матери и ребенка не является поводом к прерыванию грудного вскармливания
- Грудное вскармливание. Младенцы, находящиеся на ГВ, особенно те из них, кто имеет трудности с сосанием или недостаток молока у матери, чаще подвержены развитию желтухи. Обезвоживание или низкое потребление калорий может способствовать началу желтухи. Тем не менее, это не является минусом грудного вскармливания, и отмена ГВ не требуется даже в случае тяжелой желтухи. Важно лишь убедиться, что ребенок получает достаточно еды и не страдает от обезвоживания.
Симптомы желтухи у новорожденных
Обычно желтуха появляется на второй-четвертый день после рождения. Это происходит со всеми новорожденными, и не должно вызывать никакого беспокойства, если цифры билирубина в крови не являются чрезмерно высокими. Такая желтуха называется физиологической и самостоятельно проходит к десятому дню жизни ребенка.
Чтобы выяснить, есть ли у вашего ребенка желтуха — слегка надавите на лоб ребенка: если в месте нажатия кожа выглядит желтой, то у ребенка есть желтуха. Если у ребенка нет желтухи — в месте нажатия кожа станет только немного бледнее. Осмотр ребенка нужно проводить в условиях хорошего освещения, предпочтительно – при естественном отраженном солнечном свете.
В условиях роддома врачи регулярно контролируют степень желтухи с помощью анализа крови на уровень билирубина или с помощью неинвазивных чрескожных световых анализаторов.
Американская академия педиатрии рекомендует проводить измерение уровня билирубина в условиях роддома каждые 8-12 часов, а также проверку между третьим и седьмым днем жизни, если к тому времени ребенок уже выписан домой (в эти дни билирубин в крови обычно достигает своего пика).
Некоторые симптомы могут указывать на опасно высокий уровень билирубина в крови (тяжелую желтуху) или на осложнения тяжелой желтухи. Позвоните своему врачу, если:
- Степень желтухи у вашего ребенка нарастает (кожа становится все более желтой)
- Кожа вашего ребенка выглядит резко желтой как на животе, так и на руках и ногах
- Склеры глаз вашего ребенка становятся все более желтыми
- Ваш ребенок выглядит больным или чрезмерно вялым, или его трудно разбудить
- Ваш ребенок не набирает вес и/или плохо сосет
- Ваш ребенок во время плача издает необычный пронзительный крик
- Ваш ребенок имеет какие-либо иные беспокоящие Вас симптомы
- Желтуха продолжается более трех недель
Осложнения желтухи
Осложнения желтухи крайне редки, но иногда чрезмерное повышение уровня билирубина может привести к билирубиновой энцефалопатии, и к крайней ее форме — ядерной желтухе, то есть к пропитыванию ядер мозга билирубином и необратимому повреждению мозга.
Высокие уровни билирубина (особенно непрямого) опасны, и при отсутствии адекватного лечения тяжелая желтуха может привести к серьезным осложнениям.
Билирубин является токсичным для клеток мозга. При нормальном уровне билирубина в крови он не пропитывает ткани и свободно выводится с мочой и калом. При повышенном уровне непрямого билирубина в крови – он начинает пропитывать липофильные ткани – подкожную жировую клетчатку, словно некое «депо» билирубина. Однако, если уровень непрямого билирубина продолжает расти, и все «депо» уже заполнены, он начинает пропитывать ядра головного мозга. Это очень опасное и тяжелое состояние называется «ядерная желтуха». Она может привести к тяжелому необратимому поражению головного мозга. Своевременное лечение может предотвратить развитие осложнений: острой билирубиновой энцефалопатии и ядерной желтухи.
Острая билирубиновая энцефалопатия
Ниже перечислены симптомы, которые могут указывать на острую билирубиновую энцефалопатию у ребенка с желтухой:
- Чрезмерная необъяснимая вялость, или трудности пробуждения
- Громкий плач
- Плохое сосание или неполноценное кормление
- Интенсивное разгибание шеи и спины (выгибание тела и запрокидывание головы назад)
- Повышение температуры тела
- Рвота
Ядерная желтуха
Ядерная желтуха является синдромом, который возникает на фоне острой билирубиновой энцефалопатии, и вызывает необратимое повреждение мозга.
Ядерная желтуха развивается у разных детей при разном уровне билирубина, но обычно цифры непрямого билирубина в крови должны превышать 400 мкмоль/л, чтобы билирубин начал пропитывать ядра мозга. При физиологической желтухе уровень непрямого билирубина обычно составляет от 100 до 200 мкмоль/л – если при этом цифры не нарастают день ото дня, такой уровень билирубина не требует активного лечения и безопасен. Норма непрямого билирубина у детей и взрослых (кроме периода новорожденности) не выше 20 мкмоль/л.
Последствия ядерной желтухи:
- Непроизвольные и неконтролируемые движения (атетоидный церебральный паралич)
- Неподвижный взгляд вверх
- Потеря слуха
- Неправильное развитие зубной эмали
Подготовка к визиту врача
Уровень билирубина в крови новорожденного ребенка, как правило, достигает пика в возрасте от трех до семи дней. Поэтому важно, чтобы Ваш врач наблюдал ребенка в эти дни.
После выписки из роддома, врач или медсестра будут контролировать уровень желтухи по внешнему виду и сопутствующим симптомам, и при подозрении на опасный уровень билирубина – назначат биохимический анализ крови.
Если у вашего ребенка есть желтуха, врач будет оценивать риск тяжелой желтухи и ее осложнений по следующим критериям:
- Уровень билирубина в крови на данный момент
- Наличие недоношенности у ребенка
- Аппетит ребенка, уровень лактации у матери
- Возраст ребенка
- Наличие кефалогематомы или других синяков
- Наличие тяжелой желтухи в анамнезе у старшего брата или сестры ребенка
Исходя из этих факторов, Ваш врач запланирует оптимальную кратность осмотров ребенка, чтобы не пропустить выраженное нарастание степени желтухи.
Во время осмотра ребенка, врач, скорее всего, будет задавать Вам следующие вопросы:
- Насколько хорошо Ваш ребенок сосет?
- Ваш ребенок получает грудное или искусственное вскармливание?
- Как часто он прикладывается к груди, как долго сосет?
- Как часто он мочит пеленки? (частота мочеиспусканий?)
- Как часто он пачкает пеленки (частота дефекаций?)
- Через какие промежутки времени он просыпается для следующего кормления? Он делает это сам, или Вам приходится его будить?
- Не кажется ли Вам ваш ребенок больным, или чрезмерно вялым?
- Температура тела ребенка является стабильной?
Вы можете заранее записать на листок вопросы, которые хотели бы задать своему врачу, в связи с обнаружением желтухи у вашего ребенка, например:
- Эта желтуха является опасной? Указывает ли она на другое заболевание?
- Нужны ли моему ребенку дополнительные анализы?
- Есть ли необходимость в лечении желтухи?
- Требуется ли моему ребенку госпитализация?
- Когда вы планируете осмотреть ребенка в следующий раз?
- Можете ли вы порекомендовать мне печатные материалы или сайты о желтухе и правильном вскармливании младенца?
- Мне следует внести какие-либо изменения в процесс кормления ребенка?
Не стесняйтесь задавать вопросы врачу.
Диагностика желтухи
Обычно для контроля степени желтухи врачу достаточно общего осмотра ребенка. Однако иногда ему, все же, может понадобиться дополнительные анализы и тесты.
Уровень билирубина (степень тяжести желтухи) будут определять ход лечения. Его можно измерить световым датчиком (бескровно) и обычным способом – биохимическим анализом крови.
Ваш врач может также назначить и иные анализы и тесты, если у него появится подозрение, что желтуха является симптомом другого заболевания.
Лечение желтухи новорожденных
Легкая желтуха самостоятельно проходит в течение двух или трех недель. Для лечения среднетяжелой или тяжелой желтухи, Вашему ребенку, возможно, потребуется госпитализация и несколько месяцев лечения.
Лечение, направленное на снижение уровня билирубина, может включать в себя:
- Световую терапию (фототерапию). Ваш ребенок может быть помещен под специальное освещение, которое имеет высокую интенсивность и сине-зеленый спектр. Суть метода состоит в том, что мощный свет изменяет форму и структуру молекул непрямого билирубина таким образом, что он становится водорастворимым (гидрофильным), хотя и в меньшей степени, чем прямой билирубин, однако этого достаточно, чтобы он начал выводиться с калом и мочой. Иными словами – это превращение непрямого билирубина в прямой – в обход печени. Следует отметить, что фототерапия имеет синий цвет, но не содержит ультрафиолетовое излучение – оно блокируется специальным фильтром и не попадает на ребенка. Это значит, что фототерапия совершенно безвредна для вашего ребенка.
- Введение внутривенного иммуноглобулина (ВВИГ). Желтуха может быть вызвана несовместимостью крови матери и ребенка, то есть воздействием агрессивных материнских антител на эритроциты ребенка. Внутривенное вливание иммуноглобулина (белков крови доноров) может снизить уровень этих антител, и иногда этого достаточно, чтобы устранить необходимость в обменном переливании крови.
- Пероральное введение фенобарбитала. Ранее считалось, что фенобарбитал стимулирует работу ферментов печени, активирует переход непрямого билирубина в прямой и способствует разрешению желтухи. Однако в настоящее время метод признан малоэффективным и токсичным, и к нему прибегают довольно редко.
- Обменное переливание крови. Редко, когда тяжелая желтуха не реагирует на другие виды лечения, ребенку может потребоваться обменное переливание крови. Суть процедуры состоит в многократном заборе небольших количеств крови ребенка, очистке ее от билирубина и материнских антител, разведении ее физраствором и введении обратно в вену ребенку. Иногда может быть использована донорская кровь. Эта процедура проводится в отделении интенсивной терапии и позволяет резко снизить тяжесть желтухи.
Домашнее лечение младенческой желтухи
Когда желтуха у ребенка не является тяжелой, врач может рекомендовать некоторые изменения в питании ребенка, которые будут способствовать снижению уровня билирубина. Поговорите с врачом, если у вас есть какие-либо вопросы или опасения по поводу частоты и объема кормления младенца.
Следующие шаги могут уменьшить желтуху:
- Более высокая частота кормлений. Частое кормление обеспечит ребенка достаточным количеством пищи и будет стимулировать частые дефекации. Дети на ГВ должны получать от восьми до двенадцати кормлений в день, в течение первых нескольких дней жизни. Детей на искусственном вскармливании, как правило, должны получать от 30 до 60 миллилитров адаптированной молочной смеси каждые два-три часа, во время первой недели жизни.
- Введение докорма. Если ваш ребенок испытывает затруднения при кормлении грудью, теряет вес или обезвожен, ваш врач может назначить докорм ребенка из бутылочки или мягкой ложки, сцеженным грудным молоком или смесью. В некоторых случаях ваш доктор может порекомендовать отменить ГВ на несколько дней, заменив его на смесь, а затем вновь вернуться на ГВ. Не вносите никаких изменений в рацион ребенка, не посоветовавшись с врачом: отмена ГВ или введение докорма могут приводить к полной потере ГВ, поэтому должны быть согласованы с доктором и обоснованны.
Профилактика
Лучшей профилактикой младенческой желтухи является правильное кормление.
Помните, что в ряде случаев, например при желтухе грудного вскармливания, желтушность кожных покровов может сохраняться до 3-4 месяцев жизни ребенка. Если врач не видит в этом проблемы – это не должно вас тревожить.
«Желтые белки глаз: причины, лечение» – Яндекс.Кью
Содержание:
Желтые белки глаз чаще всего указывают на серьезные системные заболевания. Пожелтение склер обычно наблюдается при поражении печени или патологии желчевыводящих путей. Как правило, при этом у человека возникает желтизна кожных покровов и даже слизистых оболочек. Эти симптомы довольно опасны, поэтому при их появлении необходимо как можно быстрее обращаться к врачу.
Причины и механизм развития желтушности склер
Склерой называют плотную соединительнотканную оболочку глазного яблока. В норме она имеет белый цвет и хорошо видна сквозь конъюнктиву. Пожелтение склеральной оболочки глаза чаще всего является следствием отложения в ней пигмента билирубина – продукта обмена гемоглобина. Как известно, это вещество содержится в эритроцитах и освобождается после их распада.
Причиной повышения уровня билирубина в крови может быть нарушение его переработки в печени или ускоренное разрушение эритроцитов. Активный распад гемоглобина приводит к образованию избыточного количества непрямого (несвязанного) билирубина. Ферментные системы печени попросту не успевают его перерабатывать, из-за чего он оседает в тканях, окрашивая кожу и склеры.
При заболеваниях печени нарушается процесс связывания билирубина, а именно – его конъюгации с глюкуроновой кислотой. В крови существенно повышается уровень непрямого билирубина, что приводит к окрашиванию кожи, склер и слизистых оболочек. Белки глаз также могут желтеть после частичного рассасывания конъюнктивальных и субконъюнктивальных кровоизлияний.
Заболевания печени и желчевыводящих путей
Одной из наиболее частых причин пожелтения склер являются болезни печени. При них наблюдается выраженное симметричное окрашивание белков обоих глаз в желтый цвет. Больные нередко жалуются на потемнение мочи, обесцвечивание кала, боли в правом подреберье.
Заболевания печени, приводящие к развитию желтухи:
вирусные, аутоиммунные, токсические, лекарственные гепатиты;
- цирроз и фиброз печени, печеночная недостаточность;
- злокачественные новообразования печени и желчевыводящих путей;
- желчекаменная болезнь;
- глистные инвазии (эхинококкоз, описторхоз).
При подозрении на поражение печени больному проводят целый ряд диагностических мероприятий. В первую очередь делают биохимический анализ крови, оценивают уровень билирубина и аминотрансфераз. Также исследуют кровь на маркеры гепатита и рака печени. Обязательным является ультразвуковое исследование органов брюшной полости. При необходимости проводят более сложное обследование больного.
После подтверждения диагноза врач назначает человеку соответствующее лечение. При необходимости его госпитализируют в инфекционный, терапевтический или другой стационар. В случае своевременного и эффективного лечения белки глаз вскоре приобретают нормальный цвет.
Болезни крови, сопровождающиеся гемолизом эритроцитов
Пожелтение склер является одним из наболее характерных признаков гемолитической анемии. Для этого заболевания характерно быстрое разрушение эритроцитов с последующим образованием большого количества билирубина. Гемолитическая анемия бывает врожденной и приобретенной.
Причиной повышенного гемолиза эритроцитов могут быть инфекционные заболевания (например, малярия), прием некоторых лекарственных препаратов или воздействие вредных токсинов. Гемолитическая анемия может развиваться после переливания реципиенту резус-несовместимой крови. У детей она нередко бывает следствием резус-конфликта при беременности. Патологическую желтуху новорожденного не стоит путать с физиологической, которая возникает на 3-4 день жизни и вскоре проходит без каких-либо негативных последствий.
Офтальмологические заболевания, вызывающее пожелтение белков глаз
Причиной пожелтения склер также могут быть некоторые поражения зрительного органа. Чаще всего – злокачественные конъюнктивиты, некоторые новообразования, ранения или контузии глазного яблока.
Болезни, по которых могут желтеть белки глаз:
- Меланома. Это злокачественная опухоль, которая чаще всего локализуется в области лимба или бульбарной конъюнктивы. Она имеет темный цвет и приводит к появлению выраженной сосудистой реакции. Как правило, при выявлении этого новообразования проводят энуклеацию или экзентерацию (удаление) глаза.
Пингвекула (жировик). Представляет собой доброкачественное новообразование желтого цвета, локализующиеся на склеральной конъюнктиве. Чаще всего встречается у людей пожилого возраста. Пингвекула возникает вследствие нарушений липидного обмена или действия различных провоцирующих факторов. Нередко осложняется синдромом сухого глаза.
- Птеригиум. Для заболевания характерно крыловидное разрастание конъюнктивы. Птеригиум чаще всего возникает вследствие вредного воздействия ветра, ультрафиолетового излучения, частого раздражения конъюнктивы, хронических конъюнктивитов. Как правило, имеет благоприятное течение. Однако в случае наползания птеригиума на оптическую зону роговицы возможно существенное снижение остроты зрения. В таком случае требуется оперативное вмешательство.
- Субконъюнктивальные кровоизлияния. Причиной их образования может быть прием антикоагулянтов, резкое повышение артериального давления, подъем тяжестей, тяжелая физическая работа, кашель, рвота, смех, оперативные вмешательства, некоторые инфекционные заболевания. Как правило, такие кровоизлияния рассасываются спустя 2-3 недели, однако желтушно-серая окраска склеры сохраняется на протяжении нескольких месяцев.
Другие причины желтизны белков глаз
В некоторых источниках указано, что пожелтение склер возможно при злоупотреблении сигаретами. На самом деле это не так. Курение не имеет никакого отношения к желтизне белков глаз, а может вызывать только пожелтение зубов.
Желтые белки глаз могут быть следствием неправильного питания или алкоголизма. Как известно, жареная, копченая, жирная пища и спиртные напитки оказывают плохое влияние на печень и другие жизненно важные органы. Нарушение обмена веществ в организме может сказываться и на состоянии глаз.
Покраснение, легкая желтизна, зуд и дискомфорт в глазах могут быть следствием переутомления. Чтобы избежать появления этих неприятных симптомов, следует как можно меньше времени проводить за компьютером, хорошо высыпаться и правильно питаться.
При появлении желтушности склер и других тревожных симптомов лучше всего обратиться к врачу. Возможно, специалист выявит какое-либо серьезное заболевание. В таком случае своевременное лечение поможет сохранить здоровье и избежать развития целого ряда неприятных осложнений.
Материал предоставлен
bezboleznej.ru
Желтуха новорожденных: симптомы и лечение
После долгого и волнительного ожидания ваш малыш наконец появился на свет! Дни и недели сразу после рождения ребенка — это очень насыщенный период, когда вы сталкиваетесь с новыми для вас заботами и переживаниями. На первый-второй день жизни малыша вы можете заметить, что его личико начинает немного желтеть. Это признак желтухи новорожденных.
Из этой статьи вы узнаете, что такое физиологическая желтуха новорожденных, каковы ее причины и симптомы, как ее диагностировать и лечить и какие могут быть осложнения после тяжелой формы желтухи.
Что такое желтуха новорожденных
Желтуха бывает у многих здоровых новорожденных. Плод, находясь еще в утробе матери, имеет высокую концентрацию гемоглобина и сразу после рождения этот «избыток» начинает разрушаться. При этом в крови образуется особое вещество — билирубин. Но так как данного вещества образуется довольно много, печень малыша не может полностью удалить его из кровотока. Билирубин начинает отгладываться в подкожно-жировой клетчатке. Именно переизбыток билирубина, или гипербилирубинемия, вызывает желтуху новорожденных, когда кожа малыша и, возможно, белки глаз становятся желтоватыми.
Симптомы желтухи новорожденных
При желтухе сначала обычно желтоватый оттенок приобретает лицо. Следом пожелтеть могут также грудь, живот, руки и белки глаз.
Если вы заметили, что цвет кожи вашего малыша имеет желтоватый оттенок, скажите об этом педиатру.
Признаки ухудшения состояния при желтухе
В большинстве случаев желтуха новорожденных проходит сама спустя несколько недель. Однако следует обратиться за неотложной медицинской помощью, если у малыша проявляется какой-либо из следующих симптомов:
кожа ребенка желтеет
ребенок слишком сонливый и вялый
вы с трудом можете его разбудить
ребенок пронзительно кричит
ребенок плохо берет грудь или соску бутылочки
у ребенка поднялась температура
Почему возникает желтуха у детей
Вот ряд факторов, которые могут увеличить вероятность развития желтухи у новорожденного:
Малыш находится на грудном вскармливании. До сих пор не выявлена точная причина, но у малышей на грудном вскармливании, желтуха новорожденных может длиться дольше обычного.
Малыш родился раньше срока. У недоношенных деток желтуха новорожденных бывает чаще, потому что их печень может хуже справляться с выводом билирубина из крови.
Несовместимость крови матери и ребенка по группе крови или резус-фактору.
У ребенка есть генетические отклонения, ассоциируемые с хрупкими эритроцитами. Ваш врач сможет провести нужные обследования, чтобы определить, подвержен ли ваш ребенок риску возникновения данных генетических заболеваний.
У ребенка произошло заражение крови.
У ребенка развилось внутреннее кровотечение.
Инфицирование цитомегаловирусной инфекцией во время беременности. Это распространенный вирус, который встречается у каждой второй женщины после 35 лет. Как правило, вирус не сопровождается какими-либо симптомами, однако в некоторых случаях женщина может жаловаться на утомляемость, боль в горле, жар. У медицинских работников и тех, кто работает с детьми, больше шансов получить данный вирус. Если вы относитесь к одной из этих групп, поставьте в известность своего врача. Если вы хотите перестраховаться и в любом случае пройти обследование, также сообщите об этом вашему врачу.
Резус-фактор крови мамы отрицательный, а малыша — положительный.
У мамы выявлен гестационный сахарный диабет. При необходимости ваш врач предложит вам пройти обследование на эту форму диабета во время беременности.
Когда обычно развивается желтуха новорожденных
Желтуха новорожденных встречается у большинства здоровых малышей, ее также называют «физиологическая желтуха новорожденных». Такая безобидная желтуха обычно появляется через два-четыре дня после рождения. Обычно она не требует специального лечения и проходит в течение двух-трех недель.
Если желтуха возникает раньше или позже двух-четырех дней после родов, причиной могут быть определенные патологии. Например, генетическое заболевание, инфекция или одна из других причин желтухи, перечисленных выше.
Как ставится диагноз
Врач должен проверить наличие желтухи у новорожденного в период от трех до пяти дней после рождения, так как именно в этот момент уровень билирубина обычно самый высокий. В первый осмотр врач будет оценивать такие факторы, как желтизна кожных покровов, возраст малыша и некоторые другие параметры.
Если после первичного осмотра врач заподозрит желтуху новорожденных, для дальнейшей диагностики он может назначить:
анализ крови
кожную пробу (используется специальный аппарат — чрескожный билирубинометр).
дополнительный осмотр
В некоторых случаях осмотр на предмет признаков желтухи нужно провести раньше, чем через три-пять дней после рождения. К ним относятся следующие ситуации:
у ребенка появилась желтуха в течение первых 24 часов после рождения
у ребенка был высокий уровень билирубина на момент выписки из роддома
ребенок родился за более чем две недели до срока родов
у ребенка после родов сформировалась кефалогематома (небольшое кровоизлияние между костями черепа и соединительной тканью)
у вас, вашего партнера или брата или сестры вашего ребенка был высокий уровень билирубина и требовалось лечение
Лечение желтухи новорожденных
Если педиатр решит, что желтуха у малыша требует лечения, он может назначить один из следующих методов лечения в зависимости от степени тяжести желтухи:
Светотерапия (или фототерапия). Малыша помещают под специальную лампу, под воздействием света которой уровень билирубина падает. Для проведения процедуры ребенка раздевают, а глазки защищают повязкой.
Введение внутривенного иммуноглобулина. Если желтуха возникла из-за различий в группах крови мамы и малыша, например в случае резус-конфликта, внутривенное вливание белка крови может снизить уровень агрессивных материнских антител и помочь избавиться от желтухи.
Заменное переливание крови. В редких случаях тяжелая желтуха не реагирует на другие виды лечения, и ребенку может потребоваться заменное переливание крови. Для данной манипуляции обычно используются донорские компоненты крови. Эта процедура проводится в отделении интенсивной терапии.
Как долго длится желтуха новорожденных
Как быстро пройдет желтуха, может зависеть как от ее причин, так и от способа лечения. Поэтому прогноз следует уточнять у врача, наблюдающего вашего малыша.
В случае физиологической желтухи новорожденных, если вы кормите малыша грудью, желтуха обычно проходит в течение трех-четырех недель без какого-либо лечения.
Если вы кормите малыша смесью, желтуха, скорее всего, пройдет, когда малышу будет около двух недель. Это связано с тем, что, в отличие от грудного молока, смесь не замедляет способность печени удалять билирубин из кровотока.
Если ребенку диагностировали физиологическую желтуху, но она сохраняется более трех недель, — это повод обратиться к врачу.
Возможные осложнения
В некоторых ситуациях, если не проводится нужное лечение, высокий уровень билирубина может отрицательно повлиять на головной мозг и привести к серьезным осложнениям. Своевременная терапия — это лучший способ защитить малыша от такого грозного осложнения, как ядерная желтуха, при которой происходит повреждение центральной нервной системы. При данном виде желтухи необходима обязательная госпитализация в стационар.
Не волнуйтесь, ядерная желтуха встречается крайне редко. Обычно младенцам оказывают своевременную необходимую медицинскую помощь и предотвращают ухудшение желтухи. Сообщайте врачу о любых симптомах, которые появляются у ребенка, и он сможет принять меры, чтобы предотвратить серьезные осложнения у малыша.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Как проявляется желтуха новорожденных?
При легкой форме желтухи лицо малыша приобретает желтоватый оттенок. Пожелтеть могут и другие части тела. Если желтуха ухудшается и при этом не проводится нужное лечение, велик риск серьезных осложнений.
- Как лечится желтуха?
Легкая форма желтухи новорожденных обычно не требует специального лечения. В более тяжелых случаях и в зависимости от причин возникновения врач может назначить один из способов лечения:
- светотерапию
- введение внутривенного иммуноглобулина
- заменное переливание крови
- Как быстро проходит желтуха?
Физиологическая желтуха новорожденных обычно проходит не позднее чем через три недели после рождения. При других формах желтухи на время выздоровления влияют причина развития желтухи и метод лечения.
Желтуха новорожденных — обычное явление и в большинстве случаев проходит без специального лечения в течение нескольких недель. Наблюдайте за малышом и сообщите врачу, если заметите какие-либо признаки ухудшения или если желтуха не проходит после трех недель.
Быстрая диагностика и своевременное лечение устраняют риски осложнений. Со временем желтуха пройдет, и вы быстро о ней забудете.
Как была написана эта статья
Информация, представленная в этой статье, основана на рекомендациях специалистов, опубликованных достоверными (медицинскими и государственными) источниками, такими как Американская ассоциация педиатрии и Американский колледж акушеров и гинекологов. Полный список ссылок на источники, использованные для написания этой статьи, вы найдете в конце статьи. Информация на данной странице не заменяет профессиональной медицинской консультации. Всегда обращайтесь к врачу для постановки диагноза и назначения лечения.
У новорожденного желтые белки глаз – почему у ребенка желтуха
Желтые белки глаз у новорожденных детей свидетельствуют о таком заболевании, как желтуха. Почему это происходит? Таким вопросом задаются все мамочки, столкнувшиеся с данной проблемой. В первые дни своей жизни младенцу сложно адаптироваться в новых условиях существования.
Его организм еще не подготовлен к суровой внешней среде и поэтому особенно подвержен влиянию самых разнообразных факторов. Риск этого заболевания особенно силен для недоношенных детей.
Классификация
Врачи определяют два вида болезни:
- Физиологическая «безопасная» желтуха:
- «Молочная»– проявляется, когда в грудном молоке переизбыток гормона эстрогена;
- Неонатальная– не нуждается в лечении, проходит сама.
- Патологическое состояние. В этом случае ребенку требуется срочная медицинская помощь.
- Конъюгационная– связана с пороком печени;
- Ядерная – здесь устанавливается повышенный коэффициент билирубина (продукт распада эритроцитов) в стволе мозга;
- Механическая– обусловлена пороком развития желчных путей.
Физиологическая желтуха у новорожденного малыша не имеет ничего общего с таким опасным инфекционным заболеванием, как болезнь Боткина у взрослых. В случае маленького ребенка чаще всего говорят о естественном процессе адаптации.
Помните, 40 недель младенец обитал в околоплодных водах в утробе матери, а теперь его извлекли наружу. Желтуха не несет с собой угрозы жизни и здоровью ребенка. Она проявляется на 2-4 день жизни. Протекание заболевания занимает от силы 6-8 дней.
Причины появления патологической желтухи
У 75% родившихся младенцев наблюдается нормальная «безопасная» желтуха, которая не является для него опасной и скоро проходит.
Однако в некоторых случаях врачи диагностируют признаки паталогического заболевания:
- Малыш родился с желтоватым оттенком кожи, или такой цвет появляется на первые сутки его самостоятельной жизнедеятельности;
- Симптомы проявляются всё ярче через 3-4 суток жизни младенца;
- Желтая окраска кожи не проходит в течение месяца;
- Периодичное появление и пропадание болезни;
- Бледный стул, темная моча;
- Появление синяков;
- Увеличение печени или селезенки;
- Жёлтые прыщи;
- Рвота;
- Общее плохое самочувствие ребенка.
Предпосылками для возникновения заболевания становятся:
- Конфликт крови матери и ребенка;
- Предрасположенность к желтухе;
- Генетические болезни;
- Врожденные инфекции;
- Нарушение обмена веществ;
- Порок развития печени или желчных путей;
- Асфиксия младенца во время родов;
- Гормональные нарушения.
При наблюдении таких признаков родителям не стоит паниковать раньше времени. Необходимо своевременно и оперативно обратиться к детскому врачу. После осмотра и проведения исследований специалист назначит вашему ребенку соответствующее правильное лечение.
Последствиями патологической желтушной болезни для ребенка могут стать:
- Нарушение работы мозга;
- Неврологические отклонения;
- Токсическое отравление организма;
- Глухота;
- Отставание в умственном развитии;
- Паралич;
- Риск возникновения цирроза или печени;
- Ослабленный иммунитет.
Последствия имеют самую прямую связь с причинами болезни. Как правило, вовремя диагностированная желтуха и точное следование назначенному лечению исключают проблему возникновения осложнений.
Методы лечения желтухи
Медицинское вмешательство не требуется при легких формах заболевания.
Что касается патологических вариаций желтухи, то тут лечение необходимо. Мама и ребенок остаются в больнице, пока это требуется. Врачи назначают разные группы терапии в зависимости от причин заболевания.
Назначается как индивидуальная терапия, так и комбинированная:
- противовирусная;
- антибактериальная;
- желчегонная;
- иммунная;
- дезинтоксикационная.
Побочные эффекты при лечении встречаются, но в основном слабовыраженные и скоротечные.
Если причиной для возникновения желтухи стала несовместимость крови матери и младенца, то назначают переливание крови. Иногда переливания повторяются несколько раз. Цель – заместить старую кровь новой. На первой процедуре может быть замещено до 70% от общего её количества в организме ребенка. Этот процесс обязательно совмещают с приемом антибиотиков или физиопроцедурами.
Механическая желтушка устраняется посредством хирургического вмешательства. Ответственность за решение несет врачебная комиссия, которая обследовала малыша и пришла к выводу, что это необходимо.
Порой врачи назначают 96-часовой курс фототерапии. Младенцу закрывают глаза повязкой и размещают его под специальной лампой. Солнечный свет имеет аналогичное воздействие на кожу ребенка: на свету начинается активно вырабатываться витамин Д, что способствует скорейшему исчезновению билирубина.
Если медикам кажется, что болезнь сильно выражена, то назначаются препараты глюкозы и активированного угля. С помощью глюкозы начинает активнее работать печень. Уголь обладает хорошим впитывающим свойством и вместе с вредными веществами забирает с собой билирубин. Выводится это вместе с калом.
Патологические формы желтухи требуют разработку методов лечения в зависимости от причин заболевания. В этом случае берутся в расчет все факторы: течение беременности, заболевания мамы, обстоятельства рождения ребенка, как проходили роды. Даются рекомендации эндокринолога и хирурга.
Народные средства
Всем известно, что с молоком матери малыш получает все необходимые ему питательные вещества. Народная медицина имеет свои рекомендации для того, чтобы избавить ребенка от желтухи.
Нужно внести некоторые изменения в рацион мамы:
- 100 грамм свежего сока рябины;
- 1 ч/л сиропа шиповника;
- 30 капель настойки барбариса;
- 100 грамм свекольного сока;
- 1 ч/л сока алоэ.
Можно выбрать какое-то одно средство и принимать его 3 раза в день за 20-30 минут до еды.
Также советуется заваривать и пить специальный чай из молодых побегов черноплодной рябины или из листьев смородины. Срок употребления должен быть не меньше одного месяца.
Хорошо действуют настои:
- Из полыни: 1 ч/л полыни заливается 2 стаканами кипятка, настаивается 20 минут, после процеживается. Можно подсластить отвар медом;
- Из зверобоя: 15 грамм травы заливается 250 мл кипятка, настаивается 25 минут, процеживается. За день необходимо выпить не меньше литра такого настоя.
Дальнейшая профилактика проблемы
С первых мгновений жизни младенца прикладывают к груди, что является лучшей профилактикой неонатальной желтухи. Молоко матери является отличным слабительным средством, что помогает вывести билирубин с первым калом и избежать пожелтения кожных покровов и белков глаз в дальнейшем.
Лучшей профилактикой будет:
- Грудное вскармливание;
- Сбалансированный рацион матери;
- Свежий воздух и солнечный свет.
Прогулки на свежем воздухе обязательны для здоровья мамы и малыша. Главное, чтобы родители следили за тем, чтобы их ребенок оставался в тепле постоянно и не переохлаждался. Еще после прогулок он легче и быстрее засыпает.
Так что если вы наблюдаете у своего крохи желтые белки глаз, и врачи ставят ему соответствующий диагноз – будьте спокойны. Вам непременно будет оказана помощь и поддержка в соответствии со степенью серьезности состояния малыша.
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
О чем говорят желтые белки глаз
У здорового человека белки глаз — склеры — белого цвета. Пожелтение белка указывает на желтуху. Ее вызывает высокий уровень билирубина в крови. Билирубин — химическое вещество желтого цвета, которое входит в состав желчи. Он необходим для расщепления жиров, поступающих в организм с пищей. Когда увеличивается уровень билирубина в крови, излишек откладывается в коже и белках глаз, окрашивая их в желтый.
Причины желтых белков у взрослых
Заболевания печени, билиарной системы и поджелудочной железы
Сужение желчевыводящих путей
Рак печени и поджелудочной железы
Цирроз — Различные заболевания печени приводят к рубцеванию печени.
Медикаментозный холестаз — Лекарство замедляет вывод желчи.
Гепатит — Избыточное употребление алкоголя, лекарственные препараты или инфекция могут вызывать воспаление печени.
Острый панкреатит — Воспаление поджелудочной железы приводит к развитию болевого синдрома, желтизне глаз, кожи, повышению температуры.
Ишемическая гепатоцеллюлярная желтуха -Заболевание возникает из-за отсутствия крови или кислорода, достигающих печени.
Беременность — Белки могут быть пожелтевшими из-за сдавливания желчных протоков.
Гемолитическая анемия — Патологическое разрушение красных кровяных клеток — эритроцитов. При их быстром разрушении в кровь выделяется много билирубина.
Малярия — Инфекционное вирусное заболевание, вызванное укусами комаров.
Дрепанцитоз — Наследственное заболевание крови.
Когда срочно обратиться к врачу
Обратитесь за медицинской помощью немедленно, если кроме желтизны склер вы наблюдаете и другие симптомы:
— повышение температуры;
— слабость;
— апатию;
— бессонницу;
— кожный зуд.
Лечение желтых белков
Лечение глаз зависит от причин возникновения симптома. Врачи рекомендуют лекарства и методы лечения после установления диагноза. Лечиться самостоятельно и употреблять лекарственные препараты без понимания причины симптома — опасно для жизни.
Профилактика
Чаще всего белки желтеют из-за болезней печени. Забота о ее здоровье может помочь избежать симптома.
Пейте много воды Вода улучшает выведение билирубина из организма.
Ешьте пищу, содержащую простые сахара Фрукты и овощи содержат питательные вещества и минералы, необходимые для правильной работы печени.
Отдыхайте Отдых улучшает состояние организма и печени.
Откажитесь от алкоголя Алкоголь нарушает способность печени перерабатывать эритроциты.
Увеличьте потребление железа Иногда пожелтение глаз вызвано анемией, или малокровием. Больной страдает от недостатка гемоглобина в крови, причиной которого может быть дефицит железа в организме. Высокий показатель содержания железа — у мясных продуктов.
Приходите на диагностику по адресу: Алматы, улица Толе би, 95а (угол улицы Байтурсынова).
Телефон: +7 (775) 007 01 00; +7 (727) 279 54 36
Желтуха новорожденных — Симптомы — NHS
Симптомы желтухи новорожденных
Желтуха обычно появляется примерно через 3 дня после рождения и исчезает к тому времени, когда ребенку исполняется 2 недели.
У недоношенных детей, которые более склонны к желтухе, ее появление может занять от 5 до 7 дней и обычно длится около 3 недель.
Он также имеет тенденцию длиться дольше у младенцев, находящихся на грудном вскармливании, у некоторых детей поражается в течение нескольких месяцев.
Если у вашего ребенка желтуха, его кожа будет слегка желтой. Пожелтение кожи обычно начинается на голове и лице, а затем распространяется на грудь и живот.
У некоторых младенцев пожелтение достигает их рук и ног. Пожелтение также может усилиться, если надавить пальцем на участок кожи.
Изменения цвета кожи будет труднее заметить, если у вашего ребенка более темный оттенок кожи.
В этих случаях пожелтение может быть более очевидным в другом месте, например:
- в белках глаз
- во рту
- на подошвах ног
- на ладонях
Новорожденный ребенок с желтухой может также:
- спать
- не хочет кормить или не кормить как обычно
- моча темная, желтая (должна быть бесцветной)
- с бледным пометом (он должен быть желтым или оранжевым)
Когда обращаться за медицинской помощью
Обычно вашего ребенка осматривают на наличие признаков желтухи в течение 72 часов после рождения в рамках медицинского осмотра новорожденного.
Если по истечении этого времени у вашего ребенка появятся какие-либо признаки желтухи, как можно скорее поговорите со своей акушеркой, медперсоналом или терапевтом за советом.
В большинстве случаев желтуха безвредна и не является признаком основного заболевания.
Обычно она проходит сама по себе к тому времени, когда ребенку исполняется 2 недели.
Хотя желтуха обычно не вызывает беспокойства, важно определить, нуждается ли ваш ребенок в лечении.
Узнайте больше о диагностике желтухи у младенцев
Последняя проверка страницы: 4 сентября 2018 г.
Срок следующей проверки: 4 сентября 2021 г.
Желтуха новорожденных — Диагностика — NHS
Ваш ребенок будет проверен на желтуху в течение 72 часов после рождения во время медицинского осмотра новорожденного.
Но вы должны следить за симптомами желтухи после того, как вернетесь домой, потому что иногда она проявляется в течение недели.
Когда вы дома с ребенком, обратите внимание на пожелтение его кожи или белков глаз.
Слегка надавив пальцами на кончик носа или на лоб, вам будет легче заметить пожелтение.
Вам также следует проверить мочу и фекалии вашего ребенка. У вашего ребенка может быть желтуха, если его моча желтого цвета (моча новорожденного должна быть бесцветной) или его фекалии бледные (должны быть желтыми или оранжевыми).
Как можно скорее поговорите со своей акушеркой, медицинским работником или терапевтом, если вы подозреваете, что у вашего ребенка желтуха.
Необходимо будет провести тесты, чтобы определить, нужно ли лечение.
Визуальный осмотр
Ваш ребенок пройдет визуальный осмотр на предмет желтухи.
При этом их необходимо раздевать, чтобы на их кожу можно было смотреть при хорошем, желательно естественном свете.
Другие вещи, которые также можно проверить, включают:
- белки глаз вашего ребенка
- десны вашего ребенка
- цвет мочи или фекалий вашего ребенка
Тест на билирубин
Если есть подозрение, что у вашего ребенка желтуха, необходимо проверить уровень билирубина в его крови.
Это можно сделать с помощью:
- небольшое устройство, называемое билирубинометром, которое направляет свет на кожу вашего ребенка (оно рассчитывает уровень билирубина, анализируя, как свет отражается или поглощается кожей)
- анализ крови из образца крови, взятого при уколе пятки вашего ребенка иглой (затем измеряется уровень билирубина в жидкой части крови, называемой сывороткой)
В большинстве случаев для проверки желтухи у младенцев используют билирубинометр.
Анализы крови обычно необходимы только в том случае, если у вашего ребенка появилась желтуха в течение 24 часов после рождения или если показания очень высокие.
Уровень билирубина в крови вашего ребенка используется для определения необходимости лечения.
Подробнее о лечении желтухи у младенцев.
Дополнительные испытания
Могут потребоваться дополнительные анализы крови, если желтуха вашего ребенка длится более 2 недель или требуется лечение.
Анализ крови определяет:
- Группа крови ребенка (проверить, несовместима ли она с группой крови матери)
- прикреплены ли какие-либо антитела (белки для борьбы с инфекциями) к эритроцитам ребенка
- количество клеток в крови ребенка
- есть ли заражение
- , есть ли дефицит фермента
Эти тесты помогают определить, есть ли основная причина повышенного уровня билирубина.
Последняя проверка страницы: 4 сентября 2018 г.
Срок следующей проверки: 4 сентября 2021 г.
Почему у младенцев желтые глаза? Есть несколько причин
Первые несколько недель отцовства могут быть нечеткими, но есть одна вещь, которую вы, вероятно, можете вспомнить в мельчайших деталях — глаза вашего ребенка. Я даже не могу оценить, сколько часов я провел, глядя в глаза своей новорожденной дочери, особенно в три часа ночи. Вероятно, вы можете вспомнить каждую деталь глаз вашего ребенка, точный оттенок синего или то, как они смотрят, когда они улыбаются.Так что вы, вероятно, довольно быстро заметите, если у вашего ребенка желтые глаза. Но есть ли повод для паники? Почему у младенцев желтые глаза и есть ли повод для беспокойства?
Если ваш ребенок новорожденный, его желтые глаза, скорее всего, вызваны желтухой. По данным клиники Майо, это обычно происходит между вторым и четвертым днем жизни вашего ребенка. По данным March of Dimes, желтуха вызвана накоплением билирубина в крови и является чрезвычайно распространенным явлением, поражая около 60 процентов детей.С незрелой печенью новорожденного она не может отфильтровать весь билирубин, имеющий желтый пигмент, из кровотока, в результате чего кожа и глаза младенца приобретают желтоватый оттенок. Для большинства младенцев это легкий случай, и его довольно легко лечить световой терапией, которая влияет на структуру молекул билирубина, чтобы ваш ребенок мог выводить их через мочу и стул. Когда вас выписывают из больницы, ваш ребенок уже был тщательно проверен на желтуху и будет снова осмотрен при первом посещении педиатра.Обычно это длится около трех недель, и к этому моменту все симптомы, такие как желтые глаза, должны исчезнуть.
Более серьезная причина желтых глаз? Серповидноклеточная анемия. По данным Национального института сердца, крови и легких, это заболевание характеризуется тем, что красные кровяные тельца становятся жесткими и имеют форму полумесяца, а не круглые и гибкие. При серповидно-клеточной анемии эти эритроциты могут застревать в кровеносных сосудах и могут замедлять или даже блокировать кровоток и доступ кислорода к частям тела.По данным клиники Майо, симптомы серповидно-клеточной анемии не проявляются, пока ребенку не исполнится четыре месяца.
Заметить, что глаза вашего ребенка желтые, может быть пугающим, тем более что многие проблемы с печенью могут быть связаны с желтыми глазами, такими как гепатит C. стать чем-то серьезным. Вам следует немедленно обратиться к врачу, если вы заметили желтый оттенок глаз вашего ребенка, особенно в сочетании с другими симптомами, такими как усталость или обезвоживание.
Желтые глаза
Желтые глаза обычно возникают из-за желтухи. Обычно организм постоянно заменяет старые эритроциты новыми. Желтый пигмент билирубин остается позади этого процесса. Билирубин перерабатывается печенью и выводится из организма в виде вещества, называемого желчью, которое также содержит вещества, способствующие пищеварению. Желчь протекает через желчный проток в тонкий кишечник, помогая пищеварению, и в конечном итоге смешивается с калом для выведения.
Желтые глаза и желтуха вызваны основным заболеванием, нарушением или состоянием, которое вызывает проблемы с этим процессом и приводит к накоплению билирубина в организме.
Причины желтизны глаз у новорожденных
Пожелтение глаз и кожи часто встречается у новорожденных из-за физиологической желтухи, которая обычно не является серьезной и часто исчезает в течение двух недель после рождения. Печень беременной женщины перерабатывает билирубин плода до рождения. После рождения печень ребенка начинает функционировать и перерабатывать билирубин, но может не перерабатывать билирубин в достаточных количествах в течение первых нескольких дней.Физиологическая желтуха может привести к временному пожелтению глаз и кожи, что часто не является серьезным или опасным. Грудное вскармливание также может способствовать желтухе новорожденных. Употребление в пищу большого количества продуктов, богатых каротином, таких как морковь, тыква и сладкий картофель, также может вызвать обратимое (без желтухи) пожелтение глаз.
К серьезным, но менее частым причинам желтухи новорожденных относятся:
Атрезия желчных путей (закупорка протоков, по которым желчь от печени до желчного пузыря)
Определенные заболевания или аномалии крови
Определенные наследственные заболевания
Инфекция
Болезнь печени
Хотя пожелтение глаз или кожи у новорожденных часто не является серьезным заболеванием, важно немедленно сообщить об этом лечащему врачу вашего ребенка, если вы заметили пожелтение глаз или кожи у ребенка, чтобы можно было оценить и контролировать состояние вашего ребенка и уровень билирубина. и при необходимости лечить.
Причины желтых глаз у детей и взрослых
Желтые глаза, а также пожелтение кожи возникают у детей и взрослых, когда накапливается билирубин из-за серьезных заболеваний и состояний, вызывающих повреждение или дисфункцию печени или блокирующих желчные протоки. Определенные состояния желчного пузыря или поджелудочной железы, такие как панкреатит или камни в желчном пузыре, могут вызвать закупорку желчных протоков, что приводит к желтухе и пожелтению глаз.
Причины желтого глаза со стороны печени или желчевыводящих путей включают:
Сужение или обструкция желчного протока (из-за камней в желчном пузыре или панкреатита)
Рак, включая рак печени и поджелудочной железы
Цирроз (рубцевание печени в результате различных заболеваний печени)
Медикаментозный холестаз (замедление оттока желчи из-за приема лекарств)
Гепатит (воспаление печени, которое может быть вызвано алкоголизмом, приемом лекарств или инфекцией)
Ишемическая гепатоцеллюлярная желтуха (из-за недостатка крови или кислорода, поступающего в печень)
Обструкция желчных протоков, вызванная беременностью
Другие причины желтых глаз включают:
Гемолитическая анемия (состояние, при котором организм разрушает слишком много собственных эритроцитов)
Малярия (болезнь, при которой паразиты разрушают эритроциты)
Pterygium или pinguecula (оба состояния представляют собой слегка приподнятые желтые наросты на роговице и конъюнктиве, покрывающие склеру глаза, часто вызванные воздействием солнца).Птеригиум и пингвекула обычно являются легкими состояниями и не связаны с желтухой или первопричинами.
Серповидно-клеточная анемия (наследственное заболевание, характеризующееся эритроцитами неправильной формы)
Окрашивание глаз оранжево-желтой краской, применяемое для диагностики повреждений глаз. Это безвредно и временно.
Каковы возможные осложнения желтых глаз?
Осложнения желтых глаз и желтухи в целом зависят от основного заболевания, расстройства или состояния.
Осложнения желтых глаз у детей и взрослых
Желтые глаза и желтуха у взрослых часто возникают из-за серьезных заболеваний, таких как заболевание печени, которые могут привести к серьезным и опасным для жизни осложнениям, включая:
Осложнения желтых глаз у новорожденных
У новорожденных очень высокий или быстро растущий уровень билирубина, вызывающий желтуху, может привести к редкому, но серьезному осложнению, называемому ядерной желтухой, типу повреждения головного мозга.Kernicterus может привести к следующим состояниям:
Вы можете свести к минимуму риск серьезных осложнений, обращаясь за регулярной медицинской помощью и следуя плану лечения, разработанному вами и вашим медицинским работником специально для вас или вашего ребенка.
Что вызывает желтые глаза? — Как диагностировать
Ваши глаза дают важные сведения о вашем общем состоянии здоровья. Если вы заметили, что белая часть глаза, называемая склерой, приобрела желтоватый оттенок, есть основания полагать, что с вашим телом может происходить что-то серьезное, требующее медицинской помощи.Прочтите, чтобы узнать больше о потенциальных причинах желтых глаз от опытных офтальмологов Access Eye.
Желтуха
Желтуха — это заболевание, при котором повышенный уровень пигмента билирубина в крови вызывает заметное пожелтение кожи и глаз. Желтуху часто можно увидеть у новорожденных, печень которых не полностью развита; примерно у 60 процентов новорожденных развивается желтуха. Состояние также может возникать у детей и взрослых.
Желтуха возникает при накоплении билирубина, желто-оранжевого пигмента, образующегося при расщеплении печенью старых или аномальных эритроцитов.Нормальная, здоровая печень фильтрует билирубин из крови, создавая желчь, которая перемещается по желчным протокам в желчный пузырь. Достигнув желчного пузыря, билирубин накапливается, а затем выводится из организма с отходами.
Если печень, желчный пузырь или желчные протоки не функционируют должным образом, в крови может накапливаться билирубин, придавая коже и белкам глаз желтоватый оттенок.
Другие медицинские состояния
Желтуха — не единственное объяснение желтых глаз.Виноваты другие заболевания, в том числе следующие:
- Аутоиммунные заболевания, вызывающие инфекцию или воспаление печени
- Цирроз печени
- Панкреатит (инфекция поджелудочной железы)
- Рак печени, поджелудочной железы или желчного пузыря
- Малярия
- Заболевания крови, влияющие на эритроциты (например, серповидноклеточная анемия)
- Генетические нарушения, влияющие на процесс обработки билирубина печенью
Лекарства
Некоторые лекарства также вызывают желтые глаза.Примеры включают пенициллин, оральные контрацептивы, хлорпромазин и анаболические стероиды. Чрезмерное употребление ацетаминофена, отпускаемого без рецепта, также может вызвать пожелтение глаз.
Желтые глаза против пингвекулы
Иногда желтые глаза ошибочно принимают за пингвекулу, доброкачественную желтоватую опухоль, развивающуюся на склере. Считается, что причиной пингвекулы является чрезмерное воздействие ультрафиолета.
Можно ли лечить желтые глаза?
Выявление основной причины желтых глаз — первый шаг к ее устранению.После устранения основной причины желтизна глаз должна улучшиться. Если вы заметили пожелтение глаз или глаз близкого человека, немедленно обратитесь за медицинской помощью. Чем раньше вы сможете определить первопричину, тем лучше.
Команда Access Eye посвятила свою карьеру изучению условий и проблем, влияющих на глаза. Если у вас есть вопрос о желтых глазах или другой теме о здоровье глаз, мы рекомендуем вам позвонить или написать нам сегодня.
состояний, вызывающих у новорожденных, детей и взрослых
Введение
Глаза человека могут предложить понимание личности и в то же время подавать предупреждающие знаки об общем состоянии здоровья организма.Когда белая часть глаза, называемая склерой, становится желтоватой, это часто является сигналом о том, что с телом что-то не так. Это также указывает на состояние, называемое желтухой. Желтуха — это состояние, при котором кожа, белки глаз и слизистые оболочки приобретают желтоватый цвет из-за повышенного уровня билирубина в крови. Билирубин — это желто-оранжевый пигмент, который образуется в результате распада красных кровяных телец (эритроцитов). Есть разные причины желтухи у новорожденных, детей и взрослых.
Состояния, вызывающие пожелтение глаз
Лица, у которых наблюдается пожелтение глаз, могут иметь дисфункцию любого из следующих органов:
- Печень
- Желчный пузырь
- Поджелудочная железа
- Множественные органы
1. Проблемы с печенью
Печень выполняет множество важных функций организма, связанных с метаболизмом, пищеварением, хранением питательных веществ и иммунитетом, включая расщепление красных кровяных телец.Пожелтение глаз может быть вызвано состояниями, нарушающими нормальное функционирование печени, например циррозом или рубцеванием печени. Следующие состояния могут вызвать цирроз:
Другие типы гепатита, такие как гепатит A, гепатит D и гепатит E, также могут вызывать желтуху. Однако они реже вызывают пожелтение кожи, глаз и слизистых оболочек по сравнению с гепатитом B и гепатитом C.
Генетические состояния, такие как гемохроматоз и болезнь Вильсона, также связаны с развитием цирроза.
- Гемохроматоз: Заболевание возникает при избытке железа в организме. Избыточное количество железа в организме токсично и может отравить различные органы. Перегрузка железом также может вызвать отказ органа.
- Болезнь Вильсона: Это редкое генетическое заболевание, вызывающее накопление меди в головном мозге, печени и других жизненно важных органах тела. Это может быть потенциально опасным для жизни заболеванием, но при ранней диагностике его можно эффективно вылечить.
Помимо желтухи, состояния, поражающие печень, могут также вызывать следующие симптомы:
2. Проблемы с желчным пузырем
Желчь вырабатывается печенью и затем накапливается в желчном пузыре. Желчный пузырь отвечает за выделение желчи для переваривания жиров. Он также связан с печенью через желчные протоки. Однако при закупорке желчных протоков из-за камней в желчном пузыре может возникнуть желтуха. Другими причинами обструкции желчного пузыря являются опухоли, кисты и воспаление желчного пузыря, которые могут вызывать следующие признаки и симптомы:
- Лихорадка
- Озноб
- Боль в животе
- Худеем без особых усилий
3.Проблемы с поджелудочной железой
Желчный проток и проток поджелудочной железы отводятся в тонкий кишечник. Однако при непроходимости протока поджелудочной железы или заболевании поджелудочной железы желчь может не отводиться должным образом. По этой причине может возникнуть желтуха. Это состояние также может быть вызвано раком поджелудочной железы.
Темная моча, светлый стул и кожный зуд могут также возникать из-за повышенного уровня билирубина в организме. Наиболее распространенные состояния поджелудочной железы, которые могут вызвать желтуху:
- Желчные камни
- Заболевания желчных протоков
- Гепатит и другие болезни печени
4.Некоторые заболевания крови
Пожелтение глаз также может быть вызвано аномальным распадом эритроцитов или нарушением выведения билирубина. К этим состояниям относятся:
Пожелтение глаз у новорожденных
Желтуха у новорожденных встречается довольно часто, поскольку их печень все еще развивается. Желтуха обычно возникает у новорожденных, поскольку их печень еще не созрела для удаления билирубина. Помимо изменения цвета кожи на желтый, еще одним очевидным признаком желтухи у новорожденных является пожелтение глаз.
Другие симптомы желтухи новорожденных, которые должны быть немедленно проверены медицинскими работниками, включают:
В большинстве случаев желтуха новорожденных проходит по мере созревания печени младенца. Нормальные причины желтухи новорожденных:
- Физиологическая желтуха: Большинство новорожденных испытывают физиологическую желтуху из-за все еще развивающейся печени. Этот тип желтухи обычно появляется через 2-4 дня после рождения.
- Желтуха грудного вскармливания: Этот тип желтухи возникает, когда младенец не получает достаточно грудного молока, чтобы вывести избыток билирубина.Желтуха при грудном вскармливании обычно проходит с поступлением материнского молока.
- Желтуха грудного молока: В некоторых случаях в грудном молоке содержатся вещества, которые могут вызывать задержку билирубина в кишечнике младенцев, а не выводить его с калом. Желтуха грудного молока часто проходит к 12-й неделе.
Есть также причины возникновения желтухи у новорожденных. В их число входят:
- Гипербилирубинемия недоношенных: Недоношенные младенцы имеют повышенный риск развития желтухи из-за их еще незрелой печени.У них также может развиться более тяжелая желтуха, особенно при наличии других заболеваний.
- Несовместимость крови Желтуха: Несовместимость группы крови возникает, когда у матери и ребенка несовместимые группы крови. Такая несовместимость заставляет организм матери атаковать красные кровяные тельца (эритроциты) ребенка, пока он еще находится в утробе матери. Поскольку материнские антитела атакуют эритроциты ребенка до рождения, желтуха может возникнуть уже в первый день жизни ребенка.
- Кровоизлияние: Желтуха также может быть следствием внутреннего кровотечения. Недоношенные дети часто имеют повышенный риск кровотечений.
- Инфекции: Тяжелая бактериальная инфекция, называемая сепсисом, также может вызывать желтуху у новорожденных.
Пожелтение глаз у детей и взрослых
Пожелтение глаз у детей старшего возраста и взрослых вызывает беспокойство, поскольку желтуха в этих возрастных категориях встречается нечасто.Хотя чрезмерное употребление овощей оранжевого или желтого цвета может сделать кожу желтоватой, наличие желтых глаз часто указывает на желтуху или признак основной проблемы со здоровьем.
Желтуха в основном возникает у детей старшего возраста и взрослых по следующим причинам:
- Распад красных кровяных телец: Когда эритроциты быстро разрушаются, также происходит увеличение производства билирубина.
- Заболевание или травма печени: Проблемы с печенью могут быть вызваны острым или хроническим гепатитом, алкогольной болезнью печени, лекарственным гепатитом или циррозом, которые часто вызывают желтуху.
- Обструкция желчного протока: При обструкции желчного протока билирубин накапливается в печени и вызывает желтуху из-за повышения уровня билирубина в крови.
Другие причины желтухи, требующие лечения, включают:
- Острое воспаление или заболевание печени: Если печень инфицирована или повреждена, она может быть не в состоянии должным образом обрабатывать билирубин.
- Гемолитическая анемия: Это заболевание крови, при котором эритроциты быстро разрушаются до того, как закончится их нормальный срок жизни.Это заболевание также может привести к анемии, которая представляет собой состояние, характеризующееся низким уровнем гемоглобина или количества эритроцитов.
- Панкреатит: Это состояние относится к воспалению поджелудочной железы, которое также может привести к желтухе.
- Малярия: Это серьезное и потенциально опасное для жизни заболевание, вызываемое паразитом, поражающим определенных комаров, питающихся человеческой кровью. Этот паразит может вызывать разрушение эритроцитов (эритроцитов) и часто приводит к желтухе.
- Рак: Рак печени и рак поджелудочной железы могут вызывать желтуху.
Другие симптомы, возникающие вместе с желтухой, могут включать:
- Лихорадка
- Слабость
- Общее недомогание
- Полнота или вздутие живота
- Зуд кожи
- Моча темного цвета
- Переходные табуреты светлые
Чрезмерное употребление продуктов, богатых витамином А или бета-каротином, может привести к желтоватому изменению цвета кожи.Некоторые примеры таких продуктов — дыни, кабачки и морковь. Хотя эти продукты имеют тенденцию влиять на цвет кожи, они не могут вызвать пожелтение глаз.
Желтые глаза: причины и лечение
Бет Лонгуэр Дафф; проверено Гэри Хейтингом, OD
Почему у меня желтые глаза?
Желтые глаза обычно являются признаком желтухи.Желтые глаза могут быть вызваны чрезмерным употреблением определенных лекарств или рядом заболеваний, в том числе серьезных. Лечение зависит от основной причины изменения цвета глаз.
Желтуха — это пожелтение кожи и глаз, вызванное высоким уровнем пигмента, называемого билирубином. Несмотря на то, что это делает глаза желтыми, это не влияет на зрение.
Желтуха — это не болезнь. Напротив, это признак того, что печень, желчный пузырь и желчные протоки не функционируют должным образом.
Желтуха конъюнктивы — медицинский термин, обозначающий желтые глаза. Также можно использовать термин , желтуха склеральной оболочки .
Причины желтых глаз
Белки ваших глаз всегда должны выглядеть белыми. Если эта часть вашего глаза (склера) не белая, окулист может помочь вам выяснить, что вызывает изменение цвета.
Желтые глаза могут быть вызваны следующими причинами:
Особые лекарства , включая избыток парацетамола и отпускаемые по рецепту лекарства, такие как пенициллин, оральные контрацептивы, хлорпромазин и анаболические стероиды.
Острый панкреатит , инфекция поджелудочной железы.
Обструктивная желтуха может возникнуть, когда один или несколько протоков, по которым желчь от печени до желчного пузыря, блокируются желчными камнями. Когда желчь не может течь должным образом, она накапливается в крови.
Пингвекула — это желтоватое образование, которое может развиваться на части склеры. Часто считается, что оно вызвано чрезмерным пребыванием на солнце.Пингвекулу можно удалить хирургическим путем, если она становится слишком большой или надоедливой.
Гемолитическая анемия , врожденное заболевание крови, которое возникает, когда в крови отсутствуют здоровые эритроциты.
Малярия , инфекция, переносимая через кровь комарами, распространенная в некоторых частях мира.
Определенные заболевания крови , влияющие на выработку и продолжительность жизни красных кровяных телец, например серповидно-клеточная анемия.
Редкие генетические нарушения , влияющие на процесс обработки билирубина печенью.
Аутоиммунные заболевания , поражающие иммунную систему организма. Вирусы гепатита A, B и C могут инфицировать клетки печени, вызывая краткосрочный или долгосрочный гепатит и пожелтение глаз.
Цирроз , рубцевание печени на поздней стадии, которое снижает способность печени фильтровать билирубин. Цирроз может быть вызван многими формами заболеваний печени, включая гепатит, неалкогольную жировую болезнь печени и хронический алкоголизм — все они могут вызывать желтые глаза.
Некоторые виды рака , включая рак печени, поджелудочной железы и желчного пузыря.
СМОТРИТЕ СВЯЗАННЫЕ: Что вызывает красные глаза?
Желтуха у младенцев
Желтуха часто встречается у новорожденных. Около 60% всех младенцев заболевают желтухой, в том числе желтыми глазами.
Младенцы, рожденные недоношенными, подвергаются более высокому риску, потому что их печень недостаточно зрелая для переработки билирубина.
Легкие случаи детской желтухи обычно проходят самостоятельно — лишь примерно одному из 20 пораженных детей требуется вмешательство.В умеренных случаях обычно используется специальная световая терапия для снижения уровня билирубина, что часто приводит к быстрому выздоровлению.
Желтуха гораздо реже встречается у детей старшего возраста и взрослых. В этих случаях врач может заподозрить более серьезное заболевание, требующее лечения.
Как и у новорожденных, при желтухе у детей и взрослых в первую очередь фокусируется печень.
Лечение желтых глаз
Лечение желтых глаз зависит от их первопричины.
Желтые глаза могут быть наиболее заметным признаком определенных состояний, но не менее важными могут быть симптомы, возникающие наряду с обесцвечиванием глаз. Эти симптомы могут помочь врачу диагностировать и лечить проблему.
Сопутствующие симптомы могут включать:
Кожный зуд
Полнота желудка
Усталость
Лихорадка
Бледный стул
Темная моча
Тошнота
Внезапная потеря веса
Лучшее лечение желтых глаз определяется рядом тестов, включая тот, который измеряет количество билирубина в крови и общий анализ крови, а также другие печеночные пробы.
Вместе с обзором симптомов, историей болезни, физическим осмотром и, возможно, тестами на визуализацию, результаты теста помогут определить диагноз.
Если основной причиной желтых глаз является инфекция, такая как гепатит С или малярия, врач может назначить антибиотики, противогрибковые или противовирусные препараты.
Если алкоголь или наркотики являются частью диагноза, отказ от этих веществ запустит процесс выздоровления.
Диета также может играть важную роль.Печень перерабатывает и усваивает большинство переваренных питательных веществ и усерднее работает, когда пища трудно переваривается.
Это включает в себя большое количество:
Рафинированный сахар
Соль
Насыщенные жиры
Людям с желтухой рекомендуется поддерживать высокий уровень гидратации и есть больше продуктов, благоприятных для печени, например:
Фрукты и овощи
Цельнозерновые
Постные белки
Орехи и бобовые
По мере заживления печени желтуха (и желтые глаза) проходят.
Определенные состояния, такие как закупорка желчного протока, могут потребовать хирургического вмешательства, прежде чем белки глаз вернутся к своему нормальному цвету.
Обратитесь к окулисту, если ваши глаза желтые.
Если ваши глаза желтые, не игнорируйте их.
Если желтый цвет вызывает заболевание печени или другое заболевание, необходима быстрая диагностика и лечение для предотвращения серьезных осложнений, включая повреждение органов.

 Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.
Вирусы гепатита A, B, и C поражают клетки печени, вызывая острый (скоротечный) или хронический (длительный) гепатит и пожелтение глаз.