Ветрянка у детей | Аллегро
Ветрянка – это инфекционное заболевание, вызываемое вирусом Varicella Zoster. Болезнь очень заразна. Передается воздушно-капельным путем или контактным способом. Здоровому человеку достаточно пообщаться с больным около 5–10 минут, чтобы подхватить вирус. Ветрянка у детей чаще всего наблюдается в возрасте 4–5 лет, когда организм малыша наиболее восприимчив к инфекции. Ребенка до года от заболевания защищают антитела матери, которые переходят к нему во время беременности и грудного вскармливания. Дети обычно переносят ветрянку достаточно легко. Инкубационный период длится от 5 дней до трех недель.
Симптомы ветрянки у детей
Начальные проявления болезни напоминают типичные признаки вирусной инфекции и выражаются в:
- боли в горле;
- общем недомогании, слабости, ломоте в теле;
- капризном поведении;
- нарушении сна;
- потере аппетита;
- головной боли;
- повышении температуры тела.
 Чем тяжелее протекает болезнь, тем выше поднимается столбик градусника. При легком течении температура может оставаться в пределах обычных значений или немного повыситься.
Чем тяжелее протекает болезнь, тем выше поднимается столбик градусника. При легком течении температура может оставаться в пределах обычных значений или немного повыситься. - Тяжелая форма ветрянки сопровождается рвотой, могут увеличиться лимфоузлы.
Одновременно с повышением температуры на теле ребенка появляется сыпь, по которой можно отличить ветрянку от других инфекционных болезней. Высыпания при этом заболевании наблюдаются в подавляющем большинстве случаев. И даже самая легкая форма сопровождается минимальным количеством характерных пузырьков.
Сыпь сначала замечают на теле, затем на руках, ногах и голове. На ступнях и ладонях пузырьков не бывает, но они появляются часто на слизистых: во рту на языке и небе, на гениталиях и глазах. Красные маленькие пятна быстро превращаются в папулы, напоминающие укусы насекомых. Затем внутри них образуется жидкость. После того, как пузырек вскрывается, на нем появляется корочка. Весь процесс сопровождается сильным зудом, что причиняет ребенку дискомфорт и иногда даже мешает полноценному сну. Если воспаления не расчесывать, они исчезнут без следа в скором времени. В противном случае из-за расчесов на коже могут оставаться небольшие шрамы.
Если воспаления не расчесывать, они исчезнут без следа в скором времени. В противном случае из-за расчесов на коже могут оставаться небольшие шрамы.
Важно объяснить ребенку, что нельзя срывать корочки и чесать воспаленные участки, так как можно занести инфекцию в ранки, что приведет к осложнениям.
Описанные выше симптомы относят к типичным проявлениям ветрянки. Атипичные формы бывают нескольких видов:
- буллезная ветрянка с гнойными большими везикулами;
- геморрагическая с кровянистым содержимым пузырьков;
- гангренозно-некротическая, при которой везикулы заполнены и кровью, и гноем;
- рудиментарная, которая протекает без сыпи и повышении температуры, только с типичными признаками ОРВИ.
Нельзя сказать однозначно, сколько дней длится ветрянка. Первые высыпания могут появиться уже на первый-второй день болезни, последние – спустя неделю-полторы. Заживление кожных покровов произойдет через одну-две недели. Если есть осложнения, болезнь может затянуться на несколько недель.
Лечение ветрянки у детей
Даже при легком течении болезни контролировать состояние ребенка и назначать лекарственные средства должен врач-педиатр. Поэтому доктора надо вызвать на дом при первых подозрениях на ветрянку. Комплекс мер при этом недуге обычно включает в себя следующее.
- Больного малыша изолируют, чтобы он не заразил остальных, так как есть некоторые группы людей (беременные женщины, пожилые лица и люди с хроническими заболеваниями), для которых ветрянка может быть крайне опасна.
- Предписывают строгий постельный режим при тяжелой форме болезни или ограничивают физическую активность, если заболевание протекает в легкой форме.
- При лечении ветрянки, если не наблюдается осложнений, не применяют противовирусные препараты и антибиотики.
- Ребенку нужно предлагать много пить: чистую воду, чай, морсы.
- Питание должно быть максимально легким: супы, рыба и мясо, приготовленные на пару, пюре из фруктов и овощей (если сыпь есть на слизистой рта).

- В качестве жаропонижающих применяют подходящие препараты на основе ибупрофена и парацетамола.
- Для обработки сыпи используют антисептики: фукорцин, бриллиантовый зеленый, перекись водорода, марганцовку, средства на основе цинка.
- При сильном зуде врач может назначить антигистаминные средства.
- При образовании сыпи в полости рта педиатр посоветует полоскания фурацилином, травяными отварами. Болезненные ранки можно смазывать обезболивающими гелями.
- Если после ветрянки остались шрамы, их смазывают специальными средствами, которые назначает врач.
Осложнения при ветрянке
Обычно ветрянка протекает в легкой форме. Осложнения возникают в том случае, когда к заболеванию присоединяется бактериальная или вирусная инфекция. Это может произойти, когда:
- не выполняются предписания педиатра;
- игнорируется прием назначенных лекарственных препаратов;
- не соблюдаются гигиенические меры;
- у малыша ослабленный иммунитет, отягощенный хроническими болезнями.

Осложнения могут быть вирусной или бактериальной природы. В таком случае ребенок лечится в стационарных условиях под непрерывным контролем врача.
К наиболее часто встречающимся случаям осложнения медики относят:
- пневмонию. При одышке, посинении кожи в зоне носа и губ, кашле нужна срочная консультация врача и помещение в стационар;
- энцефалит. Если у ребенка судороги, рвота, повышается температура, и он теряет сознание, это все может быть симптомами очень серьезного заболевания. Необходимо оперативно вызвать скорую помощь.
- отит. В этом случае воспаляется среднее ухо. Нужна консультация лор-врача.
- стоматит. При присоединении бактериальной инфекции во рту образуются болезненные пузырьки с жидкостью.
Среди мер профилактики осложнений особо выделяют соблюдение основных правил гигиены:
- менять постельное белье каждые два дня;
- не давать ребенку расчесывать ранки;
- можно купать малыша в отваре трав или слабом растворе марганцовки и предельно аккуратно вытирать тело после ванны.

Ветрянка у детей в большинстве случаев длится 10–14 дней. При хорошем иммунитете ребенка и соблюдении всех предписаний врача она проходит без осложнений, а на коже практически не остается следов.
УЗНАТЬ ЦЕНЫ
Кожный зуд как симптом заболеваний внутренних органов и кожи
Виды зуда
В литературе под термином “зуд” понимают ощущение, вызывающее целенаправленный чесательный рефлекс. В научной литературе зуд обозначают также термином «pruritus» (от лат. prūrio – чесать). Нередко данное явление является одним из первых симптомов не только кожных, но и внутренних болезней, заболеваний нервной системы, гормональных нарушений и даже опухолей. Именно поэтому в настоящее время зуд расценивают как «междисциплинарный симптом» и в некоторых случаях даже выделяют как отдельное заболевание.
Выделяют общий (генерализованный) и местный (локализованный) кожный зуд. Острый генерализованный — чаще является следствием пищевой, медикаментозной аллергии, реакции на холод, тепло и т. д. Нередко генерализованный кожный зуд является симптомом тяжелых болезней: сахарного диабета, заболеваний желудочно-кишечного тракта, почек, злокачественных новообразований и др.
д. Нередко генерализованный кожный зуд является симптомом тяжелых болезней: сахарного диабета, заболеваний желудочно-кишечного тракта, почек, злокачественных новообразований и др.
Локализованный зуд возникает наиболее часто в области волосистой части головы и аногенитальной зоны и носит приступообразный характер. Причинами развития данного явления в анальной области, как правило, считаются хронические воспалительные процессы в органах малого таза, инфекции, в т.ч. глистные инвазии и др. Длительно существующие ощущения нередко осложняются развитием бактериальной инфекции, кандидоза. Локализованный зуд наблюдается также в области высыпаний при различных кожных болезнях: псориазе, атопическом дерматите и др.
Частота развития зуда при кожных и системных заболеваниях
| Диагноз | Частота | |
| Атопический дерматит | основной симптом, в 100% случаев | |
| Псориаз | 77-84% | |
| Опоясывающий герпес/постгерпетическая невралгия | 58%/30% | |
| Хронические заболевания почек/диализ | 22% | |
| Первичный билиарный цирроз | 80% | |
| Сахарный диабет | 3% | |
| Гипертиреоз | 4-7,5% | |
| Анорексия | 58% | |
| Истинная полицитемия | 48% | |
| Лимфома Ходжкина | 25-35% |
Зуд, сохраняющийся более 6 недель, определяют как хронический. Его частота среди взрослого населения составляет, по данным исследований, 8-9%. Хронические явления наблюдаются при различных кожных болезнях (атопический дерматит/нейродермит, экзема, пруриго, псориаз и т.д.) и системных заболеваниях.
Его частота среди взрослого населения составляет, по данным исследований, 8-9%. Хронические явления наблюдаются при различных кожных болезнях (атопический дерматит/нейродермит, экзема, пруриго, псориаз и т.д.) и системных заболеваниях.
Зуд при различных кожных заболеваниях
| Заболевания, часто сопровождающиеся зудом | Заболевания, редко сопровождающиеся зудом | |
| Воспалительные дерматозы: атопический дерматит, контактный дерматит, экзема, красный плоский лишай, пруриго, псориаз, себорейный дерматит, мастоцитоз, розовый лишай Жибера, крапивница | Воспалительные дерматозы: склеродермия и склероатрофический лихен, болезнь Девержи | |
| Инфекционные дерматозы: вирусные инфекции, импетиго, педикулез, чесотка | Генодерматозы: болезнь Дарье, болезнь Хейли-Хейли | |
Аутоиммунные дерматозы: буллезные дерматозы, в т. ч. герпетиформный дерматит Дюринга ч. герпетиформный дерматит Дюринга | Опухоли: В-клеточная лимфома кожи, базалиома, плоскоклеточный рак кожи | |
| Опухоли: Т-клеточная лимфома кожи | Другие состояния: рубцы |
Механизм развития зуда
Механизмы развития зуда при хронических заболеваниях почек до конца неизвестны. Предполагается роль метаболических нарушений, а также вовлечение в процесс опиоидных рецепторов и повышенная сухость кожи. Зуд развивается, как правило, через 2-3мес. после начала гемодиализа, в 25-50% случаев носит генерализованный, в остальных случаях — локализованный характер. Как правило, зуд наиболее выражен в области спины и лица.
При заболеваниях печени зуд является очень частым симптомом (наблюдается в 80% случаев цирроза печени, в 15% всех случаев вирусного гепатита С). Как правило, начинается в области ладоней и подошв, а также в области трения одежды. Характерно его усиление в ночное время. Со временем зуд принимает генерализованный характер, при этом расчесывание кожи практически не приносит облегчения.
Со временем зуд принимает генерализованный характер, при этом расчесывание кожи практически не приносит облегчения.
При эндокринной патологии, например, сахарном диабете и гиперфункции паращитовидных желез, зуд может сопровождаться чувством жжения, покалывания, “ползания мурашек”. Недостаток витамина D, минералов, железа также в ряде случаев приводит к развитию данного явления. При дефиците железа часто наблюдается “аквагенный зуд” (при контакте с водой). Как правило, восстановление нормального уровня содержания железа и минералов приводит к исчезновению каких-либо ощущений в течение 2 недель от начала терапии.
Зуд может выступать одним из симптомов опухолей и болезней крови. В качестве возможных механизмов его возникновения предполагается токсическое воздействие, аллергические реакции на компоненты опухолей, а также прямое раздражающее действие на нервы и головной мозг (при опухолях мозга).
Системные заболевания, которые могут сопровождаться зудом
- Метаболические и эндокринологические нарушения: хроническая почечная недостаточность, заболевания печени, заболевания щитовидной и паращитовидных желез, дефицит железа.

- Инфекционные заболевания: ВИЧ-инфекция, паразитозы и глистные инвазии.
- Заболевания крови:истинная полицитемия, миелодиспластический синдром, лимфома.
- Неврологические заболевания: рассеянный склероз, невропатия, опухоли головного и спинного мозга, постгерпетическая невралгия.
- Психосоматические и психиатрические расстройства: депрессия, нарушения пищевого поведения, биполярные расстройства.
Фотодерматоз: часто встречающаяся аллергия на солнце
Летний солнечный дерматит, часто называемый аллергией на солнце, является наиболее распространенной формой фотодерматоза. Это заболевание обусловлено повышенной чувствительностью кожи к ультрафиолету и вызвано воздействием солнечных лучей. Такое явление не редкое на сегодняшний день – с фотодерматозом сталкивается около 20% населения во всем мире. Аллергия проявляется в виде небольших красных зудящих точек. Обычно это происходит через 12 часов. Часто неизбежны рецидивы. Аллергия на солнце может быть более сильной: больше точек, больше зуда и больше затронутых зон.
Аллергия на солнце может быть более сильной: больше точек, больше зуда и больше затронутых зон.
От аллергии на солнце очень часто страдают женщины в возрасте от 15 до 35 лет. Она доставляет дискомфорт и негативно сказывается на внешности, выражается в появлении маленьких красных пятен, вызывающих интенсивный зуд и жжение. На лице эти пятна обычно не появляются, однако они есть на шее, плечах, руках и ногах. Другие симптомы фотодерматоза: шелушение кожи, высыпания в виде папул или фолликулитов (гнойничков), длительная пигментация на пораженных участках.
Часто признаки возникают не сразу. В отличие от солнечного ожога, фотодерматоз может развиться лишь спустя несколько часов после возвращения домой (фототоксическая реакция), а иногда и вовсе через несколько дней (фотоаллергическая реакция).
Причинами фотодерматоза служат ультрафиолетовые лучи, в особенности UVA-лучи. Повышают их негативное влияние дезодоранты, духи, мази и крема, которые были нанесены на чувствительную кожу перед выходом на солнце. Некоторые вещества в составе парфюмерных и косметических средств могут вступать в реакцию с ультрафиолетом и вызывать аллергию. Таким свойством обладает, например, эозин, содержащийся в губной помаде, и парааминобензойная кислота, входящая в состав некоторых солнцезащитных средств. Схожее действие оказывают и другие вещества: фенол, ретиноиды, салициловая, борная и полиненасыщенные жирные кислоты, сок петрушки, масло розы, бергамота, мускуса, зверобоя и сандала.
Некоторые вещества в составе парфюмерных и косметических средств могут вступать в реакцию с ультрафиолетом и вызывать аллергию. Таким свойством обладает, например, эозин, содержащийся в губной помаде, и парааминобензойная кислота, входящая в состав некоторых солнцезащитных средств. Схожее действие оказывают и другие вещества: фенол, ретиноиды, салициловая, борная и полиненасыщенные жирные кислоты, сок петрушки, масло розы, бергамота, мускуса, зверобоя и сандала.
Нередко появление признаков аллергии на солнце вызывают лекарственные препараты. В частности: барбитураты, антигистаминные средства, цитостатики, оральные контрацептивы, препараты гормонозаместительной терапии, сульфаниламиды, аминазин, некоторые сердечно-сосудистые средства, определенные антибиотики и отдельные противовоспалительные препараты. Повышенная реакция на ультрафиолет проявляется и в случае снижения защитной функции кожи по причине оказания на нее дополнительного воздействия (например, пилинг, косметологические манипуляции). Часто причиной фотодерматоза является нарушение работы гепатобиллиарного и желудочно-кишечного тракта.
Часто причиной фотодерматоза является нарушение работы гепатобиллиарного и желудочно-кишечного тракта.
И есть только один способ решить эту проблему – профилактировать ее возникновение. Идеальное решение – избегать солнца или носить защитную одежду. Если солнца не избежать:
- не загорайте в период между 11.00 – 16.00
- перед посещением пляжа не пользуйтесь духами и кремами, содержащими спирт
- загорайте постепенно (по 20-30 минут в день)
- используйте солнцезащитные средства широкого спектра с сильным защитным фактором (от воздействия UVA и UVB-лучей). Первые дни только на ограниченные участки кожного покрова. И только убедившись в отсутствии возникновения фотодерматоза, при нанесении этих средств на отдельные участки кожи, используйте их на все поверхности кожного покрова.
- наносите крем повторно каждые два часа
- если избежать негативного воздействия на кожу все-таки не удалось, а обратиться к врачу нет возможности, снять острые проявления фотодерматоза можно с помощью холодных примочек и специальных средств после загара, содержащих пантенол.
 Лучше и эффективнее обратиться за помощью к врачу дерматологу или аллергологу.
Лучше и эффективнее обратиться за помощью к врачу дерматологу или аллергологу. - в период обострения аллергии соблюдайте гипоаллергенную диету, исключите прием спиртных напитков.
Важно предпринимать все меры предосторожности для достижения наилучшего результата.
Дерматозы беременных
Стоимость: от 1500 руб
Записаться
Беременность прекрасное время для любой женщины, особенно когда это запланированное и желанное событие в жизни семейной пары. К сожалению, далеко не всегда в силу различных обстоятельств беременность наступает естественным путем – в таких случаях современная медицина предлагает различные процедуры вспомогательных репродуктивных технологий. Это делает отношение женщины к такому естественному для нее процессу еще более трепетным. И здесь, нередко, сюрпризы может преподнести наша кожа. Целый ряд кожных заболеваний может обостряться при беременности. Вместе с тем, традиционно назначаемые лекарственные препараты имеют ограничения к применению в такой ситуации. И здесь важно, чтобы специалист имел опыт лечения подобных ситуаций.
И здесь важно, чтобы специалист имел опыт лечения подобных ситуаций.
Наша Клиника в некотором роде уникальна, так как многолетний опыт ведения женщин с кожными заболеваниями при беременности имеет не только главный врач, на протяжении 15 лет являющийся консультантом в НИИ акушерства и гинекологии имени Д.О. Отта, но и другие специалисты, являющиеся сотрудниками кафедры кожных болезней Первого медицинского университета им. академика И.П.Павлова.
Теперь попробуем объяснить причины возникновения и обозначить наиболее распространенные кожные болезни при беременности.
Во время беременности основной причиной поражения кожи считаются изменения в иммунной системе беременной. Патологические процессы могут проявляться обострением хронических заболеваний кожи или появлением специфических, ассоциированных с беременностью дерматозов, так называемых, «дерматозов беременных».
Изменения на коже весьма многообразны как по проявлениям, так и по механизмам развития. Условно их можно разделить на 3 группы:
Условно их можно разделить на 3 группы:
I. Стигмы беременности:
Хлоазма — наиболее известная из них. В качестве механизма развития предполагаются различные функциональные эндокринно-обменные сдвиги на фоне беременности. Проявляется коричневатыми пятнами неопределенных очертаний, чаще симметричными, на коже щек, лба, подбородка, шеи без субъективных ощущений. Хлоазма может возникать в разные сроки гестации, усиливаясь по мере ее развития и бесследно исчезая вскоре после родов. Но при последующих беременностях хлоазма возникает вновь. Воздействие солнечных лучей усиливает выраженность пятен.
Меланоз беременных — изменения на коже в виде гиперпигментации в области сосков, гениталий, белой линии живота также без субъективных ощущений или воспалительных явлений. После родов эти нарушения исчезают. Хлоазма и меланоз обычно не требуют специального лечения и спонтанно регрессируют после родов.
II. Болезни кожи, относительно часто регистрируемые при беременности:
К этой группе относятся разнообразные изменения и заболевания кожи, часто сопровождающие беременность, а также некоторые распространенные дерматозы, течение которых в период гестации обычно усугубляется. Главным механизмом является изменение гормональных соотношений в организме беременной. Это, в свою очередь, влияет на функциональные возможности иммунной и нервной систем, состояние желудочно-кишечного тракта, почек, сердечно-сосудистую деятельность, водно-солевой обмен и др.
Главным механизмом является изменение гормональных соотношений в организме беременной. Это, в свою очередь, влияет на функциональные возможности иммунной и нервной систем, состояние желудочно-кишечного тракта, почек, сердечно-сосудистую деятельность, водно-солевой обмен и др.
К этой группе относятся: гипергидроз
- гипертрихоз
- ладонно-подошвенные телеангиэктазии
- эритема ладоней
- алопеция – выпадение волос
- ониходистрофии – изменения ногтевых пластинок
Большинство этих и других состояний, как правило, после родов исчезает. Лечение их при необходимости симптоматическое.
Течение и выраженность симптомов других кожных заболеваний также изменяется во время беременности. К ним в первую очередь относятся экзема, атопический дерматит, псориаз, красный плоский лишай, акне, герпетиформный дерматит Дюринга. Во время беременности они часто обостряются, причем обострения, как правило, более выражены, протекают тяжелее, чем до гестации. Иногда, наоборот, в ходе беременности наступает ремиссия, которая продолжается вплоть до родов, после чего возникает очередное обострение. Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия
Иногда, наоборот, в ходе беременности наступает ремиссия, которая продолжается вплоть до родов, после чего возникает очередное обострение. Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия
III. Собственно дерматозы беременных
Четыре кожных заболевания, характерные для беременности, пемфигоид беременных, полиморфный дерматоз беременных, атопический дерматит беременных, и холестаз беременных можно отличить по клинической картине, гистопатологии, риску осложнений у плода. Только пемфигоид беременных и внутрипеченочный холестаз беременных связаны с существенным риском для плода. Поскольку для всех этих дерматозов характерен зуд, необходима тщательная оценка любой беременности, сопровождающейся зудом.
Пемфигоид беременных, ранее известный как герпес беременных, является самым редким из кожных нарушений при беременности и представляет собой аутоиммунное заболевание. Клинически проявляется в виде папул и бляшек, трансформирующихся в везикулобуллезные элементы, локализованных в области пупка с распространением на грудь, спину и конечности. Пемфигоид обычно проходит спонтанно в течение нескольких месяцев после родов. Как правило, наблюдается рецидив дерматоза в течение последующих беременностей с более ранним появлением дерматоза и большей тяжестью по сравнению с предыдущей беременностью. Лечение должно быть направлено на уменьшение зуда и образования пузырей. В легких случаях эффективны топические кортикостероиды и антигистаминные препараты. При тяжелом течении пемфигоида целесообразно использовать системные кортикостероиды.
Клинически проявляется в виде папул и бляшек, трансформирующихся в везикулобуллезные элементы, локализованных в области пупка с распространением на грудь, спину и конечности. Пемфигоид обычно проходит спонтанно в течение нескольких месяцев после родов. Как правило, наблюдается рецидив дерматоза в течение последующих беременностей с более ранним появлением дерматоза и большей тяжестью по сравнению с предыдущей беременностью. Лечение должно быть направлено на уменьшение зуда и образования пузырей. В легких случаях эффективны топические кортикостероиды и антигистаминные препараты. При тяжелом течении пемфигоида целесообразно использовать системные кортикостероиды.
Полиморфный дерматоз беременных (PEP) — является доброкачественным, зудящим воспалительным заболеванием. Он обычно наблюдается в конце третьего триместра или непосредственно после родов при первой беременности. Уртикарные папулы и бляшки появляются сначала на животе, и в отличие от пемфигоида беременных, не поражают область пупка. Сыпь обычно распространяется на бедра и ягодицы, и редко может иметь распространенный характер. Высыпания с четкими границами регрессируют спонтанно в течение 4-6 недель без связи с лечением. Лечение PEP базируется на купировании симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Сыпь обычно распространяется на бедра и ягодицы, и редко может иметь распространенный характер. Высыпания с четкими границами регрессируют спонтанно в течение 4-6 недель без связи с лечением. Лечение PEP базируется на купировании симптомов с использованием топических кортикостероидов и антигистаминных препаратов. Если сыпь становится генерализованной, может быть использован короткий курс системных кортикостероидов.
Атопический дерматит беременных (AEP) — является наиболее распространенным заболеванием кожи у беременных. AEP это доброкачественное заболевание, характеризующееся зудящей экзематозной или папулезной сыпью. Две трети случаев AEP характеризуются экзематозными изменениями кожи с локализацией в атопических областях тела, таких как шея и сгибательные поверхности конечностей. Остальные случаи характеризуются папулезной сыпью в области живота и конечностей. Поражения обычно хорошо поддаются лечению и спонтанно разрешаются после родов. Однако, AEP скорее всего, повторится при последующих беременностях.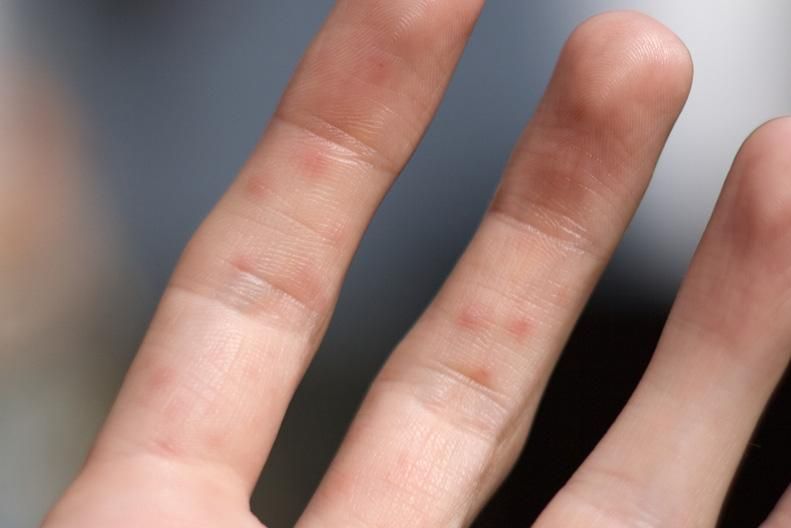 На плод дерматоз существенно не влияет, но имеется повышенный риск развития атопического дерматита у младенца.
На плод дерматоз существенно не влияет, но имеется повышенный риск развития атопического дерматита у младенца.
Внутрипеченочный холестаз беременных (ICP) — характеризуется зудом с острым началом, который часто начинается на ладонях и подошвах, а затем генерализуется. На коже имеются в основном вторичные поражения, такие как экскориации, но могут быть и папулы. В 10% развивается желтуха вследствие сопутствующего внепеченочного холестаза. После родов зуд проходит в течение нескольких недель. Существует риск рецидива при последующих беременностях. Диагностика ICP важна, т.к.существует риск осложнений как для матери, так и для плода.
Лечение направлено на нормализацию уровня желчных кислот в сыворотке крови с целью уменьшить риск для плода и на контроль симптомов у матери. Рекомендуется лечение урсодезоксихолевой кислотой (УДХК). Могут использоваться другие препараты, уменьшающие зуд, такие как антигистаминные препараты, дексаметазон.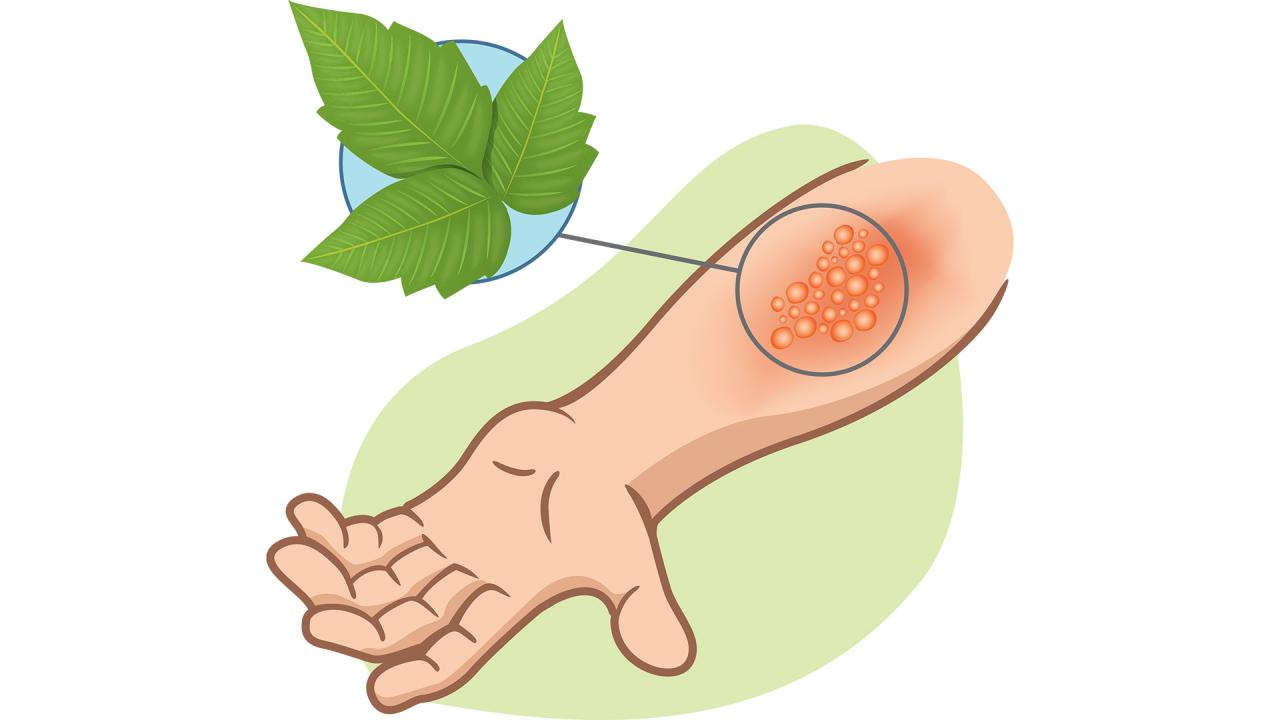 Лечение беременных с дерматозами представляет большие сложности, особенно в I триместре беременности. При выявлении дерматоза у беременной необходимо ее совместное ведение дерматологом, акушером-гинекологом. Лечение дерматозов у беременных требует дифференцированного подхода к терапии, с учетом срока беременности, обострения заболевания и распространенности процесса.
Лечение беременных с дерматозами представляет большие сложности, особенно в I триместре беременности. При выявлении дерматоза у беременной необходимо ее совместное ведение дерматологом, акушером-гинекологом. Лечение дерматозов у беременных требует дифференцированного подхода к терапии, с учетом срока беременности, обострения заболевания и распространенности процесса.
Клиника располагает достаточной лабораторной базой и всем необходимым набором аппаратуры для диагностики и лечения таких состояний как дерматозы беременных.
Сифилис — КВД №2
Что такое сифилис?
Сифилис — это инфекция, передаваемая половым путем (ИППП). Заболевание вызывается спиралевидной бактерией – бледной трепонемой (Treponema pallidum). Сифилис часто называют «великим иммитатором», поскольку он имеет множество проявлений и его сложно отличить от других болезней.
Пути заражения сифилисом
Возбудитель передается при прямых половых контактах (вагинальный, оральный или анальный секс) от зараженных партнеров. Бактерия проникает через слизистые оболочки или поврежденную кожу при контакте с сифилитическими язвочками. Язвочки, вызванные болезнью, могут находиться на наружных гениталиях, во влагалище, на анусе и в прямой кишке. Также язвочки могут быть на губах и во рту. Беременные женщины могут заразить своего ребенка внутриутробно. Сифилис не передается через туалеты, дверные ручки, бассейны, ванны, одежду и посуду.
Бактерия проникает через слизистые оболочки или поврежденную кожу при контакте с сифилитическими язвочками. Язвочки, вызванные болезнью, могут находиться на наружных гениталиях, во влагалище, на анусе и в прямой кишке. Также язвочки могут быть на губах и во рту. Беременные женщины могут заразить своего ребенка внутриутробно. Сифилис не передается через туалеты, дверные ручки, бассейны, ванны, одежду и посуду.
Проявления сифилиса
Часть зараженных могут не иметь проявлений сифилиса годами, однако это не снижает риска поздних серьезных осложнений, если они не получали лечения. Хотя заражение происходит через сифилитические язвочки от больных с первичным и вторичным сифилисом, у многих из них поражения кожи и слизистых не обнаруживаются. Таким образом, большинство заражений происходит от лиц, которые не знают о своей болезни.
Первичный сифилис
Первичная стадия сифилиса обычно проявляется одной или несколькими язвочками (так называемые шанкры). Период от заражения до появления клинических симптомов от 10 до 90 дней (в среднем 21 день). Обычно, шанкр бывает небольших размеров, округлым, плотным, красного цвета и безболезненным. Шанкр появляется в месте, где возбудитель сифилиса проникает в организм человека. Он может перейти в язвочку, которая выделяет прозрачную жидкость. Чаще шанкры находятся на половом члене, на анусе и в прямой кишке – у мужчин; во влагалище, на шейке матки, перианальной области – у женщин. Гораздо реже – на губах, во рту, на руках. Шанкры во влагалище и в прямой кишке могут не обнаруживаться при осмотрах врачом. Происходит увеличение (уплотнение) лимфатических узлов на внутренней стороне бедра и в паху. Шанкр существует от 3 до 6 недель и заживает без лечения. Однако, если правильное лечение не было назначено инфекция переходит вовторичный сифилис.
Обычно, шанкр бывает небольших размеров, округлым, плотным, красного цвета и безболезненным. Шанкр появляется в месте, где возбудитель сифилиса проникает в организм человека. Он может перейти в язвочку, которая выделяет прозрачную жидкость. Чаще шанкры находятся на половом члене, на анусе и в прямой кишке – у мужчин; во влагалище, на шейке матки, перианальной области – у женщин. Гораздо реже – на губах, во рту, на руках. Шанкры во влагалище и в прямой кишке могут не обнаруживаться при осмотрах врачом. Происходит увеличение (уплотнение) лимфатических узлов на внутренней стороне бедра и в паху. Шанкр существует от 3 до 6 недель и заживает без лечения. Однако, если правильное лечение не было назначено инфекция переходит вовторичный сифилис.
Вторичный сифилис
Вторичный сифилис проявляется в основном сыпью на теле или на видимых слизистых оболочках. Как правило, высыпания не сопровождаются зудом. Высыпания при вторичном сифилисе могут появиться во время заживления шанкра или через несколько недель после него. Высыпания обычно красные или красно-коричневые и появляются на ладонях рук и стопах. Однако, сыпь может проявлятся и на других частях тела, высыпания бывают похожи на сыпь, вызванную другими заболеваниями. Высыпания проходят без лечения через 2 — 6 недели. Кроме высыпаний, клинические проявления следующие — незначительное повышение температуры, увеличение лимфатических узлов, гнездное (частичное) облысение, боли в горле, головные боли, потеря веса, мышечные боли, боли в суставах и слабость. На этой стадии заболевание высокозаразно. Проявления вторичного сифилиса могут пройти и без лечения, но при этом заболевание переходит в поздний и скрытый сифилис.
Высыпания обычно красные или красно-коричневые и появляются на ладонях рук и стопах. Однако, сыпь может проявлятся и на других частях тела, высыпания бывают похожи на сыпь, вызванную другими заболеваниями. Высыпания проходят без лечения через 2 — 6 недели. Кроме высыпаний, клинические проявления следующие — незначительное повышение температуры, увеличение лимфатических узлов, гнездное (частичное) облысение, боли в горле, головные боли, потеря веса, мышечные боли, боли в суставах и слабость. На этой стадии заболевание высокозаразно. Проявления вторичного сифилиса могут пройти и без лечения, но при этом заболевание переходит в поздний и скрытый сифилис.
Поздний сифилис
Поздняя (скрытая) стадия сифилиса начинается после проявлений вторичного сифилиса (через 1 – 2 года после заражения). Без лечения инфицированные лица остаются носителями заболевания, даже если у них нет проявлений болезни. На поздней стадии поражаются внутренние органы: головной мозг, нервы, глаза, сердце, кровеносные сосуды, печень, кости и суставы. Эти повреждения могут провится через много лет. Проявления включают – затруднения в координации движений, паралич, отсутствие чувствительности, постепенная слепота и слабоумие. Эти проявления чаще всего не излечимы. Описанные осложнения могут привести к смерти.
Эти повреждения могут провится через много лет. Проявления включают – затруднения в координации движений, паралич, отсутствие чувствительности, постепенная слепота и слабоумие. Эти проявления чаще всего не излечимы. Описанные осложнения могут привести к смерти.
Действие сифилиса на беременную женщину и ее ребенка
Бледная трепонема может инфицировать плод во время беременности. В зависимости от того как долго беременная женщина была инфицирована сифилисом, беременность может привести к мертворождению («замершая беременность») в 25% случаев или к смерти новорожденного сразу после родов – 25 – 30% случаев. Инфицированные новорожденные могут родиться без признаков заболевания. Однако, без немедленного лечения новорожденные могут серьезно пострадать отсифилиса через несколько недель. Без лечения младенцы задерживаются в развитии или умирают.
Диагностика сифилиса
Диагноз первичного сифилиса ставится, если обнаруживается шанкр на половых органах, также проводится тщательный опрос пациента о его сексуальных контактах.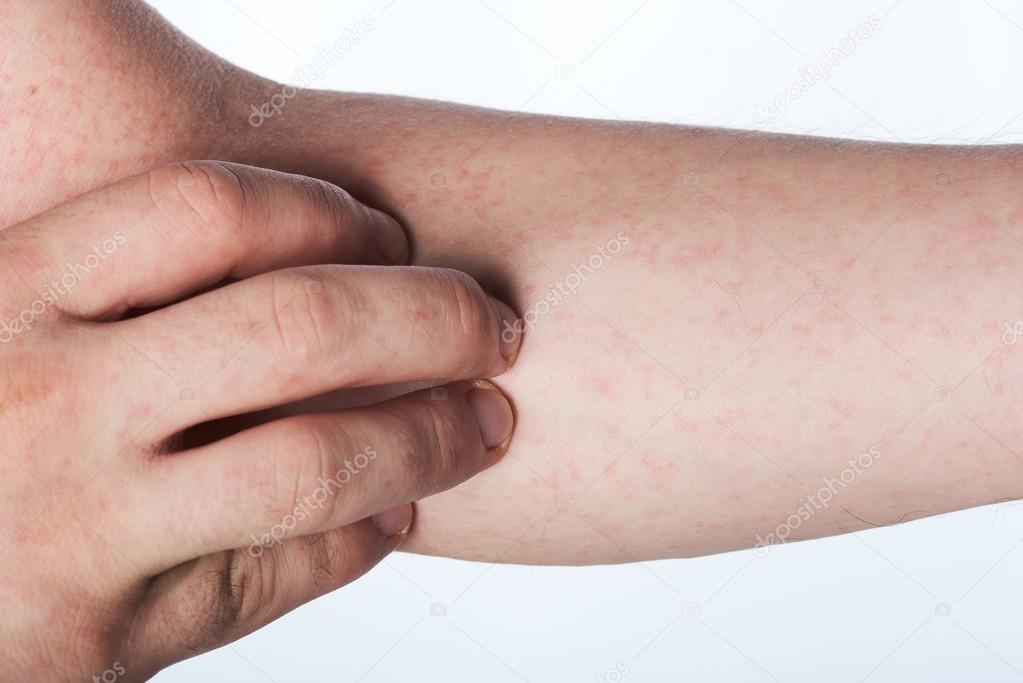 Однако, часто больные не имеют никаких проявлений болезни.
Однако, часто больные не имеют никаких проявлений болезни.
Диагностика на ранней стадии может проводиться с использованием так называемой темнопольной микроскопии, в этом случае материал берется с шанкров и где и обнаруживается бледная трепонема.
Чаще всего диагностику сифилиса проводят с помощью специальных точных, безопасных тестов , материалом для исследования служит венозная кровь больного. В крови больного обнаруживаются антитела против бледной трепонемы, которые продуцирует иммунная система больного. Такие тесты называют также серологическими. Антитела появляются не ранее чем через 1 – 4 недели после появления шанкра. Низкий уровень антител может обнаруживаться в крови через месяцы и годы после успешно проведенного лечения. Поскольку нелеченый сифилис у беременных может привести к гибели плода, обследованию на сифилис подвергаются все беременные женщины.
Какая связь между сифилисом и ВИЧ – инфекцией?
Генитальные шанкры могут легко передавать ВИЧ-инфекцию (если больной инфицирован) здоровому человеку, а также быть «входными воротами» для вируса иммунодефицита человека в организм. Риск заражения ВИЧ увеличивается от 2 до 5 раз.
Риск заражения ВИЧ увеличивается от 2 до 5 раз.
Лечение сифилиса
Сифилис легко излечим на ранних стадиях. Обычно применяется курс пенициллина, применяемого внутримышечно в иньекциях. Больных имеющим аллергию на пенициллин, лечат другими препаратами. Нет домашних средств или неоффициальных препаратов эффективных при сифилисе. Антибиотик убивает бледную трепонему и предотвращает развитие грозных осложнений, но не может восстановить ущерб, вызванный осложнениями. Поскольку эффективное лечение сифилиса на ранних стадиях существует, очень важно проводить обследование на сифилис лицам, имеющим частые беспорядочные половые контакты.
Больные, получающие лечение по поводу сифилиса, должны воздерживаться от незащищенных половых контактов пока шанкры и другие кожные повреждения полностью не заживут. Если у больного обнаружен сифилис, он должен сообщить об этом своим половым партнерам, для того чтобы они прошли полное обследование и соответствующее лечение.
Возможно ли повторное заражение?
Излечившиеся от сифилиса не защищены от повторного заражения. Поскольку шанкры могут быть скрыты во влагалище, в прямой кишке или во рту, без лабораторных тестов половые партнеры не могут быть уверены в здоровье друг друга.
Поскольку шанкры могут быть скрыты во влагалище, в прямой кишке или во рту, без лабораторных тестов половые партнеры не могут быть уверены в здоровье друг друга.
Профилактика сифилиса
Наилучший путь профилактики инфекций, передаваемых половым путем (включая сифилис) – это долговременные половые контакты с одним здоровым половым партнером.
Уход от приема алкоголя и наркотиков, предотвращает заражение сифилисом, поскольку это уменьшает рискованое сексуальное поведение. Мужские презервативы из латекса, при условии защиты от генитальных язв и шанкров, снижают риск передачи сифилиса. Презервативы со смазкой, содержащей спермицид (ноноксинол -9) менее эфективны в плане защиты от ИППП. Последние научные исследования показали, что нонокснол-9 вызывает повреждение слизистых оболочек и облегчает проникновение ВИЧ и других ИППП, в том числе и бледной трепонемы. Центр по Контролю за заболеваемостью в г. Атланте (США) с июня 2001 года не рекомендует использование ноноксинола-9 в качестве спермицида или смазки во время анальных контактов.
Передача ИППП, включая сифилис, не может предотвращена мытьем половых органов, мочеиспусканием или принятием душа после секса.
Любые проявления, такие как выделения или необычная сыпь, особенно в паховой области являются сигналом для прекращения половых контактов и немедленного обследования в условиях специализированной клиники – КВД. Это снизит риск развития серьезных осложнений и предотвратит возможность повторного заражения.
Медицинский центр Аксон
Дисгидроз представляет собой поражение кожи преимущественно кистей и стоп, симптомы которого напоминает экзему и сопровождается образованием внутриэпидермальных прозрачных пузырьков. Ранее считалось, что заболевание связано с закупоркой протоков потовых желез.
Причины
Основные причины, по которым возникает дисгидроз рук – дисбаланс нервной системы на фоне нервных стрессов, волнений, психологических травм, страхов (при низкой стрессоустойчивости), а также умственных, нервных и эмоциональных перегрузок, умственного переутомления. Механизм развития заболевания состоит в нарушении иннервации потовых желез кожи со стороны вегетативной нервной системы. Наиболее часто такое нарушение иннервации происходит в области рук, что приводит к диагнозу «дисгидроз кистей рук».
Механизм развития заболевания состоит в нарушении иннервации потовых желез кожи со стороны вегетативной нервной системы. Наиболее часто такое нарушение иннервации происходит в области рук, что приводит к диагнозу «дисгидроз кистей рук».
Помимо расстройства нервной системы, дисгидроз (включая дисгидроз кистей рук) может быть связан с ухудшением функций органов желудочно-кишечного тракта, эндокринными нарушениями, пониженным иммунитетом, а также воздействием отравляющих химических веществ.
В некоторых случаях дисгидроз возникает как побочный эффект применения антибиотиков и других лекарственных препаратов. Дисгидроз кистей рук может возникнуть также в форме аллергического заболевания (пищевая аллергия).
Зачастую дисгидроз кистей возникает у людей, страдающих гипергидрозом, так как относится к той же группе заболеваний, связанных с дисбалансом симпатической и парасимпатической нервных систем Фактором, способствующим развитию дисгидроза, может послужить неправильное питание.
Симптомы
Дисгидроз проявляется появлением на боковых поверхностях пальцев рук, ладонях, подошвах, иногда на обратной стороне кистей, пальцев рук и стоп многочисленных пузырьков, которые располагаются глубоко в кожном слое. Они наполнены жидкостью и напоминают своим видом прозрачные, плотные на ощупь зернышки. Эти пузырьки могут меняться в размерах от булавочной головки до горошины. При их появлении больного может беспокоить зуд и жжение. При этом пораженные места краснеют и отекают.
Они наполнены жидкостью и напоминают своим видом прозрачные, плотные на ощупь зернышки. Эти пузырьки могут меняться в размерах от булавочной головки до горошины. При их появлении больного может беспокоить зуд и жжение. При этом пораженные места краснеют и отекают.
Пузырьки часто сливаются друг с другом, их содержимое рассасывается, они становятся плоскими и исчезают, оставляя после себя желтоватые корочки. В противном случае отек постепенно увеличивается, а скопления пузырьков сливаются в пузыри различной величины.
Если человек, страдающий данным недугом, расчесывает пораженные участки кожи, они могут воспалиться. Тогда содержимое пузырьков мутнеет и приобретает желтый оттенок. На коже появляются гнойнички. В жаркую погоду такие высыпания могут покрывать всю поверхность тела. При этом воспаляются лимфатические узлы и могут присоединиться другие воспалительные заболевания (например, панариций).
Если климат сухой, могут возникнуть проявления сухого пластинчатого дисгидроза. В этом случае заболевание протекает в более легкой форме и отличается отсутствием пузырьков. У больных наблюдается поверхностное шелушение кожи без зуда и жжения.
У больных наблюдается поверхностное шелушение кожи без зуда и жжения.
Течение дисгидроза довольно длительное – от нескольких дней до 2-3 недель. Весной и летом нередко заболевание возобновляется.
Лечение
Как самостоятельное заболевание, при дисгидроз лечат комплексно, применяя наружную терапию и прием лекарственных средств. При взаимосвязи высыпаний с дизгидрозной экземой и микозами, проводят лечение этих заболеваний с назначением противогрибковых, десенсибилизирующих средств У больных с затяжным рецидивирующим течением дисгидроза используют препараты фосфора, железа и проводят аутогемотерапию.
На пораженных экземой участках проводят горячие или контрастные ванночки с перманганатом калия (марганцовкой), отваром дубовой коры, травы зверобоя, при этом крышечки пузырьков прокалывают.
Поскольку дисгидроз и дисгидротическая экзема могут быть вторичными признаками других заболеваний, диагностику и лечение лучше проводить у дерматолога.
причины, лечение, профилактика — Allergika (Аллергика) Украина
Возможные причины кожного зуда:
Существует много разных причин, которые могут вызвать зуд кожи.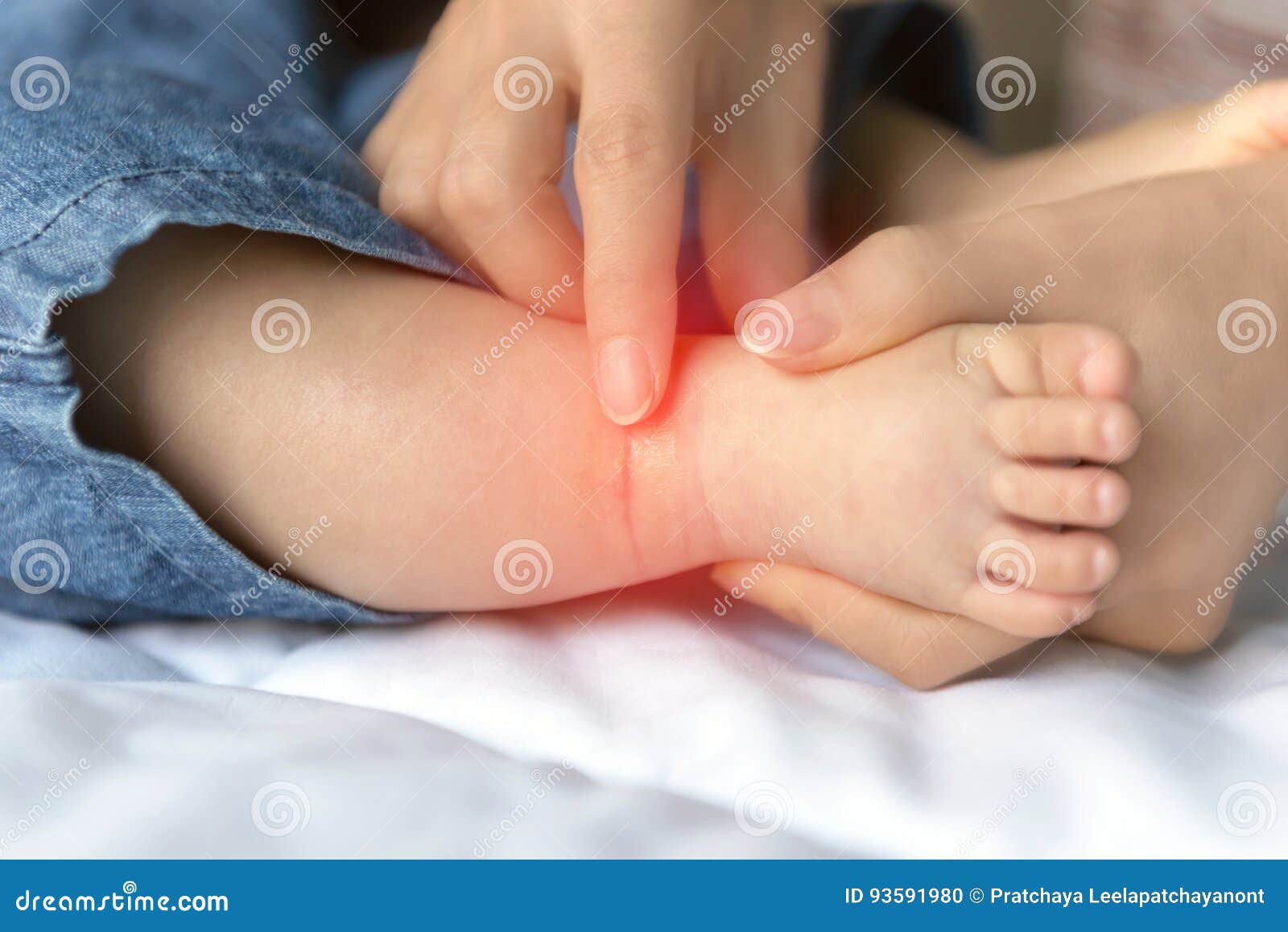 Наиболее часто встречающиеся мы рассмотрим ниже.
Наиболее часто встречающиеся мы рассмотрим ниже.
Контактный дерматит
При контактном дерматите человек чаще испытывает зуд ладоней. Вызвать контактный дерматит могут любые химические вещества, пластмассы или металлы, к которым прикасается человек или имеет непосредственный контакт. Часто наблюдается контактный дерматит у работников салонов красоты, медицинских сотрудников, как реакция на частое использование латексных перчаток.
Контактный дерматит сопровождается не только зудом, но и другими симптомами, такие как:
- Высыпания: от мелкоточечных до больших красных пятен с шелушением
- Трещины и раны
- Раздражение и покраснение
Для диагностики контактного аллергического дерматита необходимо пройти кожные пробы – патч-тесты, которые помогут определить на что реагирует человек. Целесообразность проведения патч-тестов рассматривается на приеме у врача аллерголога или дерматолога.
Общие триггеры для контактного дерматита включают в себя:
- ароматические добавки и ароматизаторы
- металлические украшения, ремни или часы
- кобальт, который содержится в красках для волос или дезодорантах
- некоторые кремы для рук
- бытовые дезинфицирующие и моющие средства
- косметические средства, в том числе и декоративная косметика
Лучший способ предотвратить контактный дерматит — это выявить и избежать раздражающего вещества.
Порой это бывает очень трудно, поэтому есть несколько средств, которые помогут облегчить зуд при контактном дерматите.
Дисгидротическая экзема или дисгидроз
Человек с дисгидротической экземой может заметить крошечные, зудящие, заполненные жидкостью пузыри на ладонях и пальцах рук, а также часто на пальцах ног и ступнях. Считается, что это состояние связано со стрессом, веществами, которые могут раздражать кожу и сезонной аллергией.
Человек с дисгидротической экземой может заметить:
- маленькие, заполненные жидкостью пузыри на пальцах
- сильный зуд
- болезненность кожи
- покраснение и воспаление
- шелушение и трещины на ладонях
Люди, которые чувствительны к аллергии, подвержены развитию дисгидротической экземе чаще. У женщин дисгидротическая экзема встречается в два раза чаще, чем у мужчин.
Псориаз
Псориаз — это кожное заболевание, которое характеризуется повышенным образованием клеток –кератиноцитов, что приводит к появлению розовых пятен с шелушащимися белёсыми бляшками. Псориаз чаще всего поражает кожу над суставами, волосистую часть головы, а также кожу на руках и ногти.
Псориаз чаще всего поражает кожу над суставами, волосистую часть головы, а также кожу на руках и ногти.
- Наряду с зудом кожи, человек с псориазом может также заметить:
- Раздражение и покраснение на коже
- Бляшки белого цвета с шелушением и воспалением
- Сухость кожи и трещины
- Болезненность в зоне высыпаний
Чесотка
Зуд кожи рук и пальцев является одним из важных симптомов чесотки — кожного заболевания, которое вызывает чесоточный клещ. Заражение чесоткой при контакте с больным — самый распространенный путь инфицирования. Но это может произойти и при пользовании посудой, полотенцами и любыми предметами, которых касался больной. Грубо говоря, заболеть чесоткой можно даже после поездки в общественном транспорте, если взяться за поручни сразу после инфицированного человека.
Клещи обычно прячутся в складках кожи, в том числе между пальцами рук и ног.
Чесотка распространена и чрезвычайно заразна. Это одно из самых распространенных заболеваний кожи в развивающихся странах.
Когда необходимо обратиться к врачу
Иногда человек самостоятельно справится с зудом кожи рук в домашних условиях, просто немного изменив свой образ жизни. Если домашние средства и местное лечение не работают, вам может потребоваться консультация врача, для исключения более серьезных кожных заболеваний и назначения других лекарственных средств.
Распространенная сыпь на ногах: симптомы, причины и лечение
Сыпь на ноге может вызывать тревогу и вызывать дискомфорт, особенно если вы не уверены, что это такое или чем вызвано. Причины сыпи на ногах могут варьироваться от инфекции до раздражения и аллергической реакции. Причем разные виды высыпаний часто имеют схожие характеристики.
Когда вы заметили сыпь, важно выяснить ее тип, чтобы вы могли эффективно ее лечить. Если сыпь новая, лучше проконсультироваться с врачом для постановки правильного диагноза.
Вы можете безопасно лечить себя (используя метод, рекомендованный вашим лечащим врачом), если безобидная сыпь вернется.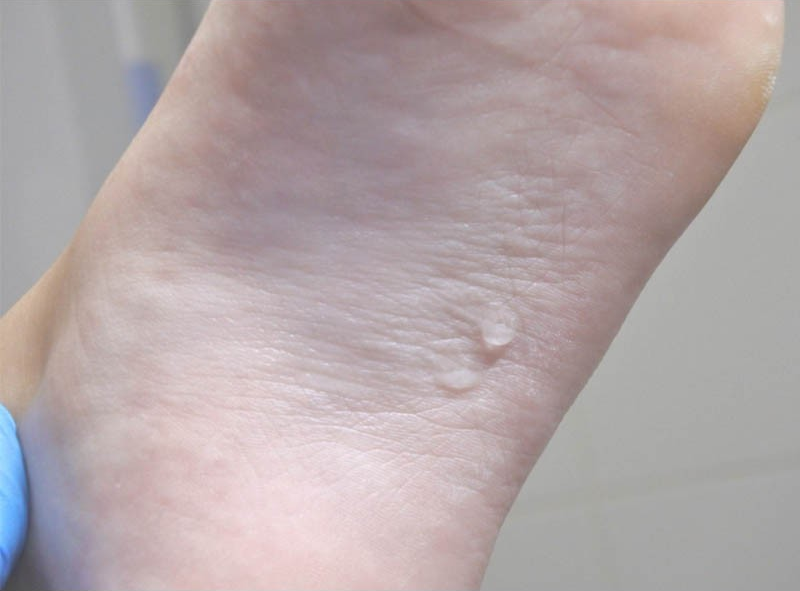 Однако, если вы не уверены, что у вас есть, или если сыпь усиливается или не проходит, обратитесь к своему врачу.
Однако, если вы не уверены, что у вас есть, или если сыпь усиливается или не проходит, обратитесь к своему врачу.
Стопа спортсмена
Стопа спортсмена.
DermNet / CC BY-NC-ND
Стопа спортсмена, также называемая tinea pedis , — это инфекция, вызываемая грибком, который поедает старые клетки кожи.
Симптомы
Стопа атлета — это зудящая и красная сыпь, которая обычно поражает подошвы стоп и между пальцами ног.Хроническая атлетическая стопа вызывает шелушащуюся сыпь, которую можно принять за сухость кожи, тогда как острая атлетическая стопа может вызвать болезненную, красную и волдырями сыпь.
Причины
Как следует из названия, спортивная стопа часто встречается среди спортсменов, потому что грибок часто встречается в теплых и влажных местах вокруг бассейнов и в общественных душевых; в раздевалках он часто передается с ног на голову.
К другим факторам, повышающим риск развития микоза, относятся:
- Сильно потеет
- Держать ноги во влажном состоянии в течение длительного времени или не менять потные носки
- Ношение обуви на пластиковой подкладке с закрытым носком
- Незначительные травмы кожи или ногтей
Лечение
Если вы подозреваете, что у вас атлетическая стопа, лечите ее раньше, чем позже. Чем дольше вы ждете, тем сильнее и сильнее будет становиться сыпь. Легкие формы микоза обычно можно лечить с помощью противогрибкового порошка или крема. Однако, если инфекция не исчезнет, ваш лечащий врач может прописать более сильное пероральное противогрибковое средство.
Чем дольше вы ждете, тем сильнее и сильнее будет становиться сыпь. Легкие формы микоза обычно можно лечить с помощью противогрибкового порошка или крема. Однако, если инфекция не исчезнет, ваш лечащий врач может прописать более сильное пероральное противогрибковое средство.
Ядовитый плющ, ядовитый дуб и ядовитый сумах
Ядовитый плющ, ядовитый дуб и ядовитая сумаховая сыпь представляют собой волдыри на коже, вызванные контактом с маслянистым соком этих распространенных растений.
Симптомы
Основным симптомом высыпаний ядовитого плюща, ядовитого дуба и ядовитого сумаха является зудящая сыпь с волдырями, которая начинает появляться через 12-72 часа после контакта с маслом. Отек или затрудненное дыхание являются признаками серьезной реакции, требующей немедленная медицинская помощь.
Причины
Ядовитый плющ, ядовитый дуб и ядовитый сумах содержат масло в листьях, стеблях, корнях и фруктах, называемое урушиол. Если вы чувствительны к нему, а это большинство людей, у вас может появиться сыпь на коже, которая соприкасается с любой частью этих растений.
Лечение
Если у вас нетяжелая сыпь, вызванная ядовитым плющом, ядовитым дубом или ядовитым сумахом, она обычно проходит сама по себе в течение одной-трех недель без лечения. В этом случае лучший курс лечения — уменьшить зуд, чтобы у вас не возникло соблазна почесать сыпь, которая может привести к инфекции. Вот несколько способов лечения сыпи от ядовитого растения:
- Нанесите безрецептурный крем с гидрокортизоном.
- Приложите к сыпи холодный компресс.
- Используйте защитное средство для кожи (например, каламин, ацетат цинка, карбонат цинка, оксид цинка), чтобы высушить сыпь и прекратить сочиться.
- Используйте защитное средство для кожи (пищевая сода, коллоидная овсянка) для снятия легкого раздражения и зуда.
Если у вас серьезная реакция, ваш лечащий врач пропишет вам стероидную мазь или преднизон для приема внутрь. В случае инфекции вам пропишут антибиотик.
Болезни рук, ног и рта
Заболевания рук, ног и рта.Фотография Джилл Леманн / Getty Images
Заболевания рук, стопы и рта (HFMD) — это распространенная вирусная инфекция, которая обычно поражает детей в возрасте до 5 лет. Хотя встречается реже, HFMD также могут заразиться у детей старшего возраста и взрослых.
Симптомы
Первыми симптомами HFMD обычно являются лихорадка, снижение аппетита, боль в горле и общее недомогание. Через один-два дня может появиться сыпь на подошвах стоп и ладонях рук, а также болезненные язвы во рту.
Однако не все испытывают все симптомы HFMD, а у некоторых людей симптомы могут не проявляться вообще.
Причины
Болезнь рук, ног и рта чаще всего вызывается контактом с энтеровирусом, который называется вирусом Коксаки А16. В некоторых случаях, в основном за пределами США, HFMD вызывается энтеровирусом 71.
Вирусы, вызывающие HFMD, могут быть обнаружены в кале, слюне, мокроте и носовой слизи инфицированного человека, а также в волдырях от сыпи HFMD.Вы можете заразиться HFMD при контакте с любым из этих веществ, а также при тесном контакте, вдыхании зараженного воздуха и контакте с зараженными объектами.
Лечение
Специального лечения HFMD или вакцины для его предотвращения не существует, но если ваш ребенок или вы заболели HFMD, безрецептурные лекарства для снятия боли и лихорадки (НПВП) могут помочь с симптомами. * Жидкости для полоскания рта и спреи, предназначенные для онемения Боль во рту также может быть полезна. В некоторых случаях язвы во рту могут затруднить глотание.Если происходит обезвоживание, может потребоваться внутривенное введение жидкости.
Детям нельзя давать аспирин из-за риска развития синдрома Рея.
Целлюлит
Целлюлит на ноге.
Доктор П. МАРАЦЦИ / НАУЧНАЯ ФОТОБИБЛИОТЕКА / Getty Images
Целлюлит — это серьезная бактериальная инфекция кожи, которая может образоваться на вашей стопе (или любой части вашего тела), когда бактерии проникают через поврежденную кожу.
Симптомы
Основным признаком целлюлита является болезненная сыпь с красной и нежной кожей, которая может покрыться волдырями, а затем струпьями.Вы также можете почувствовать жар, озноб, опухшие железы или лимфатические узлы из-за инфекции. Иногда бактериальные инфекции, такие как целлюлит, ошибочно принимают за микоз, потому что они имеют похожую красную болезненную сыпь.
Причины
Целлюлит чаще всего вызывается стрептококковыми бактериями группы А, проникающими в кожу при любой травме — даже при небольшом, казалось бы, безвредном повреждении кожи. На ваших ногах бактерии также могут проникать через вросшие ногти на ногах.
Лечение
Целлюлит может быстро распространяться и требует немедленной помощи. Медицинский работник обычно возьмет мазок с вашей кожи или сделает анализ крови, чтобы выяснить, какие бактерии вызывают инфекцию. Это может помочь им определить, какой вид лечения наиболее подходит.
Вас будут лечить пероральными антибиотиками в более легких случаях или внутривенными (IV) антибиотиками в тяжелых случаях. Ваш лечащий врач попросит вас следить за размером сыпи, чтобы убедиться, что она проясняется и не распространяется после лечения.
Дисгидротическая экзема
Дисгидротическая экзема.
Дисгидротическая экзема — это распространенная форма экземы, которая поражает подошвы стоп, пальцев ног, ладоней и пальцев рук. Это чаще встречается у женщин, чем у мужчин, и часто возникает в весенний сезон аллергии. Другие названия дисгидротической экземы включают дисгидроз, экзему стоп и кистей рук, хейропомфоликс, помфоликс, везикулярную экзему и ладонно-подошвенную экзему.
Симптомы
Хотя все формы экземы вызывают зуд и покраснение, дисшидротическая экзема имеет некоторые уникальные особенности, в том числе:
- Болезненные и зудящие глубоко посаженные волдыри на подошвах стоп, пальцах ног, ладонях и пальцах
- Покраснение
- Отслаивание
- Чешуйчатая, потрескавшаяся кожа
Причины
Наибольшему риску развития этого состояния подвержены люди с сенной лихорадкой, контактным дерматитом, атопическим дерматитом или близкие члены семьи с дисшидротической экземой.
Это может быть вызвано рядом факторов, включая пыльцу, стресс и влажность ног или рук из-за чрезмерного потоотделения или длительного контакта с водой. Употребление в пищу солей никеля, кобальта или хрома или прикосновение к ним также может вызвать дисшидротическую экзему.
Лечение
Лечение дисгидротической экземы может включать замачивание ног (или рук) в прохладной воде несколько раз в день перед нанесением увлажняющего крема или крема для восстановления кожного барьера. Вы также можете использовать холодный компресс, чтобы охладить пораженный участок.
В более серьезных случаях врач может удалить волдыри или сделать инъекцию ботокса в руки или ноги, чтобы уменьшить влажность от потоотделения. Вам могут назначить местные стероиды, местные ингибиторы кальциневрина (TCI) или фототерапию для устранения сыпи.
Обувной контактный дерматит
Контактный дерматит обуви — это сыпь, вызванная аллергической реакцией на обувь или носки.
Симптомы
Контактный дерматит обуви обычно представляет собой зудящую и отслаивающуюся сыпь на подушечках стоп, подушечках пальцев ног или пятках.Сыпь также может образовывать волдыри.
Причины
Существует ряд возможных аллергенов, которые могут присутствовать в резине, клеях, коже, красителях или металлах, используемых для изготовления вашей обуви. Хроматные соли, используемые в качестве дубильных веществ на кожаных изделиях, и различные виды резиновых смесей являются распространенными аллергенами, которые могут вызывать контактный дерматит в обуви.
Лечение
Если у вас аллергическая реакция на обувь, первым делом нужно свести к минимуму контакт с аллергеном.Это может расстраивать, особенно если вы только что купили обувь, на которую у вас возникла аллергическая реакция, но это важно для здоровья кожи на ногах и позволит избежать дальнейшего раздражения.
Реакция обычно проходит сама по себе. Холодный компресс и / или крем от зуда (например, гидрокортизон или каламин) помогут вам избавиться от зуда.
Чесотка
Чесотка.
DermNet / CC BY-NC-ND
Чесотка — это заболевание кожи, вызываемое клещами (S arcoptes scabiei ) . Он очень заразен и может быстро передаваться от человека к человеку в местах тесного физического контакта, таких как школа или больница.
Симптомы
Симптомы чесотки включают сильный зуд и кожную сыпь, напоминающую прыщик, которая может поражать различные части тела, включая ступни. Симптомы могут проявиться через четыре-восемь недель. В это время вы все еще можете передавать чесотку другим людям.
Причины
Чесотка возникает при контакте кожа к коже с больным чесоткой.Он также может передаваться при прикосновении или совместном использовании одежды, полотенец или постельного белья с кем-то с этим заболеванием. Иногда он может быть передан половым путем.
Лечение
Лечение рекомендуется не только больным чесоткой, но и всем, кто живет в их доме, сексуальным партнерам и всем, с кем они регулярно контактируют кожа к коже. Этапы лечения включают:
- Обеззараживать постельное белье, одежду и полотенца. Это можно сделать путем мытья в горячей воде и сушки в горячей сушилке, путем химической чистки или путем запечатывания предметов в полиэтиленовый пакет на 72 часа, так как клещи погибнут через пару дней без контакта с кожей.
- Используйте прописанный по рецепту лосьон или крем от чесотки (перметрина) с головы до ног, чтобы убить клещей и / или их яйца.
Все, кто проходит лечение, должны проходить лечение одновременно, чтобы предотвратить повторное заражение. Если зуд все еще возникает более чем через четыре недели после лечения, возможно, потребуется повторить этапы лечения.
Неинфекционные причины ладонно-подошвенной сыпи, что учитывать
Версия 1. F1000Res. 2018; 7: 46.
, Концептуализация, Обработка данных, Исследование, Написание — Подготовка оригинального проекта, Написание — Рецензирование и редактирование 1 и, Ресурсы, Надзор, Проверка, Визуализация a, 1
Рашми Адвани
1 Отделение внутренней медицины, Медицинский колледж Альберта Эйнштейна и Медицинский центр Монтефиоре, Бронкс, Нью-Йорк, 10467, США
Данит Арад
1 Отделение внутренней медицины, Медицинский колледж Альберта Эйнштейна и Медицинский центр Монтефиоре, Бронкс, Нью-Йорк, 10467, США
1 Отделение внутренней медицины, Медицинский колледж Альберта Эйнштейна и Медицинский центр Монтефиоре, Бронкс, Нью-Йорк, 10467, США
Конкурирующие интересы не были раскрыты.
Это статья в открытом доступе, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии правильного цитирования оригинальной работы.
Аннотация
Предпосылки: Высыпания на коже ладони и подошвы требуют широкого дифференциального диагноза. Особенно важно распознавать общие причины, а также их связь с определенными режимами химиотерапии, такими как капецитабин.
История болезни: У 79-летней женщины в течение 1 недели появлялась болезненная сыпь на руках и ногах. У нее был метастатический рак толстой кишки, и она находилась на третьей неделе лечения капецитабином. Ее диагноз — побочный эффект от химиотерапии. Капецитабин был отменен, и в течение следующих двух дней у нее наступило некоторое клиническое улучшение. Она была выписана из онкологического отделения по поводу возобновления приема капецитабина в более низкой дозе с улучшением ее сыпи через 3 недели.
Обсуждение: Сыпь на коже — часто встречающаяся жалоба у пациентов в стационарных и амбулаторных условиях.У пациентов с сыпью на ладонно-подошвенной поверхности рук и ног важно поддерживать широкий дифференциальный диагноз. Распознавание изменений кожи как возможного проявления основного злокачественного новообразования или побочного действия лекарств является ключом к правильной диагностике и лечению.
Ключевые слова: Ладонно-подошвенная кожная сыпь, побочные эффекты лекарств, капецитабин
Введение
Ладонно-подошвенная кожная сыпь является часто встречающимся диагнозом в стационарных и амбулаторных условиях.Наиболее вероятные причины включают реакции гиперчувствительности IV типа (т. Е. Контактный дерматит), дерматит стопы / дерматита, псориаз и дисгидротический дерматит. Эти высыпания также могут быть связаны с основными злокачественными новообразованиями, особенно со злокачественными новообразованиями желудочно-кишечного тракта, или могут быть связаны с побочным действием лекарств.
1 . Ладонно-подошвенная эритродизестезия (PPE), также известная как синдром ладони-стопы, является токсическим кожным побочным эффектом хорошо ассоциированных химиотерапевтических агентов, особенно капецитабина.
2–
4 .Патофизиология этого состояния недостаточно изучена и является активной областью исследований. Важно распознать этот побочный эффект на ранней стадии у пациентов, получающих химиотерапию пероральным капецитабином, и дифференцировать его от аналогичных проявлений при других формах заболевания. Мы представляем случай женщины, проходящей курс химиотерапии по поводу метастатического рака толстой кишки с ладонно-подошвенной сыпью.
История болезни
У 79-летней латиноамериканской женщины в течение недели наблюдалась болезненная сыпь на ладонях и подошвах.Она не сообщала о недавних вирусных заболеваниях, путешествиях, предыдущих высыпаниях, болях в суставах, использовании нового лосьона, мыла или ткани. У нее был метастатический рак толстой кишки, ранее лечили лучевую терапию и гемиколэктомию за три года до этого. В настоящее время она завершила вторую неделю терапии капецитабином (1250 мг / м2 два раза в день). У нее не было другого медицинского или семейного анамнеза, и она не принимала никаких других лекарств. Она описывает, что у нее никогда не было подобной сыпи в прошлом.
При медицинском осмотре у нее было отсутствие лихорадки, нормотензия и хроническое заболевание.Ее ладони и подошвы были нежными на ощупь, эритематозными и диффузно отечными с шелушением на кончиках пальцев рук и ног (
а также
). Биохимические анализы, включая полную метаболическую панель и общий анализ крови, были нормальными. Учитывая, что ей недавно назначили химиотерапию, возникло подозрение, что ладонно-подошвенная сыпь у пациентов была результатом побочного действия лекарства от капецитабина. Другими менее вероятными диагнозами были контактный дерматит, tinea pedia / mannum или дисгидротический дерматит.
Рисунок 1.
Эритема, отек и шелушение ладонных поверхностей.
Рис. 2.
Эритема, отек и шелушение подошвенных поверхностей.
После прекращения приема капецитабина у нее в течение следующих двух дней наблюдалось легкое клиническое улучшение. Она была выписана с возобновлением приема капецитабина в более низкой дозе (565 мг / м2 два раза в день), и через 3 недели у нее было полное клиническое исчезновение сыпи.
Обсуждение
Ладонно-подошвенная кожная сыпь требует разнообразного дифференциального диагноза.Общие причины включают контактный дерматит, дерматит стопы / дерматита, псориаз, дисгидротический дерматит и ладонно-подошвенный пустулез. Другие ладонно-подошвенные высыпания, такие как ладонно-подошвенная кератодермия (PPK), черный акантоз (AN), рубец ладони и приобретенный ихтиоз, также связаны с основными злокачественными новообразованиями.
5, г.
6 . PPK проявляется желтым восковидным гиперкератозом ладоней и подошв. НА, наблюдаемая у пациентов с инсулинорезистентностью, проявляется в виде ладонно-подошвенных бляшек, что может быть признаком внутреннего рака желудка.
6 .Рубчатая ладонь, также связанная со злокачественными новообразованиями желудка и легких, проявляется морщинистым бархатистым гиперкератозом ладонно-подошвенной поверхности.
7 . Наконец, приобретенный ихтиоз — это симметричное шелушение кожи, связанное с лимфомой Ходжкина.
8 .
Поскольку у нашей пациентки была временная связь между началом приема нового лекарства и ее обращением, скорее всего, это было связано, если не с причиной ее ладонно-подошвенной сыпи. Химиотерапия, такая как капецитабин, является важной причиной ладонно-подошвенной кожной сыпи, известной как ладонно-подошвенная эритродизестезия (PPE).Он характеризуется болью, отеком и шелушением, которые могут прогрессировать до изъязвления и образования пузырей (
а также
). Всего у 7% пациентов, получавших капецитабин, могут наблюдаться СИЗ. Другие часто встречающиеся схемы химиотерапии также могут вызывать СИЗ, такие как цитарабин, фторурацил и доксорубицин. Лечение включает либо отмену химиотерапии, либо снижение дозы, а также поддерживающие меры. В случае с нашей пациенткой мы были ограничены тем, что не смогли полностью прекратить химиотерапию, учитывая ее ограниченные терапевтические возможности; однако возобновление лечения в более низкой дозе помогло устранить ее симптомы, а также продлить продолжительность жизни.
Помимо распространенных диагнозов, при дифференциальной диагностике кожной сыпи ладонно-подошвенной области следует учитывать побочные эффекты лекарств и злокачественные новообразования, чтобы определить подходящую терапию.
Согласие
Письменное информированное согласие было получено от пациента на публикацию клинических данных пациента и сопроводительных изображений.
Примечания
[версия 1; рецензентов: 2 одобрены
Отчет о финансировании
Автор (ы) заявили, что гранты не были задействованы для поддержки этой работы.
Список литературы
1.
Thiers BH, Sahn RE, Callen JP:
Кожные проявления внутренней злокачественности.
CA Cancer J Clin.
2009. 59 (2): 73–98.
10.3322 / caac.20005
[PubMed] [CrossRef] [Google Scholar] 2.
Нагоре Э, Инса А, Санмартин О:
Вызванный противоопухолевой терапией синдром ладонно-подошвенной эритродизестезии («ладонь-стопа»). Заболеваемость, признание и управление.
Am J Clin Dermatol.
2000. 1 (4): 225–234.
10.2165 / 00128071-200001040-00004
[PubMed] [CrossRef] [Google Scholar] 3.Николау В., Сиригос К., Саиф М.В.:
Заболеваемость и последствия связанного с химиотерапией синдрома кисти и стопы.
Expert Opin Drug Saf.
2016; 15 (12): 1625–1633.
10.1080 / 14740338.2016.1238067
[PubMed] [CrossRef] [Google Scholar] 4.
Кан Ю.К., Ли С.С., Юн Д.Х. и др. :
Пиридоксин неэффективен для предотвращения синдрома кисти и стопы, связанного с терапией капецитабином: результаты рандомизированного двойного слепого плацебо-контролируемого исследования.
J Clin Oncol.
2010. 28 (24): 3824–3829.
10.1200 / JCO.2010.29.1807 г.
[PubMed] [CrossRef] [Google Scholar] 5.
Ehst BD, Minzer-Conzetti K, Swerdlin A, et al. :
Кожные проявления внутренней злокачественности.
Curr Probl Surg.
2010. 47 (5): 384–445.
10.1067 / j.cpsurg.2010.01.003
[PubMed] [CrossRef] [Google Scholar] 6.
Krawczyk M, Mykała-Cieśla J, Kołodziej-Jaskuła A:
Черный акантоз как паранеопластический синдром. Отчеты о случаях и обзор литературы.
Pol Arch Med Wewn.
2009. 119 (3): 180–183.
[PubMed] [Google Scholar] 7.
Коэн П.Р., Гроссман М.Э., Алмейда Л. и др.:
Рубцы ладоней и злокачественные новообразования.
J Clin Oncol.
1989. 7 (5): 669–678.
10.1200 / JCO.1989.7.5.669
[PubMed] [CrossRef] [Google Scholar] 8.
Риеско Мартинес М.С., Муньос Мартин А.Дж., Замберк Меджлис П. и др. :
Приобретенный ихтиоз как паранеопластический синдром при болезни Ходжкина.
Clin Transl Oncol.
2009. 11 (8): 552–553.
10.1007 / s12094-009-0402-2
[PubMed] [CrossRef] [Google Scholar]
Дерматит рук и ног — дерматологические заболевания
Диагноз дерматита кистей и стоп обычно определяется по локализации и внешнему виду кожных поражений.
Дифференциальная диагностика дерматитов кистей и стоп включает
Грибковые инфекции, , которые имеют аналогичную воспалительную реакцию кожи, также вызывают зуд, эритему и шелушение. Могут проявляться пузырьки и волдыри (буллезный дерматит), обычно видимые только на руках и ногах, как при дерматите кистей и стоп. Наиболее отличительной отличительной чертой, если она присутствует, является характерная кольцеобразная форма грибковой инфекции из-за центробежного роста дерматофитов в коже.
Ладонно-подошвенный псориаз также трудно отличить от дерматита кистей и стоп. Особенности ладонно-подошвенного псориаза, которые могут помочь в дифференцировке, могут включать эритематозные и чешуйчатые бляшки, которые очень резко разграничены, стерильные пустулы и другие признаки псориаза, такие как псориатические изменения ногтей и псориатические бляшки в других местах. Также пузырьки возможны при дерматите рук и ног, но не являются признаком ладонно-подошвенного псориаза. Однако могут быть видны как пузырьки, так и пустулы, например:
При сосуществовании дисгидротического дерматита и ладонно-подошвенного псориаза
Когда везикулы при дисгидротическом дерматите становятся суперинфицированными
Когда пациенты с ладонно-подошвенным псориазом становятся сенсибилизированными (например, к местным кортикостероидам) и у них развивается аллергический контактный дерматит
Когда ладонно-подошвенный псориаз вызван (кебнеризован) аллергической контактной реакцией
Многие заболевания, помимо дерматита, могут поражать руки и ноги.Среди них
Отшелушивающий кератолиз (также известный как ламеллярный дисгидроз или сухой ламеллярный дисгидроз) — это не дерматит, а, скорее, дерматоз. Он поражает кисти и стопы и характеризуется кольцевидной эритемой на ладонной поверхности рук и ног с пузырями, заполненными воздухом, с возможным последующим шелушением. Маленькие кольцевые воротнички белого цвета могут поражать ладони (реже подошвы), но щадят тыльные стороны кистей и стоп. Волдыри, заполненные жидкостью, отсутствуют.Отшелушивающий кератолиз может усугубляться теплой погодой, гипергидрозом, трением и контактом с водой.
Синдром кисти-стопы известен под разными терминами, включая акральную эритему, ладонно-подошвенную эритродизестезию, токсическую эритему ладоней и подошв, реакцию Бургдорфа и токсическую эритему при химиотерапии. Он представляет собой кожную токсичность, вызванную некоторыми системными химиотерапевтическими препаратами (например, капецитабином, цитарабином, фторурацилом, идарубицином, доксорубицином, таксанами, метотрексатом, цисплатином, тегафуром).Симптомы начинаются с покалывания в ладонях и / или подошвах, за которыми следует отек и болезненная симметричная эритема, особенно на жировых подушках дистальных фаланг. Могут развиться боль, онемение, шелушение или образование волдырей на ладонях и подошвах.
Сыпь при диабете: причины, появление и профилактика
Что такое диабетическая сыпь?
Диабет поражает различные части тела, включая кожу. По оценкам, у 1 из 3 человек с диабетом (типа 1 или 2) в какой-то момент разовьется кожная сыпь или другие кожные проблемы.
Если у вас диабет, ваши шансы получить сухую и зудящую кожу выше, чем у людей, не страдающих этим заболеванием. У вас также больше шансов получить другие кожные заболевания, связанные с диабетом.
Что вызывает диабетическую сыпь?
Для людей, не страдающих диабетом, кожная сыпь может быть первым признаком высокого уровня сахара в крови (гипергликемии) или преддиабета. Ваш лечащий врач может помочь вам принять меры по предотвращению диабета.
Если вы принимаете лекарства от диабета, кожная сыпь может указывать на то, что вам нужно изменить лечение, чтобы снизить уровень сахара (глюкозы) в крови.Некоторые другие высыпания возникают из-за снижения притока крови к конечностям (кистям и стопам).
Как выглядит диабетическая сыпь?
Сыпь при диабете выглядит по-разному в зависимости от типа и причины.
Некоторые высыпания при диабете возникают только у людей с диабетом. Обычно они проходят, когда уровень сахара в крови находится под контролем. К таким высыпаниям относятся:
- Волдыри (bullosis diabeticorum): Безболезненные волдыри могут образовываться на тыльной стороне кистей и стоп, а также на ногах и предплечьях.Это редкое заболевание чаще всего поражает людей с диабетической невропатией.
- Диабетическая дермопатия: На голенях появляются чешуйчатые пятна округлой формы светло-коричневого цвета, похожие на пигментные пятна. Эти безобидные пятна в лечении не нуждаются.
- Цифровой склероз: У некоторых людей с сахарным диабетом 1 типа на тыльной стороне кистей рук образует твердую, толстую, восковидную кожу. Суставы пальцев становятся жесткими, затрудняя движение. Родственная сыпь — это взрослая склеродема Бушке, которая представляет собой уплотнение, утолщение и уплотнение спины, шеи, плеч и лица.Для этого дерматологи могут предложить различные методы лечения.
- Necrobiosis lipoidica diabeticorum (NLD): Эта сыпь на голени чаще встречается у женщин. NLD вызывает появление красных блестящих пятен с желтым центром. Кровеносные сосуды могут быть более заметными. Сыпь может быть зудящей и болезненной. Вам следует обратиться к дерматологу, чтобы узнать о вариантах лечения.
- Синдром диабетической стопы: Это язвы, которые развиваются в результате травмы кожи. Заживление язв может занять много времени, и существует повышенный риск инфицирования.
Другие состояния могут затронуть кого угодно, но особенно часто встречаются у людей с диабетом. Эти состояния, вызывающие сыпь, также могут быть предупреждающим признаком предиабета:
- Acanthosis nigricans (AN): Это состояние вызывает появление темных, бархатистых полос обесцвеченной кожи. Обычно он поражает людей с избыточным весом / ожирением. Черный акантоз может быть предупреждающим признаком высокого уровня сахара в крови или преддиабета.
- Диссеминированная кольцевидная гранулема: Кольцевидная гранулема часто поражает здоровых детей и молодых людей.У людей с диабетом кольцевидная диссеминированная гранулема образует кольца или дуги на пальцах, руках, ногах и ушах. Сыпь может быть красной, красновато-коричневой или оттенка кожи. Боли не вызывает, но может чесаться. Часто это излечивает без лечения. При небольших поражениях в лечении могут быть полезны местные стероиды.
- Эруптивный ксантоматоз: Твердые желтые бугорки размером с горошину могут чесаться и быть обведены красным. Эта сыпь чаще всего поражает тыльную сторону кистей, стоп, рук, ног и ягодиц.Среди людей с диабетом 1 типа он чаще всего встречается у мужчин с высоким уровнем холестерина.
- Витилиго: Люди с диабетом 1 типа более предрасположены к этому заболеванию кожи. Из-за этого кожа теряет пигмент — вещество, придающее коже ее цвет. Некоторые люди замечают светлые или белые пятна на коже. Редко чешется или болит. Лечение включает кремы с кортикостероидами, лазерную терапию и световую терапию.
- Теги кожи: Это небольшие коричневые бугорки на коже, часто на веках, шее, подмышках или паху.Обычно у них нет никаких симптомов, и лечение не требуется.
- Красный плоский лишай: Сыпь от красного плоского лишая характеризуется зудящими пурпурными бугорками на коже, иногда с белым кружевным узором. Обычно это происходит на лодыжках и запястьях, но иногда можно увидеть и во рту. Есть много методов лечения, как местных, так и таблеток, которые можно использовать для лечения этого заболевания.
- Приобретенный реактивный перфорирующий коллагеноз (ARPC) : Обычно это наблюдается у пациентов с заболеванием почек.Сыпь обычно представляет собой красные зудящие шишки. Лечение может состоять из местных стероидов, инъекций стероидов при сыпи и других лекарств.
Какие еще кожные заболевания влияют на людей с диабетом?
У людей с диабетом может быть любое кожное заболевание. Но иногда у людей с диабетом появляется сыпь или другое раздражение кожи из-за:
- Аллергические реакции: У людей с диабетом может быть аллергическая реакция на пероральные лекарства от диабета или инъекционный инсулин.У вас может появиться сыпь или крапивница и отек (крапивница) в месте инъекции или где-либо еще на вашем теле. Если вы подозреваете, что у вас аллергическая реакция, обратитесь к своему врачу.
- Бактериальные инфекции: Диабет увеличивает риск бактериальных кожных инфекций. У вас могут развиться бактериальные инфекции в железах век (ячмень) или глубоко под кожей (фурункулы и карбункулы). Пораженная кожа может быть опухшей, горячей, красной и болезненной. Чтобы избавиться от инфекции, вам потребуются антибиотики.
- Сухая зудящая кожа: Высокий уровень сахара в крови и определенные кожные заболевания могут вызвать сухость и зуд кожи. Если у вас плохое кровообращение, голени могут сильно чесаться. Увлажняющие средства могут помочь.
- Грибковые инфекции: Дрожжи под названием Candida albicans вызывают большинство грибковых инфекций у людей с диабетом. У вас будут влажные участки с крошечными красными волдырями или чешуйками, которые чешутся. Кожный грибок имеет тенденцию поражать кожные складки, в том числе под грудью, между пальцами рук и ног, вокруг ногтевого ложа, в подмышечных впадинах и в паху.К распространенным грибковым инфекциям относятся зуд спортсмена, микстура и стригущий лишай. Могут помочь противогрибковые препараты.
Как предотвратить проблемы с кожей, связанные с диабетом?
Лучшее, что вы можете сделать для предотвращения кожных проблем, — это поддерживать уровень сахара в крови в диапазоне, рекомендованном вашим лечащим врачом. Правильный уход за кожей может снизить ваши шансы получить кожную сыпь, инфекцию или трудно заживающие раны.
Чтобы предотвратить проблемы с кожей, выполните следующие действия:
- Ежедневно проверяйте кожу на наличие признаков сыпи, покраснения, инфекций или язв.
- Используйте в душе теплую (не горячую) воду и увлажняющее мыло. (Отмачивание в ванне сушит кожу.)
- Промокните кожу полотенцем (не трите), просушивая между пальцами рук, ног и кожными складками.
- Наносите увлажняющие средства без отдушек после душа, пока кожа еще влажная и мягкая. Ищите кремы и мази (не лосьоны) с керамидом, которые помогают коже удерживать влагу.
- Наносите кремы, содержащие от 10% до 25% мочевины (смягчающее средство), на потрескавшиеся сухие пятки перед сном.
- Предотвратить обезвоживание и поддерживать кожу увлажненной, употребляя большое количество жидкости.
- Немедленно обработайте порезы и раны водой с мылом. Используйте мази с антибиотиками только в том случае, если ваш лечащий врач дал согласие. Ежедневно перевязывайте рану. Позвоните своему врачу, если вы заметили признаки покраснения, боли, дренажа или инфекции.
- Используйте увлажнитель, чтобы увлажнить воздух в доме.
Записка из клиники Кливленда
Диабет увеличивает риск кожной сыпи и кожных проблем.Важно уделять внимание своей коже. Обратитесь к своему врачу, как только заметите сыпь или что-то не совсем правильное. Сыпь может быть признаком того, что вам нужно изменить лекарства или дозировку, чтобы контролировать уровень сахара в крови. Правильный уход за кожей может снизить риск возникновения кожных проблем, связанных с диабетом.
Сыпь на коже следует считать четвертым ключевым симптомом COVID
Новое предварительное исследование, проведенное Королевским колледжем Лондона, показало, что характерные кожные высыпания и « COVID пальцы рук и ног » могут возникать при отсутствии каких-либо других симптомов и, следовательно, должны быть устранены. считаются ключевыми диагностическими признаками вируса.
Используя данные приложения COVID Symptom Study от около 336000 постоянных пользователей в Великобритании, исследователи обнаружили, что 8,8% людей, сообщивших о положительном мазке на коронавирус, испытали кожную сыпь как часть своих симптомов, по сравнению с 5,4% людей с отрицательным результатом. результат. Аналогичные результаты были получены еще у 8,2% пользователей с сыпью, которые не прошли тест на коронавирус, но все же сообщили о классических симптомах COVID-19, таких как кашель, лихорадка или аносмия (потеря обоняния).
Для дальнейшего расследования команда организовала отдельный онлайн-опрос, собрав изображения и информацию от почти 12000 человек с кожной сыпью и с подозрением на или подтвержденным COVID-19.Команда особенно искала изображения от цветных людей, которые в настоящее время недостаточно представлены на ресурсах дерматологии.
17% респондентов с положительным результатом теста на коронавирус указали на сыпь как на первый симптом болезни. И для каждого пятого человека (21%), сообщившего о сыпи и подтвержденного как заражение коронавирусом, сыпь была их единственным симптомом.
Сыпь, связанная с COVID-19, делится на три категории:
- Крапивница (крапивница): Внезапное появление бугорков на коже, которые появляются и исчезают довольно быстро в течение нескольких часов и обычно вызывают сильный зуд.Он может поражать любую часть тела и часто начинается с сильного зуда ладоней или подошв и может вызвать отек губ и век. Эти высыпания могут появиться на довольно ранней стадии инфекции, но также могут продолжаться долгое время после нее.
- «Колючая жара» или сыпь типа ветряной оспы (эритемато-папулезная или эритемато-везикулярная сыпь): Области небольших зудящих красных бугорков, которые могут возникать на любом участке тела, но особенно на локтях и коленях, а также на спине. руки и ноги.Сыпь может сохраняться в течение нескольких дней или недель.
- COVID пальцы рук и ног (обморожения): Красноватые и пурпурные шишки на пальцах рук и ног, которые могут быть болезненными, но обычно не вызывают зуда. Этот тип сыпи наиболее характерен для COVID-19, чаще встречается у молодых людей с этим заболеванием и имеет тенденцию проявляться позже.
Хотя COVID-19 часто считают вирусом, поражающим дыхательную систему, в ряде случаев у людей в Китае и Европе, которые были госпитализированы с тяжелыми симптомами болезни, были зарегистрированы высыпания.Тем не менее, это первое и крупнейшее исследование, в котором систематически собираются данные о кожных высыпаниях в более легких случаях среди более широких слоев населения.
Ведущий автор доктор Вероник Батай, дерматолог-консультант в больнице Святого Томаса и Королевском колледже Лондона, сказала: «Многие вирусные инфекции могут поражать кожу, поэтому неудивительно, что мы наблюдаем эти высыпания при COVID-19. Однако важно, чтобы люди знали, что в некоторых случаях сыпь может быть первым или единственным симптомом заболевания. Поэтому, если вы заметили новую сыпь, вам следует отнестись к ней серьезно, самоизолировавшись и как можно скорее сдав анализы.”
Дерматолог-консультант д-р Жюстин Клюк сказала: «Эти результаты подчеркивают важность отслеживания любых новых изменений в вашей коже, таких как уплотнения, шишки или сыпь. Раннее сообщение общественности о высыпаниях, связанных с COVID, и признание их значимости врачами первой линии, такими как врачи общей практики, NHS 111 и персонал больниц, могут повысить вероятность выявления коронавирусных инфекций и помочь остановить распространение ».
Не рецензируемая статья доступна в Интернете: Veronique Bataille et al., Диагностическая ценность кожных проявлений инфекции SARS-CoV-2 (2020) medRxiv doi: 10.1101 / 2020.07.10.20150656
Реакции кожи на таргетную терапию и иммунотерапию
Таргетная терапия и иммунотерапия являются более специфическими методами лечения, чем химиотерапия. Они могут вызывать побочные эффекты, отличные от тех, которые обычно связаны с химиотерапией. Побочные эффекты химиотерапии обычно включают тошноту, рвоту, слабость и изменения показателей крови. Побочные эффекты таргетной терапии и иммунотерапии могут включать проблемы с кожей, волосами, ногтями и / или глазами.
Что такое таргетная терапия?
Таргетная терапия — это лечение, направленное на определенные гены, белки или тканевую среду, которая способствует росту и развитию рака.Некоторые целевые методы лечения могут вызывать определенные побочные эффекты на коже, волосах и ногтях. Эти побочные эффекты вызваны действием лекарств на здоровый рост этих тканей.
Целенаправленная терапия, которая может вызвать проблемы с кожей
Ниже приведены некоторые виды таргетной терапии, которые могут повлиять на кожу. Если ваш врач назначает целевую терапию, спросите, каких побочных эффектов следует ожидать и как они будут лечиться.
- Лекарства, нацеленные на EGFR. Этот общий тип таргетной терапии фокусируется на молекуле, известной как рецептор эпидермального фактора роста (EGFR). EGFR способствует росту раковых клеток. Он также играет роль в нормальном росте кожи, волос и ногтей. Это означает, что во время лечения этими препаратами может возникнуть сыпь и изменения на волосах и ногтях.
У большинства людей, принимающих препараты, нацеленные на EGFR, появляется сыпь на лице и верхней части тела. Обычно это происходит в течение первых нескольких недель приема этих лекарств. Вы можете заметить покраснение или ощущение тепла, подобное солнечному ожогу, до того, как начнется сыпь.Через несколько дней появляются прыщики и гнойные шишки, а окружающая кожа становится слегка нежной. Сыпь обычно бывает легкой или умеренной. Но у некоторых людей появляются сильные высыпания, которые вызывают сильный физический и косметический дискомфорт.
Кожа также может стать очень сухой и зудящей, что мешает повседневной деятельности и сну. Кожа на кончиках пальцев может потрескаться. Кожа также может стать более чувствительной к солнечному свету. Сильное расчесывание может привести к появлению трещин на коже. Эти отверстия делают кожу более подверженной инфекциям.Воспаление вокруг ногтей может сделать уход, одевание и другие действия болезненными или трудными.
- Лекарства, нацеленные на VEGF. Другой тип таргетной терапии, которая может вызвать проблемы с кожей, включает препараты, блокирующие белок, называемый фактором роста эндотелия сосудов (VEGF). Этот белок помогает создавать новые кровеносные сосуды. Эту группу препаратов можно также назвать ингибиторами ангиогенеза, поскольку они блокируют образование кровеносных сосудов. Когда эти препараты воздействуют на кровеносные сосуды рук и ног, они могут вызвать проблемы с кожей.
Ваша медицинская бригада может помочь вам справиться с этими побочными эффектами, чтобы можно было продолжить лечение. Устранение этих побочных эффектов также может помочь избежать серьезных изменений на вашей коже, волосах и ногтях. Важно отметить, что кожные побочные эффекты, связанные с этими препаратами, не являются аллергическими реакциями или инфекциями.
Общие кожные побочные эффекты конкретных таргетных препаратов
Ниже приведен список распространенных препаратов таргетной терапии, которые могут вызывать проблемы с кожей.
Афатиниб (Гилотриф), цетуксимаб (Эрбитукс), эрлотиниб (Тарцева), гефитиниб (Иресса), осимертиниб (Тагриссо) и панитумумаб (Вектибикс). Эти препараты могут быть назначены при колоректальном раке, раке головы и шеи, раке легких и раке поджелудочной железы. Побочные эффекты, связанные с кожей, включают:
Сыпь, напоминающая угри, на лице и верхней части тела
Воспаление вокруг ногтей
Сухая, зудящая кожа
Растрескивание кончиков пальцев
Выпадение волос на коже головы
Густые, вьющиеся или жесткие волосы на лице и ресницах
Повышенная чувствительность к солнечному свету
Лапатиниб (Tykerb). Используется для лечения рака груди. Побочные эффекты, связанные с кожей, включают:
Язвы на губах, во рту или в горле
Сухая кожа
Красные, болезненные, онемение или покалывание в руках и ногах
Сыпь
Сорафениб (Нексавар) и сунитиниб (Сутент). Используется для лечения почечно-клеточного рака, стромальной опухоли желудочно-кишечного тракта (GIST) и гепатоцеллюлярного рака.Побочные эффекты включают:
Кожные реакции кистей и стоп (болезненные, утолщенные участки, иногда с волдырями на ладонях и подошвах)
Покраснение и шелушение кожи головы и бровей
Ощущение тепла, жжения на лице с покраснением
Сухая, зудящая кожа
Выпадение волос
Вемурафениб (Зелбораф). Используется для лечения меланомы.Побочные эффекты, связанные с кожей, включают:
Красная сыпь на лице и верхней части тела
Бугристая грубая сыпь на руках и бедрах
Кожные реакции кистей и стоп
Кожные новообразования, включая неопасные раковые образования кожи
Повышенная чувствительность к солнечному свету
Эверолимус (Афинитор, Зортресс) и темсиролимус (Торисель). Эти препараты таргетной терапии используются при почечно-клеточном раке, немелкоклеточном раке легкого (НМРЛ), нейроэндокринной опухоли поджелудочной железы (тип рака поджелудочной железы) и субэпендимальной гигантоклеточной астроцитоме (доброкачественная опухоль головного мозга, связанная с туберозным склерозом).Побочные эффекты включают:
Вандетаниб (Капрелса). Используется для лечения медуллярного рака щитовидной железы. Побочные эффекты включают:
Что такое иммунотерапия?
Иммунотерапия также называется биологической терапией. Это вид лечения рака, который повышает естественную защиту организма от рака. В нем используются материалы, произведенные организмом или в лаборатории, для улучшения, нацеливания или восстановления функции иммунной системы.
Многие побочные эффекты аналогичны побочным эффектам аллергической реакции.Они зависят от конкретного лекарства, которое получает человек, но могут включать проблемы с кожей, волосами, ногтями или глазами.
Общие кожные побочные эффекты иммунотерапии
Ниже приведен список распространенных иммунотерапевтических препаратов, которые могут вызывать проблемы с кожей.
Алемтузумаб (Кампат). Это лекарство используется для лечения хронического лимфолейкоза. Побочные эффекты включают язвы во рту.
Ипилимумаб (Ервой). Используется при меланоме.Побочные эффекты, связанные с кожей, включают:
Ниволумаб (Опдиво). Это лекарство может быть назначено при почечно-клеточном раке, НМРЛ и меланоме. Возможные кожные реакции включают:
Офатумумаб (Арзерра). Этот препарат может быть назначен при хроническом лимфолейкозе. Побочные эффекты, связанные с кожей, включают:
Внезапное покраснение лица, шеи или груди
Бледная кожа
Маленькие плоские круглые красные пятна под кожей
Сыпь
Ульи
Пембролизумаб (Кейтруда). Этот препарат можно использовать для лечения НМРЛ и меланомы. Побочные эффекты, связанные с кожей, включают:
Изменение цвета кожи
Пожелтение кожи и / или глаз
Выпадение волос
Волдыри на коже
Зудящая красная сыпь
Покраснение кожи или покраснение кожи
Ритуксимаб (Ритуксан, Труксима). Этот препарат применяется при неходжкинской лимфоме и хроническом лимфолейкозе.Побочные эффекты, связанные с кожей, включают покраснение, болезненность, отек или тепло части кожи.
Устранение и устранение кожных проблем
Сыпь, сухость кожи, а также реакции на ногти и волосы редко бывают серьезными. Но они могут вызвать сильный дискомфорт. Пациенты могут даже захотеть прекратить лечение рака из-за этих реакций. Важно обсудить со своим лечащим врачом, чего ожидать. Также сообщите своему врачу, как только почувствуете или заметите какие-либо побочные эффекты.Существуют ранние и эффективные методы лечения этих реакций.
Следующие советы помогут избежать реакций и помогут облегчить их, если они все же случатся:
Перед тем, как начать лечение, поговорите со своим лечащим врачом о побочных эффектах. Вы можете поговорить с дерматологом. Дерматолог — это врач, специализирующийся на кожных заболеваниях. Спросите, что делать, если появилась сыпь или другие проблемы. Это может включать в себя получение рецепта или лучший способ обратиться к врачу.
При первых признаках реакции сообщите своему врачу или дерматологу, знакомому с этими реакциями. Признаки реакции включают ощущение тепла или жжения, прыщи, трещины на ногтях или сухость кожи.
Избегайте солнца и используйте солнцезащитный крем с фактором защиты от солнца (SPF) не менее 15. Если солнцезащитный крем вызывает ощущение жжения, вы можете попробовать солнцезащитные кремы, содержащие оксид цинка или диоксид титана. Не забывайте использовать достаточно солнцезащитного крема. Нанесите более половины чайной ложки солнцезащитного крема на каждую руку, лицо и шею.Нанесите чуть более 1 чайной ложки на грудь и живот, спину и каждую ногу. Повторно наносите солнцезащитный крем каждые 2 часа на улице или чаще, если вы потеете или плаваете.
При выходе на улицу надевайте шляпу с широкими полями. И избегайте попадания прямых солнечных лучей с 10:00 до 16:00.
Используйте мягкое мыло в душе. Избегайте мыла с сильным запахом. Примите душ теплой водой и избегайте длительного горячего душа. Также избегайте стирального порошка с сильным запахом.
Нанесите увлажняющий крем на кремовой основе на всю кожу в течение 5 минут после душа или ванны.Используйте гипоаллергенные увлажнители без отдушек и консервантов, например Vanicream, Aveeno, CeraVe, Cetaphil и Eucerin.
Избегайте продуктов для кожи от прыщей, которые содержат спирт или ретиноиды. Они могут высушить кожу.
Ваш врач может назначить лечебные кремы для кожи от сыпи. Если сыпь сильная или покрывает большую часть тела, вам могут потребоваться пероральные кортикостероиды, такие как преднизон (Райос) или дексаметазон (доступен в виде дженерика).
Антибиотики, обычно принимаемые в течение 2–4 недель в форме таблеток, являются эффективным средством лечения сыпи и болезненности ногтей.
При выделении гноя врач может взять его образец, чтобы выбрать лучшее лечение антибиотиками.
При кожных реакциях рук / стоп на сорафениб и сунитиниб:
Используйте кремы, содержащие мочевину под названием кармол 20 или кармол 40, или салициловую кислоту (несколько торговых марок).Также возможны сильные кортикостероиды, такие как флуоцинонид (несколько торговых марок) и клобетазол (несколько торговых марок).
Носите толстые удобные носки и обувь или попробуйте гелевые стельки. Кроме того, постарайтесь защитить себя от травм. Не следует слишком сильно нагружать руки и ноги, особенно в первые 2 месяца лечения.
При зуде в одной конкретной области, называемом локализованным зудом, несколько раз нанесите крем, содержащий кортикостероид или обезболивающее, например лидокаин 2%, или охлаждающие кремы, содержащие прамоксин, камфору или ментол (несколько торговых наименований для всех препаратов). день.
При более общем зуде или зуде, влияющем на сон, поговорите со своим врачом о приеме антигистаминных таблеток, таких как цетиризин (несколько торговых марок) или дифенгидрамин (несколько торговых марок), если это необходимо.
Связанные ресурсы
Кожные заболевания
Что нужно знать о побочных эффектах иммунотерапии
Что такое иммунотерапия для лечения рака
Необычные симптомы коронавируса варьируются от сыпи до опухших рук и ног
Врачи даже все чаще наблюдают определенные типы кожных высыпаний или болезненных и обесцвеченных пальцев рук и ног, которые, по всей видимости, являются проявлением коронавируса.
Их неофициально называют «пальцы ног COVID», красные, а иногда и зудящие опухоли на пальцах ног, похожие на обморожение, что врачи обычно видят на ногах и руках людей, которые долгое время проводят на улице на морозе.
«Мы считаем, что это действительно влияет на кровеносные сосуды, и кровеносные сосуды идут ко всем частям тела», — сказал доктор Парнис. «Это вирус, который существует всего шесть или более месяцев, и мы узнаем о нем по ходу дела».
Изменение цвета пальцев ног пациента-подростка в начале состояния, которое неофициально называется «пальцы ног COVID».Поражения вызваны воспалительной реакцией и могут напоминать обморожение или озноб. Кредит: AP
В первую неделю распространения вируса у большинства пациентов с COVID-19 будут различные признаки: необъяснимая лихорадка, боль в горле, насморк, головная боль, сухой кашель и усталость.
Однако именно в течение второй недели, когда иммунная система становится чрезмерно чрезмерно стимулированной и вирус начинает действовать, начинают проявляться странные и необычные симптомы. Это известно как цитокиновый шторм.
«Во вторую и последующие недели эти воспалительные реакции действительно проявляются», — сказал Роберт Буй, эксперт по инфекционным заболеваниям Сиднейского университета.
«Это случается только у небольшого количества людей, но это важный процент, потому что это изнуряет. Существует интенсивная воспалительная реакция, которая может внезапно стать довольно серьезной.
Профессор Роберт Буй.
« По сути, это тело изо всех сил пытается ответить на эту неприятную, незнакомую вирусную инфекцию, но в то же время сильное воспаление может привести к таким вещам, как сыпь, отек и воспаление пальцев рук и ног, поскольку организм пытается контролировать вирус.»
Менее чем в 5% случаев это может привести к полиорганной недостаточности.
» Есть признаки того, что когда вы впадаете в полиорганную недостаточность, это включает отключение почек, что означает, что даже в интенсивной терапии и все лучшие подходы, которые мы можем предпринять, могут вас не спасти «, — сказал профессор Буй.
Загрузка
Сыпь, которая часто проявляется в виде пятен или зуда на коже, хорошо документирована в таких странах, как Италия, Испания, Франция и Великобритания, где тысячи были заражены вирусом.
Это настолько распространено, что врачи в Великобритании призывают добавить кожную сыпь в официальный список симптомов COVID-19 Национальной службы здравоохранения после того, как недавнее исследование показало, что у одного из 11 пациентов с коронавирусом появилась сыпь.
В больнице Кабрини в Малверне отделение неотложной помощи сейчас принимает в среднем около одного пациента с коронавирусом в день.
Тамошние врачи заметили, что у пациентов младше 75 лет, как правило, наблюдаются «типичные» симптомы коронавируса, такие как легкий насморк, боль в горле, кашель, лихорадка, боли и боли, но у пожилых пациентов вирус проявлялся совершенно иначе.
«Этих общих симптомов просто нет, — сказал директор службы скорой помощи Кабрини Майкл Бен-Меир.
«Они просто больше сбиты с толку, чем обычно, из-за высокой температуры или падений. У них нет кашля, ломоты в теле и боли, а иногда и высокой температуры. И мы действительно должны быть начеку. к этому «, — сказал доцент Бен-Меир.
Симптомы вируса часто значительно различаются у молодых и пожилых людей, сказал профессор Буй.
«Делирий очень часто встречается у пожилых людей, и он может возникать при любой неприятной инфекции, которая приводит к лихорадке», — сказал он.
В то время как у подавляющего большинства детей болезнь протекала в очень легкой форме, зарубежные врачи наблюдали серьезный воспалительный синдром, поражающий детей, инфицированных коронавирусом, получивший название PIMS-TS, который похож на редкую болезнь Кавасаки.
Профессор Буй подчеркнул, что, хотя это состояние встречается крайне редко, родители должны сохранять бдительность.
Основными симптомами, по словам профессора Буа, были продолжительная высокая температура, которая длилась не менее четырех дней, отек рук и ног и красная сыпь, которая могла появиться на коже, вокруг губ, горла или глаз.
Загрузка
Значит, люди с коронавирусом становятся хуже? Или викторианские врачи просто наблюдают за большим количеством пациентов и, следовательно, наблюдают за более широким спектром более специфических симптомов? Профессор Буи подозревает, что это последнее.
«Мы должны помнить, что внимание больниц всегда привлекают тяжелые пациенты», — сказал он.
«Впечатление, созданное одним чрезвычайно трудолюбивым врачом отделения неотложной помощи от пяти или 10 случаев, очень важно, но вы должны объединить ее и его впечатления с этим или с 10 или 50 другими и сопоставить всю эту информацию вместе, прежде чем вы сможете делать какие-то выводы.»
Но не только симптомы, которые появляются на ранних стадиях распространения вируса, беспокоят экспертов.
Появляются доказательства того, что у небольшого, но тревожного числа в остальном здоровых пациентов с COVID-19 развиваются осложнения со сгустками крови, а именно: вызывает инсульты у более молодых пациентов.

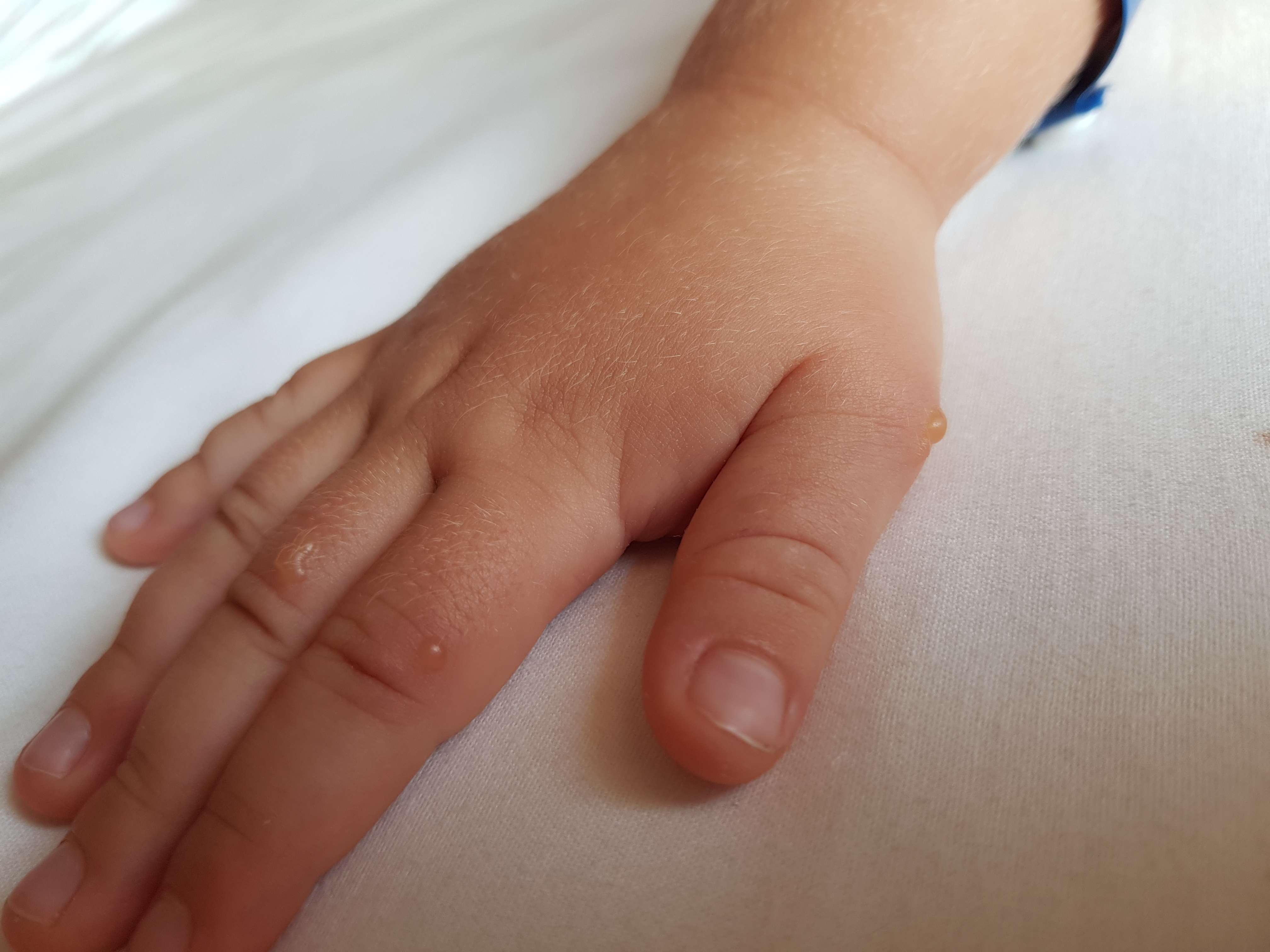 Чем тяжелее протекает болезнь, тем выше поднимается столбик градусника. При легком течении температура может оставаться в пределах обычных значений или немного повыситься.
Чем тяжелее протекает болезнь, тем выше поднимается столбик градусника. При легком течении температура может оставаться в пределах обычных значений или немного повыситься.

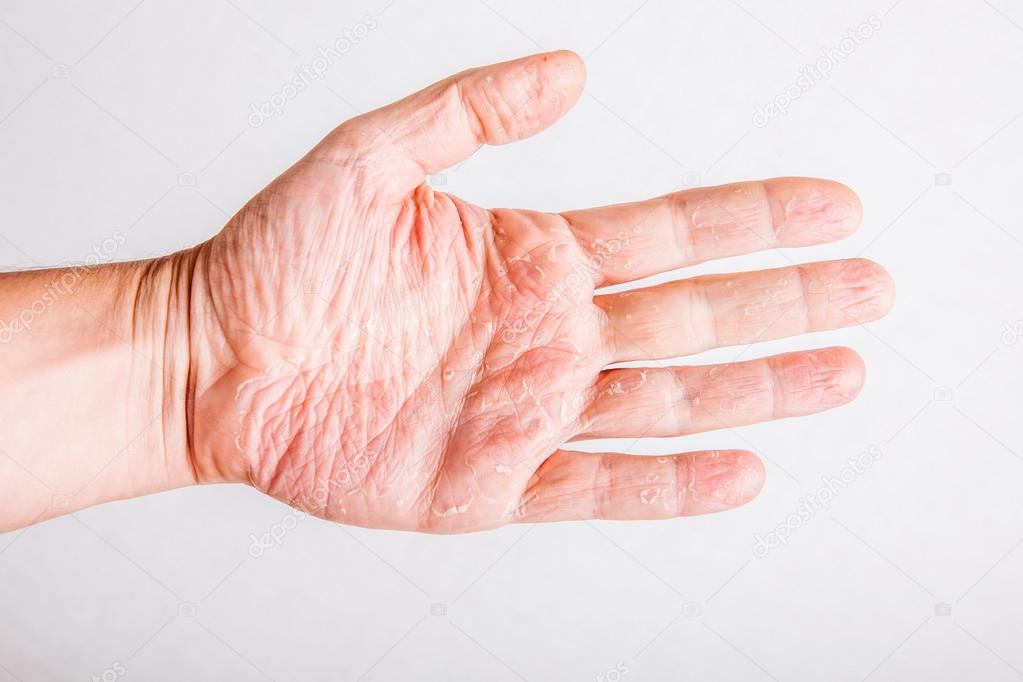
 Лучше и эффективнее обратиться за помощью к врачу дерматологу или аллергологу.
Лучше и эффективнее обратиться за помощью к врачу дерматологу или аллергологу.