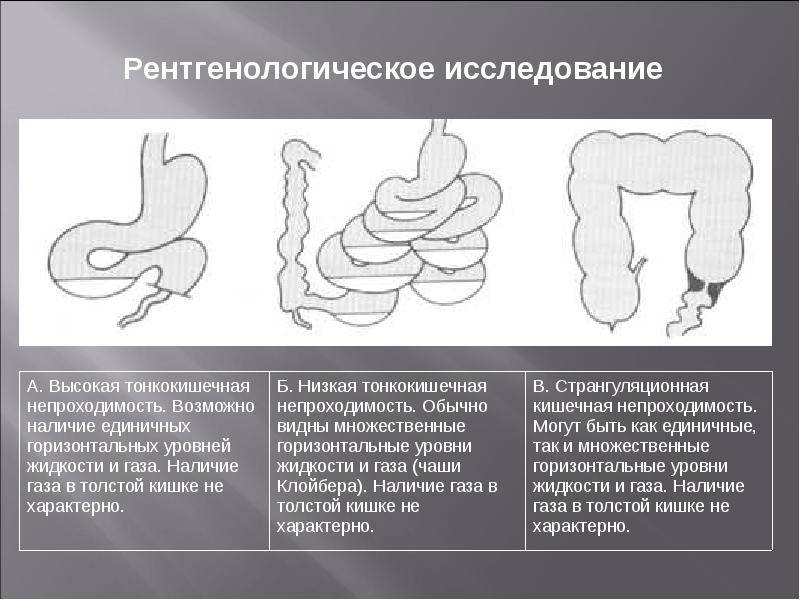
Оценка боли в животе у детей — Этиология
Дифференциальная диагностика болей в брюшной полости у детей является обширной и охватывает почти все системы органов. К тому же, у детей может быть особенно сложно отличить острую боль в брюшной полости от хронической. Хотя наиболее распространенные этиологии не являются непосредственно угрожающими жизни, первоочередной остается возможность диагностировать неотложную патологию. Подробный анамнез и физикальный осмотр, так же как и понимание наиболее распространенных заболеваний, поражающих соответствующую возрастную группу детей, имеют важное значение.
Желудочно-кишечные
Чаще всего источники желудочно-кишечного тракта (ЖКТ) являются причиной болей в брюшной полости у детей, охватывая инфекционные, врожденные и механические причины.
Запор
Распространенное заболевание, общая распространенность которого составляет 9,5%.[1]Koppen IJ, Vriesman MH, Saps M, et al. Prevalence of functional defecation disorders in children: a systematic review and meta-analysis.
 J Pediatr. 2018 Jul;198:121-30.e6.
J Pediatr. 2018 Jul;198:121-30.e6.
http://www.ncbi.nlm.nih.gov/pubmed/29656863?tool=bestpractice.comЗапор в детском возрасте, как правило, характеризуется редким опорожнением кишечника, объемными испражнениями и затрудненной или болезненной дефекацией.[2]Nurko S, Zimmerman LA. Evaluation and treatment of constipation in children and adolescents. Am Fam Physician. 2014 Jul 15;90(2):82-90.
https://www.aafp.org/afp/2014/0715/p82.htmlhttp://www.ncbi.nlm.nih.gov/pubmed/25077577?tool=bestpractice.com
Симптомы обычно возникают из-за питания, обедненного клетчаткой и питательными веществами, а также из-за низкого потребления воды, что приводит к значительной реабсорбции воды в толстом кишечнике и уплотнению кала. Дополнительные факторы риска включают наследственную предрасположенность, инфекцию, стресс, ожирение, низкую массу тела при рождении, церебральный паралич, расщелину позвоночника и задержку развития.
Запор начинается остро, но может прогрессировать до копростаза и хронического запора.

Он может развиться на трех этапах детского возраста: отлучение от груди (дети младшего возраста), приучение к горшку (дошкольный возраст), начало посещения школы (старшие дети).
Аппендицит
Возникает тогда, когда просвет аппендикса блокируется калом, бариевой взвесью, пищей или паразитами.
Может возникнуть у представителей всех возрастных групп, но редко бывает у детей младшего возраста. 2,5% детей страдали аппендицитом к 18 годам как показало когортное исследование, проведенное в Швеции.[3]Omling E, Salö M, Saluja S, et al. Nationwide study of appendicitis in children. Br J Surg. 2019 Nov;106(12):1623-31.
https://bjssjournals.onlinelibrary.wiley.com/doi/full/10.1002/bjs.11298http://www.ncbi.nlm.nih.gov/pubmed/31386195?tool=bestpractice.com
Без лечения острый аппендицит прогрессирует до ишемии, некроза и, в конечном итоге, перфорации. Общая частота перфораций составляет до 30%.[4]Howell EC, Dubina ED, Lee SL.
 Perforation risk in pediatric appendicitis: assessment and management. Pediatric Health Med Ther. 2018 Oct 26;9:135-45.
Perforation risk in pediatric appendicitis: assessment and management. Pediatric Health Med Ther. 2018 Oct 26;9:135-45.
https://www.dovepress.com/perforation-risk-in-pediatric-appendicitis-assessment-and-management-peer-reviewed-fulltext-article-PHMThttp://www.ncbi.nlm.nih.gov/pubmed/30464677?tool=bestpractice.com
Риск перфорации увеличивается в случае откладывания аппендэктомии.[5]Papandria D, Goldstein SD, Rhee D, et al. Risk of perforation increases with delay in recognition and surgery for acute appendicitis. J Surg Res. 2013 Oct;184(2):723-9.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4398569/http://www.ncbi.nlm.nih.gov/pubmed/23290595?tool=bestpractice.com
[Figure caption and citation for the preceding image starts]: Некротизированный аппендиксИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: На КТ определяется копролит (белая стрелка) вне просвета аппендикса, что соответствует перфорации аппендиксаИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Гастроэнтерит
Может быть вызван острой или хронической вирусной инфекцией (особенно ротавирусной), а также бактериальной или паразитарной инфекцией.
Также вызывает неясные схваткообразные боли в брюшной полости в сочетании с лихорадкой, рвотой и диареей.
Эозинофильный гастроэнтерит, который определяют как состояние эозинофильного воспаления ЖКТ, возникает без известной причины для эозинофилии и может привести к выраженной боли в брюшной полости.[6]Sunkara T, Rawla P, Yarlagadda KS, et al. Eosinophilic gastroenteritis: diagnosis and clinical perspectives. Clin Exp Gastroenterol. 2019 Jun 5;12:239-53.
https://www.dovepress.com/eosinophilic-gastroenteritis-diagnosis-and-clinical-perspectives-peer-reviewed-fulltext-article-CEGhttp://www.ncbi.nlm.nih.gov/pubmed/31239747?tool=bestpractice.com
Гемолитико-уремический синдром, характеризующийся микроангиопатической гемолитической анемией, тромбоцитопенией и нефропатией, может быть осложнением гастроэнтерита, вызванного веротоксин-продуцирующей Escherichia coli.
 Боль в брюшной полости является распространенным симптомом.[7]Salvadori M, Bertoni E. Update on hemolytic uremic syndrome: diagnostic and therapeutic recommendations. World J Nephrol. 2013 Aug 6;2(3):56-76.
Боль в брюшной полости является распространенным симптомом.[7]Salvadori M, Bertoni E. Update on hemolytic uremic syndrome: diagnostic and therapeutic recommendations. World J Nephrol. 2013 Aug 6;2(3):56-76.
https://www.wjgnet.com/2220-6124/full/v2/i3/56.htmhttp://www.ncbi.nlm.nih.gov/pubmed/24255888?tool=bestpractice.com
Инвагинация
Возникает тогда, когда проксимальный сегмент кишечника укладывается в просвет следующего дистального сегмента. В большинстве случаев инвагинация возникает в илеоцекальной зоне.[Figure caption and citation for the preceding image starts]: Инвагинация: кровеносные сосуды зажимаются между слоями кишечника, что приводит к снижению кровоснабжения, отеку, непроходимости кишечника и гангрене. В конечном итоге может наступить сепсис, шок и смертьСоздано образовательным центром BMJ [Citation ends].
Обычно возникает у младенцев в возрасте 3–12 месяцев. Наибольшее количество случаев регистрируют в возрасте 5–7 месяцев.
 [8]Jiang J, Jiang B, Parashar U, et al. Childhood intussusception: a literature review. PLoS One. 2013;8(7):e68482.
[8]Jiang J, Jiang B, Parashar U, et al. Childhood intussusception: a literature review. PLoS One. 2013;8(7):e68482.
https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0068482http://www.ncbi.nlm.nih.gov/pubmed/23894308?tool=bestpractice.com
У младенцев этой возрастной группы с болью в животе по типу колик, сгибанием нижних конечностей, лихорадкой, сонливостью и рвотой следует подозревать инвагинацию.
У младенцев <2 лет эпизоды инвагинации вероятнее всего вызываются мезентериальной лимфаденопатией на фоне сопутствующего заболевания (например вирусного гастроэнтерита). У старших детей мезентериальная лимфаденопатия также является наиболее вероятной причиной, но следует рассмотреть другую этиологию (например кишечные лимфомы, дивертикул Меккеля). Итак, у детей ≥6 лет с еюно-еюнальной или илео-илеальной инвагинацией следует оценить головку инвагината на злокачественность.
Илео-илеальная инвагинация также может свидетельствовать о пурпуре Шенлейна-Геноха (ПШГ).
 ПШГ — это васкулит, поражающий вены малого диаметра, который в основном возникает у детей <11 лет.
ПШГ — это васкулит, поражающий вены малого диаметра, который в основном возникает у детей <11 лет.
Дивертикул Меккеля
Пальцевидный вырост, расположенный в дистальных отделах подвздошной кишки, отходит от свободного края кишки; обычно на расстоянии 40-60 см от илеоцекального клапана, длиной от 1 до 10 см и шириной 2 см. [Figure caption and citation for the preceding image starts]: Интраоперационное фото дивертикула МеккеляИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Большинство пациентов с симптомами — дети до 2 лет.
Распространенность, по оценкам, составляет до 3%.[9]Hansen CC, Søreide K. Systematic review of epidemiology, presentation, and management of Meckel’s diverticulum in the 21st century. Medicine (Baltimore). 2018 Aug;97(35):e12154.
https://journals.lww.com/md-journal/Fulltext/2018/08310/Systematic_review_of_epidemiology,_presentation,.91.aspxhttp://www.
 ncbi.nlm.nih.gov/pubmed/30170459?tool=bestpractice.com
ncbi.nlm.nih.gov/pubmed/30170459?tool=bestpractice.comКишечная непроходимость является общеизвестным осложнением и может наблюдаться примерно у 40% пациентов с дивертикулом Меккеля, имеющих симптомы (согласно некоторым описаниям).[10]Elsayes KM, Menias CO, Harvin HJ, et al. Imaging manifestations of Meckel’s diverticulum. AJR Am J Roentgenol. 2007 Jul;189(1):81-8.
https://www.ajronline.org/doi/full/10.2214/AJR.06.1257http://www.ncbi.nlm.nih.gov/pubmed/17579156?tool=bestpractice.com
[11]Lin XK, Huang XZ, Bao XZ, et al. Clinical characteristics of Meckel diverticulum in children: a retrospective review of a 15-year single-center experience. Medicine (Baltimore). 2017 Aug;96(32):e7760.
https://journals.lww.com/md-journal/Fulltext/2017/08110/Clinical_characteristics_of_Meckel_diverticulum_in.43.aspxhttp://www.ncbi.nlm.nih.gov/pubmed/28796070?tool=bestpractice.com
Мезентериальный аденит
Относится к воспалению брыжеечных лимфатических узлов Этот процесс может быть острым или хроническим.

Его часто путают с другими диагнозами, такими как аппендицит; почти у 23% пациентов, перенесших отрицательную аппендэктомию, был обнаружен неспецифический мезентериальный аденит.[12]Karabulut R, Sonmez K, Turkyilmaz Z, et al. Negative appendectomy experience in children. Ir J Med Sci. 2011 Mar;180(1):55-8.
http://www.ncbi.nlm.nih.gov/pubmed/20658324?tool=bestpractice.comОдно ретроспективное исследование показало, что по сравнению с детьми, страдающими аппендицитом, пациенты с мезентериальным аденитом чаще имеют высокую температуру (выше 39 ℃) и дизурию, и реже страдают мигрирующей болью, рвотой или типичными абдоминальными признаками аппендицита на осмотре.[13]Gross I, Siedner-Weintraub Y, Stibbe S, et al. Characteristics of mesenteric lymphadenitis in comparison with those of acute appendicitis in children. Eur J Pediatr. 2017 Feb;176(2):199-205.
http://www.ncbi.nlm.nih.gov/pubmed/27987102?tool=bestpractice.com
Болезнь Гиршпрунга
Чаще всего диагностируется в течение первого года жизни, но может проявляться позже в детстве; несколько чаще наблюдается у лиц мужского пола.

Врожденное состояние, характеризующееся частичной или полной непроходимостью кишечника, что связано с отсутствием интрамуральных ганглиоцитов. Из-за аганглиоза просвет тонически сокращается, что приводит к функциональной непроходимости. Аганглиозная часть толстого кишечника всегда находится дистально, но длина сегмента варьирует. [Figure caption and citation for the preceding image starts]: Рентгенография брюшной полости новорожденного с патологическим типом стула и запором. Расширение поперечной и нисходящей ободочной кишки свидетельствует о болезни ГиршпрунгаИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Может сочетаться с синдромом Дауна и множественной эндокринной неоплазией типа IIА.
Кишечная непроходимость
Непроходимость тонкого или толстого кишечника может иметь различную этиологию и возникать в любом возрасте. Боль в брюшной полости может не возникать, пока непроходимость не прогрессирует до появления избыточного вздутия живота или ишемии кишечника.
 Кишечная непроходимость может имитировать кишечный илеус, при котором обычно не требуется хирургическое вмешательство.
Кишечная непроходимость может имитировать кишечный илеус, при котором обычно не требуется хирургическое вмешательство.Этиологические факторы кишечной непроходимости могут быть врожденными или приобретенными. Врожденные факторы включают атрезии либо стеноз, которые проявляются в периоде новорожденности. Приобретенные причины кишечной непроходимости включают спайки тонкого кишечника, ущемленные грыжи или опухоли.
Врожденные причины:
Атрезия или стеноз двенадцатиперстной кишки могут вызывать полную или частичную непроходимость двенадцатиперстной кишки в результате нарушения реканализации при развитии. Это приводит либо к стенозу с неполной обструкцией просвета двенадцатиперстной кишки (что позволяет проходить определенному, но не всему, количеству газа и жидкости) или к атрезии, когда двенадцатиперстная кишка заканчивается слепо, что приводит к истинной полной непроходимости.
Еюноилеальная атрезия или стеноз – представляют собой полную или частичную непроходимость любой части тощей или подвздошной кишки.
 Хотя это точно неизвестно, считается, что она возникает в результате сосудистого нарушения во время периода развития. При стенозе тощей кишки непрерывность просвета кишечника может сохраниться, однако со сужением просвета и утолщением мышечного слоя. Существует четыре типа атрезии кишечника, и все они приводят к полной непроходимости из-за того, что просвет заканчивается слепо.
Хотя это точно неизвестно, считается, что она возникает в результате сосудистого нарушения во время периода развития. При стенозе тощей кишки непрерывность просвета кишечника может сохраниться, однако со сужением просвета и утолщением мышечного слоя. Существует четыре типа атрезии кишечника, и все они приводят к полной непроходимости из-за того, что просвет заканчивается слепо.Грыжи могут быть внутренними или внешними, врожденными или приобретенными.
Атрезия толстого кишечника представляет собой крайне редкую полную непроходимость любой части толстого кишечника, хотя обычно она возникает в области селезеночного угла. Подобно еюно-илеальной атрезии, считается, что она возникает в результате сосудистого нарушения.[Figure caption and citation for the preceding image starts]: При рентгенографии органов брюшной полости наблюдаются два газовых пузыря, что соответствует об атрезии двенадцатиперстной кишкиИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].

Мекониальный илеус является важной причиной кишечной непроходимости в течение неонатального периода; следует подозревать кистозный фиброз в качестве сопутствующего заболевания. Также могут присутствовать сопутствующие заболевания поджелудочной железы.
Дупликационные кисты чаще всего формируются в тонком кишечнике; они могут становиться головкой инвагината во время заворота кишок и инвагинации, а также вызывать обструкцию. При эктопии слизистой желудка вторично могут возникать дупликационные кисты двенадцатиперстной кишки, язвенная болезнь, кровотечение или перфорация.
Приобретенные причины:
Могут проявляться в любом возрасте.
Опухоли могут находиться в просвете кишечника или располагаться внекишечно.
Грыжи могут быть внутренними или внешними, врожденными или приобретенными. [Figure caption and citation for the preceding image starts]: Ребенок с выпячиванием в правой паховой области, что соответствует ущемленной паховой грыже Отсутствие отека и эритемы кожи, покрывающей образование, не исключает наличие странгуляции тонкого кишечникаИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].

Предыдущее хирургическое вмешательство на органах брюшной полости или воспаление в анамнезе (такие как некротизирующий энтероколит), должны навести на мысль о спаечной непроходимости тонкого кишечника.
Кисты сальника, хотя и редко, но могут проявляться кишечной непроходимостью; на УЗИ их можно спутать с кистами яичника.
У пациентов с кистозным фиброзом частичная кишечная непроходимость иногда может быть отнесена к синдрому дистальной интестинальной обструкции (СДИО), или же быть эквивалентом мекониального илеуса. Эта категория не связана с меконием. Это касается дистальной обструкции тонкого кишечника, вызванной уплотненным содержанием кишечника; она типично возникает у подростков и взрослых, больных кистозным фиброзом.
Заворот кишечника
Может возникнуть в любой возрастной группе, но наиболее распространена у детей младше 1 года; у не менее 60% детей проявляется в возрасте менее 1 месяца.[14]Shalaby MS, Kuti K, Walker G.
 Intestinal malrotation and volvulus in infants and children. BMJ. 2013 Nov 26;347:f6949.
Intestinal malrotation and volvulus in infants and children. BMJ. 2013 Nov 26;347:f6949.
http://www.ncbi.nlm.nih.gov/pubmed/24285798?tool=bestpractice.com
Наиболее распространенным типом является странгуляция средней кишки. Также может возникнуть странгуляция сигмовидной кишки.Зеленая (желчная) рвота является основным симптомом непроходимости двенадцатиперстной кишки на фоне заворота средней кишки.[14]Shalaby MS, Kuti K, Walker G. Intestinal malrotation and volvulus in infants and children. BMJ. 2013 Nov 26;347:f6949.
http://www.ncbi.nlm.nih.gov/pubmed/24285798?tool=bestpractice.comНезавершенный поворот кишечника является термином, который охватывал целый спектр анатомических соотношений в результате незавершенного поворота кишечника во время эмбрионального развития. Заворот всего тонкого кишечника и части толстого кишечника возможен только при наличии мальротации.
При мальротации наиболее существенными патологическими особенностями являются отсутствие фиксации кишечника в забрюшинном пространстве и узкое основание брыжейки средней кишки, что предрасполагает пациентов к завороту средней кишки, который возникает тогда, когда двенадцатиперстная или толстая кишка вращаются вокруг основания брыжейки.

Некротизирующий энтероколит
Заболевание поражает в основном недоношенных новорожденных, особенно тех, которые весят менее 1500 г. Патогенез многофакторный и до конца не ясен, но роль играют ишемия, нарушение реперфузии, а также инфекционные патогены.
Типичными симптомами являются непереносимость питания, вздутие живота и кровавая диарея в возрасте 8–10 дней.[15]Neu J, Walker WA. Necrotizing enterocolitis. N Engl J Med. 2011 Jan 20;364(3):255-64.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3628622/http://www.ncbi.nlm.nih.gov/pubmed/21247316?tool=bestpractice.com
Другие признаки и симптомы включают апноэ, вялость, болезненность брюшной полости, эритему брюшной стенки и брадикардию.
Язвенная болезнь
Язвы желудка и пищевода не являются распространенными в педиатрической популяции.[16]Sullivan PB. Symposium: gastroenterology. Peptic ulcer disease in children. Paediatr Child Health. 2010 Oct;20(10):462-4.

https://www.paediatricsandchildhealthjournal.co.uk/article/S1751-7222(10)00093-4/abstract
Если они возникают, их классифицируют как первичные или вторичные пептические язвы.Первичные язвы возникают без провоцирующих факторов и зачастую расположены в двенадцатиперстной кишке или пилорическом канале. Наиболее часто они возникают у старших детей и подростков с положительным семейным анамнезом. Изредка первичные язвы могут возникать в течение первых месяцев жизни и проявляться кровотечением и возможной перфорацией. Большинство из них расположены в желудке. Первичные язвы могут быть связаны с Helicobacter pylori.
Вторичные язвы обычно связаны со стрессом, ожогами, травмой, инфекцией, гипоксией в неонатальном периоде, хроническим заболеванием и приемом ульцерогенных препаратов или образом жизни (например НПВП, кортикостероиды, курение, употребление кофеина, никотина или алкоголя). Важно лечить состояние, которое может способствовать возникновению заболевания.
 Обострения и ремиссии могут длиться от нескольких недель до месяцев.
Обострения и ремиссии могут длиться от нескольких недель до месяцев.
Воспалительное заболевание кишечника
Эта категория включает язвенный колит и болезнь Крона.
Язвенный колит поражает прямую кишку и распространяется проксимально, а также характеризуется диффузным воспалением слизистой оболочки толстого кишечника и течением с рецидивами и ремиссиями. Язвенный колит редко встречается у лиц моложе 10 лет.
Болезнь Крона может поражать любую часть ЖКТ от ротовой полости до перианальной области. В отличие от язвенного колита, болезнь Крона характеризуется сегментарными поражениями. Трансмуральное воспаление часто приводит к фиброзу, вызывающему кишечную непроходимость. Воспаление также может приводить к образованию свищевых ходов, которые проходят насквозь и пенетрируют серозную оболочку, таким образом вызывая появление перфораций и свищей. Пик проявления заболевания приходится на возрастной промежуток 15–40 лет.
Язвенный колит часто проявляется кровянистой диареей, которая не характерна при болезни Крона.
 Оба заболевания, если они проявляются на поздних стадиях, вызывают спастические боли в животе, анорексию и потерю веса. В зависимости от поражения участка кишечника болезнью Крона она может имитировать другие заболевания, такие как острый аппендицит.
Оба заболевания, если они проявляются на поздних стадиях, вызывают спастические боли в животе, анорексию и потерю веса. В зависимости от поражения участка кишечника болезнью Крона она может имитировать другие заболевания, такие как острый аппендицит.
Целиакия
Системное аутоиммунное заболевание, вызванное пищевыми пептидами глютена, обнаруженного в пшенице, ржи, ячмене и родственных зернах.
Иммунная активация в тонком кишечнике приводит к атрофии ворсинок, гипертрофии кишечных складок и увеличению количества лимфоцитов в эпителии и lamina propria. Локально эти изменения приводят к ЖК симптомам и мальабсорбции.
Целиакия является распространенным заболеванием в США и в Европе. Во многих странах была обнаружена относительно однородная распространенность с общей глобальной серопревалентностью и распространенностью, подтвержденной биопсией, 1,4% и 0,7%, соответственно.[17]Singh P, Arora A, Strand TA, et al. Global prevalence of celiac disease: systematic review and meta-analysis.
 Clin Gastroenterol Hepatol. 2018 Jun;16(6):823-36.e2.
Clin Gastroenterol Hepatol. 2018 Jun;16(6):823-36.e2.
https://www.cghjournal.org/article/S1542-3565(17)30783-8/fulltexthttp://www.ncbi.nlm.nih.gov/pubmed/29551598?tool=bestpractice.com
У пациентов может проявляться рецидивирующая боль в животе, судороги или вздутие.[18]National Institute for Health and Care Excellence. Coeliac disease: recognition, assessment and management. Sep 2015 [internet publication].
https://www.nice.org.uk/guidance/ng20
Другие общие симптомы охватывают вздутие живота и диарею. Герпетиформный дерматоз, характерная сыпь с сильным зудом, поражающая поверхности разгибателей конечностей, почти всегда возникает в сочетании с целиакией.
Желчнокаменная болезнь/холецистит
Желчнокаменную болезнь описывают как наличие камней в желчном пузыре (обычно бессимптомных или найденных случайно). Желчная колика соответствует классическому описанию интермиттирующей, рецидивирующей боли в правом верхнем квадранте (ПВК), которая прекращается без вмешательства.
 Обычно она вызвана интермиттирующей обструкцией протока желчного пузыря вследствие холелитиаза и сокращения расширенного желчного пузыря.[Figure caption and citation for the preceding image starts]: Ультразвуковое исследование желчного пузыря, демонстрирующее холелитиаз с характерным затемнениемИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Рентгенография органов брюшной полости с наличием затемнений в правом верхнем квадранте, соответствующих камням в желчном пузыреИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Обычно она вызвана интермиттирующей обструкцией протока желчного пузыря вследствие холелитиаза и сокращения расширенного желчного пузыря.[Figure caption and citation for the preceding image starts]: Ультразвуковое исследование желчного пузыря, демонстрирующее холелитиаз с характерным затемнениемИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Рентгенография органов брюшной полости с наличием затемнений в правом верхнем квадранте, соответствующих камням в желчном пузыреИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].Холецистит соответствует воспалению желчного пузыря, спровоцированного обструкцией выхода желчи из протока желчного пузыря. Обычно симптомы не проходят спонтанно, а при проведении диагностической визуализации наблюдаются специфические признаки. Холецистит может быть без камней или может быть калькулезным (с наличием камней).
 Термин холедохолитиаз описывает наличие желчного камня (камней) в общем желчевыводящем протоке.
Термин холедохолитиаз описывает наличие желчного камня (камней) в общем желчевыводящем протоке.
Дискинезия желчевыводящих путей
Характеризуется симптомами желчной колики (интермиттирующая, рецидивирующая боль в правом верхнем квадранте (ПВК), которая прекращается без вмешательства) при отсутствии подтверждения наличия камней в желчном пузыре; диагноз следует подозревать у лиц с симптомами, свидетельствующими о желчной колике, но с отрицательными данными лабораторных исследований и УЗИ во время обследования на предмет симптоматического холелитиаза.
Вызвана аномальным или нарушенным сокращением желчного пузыря, что приводит к желчной колике. Пациенты часто проходят всестороннее клиническое обследование до того, как им будет установлен этот диагноз; возрастание выявления и исследования этого заболевания привело к более частому установлению диагноза у детей.
Вирусный гепатит
Вирусные гепатиты включают A, B, C, D, и E.

Вирус гепатита А остается важным этиологическим фактором развития острого вирусного гепатита и желтухи, особенно в развивающихся странах, у путешественников в эти страны и при спорадических пищевых вспышках в развитых странах.
Вирус гепатита В часто вызывает острый гепатит и является наиболее распространенной причиной хронического гепатита в странах Африки и Дальнего Востока.
Вирус гепатита С (ВГС) – это ведущая причина хронического вирусного гепатита в развитых странах.
Вирус гепатита D является дефектным вирусом, который требует наличия вируса гепатита В для того, чтобы вызвать заболевание с клиническими проявлениями.
Вирус гепатита Е вызывает высокую смертность в развивающихся странах, особенно среди беременных женщин.
Острый панкреатит
Означает воспаление поджелудочной железы; не обязательно означает наличие инфекции.
Панкреатит у детей часто возникает из-за лекарственных препаратов, инфекции, анатомических аномалий или травм.
 [19]Suzuki M, Sai JK, Shimizu T. Acute pancreatitis in children and adolescents. World J Gastrointest Pathophysiol. 2014 Nov 15;5(4):416-26.
[19]Suzuki M, Sai JK, Shimizu T. Acute pancreatitis in children and adolescents. World J Gastrointest Pathophysiol. 2014 Nov 15;5(4):416-26.
https://www.wjgnet.com/2150-5330/full/v5/i4/416.htmhttp://www.ncbi.nlm.nih.gov/pubmed/25400985?tool=bestpractice.com
Кортикостероиды, адренокортикотропные гормоны, контрацептивы, содержащие эстрогены, адренокортикотропные, аспарагиназа, тетрациклин, хлоротиаз, вальпроевая кислота могут вызывать панкреатит. Врожденные причины охватывают кисту общего желчного протока, которая приводит к аномальному дренажу панкреатического секрета и желчи и разделение поджелудочной железы. Инфекционные причины охватывают паротит и инфекционный мононуклеоз.Чрезмерное потребление алкоголя и камни в желчном пузыре являются наиболее частыми причинами панкреатита у взрослых, данные причины относительно менее распространены среди детей, хотя и могут наблюдаться. Панкреатит в детском возрасте бывает редко, но возрастание популяции детей с камнями в желчном пузыре вероятно приведет к возрастанию его частоты в будущем.
 [Figure caption and citation for the preceding image starts]: КТ девочки подросткового возраста с болью в мезогастральном участке в результате билиарного панкреатита. Значительное скопление жидкости в области ложа поджелудочной железы (белая стрелка) и отсутствие контрастирования поджелудочной железы свидетельствует о колликвационном некрозе поджелудочной железыИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
[Figure caption and citation for the preceding image starts]: КТ девочки подросткового возраста с болью в мезогастральном участке в результате билиарного панкреатита. Значительное скопление жидкости в области ложа поджелудочной железы (белая стрелка) и отсутствие контрастирования поджелудочной железы свидетельствует о колликвационном некрозе поджелудочной железыИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Инфаркт и кисты селезенки
Кисты классифицируют на первичные и вторичные (приобретенные). Первичные кисты обычно врожденные и имеют настоящую эпителиальную выстилку. Восемьдесят процентов кист селезенки — это псевдокисты, связанные с инфекцией, инфарктом или травмой.[20]Burgener FA, Meyers SP, Tan RK, et al. Differential diagnosis in magnetic resonance imaging. New York: Thieme; 2002: 530. Большинство кист диагностируется случайно, хотя некоторые пациенты жалуются на тупую боль в левой части живота. У педиатрических пациентов наиболее распространенными новообразованиями селезенки являются врожденные и/или приобретенные кисты.
 [21]Aslam S, Sohaib A, Reznek RH. Reticuloendothelial disorders: the spleen. In: Adam A, Dixon A, eds. Grainger and Allison’s Diagnostic radiology. 5th ed. Philadelphia: Churchill Livingstone; 2008: 1759-70.[Figure caption and citation for the preceding image starts]: КТ демонстрирует кисты селезенки, наполненные жидкостьюИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Интраоперационное фото большой кисты селезенкиИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
[21]Aslam S, Sohaib A, Reznek RH. Reticuloendothelial disorders: the spleen. In: Adam A, Dixon A, eds. Grainger and Allison’s Diagnostic radiology. 5th ed. Philadelphia: Churchill Livingstone; 2008: 1759-70.[Figure caption and citation for the preceding image starts]: КТ демонстрирует кисты селезенки, наполненные жидкостьюИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Интраоперационное фото большой кисты селезенкиИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].Инфаркт селезенки возникает при окклюзии кровеносных сосудов селезенки. Он может поражать целый орган или только часть селезенки, в зависимости от кровеносных сосудов, которые поражены. Частоту инфаркта селезенки оценить трудно.
Травма живота
Многоцентровое перспективное исследование показало, что на травмы живота приходилось 3% госпитализаций в педиатрические травматологические отделения.
 [22]Bradshaw CJ, Bandi AS, Muktar Z, et al. International study of the epidemiology of paediatric trauma: PAPSA Research Study. World J Surg. 2018 Jun;42(6):1885-94.
[22]Bradshaw CJ, Bandi AS, Muktar Z, et al. International study of the epidemiology of paediatric trauma: PAPSA Research Study. World J Surg. 2018 Jun;42(6):1885-94.
https://link.springer.com/article/10.1007%2Fs00268-017-4396-6http://www.ncbi.nlm.nih.gov/pubmed/29282513?tool=bestpractice.com
Они обычно классифицируются как проникающие или тупые. Следует всегда подозревать закрытую тупую травму живота в условиях нечеткого или противоречивого анамнеза. Печень, селезенка и почки являются органами брюшной полости, которые чаще всего повреждаются при тупой травме. Большинство случаев тупой травмы печени и селезенки лечат консервативно.
Важно исключить повреждение двенадцатиперстной кишки и/или поджелудочной железы при травмах велосипедиста и/или прямом ударе в живот. Повреждение полых органов (например желудка и кишечника) более распространено при проникающей травме.
Важно учитывать возможность насилия над детьми/преднамеренную травму (например, удар в живот).

Мочеполовой
Инфекция мочевыводящих путей (ИМП)
Инфекция может возникнуть на любом участке мочевыводящих путей, включая уретру, мочевой пузырь, мочеточники, а также в почках. Диагностика и лечение чрезвычайно важны, чтобы предотвратить потенциальные отсроченные побочные эффекты, включая фиброз почек или мочевых путей и гипертензию.
Показатели истинной частоты ИМП зависят от показателей диагностики и исследования. ИМП чаще всего поражает девочек. ИМП поражают примерно 4% и 10% детей в возрасте 1 и 6 лет соответственно.[23]Ladomenou F, Bitsori M, Galanakis E. Incidence and morbidity of urinary tract infection in a prospective cohort of children. Acta Paediatr. 2015 Jul;104(7):e324-9.
http://www.ncbi.nlm.nih.gov/pubmed/25736706?tool=bestpractice.comНаиболее частая причина – бактериальные инфекции, в частности инфекция, вызванная Escherichia coli.
Первичная дисменорея
Дисменорея, или болезненная менструация, является одним из наиболее распространенных гинекологических заболеваний, поражающих женщин репродуктивного возраста.
 [24]De Sanctis V, Soliman A, Bernasconi S, et al. Primary dysmenorrhea in adolescents: prevalence, impact and recent knowledge. Pediatr Endocrinol Rev. 2015 Dec;13(2):512-20.
[24]De Sanctis V, Soliman A, Bernasconi S, et al. Primary dysmenorrhea in adolescents: prevalence, impact and recent knowledge. Pediatr Endocrinol Rev. 2015 Dec;13(2):512-20.
http://www.ncbi.nlm.nih.gov/pubmed/26841639?tool=bestpractice.comПервичная дисменорея характеризуется менструальной болью при отсутствии патологии тазовых органов.
Нефролитиаз (мочекаменная болезнь)
Означает наличие камней, которые могут находиться в любой области мочеполового тракта; чаще всего камни обнаруживают в почках, затем в мочевом пузыре и мочеточниках.
У большинства пациентов есть провоцирующий фактор, такой как семейный анамнез нефролитиаза, диета высокого риска (например, повышенное потребление оксалатов), или хроническое заболевание (например, почечный канальциевый ацидоз).
Камни менее 5 мм в диаметре обычно выходят спонтанно.
Перекрут яичка
Неотложное состояние в урологии вызывает перекрут яичка вокруг семенного канатика, что приводит к сжатию кровеносных сосудов и ишемии, зависящей от времени, и/или некрозу тканей яичка.
 [25]Sharp VJ, Kieran K, Arlen AM. Testicular torsion: diagnosis, evaluation, and management. Am Fam Physician. 2013 Dec 15;88(12):835-40.
[25]Sharp VJ, Kieran K, Arlen AM. Testicular torsion: diagnosis, evaluation, and management. Am Fam Physician. 2013 Dec 15;88(12):835-40.
https://www.aafp.org/afp/2013/1215/p835.htmlhttp://www.ncbi.nlm.nih.gov/pubmed/24364548?tool=bestpractice.com
[Figure caption and citation for the preceding image starts]: Мальчик с болью в правом яичке. Яичко отекшее, болезненное и эритематозное в результате перекрута гидатид яичка. Клинические признаки и симптомы напоминают проявления перекрута яичкаИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Мальчик с отеком, болезненностью и покраснением левого яичка. Яичко является втянутым, что свидетельствует о перекруте яичкаИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Перекрут гидатид яичка, который привел к острому инфарктуИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Имеет бимодальное распределение с экстравагинальным перекрутом, поражающим новорожденных в перинатальном периоде, и интравагинальным перекрутом, поражающим мужчин любого возраста, но чаще всего подростков.[25]Sharp VJ, Kieran K, Arlen AM. Testicular torsion: diagnosis, evaluation, and management. Am Fam Physician. 2013 Dec 15;88(12):835-40.
https://www.aafp.org/afp/2013/1215/p835.htmlhttp://www.ncbi.nlm.nih.gov/pubmed/24364548?tool=bestpractice.com
Боль от перекрута придатка яичка может развиваться более постепенно (в течение дней или недель) и часто точечная (верхний полюс яичек). Кроме того, системные симптомы, такие как тошнота и рвота, обычно отсутствуют.
Разрыв кисты яичника
Разрыв кисты яичника является редким и может возникать совместно с перекрутом яичника.
Симптомы обычно возникают перед ожидаемой овуляцией и могут напоминать симптомы разрыва при внематочной беременности. Боль возникает в результате локального перитонита на фоне кровоизлияния.
 [26]Katz VL. Benign gynecologic lesions: vulva, vagina, cervix, uterus, oviduct, ovary. In: Katz VL, Lentz GM, Lobo RA, et al., eds. Comprehensive gynecology. Philadelphia: Mosby; 2007: Chap. 18.[27]Boyle KJ, Torrealday S. Benign gynecologic conditions. Surg Clin North Am. 2008 Apr;88(2):245-64.
[26]Katz VL. Benign gynecologic lesions: vulva, vagina, cervix, uterus, oviduct, ovary. In: Katz VL, Lentz GM, Lobo RA, et al., eds. Comprehensive gynecology. Philadelphia: Mosby; 2007: Chap. 18.[27]Boyle KJ, Torrealday S. Benign gynecologic conditions. Surg Clin North Am. 2008 Apr;88(2):245-64.
http://www.ncbi.nlm.nih.gov/pubmed/18381112?tool=bestpractice.com
[28]Schultz KA, Ness KK, Nagarajan R, et al. Adnexal masses in infancy and childhood. Clin Obstet Gynecol. 2006 Sep;49(3):464-79.
http://www.ncbi.nlm.nih.gov/pubmed/16885654?tool=bestpractice.com
Перекрут яичника
Хотя он может наблюдаться у женщин любого возраста, чаще всего возникает в раннем репродуктивном возрасте.[29]Emeksiz HC, Derinöz O, Akkoyun EB, et al. Age-specific frequencies and characteristics of ovarian cysts in children and adolescents. J Clin Res Pediatr Endocrinol. 2017 Mar 1;9(1):58-62.
http://cms.galenos.com.tr/Uploads/Article_15636/58-62.pdfhttp://www.
 ncbi.nlm.nih.gov/pubmed/28044991?tool=bestpractice.com
ncbi.nlm.nih.gov/pubmed/28044991?tool=bestpractice.comУ детей заворот яичника нередко связан с опухолью яичника, чаще всего тератомой.
Вращение или перекрут яичника нарушает приток артериальной крови и венозный отток, приводя к ишемии, которая при отсутствии безотлагательно предоставленной помощи может повлиять на жизнеспособность яичника. [Figure caption and citation for the preceding image starts]: Интраоперационное фото новообразования яичника, которое является перекрутом яичникаИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: КТ девочки с признаками перекрута яичника. Большое кистозное поражение полости малого таза, содержащее кальцификаты (белая стрелка) и соответствующее тератоме или дермоидной кистеИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Воспалительные заболевания органов малого таза (ВЗОМТ)
Представляют собой ряд инфекций верхних половых путей, включая любую комбинацию эндометрита, сальпингита, пиосальпинкса, тубоовариального абсцесса и тазового перитонита; обычно вызванных Neisseria gonorrhoeae или Chlamydia trachomatis, и реже – нормальной микрофлорой влагалища, в том числе стрептококками, анаэробами и кишечными грамотрицательными палочками.

У подростков более высокий риск развития ВЗОМТ по сравнению со старшими женщинами.[30]Trent M. Pelvic inflammatory disease. Pediatr Rev. 2013 Apr;34(4):163-72.
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4530285/http://www.ncbi.nlm.nih.gov/pubmed/23547062?tool=bestpractice.com
Инфекции, передающиеся половым путем, являются ключевым фактором риска.ВЗОМТ у детей младшего возраста должны побуждать к проведению обследования на предмет возможного полового насилия, поскольку ВЗОМТ крайне редко возникают при отсутствии половой активности.
Осложнения во время беременности
Выкидыш и эктопическую беременность следует подозревать у любой женщины репродуктивного возраста с болью в нижней части брюшной полости, аменореей и влагалищным кровотечением.
Выкидыш определяют как самопроизвольное спонтанное прекращение беременности до 22 полных недель.[31]WHO Department of Reproductive Health and Research. Vaginal bleeding in early pregnancy. Managing complications in pregnancy and childbirth: a guide for midwives and doctors. 2003:S-7.
https://apps.who.int/iris/bitstream/handle/10665/43972/9241545879_eng.pdf
Большинство беспричинных выкидышей происходят в первом триместре.[32]American College of Obstetrics and Gynaecology. Early pregnancy loss. Practice bulletin 200. Nov 2018 [internet publication].
https://www.acog.org/clinical/clinical-guidance/practice-bulletin/articles/2018/11/early-pregnancy-lossЭктопическая беременность происходит, когда оплодотворенная яйцеклетка имплантируется и созревает вне полости матки, с наиболее типичным расположением в фаллопиевой трубе (97%), затем в яичнике (3,2%) и в брюшной полости (1,3%).[33]Bouyer J, Coste J, Fernandez H, et al. Sites of ectopic pregnancy: a 10 year population-based study of 1800 cases. Hum Reprod. 2002 Dec;17(12):3224-30.
https://academic.oup.com/humrep/article/17/12/3224/569616http://www.ncbi.nlm.nih.gov/pubmed/12456628?tool=bestpractice.com
Использование оральных контрацептивов до 16 лет связано с повышенным риском эктопической беременности.[34]Gaskins AJ, Missmer SA, Rich-Edwards JW, et al. Demographic, lifestyle, and reproductive risk factors for ectopic pregnancy. Fertil Steril. 2018 Dec;110(7):1328-37.
https://www.fertstert.org/article/S0015-0282(18)31831-4/fulltexthttp://www.ncbi.nlm.nih.gov/pubmed/30503132?tool=bestpractice.com
Классически проявляется болью в нижней части живота, аменореей и вагинальным кровотечением. Кровотечение в результате прерывания внематочной беременности может привести к летальному исходу.
Легочные
Первичные респираторные заболевания, такие как пневмония или эмпиема, в педиатрической популяции могут проявляться болью в брюшной полости. Рецидивная пневмония у детей обычно является результатом особой восприимчивости, такой как расстройства иммунитета и функций лейкоцитов, функции реснитчатого эпителия, анатомических аномалий или специфических генетических расстройств, таких как кистозный фиброз.[35]Sectish TC, Prober CG. Pneumonia. In: Behrman RE, Kliegman RM, Jenson HB, eds. Nelson textbook of pediatrics. 18th ed. Philadelphia: WB Saunders; 2007: 1795-800.
Функциональная боль в брюшной полости
Функциональную боль в брюшной полости также называют неспецифической болью в брюшной полости; боль обычно хроническая или рецидивирующая. Висцеральная гипералгезия – конечный результат сенсибилизации медицинских и психосоциальных событий на фоне генетической предрасположенности.[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
Функциональные боли в животе классифицируются по IV римским критериям, которые описывают функциональную диспепсию, синдром раздраженного кишечника, абдоминальную мигрень и функциональную боль в животе, и никак иначе.[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
[37]Drossman DA, Chang L, Chey WD, et al. Rome IV: functional gastrointestinal disorders, disorders of gut-brain interaction. 4th ed. Raleigh, NC: Rome Foundation; 2017.
Обычно страдают дети в возрасте от 5 до 14 лет.
Оценки распространенности колеблются от 10 до 30% в образцах школьников, а в некоторых гастроэнтерологических клиниках – до 87%.[38]Boronat AC, Ferreira-Maia AP, Matijasevich A, et al. Epidemiology of functional gastrointestinal disorders in children and adolescents: a systematic review. World J Gastroenterol. 2017 Jun 7;23(21):3915-27.
https://www.wjgnet.com/1007-9327/full/v23/i21/3915.htmhttp://www.ncbi.nlm.nih.gov/pubmed/28638232?tool=bestpractice.com
Типичным является семейный анамнез функционального расстройства (синдром раздраженного кишечника, психическое заболевание, мигрень, тревожное состояние).
Уточнение типа функционального расстройства является важным фактором для определения методов лечения, которые с наибольшей вероятностью улучшат симптомы.
Функциональная диспепсия
Как один или несколько из следующих беспокоящих по крайней мере 4 дня в месяц симптомов определены: сытость после еды, чувство быстрого насыщения, боль в эпигастрии либо жжение, не связанные с дефекацией. После соответствующего обследования симптомы не могут быть полностью объяснены другим заболеванием.[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
Синдром раздраженного кишечника
Необходимо выполнить три критерия за 2 месяца до установления диагноза:[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
Боли в брюшной полости не менее 4 дней в месяц, связанные с одним или несколькими из следующих состояний:
Относящиеся к дефекации
Изменение частоты стула
Изменение формы стула.
У детей с запором боль не проходит после окончания запора.
После соответствующего обследования симптомы не могут быть полностью объяснены другим заболеванием.
Абдоминальная мигрень
Все следующие критерии должны быть выполнены не менее чем за 6 месяцев до установления диагноза и не менее двух раз:[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
Появляющиеся приступы интенсивной острой околопупочной, средней или диффузной боли в животе продолжительностью не менее 1 часа. Боль в брюшной полости должна быть самым сильным и беспокоящим симптомом.
Эпизоды, которые отделяют недели или месяцы.
Боль делает человека нетрудоспособным и мешает нормальной деятельности.
Стереотипный образец и симптомы у человека.
Боль связана с 2-мя и более из следующих показателей:
Анорексия
тошнота
Рвота
Головная боль
Фотофобия
Бледность
После соответствующего обследования симптомы не могут быть полностью объяснены другим заболеванием.
Синдром функциональной боли в брюшной полости – иные подходы не указаны
Необходимо выполнить три диагностических критерия как минимум четыре раз в месяц за 2 месяца до постановки диагноза:[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
Эпизодическая или постоянная боль в брюшной полости, которая возникает не только во время физиологических процессов (например, еда, менструация).
Недостаточные критерии для диагностики синдрома раздраженного кишечника, функциональной диспепсии либо брюшной мигрени
После соответствующего обследования симптомы не могут быть полностью объяснены другим заболеванием.
Признаки тревоги у детей с хронической болью в брюшной полости, которые могут указывать на органическую или связанную с перистальтикой, а не на функциональную причину, включают:[36]Hyams JS, Di Lorenzo C, Saps M, et al. Childhood functional gastrointestinal disorders: child/adolescent. Gastroenterology. 2016 May;150(6):P1456-68.e2.
http://www.ncbi.nlm.nih.gov/pubmed/27144632?tool=bestpractice.com
Воспалительное заболевание кишечника в семейном анамнезе, целиакия либо язвенной болезнь
Постоянная боль в правом верхнем или правом нижнем квадранте
Дисфагия
Одинофагия
Персистирующая рвота
Желудочно-кишечное кровотечение
Ночная диарея
Артрит
Периректальная болезнь
Непроизвольная потеря веса
Замедление линейного роста
Задержка полового созревания
Необъяснимая лихорадка.
Мальротация | Морозовская ДГКБ ДЗМ
Особую группу новорожденных с кишечной непроходимостью составляют дети с нарушением ротации и фиксации кишечника. Мальротация кишечника – это врожденная аномалия ротации и фиксации средней кишки, формирующаяся в раннем периоде внутриутробного развития. Мальротация кишечника, по данным патологоанатомических исследований, встречается с частотой 0,5-1% в популяции, однако только у 1 из 6000 новорожденных отмечаются клинические проявления (P.Puri, M.Hollwarth 2009). Формирование аномалий ротации и фиксации кишечника возникает с 5 по 12 неделю внутриутробного развития. Мальротация кишечника всегда имеется у пациентов с гастрошизисом, омфалоцеле и врожденной диафрагмальной грыжей, а также наблюдается при синдроме situs viscerum inversus.
Внутриутробно данная аномалия развития себя никак не проявляет, за исключением тех случаев, когда возникает заворот кишки, что чаще всего приводит к формированию атрезии или развитию внутриутробного перитонита. Существуют единичные публикации о диагностике заворота внутриутробно.
Наиболее часто встречающимся вариантом мальротации среди всего разнообразия патологии ротации и фиксации кишечника у новорожденных детей является синдром Ледда. Полное представительство синдрома Ледда включает в себя: 1) высокое расположение купола слепой кишки; 2) гиперфиксация двенадцатиперстной кишки эмбриональными тяжами Ледда, идущими от купола слепой кишки к двенадцатиперстной кишке; 3) заворот средней кишки.
Ребенок, чаще всего, рождается доношенным, без признаков задержки внутриутробного развития. Клиническая картина может варьироваться от проявлений острой странгуляционной кишечной непроходимости, до подострого течения высокой частичной кишечной непроходимости, трудно диагностируемой в период новорожденности. При остром начале заболевания, клинические проявления могут отмечаться к концу 1-х суток жизни. На фоне полного здоровья при расширении объема энтерального кормления происходит резкое ухудшение состояния новорожденного, беспокойство, приступообразный плач. Появляется частая неукротимая рвота с примесью желчи, а затем – застойным содержимым. Чаще у ребенка живот запавший, у некоторых пациентов отмечается вздутие живота в эпигастральной области. Меконий при этом отходит, но характер стула не меняется на переходный. Появление крови в стуле грозный симптом, говорящий о выраженной ишемии кишечника. Несвоевременно поставленный диагноз может привести к некрозу кишечника и перитониту. Если заворота нет или он носит рецидивирующий характер, возможно мало- или бессимптомное течение заболевания. Такие дети длительно наблюдаются у педиатра, гастроэнтеролога по поводу периодических болей в животе, эпизодов «необъяснимых» рвот, сопровождающихся задержкой стула или диареей, плохой прибавкой массы тела, редко симптомами эксикоза.
При подозрении на высокую кишечную непроходимость ребенок должен незамедлительно госпитализирован в специализированное отделение и консультирован хирургом.
Обзорная рентгенография брюшной полости при данной патологии не информативна. Возможно выявление расширенного желудка со сниженным и неравномерным газонаполнением петель кишечника, или рентгенологическая картина может быть близкой к норме, не вызывая настороженности у обследующего врача.
Более информативным является контрастирование толстой кишки. Данный метод позволяет четко определить положение толстой кишки. Однако собственно заворот при этом обследовании не виден.
В настоящее время наиболее информативным и безопасным является УЗИ органов брюшной полости с применением допплерографии сосудов брыжейки. Этот метод позволяет визуализировать собственно заворот и оценить степень нарушения кровотока в стенке кишки.
Длительность предоперационной подготовки в первую очередь зависит от выраженности нарушения кровотока в петлях кишечника формирующих заворот (от необходимости оперировать ребенка незамедлительно, до 2-3 суток).
Операция заключается в ликвидации заворота, разделения эмбриональных тяжей и расправления стеблевидного корня брыжейки.
В случае неосложненного варианта мальротации кишечника операцию возможно выполнить лапароскопическим способом.
Заворот кишок – причины и лечение
Многих в детстве пугали: «Не ешь много — заработаешь заворот кишок». Действительно, это заболевание чаще поражает детей, причем совсем маленьких — до 1 года. Но и для взрослых оно реально.
Причины заболевания
Основная причина заворота кишок — травма живота. На детях она сказывается сильнее, так как их пищеварительная система еще формируется.
Другая распространенная причина — попадание в ЖКТ инородного предмета (например, случайно проглоченного). Он может перекрыть проход в кишке, образуя заворот. Также к завороту кишки может привести ее механическое сдавливание (например, вследствие аномального положения внутренних органов, разрастания опухоли, при беременности).
Возникновение большого количества спаек в кишке может привести к ее завороту. Другие, менее распространенные причины — перенесенные операции на кишке, поражение гельминтами, употребление большого количества лекарственных препаратов.
Заворот кишок симптомы
Боль в животе (чаще схваткообразная), рвота, запоры, повышенная температура или пониженное давление относятся к симптомам заворота кишок, однако это последнее, о чем мы подумаем при их возникновении.
А вот специфические признаки заболевания укажут на диагноз более точно. К ним относятся неприятный запах разложившейся пищи изо рта (он появляется из-за нарушения проходимости кишечника, в результате чего кал перемещается в желудок), вздутие живота и некоторые другие, которые может диагностировать врач. Он проведет визуальный осмотр и пальпацию живота, назначит рентген для подтверждения диагноза. Если он подтвердится, нужно начинать лечение, не откладывая.
Лечение и профилактика
В качестве лечебных процедур назначают клизму и прочие механические методы очищения кишечника. Выписывают обезболивающие и другие препараты. В запущенных случаях прибегают к хирургическому вмешательству.
Можно ли предотвратить болезнь? Конечно! Главное — не переедайте. Не ешьте перед сном, оставьте 3-4 ч. бодрости для переваривания пищи.
Количество употребляемых овощей должно быть умеренным, т.к. большой объем клетчатки усиливает перистальтику кишечника и может привести к завороту кишок при его излишней активности.
Включите в рацион продукты, способствующие выведению кала из организма (свеклу, чернослив). Будьте осторожны во время физических нагрузок. Получив травму, обратитесь к врачу.
Заворот кишок:Причины,Симптомы,Лечение | doc.ua
Причины
Основной причиной появления кишечной непроходимости является спазм либо парез кишечника. Сильная перистальтика может стать причиной заворота кишки, что предполагает непременное хирургическое вмешательство. Усиленная перистальтика может провоцироваться употреблением продуктов, которые богаты растительной клетчаткой. При этом моторика кишечника становится намного более выраженной и в случае кишечной инфекции, и в случае передозировки определенных медикаментов.
В просвет кишечника может проникнуть инородное тело, нередко опухоль мешает прохождению содержимого. Также причиной заворота кишок может стать спаечная болезнь – осложнение как результат перенесенного перитонита. В раннем детстве кишечная непроходимость может быть сопровождающим заболеванием при пороках развития и нарушениях режима питания.
Принято разделять причины заворота кишок на несколько видов. Механическая непроходимость может быть спровоцирована инородным телом, которое перекрывает просвет кишки (обтурационная непроходимость), и процессом сдавливания отдельного участка кишечника извне (странгуляционная).
Странгуляционная непроходимость кишечника может сопровождаться сдавливанием брыжейки, а также сосудов, по которым кровь попадает к данному участку кишки, что может стать причиной гангрены. В педиатрии нередко встречаются случаи инвагинации кишечника, что сопровождается вхождением отдельного участка в соседний вместе с формированием круговой складки. Причиной заворота кишок у детей также может стать сильная моторика и длинная брыжейка.
Спазм либо парез мышечных волокон может стать причиной и динамической непроходимостей. Изменения мышц такого рода могут быть связаны с определенными заболеваниями внутренних органов: инфаркт, мочекаменная болезнь. Кроме того, нарушения сокращения мышечных волокон могут появиться после операции в зоне кишечника, после приема определенных медикаментов сильного действия, в результате отравления свинцом, а также при некоторых болезнях ЦНС.
В определенных редких случаях спастический заворот кишок у детей может стать причиной массивной глинистой инвазии.
Симптомы
Среди самых первых симптомов заворота кишок выделяется со временем нарастающая боль схваткообразного характера разной интенсивности, тошнота и рвота. Определенное время спустя развивается заброс масс кала в желудок, рвотные массы приобретают определенный характерный запах. Газы у больного отходят, однако стула нет. В начале заболевания моторика кишечника не проходит, причем перистальтика может быть замечена даже через брюшную стенку. Вздутие быстро нарастает, живот может приобрести асимметричную форму, возникает определенный дискомфорт.
В рамках осмотра специалиста при такой проблеме, как заворот кишок у ребенка, симптомы могут быть и другими, среди которых стоит выделить падение артериального давления, тахикардию, высокую температуру тела (в случае формирования некроза кишки либо при перитоните), сухость во рту, при проведении рентгеноскопии становятся заметны петли кишечника, которые могут быть раздуты газами или скопившейся жидкостью (чаши Клойбера).
Диагностика
Диагностика заболевания основывается на сборе анамнеза и прощупывания пальцами (пальпации).
Если проводится пальпация, то также можно отметить такие признаки заворота кишок, как вздутие живота, местные уплотнения в определенной зоне, чрезвычайная мягкость отдельных участков живота, сильные боли, также можно услышать характерные капающие звуки.
Чтобы назначить наиболее точное и эффект ивное лечение, доктор назначает ряд исследований, среди которых:
Лечение
Окончательная постановка диагноза возможна только в рамках стационара. Если перитонит не наблюдается, то проводится консервативная терапия. Пациент должен принимать обезболивающие препараты, также предпринимаются меры с целью снижения интоксикации, ставится сифонная клизма, может быть введен желудочно-кишечный зонд, который помогает очистить кишечник.
Также важным пунктом является правильное восстановление водно-солевого баланса пострадавшего, поскольку, может быть, сильно нарушен уровень кислотность внутренней среды организма, что приводит к крайне негативным последствиям вплоть до летального исхода.
Если медикаментозная терапия желаемого эффекта не принесла, то должно быть проведено оперативное вмешательство. При этом хирургическим путем должна быть устранена непроходимость, после проводятся мероприятия, которые направлены на восстановление поврежденного участка кишки, а необратимо поврежденные участки кишечника должны быть удалены. Иногда при такой проблеме, как заворот кишок, операция может стать самым действенным или даже единственным эффективным методом.
Очень важно как можно раньше обратиться к специалисту, поскольку при отсутствии правильного лечения могут возникнуть существенные осложнения и печальные последствия вплоть до летального исхода. Больной должен следовать всем советам и рекомендациям специалиста. После лечения также нужно придерживаться всех правил профилактического периода, чтобы максимально эффективно излечить организм. В случае соблюдения всех правил прогноз благоприятный.
Поиск аптек с препаратами, помогающими восстановиться после операции, можно осуществить через наш сайт. Но помните: сначала необходимо проконсультироваться с врачом-гастроэнтерологом и не заниматься самолечением.
Больше клетчатки и меньше нагрузки. Врач о том, как избежать заворота кишок | ЗДОРОВЬЕ: Медицина | ЗДОРОВЬЕ
Завороток кишок – не слишком распространённое, но весьма опасное заболевание. Начинается оно с боли в животе, а может привести к летальному исходу. О причинах развития недуга, его симптомах и последствиях корреспонденту «АиФ-Воронеж» рассказал врач-колопроктолог высшей категории, кандидат медицинских наук, заведующий колопроктологическим отделением областной больницы №1, главный внештатный колопроктолог департамента здравоохранения Воронежской области Роман Попов.
Запоры, нагрузки и анатомия
Дарья Вербицкая, «АиФ-Воронеж»: Роман Владимирович, что такое заворот кишок?
Роман Попов: Заворот – это перекрут кишечной петли вокруг оси брыжейки тонкой или толстой кишки с формированием полной или частичной непроходимости. Перекрут может быть в любых отделах толстого и тонкого кишечника.
— Каковы причины заворота?
— Основные причины возникновения заворота кишок можно разделить на две категории. Первая – это анатомические особенности – врождённая аномалия развития толстого кишечника, удлинение всей толстой кишки или её части. Вторая – спаечный процесс брюшной полости. Заворот возникает из-за того, что в организме после ранее перенесённых травм или операций на брюшной полости появляются спайки – соединяются кишки.
— В детстве существовала такая страшилка, что нельзя бегать после еды или как-то физически напрягаться, иначе будет заворот кишок. Это как-то связано?
— Да, этот недуг может появиться и от тяжёлой физической нагрузки. Если она сочетается с запорами. На самом деле, тут должны совпасть несколько факторов.
Резкая боль и шум плеска
— Как распознать болезнь, какие бывают симптомы?
— Заворот может случиться на любом участке кишечника, где есть спайки. Если у детей чаще наблюдается заворот тонкого кишечника, то у взрослых в 50% случаев встречается заворот сигмовидной кишки.
Болезнь начинается остро. Сначала наступает резкая боль в животе, которая от приступов переходит к постоянной. При завороте сигмовидной кишки боль локализуется в среднем отделе живота, больше слева. Потом появляется асимметрия живота. При пальпации ощущается, что кишки раздулись, а при прослушивании можно услышать шум плеска. Это симптом Склярова – шум плеска в тонкой или толстой кишке. Далее может появиться рвота. Также характерны запоры и задержи отхождения газов.
При любой резкой боли в животе я советую сразу же вызывать скорую помощь и везти больного в хирургический стационар. Не стоит принимать спазмолитик, так как он может нивелировать клиническую картину заболевания. Когда боль появляется и усиливается, надо бить тревогу.
— Можно ли вылечить этот недуг?
— Для распознавания кишечной непроходимости проводится обзорная рентгенография, УЗИ и/или РКТ брюшной полости.
Если кишка перекрутилась на 90 градусов, то она ещё не омертвела. Такую патологию лечат консервативно. Проводится эндоскопическое расправление заворота через прямую кишку. Иногда получается разрешить ситуацию таким способом. При неполном завороте даже клизма может помочь расправить кишку.
Если перекрут больше чем на 180-360 градусов, то уже страдает и кровоснабжение кишки. Когда наступает некроз, появляются серьезные последствия. Кишка может лопнуть, а всё её содержимое – вылиться в брюшную полость. Смертность при осложненных формах некроза или перитонита составляет около 47%.
Если консервативное лечение не помогло, необходимо хирургическое вмешательство. Проводится так называемая операция Гартмана. Патологический участок удаляется, отводящий сегмент заглушается, а другой конец кишки, раздутый калом и газами, выводится на переднюю брюшную стенку в виде стомы. В дальнейшем через это противоестественное отверстие будут выделяться каловые массы вплоть до выполнения реконструктивной операции.
— Можно ли как-то предупредить заворот кишок?
— Человека должны насторожить частые запоры. Необходимо наладить регулярность стула, организовать правильно режим труда и отдыха. Стоит обратить внимание и на питание. Чтобы не было запоров, человеку необходимы продукты с клетчаткой. Желательно, чтобы она была термически обработана. Она содержится в цельнозерновом хлебе, овощах, фруктах, отрубях, бобовых, грибах, крупах, орехах. Тем, кто страдает панкреатитом и гастритом, овощи и фрукты лучше употреблять после термической обработки.
Смотрите также:
СК возбудил дело против врачей после смерти ребёнка от заворота кишок
Следственный комитет возбудил уголовное дело по факту смерти восьмилетней москвички Саши Жуковой в Каневской ЦРБ Краснодарского края. Девочка отдыхала летом у бабушки с дедушкой, когда у неё сильно заболел живот. По словам родственников, в больнице врачи заверили, что у ребёнка инфекция и хирургического вмешательства не требуется, вкололи обезболивающее и отпустили домой. На следующей день Саше стало хуже, её привезли в реанимацию, где выяснилось, что у неё заворот тонкой кишки. Врачи провели операцию, однако наутро девочка умерла. Медики утверждают, что установить диагноз было непросто. Однако родственники уверены, что к смерти ребёнка привела халатность врачей — ведь девочке 14 часов не могли поставить верный диагноз.
- © Фото из личного архива / kancrb.ru
Следственный комитет возбудил уголовное дело по факту смерти в восьмилетней москвички Саши Жуковой в больнице Краснодарского края. Девочка отдыхала у бабушки и дедушки в станице Каневской, и вечером 17 августа пожаловалась на нестерпимую боль в животе, после чего дедушка отвёз её к врачу.
«Между 22:00 и 23:00 мы были в приёмном отделении Каневской ЦРБ. У Сашеньки так болел животик, что от боли она махала ручками и ножками. Дежурный врач Афанасьева начала говорить, что наша девочка — истеричка и от боли в животе так себя не ведут», — рассказывает RT бабушка Саши Алла Руденко.
По словам женщины, врачи направили девочку на рентген и сделали обезболивающий укол. После этого, уверяет Руденко, медики убедили её, что внучке ничего не угрожает, никакого хирургического вмешательства не требуется, а боли вызваны инфекцией.
- © Фото из личного архива
«Нас направили в инфекционное отделение. Там была очередь: две мамы с маленькими детьми. Пока мы ждали, Саша лежала на кушетке, свернувшись в калач. Она говорила, что начинает засыпать и очень хочет домой. Я решила проконсультироваться с врачом. Та сказала, что ничего страшного у внучки нет, и разрешила ехать домой. При этом посоветовала дома сделать клизму и дать две таблетки активированного угля. Я расписалась в журнале об отказе в госпитализации и около часа ночи мы вернулись домой», — вспоминает Алла Руденко.
Старшая сестра девочки 21-летняя Валерия Макаренко рассказывает RT, что под утро Саше стало совсем плохо, в итоге бабушка с дедушкой снова повезли внучку в больницу. В приёмном отделении, по словам Макаренко, ребёнка осматривал педиатр: он прощупал живот, проверил пульс и стал проверять уровень кислорода в крови на специальном аппарате.
«Однако этот аппарат оказался в нерабочем состоянии. Врач пошла за вторым прибором, но его не нашли. Дали баночку для мочи. Но Саша уже на ногах стоять не могла — настолько она была слаба. Дедушка взял её на руки и сказал, что повезёт в хирургическое отделение. Там её сразу увезли в реанимацию»,—вспоминает Валерия.
Через некоторое время к родственникам вышел врач-реаниматолог. Он сообщил, что девочка находится в тяжёлом состоянии, ей поставили капельницу и теперь готовят к операции.
«18 августа около 12 часов дня Сашу забрали на операцию. Через полтора часа к нам вышел врач и сказал, что он провёл полостную операцию, так как у ребёнка был заворот тонкого кишечника», — рассказывает Алла Руденко.
При этом, по словам бабушки, медики заявили, что им удалось развернуть кишечник: некроза не было.
«Я говорила, что внучку надо везти в Краснодар. Но врачи утверждали, что такое решение возможно только в понедельник, когда все врачи выйдут на работу. На следующий день, 19 августа, в 9:30 врачи собрались. Но было уже поздно. В 9:50 наша девочка умерла», — плачет Алла Ивановна.
В Министерстве здравоохранения Краснодарского края заявили RT, что по данному факту сейчас проводится проверка. При этом в ведомстве отметили, что всё необходимое оборудование было исправно и доступно для медицинского персонала.
«Установление диагноза заворота тонкого кишечника осуществляется на основании комплексной оценки результатов инструментальных, лабораторных методов исследования, а также клинической картины, развивающейся в ближайшие часы от момента заболевания в процессе динамического наблюдения за пациентом в условиях стационара»,— сообщили RT в пресс-службе регионального Минздрава.
Также в ведомстве сообщили, что заворот тонкого кишечника может быть вызван врождённым пороком развития кишечника или анатомическими особенностями его строения. Он является одним из вариантов целой группы заболеваний, именуемой мальротация кишечника. При этом явные признаки мальротации встречаются лишь у одного из 3000 младенцев, добавили в министерстве.
В свою очередь, заместитель директора по лечебной работе (Главный врач), ведущий научный сотрудник, кандидат медицинских наук, детский хирург высшей категории НИИ неотложной детской хирургии и травматологии Александр Брянцев рассказал RT, что диагностировать заворот тонкой кишки очень сложно и выявить это можно только при операции.
Между тем региональное подразделение Следственного комитета возбудило уголовное дело по ч.2 ст. 109 УК РФ (причинение смерти по неосторожности вследствие ненадлежащего исполнения лицом своих профессиональных обязанностей).
«В настоящее время расследование уголовного дела продолжается. Следствием назначена и проводится судебно-медицинская экспертиза, продолжаются следственные действия, направленные на установление всех обстоятельств произошедшего, в том числе и лиц, совершивших преступление», — сообщили RT в пресс-службе СК.
Родственники погибшей девочки считают, что врачи могли бы её спасти, если бы сразу, в первую ночь, ребёнку сделали бы лапароскопию.
«14 часов сестрёнке не ставили диагноз. Время было упущено, а когда Саша умерла, нам ни извинений не принесли, ни слов соболезнования не сказали», — говорит Валерия Макаренко.
В Каневской ЦРБ комментировать ситуацию не стали.
Синдром Ледда у новорожденных Текст научной статьи по специальности «Клиническая медицина»
© КОЛЛЕКТИВ АВТОРОВ, 2015 УДК 616.34-007.59-053.1-053.31 Эргашев Н.Ш., Саттаров Ж.Б., Эргашев Б.Б.
СИНДРОМ ЛЕДДА У НОВОРОЖДЕННЫХ
Ташкентский педиатрический медицинский институт, 100140, Ташкент, Республика Узбекистан
Для корреспонденции: Саттаров Жамолиддин Бахронович, [email protected]
Среди анатомических форм мальротации кишечника часто наблюдается синдром Ледда (СЛ). Основным клиническим проявлением СЛявляется кишечная непроходимость, обусловленная сдавлением двенадцатиперстной кишки и заворотом средней кишки и нередко угрожающая тяжелыми осложнениями. Основным методом хирургической коррекции является операция Ледда. Диагностика сочетанных аномалий, адекватное оперативное лечение и послеоперационное ведение остаются сложными. Цель исследования — проанализировать результаты диагностики и традиционного оперативного лечения СЛ у новорожденных. Проведен анализ результатов обследования и лечения 29 новорожденных с СЛ среди 77 больных с мальро-тациями в неонатальном периоде. Выявлены неблагоприятные анте- и интранатальные факторы, которые обусловливают сочетанные аномалии, отягощающие течение болезни. Представлен анализ клинических проявлений, результаты применения вспомогательных методов диагностики и интраоперационные находки. Методом выбора оперативного лечения была операция Ледда, при возникновении некроза кишечника и сопутствующих аномалиях дополнительно проведены резекция кишечника и соответствующие корригирующие операции. Отдаленные результаты лечения изучены у 9 из 13 выписанных детей в сроки от 1 года до 3 лет.
Ключевые слова: синдром Ледда; диагностика; лечение; новорожденные.
Для цитирования: Детская хирургия. 2015; 19 (2): 26—29.
Ergashev N.Sh., Sattarova Zh.B., Ergashev B.B.
LIDDLE’S SYNDROME IN NEWBORN BABIES
1st Tashkent Pediatric Medical Institute, 100140 Tashkent, Uzbekistan
Liddle’s syndrome is a commonest anatomical form of intestinal malrotation. It main clinical manifestation is obstruction due to duodenal constriction and midgut torsion not infrequently with life-threatening complications. The main method of treatment is Liddle’ surgery. Diagnostics of concomitant abnormalities, adequate surgical treatment, and postoperative care remain a serious challenge. The aim of this study was to analyse the results of diagnostics and traditional surgical treatment of Liddle’s syndrome in 29 newborns selectedfrom 77 patients with neonatal malrotations. It revealed unfavourable ante- and intranatal factors and concomitant anomalies that complicated the clinical course of the disease. Analysis of clinical symptoms, results of auxiliary diagnostic methods, and intraoperative findings are presented. The method of choice for surgical treatment is the Liddle operation in case of intestinal necrosis and accompanying disorders .supplemented by resective and corrective surgery. The long-term results of the treatment were followed up for 1—3 years in 9 of the 13 patients. Key words: Liddle’s syndrome, treatment, newborns
Причины возникновения врожденной кишечной непроходимости (ВКН) у новорожденных многообразны, в их структуре большинство составляют пороки ротации и фиксации кишечника. Частота незавершенного поворота кишечника, по данным литературы, колеблется от 1:500 до 1:6000 новорожденных [1], патология у мальчиков наблюдается в 2 раза чаще, чем у девочек [1, 2]. Встречаемость мальротации кишечника в популяции колеблется от 33 до 50% у новорожденных с непроходимостью желудочно-кишечного тракта (ЖКТ). У 35—40% больных диагноз устанавливают в 1-ю неделю жизни, в 50—60% случаев — в неонатальном периоде. Наиболее часто встречается синдром Ледда (СЛ), требующий экстренной диагностики и хирургической коррекции [3, 4]. Основным клиническим проявлением СЛ является кишечная непроходимость, обусловленная сдавлением двенадцатиперстной кишки и заворотом средней кишки и нередко угрожающая тяжелыми осложнениями. Заворот с нарушением кровообращения на большом протя-
For citation: Detskaya khururgiya. 2015; 19 (2): 26—29. For correspondence: Sattarov Zhamoliddin, [email protected]
Received 29.10.14
жении или возникновением стремительного некроза кишечника с развитием перитонита может наступить как внутриутробно, так и после рождения ребенка и носить рецидивирующий характер. Основным методом хирургической коррекции является операция Ледда, которая в последние десятилетия проводится лапароскопическими способами [5, 7, 8]. В работе J. Hagendoom и соавт. [6] отмечено, что из 45 оперированных новорожденных и детей с мальротациями операция была успешной у 75% пациентов; в остальных случаях возникла необходимость в лапаротомии. У 19% больных в отдаленные сроки наблюдался рецидив болезни, потребовавший повторной открытой или лапароскопической операции соответственно у 86 и 14% пациентов. Вопросы диагностики, адекватного оперативного лечения и послеоперационного ведения до сих пор вызывают затруднения.
Цель исследования — проанализировать результаты диагностики и традиционного оперативного лечения СЛ у новорожденных.
Материал и методы
В 2002—2013 гг на базах кафедры госпитальной детской хирургии ТашПМИ находились 327 детей в возрасте от 1 дня до 15 лет с различными формами ВКН. Среди них 123 (37,6%) ребенка, в том числе 77 (62,6%) новорожденных, имели пороки ротации и фиксации кишечника. Собственно СЛ наблюдался у 34 (27,6%) больных, 5 (14,7%) из них были грудного и старшего возраста, 29 (85,3%) находились в неонатальном периоде, что составляет 11,3% из 256 новорожденных с ВКН. Больным проводили ультразвуковые, клинико-лабораторные и рентгенологические диагностические исследования, выполнена операция Ледда путем традиционной лапаротомии.
Результаты и обсуждение
Анализ клинического материала показал значительное преобладание СЛ среди других форм маль-ротации кишечника, наблюдаемых в неонатальном периоде. Среди новорожденных было 18 (62,1%) мальчиков и 11 (37,9%) девочек. Недоношенными родились 3 (10,3%) ребенка с массой тела 1470— 4200 г. Матери, у которых родились дети с СЛ, были в возрасте от 19 до 40 лет; большинство 14 (48,3%) родились от матерей в возрасте 20—25 лет. Случаи повторного рождения детей с СЛ или другими формами мальротации не наблюдались. Течение беременности у 5 (17,2%) матерей было нормальным. В 24 (82,8%) случаях отмечен отягощенный акушерский анамнез: токсикозы в 5 (20,8%) случаях, экс-трагенитальная патология в 15 (62,5%), инфекция в 4 (16,7%). Течение родового процесса в 25 (86,2%) наблюдениях было без особенностей, в 4 (13,8%) наблюдениях отмечены различные неблагоприятные факторы, усложнившие течение родов с травматиза-цией новорожденного и присоединением связанных с ними осложнений.
Состояние новорожденных по шкале Апгар: 4—6 баллов у 2 (6,9%), 7—8 баллов у 24 (82,8%), 9 баллов у 3 (10,3%). При поступлении в хирургический стационар общее состояние новорожденных расценено следующим образом: средней тяжести у 2 (6,9%), тяжелое — у 27 (93,1%). У 17 (58,6%) детей тяжесть состояния была обусловлена явлениями кишечной непроходимости и перитонита, у 12 (41,4%) — сопутствующими заболеваниями.
Основными ранними признаками СЛ у новорожденных были приступообразные боли, сопровождавшиеся беспокойством, вздутием живота, рвотой с примесью желчи и нарушением отхождения кишечного содержимого. У 4 новорожденных с первых дней жизни наблюдались кровавая рвота и мелена, что свидетельствует о возникновении заворота еще во внутриутробном периоде.
Степень и протяженность сдавления двенадцатиперстной кишки, различных отделов тонкой и (или) толстой кишки, выраженность заворота средней кишки целиком или отдельных ее сегментов определяют характерные изменения со стороны живота и данные рентгенологических исследований. У 18 (62,1%) детей вздутие живота в верхних отделах исчезало после рвоты или опорожнения желудка при зондировании, затем возникало вновь. В нижних отделах живот не только не был вздут, но даже западал. Указанные изменения наблюдались в случаях сдавления двенадцатиперстной кишки эмбриональными спайками,
начиная с верхней горизонтальной ветви, с охватом нисходящего сегмента и при наличии невыраженного заворота, подтвержденных в ходе операции. У 11 (37,9%) новорожденных живот был резко вздут; наряду с симптомами низкой кишечной непроходимости наблюдали монотонный крик; пальпаторно определялись напряжение мышц передней брюшной стенки и усиление болезненной реакции ребенка. Состояние этих детей прогрессивно ухудшалось, нарастали проявления интоксикации, обезвоживания и электролитные нарушения. Во время операции у них выявлены выраженные признаки ишемии или некроза кишечника. У 1 новорожденного изменения со стороны живота — явления перитонита и некроза кишечника — были обусловлены не заворотом кишечника, а его некрозом и перфорацией как осложнениями атрезии тонкой кишки в сочетании с СЛ.
Течение и прогноз СЛ у новорожденных были отягощены сопутствующими заболеваниями и аномалиями, пери- и интранатальными факторами: неврологическими нарушениями в виде гипоксической энцефалопатии (у 13), перинатальным поражением центральной нервной системы (у 7), внутриутробным инфицированием с поражением различных органов (у 4), инфекционно-токсическим энцефалитом (у 5). У 9 (31%) новорожденных наблюдалась гипер-билирубинемия. У 19 (62,1%) выявлены сочетанные аномалии сердечно-сосудистой системы (у 6), ЖКТ (у 6), мочевыводящих путей (у 3), центральной нервной системы (у 2), костно-мышечной системы (у 2). Перечисленные патологии были основными причинами развития и прогрессирования дыхательной, сердечно- сосудистой (34,5%), полиорганной (20,7%) недостаточности.
Основной метод диагностики СЛ — рентгенологическое исследование. Обследование начинали с обзорной рентгенографии брюшной полости. При явлениях полной высокой кишечной непроходимости (у 3 детей) и перфоративного перитонита (у 1) мы ограничивались обзорной рентгенографией. Рентгенологические исследования у 3 больных показали снижение пневмотизации в кишечнике при растянутом желудке при обзорной рентгенографии, задержку контрастной массы в нем, отсутствие депонирования контраста в узкой (наружно сдавленной) двенадцатиперстной кишке при проведении пассажа по ЖКТ, подтвержденные операционными находками, — непроходимостью на уровне выходного отдела желудка при сдавлении двенадцатиперстной кишки на всем протяжении.
Признаки частичной обструкции у 25 пациентов определили показания к проведению контрастной ир-ригографии или пассажа по ЖКТ соответственно у 18 и 20 больных. На ирригограмме у 15 (83,3%) из 18 обследованных отмечено удлинение толстой кишки, ее левая половина имела обычное расположение, а слепая и восходящая ободочная кишки располагались в правом верхнем квадранте или в мезогастрии, образуя конгломерат из петель тонкой и толстой кишок, вовлеченный в заворот. При пассаже по ЖКТ взвесь бария скапливалась на дне желудка и контурировала растянутую двенадцатиперстную кишку. Эвакуация контраста из двенадцатиперстной кишки была за-
медленной, небольшими порциями распределялась по тонкой кишке, петли которой проецировались в правом фланге или среднем отделе живота. На последующих снимках определялась частичная задержка контраста в желудке, в проекции двенадцатиперстной и нижележащих отделах тонкой и толстой кишок.
Антенатальное ультразвуковое исследование проведено 3 (10,3%) матерям, у которых родились дети с СЛ. При этом обнаружены лишь явления высокой кишечной непроходимости без точной детализации заворота кишечника. Результаты постнатальной эхо-скопической диагностики данного синдрома в наших наблюдениях соответствовали данным литературы [9—11]. У новорожденных удалось определить признаки высокой кишечной непроходимости, спиралевидный ход тонкой кишки и брыжеечной вены в виде воронки, характерные для заворота. У 2 больных выявлено расширение желудка (при сдавлении двенадцатиперстной кишки начиная с проксимального отдела) без обнаружения пилоростеноза, что является более специфичным эхоскопическим признаком СЛ. Для оценки состояния кровотока проведено доппле-рометрическое определение параметров кровотока по верхнебрыжеечным сосудам.
У большинства больных с СЛ отмечены выраженные нарушения гомеостаза, от которых зависела тактика ведения в период предоперационной подготовки, оперативного вмешательства и после операции. Длительность предоперационной подготовки составляла 2—48 ч. При явлениях перитонита и отчетливых признаках заворота кишечника проводили кратковременную подготовку, направленную на поддержание функции жизненно важных органов. Инфузионную терапию предпринимали для нормализации центральной гемодинамики, коррекции метаболических нарушений и дезинтоксикации организма. При рецидивирующем течении больным назначали вспомогательное парентеральное питание и симптоматическое лечение. При показаниях к оперативному вмешательству в течение 2—3 ч проводили корригирующую терапию превалирующих нарушений.
Новорожденным с СЛ выполнены стандартные операции (операция Ледда) и паллиативные вмешательства. Операции произведены 3 больным в возрасте 1—2 сут, 1 — на 3—4-е сутки, 2 — на 5—7-е сутки, 8 — на 8—14-е сутки, 7 — на 15—21-е сутки, 8 — на 22—37-е сутки. Во время оперативного вмешательства у 20 (69,0%) из 29 больных выявлена характерная для СЛ триада морфологических компонентов, в 9 (31,0%) случаях отмечены другие анатомические варианты, возникающие при нарушениях поворота средней кишки на пути из левого верхнего квадранта живота к правому нижнему.
Типичная операция Ледда — рассечение тяжей, патологически фиксирующих двенадцатиперстную кишку и различные отделы тонкой и толстой кишок; устранение заворота; расположение тонкой кишки в правых отделах живота, толстой кишки в положении незавершенной (исходном положении) ротации — выполнена 28 (96,6%) больным. В 1 наблюдении при достаточной длине сосудов брыжейки удалось выполнить укладку и фиксацию тонкой и толстой кишок в физиологическом положении без
натяжения брыжейки и мезентериальных сосудов. Анализ нашего клинического материала и данные литературы полностью коррелируют с выводом, заключающимся в том, что критическая ишемия и некроз кишечника при СЛ не являются исключением. В 1 случае операция носила диагностический характер, так как тотальный некроз кишечника был расценен как иноперабельный. Ребенок умер в послеоперационном периоде. Данное осложнение наблюдается редко и после операции Ледда имеет тенденцию к уменьшению сосудисто-циркуляторных нарушений и явлений лимфостаза, улучшению трофики кишечника. У 6 детей наблюдались расстройства мезентери-ального кровообращения различной протяженности и интенсивности. Ишемические нарушения кишечника были выраженными у 7 новорожденных при больших оборотах заворота вокруг брыжейки, обусловливающего не только затруднения венозного оттока, но и нарушения артериального притока по верхнебрыжеечным сосудам. Трое из этих новорожденных были оперированы в 1—2-е сутки жизни. Хирургические находки подтвердили возникновение заворота еще до их рождения.
Заворот кишечника при СЛ во всех случаях был по направлению часовой стрелки в пределах 90—180° (16 — 55,2%), 270—360° (12 — 41,4%), 360—540° (1 — 3,4%). У 16 (55,2%) больных при наличии заворота отсутствовали выраженные трофические нарушения в кишечнике. Однако длительно существующий рецидивирующий заворот приводил к венозному застою и лимфостазу в брыжейке кишечника, отчетливо выявляемым во время операции.
Показания к резекции кишечника, выполнению различных симультанных вмешательств, выбор способа завершения операции определяли индивидуально с учетом характера возникших осложнений и сочетанных аномалий органов брюшной полости. При сочетании СЛ с мембраной тощей кишки (у 1 больного) и кольцевидной поджелудочной железой (у 1) дополнительно проведены иссечение мембраны и дуодено-дуоденоанастомоз по Кохеру. Одному ребенку произведена илеостомия в связи с явлениями циркуляторных нарушений в тонкой и толстой кишках. Двум больным с СЛ в сочетании с атрезией тонкой кишки, осложнившейся некрозом и перфорацией, потребовалась резекция некротизированного отдела с наложением илеостомии. В 2 случаях с подобным сочетанием без перфорации кишечника наряду с операцией Ледда проведена резекция атрезированных концов с наложением анастомоза конец в конец.
Неосложненное течение послеоперационного периода отмечено у 8 (27,6%) новорожденных. Различные осложнения наблюдались у 21 (72,4%) больного с неблагоприятным соматическим фоном и сочетан-ными аномалиями. Прогрессирование осложнений с нарушением функции жизненно важных органов привело к летальному исходу в 16 (55,2%) наблюдениях. Тем не менее оптимизация лечебно-диагностической тактики позволила повысить показатели выживаемости. Из 13 оперированных в 2002—2010 гг. летальные исходы имели место у 12 (92,3%), а среди 16 оперированных в 2011—2013 гг. этот показатель снизился до 25%.
Отдаленные результаты лечения изучены у 9 из 13 выписанных пациентов в сроки от 1 года до 3 лет. У 6 пациентов результаты оценивали на основании анамнеза, контрастной ирригографии, объективных данных и субъективных ощущений, у 3 — путем анкетирования. Физическое развитие у 7 детей соответствовало возрасту. У 1 ребенка отмечен дефицит массы тела 12% от должного; при детальном обследовании выявлен не диагностированный до операции компенсированный стеноз в средней трети пищевода, который был причиной повторных рвот и отставания физического развития. Другой ребенок имел избыточную массу тела — на 10 кг, он состоит на учете у эндокринолога. У 7 обследованных отмечены запоры продолжительностью 2—4 дня. Двое из этих детей предъявляют жалобы на периодические боли в животе. Явления колостаза и боли в животе у 5 пациентов купируются при соблюдении режима и диеты. Двое больных принимают слабительные и спазмолитические препараты. При контрастной ирригографии у всех обследованных отмечено удлинение толстой кишки преимущественно в синистропозиции. У этих пациентов во время операции Ледда кишечник был оставлен в состоянии незавершенной ротации, исходного расположения до операции.
Заключение
СЛ является наиболее частой формой ВКН (11,3%) и мальротации кишечника (37,7%) у новорожденных, проявляется симптомами кишечной непроходимости и перитонита. Характерна высокая частота сочетания с сопутствующей соматической патологией и неблагоприятными перинатальными факторами.
Степень и протяженность сдавления двенадцатиперстной кишки, различных отделов тонкой и или толстой кишок, выраженность заворота средней кишки оценивают по характерным изменениям со стороны живота и данным рентгенологических и ультразвуковых исследований.
При СЛ операцией выбора является одноименная операция. Показания к выполнению различных симультанных вмешательств, резекции кишечника и способ завершения операции определяются индивидуально с учетом характера выявленных сочетанных аномалий и возникших осложнений.
Лишь при достаточной длине брыжейки и мезен-териальных сосудов операцию Ледда можно завершить фиксацией толстой кишки в физиологическом положении.
ЛИТЕРАТУРА
1. Pierro A., Ong E.G. Malrotation. In: Puri P., Hollwart M.E., eds. Pediatric Surgery. New York: Springer; 2004: 197—201.
2. Millar A.J., Rode H., Cywes S. Malrotation and volvulus in infancy and childhood. Semin. Pediatr. Surg. 2003; 12 (4): 229—36.
3. Грона В.Н., Журило И.П., Перунский В.П., Лепихов П.А. Нарушения фиксации и ротации кишечника у новорожденных.
Клiнiчна анатомiя та оперативна хiрургiя. Киев. 2007; 6 (3): 29—33.
4. Мейланова Ф.В. Кишечная непроходимость при пороках ротации и фиксации кишечника у новорожденных: Автореф. дисс. … канд. мед. наук. Санкт-Петербург; 2000.
5. Troy L. Spilde, Shawn D. St. Peter, Scott J. Keckler, George W. Hol-comb, Charles L. Snyder, Daniel J. Ostlie. Open vs. laparoscopic repair of congenital duodenal obstructions: a concurrent series. J. Pediat. Surg. 2008; 43: 1002—5.
6. Hagendoorn J., Travassos V.D., van der Zee D. Laparoscopic treatment of intestinal malrotation in neonates and infants: retrospective study. Surg. Endosc. 2011; 25: 217—20.
7. Cohen-Overbeek T.E., Grijseels E.W.M, Niemeijer N.D., Hop W.C.J., Wladimiroff J.W., Tibboel D. Isolated or non-isolated duodenal obstruction: perinatal outcome following prenatal or postnatal diagnosis. Ultrasound Obstetr. Gynecol. 2008; 32: 784— 92.
8. Kotze P.G., Martins J.F., Rocha J.G., Freitas C.D., Steckert J.S., Fugita E. Ladd procedure for adult intestinal malrotation: Case report. Arq. Bras. Cir. Dig. 2011; 24 (1): 89—91.
9. Youssef M.A. Laparoscopic Ladd procedure in infants. Report of three cases from a developing country. J. Minim. Access Surg. 2008; 4 (3): 83—4.
10. Ольхова Е.Б. Варианты эхографического представительства синдрома Ледда у новорожденных. Детская хирургия. 2013; 5: 16—20.
11. Гумеров А. А. Латыпова Г.Г., Васильева Н., Хасанов Р.Ш., Мам-леев И.А., Сатаев В.У. Диагностика врожденной кишечной непроходимости у новорожденных. Педиатрия. 1999; 5: 45—8.
REFERENCES
1. Pierro A., Ong E.G. Malrotation. In: Puri P., Hollwart M.E., eds. Pediatric Surgery. New York: Springer; 2004: 197—201.
2. Millar A.J., Rode H., Cywes S. Malrotation and volvulus in infancy and childhood. Semin. Pediatr. Surg. 2003; 12 (4): 229—36.
3. Grona V.N., Jurilo I.P., Perunskiy V.P., Lepikhov P.A. Intestine fixation and malrotation in the newborns. Klinichna anatomia ta opera-tivna hirurgia. Kiev. 2007; 6 (3): 29—33. (in Russian)
4. Meylanova F.V. Intestinal Obstruction in Rotation and Fixation of the Intestine Defects in Newborns: Diss. St. Petersburg; 2000. (in Russian)
5. Troy L. Spilde, Shawn D. St. Peter, Scott J. Keckler, George W. Hol-comb, Charles L. Snyder, Daniel J. Ostlie. Open vs. laparoscopic repair of congenital duodenal obstructions: a concurrent series. J. Pediat. Surg. 2008; 43: 1002—5.
6. Hagendoorn J., Travassos V.D., van der Zee D. Laparoscopic treatment of intestinal malrotation in neonates and infants: retrospective study. Surg. Endosc. 2011; 25: 217—20.
7. Cohen-Overbeek T.E., Grijseels E.W.M, Niemeijer N.D., Hop W.C.J., Wladimiroff J.W., Tibboel D. Isolated or non-isolated duodenal obstruction: perinatal outcome following prenatal or postnatal diagnosis. Ultrasound Obstetr. Gynecol. 2008; 32: 784—92.
8. Kotze P.G., Martins J.F., Rocha J.G., Freitas C.D., Steckert J.S., Fugita E. Ladd procedure for adult intestinal malrotation: Case report. Arq. Bras. Cir. Dig. 2011; 24 (1): 89—91.
9. Youssef M.A. Laparoscopic Ladd procedure in infants. Report of three cases from a developing country. J. Minim. Access Surg. 2008; 4 (3): 83—4.
10. Olkhova E.B. Variants of the echographic imajing of the Ladd’s syndrome in newborns. Detskaya khirurgiya. 2013; 5: 16—20. (in Russian)
11. Gumerov A.A., Latipova G.G., Vasilieva N., Khasanov R.Sh., Mam-leev I.A., Sataev V.U. Diagnosis of the congenital intestine occlusion in newborns. Pediatriya. 1999; 5: 45—8. (in Russian)
Поступила 29.10.14
Рвота младенца: когда следует подозревать заворот кишечника?
Мальротация кишечника встречается у 1 из 500 родов и вызывает симптомы только в 1 из 5000 случаев; симптомы появляются в первый месяц жизни у 75% больных и в первый год у 90% .1–4 Наиболее важным осложнением мальротации является заворот кишечника, задержка в диагностике которого может иметь серьезные последствия.
Мальротация кишечника является предрасполагающим фактором заворота кишечника и непроходимости кишечника в младенчестве и детстве.Это связано с дефектами вращения кишечника, возникающими во время эмбрионального и внутриутробного развития. Различные типы кишечной мальротации классифицируются в зависимости от стадии развития, на которой возникает дефект.1
Мальротация кишечника может скручиваться в заворот, что приводит к острой регионарной сосудистой недостаточности и непроходимости кишечника. Заворот является причиной 14% случаев синдрома короткой кишки, который в конечном итоге может потребовать трансплантации кишечника, а ранняя диагностика и лечение могут снизить связанные с этим заболеваемость и смертность.5
Мы представляем серию из 5 случаев заворота, вторичного по отношению к мальротации кишечника, в течение 1 года, проведенных в отделении неотложной помощи нашей больницы. Соотношение женщин и мужчин составляло 3: 2, а средний возраст составлял 5 дней (диапазон от 4 дней до 5 месяцев). Начало имело место в первую неделю жизни у 3 пациентов, в возрасте 1,5 месяцев у другого и в возрасте 5 месяцев у последнего, хотя последний ранее несколько раз обращался в отделение неотложной помощи из-за рвоты.
Все пациенты обратились в отделение неотложной помощи из-за рвоты: у 3 — с желчью, у 2 — с желудочным содержимым.У двух пациентов возникла раздражительность, а у другого — вздутие живота. У одного пациента изменился уровень сознания и снизился аппетит.
У 4 пациентов первым проведенным визуализирующим тестом была простая рентгенограмма брюшной полости, которая выявила снижение внутрипросветного газа в правом полушарии во всех и расширенных петлях кишечника у двух (рис. 1). Все пациенты прошли ультразвуковое исследование брюшной полости в связи с рентгенологическими особенностями, которые в сочетании с результатами предыдущих исследований позволили установить диагноз мальротации и / или заворота у всех (рис.2).
Каждому пациенту было проведено лечение без перорального введения, введение назогастрального зонда и внутривенное введение жидкости. Всем пяти пациентам была проведена срочная операция с подтверждением диагноза мальротации кишечника и вторичного заворота; у одного пациента также был порок развития средней кишки с единственной ветвью верхней брыжеечной артерии, снабжающей заворотный сегмент, и отсутствием окружающих артериальных аркад. Ни один из пациентов не умер и не потребовалась резекция кишечника. Пациенту с пороком развития средней кишки потребовалась илеостомия и в общей сложности 4 операции для восстановления целостности кишечника.
Диагностика заворота кишечника требует высокой степени подозрения. Первоначально он основан на клинических проявлениях, которые у новорожденных и младенцев обычно включают рвоту (обычно желчную, хотя она может быть и не желчной), вздутие живота и раздражительность.1–3
В случаях с клиническими проявлениями, совместимыми с заворотом кишечника, Первым диагностическим тестом должен стать рентген брюшной полости. Его результаты обычно неспецифичны, с такими признаками, как уменьшение внутрикишечного газа или расширенные петли кишечника, и в некоторых случаях могут быть совершенно нормальными, поэтому рентгенография имеет ограниченное применение при диагностике заворота кишечника.Следующим шагом является УЗИ брюшной полости, которое полезно для определения положения брыжеечных сосудов и для исключения мальротации, заворота и других аномалий.1 Хотя визуализирующие исследования могут выявить признаки, указывающие на мальротацию кишечника или заворот кишечника, нормальные результаты не исключают их. условия. Следовательно, необходимо сохранять высокую степень подозрения, учитывая, что хирургическое вмешательство — единственный метод, который может подтвердить диагноз заворота кишечника.
Анализы крови могут помочь в диагностике ишемии кишечника в контексте заворота.Результаты неспецифичны на ранних стадиях, с наличием лейкоцитоза. По мере прогрессирования заболевания и из-за потери жидкости в третьем пространстве и отека кишечника количество лейкоцитов увеличивается с соответствующим увеличением значений гемоглобина и гематокрита из-за гемоконцентрации. Разрушение клеток приводит к увеличению уровней амилазы, лактодегидрогеназы, креатинфосфокиназы и трансаминаз. У пациентов также может развиться метаболический ацидоз с повышенным уровнем лактата и электролитным дисбалансом, таким как гипонатриемия и гипокалиемия.
Хирургическое лечение состоит из процедуры Лэдда, при которой пораженный кишечник раскручивается и фиксируется в правильном положении. При необходимости выполняются аппендэктомия и резекция сегментов кишечника с последующим анастомозом или операцией по отвлечению кишечника.3,4
Рвота — частая причина обращения в отделение неотложной помощи. Если у младенцев в возрасте до 1 года наблюдается рвота, дифференциальный диагноз должен включать заворот кишечника, несмотря на его нечастость, поскольку ранняя диагностика и лечение имеют решающее значение для достижения благоприятного исхода.
Мальротация у детей: симптомы, лечение и диагностика
Обзор
Что такое мальротация?
Мальротация — это редкое пренатальное отклонение, при котором кишечник ребенка не формируется или не вращается должным образом в его брюшной полости. Это происходит на ранних сроках беременности (примерно на 10-й неделе) и развивается, когда кишечник ребенка не может свернуться в правильное положение.Это означает, что части кишечника находятся в неправильном месте.
Мальротация может протекать бессимптомно (не иметь симптомов) и часто не проявляется, если у ребенка не возникает аномального перекручивания кишечника, известного как заворот кишечника. Заворот вызывает непроходимость или закупорку кишечника, препятствуя нормальному перевариванию пищи. Кровоснабжение искривленной части кишечника также может быть прекращено, что приведет к гибели этого сегмента кишечника. Это чрезвычайная ситуация, и ее необходимо лечить как можно скорее.Заворот может быть успешно вылечен хирургическим путем, и ваш ребенок сможет нормально расти и развиваться.
Насколько распространена мальротация?
Мальротация встречается примерно у одного из каждых 500 рождений в Соединенных Штатах и обычно проявляется в течение первого года жизни ребенка, хотя также может протекать бессимптомно. Симптоматическая мальротация разовьется только у одного из 6000 младенцев, при этом от 30% до 60% случаев диагностируются в течение первой недели жизни.
Мальротация одинаково встречается у мальчиков и девочек.Однако в течение первого месяца жизни у мальчиков симптомы проявляются чаще, чем у девочек. Мальротация также может быть связана с другими врожденными или кишечными дефектами.
Симптомы и причины
Что вызывает мальротацию?
Точная причина мальротации неизвестна.
Каковы симптомы мальротации?
Одним из первых признаков мальротации является боль в животе и спазмы, вызванные неспособностью кишечника протолкнуть пищу через препятствие.
Младенцы с судорогами и болью из-за мальротации часто следуют типичной схеме: они могут поднять ноги и плакать, успокаиваются на 10–15 минут, а затем снова начинают плакать. Если ваш ребенок следует этой схеме или испытывает какие-либо из следующих симптомов, немедленно обратитесь к педиатру.
Симптомы мальротации могут включать:
- Частая рвота, часто зеленого или желто-зеленого цвета.
- Вздутие твердого живота.
- Бледный цвет.
- Плохой аппетит.
- Мало или совсем нет мочи (из-за потери жидкости).
- Редкие испражнения.
- Кровь в стуле.
- Лихорадка.
- Вялость (проявляет мало энергии).
Диагностика и тесты
Как диагностируется мальротация?
После тщательного медицинского осмотра вашего ребенка педиатр назначит тесты, которые оценит положение кишечника и покажут, перекручен он или заблокирован.Эти тесты могут включать:
- Рентген брюшной полости : Рентгеновский снимок, который может показать кишечную непроходимость.
- Бариевая клизма Рентгеновский снимок : Барий — это жидкость, которая делает кишечник более отчетливым на рентгеновских снимках. Для этого теста барий вводится в кишечник через задний проход, а затем делается рентген.
- Компьютерная томография : Компьютерная компьютерная томография или компьютерная томография (компьютерная аксиальная томография) используют компьютеры и рентгеновские лучи для получения множества изображений с разных углов, чтобы врачи могли составить точную картину тела.В случае возможной мальротации компьютерная томография выявляет закупорку в одном из кишечников. Для этого вводится безвредный краситель, чтобы было легче увидеть закупорку.
Ведение и лечение
Как лечится мальротация?
Мальротация считается чрезвычайной ситуацией, а развитие заворота считается опасным для жизни состоянием.Для устранения проблемы требуется операция.
- Вашему ребенку начнут вводить жидкость внутривенно, чтобы предотвратить обезвоживание. Ваш ребенок будет получать антибиотики, чтобы предотвратить инфекцию, и седативные средства, чтобы ваш ребенок спал во время процедуры.
- Сначала хирург раскручивает кишечник ребенка и проверяет его на наличие повреждений. Если кишечник здоров, его заменяют в брюшной полости.
- Если под вопросом кровоснабжение кишечника, его можно раскрутить и поместить обратно в брюшную полость.
- Ваш хирург проведет еще одну операцию в течение 24–48 часов, чтобы проверить состояние кишечника вашего ребенка. Если окажется, что кишечник поврежден, поврежденный участок можно удалить.
В случаях, когда повреждена большая часть кишечника, может быть удалена значительная часть кишечника. Когда это происходит, оставшиеся части кишечника не могут быть соединены друг с другом хирургическим путем.
Чтобы исправить это, может быть сделана колостома, чтобы продолжить процесс пищеварения.При колостомии два оставшихся здоровых конца кишечника выводятся через отверстия в брюшной полости. Стул пройдет через отверстие (называемое стомой), а затем попадет в мешок для сбора. Колостома может быть временной или постоянной, в зависимости от объема кишечника, который необходимо удалить.
Перспективы / Прогноз
Каков прогноз при мальротации?
Хотя для исправления мальротации требуется хирургическое вмешательство, у большинства детей наблюдается нормальный рост и развитие после лечения и коррекции этого состояния.У большинства детей с мальротацией, которые испытали заворот, не возникает долгосрочных проблем, если заворот был исправлен быстро и не было повреждения кишечника. Ваша медицинская бригада поможет вам понять конкретный прогноз для вашего ребенка.
Мальротация у детей: симптомы, лечение и диагностика
Обзор
Что такое мальротация?
Мальротация — это редкое пренатальное отклонение, при котором кишечник ребенка не формируется или не вращается должным образом в его брюшной полости.Это происходит на ранних сроках беременности (примерно на 10-й неделе) и развивается, когда кишечник ребенка не может свернуться в правильное положение. Это означает, что части кишечника находятся в неправильном месте.
Мальротация может протекать бессимптомно (не иметь симптомов) и часто не проявляется, если у ребенка не возникает аномального перекручивания кишечника, известного как заворот кишечника. Заворот вызывает непроходимость или закупорку кишечника, препятствуя нормальному перевариванию пищи. Кровоснабжение искривленной части кишечника также может быть прекращено, что приведет к гибели этого сегмента кишечника.Это чрезвычайная ситуация, и ее необходимо лечить как можно скорее. Заворот может быть успешно вылечен хирургическим путем, и ваш ребенок сможет нормально расти и развиваться.
Насколько распространена мальротация?
Мальротация встречается примерно у одного из каждых 500 рождений в Соединенных Штатах и обычно проявляется в течение первого года жизни ребенка, хотя также может протекать бессимптомно. Симптоматическая мальротация разовьется только у одного из 6000 младенцев, при этом от 30% до 60% случаев диагностируются в течение первой недели жизни.
Мальротация одинаково встречается у мальчиков и девочек. Однако в течение первого месяца жизни у мальчиков симптомы проявляются чаще, чем у девочек. Мальротация также может быть связана с другими врожденными или кишечными дефектами.
Симптомы и причины
Что вызывает мальротацию?
Точная причина мальротации неизвестна.
Каковы симптомы мальротации?
Одним из первых признаков мальротации является боль в животе и спазмы, вызванные неспособностью кишечника протолкнуть пищу через препятствие.
Младенцы с судорогами и болью из-за мальротации часто следуют типичной схеме: они могут поднять ноги и плакать, успокаиваются на 10–15 минут, а затем снова начинают плакать. Если ваш ребенок следует этой схеме или испытывает какие-либо из следующих симптомов, немедленно обратитесь к педиатру.
Симптомы мальротации могут включать:
- Частая рвота, часто зеленого или желто-зеленого цвета.
- Вздутие твердого живота.
- Бледный цвет.
- Плохой аппетит.
- Мало или совсем нет мочи (из-за потери жидкости).
- Редкие испражнения.
- Кровь в стуле.
- Лихорадка.
- Вялость (проявляет мало энергии).
Диагностика и тесты
Как диагностируется мальротация?
После тщательного медицинского осмотра вашего ребенка педиатр назначит тесты, которые оценит положение кишечника и покажут, перекручен он или заблокирован.Эти тесты могут включать:
- Рентген брюшной полости : Рентгеновский снимок, который может показать кишечную непроходимость.
- Бариевая клизма Рентгеновский снимок : Барий — это жидкость, которая делает кишечник более отчетливым на рентгеновских снимках. Для этого теста барий вводится в кишечник через задний проход, а затем делается рентген.
- Компьютерная томография : Компьютерная компьютерная томография или компьютерная томография (компьютерная аксиальная томография) используют компьютеры и рентгеновские лучи для получения множества изображений с разных углов, чтобы врачи могли составить точную картину тела.В случае возможной мальротации компьютерная томография выявляет закупорку в одном из кишечников. Для этого вводится безвредный краситель, чтобы было легче увидеть закупорку.
Ведение и лечение
Как лечится мальротация?
Мальротация считается чрезвычайной ситуацией, а развитие заворота считается опасным для жизни состоянием.Для устранения проблемы требуется операция.
- Вашему ребенку начнут вводить жидкость внутривенно, чтобы предотвратить обезвоживание. Ваш ребенок будет получать антибиотики, чтобы предотвратить инфекцию, и седативные средства, чтобы ваш ребенок спал во время процедуры.
- Сначала хирург раскручивает кишечник ребенка и проверяет его на наличие повреждений. Если кишечник здоров, его заменяют в брюшной полости.
- Если под вопросом кровоснабжение кишечника, его можно раскрутить и поместить обратно в брюшную полость.
- Ваш хирург проведет еще одну операцию в течение 24–48 часов, чтобы проверить состояние кишечника вашего ребенка. Если окажется, что кишечник поврежден, поврежденный участок можно удалить.
В случаях, когда повреждена большая часть кишечника, может быть удалена значительная часть кишечника. Когда это происходит, оставшиеся части кишечника не могут быть соединены друг с другом хирургическим путем.
Чтобы исправить это, может быть сделана колостома, чтобы продолжить процесс пищеварения.При колостомии два оставшихся здоровых конца кишечника выводятся через отверстия в брюшной полости. Стул пройдет через отверстие (называемое стомой), а затем попадет в мешок для сбора. Колостома может быть временной или постоянной, в зависимости от объема кишечника, который необходимо удалить.
Перспективы / Прогноз
Каков прогноз при мальротации?
Хотя для исправления мальротации требуется хирургическое вмешательство, у большинства детей наблюдается нормальный рост и развитие после лечения и коррекции этого состояния.У большинства детей с мальротацией, которые испытали заворот, не возникает долгосрочных проблем, если заворот был исправлен быстро и не было повреждения кишечника. Ваша медицинская бригада поможет вам понять конкретный прогноз для вашего ребенка.
Желчная рвота у новорожденного: быстрая диагностика кишечной непроходимости
1. Kimura K,
Цугава C,
Огава К.,
Мацумото Y,
Ямамото Т.
Асада С.Ромбовидный анастомоз при врожденной непроходимости двенадцатиперстной кишки. Arch Surg .
1977; 112: 1262–3 ….
2. Кимура К.,
Мукохара Н,
Нисидзима Э,
Мураджи Т,
Цугава C,
Мацумото Ю.
Ромбовидный анастомоз при атрезии двенадцатиперстной кишки: опыт работы с 44 пациентами старше 15 лет. Дж. Педиатр Хирургия .
1990; 25: 977–9.
3. Вебер Т.Р.,
Льюис Дж. Э.,
Муни Д,
Коннорс Р.
Атрезия двенадцатиперстной кишки: сравнение методов восстановления. Дж. Педиатр Хирургия .
1986; 21: 1133–6.
4. Муни Д.,
Льюис Дж. Э.,
Коннорс РХ,
Вебер TR.
Атрезия двенадцатиперстной кишки новорожденного: перспективы улучшения. Am J Surg .
1987; 153: 347–9.
5. Упадхьяй V,
Сакалкале Р,
Парашар К,
Митра СК,
Бьюик РГ,
Горналл П.,
и другие.
Атрезия двенадцатиперстной кишки: сравнение трех режимов лечения. Eur J Pediatr Surg .
1996; 6: 75–7.
6. Nerwich N,
Ши Э.
Неонатальная дуоденальная непроходимость: обзор 30 последовательных случаев. Педиатр Хирург Инт .
1994; 9: 47–50.
7. Шацкес Д.,
Гордон Д.Х.,
Халлер Дж.О.,
Кантор А,
Де Сильва Р.
Мальротация кишечника: нарушение выравнивания комплекса верхней брыжеечной артерии и вены, показанное на КТ и МРТ. J Comput Assist Tomogr .
1990; 14: 93–5.
8. Loyer E,
Eggli KD.
Сонографическая оценка взаимоотношений верхних брыжеечных сосудов при мальротации. Педиатр Радиол .
1989; 19: 173–5.
9. Рескорла Ф.Дж.,
Шедд Ф.Дж.,
Гросфельд JL,
Лопасть DW,
West KW.
Аномалии кишечного вращения в детском возрасте: проанализировано 447 случаев. Хирургия .
1990; 108: 710–5.
10. Пауэлл Д.М.,
Othersen HB,
Смит CD.
Мальротация кишечника у детей: влияние возраста на клиническую картину и терапию. Дж. Педиатр Хирургия .
1989; 24: 777–80.
11.Доннеллан В.Л., Кимура К. Мальротация, внутренние грыжи, врожденная полоса. В: Доннеллан В.Л., изд. Абдоминальная хирургия младенчества и детства. Австрия-США: Harwood Academic, 1996: 1-27.
12. Louw JH,
Barnard CN.
Врожденная атрезия кишечника: наблюдение за ее происхождением. Ланцет .
1955; 2: 1065–7.
13. Мартин Л.В.,
Zerella JT.
Еюноилеальная атрезия: предлагаемая классификация. Дж. Педиатр Хирургия .
1976; 11: 399–403.
14. Рескорла Ф.Дж.,
Grosfeld JL.
Атрезия и стеноз кишечника: анализ выживаемости в 120 случаях. Хирургия .
1985. 98: 668–76.
15. Сато С,
Нисидзима Э,
Мураджи Т,
Цугава C,
Кимура К.
Еюноилеальная атрезия: опыт 27 лет. Дж. Педиатр Хирургия .
1998; 33: 1633–5.
16. Кимура К.,
Цугава C,
Огава К.,
Мацумото Ю.
Множественные атрезии тощей кишки: успешная реконструкция шестью анастомозами конец в конец. Дж. Педиатр Хирургия .
1981; 16: 200–1.
17. Кили Э.М. Мекония кишечная непроходимость. В: Puri P, ed. Новорожденная хирургия. Оксфорд: Баттерворт-Хайнеманн, 1996: 324–7
18. О’Нил Дж. А. Младший,
Гросфельд JL,
Boles ET Jr,
Clatworthy HW Jr.
Хирургическое лечение мекониевой непроходимости. Am J Surg .
1970; 119: 99–105.
19. Мабогунье О.А.,
Ван CI,
Маур Х.
Повышение выживаемости новорожденных с мекониевой непроходимостью. Arch Surg .1982; 117: 37-40.
20. Аллан Дж. Л.,
Робби М.
Фелан П.Д., Дэнкс Д.М. Семейное возникновение мекониевой непроходимости. Eur J Pediatr .
1981; 135: 291–2.
21. Ноблетт HR.
Лечение неосложненной мекониальной кишечной непроходимости с помощью гастрографиновой клизмы: предварительный отчет. Дж. Педиатр Хирургия .
1969; 4: 190–7.
22. Сантулли Т.В.,
Шуллингер Дж. Н.,
Heird WC,
Гонгавар РД,
Виггер Дж,
Барлоу Б,
и другие.Острый некротический энтероколит в младенчестве: обзор 64 случаев. Педиатрия .
1975; 55: 376–87.
23. Холман Р.С.,
Stehr-Green JK,
Zelasky MT.
Смертность от некротического энтероколита в США, 1979–1985 гг. Am J Public Health .
1985; 79: 987–9.
24. Покорный ЖЖ,
Gracia-Prats JA,
Барри Ю.Н.
Некротический энтероколит: заболеваемость, оперативное вмешательство и исход. Дж. Педиатр Хирургия .1986; 21: 1149–54.
25. Рикеттс Р.Р.,
Jerles ML.
Некротический энтероколит новорожденных: опыт с 100 последовательными хирургическими пациентами. Мир J Surg .
1990; 14: 600–5.
26. Grosfeld JL,
Чеу Х,
Шлаттер М,
Западная кВт,
Rescorla FJ.
Изменение тенденций некротического энтероколита. Опыт работы с 302 случаями за два десятилетия. Энн Сург .
1991; 214: 300–6.
27. Cheu HW,
Сукарочана К,
Ллойд Д.А.Дренаж брюшины при некротическом энтероколите. Дж. Педиатр Хирургия .
1988. 23: 557–61.
28. Kosloske AM.
Некротический энтероколит у новорожденного. Хирургический акушерский гинекологический кабинет .
1979; 148: 259–69.
29. Клигман Р.М.
Некротический энтероколит новорожденных: мост между фундаментальной наукой и клинической болезнью. Дж. Педиатр .
1990; 117: 833–5.
Мальротация кишечника и заворот кишечника у младенцев и детей
- Мохамед Самех Шалаби, старший клинический сотрудник по детской хирургии,
- Камаль Кути, регистратор детской хирургии,
- Грегор Уокер, консультант детского хирурга
- Отделение отделения детской хирургии, Королевская больница для больных детей, Глазго, Великобритания
- Для корреспонденции: MS Shalaby mshalaby {at} докторы.org.uk
Родители двухнедельного доношенного ребенка, поступившего в нерабочее время в службу общей практики поздно вечером, с двухчасовой историей зеленой рвоты. Поскольку ребенок выглядел хорошо, у него был нормальный стул и моча, а живот был мягким и не болезненным, ему посоветовали на следующее утро посетить общую практику. Через шесть часов ребенок прибыл в местное отделение неотложной помощи на машине скорой помощи с трудноизлечимым шоком. После интенсивной реанимации ребенок был доставлен в операционную для экстренной лапаротомии, которая выявила ишемию кишечника из заворота средней кишки, связанную с мальротацией.
Что такое мальротация кишечника и заворот кишечника?
Мальротация кишечника возникает из-за нарушения нормальной последовательности вращения и фиксации кишечника (рис. 1⇓). Обструкция двенадцатиперстной кишки может возникать из-за внешнего сдавливания связками, ведущими от слепой кишки к боковой брюшной стенке (полосы Лэдда) или заворотом тонкой кишки, что также приводит к ишемии средней кишки из-за окклюзии верхней брыжеечной артерии (рис. 2⇓). заворот кишечника может привести к необратимому некрозу кишечника, который может быть смертельным.1
Рис. 1 Слева: Схема нормального вращения кишечника. Третья часть двенадцатиперстной кишки (а) должна пересекать среднюю линию, а четвертая часть (б) поднимается слева от средней линии до того же уровня, что и привратник. Затененная часть кишечника представляет среднюю кишку, кровоснабжающуюся исключительно верхней брыжеечной артерией (c). Справа: нормальное контрастное исследование верхних отделов желудочно-кишечного тракта
Рис. 2 Слева: Схема классической мальротации кишечника с аномальной фиксацией двенадцатиперстной кишки, полосы Лэдда пересекают двенадцатиперстную кишку (а) и узкое основание брыжейки (b).В центре: Диаграмма заворота тонкой кишки…
Произошла ошибка при настройке пользовательского файла cookie
Произошла ошибка при настройке пользовательского файла cookie
Этот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера на прием файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.
Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie. - Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г.,
браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере. - Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie
потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файле cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файлах cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Заворот средней кишки плода с кистозным видом, сопровождающийся синусовым ритмом и повышенной пиковой систолической скоростью без анемии
Заворот средней кишки у плода встречается редко; однако, когда это происходит, требуется немедленная диагностика и хирургическое вмешательство.30-недельная беременная была направлена в нашу клинику с диагнозом: кистозная масса живота у плода и преждевременные роды. При первичном ультразвуковом обследовании обнаружен плод женского пола с кистозной массой 55 × 50 мм внизу живота, которая предварительно была диагностирована как киста яичника. На кардиографии ритм синусоидальный. Пиковая систолическая скорость средней мозговой артерии составляла 60,4 см / сек, что соответствует 1,49 МоМ, которые предполагали анемию плода при допплеровском исследовании. Сокращения матки наблюдались с помощью токографии, и матери назначали гидратацию для токолитического лечения.Несмотря на гидратацию, сокращения матки продолжались, и ребенок родился. Ультрасонографическое исследование новорожденного показало кисту брюшной полости диаметром 6 см, а простая рентгенограмма брюшной полости показала растянутые петли тонкой кишки с левой стороны. Проведена экстренная операция. Заворот средней кишки, приводящий к дилатации и некрозу тонкой кишки без анатомических причин, наблюдался во время лапаротомии. Некротизированная петля кишечника была резецирована и наложен анастомоз конец в конец. Новорожденный умер из-за полиорганной недостаточности.Акушеры должны быть знакомы с соответствующей диагностикой и лечением заворота плода.
1. Введение
Заворот средней кишки определяется как перекручивание тонкой кишки или проксимального отдела толстой кишки вокруг верхней брыжеечной артерии или ее ветвей, приводящее к кишечной непроходимости и инфаркту, которые представляют собой опасные для жизни состояния [1, 2]. Таким образом, для снижения заболеваемости и смертности необходимы быстрая диагностика и немедленное вмешательство [1]. Заворот средней кишки может возникать как в пренатальный, так и в послеродовой периоды.Послеродовой заворот средней кишки обычно возникает из-за мальротации кишечника. Однако заворот средней кишки плода — очень редкое заболевание, которое может возникнуть без мальротации [2, 3]. Заворот средней кишки без мальротации может не иметь обычных признаков заворота с мальротацией. Таким образом, пренатальная диагностика заворота требует особого внимания.
2. История болезни
33-летняя беременная женщина, беременность 2, пара 1, 30 недель была направлена в нашу клинику с диагнозом: кистозная масса брюшной полости у плода женского пола и угроза преждевременных родов.Анализ хромосом плода был нормальным, что было выполнено из-за высокого риска синдрома Дауна в тройном тесте. При акушерском осмотре выявлено расширение шейки матки на 3 см с сглаживанием 70%, макушкой и интактной амниотической оболочкой. Ультрасонографическое исследование выявило плод женского пола в соответствии с 30 неделями беременности и кистозное образование 55 × 50 мм в нижней части живота без асцита и многоводия. Киста имела толстую стенку и сосочковые выступы в просвете, что привело к предварительному диагнозу образования яичников (рис. 1 (а)).Желудок плода (рис. 1 (б)) и везика мочеиспускания наблюдались отдельно. Пиковая систолическая скорость в средней мозговой артерии составила 60,4 см / сек, что соответствует 1,49 МоМ для 30-недельной беременности при допплеровском исследовании, что предполагает анемию плода (рис. 2).
Пациентка поступила в отделение дородового наблюдения высокого риска с диагнозом: угроза преждевременных родов и кистозная масса брюшной полости плода. Материнская гидратация и стероиды применялись для предотвращения преждевременных родов и ускорения созревания легких плода соответственно.Кардиография показала тяжелый синусовый ритм, который продолжался до родов (рис. 3). Несмотря на гидратацию, частота и тяжесть сокращений матки увеличивались, и плод был доставлен трансвагинально через 9 часов после поступления. Новорожденная девочка весом 1625 г. Оценка по шкале Апгар составила 1 и 3 через 1 и 5 минут соответственно. Новорожденного реанимировали с помощью эндотрахеальной интубации в родильном зале и доставили в отделение интенсивной терапии новорожденных, где за ней наблюдали с помощью постоянного положительного давления в дыхательных путях.Медицинский осмотр выявил заметное вздутие живота. В общем анализе крови выявлены лейкоциты: 27,800 / мм 3 ; тромбоциты: 129000 / мм 3 ; гемоглобин (Hb): 14 мг / дл; и гематокрит: 42%. Оценка газов крови в пупочной артерии показала pH: 7,14; PO 2 : 51,3 мм рт. и PCO 2 : 60,44 мм рт. При простой рентгенографии брюшной полости брюшная полость заметно вздута и петли тонкой кишки слева. Ультразвуковое исследование брюшной полости показало кистозное образование диаметром 60 см, распространяющееся от эпигастрия до таза.Состояние новорожденного ухудшилось, была проведена диагностическая лапаротомия с диагнозом новообразования в брюшной полости через 48 часов после рождения. Лапаротомное исследование показало заворот средней кишки без мальротации, что привело к дилатации и некрозу тонкой кишки. Перекрученная петля кишечника превратилась в некротизированную кистозную массу приблизительно 7 см в диаметре, которая располагалась на 20 см проксимальнее илеоцекального клапана. Некротизированная петля кишечника была резецирована и наложен анастомоз конец в конец. К сожалению, новорожденный умер на четвертом часу после операции из-за полиорганной недостаточности.
3. Обсуждение
Здесь мы представили случай заворота средней кишки без мальротации и обычные признаки, которые привели к неправильной диагностике образования яичника. Пренатальный диагноз заворота средней кишки может быть затруднен, если классические признаки не наблюдаются при ультразвуковом исследовании. Заворот средней кишки плода может быть легко диагностирован, если ультразвуковое исследование выявляет расширенные петли кишечника, признаки водоворота, многоводие, асцит и признаки анемии, такие как повышенная пиковая систолическая скорость в средней мозговой артерии и синусовый ритм [4].Если заворот кишечника приводит к некрозу и перфорации кишечника, может развиться геморрагический асцит, кальцификация брюшины и псевдокиста, что можно наблюдать при ультразвуковом исследовании [5]. Секвестрация крови из некротизированного кишечника может вызвать асцит и анемию плода [6]. Ритм сердечного синуса плода может наблюдаться у плода с анемией и гипоксией / ишемией, что приводит к дистрессу плода [4]. Наблюдение за расширенными петлями кишечника и асцитом плода, сопровождающимся увеличением пиковой систолической скорости в средней мозговой артерии, предполагающей анемию плода при ультразвуковом исследовании, указывает на заворот средней кишки плода [7].В нашем случае не было классических признаков заворота средней кишки, таких как признаки водоворота, асцита и многоводия. Альтернативно, наблюдалась повышенная пиковая систолическая скорость в средней мозговой артерии и ритм сердечного синуса, оба из которых были признаками дистресса плода.
Заворот средней кишки может привести к ишемическому некрозу, вызывающему дистресс плода, который может активировать высвобождение гормонов стресса, что приводит к активации сокращений матки и преждевременным родам [8].Основная жалоба беременной с заворотом средней кишки — уменьшение шевеления плода. Нестрессовые тесты могут показать различные стадии дистресса плода, такие как поздние децелерации и плохая вариабельность [9]. В нашем случае наличие ритма сердечного синуса у плода, повышенная пиковая систолическая скорость в средней мозговой артерии и угроза преждевременных родов могут быть признаками дистресс-синдрома плода.
Заворот средней кишки плода обычно связан с мальротацией кишечника или врожденными аномалиями, такими как омфалоцеле, гастрошизис, атрезия кишечника или кольцевидная поджелудочная железа.С другой стороны, этиология заворота без мальротации неизвестна, а связанные с этим аномалии редки [8]. Отсутствие мышечного сегмента тонкой кишки или дефект брыжейки могут быть связаны с заворотом средней кишки плода без мальротации [10]. Недавно Kargl et al. В соответствии с их клиническими и рентгенологическими проявлениями и результатами лечения заворот заворота классифицировался на три группы: «классический заворот» (связанный с неправильным положением), «сегментарный заворот» (причинная анатомическая аномалия) и «заворот без мальротации» [11 ].Они также отметили, что у недоношенных детей был обнаружен замечательный заворот без причинной анатомической аномалии. Таким образом, они предполагают, что заворот без мальротации следует рассматривать как отдельное клиническое и патологическое состояние в этой возрастной группе. Пораженный сегмент кишечника обычно небольшой в завороте без мальротации. Хотя ишемическое повреждение кишечника происходит быстрее, оставшийся сегмент тонкой кишки обычно достаточно длинный, чтобы обеспечить достаточное энтеральное питание.Несмотря на трудности ранней диагностики заворота без мальротации, результаты лечения кажутся лучше, чем при классическом завороте, из-за меньшей части пораженного кишечника [11]. Согласно новой классификации, наш случай был заворотом без мальротации с отсутствием каких-либо классических признаков заворота. Заворот без мальротации особенно влияет на младенцев с очень низкой массой тела при рождении и очень низкой массой тела при рождении и может привести к дистрессу плода и преждевременным родам, как в нашем случае.При рождении вздутие живота, рвота желчью и нарушение прохождения мекония являются симптомами заворота у новорожденного [12]. Расширенные петли кишечника часто визуализируются на простых рентгеновских снимках брюшной полости, как в нашем случае [12].
При обнаружении заворота средней кишки у плода экстренное кесарево сечение и хирургическое вмешательство могут снизить заболеваемость и смертность [13]. Прогноз зависит от массы тела при рождении, гестационного возраста, уровня недоношенности, длины пораженного кишечника и связанных аномалий [13].Соответствующее время родов, своевременная диагностика заворота и экстренное хирургическое вмешательство могут иметь важное значение для снижения заболеваемости и смертности плода.
4. Заключение
Пренатальный заворот средней кишки без мальротации — довольно редкое заболевание, и без обычных классических признаков заворота поставить диагноз очень сложно. Заворот средней кишки требует ранней диагностики и немедленного вмешательства после родов.

 J Pediatr. 2018 Jul;198:121-30.e6.
J Pediatr. 2018 Jul;198:121-30.e6.
 Perforation risk in pediatric appendicitis: assessment and management. Pediatric Health Med Ther. 2018 Oct 26;9:135-45.
Perforation risk in pediatric appendicitis: assessment and management. Pediatric Health Med Ther. 2018 Oct 26;9:135-45.
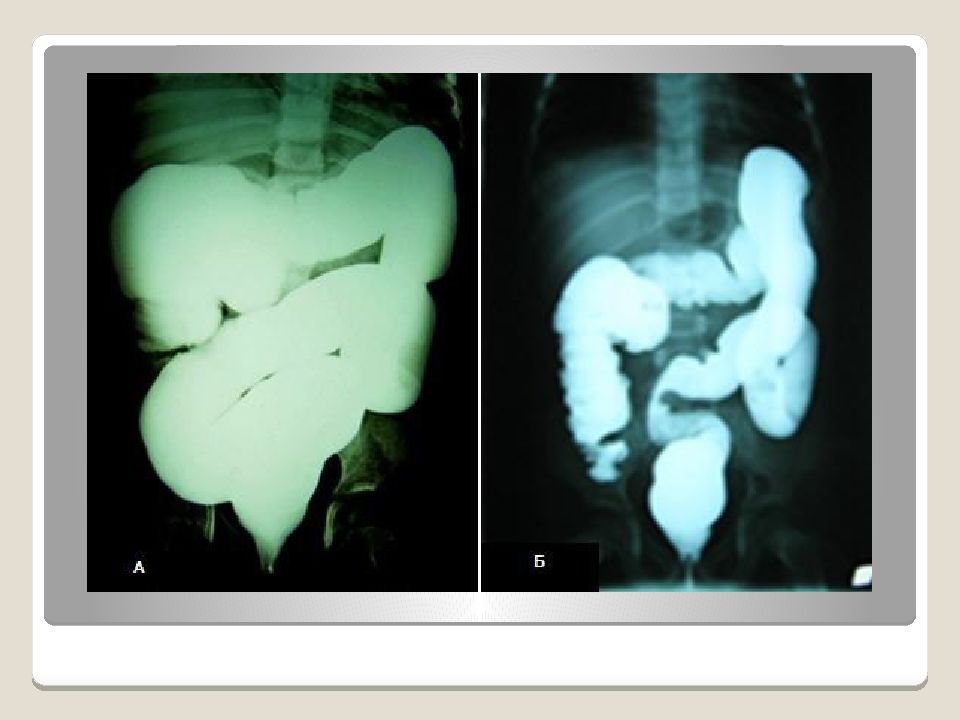 Боль в брюшной полости является распространенным симптомом.[7]Salvadori M, Bertoni E. Update on hemolytic uremic syndrome: diagnostic and therapeutic recommendations. World J Nephrol. 2013 Aug 6;2(3):56-76.
Боль в брюшной полости является распространенным симптомом.[7]Salvadori M, Bertoni E. Update on hemolytic uremic syndrome: diagnostic and therapeutic recommendations. World J Nephrol. 2013 Aug 6;2(3):56-76.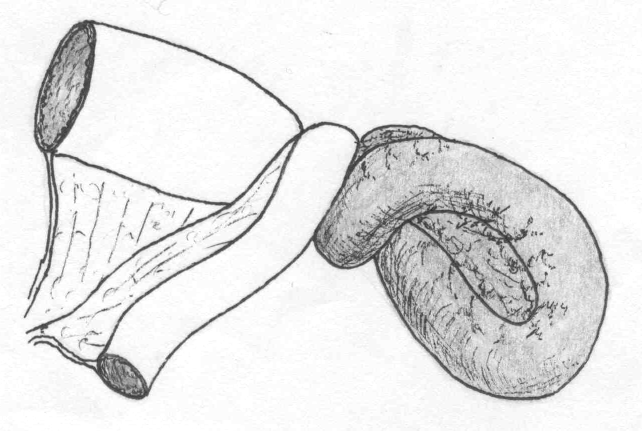 [8]Jiang J, Jiang B, Parashar U, et al. Childhood intussusception: a literature review. PLoS One. 2013;8(7):e68482.
[8]Jiang J, Jiang B, Parashar U, et al. Childhood intussusception: a literature review. PLoS One. 2013;8(7):e68482.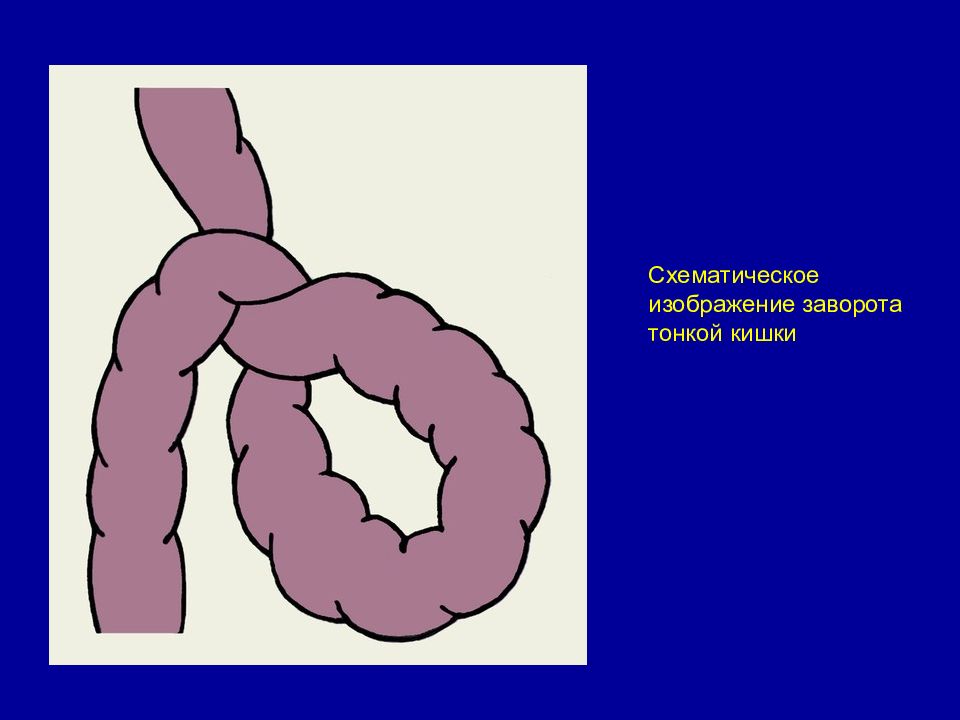 ПШГ — это васкулит, поражающий вены малого диаметра, который в основном возникает у детей <11 лет.
ПШГ — это васкулит, поражающий вены малого диаметра, который в основном возникает у детей <11 лет. ncbi.nlm.nih.gov/pubmed/30170459?tool=bestpractice.com
ncbi.nlm.nih.gov/pubmed/30170459?tool=bestpractice.com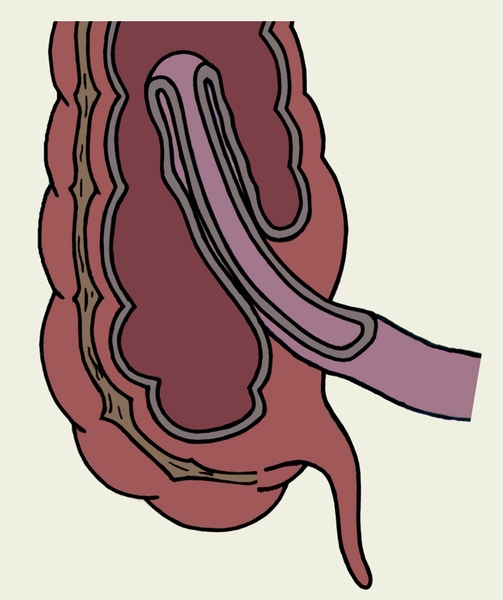

 Кишечная непроходимость может имитировать кишечный илеус, при котором обычно не требуется хирургическое вмешательство.
Кишечная непроходимость может имитировать кишечный илеус, при котором обычно не требуется хирургическое вмешательство. Хотя это точно неизвестно, считается, что она возникает в результате сосудистого нарушения во время периода развития. При стенозе тощей кишки непрерывность просвета кишечника может сохраниться, однако со сужением просвета и утолщением мышечного слоя. Существует четыре типа атрезии кишечника, и все они приводят к полной непроходимости из-за того, что просвет заканчивается слепо.
Хотя это точно неизвестно, считается, что она возникает в результате сосудистого нарушения во время периода развития. При стенозе тощей кишки непрерывность просвета кишечника может сохраниться, однако со сужением просвета и утолщением мышечного слоя. Существует четыре типа атрезии кишечника, и все они приводят к полной непроходимости из-за того, что просвет заканчивается слепо.
 Intestinal malrotation and volvulus in infants and children. BMJ. 2013 Nov 26;347:f6949.
Intestinal malrotation and volvulus in infants and children. BMJ. 2013 Nov 26;347:f6949.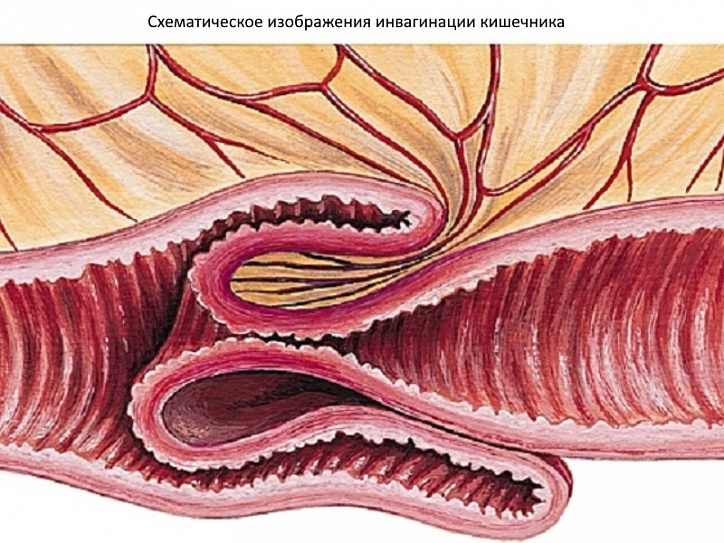

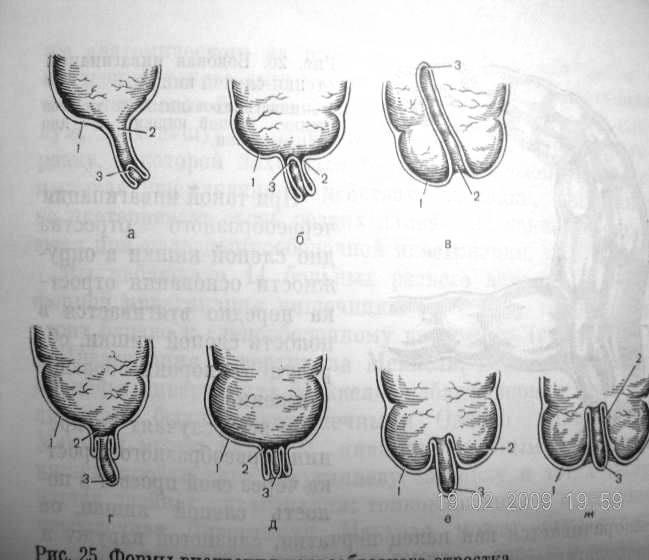 Обострения и ремиссии могут длиться от нескольких недель до месяцев.
Обострения и ремиссии могут длиться от нескольких недель до месяцев. Оба заболевания, если они проявляются на поздних стадиях, вызывают спастические боли в животе, анорексию и потерю веса. В зависимости от поражения участка кишечника болезнью Крона она может имитировать другие заболевания, такие как острый аппендицит.
Оба заболевания, если они проявляются на поздних стадиях, вызывают спастические боли в животе, анорексию и потерю веса. В зависимости от поражения участка кишечника болезнью Крона она может имитировать другие заболевания, такие как острый аппендицит. Clin Gastroenterol Hepatol. 2018 Jun;16(6):823-36.e2.
Clin Gastroenterol Hepatol. 2018 Jun;16(6):823-36.e2. Обычно она вызвана интермиттирующей обструкцией протока желчного пузыря вследствие холелитиаза и сокращения расширенного желчного пузыря.[Figure caption and citation for the preceding image starts]: Ультразвуковое исследование желчного пузыря, демонстрирующее холелитиаз с характерным затемнениемИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Рентгенография органов брюшной полости с наличием затемнений в правом верхнем квадранте, соответствующих камням в желчном пузыреИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
Обычно она вызвана интермиттирующей обструкцией протока желчного пузыря вследствие холелитиаза и сокращения расширенного желчного пузыря.[Figure caption and citation for the preceding image starts]: Ультразвуковое исследование желчного пузыря, демонстрирующее холелитиаз с характерным затемнениемИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Рентгенография органов брюшной полости с наличием затемнений в правом верхнем квадранте, соответствующих камням в желчном пузыреИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends]. Термин холедохолитиаз описывает наличие желчного камня (камней) в общем желчевыводящем протоке.
Термин холедохолитиаз описывает наличие желчного камня (камней) в общем желчевыводящем протоке.
 [19]Suzuki M, Sai JK, Shimizu T. Acute pancreatitis in children and adolescents. World J Gastrointest Pathophysiol. 2014 Nov 15;5(4):416-26.
[19]Suzuki M, Sai JK, Shimizu T. Acute pancreatitis in children and adolescents. World J Gastrointest Pathophysiol. 2014 Nov 15;5(4):416-26.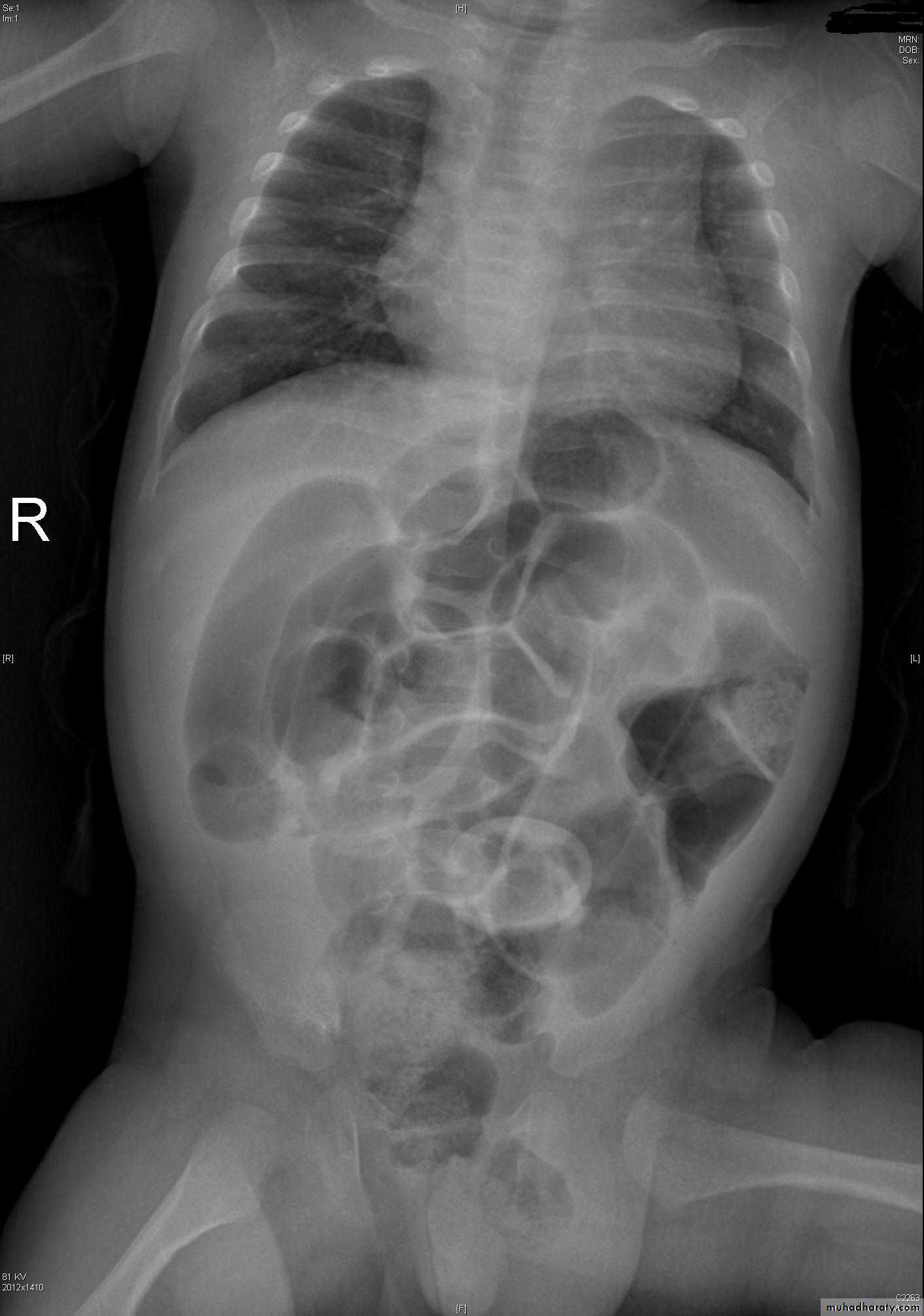 [Figure caption and citation for the preceding image starts]: КТ девочки подросткового возраста с болью в мезогастральном участке в результате билиарного панкреатита. Значительное скопление жидкости в области ложа поджелудочной железы (белая стрелка) и отсутствие контрастирования поджелудочной железы свидетельствует о колликвационном некрозе поджелудочной железыИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
[Figure caption and citation for the preceding image starts]: КТ девочки подросткового возраста с болью в мезогастральном участке в результате билиарного панкреатита. Значительное скопление жидкости в области ложа поджелудочной железы (белая стрелка) и отсутствие контрастирования поджелудочной железы свидетельствует о колликвационном некрозе поджелудочной железыИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends]. [21]Aslam S, Sohaib A, Reznek RH. Reticuloendothelial disorders: the spleen. In: Adam A, Dixon A, eds. Grainger and Allison’s Diagnostic radiology. 5th ed. Philadelphia: Churchill Livingstone; 2008: 1759-70.[Figure caption and citation for the preceding image starts]: КТ демонстрирует кисты селезенки, наполненные жидкостьюИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Интраоперационное фото большой кисты селезенкиИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].
[21]Aslam S, Sohaib A, Reznek RH. Reticuloendothelial disorders: the spleen. In: Adam A, Dixon A, eds. Grainger and Allison’s Diagnostic radiology. 5th ed. Philadelphia: Churchill Livingstone; 2008: 1759-70.[Figure caption and citation for the preceding image starts]: КТ демонстрирует кисты селезенки, наполненные жидкостьюИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends].[Figure caption and citation for the preceding image starts]: Интраоперационное фото большой кисты селезенкиИз коллекции доктора KuoJen Tsao; используется с разрешения [Citation ends]. [22]Bradshaw CJ, Bandi AS, Muktar Z, et al. International study of the epidemiology of paediatric trauma: PAPSA Research Study. World J Surg. 2018 Jun;42(6):1885-94.
[22]Bradshaw CJ, Bandi AS, Muktar Z, et al. International study of the epidemiology of paediatric trauma: PAPSA Research Study. World J Surg. 2018 Jun;42(6):1885-94.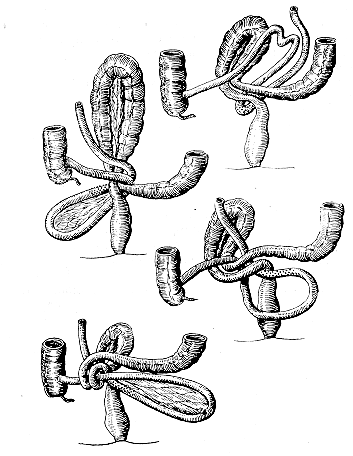
 [24]De Sanctis V, Soliman A, Bernasconi S, et al. Primary dysmenorrhea in adolescents: prevalence, impact and recent knowledge. Pediatr Endocrinol Rev. 2015 Dec;13(2):512-20.
[24]De Sanctis V, Soliman A, Bernasconi S, et al. Primary dysmenorrhea in adolescents: prevalence, impact and recent knowledge. Pediatr Endocrinol Rev. 2015 Dec;13(2):512-20.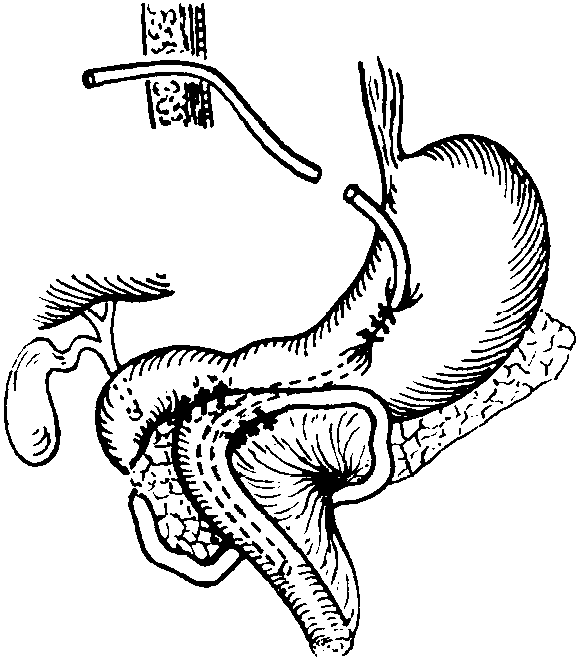 [25]Sharp VJ, Kieran K, Arlen AM. Testicular torsion: diagnosis, evaluation, and management. Am Fam Physician. 2013 Dec 15;88(12):835-40.
[25]Sharp VJ, Kieran K, Arlen AM. Testicular torsion: diagnosis, evaluation, and management. Am Fam Physician. 2013 Dec 15;88(12):835-40.
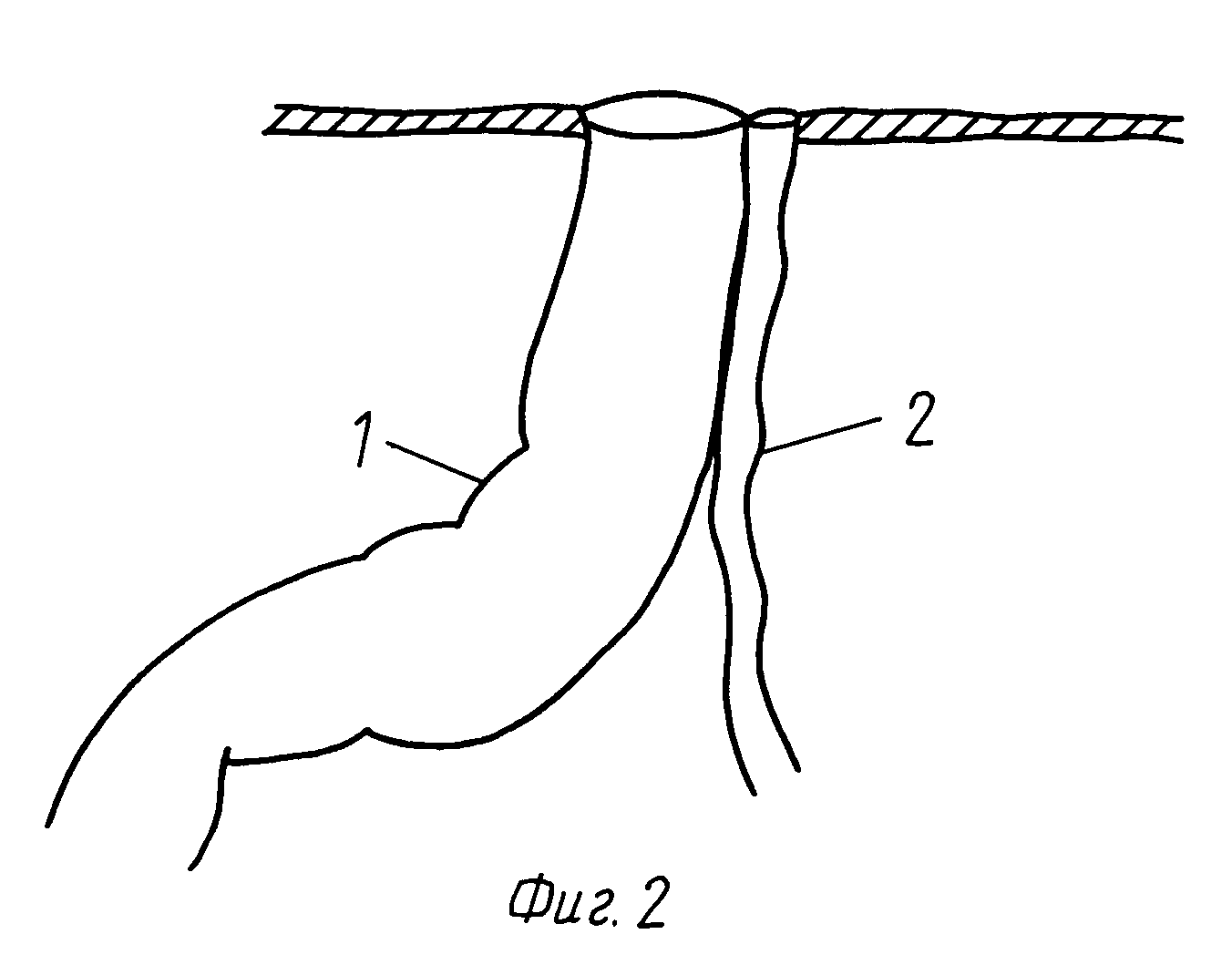 [26]Katz VL. Benign gynecologic lesions: vulva, vagina, cervix, uterus, oviduct, ovary. In: Katz VL, Lentz GM, Lobo RA, et al., eds. Comprehensive gynecology. Philadelphia: Mosby; 2007: Chap. 18.[27]Boyle KJ, Torrealday S. Benign gynecologic conditions. Surg Clin North Am. 2008 Apr;88(2):245-64.
[26]Katz VL. Benign gynecologic lesions: vulva, vagina, cervix, uterus, oviduct, ovary. In: Katz VL, Lentz GM, Lobo RA, et al., eds. Comprehensive gynecology. Philadelphia: Mosby; 2007: Chap. 18.[27]Boyle KJ, Torrealday S. Benign gynecologic conditions. Surg Clin North Am. 2008 Apr;88(2):245-64. ncbi.nlm.nih.gov/pubmed/28044991?tool=bestpractice.com
ncbi.nlm.nih.gov/pubmed/28044991?tool=bestpractice.com