ВРОЖДЕННЫЙ БУЛЛЕЗНЫЙ ЭПИДЕРМОЛИЗ У ДЕТЕЙ: ВОПРОСЫ ЭТИОПАТОГЕНЕЗА, КЛИНИКИ, ДИАГНОСТИКИ И ЛЕЧЕНИЯ | Сомова
1. Кубанов А. А., Альбанова В. И., Карамова А. Э. и др. Распространенность врожденного буллезного эпидермолиза у населения Российской Федерации // Вестн. дерматологии и венерологии. 2015. № 3. С. 21–30.
2. The Epidermolysis Hereditary Bullous // Orphanet Consumer
3. Encyclopedia – First edition: Sept 2012. URL: www.orpha.net/data/patho/Pub/f /EpidermolyseBulleuseHereditaire-FRfrPub11387.pdf (дата обращения: 13.06.2020).
4. Снарская Е. С., Кряжева С. С., Карташова М. Г., Бобров М. А., Филатова И. В. Врожденный дистрофический гиперпластический буллезный эпидермолиз Коккейна – Турена // Рос. журн. кожных и венерич. болезней. 2011. № 5. С. 34–41.
5. Fine J. D., Bruckner-Tuderman L., Eady R. A. et al. Inherited
6. Epidermolysis Bullosa: Updated Recommendations on Diagnosis
7. and Classification // J Am Acad Dermatol. 2014. № 6. Р. 1103–1126.
8. Коталевская Ю. Ю., Марычева Н. М. Буллезный эпидермолиз: основные клинические проявления // Педиатрия. № 4. 2014. С. 70–72.
9. Кубанова А. А., Мурашкин Н. Н. Особенности современного течения и эпидемиология буллезного эпидермолиза в Краснодарском крае // Вестн. дерматологии и венерологии. 2011. № 1. С. 59–65.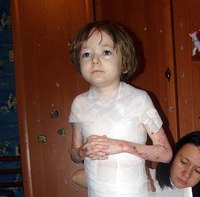
10. Fine J. Inherited Epidermolysis Bullosa // Orphanet J Rare Dis. 2010. № 5. P. 12. DOI 10.1186/1750-1172-5-12.
11. Fine J. D. Epidermolysis Bullosa Registries and the Epidemiology of Epidermolysis Bullosa (EB) // Blistering Diseases. 2015. № 1. P. 265–274. DOI 10.1007/978-3-662-45698-9_22.
12. Новиков П. В. Правовые аспекты редких (орфанных) заболеваний в России и в мире // Медицина. 2013. № 4. С. 50–70.
13. Федеральные клинические рекомендации по ведению больных врожденным буллезным эпидермолизом. М., 2015. 24 с.
14. Родин А. Ю., Сердюкова Е. А., Щава С. Н. Неинфекционные буллезные дерматозы. Волгоград : Изд-во ВолгГМУ, 2013. 132 с.
15. Kiritsi D., Pigors M., Tantcheva-Poor I., Wessel C., Arin M. J., Kohlhase J. et al. Epidermolysis Bullosa Simplex Ogna Revisited // J Invest Dermatol. 2013. № 133. P. 270–273.
16. Yuen W. Y., Pasmooij A., Stellingsma C., Jonkman M. F. Enamel Defects in Carriers of a Novel LAMA3 Mutation Underlying Epidermolysis Bullosa // Acta Derm Venereol. 2012. № 92. Р. 695–696.
17. Fine J. D., Bruckner-Tuderman L., Eady R. A. J. et al. Inherited Epidermolysis Bullosa: Updated Recommendations on Diagnosis and Classification // J Am Acad Dermatol. 2014. Vol. 70. № 6. P. 1103–1126.
18. Wilson N. J., Messenger A. G., Leachman S. A., O’Toole E. A., Lane E. B., McLean W. H., Smith F. J. Keratin K6c Mutations Cause Focal Palmoplantar Keratoderma // J Invest Dermatol. 2010. № 130. P. 425–429.
A., Lane E. B., McLean W. H., Smith F. J. Keratin K6c Mutations Cause Focal Palmoplantar Keratoderma // J Invest Dermatol. 2010. № 130. P. 425–429.
19. Pigors M., Kiritsi D., Cobzaru C., Schwieger-Briel A., Suarez J., et al. TGM5mutations Impact Epidermal Differentiation in Acral Peeling Skin Syndrome // J Invest Dermatol. 2012. № 132. P. 2422–2429.
20. Pigors M., Schwieger-Briel A., Leppert J., Kiritsi D., Kohlhase J., Bruckner-Tuderman L. et al. Molecular Heterogeneity of
21. Epidermolysis Bullosa Simplex: Contribution of EXPH5 Mutations // J Invest Dermatol. 2014. №134. P. 842–845.
22. Yuen W. Y., Pas H. H., Sinke R. J., Jonkman M. F. Junctional
23. Epidermolysis Bullosa of Late Onset Explained by Mutations in
24. COL17A1 // Br J Dermatol. 2011. No. 164. P. 1280–1284.
25. Natsuga K., Nishie W., Nishimura M. et al. Loss of Interaction
26. between Plectin and Type XVII Collagen Results in Epidermolysis Bullosa Simplex // Human Mutation. 2017. No. 9. P. 1666–1670. URL: https://onlinelibrary.wiley.com/doi/abs/10.1002/humu.23344 (дата обращения: 13.06.2020).
27. Kamaguchi M., Iwata H., Ujiie H., Natsuga K., Nishie W., Kitagawa Y., Shimizu H. High Expression of Collagen XVII Compensates for its Depletion Induced by Pemphigoid IgG in the Oral Mucosa // Journal of Investigative Dermatology. 2018. № 3. Р. 1707–1715. DOI 10.1016/j.jid.2018.03.002.
2018. № 3. Р. 1707–1715. DOI 10.1016/j.jid.2018.03.002.
28. Альбанова В. И., Гольченко В. А. Лечение буллезного эпидермолиза // Рос. журн. кожных и венерич. болезней. 2013. № 4. С. 21–24.
29. Сердюкова Е. А., Попов В. В. Лечение врожденного буллезного эпидермолиза у детей // Лекарств. вестн. 2016. Т. 10, № 4 (64). С. 43–47.
30. Goldschneider K. R., Good J., Harrop E. et al. Pain Care for Patients with Epidermolysis Bullosa: Best Care Practice Guidelines // BMC Medicine. 2014. № 12. P. 178.
31. Fujita Y., Abe R., Inokuma D., Sasaki M., Hoshina D., Natsuga K. et al. Bone Marrow Transplantation Restores Epidermal Basement Membrane Protein Expression and Rescues Epidermolysis Bullosa Model Mic // Proc Natl Acad Sci USA. 2010. № 107 (32). P. 14345–14350. DOI 10.1073/pnas.1000044107.
32. Tukaj S., Bieber K., Witte M. et al. Calcitriol Treatment Ameliorates Inflammation and Blistering in Mouse Models of Epidermolysis Bullosa Acquisita // Journal of Investigative Dermatology. 2018. Vol. 138, P. 301–309. DOI 10.1016/j.jid.2017.09.009.
Генетическая связь между буллезным эпидермолизом и заболеваниями сердца
Актуальность
Международная группа исследователей установила, что генная мутация, ответственная за развитие редкого заболевания кожи, также приводит к серьезному заболеванию сердца.
Речь идет о редком кожном заболевании буллезном эпидермолизе. Буллезный эпидермолиз делает кожу невероятно хрупкой, в связи с чем у пациентов развиваются блистеры и плохо заживающие раны даже при малейшем прикосновении.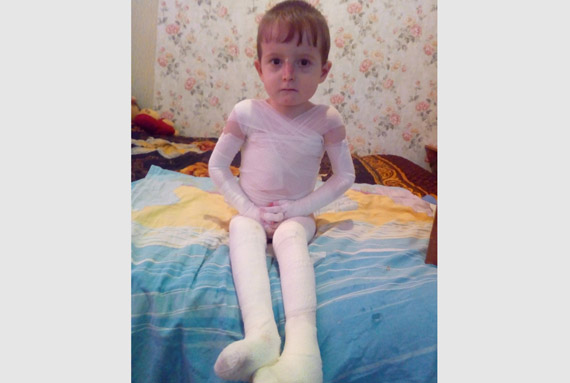
Методы и результаты
- Исследователи проанализировали генетические данные более 360 пациентов с буллезным эпидермолизом из разных стран мира. Авторы исследования сфокусировали свое внимание на вариантах 21 гена, мутации в которых ответственны за развитие буллезного эпидермолиза.
- Оказалось, что у 2 пациентов присутствует одинаковая мутация в гене JUP. Любопытно, что у пациентов имели место аналогичные симптомы с раннего детства, включая очень хрупкую кожу, утолщение кожи в области ладоней и подошв и потеря волос, включая область бровей и ресниц. Вы удивитесь, но речь шла о пациентах совершенно разного возраста: 2,5 летний мальчик и 22-летняя женщина. И если у мальчика имели место только симптомы поражения кожи, у женщины также было выявлено поражение сердца – аритмогенная правожелудочковая кардиомиопатия. А это значит, что за мальчиком 2,5 лет необходимо пристально наблюдать, чтобы вовремя выявить кардиальные симптомы и при необходимости имплантировать кардиовертер-дефибриллятор.
- Для аритмогенной правожелудочковой кардиомиопатии характерно замещение здоровой мышечной ткани сердца на фиброзную ткань. Как результат, у пациентов развивается нарушение ритма, сердечная недостаточность и значительно повышается риск внезапной сердечной смерти. Данное заболевание ответственно за 20% случаев внезапной сердечной смерти у пациентов младше 30 лет. Мутация в гене JUP, которая приводит к развитию буллезного эпидермолиза, также ответственна за отложение фиброзной ткани в сердце и аритмогенной правожелудочковой кардиомиопатии.
- Исследователи отмечают, что у пациентов с буллезным эпидермолизом следует мониторировать симптомы, указывающие на патологию сердца.
Источник: Hassan Vahidnezhad, Leila Youssefian, Masoomeh Faghankhani, et al. Arrhythmogenic right ventricular cardiomyopathy in patients with biallelic JUP-associated skin fragility. Scientific Reports, 2020; 10 (1).
Аутосомно-доминантный буллезный эпидермолиз дистрофического типа у новорожденного | Захарова
1. Швед А.Д., Туровец А.Н. Буллезный эпидермолиз: подходы генной и клеточной терапии. Клеточная трансплантология и тканевая инженерия 2011; VI(4): 21–25. [Shved A.D., Tourovets A.N. Еpidermolysis bullosa: approaches of gene and cell therapy. Kletochnaya transplantologiya i tkanevaya inzheneriya 2011; VI(4): 21–25. (in Russ)]
Швед А.Д., Туровец А.Н. Буллезный эпидермолиз: подходы генной и клеточной терапии. Клеточная трансплантология и тканевая инженерия 2011; VI(4): 21–25. [Shved A.D., Tourovets A.N. Еpidermolysis bullosa: approaches of gene and cell therapy. Kletochnaya transplantologiya i tkanevaya inzheneriya 2011; VI(4): 21–25. (in Russ)]
2. Новиков П.В. Правовые аспекты редких (орфанных) заболеваний в России и в мире. Медицина 2013; 4: 53–73. [Novikov P.V. Legal Issues Relating to Rare (Orphan) Diseases in Russia and in the world. Meditsina 2013; 4: 53–73. (in Russ)]
3. Альбанова В.И., Гольчено В.А. Наследственный буллезный эпидермолиз: современные представления об этиологии и патогенезе. Российский журнал кожных и венерических болезней 2013; 2: 15–20. [Albanova V.I., Golchenko V.A. Hereditary bullous epidermolysis. Modern concepts of the etiology and pathogenesis. Rossiiskii zhurnal kozhnykh i venericheskikh boleznei 2013; 2: 15–20. (in Russ)]
4. Федеральные клинические рекомендации по ведению больных врожденным буллезным эпидермолизом. Российское общество дерматовенерологов и косметологов. Москва, 2015 // http://www.pediatrrussia.ru/sites/default/ files/file/kr_vbe.pdf. [Federal clinical guidelines for the management of patients with congenital epidermolysis bullosa. Rossijskoe obshhestvo dermatovenerologov i kosmetologov. Moscow, 2015 // http://www.pediatrrussia.ru/sites/default/ files/file/kr_vbe.pdf. (in Russ)]
5. Намазова-Баранова Л.С., Торшхоева Р.М., Беляева И.А. Уход за кожей новорожденного ребенка. Методические рекомендации. М., 2016; 6–7. [Namazova-Baranova L.S., Torshkhoeva R.M., Belyaeva I.A. Skin care of a newborn child. Guidelines. Moscow, 2016; 6–7. (in Russ)]
6. Альбанова В.И. Буллезный эпидермолиз: первый год жизни. Российский вестник перинатологии и педиатрии 2010; 55(3): 110–116. [Albanova V.I. Epidermolysis bullosa: the first year of life. Rossiyskiy Vestnik Perinatologii i Pediatrii (Russian Bulletin of Perinatology and Pediatrics) 2010; 55(3): 110–116. (in Russ)]
Альбанова В.И. Буллезный эпидермолиз: первый год жизни. Российский вестник перинатологии и педиатрии 2010; 55(3): 110–116. [Albanova V.I. Epidermolysis bullosa: the first year of life. Rossiyskiy Vestnik Perinatologii i Pediatrii (Russian Bulletin of Perinatology and Pediatrics) 2010; 55(3): 110–116. (in Russ)]
7. Макарова С.Г., Намазова-Баранова Л.С., МурашкинН.Н., ЕпишевР.В., ЧумбадзеТ.Р., ПетровскаяМ.И.и др. Коррекция нутритивного статуса в комплексной терапии детей, страдающих дистрофической формой врожденного буллезного эпидермолиза. Педиатрическая фармакология 2016; 13(6): 577–586. [Makarova S.G., Namazova-Baranova L.S., Murashkin N.N., Epishev R.V., Chumbadz T.R. et al. Of Nutritional Status in Complex Therapy for Children Suffering from Dystrophic Forms of Innate Epidermolysis Bullosa. Pediatricheskaya farmakologiya (Pediatric pharmacology) 2016; 13(6): 577–586. (in Russ)]
Буллёзный эпидермолиз
За годы исследования заболевания сложилось так, что буллёзный эпидермолиз классифицируется в соответствии с морфологической структурой кожи. Наследственные варианты заболевания в настоящее время разделяются на три больших типа в соответствии со слоем кожи, в котором происходит образование пузырей в тканях, и как было описано выше, отдельно выделен синдром Киндлера:
-
простой буллезный эпидермолиз; -
пограничный буллезный эпидермолиз; -
дистрофический буллезный эпидермолиз; -
синдром Киндлера (уровень образования пузырей на коже различный).
Отличительным признаком заболевания является склонность кожи к повреждениям, ранимость, её чувствительность к любому механическому воздействию, это неизбежно вызывает появление эрозий на коже, а также на слизистых оболочках. При большинстве форм буллезного эпидермолиза эрозиям предшествует появление напряженных пузырей, большинство из которых наполнено прозрачной бесцветной жидкостью, иногда пузыри имеют содержимое с примесью крови.
Простая форма буллёзного эпидермолиза (ПБЭ)
Наиболее встречающимся подтипом простого буллезного эпидермолиза является локализованный подтип, как правило в семьях несколько больных членов семьи и заболевание прослеживается в нескольких поколениях. При данном подтипе пузыри, как правило, локализуется на ладонных и подошвенных поверхностях, однако в детском возрасте носят наиболее обширный, распространённый характер, с возрастом проявления становятся меньше. Обострение заболевания, как и большинства клинических проявлений обычно происходит в теплое время года (поздняя весна, лето). Для предотвращения развития осложнений и дальнейшего повреждения пузырей на ладонях и подошвах, можно применять повязку Allevyn Heel. Данная повязка легко режется, моделируется под размер, а также не прилипает к раневой поверхности, после применения легко удаляется. Благодаря пористой губчатой структуре, повязка хорошо амортизирует и предотвращает дальнейшее повреждение кожных покровов.
Также, для предотвращения инфекционных осложнений на местах повреждения кожи рекомендовано применение серебросодержащих повязок Neofix Fubrotul Ag или Fibrocold Ag.
Пограничная форма буллёзного эпидермолиза (ПоБЭ)
Пограничная форма буллезного эпидермолиза также характеризуется склонностью к повреждениям кожи и слизистых оболочек, произвольному появлению пузырей, наполненных жидкостью, а в последующем, и эрозивных изменений кожи, практически без какого-либо воздействия и травм. Одним из главных признаков является образование грануляций на различных частях тела. Заживление пузырей и эрозий обычно протекает без образования каких-либо существенных рубцов. В данное время пограничный тип заболевания делят на два основных подтипа, один из них, подразделяется ещё на шесть подтипов. К основным симптомам относятся образование большого количества пузырей, эрозий и атрофических рубцовых изменений кожи, дистрофия ногтевых пластин, приводящая к полной утрате ногтей и серьезным рубцовым изменениям ногтевого ложа, тяжелое поражение слизистой оболочки и мягких тканей в ротовой полости, возможно разрушение зубной эмали, а также развитие злокачественного кариеса зубов.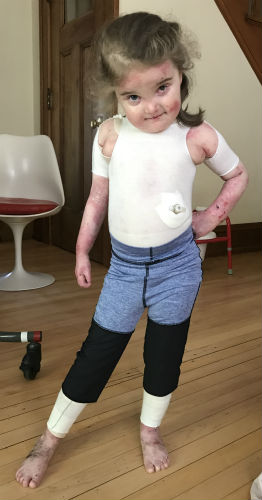 Одним из проявлений заболевания является развитие большого количества грануляционных тканей, которые симметрично возникают вокруг рта, носа, в центральной части лица, в верхней трети спины, подмышечных впадинах и в области ногтей. Из осложнений, вызывающих повреждение целых систем организма, являются тяжёлая форма анемии, задержка в росте, эрозии и спаечные процессы в органах желудочно-кишечного тракта, а также поражение слизистых оболочек дыхательных путей, почек, органов мочеполового тракта, оболочек глаза и, в редких случаях, поражение кистей рук.
Одним из проявлений заболевания является развитие большого количества грануляционных тканей, которые симметрично возникают вокруг рта, носа, в центральной части лица, в верхней трети спины, подмышечных впадинах и в области ногтей. Из осложнений, вызывающих повреждение целых систем организма, являются тяжёлая форма анемии, задержка в росте, эрозии и спаечные процессы в органах желудочно-кишечного тракта, а также поражение слизистых оболочек дыхательных путей, почек, органов мочеполового тракта, оболочек глаза и, в редких случаях, поражение кистей рук.
В данном случае в качестве первичного покрытия рекомендуется применение повязок Neofix Fibrotul, которые обеспечивают умеренный уровень влажности на поврежденной поверхности кожи. Либо можно применять повязки Jelonet благодаря наличию в составе мягкого парафина, обладают легким обезболивающим эффектом. Также, для профилактики инфекционных осложнений можно применять серебросодержащие повязки Neofix Fubrotul Ag или Fibrocold Ag. Благодаря наличию гидроколлоидного серебра, данные повязки блокируют рост бактерий и препятствуют развитию инфекционного процесса.
В качестве первичного покрытия можно применять многослойную, впитывающую, не прилипающую к ране повязку Meloline, которая представлена как в стерильном, так и нестерильном виде.
Дистрофическая форма буллёзного эпидермолиза (ДБЭ)
На данный момент выделяют два типа ДБЭ: доминантный и рецессивный. Доминантный дистрофический буллезный эпидермолиз характеризуется образованием пузырей на коже, склонных к рецидиву, развитием так называемых молочных пятен (милий), а также возникновением атрофических рубцов, особенно проявляющихся на конечностях, а также дистрофическими изменениями в ногтевом ложе, с последующей возможной утратой ногтевых пластин. У большей части пациентов повреждение кожи проявляется на всей поверхности тела. Внекожные проявления характеризуются осложнениями со стороны органов желудочно-кишечного тракта. Рецессивный дистрофический тяжелый генерализованный подтип характеризуется образованием пузырей, эрозиий, возникновению рубцов по всей поверхности тела, ониходистрофией и утратой ногтей, также возможно сращение кожи пальцев рук и ног, возникающее в результате постоянной травматизации кожи. Повреждение поверхности кожи имеет обширный и устойчивый к терапевтическому вмешательству характер. Рецессивный дистрофический генерализованный другой подтип характеризуется локализацией пузырей на руках, ногах, коленях и локтях, иногда на сгибах и складках тела, на туловище. При поражении конечностей, стоп и кистей рук, можно применять губчатые повязки. Хорошо зарекомендовали себя Allevyn Non Adhesive и Allevyn Heel, последние, благодаря форме в виде чашечки, очень удобно применять на кистях и стопах, а также на локтях и коленях. Повязки легко режутся под размер и моделируются под любую форму. Благодаря гладкой контактной поверхности, повязки не травмируют кожу, а губчатая основа создает отличный амортизирующий эффект, что предотвращает последующую травматизацию тканей.
Рецессивный дистрофический тяжелый генерализованный подтип характеризуется образованием пузырей, эрозиий, возникновению рубцов по всей поверхности тела, ониходистрофией и утратой ногтей, также возможно сращение кожи пальцев рук и ног, возникающее в результате постоянной травматизации кожи. Повреждение поверхности кожи имеет обширный и устойчивый к терапевтическому вмешательству характер. Рецессивный дистрофический генерализованный другой подтип характеризуется локализацией пузырей на руках, ногах, коленях и локтях, иногда на сгибах и складках тела, на туловище. При поражении конечностей, стоп и кистей рук, можно применять губчатые повязки. Хорошо зарекомендовали себя Allevyn Non Adhesive и Allevyn Heel, последние, благодаря форме в виде чашечки, очень удобно применять на кистях и стопах, а также на локтях и коленях. Повязки легко режутся под размер и моделируются под любую форму. Благодаря гладкой контактной поверхности, повязки не травмируют кожу, а губчатая основа создает отличный амортизирующий эффект, что предотвращает последующую травматизацию тканей.
Большинство ран больных буллезным эпидермолизом покрываются атравматичными неприлипающими материалами и множеством слоев бинтов. Хорошо себя зарекомендовали повязки Meloline, которые состоят из трех слоев. Первый слой – гладкий, атравматичный, который не прилипает к ране и позволяет убирать лишнюю влагу, второй слой состоит из распушенного хлопка, который очень хорошо впитывает избыточную влагу, третий слой паропроницаемый, создает эффект дышащей повязки.
Также рекомендовано применять повязки, которые помогают создавать умеренно влажную среду, благодаря чему происходит ускоренное заживление эрозии, либо увлажняющую повязку, которая позволяет избегать инфекционных осложнений. В первом случае, хорошо себя зарекомендовала повязка Jelonet, содержащая в своем составе мягкий парафин, во втором случае можно применять повязку Bactigras содержащую мягкий парафин и хлоргексидин, который позволяет предотвращать развитие инфекции на пораженных участках кожи. Также, с целью профилактики развития инфекционных осложнений можно применять повязки, содержащие серебро (Neofix Fubrotul Ag, Fibrocold Ag).
Также, с целью профилактики развития инфекционных осложнений можно применять повязки, содержащие серебро (Neofix Fubrotul Ag, Fibrocold Ag).
При всех подтипах рецессивного ДБЭ с возрастом возникают контрактуры суставов конечностей. Часто встречаются системные проявления, характеризующиеся поражениями желудочно-кишечного и мочеполового трактов, оболочек глаза, развитие хронической анемии, остеопороз, задержку роста. Пациенты с рецессивным ДБЭ подвержены высокому риску развития онкологических заболеваний, в частности высока вероятность возникновения рака кожи, например, плоскоклеточных карционом в агрессивной форме.
Лечение
В данный времени не разработано ни одного радикального метода лечения ни одного из типов буллезного эпидермолиза. Однако, разработаны достаточно эффективные методы терапии. В основном лечение направлено на оказание симптоматической помощи, а также предотвращение повреждения пузырей и возникновения эрозий. Современный подход в лечении БЭ включает в себя применение различных повязок, в зависимости от типа заболевания. В целом лечение должно быть комплексным и осуществляться командой специалистов, так как буллезный эпидермолиз — это системное заболевание.
Лечение осложнений БЭ, как правило, носит симптоматический характер. Часто, при развитии осложнений, характеризующихся повреждением внутренних органов, в частности, желудочно-кишечного тракта, требуется вмешательство хирургов.
Паллиативная медицинская помощь детям с буллезным эпидермолизом — Про Паллиатив
Важным условием профилактики запоров будет наличие в рационе пищевых волокон в общем количестве 15–25 г. Потребление жидкости должно составлять минимум 100 мл/кг в сутки, что компенсирует потери жидкости через кожу, а также способствует нормальной работе кишечника, уменьшая вероятность запоров.
Дефицит витамина D сказывается на усвоении кальция, формировании ядер окостенения. Поэтому ребенку с БЭ необходимо назначать возрастную профилактическую дозу препаратов витамина D на постоянной основе [7]. Можно рекомендовать прием минерально-поливитаминных комплексов, в состав которых обязательно должны входить цинк, селен, витамин А.
Поэтому ребенку с БЭ необходимо назначать возрастную профилактическую дозу препаратов витамина D на постоянной основе [7]. Можно рекомендовать прием минерально-поливитаминных комплексов, в состав которых обязательно должны входить цинк, селен, витамин А.
Для профилактики анемии целесообразно назначать профилактическую дозу препарата железа на постоянной основе уже с первого месяца жизни (для детей с дистрофической формой). В случае развития железодефицитной анемии ее лечение у ребенка с БЭ занимает длительное время (не меньше 6 месяцев, так как железо усваивается плохо). Применяются солевые препараты железа в форме капель или сиропов, которые лучше принимать вместе с едой и не совмещать с приемом молочных продуктов. При невозможности принимать солевые препараты железа из-за развития побочных действий (чаще всего усиливаются запоры) можно прибегнуть к хелатным формам железа, которые не обладают такими побочными действиями.
Для лечения запоров используются препараты на основе лактулозы или макрогола. Важным условием их эффективности является вода, которую в достаточном количестве должен потреблять ребенок.
Для профилактики и своевременной диагностики рака кожи следует уделять внимание длительно (свыше 2 месяцев) незаживающим ранам, фотографировать их в динамике, а также по показаниям применять цитологическое исследование и биопсию. Ребенок с БЭ должен ежегодно консультироваться у детского онколога, начиная с 10-летнего возраста.
Таким образом, ведение ребенка с диагнозом БЭ – настолько непростая задача, что она непременно требует мультидисциплинарного подхода, регулярности плановых осмотров, профилактики по всем направлениям возможных осложнений. Только так можно повысить продолжительность и качество жизни детей с буллезным эпидермолизом.
Профессиональная компетентность неонатологов и их умение своевременно установить ранний диагноз БЭ у новорожденного значительно влияет на динамику и тяжесть этого заболевания у ребенка. Общеизвестно, что особенности строения кожи новорожденного способствуют ее легкой ранимости, а хорошее кровоснабжение клетчатки и отсутствие в ней соединительнотканных перемычек играют существенную роль в быстром развитии и распространении кожного процесса [9, 10].
Общеизвестно, что особенности строения кожи новорожденного способствуют ее легкой ранимости, а хорошее кровоснабжение клетчатки и отсутствие в ней соединительнотканных перемычек играют существенную роль в быстром развитии и распространении кожного процесса [9, 10].
Буллезный эпидермолиз является одним из наиболее часто встречающихся в периоде новорожденности генодерматозов (наследственных заболеваний кожи). Каждый месяц рождается ребенок с БЭ [4].
Маленькие пациенты с врожденным буллезным эпидермолизом (ВБЭ) с первых секунд жизни испытывают боль. Ее устранение играет ключевую роль с точки зрения самочувствия и качества жизни пациента [12].
В США и странах Европы существуют протоколы ведения новорожденных с БЭ, которые затрагивают все основные аспекты помощи: уход в условиях стационара, уход на дому, способы лечения и профилактики, охранительный режим, транспортировка, обучение родителей. В России таких протоколов, учитывающих неонатальные особенности БЭ, пока нет [12].
Photo: Nic co uk / Unsplash
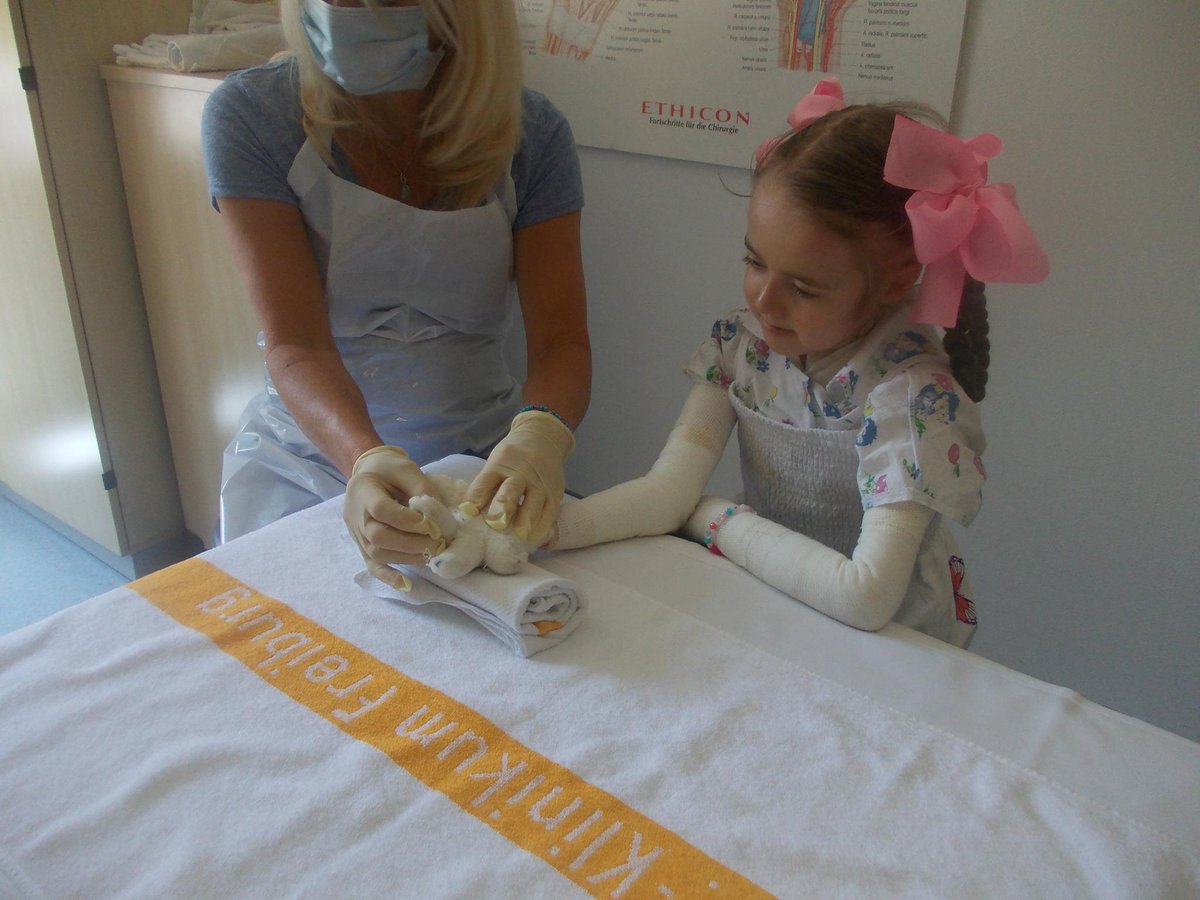
От тактики ведения зависит дальнейшее качество жизни новорожденного и его здоровье. Врачи дерматолог и неонатолог обучают маму и других членов семьи правильному уходу за кожей ребенка. Важно в максимально ранние сроки разъяснить родителям, как правильно вести себя с ребенком-«бабочкой» в домашних условиях, на какие внекожные проявления стоит обращать внимание и когда необходимо вызывать специалиста. Уход за ребенком с БЭ часто вызывает беспокойство у родителей и медицинского персонала. Многие действия, связанные с периодом новорожденности, такие как пеленание, кормление или простая бытовая необходимость взять ребенка на руки, могут вызвать появление пузырей и эрозий [12,13].
Главными целями ухода за ребенком с ВБЭ в период новорожденности являются:
- эпителизация эрозий;
- предотвращение и лечение инфекционных осложнений;
- минимизация боли и дискомфорта;
- обеспечение оптимального питания и поддержание гармоничного физического и психомоторного развития;
- установление нормальной психологической взаимосвязи между ребенком и членами семьи.

Цели основного ухода за кожей новорожденных включают в себя:
- уменьшение и предотвращение травматических повреждений;
- защиту незрелых функций кожного барьера;
- сохранение целостности кожного покрова.
В первые дни жизни новорожденный с БЭ находится в условиях стационара, где следует соблюдать следующие правила. При необходимости постановки катетеров они должны быть зафиксированы на коже силиконовым атравматичным пластырем. Если нет возможности использовать адаптивный материал, то при удалении пластыря необходимо использовать стерильное вазелиновое масло или мазь на основе декспантенола.
При выборе подгузника необходимо, чтобы он точно соответствовал весу ребенка и не создавал дополнительного трения, а значит, пузырей, ран и, как следствие, боли.
Особое внимание уделяется выбору одежды новорожденного с ВБЭ. Швы одежды, кнопки, пуговицы могут способствовать дополнительному образованию пузырей и эрозий на коже ребенка с врожденным буллезным эпидермолизом. Одежда должна быть свободной по размеру и вывернутой швами наизнанку.
Все манипуляции необходимо проводить в перчатках, подобранных индивидуально по размеру руки того, кто выполняет манипуляцию, чтобы избежать дополнительного трения перчатки с поврежденной кожей новорожденного [4].
Обработка кожного покрова новорожденного с БЭ ни в коем случае не должна проводиться спиртосодержащим антисептиком или анилиновым красителем. Нельзя использовать перчатку как жгут или непосредственно сам жгут для фиксации выбранной области.
Купание новорожденных с БЭ имеет несколько целей:
- атравматичное снятие повязок;
- очищение кожи от корок;
- улучшение дыхательной функции кожи;
- снижение микробной колонизации [12,13].
Выписка новорожденного с БЭ из неонатального стационара в домашние условия предполагает стабильность его соматического статуса и лабораторных показателей. Родители должны быть обучены алгоритму перевязки в домашних условиях.
После выписки из стационара новорожденные с БЭ должны наблюдаться у дерматолога и педиатра, а при необходимости – и у смежных специалистов с целью мониторинга ранних осложнений заболевания. Работа клинического психолога с семьей, где есть новорожденный с БЭ, обеспечивает профессиональную психологическую поддержку родителей на этапе их адаптации к диагнозу и состоянию ребенка, а также уходу за ним.
Помочь людям оставаться родителями, даже если ребенок проживет несколько минутЧто такое перинатальная паллиативная помощь, и как она развивается в России
Что знают врачи о буллезном эпидермолизе
Редкость такой неизлечимой патологии, как буллезный эпидермолиз, практически неизбежно означает ограниченный практический опыт врачей и недостаточную их осведомленность в вопросах организации современной междисциплинарной помощи пациентам с БЭ. Это приводит к поздней постановке диагноза, ошибкам в ведении пациентов, конфликтам медработников с семьей ребенка. Поиск решения данных проблем можно искать, начиная с оценки наиболее существенных пробелов во врачебных знаниях и представлениях. С данной целью в 2019 г. Фонд «БЭЛА. Дети-бабочки» и Ассоциация хосписной помощи организовали пилотную фазу анкетного опроса врачей по проблемам БЭ.
В анкетном опросе приняли добровольное участие 47 врачей различных специальностей, зарегистрированных в качестве слушателей на образовательных паллиативных форумах Ассоциации профессиональных участников хосписной помощи (АПУХП) в 2019 г. Использовался авторский опросник, разработанный совместно сотрудниками фонда «БЭЛА. Дети-бабочки» и АПУХП. Врачи опрашивались до начала образовательного симпозиума, что позволяло выяснить исходный (базовый) уровень их знаний.
Из 47 участников опроса 33 врача имели сертификаты педиатра, остальные 14 респондентов были представлены неврологами (5), детскими онкологами (2), неонатологами (2), гематологами (2), организаторами здравоохранения (2), эндоскопистами (1). Врачебный стаж респондентов составил в среднем 22,6 года, при этом врачебный стаж от 20 лет и более имели 26 участников опроса (55,3%). Личный профессиональный опыт ведения пациентов с БЭ отсутствовал у 37 респондентов (78,7%). Имели предшествующий опыт оказания медицинской помощи детям с БЭ лишь 5 респондентов из 47 (10,6%), из них 3 врача отметили, что ведут такого пациента в настоящее время.
Личный профессиональный опыт ведения пациентов с БЭ отсутствовал у 37 респондентов (78,7%). Имели предшествующий опыт оказания медицинской помощи детям с БЭ лишь 5 респондентов из 47 (10,6%), из них 3 врача отметили, что ведут такого пациента в настоящее время.
Необходимо подчеркнуть, что при ответе на вопрос «Какие перевязочные средства вы уже назначали своим пациентам с БЭ?» 10 врачей из 47 назвали сетчатые контактные накладки на рану, а 5 врачей – губчатые накладки на кожу, столь необходимые для пациентов с БЭ.
Основные результаты опроса следует считать предварительными в связи с его небольшим объемом (табл. 1). Тем не менее опрос дает общее представление об уровне осведомленности педиатров по основным практическим аспектам ведения ребенка с БЭ.
Как следует из данных таблицы 1, наибольшее число правильных ответов было получено на вопросы No 2 (основное направление терапии БЭ), No 10 (пальчиковая гимнастика и ЛФК), а также No 14 (применение морфина внутрь перед перевязкой при выраженном болевом синдроме). Необходимо отметить, что свыше 80% респондентов адекватно оценивают показания к неинвазивным опиоидным анальгетикам в целях обезболивания при выполнении перевязок, несмотря на то, что препараты перорального морфина короткого действия в нашей стране для детей младше 18 лет еще не зарегистрированы.
Наименьшее число правильных ответов было получено на вопросы No 5 (правила забора общего анализа крови), No 9 (способы устранения неприятного запаха при уходе) и No 12 (принципы ведения запоров у ребенка с БЭ). Данный пробел в знаниях врачей обязательно нужно восполнять, так как вышеуказанные вопросы полностью относятся к компетенциям врача-педиатра, наблюдающего ребенка с БЭ. Не менее серьезный недостаток знаний врачей касается принципов местной терапии БЭ: процент правильных ответов на вопрос No 3 (ведение пузырей на коже и слизистых) составил лишь 17%, процент правильных ответов на вопрос No 4 (наружные средства, запрещенные для применения у пациентов с БЭ) – 14,9%. Правильно определяют показания к вакцинации у детей с БЭ лишь 34% респондентов (вопрос No 8). Только 36,2% врачей, принявших участие в опросе, знакомы с проблемой зуда у детей с БЭ, при том что зуд – это один из самых мучительных и трудно устранимых симптомов данного заболевания (вопрос No 13).
Правильно определяют показания к вакцинации у детей с БЭ лишь 34% респондентов (вопрос No 8). Только 36,2% врачей, принявших участие в опросе, знакомы с проблемой зуда у детей с БЭ, при том что зуд – это один из самых мучительных и трудно устранимых симптомов данного заболевания (вопрос No 13).
Имеют правильные представления о частоте смены повязок у пациента лишь 29,8% добровольных респондентов.
Таким образом, результаты опроса подтверждают крайне недостаточный уровень осведомленности врачей, работающих с детским населением, об основных практических аспектах помощи детям с БЭ. Для повышения качества помощи таким пациентам необходима разработка информационных материалов и образовательных программ.
В течение последнего года образовательные лекции экспертов фонда «БЭЛА. Дети-бабочки» включались в программы образовательных паллиативных форумов АПУХП в Иркутске, Санкт-Петербурге, Волгограде, Якутске. Фонд ведет разноплановую интенсивную работу, направленную на повышение профессиональных компетенций медицинских работников, вовлеченных в оказание помощи «детям-бабочкам». Уход за детьми с таким тяжелым, неизлечимым и ограничивающим продолжительность жизни кожным заболеванием, как буллезный эпидермолиз, – нелегкая задача, требующая особых навыков [14]. Сотрудники служб паллиативной помощи детям должны хорошо знать об этом заболевании и его симптомах, чтобы обеспечить комплексный уход в соответствии с пожеланиями ребенка и его близких.
Большинство профессионалов, работающих в сфере паллиативной помощи, редко сталкиваются с проблемами БЭ. Тем важнее будет разноплановая поддержка их компетенций профессиональными медицинскими организациями, в том числе Ассоциацией хосписной помощи.
Литература:
- Fine J. D. et al. Inherited epidermolysis bullosa: updated recommendations on diagnosis and classifi cation//J Am Acad Dermatol. – 2014.- 70 (6). – P. 1103–1126.
- Fine J. D., Hintner H. Life with Epidermolysis Bullosa (EB): Etiology, diagnosis, multidisciplinary care and therapy.
 Springer: Wien-New York. – 2009. – 338 p.
Springer: Wien-New York. – 2009. – 338 p. - Uitto J., Richard G. Progress in epidermolysis bullosa: genetic classifi cation and clinical implications//Am J Med Genet C Semin Med Genet. – 2004; 131C (1): 61–74.
- Буллезный эпидермолиз. Под ред. Дж-Д. Файна, Х. Хинтнера. Пер. с англ. Под ред. Ю. Ю. Коталевской. М.: Практика. – 2014. – С. 358.
- Трудности дифференциальной диагностики подтипов пограничного типа буллезного эпидермолиза: описание двух клинических наблюдений//Альманах клинической медицины. – 2019. – Т. 47 (1). – С. 83–93.
- Медицинские противопоказания к проведению профилактических прививок препаратами Национального календаря прививок: Методические указания МУ 3.3.1.1095–02.3.3.1. – М.: Федеральный центр госсанэпиднадзора Минздрава России, 2002. – 16 с. https://rospotrebnadzor.ru/documents/details.php?ELEMENT_ID=4716
- R. M. Kliegman, W. E. Nelson et al. Nelson textbook of pediatrics. Philadelphia, MO: Elsevier. – 2019. – 4264 p.
- А. Ю. Барановский. Диетология. Руководство. 5-е изд. – СПб: Питер. – 2019. – 1014 с. Глава 35. Белково-калорийная недостаточность.
- Зверькова Ф. А. Болезни кожи детей раннего возраста. СПб: Сотис, 1994. – C. 5–12.
- Шабалов Н. П. Неонатология, том 1. Москва: МЕДпресс-информ, 2009. – C. 162–163.
- Вулф К., Джонсон Р., Сюрмонд Д. Дерматология по Томасу Фицпатрику. – Москва: Бином, 2012. – С. 59–67.
- Denyer J. Management of the infant with epidermolysis bullosa// Infant. – 2009. – Vol 5. – P. 185–188.
- Fine J. D. Inherited epidermolysis bullosa: past, present and future// Ann NY Acad Sci. – 2010. – V. 1194 (1). – P. 213–222.
- Паллиативная помощь детям. Под ред. Э. Голдман, Р. Хейна и С. Либена. Пер. с англ. – М.: Практика, 2017. – 672 с. 27 No 3, 2019.
Авторы: Гехт Маргарита Александровна, Марычева Наталья Михайловна, Полевиченко Елена Владимировна, Туркин Алексей Олегович, Сабитова Анастасия Анатольевна, Хвостикова Елена Александровна.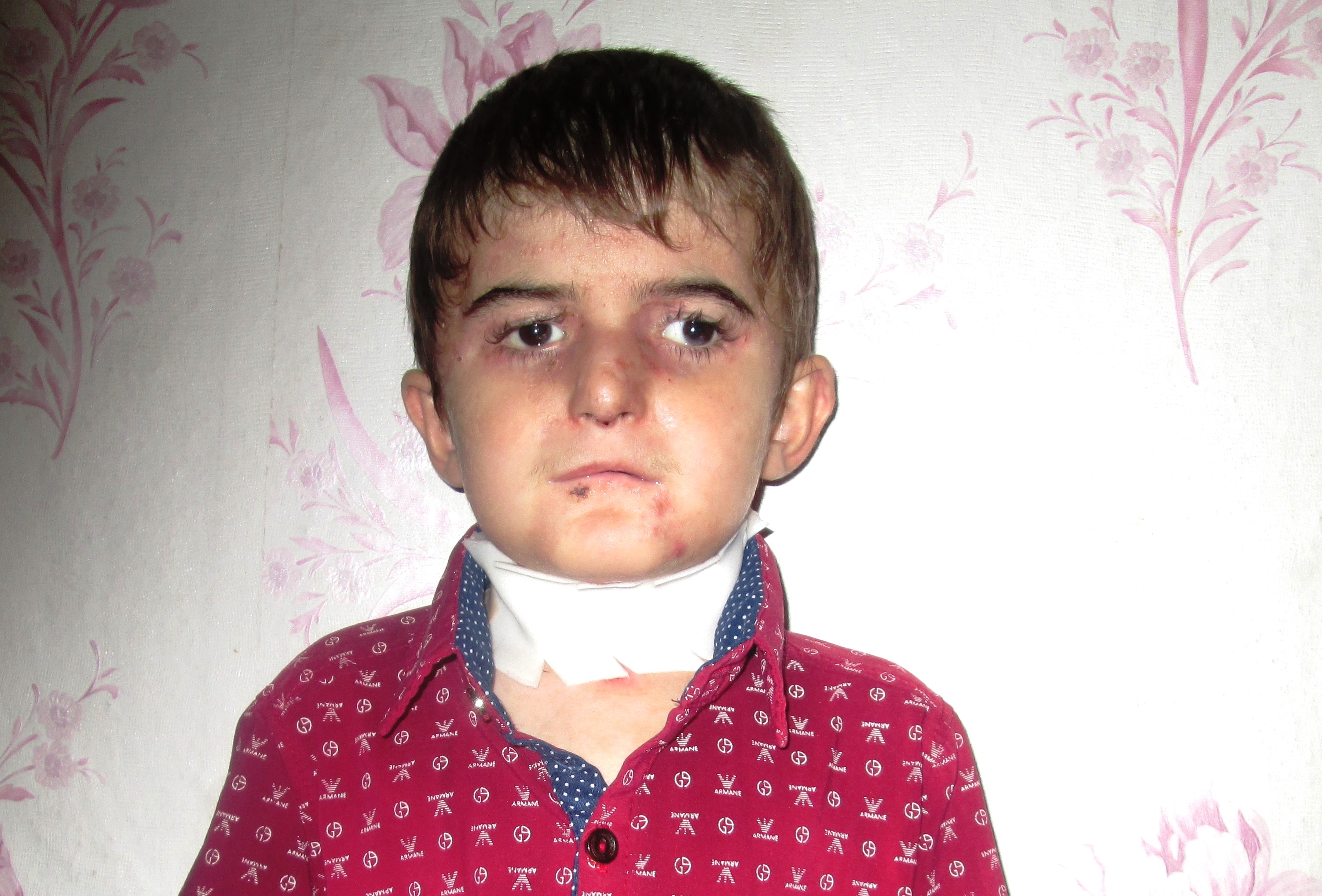
Статья впервые опубликована в журнале «Pallium» # 3-2019.
Буллезный эпидермолиз — причины, симптомы, диагностика и лечение
Буллезный эпидермолиз – группа наследственных заболеваний, которые характеризуются легкой ранимостью кожи, отсюда второе название этих патологий — «механобуллезная болезнь». Основным симптомом служит развитие на поверхности кожных покровов пузырей с серозным содержимым, после чего на их месте возникают долго незаживающие эрозии. Диагностика различных типов буллезного эпидермолиза осуществляется при помощи иммуногистологических и генетических методик, а также на основании данных осмотра пациента и изучения его наследственного анамнеза. Специфического лечения не существует, однако правильная и комплексная симптоматическая терапия может в ряде случаев значительно улучшать состояние больного.
Общие сведения
Буллезный эпидермолиз – это гетерогенная группа наследственных заболеваний кожи, которые характеризуются образованием пузырей и эрозий в ответ на незначительное механическое воздействие. Впервые данный термин был использован в 1886 году немецким врачом-дерматологом Генрихом Кёбнером, дальнейшие исследования продемонстрировали, что существует множество разновидностей этой патологии. Генетические исследования буллезного эпидермолиза показали, что он может наследоваться как аутосомно-рецессивно, так и аутосомно-доминантно, с ним ассоциированы мутации более чем 10 генов. Существенные различия имеются и в клиническом течении разных типов этого заболевания, встречаемость колеблется в пределах 1:30000-1:1000000.
Патогенез нарушений при буллезном эпидермолизе долгое время оставался малоизученным. Прорыв в этом направлении произошел с внедрением в медицинскую практику электронной микроскопии, которая помогла визуализировать ультраструктуру пораженных тканей кожи. Следующий важный шаг в изучении буллезного эпидермолиза был совершен с открытием иммуногистологических исследований (иммунофлуоресценция). В настоящее время именно эти методики играют важнейшую роль в диагностике данных заболеваний, уступая по точности лишь генетическому анализу. Ввиду того, что методы изучения буллезного эпидермолиза постоянно совершенствовались, претерпевала изменения и классификация форм этой группы заболеваний.
В настоящее время именно эти методики играют важнейшую роль в диагностике данных заболеваний, уступая по точности лишь генетическому анализу. Ввиду того, что методы изучения буллезного эпидермолиза постоянно совершенствовались, претерпевала изменения и классификация форм этой группы заболеваний.
Буллезный эпидермолиз
Причины буллезного эпидермолиза
Этиология буллезного эпидермолиза неодинакова у разных типов заболевания, что в некоторых случаях достаточно сильно осложняет диагностику. Простой буллезный эпидермолиз обусловлен мутациями генов KRT5 и KRT14, однако, по данным врачей-генетиков, нарушением структуры этих генов объясняется только 75% случаев заболевания этого типа. При этом в кожных покровах, предположительно, нарушается равновесие в системе «ферменты-ингибиторы», и некоторые белки становятся объектом атаки. При простом буллезном эпидермолизе это могут быть протеины базальной мембраны (альфа6-бета4-интегрин) и белки десмосом базального слоя эпидермиса – десмоплакин, плакофиллин-1. В результате при механическом воздействии происходит выделение ферментов, которые разрушают указанные белки, тем самым провоцируя цитолиз и разрушение структуры эпидермиса, приводя к образованию пузырей.
Причиной развития другой формы патологии – пограничного буллезного эпидермолиза – являются мутации в генах LAMB3, LAMA3 и некоторых других. Большинство из этих мутации наследуется по аутосомно-рецессивному механизму, объектом атаки разбалансированной ферментной системы становятся такие протеины, как коллаген 17-го типа и ламинин-332. Эти белки участвуют в поддержании нормальной структуры нижних слоев эпидермиса, поэтому их повреждение приводит к характерным клиническим симптомам пограничного буллезного эпидермолиза. Помимо легкого образования пузырей и эрозий он характеризуется также повышенной ломкостью кожных покровов и более тяжелым течением.
Дистрофический тип буллезного эпидермолиза обусловлен мутациями в гене COL7A1, которые могут наследоваться как по аутосомно-доминантному, так и аутосомно-рецессивному механизмам. Белком-мишенью при этом выступает коллаген 7-го типа, который отвечает за стабильность структуры других соединительнотканных волокон кожи. Уменьшение количества этого протеина в тканях кожных покровов приводит к легкому развитию высыпаний, эрозий и пузырей, а также нередко сопровождается нарушениями других органов. В частности, дистрофический буллезный эпидермолиз часто приводит к развитию контрактуры суставов, поражение захватывает слизистые оболочки органов дыхательной и пищеварительной систем. На рубцах, которые остаются после заживления эрозий, нередко возникают злокачественные опухоли.
Белком-мишенью при этом выступает коллаген 7-го типа, который отвечает за стабильность структуры других соединительнотканных волокон кожи. Уменьшение количества этого протеина в тканях кожных покровов приводит к легкому развитию высыпаний, эрозий и пузырей, а также нередко сопровождается нарушениями других органов. В частности, дистрофический буллезный эпидермолиз часто приводит к развитию контрактуры суставов, поражение захватывает слизистые оболочки органов дыхательной и пищеварительной систем. На рубцах, которые остаются после заживления эрозий, нередко возникают злокачественные опухоли.
В целом, общий патогенез буллезного эпидермолиза можно свести к нарушению активности некоторых ферментов в тканях кожи. В результате этого разрушаются определенные ключевые структурные белки эпидермиса, дермы или базальной мембраны, что нарушает связи между клетками и приводит к образованию пузырей при механическом воздействии даже незначительной силы. Типы буллезного эпидермолиза отличаются один от другого локализацией пузырьков, видом мутации, что привела к этому заболеванию, и разновидностью белка, который стал объектом атаки ферментов.
Классификация буллезного эпидермолиза
В настоящий момент существуют десятки разновидностей буллезного эпидермолиза, которые достаточно трудно классифицировать в определенные группы. Проблема осложняется еще и тем, что почти за полтора века изучения данной патологии предпринимались неоднократные попытки разделить ее на определенные типы, используя самые современные на тот момент данные. В конечном итоге это привело к некоторой путанице, даже в научной литературе можно найти самые разнообразные варианты разделения буллезного эпидермолиза на разновидности. Наиболее современная классификация этого состояния в дерматологии включает в себя четыре типа заболевания, которые, в свою очередь, делятся на ряд подтипов:
- Простой буллезный эпидермолиз – имеет 12 подтипов, наиболее распространенными из которых являются синдромы Вебера-Коккейна, Кёбнера, Доулинга-Меары.
 Может наследоваться как аутосомно-доминантно, так и рецессивно, встречаемость составляет 1:100000. Простой буллезный эпидермолиз характеризуется образованием внутриэпидермальных или, реже, субэпидермальных пузырей, так как при этом заболевании поражаются белки эпидермиса.
Может наследоваться как аутосомно-доминантно, так и рецессивно, встречаемость составляет 1:100000. Простой буллезный эпидермолиз характеризуется образованием внутриэпидермальных или, реже, субэпидермальных пузырей, так как при этом заболевании поражаются белки эпидермиса. - Пограничный буллезный эпидермолиз – делится на 2 подтипа, один из которых имеет еще 6 самостоятельных клинических форм. Наиболее тяжелой формой этого заболевания является подтип Херлитца, имеющий крайне высокую смертность. Встречаемость пограничного буллезного эпидермолиза составляет около 1:500000, образование пузырей при нем происходит на уровне светлой пластинки, что и дало ему название «пограничный».
- Дистрофический буллезный эпидермолиз – имеет два подтипа, которые делятся по механизму наследования этой патологии (доминантный и рецессивный подтипы). При этом встречаемость доминантного варианта несколько выше (3:1000000 против 1:500000 у рецессивной формы дистрофического буллезного эпидермолиза). Рецессивная разновидность также имеет несколько клинических форм, наиболее тяжелой из которых является подтип Аллопо-Сименса. При этом варианте заболевания у больных возникают глубокие эрозии, оставляющие после себя шрамы, возможны контрактуры суставов, поражение слизистых оболочек. Образование пузырей при этом происходит в сосочковом слое дермы, что и обуславливает появление шрамов и длительное заживление эрозий.
- Синдром Киндлера, или смешанный буллезный эпидермолиз, является одной из наиболее редких и малоизученных форм данной патологии. Особенностью, которая позволила выделить эту форму в отдельный тип, является образование пузырей во всех слоях кожи – эпидермисе, у светлой пластинке, в дерме. В настоящий момент определен только белок, выступающий в качестве мишени ферментов при смешанном буллезном эпидермолизе – киндлин-1.
Такой тип разделения всех клинических форм буллезного эпидермолиза является в настоящее время общепринятым. Но даже в пределах одного типа наблюдается большое разнообразие клинических симптомов заболевания, что осложняет диагностику и нередко влияет на прогноз патологии. Поэтому на сегодняшний день не прекращаются поиски более структурированной и приемлемой классификации буллезного эпидермолиза.
Но даже в пределах одного типа наблюдается большое разнообразие клинических симптомов заболевания, что осложняет диагностику и нередко влияет на прогноз патологии. Поэтому на сегодняшний день не прекращаются поиски более структурированной и приемлемой классификации буллезного эпидермолиза.
Симптомы буллезного эпидермолиза
Проявления буллезного эпидермолиза разных типов объединяет одно – развитие пузырей и эрозий в ответ на механическое воздействие на кожу. Различается лишь степень выраженности этих изменений, локализация, время существования и результаты заживления. При локализованной форме простого буллезного эпидермолиза (подтип Вебера-Коккейна) поражения располагаются только на определенном участке тела (руки, стопы). В младенческом возрасте возможна более широкая площадь появления пузырей, но с возрастом их выраженность уменьшается. Напротив, генерализованный подтип Доулинга-Меары характеризуется развитием мелких везикулярных высыпаний на значительной площади тела. Такой тип буллезного эпидермолиза возникает с самого раннего детства и может стать причиной смерти ребенка, итогом разрешения пузырьков может быть гиперкератоз, нарушения пигментации кожи, иногда возникает поражение слизистых.
Пограничная форма буллезного эпидермолиза протекает намного более тяжело, особенно так называемый летальный подтип Херлитца. При этом наблюдается повышенная ломкость кожных покровов, образование большого количества пузырьков, эрозий, на лице и спине часто возникают симметричные грануляции. Поражаются и слизистые оболочки рта, обнаруживается гипоплазия эмали и обусловленный ею тяжелый кариес. Столь тяжелое течение пограничного буллезного эпидермолиза часто становится причиной летального исхода в первые годы жизни. У выживших больных во взрослом возрасте формируются контрактуры суставов, поражение почек, потеря ногтей. Более легкая атрофическая форма пограничного буллезного эпидермолиза также характеризуется обширными высыпаниями, после разрешения которых формируются атрофические участки и рубцы. Также она часто приводит к дистрофии ногтей и рубцовой алопеции.
Также она часто приводит к дистрофии ногтей и рубцовой алопеции.
Дистрофический буллезный эпидермолиз практически всегда является генерализованным и поражает обширные участки тела. Доминантный вариант заболевания в целом отличается более доброкачественным течением, образование пузырей и их разрешение происходит медленно, однако большинство больных в конце концов теряют ногти на руках. После заживления эрозий на поверхности кожи формируются заметные рубцы. Рецессивный вариант дистрофического буллезного эпидермолиза, особенно его тяжелый генерализованный подтип, протекает намного тяжелее: помимо высыпаний у больных часто регистрируются псевдосиндактилии, обширные шрамы, потеря ногтей. Возникает поражение костей скелета, на месте заживших шрамов с годами может развиваться плоскоклеточный рак. Проблемой является еще и высокая устойчивость подтипа Аллопо-Сименса к терапевтическим мероприятиям.
Осложнения любого типа буллезного эпидермолиза сводятся к риску развития шока (при обширных поражениях), присоединения вторичной инфекции и спровоцированного ею сепсиса, обезвоживания больных. В большинстве случаев терапевтические процедуры производят только с целью недопущения этих состояний. Вероятность развития осложнений тем выше, чем большую область тела занимают патологические очаги и чем деструктивнее их характер (напряженные пузыри, эрозии, язвы).
Диагностика буллезного эпидермолиза
В настоящее время диагностика буллезного эпидермолиза осуществляется путем осмотра кожных покровов пациента, с помощью проведения иммуногистологических исследований и генетических анализов, в некоторых случаях производят изучение наследственного анамнеза. При осмотре кожных покровов специалист также может произвести диагностические тесты – механически воздействовать на кожу пациента и спустя время оценить результаты. Развитие на этом участке характерных для буллезного эпидермолиза пузырей или эрозий говорит в пользу наличия данного заболевания. На следующих этапах диагностики производят более точное определение формы патологии.
На следующих этапах диагностики производят более точное определение формы патологии.
Иммунофлуоресцентный анализ при буллезном эпидермолизе осуществляется при помощи моно- и поликлональных антител, имеющих сродство к основным белкам эпидермиса, светлой пластинки и верхних слоев дермы. Это позволяет оценить количество того или иного белка, что, в свою очередь, говорит о ферментной активности тканей. Уменьшение количества того или иного белка свидетельствует о его низком выделении или же ускоренном разрушении. Снижение концентрации ключевых протеинов на определенных участках позволяет определить уровень развития пузырей на самом раннем этапе, что уже помогает с высокой долей вероятности определить тип буллезного эпидермолиза. Точку в диагностике этого состояния ставит генетический анализ методом прямого секвенирования генов, которые ассоциированы с тем или иным типом заболевания. Такой многостадийный подход к диагностике буллезного эпидермолиза обеспечивает высокую точность.
Значительно упростить диагностику этого заболевания позволяет изучение наследственного анамнеза пациента, по которому можно выявить его кровных родственников с такой же проблемой. Кроме того, если у кого-то из родных имеется буллезный эпидермолиз, имеет смысл производить пренатальную генетическую диагностику, что позволит выявить наличие данной патологии на ранних этапах развития плода. Дифференциальную диагностику осуществляют с истинной пузырчаткой, некоторыми формами буллезного пемфигоида, приобретенным буллезным эпидермолизом (который является не наследственным, а аутоиммунным заболеванием).
Лечение буллезного эпидермолиза
Специфического лечения этого заболевания не существует, все терапевтические процедуры сводятся к предупреждению развития осложнений и уменьшению выраженности пузырьков и эрозий. В случае тяжелых форм буллезного эпидермолиза назначают преднизолон. Из наружных терапевтических манипуляций производят асептическое вскрытие пузырьков, обработку их крышки антисептиками, накладывают гелиомициновую мазь. Наложение повязок нужно производить крайне осторожно, так как давление бинтов может спровоцировать появление новых пузырей. При наличии осложнений (шока, сепсиса) проводят симптоматическое лечение противошоковыми препаратами и антибиотиками. С профилактической целью можно производить облучение кожных покровов ультрафиолетовыми лучами.
Наложение повязок нужно производить крайне осторожно, так как давление бинтов может спровоцировать появление новых пузырей. При наличии осложнений (шока, сепсиса) проводят симптоматическое лечение противошоковыми препаратами и антибиотиками. С профилактической целью можно производить облучение кожных покровов ультрафиолетовыми лучами.
Современная генетика и ряд других областей медицины продолжают широкие исследования буллезного эпидермолиза с целью поиска более эффективных методик лечения. Среди основных технологий и методов наиболее перспективными считаются способы с использованием стволовых клеток, белковая и генная терапии. Однако пока ни один из методов не вышел за рамки экспериментов на животных, поэтому буллезный эпидермолиз в настоящее время является неизлечимым заболеванием.
Прогноз буллезного эпидермолиза
Прогноз буллезного эпидермолиза чаще всего неопределенный, так как зависит от множества факторов и обстоятельств – типа заболевания, наличия или отсутствия у больного сопутствующих нарушений, его образа жизни. Например, локальный подтип простого эпидермолиза чаще всего имеет доброкачественное течение и редко создает угрозу жизни пациенту. Тогда как подтип Аллопо-Сименса имеет очень высокую смертность – как и от кожных проявлений, так и по причине отдаленных осложнений, таких как поражения почек и органов ЖКТ, а также развития плоскоклеточного рака кожи. Больные с такой проблемой должны бережно относиться к своей коже, не забывать про антисептическую обработку эрозий и других поражений, избегать занятий травмирующими видами спорта и иной деятельностью такого рода.
НАСЛЕДСТВЕННАЯ ПУЗЫРЧАТКА (БУЛЛЕЗНЫЙ ЭПИДЕРМОЛИЗ) | Альбанова В.И.
В статье изложены
клинические особенности наиболее
часто встречающихся форм
наследственной пузырчатки
(буллезного эпидермолиза), вопросы
диагностики, основные принципы
лечения, возможности профилактики.
Особое внимание уделено питанию,
уходу, лечению осложнений и
наружной терапии.
The paper outlines the clinical features of the most common
types of pemphigus neonatorum (epidermolysis bullosa), diagnostic
problems, the basic principles of treatment, potentialities of
prevention. Particular emphasis is laid on a diet, care,
treatment of complications, and topical therapy.
В.И. Альбанова, Фармацевтическое
научно-производственное
предприятие «Ретиноиды»,
главный врач
Лечебно-диагностического центра
«Ретиноиды», доктор мед. наук,
дерматовенеролог.
V.I. Albanova, MD, dermatovenereologist, Head Physician,
RETINOIDS Therapeutical-and-Diagnostic Center, RETINOIDS
Pharmaceutical Research and Production Enterprise.
Наследственный
буллезный эпидермолиз — группа
пузырных наследственных кожных
заболеваний, включающая более 20
моногенных дерматозов. Так как
вопрос о самостоятельности многих
из них до настоящего времени не
решен, принято называть их формами
наследственного буллезного
эпидермолиза. Клинически общим для
всех форм является раннее начало
заболевания, чаще с рождения или
первых дней жизни, и возникновение
пузырей или эрозий на коже и
слизистых оболочках в результате
незначительной механической
травмы («механобуллезная
болезнь»). Наличие или отсутствие
рубцов после заживления дает
основание для разделения всех форм
на дистрофические и простые. С
введением в диагностику
наследственного буллезного
эпидермолиза метода электронной
микроскопии все формы стали
разделять на 3 группы: простой,
пограничный и дистрофический
буллезный эпидермолиз.
При простых формах буллезного
эпидермолиза образование пузырей
происходит в результате цитолиза
базальных эпителиоцитов, что
выявляется на электронограммах в
виде резко выраженного отека их
цитоплазмы с разрывом клеточной
оболочки. При этом неповрежденная
базальная мембрана находится в
основании пузыря. При пограничных
формах отделение эпидермиса от
дермы происходит на уровне светлой
пластинки базальной мембраны
эпидермиса из-за неполноценности
полудесмосом и крепящих
филаментов.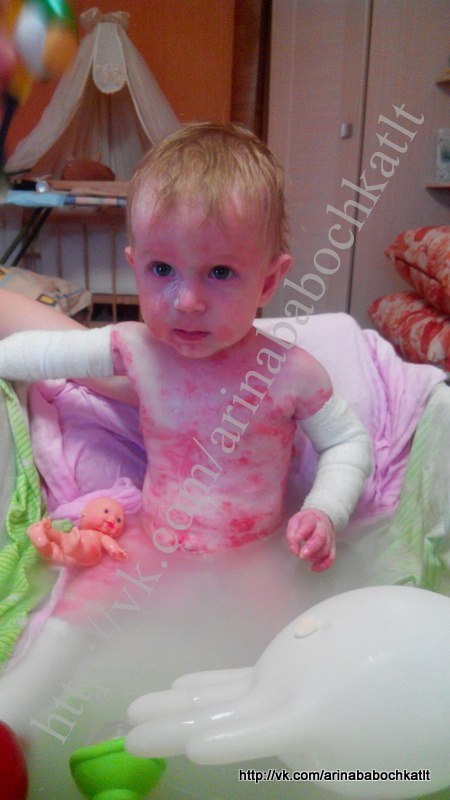 Плотная пластинка
Плотная пластинка
базальной мембраны находится в
основании пузырей. При
дистрофических формах отделение
эпидермиса от дермы происходит
ниже базальной мембраны и связано с
неполноценностью крепящих фибрилл
— структур, соединяющих базальную
мембрану с дермой.
Для проведения лечения
достаточно знать основные
клинические формы. Однако вопросы
прогнозирования и генетического
консультирования могут решаться
только на основании точного
диагноза, что в настоящее время
возможно лишь в крупных
диагностических центрах,
располагающих специалистами по
наследственным болезням кожи и
электронной микроскопии кожи
(Центральный
кожно-венерологический институт
Минздрава РФ), а также с помощью
метода иммунофлюоресцентного или
иммуногистохимического
картирования .
Кратко остановимся на основных
клинических признаках 6
существенно отличающихся друг от
друга нозологических форм
наследственной пузырчатки.
Простой
генерализованный буллезный
эпидермолиз
Болезнь наследуется
аутосомно-доминантно, проявляется
с рождения или первого месяца
жизни. Первые пузыри возникают на
стопах, реже на кистях, последующие
— в местах давления одежды и обуви, а
также трения (шея, поясница, локти,
колени). С возрастом количество
высыпаний уменьшается, что,
по-видимому, связано с навыками
больных избегать механических
травм. Обострение всегда
происходит в теплое время года,
хотя у маленьких детей сезонные
колебания не всегда заметны.
Пузыри и эрозии возникают через
короткое время после травмы (20 — 30
мин). Пузыри имеют полушаровидную
форму, плотную упругую покрышку,
серозное или реже кровянистое
содержимое (рис. 1). Вокруг пузыря
возникает кольцо гиперемии.
Субъективно появление пузыря
сопровождается жжением, болью,
особенно интенсивной в первые часы
после его образования. Опорожнение
пузырей приносит облегчение
больному и препятствует
дальнейшему увеличению их
размеров. Заживление происходит
быстро (2 — 3 дня), при этом покрышка
пузыря подсыхает и отслаивается.
Если покрышку пузыря срезать, то
образовавшаяся эрозия покрывается
корочкой и заживление несколько
затягивается. Период заживления
сопровождается зудом. После
заживления могут наблюдаться
легкое шелушение и пигментация.
Характерно повторное
возникновение пузырей на одном и
том же месте.
Рис. 1. Больная Н.,19 лет. Простой
генерализованный буллезный
эпидермолиз. Свежий пузырь
полушаровидной формы с серозным
содержимым.
У всех больных отмечается
гипергидроз ладоней и подошв.
Постепенно на местах давления и
трения на подошвах формируется
очаговый гиперкератоз. Изменения
ногтевых пластинок
(желтовато-серая окраска,
утолщение, искривление)
наблюдаются у всех взрослых
больных. Микозы стоп нередко
присоединяются к основному
заболеванию.
Рис. 2. Больной К., 8 лет. Простой
герпетиформный буллезный
эпидермолиз. Типичные очаги
округлой формы с пигментацией в
центре и пузырями и корочками по
периферии.
У детей младшего возраста иногда
появляются пузыри на слизистой
оболочке полости рта, однако из-за
быстрого заживления эрозий они
часто остаются незамеченными, а при
инфицировании диагностируется
афтозный стоматит.
Простой локализованный
буллезный эпидермолиз
Заболевание характеризуется
теми же признаками, что и ранее
описанная форма, но высыпания
располагаются исключительно на
кистях и стопах. В литературе
описаны случаи, когда первые
признаки болезни возникали
значительно позже, чем обычно, — у
взрослых во время военной службы
или сельскохозяйственных работ при
повышении нагрузки на стопы. У
отдельных больных заболевание
начинается с распространенных
высыпаний, которые постепенно
переходят в локализованные, что
свидетельствует о генетической
общности генерализованного и
локализованного простого
буллезного эпидермолиза.
Простой герпетиформный
буллезный эпидермолиз
Наследуется
аутосомно-доминантно, однако часто
встречаются спорадические случаи.
Заболевание начинается с рождения
или первой недели жизни. Первые
высыпания обычно располагаются на
кистях и стопах, быстро происходит
их распространение, что
сопровождается нарушением общего
состояния ребенка (потеря аппетита,
беспокойство, нарушение сна,
нередко подъем температуры). Пузыри
быстро эрозируются, и участки,
лишенные эпителия, занимают иногда
большую часть кожного покрова.
Развивается вторичное
инфицирование эрозий,
обезвоживание. К 3 — 6-месячному
возрасту высыпания приобретают
типичный для этой формы вид —
полушаровидные пузыри с
напряженной покрышкой и серозным,
геморрагическим или гнойным
содержимым, а также эрозии,
покрытые корочками, образуют
кольцевидные, дугообразные,
фестончатые очаги, в центре которых
расположена зона пигментации (рис.
2). Каждая отдельная эрозия заживает
быстро, заживление всего очага
растягивается на 1 — 1,5 мес.
Рис. 3. Больная С., 10 лет.
Доминантный дистрофический
буллезный эпидермолиз. Пузыри и
эрозии на часто травмируемых
участках, атрофия кожи на голенях и
коленях.
Наиболее часто очаги
располагаются вокруг рта и носа, на
кистях, стопах, коленях, но может
поражаться любой участок кожи.
| Рис. 4. Больная М., 25 дней. Рецессивный дистрофический буллезный эпидермолиз. Множественные пузыри, эрозии, эритематозные пятна. | Рис. 5. Больная Л.,10 лет. Рецессивный дистрофический буллезный эпидермолиз. Эрозии, корочки, рубцовая атрофия кожи. | Рис. 7. Больной К., 6 лет. Рецессивный дистрофический буллезный эпидермолиз. Контрактуры и синдактилии стоп и кистей, обширные участки атрофии кожи. |
Прогрессирование
патологического процесса может
наблюдаться от нескольких месяцев
до года, после чего наступает
постепенное улучшение — уменьшение
площади поражения кожи, более
редкое возникновение пузырей и
инфицирования высыпаний,
нормализация общего состояния. С 2 —
С 2 —
3-летнего возраста у больных
становится отчетливой сезонность
обострений — летом высыпаний
становится больше. Иногда
отмечается полное разрешение
высыпаний при подъеме температуры
тела выше 38° С во
время инфекционных заболеваний. К
концу первых десяти лет жизни
возникновение пузырей становится
редким, а во втором прекращается.
Рис. 6. Больная Ж., 7 лет.
Рецессивный дистрофический
буллезный эпидермолиз. Контрактуры
и синдактилии кистей.
У всех больных имеется
гиперкератоз стоп, постепенно
усиливающийся с возрастом. После
прекращения возникновения пузырей
он иногда становится единственным
симптомом заболевания.
Слизистая оболочка полости рта
поражена у большинства больных.
Эпителизация эрозий во рту
происходит очень быстро, не
оставляя следов.
Кариес, реже дефекты зубной
эмали и аномалии положения зубов
имеются у всех больных старше 2 лет.
Разнообразные изменения ногтей
наблюдаются у всех больных и
прогрессируют с возрастом. В первый
год жизни пузыри возникают иногда
под ногтевыми пластинками, которые
отслаиваются, но всегда
восстанавливаются.
Рост и развитие детей
соответствуют возрасту.
Тяжелый пограничный
буллезный эпидермолиз
Заболевание является самой
тяжелой формой наследственной
пузырчатки, приводит к смерти
ребенка в первые недели или месяцы
жизни, наследуется
аутосомно-рецессивно. Высыпания в
виде вялых, легко эрозирующихся
пузырей сразу становятся
генерализованными. Характерными
являются наличие грануляций по
краю эрозий, особенно выраженных на
лице и ногтевых валиках, тяжелое
общее состояние ребенка, резкая
анемия. Часто отслойка эпидермиса
происходит без образования пузыря.
Заживление медленное, с атрофией
кожи. В полости рта всегда имеются
эрозии. Пузыри могут
образовываться также в пищеводе,
гортани, привратнике желудка,
тонкой и прямой кишке, желчном
пузыре, уретре, почках. Больные
резко отстают в физическом
развитии. Смерть наступает в
результате асфиксии отслоившейся
покрышкой пузыря или
дерматогенного сепсиса.
Доминантный
дистрофический буллезный
эпидермолиз
Болезнь наследуется
аутосомно-доминантно, начинается с
рождения или первых дней жизни. В
первые месяцы поражение кожи
генерализованное, в дальнейшем
пузыри возникают обычно на одних и
тех же часто травмируемых участках:
кистях, стопах, коленях, локтях, шее.
Заживление происходит с
образованием атрофического рубца с
четкой границей, легкой
складчатостью кожи в области рубца,
пигментацией (рис.3).
Ногтевые пластинки поражены у
всех больных, и лишь в редких
случаях ногти отсутствуют, чаще они
дистрофичны. Рост и развитие детей
не нарушены. В раннем возрасте
может возникать нарушение
проходимости пищевода, что
выражается в поперхивании, рвоте
при употреблении твердой пищи,
слюнотечении, боли при глотании.
Эти явления обратимы.
С возрастом пузыри появляются
все реже, и у взрослых о наличии
болезни могут напоминать только
дистрофические изменения ногтей и
едва заметные рубцы на локтях,
коленях и лодыжках.
Рецессивный
дистрофический буллезный
эпидермолиз
Болезнь наследуется
аутосомно-рецессивно, протекает
тяжело, часто приводит к смерти в
раннем возрасте. Заболевание
всегда возникает с рождения или
первых часов жизни. Уже при
рождении часто эрозирована кожа
конечностей. В первые дни жизни
происходит распространение
высыпаний, причем пузыри возникают
не только в результате легких травм
кожи, давления и трения, но и
спонтанно (рис. 4). Даже крупные
эрозии заживают сравнительно
быстро (в зависимости от размеров
за 3 — 10 дней), но постоянно
появляются новые (рис. 5). Заживление
происходит с образованием
атрофических рубцов, на кистях и
стопах постепенно развиваются
контрактуры и синдактилии (рис. 6,7).
Ногтевые пластинки отсутствуют с
рождения или постепенно
утрачиваются в результате
образования подногтевых пузырей.
Рубцовая атрофия кожи волосистой
части головы проявляется диффузной
разреженностью волос и их
дистрофическими изменениями.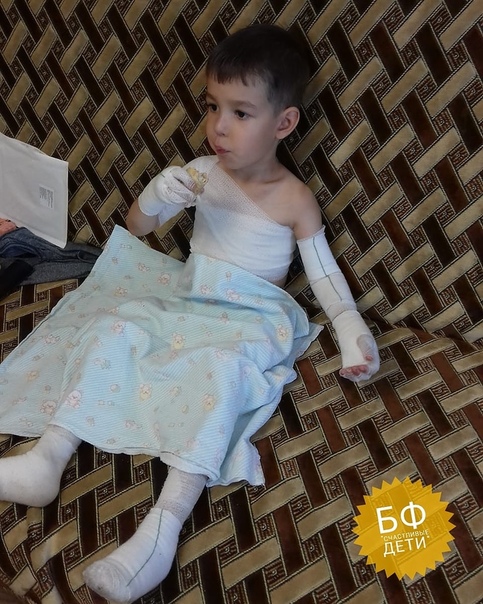
На слизистой оболочке полости
рта, пищевода, прямой кишки также
возникают множественные пузыри.
Процесс рубцевания во рту приводит
к ограничению подвижности языка,
атрофии его сосочков, заращению
вестибулярных складок и
микростомии, в пищеводе — к его
сужению, нарушению проходимости
пищи, в прямой кишке — к хроническим
запорам, резким болям при
дефекации.
Зубы поражены у всех больных,
преобладают кариес, дефекты зубной
эмали, аномалии расположения.
Поражение слизистой оболочки
глаз часто наблюдается в детском
возрасте, что клинически
проявляется жжением, болями при
попытке открыть глаза.
Эпителизация эрозий конъюнктивы
происходит быстро (2 — 4 дня).
Рубцевание на роговице завершается
образованием облачковидных
помутнений, существенно не
нарушающих зрение.
Общее состояние больных
характеризуется слабостью, быстрой
утомляемостью, длительными
периодами субфебрилитета.
Постоянные болезненные ощущения
приводят к ограничению подвижности
больных, замедлению психомоторного
и физического развития, социальной
дезадаптации. Отмечается
гипохромная анемия.
С возрастом способность к
заживлению эрозивноязвенных
поражений снижается, некоторые
очаги не заживают несколько
месяцев и даже лет. На таких очагах,
а также на рубцах могут
формироваться эпителиальные
опухоли, чаще плоскоклеточный рак,
резистентный к терапии.
Среди причин смерти в первый год
жизни наиболее часты асфиксия,
аспирационная пневмония,
дерматогенный сепсис, в возрасте
старше 30 лет — злокачественные
опухоли кожи.
Лечение наследственной
пузырчатки
Разрабатывая тактику лечения,
следует учитывать, что период
активности наследственных
болезней растягивается на долгие
годы и вряд ли стоит рекомендовать
столь же длительный прием даже
эффективных препаратов. Активная
терапия применяется во время
обострения и возникновения
осложнений короткими курсами, а
затем сменяется более длительным
назначением общеукрепляющих и
симптоматических средств.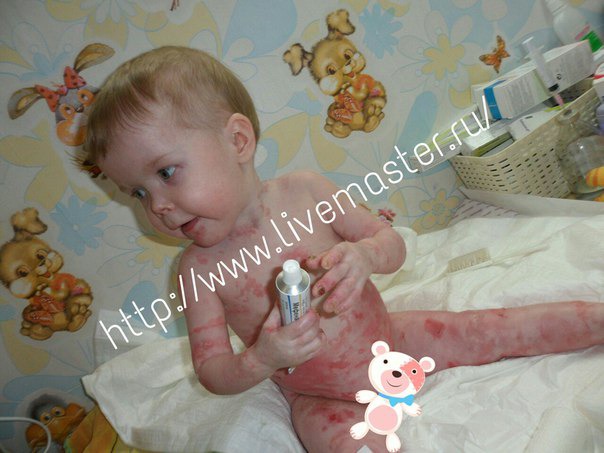 Особое
Особое
внимание уделяется вопросам ухода
и питания.
Основными задачами лечения
являются предупреждение появления
пузырей на коже и слизистых
оболочках, ускорение заживления
имеющихся высыпаний, профилактика
и лечение вторичного
инфицирования, предупреждение и
лечение тяжелых осложнений,
связанных с рубцеванием.
Патогенетическая
терапия
Известно, что в коже больных
рецессивным дистрофическим
буллезным эпидермолизом
вырабатывается избыточное
количество структурно измененной
коллагеназы. В связи с этим
патогенетически обосновано
применение препаратов,
ингибирующих выработку или
активность коллагеназы — дифенина
(фенитоина), эритромицина, больших
доз витамина Е и ретиноидов.
Дифенин (применяемый в
психиатрии для лечения эпилепсии)
выпускают в таблетках по 0,1,
назначают внутрь дважды в день из
расчета 3,5 мг/кг массы тела в сутки у
взрослых и 8 мг/кг у детей. В течение
первых 3 дней назначают 1/3 суточной
дозы, с 4-го по 6-й день 2/3, с 7-го дня —
полную дозу. При необходимости
отмены препарата снижение его дозы
производят в обратном порядке.
Положительный эффект в виде
уменьшения количества пузырей,
ускорения эпителизации эрозий,
повышения резистентности кожи к
травматическим воздействиям
отмечают через 3 — 4 нед. При лечении
дифенином возможны головокружение,
возбуждение, тошнота, рвота, тремор,
лимфаденопатия, гиперплазия десен.
Эритромицин назначают внутрь
в обычной возрастной дозе в течение
10 — 14 дней. Учитывая
бактериостатическое действие
антибиотика, его лучше назначать,
когда множественные пузырные
высыпания на коже сопровождаются
вторичным инфицированием эрозий.
Токоферола ацетат (витамин Е)
выпускают в капсулах по 50 и 100 мг и в
масляном растворе 5%, 10% и 30% ( по 50, 100
и 300 мг/мл). Препарат при буллезном
эпидермолизе дает положительный
эффект только в дозах, превышающих
1500 мг в сутки. Детям назначают 1/2 — 1/3
этой дозы (то есть 500 — 1000 мг в сутки).
Курс лечения составляет 20 — 40 дней.
Препарат назначают равными частями
утром и вечером во время или сразу
после еды. Детям старшего возраста,
не имеющим нарушений глотания, и
взрослым витамин Е назначают в
капсулах, в остальных случаях — в
каплях. Побочных явлений при
применении таких высоких доз нами
не отмечено и в литературе не
описано.
Из группы ретиноидов применяются
тигазон и ретинола пальмитат
или ретинола ацетат. Помимо
антиколлагеназного действия, они
обладают способностью ускорять
эпителизацию. В связи с этим их
лучше назначать больным со
значительной площадью поражения,
но без вторичного инфицирования.
Тигазон выпускают в капсулах по 10 и
25 мг, назначают в суточной дозе 1
мг/кг массы тела (равными частями 3
раза в день во время еды). При
хорошем эффекте (обычно на 3 — 7-й
день) через 2 — 3 нед суточную дозу
снижают до 0,3 — 0,5 мг/кг. Длительное
применение тигазона не
рекомендуется, поскольку препарат
обладает множеством побочных
действий: хейлит, сухость кожи и
слизистых оболочек, выпадение
волос, биохимические нарушения, у
детей — замедление роста. Тигазон
эмбриотоксичен и тератогенен,
противопоказан беременным и
планирующим беременность женщинам.
Перед началом лечения необходимо
убедиться, что в клиническом и
биохимическом анализах крови нет
отклонений.
Ретинола пальмитат выпускают в
капсулах по 100000 МЕ и масляном
растворе по 100000 МЕ/мл, ретинола
ацетат — в капсулах по 3300, 5000 и 33000МЕ
и масляном растворе по 100000 и 250000
МЕ/мл. Оба препарата применяются в
суточной дозе 5000 МЕ/кг массы тела
(равными частями утром и вечером
после еды). По сравнению с тигазоном
препараты менее токсичны, но их
положительное действие
проявляется в более поздние сроки
(на 7 — 10-й день). Курс лечения
составляет 1,5 — 2 мес.
Препараты с антиколлагеназной
активностью не всегда эффективны.
Большинство из них не
рекомендуется применять длительно,
обычно проводят 2 — 3 курса лечения в
год. Основой лечения остается
симптоматическая терапия.
Симптоматическа
терапия
Общая терапия включает
применение антибиотиков широкого
спектра действия при вторичном
инфицировании высыпаний (их
назначают только при нарушении
общего состояния больного),
антигистаминные и седативные
препараты при выраженном зуде,
анаболические и общеукрепляющие
средства и ферменты при отставании
в физическом развитии. При анемии
лучший эффект дает прямое
переливание крови, возможно
переливание эритроцитной массы,
плазмы, альбумина, обязательно
назначение соответствующей диеты.
В комплексной терапии
необходимо назначение
поливитаминных препаратов.
Предпочтение отдают комплексам,
содержащим микроэлементы.
При поражении слизистой
оболочки полости рта после каждого
приема пищи рекомендуется
прополоскать рот отварами ромашки,
шалфея, календулы, зверобоя,
дубовой коры, корневища змеевика.
После полоскания хорошо применять
облепиховое масло, мазь с ретинола
пальмитатом, каротолин, солкосерил,
сок каланхое в виде аппликаций.
Маленьким детям дают облепиховое
масло в каплях внутрь.
При спазмах пищевода с
нарушением проходимости пищи
рекомендуются постельный режим,
сухое тепло на область груди,
спазмолитические средства,
электрофорез с пелоидином.
Уход за кожей и наружное
лечение
При запорах не следует применять
слабительные средства, вызывающие
химическое или механическое
раздражение рецепторов кишечника,
лучший эффект достигается диетой и
введением в прямую кишку теплого
растительного или вазелинового
масла в виде микроклизмы.
Применение кортикостероидных
препаратов как внутрь, так и
наружно не рекомендуется. Не
препятствуя образованию пузырей и
не способствуя заживлению, они
усиливают формирование
атрофических рубцов.
Профилактические прививки
противопоказаны только в период
нарушения общего состояния
ребенка.
С первых дней жизни больного
ребенка нужно стремиться свести к
минимуму травмирующие кожу
факторы. Пеленки должны быть
Пеленки должны быть
мягкими, без швов. При пеленании
обращают внимание на то, чтобы
ножки ребенка не соприкасались
друг с другом. Все нижнее белье
надевается швами наружу.
На одежде не должно быть резинок
и тесемок, стесняющих движения. По
этой же причине нежелательно
пользоваться памперсами.
На руки ребенка берут очень
осторожно, только одетым или
завернутым в пеленку, поддерживая
снизу, избегая растягивания кожи.
Когда ребенок начинает ходить, в
его одежду (на локти и колени)
желательно подшить несколько слоев
мягкой ткани. Дома рекомендуется
носить свободную одежду и не
надевать обуви. Обувь для прогулок
должна быть свободной и легко
надеваться.
Все лица, причастные к уходу за
ребенком и наблюдению за
состоянием его здоровья, должны
быть предупреждены об особенностях
болезни и недопустимости даже
незначительного травмирования
кожи и слизистых оболочек
(например, при осмотре педиатром,
отоларингологом или стоматологом).
Пузыри легче образуются на
сухой, атрофичной коже со сниженным
салоотделением. В связи с этим кожу
нужно ежедневно искусственно
ожиривать и гидратировать, чтобы
она приобретала мягкость и
эластичность и была более
резистентна к механическим
воздействиям. С этой целью
применяются кремы и мази на
водно-эмульсионной основе (мазь с
ретинола пальмитатом, мазь радевит,
5% мазь с мочевиной) или
растительное масло (кроме
подсолнечного). Используемый крем
не должен быть густым.
Пузыри, образующиеся на коже,
ежедневно опорожняют, прокалывая с
двух сторон толстой инъекционой
иглой и удаляя жидкость либо
надавливанием, либо отсасыванием с
помощью шприца.
Следует помнить, что собственный
эпидермис является самым лучшим
покрытием раны и более всего
способствует ее заживлению. Однако
в большинстве случаев повторная
механическая травма приводит к
разрыву отслоившегося эпидермиса,
обнажается эрозивная поверхность.
На эрозии лучше всего сразу же
наложить коллагеновое губчатое
покрытие (коласпон, альгикол,
дигиспон и др.). Если покрытий нет
под рукой, необходимо обработать
ранку антисептиком во избежании
инфицирования и наложить
стерильную повязку с
ранозаживляющими средствами (мази
с ретинола пальмитатом, радевит,
солкосерил, актовегин, бепантен,
аэрозоль пантенол).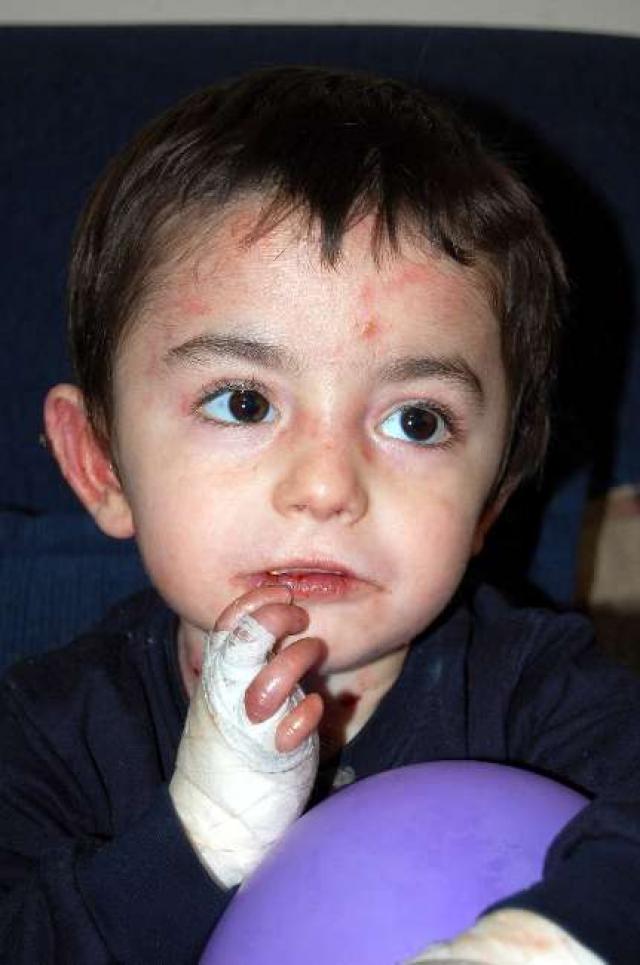
Несмотря на предосторожности,
большинство эрозий инфицируется,
превращается в язвы. На
инфицированные участки
накладывают мази с антибиотиками
или другими антимикробными
средствами (дермазин, левосин,
левомеколь, фастин). Удобны
аэрозольные наружные средства: олазоль,
гипозоль, легразоль, левовинизоль и
др. Для заживления язв
используются коллагеновые
губчатые покрытия, содержащие
ферменты.
При обширном поражении хороший
эффект оказывает общее
УФ-облучение субэритемными дозами.
Магнитотерапию назначают на
отдельные длительно незаживающие
язвы.
Ванны с травами хорошо
стимулируют заживление, улучшают
самочувствие и являются для
больных любого возраста самой
приятной процедурой. Для ванн
используются любые растительные
отвары с противовоспалительным и
вяжущим действием. При выраженном
зуде добавляют мяту или валериану.
После ванны обязательно смазывание
кожи питательным кремом.
У многих больных после
заживления образуются милиумы,
особенно часто на тыльной стороне
кистей. Эти высыпания со временем
разрешаются сами и не требуют
лечения.
Взрослые больные должны быть
предупреждены о возможном
появлении на рубцах и язвах
необычных высыпаний, что требует
незамедлительного обращения к
дерматологу. Эпителиальные опухоли
при буллезном эпидермолизе могут
быть резистентны к лечению, оно
должно быть начато как можно
раньше.
Питание
Во все периоды жизни больного
питание должно компенсировать
потери белка, солей и воды,
связанные с образованием пузырей.
Грудное вскармливание
предпочтительнее, с введением
докорма и прикорма количество
вводимого с пищей белка должно быть
увеличено на 20%. Фруктовые соки и
пюре не должны быть кислыми. В
утренние часы полезно давать
ребенку немного нерафинированного
растительного масла, которое
восполняет недостаток
полиненасыщенных жирных кислот и
облегчает дефекацию. В рацион
вводят продукты, богатые грубой
растительной клетчаткой (капуста,
кабачки, свекла, сухофрукты).
Запрещается пища, травмирующая
слизистую оболочку (карамель,
сухари, сушки, вафли и т. д). Взрослых
больных предостерегают от
употребления спиртных напитков и
острых блюд, провоцирующих
образование пузырей в пищеводе.
При спазмах и сужении пищевода
применяют механически и термически
щадящую диету, увеличивая
количество приемов пищи.
Проф. С. И. Воздвиженским (МНИИ
педиатрии и детской хирургии)
разработан метод хирургического
лечения контрактур и синдактилий
кистей у детей с буллезным
эпидермолизом. Однако существует
опасность рецидивов, в связи с чем
необходим длительный период
противорецидивной терапии.
Больные дети могут получить
инвалидность, взрослые
трудоспособны или являются
инвалидами I — III группы в
зависимости от формы, тяжести
заболевания и осложнений.
В связи с трудностями лечения
особое значение имеют методы
профилактики. Генетическое
консультирование возможно после
установления точного диагноза.
Риск развития заболевания при
доминантных формах — 50% для каждого
ребенка. Если у здоровых родителей
родился ребенок, больной
рецессивной формой буллезного
эпидермолиза, то для каждого
следующего ребенка риск развития
заболевания составляет 25%. Если
больной с рецессивной формой хочет
иметь ребенка, то для него риск
развития заболевания ничтожно мал.
Риск становится большим (50%) в том
случае, если второй из родителей
является носителем идентичного
рецессивного гена буллезного
эпидермолиза. Риск существенно
увеличивается при
кровнородственных браках.
При пограничном и рецессивном
дистрофическом буллезном
эпидермолизе возможно проведение
пренатальной диагностики методом
биопсии кожи плода в 16 — 18 нед
беременности с последующим
электронно-микроскопическим
исследованием. Такое исследование
может быть проведено в Центре
охраны здоровья матери и ребенка
(Москва) и в ряде зарубежных стран.
Если у плода имеется заболевание,
производят прерывание
беременности.
Литература:
1. Bruckner, Tuderman L. Epidermolysis bullosa
hereditary. Hautarzt 1995;46:61-72.
Hautarzt 1995;46:61-72.
2. Альбанова В.И. Клиническая
характеристика доминантного
дистрофического буллезного
эпидермолиза. Вестник дерматол. —
1994;1:48-52.
3. Альбанова В.И. Буллезный
эпидермолиз. В книге «Моногенные
дерматозы». — Йошкар-Ола. — 1993. С.
104-26.
4. Суворова К.Н., Альбанова В.И.
Наследственный буллезный
эпидермолиз. В книге «Детская
дерматовенерология. — Казань. 1996. С.
69-80.
Буллезный эпидермолиз — Диагностика и лечение
Диагноз
Врач может заподозрить буллезный эпидермолиз по внешнему виду пораженной кожи. Он или она, скорее всего, попросят вашего ребенка пройти лабораторные анализы для подтверждения диагноза. Они могут включать:
- Биопсия кожи для иммунофлуоресцентного картирования. С помощью этого метода удаляется небольшой образец пораженной кожи и исследуется с помощью микроскопа и отраженного света, чтобы идентифицировать слой или слои пораженной кожи.Этот тест также определяет, функционируют ли белки, необходимые для роста кожи.
- Генетическое тестирование. Иногда для подтверждения диагноза используется генетическое тестирование, поскольку большинство форм буллезного эпидермолиза передаются по наследству. Берется небольшой образец крови и отправляется в лабораторию для анализа.
- Пренатальное тестирование. Семьи, у которых в анамнезе был буллезный эпидермолиз, могут захотеть рассмотреть возможность пренатального тестирования и генетического консультирования.
Лечение
Если изменения в образе жизни и уход на дому не контролируют признаки и симптомы буллезного эпидермолиза, лечение может включать лекарства, хирургическое вмешательство и реабилитацию.Состояние часто прогрессирует, несмотря на лечение, иногда вызывая серьезные осложнения и смерть.
Лекарства
Лекарства помогают контролировать боль и зуд и лечить такие осложнения, как инфекция кровотока (сепсис). Врач может назначить пероральные антибиотики, если на ранах наблюдаются признаки распространенной инфекции (лихорадка, слабость, увеличение лимфатических узлов).
Врач может назначить пероральные антибиотики, если на ранах наблюдаются признаки распространенной инфекции (лихорадка, слабость, увеличение лимфатических узлов).
Хирургия
Может потребоваться хирургическое лечение.Опции, которые иногда используются для этого состояния, включают:
- Расширение пищевода. Волдыри и рубцы на пищеводе могут привести к сужению пищевода, затрудняя прием пищи. Хирургическое расширение пищевода может облегчить это и облегчить транспортировку пищи изо рта в желудок. Риски включают перфорацию пищевода.
- Размещение питательной трубки. Для улучшения питания и увеличения веса может быть имплантирован питательный зонд (гастростомический зонд) для доставки пищи непосредственно в желудок.
- Прививка кожи. Если рубцы повлияли на функцию руки, врач может порекомендовать пересадку кожи.
- Восстановление подвижности. Повторяющееся образование пузырей и рубцов может вызвать сращение пальцев рук и ног или аномальные изгибы суставов (контрактуры). Врач может порекомендовать операцию для исправления этих состояний, особенно если они мешают нормальному движению.
Реабилитационная терапия
Работа со специалистом по реабилитации (физиотерапевт, эрготерапевт) может помочь ослабить ограничения движений, вызванные рубцами и контрактурами.
Возможные варианты лечения в будущем
Исследователи изучают более эффективные способы лечения и облегчения симптомов буллезного эпидермолиза, в том числе:
- Генная терапия
- Трансплантация костного мозга (стволовых клеток)
- Белковая заместительная терапия
- Клеточная терапия
Образ жизни и домашние средства
Вы можете принять меры в домашних условиях, чтобы ухаживать за волдырями и предотвращать образование новых. Узнайте, как ухаживать за ранами и обеспечивать полноценное питание, что очень важно для людей с буллезным эпидермолизом.
Узнайте, как ухаживать за ранами и обеспечивать полноценное питание, что очень важно для людей с буллезным эпидермолизом.
Уход за волдырями
Ваш врач может показать вам, как правильно ухаживать за волдырями, и посоветовать способы их предотвращения. Поговорите со своим врачом о безопасных способах разрушения и осушения волдырей, прежде чем они станут слишком большими. Ваш врач также может порекомендовать продукты, которые помогают поддерживать влажность пораженных участков, что способствует развитию хелинга и предотвращает инфекцию.
Как правило, выполните следующие действия:
- Вымой руки. Вымойте руки перед тем, как прикасаться к волдырям вашего ребенка или менять повязку.
- Обезболивание. Примерно за 30 минут до смены повязки или другой болезненной процедуры дети старшего возраста и взрослые могут принимать обезболивающие, отпускаемые по рецепту. Для людей, которые не реагируют на болеутоляющие, другие варианты включают противосудорожные препараты, такие как габапентин и прегабалин.
- Очищайте кожу ежедневно. Чтобы очистить рану, замочите ее на 5–10 минут в слабом растворе соли и воды. Другие варианты — мягкие растворы разбавленного уксуса или отбеливателя. Замачивание ослабляет прилипшие повязки и помогает уменьшить боль при смене повязок. Смойте теплой водой.
- Проколите новые волдыри. Это предотвращает их распространение. Используйте стерильную иглу, чтобы проколоть каждый новый волдырь в двух точках. Но оставьте крышу волдыря нетронутой, чтобы обеспечить дренаж и защитить нижележащую кожу.
- Наложите обработанные повязки. Нанесите вазелин или другое увлажняющее вещество на антипригарную повязку (Mepilex, Telfa, вазелиновую марлю). Затем аккуратно наложите повязку на рану. При необходимости закрепите подушечку свернутой марлей.
- Обертывание рук и ног с волдырями ежедневно.
 При некоторых тяжелых формах этого состояния ежедневные обертывания помогают предотвратить контрактуры и сращение пальцев рук и ног. Для этого пригодятся специальные обертывания и марлевые повязки.
При некоторых тяжелых формах этого состояния ежедневные обертывания помогают предотвратить контрактуры и сращение пальцев рук и ног. Для этого пригодятся специальные обертывания и марлевые повязки. - Следите за признаками инфекции. Если вы заметили покраснение, жар, гной или красную линию, ведущую из волдыря, поговорите со своим врачом о рецептурных антибиотиках.
- Сохраняйте прохладу. Волдыри часто усугубляются жарой и теплыми условиями.
Обеспечение полноценного питания
Разнообразное и полноценное питание способствует росту и развитию детей и способствует заживлению ран. Если волдыри во рту или горле мешают ребенку есть, вот несколько советов:
- Для младенцев попробуйте соски для бутылочек, предназначенные для недоношенных детей, шприц или капельницу для лекарств с резиновым наконечником.
- Для детей старшего возраста подавайте питательные, мягкие продукты, которые легко глотать, например овощные супы и фруктовые смузи. Пюре из твердой пищи с бульоном или молоком.
- Подавайте еду и напитки теплыми, комнатной температуры или холодными.
- Поговорите с диетологом или врачом об использовании добавок для минимизации дефицита питательных веществ и витаминов.
Помощь и поддержка
Лечение и профилактика волдырей и осложнений буллезного эпидермолиза может вызвать стресс у вас, вашего ребенка и членов семьи.Возможно, вам будет полезно поделиться проблемами и информацией с семьями в аналогичных обстоятельствах. Узнайте у своего поставщика медицинских услуг о группах поддержки при буллезном эпидермолизе в вашем районе. Если присоединение к группе поддержки не для вас, спросите о консультантах, священниках или социальных работниках, которые работают с семьями, которые борются с буллезным эпидермолизом.
Подготовка к приему
Вас могут направить к врачу, который специализируется на диагностике и лечении кожных заболеваний (дерматолог).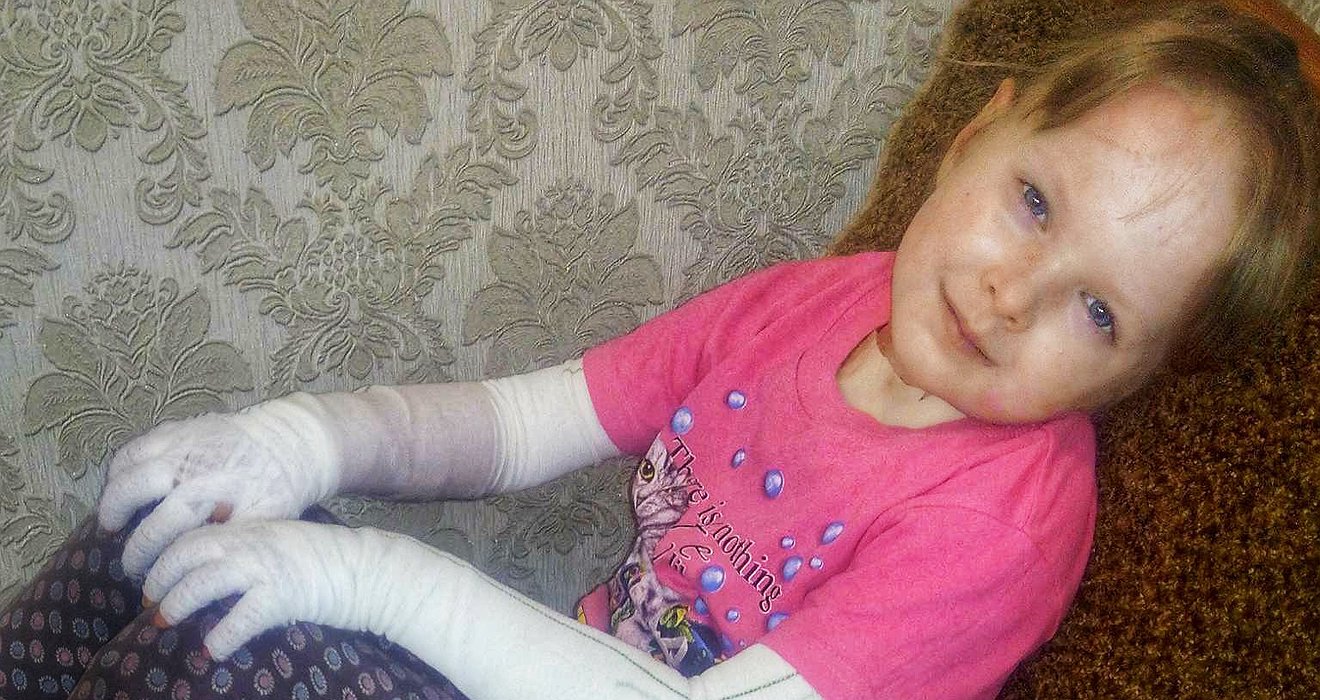
Специализированные центры буллезного эпидермолиза
Центры, которые специализируются на диагностике, оценке и лечении людей с буллезным эпидермолизом, могут входить в сеть под названием EB Clinet. В таких центрах работают врачи, медсестры, социальные работники и специалисты по реабилитации, которые оказывают специализированную помощь людям с этим заболеванием.
Регулярное посещение такого центра может улучшить качество жизни и снизить количество госпитализаций из-за осложнений для людей с буллезным эпидермолизом.Спросите своего врача, доступен ли вам специализированный центр по лечению буллезного эпидермолиза.
Независимо от того, к какому врачу вы обратитесь в первую очередь, вот некоторая информация, которая поможет вам подготовиться к приему.
Что вы можете сделать
- Перечислите признаки и симптомы вашего ребенка и сколько времени они у него есть.
- Обратите внимание на любые новые источники трения вокруг волдырей, , если таковые имеются. Например, сообщите своему врачу, если ваш малыш недавно начал ходить или ваш старший ребенок начал физическую активность, которая оказывает новое давление на пораженные участки.
- Перечислите основную медицинскую информацию, включая другие медицинские проблемы, по поводу которых вашему ребенку был поставлен диагноз. Также укажите названия всех безрецептурных и рецептурных лекарств, которые он принимает, а также все витамины и добавки.
- Попросите члена семьи или друга, которому вы доверяете, присоединиться к вам на приеме к вашему ребенку. Если ваш врач говорит вам, что у вашего ребенка буллезный эпидермолиз, вам может быть трудно сосредоточиться на чем-либо еще, что он скажет.Возьмите с собой кого-нибудь, кто может оказать эмоциональную поддержку и помочь вам вспомнить всю информацию.
- Перечислите вопросы , которые следует задать своему врачу.
Вопросы, которые следует задать врачу
- Какая наиболее вероятная причина признаков и симптомов у моего ребенка?
- Каковы другие возможные причины этих признаков и симптомов?
- Какие тесты нужны моему ребенку?
- Какие существуют методы лечения и какие побочные эффекты они могут вызвать?
- Что можно сделать, чтобы облегчить боль или дискомфорт моего ребенка?
- Как мне позаботиться о потребностях моего ребенка, таких как кормление, купание и одевание его или ее?
- Каковы возможные осложнения этого состояния?
- Какие признаки или симптомы, связанные с этим состоянием, должны побудить меня позвонить вам?
- Какие признаки или симптомы должны побудить меня позвонить в службу 911 или по местному номеру службы экстренной помощи?
- Какие ограничения должен соблюдать мой ребенок?
- Как вы думаете, симптомы моего ребенка улучшатся с возрастом?
- Если я планирую иметь больше детей, подвергаются ли они повышенному риску этого состояния?
- Как мне найти других людей, которые борются с буллезным эпидермолизом?
- Где я могу найти дополнительную информацию и ресурсы?
Чего ожидать от врача
Ваш врач, скорее всего, задаст вам ряд вопросов.Если вы будете готовы ответить на них, у вас будет время, чтобы обсудить любые вопросы, о которых вы хотите подробно поговорить. Ваш врач может спросить:
- Когда вы впервые заметили волдыри?
- Какие части тела были затронуты?
- Вызывает ли что-нибудь конкретное образование волдырей? Например, от жары ухудшается?
- Появились ли у вашего ребенка язвы в местах наложения повязок и липкой ленты?
- Заметили ли вы другие признаки или симптомы помимо волдырей? Например, у вашего ребенка хриплый голос?
- Кажется, что еда или глотание причиняют ребенку боль?
- Было ли у кого-нибудь в вашей семье состояние, отмеченное значительными волдырями?
- Были ли у вашего ребенка какие-либо другие заболевания?
Что вы можете сделать за это время
За время до визита вы можете свести к минимуму риск появления у вашего ребенка новых волдырей:
- Слегка приподняв или прикоснувшись к нему или к ней
- Обеспечение постоянной прохлады в вашем доме
- Поддержание увлажнения кожи вашего ребенка с помощью лубрикантов, например, вазелина
- Одевайте ребенка только в мягкие материалы
- Следите за тем, чтобы ногти у вашего ребенка были короткими
Немедленно позвоните своему врачу, если вы заметили признаки возможной инфекции вокруг волдыря.
Буллезный эпидермолиз — Лечение — NHS
В настоящее время лекарства от буллезного эпидермолиза (БЭ) не существует, но лечение может помочь облегчить симптомы и контролировать их.
Лечение также направлено на:
- избегать повреждения кожи
- улучшить качество жизни
- снижает риск развития осложнений, таких как инфекция и недоедание
Специализированные центры
Родителей и детей обычно направляют в специализированный центр, в котором работают сотрудники, обладающие знаниями и опытом в лечении этого заболевания.
В Англии 4 специализированных центра:
- Детская больница Бирмингема
- Больница Солихалла
- Детская больница на Грейт-Ормонд-стрит, Лондон
- Госпиталь Святого Томаса, Лондон
После первоначального диагноза вполне вероятно, что вы и ваш ребенок будете регулярно посещать специализированный центр, чтобы можно было составить подробный план лечения.
Как только симптомы вашего ребенка улучшатся или стабилизируются, можно будет организовать лечение на месте, поэтому вам нужно будет посещать специализированный центр только изредка.
Но с более серьезными типами EB, такими как Herlitz JEB или тяжелой генерализованной рецессивной DEB, такое расположение не всегда возможно.
Лечебная бригада
Дети с БЭ часто имеют сложные потребности, особенно если у них тяжелая форма заболевания. Их нужно будет лечить разноплановой командой медицинских специалистов, работающих вместе.
В эту команду может входить:
- врач, специализирующийся на лечении кожных заболеваний (дерматолог)
- стоматолог
- диетолог
- физиотерапевт
- специалист по играм, который использует игровые занятия для улучшения физического и психологического благополучия ребенка
- медсестра-специалист, которая обычно является связующим звеном между вами и другими членами команды
Общие советы
Важной частью плана лечения вашего ребенка будут практические советы о том, как предотвратить травмы или трение кожи вашего ребенка, чтобы уменьшить частоту образования пузырей.
Этот совет будет зависеть от типа БЭ и тяжести симптомов вашего ребенка.
Этот совет может включать:
- не ходить на большие расстояния (это может вызвать образование волдырей на подошвах ног вашего ребенка)
- предотвращение повседневных ударов, ударов и царапин
- не тереть кожу ребенка (возможно, вам придется изменить способ подъема ребенка)
- как можно больше охладить ребенка в теплую погоду
- избегать одежды, которая плотно прилегает или трется о кожу, чтобы предотвратить образование пузырей
- ношение одежды из натуральных тканей, например из хлопка (это также поможет сохранить прохладу вашему ребенку)
- выбираем удобную обувь, которая хорошо сидит и не имеет неровных швов внутри
Вашему ребенку может потребоваться присмотр, когда он находится на игровой площадке и избегает занятий контактными видами спорта.
Но важно, чтобы они вообще не избегали физических нагрузок или контактов с другими детьми.
Ваш физиотерапевт должен уметь порекомендовать занятия, которые вряд ли приведут к образованию волдырей, например плавание.
Уход за кожей
Ваша лечащая бригада посоветует, как ухаживать за кожей вашего ребенка.
Например:
- когда и как протыкать новые пузыри
- как ухаживать за ранами, оставленными волдырями, и как предотвратить заражение
- следует ли оставлять раны открытыми или использовать повязки
- какие виды повязок использовать, как их накладывать и снимать и как часто их менять
- следует ли использовать увлажняющие кремы на коже ребенка
Обычно рекомендуется прокалывать (прокалывать) новые волдыри стерильной иглой.Ваш терапевт сможет предоставить вам запас стерильных игл.
Прокалывание волдырей предотвратит их увеличение. Большие волдыри могут оставлять большие болезненные раны, которые заживают дольше.
Обычно рекомендуется оставлять кожу поверх волдыря для защиты нижних слоев кожи.
Если открытая рана нуждается в повязке, лучше всего использовать ту, которая не прилипает к коже и легко снимается.
Чтобы удерживать антипригарную повязку на месте, вам могут посоветовать использовать носок, хлопчатобумажную повязку или трубчатую повязку.
Следует избегать регулярного наклеивания пластырей.
Инфекции
Открытые раны или сырые участки кожи часто могут инфицироваться и требуют лечения.
Признаки инфицирования участка кожи:
- покраснение и жар вокруг
- область подтекающего гноя или водянистого отделяемого
- Корка на поверхности раны
- рана незаживающая
- красная полоса или линия, отходящая от волдыря, или скопление волдырей
- высокая температура (лихорадка) 38С (100.4F) или выше
Если вы считаете, что у вашего ребенка кожная инфекция, как можно скорее сообщите об этом своему терапевту.
При отсутствии лечения кожная инфекция часто может быстро распространиться на другие части тела, особенно при более тяжелых формах БЭ.
Лечение кожных инфекций включает:
- кремы или мази антисептические
- кремы или лосьоны с антибиотиками
- таблеток антибиотика
- специально разработанные повязки для стимуляции процесса заживления
Обезболивающее
Волдыри и раны могут быть болезненными и затруднять простые действия, такие как передвижение и ходьба.
Обезболивающих, отпускаемых без рецепта, таких как парацетамол, может быть достаточно при более легких формах БЭ, таких как ЭБС.
Для более тяжелых типов БЭ могут потребоваться более сильные обезболивающие, такие как морфин, либо для лечения фоновой боли, либо для таких процедур, как перевязка, переодевание или купание.
Детям младше 16 лет нельзя давать аспирин, поскольку существует небольшой риск того, что это может вызвать серьезное заболевание, называемое синдромом Рейе.
Вам могут потребоваться более сильные лекарства, такие как амитриптилин или габапентин, для тех типов БЭ, которые вызывают длительную боль.
Стоматологическая помощь
Болезненность, вызванная волдырями во рту вашего ребенка, может затруднить чистку зубов.
Но хорошая гигиена полости рта с использованием мягкой зубной щетки и жидкости для полоскания рта, содержащей фтор (а также регулярное посещение стоматолога), очень важна.
Подробнее о стоматологической помощи младенцам и детям.
Уход за ногтями
Ногти на руках и ногах вашего ребенка могут стать толще, чем обычно, и их будет трудно подрезать, особенно если под ногтем образуются волдыри.
Ваша медицинская бригада должна быть в состоянии порекомендовать кремы, смягчающие ногти и облегчающие их стрижку.
Уход за глазами
Дети с генерализованным тяжелым JEB и рецессивным DEB часто испытывают волдыри и раздражение в глазах и вокруг них.
Обычно для этого требуется обработка глазными каплями и мазями, чтобы глаза оставались влажными.
Кормление и питание
Если у вашего ребенка волдыри во рту, это может вызвать проблемы с кормлением.Ваша терапевтическая бригада может посоветовать вам, как решить проблемы с кормлением.
Например:
- кормление младенца или младенца с помощью шприца, пипетки или «искусственной соски»
- добавление жидкости в пюре, чтобы облегчить глотание (когда ваш ребенок станет достаточно взрослым, чтобы есть твердую пищу)
- Включая в рацион ребенка большое количество мягкой пищи
- Не подавайте слишком горячую пищу, так как это может вызвать образование пузырей
Если ваш ребенок старше, ваша лечащая бригада также может посоветовать вам его диету.
Процесс заживления предъявляет большие требования к организму, и здоровое питание важно для заживления кожных ран вашего ребенка и предотвращения недоедания.
Вашему ребенку также могут потребоваться добавки в виде напитков на основе молока или пудингов с высоким содержанием белка и калорий.
Также могут потребоваться добавки с витаминами, железом или цинком, если в анализах крови обнаруживается их дефицит. Об этом посоветует ваш диетолог.
Запор может быть распространенной проблемой для детей с БЭ, особенно если им трудно переваривать продукты с высоким содержанием клетчатки, такие как хлеб из непросеянной муки или мюсли.
Если ваш ребенок регулярно страдает запорами, ему может быть полезно принимать пищевые добавки с клетчаткой.
Подробнее о запорах.
Хирургия
Операция может потребоваться для лечения некоторых осложнений, которые могут возникнуть в тяжелых случаях БЭ.
Различные виды хирургических вмешательств описаны ниже:
- Если пальцы рук и ног вашего ребенка срослись вместе рубцовой тканью, создавая эффект «рукавицы», может потребоваться операция, чтобы разделить их.
- Если пищевод вашего ребенка (трубка, соединяющая рот и желудок) сузился из-за рубцов, может потребоваться операция по его расширению. Это делается путем помещения баллона в пищевод и его надувания, чтобы расширить суженную область.
- Если у вашего ребенка недостаточный вес и он не растет должным образом из-за симптомов БЭ, не позволяющих принимать пищу, можно хирургическим путем имплантировать ему питательную трубку в живот.
Исследования
Проводятся исследования, чтобы попытаться найти лекарство или, по крайней мере, более эффективное лечение от БЭ.
Направления исследований включают:
- нанесение протеинов непосредственно на кожу для предотвращения отслаивания слоев кожи
- добавление «исправленных» копий определенных генов к сильно пораженным участкам кожи, чтобы попытаться регулировать производство клеток кожи
- добавление к коже клеток, известных как фибробласты, выращенных из небольшого образца кожи вашего ребенка, для ее укрепления
- с использованием трансплантатов костного мозга для стимуляции производства здоровых клеток кожи
- определение лекарств, которые могут улучшить и ускорить процесс заживления ран
Первоначальные результаты во всех этих областях были многообещающими, но может пройти несколько лет, прежде чем исследователи придумают безопасные и эффективные методы лечения.
На веб-сайте DEBRA можно найти дополнительную информацию о текущих исследованиях и клинических испытаниях ЭБ.
Последняя проверка страницы: 19 марта 2018 г.
Срок следующей проверки: 19 марта 2021 г.
Лечение буллезного эпидермолиза — Новости буллезного эпидермолиза
Буллезный эпидермолиз (БЭ) — редкое заболевание, при котором кожа — а иногда и поверхности внутри тела, такие как кишечник — легко разрываются и покрываются волдырями. Это приводит к боли, дискомфорту, а иногда и к смертельным осложнениям.Симптомы БЭ обычно начинаются в молодом возрасте.
В настоящее время не существует лекарства от БЭ, и лечение направлено на предотвращение образования волдырей или лечение ран, вызванных этим заболеванием. Существуют разные типы БЭ, которые связаны с образованием волдырей в разных частях тела и различаются по степени тяжести. В зависимости от типа буллезного эпидермолиза используются разные методы лечения.
Профилактика
Первым шагом в лечении буллезного эпидермолиза является уменьшение количества образующихся волдырей.Пациенты или их родители могут вносить изменения в свой образ жизни, например:
- Поддерживать прохладу;
- Выбирайте мягкую свободную одежду, которую легко снимать и снимать;
- Избегайте ходьбы на большие расстояния;
- Избегайте царапин, обрезая ногти и надевая варежки перед сном;
- Избегайте твердых или шероховатых поверхностей, накрыв их мягким материалом, например овчиной.
Нанесение лубрикантов или увлажняющих средств может помочь сохранить кожу влажной и уменьшить трение.Однако об этом нужно заранее обсудить со специалистом.
Физический контакт может вызвать появление волдырей, но нельзя избегать физического контакта и пациенту не следует прекращать физическую активность. Специалисты могут посоветовать родителям и опекунам, как безопасно держать детей с БЭ и играть с ними, а также о том, какие действия с наименьшей вероятностью могут привести к образованию волдырей.
Лечение волдырей
При появлении волдырей правильный уход может ускорить заживление, предотвратить инфекции и уменьшить образование рубцов.Медицинские работники могут обучить тому, как безопасно прокалывать и дренировать волдыри, чтобы они не стали слишком большими до того, как они разорвутся.
Очень важно содержать раны в чистоте, чтобы предотвратить инфекции, например, замачивая их в мягком солевом растворе. Раны можно закрывать стерильными повязками, чтобы предотвратить инфекцию, а повязки помогают создать влажную среду, способствующую заживлению. Некоторые повязки могут вызвать раздражение или дополнительное повреждение кожи. Могут помочь специальные антипригарные бинты (например, Mepilex или PolyMem).
Лекарство
Нет лекарств, специфичных для EB. В зависимости от тяжести состояния врачи могут порекомендовать безрецептурные обезболивающие или при необходимости назначить более сильные обезболивающие, такие как морфин. Если пациент испытывает хроническую боль, ему могут быть назначены такие лекарства, как амитриптилин, габапентин или прегабалин.
Если рана инфицирована, ее можно лечить антибиотиками. Их можно наносить в виде лосьона для местного применения, раствора для замачивания или принимать в виде таблеток для приема внутрь.
Противовоспалительные препараты, такие как кортикостероиды, могут быть назначены для уменьшения боли при глотании и облегчения приема пищи.
Хирургические варианты
В некоторых случаях операция может быть вариантом улучшения общего качества жизни.
В случаях повторного образования пузырей рубцовая ткань может вызывать деформации, такие как сращение пальцев рук и ног, что приводит к снижению подвижности. Для их разделения может потребоваться хирургическое вмешательство.
Потеря веса может быть проблемой у некоторых пациентов с БЭ.Рубцы, вызванные волдырями, могут привести к сужению пищевода (трубки, соединяющей рот и желудок), что затрудняет попадание пищи в желудок. Хирургия по расширению пищевода может улучшить это. Введение зонда для кормления может помочь улучшить плохой набор веса и питание, так как пища может доставляться прямо в желудок, и это можно поддерживать вместе с едой через рот.
Примечание. Epidermolysis Bullosa News — это исключительно новостной и информационный веб-сайт об этом заболевании.Он не предоставляет медицинские консультации, диагностику или лечение. Этот контент не предназначен для замены профессиональных медицинских консультаций, диагностики или лечения. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг с любыми вопросами, которые могут у вас возникнуть относительно состояния здоровья. Никогда не игнорируйте профессиональные медицинские советы и не откладывайте их поиск из-за того, что вы прочитали на этом веб-сайте.
Медицинская помощь, хирургическая помощь, консультации
Автор
Сурасак Пувабандицин, доктор медицины Доцент педиатрии, Медицинская школа Рутгерса Роберта Вуда Джонсона; Адъюнкт-профессор педиатрии медицинского факультета Университета Святого Георгия; Адъюнкт-профессор педиатрии Школы последипломного медицинского образования Университета Сетон Холл; Доцент педиатрии, Медицинская школа Рутгерса, Нью-Джерси
Сурасак Пувабандицин, доктор медицинских наук, является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие информации: нечего раскрывать.
Соавтор (ы)
Раджив Мехта, доктор медицины, FRCP Профессор кафедры педиатрии Медицинской школы Рутгерса Роберта Вуда Джонсона; Заместитель директора по неонатологии и содиректор прикладных исследований (педиатрия), Детская больница Бристол-Майерс Сквибб
Раджив Мехта, доктор медицины, FRCP является членом следующих медицинских обществ: Восточного общества педиатрических исследований, Королевского колледжа врачей Ирландии , Королевский колледж врачей и хирургов Соединенного Королевства
Раскрытие информации: раскрывать нечего.
Дженнифер Ай МакКоннелл, доктор медицины Врач-резидент, отделение педиатрии, Медицинская школа Рутгерса Роберта Вуда Джонсона
Дженнифер Ай МакКоннелл, доктор медицины, является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие информации: раскрывать нечего.
Натали Кей Генгель, DO Врач-резидент, Отделение педиатрии, Медицинская школа Рутгерса Роберта Вуда Джонсона
Натали Кей Генгель, DO является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие: нечего раскрывать.
Джулия Мейн, MD Врач-резидент, Отделение педиатрии, Медицинская школа Рутгерса Роберта Вуда Джонсона
Раскрытие информации: Ничего не разглашать.
Lauren Walzer, DO Врач-резидент, отделение педиатрии, детская больница Bristol-Myers Squibb, медицинская школа Рутгерса Роберта Вуда Джонсона
Лорен Уолцер, DO является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие Нечего раскрывать.
Специальная редакционная коллегия
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие информации: нечего раскрывать.
Роберт А. Шварц, доктор медицины, магистр здравоохранения Профессор и руководитель дерматологии, профессор патологии, профессор педиатрии, профессор медицины, Медицинская школа Рутгерса, Нью-Джерси
Роберт А. Шварц, доктор медицины, магистр здравоохранения является членом следующих медицинских обществ : Alpha Omega Alpha, Американская академия дерматологии, Нью-Йоркская медицинская академия, Королевский колледж врачей Эдинбурга, Sigma Xi
Раскрытие: Ничего не раскрывать.
Главный редактор
Дирк Элстон, доктор медицины Профессор и председатель кафедры дерматологии и дерматологической хирургии Медицинского университета Южной Каролины Медицинский колледж
Дирк Элстон, доктор медицины, является членом следующих медицинских обществ: Американская академия дерматологии
Раскрытие информации : Ничего не раскрывать.
Дополнительные участники
Кевин П. Коннелли, DO доцент кафедры педиатрии, отделение общей педиатрии и неотложной помощи, Медицинский факультет Университета Содружества Вирджинии; Медицинский директор программы посещения домашних животных «Лапы за здоровье» Ричмондской ассоциации охраны здоровья и животных; Педиатрический врач скорой помощи, Emergency Consultants Inc, Медицинский центр Чиппенхэма
Кевин П. Коннелли, DO, является членом следующих медицинских обществ: Американской академии педиатрии, Американского колледжа педиатров-остеопатологов, Американской остеопатической ассоциации
Раскрытие: Ничего не разглашать.
Алексис А. Д’Элиа, доктор медицины Научный сотрудник по сердечно-сосудистым заболеваниям, больница Уинтропского университета; Помощник клинического инструктора, Государственный университет Нью-Йорка, Медицинская школа Стоуни-Брук,
Алексис А. Д’Элия, доктор медицины, является членом следующих медицинских обществ: Американский колледж врачей
Раскрытие информации: не подлежит разглашению.
Rungtiwa Weerasethsiri, MD Главный педиатр, Merced Facuty Associates, California
Rungtiwa Weerasethsiri, MD является членом следующих медицинских обществ: Американская академия педиатрии
Раскрытие информации: раскрывать нечего.
Ниша Патель, доктор медицины Врач-резидент, Вестчестерский медицинский центр, детская больница Марии Феррари
Ниша Патель, доктор медицинских наук, является членом следующих медицинских обществ: Американская ассоциация студентов-медиков / Фонд Phi Beta Kappa
Раскрытие информации: раскрытие информации .
Эрик Брандсма, доктор медицинских наук, научный сотрудник , Отделение неонатологии, Университет медицины и стоматологии Нью-Джерси
Раскрытие информации: Ничего не разглашать.
Благодарности
Авторы благодарят Джуди Уилкинсон, библиотекаря Медицинского центра Джерси-Сити, за ее помощь. Авторы также благодарят Сильвию Саттон-Торп, Кристал Пувабандистин и Кристину Пувабандицин за поддержку этих усилий и подготовку рукописи.
Авторы и редакторы Medscape Drugs & Diseases с благодарностью признают вклад предыдущего соавтора Юджина Гарроу, доктора медицины, в первоначальное написание и разработку этой статьи.
Новые достижения в лечении буллезного эпидермолиза
Дерматологи и пациенты, страдающие редким генетическим заболеванием буллезный эпидермолиз (БЭ), надеются, что их лечение выйдет за рамки поддерживающих повязок и повязок для ран. По словам Джин Й. Тан, доктора медицины, доктора философии, профессора дерматологии Медицинской школы Стэнфордского университета, впервые проводятся испытания методов лечения, которые действительно излечивают раны от БЭ.
Эти новые методы лечения еще не одобрены, но есть доступ ко многим системным методам лечения через специализированные клиники EB, которые проводят исследования, например, в Стэнфорде.Танг говорит.
«Два года назад на горизонте не было ничего интересного в отношении потенциальных методов лечения БЭ», — говорит она. «Теперь нам нужно, чтобы пациенты с БЭ приехали и прошли тестирование для клинических испытаний, потому что 2020 год станет годом БЭ».
НАПРАВЛЕНИЕ ГЕНА КОЛЛАГЕНА 7 В RDEB
Многие современные терапевтические методы нацелены на ген коллагена 7 для лечения одного из наиболее тяжелых типов БЭ, рецессивно-дистрофического БЭ (RDEB).
«Теперь мы говорим о таргетной терапии — генной терапии.При RDEB пациенты рождаются с мутациями в гене коллагена 7A, и они не могут образовывать фиксирующие фибриллы, соединяющие эпидермис с дермой. Вот почему их называют детьми-бабочками, потому что их кожа хрупкая, как крылья бабочки, — говорит доктор Танг.
Одним из таких исследовательских препаратов является EB-101 (Abeona Therapeutics), аутологичная, генно-корректируемая клеточная терапия, испытания которой скоро начнутся на третьей фазе у пациентов с RDEB. Доктор Тан, главный исследователь исследования и входивший в команду Стэнфордского университета, которая разработала подход к лечению, говорит, что терапия EB-101 включает доставку генов коллагена 7A1 с переносом генов в кератиноциты пациента и их трансплантацию обратно пациенту с кожей. трансплантаты или листы терапии стволовыми клетками, чтобы обеспечить нормальное функционирование кожи и заживление.
Ранние исследования показывают, что лечение EB-101 длится от шести месяцев до нескольких лет, по словам доктора Танга. Исследователи также изучают системное внутривенное введение RDEB-лечения PTR-01 (Phoenix Tissue Repair) в рамках клинического испытания 1/2 фазы.
«ПТР-01 — это инфузия коллагена 7 для пациентов с рецессивно-дистрофическим БЭ. Я думаю, что у этого есть большой потенциал, потому что он более или менее заменяет белок, дефицитный при этом состоянии. Поскольку он применяется системно, он действительно может помочь не только коже, но и внутренним проявлениям, наблюдаемым в этом состоянии », — говорит исследователь Анна Брукнер, M.D., доцент дерматологии и педиатрии Медицинского кампуса Аншутц Университета Колорадо в Авроре, штат Колорадо.
Пациенты с RDEB часто имеют раны не только на коже, но также во рту и пищеводе, что приводит к плохому питанию и анемии. по словам доктора Тана, как рубцы на глазах от волдырей и раны на глазах.
В начале 2019 года Fibrocell Science объявила о сотрудничестве с Castle Creek Pharmaceuticals для разработки и коммерциализации своего кандидата на генную терапию FCX-007 для лечения RDEB.FCX-007, который в настоящее время находится в фазе 1/2 исследования, включает взятие биопсии кожи пациента, выделение бробластов и инъекцию исправленных бробластов по периферии раны.
«Несколько пациентов уже прошли курс лечения, и у нас есть возможности для большего», — говорит д-р Танг.
По ее словам, в исследованиях Fibrocell и Abeona участвовали дети с RDEB. По словам доктора Брукнера, лечение Fibrocell аналогично лечению EB-101 Abeona.
«Разница в том, что исследование Abeona использует эпидермис и превращает его в листы.В то время как исследование Fibrocell вводит обратно в кожу клетки, которые обычно живут в более глубоком слое кожи. Итак, это другой тип клеток, но концепция создания клеток, которые могут правильно вырабатывать белок, аналогична », — говорит доктор Брукнер.
А в июне 2019 года Krystal Biotech объявила о положительных результатах фазы 2 клинических испытаний своей конвейерной генной терапии KB103, предназначенной для доставки функциональных генов человеческого коллагена 7A1 в делящиеся и неделящиеся клетки кожи пациентов. Компания утверждает, что ее собственный вирусный вектор может проникать в клетки кожи более эффективно, чем другие вирусные векторы.По словам доктора Танга, KB103 — это крем, содержащий вирус с коллагеном 7.
ЕСТЬ БОЛЬШЕ…
AP101 (Oleogel-S10; Amryt Pharma) доступен в Европе для местного лечения ожоговых ран, по словам доктора Брукнера.
«На самом деле это не болезнь, специфичная для БЭ. Но я думаю, что есть надежда, что это также может помочь улучшить заживление ран и улучшить симптомы у пациентов с БЭ », — говорит д-р Брукнер. «Управление симптомами действительно важно. Пациенты с БЭ считают боль, зуд и тяжесть своих ран очень неприятными вещами.Так что я действительно думаю, что даже если лечение не обязательно изменяет болезнь, но помогает облегчить бремя пациента, оно имеет огромную ценность ».
Исследователи проводят исследование фазы 3 для Oleogel-S10, в которое в настоящее время входят пациенты в Соединенных Штатах, по данным Американской ассоциации по исследованию дистрофического буллезного эпидермолиза (debra).
БОЛЬШИЕ УЧАСТИЯ, НО ЕЩЕ НЕТ
За последние десятилетия лечение БЭ значительно улучшилось, поскольку дерматологи и другие специалисты стали лучше понимать осложнения, с которыми могут столкнуться эти пациенты, и способы их решения на ранней стадии, согласно докторуБрукнер.
«Мы надеемся, что у нас будет лучшее лечение для пациентов. Очень обнадеживает то, что так много фармацевтических компаний заинтересованы в помощи пациентам с БЭ. Я думаю, что это было частью кардинальных изменений, связанных с изменением FDA взглядов на редкие заболевания.
Традиционный подход к клиническим испытаниям действительно не работает для условий, в которых не так много больных, — говорит д-р Брукнер. «Тем не менее, разработка новых методов лечения требует времени, и мы находимся на начальной стадии этого процесса.Но я думаю, что видеть такой импульс отрадно ». Между тем, дерматологи должны подумать о том, чтобы узнать больше о том, что проходит клинические испытания, просмотрев ClinicalTrials.gov или debra.org и, возможно, направив к ним пациентов, говорит доктор Брукнер.
Дерматологи также должны рассмотреть возможность отправки пациентов с БЭ в центры ЭБ, которые обычно находятся в академических центрах или детских больницах, чтобы узнать, есть ли способы оптимизировать лечение, по словам доктора Брукнера.
Раскрытие информации:
Dr.Брукнер — исследователь в Castle Creek, Fibrocell, Phoenix Tissue Repair и Amryt, и в прошлом она консультировала Castle Creek. Доктор Танг — следователь в отделениях Phoenix Tissue Repair и Abeona.
Информация о здоровье детей: буллезный эпидермолиз
Буллезный эпидермолиз ( epi-dermo-lie-sis bull-owe-sa , также называемый EB) — это группа редких генетических заболеваний, вызывающих очень хрупкую кожу. Кожа настолько хрупкая, что ее можно очень легко повредить (даже от тепла, трения или ударов), что приведет к образованию волдырей и ран.
Детей с БЭ иногда называют детьми-бабочками, потому что их кожа хрупкая, как крылья бабочки.
Кожа человека состоит из двух основных слоев: эпидермиса (самый верхний слой) и дермы (внутреннего слоя). Эти слои обычно удерживаются вместе с белками, которые действуют как клей. Генетические изменения в EB приводят к уменьшению количества этих белков или их отсутствию, и это приводит к легкому
образование пузырей и разрушение кожи с незначительными травмами.
БЭ встречается редко, и, по оценкам, менее одного из 20 000 детей страдает той или иной формой БЭ.Часто имеется семейный анамнез этого состояния.
В настоящее время лекарства от БЭ не существует. Многие типы хорошо контролируются, и многие пациенты с БЭ ведут нормальный образ жизни. К сожалению, есть несколько редких типов, которые могут вызвать сильную боль и более серьезные заболевания.
EB не заразен, это генетическое (наследственное) заболевание кожи. Его нельзя поймать, вступив в контакт с людьми, у которых он есть.
Типы EB
Существует много различных форм БЭ, от легкой до тяжелой.Четыре основных типа классических EB:
- EB симплекс: Это наиболее распространенная форма EB, при которой кожа раскалывается и образует волдыри в самом верхнем слое кожи. Существуют различные типы симплексов EB, которые могут выглядеть по-разному.
- Соединительный EB: Это редкий тип EB, при котором волдыри образуются между самым верхним слоем и внутренним слоем кожи. Это означает, что повреждение более глубокое, чем при симплексе EB. Некоторые формы узловой БЭ более тяжелы, чем другие.
- Дистрофический EB: При этом типе EB ломкость кожи и волдыри возникают во внутреннем слое кожи. Термин «дистрофический» относится к рубцам, которые могут образоваться после заживления волдырей и эрозий. Некоторые формы дистрофического БЭ более тяжелые, чем другие.
- Синдром Киндлера: Это редкая форма БЭ, при которой волдыри могут возникать на нескольких уровнях кожи. При Kindler EB кожа чувствительна к солнцу, и со временем на коже могут развиваться широкие веснушки и повреждения от солнца, называемые пойкилодермией.
Признаки и симптомы EB
EB обычно присутствует при рождении или в первые несколько недель жизни. Ключевой особенностью всех типов БЭ является то, что кожа является хрупкой, что приводит к тенденции к образованию волдырей и ран на коже после легкой травмы (например, травм от ударов или трения).
У некоторых детей будет несколько волдырей, а у других — много. Волдыри чаще всего встречаются на ногах и руках, но могут образовываться и на других частях тела, включая лицо, область пеленок и рот.
Раны заживают медленно и довольно легко могут инфицироваться. Если у вашего ребенка БЭ, у него могут быть и другие проблемы:
- Во рту, деснах, горле, пищеводе (трубке, соединяющей горло и желудок), желудке, мочевом пузыре и анусе также могут образовываться волдыри. Волдыри в этих областях могут затруднить прием пищи и привести к проблемам с питанием, замедлению роста и запорам.
- Ногти, волосы и глаза также могут быть поражены при более тяжелых типах БЭ.
- Волдыри и язвы могут быть очень болезненными. При некоторых формах БЭ раны оставляют рубцы.
В целом, чем глубже волдыри, тем хуже заболевание. Тем не менее, это не всегда так. При некоторых формах дистрофического БЭ более высока вероятность развития рака кожи в подростковом возрасте и старше, обычно в областях повторяющихся повреждений кожи.
Если у вашего ребенка проявляются какие-либо признаки БЭ, обратитесь к терапевту. Вас направят к дерматологу для диагностики.
Лечение EB
Ваш дерматолог сможет конкретно посоветовать вам тип БЭ у вашего ребенка, организовать анализы и составить индивидуальный план ведения вашего ребенка.
В зависимости от типа БЭ и того, какие части тела поражены, к уходу за вашим ребенком могут быть привлечены различные медицинские работники. Сюда могут входить дерматологи, медсестры-специалисты по EB, педиатры, гастроэнтерологи, генетики, стоматологи, специалисты по лечению боли.
специалисты, эндокринологи, пластические хирурги, ортопеды, диетологи, психологи, эрготерапевты, физиотерапевты и социальные работники.
Руководство EB стремится:
- максимально предотвратить образование пузырей за счет уменьшения трения и защиты кожи от травм соответствующей обувью и одеждой
- обрабатывать раны как можно скорее, лопнув волдыри и применяя соответствующие растворы, кремы и повязки.
- уменьшить возможные инфекции с помощью местного лечения и регулярных отбеливающих ванн
- лечить инфекции надлежащим образом с помощью местных или пероральных антибиотиков
- поддерживать полноценное питание с помощью сбалансированной диеты
- облегчить боль и дискомфорт с помощью симптоматического лечения и соответствующих обезболивающих
Уход на дому
Предотвращение образования волдырей
- Одевайте ребенка в мягкую одежду, чтобы не натирать волдыри.
- Одежду, возможно, придется вывернуть наизнанку (так как швы могут натирать кожу) или удалить бирки.
- Следите за тем, чтобы обувь была правильно подогнана, так как обувь может натирать ноги и раны. Носите подходящие носки или выверните их наизнанку, чтобы швы не натирались.
- Постарайтесь, чтобы ребенку не было слишком жарко. Летнее время часто хуже для детей с БЭ из-за повышенного потоотделения, усугубляющего трение и образования ран. Рекомендуется кондиционер.
- Используйте набивку из овчины или поролона на поверхностях, которые могут вызывать трение (например, стулья, кровати, детские автокресла).
Уход за раной
- Волдыри следует вскрывать стерильной иглой, так как это позволит вашему ребенку чувствовать себя более комфортно и предотвратит увеличение волдырей. После того, как пузырек выскочил, верхнюю часть волдыря следует оставить на коже, чтобы улучшить заживление. Дайте волдырям стечь, а затем наденьте соответствующую повязку, чтобы ускорить заживление.Если вы не уверены в этом или у вас нет стерильной иглы, вам может помочь ваш терапевт, дерматолог или медсестра по EB.
- Волдыри следует проткнуть стерильной иглой, иначе они будут расширяться и вызовут более крупную рану и усиление боли.
- Ваш ребенок может иметь право на доступ к перевязочным материалам в рамках финансируемой государством Национальной схемы перевязок при буллезном эпидермолизе (NEBDS). За подробностями обратитесь к медсестре по EB.
Деятельность
- Как и все дети, дети с БЭ неизбежно получают травмы в повседневной деятельности.Несмотря на то, что эти травмы могут вызвать появление волдырей у вашего ребенка, важно дать ему возможность чувствовать себя нормально, играть и получать удовольствие.
Диета
- Специальной диеты для ребенка с БЭ не требуется. Однако, если БЭ вашего ребенка влияет на его кишечник или у него плохой рост, ему может потребоваться дополнить свой рацион питательными веществами, такими как железо. Для получения более конкретных рекомендаций по правильному питанию может потребоваться диетолог.
- В некоторых случаях может потребоваться мягкая пища, чтобы остановить повреждение слизистой оболочки рта, горла и желудка, а также помочь при глотании.
- Для предотвращения запоров рекомендуется адекватное потребление жидкости и клетчатки.
Когда обращаться к врачу
Обратитесь к своему врачу-специалисту или медсестре по EB, если ваш ребенок:
- не набирает вес, как положено для своего возраста
- испытывает затруднения при глотании
- имеет незаживающие раны или признаки инфекции (мокнутие, корки, усиление боли и запаха).
Ключевые моменты, которые следует запомнить
- У детей с БЭ очень хрупкая кожа, которая легко травмируется и образует волдыри.
- Если волдыри инфицированы, они могут вызвать серьезные проблемы.
- Основное лечение БЭ — хороший уход за раной и питание. Это способствует заживлению ран и предотвращает инфицирование.
- Существует несколько различных типов БЭ, некоторые из которых более серьезны, чем другие.
- Лекарства от БЭ не существует, но многие типы хорошо поддаются контролю.
Для получения дополнительной информации
Обратите внимание: Эти веб-сайты содержат информацию, которая может не иметь отношения к вашему ребенку, в зависимости от типа EB.Многие веб-сайты предназначены для людей с наиболее тяжелыми типами БЭ и могут расстраивать некоторых людей.
Общие вопросы, которые задают нашим врачам
Заразен ли БЭ?
EB не заразен, так как не вызван инфекцией. БЭ — это генетическое заболевание, и его нельзя заразить, вступая в контакт с людьми, у которых он есть.
Если у меня есть ребенок с БЭ, насколько вероятно, что в будущем
тоже будет EB?
Это зависит от типа БЭ, диагностированного у вашего ребенка.Генетическое тестирование вашего ребенка, вам и вашему партнеру может потребоваться, чтобы точно ответить на этот вопрос. Могут быть доступны генетическое консультирование и пренатальное тестирование, и о них стоит подумать, если вы планируете получать больше
дети.
Лекарство от БЭ еще далеко?
Во всем мире ведутся серьезные исследования БЭ, включая генную терапию и клеточную терапию, а также кремы для заживления ран.Эти методы лечения направлены на улучшение качества жизни людей с БЭ. Обсудите новейшие варианты лечения, включая потенциальные
для включения в клинические испытания с дерматологом вашего ребенка или медсестрой по EB.
Разработано дерматологическим отделением Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в августе 2020 г.
Kids Health Info поддерживается Фондом Королевской детской больницы.Чтобы сделать пожертвование, посетите
www.rchfoundation.org.au.
Институт здоровья кожи — Буллезный эпидермолиз (EB)
О симптомах Типы Причины Лечение Лечение Поддержка
Что такое буллезный эпидермолиз (БЭ)?
Буллезный эпидермолиз (БЭ) — редкое генетическое заболевание, при котором на коже появляются волдыри и шелушение. Эти волдыри образуются при малейшем прикосновении и могут появиться при незначительной травме, нагревании или трении от трения, царапин или липкой ленты.В тяжелых случаях волдыри могут возникать внутри тела, например на слизистой оболочке рта и кишечника.
Жизнь с БЭ можно сравнить с ожогами третьей степени. Это очень болезненно, и больным необходимо ежедневно перевязывать повязки, чтобы защитить и лечить их раны.
Поскольку EB является генетическим заболеванием, оно не заразно. Риск «заразиться» ЭБ отсутствует.
В настоящее время лекарства от БЭ не существует, и лечение направлено на устранение симптомов, таких как инфекция и зуд, а также на предотвращение боли.Пациенты с БЭ, их семьи и лица, осуществляющие уход, также должны делать все возможное, чтобы предотвратить образование волдырей.
По оценкам, в Австралии около 1000 человек, страдающих той или иной формой БЭ, и более 500000 больных во всем мире. БЭ встречается у всех расовых и этнических групп и в равной степени поражает мужчин и женщин.
Большинство типов БЭ передаются по наследству, и это состояние обычно проявляется в младенчестве или раннем детстве, однако у некоторых людей симптомы не развиваются до подросткового или раннего взросления.Во многих странах детей с БЭ называют «детьми бабочек», потому что их кожа нежная, как крылья бабочки. Часто этих детей также называют «ватными младенцами».
Роув Макманус представляет: ЭБ за 90 секунд
Каковы симптомы ЭБ?
Ключевой особенностью всех типов БЭ является то, что кожа очень хрупкая, что приводит к тенденции к образованию волдырей после легкой травмы. Другие признаки и симптомы БЭ включают:
- пузырей, заполненных жидкостью на коже, особенно на руках и ногах из-за трения
- деформация или потеря ногтей рук и ног
- внутренние пузыри, в том числе на голосовых связках, пищеводе и верхние дыхательные пути
- утолщение кожи на ладонях и подошвах ног
- образование пузырей, рубцевание и выпадение волос на коже черепа (рубцовая алопеция)
- тонкая кожа (атрофическое рубцевание)
- крошечные белые бугорки или прыщи (мили) на коже
- стоматологические проблемы, такие как кариес из-за плохо сформированной эмали
- затруднение глотания (дисфагия)
- также могут возникать проблемы с питанием или плохой рост, особенно если волдыри находятся в пищеводе или желудке — волдыри в этих областях могут вызывать болезненные ощущения есть
Симптомы обычно появляются у младенцев и детей, особенно когда малыш впервые начинает ходить или ребенок старшего возраста начинает новое физическое действия, которые вызывают более сильное трение в руках и ногах.
Джошуа из Нового Южного Уэльса — 4 дня от роду — источник фото: www.debra.org.au
Помогите поддержать исследования eb
Поддержите исследования Института этих кожных заболеваний, сделав пожертвования.
Пожертвовать сейчас
Что вызывает EB?
EB обычно передается по наследству. Исследователи идентифицировали более дюжины генов, участвующих в формировании кожи, которые в случае дефекта могут вызвать тип БЭ.
Кожа состоит из внешнего слоя (эпидермиса) и нижележащего слоя (дермы).Обычно между двумя слоями кожи есть «якоря», которые не позволяют им двигаться независимо друг от друга. У людей с БЭ два слоя кожи не имеют якорей, которые удерживают их вместе, поэтому большинство движений вызывает трение (трение или давление) между слоями. В результате в слоях кожи образуются волдыри или болезненные язвы.
Тип вашего ЭБ определяется тем, где в этих слоях образуются пузыри.
Щелкните изображение, чтобы увеличить
Типы EB
Есть много разных названий для разных типов EB.Три основных типа зависят от того, какой уровень кожи поражен. Эти три типа называются симплексным EB, соединительным EB и дистрофическим EB в зависимости от того, какой слой кожи поражен (см. Изображение выше для получения дополнительной информации)
Как лечить EB?
Хотя лекарства от БЭ не существует, пациенты могут пользоваться лечебными препаратами, которые дает им их врач, чтобы предотвратить образование волдырей, а также помочь с заживлением и предотвращением инфекции при образовании волдыря или раны.
Ваш врач сможет посоветовать вам тип БЭ у вас или вашего ребенка, а также организовать тесты и лечение, необходимые для их лечения. Основное лечение БЭ — хороший уход за раной. Это способствует заживлению и помогает предотвратить заражение.
Профилактика волдырей
Есть ряд мер, которые люди с БЭ могут предпринять для предотвращения волдырей:
- Носите мягкую одежду из натуральных волокон, чтобы не натирать и не раздражать кожу.
- Старайтесь не перегреваться.
- Ночью надевайте мягкие рукавицы, чтобы не поцарапать.
- Используйте набивку из овчины или поролона на поверхностях, которые могут вызвать трение, например: стулья, кровати, детские автокресла.
Лечение инфекции
Пациенты с EB должны обратиться к врачу, если их волдыри инфицированы. Если инфекция произошла, врач:
- порекомендует крем с антибиотиком
- порекомендует антибиотики
- порекомендует специальное покрытие для волдырей, которые не заживают.
Есть ли надежда на излечение?
До терапии, которая может помочь исправить генетический дефект, еще далеко, поэтому чрезвычайно важно повышать осведомленность о БЭ среди медицинских работников, политиков и общественности.
Также крайне важно, чтобы пациенты с БЭ имели доступ к плану лечения и сети поддержки, которые улучшат их качество жизни.
Поддержите исследования Института этих кожных заболеваний, сделав пожертвования.
Пожертвовать сейчас
Поддержка пациентов
Источник фото: www.debra.org.au, 2009
Многим пациентам с БЭ, членам их семей и лицам, осуществляющим уход, будет очень полезно обсудить свое состояние с группой поддержки пациентов с БЭ.
Группы поддержки пациентов могут предоставить эмоциональную поддержку и возможность пообщаться и поделиться историями, обучением по БЭ и информацией о том, как получить доступ к наилучшему возможному медицинскому обслуживанию и плану лечения.
DEBRA Австралия
DEBRA (Исследовательская ассоциация дистрофического буллезного эпидермолиза) Австралия стремится обучать и поддерживать австралийские семьи, живущие с БЭ.DEBRA работает над исследованием и реализацией программ, чтобы помочь больным БЭ улучшить их медицинское обслуживание и улучшить качество жизни.
DEBRA также предлагает семьям финансовую и эмоциональную поддержку и возможности для общения.
Помимо работы с австралийскими пациентами с БЭ, DEBRA работает над просвещением медицинских работников и широкой общественности о БЭ и собирает жизненно важные деньги для исследований, чтобы в один прекрасный день исследователи смогли найти лекарство от этого редкого состояния.

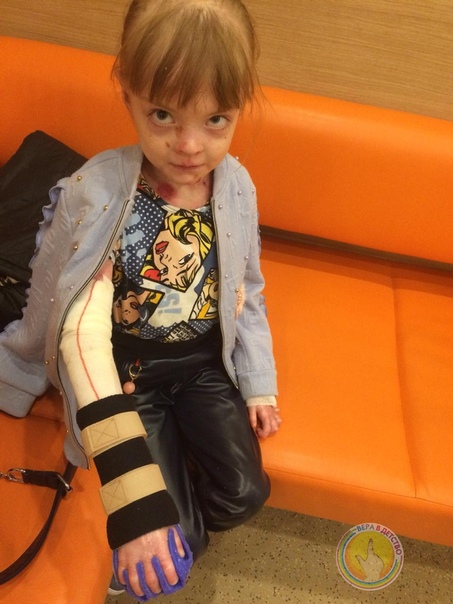
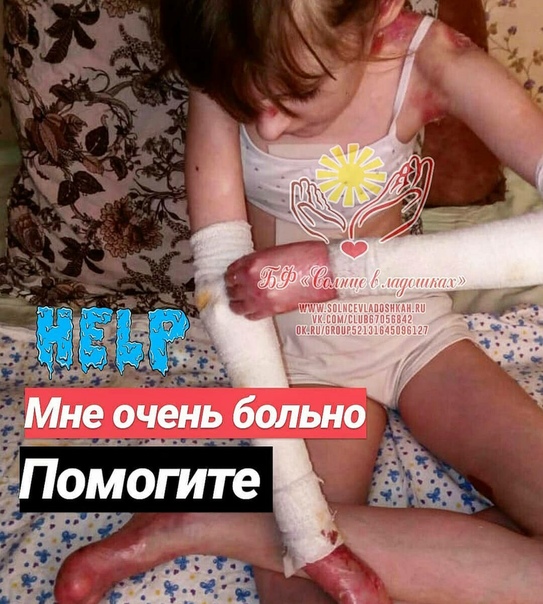 Springer: Wien-New York. – 2009. – 338 p.
Springer: Wien-New York. – 2009. – 338 p. Может наследоваться как аутосомно-доминантно, так и рецессивно, встречаемость составляет 1:100000. Простой буллезный эпидермолиз характеризуется образованием внутриэпидермальных или, реже, субэпидермальных пузырей, так как при этом заболевании поражаются белки эпидермиса.
Может наследоваться как аутосомно-доминантно, так и рецессивно, встречаемость составляет 1:100000. Простой буллезный эпидермолиз характеризуется образованием внутриэпидермальных или, реже, субэпидермальных пузырей, так как при этом заболевании поражаются белки эпидермиса. При некоторых тяжелых формах этого состояния ежедневные обертывания помогают предотвратить контрактуры и сращение пальцев рук и ног. Для этого пригодятся специальные обертывания и марлевые повязки.
При некоторых тяжелых формах этого состояния ежедневные обертывания помогают предотвратить контрактуры и сращение пальцев рук и ног. Для этого пригодятся специальные обертывания и марлевые повязки.