Виды дерматита (фото) — атопический, контактный, себорейный и другие виды дерматита
Термины «дерматит» и «экзема» являются синонимами. Термин «экзема» обычно применяют в отношении дерматита, наблюдаемого у лиц с атопией. Термин «дерматит» означает воспаление кожи. Он может быть острым с мокнутием, образованием корочек и везикул, подострым или хроническим с сухостью, шелушением и трещинами.
Кожные высыпания почти всегда вызывают зуд и обычно осложняются вторичной инфекцией.
Дерматит может быть экзогенным (например, контактный, ирритативный, то есть вызванный раздражающими средствами, инфекционный или фотодерматит) или эндогенным (например, атопический, себорейный, дискоидный).
Чаще всего диагноз ставят на основании детального анамнеза и морфологических исследований кожных высыпаний с учетом особенностей их распространения.
Атопический дерматит
Атопический дерматит начинается в детстве, в возрасте 2-6 месяцев, и поражает около 2% населения, но сейчас отмечается увеличение его распространения.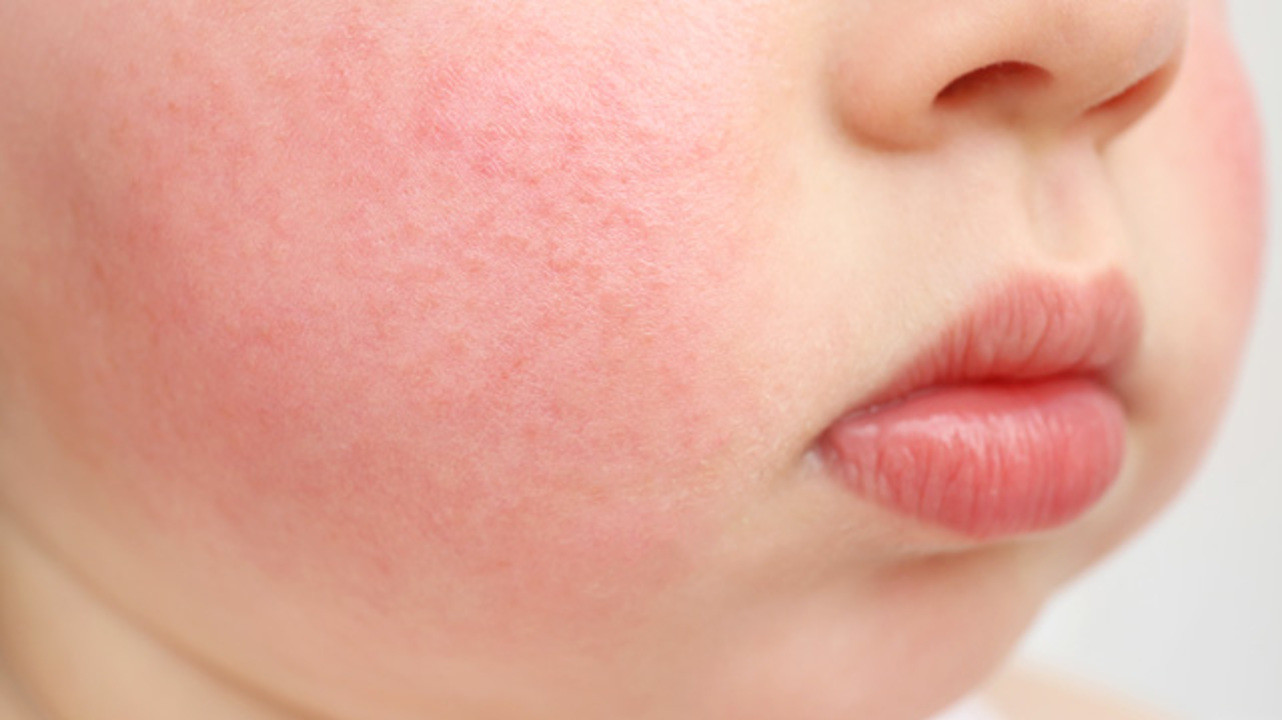 Семейный анамнез атопии имеется у 70% больных. Поллиноз (сенная лихорадка) и /или астма могут развиться у ребенка, когда он станет старше. Более 90% детей, достигая возраста 12 лет, выздоравливают, но предсказать это у отдельного ребенка очень трудно.
Семейный анамнез атопии имеется у 70% больных. Поллиноз (сенная лихорадка) и /или астма могут развиться у ребенка, когда он станет старше. Более 90% детей, достигая возраста 12 лет, выздоравливают, но предсказать это у отдельного ребенка очень трудно.
Атопический дерматит у детей поражает лицо, шею, туловище. Позднее в процесс вовлекаются сгибательные поверхности: подколенные, области локтевых суставов, запястья и голеностопных суставов, а в результате повторных расчесов может произойти лихенизация кожи. Дерматит рук обычно появляется в более позднем возрасте. Вторичная инфекция является обычной и часто приводит к обострению дерматита. Зуд может быть изнуряющим и вызывать сильный дистресс у пациентов и его семьи. У некоторых больных, особенно у младенцев и маленьких детей, выявляют пищевую аллергию, чаще всего на яйца, рыбу и молочные продукты. При атопическом дерматите можно определить множество нарушений в коже. Иммунологические нарушения включают тенденцию к увеличению иммуноглобулина Е, предрасположенность к анафилактическим реакциям и снижение местного клеточно-опосредованного иммунитета.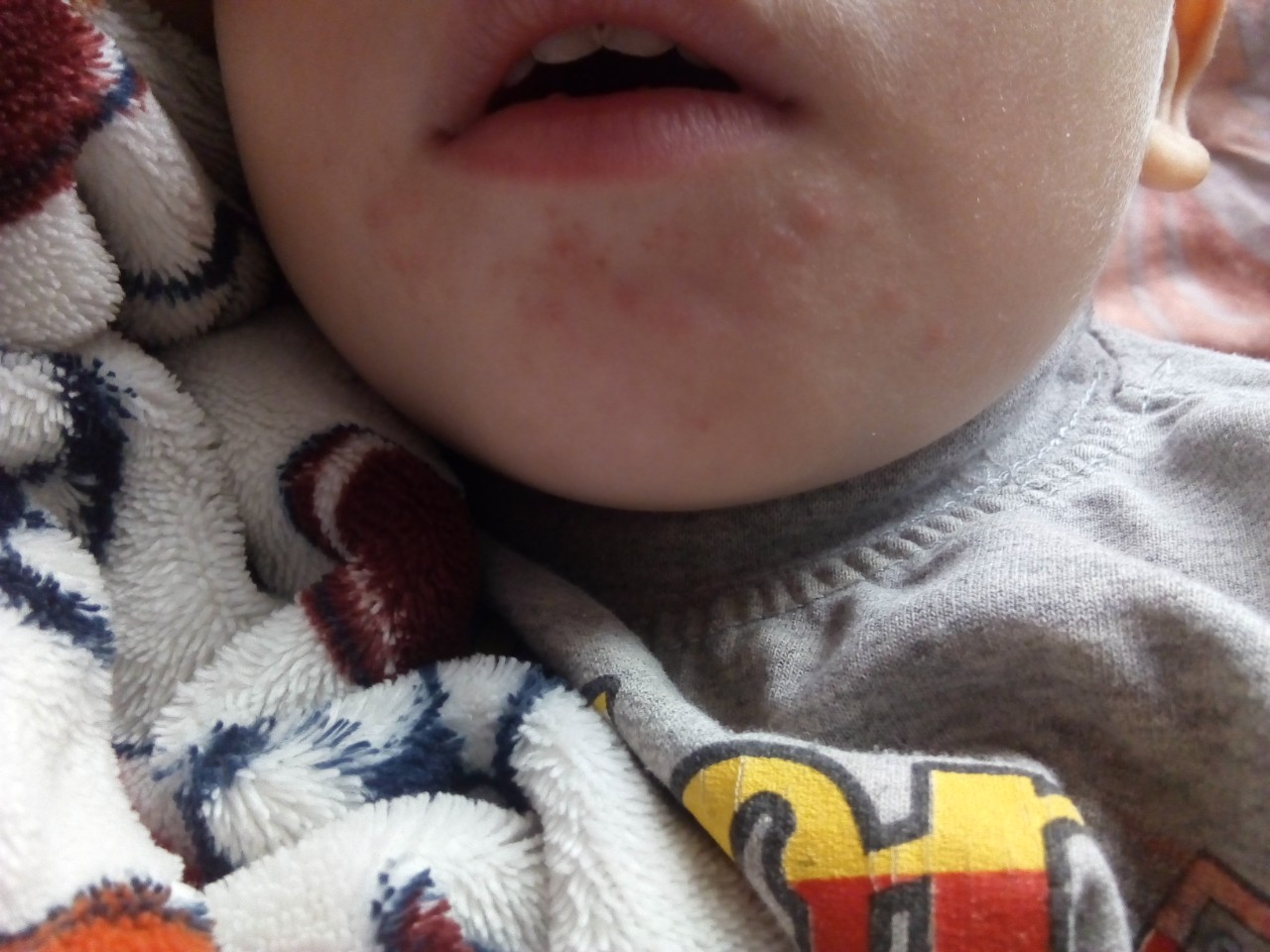 Это приводит к повышенной чувствительности к вирусным инфекциям.
Это приводит к повышенной чувствительности к вирусным инфекциям.
Нейродермит (Лишай)
Нейродермит, или простой лишай, — локализованный хронический дерматит, характеризующийся порочным кругом зуда и расчесов. Обычные места локализации – шея и нижние конечности. Зуд часто непропорционален количеству сыпи. Часто первоначальную причину сыпи установить невозможно, поэтому состояние плохо поддается лечению.
Дискоидный дерматит
Дискоидный дерматит – характеризуется появлением округлых или овальных пятен в симметричных областях, часто на разгибательных поверхностях, как правило, у взрослых пациентов. Необходимо исключать экзогенные причины.
Дисгидроз является вариантом экземы, при котором рецидивирующие везикулы или буллы поражают ладони, пальцы рук и стоп, либо то и другое. Заболевание характеризуется ремиссиями и обострениями, которые иногда провоцируют жара, эмоциональный стресс, активная грибковая инфекция.
Контактный дерматит
Контактный дерматит является проявление гиперчувствительности замедленного типа к веществам, контактирующим с поверхностью кожи.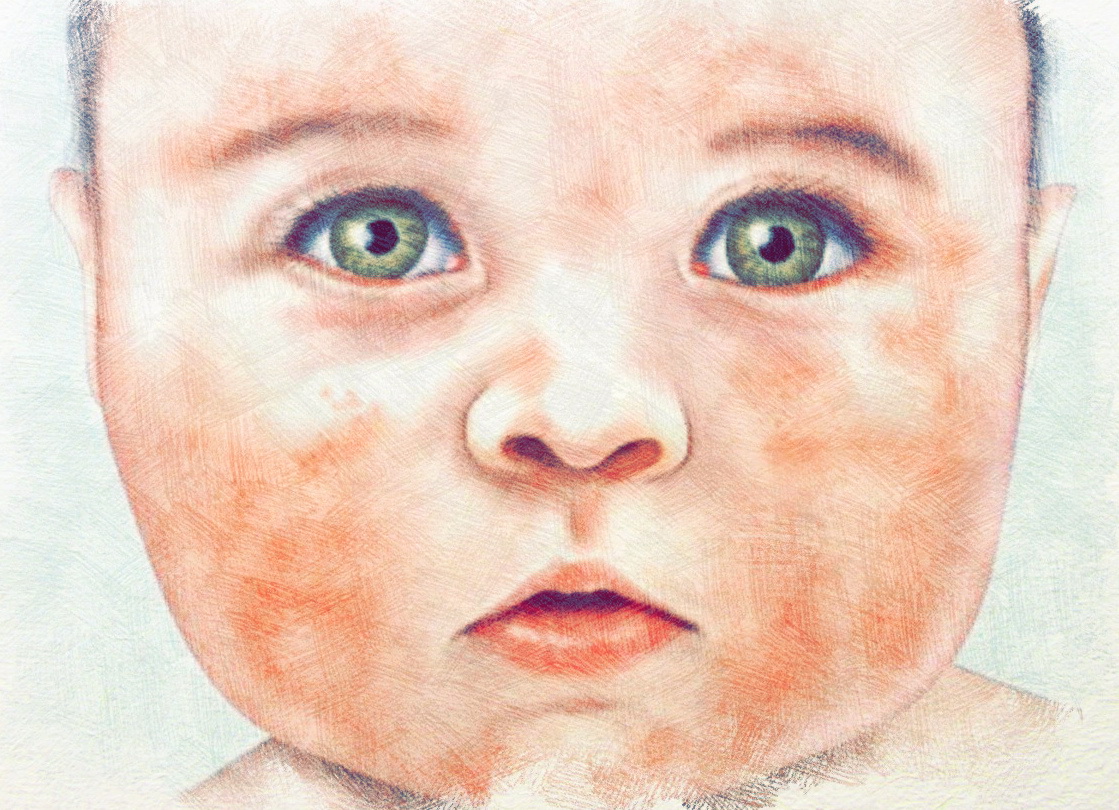 Поражающий фактор можно определить сразу, например никель в украшениях, парфюмерия, каучук обуви или растения. В домашней или профессиональной жизни существует широкий спектр потенциальных аллергенов. Тщательно собранный анамнез и соответствующие аллергопробы помогают установить диагноз.
Поражающий фактор можно определить сразу, например никель в украшениях, парфюмерия, каучук обуви или растения. В домашней или профессиональной жизни существует широкий спектр потенциальных аллергенов. Тщательно собранный анамнез и соответствующие аллергопробы помогают установить диагноз.
Себорейный дерматит
Себорейный дерматит встречается у младенцев в виде экземы головы под чепчиком с рассеянными пятнами на голове и шее в сочетании с пеленочной сыпью. У взрослых характерным является шелушение в области волосистой части головы, блефарит, красные шелушащиеся пятна в носогубных областях, опрелость вокруг ушей и области грудины. Себорейный дерматит встречается у 3-5 % молодых людей.
Ирритативный дерматит
При ирритативном дерматите сыпь может быть вызвана физическим или химическим раздражением и повреждением кожи, в этом случае ее обычно не связывают с аллергией. Этот тип поражения могут вызывать мыло, моющие средства, пищевые продукты, строительные материалы.
Необходимое обследование и адекватное современное лечение при каждой форме дерматита могут определить высококвалифицированные специалисты нашего центра – Клиники иммунологии Три И – аллергологи и дерматолог.
Приходите к нам по адресу Новосибирск, ул. Галущака, д. 2, мы поможем решить Ваши проблемы!
причины, симптомы, диагностика и методы лечения на сайте «Альфа-Центр Здоровья»
Воспалительное кожное заболевание, возникающее в результате воздействия физических, химических или биологических факторов, сопровождается покраснением кожи, зудом и жжением, образованием пузырьков и волдырей.
Контактным называется любой дерматит, вызванный непосредственным взаимодействием каких-либо веществ с кожей. Контактный дерматит бывает простым и аллергическим. И тот, и другой может быть острым, подострым и хроническим.
Простой контактный дерматит
Простой контактный дерматит встречается чаще аллергического. Причиной его возникновения служит токсическое действие раздражающих веществ, ведущее к разрушению эпидермиса (внешнего слоя кожи) и воспалению кожи. С большинством раздражающих веществ человек сталкивается повседневно — в быту или на работе. Одни из них — слабые раздражители, вызывающие дерматит только при условии регулярных контактов с кожей (моющие средства, очистители, растворители). Другие — едкие вещества, способные вызвать дерматит после однократного контакта (хлорная известь, сильные кислоты, щелочи). От простого контактного дерматита не застрахован ни один человек.
Причиной его возникновения служит токсическое действие раздражающих веществ, ведущее к разрушению эпидермиса (внешнего слоя кожи) и воспалению кожи. С большинством раздражающих веществ человек сталкивается повседневно — в быту или на работе. Одни из них — слабые раздражители, вызывающие дерматит только при условии регулярных контактов с кожей (моющие средства, очистители, растворители). Другие — едкие вещества, способные вызвать дерматит после однократного контакта (хлорная известь, сильные кислоты, щелочи). От простого контактного дерматита не застрахован ни один человек.
Жалобы
Слабые раздражители вызывают эритему (покраснение кожи), образование трещин, сухость кожи. Зуд обычно слабый или умеренный. Чаще всего от простого контактного дерматита страдают кисти, а также лицо, особенно веки. В тяжелых случаях наблюдаются отек, мокнутие, боль. Едкие вещества через несколько часов после попадания на кожу вызывают болезненные пузыри.
Лечение
Задачи лечения врачом дерматовенерологом включают восстановление эпидермиса и его дальнейшую защиту от раздражающего вещества. При хроническом простом контактном дерматите нередко бывает достаточно свести к минимуму контакты с мылом и водой, применять смягчающие средства (кремы или мази) и при поражении кистей использовать перчатки. На острой стадии заболевания иногда приходится наносить мази глюкокортикоидов под повязки. Глюкокортикоиды для приема внутрь помогают подавить острое воспаление, но в лечении хронического простого контактного дерматита их не используют. Бессмысленно назначать эти препараты, если не устранены контакты с раздражающим веществом.
При хроническом простом контактном дерматите нередко бывает достаточно свести к минимуму контакты с мылом и водой, применять смягчающие средства (кремы или мази) и при поражении кистей использовать перчатки. На острой стадии заболевания иногда приходится наносить мази глюкокортикоидов под повязки. Глюкокортикоиды для приема внутрь помогают подавить острое воспаление, но в лечении хронического простого контактного дерматита их не используют. Бессмысленно назначать эти препараты, если не устранены контакты с раздражающим веществом.
Аллергический контактный дерматит
Аллергический контактный дерматит представляет собой аллергическую реакцию на какое-либо вещество. Эта реакция может развиться как после однократного контакта с аллергеном (например, с некоторыми растениями), так и в результате его многолетнего регулярного воздействия (например, никеля или парфюмерных изделий).
Жалобы
В месте контакта сначала возникает сильный зуд, а затем — зудящая сыпь.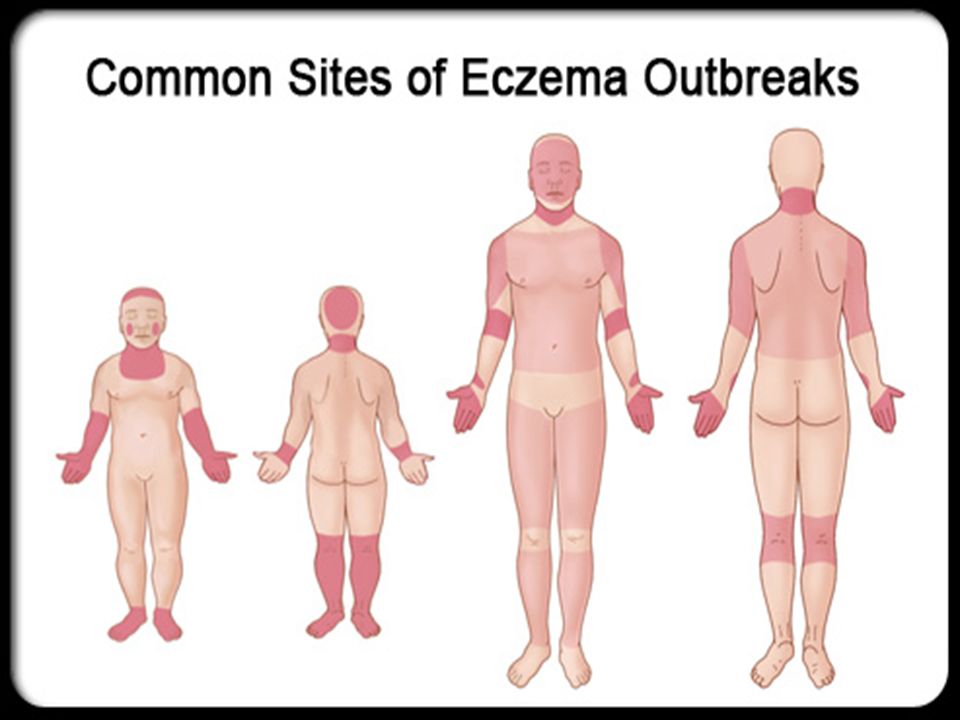 Поскольку контакт с аллергеном и начало заболевания могут быть разнесены во времени на две недели, установить дату контакта часто не удается. Хронический аллергический контактный дерматит длится месяцами и годами.
Поскольку контакт с аллергеном и начало заболевания могут быть разнесены во времени на две недели, установить дату контакта часто не удается. Хронический аллергический контактный дерматит длится месяцами и годами.
На пораженных участках отмечаются покраснение, отек, сыпь и мокнутие. Локализация и расположение сыпи зависят от причины заболевания. Так, аллерген, содержащийся в декоративной косметике, приведет к поражению лица, никелевое кольцо — к поражению одного из пальцев, а резиновые шлепанцы — к поражению стоп.
Лечение
При сыпи и мокнутии помогают примочки с ацетатом алюминия (жидкость Бурова). После того как пораженные участки кожи подсохнут, назначают глюкокортикоиды для наружного применения. В тяжелых случаях требуются H1-блокаторы (антигистаминные препараты) и глюкокортикоиды внутрь. Для излечения важно выявить и устранить аллерген, но для этого зачастую нужны аппликационные пробы. Проведение аппликационных проб особенно полезно для тех пациентов, которые на работе контактируют со множеством химических веществ.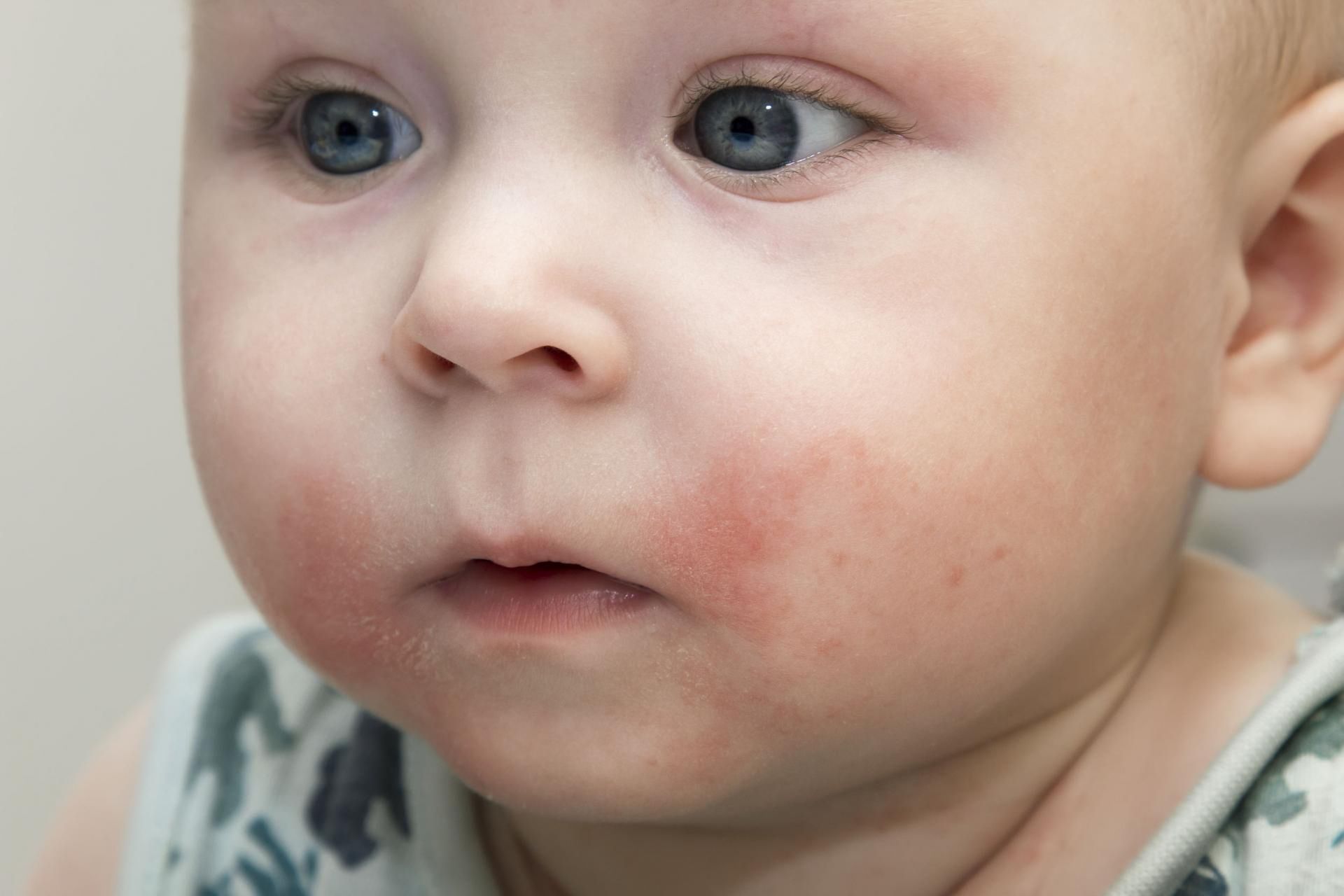
Дерматит: описание болезни, причины, симптомы, стоимость лечения в Москве
Одним из заболеваний кожи, причиной которого служат внешние и внутренние факторы, наследственная предрасположенность, стресс, является дерматит. Это заболевание может проявиться как местной, так и общей реакцией. Во время дерматита снижается функционирование кожных покровов, нарушается гомеостаз всего организма. Дерматит является термином, который объединяет различные кожные болезни. В медицинской литературе болезни кожи могут быть системными (токсидермия, дерматоз) и местными (дерматит). Такие заболевания, в большинстве случаев, непосредственно между собой связаны.
Что вызывает дерматит
Причинами возникновения воспалительной и аллергической болезни кожных покровов являются отдалённые (генетические и приобретённые) и близкие (спровоцированные) факторы. К отдаленным причинам, у которых генетическая и приобретенная индивидуальная предрасположенность, относят:
-
Наследственные предрасположенности к дерматиту.
 Причина и наследственный механизм генного повреждения не изучен полностью. Дерматит новорожденного ребенка в половине случаев обусловлен наличием аллергической реакции отца или матери.
Причина и наследственный механизм генного повреждения не изучен полностью. Дерматит новорожденного ребенка в половине случаев обусловлен наличием аллергической реакции отца или матери.
-
Наличие приобретённой предрасположенности к дерматиту. Согласно медицинской практике, более 60% людей, которые первый раз заболели атопическим дерматитом, приобретали повышенную чувствительность к заболеванию с отсутствием генетического характера. У их родителей не было аллергических реакций. Доказано, что приобретение на протяжении жизни предрасположенности к дерматиту связано с неполноценным функционированием иммунной системы.
-
Наличие душевного беспокойства, неблагоприятных социально-бытовых условий жизни.
-
Наличие в анамнезе инфекционного, инвазивного или внутренне не заразного заболевания, которое имело хроническую форму.
К близким причинам, когда патогенные факторы способствуют возникновению дерматита, относят:
-
Если человек регулярно находится в стрессовом состоянии.
 Стресс является сложной защитно-приспособительной реакцией, в которой участвуют гормоны. В такую реакцию входят несколько стадий, первая стадия характеризуется выбросом энергии, причиной чего является гормон адреналин. Последняя стадия, в результате воздействия различных гормонов, подразумевает наступления истощения защитных сил. Кроме этого, подавляются иммунная система. Из-за стрессового состояния генетически обусловленная или приобретенная предрасположенность к дерматиту перестает нормально функционировать.
Стресс является сложной защитно-приспособительной реакцией, в которой участвуют гормоны. В такую реакцию входят несколько стадий, первая стадия характеризуется выбросом энергии, причиной чего является гормон адреналин. Последняя стадия, в результате воздействия различных гормонов, подразумевает наступления истощения защитных сил. Кроме этого, подавляются иммунная система. Из-за стрессового состояния генетически обусловленная или приобретенная предрасположенность к дерматиту перестает нормально функционировать.
-
Если в кровоток проникли патогенные вещества, которые в дальнейшем будут оказывать негативное влияние на кожные покровы. Аллергеном может быть белковая структура, химическое вещество, ультрафиолетовые лучи, чересчур повышенная или пониженная температура воздуха.
Согласно медицинским исследованиям доказано, симптоматика развивается не во всех случаях. Встречаются случаи, когда у человека присутствует наличие индивидуальной чувствительности или устойчивости. Учитывая это, причины дерматита могут быть облигатными и факультативными. К облигатным, или обязательным, причинам, относят:
Учитывая это, причины дерматита могут быть облигатными и факультативными. К облигатным, или обязательным, причинам, относят:
-
Сильный аллерген, который имеет контактное или другое действие.
-
Наличие излучения. Оно может быть солнечным, кварцевым, радиационным.
-
Воздействие высоких температур.
-
Если на кожные покровы на протяжении длительного времени воздействовали низкие температуры.
-
Агрессивная жидкость. Сюда относится концентрированная кислота, щелочь.
К факультативным, или избирательным, причинам, которые служат провоцирующим фактором развития дерматита, относят:
-
Продукты питания, лекарственные препараты, пыльца растений, насекомые, шерсть различных животных.
-
Аллерген, который отличается контактным действием.
 Сюда относятся моющее или косметическое средство, укус насекомого.
Сюда относятся моющее или косметическое средство, укус насекомого.
-
Пребывание в месте, температура воздуха которого не превышает 4 градуса тепла. Это является пороговой температурой, когда начинают проявляться аллергия на холод.
Процесс определения причины дерматита является важным этапом во время диагностических мероприятий, а также для того, чтобы назначить адекватное и эффективное лечение.
Формы болезни
Заболевание имеет острую и хроническую форму. При остром дерматите внезапно и незначительно повышается температура тела, воспаляется слизистая оболочка носа. Это является характерным фактором для аллергической атопии. Такую форму заболевания провоцируют вирусы, грибки, бактерии. При острой форме болезни симптоматика имеет умеренную интенсивность. Это проявляется ограниченным покраснением, припухлостью, болезненностью, нарушением функционирования, повышением температуры тела. Сыпь при такой форме дерматита представлена в виде папул, везикул.
Сыпь при такой форме дерматита представлена в виде папул, везикул.
Хроническое течение болезни характеризуется стертыми симптомами воспалительного процесса. На кожных покровах появляется вторичная сыпь. Учитывая тип вторичной сыпи, повышается риск возникновения атрофий, трещин, чешуек, ссадин, язв, эрозий. Завершается такое патологическое состояние бесследным заживлением, гиперпигментацией, дисхромией, депигментацией, рубцами.
Какие существуют виды болезни
При сухом дерматите появляются характерные признаки на стопах. Такой вид дерматита характеризуется значительным снижением качества жизни. Если запустить сухой дерматит, могут начать свое развитие и другие формы болезни, в результате чего, состояние пациента сильно осложниться. Развиться такой вид болезни может при холодной или сухой погоде, наличии органических и функциональных заболеваний, из-за наследственного или психосоматического фактора.
Наличие зудящего дерматита является реакцией организма, когда на нервное окончание постоянно воздействует раздражение. Во время такого зуда появляются расчесы и нервозность. Зуд может быть распространенным и локальным. Появление распространённого зуда это следствие:
Во время такого зуда появляются расчесы и нервозность. Зуд может быть распространенным и локальным. Появление распространённого зуда это следствие:
-
Атопического аллергического дерматита.
-
Почечной или печеночной недостаточности.
-
Функционального и органического повреждения мозга.
-
Нарушенного функционирования сальных, потовых желез.
-
Аллергическая реакция организма на животного, насекомого, глистов.
Появление локального зуда вызывает укус насекомого, атопический аллергический дерматит начальной стадии, контактная форма дерматита.
Ещё одним видом болезни является инфекционный дерматит. Может протекать как в наружном, так и в глубоком слое кожного покрова. Причиной является наличие ветряной оспы, кори, скарлатины. Такой дерматит характеризуется возникновением первичной и вторичной сыпи.
При грибковом дерматите появляются микиды. Они являются своеобразным высыпанием, которое сопровождает основное количество случаев такого вида заболевания. Такое высыпание проявляется первичной и вторичной сыпью. При наличии такого вида дерматита нарушается иммунная и эндокринная система, снижается естественная резистентность кожных покровов, происходит повышение влажности кожи.
При ушном дерматите, который может быть острым или хроническим, появляется сильный зуд. Острая форма характеризуется покраснениями, точностью, наличием первичной сыпи. Во время хронического течения болезни может закладывать ухо, шелушится. Кроме этого, наблюдается появление мокнущих корочек, эрозий. Если повредить такой мокнущий участок, повышается риск инфицирования. Провоцирующим фактором является расчесывание уха, грибковое поражение слухового прохода, наличие химических или механических повреждений кожи.
Как питаться при заболевании
При наличии аллергического дерматита пациент должен соблюдать специальную диету. Чтобы в организм перестали поступать аллергены, необходимо тщательно организовать рацион и наличие в нём гипоаллергенных продуктов. Перед посещением врача больной должен знать минимальное количество продуктов питания, употребление которых не станет причиной обострения аллергической реакции. К таким низкоаллергенным продуктам относится:
-
Белковая пища. Сюда относится употребление трески, морского окуня, нежирной телятины, печени, нежирного творога, сливочного масла.
-
Растительная пища. Подразумевается употребление риса, перловки, салата, огурцов, кабачков, свежей капусты, шпината, растительного масла, крыжовника, белой черешни, белой смородины.
-
Употребление кисломолочных продуктов, в состав которых не входит краситель. А также, компота, отваров, зелёного чая, негазированной минеральной воды.
-
Употребление сухофруктов, чернослива.
Во время обследования с помощью маркеров аллергенов появляется возможность ускорения процесса назначение безопасного диетического питания. Если не использовать маркеры, пациенту рекомендуется поэтапно включать в рацион новые продукты. Интервал должен быть минимум 10 дней. Для более лёгкой ориентировки при выборе пищи необходимо запомнить, какие продукты являются среднеаллергенными, а какие отличаются высокой вероятностью возникновения пищевой аллергии и дерматита. К среднеаллергенным продуктам относят:
-
Баранину.
-
Гречку, кукурузу, картофель.
-
Чай, травяной отвар, свежевыжатый сок .
-
Йогурт, мусс, творожок.
К продуктам, которые часто вызывают аллергическую реакцию, относят:
-
Свинину, жирную говядину, молоко, яйца, рыбу, икру, тушёнку.
-
Квашеную капусту, маринация, ягоды красного цвета, экзотические фрукты, курагу, изюм, инжир.
-
Сладкую газированную воду, йогурт, кофе.
-
Шоколад, мед.
Во время дерматита, когда отсутствует аллергическая нагрузка, важным этапом является правильно организовать питание. В рацион пациента должна входить низкокалорийная и легко усваиваемая пища. Универсальная схема диетического питания отсутствует. Какие продукты можно употреблять в конкретном случае, пациент узнаёт на приёме у специалиста клиники.
Учитывая разный этиопатогенез дерматита, ученые и медики разработали специальную схему и метод лечения кожного заболевания. Пациент принимает лекарственные препараты, и использует физиотерапевтические средства. Универсального метода лечение этой болезни не существует. Это означает, что схема терапевтических мероприятий, выбор медикаментозного препарата, а также, сколько будет длиться лечебный курс, может определить только квалифицированный и опытный врач в индивидуальном порядке для каждого пациента. Основой современного метода лечение является наличие трех принципов:
-
Комплексная постановка диагноза. Для того, чтобы поставить диагноз, необходимо использование как традиционных, так и новых методов исследования кожных покровов и организма пациента в целом. В результате этого, определяется причина болезни и её характер.
-
Многофакторное воздействие на природу болезни. Необходимо нейтрализовать патогенетическое воздействие различных агентов, воздействовать на признаки дерматита, чтобы устранить беспокоящие факторы, а также, откорректировать защитные силы организма. Для этого используют медикаментозные и психотерапевтические способы.
-
Непрерывное лечение. Терапевтические мероприятия прямо зависят от времени. Полная регенерация, или обновление клеток, ткани кожных покровов длится минимум 4 недели.
Атопический дерматит и псориаз: сходство и различие в патогенезе и терапии
Авторы:
председатель Белорусской общественной организации дерматовенерологов и косметологов, заведующий кафедрой дерматовенерологии Витебского государственного медицинского университета, доктор медицинских наук, профессор В.П. Адаскевич
Статья в формате PDF
12-14 ноября состоялся онлайн-симпозиум «Киевские дерматологические дни 2020 Virtual», в рамках которого украинские врачи получили уникальную возможность прослушать доклад известного дерматолога, председателя Белорусской общественной организации дерматовенерологов и косметологов, заведующего кафедрой дерматовенерологии Витебского государственного медицинского университета, доктора медицинских наук, профессора Владимира Петровича Адаскевича, посвященный сравнительному анализу атопического дерматита (АД) и псориаза, их сходствам и различиям.
– Псориаз считается болезнью подростков и чаще встречается у детей в постпубертатном периоде (0,6-1,3% случаев), по сравнению с допубертатным (0,1-0,5%) (E. Burden-Teh et al., 2016). В последнее время распространенность псориаза среди детей возросла, что обусловливает актуальность этой проблемы в современной педиатрии.
В отличие от псориаза, АД обычно дебютирует в младенческом и раннем детском возрасте и в 90% случаев развивается у детей до 5 лет. В зависимости от возраста, в котором впервые возник АД, можно выделить 3 типа заболевания (J.L. Bolognia et al., 2018):
- с ранним началом – АД с дебютом в возрасте до 2 лет. У 45% больных АД развивается в первые 6 месяцев жизни, у 60% – в течение первого года, у 85% – до пятилетнего возраста. Этот тип АД считается самым распространенным. Примерно у половины детей ко второму году жизни развиваются аллергенспецифические IgE-антитела. Примерно у 60% младенцев и маленьких детей с АД к 12 годам наступает ремиссия, но у остальных активность заболевания сохраняется до подросткового и взрослого возраста;
- с поздним началом – развивается после пубертата. До настоящего времени проведено недостаточное количество эпидемиологических исследований случаев АД с дебютом во взрослом возрасте. Известно, что примерно 30% пациентов с АД в целом относятся к категории, не ассоциированной с IgE, и среди взрослых пациентов большинство – женщины;
- с началом в пожилом возрасте – встречается редко, симптомы появляются после 60 лет.
Псориаз и АД – распространенные воспалительные заболевания кожи, опосредованные T-клетками. Сходство этих дерматозов состоит в реакции эпидермальных кератиноцитов на запускаемые Т-клетками цитокины (изменение роста и дифференциации), чем объясняется фенотип заболевания. Но если псориаз вызывается одним иммунным механизмом, то АД представляет собой спектр заболеваний, вызываемых несколькими полярными иммунными механизмами (рис. 1). Провоцируемыми факторами для псориаза являются психологический стресс, ожирение, cтрептококковая и вирусная инфекции. АД чаще встречается среди жителей индустриальных городов, где организм менее подвержен воздействию микроорганизмов, и чаще ассоциирован с другими атопическими заболеваниями – аллергическим ринитом и бронхиальной астмой.
Рис. 1. Патогенез псориаза и АД
Guttman-Yassky E., Krueger J.G. Atopic dermatitis and psoriasis: two different immune diseases or one spectrum? Curr Opin Immunol. 2017; 48: 68-73.
У большинства детей течение псориаза относительно легкое или средней степени тяжести, в то время как доля детей с тяжелым течением АД повышается с возрастом.
Псориаз – это заболевание, ассоциированное с серьезными сопутствующими нарушениями, включая псориатический артрит, кардиоваскулярные заболевания, метаболический синдром, гипертензию, ожирение, депрессию и тревожность, сахарный диабет, дислипидемию, курение, алкоголизм, воспалительное заболевание кишечника (M.D. Oliveira et al., 2015). При АД спектр сопутствующих нарушений характеризуется заболеваниями атопического генеза (аллергическим ринитом, бронхиальной астмой, аллергическим конъюнктивитом и пищевой аллергией), осложнениями герпетической инфекции (герпетическая экзема), бактериальной, вирусной инфекции (вирусные бородавки, контагиозный моллюск, экзема Коксаки), а также психогенными заболеваниями, такими как синдром дефицита внимания, гиперактивность, тревожность, депрессия, проявлениями аутизма (A. Zhang et al., 2015).
Неотложные коморбидные состояния, характерные для псориаза, включают целиакию, эректильную дисфункцию, болезнь Паркинсона, остеопороз, хроническое обструктивное заболевание легких, рассеянный склероз, увеит, мигрень, абдоминальная аневризма аорты (M.D. Oliveira et al., 2015). Для АД это ожирение, гнездная алопеция, витилиго, ревматоидный артрит, воспалительное заболевание кишечника (A. Zhang et al., 2015).
При сравнении клинических проявлений псориаза и АД следует отметить, что для псориаза характерны более тонкие чешуйки, нечеткие границы, чаще поражены лицо, перианальная область и область гениталий, каплевидный псориаз встречается чаще после стрептококковой инфекции (рис. 2). Типичные признаки, характерные для АД у маленьких детей, включают: поражение щек, подбородка, туловища, значительную экссудацию; у детей старшего возраста поражаются в основном периорбитальная и периоральная области, шея, сгибательные поверхности конечностей, ладони и подошвы, а также возникают лихенификации в связи с хроническим течением (рис. 2) (E.N. Dhonncha, 2019).
Рис. 2. Клинические проявления псориаза и АД у детей
IPC / IEC: Psoriasis and atopic dermatitis: similarities and differences. 2016.
Китайские ученые описали новые диагностические критерии АД у детей. Помимо около 20 типичных признаков (рис. 3), они включают также и атипичные (рис. 4), которые учитывают стигмы и минимальные формы атопии (R. Cheng et al., 2020). К стигмам атопии относятся гиперлинеарность ладоней, признак Хертоге, симптом грязной шеи, фолликулярный кератоз. Минимальными формами атопии могут быть ксероз, трещины за ушными раковинами, белый лишай, экзема подушечек пальцев на руках и ногах, так называемая зимняя стопа, а также экзема сосков. Согласно критериям, АД диагностируется на основании наличия трех главных признаков:
- зуда;
- типичной морфологии и расположения (дерматит на сгибательных поверхностях конечностей) или атипичной морфологии и расположения с ксерозом;
- хронического или хронического рецидивирующего течения.
Рис. 3. Типичные клинические признаки, включенные в новые критерии АД
a) Расчесы на бедре вследствие зуда; b) экзема сгибательных поверхностей конечностей; c) поражение разгибательных поверхностей у детей; d) дерматит скальпа; e) экзема сосков; f) неспецифический дерматит подошв; g) экзема кончиков пальцев; h) экзема век; i) ногти и паронихиальная экзема; j) экзема вульвы; k) нумулярный тип экземы; l) хейлит; m) пруригинозный тип; n) инфра/ретроаурикулярные трещины; o) помфоликс; p) папулезный лихеноидный вариант; q) белый лишай; r) ксероз лица.
Рис. 4. Диагностические критерии АД у детей
Cheng R. et al. New diagnostic criteria for AD in children JEADV. 2020, 34, 542–548.
Клинические проявления псориаза у детей
По сравнению со взрослыми, поражение кожного покрова у детей часто бывает представлено более тонкой, бледной и менее четко очерченной псориатической бляшкой, которая может напоминать нуммулярную экзему (рис. 5). При этом у ребенка с типичным каплевидным псориазом могут также наблюдаться высыпания в заушной области, но ксеродермия отсутствует и зуд, как правило, незначительный (рис. 5).
Рис. 5. Клиническая картина псориаза у детей
Kapila S., Hong E., Fischer G. A comparative study of childhood psoriasis and atopic dermatitis and greater understanding of the overlapping condition, psoriasis-dermatitis. Australas J Dermatol. 2012; 53 (2): 98-105.
Типичными проявлениями псориаза у детей являются чешуйки на голове, псориатические высыпания в перианальной области и области гениталий (рис. 6). Псориаз волосистой части головы отмечается обычно у детей с псориазом или другим аутоиммунным заболеванием в семейном анамнезе. При этом зуд отсутствует или незначительный, поражение лица встречается редко, за исключением линии роста волос в области лба, экссудация и расчесы очагов отсутствуют, а шелушение многослойное. Папулезные и папулосквамозные высыпания часто бывают у детей с классическими признаками псориаза на других участках кожи (рис. 7). При эндогенном псориазе в 14% всех случаев встречается поражение области гениталий, из них 25% – у лиц с псориазом в семейном анамнезе. При поражении аногенитальной области характерным является формирование в паховых складках эритематозных очагов без мокнутия, с четко очерченными краями, кожный зуд слабый или отсутствует (рис. 8).
Рис. 6. Типичные области поражения псориазом у детей
Kapila S., Hong E., Fischer G. A comparative study of childhood psoriasis and atopic dermatitis and greater understanding of the overlapping condition, psoriasis-dermatitis. Australas J Dermatol. 2012; 53 (2): 98-105.
Рис. 7. Псориаз у детей
Kapila S., Hong E., Fischer G. A comparative study of childhood psoriasis and atopic dermatitis and greater understanding of the overlapping condition, psoriasis-dermatitis. Australas J Dermatol. 2012; 53 (2): 98-105.
Рис. 8. Псориаз и АД волосистой части головы и гениталий
У детей с АД волосистой части головы и в области гениталий в семейном анамнезе часто выявляют дерматит и атопию. АД волосистой части головы обычно проявляется в первые месяцы жизни, а высыпания локализуются преимущественно на коже лица – на щеках, в периорбитальной и периоральной областях. Очертания очагов выражены слабо, возможно наличие экссудации и мелкого, слабо выраженного шелушения, часто отмечается интенсивный зуд, из-за чего ребенок сильно расчесывает эти места (рис. 8).
Патологические очаги при АД в области гениталий возникают редко. В основном это эритематозные очаги с размытыми краями, иногда мокнущие, с локализацией на половом члене, мошонке, вульве и в паховых складках, пациента беспокоит выраженный зуд (рис. 8). Также могут встречаться очаги на сгибательных поверхностях конечностей. АД генитальной области обычно имеет хроническое рецидивирующие течение.
Псориаз перианальной и генитальной областей
Распространенность псориаза с первичной областью поражения в зоне подгузников составляет 0,2% от всех дерматозов у детей. Кожный зуд отсутствует. Поражение развивается внезапно спустя несколько недель после появления первых высыпаний и представлено вторичными очагами с четко очерченными краями; затем поражение распространяется на обширные участки поверхности кожи (рис. 9). Вторичные очаги увеличиваются и постепенно регрессируют в течение 4-12 месяцев. Обычно не рецидивируют.
Рис. 9. Псориаз аногенитальной области
Терапия АД
Для лечения АД используют целевую и немедикаментозную терапию. В качестве целевой терапии пациентам с АД рекомендуется наружное применение увлажняющих и смягчающих средств (эмолиентов), топических кортикостероидов (ТКС) – обычно в сочетании с эмолиентами, и/или топических ингибиторов кальциневрина (ТИК), к которым относятся такролимус и пимекролимус (Элидел®). Пациентам с АД средней и тяжелой степени показана биологическая терапия дупилумабом. К другим методам терапии АД при тяжелом течении относится применение метотрексата, азатиоприна, циклоспорина, микофенолата мотефила и антибиотиков. Немедикаментозные методы лечения включают ультрафиолетовую терапию дальнего длинноволнового диапазона, узкополосную средневолновую ультрафиолетовую терапию и фотохимиотерапию псораленом и ультрафиолетом A.
Терапия псориаза
Терапевтическое лечение псориаза у детей включает наружную, системную и биологическую терапию, а также фототерапию, в зависимости от характера и локализации поражений. При ограниченных высыпаниях применяются отшелушивающие средства (мочевина 5-12% + салициловая кислота 1-3%), местные стероиды I-II класса ежедневно, производные витамина D3, ТИК (пимекролимус (Элидел®), такролимус) – на интертригинозные участки и лицо, а также увлажняющие и смягчающие средства. При резистентности к проводимой наружной терапии или распространенных высыпаниях рекомендуется системная терапия препаратами группы антиметаболитов, системных ретиноидов или иммунодепрессантами, а также фототерапия. При отсутствии клинического эффекта от применения других системных методов применяются генно-инженерные биологические препараты, такие как адалимумаб, устекинумаб или этанерцепт.
Местная терапия псориаза и АД
Согласно рекомендациям Американской академии дерматологии за 2014 год, применение ТКС рекомендуется при обострении АД с целью терапии активного воспаления и зуда, а также для профилактики обострений в будущем. Преимуществами ТКС являются продажа без рецепта, наличие линейки препаратов с повышающейся фармакологической активностью, наличие различных лекарственных форм (мази, крема, пенки, геля, лосьона). Тем не менее, существует опасность атрофии кожи при длительном их применении, а также других распространенных побочных явлений (L.F. Eichenfield, 2014).
При обострении АД также показано применение влажно-высыхающих повязок, которые быстро уменьшают воспаление, повышают пенетрацию увлажняющих средств, снижают потерю воды и обеспечивают физический барьер, предохраняя от расчесов.
ТИК (такролимус или пимекролимус) рекомендуется применять как базисную местную терапию АД при отсутствии улучшения состояния после применения препаратов 1-го выбора (увлажнение, ванны, влажно-высыхающие повязки, ТКС) или в случае, когда применение ТКС не желательно. ТИК способствуют лечению активного воспаления, зуда и профилактике обострений в будущем, не оказывают негативных побочных эффектов, как ТКС (не вызывают атрофию кожи). Также применение ТИК предпочтительнее по сравнению с ТКС в зонах с нежной кожей: на лице, в области гениталий, в подмышечных впадинах. Наиболее частым побочным эффектом является жжение в месте нанесения в первые дни терапии. Это результат высвобождения субстанции Р из нервных окончаний и не является поводом для отмены терапии препаратом Элидел® (L.F. Eichenfield, 2014).
Как такролимус 0,03%, так и пимекролимус разрешены для применения у детей в возрасте от 2 лет и старше. В отличие от ТКС, они не вызывают атрофии кожи и других побочных эффектов, таких как развитие глаукомы и катаракты, и могут быть альтернативой ТКС для лечения экземы на лице, веках, шее и интертригинозных участках. Побочные эффекты могут проявляться в виде преходящего жжения и эритемы. На основании данных метаанализа, проведенного в 2015 году, не было установлено статистически выраженной ассоциации между применением ТИК и повышенным риском развития лимфомы (L. Legendre, 2015).
Эффективность и безопасность пимекролимуса 1% крема изучалась в пятилетнем многоцентровом (в 191 медицинском центре в 28 странах) открытом рандомизированном исследовании, которое проводили B. Sigurgeirsson и соавт. (2015), с участием 2 439 пациентов в возрасте от 3 до 12 месяцев. Результаты показали, что по эффективности Элидел® не уступает ТКС низкой и средней силы, обладает быстрым началом действия и долгосрочной эффективностью. В обеих группах этого исследования согласно показателю IGA на 4 неделе был достигнут успех в лечении кожи лица у 61% пациентов (пимекролимус 61,0%; ТКС 61,8%), а к окончанию лечения – у 95% (пимекролимус 96,6%; ТКС 97,2%). В этом же исследовании сообщается о наличии у пимекролимуса стероидосберегающего эффекта. 36% детей, получавших пимекролимус, не нуждались в использовании ТКС в течение 5 лет. Пациенты, получавшие лечение пимекролимусом, применяли ТКС в среднем 7 дней, а пациенты из группы ТКС получали препараты в течение 178 дней (B. Sigurgeirsson, 2015). Эти данные подтверждаются результатами исследования J. Lubbe и соавт. (2006), в котором у 64,9-79,8% детей при применении пимекролимуса отмечалось полное или почти полное исчезновение поражений на коже лица. Безопасность применения пимекролимуса также была продемонстрирована в исследовании E.C. Siegfried и соавт. (2013). В новом Европейском руководстве по терапии АД у взрослых и детей рекомендовано применение ТИК для лечения АД кожи лица и других чувствительных участков кожи, как терапия 1-ой линии (A. Wollenberg et al., 2018).
Таким образом, Элидел® (крем пимекролимус 1%) является эффективной и безопасной альтернативой ТКС для чувствительной кожи. Элидел® контролирует воспаления без синдрома отмены и доказано восстанавливает эпидермис после применения ТКС (J.M. Jensen, 2009). Элидел® – единственный ТИК в форме крема, является терапией выбора для чувствительной кожи (A. Wollenberg et al., 2018), а также подходит для длительной терапии иммунозависимых дерматозов без ограничения по длительности, площади, локализации и разовой дозе (A. Wollenberg et al., 2018; B. Sigurgeirsson, 2015). При необходимости Элидел® хорошо сочетается с эмолиентами и ТКС, оказывая при этом стероидосберегающий эффект (B. Sigurgeirsson, 2008).
Прежде чем начинать местное лечение пимекролимусом (препаратом Элидел®), рекомендуется очистить кожу от всех корочек и/или чешуек. При обострении легкой и умеренной форм или при продолжительном легком поражении лечение АД следует начинать при первых проявлениях обострения. 1% крем пимекролимус (Элидел®) следует наносить тонким слоем на любую пораженную поверхность 2 раза в сутки, включая голову, лицо, шею и области опрелостей. При необходимости комбинировать с эмолиентами. При обострении тяжелого АД рекомендуется использовать ТКС 2 раза в день или чередовать использование утром ТКС и вечером ТИК (Элидел®) на все пораженные участки до улучшения состояния. После уменьшения тяжести заболевания показана монотерапия ТИК (Элидел®). После полного избавления от очагов рекомендуется продолжать лечение для предупреждения обострений и уменьшения необходимости использования ТКС. В качестве поддерживающей терапии 1% крем пимекролимус (Элидел®) применяется 1 раз в день в течение времени, определяемого врачом. При необходимости комбинируется с эмолиентами.
Известно, что более высокая активность фосфодиэстеразы ассоциируется с повышенной продукцией провоспалительных цитокинов при АД. Таким образом, перспективами в лечении АД в качестве нестероидной альтернативы является местная терапия ингибиторами фосфодиэстеразы-4.
Фототерапия псориаза и АД имеет и сходства, и различия. При среднетяжелых и тяжелых формах псориаза и АД применяется фототерапия ультрафиолетом 311 нм.
Для получения лучшего результата лечения кожного заболевания, кроме медикаментозной терапии, необходимо:
- информировать пациента и его родителей о хроническом непредсказуемом течении АД и псориаза с характерными возможными обострениями, которые могут возникнуть независимо от усилий врача;
- понимать важность нарушения кожного барьера и выполнять необходимые процедуры по уходу за кожей;
- осознавать необходимость тщательного исключения провоцирующих факторов и учитывать мультифакторную природу заболевания;
- использовать мультидисциплинарный подход с участием дерматологов, аллергологов, врачей общей практики, педиатров, психотерапевтов, медицинских сестер и других специалистов для достижения длительного эффекта терапии пациентов с АД и псориазом.
Таким образом, АД и псориаз – распространенные хронические кожные заболевания с ранним дебютом, которые могут негативно влиять на общее здоровье и развитие ребенка. Корректный диагноз АД или псориаз предполагает исключение других заболеваний, а успех терапии требует многоцелевого подхода, устранения провоцирующих факторов, улучшения барьерной функции кожи и назначения системной терапии. Подход в лечении должен быть индивидуальным и основываться на стандартной оценке тяжести АД и псориаза. Для контроля тяжелых форм АД и псориаза могут потребоваться фототерапия или прием системных иммуносупрессивных препаратов.
ТКС остаются основным методом терапии, при этом современные исследования поддерживают опасения относительно побочных действий их длительного применения, особенно у маленьких детей. ТИК (Элидел®) являются эффективным средством для лечения АД и псориаза, особенно у пациентов, склонных к частым обострениям и нуждающихся в терапии в зонах чувствительной кожи, а также контролируют воспаление без синдрома отмены и доказано восстанавливают эпидермис после стероидов. При необходимости хорошо сочетаются с эмолиентами и топическими стероидами, при этом оказывают стероидосберегающий эффект. Элидел® (пимекролимус) подходит для длительной терапии иммунозависимых дерматозов без ограничения по длительности, площади, локализации и разовой дозе.
Подготовила Ольга Нестеровская
Тематичний номер «Педіатрія» № 5 (56) 2020 р.
СТАТТІ ЗА ТЕМОЮ Дерматологія
15.08.2021
Педіатрія
Терапія та сімейна медицина
Сучасні можливості ведення пелюшкового дерматиту в дітей
Пелюшковий дерматит – одне з найчастіших дерматологічних захворювань у період новонародженості та раннього дитинства, розповсюдженість якого, за даними різних авторів, становить від 35 до 50%, а в деяких країнах сягає 75-87%. На його частку припадає близько 25% звернень до лікарів первинної ланки у зв’язку з дерматологічними скаргами в перший рік життя [4, 8]. Найчастіше на пелюшковий дерматит страждають діти віком від 1 міс до 2 років. Пік захворюваності припадає на період 6-12 міс [7, 16]….
27.07.2021
Педіатрія
Ревматологія
Трофологічний статус і саплементація вітаміном D дітей із ревматичними хворобами
Ревматичні хвороби займають вагоме місце в структурі тяжкої соматичної патології та інвалідності в дитячому віці. За останні роки досягнуто суттєвих успіхів у вивченні особливостей їх патогенезу та клінічного перебігу, розширилися діагностичні та лікувальні можливості в сфері дитячої ревматології. …
Как лечить себорейный дерматит
PM-RU-FENIV-20-00014
1. Родионов А.Н., Заславский Д.В., Сыдиков А.А. Экзематзные (спонгиотические) дерматозы. Иллюстрированное руководство для врачей // Cанкт-Петербургский государственный педиатрический медицинский университет, 2018. – 200 стр.
2. Ковалев Д.В., Мокроносова М.А., Прокофьева Т.И. с соавт. Тайны атласной кожи, 2001 г. // Серия «Не болей!», ИДЖ «Здоровье», С. 68.
3. Малая медицинская энциклопедия в 6 томах под редакцией В.И. Покровского, изд-во «Советская энциклопедия», 1991 г // т. 5, С. 328.
4. Ковалев Д.В., Мокроносова М.А., Прокофьева Т.И., Шарапов С.В. с соавт. Атака на аллергию // Серия «Не болей!», ИДЖ «Здоровье», 2003 г. С. 69–70.
5. Инструкция по медицинскому применению препарата ФениВейт Крем П N012556/01 от 15.07.2009. Инструкция по медицинскому применению препарата ФениВейт Мазь П N012556/02 от 16.07.2009.
6. Симптом кожного зуда в практике врача первого контакта, журнал Consilium medicum, 2015. http://con-med.ru/magazines/physician/physician-03-2015/simptom_kozhnogo_zuda_v_praktike_vracha_pervogo_kontakta/
7. ГКС последнего поколения, B. Brazzini,N. Pimpinelli. New and Established Topical Corticosteroids in Dermatology Clinical Pharmacology and Therapeutic Use. Am J Clin Dermatol 2002;
16. Родионов А.Н., Заславский Д.В., Сыдиков А.А. Экзематзные (спонгиотические) дерматозы. Иллюстрированное руководство для врачей // Cанкт-Петербургский государственный педиатрический медицинский университет, 2018. – 200 стр.
17. Симптом кожного зуда в практике врача первого контакта, журнал Consilium medicum, 2015. http://con-med.ru/magazines/physician/physician-03-2015/simptom_kozhnogo_zuda_v_praktike_vracha_pervogo_kontakta/
19. Малая медицинская энциклопедия в 6 томах под редакцией В.И. Покровского, изд-во «Советская энциклопедия», 1991 г // т. 2, стр. 440–441.
21. Андриенко Н.И. Как увлажнять кожу зимой аптечными средствами и почему это важно.// «Новая аптека», № 2, 2020 г., с. 136–144.
Атопический дерматит на веках и глазах
С одной стороны, опасность данной локализации объясняется тем, что кожа век особо тонкая и чувствительная. С другой – кожная сыпь нарушает эстетику лица, вызывает не только физический, но и психологический дискомфорт. Из-за столь нежной локализации резко ограничено количество средств, которые можно применять для лечения атопического дерматита на веках.
По каким причинам возникает атопический дерматит на веках?
В рамках многочисленных исследований было установлено, что основной причиной атопического дерматита является наследственность. Если заболевание есть хотя бы у одного из родителей, то с вероятностью до 50% оно может появиться и у ребенка. Тем не менее, для запуска патологического процесса необходим некий пусковой фактор, провоцирующий воспаление кожи. У каждого пациента они индивидуальны.
Одной их частых причин возникновения атопического дерматита на веках считается чрезмерная реакция на различные раздражители. Это могут быть химические компоненты в составе очищающих или моющих средств, пищевые продукты, косметика или средства для ухода за кожей, некоторые медикаменты, содержащиеся в воздухе пыль, пыльца растений, секрет насекомых и тому подобное.
Атопический дерматит вокруг глаз чаще отмечается у детей.
Диагностировать заболевание и выявить причину обострений может только врач. Поэтому при возникновении первых признаков атопического дерматита век необходимо обратиться к специалисту.
Вопреки опасениям родителей не бывает атопического дерматита на глазах, высыпания располагаются вблизи глаз на тонкой чувствительной кожи век. Но при выраженном воспелении может наблюдаться покраснение глаз и слезотечение.
Ниже на фото представлено, как протекает атопический дерматит на веках.
Фото 1. Атопический дерматит на веках.
- Когда атопический дерматит поражает веки и область вокруг глаз, может появиться покраснение кожных покров, отек тканей, выраженный зуд, иногда даже может покраснеть и припухнуть склера, расшириться сосуды в глазу. В некоторых случаях атопический дерматит век не сопровождается такой ярко выраженной реакцией, отмечается только шелушение и огрубение или утолщение кожи.
Чтобы подобрать грамотное лечение при атопическом дерматите в области кожи вокруг глаз, нужно уметь правильно диагностировать данное заболевание. Нередко под атопический дерматит под глазами и в периорбитальной области «маскируются» другие виды кожных заболеваний:
- Себорейный дерматит. Характерными признаками данной патологии выступают шелушение кожи, появление желтых корочек в области ресниц и бровей, зуд, выпадение ресниц.
- Медикаментозный дерматит. Он возникает в результате приема некоторых лекарственных препаратов (не только после использования некоторых глазных капель, но приема препаратов внутрь) и физиотерапевтического лечения (например, электрофореза).
- Экзематозный дерматит. Встречается не так часто, высыпания имеют свои особенности, как правило, выражен зуд. Помимо воспаления, сыпи, зуда и шелушения кожи пациенты дополнительно могут жаловаться на боль в глазах.
- Герпетический дерматит. Вирусный герпес может быть локализован не только на губах, половых органах, но и на веках. Отличить его от других форм заболевания можно по такому признаку, как наличие мелких пузырьков с водянистым содержимым. Герпетический дерматит является одним из самых опасных поражений в области глаз, язвы могут распространяться на область глаз и приводить к ухудшению или потери зрения. Заболевание часто протекает с повышением температуры тела и головными болями.
- Контактный дерматит. Имеет аллергическую природу и возникает из-за непосредственного контакта с раздражителем. Чаще всего это декоративная или ухаживающая косметика.
Подходы к лечению атопического дерматита вокруг глаз
Препараты для лечения атопического дерматита вокруг глаз назначает только врач, опираясь на данные о причинах обострения заболевания, о его течении, а также степени выраженности, площади поражения и индивидуальных особенностях пациента.
Первым шагом на пути к выздоровлению становится отказ от агрессивных средств по уходу за кожей век и от декоративной косметики. Нужно стараться максимально исключить факторы, способные провоцировать развитие воспаления. Поэтому также многие врачи советуют пересмотреть питание, исключить из рациона продукты с высоким риском аллергических реакций (фрукты и овощи яркого цвета, молочные продукты, морепродукты, орехи, мед и подобные).
Особое значение уделяется наружному лечению атопического дерматита в области вокруг глаз. Учитывая, что кожа век очень тонкая и весьма чувствительна к внешним воздействиям, в том числе к лекарственным препаратам на эту зону рекомендуется использовать негормональные средства, например, крем Скин-кап. Он разрешен к применению с 1 года, способствует устранению воспаления и шелушения, не имеет ограничений по локализации использования. Кроме того, крем Скин-кап содержит в составе увлажняющие и смягчающие компоненты (глицерин, компоненты на основе кокосового масла).
ВАЖНО! Применение гормональных мазей должно происходить под жестким контролем врача. Из-за особенностей кожи вокруг глаз выше риск нежелательных реакций.
Большое значение в терапии атопического дерматита век отводится уходу за нежной кожей этой области. Важно правильно очищать кожные покровы, тщательно их увлажнять, смягчать для уменьшения зуда. Для этого нужно использовать специализированные средства, рекомендованные для атопичной кожи. Они имеют оптимальный уровень pH, в их составе отсутствуют отдушки, красители и прочие химические вещества, способные провоцировать воспаление и аллергическую реакцию.
Важный этап ухода – это увлажнение, которое помогает не допустить сухости кожи, снижает вероятность шелушения, делает поверхность эластичной, упругой, восстанавливает липидный слой.
Детский контактный дерматит. Харьков — Центр европейской дерматологии
Детский контактный дерматит: разновидность аллергии на раздражающие факторы
Многим родителям знакома такая довольно частая детская проблема как «контактный дерматит».
Это, по сути, вид аллергической реакции на соприкосновение с различного рода раздражителями.
Каковы причины возникновения контактного дерматита
Основная причина формулируется как наличие у ребенка гиперчувствительности замедленного типа – т. е. организм проявляет реакцию не после первого контакта с раздражителями, а спустя две недели. Зато последующие контакты уже проявляются чаще и быстрее.
Что может выступать в качестве аллергенов при контактном дерматите:
- Памперсы и подгузники у младенцев
- Новая одежда
- Жесткие внутренние швы на одежде
- Моющие средства
- Кремы и др. косметические средства
- Солнечные лучи
- Жара и холод
- Растения и насекомые
- Домашние животные
- Металлические предметы
- Продукты питания (в т. ч. содержащие консерванты)
Какими симптомами характеризуется контактный дерматит
Симптоматика полностью зависит от того, какая форма контактного дерматита диагностирована у ребенка – острая или хроническая.
- Острая форма проявляется сразу после контакта с раздражителем и исчезает, если ликвидировать очаг возбуждения.
- Хроника наступает после нескольких рецидивов и имеет обыкновение давать обострения.
Основные симптомы:
- Покраснения и раздражения в зонах тела, контактирующих с раздражителем.
- Пузырьки, появляющиеся на коже в местах раздражения, которые могут лопаться, мокнуть и образовывать эрозии.
- Изнуряющий зуд и жжение.
- Возможная отечность от расчесывания пораженных мест.
- Нарушение сна у ребенка, повышенная плаксивость.
Особенности детского контактного дерматита
Главная особенность детского контактного дерматита – это более острое протекание заболевания, нежели у взрослых, поскольку и сам организм ребенка достаточно слаб, и возбудителем может послужить любой предмет, взятый в руки или в рот – соска, игрушки, детское питание в начальной стадии прикармливания, неудобные ползунки и т. п.
Плюс ко всему сказанному, для нежного организма ребенка будет вполне достаточным мимолетного контакта с раздражителем, чтобы дерматит проявился в острой стадии.
Неосознанное расчесывание пораженных зон, доставляющих ребенку дискомфорт, может повлечь за собой попадание микроорганизмов в ранки и присоединение вторичной инфекции.
В детском возрасте контактный дерматит, если вовремя начать им заниматься, имеет вполне благоприятный исход. Лечение детского контактного дерматита в Харькове, в медицинском центре «Европейская дерматология» демонстрирует очень хорошие результаты.
Как диагностируется детский контактный дерматит
Прежде всего – не экспериментируйте с детским организмом и не пытайтесь лечить самостоятельно детский контактный дерматит. Врач в Харькове определит эффективное лечение.
Ведь для начала нужно установить правильный диагноз, а сделать это может только квалифицированный дерматолог. Начните лечение вовремя и проконсультируйтесь у хороших детских практикующих врачей медицинского центра «Европейская дерматология».
Врач-дерматолог осмотрит кожные покровы ребенка, задаст родителям ряд вопросов, касающихся питания, образа жизни и поведения ребенка, посещения им мест большого скопления людей, контактов с предметами различного происхождения.
Только дерматолог может уже по первому взгляду на места локализации сыпи и особенностей ее проявления понять, что именно могло послужить причиной возникновения контактного дерматита и составить перечень предполагаемых аллергенов.
После предварительной визуальной диагностики ребенку будет назначен ряд лабораторных исследований для подтверждения диагноза детский контактный дерматит. Лечение в Харькове определяется на основе полученных результатов.
Как лечат детский контактный дерматит
- Когда причина, вызвавшая детский контактный дерматит, правильно выявлена и аллерген определен, доктор, прежде всего, рекомендует полностью исключить контакт с данным веществом, предметом, едой, одеждой, животными и т. п.
- Затем разрабатывается схема лечения, включающая:
- препараты для наружного лечения (противовоспалительные мази, примочки, обладающие вяжущим и успокаивающим эффектом)
- антигистаминные препараты для внутреннего приема
- в отдельных случаях, при присоединении вторичной бактериальной инфекции, могут быть назначены антибиотики для внутреннего приема либо в виде инъекций.
По многочисленным отзывам родителей детский контактный дерматит в Харькове успешно диагностируется и лечится в медицинском центре «Европейская дерматология».
Опытные дерматологи детского отделения безошибочно поставят верный диагноз и грамотно пропишут схему лечения в условиях клиники и дома.
Записаться на прием можно самостоятельно, на сайте медицинского центра, заполнив специальную форму онлайн-записи, расположенную на главной странице. Также, при наличии дополнительных вопросов, вы можете записаться к специалисту по телефону справочной службы.
Медицинский центр «Европейская дерматология» — это лечение, неизменно дающее положительный результат!
Аллергический контактный дерматит | DermNet NZ
Автор: д-р Аманда Окли, дерматолог, Гамильтон, Новая Зеландия, 1997 г. Обновлено доктором Рианет Пост, дерматолог, Стаффорд, Соединенное Королевство, 2016 г.
Что такое аллергический контактный дерматит?
Аллергический контактный дерматит — это форма дерматита / экземы, вызванная аллергической реакцией на вещество, называемое аллергеном, при контакте с кожей. Аллерген безвреден для людей, не страдающих аллергией.Аллергический контактный дерматит еще называют контактной аллергией.
Кто заболевает аллергическим контактным дерматитом?
Аллергический контактный дерматит распространен среди населения в целом и в определенных группах занятости.
Что вызывает аллергический контактный дерматит?
Аллергический контактный дерматит — это реакция гиперчувствительности 4 типа или реакции гиперчувствительности замедленного типа, которая возникает через 48–72 часов после контакта с аллергеном. Механизм включает CD4 + Т-лимфоциты, которые распознают антиген на поверхности кожи, высвобождая цитокины, которые активируют иммунную систему и вызывают дерматит.Примечание:
- Контактная аллергия возникает преимущественно от аллергена на коже, а не от внутренних источников или пищи.
- Лишь небольшое количество людей реагирует на конкретный аллерген, что безвредно для тех, у кого нет аллергии на него.
- Возможно, они годами контактировали с аллергеном, не вызывая дерматита.
- Контакт с небольшим количеством аллергена может вызвать дерматит.
- Пациенты с нарушением барьерной функции кожи более склонны к аллергическому контактному дерматиту, например, пациенты с язвами ног, перианальным дерматитом или хроническим раздражающим контактным дерматитом.
- Пациенты с атопическим дерматитом, связанным с дефектом филаггрина (структурный белок рогового слоя), также имеют высокий риск развития аллергического контактного дерматита.
Каковы клинические признаки аллергического контактного дерматита?
Аллергический контактный дерматит возникает через несколько часов после контакта с ответственным материалом. Он успокаивается в течение нескольких дней, если кожа больше не контактирует с аллергеном.
Аллергический контактный дерматит обычно ограничивается участком контакта с аллергеном, но может распространяться за пределы области контакта или становиться генерализованным.
- Передача от пальцев может привести к дерматиту век и половых органов.
- Дерматит вряд ли может быть вызван конкретным аллергеном, если участок кожи, наиболее контактирующий с этим аллергеном, не затронут.
- Пораженная кожа может быть красной и зудящей, опухшей и покрытой волдырями или сухой и неровной.
Вот некоторые типичные примеры аллергического контактного дерматита:
- Экзема кожи при контакте с ювелирными изделиями, вызванная контактной аллергией на никель
- Реакция на ароматизаторы в парфюмерии и предметах домашнего обихода
- Экзема под лейкопластырем, вызванная контактной аллергией на канифоль
- Отек и образование пузырей на лице и шее в результате перманентной краски для волос из-за аллергии на парафенилендиамин
- Дерматит рук, вызванный химическими ускорителями резины, используемыми при производстве резиновых перчаток
- Зудящее красное лицо от контакта с метилизотиазолиноном, консервантом в смываемых средствах для волос и детских салфетках
- Дерматит кончиков пальцев, вызванный акрилатами, используемыми для наращивания волос и косметики для ногтей.
- Реакции после дентальных имплантатов, содержащих акрилаты
- Локальное образование волдырей на месте приема лекарств местного действия, таких как антибиотики
- Отек и образование волдырей на открытых участках (например, на лице и руках) из-за контакта с такими растениями, как ядовитый плющ или, в Новой Зеландии, японское восковое дерево Toxicodendron Succedaneum
Существует очень длинный список материалов, вызывающих контактную аллергию у небольшого числа людей.
Аллергический контактный дерматит
См. Другие изображения аллергического контактного дерматита.
Что такое дифференциальный диагноз аллергического контактного дерматита?
Аллергический контактный дерматит следует отличать от:
- Раздражающий контактный дерматит, который возникает из-за раздражения или повторяющихся повреждений кожи. Раздражители включают воду, мыло, детергенты, растворители, кислоты, щелочи и трение. Раздражающий контактный дерматит может поразить любого, если он достаточно контактировал с раздражителем, но особенно чувствительны люди с атопическим дерматитом.В большинстве случаев дерматит рук возникает из-за контакта с раздражителями. Раздражающий контактный дерматит может возникнуть сразу после единичной травмы или медленно развиваться после многократного воздействия раздражителя.
- Другие формы дерматита, которые могут имитировать аллергический контактный дерматит.
- Контактная крапивница, при которой сыпь появляется в течение нескольких минут после воздействия и исчезает в течение нескольких минут или часов. Аллергическая реакция на латекс — самый известный пример аллергической контактной крапивницы.
- Грибковые инфекции; tinea corporis может проявляться односторонней сыпью.
Какие осложнения аллергического контактного дерматита?
Аллергический контактный дерматит начинается как локализованная реакция на аллерген, контактирующий с кожей, но тяжелые реакции могут распространяться из-за аутоэкзематизации и приводить к эритродермии.
Проглатывание контактного аллергена в редких случаях может привести к синдрому бабуина или генерализованному системному контактному дерматиту.
Фотоаллергия
Иногда контактная аллергия возникает только после воздействия на кожу ультрафиолета.Сыпь ограничивается участками, подверженными воздействию солнца, даже если аллерген мог контактировать с закрытыми участками. Это называется фотоконтактным дерматитом.
Примеры фотоаллергии:
- Дерматит, вызванный солнцезащитным химическим веществом, поражающий верхнюю, но не нижнюю поверхность руки
- Дерматит лица, шеи, рук и кистей, вызванный антибактериальным мылом.
Как диагностируется аллергический контактный дерматит?
Иногда контактную аллергию легко распознать и никаких специальных тестов не требуется.Сбор очень хорошего анамнеза, включая информацию о рабочей среде, хобби, продуктах, используемых дома и на работе, а также пребывании на солнце, повысит шансы на установление диагноза. Сыпь обычно (но не всегда) полностью проходит, если аллерген больше не контактирует с кожей, но снова появляется даже при незначительном контакте с ней.
Тест открытого нанесения используется для подтверждения контактной аллергии на косметическое средство, такое как увлажняющий крем. Под подозрением препарат наносят несколько раз в день в течение нескольких дней на небольшой участок чувствительной кожи.Подходит внутренняя сторона плеча. Контактная аллергия вероятна, если дерматит возник на обрабатываемой области.
Дерматологи проведут патч-тесты у пациентов с подозрением на контактную аллергию, особенно если реакция тяжелая, рецидивирующая или хроническая. Тесты могут определить конкретный аллерген, вызывающий сыпь.
Соскоб грибка с кожи для микроскопии и посева может исключить грибковую инфекцию.
Тест на диметилглоксим доступен для «выборочного тестирования», если продукт содержит никель.
Как лечить аллергический контактный дерматит?
Важно понимать, как вы контактируете с ответственным веществом, чтобы по возможности избежать этого.
- Выясните, на что именно у вас аллергия, пройдя комплексные патч-тесты.
- Определите, где находится аллерген, поэтому перед использованием прочтите этикетки всех продуктов.
- Тщательно изучите окружающую среду, чтобы найти аллерген. Примечание: многие химические вещества имеют несколько названий, и часто встречаются перекрестные реакции с аналогичными химическими веществами с разными названиями.
- Наденьте соответствующие перчатки, чтобы защитить руки от прикосновения к материалам, на которые вы реагируете, и снимите перчатки соответствующим образом. Некоторые химические вещества проникают сквозь определенные перчатки; обратитесь за советом к специалисту по безопасности.
- Обратитесь за помощью к дерматологу.
Активный дерматит обычно лечат следующими препаратами:
Каковы исходы аллергического контактного дерматита?
Контактная аллергия часто сохраняется на протяжении всей жизни, поэтому важно идентифицировать аллерген и избегать его прикосновения.Дерматит может повториться при повторном контакте с аллергеном.
- Некоторых аллергенов избежать труднее, чем других, при этом особой проблемой являются переносимые по воздуху аллергены (например, эпоксидная смола, пыльца композитов).
- Чем дольше человек страдает тяжелым аллергическим контактным дерматитом, тем больше времени потребуется для его устранения после постановки диагноза и выявления причины.
- Дерматит может исчезнуть, если избегать контакта с аллергеном, но иногда он сохраняется бесконечно, например, аллергия на хроматы.
Прогноз зависит от образования пациента и его соблюдения в отношении избегания аллергенов и соответствующего ухода за кожей.
8 распространенных типов сыпи
Хотя инфекции, вызванные вирусом простого герпеса (ВПГ), могут передаваться половым путем, это не единственный способ передачи вируса от человека к человеку, согласно CDC.
«По крайней мере 80 процентов из нас подвергаются заражению вирусом герпеса к тому моменту, когда мы пойдем в детский сад», — говорит Родан благодаря общим игрушкам, поцелуям родственников и слюнявым друзьям-микробам.
Наша иммунная система обычно борется с болезнью, но примерно у 20 процентов людей появляются язвы, говорит Родан.
Оральный герпес, обычно HSV типа 1, обычно является причиной герпеса и возникает в детстве в результате несексуального контакта, согласно CDC.
«Любой близкий контакт, такой как поцелуи, совместное использование посуды или использование тестера губной помады в универмаге, может вызвать ее распространение», — говорит Хирш. Но, по данным CDC, ВПГ типа 1 также может передаваться в гениталии во время орального секса.
По данным Harvard Health Publishing, вспышка герпеса может быть вызвана стрессом, болезнью, усталостью и пребыванием на солнце. По словам Дэвиса, хотя это случается редко, лазерные и инъекционные процедуры (например, наполнение губ) в кабинете врача также могут вызывать вспышки.
Инфекция герпеса, как правило, повторяется в одном и том же месте на теле, потому что вирус живет в нерве под кожей, говорит Дэвис. «Когда он возвращается к коже, он находится в той же близости», — говорит она.
Сыпь Rx
ВПГ сложно диагностировать, поскольку он часто выглядит как аллергическая реакция, согласно Cedars Sinai.Ваш врач может взять посев на вирус, образец крови или биопсию, чтобы подтвердить наличие ВПГ.
Нет лекарства, но, по данным клиники Майо, противовирусные препараты, отпускаемые по рецепту, такие как Валтрекс, могут снизить количество вспышек герпеса. Принимаемый в форме таблеток, он может уменьшить тяжесть и продолжительность вспышек.
Врач может назначить местные методы лечения, такие как ацикловир и гидрокортизон, чтобы уменьшить симптомы, говорит Мичиганский университет.
СВЯЗАННЫЙ: Это герпес или что-то еще?
Информация о фотодерматите | Гора Синай
Афак Ф, Малик А., Сайед Д., Маес Д., Мацуи М., Мухтар Х.Экстракт плодов граната модулирует UVB-опосредованное фосфорилирование митоген-активированных протеинкиназ и активацию ядерного фактора каппа B в нормальных эпидермальных кератиноцитах человека. Photochem Photobiol . 2005, январь-февраль; 81 (1): 38-45
Auerbach: Wilderness Medicine . 6-е изд. Сент-Луис, Миссури: Эльзевьер Мосби; 2011.
Чен Я., Ли Дж. Клинико-патологическое исследование солнечного дематита, точечного папулезного варианта полиморфной световой сыпи на Тайване, и обзор литературы. Дж. Формос Мед Ассо . 2013; 112 (3): 125-30.
Голдман Л., Беннетт Дж. Сесил Учебник медицины . 21-е изд. Филадельфия, Пенсильвания: W.B. Сондерс; 2000: 2295-2296.
Heinrich U, Neukam K, Tronnier H, Sies H, Stahl W. Длительное употребление какао с высоким содержанием флаванолов обеспечивает фотозащиту от эритемы, вызванной УФ-излучением, и улучшает состояние кожи у женщин. Дж Нутрь . 2006 июн; 136 (6): 1565-9
Джиндал Н., Шарма Н.Л., Махаджан В.К., Шанкер В., Тегта Г.Р., Верма Г.К.Оценка аллергенов фотопатч-теста для пациентов с фотодерматитом в Индии: предварительные результаты. Индийский J Dermatol Venereol Leprol . 2011: 77 (2): 148-55.
Катияр С.К., Афак Ф., Перес А., Мухтар Х. Обработка кожи человека полифенолом (-) — эпигаллокатехин-3-галлатом зеленого чая подавляет окислительный стресс, вызванный ультрафиолетовым излучением. Канцерогенез . 2001 Февраль; 22 (2): 287-94.
Керр Х., Лим Х. Фотодерматозы у афроамериканцев: ретроспективный анализ 135 пациентов за 7-летний период. J Американской академии наук в Дерме . 2007; 57 (4).
Морганти П. Фотозащитная активность нутрицевтиков. Клин Дерматол . 2009; 27 (2): 166-74.
Сассевилл Д. Клинические модели фитодерматита. Дерматологическая клиника . 2009; 27 (3).
Шталь В., Генрих У., Юнгманн Х., Сис Х, Тронье Х. Каротиноиды и каротиноиды плюс витамин Е защищают человека от эритемы, вызванной ультрафиолетовым светом. Ам Дж. Клин Нутр . 2000; 71 (3): 795-798.
Тирни Л.М., Макфи С.Дж., Пападакис М.А. Текущая медицинская диагностика и лечение 2000 . Нью-Йорк, штат Нью-Йорк: Lange Medical Books / McGraw-Hill; 2000: 177-178.
Wu PA, James WD. Лаванда. Дерматит . 2011; 22 (6): 344-7.
Что это за сыпь? Расшифровка некоторых из наиболее распространенных проблем с кожей у детей
Доктор Патрик Маклафлин, специалист по неотложной медицине, рассказывает о некоторых из наиболее часто встречающихся высыпаний и о том, что с ними можно сделать.
* Эта информация предназначена для образовательных целей и не должна заменять консультацию или совет врача вашего ребенка.
Какие кожные высыпания вызывают у детей чаще всего?
Распространенные высыпания, при которых не требуется лечения и рекомендуется поддерживающая терапия
Болезнь рук, ящура (вирус Коксаки)
Наиболее часто встречается у детей до 5 лет
Как выглядит:
- Язвы во рту
- Сыпь / волдыри на руках и ногах
- Также может быть сыпь или язвы на дне
Каково это:
- Слабая боль
- Боль в горле
- Плохое самочувствие
Причина: Вызывается вирусами Коксаки, чаще всего распространяется через слюну, жидкость из волдырей, стул или респираторные капли.Это обычное явление у маленьких детей из-за их склонности класть вещи в рот.
Как лечится: Заболевания рук, еды и полости рта обычно проходят сами по себе примерно через 7–10 дней. Обезболивающие, отпускаемые без рецепта, такие как ибупрофен, холодное фруктовое мороженое и напитки, могут помочь облегчить боль.
Себорейный дерматит (колыбель)
Наиболее часто встречается в возрасте от 2 недель до 12 месяцев
Как это выглядит:
- Слоистый
- Чешуйчатые пятна на коже черепа, за ушами или над бровями
- Маслянистая с желтой корочкой
- Иногда легкое покраснение
Как вы себя чувствуете: Без боли и зуда — обычно не беспокоит детей
Причина: Хотя точная причина не известна, вероятными факторами являются производство слишком большого количества масла в сальных железах и волосяных фолликулах в результате передачи гормонов от мамы, а также тип дрожжей, называемых малассезией, которые обнаруживаются на кожа.
Как лечить: Колпачок для люльки не заразен и обычно проходит самостоятельно в течение недель или месяцев. Вы можете облегчить процесс, мыть ребенку волосы каждые пару дней мягким шампунем и аккуратно протирать чешуйки мягкой щеткой. Если кажется, что становится хуже, врач может порекомендовать лекарство.
Контактный дерматит
Может произойти в любом возрасте
Как это выглядит:
- Красная сыпь
- Сухая, потрескавшаяся, шелушащаяся, шелушащаяся
- Шишки и волдыри
- Мокнущая и хрустящая
- Опухание
Каково это:
- Зуд, иногда сильный
- Болезненный, жгучий или нежный
Причина: Контактный дерматит возникает, когда вещество попадает на кожу и раздражает ее или вызывает аллергическую реакцию.Это могут быть растения (ядовитый плющ), мыло, лосьоны, украшения, пестициды и т. Д.
Как лечится: Сыпь от контактного дерматита обычно проходит через две-четыре недели. Кремы от зуда и прохладные компрессы могут помочь облегчить симптомы. Обратитесь к врачу, если это очень неудобно, не проходит через пару недель или оказывает влияние на глаза или носовые ходы.
Стоматит (ВПГ)
Может произойти в любом возрасте
Как это выглядит: Волдыри во рту и / или на губах
Каково это:
- Боль во рту
- Болезненные язвы
- Припухшие десны
Причина: Эта инфекция вызывается вирусом простого герпеса или оральным герпесом.Его легко спутать с болезнью рук, ящура и рта, но стоматит встречается только во рту или вокруг него.
Как это лечится: Безрецептурные болеутоляющие, такие как ибупрофен или парацетамол, и прохладительные напитки могут облегчить боль. Если боль становится невыносимой и ваш ребенок подвергается риску обезвоживания, врач может назначить лекарства, которые помогут сократить течение инфекции.
Проконсультируйтесь с педиатром: Лечение может осуществляться без рецепта или рецептурными препаратами
Атопический дерматит (экзема)
Может произойти в любом возрасте
Как это выглядит:
- Красное, сухое
- Толстая, кожистая, потрескавшаяся или чешуйчатая
- Могут быть небольшие неровности, из которых вытекает жидкость при открытии царапин
- Пятна светлой или темной кожи
Каково это:
Причины: Точная причина неизвестна, но есть доказательства, что она может быть связана со слишком большим количеством воспалительных клеток в коже.Это также может быть результатом того, что кожа не удерживает влагу и не защищает от бактерий и раздражителей, как это делает здоровая кожа.
Как это лечится: Не существует лекарства от атопического дерматита, но есть подходы для уменьшения зуда и дискомфорта. Держите кожу чистой и увлажненной. Постарайтесь выяснить, что вызывает обострение (пот, тепло, холод, аллергены и т. Д.), И максимально ограничьте воздействие. Существуют также безрецептурные кремы и лекарства, отпускаемые по рецепту, которые могут помочь, если изменение образа жизни не поможет.
Пеленочный дерматит (пеленочная сыпь, пеленочный кандидоз)
Наиболее часто встречается у младенцев и детей в возрасте до 2 лет
Как это выглядит:
- Воспаление под пеленкой
- Обычно ярко-красные пятна
Каково это:
Причины: Сыпь от подгузников может быть вызвана рядом причин, включая раздражение от мочи или стула, натирание или реакцию на новые продукты, антибиотики или продукты.
Как это обрабатывается: Держите место чистым и сухим. Постарайтесь дать время без подгузника высохнуть на воздухе. Промыть попку ребенка теплой водой и обсушить — не тереть. Барьерные мази, такие как вазелин и оксид цинка, могут помочь предотвратить проникновение влаги в кожу и предотвратить раздражение.
Бородавки и контагиозный моллюск
Наиболее часто встречается у детей школьного возраста
Как они выглядят:
- Небольшие бугорки на резиновой или твердой коже
- Цвет варьируется, но часто мясистый, серовато-коричневый или желтый
Как они себя чувствуют:
- Обычно безболезненно
- Может вызывать раздражение в зависимости от местоположения
Причины: Бородавки вызываются различными типами вируса папилломы человека, которые проникают в организм через небольшие порезы или царапины.Контагиозный моллюск вызывается вирусом оспы. И то и другое передается от одного ребенка к другому при прямом контакте с поражением или при совместном использовании предмета, содержащего вирус, например полотенца или скамейки. Они часто развиваются в теплых влажных местах, например, на руках или ногах.
Как их лечат: Обе шишки исчезнут сами по себе, но на их исчезновение может уйти несколько месяцев или лет. Многие из них можно лечить безрецептурными или рецептурными лекарствами, которые наносят на шишки и вызывают их высыхание.Если это не поможет, врач может сжечь, заморозить или удалить их с помощью лазера.
Tinea corporus / capitus (стригущий лишай)
Может произойти в любом возрасте
Как это выглядит:
- Кольцевые язвы
- Слегка красный
- Могут быть чешуйчатые по краям
Каково это: Зуд
Причины: Стригущий лишай вызывается обычным заразным грибком. Он передается при прямом контакте с инфицированным человеком или предметом, например полотенцем, щеткой для волос или общим спортивным инвентарем.
Как лечится: Опоясывающий лишай на коже (теле) лечится противогрибковой мазью местного действия, которую можно приобрести без рецепта или по рецепту. Опоясывающий лишай на коже черепа (capitus) можно лечить только с помощью рецептурных лекарств, принимаемых внутрь. Следите за тем, чтобы область была чистой и сухой, избегайте царапин и царапин.
Крапивница (крапивница)
Может возникнуть в любом возрасте, но обычно старше 6 месяцев
Как это выглядит:
- Красный со светлым центром
- Опухание / припухлость
- Отдельные пятна или большие пятна
- Может возникать в одном месте или покрывать большую площадь тела
- Может исчезнуть и вернуться в другом месте
Каково это:
- Зуд
- Ощущение покалывания или жжения
Причины: Крапивница чаще всего является результатом аллергической реакции на пищу, лекарства, животных, укусы / укусы, пыльцу или другие распространенные аллергены.У некоторых людей они могут быть реакцией на инфекцию, стресс, солнце, холод или физические упражнения. В большинстве случаев причина не определяется.
Как лечить: Легкая крапивница часто проходит сама по себе. Безрецептурные антигистаминные препараты (дифенгидрамин или цетиризин) могут помочь при зуде и высыпаниях. В самых тяжелых случаях врач может назначить стероид на короткий период времени. Если триггер известен, полезно избегать этой пищи, веществ или занятий.
Типы распространенных высыпаний, требующие обследования и приема антибиотиков
Импетиго
Наиболее часто встречается в возрасте от 2 до 5 лет
Как это выглядит:
- Красные язвы или волдыри, чаще всего вокруг носа и рта
- Волдыри лопаются и сочатся с образованием желтовато-коричневой корки
- Реже язвы могут возникать на туловище ребенка или в области подгузников
Каково это:
- Язвы могут чесаться
- Волдыри могут быть болезненными
Причина: Инфекция импетиго вызывается штаммами стафилококка или стрептококковых бактерий.Бактерии попадают в организм через ослабленную кожу (порезы, царапины, сыпь и т. Д.), А затем распространяются.
Как это лечится: Местные антибиотики, отпускаемые по рецепту, используются для лечения импетиго и предотвращения его распространения среди других людей. В редких случаях ребенку может потребоваться пероральный антибиотик. Также полезно несколько раз в день аккуратно очищать, замачивать и промокать язвы насухо, чтобы ускорить заживление.
Целлюлит
Может произойти в любом возрасте
Как это выглядит:
- Опухание
- Красный, с ямочками, синяками или волдырями
- Иногда красные полосы на коже
- Чаще всего на лице, руках или голенях
Каково это: Болезненно и тепло на ощупь
Причина: Целлюлит вызывается бактериальной инфекцией, часто в ране или другом поврежденном кожном покрове.Многие различные бактерии могут вызывать целлюлит, чаще всего стрептококк группы А и золотистый стафилококк.
Как лечится: Лечение зависит от нескольких факторов, включая возраст ребенка и тяжесть целлюлита. Первым шагом обычно являются пероральные антибиотики. В более тяжелых случаях или если пероральные препараты не работают, антибиотики можно вводить внутривенно.
Распространенные высыпания, требующие неотложной помощи или срочного обследования
* Примечание. Другие, более редкие высыпания могут потребовать срочного обследования.Вы знаете своего ребенка. Если вы заметили что-то тревожное или не уверены, что такое сыпь, обратитесь к педиатру или обратитесь в ближайшее отделение неотложной помощи.
Абсцесс (фурункул)
Может произойти в любом возрасте
Как это выглядит:
- Красный комок
- Часто появляется белый или желтый центр (похожий на большой прыщик)
- Обычно меньше одного дюйма в диаметре, но может быть больше
Каково это:
- Болезненно, даже когда не трогали
- Нежность вокруг кома
- Может вызывать зуд
Причина: Абсцесс возникает, когда кожа заражается бактериями стафилококка, обычно возникающими в результате разрушения или раздражения кожи.
Как лечится: Теплый влажный компресс или теплая ванна могут облегчить боль и помочь выделенному гною выйти на поверхность. Важно не пытаться вскрыть абсцесс или проткнуть его. Если он очень болезненный или большой, врач может его осушить. Иногда для лечения инфекции назначают пероральные антибиотики.
Реакции на лекарства
Может произойти в любом возрасте
Как они выглядят: Внешний вид зависит от ребенка и типа наркотика, но может выглядеть так:
- Угри
- Крапивница (выступающие красные шишки)
- Кожа красная, чешуйчатая
- Блистеры
Как они себя чувствуют:
- Часто зуд
- Иногда нежная
Причина: Лекарственные реакции — это реакция организма на определенные лекарства, которая может варьироваться от легкой до тяжелой.
Как их лечат: Сообщите врачу, если вы заметили какие-либо реакции на лекарства. Сыпь обычно проходит после прекращения приема лекарств, но другие реакции, такие как затрудненное дыхание, могут быть чрезвычайно серьезными. Немедленно обратитесь к врачу, если вы заметили отек губ, лица или горла, или если у вашего ребенка проблемы с дыханием.
Обеспокоены новой сыпью, но не думаете, что это срочно? Наши врачи скорой медицинской помощи теперь предлагают виртуальную неотложную помощь при незначительных травмах и заболеваниях, которые появляются тогда, когда вы меньше всего их ожидаете.
Узнайте больше о наших виртуальных часах оказания неотложной помощи и предложениях
Вот как выглядят детские высыпания на темной коже (наконец-то!)
Большинство фотографий сыпи у детей делаются на белой коже — так что же делать родителям с цветным ребенком, если ветряная оспа их ребенка не похожа на ветряную оспу?
Когда ваш ребенок заболел , все, что вам нужно, — это найти способ помочь ему почувствовать себя лучше. Итак, когда вы заметите сыпь на их теле, что вы сделаете в первую очередь? Поищите в Интернете справочные фотографии, чтобы узнать, что это может быть, и, конечно же, стоит ли поехать к врачу.
фотографий из Интернета могут быть полезны (если не внушать страх), когда дело доходит до выявления кожных заболеваний, за исключением случаев, когда вы являетесь родителем ребенка с темным оттенком кожи. Это потому, что на подавляющем большинстве справочных фотографий, которые вы найдете в Интернете, показаны только такие заболевания, как ветряная оспа или болезнь рук, ног и рта на телах белых детей. А поскольку такие симптомы, как покраснение и пятнистость, могут проявляться по-разному, выявить эти состояния на более темной коже становится намного сложнее.
К счастью, этот аккаунт в Instagram под названием Brown Skin Matters пытается восполнить этот недостаток. Проверить это:
Согласно Lifehacker , учетная запись была создана Эллен Бьюкенен Вайс, мамой, которая была разочарована, когда не смогла найти изображения, показывающие, как ветряная оспа должна выглядеть у ее ребенка смешанной расы. «Даже добавление квалификатора« ветряная оспа у чернокожего ребенка »[к поиску] дает в основном кавказские примеры», — сказала она Lifehacker .
Взяв дело в свои руки, Вайс начала публиковать изображения, отправленные пользователями, в своей ленте. В подписи к каждому изображению она называет диагноз, а также этническую принадлежность ребенка, кожа которого изображена. Врач проверяет каждую фотографию, но в подписях к ней четко указано, что фотографии предназначены только для справки и не могут использоваться для подтверждения диагноза.
Нам нравится идея, лежащая в основе этого проекта, и мы первыми признаем, что даже в нашей собственной галерее эталонных фотографий может быть гораздо больше разнообразия (как и библиотеки стоковых фотографий, на которые мы опираемся для таких фотогалерей ).Мы надеемся, что этот проект действительно наберет обороты и станет огромным ресурсом для семей по всему миру. Продолжай в том же духе, Эллен!
Подробнее:
Все, что вам нужно знать об экземе
5 самых распространенных высыпаний на коже у детей (и способы их успокоения)
Кожная сыпь
Кожная сыпь — частый побочный эффект некоторых видов лечения рака. Лечение рака, которое может вызвать кожную сыпь, может включать химиотерапию, лучевую терапию, иммунотерапию, таргетную терапию и трансплантацию стволовых клеток.
Кожные высыпания могут появляться на коже головы, лице, шее, груди, верхней части спины, а иногда и на других частях тела. Сыпь может вызывать зуд, жжение, покалывание или быть болезненными. Обычно они развиваются в течение нескольких недель после лечения, но могут развиться в любое время во время лечения рака.
Важно знать, что кожная сыпь, которая является ожидаемым побочным эффектом лечения, не считается аллергией или аллергической реакцией. Однако, как и любое лекарство, у людей может быть аллергия на химиотерапию, иммунотерапию и препараты таргетной терапии.
Кожная сыпь, которая внезапно появляется во время приема лекарства, используемого для лечения рака, может быть признаком того, что у вас аллергия на это лекарство.
Некоторые распространенные типы высыпаний, с которыми сталкиваются пациенты, получающие лечение, включают:
- Папулопустулезная сыпь : Это сыпь, которая может быть зудящей и болезненной и обычно возникает на груди, верхней части спины или лице. Это часто встречается у пациентов, получающих определенные лечебные препараты.
- Лучевой дерматит : это сыпь, которая появляется у пациентов, получающих лучевую терапию.Обычно это происходит в области облучения кожи. Оно может быть легким или тяжелым в зависимости от местоположения облучения, степени поражения кожи, общей дозы облучения и продолжительности облучения.
- Отзыв о радиации : Это сыпь, которая появляется на участке тела, который ранее подвергался лучевой терапии. Иногда бывает, когда человек получает химиотерапию или препараты таргетной терапии.
после завершения лучевой терапии. - Синдром кисти и стопы : У некоторых пациентов может развиться это состояние, которое вызывает покраснение, отек, боль, а иногда и покалывание в ладонях рук и подошвах ног.
Поговорите со своей бригадой по лечению рака о лечении, которое вы получаете, и о том, есть ли у вас риск развития кожной сыпи. Сообщите своему врачу, если вы заметили сыпь, большую или маленькую.
Что может делать пациент
- Поговорите со своей онкологической бригадой о своей сыпи и о том, что они рекомендуют, чтобы сыпь исчезла. Ваша бригада по лечению рака может порекомендовать мягкое мыло, лосьоны и увлажняющие средства. В некоторых случаях врач может прописать лекарство от сыпи.
- Осторожно очистите кожу теплой водой с мягким мылом и мягкой тканью.
- Тщательно промойте место высыпания и вытрите насухо
- Сохраняйте кожу увлажненной
- Защищать пораженный участок от жары и холода
- Держитесь подальше от солнца как можно дольше, потому что солнечный свет, кажется, вызывает и / или усугубляет сыпь у некоторых людей. Если днем вы будете на улице, наденьте шляпу и одежду с длинными рукавами. Используйте солнцезащитный крем широкого спектра действия с SPF не менее 30 и оксидом цинка или диоксидом титана как минимум за 1 час до выхода на улицу.Будьте осторожны и возле окон.
- Носите свободную мягкую одежду.
- Применять лекарства, назначенные при кожных реакциях.
- Защитите свою кожу от солнца. Например, на улице надевайте шляпу с широкими полями, солнцезащитные очки и рубашки с длинными рукавами.
Чем могут заниматься лица, осуществляющие уход
- Следите за появлением новых лекарств, мыла, моющих средств или продуктов, которые могли вызвать сыпь
- Помогите пациенту нанести лекарства и кремы на участки, до которых они не могут дотянуться
Позвоните в бригаду по лечению рака, если пациент
- Имеет сыпь, которая усиливается после использования кремов или мазей
- Зуд не проходит через 2 дня и более
- Царапает кожу, пока она не откроется, или кровоточит
- Сыпь, которая вызывает дискомфорт и не дает спать по ночам
- Имеются волдыри, ярко-красная кожа или корки на коже
- Имеются выделения с неприятным запахом или гной, выходящий из кожи
- Кожа желтоватая или моча цвета чая
Есть ли у моего ребенка сыпь от пищевой аллергии?
Что такое пищевая аллергия и что ее вызывает? Как узнать, есть ли у вашего ребенка сыпь от пищевой аллергии? Как справиться с сыпью при пищевой аллергии и как долго она обычно длится? В этом подробном руководстве мы расскажем все, что нужно знать семьям о сыпях, связанных с пищевой аллергией.
В руководстве по пищевой аллергии для родителей мы ответим на следующие наиболее часто задаваемые вопросы:
- Что такое пищевая сыпь от аллергии и что ее вызывает?
- Как узнать, есть ли у вашего ребенка сыпь от пищевой аллергии?
- Каковы симптомы легкой, средней или тяжелой аллергической реакции?
- Где могут появиться высыпания от пищевой аллергии?
- Как справиться с сыпью от пищевой аллергии и как долго она обычно длится?
- Как проверить пищевую аллергию?
- Как безопасно вводить аллергены?
В этом подробном руководстве мы расскажем обо всем, что нужно знать семьям о сыпи при пищевой аллергии.
Что такое пищевая аллергия?
Обычно наша иммунная система защищает наш организм от вирусов, бактерий и других чужеродных захватчиков, которые могут нанести нам вред.
Но когда у кого-то пищевая аллергия, его иммунная система ошибочно обрабатывает белки в определенной пище (или продуктах), как этих чужеродных захватчиков, и чрезмерно защищает организм от этих белков. Их иммунная система вырабатывает особые антитела — специфические антитела IgE — которые обнаруживают пищевые белки и помогают бороться с ними.
Эти антитела IgE вызывают симптомы аллергической реакции всякий раз, когда человек ест пищу, на которую у него аллергия. Например, если у кого-то аллергия на арахис, у него есть антитела IgE, которые обнаруживают и борются с белками арахиса и вызывают симптомы аллергической реакции (включая возможную сыпь от пищевой аллергии) всякий раз, когда они едят арахис.
Типы пищевых аллергических реакций — легкие, умеренные и тяжелые
Пищевая аллергическая реакция может варьироваться от легкой до тяжелой и иногда может быть опасной для жизни.Однако имейте в виду, что легкая реакция иногда может стать серьезной. Кроме того, симптомы пищевой аллергии могут варьироваться от реакции к реакции. Таким образом, невозможно предсказать, какие симптомы будут проявляться у вашего ребенка каждый раз, когда у него будет аллергическая реакция на пищу.
Симптомы пищевой аллергии обычно проявляются через несколько секунд или минут после того, как кто-то съел пищу, на которую у него аллергия, и почти всегда проявляются в течение нескольких часов после приема пищи.
Симптомы легкой или умеренной аллергической реакции могут включать:
- Сыпь от пищевой аллергии, сконцентрированная на одном участке тела (красные выступающие шишки)
- Покраснение на участке кожи
- Рвота
- Отек лица, глаз или губ
- Зуд
- Зуд, слезотечение
- Перегрузка
- Чихание
- Некоторая боль в животе
- Некоторая тошнота
- Легкий кашель
- Обострение экземы
Симптомы тяжелой реакции пищевой аллергии могут включать:
- Сыпь от пищевой аллергии, которая распространяется на многие участки тела
- Отек языка
- Припухлость или стеснение в горле
- Повторяющийся значительный кашель
- Свистящее / шумное дыхание
- Затрудненное дыхание / одышка
- Изменение голоса или плач
- Пытаться вокализовать
- Затруднения при глотании
- Повторяющаяся рвота
- Бледный вид
- Диарея
- Головокружение
- Обморок
- Падение артериального давления
- Учащенное сердцебиение
- Потеря сознания
- Feeling Floppy (только для младенцев / детей младшего возраста)
Признаки анафилаксии
Когда симптомы пищевой аллергии являются серьезными и затрагивают более одной системы органов, реакция классифицируется как анафилаксия.Анафилаксия может быть опасной для жизни. Позвоните в службу 911 и немедленно дайте адреналин (используйте Epi-Pen), если у вашего ребенка появляются признаки анафилаксии.
Национальный институт аллергии и инфекционных заболеваний (NIAID) предоставляет дополнительную информацию о симптомах пищевой аллергии и лечении:
Все о пищевой аллергии
Сыпь от пищевой аллергии — наиболее частый симптом пищевой аллергической реакции, особенно у младенцев и детей.Также часто это первый симптом, который появляется (но не всегда). Он мог появиться где угодно на коже.
Как выглядит сыпь от пищевой аллергии?
Сыпь от пищевой аллергии, очень зудящая, обычно красная или розовая. Создает красные выпуклые неровности на коже. Эти шишки обычно имеют округлую форму и часто имеют красные блики вокруг них. Их обычно называют крапивницей, но иногда также называют волдырями, крапивницей или крапивницей.
Источники: https: // foodallergyeducation.org.au/basics , Скорая помощь в Soncy / Twitter
У людей с более темной кожей сыпь от пищевой аллергии также проявляется в виде выпуклых зудящих шишек. Но часто шишки вообще не кажутся красными, а вместо этого имеют тот же цвет, что и кожа человека. Вы также, вероятно, не увидите красных бликов вокруг неровностей. (В некоторых случаях сыпь от пищевой аллергии может иметь легкий красный оттенок или более темный красный оттенок, когда она появляется у человека с коричневой или черной кожей.)
Источник: Линия здравоохранения
Почему пищевая аллергия вызывает сыпь?
Когда кто-то ест пищу, на которую у него аллергия, его антитела IgE обнаруживают белки из этой пищи.Антитела IgE заставляют клетки ткани (называемые тучными клетками) и клетки крови выделять химическое вещество, называемое гистамином, и другие химические вещества, чтобы защитить себя от этих белков.
Когда гистамин и другие химические вещества выделяются, это приводит к расширению кровеносных сосудов (расширению) и возникновению утечки. В результате под кожу выделяются жидкости, что приводит к воспалению под кожей. Это приводит к появлению на коже сыпи от пищевой аллергии.
Где могут появиться высыпания от пищевой аллергии?
Сыпь, вызванная пищевой аллергией, может концентрироваться в одной или двух частях тела или распространяться по всему телу.
Места, в которых часто появляется сыпь от пищевой аллергии, включают лицо, руки, руки, ноги, ступни, область живота и спину. Но они могли появиться где угодно на коже.
Каждая отдельная бугорка (волдырь) от сыпи может быть от нескольких миллиметров до нескольких дюймов в поперечнике.
Но сыпь области может быть намного больше, потому что сыпь от пищевой аллергии обычно проявляется в виде групп или скоплений шишек. А у кого-то может появиться сразу несколько участков высыпания.
Если сыпь от пищевой аллергии сконцентрирована в одном месте, реакция пищевой аллергии легкая.Но если сыпь распространяется на многие участки тела, это признак сильной аллергической реакции.
Сколько длится сыпь от пищевой аллергии?
Как и другие симптомы пищевой аллергии, пищевая сыпь может появиться через несколько секунд или часов после того, как кто-то съел пищу, на которую у него аллергия.
Сыпь от пищевой аллергии обычно сохраняется в течение нескольких часов после появления первых симптомов пищевой аллергии. Иногда это может длиться до 24-48 часов.
Все ли реакции пищевой аллергии вызывают появление сыпи?
Несмотря на то, что сыпь от пищевой аллергии является распространенным симптомом аллергии, она может появляться не во время каждой пищевой аллергической реакции.Иногда пищевая аллергия может вызывать покраснение и / или зуд участков кожи, но не вызывает повышенной сыпи от пищевой аллергии (крапивницы).
Кроме того, сыпь от пищевой аллергии отличается от сыпи, вызываемой экземой. Но пищевая аллергия может усугубить сыпь при экземе (вызвать обострение экземы). Узнайте о различиях между сыпью от пищевой аллергии и обострением экземы здесь.
Как справиться с сыпью от пищевой аллергии
Если у вашего ребенка появляется сыпь от пищевой аллергии (или другие симптомы пищевой аллергии), немедленно прекратите кормить его той пищей, которая, по вашему мнению, была причиной реакции.
Другие этапы лечения сыпи при пищевой аллергии различаются в зависимости от степени тяжести аллергической реакции.
Лечение легкой пищевой аллергии
Как справиться с легкой сыпью при пищевой аллергии, сосредоточенной небольшими скоплениями на одном участке тела?
Если врач явно рекомендовал дозу антигистаминного препарата, вы можете дать своему ребенку антигистаминный препарат (например, Бенадрил или Зиртек) для лечения легкой крапивницы. Антигистаминные препараты помогают остановить высвобождение гистамина, вызвавшего сыпь, в случае легкой или умеренной аллергической реакции.
Если ваш врач не рекомендовал дозировку антигистаминного препарата, позвоните своему педиатру или аллергологу, чтобы предупредить их о крапивнице и спросить о дальнейших действиях.
В любом случае, продолжайте наблюдать за своим ребенком, если его легкая аллергическая реакция станет серьезной.
Крем с гидрокортизоном
также может помочь уменьшить зуд от сыпи, но не избавит от нее.
Лечение сыпи тяжелой пищевой аллергии
Если у вашего ребенка появляется значительная пищевая аллергическая сыпь по всему телу, но нет других симптомов пищевой аллергической реакции, немедленно обратитесь к врачу.
Продолжайте наблюдать за вашим ребенком на предмет других симптомов реакции пищевой аллергии, потому что, если появятся другие серьезные симптомы, у вашего ребенка будет анафилаксия. Если у вас есть адреналин (Epi-Pen), сделайте ребенку инъекцию. Антигистаминные препараты не смогут остановить эту тяжелую, широко распространенную сыпь.
Если у вашего ребенка появляется сыпь от пищевой аллергии по всему телу, которая сопровождается серьезными симптомами хотя бы в одной системе органов, ваш ребенок страдает опасной для жизни анафилаксией и нуждается в неотложной помощи.
Немедленно введите адреналин (Epi-Pen) и позвоните 911. Адреналин — единственное лекарство, которое может остановить анафилаксию — антигистаминные препараты не могут остановить эту тяжелую реакцию.
Примечание о пищевых аллергических реакциях и детях
Многие люди задаются вопросом о различиях между реакциями пищевой аллергии у детей и взрослых.
Сыпь от пищевой аллергии — один из наиболее частых симптомов пищевой аллергии у детей и взрослых. То, как это проявляется в каждой возрастной группе, также во многом одинаково.Фактически, пищевая аллергия обычно вызывает у детей тот же набор симптомов, что и у взрослых.
Но даже несмотря на то, что пищевая аллергия вызывает схожие симптомы во всех возрастных группах, наиболее распространенные виды пищевой аллергии у детей различаются по сравнению с взрослыми.
У маленьких детей (5 лет и младше) наиболее распространенными пищевыми аллергиями являются аллергии на коровье молоко, яйца и арахис. Согласно одному исследованию доктора Ручи Гупты, эти три продукта вызывают около 80% пищевых аллергий у маленьких детей.
Помимо аллергии на молоко, яйца и арахис, аллергия на древесные орехи также очень распространена у детей в возрасте 14 лет и младше.
Из этих четырех типов продуктов аллергия на арахис и древесные орехи наиболее ответственна за тяжелые реакции у детей, но любая пища может вызвать серьезную реакцию.
Напротив, наиболее распространенной пищевой аллергией у взрослых является аллергия на моллюсков, которая в значительной степени является аллергией взрослых. Аллергия на плавниковую рыбу — еще одна распространенная аллергия у взрослых, а аллергия на плавниковую рыбу также имеет тенденцию развиваться во взрослом возрасте.
Прочтите нашу предыдущую статью, чтобы узнать больше о пищевой аллергии у детей и взрослых.
Тестирование пищевой аллергии
Если у вашего ребенка появляется сыпь после того, как он съел определенную пищу, и она похожа на сыпь от пищевой аллергии, которую мы описали выше, помните, что тестирование пищевой аллергии — единственный способ определить, действительно ли у вашего ребенка пищевая аллергия. Итак, лучше всего записаться на прием к аллергологу для тестирования.
Пищевая аллергия может быть диагностирована с помощью трех типов тестов: кожного укола, анализа крови и перорального приема пищи.
Кожный укол: Аллерголог протыкает предплечье вашего ребенка иглой, содержащей пищевой белок из предполагаемой проблемной пищи. Затем они наблюдают за вашим ребенком, чтобы увидеть, не развивается ли аллергическая реакция в области укола кожи.
Анализ крови: Аллерголог проверяет кровь вашего ребенка на антитела IgE, которые реагируют на определенные пищевые белки.
Пероральная пища: Ваш ребенок ест небольшие количества предполагаемой проблемной пищи под наблюдением аллерголога, чтобы увидеть, не возникнет ли у него аллергическая реакция.Это наиболее точный способ диагностики пищевой аллергии.
Безопасное введение аллергенов
Новые клинические руководства рекомендуют приучать детей к распространенным продуктам, вызывающим аллергию, в течение первого года жизни, чтобы помочь им безопасно получать удовольствие от этих продуктов в будущем.
Как рекомендует Министерство сельского хозяйства США (USDA) в своих новых рекомендациях по питанию, «потенциально аллергенные продукты (например, арахис, яйца, продукты из коровьего молока, древесные орехи, пшеница … и соя) следует вводить вместе с другими продуктами прикорма. введен в рацион младенца.”
Готово, набор, еда! может помочь вам легко и безопасно дать ребенку эти общие продукты, вызывающие аллергию, в соответствии с новыми клиническими рекомендациями. А поскольку первые две стадии нашей системы полностью растворяются в бутылочке с грудным молоком или смесью, вы можете начать приучать ребенка к арахису, яйцу и молоку уже в 4-месячном возрасте, даже до того, как он будет готов к употреблению твердой пищи.
———————————
Весь контент, связанный со здоровьем, на этом веб-сайте предназначен только для информационных целей и не создает отношений между врачом и пациентом.Всегда обращайтесь за советом к своему педиатру по любым вопросам, касающимся здоровья вашего ребенка.
Эти утверждения не были проверены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов. Продукты не предназначены для диагностики, лечения или предотвращения каких-либо заболеваний.
См. Утвержденное FDA заявление о вреде для здоровья в отношении аллергии на арахис внизу нашей домашней страницы.
.

 Причина и наследственный механизм генного повреждения не изучен полностью. Дерматит новорожденного ребенка в половине случаев обусловлен наличием аллергической реакции отца или матери.
Причина и наследственный механизм генного повреждения не изучен полностью. Дерматит новорожденного ребенка в половине случаев обусловлен наличием аллергической реакции отца или матери.
 Стресс является сложной защитно-приспособительной реакцией, в которой участвуют гормоны. В такую реакцию входят несколько стадий, первая стадия характеризуется выбросом энергии, причиной чего является гормон адреналин. Последняя стадия, в результате воздействия различных гормонов, подразумевает наступления истощения защитных сил. Кроме этого, подавляются иммунная система. Из-за стрессового состояния генетически обусловленная или приобретенная предрасположенность к дерматиту перестает нормально функционировать.
Стресс является сложной защитно-приспособительной реакцией, в которой участвуют гормоны. В такую реакцию входят несколько стадий, первая стадия характеризуется выбросом энергии, причиной чего является гормон адреналин. Последняя стадия, в результате воздействия различных гормонов, подразумевает наступления истощения защитных сил. Кроме этого, подавляются иммунная система. Из-за стрессового состояния генетически обусловленная или приобретенная предрасположенность к дерматиту перестает нормально функционировать.
 Сюда относятся моющее или косметическое средство, укус насекомого.
Сюда относятся моющее или косметическое средство, укус насекомого.