Краснуха у детей: фото, признаки и лечение
Что такое краснуха?
Краснуха — это вирусная инфекция, при которой микроорганизмы высоко устойчивы к проявлениям окружающей среды. После проникновения во внешнюю среду эти микроорганизмы способны сохранить свою жизнеспособность на срок до восьми часов.
Вирус краснухи распространяется воздушно-капельным путем, чаще всего в замкнутых пространствах с большим скоплением людей.
Как правило, в организме у ребенка не существует специфической иммунной защиты от данного вируса, поэтому процент заражения очень высок. Выделение вирусной инфекции происходит при кашле, чихании или просто при дыхании зараженного человека.
Симптомы заболевания у детей
Большая часть детей заражается в так называемом инкубационном периоде, когда признаки болезни мало выражены или не выражены совсем. Инкубационный период при краснухе может составлять до трех недель.
Начальная стадия
Первые признаки заболевания родители часто принимают за симптомы ОРЗ.
Так, начальная стадия краснухи у детей проявляется следующими симптомами:
- У малыша появляется слабость, сонливость, он начинает капризничать, появляются жалобы на недомогание и головные боли.
- Далее у ребенка появляется заложенность носа, а также он начинает жаловаться на боль в горле.
- Затем у ребенка начинается ломота в теле, суставах, а также болезненность со стороны затылка, связанная с увеличением лимфатических узлов.
- В завершении первого этапа краснухи у малыша происходит увеличение лимфатических узлов подмышками, в паху и на шее, что проявляется в виде припухлости и болезненности в перечисленных областях.
Начальная стадия заболевания может протекать очень стремительно, в общем случае для нее характерна продолжительность от нескольких часов до двух дней.
Вторая стадия
На следующей стадии краснуха у детей сопровождается следующим набором симптомов:
- повышение температуры тела до 38 С°;
- заложенность носа;
- боль в горле сменяется непродуктивным кашлем;
- на коже появляется характерная сыпь.

Особенности высыпаний при краснухе
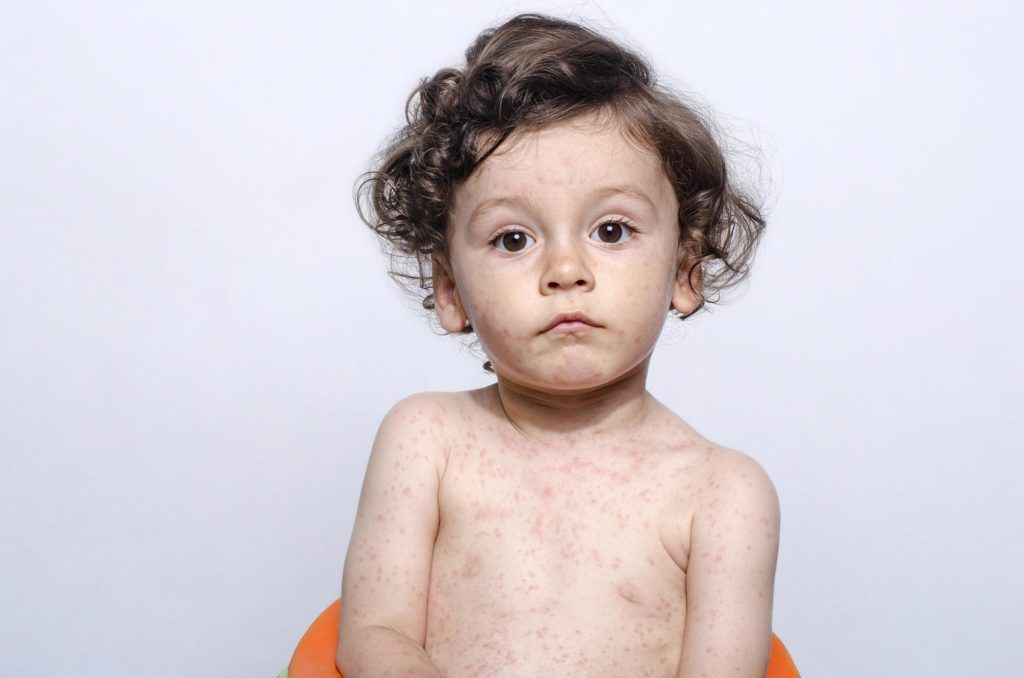
Еще до появления сыпи на лице и туловище у детей, заразившихся краснухой, можно наблюдать ярко-розовые крапинки во рту, которые постепенно сливаются в темно-красные пятна.
Высыпания на коже начинают появляться на лице, а именно нижней его части: в области ушей, носогубной области и на щеках. Через сутки сыпь начинает распространяться и по туловищу ребенка.
Наиболее выражено пятна сыпи проявляются на ягодицах, плечах, локтях и коленях. Примерная локализация сыпи на теле представлена на фото ниже (под буквой «б»).
При этом, высыпания никогда не локализуются у детей в паху, на стопах и ладонях, что отличает краснуху от других заболеваний.
Как выглядят высыпания на лице и теле?
Сама сыпь в течение первых суток выглядит как розовые плоские пятна без пузырьков круглой или овальной формы, которые могут соединяться в единые образования.
На вторые сутки сыпь выглядит как папулы, размером от 1 до 5 мм с розовым основанием, в дополнение к ней, у малыша может появиться зуд. По истечении трех суток сыпь постепенно начинает бледнеть и исчезать, оставляя после себя лишь легкое шелушение кожи.
По истечении трех суток сыпь постепенно начинает бледнеть и исчезать, оставляя после себя лишь легкое шелушение кожи.
Как отличить сыпь при краснухе от других заболеваний?
Отличить краснуху от кори, скарлатины и мононуклеоза можно по следующим признакам:
- При кори более выражены симптомы начального периода: повышенная температура и интоксикация организма ребенка. Появление сыпи на теле при кори характеризуется поэтапными высыпаниями.
- При скарлатине носогубное пространство на лице у детей белеет, а высыпания на теле имеют более мелкий вид и локализуются по большей части на передней части тела.
- Для мононуклеоза характерно наличие ангины, а также увеличенных печени, почек, более значительного увеличения лимфатических узлов.
Возможные осложнения заболевания в детском возрасте
Усугубление состояния при краснухе у детей происходит относительно редко. Ослабление иммунитета при этом заболевании может вызвать лишь присоединение вторичной инфекции, что, в свою очередь, может вылиться в:
- ангину,
- воспаление легких,
- бронхит,
- менингит,
- энцефалит.

В единичных случаях возможно развитие таких осложнений, как:
- артрит,
- пиелонефрит,
- миокардит,
- менингоэнцефалит.
Наиболее опасно заражение краснухой для грудничков в силу их неустоявшегося иммунитета. У детей в возрасте до года болезнь часто развивается стремительно и может сопровождаться судорожным синдромом и нарушениями тромбогеморрагического характера.
Именно поэтому лечение этого вирусного заболевания у грудничка должно происходить в условиях стационара под пристальным наблюдением врача.
Диагностика и лечение детской краснухи
Диагностирование этой вирусной инфекции осложняется длительным инкубационным периодом, при котором практически не бывает никаких проявлений.
На начальной стадии болезнь определяется медицинскими специалистами по увеличенным лимфатическим узлам в шейной, затылочной частях, а также по характерной сыпи на верхнем небе у ребенка.
Для точной постановки диагноза обычно назначается следующий ряд лабораторных исследований:
- общий анализ мочи,
- общий анализ крови,
- анализ крови на наличие антител к вирусу краснухи.

Лечение чаще всего не требует госпитализации и может проводиться в домашних условиях. При этом, специфического лечения от краснухи не существует, в основном оно носит лишь симптоматический характер.
Общие рекомендации
Довольно часто для лечения краснухи бывает достаточно соблюдения общих рекомендаций:
- Изолирование ребенка в течение 3 недель.
- Соблюдение постельного режима в течение 5-7 дней.
- Уменьшение нагрузки на зрительные функции ребенка (ограничение чтения, просмотра телевизора и игр за компьютером).
- Сбалансированная диета включающая в себя большее количество белковых и кисломолочных продуктов. Питание осуществляется часто и небольшими порциями.
- Щелочной питьевой режим. Ребенку необходимо выпивать в день не менее двух литров воды, часть из которой следует заменить минералкой без газа или раствором Регидрона.
Народные средства
Поскольку наличие вируса у детей предполагает существенное снижение их иммунитета, применение народных средств может быть направлено на общее укрепление организма.
Однако перед их применением следует проконсультироваться с врачом о наличии показаний для их применения, а также о наличии возможных аллергических реакций.
Существует несколько рецептов общеукрепляющих препаратов для детей:
- Высушенные и измельченные листья черной смородины заварить в течение 15 минут. Пить вместо чая с добавлением меда или варенья.
- Смешать сок алоэ, мед, измельченные грецкие орехи и свежевыжатый сок лимона. Полученную смесь принимать по чайной ложке три раза в сутки.
- Настоять в кипяченой воде овсяные хлопья в течение трех часов, добавить сок лимона, мелко порезанные сухофрукты и свежие фрукты, добавить измельченные грецкие орехи и мед. Полученную смесь употреблять на завтрак вместо каши.
Лекарственные препараты
Аптечные средства обычно назначаются для уменьшения выраженности симптомов краснухи или в профилактических целях.
Чаще всего при лечении заболевания у детей выписываются следующие группы лекарственных средств:
- Жаропонижающие, спазмолитики и анальгетики для снятия симптомов в виде головной боли, боли в суставах и повышенной температуры.

- Антигистаминные средства назначаются для уменьшения отека слизистой при заложенности носа, а также уменьшения выраженности сыпи и уменьшения зуда.
- При боли в горле могут быть назначены спреи местного действия.
- Также могут быть назначены специфические препараты для предупреждения развития тромбогеморрагических осложнений.
- Антибиотики назначаются лишь в случае выявления у детей осложнений или присоединения к краснухе вторичной инфекции.
Профилактика заражения краснухой
Профилактика краснухи у ребенка заключается, в основном, в своевременной вакцинации. Комбинированная прививка от краснухи, паротита и кори делается малышу при достижении им возраста с года до полутора лет.
Ревакцинация проводится через семь лет после первой прививки. Повторная ревакцинация возможна через 20 лет после первой ревакцинации и в основном актуальна для женщин планирующих беременность.
Также профилактика краснухи может включать ряд вспомогательных мероприятий:
- соблюдение правил личной гигиены;
- ежедневное проветривание помещения,
- проведение влажной уборки;
- введение карантинных мероприятий при обнаружении первых признаков краснухи в детском коллективе.

Краснуха у детей симптомы, лечение, профилактика, последствия, фото
Краснуха – это заболевание, свойственное в большинстве случаев детям, однако иногда возникающее и у подростков или взрослых. Краснуха у детей переносится намного легче, практически не влечет за собой негативных воздействий на организм. Признаки краснухи у ребенка, как правило, достаточно специфичны и позволяют поставить диагноз практически сразу. Анализ на краснуху, а точнее, — анализ на антитела к краснухе сдают не потому, что сомневаются в диагнозе, а для того, чтобы установить факт инфицирования (к примеру, у беременных).
Симптомы краснухи
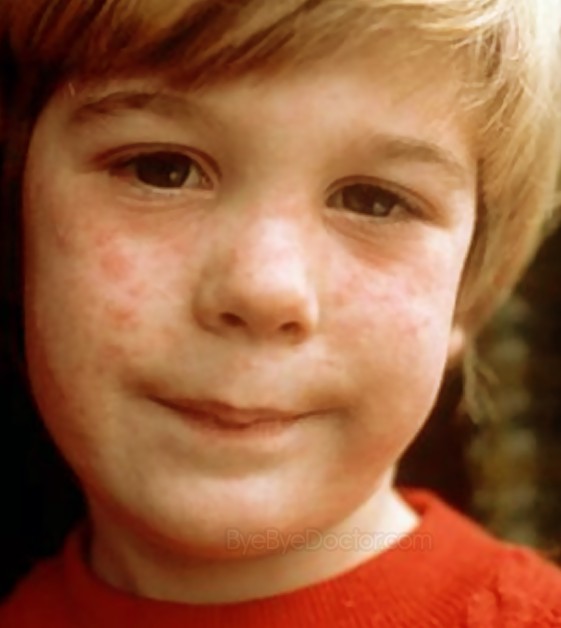
Краснуха у детей, фото в специализированных источниках это наглядно демонстрирует, проявляется несколькими общими, но также и специфическими симптомами. Краснуха, симптомы и лечение которой не подразумевают дифференциации с другими заболеваниями, начинается как простуда: у ребенка появляется температура, жар. Если не знать, как проявляется краснуха на ранних этапах, то можно принять болезнь за инфекцию и начать лечиться неправильно.
Краснуха, симптомы которой проявляются не позднее, чем через три недели после контакта с носителем, характеризуется высыпаниями. Такие признаки краснухи вначале появляются на волосистой части головы, за ушами, на лице. Для краснухи, симптомы на фото которой сделаны с нормальным качеством, характерна специфическая сыпь. При краснухе симптомы у детей ярче всего проявляются через сутки с момента начала заболевания. Существует вероятность и смазанного течения – в таком случае может лечиться не краснуха, а заболевание, напоминающее ее по симптомам: корь, скарлатина.
Лечение краснухи у детей
Краснуха лечения требует в обязательном порядке, причем строго с участием врача. Можно знать все о краснухе, симптомах и лечении, профилактике, фото изучить в многочисленных ресурсах, однако это не означает, что вы сможете лучше врача подобрать антибактериальное лечение. Краснуха, фото, симптомы и лечение которой расположены в интернете, может иметь достаточно тяжелые последствия, поэтому лучше себя обезопасить.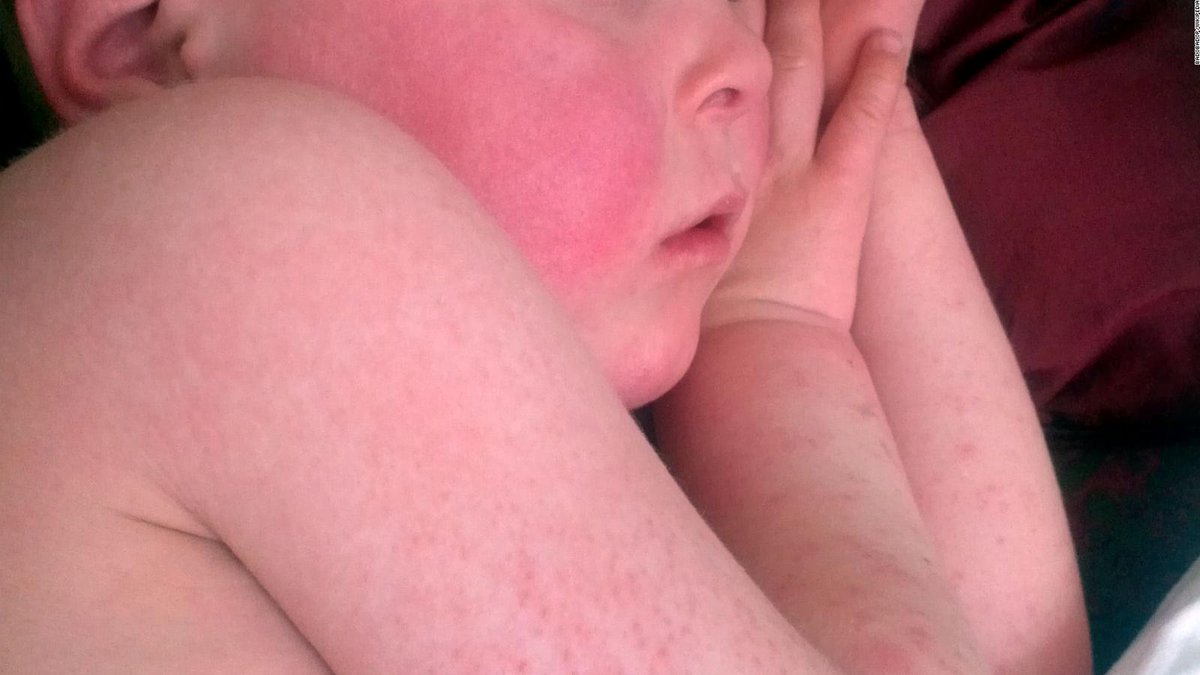
Как правило, краснуха, симптомы, лечение и профилактика которой рассматриваются в пределах этой статьи, лечится антибиотиками, к которым могут быть добавлены симптоматические средства: жаропонижающее, противовоспалительное, обезболивающее и т.п.
Профилактика краснухи у детей
Краснуха профилактику подразумевает только одну: это вакцинация. Прививка от краснухи детям выполняется в установленном педиатрами возрасте, также ее могут сделать и взрослой женщине, планирующей беременность.
Внимание: от краснухи последствия гораздо хуже, чем зафиксированные случаи отрицательной реакции на прививку от этого заболевания, поэтому вакцину от краснухи в Самаре врачи предлагают всем тем, кому по возрасту положена прививка.
Достаточно часто врачи слышат вопрос: можно ли заразиться краснухой, если уже ею болел? К счастью, ответ отрицательный: краснуха, профилактика и лечение которой рассматриваются в изложенном материале, поражает человека один раз в жизни.
Краснуха у детей, симптомы и лечение которой детально расписаны в многочисленных источниках, лечится просто и без последствий, только при условии своевременного обнаружения проблемы.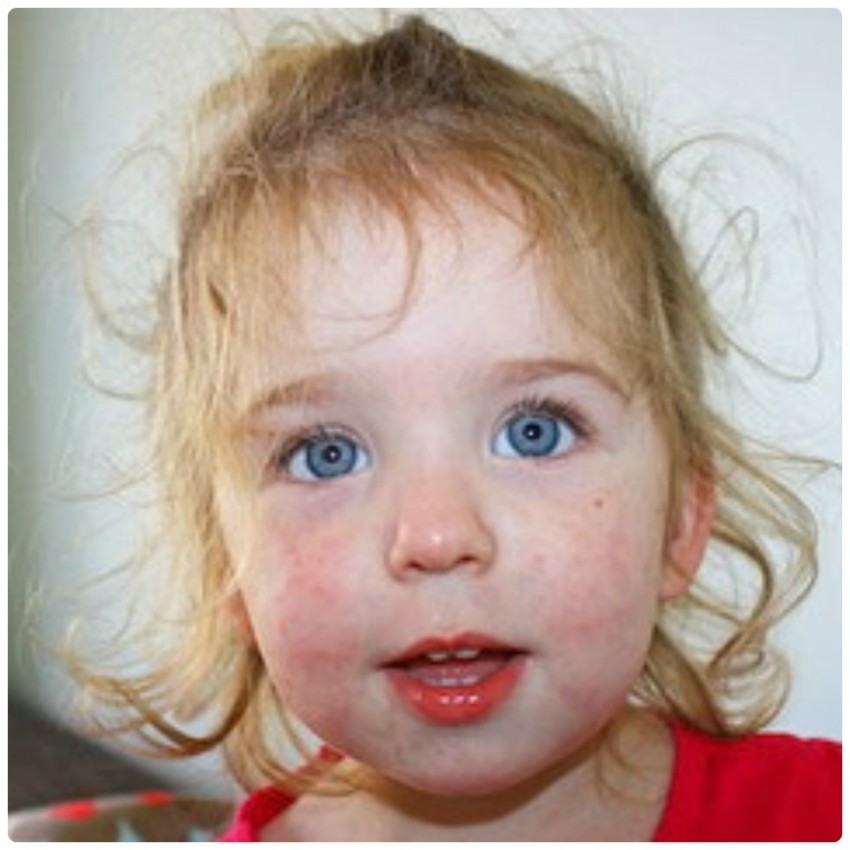 Поэтому рекомендуем вам запастись сведениями о краснухе, симптомах и профилактике этого заболевания, чтобы не пропустить его появление у вашего ребенка. Рекомендуется проконсультироваться с врачём, прежде чем делать выводы о симптомах и лечение. Организм каждого человека разный, поэтому то, что полезно для одного не всегда принесет пользу другому.
Поэтому рекомендуем вам запастись сведениями о краснухе, симптомах и профилактике этого заболевания, чтобы не пропустить его появление у вашего ребенка. Рекомендуется проконсультироваться с врачём, прежде чем делать выводы о симптомах и лечение. Организм каждого человека разный, поэтому то, что полезно для одного не всегда принесет пользу другому.
Поддержать Ваше здоровье поможет клиника «Агентство здоровья». Здесь собраны квалифицированные специалисты, которые знают свое дело.
Клиника работает в нескольких направлениях:
Педиатрия
Неврология
Гинекология и акушерство
Психология
Как отличить корь от краснухи: основные симптомы
Педиатр Юлия Самофал в эксклюзивном комментарии для Здоровья 24 назвала основные различия кори и краснухи.
Читайте также: Корь в Украине: симптомы опасной болезни и ее профилактика
Симптомы и течение кори
Типичный ход кори включает острое начало, повышение температуры тела (нередко выше 39,0°C), появление насморка, кашля, раздражения глаз (покраснение, светобоязнь).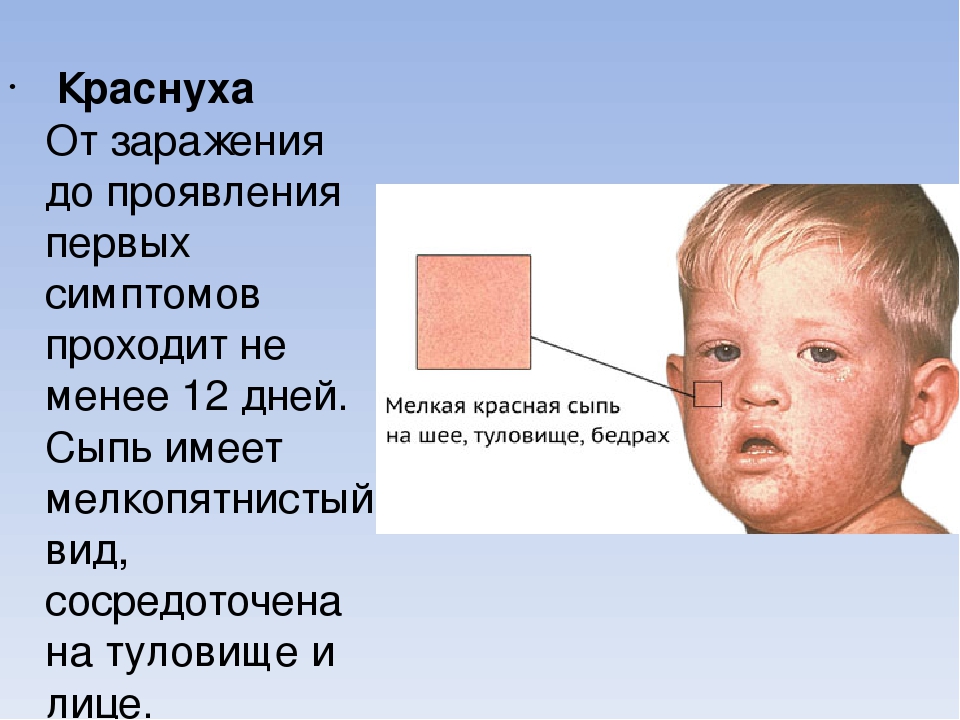 То есть, начало заболевания по проявлениям очень похоже на обычную простуду.
То есть, начало заболевания по проявлениям очень похоже на обычную простуду.
Врач Юлия Самофал
«Через 2-3 дня на внутренней поверхности щеки появляются беловатые мелкие пятна, которые похожи на россыпь манки, так называемые пятна Бельского Филатова-Коплика. Примерно на 3-5-й день заболевания поэтапно возникает сыпь на коже: 1-й день на лице, 2-й день на туловище, на 3-й день на руках и ногах».
Сыпь при кори яркая, обильная, пятна между собой соединяются. При этом наблюдается лихорадка в течение 7-10 дней. После исчезновения пятен, на их месте остается пигментация (потемнение кожи), которая через несколько недель самостоятельно исчезает.
Корь: симптомы
Корь опасна своими осложнениями: примерно у трети больных могут возникать бактериальные осложнения, пневмония, отит, энцефалит и другие.
Корь: симптомы и инкубационный период
Краснуха: основные симптомы
Педиатр Юлия Самофал
«Краснуха обычно тоже начинается остро, повышается температура тела (но преимущественно до 38,0°C) и почти сразу появляется одновременно по всему телу умеренная бледно-розовая пятнистая сыпь, которая не сливается между собой и исчезает через несколько дней бесследно. Одним из основных признаков краснухи является увеличение затылочных и заднешейных лимфоузлов«.
Одним из основных признаков краснухи является увеличение затылочных и заднешейных лимфоузлов«.
Среди осложнений краснухи может быть поражение суставов, нервной системы (энцефалит, невралгии). Опасна краснуха для беременных женщин. Тяжесть течения кори и краснухи зависит от возраста больного человека, наличия или отсутствия прививок против этих заболеваний, наличия сопутствующих хронических заболеваний.
Корь и краснуха: как отличить симптомы заболеваний
По словам врача, специфического лечения против вирусов кори и краснухи не существует. План лечения должен содержать препараты и меры для облегчения состояния (так называемое симптоматическое лечение).
Читайте также: Сколько времени человек представляет опасность для других, пока болеет вирусной инфекцией
Для профилактики осложнений кори ВОЗ и международные клинические руководства рекомендуют прием повышенных доз витамина А. Дозу определяет врач в зависимости от возраста ребенка.
Эпидемия кори в Украине
Юлия Самофал
«Важной составляющей в борьбе с корью и краснухой является активная и пассивная иммунопрофилактика. Согласно приказу МЗ Украины, плановая вакцинация детей против кори и краснухи проводится двумя дозами вакцины в возрасте 1 и 6 лет (на данный момент в Украине доступна 3-компонентная вакцина против кори, краснухи и эпидемического паротита – УПК).
Те дети и взрослые, которые не получили двух доз прививок, но имели контакт с корью, должны в течение 72 часов после контакта получить вторую дозу вакцины».
Людям, которым противопоказано введение противокоревой вакцины в течение первых 6 дней с момента контакта, вводится специфический иммуноглобулин. После контакта с краснухой специфическая иммунопрофилактика (вакцинация) не производится.
Появление любой сыпи на коже требует неотложной консультации врача.
Подчеркиваем, что самолечение опасно для вашего здоровья. Поэтому перед употреблением любых препаратов проконсультируйтесь с врачом.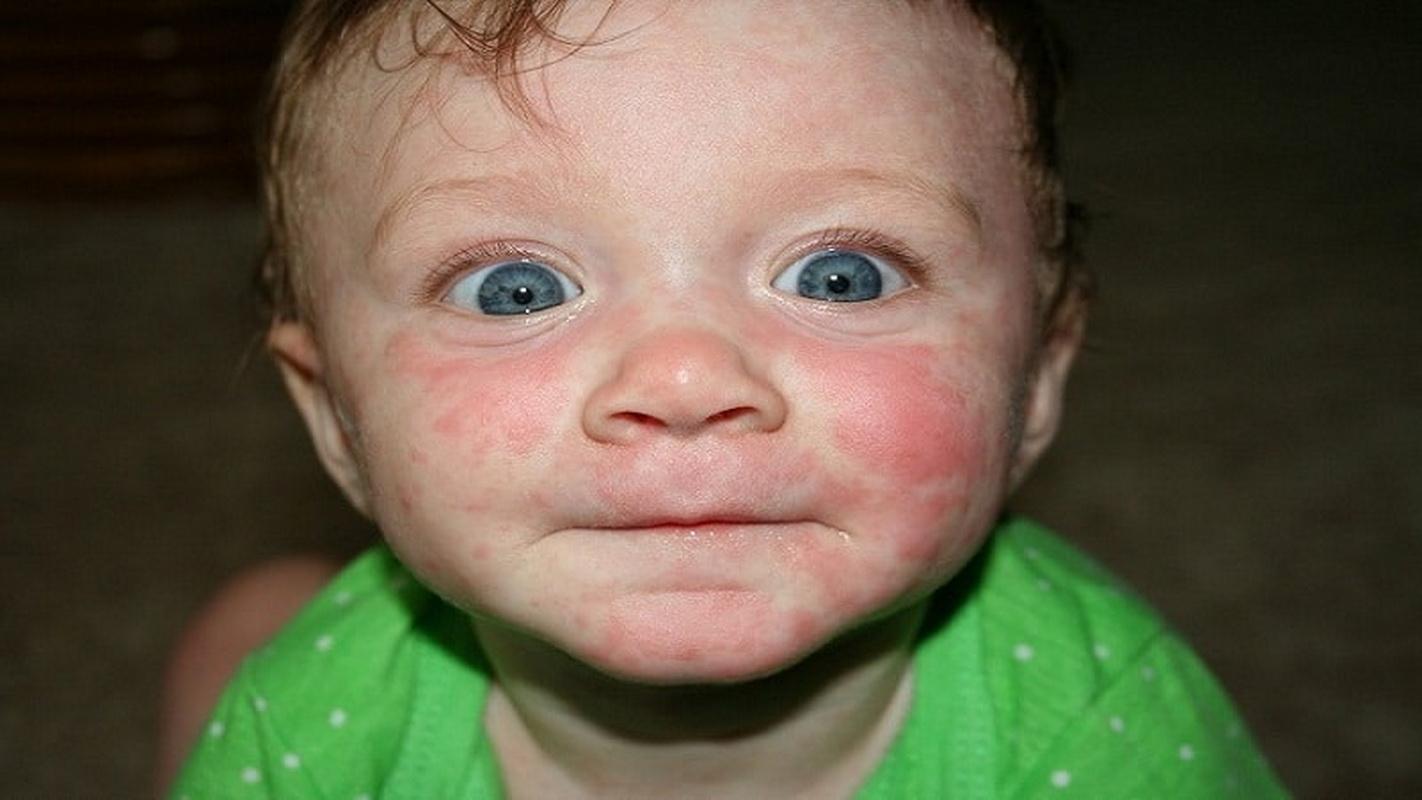 Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: здесь и здесь.
Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: здесь и здесь.
Больше новостей, касающихся лечения, медицины, питания, здорового образа жизни и многого другого – читайте в разделе Здоровье.
признаки и симптомы на начальной стадии
Распознать, как проявляется краснуха в начальной стадии, достаточно сложно. Начинается болезнь совсем нетипично. В начале недуга многие родители могут даже спутать краснуху с острыми респираторными заболеваниями. Отличить краснушную инфекцию от многих других болезней можно только в том случае, если вы знаете основные специфические признаки.
Как определить проявление первых признаков и симптомов краснушной инфекции?
Важно отметить, что сыпь при краснухе появляется только через три недели с момента заражения. Во время инкубационного периода заболевание ярко не проявляется и протекает в очень легкой форме. У малыша могут появиться лишь неспецифические симптомы: температура тела повышается до 37-37,5 градусов, может возникнуть насморк или заложенность носа при дыхании. Поведение ребенка изменяется незначительно. Малыши могут немножко капризничать или отказываться от любимых занятий. Пояснение этому — отсутствие в начале заболевания агрессивного токсического воздействия вируса на детский организм.
Следующим важным диагностическим симптомом, который возникает уже через две недели с момента заражения, является увеличение разных групп лимфоузлов.
Наиболее характерно увеличение лимфатических узлов в области затылка. Они становятся плотными, в поздних стадиях — даже несколько болезненными. У малышей увеличиваются паховые и подмышечные лимфатические узлы. При ощупывании они достаточно большие (до 2 см), плотные.
Наиболее характерным и ярким признаком краснухи является появление сыпи. Она возникает уже при окончании инкубационного периода. Когда появляется сыпь, малыш сразу начинает чувствовать себя гораздо лучше. Он становится более активным, нормализуется аппетит, улучшается сон.
Как выглядят и проявляются высыпания на теле?
Различных детских инфекций, которые вызывают у ребенка появление сыпи, насчитывают более 50 видов.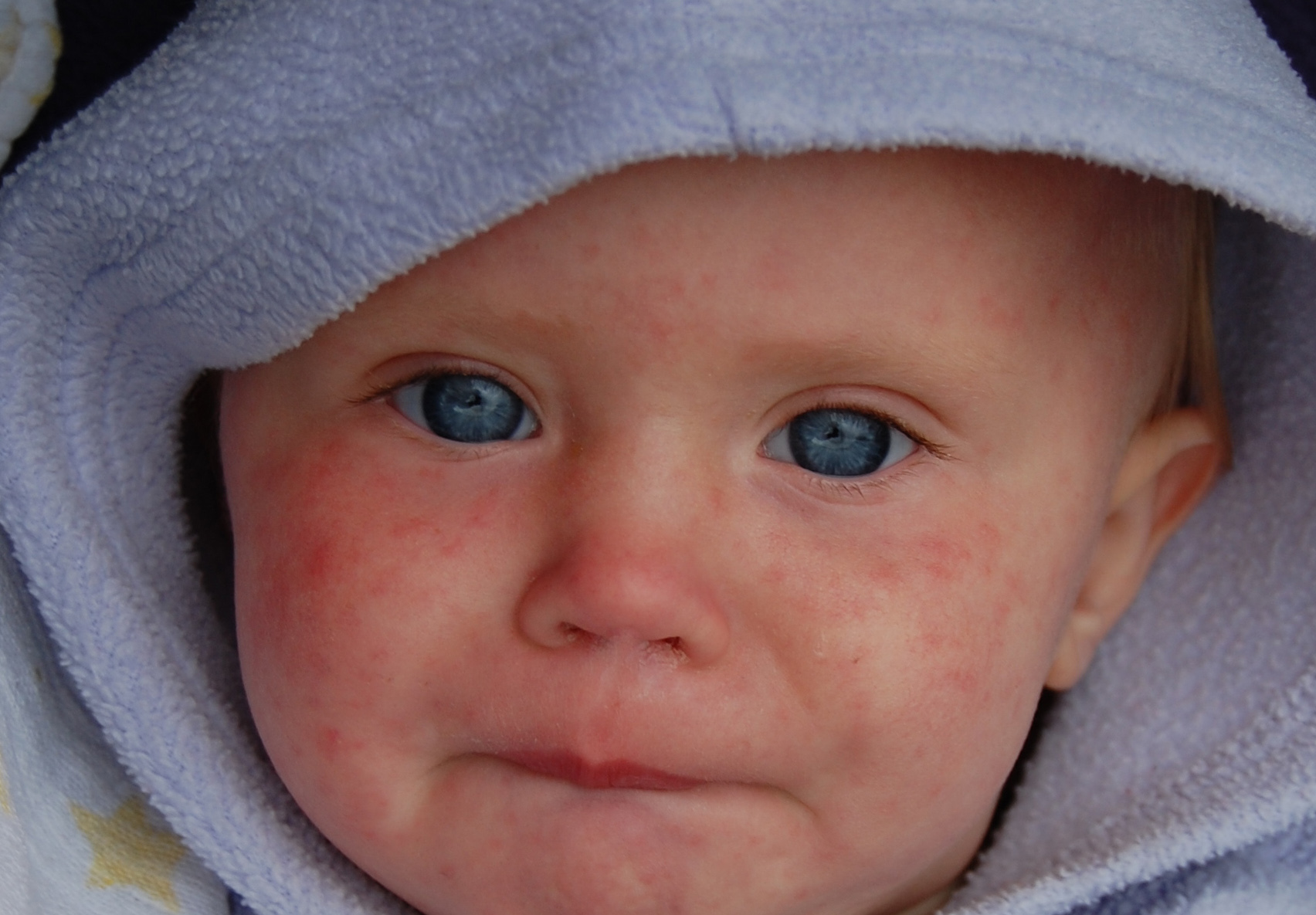
Для каждого из заболеваний доктора выделяют характерные специфические признаки кожных высыпаний, которые помогают установить верный диагноз.
Для краснухи более характерны следующие признаки сыпи:
- Ступенчатое появление. Сначала она появляется на голове и лице, позже начинает спускаться по всему телу. Участки с наибольшей концентрацией красных элементов располагаются на ягодицах, внутренних поверхностях предплечий и ножках ребенка. Это является ярким диагностическим признаком краснухи (в отличие, например, от кори или скарлатины).
- Единичный характер кожных элементов. Если присмотреться, то сыпь состоит из мелких единичных высыпаний. Краснушные пятнышки красного цвета. В размере обычно достигают 3-5 мм. Они не чешутся и не приносят выраженного беспокойства, как при коревой краснухе.

- Отсутствие кожных проявлений на ладонях и подошвах. Это локализация является нетипичной для инфекции. Очень редко возможны высыпания на верхнем небе. Однако они могут появиться примерно у каждого третьего заболевшего ребенка. В этом случае малышу нельзя кушать твердую пищу, которая может поранить воспаленный зев и ротоглотку.
- Возможность прощупывания кожных высыпаний над поверхностью кожи. Пятнышки легко потрогать. Они немного возвышаются над поверхностью кожи. Даже в темное время суток можно определить появление новых участков кожных высыпаний. На ощупь кожа над пятнышками более теплая, чем на неизмененных участках.
- Постепенное исчезновение кожных проявлений. Примерно через пару дней пятна начинают бледнеть и потихоньку исчезать. Важно отметить, что после исчезновения пятен на коже нет некрасивых рубцов или шрамов. Вся сыпь полностью проходит за три-четыре дня (без применения лекарственных мазей или кремов). Заболевание протекает в достаточно легкой форме.

- Последовательное очищение кожи от красных высыпаний. Сыпь проходит сверху вниз. Сначала исчезают элементы на волосистой части головы, затем — с шеи, живота и спины. В самую последнюю очередь очищаются ноги и бедра. На внутренней поверхности бедер и предплечий элементы сыпи могут сохраняться достаточно длительное время. Это также является важным отличием от аллергии.
- Появление небольшого шелушения после разрешения сыпи. После того как кожа очищается от высыпаний, на ней практически не остается никаких следов от прошедшей болезни. В ряде случаев у малышей возникает лишь небольшое шелушение, которое проходит через несколько дней без каких-либо негативных последствий.
Особенности проявлений сыпи у грудничка и новорожденного ребенка
У малышей до года краснушная инфекция имеет ряд особенностей проявления болезни. В подавляющем большинстве случаев заболевание протекает в типичной классической форме. При таком варианте обязательно образуется сыпь. Малыши болеют сравнительно легко. С момента разрешения сыпи они чувствуют себя гораздо лучше и быстро выздоравливают.
В подавляющем большинстве случаев заболевание протекает в типичной классической форме. При таком варианте обязательно образуется сыпь. Малыши болеют сравнительно легко. С момента разрешения сыпи они чувствуют себя гораздо лучше и быстро выздоравливают.
У деток с ослабленным иммунитетом или хроническими заболеваниями краснуха не всегда протекает по типичному варианту. Примерно в 10-15% случаев сыпь не образуется. При таком варианте мамы обязательно должны обратить внимание на наличие увеличенных лимфатических узлов.
Если у ребенка стали заметны шишки или бугры в области шеи, а также в подмышечных впадинах, следует в обязательном порядке показать малыша врачу.
Скорее всего, чтобы поставить правильный диагноз, доктор назначит дополнительные анализы крови. С помощью таких тестов можно обнаружить специфические антитела, которые начинают вырабатываться во время болезни.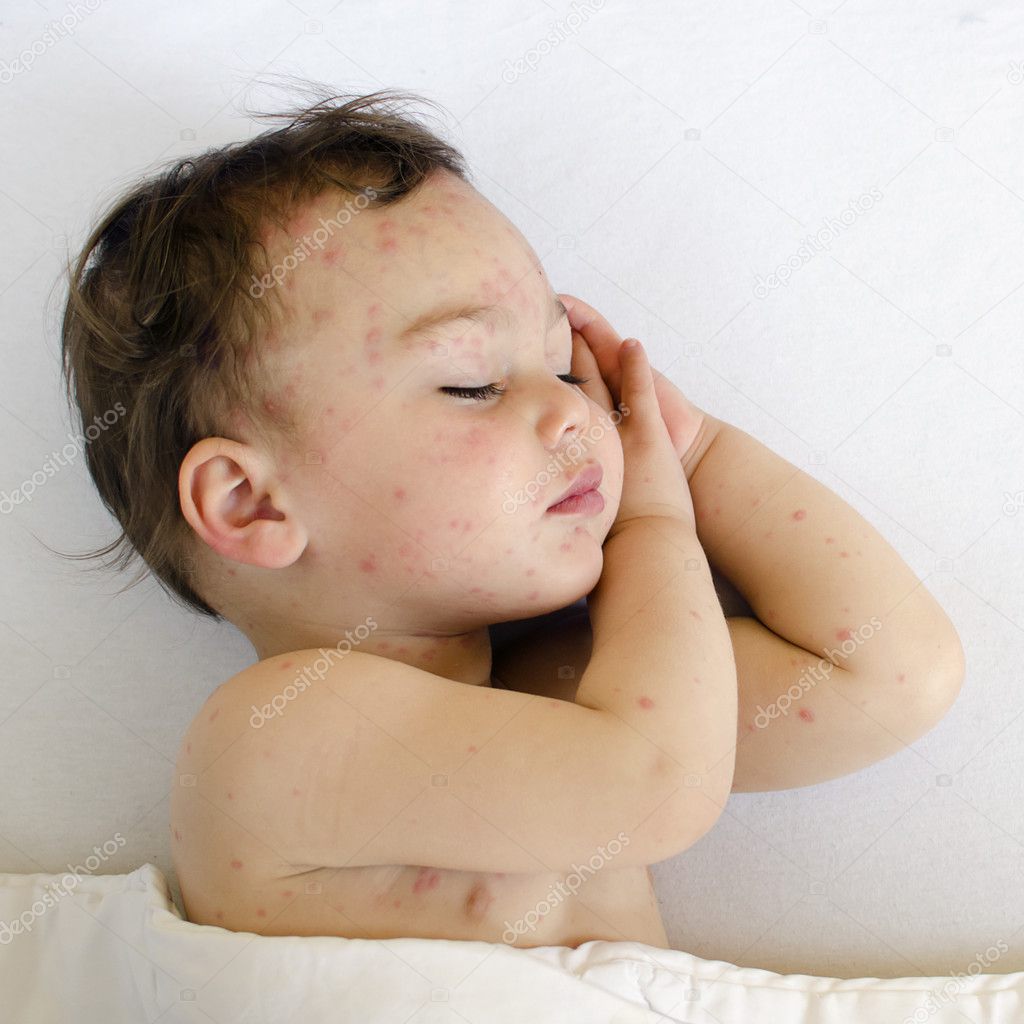
У малышей, которые заразились от мамы еще внутриутробно, после рождения также могут присутствовать признаки краснушной инфекции. Такой ребенок является заразным в течение нескольких месяцев. Новорожденные детки с врожденной краснушной инфекцией значительно отстают в развитии от своих сверстников и имеют множество хронических заболеваний.
Если мамочка не имеет прививок от краснухи и не болела ранее, но заболевает краснухой во время лактации, она легко может передать инфекцию своему малышу. Вирус краснухи очень быстро проникает в грудное молоко. Ребенок заражается от мамы и через три недели заболевает. У новорожденных и малышей в первый год жизни краснуха может протекать достаточно тяжело.
У детей значительно повышается температура тела, ухудшается самочувствие.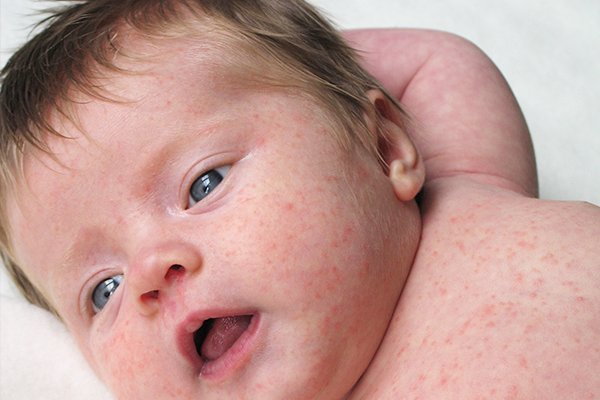 Малыши отказываются от грудных кормлений, плачут. Многие детки становятся более сонливыми. Сыпь у грудничков появляется быстро и стремительно распространяется по всему телу.
Малыши отказываются от грудных кормлений, плачут. Многие детки становятся более сонливыми. Сыпь у грудничков появляется быстро и стремительно распространяется по всему телу.
У малышей с более нежной кожей очаги высыпаний даже могут сливаться в крупные конгломераты. Это является нехарактерным признаком краснухи, но довольно часто встречается у малышей в первый год жизни.
Если болезнь протекает в тяжелой форме или у малыша сильно повышена температура, требуется срочная госпитализация.
У новорожденного ребенка из-за слабого иммунитета риск развития осложнений возрастает в несколько раз. Чтобы предотвратить возможные неблагоприятные последствия, малыша вместе с мамой госпитализируют и осуществляют необходимое лечение.
Сыпь является основным и классическим проявлением краснухи. Важно помнить, что не во всех случаях возникновение кожных проявлений говорит о наличии краснушной инфекции.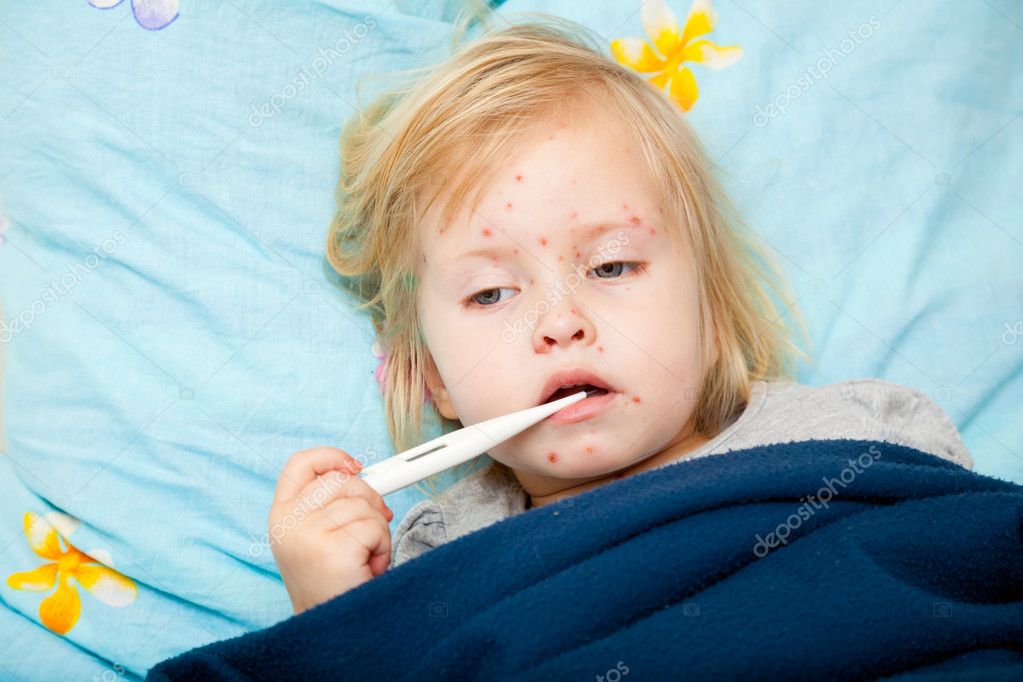 Только проведение дифференциальной диагностики может помочь в постановке точного и правильного диагноза.
Только проведение дифференциальной диагностики может помочь в постановке точного и правильного диагноза.
Подробнее о краснухе — в следующем видео.
причины заболевания, стадии, симптомы, диагностика, лечение лишая – Опытные неврологи в Москве – Клиника ЦКБ РАН
Опоясывающий лишай имеет яркие и болезненные симптомы. Чаще всего заболевание выявляется у пожилых людей. Неблагоприятная экология способствует развитию инфекции и у молодых людей со слабым иммунитетом.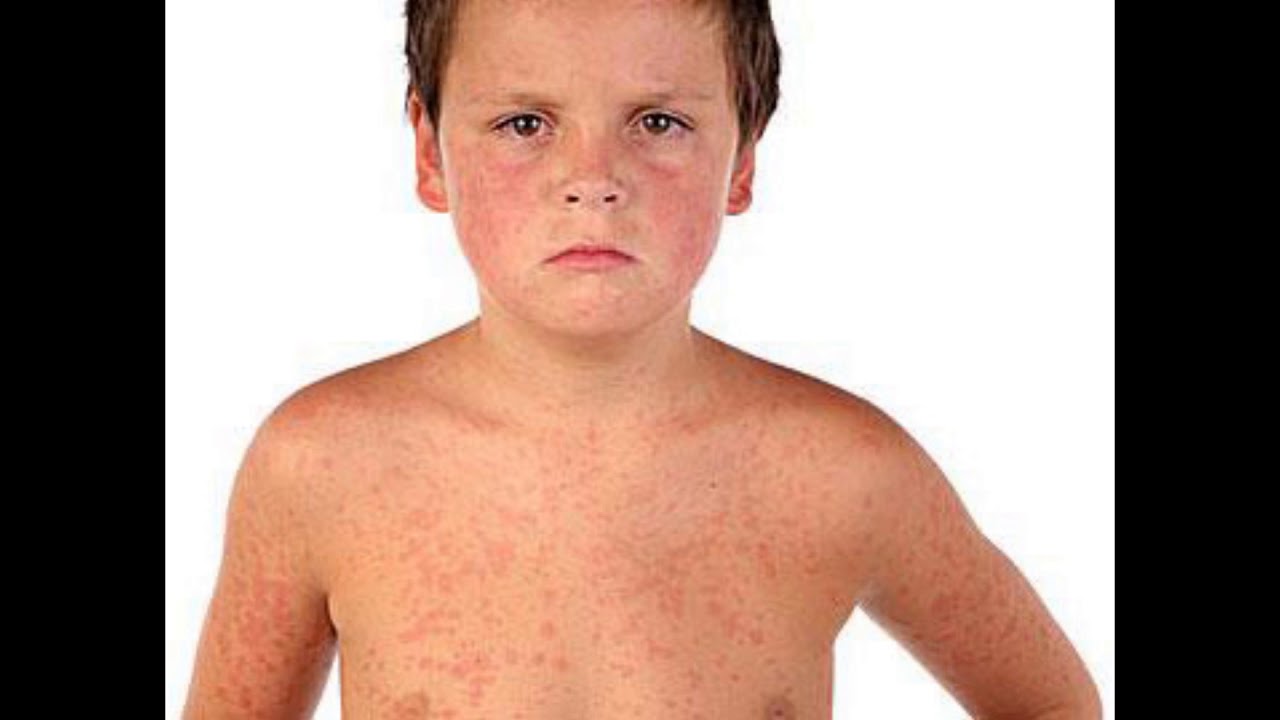 Опоясанный лишай нередко развивается на фоне онкологических процессов, особенно у людей с ослабленным иммунитетом (после химиотерапии, например).
Опоясанный лишай нередко развивается на фоне онкологических процессов, особенно у людей с ослабленным иммунитетом (после химиотерапии, например).
Признаки заболевания
Начало болезни достаточно ярко выражено – появляется чувство жжения и болезненность определенного участка кожи. Часто эти участки совпадают с расположением тройничного лицевого нерва, поражают лоб, затылок, шею, могут располагаться в соответствии с ходом нервов.
Формы лишая
Болезнь может быть типичной и атипичной.
При атипичной форме симптоматика может быть неярко выраженной:
- При абортивной форме высыпания отсутствуют или имеется единственный очаг;
- Буллезная форма — множественные пузырьки с прозрачной жидкостью;
- Геморрагическая форма — пузырьки с кровянистой жидкостью, на месте которых остаются шрамы.
- Гангренозная форма оставляет трудно заживающие язвы и грубые шрамы.
Причины возникновения
Активизируются инфекции, которые присутствуют в организме в спящем состоянии. Провоцируют развитие процесса следующие факторы:
Провоцируют развитие процесса следующие факторы:
- Препараты, подавляющие иммунитет;
- Большие нагрузки, стрессы;
- Раковые процессы;
- Лучевая терапия;
- ВИЧ;
- Пересадка органов.
Особого внимания требуют повторные эпизоды, так как высыпания часто локализуются в месте опухоли. Развитие опоясывающего лишая проходит определенные стадии.
Начальная стадия болезни
От инкубационного до активного периода проходит около четырех суток. В это время возникает:
- Недомогание, слабость.озноб;
- Боль;
- Повышение температуры;
- Жжение и зуд;
- Увеличиваются лимфоузлы;
- Возможны расстройства работы органов и систем организма.
Впоследствии расстройства ослабевают.
Период высыпаний
Вид высыпаний зависит от тяжести болезни. На начальной стадии высыпания выглядят как небольшие розовые пятна, расположенные на здоровой коже.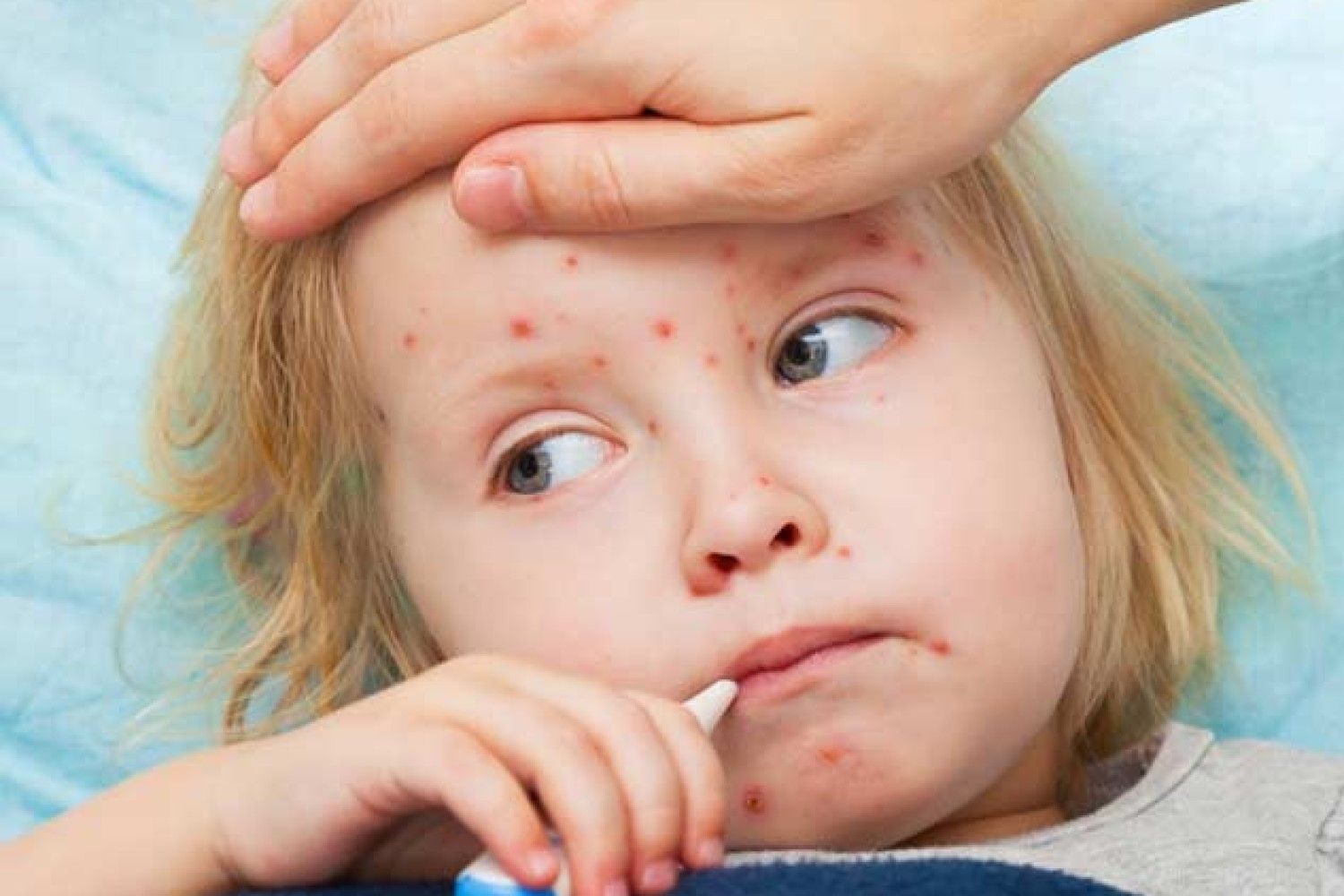
Если процесс развивается типично, то уже назавтра их сменяют пузырьки с прозрачной жидкостью – сгруппированные везикулы. Через 3 дня их содержимое мутнеет. Высыпания происходят рывками, с перерывами в несколько дней.
Если развивается тяжелая гангренозная форма, то наполнение пузырьков может быть с примесью крови. Создается впечатление, что пузырьки переходят на другое место, располагаясь вокруг тела.
Если форма воспаления легкая, проявление заболевания может носить только неврологический характер, когда больной чувствует боль, но сыпь отсутствует. Это герпетическая невралгия.
Образование корочек
Как правило, через 2-3 недели от начала высыпаний образуются корочки. Участки высыпаний бледнеют и подсыхают. На месте отпавших корочек остается небольшая пигментация.
Диагностика
При ярко выраженном проявлении кожных форм заболевания поставить диагноз не представляет сложности. Ошибки возникают на начальной стадии, когда ошибочно диагностируют стенокардию, инфаркт легкого, плеврита, острый аппендицит.
Ошибки возникают на начальной стадии, когда ошибочно диагностируют стенокардию, инфаркт легкого, плеврита, острый аппендицит.
Лабораторно подтверждают диагноз при помощи микроскопа или иммунофлюоресцентным методом. В широкой практике лабораторную диагностику не используют.
Чем лечить заражение?
Если болеют молодые люди, у которых отсутствуют хронические заболевания, то лечение не проводят. Болезнь полностью исчезнет в течение месяца. Для исключения боли при герпесе врач может назначить обезболивающие препараты. При интенсивных болях применяют противоболевые средства вместе с противовирусными. Возможно использование нестероидных препаратов. Назначают противогерпетичные средства в таблетках, кремы, мази или внутримышечные инъекции.
Для чего используют противовирусные препараты?
Цель – исключить развитие осложнений. Противогерпетичное лечение помогает быстрому заживлению язвочек и улучшает состояние пациента.
Курс лечения и дозировка лекарств определяется врачом с учетом общего состояния пациента. В среднем время лечения не превышает 10 дней.
Если развивается гангренозная форма с бактериальной инфекцией, назначают антибиотики, иммуномодуляторы, физиотерапевтические процедуры и витамины.
Что касается обработки высыпаний, то существуют различные мнения по поводу использования подсушивающих средств. В любом случае пользоваться ими следует с осторожностью, чтобы не ухудшить состояние кожи ожогом.
Не следует использовать гормональные препараты, так как они подавляют работу иммунной системы.
Лечение заболевания у пожилых пациентов не всегда проходит успешно, так как противовирусные препараты не оправдывают себя.
Возможные последствия
- Паралич лицевого или других нервов.
- Снижение зрения.
- Нарушения работы внутренних органов.
- Менингоэнцефалит, приводящий к инвалидности.

- При бактериальной инфекции лечение затягивается на месяцы.
Заразен ли опоясывающий лишай?
Наиболее часто случаи развития болезни регистрируются в межсезонье. Если человек болел ранее ветрянкой и имеет хороший иммунитет, то вероятность заразиться при контакте с больным у него минимальна.
Если же иммунитет к вирусу герпеса ослаблен или не сформирован, то вероятность заболеть при контакте существует, в том числе и повторно.
Когда передается лишай
- Больной человек может заразить тех, кто не переболел ветрянкой — взрослых и детей.
- При наличии стойкого иммунитета и хорошем здоровье вероятность заразиться нулевая.
- Заболевают чаще всего дети.
- Практически каждый человек может заболеть опоясывающим лишаем, если его защитные механизмы будут ослаблены.
- Вирусопасен в период образования свежих пузырьков. В период образования корочек опасности заразиться нет.

Профилактика заболевания
Необходимо изолировать заболевших, избегать контактов с заболевшими (касается тех, кто не болел ветрянкой), соблюдать правила гигиены, принимать меры для укрепления иммунитета.
К какому врачу обратиться с этой болезнью
Обращаться следует сначала к терапевту, затем к инфекционисту или дерматологу. Если форма герпеса тяжелая, необходима помощь невролога, при поражении глаз — офтальмолога.
Рекомендуем записаться на прием в неврологическое отделение клиники РАН (Москва). Вас осмотрят лучшие врачи, изучат признаки заболевания, определят возбудителя инфекции, поставят диагноз, проведут консультацию, выдадут клинические рекомендации и назначат эффективное лечение.
Не откладывайте поход к специалисту! Специалисты неврологического отделения ЦКБ РАН в Москве напоминают: любые тревожащие вас симптомы являются поводом для консультации невролога. В этом случае врач сможет распознать и купировать заболевание на ранней стадии, пока ситуация не усугубилась и не стала необратимой. Записаться на прием к неврологу можно по телефону клиники, а также с помощью формы на сайте.
Записаться на прием к неврологу можно по телефону клиники, а также с помощью формы на сайте.
Краснуха – пути передачи вируса, первые признак и лечение — клиника «Добробут»
Симптомы и лечение болезни краснуха
Краснуха относится к категории инфекционных заболеваний, которые протекают в острой форме. Чаще всего она диагностируется у детей. Симптомы краснухи у взрослых идентичны тем, которые отмечаются в педиатрической практике. Сдержать распространение заболевания и снизить до возможного минимума риск заражения можно только путем вакцинации.
Пути передачи краснухи
Причина развития заболевания – вирус, проникший в организм человека. Он очень чувствителен к ультрафиолетовым лучам и практически моментально погибает при перепадах окружающей температуры, смене уровня влажности. Пути передачи краснухи:
- воздушно-капельный – часто встречаемый, то есть заразиться можно от больного человека и не обязательно для этого должен произойти тесный контакт;
- трансплацентарный – вирус передается от больной матери к плоду, преодолевая плацентарный барьер.

Примечательно, что вспышки краснухи наблюдаются каждые 5-7 лет и пик этого заболевания приходится на весенний и летний периоды. Несмотря на такие частые эпидемии, они не представляют опасности для большинства окружающих людей, так как современная медицина располагает различными профилактическими мерами. Зная, как переносится краснуха, можно своевременно закрыть детское дошкольное или школьное учреждение на карантин и оградить большую часть детей от инфицирования.
Симптомы заболевания
К признакам краснухи на начальной стадии у ребенка относятся:
- неинтенсивная головная боль;
- общая слабость и повышенная сонливость;
- кратковременное повышение температуры тела до субфебрильных показателей;
- чувство ломоты в области крупных и мелких суставов.
Такое состояние беспокоит больного несколько дней – 2-3 суток. Причем ни симптоматическое лечение, ни народные средства не приносят ему облегчения. Отмечается сохранение аппетита и повышенная жажда, что часто приводит к неправильной постановке диагноза и назначению неверного лечения.
Отмечается сохранение аппетита и повышенная жажда, что часто приводит к неправильной постановке диагноза и назначению неверного лечения.
Интересно, что первые признаки заболевания в детском возрасте проявляются невыраженно – ребенок может вообще не предъявлять жалобы на ухудшение самочувствия и оставаться активным. А у взрослых все протекает более тяжело – сильнейшее головокружение, полный отказ от пищи, высокая температура тела.
Максимально через три дня от начала недомогания появляется самый явный, характерный признак заболевания – высыпания. Как выглядит сыпь при краснухе:
- распространяется по всему телу;
- представлена в виде мелких розовых или красноватых прыщей без внутреннего содержимого;
- имеются отдельные очаги высыпаний, которые не сливаются друг с другом.
Отличительная характеристика сыпи при краснухе – быстро исчезает, не вызывая зуда и жжения. После нее нет корочек и шелушения. Эти особенности помогут дифференцировать краснуху от кори, ветряной оспы.
Если краснуха протекает с осложнениями, то могут воспалиться и значительно увеличиться в размерах шейные и подмышечные лимфатические узлы. Они остаются безболезненными при пальпации, но доставляют неудобства – больному трудно жевать и глотать пищу и жидкость, он не может опустить руки, крепко прижать их к туловищу.
Лечение и профилактика краснухи
Лечение болезни краснуха симптоматическое – специфических лекарственных препаратов врачи назначать не будут. Но больной с тяжелыми симптомами (это касается взрослых или детей с ВИЧ) должен находиться в инфекционном отделении больничного учреждения во избежание инфицирования вирусом окружающих людей. Важно обеспечить больного:
- полноценным питанием;
- обильным питьем;
- витаминными комплексами.
Если в окружении больного находится беременная женщина, то ей обязательно проводят обследование – положительный анализ на краснуху является медицинским показанием для проведения искусственного прерывания беременности.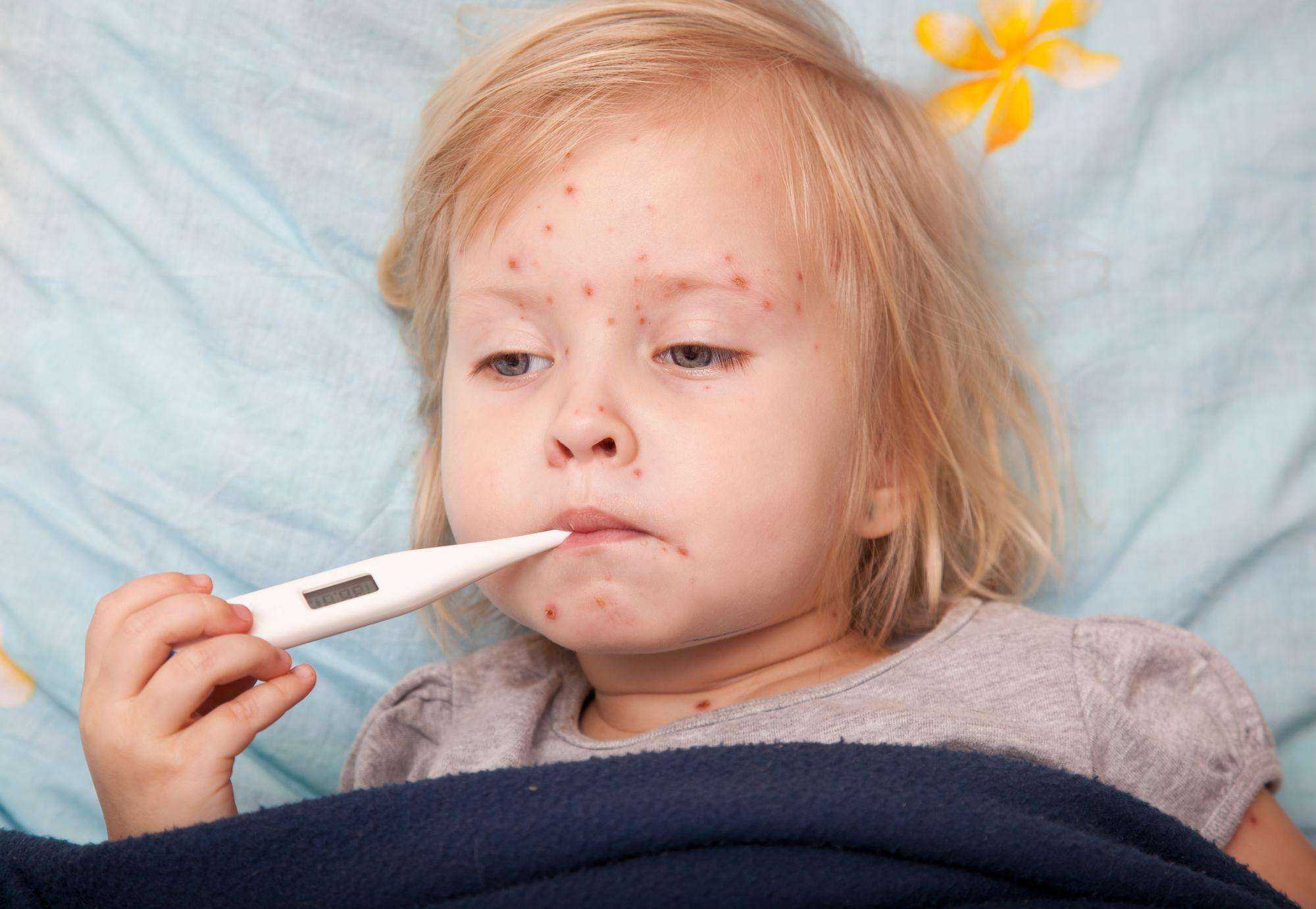 Связано это с тем, что вирус проникает сквозь плаценту и заражает плод, что обуславливает серьезные патологии в его развитии или внутриутробную гибель.
Связано это с тем, что вирус проникает сквозь плаценту и заражает плод, что обуславливает серьезные патологии в его развитии или внутриутробную гибель.
Профилактика заболевания – это прививки, которые ставятся согласно календарю вакцинации детей. Делается прививка от краснухи в год и это обеспечивает защиту от заражения на несколько лет. Если же человек однажды переболел краснухой, то у него вырабатывается иммунитет к вирусу на всю жизнь. Исключения бывают, но крайне редко и только на фоне нестабильного иммунитета.
Многих беспокоит, что возможна неадекватная реакция на вакцину от краснухи – слабо выраженные признаки заболевания, общее недомогание. Но это означает только то, что иммунная система ребенка активно борется с подселенным вирусом болезни. По статистике, вакцина от краснухи считается самой безопасной для здоровья ребенка, но только в том случае, если нет медицинского отвода от прививок.
Профилактика краснухи у детей – важный аспект в педиатрии, но если ребенок уже заболел, то ему можно помочь и народными средствами. Можно использовать:
Можно использовать:
- отвар из плодов шиповника и листьев крапивы двудомной – по 1 столовой ложке 3 раза в день;
- чай из веточек малины, черной смородины и плодов черноплодной рябины – по 200 мл в день;
- настой из листьев тысячелистника, мать-и-мачехи и цветков клевера – по 1 столовой ложке 5 раз в день.
Все эти средства готовятся по классическому рецепту – ингредиенты берутся в равных количествах, затем 1 столовая ложка сбора заваривается кипятком в объеме 300 мл и настаивается в течение часа или проваривается на водяной бане на протяжении 7 минут.
Все данные о том, как протекает краснуха у взрослых, что такое IGG антитела к вирусу краснухи при беременности и что делать при появлении первых признаков болезни, можно получить на страницах нашего сайта Добробут.ком.
Связанные услуги:
Вакцинация
Как выглядит краснуха у детей: симптомы, описание, фото
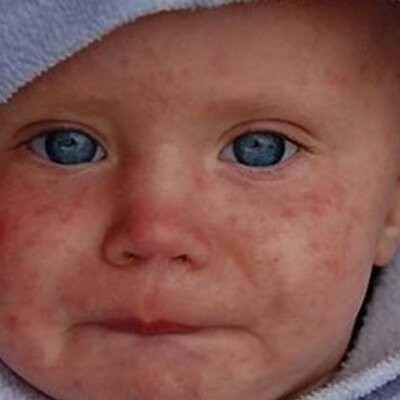
Сегодня многим родителям, которых волнует вопрос, как выглядит краснуха у детей, врачи предлагают изучить фото детей, в организм которых попал вирус-возбудитель упомянутого заболевания. Данный материал расскажет о симптомах краснухи у детей и проиллюстрирует, как выглядит этот недуг на фото.
Данный материал расскажет о симптомах краснухи у детей и проиллюстрирует, как выглядит этот недуг на фото.
Как выглядит коревая краснуха у детей: изучаем по фото
Коревая краснуха (не корь) — это вирусная инфекция, которая проявляет себя в виде пятен и выраженных папул и высокой температуры. Сначала краснуха проявляет себя на лице. Через пару часов можно заметить распространение пятен на спине, ягодицах, шее, разгибательных частях рук. Даже на слизистой оболочке рта они бывают. На вопрос, как выглядит краснуха у детей, которым меньше года, врачи не дают точного ответа. Почему? Так как размер пятен у всех детей разный. И внешний вид папул может у разных детей отличаться. У кого-то высыпания имеют размер горошка, у кого-то они не дотягивают и до размера чечевицы. Но в целом мелкие розовые пятна в первые два дня — характерный симптом коревой краснухи. Диагностируются также увеличенные лимфатические узлы, кашель, фарингит, конъюктивит и повышенная температура. Реже — боль в суставах. Тем, кого волнует вопрос, как выглядит сыпь при краснухе у маленьких детей, врачи напоминают, что самые яркие высыпания наблюдаются всегда в течение первых дней. Затем они становятся бледными и мало заметными (практически все их признаки сходят на 4 сутки). После исчезновения пятен на теле может остаться слабо заметная пигментация. Если сравнивать пятна от краснухи с пятнами от инфекционных заболеваний, то краснушная сыпь в таком случае будет выглядеть более мелкой.
Реже — боль в суставах. Тем, кого волнует вопрос, как выглядит сыпь при краснухе у маленьких детей, врачи напоминают, что самые яркие высыпания наблюдаются всегда в течение первых дней. Затем они становятся бледными и мало заметными (практически все их признаки сходят на 4 сутки). После исчезновения пятен на теле может остаться слабо заметная пигментация. Если сравнивать пятна от краснухи с пятнами от инфекционных заболеваний, то краснушная сыпь в таком случае будет выглядеть более мелкой.
Внимания заслуживают осложнения. Нередко возникает энцефалит. Может наблюдаться и тромбоцитопения крови, а также паротит. Негативным моментом можно назвать и присоединение вторичных вирусов. Обычно это бактериальное вторичное инфицирование.
Больные краснухой заразны 10 дней до и после появления первой сыпи.
Методы диагностических исследований и принципы терапии
У детей очень просто диагностируется описываемое заболевание. Профессиональный врач уже при визуальном осмотре сможет поставить точный диагноз. У взрослых диагностируется недуг сложнее. У них берут серологический анализ, проводится вирусологическое исследование и исследование методом ПЦР.
У взрослых диагностируется недуг сложнее. У них берут серологический анализ, проводится вирусологическое исследование и исследование методом ПЦР.
Стационарного лечения краснуха не требует. Лечение как такового не сущестует, рекомендуется придерживаться диеты, принимая белковую пищу. Врачи рекомендуют в этот период употреблять нежирные виды мяса. Пить нужно в сутки не менее 2 литров воды. Детям назначают жаропонижающие препараты, могут назначить антигистаминные средства. Появившиеся осложнения следует лечить антибиотиками.
Возможно, вам будет интересно: Как выглядит ветрянка у детей
Инкубационный период заболевания
Важно знать, что этот вирус передается от человека к человеку при прямом контакте и посредством капель влаги из дыхательных путей. У детей краснуха протекает легко и практически не ощутимо. В этот период они ощущают себя сравнительно бодро и отвлекаются в игровых процессах.
Инкубационный период после попадания вирусной инфекции на слизистую полости рта составляет от 11 до 24 дней. За это время увеличиваются лимфоузлы под руками, в паховой области и под челюстью. Явные внешние проявления не наблюдаются.
За это время увеличиваются лимфоузлы под руками, в паховой области и под челюстью. Явные внешние проявления не наблюдаются.
Заражение здоровых детей от больного ребенка в садике происходит именно в этот период. Наибольший риск заразиться приходится на период за семь суток по появления кожных высыпаний.
Как предупредить недуг?
Родителям, которые ищут информацию о том, как выглядит краснуха у детей по фото, следует знать, что профилактикой описываемого выше заболевания является своевременная вакцинация. В медпрактике сегодня разные вакцины используют для иммунопрофилактики. Хорошие отзывы можно услышать о вакцинах импортного производства. Данную прививку (имеются противопоказания) ставят малышам с 15 по 18 месяцы жизни. Повторяют ее в подростковом периоде. После иммунизации организм сохраняет невосприимчивость к вирусу два десятка лет.
Теперь вы знаете, как выглядит краснуха у детей по фото и как начальная стадия проявляет себя. Берегите себя и своих детей, принимая профилактические меры, которые смогут защитить от описываемого недуга. И посоветуйтесь с врачом.
Врач педиатр I категории Лобова М.В.
Клиническая презентация детской краснухи: анамнез, физикальная, послеродовая краснуха
Штаб-квартира Маклина, Фибелькорн А.П., Темте Дж. Л., Уоллес Г. С., Центры по контролю и профилактике заболеваний. Профилактика кори, краснухи, синдрома врожденной краснухи и эпидемического паротита, 2013 г .: сводные рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep . 2013 14 июня. 62 (RR-04): 1-34. [Медлайн].
Контроль и ликвидация краснухи и синдрома врожденной краснухи — глобальный прогресс, 2000-2012 гг. MMWR Morb Mortal Wkly Rep . 2013 декабрь 6. 62 (48): 983-6. [Медлайн].
Хендерсон Д. Усиленная кампания снижает количество случаев краснухи в мире на 86%. Медицинские новости Medscape. Доступно на http://www.medscape.com/viewarticle/817409. Доступ: 18 декабря 2014 г.
Pandolfi E, Chiaradia G, Moncada M, Rava L, Tozzi AE. Профилактика врожденной краснухи и врожденной ветряной оспы в Европе. евро Surveill . 2009 г. 5. 14 (9): 16-20.[Медлайн].
CDC. Сводка болезней, подлежащих уведомлению, США, 1996 г. MMWR Morb Mortal Wkly Rep . 1997 31 октября, 45 (53): 1-87. [Медлайн].
CDC. Зарегистрированные случаи заболеваний, подлежащих регистрации, США, 1972–2003 гг. MMWR . Апрель 2005. 52 (54): 73-78.
CDC. Предварительные случаи редко регистрируемых заболеваний, подлежащих уведомлению. MMWR . 9 января 2009 г. 57 (53): 1420-1431.
CDC.Предварительные случаи нечасто регистрируемых заболеваний, подлежащих уведомлению — США. MMWR . Январь 2009 г. 55 (19): 538.
Рафией Табатабаей С., Эстегамати А.Р., Шива Ф., Фаллах Ф., Радманеш Р., Абдиния Б. и др. Обнаружение сывороточных антител против кори, эпидемического паротита и краснухи после первичной вакцинации против кори, эпидемического паротита и краснухи (MMR) у детей. Арч Иран Мед . 2013 16 января (1): 38-41. [Медлайн].
Институт усовершенствования клинических систем. Прививки . Блумингтон, Миннесота: ИКСИ; 2008.
Klein NP, Fireman B, Yih WK, Lewis E, Kulldorff M, Ray P и др. Комбинированная вакцина против кори, паротита, краснухи и ветряной оспы и риск фебрильных судорог. Педиатрия . 2010 июл. 126 (1): e1-8. [Медлайн].
Hviid A. Комбинированная вакцина против кори, паротита, краснухи и ветряной оспы увеличивает риск фебрильных судорог. J Педиатр . 2011 Январь 158 (1): 170. [Медлайн]. [Полный текст].
[Рекомендации] Марин М., Бродер К.Р., Темте Дж. Л., Снайдер Д. Е., Сьюард Дж. Ф. Использование комбинированной вакцины против кори, эпидемического паротита, краснухи и ветряной оспы: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep . 2010 7 мая. 59: 1–12. [Медлайн]. [Полный текст].
Huang LM, Lee BW, Chan PC, Povey M, Henry O. Иммуногенность и безопасность комбинированной вакцины против кори, паротита, краснухи и ветряной оспы с использованием новых рабочих семян кори и краснухи у здоровых детей в Тайване и Сингапуре: фаза II, рандомизированная , двойное слепое испытание. Hum Vaccin Immunother . 2013 20 февраля. 9 (6): [Medline].
O’Leary ST, Suh CA, Marin M. Фебрильные изъятия и вакцина против кори, паротита, краснухи и ветряной оспы (MMRV): что думают врачи первичной медико-санитарной помощи ?. Вакцина . 2012 6 ноября. 30 (48): 6731-3. [Медлайн].
Американская педиатрическая академия; Комитет по инфекционным болезням. Заявление о политике — Профилактика ветряной оспы: обновление рекомендаций по использованию четырехвалентных и моновалентных вакцин против ветряной оспы у детей. Педиатрия . 2011 28 августа. [Medline].
Сибири Г.К., Патель К., Беллини В.Дж., Каралиус Б., Пурсвани М.Ю., Бурчетт С.К. и др. Иммунитет к кори, паротиту и краснухе у детей в США с перинатальной ВИЧ-инфекцией или перинатальным контактом с ВИЧ без инфекции. Clin Infect Dis . 2015 15 сентября. 61 (6): 988-95. [Медлайн].
Skwarecki B. ВИЧ-позитивная молодежь может потерять иммунитет к заболеваниям MMR. Медицинские новости Medscape. Доступно по адресу http: // www.medscape.com/viewarticle/849635. 18 августа 2015 г .; Доступ: 9 февраля 2017 г.
Донтиньи Л., Арсено М.Ю., Мартель М.Дж. и др. Краснуха при беременности. Банка J Obstet Gynaecol . 2008 30 февраля (2): 152-68. [Медлайн].
Аткинсон В.Л., Пикеринг Л.К., Шварц Б., Венигер Б.Г., Искандер Дж. К., Уотсон Дж. К. и др. Общие рекомендации по иммунизации. Рекомендации Консультативного комитета по практике иммунизации (ACIP) и Американской академии семейных врачей (AAFP). MMWR Recomm Rep . 2002 8 февраля. 51 (RR-2): 1-35. [Медлайн].
Американская академия педиатрии. Красная книга 2003: Отчет Комитета по инфекционным болезням . 26-е изд. Американская академия педиатрии; 2003.
Бэйл Дж. Ф. младший, Мёрф-младший. Врожденные инфекции и нервная система. Педиатрическая клиника North Am . 1992 августа 39 (4): 669-90. [Медлайн].
Биалецки С., Федер Х.М. мл., Грант-Келс Дж. М..Шесть классических детских экзантем: обзор и обновление. J Am Acad Dermatol . 1989, 21 ноября (5, часть 1): 891-903. [Медлайн].
Bullens D, Smets K, Vanhaesebrouck P. Синдром врожденной краснухи после повторного инфицирования матери. Clin Pediatr (Phila) . 2000 Февраль 39 (2): 113-6. [Медлайн].
CDC. Ликвидация краснухи и синдрома врожденной краснухи — США, 1969-2004 гг. MMWR Morb Mortal Wkly Rep . 2005 25 марта.54 (11): 279-82. [Медлайн].
CDC. Прогресс в элиминации кори и профилактике врожденной краснухи — Европейский регион, 1990-2004 гг. MMWR Morb Mortal Wkly Rep . 2005 25 февраля. 54 (7): 175-8. [Медлайн].
CDC. Ежеквартальная таблица иммунизации. MMWR . Июль 1997г.
CDC. Регистрируемые болезни (предварительные данные за 1998 г.). MMWR . 2000. 48: 1183-89.
CDC.Краснуха среди взрослых латиноамериканцев — Канзас, 1998 г., и Небраска, 1999 г. MMWR Morb Mortal Wkly Rep . 2000 24 марта. 49 (11): 225-8. [Медлайн].
CDC. Вспышка краснухи — округ Вестчестер, Нью-Йорк, 1997–1998 гг. MMWR Morb Mortal Wkly Rep . 1999 июля 9. 48 (26): 560-3. [Медлайн].
Cherry JD. Современные инфекционные экзантемы. Clin Infect Dis . Февраль 1993. 16 (2): 199-205. [Медлайн].
Cherry JD.Вирус краснухи. Фейгин Р.Д., Черри Д.Д., ред. Учебник детских инфекционных болезней . 4-е изд. WB Saunders Co; 1998. Vol 2: 1922-49.
Cherry JD. Вирусные экзантемы. Curr Probl Pediatr . 1983 г., 13 (6): 1-44. [Медлайн].
От редакции. TORCH-синдром и TORCH-скрининг. Ланцет . 30 июня 1990 г., 335 (8705): 1559-61. [Медлайн].
Englund J, Glezen WP, Piedra PA. Иммунизация матери против вирусных заболеваний. Вакцина . Август-сентябрь 1998. 16 (14-15): 1456-1463. [Медлайн].
Freij BJ, Южный Массачусетс, Север JL. Краснуха по матери и синдром врожденной краснухи. Клин Перинатол . 1988 Июнь 15 (2): 247-57. [Медлайн].
Джайлс CL. Увеит в детстве — Часть III Задняя. Энн Офтальмол . Январь 1989. 21 (1): 23-28. [Медлайн].
Золото E. Практически исчезнувшие болезни: корь, эпидемический паротит, краснуха и коклюш. Педиатр Ред. . 1996 г., 17 (4): 120-7. [Медлайн].
Хорстманн DM. Краснуха. Эванс А.С., изд. Вирусные инфекции человека, эпидемиология и контроль . 3-е изд. Premium Medical Book Co; 1991. 617-30.
Кимберлин DW. Иммунизация против краснухи. Педиатр Энн . 1997 июн., 26 (6): 366-70. [Медлайн].
Lindegren ML, Fehrs LJ, Hadler SC, Hinman AR. Обновление: краснуха и синдром врожденной краснухи, 1980-1990 гг. Epidemiol Rev . 1991. 13: 341-8. [Медлайн].
Lutwick LI. Постконтактная профилактика. Инфекция Dis Clin North Am . 1996 г., 10 (4): 899-915. [Медлайн].
Мальдонадо Я. Вирус краснухи. Лонг СС, Пикеринг Л.К., Пробер К.Г., ред. Принципы и практика детских инфекционных болезней . Черчилль Ливингстон; 1997. 1228-37.
Миллер Э. Повторное заражение краснухой. Арч Дис Детский .1990 августа 65 (8): 820-1. [Медлайн].
Морган-Капнер П. Диагностика краснухи. BMJ . 5 августа 1989 г. 299 (6695): 338-9. [Медлайн].
Munoz FM, Englund JA. На шаг впереди. Защита младенцев посредством иммунизации матерей. Педиатрическая клиника North Am . 2000 Апрель, 47 (2): 449-63. [Медлайн].
Паркман П.Д. Формирование политики вакцинации: опыт борьбы с краснухой. Clin Infect Dis . 1999 июн.28 Дополнение 2: S140-6. [Медлайн].
Powell S, Schochet SS Jr. Избранные детские вирусные инфекции. Semin Pediatr Neurol . 1995 Сентябрь 2 (3): 211-9. [Медлайн].
Reef S, Zimmerman-Swain L, Coronado V. Rubella. Руководство по надзору за VPD . 1999. 11.
Робинсон Дж., Лемай М., Водри В.Л. Врожденная краснуха после предполагаемого материнского иммунитета: два случая и обзор литературы. Pediatr Infect Dis J .1994 13 сентября (9): 812-5. [Медлайн].
Роза К. Краснуха и рубеола. Семин Перинатол . 1998 22 августа (4): 318-22. [Медлайн].
Watson JC, Hadler SC, Dykewicz CA, et al. Корь, эпидемический паротит и краснуха — использование вакцин и стратегии ликвидации кори, краснухи и синдрома врожденной краснухи, а также борьба с эпидемическим паротитом: рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep . 1998 22 мая.47 (RR-8): 1-57. [Медлайн].
Вебстер WS. Обновление тератогенов: врожденная краснуха. Тератология . 1998 июл.58 (1): 13-23. [Медлайн].
Weiter JJ, Roh S. Вирусные инфекции сосудистой оболочки и сетчатки. Инфекция Dis Clin North Am . 1992 Декабрь 6 (4): 875-91. [Медлайн].
Wharton M, Cochi SL, Williams WW. Вакцины против кори, эпидемического паротита и краснухи. Инфекция Dis Clin North Am . Март 1990 г.4 (1): 47-73. [Медлайн].
Краснуха и синдром врожденной краснухи
Краснуха также известна как «немецкая корь», поскольку в 1814 году немецкие врачи первыми обнаружили, что это болезнь, отличная от кори.
Экспертам потребовалось еще 100 лет, чтобы обнаружить, что краснуха вызвана вирусом, и только в 1941 году ее перестали считать легкой детской болезнью. Именно тогда краснуха стала ассоциироваться с синдромом врожденной краснухи (СВК).
Симптомы
Как правило, краснуха вызывает очень легкие симптомы у большинства детей.
Примерно через 14 дней (инкубационный период) после контакта с кем-то еще с краснухой у детей, не имеющих иммунитета, может развиться пятнисто-папулезная (мелкие пятна) сыпь, которая начинается на лице, а затем прогрессирует до ступней.
Сыпь при краснухе имеет некоторые характерные особенности, которые помогают отличить ее от сыпи при кори, в том числе то, что сыпь более бледная, пятна не соединяются вместе, как при кори, и у этих детей обычно не бывает высокой температуры.
Сыпь держится около 3 дней и может стать более заметной после перегрева ребенка, особенно после горячей ванны или душа.
Хотя краснуха считается умеренно заразной, наиболее заразна сыпь, распространяющая вирус через респираторные капли и выделения.
Помимо сыпи, у детей старшего возраста могут наблюдаться увеличение лимфатических узлов в области головы и шеи.
Увеличенные лимфатические узлы могут появиться за неделю до появления сыпи и могут сохраняться в течение нескольких недель.
Как и при многих вирусных инфекциях, у взрослых с краснухой могут быть более серьезные симптомы, включая субфебрильную лихорадку, недомогание (плохое самочувствие) и увеличение лимфатических узлов. В редких случаях у людей могут развиваться боли в суставах запястий, пальцев и колен (с отеком или без него).
Осложнения
Хотя краснуха обычно протекает в очень легкой форме, в редких случаях она может вызывать опасные осложнения, особенно у взрослых.
Осложнения краснухи могут включать низкое количество тромбоцитов и повреждение сосудов, ведущее к мозговому, желудочно-кишечному и почечному кровотечению.Примерно у 1 из 6000 человек развивается опасный для жизни энцефалит (отек мозга). Также возможны неврит (воспаление нервов в руках и ногах) и орхит (отек яичек).
К сожалению, осложнения краснухи не редкость, когда женщина заражается на ранних сроках беременности, что приводит к синдрому врожденной краснухи.
Поскольку вирус краснухи может инфицировать все органы развивающегося ребенка, осложнения могут включать:
- Смерть плода
- Преждевременные роды
- Глухота
- Нарушения зрения (катаракта, глаукома, ретинопатия и микрофтальм)
- Врожденный порок сердца
- Задержка внутриутробного развития
- Микроцефалия (при которой голова ребенка меньше ожидаемого)
- Задержка развития
- Костные изменения
- Увеличение печени и селезенки
Дети с синдромом врожденной краснухи также более подвержены риску развития сахарного диабета, аутизма и прогрессирующего панэнцефалита (нейродегенеративного заболевания, которое может проявляться через годы после первоначальной инфекции).
Процедуры
Специфического лечения краснухи не существует.
Лечение младенцев, рожденных с синдромом врожденной краснухи, зависит от конкретных осложнений, с которыми родился ребенок, и может включать операции по удалению катаракты, слуховые аппараты и т. Д.
Вспышки
Одна из крупнейших вспышек краснухи и СВК в США произошла с 1964 по 1965 год и привела к:
- 12.5 миллионов случаев инфицирования вирусом краснухи
- 20000 младенцев, рожденных с CRS
- 2100 неонатальных смертей
Эта вспышка не ограничилась Соединенными Штатами. Это была пандемия, которая началась в Европе в прошлом году.
Как и ожидалось, случаи краснухи и СВК быстро снизились, поскольку первая вакцина была лицензирована в 1969 году. Позднее вакцина против краснухи была объединена с вакцинами против паротита и кори в 1971 году, когда была введена вакцина MMR.
К 1986 году в США было всего 55 случаев краснухи.
Одновременно со вспышками кори в 1990-91 гг. Было несколько вспышек краснухи, которые привели как минимум к 2526 случаям краснухи и 58 случаям СВК.
Бустерная доза вакцины MMR и повышение уровня вакцинации снова помогли снизить заболеваемость краснухой.
Хотя мы больше не наблюдаем крупных вспышек, важно отметить, что краснуха не исчезла полностью в Соединенных Штатах:
- 2013 г. — 9 случаев краснухи и 1 случай CRS
- 2015 г. — 5 случаев краснухи и 1 случай CRS
- 2017 г. — 7 случаев краснухи и 5 случаев СВК
Как и другие болезни, которые можно предотвратить с помощью вакцин, краснуха и синдром врожденной краснухи также остаются серьезными проблемами во всем мире.
По оценкам Инициативы по борьбе с корью и краснухой (основанной ВОЗ, ЮНИСЕФ и другими организациями) ежегодно рождается более 100 000 детей с синдромом врожденной краснухи. В программе говорится, что семьи в развивающихся странах не всегда имеют легкий доступ к службам иммунизации, что подвергает их детей более высокому риску развития СВК.
Краснуха и синдром врожденной краснухи по-прежнему остаются проблемой и в некоторых развитых странах. В 2004 и 2005 годах в непривитой религиозной общине в Нидерландах произошла вспышка краснухи, в которой зарегистрировано 387 случаев.Вспышка распространилась на аффилированную религиозную общину в Канаде, вызвав не менее 309 случаев краснухи. В обоих сообществах было зарегистрировано 14 случаев СВК и 2 смерти плода.
Также были крупные вспышки:
- Япония — в 2012 и 2013 годах общенациональная вспышка привела к более 7500 случаям краснухи и не менее 10 случаям СВК.
- Румыния — вспышка краснухи в 2012 г. вызвала почти 21 000 случаев краснухи.
- Польша — вспышка краснухи 2013 г. вызвала более 38 500 случаев краснухи.
Хотя краснуха является заболеванием, которое можно предотвратить с помощью вакцин, эти случаи продолжают встречаться среди в основном не вакцинированных людей, когда вакцина доступна. И, как мы неоднократно видим, это может привести к увеличению неонатальной смертности и случаев СВК.
Что нужно знать о краснухе
Другие интересные факты о краснухе:
- В 1941 году офтальмолог из Австралии, доктор Норман Грегг, впервые связал вирус краснухи с врожденными патологиями.
- Инкубационный период краснухи может составлять от 12 до 23 дней.
- До половины людей с краснухой не имеют никаких симптомов или каких-либо явных симптомов, хотя они могут быть заразными для других.
- Люди с краснухой могут передавать вирус и быть заразными в течение 7 дней до и после появления сыпи.
- Тесты на антитела позволяют определить, есть ли у человека краснуха или иммунитет после вакцинации.
- Одна доза вакцины MMR обеспечивает защиту от краснухи примерно на 95%.
- В 2004 г. краснуха и СВК были ликвидированы в США. С 2004 г. ежегодно регистрировалось менее 10 случаев краснухи и 1 случай СВК.
Ликвидация краснухи и синдрома врожденной краснухи в Соединенных Штатах — большая история успеха вакцинации. Но краснуха еще не искоренена во всем мире, поэтому заражение все еще возможно. Фактические данные показывают, что каждый случай краснухи в США с 2012 года был зарегистрирован, когда человек находился за пределами страны.Вакцинация по-прежнему невероятно важна.
Получите образование. Сделайте прививку. Остановите вспышки.
Краснуха (немецкая корь): симптомы, лечение, во время беременности
Краснуха, или немецкая корь, — это инфекция, вызываемая вирусом краснухи. Симптомы часто бывают легкими, но если инфекция возникает во время беременности, она может нанести серьезный вред нерожденному ребенку, включая глухоту.
Краснуха — болезнь, которую можно предотвратить. С 1969 года программы вакцинации привели к резкому снижению числа случаев, и в 2004 году вакцина была объявлена исключенной из Соединенных Штатов.
Однако важно продолжать вакцинацию, поскольку краснуха может попасть в США из других стран.
От 25 до 50% заболевших краснухой не осознают, что у них она есть. Это означает, что человек может заразиться краснухой, даже не подозревая об этом.
Если инфицирование происходит на ранних сроках беременности, это может вызвать синдром врожденной краснухи, состояние, которое может иметь долгосрочные последствия для плода.
В этой статье будут рассмотрены симптомы, диагностика и лечение краснухи, а также причины, по которым важно избегать краснухи.
Симптомы краснухи обычно появляются через 2–3 недели после заражения.
Красная сыпь часто начинается на лице и шее и переходит на туловище и конечности. Через 3 дня он тускнеет и исчезает. Может быть зуд.
Другие симптомы включают:
- головную боль
- заложенный или насморк
- умеренную лихорадку
- красные воспаленные глаза
- увеличенные и болезненные лимфатические узлы
- боль в суставах
краснуху иногда называют «три краснухи». дневная корь », поскольку симптомы могут быть похожими.Однако симптомы краснухи мягче, чем симптомы кори. Вот их сравнение:
- Корь вызывает ярко-красную сыпь, а во рту могут появиться пятна. Сыпь при краснухе бывает розовой и легкой степени.
- Кашель и чихание могут передавать оба вируса.
- Инкубационный период кори составляет 11–12 дней, но может варьироваться от 7 до 21 дня. Для краснухи это в среднем 2 недели, но может варьироваться от 12 до 23 дней.
- Краснуха менее заразна, чем корь. Корь поражает до 90% лиц, контактирующих с заболеванием, у которых отсутствует иммунитет.
- Корь может привести к летальному исходу. Краснуха обычно опасна только в том случае, если она случается во время беременности.
- При кори может подниматься температура до 103–105 градусов по Фаренгейту (F). При краснухе может быть легкая или субфебрильная температура.
Вакцинация против кори, эпидемического паротита и краснухи (MMR) может предотвратить заражение обоими вирусами.
Краснуха очень опасна во время беременности, особенно если заражение происходит в течение первых 12 недель, то есть первого триместра.На этом этапе вероятность передачи вируса плоду составляет 90%.
В то время как заражение в США встречается редко, риск повышается при поездках за границу.
Прежде чем человек забеременеет, важно сделать прививку от краснухи. Если человек получил вакцину MMR в прошлом, он может захотеть проконсультироваться с врачом, чтобы убедиться, что у него есть иммунитет, прежде чем забеременеть.
Беременная не может получить вакцину, так как использует ослабленный живой вирус.
Если кто-то заразился вирусом и забеременел, ему следует немедленно обратиться к врачу.
Синдром врожденной краснухи возникает, когда беременная заражается вирусом краснухи и передается через плаценту еще не родившемуся ребенку.
Вирус краснухи может перемещаться по кровеносной системе плода. Он может разрушать клетки или препятствовать их делению.
Это может вызвать потерю беременности. Это может вызвать серьезные повреждения развивающегося плода, особенно проблемы со зрением, слухом и сердцем.
Ежегодно во всем мире регистрируется около 100 000 случаев синдрома врожденной краснухи.
Специалисты точно не знают, как вирус влияет на плод.
Эти воздействия на младенца могут включать:
- нарушение или потеря слуха
- катаракта
- врожденный порок сердца, особенно стеноз легочной артерии и открытый артериальный проток
- задержка развития
- повреждение сетчатки, известное как ретинопатия
- необычно маленькая голова, нижняя челюсть или глаза
По мере развития ребенка могут появиться другие заболевания.Исследования показали, что они могут включать:
Если плод заразился краснухой между 12–20 неделями беременности, проблемы обычно более легкие.
Если плод заболел краснухой после первых 20 недель беременности, проблемы возникают редко.
В настоящее время краснуха находится под контролем в США, но в случае ее возникновения вспышка может быть серьезной.
В период с 1962 по 1965 год, до появления вакцины, в США была глобальная пандемия краснухи и около 12,5 миллионов случаев краснухи.S.
Это привело к:
- 11 250 потерям беременности
- 2100 смертельным случаям новорожденных
- 20 000 младенцев, рожденных с синдромом врожденной краснухи
- 2000 случаев энцефалита
Краснуха передается между людьми через кашель и чихание.
Вирус размножается в лимфатических узлах и носоглотке, трубке, соединяющей носовую полость и мягкое небо.
В период между 5 и 7 днями после заражения вирус распространяется по всему телу в крови, при этом симптомы появляются примерно через 2–3 недели после заражения человека вирусом.
Человек, болеющий краснухой, заразен до 7 дней до появления сыпи и до недели после.
Если человек беременен и, возможно, заразился краснухой, ему следует немедленно обратиться за медицинской помощью.
Медицинский работник может поставить диагноз, проверив образец крови на два типа антител.
При наличии антител IgM может быть новая инфекция краснухи.
Когда тест показывает наличие антител IgG, это указывает на то, что человек мог иметь инфекцию краснухи в настоящее время, болел ею в прошлом или был вакцинирован.
Человек не является носителем вируса и никогда не получал вакцину, если не присутствует ни одного антитела.
Медицинский работник может провести тест на наличие генетического материала вируса в образце из тела человека, например, в мазке из носа или горла.
Никакие лекарства не могут сократить инфекцию краснухи, а симптомы обычно достаточно легкие, и никакого лечения не требуется.
Постельный режим и ацетаминофен, безрецептурное болеутоляющее, могут помочь облегчить любые симптомы.
Больному краснухой следует избегать контакта с беременными и ослабленной иммунной системой в течение 1 недели после появления сыпи.
Если у ребенка краснуха, кто-нибудь должен сообщить об этом в школу.
Единственный способ предотвратить заражение краснухой — это вакцинация MMR, которая снова защищает от кори, эпидемического паротита и краснухи.
Вакцина представляет собой живой аттенуированный или ослабленный вирус. Его вводят в возрасте от 12 до 15 месяцев, а вторую дозу вводят в возрасте от 4 до 6 лет.
Любой взрослый, который еще не прошел вакцинацию против кори, эпидемического паротита и краснухи (MMR), должен получить ее.
Следующие взрослые — это люди, которым не следует получать вакцину MMR или которым следует дождаться вакцинации MMR:
- любой, у кого возникла тяжелая аллергическая реакция после получения дозы вакцины MMR.
- любой человек, у которого была тяжелая аллергическая реакция на любой из ингредиентов вакцины MMR.
- любой, кто в настоящее время беременен или хотел бы забеременеть в течение 4 недель после вакцинации MMR.
- любой, у кого иммунная система ослаблена из-за таких вещей, как лечение рака, ВИЧ / СПИД или иммунодепрессанты.
- любой, у кого есть близкий член семьи (родитель, брат, сестра или ребенок) с историей проблем с иммунной системой.
- любой человек, страдающий заболеванием, при котором у него легко появляются синяки или кровотечение.
- любой человек, которому недавно сделали переливание крови или других продуктов крови.
- любой, кто в настоящее время болеет туберкулезом.
- любой, кто получил какие-либо другие прививки за последние 4 недели.
Всем больным перед вакцинацией следует дождаться выздоровления.
Побочные эффекты
Побочные эффекты вакцины минимальны. У некоторых людей после инъекции может возникнуть легкая температура и может появиться незначительная сыпь.
Некоторые подростки или взрослые могут испытывать боли в суставах. Тяжелая реакция встречается редко.
Связи между вакцинацией MMR и аутизмом нет. Опасность пропуска вакцинации больше, чем опасность, связанная с любыми побочными эффектами.
Краснуха, или немецкая корь, — это инфекция, вызываемая вирусом краснухи. Симптомы обычно легкие, но могут быть очень опасными, если заражение происходит во время беременности.
Симптомы краснухи могут включать головную боль, лихорадку, насморк, боли в суставах и увеличение лимфатических узлов. Краснуха похожа на корь, но симптомы более легкие.
Лучший способ избежать заражения краснухой — это пройти вакцинацию против кори, эпидемического паротита и краснухи (MMR).
Краснуха | DermNet NZ
Автор: Hon A / Prof Amanda Oakley, дерматолог, Гамильтон, Новая Зеландия, 2002.Обновлено д-ром Джаннет Гомес, август 2016 г.
Что такое краснуха?
Краснуха — вирусное заболевание, для которого характерны сыпь, увеличение лимфатических узлов и лихорадка. Заболевание обычно протекает в легкой форме и не имеет большого значения, если вы не беременны. Инфекция беременной женщины (синдром врожденной краснухи) обычно приводит к выкидышу, мертворождению или рождению ребенка с серьезными врожденными аномалиями.
Краснуха также известна как немецкая корь или трехдневная корь.
В чем причина краснухи?
Краснуха вызывается вирусом краснухи, относящимся к роду Rubivirus.
Насколько распространена краснуха?
В настоящее время краснуха редко встречается в странах, где вакцинация против краснухи является частью их плановой программы иммунизации. В странах, где нет программ иммунизации, краснуха продолжает оставаться легким детским заболеванием, которое может даже остаться незамеченным. Основное бремя — синдром врожденной краснухи и его разрушительные последствия для будущего плода.
Как передается краснуха?
Краснуха передается от человека к человеку при прямом контакте с выделениями из носа или горла инфицированных людей.Инфицированный человек заразен от 7 дней до появления сыпи до 7 дней спустя. Наиболее заразны пациенты при высыпаниях. Детям и взрослым, больным краснухой, следует избегать посещения детских учреждений, школы, работы или других общественных мест во время инфекционного периода. Острая инфекция краснухи почти всегда дает пожизненный иммунитет.
Каковы признаки и симптомы краснухи?
В 25–50% случаев краснухи заболевание обычно настолько легкое, что признаков или симптомов может быть немного или вообще не обнаруживаться.В типичных случаях инкубационный период составляет 12-23 дня, у большинства людей симптомы проявляются в течение 16-18 дней после заражения. Общие симптомы включают:
- Легкая лихорадка, боль в горле, насморк и недомогание (может возникать до появления сыпи, чаще у взрослых, чем у детей).
- Болезненные или опухшие железы почти всегда сопровождают краснуху, чаще всего за ушами (ретроаурикулярные) и в задней части шеи (затылочные и задние шейные лимфатические узлы). Лимфаденопатия может возникнуть у больных краснухой, у которых нет сыпи.
- Поражение слизистой оболочки приводит к появлению признака Форхгеймера, при котором точечные или более крупные петехии отмечаются на мягком небе и язычке во время продромального периода краснухи.
- Сыпь начинается на лице и распространяется на шею, туловище и конечности.
- Появляются в виде розовых или светло-красных пятен размером около 2–3 мм.
- Действует до 5 дней (в среднем 3 дня).
- Может, а может и не быть зудом.
- По мере прохождения сыпи пораженная кожа может отслаиваться хлопьями.
- Обычно не так широко, как при кори.
Другие симптомы включают боль и опухоль в суставах (артралгия и артрит). Это чаще встречается у взрослых, особенно у женщин, и может сохраняться более 2 недель. Артрит может стать хроническим и сохраняться в течение месяцев или лет.
Краснуха
Как диагностируется краснуха?
Поскольку краснуха обычно протекает в легкой форме и проходит самостоятельно, диагноз у здоровых детей основывается на анамнезе и физикальном обследовании.
Диагноз краснухи у взрослых, особенно у женщин детородного возраста, должен подтверждаться лабораторными исследованиями, так как те, которые основаны только на клинических проявлениях, ненадежны. Наиболее распространенный тест — серологический анализ на IgG и IgM. Вирус краснухи можно выделить из мазков из горла, крови, мочи и спинномозговой жидкости с помощью тестирования полимеразной цепной реакции (ПЦР) и молекулярного типирования.
Другие тесты включают общий анализ крови для выявления тромбоцитопении и лейкопении и LFT для выявления вирусного гепатита.
Как лечить краснуху?
Специального лечения краснухи не существует.Заболевание обычно протекает в легкой форме и проходит самостоятельно. Обычно требуется отдых, поддержание приема жидкости и, возможно, прием парацетамола при лихорадке, дискомфорте или болях в суставах.
Каковы осложнения краснухи?
Осложнения краснухи у здоровых младенцев и взрослых возникают редко. Осложнения могут включать:
- Артралгию или артрит у взрослых
- Тромбоцитопеническая пурпура
- Средний отит
- Энцефалит.
Врожденная краснуха
Краснуха входит в состав комплекса TORCH.Вероятность инфицирования ребенка в первом триместре беременности составляет 50%, включая выкидыш, гибель плода / мертворождение и синдром врожденной краснухи. Признаки синдрома врожденной краснухи включают:
- Сенсорно-невральную тугоухость
- Патологии глаз (катаракта, глаукома, пигментные изменения)
- Врожденные пороки сердца (открытый артериальный проток).
- Умственная отсталость
- Менингоэнцефалит
- Желтуха (гепатит)
- Сахарный диабет
- Неисправность щитовидной железы.
Врожденная краснуха — одна из причин синдрома черничного маффина, который проявляется множеством синих или пурпурных пятен, папул и узелков.
Как предотвратить краснуху или синдром врожденной краснухи
Краснуху и синдром врожденной краснухи можно предотвратить путем вакцинации живой вакциной против краснухи. Комбинированная вакцина против кори, эпидемического паротита и краснухи (MMR) в настоящее время является частью плановых программ иммунизации в большинстве промышленно развитых стран, включая Новую Зеландию.
Вакцина против краснухи вызывает у большинства людей длительный (вероятно, пожизненный) иммунитет. График вакцинации рекомендует стратегию иммунизации с двумя дозами: первая доза через 12-15 месяцев, а затем вторая доза через 4-6 лет.
У женщин детородного возраста должен быть определен иммунный статус с помощью анализа крови перед попыткой зачать ребенка. Вакцину против краснухи следует вводить, если у них нет антител к вирусу краснухи, после чего перед попыткой зачать ребенка должно пройти не менее 3 месяцев.
паротит у взрослых | Johns Hopkins Medicine
Что такое свинка?
Свинка — болезнь, вызываемая вирусом. Обычно это бывает в детстве. Свинка легко распространяется воздушно-капельным путем из верхних дыхательных путей. Обычно болезнь проявляется через 2–3 недели. С момента появления вакцины против эпидемического паротита случаи паротита в США стали редкостью.
Каковы симптомы паротита?
У многих детей симптомы отсутствуют или проявляются в очень легкой форме.Ниже приведены наиболее частые симптомы паротита, которые могут наблюдаться как у взрослых, так и у детей:
Дискомфорт в слюнных железах (в передней части шеи) или околоушных железах (непосредственно перед ушами). Любая из этих желез может стать опухшей и болезненной.
Затруднения при жевании
Боль и болезненность яичек
Лихорадка
Головная боль
Мышечные боли
Усталость
Потеря аппетита
Симптомы паротита могут выглядеть как другие заболевания или проблемы со здоровьем.Всегда консультируйтесь со своим врачом для постановки диагноза.
Какие осложнения обычно связаны с эпидемическим паротитом?
Осложнения эпидемического паротита чаще встречаются у взрослых, чем у детей, и могут включать:
Менингит или энцефалит. Воспаление оболочки головного и спинного мозга или воспаление головного мозга.
Орхит. Воспаление одного или обоих яичек.
Мастит. Воспаление тканей груди.
Паротит. Воспаление одной или обеих околоушных желез.
Оофорит. Воспаление одного или обоих яичников.
Панкреатит. Воспаление поджелудочной железы.
Глухота
Как диагностируется свинка?
В дополнение к полной истории болезни и медицинскому осмотру ваш лечащий врач может также взять слюну и / или посев мочи для подтверждения диагноза.
Что такое лечение паротита?
Лечение обычно ограничивается обезболивающими и приемом большого количества жидкости. Иногда в первые дни необходим постельный режим. Согласно CDC, взрослые должны оставаться дома и не ходить на работу в течение 5 дней после того, как железы начнут набухать. Дети не должны ходить в школу, пока симптомы не уменьшатся. И взрослые, и дети с симптомами паротита должны уменьшить контакты с другими людьми, живущими в их домах. Хорошие основные правила гигиены, такие как тщательное мытье рук, прикрытие рта при чихании или кашле и регулярная чистка поверхностей, к которым часто прикасаются, также важны для борьбы с болезнями.
Как можно предотвратить эпидемический паротит?
Корь, эпидемический паротит и краснуха (MMR) — это детская комбинированная вакцина против эпидемического паротита, кори и краснухи. MMR обеспечивает иммунитет для большинства людей. Люди, переболевшие эпидемическим паротитом, имеют пожизненный иммунитет.
Обычно первая доза вакцины MMR вводится в возрасте от 12 до 15 месяцев, а вторая доза — в возрасте от 4 до 6 лет. Однако, если с момента введения первой дозы прошло 28 дней, вторая доза может быть введена до достижения 4-летнего возраста.
Краснуха (немецкая корь) | Симптомы, лечение и иммунизация
Что такое краснуха?
Краснуха также известна как немецкая корь. Обычно это легкое заболевание. Однако, если беременная женщина заражена вирусом краснухи, он может нанести серьезный вред нерожденному ребенку или вызвать выкидыш. Краснуха может привести к поражению сердца, мозга, слуха и зрения. Ребенок, скорее всего, родится с очень серьезным заболеванием, которое называется синдромом врожденной краснухи.
С момента введения иммунизации против краснухи в 1970 г. число детей, рожденных с синдромом врожденной краснухи, резко сократилось.Краснуха в настоящее время является очень редкой инфекцией в Великобритании в результате программы вакцинации. Однако краснуха по-прежнему распространена во многих развивающихся странах.
Каковы симптомы краснухи?
У большинства людей симптомы краснухи отсутствуют. Это называется субклинической инфекцией. Если симптомы действительно развиваются, они включают следующее:
- Увеличение лимфатических узлов, обычно за ушами и на задней части шеи.Иногда опухают железы в других частях тела. Железы постепенно приходят в норму в течение недели или около того.
- Пятнистая розово-красная сыпь появляется в любое время до семи дней после набухания желез. Сыпь при краснухе обычно начинается за ушами, затем распространяется на лицо и шею, а затем распространяется на все тело. Сыпь держится 3-5 дней до исчезновения.
- Легкое повышение температуры (лихорадка), простуда, кашель и боль в горле являются обычными явлениями.
- Болезненные красные глаза (конъюнктивит) могут развиваться в течение нескольких дней.
- Боли в суставах, как при легком артрите, могут развиваться в течение недели или около того. Это реже встречается у детей, но довольно часто у взрослых, больных краснухой.
- Другие симптомы могут включать усталость и головную боль.
Нарушения свертываемости крови и воспаление головного мозга (энцефалит) являются редкими осложнениями.
Примечание : краснуха редко вызывает осложнения у здоровых людей. Основная проблема краснухи заключается в том, что она может вызвать осложнения во время беременности.
Как передается краснуха?
Краснуха (краснуха) заразна.Это означает, что вы заразились от другого человека, инфицированного вирусом краснухи. Краснуха передается при прямом контакте, а также при кашле и чихании вируса в воздухе. После заражения симптомы развиваются через 2–3 недели. Вы заразны от одной недели до появления симптомов до четырех дней после появления сыпи. Поэтому пострадавшие дети не должны ходить в школу и не общаться с другими в течение четырех дней после появления сыпи. Зараженные взрослые не должны выходить на работу в течение четырех дней, чтобы снизить вероятность распространения инфекции.
Краснуха во время беременности
Если вы беременны и заболели краснухой (краснухой) в первые несколько месяцев беременности, высока вероятность того, что вирус краснухи нанесет серьезный вред вашему развивающемуся ребенку. Вирус поражает развивающиеся органы, и ребенок может родиться с серьезной инвалидностью — синдромом врожденной краснухи.
Осложнения синдрома врожденной краснухи (врожденные дефекты краснухи) включают катаракту, глухоту и аномалии сердца, легких и головного мозга.
Инфекция краснухи в первые три месяца беременности также увеличивает риск выкидыша:
- Если вы беременны и контактируете с больным краснухой, вам следует проверить свой статус по краснухе. Если вы не знаете, ваша акушерка или врач обычно записывают это. (Анализ крови обычно проводится на ранних сроках беременности. Он проверяет, есть ли у вас иммунитет и есть ли в крови антитела против краснухи.) Большинство женщин имеют иммунитет из-за предыдущей иммунизации и не заболевают краснухой.Если известно, что у вас есть иммунитет, никаких дальнейших действий не требуется. Вам не нужна ревакцинация от краснухи.
- Если у вас нет иммунитета и вы контактируете с больным краснухой, вам могут порекомендовать анализы крови. Они могут сказать, заболеете ли вы краснухой, до появления симптомов. Дальнейшие действия зависят от результатов этих тестов.
- Обратитесь к врачу, если вы беременны и заболели, по вашему мнению, краснухой. В настоящее время краснуха не является распространенным явлением из-за иммунизации. Другие вирусы могут вызывать сыпь, похожую на краснуху.Большинство вирусов не наносят вреда нерожденному ребенку. Анализы крови могут подтвердить или исключить краснуху, если есть подозрение на нее.
В маловероятном случае подтверждения наличия краснухи вас направят к врачу, специализирующемуся на беременности и родах (акушеру). Акушер обсудит с вами возможность наличия у вашего ребенка синдрома врожденной краснухи. Риск выше, если вы беременны менее 20 недель. Если вы беременны на сроке более 20 недель, риск развития синдрома врожденной краснухи у вашего будущего ребенка очень невелик.Никакое лечение не может предотвратить развитие синдрома врожденной краснухи.
Примечание : очень редко, беременная женщина может заразиться краснухой в Великобритании. См. Отдельную брошюру «Краснуха и беременность» для получения более подробной информации.
Как можно сделать тест на невосприимчивость к краснухе?
Даже если вы прошли иммунизацию против краснухи (краснухи) или перенесли инфекцию краснухи, все еще существует небольшая вероятность того, что ваш организм не выработал достаточно антител против вируса краснухи, чтобы защитить вас.Единственный способ проверить, подействовала ли иммунизация, — это сдать анализ крови. Это проверяет наличие антител к краснухе. Антитела — это белки, которые организм вырабатывает для борьбы с инфекциями. В анализе крови на краснуху проверяются два типа антител:
- IgG-антитела: они будут присутствовать, если вы уже получали вакцину против краснухи в прошлом или если у вас была инфекция краснухи в прошлом. Это означает, что у вас иммунитет к краснухе и вы не сможете заразиться ею.
- Антитела IgM: они будут присутствовать, если вы недавно были инфицированы вирусом краснухи.
Поскольку синдрома врожденной краснухи очень важно избежать, если вы впервые задумываетесь о беременности, вам следует сдать анализ крови, чтобы убедиться, что вы защищены. Если анализ крови покажет, что у вас есть антитела IgG к краснухе, вы получите иммунитет.
Этот анализ крови предлагается всем беременным женщинам в Великобритании, а также может быть предложен более молодым женщинам во время плановых медицинских осмотров. Однако, если у вас его не было, вам следует попросить вашу медсестру или терапевт сделать анализ крови.В частности, женщины, приехавшие в Великобританию из-за границы и не прошедшие вакцинацию, подвергаются наибольшему риску рождения ребенка с синдромом врожденной краснухи.
Как лечить краснуху?
Не существует лечения, которое убивает вирус краснухи (немецкой кори). Большинство больных краснухой не очень больны, не нуждаются в лечении и вскоре полностью выздоравливают. Во время инфекции иммунная система вырабатывает антитела. Они очищают вирус и затем обеспечивают пожизненный иммунитет.Поэтому очень редко бывает более одного приступа краснухи.
Иммунизация против краснухи
В настоящее время иммунизация предлагается всем детям в Великобритании в рамках вакцины против кори, эпидемического паротита и краснухи (MMR). Две дозы вакцины необходимы для обеспечения удовлетворительной защиты от краснухи (немецкая корь). Обычно их делают в возрасте до 5 лет.
В Великобритании первая доза обычно дается между 12 и 13 месяцами. Вторую дозу обычно вводят в возрасте 3 лет и 4 месяцев.Обе дозы вводятся одновременно с другими прививками в рамках календаря иммунизации детей.
Детям старшего возраста и подросткам иногда предлагают вакцину во время вспышки болезни, если они пропустили инъекцию, когда были моложе. Однако тем, кто прошел полный курс двух доз в молодом возрасте, не требуется ревакцинация от краснухи.
Иммунизация дает очень хорошую защиту, поэтому краснуха в настоящее время нечасто встречается в Великобритании. Число детей, рожденных с синдромом врожденной краснухи, значительно сократилось с момента введения плановой иммунизации.
Чрезвычайно важно, чтобы всех детей были иммунизированы против вируса краснухи, чтобы предотвратить любые осложнения краснухи. См. Дополнительную информацию в отдельной брошюре «Иммунизация MMR».
Если вы женщина и планируете беременность , если вы не уверены, что у вас иммунитет, обратитесь к медсестре или терапевту. Анализ крови подтвердит наличие у вас иммунитета. Если у вас нет иммунитета, вам могут сделать прививки до того, как вы забеременеете.
В чем разница между немецкой корью и корью?
Немецкая корь (краснуха) вызывается вирусом, отличным от вируса, вызывающего корь, поэтому это совершенно разные состояния .У них действительно есть некоторые похожие симптомы, такие как сыпь, температура и симптомы простуды. Обе вакцины сейчас не распространены в Великобритании, поскольку комбинированная вакцина против кори, эпидемического паротита и краснухи (MMR) защищает от обеих. Если вы заразитесь корью во время беременности, это может вызвать некоторые проблемы, но эти проблемы отличаются от проблем, вызванных немецкой корью. Корь во время беременности может повысить вероятность выкидыша или преждевременных (преждевременных) родов, тогда как немецкая корь вызывает у вашего ребенка врожденные дефекты.См. Дополнительную информацию в отдельной брошюре «Корь».
Сыпь от вакцины против кори — Новости здоровья потребителей
Что такое сыпь от вакцины против кори?
Это сыпь, которая появляется примерно у 5 процентов людей, вакцинированных от кори (rubeola). Сыпь немного похожа на ту, что вызвана самой болезнью: красные точки на груди и шее. Иногда они могут превращаться в бугорки, а в редких случаях могут распространяться на остальную часть тела вашего ребенка. Сыпь обычно появляется примерно через 10 дней после вакцинации вашего ребенка, но иногда появляется уже на третий или уже на 28-й день.Это может сопровождаться умеренной лихорадкой. Поскольку вакцина обычно вводится в сочетании с вакцинами против эпидемического паротита и краснухи (немецкая корь) в смеси, известной как MMR, она также может вызывать легкие симптомы паротита и краснухи: отек желез под ушами или лососевого цвета. сыпь.
Что его вызывает?
Сыпь — это реакция на вакцину, содержащую живые, но ослабленные вирусы. Никто не знает, почему у одних детей появляется сыпь, а у других — нет.
Что я могу с этим поделать?
Нет лечения.Сыпь после вакцинации совершенно безвредна и не заразна. Он исчезнет в течение нескольких дней. Если у вашего ребенка жар, его может успокоить ацетаминофен.
Когда мне следует вызывать врача?
Если сыпь появляется сразу или в течение четырех-восьми часов после прививки от кори, немедленно обратитесь к врачу; у вашего ребенка может быть тяжелая аллергическая реакция.
Поскольку сочетание сыпи и лихорадки может возникать при различных заболеваниях или инфекциях, обратитесь к педиатру, если у вашего ребенка есть эта комбинация, если пятна сыпи крошечные или темно-красные, если пятна не бледнеют (становятся белыми) когда вы оказываете на них давление или если он выглядит необычно больным.
Если у вашего ребенка появляются другие симптомы аллергической реакции, включая затрудненное дыхание, отек губ и сильную слабость, позвоните в службу 911: это могут быть признаки анафилактического шока, опасного для жизни состояния.