Кровотечения при беременности — FAQ
Аверченко Мария Серафимовна
Аветисян Люсине Левоновна
Адилова Марина Мисрихановна
Адян Шушанна Авагимовна
Айдаева Гиляна Петровна
Андреева Ксения Сергеевна
Ахмедова Сабият Магомедгаджиевна
Ахметова Алия Фаридовна
Баркалова Лилия Игоревна
Бдюлева Анна Викторовна
Бирюкова Екатерина Владимировна
Блинова Ирина Владимировна
Бриллиантова Нина Олеговна
Будерацкая Наталья Владимировна
Вергасова Ольга Леонидовна
Гамидова Амалия Гамидовна
Гвоздеева Наталия Игоревна
Гогуа Марика Андреевна
Гриценко Людмила Владимировна
Грудева Оксана Николаевна
Гурьева Ольга Анатольевна
Гусейнова Самира Гусейновна
Давыденко Ирина Владимировна
Дорофеева Елена Геннадьевна
Драгун Светлана Александровна
Древаль Людмила Ивановна
Духанина Марина Владимировна
Евграфова Александра Владимировна
Жадаева Ирина Александровна
Жукова Елена Александровна
Зарихина (Кужельная) Екатерина Юрьевна
Захарян Елена Хореновна
Захарян Яна Геннадиевна
Зеленкова Светлана Викторовна
Зуева Валентина Николаевна
Идрисова Элина Аралыевна
Кадырова Гюзель Ильясовна
Карабашева Зухра Сагитовна
Кириллова Мария Юрьевна
Клиншова Елена Николаевна
Клюковкина Дина Владимировна
Коваленко Юлия Александровна
Колосовская Виктория Викторовна
Копьева Ольга Викторовна
Корчагина Елена Вячеславовна
Костина Наталья Викторовна
Кривенко Анна Сергеевна
Кропачева Оксана Валерьевна
Курбанова Адина Чингизовна
Куркина Екатерина Александровна
Лапай Ульяна Валериевна
Литвинова Дина Олеговна
Ляшенко Любовь Сергеевна
Маева Нора Хачатуровна
Малова Светлана Александровна
Маркова Анастасия Михайловна
Маркова Татьяна Борисовна
Марфутова Елена Евгеньевна
Меркина Ирина Алексеевна
Мирзоян Жасмен Владимировна
Михалева Марина Владимировна
Морозова Наталья Алексеевна
Мосина Елена Евгеньевна
Найдукова Алина Александровна
Орлова Лариса Владимировна
Паноян Айкануш Айковна
Пехо Светлана Федоровна
Печеницына Олеся Дмитриевна
Пешева Оксана Николаевна
Погольша Ольга Ивановна
Прилуцкая Светлана Геннадьевна
Пуршаева Эми Шамхаловна
Рзаева Эльнара Эльдаровна
Саадулаева Зарият Исламутдиновна
Савилова Светлана Анатольевна
Савиных Елена Николаевна
Самошкина Екатерина Васильевна
Санакоева Анна Вячеславовна
Святова Елизавета Витальевна
Смирнова Ольга Петровна
Соколова Екатерина Сергеевна
Стрельченко Альбина Владимировна
Тагиева Тахмина Мамедовна
Танривердиева Эльнара Курбаналиевна
Тарасова Таисия Валерьевна
Ткебучава Тамара Иосифовна
Тоноян Лиана Агабеки
Усманова Виолетта Вадимовна
Федоринова Наталья Владимировна
Федорова Мария Витальевна
Федотовская Ольга Игоревна
Хубиева Ася Алиевна
Цой Ирина Владимировна
Шакирова Кристина Валерьевна
Шапырина Ольга Валерьевна
Шмелева Ольга Олеговна
Юдина Алла Евгеньевна
Яворская Наталья Павловна
Яговкина Ирина Александровна
Яловега Юлия Александровна
Яссин София Вадимовна
Физиологические изменения показателей крови при беременности
Изменение показателей коагулограммы и клинического анализа крови.
Изменения в коагулограмме (№№ 1, 2, 3, 4, 190, 164, 194)* беременной это физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Данный процесс связан с эволюционными, приспособительными реакциями организма беременной женщины. Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов. При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю). В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.
Одновременно с повышением фибриногена и активности внешнего пути коагуляции повышается и активность внутреннего механизма свёртывания крови, при этом отмечается укорочение АЧТВ. Изменяются во время беременности и другие звенья системы гемостаза, такие как ингибитор свёртывания — антитромбин III, который имеет белковую структуру и обладает способностью ингибировать два и более факторов свёртывания фибринолиза и систему комплимента. По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5)*. Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.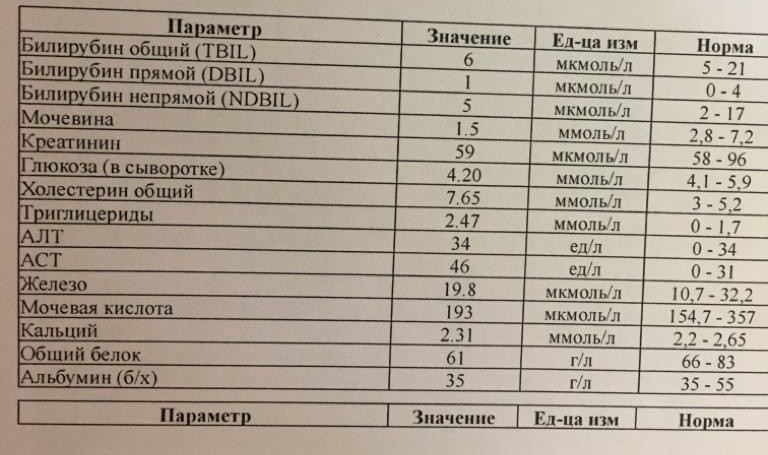
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови обусловлено как частичным разведением, в результате задержки жидкости в организме, так и понижением концентрации альбумина (№10)*. Снижение альбумина обусловлено усиленным расходованием его на биосинтетические процессы. Однако нельзя исключить фактор повышения проницаемости сосудов и перераспределение жидкости и белка в межклеточном пространстве, нарушение гемодинамики. Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Незначительные изменения С-реактивного белка (№43)*, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы пролиферации (усиленного деления клеток). Изменение объёма циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям азотовыделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины (№26)* снижается, особенно в поздние сроки беременности в связи с повышением утилизации белка (положительный азотистый баланс).
Креатинин (№22)* снижается максимально в I — II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом объёма мышечной массы матки и плода. Уровень мочевой кислоты (№27)* чаще снижен за счёт усиления кровоснабжения почек, но даже незначительные нарушения функции почек могут привести к повышению данного показателя, и это расценивается как симптомы токсемии.
Существенно изменяется во время беременности липидный обмен (профиль №53)*. Так как усиливаются окислительные процессы, происходит повышенная утилизация холестерина в надпочечниках, плаценте. Это приводит к компенсаторной транзиторной гиперхолестеринемии, характеризующаяся увеличением показателей холестерола, ЛПВП. Уровень ЛВПП практически не изменяется. Повышение уровня эстрогенов приводит к гипертриглицеридемии, чему способствует гипопротеинемия, функциональный холестаз. При этом усиливается отложение жира в молочных железах, подкожно-жировой клетчатке, данный процесс также связан с увеличением перехода углеводов в жиры за счёт повышения выработки инсулина.
Показатель, отражающий уровень эндогенной секреции инсулина это С-пептид (№148)*. Показатели глюкозы (№16)* могут меняться незначительно, не достигая при этом уровня гипергликемии. Так как во время беременности повышается скорость клубочковой фильтрации и повышается проницаемость эпителия почечных канальцев, то периодически может наблюдаться глюкозурия (физиологическая). Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипофиз, особенно передняя доля, увеличивается. Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
* — Номера исследований в Независимой лаборатории ИНВИТРО.
При подготовке статьи использовались данные «Бюллетеня Лабораторной Службы» №9, 2001 г.
Физиологические изменения показателей крови при беременности
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Изменение показателей коагулограммы и клинического анализа крови.
Изменения в коагулограмме (№№ 1, 2, 3, 4, 190, 164, 194)* беременной это физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Данный процесс связан с эволюционными, приспособительными реакциями организма беременной женщины. Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов. При физиологическом течении беременности повышается активность прокоагулянтного звена. Уже на 3-м месяце беременности повышается фибриноген (это фактор I (первый) свёртывающей системы плазмы) и достигает максимальных значений накануне родов. Поэтому гинекологи обоснованно рекомендуют контролировать данный показатель во время беременности (1 раз в триместр, при наличии отклонений данных показателей чаще, 1 раз в неделю). В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.
В конце III триместра беременности в сыворотке повышается концентрация фибриногена, что может соответствовать усилению процессов внутрисосудистого свёртывания крови в маточно-плацентарном кровотоке.
Одновременно с повышением фибриногена и активности внешнего пути коагуляции повышается и активность внутреннего механизма свёртывания крови, при этом отмечается укорочение АЧТВ. Изменяются во время беременности и другие звенья системы гемостаза, такие как ингибитор свёртывания — антитромбин III, который имеет белковую структуру и обладает способностью ингибировать два и более факторов свёртывания фибринолиза и систему комплимента. По мере развития беременности происходит постепенное снижение активности антитромбина III. У беременных женщин, начиная с ранних сроков беременности, уровень D-димера в крови постепенно повышается. К концу срока беременности значения его могут быть в 3 — 4 раза выше исходного уровня. Волчаночный антикоагулянт не должен вырабатываться в норме у беременной. У беременных могут наблюдаться незначительные изменения общего анализа крови (№5). Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
Такие показатели как гемоглобин, гематокрит могут снижаться во второй половине беременности, а лейкоциты повышаться (№119)*.
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови обусловлено как частичным разведением, в результате задержки жидкости в организме, так и понижением концентрации альбумина (№10)*. Снижение альбумина обусловлено усиленным расходованием его на биосинтетические процессы. Однако нельзя исключить фактор повышения проницаемости сосудов и перераспределение жидкости и белка в межклеточном пространстве, нарушение гемодинамики. Изменение концентрации белков крови обнаруживаются и на протеинограмме. В первый и во второй триместр беременности уменьшается альбумин, что связано с физиологической гиперволемией. В третьем триместре выявляется увеличение альфа-1-глобулиновой фракции (№29)*, альфа-фетопротеина (№ 92)*. Альфа-2-глобулиновая фракция (№29)* может повышаться за счет белков, связанных с беременностью (начинают повышаться с 8-12 недели беременности и достигают максимума в III триместре). Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Бетта-глобулины (№29)* увеличиваются из-за роста концентрации трансферрина (№50)*. Также в большинстве случаев наблюдается незначительное увеличение уровня гамма-глобулинов (№29)*.
Незначительные изменения С-реактивного белка (№43)*, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы пролиферации (усиленного деления клеток). Изменение объёма циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям азотовыделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины (№26)* снижается, особенно в поздние сроки беременности в связи с повышением утилизации белка (положительный азотистый баланс).
Креатинин (№22)* снижается максимально в I — II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом объёма мышечной массы матки и плода. Уровень мочевой кислоты (№27)* чаще снижен за счёт усиления кровоснабжения почек, но даже незначительные нарушения функции почек могут привести к повышению данного показателя, и это расценивается как симптомы токсемии.
Существенно изменяется во время беременности липидный обмен (профиль №53)*. Так как усиливаются окислительные процессы, происходит повышенная утилизация холестерина в надпочечниках, плаценте. Это приводит к компенсаторной транзиторной гиперхолестеринемии, характеризующаяся увеличением показателей холестерола, ЛПВП. Уровень ЛВПП практически не изменяется. Повышение уровня эстрогенов приводит к гипертриглицеридемии, чему способствует гипопротеинемия, функциональный холестаз. При этом усиливается отложение жира в молочных железах, подкожно-жировой клетчатке, данный процесс также связан с увеличением перехода углеводов в жиры за счёт повышения выработки инсулина.
Показатель, отражающий уровень эндогенной секреции инсулина это С-пептид (№148)*. Показатели глюкозы (№16)* могут меняться незначительно, не достигая при этом уровня гипергликемии. Так как во время беременности повышается скорость клубочковой фильтрации и повышается проницаемость эпителия почечных канальцев, то периодически может наблюдаться глюкозурия (физиологическая). Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*. Гипокальциемия у беременных может проявляться в судорогах мышц, спастических явлениях. Повышение потребления железа во время беременности может приводить к анемии. Характеризуется данное состояние снижением железа (№48)*, ферритина (№51)*, витаминов: В12 (№117)*, фолиевой кислоты (№118)*. Изменения в эндокринной системе
Гипофиз, особенно передняя доля, увеличивается. Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*. Выработка ФСГ (№59)* во время беременности снижается.
* — Номера исследований в Независимой лаборатории ИНВИТРО.
При подготовке статьи использовались данные «Бюллетеня Лабораторной Службы» №9, 2001 г.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Анализ крови на беременность на ранних сроках – зачем нужно и как правильно сдать кровь
Оглавление
Анализ крови на беременность – это процедура, которая необходима для выявления имеющихся патологий. Она также позволяет определить и само наличие беременности, поскольку выявляет наличие в крови женщины гормона под названием «хорионический гонадотропин» (ХГЧ).
В ситуации, когда зачатие не произошло, данное вещество не вырабатывается в организме пациентки, поскольку его появление связано с образованием хориона. Это ткань, возникающая между эндометрием и зиготой после прикрепления к стенке матки оплодотворенной яйцеклетки.
Причины проведения исследования
Анализ крови способен показать наличие беременности уже на шестой день после успешного зачатия. Тогда как стандартный тест на беременность в ряде случаев может дать некорректные результаты. Поэтому анализы при беременности назначаются для определения таких состояний, как:
- Установление собственно факта зачатия
- Оценка гормонального фона на предмет сбоев
- Отслеживание патологических типов беременности:
- Замершая – в этом случае на определенной стадии эмбрион прекращает свое развитие
- Внематочная – в данной ситуации зигота прикрепляется не к стенке матки, а в фаллопиевой трубе
Также анализ крови показывает наличие инфекций, иных типов нарушений функционирования организма и таких заболеваний, как:
- Цитомегаловирус
- Дифтерия
- Столбняк
- Герпес
- Хламидиоз
- Гепатит
- Уреаплазмоз
- ВИЧ
- Микоплазмоз
- Сифилис
- Лептоспироз
- Хламидиоз
Любое из данных заболеваний представляет собой опасность не только для организма самой женщины, но и для ее будущего ребенка. Поэтому, если в результатах анализа крови имеются отклонения, врач направляет пациентку на дополнительное обследование.
Изменение ХГЧ при беременности
После физического наступления зачатия уровень ХГЧ в женском организме начинает расти, и каждые два-три дня его концентрация увеличивается практически в два раза. Самого высокого уровня она достигает на 8–11 неделе, а затем он начинает постепенно уменьшаться.
Первый анализ можно сдать на 6-й день предполагаемой задержки, но более точным результат будет на 11–12 сутки. Поэтому врачи рекомендуют проходить исследование крови два-три раза (через двое суток каждый).
Контроль уровня ХГЧ позволяет отслеживать динамику развития беременности, появление патологий и др.:
- При внематочной беременности уровень гормона практически не растет
- Если развитие эмбриона замерло, то уровень ХГЧ падает с момента его гибели
Обычно результат анализа сравнивают со специальной таблицей. На первой-второй неделях концентрация ХГЧ может составлять от 25 до 700 единиц, на пике значения – достигать 18 000–240 000 единиц, а в конце срока беременности – 2 179–60 000 единиц.
После установки факта зачатия врач направляет пациентку на другие исследования крови:
- Общий
- Биохимический
- На свертываемость
- На гепатиты и ВИЧ
- На наличие TORCH-инфекций
- На генетические патологии
- На резус-фактор и группу крови (если они не были определены ранее)
- На содержание гормонов, вырабатываемых щитовидной железой
- На антифосфолипидный синдром
- На наличие ЗППП
Причины отклонения от нормы гормона ХГЧ
В норме после наступления беременности уровень хорионического гонадотропина должен постепенно повышаться. Если же происходит его понижение, то врач может предположить наличие таких проблем, как:
- На ранних сроках:
- Гибель плода
- Вероятность самопроизвольного прерывания беременности
- Отсутствие эмбриона в плодном яйце
- На позднем сроке:
- Отслоение плаценты
В ряде случаев низкий уровень ХГЧ может быть связан с неправильно рассчитанным сроком беременности. Поэтому, чтобы установить точную причину низкого уровня гормона, обычно проводятся анализы на беременность на ранних стадиях, а также несколько типов иных обследований.
Причины повышения уровня ХГЧ
В результатах анализов крови уровень ХГЧ может быть серьезно выше нормы по следующим причинам:
- Наличие токсикоза
- Образование более одного плода
- Появление пузырного заноса
- Наличие генетических проблем
- Осложнение из-за сахарного диабета
Уровень хорионического гонадотропина может быть повышен не только из-за наступления беременности, но и по причине некоторых отклонений:
- Чрезвычайно высокий уровень ХГЧ из-за приема гормональных препаратов
- Наличие злокачественного новообразования в различных органах (почки, ЖКТ, матка, легкие и др.)
- Сохранение нестабильного гормонального фона в результате перенесенного аборта
В редких случаях, при наличии серьезных гормональных нарушений, у мужчин также может быть обнаружен повышенный уровень ХГЧ.
Подготовка к процедуре
Перед сдачей анализов для беременных на количество ХГЧ необходима следующая подготовка:
- Голодание в течение 7–8 часов до процедуры
- Ограничение приема любой жидкости за несколько часов до обследования
Также необходимо предупредить врача о приеме лекарственных препаратов.
Статистические данные показывают, что наиболее высокая концентрация ХГЧ в крови наблюдается в первой половине дня, поэтому обычно врач назначает такой анализ именно на утренние часы.
При несоблюдении рекомендаций исследование может показать недостоверный результат, поэтому придется проводить дополнительные процедуры.
Как проводится манипуляция по забору крови
Анализы крови беременным женщинам берутся из вены в области, расположенной на внутренней стороне руки на локтевом сгибе. Процедура проходит следующим образом:
- Пациентка садится на кушетку или стул и обнажает левую или правую руку
- Медик накладывает жгут выше локтя
- После этого женщина проводит несколько сжиманий ладони в кулак
- Врач смазывает область будущего прокола дезинфицирующим средством
- Затем он вводит иглу в вену и наполняет шприц (для исследования необходимо около 10-ти мл крови)
- После этого жгут снимается, а к области прокола прикладывается ватный тампон, который пациентка должна зажать согнутой в локте рукой (это способствует прекращению выделения жидкости из раны)
После проведения данных манипуляций кровь в пробирке отправляется в лабораторию на исследование. Результаты анализа могут быть переданы непосредственно лечащему врачу, либо выданы пациентке. Женщина может самостоятельно сравнить указанные показатели со значениями в таблицах, но рекомендуется доверить данный процесс профессионалам.
Преимущества проведения процедуры в МЕДСИ
- В клиниках работают врачи высокой квалификации, которые не только разрабатывают комплексные программы обследования и лечения, но и помогут правильно подготовиться к родам в случае, если беременность наступила
- Для будущих родителей созданы специальные консультационные механизмы
- Клиники располагают собственной лабораторией для приема и проверки анализов, что позволяет получить точный результат в максимально короткие сроки
- Для обследований и терапии используются современные аппараты ведущих производителей из таких стран, как: Япония, США, Германия и др.
- Применяются оригинальные препараты (не дженерики)
Для записи на прием необходимо позвонить по телефону 8 (495) 7-800-500 или обратиться в одну из множества регистратур, расположенных в Москве, области и регионах РФ.
Не затягивайте с лечением, обратитесь к врачу сейчас:
что входит в каждый из трёх обязательных в период беременности скринингов и почему их необходимо проводить в строго определенные сроки?
Скрининг при беременности – это комплекс исследований, позволяющий родителям и врачам получить максимально полную информацию о здоровье еще нерожденного малыша. В нашей стране согласно приказу Минздрава РФ № 572н обязательным в период беременности является плановое трехразовое обследование. Отметим, что слово «скрининг» означает отбор, это значит, пройти его должны все женщины, и в определенный срок беременности. Подробности объясняет заведующая отделением лучевой и функциональной диагностики Олеся Стрельникова.
1-й скрининг. В зоне внимания – оценка анатомических структур и риск развития хромосомных заболеваний
Исследование, включающее в себя два медицинских теста (УЗИ и анализ крови), проводится в период с 10 до 13,6 недель беременности. В это время копчико-теменной размер (КТР) малыша составляет 45-84 мм. Если его размер меньше, многие подлежащие исследованию показатели не поддадутся определению, если больше, станут не информативны.
В ходе первого УЗИ-исследования врач оценивает развитие анатомических структур плода. Анатомия малышей, у которых, вероятно, есть хромосомное заболевание, часто (но не всегда) отличается от анатомии здоровых плодов. Потенциальные отклонения от нормального развития мы определяем по специальным ультразвуковым маркерам и выделяем этих малышей в группу высокого риска по хромосомным заболеваниям.
Первый скрининг не ограничивается только УЗИ-исследованием. Мы забираем у женщины венозную кровь на исследование двух специфических гормонов: PAPP-A (плазменный протеин А) и ХГЧ (хорионический гонадотропин человека), вырабатываемые хориальной тканью плодного яйца с ранних сроков беременности. Уровни этих гормонов в сыворотке крови у мам здоровых малышей и у мам, вынашивающих малышей с вероятными отклонениями, также отличаются. Так, низкий уровень PAPP-A может быть признаком таких хромосомных заболеваний, как синдром Дауна или синдром Эдвардса. Отметим, что на уровень гормонов в крови беременной женщины влияет ряд факторов: раса, ее вес, рост, наличие хронических заболеваний, курение; наступила беременность естественным путем или методом ЭКО.
В центре «ДАР» расчет индивидуальных рисков хромосомной патологии плода в первом триместре проводится в программе «Astraia», которая была разработана Фондом медицины плода (The Fetal Medicine Foundation) в Лондоне группой всемирно известных специалистов в области гинекологии и пренатальной диагностики. На сегодняшний день данная система используется во всем мире и в первом триместре беременности признана самой информативной: ее точность составляет 95%. В программе Astraia работают доктора-эксперты, каждый год подтверждающие свою компетентность.
На каждую пациентку в программе заводится индивидуальная карточка, в которую вносятся параметры УЗИ и уровни сывороточных маркёров, учитываются обозначенные выше показатели (рост, вес и пр.). На основании внесенных данных «Astraia» автоматически рассчитывает риск хромосомных заболеваний. Если он высок, женщина проходит дополнительное медико-генетическое консультирование.
Таким образом, во время первого скрининга (который признан наиболее важным) оценивается развитие анатомических структур плода и вероятный риск хромосомных заболеваний, связанных с изменением числа или структуры хромосом. Обследование на наличие наследственных заболеваний, связанных с поломкой генов в хромосомах, проводят после рождения малыша, во время неонатального скрининга, так называемого «пяточного теста». В Алтайском крае неонатальный скрининг проводится на 5 наследственных заболеваний, которые невозможно диагностировать во время беременности: врожденные гипотиреоз и адреногенитальный синдром, муковисцидоз, фенилкетонурию и галактоземию.
В 2019 году первый скрининг в центре «ДАР» прошли 19132 женщины. Из них в группу высокого риска по хромосомным заболеваниям были отобраны 580 беременных женщин. Им было предложено пройти более детальное обследование для подтверждения диагноза – инвазивный пренатальный тест. Суть метода в заборе материала плода (ворсины плаценты или пуповинной крови) и подсчете количества хромосом. Диагнозы подтвердились у 68. В таких случаях перинатальный консилиум врачей предлагает женщине прервать беременность, поскольку дети, рожденные с хромосомными заболеваниями, помимо анатомических дефектов и нарушения жизненно важных функций имеют снижение интеллекта и не могут полноценно адаптироваться в обществе. Но выбор – вынашивать беременность или прервать – всегда остается за женщиной и ее семьей.
2-й скрининг. В зоне внимания – развитие анатомических структур и внутренних органов
Исследование проводится в период с 18 по 21,6 недель беременности. Такие сроки также имеют обоснование. Дело в том, что к 22 неделям беременности плод достигает массы 500 г, и по законодательству РФ дети, достигшие такой массы, становятся гражданами РФ и получают права, которыми обладают уже рожденные дети. И если малыши появятся на свет на сроке 22 недели и более, им необходимо оказывать реанимационные мероприятия и выхаживать новорожденных. Именно по этой причине вопрос о вынашивании беременности (если выявлены грубые нарушения развития плода) нужно решить до срока 22 недель, если других вариантов изменить ситуацию не существует.
В задачи ультразвукового исследования второго скрининга входит изучение не только фотометрических параметров, но и анатомических характеристик жизненно важных органов. Малыш уже достаточно подрос для того, чтобы более чётко оценить развитие его анатомических структур. Так, например, сердце стало больше: если в первом триместре его поперечник составляет всего 6-8 мм, то во втором триместре уже 18-22. При таких размерах легче детально оценить анатомию сердца, выявить грубые врожденные пороки развития. То же касается и других органов и систем.
Согласно приказу № 572-н второй скрининг – это только УЗИ-обследование. Однако в Алтайском крае, в частности в центре «ДАР», врачи во время второго скрининга проводят фетальную эхокардиографию – углубленное исследование сердца. В России это необязательное исследование, но поскольку врожденные пороки сердца среди аномалий развития стоят на первом месте, в центре решено, что его должны исследовать сразу два врача.
Так, в 2019 году второй скрининг в центре «ДАР» прошли 17 тысяч женщин. Было выявлено 599 врожденных пороков развития, из них пороков сердца – 162 (27% от общего числа выявленных врожденных пороков развития). Среди них были как множественные, очень тяжелые, так и поддающиеся коррекции после рождения.
Биохимическое исследование сыворотки крови второго триместра назначает врач-генетик при неудовлетворительных показателях первого скрининга или его отсутствии, однако этот тест (называемый «Priska») несет меньшую диагностическую ценность (не более 75%) в отличие от теста первого триместра по программе «Astraia». Но каждая женщина может провести полный скрининг по желанию, включая и инвазивную пренатальную диагностику.
3-й скрининг. В зоне внимания – исключение поздно манифестирующих врожденных пороков развития плода
Третий скрининг проводится в период с 30 по 33,6 недель беременности.
Есть ряд врожденных пороков развития, которые принято называть поздно манифестирующими. Это те заболевания плода, которые проявляются только после 28 недели беременности, и соответственно, могут визуализироваться на УЗИ только в 3 триместре. Это могут быть, например, пороки развития опорно-двигательной и мочевыделительной систем (тот же гидронефроз или скелетные аномалии проявляются себя только в 3 триместре). Некоторые поздно манифестирующие пороки развития обусловлены заболеваниями, которые мама перенесла во время беременности. Так, клапанные пороки сердца могут развиться после перенесенного будущей мамой ОРВИ, но уже после успешно пройденных первого и второго скринингов.
Также во время всех УЗИ-скринингов мы оцениваем расположение и степень зрелости плаценты, измеряем амниотический индекс (исследование количества околоплодных вод). Еще одна составляющая скринингов – допплеровское исследование сосудов. Допплерография включена в рутинное скрининговое исследование, поскольку хорошо отображает состояние маточно-плацентарного и плодово-плацентарного кровотоков и позволяет выявить различные степени нарушения кровообращения. Допплерография помогает врачу убедиться, что ребенок нормально развивается и получает для этого достаточно питательных веществ и кислорода. С помощью допплерографии можно заподозрить наличие гипоксии у плода, откорректировать тактику ведения беременной, а в ряде случаев и выбрать оптимальный метод родоразрешения.
Кроме этого, последний скрининг позволяет выявить задержку роста плода и помогает врачу акушеру-гинекологу вовремя принять все необходимые меры для успешного завершения беременности.
В центре «ДАР» третий скрининг проходят только беременные женщины, которые находятся в группе высокого риска по развитию врожденных пороков развития плода или по развитию тяжелых акушерских осложнений.
В заключении отметим, что только успешное сотрудничество с врачом приведёт вас к долгожданному, благополучному завершению беременности.
Гемостаз при беременности — норма, причины нарушений
Нормальная беременность сопровождается множеством изменений, направленных на обеспечение роста плода. Перемены происходят и в системе гемостаза, при этом любые отклонения от нормы могут быть чреваты серьезными осложнениями как для матери, так и для ребенка.
Изменения гемостаза при беременности
Перемены в системе гемостаза у беременных женщин в первую очередь связаны с появлением нового круга кровообращения — маточно-плацентарного, необходимого для полноценного обеспечения плода кислородом и питательными веществами.
Изменения уровня тромбоцитов
В большинстве случаев содержание в крови тромбоцитов остается неизменным, однако примерно у 10% женщин1 концентрация этих клеток снижается — развивается тромбоцитопения. Обычно она связана с тремя состояниями2:
- Гипертонические расстройства, например, преэклампсия
- Гестационная тромбоцитопения, вызванная увеличением общего объема крови
- Идиопатическая (то есть развившаяся по невыясненным причинам) тромбоцитопеническая пурпура.
Изменения свертывающей системы крови
В период беременности происходят существенные изменения в системе гемостаза, направленные на усиление суммарной активности факторов свертывания крови3. Это обусловлено тем, что в стенках сосудов, обеспечивающих плацентарный кровоток и, следовательно, жизнедеятельность плода, нет слоя, который позволяет предотвратить свертывание крови внутри сосудов. На тканях плаценты регулярно скапливаются нити фибрина. Чтобы они не нарушали кровоток, необходимо постоянно их растворять, а для этого фибринолитическая система крови должна быть гораздо более активна, чем до зачатия. Именно поэтому показатели, отражающие уровень коагуляции и фибринолиза у здоровых женщин, которые ждут ребенка, повышены.
С увеличением коагуляционного потенциала и связано значительное повышение уровня почти всех факторов свертывания крови, кроме факторов XI и XIII. Кроме того, увеличивается и концентрация в плазме фибриногена.
Изменения в показателях гемостаза у беременных женщин, общая картина1:
- Уровень плазменного фибриногена в конце беременности может быть выше нормы
- Содержание фактора VII может увеличиваться в несколько раз
- Уровень фактора фон Виллибранда и фактора VIII повышается в поздние сроки, когда активность коагуляционной системы увеличивается более чем вдвое по сравнению с небеременным состоянием
- Уровень фактора IX увеличивается незначительно
- Уровень фактора XI незначительно снижается
- Содержание фактора XIII после первоначального увеличения постепенно снижается, достигая половины нормального значения для небеременных женщин
- Уровень факторов II и V существенно не изменяется
- Антитромбин часто остается на прежнем уровне
- Активность протеина С, предположительно, не изменяется
- Антигены протеина С имеют тенденцию к увеличению во втором триместре, тем не менее они остаются в пределах нормы
- Общий и свободный протеин S снижается с увеличением срока гестации.
- Фибринолитическая активность при беременности снижается, оставаясь низкой в родах ив послеродовый период.
Из важных изменений, происходящих в системе гемостаза у здоровых женщин, необходимо отметить рост концентрации D-димера по мере увеличения сроков беременности.
Таким образом, при беременности наблюдаются физиологические изменения системы гемостаза в сторону гиперкоагуляци.
Какие лабораторные параметры позволяют оценить систему гемостаза при беременности?
Большинство специалистов сходится во мнении, что оценку гемостаза обязательно проводить на разных сроках беременности, начиная с момента первичного обследования.
Для оценки гемостаза исследуется уровень нескольких показателей, каждый из которых играет важное значение в функционировании системы свертывания крови.
Минимальное обследование гемостаза включает в себя определение следующих параметров:
АЧТВ — активированное частичное тромбопластиновое время. В некоторых лабораториях этот показатель называют АПТВ (активированное парциальное тромбопластиновое время). АЧТВ — это время, необходимое для сворачивания плазмы крови после добавления к ней кальция, фосфолипидов и каолина.
Укорочение АЧТВ говорит об ускорении свертывания и увеличении вероятности развития ДВС-синдрома, а также о возможном наличии антифосфолипидного синдрома или недостаточности факторов свертывания.
Удлинение АЧТВ характерно для недостаточной коагуляционной способности крови и риске кровотечений во время родов или в послеродовой период.
Протромбиновое время — показатель гемостаза, показывающий, сколько времени нужно для свертывания плазмы крови при добавлении к ней кальция и тканевого фактора. Отражает внешний путь свертывания.
Укорочение протромбинового времени характерно для ДВС-синдрома.
Удлинение может говорить об увеличении вероятности послеродового кровотечения вследствие дефицита ряда факторов свертывания, заболеваний печени, недостаточности витамина К и некоторых других состояний и заболеваний.
В различных лабораториях протромбиновое время может быть представлено тремя способами:
- Протромбиновый индекс, представляющий собой отношение данного результата протромбинового времени к результату нормальной плазмы крови.
- Протромбин по Квику, который отражает уровень различных факторов свертывания в процентах.
- МНО, или INR — международное нормализованное отношение, показатель, отражающий сравнение свертывания крови исследуемого образца со свертыванием стандартизированной крови в норме.
Фибриноген — белок, из которого образуется фибрин, участвующий в формировании красного тромба.
Снижение содержания этого белка наблюдается при ДВС-синдроме, патологии печени.
Повышение уровня фибриногена во время беременности — вариант нормы. Также следует определять количество тромбоцитов в крови для исключения тромбоцитопатий.
D-димер — это продукт распада фибрина, небольшой фрагмент белка, присутствующий в крови после разрушения тромба. То есть его повышение говорит об активном процессе тромбообразования. В то же время этот показатель физиологически повышается при беременности.
Однако для того, чтобы подтвердить, что у пациента развился тромбоз, только измерения уровня D-димера недостаточно. Для подтверждения диагноза следует провести дополнительные инструментальные методы исследования (ультразвуковое дуплексное ангиосканирование, КТангиография) и оценить наличие клинических признаков заболевания.
При подозрении на наличие антифосфолипидного синдрома (АФС) врачи могут определять наличие волчаночного антикоагулянта, антикардиолипиновых антител и антител к β2-гликопротеину 1.
Также в некоторых случаях врачи могут предполагать наличие наследственной тромбофилии (генетически обусловленной способности организма к формированию тромбов). С более подробной информацией о наследственных тромбофилиях вы можете ознакомиться в соответствующем разделе.
Список литературы
- Prisco D., Ciuti G., Falciani M. Hemostatic changes in normal pregnancy // Hematol. Meet.Reports (formerly Haematol. Reports). 2009;1(10):1-5.
- Katz D., Beilin Y. Disorders of coagulation in pregnancy // Br. J. Anaesth. / ed. Hemmings H.C.Oxford University Press. 2015;115(suppl 2):ii75-ii88.
- Иванов А.В. Нарушение системы гемостаза при беременности: клинико-диагностическиеаспекты // Лабораторная медицина — 2014. — Т. 4. — № 11. — С. 60–63.
SARU.ENO.19.03.0436
Анализ крови на ХГЧ при беременности Воронеж
Современным и наиболее эффективным способом диагностирования беременности является анализ крови на ХГЧ. Хорионический гонадотропин человека производит хориональная ткань после оплодотворения.
Уровень гормона ХГЧ меняется в ходе беременности: в первые недели его концентрация пропорционально увеличивается, пока плацента не сформировалась окончательно, затем уменьшается. Анализ крови, исследующий уровень ХГЧ, точно диагностирует беременность и определяет срок.
Показания к анализу крови на ХГЧ
- Определение беременности на ранних сроках;
- Наблюдение за правильным развитием плода;
- Подозрение внематочной беременности;
- Угроза выкидыша;
- Оценка эффективности проведенного раннее аборта;
- Диагностика аменореи и опухоли матки;
- Выявление опухоли яичек у мужчин.
Подготовка к анализу
Анализ крови на ХГЧ производят спустя 8 суток после потенциального оплодотворения или после трех- или пятидневной задержки менструации.
Для подтверждения беременности анализ сдают дважды, с перерывом в несколько дней. В случае положительного результата концентрация гормона ХГЧ увеличится в несколько раз при повторной сдачи.
Для наблюдения за развитием плода анализ крови на ХГЧ проводят систематически. Это позволит выявить патологии зародыша на ранней стадии.
Подготовка к анализу крови на ХГЧ заключается в соблюдении 4-6-часовой голодной диеты. Рекомендуется сдавать кровь в утренние часы. Осуществляется забор венозной крови. Если вы принимаете какие-либо лекарства, об этом необходимо заранее сообщить врачу.
Лаборатория, используемая центром Гранд оснащена современным оборудованием, позволяющим получать результаты анализов в кратчайшие сроки.
Если вам необходим анализ крови на хгч, узнайте подробности и запишитесь на прием по телефону 2-33-35-50. Наш медицинский центр располагается по адресу: г. Воронеж ул.Вл.Невского д.38А (ост.60 летия ВЛКСМ).
Кровотечение на ранних сроках беременности — Американский семейный врач
Обратите внимание: Эта информация была актуальной на момент публикации. Но медицинская информация постоянно меняется, и некоторая информация, приведенная здесь, может быть устаревшей. Для получения регулярно обновляемой информации по различным темам, связанным со здоровьем, посетите familydoctor.org, веб-сайт по обучению пациентов AAFP.
Информация от вашего семейного врача
Что вызывает кровотечение на ранних сроках беременности?
Примерно у каждой четвертой беременной женщины в первые несколько месяцев будет вагинальное кровотечение.Слабые схватки и свет пятнистость могут быть нормальными в ранних сроках беременности. Но вагинальное кровотечение может быть признаком чего-то более серьезного. Некоторые из наиболее частых причин:
Угрожающий выкидыш. Это когда есть кровотечение из матки, но беременность все еще здоров. Иногда кровяной сгусток формируется в матке и увеличивает риск выкидыша. Но у большинства женщин с угрозой выкидыша будет здоровый ребенок.
Внематочная беременность. Это когда беременность растет вне матки, обычно в маточных трубах.Симптомы включают сильное кровотечение, головокружение, резкую боль в животе или плече и судороги. Внематочная беременность требует неотложной медицинской помощи и может быть опасной для жизни.
Выкидыш на раннем сроке (также называемый выкидышем). Это неожиданная потеря беременности до 14 недель. Большинство выкидышей происходит из-за того, что беременность не развивается нормально.
Другие причины кровотечения на ранних сроках беременности включают инфекции, геморрой (HEM-uh-roids или опухшие вены в прямой кишке или анусе), рак шейки матки и редкие виды рака, связанные с беременностью.
Что делать, если у меня кровотечение?
Немедленно позвоните своему врачу. Если у вас сильное кровотечение или сильная боль, обратитесь в отделение неотложной помощи.
Ваш врач может провести анализы, чтобы выяснить, почему у вас кровотечение. Вам может потребоваться гинекологический осмотр, УЗИ, анализы крови или мочи. Иногда для того, чтобы убедиться, что ваша беременность протекает нормально, требуется только УЗИ. Если беременность все еще находится на ранних сроках, вам могут потребоваться дополнительные анализы, чтобы определить причину кровотечения.
Как лечится?
Это зависит от причины кровотечения.При угрозе выкидыша лечение не требуется. Внематочную беременность необходимо лечить с помощью лекарств или хирургического вмешательства. После выкидыша ткань может отойти самостоятельно. В противном случае вам может потребоваться лекарство или процедура, называемая аспирацией, для удаления ткани. Женщинам с резус-отрицательной группой крови может потребоваться прививка, чтобы предотвратить проблемы при будущей беременности.
Что я могу сделать, чтобы предотвратить потерю беременности на ранних сроках?
Невозможно предотвратить раннюю потерю беременности после того, как она была диагностирована.Часто невозможно точно узнать, почему это происходит. Если вы потерпели раннюю беременность, важно помнить, что вы не сделали ничего, что могло бы ее вызвать. Большинство женщин, потерпевших раннюю потерю беременности, могут иметь здоровую беременность в будущем. Если у вас было два или более выкидыша на ранних сроках, поговорите со своим врачом о том, нужны ли вам другие тесты или лечение.
Сохранение здоровья вашего тела — лучший способ иметь здоровую беременность и ребенка. Перед тем, как забеременеть, поговорите со своим врачом о любых проблемах со здоровьем.Прием витаминов для беременных с фолиевой кислотой перед беременностью может снизить риск проблем со спинным и головным мозгом у вашего ребенка. Поговорите со своим врачом, прежде чем принимать какие-либо лекарства, отпускаемые без рецепта или по рецепту. Употребление сигарет, наркотиков, алкоголя и большого количества кофеина может увеличить риск потери беременности на ранних сроках.
Кровянистые выделения на ранних сроках беременности — HSE.ie
Кровянистые выделения — это легкие вагинальные кровотечения, которые могут возникнуть во время беременности. Это очень распространенное заболевание, как правило, на ранних сроках беременности, в течение первого триместра.
Пятна обычно красного или розового цвета. Он также может выглядеть коричневым, как застарелая кровь или как кровотечение в начале и в конце менструации. Количество крови, которое вы теряете при кровянистых выделениях, невелико — кровотечение меньше легкого периода.
Обратитесь к терапевту, акушеру или акушеру, если у вас кровотечение из влагалища. Кровянистые выделения обычно безвредны. Но в некоторых случаях это может быть признаком того, что что-то не так.
Подробнее о кровотечении из влагалища
Причины кровянистых выделений
Основные причины кровянистых выделений на ранних сроках беременности включают:
- Имплантационное кровотечение, вызванное прикреплением оплодотворенной яйцеклетки к внутренней поверхности матки
- гормональные изменения — гормоны беременности могут вызывать изменения в шейке матки
Кровянистые выделения также могут быть признаком того, что ваша беременность не развивается должным образом, и могут быть признаком выкидыша или внематочной беременности.
Обращение к терапевту по поводу кровянистых выделений
Ваш терапевт спросит вас о кровотечении.
Вас могут спросить:
- , когда у вас была последняя менструация
- сколько недель вы беременны
- , если это ваша первая беременность
- , что такое кровотечение или кровянистые выделения
- , если у вас есть другие симптомы, такие как желудок боль или головокружение
Будьте честны со своим терапевтом. Не о чем смущаться. Расскажите им о цвете, каких-либо сгустках и о том, насколько сильным было кровотечение.Будьте настолько графическими, насколько вам нужно. Помните, ваш терапевт постоянно видит людей с такими личными проблемами, как кровотечение.
Осмотр
Ваш терапевт может попросить вас провести медицинский осмотр.
Сюда могут входить:
- проверка артериального давления
- проверка пульса
- нажатие на живот
анализы
Ваш врач может также провести некоторые анализы, такие как:
- анализ мочи — для проверки на наличие инфекции
- тест на беременность — если они впервые видят вас во время беременности
- анализ крови — для измерения уровня гормона беременности (βhCG) в вашей крови
Если вы сделаете анализ крови в приемной вашего терапевта, его отправят в лабораторию в больнице.
Направление
Что произойдет дальше, зависит от:
- стадии беременности вы на
- , если у вас было кровотечение до
- что-либо, что ваш терапевт узнал на вашем приеме
Если в вашем роддоме есть В отделении ранней беременности (EPU) ваш терапевт может направить вас для исследования кровянистых выделений. Возможно, вам также придется пойти в родильный дом на УЗИ.
Иногда они могут направить вас в отделение неотложной помощи, если у вас сильные боли в животе или сильное вагинальное кровотечение.
ЕРП и отделения неотложной помощи обычно очень загружены. Возьмите с собой журнал или книгу, чтобы чем-то занять себя. Также хорошо пригласить человека из службы поддержки на случай, если вы получите плохие или неожиданные новости. Имейте в виду, что в вашей больнице могут быть ограничения COVID-19 для партнеров и лиц, оказывающих поддержку.
Обращение в родильный дом по поводу кровянистых выделений
Вы можете сдать анализы и пройти обследование в больнице. Это делается для того, чтобы попытаться выяснить причину кровотечения.
Тазовое или влагалищное обследование
Ваш врач или акушер может осмотреть вашу шейку матки.Это для остановки кровотечения. Это нормально — чувствовать себя немного неловко по этому поводу. Иногда у вас может быть акушерка, которая вас поддержит.
Возможно, им понадобится зеркало. Этот инструмент используется для осторожного открытия влагалища, чтобы врачу было легче увидеть шейку матки.
Ваш врач может также попросить вашего согласия на вагинальное обследование. Это когда они вводят пальцы в перчатках во влагалище, чтобы проверить, нет ли боли. Это помогает поставить правильный диагноз.
Анализы крови
Вам может потребоваться сдать анализ крови, даже если ваш терапевт делал анализы крови.Иногда ваш врач может сравнить ваш гормон беременности с уровнями в крови, взятыми вашим терапевтом. Иногда анализы крови повторяют через 2 дня. Объединенные результаты могут помочь в постановке правильного диагноза.
Ультразвуковое сканирование
Ультразвуковое сканирование требуется часто. На ранних сроках беременности это обычно трансвагинальное УЗИ. Это лучший способ получить четкое представление о ребенке.
Во втором и третьем триместрах обычно проводится УЗИ брюшной полости.
Что будет дальше
Это зависит от причины кровотечения. Вам может потребоваться госпитализация для наблюдения или лечения. Большинство женщин с кровянистыми выделениями выписываются домой.
страница последний раз проверена: 29.04.2021
срок следующего рассмотрения: 29.04.2024
вагинальное кровотечение во время ранней беременности — проблемы женского здоровья
Если домашний тест на беременность указывает на беременность, но беременность не подтверждена здоровьем практикующий терапевт, врачи проводят тест на беременность, используя образец мочи.
После подтверждения беременности проводится несколько тестов:
Группа крови и резус-статус (положительный или отрицательный)
Обычно анализы крови для определения гормона (хорионического гонадотропина человека или ХГЧ), производимого плацента на ранних сроках беременности
Если кровотечение значительное (больше, чем около чашки), врачи также проводят полный анализ крови (CBC) и тесты для проверки на наличие аномальных антител или для перекрестного сопоставления крови (чтобы определить, есть ли у женщины группа крови совместима с донорской в случае необходимости переливания крови).Если кровопотеря значительна или развивается шок, проводятся анализы крови, чтобы определить, может ли кровь нормально свертываться.
Обычно ультразвуковое исследование проводится с помощью ультразвукового устройства, вводимого во влагалище. Ультрасонография может обнаружить беременность в матке и определить сердцебиение примерно через 6 недель беременности. Если по истечении этого времени сердцебиение не обнаруживается, диагностируется выкидыш. Если обнаружено сердцебиение, выкидыш гораздо менее вероятен, но все же может произойти.
Ультрасонография также может помочь идентифицировать следующее:
Выкидыш, который является неполным, инфицированным или пропущенным
Любые части плаценты или других тканей, связанных с беременностью, которые остаются в матке
Разрыв кисты желтого тела
Пузырный занос или другая форма гестационной трофобластической болезни
Иногда внематочная беременность, в зависимости от того, где она расположена и насколько велика
Измерение уровня ХГЧ помогает врачам интерпретировать результаты ультразвукового исследования, позволяющие отличить нормальную беременность от внематочной.Если вероятность прерывания внематочной беременности мала, уровень ХГЧ измеряется часто и при необходимости повторяется ультразвуковое исследование. Если вероятность прерывания внематочной беременности средняя или высокая, врачи могут сделать небольшой разрез чуть ниже пупка и ввести зонд (лапароскоп) для непосредственного осмотра матки и окружающих структур (лапароскопия) и, таким образом, определить, есть ли внематочная беременность. настоящее время.
Кровянистые выделения при беременности | Бэбицентр
Редакция BabyCenter стремится предоставить самую полезную и достоверную информацию о беременности и воспитании детей в мире.При создании и обновлении контента мы полагаемся на достоверные источники: уважаемые организации здравоохранения, профессиональные группы врачей и других экспертов, а также опубликованные исследования в рецензируемых журналах. Мы считаем, что вы всегда должны знать источник просматриваемой информации. Узнайте больше о наших редакционных правилах и правилах медицинского обзора.
ACOG. 2016. Кровотечение при беременности. Американский колледж акушеров и гинекологов. https://www.acog.org/Patients/FAQs/Bleeding-During-Pregnancy [по состоянию на май 2017 г.]
ACOG.2017. Практический бюллетень 150: Выкидыш на раннем сроке. Американский колледж акушеров и гинекологов. https://www.acog.org/-/media/Practice-Bulletins/Committee-on-Practice-Bulletins—-Gynecology/Public/pb150.pdf [дата обращения: май 2017 г.]
Ananth CV et al. 2006. Доказательства отслойки плаценты как хронического процесса: ассоциации с вагинальным кровотечением на ранних сроках беременности и поражениями плаценты. Европейский журнал акушерства, гинекологии и репродуктивной биологии 128 (1-2): 15-21. https: //www.ncbi.nlm.nih.gov/pubmed/16513243 [Доступно в мае 2017 г.]
Harville EW et al. 2003. Обзор этиологии и оценка вагинального кровотечения у беременных. Репродукция человека 18 (9): 1944-1947. http://citeseerx.ist.psu.edu/viewdoc/download?doi=10.1.1.588.1597&rep=rep1&type=pdf [дата обращения: май 2017 г.]
Hassan R et al. 2009. Связь между вагинальным кровотечением в первом триместре и выкидышем. Акушерство и гинекология 114 (4): 860-867. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2828396/ [дата обращения: май 2017 г.]
March of Dimes.2014. Кровотечение и кровянистые выделения из влагалища при беременности. https://www.marchofdimes.org/complications/bleeding-and-spotting-from-the-vagina-during-pregnancy.aspx# [дата обращения: май 2017 г.]
Poulose T et al. 2006. Вероятность прерывания беременности на ранних сроках у женщин с вагинальным кровотечением и живым плодом-одиночкой при УЗИ. Журнал акушерства и гинекологии 26 (8): 782-784. https://www.ncbi.nlm.nih.gov/pubmed/17130030 [дата обращения: май 2017 г.]
Thorstensen KA. 2000. Акушерское ведение кровотечений в первом триместре и невынашивания беременности на ранних сроках.Журнал акушерства и женского здоровья 45 (6): 481-497. https://www.ncbi.nlm.nih.gov/pubmed/11151462 [дата обращения: май 2017 г.]
Weiss JL et al. 2004. Угрожающий аборт: фактор риска неблагоприятного исхода беременности, популяционное скрининговое исследование. Американский журнал акушерства и гинекологии 190 (3): 745-750. http://www.ajog.org/article/S0002-9378%2803%2
Wijesiriwardana A et al. 2006. Акушерский исход у женщин с угрозой выкидыша в первом триместре.Акушерство и гинекология 107 (3): 557-562. https://www.ncbi.nlm.nih.gov/pubmed/16507924 [дата обращения: май 2017 г.]
Van Oppenraaij RHF et al. 2009. Прогнозирование неблагоприятных акушерских исходов после событий и осложнений беременности на ранних сроках: обзор. Обновление репродукции человека 15 (4): 409-421. https://academic.oup.com/humupd/article/15/4/409/733496/Predicting-adverse-obstetric-outcome-after-early [Доступно в мае 2017 г.]
Yang J et al. 2004. Вагинальное кровотечение при беременности и преждевременных родах. Американский журнал эпидемиологии 160 (2): 118-125.https://academic.oup.com/aje/article/160/2/118/76343/Vaginal-Bleeding-during-Pregnancy-and-Preterm [по состоянию на май 2017 г.]
UpToDate. 2016. Обзор этиологии и оценка вагинального кровотечения у беременных. https://www.uptodate.com/contents/overview-of-the-etiology-and-evaluation-of-vaginal-bleeding-in-pregnant-women [по состоянию на май 2017 г.]
Кровотечение на ранних сроках беременности | Статья
.
Эту главу следует цитировать:
Цибизова В, Комличенко Э., и др. , Glob.библиотека женский мед .,
ISSN: 1756-2228; DOI 10.3843 / GLOWM.415703
Непрерывный учебник по женской медицине, серия — Модуль акушерства
Том 6
Жалобы и осложнения беременности: клинические проявления
Редактор тома: профессор Джан Карло Ди Ренцо , Университет Перуджи, Италия
Глава
.
Кровотечение на ранних сроках беременности
Первая публикация: август 2021 г.
АВТОРЫ
Валентина Цибизова, д.м.н.
Национальный медицинский исследовательский центр им. А.А. Алмазова Минздрава России, Санкт-Петербург, Россия
Эдуард Комличенко, д.м.н.
Национальный медицинский исследовательский центр им. А.А. Алмазова Минздрава России, Санкт-Петербург, Россия
Валентина Тосто, доктор медицины
Центр перинатальной и репродуктивной медицины, отделение акушерства и гинекологии, Университет Перуджи, Италия
Джан Карло Ди Ренцо, доктор медицинских наук,
Центр перинатальной и репродуктивной медицины, отделение акушерства и гинекологии, Университет Перуджи, Италия
Вариант оценки исследования
Заполнив 4 вопроса с несколькими вариантами ответов (выбранных случайным образом) после изучения этой главы, читатели могут претендовать на получение награды за непрерывное профессиональное развитие от FIGO плюс a Свидетельство об окончании обучения от GLOWM
Подробнее см. В конце главы
ОПРЕДЕЛЕНИЕ
Вагинальное кровотечение во время беременности — это любое выделение крови из влагалища.Это может произойти в любое время от зачатия (при оплодотворении яйцеклетки) до конца беременности. Кровотечение во время беременности может вызывать у матери беспокойство, и новые данные свидетельствуют о том, что оно может быть связано с неблагоприятными исходами для плода и матери.
ВВЕДЕНИЕ
Кровотечение в первом триместре — серьезная проблема для большой группы акушеров. У четверти беременных женщин будет вагинальное кровотечение в течение первого триместра. Примерно половина из них заканчивается выкидышем в течение 20 недель после беременности, и у тех женщин, которые остаются беременными, повышается риск развития других осложнений на более поздних сроках беременности. 1
Кровотечение может иметь форму мажущих, легких или сильных кровотечений. Кровянистые выделения — это кровотечение, о котором пациент сообщает как скудное или следы крови, или как визуализируется врачом как скудное кровотечение или ее отсутствие во влагалище и шейке матки. Это считается кровянистыми выделениями, когда женщина иногда замечает несколько капель крови в нижнем белье или если женщина вытирается салфеткой и видит немного крови на бумаге. Пациентка сообщает о легком кровотечении как о «менструации». Клиницист визуализирует это как небольшое количество крови во влагалище или шейке матки.Пациент сообщает о сильном кровотечении, как о более продолжительном, чем о «менструации». Это визуализируется как от умеренного до большого количества крови во влагалище или шейке матки.
Не всегда удается поставить диагноз при первом обращении. В некоторых случаях требуется последующее обследование или направление в больничный центр.
Причины вагинального кровотечения в первом триместре включают акушерскую и неакушерскую этиологии. Наиболее частые этиологии — выкидыш и внематочная беременность.К более редким причинам относятся поражения шейки матки и влагалища (например, злокачественные новообразования, эктропион шейки матки, полипы, инфекции) и инфекции матки. Всегда следует учитывать гестационную трофобластическую болезнь (ГТД), особенно при аномально повышенном уровне хорионического гонадотропина человека (ХГЧ) в сыворотке крови или подозрительных результатах ультразвукового исследования. Установление места беременности — важный шаг, поскольку неспособность правильно диагностировать внематочную беременность может иметь потенциально опасные для жизни последствия.
Первые недели беременности (4–12 недель) — это период органогенеза.Различные факторы могут нарушить течение беременности в этот период, что в последующем сказывается на акушерском исходе. Вагинальное кровотечение в первом триместре является независимым фактором риска неблагоприятного акушерского исхода, который прямо пропорционален количеству кровотечения.
У субъектов с сильным вагинальным кровотечением выше вероятность задержки внутриутробного развития, преждевременных родов, преждевременного разрыва плодных оболочек и отслойки плаценты.
Местные гемостатические факторы в матке во время имплантации, децидуализации и ранней беременности, например тканевый фактор, экспрессируемый в цитотрофобластах, и системные факторы у женщин во время продолжающейся беременности, по-видимому, играют особую роль в успешной беременности.Дисфункция любого из этих факторов может привести к неблагоприятному исходу.
Предполагается, что кровотечение в первом триместре может указывать на лежащую в основе дисфункцию развития плаценты, которая проявляется на более поздних сроках беременности, вызывая неблагоприятный исход беременности.
Нарушение инвазии цитотрофобластов и ремоделирование спиральных артерий в ранней плацентации было продемонстрировано при беременностях, заканчивающихся выкидышем, а также при беременностях, осложненных преждевременными родами, преждевременным разрывом плодных оболочек (PPROM), отслойкой плаценты. 2 , 3 Избыточное отложение железа может также спровоцировать выработку чрезмерного окислительного стресса, который был связан с преждевременными родами, PPROM и преэклампсией. Субхорионическая гематома может привести к очагу инфицирования, который может вызвать преждевременный разрыв плодных оболочек и преждевременные роды.
Кроме того, децидуальное кровотечение будет генерировать избыточное количество тромбина, который является утеротоническим агентом и может вызвать преждевременные роды на поздних сроках беременности и самопроизвольный аборт в первые недели беременности. 4
Поскольку кровотечение может быть ранним маркером плацентарной дисфункции, мало исследований оценивали связь между кровотечением и развитием преэклампсии на более поздних сроках беременности. У женщин с легким кровотечением в течение первого триместра был обнаружен на 40% повышенный риск преэклампсии по сравнению с женщинами без кровотечения, тогда как у женщин с сильным кровотечением этот повышенный риск отсутствовал. 5
Ультразвук является основным методом визуализации при оценке пациентов с кровотечением в первом триместре беременности.Это безопасный и неинвазивный метод диагностики, который помогает своевременно диагностировать кровотечение из влагалища в первом триместре с появлением трансвагинального ультразвукового исследования, развивающийся плод можно обнаружить в течение 5 недель после зачатия. Более того, акушерская литература указывает на то, что визуализация внутриутробной беременности (IUP) с сердцебиением плода имеет значительную прогностическую ценность. Пациенты с осложнениями в первом триместре, чьи результаты ультразвукового исследования выявляют IUP с обнаруживаемым сердечным движением (или LIUP: live IUP), имеют 90% или более высокий шанс родить живого ребенка. 6
С появлением улучшенных технологий и трансвагинальных датчиков с высоким разрешением, с помощью трансабдоминального доступа теперь можно обнаруживать движения сердца плода на 2–3 недели раньше, чем раньше.
ОЦЕНКА
Кровотечение на ранних сроках беременности, вероятно, является наиболее частым заболеванием, с которым гинекологи сталкиваются в повседневной клинической практике. Первоначальная оценка состояния женщины в этих случаях должна в первую очередь учитывать гемодинамическую стабильность, степень кровотечения и связанную с этим боль.Немедленный перевод в отделение неотложной помощи может потребоваться у гемодинамически нестабильного пациента. Важно понимать, что молодые женщины могут понести значительную кровопотерю до того, как станут очевидными какие-либо признаки гемодинамической нестабильности. Анамнез, осмотр с помощью зеркала и трансвагинальное УЗИ — это первые важные шаги в оценке происхождения кровотечения, процессе дифференциальной диагностики и последующем лечении. 7
История болезни
Важно оценить вероятный срок беременности, объем кровопотери и любые связанные с этим болевые симптомы.Обморок, боль в груди и одышка могут указывать на анемию из-за значительной кровопотери, а боль в кончике плеча может быть связана с внутрибрюшным кровотечением. Затем рассмотрите возможные факторы риска внематочной беременности (использование внутриматочной спирали (ВМС), беременность в результате искусственного оплодотворения, перенесенная в анамнезе инфекция органов малого таза или инфекции, передаваемые половым путем (ИППП) или хирургия маточных труб, ранее перенесенная внематочная беременность). Кроме того, важен анамнез мазка из шейки матки, особенно если какое-либо аномальное кровотечение имело место вне беременности.Определенные заболевания, такие как плохо контролируемый диабет и заболевание щитовидной железы, иногда связаны с повышенным риском выкидыша и, следовательно, раннего кровотечения.
Обследование
После первоначальной оценки любого диагноза гемодинамической нестабильности и анемии, обследование брюшной полости может выявить участки болезненности, защиты или ригидности, а также признаки вздутия. Когда матка достигает размера, подходящего для 12-недельной беременности, глазное дно будет пальпироваться над лобковым сочленением.Он может быть пальпирован раньше, чем это, в случае многоплодной беременности, гестационной трофобластической болезни (GTD) или при наличии других тазовых или маточных масс, таких как миома или кисты яичников.
Исследование зеркала проводится для оценки количества и происхождения продолжающегося кровотечения. Влагалище и шейку матки следует обследовать на предмет других возможных причин кровотечения (например, полипов, поражений шейки матки / влагалища). Ткань, присутствующая в открытом зеве шейки матки, всегда должна быть удалена и отправлена на гистопатологическое исследование.Бимануальное исследование позволяет оценить размер матки, расширение зева шейки матки, болезненность таза и болезненность при движении шейки матки.
Дополнительные исследования
Комбинация ультразвукового исследования (трансвагинального / трансабдоминального) и измерения сывороточного ХГЧ часто требуется для определения локализации и жизнеспособности ранней беременности, когда у женщины было кровотечение. Анализ группы крови матери и статуса антител определит необходимость введения иммуноглобулина Rh D.
АКУШЕРСКИЕ ПРИЧИНЫ
Выкидыш на раннем сроке (EPL) — это термин, который часто используется как синоним самопроизвольного аборта и выкидыша, и относится к потере беременности в первом триместре. Это наиболее частая причина кровотечения на ранних сроках беременности и обычно ассоциируется с ней. 8 , 9
Под угрозой потери беременности на ранних сроках, часто рассматриваемой как один из видов потери беременности на ранних сроках, подразумевается вагинальное кровотечение при внутриутробной беременности и закрытой шейке матки.Наличие частоты сердечных сокращений плода во многом определяет, будет ли беременность успешной.
Имплантационное кровотечение
На ранних сроках беременности могло наблюдаться небольшое безвредное легкое кровотечение, называемое «кровянистые выделения». Это когда зародыш имплантируется в полость матки. Этот тип кровотечения часто случается примерно в то время, когда должна была наступить менструация. 9
Угроза выкидыша
Если беременность закончилась до 22-й недели, это называется выкидышем.Так заканчивается примерно каждая пятая беременность. Многие ранние выкидыши (до 12 недель) происходят из-за хромосомных ошибок. Также могут быть другие причины выкидыша, например, гормональные нарушения или проблемы со свертываемостью крови. 10
Два важных клинических фактора риска выкидыша — это предыдущие выкидыши в анамнезе и вагинальное кровотечение при текущей беременности. Более того, риск выкидыша увеличивается пропорционально количеству выкидышей, перенесенных женщиной в прошлом. 11
Недавний метаанализ показал, что риск выкидыша увеличивается в соответствии с последовательным биологическим градиентом от 11% риска выкидыша у тех женщин, у которых в анамнезе не было выкидышей в анамнезе, до 65% риска выкидыша у этих женщин. с историей шести или более предыдущих выкидышей. 12 Таким образом, добавление прогестерона на ранних сроках беременности было предпринято в этих двух контекстах повышенного риска выкидыша: первый — предотвратить выкидыш у бессимптомных женщин с прошлыми выкидышами в анамнезе, а второй — спасти беременность у женщин с началось кровотечение на ранних сроках беременности. 12 , 13 Важно учитывать, что примерно половина всех выкидышей, включая потери беременности у женщин с повторным выкидышем, происходит из-за числовых хромосомных ошибок, причем трисомия является наиболее частой, особенно с возрастом матери. с последующими полиплоидией и моносомией X. 12 Исследование Ogasawara et al. продемонстрировал, что «анеуплоидные» выкидыши происходят на случайной основе, что означает, что риск последующего анеуплоидного выкидыша не увеличивается в зависимости от количества предыдущих выкидышей. И наоборот, «эуплоидные» выкидыши чаще диагностируются при увеличении числа предыдущих выкидышей. 14 Таким образом, потенциальные терапевтические возможности для любого лекарства или лечения наиболее высоки у женщин с большим количеством предыдущих выкидышей.Эти данные важны в контексте последних данных клинических исследований эффективности прогестерона для предотвращения выкидыша как при повторном, так и при угрожающем выкидышах . 12
1
Общие симптомы угрозы выкидыша / выкидыша.
Симптомы |
Спазмы и боли внизу живота |
Выделения или жидкость из влагалища |
В научной литературе есть множество предложений по лечению угрозы выкидыша, и все они направлены на успешное выведение плода в срок.Очень немногие из них были подтверждены за долгие годы рандомизированными контролируемыми исследованиями. 12
Вагинальный микронизированный прогестерон 800 мг / день теперь рекомендуется беременным женщинам с вагинальным кровотечением в первом триместре и одним или несколькими выкидышами в прошлом, с момента кровотечения до 20 недель.
Вагинальное кровотечение в первом триместре, а также два или более предыдущих выкидыша считаются фактором риска очень ранних преждевременных родов. Таким образом, у этих пациентов целесообразно продолжать вагинальный прием микронизированного прогестерона в дозе 200 мг / день до 36 недель.
Пациентам с повторяющейся невынашиванием беременности (ПНБ) рекомендуется вагинальный прием прогестерона с преконцепционной стадии (во время лютеиновой фазы, за 2–3 цикла до зачатия) в дозировке 800 мг / день до 20 недель 12 ( Таблица 2).
2
Доказательное лечение угрозы выкидыша.
Лечение | Сроки | |
Кровотечение в течение первого триместра (если хотя бы один предыдущий выкидыш) | внутривенно До 20 недель | |
Предыдущие выкидыши и кровотечения в течение первого триместра | через 20 недель: 200 мг / день | До 36 недель |
Рецидивирующая беременность 800 мг / день от лютеиновой фазы | До 20 недель |
Субхориональная гематома
Гематома в матке или внутриматочная гематома — это излияние крови, которое накапливается в полости матки во время беременности.Гематомы, особенно субхорионические, чаще всего появляются в первом триместре беременности и могут возникать с вагинальным кровотечением или без него. Они всегда вызывают серьезное беспокойство у беременных.
При нормальной беременности самые ранние стадии развития плаценты проходят в среде с низким содержанием кислорода (O 2 ). Эта физиологическая гипоксия раннего гестационного мешка защищает плод от тератогенного воздействия свободных радикалов O 2 и стимулирует пролиферацию цитотрофобластов, одновременно подавляя инвазию трофобластов.По мере приближения второго триместра повышение pO 2 происходит, когда начинается кровоток матери, переводя трофобласт из пролиферативного состояния в инвазивное состояние, что приводит к вторичной волне инвазии трофобластом спиральных артериол матери. Это приводит к высокопроизводительному маточно-плацентарному кровообращению с низким сопротивлением. Эта координация развития, пролиферации, инвазии и дифференцировки трофобластов и эндотелиальных клеток опосредуется локально действующими факторами роста, которые, вероятно, регулируются напряжением кислорода и механическими стимулами.Вагинальное кровотечение на ранних сроках беременности чаще всего возникает из-за развития плаценты и является результатом нарушения плацентации, что приводит к синтезу и высвобождению измененных ангиогенных и антиангиогенных факторов в кровоток матери. Регуляция нормальной плацентации включает взаимодействие различных про- и антиангиогенных факторов, ангиопоэтинов и матриксных металлопротеиназ. При ранней неудаче беременности развитие плаценто-децидуального интерфейса серьезно нарушается, что приводит к преждевременному и чрезмерному проникновению материнской крови внутрь плаценты, что оказывает два воздействия на ворсинчатую ткань.Во-первых, прямое механическое воздействие крупных межворсинчатых кровяных тромбов, которые постепенно внедряются в ворсинки, а во-вторых, косвенное окислительное повреждение, опосредованное O 2 , приводящее к апоптозу и некрозу ворсинчатого трофобласта. Это приводит к дегенерации плаценты с потерей функции синцитиотрофобластов и отслоением плаценты от стенки матки. Преждевременная перфузия межворсинчатого пространства приводит к субхорионическому кровоизлиянию (SCH). Неглубокая инвазия трофобластов и нарушение ангиогенеза, приводящее к рыхлым кровеносным сосудам, могут быть предрасполагающим фактором к субхорионическому кровоизлиянию, а также к последующим неблагоприятным исходам.Наличие гематомы может создать зону слабости, где может произойти дальнейшее отделение плаценты от стенки матки, что приведет к отслойке плаценты, что чаще встречается при ретроплацентарном кровоизлиянии. Наличие SCH и отслоение гестационного мешка от эндометрия может привести к выкидышу.
Акцент на роли прогестерона на ранних сроках беременности
Как упоминалось ранее, прогестерон имеет решающее значение в поддержании беременности.Роль прогестерона в поддержании беременности включает модуляцию материнского иммунного ответа, подавление провоспалительного каскада, ингибирование сократимости матки и его благотворное влияние на маточно-плацентарную перфузию. В последние годы исследования достигли важных успехов в биохимических составах прогестерона и способах введения (например, теперь доступны вагинальные мягкие капсулы, сухие шипучие таблетки, пессарии и даже суппозитории). Эти улучшенные знания продолжают стимулировать экспертов к углублению своего профиля биоэквивалентности, чтобы определить «лучший терапевтический путь» с точки зрения эффективности и безопасности, суточной дозы, нежелательных явлений, экономической эффективности, комплаентности пациента и переносимости. 15 , 16 Стандартное лечение угрозы выкидыша, повторной потери беременности и угрозы преждевременных родов теперь основано на введении прогестерона, в основном вагинальном. 17 Если прием прогестерона снижает риск повторного выкидыша, научное обоснование его использования может быть частично связано с его ролью в регуляции медиаторов воспаления во время беременности. 18 Дефицит прогестерона приводит к повышению уровня провоспалительного интерлейкина 8 (IL-8), циклооксигеназы-2 и хемоаттрактантного белка моноцитов-1, которые дестабилизируют эндометрий. 19 Успешная беременность связана с понижающей регуляцией цитокинов провоспалительных Т-хелперных клеток типа 1 (Th-1) и повышением регуляции противовоспалительных цитокинов Т-хелперных клеток типа 2 (Th-2). Белок массой 34 кДа, прогестерон-индуцированный блокирующий фактор (PIBF) предотвращает воспалительные реакции, блокируя цитокины Th-1 и дегрануляцию естественных клеток-киллеров, а также увеличивая количество асимметричных нетоксичных блокирующих антител. 20 , 21
ВНЕШНЯЯ БЕРЕМЕННОСТЬ
Внематочная беременность — это когда оплодотворенная яйцеклетка имплантируется вне матки, например, в маточную трубу.Это может вызвать кровотечение и, иногда, острый живот, требующий неотложной хирургической помощи. Когда клинические признаки стабильны, разумными вариантами являются выжидательная тактика или фармакологическая терапия. Симптомы и признаки внематочной беременности имеют тенденцию в разной степени развиваться в период от 4 до 12 недель (Таблица 3).
3
Симптомы внематочной беременности. *
Симптомы |
Боль в животе внизу с одной стороны |
Влажные кровотечения или выделения из влагалища |
Боль в кончике плеча |
Дискомфорт при мочеиспускании или мочеиспускании |
* Эти симптомы неспецифичны, и можно принять во внимание другой возможный диагноз.
Масса маточных труб иногда, но не всегда, разрывается во время клинического течения, обычно после 7 недель беременности. Разрыв может произойти из-за ограничений растущей эктопической массы, накладываемых просветом маточных труб. При наличии разрыва может наблюдаться сильное вздутие живота и выраженная болезненность из-за раздражения брюшины, вызванного массивным гемоперитонеем. Когда эти физические признаки очевидны и у женщины есть тенденция к гипотонии и тахикардии, следует выбрать немедленную реинфузию жидкости для поддержания достаточного объема кровотока и хирургическое вмешательство для остановки кровотечения.Точность диагностики трубной беременности значительно повысилась благодаря техническим достижениям в диагностических инструментах и методах. Однако определение более ранней самопроизвольной беременности неизбежно. Также необходимо дифференцировать самопроизвольный аборт от трубной беременности. Кроме того, ранняя диагностика трубной беременности важна для предотвращения материнской смертности и потенциального массивного кровотечения при разрыве трубной беременности.
Ультрасонография — это первый диагностический инструмент, используемый при подозрении на трубную беременность.Трансвагинальное ультразвуковое исследование (TVS) для диагностики трубной беременности считается более эффективным, чем трансабдоминальное ультразвуковое исследование (TAS). Первым шагом в диагностике трубной беременности является дифференциация ее от спонтанной беременности и выкидыша по видимости и жизнеспособности внутриматочного гестационного мешка с помощью TVS. Если гестационный мешок не виден на TVS после 5 недель беременности, при подозрении на трубную беременность следует тщательно оценить другие результаты. Однако в некоторых случаях трубной беременности во внутриутробной полости появляется псевдосумка, что приводит к ошибочной диагностике спонтанной беременности на TVS.Кроме того, хотя спонтанная гетеротопическая беременность считается очень редкой и составляет 1 случай из 30 000 беременностей, частота гетеротопической беременности после АРТ увеличивается и, как сообщается, происходит примерно в 0,8% беременностей после лечения бесплодия. Известно, что предыдущая операция является одним из факторов риска гетеротопической трубной беременности: примерно две трети пациенток сообщают о предыдущей операции, включая сальпингэктомию, по поводу предыдущей трубной беременности.Безэховая свободная жидкость в сумке Дугласа на TVS обычно обнаруживается не только при внутриутробной, но и при внематочной беременности. Наличие эхогенной жидкости обнаружено у 28–56% женщин с трубной беременностью. Эхогенный вид отражает состояние трубной беременности и хорошо коррелирует с хирургическими данными гемоперитонеума. Присутствие жидкости в сумке Моррисона, наблюдаемое с помощью TAS, указывает на то, что тяжелый гемоперитонеум мог возникнуть в результате разрыва трубной беременности.
4
Ведение внематочной беременности.
Выдерживающая тактика Уровень β-ХГЧ <1000 мМЕ на мл и снижающийся |
Внематочная масса или придаточная масса <3 см или не обнаружена |
| 905 5 5 Минимальная боль или кровотечение |
Нет эмбриональной сердечной деятельности |
Нет доказательств разрыва маточных труб |
Пациент надежен для последующего наблюдения и не имеет препятствий для доступа к медицинской помощи |
эмбриональной сердечной активности Уровень β-ХГЧ <2000 мМЕ на мл |
Внематочная масса ≤3.5 см |
Нет медицинских противопоказаний (гематологическая дисфункция; заболевания печени, почек или легких; иммунодефицит; язвенная болезнь; кормление грудью; чувствительность к метотрексату; злоупотребление алкоголем) |
Пациент надежен для последующего наблюдения и не имеет препятствий для доступа к медицинской помощи |
Стабильные жизненно важные признаки и небольшое количество симптомов |
Хирургическое лечение (лапароскопический подход должен быть первой линией) |
| ctopic Продвинутый (высокий уровень β-ХГЧ, большая масса, сердечная активность эмбриона) |
Противопоказания к наблюдению или метотрексат |
Пациент не заслуживает последующего наблюдения или имеет препятствия для доступа к медицинской помощи (индивидуализация вмешательства) |
Неопределенный диагноз 9000 5 |
Нестабильные жизненно важные признаки или признаки гемоперитонеума |
ГЕСТАЦИОННАЯ ТРОФОБЛАСТИЧЕСКАЯ БОЛЕЗНЬ
Это относится к опухолям, связанным с беременностью, которые могут быть злокачественными или незлокачественными.Эта этиология чрезвычайно редка: доброкачественная гестационная трофобластная неоплазия обнаруживается в 23–1299 случаях на 100 000 беременностей, а при раковых формах частота встречается в десять раз меньше.
Гиперваскулярная и рыхлая природа подвергает пациента риску значительного кровотечения. Влагалищное кровотечение, вызванное гестационной трофобластической болезнью (GTD), может быть сложной задачей при ведении таких пациентов. Традиционно марлевые тампоны и хирургические вмешательства, такие как абдоминальная гистерэктомия или перевязка маточной артерии, были методом выбора для контроля трудноизлечимого кровотечения.Недавно было показано, что селективная артериальная эмболизация (САЭ) является безопасной и высокоэффективной альтернативной процедурой при массивном генитальном кровотечении. Как и в случае послеродового кровотечения, интервенционная терапия играет ключевую роль в ведении пациентов с гинекологическим кровотечением. Большинство сообщений в литературе относятся к послеродовым кровотечениям, но те же принципы применяются при лечении гинекологических злокачественных новообразований, например, эмболизация GTD может быть более сложной в случаях GTD по сравнению с эмболизацией при послеродовом кровотечении.ГТД может разрушать стенки кровеносных сосудов и соединять артерии и вены, тем самым способствуя формированию артериовенозных мальформаций матки (АВМ). Если в АВМ имеется большой свищ, САЭ следует действовать осторожно. При большом свище спирали сначала используются для эмболизации питающих артерий, поскольку желатиновая губка может пересекать свищ и вызывать осложнения. Сосуды, вызывающие кровотечение из женских половых путей, обычно предсказуемы. Маточная артерия снабжает матку и шейку матки и является причиной большинства кровотечений; однако опухоль часто распространяется за пределы этих структур в таз, и другие сосуды переднего отдела задействуются для снабжения опухоли.Кажется логичным, что наличие коллатералей в матке увеличивает риск повторного кровотечения. Благодаря их замечательной чувствительности к химиотерапии, показатели излечения составляют почти 100% в группе низкого риска и почти 80% в группе высокого риска с текущими режимами химиотерапии. Химиотерапия является основным методом лечения пациентов с ГТД. Некоторые врачи не желают принимать СНЯ, и делали это только тогда, когда у пациента было опасное для жизни кровотечение. Они думали, что эмболизация артерии, питающей опухоль, может блокировать высвобождение химиотерапевтических препаратов в ткань опухоли, чего никогда не было.
РАЗРЫВ КИСТЫ ЖЕСТКОГО ТЕЛА ПРИ БЕРЕМЕННОСТИ
Надлежащая оценка гемоперитонеума является важной клинической проблемой в акушерской практике из-за потенциальной необходимости экстренного хирургического вмешательства. Разрыв кисты желтого тела (RCLC) является основной причиной гинекологического гемоперитонеума и может быть опасным для жизни хирургическим заболеванием, которое может возникнуть на всех этапах репродуктивной жизни женщины, включая беременность. Диагноз в основном основывается на высоком клиническом подозрении, лабораторных данных и результатах ультразвукового исследования.Большинство разрывов связано с односторонней болью в нижней части живота, предположительно из-за просачивания крови в яичник и растяжения коры яичника. Боль часто начинается во время интенсивных физических нагрузок, таких как упражнения или половой акт. Внематочная беременность, разрыв трубно-яичникового абсцесса, массовый перекрут яичников и другие кистозные заболевания яичников являются основными дифференциальными диагнозами РРЛ. Ультрасонография и магнитно-резонансная томография (МРТ) часто могут помочь в диагностике и оценке риска. Клинические проявления RCLC варьируются от доброкачественного бессимптомного состояния до клинического шока.В то время как легкие случаи RCLC требуют только клинического наблюдения и поддержки, хирургическое вмешательство необходимо в тяжелых случаях RCLC с гемодинамической нестабильностью.
Общие рекомендации для RCLC во время беременности включают консервативное лечение стабильного легкого гемоперитонеума и / или неосложненного RCLC и хирургическое лечение осложненного RCLC, включающего аномальные жизненно важные признаки, значительный гемоперитонеум при клиническом или радиологическом исследовании или аномальные лабораторные показатели. Другие показания к хирургическому вмешательству включают кисты более 5 см в диаметре, неспособность кисты спонтанно рассасываться или уменьшаться в размерах, сложные или твердые кисты, указывающие на подозрение на злокачественное новообразование, антикоагулянтную терапию в анамнезе, сильную постоянную боль в животе и такие осложнения, как перекрут яичника. , активное кровотечение или инфаркт.
ГИНЕКОЛОГИЧЕСКАЯ ЭТИОЛОГИЯ
Полипы шейки матки
Полипы шейки матки во время беременности встречаются редко, часто протекают бессимптомно и имеют небольшие размеры. Таким образом, некоторые полипы шейки матки могут быть неправильно диагностированы, но иногда они вызывают кровотечение во время беременности. Исследование вагинального зеркала (VSE) перед трансвагинальным УЗИ полезно как часть ранней оценки кровотечения во время беременности, поскольку оно может выявить наличие полипов шейки матки. В этих случаях специалисты рекомендуют не удалять полип во время беременности, если кровотечение остановлено или находится под контролем.Полипы шейки матки часто самопроизвольно разрушаются и удаляются во время родов через естественные родовые пути. Разумно предложить гинекологическое посещение примерно через 6 недель после родов.
Рак шейки матки
Диагноз инвазивного рака шейки матки во время беременности доставляет много беспокойства пациентке, семье, акушеру-гинекологу и другим работникам здравоохранения. Хотя большинство случаев рака диагностируется на ранней стадии, необходимы трудные решения, влияющие как на мать, так и на плод, которые могут вступать в конфликт.Имеются убедительные доказательства того, что отсрочка лечения рака на ранней стадии вряд ли окажет пагубное влияние на мать, и что отсрочка лечения до созревания плода при желаемой беременности является разумным курсом действий. На более поздних стадиях заболевания особые вопросы, связанные с визуализацией и лечением беременных, могут быть сложными, и для проведения адекватного консультирования доступно мало данных. У большинства женщин, у которых во время беременности диагностирован рак шейки матки, обнаруживается заболевание на ранней стадии.Микроинвазивная карцинома (стадии IA1 и IA2 по FIGO) и видимые поражения, ограниченные шейкой матки (стадии IB1 и IB2), осложняющие беременность, широко изучались в категории ранних стадий заболевания. Решения относительно сроков лечения и родов зависят от триместра, в котором ставится диагноз, и, что более важно, от желательности беременности для пострадавшей женщины и ее семьи.
Кровопотеря и потребность в переливании крови выше, чем у небеременных или ранних беременных.Инвазивный рак шейки матки, диагностированный в первом и втором триместрах, может быть немного сложнее. Консультировать по поводу гестации менее 20 недель (до определения жизнеспособности плода) легче, чем когда диагноз и предстоящее лечение происходят в серой зоне жизнеспособности плода (от 22 до 24 недель). Если срок беременности составляет 20 недель, а беременность нежелательна, ее прерывание может сопровождаться соответствующим лечением. Если известно достаточно данных для проведения надлежащего хирургического вмешательства, лечение может проводиться одновременно, как при радикальной гистерэктомии II или III типа с тазовой лимфаденэктомией с оставлением плода in situ для рака шейки матки стадии IA2 или IB.Если степень заболевания неизвестна, следует завершить прерывание и провести дальнейшую оценку, например биопсию шейного конуса для предполагаемой микроинвазивной карциномы.
Нет сообщений о случаях метастатического рака шейки матки у плода или плаценты. Лечение стадии IIB-IVA должно быть направлено на излечение, а исход для матери должен быть выше благополучия плода. Химиолучевая терапия — это основа терапии, и ее следует начинать незамедлительно. Нежизнеспособные плоды выкидываются с помощью радиации.Нет данных, позволяющих предположить, что потеря плода происходит раньше при химиолучевой терапии. Хотя радиация должна иметь меньшие эффекты на плод в третьем триместре, был описан спонтанный роды живого плода после облучения в третьем триместре, демонстрирующий микроцефалию и умственную отсталость. Междисциплинарное консультирование имеет первостепенное значение. В стадии разработки находятся новые технологии, которые позволяют женщинам выбирать процедуры по сохранению фертильности, предназначенные для лечения рака шейки матки на ранней стадии. Их использование после беременности не изучалось.Часто беременные женщины желают плодородия в будущем, и сохранение функции яичников и дна матки имеет решающее значение для достижения этого результата. У тщательно отобранных пациентов отсроченное хирургическое лечение путем радикальной трахелэктомии и тазовой лимфаденэктомии может быть приемлемым вариантом после родов и послеродового восстановления. Пациенты должны понимать относительную новизну процедуры в не беременном состоянии и отсутствие данных о результатах в этом сценарии. Однако при тщательном консультировании могут быть приемлемы варианты более консервативной терапии.
НЕГИНЕКОЛОГИЧЕСКАЯ ЭТИОЛОГИЯ
Гематологические расстройства
Болезнь фон Виллебранда (БВ) является наиболее распространенным наследственным заболеванием, связанным с свертываемостью крови, обнаруживается примерно у 1% населения в целом, без этнических различий. БВ является результатом дефицита или дефекта фактора фон Виллебранда (ФВ), большого мультимерного белка, который опосредует адгезию тромбоцитов и служит белком-носителем для фактора VIII (FVIII). Есть три основных типа. Тип 1 является результатом частичного количественного дефицита структурно нормального VWF и составляет 70–80% всех пациентов с VWD.Тип 2 (20% пациентов с VWD) включает несколько качественных дефектов VWF, которые влияют на его мультимерную структуру или функцию. Пациенты с БВ 3 типа (<10% пациентов с БВ) являются гомозиготными или дважды гетерозиготными по двум мутантным аллелям VWF, что приводит к полному дефициту VWF и вторичному тяжелому дефициту FVIII. Хотя паттерн аутосомного наследования предполагает, что оба пола должны быть одинаково затронуты, у женщин чаще встречается симптоматическая болезнь БВ из-за проблем с гемостазом во время менструации, беременности и родов. 22 , 23
Беременные женщины с БВ подвержены риску различных кровотечений в результате инвазивных пренатальных процедур диагностики и мониторинга, самопроизвольных или плановых абортов и гемостатических проблем при родах. Нет проспективных исследований, определяющих риск кровотечения в этих условиях; оценки основаны на опросах и небольших сериях случаев. 24
Поскольку уровни FVIII и VWF существенно не повышаются до второго триместра, женщины с VWD остаются в группе риска кровотечения на ранних сроках беременности.В одной серии вагинальное кровотечение в первом триместре произошло у 33% беременностей. Дородовое кровотечение встречается редко, но может возникнуть после самопроизвольного выкидыша или планового прерывания беременности, иногда как начальное проявление БВ. В одном исследовании 10% самопроизвольных или плановых абортов были осложнены обильным кровотечением, требующим переливания крови. Прерывистое кровотечение через 2 недели после выкидыша наблюдалось в 30% случаев. В другом исследовании у 3,8% женщин с БВ во время аборта было кровотечение.
Антифибринолитики, такие как ε-аминокапроновая или транексамовая кислота (ТА), часто используются у пациентов с БВ для остановки кровотечений. В основе их использования лежит богатая фибринолитическая активность слизистых оболочек — источника большинства кровотечений при БВ. Одни только антифибринолитики могут быть достаточными для контроля менее тяжелых форм кровотечений или могут использоваться в качестве дополнений к десмопрессину или концентратам факторов. Обеим женщинам, страдающим HMB или PPH, могут быть полезны антифибринолитические препараты. В недавнем отчете международного рандомизированного двойного слепого плацебо-контролируемого исследования WOMAN оценивалась эффективность ТА в снижении послеродовой заболеваемости, смертности и показателей гистерэктомии.Авторы пришли к выводу, что ТА значительно снижает кровотечение. Они также подчеркнули важность назначения ТА как можно скорее после начала кровотечения.
Десмопрессин является агонистом рецепторов вазопрессина 2-го типа и вызывает высвобождение VWF из отложений. Десмопрессин не оказывает утеротонического действия и может безопасно применяться у беременных перед инвазивными процедурами (амниоцентез или взятие проб ворсинок), чтобы избежать кровотечений. Недавний систематический обзор также подтвердил его безопасность и эффективность у женщин с нарушениями свертываемости крови.Десмопрессин может вызвать гипонатриемию в сочетании с обильным потреблением жидкости, поэтому следует тщательно контролировать уровень электролитов. Пациенты с большей вероятностью будут адекватно реагировать на стимуляцию десмопрессином, если они имеют нормальную структуру VWF, например, если они принадлежат к типу 1. Более того, можно ожидать удовлетворительного ответа, если уровни FVIII и VWF до инфузии составляют не менее 10–20% от нормы. . Следовательно, десмопрессин противопоказан пациентам с типом 2B, поскольку он приводит к секреции дисфункционального VWF, который быстро связывается с тромбоцитами, вызывая тромбоцитопению.Кроме того, препарат следует с осторожностью применять пациентам с тяжелым атеросклерозом. При стимуляции десмопрессином высвобождаются более крупные мультимеры VWF, и они могут стать сильно тромбогенными в условиях высокого напряжения сдвига (атеросклеротические бляшки). Индивидуальная реакция на десмопрессин обычно остается постоянной во времени, и поэтому введение тестовой дозы, вероятно, является подходящим подходом для оценки точной реакции пациента. Основной эффект длится 8–10 часов, что определяет режим приема — каждые 12–24 часа.Первоначально концентраты фактора VWF / FVIII, полученные из плазмы, были разработаны для лечения гемофилии. Сегодня они оказались препаратом выбора для пациентов с БВ, не реагирующих на десмопрессин. Однако есть несколько проблем, связанных с концентратами фактора VWF / FVIII, полученными из плазмы. Несмотря на многие принятые меры, такие как вирусный скрининг и аттенуация, все еще существует риск сохранения патогенных микроорганизмов в этих продуктах. Кроме того, из-за плазменного происхождения концентраты факторов содержат посторонние белки, которые могут спровоцировать тяжелые аллергические реакции.Во-вторых, разные продукты значительно различаются в отношении точных уровней фактора свертывания крови, соотношения VWF / FVIII и наличия наиболее активных крупных мультимеров VWF. Все вышеперечисленные параметры, безусловно, влияют на эффективность и безопасность конкретного продукта. Например, несбалансированное соотношение VWF / FVIII может привести к значительному увеличению уровня FVIII в плазме, что увеличивает риск тромбоэмболических осложнений.
Рекомбинантный VWF (rVWF) под названием Vonvendi® был недавно представлен.В то же время rVWF остается доступным для расщепления ADAMTS13, обеспечивая его надлежащий жизненный цикл. Рекомбинантный FVIII не содержит VWF и поэтому не подходит в случае тяжелой недостаточности VWF. В отсутствие своего носителя FVIII подвергается быстрому расщеплению в кровотоке. Однако рекомбинантный FVIII остается вариантом для тех пациентов, у которых развились антитела против VWF.
Травма
Ведение травмированной беременной пациентки, к сожалению, является обычным делом в практике экстренной медицины.Большинство травм происходит в результате дорожно-транспортных происшествий, но также часто наблюдаются бытовое насилие, проникающие травмы и травмы головы.
Травма осложняет не менее 6–7% всех беременностей и является наиболее частой причиной неакушерской заболеваемости и смертности во время беременности. Хотя ведение травмированной беременной пациентки может быть несколько пугающим, успешные результаты как для матери, так и для плода могут быть достигнуты при четком понимании анатомических и физиологических изменений беременности и травм, характерных для беременных, которые обычно происходят.
Врач скорой помощи должен быть знаком со стандартной оценкой тупой и проникающей травмы и диагностическими исследованиями, обычно используемыми для оценки этих пациентов. Изменения, вызванные беременностью, могут бросить вызов даже самому опытному врачу скорой помощи.
Жизненные показатели беременной пациентки с травмой могут привести к ложному чувству безопасности, потому что изменения пульса и артериального давления могут не произойти до тех пор, пока кровотечение не превысит 1500–2000 мл. Положение пациента также играет важную роль.Матка вырастает от 70 г до 1000 г, а вся маточно-фетоплацентарная единица в срок составляет в среднем 4500 г. В положении лежа на спине маточно-фетоплацентарный блок может сжимать нижнюю полую вену и снижать преднагрузку до такой степени, что это значительно снижает сердечный выброс. Снижение сердечного выброса может вызвать значительную гипотензию. Легочные и кислотно-щелочные изменения — это адаптация к возрастающим метаболическим потребностям и доставке кислорода плоду. В целом потребление кислорода увеличивается на 15-20% во время беременности.Прогестерон стимулирует медуллярный дыхательный центр, что вначале приводит к гипервентиляции и респираторному алкалозу. После метаболической компенсации, вызванной экскрецией бикарбоната почками, небольшая алкалиемия все еще сохраняется. Парциальное давление углекислого газа (pCO 2 ) беременной пациентки обычно колеблется от 27 до 32. Дыхательный объем и минутная вентиляция увеличиваются примерно на 40%, когда частота дыхания возвращается к исходному уровню. Постепенное повышение диафрагмы на 4 см и увеличение переднезаднего диаметра грудной клетки способствуют снижению функциональной остаточной емкости на 20-25%.Эта комбинация изменений, помимо увеличения уровня 2,3-дифосфоглицерата, способствует высвобождению кислорода для плода. Эти изменения, однако, приводят к снижению запаса кислорода и буферной способности беременной пациентки. Гипоксемия возникает раньше, чем у небеременных пациенток, и, если она действительно возникает, пациентка плохо подготовлена к компенсации последующего ацидоза. Давление кислорода в артериальной крови плода (PaO 2 ) снижается минимально при условии, что PaO 2 у матери остается выше 60 мм рт. однако он резко упадет ниже этого уровня.Когда насыщение плода кислородом снижается на 50%, так называемый «ныряющий рефлекс» плода шунтирует кровоток плода к сердцу, мозгу и надпочечникам, подвергая другие системы органов риску поражения. Помимо сердечно-сосудистой и легочной систем, значительные изменения претерпевают и другие системы органов. Вероятность аспирации заметно увеличивается из-за снижения желудочного тонуса, задержки опорожнения желудка, смещения внутрибрюшных органов к головке и увеличения базовой продукции кислоты желудочного сока.
Беременная пациентка с травмой более восприимчива к травмам мочеполовой системы. Матка смещает мочевой пузырь кпереди и вверх, так что мочевой пузырь становится внутрибрюшным органом. Кроме того, расширяются почечная лоханка и мочеточники. Болезненность в животе, отскок и защита могут отсутствовать у пациента с травмой со значительным повреждением. Постепенный рост и растяжение брюшной полости, по-видимому, снижает чувствительность беременной пациентки к раздражению брюшины. Большинство уровней факторов свертывания крови повышаются на протяжении всей беременности, хотя лабораторные показатели остаются неизменными, за исключением уровней фибриногена, которые почти удваиваются.Хотя в целом применяются рекомендации по оказанию догоспитальной помощи при травмах, существуют определенные проблемы, связанные с травмированной беременной пациенткой. После первоначальной оценки персонал службы неотложной медицинской помощи должен следовать стандартным рекомендациям по оказанию помощи при травмах.
Исследование стерильного зеркала — неотъемлемый аспект оценки травмы беременной. Источник вагинальной жидкости может быть трудно различить, но папоротник и посинение нитразиновой бумаги могут помочь отличить щелочную амниотическую жидкость от мочи.Вагинальное кровотечение может предвещать отслойку плаценты, разрыв матки, перелом таза с травмой влагалища или другие травмы. Шейку матки следует визуально осмотреть на предмет расширения и сглаживания. Бимануальное обследование является неотъемлемой частью вторичного обследования, о котором иногда забывают. Особое внимание следует уделять обследованию брюшной полости, поскольку признаки значительного повреждения брюшины могут быть замаскированы. Панели травм или наборы приказов, выполняемые во многих отделениях неотложной помощи, могут быть чрезмерными, тратя время и деньги, но беременная пациентка может потребовать большего лабораторного тестирования, чем другие пациенты с травмой.Эти лабораторные тесты должны включать гемоглобин, гематокрит, типирование и перекрестное сопоставление, а также общий анализ мочи. Можно рассмотреть уровень бикарбоната сыворотки, анализ газов крови или уровень лактата, потому что есть доказательства того, что материнский ацидоз может быть связан с исходом для плода.
Пренатальные лабораторные тесты могут быть полезны для сравнения. Нормальный уровень фибриногена у небеременной пациентки может быть ранним признаком ДВС-синдрома и отслойки плаценты у беременной пациентки с травмой.Тест Клейхауэра-Бетке (KB) может быть рассмотрен у резус-отрицательного пациента со значительной травмой. Регулярное использование KB не показано в отделении неотложной помощи и может быть вообще не показано большинству пациентов. Множественные исследования, в основном ретроспективные обзоры диаграмм, пытались определить переменные, которые могут помочь в прогнозировании исхода травмы для плода. Было выделено несколько факторов, особенно те, которые могут быть выявлены в отделении неотложной помощи. Гипотония кажется интуитивной и предсказуемой в некоторых исследованиях, но другие исследования не подтвердили эти данные.
Фактор, который выявляется наиболее часто (оценка тяжести травмы), может быть полезен хирургу-травматологу, но, к сожалению, недоступен врачу неотложной помощи. Ни одна переменная не может быть однозначно предсказательной для врача скорой помощи. В случае недавней материнской смерти с потенциальной жизнеспособностью плода следует выполнить преджизненное кесарево сечение. При выполнении на ранних стадиях остановки сердца у матери, это дает хорошую выживаемость плода и может улучшить гемодинамику матери, если у женщины есть шанс выжить. 25
Диагноз
Оценка состояния беременной пациентки с травмой должна быть сосредоточена на выявлении травм у матери и оценке состояния плода. В целом, диагностические исследования должны проводиться у беременных с травмами по тем же показаниям, что и у небеременных пациенток. Однако для достижения хороших результатов у беременных следует рассмотреть некоторые специальные варианты лечения. Первоначальные рентгенограммы шейного отдела позвоночника, грудной клетки и таза должны быть получены у травмированных беременных пациенток, как обычно.Рентгенограммы грудной клетки следует интерпретировать в контексте изменений, связанных с беременностью. Увеличение диаметра АД, умеренная цефализация легочной сосудистой сети, кардиомегалия и слегка расширенное средостение наблюдаются при нормальной беременности. Аналогичным образом рентгенограммы таза выявляют расширение крестцово-подвздошных суставов и лобкового симфиза. Не следует отказываться от проведения рентгенографических исследований из-за опасений по поводу радиационного облучения. Риск облучения плода зависит от множества переменных, включая срок беременности, экранирование матки, используемые методы и результаты конкретных исследований.Как правило, предполагается, что чем раньше срок беременности и чем выше доза, тем выше риск радиации. Наиболее чувствительное время, в течение которого плод может подвергнуться значительному облучению, составляет от 2 до 7 недель во время органогенеза. К сожалению, в этот период наибольшего риска пациентка может не подозревать о беременности. Считается, что доза облучения менее 1 сГр (рад) несет очень небольшой риск. Однако воздействие 15 сГр несет в себе 6% -ную вероятность умственной отсталости, 3% -ную вероятность рака у детей и 15% -ную вероятность микроцефалии.Как правило, на простой рентгенограмме таза на плод воздействует примерно 1 сГр. Обычные рентгенограммы шейного отдела позвоночника и грудной клетки несут в себе очень небольшой риск облучения, особенно если матка защищена. После 20 недель беременности облучение вряд ли вызовет какие-либо аномалии плода, особенно если совокупное облучение менее 10 сГр. Компьютерная томография (КТ) широко используется для оценки травматических повреждений, особенно при травмах головы, груди и брюшной полости / таза. . Конкретные используемые дозы облучения варьируются в зависимости от методики исследования и типа используемого аппарата.Новые компьютерные томографы, как правило, используют меньше излучения, чем их предшественники, но даже новые устройства подвергают плод значительному облучению. Типичная КТ брюшной полости выявляет плод от 5 до 10 сГр. КТ головы и грудной клетки, как правило, более безопасна, с небольшими экспозициями с защитой матки. Как правило, следует избегать КТ брюшной полости на ранних сроках беременности; другие диагностические методы, такие как ультразвуковое исследование и диагностический перитонеальный лаваж, являются приемлемыми альтернативами. КТ, однако, позволяет лучше визуализировать забрюшинные и внутриматочные повреждения.По показаниям может использоваться КТ головы и грудной клетки, потому что облучение намного меньше и потому что существует мало альтернативных методов диагностики, если таковые имеются. Диагностический перитонеальный лаваж (DPL) по-прежнему широко используется в травматологических центрах для выявления внутрибрюшных повреждений. DPL оказался безопасной и точной альтернативой диагностической визуализации для выявления повреждения брюшины с использованием обычных критериев. При использовании во время беременности показан супраумбиликальный доступ, когда беременная матка пальпируется над лобком.Хотя чрескожная техника Сельдингера с проводным контролем обычно используется у небеременных пациенток, открытая техника или техника минилапаротомии должны применяться у всех беременных. Этот метод сопряжен с меньшим риском осложнений, особенно непреднамеренных травм матки и плода. Сторонники DPL подчеркивают повышенную чувствительность для выявления полых вязких повреждений и раннего выявления необходимости немедленной лапаротомии в случае массивного гемоперитонеума. При использовании ультразвукового исследования и разумного наблюдения с серийными обследованиями брюшной полости у пациентов с травмами DPL может стать еще менее распространенным.Сфокусированная абдоминальная сонограмма травмы (FAST) оказалась чувствительной при определении перитонеальной жидкости. Очевидно, что от использования инвазивного теста со значительными осложнениями, такими как перфорация кишечника или повреждение сосудов, следует отказаться, если более безопасная и столь же чувствительная альтернатива, как обследование FAST, станет обычным явлением. Однако беременная пациентка с травмой может быть одним из немногих оставшихся показаний для DPL. Беременная в первом триместре с сомнительным обследованием FAST может быть кандидатом на DPL, избегая воздействия большого количества радиации.На более поздних сроках беременности DPL может помочь дифференцировать массивное перитонеальное кровотечение из мочеточниково-плацентарного источника, опять же у пациентки с сомнительным обследованием FAST. 26
У стабильного пациента необходимо как можно скорее провести акушерское ультразвуковое обследование в отделении неотложной помощи. В последние годы во многих травматологических центрах использование обследования FAST стало обычным делом. Он широко используется хирургами-травматологами и врачами скорой помощи, которые после минимальной подготовки могут воспроизвести высокую чувствительность и точность определения свободной внутрибрюшинной жидкости.Ультразвуковое исследование беременной с травмой показало сопоставимую чувствительность и специфичность.
Тупая травма
Большинство случаев тупой травмы связано с дорожно-транспортными происшествиями, за которыми следуют падения и прямые нападения. На долю дорожно-транспортных происшествий приходится почти 60% тупых травм. По всей видимости, только падения распределяются неравномерно на протяжении всей беременности: более 80% падений происходит после 32 недель беременности в одной серии. У пациентов с тупой травмой наиболее частой причиной гибели плода является материнская смерть.Кроме того, материнская смертность является редкостью и часто, как и у небеременных пациенток, является результатом серьезной травмы головы.
Проникающая травма
При лечении проникающей травмы живота у беременной пациентки следует учитывать несколько ключевых факторов. Проникающая травма во время беременности обычно возникает в результате огнестрельных или ножевых ранений. Огнестрельные ранения, которые встречаются чаще, чем ножевые ранения, вызывают более высокую смертность как для матери, так и для плода. По мере того, как беременность приближается ко второму триместру, беременная матка перемещается из относительно защищенного положения в костном тазу в брюшную полость, и развивается характерная для беременности картина травмы.Смещенные вверх висцеральные органы в целом менее подвержены травмам, но они подвергаются большему риску, когда проникающая травма затрагивает верхнюю часть живота. Повреждения внутренних органов матери во время беременности встречаются реже, они осложняют только 19% случаев и приводят к материнской смертности 3,9%. Несоответствие, вероятно, связано с защитным действием большой мускулистой матки на внутренние органы. Огнестрельные ранения вызывают кратковременные ударные волны и кавитацию, поскольку они передают свою кинетическую энергию плотным тканям тела, вызывая более серьезные травмы, чем ножевые ранения с низкой скоростью.Плод находится в группе высокого риска, а травмы плода осложняют 66% огнестрельных ранений матки. Смертность плода колеблется от 40% до 70% в случае проникающей травмы и обычно является результатом либо преждевременных родов, либо прямого поражения плода ракетой. Колотые ранения в живот у беременных встречаются реже, чем огнестрельные ранения, и они имеют более низкую смертность как для матери, так и для плода. Местоположение колотой раны еще более важно при ведении беременной пациентки. Лечение проникающих ранений живота в настоящее время является спорным вопросом.Варианты ведения включают немедленное хирургическое обследование, DPL, лапароскопию, КТ с контрастным усилением, местное исследование раны и наблюдение. Поскольку матка, кажется, обеспечивает некоторую защиту от ракетного ранения, более индивидуальный подход может быть подходящим для беременной жертвы. Если входная рана от пули находится ниже дна матки, а пуля остается в теле матки, частота висцерального повреждения составляет менее 20%. Поскольку проникающая травма верхней части живота вызывает беспокойство при повреждении кишечника у матери, многие специалисты твердо убеждены в необходимости оперативного лечения травм верхней части живота.Поскольку травма над маткой имеет более высокий риск повреждения плода, рекомендуется индивидуальный подход, который может лучше подходить для травм нижней части живота. Оценка проникающей травмы у беременной пациентки должна быть скоординированной междисциплинарной работой. Амниоцентез может предоставить дополнительную информацию о жизнеспособности и возможном повреждении плода. Однако амниоцентез несет значительный риск для благополучия плода. Решение об оперативном или безоперационном лечении принимает хирург-травматолог и акушер-консультант.
Домашнее насилие
Для врачей скорой помощи диагностика домашнего насилия может быть более важной, чем диагностика отслойки плаценты. Беременная пациентка подвергается повышенному риску домашнего насилия. Этот очевидный повышенный риск может быть результатом увеличения заболеваемости или может быть результатом более широкого использования медицинских услуг и лучшего выявления. Обычные места физического насилия во время беременности включают лицо, голову, грудь и живот. Домашнее насилие может быть фактором риска низкой массы тела при рождении и задержки в дородовой помощи.Распространенность домашнего насилия колеблется от 0,9% до 20,1%. Наиболее эффективные стратегии выявления домашнего насилия, как правило, включают несколько личных интервью с высококвалифицированными людьми, которые задают конкретные вопросы. Используя простой инструмент отбора из трех вопросов, McFarlane et al. обнаружил, что распространенность физического или сексуального насилия во время беременности составляет 17%, что более чем вдвое больше, чем в предыдущих исследованиях. 33 Шестьдесят процентов беременных женщин, подвергшихся насилию, сообщили о двух или более случаях.Повышенный показатель подозрительности и краткий инструмент скрининга могут предоставить врачу неотложной помощи уникальную возможность выявить, вмешаться и предотвратить повторение домашнего насилия. При подозрении на домашнее насилие не следует откладывать консультации с социальными службами.
Чрезмерная кровопотеря и диссеминированное внутрисосудистое свертывание (ДВС)
Неполный выкидыш с сильным кровотечением следует немедленно лечить хирургической эвакуацией. Риски отсроченного вмешательства включают чрезмерную кровопотерю, впоследствии требующую переливания продуктов крови или ДВС-синдрома. 27 Акушерский ДВС-синдром относительно редко встречается при выкидышах в первом триместре, но может возникать при умеренных потерях в триместре, особенно при гибели плода и его задержке в утробе в течение длительного периода. ДВС-синдром может следовать за отслойкой плаценты или септическим абортом и может привести к тяжелому кровотечению и, возможно, эмболии околоплодными водами. Тяжелый ДВС-синдром может привести к полиорганной недостаточности и даже к смерти. В крайних случаях может потребоваться даже гистерэктомия. Их можно предотвратить с помощью своевременной диагностики и лечения.Клиническими проявлениями ДВС-синдрома являются острое кровотечение в сочетании со следующими лабораторными изменениями: снижение количества тромбоцитов, удлинение протромбинового времени, снижение уровня фибриногена и повышение маркеров распада фибрина, таких как D-димер. Лечение ДВС-синдрома, связанного с неполным абортом или септическим абортом, включает следующие четыре этапа: лечение основного состояния, предрасполагающего к ДВС-синдрому, включая хирургическое удаление оставшихся продуктов зачатия и внутривенное введение антибиотиков широкого спектра действия в случае подозрения на сепсис.Транексамовая кислота широко используется для лечения и профилактики акушерских кровотечений. Однако нет никаких доказательств его безопасности и эффективности при неполном или септическом аборте. Рекомбинантный активированный фактор VII (rFVIIa) был первоначально разработан для лечения гемофилии. Как и в случае с транексамовой кислотой, отсутствуют высококачественные доказательства ее эффективности и безопасности при ДВС-синдроме, осложняющем неполный или септический аборт. Есть опасения относительно возможности артериального тромбоза.В последних рекомендациях по лечению ПРК указано, что rFVIIa может использоваться в качестве дополнения к другим хирургическим методам лечения. 28
ГРУППА МАТЕРИНСКОЙ КРОВИ И ВЕДЕНИЕ ПАЦИЕНТОВ С ОТРИЦАТЕЛЬНЫМ РЕЗУСОМ
Исследования оценивали трансвагинальное кровотечение (TVB) как фактор риска изоиммунизации резус во время беременности. Большинство экспертов полагают, что оценка группы крови имеет важное значение и всем неиммунизированным резус-отрицательным беременным женщинам с TVB на любой стадии беременности следует проводить профилактику гаммаглобулином анти-D. 29
Иммуноглобулин Rh D (RhIg) показан для предотвращения сенсибилизации Rh D у Rh D отрицательных женщин. RhIg можно получить в отделениях неотложной помощи или в банках крови; RhIg требуется при сенсибилизирующем событии в первом триместре, таком как выкидыш, внематочная беременность, прерывание беременности и взятие проб ворсинок хориона, хотя в этих условиях риск аллоиммунизации оценивается в 1,5–2%. 30 , 31 Это должно быть дано в течение 72 часов после сенсибилизирующего события, хотя введение RhIg до 9-10 дней спустя может обеспечить некоторую защиту. 32
ВЫВОДЫ
Кровотечение на ранних сроках беременности является очень тревожным симптомом, от которого женщина хочет убедиться, что у нее продолжается беременность. Не всегда удается поставить диагноз при первом обращении. В некоторых случаях требуется повторное обследование или направление к акушеру. Как поставщики медицинских услуг, мы должны продолжать пересматривать и обновлять наши знания при ведении этой общей презентации, чтобы оптимизировать наш уход за этими пациентами (см. Практические рекомендации).
РЕКОМЕНДАЦИИ ПО ПРАКТИКЕ
КОНФЛИКТЫ ИНТЕРЕСОВ
Авторы этой главы заявляют, что у них нет интересов, которые противоречат содержанию главы.
Отзыв
Примечание издателя: Мы постоянно пытаемся обновлять и улучшать главы этой серии. Поэтому, если у вас есть какие-либо конструктивные комментарии к этой главе, пожалуйста, предоставьте их нам, выбрав ссылку «Ваш отзыв» в левом столбце.
ССЫЛКИ
1 | Хендрикс Э, Макнотон Х, Маккензи М.Кровотечение в первом триместре: оценка и лечение. Американский семейный врач 2019; 99 (3): 166–74. |
2 | Bever AM, Pugh SJ, Kim S, et al . Особенности роста плода при беременности с кровотечением в первом триместре. Акушерство и гинекология 2018; 131 (6): 1021. |
3 | Poon LC, Shennan A, Hyett JA, et al . Инициатива Международной федерации гинекологии и акушерства (FIGO) по преэклампсии: практическое руководство по скринингу и профилактике в первом триместре. Международный журнал гинекологии и акушерства 2019; 145: 1–33. |
4 | Majeed BM. Клиническая ценность тромбина в качестве предиктора преждевременных родов. Медицинский журнал Университета Тикрит 2017; 22 (1): 86–95. |
5 | Jacobo-Baca G, Salazar-Ybarra RA, Torres-de-la-Cruz V, Guzmán-López S, Elizondo-Omaña RE, Guzmán-López et al., et al. Протеомный профиль преэклампсии в I триместре беременности. Журнал медицины матери, плода и новорожденного 2020: 1–7. |
6 | Бала Н., Каур Н., Шифали А., и др. . Изучение материнского исхода кровотечения в первом триместре. Международный журнал репродукции, контрацепции, акушерства и гинекологии 9 (5): 2105. |
7 | Подход к оценке кровотечений на ранних сроках беременности. Альфен ан ден Рейн, Южная Голландия: Вольтерс Клувер, 2016.Доступно по адресу www.uptodate.com/contents/image?imageKey=OBGYN/88947&topicKey=OBGYN%2F6799&source=preview&rank=undefined [по состоянию на 4 февраля 2016 г.]. |
8 | Ли Л., Маккензи-МакХарг К., Хорш А. Влияние выкидыша и мертворождения на отношения матери и плода: комплексный обзор. Журнал репродуктивной и детской психологии 2017; 35 (1): 32–52. |
9 | Сапра К.Дж., Джозеф К., Галеа С., и др. .Признаки и симптомы потери беременности на ранних сроках: систематический обзор. Репродуктивные науки 2017; 24 (4): 502–13. |
10 | Palagiano A, Bulletti C, Pace M, и др. . Влияние вагинального прогестерона на боль и сократительную способность матки у пациенток с угрозой прерывания беременности до двенадцати недель беременности. Анналы Нью-Йоркской академии наук 2004; 1034 (1): 200–10. |
11 | 1 Di Renzo GC, Giardina I, Clerici G, Brillo E, Gerli S.Прогестерон при нормальной и патологической беременности. Молекулярная биология гормонов и клинические исследования 2016; 27 (1): 35–48. |
12 | Coomarasamy A, Devall AJ, Brosens JJ, et al . Микронизированный вагинальный прогестерон для предотвращения выкидыша: критическая оценка рандомизированных доказательств. Американский журнал акушерства и гинекологии 2020. |
13 | Coomarasamy A, Devall AJ, Cheed V, et al .Рандомизированное исследование прогестерона у женщин с кровотечением на ранних сроках беременности. Медицинский журнал Новой Англии 2019; 380 (19): 1815–24. |
14 | Огасавара М., Аоки К., Окада С., и др. . Эмбриональный кариотип абортов в зависимости от количества предыдущих выкидышей. Фертильность и бесплодие 2000; 73 (2): 300–4. |
15 | Di Renzo GC, Tosto V, Neykova K, et al. Прогестагены в профилактике преждевременных родов: обновленная информация. |
16 | Пьетт П. История природного прогестерона, бесконечная история. Climateric 2018; 21 (4): 308–314 |
17 | Ди Ренцо Г.К., Тосто В., Цибизова В. Прогестерон: История, факты и артефакты. Лучшие практики и исследования. Клиническое акушерство и гинекология 2020. DOI: 10.1016 / j.bpobgyn.2020.07.012 PMID: 32943346 |
18 | Дайя С., Уорд С., Берроуз Э. Профили прогестерона в циклах дефектов лютеиновой фазы и исход лечения прогестероном у пациентов с повторным самопроизвольным абортом. Am J Obstet Gynecol 1988; 158: 225–32. |
19 | Дайя С., Уорд С., Берроуз Э. Профили прогестерона в циклах дефектов лютеиновой фазы и исход лечения прогестероном у пациентов с повторным самопроизвольным абортом. Am J Obstet Gynecol 1988; 158: 225–32. |
20 | Кричли Х.О., Джонс Р.Л., Леа Р.Г., и др. . Роль медиаторов воспаления в эндометрии человека при отмене прогестерона и на ранних сроках беременности. J Clin Endocrinol Metab 1999; 84: 240–8 |
21 | Рагупати Р. Беременность: успехи и неудачи в парадигме Th2 / Th3 / Th4. Semin Immunol 2001; 13: 219–2 |
22 | Devall AJ, Coomarasamy A.Спорадическое невынашивание беременности и повторный выкидыш. Передовая практика и исследования Клиническое акушерство и гинекология 2020. |
23 | Говоров И., Лёфгрен С., Чайрети Р., Хольмстрём М., Бремме К., Минц М. Послеродовая болезнь Вербрандр. ретроспективное обсервационное исследование. PloS One 2016; 11 (10): e0164683. |
24 | Tarquini F, Coata G, Picchiassi E, Di Renzo 26 Однонуклеотидные полиморфизмы и осложнения беременности. Новые технологии и перинатальная медицина: прогноз и профилактика осложнений беременности 2019: 26. |
25 | Шах А.Дж., Килклайн Б.А. Травма при беременности. Клиники неотложной медицинской помощи 2003; 21 (3): 615–29. |
26 | Джайн В., Чари Р., Масловиц С., и др. . Руководство по ведению беременной с травмой. Журнал акушерства и гинекологии, Канада 2015; 37 (6): 553–71. |
27 | Стефанини М. Диффузная внутрисосудистая коагуляция: анализ основного механизма заболевания. CRC Critical Reviews in Clinical Laboratory Sciences 1972; 3 (3): 349–78. |
28 | Цур А., Мальваси А., Вергари У., и др. . Осложнения самопроизвольного аборта. Ведение и терапия ранних осложнений беременности Springer, 2016: 29–50. |
29 | Эрнандес-Андраде Э., Ахуед-Ахуед младший.[Трансвагинальное кровотечение при беременности как фактор риска изоиммунизации антигена резус-D]. Salud Publica Mex 2003; 45 (6): 492–6. |
30 | Комитет по практическим бюллетеням — акушерство. Бюллетень практики № 181: предотвращение аллоиммунизации Rh D. Акушерский гинекол . 2017; 130 (2): e57 – e70. |
31 | Хендрикс Э., Макнотон Х., Маккензи М.С. Кровотечение в первом триместре: оценка и лечение. Am Fam Physician 2019; 99 (3): 166–174. |
32 | Бриз С. Кровотечение при ранней беременности. Aust Fam Physician 2016; 45 (5): 283–6. |
33 | McFarlane J., Soeken K., Wiist W. Оценка мероприятий по снижению насилия со стороны интимного партнера по отношению к беременным женщинам // Здравоохранение. — 2000. — Т. 17. — №. 6. — С. 443-451. |
Вариант оценки онлайн-обучения
Все читатели, которые являются квалифицированными врачами или смежными медицинскими специалистами, теперь могут автоматически получить 2 кредитов на непрерывное профессиональное развитие от FIGO плюс сертификат о завершении исследования от GLOWM за успешные ответы на 4 вопроса с несколькими вариантами ответов (выбранных случайным образом). по изучению этой главы.
Студенты-медики могут получить только Свидетельство об окончании обучения .
(Чтобы узнать больше о программе поощрения непрерывного профессионального развития FIGO, НАЖМИТЕ ЗДЕСЬ)
Я хочу перейти к оценке исследования для этой главы
Общие сведения о ранней беременности
Общая информация о ранней беременности в CARE Fertility: Даллас и Форт-Уэрт, Техас
Поздравляем с положительным результатом теста на беременность! Ниже приведены некоторые из часто задаваемых вопросов о том, что можно и чего нельзя делать на ранних сроках беременности.Для вас также важно «прикоснуться» к акушеру / гинекологу. Звоните, чтобы поделиться новостью. Обычно мы передаем ваше лечение вашему акушерству примерно через 8-10 недель. Если у вас нет акушера-гинеколога, изучите и выберите его как можно скорее.
- Продолжайте принимать витаминов для беременных ежедневно. Некоторым пациентам полезно принимать витамины для беременных непосредственно перед сном, чтобы свести к минимуму тошноту. CAR обеспечит пополнение запасов в течение первого триместра; однако в течение оставшейся части беременности и в послеродовой период ваш акушер пропишет витамины для беременных.
- Естественно Курение противопоказано при беременности и должно быть немедленно прекращено. Даже всего несколько сигарет в день может оказать вредное воздействие на развивающийся плод. Точно так же следует избегать употребления алкоголя и во время беременности. Даже очень небольшое количество алкоголя может нанести вред развивающемуся плоду.
- Кофеин следует ограничить во время беременности. Выпейте одну чашку кофе (или аналогичный напиток) на ранних сроках беременности.
- Вагинальное кровотечение — не редкость на ранних сроках беременности.Розоватые или темно-коричневые пятна или кровотечение обычно не указывают на проблему с беременностью. Хотя обычно это не серьезно, мы хотели бы, чтобы вы задокументировали это, и вам следует связаться с одной из наших медсестер в удобное для вас время, чтобы сообщить об этом. Ярко-красное кровотечение вызывает беспокойство и называется «угрозой выкидыша». Хотя 50% беременностей протекают без осложнений, мы должны делать все возможное, чтобы предотвратить потерю нормальной беременности. Обычно мы рекомендуем ограничение активности (постельный режим с привилегиями в ванной, включая ограничение сексуальной активности) на протяжении всего кровотечения и приблизительно в течение 48 часов после его прекращения.Обратите внимание, что коричневатые пятна могут следовать за активным «ярко-красным» кровотечением и не требуют дополнительного постельного белья.
В редких случаях беременность может вызвать сильное кровотечение. Когда это происходит, может потребоваться врач и врач для завершения выкидыша и прерывания беременности. Это неотложная медицинская помощь. Если вы чувствуете, что у вас может быть сильное кровотечение или кровотечение (постоянное или продолжительное сильное кровотечение), вам следует немедленно обратиться в ближайшее отделение неотложной помощи.
- Купание: Ванна или душ вполне допустимы в первом триместре беременности.
- Спринцевание не рекомендуется во время беременности.
- Запор — очень частое явление во время беременности. Беременность, а также дополнительные витамины и железо, принимаемые во время беременности, могут ухудшить эти симптомы. Рекомендуется выпивать от 6 до 8 стаканов воды в день. Увеличение потребления жидкости может помочь предотвратить перерастание запора в проблему.Однако, если у вас возник запор, вы можете принимать различные смягчители стула или средства, формирующие объем, такие как Surfak, Senekot, Fibercon или Metamucil. Все это можно купить без рецепта. Молоко магнезии можно использовать, если размягчители стула неэффективны.
- Геморрой может стать проблемой при беременности. Избежание запора, безусловно, поможет предотвратить геморрой. Однако, если они действительно станут проблемой, может оказаться полезным замачивание в ванне и использование местных средств, таких как Preparation H или Anusol.
- Упражнение при беременности изучено недостаточно. Многие женщины могут без осложнений продолжать высокий уровень активности / упражнений на протяжении всей беременности. С другой стороны, некоторым пациентам со сниженным репродуктивным потенциалом может быть целесообразно ограничить количество упражнений. Теоретически это может ограничить отток крови от матки к мышцам. Чрезмерное повышение температуры тела также может быть вредным. Мы считаем, что большинство женщин могут заниматься повседневными делами дома или на работе.Это включает подъем, сгибание или растяжку. Вы можете избегать занятий спортом, которые приводят к устойчивому учащению пульса или сильному потоотделению. Приветствуется умеренная активность, например ходьба, за исключением случаев ярко-красного вагинального кровотечения.
- Регулярные ежедневные упражнения Физические упражнения важны во время беременности. Как правило, вы можете продолжать любую программу упражнений, в которой вы были до беременности, пока ваш пульс не превышает 140. Ходьба — одно из лучших упражнений.
- Сексуальные отношения безопасны во время беременности, если у вас нет таких осложнений, как кровотечение.
- Обычный уход Стоматологическая помощь в целом безопасна во время беременности. Если у вашего стоматолога есть вопросы относительно безопасности конкретной процедуры или антибиотиков, попросите их связаться с вашим акушером-гинекологом.
- Тошнота с или без рвота — распространенная жалоба на ранних сроках беременности. Может быть полезен частый прием пищи небольшими порциями. Могут быть полезны крекеры, сухие хлопья или сухие тосты между приемами пищи и перед сном.Очень важно поддерживать потребление жидкости. Если вы обнаружите, что не можете переносить витамины для беременных, вы можете прекратить их прием до тех пор, пока тошнота не исчезнет. Если вы это сделаете, очень важно принимать 1 мг фолиевой кислоты в день. Его можно купить в аптеке без рецепта. Если эти простые меры не уменьшают вашу тошноту и рвоту, пожалуйста, свяжитесь с нами или с вашим акушерским / гинекологическим офисом.
- Головные боли также распространены во время беременности. Для облегчения можно принять тайленол или сверхсильный тайленол.Обычно не рекомендуется принимать аспирин и НПВП (ибупрофен и т. Д.). Если ваша головная боль не исчезнет, обратитесь к гинекологу / акушеру.
- Расстройство желудка является обычным явлением. Безопасно принимать Маалокс, Миланту или Тумс. Другие жалобы со стороны ЖКТ, такие как газ или диарея , можно безопасно лечить во время беременности. Mylicon 80 можно использовать от газа, а иммодиум — от диареи.
- Симптомы простуды во время беременности следует лечить повышенной гидратацией, отдыхом и тайленолом.Хлорасептик спрей или леденцы, такие как леденцы от горла Cepacol, можно принимать при боли в горле. Робитуссин можно принимать от кашля.
- УЗИ органов малого таза можно безопасно проводить в первом триместре беременности. Обычно ваша первая сонограмма на беременность назначается через 2 с половиной недели после вашего первого теста на беременность, если вы прошли курс лечения, или через 2 с половиной недели после пропущенной менструации, если вы забеременели спонтанно. Они проводятся с понедельника по пятницу. Пожалуйста, уточняйте расписание клиники вашего врача вместе с администратором при планировании.Это особенное время, и мы все рады возможности разделить радость и волнение наших пациентов.
- Некоторые рецептурных лекарств могут быть менее безопасными во время беременности, чем другие. Если вы еще этого не сделали, сообщите своему лечащему врачу, что вы беременны, и убедитесь, что вы принимаете самые безопасные лекарства для решения ваших проблем со здоровьем.
Визуализация вагинального кровотечения на ранних сроках беременности
Кровотечение в первом триместре беременности является обычным явлением.Несмотря на то что
обычно без постоянных последствий, это может быть признаком осложнения,
например, угроза прерывания беременности или неудачная внутриутробная беременность, или
другая серьезная патология, например внематочная беременность или гестационный
трофобластическая болезнь. Знакомство с образцами изображений этих
сущности важны, так как неправильный диагноз может нанести вред матери,
плод или и то, и другое. В этом обзоре основное внимание будет уделено наиболее частым причинам
кровотечение в первом триместре, их визуализация и
диагностические алгоритмы.
Визуализация при беременности
Радиология играет важную роль в выявлении и ранней диагностике
осложнения беременности, при этом УЗИ (УЗИ) является основным методом визуализации
модальность. Почти все случаи кровотечения в первом триместре могут быть
адекватно оценен с комбинацией клинической оценки, сыворотка
Анализ β-ХГЧ и УЗИ, предпочтительно эндовагинальным методом. Магнитный
резонансная томография имеет ограниченную роль, особенно если США
технически неадекватный, или в условиях неопределенного придаточного
масса.КТ практически не играет роли в оценке первого триместра.
кровотечение. Эти рекомендации и дальнейшее обсуждение изложены в
самая последняя редакция критериев соответствия ACR для первого
Триместровое кровотечение (таблица 1). 1
Ультразвуковые изображения могут быть получены трансабдоминальным или эндовагинальным путем.
подходы; обычно оба используются в тандеме. Трансабдоминальное сканирование
обычно получается первым, с низкочастотным изогнутым или векторным
преобразователь, обычно 4-6 МГц.Это обеспечивает большое поле зрения,
оптимально для демонстрации крупных или широко распространенных процессов, таких как крупные
придаточные образования или гемоперитонеум. Эндовагинальное УЗИ обычно требуется для
более детальная оценка матки и яичников. Эндовагинальный
датчики используют более высокую частоту, обычно 8-10 МГц, что дает
повышенное разрешение за счет меньшего проникновения в ткани. Потому что
точные измерения ранних гестационных процессов имеют решающее значение,
По возможности следует использовать эндовагинальную визуализацию.Для этого
обзор, все эталоны размеров основаны на эндовагинальных измерениях, если только
иначе указано.
Нормальное раннее развитие
Децидуальная реакция появляется первой
Хотя первый триместр начинается в первый день последнего
менструальный цикл, оплодотворение происходит примерно через две недели,
знаменуя начало периода концептуса первого триместра
(Менструальный возраст 3-5 недель). Имплантация бластоцисты в
эндометрий возникает во время четвертой менструальной недели, после чего
эндометрий называется децидуальной оболочкой. 2 За это время
очень ранний хорионический мешок может быть виден как небольшой мешок, заполненный жидкостью
с эхогенным ободком, расположенным эксцентрично внутри эндометрия,
известный как «внутрипадающий признак» (рис. 1). 3 Это может быть
наблюдается уже через 4,5 недели и почти на 100% специфичен для
внутриутробная беременность (IUP), хотя чувствительность к ней составляет всего 60-68%. 4
Он предшествует «двойному децидуальному знаку», который состоит из двух
концентрические эхогенные кольца: децидуальная капсула, окружающая
гестационный мешок, а decidua parietalis — противоположный
стенка эндометрия, часто разделенная тонким скоплением жидкости
внутри полости эндометрия (рис. 2). 5 Как и
Внутридецидуальный знак, двойной децидуальный знак очень специфичен, но
нечувствительный; кроме того, желточный мешок может быть виден до того, как этот признак
очевидно, что делает его менее полезным для подтверждения раннего IUP. Важно отметить, что
следует отличать эти два ранних признака ВМС от жидкости
скопление в канале эндометрия, «псевдогестационный мешок»
(Рисунок 3).
Внешний вид желточного мешка
Желточный мешок — это первая структура, которую можно визуализировать в
ранний гестационный мешок (хорионический мешок), обычно ко времени
Диаметр гестационного мешка (MSD) составляет 8-10 мм (рис. 4). 6 А
нормальный желточный мешок всегда меньше 6 мм в диаметре; желточный мешок большой
более 6 мм почти на 100% специфичны для патологической беременности. 7 Вскоре
после появления желточного мешка зародыш обычно виден на
примерно 6 недель, когда MSD больше 16 мм, как небольшой
эхогенная структура вдоль одной стороны желточного мешка. Сердечная деятельность может
обычно идентифицируются по тому времени, когда эмбрион становится видимым.
Формирование амниона и эмбриона
Формирование амниотического мешка совпадает с образованием желтка
мешочек, но обычно не виден на этой ранней стадии из-за его
очень тонкая мембрана.К 7 неделям беременности амниотический мешок
становится видимым, когда он наполняется жидкостью и отделяется от эмбриона
(Рисунок 5). К тому времени, когда амниотический мешок станет видимым, эмбрион может быть
легко идентифицировать; отсутствие эмбриона или «признак пустого амниона» — это
высокоспецифичен для неудачной беременности (рис. 6). 8 По мере увеличения амниотического мешка он постепенно стирает хорионический мешок с полным слиянием к 12 неделям гестации. 9
При отсутствии визуализации любого из вышеперечисленных в настройках
положительный результат β-ХГЧ в моче или сыворотке, беременность следует рассматривать как
беременность неизвестного происхождения, или PUL.
Несостоявшаяся внутриутробная беременность
Знакомство с конкретными критериями США для диагностики неисправности или
анэмбриональная беременность («зараженная яйцеклетка») (рис. 6) имеет важное значение. В
традиционно преподаваемые пороги дискриминации по размеру для объявления
ненормальная беременность была поставлена под сомнение, 10 и
Общество ультразвуковых радиологов впоследствии приняло пересмотренную
критерии; результаты их консенсусного заявления на конференции
недавно был опубликован. 11 Короче говоря, основная причина
обновленные критерии заключались в повышении специфичности изображения
диагностика неудачной IUP для предотвращения нежелательного прекращения очень
ранние, но потенциально жизнеспособные беременности.
Традиционное радиологическое обучение было «кратным пяти»
Правило: 1) желточный мешок должен быть виден, когда средний гестационный мешок
диаметр (GSD)> 10 мм; 2) эмбрион должен быть виден, когда
средний GSD> 15; и 3) сердцебиение должно присутствовать, когда коронка
длина крупа (CRL) эмбриона> 5 мм.Хотя, вероятно, указывает на
ненормальная беременность, они не специфичны. Строгое соблюдение этих
критерии редко приводят к ложному диагнозу неудачного
беременность, когда на самом деле существует потенциально жизнеспособная беременность, которая
может пострадать вмешательство. Пересмотренные критерии диагностики
Несостоятельность беременности следующие (таблица 2). 11 Обратите внимание на увеличение пороговых значений CRL и среднего размера GSD, ниже которых не следует диагностировать неудачную беременность.
Одна из самых важных новых концепций заключается в том, что диагностика
Несостоявшаяся беременность не должна быть сделана на основании однократного повышения β-ХГЧ
измерение в настройках PUL.Может развиться нормальная беременность
после УЗИ без IUP и β-ХГЧ больше, чем
традиционный дискриминационный порог 2000 или даже 3000 мМЕ / мл. 12,13
Следовательно, диагноз неудачной или внематочной беременности никогда не должен
основываться на однократном измерении β-ХГЧ при отсутствии окончательного УЗИ.
Выводы.
Угроза прерывания беременности
Термин «угроза прерывания беременности» применяется к любой беременности сроком менее
20 недель с аномальным кровотечением, болью или схватками, с закрытым
шейка матки.Кровотечение происходит до 27% беременностей с последующим
риск выкидыша примерно 12%. 14
Субхорионное кровотечение
Субхорионическое или перигестационное кровотечение присутствует примерно у 20% женщин с угрозой прерывания беременности, 15
и является наиболее частой причиной кровотечения при обычных IUP, обычно
предъявляя в конце первого триместра. В США они отображаются как
гиперэхогенный или гипоэхогенный, в зависимости от возраста продуктов крови
(Рисунок 7).Чаще всего они не связаны с какими-либо значительными
клинические последствия, особенно при наличии сердечной деятельности плода.
Большие кровотечения, определяемые как охватывающие более 2/3 окружности
гестационный мешок, с большей вероятностью приведет к прерыванию беременности
(Рисунок 8). 16 Для гематом меньшего размера не подтверждены прогностические пороги размера, 17 , хотя это открытие является фактором риска последующих осложнений беременности. 18,19
Внематочная беременность
На внематочную беременность приходится 2% всех беременностей по сравнению с прошлым годом.
Об этом сообщает U.S. Центры по контролю и профилактике заболеваний в 1992 г. 20
Заболеваемость выше у пациентов с ранее перенесенной внематочной болезнью.
беременность, заболевания маточных труб, наличие внутриматочной спирали и
тем, кто подвергается экстракорпоральному оплодотворению. 21 Классика
клиническая триада — боль, кровотечение и образование придатков; однако это
присутствует только в меньшинстве случаев. Подавляющее большинство внематочных
беременность происходит в маточной трубе (трубная внематочная). Менее употребителен
локализации включают интерстициальный (роговой), шейный, в пределах кесарева сечения
секционный рубец, или яичник.Иногда единственная находка в США будет бесплатной.
жидкость.
Трубная беременность
Визуализация живого эмбриона вне полости матки 100%
специфичен для внематочной беременности, но на практике встречается редко.
Чаще выявляется придаточное трубное кольцо. В США это состоит из
эхогенное кольцо с центральной жидкостью, отделенное от яичника. Кольцо
может содержать или не содержать желточный мешок или эмбрион. Кольцо обычно больше
эхогенный, чем кольцо желтого тела, с которым оно может
потенциально запутаться (рисунок 9). 22,23 Отличительные
между ними жизненно важно, поскольку неправильный диагноз желтого тела как
внематочная беременность на фоне PUL может иметь трагические последствия.
Давление эндовагинального датчика на яичник может помочь определить,
поражение находится внутри яичника или отдельно от него. Как яичниковая внематочная
беременность чрезвычайно редка, что свидетельствует о внутри яичниковом
расположение подтверждает желтое тело и по существу исключает внематочную
масса.
Часто эктопию можно идентифицировать только как внеовариальный придаток.
масса, без классического кольцевидного вида, из-за кровоизлияния.Хотя наличие цветового потока помогает подтвердить внематочную беременность.
массы, обратное не всегда верно. Не все эктопии сосудистые,
а отсутствие цветного доплеровского течения не исключает внематочной
беременность. Хотя большое количество кровотечений обычно указывает на
разорванная внематочная киста, иногда может присутствовать разорванная геморрагическая киста
с аналогичной клинической и УЗИ картиной.
Интерстициальная беременность
При внематочной беременности имплантаты внутри интерстициального сегмента
маточная труба, это называется интерстициальной (или роговой) эктопией.Их можно ошибочно принять за IUP, если не исследовать полностью, поскольку они могут
имеют нормальный интерфейс с эндометрием по их внутреннему краю.
Кроме того, важно отличие от трубной эктопии, так как
роговая беременность имеет повышенный риск серьезного кровотечения и
смертность.
Промежуточное положение можно определить по эксцентрическому положению.
высоко в матке, а также наличием только тонкого
мантия миометрия по внешнему краю, обычно менее 5 мм
толстый. 24,25 Еще одна полезная функция —
«Знак интерстициальной линии», представляющий собой тонкую эхогенную линию, идущую
от канала эндометрия непосредственно к гестационному мешку, представляя
роговой сегмент эндометриального канала или интерстициальная часть
маточная труба (рисунок 10). 26
Шейная беременность
Как и при интерстициальной внематочной беременности, риск значительного
кровотечение и смертность увеличиваются при эктопии шейки матки по сравнению с
трубная эктопия.Гестационный мешок при шейной внематочной беременности должен
отличить от гестационного мешка, проходящего через шейку матки
во время аборта. В случае внематочной шейки матки
гестационный мешок обычно сохраняет свою нормальную круглую или слегка яйцевидную форму
форма. Дополнительно наличие перигестационного кровотока по цвету
Допплер может помочь в различении (рис. 11 ) . 27,28 Проходящий гестационный мешок имеет зубчатый или удлиненный вид без эмбриональной сердечной деятельности (рис. 12). 29
Кесарево сечение рубец беременность
Беременности, имплантированные в месте рубца после кесарева сечения, часто
приводят к самопроизвольному выкидышу (44%), но имеют повышенный риск
развитие предлежания плаценты и приросшей плаценты, если они развиваются позже
во время беременности и связаны с повышенным риском тяжелых
кровотечение при родах. 30 Диагноз легче установить в
первый триместр, когда полость матки пуста,
гестационный мешок, имплантированный спереди на уровне шейного зева или
на видимом или предполагаемом участке рубца после кесарева сечения, и
перигестационный доплеровский поток (рисунок 13).
Ведение внематочной беременности
Внематочную беременность можно лечить медикаментозно или хирургическим путем. Визуализация
особенности, влияющие на управление, включают размер внематочной болезни;
наличие сердечной деятельности эмбриона, кровоизлияния в таз или маточные трубы
разрыв; и расположение внематочной. Нехирургические методы включают:
системный метотрексат или местная инъекция под контролем УЗИ
метотрексат или KCl. При эктопии маточных труб — сальпингостомия или сальпингэктомия
может быть выполнено. При интерстициальной эктопии может потребоваться роговая резекция или
гистерэктомия.Кесарево сечение или эктопия шейки матки могут потребовать
сочетание медикаментозной и хирургической терапии.
Сосудистые причины кровотечения
Сохраненные продукты зачатия
Сохраненные продукты зачатия (RPOC) можно найти по следующему адресу:
терапевтический или самопроизвольный аборт, а также послеродовой. Следующий
аборт в первом триместре обычно бывает нормальным или слегка повышенным
β-ХГЧ. Наличие задержанного гестационного мешка не является диагностическим.
дилемма, но встречается редко.Наличие кровотока в
утолщенный эндометрий, особенно когда он связан с видимой массой,
весьма наводит на мысль о RPOC (рис. 14). Однако отсутствие
Доплеровский поток не обязательно исключает RPOC. К сожалению, есть
нет окончательного порога толщины эндометрия, который является полностью конкретным;
однако толщина <10 мм, вероятно, исключает возможность
клинически значимый RPOC. 31
Артериовенозная мальформация
Артериовенозные мальформации (АВМ) матки могут быть:
врожденный или приобретенный; и может встречаться в настройке предшествующего
терапевтический аборт, дилатация и выскабливание, кесарево сечение или
инвазивная опухоль, такая как карцинома эндометрия или гестационный
трофобластическая болезнь. 17 ПТрМ могут состоять из одного
артериовенозный свищ (АВФ) или сложное строение из множества сосудов.
УЗИ обычно демонстрирует сложную массу с выявлением цветного допплера.
внутренний поток (рисунок 15). Спектральный доплер демонстрирует низкое сопротивление
формы волны артериальной и пульсирующей венозной крови, соответствующие
сосудистое шунтирование. 32
На УЗИ часто наблюдается совпадение АВМ и
RPOC, а различение не всегда возможно. RPOC, как правило,
расположен внутри эндометрия, с АВМ в миометрии; тем не мение,
наличие неоднородной крови в полости эндометрия может
затемнить края миометрия или имитировать RPOC.Клинический анамнез и сыворотка
β-ХГЧ помогает различать эти две сущности.
Гестационная трофобластическая болезнь
Кровотечение — одно из наиболее частых клинических проявлений этого
спектр заболеваний, который включает пузырный занос, инвазивный родинок,
и хориокарцинома. Признак — чрезмерное производство β-ХГЧ.
Другие классические признаки быстро увеличивающейся матки, гиперемезиса
gravidarum и преэклампсия чаще встречаются во втором триместре. 33
Пузырьковый пузырек
Полная пузырно-пузырчатая родинка — наиболее распространенное из этих образований.На
США, классический вид «грозди винограда» часто отсутствует в
первый триместр и внешний вид вариабельны. Результаты могут включать
небольшая эхогенная масса без кистозных пространств или смешанное твердое и кистозное образование
масса внутри эндометрия. 34 Кисты лютеина фека в области
яичники возникают в результате повышенного производства β-ХГЧ, но обычно не
присутствует до второго триместра. Отсутствие сосудов, цветовой поток
обычно не помогает в диагностике полной пузырно-пузырчатой родинки (рис.
16). 35
Инвазивный родинок / хориокарцинома
Отличие неинвазивных родинок от инвазивных
родинка / хориокарцинома не всегда возможна при УЗИ.В отличие от
эхинококковые родинки, инвазивные родинки и хориокарциномы демонстрируют
цветовой поток на доплеровском изображении с формами сигналов с низким импедансом (рисунок 17). 35
Инвазивные родинки глубоко прорастают в миометрий, иногда с
проникновение в ткани параметрия и брюшину, но редко
метастазировать. Напротив, хориокарцинома легко метастазирует в
легкие и реже таз 17 , для которых полезна КТ (рис. 18). Магнитно-резонансная томография может помочь в оценке стойкого остаточного поражения таза.
Заключение
Ультразвук позволяет легко определить наиболее частые причины вагинального
кровотечение на ранних сроках беременности и играет важную роль у пациентки
управление. Знакомство с внешним видом США, а также новые правила
важно, чтобы избежать нанесения потенциального вреда матери или
развивающийся плод.
Список литературы
- Lane BF, Wong-You-Cheong JJ, Javitt MC, et al. Критерии соответствия ACR ®
Кровотечение в первом триместре. Можно купить в
http: // www.acr.org/~/media/ACR/Documents/AppCriteria/Diagnostic/FirstTrimesterBleeding.pdf.
Американский колледж радиологии. По состоянию на 28 апреля 2014 г. - Gupta N, Angtuaco TL. Эмбриозонология в первом триместре беременности. УЗИ . 2007; 2: 175-185.
- Yeh HC. Сонографические признаки беременности на ранних сроках. Crit Rev Diagn Imaging . 1988; 28: 181-211.
- Чанг Дж., Левин Д., Свайр М. и др. Внутридецидуальный признак: надежен ли он для диагностики ранней внутриутробной беременности? AJR Am J Roentgenol .2004; 183: 725-731.
- Bradley WG, Fiske CE, Filly RA. Признак двойного мешка ранней внутриутробной беременности: использование для исключения внематочной беременности. Радиология .1982; 143: 223-226.
- Nyberg DA, Mack LA, Laing FC, Patten RM. Отличить нормальный рост гестационного мешка от аномального на ранних сроках беременности. J Ультразвук . 1987; 6: 23-27.
- Stampone C, Nicotra M, Muttinelli C, Cosmi EV. Трансвагинальная сонография желточного мешка при нормальной и патологической беременности. J Clin Ultrasound .1996; 24: 3-9.
- McKenna KM, Feldstein VA, Goldstein RB, Filly RA. Пустой амнион: признак неудачной беременности. J Ультразвук . 1995; 14: 117-121.
- Coady AM. Первый триместр, гинекологические аспекты. В: Аллан П.Л.,
Бакстер GM, Уэстон MJ, ред. Клиническое УЗИ. 3-е изд. Эдинбург:
Черчилль Ливингстон; 2011: 740-769. - Abdallah Y, Daemen A, Kirk E, et al. Ограничения тока
определение выкидыша с использованием среднего диаметра гестационного мешка и
Измерение длины макушки и крупа: многоцентровое обсервационное исследование. Ультразвуковой акушерский гинеколь . 2011; 38: 497-502. - Doubilet PM, Benson CB, Bourne T, Blaivas M, et al. Диагностические критерии нежизнеспособной беременности в начале первого триместра. N Engl J Med . 2013; 369: 1443-1451.
- Doubilet PM, Benson CB. Еще одно свидетельство против надежности дискриминационного уровня хорионического гонадотропина человека. J Ультразвук . 2011; 30: 1637-1642.
- Mehta TS, Levine D, Beckwith B. Лечение внематочной беременности: это
уровень хорионического гонадотропина человека 2000 мМЕ / мл разумный
порог? Радиология .1997; 205: 569-573. - Хасан Р., Бэрд Д.Д., Херринг А.Х. и др. Особенности и предикторы вагинального кровотечения в первом триместре беременности. Энн Эпидемиол . 2010; 20: 524-531.
- Нюберг Д.А., Лайнг ФК. Угрожающий аборт и аномалия в первую очередь
триместр внутриутробной беременности. В: Паттерсон А.С., изд. Трансвагинальный
УЗИ. Сент-Луис: Ежегодник Мосби, 1992: 85-103. - Bennett GL, Bromley B, Lieberman E, Benacerraf BR. Субхорионический
кровоизлияние при беременности в первом триместре: прогноз беременности
результат с сонографией. Радиология . 1996; 200: 803-806. - Dighe M, Cuevas C, Moshiri M и др. Сонография при кровотечении в первом триместре. J Clin Ультразвук . 2008; 36: 352-366.
- Надь С., Буш М., Стоун Дж. И др. Клиническое значение
субхорионические и ретроплацентарные гематомы выявляются в первые
триместр беременности. Акушерский гинекол . 2003; 102: 94-100. - Borlum KG, Thomsen A, Clausen I, Eriksen G. Долгосрочный прогноз беременности у женщин с внутриутробными гематомами. Акушерский гинекол . 1989; 74: 231-233.
- Центры по контролю и профилактике заболеваний (CDC). Внематочная беременность — США, 1990–1992 гг. MMWR Morb Mortal Wkly Rep . 1995; 44: 46-48.
- Левин Д. Внематочная беременность. Радиология . 2007; 245: 385-397.
- Frates MC, Visweswaran A, Laing FC. Сравнение трубного кольца и
эхогенность желтого тела: полезная дифференцирующая характеристика. J Ультразвук . 2001; 20: 27-31. - Stein MW, Ricci ZJ, Novak L и др. Сонографическое сравнение трубного кольца внематочной беременности с желтым телом. J Ультразвук . 2004; 23: 57-62.
- Чен Г.Д., Линь М.Т., Ли МС. Диагностика интерстициальной беременности с помощью сонографии. J Clin Ультразвук . 1994; 22: 439-442.
- Graham M, Cooperberg PL. Ультразвуковая диагностика интерстициальной беременности: выводы и подводные камни. J Clin Ультразвук . 1979; 7: 433-437.
- Акерман Т.Э., Леви С.С., Дашевский С.М. и др.Интерстициальная линия: сонографические данные при интерстициальной (роговой) внематочной беременности. Радиология . 1993; 189: 83-87.
- Jurkovic D, Hacket E, Campbell S. Диагностика и лечение ранних
шейная беременность: обзор и отчет о двух пролеченных случаях
консервативно. Ультразвуковой акушерский гинеколь . 1996; 8: 373-380. - Vas W, Suresh PL, Tang-Barton P, et al. Ультрасонографическая дифференциация шейного аборта от шейной беременности. J Clin Ультразвук .1984; 12: 553-557.
- Kakaji Y, Nghiem HV, Nodell C, Winter TC. Сонография неотложных акушерских и гинекологических состояний: часть I, неотложные родовспоможения. AJR Am J Roentgenol . 2000; 174: 641-649.
- Юркович Д., Хиллаби К., Вельфер Б. и др. Диагностика в первом триместре
и ведение беременностей с имплантацией в нижний сегмент матки
Рубец после кесарева сечения. Акушерский УЗИ Гинекол . 2003; 21: 220-227. - Коричневый DL.УЗИ органов малого таза у пациенток после аборта и в послеродовом периоде. УЗИ Q . 2005; 21: 27-37.
- Polat P, Suma S, Kantarcy M, et al. Цветной допплер-УЗИ в оценке сосудистых аномалий матки. Рентгенография . 2002; 22: 47-53.
- Hou JL, Wan XR, Xiang Y и др. Изменения клинических признаков пузырно-пузырного заноса: анализ 113 случаев. J Reprod Med . 2008; 53: 629-633.
- Green CL, Angtuaco TL, Shah HR, Parmley TH.Гестационная трофобластическая болезнь: спектр радиологической диагностики. Рентгенография . 1996; 16: 1371-1384.
- Чжоу Q, Лэй XY, Xie Q, Cardoza JD. Сонографическая и допплеровская визуализация
в диагностике и лечении гестационной трофобластической болезни:
12-летний опыт работы. J Ультразвук . 2005; 24: 15-24.
Вернуться к началу
.
