О чем свидетельствует повышенная температура тела после манту у ребенка?
Начиная с годовалого возраста, каждому ребенку ежегодно должны делать пробу манту. Данная инъекция отличается от прививок тем, что она не укрепляет иммунитет человека, а является своеобразным диагностическим методом, позволяющим на ранней стадии определить заболевание с пугающим названием туберкулез. Если ребенок здоров, а вакцина качественная, реакция будет отрицательной: скорее всего на месте введения вакцины останется еле видимое пятнышко. Если же в детском организме орудуют патогенные микробы, на их деятельность организм может отреагировать повышенной температурой и местной реакцией: припухлостью места введения инъекции, покраснением, появлением папулы. Но что именно провоцирует температуру после манту у ребенка? Разберемся в этом вопросе.
Причины гипертермии после манту
Как правило, при правильном хранении и введении вакцины она никакого вреда для детского организма не представляет. Ведь что такое проба манту? Это процесс подкожного введения разрушенных возбудителей заболевания — туберкулина. Это вещество не содержит живых палочек Коха. Однако температура у ребенка все-таки может подняться. Причин этому несколько:
Ведь что такое проба манту? Это процесс подкожного введения разрушенных возбудителей заболевания — туберкулина. Это вещество не содержит живых палочек Коха. Однако температура у ребенка все-таки может подняться. Причин этому несколько:
- Пониженная сопротивляемость организма – ослабленный иммунитет, на фоне которого возникает гиперчувствительность к препарату.
- Температура может подняться, если ребенок уже был болен, например, каким-нибудь воспалительным заболеванием.
- Ослабленный вследствие перенесенного инфекционного заболевания иммунитет.
- Аллергическая реакция на компоненты вакцины (например, белок).
- Неправильное введение пробы манту, вследствие чего ранка от инъекции была инфицирована.
- Некачественный туберкулин.
- Индивидуальная непереносимость туберкулина.
В норме после пробы манту температура у ребенка может подняться до предела 37,50С. Такое повышение может продержаться 3 дня, после чего температура нормализуется. Однако если ребенок ощущает слабость, у него сильно болит голова, его лихорадит – нужно обратиться в клинику за консультацией. Также родителей должны насторожить:
Однако если ребенок ощущает слабость, у него сильно болит голова, его лихорадит – нужно обратиться в клинику за консультацией. Также родителей должны насторожить:
- температура выше 380С, при которой жаропонижающие препараты бессильны;
- сильное увеличение папулы в размерах, ее болезненность, покраснение или загноение;
- сопутствующие симптомы в виде головных болей, диареи, отсутствия аппетита, судорог, тошноты и рвоты, обмороков, помутнения сознания и пр.;
- явная аллергическая реакция, сопровождающаяся отечностью, сильным зудом, затруднением дыхания.
Если проба манту сопровождается вышеуказанными симптомами, ребенка нужно срочно везти в больницу. Причину такой реакции на рядовую вакцинацию должен выяснять врач, обследовав ребенка. Помните: на качественную манту реакция со значительным повышением температуры возникать не должна.
Можно ли предупредить повышение температуры после манту?
Прежде чем поставить ребенку пробу манту, убедитесь, что:
- Ваш ребенок абсолютно здоров: если есть хоть малейшие подозрения на нездоровое состояние вашего чада, отложите вакцинацию на время, пока малыш полностью не поправится.

- У вашего ребенка нет индивидуальной непереносимости туберкулина. Если же это не так, откажитесь от прививок манту и выберите другой оптимальный метод диагностики туберкулеза.
- Ребенок не чешет и не трогает место инъекции.
- После выздоровления к моменту вакцинации прошло не меньше недели.
- У ребенка не режутся зубы.
- Температура тела ребенка перед вакцинацией сохраняется в пределах нормы – 36,6-36,80С.
- Ребенок – не аллергик.
Если после манту у ребенка поднялась незначительная температура, сбивать ее не стоит – состояние крохи нормализуется само по себе. Если же ртутный столбик термометра поднимается выше 380С, без жаропонижающего средства и врачебной консультации обойтись не получится. В таком случае не нужно отказываться от дополнительных обследований – лучше сразу убедиться, что заболевания у вашего ребенка нет, чем жить в неведении и домыслах. Берегите своих детей!
← Почему у грудничка пульсирует родничок: причины явленияЯчмень у ребенка: чем лечить недуг в домашних условиях? →
Другие материалы рубрики
Температура на манту — может ли подняться температура после манту
Проба Манту назначается с целью установления наличия в организме туберкулезной палочки у детей. Для взрослых назначается флюорография, но данная процедура имеет ряд противопоказаний, в том числе и детский возраст. Чаще всего инъекция переносится хорошо, но при влиянии определенных факторов температура на Манту повышается.
Для взрослых назначается флюорография, но данная процедура имеет ряд противопоказаний, в том числе и детский возраст. Чаще всего инъекция переносится хорошо, но при влиянии определенных факторов температура на Манту повышается.
Повышение температуры на манту: нормально ли это?
Повышение температуры при манту
Температура после Манту не должна подниматься. Это обусловлено тем, что данная инъекция является не простой прививкой. Она не проводится в профилактических целях и предназначается для выявления реакции организма на туберкулин. Нормой считается небольшое покраснение, припухлость и уплотнение в области укола. При этом не должно возникать болезненных ощущений или недомогания. Поднимается температура у ребенка в результате развития аллергии или на фоне иных причин и не всегда говорит о наличии туберкулезной палочки в организме.
Почему поднимается температура
У ребенка режутся зубы
Причин возникновения негативной реакции может быть несколько. Зачастую это может возникать из-за наличия инфекционного заболевания, которая не проявила себя на момент введения препарата. В случаях, когда вместе с повышением температуры наблюдаются кашель, насморк, чихание, першение или болезненные ощущения в горле, то вакцинация не является причиной появления симптомов.
В случаях, когда вместе с повышением температуры наблюдаются кашель, насморк, чихание, першение или болезненные ощущения в горле, то вакцинация не является причиной появления симптомов.
Также причинами могут стать:
- Недавно перенесенное заболевание инфекционной природы возникновения. Организм после борьбы с вирусами ослаблен и на введенный препарат реагирует увеличением показателей температуры. Специалисты рекомендуют воздержаться от введения инъекции после перенесенного заболевания и провести процедуру спустя две недели после выздоровления.
- У ребенка режутся зубы. Это является частой причиной возникновения симптома, который не имеет отношения к Манту.
- Аллергическая реакция. Аллергия на туберкулин отмечается в редких случаях, что и проявляется в виде увеличения показателей температуры на Манту. Также может наблюдаться положительная реакция на инъекцию, но при этом ребенок не болен туберкулезом.
- Непереносимость или повышенная чувствительность.
 При этом увеличение температуры может сопровождаться покраснением в месте укола. Чтобы избежать появления подобной реакции необходимо применять другой метод диагностики заболевания.
При этом увеличение температуры может сопровождаться покраснением в месте укола. Чтобы избежать появления подобной реакции необходимо применять другой метод диагностики заболевания. - Инфицирование. Если после Манту поднялась температура, возникло сильное покраснение, отечность, это может говорить о том, что ребенок расчесал место укола. Родителям следует внимательно следить за тем, чтобы малыш не подвергал область введения препарата воздействию.
- Неправильно введенная инъекция. Препарат вводится внутрикожно, между слоями эпидермиса. Возникновения неприятных симптомов может быть спровоцировано подкожным введением.
Температура после прививки Манту может подниматься в случаях, когда был введен некачественный препарат. При этом повышение температуры сопровождается тошнотой и рвотой.
Почему возможна такая реакция
Некоторых родителей волнует вопрос: может ли подняться температура на Манту и почему это происходит. Чаще всего она не несет в себе опасности, особенно если показатели не превышают 37,5 градусов. Проба Манту не является прививкой, которую проводят в профилактических целях. Она предназначается для установления реакции организма ребенка на туберкулин. При норме она должна появляться в виде незначительного покраснения, зуда и появления папулы.
Проба Манту не является прививкой, которую проводят в профилактических целях. Она предназначается для установления реакции организма ребенка на туберкулин. При норме она должна появляться в виде незначительного покраснения, зуда и появления папулы.
При повышении температуры после введения препарата необходимо правильно установить причину реакции. Для этого перед проведением процедуры необходимо следовать ряду несложных правил:
- Ребенок не должен болеть инфекционными и другими заболеваниями.
- Препарат должен быть качественным. Качество вакцины должно быть подтверждено специальными документами.
- Вводимый туберкулин должен правильно храниться. Несоблюдения условий или сроков хранения приводит к изменению состава вакцины и появления после прививки опасных симптомов.
Температура после Манту увеличивается в редких случаях, но если это произошло, не стоит игнорировать симптом. Его появление говорит о том, что в организме малыша присутствуют болезнетворные организмы и необходимо найти причину.
Температура может увеличиваться в зависимости от индивидуальных особенностей организма. После того, как препарат введен, иммунные клетки начинают его разрушение, что проявляется легким покраснением кожного покрова.
Но детский организм может немного иначе реагировать на подобные изменения. Именно поэтому и поднимается температура.
Что делать, если поднялась температура?
Нурофен
Если наблюдается увеличение температуры на Манту у ребенка, необходимо предпринять следующие меры:
- При показателях не более 37,5 градусов давать жаропонижающие средства нельзя. Она обычно проходит через некоторое время самостоятельно. В случаях, когда температура не снижается длительное время, следует проконсультироваться у лечащего врача.
- При наличии показателей больше 37,5 ребенку можно дать «Нурофен» и обратиться к специалисту.
При повышенной температуре малышу нужно обеспечить комфортные условия. В первую очередь следует давать ему как можно больше жидкости. Это поможет вывести из организма токсины. Также следует:
Это поможет вывести из организма токсины. Также следует:
- Поддерживать оптимальную температуру в помещении и влажность.
- Не вводить новые продукты в рацион после прививки несколько дней.
- При наличии лихорадки дать ребенку подогретое молоко и накрыть одеялом. Стоит помнить, что укутывать при этом категорически запрещено.
- При высокой температуре можно сделать охлаждающие компрессы на лоб.
- Регулярно измерять температуру с целью контроля.
Оставлять без внимания состояние, при котором наблюдается повышение температуры после введения инъекции категорически нельзя.
Как избежать повышения температуры: меры профилактики
Чтобы уберечь своего ребенка от подобных симптомов, специалисты рекомендуют соблюдать ряд профилактических мер:
- Откладывать процедуру при наличии подозрений на развитие инфекционного заболевания. Реакция на Манту в виде температуры может быть спровоцирована наличием вируса. Организм ребенка при этом ослаблен и возможно ухудшение состояния.

- Отказаться от проведения вакцинации при наличии у малыша непереносимости к туберкулину. В этом случае следует выбрать другой метод обследования.
- Нельзя позволять расчесывать место введения вакцины. Постоянное механическое воздействие приводит в травмированию верхнего слоя эпидермиса и проникновению в микротрещинки и ранки инфекции.
- Отложить процедуру минимум на две недели, если ребенок перенес инфекционное заболевание, так как иммунитет в этот период ослаблен.
- Не делать пробу, когда у малыша режутся зубки.
Также перед проведением процедуры следует измерить температуру тела. Показатели не должны превышать 36,8 градусов.
Температура тела повыситься на Манту может по нескольким причинам. Но в любом случае следует обратиться к специалисту. Она не всегда говорит об инфицировании и может подниматься в результате воздействия других факторов. Чтобы исключить появление симптома, необходимо соблюдать профилактические меры и в течение 3 дней после введения препарата наблюдать за состоянием ребенка.
Родителям – доступно об иммунитете и вакцинации
Инфекции – войны человека с микробами.
Насморк, кашель, боль в горле, плохое самочувствие… Эти симптомы известны
каждому. Нет на Земле человека, который бы никогда в жизни не болел. Мы
появляемся на свет из стерильной среды, и с самого момента рождения нас
непрерывно атакуют миллиарды микроорганизмов (бактерий, вирусов). Со
многими из них мы научились мирно уживаться. Но есть и такие, которые,
попадая в наш организм, разрушают его, вызывая инфекционные болезни.
иммунного щита – достигается.
Календарь вакцинации
Разные инфекции по-разному распространены в разных странах. В каждом
государстве принято защищать население от наиболее распространенных
инфекций, и для этого практически во всех странах мира существует
обязательная вакцинация. Какие прививки в каком порядке делать – на эти
Какие прививки в каком порядке делать – на эти
вопросы отвечают Национальные календари вакцинации.
В России последняя редакция государственного Национального календаря
действует с 1 апреля 2014 года. На сегодня обязательны прививки от:
туберкулеза, гепатита В, дифтерии, столбняка, коклюша, полиомиелита, кори,
краснухи, паротита, гемофильной инфекции, пневмококковой инфекции, гриппа.
Вакцинация от некоторых других инфекций (например, ветряной оспы,
гепатита А, клещевого энцефалита, ротавирусной инфекции, менингококковой
инфекции и других) – обязательна для групп риска и при угрозе эпидемии, а
также по желанию.
Реакции на прививку
Каждый ребенок – особенный. И у каждого – свой собственный способ бороться с
болезнями. У кого-то при каждой банальной простуде всегда высокая температура, а у другого – любая ОРВИ вызывает приступ удушья. А кто-то, например, может вообще не замечать никаких болезней, спокойно перенося их
на ногах. А иногда организм преподносит сюрпризы в виде непредсказуемых
А иногда организм преподносит сюрпризы в виде непредсказуемых
аллергий, которые могут возникнуть и у совершенно здорового человека.
Так и реакция на прививку – индивидуальна, и предсказать ее невозможно.
В большинстве случаев реакция ограничивается небольшим нарушением
самочувствия, или же обходится без этого.
Осмотр врача перед прививкой
Перед проведением прививки необходимо:
Во-первых, разобраться, какую прививку делать. Сведения о прививках с
рождения вносятся в несколько медицинских документов (прививочная карта,
амбулаторная карта, прививочный сертификат). Задача врача – разобраться с
этими сведениями. Для этого мы просим приносить на прием перед прививкой
все официальные медицинские документы.
Во-вторых, убедиться, что ребенок здоров. Врач осматривает ребенка, изучает
его анамнез, результаты анализов, измеряет температуру тела. Если будут
найдены противопоказания к вакцинации — прививку можно отложить на
некоторое время (это называется медицинский отвод).
В-третьих, врач объясняет родителям, как себя вести после прививки, на какие
симптомы обращать внимание, как можно помочь ребенку при нарушении
самочувствия и когда обращаться за срочной помощью.
В-четвертых, родители в обязательном порядке заполняют добровольное
информированное согласие на проведение прививки.
Наши советы помогут разобраться в порядке действий после прививки:
В первые 30 минут после прививки
Не забудьте и не стесняйтесь задать ваши вопросы врачу. Врач разъяснит, какие
реакции на прививку могут возникнуть и когда, а также – в каких случаях
обращаться за медицинской помощью.
Не торопитесь покинуть поликлинику или медицинский центр. Посидите в
течение 20-30 минут неподалеку от кабинета. Во-первых, это поможет
успокоиться, во-вторых – позволит быстро оказать помощь в случае
возникновения непредсказуемых немедленных аллергических реакций на
прививку.
Если ребенок находится на грудном вскармливании – дайте ему грудь, это
поможет ему успокоиться.
Если ребенок достаточно взрослый, порадуйте его каким-нибудь приятным
сюрпризом, наградите его чем-нибудь, похвалите. Скажите ему, что все в порядке.
По возвращении домой после прививки
Если у ребенка поднялась температура выше 38,5 С вызовите врача.
Первая ночь после прививки
Чаще всего, температурные реакции на инактивированные вакцины возникают
в первые сутки-двое после прививки.
Ни в коем случае не пользуйтесь аспирином! Его применение у детей младшего
возраста чревато тяжелыми осложнениями. Анальгин – препарат, который детям
может вводиться только под контролем врача или бригад скорой медицинской
помощи.
Первые два дня после прививки (все вакцины)
Не вводите новых продуктов в рацион ребенка (и в свой рацион, если ребенок
находится на грудном вскармливании).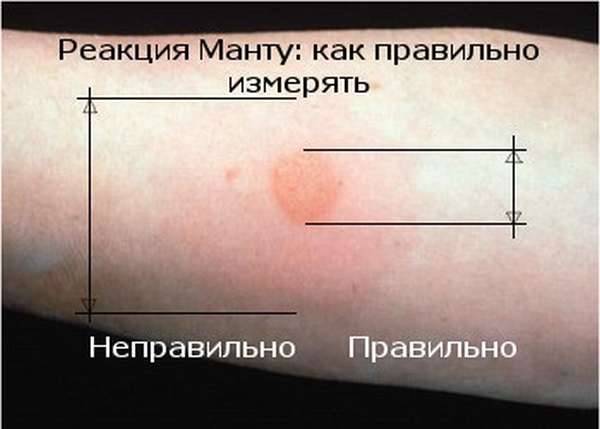 Это можно будет сделать на 3-и сутки
Это можно будет сделать на 3-и сутки
после прививки и позже.
Принимайте те препараты для профилактики аллергии, которые назначил врач.
Следите за температурой тела ребенка. Старайтесь, чтобы она не поднималась
выше 38,5 С (в подмышечной впадине). Если температура остается повышенной,
продолжайте принимать жаропонижающие согласно инструкции к препаратам.
У части детей на фоне повышения температуры возможно появление так
называемых фебрильных судорог. В этом случае необходимо, чтобы ребенка
осмотрел врач.
С ребенком можно гулять (по самочувствию), можно купать его под душем.
Если была проведена проба Манту – при купании старайтесь, чтобы вода не
попадала на место постановки пробы. Не забывайте, что пот это тоже жидкость,
поэтому следите за тем, чтобы ручка ребенка не потела (ничем не заклеивайте
место пробы).
При появлении сильных реакций в месте укола (припухлость, уплотнение,
Покраснение нужно использовать только рекомендованные врачом мази.
После прививки – не всегда означает «вследствие прививки»
Если возникла какая-либо нежелательная реакция после 48 часов после прививки
инактивированной вакциной, то вакцинация с 99% вероятностью здесь ни при
чем. Наиболее частой причиной температурных и некоторых других реакций у
детей младшего возраста являются режущиеся зубки, у детей старшего возраста –
простудные инфекции.
В любом случае, сохраняющаяся дольше 3 дней после прививки температурная
реакция требует осмотра ребенка врачом.
Через 5-12 дней после прививки (живые вакцины)
В случае прививки живыми вакцинами побочные реакции обычно возникают на
5-12 сутки после прививки.
Коревая вакцина иногда вызывает температурную реакцию, насморк, боль в
горле, подкашливание, конъюнктивит, иногда небольшую сыпь, похожую на
коревую. Все эти симптомы проходят за 2-3 дня, сами по себе.
Краснушная вакцина нередко сопровождается кратковременной сыпью,
похожей на саму краснуху. Лечения такая сыпь не требует, она не опасна и
Лечения такая сыпь не требует, она не опасна и
проходит сама за 1-2 суток, без следа.
Паротитная вакцина также иногда дает температурные реакции и небольшое
увеличение околоушных слюнных желез.
В случае вакцинации живой полиомиелитной вакциной побочных реакций
практически не бывает, но после прививки необходимо соблюдать правила
личной гигиены (отдельная кровать, горшок, отдельные от других детей
постельное белье, одежда и изоляция привитого ребенка в семье от больных
иммунодефицитом).
Если после прочтения данной статьи у Вас остались какие-либо вопросы по
вакцинации, обратитесь к лечащему врачу.
На какой день проверяют Манту у ребенка
|
| |
|
3 апреля 2019 | |
Содержание
Реакция Манту – это внутрикожная или накожная проба, которую ставят, чтобы выявить специфический ответ иммунной системы на введение туберкулина.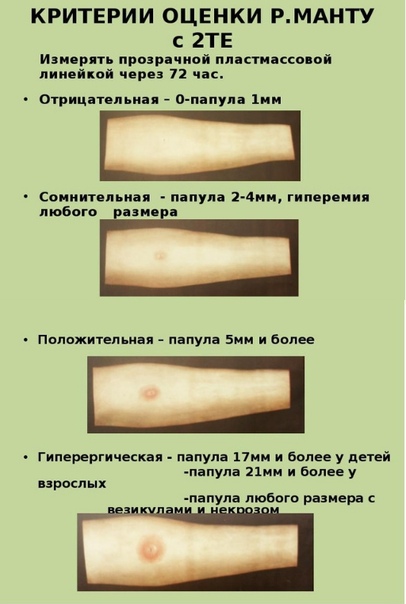 Таким образом, она предназначена не для выработки у малыша иммунитета к болезни, как другие прививки, а для выявления иммунитета к туберкулезу. Туберкулиновая проба (второе название реакции Манту) – очень важная диагностическая процедура для каждого ребенка. Реакцию на пробу проверяет врач через несколько суток после проведения процедуры. Многие родители, волнуясь о здоровье своего малыша, хотят узнать предварительный результат еще до осмотра доктором. В этой статье мы расскажем, на какой день проверяют Манту и как это сделать самостоятельно. Важно помнить: самостоятельная «диагностика» ни в коем случае не заменит осмотра у профессионала.
Таким образом, она предназначена не для выработки у малыша иммунитета к болезни, как другие прививки, а для выявления иммунитета к туберкулезу. Туберкулиновая проба (второе название реакции Манту) – очень важная диагностическая процедура для каждого ребенка. Реакцию на пробу проверяет врач через несколько суток после проведения процедуры. Многие родители, волнуясь о здоровье своего малыша, хотят узнать предварительный результат еще до осмотра доктором. В этой статье мы расскажем, на какой день проверяют Манту и как это сделать самостоятельно. Важно помнить: самостоятельная «диагностика» ни в коем случае не заменит осмотра у профессионала.
Когда проверяют Манту
Реакция Манту, хоть и не является прививкой в полном смысле слова, входит в список обязательных прививок, которые нужно поставить ребенку. Впервые туберкулиновую пробу проводят годовалым малышам. Если провести процедуру раньше, из-за возможных реакций кожи трудно определить результат.
Затем реакция Манту проверяется каждый год приблизительно в одно и время, пока ребенку не исполнится 14 лет. Детям, которым не ставили прививку от туберкулеза, пробу Манту ставят дважды в год. А детям, попадающим в группу риска, т.е., имеющим тесный контакт с человеком, больным туберкулезом, реакцию Манту проверяют 2-4 раза в год. Реакцию Манту проверяют через несколько дней медики.
Детям, которым не ставили прививку от туберкулеза, пробу Манту ставят дважды в год. А детям, попадающим в группу риска, т.е., имеющим тесный контакт с человеком, больным туберкулезом, реакцию Манту проверяют 2-4 раза в год. Реакцию Манту проверяют через несколько дней медики.
После того, как туберкулин ввели ребенку внутрикожно, частички бактерий начинают притягивать к себе Т-лимфоциты. Таким образом на введение вещества реагируют Т-лимфоциты, которые уже имели дело с палочкой Коха. Это и есть реакция Манту, которая внешне выглядит как уплотнение, «пуговка» на внутренней поверхности предплечья. Она должна быть определенного размера и формы, если имеются отклонения, врач может заподозрить у ребенка туберкулез. Чтобы не бить тревогу раньше времени, пугая себя и ребенка, важно знать, через сколько дней проверяют Манту. В течение первых дней место укола может краснеть и воспаляться, быть слишком припухлым, что затрудняет исследования.
Само вещество туберкулин, которым ставят пробу, не способен вызвать туберкулез. Он состоит из ослабленных возбудителей туберкулеза и не опасен для человека.
Он состоит из ослабленных возбудителей туберкулеза и не опасен для человека.
Как выглядит реакция Манту
В первый день область укола может покраснеть, возможно образование припухлости. Часто после туберкулиновой пробы ребенок испытывает сильный зуд на месте укола, но чесать нельзя. Если иммунитет снижен, температура тела может немного подняться. Затем образуется папула, при надавливании приобретающая белый оттенок. В первые часы границы «пуговки» четкие, но через сутки размываются. В норме спустя несколько дней покраснение спадает, а папула уже не имеет четких границ.
Через сколько проверяют Манту у ребенка
Достоверность полученных результатов зависит непосредственно от того, на какой день проверяют манту. Достоверный результат обнаружится через 72-76 часов, т.е., через три дня. Правильный результат будет только в этот период. По истечении этих часов размер «пуговки» изменяется и диагностика будет неверной.
Врач, который проверяет Манту, специальной медицинской линейкой измеряет размер папулы.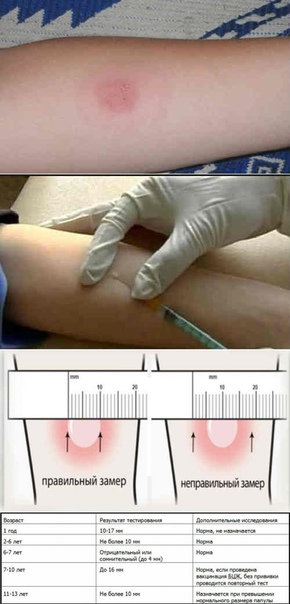 Чем она меньше, тем лучше. Норма у здорового ребенка 0-1 мм. Но стоит помнить, что иногда туберкулиновая проба может дать ложный результат – положительный или отрицательный. Причина может крыться в других заболеваниях малыша, в процедуре, проведенной с нарушениями или в некачественном туберкулине. В любом случае, доктор назначит ряд диагностических процедур. Иногда результат зависит и от индивидуальных особенностей детского организма, поэтому пробу оценивают в динамике, сравнивая с прошлогодними результатами.
Чем она меньше, тем лучше. Норма у здорового ребенка 0-1 мм. Но стоит помнить, что иногда туберкулиновая проба может дать ложный результат – положительный или отрицательный. Причина может крыться в других заболеваниях малыша, в процедуре, проведенной с нарушениями или в некачественном туберкулине. В любом случае, доктор назначит ряд диагностических процедур. Иногда результат зависит и от индивидуальных особенностей детского организма, поэтому пробу оценивают в динамике, сравнивая с прошлогодними результатами.
Почему Манту проверяют через 72 часа
Если проверять реакцию детского организма раньше, папула не до конца сформировалась. В первые часы место укола напоминает укус комара, а вокруг имеется покраснение. Именно на 4 день время припухлость спадает, и папула приобретает достоверные черты.
А через 5 дней после укола туберкулина, папула уменьшается в размере, что также исказит результаты. Поэтому нужно и можно проверить манту на 4 день – через 72 часа после введения препарата.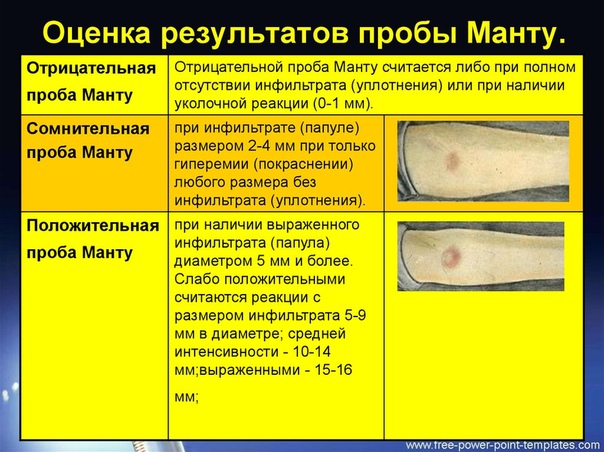 А вот на 5 сутки реакцию на введение препарата проверять уже нельзя.
А вот на 5 сутки реакцию на введение препарата проверять уже нельзя.
Чаще всего детсадовцам и школьникам туберкулиновую пробу ставят в пятницу, чтобы в понедельник можно было проверять реакцию. Если манту сделали в понедельник, когда проверять? Врачи назначают осмотр на четверг, примерно в это же время. Если пробу поставили во вторник, проверяют в пятницу.
Кто проверяет Манту в поликлинике? Как правило, это та же медсестра, которая и ставила «прививку». Также это может быть педиатр или фтизиатр – врач, занимающийся выявлением, лечением и профилактикой туберкулеза.
Отправляя ребенка на туберкулиновую пробу, подсчитайте, на какие сутки проверяют Манту врачи. Если в этот день не будет возможности показать ребенка специалисту, лучше перенести пробу на более удобное время. Лучше временно отложить «прививку», чем мучить себя тревожными сомнениями, а ребенка – необходимостью повторной процедуры.
Как проверить реакцию Манту самостоятельно у ребенка
Если мы выяснили, через сколько часов проверяют Манту, можно ли провести осмотр самому? Конечно, посмотреть, какого размера стала «пуговка» и сравнить показатели с нормой, можно и самостоятельно, до прихода ко врачу.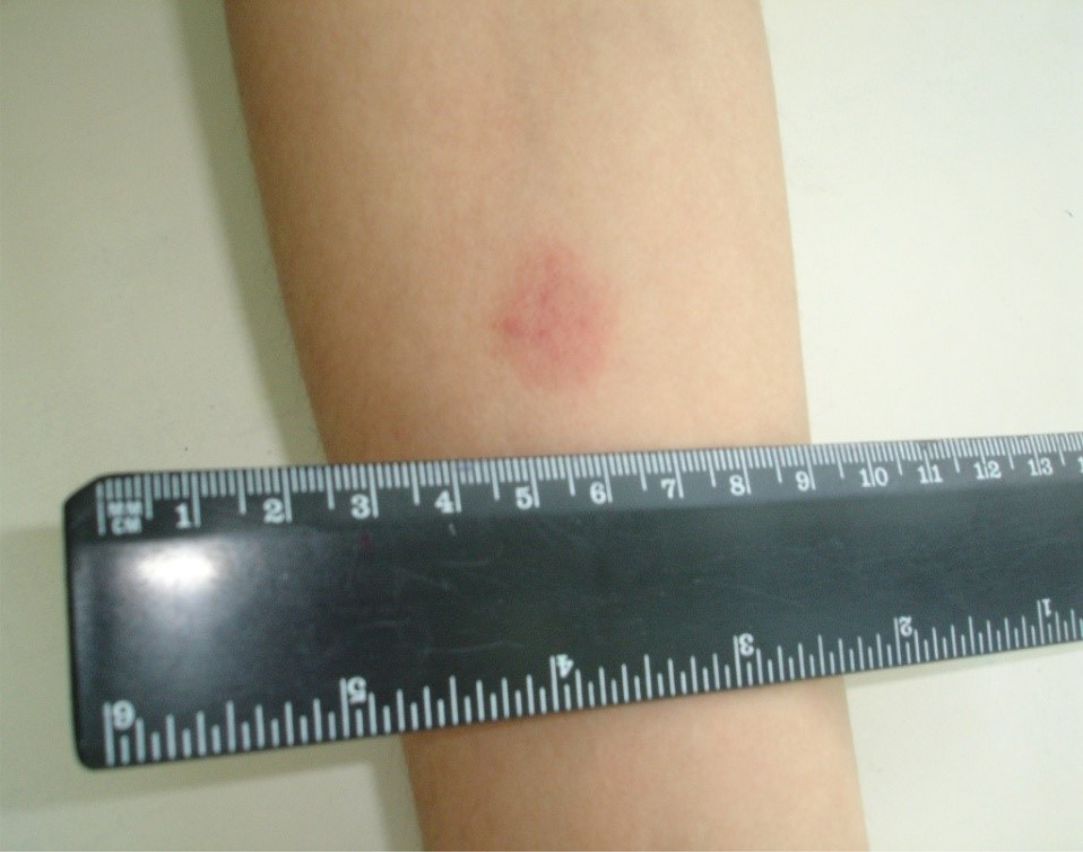 Но только врач даст адекватное заключение.
Но только врач даст адекватное заключение.
Как проверить Манту у ребенка дома самому:
- Обратите внимание на размер покраснения, но не берите его в расчет при измерении
- Обратите внимание, есть ли внутри уплотнение и на его размер
- При желании, ручкой обведите саму папулу, не касаясь покраснения – так будет легче определить размер «пуговки»
- Прозрачной пластиковой линейкой измерьте размер уплотнения
- Предварительно позаботьтесь о качественном естесственном или искусственном освещении – папула крохотная, размером в несколько миллиметров
Если на 4 сутки при хорошем освещении реакция Манту практически незаметна, проба считается отрицательной, а у ребенка отсутствует туберкулез
Размеры реакции Манту:
- От 0 до 1 мм – отрицательная реакция
- 2-4 мм – реакция считается сомнительной, ребенка заносят в группу риска
- Папула больше 5 мм говорит о том, что ребенок, с высокой вероятностью, болен.
 Лишь по реакции на туберкулиновую пробу диагноз не ставят. Проводит дополнительные исследования
Лишь по реакции на туберкулиновую пробу диагноз не ставят. Проводит дополнительные исследования - Свыше 17 мм – так называемая гиперергическая реакция, являющаяся серьезным симптомом туберкулеза
У детей, которым не ставили прививку БЦЖ или старше 6 лет, папулы быть не должно, или ее размер должен быть не больше 1 мм. Тогда проба считается отрицательной. К недостоверным результатам могут привести предыдущие прививки, аллергические реакции, заражение паразитами, простудные и инфекционные заболевания, переливание крови, неправильно проведенная процедура, нарушения правил ухода за областью укола. Прививка манту может ставиться только через месяц после предыдущей вакцинации или перенесенного заболевания.
Размер папулы зависит от возраста ребенка. Также врач исследует, насколько нынешняя реакция Манту больше предыдущей. Если эта разница 6 мм и более – есть повод для беспокойства.
Если после укола ребенок испытывает зуд в области укола, не позволяйте ему расчесывать это место. В ранку может попасть инфекция, а результаты пробы будут недостоверными. Нельзя первые несколько дней мазать Манту йодом, зеленкой, противозудными средствами, а также мочить. Это тоже может повлиять на результат. Несколько дней после туберкулиновой пробы желательно не давать ребенку аллергены – шоколад, апельсины и т.д.
В ранку может попасть инфекция, а результаты пробы будут недостоверными. Нельзя первые несколько дней мазать Манту йодом, зеленкой, противозудными средствами, а также мочить. Это тоже может повлиять на результат. Несколько дней после туберкулиновой пробы желательно не давать ребенку аллергены – шоколад, апельсины и т.д.
Как мы сказали, реакцию Манту проверяют через 3 дня, но в некоторых случаях ребенка необходимо показать доктору до назначенного срока.
Ребенка показать врачу нужно сразу, если появились симптомы:
- Значительное повышение температуры тела
- Слабость, головокружение и общее плохое самочувствие
- Если в области укола появилось сильное воспаление, или даже гной
Подобная реакция может свидетельствовать об аллергии на туберкулин. Однако, эти явления – редкость.
Если проба показала положительный результат, врач назначает комплекс других диагностических процедур. Исследуют мокроту, делают флюорографию грудной клетки, и обследуют других членов семьи. При необходимости назначают противотуберкулезную терапию.
Исследуют мокроту, делают флюорографию грудной клетки, и обследуют других членов семьи. При необходимости назначают противотуберкулезную терапию.
Реакцию проверяют через 72 часа.
Пробу оценивает специалист (врач-педиатр, врач-фтизиатр).
В России реакция Манту выполняется детям для допуска к вакцинации БЦЖ-м, БЦЖ, а также для контроля за проведенной вакцинацией и выявления туберкулеза.
Исключение из правил может быть, главное, чтобы проведенная проба Манту была проверена и оценена специалистом, а ее результат внесен в медицинский документ (справка от врача, форма 063у, 026у, сертификат прививок).
Температура у младенцев после прививки: стоит ли сразу волноваться?
Вакцинация малышей проводится с целью защиты неокрепшего организма от опасных инфекционных заболеваний. Любой вирус для младенца в разы опаснее, чем для взрослого человека. Именно поэтому в первый год жизни ребенку делают несколько наиболее важных прививок. После процедуры у младенца может подняться высокая температура. Родителям необходимо знать, в каких случаях такая реакция является нормальной, а когда нужно срочно обращаться к педиатру.
Именно поэтому в первый год жизни ребенку делают несколько наиболее важных прививок. После процедуры у младенца может подняться высокая температура. Родителям необходимо знать, в каких случаях такая реакция является нормальной, а когда нужно срочно обращаться к педиатру.
Почему температура после прививки – это нормально?
Гипертермия после введения вакцины является распространенным явлением и не считается отклонением от нормы. В организм ребенка поступают антигены различных микробов, и иммунная система начинает их обезвреживать. Чтобы сформировалась невосприимчивость к инфекции, выделяются пирогенные вещества. Именно они и провоцируют повышение температуры.
У каждого малыша имеются свои индивидуальные особенности, поэтому у одних детей наблюдается незначительная гипертермия, а у других – температура может быть довольно высокой. Также много зависит от типа вакцины и степени ее очистки.
Температура после прививки: когда стоит волноваться?
Зачастую даже незначительное повышение температуры после прививки вызывает у родителей тревогу. Однако педиатры говорят о том, что такое состояние не является опасным для ребенка. В течение нескольких дней температура полностью нормализуется без последствий для здоровья. Не более чем в 10 % случаев гипертермия может вызывать серьезные опасения.
Однако педиатры говорят о том, что такое состояние не является опасным для ребенка. В течение нескольких дней температура полностью нормализуется без последствий для здоровья. Не более чем в 10 % случаев гипертермия может вызывать серьезные опасения.
Вот случаи, в которых нужно немедленно обращаться к врачу:
- ни одно жаропонижающее не дает положительного эффекта;
- к гипертермии добавляются судороги, головная боль, рвота, немеют конечности, а на коже появляется сыпь;
- высокая температура у младенца держится больше 7 дней;
- ребенок практически не ест и не пьет;
- фиксируется температура выше 39°;
- добавляются явные симптомы простуды.
Как наблюдать за ребенком после прививки
Необходимо несколько раз в день измерять температуру (в отдельных случаях это делается через каждые 2 часа). Градусник ставится в область подмышечной впадины. Показатели не должны превышать отметки 38,5°. Педиатры рекомендуют сбивать температуру после вакцинации, так как она не способствует выработке иммунитета, а только изнуряет ребенка. За малышом нужно внимательно следить, так как в некоторых случаях могут появляться судороги. Тогда нужно немедленно обращаться к врачу.
Педиатры рекомендуют сбивать температуру после вакцинации, так как она не способствует выработке иммунитета, а только изнуряет ребенка. За малышом нужно внимательно следить, так как в некоторых случаях могут появляться судороги. Тогда нужно немедленно обращаться к врачу.
Также у младенца может проявляться аллергическая реакция: кожа возле места укола припухает, уплотняется, появляется покраснение. Педиатр назначает специальные мази для малыша. Дополнительно можно делать примочки, поочередно прикладывая к месту укола бинтик, смоченный в теплой воде или воде комнатной температуры.
В первые трое суток не рекомендуется давать малышу незнакомую пищу: вводить в рацион новые фрукты, менять смеси. Если женщина кормит малыша грудью, ей также стоит внимательно следить за тем, что она ест.
Почему у ребенка возникает температура после прививки?
В вакцине содержатся выделенные частицы возбудителей различных инфекционных заболеваний. Сами по себе они не могут спровоцировать заражение. Однако организм реагирует на них как на серьезную угрозу. В результате запускается иммунный процесс, при котором активизируется образование антител. Дополнительно вырабатываются вещества, которые снижают теплоотдачу. Это приводит к повышению температуры тела. В такой среде большинство вирусов и бактерий просто не выживают. Также гипертермия ускоряет процесс выработки антител. Так как у каждого ребенка организм имеет свои особенности, после прививки температура может подняться незначительно (максимум до 37,5°) или же будет наблюдаться лихорадка (38,5° и выше). Наиболее сильная реакция наблюдается после введения вакцины АКДС.
Однако организм реагирует на них как на серьезную угрозу. В результате запускается иммунный процесс, при котором активизируется образование антител. Дополнительно вырабатываются вещества, которые снижают теплоотдачу. Это приводит к повышению температуры тела. В такой среде большинство вирусов и бактерий просто не выживают. Также гипертермия ускоряет процесс выработки антител. Так как у каждого ребенка организм имеет свои особенности, после прививки температура может подняться незначительно (максимум до 37,5°) или же будет наблюдаться лихорадка (38,5° и выше). Наиболее сильная реакция наблюдается после введения вакцины АКДС.
Плановая вакцинация позволяет выработать у младенцев иммунитет против самых распространенных инфекционных заболеваний. Все манипуляции проводятся только после тщательного осмотра у педиатра и проведения необходимых анализов. Случаи гипертермии после прививки являются нормальной реакцией организма и при тщательном уходе за ребенком, а также своевременном обращении к врачам не влечет за собой серьезных последствий. Узнать больше информации, получить предварительную консультацию и записаться на вакцинацию можно на сайте института вакцинации «Инпромед» или заказать обратный звонок.
Узнать больше информации, получить предварительную консультацию и записаться на вакцинацию можно на сайте института вакцинации «Инпромед» или заказать обратный звонок.
Диаскинтест — Диаскинтест: вопросы и ответы
Безопасен ли препарат ДИАСКИНТЕСТ®? Есть ли побочные явления?
Препарат прошел все доклинические и клинические испытания на обширном контингенте взрослых и детей в разных областях нашей страны и доказал свою полную безопасность. Как побочные явления, возможны кратковременные признаки общей реакции на аллерген – недомогание, головная боль, повышение температуры.
Как препарат ДИАСКИНТЕСТ® сочетается с другими прививками?
При отрицательном результате на ДИАСКИНТЕСТ® профилактические прививки (кроме БЦЖ) можно проводить сразу после учета результата. Если же прививки уже проведены, то ДИАСКИНТЕСТ® можно проводить только через месяц.
Можно ли делать препарат ДИАСКИНТЕСТ® ребенку с аллергией?
Да, но на фоне десенсибилизирующей терапии (5 дней до и 2 дня после пробы).
Можно ли после внутрикожной пробы с препаратом ДИАСКИНТЕСТ® мыться, ходить в бассейн и т.д.?
Попадание капель воды не влияет на результат Диаскинтеста. Мыться можно! Но при этом, избегайте попадания на кожу в месте введения препарата химических раздражителей − шампуней, гелей для душа и т.д. От посещения бассейна лучше воздержаться. Не стоит заклеивать место укола лейкопластырем, обрабатывать зеленкой, йодом, перекисью водорода, кремами. После постановки пробы не позволяйте ребенку расчесывать место введения препарата.
Можно ли проводить внутрикожную пробу с препаратом ДИАСКИНТЕСТ® ребенку с ОРВИ, и если нет, то через сколько можно?
Если у ребенка ОРВИ, пробу лучше не делать. Дождитесь полного выздоровления.
С какого возраста делают препарат ДИАСКИНТЕСТ®?
Внутрикожная проба с препаратом ДИАСКИНТЕСТ® показана детям с одного года.
Чем препарат ДИАСКИНТЕСТ® отличается от Манту?
За счет того, что в состав препарата ДИАСКИНТЕСТ® входят белки, вызывающие ответную иммунную реакцию только на наличие патогенных (способных вызывать заболевание) микобактерий туберкулеза, тест имеет сопоставимую с пробой Манту чувствительность (способность выявлять инфекцию у тех у кого она действительно есть), но! и, что самое главное, более высокую специфичность (способность давать отрицательную реакцию у тех, у кого инфекции нет). По технике проведения препарат ДИАСКИНТЕСТ® не отличается от Манту – это внутрикожная инъекция с образованием папулы (лимонной корочки). Результат также регистрируется через 72 часа.
По технике проведения препарат ДИАСКИНТЕСТ® не отличается от Манту – это внутрикожная инъекция с образованием папулы (лимонной корочки). Результат также регистрируется через 72 часа.
Что входит в состав препарата ДИАСКИНТЕСТ®?
ДИАСКИНТЕСТ® содержит рекомбинантный белок CFP10/ESAT6 , как основной компонент. Остальные составляющие вы можете найти в инструкции к препарату, которая представлена в соответствующем разделе.
осмотр врачей, исследования и прививки
Скачать весёлый чек-лист
Первый год жизни – самый сложный для организма человека. Очень важно не упустить возможные проблемы развития, пока их еще легко исправить, поэтому посещать поликлинику с грудничком придется часто, даже если он абсолютно здоров. Осмотр педиатра, например, обязателен каждый месяц в течение года, не считая острых заболеваний, а кроме него, еще профильные врачи, УЗИ, анализы…
Каждый родитель понимает, что медицинское сопровождение новорожденному необходимо, и старается дать ему самое лучшее, но первый год почти всегда сопровождается двумя главными страхами:
нужно столько всяких обследований, что мы обязательно что-нибудь забудем;
нужно столько всяких обследований, что мы обязательно разоримся.

Лучший способ избавиться сразу от обоих – выбрать для грудничка программу годового обслуживания. В этом случае напоминать о нужных визитах и вакцинах вам будем мы, а для лучшего контроля ниже мы приводим список всего, что нужно вашему ребенку с точки зрения медицины в течение первого года жизни. Что касается денежной стороны вопроса – годовое обслуживание практически всегда выгоднее оплаты каждого отдельного визита.
Во-первых, вы сразу понимаете, сколько вы заплатите. Во-вторых, мы предоставляем молодым родителям спецпредложения и разные варианты таких программ, которые позволят вам сэкономить.
В пакет включены не только профилактические осмотры, но и экстренные вызовы врача на дом, чтобы вы были спокойны.
Ниже мы приводим для вас полный список обследований и вакцин, нужных в первый год жизни. Это очень важная информация, обязательно сверяйтесь с ней по мере взросления вашего малыша. Некоторые исследования можно сделать только в определенном возрасте!
Памятка: медицинское обслуживание ребёнка от 0 до года
Первая неделя после рождения
ВРАЧИ. В роддоме новорожденного осматривает неонатолог и повторяет осмотр каждый день вплоть до выписки. После выписки к вам домой обязательно должен прийти педиатр – участковый, из государственной поликлиники, если туда передавали сведения из роддома, или семейный, если у вас есть годовой контракт. Основное, что врачи контролируют на этом этапе – рост, вес, базовые рефлексы, тонус, консультируют вас по вопросам режима, гигиены, грудного вскармливания или подбора смеси, ухода за пупочной ранкой и любым другим вопросам, касающимся здоровья вашего ребенка.
В роддоме новорожденного осматривает неонатолог и повторяет осмотр каждый день вплоть до выписки. После выписки к вам домой обязательно должен прийти педиатр – участковый, из государственной поликлиники, если туда передавали сведения из роддома, или семейный, если у вас есть годовой контракт. Основное, что врачи контролируют на этом этапе – рост, вес, базовые рефлексы, тонус, консультируют вас по вопросам режима, гигиены, грудного вскармливания или подбора смеси, ухода за пупочной ранкой и любым другим вопросам, касающимся здоровья вашего ребенка.
ПРИВИВКИ. Если младенец здоров, доношен, и вы подписываете согласие на его вакцинацию, в первые несколько часов после родов его иммунизируют против вирусного гепатита. Это очень важно, так как новорожденные против него практически беззащитны.
В 3-5 дней новорожденному также делают прививку БЦЖ – против туберкулеза.
ОБСЛЕДОВАНИЯ. На четвертый день после родов доношенных детей и седьмой день после родов недоношенных в роддоме делают неонатальный скрининг, так называемый «пяточный тест» — скрининг при помощи анализа крови, которую берут из пятки новорожденного, для раннего выявления пяти серьезных заболеваний:
врожденного гипотиреоза – нарушения выработки гормонов щитовидной железой, которое компенсируется заместительной терапией;
адреногенитального синдрома – наследственно обусловленного нарушения синтеза гормонов надпочечников; такое нарушение гормонального баланса может привести к неправильному половому развитию, низкорослости;
фенилкетонурии – неспособности организма расщеплять фенилаланин, аминокислоту, которую содержат многие белки, в результате чего токсины поражают ЦНС вплоть до развития умственной отсталости; успешно лечится при своевременной диагностике;
галактоземии – наследственного нарушениея обмена углеводов, при котором нарушается работа внутренних органов, в первую очередь центральной нервной системы.

муковисцидоза – неизлечимого заболевания желез внешней секреции, требующего особой терапии для пациента.
Если вы выписались из роддома раньше четвертого дня, обязательно обратитесь в государственную поликлинику, чтобы скрининг сделали бесплатно после выписки. Результаты скрининга сообщаются родителям, только если какой-то из анализов положителен или вызывает сомнения и требует перепроверки. Если кровь у малыша взяли, но результаты вам не прислали – значит, все в порядке.
В роддоме также делают аудиологический скрининг – проверяют слух младенца. Результаты аудиологического скрининга прикладывают к выписке. Если вдруг это исследование в роддоме сделано не было, его необходимо сделать в поликлинике, когда младенцу исполнится 1 месяц.
1 месяц
ВРАЧИ. Со своим педиатром вы познакомитесь существенно раньше, чем ребенку исполнится месяц. На следующий день после выписки из роддома он приедет к вам на дом осмотреть новорожденного. Однако первый визит к педиатру в поликлинику обычно происходит, когда период новорожденности (28 дней) уже пройден.
Однако первый визит к педиатру в поликлинику обычно происходит, когда период новорожденности (28 дней) уже пройден.
В течение первого года жизни грудничка педиатр должен осматривать его каждый месяц. Стандартный осмотр включает в себя взвешивание, измерение роста, измерение окружности головы и окружности грудной клетки, осмотр горла, носа, половых органов, пальпацию животика, прослушивание фонендоскопом. На приеме педиатр отвечает на все ваши вопросы, касающиеся ухода за новым членом семьи.
Обязательно также посещение детского невролога (в первый год жизни при отсутствии осложнений вам предстоит посетить невролога три раза). Невролог проверяет роднички и то, как они зарастают, оценивает мышечный тонус, внутричерепное давление. Если родители – сторонники вакцинации, в ранние месяцы жизни педиатр часто запрашивает именно заключение невролога, чтобы принять окончательное решение о готовности малыша к прививкам.
В возрасте 1 месяца младенца должен обязательно осмотреть ортопед (а также хирург, но многие врачи совмещают эти специальности, тогда достаточно визита к хирургу-ортопеду). Он проверяет мышечный тонус, наличие пупочной грыжи, исключает врожденные патологии, например, кривошею, дает рекомендации по утренней разминке, которой мама самостоятельно занимается с малышом дома. В этом возрасте очень важно определить, есть ли у ребенка дисплазия тазобедренного сустава – недоразвитие сустава, которое может привести к вывиху сустава и даже к хромоте. При своевременно поставленном диагнозе и раннем начале лечения дисплазия хорошо корректируется и не оставляет последствий.
Он проверяет мышечный тонус, наличие пупочной грыжи, исключает врожденные патологии, например, кривошею, дает рекомендации по утренней разминке, которой мама самостоятельно занимается с малышом дома. В этом возрасте очень важно определить, есть ли у ребенка дисплазия тазобедренного сустава – недоразвитие сустава, которое может привести к вывиху сустава и даже к хромоте. При своевременно поставленном диагнозе и раннем начале лечения дисплазия хорошо корректируется и не оставляет последствий.
Офтальмолог осматривает глаза малыша, чтобы исключить врожденные заболевания – катаракту, патологию сетчатки и зрительного нерва, а также проверяет проходимость носослезных каналов – известно, что новорожденные начинают плакать слезами не сразу после рождения, а первое время кричат без слез. В некоторых случаях требуется зондирование носослезных каналов.
Абсолютно здоровому, доношенному подопечному офтальмолог может назначить следующий визит, когда ребенку исполнится полгода. Для недоношенных детей доктор формирует другой, более частый график посещений, особенно в первые полгода.
Для недоношенных детей доктор формирует другой, более частый график посещений, особенно в первые полгода.
ПРИВИВКИ. Когда малышу исполняется месяц, согласно Национальному календарю профилактических прививок, ему должна быть сделана вторая прививка против вирусного гепатита В.
ОБСЛЕДОВАНИЯ. В возрасте 1 месяца грудничку делаются ультразвуковые исследования (как правило, по факту это происходит между 1 и 2 месяцами, на основании назначений врачей, которые осматривают его по достижении им 1 месяца). Стандартный набор исследований – это:
нейросонография, или УЗИ головного мозга. В этом возрасте оно делается через родничок и позволяет увидеть структуру мозга и кровоток. НСГ позволяет исключить врожденные пороки развития мозга;
УЗИ тазобедренных суставов, основная цель которого – исключить (или подтвердить) дисплазию тазобедренных суставов;
УЗИ органов брюшной полости. Как и в предыдущих случаях, главное назначение это исследования – исключить врожденные патологии;
УЗИ мочевыделительной системы;
УЗИ сердца(эхокардиография).

Часто грудничку назначают общий анализ крови и общий анализ мочи, особенно если у него были (или сохраняются) проявления физиологической желтухи новорожденных. ОАК и ОАМ предстоит сдавать также перед каждой прививкой, чтобы удостовериться, что у ребенка нет острого вирусного заболевания, и вакцинация ему не противопоказана.
2 месяца
ВРАЧИ. Педиатр во время ежемесячного осмотра не только выполняет стандартный набор процедур – измеряет младенца, взвешивает его, осматривает, слушает сердечко, отвечает на вопросы родителей и дает им рекомендации, но и оценивает результаты анализов и УЗИ, которые вы сделали в течение этого месяца. На основании них он может дать вам дополнительные рекомендации.
ПРИВИВКИ. Согласно Национальному календарю, в возрасте двух месяцев ребенок должен получить первую дозу вакцины против пневмококковой инфекции.
2 месяца – время однозначно определиться, будете ли вы вакцинировать малыша от ротавирусной инфекции, потому что первая доза вакцины должна быть обязательно введена до 12 недель. Вакцина называется Ротатек, принимается перорально (уколов не делается) и дается тремя дозами, между которыми должно пройти от 4 до 12 недель, но при этом не позднее 32 недель все три дозы должны быть приняты. Ротатек не входит в Национальный календарь. Однако профилактика ротавируса – вещь очень полезная, так как болеют им дети неоднократно и часто тяжело – с рвотой, диареей и температурой, легко заражая и взрослых членов семьи. Если же вы отдыхаете летом на Черном море, стоит очень серьезно задуматься о прививке – заразиться там ротавирусом проще простого.
Вакцина называется Ротатек, принимается перорально (уколов не делается) и дается тремя дозами, между которыми должно пройти от 4 до 12 недель, но при этом не позднее 32 недель все три дозы должны быть приняты. Ротатек не входит в Национальный календарь. Однако профилактика ротавируса – вещь очень полезная, так как болеют им дети неоднократно и часто тяжело – с рвотой, диареей и температурой, легко заражая и взрослых членов семьи. Если же вы отдыхаете летом на Черном море, стоит очень серьезно задуматься о прививке – заразиться там ротавирусом проще простого.
3 месяца
ВРАЧИ. В три месяца снова необходимо показаться хирургу-ортопеду и неврологу. В это время начинает угасать врожденный рефлекс опоры на ножки – он постепенно заменяется вновь приобретенным, необходимым для того, чтобы в будущем стоять и ходить. Врач проверяет, как малыш держит головку, в каком состоянии его мышцы, есть ли пупочная или паховая грыжа, дает рекомендации по развивающей гимнастике, возможно, порекомендует курс массажа.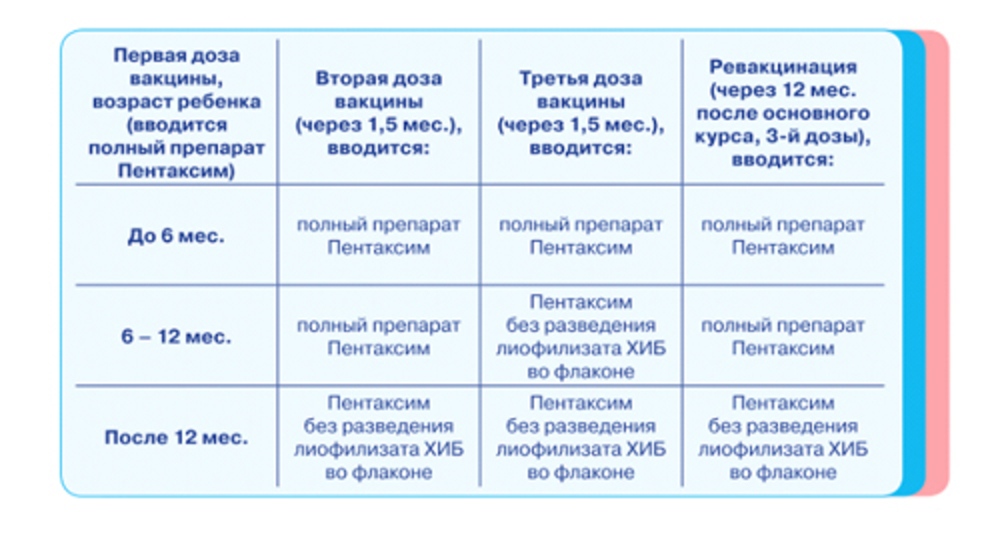
Последним в списке врачей, которых необходимо посетить, идет, конечно, педиатр. Обычно визит к нему планируется, когда все врачи-специалисты уже пройдены, так как он обобщает все заключения, данные профильными врачами, вырабатывая итоговые рекомендации.
ПРИВИВКИ. Согласно Национальному календарю, в три месяца делаются прививка коклюш-дифтерия-столбняк (АКДС), а также прививки от полиомиелита и от гемофильной инфекции. Последняя внесена в Национальный календарь с пометкой «для групп риска», однако педиатры рекомендуют по возможности делать и ее. В отечественной фармакологии речь, соответственно, идет о трех уколах.
Поскольку отечественная АКДС достаточно реактогенна, среди родителей популярна французская вакцина Пентаксим. В отличие от АКДС, она содержит не цельные убитые клетки коклюша, а выделенный анатоксин коклюша, что снижает риск реакции в поствакцинальный период. Пентаксим – пятикомпонентная вакцина, она вырабатывает иммунитет против всех пяти перечисленных болезней, то есть отдельно вакцинироваться от полиомиелита и от гемофильной инфекции вместе с ним не нужно. Другим популярным аналогом АКДС является бельгийский Инфанрикс Гекса, он шестикомпонентный: содержит также компонент, защищающий от гепатита В. Если вы по каким-то причинам пропустили вакцинацию против гепатита В в 1 или в 2 месяца (например, получили временный медотвод), это оптимальный вариант.
Другим популярным аналогом АКДС является бельгийский Инфанрикс Гекса, он шестикомпонентный: содержит также компонент, защищающий от гепатита В. Если вы по каким-то причинам пропустили вакцинацию против гепатита В в 1 или в 2 месяца (например, получили временный медотвод), это оптимальный вариант.
Если вы вовремя начали иммунизировать ребенка против ротавирусной инфекции, в 3 месяца ему нужно ввести вторую дозу.
4 месяца
ВРАЧИ. Время ежемесячного осмотра у педиатра. Обычно, поскольку это довольно спокойный визит, именно на нем, помимо обязательных процедур, обсуждаются планы родителей по введению прикорма. Для детей на искусственном и смешанном вскармливании педиатры рекомендуют начинать прикорм в возрасте четырех с половиной месяцев. Для грудничков этот срок приходит позже, иногда после 8 месяцев. Многое зависит и от того, как малыш прибавляет в весе. Обычно худеньким детям рекомендуют гипоаллергенные каши, более плотным – овощи.
ПРИВИВКИ. В 4 месяца ребенок должен получить третью и последнюю дозу вакцины от ротавирусной инфекции. (Можно и позднее: промежуток между дозами может составлять от 4 до 10 недель. Критично важно лишь, чтобы первая доза была введена не позже 12 недель, а третья – не позднее 8 месяцев.)
В 4 месяца ребенок должен получить третью и последнюю дозу вакцины от ротавирусной инфекции. (Можно и позднее: промежуток между дозами может составлять от 4 до 10 недель. Критично важно лишь, чтобы первая доза была введена не позже 12 недель, а третья – не позднее 8 месяцев.)
В этот же период нужно сделать и вторую прививку против пневмококковой инфекции. Существуют две разных методики иммунизации детей до года: 3-разовая (в 2 месяца, 3 месяца и 6 месяцев) и 2+1. Если первая доза вакцины от пневмококка водилась после 6 месяцев, то делают 2 дозы до 12 месяцев и однократно после 1 года.
5 месяцев
ВРАЧИ. Обязательный ежемесячный визит к педиатру. Помимо привычных уже процедур, педиатр оценит новые умения малыша – опирается ли он на руки, переворачивается ли. Если вы уже начали вводить прикорм, педиатр задаст вопросы о реакции ребенка на новую пищу.
ПРИВИВКИ. Официальная рекомендация Национального календаря по второй прививке против коклюша, дифтерии и столбняка, а также по прививкам от полиомиелита и от гемофильной инфекции – 4,5 месяца, однако на практике намного чаще они делаются именно в 5 месяцев, так как родители предпочитают совместить вакцинацию с плановым осмотром у педиатра.
6 месяцев
ВРАЧИ. Полгода – важный рубеж. И снова подходит время ежеквартального визита к неврологу. На приеме он посмотрит, как развивается малыш, состояние мышечного тонуса и размеры родничка. двигается.
В полгода снова необходимо показаться хирургу-ортопеду. К этому возрасту многие дети начинают переворачиваться и ползать, а некоторые даже садиться. Ортопед оценит развитие мышечного корсета.
Офтальмолог проведет стандартный набор исследований, чтобы удостовериться в нормальном развитии зрения малыша.
Завершается полугодовое обследование обязательным визитом к педиатру. 6 месяцев – время, когда организм малыша готовится к прорезыванию первых зубов, и его могут сильно беспокоить десны. Это может вызывать нарушение сна, беспокойное поведение и даже отказ от пищи, перед появлением первого зуба у ребенка может подняться температура, усилиться насморк. Педиатр даст вам рекомендации, как максимально облегчить этот непростой процесс.
ПРИВИВКИ. В шесть месяцев вводится третья, последняя доза вакцины против коклюша, дифтерии и столбняка, вакцины против полиомиелита и вакцины против гемофильной инфекции. Также в шесть месяцев проводится третья вакцинация против гепатита В.
За неделю до и еще неделю после плановой вакцинации рекомендуется приостановить ввод в рацион новых продуктов. Если ваш малыш уже пробует прикорм, на время прививки сделайте паузу (отменять уже введенные продукты не нужно).
7 месяцев
ВРАЧИ. Как обычно, раз в месяц необходимо посетить педиатра. Чем старше становится юный пациент, тем труднее могут проходить эти визиты: малыш уже четко отличает «своих» взрослых (которых он видит каждый день) от «чужих», незнакомых, в число которых входят и врачи. В то же время его интерес к окружающему миру все больше, поэтому яркие картинки на стенах, новые игрушки в клинике, улыбающиеся врачи и медсестры для спокойного визита в поликлинику очень важны.
8 месяцев
ВРАЧИ. К восьми месяцам ребенок может уже стоять, держась за опору. Его игры с игрушками приобретают осмысленный характер. У него появляется пищевой интерес – он хочет попробовать еду, которую едят родители. Он интересуется другими детьми, особенно если они старше. Положить его на весы у педиатра, скорее всего, уже не получится, — отныне взвешиваемся сидя!
9 месяцев
ВРАЧИ. Девять месяцев – новый критичный этап развития ребенка. Он готовится сделать первые шаги, а значит, его возможности по освоению окружающего мира кардинально изменятся. В 9 месяцев педиатр оценивает, как малыш взаимодействует с людьми и предметами, появился ли у него лепет, какие слоги он говорит. Важной будет информация, насколько легко он засыпает, какой режим сна у него выработался, как ведет себя малыш в течение дня.
Если ребенок полностью здоров, дополнительный визит к неврологу и хирургу-ортопеду в 9 месяцев ему не требуется. Однако педиатр может назначить дополнительную консультацию у этих специалистов, если что-то вызывает у него вопросы.
Однако педиатр может назначить дополнительную консультацию у этих специалистов, если что-то вызывает у него вопросы.
ПРИВИВКИ. 9 месяцев – возраст, когда можно сделать первую прививку против менингококковой инфекции. Она не входит в Национальный календарь, то есть в государственной поликлинике за счет бюджета ее сделать нельзя. Однако современные педиатры горячо рекомендуют ее сделать. Менингококковая инфекция, к сожалению, обладает высокими показателями смертности, а развивается за считанные часы, и ее часто даже не успевают диагностировать и тем более – доставить пациента в больницу до того, как изменения будут необратимы. На территории России нет сертифицированной вакцины против менингококковой инфекции типа В (в Европе она есть – это вакцина Bexsero), но защитить детей от менингита типов A, C, Y и W-135 можно – вакцина Менактра доступна на территории нашей страны. Она вводится двумя дозами: в девять месяцев и в год.
10 месяцев
ВРАЧИ. В десять месяцев нужно пройти ежемесячный профилактический осмотр у педиатра, чтобы вновь оценить общее состояние здоровья малыша.
В десять месяцев нужно пройти ежемесячный профилактический осмотр у педиатра, чтобы вновь оценить общее состояние здоровья малыша.
11 месяцев
ВРАЧИ. Из врачей в 11 месяцев вам предстоит посетить только ставшего уже хорошим знакомым педиатра. Никаких сюрпризов ждать не приходится – процедура вам хорошо знакома. Если малыш уже начал ходить, педиатр обязательно посмотрит, как он это делает, и даст свои рекомендации, но детальное заключение вы получите у ортопеда – через месяц.
12 месяцев
ВРАЧИ. Невролог.В год он уже задает вопросы о том, сколько слов и слогов говорит малыш, оценивает формирование указательного жеста, простых коммуникативных навыков. Родителям может показаться, что для вопросов про речь еще слишком рано, однако большинство детей к этому возрасту уже говорит хотя бы одно слово.
Также в год необходимо пройти ежеквартальное обследование у ортопеда. К этому возрасту многие дети начинают ходить, и нагрузка веса на формирующиеся стопы может стать причиной варусной или вальгусной деформации, поэтому этот визит особенно важен.
В двенадцать месяцев ребенка должен осмотреть офтальмолог. Если месячный младенец еще не мог толком сфокусировать взгляд на предмете, годовалый малыш уже с удовольствием следит за игрушкой, и это дает возможности ранней диагностики некоторых патологий зрения, например, косоглазия. В год также исключается рад патологий сетчатки и хрусталика.
Самое время нанести визит оториноларингологу. Его сфера ответственности – ухо-горло-нос. Вам предстоит обычный профилактический осмотр.
Год – хороший повод, чтобы впервые посетить детского стоматолога.К этому времени у большинства детей есть уже несколько зубов, и стоматолог сможет оценить, как формируется прикус, и дать полезные рекомендации по ежедневной гигиене. Они особенно актуальны, если ребенок еще ест ночью (грудное молоко, смесь, в общем, все, что угодно, кроме воды).
Ну и, разумеется, педиатр. После года вы будете посещать его только раз в три месяца.
ПРИВИВКИ. В год делается прививка против кори, краснухи и паротита (свинки): лучшей считается бельгийский Приорикс, однако часто делают и отечественный аналог. Она будет защищать ребенка практически до школы, так как ревакцинация делается только в 6 лет.
Она будет защищать ребенка практически до школы, так как ревакцинация делается только в 6 лет.
Если вы приняли решение вакцинировать сына или дочку против менингококковой инфекции, в год подходит время для второй дозы Менактры.
Не входит в Национальный календарь, однако рекомендуется педиатрами вакцина против ветряной оспы – Варилрикс. Хотя ветрянка не считается многими родителями тяжелым заболеванием, она может протекать очень по-разному и, к сожалению, давать осложнения. Варилрикс можно делать, начиная с 12 месяцев. Одновременное введение Варилрикса с Приориксом (в разные конечности) допустимо, это не снижает эффективность иммунизации и не повышает вероятность реакции в поствакцинальный период. Однако если они не были сделаны одномоментно, между Приориксом и Варилриксом должно пройти не менее 30 дней.
ОБСЛЕДОВАНИЯ. В 12 месяцев необходимо сделать тест на реакцию Манту – в том числе тем детям, которые прививались от туберкулеза в роддоме.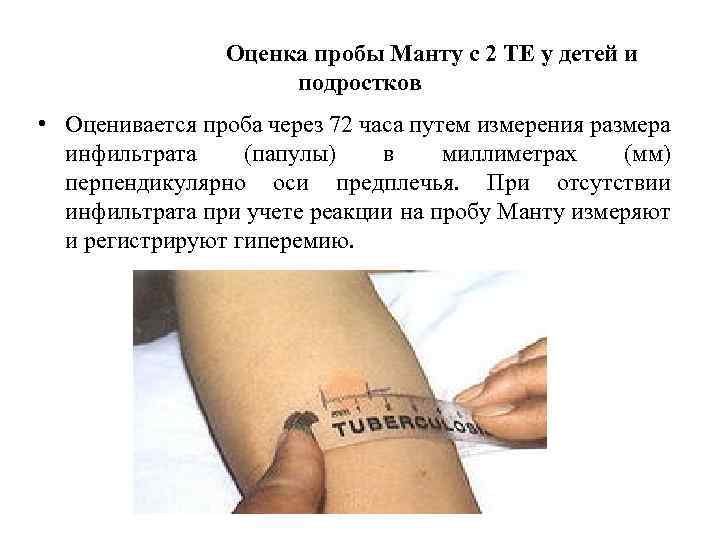 Тест позволяет определить, есть ли у ребенка иммунитет к туберкулезу и нужна ли ему ревакцинация. Поскольку реакцию Манту оценивают на третий день после теста, визит к педиатру на оценку обычно совмещают с Приориксом.
Тест позволяет определить, есть ли у ребенка иммунитет к туберкулезу и нужна ли ему ревакцинация. Поскольку реакцию Манту оценивают на третий день после теста, визит к педиатру на оценку обычно совмещают с Приориксом.
Также в год рекомендуется сделать ЭКГ, особенно если ранее была выявлена дополнительная хорда левого желудочка, прослушивались систолитические шумы и т. п. ДХЛЖ считается вариантом нормы и при отсутствии кардиологических симптомов не несет угрозы здоровью.
Если в 1 месяц ребенку не было сделано УЗИ мочевыделительной системы (иногда ограничиваются только УЗИ органов брюшной полости), то его обязательно делают в 1 год.
Кроме общего анализа крови и общего анализа мочи, в год еще нужно сделать общий анализ кала, а также дополнительно сдать кровь на глюкозу.
Ну вот и все! С первым годом вас!
Первый год жизни ребенка – самый сложный для родителей. Вам предстоит осилить огромный объем информации, услышать и прочитать множество разных мнений и принять собственные решения, как вы будете заботиться о здоровье своего малыша. Наши врачи всегда готовы помочь вам в этом – с любыми вопросами, в любое время.
Наши врачи всегда готовы помочь вам в этом – с любыми вопросами, в любое время.
Желаем вам здоровья!
Для вызова детского врача на дом и получения исчерпывающих консультаций, свяжитесь со специалистами нашей клиники по указанным на сайте телефонам. Опытные сотрудники помогут вам и вашему малышу справиться с неприятными признаками заболевания и расскажут о том, как обеспечить ребенку эффективное и безопасное лечение.
реакций иммунизации | Advocare Broomall Pediatric Associates
Это симптом вашего ребенка?
- Реакции на недавнюю иммунизацию (вакцина)
- Чаще всего это реакции на месте укола (такие как боль, отек, покраснение)
- Могут также возникать общие реакции (например, повышение температуры или беспокойство)
Охвачено
реакций на эти вакцины:
- Вирус ветряной оспы (ветряной оспы)
- Вирус COVID-19
- DTaP (дифтерия, столбняк, коклюш)
- Hemophilus influenzae типа b
- Вирус гепатита A
- Вирус гепатита A Вирус папилломы человека
- Вирус гриппа
- MMR (корь, эпидемический паротит, краснуха)
- Менингококковый
- Вирус полиомиелита
- Пневмококковый
- Ротавирус
- Туберкулез (вакцина BCG
0)
- Реакция на туберкулез (вакцина BCG
0)
000
000
Реакции
0
Реакции
0
Вакцина
. В местах уколов может появиться припухлость, покраснение и боль. Чаще всего эти симптомы проявляются в течение 24 часов после укола. Чаще всего они длятся от 3 до 5 дней. С вакциной DTaP они могут длиться до 7 дней.
В местах уколов может появиться припухлость, покраснение и боль. Чаще всего эти симптомы проявляются в течение 24 часов после укола. Чаще всего они длятся от 3 до 5 дней. С вакциной DTaP они могут длиться до 7 дней.
Бесплатное приложение для вакцин
- Приложение Vaccines on the Go от Детской больницы Филадельфии
- Это бесплатное приложение может ответить на любые ваши вопросы о вакцинах
- Оно основано на фактах и актуально
Когда следует Звонок о реакции на иммунизацию
Позвоните 911 сейчас
Позвоните врачу или обратитесь за помощью сейчас
| Связаться с врачом в течение 24 часов
Обратиться к врачу в рабочее время
| Самообслуживание на дому
|
Позвоните 911 сейчас
- Проблемы с дыханием или глотанием
- Не двигается или очень слабый
- Не могу проснуться
- Вы считаете, что у вашего ребенка опасная для жизни ситуация
Позвоните врачу или обратитесь за помощью сейчас
- Лихорадка у ребенка младше 12 недель.
 Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят. - Лихорадка выше 40 ° C (104 ° F)
- Лихорадка после вакцинации и слабая иммунная система (например, серповидноклеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов)
- Высокий плач длится более 1 раза час
- Непрерывный плач длится более 3 часов
- Ротавирусная вакцина с последующей рвотой или сильным плачем
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что вашего ребенка нужно осмотреть, и проблема срочная
Связаться с врачом В течение 24 часов
- Покраснение или красная полоса начинается более чем через 48 часов (2 дня) после выстрела
- Покраснение вокруг снимка становится больше 3 дюймов (7.5 см)
- Лихорадка длится более 3 дней
- Лихорадка возвращается более чем через 24 часа
- Сыпь после вакцинации против кори (начинается с 6 по 12 день после прививки) длится более 4 дней
- Вы думаете, что ваш ребенок должен быть виден, но проблема не срочна
Обратиться к врачу в рабочее время
- Покраснение или красная полоса вокруг выстрела больше 1 дюйма (2,5 см)
- Покраснение, отек или боль усиливаются через 3 дня
- Суетливость от вакцины длится более 3 дней
- У вас есть другие вопросы или проблемы
Самостоятельное лечение на дому
- Нормальная реакция на иммунизацию
Рекомендации по уходу при реакциях иммунизации
Лечение общих реакций иммунизации
- Что следует знать об общих реакциях на прививки:
- Иммунизация (вакцины) защищают вашего ребенка от серьезных заболеваний.

- Боль, покраснение и припухлость являются нормальным явлением в месте укола. Большинство симптомов проявляются в течение первых 12 часов после вакцинации. Покраснение и лихорадка, начинающиеся в первый день укола, — это всегда нормально.
- Все эти реакции означают, что вакцина работает.
- В организме вашего ребенка вырабатываются новые антитела для защиты от настоящего заболевания.
- Большинство из этих симптомов длятся всего 2 или 3 дня.
- Нет необходимости обращаться к врачу при обычных реакциях, таких как покраснение или жар.
- Вот несколько советов по уходу, которые могут помочь.
- Иммунизация (вакцины) защищают вашего ребенка от серьезных заболеваний.
- Реакция в месте введения вакцины: Лечение
- Небольшая боль, отек и покраснение кожи в месте инъекции — это нормальное явление. Это означает, что вакцина работает.
- Массаж: нежно массируйте место инъекции 3 или более раз в день.
- Тепло: При боли или покраснении приложите грелку или теплую влажную мочалку к области на 10 минут.
 При необходимости повторите. Причина: усилит приток крови к этому участку.Если хотите, можете приложить холод, но избегайте льда.
При необходимости повторите. Причина: усилит приток крови к этому участку.Если хотите, можете приложить холод, но избегайте льда. - Нет обезболивающего: старайтесь не давать никаких обезболивающих. Причина: обезболивающие могут снизить нормальный иммунный ответ организма. Вместо этого используйте местное тепло. Боль редко становится сильной.
- Крапивница в месте укола: при зуде можно нанести 1% крем с гидрокортизоном (например, Cortaid). Рецепт не требуется. Используйте дважды в день по мере необходимости.
- Лихорадка с помощью вакцин: лечение
- Лихорадка с вакцинами нормально , безвредна и, вероятно, полезна.Причина: жар ускоряет работу иммунной системы.
- Лихорадка при использовании большинства вакцин начинается в течение 12 часов и длится 1-2 дня.
- При субфебрильной температуре от 100-102 ° F (от 37,8 до 39 ° C) не давайте лекарства от лихорадки.
 Причина: они могут снизить нормальный иммунный ответ вашего организма.
Причина: они могут снизить нормальный иммунный ответ вашего организма. - При лихорадке выше 102 ° F (39 ° C) могут быть даны лекарства для снятия дискомфорта. При необходимости используйте парацетамол.
- Жидкости. Поощряйте прохладные жидкости в неограниченном количестве. Причина: предотвратить обезвоживание.Жидкости также могут снизить высокую температуру. Младенцам младше 6 месяцев давайте только смеси или грудное молоко.
- Одежда. Одевайтесь в обычную одежду. От дрожи или озноба накройте одеялом, пока он не прекратится.
- Общие симптомы от вакцин:
- Все вакцины могут вызывать легкую нервозность, плач и беспокойный сон. Обычно это происходит из-за больного места укола.
- Некоторые дети спят больше обычного. Также часто наблюдается снижение аппетита и уровня активности.
- Эти симптомы нормальны. Они не нуждаются в лечении.
- Обычно они уходят через 24-48 часов.
- Позвоните своему врачу, если:
- Покраснение начинается через 2 дня (48 часов)
- Покраснение становится больше 2 дюймов (5 см)
- Боль или покраснение усиливаются через 3 дня (или длится более 7 дней) дней)
- Лихорадка начинается через 2 дня (или длится более 3 дней)
- Вы думаете, что вашему ребенку нужно осмотр
- У вашего ребенка становится хуже
Специфические реакции иммунизации
- Вакцина против ветряной оспы:
- Боль или припухлость в месте укола в течение 1-2 дней.
 (20% детей)
(20% детей) - Легкая лихорадка продолжительностью от 1 до 3 дней начинается через 14–28 дней после прививки (10%). Дайте ацетаминофен или ибупрофен при температуре выше 102 ° F (39 ° C).
- Никогда не давайте аспирин при лихорадке, боли или в течение 6 недель после прививки. Причина: риск синдрома Рея, редкого, но серьезного заболевания головного мозга.
- Сыпь, похожая на ветряную оспу (обычно 2 красных шишки) на месте укола (3%)
- Сыпь, похожая на ветряную оспу (обычно 5 красных шишек), рассеянная по всему телу (4%)
- Эта легкая сыпь начинается от 5 до 26 дней после выстрела.Чаще всего это длится несколько дней.
- Дети с такими высыпаниями могут ходить в детский сад или в школу. Причина: из практических соображений высыпания от вакцин не передаются другим людям.
- Исключение: не ходите в школу, если красные шишки выводят жидкость и широко распространены. Причина: может быть ветряная оспа.
- Осторожно: Если сыпь от вакцины содержит жидкость, накройте ее одеждой.
 Вы также можете использовать повязку (например, пластырь).
Вы также можете использовать повязку (например, пластырь).
- Боль или припухлость в месте укола в течение 1-2 дней.
- Вакцина против COVID-19
- Реакции в месте инъекции. Боль и болезненность начинаются в течение 8 часов (90% пациентов). Другими местными реакциями являются отек (10%) или покраснение кожи (5%). Местные симптомы обычно длятся от 1 до 3 дней.
- Общие симптомы со стороны организма после второй дозы. Лихорадка (15%), озноб (40%), усталость (70%), мышечные боли (50%) и головные боли (60%). Общие симптомы начинаются примерно через 24 часа. Обычно они длятся 1 день, иногда 2.
- Вакцины с 2 дозами. Симптомы чаще возникают после 2-й вакцины.
- Вакцины с одной дозой.Побочные эффекты были того же типа, но несколько реже.
- Вакцина не вызывает респираторных симптомов, таких как кашель, насморк или одышка.
- Невозможно заразиться COVID-19 от вакцины. Причина: в вакцине нет живого вируса COVID-19.
- Тяжелые аллергические реакции на вакцину очень редки.

- Дифтерия, столбняк, коклюш (DTaP) Вакцина:
- Возможны следующие безвредные реакции на DTaP:
- Основными побочными эффектами являются боль, болезненность, отек и покраснение в месте укола.Это происходит у 25% детей. Обычно это начинается в течение первых 12 часов. Покраснение и лихорадка, начинающиеся в первый день укола, — это всегда нормально. Длится от 3 до 7 дней.
- Лихорадка (у 25% детей), длится от 24 до 48 часов
- Легкая сонливость (30%), раздражительность (30%) или плохой аппетит (10%), длится от 24 до 48 часов.
- Большой отек более 4 дюймов (10 см) может последовать за более поздними дозами АКДС. Площадь покраснения меньше. Обычно это происходит с 4-й или 5-й дозой.Встречается у 5% детей. Большинство детей все еще могут нормально двигать ногой или рукой.
- Большой отек бедра или плеча проходит без лечения на 3-й день (60%) — 7-й день (90%).
- Это не аллергия. Будущие вакцины DTaP безопасны.

- Вакцина против гемофильного гриппа типа B (Hib):
- О серьезных реакциях не сообщалось.
- Боль в месте инъекции или умеренная температура возникают только у 2% детей.
- Вакцина против гепатита А:
- О серьезных реакциях не сообщалось.
- Болезненная инъекция встречается у 20% детей.
- Потеря аппетита встречается у 10% детей.
- Головная боль возникает у 5% детей.
- Чаще всего лихорадки нет.
- Если эти симптомы возникают, они чаще всего длятся 1-2 дня.
- Вакцина против вируса гепатита B (HBV):
- О серьезных реакциях не сообщалось.
- Болезнь в месте укола встречается у 30% детей, а легкая лихорадка — у 3% детей.
- Лихорадка от вакцины встречается редко.Любого ребенка младше 2 месяцев, у которого после укола поднялась температура, следует обследовать.
- Вакцина против вируса гриппа:
- Боль, болезненность или припухлость в месте инъекции возникают в течение 6-8 часов.
 Это происходит у 10% детей.
Это происходит у 10% детей. - Легкая лихорадка ниже 103 ° F (39,5 ° C) встречается у 20% детей. Лихорадка в основном возникает у маленьких детей.
- Вакцина от назального гриппа: Заложенный или насморк, умеренная температура.
- Боль, болезненность или припухлость в месте инъекции возникают в течение 6-8 часов.
- Противокоревая вакцина (часть MMR):
- Прививка от кори может вызвать жар (10% детей) и сыпь (5% детей).Это происходит примерно через 6–12 дней после укола.
- Легкая лихорадка ниже 103 ° F (39,5 ° C) у 10%, длится 2 или 3 дня.
- Сыпь розового цвета легкой формы, в основном, на туловище, держится 2–3 дня.
- Лечение не требуется. Сыпь нельзя передать другим людям. Ваш ребенок может пойти в детский сад или в школу с сыпью.
- Позвоните своему врачу, если:
- Сыпь сменяется пятнами цвета крови
- Сыпь длится более 3 дней
- Менингококковая вакцина:
- Никаких серьезных реакций.

- Болезненное место укола в течение 1-2 дней встречается в 50% случаев. Ограниченное использование руки встречается у 15% детей.
- Легкая лихорадка возникает у 5%, головная боль — у 40% и боль в суставах — у 20%.
- Вакцина никогда не вызывает менингит.
- Никаких серьезных реакций.
- Вакцина против паротита или краснухи (часть MMR):
- Серьезных реакций нет.
- Иногда может образоваться болезненное место укола.
- Вакцина против папилломавируса:
- Никаких серьезных реакций.
- Боль в месте инъекции в течение нескольких дней в 90% случаев.
- Легкое покраснение и припухлость в месте укола (в 50%).
- Лихорадка выше 100,4 ° F (38,0 ° C) у 10% и лихорадка выше 102 ° F (39 ° C) у 2%.
- Головная боль 30%.
- Пневмококковая вакцина:
- Никаких серьезных реакций.
- Боль, болезненность, припухлость или покраснение в месте инъекции в 20% случаев.

- Легкая лихорадка ниже 102 ° F (39 ° C) у 15% в течение 1-2 дней.
- Вакцина против полиомиелита:
- Вакцина против полиомиелита, вводимая путем инъекции, иногда вызывает некоторую болезненность мышц.
- Вакцина против полиомиелита, вводимая перорально, больше не используется в США.
- Ротавирусная вакцина:
- Чаще всего серьезных реакций на эту пероральную вакцину не наблюдается.
- Легкая диарея или рвота в течение 1-2 дней у 3%.
- Лихорадки нет.
- Редкая серьезная реакция: инвагинация. Риск составляет 1 из 100 000 (CDC). Проявляется рвотой или сильным плачем.
- Вакцина БЦЖ от туберкулеза (ТБ):
- Вакцина, используемая для профилактики ТБ в группах или странах высокого риска.Он не используется в США или большей части Канады. Примечание: это отличается от кожной пробы на предплечье для выявления туберкулеза.

- Вакцина БЦЖ вводится под кожу в область правого плеча.
- Время: в основном назначают младенцам и детям младшего возраста.
- Нормальная реакция: Через 6-8 недель образуется волдырь. Он постепенно увеличивается и со временем из него вытекает беловато-желтая жидкость. Затем волдырь заживает, оставляя шрам. Выпуклый шрам — доказательство защиты от туберкулеза БЦЖ.
- Ненормальная реакция: Абсцесс (инфицированная шишка) возникает в плече или под мышкой.Встречается у 1% пациентов.
- Позвоните своему врачу, если:
- Волдырь превращается в большую красную шишку
- Лимфатический узел в подмышечной впадине становится большим
- Вакцина, используемая для профилактики ТБ в группах или странах высокого риска.Он не используется в США или большей части Канады. Примечание: это отличается от кожной пробы на предплечье для выявления туберкулеза.
И помните, обратитесь к врачу, если у вашего ребенка возникнет какая-либо из Симптомы врача.
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Авторские права 2000-2021.Schmitt Pediatric Guidelines LLC.
вакцины БЦЖ (вакцина против туберкулеза) | Информация о вакцинах
Кожная туберкулиновая проба (также называемая пробой Манту) может быть проведена до того, как вам будет предложена вакцина БЦЖ. Если у вас на участке пробы образовалась твердая красная шишка, это положительный результат. Это означает, что ваша иммунная система уже распознает туберкулез, потому что вы подвергались этой болезни в прошлом. В этом случае вам не следует делать вакцину БЦЖ, потому что у вас уже есть иммунитет к туберкулезу, и вакцина может вызвать неприятные побочные эффекты.Если у вас нет реакции на кожную пробу, это отрицательный результат, и вы можете спокойно пройти вакцинацию БЦЖ.
Вакцина БЦЖ была введена в календарь Великобритании в 1953 году. Сначала ее предлагали детям школьного возраста (14 лет), поскольку в то время туберкулез был наиболее распространен среди молодых людей. Заболеваемость туберкулезом в Великобритании уже падала и продолжала падать после того, как была введена вакцина. В 1960-х годах стало ясно, что среди людей, приезжающих в Великобританию из стран с высоким уровнем заболеваемости, больше случаев заболевания туберкулезом.На данный момент вакцинация БЦЖ была введена для детей, рожденных в Великобритании от родителей из стран с высоким уровнем заболеваемости туберкулезом. Вакцинация всех детей в возрасте от 10 до 14 лет продолжалась до 2005 года, когда было решено, что заболеваемость туберкулезом среди населения в целом упала до такого низкого уровня, что универсальная вакцинация БЦЖ больше не нужна. В настоящее время британская программа нацелена на младенцев и детей, которые подвергаются наибольшему риску заражения туберкулезом, с целью предотвращения более серьезных детских форм туберкулеза.
Заболеваемость туберкулезом в Великобритании уже падала и продолжала падать после того, как была введена вакцина. В 1960-х годах стало ясно, что среди людей, приезжающих в Великобританию из стран с высоким уровнем заболеваемости, больше случаев заболевания туберкулезом.На данный момент вакцинация БЦЖ была введена для детей, рожденных в Великобритании от родителей из стран с высоким уровнем заболеваемости туберкулезом. Вакцинация всех детей в возрасте от 10 до 14 лет продолжалась до 2005 года, когда было решено, что заболеваемость туберкулезом среди населения в целом упала до такого низкого уровня, что универсальная вакцинация БЦЖ больше не нужна. В настоящее время британская программа нацелена на младенцев и детей, которые подвергаются наибольшему риску заражения туберкулезом, с целью предотвращения более серьезных детских форм туберкулеза.
Вакцина вводится непосредственно под кожу (внутрикожно), обычно в левое плечо.Это рекомендуемое место, чтобы в будущем можно было легко найти небольшой шрам, оставшийся после вакцинации, как свидетельство предыдущей вакцинации. Никакую другую вакцину нельзя вводить в ту же конечность, что и БЦЖ, в течение трех месяцев после этого из-за риска лимфаденита (увеличенного лимфатического узла, который становится инфицированным).
Никакую другую вакцину нельзя вводить в ту же конечность, что и БЦЖ, в течение трех месяцев после этого из-за риска лимфаденита (увеличенного лимфатического узла, который становится инфицированным).
BCG расшифровывается как «Bacillus Calmette-Guérin» и названа в честь двух французских ученых, разработавших первую противотуберкулезную вакцину, — Альбера Кальметта и Камиллы Герена.
Эволюция и текущее использование туберкулиновой пробы | Клинические инфекционные болезни
Аннотация
С тех пор, как туберкулиновый тест был впервые представлен в конце 1800-х годов, его формулировка, стандартизация и дозировка, а также его интерпретация и показания к применению постоянно совершенствовались.Новые рекомендации заменили универсальный скрининг целевым тестированием, а жесткие определения положительности — индивидуализированными критериями, сформулированными на основе байесовского подхода. Этот обзор суммирует эволюцию теста и предоставляет информацию, помогающую оценить его прогностическую ценность.
В 1890 году Роберт Кох сообщил на Десятом Международном медицинском конгрессе в Берлине, что у морских свинок, инфицированных Mycobacterium tuberculosis , наблюдается деструктивная воспалительная реакция в месте инъекции убитых нагреванием микобактерий туберкулеза и приготовленных из них экстрактов [1].Хотя это и не лекарство, о котором он заранее объявил [2], описание феномена Коха и гиперчувствительности к туберкулину в конечном итоге привело к практическим скрининговым тестам на туберкулез (TST), впервые введенным фон Пирке в 1909 году [3] и теперь широко используемым сегодня [4 ].
Эволюция туберкулопротеинов
«Старый туберкулин Коха» (ОТ) получали растворением в глицеринсодержащем растворителе остатка культур M. tuberculosis , нагретых в течение нескольких часов при 100 ° C и 10-кратного концентрирования упариванием.Из-за своей примеси, токсичности, неспецифичности и неадекватной стандартизации ОТ Коха и несколько аналогичных продуктов не используются в TST в Соединенных Штатах. ОТ был быстро принят в качестве скринингового теста на активный туберкулез и впоследствии для скрининга практически здоровых людей на «неактивную» или латентную инфекцию. Всего до 1932 г. использовалось 4 или 5 последовательных инъекций разной силы, когда Д’Арси Харт [5] продемонстрировал, что разведение ОТ 1:10 было самой высокой необходимой концентрацией и что некоторые реакции на более высокие дозы, вероятно, были не из-за М.туберкулез.
ОТ был быстро принят в качестве скринингового теста на активный туберкулез и впоследствии для скрининга практически здоровых людей на «неактивную» или латентную инфекцию. Всего до 1932 г. использовалось 4 или 5 последовательных инъекций разной силы, когда Д’Арси Харт [5] продемонстрировал, что разведение ОТ 1:10 было самой высокой необходимой концентрацией и что некоторые реакции на более высокие дозы, вероятно, были не из-за М.туберкулез.
Fenger et al. [6] обнаружили, что 92% больных туберкулезом реагировали на 0,01 мг ОТ, количество, эквивалентное 0,0005 мг более очищенного материала МА-100. Препараты MA-100 из бычьих, птичьих и ботанических микобактерий вызывали реакции у неинфицированных людей, что снова указывает на то, что реакции на большие дозы ОТ были результатом сенсибилизации к нетуберкулезным микобактериям. Была очевидная потребность в более чистом туберкулине с меньшей склонностью к перекрестной реакции.
Флоренс Б.Зайберт из Института Генри Фиппса в Филадельфии установил, что препараты ОТ содержат различные количества белков и полисахаридов и что эти белки являются соответствующими антигенами TST.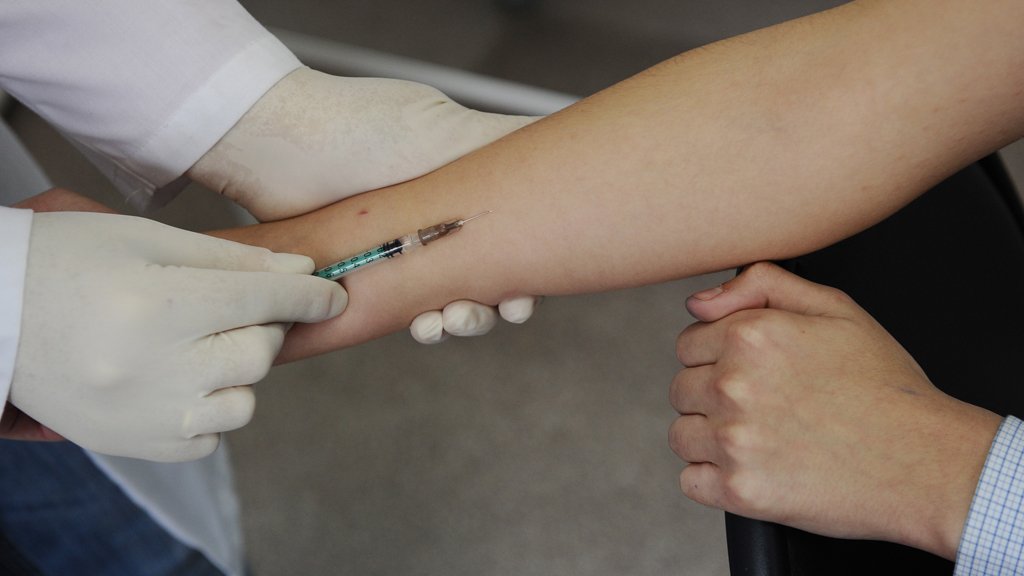 Она произвела очищенное производное белка (PPD), более последовательный и стандартизируемый материал, чем ОТ, путем обработки паром культур M. tuberculosis в стерилизаторе Арнольда и очистки белков путем повторного осаждения нейтральным сульфатом аммония [7].
Она произвела очищенное производное белка (PPD), более последовательный и стандартизируемый материал, чем ОТ, путем обработки паром культур M. tuberculosis в стерилизаторе Арнольда и очистки белков путем повторного осаждения нейтральным сульфатом аммония [7].
В 1939 году Зайберт [8] подготовил большую партию (партия PPD 49608), которая стала эталоном для Бюро стандартов биологических препаратов Службы общественного здравоохранения США.В 1944 году эта партия была переименована в PPD-S («S» означает «стандарт»), а в 1952 году PPD-S был принят Всемирной организацией здравоохранения в качестве международного стандарта. По соглашению, 5 тестовых единиц (TU) представляют собой биотестируемую активность кожного теста, содержащуюся в 0,0001 мг PPD-S [8].
К 1940 г. в стандартных TST использовалось 2 последовательных введения: 1 TU («первая сила») и 250 TU («вторая сила»). В 1942 году Furcolow et al. [9] рекомендовали замену одной инъекции 5 ТЕ («средней силы») на основании того факта, что 5 ТЕ вызывали реакции в 99.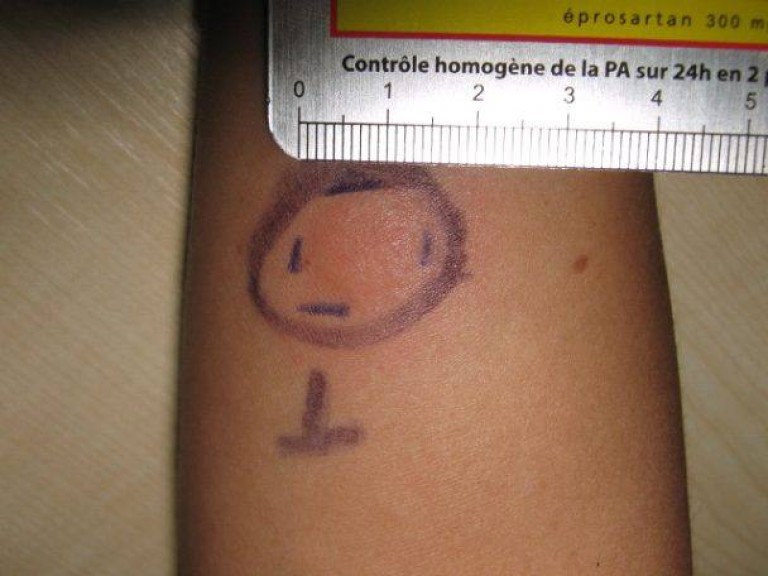 6% больных туберкулезом в активной форме. Они отметили, что даже младенцы младше 6 месяцев и, следовательно, маловероятные заразиться, будут реагировать, если будут введены достаточно высокие дозы. Годдард и др. [10] одновременно отметили, что PPD средней силы очень эффективен для выявления людей с туберкулезными легочными инфильтратами или кальцификациями.
6% больных туберкулезом в активной форме. Они отметили, что даже младенцы младше 6 месяцев и, следовательно, маловероятные заразиться, будут реагировать, если будут введены достаточно высокие дозы. Годдард и др. [10] одновременно отметили, что PPD средней силы очень эффективен для выявления людей с туберкулезными легочными инфильтратами или кальцификациями.
В 1969 году Grzybowski et al. [11], а в 1971 г. Holden et al. [12] сообщили о несоответствиях при сравнении продаваемых TST с PPD-S.Holden et al. [12] обнаружили, что причиной являются изменения в доставленной дозе PPD из-за различной степени адсорбции поверхностями шприцев и контейнеров. В 1972 году Отдел стандартов биологических препаратов потребовал, чтобы стабилизированные жидкие препараты заменяли таблетированные препараты PPD (которые теряли большую активность по мере увеличения времени между добавлением разбавителя и использованием). Кроме того, все коммерчески производимые стабилизированные PPD должны были пройти биологический анализ и показать их эквивалентность 5 TU PPD-S перед продажей. С тех пор основные партии продуктов PPD, продаваемых в Соединенных Штатах, были стандартизированы с помощью биопробы как на туберкулин-сенсибилизированных морских свинках, так и на людях с положительными результатами кожных проб.
С тех пор основные партии продуктов PPD, продаваемых в Соединенных Штатах, были стандартизированы с помощью биопробы как на туберкулин-сенсибилизированных морских свинках, так и на людях с положительными результатами кожных проб.
Нетуберкулезные микобактерии содержат белки, аналогичные белкам M. tuberculosis , и существует значительная перекрестная реактивность. PPD-B (из Mycobacterium intracellulare ), PPD-G (Mycobacterium scrofulaceum) и PPD-Y (Mycobacterium kansasii) были полезны в эпидемиологических исследованиях и в разъяснении интерпретации умеренных степеней реактивности к PPD. из М.туберкулез. Их клиническая роль ограничена [13], поскольку не существует стандартов, сопоставимых с PPD-S, и они не являются коммерчески доступными.
В США продаются два коммерческих TST: Aplisol (Parkdale Pharmaceuticals) и Tubersol (Connaught). Хотя каждый из них тестируется на биоэквивалентность PPD-S, в многочисленных отчетах утверждается, что аплизол вызывает большее или большее количество реакций [14]. В других отчетах документально подтверждена эквивалентность [15], хотя это оспаривается [16]. Лучше использовать один из этих продуктов постоянно, а не переходить с одного на другой.
В других отчетах документально подтверждена эквивалентность [15], хотя это оспаривается [16]. Лучше использовать один из этих продуктов постоянно, а не переходить с одного на другой.
За пределами США используется другое очищенное производное белка, RT-23. Введенная в 1958 году Всемирной организацией здравоохранения, маточная смесь была приготовлена в Statens Serum Institute и стандартизирована с помощью биопробы [17]. Стандартная доза для кожного теста для RT-23 составляет 2 TU, и испытания на людях показали, что реакции у чувствительных людей, тестируемых одновременно, в среднем составляли 16,8 мм для 2 TU RT-23 и 18,7 мм для 5 TU туберсола [18]. Полевые исследования поставили под сомнение, теряли ли препараты RT-23 активность с течением времени [19, 20], и в ответ Statens Serum Institute опубликовал свои данные контроля качества и информацию, предполагающую, что зарегистрированное снижение активности RT-23 является результатом разбавления и обработки. на местных площадках, а не в результате изменения продукта в том виде, в каком он был изготовлен [18].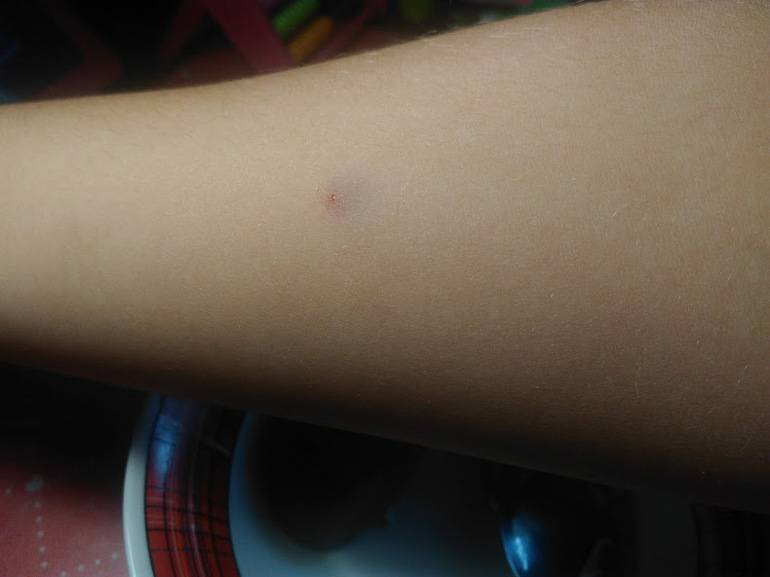 Дополнительные исследования предполагают сопоставимые результаты с двумя препаратами [21, 22].
Дополнительные исследования предполагают сопоставимые результаты с двумя препаратами [21, 22].
Прошло более 60 лет с тех пор, как Зайберт произвел PPD-S. Чтобы предвидеть возможное истощение этого первичного стандарта, Villarino et al. [23] разработали новую серию PPD, PPD-S2, и сравнили старые и новые стандарты в рандомизированном двойном слепом клиническом исследовании, чтобы установить относительную эффективность.
Методы тестирования
Для туберкулиновой кожной пробы использовалось несколько методик.Множественные тесты на прокол, такие как тест Heaf, тест на зубцы и тест MONO-VACC, использовали концентрированный туберкулин, но варьирующаяся доза PPD или OT, содержащихся на каждом стержне, приводит к недостаточной чувствительности и специфичности. Внутрикожные инъекции можно делать с помощью струйного инжектора или пробы Манту, но для клинической оценки или скрининга рекомендуется только проба Манту. Он более чувствителен и специфичен, чем другие методы [24]. В пробе Манту 0,1 мл раствора PPD вводят внутрикожно с помощью стальной иглы № 27 (или платины № 26), прикрепленной к игле № 1.Шприц 0 мл. Создание видимого волдыря имеет решающее значение; подкожное введение приведет к ложноотрицательному результату. Через 48 ч измеряют диаметр уплотнения поперек длинной оси предплечья. Было предложено использовать ряд специализированных линейок и других средств для оценки размера реакции, например, провести шариковой ручкой по коже, чтобы отметить границу, но для точного измерения требуется опыт.
В пробе Манту 0,1 мл раствора PPD вводят внутрикожно с помощью стальной иглы № 27 (или платины № 26), прикрепленной к игле № 1.Шприц 0 мл. Создание видимого волдыря имеет решающее значение; подкожное введение приведет к ложноотрицательному результату. Через 48 ч измеряют диаметр уплотнения поперек длинной оси предплечья. Было предложено использовать ряд специализированных линейок и других средств для оценки размера реакции, например, провести шариковой ручкой по коже, чтобы отметить границу, но для точного измерения требуется опыт.
Туберкулиновая реакция, которая определяется через 48 часов, является реакцией гиперчувствительности замедленного типа.Чувствительность развивается через 2–12 недель после заражения M. tuberculosis [25]. Макроскопически покраснение и уплотнение на участке достигают максимума через 48–72 часа и медленно исчезают в течение нескольких дней. Сильная реактивность может быть связана с лихорадкой, более общим отеком конечности, регионарной лимфаденопатией или, в редких случаях, лимфангитом (Х. С. Лоуренс, личное сообщение) [26]. Микроскопически на исследуемом участке виден отек и плотная инфильтрация дермы мононуклеарными клетками, особенно вокруг мелких кровеносных сосудов.
С. Лоуренс, личное сообщение) [26]. Микроскопически на исследуемом участке виден отек и плотная инфильтрация дермы мононуклеарными клетками, особенно вокруг мелких кровеносных сосудов.
Иногда возникают немедленные или ускоренные реакции на TST. Крапивница может возникнуть в течение 20 минут после введения, возможно, из-за реактивности с полисахаридами в исследуемом материале. Ускоренные реакции могут отражать реактивность Артуса, обычно достигающую пика в течение первых 24 часов и смешивающуюся с развивающейся реакцией замедленного типа. Также могут возникать немедленные реакции и реакции гиперчувствительности на компоненты разбавителя. Эти реакции возникают в течение 24 часов, и их не следует путать с гиперчувствительностью замедленного типа [27].Повторная кожная туберкулиновая проба не приведет к тому, что человек с истинно отрицательным туберкулином, который никогда не был инфицирован M. tuberculosis или не был сенсибилизирован к другим микобактериям, не станет TST-положительным [28].
У некоторых инфицированных M. tuberculosis людей способность реагировать на ТКП со временем снижается. Введение им TST может восстановить реактивность, усиливая реакцию на будущие TST [29]. Считается, что это результат восстановления ослабленного клеточно-опосредованного иммунитета, бустерная вакцинация распространена у лиц старше 55 лет и у тех, кто родился за пределами США и был вакцинирован БЦЖ.Двухэтапные тесты используются, чтобы не интерпретировать бустер как новую инфекцию. Если реакция на первую ТКП отрицательная, ТКП повторяют через 1–3 недели. Второй тест интерпретируется как измерение степени реактивности. Двухэтапное тестирование особенно важно при первоначальном тестировании лиц, которые не проходили тестирование в предыдущие 12 месяцев и будут подвергаться регулярному тестированию в будущем, например, медицинские работники, служащие и жители мест скопления людей. В исследовании с участием 1478 сотрудников больницы, прошедших повторное тестирование в течение 7-дневного периода, средняя разница в величине реакции между первой и второй TST составила 0.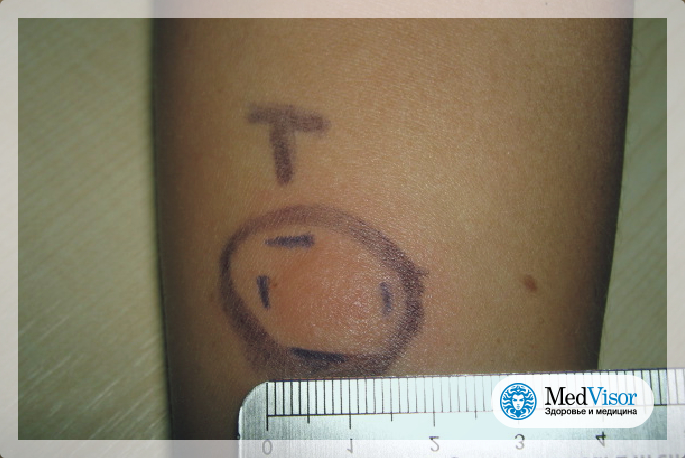 54 мм ( P <.001). У пятидесяти четырех (3,7%) уплотнение увеличилось на ≥6 мм, при втором испытании диаметр> 10 мм. Среднее увеличение составило 13 мм [30].
54 мм ( P <.001). У пятидесяти четырех (3,7%) уплотнение увеличилось на ≥6 мм, при втором испытании диаметр> 10 мм. Среднее увеличение составило 13 мм [30].
Развитие существующей практики и руководящих принципов
На протяжении большей части последних 50 лет ТКП использовались для всеобщего скрининга населения в целом и периодического скрининга групп высокого риска [27, 31]. Текущие рекомендации предполагают, что люди с низким риском в общей популяции США не нуждаются в регулярном обследовании [32].Ожидаемая урожайность низкая, и существует повышенный риск ложноположительных результатов из-за низкой распространенности латентной туберкулезной инфекции, но высокой распространенности сенсибилизации к нетуберкулезным микобактериям. Были определены группы взрослых и детей из группы высокого риска, для которых скрининг, вероятно, будет продуктивным, и можно ознакомиться с согласованными рекомендациями Американского торакального общества (ATS) [32] и Центров по контролю и профилактике заболеваний (CDC) [33]. в Интернете по адресу http: //www.thoracic.org / заявления /. Они были одобрены Американским обществом инфекционных болезней и Американской академией педиатрии.
в Интернете по адресу http: //www.thoracic.org / заявления /. Они были одобрены Американским обществом инфекционных болезней и Американской академией педиатрии.
Руководства ATS / CDC подчеркивают, что проведение TST подразумевает обязательство назначать терапию, если диагностирована латентная инфекция. За последнюю половину 20-го века также произошла эволюция в определении того, какая степень реактивности считается диагностической для латентной инфекции. В 1952 году Палмер и Бейтс [34] установили, что среди госпитализированных пациентов с (преимущественно легочным) туберкулезом средняя реакция (± стандартное отклонение) составляла 18.3 ± 5,3 мм. Доказательства того, что подобная реактивность наблюдалась у людей с активным и латентным туберкулезом, было получено в исследовании 1962 года, проведенном инуитами Аляски, среди которых преобладал туберкулез, но не было контакта с нетуберкулезными микобактериями [35]. Данные показали бимодальное распределение реакций с пиками от 0 до 18 мм и несколько реакций от 2 до 5 мм. Поскольку перекрестная реактивность не была проблемой, авторы пришли к выводу, что инуитов с уплотнением> 5 мм следует рассматривать как инфицированных M.туберкулез.
Поскольку перекрестная реактивность не была проблемой, авторы пришли к выводу, что инуитов с уплотнением> 5 мм следует рассматривать как инфицированных M.туберкулез.
В период с 1958 по 1964 год 643 694 новобранца военно-морского флота были зачислены в большое исследование, проведенное Службой общественного здравоохранения США [36]. Сюда входили лица, сенсибилизированные к нетуберкулезным микобактериям, M. tuberculosis, или обоим. В отличие от резко разделенного бимодального распределения, наблюдаемого у инуитов, перекрытие было гораздо больше. Вычитая условное распределение инфицированных M. tuberculosis , можно было сделать вывод о форме распределения этих реакций, вызванных нетуберкулезными микобактериями.При ⩽ 5 мм практически вся реактивность может быть отнесена к таковой («отрицательной»). Более 10 мм почти всю реактивность можно отнести к M. tuberculosis («положительный»). Однако между 6 мм и 10 мм реактивность вполне может быть обусловлена любым («неопределенным»). Рисунок 1, перерисованный из [37], противопоставляет распределение реакций PPD, наблюдаемых среди новобранцев, и среди инуитов.
Рисунок 1, перерисованный из [37], противопоставляет распределение реакций PPD, наблюдаемых среди новобранцев, и среди инуитов.
Рисунок 1
Частотное распределение реакций с производными очищенного туберкулина протеина, наблюдаемых у 643 694 новобранцев ВМС и 865 инуитов (перерисовано из [37]).
Рисунок 1
Распределение частот реакций с производными очищенного туберкулина белком, наблюдаемых у 643 694 новобранцев ВМС и 865 инуитов (перерисовано из [37]).
За последние два десятилетия байесовский подход к интерпретации TST заменил жесткие критерии для положительных, отрицательных и неопределенных тестов. В соответствии с руководящими принципами ATS / CDC критерий положительного результата теста (т. Е. Теста, указывающего на туберкулезную инфекцию) определяется путем присвоения испытуемому 1 из 3 предтестовых уровней риска на основании как распространенности инфекции у схожих испытуемых, так и уровня риска. оценка риска перехода латентной инфекции в активную. Реакция уплотнения ≥5 мм считается положительной для лиц из группы высокого риска, ≥10 мм для лиц с промежуточным риском и ≥15 мм для лиц из группы низкого риска, которые в противном случае не были бы нацелены на TST (таблица 1).
Реакция уплотнения ≥5 мм считается положительной для лиц из группы высокого риска, ≥10 мм для лиц с промежуточным риском и ≥15 мм для лиц из группы низкого риска, которые в противном случае не были бы нацелены на TST (таблица 1).
Таблица 1
Критерии туберкулиновой положительности Американского торакального общества и Центров по контролю и профилактике заболеваний по группам риска.
Таблица 1
Американское торакальное общество и Центры по контролю и профилактике заболеваний Критерии положительной туберкулиновой реакции по группам риска.
Rose et al. [38] рассчитали чувствительность и специфичность теста Манту на основе данных, предоставленных новобранцами ВМФ. Чувствительность составила 1,00 при отсечении 2 мм и упала до 0,59 при отсечении 16 мм. Специфичность составила 1,0 при отсечении 14 мм и упала до 0,95 при отсечении 2 мм. Площадь под кривыми рабочих характеристик приемника составляла 0,994–0,998, что указывает на то, что тест хорошо различал M. tuberculosis –инфицированных и –неинфицированных лиц. Результаты второго анализа другой тестовой популяции показали аналогичные результаты и продемонстрировали, что чувствительность и специфичность не зависят от распространенности туберкулеза.
tuberculosis –инфицированных и –неинфицированных лиц. Результаты второго анализа другой тестовой популяции показали аналогичные результаты и продемонстрировали, что чувствительность и специфичность не зависят от распространенности туберкулеза.
Мы использовали данные Rose et al. [38] для расчета для каждого из рекомендуемых в настоящее время пороговых значений прогностической ценности (или посттестовой вероятности) положительного и отрицательного результатов ТКП в зависимости от распространенности туберкулезной инфекции (или предтестовой вероятности). Рисунок 2 должен помочь приблизиться к уменьшению неопределенности, обеспечиваемому положительным или отрицательным тестом. Чтобы обеспечить перспективу, некоторые соответствующие приблизительные оценки распространенности включают ~ 1% среди детей в США, поступающих в школу, ~ 5% -10% среди всего населения США и ~ 25% среди лиц, контактировавших с новым случаем туберкулеза [23].
Рисунок 2
Прогностическая ценность (посттестовая вероятность наличия или отсутствия туберкулезной инфекции) туберкулиновой кожной пробы (ТКП) как функция распространенности туберкулезной (ТБ) инфекции среди населения. Данные рассчитывались из [38] по стандартным формулам.
Данные рассчитывались из [38] по стандартным формулам.
Рисунок 2
Прогностическая ценность (посттестовая вероятность наличия или отсутствия туберкулезной инфекции) туберкулиновой кожной пробы (ТКП) как функция распространенности туберкулезной (ТБ) инфекции среди населения.Данные рассчитывались из [38] по стандартным формулам.
Тестирование энергии
Многие исследования подтверждают, что некоторые больные туберкулезом не реагируют или имеют лишь незначительные реакции, особенно с диссеминированным или запущенным туберкулезом, тяжелым недоеданием и иммунодефицитом из-за ВИЧ или иммуносупрессивной химиотерапии. Чтобы оценить, способен ли человек с подозрением на туберкулез, но с отрицательным результатом TST, вызвать клеточную иммунную реакцию, стало популярным тестирование с набором повсеместно распространенных антигенов, таких как стрептокиназа, экстракт Candida , экстракт Trichophyton и антиген эпидемического паротита. .Кроме того, Merieux Diagnostics разработала множественный пункционный тест на антиген. Комбинация положительного результата панели анергии и отрицательного результата TST для пациента с легочной болезнью, совместимой с туберкулезом, должна была быть принята в качестве доказательства против диагноза [39]. Тестирование на анергию также рекомендовалось для оценки степени подавления иммунитета у людей с ВИЧ-инфекцией.
.Кроме того, Merieux Diagnostics разработала множественный пункционный тест на антиген. Комбинация положительного результата панели анергии и отрицательного результата TST для пациента с легочной болезнью, совместимой с туберкулезом, должна была быть принята в качестве доказательства против диагноза [39]. Тестирование на анергию также рекомендовалось для оценки степени подавления иммунитета у людей с ВИЧ-инфекцией.
При интерпретации анергетических тестов возникло несколько проблем. Большинство антигенов фактически продавалось для других целей, таких как тромболизис, тестирование аллергии немедленного типа или десенсибилизирующая терапия, и модифицировалось пользователем для тестирования Манту.Кожные реакции могут быть вызваны у большинства людей при соответствующем увеличении доз антигенов, и не было стандартизации относительно того, какая степень реактивности на анергию могла бы предсказать туберкулиновые реакции любого заданного размера. Несмотря на это, тестирование на анергию стало популярным в последней четверти 20-го века, и только в 1997 году в руководствах CDC рекомендовалось, чтобы панель анергии не проводилась вместе с TST для оценки риска ВИЧ-инфицированного человека по туберкулезной инфекции [ 40].
Особые группы населения
Получатели BCG . Вакцина БЦЖ никогда не рекомендовалась для рутинного использования в США. Помимо вопросов эффективности, основным аргументом против его использования была желательность сохранения полезности TST за счет снижения распространенности положительных результатов туберкулиновых тестов.
Поствакцинация Индуцированная БЦЖ реактивность туберкулина колеблется от отсутствия уплотнения до уплотнения 15 мм на участке кожной пробы [41].Через 12 недель после вакцинации у> 90% вакцинированных БЦЖ развиваются туберкулиновые реакции размером ≥10 мм. Эта реакция ослабевает в течение последующего десятилетия [42, 43], но может поддерживаться путем усиления повторными ТКП или при сопутствующей инфекции M. tuberculosis [44].
Текущие рекомендации ATS / CDC заключаются в том, что вакцинированные БЦЖ должны проходить TST, когда это оправдано повышенным риском недавней инфекции или заболевания. Согласно руководящим принципам, критерии положительности теста аналогичны критериям для непривитых лиц.Поскольку распространенность повторной вакцинации среди реципиентов БЦЖ выше, чем среди невакцинированных лиц, мы считаем целесообразным использовать двухэтапный тест для оценки тех, кто был вакцинирован более чем за 5 лет до TST.
Согласно руководящим принципам, критерии положительности теста аналогичны критериям для непривитых лиц.Поскольку распространенность повторной вакцинации среди реципиентов БЦЖ выше, чем среди невакцинированных лиц, мы считаем целесообразным использовать двухэтапный тест для оценки тех, кто был вакцинирован более чем за 5 лет до TST.
Младенцы и дети . Как и у взрослых, проба Манту с 5 ТЕ PPD используется для туберкулиновых кожных проб у младенцев и детей. Универсальное тестирование детей, в том числе скрининг в рамках школьных программ, дает мало положительных результатов и большую долю ложноположительных результатов [45, 46], что приводит к неэффективному использованию ресурсов здравоохранения.В рекомендациях ATS / CDC рекомендуется заменить универсальный скрининг целевым кожным тестированием отдельных групп повышенного риска. Ребенок может пройти TST одновременно с прививками, включая вакцины против живых вирусов. Предыдущая вакцинация БЦЖ не является противопоказанием к показанной ТКП.
Интерпретация результатов ТКП у детей основана на байесовском подходе, аналогичном подходу у взрослых. Для уточнения конкретных критериев следует обращаться к руководствам ATS / CDC.
ВИЧ-инфицированных .Реакция ТКП ≥5 мм у людей, инфицированных ВИЧ, считается «положительной» (таблица 1), но если известно, что ВИЧ-положительный человек контактировал с пациентом и есть какая-либо ощутимая реакция, вероятность Следует учитывать, что реакция представляет собой туберкулезную инфекцию. Если эффективная антиретровирусная терапия будет успешной, повторные ТКП могут быть показаны ВИЧ-инфицированным, у которых при первоначальном обследовании результаты ТКП были отрицательными и общее состояние здоровья которых было восстановлено.
Недавно иммигранты из стран с высокой распространенностью инфекции .В 1986 г. в США было зарегистрировано 4925 случаев среди лиц иностранного происхождения (22% от общего числа), а в 1997 г. — 7702 случая (39% от общего числа). Руководящие принципы ATS / CDC гласят, что те, кто иммигрировал в США из стран с высокой распространенностью в течение 5 лет до обследования, считались TST-положительными, если реакция ≥10 мм.
— 7702 случая (39% от общего числа). Руководящие принципы ATS / CDC гласят, что те, кто иммигрировал в США из стран с высокой распространенностью в течение 5 лет до обследования, считались TST-положительными, если реакция ≥10 мм.
Заключение
За последнее столетие снижение заболеваемости туберкулезом и развитие туберкулиновых тестов привели к созданию очень полезного теста на латентный M.tuberculosis инфекция. Искоренение туберкулеза в США потребует выявления таких случаев и проведения эффективной терапии для предотвращения реактивации.
Список литературы
1.
Постулаты и грешки: Роберт Кох и вакцина (туберкулин) терапия туберкулеза
,
Vaccine
,
1993
, vol.
11
(стр.
795
—
804
) 2.
Кох и иммунизация против туберкулеза
,
История иммунизации
,
1965
1-е изд.
Эдинбург
E&S Livingstone
(стр.
92
—
107
) 3.
Частота туберкулеза в детском возрасте
,
JAMA
,
1909
, т.
52
(стр.
675
—
8
) 4,.
История туберкулиновой пробы с эпидемиологической точки зрения
,
Am Rev Respir Dis
,
1960
, vol.
81
Дополнение
(стр.
1
—
47
) 5. ,
Значение туберкулиновых тестов у человека с особым упором на внутрикожный тест
,
1932
Лондон
His Majesty’s Stationery Office
6,,, et al.
Дальнейшие опыты с белками MA-100
,
Am Rev Tuberc
,
1934
, vol.
30
(стр.
329
—
43
) 7,.
Производное очищенного туберкулина белка: получение и анализ большого количества для стандарта
,
Am Rev Tuberc
,
1941
, vol.
44
(стр.
9
—
24
) 8
Заявление комитета по диагностическому тестированию кожи
,
Am Rev Respir Dis
,
1969
, vol.
99
(стр.
460
—
1
) 9,,,.
Количественные исследования туберкулиновой реакции. 1. Определение чувствительности к туберкулину и ее связи с туберкулезной инфекцией
,
Public Health Rep
,
1941
, vol.
56
(стр.
1082
—
99
) 10,,.
Исследования легочных исследований и чувствительности к антигенам среди студенческих медсестер: IV. Связь кальцификации легких с чувствительностью к туберкулину и гистоплазмину
,
Public Health Rep
,
1949
, vol.
64
(стр.
820
—
46
) 11,,.
Расхождения туберкулина
,
Am Rev Respir Dis
,
1969
, vol.
100
(стр.
86
—
7
) 12,,.
Частота туберкулиновой чувствительности средней силы у больных активным туберкулезом
,
N Engl J Med
,
1971
, vol.
285
(стр.
1506
—
9
) 13.
Иммунология туберкулеза
,
Clin Chest Med
,
1980
, vol.
1
(стр.
189
—
201
) 14« и др.
Тестирование туберкулина в больнице третичного уровня: вариабельность продуктов
,
Инфекционный контроль Hosp Epidemiol
,
1994
, vol.
15
(стр.
758
—
60
) 15« и др.
Сравнимая специфичность двух коммерческих туберкулиновых реагентов у лиц с низким риском заражения туберкулезом
,
JAMA
,
1999
, vol.
281
(стр.
169
—
71
) 16« и др.
Ложноположительные результаты туберкулиновой кожной пробы у медицинских работников [письмо]
,
JAMA
,
2000
, vol.
283
стр.
2793
17,,,,,.
Стандартизация новой партии очищенного туберкулина (PPD), предназначенного для международного использования
,
Bull World Health Organ
,
1958
, vol.
19
(стр.
845
—
951
) 18,,,.
Tuberculin PPD RT23: все еще сильна
,
Int J Tuberc Lung Dis
,
1998
, vol.
2
(стр.
793
—
6
) 19« и др.
Оценка чувствительности очищенного производного белка RT-23 для определения реактивности туберкулина в группе медицинских работников
,
Clin Infect Dis
,
1994
, vol.
19
(стр.
784
—
6
) 20,,,,.
Tuberculin PPD RT23: потерял ли он часть своей активности?
,
Int J Tuberc Lung Dis
,
1998
, vol.
2
(стр.
857
—
60
) 21« и др.
Одновременное сравнение реакционной способности к очищенному производному белка RT-23 и туберсолу у медицинских работников в Витории, Бразилия
,
Int J Tuberc Lung Dis
,
2000
, vol.
4
(стр.
1074
—
7
) 22« и др.
Сравнительная реактивность туберкулина по отношению к двум производным белка
,
Rev Invest Clin
,
1996
, vol.
48
(стр.
377
—
81
) 23« и др.
Сравнительное тестирование действующего (PPD-S1) и предлагаемого (PPD-S2) эталонных стандартов туберкулина
,
Am J Respir Crit Care Med
,
2000
, vol.
161
(стр.
1167
—
71
) 24
Американское торакальное общество
.
Стандарты диагностики и классификация туберкулеза у взрослых и детей
,
Am J Respir Crit Care Med
,
2000
, vol.
161
(стр.
1376
—
95
) 25
Американское торакальное общество, Центры по контролю за заболеваниями
.
Туберкулиновая кожная проба
,
Am Rev Respir Dis
,
1981
, vol.
124
(стр.
356
—
63
) 26,,.
Лимфангит после туберкулиновой пробы
,
Eur Respir J
,
1991
, vol.
4
стр.
235
27
Американское торакальное общество
.
Стандарты диагностики и классификация туберкулеза
,
Am Rev Respir Dis
,
1990
, vol.
142
(стр.
725
—
35
) 28,,.
Отсутствие чувствительности после повторных кожных проб со стандартным туберкулином (PPD-S)
,
Am Rev Tuberc
,
1950
, vol.
62
(стр.
7
—
86
) 29.
Интерпретация повторных туберкулиновых проб. Повышение, преобразование и возврат
,
Am J Respir Crit Care Med
,
1999
, vol.
159
(стр.
15
—
21
) 30« и др.
Феномен бустера в серийном туберкулиновом тестировании
,
Am Rev Respir Dis
,
1979
, vol.
119
(стр.
587
—
97
) 31
Комитет по инфекционным болезням
.
Скрининг на туберкулез у младенцев и детей
,
Педиатрия
,
1994
, т.
93
(стр.
131
—
4
) 32
Американское торакальное общество
.
Целевое туберкулиновое тестирование и лечение латентной туберкулезной инфекции
,
Am J Respir Crit Care Med
,
2000
, vol.
161
(стр.
221
—
47
) 33
Центры по контролю и профилактике заболеваний
.
Целевое тестирование на туберкулез и лечение латентной туберкулезной инфекции
,
MMWR Morb Mortal Wkly Rep
,
2000
, vol.
49
RR-6
(стр.
1
—
51
) 34,.
Чувствительность к туберкулину больных туберкулезом
,
Bull World Health Organ
,
1952
, vol.
7
(стр.
171
—
88
) 35,,.
Вклад северных народов в понимание чувствительности к туберкулину
,
Arch Environ Health
,
1968
, vol.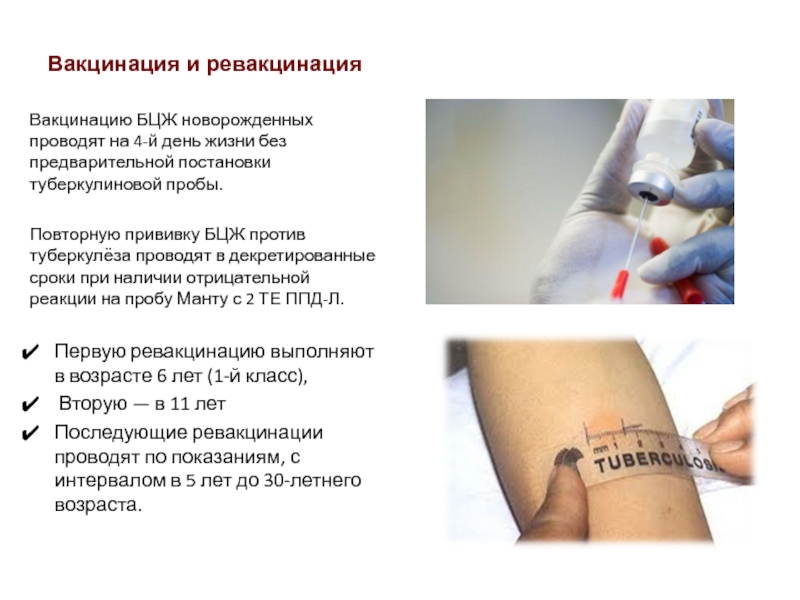
17
(стр.
507
—
16
) 36,,,,.
Атлас чувствительности к туберкулину, PPD-B и гистоплазмину в США
,
Am Rev Respir Dis
,
1969
, vol.
99
Дополнение
(стр.
1
—
132
) 37.
Туберкулиновая кожная проба.современное состояние
,
Комод
,
1979
, т.
76
(стр.
764
—
70
) 38,,.
Интерпретация туберкулиновой кожной пробы
,
J Gen Intern Med
,
1995
, vol.
10
(стр.
635
—
42
) 39
Центры по контролю и профилактике заболеваний
.
Туберкулиновая анергия на основе очищенного протеина (PPD) и ВИЧ-инфекция: руководство по тестированию на анергию и ведению анергических лиц с риском туберкулеза
,
MMWR Morb Mortal Wkly Rep
,
1991
, vol.
40
RR-5
(стр.
29
—
33
) 40
Центры по контролю и профилактике заболеваний
.
Кожные тесты на анергию и профилактическая терапия для ВИЧ-инфицированных: пересмотренные рекомендации
,
MMWR Morb Mortal Wkly Rep
,
1997
, vol.
46
RR-15
(стр.
3
—
8
) 41
Центры по контролю и профилактике заболеваний
.
Роль вакцины БЦЖ в профилактике туберкулеза и борьбе с ним в США
,
MMWR Morb Mortal Wkly Rep
,
1996
, vol.
45
RR-4
(стр.
1
—
18
) 42.
Влияние вакцинации против бациллы Кальметта-Герена на реактивность туберкулина
,
Am Rev Respir Dis
,
1992
, vol.
145
(стр.
621
—
5
) 43.
О чем говорит нам реактивность туберкулина после вакцинации против бациллы Кальметта-Герена?
,
Clin Infect Dis
,
2000
, т.
31
Дополнение 3
(стр.
71
—
4
) 44
Центры по контролю и профилактике заболеваний
.
Обследование туберкулиновой кожной пробы в педиатрической популяции с высоким охватом вакцинацией БЦЖ — Ботсвана, 1996
,
MMWR Morb Mortal Wkly Rep
,
1997
, vol.
46
(стр.
846
—
51
) 45,,,.
Скрининг туберкулиновой кожной пробы у школьников в США
,
Педиатрия
,
1996
, vol.
98
(стр.
97
—
102
) 46,,,.
Результаты ежегодного скрининга на туберкулез с помощью пробы Манту у детей, относящихся к группе повышенного риска: результаты одной городской поликлиники
,
Педиатрия
,
1997
, vol.
99
(стр.
529
—
33
)
© 2002 Американское общество инфекционных болезней
Обзор вакцины против туберкулеза (ТБ) БЦЖ
Вакцина БЦЖ защищает от туберкулеза, также известного как туберкулез.
ТБ — серьезная инфекция, поражающая легкие, а иногда и другие части тела, такие как кости, суставы и почки. Это также может вызвать менингит.
Узнайте больше о туберкулезе (ТБ)
Кому и когда следует делать вакцину БЦЖ
Вакцина БЦЖ (расшифровывается как вакцина Bacillus Calmette-Guérin) не является частью плановой вакцинации NHS.
Его выдают в NHS только в том случае, если предполагается, что ребенок или взрослый имеют повышенный риск контакта с туберкулезом.
БЦЖ для младенцев
Вакцинация БЦЖ рекомендуется детям в возрасте до 1 года, которые:
- родились в районах Великобритании, где показатели заболеваемости туберкулезом выше, чем в остальной части страны, включая некоторые части внутреннего Лондона
- имеют одного из родителей или бабушку или дедушку, которые родились в стране с высоким уровнем заболеваемости туберкулезом.
Если вашему ребенку рекомендована вакцина БЦЖ, она обычно предлагается вскоре после рождения, пока ребенок еще находится в больнице.
Или вашего ребенка могут направить в местный медицинский центр для вакцинации после выписки из больницы.
Это не обязательно должен быть местный приемный врач общей практики, так как не все отделения могут предоставить эту услугу.
БЦЖ для детей
Вакцинация БЦЖ также может быть рекомендована для детей старшего возраста с повышенным риском развития ТБ, таких как:
- детей, недавно прибывших из стран с высоким уровнем заболеваемости ТБ, в том числе из Африки, Индийский субконтинент, часть Юго-Восточной Азии, часть Южной и Центральной Америки и часть Ближнего Востока
- детей, которые вступили в тесный контакт с кем-либо, инфицированным респираторным туберкулезом
БЦЖ для взрослых
Вакцинация БЦЖ проводится редко. кто-либо старше 16 лет, потому что он не очень хорошо работает у взрослых.
Но его получают взрослые в возрасте от 16 до 35 лет, которые подвержены риску заболевания туберкулезом по работе, например, некоторые медицинские работники.
Если вам предложат вакцинацию БЦЖ как взрослому, это будет сделано в местном медицинском центре.
Узнайте больше о том, кому следует делать вакцину БЦЖ
Как проводится вакцинация БЦЖ
Вакцинация БЦЖ делается в виде инъекции в предплечье.
После вакцинации обычно остается небольшой шрам.
Насколько эффективна вакцина БЦЖ
Вакцина БЦЖ изготовлена из ослабленного штамма бактерий ТБ. Поскольку бактерии в вакцине слабы, они запускают иммунную систему для защиты от инфекции.
Это дает хороший иммунитет людям, которые получают его, не вызывая инфекции.
У 7-8 из каждых 10 человек, получивших вакцину, она эффективна против самых тяжелых форм туберкулеза, таких как туберкулезный менингит у детей.
Он менее эффективен для профилактики туберкулеза легких, который является наиболее распространенным типом туберкулеза у взрослых.
Прочтите информационный буклет для пациента по вакцине БЦЖ AJV (PDF, 272kb)
Прочтите ответы на общие вопросы о вакцине БЦЖ против туберкулеза
Побочные эффекты вакцины БЦЖ
Реакции на вакцину БЦЖ необычны и обычно незначительны.
Наиболее частые побочные эффекты включают:
- болезненность в месте инъекции
- высокую температуру
- головную боль
- опухшие железы
У большинства детей появляется болезненность в месте инъекции.После заживления рана может оставить небольшой шрам. Это нормально, волноваться не о чем.
Серьезные побочные эффекты вакцины БЦЖ, такие как тяжелая аллергическая реакция (анафилаксия), очень редки.
Узнайте больше о побочных эффектах вакцинации БЦЖ
Туберкулиновая кожная проба в связи с иммунологическими реакциями in vitro у медицинских работников, вакцинированных БЦЖ
Реферат
Цель заключалась в изучении туберкулиновой кожной пробы в связи с иммунологическими реакциями in vitro у медицинских работников, вакцинированных бациллой Кальметта-Герена (БЦЖ).
Настоящее исследование было проведено в Швеции, стране с низкой заболеваемостью туберкулезом, высокой эффективностью вакцинации БЦЖ и высокой конверсией туберкулина. Медицинские работники, вакцинированные БЦЖ (n = 381), прошли кожный туберкулиновый тест. Из них 11 субъектов с отрицательными туберкулиновыми реакциями (<6 мм) были сопоставлены по возрасту и полу с 11 пациентами с сильными положительными реакциями (≥15 мм). Трансформацию лимфоцитов и продукцию гамма-интерферона (IFN-γ) анализировали после стимуляции in vitro мононуклеарных клеток периферической крови очищенным производным туберкулина белковым производным, убитыми нагреванием туберкулезными палочками и фильтратом культуры из туберкулезных микобактерий.
В туберкулин-положительной группе реакция трансформации лимфоцитов была в 2–3 раза больше, а продукция IFN-γ — в 7–10 раз больше, чем в туберкулин-отрицательной группе (p <0,001).
Настоящие результаты предполагают, что положительный туберкулиновый кожный тест у субъектов, вакцинированных бациллой Кальметта-Герена, указывает на более сильный иммунный ответ защитного Т-хелпера 1-типа, чем отрицательный тест. В аналогичных условиях исследование поддерживает традиционную практику рассмотрения туберкулиновой кожной пробы у субъектов, вакцинированных бациллой Кальметта-Герена, как индикатора защитного иммунного ответа против туберкулеза.
Это исследование получило щедрую финансовую поддержку от Фонда Оскара и Ханны Бьёркбом и Шведского фонда сердца и легких.
Новаторская работа в Скандинавии показала, что медицинские работники с положительной туберкулиновой кожной пробой были более устойчивы к туберкулезу (ТБ), чем те, кто дал отрицательный результат 1, 2. Другие исследования показали, что медицинские работники с положительной туберкулиновой пробой после бациллы Кальметта-Герена (БЦЖ) ) вакцинация была более устойчивой к туберкулезу, чем те, у кого кожная проба оставалась отрицательной 3, 4.
Впоследствии положительный туберкулиновый кожный тест использовался для определения защиты от туберкулеза в странах с программами вакцинации БЦЖ 5–7. Однако эта гиперчувствительность замедленного типа не идентична защитному иммунному ответу против ТБ 8, и ее значение как индикатора защитного иммунного ответа является спорным 9–12.
В этом контексте привлекательным методом оценки туберкулиновой кожной пробы является использование суррогатных маркеров защитного иммунитета.Интерферон-гамма (IFN-γ) является ключевым цитокином для активации макрофагов и усиленного внутриклеточного уничтожения патогенов. Некоторые находки указывают на центральную роль ответа IFN-γ, происходящего из клеток Т-хелперов 1 (Th2), в защите человека от ТБ 13-17. Следовательно, количество продукции IFN-γ после стимуляции лимфоцитов микобактериальными антигенами было предложено в качестве суррогатного маркера индуцированного вакциной защитного иммунитета 14, 18, 19. Пролиферация Т-клеток, индуцированная этой процедурой, , т.е. трансформация лимфоцитов анализ, хорошо коррелирует с реактивностью туберкулиновой кожной пробы, но согласно нескольким исследованиям, это более чувствительный индикатор микобактериальной сенсибилизации 20,21.Однако информации о взаимосвязи между туберкулиновой кожной пробой и суррогатными маркерами защитного иммунитета у субъектов, вакцинированных БЦЖ, мало.
Для оценки значения туберкулиновой кожной пробы как индикатора защитного иммунного ответа против туберкулеза у лиц, вакцинированных БЦЖ, пролиферация лимфоцитов и продукция IFN-γ, вызванная микобактериальными антигенами в совпадающих группах туберкулин-отрицательных и туберкулин-положительных медицинских работников.
Материалы и методы
Исследуемая популяция
Кожная туберкулиновая проба была проведена у 381 медицинского работника, вакцинированного БЦЖ при рождении. Среди них 325 (85%) женщин. Средний возраст составил 38,7 года. Восемьдесят пять человек (22%) были туберкулин-отрицательными, т.е. . с уплотнением диаметром <6 мм, и 296 (78%) были положительными. Через год после первоначальной процедуры тестирования туберкулин-отрицательные субъекты были повторно протестированы перед началом исследования.Одиннадцать из оставшихся отрицательных (0–5 мм) были сопоставлены по возрасту и полу с 11 субъектами с крупными положительными реакциями (15–20 мм).
Средняя туберкулиновая реакция в двух исследуемых группах составила 2,2 и 15,8 мм соответственно. Средний возраст 22 испытуемых составлял 38,0 лет (от 27 до 46 лет), из них 18 (82%) составляли женщины. Таким образом, соотношение полов и средний возраст этих 22 субъектов существенно не отличались от исходной группы из 381. Субъекты были здоровыми шведами, без сопутствующих заболеваний, и ни один из них не был беременным или кормящим грудью.Все были вакцинированы БЦЖ при рождении, и у всех был шрам БЦЖ. Было получено информированное согласие, и исследование было одобрено местным этическим комитетом.
Кожные испытания
Внутрикожная инъекция 2 туберкулиновых единиц производного туберкулина очищенного протеина (PPD) RT23 (Statens Seruminstitut, Копенгаген, Дания) была сделана в тыльную сторону правого предплечья. Реакции считывали через 48–72 ч. Индурация <6 мм была признана отрицательной.
Микобактериальные антигены
Помимо туберкулина PPD RT23, использовали антигены из двух штаммов Mycobacterium tuberculosis (4610/91 и 5109/95: Институт медицинской микробиологии, Гетеборгский университет, Швеция). Эти штаммы были изолированы от шведских пациентов в 1991 и 1995 годах, соответственно, и продемонстрировали все характерные свойства M. tuberculosis . Их выращивали на среде Саутона при 37 ° C в течение 6 недель. Стерильный фильтрат культуры получали из штамма 5109/95, а стерильную суспензию целых клеток, гомогенизированную обработкой ультразвуком, получали из штамма 4610/91.
Анализ трансформации лимфоцитов
Анализ выполняли одновременно для субъектов в каждой подобранной паре, используя модификацию ранее опубликованной методики 22. Для стимуляции микобактериальными антигенами в микротитровальные планшеты добавляли 1 × 10 6 клеток. Для стимуляции положительным контролем конканавалином A (ConA) использовали 1 × 10 5 клеток. Добавляли трижды каждого из следующих стимуляторов: туберкулин PPD RT23, 10 мкг · мл -1 ; целые клетки M.туберкулез , 10 мкг · мл -1 ; фильтрат культуры M. tuberculosis , концентрация белка 10 мкг · мл -1 ; Con A, 25 мкг · мл -1 . Три лунки без стимулятора использовали в качестве отрицательного контроля. Затем клетки инкубировали в среде для культивирования клеток в 5% диоксиде углерода (CO 2 ) при 37 ° C в течение 6 дней. Супернатант культуры (150 мкл) удаляли из каждой лунки и замораживали при -70 ° C для последующего анализа содержания цитокинов. Добавляли свежую среду и стимулятор (150 мкл), и планшет инкубировали еще 24 часа.Затем добавляли 3 H-тимидин и инкубировали планшет в течение ночи. Клетки собирали и радиоактивность измеряли в количестве импульсов в минуту (имп / мин) с использованием β-счетчика (Matrix 96, Packard Instrument Co., Inc., Чикаго, Иллинойс, США). Пролиферативный ответ рассчитывали как среднее геометрическое число импульсов в минуту для трех повторов. Пролиферативные ответы стимулированных культур представлены как разница (Δcpm) между поглощением радиоизотопа в стимулированных культурах и нестимулированных контрольных культурах.
Анализ цитокинов
Концентрацию
IFN-γ измеряли в супернатантах от клеток, стимулированных ранее упомянутыми микобактериальными антигенами и Con A, а также в супернатантах от нестимулированных клеток, используя методику иммуноферментного сэндвич-анализа (ELISA), как описано Quarfordt et al. . 22. Максимальные указанные значения были> 10 000 единиц · мл -1 . В расчетах эти значения были приняты равными 10 000 ед. · Мл −1 .
Статистический анализ
22 субъекта были подобраны попарно, и из-за известных больших различий в иммунологических анализах каждую пару анализировали одновременно. Статистические расчеты основывались на различиях внутри пар. Для сравнения между группами использовался одновыборочный тест Вилкоксона. Значение p <0,05 считалось значимым. Были отобраны только субъекты с небольшими отрицательными реакциями и крупными положительными реакциями, чтобы увеличить возможность обнаружения существенной разницы между двумя группами.
Результаты
Анализ трансформации лимфоцитов
Пролиферативные ответы отрицательных контролей, то есть . нестимулированных культур составляли ≥1300 импульсов в минуту (в среднем 500 импульсов в минуту). Ответы после стимуляции тремя микобактериальными антигенами показаны на рисунке 1⇓. В туберкулин-отрицательной группе медиана ответа была в 10-20 раз сильнее, чем в нестимулированных культурах (9 100, 9300 и 4700 импульсов в минуту для туберкулина, убитых нагреванием M.tuberculosis и фильтрат культуры M. tuberculosis соответственно). Однако в группе с положительным туберкулином соответствующие ответы были в 2–3 раза сильнее, чем в группе с отрицательным туберкулином (28 800, 20 800 и 12 700 имп / мин, p <0,001 соответственно). Когда сравнивали три антигена, реакция трансформации лимфоцитов на туберкулин PPD RT23 была аналогична реакции на убитый нагреванием M. tuberculosis , в то время как ответ на фильтрат культуры M. tuberculosis был значительно слабее.
Рис. 1.—
Пролиферация мононуклеарных клеток периферической крови из вакцинированных бациллой Кальметта-Герена (БЦЖ) медицинских работников с положительными (•) и отрицательными (○) туберкулиновыми кожными пробами после стимуляции in vitro с применением очищенного производного туберкулина (PPD) RT23, тепло -убитые клеток Mycobacterium tuberculosis и фильтрат культуры из M. tuberculosis . Индивидуальные значения пролиферативных ответов представлены как разница в количестве импульсов в минуту (Δcpm) между поглощением радиоизотопа в стимулированных культурах и в нестимулированных контрольных культурах.Среднее значение в каждой группе указано горизонтальной линией. ***: p <0,001.
Производство цитокинов
В нестимулированных культурах уровни IFN-γ были близки к нулю. Продукция IFN-γ после стимуляции микобактериальными антигенами показана на рисунке 2⇓. В туберкулин-отрицательной группе средняя продукция IFN-γ была значительно выше, чем в нестимулированных культурах (700, 700 и 600 единиц · мл -1 , соответственно, для трех стимуляций антигеном).Однако соответствующая продукция IFN-γ в туберкулин-положительной группе была в 7-10 раз выше, чем в туберкулин-отрицательной группе (5 500, 6700 и 4400 единиц · мл -1 , p <0,001 соответственно). Различия между тремя антигенами в их способности индуцировать продукцию IFN-γ не были значительными.
Рис. 2.—
Концентрации гамма-интерферона (IFN-γ) в супернатантах культур мононуклеарных клеток периферической крови от вакцинированных бациллой Кальметта-Герена (БЦЖ) медицинских работников с положительными (•) и отрицательными (○) туберкулиновыми кожными пробами после in vitro стимуляция очищенным производным туберкулина (PPD) RT23, убитыми нагреванием клетками Mycobacterium tuberculosis и культуральным фильтратом из M.туберкулез . Среднее значение в каждой группе указано горизонтальной линией. ***: p <0,001.
Обсуждение
В этом исследовании пролиферация лимфоцитов и продукция IFN-γ, индуцированные микобактериальными антигенами, были значительно сильнее в группе туберкулин-положительных людей, чем в подобранной группе туберкулин-отрицательных людей, что указывает на более сильный иммунный ответ защитного Th2-типа. в туберкулин-положительной группе.
Tuberculin PPD RT23 был приготовлен в 1958 году из нескольких штаммов, включая штамм M. tuberculosis типа h47RV, выделенный в 1905 году. Учитывая возраст этих антигенов, препараты из двух штаммов, выделенных от шведских пациентов в 1990-х годах, также были включены для того, чтобы более точно отражать клинически значимые иммунологические ответы субъектов. Однако иммуностимулирующий эффект PPD RT23 был не меньше, чем у недавно выделенных микобактериальных антигенов.
Общая программа вакцинации новорожденных БЦЖ действовала в Швеции до 1975 года. Все участники настоящего исследования были вакцинированы при рождении. Семеро были ревакцинированы, в основном> 20 лет назад. Многие исследования показали значительное снижение туберкулиновой реактивности с течением времени после вакцинации БЦЖ 23. Тем не менее, несмотря на низкую заболеваемость туберкулезом в Швеции, 78% из 381 медицинского работника, прошедшего первоначальное тестирование, имели положительные туберкулиновые реакции. Перекрестные реакции с иммунным ответом на нетуберкулезные микобактерии, вероятно, способствовали этим реакциям 24, а также результатам in vitro в настоящем исследовании.Было высказано предположение, что такие реакции также вызывают защиту от туберкулеза 25, 26.
In vitro недавно были опубликованы результаты, подтверждающие концепцию антиген-специфической продукции IFN-γ как точного индикатора реакции на вакцину. Таким образом, BCG-индуцированная трансформация лимфоцитов и ответы IFN-γ развивались быстрее у субъектов, ранее сенсибилизированных к микобактериальным антигенам, чем у несенсибилизированных субъектов 14, что и следовало ожидать в связи с ответом Т-клеток памяти.Кроме того, исследование, проведенное в Южной Индии, показало, что, несмотря на конверсию туберкулина после вакцинации БЦЖ, ответов in vitro на значимо не увеличились, что согласуется с отсутствием эффективности БЦЖ, ранее продемонстрированной в той же области 27.
Недавно опубликованный обзор популяций, в основном не вакцинированных БЦЖ 28, показал самый высокий риск ТБ у субъектов с наиболее выраженными реакциями на туберкулин. Однако в нескольких исследованиях наименьший риск был зарегистрирован не среди лиц с наименьшими реакциями, а среди субъектов с туберкулиновыми реакциями низкой степени.Напротив, обзор контролируемых испытаний вакцинации БЦЖ в различных частях мира не показал взаимосвязи между средней степенью конверсии туберкулина в каждом испытании и эффективностью штаммов БЦЖ 11. Однако тенденция к положительной корреляции между чувствительностью к туберкулину и защита была обнаружена в каждом изученном штамме вакцины 11, , например, . в испытании Британского совета медицинских исследований 10 и испытании на западе США 29.
Представленные результаты, указывающие на взаимосвязь между реактивностью туберкулина, индуцированной вакциной, и суррогатными маркерами защитного иммунитета, соответствуют результатам исследования в США, проведенного через 3 месяца после вакцинации БЦЖ 30, а также через 1–3 года после вакцинации 19 .Напротив, ранее упомянутое исследование в Южной Индии 27 не показало такой взаимосвязи, указав на решающее значение демографических и экологических условий для эффективности вакцинации БЦЖ, а также на значимость туберкулиновой реакции.
На основании крупномасштабного исследования БЦЖ в Малави 12 исследователи пришли к общему выводу, что поствакцинальная реактивность туберкулина не коррелирует с защитой от туберкулеза. Однако в таких странах, как Малави, где БЦЖ не добавляет защиты от туберкулеза и существенно не увеличивает реактивность туберкулина, связь между поствакцинальными туберкулиновыми реакциями и защитным иммунитетом против туберкулеза, обусловленным вакциной БЦЖ, маловероятна.Напротив, такая взаимосвязь с большей вероятностью будет существовать в таких странах, как Скандинавия, где как эффективность БЦЖ, так и показатели конверсии туберкулина после вакцинации 31 высоки. Предполагается, что в таких условиях может существовать взаимосвязь между реакцией на туберкулин после вакцинации и защитой от туберкулеза, и что результаты, полученные в таких странах, как Малави, не могут использоваться для общих выводов по этому вопросу.
Защитный иммунитет против туберкулеза, по всей вероятности, более сложен, чем просто способность вызвать ответ Т-хелпера 1.Однако представленные результаты и исследования, рассмотренные в этой статье, подтверждают традиционную практику рассмотрения туберкулиновой кожной пробы как индикатора защиты от туберкулеза у субъектов, вакцинированных бациллой Кальметта-Герена. Для защиты здоровья персонала, исключение туберкулин-отрицательных медицинских работников из ухода за пациентами с положительным мазком мокроты представляется целесообразным, особенно в случаях туберкулеза с множественной лекарственной устойчивостью. Эти выводы относятся к условиям, подобным тем, которые представлены в настоящем исследовании, но могут не применяться в целом.
Благодарности
Авторы благодарят Б. Андерссона за ценную помощь в отношении иммунологических тестов, I-M. Доше за ее умелую и самоотверженную работу, М. Магнуссону и М. Йоргенсену за помощь и обсуждения, а также П. Нордину за ценные статистические советы.
- Получено 5 октября 2000 г.
- Принято 4 апреля 2001 г.
Список литературы
- ↵
Бирхауг К. Вакцинация БЦЖ в Скандинавии.Двадцать лет непрерывной вакцинации от туберкулеза. Ам Рев Туберк, 1947; 15: 234–249.
- ↵
Rosenthal SR. Иммунитет при туберкулезе В : Rosenthal SR. Вакцина БЦЖ: рак против туберкулеза, Литтлтон, Массачусетс, издательство PSG Publishing Company, Inc., 1980; С. 1––13.
- ↵
Хеймбек Дж. Туберкулез у медсестер больниц. Бугорок 1936; 18: 97–99.
- ↵
Шил О.Туберкулез мягкий медицинский студенческий препарат и вакцинация с БЦЖ. Норд Мед 1935; 9: 841–846.
- ↵
Бюро исследований туберкулеза ВОЗ. Некоторые характеристики чувствительности к туберкулину, вызванной БЦЖ. Bull World Health Organ 1955; 12: 123–141.
Турок JL. Связь между гиперчувствительностью замедленного типа и клеточным иммунитетом. J Royal Soc Med 1979; 72: 243–245.
- ↵
Shaaban MA, Abdul Ati M, Bhahr GM, Stanford JL, Lockwood DNJ, McManus IC.Ревакцинация БЦЖ: ее влияние на кожные пробы у кувейтских старшеклассников. Eur Respir J 1990; 3: 187–191.
- ↵
Данненберг AM, мл. Гиперчувствительность замедленного типа и клеточный иммунитет в патогенезе туберкулеза. Immunol Today 1991; 12: 228–233.
- ↵
Mackaness GB. Гиперчувствительность замедленного типа и ее значение В : Международное разбирательство нет. 14: Государства вакцинации против туберкулеза в 1971 г. Вашингтон Д.С., DHEW, 1971; С. 69––89.
- ↵
Hart PD, Sutherland I, Thomas J. Иммунитет, обеспечиваемый эффективными вакцинами БЦЖ и цельной палочкой, в отношении индивидуальных вариаций индуцированной чувствительности к туберкулину и технических вариаций вакцин. Бугорок 1967; 48: 201–210.
- ↵
Comstock GW. Определение эффективной вакцины против туберкулеза. Am Rev Respir Dis 1988; 138: 479–480.
- ↵
Fine PEM, Sterne JAC, Pönnighaus JM, Rees RJW. Гиперчувствительность замедленного типа, микобактериальные вакцины и защитный иммунитет. Ланцет 1994; 344: 1245–1249.
- ↵
Mehra V, Gong JH, Iyer D, et al. Иммунный ответ на рекомбинантные микобактериальные белки у пациентов с туберкулезной инфекцией и заболеванием. Журнал Infect Dis 1996; 174: 431–434.
- ↵
Равн П., Боесен Х., Кларлунд Педерсен Б., Андерсен П.Ответы Т-клеток человека, индуцированные вакцинацией микобактериями Mycobacterium bovis, bacillus Calmette-Guérin. J Immunol 1997; 158: 1949–1955.
Равн П., Педерсен Б.К. Mycobacterium avium и специфическая для PPD цитотоксичность, опосредованная CD4 + лимфоцитами здоровых ВИЧ-серопозитивных и серонегативных людей. J. Acquir Immune Defic Syndr Hum Retrovirol 1996; 12: 433–441.
Newport MJ, Huxley CM, Huston S, et al. Мутация в гене рецептора интерферона-γ и восприимчивость к микобактериальной инфекции. N Engl J Med 1996; 335: 1941–1949.
- ↵
Condos R, Rom WN, Schluger NW. Лечение туберкулеза легких с множественной лекарственной устойчивостью с помощью интерферона-γ в аэрозоле . Ланцет 1997; 349: 1513–1515.
- ↵
Lein AD, von Reyn CF. In vitro клеточные и цитокиновые ответы на микобактериальные антигены: применение для диагностики туберкулеза и оценки ответа на микобактериальные вакцины.J Med Sci 1997; 313: 364–371.
- ↵
Hoft DF, Tennant JM. Стойкость и усиление бацилл-индуцированной гиперчувствительности замедленного типа, вызванной Кальметтом-Гереном. Энн Интерн Мед 1999; 131: 32–36.
- ↵
Pabst HF, Godel JC, Spady DW, McKechnie J, Grace M. Проспективное испытание времени вакцинации против бациллы Кальметта-Герена у младенцев канадской кри. Am Rev Respir Dis 1989; 140: 1007–1011.
- ↵
Smith JA, Reichman LB.Трансформация лимфоцитов. Помощь в диагностике туберкулеза у пациентов с нереактивными кожными пробами. Am Rev Respir Dis 1972; 106: 194–201.
- ↵
Quarfordt I, Riise GC, Larsson S, et al. Результаты иммунологического исследования крови и жидкости бронхоальвеолярного лаважа у пациентов с хроническим бронхитом с рецидивирующими инфекционными обострениями. Eur Respir J 1998; 11: 46–54.
- ↵
Kröger, Katila ML, Korppi M, Brander E, Pietikäinen M.Быстрое снижение реактивности кожной туберкулиновой пробы в дошкольном возрасте после вакцинации новорожденных. Acta Pediatr 1992; 1: 678–681.
- ↵
Larsson LO, Bentzon MW, Lind A, et al. Чувствительность к сенситинам и туберкулину у шведских детей. Часть 5: исследование школьников, проживающих в сельской местности. Бугорок 1993; 74: 371–376.
- ↵
ПЭМ мелкий. Вариации защиты с помощью БЦЖ: последствия и для гетерологичного иммунитета.Ланцет 1995; 346: 1339–1345.
- ↵
Hoft DF, Brown RM, Roodman ST. Вакцинация бациллами Кальметта-Герена усиливает реакцию γδ Т-клеток человека на микобактерии, что свидетельствует о фенотипе, подобном памяти. J Immunol 1998; 161: 1045–1054.
- ↵
Das SD, Narayanan PR, Kolappan C, Colston MJ. Цитокиновый ответ на вакцинацию бациллой Кальметта Герена в Южной Индии. Int J Tuberc Lung Dis 1998; 2: 836–843.
- ↵
Watkins RE, Brennan R, Plant AJ. Туберкулиновая реактивность и риск туберкулеза: обзор. Int J Tuberc Lung Dis 2000; 4: 895–903.
- ↵
Аронсон Дж.Д., Палмер К.Э. Опыт применения вакцины БЦЖ в борьбе с туберкулезом среди североамериканских индейцев. Представитель общественного здравоохранения, 1946 г., 61: 802–820.
- ↵
Кемп Е.Б., Белше РБ, Хофт ДФ.Иммунные ответы, стимулированные чрескожной и внутрикожной бациллой Кальметта-Герена. J Infect Dis 1996; 174: 113–119.
- ↵
Beskow R, Bleiker M, Dahlström G, Mellbin T., Sjögren I., Styblo K. Чувствительность к туберкулину у шведских школьников, вакцинированных БЦЖ при рождении. Лакартиднинген, 1981; 77: 118–120.
Кожный тест на ТБ: использование, процедура и результаты
Кожная проба на туберкулез показывает, отреагировала ли ваша иммунная система на бактерию, вызывающую туберкулез (ТБ).Его также называют пробой PPD, туберкулиновой пробой или пробой Манту.
Тест включает введение под кожу небольшого количества жидкости, содержащей определенные компоненты бактерии ТБ. Это заставит вашу иммунную систему распознавать введенный раствор как угрозу, вызывая кожную реакцию.
Зарина Лукаш / Getty Images
От степени реакции кожи будет зависеть положительный или отрицательный результат. Если кожная проба положительная, это означает, что вы инфицированы бактериями ТБ, но потребуется дальнейшее обследование, чтобы определить, является ли инфекция скрытой или активной.
Тест требует двух посещений лечащего врача. Сам тест будет проведен во время первого посещения, а результаты будут прочитаны во время второго.
Хотя туберкулез менее распространен в США, чем в других странах, он остается проблемой в местах массового скопления людей, таких как больницы, тюрьмы и приюты для бездомных.
Люди с ослабленной иммунной системой, такие как дети, пожилые люди, а также люди с заболеваниями или лечением, снижающими иммунный ответ, особенно подвержены риску.
Цель теста
Ваш лечащий врач назначит тест на туберкулез, если есть подозрения, что вы могли быть инфицированы туберкулезом, или если вы находитесь в группе высокого риска заражения. Они порекомендуют вам лучший тест в зависимости от причины тестирования, доступности теста и стоимости.
Те, кто подвержен более высокому риску заражения бактериями ТБ, включают:
- Люди, которые проводили время с инфицированными
- Жители страны, где широко распространено заболевание туберкулезом, включая большинство стран Латинской Америки, Карибского бассейна, Африки, Азии, Восточной Европы и России
- Люди, которые живут или работают в условиях повышенного риска, таких как больницы, тюрьмы и приюты для бездомных
- Медицинские работники, ухаживающие за пациентами с повышенным риском туберкулеза
- Младенцы, дети и подростки, контактирующие со взрослыми, которые подвергаются повышенному риску латентной туберкулезной инфекции или туберкулеза
Кожная проба на туберкулез — это наиболее распространенный тип теста, используемый для диагностики подозрения на активный туберкулез.Однако он подходит не всем. Также используются анализы крови, хотя и не так часто.
Кожная проба является предпочтительным тестом для детей в возрасте до 5 лет. Анализы крови являются предпочтительным тестом для тех, кто получил вакцину против туберкулеза, вакцины Кальметта-Герена (БЦЖ), и тех, кому будет трудно вернуться на второй прием.
Как правило, не рекомендуется сдавать анализ кожи и крови одновременно. Есть некоторые свидетельства того, что анализы крови на туберкулез, называемые анализом высвобождения гамма-интерферона (IGRA), немного более точны, чем кожная проба.
Кожные пробы также чаще дают ложноотрицательные и ложноположительные результаты, чем анализы крови. Часто это происходит из-за неправильного проведения теста или из-за неверной интерпретации результатов.
Однако при необходимости кожные пробы можно повторить.
Ложноположительные кожные пробы на туберкулез
Ложноположительный результат — это результат теста, который ошибочно указывает на то, что у вас есть туберкулез, в то время как у вас его нет. Факторы, которые могут вызвать ложное срабатывание:
- Предыдущая вакцинация против туберкулеза вакциной БЦЖ
- Инфекция микобактериями нетуберкулеза, которые также могут вызывать инфекции легких
- Неправильное измерение или интерпретация реакции
- Неиспользован правильный антиген для теста
Ложноотрицательные результаты кожных тестов на туберкулез
Ложноотрицательный результат — это результат теста, который ошибочно указывает на то, что у вас нет туберкулеза.Факторы, которые могут вызвать ложноотрицательный результат:
- Анергия, отсутствие нормального иммунного ответа на определенный антиген или аллерген
- Недавнее заражение в течение последних восьми-десяти недель
- Дети до 6 месяцев
- Недавняя вакцинация против кори или оспы живым вирусом
- Неправильное проведение теста
- Неправильное измерение или интерпретация реакции на тест
Риски и противопоказания
Большинство людей могут пройти кожную пробу на туберкулез, и для большинства людей это совершенно безопасно и не несет никакого риска.Однако тест противопоказан (то есть его не следует использовать) тем, у кого ранее была плохая реакция на тест.
В отличие от многих других тестов, он не противопоказан младенцам, детям, беременным людям или людям с ВИЧ.
В тесте используется очень небольшое количество раствора, содержащего определенные компоненты бактерии ТБ. Однако риск заражения туберкулезом в результате кожной пробы отсутствует.
Перед испытанием
Перед кожной пробой медицинский работник изучит вашу историю болезни и определит, можете ли вы пройти эту пробу.Скорее всего, это будет связано с вопросом, противоречит ли вам тест, например, если у вас была отрицательная реакция на него в прошлом.
Сроки
Сам тест проходит очень быстро, и раствор вводится очень легко. Тем не менее, вы должны планировать заранее, так как вам нужно будет выделить время, чтобы вернуться, чтобы прочитать результаты. Это необходимо сделать между 48 и 72 часами после проведения теста. Если вы не вернетесь в это время, вам нужно будет назначить еще один тест.
Расположение
Кожные пробы на туберкулез можно сделать как в кабинете врача, так и в амбулаторных условиях. У медицинского работника будет небольшой флакон с раствором, небольшой одноразовый шприц для однократной дозы и измерительный инструмент. Также будут тампоны со спиртом и марлевые салфетки или ватные тампоны.
Что надеть
Поскольку медицинскому работнику нужно будет ввести вам инъекцию в руку во время теста, убедитесь, что вы носите что-нибудь, где можно закатать рукава.Это единственное, что вам нужно учитывать, и вам не нужно будет раздеваться или приносить смену одежды на тест.
Расходы и медицинское страхование
С этим тестом могут быть связаны расходы или доплата. Узнайте у своего страховщика или поставщика медицинских услуг, каковы могут быть ваши расходы. Если вы не застрахованы, возможно, вам будет доступна бесплатная противотуберкулезная клиника, в которой бесплатно проведут анализ. Проконсультируйтесь с отделом здравоохранения вашего штата и округа.
Прочие соображения
Никаких ограничений в еде или питье до или после теста нет.Обязательно возьмите с собой карточку медицинского страхования, удостоверение личности и все необходимые документы.
Во время теста
Вам не нужно ничего делать, чтобы подготовиться к этому тесту. Вам не нужно будет ничего пить или переодеваться.
На протяжении всего теста
Во время теста 0,1 миллилитра (мл) очищенного производного туберкулина (PPD), также известного как туберкулин, вводится прямо под кожу вашего предплечья.Инъекция будет сделана с помощью маленькой иглы, поэтому вы должны почувствовать только легкое ущемление, и она должна закончиться очень быстро.
Сразу после инъекции медицинский работник должен проверить правильность проведения кожной пробы. Они сделают это, используя миллиметровую (мм) линейку, чтобы немедленно измерить волдырь, бледное возвышение кожи, вызванное инъекцией. Если волдырь меньше 6 мм, его необходимо ввести снова.
Пост-тест
Не забудьте записаться на следующий прием, чтобы получить перевод вашего теста.Это необходимо сделать в течение 48-72 часов после проведения теста. Если вы не вернетесь для последующего наблюдения в течение этого времени, вам нужно будет повторить тест, потому что они не смогут интерпретировать тест.
После теста
Вы можете есть, пить и принимать душ как обычно, даже сразу после теста. Тем не менее, вам будет рекомендовано не закрывать тестовый участок, не царапать и не тереть его.
Управление побочными эффектами
У большинства людей кожная проба на туберкулез не вызывает побочных эффектов, однако у небольшого числа людей может возникнуть отрицательная реакция.Симптомы отрицательной реакции на месте укола включают:
- Легкий зуд
- Вздутие
- Раздражение
Подобные реакции должны исчезнуть через одну-две недели.
Редко могут возникнуть более серьезные симптомы, такие как:
Если вы испытываете эти более серьезные симптомы, немедленно обратитесь к врачу. Если у кого-то возникла серьезная аллергическая реакция, позвоните в службу 911.
Интерпретация результатов
Ваш врач прочитает результаты теста, измерив диаметр опухоли, вызванной инъекцией.
Если результат отрицательный, кожа, на которой проводился тест, не будет опухшей или опухоль будет очень маленькой. Если результат положительный, появится припухлость, но ее размер зависит от пациента.
У людей с неизвестным риском заболевания туберкулезом твердый отек размером 15 мм и более указывает на положительную реакцию.
В следующих случаях положительным считается наличие твердой припухлости 5 мм на этом участке:
- Лица, инфицированные ВИЧ / СПИДом
- Те, кому была сделана трансплантация органов
- Те, у кого подавленная иммунная система или кто принимает стероидную терапию
- Те, кто находился в тесном контакте с больным активным туберкулезом
- Те, у кого есть изменения на рентгенограмме грудной клетки, похожие на прошлую ТБ
В следующих случаях положительной считается реакция, превышающая или равная 10 мм:
- Люди с диабетом, почечной недостаточностью или другими состояниями, повышающими их шанс заболеть активным туберкулезом
- Специалисты лаборатории, работающие в микобактериологической лаборатории
- Потребители инъекционных наркотиков
- Иммигранты, переехавшие из страны с высоким уровнем заболеваемости туберкулезом за последние пять лет
- Дети до 4 лет
- Младенцы, дети или подростки, контактирующие со взрослыми из группы высокого риска
- Студенты и сотрудники определенных условий группового проживания, таких как тюрьмы, дома престарелых и приюты для бездомных
Положительный результат кожной пробы не означает, что человек болен активной формой туберкулеза.Необходимо провести дополнительные анализы, чтобы проверить, есть ли активное заболевание.
Продолжение
Если ваши результаты не будут прочитаны в течение 48 и 72 часов после теста, вам нужно будет пройти еще один тест. Кожную пробу можно повторить как можно скорее, если в прошлом не было серьезной реакции на пробу.
Если ваш тест положительный, ваш врач проведет дополнительные тесты, чтобы определить, есть ли активное заболевание. Эти тесты включают рентген грудной клетки и посев образца мокроты, представляющей собой густую жидкость, образующуюся в легких в результате болезни.Также можно использовать компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ).
Туберкулез можно успешно лечить. Однако на уничтожение бактерий уйдет не менее шести месяцев, а может потребоваться до года.
Прочие соображения
Если у вас когда-либо был положительный результат теста на туберкулез, вы всегда получите положительный результат кожной пробы, даже после лечения от этого заболевания. Ваш врач добавит в свою медицинскую карту пометку о том, что вы лечились от туберкулеза.Это поможет врачам, которые могут проводить в будущем кожные пробы на туберкулез, интерпретировать результаты.
Ваш лечащий врач может ответить на любые вопросы или проблемы, которые могут у вас возникнуть, поэтому важно провести с ними открытое обсуждение.
Слово от Verywell
Кожная проба на туберкулез — это быстрая и относительно безболезненная процедура. Однако помните, что вам нужно будет вернуться к своему лечащему врачу, чтобы оценить реакцию в течение 48 и 72 часов после теста.
Если у вас все еще есть вопросы или опасения, поговорите со своим лечащим врачом.Они могут предоставить любую другую информацию и помочь вам успокоиться.
Лихорадка и вакцины | Детская больница Филадельфии
Лихорадка — один из наиболее частых побочных эффектов вакцинации. Часто лихорадка связана с болезнью, и поэтому понятно, что родители обеспокоены, когда у их ребенка после вакцинации поднимается температура. Однако лихорадка — нормальная часть иммунного ответа. Таким образом, повышение температуры тела после вакцинации свидетельствует о том, что иммунная система ребенка реагирует на вакцину и, как следствие, формирует иммунитет против вируса или бактерий, на которые нацелена вакцина.
Что такое жар?
Лихорадка — это температура тела выше нормы. У большинства людей нормальная температура тела составляет около 98,6ᴼF (37ᴼC). Но базовая температура тела у разных людей разная, а также у разных людей в течение дня.
Поскольку лихорадка связана с болезнью, многие люди думают о ней как о чем-то плохом. Но лихорадка, даже высокая температура, — нормальная и важная часть иммунного ответа. Во-первых, повышая температуру тела, лихорадка делает его менее гостеприимным хозяином для микробов, тем самым ограничивая их способность к размножению в организме.Во-вторых, более высокие температуры также служат для активации некоторых сигнальных химических веществ, управляющих иммунными ответами.
Почему вакцины вызывают лихорадку?
Вакцины подготавливают иммунную систему к защите от вирусов или бактерий, которые могут вызвать заболевание. Это происходит потому, что они вводят компоненты микробов, которые, как известно, активируют иммунный ответ. Однако вакцина сделана таким образом, что она не вызовет достаточно значительного иммунного ответа, чтобы человек заболел.Но в некоторых случаях иммунный ответ достаточно силен, чтобы вызвать заметные симптомы, такие как легкая лихорадка. Однако важно понимать, что отсутствие обнаруживаемой лихорадки или других побочных эффектов не означает, что вакцина неэффективна.
Какова температура после вакцинации?
Иногда резкое повышение температуры у ребенка, а не фактический рост температуры, вызывает припадок, вызванный лихорадкой. Хотя фебрильные судороги пугают, они не приводят к постоянным или долгосрочным последствиям.Любые вопросы или опасения по поводу лихорадки или приступа лихорадочного припадка следует обсудить с врачом.
Когда следует ожидать повышения температуры тела после вакцинации?
Большинство случаев лихорадки возникает в течение недели после вакцинации; однако, поскольку вакцины вызывают иммунитет по-разному, в зависимости от того, как они сделаны, существуют некоторые различия в том, когда именно после вакцинации может возникнуть лихорадка. Кроме того, поскольку для эффективности некоторых вакцин требуется более одной дозы, повышение температуры может быть более вероятным после более поздних доз.Сроки и частота лихорадки после применения многих распространенных вакцин указаны ниже.
Вакцины против отдельных возбудителей болезней
Haemophilus influenzae тип b (Hib)
- ActHIB ® , через 2 дня после вакцинации примерно у 2 из 100 реципиентов вакцины
- HIBEREX ® , через 4 дня после вакцинации у 14-19 из 100 реципиентов вакцины; лихорадка возникает чаще после второй и третьей доз
- PedvaxHIB ® , от 6 до 48 часов после вакцинации у 1-18 из 100 реципиентов вакцины
Гепатит B
- Hepliav-B ® , от 0 до 7 дней после вакцинации у 1-2 из 100 реципиентов вакцины
- Engerix B ® , от 1 до 7 дней после вакцинации у 2 из 100 реципиентов вакцины
- Recombivax ® , у 1-10 из 100 реципиентов вакцины
Гепатит А
- HAVRIX ® , от 0 до 4 дней после вакцинации у 3 из 100 реципиентов вакцины
- Vaqta ® , от 1 до 5 дней после вакцинации у 10 из 100 реципиентов вакцины
Вирус папилломы человека
- Гардасил 9 ® , от 0 до 5 дней после вакцинации у 6-7 из 100 реципиентов вакцины
Менингит ACWY
- Manactra ® , от 0 до 7 дней после вакцинации у 5-12 из 100 реципиентов вакцины; лихорадка чаще возникает у лиц моложе 2 лет
- Menomune ® , от 0 до 7 дней после вакцинации у 5 из 100 реципиентов вакцины; лихорадка чаще возникает у лиц моложе 18 лет
- Menveo ® , от 0 до 7 дней после вакцинации у 3-9 из 100 реципиентов вакцины; лихорадка чаще возникает после третьей и четвертой доз
Менингит B
- Trumenba ® , от 0 до 7 дней после вакцинации у 2-6 из 100 реципиентов вакцины; лихорадка возникает чаще после первой дозы
- Bexsero ® , от 0 до 7 дней после вакцинации у 1-4 из 100 реципиентов вакцины; лихорадка возникает чаще после второй дозы
Пневмококковый
- Конъюгированная версия — PREVNAR 13 ® , от 0 до 7 дней после вакцинации у 24-35 из 100 младенцев, получивших вакцину; менее 10 из 100 детей старшего возраста, получивших эту вакцину, будут испытывать лихорадку
- Полисахаридная версия — PNEUMOVAX 23 ® , у 1-2 из 100 реципиентов будет лихорадка
Ротавирус
- RotaTeq ® , от 0 до 7 дней после вакцинации у 17-20 из 100 реципиентов вакцины
- РОТАРИКС ® , от 0 до 7 дней после вакцинации у 25-28 из 100 реципиентов вакцины
Ветряная оспа (ветряная оспа)
- Varivax ® , от 0 до 42 дней после вакцинации у 10 из 100 реципиентов вакцины; чаще всего лихорадка возникает через 14–27 дней после вакцинации
Опоясывающий лишай
- Shingrix ® , от 0 до 7 дней после вакцинации у 28 из 100 реципиентов вакцины в возрасте от 50 до 59 лет; у 24 из 100 вакцинированных лиц в возрасте от 60 до 69 лет; у 14 из 100 реципиентов вакцины в возрасте 70 лет и старше
Вакцины против множественных патогенов
Корь, эпидемический паротит и краснуха
- MMR II ® , от 0 до 14 дней после вакцинации у 2 из 100 реципиентов вакцины
DTaP
- Daptacel ® , от 0 до 3 дней после вакцинации у 11-20 из 100 реципиентов вакцины
- Infantrix ® , от 0 до 4 дней после вакцинации у 8-12 из 100 реципиентов вакцины; лихорадка возникает чаще после второй дозы
DTaP в сочетании с другими компонентами (комбинированные вакцины)
- Плюс полиомиелит — Quadracel ® , от 0 до 7 дней после вакцинации у 6 из 100 реципиентов вакцины
- Плюс полиомиелит и Hib — Pentacel ® , от 0 до 3 дней после вакцинации у 6–16 из 100 реципиентов вакцины
- Плюс полиомиелит и гепатит B — Pediarix ® , от 0 до 4 дней после вакцинации у 28-39 из 100 реципиентов вакцины
Tdap
- Boostrix ® , от 0 до 15 дней после вакцинации у 19 из 100 реципиентов вакцины
- Adacel ® , от 0 до 15 дней после вакцинации у 1-5 из 100 реципиентов вакцины; лихорадка встречается у детей чаще, чем у взрослых
Гепатит А и гепатит В
- Twinrix ® , от 0 до 4 дней после вакцинации у 2-4 из 100 реципиентов вакцины
Hib и менингит CY
- MenHibRx ® , от 0 до 4 дней после вакцинации у 11-19 из 100 реципиентов вакцины
Корь, эпидемический паротит, краснуха и ветряная оспа (ветряная оспа)
- ProQuad ® , от 0 до 5 дней после вакцинации у 8-20 из 100 реципиентов вакцины; лихорадка возникает чаще всего после первой дозы
Следует ли давать ребенку лекарства до посещения вакцины, чтобы предотвратить повышение температуры после вакцинации?
№Лихорадка является важной частью иммунного ответа, поэтому давать жаропонижающие лекарства перед вакцинацией не рекомендуется. Исследования пациентов, получавших жаропонижающие препараты до вакцинации, показали более низкий ответ антител по сравнению с пациентами, которые не получали лекарства, что позволяет предположить, что их иммунный ответ на вакцину был ниже в результате снижения температуры.
Следует ли давать ребенку лекарства для лечения лихорадки после вакцинации или во время болезни?
№Лихорадка — нормальная часть иммунного ответа. Если вы не уверены, нужно ли ребенку принимать лекарства от лихорадки или других симптомов, поговорите с лечащим врачом вашего ребенка. Самое важное, что нужно сделать, когда у ребенка высокая температура, — это следить за тем, чтобы он не обезвоживался, выпивая большое количество жидкости.
.

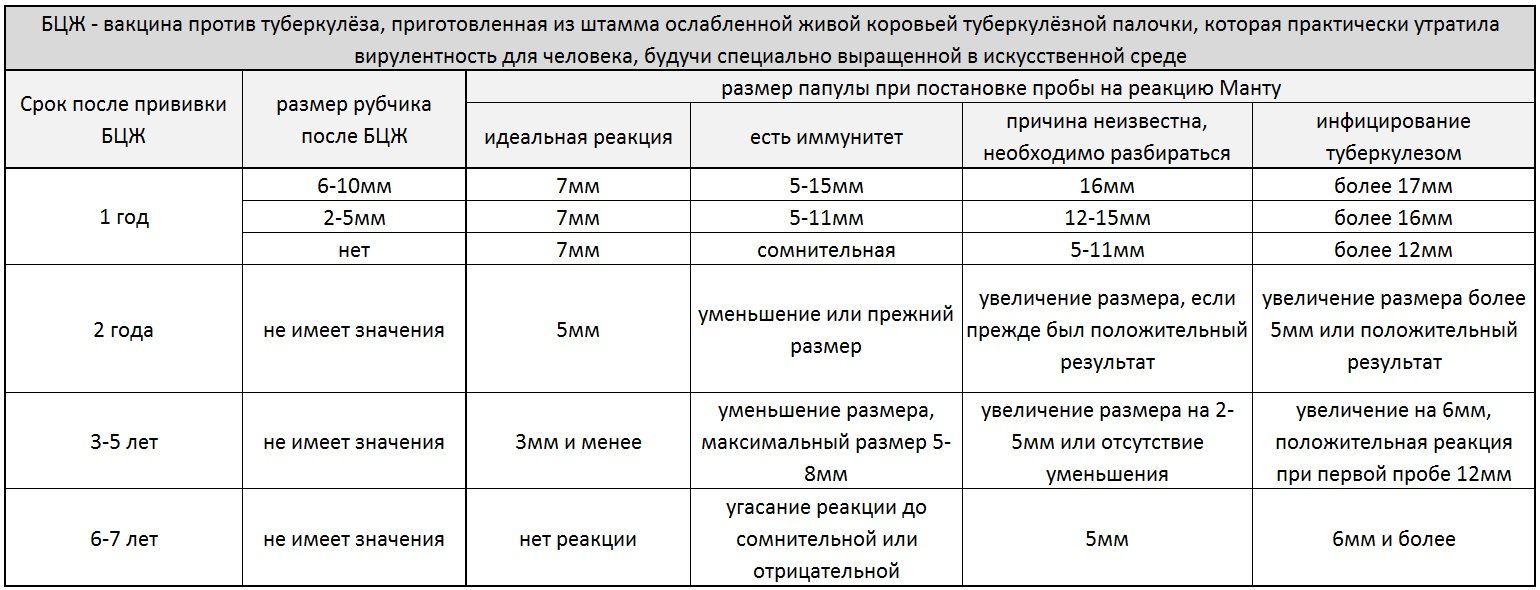 При этом увеличение температуры может сопровождаться покраснением в месте укола. Чтобы избежать появления подобной реакции необходимо применять другой метод диагностики заболевания.
При этом увеличение температуры может сопровождаться покраснением в месте укола. Чтобы избежать появления подобной реакции необходимо применять другой метод диагностики заболевания. Лишь по реакции на туберкулиновую пробу диагноз не ставят. Проводит дополнительные исследования
Лишь по реакции на туберкулиновую пробу диагноз не ставят. Проводит дополнительные исследования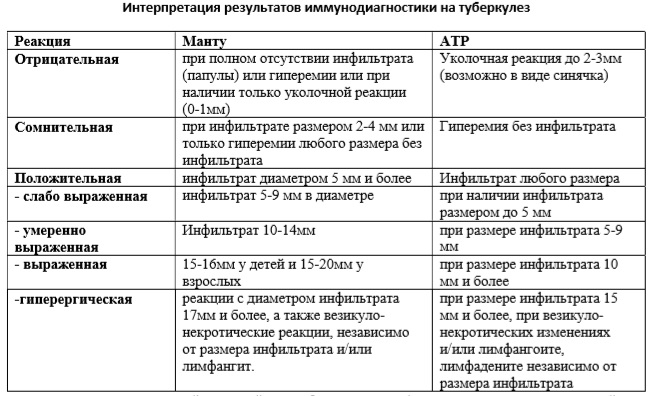

 Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят. Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
 Причина: они могут снизить нормальный иммунный ответ вашего организма.
Причина: они могут снизить нормальный иммунный ответ вашего организма. (20% детей)
(20% детей) Вы также можете использовать повязку (например, пластырь).
Вы также можете использовать повязку (например, пластырь).
 Это происходит у 10% детей.
Это происходит у 10% детей.