симптомы и признаки, методы лечения и профилактика
Анемия — или пониженный уровень гемоглобина в крови — не самостоятельное заболевание, а симптом, который встречается достаточно часто. Во всем мире около 2 миллиардов людей страдает от анемии. Причем чаще всего симптом диагностируется у детей. По данным ВОЗ, анемия в той или иной степени присутствует у 47,4% дошкольников и у 25,4% детей школьного возраста. Насколько анемия опасна, из-за чего она возникает и как с ней бороться?
Пару слов о детской анемии
Анемией называют понижение уровня гемоглобина и, как следствие, снижение количества эритроцитов — клеток крови, которые переносят гемоглобин.
Гемоглобин — это крайне важный железосодержащий белок, его задача — транспортировка кислорода к органам и тканям организма. При нехватке гемоглобина весь организм испытывает кислородное голодание. Именно поэтому симптомы анемии у детей так разнообразны.
Нормальный уровень гемоглобина у детей отличается от показателей взрослых. У младенцев в первые дни жизни норма гемоглобина составляет 180–240 г/л, у детей до полугода — 115–175 г/л, от полугода до 5 лет — 110–140 г/л, с 5 до 12 лет — 110–145 г/л, с 12 до 15 лет — 115–150 г/л.
Очень часто анализы выявляют признаки железодефицитной анемии у детей. Причина столь широкой распространенности этой патологии в том, что механизм кроветворения у детей еще не отлажен и на него могут повлиять даже самые, казалось бы, малозначительные факторы. Другая причина анемии у детей — быстрый рост, что требует большого количества питательных веществ.
Железодефицитная анемия отнюдь не безобидна. У детей, страдающих данной патологией, плохой аппетит и слабый иммунитет, что приводит к частым заболеваниям. Такие дети малоактивны, они медленно набирают вес. Кроме того, при железодефицитной анемии дети часто бывают раздражительными и плаксивыми.
Причины состояния
Почему возникает анемия у детей? Вот самые распространенные причины:
- У новорожденных анемия может возникнуть из-за проблем во время беременности — кровотечений, отслойки плаценты, угрозы выкидыша, инфекционных болезней у матери.
 Особенно опасен период с 28-ой по 32-ую неделю. Анемия у будущей мамы — также существенный фактор риска. Нередко анемия диагностируется у детей, появившихся на свет раньше срока, а также при многоплодной беременности.
Особенно опасен период с 28-ой по 32-ую неделю. Анемия у будущей мамы — также существенный фактор риска. Нередко анемия диагностируется у детей, появившихся на свет раньше срока, а также при многоплодной беременности. - Неправильное, несбалансированное или однообразное питание в любом возрасте — частая причина анемии. При погрешностях в питании в организм не поступает достаточное количество железа и витаминов, необходимых для его всасывания — в первую очередь витаминов С и В12.
- Анемия нередко вызывается регулярными кровотечениями.
- Аллергии, экссудативный диатез и нейродермит иногда могут приводить к железодефицитной анемии.
- Инфекционные заболевания (туберкулез, пиелонефрит и т.д.), глистные инвазии и микозы приводят к нарушению всасывания железа — ребенок может получать его в достаточном количестве, но микроэлемент попросту не усваивается.
Признаки анемии у детей
Чтобы точно диагностировать анемию, нужно проконсультироваться с врачом и сдать анализ крови. Но существуют признаки, позволяющие предположить нехватку железа:
- Кожа становится бледной и сухой, ногти и волосы — тусклыми и ломкими, в уголках рта возникают незаживающие язвочки. В запущенных случаях на ладонях и ступнях могут появиться трещинки.
- Поскольку дефицит железа вызывает снижение иммунитета, дети с железодефицитной анемией часто простужаются и «подхватывают» желудочно-кишечные инфекции.
- Вялость, сонливость, плаксивость и раздражительность, плохой сон и быстрая утомляемость — типичные признаки анемии у детей.
- Железодефицитная анемия у детей сказывается и на работе пищеварительной системы. Нехватка железа может проявляться тошнотой и рвотой, диареей или запорами, пониженным аппетитом. Некоторые родители отмечают, что при железодефицитной анемии дети иногда пытаются жевать известку, мел или землю.
- Давление при анемии обычно пониженное, отмечаются тахикардия и одышка, иногда ребенок падает в обморок.
- Дети с анемией нередко жалуются на головную боль, головокружения, шум в ушах.

Если у вашего ребенка наблюдаются похожие симптомы, не откладывайте визит к врачу. Диагностировать анемию легко, прогноз при правильно подобранном лечении также благоприятный. Но вот последствия запущенной железодефицитной анемии весьма серьезны.
Полезная информация
Суточная потребность в железе составляет 10–30 мг. Большинство современных горожан получают с пищей всего 1–3 мг железа — то есть около 10% от нормы.
Диагностика
Если вам кажется, что у вашего ребенка железодефицитная анемия, немедленно обращайтесь к врачу-педиатру. Он даст направление на анализы и, возможно, отправит к более узкому специалисту — гематологу.
Основной метод диагностики анемии у детей — лабораторные исследования, в частности — общий анализ крови. На наличие железодефицитной анемии могут указывать такие параметры, как пониженное содержание гемоглобина (нижний предел зависит от возраста ребенка), малое количество эритроцитов, а также понижение цветового показателя до 0,85 или ниже.
Для уточнения диагноза назначают и биохимический анализ крови. Помимо прочего, он показывает уровень ферритина (чем он ниже, тем дольше организм испытывает недостаток железа) и концентрацию сывороточного железа. Если оба эти параметра ниже нормы, железодефицитная анемия более чем вероятна. На тот же диагноз указывают повышение концентрации эритропоэтина и высокая железосвязывающая способность сыворотки крови.
В некоторых случаях требуется анализ кала — его проверяют на наличие эритроцитов (примеси крови).
Лечение анемии у детей
Как у детей раннего возраста, так и у школьников лечение анемии должно иметь комплексный характер. И самая важная его часть — пересмотр диеты и распорядка дня.
Необходимо организовать день ребенка так, чтобы он как можно больше времени проводил на свежем воздухе и играл в подвижные игры — умеренная физическая нагрузка крайне важна, так как она улучшает снабжение тканей кислородом. При этом важно следить и за тем, чтобы ребенок всегда ложился спать и просыпался в одно и то же время, так как недосып плохо сказывается на самочувствии детей с анемией.
Диета при анемии должна содержать большое количество продуктов, богатых железом. К ним относятся красное мясо и субпродукты, бобы и горох, гречневая крупа, яйца (особенно желток), какао, морская капуста, грибы, яблоки и гранаты, сухофрукты (курага, урюк, чернослив). Также необходимо пополнить рацион продуктами, которые содержат витамин С (болгарский перец, цитрусовые, шиповник, черная смородина, облепиха, брюссельская капуста, киви) и В12 (рыба и морепродукты, телячья печень, зеленые листовые овощи). Без этих витаминов железо не усваивается.
Иногда имеет смысл принимать витаминные комплексы и биодобавки. К последним, кстати, относится столь любимый детьми гематоген.
При серьезной железодефицитной анемии врач назначит точно дозированные препараты железа.
Профилактика
Важная часть профилактики железодефицитной анемии у детей — регулярные осмотры у врача и исследования крови. Нехватка железа легко выявляется даже на самых ранних стадиях, когда ее проще всего устранить. Особого внимания требуют дети, родившиеся недоношенными или с дефицитом массы тела, а также дети матерей, страдавших анемией во время беременности.
Чтобы избежать развития анемии, нужно строго следить за питанием ребенка, включая в меню железосодержащие продукты, а также фрукты и овощи. Чем разнообразнее рацион, тем меньше шансов, что ребенок будет испытывать недостаток в том или ином витамине или минерале.
Столкнулись ли ваши дети с такой проблемой, как анемия или нет, в любом случае, для полноценного развития ребенка необходимо поощрять активные игры и физические нагрузки, даже если ради этого придется проявить строгость и ограничить доступ малыша к телевизору, игровым приставкам и интернету. Многим родителям мультфильмы или видеоигры кажутся простым способом занять ребенка, однако благодаря развитию технологий около 30% современных детей ведут малоподвижный образ жизни. Это чревато не только анемией, но и набором лишнего веса, замедлением физического развития, проблемами с позвоночником, зрением и кровообращением.
норма в крови, причины высокого и низкого уровня гемоглобина
Здоровье можно сравнить со стеной, которая складывается из множества кирпичиков — отдельных аспектов физического состояния. Каждый «кирпичик» здоровья ребенка — основа фундамента будущих долгих лет счастливой и беззаботной жизни. Одним из таких «кирпичиков» является уровень гемоглобина в крови ребенка.
Почему уровень гемоглобина у детей не такой, как у взрослых?
Каждой клетке человеческого организма для жизнедеятельности необходим кислород. Ключевую роль в обогащении организма кислородом играет гемоглобин — сложный белок, входящий в состав эритроцитов крови. Его основная функция — доставка кислорода из легких человека ко всем тканям, а также транспортировка углекислоты в обратном направлении.
В процессе взросления человека уровень гемоглобина изменяется. Очень высок уровень гемоглобина при рождении, а затем он понижается, причем значительно. Низкий гемоглобин у ребенка до года — вполне нормальное явление. Также на содержание гемоглобина влияют генетическая расположенность и продолжительность вынашивания (родился ли ребенок доношенным). После года «качели» уровня гемоглобина снова устремляются вверх, это происходит вплоть до вступления в подростковый возраст. У детей постарше факторы могут быть различные: образ жизни, перемена времени года и даже район проживания. Так, более высокое содержание гемоглобина отмечено у тех, кто проживает в высокогорной местности. К восемнадцати годам норма гемоглобина в крови у ребенка приближается к «взрослому» значению.
Показатели гемоглобина в зависимости от пола ребенка начинают различаться лишь после наступления пубертатного возраста (12–15 лет). Обычно у мальчиков уровень гемоглобина немного выше, чем у девочек.
Как определяется уровень гемоглобина в крови
Самый распространенный способ — общий анализ крови. Его можно сдать как в муниципальной поликлинике, так и в частной лаборатории. Чтобы узнать специализированные показатели, например уровень гликированного гемоглобина, нужно сдать кровь на биохимическое исследование.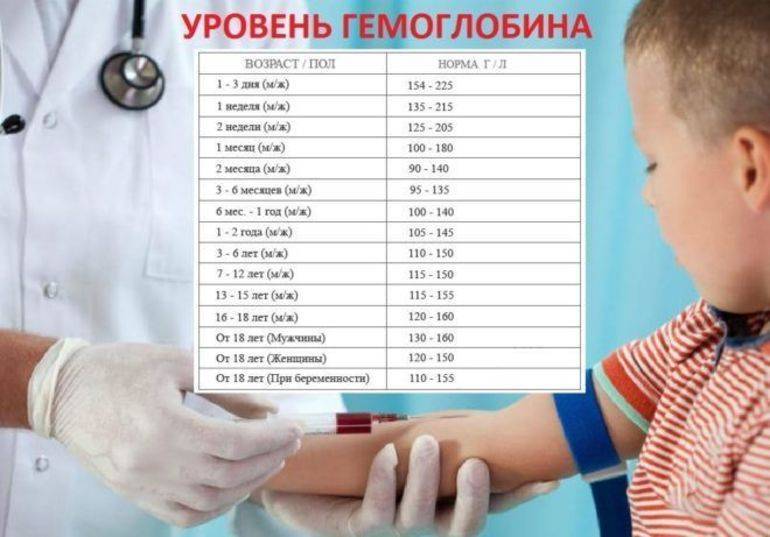
Кстати
Быстро измерить уровень гемоглобина можно не выходя из дома — с помощью компактного анализатора. Проанализировав каплю крови, прибор расскажет о содержании гемоглобина, глюкозы и холестерина в вашем организме. Удобство подобных портативных анализаторов неоспоримо, однако они пока довольно дороги, а результаты измерений с их помощью не очень точны.
Чтобы результаты исследования были максимально достоверны, необходимо придерживаться нескольких простых правил подготовки к проведению анализа:
- сдавать кровь нужно утром;
- после последнего приема пищи должно пройти не менее 8–10 часов;
- не стоит употреблять жирную и сладкую пищу за пару дней до исследования;
- следует отказаться от физических нагрузок накануне сдачи анализа.
Сроки готовности результатов обычно варьируются в пределах одного–двух дней. Врач назначает прием в течение нескольких дней после сдачи анализов. Впрочем, предварительно можно самостоятельно оценить показатели гемоглобина у ребенка. Достаточно найти в бланке анализов обозначение HGB или Нb.
Норма содержания гемоглобина в крови у детей
Уровень гемоглобина в крови у ребенка является одним из показателей его здоровья. Стоит помнить, что нормы гемоглобина у детей в разном возрасте отличаются, и почти всегда они выше значений, присущих взрослому человеку. Как мы уже отметили ранее, наиболее высокий уровень гемоглобина наблюдается у новорожденных, он колеблется от 145 до 220 г/л. Дело в том, что во время беременности будущая мама сама создает необходимый для ребенка запас железа. Спустя месяц после рождения запасы постепенно истощаются, и происходит снижение гемоглобина. Теперь уровень гемоглобина будет зависеть во многом от правильного питания. Главным источником пополнения запасов железа, а также других полезных элементов является материнское молоко. По возможности до года не стоит прекращать грудное вскармливание. Материнское молоко способствует усвоению необходимых веществ, и, как следствие, поддерживает нужный уровень гемоглобина у грудного ребенка.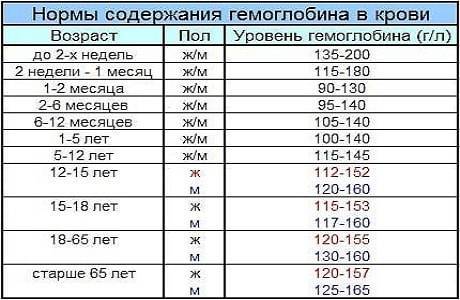
В таблице ниже приведены нормы содержания гемоглобина в крови у детей разных возрастов.
Возраст | Норма содержания, г/л |
До 2 недель | 125–220 |
2 недели – 1 месяц | 115–180 |
1–2 месяца | 90–130 |
2–6 месяцев | 95–140 |
6–12 месяцев | 105–140 |
1–5 лет | 100–140 |
5–12 лет | 115–150 |
Старше 12 лет | 115–160 |
Что может означать повышенный гемоглобин у ребенка
Довольно часто повышенный гемоглобин у детей не сопровождается какими-либо внешними проявлениями. В редких случаях высокий уровень гемоглобина в крови ребенка дает о себе знать чрезмерной утомляемостью, нарушением аппетита, общей сонливостью, ростом артериального давления, головными болями. Признаком патологии является склонность к синякам — они образуются даже от легкого прикосновения.
Наиболее распространенная причина повышения гемоглобина — обезвоживание. Ребенок может потерять большое количество жидкости по разным причинам, например, в случае недостаточного питья, интенсивного потоотделения, нервного перенапряжения, лихорадки.
К патологическим причинам высокого гемоглобина у ребенка относятся болезни крови, непроходимость кишечника, болезни почек, врожденные болезни сердца, фиброз легких и формирование легочного сердца, онкозаболевания. Также уровень гемоглобина может подняться при обширных ожогах. Организм ребенка начинает производить больше эритроцитов, соответственно, увеличивается и уровень гемоглобина в крови. Здесь нет ничего страшного — так к поврежденным тканям доставляются питательные вещества и кислород.
Также уровень гемоглобина может подняться при обширных ожогах. Организм ребенка начинает производить больше эритроцитов, соответственно, увеличивается и уровень гемоглобина в крови. Здесь нет ничего страшного — так к поврежденным тканям доставляются питательные вещества и кислород.
У подростков рост гемоглобина может быть спровоцирован курением, стрессом и приемом анаболических стероидов. В данном случае стоит внимательнее присмотреться к переменам в привычках взрослеющего чада.
Впрочем, повышенный гемоглобин встречается нечасто.
Причины пониженного уровня гемоглобина
Более распространенное отклонение от нормы — пониженный уровень гемоглобина у ребенка. Это весьма распространенная детская проблема.
Симптомы снижения гемоглобина несложно обнаружить самостоятельно: это могут быть головокружение, обмороки, апатия, вялость, головные боли, постоянная усталость и депрессия. Кожа ребенка становится сухой и бледной, истончаются волосы, ногти слоятся, появляются нарушения дыхания, при физической активности учащается сердцебиение.
Снижение содержания гемоглобина в крови вызывает у ребенка анемию. Специалисты выделяют два вида анемии: «внешнего» и «внутреннего» происхождения. Анемию «внутреннего» происхождения связывают с гемолизом (разрушением эритроцитов), наследственными заболеваниями органов кроветворения, аномалиями синтеза гемоглобина, недостаточностью развития костного мозга.
К «внешним» причинам анемии можно отнести однообразное и недостаточное питание. Например, у ребенка до года при кормлении грудью без введения прикорма, особенно при дефиците железа у мамы. Также причиной пониженного гемоглобина у детей могут стать инфекционные и паразитарные заболевания или проблемы с желудочно-кишечным трактом.
Существует три стадии анемии у детей. Они классифицируются по содержанию гемоглобина и эритроцитов в крови.
- Для анемии легкой степени характерен уровень гемоглобина 90–110 г/л.
- При анемии средней тяжести количество гемоглобина опускается до 70–90 г/л.

- Тяжелая степень анемии диагностируется ребенку при гемоглобине менее 70 г/л.
Профилактика анемии у детей
В первую очередь профилактика анемии у детей включает в себя правильное сбалансированное питание. Чем больше необходимых витаминов, минералов и микроэлементов поступает в организм ребенка с пищей, тем активнее происходит кроветворение. В рацион ребенка обязательно должны входить разнообразные продукты питания: овощи и фрукты, каши и, конечно, мясо в разном виде. В целях профилактики анемии детям назначают рыбий жир и более приятный на вкус гематоген.
Но не только питание обеспечивает нормальный уровень гемоглобина в крови ребенка: не последнюю роль играет активный образ жизни. Занятия спортом, физиопроцедуры, массаж — все это позволят поддерживать гемоглобин в норме. Комплексный подход поможет снизить риск отклонения уровня гемоглобина у ребенка.
Причины повышенного или пониженного уровня гемоглобина в крови у ребенка могут быть разными. Важно при первых признаках отклонения от нормы сдать кровь на анализы и обратиться к врачу. Однако лучшее лечение — профилактика.
Как поднять гемоглобин у ребенка
Анемия сопровождается слабостью, головными болями, шумом в ушах, сниженным аппетитом и нарушением сна. Наиболее уязвимая категория пациентов с анемией — это дети раннего и школьного возраста. Школьники быстро утомляются, медленнее обучаются и запоминают меньше информации, не высыпаются и становятся раздражительными. При тяжелых анемиях возникают дистрофические изменения в сердечной мышце — это приводит к нарушению работы сердца и недостаточности кровообращения.
Уровень гемоглобина можно поднимать лекарствами и пищевыми продуктами. Однако выбор лечения зависит от вида анемии и ее причины. В этой статье мы ответим на вопросы: какая норма гемоглобина у детей, почему он снижается, в каких продуктах содержится и как предотвратить анемию у детей.
Гемоглобин — какая норма у ребенка
У каждого показателя крови есть норма, в том числе и у гемоглобина. Всемирная организация здравоохранения приводит следующие нормы гемоглобина у детей:
Всемирная организация здравоохранения приводит следующие нормы гемоглобина у детей:
- новорожденные дети до 2 недель жизни — не ниже 150 г/л;
- дети от 2 до 4 недель жизни — 120 г/л и выше;
- дети возрастом от 6 до 59 месяцев — 110-140 г/л;
- дети возрастом от 5 до 11 лет — 115-140 г/л;
- дети возрастом от 12 до 14 лет — 120-150 г/л;
- дети и взрослые старше 15 лет — 130-160 г/л.
Все, что ниже, считается анемией легкой (ниже нормы, но выше 90 г/л), средней (70-90 г/л) или тяжелой (ниже 70 г/л) степени тяжести. Каждая из трех степеней тяжести имеет собственные симптомы и тактику лечения.
Почему у ребенка понижен гемоглобин
Причины снижения уровня гемоглобина у детей: кровопотеря, недостаточное производство крови в костном мозгу и усиленное разрушение эритроцитов.
Причины низкого уровня гемоглобина:
- злокачественные (раковые) опухоли;
- анемия на фоне дефицита витаминов;
- железодефицитная анемия;
- апластическая анемия;
- цирроз печени;
- лимфома Ходжкина;
- гипотиреодизм;
- хроническая болезнь почек.
Первая причина — кровопотеря. Она бывает острой и хронической. Обычно уровень гемоглобина снижается спустя несколько часов после начала кровопотери. Хроническая кровопотеря приводит к анемии в случае, когда в организме недостаточно железа и его не хватает для производства новых эритроцитов. Примеры кровопотерь: желудочно-кишечное кровотечение при язве, рак кишечника или почек, переломы костей, недавно перенесенное хирургическое вмешательство, обильные менструации у девочек подросткового возраста.
Вторая причина — малое производство крови (недостаточность эритропоэза). В этом случае, снижение уровня гемоглобина обуславливается инфекциями, наследственными патологиями, заболеваниями почек, дефицитом меди и фолиевой кислоты, недостаточностью витамина В1 и мальабсорбцией.
Кроме того, недостаточность эритропоэза бывает при миелофиброзе и остеомиелосклерозе. Миелофиброз — патология, при которой фиброзная ткань постепенно замещает кроветворную ткань в костном мозге. Остеомиелосклероз — это замещение соединительной тканью кроветворной. Эти расстройства обычно возникают при раковых заболеваниях: лимфоме, множественной миеломе, хроническом миелогенном лейкозе.
Третья причина — усиленное разрушение эритроцитов. Бывает при патологическом увеличении селезенки, приеме некоторых медикаментов (хинин, хинидин, пенициллин, тиклопидин), гемолитико-уремическом синдроме, вирусной инфекции Эпштейна-Барр (вирус герпеса человека 4 типа), малярии, ботулизме, столбняке, врожденных пороках сердечного клапана,
Опасные насекомые и их укусы
укусах пауков, недостаточности уровня фосфатов в крови.
Другие причины понижения уровня гемоглобина в крови:
- воспалительные заболевания тонкой и толстой кишки;
- недостаточное поступление железа в организм ребенка;
- хронические болезни почек;
- недоношенность ребенка;
- поздняя или ранняя перевязка пуповины;
- лямблиоз — паразитарное заболевание кишечника;
- инфицирование Helicobacter pylori и атрофический гастрит.
Существуют группы и факторы риска, которые могут привести к низкому уровню гемоглобина и наиболее распространенному типу анемии — железодефицитной:
- если ребенок родился с малой массой тела;
- дети, которые родились из многоплодной беременности;
- дети, которые не получали достаточное количество железа при грудном вскармливании и употреблении молочных смесей;
- дети, которые часто переносят инфекционные заболевания;
- дети с аллергиями;
- недоедание, малообеспеченность.
Не всегда снижение уровня гемоглобина расценивается как патология. У детей, особенно у подростков, для развития организма нужно много железа. Из-за быстрого роста микроэлемента может временно не хватать, поэтому в крови снижается уровень гемоглобина. Особенно это касается детей и подростков, которые активно занимаются спортом. У них может развиваться «анемия атлетов». При питании продуктами с большим содержанием железа недостаток устраняется.
Особенно это касается детей и подростков, которые активно занимаются спортом. У них может развиваться «анемия атлетов». При питании продуктами с большим содержанием железа недостаток устраняется.
Как проявляется низкий гемоглобин
Признаки низкого уровня гемоглобина проявляются по-разному. Их можно разделить на группы симптомов: астеническая, эпителиальная, сердечно-сосудистая, мышечная и синдром вторичного иммунодефицита.
Астенические симптомы проявляются повышенной утомляемостью, раздражительностью, эмоциональной неустойчивостью, вялостью, рассеянностью внимания. Дети плохо спят, мало едят или вообще не хотят принимать пищу. Дети могут жаловаться на шум в ушах, головокружение и головные боли.
Эпителиальные симптомы: у детей бледное лицо, участки ног и ногти, бледные ушные раковины и слизистая оболочка рта. Кожа сухая и часто шелушится. Волосы становятся ломкими, могут выпадать. В уголках рта появляются «заеды». Ребенок может жаловаться на жжение языка и сухость во рту, трудности при глотании и тошноту.
Сердечно-сосудистые симптомы: учащение сердцебиения, редко одышка. Иногда ребенок жалуется на боли в области сердца.
Мышечные симптомы: мускулы ослабевают, ребенок быстро утомляется от простых занятий, может невольно испражняться днем и ночью из-за слабости мышцы сфинктера.
Синдром вторичного иммунодефицита проявляется тем, что ребенок часто болеет
Простуда у ребенка: лечим болезнь, а не устраняем симптомы
простудными заболеваниями. Нередко у него возникают отиты, пневмонии и кишечные инфекции. Редкие симптомы низкого уровня гемоглобина — повышение температуры тела до 38 0С, моча с красным оттенком, отеки на лице.
Низкий гемоглобин — что делать
Если вы обнаружили у ребенка симптомы, описанные выше, обратитесь к педиатру. Он осмотрит ребенка, выслушает сердечные тоны, даст направление на общий и биохимический анализ крови, которые могут подтвердить сниженный уровень гемоглобина. После того, как врач диагностировал анемию и выявил ее причину, ребенку назначается лечение и диета.
В зависимости от причины анемии, врач назначает разное лечение. Например, при дефицитных анемиях (когда в организм не поступает достаточное количество питательных веществ) назначают лекарства, компенсирующие дефицит: витамины группы В или препараты железа. При В12-дефицитной анемии врач назначает витамин В12 (цианокобаламин), а в тяжелых случаях показано переливание эритроцитарной массы. При анемии хронического заболевания назначаются препараты железа и рекомбинантный эритропоэтин.
Часто анемический синдром проявляется при других заболеваниях, например, при патологии почек, инфекциях или расстройствах желудочно-кишечного тракта. В таком случае врач назначает лечение основного заболевания, которое восстановит уровень гемоглобина в крови.
Продукты, повышающие гемоглобин
Продуктами питания можно повысить уровень гемоглобина при железодефицитной анемии. При других видах (дисгемопоэтическая, постгеморрагическая, гемолитическая, В12-дефицитная анемии) нужно специфическое лечение препаратами, переливание крови или хирургическое вмешательство.
Список продуктов повышающих гемоглобин:
- тахинная халва содержит более 50 мг железа на 100 г продукта. Также халва содержит витамины Е, В, фосфор, цинк и кальций. Некоторые из этих веществ улучшают усвоение железа в пищеварительном тракте;
- мясные продукты: говядина, печень, язык, крольчатина, телятина. Содержание железа в этих продуктах колеблется от 5 до 30 мг на 100 г продукта;
- сушеные грибы: они содержат до 30 мг железа на 100 г готового продукта;
- морепродукты: кальмары, креветки, моллюски, икра, гребешки. Они содержат до 30 мг железа на 100 г продукта;
- пшеничные отруби содержат до 15 мг железа на 100 г продукта;
- морская капуста содержит до 12 мг железа на 100 г продукта;
- свекла — 30 мг микроэлемента на 100 г продукта;
- гранат — до 30 мг железа на 100 г продукта.
В ежедневный рацион рекомендуется добавить продукты, обогащенные кобальтом и марганцем: кальмар, тунец, треска, сом, камбала, щука, овсяные отруби, рисовая мука. Эти продукты помогают усваиваться железу и ускоряют производство гемоглобина. Также в пищу рекомендуется добавить лекарственные травы: крапиву двудомную, череду трехраздельную, настой плодов шиповника, землянику, чай из плодов рябины, черную смородину.
Эти продукты помогают усваиваться железу и ускоряют производство гемоглобина. Также в пищу рекомендуется добавить лекарственные травы: крапиву двудомную, череду трехраздельную, настой плодов шиповника, землянику, чай из плодов рябины, черную смородину.
Профилактика дефицита гемоглобина
Чтобы предупредить падение гемоглобина у новорожденного ребенка, маме во втором и третьем
Изменения в вашем теле во время беременности: второй триместр
триместре беременности следует принимать препараты железа в суточной дозе — 60 мг. Профилактика недостатка гемоглобина после рождения ребенка — сбалансированное питание, которое должно содержать суточную дозу железа от 0.5 до 1.2 мг. Проконсультируйтесь с врачом и получите индивидуальные меры профилактики анемии.
Низкий гемоглобин у ребенка
Что такое гемоглобин?
Гемоглобин — это такой очень сложный белок, который состоит из четырех отдельных протеинов — субъединиц, скрепляющим звеном в которых является атом железа (Fe). Гемоглобин содержится внутри форменных элементов крови человека — эритроцитов, которые в свою очередь составляют основной объем циркулирующей крови, а железо, входящее в состав гемоглобина, окрашивает кровь всех млекопитающих и человека в красный цвет. Единственной функцией гемоглобина является связывание атомов кислорода в легких и транспортировка этого жизненно необходимого нам элемента абсолютно во все органы и ткани.
Это, если коротко объяснять, почему человек не может жить без гемоглобина, и соответственно без железа, входящего в его состав.
Какая норма гемоглобина у ребенка?
Ребенок в норме рождается с высоким содержанием гемоглобина от 150 г\л до 200 — 240 г\л, что вызвано от части перетоком крови от матери к младенцу во время родов еще до перерезания пуповины. Но большая часть гемоглобина у новорожденного — это его собственный фетальный гемоглобин, который должен быть полностью заменен на гемоглобин «взрослого» типа к 3-м месяцам жизни ребенка..gif) Именно поэтому к концу третьего месяца жизни младенца уровень гемоглобина снижается до 100 — 110 г\л, и этот процесс является физиологической нормой, что, как правило, не требует медикаментозного вмешательства. Достаточно рекомендовать кормящей маме не забывать каждый день есть говядину или нежирную свинину, можно баранину, а также продолжать принимать специальные витамины для беременных еще как минимум 3 месяца после родов.
Именно поэтому к концу третьего месяца жизни младенца уровень гемоглобина снижается до 100 — 110 г\л, и этот процесс является физиологической нормой, что, как правило, не требует медикаментозного вмешательства. Достаточно рекомендовать кормящей маме не забывать каждый день есть говядину или нежирную свинину, можно баранину, а также продолжать принимать специальные витамины для беременных еще как минимум 3 месяца после родов.
Отдельная проблема заключается в том, что ряд детишек рождается недоношенными. Поскольку эти дети родились раньше положенного природой срока, они не успели получить от мамы полную норму необходимых витаминов и микроэлементов, а значит дети, родившиеся недоношенными, также, как и дети, чьи мамы еще до и во время беременности имели низкий гемоглобин, будут находится в группе риска по развитию железодефицитной анемии. Опытный врач педиатр конечно назначит детям из перечисленных мною групп препарат железа в виде капель в профилактической дозировке с 2 — 3х недель жизни, не дожидаясь сильного снижения гемоглобина.
Начиная с возраста 6 месяцев, нижней нормой гемоглобина у ребенка является показатель в 110 г\л. Если после этого возраста ребенок имеет уровень гемоглобина, например, 100 или 95 г\л — это уже повод не только для более раннего введения мясных блюд прикорма, но и для назначения с заместительной целью препаратов железа.
Низкий гемоглобин у ребенка. Профилактика дефицита железа.
О том, в каких случаях ребенку показана профилактика именно препаратами железа, мы с вами определились в предыдущем параграфе.
Теперь коснемся вопросов рационального питания ребенка, который родился доношенным, с нормальным уровнем гемоглобина, но после 3 — 4 месяцев его гемоглобин не превысил планку в 110 г\л.
Как мы знаем, первый прикорм ребенку в норме начинают вводить в возрасте 4 — 4.5 месяцев с фруктовых и овощных пюре. Если к 5-месячному возрасту мы не видим восстановления уровня гемоглобина до 120 г\л, то с целью профилактики анемии мы можем с 5.5 — 6 месяцев начать вводить в рацион ребенка мясные пюре из говядины, телятины или конины, ягненка (в случае, если у ребенка проявилась аллергия на белок коровьего молока).
Если к 5-месячному возрасту мы не видим восстановления уровня гемоглобина до 120 г\л, то с целью профилактики анемии мы можем с 5.5 — 6 месяцев начать вводить в рацион ребенка мясные пюре из говядины, телятины или конины, ягненка (в случае, если у ребенка проявилась аллергия на белок коровьего молока).
Это уже современный, научный подход, когда при угрозе развития анемии (снижение уровня эритроцитов и гемоглобина ниже допустимых значений) ребенку в качестве второго вида прикорма можно начинать вводить мясные пюре как источник наиболее хорошо усваиваемого гемового железа. И таким образом, к возрасту 7 месяцев наш ребеночек уже может получать до 50 грамм мясного пюре 1 раз в сутки, а после 6 месяцев ему можно начинать вводить специальные каши, обогащенные железом. Я думаю, что это будет более правильно, чем сразу пичкать ребенка концентратом солей железа в виде специальных капель.
Хочу еще предостеречь молодых мам на тот случай, если у ребенка будет низкий гемоглобин, от раннего введения куриных и перепелиных яиц. Вообще желток лично я рекомендую вводить не ранее 6.5 — 7 месяцев. Но в нашем случае надо знать, что яичный желток как никакой другойпродуктснижает всасывание железа в кишечнике вследствие высокого содержания холестерина. Иными словами, кормить ребенка желтком и пытаться повышать уровень железа одновременно — это значит выбрасывать «добро на ветер». Оно не попадет в организм.
И наоборот, значительно улучшает усвоение железа фруктовый прикорм и такие овощные пюре, как кабачок или тыква. Это связано с наличием в их составе витаминов С, фолиевой кислоты, которые помогают железу сохранить свою правильную валентность и попасть к нам в организм в не окисленном виде. А вот морковный сок как раз не стоит давать малышу вместе с железом.
Кроме этого, также нарушают всасывание железа молочные каши, особенно манная каша. А самое плохое, что может придумать мама грудного ребенка, это кормить его до года цельным коровьим или козьим молоком. В этом случае, если не аллергия, то железодефицитная анемия точно обеспечены, так как железо из животного молока человеческим ребенком практически не усваивается.
В этом случае, если не аллергия, то железодефицитная анемия точно обеспечены, так как железо из животного молока человеческим ребенком практически не усваивается.
Лечение анемии у детей
Однако, если к 6 — 8 месяцам уровень гемоглобина никак не удается нормализовать, то дальше следует задать вопрос доктору педиатру, что делать дальше? Если доктор уверен, что это точно железодефицитная анемия, а это можно практический на 99% установить по развернутому клиническому анализу крови, подсчитав цветовой показатель, среднее содержание гемоглобина в эритроците и т.д., то единственным правильным решением является адекватно рассчитать дозу препарата, содержащего железо, и назначить такой препарат, как актиферрин или мальтофер минимум на 6 недель.
Если же у доктора педиатра нет 100% уверенности, или если длительное лечение препаратами железа в адекватной, правильно рассчитанной дозировке не приводит к нормализации гемоглобина, то в этом случае я настоятельно рекомендую обратиться на прием к детскому гематологу для установления точного диагноза и исключения наследственных (не связанных с дефицитом железа) форм анемии.
Почему уровень гемоглобина в крови скачет то вверх, то вниз и как его держать в норме. — Верис
Гемоглобин в крови ниже нормы — это плохо. Выше нормы — ещё хуже. Почему его уровень в крови скачет и что делать, чтобы этот показатель всегда был в норме?
1. Главная функция гемоглобина — транспортировка кислорода во все органы и ткани. Понятия нормы гемоглобина у мужчин и женщин разнятся (для женщин нормальный уровень гемоглобина — 120-140 г/л, у мужчин — 130-160 г/л).
Для беременных женщин (организм которых работает за двоих) и для младенцев нормальным уровнем гемоглобина считается 110 г/л. Однако будущим мамам необходимо постоянно контролировать уровень гемоглобина. Его недостаток может вызвать преждевременные роды или задержку развития плода, а избыток — смерть ребёнка.
2. Умеренное снижение гемоглобина (анемия, малокровие) — явление обычное, особенно у женщин. Это объясняется физиологически обусловленной ежемесячной потерей крови. Если месячные обильные, уровень гемоглобина может опускаться до 90 г/л.
Даже у здоровых женщин при длительном снижении уровня гемоглобина может отмечаться слабость, головокружение, снижение аппетита, сонливость, падение работоспособности, сухость кожи, ломкость ногтей, хрупкость и выпадение волос.
Нередко это отмечается у пациентов с воспалительными заболеваниями желудочно-кишечного тракта: воспалённая слизистая желудка не может полноценно усваивать железо.
Самые опасные состояния — внутренние кровотечения (язвы, эрозии, опухоли, в том числе злокачественные). Бледность — отличительная особенность пациентов, страдающих этими заболеваниями.
3. Однако высокий уровень гемоглобина — это не повод для радости. Чаще всего это симптом опасных заболеваний (эритроцитоза, сгущения крови, врождённого порока сердца, последствий ожога, кишечной непроходимости, сердечной и лёгочной недостаточности, обезвоживания).
4. У детей высокие показатели гемоглобина — косвенный признак болезни крови или онкологических заболеваний. Поэтому оставлять без внимания высокий гемоглобин крайне опасно: нужно обязательно выяснять причину.
5. Признаки низкого уровня гемоглобина
Непреходящая слабость, снижение аппетита, сонливость, головокружения, извращение вкуса, сухая кожа, ломкие ногти, выпадение волос, заеды в уголках рта.
6. Признаки высокого гемоглобина
Сходны с признаками гепатитов. Желтушное окрашивание кожи, склер, нёба и языка, зуд, увеличение печени, нарушение сердечного ритма, бледность, худоба.
Сдать анализ крови в лаборатории и оперативно получить консультацию врача-гематолога (взрослого или детского) можно у нас в Семейной клинике. Приемы ВЗРОСЛЫХ и ДЕТЕЙ! Запись по тел. 43-03-03 и 41-03-03.
Анемия у детей | Детская городская больница
Что такое анемия
Анемия – это снижение общей концентрации красных кровяных телец и гемоглобина в крови. Задача эритроцитов – доставлять кислород к тканям организма. Поэтому при уменьшении их численности, организм страдает от так называемой гипоксии – нехватки кислорода. Особенно чувствительны к снижению гемоглобина дети.
Задача эритроцитов – доставлять кислород к тканям организма. Поэтому при уменьшении их численности, организм страдает от так называемой гипоксии – нехватки кислорода. Особенно чувствительны к снижению гемоглобина дети.
По статистике, анемия наблюдается у 15% детей. Анемии бывают самыми разными – одни связаны с нехваткой витаминов группы В, другие – с недостаточностью фолиевой кислоты. Но преимущественное большинство анемий развивается вследствие дефицита железа. Эти анемии называются железодефицитными, и именно они наиболее распространены (около 90% всех анемий). О железодефицитных анемиях сегодня и поговорим.
Причины и симптомы анемии
Причины железодефицитных анемии делятся на три группы.
Первая – это ситуации, связанные с потерей крови. Сюда относятся и кровотечения из желудочно-кишечного тракта, менструальные кровотечения, любые другие кровопотери.
Ко второй группе отнесем недополучение железа. И хотя такое возможно только при голодании, такое случается у детей. Например, когда родители-вегетарианцы намеренно лишают ребенка мясной пищи – основного источника гемного железа.
Следующая группа причин – нарушение всасывания железа. При некоторых заболеваниях желудка или кишечника, после полостных операций на ЖКТ. Дело в том, что железо всасывается в основном в 12-перстной кишке и в верхних отделах тонкой кишки. Поэтому любые проблемы с этими отделами ЖКТ способны спровоцировать анемию.
Анемия может также возникнуть и при недостаточной выработке эритроцитов, нарушении их функционирования и преждевременном разрушении красных кровяных телец.
Ваш ребенок бледен, быстро устает, жалуется на мышечную слабость, головокружения. Это первые признаки анемии. Такие ситуации характерны и для школьников, и для деток-дошколят. Внимательные родители сазу отправятся на прием к доктору. Если же анемию запустить, то вскоре ваше чадо станет малоподвижным, в уголках рта появятся трещины, язык станет гладким и глянцевым, перед глазами будут мелькать «мушки». Появятся извращения в пищевых желаниях, особенно – желание лизать гвозди и другие металлические предметы.
Появятся извращения в пищевых желаниях, особенно – желание лизать гвозди и другие металлические предметы.
Ваше задание, как родителей, а также вашего лечащего врача – выявить ее вид, причины и устранить дефицит железа.
Диагностика и лечение анемии
Для того чтобы подтвердить диагноз «анемия», нужно сдать элементарный общий анализ крови (из пальца). По его результатам будет видно насколько критично состояние ребенка. Если гемоглобин (HGB) в пределах от 90 до 110 – это легкая анемия; 90-70 – анемия средней тяжести; показатель ниже 70 – тревожный сигнал тяжелой анемии. Обратить внимание нужно и на количество эритроцитов в крови (RBC). Их норма для детей 4,0-7х1012 (в зависимости от возраста).
Очень важным индикатором анемии служит цветовой показатель крови. В норме он должен быть равен единице. Если его значение выше 1,05 – становится ясным, что анемия вызвана дефицитом витаминов группы В либо фолиевой кислоты. Если же ЦП меньше 0,85, подозревается железодефицитная анемия. Существуют и другие критерии, исходя из которых, ставится диагноз ЖДА, но их анализ предоставим знающему доктору.
После постановки диагноза доктор должен установить причину анемии, и вы должны ему в этом помочь. Обязательно сообщите лечащему врачу, если вдруг ваш ребенок не ест мясо или рыбу, если у него есть заболевания ЖКТ (язвенные и предязвенные состояния кишечника). Очень важно выяснить и ликвидировать именно первопричину анемии, иначе никакое лечение не даст результатов, и уже через несколько месяцев анемия появится вновь. Лечение анемии должно быть комплексным. Диетой возможно устранить лишь небольшой недостаток железа, более серьезные ситуации требуют комплексного лечения, сочетающего в себе как специальную диету, так и лекарственные препараты. Но об этом позже.
Лечение должен назначать ТОЛЬКО врач. И лучше, если это будет квалифицированный гематолог. Избыток железа также опасен для детского организма, как и его недостаток. Поэтому, занимаясь самолечением, вы рискуете увидеть симптомы передозировки – судороги, рвоту и понос.
Современные препараты железа производятся в удобных для приема формах – в виде сиропов, капель и даже жевательных таблеток. При легкой анемии достаточно перорального приема лекарств. Причем, запивать их лучше соком, а принимать обязательно вне еды! Если анемия носит характер тяжелой,показано лечение в стационаре, парентеральное введение препаратов, а иногда даже переливание крови. Поэтому не рискуйте здоровьем детей и при малейших подозрениях обращайтесь за врачебной помощью.
Питание при анемии. Профилактика анемии
Для формирования правильных принципов питания ребенка важно понимать механизм всасывания железа из различных источников. Дело в том, то в красном мясе, печени и яйцах железо содержится в быстро усваиваемом виде – так называемое гемовое (гемное) железо. Растительная пища (бобовые, гречневая крупа, гранаты) – это кладезь негемового (негемного) железа, которое всасывается хуже. Поэтому в меню ребенка обязательно должно присутствовать мясо (говядина, кролик – 30 грамм в сутки), морская рыба, яйца (1-2 штуки), ягоды и соки, богатые аскорбиновой кислотой. Именно аскорбинка и животный белок улучшают всасываемость железа (при одновременном применении в 3 раза!). В то время как цельное молоко и молочные продукты должны употребляться в пищу раздельно от мяса, рыбы и яиц.
Ранее бытовало мнение, что много железа содержится в яблоках. Это не верно, так как в яблоках железа ровно столько, сколько и в гречневой крупе. Просто в яблоках содержится аскорбиновая кислота, которая улучшает всасываемость железа. Поэтому не нужно насильно кормить ребенка яблоками, а если он не любит ягоды и соки, лучше дать старую добрую витаминку-аскорбинку. Кстати, мало кто знает, что рекордсменом по содержанию железа являются сушенные белые грибы (35 мг на 100 г), морская капуста (16 мг на 100 г), какао-порошок (15 мг в 100 г), печень (9 мг на 100 г).
Не болейте!
Ответы на самые распространенные вопросы — Into-Sana
Какой уровень гемоглобина у ребенка считается нормой? В чем причины его снижения? Какие продукты помогут нормализовать гемоглобин? Какие причины анемии, и как их определить? На эти и другие вопросы отвечает специалист клиники Into-Sana, врач-педиатр Чехун Наталья Николаевна.
Какой уровень гемоглобина у ребенка считается нормой?
При определении нормы уровня гемоглобина имеет значение возраст ребенка. Например, у новорожденного уровень гемоглобина 130 г/л и выше – это норма. Для 3-месячного ребенка нормой будет 100 г/л и выше. У ребенка 1–3 лет нормой считается 110 г/л и выше, 4–12 лет –115 г/л и выше, 12–16 лет – 120 г/л и выше.
Каковы причины снижения уровня гемоглобина?
Причин анемии (снижения уровня гемоглобина) у детей очень много. Описать все их в рамках подобной статьи невозможно, поэтому просто перечислим основные.
Условно причины анемии можно разделить на такие группы:
1. Нарушения поступления в организм веществ, необходимых для синтеза гемоглобина – железа, например:
- Нерациональное питание, особенно у детей первого года жизни. Лучшей пищей для грудничков является, несомненно, грудное молоко. Вскармливание детей первого года жизни коровьим или козьим молоком может вызвать анемию, поэтому при невозможности грудного вскармливания лучше использовать адаптированные детские смеси, они, кроме прочего, обогащены железом.
- Некоторые специфические заболевания органов ЖКТ: гастриты, энтериты, язвенная болезнь желудка и 12-ти перстной кишки, при которых может нарушаться усвоение железа из пищи.
- Недостаточность витамина В12 в организме может вызывать снижение гемоглобина, так как этот витамин участвует в переносе железа из кишечника в кровь.
2. Также анемия может развиваться при избыточном разрушении эритроцитов.
- При острых или хронических отравлениях некоторыми ядовитыми веществами (змеиные яды, некоторые грибы, угарный газ, кислоты и щелочи, а так же тяжелые металлы, анилин и другие органические вещества, соединения мышьяка, и т.д.).
- При заболеваниях, связанных с разрушением эритроцитов – наследственная серповидно-клеточная анемия, некоторые заболевания селезенки. А также некоторые инвазии.
3. Причинами снижения уровня гемоглобина могут стать кровотечения различного генеза.
Причинами снижения уровня гемоглобина могут стать кровотечения различного генеза.
- Острые кровотечения – последствия травм или операций.
- Хронические, незначительные по объему, но частые кровотечения. Например, у девочек в пубертатном периоде снижение гемоглобина может быть при обильных или длительных менструациях. Другой пример – заболевания желудка, 12-ти перстной кишки, толстого кишечника, при которых также возможны небольшие, но частые кровотечения.
4. Относительно редкой, но от этого не менее опасной причиной снижения гемоглобина является угнетение кроветворения. Происходит это чаще всего при опухолевых заболеваниях крови (лейкозы и им подобные), когда в кроветворных органах патологический опухолевый клон клеток вытесняет нормальное кроветворение.
Каковы последствия пониженного гемоглобина?
Последствия пониженного гемоглобина – это кислородное голодание всех органов и систем организма, и в результате этого развитие дистрофических, иногда даже необратимых изменений в органах и тканях. Страдает больше всего сердце, головной мозг, кожа. Появляются усталость, утомляемость, головокружения и т.д.. Снижается иммунитет.
Какие продукты помогут нормализовать гемоглобин? И можно ли вообще питанием регулировать и поддерживать нормальный уровень гемоглобина?
Устранение причины снижения гемоглобина обязательно приведет к нормализации его уровня. Конечно же, если причина была в недостатке поступления железы с пищей, то именно продукты питания и рациональный прием пищи обеспечат ребенку нормальный уровень гемоглобина в крови. Наибольшее содержание железа находится в мясе кролика, говядине, нежирной свинине. Также относительно богаты железом овощи, фрукты, крупы. Поэтому в рационе ребенка должны присутствовать такие продукты: мясо и рыба, злаки и каши, молоко и кисломолочные продукты, овощи и фрукты.
В каких случаях одного питания недостаточно и необходимо потребление лекарственных препаратов? Когда показано применение препаратов железа? И что делать, если есть непереносимость железа?
Лечение анемии зависит от ее причины и механизма развития. Не установив причину, нет смысла начинать лечение, иначе симптомы болезни быстро вернутся. Когда анемия связана с затруднениями усвоения железа из пищи (заболевания желудка или кишечника), или когда недостаток железа в организме слишком велик, прибегают к железосодержащим лекарственным препаратам. Ориентируется врач при этом обычно на уровень гемоглобина. Препараты железа необходимы при развитии анемии средней степени тяжести, т.е. когда уровень гемоглобина составляет 70-90 г/л, если анемия легкой степени тяжести, гемоглобин при этом 90–110 г/л (не забываем учитывать возраст ребенка), можно ограничиться устранением причины анемии и нормальным питанием.
Не установив причину, нет смысла начинать лечение, иначе симптомы болезни быстро вернутся. Когда анемия связана с затруднениями усвоения железа из пищи (заболевания желудка или кишечника), или когда недостаток железа в организме слишком велик, прибегают к железосодержащим лекарственным препаратам. Ориентируется врач при этом обычно на уровень гемоглобина. Препараты железа необходимы при развитии анемии средней степени тяжести, т.е. когда уровень гемоглобина составляет 70-90 г/л, если анемия легкой степени тяжести, гемоглобин при этом 90–110 г/л (не забываем учитывать возраст ребенка), можно ограничиться устранением причины анемии и нормальным питанием.
Оценка анемии у детей
1. Irwin JJ,
Kirchner JT.
Анемия у детей. Ам Фам Врач .
2001; 64 (8): 1379–1386 ….
2. Оски Ф.А., Бругнара С., Натан Д.Г. Диагностический подход к пациенту с анемией. В: Гематология младенчества и детства Натана и Оски. 6-е изд. Филадельфия, Пенсильвания: Сондерс; 2003: 409–418.
3. Робертсон Дж., Шилкофски Н., ред. Справочник Харриет Лейн. 17-е изд. Филадельфия, Пенсильвания: Мосби; 2005: 337.
4. Cusick SE,
Мэй З,
Фридман Д.С.,
и другие.
Необъяснимое снижение распространенности анемии среди детей и женщин в США в период с 1988–1994 по 1999–2002 годы. Ам Дж. Клин Нутр .
2008. 88 (6): 1611–1617.
5. Окен Э,
Рифас-Шиман С.Л.,
Клейнман К.П.,
Scanlon KS,
Рич-Эдвардс JW.
Тенденции развития детской анемии в организации по поддержанию здоровья в Массачусетсе, 1987–2001 гг. МедГенМед .2006; 8 (3): 58.
6. Borland EW, Далениус К., Груммер-Строун Л., Макинтош Х., Полхамус Б., Смит Б.Л. Педиатрический надзор за питанием: отчет 2007. Атланта, Джорджия: Центры по контролю и профилактике заболеваний; 2009.
7. Биззарро М.Дж.,
Колсон Э,
Эренкранц RA.
Дифференциальная диагностика и лечение анемии у новорожденных. Педиатрическая клиника North Am .
Педиатрическая клиника North Am .
2004. 51 (4): 1087–1107.
8. Ольхс Р.К., Кристенсен Р.Д. Заболевания крови. В: Behrman RE, Kliegman R, Jenson HB, eds.Учебник педиатрии Нельсона. 17-е изд. Филадельфия, Пенсильвания: Сондерс; 2004: 1604–1634.
9. Справочник по педиатрическому питанию. 6-е изд. Элк-Гроув-Виллидж, штат Иллинойс: Американская педиатрическая академия; 2009: 403–422.
10. Райт Р.О.,
Цайх SW,
Шварц Дж.,
Райт Р.Дж.,
Хм.
Связь между дефицитом железа и уровнем свинца в крови при продольном анализе детей, наблюдаемых в городской поликлинике первичной медико-санитарной помощи. Дж Педиатр .
2003. 142 (1): 9–14.
11. Штольцфус Р.Дж.,
Эдвард-Радж А,
Дрейфус М.Л.,
и другие.
Клиническая бледность полезна для выявления тяжелой анемии в группах населения, где анемия широко распространена и тяжелая. J Nutr .
1999. 129 (9): 1675–1681.
12. Монтрезор А,
Альбонико М,
Халфан Н,
и другие.
Полевое испытание цветовой шкалы гемоглобина: эффективный инструмент для выявления анемии у детей дошкольного возраста. Троп Мед Инт Здоровье .2000. 5 (2): 129–133.
13. Штробах Р.С.,
Андерсон СК,
Кукла DC,
Рингенберг QS.
Значение медицинского осмотра в диагностике анемии. Корреляция результатов физикального обследования и концентрации гемоглобина. Arch Intern Med .
1988. 148 (4): 831–832.
14. Любы ИП,
Казембе П.Н.,
Редд СК,
и другие.
Использование клинических признаков для диагностики анемии у африканских детей. Орган здоровья Bull World .1995. 73 (4): 477–482.
15. Мачта АЕ,
Блиндер М.А.,
Лу Кью,
Лен S,
Dietzen DJ.
Клиническая ценность содержания гемоглобина ретикулоцитов в диагностике дефицита железа. Кровь .
2002. 99 (4): 1489–1491.
16. Белый KC.
Анемия — плохой предиктор дефицита железа у детей ясельного возраста в Соединенных Штатах: по гему звонит колокол. Педиатрия .
2005. 115 (2): 315–320.
17. Ульрих С,
Ву А,
Армсби C,
и другие.Скрининг здоровых младенцев на дефицит железа с использованием содержания гемоглобина в ретикулоцитах. JAMA .
2005. 294 (8): 924–930.
18. Центры по контролю и профилактике заболеваний.
Рекомендации по профилактике и контролю дефицита железа в США. MMWR Recomm Rep .
1998; 47 (RR-3): 1–29.
19. Целевая группа превентивных служб США. Скрининг на железодефицитную анемию, включая прием препаратов железа для детей и беременных женщин: изложение рекомендаций.Роквилл, штат Мэриленд: Агентство исследований в области здравоохранения и качества; 2006. Публикация AHRQ № 06-0589. http://www.ahrq.gov/clinic/uspstf/uspsiron.htm. По состоянию на 18 февраля 2010 г.
20. Brotanek JM,
Гош Дж,
Вайцман М,
Флорес Г.
Дефицит железа в раннем детстве в США: факторы риска и расовые / этнические различия. Педиатрия .
2007. 120 (3): 568–575.
21. Неад К.Г.,
Хальтерман Дж. С.,
Качоровский Ю.М.,
Ауингер П.,
Вайцман М.Дети и подростки с избыточным весом: группа риска по дефициту железа. Педиатрия .
2004. 114 (1): 104–108.
22. Комитет по питанию Американской академии педиатрии.
Употребление цельного коровьего молока в младенчестве. Педиатрия .
1992. 89 (6 ч. 1): 1105–1109.
23. Segel GB,
Хирш М.Г.,
Feig SA.
Управление анемией в педиатрической практике: часть 1. Pediatr Rev .
2002. 23 (3): 75–84.
24.Lexi-Comp, Американская фармацевтическая ассоциация. Справочник по детской дозировке. 12-е изд. Хадсон, Огайо: Lexi-Comp; 2005: 623–626.
25. Злоткин С,
Злоткин С,
Артур П.,
Antwi KY,
Юнг Г.
Рандомизированное контролируемое испытание однократных и трехразовых капель сульфата железа для лечения анемии. Педиатрия .
2001. 108 (3): 613–616.
26. Mentzer WC Jr.
Дифференциация дефицита железа от признака талассемии. Ланцет .
1973; 1 (7808): 882.
27. Демир А,
Ярали Н,
Фисгин Т,
Дуру Ф,
Кара А.
Наиболее надежные показатели для дифференциации признака талассемии и железодефицитной анемии. Педиатр Инт .
2002. 44 (6): 612–616.
28. Вальтер Т,
Де Андрака I,
Чадуд П.,
Perales CG.
Железодефицитная анемия: неблагоприятное влияние на психомоторное развитие младенцев. Педиатрия .
1989. 84 (1): 7–17.
29. Лозофф Б,
Хименес Э,
Хаген Дж.
Моллен Э,
Вольф А.В.Более плохие результаты в отношении поведения и развития через более чем 10 лет после лечения дефицита железа в младенчестве. Педиатрия .
2000; 105 (4): e51.
30. Хальтерман Ю.С.,
Качоровский Ю.М.,
Aligne CA,
Ауингер П.,
Szilagyi PG.
Дефицит железа и когнитивные способности детей школьного возраста и подростков в США. Педиатрия .
2001. 107 (6): 1381–1386.
31. Grantham-McGregor S,
Ани К.Обзор исследований влияния дефицита железа на когнитивное развитие у детей. J Nutr .
2001; 131 (2С-2): 649С – 666С.
32. McCann JC,
Эймс Б.Н.
Обзор доказательств причинной связи между дефицитом железа во время развития и дефицитом когнитивных или поведенческих функций. Ам Дж. Клин Нутр .
2007. 85 (4): 931–945.
33. Борода JL.
Почему дефицит железа важен для развития ребенка. J Nutr .2008. 138 (12): 2534–2536.
34. Логан С,
Мартинс С,
Гилберт Р.
Железная терапия для улучшения психомоторного развития и когнитивных функций у детей в возрасте до трех лет с железодефицитной анемией. Кокрановская база данных Syst Rev .
Кокрановская база данных Syst Rev .
2001; (2): CD001444.
35. Walters MC,
Абельсон ХТ.
Расшифровка общего анализа крови. Педиатрическая клиника North Am .
1996. 43 (3): 599–622.
36. Давенпорт Дж.Макроцитарная анемия. Ам Фам Врач .
1996. 53 (1): 155–162.
37. Министерство сельского хозяйства США. Таблицы дополнительных данных: продолжающееся обследование потребления пищи отдельными лицами, проведенное Министерством сельского хозяйства США в 1994–1996 гг. http://www.ars.usda.gov/SP2UserFiles/Place/12355000/pdf/Supp.pdf. По состоянию на 3 сентября 2008 г.
38. Geltman PL,
Мейерс А.Ф.,
Мехта С.Д.,
и другие.
Ежедневные поливитамины с железом для предотвращения анемии у младенцев из группы высокого риска: рандомизированное клиническое исследование. Педиатрия .
2004. 114 (1): 86–93.
39. Чапарро CM.
Создание условий для здоровья и развития ребенка: профилактика дефицита железа в раннем младенчестве. J Nutr .
2008. 138 (12): 2529–2533.
Анемия и полицитемия у новорожденных
Физиологическая анемия младенцев. Глэдер Б. В: Behrman RE, Kliegman RM, Jenson HB, eds.
Учебник педиатрии Нельсона. 17-е изд. Филадельфия, Пенсильвания: WB Saunders Co; 2004: 1610–
1611 Анемия у детей. Ирвин Дж. Дж., Кирхнер Дж. Т..
Я семейный врач. 2001; 64
: 1379–
1386 OpenUrlPubMed Дифференциальная диагностика и лечение анемии у новорожденных. Bizzarro MJ, Colson E, Ehrenkranz RA.
Pediatr Clin North Am. 2004; 51
: 1087–
1107 OpenUrlCrossRefPubMed Неонатальная полицитемия. Garcia-Prats JA.
До настоящего времени. Доступно на сайте: www.uptodate.com
Масса эритроцитов (эритроцитов) у новорожденных сильно варьируется. Когда младенец переходит из внутриутробной во внематочную среду, происходит изменение как массы, так и состава эритроцитов. Диапазон нормальных показателей, хотя и четко определен, широк из-за множества изменчивых переменных, влияющих на физиологию послеродового периода.
Диапазон нормальных показателей, хотя и четко определен, широк из-за множества изменчивых переменных, влияющих на физиологию послеродового периода.
Внутриутробно преобладает гемоглобин плода. По сравнению с гемоглобином взрослого, гемоглобин плода обладает повышенной способностью связывать кислород, что обеспечивает достаточную передачу кислорода плоду при отсутствии газообмена с внешней средой. Даже при повышенном сродстве гемоглобина плода к кислороду внутриутробная среда относительно гипоксична.В результате уровень гемоглобина у недоношенного плода или доношенного ребенка относительно высок. Нормальная концентрация гемоглобина для доношенного новорожденного составляет 19,3 ± 2,2 г / дл (193 ± 220 г / л), при гематокрите 61% ± 7,4% (0,61 ± 0,074), значения, которые продолжают расти, пока не достигнут максимума при примерно через 2 часа после рождения.
В течение первой недели после родов показатели гемоглобина и гематокрита начинают падать в ответ на более высокую концентрацию кислорода в окружающей среде ex utero. Предполагается, что это увеличение концентрации кислорода в сочетании с повышением процента взрослого гемоглобина…
Анемия у новорожденных
Человеческое тело питается кровью, проходящей через его кровеносную систему.Красные кровяные тельца (эритроциты или эритроциты) являются важным компонентом крови, отвечающим за красный цвет, связанный с кровью. Эритроциты также содержат гемоглобин, который отвечает за доставку кислорода к каждой клетке человеческого тела.
Что такое анемия?
В нормальных условиях уровень гемоглобина 13,5 г / дл (грамм на децилитр крови) идеально подходит для мужчин, а 12 г / дл — для женщин. Во время беременности значение может колебаться в пределах 11-12 г / дл. У новорожденного уровень гемоглобина несколько выше — 14-24 г / дл.У детей обычно бывает около 11-16 г / дл.
Когда человек страдает анемией, в организме наблюдается дефицит гемоглобина. Количество красных кровяных телец уменьшается, что приводит к низкому уровню гемоглобина. Человек обычно страдает дефицитом железа, приводящим к этому состоянию. Если количество упадет ниже 5 г / дл, это критическое значение, и существует риск сердечной недостаточности.
Человек обычно страдает дефицитом железа, приводящим к этому состоянию. Если количество упадет ниже 5 г / дл, это критическое значение, и существует риск сердечной недостаточности.
Что вызывает анемию у новорожденных?
Новорожденные считаются анемичными, если значение гемоглобина в центральной венозной крови ниже 13 г / дл или капиллярный гемоглобин ниже 14.5 г / дл. Обычно они рождаются со средним уровнем гемоглобина 17 г / дл. Уровни продолжают снижаться после рождения до третьей недели жизни, когда они достигают 11 г / дл. Этот процесс является естественным следствием перехода от недостатка кислорода в утробе матери к среде, богатой кислородом снаружи. Анемия у новорожденных возникает по трем причинам:
- Наиболее частой причиной является потеря эритроцитов (геморрагическая анемия)
- Повышенное разрушение эритроцитов (гемолитическая анемия)
- Недостаточное производство эритроцитов (гипопластическая анемия)
Симптомы у недоношенных детей, на которые следует обратить внимание
Анемия часто встречается у недоношенных детей.Младенцы с легкой анемией могут не проявлять никаких признаков заболевания. В случае более тяжелой анемии некоторые из этих симптомов могут указывать на заболевание.
- У этих младенцев обычно бледная кожа.
- Они легко устают и страдают от одышки.
- Они могут быть раздражительными все время.
- Это привередливые кормушки, которые меньше глотают.
- У них ограниченная продолжительность концентрации внимания, и они могут быть менее бдительными.
- У них может развиться болезненный язык.
- Гвозди могут быть ломкими.
- Голубой оттенок может быть в белках глаз.
Для подтверждения того, что ребенок действительно болен анемией, потребуется надлежащее обследование ребенка. Тот факт, что у ребенка проявляется пара упомянутых симптомов, не означает, что у него развилось это заболевание.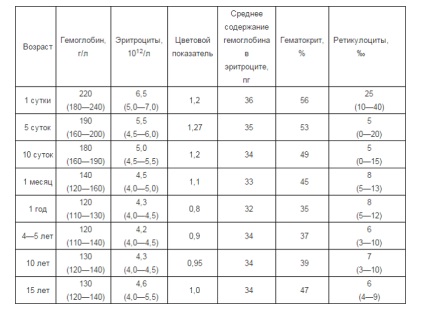
Тесты для диагностики анемии у новорожденных
Существует ряд анализов крови для проверки на анемию после того, как ребенок был физически осмотрен и обнаружил симптомы этого состояния.К ним относятся гематокрит, сывороточный ферритин, сывороточное железо и общая железосвязывающая способность (TIBC). По сути, подсчет гемоглобина считается первым инструментом диагностики, но врач также будет смотреть на показатели эритроцитов и количество ретикулоцитов.
Если анемия вызвана кровотечением или постоянной потерей крови, можно провести тест Клейхауэра-Бетке на материнской крови, чтобы проверить наличие кровотечения у плода. Рентгенография может выполняться при легочном кровотечении. Ультразвук может быть проведен для проверки других возможностей внутреннего кровотечения.Для адекватной диагностики состояния также могут быть выполнены анализы мазка крови.
Варианты лечения новорожденных с анемией
В случае тяжелой анемии может потребоваться заместительное переливание крови младенцу для восполнения текущего дефицита. Это очень важно для того, чтобы кислородная способность эритроцитов сохранялась для выживания младенца. Переливание крови можно продолжать до тех пор, пока младенец не сможет производить достаточное количество красных кровяных телец и повышать уровень гемоглобина.
При анемии легкой степени могут быть назначены пищевые добавки, содержащие железо, фолиевую кислоту и витамин Е, в течение определенного периода времени. Вместе с добавками ребенку следует давать здоровую пищу, богатую железом, такую как абрикосы, фасоль, яйца, печень, овсянка, сливовый сок, изюм, шпинат, капуста и чечевица. Не рекомендуется начинать прием добавок без уведомления практикующего врача, наблюдающего за здоровьем ребенка. Следует также знать, что не все добавки могут одинаково подходить ребенку.
Прогноз после лечения
После точного диагноза анемия легко излечима. В большинстве случаев при правильном лечении у новорожденного будет нормальный анализ крови на гемоглобин в течение нескольких месяцев. Важно отслеживать причину возникновения анемии. Дефицит железа может некоторое время беспокоить ребенка, и родители должны следить за тем, чтобы прием пищевых добавок продолжался до тех пор, пока поставщик медицинских услуг не сочтет их ненужным.
Важно отслеживать причину возникновения анемии. Дефицит железа может некоторое время беспокоить ребенка, и родители должны следить за тем, чтобы прием пищевых добавок продолжался до тех пор, пока поставщик медицинских услуг не сочтет их ненужным.
Список литературы
Дополнительная литература
Тест на гемоглобин — Mayo Clinic
Обзор
Тест на гемоглобин измеряет количество гемоглобина в крови.Гемоглобин — это белок в ваших эритроцитах, который переносит кислород к органам и тканям вашего тела и переносит углекислый газ из ваших органов и тканей обратно в легкие.
Если анализ гемоглобина показывает, что ваш уровень гемоглобина ниже нормы, это означает, что у вас низкое количество эритроцитов (анемия). Анемия может иметь множество различных причин, включая недостаток витаминов, кровотечение и хронические заболевания.
Если анализ гемоглобина показывает уровень выше нормы, существует несколько возможных причин — истинная полицитемия крови, проживание на большой высоте, курение и обезвоживание.
Продукты и услуги
Показать больше продуктов от Mayo Clinic
Зачем это нужно
У вас может быть анализ на гемоглобин по нескольким причинам:
- Чтобы проверить свое общее состояние здоровья. Ваш врач может проверить ваш гемоглобин в рамках общего анализа крови во время обычного медицинского обследования для наблюдения за вашим общим состоянием здоровья и выявления различных заболеваний, таких как анемия.
- Для диагностики заболеваний. Ваш врач может предложить тест на гемоглобин, если вы испытываете слабость, усталость, одышку или головокружение. Эти признаки и симптомы могут указывать на анемию или истинную полицитемию. Тест на гемоглобин может помочь диагностировать те или иные заболевания.
- Для наблюдения за состоянием здоровья.
 Если вам поставили диагноз анемия или истинная полицитемия, ваш врач может использовать анализ гемоглобина, чтобы контролировать ваше состояние и назначать лечение.
Если вам поставили диагноз анемия или истинная полицитемия, ваш врач может использовать анализ гемоглобина, чтобы контролировать ваше состояние и назначать лечение.
Как вы готовитесь
Если ваш образец крови проверяется только на гемоглобин, вы можете нормально есть и пить перед анализом. Если ваш образец крови будет использоваться для других анализов, вам может потребоваться голодание в течение определенного времени перед взятием образца. Ваш врач даст вам конкретные инструкции.
Что вас может ожидать
Для теста на гемоглобин член вашей медицинской бригады берет образец крови, уколом ваш палец или вводя иглу в вену на руке.У младенцев образец может быть получен путем укола пятки.
Образец крови отправляется в лабораторию для анализа. Вы можете вернуться к своим обычным занятиям сразу после взятия пробы.
Результаты
Нормальный диапазон для гемоглобина:
- Для мужчин От 13,5 до 17,5 граммов на децилитр
- Для женщин от 12,0 до 15,5 г на децилитр
Нормальные пределы для детей различаются в зависимости от возраста и пола.Диапазон нормального уровня гемоглобина может отличаться от одной медицинской практики к другой.
Результаты ниже нормы
Если уровень гемоглобина ниже нормы, у вас анемия. Существует множество форм анемии, каждая из которых имеет разные причины, в том числе:
- Дефицит железа
- Дефицит витамина B-12
- Дефицит фолиевой кислоты
- Кровотечение
- Рак, поражающий костный мозг, например лейкоз
- Болезнь почек
- Болезнь печени
- Гипотиреоз
- Талассемия — генетическое заболевание, вызывающее низкий уровень гемоглобина и красных кровяных телец
Если у вас ранее была диагностирована анемия, уровень гемоглобина ниже нормы может указывать на необходимость изменения вашего плана лечения.
Результаты выше нормы
Если у вас уровень гемоглобина выше нормы, это может быть результатом:
- Истинная полицитемия — заболевание крови, при котором в костном мозге вырабатывается слишком много красных кровяных телец
- Болезнь легких
- Обезвоживание
- Жизнь на большой высоте
- Сильное копчение
- Бернс
- Сильная рвота
- Экстремальные физические упражнения
Если вам ранее был поставлен диагноз истинная полицитемия, повышенный уровень гемоглобина может указывать на необходимость изменения плана лечения.
Если ваш уровень гемоглобина ниже или выше нормы, ваш врач может захотеть оценить результаты теста на гемоглобин вместе с результатами других тестов, или могут потребоваться дополнительные тесты, чтобы определить следующие шаги.
Чтобы получить более подробную информацию о результатах анализа на гемоглобин, обратитесь к врачу.
Клинические испытания
Изучите исследования клиники Mayo, посвященные тестам и процедурам, которые помогают предотвратить, выявлять, лечить или контролировать состояния.
09 октября 2019 г.
Тест на гемоглобин
Обзор
Почему важен гемоглобин A1c.
Что такое тест на гемоглобин?
Тест на гемоглобин измеряет количество гемоглобина в крови.Гемоглобин — это белок, который является основным компонентом красных кровяных телец (эритроцитов). Эритроциты производятся в костном мозге. Гемоглобин содержит железо, которое позволяет ему связываться с кислородом. Красные кровяные тельца переносят кислород из легких в другие ткани и органы. Они также переносят углекислый газ в легкие, чтобы его можно было удалить из организма.
Они также переносят углекислый газ в легкие, чтобы его можно было удалить из организма.
Уровень гемоглобина ниже нормы, также известный как анемия, может указывать на то, что органы вашего тела не получают достаточного количества кислорода.Это может привести к нехватке энергии, усталости или другим проблемам.
Низкий уровень гемоглобина может быть признаком того, что костный мозг не производит достаточного количества эритроцитов или что клетки разрушаются быстрее, чем производятся. Хроническая кровопотеря также приводит к падению уровня гемоглобина и является одной из наиболее частых причин анемии.
Почему проводится анализ гемоглобина?
Тест на гемоглобин может проводиться вместе с обычным физическим обследованием для оценки количества гемоглобина в крови.Это делается как часть общего анализа крови (CBC), который определяет количество эритроцитов, лейкоцитов и тромбоцитов в образце крови. Общий анализ крови также проводится при появлении симптомов низкого уровня гемоглобина, таких как утомляемость, слабость или головокружение.
Существует множество заболеваний, которые приводят к низкому уровню гемоглобина или анемии, в том числе:
- Недостаток железа, который почти всегда вызван кровопотерей
- Дефицит других питательных веществ, таких как витамин B12 или фолиевая кислота
- Внутренняя или внешняя кровопотеря в результате хирургического вмешательства, травмы, менструального кровотечения или кровотечения из желудочно-кишечного тракта
- Рак
- Талассемия, распространенное наследственное заболевание крови, вызванное генетическими мутациями в генах гемоглобина.Обычно это легкая форма, но тяжелые формы могут вызывать симптомы в детстве.
- Болезнь почек
- Аутоиммунные болезни
Симптомы, указывающие на низкий уровень эритроцитов, могут включать:
- Усталость
- Кожа бледная (бледность)
- Слабость
- Головокружение
- Одышка
- Холодные руки и ноги
Тест на гемоглобин может использоваться для скрининга анемии и других заболеваний крови, а также для отслеживания прогресса во время лечения. Он может только установить наличие анемии и степень ее тяжести. Тест не может определить причину аномального уровня гемоглобина. Требуются дополнительные тесты.
Он может только установить наличие анемии и степень ее тяжести. Тест не может определить причину аномального уровня гемоглобина. Требуются дополнительные тесты.
Некоторые состояния приводят к увеличению количества красных кровяных телец в организме, вызывая избыток гемоглобина в крови. Эти расстройства включают:
Слишком большое количество эритроцитов может привести к сгущению крови и ее вялости. Густая кровь течет не так быстро, что может лишить органы кислорода.
Симптомы повышенного уровня эритроцитов могут включать
- Головные боли
- Затуманенное зрение или двоение в глазах
- Головокружение
- Зуд
- Сгустки крови
Детали теста
Какая подготовка необходима перед проведением анализа гемоглобина?
Анализ гемоглобина не требует специальной подготовки.Обычно это занимает всего несколько минут. Тест можно сделать в кабинете врача, медицинской лаборатории или других амбулаторных условиях.
Как проводится анализ гемоглобина?
Потребуется образец крови. Небольшая игла вводится в вену, обычно в руку или руку. При необходимости кровь может быть взята из другой части тела. Для детей можно использовать палочку из пальца для взятия крови. Новорожденным можно делать пяточную палку.
Перед забором крови медицинский работник промоет кожу около пораженного участка спиртом.Он или она обернет эластичную ленту вокруг вашего плеча и попросит вас сжать кулак, чтобы облегчить кровоток. Вы можете испытывать легкую боль или дискомфорт при введении иглы. Ваша кровь будет собрана в небольшой флакон или флаконы и отправлена в лабораторию для анализа.
Область вокруг прокола может казаться синяком или опухшей в течение нескольких дней.
Риски, связанные с тестом на гемоглобин, очень малы. В большинстве случаев значительных последствий не наблюдается.
В большинстве случаев значительных последствий не наблюдается.
Результаты и дальнейшие действия
На что указывают результаты теста?
Нормальный диапазон уровней гемоглобина для взрослых составляет от 12 до 17,4 граммов на децилитр крови. Однако уровни могут варьироваться в зависимости от возраста и расы человека. Высота также может повлиять на результаты.
Какое наблюдение требуется?
Ваш врач обсудит с вами результаты теста на гемоглобин. Врач может назначить дополнительные анализы, в зависимости от их результата. Лечение будет зависеть от основного состояния. Вам следует обсудить варианты лечения со своим врачом. Возможно, вам придется регулярно сдавать анализы на гемоглобин, если вы проходите курс лечения от заболевания крови.
Детская анемия; железодефицитная анемия.Пациент
Анемия в детстве определяется как концентрация гемоглобина (Hb) ниже установленного порогового уровня. Эти уровни варьируются в зависимости от возраста ребенка и лаборатории, в которой проводится анализ крови. Всегда следует ссылаться на контрольные диапазоны для конкретных лабораторий и возрастных групп.
Всемирная организация здравоохранения (ВОЗ) предложила уровни гемоглобина, ниже которых считается анемия. Эти уровни составляют <11 г / дл у детей в возрасте 6-59 месяцев, <11 лет.5 г / дл у детей в возрасте 5-11 лет и 12 г / дл у детей старшего возраста (в возрасте 12-14 лет) [1] .
Эпидемиология
Детская анемия представляет собой серьезную проблему для общественного здравоохранения, ведущую к повышенному риску детской смертности, а также к негативным последствиям железодефицитной анемии для когнитивного и физического развития [2] . На своей специальной сессии по положению детей в 2003 г. Генеральная Ассамблея Организации Объединенных Наций поставила цель сократить распространенность анемии на одну треть к 2010 г. [2] .Несмотря на это, заболеваемость анемией у детей в возрасте до 5 лет в период с 1990 по 2010 г. фактически увеличилась на 90 451 [3] 90 452.
Генеральная Ассамблея Организации Объединенных Наций поставила цель сократить распространенность анемии на одну треть к 2010 г. [2] .Несмотря на это, заболеваемость анемией у детей в возрасте до 5 лет в период с 1990 по 2010 г. фактически увеличилась на 90 451 [3] 90 452.
Этиология
[4, 5]
Вероятная причина детской анемии варьируется в зависимости от региона мира, в котором живет ребенок. В целом, дефицит железа (обычно из-за диеты) является наиболее частой причиной, но в в развивающемся мире инфекционные заболевания, такие как малярия, гельминтозы, ВИЧ и туберкулез, также имеют большое значение [3] .
Иногда встречаются наследственные формы анемии. Анемия Даймонда-Блэкфана — это врожденная гипопластическая анемия, которая обычно проявляется в младенчестве [6] . Некоторые расовые группы более подвержены наследственной анемии, чем другие; например, серповидно-клеточная анемия чаще встречается у людей центральноафриканского происхождения, тогда как бета-талассемия чаще встречается в популяциях Средиземноморья, Ближнего Востока и Юго-Восточной Азии [7] .
Анемию можно классифицировать как:
Анемия из-за снижения выработки эритроцитов / гемоглобина
- Аплазия костного мозга — анемия Фанкони (врожденная апластическая анемия), приобретенная апластическая анемия, анемия Даймонда-Блэкфана (аплазия красных кровяных телец).
- Замещение костного мозга опухолевыми клетками — лейкемии, вторичные метастазы.
- Замещение костного мозга фиброзной тканью или гранулемами — гранулемы могут возникать при врожденных t оксоплазмоз, o тер, r ubella, c ytomegalovirus, h инфекции erpes simplex (TORCH) .
- Дефицит железа — похоже, что в западных обществах сейчас наблюдается эпидемия дефицита железа, особенно в первые два года жизни в городских районах.Это чаще встречается в азиатских сообществах и связано с плохим приемом пищи, ранним введением цельного коровьего молока и высоким потреблением фруктового сока, что часто рассматривается как следствие позднего отлучения от груди [8] .
 Дефицит железа также широко распространен у младенцев, воспитываемых в неблагоприятных условиях, которые преимущественно находятся на грудном вскармливании [9] . Всегда считайте и проверяйте наличие глютеновой болезни.
Дефицит железа также широко распространен у младенцев, воспитываемых в неблагоприятных условиях, которые преимущественно находятся на грудном вскармливании [9] . Всегда считайте и проверяйте наличие глютеновой болезни. - Дефицит фолиевой кислоты — мегалобластная анемия младенчества может развиться из-за дефицита фолиевой кислоты во время быстрого роста.Дефицит фолиевой кислоты также может возникать при синдромах мальабсорбции, таких как глютеновая болезнь, воспалительные заболевания кишечника и у детей, принимающих противосудорожные препараты.
- Дефицит витамина B12 — это может произойти у младенцев, находящихся на грудном вскармливании от матери-вегетарианки, из-за мальабсорбции или заражения глистами. Это может также (редко) быть результатом врожденной пернициозной анемии, когда имеется неспособность секретировать внутренний фактор желудка [10] .
- Талассемия — нормальный гемоглобин продуцируется недостаточно из-за мутаций в альфа- или бета-цепях глобина.
- Анемия хронического заболевания (например, хронического пиелонефрита, хронической болезни почек, бактериального эндокардита, остеомиелита) — из-за нарушения выработки эритропоэтина. Анемия также может быть связана с гипотиреозом.
- Сидеробластная анемия — наследственная сидеробластная анемия встречается очень редко.
Анемия из-за повышенной деструкции эритроцитов (гемолиза)
- Генетическая :
- Дефекты мембраны красных кровяных телец, включая наследственный сфероцитоз.
- Нарушения ферментов эритроцитов, включая дефицит глюкозо-6-фосфатдегидрогеназы (G6PD), дефицит пируваткиназы.
- Гемоглобинопатии, включая серповидно-клеточную анемию, талассемии.
- Приобретено :
Анемия вследствие кровопотери
- Включая желудочно-кишечную кровопотерю и обильные менструации у девочек.
Презентация
[4]
Симптомы
- Может протекать бессимптомно.

- Усталость.
- Одышка.
- Боль в левом подреберье (при сопутствующей спленомегалии).
- Боль в правом подреберье (вторичная по отношению к желчнокаменной болезни при гемолитической анемии).
- Неспособность развиваться.
- Симптомы, связанные с патологией основного заболевания — например, острая боль при серповидно-клеточных кризах и хроническая / рецидивирующая диарея, которые могут указывать на синдром мальабсорбции, такой как глютеновая болезнь.
Признаки
- Сердечно-сосудистая система — обратите внимание на тахикардию при физической нагрузке, шум систолического потока.Ритм галопа, кардиомегалия и гепатомегалия — признаки застойной сердечной недостаточности.
- Постройте график веса, роста и окружности головы — при хронической анемии рост может быть нарушен, обычно с сохранением окружности головы.
- Бледность — осмотрите конъюнктиву, ногтевое ложе, ладонную складку.
- Петехии и синяки — могут быть признаком тромбоцитопении, вторичной по отношению к аплазии костного мозга, злокачественному новообразованию или васкулиту.
- Спленомегалия — возникает при хроническом гемолизе и злокачественных новообразованиях.
- Папуловезикулярные поражения на стопах — это может указывать на заражение анкилостомами.
- Дисморфические признаки анемии Фанкони — маленький рост, маленькая голова, выступающая лобная часть, отсутствие больших пальцев, гиперпигментированная кожа.
- Желтуха — может присутствовать при гемолитической анемии.
Факторы, которые следует учитывать в истории с учетом
[4]
- Этническое происхождение.
- Признаки кровопотери — кровохарканье, мелена, гематурия, меноррагия.
- Диета.
- Хронические инфекции — инфекции, такие как инфекционный эндокардит и остеомиелит, могут привести к анемии или хроническому заболеванию.
- История лекарств — некоторые лекарства могут вызывать гемолиз при дефиците G6PD.

- Семейный анамнез — наследственные анемии.
- Детский пол — например, гемолитические анемии чаще встречаются у девочек; Дефицит G6PD чаще встречается у мальчиков.
- История болезни / неонатальный анамнез.
- Недавнее путешествие.
Исследования
[11]
- FBC — включая уровни гемоглобина и гематокрита, средний корпускулярный объем (MCV), средний корпускулярный гемоглобин (MCH) и среднюю концентрацию корпускулярного гемоглобина (MCHC).Низкий уровень MCV предполагает дефицит железа, талассемию или отравление свинцом. Высокий MCV предполагает дефицит B12 или фолиевой кислоты или реактивный ретикулоцитоз, который может быть вторичным по отношению к гемолизу. Если MCV в норме, анемия может быть вызвана: недостаточностью костного мозга, анемией хронического заболевания, гемолизом или смешанной анемией (комбинация B12 и дефицита железа) [12] . Если наблюдается снижение количества лейкоцитов и / или тромбоцитов, это указывает на недостаточность костного мозга (аплазия или замещение).
- Количество ретикулоцитов — это незрелые эритроциты.Если количество ретикулоцитов высокое, это свидетельствует об активной выработке эритроцитов. Высокое количество ретикулоцитов возникает при анемии из-за кровопотери или гемолиза. Количество зависит от возраста, особенно у новорожденных. Нормальные диапазоны должны быть уточнены в вашей местной лаборатории. Следует соблюдать осторожность при интерпретации результатов подсчета ретикулоцитов. Нормальное референсное значение для ретикулоцитов составляет примерно 1%. Однако процентное количество ретикулоцитов следует интерпретировать вместе с уровнем гемоглобина и количеством эритроцитов.Например, результат 2-3% ретикулоцитов у ребенка с уровнем гемоглобина, равным половине референсного диапазона, не указывает на реакцию ретикулоцитов. Необходимо либо скорректировать процентное соотношение на степень анемии, либо использовать абсолютное количество ретикулоцитов [13] .

- Мазок крови — он может показать специфические аномалии клеток крови — например, серповидные клетки при серповидно-клеточной анемии, сфероциты при наследственном сфероцитозе, клетки-призраки или укусы при дефиците G6PD. На толстых пленках могут быть видны паразиты малярии.
- Электрофорез гемоглобина — подтверждает гемоглобинопатию.
- Исследования ферментов красных клеток — показывают дефицит G6PD и пируваткиназы.
- Тест Кумбса — выявляет аутоиммунную гемолитическую анемию.
- Уровни фолиевой кислоты и витамина B12 — могут указывать на эти недостатки при макроцитарной анемии.
- Уровни железа, ферритина и общей связывающей способности железа — может подтвердить железодефицитную анемию.
- Эндомизиальные антитела — при подозрении на целиакию.
- Уровни билирубина и лактатдегидрогеназы — повышаются при гемолитической анемии.
- TFT — исключает гипотиреоз.
- Другие диагностические тесты — тесты, такие как биопсия костного мозга, могут показать конкретные причины — например, инфильтрацию костного мозга опухолевыми клетками.
Управление
Это зависит от основной причины. Переливание требуется только в том случае, если ребенок находится на грани сердечной недостаточности с высоким выбросом.Необходимо соблюдать осторожность, чтобы избежать перегрузки железом.
Прогноз
Большинство детей хорошо переносят низкий уровень гемоглобина, и заболеваемость детской анемией обычно связана с первичным заболеванием, а не с самой анемией.
Профилактика
Поскольку дефицит железа является наиболее частой причиной детской анемии в западном мире, основное внимание при профилактике должно уделяться просвещению по вопросам питания детей.
9. Желтуха, анемия и полицитемия
Пройдите тест по главе до и после прочтения этой главы.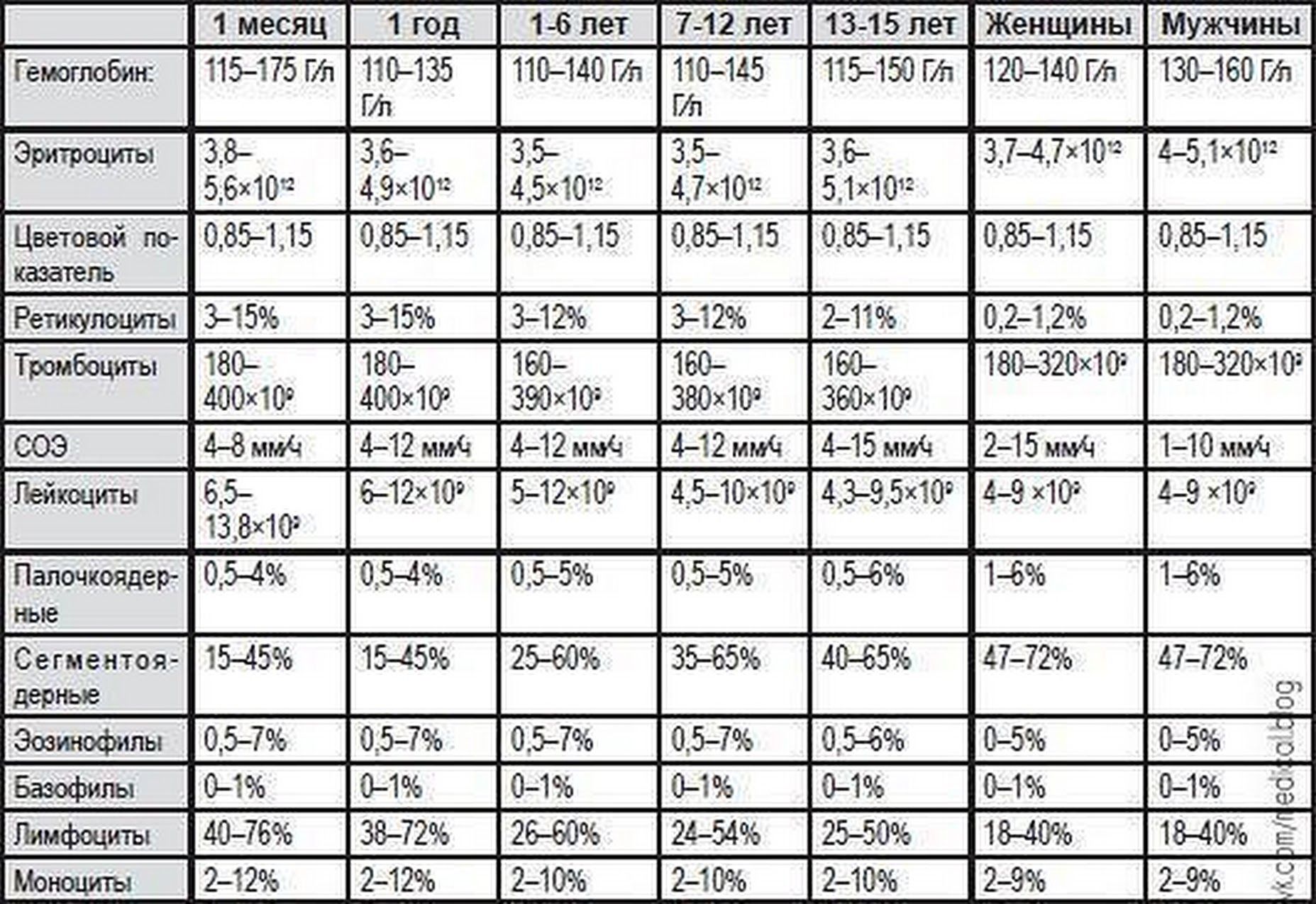
Викторина по открытию главы
Закрыть викторину
Первый раз? Бесплатная регистрация. Просто введите свой адрес электронной почты или номер мобильного и придумайте пароль.
Закрыть викторину
Содержание
Цели
Когда вы завершите это задание, вы сможете:
- Определите желтуху и гипербилирубинемию.
- Опишите выведение билирубина.
- Перечислите причины желтухи.
- Перечислите опасности гипербилирубинемии.
- Разберитесь в гемолитической болезни новорожденного.
- Лечить желтуху.
- Перечислите общие причины и методы лечения анемии.
- Перечислите частые причины полицитемии и методы лечения.
Желтуха
9-1 Что такое желтуха?
Желтуха — это желтый цвет кожи и склер, вызванный отложениями билирубина. У новорожденных склеры (белок глаза) плохо различимы, поэтому цвет кожи используется для определения желтухи.Желтуха — это клинический признак, а не лабораторное измерение.
Желтуха новорожденных — это желтый цвет кожи, вызванный билирубином.
9-2 Что такое билирубин?
Красные кровяные тельца содержат красный пигмент гемоглобин, переносящий кислород. Эритроциты у плода и новорожденного живут всего 3 месяца. Таким образом, организм постоянно формирует новые эритроциты в костном мозге, чтобы заменить старые эритроциты, которые разрушаются в печени и селезенке.
Когда эритроциты умирают, их гемоглобин превращается в желтый пигмент, называемый билирубином. Этот неконъюгированный билирубин переносится с альбумином с током крови в печень, где сначала конъюгируется (соединяется с другим веществом), а затем выводится с желчью. Если концентрация билирубина в сыворотке (крови) повышается, он становится видимым на коже, вызывая желтуху. Новорожденные дети обычно имеют высокую концентрацию гемоглобина и, следовательно, вырабатывают много билирубина.
Нормальные новорожденные вырабатывают много билирубина.
9-3 Что такое гипербилирубинемия?
Гипербилирубинемия определяется как концентрация (уровень) общего билирубина сыворотки (TSB), превышающая нормальный диапазон. Обычно концентрация билирубина в сыворотке крови при рождении низкая, менее 35 мкмоль / л. Затем он неуклонно растет в течение первых нескольких дней, прежде чем снова вернуться к взрослому уровню менее 35 мкмоль / л через 2 недели. Общая концентрация билирубина в сыворотке крови доношенных новорожденных обычно не превышает 200 мкмоль / л (12 мг / дл).
Верхний предел концентрации общего билирубина в сыворотке (TSB) у большинства здоровых доношенных детей составляет приблизительно:
| Дни после рождения | 0 | 0,5 | 1 | 2 | 3 | 4 | 5 |
|---|---|---|---|---|---|---|---|
| TSB (мкмоль / л) | 35 | 75 | 125 | 150 | 175 | 200 | 200 |
- Примечание
- Верхний предел нормальной концентрации общего билирубина в сыворотке очень спорен.У здоровых доношенных детей, находящихся на грудном вскармливании, верхний предел может достигать 275 мкмоль / л.
9-4 Как измеряется билирубин?
Трудно и неточно оценить концентрацию билирубина в сыворотке крови путем клинического исследования степени желтухи, особенно у младенца с темной кожей. Поэтому важно измерить концентрацию билирубина в сыворотке крови, если у младенца желтуха. Обычно образец крови собирают в капиллярную трубку и центрифугируют, чтобы отделить сыворотку от эритроцитов.Затем общий билирубин сыворотки (TSB) измеряется билирубинометром и выражается в мкмоль / л. TSB включает как неконъюгированный, так и конъюгированный билирубин.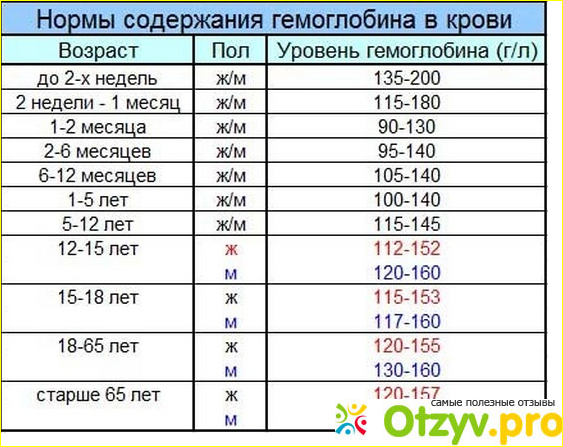 Однако у новорожденных TSB обычно состоит в основном из неконъюгированного билирубина.
Однако у новорожденных TSB обычно состоит в основном из неконъюгированного билирубина.
Общий билирубин сыворотки (TSB) не может быть точно определен путем клинической оценки степени желтухи кожи.
- Примечание
- Степень желтухи можно измерить с помощью чрескожного билирубинометра.Однако мониторы дороги, легко повреждаются и имеют ограниченную точность после начала фототерапии. Они полезны при обследовании младенцев на фототерапию.
9-5 Как билирубин выводится из организма взрослых?
Неконъюгированный билирубин, образующийся при расщеплении эритроцитов, переносится альбумином с током крови в печень. В клетках печени ферменты объединяют неконъюгированный билирубин с глюкуроновой кислотой с образованием конъюгированного билирубина. Этот химический процесс, называемый конъюгацией, делает билирубин водорастворимым.Только когда билирубин растворяется в воде, клетки печени могут выводить его в мелкие желчные протоки. Отсюда конъюгированный билирубин переносится с желчью в кишечник, где бактериями превращается в коричневый пигмент стеркобилин. У взрослых билирубин не всасывается из кишечника. Таким образом, продукты окончательного распада билирубина выводятся с калом.
Конъюгация билирубина в печени необходима, прежде чем он может быть выведен с желчью.
9-6 Как билирубин выводится из организма плода?
Плод не может выводить конъюгированный билирубин со стулом, поскольку он обычно не выводит меконий, а также в кишечнике отсутствуют бактерии, превращающие билирубин в стеркобилин. Вместо этого билирубин плода выводится через плаценту в кровь матери. Однако плацента может удалять только жирорастворимый неконъюгированный билирубин и не водорастворимый конъюгированный билирубин. Чтобы гарантировать, что большая часть билирубина плода остается неконъюгированной, ферментная система, контролирующая конъюгацию билирубина в печени, функционирует очень медленно. Небольшое количество конъюгированного билирубина, которое выделяется с желчью, переносится в кишечник плода. Здесь специальный фермент плода деконъюгирует билирубин, который затем реабсорбируется обратно в кровоток плода в виде неконъюгированного билирубина. Таким образом, плод обеспечивает вывод всего билирубина через плаценту.
Небольшое количество конъюгированного билирубина, которое выделяется с желчью, переносится в кишечник плода. Здесь специальный фермент плода деконъюгирует билирубин, который затем реабсорбируется обратно в кровоток плода в виде неконъюгированного билирубина. Таким образом, плод обеспечивает вывод всего билирубина через плаценту.
Билирубин у плода выводится через плаценту, а не печень.
9-7 Как билирубин выводится из организма новорожденного?
В течение первой недели жизни ферментная система, которая связывает билирубин с глюкуроновой кислотой в печени, функционирует медленно, как у плода.Следовательно, неконъюгированный билирубин накапливается в сыворотке крови, поскольку плацента больше не существует, чтобы удалить его. В результате у новорожденных обычно возникает желтуха из-за повышенной концентрации неконъюгированного билирубина в сыворотке крови. Через несколько дней скорость конъюгации печени увеличивается, и концентрация билирубина в сыворотке медленно возвращается к нормальному диапазону для взрослых, составляющему менее 35 мкмоль / л. Однако желтуха при рождении или в первые 24 часа является необычным явлением, поскольку билирубин адекватно выводится через плаценту до момента родов.
Часть билирубина, который конъюгируется и выводится печенью в первую неделю жизни, расщепляется ферментом плода в кишечнике, который продолжает функционировать в течение нескольких недель после рождения. Этот неконъюгированный билирубин реабсорбируется в кишечнике, увеличивая уровень TSB.
Желтуха в течение первых 24 часов всегда ненормально.
- Примечание
- Реабсорбция билирубина из кишечника обратно в кровоток новорожденных (энтерогепатическая циркуляция билирубина) происходит за счет фермента β-глюкуронидазы в стенке кишечника.Этот фермент также присутствует в грудном молоке, что приводит к более высокому TSB у младенцев, находящихся на грудном вскармливании.
 В результате у некоторых нормальных младенцев, находящихся на грудном вскармливании, желтуха сохраняется более двух недель (желтуха грудного молока).
В результате у некоторых нормальных младенцев, находящихся на грудном вскармливании, желтуха сохраняется более двух недель (желтуха грудного молока).
9-8 Каковы причины желтухи?
Основными причинами желтухи у новорожденных являются:
- Повышение выработки билирубина
- Медленная конъюгация билирубина в печени
- Пониженное выведение желчи
9-9 Каковы причины повышенной выработки билирубина?
Есть много причин повышенного производства билирубина:
- Нормальные новорожденные вырабатывают много билирубина из-за высокой концентрации гемоглобина.
- Цефалгематома или синяк . Гемоглобин, вышедший из поврежденных кровеносных сосудов, быстро распадается на билирубин, который снова всасывается в кровоток.
- Полицитемия . Младенцы с очень высоким объемом упакованных клеток или концентрацией гемоглобина имеют избыток гемоглобина и, следовательно, вырабатывают намного больше билирубина, чем обычно.
- Инфекция . Общие инфекции, такие как сепсис и сифилис, вызывают гемолиз (разрушение эритроцитов).Высвободившийся гемоглобин превращается в билирубин.
- Гемолитическая болезнь новорожденных . Избыточный гемолиз вызывает повышенный уровень неконъюгированного билирубина.
- Примечание
- Чрезмерный гемолиз в редких случаях может быть вызван недостаточностью фермента эритроцитов (например, дефицитом глюкозо-6-фосфатдегидрогеназы), аномальной мембраной эритроцитов (например, сфероцитоз) или аномальным гемоглобином (например, альфа-талассемией).
9-10 Каковы причины медленной конъюгации билирубина?
- Нормальные, здоровые доношенные дети имеют медленную конъюгацию билирубина в течение первой недели после родов.Таким образом, печень новорожденного в течение первых нескольких дней жизни функционирует так же, как и у плода.

- Около 10% клинически здоровых доношенных детей имеют TSB, превышающий нормальный диапазон. У них большая, чем обычно, задержка созревания ферментов печени, ответственных за конъюгацию.
- У недоношенных младенцев также обычно уровень TSB выше нормы из-за незрелости их ферментов печени. Это известно как желтуха незрелости .Желтуха чаще встречается у недоношенных детей, чем у доношенных.
- Врожденный гипотиреоз из-за отсутствия щитовидной железы у младенца может вызвать длительную желтуху из-за медленного созревания ферментов печени. Хотя это случается редко, это важно, поскольку эти дети становятся умственно отсталыми, если не диагностировать и не лечить их вскоре после рождения. Им необходимо пожизненное лечение тироксином.
Во всех этих условиях, при повышенной выработке или медленной конъюгации билирубина, билирубин в сыворотке не конъюгирован.
Длительная желтуха может быть вызвана гипотиреозом.
- Примечание
- В некоторых странах все новорожденные проходят скрининг на гипотиреоз. Тиреотропный гормон (ТТГ) и тироксин (Т4) измеряются в крови младенца, взятой при рождении или в течение нескольких дней после родов. Высокий ТТГ и низкий Т4 предполагают гипотиреоз.
9-11 Что вызывает снижение выведения билирубина?
- У здоровых младенцев на грудном вскармливании снижается выведение билирубина в течение нескольких недель после рождения, поскольку они реабсорбируют некоторую часть неконъюгированного билирубина из кишечника обратно в кровоток.В результате у детей, находящихся на грудном вскармливании, часто возникает желтуха с повышенным уровнем неконъюгированного билирубина.
- Гепатит , вызванный сепсисом, вирусной инфекцией или сифилисом. Набухание клеток печени препятствует оттоку желчи в мелких желчных протоках.
- Атрезия желчных путей — разрушение желчных протоков, вызванное вирусной инфекцией в течение первых недель жизни.

Заболевания печени (гепатит и атрезия желчных путей) препятствуют выведению конъюгированного билирубина с желчью.Следовательно, конъюгированный билирубин реабсорбируется в кровоток, что приводит к желтухе. Это называется механической желтухой, и ее можно диагностировать, обнаружив высокую концентрацию конъюгированного билирубина в сыворотке крови. Если билирубин не выводится с желчью, стул становится бледным. Часть излишка конъюгированного билирубина выводится почками с темной мочой. Желтуха из-за пониженной экскреции билирубина у новорожденных встречается гораздо реже, чем желтуха из-за чрезмерного производства или снижения конъюгации билирубина.
Бледный стул и темная моча предполагают, что желтуха вызвана заболеванием печени.
9-12 Что такое физиологическая желтуха?
У всех здоровых новорожденных общая концентрация билирубина в сыворотке (TSB) выше, чем у взрослых. Это связано с нормальным увеличением продукции, медленной конъюгацией и снижением выведения билирубина. В результате у 50% здоровых доношенных детей наблюдается легкая желтуха в течение первых 2 недель жизни. Однако они клинически здоровы, их желтуха исчезает в течение 14 дней, а уровень TSB не превышает 200 мкмоль / л (12 мг / дл).Это известно как физиологическая желтуха . Поэтому легкая желтуха очень часто встречается у здоровых младенцев.
Легкая желтуха у здоровых младенцев очень часто встречается в первые две недели жизни.
- Примечание
- Некоторые исследования показывают, что при физиологической желтухе TSB может повышаться до 275 мкмоль / л.
Гемолитическая болезнь
9-13 Что такое гемолитическая болезнь новорожденного?
Гемолитическая болезнь новорожденного — это состояние, при котором антитела (иммуноглобулины) матери проникают через плаценту в кровоток плода.Здесь эти антитела разрушают эритроциты плода (гемолиз), вызывая анемию и повышенное производство билирубина у плода и новорожденного.
Две наиболее важные причины гемолитической болезни новорожденных:
- Гемолитическая болезнь ABO
- Резус-гемолитическая болезнь
Существуют также другие необычные формы гемолитической болезни у новорожденных.
9-14 Какие группы крови?
Красные клетки имеют на своей поверхности белки, называемые антигенами, которые определяют группу крови человека.Антигены эритроцитов плода наследуются от обоих родителей и, следовательно, могут отличаться от антигенов матери. Наиболее важными антигенами эритроцитов являются антигены ABO и антиген D (резус). Если антиген A присутствует в эритроцитах человека, группа крови будет A. Аналогично, присутствие антигена B делает группу крови B. Если присутствуют оба антигена, группа крови будет AB, а если оба антигена отсутствуют, группа крови будет О. Большинство людей группы крови О.
Антиген D наследуется отдельно от антигенов ABO.Присутствие антигена D в красных кровяных тельцах делает человека резус-положительным. Если антиген D отсутствует, значит, у человека резус-отрицательный результат.
Следовательно, человек с антигенами A и D будет иметь положительную группу крови A, в то время как другой человек без антигенов A, B или D будет иметь отрицательную группу крови.
9-15 Что такое гемолитическая болезнь ABO?
Гемолитическая болезнь ABO возникает, когда мать принадлежит к группе крови O, а ее плод — к группе крови A или B, причем плод унаследовал эти группы крови от отца.По неизвестным причинам некоторые матери группы O начинают вырабатывать антитела против A или B, которые проникают через плаценту и вызывают гемолиз плода, поражая эритроциты плода. Гемолиз недостаточно серьезен, чтобы повредить плод, но может вызвать тяжелую желтуху у новорожденного. Гемолитическая болезнь ABO может возникнуть при первой или любой более поздней беременности.
Материнские антитела, которые прилипают к эритроцитам плода, дают положительный результат теста Кумба у новорожденного, в то время как гемолиз приводит к низкому объему упакованных клеток и гемоглобину, а также к повышению TSB. Младенец с гемолитической болезнью ABO обычно выглядит нормальным при родах, поскольку плацента смогла удалить избыток билирубина, вырабатываемый во время беременности. Однако у младенца появляется желтуха в течение первых 24 часов после рождения. TSB может быстро увеличиваться и достигать опасного уровня. Из-за гемолиза у младенца развивается анемия. К сожалению, гемолитическая болезнь АВО не поддается профилактике и не может быть точно диагностирована до родов. Гемолитическая болезнь ABO является наиболее частой причиной тяжелой желтухи у доношенных детей.
Младенец с гемолитической болезнью ABO обычно выглядит нормальным при родах, поскольку плацента смогла удалить избыток билирубина, вырабатываемый во время беременности. Однако у младенца появляется желтуха в течение первых 24 часов после рождения. TSB может быстро увеличиваться и достигать опасного уровня. Из-за гемолиза у младенца развивается анемия. К сожалению, гемолитическая болезнь АВО не поддается профилактике и не может быть точно диагностирована до родов. Гемолитическая болезнь ABO является наиболее частой причиной тяжелой желтухи у доношенных детей.
Гемолитическая болезнь ABO — самая частая причина тяжелой желтухи у доношенных детей.
- Примечание
- При гемолитической болезни ABO мать вырабатывает антитела IgG к A или B. Эти небольшие антитела могут проникать через плаценту и, следовательно, отличаются от больших антител IgM к A и B, которые присутствуют в сыворотке всех взрослых группы O. Непонятно, почему некоторые женщины вырабатывают антитела IGg к антигенам A и B. В отличие от резус-гемолитической желтухи, кровотечение из матери и плода не является причиной сенсибилизации АВО.
9–16 Как диагностировать гемолитическую болезнь ABO при рождении?
- Мать группы крови О.
- Отец группы крови A, B или AB.
- Младенец относится к группе крови A или B.
- Тест Кумба у младенца положительный.
- TSB часто бывает высоким (выше 35 мкмоль / л), в то время как гемоглобин и объем упакованных клеток в пуповинной крови часто низкие (ниже 45%).
- Желтуха у младенца обычно развивается в течение 24 часов после родов.Желтуха обычно быстро нарастает, и TSB может достигать опасного уровня в течение первой недели.
- TSB через 6 часов после родов часто превышает 80 мкмоль / л.
Желтуха в первый день свидетельствует о гемолитической болезни.
9-17 Что такое резус-гемолитическая болезнь?
Гемолитическая болезнь резус — гемолитическая болезнь новорожденных, вызываемая материнскими антителами к антигену D. При резус-гемолитической болезни у матери всегда резус-отрицательный (резус-отрицательный или Rh – ve), а у плода и младенца (и отец) всегда резус-положительный (резус-положительный или Rh + ve).
При резус-гемолитической болезни у матери всегда резус-отрицательный (резус-отрицательный или Rh – ve), а у плода и младенца (и отец) всегда резус-положительный (резус-положительный или Rh + ve).
Обычно эритроциты плода не попадают в кровоток матери во время беременности или родов. Однако, если капилляры плода в плаценте повреждены, эритроциты плода могут попасть в кровь матери. Если эритроциты плода имеют антиген D (резус-положительный), а у матери нет (резус-отрицательный), то эмбриональные клетки могут распознаваться иммунной системой матери как чужеродные. В результате резус-отрицательная мать ответит выработкой антител (анти-D) против этих чужеродных эритроцитов.Этот процесс известен как сенсибилизация . В редких случаях резус-отрицательная женщина также может быть сенсибилизирована к антигену D, если она получает несовместимое переливание крови с резус-положительными эритроцитами.
Гемолитическая болезнь-резус более тяжелая, чем гемолитическая болезнь АВО. Резус-гемолитическая болезнь редко встречается при первой беременности, поскольку она возникает только в том случае, если кровь плода пересекает плаценту (кровотечение из матери и матери), чтобы достичь крови матери и, таким образом, вызывает у нее повышенную чувствительность к выработке анти-D-антител.Гемолитическая болезнь резус прогрессивно ухудшается с каждой последующей беременностью. В отличие от гемолитической болезни АВО, при резус-гемолитической болезни степень гемолиза плода тяжелая, и у плода может развиться сердечная недостаточность, что приведет к генерализованному отеку (так называемому водянке) из-за анемии и смерти. К счастью, резус-гемолитическая болезнь встречается нечасто, потому что у большинства людей резус-положительный. Гемолитическую болезнь резус можно предотвратить.
- Примечание
- Группа крови резус названа в честь макаки резус, использованной в ранних экспериментах с антигенами эритроцитов.Резус-гемолитическая болезнь также может быть вызвана другими антигенами резуса (C, c, E и e).
 Эти формы менее тяжелы, чем резус-гемолитическая болезнь из-за антигена D (гемолитическая болезнь Rh D).
Эти формы менее тяжелы, чем резус-гемолитическая болезнь из-за антигена D (гемолитическая болезнь Rh D).
Эритроциты плода могут проникать через плаценту в кровь матери:
- При поставке (самый обычный)
- Во время выкидыша
- С отслойкой плаценты
- Во время амниоцентеза
- Во время наружной головной версии
Плод может умереть от гемолитической болезни резус.
9-18 Как предотвратить резус-гемолитическую болезнь?
Rh-положительные эритроциты плода, пересекающие плаценту, могут быть уничтожены до того, как они вызовут сенсибилизацию матери, путем внутримышечной инъекции 100 мкг (4 мл) анти-D иммуноглобулина в течение 72 часов. Обычно это делается после родов у матери с отрицательным резус-фактором. Однако анти-D иммуноглобулин также необходимо назначать после любого из вышеперечисленных осложнений беременности. К сожалению, бесполезно давать матери анти-D-иммуноглобулин, если она уже была сенсибилизирована и у нее выработались собственные анти-D-антитела.
Вводите всем резус-отрицательным матерям анти-D иммуноглобулин после родов.
9-19 Как диагностировать резус-гемолитическую болезнь во время беременности?
- Группа крови матери резус-отрицательная.
- Группа крови отца резус-положительная.
- В крови матери обнаружены антитела к D.
- У матери в прошлом могла быть желтуха или акушерский анамнез, свидетельствующий о кровотечении у плода. Обычно мать не получала анти-D иммуноглобулин после предыдущих родов.
Группа крови всех беременных должна быть определена в начале дородовой помощи. Если вы подозреваете, что беременность осложняется резус-гемолитической болезнью (т. Е. Резус-отрицательная пациентка с антителами к D), мать необходимо срочно направить в больницу, где доступна специализированная помощь.
У всех женщин должны быть определены группы крови во время беременности.
Гемолитическая болезнь, вызванная резус-фактором, следует рассматривать, если у ребенка желтуха, бледность и отек в первые 24 часа жизни.Тяжелая резус-гемолитическая болезнь плода может быть диагностирована во время беременности, если антенатальное ультразвуковое исследование выявляет признаки отека плода и сердечной недостаточности (водянка плода).
Гемолитическая болезнь-резус следует диагностировать во время беременности.
- Примечание
- Антенатальный допплеровский ультразвук можно использовать для идентификации анемичных плодов, в то время как новые технологии могут определять группу крови плода по образцу материнской крови.
9-20 Опасна ли желтуха?
Желтуха может стать опасной, когда концентрация неконъюгированного билирубина в крови становится очень высокой.Неконъюгированный билирубин может затем попасть в мозг новорожденного и вызвать билирубиновую энцефалопатию (ядерная желтуха). Конъюгированный билирубин не токсичен для мозга. В клинической практике TSB используется для оценки того, достигает ли билирубин опасной концентрации, поскольку TSB у новорожденных обычно почти полностью состоит из неконъюгированного билирубина.
Риск билирубиновой энцефалопатии зависит от:
- Общая концентрация билирубина в сыворотке .Чем выше TSB, тем больше вероятность того, что неконъюгированный билирубин проникнет через гематоэнцефалический барьер в клетки мозга.
- Срок беременности . Чем больше недоношенный ребенок, тем выше риск из-за незрелого гематоэнцефалического барьера.
- Послеродовой возраст . У высокого TSB в первые несколько дней больше шансов подняться до опасного уровня, чем у того же TSB в недельном возрасте.
- Факторы, которые могут сделать гематоэнцефалический барьер более проницаемым для билирубина , такие как гипоксия, гипотермия, гипогликемия и инфекция.

- Примечание
- Гематоэнцефалический барьер — это сложный механизм, который предотвращает проникновение токсичных веществ, таких как билирубин, из крови в клетки мозга.
У доношенных детей TSB становится опасным при концентрации выше 350 мкмоль / л (20 мг / дл), в то время как у недоношенных детей TSB становится опасным выше 250 мкмоль / л (15 мг / дл). Опасный уровень ниже, если присутствуют факторы, которые делают гематоэнцефалический барьер более проницаемым для билирубина.
Высокая концентрация неконъюгированного билирубина в сыворотке может привести к повреждению головного мозга.
9-21 Как распознать билирубиновую энцефалопатию?
- У младенца выраженная желтуха.
- TSB очень высок.
- Сначала младенец вялый, гипотонический, у него слабый крик, плохой рефлекс Моро и он плохо ест из-за рвоты из-за угнетенной функции мозга.
- Позже младенец становится раздражительным из-за пронзительного крика, нервозности, опистотонуса и судорог из-за раздражения мозга.
Многие младенцы с билирубиновой энцефалопатией умирают, а оставшиеся в живых подвергаются высокому риску глухоты и церебрального паралича.Поэтому необходимо приложить все усилия для предотвращения билирубиновой энцефалопатии.
- Примечание
- Kernicterus описывает патологический признак окрашивания головного мозга билирубином и больше не используется для описания клинических признаков билирубиновой энцефалопатии. Церебральный паралич, вызванный билирубиновой энцефалопатией, обычно является атетоидным.
9-22 Как предотвратить билирубиновую энцефалопатию?
Не позволяя TSB достигать опасных уровней. Для уменьшения TSB можно использовать ряд методов:
- Давайте раннее кормление молоком, чтобы уменьшить количество билирубина, реабсорбируемого из кишечника.
- Предотвратить преждевременные роды.

- Вводите анти-D иммуноглобулин всем резус-отрицательным матерям после родов, выкидыша, амниоцентеза, отслойки плаценты или наружной головной версии.
- Проводите фототерапию, когда TSB приближается к опасным уровням.
- Сделайте обменное переливание крови, когда фототерапия не может удержать TSB ниже опасного уровня или когда опасный уровень уже достигнут.
- Иммуноглуобулин 0,5 г на кг внутривенно в течение 2 часов может снизить потребность в обменном переливании крови у младенцев с тяжелой гемолитической желтухой ABO или резусом.
Раннее кормление молоком помогает снизить общий уровень билирубина в сыворотке крови.
Фототерапия
9-23 Что такое фототерапия?
Фототерапия использует белый или синий свет (то есть видимый свет) для превращения неконъюгированного билирубина в коже в водорастворимую форму билирубина. Затем водорастворимый билирубин переносится с альбумином с кровью в печень, откуда он может легко выводиться из организма без предварительного конъюгирования. Таким образом, фототерапия может быстро снизить TSB.Яркий свет может изменить форму, но не химический состав молекулы билирубина. Ультрафиолетовый свет, вызывающий солнечные ожоги и серьезное повреждение тканей, может убить младенца и не используется для фототерапии.
- Примечание
- При фототерапии неконъюгированный билирубин в процессе фотоизомеризации превращается в фотобилирубин и люмирубин, которые водорастворимы и, следовательно, легко выводятся с калом и мочой. Фототерапия не связывает билирубин.Синий свет (с длиной волны) 455 нм является наиболее эффективным.
9-24 Что используется для фототерапии?
Фототерапия обычно проводится с помощью установки для фототерапии, состоящей из ряда люминесцентных ламп. Используются трубки дневного света (SABS № 5) или белые трубки (SABS № 2). Их следует менять через 1000 часов использования, поскольку, несмотря на то, что они все еще выглядят яркими, их эффективность со временем снижается, и они излучают ультрафиолетовый свет, который опасен. Лист плексигласа (прозрачного пластика) должен быть размещен под трубками, чтобы уменьшить нагрев.Лист из плексигласа также защищает младенца, если люминесцентная лампа сломается или выйдет из строя. Иногда для проведения фототерапии также используются специальные белые галогенные прожекторы или синие светодиодные (светоизлучающие диоды) прожекторы.
Лист плексигласа (прозрачного пластика) должен быть размещен под трубками, чтобы уменьшить нагрев.Лист из плексигласа также защищает младенца, если люминесцентная лампа сломается или выйдет из строя. Иногда для проведения фототерапии также используются специальные белые галогенные прожекторы или синие светодиодные (светоизлучающие диоды) прожекторы.
Хотя воздействие солнечного света также снижает TSB, ребенок, помещенный на солнце, может быстро получить гипертермию. Следовательно, эту форму фототерапии следует использовать с большой осторожностью, если вообще использовать.
- Примечание
- Количество света, испускаемого аппаратом фототерапии, можно измерить с помощью фотометра.Измеряется только свет в синей части спектра, а выходная энергия указывается в мкВт / см2 / нм. Для эффективной фототерапии требуется выходная мощность более 7 мкВт. Одеяло для фототерапии может добавить к количеству фототерапии, обеспечиваемой светом для фототерапии. Однако он может обеспечить только ограниченное количество фототерапии, если используется отдельно. Преимущество светодиодных точечных светильников в том, что они не излучают ультрафиолетовый свет или тепло.
9-25 Когда следует проводить фототерапию?
Фототерапия может использоваться как терапевтически, так и профилактически.
Терапевтическая фототерапия должна проводиться всякий раз, когда TSB превышает нормальный диапазон и приближается к опасным уровням. На практике используется простая таблица, чтобы решить, когда проводить терапевтическую фототерапию. Если TSB для возраста младенца достигает линии фототерапии , лечение следует начинать. У недоношенных или больных детей фототерапию обычно начинают раньше. Фототерапию нельзя назначать здоровым доношенным детям с желтухой, у которых TSB находится ниже линии фототерапии.
У всех младенцев, рожденных от женщин с группой крови O, необходимо измерить TSB через 6 часов после рождения. Если TSB выше 80 мкг / дл, следует начать фототерапию.
Фототерапия позволяет избежать почти всех обменных переливаний.
Профилактическая фототерапия назначается, когда TSB все еще ниже линии фототерапии, но ожидается, что TSB будет быстро увеличиваться, или у ребенка повышенный риск билирубиновой энцефалопатии. Поэтому профилактическую фототерапию начинают сразу после рождения, если есть подозрение или диагноз гемолитической болезни новорожденного.Профилактическая фототерапия недоношенных новорожденных обычно начинается, когда TSB достигает 125 мкмоль / л у детей с массой тела менее 1250 г, 150 мкмоль / л у детей младше 1500 г и 200 мкмоль / л у детей с массой тела менее 2000 г.
Рис. 9-1: Простое руководство по фототерапии для доношенных детей с указанием линии фототерапии.
Рисунок 9-2: Подробная таблица фототерапии для младенцев с разной массой тела при рождении и категориями гестационного возраста (например,грамм. От 34 до 34 недель и 6 дней или от 34 до менее 35 недель). (Источник: A R Horn: Неонатальная медицина, Университет Кейптауна.) Начните интенсивную фототерапию, когда TSB находится выше линии, соответствующей сроку беременности или весу.
9-26 Как проводить фототерапию?
- Включите аппарат для фототерапии и убедитесь, что все трубки работают. Проверьте возраст трубок и убедитесь, что лист плексигласа находится на месте.
- Поместите младенца обнаженным в инкубатор или люльку так, чтобы матрас находился примерно в 40 см от трубок для фототерапии.Младенец не должен носить подгузник. Вместо этого под младенца можно подложить подгузник.
- Накройте глаза младенца подушечками, так как яркий свет беспокоит младенца и может повредить сетчатку. Снимите наглазники во время кормления, чтобы можно было проверить глаза на наличие инфекции и позволить ребенку и матери видеть друг друга.
- Переворачивание младенца каждый час не делает фототерапию более эффективной.

- Кормите грудное молоко молоком не реже, чем каждые 3-4 часа.Если возможно, кормите грудью. Добавьте дополнительно 25 мл / кг / день, если ребенок нуждается в питании смесью. Свет может быть выключен во время кормления, или младенец может быть удален из аппарата фототерапии во время кормления.
- Следите за температурой младенца ежечасно, взвешивайте дважды в день и измеряйте TSB ежедневно или чаще, если она приближается к опасным уровням.
- Разрешить матери неограниченные свидания. По возможности, младенцу следует проводить фототерапию рядом с матерью в послеродовом отделении.
9-27 Как долго вы должны проводить фототерапию?
Продолжайте фототерапию до тех пор, пока TSB не будет находиться под линией фототерапии в течение 24 часов. Иногда TSB снова поднимается над линией после того, как фототерапия была остановлена и лечение необходимо возобновить. Однако, как только TSB падает, он обычно остается в нерабочем состоянии. Большую часть фототерапии можно прекратить через 3 дня.
9-28 В чем опасность фототерапии?
- Младенцу может стать слишком жарко или слишком холодно .Во время фототерапии необходимо очень внимательно следить за температурой кожи.
- У младенца может выделяться жидкий зеленый стул из-за большого количества билирубина, выделяемого в кишечник. Младенец также может потеть больше, чем обычно. Это может привести к чрезмерной потере веса из-за обезвоживания. При фототерапии младенцам, находящимся на грудном вскармливании, следует разрешать кормить по крайней мере каждые 4 часа, в то время как младенцы, находящиеся на искусственном вскармливании, должны получать дополнительно 25 мл / кг / день в виде молока. Нет необходимости давать особо чистые корма.Всем младенцам, проходящим фототерапию, следует контролировать их вес.
- Глаза младенца должны быть прикрыты подушечками для предотвращения чрезмерного воздействия яркого света.
 Однако прокладки мешают матери и ребенку видеть друг друга, и это может мешать склеиванию . Конъюнктивит также может быть скрыт подушечками. Поэтому рекомендуется снимать наглазники каждый раз перед кормлением ребенка. Замените подушечки после кормления.
Однако прокладки мешают матери и ребенку видеть друг друга, и это может мешать склеиванию . Конъюнктивит также может быть скрыт подушечками. Поэтому рекомендуется снимать наглазники каждый раз перед кормлением ребенка. Замените подушечки после кормления. - Видимая желтуха быстро исчезает при фототерапии, даже если TSB остается высоким или продолжает увеличиваться.TSB необходимо контролировать у всех младенцев, получающих фототерапию.
- Могут произойти другие изменения цвета кожи . Через несколько дней младенец может загореть. Эритема (розовая сыпь) может возникнуть в результате чрезмерного нагрева, если под трубками не положить плексигласовый лист. Большинство кожных высыпаний усугубляются фототерапией, а фототерапия, проведенная по ошибке младенцу с конъюгированной гипербилирубинемией, придает коже серый / зеленый цвет, известный как бронзовый.
- Фототерапия отделяет младенца от матери и, следовательно, не должна проводиться без уважительной причины.Разделение, вызванное фототерапией, вызывает у матери тревогу, а также может помешать установлению грудного вскармливания.
Общий билирубин в сыворотке крови следует измерять у всех младенцев, получающих фототерапию.
9-29 Можно ли использовать фенобарбитон для лечения желтухи?
Существует мало доказательств того, что пероральное или внутримышечное введение фенобарбитона увеличивает эффективность фототерапии. Это также может вызвать вялость и плохое питание. Поэтому фенобарбитон не рекомендуется для лечения желтухи новорожденных.Его не следует использовать вместо фототерапии.
- Примечание
- Фенобарбитон 5 мг / кг внутривенно может помочь снизить TSB у младенцев с тяжелой желтухой. Также может помочь очистка толстой кишки от мекония с помощью глицериновых суппозиториев. У младенцев с гемолитической желтухой Rh или ABO внутривенное введение иммуноглобулина останавливает гемолиз.

Регулярное использование фенобарбитона для уменьшения желтухи не рекомендуется.
9-30 Когда необходимо обменное переливание крови?
За исключением младенцев с тяжелой гемолитической болезнью, вызванной резусом, в настоящее время обменное переливание крови требуется редко, если фототерапия используется правильно и по показаниям.Тем не менее, обменное переливание крови все же может потребоваться, если есть задержка с началом фототерапии и постепенное увеличение TSB невозможно контролировать.
Показания к обменному переливанию крови:
- TSB выше 400 мкмоль / л (20 мг / дл) у доношенных новорожденных, несмотря на фототерапию.
- TSB выше 250–350 мкмоль / л (15 мг / дл) у недоношенных новорожденных в зависимости от веса ребенка. Чем меньше младенец, тем ниже TSB, при котором показано обменное переливание крови.
- Более низкий TSB, если младенец является или был гипоксическим, гипотермическим, гипогликемическим или инфицированным.
- Быстро увеличивающийся TSB и падающий объем упакованных клеток на 1-й день у младенца с гемолитической болезнью, вызванной резус-фактором.
- Примечание
- Следующие весовые категории могут быть полезны при необходимости обменного переливания крови:
| Менее 1500 г | 1500–1999 г | 2000–2499 г | 2500 г | |
|---|---|---|---|---|
| Хорошо младенец | 250 мкмоль / л | 300 мкмоль / л | 350 мкмоль / л | 400 мкмоль / л |
| Больной младенец или младенец с гемолизом | 200 мкмоль / л | 250 мкмоль / л | 300 мкмоль / л | 350 мкмоль / л |
Всех младенцев, которым может потребоваться обменное переливание крови, необходимо срочно перевести в больницу с необходимым персоналом и оборудованием. Отправьте согласие родителей и пробирку со свернувшейся материнской кровью младенцу для перекрестного сопоставления. Тем временем проведите фототерапию. Помните, что обменное переливание крови имеет свои опасности и побочные эффекты.
Отправьте согласие родителей и пробирку со свернувшейся материнской кровью младенцу для перекрестного сопоставления. Тем временем проведите фототерапию. Помните, что обменное переливание крови имеет свои опасности и побочные эффекты.
- Примечание
- При обменном переливании двойной объем крови младенца заменяется свежей совместимой отрицательной донорской кровью группы O (160 мл / кг). Обычно обмен осуществляется через катетер, помещенный в пупочную вену, при этом за один раз обменивается 10–20 мл крови. Следует следить за тем, чтобы младенцу было тепло, и следить за показателями жизненно важных функций во время процедуры.
Анемия
9-31 Что такое анемия?
Чтобы определить, есть ли у младенца анемия, можно измерить одно из следующих значений:
- Объем упакованных клеток (PCV), выраженный в процентах.
- Концентрация гемоглобина (Hb), которая выражается в г / дл.
Анемия определяется как PCV или Hb, уровень которого ниже нормы для постнатального возраста младенца.
Нормальный уровень PCV при рождении составляет 45–65%, а Hb — 15–25 г / дл.После родов уровни PCV и Hb у доношенных детей неуклонно снижаются примерно до 8-недельного возраста, а затем медленно повышаются. PCV не должен опускаться ниже 35%, а Hb — ниже 12 г / дл у доношенного ребенка. Продолжительность жизни красных кровяных телец у младенца составляет всего 90 дней (3 месяца) по сравнению со 120 днями у взрослого.
Важно, чтобы PCV или Hb измерялись в образце венозной или артериальной крови или крови, взятой из теплой пятки. Капиллярная кровь, взятая из холодной пятки, дает ложно завышенные показания.
- Примечание
- Анемия (технически диагностированная) — это не то же самое, что бледность (клинический признак бледности кожи, ногтевого ложа и слизистых оболочек). Хотя младенцы с анемией бледны, существует множество других причин бледности (например, холод или шок).
9-32 Каковы общие причины анемии у младенцев?
- Анемия недоношенных
- Повторный забор небольших объемов крови для специальных исследований (например, газов крови)
- Гемолитическая болезнь новорожденных
- Кровотечение перед родами (кровотечение у плода и матери)
- Кровоизлияние во время или после родов (e.
 грамм. кровотечение из пуповины)
грамм. кровотечение из пуповины) - Инфекция (например, сепсис и сифилис).
Дефицит железа — очень редкая причина анемии у новорожденных. Однако железодефицитная анемия часто встречается в возрасте старше 3 месяцев, особенно у недоношенных детей, у которых пуповина пережата сразу после родов и которые не получают регулярных добавок железа.
9-33 Что такое анемия недоношенных?
PCV и Hb у недоношенных новорожденных нормальны при рождении, но падают быстрее и до более низкого уровня, чем у доношенных детей.Чем больше недоношенный ребенок, тем быстрее и ниже будет падение PCV и Hb. У большинства недоношенных детей PCV падает до 30%, а Hb — до 10 г / дл. Уровень гемоглобина или PCV ниже этих уровней является обычным явлением, особенно у очень недоношенных детей, и называется «анемией недоношенных». Анемия недоношенных часто усугубляется повторным забором крови. Пероральные добавки железа не предотвращают и не корректируют анемию недоношенных.
- Примечание
- Причиной анемии недоношенных является неспособность незрелой почки секретировать эритропоэтин, когда PCV и Hb падают ниже нормального диапазона.В результате костный мозг не стимулируется и не выделяет эритроциты в кровоток.
9-34 Когда следует лечить анемию у новорожденного?
Младенцу следует переливать упакованные клетки, если PCV ниже 45% или Hb ниже 15 г / дл при рождении или в течение первых 24 часов. После этого доношенных детей обычно рассматривают для переливания при PCV ниже 30% или Hb ниже 10 г / дл.
Упакованные клетки следует давать ребенку с анемией недоношенных, если PCV падает ниже 25% или Hb ниже 8.5 г / дл. Более раннее переливание показано, если PCV ниже 30% или Hb ниже 10 г / дл и у ребенка развиваются респираторные расстройства, признаки сердечной недостаточности или открытый артериальный проток, не развивается или имеется тяжелая инфекция.
Упакованные клетки должны полностью соответствовать младенцу.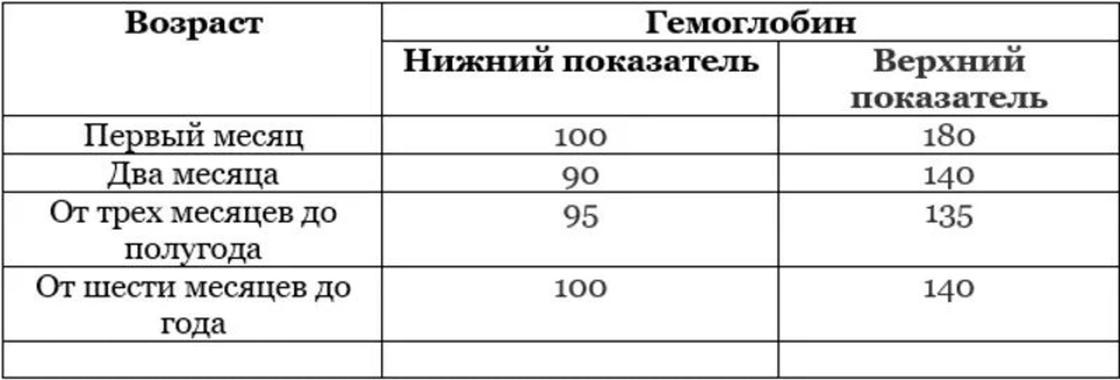 Обычно 10 мл / кг вводят в течение 4 часов. Очень маленьким младенцам может потребоваться несколько переливаний крови в течение первых нескольких месяцев жизни, прежде чем их PCV и гемоглобин спонтанно вернутся в норму. PCV следует проверить через неделю после переливания.
Обычно 10 мл / кг вводят в течение 4 часов. Очень маленьким младенцам может потребоваться несколько переливаний крови в течение первых нескольких месяцев жизни, прежде чем их PCV и гемоглобин спонтанно вернутся в норму. PCV следует проверить через неделю после переливания.
Полицитемия
9-35 Что такое полицитемия?
Полицитемия (слишком много красных кровяных телец) определяется как объем упакованных клеток выше 65% или концентрация гемоглобина выше 25 г / дл. Важно, чтобы кровь была венозной, артериальной или капиллярной из теплой стопы.
Младенцы с полицитемией выглядят очень красными (полнокровными). Обычно полицитемия не вызывает серьезных проблем, хотя у младенца может появиться желтуха. Однако, если PCV и Hb очень высоки, кровь становится густой и липкой, что вызывает неврологические симптомы, респираторный дистресс, гипогликемию и сердечную недостаточность.
9-36 Каковы причины полицитемии у младенцев?
- Хроническая гипоксия плода, которая часто встречается у:
- Недостаточная масса тела для младенцев гестационного возраста
- Истощенные младенцы
- Сахарный диабет у матери
- Переливание:
- Переливание крови от одного однояйцевого близнеца другому перед родами через монохориальную плаценту (переливание крови от одного близнеца к другому)
- Случайное переливание крови после родов.Это может произойти, если младенец находится на уровне намного ниже матери (плаценты) до пережатия пуповины.
9-37 Как лечится полицитемия?
Если полицитемия не вызывает клинических проблем, лечение не требуется. В течение первых нескольких недель ПКВ и гемоглобин постепенно приходят в норму. Однако, если у младенца есть неврологические признаки (сильная нервозность, судороги или плохое питание), респираторный дистресс, гипогликемия или сердечная недостаточность из-за полицитемии, то его необходимо лечить путем частичного переливания плазмообменной крови. Метод аналогичен обменному переливанию крови при желтухе, за исключением того, что младенцу вводят физиологический раствор, свежезамороженную плазму или стабилизированную сыворотку крови человека. Обмен ограничен 20 мл / кг.
Метод аналогичен обменному переливанию крови при желтухе, за исключением того, что младенцу вводят физиологический раствор, свежезамороженную плазму или стабилизированную сыворотку крови человека. Обмен ограничен 20 мл / кг.
Пример 1
У доношенного ребенка, находящегося на грудном вскармливании, на 3-й день развивается желтуха, а уровень общего билирубина в сыворотке крови составляет 120 мкмоль / л. И мать, и младенец относятся к группе крови 0 + ve. Объем упакованных клеток младенца составляет 60% (гемоглобин 20 г / дл), а тест Кумба отрицательный.
1.Какова вероятная причина желтухи у этого младенца?
У этого младенца, вероятно, физиологическая желтуха, вызванная обычно высоким уровнем выработки билирубина, медленной конъюгацией билирубина в печени и повышенной реабсорбцией билирубина в кишечнике.
2. Почему у младенца не желтуха, вызванная гемолитической болезнью АВО или резусом?
Поскольку и мать, и младенец имеют одни и те же группы крови по системе ABO и оба имеют резус-положительный результат, тест Кумба у младенца отрицательный, а PCV (Hb) в норме.При гемолитической болезни TSB, вероятно, будет намного выше, а PCV — низким.
3. Есть ли у этого младенца гипербилирубинемия? Обоснуйте свой ответ.
Нет, у этого младенца нет гипербилирубинемии, потому что TSB находится в пределах нормы для 3-дневного ребенка.
4. Как правильно вести ребенка?
С младенцем следует обращаться так же, как со здоровым нормальным младенцем, за исключением того, что TSB следует повторять ежедневно, пока он не начнет падать.
5. Следует ли этому младенцу пройти фототерапию?
Нет. Для фототерапии нет оснований.
6. Следует ли матери прекратить грудное вскармливание?
Нет. Она должна продолжать кормить грудью. Хотя грудное вскармливание может привести к несколько более высокому TSB, нет необходимости прекращать грудное вскармливание.
Пример 2
Младенец набирает 32 недели и весит при рождении 1600 г. У младенца двусторонние цефалгематомы, и на 2-й день у него появляется желтуха с TSB 190 мкмоль / л.Лечение не проводится. На 5-й день ребенок становится вялым и гипотоническим из-за слабого плача. TSB сейчас составляет 370 мкмоль / л.
У младенца двусторонние цефалгематомы, и на 2-й день у него появляется желтуха с TSB 190 мкмоль / л.Лечение не проводится. На 5-й день ребенок становится вялым и гипотоническим из-за слабого плача. TSB сейчас составляет 370 мкмоль / л.
1. Как вы думаете, почему у этого младенца появилась желтуха?
Потому что ребенок родился недоношенным и имеет незрелую печень с медленной конъюгацией билирубина. Кроме того, в цефалгематомах повышается выработка билирубина за счет расщепления гемоглобина.
2. Как следует лечить этого младенца на 2-й день?
Фототерапию следовало начать, как только TSB окажется выше линии фототерапии.
3. Зачем вам беспокоиться, если ребенок с желтухой становится вялым и гипотоническим из-за слабого крика?
Потому что это ранние признаки билирубиновой энцефалопатии. Помните, что они также могут быть ранними признаками других проблем, таких как сепсис.
4. Как бы вы лечили гипербилирубинемию этого младенца?
TSB настолько высок, что младенцу необходимо как можно скорее сделать обменное переливание крови. А пока надо начинать фототерапию. Не дренируйте цефалгематомы.
Пример 3
У доношенного ребенка появляется желтуха в 12 часов. Группа крови матери — O + ve, а младенец — группа крови B +. Начинается фототерапия, и через 24 часа желтуха у ребенка больше не появляется.
1. Какова вероятная причина желтухи у этого младенца?
Гемолитическая болезнь в виде желтухи была замечена в течение первых 24 часов. Группы крови предполагают гемолитическую болезнь ABO (т. Е. Материнская группа O и младенческая группа крови B). Положительный тест Кумба подтвердит диагноз гемолитической болезни.
2. Какое расследование необходимо?
Необходимо измерить TSB младенца.
3. Как вы думаете, можно ли безопасно прекратить фототерапию на 2-й день, когда желтуха исчезла? Поясните свой ответ.
Нет. Фототерапия может устранить желтуху, хотя TSB остается высоким.
4. Когда следует прекратить фототерапию?
Когда TSB находится ниже линии фототерапии в течение 24 часов. После этого TSB все еще следует контролировать в течение нескольких дней, поскольку TSB может снова увеличиться из-за продолжающегося гемолиза.
Пример использования 4
Недоношенному ребенку, весившему при рождении 1200 г, исполнился месяц. За последнюю неделю младенец не прибавил в весе, но в остальном чувствует себя хорошо. PCV составляет 22%. Младенец лечится препаратами железа. Поскольку сейчас ребенок весит 1800 г, мать хочет забрать его домой.
1. Есть ли у этого младенца анемия?
Да, потому что PCV ниже 30%.
2. Какой у вас диагноз?
Анемия недоношенных.Многие недоношенные дети не вырабатывают эритроциты в течение нескольких недель после рождения.
3. Как следует лечить этого младенца?
Младенцу необходимо переливание упакованных клеток. Обычно за 4 часа сдается 10 мл / кг крови.
4. Почему этого младенца еще не забрать домой?
Потому что PCV (и Hb) все еще может продолжать падать. После переливания крови младенца можно выписать. Его следует вернуть в клинику или больницу для проверки PCV через неделю.
5. Следует ли этому младенцу получать добавки железа?
Да. Добавки железа помогут предотвратить дефицит железа в течение нескольких месяцев. Однако добавки железа не предотвратят или не исправят анемию недоношенных.
Пример 5
Доношенный ребенок рождается дома, а затем доставляется в ближайшую больницу. При осмотре ребенок выглядит здоровым, но очень полнокровен. Берут капиллярный образец крови. PCV составляет 70%.
1. Какой диагноз?
У младенца полицитемия.Клинически на это указывает красный цвет и подтверждают высокие показатели ПВХ.
2. Что такое нормальная ПКВ при рождении?
При рождении нормальная ПКВ составляет от 45 до 65%. В течение первых нескольких недель ПКВ постепенно снижается.

 Особенно опасен период с 28-ой по 32-ую неделю. Анемия у будущей мамы — также существенный фактор риска. Нередко анемия диагностируется у детей, появившихся на свет раньше срока, а также при многоплодной беременности.
Особенно опасен период с 28-ой по 32-ую неделю. Анемия у будущей мамы — также существенный фактор риска. Нередко анемия диагностируется у детей, появившихся на свет раньше срока, а также при многоплодной беременности.

 Если вам поставили диагноз анемия или истинная полицитемия, ваш врач может использовать анализ гемоглобина, чтобы контролировать ваше состояние и назначать лечение.
Если вам поставили диагноз анемия или истинная полицитемия, ваш врач может использовать анализ гемоглобина, чтобы контролировать ваше состояние и назначать лечение. Дефицит железа также широко распространен у младенцев, воспитываемых в неблагоприятных условиях, которые преимущественно находятся на грудном вскармливании [9] . Всегда считайте и проверяйте наличие глютеновой болезни.
Дефицит железа также широко распространен у младенцев, воспитываемых в неблагоприятных условиях, которые преимущественно находятся на грудном вскармливании [9] . Всегда считайте и проверяйте наличие глютеновой болезни.


 В результате у некоторых нормальных младенцев, находящихся на грудном вскармливании, желтуха сохраняется более двух недель (желтуха грудного молока).
В результате у некоторых нормальных младенцев, находящихся на грудном вскармливании, желтуха сохраняется более двух недель (желтуха грудного молока).

 Эти формы менее тяжелы, чем резус-гемолитическая болезнь из-за антигена D (гемолитическая болезнь Rh D).
Эти формы менее тяжелы, чем резус-гемолитическая болезнь из-за антигена D (гемолитическая болезнь Rh D).

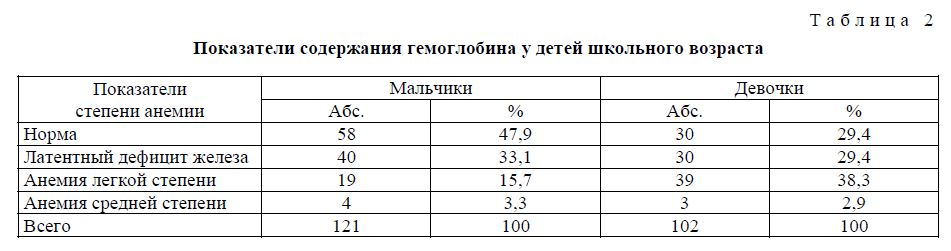
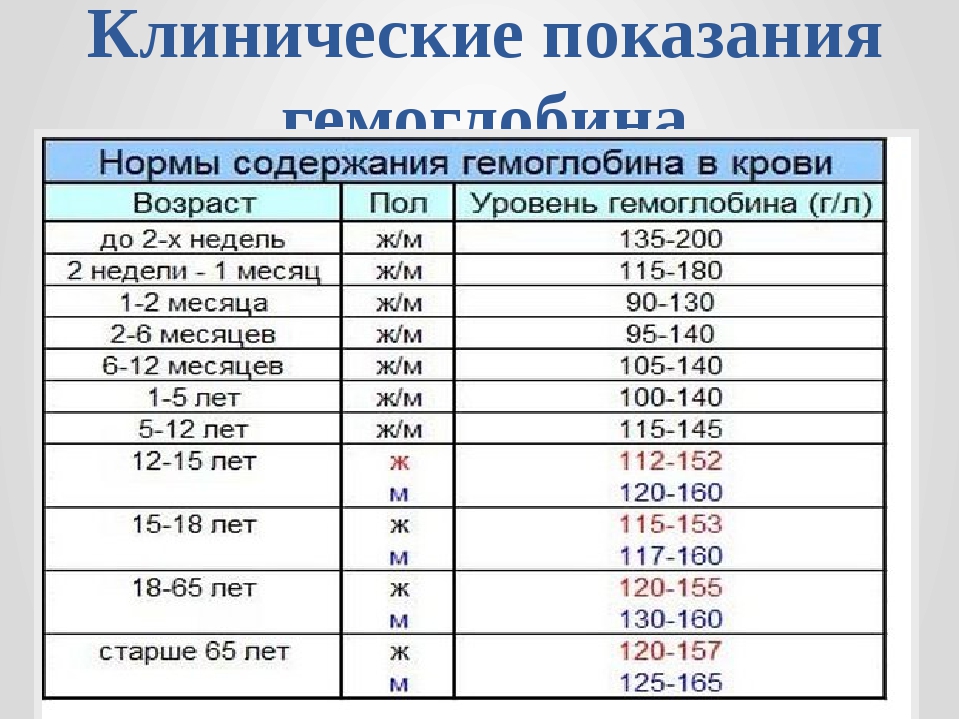
 Однако прокладки мешают матери и ребенку видеть друг друга, и это может мешать склеиванию . Конъюнктивит также может быть скрыт подушечками. Поэтому рекомендуется снимать наглазники каждый раз перед кормлением ребенка. Замените подушечки после кормления.
Однако прокладки мешают матери и ребенку видеть друг друга, и это может мешать склеиванию . Конъюнктивит также может быть скрыт подушечками. Поэтому рекомендуется снимать наглазники каждый раз перед кормлением ребенка. Замените подушечки после кормления. грамм. кровотечение из пуповины)
грамм. кровотечение из пуповины)