Ложный круп – диагноз у детей, о котором многие родители не знают
В мире очень много болезней, названий пугающих диагнозов, что «голова кругом». Что может быть важнее здоровья ребенка для родителей? Наверное, это самое главное, чего хотят все мамы и папы. Многие считают, что не стоит «заморачиваться», потому что страх и гиперопека над детьми могут привести к плохим последствиям.
Но сейчас мы расскажем вам о таком диагнозе, как круп. Знает о нем лишь та часть населения, которая когда либо сталкивалась с этим. Но, как говорится, «предупрежден – вооружен».
С корреспондентом ИА «Кабар» связалась одна из наших соотечественниц. У ее ребенка случился однажды приступ ложного крупа.
«Сыну было 7 месяцев. Ночью появились хрипы. Подумали, что просто заболел. Поухаживали, а через несколько минут вызывали «скорую» с показаниями – не может дышать. Сначала появляется сиплость. Потом отек увеличивается и ребенок не может дышать совсем. Врачи написали в карточке «ларинго-трахеит», но то, что задыхается назвали ложным крупом», — рассказала мама.
Врачи написали в карточке «ларинго-трахеит», но то, что задыхается назвали ложным крупом», — рассказала мама.
По ее словам, такие приступы проходят с годами, вероятней всего это из-за несовершенства дыхательных путей. Сейчас сыну 6 лет.
«Обструкция наступает очень быстро в течение 30-40 минут. Помогают только уколы гормона (которые для астматиков), адреналин и сальбутамол. А после купирования приступа, болезнь течет как простое ОРВИ.Теперь, с опытом, включаю в ванной горячую воду и сижу в распаренной комнате с ним до приезда врачей, при этом дав антигистаминные, брызнув ингалятор (сальбутамол)», — рассказала мамочка.
Она отметила, что спастись можно только с врачами.
«Важно исключить конфеты с красителями. Заметила, что если ребенок простужен и съел конфету, приступа не миновать. Надо аннулировать все аллергены. Такое не редко встречается. Жаль, что не все мамы это знают и во время «скорую» не зовут, думая, что утром можно к врачу отвести как при обычном ОРВИ», — сказала она.
В библиотеке известного доктора Евгения Комаровского со ссылкой на автора American Academy of Pediatrics подробно описано, что это за болезнь и как ее лечить.
Круп часто встречается в детском возрасте. И когда приступ случается впервые, это пугает и детей, и родителей. Ниже пойдет речь о видах крупа, причинах, симптомах и методах лечения.
Что такое круп?
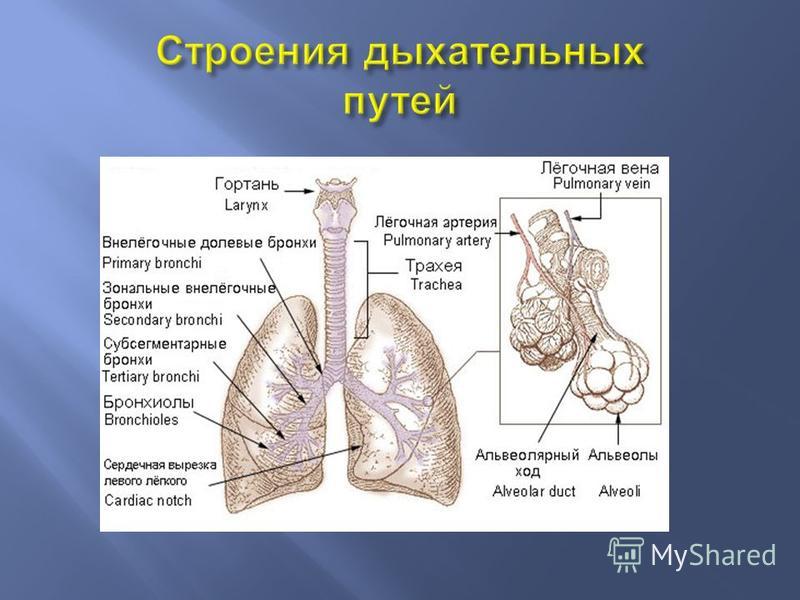
Без подробностей и терминов круп – это отек и сужение гортани и трахеи, вызванные инфекционными заболеваниями. Просвет дыхательных путей сужается и возникает затрудненное шумное дыхание.
Круп обычно бывает у детей в возрасте от 3 месяцев до 5 лет. Когда они становятся старше, это уже происходит не так часто – гортань и трахея тоже растут, увеличивается просвет и отек уже не вызывает затрудненного дыхания. Отек на фоне инфекции дыхательных путей может случиться в любое время года, но чаще встречается в осенние и зимние месяцы.
Типы крупа
Вирусный круп
Вирусы, излюбленные места размножения которых — гортань и трахея, вызывают наиболее распространенный тип крупа — вирусный. Начинается он как обычная ОРВИ, затем голос становится сиплым, появляется лающий кашель и затрудненное дыхание. В норме дыхание у человека бесшумное, а если что-нибудь слышно — сопение, писк, хрюканье и т. п. — это называется стридор. Обычно вирусный круп не сопровождается высокой температурой, но иногда может быть до 40 C.
Начинается он как обычная ОРВИ, затем голос становится сиплым, появляется лающий кашель и затрудненное дыхание. В норме дыхание у человека бесшумное, а если что-нибудь слышно — сопение, писк, хрюканье и т. п. — это называется стридор. Обычно вирусный круп не сопровождается высокой температурой, но иногда может быть до 40 C.
Спазматический круп
Этот тип крупа, как полагают, вызван аллергией или гастроэзофагеальнорефлюксной болезнью (ГЭРБ). Возникает внезапно, обычно ночью. Ребенок может ложиться спать абсолютно здоровым и вдруг проснуться через несколько часов от того, что не может вдохнуть, с осипшим голосом, стридором, иногда лающим кашлем. У большинства детей со спазматическим крупом температура не повышается. Именно этот тип крупа может повторяться. Симптомы, похожие на признаки астмы, обычно возникают из-за аллергии или рефлюкса.
Круп со стридором
Стридор (дыхательный шум) обычно сопровождает легкие формы крупа. Особенно усиливается стридор во время плача или при физической активности. Но если у ребенка дыхательный шум слышен и в состоянии покоя, это может быть признаком более тяжелой формы крупа. При ухудшении состояния ребенок может перестать есть и пить, а также просто устать кашлять, и вы услышите, как дыхание становится все более шумным и натужным с каждым вдохом. Опасность крупа со стридором состоит в том, что иногда отек дыхательных путей может быть настолько сильным, что ребенок едва может дышать. В таких случаях обязательно обращайтесь за медицинской помощью. К счастью, столь тяжелые формы крупа редки.
Но если у ребенка дыхательный шум слышен и в состоянии покоя, это может быть признаком более тяжелой формы крупа. При ухудшении состояния ребенок может перестать есть и пить, а также просто устать кашлять, и вы услышите, как дыхание становится все более шумным и натужным с каждым вдохом. Опасность крупа со стридором состоит в том, что иногда отек дыхательных путей может быть настолько сильным, что ребенок едва может дышать. В таких случаях обязательно обращайтесь за медицинской помощью. К счастью, столь тяжелые формы крупа редки.
Основное в лечении крупа
Если ребенок проснулся среди ночи с признаками крупа, постарайтесь сохранить спокойствие сами и успокоить малыша, — это поможет ему дышать ровнее.
• Чтобы успокоить ребенка, попробуйте:
• обнять его и погладить по спинке;
• спеть любимую колыбельную песню;
• сказать ему: «Мама здесь, все будет хорошо»;
• предложить любимую игрушку.
Если у ребенка температура 38 °C или выше, дайте парацетамол или ибупрофен (для детей старше 6 месяцев). Не забывайте, что при температуре необходимо обильное питье, следите за тем, чтобы не допустить обезвоживания.
Не забывайте, что при температуре необходимо обильное питье, следите за тем, чтобы не допустить обезвоживания.
Иногда врачи советуют задыхающегося ребенка отнести в ванную комнату и подышать там паром от горячей воды. Многие родители отмечают, что это действительно помогает улучшить дыхание. Но нет ни одного авторитетного исследования, доказывающего эффективность такого метода или положительного влияния влажного и холодного ночного воздуха на дыхание при крупе.
Когда нужен доктор
Если состояние ребенка при крупе не улучшается, немедленно обратитесь за медицинской помощью. Врач нужен срочно, если:
• у ребенка свистящее дыхание, которое становится громче с каждым вдохом;
• ребенок не может ничего произнести из-за невозможности сделать вдох;
• создается впечатление, что ребенок изо всех сил пытается отдышаться;
• у ребенка синеют губы или ногти;
• наблюдается выраженный стридор в состоянии покоя;
• неудержимо текут слюни, а ребенок не может их глотать.
Лечение крупа лекарствами
Для уменьшения отека могут быть назначены гормональные (стероидные) препараты перорально, в виде ингаляций или инъекций. Лечение несколькими дозами гормональных препаратов не принесет никакого вреда, зато они уменьшат интенсивность симптомов и потребность в других препаратах, а также время, проведенное в больнице. В случае спазматического крупа педиатр назначит лекарства от аллергии или рефлюкса, чтобы побыстрее восстановить нормальное дыхание ребенка.
Антибиотики, которые влияют только на бактерии, не эффективны при лечении крупа, причиной которого чаще всего бывает вирус, аллергия или рефлюкс. Сиропы от кашля также не окажут положительного действия и даже могут быть опасны.
Периодические или постоянные крупы
Частые рецидивы крупа у ребенка могут быть признаком обструкции (сужения) дыхательных путей, не связанной с инфекцией. Причины данного недуга могут быть как врожденными, так и приобретенными. Для дальнейшей оценки состояния ребенка педиатр направит вас на консультацию к узкому специалисту: отоларингологу (ЛОР-врач) или пульмонологу (специалист по заболеваниям легких и дыхательных путей).
Круп — это действительно распространенное заболевание в детском возрасте. В большинстве случаев круп протекает легко, но может быть и в тяжелой форме. Обращайтесь за консультацией к педиатру, если состояние ребенка при крупе не улучшается или у вас появились вопросы. Педиатр назначит необходимое обследование и лечение.
КНИА «Кабар»
Елена Цой
Доктор Комаровский рассказал, как лечить десткий кашель — Без Табу
Комаровский про ингаляции
Популярный доктор Евгений Комаровский дал советы родителям, как лечить кашель у детей.
В Instagram Комаровский ответил на вопрос: «Расскажите, пожалуйста, как лечить кашель ингаляциями?».
«В домашних условиях, как правило, используются два главных вида ингаляций. Паровые ингаляции (дышат паром «над кастрюлькой» или используют специальный паровой ингалятор) и ингаляции с помощью особых устройств, которые создают аэрозоли без пара, но с мелкими частицами, — такие ингаляторы называют небулайзерами. Небулайзеры применяют при кашле вследствие поражения нижних дыхательных путей, но это, как правило, достаточно серьезные болезни, и для ингаляции используются весьма непростые лекарства, которые уж точно не предназначены для родительского самолечения», — написал он.
Доктор советует ингаляции для лечения кашля.
«При ОРЗ с поражением верхних дыхательных путей применяют паровые ингаляции. Польза паровой ингаляции состоит в том, что мокрота, контактирующая с теплым и влажным воздухом, активно увлажняется, улучшаются ее реологические свойства, и это создает условия для того, чтобы продуктивно откашляться. Но родители должны помнить о том, что процесс увлажнения засохшей слизи сопровождается увеличением ее объема, поэтому паровые ингаляции именно у детей могут провоцировать обструкцию дыхательных путей, и риск тем выше, чем ребенок младше. Главное, что должны знать родители: если в дыхательных путях нет засохшей слизи, так нет и потребности в паровых ингаляциях», — рассказал Комаровский.
Главное, что должны знать родители: если в дыхательных путях нет засохшей слизи, так нет и потребности в паровых ингаляциях», — рассказал Комаровский.
Евгений Комаровский дал еще ряд советов.
«Поэтому основная задача тех, кто ребенка лечит, — сделать все для того, чтобы сухая слизь не накапливалась и чтобы ингаляции были не нужны: поддерживать в комнате режим прохладного влажного воздуха и активно ребенка поить. В любом случае помните: детям до года паровые ингаляции противопоказаны, а дошкольникам их можно делать лишь после того, как ребенка посмотрит врач и этот врач не будет возражать.Последнее. Современная медицина не может доказать, что паровые ингаляции полезны. Паровые ингаляции оказывают влияние лишь на верхние дыхательные пути. Таким образом, они в принципе могут помочь только при легких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3-5 дней, доказать эффективность любого метода терапии практически невозможно».
Вопрос: ⠀ Расскажите, пожалуйста, как лечить кашель ингаляциями? ⠀ Ответ: ⠀ В домашних условиях, как правило, используются два главных вида ингаляций. Паровые ингаляции (дышат паром «над кастрюлькой» или используют специальный паровой ингалятор) и ингаляции с помощью особых устройств, которые создают аэрозоли без пара, но с мелкими частицами, — такие ингаляторы называют небулайзерами. Небулайзеры применяют при кашле вследствие поражения нижних дыхательных путей, но это, как правило, достаточно серьезные болезни, и для ингаляции используются весьма непростые лекарства, которые уж точно не предназначены для родительского самолечения. При ОРЗ с поражением верхних дыхательных путей применяют паровые ингаляции. Польза паровой ингаляции состоит в том, что мокрота, контактирующая с теплым и влажным воздухом, активно увлажняется, улучшаются ее реологические свойства, и это создает условия для того, чтобы продуктивно откашляться.
Но родители должны помнить о том, что процесс увлажнения засохшей слизи сопровождается увеличением ее объема, поэтому паровые ингаляции именно у детей могут провоцировать обструкцию дыхательных путей, и риск тем выше, чем ребенок младше.Главное, что должны знать родители: если в дыхательных путях нет засохшей слизи, так нет и потребности в паровых ингаляциях. Поэтому основная задача тех, кто ребенка лечит, — сделать все для того, чтобы сухая слизь не накапливалась и чтобы ингаляции были не нужны: поддерживать в комнате режим прохладного влажного воздуха и активно ребенка поить. В любом случае помните: детям до года паровые ингаляции противопоказаны, а дошкольникам их можно делать лишь после того, как ребенка посмотрит врач и этот врач не будет возражать.Последнее. Современная медицина не может доказать, что паровые ингаляции полезны. Паровые ингаляции оказывают влияние лишь на верхние дыхательные пути. Таким образом, они в принципе могут помочь только при легких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах).
Неудивительно, что при болезни, которая без лечения длится 3—5 дней, доказать эффективность любого метода терапии практически невозможно. ⠀ #докторкомаровский #вопросответ #вопросЕОК #ингаляции #кашельЕОК
Допис, поширений Доктор Комаровский (@doctor_komarovskiy)
Инородные тела дыхательных путей у детей
Чаще всего (примерно в 95-98% всех случаев) инородные тела дыхательных путей встречаются у детей в возрасте от 1,5 до 3 лет. Именно в этом возрасте ребенок активно сознательно начинает познавать окружающий мир. И именно в этом возрасте ребенок тянет в рот все, что попало. Этот возраст еще характерен тем, что ребенок самостоятельно, на основе собственных ощущений учится правильно жевать и глотать твердую пищу. И разумеется, не сразу у него все получается. Поэтому именно в этом возрасте максимальна опасность попадания мелких предметов в дыхательные пути. Плохо еще и то, что ребенок не всегда может сказать, что именно с ним произошло. И иногда инородные тела в дыхательных путях выявляются слишком поздно. Инородные тела дыхательных путей могут находиться где угодно — в носовых ходах, гортани, трахее, бронхах, в ткани самого легкого, в плевральной полости. По локализации самое опасное место — гортань и трахея. Инородные тела в этой области могут полностью перекрыть доступ воздуха. Если не оказать немедленную помощь, то смерть наступает за 1-2 минуты. Инородные тела в главных и долевых бронхах так же очень опасны. Если они закрывают просвет бронха по типу «клапана», то развивается синдром внутригрудного напряжения, приводящий к очень опасным нарушениям дыхания и кровообращения. Инородные тела мелких бронхов могут вообще никак себя не проявлять в первое время. Они не вызывают выраженных дыхательных расстройств, и никак не влияют на самочуствие ребенка.
Поэтому именно в этом возрасте максимальна опасность попадания мелких предметов в дыхательные пути. Плохо еще и то, что ребенок не всегда может сказать, что именно с ним произошло. И иногда инородные тела в дыхательных путях выявляются слишком поздно. Инородные тела дыхательных путей могут находиться где угодно — в носовых ходах, гортани, трахее, бронхах, в ткани самого легкого, в плевральной полости. По локализации самое опасное место — гортань и трахея. Инородные тела в этой области могут полностью перекрыть доступ воздуха. Если не оказать немедленную помощь, то смерть наступает за 1-2 минуты. Инородные тела в главных и долевых бронхах так же очень опасны. Если они закрывают просвет бронха по типу «клапана», то развивается синдром внутригрудного напряжения, приводящий к очень опасным нарушениям дыхания и кровообращения. Инородные тела мелких бронхов могут вообще никак себя не проявлять в первое время. Они не вызывают выраженных дыхательных расстройств, и никак не влияют на самочуствие ребенка. Hо спустя некоторое время (дни, недели, а иногда — и месяцы и годы) в этом месте развивается гнойный процесс, ведущий к образованию бронхоэктазов или развитию легочного кровотечения.
Hо спустя некоторое время (дни, недели, а иногда — и месяцы и годы) в этом месте развивается гнойный процесс, ведущий к образованию бронхоэктазов или развитию легочного кровотечения.
Баллотирующие инородные тела трахеи опасны еще и тем, что при ударе ими снизу по голосовым связкам возникает стойкий ларингоспазм, приводящий сам по себе к практически полному закрытию просвета гортани. Длительно стоящие инородные тела дыхательных путей вызывают хроническое воспаление, приводящее к развитию бронхоэктазов, или фиброза, или к возникновению легочного кровотечения. Все эти осложнения лечатся только оперативно. Иногда происходит миграция инородных тел в плевральную полость (чаще всего это колоски злаковых растений), в следствие чего может возникнуть пиоторакс и/или пиопневмоторакс.
Основными признаками попадания инородных тел являются: кашель во время еды или игры, свистящее дыхание, цианоз кожных покровов, одышка, и т.д. Могут присутствовать как и все эти признаки, так и каждый из них в отдельности. Обычно родители четко связывают появление этих симптомов с едой или с игрой с мелкими игрушками. Hо иногда, особенно когда ребенок остается без присмотра, этой связи можно и не установить. Тогда диагностика особенно затруднительна. Иногда инородные тела дыхательных путей могут вообще никак себя не проявлять. Заподозрить наличие инородного тела можно при аускультации, рентгенографии и рентгеноскопии грудной клетки. Характер аускультативных и рентгенологических изменений зависит от типа обструкции дыхательных путей. Hе все инородные тела рентгеноконтрастны. Hо полностью исключить или подтвердить наличие инородного тела дыхательных путей можно только при трахеобронхоскопии. И при любом, даже малейшем подозрении на аспирацию инородного тела есть прямые показания для проведения трахеобронхоскопии.
Обычно родители четко связывают появление этих симптомов с едой или с игрой с мелкими игрушками. Hо иногда, особенно когда ребенок остается без присмотра, этой связи можно и не установить. Тогда диагностика особенно затруднительна. Иногда инородные тела дыхательных путей могут вообще никак себя не проявлять. Заподозрить наличие инородного тела можно при аускультации, рентгенографии и рентгеноскопии грудной клетки. Характер аускультативных и рентгенологических изменений зависит от типа обструкции дыхательных путей. Hе все инородные тела рентгеноконтрастны. Hо полностью исключить или подтвердить наличие инородного тела дыхательных путей можно только при трахеобронхоскопии. И при любом, даже малейшем подозрении на аспирацию инородного тела есть прямые показания для проведения трахеобронхоскопии.
Лечение должно проводиться в специализированном отделении где есть врачи, владеющие трахеобронхоскопией. Инородные тела трахеи и бронхов удаляются при помощи эндоскопических щипцов. Дальнейшая терапия (антибиотики, ФЗТ, массаж) зависит от характера и выраженности воспалительного процесса в бронхах. Иногда при длительностоящих инородных телах с развитием осложнений (бронхоэктазы, фиброз, кровотечение и т.д.) приходится прибегать к оперативному лечению.
Дальнейшая терапия (антибиотики, ФЗТ, массаж) зависит от характера и выраженности воспалительного процесса в бронхах. Иногда при длительностоящих инородных телах с развитием осложнений (бронхоэктазы, фиброз, кровотечение и т.д.) приходится прибегать к оперативному лечению.
Еще раз повторяю: для практически 100-процентной диагностики инородного тела дыхательных путей трахеобронхоскопия необходима! Pазумеется, я не имею ввиду инородные тела носовых ходов и глотки. В этих случаях необходима консультация ЛОP-врача.
Проанализирован опыт работы хирургического отделения «Центра матери и ребенка» г. Усть- Каменогорска по инородным телам дыхательных путей в период с 2009г по 2014г, изучены истории болезней, протокола из журналов бронхоскопий.
Всего за данный период произведено манипуляций с результатом удаления инородного тела — бронхоскопия- 51. Возраст больных составил: от 11мес-3 лет — 26; от 4-6лет — 14; от 7-14 лет — 11. Диагностика включала как клинические, так и инструментально-лабораторные методы исследования.
Врачами «ЦМиР» г. Усть-Каменогорска осуществляется экстренная бронхологическая помощь в отдаленных районах Восточно-Казахстанской области по линии санавиации. В состав бронхологической бригады входят: детский хирург, анестезиолог, эндоскопическая мед. сестра. В подобных случаях за последние 5 лет помощь оказана 8 пациентам.
В заключение: инородные тела дыхательных путей — страшная и очень опасная патология. Много детей стали инвалидами, многие перенесли тяжелейшие манипуляции и операции из-за оплошности и невнимательности их родителей. Бывали и смертельные исходы.
Уважаемые родители! Запомните одно правило:
Hельзя давать детям младше 3-4 лет мелкие игpушки и пpодукты питания (оpехи, гоpох и т.п.), Котоpые они могли бы вдохнуть.
Поверьте, ваш ребенок прекрасно проживет без них. И избежит таким образом многих неприятностей.
Будьте осторожны! Hе рискуйте жизнью и здоровьем собственных детей!
Врач хирург «Центр Матери и Ребенка»: Пушкарев Михаил Анатольевич
Микоплазменная пневмония у детей — ОГБУЗ «СМОЛЕНСКИЙ КОЖНО-ВЕНЕРОЛОГИЧЕСКИЙ ДИСПАНСЕР»
Чем опасна для ребенка микоплазма: пневмония у детей
Нередко в педиатрической практике встречается вызванная таким возбудителем, как микоплазма, пневмония у детей. Пневмонией называется инфекционное заболевание, при котором воспаляется легочная ткань. Любая пневмония является серьезной патологией. Особенно она опасна для детского организма, который менее устойчив к микробам. В большинстве случаев заболевание протекает в легкой форме, но при отсутствии лечебных мер могут развиться осложнения (менингоэнцефалит, поражение сосудов глаз, плеврит). Каковы причины, симптомы и лечение этой патологии легких?
Пневмонией называется инфекционное заболевание, при котором воспаляется легочная ткань. Любая пневмония является серьезной патологией. Особенно она опасна для детского организма, который менее устойчив к микробам. В большинстве случаев заболевание протекает в легкой форме, но при отсутствии лечебных мер могут развиться осложнения (менингоэнцефалит, поражение сосудов глаз, плеврит). Каковы причины, симптомы и лечение этой патологии легких?
Характеристика микоплазменной пневмонии
Микоплазменная пневмония относится к атипичным формам воспаления легких.Возбудителями болезни являются Mycoplasma pneumoniae. Микоплазмоз начинается с катаральных явлений, что зачастую становится причиной неправильной диагностики и несвоевременного обращения к врачу. Микоплазменная пневмония чаще всего развивается вне стен лечебного учреждения. Такие пневмонии называются внебольничными. На ее долю приходится до 50% случаев воспаления легких. Болезнь поражает преимущественно детей и подростков. Часто дети заражаются в стенах детских учреждений (школ, детских садов, школ-интернатов, средних и высших учебных заведений).
Часто дети заражаются в стенах детских учреждений (школ, детских садов, школ-интернатов, средних и высших учебных заведений).
В некоторых случаях болезнь развивается сразу после рождения малыша. В данной ситуации речь идет о врожденной форме микоплазменной пневмонии. У новорожденных она протекает наиболее тяжело. Возможно развитие генерализованной формы болезни с поражением внутренних органов. Микоплазменная пневмония бывает очаговой и долевой. В первом случае воспаление затрагивает незначительный участок легкого в пределах нескольких легочных долек. При долевой пневмонии в процесс вовлекается целая доля легкого. В большинстве случаев воспаление является односторонним.
Свойства возбудителя
Возбудителями заболевания являются микоплазмы. Это мелкие одноклеточные микроорганизмы. Они относятся к типу простейших организмов. Эти микроорганизмы имеют следующие отличительные черты:
- не имеют клеточной стенки и ядра;
- величиной от 100 до 600 нм;
- способны менять свою форму;
- чувствительны к высокой температуре, дезинфицирующим средствам и ультрафиолетовому излучению;
- содержат ДНК и РНК;
- неспособны долго жить во внешней среде.

Ребенок заражается через воздух. Микоплазмы с током воздуха проникают в верхние дыхательные пути, а оттуда в бронхи и легочную ткань. Источником инфекции является больной или бессимптомный носитель. Размножение микоплазм происходит в альвеолах. На фоне это формируется интерстициальный тип воспаления легких, при котором происходит утолщение перегородок между альвеолами. После перенесенного ребенком заболевания у него формируется иммунитет продолжительностью до 10 лет.
Способствуют развитию болезни следующие факторы:
- курение;
- иммунодефицит;
- тяжелые хронические заболевания;
- переохлаждение;
- несбалансированное питание.
В группу риска входят дети в возрасте от 3 до 15 лет.
Клинические проявления
Симптомы микоплазменной пневмонии имеют свои особенности. Вначале наблюдаются симптомы поражения верхних дыхательных путей (насморк, боль в горле, снижение аппетита, сухой кашель). Постепенно повышается температура тела.
Воспаление легких проявляется следующими симптомами у детей:
- лихорадкой;
- болью в груди, усиливающейся при вдохе и выдохе;
- приступообразным кашлем с отделением небольшого количества мокроты.
При обструкции бронхов кашель может беспокоить ребенка на протяжении нескольких недель. Симптомы интоксикации могут быть выражены слабо. Микоплазменная пневмония отличается тем, что часто присутствуют внелегочные симптомы. К ним относится кожная сыпь, боль в животе, мышцах и суставах, парестезия. Сыпь выявляется у 12-15% больных детей. Она пятнисто-папулезная или уртикарная. У маленьких детей симптомы выражены слабо.
У некоторых больных заболевание имеет смешанную этиологию. В данной ситуации присоединяется вторичная бактериальная инфекция. Наиболее тяжело протекает сливная пневмония, когда мелкие очаги сливаются между собой, затрагивая несколько легочных сегментов или целую долю. У половины больных детей при пневмонии наблюдается увеличение печени. Функция органа при этом не нарушена. Реже увеличивается селезенка. У детей дошкольного возраста часто увеличиваются лимфатические узлы.
Функция органа при этом не нарушена. Реже увеличивается селезенка. У детей дошкольного возраста часто увеличиваются лимфатические узлы.
Обследование и лечение
Лечение больных детей проводится после постановки диагноза и исключения других заболеваний легких. Диагностика включает в себя рентгенографию грудной клетки или компьютерную томографию, физикальное исследование (выслушивание и перкуссию легких), исследование мокроты для уточнения типа возбудителя, осмотр зева, общий анализ крови и мочи. На рентгенограмме при сегментарной пневмонии обнаруживается наличие очаговых инфильтратов в нижних сегментах с нечеткими контурами, интерстициальные изменения. При микроскопическом исследовании мокроты микоплазмы не обнаруживаются. Проводится полимеразная цепная реакция или серологические методы исследования (ИФА).
Основу лечения больных микоплазменной пневмонией детей составляет антибиотикотерапия.
Назначаются тетрациклины (Доксициклин) или макролиды (Азитромицин, Эритромицин). При этом во внимание берется возраст ребенка. Доксициклином нельзя лечить детей младше 12 лет и детей более старшего возраста с массой тела менее 45 кг. Лечение также включает обильное питье, дезинтоксикацию организма, физиопроцедуры, массаж, применение отхаркивающих средств в виде сиропов или микстур. Таким образом, микоплазменная пневмония у детей редко протекает в тяжелой форме и практически всегда заканчивается выздоровлением.
При этом во внимание берется возраст ребенка. Доксициклином нельзя лечить детей младше 12 лет и детей более старшего возраста с массой тела менее 45 кг. Лечение также включает обильное питье, дезинтоксикацию организма, физиопроцедуры, массаж, применение отхаркивающих средств в виде сиропов или микстур. Таким образом, микоплазменная пневмония у детей редко протекает в тяжелой форме и практически всегда заканчивается выздоровлением.
Чем нас лечат: АЦЦ. Борется с мокротой и парацетамолом
Еще один обзор посвящен сравнению действия двух лекарств, ацетилцистеина и карбоцистеина, против острых инфекций дыхательных путей у детей. Авторы рассмотрели 34 научные работы, посвященные безопасности препаратов, и шесть научных работ, где исследовалась эффективность препарата. В целом ацетилцистеин оказался безопасным для детей старше двух лет. Эффективность препаратов была ограниченной – к седьмому дню лечения кашель явно снижался, но было не совсем понятно, какую роль в этом играет естественное выздоровление. Не самыми убедительными оказались и данные о применении ацетилцистеина при бронхоэктазе (расширении участка бронхов при их поражении).
Эффективность препаратов была ограниченной – к седьмому дню лечения кашель явно снижался, но было не совсем понятно, какую роль в этом играет естественное выздоровление. Не самыми убедительными оказались и данные о применении ацетилцистеина при бронхоэктазе (расширении участка бронхов при их поражении).
Однако есть множество клинических испытаний, доказывающих пользу ацетилцистеина при хроническом бронхите (но не бронхите с осложнениями). А вот ингаляции с ацетилцистеином от бронхита не помогли. При обструкции легких, как показали многочисленные систематические обзоры рандомизированных двойных слепых сравнительных испытаний, ацетилцистеин способствует отделению мокроты и предотвращает дальнейшие осложнения.
Indicator.Ru рекомендует: применять при комплексном лечении респираторных заболеваний
Эффективность ацетилцистеина – действующего вещества препарата АЦЦ – против сухого кашля подтвердила доказательная медицина. Также ацетилцистеин входит в список незаменимых препаратов с точки зрения Всемирной организации здравоохранения как специфический антидот (противоядие), которое используют при передозировке парацетамолом. При этом от муковисцидоза АЦЦ, скорее всего, не поможет, хотя его и включили в федеральные рекомендации по борьбе с симптомами этого заболевания. Также дело обстоит и с травмами легких.
При этом от муковисцидоза АЦЦ, скорее всего, не поможет, хотя его и включили в федеральные рекомендации по борьбе с симптомами этого заболевания. Также дело обстоит и с травмами легких.
Нужно понимать, что несмотря на его эффективность против кашля, АЦЦ самого по себе далеко не всегда достаточно, чтобы справиться с инфекцией – причиной заболевания. Поэтому в случае пневмонии, например, вам понадобятся антибиотики, а для борьбы с другими симптомами – болью, слабостью, повышенной температурой – могут пригодиться жаропонижающие и обезболивающие препараты. Если у вас еще и заложен нос, может потребоваться лекарство от насморка.
Правильно подобрать комбинацию препаратов и решить, нужен ли антибиотик, можно, только поставив верный диагноз. Иногда для этого нужен лабораторный анализ (например, чтобы найти каких-то определенных бактерий), поэтому лучше посетить врача.
Наши рекомендации нельзя приравнивать к назначению врача. Перед тем, как начать принимать тот или иной препарат, обязательно посоветуйтесь со специалистом.
Подписывайтесь на Indicator.Ru в соцсетях: Facebook, ВКонтакте, Twitter, Telegram, Одноклассники.
Ларинготрахеит у детей и взрослых, острый, хронический — симптомы и лечение
Что такое ларинготрахеит?
Ларинготрахеитом называют воспалительный процессс типичными признаками острой респираторной инфекции, который поражает гортань и трахею. Патогенез заболевания обусловлен бактериальной или вирусной инфекцией. При несвоевременной терапии или слабом иммунитете воспаление постепенно охватывает нижние отделы дыхательных путей, перерастая в пневмонию, бронхит, бронхиолит.
Ларинготрахеит у взрослых вызывает интенсивный кашель и нарушения дыхания. В детском возрасте воспаление трахеи может приводить к блокированию дыхательных путей и удушью (ложному крупу).
Механизм развития ларинготрахеита
Трахея – это связующее звено между бронхами и гортанью. Трубчатая полая трахея является не только воздухопроводящим каналом, а также выполняет функцию резонатора для голосовых связок. При воспалительном процессе в дыхательных путях эпителий слизистой оболочки трахеи становится вязким и увеличивается в объёме, что приводит к отеку и нарушению циркуляции воздуха. Такой физиологический процесс сужения дыхательных путей вызывает дискомфорт за грудиной и непрерывный спазматический кашель при вдохах.
При воспалительном процессе в дыхательных путях эпителий слизистой оболочки трахеи становится вязким и увеличивается в объёме, что приводит к отеку и нарушению циркуляции воздуха. Такой физиологический процесс сужения дыхательных путей вызывает дискомфорт за грудиной и непрерывный спазматический кашель при вдохах.
Пораженные голосовые связки также реагируют отеком, араздраженная околосвязочная клетчатка начинает давить на область гортани. Поэтому в результате ларинготрахеита появляется осиплость и хрипы в голосе.
Причины ларинготрахеита
Воспаление гортани и трахеи может возникнуть на фоне снижения иммунитета, переохлаждения, обострения хронических заболеваний (сахарный диабет, гастрит, туберкулез, гепатит), застойных процессов в органах дыхания, как осложнение острой инфекции.
Причины ларинготрахеитов и трахеитов:
- Аллергия.
- Гайморит.
- Атрезия хоан.
- Химические агенты.
- Герпесные поражения.

- Бактериальные поражения.
- Микоплазменные поражения.
- Искривление носовой перегородки.
- Респираторно-вирусные поражения.
Дети чаще болеют трахеитами и ларинготрахеитами, чем взрослые. В большинстве случаев природа ларинготрахеита инфекционная.
Развитие вирусного ларинготрахеита могут вызывать:
Основные причины бактериального воспаления трахеи:
- Пневмококки.
- Стафилококки.
- Бледная трепонема.
- Хламидийная инфекция.
- Микобактерии туберкулеза.
- Бета-гемолитический стрептококк.
Провоцирующими факторами для ослабления связок и трахеи также могут выступать: синуситы, курение, алкоголь,переохлаждение, вдыхание загазованного воздуха.
Симптомы ларинготрахеита
Характерными симптомами ларинготрахеита являются: сильный лающий кашель, отделение мокроты, дискомфорт в гортани, давящее чувство за грудиной, осиплость.
Заболевание может иметь нетипичную побочную симптоматику:
- Неврозы.
- Прерывистый сон.
- Нарушения голоса.
Проявлениями острого ларинготрахеита являются:
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика ларинготрахеитов
Для постановки диагноза и подбора схемы терапевтического воздействия проводят:
- Первичный осмотр у врача.
- Перкуссию (анализ звуковых явлений).
- Ларинго- или трахеоскопию (осмотр с ларингоскопом гортани, связок).
- Аускультацию легкихстетоскопом или фонендоскопом.
- Бактериологический посев.
- КТ-диагностику.
- Рентген.
Симптоматика острых ларинготрахеитов схожа с папилломатозом гортани (доброкачественной опухолью), дифтерией, заглоточными абсцессами. Для подтверждения диагноза специалист может назначить дополнительные исследования: общий анализ мочи, анализ крови, серологические исследования (выявление вирусов респираторных инфекций).
Для подтверждения диагноза специалист может назначить дополнительные исследования: общий анализ мочи, анализ крови, серологические исследования (выявление вирусов респираторных инфекций).
Чтобы выявить возбудителей и провоцирующие факторы затяжного хронического ларинготрахеита, требуется диагностика всех систем организма и забор тканей на биопсию.
Классификация ларинготрахеитов
Все ларинготрахеиты подразделяются на:
- Первичные. При правильно подобранной схеме лечения первичные воспалительные процессы проходят быстро, без осложнений.
- Рецидивирующие. Повторные воспаления требуют проведения дополнительныхлабораторных и рентгенологических исследований органов дыхания. Как правило, назначается базовое медикаментозное лечение, курс физиотерапевтических процедур и комплексный прием иммуномодуляторов.
Диагностируют хронический и острый ларинготрахеиты. Острый ларинготрахеит может возникать внезапно от сильного переохлаждения или на фоне ОРЗ. Хронический ларинготрахеит является результатом профессиональной деятельности или развивается вследствие несвоевременного лечения острого.
Хронический ларинготрахеит является результатом профессиональной деятельности или развивается вследствие несвоевременного лечения острого.
Различают следующие формы хронического заболевания:
- Гиперпластическая – разрастание слизистой оболочки гортани и трахеи, от чего пропадает голос и страдает дыхательная функция.
- Катаральная – появляется краснота и отечность трахеи, голосовых связок.
- Атрофическая – слизистая атрофируется и теряет защитные свойства. Данная форма характерна для курильщиков, шахтеров, работников химических предприятий.
Острый стенозирующий ларинготрахеит
Стенозирующий ларинготрахеит – это острое воспаление слизистой гортани и трахеи, которое сопровождается осиплостью, лающим кашлем, нарушением дыхания, спазмом гортани и отеком. Заражение может происходить воздушно-капельным или бытовым путем.
Для детей острый стенозирующий ларинготрахеит опасен неблагоприятными патологиями: стенозом гортани, развитием ложного крупа (удушья).
Симптомы острого стенозирующего ларинготрахеита:
- Проявляется на 2-3 день после ОРВИ.
- Посинение носогубного треугольника.
- Западает яремная ямка при вдохе.
- Увеличение лимфоузлов.
- Покраснение слизистых.
- Температура до 39° С.
- Дыхание со свистом.
- Осиплость голоса.
- Одышка.
В зависимости от иммунитета, имеющихся патологий дыхательной системы и причины возникновения, острый ларинготрахеит протекает волнообразно (с обструкцией и спадами) или с непрерывной нарастающей интенсивностью. При подобных симптомах следует вызвать лора на дом.
Лечение ларинготрахеитов
Как правило, лечение ларинготрахеита не требует госпитализации и осуществляется дома. Следует позаботиться об увлажнении комнаты больного, теплом обильном питье (чаи, компоты, грудные сборы) и не напрягать голосовые связки.
При вирусных ларинготрахеитах проводится этиотропное лечение:
- Ингаляции (масляные и щелочные).

- Жаропонижающие препараты.
- Противовирусныепрепараты.
- Антибактериальная терапия.
- Муколитические средства.
- Электрофорез.
При хроническом ларинготрахеите профильный специалист дополнительно назначает физиотерапевтические процедуры, иммуномодуляторы и витаминные комплексы. Для детей с тяжелой формой заболевания, перерождающейся в ложный круп, необходима срочная госпитализация.
В редких случаях при ларинготрахеите показана хирургическая коррекция с применением эндоскопической методики: удалениекист,пролапса желудочка, избыточной ткани слизистой.
При инфекциях дыхательных путей назначаются препараты:
- Макролиды (Клацид, Сумамед).
- Антибиотики пенициллинового ряда (Аугментин, Амоксиклав).
- Если развиваются осложнения,принимают цефалоспорины (Цефтриаксон).
Лечение ларинготрахеитов по Комаровскому
Для ларинготрахеита характерна высокая температура (до 39-40°С) и интенсивные ночные приступы кашля. Известный педиатр доктор Комаровский советует при первых признаках воспаления дыхательных путей незамедлительно вызывать врача педиатра или лора для ребенка на дом. Специалист сможет оперативно оценить состояние пациента, характер хрипов и назначить эффективную схему терапии.
Известный педиатр доктор Комаровский советует при первых признаках воспаления дыхательных путей незамедлительно вызывать врача педиатра или лора для ребенка на дом. Специалист сможет оперативно оценить состояние пациента, характер хрипов и назначить эффективную схему терапии.
Если ребенок заболел ларинготрахеитом, необходимо:
- Обеспечить прохладный (17-18°С) и влажный воздух в помещении – это облегчит ларингоспазмы.
- Ингаляции с небулайзером. Отек слизистой у детей эффективно снимают ингаляции с суспензией Пульмикорт, Лазолван, щелочные растворы.
- Если нет температуры,можно делать теплые ванночки для ног.
- Обеспечить обильное теплое питье: молоко с щепоткой соды, морсы, отвар шиповника, травяные чаи, компоты.
Опасность и осложнения ларинготрахеита
У пациентов со слабым иммунитетом и патологиями дыхательной системы высокий риск развития обструкции, ложного крупа и асфиксии. Ларинготрахеит может привести к росту доброкачественного новообразования, а гипертрофическая форма опасна зарождением онкологических клеток в слизистой.
Профилактика заболевания
В большинстве случаев ларинготрахеит возникает вследствие бактериальной или вирусной инфекции.
Основные правила профилактики ларингитов:
- Гигиена.
- Закаливание.
- Рациональное питание.
- Здоровый образ жизни.
- Своевременное лечение ОРВИ.
Текст утверждён врачом-отоларингологом
Уразаева Жамиля Кодировна
Астмасол-СОЛОфарм раствор для ингаляций 0.25 мг/мл+0.5 мг/мл, 20 мл
Раствор для ингаляций
Дозу следует подбирать индивидуально, в зависимости от остроты приступа. Лечение обычно начинают с наименьшей рекомендуемой дозы и прекращают после того как достигнуто достаточное уменьшение симптомов.
Лечение следует проводить под медицинским наблюдением (например, в условиях стационара). Лечение в домашних условиях возможно только после консультации с врачом в тех случаях, когда быстродействующий агонист β-адренорецепторов в низкой дозе недостаточно эффективен.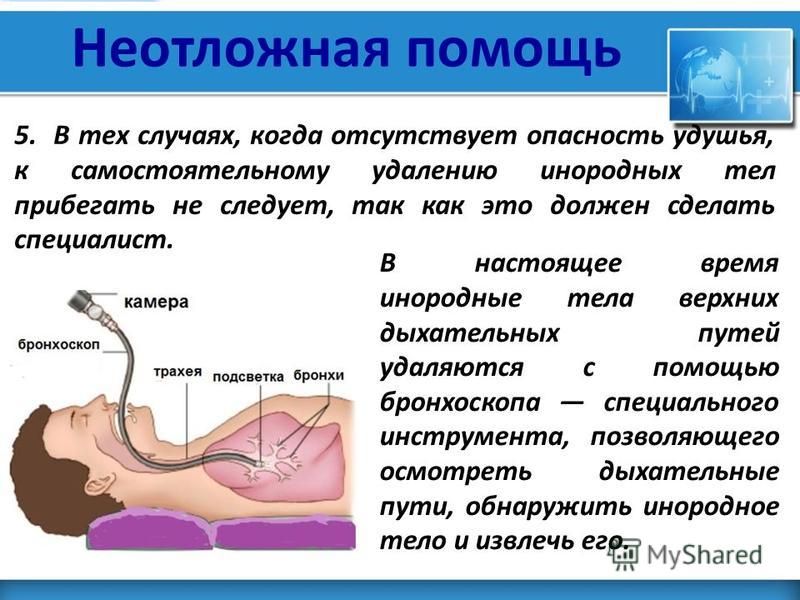 Раствор для ингаляций может быть рекомендован пациентам, в случае, когда аэрозоль для ингаляций не может использоваться или при необходимости применения в более высоких дозах.
Раствор для ингаляций может быть рекомендован пациентам, в случае, когда аэрозоль для ингаляций не может использоваться или при необходимости применения в более высоких дозах.
У взрослых (включая пожилых людей) и подростков старше 12 лет при острых приступах бронхоспазма в зависимости от тяжести приступа дозы могут варьировать от 1 мл (1 мл=20 капель) до 2.5 мл (2.5 мл=50 капель). В особо тяжелых случаях возможно применение препарата в дозах, достигающих 4 мл (4 мл=80 капель).
У детей в возрасте 6-12 лет при острых приступах бронхиальной астмы в зависимости от тяжести приступа дозы могут варьировать от 0.5 мл (0.5 мл=10 капель) до 2 мл (2 мл=40 капель).
У детей в возрасте до 6 лет (масса тела <22 кг) в связи с тем, что информация о применении препарата в этой возрастной группе ограничена, рекомендуется использование следующей дозы (только при условии медицинского наблюдения): 0.1 мл (2 капли) на кг массы тела, но не более 0. 5 мл (10 капель).
5 мл (10 капель).
Правила использования препарата
Раствор для ингаляций следует использовать только для ингаляций (с подходящим небулайзером) и не применять перорально.
Рекомендуемую дозу следует разводить 0.9% раствором натрия хлорида до конечного объема, составляющего 3-4 мл, и применять (полностью) с помощью небулайзера.
Раствор для ингаляций не следует разводить дистиллированной водой.
Разведение раствора следует осуществлять каждый раз перед применением; остатки разведенного раствора следует уничтожать.
Разведенный раствор следует использовать сразу после приготовления.
Длительность ингаляции можно контролировать по расходованию разведенного раствора.
Раствор для ингаляций можно применять с использованием различных коммерческих моделей небулайзеров. Доза, достигающая легких, и системная доза зависят от типа используемого небулайзера и могут быть выше, чем соответствующие дозы при использовании дозированного аэрозоля (что зависит от типа ингалятора). В тех случаях, когда имеется настенный кислород, раствор лучше всего применять при скорости потока 6-8 л/мин.
В тех случаях, когда имеется настенный кислород, раствор лучше всего применять при скорости потока 6-8 л/мин.
Необходимо следовать инструкции по применению, обслуживанию и чистке небулайзера.
Аэрозоль для ингаляций дозированный
Дозу устанавливают индивидуально.
Для купирования приступов взрослым и детям старше 6 лет назначают 2 ингаляционные дозы. Если в течение 5 мин не наступает облегчения дыхания, можно назначить еще 2 ингаляционные дозы.
Пациента следует информировать о немедленном обращении к врачу в случае отсутствия эффекта после 4 ингаляционных доз и необходимости дополнительных ингаляций.
Дозированный аэрозоль у детей следует применять только по назначению врача и под контролем взрослых.
Для длительной и прерывистой терапии назначают 1-2 ингаляции на 1 прием, до 8 ингаляций/сут (в среднем, 1-2 ингаляции 3 раза/сут).
При бронхиальной астме препарат должен использоваться только по мере необходимости.
Правила использования препарата
Пациента следует проинструктировать о правильном использовании дозированного аэрозоля.
Перед использованием дозированного аэрозоля в первый раз следует дважды нажать на дно баллончика.
Каждый раз при использовании дозированного аэрозоля необходимо соблюдать следующие правила.
1. Снять защитный колпачок.
2. Сделать медленный, глубокий выдох.
3. Удерживая баллон, обхватить губами мундштук. Баллон должен быть направлен дном вверх.
4. Производя максимально глубокий вдох, одновременно быстро нажать на дно баллона до освобождения 1 ингаляционной дозы. На несколько секунд задержать дыхание, затем вынуть мундштук изо рта и медленно выдохнуть. Повторить действия для получения 2-й ингаляционной дозы.
5. Надеть защитный колпачок.
6. Если аэрозольный баллон не использовался более 3 дней, перед применением следует однократно нажать на дно баллона до появления облака аэрозоля.
Баллон рассчитан на 200 ингаляций. Затем баллон следует заменить. Несмотря на то, что в баллоне может оставаться некоторое содержимое, количество лекарственного вещества, высвобождающегося при ингаляции, уменьшается.
Поскольку баллон непрозрачен, количество препарата в баллоне можно определить следующим образом: сняв пластмассовый мундштук с баллона, баллон погружают в емкость, наполненную водой. Количество препарата определяют в зависимости от позиции баллона в воде.
Следует очищать ингалятор, по крайней мере, 1 раз в неделю. Важно содержать мундштук ингалятора в чистоте, чтобы частицы лекарственного вещества не заблокировали высвобождение аэрозоля.
Во время очистки сначала снимают защитный колпачок и удаляют баллон из ингалятора. Через ингалятор пропускают струю теплой воды; необходимо убедиться в удалении препарата и/или видимой грязи. После очистки следует встряхнуть ингалятор и дать ему высохнуть на воздухе, не используя нагревательные приборы. Как только мундштук высохнет, вставить баллон в ингалятор и надеть защитный колпачок.
Содержимое баллона находится под давлением. Баллон нельзя вскрывать и подвергать и нагреванию выше 50°С.
Обструкция дыхательных путей | Бостонская детская больница
Что такое обструкция дыхательных путей?
Если вашему ребенку трудно дышать, он синеет или батарея застряла в ухе, носу или горле, немедленно обратитесь за неотложной медицинской помощью.
Обструкция дыхательных путей, также известная как обструкция дыхательных путей инородным телом, возникает, когда маленький предмет застревает в горле или верхних дыхательных путях ребенка, что затрудняет дыхание ребенка. Из-за своего небольшого размера дыхательные пути ребенка могут быть заблокированы, когда кусок пищи или небольшой круглый предмет, например, монета или мрамор, застревают в его горле.Другие обычные предметы домашнего обихода, такие как драпированные шнуры или полиэтиленовые пакеты, могут задушить или задушить ребенка.
В среднем 5 000 детей в возрасте 14 лет и младше ежегодно проходят лечение в больничных отделениях неотложной помощи по поводу обструкции дыхательных путей. Большинство этих детей в возрасте 4 лет и младше.
Более 650 детей умирают в течение года от удушья, удушения, удушения или попадания в ловушку с бытовым прибором или сундуком с игрушками.
Как снизить риск обструкции дыхательных путей
Нарезать пищу на мелкие кусочки
Американская академия педиатрии (AAP) рекомендует не давать детям младше 4 лет круглую твердую пищу, если она не нарезана на небольшие некруглые кусочки.Маленькие дети могут неправильно пережевывать пищу, глотать ее целиком и задыхаться. Продукты, которых следует избегать или нарезать на мелкие кусочки для детей младше 4 лет, включают:
- хот-доги целиком или нарезанные кружками
- куски мяса
- виноград цельный
- попкорн
- арахис и прочие цельные орехи
- семена тыквы и прочие семена
- изюм
- морковь сырая
Детям младше 4 лет нельзя давать леденцы или жевательную резинку.
Маленькие дети могут есть хот-доги и виноград при условии снятия кожуры и нарезания пищи на небольшие некруглые кусочки.
Следите за тем, как ребенок ест
Всегда следите за маленькими детьми, пока они едят. Иногда удушье может возникнуть, когда старший ребенок кормит младшего брата или сестры небезопасной пищей. Убедитесь, что ваши маленькие дети сидят прямо во время еды, и никогда не позволяйте им ходить, играть или бегать с едой во рту.
Держите подальше от удушья
Маленькие, круглые или подходящие непродовольственные товары могут стать причиной удушья для вашего маленького ребенка.Вы можете приобрести тестер мелких деталей, чтобы определить, какие предметы представляют опасность удушья. Убедитесь, что ваш ребенок играет с игрушками, соответствующими его возрасту, держите подальше от мелких предметов, которые могут подавиться. Проверьте под мебелью и между подушками сидений на предмет опасности удушья, например:
- монет
- маленькие шарики
- Воздушные шары (надутые и спущенные)
- мрамора
- мелкие игровые детали
- мелкие детали игрушек
- английские булавки
- ювелирные изделия
- пуговицы
- колпачки для ручек
- круглые батарейки типа монет (как для часов)
Устранение опасности удушения и удушения
Дети могут задушить себя потребительскими товарами, которые оборачиваются вокруг шеи, такими как оконные шторы и шнуры для драпировки, ленты, ожерелья, завязки для пустышек и завязки на одежде.Несколько советов, которые нужно иметь в виду, чтобы обезопасить своего ребенка:
- Свяжите или перережьте все оконные шторы и шнуры драпировки, а также снимите завязки с капюшона и шеи с верхней одежды ваших детей.
- Не позволяйте ребенку носить ожерелья, кошельки, шарфы или одежду с завязками на игровом оборудовании.
- Не позволяйте вашему ребенку играть на креслах-мешках, содержащих небольшие поролоновые гранулы — если кресло-мешок порвется, ваш ребенок может вдохнуть и подавиться гранулами.
- Не позволяйте маленькому ребенку играть со стрелковыми игрушками. Стрела, дротик или дробина могут стать причиной удушья, если выстрелить ребенку в рот.
- Убедитесь, что расстояние между поручнями кровати, рамой и всеми пространствами в подголовниках и подножках не превышает 3,5 дюйма. Небольшие проходы, через которые проходит тело ребенка, но не голова, могут задушить ребенка. Сюда входят места на двухъярусных кроватях, детских кроватках, игровых площадках, детских колясках, колясках и стульчиках для кормления.
Устранение опасности удушья
Младенцы могут задохнуться в мягкой постели или когда человек перевернется на них в кровати для взрослых.Вот еще несколько советов, которые помогут предотвратить удушье:
- Выбросьте полиэтиленовые пакеты и полиэтиленовую упаковку, которые могут закрыть нос и рот и задушить маленького ребенка.
- Снимите дверцы неиспользуемых бытовых приборов и крышки с игрушечных сундуков, чтобы дети не могли попасть внутрь и задохнуться.
- Не позволяйте детям младше 6 лет спать на верхней койке двухъярусной кровати, так как они могут задохнуться или задохнуться, если упадут.
Уложить спящих младенцев на спину
Медицинское сообщество рекомендует класть младенцев на спину в кроватки, чтобы снизить риск синдрома внезапной детской смерти (СВДС).Размещение младенцев на спине также может снизить вероятность удушья. Младенцам может быть трудно поднимать голову, если они лежат лицом вниз. Детская кроватка должна соответствовать национальным стандартам безопасности и иметь твердый плоский матрас. Не кладите мягкое постельное белье, игрушки и другие мягкие предметы, подушки и одеяла в кроватку вместе с младенцем.
Как мы лечим обструкцию дыхательных путей
Бостонская детская больница имеет одну из крупнейших педиатрических бригад отоларингологов (ушей, носа и горла) в стране.Наш отдел отоларингологии и улучшения коммуникации ежегодно обслуживает более 60 000 младенцев, детей, подростков и молодых людей в Бостоне и в пяти дополнительных пунктах в Уолтеме, Пибоди, Уэймуте, Лексингтоне и Северном Дартмуте.
Острая обструкция дыхательных путей | Riley Children’s Health
Острая обструкция дыхательных путей | Райли Детское Здоровье
Похоже, ваш браузер устарел! Для максимального удобства пользователей обновите браузер до более современного, например Chrome или Edge.
- Обновления COVID-19: правила для посетителей, вакцины и многое другое
Меры безопасности при охране здоровья детей Райли
Мы предпринимаем продуманные шаги, чтобы наши помещения оставались безопасными для пациентов, родителей и опекунов. Ознакомьтесь с мерами безопасности, политикой в отношении масок и правилами посещения.
Вакцины против COVID-19
Вакцина от COVID-19 доступна любому человеку от 12 лет и старше.Люди моложе 18 лет должны получить вакцину Pfizer. Чтобы записаться на прием, позвоните по телефону 211 или посетите веб-сайт ourshot.in.gov . Несколько пунктов вакцинации COVID-19 также предлагают приемы без выходных. Просмотр полной информации .
- Обновления COVID-19: Políticas para visitantes, vacunas y más
Medidas de seguridad en Riley Children’s Health
Estamos acceptando medidas reflexivas para garantizar que nuestros espacios sigan siendo seguros para los pacientes, los padres y los cuidadores.Vea las medidas de seguridad, la política de uso de mascarillas y las directrices de visitas.
Вакуны против COVID-19
La vacuna contra la COVID-19 является доступным para cualquier persona mayor de 12 años. Las personas menores de 18 años deben recibir la vacuna de Pfizer. Для программирования у вас есть все, что вам нужно, 211 или посетите страницу ourshot.in.gov. Varios centros de vacunación contra la COVID-19 atienden sin cita previa.Vea todos los detalles.
Меню
Поиск
Острая обструкция дыхательных путей возникает при закупорке дыхательных путей, которая может частично или полностью препятствовать попаданию воздуха в легкие.
Это может произойти, если ваш ребенок:
- Вдыхает или глотает инородное тело
- Аллергическая реакция (анафилаксия)
- Травма дыхательных путей
- Имеет вирусную или бактериальную инфекцию, вызывающую отек дыхательных путей
Другие причины острой обструкции дыхательных путей включают:
- Астма
- Ларингит
- Надгортанник (припухлость основания языка)
- Химические ожоги
- Миндалины и аденоиды, которые могут блокировать дыхательные пути, особенно во время сна ребенка
Симптомы острой обструкции дыхательных путей включают:
- Волнение или паника
- Цианоз (кожа голубоватого цвета)
- Путаница
- Затрудненное дыхание
- Свистящее дыхание
- Задыхаясь от воздуха
- Бессознательное состояние
Диагностика острой обструкции дыхательных путей
Врачи в Riley at IU Health обычно могут диагностировать обструкцию дыхательных путей, оценивая симптомы.Иногда врач вашего ребенка назначает один или несколько из следующих тестов:
- Бронхоскопия. Врач может использовать устройство, называемое бронхоскопом, чтобы осмотреть легкие вашего ребенка.
- Ларингоскопия. Врач может использовать небольшой зонд для осмотра гортани, горла и голосовых связок вашего ребенка, чтобы проверить наличие отека или других аномалий.
- Рентген. Врачу может потребоваться рентген легких, чтобы увидеть, что вызывает закупорку.
Лечение
Процедуры
Острую обструкцию дыхательных путей следует лечить быстро, чтобы дыхание вашего ребенка не было затруднено в течение длительного периода времени.
Лечение острой обструкции дыхательных путей зависит от ее причины.Возможные варианты лечения включают:
- Тяга живота. Эта экстренная техника, также называемая маневром Геймлиха, может помочь человеку, который задыхается. В этом маневре используются толчки в живот с целью вытеснить посторонний предмет.
- Эндотрахеальная или назотрахеальная трубка. Врач вставляет дыхательную трубку в дыхательные пути, чтобы помочь получить кислород через опухшие дыхательные пути.
- Трахеостомия или крикотиротомия. Врач делает небольшой разрез на передней части горла через жесткие хрящевые кольца в трахею, чтобы обойти препятствие.Это можно сделать, если какой-то большой предмет блокирует дыхательные пути, ваш ребенок какое-то время не может дышать самостоятельно и попытки удалить инородное тело не увенчались успехом.
- Адреналин. Это лекарство, вводимое в виде простой инъекции, может использоваться для лечения отека дыхательных путей из-за аллергической реакции.
- Сердечно-легочная реанимация (СЛР). СЛР, включающая компрессию грудной клетки и искусственное дыхание «рот в рот», может использоваться, чтобы помочь тому, кто не дышит.Даже тот, кто не сертифицирован в области сердечно-легочной реанимации, может делать компрессии грудной клетки (со скоростью 100 ударов в минуту) ребенку, который не дышит, пока не прибудут скорая помощь.
Ключевые моменты, о которых следует помнить
Ключевые моменты, которые следует запомнить
- Острая обструкция дыхательных путей возникает, когда имеется закупорка дыхательных путей, которая может частично или полностью препятствовать попаданию воздуха в легкие.
- Проглатывание или вдыхание постороннего предмета, аллергическая реакция, астма и даже некоторые виды инфекций могут вызвать закупорку дыхательных путей.
- Обычно врачи могут диагностировать обструкцию дыхательных путей, оценивая симптомы вашего ребенка.
- Острую обструкцию дыхательных путей необходимо лечить быстро, чтобы дыхание вашего ребенка не было затруднено в течение длительного периода времени.
- Лечение острой обструкции дыхательных путей зависит от ее причины.
Службы поддержки и ресурсы
Службы поддержки и ресурсы
Посетите указанные ниже доверенные веб-сайты для получения дополнительной информации и поддержки при острой обструкции дыхательных путей:
MedlinePlus
Подробнее о закупорке верхних дыхательных путей на U.С. Веб-сайт Национальной медицинской библиотеки.
MedlinePlus
Узнайте больше о том, что делать (и чего не делать), если вы считаете, что ваш ребенок вдохнул или проглотил посторонний предмет.
+ Разверните, чтобы просмотреть все службы поддержки
Локации
Пункты
Пункты
В дополнение к нашей основной больнице в Академическом медицинском центре в Индианаполисе, штат Индиана, у нас есть удобные места, чтобы лучше обслуживать наши сообщества по всему штату.
Отделения, занимающиеся лечением этого состояния
© 2021 Больница Райли для детей в
Университета Индианы Здравоохранение
Услуги для взрослых по адресу iuhealth.org
Общая информация
317.944,5000
Связаться с Райли в IU Health
© 2021 Больница Райли для детей в
Университета Индианы Здравоохранение
Услуги для взрослых по адресу iuhealth.org
Редкая причина обструкции верхних дыхательных путей у ребенка
Киста желудочкового пучка — редкое заболевание у детей, но может привести к тяжелой обструкции верхних дыхательных путей с одышкой в гортани или к смерти.Следует учитывать любой стридор у детей с интубацией или респираторными инфекциями в анамнезе. Мы сообщаем о случае 4-летней девочки, перенесшей тяжелый респираторный дистресс, была проведена экстренная эндоскопия и была обнаружена большая киста ленточной ленты желудочков, препятствующая прохождению дыхательных путей. Произведено полное иссечение, послеоперационная профилактическая трахеотомия. Послеоперационное течение протекало без осложнений, клинические и эндоскопические признаки улучшились.
1.Введение
Киста желудочкового пучка — это редкий порок развития гортани, который может быть опасным для жизни в случае серьезной обструкции. Это неотложное хирургическое вмешательство, имеющее различные клинические проявления, в основном проявляющиеся стридором и респираторным дистресс-синдромом. Диагноз ставится на основании клинического обследования, но прямая эндоскопия играет диагностическую, а также терапевтическую роль.
2. Описание клинического случая
Это 4-летний пациент без существенной истории болезни. Она наблюдалась в течение 1 года по поводу перемежающейся одышки, которая стала стойкой и прогрессивно ухудшалась за неделю до госпитализации.03.02.2015 поступила в реанимацию по поводу тяжелой одышки в гортани.
При клиническом обследовании выявлена острая асфиксия с перерастянутой шеей и обструкцией гортани 4 стадии. Срочно была сделана прямая ларингоскопия, и мы обнаружили круглую кисту с лабиринтом сосудов на стенке, берущим начало в левом желудочке, заходя на корень надгортанника и полностью блокируя голосовые связки (рис. 1). Киста рассечена, выходит густая слизистая жидкость, и выполняется марсупиализация (рис. 2).
Выполнена послеоперационная профилактическая трахеотомия. Послеоперационный период протекал без осложнений. Послеоперационная контрольная эндоскопия была выполнена на 20-й день, и был замечен рецидив кисты, полная резекция которого была выполнена эндоскопически. Во время операции ребенку деканюлируют. Вторая контрольная эндоскопия была проведена на 50-й день, и дыхательный путь был свободен (рис. 3). Заключительное гистологическое исследование показало кисту протокового желудочкового пучка (рис. 4).
Прошло 20 месяцев, повторения нет.
3. Обсуждение
Врожденные или приобретенные кисты гортани встречаются редко и подразделяются на голосовые, надгортанные и подсвязочные кисты. Zalagh et al. классифицировали кисты гортани в зависимости от их расположения: голосовые связки (58,2%), желудочковая складка (18,3%), валлекула (10,5%), надгортанник (10,1%) и надгортанник (2,2%) [1, 2]. Существует два этиопатологических механизма развития кисты.Более крупные саккулярные кисты являются врожденными и возникают из-за саккулярной атрезии [3], тогда как протоковые кисты или ретенционные кисты, чаще всего, приобретаются и возникают в результате закупорки слизистых желез, воспаления или травмы.
Кисты надгортанника и связки желудочков ретенционного типа [4]. Основная причина — хроническое воспаление, ведущее к закупорке слизистых желез [5].
Это явление особенно характерно для эпизодов суперинфекций [6, 7] или травм гортани и Mitchell et al.описали случаи кисты гортани у недоношенных детей, перенесших интубацию в первые часы жизни [8].
Мы не обнаружили в анамнезе интубации нашего пациента, но были эпизоды респираторных инфекций, которые могли бы объяснить образование кисты.
Клинические признаки, в зависимости от размера и расположения кисты, проявляются у детей в виде стридора, дисфагии и респираторного дистресса из-за узкого гортанного трубопровода [1, 2, 5, 8].
Таких пациентов часто неправильно лечат как астму или ларингомаляцию [7], как это было с нашим пациентом.
Прямая ларингоскопия остается золотым стандартом диагностики этих кист гортани [4, 5, 8–10]. УЗИ гортани и компьютерная томография могут прояснить ситуацию, особенно если есть сомнения в отношении ларингоцеле [9]. Типичное ларингоцеле заполнено воздухом, а киста — слизью [11].
Лечение этих кист в основном хирургическое, эндоскопическое или наружное. Удаление кисты в целом — лучший метод предотвращения рецидива; [5, 12] маленькие кисты можно удалить эндоскопически, в то время как большие кисты требуют внешнего доступа [13].Описаны также случаи лазерного испарения [14].
В нашем случае вмешательство состояло из разреза с аспирацией содержимого и марсупиализации с последующей профилактической трахеотомией, отдавая приоритет открытию дыхательных путей пациента. Трахеотомия может использоваться для интубации больших непроходимых кист [1, 13, 14].
4. Заключение
Киста гортани является редкой причиной гортанной одышки, но может быть опасной для жизни из-за своего размера и расположения.Эндоскопия помогает в диагностике и лечении. Методом выбора остается полная резекция. Частота рецидивов требует регулярного наблюдения.
Раскрытие информации
Я. Земене — научный сотрудник, обучающийся в Университете Шейха Анта Диопа.
Конфликт интересов
Авторы заявляют об отсутствии конфликта интересов в отношении этой статьи.

 Но родители должны помнить о том, что процесс увлажнения засохшей слизи сопровождается увеличением ее объема, поэтому паровые ингаляции именно у детей могут провоцировать обструкцию дыхательных путей, и риск тем выше, чем ребенок младше.Главное, что должны знать родители: если в дыхательных путях нет засохшей слизи, так нет и потребности в паровых ингаляциях. Поэтому основная задача тех, кто ребенка лечит, — сделать все для того, чтобы сухая слизь не накапливалась и чтобы ингаляции были не нужны: поддерживать в комнате режим прохладного влажного воздуха и активно ребенка поить. В любом случае помните: детям до года паровые ингаляции противопоказаны, а дошкольникам их можно делать лишь после того, как ребенка посмотрит врач и этот врач не будет возражать.Последнее. Современная медицина не может доказать, что паровые ингаляции полезны. Паровые ингаляции оказывают влияние лишь на верхние дыхательные пути. Таким образом, они в принципе могут помочь только при легких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах).
Но родители должны помнить о том, что процесс увлажнения засохшей слизи сопровождается увеличением ее объема, поэтому паровые ингаляции именно у детей могут провоцировать обструкцию дыхательных путей, и риск тем выше, чем ребенок младше.Главное, что должны знать родители: если в дыхательных путях нет засохшей слизи, так нет и потребности в паровых ингаляциях. Поэтому основная задача тех, кто ребенка лечит, — сделать все для того, чтобы сухая слизь не накапливалась и чтобы ингаляции были не нужны: поддерживать в комнате режим прохладного влажного воздуха и активно ребенка поить. В любом случае помните: детям до года паровые ингаляции противопоказаны, а дошкольникам их можно делать лишь после того, как ребенка посмотрит врач и этот врач не будет возражать.Последнее. Современная медицина не может доказать, что паровые ингаляции полезны. Паровые ингаляции оказывают влияние лишь на верхние дыхательные пути. Таким образом, они в принципе могут помочь только при легких и кратковременных ОРЗ (ринитах, тонзиллитах, фарингитах, ларингитах). Неудивительно, что при болезни, которая без лечения длится 3—5 дней, доказать эффективность любого метода терапии практически невозможно. ⠀ #докторкомаровский #вопросответ #вопросЕОК #ингаляции #кашельЕОК
Неудивительно, что при болезни, которая без лечения длится 3—5 дней, доказать эффективность любого метода терапии практически невозможно. ⠀ #докторкомаровский #вопросответ #вопросЕОК #ингаляции #кашельЕОК