Аллергический ринит у детей: симптомы, диагностика, лечение
Преимущества лечения аллергического ринита у ребенка в Европейском медицинском центре:
- Современные методы диагностики и лечения с доказанной эффективностью
- Аллергологи-иммунологи с большим опытом работы и стажировок за рубежом
- Быстрая и максимально точная постановка диагноза
- Персонализированный подбор терапии
- Возможность дополнительной консультации любого детского специалиста
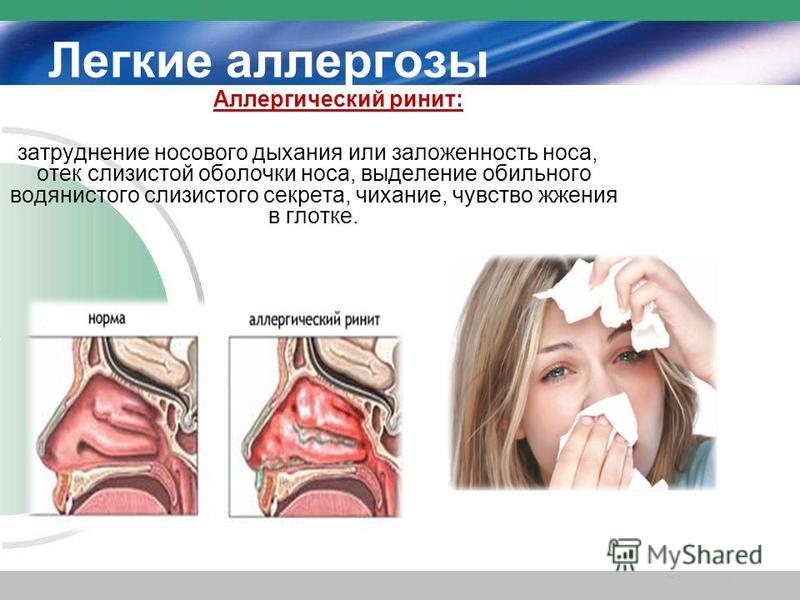
Аллергический ринит (АР) — это воспаление и отек слизистой носа вследствие воздействия причинно-значимых аллергенов. Может быть острым и хроническим. Аллергический ринит вызывает заложенность носа и носовых пазух. При заполнении пазух жидкостью в них могут развиваться бактерии, вызывая головную боль и выделения желтого цвета.
По данным ВОЗ, аллергический ринит присутствует у 20-40% населения планеты. Распространенность аллергического ринита среди детей колеблется от 8,5% в 6 лет до 34% у подростков. У мальчиков встречается чаще, чем у девочек. Рост заболеваемости отмечается с 6-ти лет и достигает пика к 15-18 годам.
Распространенность аллергического ринита среди детей колеблется от 8,5% в 6 лет до 34% у подростков. У мальчиков встречается чаще, чем у девочек. Рост заболеваемости отмечается с 6-ти лет и достигает пика к 15-18 годам.
Классификация
Традиционно аллергический ринит классифицируется на основании длительности и выраженности симптомов.
В зависимости от воздействующего аллергена может быть сезонным (пыльцевые или грибковые аллергены) или круглогодичным (клещи домашней пыли, тараканы, перхоть животных). Однако отличить сезонный от круглогодичного аллергического ринита не всегда возможно, поэтому в качестве критерия для классификации чаще используют продолжительность симптомов.
- интермиттирующий (сезонный или круглогодичный, острый): симптомы длятся менее 4 дней в неделю или менее 4 недель в году;
- персистирующий (сезонный или круглогодичный, хронический, длительный): симптомы больше 4 дней в неделю или больше 4 недель в году.

По степени выраженности симптомов:
- Аллергический ринит легкого течения (несущественные симптомы, нет нарушения сна и снижения качества жизни: не снижается физическая активность, сохраняются показатели в учебе).
- Аллергический ринит средней тяжести и тяжелого течения (симптомы приводят к нарушениям сна, снижению физической активности, качества жизни и отдыха; ухудшению учебных показателей).
Кроме того, отдельно отмечают обострение и ремиссию аллергического ринита.
Причины аллергического ринита у ребенка
В основе заболевания — аллергическая реакция, развивающаяся в ответ на контакт с аллергеном. Такими аллергенами зачастую бывают мелкие летучие частицы – пыльца деревьев и трав, домашняя пыль, грибковые споры, шерсть или частицы кожи животных. Также среди возможных аллергенов – продукты питания.
Аллергический насморк у ребенка может обостряться под влиянием дополнительных факторов, например, холодного воздуха или резких запахов.
Сезонный аллергический ринит развивается в период пыления трав и деревьев. Для сезонного ринита типичны приступы, которые появляются в течение нескольких часов после контакта с аллергеном и имеют четкую сезонность.
Круглогодичный аллергический ринит развивается в любое время года и является хроническим по своей сути.
Тяжесть и длительность приступов зависят от времени контакта с аллергеном.
Симптомы
Симптомы могут проявляться неодновременно, но в целом: чем тяжелее приступ, тем разнообразнее клиническая картина.
Основные симптомы при остром аллергическом рините у детей включают:
- заложенность и обильные выделения из носа,
- приступы чихания,
- кашель,
- зуд в носу,
- слезотечение и раздражение глаз.
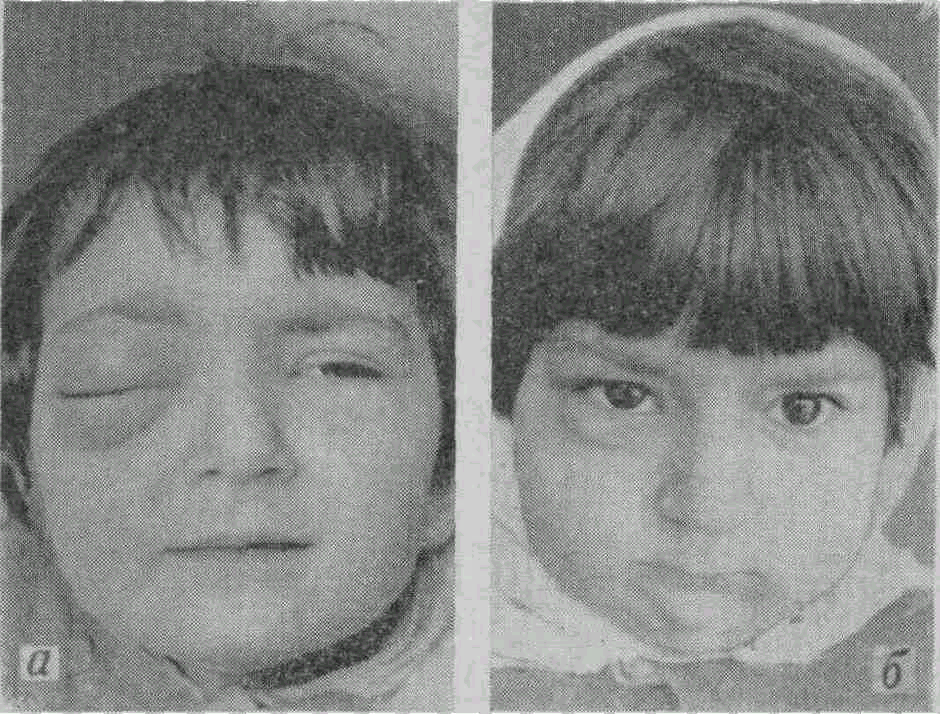
Зуд и першение также могут появиться в носоглотке. Из-за длительного приступа может отекать лицо и веки. При круглогодичной аллергии к описанным симптомам добавляется риск гайморита или отита. В результате заложенности носа появляется храп, может появиться ринолалия (гнусавость голоса).
При круглогодичной аллергии к описанным симптомам добавляется риск гайморита или отита. В результате заложенности носа появляется храп, может появиться ринолалия (гнусавость голоса).
Во время приступов ребенок становится раздражительным, может отказываться от еды. Это связано с притуплением вкусовых ощущений и обоняния. Кроме того, частое сморкание провоцирует заложенность ушей, причиняя дополнительный дискомфорт.
Диагностика
Главная цель диагностики — дифференциация аллергического ринита от схожих заболеваний. Среди них:
- конъюнктивит;
- поллиноз;
- крапивница.
Чтобы определиться с тактикой лечения также проводится сбор анамнеза, который облегчает поиск ключевого аллергена. Проводятся аллерготесты, позволяющие определить искомый триггер.
Кожные пробы: врач делает на руке ребенка небольшие царапинки и капает на них специальные тестовые растворы, содержащие частицы распространенных аллергенов.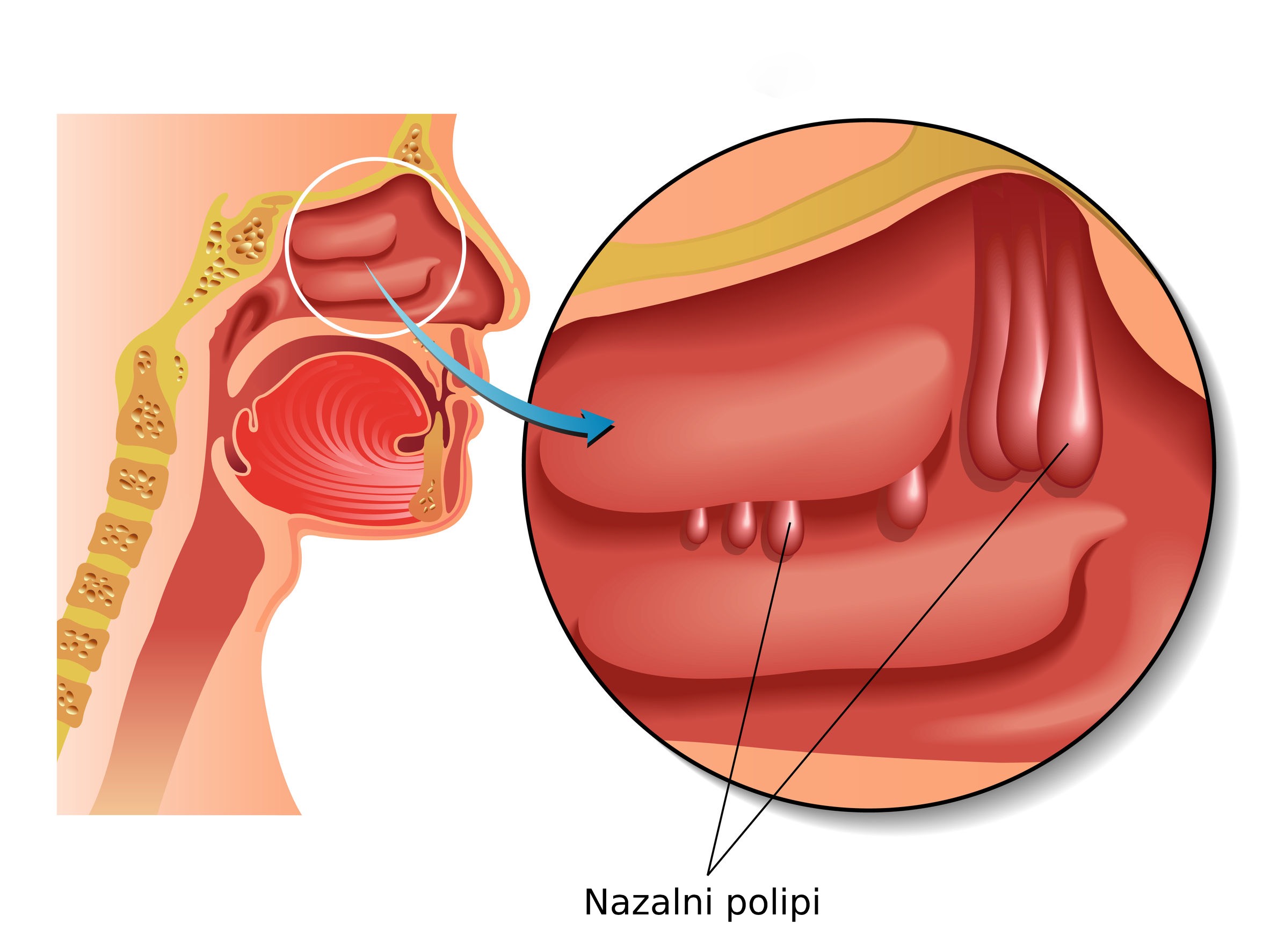 Цель — оценка немедленной реакции иммунитета.
Цель — оценка немедленной реакции иммунитета.
За 5 дней до проведения нужно прекратить прием любых лекарственных препаратов, способных повлиять на результат.
Тест не рекомендуется детям до года.
ИФА крови на специфические антитела, вырабатываемые иммунной системой в ответ на раздражитель. Тест можно проводить детям любого возраста.
Возможные дополнительные исследования: рентген или КТ носовых пазух, эндоскопическое обследование, анализ выделений из носа. Они помогают уточнить диагноз и выраженность аллергического ринита.
Лечение
Включает:
- ограничение контакта с аллергеном
- лекарственную терапию
- аллерген-специфическую иммунотерапию (АСИТ)
Ограничение контакта с аллергенами
Полностью избежать контакта со многими аллергенами невозможно. Но даже частичное ограничение воздействия аллергена облегчает течение АР и упрощает терапию. Ограничительные мероприятия эффективны только в случае предварительного аллергологического обследования и точного выявления аллергена.
Ограничительные мероприятия эффективны только в случае предварительного аллергологического обследования и точного выявления аллергена.
- Пыльцевые аллергены. Весной симптомы обусловлены пылением деревьев (береза, ольха, орешник, дуб), в первой половине лета — растений (ежа, тимофеевка, рожь), в конце лета и осенью — сорных трав (полынь, подорожник, амброзия). Для ограничения контакта с аллергенами необходимо держать закрытыми окна в помещении и автомобиле, использовать системы кондиционирования воздуха, ограничивать время пребывания на улице. После прогулки желательно принимать душ и убирать верхнюю одежду в закрытый шкаф.
- Споры плесневых грибов. Необходимо тщательно очищать увлажнители воздуха, вытяжки, поддерживать относительную влажность воздуха не менее 50%.
- Аллергены клещей домашней пыли. Использование специального противоклещевого постельного белья и наматрасников способствует уменьшению концентрации клещей, но не снижает значительно симптомы аллергического ринита.

- Аллергены животных. Необходимо полностью исключить контакт с животным.
- Пищевые аллергены (перекрестное реагирование при пыльцевой сенсибилизации).
Важно помнить, что улучшение состояния не наступает сразу после элиминации аллергенов, для этого нужно время.
Лекарственная терапия
Антигистаминные препараты
Антигистаминные препараты второго поколения отличаются лучшей переносимостью и более быстрым наступлением эффекта. Однако в некоторых случаях они могут оказывать легкое седативное воздействие.
Интраназальные кортикостероиды
Интраназальные глюкокртикостероиды (ГКС) активно воздействуют на воспалительный компонент АР и эффективно уменьшают выраженность зуда, чихание, ринорею, заложенность носа и глазную симптоматику. Хорошо переносятся. Для повышения эффективности рекомендуют очищение носовой полости от слизи перед введением препаратов, а также использование увлажняющих средств.
Системные кортикостероиды
Рекомендуются только в случае крайней необходимости при тяжелом персистирующем течении и недостаточном эффекте стандартной терапии.
Учитывая высокий риск побочных эффектов, применение данных препаратов у детей весьма ограничено.
Антагонисты лейкотриеновых рецепторов
У детей используется монтелукаст, в том числе при сопутствующей бронхиальной астме.
Другие препараты
Увлажняющие средства
Промывание полости носа физиологическим раствором или стерильным раствором морской воды способствует увлажнению и очищению слизистой оболочки носа.
- Альтернативные методы терапии у детей не рекомендуются.
- Если симптомы сохраняются в течение 1,5–2 недель, рекомендуется дополнительное обследование и пересмотр схемы лечения.
- При сезонном аллергическом рините регулярное лечение рекомендуется начинать за 2 недели до ожидаемого начала симптомов.

- Аутоиммунные заболевания
- Онкологические заболевания
- Иммунодефицит
- Психические заболевания
- Неконтролируемая астма (временное противопоказание)
- Плохая индивидуальная переносимость метода
- Реже проветривать помещение в теплое время года, чтобы снизить объем проникающей пыльцы.
- Не сушить одежду или постельное белье ребенка на улице в сезон цветения.
- В детской установить воздушный фильтр и своевременно менять чистящий элемент для предупреждения распространения по воздуху частиц пыли и пыльцы.
- Ежедневно проводить в детской влажную уборку.
- Если причина аллергического ринита — домашнее животное, придется ограничить или прекратить его контакт с ребенком.
- По возможности, уезжать в период активного цветения и пыления.
- Минимизировать количество в квартире мягких игрушек, ковров, штор – они могут накапливать аллергены.
Аллерген-специфическая иммунотерапия (АСИТ)
АСИТ вырабатывает иммунологическую толерантность к аллергену. Благодаря последовательному введению в организм аллергена в микродозах постепенно вырабатывается устойчивость к нему. Терапия оказывает длительный эффект и уменьшает риск развития бронхиальной астмы. АСИТ повышает качество жизни пациента и членов его семьи.
Длительность терапии, как правило, 3–5 лет. Эффект от лечения отмечается уже с 1 года терапии.
Подбор препарата и способ введения (сублингвальный (подъязычный) или инъекционный) осуществляются врачом в каждом случае индивидуально. Чаще всего для детей выбирают сублингвальную АСИТ.
Противопоказания к АСИТ
Профилактика
Для избавления от аллергического насморка следует минимизировать контакт ребенка с аллергеном сразу же после того, как он будет выявлен.
Профилактические мероприятия необходимо проводить везде, где может длительно находиться ребенок. Только благодаря комплексному подходу, включающему грамотную терапию и профилактику, можно максимально снизить проявления аллергического ринита и устранить дискомфорт, который испытывает ребенок.
Визит к аллергологу рекомендуется каждому ребенку, чем раньше, тем лучше. Важно с самого раннего детства узнать, есть ли у ребенка аллергия, и выявить причинно-значимые аллергены.
Желательно обеспечить быстрый доступ к этой информации, на случай экстренной ситуации. Это может спасти жизнь ребенку. К сожалению, бывают ситуации, когда человеку из-за отсутствия информации вводят препарат, на который у него аллергия, что может привести к летальному исходу.
На консультации аллерголога нужно максимально подробно рассказать не только о ребенке, но и о родителях, и возможно даже о других родственниках. Желательно заранее подготовиться и изучить семейный анамнез по этой теме.
Детские врачи аллергологи-иммунологи ведут прием в Детской клинике ЕМС по адресу, ул. Трифоновская, 26.
Отек слизистой оболочки верхних дыхательных путей. Как с ним бороться? | Гуров А.
 В.
В.
Для цитирования: Гуров А.В. Отек слизистой оболочки верхних дыхательных путей. Как с ним бороться? РМЖ. 2009;19:1254.
В обычной практике, в повседневной жизни ринит – воспаление слизистой оболочки носа чаще называют насморком. Несмотря на явное сходство или даже синонимичность этих терминов, все же у них есть различие: если термин «ринит» определяет воспаление слизистой носа (то есть механизм развития болезни), то термин «насморк» больше определяет симптомы воспаления (в данном случае речь идет о фазе экссудации, сопровождающейся появлением серозного отделяемого).
Ринит редко бывает самостоятельным заболеванием. Чаще всего насморк является симптомом какой–либо другой нозологической формы. Насморк наблюдается при различных ОРВИ или ОРЗ (грипп, парагрипп, аденовирусная инфекция, корь и др.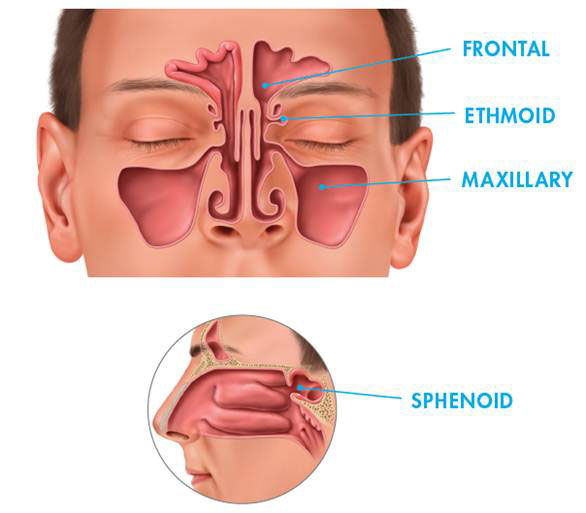 ). Острые респираторные заболевания являются наиболее распространенными в структуре инфекционных заболеваний. В России ежегодно регистрируется около 50 млн. случаев инфекционных заболеваний, из них до 90% случаев приходится на острые респираторные вирусные инфекции. При патологии ЛОР–органов в первую очередь страдает слизистая оболочка с ее железистыми клетками. Основными этиологическими факторами в развитии воспаления слизистой оболочки ЛОР–органов является вирусная и бактериальная инфекция. Слизистая дыхательного тракта представляет собой весьма благоприятную среду для развития самых различных микроорганизмов: бактерий, вирусов и грибов. Поэтому инфекционные заболевания являются наиболее частыми заболеваниями в области патологии ЛОР–органов. В тот момент, когда защитные силы организма ослабевают, вследствие переохлаждения, воздействия холода и влаги, сквозняков, а также благодаря наличию факторов патогенности, вирулентные микроорганизмы, проникая в слизистую оболочку, вызывают отек, а также повышение продукции секрета слизистых желез и десквамацию эпителия.
). Острые респираторные заболевания являются наиболее распространенными в структуре инфекционных заболеваний. В России ежегодно регистрируется около 50 млн. случаев инфекционных заболеваний, из них до 90% случаев приходится на острые респираторные вирусные инфекции. При патологии ЛОР–органов в первую очередь страдает слизистая оболочка с ее железистыми клетками. Основными этиологическими факторами в развитии воспаления слизистой оболочки ЛОР–органов является вирусная и бактериальная инфекция. Слизистая дыхательного тракта представляет собой весьма благоприятную среду для развития самых различных микроорганизмов: бактерий, вирусов и грибов. Поэтому инфекционные заболевания являются наиболее частыми заболеваниями в области патологии ЛОР–органов. В тот момент, когда защитные силы организма ослабевают, вследствие переохлаждения, воздействия холода и влаги, сквозняков, а также благодаря наличию факторов патогенности, вирулентные микроорганизмы, проникая в слизистую оболочку, вызывают отек, а также повышение продукции секрета слизистых желез и десквамацию эпителия. Наиболее часто ринит наблюдается в периоды резких температурных колебаний, что связано с изменением вирулентности (степени патогенности) микроорганизмов, а также с фактором переохлаждения. Особенно выраженная реакция слизистой оболочки полости носа наблюдается при охлаждении стоп. Это объясняется наличием рефлексогенных связей между стопами и слизистой носа.
Наиболее часто ринит наблюдается в периоды резких температурных колебаний, что связано с изменением вирулентности (степени патогенности) микроорганизмов, а также с фактором переохлаждения. Особенно выраженная реакция слизистой оболочки полости носа наблюдается при охлаждении стоп. Это объясняется наличием рефлексогенных связей между стопами и слизистой носа.
В результате происходит блокирование естественных соустий околоносовых пазух отечной слизистой оболочкой и патологическим секретом. При этом возникающий блок соустьев затрудняет транспорт секрета из синусов. Аналогичная ситуация развивается при поражении слизистой оболочки носоглотки, приводящей к блокированию глоточных отверстий слуховой трубы. Застой секрета, нарушение вентиляции и связанные с этим явления гипоксии являются пусковым моментом к активизации сапрофитной флоры. Таким образом, первоначальная вирусная инфекция сменяется бактериальной, а первичная бактериальная патология может осложниться присоединением ассоциативной флоры, что приведет к утяжелению течения заболевания.
Столь частые заболевания респираторного тракта объясняются многообразием этиологических факторов (вирусы гриппа, парагриппа, аденовирусы, риновирусы, реовирусы, респираторно–синцитиальный вирус), а также легкостью передачи возбудителя от одного человека к другому. Помимо вирусов, поражение верхних дыхательных путей может быть вызвано бактериальными агентами, а также внутриклеточными патогенами – микоплазмами, хламидиями и легионеллами. Несмотря на прогресс в лечении самых разных заболеваний, этиотропная терапия вирусной патологии остается недостаточно разработанной. В связи с этим решающее значение в лечении ОРВИ по–прежнему принадлежит своевременному использованию симптоматических и патогенетических средств, направленных на подавление механизмов развития клинических проявлений и облегчение симптомов болезни. Возбудители ОРВИ обладают тропностью к слизистой оболочке верхних дыхательных путей. При проникновении их в клетки эпителия развивается локальная воспалительная реакция. Всасывание в системный кровоток продуктов клеточного распада приводит к системным токсическим проявлениям. Результатом является типичный для ОРВИ симптомокомплекс: сочетание местных (насморк, кашель, заложенность носа, боль или першение в горле, изменение тембра голоса) и общетоксических (головная боль, слабость, вялость, повышение температуры, боли в мышцах) реакций.
Всасывание в системный кровоток продуктов клеточного распада приводит к системным токсическим проявлениям. Результатом является типичный для ОРВИ симптомокомплекс: сочетание местных (насморк, кашель, заложенность носа, боль или першение в горле, изменение тембра голоса) и общетоксических (головная боль, слабость, вялость, повышение температуры, боли в мышцах) реакций.
Инфекционный ринит является самым распространенным симптомом различных инфекций (инфекционных болезней), которые протекают с поражением верхних дыхательных путей. При этом, кроме самого насморка, больной жалуется и на другие симптомы, характерные для той или иной болезни. Часто одновременно с насморком появляется головная боль, повышается температура тела, появляется чувство усталости и разбитости. Развитие инфекционного ринита определяется прямым агрессивным действием патогенных микробов (бактерий или вирусов) на слизистую оболочку носа. Как уже упоминалось выше, слизистая оболочка носа является первым барьером защиты дыхательных путей, поэтому на слизистой носа ежесекундно осаждаются сотни или даже тысячи микробов. Большинство из этих микроорганизмов являются представителями сапрофитной микрофлоры и не причиняют человеку никакого вреда, тогда как другие способны спровоцировать развитие инфекционного заболевания (патогенные, болезнетворные микробы). При инфекционном рините размножение микробов на слизистой носа приводит к ее повреждению и отслаиванию верхней части эпителия. Этот процесс и объясняет все проявления насморка: чувство жжения в носу, истечение слизи (эксудата), заложенность носа, изменения голоса (гнусавость) и др. Нужно заметить, что истечение слизи из полости носа при насморке вызывается реакцией кровеносных сосудов и эпителия слизистой носа на воспаление. Истечение мокроты из носа – это основной защитный механизм при насморке: с мокротой из организма выводятся болезнетворные микробы.
Большинство из этих микроорганизмов являются представителями сапрофитной микрофлоры и не причиняют человеку никакого вреда, тогда как другие способны спровоцировать развитие инфекционного заболевания (патогенные, болезнетворные микробы). При инфекционном рините размножение микробов на слизистой носа приводит к ее повреждению и отслаиванию верхней части эпителия. Этот процесс и объясняет все проявления насморка: чувство жжения в носу, истечение слизи (эксудата), заложенность носа, изменения голоса (гнусавость) и др. Нужно заметить, что истечение слизи из полости носа при насморке вызывается реакцией кровеносных сосудов и эпителия слизистой носа на воспаление. Истечение мокроты из носа – это основной защитный механизм при насморке: с мокротой из организма выводятся болезнетворные микробы.
При этом четко сменяются основные фазы воспалительного процесса. Так, попадая с вдыхаемым воздухом на слизистую оболочку носа, вирусы проникают в поверхностные клетки, имеющие реснички, и там развиваются в течение 1–3 дней. В норме реснички совершают колебательные движения, благодаря чему и происходит механическое очищение носа от чужеродных агентов, которое предохраняет организм от возможной адгезии и инвазии микроорганизмов. Вирусы, попадая на слизистую оболочку верхних дыхательных путей и репродуцируясь в ее клетках, вызывая альтерацию, резко нарушают ее целостность. Размножение вирусов сопровождается цитопатическим эффектом, степень выраженности которого обусловлена особенностями возбудителя. В слизистой оболочке респираторного тракта при этом развивается воспаление, сопровождающееся резкой вазодилатацией с увеличением проницаемости сосудистой стенки и усиленной экссудацией. Нарастают явления ацидоза, создаются условия для присоединения вторичной бактериальной инфекции, являющейся причиной осложнений острого ринита. При этом, помимо слизистой оболочки носа, может поражаться и слизистая оболочка околоносовых пазух, а также среднего уха.
В норме реснички совершают колебательные движения, благодаря чему и происходит механическое очищение носа от чужеродных агентов, которое предохраняет организм от возможной адгезии и инвазии микроорганизмов. Вирусы, попадая на слизистую оболочку верхних дыхательных путей и репродуцируясь в ее клетках, вызывая альтерацию, резко нарушают ее целостность. Размножение вирусов сопровождается цитопатическим эффектом, степень выраженности которого обусловлена особенностями возбудителя. В слизистой оболочке респираторного тракта при этом развивается воспаление, сопровождающееся резкой вазодилатацией с увеличением проницаемости сосудистой стенки и усиленной экссудацией. Нарастают явления ацидоза, создаются условия для присоединения вторичной бактериальной инфекции, являющейся причиной осложнений острого ринита. При этом, помимо слизистой оболочки носа, может поражаться и слизистая оболочка околоносовых пазух, а также среднего уха.
Первая стадия (сухого раздражения) развивается быстро, длится от нескольких часов до 2 суток. Слизистая оболочка резко бледнеет за счет сужения сосудов, отмечается сухость, жжение в полости носа, многократное чихание. Следом за этим наступает вторая стадия – серозных выделений, которая характеризуется выходом транссудативной жидкости, богатой медиаторами воспалительных реакций, которая в среднем продолжается от 2 до 3 дней. При остром воспалении преобладают экссудативные процессы. Первоначально, на ранних стадиях воспаления, экссудат серозный, затем слизисто–серозный. При этом повышается проницаемость капилляров и развивается отек слизистой оболочки; происходит резкое расширение сосудов, покраснение слизистой и отек носовых раковин. Отмечается затрудненное носовое дыхание, при вирусном инфицировании обильные прозрачные водянистые выделения из носа, снижение обоняния, слезотечение, заложенность ушей и гнусавый оттенок голоса. Слизистая оболочка носа имеет ярко–красный цвет. Начало третьей стадии обусловлено выходом форменных элементов крови в очаг воспаления и соответствует стадии пролиферации воспалительной реакции.
Слизистая оболочка резко бледнеет за счет сужения сосудов, отмечается сухость, жжение в полости носа, многократное чихание. Следом за этим наступает вторая стадия – серозных выделений, которая характеризуется выходом транссудативной жидкости, богатой медиаторами воспалительных реакций, которая в среднем продолжается от 2 до 3 дней. При остром воспалении преобладают экссудативные процессы. Первоначально, на ранних стадиях воспаления, экссудат серозный, затем слизисто–серозный. При этом повышается проницаемость капилляров и развивается отек слизистой оболочки; происходит резкое расширение сосудов, покраснение слизистой и отек носовых раковин. Отмечается затрудненное носовое дыхание, при вирусном инфицировании обильные прозрачные водянистые выделения из носа, снижение обоняния, слезотечение, заложенность ушей и гнусавый оттенок голоса. Слизистая оболочка носа имеет ярко–красный цвет. Начало третьей стадии обусловлено выходом форменных элементов крови в очаг воспаления и соответствует стадии пролиферации воспалительной реакции.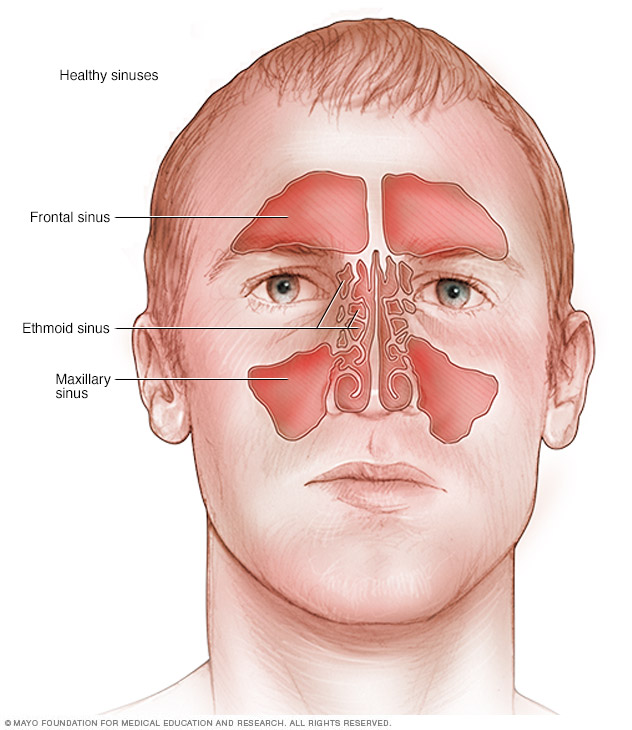 Чаще всего третья стадия характеризуется присоединением бактериальных патогенов, которые в обычных условиях вегетируют на слизистой оболочке верхних дыхательных путей, составляя так называемую транзиторную микрофлору. С присоединением бактериальной инфекции отделяемое из носа становится гнойным, содержащим большое количество лейкоцитов и детрита. Общее состояние пациентов, как правило, при этом улучшается, постепенно восстанавливаются носовое дыхание и обоняние, но выделения из носа приобретают желтый или зеленый цвет и более густую консистенцию. Цвет слизистой оболочки носа постепенно приближается к нормальному, и просвет носовых ходов постепенно расширяется.
Чаще всего третья стадия характеризуется присоединением бактериальных патогенов, которые в обычных условиях вегетируют на слизистой оболочке верхних дыхательных путей, составляя так называемую транзиторную микрофлору. С присоединением бактериальной инфекции отделяемое из носа становится гнойным, содержащим большое количество лейкоцитов и детрита. Общее состояние пациентов, как правило, при этом улучшается, постепенно восстанавливаются носовое дыхание и обоняние, но выделения из носа приобретают желтый или зеленый цвет и более густую консистенцию. Цвет слизистой оболочки носа постепенно приближается к нормальному, и просвет носовых ходов постепенно расширяется.
Весь цикл болезни завершается за 7–10 дней. Отдельные стадии могут быть более или менее выраженными либо полностью отсутствовать, если не наступает вирусного или бактериального инфицирования. В ряде случаев при хорошем иммунитете и быстро начатом лечении выздоровление возможно в течение 2–3 дней; при ослабленном состоянии защитных сил организма и недостаточном лечении ринит может затянуться до 3–4 недель, перейти в хроническую форму или привести к развитию осложнений.
Помимо инфекционных заболеваний, в индустриально развитых странах в настоящее время от 10 до 20% населения страдают острыми аллергическими заболеваниями. Поскольку весь организм представляет собой единое целое, то в случае поражения слизистой оболочки одного органа процесс может легко распространяться на другие органы и ткани. Наблюдая проявление патологии в отдельном органе или системе, необходимо постоянно помнить о возможности распространения процесса и развития различных местных и общих осложнений. Кроме того, в патогенезе воспалительных заболеваний верхних дыхательных путей наряду с местным и общим воздействием возбудителя играют роль сенсибилизация организма и иммунологические сдвиги непосредственно в слизистой оболочке носа и околоносовых пазух.
Слизистая носа является той зоной, которая подвергается воздействию самых разнообразных инородных частиц. Молекулы аллергенов чрезвычайно быстро вызывают аллергическую реакцию, вследствие чего уже через минуту после проникновения аллергенов возникают чиханье, зуд в полости носа, ринорея. При аллергическом рините развивающиеся реакции относятся к реакциям немедленного типа. Их механизм состоит в последовательности сменяющих друг друга этапов. Реакция запускается взаимодействием аллергена с аллергическими антителами, относящимися к IgE. Взаимодействие аллергена с IgE происходит на тучных клетках соединительной ткани и базофилах. Затем следует высвобождение биохимических медиаторов из тучных клеток и базофилов. Гистамин является наиболее важным веществом, которое высвобождается из медиаторных клеток при аллергической патологии носа. Он оказывает разнообразное действие. Во–первых, прямое действие на клеточные гистаминовые рецепторы, что является основной причиной отека и заложенности носа. Во–вторых, гистамин оказывает непрямое рефлекторное действие, что приводит к чиханию. В–третьих, гистамин вызывает усиление проницаемости эпителия и гиперсекрецию. Все эти факторы в совокупности приводят к выраженному отеку слизистой оболочки и блокированию соустий пазух носа и слуховой трубы.
При аллергическом рините развивающиеся реакции относятся к реакциям немедленного типа. Их механизм состоит в последовательности сменяющих друг друга этапов. Реакция запускается взаимодействием аллергена с аллергическими антителами, относящимися к IgE. Взаимодействие аллергена с IgE происходит на тучных клетках соединительной ткани и базофилах. Затем следует высвобождение биохимических медиаторов из тучных клеток и базофилов. Гистамин является наиболее важным веществом, которое высвобождается из медиаторных клеток при аллергической патологии носа. Он оказывает разнообразное действие. Во–первых, прямое действие на клеточные гистаминовые рецепторы, что является основной причиной отека и заложенности носа. Во–вторых, гистамин оказывает непрямое рефлекторное действие, что приводит к чиханию. В–третьих, гистамин вызывает усиление проницаемости эпителия и гиперсекрецию. Все эти факторы в совокупности приводят к выраженному отеку слизистой оболочки и блокированию соустий пазух носа и слуховой трубы.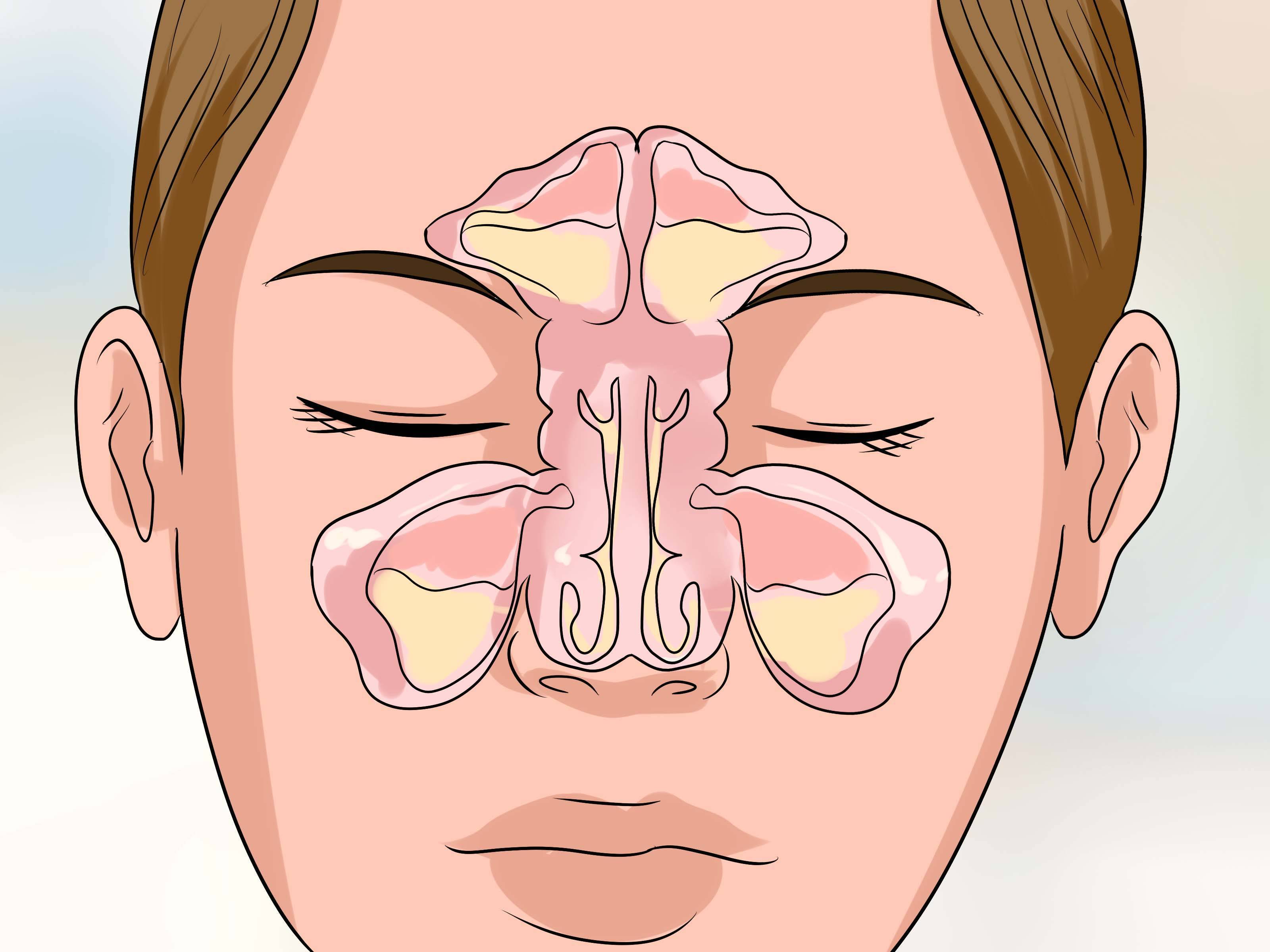 Возникают необходимые предпосылки для развития уже инфекционного патологического процесса в ЛОР–органах.
Возникают необходимые предпосылки для развития уже инфекционного патологического процесса в ЛОР–органах.
В качестве других этиологических факторов поражения слизистой оболочки могут выступать также выхлопные газы, химические и пылевые раздражители, табакокурение, неблагоприятные метеорологические условия. Нежная эпителиальная ткань наиболее подвержена неблагоприятному влиянию экологических факторов. В городе, непосредственно у поверхности земли, обнаруживается наибольшая концентрация всех видов ксенобиотиков – свободно–радикальные соединения, канцерогены, соли тяжелых металлов, все виды аллергенов, ну и, конечно, патогенные микроорганизмы. Слизистая оболочка носа, полости рта и глотки находится в постоянном контакте с вдыхаемым воздухом и таким образом подвергается воздействию вредных факторов внешней среды, что приводит к ее отеку. В любом случае возникают условия, при которых слизистая носа легко инфицируется, реагируя появлением значительного отека.
В терапии острого ринита главная роль отводится назальным деконгестантам. Назальными деконгестантами (от congestion – застой) называют группу препаратов, вызывающих вазоконстрикцию сосудов слизистой оболочки полости носа. Являясь a–адреномиметиками, назальные деконгестанты вызывают стимуляцию адренергических рецепторов гладкой мускулатуры сосудистой стенки с развитием обратимого спазма. Регуляция носового сопротивления обеспечивается собственной вегетативной иннервацией анатомических структур полости носа. В зависимости от параметров вдыхаемого воздуха (температуры, влажности) вегетативные механизмы регулируют кровенаполнение сосудов слизистой оболочки полости носа и кавернозных тел носовых раковин, а также количество и физико–химические свойства секретируемой слизи. Так, известно, что парасимпатическая стимуляция вызывает вазодилатацию и увеличение кровенаполнения слизистой оболочки, с увеличением количества и уменьшением вязкости слизи. И, наоборот, при симпатической стимуляции развивается вазоконстрикция и уменьшение кровенаполнения слизистой оболочки.
Назальными деконгестантами (от congestion – застой) называют группу препаратов, вызывающих вазоконстрикцию сосудов слизистой оболочки полости носа. Являясь a–адреномиметиками, назальные деконгестанты вызывают стимуляцию адренергических рецепторов гладкой мускулатуры сосудистой стенки с развитием обратимого спазма. Регуляция носового сопротивления обеспечивается собственной вегетативной иннервацией анатомических структур полости носа. В зависимости от параметров вдыхаемого воздуха (температуры, влажности) вегетативные механизмы регулируют кровенаполнение сосудов слизистой оболочки полости носа и кавернозных тел носовых раковин, а также количество и физико–химические свойства секретируемой слизи. Так, известно, что парасимпатическая стимуляция вызывает вазодилатацию и увеличение кровенаполнения слизистой оболочки, с увеличением количества и уменьшением вязкости слизи. И, наоборот, при симпатической стимуляции развивается вазоконстрикция и уменьшение кровенаполнения слизистой оболочки.
Несмотря на разницу патогенетических механизмов упомянутых явлений, общим для них является симптоматическая терапия назальными деконгестантами. Назальные деконгестанты быстро и эффективно ликвидируют симптомы заложенности носа и ринореи, чем обусловлена их высокая популярность у населения. Большинство деконгестантов продаются в отделах безрецептурного отпуска, и многие больные применяют их самостоятельно, без предварительной консультации с врачом. Именно с этим связано большое количество осложнений и предубеждение специалистов к этой группе препаратов. Важно помнить, что большинство вазоконстрикторов не рекомендуется применять длительными курсами, более 7 дней подряд. Не следует превышать указанные в аннотации дозы, особенно это касается препаратов в форме носовых капель, трудно поддающихся дозировке.
Назальные деконгестанты быстро и эффективно ликвидируют симптомы заложенности носа и ринореи, чем обусловлена их высокая популярность у населения. Большинство деконгестантов продаются в отделах безрецептурного отпуска, и многие больные применяют их самостоятельно, без предварительной консультации с врачом. Именно с этим связано большое количество осложнений и предубеждение специалистов к этой группе препаратов. Важно помнить, что большинство вазоконстрикторов не рекомендуется применять длительными курсами, более 7 дней подряд. Не следует превышать указанные в аннотации дозы, особенно это касается препаратов в форме носовых капель, трудно поддающихся дозировке.
В настоящее время на отечественном рынке лекарств данная группа препаратов представлена очень широко, и зачастую пациентам очень не легко сделать выбор между ними. Одним из таких препаратов является достаточно известный и хорошо зарекомендовавший себя топический вазоконстриктор Отривин, который отличается по своим свойствам от других a–адреномиметиков. Отривин представляет собой лекарственную форму ксилометазолина с увлажняющими компонентами.
Отривин представляет собой лекарственную форму ксилометазолина с увлажняющими компонентами.
Отривин содержит сорбитол, который используется в фармацевтике и косметике и обладает свойствами увлажнителя, нормализуя уровень жидкости в слизистой, не допуская при этом пересыхания и раздражения и оказывая смягчающее действие на слизистую оболочку, а также метилгидроксипропилцеллюлозу, повышающую увлажняющий эффект за счет усиления вязкости раствора.
Преимуществом препарата Отривин является высокая эффективность, которая позволяет активно снимать заложенность носа за счет сужения кровеносных сосудов слизистой, не раздражая ее и не нарушая функцию реснитчатого эпителия носоглотки. У него продолжительное (до 12 часов) действие, и его можно применять до 2–х недель при хроническом или затянувшемся насморке. Таким образом, препарат оказывает уникальное пролонгированное вазоконстрикторное воздействие.
Совсем недавно на аптечных прилавках появился принципиально новый препарат – Отривин Море, основным преимуществом которого является сам его состав. Средство представляет собой изотонический раствор, состоящий из океанической воды из Бретани, добываемой в экологически чистом районе Атлантического океана, обогащенной натуральными микроэлементами и минералами, что обеспечивает максимально бережный и физиологичный уход за полостью носа. Благодаря такому составу препарат Отривин Море идеально подходит для защиты слизистой оболочки носа от неблагоприятных условий города, а также для облегчения носового дыхания во время болезни. Отривин Море обеспечивает быструю элиминацию возбудителей и аллергенов, то есть многократно снижает их концентрацию и способствует механическому очищению поверхности слизистой оболочки носа. Помимо этого, Отривин Море стимулирует клетки мерцательного эпителия, способствует нормализации выработки слизи и ее разжижению, а также повышает местный иммунитет. Важным преимуществом препарата является отсутствие какого–либо системного действия на организм пациента, что крайне важно для людей, страдающих различными соматическими заболеваниями и опасающихся приема традиционных топических вазоконстрикторов из-за риска развития побочных эффектов.
Средство представляет собой изотонический раствор, состоящий из океанической воды из Бретани, добываемой в экологически чистом районе Атлантического океана, обогащенной натуральными микроэлементами и минералами, что обеспечивает максимально бережный и физиологичный уход за полостью носа. Благодаря такому составу препарат Отривин Море идеально подходит для защиты слизистой оболочки носа от неблагоприятных условий города, а также для облегчения носового дыхания во время болезни. Отривин Море обеспечивает быструю элиминацию возбудителей и аллергенов, то есть многократно снижает их концентрацию и способствует механическому очищению поверхности слизистой оболочки носа. Помимо этого, Отривин Море стимулирует клетки мерцательного эпителия, способствует нормализации выработки слизи и ее разжижению, а также повышает местный иммунитет. Важным преимуществом препарата является отсутствие какого–либо системного действия на организм пациента, что крайне важно для людей, страдающих различными соматическими заболеваниями и опасающихся приема традиционных топических вазоконстрикторов из-за риска развития побочных эффектов.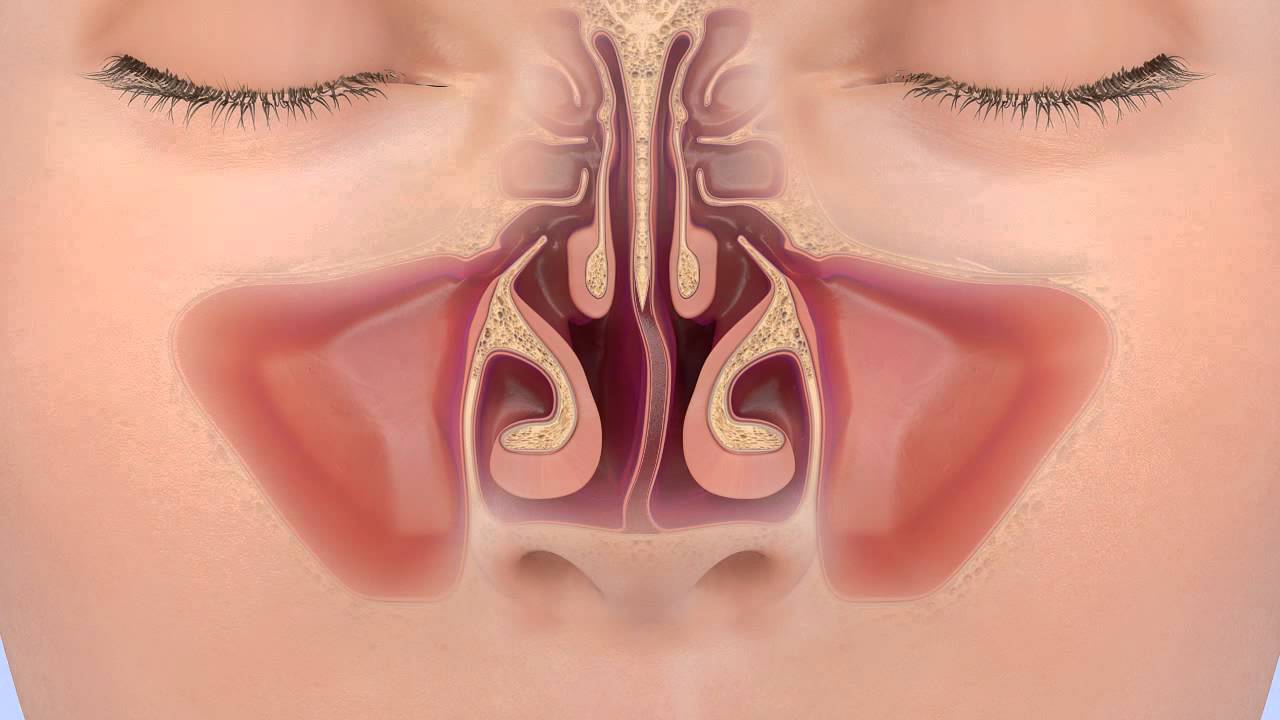 Кроме того, у пациента появляется возможность снизить дозировку других лекарственных средств, применяемых для комплексного лечения, и ускорить выздоровление.
Кроме того, у пациента появляется возможность снизить дозировку других лекарственных средств, применяемых для комплексного лечения, и ускорить выздоровление.
Отривин Море можно использовать как в профилактических и лечебных целях, так и для ежедневной гигиены полости носа. Новинка не содержит консервантов и дополнительных химических ингредиентов. Основными показаниями для назначения препарата являются острый ринит (включая аллергический) и заложенность носа. При насморке и аллергии Отривин Море облегчает дыхание, деликатно механически очищая носовые ходы, а также оказывает определенное антибактериальное воздействие. Кроме того, средство можно использовать для гигиены полости носа перед применением других лекарственных препаратов. В целях профилактики возможно использование препарата Отривин Море в период эпидемий различных вирусных заболеваний, препятствуя развитию различных форм инфекционного процесса на слизистой носа. Препарат также может применяться с целью гигиены полости носа, эффективно очищая слизистую носа и бережно увлажняя ее.
Не секрет, что многие назальные препараты вызывают дискомфортные ощущения при их приеме, что связано с раздражением слизистой оболочки полости носа. Отривин Море лишен данного побочного эффекта. Промывая полость носа, препарат удаляет пыль, бактерии и секрет и предотвращает ее пересыхание, тем самым оберегая от раздражающего воздействия внешних факторов, что особенно важно людям, работающим в помещениях с чрезмерно сухим воздухом (например, там где установлены кондиционеры или возле нагревательных приборов), которым не понаслышке знакомо неприятное ощущение в полости носа.
Большое значение имеет форма выпуска препарата. При использовании носовых капель большая часть введенного раствора стекает по дну полости носа в глотку. В этом случае не достигается необходимый лечебный эффект. В этом плане намного более выгодным выглядит назначение дозированных аэрозолей. Уникальной особенностью препарата Отривин Море является выпуск в форме назального спрея, оснащенного уникальным анатомическим наконечником. Изогнутая форма насадки позволяет равномерно и аккуратно орошать слизистую носа и достигать даже ее самых труднодоступных участков. Благодаря такой конструкции средство увлажняет полость носа и тщательно очищает ее, обеспечивая комфортное дыхание в течение всего дня. К преимуществам спрея относят также равномерное орошение слизистой носа, возможность достигать самых верхних участков носовой полости, экономичность.
Изогнутая форма насадки позволяет равномерно и аккуратно орошать слизистую носа и достигать даже ее самых труднодоступных участков. Благодаря такой конструкции средство увлажняет полость носа и тщательно очищает ее, обеспечивая комфортное дыхание в течение всего дня. К преимуществам спрея относят также равномерное орошение слизистой носа, возможность достигать самых верхних участков носовой полости, экономичность.
Все вышесказанное позволяет утверждать, что препарат Отривин Море является надежным средством, очищающим слизистую оболочку носа у взрослых и детей, восстанавливая ее физиологическую функцию не вызывая при этом ее сухости и обладая стойким длительным эффектом, предотвращая тем самым развитие грозных осложнений и одновременно бережно воздействуя на ее структурные компоненты.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам
Вазомоторный ринит
Вазомоторный ринит – это заболевание слизистой оболочки носа, которое возникает вследствие нарушения тонуса кровеносных сосудов носовой полости и характеризуется частой или постоянной заложенностью носа и насморком.
Как возникает вазомоторный ринит?
В результате воздействия одного из предрасполагающих факторов происходит изменение регуляции тонуса сосудов слизистой оболочки носа. Вследствие этого венозные сплетения носовых раковин расширяются, что приводит к отёку слизистой оболочки носа, нарушению работы слизистых желез и обонятельного эпителия, повреждению реснитчатого мерцательного эпителия.
Какие факторы чаще всего способствуют развитию вазомоторного ринита?
Предрасполагающих факторов для развития вазомоторного ринита огромное множество, и с некоторыми из них мы встречаемся каждый день. Однако учёные ещё не выяснили, почему одни страдают таким заболеванием, как вазомоторный ринит, а другие – нет.
Самым частым пусковым механизмом развития вазомоторного ринита является вирусная инфекция.
Также многие учёные на лидирующие места среди причин вазомоторного ринита ставят загрязнённый или некачественный вдыхаемый воздух (горячий или холодный, сухой или влажный, воздух с примесями ядовитых газов, курение, высокий уровень пыли, резкая смена погоды или климата).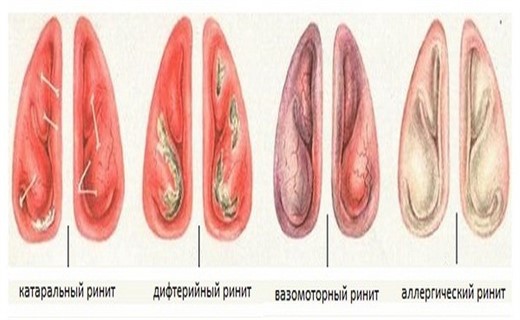
Бесконтрольное и продолжительное использование сосудосуживающих капель в нос (нафтизин, нафазолин, оксиметазолин, ксилометазолин и другие) – также одна из самых частых причин развития вазомоторного ринита. Дело в том, что при длительном использовании таких капель угнетается выработка собственных сосудосуживающих веществ, что приводит к тому, что сосуды слизистой оболочки носа постоянно находятся в расширенном состоянии, способствуя возникновению так называемой «нафтизиновой зависимости», что также является вазомоторным ринитом.
Гормональные изменения в организме во время физиологических (беременность, менструация, подростковый возраст у девочек и т.д.) или патологических процессов (заболевания гипоталамуса, надпочечников или других эндокринных органов, участвующих в продукции гормонов, влияющих на регуляцию тонуса сосудов), которые связаны с повышением уровня эстрогенов – женских половых гормонов, приводит к возникновению вазомоторного ринита.
Искривление носовой перегородки, аденоидные вегетации, другие анатомические особенности или дефекты мешают нормальной аэрации (прохождению воздуха в носовой полости) и/или сдавливают сосуды слизистой носа, что приводит к венозному застою, нарушая местную регуляцию тонуса сосудов.
Аллергические заболевания также способствуют развитию аллергического вазомоторного ринита. Механизм развития вазомоторного ринита при аллергии заключается в повышении проницаемости сосудов носовой полости, как следствие – отек слизистой оболочки носа.
Постоянный приём нестероидных противовоспалительных средств (ибупрофен, нимесулид, аспирин и другие), а также бета-блокаторов (средств для понижения артериального давления), способствует повышению объёма циркулирующей крови и расширению сосудов носа, что нарушает регуляцию тонуса сосудов носовой полости.
Вегето-сосудистая дистония и артериальная гипертензия – заболевания сосудов, которые сопровождаются повышением или понижением артериального давления, связанные с нарушением работы вегетативной нервной системы. Под действием аномальной работы нейрогенного фактора регуляции сосудов происходит сужение или расширение артерий и расширение венозных сплетений, как результат – вазомоторный ринит.
Какие симптомы вазомоторного ринита?
Вазомоторный ринит – это хроническое заболевание, которое может проявляться постоянно или периодически.
Так что же обычно беспокоит пациентов с вазомоторным ринитом?
Основные жалобы при вазомоторном рините – затруднение носового дыхания, сухость и зуд в носу, выделения из носа, нарушение обоняния. В связи с нарушением носового дыхания учащаются такие симптомы, как общая слабость, повышенная утомляемость, ухудшение памяти, головная боль, нарушение сна, потеря аппетита.
Что делать с вазомоторным ринитом?
Для уточнения диагноза, причины возникновения и определения тактики лечения прежде всего необходимо обратиться к лор-врачу.
Когда выставлен диагноз вазомоторный ринит, необходимо определиться с тактикой лечения. Комплекс лечебных мероприятий определяется индивидуально в зависимости от стадии и формы заболевания, возраста пациента и наличия сопутствующих заболеваний.
В первую очередь необходимо устранить факторы, которые скорее всего вызывают вазомоторный ринит, если это возможно. К сожалению, в большинстве случаев это выполнить сложно или даже невозможно.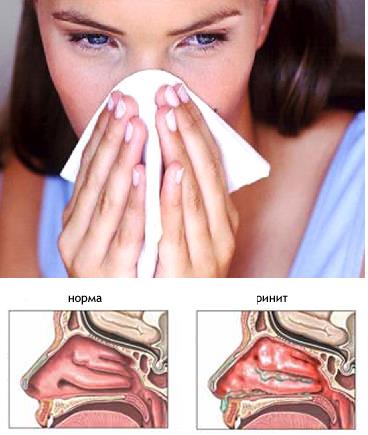 Конечно, мы не можем улучшить состав воздуха, заставить окружающих прекратить пользоваться духами или курить, полностью избавиться от домашней пыли. Да и беременность и менструация – это нормальное состояние женщин. Но мы можем увлажнять воздух в помещении, проветривать комнаты перед сном, проводить регулярные влажные уборки дома, вовремя и правильно лечить вегетососудистую дистонию и другие сопутствующие заболевания, контролировать артериальное давление, вместе с терапевтом подобрать лекарственные препараты, которые не будут «мешать» нормальному носовому дыханию. А если вазомоторный ринит обостряется из-за неблагоприятных условий работы, можно усилить индивидуальные средства защиты от аллергенов или других факторов или изменить условия работы.
Конечно, мы не можем улучшить состав воздуха, заставить окружающих прекратить пользоваться духами или курить, полностью избавиться от домашней пыли. Да и беременность и менструация – это нормальное состояние женщин. Но мы можем увлажнять воздух в помещении, проветривать комнаты перед сном, проводить регулярные влажные уборки дома, вовремя и правильно лечить вегетососудистую дистонию и другие сопутствующие заболевания, контролировать артериальное давление, вместе с терапевтом подобрать лекарственные препараты, которые не будут «мешать» нормальному носовому дыханию. А если вазомоторный ринит обостряется из-за неблагоприятных условий работы, можно усилить индивидуальные средства защиты от аллергенов или других факторов или изменить условия работы.
Как правило, лечение вазомоторного ринита начинают консервативно. Лор-врач индивидуально подбирает препараты для лечения, а также физиотерапевтические процедуры.
В случае отсутствия эффекта от консервативной терапии, решается вопрос о хирургическом лечении вазомоторного ринита.
Лор-отделение 11 городской клинической больницы предлагает обследование и лечение пациентов с вазомоторным ринитом.
Обследование пациентов с вазомоторным ринитом:
- Консультация лор-врача;
- Полный спектр необходимого обследования;
- Консультации врачей смежных специальностей при необходимости;
- Определение тактики лечения и профилактики вазомоторного ринита.
Хирургическое лечение пациентов с вазомоторным ринитом:
Монополярная высокочастотная коагуляция носовых раковин – прижигание сосудов нижних носовых раковин, при котором раковины уменьшаются в размерах, теряют способность к отёку и набуханию. Под местным обезболиванием (как при стоматологических вмешательствах) в носовую раковину вводится тонкий электрод, в течение 10-30 секунд осуществляется воздействие на мягкие ткани раковин, после чего электрод удаляется.
Лазерная вазотомия диодным лазером Mediola Compact – одна из самых щадящих и результативных методик лечения вазомоторного ринита, при которой прижигаются подслизистые сосуды носовых раковин, что даёт возможность убрать отёчность и восстановить дыхание. Вмешательство проводится под местным обезболиванием. Выполняется 3 способами:
Вмешательство проводится под местным обезболиванием. Выполняется 3 способами:
- лазер вводится внутрь раковины, осуществляется воздействие на мягкие ткани раковин, после чего удаляется;
- лазером выполняются «насечки» на слизистой оболочке носовой раковины;
- бесконтактный способ – показан для пожилых пациентов, пациентов с заболеваниями сердечно-сосудистой системы.
Лазерная вазотомия характеризуется малой инвазивностью и травматичностью процедуры, также она обладает стабильным результатом (у многих пациентов рецидивы не происходят годами). Кроме того, при проведении операции по лазерной вазотомии тампонада носовой полости не нужна, что также оказывает хорошее воздействие на общее состояние пациента и может предупредить развитие синехий полости носа позже.
Конхотомия – радикальное удаление нижних носовых раковин. Проводится под местным или общим обезболиванием.
Септопластика – операция по выравниванию носовой перегородки часто сочетается с выполнением конховазотомии.
Эффективные способы снятия отека слизистой носа в зависимости от его причины | Все о ЛОР заболеваниях
Отекание слизистой носа может появляться у взрослого и у ребенка. Обычно отек становится осложнением при неправильном лечении ринита, гайморита или аллергической реакции. В связи с этим вопрос, как снять отек слизистой носа, остается актуальным среди пациентов. Состояние всегда сопровождается заложенностью, сухостью и жжением, ринитом. Терапия может проводиться только под наблюдением доктора и после диагностики точной причины, спровоцировавшей проблему. Самостоятельные меры могут вызвать необратимые осложнения.
Этиология
Причины формирования отекания слизистой оболочки носовой полости обширные. Ответ на этот вопрос интересует многих людей. Нарушение проявляется не только под влиянием простудного заболевания. Чтоб понять, как снять отек слизистой носа, потребуется сначала разобраться в этиологии патологического состояния. К основным причинам отека в носу относятся:
- инфицирование слизистой носа и пазух вирусами или бактериями, после чего ухудшается иммунитет, нарушается работа эпителиальной ткани и в носоглотке образуется очаг воспаления;
- аллергический насморк – после проникновения аллергена в пути дыхания иммунитет активизируется и начинает выталкивать вещества посредством выработки соплей – это правильная реакция защиты организма;
- врожденная патология – например, искривление перегородки в носу или слишком узкие проходы;
- травмы полости носа и попадание в нос инородных предметов провоцируют, что сильно распухает слизистая – это единственная причина, когда отечность не сопровождается насморком;
- беременность – женщины в положении часто жалуются на заложенность под влиянием гормональной перестройки в организме;
- активный рост аденоидов или образование полипов в носу;
- раздражение, связанное с вдыханием дыма от сигарет.

Самой частой причиной, по которой опухает в носу, является переохлаждение. Мерцательный эпителий может замедлить свою защиту, так как и общие реакции иммунитета тоже сокращаются. Достаточно просто переохладить горло или ноги – почти всегда возникает респираторное поражение, которое в случае отсутствия медицинской помощи может преобразовываться в опасные хронические формы.
Недостаток описанного состояния – блок канала дыхания. Это не дает тканям мозга нормально в достаточном объеме насыщаться кислородом. Так прогрессирует гипоксия – пациент жалуется на частую головную боль, слабость, зевоту, постоянное желание спать, общее ухудшение самочувствия. Также проявляются и другие опасные последствия респираторной инфекции:
- изменение структуры носовой перегородки;
- образование полипов или увеличение аденоидов;
- формирование грыжи в некоторых отделах головного мозга.
Одним из самых опасных является аллергический отек носа. Такое нарушение может угрожать жизни взрослых и детей. Реакция увеличение плотности слизистой развивается сразу после контакта с аллергеном. Обширность поражения может отличаться в зависимости от индивидуальных особенностей организма пациента. Данное состояние требует неотложной врачебной помощи, чтобы спасти жизнь человека.
Дополнительная симптоматика
Отек носа сопровождается и другими патологическими симптомами – это ухудшение носового дыхания, постоянный дискомфорт, покраснение слизистой. При отекании полости носа во сне человек начинает сильно храпеть.
Дополнительные симптомы отека соответствуют конкретному заболеванию:
- При вирусном поражении вместе с отеканием увеличивается температура тела, появляются выделения, головная боль, ломота в теле, откашливание и слезотечение. Иногда нос закладывает настолько, что получается дышать только ртом. Обоняние может полностью утрачиваться.
- При бактериальном синусите отек дополняется тяжестью травмированной пазухи, нарушается общее самочувствие, возникает быстрое утомление, не проходит раздражительность. Слизь, продуцируемая в носу, содержит примесь гноя, может быть зелено-желтого оттенка с неприятным запахом и кровяными прожилками.
- Ринит аллергической природы – проявляется отеком с частыми чиханьями и обильным отделением слизи.
- Операция на воздухоносных путях – сразу после ее завершения осложняется циркуляция крови, поэтому дыхание восстанавливается не сразу, отек спадает постепенно.
- Посттравматический отек – проявляется болями в зоне лица, опуханием лица, носовыми кровотечениями и синяками.
Методы купирования отека
Можно длительное время стараться самостоятельно преодолеть проблему при помощи сосудосуживающих капель. Но это только ухудшит состояние, сделает отек хроническим, его будет очень трудно вылечить даже более сильными и современными средствами. Да, сосудосуживающие капли помогают быстро избавиться от отечности, но только на время. Кроме того, они вызывают привыкание, и со временем без их использования облегчить дыхание никакими другими средствами не получится. При резком отказе от препаратов отек будет сохраняться даже в случае полного устранения влияния изначальной причины проблемы.
Снимать отек сосудосуживающими каплями можно только в течение недели. По этой причине лучше сначала посоветоваться с отоларингологом, который назначит эффективное лечение без вреда для здоровья.
Лечение отека слизистой носа должно быть комплексным. Методы коррекции выбирает врач. Стандартная схема того, как снять отек носа, спровоцированного вирусами и патогенными бактериями, включает такие этапы:
- Курсом на 5 дней назначаются сосудосуживающие капли. Использование таких лекарств дольше недели запрещено, иначе возникает прогрессирующая атрофия слизистой поверхности полости носа, приводящая к необратимым последствиям.
- Применение спреев, капель с антисептиками и антибактериальными компонентами.
- Орошение полости носа глюкокортикостероидами.
- Промывание аптечными растворами морской воды или самым простым физиологическим раствором.
- Перед сном делать горячие ванночки для ног.
- Прием мочегонных лекарств, но по указанию врача и с точным соблюдением доз и сроков.
- Организация ингаляций с минеральной водой и эфирными маслами.
- Втирание в область вокруг носа специальных мазей, типа Доктор МОМ.
В случае аллергического отека требуется помощь гормональных капель, прием антигистаминных средств, а также проведение частых промываний полости носа.
Медикаментозное воздействие
В первую очередь специалист назначает подходящие сосудосуживающие капли, строго курсом не больше 7 дней, чтобы не спровоцировать привыкание и зависимость. К таким средствам относятся:
- Називин;
- Тизин;
- Нафтизин;
- Санорин и т.д.
Эффективно применять при отеке в носу фитопрепараты. Они безвредны, их разрешено использовать детям. К таким средствам относится Синупрет и Пиносол.
При выявлении серьезных нарушений слизистой требуется использование гормональных капель. Также хорошо купируют отек слизистой носа независимо от причин появления антигистаминные таблетки – Тавегил, Супрастин и т.п.
Если болезнь осложняется, то назначаются другие более сильные лекарственные средства:
- Цетиризин;
- Фексофенадин.
Указанные препараты могут выпускаться в таблетках или спреях. Также по особым показаниям доктор назначает специальные уколы.
Для детей самыми лучшими и доступными средствами от отеков являются растворы для промывания с морской водой:
- Аквамарис;
- Аквалор;
- физиологический раствор.
При бактериальной инфекции врачи назначают Биопарокс, Изофру или Полидекс.
Дезинфекция и промывания
Инфекционный отек носа хорошо купируется раствор ромашки или соли. Он способствует вымыванию слизи, очищает пазухи, уменьшает воспаление и оказывает дезинфицирующее действие на дыхательные пути.
Теплый раствор втягивается поочередно каждой ноздрей, также его можно осторожно вводить шприцем или небольшой грушей. Проводить процедуру 5 – 10 минут в такой последовательности:
- Человек наклоняется над раковиной, поворачивая голову, чтобы одна щека была направлена к полу, другая – к потолку.
- В верхнюю ноздрю вставляется наконечник груши.
- Жидкость медленно выдавливается, не втягивая, чтобы не допустить попадания в бронхи и горло.
- Раствор будет выливаться через нижнюю ноздрю.
- После окончания процедуры требуется высморкаться, чтобы до конца очистить пазухи от жидкости.
На основе соли можно приготовить противомикробное увлажняющее средство. Можно взять обычную, йодированную или морскую соль, но без добавок. На стакан теплой воды насыпать 30 г соли и хорошо перемешать до полного растворения.
Средство на лекарственных травах помогает успокоить раздражение и обеззараживает слизистые. Лекарство можно смешать из ромашки, эвкалипта, календулы и шалфея. Также хорошо действует череда и зверобой. Требуется 500 мл воды довести до кипения, добавить 3 большие ложки сушеных трав и накрыть кастрюлю крышкой. Снять с огня следует спустя 10 минут, процедить, чтобы частички трав не попали в пазухи и не травмировали их.
Также промывать можно раствором на основе Фурацилина. Готовят средство так: 2 растолченные таблетки размешать в 2 стаканах кипяченой теплой воды. Все тщательно перемешать, процедить через марлю, лучше всего сложить ее 4 слоя, чтобы частички порошка не попали на слизистую.
При бактериальном рините носовые проходы промываются антисептиками, например, Мирамистином или более дешевым аналогом Хлоргексидином.
Процедуры ингаляций
Ингаляции следует применять при инфицировании микробы и с большой осторожностью при аллергическом насморке и отеке. Слишком горячий пар только расширит сосуды и еще больше осложнит процесс дыхания.
Рекомендуется проводить процедуры при помощи специального прибора – небулайзера. Он расщепляет препарат на микрочастицы, которые легко проникают в пораженную слизистую. В небулайзер можно заливать такие лекарственные растворы:
- гормональный – Будесонид;
- антигистаминный – Кромогексал;
- раствор с морской солью.
Ингаляция облегчит отек спустя несколько минут. Это эффективный и максимально быстрый метод облегчения дыхания при отекании.
Методы народной медицины
К народным рецептам, которые способствуют тому, чтобы нос не отекал, относятся:
- Сок лимона, разведенный в кипяченой воде. Его втягивают носом, сразу выпуская обратно. Процедуру следует повторять несколько раз за сутки, пока не будет достигнут положительный результат. Можно также в разведенном соке смочить ватные тампоны, ввести их в ноздри на пару минут. Это позволит убить патогенные микробы, уменьшить отечность и укрепить сосудистые стенки.
- Перед сном можно намазать йодом ступни, надеть шерстяные носки сверху.
- Ингаляции с хреном. Овощ измельчается на терке или блендером, затем помещается в банку и закрывается крышкой на 20 минут. Затем крышку нужно открыть и сделать несколько вдохов парами.
- Вдыхание паров смеси чеснока с луком аналогично предшествующему способу с хреном. Средство поможет убрать отек, произведет противовоспалительный эффект, заживит воспаления.
Что делать при отеке носа во время беременности
Купировать отекание, воспаление и нормализовать носовое дыхание помогают солевые растворы, купленные в аптеке – Маример, Аквамарис, Хьюмер, или приготовленные в домашних условиях. Также показано промывание носовой полости ромашковым раствором, закапывание соком картофеля. Сосудосуживающие или антигистаминные капли может назначить только специалист по строгим показаниям, так как эти средства могут навредить здоровью будущего ребенка.
Профилактика
Предотвратить отечность и воспаление можно при соблюдении некоторых правил:
- поддержание температурного режима в комнате – не выше 23 градусов;
- поддержание влажности на уровне не меньше 60%;
- всегда одеваться по погоде, чтобы избежать переохлаждения;
- ограничить возможный контакт с аллергенами у людей, склонных к гиперчувствительности – это духи, пыль, средства бытовой химии;
- вести активный здоровый образ жизни, заниматься плаванием, бегом, часто гулять и по возможности не перетруждаться.
Чтобы предупредить заражение ОРЗ нужно 2 раза в неделю делать гигиеническую процедуру промывания носа со слабым солевым раствором – чайная ложка на 1 л теплой воды.
Отек слизистой в носу – симптом инфекции или воспаления. В соответствии с причинами, чтобы снять заложенность и предупредить сильные отеки требуются сосудосуживающие, антигистаминные, противомикробные капли. Хороший вспомогательный способ – это рецепты народной медицины. Но перед реализацией любого метода нужно получить указание врача, самолечение с высокой вероятностью приведет к осложнениям.
Еще больше полезных статей о ЛОР заболеваниях можете найти на сайте https://lor-uhogorlonos.ru/
Искривление перегородки носа — ЛОР клиника №1
Недавно Староха Александр Владимирович, дал интервью агенству новостей ТВ2, по вопросу: Искривления перегородки носа.
Оригинал статьи:
https://tv2.today/Na-stile/Pochemu-nelzya-dyshat-rtom-mify-ob-iskrivlenii-nosovoy-peregorodki
Что мы делаем, когда нам становится трудно дышать носом? Тянемся за сосудосуживающими каплями или спреем. Пшикнули, капнули – и забыли. Вы уверены, что это просто насморк, а не искривление носовой перегородки? Отчего это происходит и надо ли что-то исправлять? Может ли как-то повлиять нерешенная проблема с носом на здоровье организма в целом? Об этом ТВ2 рассказал профессор, доктор медицинских наук, врач-отоларинголог высшей категории, руководитель центра инновационной оториноларингологии «ЛОР-клиника» Александр Староха.
- Если нос не дышит — дело в насморке. Надо лечить его.
Любое затруднение носового дыхания — это симптом. Поэтому всегда нужно искать заболевание, которое его вызвало. Их может быть множество: вазомоторный или аллергический ринит, полипы, аденоиды, опухоли, инородные тела полости носа и др. Часто причиной затруднения носового дыхания может быть искривление перегородки. В этом случае никакие спреи или капли вас не спасут, а только сформируют привыкание к препарату, что усугубит проблему. Исправит ситуацию и поможет отказаться от сосудосуживающих средств только операция, корректирующая деформацию перегородки.
- Искривление носовой перегородки несет только косметический дефект. На дыхание оно не влияет.
Нет. Искривление носовой перегородки в большинстве случаев влечет нарушение носового дыхания. Это, в свою очередь, приводит к тому, что в кровь и мозг поступает недостаточное количество кислорода, понижается физическая и умственная работоспособность. Часто искривление перегородки вызывает постоянные воспалительные процессы в пазухах носа. Как следствие – симптомы переходят в хроническую форму, человек получает постоянный синусит, хронический ринит, у него нарушается обоняние и сон, могут возникнуть проблемы со слухом, страдает бронхо-легочная и сердечно-сосудистая системы организма.
Затрудненное носовое дыхание препятствует нормальному оттоку крови и лимфы от головного мозга, это приводит к головной боли. У детей, которым трудно дышать носом, возникают проблемы с усидчивостью, концентрацией внимания, они нередко отстают в развитии.
Кроме того, воздух, вдыхаемый нами через рот, не согрет и не очищен полость носа. Вдыхая его, риск заражения респираторными инфекционными заболеваниями возрастает.
- Храп — следствие проблем с носовой перегородкой
Не только. Храп — это комплексная проблема. Храпит 60% населения после 40 лет и 20% общей популяции. Социальными осложнениями у храпящих являются проблемы в семье, общей жизни, в командировках. Опасными для жизни последствиями являются: гиперкоагуляция, гипертензия и вазоспазм, увеличивающие риск тромбоза и эмболии, инсульта и инфаркта, риск автоаварии вследствие дневной сонливости. Храп (ронхопатия) – это звуковой феномен громкостью до 120 дБ (!), производимый на вдохе вибрацией гипертрофированных мягких тканей ротоглотки – мягкого неба и язычка. Причиной для его появления множество: проблемы со стороны мягкого неба, гортани, гортано-глотки. А, может быть, проблема со стороны полости носа — отсутствие свободного носового дыхания.
В норме человек должен дышать носом. Ротовой тип дыхания считается патологическим. Если рот приоткрыт, значит, нос не дышит. Человек привыкает и к этому. И зря. Хроническое ротовое дыхание с детства, меняет форму челюстно-лицевых костей, влияет на голос, сушит слизистые оболочки ротоглотки и в том числе усиливает ночной храп вплоть до апноэ.
Храпеть может и здоровый человек в состоянии алкогольного опьянения, и человек с ожирением. В любом случае, выяснять причину храпа и бороться с ним нужно только с помощью врача-отоларинголога. Никакие прищепки на нос здесь не помогут. Нужно комплексное решение проблемы.
- Искривление носовой перегородки не обязательно исправлять? С этим можно спокойно жить всю жизнь?
Нет. О полноценной здоровой жизни с искривленной перегородкой говорить не приходится. Проблемы, которые она несет: затруднение носового дыхания, возникновение хронического ринита. Насморки — это ведь не только выделения из носа. Это и зуд в носу, и чихание, и отек слизистой, который пациенты называют заложенностью. Все это может привести к привыканию к сосудосуживающим каплям. Использование их больше пяти дней — уже злоупотребление. Происходит парез вазомоторов, сосуды все меньше сокращаются и слизистая оболочка меняется. Это — медикаментозный ринит (или вазомоторный ринит).
Есть много способов лечения ринита. При безуспешном лечении, мы выполняем редукцию носовых раковин, методом радиоволновой вазотомии. Это очень щадящая операция. Специальный инструмент помогает бескровно сократить раковину, носовое дыхание восстанавливается. Следовательно, происходит отказ от капель. Это — операция одного дня.Выполняется под местной анестезией. Через полтора часа после операции больной идет домой, переживает насморк. А через неделю ощущения в носу становятся лучше, с каждым днем эффект усиливается. Происходит стойкое восстановление дыхания. Это самый простой высокоэффективный способ, НО если нет искривления носовой перегородки. Если она есть, нужна более серьезная операция, потому что искривленная перегородка — это провокация. Гребень постепенно внедряется в боковую стенку и от этого возникает отек, назальная обструкция.
- Искривление носовой перегородки у детей не требует лечения или вмешательства
У детей тоже бывает искривление перегородки. Но здесь другое дело. Лицевой скелет окончательно формируется: у женщины — к 18 годам, у мужчины — к 22-24 годам. До этого момента идет и рост перегородки носа. Гребни деформации к этому времени могут увеличиваться, а могут оставаться в том же виде. В связи с этим со временем могут появиться перспективы улучшения носового дыхания.
Но если это такое искривление, которое приводит к стойкому нарушению дыхания, а это значит, что страдают и все другие лор органы, тогда приходится оперировать и детей. Бывает, даже в раннем возрасте. Или вдруг другие обстоятельства: юноша, например, стремится в офицерское училище, связывая своё будущее с авиацией. Кандидата с искривлением носовой перегородки туда не возьмут, как и в любое другое военное училище. Поэтому следует заранее побеспокоиться о хирургическом лечении в подростковом возрасте.
- Гайморит — признак того, что искривлена носовая перегородка.
Не признак, а следствие этого. Гайморит, фронтит, синусит и другие патологии часто являются следствием затруднения носового дыхания. Постоянный отек слизистой, блок естественных отверстий, нарушение дренажа и вентиляции в пазухе приводят к гаймориту. Избавиться от постоянных обострений в этом случае тоже поможет операция по исправлению перегородки.
- Можно самостоятельно выяснить, искривлена ли у человека носовая перегородка.
Нельзя. Выявить это может только врач-отоларинголог с помощью специального оборудования, используя для осмотра полости носа и носоглотки оптические эндоскопы. В нашей клинике видеоэндоскопическое исследование лор органов, является обязательной процедурой при первичном обращении. Пациентам на мониторе демонстрируются выявленные особенности эндоскопической картины.
Когда нужно делать операцию по исправлению носовой перегородки?
Показанием к операции является нарушение функции полости носа и околоносовых пазух, рецидивирующие отиты. Причиной искривления перегородки носа может быть костная или хрящевая деформация. В обоих случаях требуется операция, которая требует качественной эндоскопической оптики, позволяющей хорошо просматривать всю полость носа. Проводится хирургическое вмешательство всегда по показаниям и только после консультации с квалифицированным врачом-отоларингологом.
-Чаще мы оперируем под наркозом, то есть когда пациент находится во сне, — объясняет заслуженный врач России, доктор медицинских наук, профессор Староха Александр Владимирович, — это позволяет одномоментно решить все имеющиеся проблемы: исправить носовую перегородку, удалить полипы и кисты из околоносовых пазух, выполнив полисинусотомию. Одновременно произвести реконструкцию глотки при наличии храпа и/или удалить аденоиды. Используемая и разработанная нами технология функциональной эндоскопической ринохирургии не требует госпитализации больного. Уже через 4-5 часов пациент покидает клинику, чтобы продолжить со следующего дня лечение здесь же в условиях дневного стационара в амбулаторном режиме. Период восстановления после хирургического вмешательства зависит от серьезности проблемы и сложности операции. Обычно 1-2 недели пациент имеет лист нетрудоспособности.
Что такое синуситы? Лечение синуситов
Среда,
27
Сентября
2017
Ежегодно с наступлением осени врачи отмечают сезонную вспышку не только острых респираторных заболеваний, но и лор-заболеваний. Связано это с ослаблением иммунитета в данный период года, вследствие чего инфекция легко проникает в придаточные пазухи носа и там вызывает воспаление. Такой процесс называется синуситом.
Синусит
– воспалительный процесс в одной или нескольких придаточных пазухах носа. Синуситы диагностируются у 0,02% взрослого населения; у детей инфекции верхних дыхательных путей осложняются развитием синусита в 0,5% случаев. В отоларингологии к синуситам относятся воспаления: верхнечелюстной пазухи – гайморит, лобных пазух – фронтит, клиновидной пазухи – сфеноидит, лабиринта решётчатой кости – этмоидит. По течению выделяют острый и хронический синуситы. Отмечается повышенная температура, головная боль, заложенность и гнойные выделения из носа, отёк лица в зоне воспалённой пазухи. При отсутствии лечения развиваются серьёзные осложнения: воспаление зрительного нерва и оболочек глаза, остеомиелит, абсцесс мозга, менингит.
Причины развития синуситов
Носовая полость сообщается с семью придаточными (параназальными) пазухами: двумя лобными, двумя верхнечелюстными, двумя решетчатыми и одной клиновидной. Пазухи соединены с носовой полостью узкими ходами. Через эти ходы (естественные соустья) осуществляется постоянное дренирование (очищение) пазух. Если пазухи по какой-то причине перестают очищаться, в них застаивается секрет и создаются благоприятные условия для развития синусита.
Соустья носовых пазух могут блокироваться (закрываться или сужаться) при различных деформациях внутриносовых структур (хронические риниты, искривление носовой перегородки, аномалии строения решетчатого лабиринта и носовых раковин, полипы, инородные тела).
Вирусная инфекция является ещё одним фактором риска возникновения синуситов. В результате воспаления слизистая оболочка придаточных пазух и носовой полости отекает. Слизистые железы начинают вырабатывать большое количество секрета. Соустья пазух ещё больше сужаются из-за отёка слизистой и забиваются густым патологическим секретом.
Нарушение вентиляции, застой отделяемого и дефицит кислорода в тканях пазух становятся толчком для интенсивного развития условно-патогенной флоры. К вирусной инфекции присоединяется бактериальная.
Степень выраженности проявлений синусита зависит от вирулентности вызывавших воспаление микробов. Широкое применение антибиотиков приводит к тому, что бактериальная флора, ставшая причиной развития синусита, нередко отличается повышенной резистентностью (устойчивостью) к большинству антибиотиков.
В последние годы синуситы все чаще вызываются грибками. Причина этой тенденции также кроется в неоправданном использовании антибиотикотерапиии, которая отрицательно влияет на состояние иммунной системы, нарушает нормальный состав микрофлоры и создаёт благоприятные условия для развития микозной (грибковой) инфекции.
Синуситы на начальной стадии не обязательно провоцируются микробами. Отёк слизистой оболочки, приводящий к закрытию соустий околоносовых пазух, может быть вызван вдыханием холодного воздуха и ряда химических веществ. Однако, самой частой причиной развития синуситов являются иммунодефицитные состояния и аллергические реакции. Аллергия вызывает вазомоторный ринит, одним из проявлений которого является отёк слизистой носовой полости. Процесс неоднократно повторяется. В результате хронические синуситы развиваются примерно у 80% больных вазомоторным ринитом.
Классификация синуситов
В зависимости от локализации процесса выделяют следующие виды синуситов:
-
гайморит — воспалительный процесс поражает гайморову (верхнечелюстную) пазуху, -
этмоидит — воспаление развивается в решетчатом лабиринте, -
фронтит — патологический процесс охватывает лобную пазуху, -
сфеноидит — воспаление возникает в клиновидной пазухе.
Первое место по распространённости занимает гайморит, второе – этмоидит, третье – фронтит и четвёртое – сфеноидит. Возможно одно- или двухстороннее поражение. В процесс может вовлекаться одна или несколько пазух. Если воспаление охватывает все придаточные пазухи, заболевание называют пансинуситом.
Все синуситы могут протекать остро, подостро или хронически. Острый синусит, как правило, провоцируется насморком, гриппом, скарлатиной, корью и другими инфекционными заболеваниями. Заболевание продолжается 2-4 недели. Подострый синусит чаще всего является следствием неправильного или недостаточного лечения острого синусита. Симптомы заболевания при подостром течении синусита сохраняются от 4 до 12 недель. Хронический синусит становится исходом повторных острых синуситов инфекционной этиологии или развивается, как осложнение аллергического ринита. Критерием хронизации процесса является наличие симптомов синусита в течение 12 и более недель.
В зависимости от характера воспаления выделяют три формы синусита:
-
Отечно-катаральная: поражаются только слизистая оболочка параназальных пазух, процесс сопровождается выделением серозного отделяемого. -
Гнойная: воспаление распространяется на глубокие слои тканей придаточных пазух, отделяемое приобретает гнойный характер. -
Смешанная: имеются признаки отечно-катарального и гнойного синусита.
Симптомы гайморита
Гайморит — это воспаление слизистой оболочки гайморовой полости, которая расположена в кости верхней челюсти. Причинами гайморита являются инфекция, поступающая от верхушек корней верхних больших коренных зубов (моляров) при острых и хронических периодонтитах. Инфекция может также поступать в гайморовую пазуху при рините; при ОРЗ вирус распространяется и в пазухи носа. Частым возбудителем гайморита является вирус гриппа.
При гайморите будут значительные боли в области больной гайморовой пазухи, заложенность носа, чувство тяжести в челюсти. Боли и чувство тяжести усиливаются при наклоне головы вниз. Периодически из гайморовой пазухи выделяется гной.
Инфекция из гайморовой полости может распространиться в область черепа, поражая оболочки головного мозга и ткань головного мозга; известны случаи поступления инфекции в лёгкие. Длительный гнойный процесс в пазухе челюсти без освобождения от гноя и серьёзного лечения очага вызывает жировое перерождение почек, развитие нефрита, пиелонефрита, поражение суставов в виде артритов, развитие подагры.
Симптомы этмоидита
Как правило, воспалительный процесс в передних отделах решетчатого лабиринта развивается одновременно с фронтитом или гайморитом. Воспалению задних отделов решетчатого лабиринта нередко сопутствует сфеноидит.
Больной этмоидитом предъявляет жалобы на головные боли, давящую боль в области переносицы и корня носа. У детей боли часто сопровождаются гиперемией конъюнктивы, отёком внутренних отделов нижнего и верхнего века. У некоторых пациентов возникают боли неврологического характера.
Температура тела обычно повышается. Отделяемое в первые дни заболевания серозное, затем становится гнойным. Обоняние резко снижено, носовое дыхание затруднено. При бурном течении синусита воспаление может распространиться на глазницу, вызывая выпячивание глазного яблока и выраженный отёк век.
Симптомы фронтита
Фронтит, как правило, протекает тяжелее других синуситов. Характерна гипертермия, затруднённость носового дыхания, выделения из половины носа на стороне поражения. Пациентов беспокоят интенсивные боли области лба, больше выраженные по утрам. У некоторых больных развивается снижение обоняния и светобоязнь, появляется боль в глазах.
Интенсивность головных болей снижается после опорожнения поражённой пазухи и нарастает при затруднении оттока содержимого. В отдельных случаях (обычно – при гриппозном фронтите) выявляется изменение цвета кожи в области лба, отёк надбровной области и верхнего века на стороне поражения.
Хронический фронтит часто сопровождается гипертрофией слизистой оболочки среднего носового хода. Возможно появление полипов. Иногда воспаление распространяется на костные структуры, приводя к их некрозу и образованию свищей.
Симптомы сфеноидита
Сфеноидит редко протекает изолированно. Обычно развивается одновременно с воспалением решетчатой пазухи. Пациенты жалуются на головную боль в глазнице, области темени и затылка или глубине головы. При хроническом сфеноидите воспаление иногда распространяется на перекрёст зрительных нервов, приводя к прогрессирующему снижению зрения. Нередко хронический сфеноидит сопровождается стёртой клинической симптоматикой.
Осложнения синусита
При синуситах в патологический процесс может вовлекаться глазница и внутричерепные структуры. Распространение воспаления вглубь может приводить к поражению костей и развитию остеомиелита. Самым распространённым осложнением синуситов является менингит. Заболевание чаще возникает при воспалении решетчатого лабиринта и клиновидной пазухи. При фронтите может развиться эпидуральный абсцесс или субдуральный (реже) абсцесс мозга.
Своевременная диагностика осложнений при синуситах иногда затруднена из-за слабо выраженной клинической симптоматики. Запущенные внутричерепные осложнения синуситов прогностически неблагоприятны и могут стать причиной летального исхода.
Диагностика синусита
Диагноз синусита выставляется на основании характерной клинической картины, объективного осмотра и данных дополнительных исследований. В процессе диагностики используется рентгенография околоносовых пазух, ультразвуковое исследование, ядерно-магнитный резонанс и КТ околоносовых пазух. По показаниям для исключения осложнений проводится КТ или МРТ головного мозга.
Лечение синусита
Терапия острого синусита направлена на купирование болевого синдрома, устранение причины воспалительного процесса и восстановление дренирования пазух. Для нормализации оттока отоларингологи используют сосудосуживающие препараты (нафтизин, назол, санорин, галазолин и т.д.), устраняющие отёк слизистой носовой полости и полости пазух. При синуситах бактериальной природы применяют антибиотики.
Для освобождения гайморовой пазухи от гноя проводят пункции (проколы) гайморовых пазух. Данный прокол предназначен для механического дренажа пазухи носа. Несмотря на относительную простоту этой операции многие пациенты с ужасом воспринимают информацию о необходимости проведения процедуры. Многие, услышав «приговор», начинают поиски других врачей, которые согласятся продолжить консервативное лечение. На самом деле пункция, или прокол гайморовой пазухи — методика, принятая во всем мире. К тому же, существуют ситуации, когда облегчить состояние больного можно только «насильственным» путём, обеспечив дренаж и промыв синус.
Прокол гайморовой пазухи показан при:
-
Отсутствии эффекта от полного курса консервативного лечения. Если все усилия медикаментозной, физиотерапии и медицинских процедур не принесли желаемого результата по восстановлению оттока носового секрета, помочь больному может только прокол. Причём помочь очень быстро и без последствий, о которых часто говорят на интернет-форумах и в очередях к ЛОР-врачу. -
Тяжёлом состоянии больного. Под тяжёлым состоянием врачи, как правило, понимают выраженные головные боли или боли в области гайморовых пазух, которые не купируются или не ослабевают в процессе лечения. -
Выявлении в процессе рентгенологического обследования или КТ уровня жидкости или скоплении крови в гайморовой пазухе. -
Непроходимости соустья гайморовой пазухи.
В таких случаях отток обеспечить можно только механически, и прокол пазухи — процедура выбора. Если у вас есть прямые показания к проколу гайморовой пазухи, гораздо эффективнее и полезнее смириться с необходимостью процедуры и приготовиться к ней морально. Тем более на практике пункция не несёт в себе ни смертельной опасности, ни даже боли.
Избежать пункции и вылечиться от гайморита консервативным путём, без прокола, можно и даже нужно. Для этого следует при первых признаках воспаления в гайморовых пазухах обратиться к врачу и начать лечение.
Своевременно начатая адекватная терапия приводит к положительному результату, то есть к выздоровлению, в 97% случаях острого гайморита, независимо от причин его развития.
При вирусных синуситах антибиотикотерапия не показана, поскольку антибиотики в данном случае неэффективны, могут усугубить нарушение иммунного статуса, нарушить нормальный состав микрофлоры в ЛОР-органах и стать причиной хронизации процесса.
Пациентам с острыми синуситами назначают антигистаминные средства и рассасывающие препараты (чтобы предупредить образование спаек в воспаленных пазухах). Больным с синуситами аллергической этиологии показана противоаллергическая терапия.
Лечение обострения хронического синусита проводится по принципам, аналогичным терапии острого воспаления. В процессе лечения используются физиотерапевтические процедуры (диадинамические токи, УВЧ и т.д.).
При неэффективности консервативной терапии хронических синуситов рекомендуется хирургическое лечение. Операции, проводимые пациентам с хроническими синуситами, направлены на устранение препятствий для нормального дренирования параназальных пазух. Выполняется удаление полипов в носу лазером, устранение искривления носовой перегородки и т.д. Операции на пазухах проводятся как по традиционной методике, так и с использованием эндоскопического оборудования.
С.В. Ходякова, врач-оториноларинголог
Травма носа у ребенка
Нос – наиболее выступающая, рельефная и заметная часть лица. Поэтому в структуре травматических повреждений лор-органов травма носа занимает лидирующее место.
Причины травмы носа у ребенка весьма разнообразны: бытовые, криминальные, спортивные, боевые, автотравма и т.д. Серьёзное повреждение носа может произойти в первые минуты жизни при прохождении младенца через родовые пути при неправильном ведении родов у матери.
Признаки травмы носа у ребенка
Перелом скелета носа у своего ребёнка можно заподозрить если после произошедшей травмы отмечается сильное носовое кровотечение, появилась припухлость и изменение формы носа, рассечена кожа спинки носа, выражен болевой симптом. Тревожными симптомами также являются синяки вокруг обоих глаз и жидкие липкие выделения из носа: возможно травма носа сопровождается переломом основания черепа. Нарастание припухлости и покраснения носа, сопровождающееся повышением температуры тела, свидетельствуют об инфицировании травмированных тканей.
Лечение травмы носа
Лечение травматических деформаций носа у детей – хирургическое вправление смещённых отломков скелета носа под общим обезболиванием с последующей тампонадой носа для фиксации заданного правильного положения отломков. Наилучшие косметические результаты хирургического лечения отмечаются в первые 10 дней после произошедшей травмы. Позднее отломки начинают срастаться в неправильном положении и вправление их становится проблематичным.
| ДО | ПОСЛЕ |
Особенности травмы носа у детей
Особенностью травмы носа детского возраста является то, что ввиду маленьких анатомических размеров носа и быстро развивающегося травматического отёка наружная деформация внешне малозаметна. Поэтому после любого, даже, казалось бы, незначительного ушиба носа, ребёнка следует не откладывая показать оториноларингологу. Кроме того, если Вашему ребёнку травма носа была нанесена обидчиком умышленно и планируется судебное разбирательство, то необходимо пройти медицинское освидетельствование тяжести нанесённых повреждений. Ранний осмотр полости носа эндоскопической оптикой и рентгенологическое обследование позволяют своевременно выявить внешне скрытые повреждения и своевременно начать их лечение. В противном случае с возрастом, в ходе роста повреждённого скелета носа может развиться его наружная деформация, а прогрессирующее искривление сломанной перегородки носа может полностью выключить носовое дыхание.
Не расстраивайтесь, если по каким-либо причинам необходимое Вашему ребёнку хирургическое лечение перелома скелета носа не было проведено своевременно. В детском отделении нашего Центра давно разработаны и успешно используются авторские методики коррекции деформаций перегородки и наружного носа (риносептопластика), адаптированные для детей различного возраста после ранее перенесённой травмы.
Записаться на приём в регистратуре нашего Центра к доктору мед. наук Рыбалкину С.В. можно по тел.: 8(499) 968-69-12.
Носовая заложенность — Детская больница Гертруды
Что такое заложенность носа?
Обструкция носа относится к частичной или полной закупорке носа или полости носа. Полость носа начинается у ноздрей и заканчивается в задней части глотки.
Каковы симптомы заложенности носа?
Обструкция носа может быть очевидна у новорожденного с затрудненным или шумным дыханием.
У ребенка старшего возраста с заложенностью носа может быть насморк, храп, дыхание через рот или хриплый звук при дыхании.
Что вызывает заложенность носа?
Общие причины заложенности носа включают:
Набухание носовых раковин может вызвать заложенность носа. На внутренних стенках носа есть три пары длинных тонких костей, покрытых губчатой тканью. Эти кости называются носовыми раковинами. Носовые раковины могут опухать при аллергии или длительных вирусных инфекциях.Когда они опухают, нос закупоривается, что затрудняет дыхание.
Искривление носовой перегородки. Носовая перегородка — это кость и хрящ, разделяющие ноздри посередине. Если она изогнута или смещена относительно середины, это может затруднить дыхание. Некоторые люди рождаются с искривленной носовой перегородкой, у некоторых перегородка искривлена после травмы носа. Обычно отклонение вызывает ощущение большей заложенности одной стороны носа. Другие проблемы, которые можно заметить, включают кровотечение из носа, боль на лице, головные боли, громкое дыхание и храп.
Инородные тела. Предметы могут застрять в носу, если он вставлен ребенком во время игры или случайно. Обычно вставляются такие предметы, как семена, крошечные игрушки, кусочки мелка, ластики, бумажные тампоны, хлопок, бусинки, батарейки и т. Д. Ребенку с инородным телом в носу может быть трудно дышать через пораженную ноздрю. Может возникнуть боль или чувство дискомфорта в носу. Нос может инфицироваться, что приведет к появлению выделений из носа с неприятным запахом, которые могут быть окрашены кровью.Младенцы могут быть раздражительными.
Атрезия хоан. Это проблема, с которой может родиться ребенок, когда задняя часть носового прохода заблокирована аномальной костью или мягкими тканями. Это происходит, когда носовые ходы не открываются во время внутриутробного развития. Это может повлиять на одну или обе стороны носа. Он может быть частичным или полным. Младенцам с атрезией хоан трудно дышать через нос.
Большие аденоиды. Аденоиды — это масса мягких тканей, расположенная в месте пересечения задней части носа и задней стенки глотки.Их еще называют глоточными миндалинами. Аденоиды помогают организму предотвращать инфекции или бороться с ними, задерживая микробы. Инфекции вызывают увеличение аденоидов. Аденоиды могут оставаться увеличенными даже после того, как инфекция исчезнет. Вначале может не быть жалоб, но по мере увеличения аденоидов могут возникать проблемы с дыханием через рот, проблемы со сном, заложенность носа, храп, насморк, кашель, кровотечение из носа, трудности с глотанием и неприятный запах изо рта.
Ринит. Инфекция, раздражители или аллергия могут вызвать набухание мягких тканей, выстилающих носовые ходы.Это может вызвать у ребенка заложенность носа, насморк, чихание, слизь в горле (также называемую пост-носовой каплей) и кашель. У людей, страдающих аллергией, могут возникнуть дополнительные проблемы, такие как зуд и слезотечение; сухая, зудящая кожа; боль или першение в горле. Симптомы могут быть постоянными или длиться непродолжительное время.
Полипы носа. Это наросты в носу или носовых пазухах. Они мягкие и обычно безболезненные. Когда их становится много или они становятся большими, они закупоривают носовые ходы и могут вызвать затруднение дыхания через нос, потерю обоняния, изменение вкуса, першение в горле и насморк.Не совсем понятно, почему у некоторых людей развиваются полипы. У людей с такими заболеваниями, как астма, муковисцидоз, аллергия на воздушно-костные грибы и чувствительность к аспирину, чаще развиваются полипы.
Пириформный стеноз апертуры (PAS) . Это редкая проблема, с которой может родиться ребенок. Это вызывает закупорку носовых ходов из-за разрастания кости верхней челюсти. Причина неизвестна. Это может вызвать значительные затруднения дыхания и кормления.
Опухоли носа
Каковы осложнения заложенности носа?
Если у ребенка длительное время заложена заложенность носа или если заложенность серьезная, могут возникнуть следующие осложнения:
Обструктивное апноэ во сне. Вы можете заметить, что ребенок перестает дышать на несколько секунд из-за постоянной заложенности носа. Это может вызвать серьезные проблемы.
Дети с астмой могут получить более частые обострения , если они часто страдают стойкой обструкцией носа.
Инфекции носовых пазух могут рецидивировать чаще.
Дети со стойкой носовой непроходимостью могут часто болеть ушными инфекциями , которые, если их не лечить, могут увеличить риск развития потери слуха.
Нарушение сна. Это может вызвать усталость, дневную сонливость, проблемы с концентрацией внимания, что отрицательно сказывается на качестве жизни.
Какие тесты проводятся для диагностики причины заложенности носа?
Врач обычно может поставить диагноз в зависимости от ответов, которые вы дадите на его вопросы о симптомах, а также от того, что он обнаружит при общем физическом осмотре и осмотре носа. Дополнительные диагностические тесты могут включать:
Носовая эндоскопия. В нос вставляется длинная гибкая или жесткая трубка с камерой на конце. Это позволяет врачу заглянуть в носовые ходы и выявить отеки, новообразования и другие проблемы.
Компьютерная томография (КТ) или Обычный рентгеновский снимок позволит доктору указать, где находится проблема, и оценить степень отклонения.
Тесты на аллергию в форме кожных тестов могут быть выполнены, если есть подозрение, что аллергия вызывает или способствует отеку носа;
Дети с диагнозом полипы носа могут пройти дополнительное обследование, чтобы исключить наличие состояния, называемого муковисцидозом.
Как лечится заложенность носа?
Лечение будет зависеть от проблемы, которая, по мнению врача, является причиной заложенности носа у вашего ребенка, и тяжести вызываемых ею симптомов.
носовые раковины увеличенные. Ваш врач может назначить назальный спрей , чтобы уменьшить увеличенные носовые раковины. Если опухоль не уменьшается, может быть рекомендовано хирургическое вмешательство. Хирургическое лечение может включать удаление всей или части нижней носовой раковины.Это называется турбинэктомия . Это может включать использование инструмента для изменения положения носовых раковин, процедура называется турбинопластикой . Энергия лазера может использоваться для сжатия ткани носовой раковины
Искривление носовой перегородки можно лечить с помощью определенных назальных деконгестантов или спрея . Если лекарства не помогают уменьшить заложенность носа, перегородку можно выпрямить хирургическим путем с помощью процедуры, называемой реконструкцией перегородки или септопластикой .
Ваш лечащий врач удалит инородное тело , застрявшее в носу, путем его всасывания или вытягивания. При наличии инфекции может быть назначено дополнительное лечение.
Атрезия хоан лечится хирургическим путем путем удаления ткани, вызывающей обструкцию.
Увеличенные аденоиды обычно лечат путем хирургического удаления аденоидов.
Ринит обычно лечится медикаментами. К ним относится группа лекарств под названием антигистаминные препараты .Часто рекомендуются капли или спреи для носа, которые помогают уменьшить отек и ослабить реакцию организма на раздражители. Аллергены можно вводить путем инъекции (уколы от аллергии) или в виде таблетки, помещенной под язык. Это помогает уменьшить реакцию организма на эти аллергены с течением времени. Процесс называется иммунотерапия и может быть полезен тем, у кого есть серьезные и продолжительные проблемы из-за аллергии.
Лечение полипов носа обычно начинается с лекарств, которые уменьшают их размер и даже заставляют исчезнуть.Сюда входят стероиды, которые обычно распыляют в нос, но можно вводить через рот или путем инъекции. Антигистаминные препараты могут использоваться для лечения аллергии и антибиотики при бактериальных инфекциях. Если полипы не уменьшаются в размерах или не исчезают, может быть проведено хирургическое удаление, чтобы облегчить проблемы, которые они вызывают.
Дети с легкими случаями грушевидного апертурного стеноза (PAS) со временем улучшатся, поскольку их носовые ходы станут больше по мере роста. Тем, у кого есть серьезные симптомы, потребуется операция по удалению закупоривающей кости и открытию носовых ходов.
Что я могу сделать дома, чтобы облегчить заложенность носа?
- Старайтесь избегать раздражителей носа , таких как табачный дым, химические пары, пыль, шерсть домашних животных и пыльца.
- Поощряйте регулярное мытье рук , чтобы снизить вероятность заражения.
- Использование увлажнителя дома поможет увлажнить носовые проходы, улучшить отток слизи из носовых пазух и предотвратить отек и закупорку.
- Использование соленой воды для полоскания носа может помочь улучшить отток слизи и удалить раздражители.
- Вдыхание пара поможет разблокировать нос.
- Пейте много воды , чтобы поддерживать водный баланс.
Когда мне следует посетить врача?
Обратитесь к врачу, если вы подозреваете, что у вашего ребенка могут быть проблемы, связанные с заложенностью носа.
Обратитесь к врачу, если нос заложен более 10 дней.
Немедленно обратитесь за медицинской помощью, если у вашего ребенка возникнет серьезное затруднение дыхания или если симптомы ухудшатся.
Травма носа — Tenafly Pediatrics
Определение травмы
Травмы внутренней или внешней части носа
Типы травм носа включают следующие:
- Кровавый нос без перелома.
- Отек и синяк носа без перелома.
- Сгусток крови центральной стенки носа с риском повреждения хряща и деформации носа.
- Перелом носа. Тяжелые переломы носа (напр.грамм. кривый нос) обычно сбрасывают в тот же день в операционной. Большинство хирургов не восстанавливают легкие переломы до 5-7 дней после травмы.
Позвоните в службу 911 сейчас (вашему ребенку может потребоваться скорая помощь) Если:
- Обильное кровотечение, которое невозможно остановить
- Обморок или слишком слабый, чтобы стоять после большой кровопотери
Позвоните своему врачу сейчас ( ночью или днем) Если:
- Вы считаете, что у вашего ребенка серьезная травма
- Носовое кровотечение, которое не прекращается через 20 минут после зажатия ноздрей закрытыми
- Кожа расколота или зияет, может потребоваться наложение швов
- Определенно сломано или искривленный нос
- Прозрачная жидкость капает из носа и не вызвана плачем
- Дыхание через нос заблокировано с одной или двух сторон
- Возраст <1 год
Позвоните своему врачу в течение 24 часов ( от 9 до 4) Если:
- Вы считаете, что вашего ребенка нужно увидеть
- Форма носа не вернулась к нормальной через 5 дней
Позвоните своему врачу в течение W eekday Часы работы Если:
- У вас есть другие вопросы или проблемы
Уход за родителями на дому Если:
- Легкая травма носа, и вы не думаете, что ваш ребенок нуждается в осмотре
Уход на дому Консультации при опухании / ушибе носа:
- Болеутоляющее: дайте ацетаминофен или ибупрофен по мере необходимости для облегчения боли.
- Кровотечение: При поверхностных порезах или царапинах прикладывайте прямое давление в течение 10 минут с помощью стерильной марли, чтобы остановить кровотечение.
- Очищение: Затем промойте участок водой с мылом в течение 5 минут. Если на большой площади, нанесите мазь с антибиотиком и накройте пластырем на 1 день.
- Кровотечение из носа: чтобы остановить кровотечение из носа, прижмите мягкие части носа к центральной стенке на 10 минут, чтобы надавить на точку кровотечения.
- Опасения по поводу отсутствия легкого перелома носа:
- Трудно диагностировать сломанный нос из-за отека носа (у большинства опухших носов нет переломов).
- Рентгеновские лучи часто бесполезны, потому что хрящевые повреждения не видны (большая часть носа — это хрящи).
- Осмотр носа после того, как отек исчез (с 5 по 7 день), — лучший способ определить, действительно ли он сломан. Отсроченная коррекция также помогает хирургу лучше видеть, что он меняет. Кроме того, можно отложить лечение легкого перелома носа.
- Позвоните своему врачу, если
- Боль становится сильной
- Форма носа не вернулась к нормальной через 5 дней
- Появляются признаки инфекции (желтые выделения, повышенная болезненность или жар)
- Вашему ребенку становится хуже или развивается любой из симптомов «Позвоните своему врачу сейчас».
Что такое сломанный нос (перелом носа) у детей
Перелом носа — это перелом одной или нескольких костей носа.Это также называется сломанным носом. Переломы носа чаще встречаются у взрослых, чем у детей. Кости носа у детей переломать сложнее. Но носовая кость — одна из наиболее часто переломованных костей лица. Нижняя часть носовой кости тоньше верхней и легче ломается. У младенцев перелом носа может вызвать затруднение дыхания. Это потому, что младенцы не могут дышать ртом. Ребенку с переломом носа может потребоваться неотложная помощь.
Кости носа
Две носовые кости лежат рядом в носу.Эти кости образуют переносицу. Они помогают поддерживать верхнюю часть носа. Они также помогают поддерживать хрящ, образующий нижнюю часть носа. Перегородка разделяет левую и правую стороны носа. Он состоит из хрящей и частей нескольких других носовых костей. Они известны как решетчатая кость, сошковая кость, верхнечелюстная кость и небная кость. Перелом носа — это перелом одной носовой кости или одной или нескольких костей, составляющих носовую перегородку.
Что вызывает перелом носа?
Травма носа вызывает перелом носа.Это может произойти во время:
Падения
Контактные виды спорта
Тяжелая атлетика
Автомобильная авария
Жестокое обращение с детьми
В большинстве случаев травмы носа не вызывают переломов носа.
Каковы симптомы перелома носа?
Симптомы перелома носа у вашего ребенка могут включать:
Кровотечение из носа
Отек
Ушиб носа
Синяк под глазом Боль при прикосновении
Хрустящий звук при прикосновении к носу
Затрудненное дыхание через нос
Изменение формы носа
9000 80
Как диагностируется перелом носа?
Медицинский работник спросит об истории болезни вашего ребенка.Он или она спросит о событии, которое привело к травме. Вашему ребенку предстоит медицинский осмотр. Это будет включать как внутренний, так и внешний осмотр носа. Перелом носа часто возникает на фоне других травм, поэтому ребенку можно также осмотреть глаза и зубы. Вашему ребенку может потребоваться визуализация, например, рентген или компьютерная томография. Это безболезненные тесты, с помощью которых можно получить подробные изображения травмированной области.
Заболевания носа и носовых пазух у детей
Детское состояние носа и пазух
Что это означает, когда у моего ребенка течет из носа?
Нос на самом деле намного больше, чем кажется снаружи.Это проход, ведущий от ноздрей к задней части глотки, и он больше похож на большую пещеру, чем на простой туннель, широкий и высокий посередине. Назначение носа — очищать, согревать и увлажнять вдыхаемый нами воздух, чтобы поддерживать здоровье легких. Для этого слизистую оболочку носа покрывают тонким слоем жидкости, называемой слизью . Каждый день из носа вырабатывается много слизи, большую часть которой мы просто глотаем, когда она вытекает из задней части носа. Когда слизь высыхает, на ней могут образовываться корки («сопли»).Слизь может вытекать из передней части носа, если есть закупорка в задней части носа или если в носу выделяется больше слизи, чем обычно.
Закупорка дренажа в задней части носа у детей часто вызывается большими аденоидами. Аденоиды похожи на третью миндалину, которая расположена высоко за нёбом. Другие факторы, которые могут вызвать закупорку носа, включают аномально узкие носовые пути, опухшие ткани, выстилающие боковые стороны носа (носовые раковины) или искривленную перегородку (стенка между ноздрями).У маленького ребенка, у которого всегда выделяется неприятный запах только из одной ноздри, в нос может застрять инородное тело (например, кусок пластика или еда).
Нос в разрезе, вид сбоку
Чрезмерное выделение слизи может быть вызвано инфекцией, например вирусом простуды или синуситом (обычно вызываемым бактериями). Аллергия часто приводит к выделению большого количества прозрачного дренажа из носа, равно как и реакции на раздражающие пары или пыль.
Что такое пазухи?
Пазухи (также известные как околоносовые пазухи ) представляют собой ряд заполненных воздухом пространств в костях лица, которые окружают носовую полость и соединяются с ней небольшими проходами.При рождении эти пазухи очень маленькие. Они продолжают увеличиваться в размерах в детстве и полностью не развиваются до позднего подросткового возраста. Никто не знает, каково предназначение носовых пазух, но они могут помочь сделать голову светлее (заменив кость воздухом), улучшить резонанс голоса или обеспечить большую площадь поверхности слизистой носа, чтобы помочь с очищая, согревая и увлажняя воздух, которым мы дышим.
Есть четыре парных набора пазух. верхнечелюстные пазухи — это большие пространства, расположенные за щекой между верхними зубами и глазами. решетчатые пазухи представляют собой серию небольших полостей между глазами. Верхнечелюстная и решетчатая пазухи присутствуют при рождении (но довольно маленькие) и увеличиваются по мере роста ребенка. Клиновидные пазухи находятся глубоко внутри головы, в задней части носа. Лобные пазухи находятся во лбу и не достигают значительных размеров, пока ребенок не станет старше — обычно в более позднем подростковом возрасте.
придаточные пазухи носа
Что означает изменение цвета жидкости, вытекающей из носа моего ребенка?
Во время инфекции слизь может изменить консистенцию.В зависимости от того, насколько высохла жидкость, она может быть желтой, белой или зеленой. Хотя прозрачный дренаж чаще связан с аллергией, его также можно увидеть при вирусных или бактериальных инфекциях. Иногда носовой дренаж может быть окрашен небольшим количеством крови из-за местного раздражения. Нет хорошего способа определить причину дренажа, просто взглянув на цвет жидкости.
Что это значит, когда мой ребенок не может легко дышать через нос?
Обструкция может быть вызвана фиксированными неизменными анатомическими проблемами, такими как искривленная перегородка или узкая носовая полость.Большинство детей страдают от случайной заложенности носа, например, когда слизистая оболочка носа опухла из-за аллергии или инфекции. Другой частой причиной заложенности носа у детей является увеличение аденоидов, которое может развиться в первые несколько лет жизни, а затем исчезнуть с возрастом. Существует ряд потенциальных причин заложенности носа у детей, и для постановки точного диагноза обычно необходимо внутреннее обследование носа.
Что такое гайморит?
Синусит означает воспаление, отек и / или инфекцию носовых пазух.Это может быть острая форма, при которой пазухи заполняются гноем, и у ребенка будут симптомы простуды более десяти дней. У этих детей также может быть лицевая боль или боль в зубах, хотя это чаще встречается у взрослых. Синусит также может быть хроническим, при котором слизистая оболочка носовых пазух утолщается и может развиваться закупоривающая ткань, известная как полипы . Хронический синусит может иметь инфекционный компонент с бактериями в носовых пазухах, но он также может иметь место и без настоящей бактериальной инфекции. У этих детей обычно наблюдаются симптомы заложенности носа и дренажа, продолжающиеся несколько месяцев.Дренаж может выходить либо из передней части носа («насморк», также известный как ринорея ), либо из задней части носа в горло («постназальное выделение»).
Что такое аллергия на нос?
Аллергия — это состояние, при котором организм реагирует на какое-либо инородное вещество, такое как пыльца или определенные продукты. Вещество, вызывающее аллергическую реакцию, называется аллергеном . Реакция может быть легкой (например, сыпь) или тяжелой и опасной для жизни.При носовой аллергии нос реагирует на вдыхаемый аллерген увеличением нормального выделения слизи и внутренним отеком. Это приводит к ощущению заложенности носа и выделения из носа, как при синусите. Симптомы носовой аллергии отличаются от синусита тем, что они могут возникать внезапно после контакта с аллергеном, дренаж обычно тонкий и прозрачный, и обычно нет лицевой боли. Кроме того, у детей-аллергиков могут быть другие симптомы, такие как слезотечение, зуд, сыпь и крапивница.
Как узнать, есть ли у ребенка гайморит?
Диагноз острого синусита не всегда легко поставить, поскольку общие симптомы у детей — заложенность носа, насморк и кашель — очень похожи на симптомы простой простуды. У детей редко бывает лицевая боль, которая возникает у взрослых при острых синуситах. Рентген обычно не помогает, так как помутнение носовых пазух на обычном рентгеновском снимке или даже при компьютерной томографии — частая находка у детей с простудой.У очень маленьких детей могут быть аномальные рентгеновские снимки носовых пазух, даже если у них вообще нет инфекции. Культуры носа также могут ввести в заблуждение, поскольку они не отражают фактическое содержимое носовых пазух. Таким образом, дети с симптомами простуды, продолжающимися более десяти дней, часто просто считаются больными синуситом и получают соответствующее лечение. Диагноз можно поставить раньше, если присутствует боль в лице или есть осложнение синусита (например, распространение инфекции в глаза).
Детей с хроническими симптомами синусита (длящимися более нескольких месяцев) обычно лечат различными лекарствами, как указано ниже.Если медицинское лечение не помогает облегчить симптомы, может быть полезна компьютерная томография, если рассматривается возможность хирургического вмешательства. Это сканирование точно покажет анатомию и любые воспаления в полостях носовых пазух. Хотя МРТ также иногда может показать синусит (и не включает рентгеновские снимки), это не так хорошо для планирования процедур дренажа носовых пазух, поскольку оно плохо показывает детали костей.
Что нужно делать для лечения гайморита у детей?
Острый синусит лечат антибиотиками, обычно курсом от двух до трех недель.Короткий курс назального противозастойного спрея (не более трех дней) может быть полезным, чтобы открыть дренажные пути носовых пазух и позволить инфекции исчезнуть быстрее.
При хроническом синусите можно помочь с помощью назальных стероидных спреев, уменьшающих воспаление и отек. Эти спреи довольно безопасны и не абсорбируются в значительных количествах. Следовательно, они не обладают такими же побочными эффектами, как стероиды, принимаемые внутрь, и могут использоваться в течение продолжительных периодов времени. Этим пациентам также назначают антибиотики для лечения бактерий, которые могут способствовать застою, воспалению и образованию полипов.
Если есть аллергический компонент заболевания носа, может быть полезно специальное лечение аллергии (например, антигистаминные препараты или сингуляр). Однако при отсутствии аллергии применение антигистаминных препаратов не показано. Многие из этих препаратов сушат слизистую оболочку носа, что мешает организму поддерживать нос в чистоте и устранять бактерии и другие загрязнения. Кроме того, некоторые из агентов могут иметь нежелательные побочные эффекты у детей младшего возраста.
Одним из очень эффективных и безопасных способов лечения острого и хронического синусита является увлажнение и орошение носа.Поддержание влажности слизистой оболочки носа важно для естественной защиты организма. Влага также предотвращает высыхание выделений из носа и блокирование естественных путей оттока носовых пазух. Увлажнители воздуха в помещении полезны, но необходимо следить за тем, чтобы они были чистыми, иначе в них могут расти колонии бактерий и / или грибков. Также следует часто использовать назальный солевой спрей.
Нужна ли детям когда-либо операция по поводу проблем с носом?
Хотя хирургия носовых пазух часто применяется у детей старшего возраста и взрослых, я считаю, что она редко показана детям младшего возраста.Целью хирургии носовых пазух является удаление костей и других тканей, которые блокируют естественные пути оттока носовых пазух, что позволяет пазухам вернуться к здоровью. Заболевания носа у маленьких детей часто более сложны, чем простая закупорка «узкого места» носовых пазух, и могут быть результатом ряда факторов, таких как незрелая иммунная система, частые простуды, плохая гигиена носа и увеличенные аденоиды. Хирургия носовых пазух может быть подходящей для нескольких отобранных детей, у которых есть серьезные симптомы, которые нельзя контролировать с помощью медицинского лечения.
В некоторых случаях удаление аденоидов — более простая, быстрая и безопасная операция, чем операция на носовых пазухах — будет достаточным для устранения назальных симптомов пациента (таких как заложенность носа и дренаж), даже если сами аденоиды не находятся рядом с пазухами. Многие из симптомов, которые предположительно вызваны синуситом, на самом деле улучшатся, когда задняя часть носа будет открыта и улучшится дренаж и воздушный поток за счет удаления лимфоидной ткани.
Обструкция носа у детей | Детский ЛОР St.Санкт-Петербург
Что такое заложенность носа?
Назальный относится к носу. Носовая полость — это проход для воздуха, начинающийся у ноздри (отверстие носа) и заканчивающийся в задней части глотки. Носовая заложенность — это частичная или полная закупорка одного или обоих этих дыхательных путей.
Каковы некоторые симптомы заложенности носа?
Обструкция носа у младенца обычно отмечается очень скоро после рождения. Младенцы в основном дышат через нос, поэтому любая закупорка этого прохода на раннем этапе будет рассматриваться как затрудненное и шумное дыхание.Когда эти дети плачут, их дыхание улучшается, так как воздух может без проблем входить и выходить изо рта. Проблемы с дыханием будут особенно заметны во время кормления.
У детей старшего возраста заложенность носа обычно приводит к шумному дыханию (звуки Дарта Вейдера), храпу и / или дыханию через рот. У вашего ребенка может быть, а может и не быть насморк. Многие родители могут не обращать внимания на ротовое дыхание. Один из способов заметить это — оглянуться на предыдущие фотографии вашего ребенка, чтобы увидеть, всегда ли рот открыт.(часто это состояние отмечается во время летних каникул, когда семья спит ближе)
Когда моего ребенка можно направить к специалисту по лечению ушей, носа и горла для оценки заложенности носа?
Хотя ваш лечащий врач и другие специалисты могут помочь справиться с некоторыми причинами заложенности носа, специалист по уху, носу и горлу обычно является наиболее квалифицированным специалистом для оценки большинства таких случаев. Если лечение, начатое вашим лечащим врачом, не помогает вашему ребенку, его можно направить к специалисту.
Каковы некоторые причины заложенности носа?
Есть много разных причин заложенности носа. Некоторые причины присутствуют при рождении (врожденные). Другие причины приобретаются позже в жизни. Возраст, в котором началось шумное дыхание, также помогает определить конкретную причину. Некоторые из причин перечислены ниже:
- Rhintis — Отек или воспаление слизистой оболочки носа
может быть вызвано аллергией, раздражителями, такими как дым и загрязнения, а также инфекциями, и это лишь некоторые из них.У младенцев эта опухоль может причинить серьезный вред ребенку и родителям. Тщательная оценка носа приведет к вероятному диагнозу. Иногда для подтверждения причины необходимо дополнительное тестирование. - АДЕНОИДНАЯ ГИПЕРТРОФИЯ — еще одна частая причина заложенности носа у детей. См. Этот раздел в разделе распространенных диагнозов.
- Инородное тело — Частая причина заложенности носа у детей младшего возраста —
предмет (инородное тело), помещенный в нос (например, бусинка, арахис, хлопок и т. Д.) Во время экспериментов или игр.У этих пациентов обычно появляются выделения из носа со стороны, в которой находится объект, с неприятным запахом. Удаление можно многократно выполнять в офисе. Иногда, если инородное тело присутствует в течение длительного времени, для его безболезненного удаления может потребоваться краткая общая анестезия. - Искривленная носовая перегородка — носовая перегородка разделяет два носовых прохода в носу. Он состоит из кости сзади и хряща (более мягкая ткань, такая как верхняя часть уха) спереди. Ребенок может родиться с искривленной (искривленной) перегородкой или получить искривленную перегородку из-за травмы носа.Если эта ткань сильно перекручена, она может заблокировать носовой проход. Обычно это исправляется хирургическим вмешательством, называемым СЕПТОПЛАСТИЕЙ.
- Носовые полипы — еще одна причина заложенности носа. Носовой полип — это разрастание ткани, которая выступает из слизистой оболочки пазухи в носовой ход.
Поскольку полипы обычно возникают в результате хронического раздражения или инфекции, необходимо провести полное обследование, включая рентген, для диагностики причины и определения степени проблемы. - Гематома: Травма носа также может привести к гематоме (скоплению крови), которая может заблокировать носовой ход.Это обычно происходит после травмы носа и требует немедленного лечения, иначе нос может потерять опору.
- Атрезия хоан может быть односторонней (односторонней) или поражать обе стороны (двусторонней). Это означает, что задняя часть носа заблокирована тканью или костью. Если поражены обе стороны, это обычно отмечается вскоре после рождения. В этом случае требуется немедленное хирургическое вмешательство, чтобы ребенок мог нормально дышать. Если задействована только одна сторона, диагноз может быть поставлен гораздо позже.Симптомы включают выделения из носа, заложенность только с одной стороны, а иногда и односторонний синусит. Во многих случаях одностороннюю или одностороннюю атрезию можно исправить с помощью телескопов через нос.
- Опухоли: Среди других, менее распространенных причин заложенности носа у детей, являются доброкачественные или злокачественные опухоли, которые первоначально могут быть отмечены по стойкой заложенности одной стороны носа. Это также может быть связано с кровотечением, дренажом или отеком. После полного медицинского осмотра специалисты по ушей, носу и горлу могут назначить рентген или другие исследования, чтобы помочь в постановке диагноза.
Что включает в себя осмотр на предмет заложенности носа специалистом по ушному носу и горлу?
Опять же, возраст пациента и конкретные симптомы помогут определить лучший способ оценки препятствия. Все пациенты проходят тщательный и тщательный медицинский осмотр. Это может быть небольшая гибкая камера, используемая для осмотра носа педиатрическим ЛОРом.
Кроме того, рентгеновские лучи могут быть полезны при осмотре носа, пазух и окружающих тканей, которые нельзя увидеть напрямую.Рентген может включать обычный рентгеновский снимок (занимает 20 минут — как изображение), компьютерную томографию (также занимает 20 минут и делается ребенком, помещающим голову в большой белый «бублик») или магнитные снимки (МРТ).
Как позаботиться о травме носа
Фото: Getty Images
У детей очень часто встречаются травмы носа. Они могут возникать изолированно или могут быть связаны с другими переломами лица, например, с переломами кости вокруг глаза и переломами верхней и нижней челюсти.Основные причины травм включают непреднамеренные падения, спортивные травмы и дорожно-транспортные происшествия.
Случайные падения являются причиной большинства травм носа у детей в возрасте 5–12 лет, тогда как травмы, связанные со спортом, являются причиной большинства переломов носовых костей у подростков. У очень маленьких детей нос состоит в основном из мягких тканей, которые создают подушку в случае травмы. В результате они менее подвержены переломам носа.
Где именно лежат переломы костей носа?
Две носовые кости (правая и левая) образуют самую верхнюю часть переносицы.Если кожа, покрывающая кости носа, не повреждена, перелом называется закрытым переломом, тогда как если кости носа обнажены, перелом называется открытым переломом. Открытый перелом носовой кости обычно связан со значительной травмой лица, например, при MVA.
Как узнать, есть ли у вашего ребенка перелом?
Важно помнить, что травма носа редко сочетается с другими серьезными травмами, опасными для жизни. Итак, если у вашего ребенка есть другие симптомы, такие как потеря сознания, рвота, затрудненное дыхание или нечеткое зрение, позвоните в службу 911 или отвезите ребенка в ближайший центр неотложной помощи (EC).К счастью, многие травмы носа у детей изолированы и не связаны с другими переломами лица. Обычно симптомы изолированного перелома носовой кости включают значительный отек мягких тканей вокруг носа с синяками и припухлостью под глазами. Также может быть сильное кровотечение из носа, которое обычно требует посещения ЭК. В тяжелых случаях нос может выглядеть явно искривленным, из-за боли и болезненности над носом.
Когда вашему ребенку нужно обратиться к врачу по лечению уха, носа и горла (ЛОР)?
Детей с травмами носа обычно сначала осматривают в ЭК, а затем наблюдают у ЛОР-врача.Вашему ребенку не нужно будет посещать ЛОР-терапевта в день травмы, скорее, ваш врач порекомендует посещение ЛОР-специалиста в течение пяти-семи дней после травмы, после того как спадет отек мягких тканей вокруг носа. Это позволяет ЛОР-врачу более точно оценить область носа на предмет наличия лежащего в основе перелома.
Диагностика перелома костей носа
Перелом носовой кости диагностирован клинически. Важно, чтобы опухоль вокруг носа (обычно через три-пять дней после травмы) уменьшилась, прежде чем проводить оценку переломов.Ваш ЭК или ЛОР врач проведет тщательный внешний и внутренний осмотр носа. При необходимости они также могут сделать рентген костей носа.
Лечение
Лечение перелома носовой кости у детей зависит от тяжести травмы и наличия у вашего ребенка функциональных проблем, таких как затрудненное дыхание через нос. Носовой хрящ имеет центры роста для развития средней части лица, поэтому хирургическое вмешательство редко является вариантом лечения.
Одна из причин для проведения операции — дренирование гематомы перегородки; обычно наблюдается у очень маленьких детей после травм лица. Гематома перегородки означает скопление крови между носовым хрящом и его покровом. Если вовремя не дренировать гематому, это может привести к перфорации перегородки и деформации носа.
Изолированный перелом носовой кости очень часто встречается у детей. Диагноз ставится клинически и основывается на внешнем и внутреннем виде носа после травмы.Лечение консервативное, однако некоторым детям может потребоваться операция для предотвращения будущих функциональных и структурных проблем.
Возможно вам также понравится
Это сотрясение мозга?
Профилактика спортивных травм: чем мы можем помочь?
Как обезопасить ребенка при занятиях спортом
Когда обратиться к врачу, причины и меры профилактики
Носовые кровотечения — обычное явление у детей, но обычно они непродолжительны и редко вызывают беспокойство. Однако стойкое, повторяющееся или очень сильное кровотечение может потребовать медицинской помощи.
Врачи называют носовое кровотечение носовым кровотечением. Примерно 60 процентов людей в какой-то момент жизни испытают кровотечение из носа. Однако носовые кровотечения чаще всего возникают у детей в возрасте от 2 до 10 лет и у пожилых людей в возрасте от 50 до 80 лет.
Хотя кровотечение иногда может вызывать тревогу, только около 10 процентов носовых кровотечений достаточно серьезны, чтобы требовать лечения.
В этой статье мы объясняем, что делать, если у ребенка начинается кровотечение из носа, и когда следует обратиться к врачу.Мы также обсуждаем способы лечения, причины и советы по профилактике.
Обычно лечить кровотечение из носа у ребенка можно дома. Важно сохранять спокойствие, потому что в большинстве случаев носовые кровотечения непродолжительны и не указывают на серьезную проблему.
Чтобы лечить ребенка с кровотечением из носа:
- Начните с того, что усадите ребенка и успокойте его. Пусть они сядут прямо и слегка наклонятся вперед.
- Не отклоняйте ребенка назад и не ложите его, потому что это может привести к проглатыванию крови и может вызвать кашель или рвоту.
- Осторожно зажмите кончик носа ребенка двумя пальцами, используя салфетку или чистое полотенце, и попросите его дышать через рот.
- Продолжайте оказывать давление в течение примерно 10 минут, даже если кровотечение прекратилось.
Не набивайте ребенку марлю или салфетку в носу и не распыляйте ничего в нос.
Дети с носовыми кровотечениями обычно не нуждаются в медицинской помощи. Большинство носовых кровотечений непродолжительны, и обычно можно лечить ребенка дома.
Тем не менее, поговорите с врачом, если кровотечение из носа:
- происходят часто
- изменение привычного образа жизни на новый
- происходит вместе с хронической заложенностью или другими признаками легкого кровотечения или синяков
- начинается после того, как ребенок начинает принимать новое лекарство
- регулярно требует посещения отделения неотложной помощи
Носовое кровотечение требует срочной медицинской помощи, если:
- оно продолжается после 20 минут надавливания на нос ребенка
- оно возникает после травмы головы, падения, или удар в лицо
- у ребенка также сильная головная боль, жар или другие симптомы
- нос ребенка деформирован или сломан
- ребенок проявляет признаки потери слишком большого количества крови, например, выглядит бледным, имеет мало энергии, головокружение или потеря сознания
- ребенок начинает кашлять или рвать кровью
- у ребенка нарушение свертываемости крови или принимает антикоагулянты
Детям с сильным носовым кровотечением следует обратиться к врачу, который попытается остановить кровотечение.
Варианты лечения носовых кровотечений включают:
- нанесение нитрата серебра на кровеносные сосуды для их герметизации
- прижигание или сжигание кровеносных сосудов для их герметизации
- упаковка носа марлей с лекарством для сужения кровеносных сосудов
После остановив кровотечение, врач осмотрит ребенка, чтобы определить причину. В некоторых случаях ребенку может потребоваться операция, чтобы исправить проблему с кровеносными сосудами в носу.
Большинство носовых кровотечений — это передние носовые кровотечения, что означает, что кровотечение происходит в передней мягкой части носа.Эта область носа содержит множество мелких кровеносных сосудов, которые могут разорваться и кровоточить, если они раздражаются или воспаляются.
Задние носовые кровотечения развиваются в задней части носа и редко возникают у детей. Этот тип носового кровотечения, как правило, более тяжелый, и остановить кровотечение бывает труднее.
Раздражение кровеносных сосудов — частая причина передних носовых кровотечений. Несколько вещей могут вызвать раздражение кровеносных сосудов в носу, в том числе:
- сухой воздух
- ковыряние в носу
- аллергия в носу
- травма или сморкание носа или лица, например, мячом или падением
- синусит , простуды, грипп и другие инфекции, поражающие носовые ходы
- полипы носа
- чрезмерное использование назальных спреев
Менее распространенные причины носовых кровотечений у детей могут включать:
Хотя предотвратить все носовые кровотечения невозможно у детей человек может предпринять шаги, чтобы уменьшить их частоту.К ним относятся:
- лечение аллергии для предотвращения воспаления в носу
- использование назальных спреев с солевым раствором (морской водой) для поддержания влажности носа ребенка
- использование увлажнителя или испарителя в детской спальне для предотвращения высыхания воздуха
- сохранение детские ногти подстригаются для предотвращения травм из-за ковыряния в носу
- поощряют детей носить соответствующее защитное снаряжение во время занятий спортом или других занятий, где возможно травмирование носа
Носовые кровотечения — обычное явление у маленьких детей и редко вызывают беспокойствоОбычно человек может лечить кровотечение в домашних условиях, непрерывно и осторожно надавливая на мягкую часть носа ребенка в течение примерно 10 минут.