ТЕЧЕНИЕ ПИЕЛОНЕФРИТА У ИНФИЦИРОВАННЫХ И НЕ ИНФИЦИРОВАННЫХ МИКОБАКТЕРИЯМИ ТУБЕРКУЛЕЗА ДЕТЕЙ И ПОДРОСТКОВ | Григорьева
1. Езерский Р.Ф., Белых И.Н., Боженов Ю.А. Токсико-аллергический (интерстициальный) нефрит у инфицированных туберкулезом детей и его отличия от нефротуберкулеза и пиелонефрита. Педиатрия 1981; 10: 31–34 (Ezerskij R.F., Belyh I.N., Bozhenov U.A. Toxic-allergic (interstitial) nephritis in children infected with tuberculosis and its differences from nephrotuberculosis and pyelonephritis. Pediatriya 1981; 10: 31–34. (in Russ.))
2. Боженов Ю.А. Интерстициальный нефрит у детей, обусловленный туберкулезной инфекцией (семиотика, патогенез, лечение). Автореф. дис. д-ра мед. наук Л, 1989;
3. (Bozhenov Yu.A. Interstitial nephritis in children due to tuberculosis infection (semiotics, pathogenesis, treatment). Avtoref. dis. d-ra med. nauk. L, 1989; 35. (in Russ.))
Avtoref. dis. d-ra med. nauk. L, 1989; 35. (in Russ.))
4. Рогацевич Т.К. Морфологические изменения в почках при нефропатиях в зависимости от длительности инфицирования детей микобактериями туберкулеза. Нефрология и диализ 2005; 4: 7: 474–477. (Rogacevich T.K. Morphological changes in the kidney when nephropathy depending on the duration of Mycobacterium tuberculosis infection in children. Nefrologiya i dializ 2005; 4: 7: 474–477. (in Russ.))
5. Вялкова А.А. Актуальные проблемы тубулоинтерстициального поражения почек у детей. Педиатрия 2009; 88: 3: 122 – 127. (Vyalkova A.A. Actual problems tubulointerstitial damage of kidney in children. Pediatriya 2009; 88: 3: 122– 127. (in Russ.))
6. Вялкова А.А., Гриценко В.А., Гордиенко Л.М. Инфекция мочевой системы у детей – новые решения старой проблемы. Нефрология 2010; 14: 4: 63–75. (Vyalkova A.A., Gricenko V.A., Gordienko LM. Urinary tract infection in children: new solutions to an old problem. Nefrologiya 2010; 14: 4: 63–75. (in Russ.))
Нефрология 2010; 14: 4: 63–75. (Vyalkova A.A., Gricenko V.A., Gordienko LM. Urinary tract infection in children: new solutions to an old problem. Nefrologiya 2010; 14: 4: 63–75. (in Russ.))
7. Стаханов В.А., Киселевич О.К. Туберкулез почек у детей и подростков. Инфекция мочевой системы у детей. Под ред. В.В. Длина, И.М. Османова, О.Л. Чугуновой и др. М: ООО «М-Арт» 2011; 356–364. (Stahanov V.A., Kiselevich O.K. Tuberculosis of the kidney in children and adolescents. In: Urinary tract infection in children. V.V. Dlin, I.M. Osmanov, O.L. Chugunova et al. (eds). Moscow: OOO «M-Art» 2011; 356–364. (in Russ.))
8. Нечаева О.Б. Эпидемиологические показатели по туберкулезу в Российской Федерации в 2014. М: Центр. НИИ организац. и информатизац. здравоохранения 2014; 39. (Nechaeva O.B. Epidemiological indicators for tuberculosis in the Russian Federation in 2014. Moscow: Centr. NII organizac. i informatizac. Zdravoohraneniya 2014; 39. (in Russ.))
Moscow: Centr. NII organizac. i informatizac. Zdravoohraneniya 2014; 39. (in Russ.))
9. Папаян А.В., Аничкова И.В., Кошелева Л.Н. и др. Микроб-но-воспалительные заболевания органов мочевой системы. Клиническая нефрология детского возраста. Под ред. А.В. Папаяна, Н.Д. Савенковой. СПб: Левша 2008; 396– 419. (Papayan A.V., Anichkova I.V., Kosheleva L.N. et al. Microbial – inflammatory diseases of the urinary system. In: Clinical Nephrology childhood. A.V. Papayan, N.D. Savenkova (eds). SPb: Levsha 2008; 396–419. (in Russ.))
10. МКБ-10. Международная статистическая классификация болезней и проблем, связанных со здоровьем: Х пересмотр. Женева: ВОЗ, 2003; 698. (MKB-10. International statistical classification of diseases and problems related to health: X revision. Zheneva: WHO, 2003; 698.)
11. Длин В.В., Османов И.М., Корсунский А.А., Малкоч А.В. Микробно-воспалительные заболевания органов мочевой системы. Инфекция верхних отделов органов мочевой системы. Инфекция мочевой системы у детей. Под ред. В.В. Длина, И.М. Османова, О.Л. Чугуновой и др. М: ООО «М-Арт» 2011; 133–173. (Dlin V.V., Osmanov I.M., Korsunskij A.A., Malkoch A.V. Microbial-inflammatory diseases of the urinary system. Infections of the upper urinary tract. In: Urinary tract infection in children. V.V. Dlin, I.M. Osmanov, O.L. Chugunova et al. (eds). Mos-cow: OOO «M-Art» 2011; 133–173. (in Russ.))
Длин В.В., Османов И.М., Корсунский А.А., Малкоч А.В. Микробно-воспалительные заболевания органов мочевой системы. Инфекция верхних отделов органов мочевой системы. Инфекция мочевой системы у детей. Под ред. В.В. Длина, И.М. Османова, О.Л. Чугуновой и др. М: ООО «М-Арт» 2011; 133–173. (Dlin V.V., Osmanov I.M., Korsunskij A.A., Malkoch A.V. Microbial-inflammatory diseases of the urinary system. Infections of the upper urinary tract. In: Urinary tract infection in children. V.V. Dlin, I.M. Osmanov, O.L. Chugunova et al. (eds). Mos-cow: OOO «M-Art» 2011; 133–173. (in Russ.))
12. Morello W., La Scola C., Alberici I. et al. Acute pyelonephritis in children. Ped Nephrol 2016; 31: 8: 1253–1265.
13. Летифов Г.М., Хорунжий Г.В., Кривоносова Е.П. Ведущие клинико-лабораторные синдромы и методы их терапии при пиелонефрите у детей. Материалы конференции педиатров-нефрологов, урологов «Памяти Альберта Вазгеновича Папаяна посвящается». СПб, 2016; 7(2): 201–202. (Letifov G.M., Horunzhij G.V., Krivonosova E.P. Leading clinical and laboratory syndromes and methods of their treatment at pyelonephritis in children. Materials of conference pediatricians – nephrology and urology «In memory of Albert Vazgenovich Papayan is dedicated». SPb., 2016; 7(2): 201–202. (in Russ.))
СПб, 2016; 7(2): 201–202. (Letifov G.M., Horunzhij G.V., Krivonosova E.P. Leading clinical and laboratory syndromes and methods of their treatment at pyelonephritis in children. Materials of conference pediatricians – nephrology and urology «In memory of Albert Vazgenovich Papayan is dedicated». SPb., 2016; 7(2): 201–202. (in Russ.))
14. Приказ Министерства Здравоохранения Российской Федерации от 21 марта 2003г. «О совершенствовании противотуберкулезных мероприятий в Российской Федерации» № 109; http://docs.cntd.ru/document/901868614 (Order of the Ministry of Health of the Russian Federation of 21 March 2003 «On improvement of anti-tuberculosis measures in the Russian Federation» № 109; http://docs.cntd.ru/ document/901868614 (in Russ.))
15. Федеральные клинические рекомендации по диагностике и лечению латентной туберкулезной инфекции у детей. М: РООИ «Здоровье человека», 2015; 36. (Federal clinical guidelines for diagnosis and treatment of latent tuberculosis infection in children. Moscow: ROOI «Zdorov’e cheloveka», 2015; 36. (in Russ.))
М: РООИ «Здоровье человека», 2015; 36. (Federal clinical guidelines for diagnosis and treatment of latent tuberculosis infection in children. Moscow: ROOI «Zdorov’e cheloveka», 2015; 36. (in Russ.))
16. Еремеева А.В., Длин В.В., Корсунский А.А. и др. Клиническая и диагностическая значимость определения липокалина-2, ассоциированного с нейтрофильной желатиназой, в моче у детей с микробно-воспалительными заболеваниями почек и мочевых путей. Рос вестн перинатол и педиатр 2015; 6: 60–65. (Eremeeva A.V., Dlin V.V., Korsunskij A.A. et al. Clinical and diagnostic significance of urinary neutrophil gelatinase-associated lipocalin-2 measurement in children with microbial inflammatory kidney and urinary tract diseases. Ros vestn perinatol i pediatr 2015; 6: 60–65. (in Russ.))
Пиелонефрит
У здорового человека моча стерильна, но бактерии способны проникать в мочевые пути из близко расположенных органов (кишечника, половых органов) восходящим путем (через мочеиспускательный канал, мочевой пузырь и мочеточники), а также через лимфатическую и кровеносную систему, и размножаться в мочевой системе. Пиелонефрит также развивается в тех случаях, когда нарушается отток мочи из почки.
Пиелонефрит также развивается в тех случаях, когда нарушается отток мочи из почки.
Пиелонефритом может заболеть человек любого возраста, но чаще им болеют дети до 7 лет, женщины 18-30 лет, у которых появление пиелонефрита связано с началом половой жизни, беременностью или родами, и пожилые мужчины, страдающие аденомой простаты, простатитом или уретритом. Также одной из наиболее частых причин пиелонефрита является мочекаменная болезнь с частыми почечными коликами.
Вероятность развития пиелонефрита возрастает при снижении общего иммунитета организма, сахарном диабете, туберкулезе, гиповитаминозе и хронических воспалительных заболеваниях.
Пиелонефрит может быть острым и хроническим.
При остром пиелонефрите внезапно, резко повышается температура до 39-40оС, появляются слабость, озноб, головная боль, обильное потоотделение, возможны тошнота и рвота. Одновременно с температурой появляются боли в пояснице, как правило, с одной стороны. Боли носят тупой характер, но интенсивность их может быть различная.
Боли носят тупой характер, но интенсивность их может быть различная.
Если заболевание развивается на фоне мочекаменной болезни, то атаке пиелонефрита обычно предшествует приступ почечной колики.
При отсутствии лечения заболевание либо переходит в хроническую форму, либо развиваются нагноительные процессы почки, которые проявляются ухудшением состояния человека и резкими скачками температуры (от 35-36оС утром до 40-41оС вечером).
Хронический пиелонефрит, как правило, является следствием недолеченного острого пиелонефрита, когда острое воспаление снято, но не удалось полностью уничтожить всех возбудителей в почке или восстановить нормальный отток мочи из почки.
Хронический пиелонефрит может постоянно беспокоить тупыми ноющими болями в пояснице, особенно в сырую холодную погоду. В некоторых случаях он приводит к стойкому повышению артериального давления. Кроме того, хронический пиелонефрит время от времени обостряется, и тогда у человека появляются все признаки острого процесса.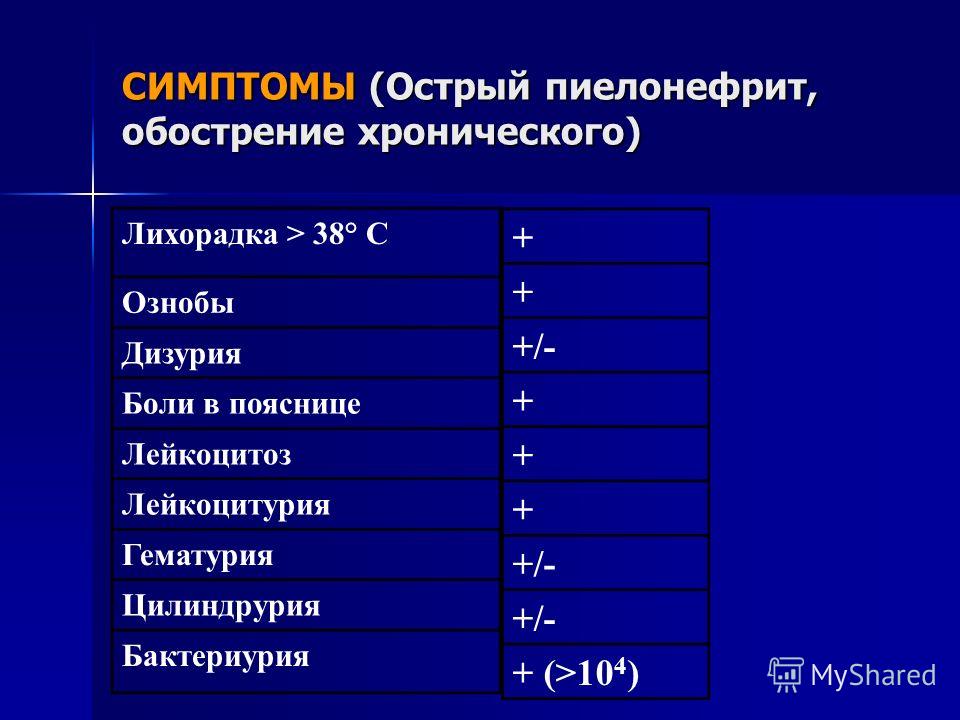
Диагноз
Проблема диагностики пиелонефрита заключается в том, что симптомы этого заболевания сходны с симптомами других заболеваний, связанных с воспалением мочевыводящих путей. Поэтому необходимо обращение к квалифицированному врачу-урологу.
Проводятся анализы крови, мочи, а также дополнительные исследования: УЗИ почек, рентгеновские исследования с использованием контрастных веществ. Чтобы определить вид инфекции необходимо сделать бактериологический посев пробы мочи и ПЦР-анализ на инфекции, а для исключения опухолевых процессов используют метод компьютерной томографии.
Лечение
Для лечения пиелонефрита применяют лекарственные методы, однако в тяжелых случаях, при запущенном заболевании дело может дойти и до хирургического лечения.
Профилактика
Профилактика пиелонефрита заключается, прежде всего, в том, чтобы вылечить заболевание, которое может привести к его развитию, как, например, мочекаменная болезнь и аденома простаты, а также любые заболевания, сопровождающиеся нарушением оттока мочи из почки.
Беременным женщинам необходимо не реже 1 раза в месяц проводить бактериологический анализ мочи.
Госпитализация при пиелонефрите | Скорая помощь в СПб и ЛО
Пиелонефрит – инфекционно-воспалительное заболевание почек, которое считается одним из самых серьёзных с точки зрения последствий. Больным назначают консервативное антибактериальное лечение, поэтому в неосложнённых случаях возможно амбулаторное лечение. Вопрос о госпитализации решает лечащий врач с учётом результатов лабораторных и инструментальных исследований.
Показания к госпитализации при остром пиелонефрите
-
У больного одна функционирующая почка. -
Заболевание развилось на фоне сахарного диабета, почечной недостаточности, иммунодефицитного состояния. -
Антибактериальная терапия, проводимая амбулаторно, не даёт результата.
Серозный пиелонефрит легко переходит в гнойный. В таком случае госпитализация в урологический или нефрологический стационар становится обязательной. Стационарное лечение направлено на то, чтобы устранить возбудителя, купировать воспалительный процесс и предупредить развитие осложнений и рецидивов.
Стационарное лечение направлено на то, чтобы устранить возбудителя, купировать воспалительный процесс и предупредить развитие осложнений и рецидивов.
Сроки госпитализации при пиелонефрите зависят от происхождения инфекции, её течения, реакции на лечение, наличия осложнений и сопутствующих заболеваний и составляют в среднем 2-3 недели. После выписки из стационара назначается амбулаторное лечение на 5-7 дней.
Служба скорой помощи «Приоритет» готова помочь с транспортировкой больного до места лечения и подготовкой сопроводительных документов. Мы оказываем полный спектр услуг по оказанию неотложной медицинской помощи, медицинской эвакуации, помощи в подборе стационара. Чтобы получить консультацию и вызвать бригаду скорой помощи при остром состоянии, обращайтесь по телефону +7 (812) 313-21-21.
Хотите задать вопрос?
Заполните форму заявки и в течение 5 минут Вам перезвонят
Заявка на обратный звонок успешно отправлена
Произошла ошибка. Попробуйте повторить позднее.
Попробуйте повторить позднее.
причины, диагностика, лечение в Иркутске в Клинике Эксперт
Боль в поясничной области – один из классических признаков пиелонефрита. Какие могут быть последствия, если вовремя не начать лечение? Что вызывает пиелонефрит и как его обнаружить? На эти и другие вопросы отвечает врач-уролог, андролог, хирург, врач УЗ-диагностики «Клиники Эксперт» Иркутск Степан Петрович Сидоров.
— Степан Петрович, расскажите, что это за болезнь – пиелонефрит?
— Это специфическое или неспецифическое воспаление почки, которое заключается в основном в поражении чашечно-лоханочной системы и паренхимы почек. Пиелонефрит бывает первичный (когда воспаление возникает непосредственно в самой почке), и вторичный (когда почки поражаются на фоне какого-то основного воспалительного заболевания).
— Каковы причины развития пиелонефрита?
— Это может быть гематогенный занос инфекции в почку (через кровь). На фоне общего воспалительного процесса микроэмболы попадают в паренхиму почки и вызывают там воспаление.
На фоне общего воспалительного процесса микроэмболы попадают в паренхиму почки и вызывают там воспаление.
Также возможен восходящий путь инфицирования. Как это понять? Это когда имеется инфекция нижних отделов мочевыделительной системы (например, мочевого пузыря). Эти болезнетворные микроорганизмы поднимаются по мочеточникам и попадают в почку, в результате чего поражается чашечно-лоханочная система.
Кроме того, известен лимфогенный путь проникновения инфекции в почку, то есть с лимфой.
— Давайте поговорим о симптомах. Расскажите, как проявляется пиелонефрит?
— Классические симптомы – это боль в поясничной области, повышение температуры тела, общая слабость, озноб, помутнение мочи, нарушение мочеиспускания (т. е. мочеиспускание частое и болезненное). Иногда пиелонефрит может происходить без ярко выраженной симптоматики: без температуры, без помутнения мочи.
— Как проводится диагностика пиелонефрита? Какие анализы, иные исследования назначаются пациентам при подозрении на пиелонефрит?
— Во-первых, это сбор жалоб и анамнеза, осмотр пациента. Плюс назначают общий анализ крови и мочи, биохимическое исследование крови. Также проводится ультразвуковое сканирование почек, мочевого пузыря. Здесь необходимо сделать пометку, что по стандартам выполняется ещё и рентгенография грудной клетки. Это делается потому, что иногда проблемы с лёгкими (в частности, пневмонии) могут по своим симптомам, скажем так, имитировать пиелонефрит. Также проводится компьютерная томография мочевыделительной системы с внутривенным контрастированием по показаниям.
Плюс назначают общий анализ крови и мочи, биохимическое исследование крови. Также проводится ультразвуковое сканирование почек, мочевого пузыря. Здесь необходимо сделать пометку, что по стандартам выполняется ещё и рентгенография грудной клетки. Это делается потому, что иногда проблемы с лёгкими (в частности, пневмонии) могут по своим симптомам, скажем так, имитировать пиелонефрит. Также проводится компьютерная томография мочевыделительной системы с внутривенным контрастированием по показаниям.
— А как лечат пиелонефрит?
— Лечение пиелонефрита заключается в комплексном подходе. Наряду с антибиотиками используются препараты, которые влияют на стадии воспаления, т. е. противовоспалительные средства. Также применяются лекарственные препараты, улучшающие кровообращение, помогающие в регенерации, и фитопрепараты.
— Фитопрепараты? То есть при пиелонефрите может помочь лечение народными средствами (травяные отвары, чаи)?
— Народные средства широко используются наряду со стандартной антибактериальной терапией. Никто, скажем так, не отменял из назначений урологические сборы трав, фитопрепараты. Они очень хорошо помогают, т. к. обладают и противовоспалительным эффектом, и мочегонным, что крайне важно при лечении пиелонефрита. Но, разумеется, назначать их должен только врач.
Никто, скажем так, не отменял из назначений урологические сборы трав, фитопрепараты. Они очень хорошо помогают, т. к. обладают и противовоспалительным эффектом, и мочегонным, что крайне важно при лечении пиелонефрита. Но, разумеется, назначать их должен только врач.
— Степан Петрович, какие осложнения могут возникнуть, если вовремя не начать лечение пиелонефрита?
— Самое грозное осложнение – это гнойный пиелонефрит. Вовремя непролеченный пиелонефрит приводит к тому, что гнойно-воспалительный процесс поражает саму паренхиму почки. В некоторых случаях это наносит непоправимый урон почке: необходимость оперативных вмешательств, декапсуляции почки, а иногда и её удаления.
— О чём нужно знать, чтобы не допустить развития болезни?
— Трудно сказать, о чём нужно знать. Здесь ведь мы идём от противного. К пиелонефритам приводят хронические циститы, заболевания ротоглотки, хронический тонзиллит. Поэтому, призываю следить за своим здоровьем, потреблять достаточный объём жидкости. Важно частое мочеиспускание, по требованию, т. е. нельзя терпеть, когда хочется помочиться.
Важно частое мочеиспускание, по требованию, т. е. нельзя терпеть, когда хочется помочиться.
Беседовала Марина Воловик
Редакция рекомендует:
Деликатный вопрос. Как помочь человеку с недержанием мочи?
Разрушить, не прикасаясь. Как поможет дистанционная литотрипсия при мочекаменной болезни?
Для справки:
Сидоров Степан Петрович
В 2009 году окончил Иркутский государственный медицинский университет
2009 – 2010 гг. – интернатура по общей хирургии
2010 – 2012 гг. – ординатура по специальности «Урология»
В настоящее время – заведующий урологическим центром, врач-уролог, андролог, хирург, врач УЗ-диагностики в «Клинике Эксперт» Иркутск
Особенности вторичного пиелонефрита у детей на фоне недифференцированной дисплазии соединительной ткани
%PDF-1.3
%
1 0 obj
>
endobj
6 0 obj
/Title
>>
endobj
2 0 obj
>
endobj
3 0 obj
>
stream
Калдыбекова А. А.1.32008-02-27T12:07:09+05:002008-02-27T12:07:20+05:00
endstream
endobj
4 0 obj
>
endobj
5 0 obj
>
endobj
7 0 obj
>
endobj
8 0 obj
>
endobj
9 0 obj
>
endobj
10 0 obj
>
/ExtGState >
/ColorSpace >
/XObject 50 0 R
>>
endobj
11 0 obj
>
stream
HV0,/x|?
СОСТОЯНИЕ ЛИПИДНОГО СПЕКТРА КРОВИ У ДЕТЕЙ С ХРОНИЧЕСКИМ ПИЕЛОНЕФРИТОМ | Нестеренко
ВВЕДЕНИЕ
В последние годы отмечается отчетливая тенденция к росту вторичного пиелонефрита у детей, в том числе его маломанифестных и латентных форм [1]. У пациентов с хроническим пиелонефритом сохраняется высокий риск формирования терминальной почечной недостаточности и снижением качества жизни уже в детском возрасте. Ряд авторов считают, что по данным динамического наблюдения, через 7 лет после дебюта хронического пиелонефрита у 14% детей удается добиться полного выздоровления [1, 2]. По данным литературы начальные признаки дисфункции почек регистрируют уже в первые 5 лет заболевания [2, 3]. Расширение знаний о факторах риска развития тубулоинтерстициального фиброза, патогенезе патологических изменений ренальной паренхимы и особенностях клинико-параклинических, структурных, гемодинамических изменений в зависимости от этиологического фактора, требуют возможности проведения адекватных превентивных мероприятий, адекватного патогенетического лечения и коррекции осложнений.
Формирование очагов нефросклероза возникает в зонах образования мононуклеарного инфильтрата [2]. Этому способствует накопление в паренхиме макрофагов особого класса, секретирующих фибробластстимулирущие факторы (ФНОа, MCP;1, TGFβ и др.). Нередко процесс протексет на фоне сниженной клеточной биоэнергетики [3,4]. В качестве еще одного механизма стимуляции фиброзирующих факторов роста рассматриваются гипоксия и ишемия почечной ткани (унифицированная «гипоксическая» гипотеза) [5]. Однако классические факторы риска развития фиброзной ткани не могут полностью объяснить различия в скорости их формирования и частоте рецидивов у различных больных. Вследствие этого интенсивно продолжается поиск других причин развития нефросклероза при хроническом пиелонефрите [6].
Наряду с иммунными факторами прогрессирования нефропатий в последние годы широко обсуждается роль неиммунных механизмов. A. Bohle и соавт. (1992) считают, что при хронической почечной недостаточности вступление последних в действие определяет, в первую очередь, прогрессирование почечной недостаточности, независимо от первичных иммунных механизмов. Следует заметить, что на связь между жировым обменом и поражением почек впервые было указано Р. Вирховым в 1860 г., когда он сообщил о «жировом метаморфозе» почек и одновременно высказал мысль о неопределенности его происхождения (паренхиматозном или плазменном). Становится все более очевидным, что почка в результате нарушения своих разнообразных функций может активно вмешиваться в процессы формирования и модификации предикторов сосудистого повреждения — воспаления, оксидатив- ного стресса, анемии, альбуминурии, фосфорнокальциевого метаболизма [7, 8].
Частым спутником заболеваний почек является гиперлипидемия. К сожалению, практически всегда наличие нарушений липидного обмена у почечного больного ухудшает прогноз в связи с тесными кардиоренальными взаимосвязями [9-11].
В ряде клинических исследований показано, что гиперлипидемия ускоряет прогрессирование дисфункции почек независимо от природы нефропатии. Причем процесс коррелирует с уровнем общего холестерина (ОХС), триглицеридов (ТГ), липопротеидов очень низкой плотности (ЛПОНП), апоВ и липопротеидов высокой плотности (ЛПВП) сыворотки крови [12, 13]. Для нефротической дислипидемии характерно, прежде всего, значительное повышение уровня ОХС за счет ЛПНП, ЛПОНП при нормальном или несколько сниженном содержании липопротеидов высокой плотности (ЛПВП). В дальнейшем повышается и уровень ТГ. Наблюдаются изменения субфракций ЛПВП, увеличивается уровень апоА1, снижается соотношение ОХС/апоА1 во всех субфракциях ЛПВП. По мере прогрессирования нефротического синдрома повышаются уровни фосфолипидов [5, 14, 15].
Значимость нарушений липидного спектра в патогенезе и прогрессировании хронической болезни почек изучены в первую очередь при гломерулонефрите. Однако, исследования, посвященные липидному обмену при вторичных пиелонефритах у детей, малочисленны.
Целью нашей работы явилось изучение липидного спектра крови у детей с вторичным пиелонефритом в зависимости от частоты обострений заболевания.
ПАЦИЕНТЫ И МЕТОДЫ
В исследовании приняли участие 80 детей (59 девочек и 21 мальчик) с вторичным хроническим пиелонефритом, находящихся на стационарном лечении и обследовании в клинике факультетской педиатрии Клинической больницы им. С.Р. Миротворцева г. Саратова. Средний возраст пациентов составил 10,4±0,5 лет (от 5 до 16). Исследование липидного спектра крови проводилось вне обострения пиелонефрита. Группу контроля составили 24 ребенка с отсутствием патологических изменений в анализах крови и мочи, структурных изменений при ультразвуковом исследовании, отсутствием изменений в анализах мочи в анамнезе.
Всем детям проводилось обследование, включающее в себя общеклинические анализы крови и мочи, бактериологическое исследование мочи, накопительные пробы, проводилось ультразвуковое и рентгеноурологическое обследование (экскреторная урография, микционная цистоуретерография по показаниям), допплерографическое исследование почек. Уровень артериального давления контролировали с помощью ежедневного измерения и СМАД. Оценку производили в соответствии с центильными таблицами САД и ДАД у детей подростков[16]. Липидный спектр крови (ОХС, ЛПВП, ЛПНП, ТГЦ) определяли на аппарате «AU 400 OLYMPUS» («BECKMANCOULTERInc.») в условиях клиникодиагностической лаборатории Клинической больницы №3 им. С.Р. Миротворцева. Для выявления очагов нефросклероза выполняли статическую нефросцинтиграфию с Тс-99м на двухдетекторной сцинтиграфической гамма-камере «PhilipsBrightViewSpect» через 1 час после в/в введения РФП, в положении лежа, в статическом режиме, в двух проекциях. Обработка полученных сцинтиграмм была выполнена при помощи пакета прикладных программ «JemStream» («Philips»). Уровень ОХС менее 4,4 ммоль/л расценивали как оптимальный (низкий сердечно-сосудистый риск), 4,4-5,15 ммоль/л — как умеренный сердечно-сосудистый риск и более 5,16 — как гиперхолестеринемию (высокий сердечнососудистый риск). Уровень ТГ менее 1,2 ммоль/л, ЛПНП — менее 3 ммоль/л, ЛПВП более 1,2ммоль/л оценивали как оптимальный.
Статистическая анализ полученных данных осуществляли с помощью пакета прикладных статистических программ «Statistica 6.1» (StatSoft Inc», США). Данные представлены как среднеарифметическое (Х) ± стандартное отклонение (SD). Проверяли гипотезы о нормальности распределения показателей при помощи критерия Шапиро-Уилка. При нормальном распределении показателя для выявления междугрупповых различий использовали t-критерий Стьюдента, при асимметричном распределении — U-критерий Манна-Уитни. Анализ корреляционных взаимоотношений осуществляли с помощью коэффициента корреляции Спирмена. Нулевую статистическую гипотезу об отсутствии различий и связей отвергали при p<0,05.
РЕЗУЛЬТАТЫ
Уровень креатинина крови у всех детей не отличался от референсных значений. Среднее значение скорости клубочковой фильтрации, рассчитанной по формуле в целом по группе составило 100,3±6,67 мл/мин/1,73 м2.
Данные о полученных показателях липидного спектра представлены в табл. 1 и 2. Средние значения ОХС составили 4,15±0,73 ммоль/л. У 48 детей (60%) уровень ОХС оставался в диапазоне оптимального уровня, 20 пациентов (25%) входили в группу умеренного середечно-сосудистого риска (ХС 4,4-5,15 ммоль/л) и 12 (15%) — имели ОХС более 5,18 ммоль/л) (рис. 1). Средний уровень ТГ составил 0,95±0,47 ммоль/л. При этом у 20 детей (25%) также отмечено повышение его уровня выше оптимального.
Средний уровень ЛПВП составил 1,21±0,6 ммоль/л. У 25% отмечено снижение ЛПВП менее желательного (1,0 ммоль/л.) Уровень ЛПНП составил 2,52±0,6 ммоль/л, превышение оптимального уровня отмечалось у 12% больных.
В зависимости от частоты рецидивирования пиелонефрита мы разделили детей на 2 группы (табл. 1) — с рецидивами 1 раз в год и более (частые) и менее 1 раза в год (редкие). Не обнаружено достоверных различий по уровню ОХС в этих группах. При этом в группе детей с частыми рецидивами уровень ОХС превышал оптимальный у 13 (38%), из них 24% имели умеренно повышенный уровень (4,4-5,15), 14% — высокий (более 5,16). Среди детей с редко рецидивирующим пиелонефритом у 17 (37,8%) выявлен умеренно повышенный уровень ОХС. Уровни ТГЦ, ЛПВП И ЛПНП не имели достоверных различий в этих группах.
Таблица 1
Показатели липидограммы у детей в зависимости от частоты рецидивов хронического пиелонефрита в сопоставлении с контрольной группой
Показатель | Группа сравнения | Редкие рецидивы | Частые рецидивы | ||
|---|---|---|---|---|---|
(здоровые, n=24) | 5-10 лет (n=24) | 11-15 лет (n=21) | 5-10 лет (n=17) | 11-15 лет (n=18) | |
ОХС, ммоль/л | 3,49±0,29 | 4,49±1,05 | 3,84±0,81 | 4,25±0,81 | 4,21±0,76 |
ТГЦ, ммоль/л | 0,85±0,34 | 0,88±0,47 | 1,15±0,45 | 0,83±0,52 | 0,99±0,4 |
ЛПВП, ммоль/л | 1,24±0,25 | 1,19±0,33 | 1,13±0,25 | 1,33±0,32 | 1,25±0,3 |
ЛПНП, ммоль/л | 2,36±0,5 | 2,58±0,58 | 2,47±0,91 | 2,35±0,5 | 2,33±0,57 |
Примечание: р> 0,05.
Таблица 2
Показатели липидограммы детей с различным этиопатогенезом пиелонефрита в сравнении с контрольной группой
Показатель | Группа сравнения | Обструктивный | Дисметаболический | ||
|---|---|---|---|---|---|
| (здоровые, n=24) | 5-10 лет (n=25) | 11-15 лет (n=22) | 5-10 лет (n=16) | 11-15 лет (n=17) |
ОХС, ммоль/л | 3,49±0,29 | 4,36±0,67 | 4,04±0,74 | 4,18±0,75 | 3,83±0,96 |
ТГЦ, ммоль/л | 0,85±0,34 | 0,92±0,51 | 1,17±0,48 | 0,75±0,43 | 0,93±0,27 |
ЛПВП, ммоль/л | 1,24±0,25 | 1,23±0,27 | 1,16±0,3 | 1,25±0,41 | 1,18±0,2 |
ЛПНП, ммоль/л | 2,36±0,5 | 2,46±0,62 | 2,59±0,75 | 2,57±0,46 | 2,03±0,82 |
Примечание: р> 0,05.
Рисунок. Сердечно-сосудистый риск с учетом уровня ОХС у детей с хроническим пиелонефритом в зависимости от наличия нефросклероза.
В зависимости от этиопатогенеза дети были разделены на группы с вторичным обструктив- ным и вторичным дисметаболическим пиелонефритом (табл. 2.) В этих группах также не было выявлено статистически значимых различий.
Таблица 3
Показатели липидограммы у детей с очагами нефросклероза
Группа сравнения | Без нефросклероза | С очагами нефросклероза | |||
|---|---|---|---|---|---|
(здоровые, n=24) | 5-10 лет (n=18) | 11-15 лет (n=15) | 5-10 лет (n=23) | 11-15 лет (n=24) | |
ОХС, ммоль/л | 3,49±0,29*, *** | 3,87±0,52** | 3,67±0,45 | 4,82±0,49*, ** | 4,18±0,92*, *** |
ТГЦ, ммоль/л | 0,85±0,34 | 0,83±0,49 | 1,13±0,39 | 0,91±0,49 | 1,06±0,49 |
ЛПВП, ммоль/л | 1,24±0,25 | 1,14±0,31 | 1,08±0,27 | 1,39±0,31 | 1,21±0,2 |
ЛПНП, ммоль/л | 2,36±0,5 | 2,35±0,29 | 2,47±0,93 | 2,72±0,77 | 2,3±0,67 |
Примечание. * — группа сравнения (здоровые) и дети 5-10 лет с очагами нефросклероза, p< 0,001; ** — группа дети 5-10 лет без нефросклероза и группа дети 5-10 лет с очагами нефросклероза, р=0,000148; *** — группа сравнения (здоровые) и дети 11-15 лет с очагами нефросклероза, р=0,002.
Изучен липидный спектр у 33 детей, которые имели анамнез хронического пиелонефрита с рецидивами, однако на сцинтиграммах у них не выявлено признаков нефросклероза. ОХС у них составил 3,56±0,54 ммоль/л, умеренно повышенный уровень отмечен у 20,8%. Уровень ТГЦ — 0,88±0,4ммоль/л, повышение более оптимального — у 22% больных, значения ЛПВП составили 1,12±0,28 ммоль/л, снижение отмечено у 35% больных, значения ЛПНП — 2,46±0,64 ммоль/л. У 47 больных, имеющих признаки склерозирования почечной паренхимы, ОХС был достоверно выше — 4,56±0,57 ммоль/л, повышение уровня отмечено у 28 (59,6%), при этом средний риск у 18 (38,3%) и гиперхолестеринемия у 10 (21,3%). Уровень ТГЦ также оказался более высоким, однако, разница не имела статистической достоверности — 0,96±0,54 ммоль/л, повышение отмечено у 10 (21,3%). Уровень ЛПВП составил 1,30±0,32 ммоль/л, снижение выявлено у 17,0% (8 человек). Также мы разделили детей в зависимости от длительности заболевания (табл.3). В первую группу вошли дети с анамнезом болезни 2-8 лет (возраст этих детей составил 5-10 лет), во вторую — с историей заболевания 9-13 лет (возраст детей 11-15 лет).
У детей с анамнезом болезни более 9 лет очаги нефросклероза встречались чаще (в 54,5% случаев), чем среди детей с длительностью болезни 8 лет и меньше (в 33,3% случаев). Среди детей с анамнезом заболевания менее 8 лет, имеющих очаги склерозирования почечной ткани, средние значения ОХС оказались достоверно выше, чем у детей без очагов нефросклероза (p<0,05). Уровень ОХС детей без очагов нефросклероза не отличался от такового у здоровых детей во всех возрастных группах. При этом ОХС был достоверно выше среди детей с очагами нефросклероза по сравнению с контрольной группой. Можно предположить, что нарушение липидного спектра, в частности, повышение уровня ОХС, способствует более быстрому возникновению нефросклероза на ранних сроках развития заболевания, в то время как при более длительном течении эти факторы не будут иметь такого значения.
Кроме того, мы выявили сильную прямую корреляционную взаимосвязь между уровнем ОХС (р=0,80) и наличием нефросклероза у детей с пиелонефритом вне зависимости от длительности течения заболевания.
ОБСУЖДЕНИЕ
Практическим врачам хорошо известны случаи, когда, несмотря на частые рецидивы пиелонефрита, нефросклероз длительно не формируется. В то же время существует когорта детей, которые не имели частых рецидивов или значимой обструкции мочевыводящих путей или рефлюкса, однако, у них сформировались очаги склерозирования [17]. Считается, что адекватная антибиотикотерапия уменьшает риск формирования очагов нефросклероза [18]. Тем не менее, в двух недавних исследованиях было показано, что раннее лечение (не позднее суток от начала лихорадки) острого пиелонефрита у детей не оказывает существенного влияния на частоту последующего возникновения очагов нефросклероза, по сравнению с детьми, получивших лечение в более поздние сроки [19].
Прогрессирование всех заболеваний почек характеризует одна общая черта — клеточная пролиферация с последующим накоплением внеклеточного матрикса и сморщиванием ткани. Исследования последних лет указывают на возможность влияния на процессы фиброгенеза ряда дополнительных факторов (гуморальных и клеточных). В зависимости от степени и объема поражения процесс заживления может идти по двум направлениям: регенерация и фиброплазия. Основным молекулярным компонентом фиброза является коллаген, который присутствует не только в коллагеновых волокнах и базальной мембране, но и в аморфном веществе соединительной ткани [4]. На первых этапах формирования склеротических очагов при пиелонефрите изменения происходят в интерстициальной ткани почек. Однако, в дальнейшем по мере прогрессирования заболевания, происходит вовлечение клубочков в патологический процесс. В механизме формирования фиброзно-склеротических участков принимают участие многие патогенетические факторы. Одним из таких факторов может являться гипер — и дислипидемия [20].
Патогенетическое значение гиперлипидемии определяется двумя процессами — отложением липидов в сосудистой стенке с развитием атеросклероза и накоплением их в мезангии и почечном тубулоинтерстиции. Поражение мезангиоцитов носит сходный характер с поражением миоцитов сосудов при атеросклерозе. Это неудивительно с учетом морфофункционального подобия миоцитов и контрактильных (гладкомышечных) мезангиоцитов. Повышенное содержание липидов в первичной моче приводит к захвату их эпителием канальцев и депозиции внутри клеток. Отложение липидов в мезангиоцитах и канальцевом эпителии придает клеткам характерный «пенистый» вид, приводит к дистрофии и атрофии с накоплением липидного материала в межклеточном пространстве. Фильтрующиеся в клубочках липопротеины, осаждаясь в канальцах почек, индуцируют тубулоинтерстициальные процессы, склероз интерстиция. При избыточном накоплении крупных липидных включений мезангиальные клетки, макрофаги и эпителиальные клетки канальцев приобретают вид «пенистых». Предполагается, что окклюзия капилляров клубочков липидными депозитами и «пенистыми» клетками уменьшает клубочковую фильтрацию. Это в свою очередь приводит к повышению внутриклубочкового давления в интактных нефронах и таким образом способствует гломерулосклерозу [5, 21, 22].
ЗАКЛЮЧЕНИЕ
В нашем исследовании повышенный уровень ОХС крови выявлен у детей с очагами нефросклероза вне зависимости от возраста и длительности заболевания. Сопоставление уровня липидов крови и данных нефросцинтиграфии может явиться перспективным направлением в оценке факторов риска развития нефросклероза у детей с хроническим пиелонефритом [22, 23].
1. Игнатова МС, ред. Детская нефрология. ООО «Медицинское информационное агентство», М., 2011; 696 с. [Ignatova MS, red. Detskaja nephrologija. OOO “MIA”, М., 2011; 696 p.]
2. Лучанинова ВН. К дискуссии о хронической болезни почек и тубулоинтерстициальных нефропатиях в педиатрической нефрологии. Педиатрия 2008; 87(3):131-134 [Luchaniniova VN. K diskussii o hronicheskoj bolezni pochek i tubulointersticialnyh nephropatijah v pediatricheskoj nephrologii. Pediatrija 2008;87(3):131-134]
3. Паунова СС. Патогенетические основы нефросклероза. Нефрология и диализ 2005;7(2):130-135 [Paunova SS. Patogeneticheskije osnovy nephrosclerosa. Nephrologija i dializ 2005;7(2):130-135]
4. Невструева ВВ, Клембовский АИ, Харина ЕА и др. Клинические и патогенетические проблемы нарушенной клеточной энергетики. М., 1999. [Nevstrueva VV, Klembovskij AI, Harina EA i dr. Klinicheskije i patogeneticheskije problemy narushennoj kletochnoj energetiki. М., 1999]
5. Колина ИБ. Гиперлипидемии при хронической болезни почек: особенности и подходы к лечению. Лечащий врач 2012; (1) [Kolina IB. Giperlipidemii pri hronicheskoj bolezni pochek: osobennosti i podhody k lecheniju. Lechashij vrach 2012; (1)]
6. Fine LG, Bandyopadbay D, Norman GT. Kidney Int 2000; 57 (Suppl. 75):22-26
7. Jeppe Hagstrup Christensen, Erik Berg Schmidt. N-3 Polyunsaturated Fatty Acids, Lipids and Lipoproteins in End-stage Renal Disease. Clin Lipidology 2011; 6 (5): 563–576
8. Игнатова МС, Шатохина ОВ. Клинико-генетические аспекты диагностики нефропатий у детей. Нефрология и диализ 2003; (1):8-14. [Ignatova MS, Shatohina OV. Kliniko-geneticheskije aspekty diagnostiki nephropatij u detej. Nephrologija I dializ 2003; (1):8-14]
9. Charles R Harper, Terry A Jacobson. Managing Dyslipidemia in Chronic Kidney Disease. J Am CollCardiol 2008; 51 (25): 2375–2384
10. National Kidney Foundation. KDOQI Clinical Practice Guideline for Diabetes and CKD: 2012 update. Am J Kidney Dis 2012;60(5):850-886
11. Saravanan P, Davidson NC, Schmidt EB, Calder PC. Cardiovascular effects of marine omega-3 fatty acids. Lancet 2011; 376 (9740): 540–550
12. Grundy S, De Groot LJ, Chrousos G et al. Risk Assessment and Guidelines for the Management of High Blood Cholesterol. Endotext [Internet]. South Dartmouth (MA): MDText.com, Inc. 2000-2015 Jun 12
13. Waters DD LDL-cholesterol lowering and renal outcomes. Curr Opin Lipidol 2015 Jun; 26(3):195-9. doi: 10.1097/MOL.0000000000000176
14. Смирнов АВ. Клиническое и прогностическое значение дислипидемий у больных ХГН. Дис. … д.м.н. СПб 1997; 244 [Smirnov AV. Klinicheskoje I prognosticheskoje znachenije dislipidemij u bolnyh HGN. Dis. … d.m.n. SPb1997; 244]
15. Колина ИБ. Статины при хронической болезни почек: безопасность применения. Эффективная фармакотерапия. Урология и нефрология. Спец. Выпуск 2012; 62-68 [Kolina IB. Statiny pri hronicheskoj bolezni pochek: bezopasnost primenenija. Effektivnaja farmakoterapija. Urologija I nephrologija. Spez. vypusk2012; 62-68]
16. Рекомендации по профилактике сердечно-сосудистых заболеваний в детском и подростковом возрасте. Российский кардиологический журнал, №6 (98)–2012, приложение 1, с. 23-28 [Rekomendacii po profilaktike serdechno-sosudistyh zabolevanij v detskom I podrostkovom vozraste. Rossijskij kardiologicheskij jurnal, №6 (98) – 2012, prilojenije 1, с. 23-28
17. Mirjam Harmsen, Michel Wensing, Jozé CC Braspenning, René J Wolters, Johannes C van der Wouden, Richard PTM Grol. Management of children’s urinary tract infections in Dutch family practice: a cohort study. BMC Family Practice 2007; (8):9
18. Hussein A, Askar E, Elsaeid M, Schaefer F.Functional polymorphisms in transforming growth factor-beta-1 (TGFbeta-1) and vascular endothelial growth factor (VEGF) genes modify risk of renal parenchymal scarring following childhood urinary tract infection. Nephrol Dial Transplan 2010;25(3):779-85
19. Lundstedt AC, McCarthy S, Gustafsson MC-U et al. A genetic basis of susceptibility to acute pyelonephritis. PLoS ONE 2007;(2):825doi:10.1371/journal.pone. 0000825
20. Wong MG, Wanner C, Knight J, Perkovic V. Lowering cholesterol in chronic kidney disease is it safe and effective? Eur Heart J 2015 Nov 14;36(43):2988-95. doi: 10.1093/eurheartj/ehv393
21. Vaziri ND. Dyslipidemia of chronic renal failure: the nature, mechanisms, and potentialconsequences. Am J Physiol Ren Physiol 2005; 290: 262–272
22. Banach M, Aronow WS, Serban MC et al. Lipids, blood pressure and kidney update 2015. Lipids Health Dis 2015 Dec 30; 14:167. doi: 10.1186/s12944-015-0169-0
23. Marks SD, Gordon I, Tullus K. Imaging in childhood urinary tract infections: time toreduce investigations. Pediatr Nephrol 2008;23(1):9-17
Заболевание почек пиелонефрит — лечение, симптомы и причины.
Пиелонефрит – одно из самых распространенных заболеваний почек у женщин или мужчин. Да и, скорее всего одно из самых известных. Острый пиелонефрит — это острый инфекционный процесс, поражающий почечную паренхиму и полостную систему, его еще называют инфекцией верхних мочевыводящих путей. Различные бактерии попадают в организм по мочевыводящим путям. Бактерии из мочевого пузыря чрез мочеточник проникают в почечную лоханку, паренхиму. Разберем основные признаки, симптомы и причины пиелонефрита.
Почему возникает острый пиелонефрит?
Хоть пиелонефрит является инфекционным заболеванием, его специфического возбудителя нет. Причиной могут стать микробы, которые постоянно обитают в организме, так же попадают из внешней среды. Если судить по анализам мочи, то в ней наиболее часто обнаруживаются кишечная и паракишечная палочки, бактерии группы протея, стафилококк, энтерококк, синегнойную палочку. Доказана также этиологическая роль микоплазм, вирусов и грибов. Для возникновения пиелонефрита недостаточно лишь проникновения микроорганизмов в почку. Для этого необходимы предрасполагающие факторы.
Кто рискует заболеть пиелонефритом?
Им можно заболеть в любом возрасте. Чаще болеют дети до семи лет, женщины 18-30 лет. У последних это связано с началом половой жизни, с беременностью и родами (у 5% беременных наблюдается пиелонефрит). Рискуют так же заболеть пиелонефритом пожилые мужчины, у которых имеется аденома предстательной железы, уретритом или простатитом. У детей пиелонефрит занимает второе-третье место по частоте заболевания. И еще предрасполагающим фактором является мочекаменная болезнь, сахарный диабет, туберкулез. Не стоит так же исключать из причин пониженный иммунитет. Среди взрослого населения пиелонефрит встречается у 100 человек на 100000 населения, у детей у 480–560.
Признаки острого пиелонефрита.
Общая слабость, боль в боку, которая может отдавать в пах, боль в пояснице, температура. Это основные симптомы заболевания. И обычно заболевание пиелонефритом сопровождается частыми позывами на мочеиспускание. Этот симптом бывает почти у половины всех заболевших. Если говорить более подробно – температура повышается, чуть ли не до 40 градусов, — это состояние схоже с тем, когда болеешь гриппом. Боль в пояснице, как правило, с одной стороны. У каждого они различны, но если их охарактеризовать, то можно назвать тупыми болями (не резкими). Если наблюдаются такие симптомы, то лучше сразу вызвать врача на дом. Острый пиелонефрит нужно срочно лечить, поскольку если запустить заболевание оно может перейти в хроническую форму. Так же может осложняться паранефритом, некрозом почечных сосочков.
Диагностика.
Правильная диагностика – пожалуй, самое важное с чего стоит начинать борьбу с пиелонефритом. Не торопитесь делать скоропалительные выводы, если где-то прочитали про симптомы пиелонефрита, сравнили их со своими и решили, что у вас именно пиелонефрит. Даже специалист, только выслушав ваши жалобы, не скажет на сто процентов, что это пиелонефрит. Его симптомы схожи со многими заболеваниями, связанных с воспалением мочевыводящих путей. Для диагностики делаются специальные анализы крови, мочи, УЗИ почек, анализы на инфекции и нередко требуется компьютерная томография.
Лечение.
Лечение пиелонефрита долгий и трудоемкий процесс. Если не соблюдать все рекомендации врача болезнь может перейти в хроническую форму и единственным методом лечения может остаться только хирургический. Желательно острый пиелонефрит лечить в стацион6аре под наблюдением специалистов. Больным назначают антибиотики (после проведенных проб на чувствительность микрофлоры пациента) в сочетании с сульфаниламидами и специальную диету. Больному рекомендуют выпивать в день не менее 2-2,5 литров жидкости. Когда температура спадает, назначаются тепловые процедуры (согревающие компрессы).
Если в течение первой недели лечения (3-5 дней) улучшения состояния не происходит, потребуются новые обследования, чтобы исключить сопутствующие заболевания. Если же все пойдет успешно, то интенсивное лечение острого пиелонефрита продлиться до 6 недель. Ну а окончательное излечение уже зависит полностью от самого пациента. Начинается самый сложный процесс – не запустить болезнь снова.
Профилактика.
Профилактику пиелонефрита здоровые люди могут искать в причинах и предрасполагающих факторах. А для тех, кто перенес острый пиелонефрит, — главное соблюдать все рекомендации врача. Пожалуй, самое сложное из них соблюдать определенную диету, — никаких соленостей, копченостей, шоколада, алкогольных напитков. Больше овощей, фруктов, натуральных соков, минеральной воды. Хотя если вдуматься,- ничего сложного в этом нет, если есть желание оберегать свое здоровье всеми способами.
Детский пиелонефрит: предпосылки, этиология, эпидемиология
Montini G, Tullus K, Hewitt I. Лихорадочные инфекции мочевыводящих путей у детей. N Engl J Med . 2011, 21 июля. 365 (3): 239-50. [Медлайн].
Morello W, La Scola C, Alberici I, Montini G. Острый пиелонефрит у детей. Педиатр Нефрол . 2016 31 августа (8): 1253-65. [Медлайн].
Шейх Н., Юинг А.Л., Бхатнагар С., Хоберман А. Риск почечного рубцевания у детей с первой инфекцией мочевыводящих путей: систематический обзор. Педиатрия . 2010 декабрь 126 (6): 1084-91. [Медлайн].
Ли Й.Дж., Ли Дж.Х., Парк Ю.С. Факторы риска образования почечных рубцов у младенцев с первым эпизодом острого пиелонефрита: проспективное клиническое исследование. Дж Урол . 2012 Март 187 (3): 1032-6. [Медлайн].
Özçakar ZB, Yalçinkaya F, Kavaz A, Kadioglu G, Elhan AH, Aysev D, et al. Инфекции мочевыводящих путей, вызванные бактериями, продуцирующими БЛРС: микроорганизмы меняются — клиническая картина не меняется. Acta Paediatr . 2011 августа 100 (8): e61-4. [Медлайн].
Lundstedt AC, Leijonhufvud I, Ragnarsdottir B, et al. Унаследованная предрасположенность к острому пиелонефриту: семейное исследование инфекции мочевыводящих путей. J Заразить Dis . 2007 15 апреля 195 (8): 1227-34. [Медлайн].
Faust WC, Diaz M, Pohl HG. Частота постпиелонефритического рубцевания почек: метаанализ литературы по димеркапто-янтарной кислоте. Дж Урол .2009, январь, 181 (1): 290-7; обсуждение 297-8. [Медлайн].
Бхат Р.Г., Кэти Т.А., Плейс ФК. Инфекции мочевыводящих путей у детей. Emerg Med Clin North Am . 2011 29 августа (3): 637-53. [Медлайн].
Готье М., Гуэн С., Фан В., Гравел Дж. Связь зловонной мочи с инфекцией мочевыводящих путей у детей в возрасте от 1 до 36 месяцев. Педиатрия . 2012 май. 129 (5): 885-90. [Медлайн].
Уильямс Г.Дж., Макаскилл П., Чан С.Ф., Тернер Р.М., Ходсон Э., Крейг Дж.Абсолютная и относительная точность экспресс-анализов мочи при инфекции мочевыводящих путей у детей: метаанализ. Ланцет Infect Dis . 2010 Апрель 10 (4): 240-50. [Медлайн].
Lertdumrongluk K, Thongmee T, Kerr SJ, Theamboonlers A, Poovorawan Y, Rianthavorn P. Диагностическая точность гепарин-связывающего белка в моче при остром пиелонефрите у детей. Eur J Pediatr . 2014 г. 26 июня. [Medline].
Pecile P, Romanello C. Прокальцитонин и пиелонефрит у детей. Curr Opin Infect Dis . 2007 февраля 20 (1): 83-7. [Медлайн].
Леруа С., Фернандес-Лопес А., Никфар Р., Романелло С., Буиссу Ф., Жерве А. и др. Связь прокальцитонина с острым пиелонефритом и почечными рубцами при ИМП у детей. Педиатрия . 2013 май. 131 (5): 870-9. [Медлайн].
Leroy S, Gervaix A. Прокальцитонин: ключевой маркер у детей с инфекциями мочевыводящих путей. Adv Urol . 2011. 2011: 397618.[Медлайн]. [Полный текст].
Shaikh N, Borrell JL, Evron J, Leeflang MM. Прокальцитонин, С-реактивный белок и скорость оседания эритроцитов в диагностике острого пиелонефрита у детей. Кокрановская база данных Syst Rev . 2015 20 января. 1: CD009185. [Медлайн].
Ким Б.К., Йим ХЭ, Ю К.Х. Липокалин, связанный с желатиназой нейтрофилов в плазме: маркер острого пиелонефрита у детей. Педиатр Нефрол . 2017 Март.32 (3): 477-484. [Медлайн].
Ли Дж. У., Хер С. М., Ким Дж. Х., Ли К. Х., Эйзенхут М., Пак С. Дж. И др. D-димер как маркер острого пиелонефрита у детей младше 24 месяцев с инфекцией мочевыводящих путей. Педиатр Нефрол . 2018 апр. 33 (4): 631-637. [Медлайн].
Американская академия педиатрии. Инфекция мочевыводящих путей: клиническое руководство по диагностике и лечению первичной ИМП у фебрильных младенцев и детей от 2 до 24 месяцев. Педиатрия . 2011 28 августа. [Medline].
Ван Ю.Т., Чиу Н.Т., Чен М.Дж. и др. Корреляция результатов ультразвукового исследования почек с объемом воспалительного процесса при сканировании почек димеркаптоянтарной кислотой у детей с острым пиелонефритом. Дж Урол . 2005, январь, 173 (1): 190-4; обсуждение 194. [Medline].
[Рекомендации] Подкомитет по инфекциям мочевыводящих путей; Руководящий комитет по повышению качества и управлению. Инфекция мочевыводящих путей: клиническое руководство по диагностике и лечению первичной ИМП у фебрильных младенцев и детей от 2 до 24 месяцев. Педиатрия . 2011 28 августа. [Medline].
Ли Й.Дж., Ли Дж.Х., Парк Ю.С. Факторы риска образования почечных рубцов у младенцев с первым эпизодом острого пиелонефрита: проспективное клиническое исследование. Дж Урол . 2012 18 января [Medline].
Кованликая А., Оккай Н., Чакмакчи Н. и др. Сравнение результатов МРТ и кортикальной сцинтиграфии почек при остром пиелонефрите у детей: предварительный опыт. евро J Радиол .2004, январь, 49 (1): 76-80. [Медлайн].
Kavanagh EC, Ryan S, Awan A, et al. Может ли МРТ заменить DMSA при обнаружении дефектов паренхимы почек у детей с инфекциями мочевыводящих путей? Педиатр Радиол . 2005 марта, 35 (3): 275-81. [Медлайн].
Bocquet N, Sergent Alaoui A, Jais JP, Gajdos V, Guigonis V, Lacour B. Рандомизированное испытание пероральных антибиотиков в сравнении с последовательными внутривенными / пероральными антибиотиками при остром пиелонефрите у детей. Педиатрия .2012 Февраль 129 (2): e269-75. [Медлайн].
Montini G, Rigon L, Zucchetta P и др. Профилактика после первой лихорадочной инфекции мочевыводящих путей у детей? Многоцентровое рандомизированное контролируемое исследование не меньшей эффективности. Педиатрия . 2008 ноябрь 122 (5): 1064-71. [Медлайн].
Уильямс Дж., Крейг Дж. С.. Антибиотики длительного действия для предотвращения рецидивов инфекции мочевыводящих путей у детей. Кокрановская база данных Syst Rev . 2011 16 марта.CD001534. [Медлайн].
Ли SJ, Cha J, Lee JW. Профилактика пробиотиками у младенцев с пиелонефритом с нормальными мочевыводящими путями. World J Pediatr . 2016 8 апреля [Medline].
Ходсон Э.М., Уиллис Н.С., Крейг Дж. Антибиотики при остром пиелонефрите у детей. Кокрановская база данных Syst Rev . 17 октября 2007 г. CD003772. [Медлайн].
Уильямс Дж. Дж., Вэй Л., Ли А., Крейг Дж. Антибиотики длительного действия для предотвращения рецидивов инфекции мочевыводящих путей у детей. Кокрановская база данных Syst Rev . 2006, 19 июля: CD001534. [Медлайн].
Гарин Э. Х., Олаваррия Ф., Гарсия Ньето В. и др. Клиническое значение первичного пузырно-мочеточникового рефлюкса и мочевой антибиотикопрофилактики после острого пиелонефрита: многоцентровое рандомизированное контролируемое исследование. Педиатрия . 2006 Март 117 (3): 626-32. [Медлайн].
Блумфилд П., Ходсон Э.М., Крейг Дж. Антибиотики при остром пиелонефрите у детей. Кокрановская база данных Syst Rev . 2005 25 января. CD003772. [Медлайн].
Хуан Ю., Чен М.Дж., Чиу Н.Т., Чжоу Х.Х., Линь К.Й., Чиу Ю. Дополнительный пероральный метилпреднизолон при остром пиелонефрите у детей облегчает рубцевание почек. Педиатрия . 2011 15 августа [Medline].
La Scola C, De Mutiis C, Hewitt IK, Puccio G, Toffolo A, Zucchetta P, et al. Различные рекомендации по визуализации после первой ИМП у фебрильных младенцев: выход, стоимость и радиация. Педиатрия . 2013 Март 131 (3): e665-71. [Медлайн].
Финнелл С.М., Кэрролл А.Е., Даунс С.М. Технический отчет — Диагностика и лечение начальной ИМП у младенцев и детей раннего возраста с лихорадкой. Педиатрия . 2011 сентябрь 128 (3): e749-70. [Медлайн].
Битц Р. Оценка и лечение инфекций мочевыводящих путей у новорожденных. Curr Opin Pediatr . 2012 24 апреля (2): 205-11. [Медлайн].
Битц Р., Вестенфельдер М.Антимикробная терапия инфекций мочевыводящих путей у детей. Int J Антимикробные агенты . 2011 декабрь 38 Дополнение: 42-50. [Медлайн].
Gil-Ruiz MA, Alcaraz AJ, Marañón RJ, Navarro N, Huidobro B, Luque A. Электролитные нарушения при остром пиелонефрите. Педиатр Нефрол . 2012 марта, 27 (3): 429-33. [Медлайн].
Хьюитт И.К., Монтини Г. Детские фебрильные инфекции мочевыводящих путей: текущее состояние дел. Ital J Pediatr .2011 30 ноября. 37:57. [Медлайн]. [Полный текст].
Хунцикер М., Моханан Н., Д’Аста Ф., Пури П. Заболеваемость фебрильными инфекциями мочевыводящих путей у детей после успешного эндоскопического лечения пузырно-мочеточникового рефлюкса: долгосрочное наблюдение. J Педиатр . 2012 июн. 160 (6): 1015-20. [Медлайн].
Ли Дж. Х., Ким М.К., Парк SE. Необходима ли плановая цистоуретрограмма при мочеиспускании у детей после первой лихорадочной инфекции мочевыводящих путей? Acta Paediatr .2012 Март 101 (3): e105-9. [Медлайн].
Printza N, Farmaki E, Piretzi K, Arsos G, Kollios K, Papachristou F. Острая фаза сканирования 99mTc-димеркаптоянтарной кислоты у младенцев с первым эпизодом фебрильной инфекции мочевыводящих путей. World J Pediatr . 2012 г. 8 (1): 52-6. [Медлайн].
Санторо ДжейДи, Кэрролл В.Г., Стил Р.В. Диагностика и лечение инфекций мочевыводящих путей у новорожденных и младенцев. Clin Pediatr (Phila) .2013 Февраль 52 (2): 111-4. [Медлайн].
Изучение влияния монтелукаста на симптомы пиелонефрита у детей | Ежемесячный журнал нефроурологии
Ямада С., Арасе Х, Моришита Т., Цучимото А., Торису К., Торису Т. и др. Кризис надпочечников представляет собой острое начало гиперкальциемии и гипонатриемии, вызванное острым пиелонефритом у пациента с частичным гипопитуитаризмом и преддиализной хронической болезнью почек. CEN Case Rep .2019; 8 (2): 83-8. DOI: 10.1007 / s13730-018-0371-9. [PubMed: 30456557]. [PubMed Central: PMC6450993].
Алинеджад С., Юсифайджан П., Резаголизаменджани М., Рафи Ю., Кахбази М., Арджманд А. Нефротоксический эффект гентамицина и амикацина у новорожденных с инфекцией. Нефроурол Пн . 2018; 10 (2). DOI: 10,5812 / ежемесячно 58580.
Бринда Б. Дж., Ладлоу С. П., Пасихова Ю. Mycoplasma hominis -ассоциированный цистит, пиелонефрит и бактериемия у пациента с аллогенной трансплантацией гемопоэтических стволовых клеток. Инфекция Dis Clin Pract . 2016; 24 (1): 50-1. DOI: 10.1097 / ipc.0000000000000276.
Yousefichaijan P, Rezagholizamenjany M, Dorreh F, Rafiei M, Taherahmadi H, Niyakan Z, et al. Сравнение показателей развития по анкетам возраста и стадии у детей с поллакиурией по сравнению со здоровыми детьми. Нефроурол Пн . 2017; 9 (4). DOI: 10.5812 / numonthly.45898.
Суддек GM. Монтелукаст улучшает функцию почек и чувствительность мочевого пузыря при экспериментально индуцированной почечной дисфункции у крыс. Fundam Clin Pharmacol . 2013; 27 (2): 186-91. DOI: 10.1111 / j.1472-8206.2011.00996.x. [PubMed: 21985664].
Yousefichaijan P, Rezagholizamenjany M, Rafiei F, Arjmand A, Tayebi S. Исход нефротического синдрома у детей: эпидемиологическое исследование. J Compr Ped . 2018; 9 (4).DOI: 10.5812 / compreped.62514.
Yousefichaijan P, Rezagholizamenjany M, Safi F, Rafiei F, Arjmand A. Обнаружение бета-лактамаз расширенного спектра в изолятах Escherichia coli и его корреляция с пузырно-мочеточниковой рефлюксной нефропатией. Arch Pediatr Infect Dis . 2018; 6 (3). DOI: 10.5812 / pedinfect.12101.
Yousefichaijan P, Ahmad Goudarzi A, Rezagholizamenjany M, Kahbazi M, Rafeie M, Arjmand Shabestari A, et al.Эффективность добавок аскорбиновой кислоты в облегчении симптомов фебрильной инфекции верхних мочевыводящих путей у детей, клинические испытания и исследования на базе больниц. Arch Pediatr Infect Dis . 2018; 6 (4). e57071. DOI: 10.5812 / pedinfect.57071.
Абдель-Рахим ИТ, Хедр Н.Ф. Ренопротекторные эффекты монтелукаста, антагониста рецепторов цистеиниловых лейкотриенов, против вызванного метотрексатом поражения почек у крыс. Naunyn Schmiedebergs Arch Pharmacol .2014; 387 (4): 341-53. DOI: 10.1007 / s00210-013-0949-х. [PubMed: 24363042].
Otunctemur A, Ozbek E, Cekmen M, Cakir SS, Dursun M, Polat EC, et al. Защитный эффект монтелукаста, который является антагонистом цистеинил-лейкотриеновых рецепторов, на нефротоксичность, вызванную гентамицином, и окислительное повреждение в почках крыс. Ren Fail . 2013; 35 (3): 403-10. DOI: 10.3109 / 0886022X.2012.761040. [PubMed: 23342977].
Weinberger M. Montelukast при обострениях астмы, вызванных вирусными респираторными инфекциями. Am J Respir Crit Care Med . 2005; 172 (6): 783. ответ автора 783-4. DOI: 10.1164 / ajrccm.172.6.954. [PubMed: 16148200].
Хан Дж, Джиа Й, Такеда К., Сираиси Й., Окамото М., Дакхама А. и др. Монтелукаст во время первичной инфекции предотвращает гиперреактивность дыхательных путей и воспаление после повторного заражения респираторно-синцитиальным вирусом. Am J Respir Crit Care Med . 2010; 182 (4): 455-63. DOI: 10.1164 / rccm.200912-1811OC. [PubMed: 20442434]. [PubMed Central: PMC2937239].
Аханчян Х., Бехманеш Ф., Кианифар Х.Р., Мотевалли Н.С., Джафари С.А. Определить эффективность короткого курса монтелукаста у детей с перемежающейся астмой и вирусной инфекцией. Int J Pediatr . 2013; 1 (1): 25-9.
Хуанг А., Палмер Л.С., Хом Д., Андерсон А.Э., Кушнер Л., Франко И.Ибупрофен в сочетании с антибиотиками подавляет рубцевание почек из-за восходящего пиелонефрита у крыс. Дж Урол . 1999; 162 (4): 1396-8. [PubMed: 10492222].
Халими Асл А.А., Джафари М., Шарифиан М., Табатабайе М.Т., Азаргашб А. Диагностическая ценность прокальцитонина в выявлении острого пиелонефрита у детей. Pejouhesh dar Pezeshki . 2010; 34 (3).
Тагвайе А, Маджид С.Сравнение перорального приема ципрофлоксацина с цефтриаксоном для лечения неосложненного острого пиелонефрита у женщин. J Birjand Univ MEd Sci . 2006; 1 (4): 9-15.
Инфекции мочевыводящих путей (ИМП) (для родителей)
Инфекции мочевыводящих путей (ИМП) часто встречаются у детей. Они случаются, когда бактерии (микробы) попадают в мочевой пузырь или почки.
У ребенка с ИМП может быть высокая температура, рвота или беспокойство. У детей старшего возраста может быть жар, боль при мочеиспускании, необходимость много писать или боли внизу живота.
Детям с ИМП необходимо обратиться к врачу. Эти инфекции не пройдут сами по себе. ИМП легко поддаются лечению и обычно проходят через неделю или около того.
Прием антибиотиков убивает микробы и помогает детям выздороветь. Чтобы антибиотики подействовали, вы должны давать все предписанные дозы — даже когда ваш ребенок начинает чувствовать себя лучше.
Каковы признаки ИМП?
Большинство ИМП происходит в нижних отделах мочевыводящих путей — уретре и мочевом пузыре. Этот тип ИМП называется циститом .У ребенка с циститом может быть:
- боль, жжение или покалывание при мочеиспускании
- повышенное желание или более частая потребность в мочу (хотя может быть передано только очень небольшое количество мочи)
- лихорадка
- много просыпается по ночам, чтобы сходить в туалет
- Проблемы с мочеиспусканием, даже если ребенка приучили к горшку
- Боль в животе в области мочевого пузыря (обычно ниже пупка)
- моча с неприятным запахом, которая может выглядеть мутной или содержать кровь
Инфекция, которая распространяется по мочеточникам в почки, называется пиелонефритом и обычно более серьезна.Это вызывает многие из этих же симптомов, но ребенок часто выглядит хуже и, скорее всего, у него будет жар (иногда с дрожащим ознобом), боль в боку или спине, сильная усталость или рвота.
Кто болеет ИМП?
ИМП гораздо чаще встречаются у девочек, потому что уретра у девочек короче и ближе к анальному отверстию. Необрезанные мальчики младше 1 года также имеют несколько более высокий риск ИМП.
Другие факторы риска ИМП включают:
- проблема в мочевыводящих путях (например, деформированная почка или закупорка где-то на пути нормального оттока мочи)
- ненормальный обратный поток (рефлюкс) мочи из мочевого пузыря вверх по мочеточникам в направлении почек.Это называется пузырно-мочеточниковым рефлюксом (ПМР), и обнаруживается, что он есть у многих детей с ИМП.
- плохие туалетные и гигиенические привычки
- семейный анамнез ИМП
ИМП легко поддаются лечению, но важно выявлять их как можно раньше. Недиагностированные или нелеченные ИМП могут привести к повреждению почек.
с.
Как диагностируют ИМП?
Чтобы диагностировать ИМП, поставщики медицинских услуг задают вопросы о том, что происходит, проводят физический осмотр и берут образец мочи для анализа.
Порядок взятия пробы зависит от возраста ребенка. Детям постарше может просто понадобиться пописать в стерильную чашку. Для детей младшего возраста в подгузниках обычно предпочтительнее катетер. Это когда тонкая трубка вводится в уретру до мочевого пузыря, чтобы получить «чистый» образец мочи.
Образец можно использовать для анализа мочи (тест, который под микроскопом проверяет мочу на наличие микробов или гноя) или посева мочи (который пытается вырастить и идентифицировать бактерии в лаборатории). Знание того, какие бактерии вызывают инфекцию, может помочь вашему врачу выбрать лучшее лечение.
Как лечат ИМП?
ИМП лечат антибиотиками. После нескольких дней приема антибиотиков ваш врач может повторить анализ мочи, чтобы подтвердить, что инфекция исчезла. В этом важно убедиться, поскольку не полностью вылеченная ИМП может вернуться или распространиться.
Если у ребенка сильная боль при мочеиспускании, врач может также прописать лекарство, обезболивающее слизистую оболочку мочевыводящих путей. (Это лекарство временно заставляет мочу становиться оранжевой.)
Давайте назначенные антибиотики по графику на столько дней, сколько назначит врач.Следите за тем, как ребенок ходит в туалет, и спрашивайте ребенка о таких симптомах, как боль или жжение во время мочеиспускания. Эти симптомы должны улучшиться в течение 2–3 дней после начала приема антибиотиков.
Поощряйте ребенка пить много жидкости, но избегайте напитков, содержащих кофеин, таких как газированные напитки и чай со льдом.
Лечение более тяжелых ИМП
Детям с более тяжелой инфекцией может потребоваться лечение в больнице, чтобы они могли получать антибиотики в виде инъекций или внутривенно (доставляемых через вену прямо в кровоток).
Это может произойти, если:
- у ребенка высокая температура, или он выглядит очень больным, либо вероятна инфекция почек
- ребенок младше 6 месяцев
- бактерии из инфицированных мочевыводящих путей могли попасть в кровь
- у ребенка обезвоживание (низкий уровень жидкости в организме) или рвота, и он не может принимать жидкости или лекарства через рот
Дети с ПМР будут под пристальным наблюдением врача. VUR можно лечить с помощью лекарств или, что реже, хирургического вмешательства.Большинство детей перерастают легкие формы ПМР, но у некоторых в дальнейшей жизни может развиться повреждение почек или почечная недостаточность.
с.
Можно ли предотвратить ИМП?
У младенцев и малышей частая смена подгузников может помочь предотвратить распространение бактерий, вызывающих ИМП. Когда детей приучают к горшку, важно научить их правилам гигиены. Девочки должны знать, что нужно протирать спереди назад, а не сзади вперед, чтобы предотвратить распространение микробов из прямой кишки в уретру.
Девочки школьного возраста должны избегать ванн с пеной и сильного мыла, которое может вызвать раздражение, и им следует носить нижнее белье из хлопка, а не из нейлона, потому что оно с меньшей вероятностью будет способствовать росту бактерий.
Всех детей следует учить не «сдерживать это», когда им нужно уйти, потому что моча, которая остается в мочевом пузыре, дает бактериям хорошее место для роста. Дети должны пить много жидкости и избегать кофеина, который может раздражать мочевой пузырь.
Большинство ИМП излечиваются с помощью лечения в течение недели.
Когда звонить доктору
Немедленно позвоните своему врачу, если у вашего ребенка поднялась необъяснимая температура с дрожащим ознобом, особенно если при мочеиспускании возникает боль в спине или любой тип боли.
Также звоните, если у вашего ребенка есть что-либо из следующего:
- моча с неприятным запахом, кровью или изменением цвета
- Боль в пояснице или животе (особенно ниже пупка)
- лихорадка выше 101 ° F (38,3 ° C) у детей или 100,4 ° F (38 ° C) ректально у младенцев
Обратитесь к врачу, если у вашего ребенка высокая температура, он плохо ест, его постоянно рвет или он кажется необычно раздражительным.
Гидронефроз | UNC Отделение урологии
Гидронефроз
(Hi-dro-nef-roe-sis) — это состояние, при котором моча переполняется или скапливается в почках, что заставляет почку растягиваться (расширяться), как воздушный шар, когда он наполнен водой.Младенцы с гидронефрозом могут быть диагностированы пренатально (до рождения) или после рождения во время обследования по поводу других проблем или после инфекции мочевыводящих путей.
Гидронефроз — очень распространенное заболевание. Он поражает примерно 1 ребенка из 100. Это может быть вызвано тем, что что-то блокирует поток мочи где-то вдоль мочевых дренажных трубок или из-за обратного потока мочи из мочевого пузыря в мочеточник (трубка, дренирующая почки) и почки.
Гидронефроз может быть разной степени тяжести. Как правило, ваш врач описывает гидронефроз вашего ребенка как легкий, средний или тяжелый.Иногда гидронефрозу присваивают оценку 1, 2, 3 или 4, где 1 означает очень минимальное расширение, а 4 — серьезное расширение. Гидронефроз может присутствовать в одной почке (односторонний) или обеих почках (двусторонний).
Признаки и симптомы
Младенцы и младенцы с гидронефрозом не имеют симптомов. У детей старшего возраста симптомы могут отсутствовать, в зависимости от причины гидронефроза.
(Подробнее)
Если у вашего ребенка есть симптомы, они могут включать боль в животе или в боку (боль в боку).У них может быть или не быть кровь в моче (гематурия). Иногда в дополнение к боли у них может быть тошнота или рвота.
У детей с гидронефрозом может развиться ИМП. Риск мочевой инфекции увеличивает тяжесть гидронефроза. Симптомы инфекции мочевыводящих путей могут включать сильное позывание в туалет, боль при мочеиспускании, мутную или зловонную мочу, боль в спине и лихорадку. Если у вашего ребенка гидронефроз и он испытывает эти симптомы, особенно при повышенной температуре, обратитесь к педиатру.
Диагностика
Гидронефроз обычно выявляют с помощью УЗИ, но существует другой подход к дородовой и послеродовой диагностике.
(Подробнее)
Пренатальный гидронефроз: Гидронефроз часто обнаруживают при обычном пренатальном УЗИ. Это наиболее частая патология мочевыводящих путей, обнаруживаемая при пренатальном ультразвуковом исследовании. Если гидронефроз протекает в легкой форме и ваш плод чувствует себя хорошо, врач может не направить вас на консультацию к детскому урологу. Однако, если гидронефроз средней степени тяжести / 3-4 степень, если ваш врач обеспокоен или если вы хотите обсудить состояние вашего ребенка, мы будем рады видеть вас в нашем офисе.
Послеродовой гидронефроз. Гидронефроз часто диагностируется после появления у ребенка таких симптомов, как боль в животе или в боку или кровь в моче (гематурия). Если у ребенка развивается инфекция мочевыводящих путей, часто проводят УЗИ. Если гидронефроз присутствует, его можно обнаружить с помощью УЗИ.
Причины
Узнайте больше о различных причинах, которые могут привести к гидронефрозу.
(Подробнее)
Гидронефроз может быть вызван обструкцией дренажной системы почек, обратным потоком мочи из мочевого пузыря в мочеточник и почки или может быть просто причиной образования почки в процессе развития.Хотя для определения причины необходимы радиологические исследования, тяжесть гидронефроза может быть связана с причиной расширения.
Непроходимость: почки вырабатывают мочу, очищая кровь от токсинов и регулируя водный баланс организма. Как только моча вырабатывается, она попадает в лоханку почек, вниз по мочеточнику и в мочевой пузырь, где она хранится. Как только мочевой пузырь наполняется, он опорожняется через уретру. Закупорка в любой точке этого пути может привести к гидронефрозу.
Обычно гидронефроз более высокой степени (среднетяжелая, 3 и 4 степени) связан с обструкцией.Иногда, если обструкция находится ниже в системе, мочеточник может быть растянут (расширен). Это называется гидроуретером. Вашему ребенку, скорее всего, потребуется VCUG и сканирование Mag 3 Lasix для оценки. Эти исследования, возможно, потребуется повторить с повторной ультразвуковой визуализацией или без нее, в зависимости от результатов исследований.
Пузырно-мочеточниковый рефлюкс (ПМР): Мочевыделительная система предназначена для того, чтобы моча текла «вниз по холму» из почки по мочеточнику в мочевой пузырь для хранения. Как только мочевой пузырь наполняется, он опорожняется через уретру.Когда связь между мочеточником и мочевым пузырем слабая или ненормальная, моча будет течь «вверх по холму» от мочевого пузыря к почкам. Это растягивает почки и приводит к гидронефрозу.
Неизвестно: более чем у половины детей с гидронефрозом расширение проходит без какого-либо лечения. В этих случаях причина никогда не известна.
Факторы риска
Узнайте о факторах риска гидронефроза.
(Подробнее)
На сегодняшний день нет известных факторов риска гидронефроза.Однако у мальчиков в четыре-пять раз больше шансов родиться с гидронефрозом, чем у девочек. Гидронефроз не передается по наследству, хотя некоторые причины гидронефроза, такие как ПМР, могут передаваться по наследству. Гидронефроз не связан с чем-либо, что родители делали или не делали во время беременности, поэтому вы ничего не могли бы сделать, чтобы вызвать или предотвратить гидронефроз почек вашего ребенка.
Гидронефроз может быть вызван такими факторами, как камни в почках, сгустки крови, разрастания тканей (полипы) или другие аномалии.Как правило, лечение этих проблем приводит к появлению нормальных почек и отсутствию гидронефроза.
Осложнения
Наиболее частым осложнением гидронефроза является развитие инфекции мочевыводящих путей (ИМП).
(Подробнее)
Когда ИМП сочетается с высокой температурой, подозревается инфекция почек (пиелонефрит). Это вызвано тем, что бактерии распространяются из мочевого пузыря в почки и проникают в ткань почек. Дети с тяжелым гидронефрозом (средней и тяжелой степени, 3 и 4 степени) имеют более высокий риск ИМП / пиелонефрита.Если пиелонефрит тяжелый или не лечится своевременно, или если он поражает обе почки, такие осложнения, как необратимое повреждение почек (рубцевание почек), могут привести к таким проблемам, как высокое кровяное давление, а иногда и почечная недостаточность.
Оценка и лечение
Узнайте, как врачи UNC подходят к оценке и лечению гидронефроза.
(Подробнее)
Оценка. Выявление причины гидронефроза вашего ребенка поможет определить, как его лечить или лечить.В зависимости от степени тяжести гидронефроза врач может порекомендовать одно или несколько из следующих исследований:
Цистоуретрограмма мочеиспускания (VCUG): вид радиологического исследования для диагностики обратного оттока мочи из мочевого пузыря в мочеточник и почки
Mag 3 Lasix Scan: вид радиологического исследования для оценки функции почек и дренажа
DMSA сканирование: вид радиологического исследования для оценки функции почек.
Лечение: варианты лечения зависят от тяжести гидронефроза и результатов исследований.Однако в целом степень тяжести гидронефроза часто дает подсказки о лечении.
Наблюдение: Если у вашего ребенка гидронефроз легкой степени (1 или 2 степень) или если у вашего ребенка гидронефроз средней степени, почки функционируют нормально и нормально растут, ваш ребенок может пройти наблюдение. Во время наблюдения за вашим ребенком следует УЗИ, чтобы отслеживать ухудшение гидронефроза или улучшение или исчезновение. Ваш ребенок может получить небольшую дозу антибиотиков, чтобы предотвратить заражение во время наблюдения.
Хирургическое вмешательство: Хирургическое вмешательство рекомендуется только в тяжелых случаях, когда функция почек находится под угрозой из-за непроходимости или рецидивирующих ИМП. Цель операции — вскрыть препятствие. Это позволит мочи свободно течь, снимая повышение давления в почках.
Тип операции зависит от того, где находится препятствие в мочевыводящей системе. Ваш детский уролог обсудит, где находится препятствие и какую операцию лучше всего лечить.Обычно разрезы составляют 5 см или меньше. Через этот небольшой разрез ваш хирург удалит закупоренную область и повторно подключит дренажную систему почек. Дети обычно остаются в больнице от двух до трех дней. Они заживают через две-три недели. Уровень успеха составляет около 95 процентов.
Роботизированная и минимально инвазивная хирургия: Роботизированная хирургия — это минимально инвазивная лапароскопическая хирургическая процедура. Используя небольшую камеру и инструменты, вставленные через 3-4 небольших разреза, хирург выполняет операцию.Роботизированная и малоинвазивная хирургия используется не для всех типов операций, поэтому она может быть, а может и не быть лучшим вариантом для вашего ребенка. Ваш хирург порекомендует вашему ребенку лучшие варианты и обсудит их с вами.
Стоит ли мне беспокоиться?
Если у вашего ребенка диагностирован гидронефроз, это может вызывать беспокойство и вызывать сильное беспокойство. Наша первая цель в UNC Pediatric Urology — определить причину гидронефроза у вашего ребенка, чтобы можно было определить лучшие рекомендации и варианты лечения.
(Подробнее)
Если у вашего ребенка диагностирован гидронефроз, следует помнить несколько вещей. Во-первых, у многих детей, у которых пренатально диагностирован гидронефроз, нет никаких признаков гидронефроза до рождения или при последующем наблюдении после рождения. У большинства детей с легкой формой заболевания и у многих детей с умеренным гидронефрозом функция почек часто нормальна, почка растет во время последующего наблюдения, и со временем состояние проходит без какого-либо вмешательства.
Лишь горстке детей требуется операция по поводу гидронефроза, и чаще всего у этих детей есть или развивается тяжелый гидронефроз с плохим дренированием почек, а иногда и с нарушением функции почек.
Если вашему ребенку требуется операция, общий показатель успеха составляет около 95%, разрезы, как правило, очень маленькие, и дети хорошо переносят операцию с легким или умеренным дискомфортом.
Инфекция мочевыводящих путей (ИМП) | Детская больница Питтсбург
Что такое ИМП?
Инфекция мочевыводящих путей (ИМП) возникает по ходу мочевыводящих путей и может включать уретру, мочевой пузырь и почки. ИМП — одна из самых распространенных инфекций в детском возрасте.Заболеваемость ИМП у младенцев и детей раннего возраста, у которых есть лихорадка без доказательства источника, составляет примерно 5 процентов. (У девочек больше шансов заболеть ИМП, чем у мальчиков.) ИМП может причинить боль ребенку, и две трети маленьких детей с ИМП, сопровождающимися лихорадкой, будут иметь инфекцию, поражающую почки. Около 15 процентов этих случаев разовьются постоянные рубцы почек. Рубцевание почек может привести к повышению артериального давления, осложнениям во время беременности и почечной недостаточности. Поэтому ранняя и точная диагностика и лечение необходимы для предотвращения рубцевания почек.
Причины
Бактерии (микробы) на коже вокруг прямой кишки перемещаются по уретре в мочевой пузырь. Затем бактерии могут вызвать инфекцию мочевого пузыря (цистит) или, если бактерии распространяются дальше, развивается инфекция почек (пиелонефрит).
Симптомы ИМП
Симптомы ИМП не всегда очевидны, потому что маленькие дети не могут описать, что они чувствуют. Лихорадка может быть единственным очевидным признаком ИМП. Младенцы и маленькие дети могут испытывать жар, раздражительность, неприятный запах мочи или рвоту.У детей старшего возраста может наблюдаться жар, они могут жаловаться на боль или покалывание при мочеиспускании, боли в животе или спине. У них также может быть более частое мочеиспускание, проблемы с мочеиспусканием, мутная, кровянистая или зловонная моча.
Лечение
Ваш врач или поставщик медицинских услуг пропишет вам антибиотики, и ребенок может почувствовать себя лучше уже через 2–3 дня. Детям, у которых диагностирован пузырно-мочеточниковый рефлюкс (ПМР) или у которых было более одной ИМП, могут назначаться антибиотики в низких дозах каждый день в течение длительного периода.После ИМП могут быть рекомендованы диагностические исследования с визуализацией, включая УЗИ почек, цистоуретрограмму при мочеиспускании (VCUG) и сканирование почек (DMSA).
Учебная программа для студентов-медиков: Инфекции мочевыводящих путей у детей
В этот документ были внесены поправки в апреле 2020 года, чтобы отразить литературу, которая была выпущена с момента первоначальной публикации этого содержания в мае 2012 года. Этот документ будет и дальше периодически обновляться, чтобы отражать растущий объем литературы по этой теме.
Инфекции мочевыводящих путей у детей
Ключевые слова: Цистит, пузырно-мочеточниковый рефлюкс (ПМР), дизурия, гематурия, пиелонефрит, гидронефроз, ИМП
По окончании этого раздела студент-медик сможет:
- Опишите различия в клинической картине ИМП у младенцев и детей старшего возраста
- Опишите различия в клинической картине цистита и пиелонефрита
- Определить поддающиеся изменению и немодифицируемые факторы риска, связанные с бактериальными, вирусными и грибковыми ИМП у детей
- Описать вариации урологической анатомии, связанные с ИМП у детей
- Описать анатомические, физиологические и клинические последствия повторных и нелеченных ИМП у детей
- Обобщить диагностическую оценку ИМП у детей
- Описание оперативных и неоперативных вариантов лечения ИМП у детей
Эпидемология
Инфекции мочевыводящих путей у детей — обычное явление, на их долю приходится более 1.5 миллионов визитов к поставщикам медицинских услуг ежегодно и более 180 миллионов долларов на диагностику и лечение. Около 2% мужчин и 7% женщин будут иметь хотя бы одну ИМП к 6 годам. Хотя в целом женщины более склонны к развитию ИМП, младенцы мужского пола (особенно с неповрежденной крайней плотью) подвергаются повышенному риску в первый год жизни.
Клиническая презентация
Дети, особенно младенцы, могут иметь неспецифические симптомы ИМП.В частности, у младенцев может наблюдаться жар, вялость, снижение перорального приема или признаки обезвоживания. Дети старшего возраста могут жаловаться на дизурию, симптомы раздражения мочевого пузыря (позывы к мочеиспусканию и частое мочеиспускание, с недержанием или без него), ощущение неполного опорожнения, а также боль в боку или животе. У детей любого возраста также может быть кровь в моче (гематурия), рвота или изменения в работе кишечника (запор и / или диарея). Важно отметить, что хотя наличие лихорадки и системных симптомов вызывает беспокойство по поводу пиелонефрита, лихорадка не является патогномоничной для почечной инфекции: в некоторых случаях у детей может быть цистит и лихорадка, в то время как у других может быть поражение почек и нормо- или даже гипотермия. .
Дети с ослабленным иммунитетом также могут иметь атипичные проявления.
Патофизиология
Бактерии или грибки (включая дрожжи) могут попадать в мочевыводящие пути восходящим (уретра или мочевой пузырь) или гематогенным (через кровь) путями. Наиболее распространенной бактерией, выделяемой при ИМП у детей, является E. Coli, которая обычно обнаруживается в кале. Подъем бактерий из мочевого пузыря в почки может быть опосредован анатомическими аномалиями, такими как пузырно-мочеточниковый рефлюкс, или факторами бактериальной вирулентности, такими как пили, которые позволяют бактериям «взбираться» к почкам даже при отсутствии анатомических аномалий.
Грибковые ИМП часто встречаются у детей с ослабленным иммунитетом, у детей с постоянными катетерами и у детей с длительным воздействием антибиотиков. Грибковые ИМП обычно возникают у детей с ослабленным иммунитетом или у детей, находящихся в отделении интенсивной терапии новорожденных (NICU), поскольку пациенты в отделении интенсивной терапии часто имеют несколько инвазивных линий и трубок и получают антибиотики широкого спектра действия в течение длительных периодов времени. «Грибковые шарики» могут заблокировать систему сбора и потребовать чрескожного дренирования. Грибковые ИМП могут не иметь значительной пиурии, но катетеризованные образцы мочи покажут рост грибков; это может затруднить клиническую дифференциацию грибковой колонизации и инфекции.Лечение состоит из ограничения факторов риска (удаление или изменение постоянных проводников и трубок, ограничение использования антибиотиков, когда это возможно) и введение противогрибковых средств (флуконазол или амфотерицин B).
Подобно грибковым ИМП, вирусные ИМП обычно возникают у детей с ослабленным иммунитетом, у которых обычно активированы спящие вирусы. Вирусные ИМП часто встречаются у детей после трансплантации органов или иммуносупрессии, связанной с онкологией, а вирусная инфекция также может быть связана с геморрагическим циститом.Общие вирусы включают вирус BK, аденовирус и цитомегаловирус (CMV). Ограничение иммуносупрессии, когда это возможно, и рассмотрение противовирусной терапии (например, рибавирин, цидофовир) может быть полезным.
Стерильная пиурия часто наблюдается при ИМП, вызванных кислотоустойчивыми бациллами, такими как Mycobacterium tuberculosis.
Таблица 1. Распространенность уропатогенов в зависимости от пола и условий посещения *
| Мужской | Женский | |||||||
|---|---|---|---|---|---|---|---|---|
| Организм | Амбулаторный | Стационарный | Амбулаторный | Стационарный | ||||
| E.Коли | 50% (48-52) | 37% (35–39) | 83% (83-84) | 64% (63–66) | ||||
| Энтеробактер | 5% (5-6) | 10% (8–11) | 1% (1–1) | 4% (4-5) | ||||
| Энтерококк | 17% (16-18) | 27% (25–29) | 5% (5-5) | 13% (12–14 лет) | ||||
| Клебсиелла | 10% (9–11) | 12% (10–13) | 4% (4-5) | 10% (9–11) | ||||
| П.aeruginos | 7% (6-8) | 10% (8–11) | 2% (2–2) | 6% (5-7) | ||||
| P. Mirabilis | 11% (10–12) | 5% (4-6) | 4% (4-4) | 2% (2-3) | ||||
* На основе национальных данных TSN (Сеть наблюдения). Распространенность будет зависеть от региона.
В таблице выше (Copp 2015) приведены общенациональные данные о наиболее распространенных бактериальных патогенах, вызывающих ИМП, в стационарных и амбулаторных условиях.
Последствия
Без лечения ИМП могут перерасти в системное заболевание (сепсис), повредить органы или оказать позднее влияние на общее состояние здоровья. Примеры распространения на соседние органы включают эпидидимит и орхит. Хроническая инфекция почечной паренхимы (пиелонефрит) связана с поздними эффектами, включая рубцевание почек, нарушение функции почек и высокое кровяное давление. Рубцевание почек наиболее вероятно у маленьких детей с пиелонефритом и часто наблюдается у детей с пузырно-мочеточниковым рефлюксом.Сканирование почек с использованием DMSA (димеркаптоянтарной кислоты) может показать дифференциальное поглощение в почечной паренхиме, соответствующее рубцеванию или дисплазии почек. Одно исследование, в котором участвовали дети с рубцами, связанными с пиелонефритом, в течение 27 лет показало, что распространенность артериальной гипертензии составляет 21%, а почечной недостаточности в терминальной стадии — 10%. Было показано, что своевременное лечение подозрения на ИМП у детей снижает вероятность поражения почек, хотя данные, подтверждающие влияние на рубцевание почек, менее надежны.Лечение следует начинать как можно раньше, в идеале в течение 24-72 часов после появления симптомов.
Ксантогранулематозный пиелонефрит (XGP) редко встречается у детей и развивается на фоне хронической почечной обструкции и инфекции. Часто необходима нефрэктомия.
Обследование и ведение ребенка с подозрением на ИМП
Необходимо провести полный анамнез и провести физикальное обследование. Начало и продолжительность симптомов, а также наличие или отсутствие системных симптомов (например,грамм. следует регистрировать лихорадку, рвоту, диарею). Опекунов следует спросить о пред- и послеродовом анамнезе ребенка, а также о семейном анамнезе урогенитальных аномалий, текущих лекарствах и контактах с больными. У детей с подозрением на инфекцию мочевыводящих путей необходимо собрать мочу и проверить ее на наличие инфекции. Сбор мочи с использованием пакетов у младенцев не рекомендуется из-за высокого риска заражения; подозрение на инфекцию в упакованном образце должно быть подтверждено путем сбора мочи с помощью надлобковой аспирации или катетеризации уретры.Для детей старшего возраста, приученных к туалету, приемлемым вариантом являются пробы мочи в середине потока, хотя необходимо соблюдать осторожность, чтобы надлежащим образом очистить промежность перед мочеиспусканием и обеспечить сбор мочи в середине потока. Лабораторные тесты, такие как общий анализ крови, основная метаболическая панель, С-реактивный белок, скорость оседания эритроцитов и посев крови, должны выполняться по усмотрению врача.
У детей в возрасте от 2 до 24 месяцев текущее Руководство по клинической практике AAP UTI поддерживает диагностику ИМП у детей с> 50 000 КОЕ / куб.см одного патогена на основе надлежащим образом собранной мочи в сочетании с данными о воспалении (например.грамм. пиурия: 10 лейкоцитов / hpf на «улучшенном анализе мочи» или 5 лейкоцитов / hpf на центрифугированном образце). Исследование 2016 года показало, что примерно у каждого десятого ребенка с симптомами ИМП и ростом бактерий на посеве мочи не было пиурии; у этих детей Enterococcus, Klebsiella и Pseudomonas с большей вероятностью были идентифицированы как возбудители. Грибковые ИМП также могут присутствовать с относительно небольшим количеством лейкоцитов в моче. Присутствие нитритов подтверждает диагноз ИМП, хотя нитриты чаще встречаются в моче, которая хранится в мочевом пузыре более 2 часов.
У детей, у которых моча указывает на инфекцию, раннее начало антибактериальной терапии имеет решающее значение для минимизации вредного воздействия инфекции на верхние тракты. Эмпирический выбор антибиотиков основан на предполагаемых патогенах и местных моделях резистентности, хотя примечательно, что во многих больницах нет антибиотиков, специфичных для педиатрических пациентов. В усилиях по повышению приверженности следует также учитывать такие факторы, как простота использования (например, вкус и количество дневных доз), а также стоимость.Семьи должны быть осведомлены о том, что антибиотики могут быть изменены в зависимости от роста конечной культуры и чувствительности к антибиотикам; эти данные обычно доступны через 48-72 часа после сбора мочи. Продолжительность противомикробной терапии определяется возрастом и медицинской сложностью ребенка: как правило, для большинства детей курс лечения составляет 7–14 дней, хотя в исследовании SCOUT изучается эффективность более коротких курсов антибиотиков. Когда в качестве антибиотика выбора выбран нитрофурантоин, минимальная продолжительность терапии должна составлять 7 дней.Родители и опекуны должны быть осведомлены о том, что при пиелонефрите лихорадка может сохраняться даже при наблюдаемом клиническом улучшении.
Руководство по клинической практике AAP 2011 поддерживает проведение ультразвукового исследования почечного пузыря у всех детей в возрасте 2–24 месяцев после первой лихорадочной ИМП. Недавняя литература предполагает, что рентабельность скрининга с помощью УЗИ почечного пузыря может быть увеличена, если сонография ограничена детьми со второй лихорадкой ИМП. Дополнительное тестирование, такое как цистоуретрограмма мочеиспускания, должно быть выполнено, если скрининговое ультразвуковое исследование демонстрирует признаки дилатации собирательной системы или аномалии паренхимы почек.
Роль антибиотикопрофилактики в лечении инфекций мочевыводящих путей остается предметом дискуссий. При высоком уровне (4–5 степени) пузырно-мочеточникового рефлюкса профилактические антибиотики, по-видимому, снижают риск рецидива инфекции мочевыводящих путей. Польза антибиотикопрофилактики при низком, «недилатирующем» (1-3 степени) рефлюксе менее очевидна. Исследование RIVUR показало, что профилактика антибиотиками была связана со снижением риска развития рецидива ИМП, хотя для лечения требовалось более 5000 доз.Еще менее очевидна роль антибиотикопрофилактики в условиях дисфункции мочеиспускания: в то время как у детей, получавших антибиотикопрофилактику, наблюдались более низкие показатели почечного рубцевания, дисфункция мочевого пузыря-кишечника была независимым предиктором снижения приверженности лечению. Если антибиотикопрофилактика рассматривается как вариант, следует запланировать четкую конечную точку для профилактики и проконсультировать семьи о рисках и преимуществах антибиотикопрофилактики, включая возможную необходимость периодических лабораторных тестов.
Использование антибиотиков имеет решающее значение для ограничения побочных эффектов антибиотиков как для отдельных пациентов, так и для общества в целом; 3,5 миллиона человек ежегодно умирают в Соединенных Штатах от инфекций, устойчивых к антибиотикам. Выбор профилактического антибиотика должен основываться на возрасте ребенка, любых сопутствующих заболеваниях, местной структуре резистентности и простоте использования (например, стоимость, количество ежедневных доз, вкус, потребность в охлаждении). У здоровых доношенных детей часто используется амоксициллин в дозе 20 мг / кг в день; У младенцев старше двух месяцев можно применять триметоприм (ТМП) -сульфаметоксазол в дозе 2 мг ТМП / кг один раз в сутки.
Сопутствующие условия
Анатомический
VUR
Пузырно-мочеточниковый рефлюкс (VUR) или ретроградный поток мочи по направлению к почкам облегчает воздействие бактериальных патогенов на верхние тракты. При ПМР высокой степени (степени 4 и 5) риск ИМП также может быть увеличен частично из-за наличия псевдорезидуального объема мочи, который возникает, когда рефлюксная моча стекает из мочеточников обратно в мочевой пузырь. ПМР низкой степени обычно не ассоциируется с повышенным риском инфекций мочевыводящих путей при отсутствии других аномалий.
В 2011 году AAP выпустила рекомендацию (подтвержденную в 2016 году) о том, что мочеиспускательная цистоуретрограмма (VCUG) должна быть зарезервирована для детей со второй лихорадочной инфекцией мочевыводящих путей или для тех, у кого скрининговое ультразвуковое исследование обнаружило сонографические аномалии в паренхиме почек или собирательной системе. У детей старшего возраста с афебрильными ИМП VCUG обычно считается малоэффективным для выявления анатомических аномалий при отсутствии других сонографических или физических данных.
VCUG (см. Рисунок) очерчивает анатомию внутри собирательной системы, включая мочеточники, мочевой пузырь и уретру.Таким образом, его можно использовать для выявления детей с ПМР и задними клапанами уретры; в некоторых случаях уретероцеле и эктопия мочеточника могут быть диагностированы как дефекты наполнения и аномалии контура. Различия в методике VCUG могут быть связаны с различиями в рентгенологических данных, хотя одно мультиинституциональное исследование показало, что наиболее значительная наблюдаемая разница была в наблюдаемой емкости мочевого пузыря, а не в доле детей, у которых была обнаружена VUR. Тем не менее, поскольку время начала ПМР во время цикла наполнения / опорожнения является одним из прогностических факторов, которые следует учитывать при расчете вероятности спонтанного разрешения, следует учитывать различия в технике.В то время как вероятность спонтанного разрешения VUR классически ассоциировалась со степенью (степень растяжения верхних трактов за счет ретроградного контраста), более недавние исследования показали, что время согласия VUR в пределах цикла наполнения / мочеиспускания, а также дистального Диаметр мочеточника (приведенный к высоте тела позвонка) также являются важными прогностическими факторами.
Руководство AUA: ведение и скрининг первичного пузырно-мочеточникового рефлюкса у детей — подробный ресурс для врачей.
Клапаны задней уретры / миогенный пузырь
Клапаны задней уретры представляют собой избыток ткани в перепончатой уретре, чуть дистальнее вертумонтана, создающий обструкцию во время мочеиспускания и способствующий развитию вторичного пузырно-мочеточникового рефлюкса и повреждению верхних мочевых путей. Улучшение антенатального скрининга позволило выявить многих из этих мальчиков пренатально и провести терапию (декомпрессия мочевого пузыря с последующей эндоскопической аблацией клапана) фетоскопически или в раннем послеродовом периоде.Несмотря на эти достижения, у половины мальчиков в течение первого десятилетия разовьется почечная недостаточность, а у каждого шестого — терминальная стадия почечной недостаточности. Хотя эти данные предполагают, что исходный риск почечной дисплазии не может быть изменен ранним вмешательством, оптимизация функции нижних отделов тракта и снижение риска ИМП имеют решающее значение для ограничения дальнейшего повреждения почек в этой популяции.
В условиях обструкции выходного отверстия динамика мочеиспускания и накопления будет изменяться из-за различий в составе и функции мочевого пузыря (в частности, коллагеновых и мышечных компонентов).Эти вариации, вместе называемые «миогенным мочевым пузырем», охватывают широкий спектр, и их следует лечить в соответствии с лежащими в основе аномалиями функции мочевого пузыря.
Ectopic Ureter / Ureteroceles
Эктопия мочеточника присутствует примерно у 0,05% детей и возникает, когда зачаток мочеточника выходит слишком проксимально в системе Вольфа. В результате отверстие мочеточника открывается не в ортотопическом положении в мочевом пузыре, а на шейке мочевого пузыря или дистальнее нее. У девочек мочеточник может также стекать в промежность или во влагалище (через разрыв кисты протока Гартнера).У мальчиков мочеточник может стекать в любые остатки системы Вольфа, такие как семявыносящие протоки или семенные пузырьки, но не стекать в промежность. Эктопия мочеточника может привести к попаданию бактерий в верхний тракт из-за отсутствия антирефлюксного механизма, создаваемого туннелированием мочеточника в мочеточниково-пузырном соединении, а также из-за относительной близости эктопического отверстия мочеточника к промежности.
Уретероцеле — кистозное расширение дистального отдела мочеточника, которое может быть связано с обструкцией или, реже, рефлюксом в пораженный мочеточник.Уретероцеле может предрасполагать детей к развитию инфекций мочевыводящих путей из-за закупорки выходного отверстия мочевого пузыря во время мочеиспускания, что приводит к увеличению остаточных количеств после мочеиспускания, или из-за улавливания инфицированной мочи в закупоренном уретероцеле.
Как эктопические мочеточники, так и уретероцеле окончательно лечат хирургическим путем.
Нейрогенный мочевой пузырь
Пациенты с повреждением нервов, иннервирующих мочевой пузырь, тазовое дно или внешний сфинктер, часто имеют аномальную емкость мочевого пузыря, затруднения при опорожнении мочевого пузыря при низком давлении и неполное опорожнение мочевого пузыря.В педиатрической популяции дети со спинальным дисрафизмом (например, миеломенингоцеле, агенезией крестца) составляют большинство детей с нейрогенным мочевым пузырем, хотя нейрогенный мочевой пузырь можно увидеть при повреждении спинного мозга в результате травмы, хирургического вмешательства, опухоли и сосудистых нарушений. Дети с нейрогенным мочевым пузырем могут иметь функциональные недостатки, такие как затруднения при ходьбе, боли в нижних конечностях и неправильные привычки при мочеиспускании и дефекации; в некоторых случаях могут наблюдаться кожные аномалии, такие как различная пигментация или распределение волос по нижнему отделу позвоночника, глубокие крестцовые ямки или отклонения в ягодичной щели.Точные функциональные нарушения, связанные с нейрогенным мочевым пузырем, зависят от пораженных нервов. Поскольку нарушения функции нижних мочевых путей могут быть связаны с повышенным риском повреждения верхних мочевых путей, необходимо внимательно наблюдать за детьми с нейрогенным мочевым пузырем.
Мочекаменная болезнь
Хотя камни в почках и мочеточнике раньше были редкостью для детей, совокупная заболеваемость в последние годы увеличилась. Хотя камни в почках, как правило, сами по себе не являются фактором риска развития инфекций мочевыводящих путей, камни, перемещающиеся по мочеточнику, могут вызывать обструкцию и препятствовать антеградному оттоку инфицированной мочи.Бактерии, расщепляющие мочевину (например, Proteus spp), связаны с образованием струвитных камней. Камни в мочевом пузыре могут служить очагом проникновения бактерий и должны рассматриваться у детей с рецидивом или устойчивостью бактерий, несмотря на соответствующую терапию. Камни в мочевом пузыре чаще всего наблюдаются у детей с концентрированной мочой и у тех, у кого мочевой пузырь не опорожняется полностью, например, у детей, которые проводят периодическую катетеризацию, и у детей с увеличенным мочевым пузырем с помощью пластыря кишечника, продуцирующего слизь.
Хотя мочекаменная болезнь верхних мочевых путей не связана напрямую с развитием инфекций мочевыводящих путей, существует значительное совпадение факторов риска (снижение потребления жидкости, повышенное потребление соли с пищей) для этих двух состояний. Более поздние исследования показали возможную роль аномалий кишечной флоры (микробиома) у детей с инфекциями мочевыводящих путей, а также у детей с мочекаменной болезнью.
Обструкция лоханочно-мочеточникового перехода
Обструкция лоханочно-мочеточникового перехода (UPJO) развивается, когда поток мочи из почечной лоханки в мочеточник блокируется.Обструкции могут быть «внутренними» (связанными с дефектом мышечного или интимного слоев мочеточника или «высоким прикреплением», при котором лоханочно-мочеточниковый переход не зависит) или «внешними» (обычно связанными с сдавлением сосудов со стороны придаточной почечной артерии нижнего полюса). артерия). До широкого использования пренатальной ультрасонографии UPJO обычно диагностировали у пациентов с гематурией, ИМП, перемежающейся болью в боку, тошнотой и рвотой, часто после повышенного потребления жидкости или диуреза.Постоянное давление на почечную паренхиму со стороны расширенной почечной лоханки может быть связано с ипсилатеральным снижением функции почек. Функцию почек (предполагаемый почечный плазменный поток) и дренаж можно оценить с помощью сканирования почек с помощью ядерной медицины MAG-3. Пациенты с симптомами и пациенты с очевидной обструкцией могут быть рассмотрены для хирургического вмешательства с открытой или малоинвазивной пиелопластикой.
Синдром Игла-Барретта (Чернослив или Триада)
Синдром Игла-Барретта состоит из триады недостаточной или отсутствующей мускулатуры передней брюшной стенки (придающей животу характерный морщинистый вид), расширенных и извитых мочеточников и, как правило, неопущенных внутрибрюшных яичек. располагается на уровне подвздошных сосудов.Даже после реконструкции брюшной стенки и мочевыводящих путей у детей с этим заболеванием часто наблюдается застой мочеиспускания, поэтому инструменты мочевыводящих путей должны быть ограничены, чтобы снизить риск занесения бактерий.
Функциональный
Дисфункция мочеиспускания и запор
Взаимосвязь между дисфункцией мочевого пузыря и кишечника и инфекциями мочевыводящих путей хорошо известна у детей, приученных к туалету. Описаны изменения уродинамических и ректальных манометрических параметров, включая повышение давления при мочеиспускании и увеличение остаточной мочи после мочеиспускания на фоне повышенного растяжения прямой кишки.Кроме того, стул служит резервуаром бактерий, а функциональный запор связан с симптомами нижних мочевыводящих путей. Частое (каждые 2-3 часа) мочеиспускание, лечение запоров и повышенное потребление жидкости могут помочь уменьшить симптомы нижних мочевыводящих путей и ИМП у этих детей. Детей с симптомами, не поддающимися модификации поведения, следует обследовать на предмет дисфункции тазового дна, и им может помочь биологическая обратная связь или физиотерапия.
Сексуальное насилие
Оценки распространенности сексуального насилия в педиатрии сильно различаются, при этом некоторые серии исследований показывают, что почти четыре из десяти детей подвергались сексуальному насилию.Признаки и симптомы сексуального насилия могут быть незаметными, и врачи должны поддерживать высокий индекс подозрений в отношении аномальных результатов физического осмотра (например, ссадин или рваных ран на гениталиях), несоответствующего поведения (необъяснимый страх перед исследователем) или заявлений пациента. Врачи должны сообщать о подозрении на сексуальное насилие в Службу защиты детей.
Резюме
- ИМП часто встречаются у детей и имеют серьезные клинические и экономические последствия.
- У детей с бактериальными ИМП могут быть структурные аномалии мочевыводящих путей, нарушения выделения или сексуальное насилие.
- Факторы риска грибковых ИМП включают иммуносупрессию, антибиотики широкого спектра действия и инвазивные сосудистые и мочевыводящие устройства.
- Бактериальный пиелонефрит связан с рубцеванием почек, а затем с почечной недостаточностью и гипертензией.
- Самым распространенным рентгенологическим исследованием у детей с ИМП является УЗИ почек и мочевого пузыря. Некоторым детям может помочь VCUG.
- Контроль над антибиотиками, включая выбор надлежащего спектра и продолжительности лечения, имеет решающее значение как для лечебных, так и для профилактических схем антибиотиков.
- Своевременное лечение предполагаемой или доказанной ИМП может уменьшить почечное рубцевание и отдаленные последствия.
Список литературы
Амбарцумян А., Сиддики А., Бауэр С., Нурко С. Одновременные уродинамические и аноректальные манометрические исследования у детей: понимание взаимосвязи между нижними отделами желудочно-кишечного тракта и нижними мочевыводящими путями. Нейрогастроэнтерол Мотил 2016; 28: 924.
Clayton DB, Pope JC. Растущая проблема детской мочекаменной болезни. Ther Adv Urol.2011; 3: 3.
Cooper CS, Александр SW, Киран К., Сторм DW. Использование дистального диаметра мочеточника на VCUG для оценки VUR. J Педиатр Урол 2015; 11: 183.e1.
Coquillette M, Lee RS, Pagni SE и др. Почечные исходы новорожденных с ранним выявлением клапанов задней уретры: 10-летний опыт работы в одном центре. J Perinatol 2020: 40: 112.
Craig JC, Irwig LM, Knight JF и др. Предотвращает ли лечение пузырно-мочеточникового рефлюкса в детстве терминальную стадию почечной недостаточности, вызванную рефлюксной нефропатией? Педиатрия 2000; 105: 1236.
Доганис Д., Сиафас К., Маврикоу М. и др. Предотвращает ли раннее лечение инфекции мочевыводящих путей повреждение почек? Педиатрия 2007; 120: e922.
Эриксон Б.А., Остин Дж.С., Купер С.С., Бойт Массачусетс. Полиэтиленгликоль 3350 от запоров у детей с нарушенной элиминацией. J Urol 2003; 170: 1518.
Foster JH, Cheng WS, Nguyen NY, et al. Внутрипузырный цидофовир при геморрагическом цистите ВК у детей после трансплантации гемопоэтических стволовых клеток. Педиатр Трансплантат 2018; 22: e13141.
Вольноотпущенник АЛ. Проект «Урологические заболевания в Северной Америке: тенденции использования ресурсов при инфекциях мочевыводящих путей у детей». J Urol 2005; 173: 949.
Фримбергер Д., Купер С.С., Рамджи Ф. и др. Многоинституциональное исследование, сравнивающее высоту контраста во время выполнения цистоуретрограммы мочеиспускания у детей. Урология 2016; 93: 180.
Gaither TW, Selekman R, Kazi DS, Copp HL. Экономическая эффективность ультразвукового скрининга после первой лихорадочной инфекции мочевыводящих путей у детей в возрасте 2-24 месяцев.J Pediatr 2020; 216: 73.
Gaither TW, Copp HL. Антимикробная профилактика инфекций мочевыводящих путей: значение для оценки приверженности. J Педиатр Урол 2019; 15: 387.
Хербст К.В., Томлинсон П., Локвуд Г. и др. Выживаемость и почечные исходы детей с ранней диагностикой клапанов задней уретры. Clin J Am Soc Nephrol 2019; 14: 572.
Hewitt IK, Zucchetta P, Rigon L, et al. Раннее лечение острого пиелонефрита у детей не уменьшает рубцевание почек: данные итальянских исследований по изучению почечной инфекции.Педиатрия 2008; 122: 486.
Hoberman A, Wald ER, Reynolds EA, et al. Пиурия и бактериурия в образцах мочи, полученных катетером от маленьких детей с лихорадкой. J Pediatr 1994; 124: 513.
Hoberman A, Chesney RW; Следователи РИВУРа. Противомикробная профилактика у детей с пузырно-мочеточниковым рефлюксом. N Engl J Med 2014; 371: 1072.
https://clinicaltrials.gov/ct2/show/NCT01595529 (по состоянию на 17 февраля 2020 г.)
https://www.cdc.gov/drugresistance/index.html (доступ 17 февраля 2020 г.)
https://www.auanet.org/guidelines/vesicoureteral-reflux-guideline.
Jacobson SH, Eklof O, Eriksson CG, et al. Развитие артериальной гипертензии и уремии после пиелонефрита в детском возрасте: наблюдение через 27 лет. BMJ 1989; 299: 703.
Malek RS, Elder JS. Ксантогранулематозный пиелонефрит: критический анализ 26 случаев и литературы. J Urol 1978; 119: 589.
Paduch DA. Вирусные инфекции нижних мочевыводящих путей. Curr Urol Rep 2007; 8: 324.
Roberts KB, et al. Инфекция мочевыводящих путей: руководство по клинической практике по диагностике и лечению начальной ИМП у младенцев с лихорадкой и детей от 2 до 24 месяцев. Педиатрия 2011; 128: 595.
Schlager TA. Инфекции мочевыводящих путей у детей младше 5 лет: эпидемиология, диагностика, лечение, исходы и профилактика. Paediatr Drugs 2001; 3: 219.
Schmidt B, Copp HL. Обследование на инфекцию мочевыводящих путей у детей. Urol Clin North Am 2015; 42: 519.
Shaikh N, Shope TR, Hoberman A, et al. Связь между уропатогеном и пиурией. Педиатрия 2016; 138: e20160087.
Sharifi-Rad L, Ladi-Seyedian SS, Amirzagar H, Kajbafzadeh AM. Электромиография тазового дна и особенности потока мочи у детей с пузырно-мочеточниковым рефлюксом и симптомами нижних мочевыводящих путей. Int Braz J Urol 2018; 1207.
Сингх М.М., Парсекар СС, Наир С.Н. Эпидемиологический обзор сексуального насилия над детьми. J Family Med Prim Care 2014; 3: 430.
Van Summeren JJGT, Holtman GA, van Ommeren SC, et al.Симптомы мочевого пузыря у детей с функциональным запором: систематический обзор. J Педиатр Гастроэнтерол Нутр 2018; 67: 552.
Авторы
2020
Кэтлин Киран
Сиэтл, Вашингтон
Раскрытие информации: нечего раскрывать
2012-2016
David Hatch, MD
Issaquah, WA
Раскрытие информации: Pfizer, научное исследование или испытание
William Hulbert, MD
Rochester, NY
Раскрытие информации: Ничего не разглашать
© 2020 Американская урологическая ассоциация по образованию и исследованиям, Inc.® Все права защищены
Пузырно-мочеточниковый рефлюкс (ПМР) у младенцев и детей
Что такое пузырно-мочеточниковый рефлюкс (ПМР)?
Около 1-3% всех младенцев и детей имеют состояние, называемое пузырно-мочеточниковым рефлюксом (VUR) , что означает, что часть их мочи после попадания в мочевой пузырь течет в неправильном направлении. Часть мочи возвращается к почкам и может увеличить вероятность развития инфекции мочевыводящих путей (ИМП).
ИМП, достигающие почек, могут вызывать проблемы со здоровьем.Вот почему так важно диагностировать и контролировать ПМР на ранней стадии и при необходимости лечить.
Что вызывает ПМР у младенцев и детей?
Большинство детей с ПМР рождаются с этим заболеванием, и врачи не уверены в его причине. Похоже, это случайно. Исследователи изучают наследственные или генетические факторы (условия, с которыми рождаются дети), которые могут быть причиной.
Мочевыводящие пути ребенка — это обычно улица с односторонним движением (см. Рисунки ниже) . Моча течет вниз из каждой почки по трубкам, называемым мочеточниками , .Мочеточники входят в мочевой пузырь через туннель мышцы мочевого пузыря, который создает специальные односторонние клапаны, предотвращающие возврат мочи обратно в почки. Моча в мочевом пузыре выходит из организма по другой трубке, называемой уретрой .
При ПМР туннель в мочевом пузыре для одного или обоих мочеточников может быть слишком коротким, что делает клапан «негерметичным». ПМР также может возникнуть в результате того, что мочевой пузырь не опорожняется нормально. Это менее частая причина ПМР.
Каковы признаки и симптомы ПМР?
VUR обычно не вызывает симптомов, пока у ребенка не разовьется ИМП.
ИМП могут быть в мочевом пузыре или почках.
- ИМП мочевого пузыря: Это распространенное и неприятное явление, но инфекции мочевого пузыря обычно не вредны для здоровья в долгосрочной перспективе. Симптомы могут включать частое мочеиспускание (частое мочеиспускание) или боль при мочеиспускании.
- ИМП почек: ПМР может увеличить риск ИМП почек (также называемого пиелонефритом). Это потому, что моча, переносящая микробы, может попасть обратно в почки. ИМП почек может вызвать сильное заболевание ребенка.У ребенка может быть высокая температура, озноб и боли в спине. ИМП почек могут вызвать рубцевание почек. В редких случаях рубцы могут вызвать повышение артериального давления или снижение функции почек.
ПМР также можно заподозрить, если у ребенка гидронефроз , отек почек, вызванный скоплением жидкости. Это можно увидеть на УЗИ почек.
Следует ли моему ребенку пройти тестирование на VUR?
ПМР диагностируется с помощью теста, который называется цистоуретрограмма мочеиспускания (VCUG) .VCUG обычно выполняется, если:
- У ребенка была одна инфекция мочевыводящих путей с лихорадкой, и ультразвуковое исследование почек показало проблему.
- младенец или ребенок младше 2 лет, перенесший 2 или более ИМП с лихорадкой.
Чего ожидать во время VCUG:
Тонкая пластиковая трубка, называемая катетером, вводится в уретру, а мочевой пузырь заполняется специальной жидкостью, которую можно увидеть на рентгеновских снимках. Тест не является болезненным, но ребенок может испытывать стресс и кратковременный дискомфорт от установки катетера.
Рентген сделан по мере наполнения мочевого пузыря. ПМР диагностируется, если жидкость проходит неправильный путь вверх по мочеточнику и обратно в почку.
Какие еще тесты можно сделать у ребенка с VUR?
- Ультразвук: В этом тесте используются звуковые волны для создания изображения почек и мочевого пузыря ребенка. Рекомендуется всем младенцам и детям ясельного возраста после их первой ИМП с лихорадкой.
- Сканирование димеркаптоянтарной кислоты (DMSA): Сканирование DMSA может дать более подробную информацию о том, появились ли в почках рубцы в результате ИМП почек.Врач может назначить его, если у ребенка было много ИМП с лихорадкой.
- Анализ крови: Креатинин в крови используется для измерения функции почек. Уровень креатинина может быть слишком высоким у ребенка с поврежденными почками.
- Артериальное давление: Артериальное давление следует проверять не реже одного раза в год. Дети с проблемами почек подвергаются более высокому риску высокого кровяного давления.
Как оценивается VUR?
VUR оценивается от 1 (легкая) до 5 (наихудшая).Оценка основана на том, насколько далеко моча задерживается и насколько широк мочеточник. У детей, у которых в раннем детстве выявлена более низкая оценка ПМР (1-2), есть хорошие шансы перерасти ее в течение 1–5 лет.
Какая медицинская помощь детям с ПМР?
К педиатрам-специалистам, которые заботятся о детях с ПМР, относятся:
- Детские нефрологи: специалисты по почкам, которые лечат детей с проблемами почек.
- Детские урологи: специалисты по почкам, которые проводят операции на половых и мочевыводящих путях (почках, мочеточниках, мочевом пузыре) у детей.
Как лечится ПМР?
Лечение VUR зависит от возраста ребенка, степени его VUR и от того, вызывает ли оно какие-либо проблемы, например, частые ИМП. Во многих случаях VUR улучшается сама по себе с возрастом.
Подходы к лечению включают:
- Наблюдение: Дети с низкими степенями VUR могут безопасно наблюдаться под присмотром врачей. Обычно это включает в себя регулярные контрольные визиты. Он может включать визуализацию, чтобы убедиться, что почки нормально растут.Детям с ПМР следует сдавать мочу на наличие инфекции всякий раз, когда у них повышается температура и нет другой причины, например, простуды.
- Профилактические антибиотики (профилактика): Некоторым детям ежедневно дают низкую дозу антибиотика, чтобы снизить риск развития ИМП, пока они ждут, перерастут ли они ПМР. Американская академия педиатрии (AAP) рекомендует профилактические антибиотики в основном детям с более высокими степенями VUR (3-5 классы).
- Хирургия: Если ПМР тяжелая и не проходит, или если есть повторные ИМП почек с лихорадкой, ребенку может быть полезна операция по исправлению протекающего клапана между мочевым пузырем и мочеточником. Процедуры включают:
- Реимплантация мочеточника: Соединение между мочеточником и мочевым пузырем исправлено, так что моча течет только в одном направлении.
- Эндоскопическая инъекция: Вещество вводится в область, где мочеточник встречается с мочевым пузырем, чтобы предотвратить обратный поток мочи.
Эти процедуры распространены, как правило, очень безопасны и имеют отличный долгосрочный успех.
Что еще могут делать родители детей с ДМР?
Продолжайте помогать вашему ребенку со здоровым мочевым пузырем и кишечником. Всем приученным к горшку детям с ПМР необходимо поработать над этим, чтобы предотвратить ИМП.
Избегайте запоров. Большинство детей страдают запорами. Это обычное дело в возрасте приучения к горшку, когда они учатся удерживать кишечник.Запор затрудняет опорожнение мочевого пузыря и увеличивает риск ИМП. Важно избегать запора или лечить его.
Не поощряйте «держать его в руках». Употребление достаточного количества воды и диета с высоким содержанием клетчатки может предотвратить или вылечить запор. Некоторым детям может потребоваться ежедневное легкое слабительное. У детей должна быть мягкая дефекация каждый день.
Также важно, чтобы дети полностью опорожняли мочевой пузырь каждые 2-3 часа, когда они бодрствуют. Детям не следует задерживать мочу в течение длительного времени. Это помогает поддерживать мочевой пузырь в чистоте и предотвращает ИМП.
Знать первые признаки ИМП:
- Температура выше 100,4 градусов
- Боль или жжение при мочеиспускании
- Частое мочеиспускание
- Боль внизу живота или бока
- Рвота
- Моча с неприятным запахом, которая не улучшается после употребления большого количества жидкости
Если у вашего ребенка есть какие-либо из этих симптомов, позвоните своему педиатру. На основании результатов анализов ваш педиатр решит, нужно ли вашему ребенку начинать лечение антибиотиком дома или в больнице.
Помните:
Многие дети вырастают из ПМР со временем, часто к 5 годам. Раннее выявление ПМР и тщательное наблюдение за ней с врачами вашего ребенка — и лечение, если необходимо, — помогут избежать любых длительных проблем.
Дополнительная информация:
Источник
Американская педиатрическая академия, Американское общество педиатрической нефрологии и Национальный фонд почек, совместное обучение пациентов (Copyright 2019)
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
.
