чем грозит инфекция в почке
Пиелонефрит является наиболее распространенной урологической патологией, в основе развития которой лежит неспецифическое инфекционное воспаление чашечно–лоханочной системы и паренхимы одной или обеих почек. Возбудителями пиелонефрита чаще всего являются грамотрицательные бактерии кишечной группы, реже болезнь вызывают хламидии, микоплазма, уреаплазма и дрожжеподобные грибы, проникающие в мочевые пути из близлежащих органов (например, кишечника) восходящим путем, а также по лимфатической или кровеносной системе.
Нередко пиелонефрит протекает латентно, напоминая о себе только периодическими обострениями, что вводит в заблуждение многих пациентов и служит причиной легкомысленного отношения к опасному заболеванию. А между тем несвоевременное обращение к врачу, запоздалое или нерегулярное лечение становятся причиной серьезных, порой необратимых нарушений структуры и функции этого жизненно важного органа.
Чаще всего пиелонефриту подвержены молодые женщины в возрасте 18 — 30 лет после начала половой жизни, во время беременности и родов, что связано с особенностями анатомического строения мочевыводящих путей. По этой же причине в детском возрасте девочки страдают от заболевания чаще мальчиков. У мужчин после 60 лет провоцирующим фактором болезни является нарушение оттока мочи на фоне гиперплазии (увеличения) предстательной железы. Очень часто развитию недуга способствуют переохлаждение, сниженный иммунитет, мочекаменная болезнь, врожденные аномалии развития почек, мочевого пузыря и уретры, сахарный диабет.
Для острого пиелонефрита (или обострения хронической формы) характерно внезапное начало, сопровождающееся резким подъемом температуры тела до 39 — 40°C, избыточным потоотделением, отсутствием аппетита, общей слабостью, головной и мышечной болью, а также тошнотой и рвотой. Кроме того, человека беспокоит тупая одно– или двусторонняя боль в поясничной области, которая может отдавать в низ живота. Боль часто усиливается при физической нагрузке, быстрой ходьбе или поднятии тяжести. При длительном хроническом воспалении одной или обеих почек боль носит неопределенный характер, а лихорадка либо не возникает вовсе, либо имеет определенную периодичность. В результате прогрессирования хронического пиелонефрита происходит нарушение функционирования почек, в связи с чем уменьшается удельный вес мочи, повышается артериальное давление, присоединяются отеки и развивается почечная недостаточность.
При длительном хроническом воспалении одной или обеих почек боль носит неопределенный характер, а лихорадка либо не возникает вовсе, либо имеет определенную периодичность. В результате прогрессирования хронического пиелонефрита происходит нарушение функционирования почек, в связи с чем уменьшается удельный вес мочи, повышается артериальное давление, присоединяются отеки и развивается почечная недостаточность.
Как правило, выявление острой формы пиелонефрита не вызывает затруднений у врача, поскольку ей свойственна яркая клиническая картина — сочетание весьма интенсивной боли в поясничной области с высокой лихорадкой, а также частое (иногда болезненное) мочеиспускание. Моча при этом становится мутной (с осадком) и приобретает темно–желтый цвет. Лабораторное и бактериологическое исследование мочи помогает подтвердить предполагаемый диагноз. Ультразвуковое исследование и урография, а в некоторых случаях и компьютерная томография почек выявляют структурные изменения в органе.
Главная задача лечения пиелонефрита в остром периоде — быстро восстановить нарушенный отток мочи и предотвратить прогрессирование воспаления, гнойное «расплавление» почки и инфекционно–токсический шок. Лечение острого пиелонефрита проводят в стационарных условиях и назначают постельный режим, строгую диету и комплексную лекарственную терапию, наиболее важным компонентом которой является применение антибактериальных препаратов. Рациональный выбор лекарственного средства врач проводит с учетом чувствительности бактерий, которые были обнаружены при посеве мочи на микрофлору. Если заболевание протекает без осложнений, хирургическое вмешательство не требуется. В некоторых случаях требуется катетеризация мочеточников при помощи специальных стентов для восстановления нарушенного оттока мочи из пораженной почки. После устранения острого воспалительного процесса необходимо дважды в год проходить УЗИ почек, следить за динамикой лабораторных показателей крови и мочи, соблюдать молочно–растительную диету — исключить экстрактивные вещества, крепкий чай и кофе, консервы, острую пищу, алкоголь; ограничить потребление мясных блюд и соли.
Берегите здоровье: при появлении боли в области почек немедленно обращайтесь за помощью к врачу!
Владимир ХРЫЩАНОВИЧ, доктор медицинских наук.
Советская Белоруссия № 119 (25001). Пятница, 24 июня 2016
Дата публикации: 20:58:24 23.06.2016
Лечение пиелонефрита: центр восточной и европейской медицины – в Москве, на Арбате
�Пиелонефритом называют неспецифическое воспаление почечной лоханки, чашечек и паренхимы (межуточного вещества).
Пик заболеваемости у детей приходится на младенческий, ясельный, младший школьный и подростковый периоды. Следует отметить, что пиелонефрит у детей встречается в 5 раз чаще, чем у взрослых, а девочки заболевают в 10 раз чаще, чем мальчики.
Пиелонефрит у детей бывает острым и хроническим. Первый имеет очень бурное течение, однако хорошо поддается лечению и нередко проходит, не вызывая осложнений. При ослабленном иммунитете, наличии очагов хронической инфекции или неправильном лечении острого пиелонефрита у детей развивается хроническая форма болезни. Данная патология плохо поддается терапии и нередко вызывает неприятные последствия.
Опытные специалисты клиники «Доктор Чой» владеют множеством методов профилактики и лечения пиелонефрита у детей в различных формах. После тщательной диагностики для каждого маленького пациента составляется индивидуальный план терапии, который может включать как традиционные европейские практики, так и методы восточной медицины, не подразумевающие приема агрессивных лекарственных препаратов. Благодаря проверенным веками приемам удается добиться общего укрепления организма, который зачастую способен справиться с проблемой самостоятельно.
Причиной воспаления тканей почек является попадание в них различных патогенных микроорганизмов. Обычно возбудителями выступают кишечные палочки, протеи, энтеро-, стафило-, стрептококки. Инфекция может проникать в почки с током крови или лимфы из любой точки поражения инфекцией в организме.
Инфекция может проникать в почки с током крови или лимфы из любой точки поражения инфекцией в организме.
Инфекционный пиелонефрит у детей нередко развивается из-за занесения инфекции с наружных половых органов восходящим путем. Вредные бактерии мигрируют через уретру, мочевой пузырь и мочеточники, после чего оседают в почечной лоханке. У детей с ослабленным иммунитетом они быстро вызывают развитие воспалительного процесса. Следует отметить, что у девочек уретра намного короче и толще, чем у мальчиков, из-за чего инфекция проникает через нее особенно легко. Именно этим объясняется столь высокая частота заболеваемости у представительниц женского пола.
В восточной медицине пиелонефрит почек у детей связывают со снижением их энергии. Согласно представлениям врачей, болезнь развивается из-за иммунных, гормональных, неврологических нарушений, ослабляющих организм малыша. Вследствие этого ребенок слабеет и не может противостоять инфекциям.
Острая форма заболевания развивается очень быстро и имеет ярко выраженную клиническую картину. К наиболее характерным признакам острого пиелонефрита у детей относятся:
- тупые, ноющие, изнуряющие боли в пояснице;
- озноб, лихорадка, повышение температуры тела;
- снижение аппетита, тошнота, рвота, общая слабость.
Хронический пиелонефрит у детей проявляется менее явно. В некоторых случаях у ребенка вовсе нет никаких симптомов, а ухудшение самочувствия наблюдается лишь в период обострения. Выявить эту форму болезни можно лишь с помощью лабораторных методов исследований (общий анализ мочи и крови, УЗИ).
При появлении первых же симптомов пиелонефрита у детей необходимо обращаться к врачу, чтобы тот подтвердил диагноз и назначил лечение. В противном случае болезнь перейдет в хроническую форму и принесет немало неприятностей.
Помимо стандартных методов диагностики рекомендуется проводить биорезонансное обследование организма. Данная методика позволяет оценить функциональное состояние практически всех органов малыша. С помощью биорезонансной диагностики можно определить наличие интоксикации, воспаления в организме, состояние иммунной системы. Все это помогает врачу выявить причину появления симптомов пиелонефрита у детей, поставить точный диагноз и провести рациональное лечение.
Данная методика позволяет оценить функциональное состояние практически всех органов малыша. С помощью биорезонансной диагностики можно определить наличие интоксикации, воспаления в организме, состояние иммунной системы. Все это помогает врачу выявить причину появления симптомов пиелонефрита у детей, поставить точный диагноз и провести рациональное лечение.
Перед тем как лечить пиелонефрит у ребенка, необходимо обратиться за консультацией к врачу. Ни в коем случае нельзя заниматься самолечением, поскольку это может навредить малышу. При остром воспалении требуется назначение антибиотиков и противовоспалительных препаратов. После затихания воспалительного процесса следует прибегнуть к фитотерапии – лечению травами. Целебные растения укрепляют иммунитет, оказывают обеззараживающее действие и помогают избежать рецидива или хронизации процесса.
Высокую эффективность при лечении хронического и вторичного пиелонефрита у детей также демонстрируют точечный массаж, иглоукалывание, моксотерапия. В комплексе они помогают укрепить организм и полностью излечить заболевание, устранив его причину, а также предупредить многие проблемы до и появления.
Чтобы получить ответы на возникшие у вас вопросы, запишитесь на первичный прием в клинике «Доктор Чой», позвонив нашим администраторам.
Лечение хронического и острого пиелонефрита у мужчин в Самаре
Пиелонефрит — это воспалительное бактериальное заболевание почек. У мужчин пиелонефрит возникает как последствие мочекаменной болезни, аденомы простаты, простатита, после катетеризации мочевого пузыря. Факторами риска также являются сахарный диабет, хронические воспалительные процессы, частые переохлаждения и стрессы.
При остром пиелонефрите внезапно появляются такие симптомы как:
- Повышение температуры до 39–40 градусов;
- Слабость, потеря аппетита, потливость;
- Головная боль;
- Боль в пояснице, чаще односторонняя;
- Моча становится мутной, красноватой;
- Поколачивание области поясницы вызывает болезненность.

Осложнения пиелонефрита
При отсутствии лечения, воспаление может распространиться на обе почки. Это может стать причиной острой почечной недостаточности, заражения крови и бактериального шока. Эти осложнения требуют немедленной госпитализации и проведения интенсивного лечения.
Если в воспалительный процесс вовлекаются ткани, окружающие почку, развивается паранефрит. При активном размножении бактерий в почке на ее поверхности и в глубине появляется множество мелких гнойников, развивается апостематозный нефрит. При слиянии этих гнойничков образуется карбункул почки, обширная полость, заполненная гноем.
Лечение пиелонефрита у мужчин
На приеме у врача-уролога клиники «Мать и Дитя» пациента расспрашивают о жалобах. Врач проводит осмотр пациента, выявляет специфические для пиелонефрита симптомы вроде болезненности при поколачивании в определенном месте поясницы (симптом Пастернацкого).
Проводится анализ мочи, в котором обнаруживают бактерии, белок и лейкоциты. Для определения вида бактерии, которая вызвала заболевание, и определения ее чувствительности к противомикробным препаратам проводят посев мочи. При проведении анализа крови выявляется повышенное СОЭ, увеличение количества лейкоцитов и другие изменения. Также врач может назначить проведение УЗИ почек, урографии и других дополнительных исследований.
Врачи-урологи клиники «Мать и Дитя» обладают не только современными знаниями о наиболее эффективных методах лечения пиелонефрита, но и большим опытом работы, который позволяет им точно отслеживать состояние пациента и не допустить развития осложнений.
Современные особенности этиологической структуры пиелонефрита у детей
Ярошевская, Т.В. and Коренюк, Е.С. and Минакова, В.А. and Медведская, Е.В.
(2016)
Современные особенности этиологической структуры пиелонефрита у детей.
Здоровье ребенка, 7.
pp. 80-84.
80-84.
ISSN 2224-0551-p, 2307-1168-e
Abstract
Актуальность. Серьезность прогноза, трудности диагностики и лечения определяют актуальность проблемы пиелонефрита и требуют от практикующего врача знания современных региональных данных о возрастной структуре уропатогенов. Анализ этих данных дает основания для коррекции эмпирической и этиотропной терапии заболевания. Цель исследования: изучение высеваемости и структуры уропатогенов у детей с острыми и хроническими пиелонефритами в зависимости от пола, возраста, активности заболевания и характера сопутствующей патологии. Материалы и методы. Проведен анализ 239 историй болезней детей, выписанных в 2013–2015 годах из нефрологического отделения КУ «ДГКБ № 2 ДОС» с диагнозом «острый или хронический пиелонефрит». Осуществлялся посев мочи на питательные среды с последующей идентификацией возбудителя и определением его чувствительности к антибиотикам. Спектры уропатогенов изучались в зависимости от возраста, пола, нарушений уродинамики, сопутствующих заболеваний органов пищеварения, наличия очагов инфекции в носоглотке. Результаты. Высеваемость микроорганизмов из мочи в данном исследовании составила 41,8 %. У 43 детей из 100 была выделена E. coli, у 34 — E. faecalis, у 8 — K. рneumoniae, у 6 — Proteus, у 4 — S. аureus, у 3 — P. aeruginosa, у 2 — S. haemolyticus. У 2 детей были выявлены микробные ассоциации — присутствовали кишечная палочка и энтерококк. В возрастном аспекте обращает на себя внимание тенденция к относительному увеличению частоты выделения протея (14,3 %) и синегнойной палочки (28,5 %) у детей раннего возраста. У мальчиков соотношение кишечной палочки и энтерококка составило соответственно 16,7 и 56,7 %, что отличалось от такового у девочек — 54,3 и 24,3 % соответственно. Отмечено, что ранний возраст детей, активность пиелонефрита, наличие обструктивного пиелонефрита ассоциировались с повышением удельного веса кишечной палочки, синегнойной палочки и протея. При дисметаболической нефропатии, дисбактериозе кишечника, наличии очагов инфекции в носоглотке изменение спектра уропатогенов происходило в пользу энтерококка, также повышалась относительная частота золотистого стафилококка. Отмечена высокая чувствительность E. coli к цефтриаксону, амоксиклаву и Enterococcus faecalis — к ванкомицину, ампициллину, фурагину, фосфомицину. Заключение. По результатам проведенного исследования высеваемость микроорганизмов из мочи у детей с пиелонефритом составила 41,8 %. Ведущими уропатогенами при пиелонефрите у детей были E. coli (43 %) и E. faecalis (34 %). Спектр выделенных из мочи условно-патогенных микроорганизмов отличался в зависимости от возраста, пола, сопутствующей патологии, что необходимо учитывать при подборе эмпирической терапии.
При дисметаболической нефропатии, дисбактериозе кишечника, наличии очагов инфекции в носоглотке изменение спектра уропатогенов происходило в пользу энтерококка, также повышалась относительная частота золотистого стафилококка. Отмечена высокая чувствительность E. coli к цефтриаксону, амоксиклаву и Enterococcus faecalis — к ванкомицину, ампициллину, фурагину, фосфомицину. Заключение. По результатам проведенного исследования высеваемость микроорганизмов из мочи у детей с пиелонефритом составила 41,8 %. Ведущими уропатогенами при пиелонефрите у детей были E. coli (43 %) и E. faecalis (34 %). Спектр выделенных из мочи условно-патогенных микроорганизмов отличался в зависимости от возраста, пола, сопутствующей патологии, что необходимо учитывать при подборе эмпирической терапии.
Actions (login required)
| View Item |
Острый пиелонефрит у детей | UroWeb.ru — Урологический информационный портал!
Я.В. Шикунова, А.В. Гудков, Г.В. Слизовский, В.А. Ведерников, Н.М. Морозов, М.Л. Врублевская Томск
Проблема острого пиелонефрита у детей до настоящего времени не теряет своей актуальности в связи с его широкой распространенностью и возможностью фатальных осложнений. По данным урологического отделения МЛПМУ «ДГБ № 4» г. Томска, за период с 2006 по 2010 г. было госпитализировано 174 ребенка с диагнозом острый пиелонефрит. Из них мальчиков было 55 (31,6%), а девочек 119 (68,4%). У 13 детей (7,5%) пиелонефрит развился в возрасте до года, от года до трех лет было 24 детям (13,8%), а более старший возраст имели 137 больных (78,8%). Среди форм пиелонефрита превалировал острый серозный пиелонефрит 166 (95,4%). Деструктивные формы были у 8 детей (4,6%), из них апостематозный пиелонефрит был диагностирован у 3 (1,7%), карбункул почки у 2 (1,1%), абсцесс почки возник у 3 (1,7%). В 6 случаях серозный пиелонефрит имел обструктивный характер, что потребовало в 3 случаях наложения нефростомии, по одному случаю стентирования мочеточника, уретеролитотомии, уретерокутанеостомии.
У 100% детей с серозным пиелонефритом старше 3 лет ведущим клиническим симптомом был абдоминальный. У детей младше 3 лет преобладали следующие жалобы: беспокойство, рвота, анорексия, дизурия, макрогематурия, пиурия. У всех детей с серозным пиелонефритом выявили гипертермию до фебрильных цифр, лейкоцитоз, лейкоцитурию. У 136 детей (81,9%) диагноз острого серозного пиелонефрита был подтвержден УЗИ почек. УЗ критериями данной патологии являлись: увеличение размеров пораженной почки, ограничение дыхательной подвижности, отсутствие дифференцировки паренхимы на слои и повышение ее эхогенности, слоистая структура стенки лоханки и неоднородная взвесь в полости последней. Все дети с серозным пиелонефритом получали парентеральную антибиотикотерапию в течение 10-14 дней и были выписаны с выздоровлением.
Гнойно-деструктивные формы пиелонефрита встретились только у детей старшей возрастной группы (от 8 до 15 лет). Для всех детей были характерны жалобы на боли в поясничной области (на стороне поражения), вялость, гипертермию. При клиническом обследовании во всех случаях определялась резкая болезненность и мышечное напряжение в поясничной области при пальпации. По данным лабораторных исследований отсутствовали изменения в биохимических анализах крови, в общем анализе крови лейкоцитоз и повышение СОЭ наблюдали в 7 случаях (87,5%), только в одном случае (при апостематозном пиелонефрите) воспалительной реакции со стороны крови обнаружено не было. Характерной особенностью гнойных форм пиелонефрита, по нашим наблюдениям, явилось отсутствие изменений в анализах мочи, лишь в 2 случаях, у детей с апостематозной формой пиелонефрита, была диагностирована лейкоцитурия и эритроцитурия. Из инструментальных методов исследования наиболее информативными явились УЗИ и экскреторная урография. Так, во всех случаях карбункулов и абсцессов почек по данным УЗИ визуализировались гипоэхогенные образования с четкими контурами и изоэхогенными включениями, причем УЗ-данные их локализации совпадали с интраоперационной находкой расположения гнойника. По данным внутривенной урографии при абсцессах почек во всех 3 случаях выявлено наличие объемного образования в почках: ампутация соответствующих локализаций гнойного процесса групп чашечек, оттеснение, уплощение соседних групп чашечек. Во всех случаях с апостематозной формой пиелонефрита при УЗИ выявлены признаки, характерные для серозного пиелонефрита. Все дети с гнойно-деструктивными формами пиелонефрита были прооперированы в экстренном порядке: выполнены люмботомии, вскрытие и дренирование гнойников, а также декапсуляции почек (при апостемотозных пиелонефритах). Послеоперационный период протекал гладко, все дети выписаны в удовлетворительном состоянии.
По данным внутривенной урографии при абсцессах почек во всех 3 случаях выявлено наличие объемного образования в почках: ампутация соответствующих локализаций гнойного процесса групп чашечек, оттеснение, уплощение соседних групп чашечек. Во всех случаях с апостематозной формой пиелонефрита при УЗИ выявлены признаки, характерные для серозного пиелонефрита. Все дети с гнойно-деструктивными формами пиелонефрита были прооперированы в экстренном порядке: выполнены люмботомии, вскрытие и дренирование гнойников, а также декапсуляции почек (при апостемотозных пиелонефритах). Послеоперационный период протекал гладко, все дети выписаны в удовлетворительном состоянии.
Таким образом, учитывая значимость проблемы диагностики и лечения острого пиелонефрита у детей, большое внимание следует уделять тщательному клиническому обследованию больных с учетом УЗ и рентгенконтрастных методов исследования. Основным в лечении острого пиелонефрита остается длительная парентеральная антибиотикотерапия, а в случае развития осложненных гнойных форм экстренное хирургическое вмешательство.
Тематики и теги
Рефлюкс у детей — диагностика и лечение в ЕМС
У здорового человека моча движется из почки через мочеточник в мочевой пузырь. Если мочевой пузырь полный, давление в нем растет, и клапан пузырного отдела мочеточника смыкается. Поэтому обратное движение мочи исключено. Но при пузырно-мочеточниковом рефлюксе (ПМР) клапан поврежден или ослаблен, и моча движется назад к почке.
Чаще всего такую патологию диагностируют у детей до 2 лет.
ПРИЧИНЫ ПМР У ДЕТЕЙ
Во многих случаях причиной развития рефлюкса у ребенка становится воспаление. В результате него теряется эластичность тканей устья мочеточника, и клапан перестает смыкаться.
В результате него теряется эластичность тканей устья мочеточника, и клапан перестает смыкаться.
Часто ПМР возникает ввиду врожденных аномалий пузырного отдела мочеточника.
Спровоцировать развития патологии может высокое давление в мочевом пузыре при неполном смыкании клапана.
ОПАСЕН ЛИ ПМР ДЛЯ РЕБЕНКА
Рефлюкс опасен своими осложнениями. Если вовремя не диагностировать болезнь и не пройти эффективное лечение, может нарушиться почечная функция.&nbsh3; Тогда жидкость плохо выводится из организма, и происходит скопление токсинов. В результате может развиться пиелонефрит.
Из-за нарушения оттока мочи и воспалительного процесса в почке происходит рубцевание ткани почки и теряется ее работоспособность.
Иногда рубцевание ткани сопровождается повышением артериального давления. В таких случаях консервативная терапия не справляется с повышенным АД, поэтому необходимо удаление почки.
СИМПТОМЫ ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА У ДЕТЕЙ
В зависимости от степени (стадии) пузырно-мочеточникового рефлюкса у детей симптомы могут проявляться сильнее или слабее.
Так как чаще всего заболевание поражает маленьких детей, которые не всегда могут рассказать о своих жалобах и плохом самочувствии, особое внимание здоровью ребенка должны уделить родители.
Повышенная температура без признаков простуды и гриппа (насморк, боль в горле, кашель) – первый симптом, который должен насторожить родителей.
Общая слабость, которая появляется из-за повышения АД, также сигнализирует о патологии.
При этом ребенок может испытывать боль в области поясницы при мочеиспускании.
По результатам обследования у детей с пузырно-мочеточниковым рефлюксом диагностируется повышенный уровень лейкоцитов в крови и моче и СОЭ в крови – главные признаки воспаления в организме.
ДИАГНОСТИКА ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА&nbsh3;У ДЕТЕЙ
Результаты лабораторных анализов помогают врачу заподозрить острый пиелонефрит и ПМР у ребенка. Далее маленький пациент должен пройти инструментальное обследование.
Далее маленький пациент должен пройти инструментальное обследование.
Главный этап диагностики рефлюкса – цистография. Это исследование позволяет визуализировать обратный заброс мочи из мочевого пузыря в мочеточник и почку.
Поскольку рефлюкс – динамический процесс, который может быть различной продолжительности и интенсивности и возникает при различном наполнении мочевого пузыря, важно для диагностики ПМР правильно провести это исследование.
Преимущества проведения цистографии в ЕМС:
-
Исследование в ЕМС проводит детский уролог. Он сразу оценивает информативность полученных снимков и подробно разъясняет родителям результаты.
-
Цистография проводится в динамическом режиме записи видео на цифровом рентгеновском аппарате. Это помогает врачу полностью визуализировать и зафиксировать процесс наполнения и опорожнения мочевого пузыря, дает возможность пересмотреть полную запись исследования и не пропустить даже самый короткий рефлюкс.
-
При необходимости, например, если ребенок очень мал или испытывает страх перед исследованием, в ЕМС возможно проведение цистографии под седацией. Это поможет ребенку расслабиться и успокоиться, и во время процедуры он не будет испытывать дискомфорта и негативных эмоций. Перед проведением цистографии под седацией врач-анестезиолог обязательно проведет консультацию и определит дозу седативного препарата.
ЛЕЧЕНИЕ ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА&nbsh3;У ДЕТЕЙ В ЕМС
Клинические рекомендации по выбору&nbsh3;метода лечения сводятся к выяснению причины&nbsh3;пузырно-мочеточникового рефлюкса у детей.
Во многих случаях, если к развитию рефлюкса привели воспалительные заболевания, достаточно проведения консервативного лечения этих патологий. Если оно оказывается не эффективным или рефлюкс вызван анатомическими дефектами, проводится операция.
Специалисты Европейского медицинского центра владеют всеми современными методами хирургического лечения ПМР у ребенка.
Эндоскопическая операция при пузырно-мочеточниковом рефлюксе – это распространенный метод, позволяющий устранять рефлюкс более чем в 85% случаев. Суть такой операции заключается в восстановлении нарушенной функции мочеточника с помощью введения под его выходной отдел жидкого полимера (объемообразующего препарата).
Преимущества эндоскопической коррекции рефлюкса в ЕМС:
-
Работаем с любыми объемобразующими препаратами, которые разрешены к использованию в мире. На этапе дохирургического лечения обсуждаем с родителями все аспекты их применения.
-
Наши специалисты прошли международное обучение эндоскопической коррекции ПМР.
Специалисты ЕМС также выполняют реконструктивные пластические операции по коррекции пузырно-мочеточникового рефлюкса открытым, лапароскопическим или роботоассистированным способами.
Наличие в клинике новейшего оборудования и всех современных методов диагностики (высокоточное УЗИ, радионуклидные исследования, цистография на современных высокоразрешающих аппаратах, уродинамические исследования) помогает врачам давать полноценную клиническую оценку состояния здоровья пациента и проводить именно то лечение, которое эффективно в конкретном случае.
Операция при пузырно-мочеточниковом рефлюксе у ребенка 2 лет
odbhmao.ru
Об отделении
Часто задаваемые вопросы
Варикоцеле
Термин варикоцеле происходит от слияния латинского «varix» (расширение) и греческого «kele» (опухоль/отек). Варикоце, или варикозное расширение вен семенного ка-натика, описал еще Цельс в I веке н.э. Затем в XVI веке Амбруаз Паре упоминает варикоцеле как сосудистое сплетение, заполненное «меланхолической» кровью. И уже в 1918 г. аргентинский хирург Иваниссевич характеризует его как анатомо-клинический синдром, прявляющийся варикозными узлами вен в мошонке и венозным рефлюксом.
Варикоцеле зачастую приводит к нарушению подвижности сперматозоидов, снижению функций яичка и сопровождается высокой частотой бесплодия или ранним «мужским климаксом». Считается что около 50% случаев мужского бесплодия обусловлено наличием варикоцеле (35% первичного бесплодия и более 80% вторичного).
Кистозные заболевания органов мошонки (водянка яичка, киста яичка)
К кистозным заболеваниям органов мошонки относятся водянка оболочек яичка (гидроцеле), киста придатка яичка, киста семенного канатика. Водянка оболочек яичка (гидроцеле) может быть приобретенной, либо врожденной. У взрослых гидроцеле чаще носит приобретенный характер, у детей — врожденный. Причинами приобретенной водян-ки оболочек яичка чаще всего бывают воспалительные заболевания придатка яичка и травма его. При острых воспалительных процессах в яичке и его придатке часто возникает реактивная водянка оболочек яичка, которая проходит по мере ликвидации основного за-болевания.
Кисты придатка яичка, семенные кисты могут иметь и приобретенный характер, возникая под влиянием воспалительного процесса в семенных путях или травмы. Это ведет к задержке семенной жидкости, чаще в семявыносящем протоке, и к формированию ретенционной кисты. Обычно семенные кисты небольшие по размеру (не превышают 1,5 — 2,0 см.).
Лечение сообщающейся водянки оболочек яичка проводится в большинстве случаев лапароскопическим методом.
Гидронефроз
Что такое гидронефроз или обструкция лоханочно-мочеточникового сегмента?
Гидронефроз представляет собой расширение собирательной системы почки (особенно лоханки), возникающее вследствие наличия препятствия для выхода мочи в месте соединения лоханки и мочеточника (в области пиелоуретерального сегмента). Мочевые пути включают (сверху вниз) почечные чашечки, почечные лоханки, мочеточники, мочевой пузырь, мочеиспускательный канал. Лоханки и чашечки вместе составляют собирательную систему почек.
Чем опасен гидронефроз?
Выраженные препятствия оттоку мочи из почки приводят к значительному расширению лоханки и, часто, к необратимому нарушению функции почки. Степень расширения собирательной системы почки пропорционально давлению мочи в ней и варьирует в широких пределах. Небольшое препятствие выходу мочи, вызывает умеренное расширение лоханки (пиелоэктазию) и обычно не сопровождается нарушением почечных функций, а лишь увеличивает риск пиелонефрита.
Степень расширения собирательной системы почки пропорционально давлению мочи в ней и варьирует в широких пределах. Небольшое препятствие выходу мочи, вызывает умеренное расширение лоханки (пиелоэктазию) и обычно не сопровождается нарушением почечных функций, а лишь увеличивает риск пиелонефрита.
Как лечится гидронефроз?
Начальные проявления гидронефроза ( пиелоэктазия) часто исчезают самостоятельно, но иногда прогрессируют. Показано наблюдение специалиста с выполнением УЗИ 2-4 раза в год, на первых 3-х годах жизни, и одного раза в год в старшем возрасте.
Средняя степень гидронефроза может иметь, как положительную, так и отрицательную динамику. При увеличении расширения лоханки в процессе наблюдения необходимо провести оперативное лечение. УЗИ на первом году жизни при средней степени гидронефроза проводятся каждые 2-3 месяца.
Выраженный гидронефроз с резким нарушением оттока мочи из почки требует выполнения хирургической операции без промедления.
Какова эффективность пиелопластики?
По нашим данным эффективность пиелопластики составляет около 92-95%. После выполнения операции функция почки почти всегда улучшается и в ряде наблюдений достигает функции здоровой почки. В то же время структурные изменения почки (деформация чашечек, уменьшение толщины паренхимы) могут сохраняться. Особенно значительные остаточные изменения наблюдаются при резко выраженном гидронефрозе.
Гипоспадия
Впервые описал болезнь и дал ей название Гален (род. 130, умер после 200 г.н.э.).
Полное определение слова гипоспадия может быть дано трояким образом (J. L. Bremer): 1) {от греч. hypo, книзу или вниз, +spadon ( ), спазма или судорога }- уродство полового члена, при котором головка искривлена, словно она с усилием оттянута книзу и назад, или 2) {+ spadon, трещина или разрыв}- состояние, при котором отверстие уретры находится на нижней стороне полового члена, или 3) {+ spadon ( ), импотент}- состояние импотенции вследствие расположения меатуса на вентральной стороне пениса.
Таким образом, гипоспадия — врожденный порок развития наружных половых органов мальчиков, характеризующийся отсутствием дистальной части уретры и соответствующей дистопией меатуса.
Причины возникновения гипоспадии
Что касается частоты порока, то большинство исследователей в 50-60 годах называли цифру 1 случай на 300-400 новорожденных мальчиков (Н.Е.Савченко, Н.А.Богораз, C.Beck, B.Smith). В настоящее время считается, что гипоспадия встречается в соотношении 1:200, 1:300 (J. Duckett, J.P.Murphy, D.T.Wilcox and P.G.Ransley). Таким образом, за последние 30 лет произошло увеличение встречаемости заболевания на 25-30%, или почти 1% в год, а по данным американского Центра контроля над болезнями (Centrs for Disease Control) количество детей с гипоспадией за последние 30 лет увеличилось в два раза. Если данная тенденция сохранится, то к 2030 году один ребенок с гипоспадией будет рождаться на 100-150 здоровых мальчиков.
Киста почки
Малоинвазивное оперативное лечение кист почек
Введение
Простая киста почки — доброкачественное, тонкостенное, объемное образование, имеющее фиброзную капсулу и эпителиальную выстилку, развивающееся из паренхимы почки и содержащее, как правило, серозную жидкость. Диагностируется примерно у 3% всех взрослых урологических больных. Заболевание обнаруживают в 3-5% всех аутопсий, а при наличии урологических заболеваний — в 50% .В организме человека вряд ли можно найти орган, в котором чаще чем в почке формировались бы разнообразные кисты. Из всех кистозных образований наиболее часто встречается солитарная (одиночная) киста.
Лечение
Отношение специалистов к методам лечения простой кисты почки всегда было неоднозначным. Открытое оперативное лечение заключается в нефрэктомии, резекции почки, вылущивании кисты или иссечении её свободной стенки. Особое место занимают малоинвазивные методики, среди которых чрезкожная пункция кисты с удалением содержимого и введением в её полость склерозирующих веществ, является наиболее популярной у большинства специалистов. Другим малоинвазивным методом является лапароскопическое иссечение кисты. В нашей клинике в зависимости от размеров и локализации кисты используются все современные методы лечения.
Другим малоинвазивным методом является лапароскопическое иссечение кисты. В нашей клинике в зависимости от размеров и локализации кисты используются все современные методы лечения.
Крипторхизм и эктопия яичка
Крипторхизмом называют состояние, при котором яичко не определяется в мошонке, а останавливается на одном их уровней своего нормального пути из брюшной полости (в эмбриогенезе). Если этот путь отклоняется от нормального наблюдается эктопия яичка. При эктопии происходит нормальное опущение яичка через наружное паховое кольцо, однако затем происходит его перемещение, после которого оно располагается эктопически ( в необычном для него месте).
Различают следующие варианты эктопии яичка:
- Поверхностная паховая (самая частая) — яичко располагается над апоневрозом наружной косой мышцы живота, так как после выхода из наружного пахового кольца оно смещается вверх и латерально.
- Промежностная (редкая) – яичко обнаруживают спереди от заднего прохода справа или слева от срединной линии
- Бедренная (редкая) – яичко располагается в бедренном треугольнике снаружи от бедренных сосудов, а семенной канатик проходит под паховой связкой
- Члено-лобковая (редкая) – яичко расположено под кожей на дорсальной поверхности у корня полового члена
- Поперечная или парадоксальная (редкая) – оба яичка опускаются через один паховый канал (описано всего 85 случаев в мировой литературе)
- Тазовая (редкая) – яичко обнаруживается в полости малого таза
Крипторхизм — результат остановки яичка на каком-либо этапе опускания по нормальному пути. Чаще эта патология односторонняя. Выделяют абдоминальную, паховую форму крипторхизма и вариант положения яичка у наружного пахового кольца (как наиболее частый).
У доношенных новорожденных крипторхизм находят в 3,4% случаев, а у недоношенных новорожденных – в 30%. У взрослых мужчин распространенность крипторхизма составляет 0,7-0,8%. Возможно самостоятельное опущение яичка в течение первого года жизни (в большинстве случаев в первые три месяца). Примерно у 74 % доношенных детей с крипторхизмом и 95 % недоношенных детей с крипторхизмом происходит самопроизвольное опущение яичка.
Возможно самостоятельное опущение яичка в течение первого года жизни (в большинстве случаев в первые три месяца). Примерно у 74 % доношенных детей с крипторхизмом и 95 % недоношенных детей с крипторхизмом происходит самопроизвольное опущение яичка.
Этиология
Точная причина крипторхизма не известна, но выдвинуто несколько гипотез.
Мегауретер
Мегауретер (уретерогидронефроз) у детей. Хирургическое лечение мегауретера.
Что такое мегауретер?
Мегауретер это врожденное расширение мочеточника, сопровождающееся нарушением его опорожнения. Мочеточники это два трубчатых органа, расположенных между почечными лоханками и мочевым пузырем и их основной функцией является траспорт мочи из почек в мочевой пузырь.
В чем опасность мегауретера?
В детской практике мегауретер – одно из заболеваний, приводящих к нарушению функции почки, причем, при двухстороннем процессе вплоть до почечной недостаточности. При расширении мочеточника страдает его транспортная функция и возникает невозможность быстрого перемещения мочи в мочевой пузырь и выведения проникающей в мочевые пути микробной флоры, вызывающей хроническое воспаление почек (пиелонефрит). Другим опасным следствием застоя мочи в мочеточнике является повышение давления в почечной лоханке и чашечках, служащее причиной нарушения почечного кровообращения. Исходом хронического воспаления и нарушения почечного кровообращения является рубцевание почечной ткани (паренхимы) с потерей функции (вторичное сморщивание почки, нефросклероз).
Как лечится мегауретер?
Выбор метода лечения или режима наблюдения зависит от тяжести патологии, возраста ребенка, наличия пиелонефрита, степени нарушения функции почки.
Заболевание может разрешиться самостоятельно при умеренной обструкции, нерезком расширении мочеточника (уретерэктазии, ахалазии), или пузырно-мочеточниковом рефлюксе (ПМР) небольшой интенсивности. При измененной функции мочевого пузыря, инфекции мочевых путей, для достижения положительного эффекта требуется подбор и проведение лекарственной терапии. Оценка изменений (динамики) проводится при контрольных обследованиях (1 раз в 2-6 месяцев) и по результатам анализов.
Оценка изменений (динамики) проводится при контрольных обследованиях (1 раз в 2-6 месяцев) и по результатам анализов.
Хирургическое лечение необходимо у детей с более тяжелыми формами мегауретера негативно влияющими на функцию почки. Показания к хирургическому лечению при внутриутробной диагностике мегауретера обычно устанавливаются после периода наблюдения. от 1 до 6 месяцев после рождения.
Опухоль почки(Опухоль Вильмса)
Эмбриональная аденомиосаркома почки
Опухоль Вильмса – это опухоль почки, которая встречается в детском возрасте. Другое название этой опухоли — эмбриональная аденомиосаркома почки. Опухоли почек у детей составляют около 20% — 50% всех опухолей, встречающихся в детском возрасте. К сожалению, доброкачественные опухоли почек у детей встречаются очень редко. В 95% злокачественные опухоли почек у детей смешанные. Их принято называть опухолью Вильмса.
Опухоль Вильмса встречается у детей обычно в любом возрасте, начиная с новорожденных. Однако чаще всего она встречается у детей в возрасте от 2 до 7 лет. Эта опухоль одинаково часто встречается как у девочек, так и у мальчиков. В 5% случаев опухоль Вильмса бывает двухсторонней. Чаще это бывает у детей в раннем возрасте.
Лечение опухоли Вильмса
Лечение опухоли Вильмса нужно начинать сразу посте того, как установлен диагноз. Наилучшие результаты показывает комбинированная терапия, то есть сочетание хирургического вмешательства с лучевой и химиотерапией.
Прогноз при опухоли Вильмса
Прогноз при опухоли Вильмса зависит от степени злокачественности опухоли и срока, когда опухоль была выявлена (то есть, стадии заболевания). Отмечается также зависимость прогноза этого заболевания от возраста ребенка. Частота 5-летней выживаемости после лечения у детей старшего возраста составляет до 30% — 50%, а у детей до 1 года – 80% — 90%.
Пузырно-мочеточниковый рефлюкс у детей
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
Чем опасен пузырно-мочеточниковый рефлюкс?
У детей ПМР – наиболее частая причина вторичного сморщивания почек и нарушения почечной функции. Рефлюкс мешает удалению проникающей в мочевые пути микрофлоры, приводя к хроническому воспалению почек (пиелонефриту). Кроме того, при мочеиспускании давление в почечной лоханке резко возрастает, вызывая повреждение почечной ткани. Исходом хронического воспаления протекающего на фоне нарушения оттока мочи является рубцевание почечной ткани с потерей функции почки (вторичное сморщивание почки, нефросклероз). В случае когда ПМР двусторонний и пациенту вовремя неустановлен диагноз и соответственно не начато адекватное лечение, в раннем возрасте развивается хроническая почечная недостаточность. Рубцевание почки нередко сопровождается устойчивым высоким артериальным давлением, плохо поддающимся консервативной терапии, что вызывает необходимость удаления почки.
Стриктура уретры
Термин стриктура уретры описывает сужение или значительное уменьшение просвета мужского или женского мочеиспускательного канала. Степень сужения уретры бывает разной – в легких случаях беспокоят затруднения при мочеиспускании, при тяжелой степени стриктуры уретры мочеиспускание невозможно. Осложнениями стриктуры уретры помимо изменений в мочевом пузыре, может быть и повреждение почек.
Причины стриктуры уретры
Стриктуры уретры делятся на врожденные и приобретенные. Врожденные стриктуры встречаются редко, чаще всего они являются результатом переднего клапанного сужения уретры.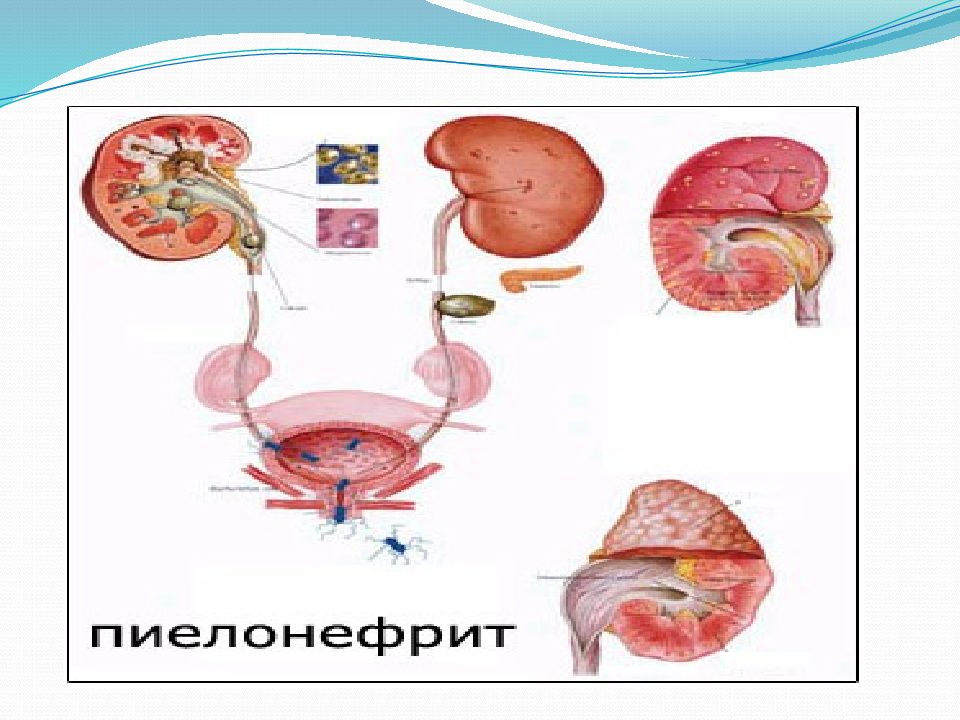
Фимоз
Термин стриктура уретры описывает сужение или значительное уменьшение просвета мужского или женского мочеиспускательного канала. Степень сужения уретры бывает разной – в легких случаях беспокоят затруднения при мочеиспускании, при тяжелой степени стриктуры уретры мочеиспускание невозможно. Осложнениями стриктуры уретры помимо изменений в мочевом пузыре, может быть и повреждение почек.
Причины стриктуры уретры
Стриктуры уретры делятся на врожденные и приобретенные. Врожденные стриктуры встречаются редко, чаще всего они являются результатом переднего клапанного сужения уретры.
Эписпадия
Эписпадия (мужская) — редкий порок развития полового члена, характеризующийся расщеплением (отсутствием замыкания) головки и мочеиспуска-тельного канала по дорсальной поверхности. Крайняя плоть также расщеплена и локализуется преимущественно в области уздечки во вентральной поверхности Заболевание встречается 1:100 000 новорожденных. Эписпадия входит в комплекс пороков экстрофия мочевого пузыря и эписпадия. Выделяют головчатую,венечную,стволовую, субтотальную и тотальную эписпадии. При субтотальной форме наблюдается частичное неудержание мочи, обусловленное пороком сфинктера мочевого пузыря.
При тотальной эписпадии наблюдается расщепленная головка, полностью открытый мочеиспускательный канал, лонные кости не соединены между собой, имеется дефект сфинктера мочевого пузыря. Дети с тотальной эписпадией имеют недержание мочи, постоянное выделение её наружу. Половой член у больных с эписпадией значительно уменьшен в размерах.. По данным JAUREGUIZAR, LOBATO , SUAREZ. 2007 Spain при обследовании взрослых мужчин, оперированных по поводу экстрофии мочевого пузыря и эписпадии, средняя длина полового члена составляет 7см ( т.е. только половину от нормальной длины)
Причиной тому расхождение лонного сочленения и выраженная деформация кавернозных тел вверх. Исследованиями Саввы Перовича установлено, что белочная оболочка по дорсальной поверхности полового члена у больных с экстрофией и эписпадией диспластична и укорочена. К сожалению иссечения рубцовой ткани бывает недостаточно для полного расправления кавернозных тел.
Коррекция деформации ствола полового члена при эписпадии требует довольно сложного хирургического лечения.
Лечение
Мы производим тотальную реконструкцию полового члена, формирование мочеиспускательного канала, головки полового члена, выпрямление кавернозных тел.
Лечение может быть одномоментным и этапным.
В нашей клинике мы используем одномоментный способ лечения эписпадии. Это минимизирует психоэмоциональную травму ребенка , обеспечивает сохранность кровообращения и эректильной функции после проведенных операций.
Детский пиелонефрит: предпосылки, этиология, эпидемиология
Montini G, Tullus K, Hewitt I. Лихорадочные инфекции мочевыводящих путей у детей. N Engl J Med . 2011, 21 июля. 365 (3): 239-50. [Медлайн].
Morello W, La Scola C, Alberici I, Montini G. Острый пиелонефрит у детей. Педиатр Нефрол . 2016 31 августа (8): 1253-65. [Медлайн].
Шейх Н., Юинг А.Л., Бхатнагар С., Хоберман А. Риск почечного рубцевания у детей с первой инфекцией мочевыводящих путей: систематический обзор. Педиатрия . 2010 декабрь 126 (6): 1084-91. [Медлайн].
Ли Й.Дж., Ли Дж.Х., Парк Ю.С. Факторы риска образования почечных рубцов у младенцев с первым эпизодом острого пиелонефрита: проспективное клиническое исследование. Дж Урол . 2012 Март 187 (3): 1032-6. [Медлайн].
Özçakar ZB, Yalçinkaya F, Kavaz A, Kadioglu G, Elhan AH, Aysev D, et al. Инфекции мочевыводящих путей, вызванные бактериями, продуцирующими БЛРС: микроорганизмы меняются — клиническая картина не меняется. Acta Paediatr . 2011 августа 100 (8): e61-4. [Медлайн].
Lundstedt AC, Leijonhufvud I, Ragnarsdottir B, et al. Унаследованная предрасположенность к острому пиелонефриту: семейное исследование инфекции мочевыводящих путей. J Заразить Dis . 2007 15 апреля 195 (8): 1227-34. [Медлайн].
Faust WC, Diaz M, Pohl HG. Частота постпиелонефритического рубцевания почек: метаанализ литературы по димеркапто-янтарной кислоте. Дж Урол .2009, январь, 181 (1): 290-7; обсуждение 297-8. [Медлайн].
Бхат Р.Г., Кэти Т.А., Плейс ФК. Инфекции мочевыводящих путей у детей. Emerg Med Clin North Am . 2011 29 августа (3): 637-53. [Медлайн].
Готье М., Гуэн С., Фан В., Гравел Дж. Связь зловонной мочи с инфекцией мочевыводящих путей у детей в возрасте от 1 до 36 месяцев. Педиатрия . 2012 май. 129 (5): 885-90. [Медлайн].
Уильямс Г.Дж., Макаскилл П., Чан С.Ф., Тернер Р.М., Ходсон Э., Крейг Дж.Абсолютная и относительная точность экспресс-анализов мочи при инфекции мочевыводящих путей у детей: метаанализ. Ланцет Infect Dis . 2010 Апрель 10 (4): 240-50. [Медлайн].
Lertdumrongluk K, Thongmee T, Kerr SJ, Theamboonlers A, Poovorawan Y, Rianthavorn P. Диагностическая точность гепарин-связывающего белка в моче при остром пиелонефрите у детей. Eur J Pediatr . 2014, 26 июня. [Medline].
Pecile P, Romanello C. Прокальцитонин и пиелонефрит у детей. Curr Opin Infect Dis . 2007 февраля 20 (1): 83-7. [Медлайн].
Леруа С., Фернандес-Лопес А., Никфар Р., Романелло С., Буиссу Ф., Жерве А. и др. Связь прокальцитонина с острым пиелонефритом и почечными рубцами при ИМП у детей. Педиатрия . 2013 май. 131 (5): 870-9. [Медлайн].
Leroy S, Gervaix A. Прокальцитонин: ключевой маркер у детей с инфекциями мочевыводящих путей. Adv Urol . 2011. 2011: 397618.[Медлайн]. [Полный текст].
Shaikh N, Borrell JL, Evron J, Leeflang MM. Прокальцитонин, С-реактивный белок и скорость оседания эритроцитов в диагностике острого пиелонефрита у детей. Кокрановская база данных Syst Rev . 2015 20 января. 1: CD009185. [Медлайн].
Ким Б.К., Йим ХЭ, Ю К.Х. Липокалин, связанный с желатиназой нейтрофилов в плазме: маркер острого пиелонефрита у детей. Педиатр Нефрол . 2017 Март.32 (3): 477-484. [Медлайн].
Ли Дж. У., Хер С. М., Ким Дж. Х., Ли К. Х., Эйзенхут М., Пак С. Дж. И др. D-димер как маркер острого пиелонефрита у детей младше 24 месяцев с инфекцией мочевыводящих путей. Педиатр Нефрол . 2018 апр. 33 (4): 631-637. [Медлайн].
Американская академия педиатрии. Инфекция мочевыводящих путей: клиническое руководство по диагностике и лечению первичной ИМП у фебрильных младенцев и детей от 2 до 24 месяцев. Педиатрия . 2011 28 августа. [Medline].
Ван Ю.Т., Чиу Н.Т., Чен М.Дж. и др. Корреляция результатов ультразвукового исследования почек с объемом воспалительного процесса при сканировании почек димеркаптоянтарной кислотой у детей с острым пиелонефритом. Дж Урол . 2005, январь, 173 (1): 190-4; обсуждение 194. [Medline].
[Рекомендации] Подкомитет по инфекциям мочевыводящих путей; Руководящий комитет по повышению качества и управлению. Инфекция мочевыводящих путей: клиническое руководство по диагностике и лечению первичной ИМП у фебрильных младенцев и детей от 2 до 24 месяцев. Педиатрия . 2011 28 августа. [Medline].
Ли Й.Дж., Ли Дж.Х., Парк Ю.С. Факторы риска образования почечных рубцов у младенцев с первым эпизодом острого пиелонефрита: проспективное клиническое исследование. Дж Урол . 2012 18 января [Medline].
Кованликая А., Оккай Н., Чакмакчи Н. и др. Сравнение результатов МРТ и кортикальной сцинтиграфии почек при остром пиелонефрите у детей: предварительный опыт. евро J Радиол .2004, январь, 49 (1): 76-80. [Медлайн].
Kavanagh EC, Ryan S, Awan A, et al. Может ли МРТ заменить DMSA при обнаружении дефектов паренхимы почек у детей с инфекциями мочевыводящих путей? Педиатр Радиол . 2005 марта, 35 (3): 275-81. [Медлайн].
Bocquet N, Sergent Alaoui A, Jais JP, Gajdos V, Guigonis V, Lacour B. Рандомизированное испытание пероральных антибиотиков в сравнении с последовательными внутривенными / пероральными антибиотиками при остром пиелонефрите у детей. Педиатрия .2012 Февраль 129 (2): e269-75. [Медлайн].
Montini G, Rigon L, Zucchetta P и др. Профилактика после первой лихорадочной инфекции мочевыводящих путей у детей? Многоцентровое рандомизированное контролируемое исследование не меньшей эффективности. Педиатрия . 2008 ноябрь 122 (5): 1064-71. [Медлайн].
Уильямс Дж., Крейг Дж. С.. Антибиотики длительного действия для предотвращения рецидивов инфекции мочевыводящих путей у детей. Кокрановская база данных Syst Rev . 2011 16 марта.CD001534. [Медлайн].
Ли SJ, Cha J, Lee JW. Профилактика пробиотиками у младенцев с пиелонефритом с нормальными мочевыводящими путями. World J Pediatr . 2016 8 апреля [Medline].
Ходсон Э.М., Уиллис Н.С., Крейг Дж. Антибиотики при остром пиелонефрите у детей. Кокрановская база данных Syst Rev . 17 октября 2007 г. CD003772. [Медлайн].
Уильямс Г.Дж., Вэй Л., Ли А., Крейг Дж. Антибиотики длительного действия для предотвращения рецидивов инфекции мочевыводящих путей у детей. Кокрановская база данных Syst Rev . 2006, 19 июля: CD001534. [Медлайн].
Гарин Э. Х., Олаваррия Ф., Гарсия Ньето В. и др. Клиническое значение первичного пузырно-мочеточникового рефлюкса и мочевой антибиотикопрофилактики после острого пиелонефрита: многоцентровое рандомизированное контролируемое исследование. Педиатрия . 2006 Март 117 (3): 626-32. [Медлайн].
Блумфилд П., Ходсон Э.М., Крейг Дж. Антибиотики при остром пиелонефрите у детей. Кокрановская база данных Syst Rev . 2005 25 января. CD003772. [Медлайн].
Хуан Ю., Чен М.Дж., Чиу Н.Т., Чжоу Х.Х., Линь К.Й., Чиу Ю. Дополнительный пероральный метилпреднизолон при остром пиелонефрите у детей облегчает рубцевание почек. Педиатрия . 2011 15 августа [Medline].
La Scola C, De Mutiis C, Hewitt IK, Puccio G, Toffolo A, Zucchetta P, et al. Различные рекомендации по визуализации после первой ИМП у фебрильных младенцев: выход, стоимость и радиация. Педиатрия . 2013 Март 131 (3): e665-71. [Медлайн].
Финнелл С.М., Кэрролл А.Е., Даунс С.М. Технический отчет — Диагностика и лечение начальной ИМП у младенцев и детей раннего возраста с лихорадкой. Педиатрия . 2011 сентябрь 128 (3): e749-70. [Медлайн].
Битц Р. Оценка и лечение инфекций мочевыводящих путей у новорожденных. Curr Opin Pediatr . 2012 24 апреля (2): 205-11. [Медлайн].
Битц Р., Вестенфельдер М.Антимикробная терапия инфекций мочевыводящих путей у детей. Int J Антимикробные агенты . 2011 декабрь 38 Дополнение: 42-50. [Медлайн].
Gil-Ruiz MA, Alcaraz AJ, Marañón RJ, Navarro N, Huidobro B, Luque A. Электролитные нарушения при остром пиелонефрите. Педиатр Нефрол . 2012 марта, 27 (3): 429-33. [Медлайн].
Хьюитт И.К., Монтини Г. Детские фебрильные инфекции мочевыводящих путей: текущее состояние дел. Ital J Pediatr .2011 30 ноября. 37:57. [Медлайн]. [Полный текст].
Хунцикер М., Моханан Н., Д’Аста Ф., Пури П. Заболеваемость фебрильными инфекциями мочевыводящих путей у детей после успешного эндоскопического лечения пузырно-мочеточникового рефлюкса: долгосрочное наблюдение. J Педиатр . 2012 июн. 160 (6): 1015-20. [Медлайн].
Ли Дж. Х., Ким М.К., Парк SE. Необходима ли плановая цистоуретрограмма при мочеиспускании у детей после первой лихорадочной инфекции мочевыводящих путей? Acta Paediatr .2012 Март 101 (3): e105-9. [Медлайн].
Printza N, Farmaki E, Piretzi K, Arsos G, Kollios K, Papachristou F. Острая фаза сканирования 99mTc-димеркаптоянтарной кислоты у младенцев с первым эпизодом фебрильной инфекции мочевыводящих путей. World J Pediatr . 2012 г. 8 (1): 52-6. [Медлайн].
Санторо ДжейДи, Кэрролл В.Г., Стил Р.В. Диагностика и лечение инфекций мочевыводящих путей у новорожденных и младенцев. Clin Pediatr (Phila) .2013 Февраль 52 (2): 111-4. [Медлайн].
Пиелонефрит у младенцев мужского пола: насколько важна крайняя плоть?
Мы исследовали связь необрезанной крайней плоти и пиелонефрита у младенцев мужского пола в возрасте до 6 месяцев. В ходе 21-месячного проспективного исследования 94 ребенка (в возрасте от 2 недель до 18,9 лет) были госпитализированы по поводу фебрильной инфекции мочевыводящих путей. Соотношение мужчин и женщин среди 35 пациентов в возрасте до 6 месяцев составляло 2.2: 1. Из 59 пациентов старше 6 месяцев соотношение мужчин и женщин было обратным до 0,25: 1 (p менее 0,001). У 13 из 24 младенцев (54%) в возрасте до 6 месяцев и у 8 из 12 мальчиков (67%) старше 6 месяцев сканирование почек с димеркаптоянтарной кислотой выявило острое повреждение паренхимы (p = 0,72). Пузырно-мочеточниковый рефлюкс или другие аномалии мочеполовой системы были обнаружены только у 3 из 24 пациентов (12,5%) в возрасте до 6 месяцев по сравнению с 6 из 12 мальчиков (50%) старше 6 месяцев (p = 0,036). Из 24 детей младше 6 месяцев 22 (92%) не были обрезаны по сравнению с 6 из 12 мальчиков (50%) старше 6 месяцев (p = 0.009). Затем мы ретроспективно сравнили статус обрезания у младенцев с фебрильной инфекцией мочевыводящих путей с контрольной группой из 63 младенцев, соответствующих возрасту, расе и социально-экономическому статусу, госпитализированных с лихорадочной инфекцией верхних дыхательных путей в течение аналогичного периода. Частота необрезанных младенцев в контрольной группе с фебрильной инфекцией верхних дыхательных путей составила всего 44% (28 из 63) по сравнению с 91% младенцев с фебрильной инфекцией мочевыводящих путей (p менее 0,001). Общие данные о преобладании мужчин среди пациентов младше 6 месяцев с фебрильной инфекцией мочевыводящих путей, непропорционально высокой частоте младенцев с фебрильной инфекцией мочевыводящих путей, которые не были обрезаны, и непропорционально низкой частоте пузырно-мочеточникового рефлюкса и других мочеполовых аномалий у младенцев с лихорадочной инфекцией мочевыводящих путей убедительно подтверждают связь между статусом обрезания и риском лихорадочной инфекции мочевыводящих путей и пиелонефрита у младенцев мужского пола.
Лечение инфекций мочевыводящих путей у детей
Фарм США . 2011; 36 (3): HS2-HS7.
Инфекции мочевыводящих путей (ИМП) ежегодно поражают от 2,4% до 2,8% детей в Соединенных Штатах, и на их долю ежегодно приходится около 1,1 миллиона посещений врачей. 1 Больничные расходы для педиатрических пациентов с пиелонефритом (инфекцией почек) составляют более 180 миллионов долларов в год в США. 1 Диагностика ИМП может быть затруднена, поскольку у маленьких детей часто наблюдаются неспецифические симптомы, такие как лихорадка, плохое пероральное питание, рвота или раздражительность.В отличие от взрослых, у детей может развиться почечное рубцевание и гипертония вследствие острой инфекции. Своевременное выявление и лечение первой или повторной инфекции играет важную роль в предотвращении последствий. Многих пациентов можно лечить пероральными антибиотиками; тем не менее, младенцы грудного возраста, тяжелобольные или те, кто не переносит пероральные препараты, должны проходить внутривенное лечение антибиотиками.
Эпидемиология
Истинную частоту ИМП у детей определить сложно, поскольку на диагноз влияют выбор пациента, метод сбора мочи и используемые лабораторные тесты.Наиболее важные переменные, влияющие на распространенность, включают возраст и пол пациента. У недоношенных младенцев и младенцев с низкой массой тела выше частота ИМП по сравнению с доношенными младенцами. В течение первых 6 месяцев жизни у необрезанных мальчиков вероятность инфицирования в 10–12 раз выше; однако девочки более склонны к ИМП во всех других возрастных группах. 2,3 Дети в возрасте от 1 до 5 лет чаще всего испытывают первую симптоматическую инфекцию, при этом заболеваемость для девочек в этой возрастной группе колеблется от 1% до 3%.Девочки в возрасте от 6 до 16 лет в 10 раз чаще болеют ИМП, чем мальчики, а когда девочки достигают зрелого возраста, заболеваемость возрастает примерно до 10%. 2,3 Следует отметить, что у афроамериканских девочек частота ИМП ниже, чем у девушек других рас. 2
Рецидивирующие ИМП у молодых девушек — обычное явление, причем наибольший риск возникает в течение первых нескольких месяцев после заражения. Приблизительно 75% девушек школьного возраста европеоидной расы и 50% афроамериканцев будут испытывать рецидив ИМП в течение первых 3 лет после их первоначального инфицирования по сравнению с одной третью всех мужчин. 4
Патогены
Наиболее распространенным патогеном, вызывающим ИМП у детей, является Escherichia coli, приписывается почти 80% в целом и> 90% первых инфекций у амбулаторных пациентов. 5 Дополнительные патогены, такие как Pseudomonas aeruginosa, Klebsiella pneumoniae , Proteus видов (sp), Enterobacter sp и Enterococcus sp, как известно, вызывают ИМП. Среди пациентов с аномалиями мочевыводящих путей или нарушенной иммунной системой могут быть ответственны менее вирулентные организмы, такие как Staphylococcus epidermidis, Haemophilus influenzae и стрептококки группы B .Грибковые ИМП чаще всего вызываются Candida albicans , , особенно у пациентов с недавним инструментарием мочевыводящих путей. 6 Большинство ИМП у сексуально активных женщин вызываются E coli или Staphylococcus saprophyticus . Наиболее распространенные внутрибольничные патогены включают E. coli, C albicans и P aeruginosa . 7 Извлечение Staphylococcus aureus из мочи обычно свидетельствует о гематогенном распространении инфекции, такой как абсцесс почек, остеомиелит или бактериемия.
Факторы риска
Способность опорожнять мочевой пузырь — самый важный механизм против инфекции; следовательно, препятствие нормальному оттоку мочи предрасполагает детей к ИМП. Дети с нейрогенным мочевым пузырем, детрузорно-сфинктерной диснергией и другими аномалиями мочевыводящих путей подвержены повышенному риску развития ИМП. Сахарный диабет, частые половые контакты, беременность или ослабленная иммунная система также предрасполагают людей к ИМП.Кроме того, исследования показывают, что недавний анамнез использования антибиотиков, наличие постоянного катетера или семейный анамнез рецидивов ИМП могут увеличить риск. Факторы риска, предрасполагающие к ИМП у мужчин, включают возраст <8 месяцев и необрезание. Было показано, что обрезание снижает частоту ИМП почти в 10 раз. 8 Пузырно-мочеточниковый рефлюкс (ПМР), обратный поток мочи из мочевого пузыря в мочеточник, может вызвать пиелонефрит и рубцевание почек из-за попадания инфицированной мочи в почки. 7
Классификация
По функциональной классификации инфекция классифицируется как первая или рецидивирующая. Рецидивирующие инфекции можно далее разделить на неразрешенную бактериурию (все культуры положительные на один и тот же организм), бактериальную стойкость (постоянные положительные и отрицательные культуры из одного и того же организма) и повторное инфицирование (положительные и отрицательные культуры из разных организмов). Большинство ИМП у детей проходят; однако несоответствующая терапия антибиотиками, несоблюдение режима лечения, мальабсорбция и резистентные организмы могут потенциально привести к нерешенной бактериурии.Устойчивость бактерий часто наблюдается у пациентов с анатомическими аномалиями или инородными телами, поскольку лечение стерилизует мочу, но последующие посевы будут по-прежнему происходить из того же организма. Реинфекция может быть вызвана периуретральной колонизацией или развитием свища мочевыводящих путей и желудочно-кишечного тракта. В некоторых случаях необходимо удаление инородного тела или хирургическое вмешательство для исправления аномалии для устранения устойчивости бактерий или повторных инфекций. 7
Клиническая презентация
ИМП — это наличие патогена в почках, мочеточнике, мочевом пузыре и / или уретре.У пациентов с циститом наблюдаются симптомы со стороны нижних мочевых путей (позывы на позывы, дизурия и частота), вызванные воспалением слизистой оболочки мочевого пузыря. У пациентов с пиелонефритом наблюдаются симптомы со стороны верхних мочевых путей (высокая температура, боль в животе и / или в боку), вызванные воспалением почечной паренхимы. 7
Дети с ИМП обычно не имеют классических признаков и симптомов, которые часто наблюдаются у взрослых, и они будут варьироваться в зависимости от возраста пациента. У младенцев младше 3 месяцев часто наблюдаются неспецифические симптомы, включая лихорадку, затрудненное кормление, рвоту, раздражительность, летаргию, зловонную мочу и желтуху. 9-11 Однако у детей в возрасте от 3 месяцев до 2 лет часто наблюдаются симптомы, более специфичные для мочевыводящих путей, такие как мутная или зловонная моча, учащенное мочеиспускание или гематурия, с неспецифическими симптомами, включая лихорадку, рвоту, анорексию и др. неспособность развиваться. 7 Дети в возрасте от 2 до 5 лет чаще всего жалуются на боли в животе и жар. У детей старше 5 лет чаще проявляются такие симптомы, как дизурия, учащенное мочеиспускание и позывы к мочеиспусканию. 12
Диагноз
Выделение возбудителя из посева мочи необходимо для окончательного диагноза ИМП. 13 Посев мочи должен быть получен до начала противомикробной терапии. Образец мочи можно собирать многими методами, в том числе чистым уловом в середине потока, надлобковой аспирацией, катетеризацией уретры и мешком для мочи. Хотя наименее травматичным методом является получение мочи через мешок для сбора мочи, важно отметить высокий уровень ложноположительных результатов, связанных с этим тестом. 11 Катетеризация уретры используется у детей младшего возраста, в то время как у детей старшего возраста чаще всего используется промежуточная катетеризация. Хотя мочевой катетер более чувствителен, чем метод чистого улова или мешок для сбора мочи, его установка является инвазивной и может привести к попаданию организмов в мочевыводящие пути. Чтобы избежать риска заражения периуретральными организмами, следует выбросить начальную порцию мочи. Посев мочи, полученный катетеризацией уретры с количеством колоний> 10 5 , указывает на 95% вероятность инфекции.Единичный посев мочи, полученный методом чистого улова от пациентки с количеством колоний ³10 5 , указывает на 80% вероятность заражения. 11
К сожалению, результаты посева обычно не доступны менее чем за 24 часа; Следовательно, необходимы альтернативные методы тестирования для проведения эмпирической антимикробной терапии во время инкубации посева мочи. Результаты анализа мочи или микроскопии мочи часто используются для определения начального лечения. Серологические маркеры, такие как лейкоцитарная эстераза, нитриты и наличие лейкоцитов (лейкоцитов), помогут идентифицировать инфекцию.Активированные лейкоциты продуцируют лейкоцитарную эстеразу; однако продукция зависит от лейкоцитов, которые могут отсутствовать во время ИМП. Некоторые бактерии, особенно грамотрицательные организмы, восстанавливают нитраты до нитритов. Чувствительность и специфичность этих тестов различаются, при этом лейкоцитарная эстераза является наиболее чувствительной (83%), а нитрит — наиболее специфичной (98%). 11 Хотя анализ мочи может помочь в лечении, посев мочи является обязательным для диагностики окончательной ИМП.
Лечение
Цели лечения острой ИМП — искоренить инфекцию, предотвратить уросепсис и снизить вероятность повреждения почек. 11 Инициирование эмпирического антибиотика основывается на наиболее вероятном патогене и корректируется после получения результатов посева мочи и восприимчивости. Пациентам с основной патологией мочевыводящих путей или сложным анамнезом рецидивирующих ИМП, необычных патогенов или иммунодефицита может потребоваться расширенная схема приема антибиотиков.
Амбулаторное лечение: Пероральные антибиотики эффективны при амбулаторном лечении ИМП, включая цистит и острый пиелонефрит ( ТАБЛИЦА 1 ).Своевременное лечение острого пиелонефрита, особенно у детей младшего возраста, необходимо для предотвращения повреждения почек и потенциального рубцевания. Использование пероральных цефалоспоринов может быть подходящим средством; однако клиницист должен признать их неэффективность при энтерококковой инфекции. Эмпирическое использование амоксициллина и триметоприма / сульфаметоксазола (TMP-SMX) имеет ограниченное применение из-за потенциальной устойчивости E. coli. FDA недавно одобрило ципрофлоксацин для лечения осложненных ИМП и пиелонефрита у детей. 14 Ципрофлоксацин не является препаратом первой линии в педиатрии из-за увеличения количества побочных эффектов, связанных с суставами и окружающими тканями.
Оптимальная продолжительность пероральной терапии для лечения ИМП не определена. Исследования доказали, что рецидивы ИМП выше при однократном или однодневном приеме по сравнению с 3-4-дневным режимом. 15 Детям с предполагаемым пиелонефритом, ПМР или другими аномалиями мочевыводящих путей рекомендуется в общей сложности не менее 10 дней антибактериальной терапии. 11
Стационарное лечение: Госпитализация для внутривенного введения антибиотиков может быть показана детям с подозрением на ИМП в зависимости от тяжести их симптомов ( ТАБЛИЦА 2 ). Следует рассмотреть вопрос о госпитализации очень маленьких детей с токсическим внешним видом, сильным обезвоживанием, рвотой или непереносимостью пероральных препаратов. Недавнее исследование, посвященное оценке продолжительности внутривенной терапии ИМП у госпитализированных пациентов в возрасте до 6 месяцев, показало, что не было никакой разницы в количестве неудач лечения у тех, кто получал 3 дня по сравнению с 4 днями. 16 Внутривенное введение антибиотиков следует продолжать как минимум в течение 3 дней, пока результаты посева крови не станут отрицательными, или как минимум в течение 24 часов после исчезновения симптомов. У большинства пациентов улучшение наступает в течение 24-48 часов после терапии, при которой лечение может быть изменено на пероральный антибиотик для завершения 7-14-дневного курса. 16
Эффективное лечение ИМП очень важно для предотвращения долгосрочных осложнений, поскольку острая ИМП у детей может привести к рубцеванию почек.Почечное рубцевание — известная причина гипертонии у детей; Таким образом, профилактические меры у пациентов из группы высокого риска, особенно у пациентов женского пола и с тяжелой ПМР в анамнезе, являются оправданными. 17 Радиографические исследования, такие как УЗИ почечного пузыря или цистоуретрография мочеиспускания, рекомендуются после разрешения инфекции или первой лихорадочной ИМП у пациента, чтобы оценить степень почечного рубцевания и исключить аномалии мочевыводящих путей.
Профилактика
Профилактическая антимикробная терапия ИМП направлена на стерилизацию мочи для предотвращения повреждения почек и рубцевания.Профилактическая доза противомикробных препаратов составляет от одной четвертой до половины терапевтической дозы для острой инфекции ( ТАБЛИЦА 3 ). 7 Оптимальный агент вводится перорально и будет достигать терапевтической концентрации лекарства в моче при поддержании низких концентраций лекарства в кишечнике для предотвращения развития резистентной фекальной флоры. Оптимальный выбор профилактического средства должен основываться на местных моделях устойчивости к противомикробным препаратам.
Профилактическую терапию следует рассматривать у детей с рецидивирующими ИМП, ПМР, иммуносупрессией или частичной обструкцией мочевыводящих путей в анамнезе и продолжать до исчезновения основной предрасположенности. 18 Нет окончательных доказательств превосходства одного антибиотика в профилактике ИМП; тем не мение; цефалоспорины не следует применять для профилактики у пациентов с ПМР. Недавнее исследование показывает, что дети, получающие профилактику цефалоспорином, с большей вероятностью будут иметь прорыв ИМП от бактерий, продуцирующих бета-лактамазы, или уропатогена с множественной лекарственной устойчивостью. 19 TMP-SMX предпочтительнее для профилактики у пациентов с ПМР. Наконец, антибиотики, используемые для лечения младенцев и новорожденных от их первой ИМП, не должны использоваться для профилактики.
ССЫЛКИ
1. Вольноотпущенник А.Л. Проект «Урологические заболевания в Северной Америке»: тенденции использования ресурсов при инфекциях мочевыводящих путей у детей. Дж Урол . 2005; 173: 949-954.
2. Гинзбург CM, McCracken GH Jr. Инфекции мочевыводящих путей у младенцев. Педиатрия . 1982; 69: 409-412.
3. Фоксман Б. Эпидемиология инфекций мочевыводящих путей: заболеваемость, заболеваемость и экономические затраты. Am J Med .2002; 113 (доп. 1А): 5С-13С.
4. Винберг Дж., Андерсон Дж. Х., Бергстром Т. и др. Эпидемиология симптоматической инфекции мочевыводящих путей в детском возрасте. Acta Paediatr Scand Suppl . 1974; (252): 1-20.
5. Кунин СМ. Эпидемиология и естественное течение инфекции мочевыводящих путей у детей школьного возраста. Педиатрическая клиника North Am . 1971; 18: 509-528.
6. Филипс Дж. Р., Карлоквиц М.Г. Распространенность видов Candida при внутрибольничных инфекциях мочевыводящих путей в отделении интенсивной терапии новорожденных. Pediatr Infect Dis J . 1997; 16: 190-194.
7. Фельд Л., Матоо Т.К. Инфекции мочевыводящих путей и пузырно-мочеточниковый рефлюкс у младенцев и детей. Педиатр Ред. . 2010; 31: 451-463.
8. Сингх-Гревал Д., Макдесси Дж., Крейг Дж. Обрезание для профилактики инфекции мочевыводящих путей у мальчиков: систематический обзор рандомизированных испытаний и обсервационных исследований. Арч Дис Детский . 2005; 90: 853-858.
9. Хонкинен О., Янукайнен Т., Мертсола Дж. И др. Бактериемическая инфекция мочевыводящих путей у детей. Pediatr Infect Dis J . 2000; 19: 630-634.
10. Garcia FJ, Nager AL. Желтуха как ранний диагностический признак инфекции мочевыводящих путей в младенчестве. Педиатрия . 2002; 109: 846-851.
11. Комитет по улучшению качества Американской академии педиатрии: Подкомитет по инфекциям мочевыводящих путей. Параметр практики: диагностика, лечение и оценка начальной инфекции мочевыводящих путей у младенцев и детей раннего возраста с лихорадкой. Педиатрия . 1999; 103: 843-852.
12. Смелли Дж. М., Ходсон С. Дж., Эдвардс Д., Норманд И. Клинико-рентгенологические особенности мочевой инфекции в детском возрасте. Br Med J . 1964; 2: 1222-1226.
13. Cheng YW, Wong SN. Диагностика симптоматических инфекций мочевыводящих путей у младенцев с помощью катетерного посева мочи. J Детский педиатр . 2005; 41: 437-440.
14. Ципро (ципрофлоксацин) вкладыш в упаковке. Уэйн, штат Нью-Джерси: Bayer HealthCare Pharmaceuticals Inc; Октябрь 2008 г.
15. Шапиро ЭД. Краткосрочное противомикробное лечение инфекций мочевыводящих путей у детей: критический анализ. Pediatr Infect Dis . 1982; 1: 294-297.
16. Brady PW, Conway PH, Goudie A. Продолжительность стационарной внутривенной антибиотикотерапии и неэффективность лечения у младенцев, госпитализированных с инфекциями мочевыводящих путей. Педиатрия . 2010; 126: 196-203.
17. Леонардо CR, Филгейрас MF, Vasconcelos MM, et al. Фактор риска почечного рубцевания у детей и подростков с дисфункцией нижних мочевыводящих путей. Педиатр Нефрол . 2007; 22: 1891-1896.
18. Chang SL, Shortliffe LD.Инфекции мочевыводящих путей у детей. Педиатрическая клиника North Am . 2006; 53: 379-400.
19. Cheng CH, Tsai MH, Huang YC, et al. Паттерны антибиотикорезистентности внебольничных инфекций мочевыводящих путей у детей с пузырно-куртеральным рефлюксом, получающих профилактическую антибактериальную терапию. Педиатрия . 2008; 122: 1212-1217.
20. Джонсон К.Э., Кори Х.Э., старейшина Дж. С.. Инфекции мочевыводящих путей в детстве. Consensus Pediatr. 2003; 1: 1-28.
21. Детский медицинский центр. Справочник по детской дозировке . Хадсон, Огайо: Lexi-Comp; 2010-2011 гг.
Чтобы прокомментировать эту статью, свяжитесь с [email protected].
Симптомы, причины, лечение и диагностика
Дети заражаются множеством насекомых в первые несколько лет жизни. Простуда и другие респираторные инфекции — обычное явление. Но дети также могут заразиться инфекциями мочевыводящих путей (ИМП). До 8% девочек и 2% мальчиков заболевают ИМП к 5 годам.
Иногда симптомы этой инфекции у детей трудно обнаружить.Очень важно лечить ребенка, потому что ИМП может перерасти в более серьезную инфекцию почек. При правильном лечении ваш ребенок начнет чувствовать себя лучше всего через несколько дней.
Как дети заражаются ИМП?
Это происходит, когда бактерии из их кожи или фекалий попадают в мочевыводящие пути и размножаются. Эти вредные микробы могут вызывать инфекции в любом месте мочевыводящих путей, в состав которых входят:
- Почки, которые фильтруют отходы и лишнюю воду из крови для образования мочи.
- Мочеточники, которые отправляют мочу из почек в мочевой пузырь.
- Мочевой пузырь, в котором накапливается моча
- Уретра, по которой моча выводится из мочевого пузыря из тела
Продолжение
Инфекция мочевого пузыря называется циститом.Инфекция почек называется пиелонефритом.
Девочки чаще заболевают ИМП, чем мальчики, потому что их уретра короче. Бактерии из заднего прохода могут легче попасть во влагалище и уретру.
У некоторых детей проблемы с мочевым пузырем или почками, из-за которых они с большей вероятностью могут заболеть ИМП. Сужение мочевыводящих путей может блокировать отток мочи и способствовать размножению микробов. Состояние, называемое пузырно-мочеточниковым рефлюксом (ПМР), может вызывать обратное поступление мочи из мочевого пузыря в мочеточники и почки.
Каковы признаки и симптомы?
У детей старшего возраста симптомы часто ясны. Основными симптомами являются боль в нижней части живота, спины или бока, а также острая потребность в мочеиспускании или чаще. Некоторые дети, которые уже приучены к туалету, теряют контроль над своим мочевым пузырем и могут мочиться в постель. Вы даже можете увидеть капли крови в моче и / или моча розового цвета.
Продолжение
С детьми младшего возраста вам, возможно, придется немного покопаться, чтобы выяснить, что не так.У младенцев могут быть более общие симптомы, такие как суетливость, малый интерес к еде или лихорадка.
Другие симптомы ИМП включают:
- Жжение или боль, когда ваш ребенок мочится
- Зловонная или мутная моча
- Срочно нужно пойти, а затем помочиться только несколько капель
- Лихорадка
- Тошнота или рвота
- Диарея
Как диагностировать?
Если у вашего ребенка симптомы ИМП, обратитесь к педиатру. Врач возьмет образец мочи и проверит ее на наличие бактерий.Они могут собирать мочу разными способами:
- Дети постарше могут писать в чашку (врачи называют это «чистым уловом»).
- Детям младшего возраста, которые не приучены пользоваться туалетом, будут накрывать гениталии полиэтиленовый пакет для сбора мочи.
- Детям, которые носят подгузники, можно вставить трубку (катетер) в уретру и мочевой пузырь для сбора пробы.
- У младенцев врач может ввести иглу прямо в мочевой пузырь через желудок, чтобы взять образец.
Продолжение
В лаборатории технический специалист смотрит на образец под микроскопом, чтобы определить, есть ли микробы в моче. Его также можно культивировать — это означает, что лаборант помещает мочу в чашку, чтобы посмотреть, какие бактерии в ней растут. Это может помочь вашему врачу найти точные микробы, вызвавшие у вашего ребенка ИМП, чтобы он знал, какое лекарство нужно прописать для их уничтожения.
Если у вашего ребенка было несколько ИМП, ваш врач может направить вас к нефрологу (специалисту по почкам) и провести один или несколько из этих визуальных тестов для выявления проблем в мочевыводящих путях:
- Ультразвук использует звуковые волны для выявления закупорки или других проблем в почках
- Цистоуретрограмма при мочеиспускании (VCUG) помещает жидкость в мочевой пузырь через трубку, чтобы показать любые проблемы в уретре или мочевом пузыре, когда ваш ребенок мочится
- Ядерное сканирование использует жидкости, содержащие небольшое количество радиоактивного материала, чтобы увидеть, насколько хорошо работают почки
- КТ или компьютерная томография, — это мощный рентгеновский снимок, который делает подробные снимки мочевого пузыря и почек
- МРТ или магнитно-резонансная томография, использования мощные магниты и радиоволны для создания снимков мочевого пузыря и почек
Каковы методы лечения ИМП?
В основном антибиотики.Эти лекарства убивают бактерии. Дети обычно принимают их от 3 до 10 дней (чаще всего 7-10 дней). Ваш врач может сделать еще один анализ мочи после того, как ваш ребенок примет лекарство, чтобы увидеть, исчезла ли инфекция.
Убедитесь, что ваш ребенок допил все свои лекарства, даже если он начнет чувствовать себя лучше. Слишком раннее прекращение может сделать микробы устойчивыми к антибиотикам и вызвать другую инфекцию.
Большинство ИМП проходят примерно за неделю. У некоторых детей симптомы сохраняются в течение нескольких недель.Позвоните своему врачу, если симптомы вашего ребенка не начнут улучшаться через 3 дня после начала приема антибиотиков или если они ухудшатся.
Как можно предотвратить ИМП в будущем?
Чаще меняйте подгузники ребенка, чтобы предотвратить размножение бактерий. Когда ваш ребенок станет старше, приучайте его к правильным привычкам в ванной, чтобы предотвратить ИМП. Посоветуйте девочкам вытираться спереди назад. Это помогает предотвратить попадание бактерий из фекалий во влагалище и мочевыводящие пути. Поощряйте своих детей сходить в ванную, как только они почувствуют желание — не сдерживаться.
Продолжение
Девушкам следует избегать ванн с пеной и не использовать ароматизированное мыло. И им следует носить нижнее белье из хлопка, а не из нейлона, чтобы улучшить циркуляцию воздуха и предотвратить рост бактерий.
Пусть ваши дети пьют много воды, что помогает вымывать бактерии из мочевыводящих путей. Дополнительное количество воды также предотвращает запоры, которые могут вызвать закупорку мочевыводящих путей, что способствует размножению бактерий.
Рекомендации | Инфекция мочевыводящих путей у детей младше 16 лет: диагностика и лечение | Руководство
Рекомендации
Люди имеют право участвовать в обсуждениях и принимать информированные решения о своем уходе, как описано в вашем уходе. Принятие решений с использованием руководящих принципов NICE объясняет, как мы используем слова, чтобы показать силу (или уверенность) наших рекомендаций, и содержит информацию о назначении лекарств (включая использование не по назначению), профессиональных руководящих принципах, стандартах и законах (в том числе о согласии и умственных способностях) , и охрана. |
1.1 Диагностика
1.1.1 Симптомы и признаки
1.1.1.1 Младенцы и дети с необъяснимой лихорадкой 38 ° C или выше должны сдать анализ мочи в течение 24 часов. [2007]
1.1.1.2 Младенцы и дети с альтернативным очагом инфекции не должны сдавать анализ мочи. Если младенцы и дети с альтернативным очагом инфекции остаются нездоровыми, анализ мочи следует рассмотреть не позднее, чем через 24 часа. [2007]
1.1.1.3 Младенцы и дети с симптомами и признаками, указывающими на инфекцию мочевыводящих путей (ИМП), должны сдать анализ мочи на наличие инфекции.Таблица 1 представляет собой руководство по симптомам и признакам, которые появляются у младенцев и детей. [2007]
Таблица 1 Симптомы и признаки у младенцев и детей с ИМП
Возрастная группа | Симптомы и признаки Наиболее часто встречающиеся ——————> Наименее распространенные | |||
Младенцы до 3 месяцев | Лихорадка Рвота Летаргия Раздражительность | Плохое питание Неспособность развиваться | Боль в животе Желтуха Гематурия Зловонная моча | |
Младенцы и дети от 3 месяцев и старше | Preverbal | Лихорадка | Боль в животе Болезнь поясницы Рвота Плохое питание | Летаргия Раздражительность Гематурия Зловонная моча Неспособность развиваться |
Устный | Частота Дизурия | Дисфункциональное мочеиспускание Изменения в воздержании Боль в животе Болезнь поясницы | Лихорадка Недомогание Рвота Гематурия Зловонная моча Мутная моча | |
1.1.2 Оценка риска серьезного заболевания
1.1.2.1 Уровень заболеваемости младенцев и детей следует оценивать в соответствии с рекомендациями руководства NICE по лихорадке у детей младше 5 лет. [2007]
1.1.3 Сбор мочи
1.1.3.1 Чистый образец уловленной мочи является рекомендуемым методом сбора мочи. Если образец чистой уловленной мочи невозможно получить:
Следует использовать другие неинвазивные методы, такие как прокладки для сбора мочи.При использовании подушечек для сбора мочи важно следовать инструкциям производителя. Не следует использовать ватные шарики, марлю и гигиенические прокладки для сбора мочи у младенцев и детей.
Если сбор мочи неинвазивными методами невозможен или нецелесообразен, следует использовать образцы катетера или надлобковую аспирацию (SPA).
Перед попыткой проведения SPA следует использовать ультразвуковое исследование, чтобы продемонстрировать наличие мочи в мочевом пузыре. [2007]
1.1.3.2 У грудного ребенка или ребенка с высоким риском серьезного заболевания крайне предпочтительно получить образец мочи; Однако не следует откладывать лечение, если анализ мочи недоступен. [2007]
1.1.4 Консервация мочи
1.1.4.1 Если культивирование мочи необходимо, но культивирование невозможно в течение 4 часов после сбора, образец следует немедленно охладить или консервировать борной кислотой. [2007]
1.1.4.2 При использовании борной кислоты следует соблюдать инструкции производителя, чтобы обеспечить правильный объем образца, чтобы избежать потенциальной токсичности в отношении бактерий в образце. [2007]
1.1.5 Анализ мочи
1.1.5.1 Для всех диагностических тестов будет небольшое количество ложноотрицательных результатов; поэтому клиницисты должны использовать клинические критерии для принятия решений в тех случаях, когда анализ мочи не подтверждает результаты. [2007]
1.1.5.2 Направить всех младенцев младше 3 месяцев с подозрением на ИМП (см. Таблицу 1) к педиатрическому специалисту, и
отправить образец мочи на срочную микроскопию и посев
управляют в соответствии с рекомендациями NICE по лихорадке у детей до 5 лет. [2017]
1.1.5.3 Используйте тест-полоски для младенцев и детей от 3 месяцев и старше, но младше 3 лет с подозрением на ИМП.
Если и лейкоцитарная эстераза, и нитрит отрицательны: не начинать лечение антибиотиками; не отправляйте образец мочи на микроскопию и посев, если не применяется хотя бы один из критериев, указанных в рекомендации 1.1.6.1.
Если лейкоцитарная эстераза или нитрит, или оба положительные: начать лечение антибиотиками; отправьте образец мочи на посев. [2017]
Чтобы узнать, почему комитет дал рекомендации 2017 года по анализу мочи и как они могут повлиять на практику, см. Обоснование и влияние. |
1.1.5.4 Стратегия анализа мочи, показанная в таблице 2, рекомендуется для детей в возрасте 3 лет и старше [] . [2007]
1.1.5.5 Следуйте указаниям в таблице 3 по интерпретации результатов микроскопии. [2007]
Таблица 2 Стратегии тестирования мочи для детей 3 лет и старше
Тестирование с помощью щупа на лейкоцитарную эстеразу и нитрит с диагностической точки зрения так же полезно, как микроскопия и посев, и его можно безопасно использовать. | |
Если и лейкоцитарная эстераза, и нитрит положительны | Считать, что у ребенка ИМП, и начать лечение антибиотиками. Если у ребенка высокий или средний риск серьезного заболевания и / или в анамнезе ранее имелись ИМП, образец мочи следует отправить на посев. |
Если лейкоцитарная эстераза отрицательна, а нитрит положительна | Лечение антибиотиками следует начинать, если анализ мочи проводился на свежем образце мочи. Образец мочи следует отправить на посев. Последующее лечение будет зависеть от результата посева мочи. |
Если лейкоцитарная эстераза положительная, а нитрит отрицательная | Образец мочи следует отправить на микроскопию и посев. Лечение антибиотиками ИМП не следует начинать, если нет убедительных клинических доказательств ИМП (например, явных симптомов со стороны мочевыводящих путей).Лейкоцитарная эстераза может указывать на инфекцию вне мочевыводящих путей, с которой, возможно, нужно лечить иначе. |
Если и лейкоцитарная эстераза, и нитрит отрицательны | Не следует считать, что у ребенка ИМП. Не следует начинать лечение антибиотиками при ИМП и отправлять образец мочи на посев.Следует изучить другие причины болезни. |
Таблица 3 Рекомендации по интерпретации результатов микроскопии
Результаты микроскопии | Пюрия | Пиурия отрицательная |
Бактериурия | Младенец или ребенок должен рассматриваться как имеющий ИМП | Младенец или ребенок должен рассматриваться как имеющий ИМП |
Бактериурия отрицательная | Лечение антибиотиками следует начинать, если клинически ИМП | Считается, что у младенца или ребенка нет ИМП |
1.1.6 Показания для посева
1.1.6.1 Образцы мочи необходимо отправить на посев:
у младенцев и детей с подозрением на острый пиелонефрит / инфекцию верхних мочевых путей (см. 1.1.8.1)
у младенцев и детей с высоким и средним риском серьезных заболеваний
у детей младше 3 месяцев
у младенцев и детей с положительным результатом на лейкоцитарную эстеразу или нитрит
у младенцев и детей с рецидивирующими ИМП
у младенцев и детей с инфекцией, не поддающейся лечению в течение 24–48 часов, если образец еще не был отправлен
, когда клинические симптомы и тесты с помощью масляных щупов не коррелируют. [2017]
1.1.7 Анамнез и обследование подтвержденных ИМП
1.1.7.1 Следует регистрировать следующие факторы риска ИМП и серьезной основной патологии:
плохой отток мочи
анамнез, предполагающий перенесенную ИМП или подтвержденную ранее перенесенную ИМП
рецидивирующая лихорадка неясного происхождения
Патология почек, диагностированная антенатально
семейный анамнез пузырно-мочеточникового рефлюкса (ПМР) или почечной недостаточности
запор
мочеиспускание дисфункциональное
мочевой пузырь увеличенный
Масса живота
свидетельство поражения позвоночника
плохой рост
высокое кровяное давление. [2007]
1.1.8 Клиническая дифференциация между острым пиелонефритом / инфекцией верхних мочевых путей и циститом / инфекцией нижних мочевых путей
1.1.8.1 Младенцы и дети с бактериурией и лихорадкой 38 ° C или выше должны считаться больными острым пиелонефритом / инфекцией верхних мочевых путей. Младенцы и дети с лихорадкой ниже 38 ° C с болью / болезненностью в пояснице и бактериурией также должны считаться страдающими острым пиелонефритом / инфекцией верхних мочевых путей.Все остальные младенцы и дети, у которых есть бактериурия, но не имеют системных симптомов или признаков, должны считаться больными циститом / инфекцией нижних мочевыводящих путей. [2007]
1.1.9 Лабораторные исследования для локализации ИМП
1.1.9.1 С-реактивный белок сам по себе не следует использовать для дифференциации острого пиелонефрита / инфекции верхних мочевых путей от цистита / инфекции нижних мочевых путей у младенцев и детей. [2007]
1.1.10 Визуальные тесты для локализации ИМП
1.1.10.1 Не рекомендуется рутинное использование визуализации при локализации ИМП. [2007]
1.1.10.2 В редких случаях, когда клинически важно подтвердить или исключить острый пиелонефрит / инфекцию верхних мочевых путей, рекомендуется ультразвуковая допплерография. Если это недоступно или диагноз все еще не может быть подтвержден, рекомендуется сцинтиграфия с димеркаптоянтарной кислотой (DMSA). [2007]
1.2 Неотложная помощь
Обратите внимание, что требования к антибиотикам для младенцев и детей с состояниями, выходящими за рамки данного руководства (например, младенцы и дети, уже имеющие серьезные ранее существовавшие уропатии), не были рассмотрены и могут отличаться от приведенные здесь.
1.2.1.1 Младенцы и дети с высоким риском серьезного заболевания должны быть срочно направлены к педиатру-специалисту. [2007]
1.2.1.2 Младенцев младше 3 месяцев с возможной инфекцией мочевых путей следует немедленно направить к педиатру-специалисту. Лечение должно проводиться парентеральными антибиотиками в соответствии с рекомендациями NICE по лихорадке у детей младше 5 лет. [2007]
1.2.1.3 Для младенцев и детей от 3 месяцев и старше с острым пиелонефритом / инфекцией верхних мочевых путей:
1.2.1.4 Для младенцев и детей от 3 месяцев и старше с циститом / инфекцией нижних мочевых путей:
1.2.1.5 Эта рекомендация была заменена руководством NICE по пиелонефриту (острому): назначение противомикробных препаратов.
1.2.1.6 Эта рекомендация была заменена руководством NICE по пиелонефриту (острому): назначение противомикробных препаратов.
1.2.1.7 Эта рекомендация была заменена рекомендациями NICE по пиелонефриту (острому): назначение противомикробных препаратов, инфекция мочевыводящих путей (нижняя часть): назначение противомикробных препаратов и инфекция мочевыводящих путей (рецидивирующая): назначение противомикробных препаратов.
1.2.1.8 Бессимптомная бактериурия у младенцев и детей не должна лечиться антибиотиками. [2007]
1.2.1.9 Лаборатории должны отслеживать характер резистентности патогенных микроорганизмов в моче и регулярно предоставлять эту информацию лицам, назначающим препараты. [2007]
1.2.2 Профилактика рецидивов
1.2.2.1 Синдромы дисфункциональной элиминации и запоры следует лечить у младенцев и детей, перенесших ИМП. [2007]
1.2.2.2 Детей, перенесших ИМП, следует рекомендовать пить в достаточном количестве. [2007]
1.2.2.3 Дети, перенесшие ИМП, должны иметь свободный доступ к чистым туалетам, когда это необходимо, и не следует ожидать, что они задержат мочеиспускание. [2007]
1.2.3 Профилактика антибиотиками
1.2.3.1. Антибиотикопрофилактику не следует регулярно рекомендовать младенцам и детям после первого ИМП. [2007]
1.2.3.2 Эта рекомендация была заменена руководством NICE по инфекциям мочевыводящих путей (рецидивирующим): назначение противомикробных препаратов.
1.2.3.3 Бессимптомная бактериурия у младенцев и детей не должна лечиться профилактическими антибиотиками. [2007]
1.3 Визуальные тесты
1.3.1.1 Младенцы и дети с атипичной ИМП (см. Вставку 1) должны пройти ультразвуковое исследование мочевыводящих путей во время острой инфекции для выявления структурных аномалий мочевыводящих путей, таких как обструкция, как указано в таблицах 4, 5 и 6.Это необходимо для обеспечения оперативного управления. [2007]
1.3.1.2 Для младенцев младше 6 месяцев с впервые возникшей ИМП, которая поддается лечению, УЗИ следует проводить в течение 6 недель после ИМП, как указано в таблице 4. [2007]
1.3.1.3 Для младенцев и детей в возрасте от 6 месяцев с впервые возникшими ИМП, которые поддаются лечению, обычное ультразвуковое исследование не рекомендуется, за исключением случаев, когда у младенца или ребенка есть атипичные ИМП, как указано в таблицах 5 и 6. [2007]
1.3.1.4 Младенцы и дети, перенесшие инфекцию нижних мочевыводящих путей, должны проходить УЗИ (в течение 6 недель) только в том случае, если они моложе 6 месяцев или имели рецидивирующие инфекции. [2007]
1.3.1.5 Сканирование DMSA через 4–6 месяцев после острой инфекции должно использоваться для выявления дефектов паренхимы почек, как указано в таблицах 4, 5 и 6. [2007]
1.3.1.6 Если у младенца или ребенка возникла последующая ИМП в ожидании DMSA, необходимо пересмотреть время проведения DMSA и подумать о том, чтобы сделать это раньше. [2007]
1.3.1.7 Рутинная визуализация для определения ПМР не рекомендуется младенцам и детям, перенесшим ИМП, за исключением особых обстоятельств, указанных в таблицах 4, 5 и 6. [2007]
1.3.1.8 При проведении цистоуретрограммы при мочеиспускании (MCUG) профилактические антибиотики следует вводить перорально в течение 3 дней, а MCUG — на второй день. [2007]
1.3.1.9 Младенцы и дети, перенесшие ИМП, должны быть визуализированы, как указано в таблицах 4, 5 и 6. [2007]
Таблица 4 Рекомендуемый график визуализации для детей младше 6 месяцев
Тест | Хорошо поддается лечению в течение 48 часов | Атипичная ИМП | Рецидивирующая ИМП |
УЗИ при острой инфекции | № | Есть c | Есть |
УЗИ в течение 6 недель | Есть b | № | № |
DMSA 4–6 месяцев после острой инфекции | № | Есть | Есть |
MCUG | № | Есть | Есть |
a См. Определение во вставке 1. b В случае отклонения от нормы рассмотрите MCUG. c У грудного ребенка или ребенка с ИТИ, отличным от E. coli , при хорошем ответе на антибиотики и отсутствии других признаков атипичной инфекции, УЗИ может быть запрошено в несрочном порядке в течение 6 недель. . | |||
Таблица 5 Рекомендуемый график визуализации для младенцев и детей от 6 месяцев и старше, но младше 3 лет
Тест | Хорошо поддается лечению в течение 48 часов | Атипичная ИМП | Рецидивирующая ИМП |
УЗИ при острой инфекции | № | Есть c | № |
УЗИ в течение 6 недель | № | № | Есть |
DMSA 4–6 месяцев после острой инфекции | № | Есть | Есть |
MCUG | № | № б | № б |
a См. Определение во вставке 1. b Хотя MCUG не следует выполнять в плановом порядке, следует учитывать наличие следующих функций:
c У грудного ребенка или ребенка с ИТИ, отличным от E. coli , при хорошем ответе на антибиотики и отсутствии других признаков атипичной инфекции, УЗИ может быть запрошено в несрочном порядке в течение 6 недель. . | |||
Таблица 6 Рекомендуемый график визуализации для детей от 3 лет
Тест | Хорошо поддается лечению в течение 48 часов | Атипичная ИМП | Рецидивирующая ИМП |
УЗИ при острой инфекции | № | Есть b c | № |
УЗИ в течение 6 недель | № | № | Есть b |
DMSA 4–6 месяцев после острой инфекции | № | № | Есть |
MCUG | № | № | № |
a См. Определение во вставке 1. b Ультразвук у приученных к туалету детей следует проводить с полным мочевым пузырем с оценкой его объема до и после мочеиспускания. c У ребенка с ИПП, отличным от E. coli -НТИ, который хорошо реагирует на антибиотики и не имеет других признаков атипичной инфекции, УЗИ можно запросить в несрочном порядке в течение 6 недель. | |||
Вставка 1 Определения атипичных и рецидивирующих ИМП Атипичный ИМП включает:
Рецидивирующие ИМП:
|
1.4 Хирургическое вмешательство
1.4.1.1 Хирургическое лечение ПМР обычно не рекомендуется. [2007]
1.5 Последующие действия
1.5.1.1 Младенцы и дети, которым не проводится визуализация, не должны регулярно наблюдаться. [2007]
1.5.1.2 Способ передачи результатов визуализации должен быть согласован с родителями, опекунами или молодым человеком, в зависимости от ситуации. [2007]
1.5.1.3 При нормальных результатах повторного амбулаторного приема обычно не требуется. Родители или опекуны должны быть проинформированы о результатах всех расследований в письменной форме. [2007]
1.5.1.4 Младенцы и дети с рецидивирующими ИМП или аномальными результатами визуализации должны быть обследованы педиатром. [2007]
1.5.1.5 Оценка младенцев и детей с дефектами паренхимы почек должна включать рост, вес, артериальное давление и стандартные тесты на протеинурию. [2007]
1.5.1.6 Младенцы и дети с незначительным односторонним дефектом паренхимы почек не нуждаются в долгосрочном наблюдении, если у них нет рецидивирующих ИМП, семейного анамнеза или факторов риска гипертонии, связанных с образом жизни. [2007]
1.5.1.7 Младенцы и дети с двусторонними почечными аномалиями, нарушением функции почек, повышенным артериальным давлением и / или протеинурией должны получать наблюдение и соответствующее лечение со стороны детского нефролога для замедления прогрессирования хронического заболевания почек. [2007]
1.5.1.8 Младенцы и дети, у которых нет симптомов после эпизода ИМП, не должны регулярно проходить повторный анализ мочи на наличие инфекции. [2007]
1.5.1.9 Бессимптомная бактериурия не является показанием для наблюдения. [2007]
1.6 Информация и советы для детей, молодежи и родителей или опекунов
1.6.1.1 Медицинские работники должны обеспечить, чтобы при выявлении ребенка или молодого человека с подозрением на ИМП им и их родителям или лицам, осуществляющим уход, была предоставлена информация о необходимости лечения, важности завершения любого курса лечения и консультации. о профилактике и возможном долгосрочном лечении. [2007]
1.6.1.2 Медицинские работники должны обеспечить, чтобы дети и молодые люди, а также их родители или опекуны, в зависимости от ситуации, знали о возможности рецидива ИМП, понимали необходимость бдительности и немедленно обращались за лечением к медицинскому работнику при любом подозрении на повторное заражение. [2007]
1.6.1.3 Медицинские работники должны предлагать детям и подросткам и / или их родителям или опекунам соответствующие советы и информацию по телефону:
быстрое распознавание симптомов
Сбор, хранение и анализ мочи
подходящие варианты лечения
профилактика
характер и причина любого исследования мочевыводящих путей
прогноз
причин и договоренностей для долгосрочного управления, если потребуется. [2007]
Термины, используемые в данном руководстве
Бактериурия
Бактерии в моче с инфекцией мочевыводящих путей или без нее.
Пиурия
Белые клетки в моче.
Инфекция мочевыводящих путей (ИМП)
Детская больница Техаса: медицинская помощь
Наблюдайте за инфекциями мочевыводящих путей с участием доктора Ванга
Обзор передовых методов лечения инфекций мочевыводящих путей у детей.
Мочевыводящие пути включают почки, мочеточники (трубки, отводящие мочу из почек в мочевой пузырь), мочевой пузырь и уретру. Инфекция мочевыводящих путей (ИМП) возникает при росте бактерий в мочевыводящих путях.
В течение первого месяца жизни мальчики чаще заболевают инфекциями мочевыводящих путей; около 2,7% по сравнению с 0,7% у девочек. В это время заболеваемость среди необрезанных мужчин выше, чем среди обрезанных мужчин. Среди детей школьного возраста заболеваемость девочек выше — 1-3%, а среди мальчиков — менее 1%.
Пациентов могут осмотреть специалисты по урологии Texas Children’s.
Причины и факторы риска
Бактерии обычно попадают в мочевыводящие пути, поднимаясь по уретре (трубке, соединяющей мочевой пузырь с внешней средой для удаления жидкостей из организма). Это может привести к инфицированию мочевого пузыря (простой цистит). Бактерии также могут перемещаться по почкам, вызывая инфекцию (пиелонефрит. Пузырно-мочеточниковый рефлюкс (подробнее об этом здесь) является фактором риска развития пиелонефрита.
Симптомы и типы
Простой цистит (инфекция мочевого пузыря): У детей школьного возраста симптомы включают жжение при мочеиспускании, учащенное мочеиспускание, кровь в моче, новое начало или учащение случаев недержания мочи и боль внизу живота. У младенцев симптомы менее заметны и могут включать только раздражительность и снижение аппетита.
Пиелонефрит (инфекция почек): У младенцев и маленьких детей симптомы включают высокую температуру, снижение аппетита, раздражительность и рвоту.Дети постарше могут жаловаться на боли в спине в дополнение к предыдущим симптомам.
Считается, что у детей, у которых в течение 1 года развивается более 4-5 инфекций мочевыводящих путей, рецидивируют ИМП.
Диагностика и тесты
Если есть подозрение на ИМП, ваш врач проведет анализ мочи, чтобы найти в моче определенные маркеры инфекции. Если эти маркеры положительные или бактерии и лейкоциты обнаруживаются в моче под микроскопом, моча будет отправлена на посев для подтверждения диагноза.Инфекцию мочевыводящих путей невозможно диагностировать без положительного результата посева мочи. Результаты анализа мочи, отправленной в лабораторию для посева, будут возвращены примерно через 48 часов. Посев позволяет врачу узнать, какие бактерии растут в моче, сколько бактерий растет и какие антибиотики лучше всего подходят для лечения этой конкретной инфекции.
У детей, приученных к туалету, моча может быть получена при мочеиспускании непосредственно в чашку для образцов. У младенцев и маленьких детей, которые еще не приучены к пользованию туалетом, необходимо ввести катетер, чтобы получить чистый образец мочи.
Лечение и уход
Ваш врач, скорее всего, назначит антибиотики, специфичные для бактерий мочевыводящих путей, для лечения острой инфекции. Если ребенок не может переносить пероральные препараты или температура и симптомы не улучшаются, его могут госпитализировать для внутривенного (внутривенного) лечения пиелонефрита антибиотиками.
Текущие руководства рекомендуют проводить УЗИ почек после первого инфицирования мочевыводящих путей с лихорадкой. Если это УЗИ отклоняется от нормы или у ребенка есть вторая инфекция мочевыводящих путей с лихорадкой, будет проведен специальный тест, называемый цистоуретрограммой мочеиспускания (VCUG), чтобы определить, есть ли у ребенка пузырно-мочеточниковый рефлюкс.
Жизнь и управление
Детям с рецидивирующими ИМП можно назначать ежедневные низкие дозы антибиотиков для предотвращения инфекций. Это называется профилактикой антибиотиками, и ее можно продолжать в течение примерно 6 месяцев. В течение этого времени привычки к мочеиспусканию (мочеиспусканию) будут устранены с помощью изменения поведения, например, мочиться по расписанию (определенное время мочеиспускания), контролировать запоры и увеличивать потребление воды.
Ссылки и источники
Баскин, Лоуренс и Барри Коган, Джон Дакетт.Справочник по детской урологии. Филадельфия: Липпинкотт-Рэйвен; 1997.
Инфекция и воспаление мочеполовых путей у детей. Урология Кэмпбелла-Уолша. Вейн, Кавусси, Новик, Партин, Петерс. Издание 10-е, т. 1. 3085-3123.
Инфекция мочевыводящих путей (ИМП) | Детская больница Филадельфии
Инфекция мочевыводящих путей (ИМП) — распространенный тип инфекции у детей. Около 1-2 процентов детей диагностируют ИМП. Ежегодно мы лечим более 800 пациентов с инфекциями мочевыводящих путей.
Мочевыводящие пути включают части тела, участвующие в выработке мочи: почки и мочевой пузырь. Ребенок заболевает ИМП при аномальном росте бактерий в моче. Инфекция может быть как в мочевом пузыре (цистит), так и в почках (пиелонефрит). Понимание разницы между ними важно, потому что то, как мы будем заботиться о вашем ребенке и относиться к нему, различается.
Цистит — инфекция мочевого пузыря. Симптомы включают:
- Чувство жжения при мочеиспускании
- Необходимо чаще пользоваться ванной
- Несчастные случаи, связанные с переувлажнением
- Боль внизу живота
Пиелонефрит — это инфекция почек, обычно вызываемая бактериями, которые попали по уретре, мочевому пузырю и мочеточникам.У младенцев и детей младшего возраста симптомы включают:
- Высокая температура
- Снижение аппетита
- Раздражительность
- Рвота
У детей постарше также будет:
- Высокая температура
- Возможная боль в спине
- Тошнота и рвота
Если мы подозреваем, что у вашего ребенка ИМП, мы попросим сделать анализ мочи. Правильный сбор и оценка мочи вашего ребенка являются ключом к точному диагнозу.Диагноз не может быть поставлен до тех пор, пока не будет проведен анализ мочи. У младенцев или детей, не приученных к пользованию туалетом, лучше всего взять образец с катетера.
Мочу вашего ребенка отправят в лабораторию, чтобы проверить, не растут ли какие-либо бактерии. Это называется посевом мочи. Чтобы получить эти результаты, потребуется один-два дня. Посев мочи позволит нам узнать, какие бактерии растут в моче вашего ребенка, сколько из них растет и какие антибиотики лучше всего подходят для лечения инфекции вашего ребенка.
Во время вашего визита в офис мы обсудим, какие подходы к лечению необходимы вашему ребенку в зависимости от симптомов, результатов посева мочи и возраста вашего ребенка.
Если у вашего ребенка симптомы инфекции мочевого пузыря (цистит), мы сосредоточимся на его привычках пользоваться туалетом, чтобы предотвратить будущие инфекции мочевыводящих путей. Мы попросим его опорожнить мочевой пузырь по обычному графику, увеличить количество выпиваемой воды и контролировать дефекацию на предмет любых признаков запора.Кроме того, мы можем направить вашего ребенка в наш Центр DOVE по телефону:
- Uroflow — для измерения скорости потока мочи и времени, необходимого для опорожнения мочевого пузыря, а также ультразвукового исследования, чтобы увидеть, осталась ли моча в мочевом пузыре.
- Тренировка биологической обратной связи — Чтобы помочь детям расслабить мышцы тазового дна и полностью опорожнить мочевой пузырь.
- Модификация поведения — Для обучения тому, как работает организм и почему детям необходимо следовать данным рекомендациям.Наши психологи также обсудят управление поведением при посещении туалета.
Если у вашего ребенка инфекция почек (пиелонефрит), мы можем запросить другие визуализационные исследования, например:
- УЗИ почек и мочевого пузыря — Неинвазивный тест, в котором датчик пропускают через почку, производя звуковые волны, которые отражаются от почки и мочевого пузыря, передавая изображение на видеоэкран. Тест используется для определения размера и формы почки, а также для обнаружения новообразований, камней в почках, кисты или других препятствий или аномалий.

