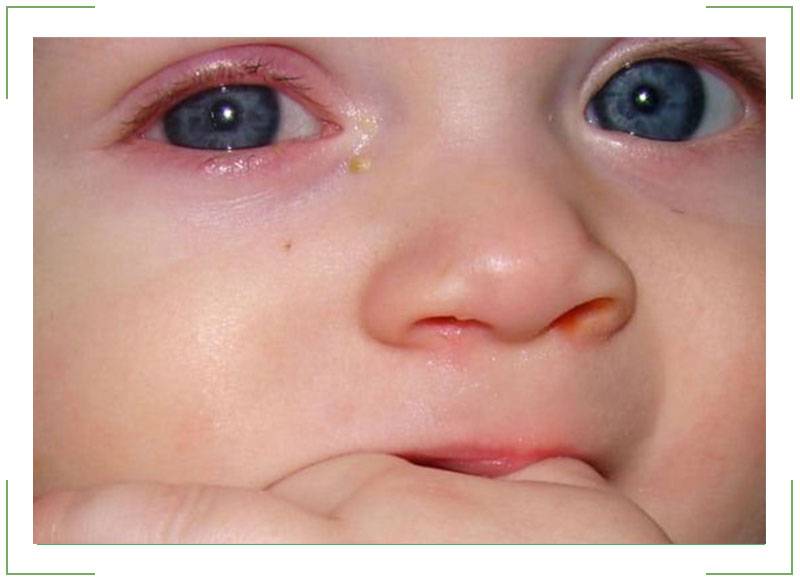
Мелкие красные точки под глазами у ребенка
Провоцирующие факторы
Чтобы понять, какие факторы могли спровоцировать покраснения, обратите внимание на их характер и сопутствующие симптомы
Точки вокруг глазок
Красные точки на веках, вокруг глаз или под ними, напоминающие веснушки, могут появляться у детей после рвоты либо сильной истерики. Обычно они проходят самостоятельно, не требуя лечения и не провоцируя неприятных симптомов.
Краснота также может быть следствием индивидуальной особенности подкожной клетчатки. Малыш может не иметь никаких проблем со сном, аппетитом. Тогда повода для беспокойства нет.
Прыщики на веках
Красные пятна под глазами у ребенка в виде прыщиков считаются нормальными в первые несколько месяцев жизни младенца, если они не возникли по причине болезни или нарушения гормонального фона.
Причина здесь в том, что в кровь ребенка вбрасываются гормоны матери и провоцируют высыпания.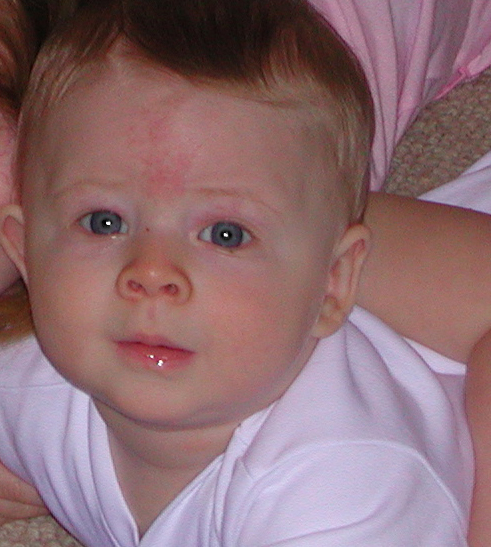 Обычно прыщики видны сразу, иногда они даже ощущаются под кожным покровом наощупь. Причины прыщей могут быть другими.
Обычно прыщики видны сразу, иногда они даже ощущаются под кожным покровом наощупь. Причины прыщей могут быть другими.
Прыщики под глазками, не провоцирующие воспаление, могут быть следствием неразвитости выделительных желез у грудничка. Они проходят сами спустя 2-3 месяца.
Прыщики могут появляться под глазами, на лице, теле, если кормящая мама неправильно питается, а определенные продукты вызывают у малыша аллергическую реакцию. Тогда высыпания будут провоцировать сильный зуд. Реакция также возможна на бытовые, химические средства, перья в подушках.
Прыщик красного цвета на нижнем веке может говорить о халязионе. Заболевание это напоминает ячмень, но ячмень со временем вскрывается сам и полностью уходит, а халязион становится твердым и способствует формированию плотной капсулы. Возможна слезливость глаза, отеки в верхней части лица.
Покраснения в виде прыщиков на веках, под глазами могут быть результатом таких состояний:
Сыпь
Краснота в виде сыпи под глазами и вокруг них — частая причина аллергической реакции. Дети очень склонны к ним, так как организм у них не окреп, а кожа очень чувствительна, легко раздражается под влиянием аллергенов.
Дети очень склонны к ним, так как организм у них не окреп, а кожа очень чувствительна, легко раздражается под влиянием аллергенов.
Аллергию могут провоцировать продукты питания, медикаменты, косметические, бытовые средства, растения, шерсть домашних животных.
Пятнышки
Нельзя оставлять без внимания такой симптом, если у ребенка появились красные пятна, которые могут возникнуть под глазами или над ними, на веках.
Если покраснение связано с физиологическими особенностями, когда конъюнктива у ребенка еще не устойчива относительно факторов извне, то такие симптомы могут появиться даже после обычного плача, простудного заболевания и кашля.
Для детей школьного возраста является нередким синдром сухого глаза, который спровоцирован нагрузками на зрительные органы. Кожа может покраснеть из-за попадания в глазки мелкой пыли или привычки ребенка постоянно их тереть и чесать.
Причины появления пятнышек на веке:
Появление пятен под глазами или вокруг них может говорить о таких проблемах:
Шелушащиеся пятнышки могут возникать под влиянием низких температур и ветра, негативно воздействующих на нежную кожу ребенка. Если под глазом появилось красное пятно, оно шелушится, его распространенная причина — аллергическая реакция. Иногда речь может идти о ресничном клеще — демодексе.
Если под глазом появилось красное пятно, оно шелушится, его распространенная причина — аллергическая реакция. Иногда речь может идти о ресничном клеще — демодексе.
Он находится в организме каждого человека, но когда иммунная система ослаблена, он может активизироваться и начать активно размножаться. Не стоит исключать блефарит и прочие офтальмологические заболевания.
Выпуклые красные пятна у ребенка под глазом вместе с отеками могут иметь разные причины, касающиеся как зрительной системы, так и многих других. Например, при заболеваниях почек кожа краснеет и отекает. Темно-красные пятна под глазами — частое следствие усталости, переутомления.
У ребенка красное под глазами: причины и что делать
Детский организм по-своему может сигнализировать об определенных нарушениях в нем, и краснота под глазами у ребенка – не такой уж редкий симптом. Сайт подглазами.ру поведает о возможных причинах этой особенности, а также о том, что нужно делать, если у вашего ребенка появились красные круги вокруг глаз.
Причины покраснения и припухлости кожи вокруг глаз
Мы с вами понимаем, что если у ребенка – от самого маленького до подросткового возраста появились такие симптомы, значит точно что-то не в порядке. Самая тонкая и нежная кожа находится как раз в районе нижнего и верхнего века, поэтому именно она, зачастую, первой реагирует на наличие каких-либо патологий. Возможные причины покраснений:
- Инфекционное заболевание. Эта причина самая частая. Определенный инфекционный агент (вирусный, бактериальный, грибковый или инвазивный) вызывает в организме воспаление, ткани поражаются продуктами жизнедеятельности этой инфекции. Чаще всего среди перечисленных чужеродных организмов, как раз глистные заражения провоцируют покраснение под глазами.
- Хронический тонзиллит (ангина). Это также разновидность инфекционного заболевания, которое провоцируют бактерии или вирусы. Если ваше чадо страдает от хронических гнойных ангин, вполне вероятно, что у ребенка будет красное под глазами при обострении воспалительного процесса.

- Заболевания ротовой полости, в том числе кариес – также могут спровоцировать изменение цвета кожи вокруг глаз.
- Аденоиды. Носовые ходы ребенка могут перекрываться этими образованиями, которые формируются вследствие действия инфекции. Кроме красноты под глазами в таком случае может присутствовать также отечность тканей лица, затрудненное дыхание и сопение или храп во сне.
- Аллергическая реакция на пищевые продукты, бытовую химию, пыльцу растений, шерсть животных, пыль и пр. Это тоже довольно частая и распространенная причина покраснения кожи век у детей (как и у взрослых).
- Вегето-сосудистая дистония может стать причиной не только покраснения кожи около глаз, но и посинения губ. Кроме того, в этом случае ребенок часто вялый, быстро утомляется, у него может кружиться и болеть голова.
Кроме описанных причин, краснота век может быть просто индивидуальной особенностью детского организма. Она может пройти самостоятельно или так и сопровождать человека всю жизнь. Но если вы впервые заметили этот симптом у своего ребенка, podglazami.ru рекомендует в обязательном порядке проконсультироваться с педиатром.
Но если вы впервые заметили этот симптом у своего ребенка, podglazami.ru рекомендует в обязательном порядке проконсультироваться с педиатром.
как это может выглядеть
Покраснение под глазом у ребенка с одной стороны
Краснеть кожа может не симметрично – под обоими глазами, а только с одной стороны. О чем это говорит? Здесь могут быть разные варианты:
- Гемангиома – ярко-красное пятно на коже, иногда с сизым налетом и неровными краями. Ребенок может родиться с этой патологией, но она способна появиться и на протяжении первого года жизни. В этом случае производится удаление образования хирургическим путем, чаще всего сейчас применяют «лазерный нож» или удаление холодом – криотерапию.
- Папиллома. Это слегка выступающее над уровнем кожи образование. Как и в предыдущем случае, этот дефект устраняют оперативно.
- И банальные причины – у ребенка покраснело под глазом из-за того, что в него попала соринка, и он его «натер». Или просто ударился, и тут же кожа поменяла свой цвет.

Как лечить красноту под глазами у детей?
Понятно, что устранять покраснение кожи век нужно, предварительно узнав причину патологии. Для этого, как уже было сказано, необходимо обратиться к педиатру или семейному врачу, сдать анализы и пройти необходимое обследования. Когда причина будет установлена, можно приниматься за терапевтические мероприятия, назначенные вашим доктором. Ни в коем случае не применяйте никакие капли, мази или кремы до консультации с врачом! Этим вы можете только навредить здоровью своего ребенка.
Если вы вызвали врача или собираетесь к нему только завтра, можно провести действия, которые помогут облегчить состояние ребенка (особенно если кожа зудит и чешется):
- Промыть глаза и кожу вокруг них отваром ромашки;
- Сделать примочки из чая;
- Объяснить ребенку, что трогать и чесать руками глазки нельзя.
Если же ребенку совсем плохо, к покраснению прибавились также температура, слезоточивость или отделение гноя из глаз, необходимо срочно вызывать скорую помощь.
Наталья Дегтярева — для проекта Подглазами.ру
Загрузка…
Другие причины сыпи около рта у ребенка
Если признаков аллергии, дерматита или энтеровирусной инфекции нет, то появление раздражения может быть связано с индивидуальной особенностью пищеварения. В этом случае у ребенка нестабильный стул, склонность к запорам, в стуле частички непереваренной пищи. Это может происходить из-за несоответствия питания возрасту ребенка.
Часто встречаемая причина нарушения – инфекция. Агрессивным фактором является стафилококк, элемент нормальной микрофлоры. При переохлаждении, снижении иммунитета он начинает размножаться на коже, вызывает гнойничковую сыпь на лице, других частях тела.
На снижение иммунитета реагирует и грибковая флора. Если у мамы во время беременности была молочница, до конца не излеченная на момент родов, то кандиды остаются на поверхности тела и могут проявиться в любое время. Признаком грибковой инфекции является наличие белых или желтоватых участков, которые шелушатся, если их потереть.
Если на улице сильный ветер, а лицо не защищено, то появляются очаги шелушения на подбородке, в периоральной области. Это вызвано обветриванием поверхности кожи.
Нарушение правил личной гигиены – дополнительный фактор изменения состояния защитного покрова. Если трогать рот невымытыми руками, то на слизистой оболочке начинают размножаться бактерии.
Другими причинами могут быть:
- аллергия на латекс, из которого изготовлена пустышка;
- следствие прививки;
- укус насекомых.
О чем говорит цвет и вид сыпи?
Все виды сыпи различаются между собой. Поэтому внешние проявления элементов могут о многом сказать доктору. Мелкоточечная сыпь говорит чаще об инфекционном процессе и интоксикации. Если она наполнена жидкостью, то вызвана вирусом герпеса.
Когда сыпь определяется только на одном месте, то причина чаще всего носит местный характер. Если элементы появляются на спине, руках, шее, — то дело во внутренних процессах.
По внешнему виду проявлений можно заподозрить причину явления:
Заболевание | Внешний вид сыпи |
| Перинатальная угревая сыпь | Мелкие элементы с белым стержнем внутри.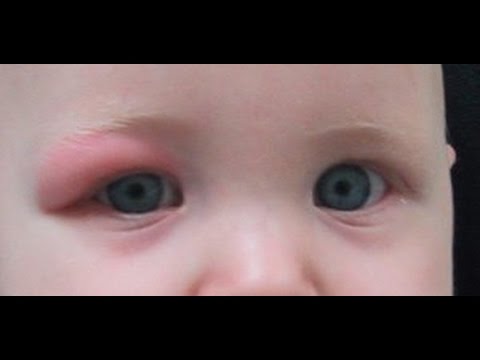 Содержимое вязкое Содержимое вязкое |
| Атопический дерматит | Элементы сливаются между собой, поверхность кожи красная, шелушится |
| Герпес | Пузырьки разного размера, заполнены прозрачной жидкостью |
| Аллергия | Элементы возвышаются над поверхностью кожи, вокруг кожа красная, внутри содержимого нет |
| Обветривание | Характеризуется краснотой кожи, очагами шелушения и зуда |
| Глистная инвазия | Сыпь мелкоточечная, элементы без содержимого, возникают в области носогубного треугольника, шеи |
| Периоральный дерматит | Вначале элементы располагаются по отдельности, затем сливаются между собой, появляется гной, мокрые участки, поверхность шелушится |
Когда наблюдается покраснение и шелушение – это признак аллергической природы нарушения. Если площадь поражения большая – специалист подозревает токсическую эритему. Гнойное содержимое пузырька говорит об инфицировании, бактериальном осложнении.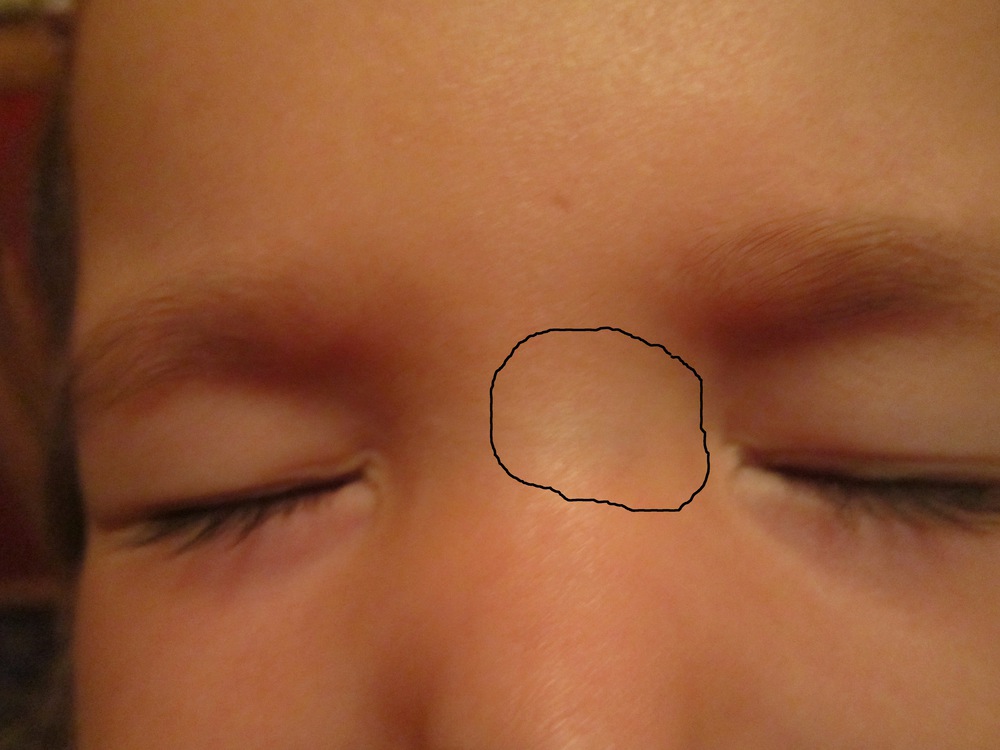
Независимо от вида высыпаний, они возникают на изначально целой коже. Интенсивность и место распространения процесса определяют вид элементов. Каждый характеризует нарушение работы всего организма.
Причины появления красной сыпи
Вначале следует отметить, что дерматит или экзема, вызывающие красную сыпь под глазами, включают в себя много разных состояний кожи и различную симптоматику.
Если вам посчастливилось не встретиться с экземой на лице, знайте, что это – распространенная проблема. Рассмотрим наиболее частые причины появления красной сыпи и покраснения век.
Атопическая экзема
Атопическая экзема или атопический дерматит – это один из видов экземы с длительными и хроническими симптомами. Появляется во многих формах, часто в сочетании с другой аллергической сыпью, астмой, сенной лихорадкой. Точная причина болезни неизвестна, но дерматологи полагают, что атопические пятна могут быть вызваны комбинацией наследственных и внешних факторов, включая изменения погоды. Что характерно для заболевания? Зудящие высыпания, заставляющие царапаться. Результатом является отек, трещины, шелушение.
Что характерно для заболевания? Зудящие высыпания, заставляющие царапаться. Результатом является отек, трещины, шелушение.
Атопическая экзема может возникать у всех, независимо от пола или возраста, но наиболее часто вызывает красную сыпь вокруг глаз у ребенка. Симптомы варьируются индивидуально, болезнь имеет различный вид у каждого человека. Типичные проявления:
- высыпания, зуд, сухая кожа под глазами и на веках;
- покраснение с мелкими красными прыщиками, возникшее вследствие воспаления кожи;
- присутствие сыпи на других частях тела.
Контактный дерматит вокруг глаз
В отличие от атопической экземы, первые симптомы сыпи при контактном дерматите возникают, когда кожа непосредственно подвергается воздействию раздражающих или вызывающих аллергию факторов. Этот тип экземы связан с негативным воздействием вещества, вызывающего нежелательную реакцию после контакта с кожей. Распространенный фактор, раздражающий кожу, вызывающий признаки аллергии на коже, сыпь – это использование декоративной косметики (подводки, тушь и тени).
Основные причины покраснения глаз при простуде
Частой реакцией на применение этих продуктов у некоторых людей является аллергия, при которой появляется мелкая сыпь под глазами (у взрослых), особенно на чувствительной коже вокруг глаз.
Симптомы контактного дерматита или экземы включают красные пятна, жжение кожи в области глаз, сухость, растрескивание кожи, появление маленьких (небольших) пузырьков.
Боррелиоз
Это бактериальное инфекционное заболевание вызывает бактерия Borrelia burgdorferi, в основном передаваемая клещами. Красные высыпания с неровной поверхностью возникают вокруг области укуса клеща, но у некоторых людей сыпь может распространиться на участки дермы, где контакт отсутствовал, например, на область глаз.
Другие симптомы включают лихорадку, головную боль, усталость, озноб. Если болезнь не лечится, она может развиться до серьезных проблем со здоровьем, таких как расстройства нервной системы, артроз и другие осложнения с суставами.
Если болезнь не лечится, она может развиться до серьезных проблем со здоровьем, таких как расстройства нервной системы, артроз и другие осложнения с суставами.
Реакция на некоторые виды лекарств
Появление высыпаний и пупырышков под глазами может быть вызвано воздействием на организм определенного лекарственного средства или вещества, перорального или инъекционного. Иммунная система развивает гиперчувствительность при контакте с вызывающим аллергию веществом. Дальнейший контакт с этим веществом вызывает аллергическую реакцию – сыпь.
Атопический кератоконъюнктивит
Ваша кожа под глазами распухшая, красная, покрытая сыпью? Вы можете страдать от атопического кератоконъюнктивита, заболевания, при котором иммунная система вырабатывает больше антител в ответ на аллерген. Болезнь индуцируется генетически, и не является лишь косметической проблемой. В дополнение к развитию сыпи и повреждению кожи, также может привести к чувствительности к свету, жжению и зуду глаз.
Аллергический (контактный) конъюнктивит
Следующая возможная причина покраснения и высыпаний в области глаз – контактный конъюнктивит, когда вследствие аллергии возникает воспаление, сыпь, покраснение век. Воспалительные процессы в верхних веках могут вызывать отечность, жжение, чувство сухости в глазах, болезненность, ощущение песка в глазах.
Другие причины
Появление сыпи на глазу, красных зудящих очагов может вызываться следующим причинами:
- сенная лихорадка;
- пребывание под прямым солнечным светом без защиты;
- травма;
- хронический чрезмерный стресс;
- вирусная инфекция герпеса на глазу;
- псориаз.
Методы лечения
Рекомендуется прием медицинских препаратов. Начинать лечение следует всегда с промывания глаза. Хорошо использовать теплую воду, после закапать Альбуцит. Если обнаружен посторонний предмет за веком, его надо удалить ватной палочкой.
Действовать нужно очень аккуратно! Но чтобы не травмировать глаз, следует обратиться к врачу. |
Лечение инфекций происходит антибиотиками. Например, хорошо себя зарекомендовали Макситрол, Витабакт. Это препараты специально разработаны для детей и совершенно безвредны.
Если имеется новообразование, его можно удалить при помощи лазера. Это делается в косметологической клинике после несложного обследования. Лазер не повреждает смежные участки кожи и действует очень точно.
Наружные средства
Среди таких средств следует выделить глазные мази Зовираск, Ацикловир, Тетрациклин. Они быстро впитываются и проникают во внутренние слои кожи.
| Именно мази являются эффективным способом лечения наружного типа. |
Терапевтические средства
Такие средства хороши, когда речь идет о вирусном общем заболевании, о простуде. Соответственно, пациенту назначается прием Суфлакса, Флемоклава. Это антибиотики, которые уничтожат инфекцию и нормализуют состояние здоровья. Вместе с ними необходимо принимать витамины и укреплять иммунитет.
Устранение действия вирусов приведет к исчезновению красноту под глазами. Ведь на капилляры ничего не будет воздействовать, приводя к их повреждению.
Народные методы
Они основаны на использовании целебных возможностей растений. В случаях с краснотой под глазами, отлично подойдет промывание растворами. Такие настойки можно делать из ромашки или крепкой чайной заварки.
Например, соцветья помещают в кипяток и дожидаются его остывания. Этот раствор или крепкую заварку следует закапывать в глаз или делать из неё примочки.
Хорошим средством станет творожная масса. Для ее приготовления, в творог добавляют немного сметаны и все перемешивают. Полученную однородную массу следует выкладывать на тряпочку или марлю и класть на глаза. Средство достаточно подержать в течение получаса и можно убирать. Оно отлично справляется с кругами, краснотой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса 6-го типа.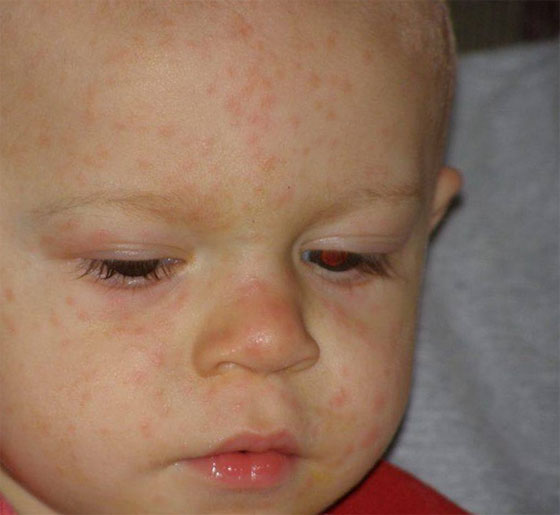
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период: 3-7 дней.
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через 3-5 дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Вирус герпеса обостряется на фоне стресса или инфекций, например ОРВИ.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.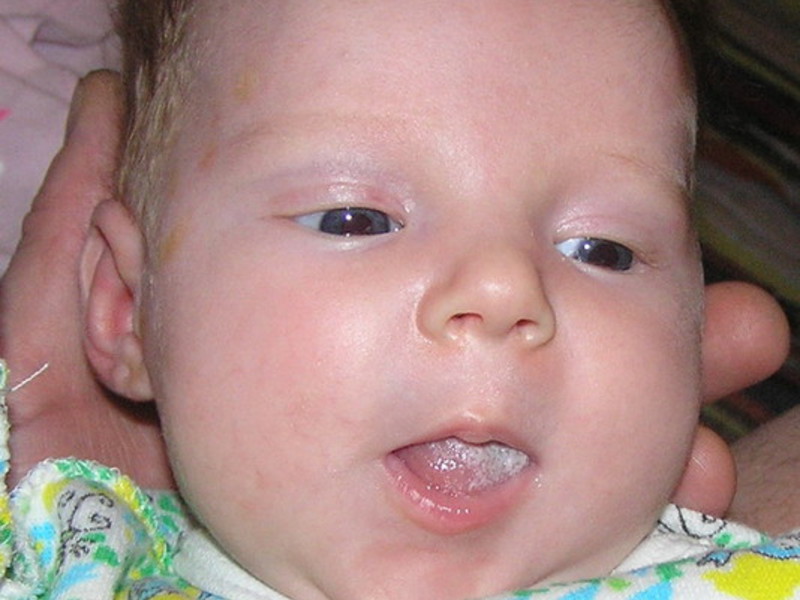
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно
Лечение патологии
Со схемой лечения определяется врач, в каждом случае оно подбирается индивидуально
Важно не только устранить косметический дефект, но и убрать первопричину этого явления
Для начала врач рекомендует пересмотреть режим дня малыша и равномерно распределить нагрузки в течение дня
Стоит обратить внимание и на питание крохи, если в рационе мало свежих овощей и фруктов, то причиной покраснения кожи может быть авитаминоз. В периоды межсезонья врачи рекомендуют давать деткам витаминно-минеральные комплексы
Лекарства
При некоторых заболеваниях врач прописывает лекарственные препараты, которые нужно пропить курсом. Могут быть выписаны лекарства для понижения давления и улучшения работы сердца. При проблемах с почками доктор назначает ряд медикаментов, который включает противовоспалительные препараты и антибиотики.
При проблемах с почками доктор назначает ряд медикаментов, который включает противовоспалительные препараты и антибиотики.
Довольно часто причиной появления красноватых пятен под глазами становится аллергия. В этом случае назначают антигистаминные препараты. Предпочтение отдают лекарствам последних поколений – Тавегилу, Цитрину, Кларитину и Зодаку. В некоторых случаях назначают Супрастин в инъекциях и гормональные препараты.
При инфекциях мочеполовой системы или лор-органов прописывают антибиотики. Чаще всего назначают препараты большого спектра действия, которые губительно действуют на многие виды бактерий.
Если красные пятна под глазами – это всего лишь косметический дефект и следствие сильной усталости, то в этом случае помогут мази:
- Цинковая мазь. Действует на верхние слои эпидермиса, устраняя отёчность и воспаление. Наносят мазь аккуратно ватной палочкой на проблемные зоны, стараясь не попадать на слизистую. Стоит учитывать, что цинк сильно сушит кожу, поэтому спустя пару часов после нанесения лекарственного средства кожу под глазами рекомендуется смазать детским кремом.

- Ретиноевая мазь. Активизирует обмен веществ в кожных покровах, улучшает кровообращение и устраняет воспаление. При регулярном применении этого препарата кожа становится более эластичной и приобретает здоровый оттенок.
Кроме этих препаратов можно использовать мазь Спасатель. В составе этого средства содержатся вытяжки трав и натуральные масла, которые оказывают положительное влияние на кожу.
Народные средства
Есть много народных рецептов, которые помогают устранить красные круги под глазами. Они совершенно безвредные, поэтому их можно использовать продолжительное время:
- Отлично помогают компрессы с отварами лекарственных трав. Берут по чайной ложечке травы ромашки и шалфея, заливают стаканом кипятка и доводят до кипения, настаивают 20 минут, процеживают и немного остужают. В отваре смачивают ватные диски и прикладывают к глазам.
- Натирают на тёрке картофель. Берут столовую ложку полученной кашицы, заворачивают в пару слоёв бинта и прикладывают к глазу, держат 15 минут, потом процедуру повторяют со вторым глазом.

- Петрушку измельчают до состояния кашицы, добавляют несколько капель оливкового масла и перемешивают. Полученную массу делят на две части, заворачивают в марлю и прикладывают к глазам на 10 минут.
- Свежий огурец нарезают кольцами и прикладывают их на 15 минут к глазам. Можно натереть огурчик на тёрке, отжать сок и смазывать им область вокруг глаз.
- Столовую ложку жирного творога смешивают с чайной ложечкой сметаны. Полученную массу накладывают на ватные диски и прикладывают к глазам на 10 минут.
- Чтобы устранить воспаление кожи вокруг глаз, можно прикладывать ватные диски, смоченные концентрированной чайной заваркой. Для лечения воспаления можно применить и использованные чайные пакетики, их в тёплом виде прикладывают к глазам на 10 минут.
Полезно проводить контрастные умывания. Вначале малыша умывают тёплой водой, а потом прохладной. Благодаря такой процедуре уменьшается покраснение под глазами и устраняется отёчность. Проводить умывания следует не меньше 5 раз в сутки.
Чтобы результат был заметен как можно быстрее, народные рецепты рекомендуется чередовать.
Почему краснеют глазки у детей
Краснота под глазами у ребенка имеет несколько другую природу происхождения, особенно если подобный симптом обнаружился у грудничка. Почти всегда он означает, что в организме у малыша протекает острый инфекционный процесс, идет сильная интоксикация. Вызывать ее могут:
- аденоиды;
- тонзиллит или гайморит хронического характера;
- кариес и прочие патологии со стороны стоматологии;
- вегетососудистая дистония.
Круги под глазами у малышей могут иметь инфекционное и неинфекционное происхождение, важно как можно раньше установить причину симптома
Аденоиды – это разрастания лимфоидной ткани в носоглотке ребенка. Когда они начинают перекрывать носовые ходы, нарушается дыхание, малыш не получает достаточно кислорода, даже если дышит через ротик. Это и проявляется отеками и кругами под глазами. Самый характерный признак аденоидов у детей – это открытый рот и храп во сне.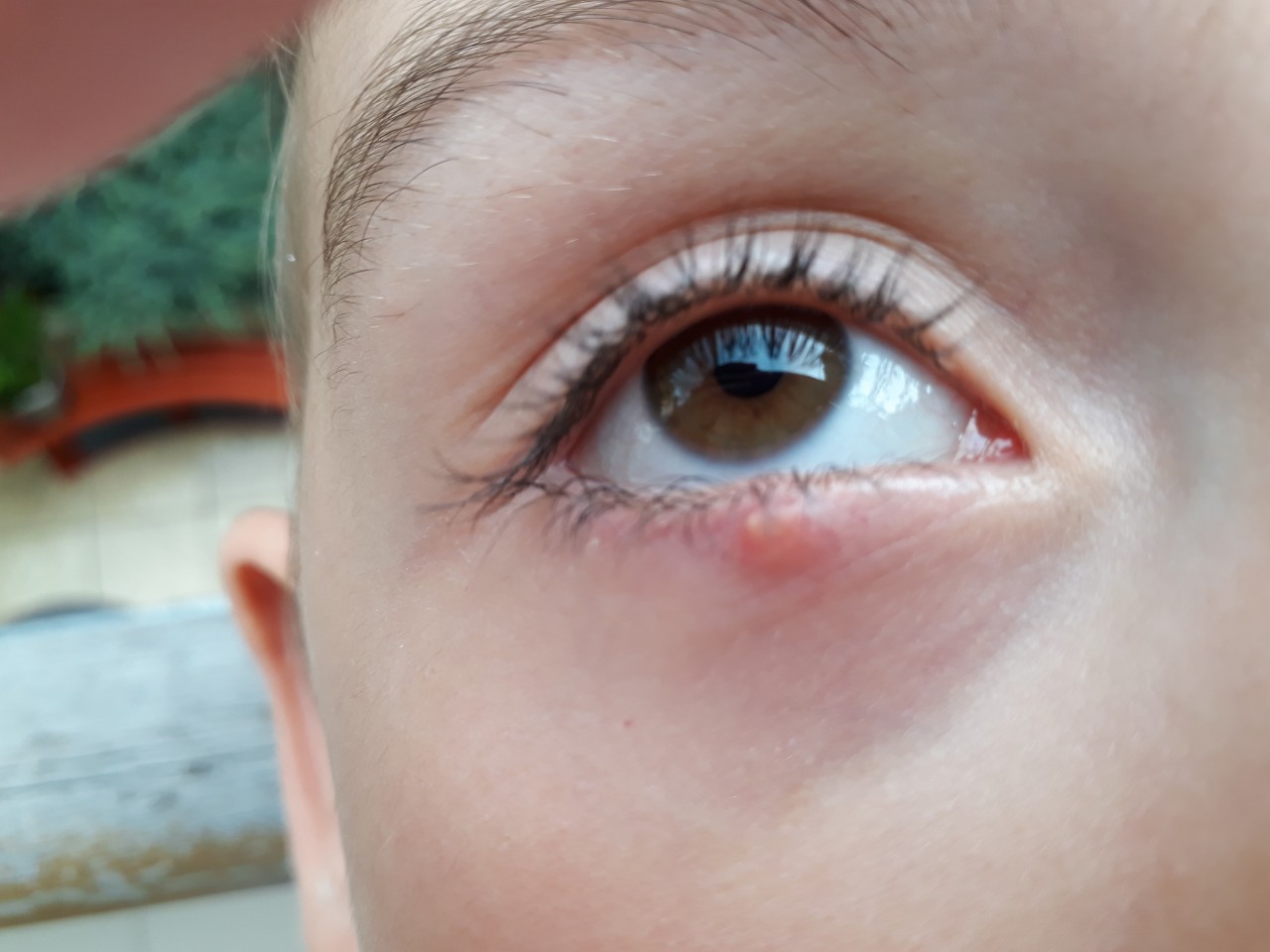
Тонзиллит – воспаление миндалин, вызванное стафилококками. В острой стадии заболевание сопровождается болями в горле, повышением температуры, общим недомоганием. Характерный признак патологии – образование бело-желтого налета на миндалинах, неприятный запах изо рта. Заболевание дает ряд осложнений и может хронизироваться.
Кариес опасен сам по себе, но, кроме этого, пораженный кариесом зуб является постоянным источником патогенной микрофлоры, поскольку всегда существует риск ее распространения в носоглотке и в других органах.
Вегетососудистая дистония вызывается нарушением кровообращения, при этом круги под глазами далеко не самый тревожный признак заболевания, малыш может страдать от приступов тревоги, агрессии или, наоборот, апатии. У ребенка часто болит голова, его укачивает в транспорте, он плохо ест и плохо спит. Причиной всему – кислородное голодание.
Обычно родителям известно о наличии какого-либо заболевания у ребенка, если же никаких видимых признаков болезни нет, за исключением красных пятен вокруг глаз, возможно, это объясняется наследственностью.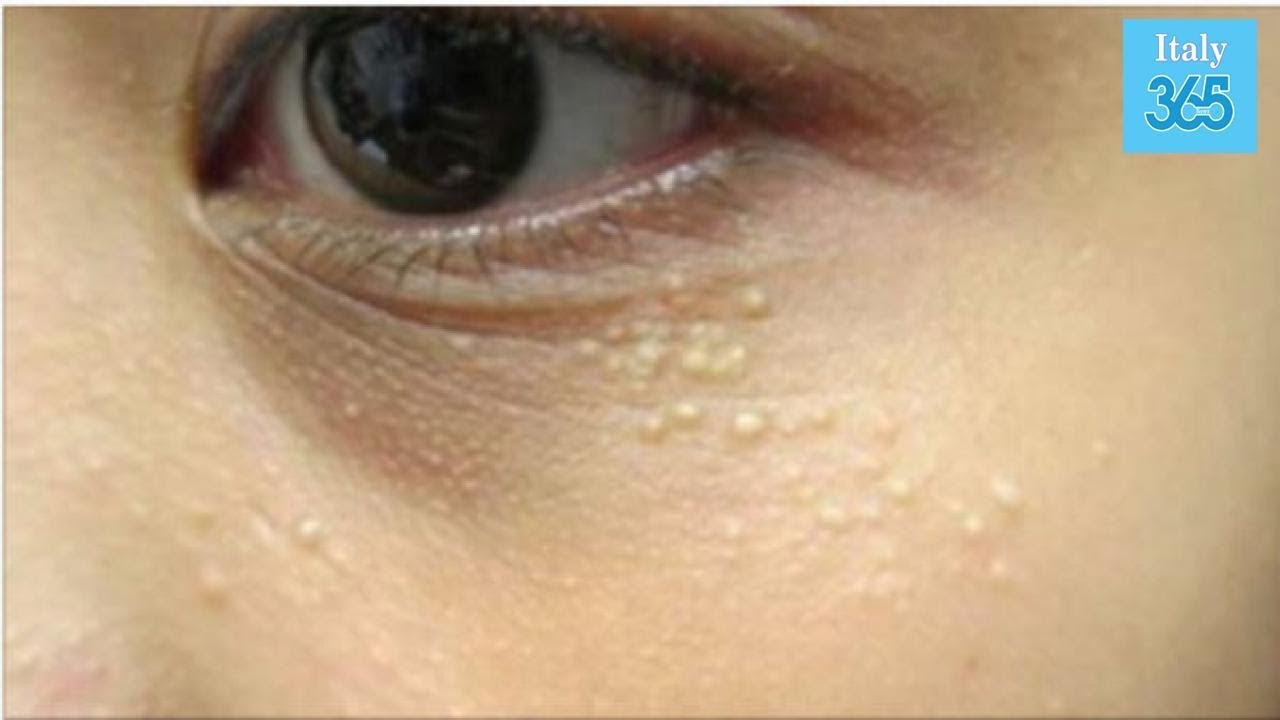
Внимательные родители сами смогут отследить, что именно вызывает аллергическую реакцию и покраснения кожи у их малыша
И также не стоит исключать аллергию. У грудничков таким образом может проявиться аллергическая реакция на какой-либо потенциальный продукт-аллерген, съеденный кормящей мамой: например, апельсин, помидоры, шоколад. У малышей постарше, получающих прикорм, аллергию может вызывать каждый новый незнакомый продукт, в том числе рыба, яйца, сыр, выпечка, соки. Нередко иными причинами аллергии становятся домашние питомцы, с которыми так любят играть маленькие дети, стиральный порошок и даже комнатные цветущие растения.
У детей старшего возраста причины не проходящих красных кругов вокруг глаз могут быть самыми банальными. Сейчас у каждого ребенка есть мобильный телефон или планшет, часто собственный компьютер, за которыми они и проводят все свободное время. Такое хобби приводит к переутомлению и покраснению детских глаз.
глистные инвазии также могут спровоцировать образование красных кругов возле глазок ребенка
Обратить внимание следует на поведение малыша, как он ест, как спит. Ночной скрип зубами, раздражительность, плаксивость при плохом аппетите и нестабильном стуле – типичные признаки заражения глистами
Ночной скрип зубами, раздражительность, плаксивость при плохом аппетите и нестабильном стуле – типичные признаки заражения глистами
Красные пятна под глазами или вокруг глаз: причины, диагностика и лечение
Красные пятна под глазами (вокруг глаз)
Наша кожа одной из первых реагирует на любые негативные изменения в организме. Чем чувствительнее кожный покров, тем быстрее и ярче на нем появляются признаки какого-либо заболевания. Наиболее тонкий слой кожи располагается в области вокруг глаз. Как правило, кожа в этом месте однородного цвета на тон светлее или темнее основного цвета кожи лица. Но иногда под глазами или вокруг них появляются красные пятна, которые могут сигнализировать о ряде заболеваний органов зрения или всего организма в целом.
Причины возникновения красных пятен под глазами
Вызвать появление красных пятен вокруг глаз могут разные факторы, среди которых выделяют:
- Стресс, недосып и нервное напряжение.
 При нормализации режима дня и восстановлении эмоционального состояния покраснения исчезают
При нормализации режима дня и восстановлении эмоционального состояния покраснения исчезают - Дерматологические проблемы. Например, при экземе и дерматите кожа вокруг глаз не только краснеет, но и шелушится, а также может, покрывается коркой.
- Заболевания почек — камни, почечная недостаточность и другие патологии дают о себе знать появлением мешков, отеков, а также покраснений или потемнений под глазами
- Воспалительные процессы — абсцессы и флегмона (гнойное воспаление). В таких случаях покраснение сопровождается повышенной температурой тела
- Аллергическая реакция, при которой помимо покраснения появляется еще и зуд
- Авитаминоз и нездоровый образ жизни: малоподвижность, недостаточность воздуха, неправильное питание и вредные привычки нередко способствуют ухудшению состояния кожи
- Врожденные кожные аномалии.
Не забывайте, что установить истинную причину заболевания и помочь избавиться от неприятных симптомов может только профильный специалист.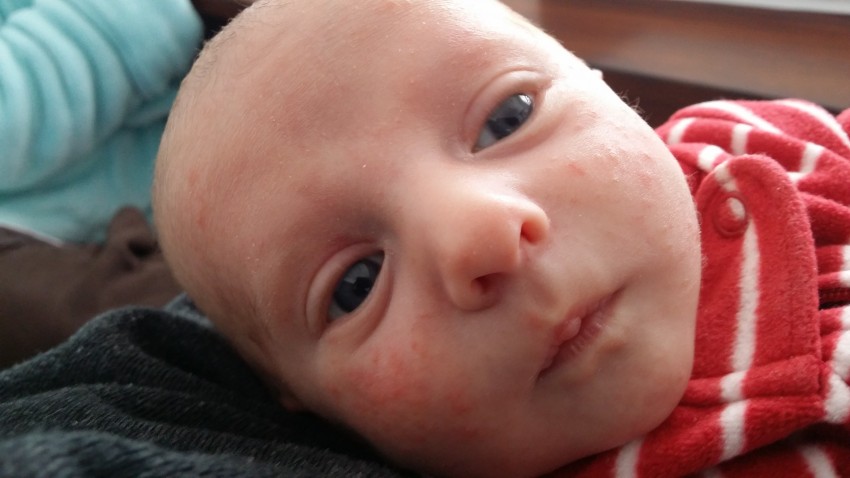
Диагностика и лечение красных пятен
Чаще всего пятна вокруг глаз появляются внезапно — сначала они могут быть розовыми, но потом активно прогрессировать и становится краснее. Обращаться к врачу стоит сразу при обнаружении бледных пятен — не ждите, пока они станут ярко выраженными.
Обычно при данном симптоме врачи назначают общий анализ крови, УЗИ внутренних органов, тест на аллергическую реакцию и соскоб кожи для оценки состояния эпидермиса. При необходимости могут быть назначены обследования у дерматолога, эндокринолога, невропатолога или гастроэнтеролога.
В Глазной клинике доктора Беликовой вы получите качественную, быструю и эффективную медицинскую помощь. У нас работают врачи-офтальмологи с большим опытом в диагностике и лечении заболеваний органов зрения различной степени сложности.
Шелушение век у ребенка
Что вызывает шелушение на веках глаз у ребенка?
Шелушением век у ребенка сопровождается очень много заболеваний, большинство из них происходят от одного из трех источников:
- аллергенный
- бактериальный (различные стафилококки)
- вирусный (например, вирус герпеса)
В ряде случаев его вызывают аллергические факторы.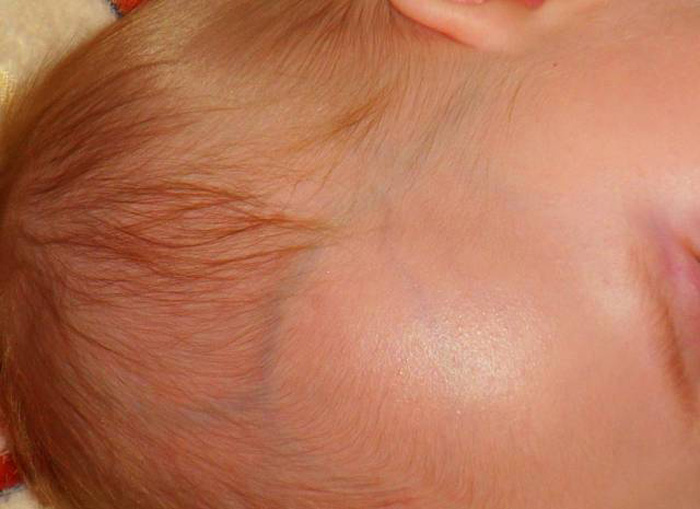 Тонкая и чувствительная кожица в области век быстро реагирует на раздражения:
Тонкая и чувствительная кожица в области век быстро реагирует на раздражения:
- попадание микрочастиц пыли, пыльцы растений, воды и даже солнечных лучей
- воздействие косметики, например, детских кремов и мазей
Аллергия в виде шелушения на веках глаз у ребенка проявляется из-за попадания аллергенов внутрь организма, например, с пищей или лекарствами, или становится побочным следствием других дерматологических заболеваний, например, дерматита.
Еще одной распространенной первопричиной шелушения век у ребенка является блефарит — воспаление ресничной кромки. Коварство его в том, что вначале признаки его неочевидны, малозаметны и часто бывают спутаны с другими болезнями.
Воспалительный процесс в этой области может быть вызван:
- бактериями (в первую очередь, это золотистый стафилококк)
- клещом Demodex (демодекоз)
- различными инфекциями. Вероятность заболеть повышается, если присутствует хроническая инфекция, например, в незалеченных зубах с кариесом.

Часто он имеет и другие малоприятные проявления:
- отеки, припухлость
- сильный зуд или жжение
- образование язвочек и корочек по ресничному краю
- склеивание и выпадение ресниц у малыша
Шелушащаяся кожа — распространенный симптом конъюнктивита — воспаления глазной конъюнктивы. Как это проявляется у детей:
- резь, ощущение «песка»
- красные, опухшие глазки
- непрекращающееся слезотечение
- гнойные выделения
- светобоязнь
- повышенная капризность, плохой сон
- ухудшение зрения
Также веки шелушатся при:
- гиповитаминозе, особенно при нехватке витаминов A и B2
- желудочно-кишечных проблемах
- гормональных нарушениях
- болезнях крови
- стрессе и т.д
офтальмология // Лечение зрения на высшем уровне
Причин покраснения глаз множество, и пусть внешне покраснение выглядит одинаково, причина в каждом случае далеко не одна и та же. Это может быть пыль, песок, ветер, усталость или аллергия, а может быть грозный увеит, на который, если не обратить внимания, могут быть тяжёлые последствия.
Это может быть пыль, песок, ветер, усталость или аллергия, а может быть грозный увеит, на который, если не обратить внимания, могут быть тяжёлые последствия.
Давайте разберёмся подробнее. И что делать, если у вашего ребенка покраснели глаза?
1. Частой причиной может быть банальное раздражение слизистой оболочки глаз, связанное с переутомлением, перенапряжением или усталостью глаз. Длительные зрительные нагрузки в виде компьютерных игр, телевизора, игры с мелкими предметами и даже слишком долгое чтение могут вызвать покраснение глаз. Совет в этих случаях прост и понятен –распределите зрительные нагрузки в пропорции 50 на 50: два часа занятий, два часа прогулки или игр на открытом воздухе. Тот редкий случай, когда само пройдёт.
2. Попадание инородного тела (песок, пыль, соринка) может вызвать покраснение глаза, необходимо промыть глаз обычной водой или физиологическим раствором и закапать антисептические глазные капли. Можно промыть глаза отваром ромашки или раствором фурацилина. Если же после проделанных манипуляций краснота в глазах не проходит и ребёнок жалуется на глазки, рекомендуем обратиться к офтальмологу.
Если же после проделанных манипуляций краснота в глазах не проходит и ребёнок жалуется на глазки, рекомендуем обратиться к офтальмологу.
3. Конъюнктивит. Это заболевание у малышей протекает не так, как у взрослых. Если ребёнок заболел конъюнктивитом в очень раннем возрасте, то у него может наблюдаться нарушение сна и аппетита, он станет капризным и даже перестанет играть с любимыми игрушками. Более старшие дети уже сами могут пожаловаться, что глазки чешутся, что-то мешает, будут тереть глаза.
Основные признаки конъюнктивита у ребёнка:
- утром веки склеены и на них образуется жёлтая корочка;
- ребёнок слишком сильно реагирует на свет;
- из глаза появляется гнойное, слизистое отделяемое, могут быть отёчными веки;
- белки глаз красные, слизистая оболочка глаз (конъюнктива) может быть отёчной;
- появляются жалобы на дискомфорт в глазах, «чувство песка» в глазах.
Причиной развития конъюнктивита может быть вирусная, бактериальная инфекция, простейшие или аллергическая реакция. В зависимости от вида конъюнктивита будут наблюдаться определённые особенности протекания заболевания.
В зависимости от вида конъюнктивита будут наблюдаться определённые особенности протекания заболевания.
Когда причиной красных глаз становится вирус, покраснение обычно возникает после насморка или кашля, повышения температуры тела, конъюнктивит протекает на фоне ОРВИ. Хотя ребёнок может проснуться со слипшимися глазами, но в течение дня отделяемое из глаз незначительные и слизисто-водянистые. Часто дети жалуются на жжение в глазах или описывают ощущения «песка в глазах». Симптомы проходят на фоне лечения общего заболевания, тем не менее, если проблема затянулась – надо отправляться к окулисту. Лечение конъюнктивита может назначать только специалист!
При бактериальных конъюнктивитах глазное яблоко выглядит красным, ребёнка беспокоит раздражение и густое отделяемое белого, жёлтого или зелёного цвета. Причём закисают глаза не только по утрам, но и постоянно в течение дня, эта особенность – явный признак наличия бактериальной инфекции. Тут импровизация родителей опасна. Срочно к офтальмологу!
Срочно к офтальмологу!
Аллергический конъюнктивит – это необычная воспалительная реакция слизистой глаза на обычные воздействия, которые не вызывают реакций у большинства людей. Аллергический конъюнктивит нередко сочетается с аллергическим ринитом, бронхиальной астмой, дерматитом. На протяжении всей жизни мы соприкасаемся с различными микроорганизмами, частицами самого разного происхождения, химическими соединениями. Но если для большинства людей эти спутники остаются незаметными, то страдающие аллергией очень быстро ощущают их присутствие. Аллергический конъюнктивит может начинаться в острой форме нестерпимым зудом век, жжением под веками, светобоязнью, слезотечением с выраженным отёком и покраснением конъюнктивы. Но чаще он протекает хронически, доставляя беспокойство в течение многих лет. В зависимости от аллергенов, его симптомы могут носить сезонный характер или же быть круглогодичными. Сезонный аллергический конъюнктивит обусловлен чувствительностью к пыльце трав, деревьев, сорняков или же к плесневым грибам. Домашняя пыль, перхоть животных, средства бытовой химии, парфюмерия, контактные линзы, лекарственные препараты, продукты питания с консервантами или химическими добавками, подолгу не обслуженный кондиционер дома или в автомобиле являются частыми причинами круглогодичных конъюнктивитов.
Домашняя пыль, перхоть животных, средства бытовой химии, парфюмерия, контактные линзы, лекарственные препараты, продукты питания с консервантами или химическими добавками, подолгу не обслуженный кондиционер дома или в автомобиле являются частыми причинами круглогодичных конъюнктивитов.
Что делать?
Перед тем, как начать лечение аллергии на глазах, стоит обратиться к аллергологу для установления аллергена. Если же причина известна, нужно как можно быстрее убрать контакт с аллергеном. Полное устранение действия аллергенов, если это возможно, является самым эффективным методом предупреждения аллергической реакции, а также является первым этапом в лечении уже развернувшейся картины болезни. Приём антигистаминных препаратов системно и местно, в виде глазных капель, снизит интенсивность проявления аллергии.
Внимание!
В большинстве случаев аллергический конъюнктивит не даёт осложнений, но в период лечения этого заболевания необходимо строго придерживаться гигиены глаз, иметь личное полотенце, предметы гигиены, протирать глаза следует очень аккуратно, использовать для каждого глаза новый ватный диск.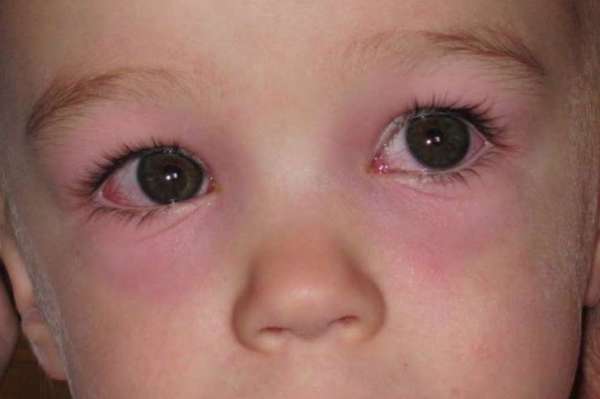 Промывание и закапывание желательно проводить сразу в оба глаза, даже если проблема в одном глазу. В большинстве случаев заболевание начинается с одного глаза и распространяется на другой.
Промывание и закапывание желательно проводить сразу в оба глаза, даже если проблема в одном глазу. В большинстве случаев заболевание начинается с одного глаза и распространяется на другой.
Ни в коем случае не накладывайте повязки на глаза!
Тепло и влажность – благоприятные условия для распространения инфекции.
4. Если вы заметили у своего ребенка покраснение и утолщение края века, скопление корочек, чешуек у корней ресниц, это может быть следствие блефарита. Сегодня блефарит у детей является частым заболеванием. Это воспаление краёв век, связанное со слишком тонким слоем в этом месте кожного покрова и клетчатки, обусловленное рыхлостью тканей и полным отсутствием жира. Имеет место нарушение функции мейбомиевых желез, находящихся в толще век. Причинами блефарита у детей может быть: золотистый стафилококк, демодекозный клещ, который попадает в луковички ресниц при контакте ребёнка с птицами, пуховыми и перьевыми подушками, а также при хронических заболеваниях ЖКТ, диабете, разных видах аллергии, фокальных очагах инфекции – хр. тонзиллите и кариесе. Часто блефариты возникают при некорригированной дальнозоркости, глистной инвазии и банальном нарушении гигиены.
тонзиллите и кариесе. Часто блефариты возникают при некорригированной дальнозоркости, глистной инвазии и банальном нарушении гигиены.
Что необходимо предпринимать родителям?
Во-первых, научить ребёнка соблюдать элементарные правила гигиены. Во-вторых, приобщать его с ранних лет к здоровому образу жизни. В-третьих, вовремя лечить любые внутренние заболевания. Регулярно посещайте стоматолога. Местное офтальмологическое лечение назначает только доктор!
5. Локальное покраснение века может свидетельствовать о ячмене – воспалении волосяного мешочка ресницы или сальной железы. Образуется небольшая припухлость на краю века, которая увеличивается в размерах и краснеет. Веко сильно опухает, что приводит к сужению глазного просвета. Образоваться ячмень может на одном или сразу на обоих глазах. Обычно на четвертый-пятый день происходит вскрытие гнойной камеры, после чего из неё начинает вытекать гной. Самочувствие ребёнка после этого заметно улучшается.
Важно!
Запрещается выдавливать или прокалывать гнойник! Когда гнойник сформирован – противопоказаны тепловые процедуры. В противном случае есть риск появления различных осложнений (абсцесс, менингит и прочее). Также важно следить за тем, чтобы малыш не тёр руками глаза, чтобы инфекция не попала на другие участки кожи. Самолечением лучше не заниматься, покажите ребёнка доктору.
В противном случае есть риск появления различных осложнений (абсцесс, менингит и прочее). Также важно следить за тем, чтобы малыш не тёр руками глаза, чтобы инфекция не попала на другие участки кожи. Самолечением лучше не заниматься, покажите ребёнка доктору.
6. Халязион в переводе с греческого языка означает «градинка» и представляет собой хроническое воспаление хряща века вокруг мейбомиевой железы, у которой произошла закупорка выводного протока и, как следствие, застой секрета. Избавиться от такого заболевания века у ребёнка довольно сложно. При вялотекущем процессе малышу помогают терапевтические методики лечения: местная противовоспалительная терапия, физиотерапия, лечение будет длительным и нужно набраться терпения. В более острых периодах невозможно обойтись без хирургической операции. Симптомами халязиона является припухлость края века, со временем прощупывается эластичное безболезненное образование размером с крупную горошину. Основными факторами, влияющими на появление халязиона, считают частые простудные заболевания, слабую иммунную систему, сахарный диабет. Иногда халязион возникает из-за проблем с работой пищеварительного тракта – дисбактериоза.
Иногда халязион возникает из-за проблем с работой пищеварительного тракта – дисбактериоза.
Специалисты считают, что закупорка мейбомиевых желез века у детей часто вызвана функциональной и анатомической несовершенностью, т.е. узкими выходными протоками, слабой работой клеток гладких мышц, которые выжимают секрет, или недостаточно высоким уровнем защитного белка секреторного иммуноглобулина слезы.
7. Увеит – воспаление сосудистой оболочки глаза воспалительного характера. Основные свойства сосудистой оболочки заключаются в аккомодации – возможности наших глаз видеть чётко на разном расстоянии, и питании сетчатки.
Увеит у детей требует безотлагательного лечения! Причины воспаления сосудистой оболочки глаза могут быть самые разные: инфекции, обменные нарушения, сахарный диабет, туберкулёз, угнетение иммунитета, аутоиммунные процессы и др. Увеит может быть вторичным заболеванием, при этом очаг воспаления находится в другом месте, а инфекция распространяется по кровяному руслу при ангине, менингите, гайморите, септическом эндокардите.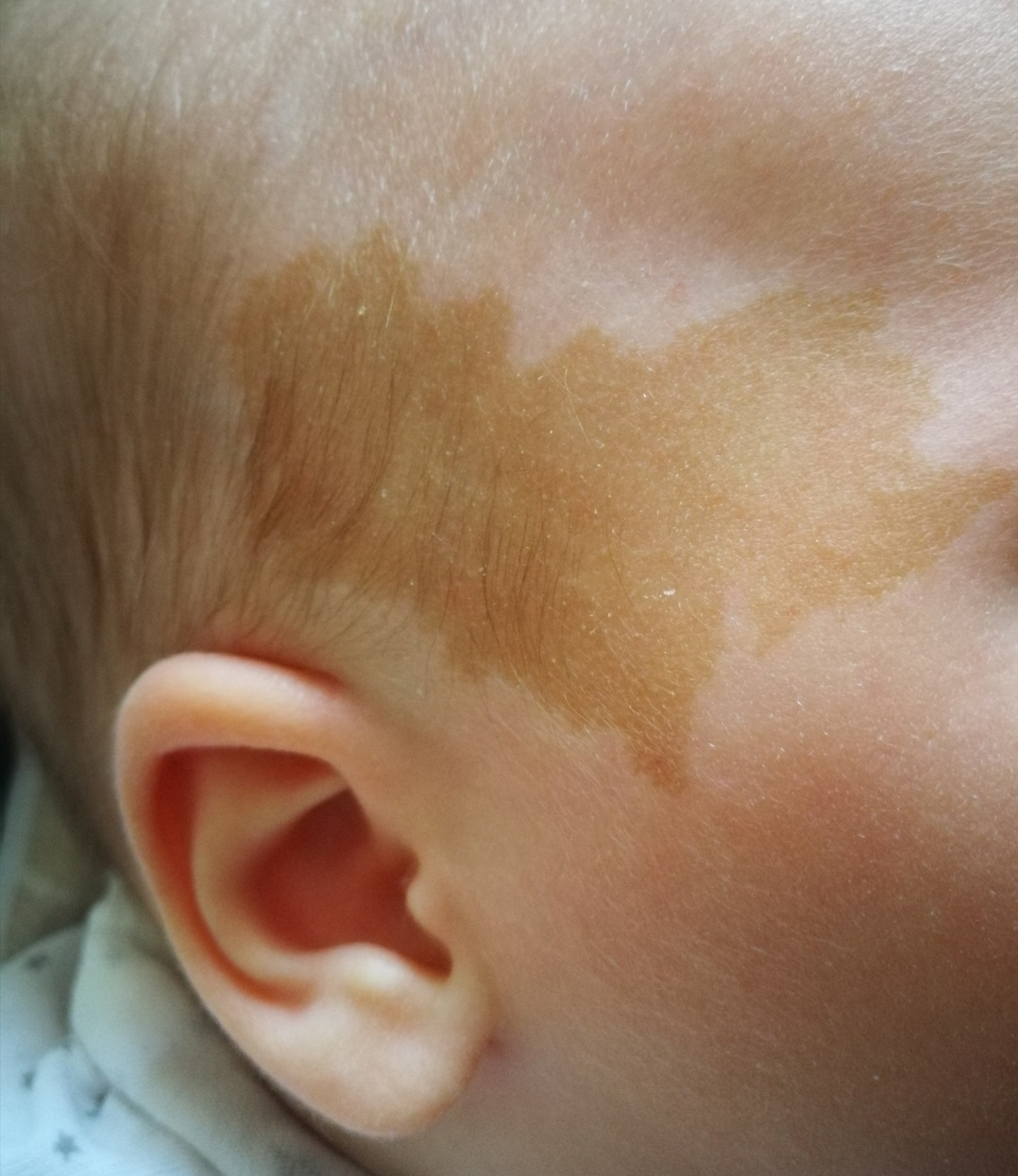 Также увеиты могут возникнуть на фоне обострения аллергии, а в некоторых случаях – после проникающей травмы глаза. Очень редко, несмотря на тщательное обследование, определить причину увеита так и не удаётся. При увеите у детей симптомы и осложнения, в основном, такие же, как и у взрослых. Однако симптоматика более стёрта. Чем младше ребёнок, тем сложнее установить диагноз увеита вовремя, на ранних стадиях. При передних увеитах появляется покраснение глаз, на что могут обратить внимание взрослые; снижается острота зрения, повышается светочувствительность, слезоточивость. При задних увеитах основными симптомами являются: снижение остроты зрения и искажение виденья, появление пятен перед глазами. Диагностика сложная, так как если процесс затронул один глаз, а второй хорошо видит, то ребёнок и не пожалуется. Главный сигнальный симптом о наличии заболевания – боль – может отсутствовать.
Также увеиты могут возникнуть на фоне обострения аллергии, а в некоторых случаях – после проникающей травмы глаза. Очень редко, несмотря на тщательное обследование, определить причину увеита так и не удаётся. При увеите у детей симптомы и осложнения, в основном, такие же, как и у взрослых. Однако симптоматика более стёрта. Чем младше ребёнок, тем сложнее установить диагноз увеита вовремя, на ранних стадиях. При передних увеитах появляется покраснение глаз, на что могут обратить внимание взрослые; снижается острота зрения, повышается светочувствительность, слезоточивость. При задних увеитах основными симптомами являются: снижение остроты зрения и искажение виденья, появление пятен перед глазами. Диагностика сложная, так как если процесс затронул один глаз, а второй хорошо видит, то ребёнок и не пожалуется. Главный сигнальный симптом о наличии заболевания – боль – может отсутствовать.
Без должного лечения, со временем, может произойти отслоение сетчатки. Если лечения не происходит, воспалительный процесс может затронуть и другой здоровый глаз.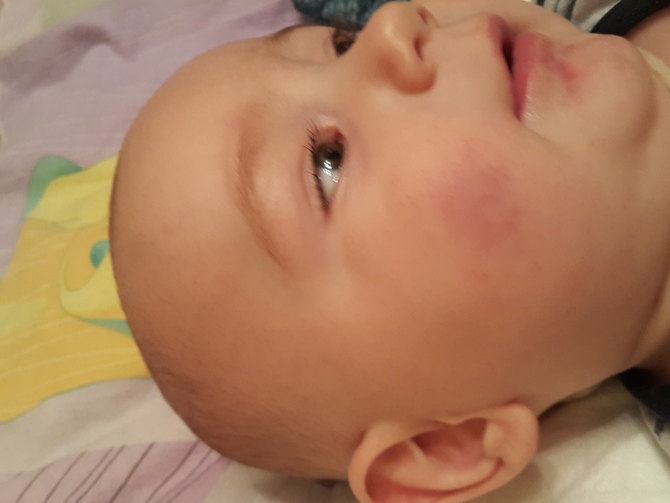 Чем позже начато лечение увеита, тем серьёзнее повреждения тончайших структур глаза, которые могут привести к потере зрения.
Чем позже начато лечение увеита, тем серьёзнее повреждения тончайших структур глаза, которые могут привести к потере зрения.
Строжайший совет: при возникновении покраснения глаза, которое не проходит через один-два дня и не сопровождается болью, немедленно посетите врача-офтальмолога!
8. У грудничков возможной причиной покраснения глаз может быть дакриоцистит, проще говоря, воспалительный процесс слёзного мешка. Основными признаками этой болезни является слизисто-гнойное отделяемое из глаза, во внутреннем углу глаза небольшая припухлость, отмечается слезостояние. Отличительными симптомами дакриоцистита являются слизисто-гнойное отделяемое, при нажатии на зону слёзных точек. Чаще всего эта проблема связана с непроходимостью слёзного канала. При внутриутробном развитии ребёнка слезный канал закрыт, специальная желатинообразная плёнка преграждает попадание околоплодных вод. В момент, когда ребёнок делает свой первый вздох и начинает кричать, эта пленка лопается. Если этого не происходит, слёзки постепенно накапливаются в слёзном мешочке, происходит застой, возникает питательная среда для патогенных микроорганизмов, которые и вызывают воспаление. Скорее всего, сначала вам рекомендуют делать специальный массаж, направленный на то, чтобы способствовать разрыву этой плёнки, параллельно с закапыванием антисептических капель. Если массаж не дал результата, потребуется провести зондирование слёзного канала. Зондирование слезного канала – это относительно простая операция, которая заключается в прокалывании плёнки и восстановлении проходимости слёзно-носового канала. После зондирования, первую неделю, необходимо делать массаж снова в целях профилактики рецидива – появления спаек.
В момент, когда ребёнок делает свой первый вздох и начинает кричать, эта пленка лопается. Если этого не происходит, слёзки постепенно накапливаются в слёзном мешочке, происходит застой, возникает питательная среда для патогенных микроорганизмов, которые и вызывают воспаление. Скорее всего, сначала вам рекомендуют делать специальный массаж, направленный на то, чтобы способствовать разрыву этой плёнки, параллельно с закапыванием антисептических капель. Если массаж не дал результата, потребуется провести зондирование слёзного канала. Зондирование слезного канала – это относительно простая операция, которая заключается в прокалывании плёнки и восстановлении проходимости слёзно-носового канала. После зондирования, первую неделю, необходимо делать массаж снова в целях профилактики рецидива – появления спаек.
Уважаемые взрослые, глаз – особенный орган, при любых изменениях следует сразу же обратиться к офтальмологу, который сможет определить причину, характер заболевания и назначить необходимое лечение. Не упускайте время и будьте здоровы!
Не упускайте время и будьте здоровы!
Покраснело вокруг глаз у ребенка. Причины появления красноты под глазами у ребенка. Почему под глазами у ребёнка красные круги
Содержание
Виду того, что кожа в этой области тонкая, она более склонна к появлению разного рода пятен. Покраснения под глазами у ребенка не всегда свидетельствуют о серьезной патологии. В большинстве случаев они возникают по причине неправильного питания или нарушения сна.
Что такое краснота вокруг глаз
Кожа, слизистые оболочки пронизаны сетью мелких сосудов – капилляров. Изменение их состояния нередко провоцирует появление красных кругов. В основе этого явления лежит снижение тонуса кровеносных сосудов, в результате чего их расширение провоцирует изменение оттенка кожных покровов.
Нарушение целостности сосудистой стенки тоже приводит к появлению красных кругов под глазами у ребенка. Изменение состояния капилляров тоже следствие разных нарушений внутренних органов, чтобы выяснить каких, нужно обратить пристальное внимание на сопутствующие симптомы:
- болезненные ощущения;
- отсутствие аппетита;
- повышенную температуру;
- головокружение;
- отек;
- одышку;
- снижение слуха;
- слабость;
- хроническую усталость;
- головную боль.

Причины покраснения под глазами у детей
Данное состояние может возникать как следствие индивидуальных особенностей строения жировой клетчатки. В этой ситуации краснота вокруг глаз у ребенка генетически обусловлена. Такая особенность физиологична, она не требует какого-либо лечения. Красные круги под глазами у ребенка нередко возникают на фоне тяжелых заболеваний. В зависимости от природы нарушений они могут иметь желтый или синий оттенок:
Красные точки
Красная пигментация по типу веснушек появляется у детей после сильной истерики или рвоты.
Точки исчезают самостоятельно, не причиняя ребенку никаких неприятных ощущений. Кроме того, «красные веснушки» могут быть индивидуальной особенностью. Ребенок при этом не имеет никаких проблем с аппетитом, сном.
Красные мешки
Аллергия – одна из распространенных причин этого явления. Образование красных мешков нередко сопровождается сильным шелушением кожи, зудом, жжением. Малыши реагируют на молочный белок, орехи, шоколад. Дети старше 5 лет страдают от аллергии на шерсть животных, домашнюю пыль, цветочную пыльцу. Среди прочих причин появления красных мешков у ребенка специалисты называют:
Дети старше 5 лет страдают от аллергии на шерсть животных, домашнюю пыль, цветочную пыльцу. Среди прочих причин появления красных мешков у ребенка специалисты называют:
Такого рода пигментация может носить физиологический характер. Дело в том, что конъюнктива ребенка подвержена негативному воздействию экзогенных (внешних) факторов, поэтому красные пятна, синяки нередко появляются у детей из-за простуды, плача.
У школьников пигментация возникает по причине синдрома сухого глаза. Кроме того, пятна могут появиться из-за механического воздействия, когда ребенок просто почесал, потер глаз или ударился. В случае, если пигментация возникла на веке, стоит исключить следующие заболевания:
- аллергический дерматит;
- ячмень;
- обострение хронического тонзиллита;
- кариес, стоматит;
- блефарит, демодекоз идругие офтальмологические заболевания;
- заболевания почек.
Покраснение под одним глазом
Младенческая гемангиома – частая причина пигментации кожных покровов. Это доброкачественное образование выглядит, как красно-синее пятно. Уплотнение появляется не сразу, а спустя несколько недель после рождения ребенка. Избавиться от гемангиомы можно хирургически. Папиллома – другая распространенная причина покраснения под одним глазом.
Лечение красноты вокруг глаз
Назначение адекватной терапии невозможно без выявления причины пигментации.
Во время первичного обращения врач собирает анамнез болезни. В ходе беседы отдельное внимание уделяется характеру сопутствующих симптомов. Если на основании полученных сведений педиатр заподозрил патологию почек, он порекомендует обратиться к урологу, предварительно направив ребенка на анализы мочи и крови.
При подозрении на злокачественный процесс проводится биопсия. Иногда красные круги под глазами у ребенка возникают по причине поражения головного мозга. В этом случае невропатолог направляет на исследование спинномозговой жидкости, рентген и компьютерную томографию черепа. Выбор тактики лечения красных кругов зависит от причины их появления:
Противогельминтное | |
Хронический тонзиллит | Антибиотикотерапия |
Аллергия | Назначение антигистаминных препаратов |
Вегетососудистая дистония | Соблюдение режима сна и отдыха |
Прием препаратов железа | |
Физиологическая особенность жировой клетчатки | Массаж вокруг глаз |
Неправильное питание | Включение в рацион фруктов, овощей, качественных растительных масел |
Почечная патология | Антибиотикотерапия, назначение диуретиков, в крайних случаях гемодиализ. |
Заболевания ротовой полости | Стоматологическое лечение: удаление зуба, лечение кариеса |
Народные методы
Врачи не рекомендуют проводить лечение красных кругов под глазами у ребенка в домашних условиях, поскольку пятна могут свидетельствовать о ряде серьезных заболеваний. В случае, если изменение оттенка кожи обусловлено физиологическими особенностями, неправильным питанием и другими относительно несерьезными причинами, можно попробовать народные методы борьбы с пигментацией:
- Компресс с отваром трав. Взять в равных частях цветки ромашки и шалфея, залить 100 мл кипятка. Оставить под крышкой на полчаса. Теплый отвар процедить, смочить в нем ватный диск. Затем приложить к глазам на 5 минут. Повторять процедуру 2-3 раза за день в течение двух недель.
- Свежий огурец. Отрезать несколько кружочков и приложить на 20 минут. Прикладывать свежий огурец каждое утро. Курс лечения – месяц.
- Сырой картофель. Очищенный корнеплод натереть на терке. Сложить бинт в 3-4 раза. Поместить на него тертый картофель и приложить к глазам. Держать примочку 20 минут каждый день. Лечиться две недели.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Cодержание статьи:
classList.toggle()»>развернуть
Кожа вокруг глаз очень тонкая и нежная, она первая сигнализирует о нарушениях в работе кровеносной и лимфатической систем.
Характерный признак, на который следует обратить внимание, – это изменение оттенка кожи вокруг одного или обоих глаз.
Что делать, если красные круги возникли под глазами у ребёнка? В первую очередь необходимо выявить причину, а для этого стоит обратиться к врачу.
Основные причины красноты вокруг глаз
Изменение цвета кожи вокруг глаз свидетельствует о сбоях в организме ребёнка. Красные круги могут иметь синий или жёлтый оттенок, в зависимости от проблемы, которая скрывается в организме.
Чтобы ее выявить, необходимо обращать внимание на сопутствующие признаки: отёчность, высокая температура, зуд, болезненные ощущения, расстройства сна и т. д. Кроме того, красные круги могут возникать под одним или обоими глазами.
Причины появления красного круга под одним глазом:
Причины появления красных кругов под обоими глазами у ребенка:
- Инфекция. Чаще всего покраснение под глазами возникает в результате инфекционного заболевания, возбудителем которого является вирус, бактерия или грибок. В результате инфицирования начинается воспалительный процесс, происходит поражение тканей метаболитами (продуктами жизнедеятельности) вредоносных микроорганизмов;
- Хроническая ангина. Это тоже инфекционный недуг, которое возникает в результате проникновения в организм бактерий и вирусов. Покраснение под глазами может появиться во время обострения воспаления у ребёнка, который часто болеет гнойной ангиной;
- Болезни полости рта тоже провоцируют появление красных кругов под глазами;
- Аденоидные разращения. В результате проникновения инфекции аденоиды перекрывают носоглотку. Как следствие, нарушается дыхание (появляются сопение, храп), возникают красные круги под глазами, отёчность на лице;
- Аллергия. Вследствие реакции иммунитета на продукты, химические вещества, пыль, шерсть, у детей краснеет кожа под глазами;
- Нейроциркуляторная дисфункция. Из-за сбоев в работе вегетативной нервной сиситемы и сосудов, кожа под глазами окрашивается в красный оттенок. Дополнительные симптомы: посинение губ, быстрая утомляемость, головокружение, частые головные боли.
В некоторых случаях краснеет кожа и верхнего, и нижнего века. Эта проблема возникает внезапно, ребёнок ощущает дискомфорт, трёт глаза руками.
У новорожденных причиной может быть дакриоцистит, подробнее — .
Причины покраснения кожи вокруг глаз у ребенка:
Менее вероятные причины
Кроме того, причиной красной кожи вокруг глаз могут послужить гельминты (глисты). Чтобы предотвратить гельминтоз, рекомендуется приучать детей к соблюдению правил гигиены. Научите малыша мыть руки после туалета, улицы, перед приёмом пищи.
У некоторых младенцев кожа вокруг глаз краснеет в период прорезывания зубов
. Из-за болезненных ощущений ребёнок находится в постоянном напряжении, как следствие, возникает покраснение.
Красные или темные круги могут возникать в результате усталости.
Для устранения проблемы необходимо наладить режим дня ребёнка, соблюдать баланс белков, жиров и углеводов, включить в ежедневный график физические упражнения, пешие прогулки. Также рекомендуется принимать витаминно-минеральные комплексы.
Покраснения вокруг глаз могут возникать из-за индивидуальной особенности жировой клетчатки
. Это особенность организма, которая передаётся по наследству. В остальном ребёнок чувствует себя хорошо, соблюдает режим дня, у него хороший аппетит.
Возникновение красных кругов под глазами могут спровоцировать заболевания почек. Сопутствующие симптомы: отёки, болезненные ощущения в пояснице и в момент мочеиспускания, иногда повышается температура.
Заболевания сердца и малокровие провоцируют возникновение синевато-красных кругов под глазами. Кроме этого у ребёнка появляется одышка, быстрая утомляемость, болит голова.
Когда вы знаете, почему у ребенка красные круги под глазами, важно начать правильное лечение.
Лечение покраснений у глаз
Красные круги под глазами – это не косметический дефект, а симптом какого-то заболевания. В первую очередь, необходимо выявить причину покраснения, она может быть достаточно серьёзной. А поэтому следует обратиться к врачу, который проведёт полноценное обследование.
Чтобы предотвратить гельминтоз, тщательно следите за тем, чтобы ребёнок соблюдал гигиену, вовремя мыл руки
. Ежедневно убирайте в комнате малыша, вытирайте пыль, соблюдайте чистоту.
Если вы подозреваете, что причина в хронической ангине – внимательно осмотрите горло. Если миндалины увеличены, присутствует белый или жёлтый налёт – отправляйтесь в больницу. Самолечение грозит последствиями в виде нарушений работы сердца, сосудов, пищеварительного тракта.
Если у ребёнка аллергия, то ваша главная задача – определить аллерген и ограничить контакт с ним. Аллерголог назначит антигистаминные препараты и даст полезные рекомендации.
При кариесе и других болезнях полости рта посетите стоматолога. Если у ребёнка нейроциркуляторная дистония, то необходимо принимать препараты, которые назначил врач, соблюдать режим, совершать пешие прогулки, чередовать физическую и умственную активность, регулярно отдыхать.
Если покраснения появились из-за усталости, то позаботьтесь о том, чтобы ребёнок сбалансировано питался, соблюдал режим. Необходимо, чтобы малыш ежедневно употреблял кисломолочные продукты, белковую пищу, овощи и фрукты. Также врач назначит витаминно-минеральный комплекс.
Иногда краснота возникает из-за индивидуальных особенностей организма
(специфическое строение подкожной клетчатки). В таком случае необходимо ежедневно массировать кожу, чтобы улучшить местный кровоток. Все движения должны быть лёгкими и аккуратными.
Если ребёнок подолгу сидит за компьютером и имеет привычку тереть глаза, то постарайтесь отучить его. В результате трения происходит раздражение слизистой, и вредоносные бактерии с рук проникают в глаз, вызывая воспаление.
Следите, чтобы ребёнок пил достаточное количество воды, так как покраснение может возникнуть из-за дефицита влаги.
Если врач назначит препараты для лечения, то следите, чтобы ребёнок принимал их вовремя и в нужной дозировке.
Народные средства лечения
Кроме медицинских препаратов, можно использовать народные рецепты для устранения красноты под глазами:
К какому врачу обратиться
Часто родители просто не понимают, к какому специалисту им обратиться, чтобы уточнить диагноз.
Если есть подозрение на аллергию, то обратитесь к аллергологу для проведения диагностических проб и лабораторных анализов. Врач может назначить скарификационный или игольный тест, внутрикожную пробу. Узнать результат исследования можно уже через 30 минут. В список обязательных лабораторных методов входит анализ на иммуноглобулин Е, исследования крови и кала.
При подозрении на воспаление конъюнктивы отправляйтесь к офтальмологу
. Врач поставит диагноз после визуального осмотра и сбора анамнеза.
Если у ребёнка больные почки или мочевой пузырь, то лечение будет проводить педиатр. Необходимо провести исследования крови и мочи, провести биохимический анализ.
В некоторых случаях врач назначает биопсию или ультразвуковое исследование почек.
Иногда красные пятна вокруг глаз у ребенка появляются из-за заболеваний мозга
. В таком случае нужно исследовать спинномозговую жидкость, провести компьютерную томографию, рентген черепа.
Также не обойтись без бактериологических исследований. Такие заболевания лечит невропатолог.
На основе полученных результатов врач назначит схему лечения, которой вы должны будете придерживаться.
Таким образом, красные круги под глазами и вокруг глаз – это сигнал о нарушении в работе организма ребёнка. Не пытайтесь самостоятельно поставить диагноз, сразу же отправляйтесь в больницу. В противном случае вы можете запустить опасное заболевание, которое вызовет массу осложнений.
Если после проведённых исследований врач назначил медицинские препараты – следите, чтобы ребёнок соблюдал дозировку и кратность приёма. Приучайте малыша к гигиене, здоровому образу жизни, правильному питанию. Только в таком случае ваш ребёнок будет здоровым!
Красные пятна под глазами у ребенка – это одна из самых распространенных ситуаций, с которой сталкиваются родители. Эти пятна могут говорить о неправильной работе детского организма. В норме нижние веки и кожа под ними должна быть полупрозрачной, а на ощупь мягкой. Поэтому если у ребенка появляются проблемы с кровеносной и лимфатической системой, то это сразу же может проявляться в появлении красных пятен. Причинами возникновения покраснения под глазами у ребенка могут быть факторы как инфекционной, так и неинфекционной природы. Далее мы рассмотрим эти причины, а также как бороться с пятнами и, как предотвратить их появление.
Причины
Причины, из-за которых могут возникать , бывают инфекционными и неинфекционными.
Покраснения могут быть не только под глазами, но и на щеках
Инфекционные заболевания
Инфекционная причина появления красных пятен под глазами у ребенка требует лечения. Поэтому необходимо обратиться к врачу, который определит негативно влияющий фактор и подберет нужное лечение. Родители должны помнить, что самолечение детских заболеваний опасно. Можно навредить организму малыша так, что потом придется лечить побочные эффекты, проблемы с пищеварением сердцем и сосудами.
Неинфекционные причины
- Основная причина появления красных пятен под глазами неинфекционной природы – это аллергия.
При развитии аллергических реакций ребенок жалуется на жжение и зудящие ощущения, может наблюдаться отшелушивание кожи. Обычно у детей, которым еще нет пяти лет, встречаются аллергии на продукты питания. Причинами могут быть молочные продукты, морепродукты, яйца и орехи. Для детей старше пяти лет причинами развития аллергических реакций являются пыльца, шерсть, пыль. Если ребенок страдает аллергией, то необходимо обязательно выяснить, что дает повод ее возникновения, поэтому необходимо проконсультироваться с аллергологом. Врач должен провести пробы, чтобы вывить аллерген, и после этого подобрать правильное лечение. Родителям нужно знать, что если они страдают аллергией на что-либо, то она может передаться по наследству и их детям.
Чем лечить конъюнктивит при беременности читайте .
- Возникновение красных пятен может свидетельствовать о развитии в носоглотке малыша аденоидов, которые являются производными лимфатической ткани.
Эти образования по мере своего роста закрывают проходы носа и не дают ребенку нормально дышат. Аденоиды могут развиваться в результате аллергии, частых простуд, неблагоприятной экологической ситуации в месте проживания. Эта патология может передаться малышу от его родителей по наследству, если они тоже сталкивались с этой проблемой или имеют предрасположенность. Если появляются отеки лица и красные глаза у детей, становится трудно дышать, и ребенок храпит во сне, то можно говорить о наличии в его носоглотке аденоидов. Аденоиды подлежат обязательному удалению, поскольку из-за них может развиться такое опасное осложнение как гипоксия. В результате гипоксии мозг ребенка не получает нужного количества кислородного питания.
Что делать если у ребенка красные глаза читайте в .
- Вегето-сосудистая дистония – это одна из причин появления красных пятен.
Эта патология развивается в результате неправильной работы сосудов, в результате чего внутренние органы и ткани не получают достаточно кислорода. При дистонии ребенок может жаловаться на головокружение, головные боли. Родители наблюдают, что малыш быстро устает и чувствует слабость. Поэтому необходимо посетить невропатолога, который порекомендует подходящий для ребенка режим дня. - Бывает и так, что появляются только потому, что ребенок просто устал.
Родителям нужно помочь малышу правильно спланировать режим дня, включив в него отдых и прогулки на свежем воздухе, а также правильное сбалансированное питание. В рацион ребенка должны входить свежие овощи и фрукты, нежирное мясо и молочные продукты. Можно дополнить питание приемом витаминов, рекомендованных врачом. - могут возникать из-за особенностей строения подкожной клетчатки.
Если у родителей есть такая особенность, то она может передаться и ребенку.
Правильное питание
Методы лечения
Как оперативно вылечить глаукому глаза ищите по .
Лечение должно назначаться врачом, чтобы избежать неблагоприятных последствий. Самолечение может дать осложнения.
Но народная медицина может помочь в некоторых случаях, когда краснота вызвана неинфекционными причинами, и когда врач разрешил прибегнуть к народной медицине как к дополнению к основному лечению.
- Компрессы из заварки.
Для этого понадобиться взять две столовые ложки черного чая и залить их одним стаканом кипятка. Настоять чай пятнадцать минут, а потом процедить, оставив только заварку. Выложить ее на бинт и приложить его на глаза. Держать такую примочку рекомендуется не меньше двадцати минут. - Творожная маска.
Творог смешивается со сметаной в соотношении два к одному. На ватный диск накладывается немного полученной смеси. Все это приложить на покрасневшие места на пятнадцать минут. - Картофельные примочки.
Картофель натереть на терке и выложить на марлю. Компресс держать двадцать минут, после этого смыть остатки водой и смазать увлажняющим кремом. - Отвар ромашки
можно использовать для промывания глаз и кожи рядом с ними.
Какие витаминные капли для глаз лучше узнайте в .
Профилактика
Чтобы не допустить появления красных пятен под глазами у ребенка следует придерживаться рекомендаций специалистов:
- Соблюдение режима дня.
Ребенок должен спать не меньше восьми часов, а также гулять не меньше тридцати минут на свежем воздухе. - Соблюдение правил личной гигиены.
- Если малыш много времени проводит перед телевизором или играет за компьютером, необходимо прерывать его на двадцать минут и в течение этого времени делать вместе с ним гимнастику для глаз.
- Правильное питание, включающее в себя свежие фрукты и овощи.
Обязательны такие продукты как молоко, злаки, бобы, рыба. - Своевременное установление причин
возникновения аллергии. - Регулярные визиты
к стоматологу, терапевту и ЛОРу.
Также не забывайте о такой угрозе зрению вашего ребенка, как дальнозоркость и близорукость у детей, более подробно о которых описано .
Дети всегда вызывают беспокойство, а уж когда есть подозрения, что со здоровьем проблемы, то и вообще панику. Например, если появилась краснота где-то на коже. Сайт для мам сайт понимает, что вы можете думать самое страшное и паниковать. Но не стоит так реагировать на каждое покраснение вокруг глаз у ребенка. Хотя многие педиатры и вслед за ними заботливые родители хорошо знают, что кожа в области век – тонкая, поэтому позволяет отслеживать малейшие изменения в состоянии здоровья.
Вероятные причины
Дети непоседливы и непослушны. Иногда сложно уследить за тем, где они бегают и как играют. Бывает, что малыш, играя, потрогал руками глаз, занес туда инфекцию, что и вылилось в покраснение век. Иногда и того опаснее – в глаз попал какой-нибудь инородный предмет.
Покраснение кожи век еще может свидетельствовать о том, что ребенок переутомился. Бывает, что очень сложно заставить его ложиться вовремя. Еще одна вероятная причина покраснения – несбалансированный рацион.
Но бесполезно гадать, что же спровоцировало покраснение в каждом конкретном случае. Стоит обратиться к педиатру, чтобы вместе с ним определить точные причины. Кстати, они могут быть абсолютно естественными – например, это физиологическая особенность подкожной клетчатки. Тогда вблизи глаз сине-красные.
Иногда же кожа вокруг глаз стала красной по совсем другим причинам, вызывающим беспокойство.
Аллергическая реакция
Дети, особенно сейчас, часто страдают от аллергии на различные раздражители. Зачастую узнать, что же конкретно спровоцировало такую реакцию, бывает сложно. Если кто-то видел панели аллергенов, тот поймет. Но все же краснота вокруг детских глаз бывает одним из проявлений аллергии.
Аллергия может возникать на шерсть домашних животных, пыль, какие-то продукты питания или средства, которые вы применяете для гигиены. Помимо этого симптома, можно наблюдать высыпания на коже, кашель и насморк.
Инфекции
Когда дети подхватывают вирусы, то это тоже может проявиться в виде покраснения.
Краснота на лице в районе век бывает вызвана и, казалось бы, неожиданными причинами. Например, кариес, а дети часто страдают от этого заболевания. Нужно следить за тем, чтобы рацион был сбалансирован, чтобы вместо супа малыш не ел одни конфеты, чистил зубы правильно утром и вечером.
Конечно, хорошим родителям не стоит напоминать такие очевидные вещи, но сайт хочет еще раз поговорить о них, так как это важно. Даже если это кариес молочных зубов, это не значит, что надо пускать его на самотек. Лучше вылечить его, да и вообще систематическое посещение стоматолога – грамотное решение.
Круги под глазами, спровоцированные болезнями полости рта, бывают красно-желтыми.
Если ребенок еще совсем маленький, то краснота может быть обусловлена тем, что у него режутся зубки.
Тонзиллит в хронической форме и аденоиды
Как правило, родители бывают в курсе, что ребенок болеет хроническим тонзиллитом, и когда начинается обострение, то первыми возникают красные круги под детскими глазами. Затем присоединяются остальные симптомы.
При воспалении глоточной миндалины часто бывает и покраснение вокруг век наряду с прочими симптомами:
- ухудшением слуха,
- сопением,
- признаками простуды и пр.
Покраснение и слабость
Если вы заметили покраснение вокруг глаз и общую слабость у ребенка, то есть он апатичен и вял, причина может быть другой, не связанной с перечисленными выше. Это может говорить от том, что у вашего сына или дочки – вегетососудистая дистония. Она сопровождается и другими признаками. Ребенок жалуется на постоянные головокружения, головные боли. Губы могут быть синеватые.
А вот когда покраснение вокруг глаз сочетается с синевой там же, то это должно серьезно насторожить.
Потому что здесь можно заподозрить проблемы с сердцем. Ребенок будет мучиться еще и от одышки, жаловаться на головные боли. При этом он может уставать даже от незначительных физических нагрузок. Обязательно стоит обратиться к кардиологу в таком случае.
Профессиональная диагностика
Например, к офтальмологу, если покраснение обусловлено конъюнктивитом. Или к аллергологу, который назначит диагностические пробы: игольный или скарификационный тест, внутрикожную пробу.
Иногда педиатр может заподозрить болезни почек, тогда он направит ребенка к урологу с результатами анализов крови и мочи. Если будет подозрение на какое-либо заболевание, могут потребоваться биопсия, гистология или УЗИ.
Что еще врач может проверить у ребенка, который страдает от красноты в районе век? Кровь на уровень гемоглобина. Или давление: артериальное и внутриглазное.
Мамам не стоит пользоваться народными средствами, таблетками или что-то закапывать в глаза без консультации с врачом, иначе можно усугубить ситуацию.
Обязательно стоит записаться к педиатру, если краснота не уходит в течение 2-3 суток.
Пусть детки всегда будут здоровы!
Здравствуйте, дорогие наши читатели! Сегодня мы рассмотрим такую непростую тему, как покраснение под глазами у детей. Возможно, вы не сталкивались с данной проблемой. Но лучше всё узнать об этом, чтоб иметь возможность предотвратить появление красноты с помощью профилактических действий, а если такое случится – чтоб знать, как себя вести и что делать в данной ситуации.
Краснота под глазами у детей.
Однажды моя подруга сказала, что у её ребёнка красное под глазами и она очень за него переживает. Тогда мы и решили разобраться с этим вопросом.
Оказывается, данная проблема часто наблюдается у детей. Свидетельствует это о каком-то нарушении в организме малыша. И тут главное вовремя отреагировать и разобраться с тем, что вызывает это покраснение, а причины могут быть разные.
Причины появления красных кругов под глазами у ребёнка
Внешний вид малыша может свидетельствовать о внутреннем состоянии его здоровья. При выявлении у ребёнка красных пятен под глазами – не паникуйте сразу. Это необязательно симптом страшной патологии. Чаще всего они возникают вследствие нарушений сна или неправильного питания крохи. Возможно у вашего малыша обычная аллергия. Однако, лучше при появлении покраснения сразу обратиться за квалифицированной помощью.
Краснота у малыша может быть как под одним глазом, так и под двумя одновременно.
Краснота есть под одним глазом
Наличие красноты лишь под одним глазом может свидетельствовать о таких причинах:
- Папиллома – кожное доброкачественное образование.
- Гемангиома – ярко красное пятнышко с неровными очертаниями.
- Результат удара или частого трения ручками.
- Попадание чужеродного объекта, укус насекомых.
Краснота есть под двумя глазами
У симметричной красноты, сразу под двумя глазами, причин возникновения значительно больше:
Чтобы диагностировать заболевания нужно пройти обследование.
Если болезнь носит аллергический характер — вам будут назначены аллергопробы и клинические анализы. Если причиной послужил конъюнктивит , то диагноз подтвердится после обычной консультации окулиста. Если краснота – это последствие патологии почек педиатр назначит малышу общий анализ крови, биохимию, анализ мочи, УЗИ почек . При подозрении на патологию головного мозга — проводят анализ спинномозговой жидкости, рентген черепа. Также педиатр может назначить измерение артериального и проверку внутриглазного давления , сдать анализ крови на гемоглобин.
Уже по итогам обследования малышу назначат соответствующее лечение.
У сына моей подруги была диагностирована аллергия на котов. Могло быть и хуже.
Лечение патологии
Чтобы начинать лечение необходимо выявить причину, вызвавшую покраснение. Тогда вы уже сможете определиться с врачом и с курсом лечения.
Если вы в первый раз заметили у малыша покраснение под глазами, а обратиться к врачу сейчас нет возможности, можно умыть ребёнка детским мылом, протереть глазки отваром из цветков ромашки или слабой заварки чая. Поговорите с малышом, расскажите, что ручками не стоит тереть глазки.
Скорую помощь следует вызывать, если покраснение сопровождается гноем из глаз, опухшими, слипшимися или покрасневшими веками, при болях, появлении светобоязни, повышенной температуре.
Профилактика покраснения под глазами у малыша
Чтобы не дожидаться красноты под глазами малыша, лучше придерживаться ряда правил:
- Ребёнку необходим здоровый сон.
- У малыша должно быть правильное питание.
- Крохе нужно употреблять достаточное количество воды.
- Малышу необходимо как можно больше проводить время на свежем воздухе.
- Следите, чтоб ребёнок не тёр свои глазки.
- Наблюдайте за крохой, возможно, какие-то продукты или вещи вызывают у него аллергию.
- Необходимо, чтоб малыш отправлялся спать с чистым личиком, так как жир, оставшийся на лице, может стать источником размножения бактерий и как результат – воспаления различного рода.
Мы соблюдаем данные правила, таким образом, оберегая малыша не только от возникновения красноты под глазами, но и болезней, которые вызывают этот симптом.
Здоровый малыш – счастливые родители. К сожалению, маленькие дети ещё сильно уязвимы из-за недостаточно сформированного иммунитета. Поэтому родители должны быть достаточно наблюдательны и в случаи появления каких-либо отклонений своевременно обратиться к специалисту.
Филяриоз глазного яблока » Медвестник
В статье описан случай заражения филяриозом на территории Африканского континента (Гвинеи), долгое скрытое носительство и его последствия.
Автором сделан вывод о том, что скорое обращение пациентов позволяет быстро диагностировать серьезную патологию, а своевременная помощь – избежать тяжелых последствий заражения филяриозом.
Актуальность
Приведен клинический случай удаления инородного тела (гельминта) из тенонова пространства глаза. Описана симптоматика, диагностика и результаты лечения пациента.
Несвоевременное распознавание инородных тел в мягких тканях и глазах может повлечь развитие воспалительных процессов, а затем образование инфильтратов, их нагноение, миграцию.
Укусы различных насекомых, даже порой, казалось бы, самых безобидных, могут быть чрезвычайно опасными и иметь последствия в отдаленном периоде.
Филяриоз в Российской Федерации встречается нечасто. Это заболевание экспортировано из тропической климатической зоны, поэтому для окончательной постановки диагноза требуется обнаружить паразитов, обитающих в лимфосистеме человека, что является непростой задачей. [2].
Существует несколько видов филярий, каждый из них вызывает свой вариант болезни: вухерериоз, бругиоз, лоаоз, онхоцеркоз, мансонеллез. Эти заболевания имеют много общего, но несколько отличаются симптомами. Например, онхоцеркоз часто вызывает поражения глаз и кожи, а при вухерериозе больше страдают лимфатические узлы и половые органы.
Филярия, или нитчатка, – круглый червь-паразит. Семейство филярий объединяет 380 видов, которые широко распространены во всех тропических странах, но для человека опасны только 8 из них. [5].
Паразиты имеют длинное нитевидное тело. Самки достигают 10 см в длину, а самцы до 4 см и всего 0,1–0,5 мм в диаметре. По внешнему виду филярии напоминают длинные белые нитки. Продолжительность жизни филярии в организме человека 8–17 лет, за этот период самка может произвести до миллиона личинок.
Окончательным хозяином (организмом, в котором живут взрослые половозрелые паразиты) и источником заражения является человек. В некоторых случаях обезьяны, кошки и собаки.
Взрослые филярии в теле человека обычно живут «клубками», в которых есть особи обоих полов. После спаривания самки рожают живых личинок, которых называют микрофилярии. Личинки в огромном количестве циркулируют в крови больного человека и концентрируются в подкожных капиллярах. Именно они вызывают аллергическую реакцию организма, с которой связано большинство симптомов болезни [1,4].
Когда больного человека кусает кровососное насекомое, то в его кишечник вместе с кровью попадают и личинки филярий. В этом случае насекомое (комар, слепень, мошка) становится промежуточным хозяином (организмом, в котором созревают личинки). Через 2–7 лет после заражения взрослые филярии скапливаются под кожей и образуют подвижные узлы, размером от горошины до перепелиного яйца. Обычно они безболезненные, кожа над ними может быть слегка покрасневшей. Такие узлы или онхоцеркомы появляются около коленных или локтевых суставов, на ребрах, в подмышечных впадинах или на голове. Когда в узлы попадают бактерии, то начинается гнойное воспаление.
Описаны случаи, когда взрослые филярии скапливаются под кожей века. В этом случае возникают отеки верхнего и нижнего века, иногда и всей половины лица. Под кожей века заметна припухлость, похожая на опухоль. Она не имеет признаков воспаления: не краснеет, не болит, не нагнаивается. Глаз слезится, может появиться зуд [3].
Если филярии проникли в глаз, то конъюнктива становится белесой, под ней заметны серо-белые пятна. Сосуды расширяются, наливаются кровью и становятся хорошо заметными. Под конъюнктивой видны неровности, а в некоторых случаях и свернутые тела филярий. Человек жалуется на ощущение инородного тела в глазу [1]. Могут появиться «мушки» и «ползающие змейки» в глазах, боль при движении глазных яблок. Возникает блефароспазм – глаз закрывается часто и непроизвольно, до 100 раз в минуту.
Цель работы – демонстрация случая филяриоза в офтальмологической практике
Материалы и методы
Пациентка N., 1974 г.р. (44 лет), обратилась в «МЕДИНЦЕНТР» с жалобами на зуд в левом глазу, который беспокоил ее в течение двух недель. Из анамнеза выяснилось, что, проживая на территории Гвинеи, она неоднократно была укушена неизвестными насекомыми.
Две недели назад появилось покраснение глазного яблока и продолжал беспокоить зуд, ощущение инородного тела. Больная самостоятельно не лечилась, а через неделю обратилась в «МЕДИНЦЕНТР». При осмотре боковым освещением в левом глазу в наружном сегменте обнаружен бугорок приподнятой конъюнктивы с подозрением на наличие постороннего предмета округлой формы диаметром приблизительно 5–6 мм. При осмотре в щелевую лампу под конъюнктивой виден шевелящийся клубок белесоватого цвета нитевидной формы, предположительно гельминт (рис.1–2). Учитывая анамнез пациентки и возможную локализацию гельминта, пациентке было назначено УЗИ левой орбиты и консультации инфекциониста для подтверждения предварительного диагноза.
При проведении УЗИ-исследования орбиты левого глаза в области проекции внутренней прямой мышцы визуализировался плоский не гомогенный соединительнотканый конгломерат, идущий практически от ее начала к диску зрительного нерва без сдавления его.
Больная взята в операционную для удаления гельминта.
|
| |
|
Рис.1–2. Филярий под конъюнктивой левого глаза
| |
Результаты и обсуждения
В операционной под местной анестезией раствором инокаина капельно, лидокаина субконъюнктивально произведен разрез конъюнктивы длиной 6 мм. Пинцетом захвачен нитевидный извивающийся предмет белого цвета (гельминт) и извлечен наружу. Его длина оказалась около 4,5 см, диаметр 0,5 мм, оба конца заострены. Гельминт помещен в пробирку для отправки на паразитологическое исследование. В дальнейшем при осмотре субтенонова пространства обнаружен соединительнотканый плоский конгломерат, включающий в себя жировую ткань и мелкие осумкованные личинки (рис. 2), идущий по ходу внутренней прямой мышцы вдоль глазного яблока к диску зрительного нерва и плотно спаянный с ней. При постепенном его удалении пациентка не испытывала никаких болевых ощущений. Длина включения составляла 23–25 мм. Субконъюнктивальное пространство в месте нахождения гельминта обработано растворами антисептика и антибиотика, на конъюнктиву наложены 3 узловых шва.
Гельминт был направлен на паразитологическое исследование в Центр гигиены и эпидемиологии, где дано заключение, что данный гельминт является самкой филярии.
При проведении анализа крови на серологические маркеры инфекционных заболеваний было выявлено:
- Антитела к эхинококкам IgG-1:200
- Антитела к трихинеллам IgG-1:100
- Антитела к эхинококкам IgG-34.5DU
Через 7 дней больная пришла на проверку. Был снят шов с конъюнктивы. Глаз при осмотре спокоен, отмечалось лишь небольшое локальное покраснение слизистой в области шва. Никаких жалоб больная не предъявляла.
Выводы
Укусы различных насекомых, даже порой, казалось бы, самых безобидных, могут быть чрезвычайно опасными и иметь последствия в отдаленном периоде. Поэтому в данном случае обращение пациентки к врачу-офтальмологу через относительно небольшой срок после укуса позволило выявить серьезную патологию на ранней стадии, оказать своевременную помощь и избежать тяжелых последствий в дальнейшем.
Литература
- Авдюхина Т.И., Постнова В.Ф., Абросимова Л.М. и др. Дирофиляриоз (D. repens) в Российской Федерации и некоторых странах СНГ: ситуация и тенденция ее изменения // Мед. паразитол. 2003. № 4. С. 44–48.
- Авдюхина Т. И., Лысенко А.Я., Супряга В.Г. и др. // Вестник офтальмологии. 1999. № 3. С. 36–39.
- Майчук Ю.Ф. Паразитарные заболевания глаз. Медицина. 1988. 288 с.
- Профилактика паразитарных болезней на территории Российской Федерации. СанПиН 3.2.1333-03. 2003. С. 42–43.
- Аветисов С.Э., Егоров Е.А., Мошетова Л.К., Нероев В.В., Тахчиди Х.П. Офтальмология: национальное руководство. М.: ГЭОТАР-Медиа, 2011. 944 с.
- Эпштейн Ш.И., Лычманов Н.Г. // Медицинская паразитология. 1954. № 2. С. 175–176.
- Возианова Ж.И. Инфекционные и паразитарные болезни. В 3 т. К.: Здоров’я, 2001. Т. 2. С. 501–502.
- Эпштейн Ш.И., Лычманов Н.Г. // Медицинская паразитология. 1954. № 2. С. 175–176.
- Ефименко С.Г., Лысенко В.В. Случай диагностики дирофиляриоза с помощью сонографии // Медицина неотложных состояний. 2011. № 1–2. С. 32–33.
- Кондрацкий В.Ф., Пархоменко Л.Ф. Дифиляриоз века // Вестник офтальмологии. 1977. № 3. С. 78–79.
Внешний вид новорожденных — Амхерст Педиатрия
Кожа и родинки
Угри новорожденных — Более чем у 1/3 новорожденных появляются прыщи на лице, в основном маленькие красные бугорки. Это неонатальное акне начинается в возрасте 3-4 недель и может длиться до 4-6 месяцев, хотя обычно длится более короткий период времени. Причина, по-видимому, заключается в переносе материнских гормонов непосредственно перед рождением. Поскольку это временно, никакого лечения не требуется. Дополнительное очищение не требуется и может ухудшить состояние.
Erythema Toxicum — Это поражает более половины новорожденных. Это будет похоже на укусы насекомых, в частности, на укусы блох. Чаще всего поражаются нос и щеки. Несмотря на название, они безвредны и рассасываются к 2-3-недельному возрасту.
Милии — Милии — это крошечные белые шишки, которые появляются на лицах ½ новорожденных. Чаще всего поражаются нос и щеки. Они выглядят как маленькие твердые жемчужные прыщики, но не инфицированы.На них нельзя наносить никакие мази или кремы.
Монгольское пятно — Монгольское пятно — это голубовато-серая плоская родинка, обнаруживаемая у большинства младенцев коренных американцев, восточных народов, латиноамериканцев и афроамериканцев. Монгольские пятна чаще всего встречаются на спине и ягодицах, хотя могут присутствовать на любой части тела. Они сильно различаются по размеру и форме. Большинство исчезает к 2–3 годам.
Волосы на голове — Большинство волос при рождении темные. Эти волосы временные и начинают выпадать к месячному возрасту.Постоянные волосы появятся к 6 месяцам и могут полностью отличаться по цвету от волос новорожденного.
Голова (литье)
Формование — Формовка означает длинную узкую конусовидную головку, которая образуется в результате прохождения через узкий родовой канал. Формовка может привести к образованию гребней на черепе, когда кости, образующие череп, перекрывают друг друга. Голова возвращается в нормальную форму через несколько дней.
Caput — Отек на макушке или по всей коже черепа, вызванный попаданием жидкости в кожу головы во время родов.Капут присутствует при рождении и проходит через несколько дней.
Глаза / Зрение
Опухшие веки — Глаза могут опухать из-за давления на лицо во время родов. Обычно это проходит в течение нескольких дней.
Субконъюнктивальное кровоизлияние — Небольшое кровоизлияние на белке глаза (склере) не редкость. Это вызвано родовой травмой и безвредно. Кровь часто реабсорбируется в течение 2-3 недель.
Скрещенные глаза — Глаза вашего ребенка должны смотреть прямо на вас, когда он бодрствует и бодрствует.Человек может слегка повернуться или отвернуться, когда он особенно устал, но большую часть времени оба глаза должны работать вместе. Если косоглазие не исчезнет, сообщите об этом при осмотре ребенка через 2 месяца. Если большую часть времени вылезает один глаз, следует упомянуть об этом к 1 месяцу возраста.
Видение — Новорожденные младенцы могут фокусироваться на объектах на расстоянии 8-12 дюймов от них. Поначалу контакт глаз в глаза может быть кратковременным, но в первые недели после родов он возрастет. Младенцы могут следовать за лицом или объектом из стороны в сторону.Младенцы могут видеть на расстоянии, которое видят взрослые примерно в 4-месячном возрасте.
Уши / слух
Закрученные уши — Уши новорожденных обычно мягкие и гибкие. Иногда загибают один из краев. Наружное ухо примет нормальную форму по мере затвердевания хряща в течение первых нескольких недель.
Ушные ямки — Около 1% нормальных детей имеют небольшую ямку или ямочку перед внешним ухом. Этот незначительный врожденный дефект обычно не имеет значения, если он не инфицирован.
Рот
Эпителиальный жемчуг — Маленькие кисты, содержащие прозрачную жидкость, или мелкие белые язвы могут образовываться вдоль линии десен или на твердом небе. Это результат закупорки нормальных слизистых желез. Они исчезают через 1-2 месяца.
Грудь
Набухание груди — Набухание груди наблюдается в течение первой недели жизни у многих младенцев мужского и женского пола. Они вызваны прохождением гормонов через плаценту матери.Грудь обычно опухает в течение 4-6 месяцев, но она может оставаться опухшей дольше у детей, находящихся на грудном вскармливании, и у младенцев женского пола. Никогда не сжимайте грудь, так как это может вызвать инфекцию.
Женские гениталии
Выделения из влагалища — Когда в крови ребенка снижается уровень гормонов матери, во второй половине первой недели жизни из влагалища могут вытекать белые или прозрачные выделения. Иногда выделения становятся розовыми или с кровавым оттенком. Эти нормальные выделения не должны повторяться после их прекращения.
Мужские гениталии
Hydrocele — Мошонка новорожденного может быть заполнена прозрачной жидкостью. Жидкость выдавливается в мошонку во время родов. Это безболезненное скопление прозрачной жидкости называется гидроцеле. Часто встречается у новорожденных мальчиков. Для полного исчезновения гидроцеле может потребоваться 6–12 месяцев.
Вернуться на страницу информации о новорожденных
Сыпь и родинки у новорожденных — West End Pediatrics
Определение симптома
• В этом руководстве обсуждаются наиболее часто задаваемые родителями вопросы о нормальной кожной сыпи и нормальных родинках.Если ваш новорожденный здоров, переходите сразу к номеру темы, которая касается вашего ребенка.
- Прыщи — маленькие красные бугорки на лице
- Сыпь, вызывающая слюни
- Erythema Toxicum (красные пятна с небольшой белой шишкой в центре)
- Пинцет или травма родового канала
- Милия — крошечные белые шишки на носу и щеках
- Монгольские пятна (голубовато-зеленая родинка, обычно на ягодицах)
- Укусы аиста (розовые родинки) (на задней части шеи или переносице)
- Гемангиомы клубники (выпуклые красные родинки)
Смотреть более подходящую тему
• DIAPER RASH — главная забота
Позвоните своему врачу сейчас (днем или ночью), если
• Новорожденный выглядит или ведет себя больным
• Младенец младше 12 недель с лихорадкой> 100.4 ° F ректально
• Настоящие волдыри (маленькие шишки, содержащие прозрачную жидкость)
• Настоящие прыщики (маленькие шишки, содержащие гной)
• Кожа выглядит зараженной
• Сыпь болезненная на ощупь
Позвоните своему врачу в течение 24 часов (с 9 до 4) Если
• Вы считаете, что вашего ребенка нужно видеть
Позвоните своему врачу в рабочие часы, если
• У вас есть другие вопросы или проблемы
Уход за родителями на дому, если
• Нормальные сыпи или родинки у новорожденных, и вы не думаете, что вашего ребенка нужно видеть
Консультации по уходу на дому — переходите непосредственно к теме, имеющей отношение к вашему ребенку.
- Угри • Более чем у 30 процентов новорожденных появляются детские прыщи на лице — в основном маленькие красные прыщики. Эти детские прыщи начинаются в возрасте 3-5 недель и сохраняются до 4-6 месяцев. Причина, по-видимому, заключается в передаче материнских гормонов незадолго до родов. Поскольку это временно, никакого лечения не требуется. Детское масло или мази ухудшают положение ».
- Сыпь, вызывающая слюни • У многих детей появляется сыпь на подбородке или щеках, которая то приходит, то уходит.Часто это происходит из-за контакта с пищей и кислотой, которая срыгивает из желудка (особенно при длительном контакте во время сна). Другие временные высыпания на лице — это тепловые высыпания на участках кожи матери во время кормления (особенно в летнее время). • Совет: ополаскивайте лицо водой после всех кормлений или срыгивания. В жаркую погоду чаще меняйте позу ребенка и прикладывайте прохладную тряпку для мытья посуды ».
- Erythema Toxicum • Более чем у 50 процентов детей на второй или третий день жизни появляется сыпь, называемая токсической эритемой.Сыпь состоит из красных пятен размером от 0,5 до 1 дюйма с небольшой белой или желтой шишкой в центре. Они похожи на укусы насекомых, но на самом деле это не так. Они могут быть многочисленными, постоянно возникать, присутствовать где угодно на поверхности тела (кроме ладоней и подошв) и выглядеть ужасно. Их причина неизвестна, они безвредны и разрешаются к 2-недельному возрасту. Никакого лечения не требуется; мази или детское масло усугубляют ситуацию ».
- Щипцы или травма родового канала • Давление щипцов на кожу может оставить синяки, царапины или поврежденную жировую ткань в любом месте на голове или лице.Кожа над костными выступами (например, по бокам кости черепа) может быть повреждена даже без применения щипцов под давлением из родовых путей. Фетальные мониторы также могут вызывать царапины и струпья на коже черепа. Синяки и ссадины будут отмечены на 1-й или 2-й день и исчезнут через 1-2 недели. Повреждение жировой ткани (некроз подкожно-жировой клетчатки) не будет очевидным до 5-10 дней. Обычным явлением является плотная шишка в форме монеты под кожей, а иногда и покрывающая струп. Для рассасывания этого шишка может потребоваться 3-4 недели.При любых повреждениях кожи наносите мазь с антибиотиком 4 раза в день до заживления. Перезвоните, если: он становится нежным на ощупь, мягким в центре или выглядит зараженным ».
- Милия • Милии — это крошечные белые бугорки, которые появляются на лицах 40 процентов новорожденных. Чаще всего поражаются нос и щеки, но также встречаются милиумы на лбу и подбородке. Милии многочисленны и одинаково возникают на обеих сторонах лица. Хотя они выглядят как прыщи, они намного меньше (размер булавочной головки) и не инфицированы.Они закупоривают поры кожи, открываются и исчезают в возрасте от 1 до 2 месяцев. Они не похожи на водяные пузыри. На них нельзя наносить мази или кремы ».
- Монгольские пятна • Монгольское пятно — это обычная голубовато-зеленая или голубовато-серая плоская родинка, которая встречается у более чем 90 процентов коренных американцев, восточных, латиноамериканских и чернокожих детей. Они также наблюдаются у 10 процентов кавказцев, особенно средиземноморского происхождения. Чаще всего они возникают на спине и ягодицах, хотя могут присутствовать на любой части тела.Они сильно различаются по размеру и форме. Они не имеют отношения ни к какому заболеванию. Большинство из них исчезают к 2–3 годам, хотя следы могут сохраняться и во взрослой жизни ».
- Укусы аиста (розовые родинки) • Плоские розовые родинки (также называемые капиллярными гемангиомами или пятнами лосося) появляются на переносице, веках или задней части шеи («укусы аиста») более чем в 50 случаях. процент новорожденных. Те, что впереди, часто называют «поцелуем ангела». Все родинки на переносице и веках полностью очищаются.К возрасту 1 год те, что на веках, становятся прозрачными; те, что на переносице, могут сохраняться еще несколько лет. Те пятна на лбу, которые идут от переносицы до линии роста волос, обычно сохраняются во взрослой жизни. Следует рассмотреть возможность лечения лазером в младенчестве. Большинство родинок на затылке также исчезают, но 25 процентов могут сохраняться и во взрослой жизни ».
- Клубничные гемангиомы • Красные родинки, которые увеличиваются или увеличиваются в размерах (клубничные гемангиомы).Обычно они начинаются после трехнедельного возраста. Они становятся больше в течение 1 года, а затем исчезают в течение 6-8 лет без какого-либо лечения. У них есть небольшой риск кровотечения при травме. Любое кровотечение должно прекратиться через 10 минут прямого надавливания ».
- Обсудите с врачом вашего ребенка при следующем регулярном посещении (если потребуется, раньше)
Новорожденные сыпи и детские прыщи
Новорожденные сыпи и детские прыщи
Новорожденные прыщи
Детские прыщи — это распространенное временное заболевание кожи, которое обычно развивается на лице ребенка.Похоже на крошечные красные или белые шишки или прыщики. Это происходит примерно у 20 процентов новорожденных.
Детские прыщи появляются только в первые несколько месяцев жизни вашего ребенка. Почти во всех случаях прыщи проходят самостоятельно без лечения.
Что вызывает прыщи у детей?
Непонятно, почему появляются детские прыщи, хотя многие исследователи и врачи считают, что это вызвано материнскими гормонами.
Укусы аиста
Что такое укус аиста?
Укус аиста, также известный как пятно лосося или поцелуи ангела, представляет собой плоское родимое пятно от светло-розового до красного цвета, которое появляется у 30% новорожденных.Медицинский термин — простые невусы А, и они возникают из-за неправильной формы кровеносных сосудов под кожей. Он может стать более заметным, когда ребенок плачет или у него жар. Укусы аистов обычно встречаются на голове, шее или лице. Чаще всего встречаются на лбу, веках, носу, верхней губе и задней части шеи.
Нет специального обследования, которое необходимо проводить, поскольку врач может определить, есть ли у вашего ребенка укус аиста, просто взглянув на него.
Монгольские пятна
Монгольские пятна — очень распространенные родимые пятна у темнокожих детей.Они плоские, коричневого / голубоватого цвета и часто выглядят как синяки. Они вызваны пигментом, который не попал в верхний слой кожи, когда формировалась кожа ребенка.
Erythema Toxicum
Erythemaxicum neonatorum — частая сыпь у новорожденных. Он появляется почти у половины новорожденных и начинается в течение 3 дней после рождения. Похоже на красные пятна, почти как ульи. Обычно он исчезает в течение недели после рождения и не требует лечения.
Милии
Милии — это небольшие белые шишки, которые появляются на коже.Обычно они сгруппированы на носу, щеках и подбородке, хотя могут появляться и в других местах. Они развиваются, когда чешуйки кожи или кератин накапливаются и застревают под поверхностью.
Желтуха
Желтуха — это желтый пигмент кожи и белков глаз.
Это вызвано чрезмерным билирубином, продуктом распада красных кровяных телец.
Обычно мы замечаем желтуху у младенцев сначала в белках глаз младенцев. По мере повышения уровня билирубина мы видим, как желтый цвет движется по телу от головы к пальцам ног.
Обычно желтуха появляется в течение первых 24 часов жизни, достигая максимума в 3-5 дней. Затем он снижается в течение следующих двух недель.
Более чем у 50% новорожденных желтуха развивается в период новорожденности, и только около 2% будут иметь опасно высокий уровень. Если уровень билирубина слишком высок, он может быть токсичным для мозга.
Канадское педиатрическое общество и Американская академия педиатрии рекомендуют обследовать всех младенцев в течение первых трех дней жизни с помощью анализа крови или чрескожного измерения уровня билирубина.
Ваш лечащий врач решит, если уровень билирубина слишком высок, и какое лечение необходимо.
Если у вашего новорожденного появилась желтуха в первые 24 часа жизни, он плохо питается, недостаточно мочится или испражняется, у него жар или вялость, его следует немедленно осмотреть врачу.
У большинства детей после рождения возникает неосложненная желтуха из-за относительного обезвоживания. Это называется желтухой при грудном вскармливании. По мере поступления маминого молока ребенок обычно получает больше молока, и желтуха исчезает.
Лечение
Большинство детей с желтухой не нуждаются в лечении.
Обычно желтуха проходит самостоятельно, если ребенок хорошо ест, а также в достаточной степени опорожняется и опорожняется.
Если уровень билирубина чрезмерен, некоторым младенцам потребуется специальное освещение, называемое светом для фототерапии, для снижения уровня билирубина.
Небольшому количеству детей потребуется переливание крови, если уровень очень высок или не реагирует на фототерапию. На этом этапе важна адекватная гидратация при грудном вскармливании, кормлении смесью или внутривенном введении жидкости.
Будьте уверены, что если желтуха будет обнаружена и вылечена на ранней стадии, подавляющее большинство детей будут нормально развиваться и нормально развиваться.
На здоровье!
Вопросы? Пожалуйста, спрашивайте, мы всегда рады предоставить дополнительную информацию
Ознакомьтесь с этими бесплатными ресурсами для родителей от наших экспертов в области здравоохранения
(PDF) Новорожденный с двусторонним отеком век, сыпью и эритемой
Педиатрия и здоровье детей, 2017, 243 –244
DOI: 10.1093 / pch / pxx016
Clinician’s Corner
Публикация в расширенном доступе 23 июня 2017 г.
© Автор 2017. Опубликовано Oxford University Press от имени Канадского педиатрического общества. Все права защищены.
Для получения разрешений обращайтесь по электронной почте: [email protected]
243
Клинический уголок
Новорожденный с двусторонним веком
Отек, сыпь и эритема
CASE
Был замечен доношенный ребенок мужского пола иметь двусторонний «отек» и «покраснение»
через 24 часа жизни в послеродовом отделении.По словам его матери, покраснение и припухлость присутствовали с рождения и прогрессировали до сыпи.
У него не было выделений из глаз, и он открывал глаза. Он оставался
без лихорадки, активным и кормил грудью.
Он родился от здоровой 31-летней женщины (беременность 3, пункт
1) в результате планового кесарева сечения, протекавшего без осложнений. Он не нуждался в реанимации и получал обычную помощь новорожденному.Его мать перед операцией получила клиндамицин
по поводу аллергии на пенициллин. Серологический анализ матери был защитным, и
в анамнезе не было лихорадки или поражений у матери.
Его обследование выявило хорошо выглядящего, подходящего размера для возраста, недис-
морфного младенца мужского пола с симметричной двусторонней эритемой и отеком век и
с гнойничковой сыпью на лице и туловище. Выделений из глаз не было, кон-
юнктивит. Его кардиологическое, респираторное, абдоминальное и неврологическое обследования
были нормальными.
Был поставлен клинический диагноз (Рисунок №1).
СЛУЧАЙНЫЙ ДИАГНОЗ: ЛОКАЛИЗОВАННАЯ РЕАКЦИЯ НА ТОЧНОЕ
Мазь для глазного эритромицина
Дифференциальная диагностика опухания век у новорожденных и гнойничковой сыпи имеет большие размеры
и может включать: местные вирусные инфекции HS (простой герпес) и вирусные инфекции простого герпеса (например, вирус простого герпеса)
вирус ветряной оспы (VZV), офтальмия новорожденных, травмы, врожденная кожа
состояния, такие как буллезный эпидермолиз и пигментное недержание мочи, структурные поражения
, такие как закупорка слезных протоков, и аллергические реакции.Доброкачественные высыпания у новорожденных
, такие как токсическая эритема новорожденных и преходящий пустулезный аноз новорожденных
, также должны быть рассмотрены, поскольку они так часто встречаются в ближайшем периоде новорожденности
. Младенцы с инфекциями HSV и VZV могут плохо себя чувствовать, и наличие
кожных поражений, наблюдаемых в этом случае, не типично для этих состояний.
Офтальмия новорожденных, вызванная Neisseria gonorrhoeae или Chlamydia trachomatis
обычно проявляется обильными гнойными выделениями и конъюнктивитом (1,2).
В этом случае ранняя эритема и отек обоих век, а также отсутствие конъюнктивита или выделений
у здорового новорожденного привели к предварительной клинической диагностике
локализованной реакции на офтальмологическую мазь с эритромицином. Сыпь на туловище
у ребенка соответствовала неонатальному пустулезному меланозу. Лабораторные исследования
показали нормальный общий анализ крови, нормальный С-реактивный белок
и отрицательный посев крови.
Младенцу давали пероральный антигистамин (2,5 мг суспензии дифенгидрамина —
) с заметным уменьшением отека глаз в течение 2–3 часов после введения. Его покраснение постепенно уменьшилось, и он был выписан домой на
третий день жизни. Пустулезная сыпь рассосалась в течение 3 дней с типичным результатом
гиперпигментированных пятен на лице и туловище.
Более 300 000 рождений в год в Канаде, причем почти все эти младенцы
получают профилактику эритромицином.Офтальмологическая эритромициновая мазь
Применение для профилактики неонатальной офтальмии предписано
провинцией Онтарио, а также несколькими другими провинциями Канады. Предыдущие заявления
Канадского педиатрического общества (CPS), опубликованные в 1983 и 2003 годах, рекомендовали офтальмологическую профилактику из-за высокого риска заражения гонококковой инфекцией у младенцев, подвергшихся облучению (1). Эритромицин — единственный одобренный агент в Канаде
, поскольку другие агенты, такие как повидон-йодная и гентамициновая офтальмологическая мазь
, были связаны с высокой частотой химического конъюнктивита и тяжелыми окулярными реакциями, соответственно (1).В более ранних тематических исследованиях сообщалось о подобном раздражении или реакции на эритромицин с предполагаемой частотой 4% (2).
В недавнем заявлении CPS, опубликованном 6 марта 2015 года, содержится вопрос о необходимости постоянной офтальмологической профилактики в богатых ресурсами странах.
попыток с рутинным пренатальным скринингом на инфекции, передаваемые половым путем (1).
Это было основано на следующих данных: Во-первых, частота неонатальной офтальмии
неуклонно снижалась до такой степени, что национальное наблюдение было прекращено.Во-вторых, N. gonorrhoeae составляет менее 1% всех случаев
неонатальной офтальмии, в то время как C. omtrachomatis может быть причиной как
, так и 40% (1). Наконец, местный глазной эритромицин не надежно предотвращает
Хламидийный неонатальный конъюнктивит, а частота резистентности N. gonorrhoeae составляет
и достигает 23% (1).
Мы напоминаем клиницистам, что введение офтальмологической мази с эритромицином
может вызвать локальные реакции при нанесении на новорожденного.Наряду с обеспокоенностью, поднятой CPS
, относительно снижения заболеваемости гонорейным заболеванием
, польза от продолжающегося рутинного введения эритромицина для глазной профилактики neo-
остается под вопросом.
CLINICALPEARLS
• Дифференциальный диагноз отека век и эритемы новорожденных в
Ближний период новорожденности ограничен инфекционными причинами (офтальмия
Для корреспонденции: Douglas M. Campbell, St.Больница Майкла, 15014 — 30 Бонд-стрит, Торонто, Онтарио M5B1W8. Телефон
416-864-6060, x6560, факс 416-864-6073, электронная почта [email protected]
Рисунок №1. Младенец с двусторонним отеком и покраснением глаз
Загружено с https://academic.oup.com/pch/article-abstract/22/5/243/3885613 гостем 21 января 2019 г.
Отек в глазах у ребенка — Причины и лечение
Последнее обновление
Вашему ребенку может быть сложно объяснить любую форму дискомфорта в глазах, что заставляет вас беспокоиться.Следовательно, важно внимательно следить за признаками, вызывающими опухание век, покраснение, выделения или слезотечение. Обращение к педиатру вашего ребенка как можно раньше поможет избавить вашего малыша от дальнейшего дискомфорта или любых скрытых осложнений.
Видео: Опухшие глаза у младенцев — причины и средства правовой защиты
Что вызывает опухание глаз у ребенка?
Если у ребенка опухшие глаза, не стоит беспокоиться, поскольку обычно она проходит естественным путем.Однако в некоторых случаях проблема может усугубиться, если не предпринять никаких действий. Мы составили список факторов, вызывающих отек глаз.
1. Аллергия
Если ваш ребенок подвергается воздействию таких раздражителей, как сигаретный дым, пыльца, шерсть домашних животных или пылевые клещи, он более подвержен развитию аллергии. Обычно это вызывает типичные симптомы, такие как отек и покраснение века. Иногда у ребенка может развиться мгновенная реакция. Следовательно, важно знать, чему они подвергались в последнее время.
2. Укусы комаров
Укусы комаров могут вызвать опухание глаз. Этот тип отека не вызывает боли, он просто вызывает зуд и может длиться до 10 дней у младенца. Отек обычно выглядит розоватым или красноватым.
3. Травмы
Любая физическая травма головы в области глаз может вызвать опухание глаз, воспаление, покраснение и т. Д. Малыши склонны к травмам, так как они все время двигаются. Иногда они могут не чувствовать боли, несмотря на опухшие глаза.
4. Стай и Халазион
Ячмень — это нежная красная шишка, которая может возникать у края века или под ним, вызывая отек. Согласно исследованиям, ячмень возникает, если воспаляется фолликул ресницы. Большинство проблем болезненны, но через несколько дней они проходят сами по себе. С другой стороны, халязион возникает около века, если вырабатывающая масло железа опухает и приводит к закупорке маслом отверстий. Вздутие у Халязиона обычно больше, чем у ячменя.
5. Блефарит
Наши веки состоят из сальной железы, которая иногда может блокироваться или воспаляться. Это может вызвать блефарит, который наиболее заметен по утрам (после ночного сна). Симптомы включают образование корок на ресницах, опухшие веки, болезненность век и зуд.
6. Конъюнктивит новорожденных
Иногда ребенок предрасположен к инфицированию при рождении, что может вызвать неонатальный конъюнктивит. Наиболее частые причины такого состояния — гонорея, хламидиоз или герпес.Симптомы этой проблемы — красные опухшие глаза и обильные выделения.
Простые средства от опухших глаз у младенцев
Многие факторы могут вызвать опухание глаз, например, пылевые клещи, пыльца и молоко. Вот некоторые из средств, которые помогут вылечить опухшие глаза.
1.Холодный компрессор
Простое средство от опухших глаз — наложить холодный компресс. Наносите его на глаза ребенка на несколько минут, чтобы уменьшить покраснение и отек.
2.Держите глаза чистыми
Чтобы предотвратить опухание глаза у ребенка, держите область вокруг глаз в чистоте с помощью чистой влажной ткани и теплой воды. Если глаз вашего ребенка инфицирован, протрите его чистой прохладной тканью. Старайтесь часто мыть волосы ребенка, поскольку они могут содержать скопление пыльцы или перхоть домашних животных, которые могут вызвать раздражение глаз.
3. Стирка постельного белья еженедельно
Чтобы снизить вероятность появления опухших глаз, вызванных аллергенами, необходимо еженедельно стирать постельное белье ребенка горячей водой.При стирке постельного белья ребенка используйте гипоаллергенные и мягкие моющие средства, а также замените ковер в детской.
Когда звонить врачу
Легкий отек, вызванный известной причиной, не опасен, и его можно лечить в домашних условиях. Однако во многих случаях вашему ребенку может потребоваться медицинская помощь врача для надлежащего лечения проблемы. Немедленно обратитесь к врачу в случае:
1. Сильный отек
Если у вашего ребенка наблюдается сильный отек на одном или обоих глазах, который не проходит, обратитесь к врачу, особенно если пораженный глаз полностью или почти закрыт.
2. Лихорадка
Отек глаз, сопровождающийся лихорадкой, указывает на инфекцию, которую следует немедленно лечить.
3. Неизвестная причина
Если у вашего ребенка хронический отек глаз без объяснения причин, лучше всего проконсультироваться с врачом, который сможет определить причину и назначить соответствующее лечение.
4. Чрезмерное покраснение
Если веко красное и опухшее, но не исчезло даже после продолжительных усилий, обратитесь к врачу.
5. Боль и нежность
Если пораженная область болезненна и болезненна для вашего ребенка, обязательно проконсультируйтесь с врачом, который может оказать немедленное облегчение с помощью соответствующего лечения.
Крайне важно сохранять бдительность и замечать любые тревожные симптомы, потому что проблема может быть серьезной. Инфекция опухшего глаза может быть потенциально опасной для жизни и требовать немедленной медицинской помощи. Как только вы узнаете о конкретных агентах, вызывающих опухание глаз у вашего ребенка, решение проблемы сделает ее менее сложной.
Также читайте: Проблемы со зрением у младенцев
Млии и шишки на веках у младенцев
Примерно у половины всех младенцев развиваются милиумы. Редко они могут развиться у детей и пожилых людей. (Подробнее)
Милии — очень маленькие белые или желтоватые точки, которые появляются на коже. Технически это доброкачественные кисты, вызванные скоплением чешуек на коже, но их не нужно удалять, как другие типы кист.
Милии вызываются накоплением протеина кератина из мертвых клеток кожи прямо под поверхностью кожи.Они не требуют лечения, если только они не покрываются коркой, не покраснели, не воспалились или не причиняют боль вашему ребенку. (Подробнее)
Даже если у вашего ребенка милиумы возникают рядом с глазами, вам не нужно о них беспокоиться. Они уйдут сами по себе. Попытка открыть или удалить их самостоятельно может повредить их кожу или глаза, поэтому обратитесь к педиатру, если вы обеспокоены. (Подробнее)
Милия: часто встречается у младенцев без длительного вреда
Милии обычно собираются на лице, особенно вокруг носа, глаз и век.Также они могут появиться на других частях тела.
Один мили может быть размером от 1 до 3 миллиметров. Десятки из них собираются одновременно. Обычно они белые, но могут казаться желтоватыми.
Милии особенно часто встречаются у новорожденных и обычно проходят сами по себе. В более редких случаях у детей старшего возраста или взрослых могут развиться милиумы.
Поскольку они доброкачественные, маловероятно, что вам придется беспокоиться о милиумах на лице вашего ребенка.Они не болят и не чешутся.
Вы можете просто подождать, пока они уйдут, не прибегая к какой-либо терапии. На самом деле, некоторые домашние методы лечения, такие как выдавливание милиумов, например, прыщей, могут усугубить проблему, оставляя инфицированную область, болезненность или шрамы.
Очень важно избегать появления милиумов или лечения ими с помощью домашних средств, когда они находятся вокруг глаз вашего ребенка, так как вы рискуете повредить зрение вашего ребенка. Если вы обеспокоены тем, что милиумы не исчезли с лица вашего ребенка в течение нескольких недель или месяцев, вы можете регулярно очищать этот участок, осторожно протирая его лицо чистой влажной тканью.
Если милиумы вызывают покраснение или припухлость, обратитесь к врачу вашего ребенка. Это может быть инфекция или милиумы на самом деле могут быть прыщами, для которых может потребоваться крем для местного применения, чтобы облегчить зуд, боль или отек.
Причины и лечение милиозов у младенцев
Милии возникают, когда отмершие клетки кожи, содержащие кератин, отслаиваются и собираются в определенных областях чуть ниже поверхности. Они часто встречаются у новорожденных и младенцев, причем примерно у половины новорожденных милиумы развиваются в течение нескольких дней после рождения.
На их очистку может уйти до одного месяца. Если они кажутся постоянными или ваш ребенок реагирует на зуд или болезненные ощущения в области милиума, поговорите со своим педиатром, чтобы определить, не происходит ли что-то еще.
Существует два основных типа милиумов.
- Первичная: Это наиболее распространенная форма милиумов, особенно у младенцев. Он появится на здоровой коже.
- Вторичный: Этот тип милиумов появляется на коже, которая также имеет другое заболевание, такое как хронические прыщи или инфекция.Это чаще появляется у детей старшего возраста или взрослых с заболеванием кожи.
У детей и взрослых милиумы встречаются реже и могут быть более стойкими, что указывает на основное заболевание. Тем не менее, они обычно проходят сами по себе без какого-либо лечения. Просто держите кожу в этой области чистой, избегайте парфюмерии или агрессивных химикатов, не лопайте и не касайтесь милиумов.
В очень редких случаях вы можете забеспокоиться о милиумах и захотите их удалить, но это не рекомендуется для маленьких детей.Если они находятся вокруг век и вы беспокоитесь о вреде для зрения вашего ребенка, лучше всего поговорить со своим педиатром, особенно если милиумы не исчезнут в течение трех месяцев после их первого появления.
Самым эффективным средством для лечения милиумов является поддержание чистоты кожи вашего ребенка с помощью регулярных ванн в теплой воде с мягким мылом. Использование мыла без слез поможет вам чувствовать себя уверенно, очищая кожу вокруг глаз вашего ребенка, одновременно снижая риск проблем с глазами.
Милия не навредит зрению и коже вашего ребенка
Milia не окажет существенного влияния на вашего ребенка по мере его взросления.Проблемы обычно возникают только при удалении милиумов или попытках лечения их в домашних условиях, что может повредить кожу или глаза.
Если вы подозреваете, что милиумы не такие, какими кажутся, обратитесь к педиатру вашего ребенка. Хотя не существует диагностических тестов на милиум, кроме общего физического осмотра кожи, врач вашего ребенка может определить основные проблемы на основе появления милиумов или других симптомов. Эти состояния могут потребовать лечения, которое также может устранить милиумы.
Если у вашего ребенка нет сопутствующих заболеваний, но вы заметили покраснение, отек или образование корки вокруг милиумов, отведите ребенка к педиатру. Милиумы могут быть вызваны инфекцией или основным заболеванием кожи, поэтому лечение поможет.
Возможно, у вашего ребенка будут постоянные проблемы с кожей по мере взросления, в том числе повторяющиеся милиумы, но о самих милиумах беспокоиться не о чем. Когда они станут старше, приучайте ребенка к правилам гигиены, чтобы он мог держать кожу чистой.Не наносите на лицо кремы от прыщей или агрессивное мыло, так как это снизит риск образования рубцов.
Даже если вы испугаетесь, когда впервые появятся милиумы, будьте уверены, что это не повлияет на вашего ребенка в долгосрочной перспективе.
Список литературы
Milia. (Июнь 2020 г.). Health Direct.gov.au.
Уход за кожей вашего ребенка. (Март 2007 г.). Педиатрия и здоровье детей .
Милия: что вам нужно знать. (Май 2017 г.). Медицинские новости сегодня.
Милия у младенцев. (Февраль 2019). Новости медицинских наук.
высыпаний и родинок — Tenafly Pediatrics
Определение симптома
- В этом руководстве обсуждаются наиболее часто задаваемые родителями вопросы о нормальной кожной сыпи и нормальных родинках. Если ваш новорожденный здоров, переходите сразу к номеру темы, которая касается вашего ребенка.
- Угри — маленькие красные бугорки на лице
- Сыпь, вызывающая слюни
- Erythema Toxicum (красные пятна с маленькой белой шишкой в центре)
- Щипцы или травма родового канала
- Милия — маленькие белые шишки на носу и щеках
- Монгольские пятна (голубовато-зеленая родинка, обычно на ягодицах)
- Укусы аиста (розовые родинки) (на задней части шеи или переносицы)
- Гемангиомы клубники (выпуклые красные родинки)
См. Более подходящую тему
Позвоните своему врачу прямо сейчас (днем или ночью), если
- Новорожденный выглядит или ведет себя больным
- Младенец младше 12 недель с лихорадкой> 100.4 ° F ректально
- Настоящие волдыри (маленькие бугорки, содержащие прозрачную жидкость)
- Настоящие прыщики (маленькие бугорки, содержащие гной)
- Кожа выглядит инфицированной
- Сыпь болезненна на ощупь
Позвоните своему врачу в течение 24 часов (между 9 и 4) Если
- Вы считаете, что вашему ребенку необходимо осмотр
Позвоните своему врачу в рабочее время в будние дни, если
- У вас есть другие вопросы или проблемы
- Нормальные высыпания или родинки у новорожденных, и вы не думаете, что вашего ребенка нужно видеть
Консультации по уходу на дому — переходите непосредственно к теме, которая имеет отношение к вашему ребенку.
- Угри
Более чем у 30 процентов новорожденных появляются детские прыщи на лице — в основном маленькие красные прыщики. Эти детские прыщи начинаются в возрасте 3-5 недель и сохраняются до 4-6 месяцев. Причина, по-видимому, заключается в передаче материнских гормонов незадолго до родов. Поскольку это временно, никакого лечения не требуется. Детское масло или мази усугубляют ситуацию. - Сыпь, вызывающая слюни
У многих детей появляется сыпь на подбородке или щеках, которая то приходит, то уходит.Часто это происходит из-за контакта с пищей и кислотой, которая срыгивает из желудка (особенно при длительном контакте во время сна). Другие временные высыпания на лице — это тепловые высыпания на участках кожи матери во время кормления (особенно в летнее время).Совет: ополаскивайте лицо водой после всех кормлений или срыгивания. В жаркую погоду чаще меняйте положение ребенка и прикладывайте к этому месту прохладную мочалку.
- Erythema Toxicum
Более чем у 50 процентов детей на второй или третий день жизни появляется сыпь, называемая токсической эритемой.Сыпь состоит из красных пятен размером от 0,5 до 1 дюйма с небольшой белой или желтой шишкой в центре. Они похожи на укусы насекомых, но на самом деле это не так. Они могут быть многочисленными, постоянно возникать, присутствовать где угодно на поверхности тела (кроме ладоней и подошв) и выглядеть ужасно. Их причина неизвестна, они безвредны и разрешаются к 2-недельному возрасту. Никакого лечения не требуется; мази или детское масло усугубляют ситуацию. - Щипцы или травма родового канала
Давление щипцов на кожу может оставить синяки, царапины или поврежденную жировую ткань в любом месте на голове или лице.Кожа над костными выступами (например, по бокам кости черепа) может быть повреждена даже без применения щипцов под давлением из родовых путей. Фетальные мониторы также могут вызывать царапины и струпья на коже черепа. Синяки и ссадины будут отмечены на 1-й или 2-й день и исчезнут через 1-2 недели. Повреждение жировой ткани (некроз подкожно-жировой клетчатки) не проявляется до 5–10 дней. Обычным явлением является плотная шишка в форме монеты под кожей, а иногда и покрывающая струп. Для рассасывания этого шишка может потребоваться 3-4 недели.При любых повреждениях кожи наносите мазь с антибиотиком 4 раза в день до заживления. Перезвоните, если: он становится нежным на ощупь, мягким в центре или выглядит зараженным. - Милия
Милия — это крошечные белые бугорки, которые появляются на лицах 40 процентов новорожденных. Чаще всего поражаются нос и щеки, но также встречаются милиумы на лбу и подбородке. Милии многочисленны и одинаково возникают на обеих сторонах лица. Хотя они выглядят как прыщи, они намного меньше (размер булавочной головки) и не инфицированы.Они закупоривают поры кожи, открываются и исчезают в возрасте от 1 до 2 месяцев. Они не похожи на водяные пузыри. На них нельзя наносить никакие мази или кремы. - Монгольское пятно
Монгольское пятно — это обычная голубовато-зеленая или голубовато-серая плоская родинка, которая встречается более чем у 90 процентов коренных американцев, восточных, латиноамериканских и чернокожих детей. Они также наблюдаются у 10 процентов кавказцев, особенно средиземноморского происхождения. Чаще всего они возникают на спине и ягодицах, хотя могут присутствовать на любой части тела.Они сильно различаются по размеру и форме. Они не имеют отношения ни к какому заболеванию. Большинство из них исчезают к 2–3 годам, хотя следы могут сохраняться и во взрослой жизни. - Укусы аиста (розовые родинки)
Плоские розовые родинки (также называемые капиллярными гемангиомами или пятнами лосося) встречаются на переносице, веках или задней части шеи («укусы аиста») более чем в 50 случаях. процент новорожденных. Те, что впереди, часто называют «поцелуем ангела». Все родинки на переносице и веках полностью очищаются.

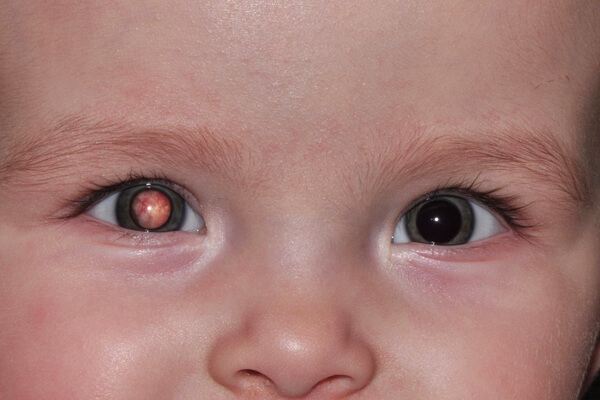


 При нормализации режима дня и восстановлении эмоционального состояния покраснения исчезают
При нормализации режима дня и восстановлении эмоционального состояния покраснения исчезают