Варусная деформация стопы — статьи по ортопедии
Варус — общий термин для всех деформаций, вызывающих смещение стопы внутрь, внешне выглядит как косолапость.
Варусная деформация, как правило, затрагивает несколько сочленений: от бедра до стопы. Бедренная кость развивается неравномерно: внешняя часть слишком увеличена. Голень образует выпуклость наружу, а пятки изгибаются внутрь. У маленьких детей с выраженной варусной деформацией заметно, что колени разгибаются не полностью. От этого ребенку тяжело ходить, он быстро устает. У взрослых прогрессирующая варусная деформация приводит к значительному ограничению подвижности, вплоть до инвалидности.
Причины варусной деформации стопы
Косолапость (варус) бывает врожденная и приобретенная. Врожденная косолапость — явный признак нарушения формирования опорно-двигательного аппарата. Таким детям рекомендуется с самого раннего возраста делать комплекс специальных упражнений, массаж, чтобы развить нужные мышцы, компенсировать дефекты связок и сухожилий.
В младенчестве признаки косолапости у ребенка могут быть незаметны. Но когда ребенок начинает ходить, становится видно, что он выворачивает ножки внутрь, часто спотыкается, быстро устает от ходьбы. Первое, что должны сделать родители в таком случае — показать ребенка врачу ортопеду-травматологу, чтобы он поставил точный диагноз. Варусная деформация в детском возрасте при должном внимании к этому вопросу со стороны родителей поддается коррекции. Укрепить мышцы и сухожилия помогает массаж, упражнения на балансировочных массажных полусферах и ношение лечебной ортопедической обуви.
Благодаря современным технологиям, детская ортопедическая обувь в наши дни нисколько не уступает по красоте обычной обуви. Можно подобрать летнюю, зимнюю, обувь для прогулок и для дома. Детские ботиночки для профилактики варусной деформации стопы должны иметь умеренно жесткий задник, фиксацию голеностопного сустава и ни в коем случае не сдавливать пальцы ног.
Профилактика и лечение варусной деформации
Методы лечения варусной деформации зависят от того, насколько сильно она выражена. В легких случаях бывает достаточно ортопедической обуви и массажа. Хорошо, если ребенок имеет возможность ходить босиком по гальке, траве, теплому песку. Все это улучшает иннервацию стопы, оздоравливает связки.
В легких случаях бывает достаточно ортопедической обуви и массажа. Хорошо, если ребенок имеет возможность ходить босиком по гальке, траве, теплому песку. Все это улучшает иннервацию стопы, оздоравливает связки.
В случаях серьезной варусной деформации ребенку назначают лечение с помощью гипсовых повязок. Ножки закрепляют с помощью ручной коррекции: нужно мягко развернуть стопу, наклоняя ее в тыльную сторону. После этого накладывают сначала ватную повязку, а затем гипсовую. Такие гипсования нужно повторять, пока стопа не примет нормальную форму. По окончании серии процедур начинают следующий этап — закрепление результата. Для этого малышу назначают специальный массаж, лечебную физкультуру, водные процедуры. Профилактический массаж родители могут делать ребенку сами. Для этого достаточно освоить несколько приемов для растяжения пяточного сухожилия и отведение переднего отдела стопы наружу.
В последние десятилетия широкое распространение получила остеопатия. В случае варусных и вальгусных деформаций у детей она показывает хорошие результаты.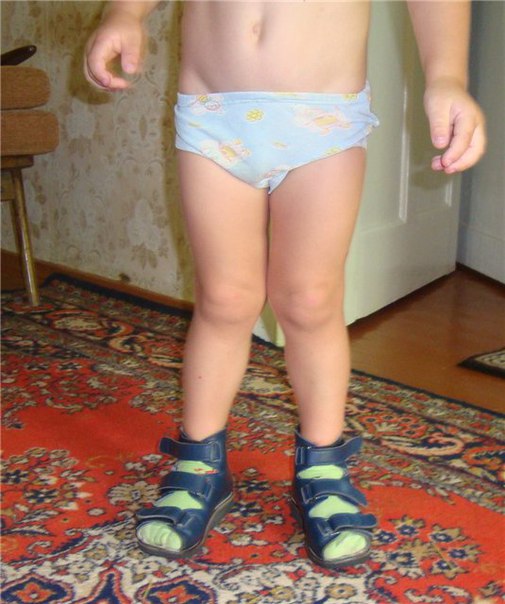 Выбирая врача-остеопата, желательно найти специалиста, который занимается именно детскими патологиями опорно-двигательного аппарата.
Выбирая врача-остеопата, желательно найти специалиста, который занимается именно детскими патологиями опорно-двигательного аппарата.
Последствия варуса
У маленьких детей легкая косолапость может быть естественной для определенного периода формирования опорно-двигательного аппарата. Поэтому многие родители не придают этому внимания. Но важно понимать, что прогрессирование варусной деформации может в будущем стоить ребенку инвалидности. Поэтому обязательно нужно пройти диагностику у врача ортопеда-травматолога.
Варусная деформация влияет не только на походку. Неправильное распределение веса на стопу ведет к плоскостопию. Деформация затрагивает все вышележащие кости и суставы. В результате формируется неправильная биомеханика сочленений. Кости бедер и голеней развернуты под неправильным углом, на коленный сустав и голеностоп приходится нагрузка под неправильным углом. Если прибавить к этому значительный вес, характерный для многих людей с патологиями опорно-двигательного аппарата, то прогрессирование заболевания неизбежно.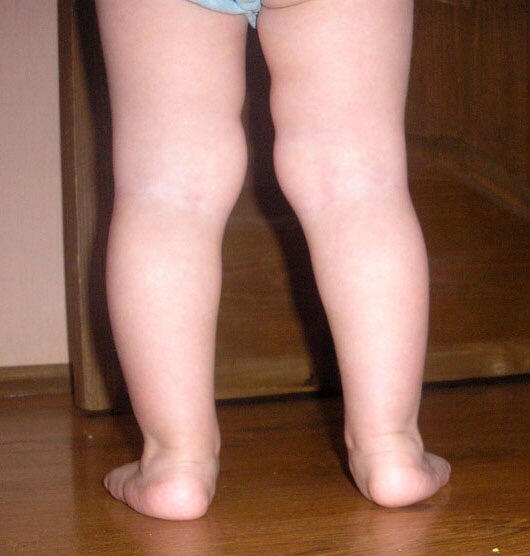 Недаром все врачи, независимо от типа деформации стопы, настоятельно советуют пациентам избавиться от лишнего веса. Да, иногда для человека с плоскостопием бывает сложно бегать кроссы на длинные дистанции. Но существует множество других видов занятий, которые позволяют расстаться с лишними килограммами. Любые продолжительные циклические нагрузки будут неизменно этому способствовать: велосипед, плавание, лыжные походы.
Недаром все врачи, независимо от типа деформации стопы, настоятельно советуют пациентам избавиться от лишнего веса. Да, иногда для человека с плоскостопием бывает сложно бегать кроссы на длинные дистанции. Но существует множество других видов занятий, которые позволяют расстаться с лишними килограммами. Любые продолжительные циклические нагрузки будут неизменно этому способствовать: велосипед, плавание, лыжные походы.
Патологические изменения формы стопы ведут к преждевременному износу вышележащих суставов. Нередко у людей, с детства страдавших косолапостью, во взрослом возрасте развивается быстро прогрессирующий артроз, начинают болеть колени.
Варусная деформация стопы. Причины, профилактика и лечени
Варусная деформация стопы представляет заболевание, которое выражено в искривлении оси и сводов стопы. Сами стопы при этом «смотрят» внутрь, а распределение нагрузки происходит неравномерно, большая часть из которой идет на внешнюю часть.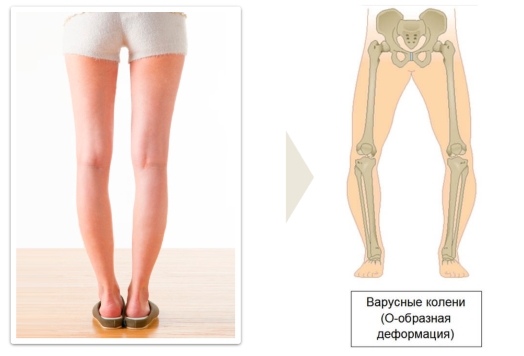 Данная патология напоминает косолапость, однако необходимо различать данные заболевания, ведь первая формируются в первые годы жизни вследствие стечения неблагоприятных обстоятельств, а также отсутствия профилактики, а косолапость является врожденным заболеванием.
Данная патология напоминает косолапость, однако необходимо различать данные заболевания, ведь первая формируются в первые годы жизни вследствие стечения неблагоприятных обстоятельств, а также отсутствия профилактики, а косолапость является врожденным заболеванием.
Причины патологии
Причинами данной патологии могут быть:
1. Плоскостопие.
2. Заболевания обмена веществ (рахит и тому подобное).
3. Ослабленный организм (к примеру, в силу перенесенных заболеваний).
4. Заболевания костной системы
5. Эндокринные заболевания (нарушения работы щитовидной железы, диабет и тому подобное).
6. Генетическая предрасположенность.
7. Травмы ступней.
Кроме этого, варусная установка стоп может провоцироваться применением неправильно подобранной или неудобной обуви, которая способна приводить к неравномерному распределению нагрузки, тем самым вызывая деформацию.
Искривления подобного рода развиваются довольно медленно:
1. В начале человек испытывает некоторые трудности при подборе обновки, после чего появляются боли в стопах.
В начале человек испытывает некоторые трудности при подборе обновки, после чего появляются боли в стопах.
2. Со временем происходит приведение передних отделов, пальцы сгибаются и группируются, что делает затруднительным кровоснабжение, а также иннервацию данной области.
Появление патологии у детей
Данное заболевание довольно часто встречается часто у детей. В то же время нужно помнить, что данная патология может быть обусловлена гипертонусом новорожденного, в данном случае подобная деформация будет считаться нормой вплоть до возраста в 3 месяца.
У детей патология формируется вследствие того, что при ходьбе конечность устанавливается неправильно, а распределение тяжести тела происходит неравномерно. Это приводит к потере стопы способности к колебательным движениям. В результате конечность утрачивает способность амортизировать удары, а это ведет к неловкой походке, где носки направлены внутрь. Впоследствии в голеностопном суставе нарушается подвижность, изменяется состояние связок стопы (наблюдается сокращение одних связок, а также растяжение других) и мелких мышц.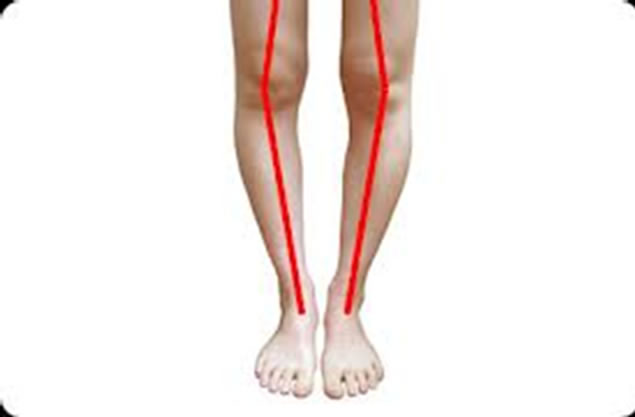 Такой малыш будет часто падать и плохо бегает, в том числе неловко прыгать.
Такой малыш будет часто падать и плохо бегает, в том числе неловко прыгать.
Профилактика патологии
Патологию можно предупредить при помощи специальных профилактических мер:
1. Общее укрепление организма, оно должно включать целый комплекс: режим дня, правильное питание, различные физические упражнения.
2. Профилактический осмотр у ортопеда
3. Использование рациональной обуви.
У детей для профилактики нужно следить за правильной постановкой стоп во время стояния и ходьбы у ребенка вплоть до третьего года жизни, когда данный навык уже будет сформирован и выработан до автоматизма.
Современные ортопедические модели является прекрасным средством профилактики и методов борьбы с вальгусной деформацией стопы, а также другими заболеваниями нижней конечности. Однако основное ее преимущество – это эффективная и своевременная профилактика: модели позволяют поддерживать поперечный и продольный своды стопы, при ходьбе поглощать давление пятки, обеспечивать анатомически правильное положение конечности.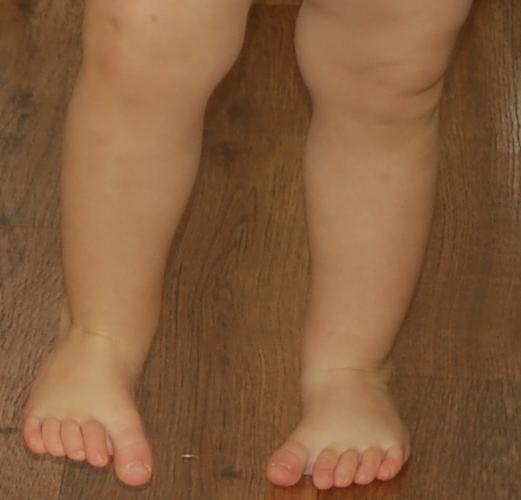
Использование подобных моделей позволяет оградить человека от описываемой патологии, а также позволять ногам передохнуть и ощущать полноценный комфорт. Особенно в таких моделях нуждаются те, кто имеет риск к возникновению заболеваний и деформаций:
1. Недавно родившие женщины и беременные.
2. Люди со «стоячей» работой (официанты, парикмахеры, продавцы и так далее).
3. Люди пожилого возраста.
4. Люди с избыточным весом.
5. Дети, которые учатся и начинают ходить.
Лечение патологии
Это довольно сложный и длительный процесс, который может занять много времени и сил. Важно, чтобы диагноз был поставлен как можно скорее, а приступить к борьбе с патологией еще на самых ранних этапах ее развития. Ранняя диагностика позволит увеличить шансы на скорейшее выздоровление. Определением причины патологии, постановкой диагноза, а также назначением методов борьбы может заниматься лишь опытный врач-ортопед.
Важно! Народная медицина строго запрещается, ведь это может лишь на некоторое время уменьшить боль, а сама деформация будет увеличиваться дальше.
Комплекс по борьбе с патологией включает в себя:
1. Физиотерапевтические процедуры.
2. Физические упражнения, которые направлены на укрепление мышц ног и коррекцию формы стопы.
3. Комплексный массаж ног и стоп, который включает в себя массаж в ягодично-крестцовой и поясничной области.
4. Применение ортопедических принадлежностей, среди которых супинаторы, корректоры, стельки, а также специальную обувь.
В случае если консервативные методы не приводят к улучшению, то используют хирургическое вмешательство. Операции по коррекции суставов в настоящее время выполняются на высоком уровне с использованием «малотравматичной коррекции сустава», а также других методов. После хирургического вмешательства пациенту назначают специальные упражнения и массаж ног для закрепления эффекта.
Пациенту для быстрейшего восстановления и закрепления эффекта подбираются ортопедические принадлежности.
Последствия патологии
Болезнь может приводить к ухудшению подвижности сосудов и суставов голени, хрящей, состояния мышц, связок обеих конечностей. Детям с плоско варусным искривлением становится труднее ходить, сложно бегать, играть в подвижные игры со сверстниками.
Детям с плоско варусным искривлением становится труднее ходить, сложно бегать, играть в подвижные игры со сверстниками.
Неправильное распределение веса ведет к плоскостопию, а деформация будет затрагивать все вышележащие суставы и кости. В результате появляется неправильная биомеханика сочленений. Во взрослом возрасте у людей болят колени, и развивается довольно быстро прогрессирующий артроз.
Норма:
Вальгусная и варусная деформация | Центр ортопедии и подологии
Вальгусная и варусная деформация стоп – наиболее частые деформации у детей до 5 лет, но нередко встречаются и у взрослых. Эти патологии приводят к заметным изменениям нижних конечностей, а впоследствии к искривлению позвоночника, значительно снижают качество жизни пациентов.
Основные причины возникновения деформаций:
• наследственная предрасположенность;
• нарушения внутриутробного развития опорно-двигательного аппарата;
• врожденные травмы;
• избыточный вес;
• гормональные нарушения;
• воспалительные заболевания, травмы суставов нижних конечностей;
• в случае патологии у ребенка — ранняя постановка на ноги, усаживание;
• трудовая деятельность, связанная с повышенными нагрузками на нижние конечности, ношение неудобной обуви;
При вальгусной деформации происходит смещение центра тяжести на внутренний край стопы: точками опоры становятся внутренняя часть большого пальца и пятки. Со временем стопа деформируется (на первом пальце появляется болезненная косточка), а вместе с ней искривляются кости голени и бедер, таз и позвоночник. При попытке соединить ноги, конечности становятся похожи на букву «Х».
Со временем стопа деформируется (на первом пальце появляется болезненная косточка), а вместе с ней искривляются кости голени и бедер, таз и позвоночник. При попытке соединить ноги, конечности становятся похожи на букву «Х».
Варусная деформация характеризуется искривлением конечностей в виде буквы «О». Центр тяжести смещается к наружному краю стопы, на него осуществляется упор при ходьбе. Развивается косолапость, также деформируются вышележащие отделы скелета. Варусная патология хуже поддается коррекции и чаще встречается у детей раннего возраста.
Для постановки диагноза деформации стоп необходимо пройти осмотр у специалиста, а также сделать рентген, КТ или МРТ стоп. Лабораторные методы при данных патологиях малоинформативны.
Начинать лечение необходимо как можно скорее, чтобы предупредить развитие деформации позвоночника и таза. Для этого пациентам назначается лечебная физкультура, физиотерапия, массаж, ношение специальной ортопедической обуви, иногда показаны лекарственные препараты.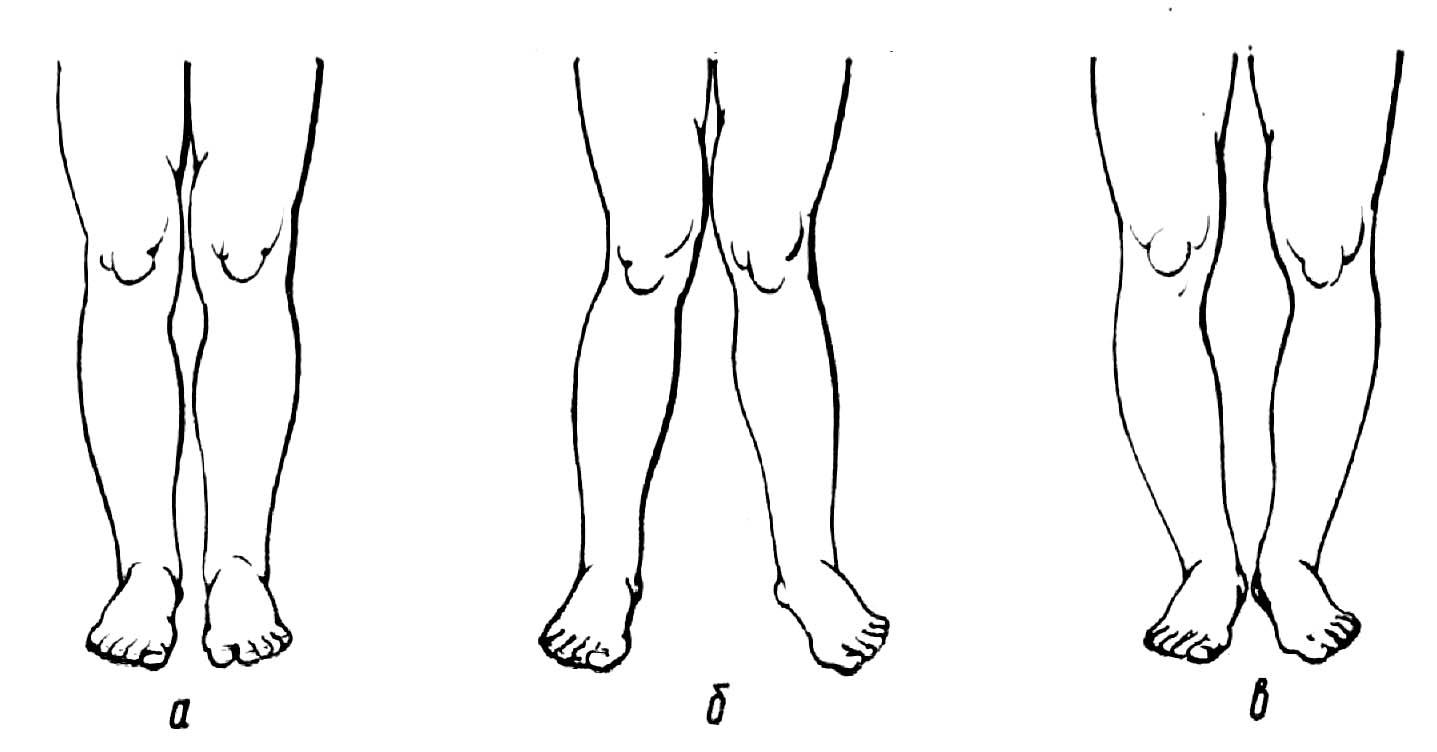
При неэффективности этих методов, выраженной деформации стоп рекомендуется хирургическое вмешательство. Современные способы коррекции (остеотомия, экзостэктомия, артропластика, артродез) малотравматичны, редко приводят к послеоперационным осложнениям и дают хороший результат.
Советы и рекомендации врача-ортопеда Ортопедического центра Персей. Тел. 8 (495) 469-99-05
Решения «Персей»
Косолапость
Лечение косолапости с помощью ортопедической обуви. Косолапость лечение. Персей. 12
1. Ортопедическая обувь по стандартной колодке
Антиварусная обувь: A-003, А-006, A-016, А-044, A-062, A-071
2. Сложная ортопедическая обувь по слепку и обчерку
Сложная ортопедическая обувь по слепку и обчерку
Обувь с вкладным тутором, жестким задником и продленными берцами, выносом каблука: П-45, П-48, П-14
Тутор на эквино-варусные стопы
Кожаный корсет при эквиноварусном голеностопном суставе
3. Ортопедические сандалии и ботинки Персей-Орто на шине Деннис Браун
Шина предназначена для фиксации к ней ортопедической обуви с твердой подошвой
4. Брейсы Персей-Орто (планка сандалии Персей-Орто)
5. Брейсы Персей-Орто, модификация Винокуровой (динамическая планка сандалии Персей-Орто)
6. Индивидуальные стельки согласно диагноза
Индивидуальные стельки согласно диагноза
Вкладыш ортопедический детский при варусной установке стоп (леченная косолапость) П-7
Вкладыш ортопедический детский при косолапости П-8
Вкладыш ортопедический для детей деторсионный П-12
7.Стельки-пронаторы ортопедические для антиварусной обуви
8. Массаж, мануальная терапия
Записаться на прием
Детская косолапость
Статья «Косолапость у детей»
Косолапость представляет собой деформацию дистального отдела нижней конечности.
Она включает в себя эквинус, варус, полый свод и приведение переднего отдела. Косолапость чаще встречается среди мальчиков, чем среди девочек.
Детская косолапость носит врожденный характер. У новорожденных дефект встречается с частотой один на тысячу. Приобретенная косолапость возникает в результате нервных заболеваний, либо как последствия травмы.
У новорожденных дефект встречается с частотой один на тысячу. Приобретенная косолапость возникает в результате нервных заболеваний, либо как последствия травмы.
Для того, чтобы эффективно лечить косолапость необходим массаж и этапные гипсовые повязки.
Наилучшие результаты лечения достигаются, если лечение начато в младенческом возрасте. Успех зависит от возраста и степени деформации. Ортопедическую обувь назначают либо в легких случаях деформации, когда гипсование не показано, либо после снятия гипса для предотвращения рецидива деформации. Во время активного роста ребенка, деформация стопы может возобновиться. При своевременно начатом лечении прогноз имеет благоприятный характер. Косолапость является пороком развития, который виден сразу же после того, как родился малыш. На первоначальной стадии детская косолапость может быть излечена в короткие сроки. Если же косолапость запущена или ранее неправильно лечилась, то дети могут потерять возможность нормального передвижения и при этом стать инвалидами. Если у вас возникли подозрения на подобную патологию у вашего ребенка, то необходимо сразу же обратиться к ортопеду, который сможет поставить правильный диагноз.
Если у вас возникли подозрения на подобную патологию у вашего ребенка, то необходимо сразу же обратиться к ортопеду, который сможет поставить правильный диагноз.
В нашем центре вы получите необходимую консультацию по вопросу лечения косолапости и получите квалифицированное подтверждение вашим опасениям, либо они будут полностью развеяны. Откорректировать подобную патологию у ребенка можно за период порядка двух месяцев. Основным фактором, который может затормозить лечение косолапости на более длительный период, может стать имеющаяся тяжесть деформации. При этом можно избежать оперативного вмешательства. На помощь придут мануальная коррекция, ортопедическая обувь, а также этапная смена повязок из гипса. Косолапость является пороком развития, который виден сразу же после того, как родился малыш. На первоначальной стадии детская косолапость может быть излечена в короткие сроки. Если же косолапость запущена или ранее неправильно лечилась, то дети могут потерять возможность нормального передвижения и при этом стать инвалидами. Если у вас возникли подозрения на подобную патологию у вашего ребенка, то необходимо немедленно обратиться к ортопеду, который сможет поставить правильный диагноз. В ортопедическом центре «Персей» Вы получите необходимую консультацию по профилактике и лечению косолапости. При своевременно начатом лечении прогноз имеет благоприятный характер.
Если у вас возникли подозрения на подобную патологию у вашего ребенка, то необходимо немедленно обратиться к ортопеду, который сможет поставить правильный диагноз. В ортопедическом центре «Персей» Вы получите необходимую консультацию по профилактике и лечению косолапости. При своевременно начатом лечении прогноз имеет благоприятный характер.
Профилактика косолапости
Антиварусная обувь от ортопедического центра «Персей»
ОРТЕЗИРОВАНИЕ ПРИ ЛЕЧЕНИИ КОСОЛАПОСТИ ПО МЕТОДУ ПОНСЕТИ
Ортезирование с помошью специальных фиксаторов-брейсов. Фиксатор представляет собой шину с прикрепленными ботиночками, которые устанавливаются на расстоянии ширины плеч и с с разворотом на 70 градусов для откорректированной стопы и 45 градусов для здоровой стопы. Фиксатор является неотъемлемой частью лечения косолапости, при этом важен режим ношения брейсов (шины). Первые три месяца после окончания гипсования ребенок должен носить фиксатор 23 часа в сутки, затем время сокращается до 14—16 часов в сутки и позже только на ночной сон. Фиксатор должен применяться до достижения ребенком возраста 3—4 лет, по некоторым данным до 5 лет. Основное предназначение фиксатора — растягивание мышц — способствует предотвращению рецидивов.
Фиксатор должен применяться до достижения ребенком возраста 3—4 лет, по некоторым данным до 5 лет. Основное предназначение фиксатора — растягивание мышц — способствует предотвращению рецидивов.
Инструкция по применению
Брейсы должны носиться 23 часа в день первые 3 месяца, а после — во время сна ночью и днем в течение 3—4 лет. Ношение брейсов обязательно для коррекции косолапости. Если Вы не будете носить брейсы так, как предписано, существует почти стопроцентная вероятность рецидива.
Советы родителям
Играйте со своим ребенком, когда он в брейсах. Ребенок может капризничать первые несколько дней ношения брейсов, это нормально и потребуется некоторое время на адаптацию. Игры с ребенком — решающий фактор, позволяющий преодолеть время адаптации быстрее. Учите ребенка тому, что он или она может двигать и крутить ногами в брейсе; для этого осторожно двигайте ноги вашего ребенка вверх и вниз вместе и по отдельности, пока он или она не привыкнет к брейсам.
Создайте привычку. Детям проще носить брейсы, если Вы сформируете точный график их ношения. В течение трех-четырех лет ношения брейсов во время сна, надевайте брейсы сразу, как ваш ребенок направится в «место сна». Они быстро привыкнут к тому, что как только приходит «это время дня» — пора надевать брейсы. Ваш ребенок не будет капризничать, если ношение брейсов будет на постоянной основе.
Проверяйте стопы вашего ребенка. Очень важно несколько раз в день проверять стопы вашего ребенка во время начального использования брейсов для того, чтобы вовремя заметить возможные потертости и мозоли на пятках. Не используйте примочки на покрасневших местах — это только ухудшит состояние. Некоторое покраснение на коже при ношении брейсов нормально. Яркие красные пятна или мозоли особенно на задней части пятки указывают на то, что пятка соскальзывает. Убедитесь, что пятка прижата к низу ботинка, для этого затяните ремешки и/или пряжки. Если это не помогает, обратитесь к ортопеду для размещения в ботинок стельки под пятку.
Всегда надевайте хлопчатобумажные носки. Ваш ребенок всегда должен носить хлопчатобумажные носки под ботинками, сандалиями или туторами. Носок должен быть немного выше верхнего края обуви.
Своевременная диагностика и лечение варусной деформации стоп у детей
Варусная деформация стоп – это приобретенная (в младшем дошкольном возрасте) неправильная установка стоп с опорой на наружный край и неравномерным распределением нагрузки. В связи с тем, что варусная деформация стопы на первый взгляд сходна с косолапостью, данные патологии нередко путают. Однако, в отличие от косолапости, которая является врождённой патологией, варусная деформация стоп формируется, как правило, в первые годы жизни, когда ребёнок начинает ходить. Потому крайне важно распознать данное заболевание на начальных этапах, когда стопа ещё не сформировалась окончательно, так как это улучшит прогноз и эффективность лечения. Данное заболевание встречается довольно часто у детей. При этом следует помнить, что варусные стопы могут быть обусловлены гипертонусом новорожденного, и в этом случае такая деформация считается нормой вплоть до трехмесячного возраста.
Как же распознать варусную деформацию стоп?
Ноги малыша, который начал ходить, мало чем напоминают ноги взрослого человека. В отличие от взрослых, стопа у детей окончательно не сформирована, а большая часть костей состоит из неплотно прилегающих друг к другу хрящей. В связи с этим мышцы, фасции и связки подвержены процессу растяжения. Окончательно стопа ребенка и ее своды должны сформироваться лишь к 3-4 годам, хотя не исключено, что формирование может произойти и в более позднем возрасте — к 6-7 годам. Очень важно заметить первые признаки появления деформации, чтобы своевременно начать лечение. При варусной (еще ее называют «О-образной») установке, деформация ступней выглядит таким образом, что коленки ребенка в положении стоя и с плотно прижатыми друг к другу стопами, не смыкаются, а между ними имеется небольшое пространство. Сами стопы при этом слегка отклонены кнаружи, при этом основная нагрузка падает на внешнюю сторону. Варусная деформация стопы у детей формируется вследствие того, что стопа при ходьбе устанавливается неправильно, тяжесть тела распределяется неравномерно, что приводит к потере способности стопы к колебательным движениям. Таким образом, уменьшается способность стопы амортизировать удары, что ведет к неловкой походке носками внутрь. Впоследствии нарушается подвижность в голеностопном суставе, изменяется состояние мелких мышц и связок стопы (происходит сокращение одних связок и растяжение других). Такой малыш плохо бегает и часто падает, а также неловко прыгает. Ранними признаками варусной установки является стирание обуви, особенно ее внешней стороны. При этом становится заметно, что каблук у обуви стирается неравномерно. Ребенок при ходьбе стаптывает его больше с внешней стороны, чем с внутренней. Это наблюдение должно насторожить родителей, даже когда еще незаметны проявления варусной деформации.
Возможные методы лечения варусной деформации стоп
Данная патология тяжело поддаётся лечению у взрослых, однако у детей в силу окончательного формирования и укрепления мышц, связок и фасций только к школьному возрасту, возможна полная коррекция деформации и предотвращение развития последствий заболевания при своевременном начале лечения. Консервативные методы лечения заключаются в подборе ортопедической обуви, индивидуально разработанном комплексе упражнений, физиотерапии и проведении курса лечебного массажа. Всё это направлено на укрепление мышц и связок стопы, которые впоследствии удерживают стопу в правильном положении. Обувь должна быть с высоким задником, ортопедическими стельками, стяжками, супинаторами и пронаторами. Сделана антиварусная обувь по специальной колодке, и должна препятствовать наружному развороту стопы. В случае длительного отсутствия должного эффекта от вышеперечисленных методов лечения возможно применение хирургических методов коррекции варусной деформации стоп. В реабилитационном периоде после операции также назначают курс массажа и специальных упражнений, что помогает закрепить эффект.
Ортопедическая обувь при косолапости, варусной и эквинаварусной стопе| Фабрика ОртоДом
Большинство патологий в области нижних конечностей развивается в детстве, в период роста костей и формирования скелета. Отдельные категория аномалий – врожденные и возрастные дефекты. При отсутствии правильного лечения неизбежно появляются вторичные патологические изменения в костно-мышечной системе.
Важно определить отклонения о нормы на ранней стадии, когда изъян устраняется путем ношения ортопедической обуви. В более тяжелых случаях показана комплексная терапия и хирургическая коррекция.
Варусная и эквиноварусная стопа
Эквинусная и варусная установка стопы – распространенные отклонения, часто встречающиеся у маленьких детей:
- Эквинусная форма – это искривление ступни с изменением анатомической нагрузки на разные части подошвы. Народное название – «конская стопа» или «ноги балерины». Ребенок может наступить только на переднюю часть ступни (ходьба на носочках), при этом пальцы ноги развернуты во внутреннюю сторону.
- Варусная постановка стопы характеризуется овальной формой ног, по внешним признакам напоминает косолапость. Однако косолапость является врожденной патологией, а варусная стопа – результат неправильного развития скелета после рождения.
- Эквиноварусная деформация – патология, характеризующаяся приподнятым краем передней части ступни и опущением внутренней боковой части. Аномалия чаще всего является следствием ДЦП или заболевания нервной системы. Если не предпринять меры по устранению проблемы, со временем появятся серьезные нарушения в разных отделах опорно-двигательной системы.
Роль ортопедической обуви при лечении деформации стоп
Ортопедическая обувь при косолапости и других патологиях опорно-двигательной системы может быть единственным видом лечебной коррекции либо использоваться в сочетании с другими методами. Выбор терапии зависит от возраста, масштаба и характера медицинской патологии. Каким бы ни было лечение, ношение ортопедической обуви показано абсолютно всем пациентам.
Использование специальных обувных конструкций направлено на достижение следующих целей:
- постепенное выравнивание свода ступни;
- укрепление мышц и связок голеностопного сустава;
- предупреждение смещения стопы от оси анатомического положения во время движения;
- правильное распределение нагрузки на стопу;
- активизации кровообращения.
При варусных деформациях показана ортопедическая обувь с рядом отличительных особенностей. Это изделия с высоким берцем, фиксирующим голень, и плотной жесткой подошвой с упругим основанием в области поперечного свода. В конструкции предусмотрен ротационный каблук, обеспечивающий равномерное распределение нагрузки и регулирующие ремешки для плотной фиксации голеностопа.
Чтобы оформить заказ на изготовление высококачественной ортопедической обуви для детей и взрослых, воспользуйтесь услугами компании «ОртоДом» в Санкт-Петербурге. Свяжитесь с менеджером для консультации по телефону +7 (812) 934–45–54 или напишите на электронную почту [email protected].
Лечение деформации ног у детей
Деформации нижних конечностей – это врожденное или приобретенное патологическое состояние, при котором происходит изменения длины, формы, оси конечностей (ног). Заметить такие отклонения можно по обуви и походке ребенка.
Специалисты-ортопеды выделяют следующие разновидности деформаций стопы и пальцев: плоскостопие, косолапость, конская стопа, пяточная стопа, полая стопа, плоская стопа. Иногда наблюдаются сочетания нескольких видов деформации. В первый год жизни малыша очень важно не торопиться ставить на ноги ребенка, так как с увеличением веса возрастает нагрузка на стопы.
Основные признаки деформации нижних конечностей, кроме визуально заметных изменений:
- отсутствие возможности полностью выпрямить колени;
- ребенок становится менее активным,
- с неуверенной походкой,
- отмечаются тяжесть,
- болевые ощущения в ногах;
- появляются трудности с бегом,
- подвижными играми;
- происходят частые падения ребенка,
- неловкие прыжки.
Вальгусная деформация голени – это Х-образная форма ног, при выпрямленных ногах колени соприкасаются, и расстояние между стопами образуется больше 5 см, таким образом, образуя вальгусную деформацию стопы. Причины такого заболевания могут быть врождёнными или приобретенными.
Варусная деформация голени – О-образная форма ног, зрительно приобретает форму круга, образуя варусную деформацию стопы. Такая паталогия приводит к растяжению связок, повышению нагрузки на суставные ткани нижних конечностей. Варусная деформация коленного сустава бывает врожденным или приобретенным дефектом.
Врожденная деформация голени объясняется неправильным развитием плода, которую можно обнаружить на ранней стадии беременности.
Приобретенная деформация ног у детей бывает из-за большой нагрузки на стопы, из-за неправильной развитости суставов, связок и всей опорно-двигательной системы, дефицита витамина D. Этот дефект можно выявить к двум годам, когда ребенок начинает самостоятельно ходить.
Для установления диагноза проводят:
- подометрию;
- компьютерную плантографию;
- рентгенографию.
Для лечения деформации ног врач-ортопед назначает:
Вальгусная и варусная деформация голеней может привести к плосковальгусным и вальгусным дефектам стопы, а те, в свою очередь, к искривлению позвоночника. Поэтому очень важно не допускать развитие болезни, и следовать рекомендациям врача.
При появлении первых признаков деформации коленных суставов необходимо обратиться к детскому травматологу-ортопеду.
Варус и супинатус передней части стопы — Исправить плоскостопие
Варус передней части стопы — это наклонное или перевернутое положение костей передней части стопы относительно пятки. При некомпенсированной варусной деформации передней части стопы при стоянии кости на внутреннем крае стопы оказываются выше над землей, чем на внешней стороне стопы.
Ниже показано, как варус передней части стопы будет выглядеть на правой стопе, если смотреть сзади.
Мне нравится думать об устойчивом положении стопы как о штативе, где тремя точками соприкосновения являются:
- каблук
- шарнир мизинца
- шарнир большого пальца стопы
При некомпенсированном варусном положении передней части стопы будут только две точки контакта:
- пятка и
- внешний край стопы.
Чтобы прижать внутреннюю часть передней части стопы к земле, обычным средством компенсации является пронация стопы или перекатывание внутрь.
Другими словами, пятка будет разворачиваться (под углом наружу), так что внутренняя часть ступни может соприкасаться с землей в компенсированном положении.
Повышенная первая плюсневая кость
Поднятая головка первой плюсневой кости может вызвать те же проблемы, что и варусный сустав переднего отдела стопы, и эти два состояния могут возникать одновременно. Когда головка плюсны первого луча находится выше, чем остальные плюсневые суставы, стопа может простираться, а также иногда поворачиваться наружу, чтобы голова первой встретилась с землей.
Коррекция передней части стопы Varus
Когда варусный угол переднего отдела стопы связан с ограничениями мягких тканей, это иногда называют гибким варусным суставом переднего отдела стопы или тем, что чаще называют передним стопом supinatus .
Супинатус переднего отдела стопы — это адаптация мягких тканей, которая, вероятно, является результатом недостаточного контроля пронации. Это не обязательно причина чрезмерной пронации. Тем не менее, я обнаружил, что для исправления коллапсирующей дуги необходимо исправить эти изменения мягких тканей.
Сообщается, что супинатус встречается гораздо чаще, чем ригидный варус передней части стопы. Жесткая деформация будет означать, что положение или форма костей блокируют движение, поэтому маловероятно, что они будут реагировать на корректирующие упражнения.
В моем случае я имел дело с супинатусом передней части стопы. Но только с правой стороны.
Целью упражнений, которые я выполнял для коррекции супинатуса, было укрепление мышц, которые инвертируют пятку при пронации передней части стопы.Частично это связано с использованием мышц, которые тянут основание большого пальца ноги вниз, не позволяя пятке вывернуться.
Деформации стопы — Knowledge @ AMBOSS
Последнее обновление: 11 апреля 2021 г.
Резюме
Деформации стопы — это разнородная группа врожденных и приобретенных состояний, включающих структурные аномалии или мышечный дисбаланс, которые влияют на функцию стопы. Деформации классифицируются по клинической картине. Наиболее узнаваемая врожденная деформация стопы — косолапость, которая характеризуется подошвенным сгибанием голеностопного сустава, инверсией стопы и приведением переднего отдела стопы.Манипулятивное лечение врожденных деформаций стопы, которое требует ручной репозиции и серийного наложения гипсовой повязки, следует начинать сразу после рождения. Результат зависит в первую очередь от того, хорошо ли деформация реагирует на ручное перемещение (гибкие деформации). Устойчивые деформации часто требуют хирургической коррекции.
Обзор
Диагностика и лечение деформаций стопы
Диагностика
- Полное обследование стоп, коленей, бедер и позвоночника
- Гибкость vs.стойкие деформации стопы
- Оценка деформаций стопы в зависимости от того, можно ли исправить деформацию с помощью активных (мышечное сокращение) или пассивных (ручное исправление врачом) манипуляций.
- Устойчивая деформация: трудно или невозможно исправить → указывает на структурную аномалию
- Гибкая деформация: легко корректируется → указывает на мышечный дисбаланс
- Оценка деформаций стопы в зависимости от того, можно ли исправить деформацию с помощью активных (мышечное сокращение) или пассивных (ручное исправление врачом) манипуляций.
- Рентген: оценить деформации скелета
Основные принципы лечения
- Корректируемые деформации стопы: ортопедия стопы и манипулятивное лечение с наложением гипса и шинированием обычно успешны.
- Устойчивые деформации стопы: обычно требуется хирургическая коррекция для репозиции структур или снятия мышечных контрактур.
Оперативное лечение врожденных деформаций стопы жизненно необходимо! Хирургического вмешательства часто можно избежать, если манипуляцию проводить правильно и последовательно.Если мышечный дисбаланс не исправить в раннем возрасте, он может привести к структурным деформациям и часто требует хирургического вмешательства.
Ссылки: [6]
Косолапость (эквиноварусная косолапость)
- Определение: косолапость — это сложная деформация стопы, состоящая из пяти фиксированных деформаций.
- Задняя часть стопы
- Передняя часть стопы
- Аддуктус: медиальное отклонение пальцев стопы (приведение передней части стопы)
- Supinatus: выворот передней части стопы
- Кавус (высокий свод): отчетливый свод стопы
- Эпидемиология
- Одна из самых распространенных врожденных аномалий (~ 1/1000 рождений)
- Двустороннее вовлечение в ~ 50% случаев
- Этиология [1]
- Врожденный: наиболее частая форма
- Приобретено: редко (т.е.g., вторичный по отношению к неврологическим состояниям или травме)
- Патогенез
- Диагностика
- Дифференциальный диагноз: постуральная косолапость.
- Лечение
- Манипулятивное лечение: метод Понсети (ручная коррекция с серийным наложением)
- Тенотомия ахиллова сухожилия: положение стопы эквинуса можно исправить хирургическим путем, удлинив ахиллово сухожилие Z-образным швом.
- Подтяжка стопы (или скоба Понсети)
- Стопная скоба, состоящая из соединительной планки между двумя регулируемыми подножками, на которые крепится обувь.
- Используется для лечения и предотвращения рецидивов в случаях идиопатической косолапости, которые были полностью исправлены с помощью манипуляций, серийных гипсований и тенотомии пяточного канатика.
- Осложнения: патологический штамм с изъязвлением и ранним началом артроза
Пространственная стопа (pes planotransversus, pes transversoplanus)
- Определение: разведение плюсневых костей с последующим опусканием головок плюсневых костей.
- Эпидемиология: наиболее частая деформация стопы
- Этиология: слабость мышечной и соединительной ткани (усугубляется от неподдерживающей обуви)
- Клинические особенности
- Диагностика
- Лечение
- Осложнение: метатарзалгия Мортона (неврома Мортона) [7]
- Внезапная стреляющая боль в подошвенной стороне стопы (между 3 -й и 4 -й плюсневой костью)
- Типичные признаки
- Знак Mulder
- Передняя часть стопы надежно удерживается одной рукой в медиально-латеральном направлении.
- Давление на подошву стопы между головками плюсневой кости (в месте появления симптомов).
- Если ощущается боль (особенно на подошвенной стороне), это указывает на неврому Мортона.
- Этот маневр может также вызвать ощущение щелчка или щелчка, известное как щелчок Малдера.
- Тинель знак
- Знак Mulder
Плоскостопие (плоская стопа, выпадение сводов стопы)
Плоскостопие может быть врожденным или приобретенным.
Врожденное плоскостопие
[8] [9]
- Определение: редкая сложная деформация стопы с фиксированным вертикальным положением таранной кости и вывихом таранно-пяточно-ладьевидного сустава.
- Этиология: врожденная
- Одновременно с неврологическими расстройствами (особенно менингомиелоцеле) и системными заболеваниями
- Изолировано
- Патогенез
- Клинические особенности
- Диагностика
- Лечение
- Меры, аналогичные тем, которые применяются при лечении косолапости: начать корректирующую повязку сразу после рождения.
- Чисто консервативное лечение редко бывает успешным → хирургическая коррекция в течение первых 3 лет жизни
- После операции требуется длительное лечение гипсовой повязкой (около 2 лет), чтобы таранная кость не вернулась в вертикальное положение.
Приобретенное плоскостопие
[8]
- Определение: приобретенная гибкая деформация стопы с полным опусканием продольного свода (недостаточность сухожилия задней большеберцовой мышцы). Подошвенная поверхность стопы плоская или выпуклая.
- Этиология
- Конечная стадия плосковальгуса стопы
- Посттравматическая
- Лечение
Деформация эквинуса (стопа эквинуса)
- Определение: сгибательная контрактура стопы
- Этиология: приобретенная
- Патогенез
- Клинические признаки
- Ходьба на пальцах: аномальная походка, характеризующаяся нарушением тыльного сгибания; пальцы ног направлены вниз, а пятки не касаются земли.
- Нестабильность походки
- Односторонний эквинус:
- Несоответствие длины ног: функциональное удлинение пораженной конечности при ходьбе → поворот ноги наружу → асимметрия таза и боли в спине
- Двусторонний эквинус:
- Диагностика
- См. Выше «Диагностика и лечение деформаций стопы».
- Тест Сильфвершельда
- Лечение
- Эквинус, связанный с косолапостью
- Обычно требуется хирургическое лечение: удлинение короткого ахиллова сухожилия
- Эквинус вторичный по отношению к церебральному параличу
- Консервативные методы: гибкий эквинус
- Отливка нижней конечности в тыльном сгибании для растяжения икроножных мышц.Этот метод можно комбинировать с введением ботулотоксина
- Ботулинический токсин: инъекция в икроножные мышцы приводит к расслаблению на прибл. 3–6 месяцев
- Ортез на голеностопный сустав
- Физиотерапия: растяжение икроножных мышц
- Хирургические методы: стойкий эквинус или недостаточный ответ на консервативные методы
- Консервативные методы: гибкий эквинус
- Эквинус, связанный с косолапостью
Pes cavus (высокий свод, карвоварусная стопа, высокий подъем, кавусная ступня)
- Определение: отчетливо высокий продольный свод, часто с варусным положением заднего отдела стопы
- Этиология: Врожденная или приобретенная
- Патогенез
- Клинические признаки: местная боль и давящая мозоль под головками первой и пятой плюсневых костей
- Диагностика
- Лечение
Приводящая плюсневая кость, изогнутая стопа (metatarsus varus)
- Определение: приведение передней части стопы
- Этиология: неясна; присутствует сразу при рождении
- Повышенный риск внутриутробного неправильного положения
- Связь с дисплазией тазобедренного сустава
- Патогенез: предполагается, что основной причиной является мышечный дисбаланс между приводящими мышцами и мышцами малоберцовой мышцы
- Клинические особенности
- Пальцы передней части стопы
- Обычно безболезненные
- Случаи с большими углами аддукционной деформации (т.е.е., увеличенная кривизна передней части стопы, увеличенное количество пальцев стопы) может проявляться медиальной кожной складкой над передней частью стопы
- Диагностика
- Физикальное обследование: см. Раздел «Гибкие и жесткие деформации стопы» выше.
- Мягкая пальпация боковой поверхности стопы → активная коррекция деформации → указывает на легкую корректируемую деформацию стопы
- Дифференциальные диагнозы
- Лечение
- Гибкие изогнутые ножки обычно не требуют лечения.
- Жесткие изогнутые ножки или гибкие изогнутые ножки, которые не меняются самопроизвольно, требуют консервативного лечения.
- Шинирование и наложение для коррекции положения стопы
- Ортопедия и вставки
- Хирургическое вмешательство требуется в случаях, когда консервативное лечение недостаточно эффективно.
Каталожные номера: [2]
Пяточная шпора (пяточная шпора)
- Определение: окостенение прикрепления сухожилия пяточной кости
- Этиология: аномальное напряжение, ожирение, деформации стопы
- Патогенез: идиопатический; в качестве основной причины была предложена повторяющаяся микротравма прикрепления сухожилия
- Клинические признаки: локализованная боль.
- Формы
- Лечение
- Лечение первой линии консервативное
- НПВП
- Криотерапия при остром болезненном воспалении; иначе термотерапия (терапевтический ультразвук)
- Иммобилизация, ограничение занятий спортом, ортопедия, избегание тесной неудобной обуви
- Альтернативное лечение
- Радиотерапия:
- Стандартизированной схемы лечения не существует.
- Рекомендовано: разовые, низкие дозы 0,5 Гр (максимальная доза 3–12 Гр)
- Хирургическое удаление шпоры
- Радиотерапия:
- Лечение первой линии консервативное
Ссылки
Ананд А., Сала Д. Косолапость: этиология и лечение. Индийский Дж. Ортоп . 2008; 42
(1): стр.22.
DOI: 10.4103 / 0019-5413.38576. | Открыть в режиме чтения QxMD- Моекель Э., Мита Н. Учебник детской остеопатии .Elsevier Health Sciences
; 2008 г. Софка СМ, Адлер Р.С., Позитано Р., Павлов Х., Луч Я.С. Синдром Хаглунда: диагностика и лечение с помощью сонографии. HSS J . 2006; 2
(1): с.27-29.
DOI: 10.1007 / s11420-005-0129-8. | Открыть в режиме чтения QxMDГор AI, Спенсер JP. Стопа новорожденного .. Am Fam Physician . 2004; 69
(4): с.865-72.Зионц Л.Е., Сангиорджио С.Н., Купер С.Д., Эбрамзаде Э.Нужно ли начинать лечение косолапости как можно скорее ?. Журнал детской ортопедии . 2016; 36
(6): с.558-564.
DOI: 10.1097 / bpo.0000000000000514. | Открыть в режиме чтения QxMDПастидес П., Эль-саллах С., Хараламбидес С. Неврома Мортона: клинический диагноз по сравнению с радиологическим. Хирургическая операция на голеностопном суставе . 2012; 18
(1): стр. 22-24.
DOI: 10.1016 / j.fas.2011.01.007. | Открыть в режиме чтения QxMD- StatPearls.Pes Planus.
https://www.ncbi.nlm.nih.gov/books/NBK430802/ .
Обновлено: 7 февраля 2017 г.
Доступ: 27 февраля 2018 г. Alaee F, Boehm S, Dobbs MB. Новый подход к лечению врожденной вертикальной таранной кости. J Детский ортопед . 2007; 1
(3): с.165-174.
DOI: 10.1007 / s11832-007-0037-1. | Открыть в режиме чтения QxMD- Рекс К. Клиническая оценка и обследование в области ортопедии .JP Medical Ltd
; 2012 г. - Косолапость.
http://orthoinfo.aaos.org/topic.cfm?topic=a00255 .
Обновлено: 1 сентября 2014 г.
Доступ: 18 февраля 2017 г. - Magriples U. Пренатальная диагностика эквиноварусной косолапости (косолапости). В: Сообщение TW, под ред. Дата обновления . Уолтем, Массачусетс: UpToDate. https://www.uptodate.com/contents/prenatal-diagnosis-of-talipes-equinovarus-clubfoot?source=search_result&search=prenatal%20diagnosis%20of%20clubfoot&selectedTitle=1~150 .Последнее обновление: 1 февраля 2016 г. Дата обращения: 18 февраля 2017 г.
Варусная деформация — обзор
4. ДИСТАЛЬНЫЕ ДЕФОРМАЦИИ БЕДРЕННОЙ И ТИБИАЛЬНОЙ ДЕФОРМАЦИИ
Из 8 пациентов с варусной деформацией дистального конца бедренной кости, 5 перенесли остеотомию. Первый из 5 пациентов имел варусный угол наклона 35 ° и перенес 4 остеотомии с открывающимся клином медиально в возрасте 9, 11, 12 и 15 лет. Оглядываясь назад, можно сказать, что всех клиньев было недостаточно, и окончательный варусный угол составлял 20 °.Второму пациенту была сделана остеотомия в возрасте 4 лет по поводу деформации 20 °. К 8 годам деформация 20 ° повторилась, но она компенсировалась 20 ° проксимального отдела большеберцовой кости. Обе деформации оставались практически неизменными вплоть до взрослой жизни. У четвертого пациента варусный угол наклона составлял 25 °; Две остеотомии были выполнены в возрасте 8 и 12 лет, прямая бедренная кость была очевидна в период зрелости скелета. У пятого пациента в возрасте 17 лет варусная деформация 20 ° исправлена остеотомией.Из 3 пациентов, которым не проводилось хирургическое вмешательство, одному было 7 лет с деформацией 25 °, одному было 15 лет с деформацией 10 °, уравновешенной проксимальной вальгой большеберцовой кости, и одному взрослому человеку с деформацией 20 ° в сильно укороченная конечность, потребовавшая протезирования.
Пятеро из 7 пациентов с вальгусной деформацией дистального отдела бедра перенесли остеотомию. У одного была деформация 25 °. В возрасте 6 лет его откорректировали до 10 ° с помощью открывающего клина. В возрасте 13 лет деформация составила 15 °, после чего была достигнута полная коррекция повторной остеотомией.У второго пациента была деформация 35 °, по которой было выполнено 6 остеотомий в возрасте 4, 7, 9, 11, 13 и 14 лет. В зрелом возрасте бедро было прямым. Третий пациент перенес 2 операции клина дистального вскрытия бедра, одну в 9 лет для деформации 25 ° и одну в 13 лет для деформации 30 °. Четвертому пациенту (таблица не указана) в возрасте 4 лет была проведена остеотомия дистального отдела бедренной кости с углом наклона 30 °, но он был пропущен для последующего наблюдения. Пятому пациенту было выполнено 2 операции клина дистального вскрытия бедра: одна в 9 лет для деформации 20 ° и одна в 15 лет для деформации 30 °.Из двух пациентов с вальгусной деформацией, у которых не было остеотомии, один (не занесен в таблицу) был 8-летним ребенком с углом наклона 15 °, а другой — 13-летним ребенком с деформацией только 8 °.
У восьми пациентов была угловая деформация голени. Из 6 случаев с проксимальной вальгой большеберцовой кости у 4 была открытая остеотомия клина с боковым основанием: в 14 лет (деформация 18 °), в 8 лет (при деформации 25 °), в 12 лет (при деформации 20 °). ), и в 14 лет (при деформации 15 °).Углы развивались относительно медленно у каждого пациента. У 2 пациентов с проксимальной вальгой большеберцовой кости, у которых не была остеотомия, также была варусная деформация дистального конца бедренной кости, так что выравнивание двух длинных костей было почти нормальным, хотя суставные поверхности в колене у обоих пациентов были слегка наклонными. .
У 2 пациентов с варусной деформацией дистального конца большеберцовой кости была выполнена остеотомия с закрывающим клином. В одном из них это было выполнено в возрасте 6 лет с корректировкой наклона 15 ° до нейтрального, но к 15 годам деформация повторилась (до 25 °), и остеотомия была повторена.Остеотомия с закрывающим клином также потребовалась на противоположной лодыжке этого пациента, хотя рентгенологических свидетельств эндохондроматоза на этой стороне не было. У второго пациента (не занесено в таблицу), несмотря на раннюю остеотомию, при зрелости скелета по-прежнему наблюдался варусный наклон 20 °. Угол практически не изменился за десять лет наблюдений. Пораженная сторона была очень короткой, и требовался протез. Все остеотомии бедра и большеберцовой кости зажили нормально, независимо от того, была ли остеотомия выше или через энхондроматозные поражения.Деформации вертлужной впадины или другие деформации таза никогда не имели клинического значения. Угловая деформация, связанная с энхондромами малоберцовой кости, не наблюдалась; любая деформация малоберцовой кости оказалась вторичной по отношению к поражению большеберцовой кости. Хотя правильное время для остеотомии зависит от многих переменных, процедура обычно показана, когда выравнивание конечности с опорой на вес тела значительно изменяется. Приблизительно, угловая деформация 25 ° или более, не уравновешенная обратной деформацией, является показанием к остеотомии.Если возможно, процедуры следует отложить, чтобы ограничить необходимое количество.
Было три причины повторяющихся углов после остеотомии: (1) персистирование болезни эпифизарной пластинки роста и метафиза. Остеотомия направлена на деформацию, а не на ее первопричину. (2) Неадекватное исправление деформации во время операции. Тщательный анализ рентгенограмм сразу после операции у некоторых пациентов из этой серии показал, что недостаточная коррекция была либо нераспознанной, либо приемлемой.(3) Потеря коррекции после операции. Если возможно, остеотомию следует проводить на диафизарной стороне энхондроматозной области, чтобы костный клин опирался на нормальную кортикоплазматическую кость. Однако часто требуется внутриочаговая остеотомия, потому что поражение настолько обширно и потому что максимальная коррекция достигается, когда остеотомия выполняется на вершине деформации. Часто ни костный клин, ни металлическая фиксация не обладали хорошей стабильностью, и коллапс не происходил.Пациенты должны находиться под тщательным наблюдением с помощью рентгенограмм, а остеотомия должна быть переведена в удобное положение, если положение потеряно.
Хотя может показаться, что чрезмерная коррекция деформаций может снизить вероятность необходимости репарации, чрезмерная коррекция проводится редко, потому что немногие пациенты или семьи с готовностью принимают замену одной деформации другим. Кроме того, трудно сказать, насколько желательна чрезмерная коррекция.
Кавоварусная деформация стопы | Стопа и лодыжка
Кавоварусная деформация стопы
Анатомия
Почти четверть всех костей человеческого тела находятся в ступнях.Стопа представляет собой сложную гибкую структуру, которая содержит кости, суставы и более 100 мышц, сухожилий и связок, работающих вместе, чтобы обеспечить движение и равновесие. Стопа разделена на три части:
- Передняя часть стопы — Имеет пять пальцев стопы (14 фаланг) и пять более длинных костей (плюсневые кости). Одна фаланга каждого из пяти пальцев ноги соединяется с одной из пяти плюсневых костей.
- Середина стопы — Содержит пирамидальную группу костей, укрепленных сухожилиями, мышцами и связками, которые образуют три изгиба или дуги (медиальный, латеральный и основной продольный) в основании стопы.Средняя часть стопы включает три клиновидные кости, кубовидную кость и ладьевидную кость в верхней части средней части стопы.
- Задняя часть стопы — Включает пятку (пяточную кость), которая является самой большой костью стопы, и лодыжку. В голеностопном суставе есть небольшая кость неправильной формы (таранная кость), расположенная между пяткой, голенью (малоберцовая кость) и большеберцовой костью (большеберцовая кость). Таранная кость образует соединение между ногой и стопой. Ахиллово сухожилие соединяет пяточную и икроножную мышцы, позволяя двигаться, например, бегать, прыгать и стоять на пальцах ног.
Проблемы с положением и функцией стопы могут привести к более серьезным проблемам не только для стоп, но и для других областей, включая позвоночник. В некоторых случаях эти проблемы могут быть вызваны неправильной посадкой обуви, неправильным расположением стопы или нарушением естественного движения и равновесия тела.
Описание
Термин «кавоварус» относится к стопе с более высоким сводом стопы, чем обычно, который входит в пятку.Это деформация, которая со временем имеет тенденцию постепенно ухудшаться. В зависимости от возраста пациента и степени деформации и жесткости варианты лечения могут варьироваться от поддерживающей терапии с фиксацией до хирургического лечения для освобождения мягких тканей, пересадки сухожилий и, возможно, изменения формы или сращения костей и суставов.
Симптомы
По мере усугубления деформации может усиливаться боль в голеностопном суставе из-за повторяющихся растяжений, болезненных мозолей сбоку стопы или у основания пальцев ног или трудности с ношением обуви.
Причины
Слабость малоберцовых мышц и иногда мелких мышц стопы часто является причиной кавоварусной деформации стопы.
Диагноз
Первоначально необходимо тщательное обследование, чтобы исключить любое неврологическое заболевание, которое может быть причиной высокого свода стопы. Врач осмотрит вашу стопу и походку, наблюдая за тем, как вы ходите и стоите, чтобы определить форму свода стопы и положение пятки. Подвижность пятки будет проверяться с помощью экзамена, называемого блок-тестом Коулмана, и могут потребоваться рентгеновские снимки, чтобы ваш врач мог проверить форму костей.Часто кости и суставы кажутся нормальными, за исключением того, что они совпадают с высокой аркой и вращением пятки внутрь.
Нехирургическое лечение
Лечение будет зависеть от того, что вызывает боль. Как правило, лечение деформации стопы может включать несколько вариантов. В легких случаях боль в стопе может быть устранена с помощью ортопедических изделий или специальной обуви для поддержки и защиты стопы и снятия давления в областях. Натоптыши и мозоли, если они есть, можно лечить обычным уходом за кожей.При необходимости может быть рекомендована программа подготовки стопы и голеностопного сустава.
Хирургия
В тяжелых случаях, особенно если присутствует боль и высота дуги прогрессивно увеличивается, может быть рекомендовано хирургическое лечение. Это может включать в себя освобождение сокращенных мягких тканей, пересадку сухожилий для восстановления баланса стопы, остеотомию для изменения формы стопы и, возможно, сращение суставов для выравнивания и удержания стопы в исправленном положении.
Любая операция сопряжена с определенными рисками, которые варьируются от человека к человеку.Осложнения обычно незначительны, поддаются лечению и вряд ли повлияют на окончательный результат. Ваш хирург-ортопед поговорит с вами до операции, чтобы объяснить любые потенциальные риски и осложнения, которые могут быть связаны с вашей процедурой.
Биомеханика пяточного штифта
Когда он был представлен в начале 1960-х годов, штифт для заднего отдела стопы был предназначен для поворота задней части ортопедии (и стопы) на определенное количество градусов, позволяя подтаранному суставу функционировать вокруг своего нейтрального положения.Варус задней части стопы в девять градусов получил варусный штифт в девять градусов. (См. Рис. 1). Теоретически, при контакте пятки пяточная кость будет обращена к полу на девять градусов — при условии, что боковая платформа стойки будет нести большую часть веса тела. (См. Рис. 2). Подтаранный сустав впоследствии будет пронировать, поскольку вес переносится с латеральной платформы на медиальную. (См. Рис. 3). Медиальная платформа штифта была наклонена на четыре-шесть градусов относительно боковой штифта для облегчения физиологической пронации подтаранного сустава.Когда медиальная платформа была полностью сцеплена с опорной поверхностью, она действовала как конечный тормоз, и вращение подтаранного сустава прекращалось. После того, как эта первоначальная физиологическая пронация закончилась, стопа впоследствии снова стала бы нейтральной и не создавала устойчивой стопы для подготовки к движению.
Эта парадигма ошибочна. В приведенном выше примере, когда медиальная платформа полностью задействована в нагрузке, дистальная медиальная часть ортопедической пластины перевернута на пять градусов по отношению к полу, что механически невозможно.(См. Рис. 3).
Со временем, высокие степени вывешивания заднего отдела стопы неуклонно снижались до обычных четырех градусов (а иногда и 6 градусов) из-за вероятности инверсионного растяжения связок с более высокими постами. Сегодня большинство стоек заднего отдела стопы имеют варусную латеральную платформу на четыре градуса и внутреннюю стачку на четыре градуса (см. Рис. 4), что позволяет вывернуть заднюю часть стопы на четыре градуса при контакте с пяткой. (См. Рис. 5). Это означает, что повторное восхождение начинается в вертикальном положении пятки и не зависит от нагрузки на медиальную платформу.Это изменение восприятия требует некоторого объяснения.
Чтобы понять, почему реупинация зависит не от медиальной платформы стойки, а, скорее, от вертикального положения пятки, рассмотрите ступню во время первых 25% стойки, когда ступня соприкасается с полом. Стопа контактирует с опорной поверхностью в следующей последовательности: латеральная пятка, затем латеральная передняя часть стопы, затем медиальная передняя часть стопы и, наконец, медиальная пятка. (См. Рис. 6). Медиальный контакт передней части стопы и медиальный контакт пятки почти одновременны.Обратите внимание, что передняя часть стопы выворачивается на заднюю часть стопы (блокируя срединный сустав) под действием реактивной силы тяжести, толкающей вверх через боковую часть передней части стопы. Та же самая последовательность происходит с функциональным устройством: латеральная платформа пятки, затем латеральная передняя часть стопы и, наконец, медиальная платформа стойки. Таким образом, выворот передней части стопы на заднюю часть стопы в конечном итоге переносит вес на медиальную платформу стоек. Конечная точка выворота задней части стопы определяется контактом дистально-медиальной части ортопедической пластины с поперечной плоскостью, а не контактом медиальной платформы с опорной поверхностью.На самом деле вертикальное положение пятки является конечной точкой контактной пронации пятки, независимо от того, какой угол наклона штифта применяется к ортопедической пластине.
Увеличение стоимости стойки для стопы может привести к обратным результатам. При более высоких степенях постинга возможно более перевернутое положение на начальных участках контакта с пяткой, но подтаранный сустав должен простираться дальше, чтобы достичь вертикальной конечной точки. Помните, что конечная точка определяется дистальным медиальным аспектом ортопедической пластины, а не медиальной платформой штифта.Другими словами, увеличение значения стойки заднего отдела стопы увеличивало степень пронации заднего отдела стопы при контакте пятки.
Как указывалось ранее, большинство стоек для задней части стопы теоретически инвертируют заднюю часть стопы на четыре градуса, и за этим быстро следует пронация в вертикальное положение. Такая стойка теоретически требует четырех степеней движения, которые заканчиваются вертикальной пяткой в конце первых 25% стойки. Неустановленное устройство не имеет такого мандата на движение и может не претерпевать желаемых четырех-шести градусов движения при контакте с пяткой.
Стойки для задней части стопы следует использовать с большинством функциональных ортопедических изделий, чтобы обеспечить физиологическую пронацию, а также амортизацию. Это особенно верно для любой стопы, которая максимально пронирована в момент контакта пятки, например, при синдроме пяточной шпоры и синдроме синусовой предплюсны. В последнем случае может быть желательна более высокая степень движения, поскольку симптоматика зависит от воздействия веса тела на иммобилизованный подтаранный сустав. Контролируемое движение — лучшая долгосрочная терапия этого синдрома.
Написано Крисом Смитом, DPM, бывшим вице-президентом и медицинским директором Северо-западной подиатрической лаборатории и почетным профессором биомеханики Калифорнийской школы ортопедической медицины (CSPM) Университета Сэмюэля Мерритта.
Положение стопы во время приседаний на одной конечности
Приседания на одной конечности (SLS) задействуют мышцы кора, бедер и стопы. Это сложное упражнение обычно прописывают нашим спортивным командам, поскольку развитие силы одной конечности может улучшить мышечный дисбаланс и обеспечить силу во многих наземных движениях.К сожалению, каждый раз, когда я вижу группу, выполняющую SLS, они часто делают это опасно, увеличивая вероятность травмы. Не так давно я проводил семинар в Техасе и попросил группу выполнить приседания на одной конечности. У этой спортивной группы было множество биомеханических недостатков, в первую очередь неправильное положение стопы! Многие подумают о положении стопы, кого это волнует! Однако то, что происходит у стопы, переводит движение на колено и бедро. Если вы неправильно поставите ногу и задействуете правильную мускулатуру стопы, нагрузка на бедра и колени возрастет.
Самая распространенная аномалия стопы во время приседаний на одной конечности — это компенсированный варус передней части стопы. Это звучит сложно, но это просто означает, что передняя половина ступни хочет повернуть нижнюю часть ступни к небу, но нога исправляет это положение, прижимая ступню к земле. К сожалению, когда происходит такая компенсация, ахиллово сухожилие и медиальная часть колена (мениск, MCL и т. Д.) Подвергаются повышенному риску стресса и травм!
Было показано, что во время приседаний на одной конечности у тех, у кого компенсированный варус передней части стопы, наблюдается более высокая внутренняя ротация бедра (Silva 2014).Это предполагает, что компромиссное положение передней части стопы меняет положение бедра и колена.
Лучшее положение стопы во время приседаний на одной конечности
Вместо варуса передней части стопы во время SLS, стопа должна стоять на земле, а голеностопный сустав, колено и бедро выровнены по прямой линии, что является ключом к снижению стресса и повышению эффективности выполнения упражнений. SLS.
4 метода улучшения положения стопы во время приседаний на одной конечности
1. Сила бедра: ягодичные мышцы помогают контролировать внутреннее вращение бедра.Этот вклад делает их чрезвычайно важными для управления бедром и стопой. Убедитесь, что у вас есть достаточная сила ягодиц для приседаний на одной конечности.
2. Стабильность осанки. Многие люди с варусным суставом передней части стопы плохо удерживают равновесие, особенно при движении вперед и назад. Обеспечьте адекватный баланс и тренируйте эту систему для улучшения SLS.
3. Удалите мышцы, подавляющие силу: по моему опыту, улучшение мягких тканей бедра также улучшает силу ягодиц и контроль стопы. Попробуйте эти техники.
4. Повышение внутренней силы стопы: мышцы стопы контролируют движение стопы (да!). Попробуйте эти техники!
Заключение
Помните, движения стопы и туловища влияют друг на друга. Устойчивый корпус и ступня создают стабильную основу для движения при выполнении многих наземных задач. Улучшите положение стопы сегодня для улучшения SLS!
Ссылка
- Scattone Silva R, Maciel CD, Serrão FV. Влияние варуса передней части стопы на кинематику бедра и колена во время приседаний на одной ноге.Man Ther. 2014 12 июля. Pii: S1356-689X (14) 00127-1. DOI: 10.1016 / j.math.2014.07.001. [Epub перед печатью]
Написано Джоном Малленом, DPT, CSCS
Общие педиатрические проблемы MSK
Деформации стопы у младенцев обычно отмечаются при рождении. Они могут быть односторонними или двусторонними. Некоторые ступни гибкие, что требует минимального лечения (часто растяжка родителей или всего одна или две гипсовые повязки). Иногда их называют «позиционными». Более серьезная, все более ригидная деформация указывает на более сложный процесс, требующий раннего направления.Тщательное медицинское обследование важно для выявления любых других аномалий, таких как дисплазия тазобедренного сустава (DDH), аномалии позвоночника или генетические синдромы. Необходимо изучить семейный анамнез, чтобы выявить родственников со схожими заболеваниями. Названия общих деформаций стопы обычно описательны. Например:
Приводящая мышца передней части стопы (также известная как приведенная плюсневая мышца или варус)
Это обсуждалось вместе с другими причинами «проникновения» ранее в модуле.
Пяточно-вальгусная стопа
Некоторые авторы назвали это самой распространенной деформацией стопы у младенцев, отмечая ее в некоторой степени у 30% младенцев. Стопа находится в положении тыльного сгиба, часто тыльная сторона стопы касается передней части голени. Пятка вальгусная. Эта деформация является гибкой и быстро разрешается со временем. Может использоваться растяжка; кастинг нужен редко. Важно дифференцировать это доброкачественное состояние, вызванное внутриматочным положением, от более тяжелой и жесткой деформации: вертикальной таранной кости.В последнем случае таранно-ладьевидный сустав смещен дорсально, а головка таранной кости пальпируется в виде твердого выступа на подъеме стопы. Стопа жесткая и не поддается коррекции. Это состояние требует хирургической коррекции, и из-за многих сопутствующих синдромов показана генетическая консультация.
Косолапость
| Обратите внимание на приведение передней части стопы, варус пятки и заднюю часть стопы equinus у этого новорожденного с идиопатической врожденной косолапостью до любого вмешательства. Кредит: Л. Дэвидсон | Двусторонние гипсовые повязки на длинные ноги после манипуляции по методу Понсети. Это повторяется еженедельно с постепенным щадящим исправлением деформации. В опытных руках это лечение эффективно более чем у 80% пациентов. Предоставлено: Л. Дэвидсон, |
Эта деформация наблюдается при рождении 1-2: 1000. Это двустороннее заболевание примерно в 50% случаев и чаще встречается в семьях с положительным анамнезом косолапости. Деформация сложна и включает переднюю часть стопы (приведенная плюсневая мышца) и задняя часть стопы (варусная и конская задняя часть стопы).Косолапость чаще всего является изолированной аномалией, однако в некоторых случаях она связана с конкретным генетическим диагнозом или синдромом. Дисплазия развития тазобедренного сустава связана с двусторонней деформацией стопы (а также приведением переднего отдела стопы), поэтому некоторые авторы рекомендуют этим пациентам ультразвуковое исследование тазобедренных суставов.
