Корь
ИНФЕКЦИОННЫЕ ЗАБОЛЕВАНИЯ
Задать
Корь
Корь — это широко распространенное острое инфекционное заболевание, встречающееся главным образом у детей и характеризующееся повышением температуры, катаральным воспалением слизистых оболочек носа, глаз и горла и появлением на коже пятнистой сыпи.
ОБЩИЕ СВЕДЕНИЯ
Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью — вероятность заболеть чрезвычайно высока. Вот почему так важно строгое соблюдение сроков вакцинации и проведение противоэпидемических мероприятий в очаге инфекции.
ПРИЧИНЫ ЗАБОЛЕВАНИЯ
Путь передачи инфекции воздушно-капельный. Вирус выделяется во внешнюю среду с капельками слюны при разговоре, во время кашля, чихания. Несмотря на нестойкость к воздействию внешней среды известны случаи распространения вируса с током воздуха по вентиляционной системе здания. Источник инфекции — больной корью, который заразен для окружающих с последних 2 дней инкубационного периода до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. После перенесенного заболевания у выздоровевших сохраняется пожизненный иммунитет. Дети, родившиеся от перенесших корь матерей, остаются невосприимчивыми к болезни до 3 месяцев, так как в течение этого периода в их крови сохраняются защитные материнские антитела. Лица, не болевшие корью и не привитые против нее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
Источник инфекции — больной корью, который заразен для окружающих с последних 2 дней инкубационного периода до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. После перенесенного заболевания у выздоровевших сохраняется пожизненный иммунитет. Дети, родившиеся от перенесших корь матерей, остаются невосприимчивыми к болезни до 3 месяцев, так как в течение этого периода в их крови сохраняются защитные материнские антитела. Лица, не болевшие корью и не привитые против нее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
СИМПТОМЫ КОРИ
Инкубационный период, т.е. время от заражения до появления первых симптомов, длится от 7 до 14 дней. Важно помнить, что болезнь начинается не с появления сыпи, а с симптомов простуды: температура 38-40 градусов, резкая слабость, отсутствие аппетита, сухой кашель, насморк. Позже появляется конъюнктивит (воспаление слизистой оболочки глаза). Примерно через 2-4 дня после первых симптомов болезни на слизистой оболочке щек (напротив коренных зубов) возникают мелкие беловатые высыпания. На 3-5 день болезни появляется сыпь в виде ярких пятен, которые имеют тенденцию сливаться между собой. Сначала она обнаруживается за ушами и на лбу, затем быстро распространяется ниже на лицо, шею, тело и конечности. Мелкие розовые пятна сыпи быстро увеличиваются в размерах, приобретают неправильную форму, иногда сливаются. В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
На 3-5 день болезни появляется сыпь в виде ярких пятен, которые имеют тенденцию сливаться между собой. Сначала она обнаруживается за ушами и на лбу, затем быстро распространяется ниже на лицо, шею, тело и конечности. Мелкие розовые пятна сыпи быстро увеличиваются в размерах, приобретают неправильную форму, иногда сливаются. В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
ОСЛОЖНЕНИЯ
Осложнения развиваются чаще у детей в возрасте до пяти лет или у взрослых старше 20 лет. Наиболее распространенными являются воспаление среднего уха (отит), слепота, бронхопневмония, воспаление шейных лимфоузлов, ларингит, энцефалит. К сожалению, осложнения кори не так уж редки, поэтому лечение заболевания должно проводиться под медицинским контролем участковый врач посещает пациента раз в несколько дней.
Что можете сделать вы
При малейшем подозрении на развитие кори следует незамедлительно обратиться к врачу. Это важно не только для скорейшей постановки диагноза и начала лечения, но и для принятия противоэпидемических мер в коллективе, который посещал заболевший.
Это важно не только для скорейшей постановки диагноза и начала лечения, но и для принятия противоэпидемических мер в коллективе, который посещал заболевший.
ЧТО МОЖЕТ СДЕЛАТЬ ВРАЧ
В типичных случаях диагностика кори не вызывает затруднений. Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного).
Лечение неосложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
ПРОФИЛАКТИКА КОРИ
Надежным и эффективным методом профилактики кори является вакцинация. Прививка от кори это, по своей сути, искусственное инфицирование вирусом, но очень ослабленным, в результате которого организм вырабатывает защитный иммунитет. У некоторых детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появления конъюнктивита и необильной сыпи. Эти симптомы сохраняются 2-3 дня, после чего все благополучно проходит. Не пугайтесь, это вполне возможно и не опасно. Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу. Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина применяется. Прививка обеспечивает стойкий защитный эффект в течение 15 лет. Живые вакцины не назначают беременным женщинам, больным туберкулезом, лейкозом, лимфомой, а также ВИЧ-инфицированным.
Эти симптомы сохраняются 2-3 дня, после чего все благополучно проходит. Не пугайтесь, это вполне возможно и не опасно. Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу. Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина применяется. Прививка обеспечивает стойкий защитный эффект в течение 15 лет. Живые вакцины не назначают беременным женщинам, больным туберкулезом, лейкозом, лимфомой, а также ВИЧ-инфицированным.
При выявлении кори проводят профилактические мероприятия в очаге инфекции т.е. в том коллективе, где находился ребенок. Детям до 3 лет, беременным женщинам, больным туберкулезом и лицам с ослабленной иммунной системой обычно вводят противокоревой иммуноглобулин(пассивная иммунизация) в первые 5 дней после контакта с больным.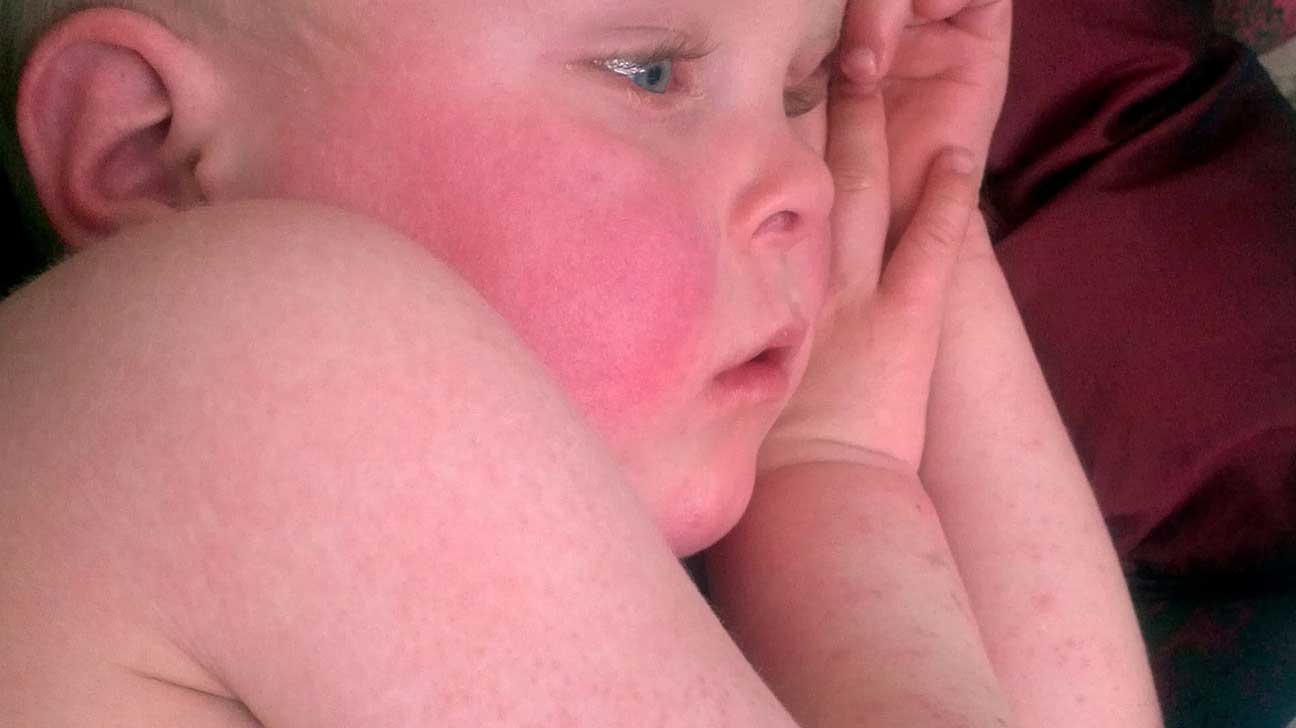 Дети старше 3 лет, не болевшие корью, не привитые ранее и не имеющие клинических противопоказаний, подлежат срочной вакцинации. Вакцина может обеспечить защитный эффект при использовании ее до контакта или в течение 2 суток после контакта с больным корью. На детей, которые контактировали с заболевшим, не были привиты и не болели корью, налагают карантин. Первые семь дней после одноразового контакта позволяется посещать детский коллектив. Потом, до 17 дня после контакта включительно (а для детей, которые с целью профилактики получили иммуноглобулин, — до 21 дня) таких детей изолируют. В очаге инфекции ежедневно проводят профилактический осмотр и термометрию детей, которые находились в контакте с тем, кто заболел. Всех обнаруженных больных корью срочно изолируют.
Дети старше 3 лет, не болевшие корью, не привитые ранее и не имеющие клинических противопоказаний, подлежат срочной вакцинации. Вакцина может обеспечить защитный эффект при использовании ее до контакта или в течение 2 суток после контакта с больным корью. На детей, которые контактировали с заболевшим, не были привиты и не болели корью, налагают карантин. Первые семь дней после одноразового контакта позволяется посещать детский коллектив. Потом, до 17 дня после контакта включительно (а для детей, которые с целью профилактики получили иммуноглобулин, — до 21 дня) таких детей изолируют. В очаге инфекции ежедневно проводят профилактический осмотр и термометрию детей, которые находились в контакте с тем, кто заболел. Всех обнаруженных больных корью срочно изолируют.
Bolnica
Корь
Острое вирусное инфекционное заболевание, характеризующиеся лихорадкой, общей интоксикацией, энантемой (сыпь на слизистых оболочках – небо), этапным высыпанием пятнисто-папулезной сыпи (сыпь с бугорками разного размера на коже), поражением конъюнктив, носоглотки и верхних дыхательных путей.
Кто болеет?
Не болевшие корью и не привитые против данной инфекции высоко восприимчивы
к вирусу кори и могут заболеть в любом возрасте.
Кто является источником инфекции?
Источником инфекции является больной человек. Больной заразен за 3–4 дня до появления сыпи и первые 4 дня после высыпания. Инфекция передается воздушно-капельным путем — при кашле, чихании, разговоре. Вирус через 1–2 недели проникает в кровь и распространяется
практически во все органы и ткани.
Какие основные клинические признаки?
Инкубационный период длится 9–11 дней.
Начальный период характеризуется повышением температуры тела до 38–39 °C градусов, разбитостью, общим недомоганием, понижением аппетита, насморком с обильными слизистыми (прозрачными) или слизисто-гнойными (желто-зелеными) выделениями, сухим, «лающим» кашлем, осиплостью голоса, конъюнктивитом (глаза красные и слезятся больной жалуется резь в глазах, его раздражает яркий свет), энантемой в виде мелких красных пятен на слизистой оболочке мягкого и твердого неба, а также мелкими белесоватыми пятнышками
с узкой красноватой каемкой на слизистой оболочке щек.
На 3–4 день появляется коревая медно-красная папулезная сыпь. Сыпь состоит из мелких папул (бугорков), окруженных пятном; она мелкая и обильная, яркая; способна, сливаясь, покрывать всю поверхность тела, в тяжелых случаях на коже образуются мелкие кровоизлияния.
Для коревой сыпи характерна этапность высыпания:
▪ В первый день они появляются за ушами, на волосистой части головы, лице и шее;
▪ На второй день — на туловище, руках и бедрах;
▪ На третьи сутки — на нижних конечностях;
▪ С четвертого дня сыпь бледнеет и исчезает в той же последовательности.
На месте сыпи остаются буроватые пятна (пигментация), сменяющиеся шелушением.
Чем опасно заболевание?
Могут возникать осложнения: ларингит (воспаление гортани), круп (стеноз гортани), трахеобронхит, отит (воспаления уха), стоматит (воспаление слизистой оболочки рта), коревой энцефалит (воспаление мозга), менингит (воспаление мозговой оболочки), гепатит.
Наиболее частое осложнение кори — пневмония (воспаление легких). В редких случаях осложненная корь может приводить к пожизненной инвалидности вследствие поражения мозга, слепоты и глухоты.
В редких случаях осложненная корь может приводить к пожизненной инвалидности вследствие поражения мозга, слепоты и глухоты.
Как лечить заболевание?
Лечение проводится под обязательным контролем врача. При легком течении заболевания допускается лечение на дому.
При возникновении осложнений ребенка необходимо госпитализировать.
Как предупредить заболевание?
Самым эффективным средством профилактики является вакцинация.
Когда проводится вакцинация?
Вакцинация — в возрасте 12 месяцев и ревакцинация в 6 лет.
Какие вакцины используются?
Моновакцины (против одного вида возбудителя): живая коревая вакцина (ЖКВ).
Комбинированные вакцины (против нескольких видов возбудителей): дивакцина паротитно-коревая, «Приорикс» — вакцина коревая, паротитная, краснушная.
Какие могут быть осложнения на введение вакцины?
У большинства детей никаких побочных явлений после вакцинации нет. Может быть повышение температуры тела (как правило, не выше 37–38 °C), легкое недомогание в течение 2–3 дней.
Может быть повышение температуры тела (как правило, не выше 37–38 °C), легкое недомогание в течение 2–3 дней.
У детей, склонных к аллергическим реакциям, может быть сыпь с 4 по 15 день после вакцинации. Серьезные осложнения крайне редки.
Какие противопоказания для проведения вакцинации?
▪ тяжелые формы аллергических реакций на аминогликозиды (гентамицина сульфат) и на куриные яйца;
▪ первичные иммунодефицитные состояния, онкологические заболевания;
▪ сильная реакция (подъем температуры выше 40 градусов, отек, гиперемия или отек больше 8 см. в диаметре в месте введения препарата) или осложнение на предыдущую прививку;
▪ беременность.
Вакцинация М-М-Р II в клинике DocDeti
Большинство вакцин являются неживыми, и привитый человек никак не влияет на окружающих. Часть вакцин содержит живые ослабленные патогены, которые привитый может выделять в окружающую среду. Эти ослабленные патогены (вирусы) не опасны для абсолютного большинства, но в некоторых ситуациях следует соблюдать осторожность. Наибольшее количество ограничений существует для живой оральной вакцины от полиомиелита (ОПВ), так как привитый в течение 60 дней выделяет вакцинный вирус в окружающую среду:
Наибольшее количество ограничений существует для живой оральной вакцины от полиомиелита (ОПВ), так как привитый в течение 60 дней выделяет вакцинный вирус в окружающую среду:
1. Тесный контакт вакцинированных с полностью невакцинированными от полиомиелита детьми нежелателен из-за риска возникновения вакцино-ассоциированного полиомиелита у восприимчивых лиц. По этой же причине при вакцинации от полиомиелита первые две дозы делаются неживой вакциной. Игра в песочнице, совместная прогулка и даже поход в гости не являются тесным контактом! Передача вакцинного вируса происходит фекально-оральным путем, так что соблюдение правил гигиены нивелируют риски.
2. Вакцинация с применением ОПВ старших детей, если мама беременна и находится на поздних сроках, не желателен, так как разобщение старшего ребенка и непривитого новорожденного может быть проблематично. В этом случае вакцинацию ОПВ лучше отложить до момента, когда у малыша будет сделано 2 дозы инактивированной вакцины от полиомиелита (ИПВ) и сделать ОПВ обоим детям одновременно, либо, по возможности, заменить на ИПВ.
3. Взрослым и детям в состоянии иммуносупрессии также необходимо избегать тесных контактов с привитыми ОПВ.
Суммарный риск ВАПП для контактных непривитых и для детей, получивших ОПВ в качестве первой дозы — 2-4 случая на 1 000 000. Как правило, речь идет о детях с иммунодефицитными состояниями, которые сами по себе очень редкие.
Привитый оральной вакциной от ротавирусной инфекции также может выделять в окружающую среду вакцинный вирус, но для контактных он не опасен.
При совместном проживании с лицами в состоянии иммуносупрессии следует соблюдать меры гигиены, так как у них вакцинный вирус может вызывать гастроэнтерит.
Привитый от ветряной оспы может выделять вакцинный вирус в случае, если в качестве реакции на вакцину у него появляется сыпь. Для передачи вируса необходим непосредственный контакт с сыпью. Его рекомендуется избегать непривитым и ранее не болевшим людям, находящимся в состоянии иммуносупрессии, а также неимунным беременным женщинам. Для всех остальных контакт с привитым совершенно безопасен!
Для всех остальных контакт с привитым совершенно безопасен!
Привитые живыми вакцинами от кори, краснухи, паротита и туберкулеза не опасны для окружающих с любым иммунным статусом!
Подробнее
Вакцинопрофилактика кори, эпидемического паротита и краснухи от 14.04.17
Что это за заболевания и чем они опасны?
Корь— это высокозаразное инфекционное заболевание. Вирус кори передается от больного к здоровому человеку при разговоре, кашле, чихании и т.д. Практически в 100% случаев не защищенные против кори лица — восприимчивы к данной инфекции. Заболевание начинается с повышения температуры тела до 39-40°С, появления насморка, кашля, чихания, светобоязни. На слизистой рта и коже появляется сыпь. У детей первого года жизни корь протекает особенно тяжело: поражаются внутренние органы (печень, селезенка). После перенесенного заболевания нередко возникают осложнения: поражение мозга (энцефалит, менингоэнцефалит), легких (пневмонии), органов слуха и т. д.
д.
Эпидемический паротит. Вирус, вызывающий заболевание эпидемическим паротитом, при попадании в организм здорового не защищенного человека начинает активно размножаться в слюнных железах. При этом происходит увеличение одной или нескольких слюнных желез, повышается температура тела, развивается общее недомогание, боль в мышцах, потеря аппетита. Вирус может попасть от больного к здоровому не только воздушно-капельным путем, но и через загрязненные предметы (например, игрушки). Смертельных исходов при эпидемическом паротите не бывает. Однако, заболевание опасно своими осложнениями: у мальчиков нередко поражаются половые железы, что в дальнейшем может быть причиной бесплодия, зачастую воспаляется поджелудочная железа и развивается панкреатит, поражается головной мозг, что приводит к развитию серозного менингита, воспаляются крупные суставы (артриты) и т. д. Поражение органов слуха вследствие перенесенного эпидемического паротита приводит к полной глухоте.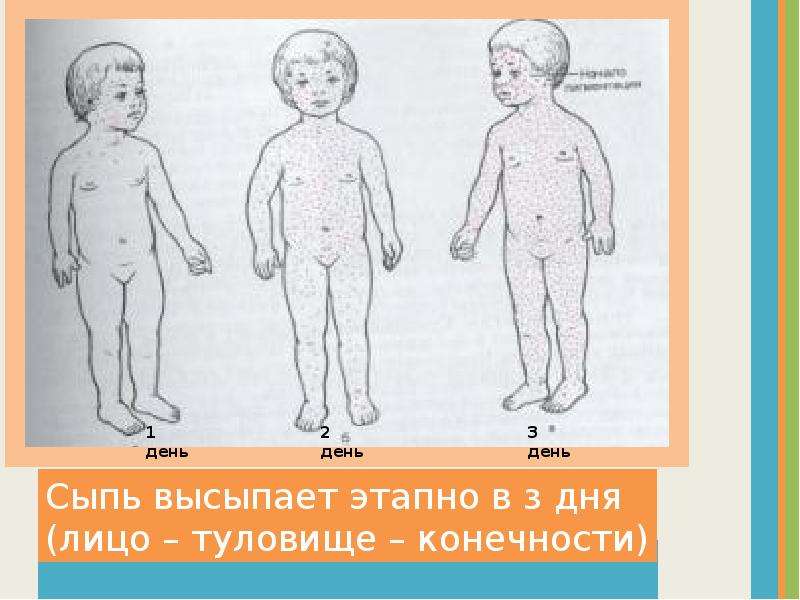
Краснуха — это вирусная инфекция, которая передается от больного человека воздушно-капельным путем (при разговоре, кашле, длительном пребывании в одном помещении). У детей краснуха протекает, как правило, легко: незначительно повышается температура тела, появляется сыпь на коже, увеличиваются лимфатические узлы. У взрослых заболевание протекает тяжелее: нередки поражения суставов и внутренних органов. После перенесенной краснухи отмечаются осложнения в виде поражения головного мозга, почек и т.д. Заражение краснухой беременной женщины может заканчиваться трагично: мертворождением, преждевременными родами или рождением ребенка с уродствами. Такие дети остаются инвалидами на всю жизнь. У них имеется сочетание тяжелых врожденных пороков со стороны сердца, органов зрения (слепота), слуха (глухота), центральной нервной системы, печени и т.д., наблюдаются умственное недоразвитие, расстройство речи, нарушение координации движения.
Какие вакцины используются для защиты от кори, эпидемического паротита и краснухи? Насколько они безопасны?Для иммунизации детей против кори, эпидемического паротита и краснухи используются комбинированные вакцины, содержащие в своем составе живые вакцинные штаммы вирусов против данных инфекционных заболеваний. В индивидуальных ситуациях могут применяться моновакцины, содержащие в своем составе один вакцинный штамм. Используемые вакцины высокоэффективны (из 100 привитых – у 98 человек формируется надежная защита от инфекций) и безопасны. После ммунизации формируется защита на срок 25 лет и более.
В индивидуальных ситуациях могут применяться моновакцины, содержащие в своем составе один вакцинный штамм. Используемые вакцины высокоэффективны (из 100 привитых – у 98 человек формируется надежная защита от инфекций) и безопасны. После ммунизации формируется защита на срок 25 лет и более.
По какой схеме проводятся прививки против кори, эпидемического паротита и краснухи?Курс прививок состоит из однократной вакцинации и ревакцинации. Первую прививку (вакцинацию) проводят в возрасте 12-ти месяцев; вторую прививку (ревакцинацию) — в возрасте 6-ти лет.
Какие реакции возможны на введение вакцин?Все живые комбинированные и моновакцины против кори, эпидемического паротита и краснухи редко вызывают реакции и поэтому считаются малореактогенными. В первые сутки после иммунизации в месте введения вакцины могут появиться местные реакции в виде покраснения, болезненности (у 2-6 из 100 привитых). К концу первой недели после иммунизации (на 5-6) день или че-рез 10-11 дней после проведения прививки у 5-15 из 100 привитых возможно повышение температуры тела, незначительное недомогание. Все эти реакции являются закономерными и говорят о начале формирования защиты от инфекции. Редко могут отмечаться такие специфические поствакцинальные реакции как кратковременная сыпь, незначительное увеличение затылочных или шейных лимфатических узлов и околоушных желез. Данные реакции исчезают самопроизвольно в течение нескольких дней, не требуя медикаментозного лечения и не нанося вред организму. В любом случае при появлении у ребенка реакций либо других проявлений обязательно проинформируйте об этом своего педиатра, который оценит выраженность их проявления и при необходимости даст индивидуальные рекомендации.
Все эти реакции являются закономерными и говорят о начале формирования защиты от инфекции. Редко могут отмечаться такие специфические поствакцинальные реакции как кратковременная сыпь, незначительное увеличение затылочных или шейных лимфатических узлов и околоушных желез. Данные реакции исчезают самопроизвольно в течение нескольких дней, не требуя медикаментозного лечения и не нанося вред организму. В любом случае при появлении у ребенка реакций либо других проявлений обязательно проинформируйте об этом своего педиатра, который оценит выраженность их проявления и при необходимости даст индивидуальные рекомендации.
Существуют ли противопоказания для вакцинации?Противопоказанием к введению этих вакцин является наличие тяжелых аллергических реакций на компоненты вакцины (отдельные антибиотики, яичный белок и т. д.). Вакцины против кори, паротита и краснухи не вводятся при наличии иммунодефицита. Решение о введении таких вакцин ВИЧ-инфицированным детям проводится в каждом случае индивидуально. Прививку против кори (в т. ч. в составе комбинированной вакцины) можно проводить не ранее чем через 3 месяца после или за 6 недель до введения иммуноглобулина или плазмы. При необходимости постановки пробы Манту она должна быть проведена до (допускается одновременно) проведения прививки комбинированной вакциной против кори, эпидемического паротита и краснухи (моновакцинами против кори и эпидемического паротита) или через 6 недель после нее.
Прививку против кори (в т. ч. в составе комбинированной вакцины) можно проводить не ранее чем через 3 месяца после или за 6 недель до введения иммуноглобулина или плазмы. При необходимости постановки пробы Манту она должна быть проведена до (допускается одновременно) проведения прививки комбинированной вакциной против кори, эпидемического паротита и краснухи (моновакцинами против кори и эпидемического паротита) или через 6 недель после нее.
Курск: ребенок попал в реанимацию после прививки — Sekunda.media
Эксклюзив
Курские врачи признают, что число вакцинированных младенцев и детей детсадовского возраста серьезно сократилось. Очередную «антипрививочную» волну в России подняло интервью несостоявшейся участницы «Евровидения- 2017» Юлии Самойловой. Девушка рассказала, что стала инвалидом после плановой прививки в одиннадцать меcяцев.
В феврале маленький курянин Женя Гончаров провел в общей сложности четыре дня в реанимации после плановой и вполне безобидной прививки от кори, краснухи и паротита. Сейчас Женя дома, он заново учится улыбаться и ходить. Нам удалось встретиться с его мамой Олесей Гончаровой. Олеся рассказала, что до прививки Женя, как и когда-то Юлия Самойлова, был абсолютно здоровым ребенком.
Сейчас Женя дома, он заново учится улыбаться и ходить. Нам удалось встретиться с его мамой Олесей Гончаровой. Олеся рассказала, что до прививки Женя, как и когда-то Юлия Самойлова, был абсолютно здоровым ребенком.
— Шестого января 2016 года я родила Женю. Никаких осложнений после родов у малыша не было. По шкале Апгара ему ставили семь баллов. В роддоме сделали первые три прививки, потом тоже вакцинировали по графику. Все было нормально. Отлично перенес АКДС. Шестнадцатого февраля в том же прививочном кабинете, что и всегда, мы сделали прививку от краснухи, кори, паратита. Утром сын проснулся с красной шеей, я подумала, что натер пижамой, переодела ребенка, умыла, накормила. Женя был непривычно капризным. Не шел на руки. Краснота распространилась на ножки и подмышки. Температуры не было. Был легкий насморк. Я позвонила участковому врачу, которая заверила меня, что это не может быть реакцией на прививку и спросила, не ела ли я чего-то запрещенного и не кормила ли ребенка чем-нибудь экзотическим. Посоветовала дать антигистаминные. Я так и сделала, но лучше Жене не стало. В субботу я уже запаниковала, малыш был почти весь красный. Я вызвала врача. Анна Николаевна осмотрела его, пожала плечами, мол может быть и на прививку, может быть и от того, что простыл. Только вот непонятно, когда Женька успел простыть, ведь перед прививкой он был здоров, она его сама осматривала, после прививки мы поехали домой на машине, на улицу не выходили. Она поставила диагноз «аллергический дерматит» и «ОРВИ». Выписала лекарства, они снова не помогли. Ночью я вызвала «скорую». Женя уже зудел, плакал, капризничал. У него, видимо, страшно болели подмышки, его нельзя было взять на руки, утешить, успокоить, — голос Олеси срывается. — Врачи «скорой помощи» сделали инъекцию антигистаминного, только тогда сын уснул. Но утром Жене стало только хуже. Мы снова вызвали «скорую».
Посоветовала дать антигистаминные. Я так и сделала, но лучше Жене не стало. В субботу я уже запаниковала, малыш был почти весь красный. Я вызвала врача. Анна Николаевна осмотрела его, пожала плечами, мол может быть и на прививку, может быть и от того, что простыл. Только вот непонятно, когда Женька успел простыть, ведь перед прививкой он был здоров, она его сама осматривала, после прививки мы поехали домой на машине, на улицу не выходили. Она поставила диагноз «аллергический дерматит» и «ОРВИ». Выписала лекарства, они снова не помогли. Ночью я вызвала «скорую». Женя уже зудел, плакал, капризничал. У него, видимо, страшно болели подмышки, его нельзя было взять на руки, утешить, успокоить, — голос Олеси срывается. — Врачи «скорой помощи» сделали инъекцию антигистаминного, только тогда сын уснул. Но утром Жене стало только хуже. Мы снова вызвали «скорую».
— В этот раз вас определили в больницу?
— Да, нас отвезли в «Областную клиническую инфекционную больницу им. Н. А. Семашко», потому что после этой прививки нельзя было сразу в аллергологию, ведь у ребенка могла начаться корь, паратит или краснуха. Нас с мужем проконсультировали, успокоили, уговорили ехать домой. У Жени на тот момент уже было красное лицо, особенно область возле рта, носик и даже глазки. Выписали снова антигистаминные, договорились, что если будет хуже – мы вернемся. Вечером я не могла без слез смотреть на своего ребенка, он был полностью красный. И это был уже предел.
А. Семашко», потому что после этой прививки нельзя было сразу в аллергологию, ведь у ребенка могла начаться корь, паратит или краснуха. Нас с мужем проконсультировали, успокоили, уговорили ехать домой. У Жени на тот момент уже было красное лицо, особенно область возле рта, носик и даже глазки. Выписали снова антигистаминные, договорились, что если будет хуже – мы вернемся. Вечером я не могла без слез смотреть на своего ребенка, он был полностью красный. И это был уже предел.
— Нет. Мне сразу объяснили, что при аллергическом дерматите купать нельзя, я не купала его, чтобы не усугублять ситуацию, надевала на него только одежду из хлопка, когда ездили в больницу, а дома полностью раздевала
— Итак, в воскресенье вы все-таки легли в инфекционную больницу. Какой диагноз вам поставили там?
— Аллергический дерматит, но не подтверждали, что он начался после прививки, все еще искали какой-то аллерген. Анализы показали, что никакого инфекционного заболевания у Жени нет. Мы пробыли там три дня, до вторника. Нам не повезло, что мы попали в больницу в воскресенье, когда были только дежурные врачи. Женя плакал, я ничем не могла ему помочь, ему становилось все хуже. У него уже начали гноиться глаза, он не мог их открыть, я попросила врача как-то помочь, может быть промыть их, на что получила очень холодный ответ: « У меня таких больных целое отделение». Может быть, мне и нужна была такая моральная оплеуха. Во всяком случае, все последующие дни я сама промывала своему крошке глаза, старалась держаться и быть сильной, ради сына. В понедельник был консилиум, — Олеся криво улыбается. – Никто ничего конкретно не мог сказать. К нам даже приходила, какая-то группа экологов, расспрашивали, в каком районе города мы живем и что-то еще в этом духе. Консилиум созвали и во вторник. Врачи не могли прийти в единому мнению. В итоге решили, что в состав прививки входит антибиотик, который и вызвал такую реакцию. Жене поставили диагноз «Синдром Стивена Джонсона», и 22 февраля нас на «скорой» перевезли в аллергологию детской областной больницы.
Мы пробыли там три дня, до вторника. Нам не повезло, что мы попали в больницу в воскресенье, когда были только дежурные врачи. Женя плакал, я ничем не могла ему помочь, ему становилось все хуже. У него уже начали гноиться глаза, он не мог их открыть, я попросила врача как-то помочь, может быть промыть их, на что получила очень холодный ответ: « У меня таких больных целое отделение». Может быть, мне и нужна была такая моральная оплеуха. Во всяком случае, все последующие дни я сама промывала своему крошке глаза, старалась держаться и быть сильной, ради сына. В понедельник был консилиум, — Олеся криво улыбается. – Никто ничего конкретно не мог сказать. К нам даже приходила, какая-то группа экологов, расспрашивали, в каком районе города мы живем и что-то еще в этом духе. Консилиум созвали и во вторник. Врачи не могли прийти в единому мнению. В итоге решили, что в состав прививки входит антибиотик, который и вызвал такую реакцию. Жене поставили диагноз «Синдром Стивена Джонсона», и 22 февраля нас на «скорой» перевезли в аллергологию детской областной больницы. Как только там врач увидела Женю, то посерьезнела и строго= сказала: «Срочно в реанимацию». Хотя все эти дни мы лежали в обычной палате, и сыну ставили состояние средней тяжести.
Как только там врач увидела Женю, то посерьезнела и строго= сказала: «Срочно в реанимацию». Хотя все эти дни мы лежали в обычной палате, и сыну ставили состояние средней тяжести.
— Опиши, как выглядел Женя.
— У него началась сходить кожа с лица, рук, а шея уже напоминала кусок мяса. Руслан, мой муж, он просто не мог смотреть на Женю, он заходил и тут же выходил, опустив глаза, чтобы ребенок не видел слез.
— Как ты это перенесла?
— Я не знаю. Надо было держаться. Я же мама.
— Сколько ребенок был в реанимации?
— Шесть часов. Потом нас перевели в изолятор. Вот тут я в очередной раз сильно испугалась. Женю накололи успокоительными, антибиотиками, и он ни на что не реагировал. Мне даже показалось, что он меня не слышит. Я становилась у него за спиной, хлопала в ладоши, а он не поворачивался, не вздрагивал. А ведь от аллергии дети глохнут… Я ревела в коридоре, а медсестра пыталась донести до меня, что ребенок просто под лекарствами.
— Но потом стало легче?
— Нет. Начались дни каторги и ночи с ребенком на руках. Я не спала, наверное, целый месяц. Ну, может быть два-три часа в день. У Жени очень болело тело. Кожа продолжала сходить до мяса, он не мог лежать. Он спал только у меня на руках, склонив голову мне на плечо, я держала его под подгузником, чтобы ему не было больно. Сутки мы продержались в обычной палате, а потом ему опять стало хуже: покраснел живот, появился отек в паховой области.
— Ты не спрашивала, почему ребенку под наблюдением все равно становилось хуже?
— Дело в том, что аллерген все еще оставался в крови и проявлял себя день за днем. Еще четыре дня мы провели в реанимации, опять начались капельницы, уколы…
— Вот в эти маленькие ручки ставят капельницы?
— Катетеры. На разные разные ручки, потому что уже синяки… С двух часов дня до восьми вечера у Жени капельница. Как удержать ребенка? Как успокоить?- Олеся замолкает. – Зато знаешь, совсем другое отношение врачей и медсестер. Они и утешат, и малышу подмигнут, и объяснят все. Врач, который курировала Женю, приехала к нам в субботу, чтобы осмотреть его, успокоить меня.
Они и утешат, и малышу подмигнут, и объяснят все. Врач, который курировала Женю, приехала к нам в субботу, чтобы осмотреть его, успокоить меня.
— Потом были какие-то проверки в прививочном кабинете, как ты узнала об этом, и что показали эти проверки?
— Мне об этом рассказала наш участковый врач. Проверки ничего не показали.
— Но у тебя остались подозрения?
— Понимаешь, я никого не могу обвинять. Этот Синдром – это непредсказуемая реакция организма. Может быть, стоило до и сразу после прививки пропить антигистаминные, а возможно это только усугубило бы ситуацию. Я не знаю. Но обычно мне показывали ампулу в прививочном кабинете. Обычно. Но не в этот раз.
— Ты говорила, что у Жени заметила, какой-то регресс в развитии…
— Это не совсем регресс. Он очень долго лежал, и ему пришлось заново учиться ходить. Шаги стали несмелыми, хотя до болезни он уже бегал. А еще он так долго плакал, что сейчас заново учится улыбаться. Да и я тоже. Наша жизнь очень изменилась. Если раньше у сыночка ни на что не было аллергии, и он даже уплетал за обе щеки апельсины, то сейчас, я сама боюсь съесть что-то не то – моментально появляется покраснение у малыша на шее. И знаешь, у него взгляд совсем взрослый, раньше был веселым и беззаботный, а теперь очень глубокий. Я это заметила еще в реанимации, когда ему было так больно, а он смотрел на меня. Смотрел и молчал, даже уже не плакал, — Олеся опускает глаза.
— Ты будешь теперь делать ему прививки?
— До трех лет — нет. Ну, понятное дело, эту прививку мы теперь никогда делать не будем. А в три года можно будет сделать анализ и выявить аллерген, который вызывает подобную реакцию. Пройдя этот ад со своим малышом, я не могу посоветовать не делать прививки, потому как последствия болезней гораздо трагичнее, относиться к вакцинации беспечно тоже нельзя, во всем доверять врачам и их графикам не стоит. Я посоветую курским мамам трижды подумать и приглядеться к ребенку. Если он хоть немного недомогает, если у вас есть какие-то предубеждения, или просто говорит: «Стоп» седьмое чувство, не спешите.
Нам удалось связаться с участковым врачом Жени Гончарова Анной Тарасовой.
— Я осматривала ребенка до прививки. Его состояние было удовлетворительным.
— Вы можете гарантировать, что в прививочном кабинете Жене вкололи именно тот препарат, и что ампула правильно хранилась?
— Нет, не могу. Меня там не было. Я уверена, что все было сделано правильно, но гарантировать не могу. Человеческий фактор, знаете ли. Случай Жени очень непростой, но такое встречается крайне редко. Я все равно призываю всех вакцинироваться, потому что прослойка людей с иммунитетом с каждым годом все меньше, а значит риск эпидемий от уже побежденных болезней растет. Сегодня же, наверное, пятьдесят процентов молодых мам в Курске отказываются прививать деток, не осознавая, что вакцины спасают от летального исхода. В моей семье все регулярно вакцинируются.
А вот как прокомментировала ситуацию Ольга Пожидаева, заведующий детской поликлиникой №1 г. Курска:
— Какая глупость! Ему (Жене Гончарову прим.ред), конечно, вкололи ту вакцину. Если у мамы есть какие-то подозрения, то она должна прийти ко мне, а не к вам. За тридцать пять лет моей практики первый раз сталкиваюсь с тем, чтобы Синдрома Стивена Джонсона проявился на прививку. У нас все вакцины хранятся в специальных холодильниках, которые поддерживают необходимую температуру, даже если будут какие-то перебои с электричеством. Да и чтобы узнать температуру в холодильнике, достаточно взглянуть на цифровой экран, а не по –старинке класть в него градусник. После того, как Женю госпитализировали у нас в прививочном кабинете, действительно, была проверка из Санэпидемстанции. Все в норме. Мы узнали о состоянии здоровья всех детей, которые были вакцинированы препаратом той же серии. Ни у кого даже температура не поднималась. Это знаете, как отказываться есть яйца, потому что у кого-то на них аллергия. Да, можно умереть от анафилактического шока, но об этом не узнаешь, пока не попробуешь. Женя идет на поправку, все у него хорошо будет. Я считаю, что наблюдаемый сейчас массовый отказ от вакцинации – это просто кампания по истреблению нации. Мамы, отказывающиеся сегодня от вакцинации детей, сами в детстве прошли через эти прививки, то есть являются носителями иммунитета, но что будет со следующим поколением? В США, Канаде, во Франции вы не сможете устроиться на работу или устроить ребенка в детский сад без прививок. В нашей стране иммунопрофилактика ребенка является добровольной и предполагает согласие родителей. Вспомните, города вымирали от оспы и гриппа. Не будьте варварами, вакцинируйтесь вовремя и будьте здоровы.
Справка: Синдром Стивенса-Джонсона характеризуется стремительным развитием симптоматики. Вначале отмечается высокая температура, сильная мигрень, тахикардия, боли в мышцах. Через несколько часов на слизистой рта наблюдается появление довольно больших пузырей. После их вскрытия на слизистой образуются желтые пленки и корки из запекшейся крови. В патологический процесс вовлекается красная кайма губ. Поражение глаз протекает по типу аллергического конъюнктивита, осложняется гнойным воспалением. Поражение слизистой органов мочеполовой системы наблюдается в 50% случаев синдрома Стивенса-Джонсона. Поражение кожи представлено большим количеством волдырей. Они имеют багровую окраску и достигают в размере 3-5 сантиметров. Вскрытие пузырей приводит к образованию ярко-красных дефектов, покрывающихся корками. Сыпь локализуется на коже туловища и промежности.
Период появления новых высыпаний синдрома Стивенса-Джонсона длится примерно две-три недели, заживление язв растягивается на два месяца. Заболевание может осложниться кровотечением из мочевого пузыря, пневмонией, острой почечной недостаточностью, потерей зрения. В результате осложнений погибает около 10% больных с синдромом Стивенса-Джонсона.
Статистика: В 2000-ых количество поствакцинальных осложнений составляло 400–500 случаев в год, сегодня — 200–205 случаев.
Танита Ортега
Корь — 9 фактов, которые должен знать каждый родитель
Корь — 9 фактов, которые должен знать каждый родитель | СПб ГБУЗ «Городская поликлиника №122»
Корь. 9 фактов, которые должен знать каждый родитель.
С начала 2017 года в Европе резко возросло количество людей, заболевших корью. Главная причина — массовый отказ от прививок.
С XIX века и до начала XX века корь была одним из самых опасных заболеваний, которое уносило множество жизней. Снизить заболеваемость удалось только когда появилась вакцина. Альтернативы вакцинации действительно нет. Сейчас очень много непривитых детей. Взрослое население тоже не следит за своими прививками (до 35 лет нужно проверить кровь на антитела к кори, если их нет, значит иммунитет ослаб, и нужно сделать вторую ревакцинацию). Поэтому и возрастает количество заболевших, и ситуация в некоторых регионах становится критической.
Корь — это острое инфекционное вирусное заболевание. Передается воздушно-капельным путем, при разговоре, кашле, чихании. Вирус легко и быстро распространяется по воздуху и, попадая в вентиляцию, заражает большое количество людей. Болеют, как правило, непривитые дети, реже – взрослые. Взрослые переносят заболевание тяжелее. Инкубационный период – от 8 до 14 дней. Заразным больной считается в последние дни инкубационного периода и первые четыре дня после появления высыпаний.
Заболевание начинается остро с высокой температуры до 40 градусов и кашля. Насморк, боль в горле, конъюнктивит, светобоязнь – изначально оно похоже на острую респираторно-вирусную инфекцию (ОРВИ). Через четыре-пять дней после повышения температуры на слизистой внутренней поверхности щёк в области моляров можно увидеть высыпания в виде белых точек. При этом с каждым днем болезни при лечении температура не спадает, а держится. Это нехарактерно для обычной ОРВИ. Высыпания постепенно переходят сверху вниз – лицо, шея, тело, руки и ноги. Исчезает сыпь примерно с четвёртого дня от появления, но не сразу, а в течение трёх-четырёх дней. После высыпаний остается пигментация на коже, которая постепенно уходит.
Специфического лечения кори нет. Обычно назначается симптоматическое лечение (в зависимости от тяжести заболевания). Это постельный режим, обильное питье, снижение температуры тела, антигистаминные препараты. Необходимо соблюдать гигиену глаз и рта (промывание глаз, полоскание горла), также показана противовирусная терапия. Антибактериальная терапия назначается при угрозе присоединения вторичной инфекции и осложнений. Но терапию должен назначать врач в зависимости от развития болезни. Сыпь проходит с течением заболевания.
Корь опасна осложнениями: возможны отиты, воспаление легких, судороги, воспаление головного мозга, лимфодениты. Возможны летальные случаи.
Заболеть корью второй раз невозможно. У переболевшего корью формируется стойкий иммунитет к этому заболеванию.
Единственный эффективный способ защиты от кори – это вакцинация. Плановая вакцинация проводится в 12 месяцев, ревакцинация – в шесть лет. После первой вакцинации иммунитет может сформироваться не полностью и со временем исчезнет. После ревакцинации формируется длительный иммунитет. Вакцина против кори совместима с другими, поэтому обычно детей сразу прививают от краснухи и эпидемического паротита. Если был контакт с заболевшим, то вакцинация проводится экстренно всем контактным непривитым людям.
Новорожденному ребенку иммунитет передается от переболевшей или привитой до беременности матери и сохраняется примерно до 3-6 месяцев.
На ранних сроках беременности вирус может проникать через не до конца сформировавшуюся плаценту и вызывать множественные тяжелые пороки развития плода, самопроизвольные роды, замершую беременность. В поздние сроки беременности возможны преждевременные роды, заражение новорожденного, что может вызвать многие тяжелые осложнения.
Если у ребенка не стоит прививка, ему не рекомендуется выезжать в районы, где объявлена эпидемия. Ребенка старше года прививаем по календарю прививок на фоне полного здоровья. Если планируется поездка в неблагоприятный район, то прививку делаем за 14 дней до выезда.
Спасибо за отзыв!
Ваш отзыв был получен и отправлен администратору!
Реакция иммунизации
Это симптом вашего ребенка?
- Реакции на недавнюю иммунизацию (вакцина)
- Чаще всего это реакции на месте укола (такие как боль, отек, покраснение)
- Могут также возникать общие реакции (например, повышение температуры или беспокойство) Охвачены следующие вакцины:
- Вирус ветряной оспы (ветряной оспы)
- Вирус COVID-19
- DTaP (дифтерия, столбняк, коклюш)
- Hemophilus influenzae типа b
- Вирус гепатита A
9000 Вирус гепатита A
- Вирус гриппа
- MMR (корь, эпидемический паротит, краснуха)
- Менингококковый
- Вирус полиомиелита
- Пневмококковый
- Ротавирус
- Туберкулез (вакцина БЦЖ)
9000 Вирус гепатита A
9000 Вирус гепатита A
9000
- Симптомы
В местах уколов может появиться припухлость, покраснение и боль. Чаще всего эти симптомы проявляются в течение 24 часов после укола. Чаще всего они длятся от 3 до 5 дней. С вакциной DTaP они могут длиться до 7 дней.
Бесплатное приложение для вакцин
- Приложение Vaccines on the Go от Детской больницы Филадельфии
- Это бесплатное приложение может ответить на любые ваши вопросы о вакцинах
- Оно основано на фактах и актуально
Когда следует Призыв к иммунизации
Позвоните 911 сейчас
- Проблемы с дыханием или глотанием
- Не двигается или очень слабый
- Не могу проснуться
- Вы считаете, что у вашего ребенка опасная для жизни ситуация
Позвоните врачу или обратитесь за помощью сейчас
- Лихорадка у ребенка младше 12 недель.Внимание: НЕ давайте ребенку никаких лекарств от лихорадки, пока его не осмотрят.
- Лихорадка выше 40 ° C (104 ° F)
- Лихорадка после вакцинации и слабая иммунная система (например, серповидноклеточная анемия, ВИЧ, рак, трансплантация органов, прием пероральных стероидов)
- Высокий плач длится более 1 час
- Непрерывный плач длится более 3 часов
- Вакцина против ротавируса с последующей рвотой или сильным плачем
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что вашего ребенка нужно осмотреть, и проблема срочная
Связаться с врачом В течение 24 часов
- Покраснение или красная полоса начинается более чем через 48 часов (2 дня) после выстрела
- Покраснение вокруг выстрела становится больше 3 дюймов (7.5 см)
- Лихорадка длится более 3 дней
- Лихорадка возвращается более чем через 24 часа
- Сыпь после вакцинации против кори (начинается с 6 по 12 день после прививки) длится более 4 дней
- Вы думаете, что ваш ребенок должен быть виден, но проблема не срочна
Обратиться к врачу в рабочее время
- Покраснение или красная полоса вокруг выстрела больше 1 дюйма (2,5 см)
- Покраснение, отек или боль усиливаются через 3 дня
- Суетливость от вакцины длится более 3 дней
- У вас есть другие вопросы или опасения
Самостоятельное лечение на дому
- Нормальная реакция на иммунизацию
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при реакциях иммунизации
Лечение общих реакций иммунизации
- Что следует знать об обычных реакциях на прививки:
- Прививки (вакцины) защищают вашего ребенка от серьезных заболеваний.
- Боль, покраснение и припухлость являются нормальным явлением в месте укола. Большинство симптомов проявляются в течение первых 12 часов после вакцинации.Покраснение и лихорадка, начинающиеся в первый день укола, — это всегда нормально.
- Все эти реакции означают, что вакцина работает.
- В организме вашего ребенка вырабатываются новые антитела для защиты от настоящего заболевания.
- Большинство из этих симптомов длятся всего 2 или 3 дня.
- Нет необходимости обращаться к врачу при обычных реакциях, таких как покраснение или жар.
- Вот несколько советов по уходу, которые могут помочь.
- Реакция в месте введения вакцины: лечение
- Небольшая боль, отек и покраснение кожи в месте инъекции — это нормальное явление. Это означает, что вакцина работает.
- Массаж: нежно массируйте место инъекции 3 или более раз в день.
- Тепло: При боли или покраснении приложите грелку или теплую влажную мочалку к области на 10 минут. При необходимости повторите. Причина: усилит приток крови к этому участку. Если хотите, можете приложить холод, но избегайте льда.
- Нет обезболивающего: старайтесь не давать никаких обезболивающих. Причина: обезболивающие могут снизить нормальный иммунный ответ организма.Вместо этого используйте местное тепло. Боль редко становится сильной.
- Крапивница в месте укола: при зуде можно нанести 1% крем с гидрокортизоном (например, Cortaid). Рецепт не требуется. Используйте дважды в день по мере необходимости.
- Лихорадка с помощью вакцин: лечение
- Лихорадка с вакцинами нормально , безвредна и, вероятно, полезна. Причина: жар ускоряет работу иммунной системы.
- Лихорадка при использовании большинства вакцин начинается в течение 12 часов и длится 1-2 дня.
- При субфебрильной температуре от 100-102 ° F (от 37,8 до 39 ° C) не давайте лекарства от лихорадки. Причина: они могут снизить нормальный иммунный ответ вашего организма.
- При лихорадке выше 102 ° F (39 ° C) могут быть даны лекарства для снятия дискомфорта. При необходимости используйте парацетамол.
- Жидкости. Поощряйте прохладные жидкости в неограниченном количестве. Причина: предотвратить обезвоживание. Жидкости также могут снизить высокую температуру. Младенцам младше 6 месяцев давайте только смеси или грудное молоко.
- Одежда.Одевайтесь в обычную одежду. От дрожи или озноба накройте одеялом, пока он не прекратится.
- Общие симптомы от вакцин:
- Все вакцины могут вызывать легкую нервозность, плач и беспокойный сон. Обычно это происходит из-за больного места укола.
- Некоторые дети спят больше обычного. Также часто наблюдается снижение аппетита и уровня активности.
- Эти симптомы нормальны. Они не нуждаются в лечении.
- Обычно они уходят через 24–48 часов.
- Позвоните своему врачу, если:
- Покраснение начинается через 2 дня (48 часов)
- Покраснение становится больше 2 дюймов (5 см)
- Боль или покраснение усиливаются через 3 дня (или длится более 7 дней) дней)
- Лихорадка начинается через 2 дня (или длится более 3 дней)
- Вы думаете, что вашему ребенку нужно осмотр
- У вашего ребенка становится хуже
Специфические реакции иммунизации
- Вакцина против ветряной оспы:
- Боль или припухлость в месте укола в течение 1-2 дней.(20% детей)
- Легкая лихорадка продолжительностью от 1 до 3 дней начинается через 14–28 дней после прививки (10%). Дайте ацетаминофен или ибупрофен при температуре выше 102 ° F (39 ° C).
- Никогда не давайте аспирин при лихорадке, боли или в течение 6 недель после прививки. Причина: риск синдрома Рея, редкого, но серьезного заболевания головного мозга.
- Сыпь, похожая на ветряную оспу (обычно 2 красных шишки) на месте укола (3%)
- Сыпь, похожая на ветряную оспу (обычно 5 красных шишек), рассеянная по всему телу (4%)
- Эта легкая сыпь начинается от 5 до 26 дней после выстрела.Чаще всего это длится несколько дней.
- Дети с такими высыпаниями могут ходить в детский сад или в школу. Причина: из практических соображений высыпания от вакцин не передаются другим людям.
- Исключение: не ходите в школу, если красные шишки выводят жидкость и широко распространены. Причина: может быть ветряная оспа.
- Осторожно: Если сыпь от вакцины содержит жидкость, накройте ее одеждой. Вы также можете использовать повязку (например, пластырь).
- Вакцина против COVID-19
- Реакции в месте инъекции. Боль и болезненность начинаются в течение 8 часов (90% пациентов). Другими местными реакциями являются отек (10%) или покраснение кожи (5%). Местные симптомы обычно длятся от 1 до 3 дней.
- Общие симптомы со стороны организма после второй дозы. Лихорадка (15%), озноб (40%), усталость (70%), мышечные боли (50%) и головные боли (60%). Общие симптомы начинаются примерно через 24 часа. Обычно они длятся 1 день, иногда 2.
- Вакцины с 2 дозами. Симптомы чаще возникают после 2-й вакцины.
- Вакцины с одной дозой.Побочные эффекты были того же типа, но несколько реже.
- Вакцина не вызывает респираторных симптомов, таких как кашель, насморк или одышка.
- Невозможно заразиться COVID-19 от вакцины. Причина: в вакцине нет живого вируса COVID-19.
- Тяжелые аллергические реакции на вакцину очень редки.
- Дифтерия, столбняк, коклюш (DTaP) Вакцина:
- Могут возникнуть следующие безвредные реакции на DTaP:
- Боль, болезненность, отек и покраснение в месте укола являются основными побочными эффектами.Это происходит у 25% детей. Обычно это начинается в течение первых 12 часов. Покраснение и лихорадка, начинающиеся в первый день укола, — это всегда нормально. Длится от 3 до 7 дней.
- Лихорадка (у 25% детей), длится от 24 до 48 часов
- Легкая сонливость (30%), раздражительность (30%) или плохой аппетит (10%), длится от 24 до 48 часов.
- Большой отек более 4 дюймов (10 см) может последовать за более поздними дозами АКДС. Площадь покраснения меньше. Обычно это происходит с 4-й или 5-й дозой.Встречается у 5% детей. Большинство детей все еще могут нормально двигать ногой или рукой.
- Большой отек бедра или плеча проходит без лечения на 3-й день (60%) — 7-й день (90%).
- Это не аллергия. Будущие вакцины DTaP безопасны.
- Вакцина против гемофильного гриппа типа B (Hib):
- О серьезных реакциях не сообщалось.
- Боль в месте инъекции или умеренная температура возникают только у 2% детей.
- Вакцина против гепатита А:
- О серьезных реакциях не сообщалось.
- Болезненная инъекция встречается у 20% детей.
- Потеря аппетита встречается у 10% детей.
- Головная боль возникает у 5% детей.
- Чаще всего лихорадки нет.
- Если эти симптомы возникают, они чаще всего длятся 1-2 дня.
- Вакцина против вируса гепатита B (HBV):
- О серьезных реакциях не сообщалось.
- Болезнь в месте укола встречается у 30% детей, а легкая лихорадка — у 3% детей.
- Лихорадка от вакцины встречается редко.Любого ребенка младше 2 месяцев, у которого после укола поднялась температура, следует обследовать.
- Вакцина против вируса гриппа:
- Боль, болезненность или припухлость в месте инъекции возникают в течение 6-8 часов. Это происходит у 10% детей.
- Легкая лихорадка ниже 103 ° F (39,5 ° C) встречается у 20% детей. Лихорадка в основном возникает у маленьких детей.
- Вакцина от назального гриппа: Заложенный или насморк, умеренная температура.
- Противокоревая вакцина (часть MMR):
- Прививка от кори может вызвать жар (10% детей) и сыпь (5% детей).Это происходит примерно через 6–12 дней после укола.
- Легкая лихорадка ниже 103 ° F (39,5 ° C) у 10%, длится 2 или 3 дня.
- Сыпь розового цвета легкой формы, в основном, на туловище, держится 2–3 дня.
- Лечение не требуется. Сыпь нельзя передать другим людям. Ваш ребенок может пойти в детский сад или в школу с сыпью.
- Позвоните своему врачу, если:
- Сыпь сменяется пятнами цвета крови
- Сыпь длится более 3 дней
- Менингококковая вакцина:
- Никаких серьезных реакций.
- Болезненное место укола в течение 1-2 дней встречается в 50% случаев. Ограниченное использование руки встречается у 15% детей.
- Легкая лихорадка возникает у 5%, головная боль — у 40% и боль в суставах — у 20%.
- Вакцина никогда не вызывает менингит.
- Вакцина против паротита или краснухи (часть MMR):
- Серьезных реакций нет.
- Иногда может образоваться болезненное место укола.
- Вакцина против папилломавируса:
- Никаких серьезных реакций.
- Боль в месте инъекции в течение нескольких дней в 90% случаев.
- Легкое покраснение и припухлость в месте укола (в 50%).
- Лихорадка выше 100,4 ° F (38,0 ° C) у 10% и лихорадка выше 102 ° F (39 ° C) у 2%.
- Головная боль 30%.
- Пневмококковая вакцина:
- Никаких серьезных реакций.
- Боль, болезненность, припухлость или покраснение в месте инъекции в 20%.
- Легкая лихорадка ниже 102 ° F (39 ° C) у 15% в течение 1-2 дней.
- Вакцина против полиомиелита:
- Вакцина против полиомиелита, вводимая путем инъекции, иногда вызывает некоторую болезненность мышц.
- Вакцина против полиомиелита, вводимая перорально, больше не используется в США.
- Ротавирусная вакцина:
- Чаще всего серьезных реакций на эту вакцину, вводимую перорально, не наблюдается.
- Легкая диарея или рвота в течение 1-2 дней у 3%.
- Лихорадки нет.
- Редкая серьезная реакция: инвагинация. Риск составляет 1 из 100 000 (CDC). Проявляется рвотой или сильным плачем.
- Вакцина БЦЖ от туберкулеза (ТБ):
- Вакцина, используемая для профилактики ТБ в группах или странах высокого риска.Он не используется в США или большей части Канады. Примечание: это отличается от кожной пробы на предплечье для выявления туберкулеза.
- Вакцина БЦЖ вводится под кожу в область правого плеча.
- Время: в основном назначают младенцам и детям младшего возраста.
- Нормальная реакция: Через 6-8 недель образуется волдырь. Он постепенно увеличивается и со временем из него вытекает беловато-желтая жидкость. Затем волдырь заживает, оставляя шрам. Выпуклый шрам — доказательство защиты от туберкулеза БЦЖ.
- Ненормальная реакция: Абсцесс (инфицированная шишка) возникает в плече или под мышкой.Встречается у 1% пациентов.
- Позвоните своему врачу, если:
- Волдырь превращается в большую красную шишку
- Лимфатический узел в подмышечной впадине становится большим
И помните, обратитесь к врачу, если у вашего ребенка появится какая-либо из Симптомы врача.
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 30.05.2021
Последняя редакция: 11.03.2021
Авторские права 2000-2021.Schmitt Pediatric Guidelines LLC.
Вакцина MMR (кори, эпидемический паротит, краснуха)
Вакцина MMR защищает детей от кори, паротита и краснухи. Это опасные, даже смертельные заболевания.
Что такое корь?
Корь — тяжелая и очень заразная респираторная инфекция. Это не «обычная инфекция, которая должна быть у всех детей». Начинается с лихорадки, сильного кашля и покраснения глаз, затем появляется красная сыпь.В тяжелых случаях это может повлиять на мозг. Иногда корь называют «красной корью» (или рубеолой). Его не следует путать с «немецкой корью», другим названием краснухи.
До того, как вакцина была одобрена в 1963 году, почти все заболели корью к 18 годам. В Канаде ежегодно регистрировалось около 300 000 случаев кори. После вакцинации это число упало до менее 20 случаев в год. В последние годы было зарегистрировано несколько сотен случаев после того, как путешественники вернули вирус в Канаду, где он распространился на местном уровне.
Что такое свинка?
Свинка — это заразная инфекция, вызываемая вирусом. Это вызывает болезненный отек слюнных желез на шее. В тяжелых случаях это может повлиять на мозг. Свинка чаще всего встречается у детей, хотя иногда ею болеют и взрослые. У мальчиков старшего возраста и взрослых это может вызвать бесплодие.
Что такое краснуха?
Краснуха, которую иногда называют «немецкой корью», также вызывается вирусом и отличается от кори. Краснуха обычно протекает у детей в легкой форме с лихорадкой и легкой сыпью.У беременных краснуха является серьезным заболеванием, поскольку может нанести вред нерожденному ребенку.
Как я могу защитить своего ребенка от кори, паротита и краснухи?
Вакцинация может защитить вашего ребенка.
В Канаде дети получают две дозы вакцины MMR:
- Первая прививка делается в возрасте от 12 до 15 месяцев.
- Вторая прививка делается в 18 месяцев ИЛИ в возрасте от 4 до 6 лет (до того, как ваш ребенок пойдет в школу).
При необходимости можно безопасно сделать второй прививок MMR через месяц после первого прививки MMR.
Во многих провинциях вакцина против ветряной оспы комбинируется с вакциной MMR (комбинированная вакцина называется MMRV).
Если вашему ребенку от 6 до 12 месяцев, и вы живете или путешествуете в район, где известна вспышка кори, поговорите с врачом вашего ребенка о ранней дозе вакцины MMR. Имейте в виду, что вашему ребенку все равно потребуется делать обычную прививку MMR, когда ему исполнится 12 месяцев.
Дети старшего возраста и взрослые, родившиеся до 1970 года, не вакцинированные или не болевшие этими инфекциями, также должны быть вакцинированы.
Насколько безопасна вакцина MMR?
- Эта вакцина очень безопасна и эффективна.
- В том месте, где игла вошла в руку или ногу, может появиться покраснение, припухлость или боль. Ваш врач может рассказать вам, как контролировать боль.
- В период от 6 до 23 дней после вакцинации у некоторых людей будет слабая лихорадка, а иногда и легкая сыпь, продолжающаяся 1-3 дня. Иногда у подростков и взрослых возникают боли в суставах (обычно в коленях и пальцах).
- Лихорадка чаще встречается при вакцинации MMRV, чем при MMR. Вакцина MMRV может также вызвать несколько поражений, похожих на ветряную оспу, вокруг того места, куда вошла игла.
Кому нельзя делать вакцину MMR?
- Поскольку это живая (ослабленная) вирусная вакцина, ее нельзя вводить беременным женщинам или людям с ослабленной иммунной системой.
- Любой, у кого есть серьезная аллергическая реакция на предыдущую дозу вакцины (отек лица или губ, затрудненное дыхание или падение артериального давления), не должен получать вакцину снова , если не будет осмотрен специалистом и вакцинирован в специальной клинике которые могут контролировать тяжелые реакции.
Дополнительная информация в CPS
Проверено следующими комитетами CPS
- Комитет по инфекционным болезням и иммунизации
Неблагоприятные кожные реакции на вакцины
Автор: Мари Хартли, штатный писатель, 2010 г.
Введение
Большинство неблагоприятных кожных явлений, связанных с вакцинами, вызваны нормальной воспалительной реакцией на инородное вещество. Поскольку эти воспалительные реакции не связаны с аллергией, большинство пациентов могут безопасно получить последующие вакцинации. Менее распространенной причиной нежелательной кожной реакции является аллергия на вакцину или один из ее компонентов.
Воспалительные кожные реакции
| Вакцинация / компонент | Реакция | Причина |
|---|---|---|
| Большинство прививок | Местные реакции в месте инъекции, такие как отек, покраснение и / или боль, могут возникать при применении до 80% доз вакцины, в зависимости от типа вакцины.Местные реакции обычно возникают в течение нескольких часов после инъекции, обычно легкие и не требуют какого-либо специального лечения. | Нормальная воспалительная реакция на инородное вещество |
| Вакцина против кори, эпидемического паротита и краснухи (MMR) | Преходящая сыпь у 5% реципиентов. | Поскольку вакцина содержит живые вирусы, это, вероятно, связано с вакцино-индуцированной модифицированной корью. |
| Вакцина против ветряной оспы | Поражения ветряной оспы могут появиться в месте инъекции примерно у 3% реципиентов.Еще у 3% поражения могут быть более генерализованными. Сыпь по типу опоясывающего лишая редко может появиться после вакцинации против ветряной оспы. | Еще одна вакцина против живого вируса, которая может вызывать заболевание, вызванное вакциной. |
| Столбнячный и дифтерийный анатоксины | Реакция гиперчувствительности (иногда называемая реакцией типа Артюса) — редкая тяжелая местная реакция (отек, покраснение, боль). Не аллергик. | Считается, что это связано с очень высокой концентрацией антител, обычно вызываемой слишком большим количеством доз анатоксина. |
| Гидроксид алюминия | Вызывает подкожные узелки (небольшие образования под кожей) почти у 19% пациентов. Узелки обычно рассасываются в течение нескольких месяцев. Не аллергик. | Неспецифическая реакция на инородное вещество. |
| Столбнячный и дифтерийный анатоксины | Генерализованная крапивница (крапивница), ангионевротический отек и неопознанные высыпания примерно у 5–13% реципиентов. | Исследования показывают, что большинство генерализованных реакций от легкой до умеренной является результатом неспецифической активации воспалительной системы высокими дозами бактериальных компонентов.Последующие повторные инъекции подозреваемых вакцин переносятся хорошо. |
Аллергические реакции
Аллергический контактный дерматит
Локальный аллергический контактный дерматит может быть вызван компонентами вакцины. Исторически причиной дерматита были неомицин и тиомерсал. Тиомерсал больше не присутствует в вакцинах в Новой Зеландии, но может использоваться в некоторых вакцинах в других странах.
Контактная аллергия подтверждается патч-тестами с использованием потенциальных аллергенов в вакцине.
Дерматит после вакцины против гриппа
Пациентка, указанная выше, давно страдала дерматитом рук, и вскоре после первой вакцинации от гриппа у нее развился тяжелый генерализованный дерматит.
Анафилаксия
Анафилаксия — это тяжелая аллергическая реакция, которая возникает примерно в 1 на миллион доз вакцины. Аллергическая реакция может быть вызвана самим вакцинным антигеном или каким-либо другим компонентом вакцины, таким как животный белок, антибиотик, консервант или стабилизатор; обычно замешаны желатин, яйцо, курица и / или дрожжи.
Анафилактические реакции обычно возникают в течение 4 часов после вакцинации и затрагивают несколько систем организма, включая генерализованную крапивницу (крапивницу), ангионевротический отек, затрудненное дыхание и низкое кровяное давление. Тяжелая анафилаксия может быть опасной для жизни. Если возникает анафилактическая реакция, требуется немедленная реанимация (см. План действий по анафилаксии ASCIA). Позже рекомендуется провести тест на аллергию (под тщательным медицинским наблюдением), и дальнейшие дозы вакцины назначать не следует.Для исключения аллергии на яйца можно использовать анализ крови, называемый RAST или EAST.
Лекарственная крапивница без анафилаксии также может быть результатом вакцинации.
Многоформная эритема
Многоформная эритема иногда вызывается вакцинами. Многоформная эритема характеризуется целевыми очагами или поражениями в форме яблока на кистях, ступнях и голенях. Об этом сообщалось после вакцинации против паротита / кори / краснухи, дифтерии / коклюша / столбняка, гепатита A / B, вируса папилломы человека (вакцина против генитальных бородавок) и менингита.
Синдром Стивенса-Джонсона / токсический эпидермальный некролиз также редко наблюдается после вакцинации. Это потенциально очень серьезное состояние, при котором кожа и слизистые оболочки покрываются волдырями и разрушаются.
Вирусная инфекция
Вакцины предназначены для предотвращения вирусных заболеваний. Однако пациенты, получающие иммуносупрессивную терапию, должны избегать применения живых вакцин, если вакцина вызывает широко распространенное вирусное заболевание. Например, этим пациентам противопоказана вакцинация против опоясывающего герпеса из-за риска распространения инфекции опоясывающего лишая, которая может быть фатальной.
Ссылки
- Понверт С., Шейнманн П. Аллергия на вакцины и псевдоаллергия. Eur J Dermatol. 2003 январь-февраль; 13 (1): 10-5.
- Kelso JM, et al. Побочные реакции на вакцины. Ann Allergy Asthma Immunol. 2009 Октябрь; 103 (4 Дополнение 2): S1-14.
- Консультативный центр по иммунизации (IMAC), Новая Зеландия: побочные эффекты после иммунизации
- Центры по контролю и профилактике заболеваний: Общие рекомендации по иммунизации PDF загрузить
- Мерк Шарп энд Дом (Новая Зеландия) Лимитед.2016. Zostavax Data Sheet. 18 апреля 2016 г. URL: medsafe.govt.nz/profs/Datasheet/z/zostavaxinj.pdf (по состоянию на 12 июля 2017 г.).
В DermNet NZ
Другие веб-сайты
Книги о кожных заболеваниях
Вакцина
MMR (кори, эпидемический паротит и краснуха) — что вам нужно знать
Определение
Все приведенное ниже содержание полностью взято из Информационного документа (VIS) CDC о вакцине MMR (кори, свинка и краснуха): .gov / Vacines / hcp / vis / vis-statement / mmr.html
Информация о проверке CDC для MMR VIS:
- Последняя проверка страницы: 15 августа 2019 г.
- Последнее обновление страницы: 15 августа 2019 г.
- Дата выпуска VIS: 15 августа 2019 г.
Информация
Зачем делать прививки?
Вакцина MMR может предотвратить кори, паротита и краснухи .
- КОРЬ (M) может вызывать жар, кашель, насморк и красные слезящиеся глаза, за которыми обычно следует сыпь, покрывающая все тело.Это может привести к судорогам (часто связанным с лихорадкой), ушным инфекциям, диарее и пневмонии. В редких случаях корь может вызвать повреждение головного мозга или смерть.
- MUMPS (M) может вызывать жар, головную боль, мышечные боли, усталость, потерю аппетита, а также опухшие и болезненные слюнные железы под ушами с одной или обеих сторон. Это может привести к глухоте, отеку головного и / или спинного мозга, болезненному отеку яичек или яичников и, очень редко, к смерти.
- РУБЕЛЛА (R) может вызывать жар, боль в горле, сыпь, головную боль и раздражение глаз.Он может вызвать артрит почти у половины подростков и взрослых женщин. Если женщина заболела краснухой во время беременности, у нее может быть выкидыш или ее ребенок может родиться с серьезными врожденными дефектами.
Большинство людей, вакцинированных MMR, будут защищены на всю жизнь. Вакцины и высокий уровень вакцинации сделали эти болезни гораздо менее распространенными в Соединенных Штатах.
Вакцина MMR
Детям требуется 2 дозы вакцины MMR, обычно:
- Первая доза в возрасте от 12 до 15 месяцев
- Вторая доза в возрасте от 4 до 6 лет
Младенцы, которые будут путешествовать за пределы США в возрасте от 6 до 11 месяцев должны получить дозу вакцины MMR перед поездкой.Ребенок должен получить 2 дозы в рекомендованном возрасте для длительной защиты.
Детям старшего возраста, подросткам, и взрослым также требуется 1 или 2 дозы вакцины MMR, если они еще не обладают иммунитетом к кори, эпидемическому паротиту и краснухе. Ваш лечащий врач может помочь вам определить, сколько доз вам нужно.
Третья доза MMR может быть рекомендована в некоторых случаях вспышки эпидемического паротита.
вакцину MMR можно вводить одновременно с другими вакцинами.Дети от 12 месяцев до 12 лет могут получить вакцину MMR вместе с вакциной против ветряной оспы за один прием, известный как MMRV. Ваш лечащий врач может предоставить вам дополнительную информацию.
Поговорите со своим врачом
Сообщите своему поставщику вакцины, если человек, получающий вакцину:
- Имел аллергическую реакцию после предыдущей дозы вакцины MMR или MMRV или имел какие-либо серьезные, опасные для жизни аллергии .
- Беременна или думает, что беременна.
- Имеет ослабленную иммунную систему или у одного из родителей, брата или сестры в анамнезе есть наследственные или врожденные проблемы с иммунной системой.
- Когда-либо было заболевание, при котором у него или нее легко появлялись синяки или кровотечение.
- Недавно перенесла переливание крови или получала другие продукты крови.
- Болеет туберкулезом.
- Получал какие-либо другие вакцины за последние 4 недели.
В некоторых случаях ваш лечащий врач может решить отложить вакцинацию MMR до следующего визита.
Люди с легкими заболеваниями, например с простудой, могут быть вакцинированы. Людям с умеренным или тяжелым заболеванием обычно следует дождаться выздоровления, прежде чем делать вакцину MMR.
Ваш лечащий врач может предоставить вам дополнительную информацию.
Риск реакции на вакцину
- Болезненность, покраснение или сыпь в месте укола, а также сыпь по всему телу после вакцинации MMR.
- После вакцинации MMR иногда возникают лихорадка или отек щек или шеи.
- Более серьезные реакции случаются редко. Они могут включать судороги (часто связанные с лихорадкой), временную боль и скованность в суставах (в основном у подростков или взрослых женщин), пневмонию, отек головного и / или спинного мозга или временное низкое количество тромбоцитов, которое может вызвать необычное кровотечение. или синяк.
- У людей с серьезными проблемами иммунной системы эта вакцина может вызвать инфекцию, которая может быть опасной для жизни. Людям с серьезными проблемами иммунной системы не следует делать вакцину MMR.
Иногда люди теряют сознание после медицинских процедур, включая вакцинацию. Сообщите своему врачу, если вы чувствуете головокружение, изменения зрения или звон в ушах.
Как и в случае с любым лекарством, существует очень малая вероятность того, что вакцина вызовет тяжелую аллергическую реакцию, другие серьезные травмы или смерть.
Что делать, если возникла серьезная проблема?
Аллергическая реакция может возникнуть после того, как вакцинированный покинет клинику. Если вы видите признаки тяжелой аллергической реакции (крапивница, отек лица и горла, затрудненное дыхание, учащенное сердцебиение, головокружение или слабость), позвоните по телефону 9-1-1 и доставьте человека в ближайшую больницу.
Если вас беспокоят другие признаки, позвоните своему врачу.
О побочных реакциях следует сообщать в Систему сообщений о побочных эффектах вакцин (VAERS). Этот отчет обычно подает ваш лечащий врач, или вы можете сделать это самостоятельно. Посетите веб-сайт VAERS по адресу vaers.hhs.gov или позвоните по телефону 1-800-822-7967 . VAERS предназначен только для сообщения о реакциях, и персонал VAERS не дает медицинских рекомендаций.
Национальная программа компенсации травм от вакцин
Национальная программа компенсации травм от вакцин (VICP) — это федеральная программа, которая была создана для компенсации людям, которые могли быть травмированы некоторыми вакцинами.Посетите VICP по адресу www.hrsa.gov/vaccine-compensation/index.html или позвоните по телефону 1-800-338-2382 , чтобы узнать о программе и о том, как подать иск. Срок подачи иска о компенсации ограничен.
Как я могу узнать больше?
Ссылки
Веб-сайт Центров по контролю и профилактике заболеваний. Вакцина MMR (кори, эпидемический паротит и краснуха). cdc.gov/vaccines/hcp/vis/vis-statements/mmr.html. Обновлено 15 августа 2019 г. По состоянию на 23 августа 2019 г.
Этиология кори и краснухоподобных заболеваний при кори, эпидемическом паротите и краснухе — вакцинированные дети | Журнал инфекционных болезней
Аннотация
Вирусная этиология заболеваний, похожих на корь или краснуху, после вакцинации MMR (кори, эпидемического паротита и краснухи) была проспективно изучена на 993 остро больных финских детей с лихорадкой и сыпью в 1983–1995 гг.Их сыворотки были протестированы на антитела к адено-, энтеро- и парвовирусу B19. Сыворотки 300 детей младше 4 лет также были протестированы на антитела к вирусу герпеса 6 (HHV-6) человека. Предыдущие тесты на антитела исключили корь и краснуху. Серологический диагноз адено-, энтеро- или парвовирусной инфекции был основан на ИФА (антитела IgM или IgG), а диагноз HHV-6 — на непрямой иммунофлуоресценции. Вирусная этиология подтверждена в 368 случаях, чаще всего парвовирусом (20%), затем идут энтеровирус (9%) и аденовирус (4%).Среди детей раннего возраста инфекция HHV-6 была обнаружена у 37 (12%). Тридцать восемь детей (4%) перенесли двойное инфицирование. Это исследование подтверждает, что заболевания, похожие на корь или краснуху, у детей, вакцинированных MMR, часто вызываются другими вирусами. Каждая предполагаемая неудача вакцины требует лабораторного подтверждения для обеспечения надежного наблюдения и контроля, а также для установления специфической этиологии заболевания.
В Финляндии корь, паротит и краснуха являются болезнями, подлежащими регистрации. Во время программы вакцинации MMR (кори, эпидемического паротита, краснухи), начатой в 1982 г., было усилено наблюдение за корью, эпидемическим паротитом и краснухой [1].С 1987 года каждый случай подозрения на корь, эпидемический паротит или краснуху, в том числе у непривитых лиц, должен был подтверждаться специальными вирусологическими лабораторными исследованиями до уведомления. Хотя корь, эпидемический паротит и краснуха стали очень редкими в этой стране [2, 3], клинически подозреваемые случаи продолжают иметь место. В большинстве случаев они предположительно вызваны каким-либо другим вирусом, проявляющим аналогичные клинические симптомы.
В зарегистрированных случаях кори Brown et al. [4] с помощью лабораторных тестов показали, что только 15% вакцинированных и 47% невакцинированных действительно болели корью, тогда как Shirley et al.[5] подтвердили краснуху только в 36% клинически подозреваемых случаев среди непривитых лиц. Парвовирусные инфекции и инфекции, вызванные вирусом герпеса человека 6 (HHV-6), часто клинически ошибочно принимают за корь или краснуху. Андерсон и др. [6] обнаружили краснуху у 24% и парвовирусную инфекцию у 8% пациентов с подозрением на краснуху, а Tait et al. [7] обнаружили острую инфекцию HHV-6 у 87% детей с клиническим диагнозом кори или краснухи.
Неточность клинических диагнозов вскоре стала проблемой в Финляндии, потому что после введения программы MMR большинство подозреваемых случаев не подтверждались серологически как болезнь MMR.Предвидя эту трудность, мы организовали проспективное исследование для определения истинной этиологии заболеваний, которые были зарегистрированы как корь или краснуха. В этом исследовании мы провели поиск вирусов, наиболее часто вызывающих корь или красноподобную болезнь: парво-, энтеро- и аденовирус, а среди маленьких детей — HHV-6 [8].
Материалы и методы
Установка
Национальная кампания по ликвидации кори, эпидемического паротита и краснухи была начата в 1982 г. [2].В этом контексте было организовано специальное исследование для изучения вирусной этиологии MMR-подобных заболеваний, которые предполагали неудачу вакцинации. Всякий раз, когда медсестра или врач, проводившая вакцинацию, узнавала о подозрительных симптомах с лихорадкой или без нее> через 3 месяца после вакцинации, о случае сообщали в Национальный институт общественного здравоохранения, который давал инструкции по сбору и отправке образцов. Система была подробно описана медицинскому персоналу детских центров здоровья на серии семинаров, организованных по всей стране перед кампанией [1].Желательно, чтобы 2 образца сыворотки были отправлены по почте с интервалом в 1–3 недели.
Выбор корпуса
К 1995 г. по крайней мере 1 образец сыворотки был взят у 2299 детей, которые, как сообщалось, болели корью или красноподобными заболеваниями и получили вакцину MMR. Серологический анализ показал, что 123 из них болели корью и 12 — краснухой, что в сумме составляет 5,9% от всей серии.
В дополнение к этим 135 случаям, у тех, у кого нет второго образца сыворотки ( n = 353), и у тех, у кого образцы неадекватны (например,g., слишком маленький объем, несоответствующее время; n = 71) исключены из этого исследования. Из оставшихся 1740 вакцинированных для анализа случайным образом отбирались 100 проб в год, если таковые имеются. Первый образец брали в среднем через 4 (± 6) дней после начала болезни; второй — через 16 (± 7) дней. Около 25% пациентов были моложе 3 лет, 50% — 3–7 лет и 25% — ≥8 лет. Пятьдесят один процент (508) составляли девочки и 49% (485) — мальчики. Тесты на HHV-6 были проведены всем детям младше 4 лет ( n = 300).До этого исследования сыворотки хранили замороженными при -20 ° C. Всего исследовано 993 парных сыворотки.
Тесты на антитела к парвовирусу
IgM-антитела к парвовирусу B19 человека измеряли с помощью коммерческого набора для иммуноанализа (Parvovirus B19 IgM EIA; Biotrin, Dublin) в соответствии с инструкциями производителя.
Тесты на антитела к аденовирусу
Аденовирусная инфекция была обнаружена с помощью собственного метода ИФА IgG. В качестве антигена мы использовали очищенный гексоновый белок аденовируса (тип 2) [9].Планшеты (Polysorp; Nunc, Роскилле, Дания) покрывали гексоновым антигеном аденовируса в разведении 2,5 мкг / мл в течение ночи при комнатной температуре, насыщали 0,1% бычьим сывороточным альбумином в течение 30 мин при комнатной температуре и трижды промывали PBS + 0,1% Tween 20. Парные сыворотки тестировали при разведении 1/1000, 100 мкл / лунку (буфер для разведения: PBS + 0,1% бычий сывороточный альбумин + 0,05% Tween 20). Через 1 час при 37 ° C и промывки конъюгированные с пероксидазой хрена антитела против человеческого IgG (разведение 1/18 000; A-6029; Sigma, St.Louis) добавляли в лунки на 1 ч при 37 ° C, и планшеты снова промывали. Субстрат o -фенилендиамин (00–2003; Zymed, San Francisco), 1 мг / мл, 100 мкл / лунка, инкубировали в течение 25 мин в темноте при комнатной температуре. Наконец, реакцию останавливали добавлением 1 M HCl, 100 мкл / лунку. Оптическую плотность измеряли фотометром с мультисканированием при длине волны 492 нм. Панель положительных и отрицательных контрольных образцов исследовали параллельно в каждом тесте. Титры рассчитывали в произвольных единицах EIA, полученных из стандартной кривой, основанной на серии разведений положительных стандартов, выполняемых в каждом анализе.Диагноз аденовируса подтверждался, если между парными сыворотками наблюдалось 4-кратное увеличение количества единиц EIA.
Тесты на антитела к энтеровирусу
Антитела к энтеровирусу
измеряли с помощью EIA в планшетах (Polysorp), покрытых синтетическим пептидом, полученным из иммунодоминантной области капсидного белка VP1, который, как известно, является общей антигенной детерминантой для большинства энтеровирусов [10]. Процедура анализа, ранее подтвержденная выделением сопутствующих вирусов [11, 12], была изменена, чтобы быть такой же, как для аденовирусного EIA, за исключением того, что сыворотки и конъюгат пероксидазы хрена были разведены 1/100 и 1/8000 соответственно.Во всех планшетах в каждом анализе тестировали высокий и низкий положительный и отрицательный контроли. Диагностические критерии энтеровирусной инфекции были установлены на основе серии параллельных разведений положительных сывороток. Значительным изменением считалось двукратное увеличение значений оптической плотности (ОП) парных сывороток. Если значение OD для первого образца уже было высоким, ≥1,500, изменение на 0,500 (в три раза больше межисследований) или более считалось диагностическим.
Тесты на антитела к HHV-6
Анализ
антител к HHV-6 проводили с помощью непрямого иммунофлуоресцентного теста [13].Значение, обратное наибольшему разведению образца сыворотки, показывающего флуоресценцию, рассматривалось как титр его антител. Повышение титров антител по крайней мере в 4 раза подтвердило диагноз HHV-6. Положительный и отрицательный контроли были включены в каждый анализ.
Статистика
Сравнительное исследование вероятности парвовирусных инфекций в годы высокой и низкой заболеваемости было проведено с помощью теста № 2 .
Результаты
Возникновение различных инфекций
В целом, среди 368 детей (37%) острая инфекция парво-, энтеро- или аденовирусом или среди детей младше 4 лет была диагностирована серологически HHV-6 (таблица 1).
Таблица 1
Выявление вирусных антител среди пациентов с подозрением на корь и краснуху.
Таблица 1
Выявление вирусных антител среди пациентов с подозрением на корь и краснуху.
Парвовирус был наиболее распространенной инфекцией во время двух пиков эпидемии в 1985–1986 и 1992–1993 годах. За эти годы диагноз парвовирус был поставлен у 35% обследованных детей; в неэпидемические годы доля варьировала от 10% до 26%.В течение тех 6 лет, когда заболеваемость парвовирусом превышала 2 на 100 000, вероятность диагноза парвовируса составляла 28% у пациентов с подозрением на случаи экзантемы и лихорадки, тогда как соответствующая вероятность в другие годы составляла только 13%. Таким образом, диагноз парвовируса был в 2,1 раза (доверительный интервал 95%, 1,6–2,8) более вероятен в годы с высокой заболеваемостью, чем в годы с низкой заболеваемостью. Инфекции энтеро- и аденовирусов, а также HHV-6 не показали значительных межгодовых колебаний в течение периода наблюдения.
Значительное изменение уровня антител к энтеровирусам наблюдалось в 88 случаях (9%). Еще 176 (18%) имели высокий (значение ОП> 2,0) уровень, возможно, отражая недавнюю энтеровирусную инфекцию.
Сорок четыре ребенка (4%) соответствовали диагностическим критериям аденовирусной инфекции. Кроме того, у 178 пациентов (18%) был высокий (> 70 единиц ИФА) уровень антител IgG к аденовирусу, что, возможно, отражает недавнюю инфекцию.
Из 300 детей младше 4 лет 37 (12%) имели признаки острой инфекции HHV-6.Высокий (титр> 160) уровень антител был обнаружен у 28 детей.
Двойные инфекции выявлены у 38 пациентов (4%). Наиболее частыми сочетаниями были парво- и энтеровирусные или парво- и аденовирусные инфекции (13 и 9 случаев соответственно).
Возрастные и сезонные тенденции
Наблюдалась четкая возрастная зависимость возникновения различных вирусных инфекций. Пик диагнозов HHV-6 приходился на 2 года: 7 случаев были выявлены у детей от 1 до 2 лет, 24 — у 2-летних и 6 — у 3-летних.Энтеровирусная инфекция была наиболее распространена среди детей младше 6 лет, в то время как аденовирусные инфекции были более равномерно распределены в разных возрастных группах (рисунок 1A). Парвовирусные инфекции выявлялись в основном среди детей от 4 до 14 лет (рисунок 1A).
Рисунок 1
A , Возрастное распределение серологически подтвержденных случаев адено-, энтеро- и парвовирусных инфекций (% протестированных образцов по возрастным группам). B , Сезонные колебания в серологически подтвержденных острых случаях адено-, энтеро- и парвовирусных инфекций, а также инфекций, вызванных вирусом герпеса человека 6 (HHV-6).
Рисунок 1
A , Возрастное распределение серологически подтвержденных случаев адено-, энтеро- и парвовирусных инфекций (% протестированных образцов по возрастным группам). B , Сезонные колебания в серологически подтвержденных острых случаях адено-, энтеро- и парвовирусных инфекций, а также инфекций, вызванных вирусом герпеса человека 6 (HHV-6).
Парвовирусные инфекции также демонстрировали четкие сезонные колебания, наиболее часто встречающиеся зимой и весной (январь – май) и осенью (октябрь – ноябрь; диаграмма 1B).Частота энтеровирусных инфекций выше летом и в начале осени (июль – сентябрь), тогда как инфекции, вызванные аденовирусом и HHV-6, распределялись равномерно в течение года (рисунок 1B).
Обсуждение
Настоящее исследование показывает, что у значительной части детей, вакцинированных MMR, с симптомами, напоминающими корь или краснуху, можно определить истинную вирусную этиологию. В нашей серии из 993 детей 37% имели значительный серологический результат, предполагающий наличие парво-, энтеро-, аденовируса или HHV-6 инфекции.
Планирование проспективного исследования помогло нам установить конкретный диагноз в большом количестве случаев. В частности, в годы, когда парвовирусные инфекции были обычным явлением, доля выявленных заболеваний увеличивалась до 41%, тогда как в годы с низкой заболеваемостью она колебалась от 12% до 33%.
Довольно строгие диагностические критерии, которые мы применили, могли исключить некоторые случаи, в которых либо ответ антител был отложен, либо первая проба сыворотки была собрана слишком поздно для обнаружения значительного повышения уровня антител.Кроме того, отбор вирусов для тестирования в этом исследовании не охватывал все вирусы, которые, как известно, вызывают сыпь с лихорадкой, которая могла вызвать заболевание у некоторых из этих детей. Поэтому, по всей вероятности, текущие цифры, вероятно, недооценивают степень, в которой другие вирусы были ответственны за этиологию кори или краснухоподобных заболеваний у вакцинированного населения. Более того, бактериальная и риккетсиозная инфекция, пищевая или лекарственная аллергия могут вызывать кожные симптомы, имитирующие вирусные инфекции.Дизайн исследования не позволял оценить частоту субклинических инфекций, вызываемых этими вирусами.
В 1982 г. было начато усиленное наблюдение за всеми случаями кори, паротита и краснухи вместе с внедрением программы [2]. В течение первых 4 лет после начала национальной вакцинации MMR и без серьезных вспышек кори или краснухи в стране корь была обнаружена в 0,8% случаев, а краснуха — в 1,2% случаев предполагаемой неэффективности вакцины [2]. В текущем периоде наблюдения с 1983 по 1995 год краснуха была выявлена у 0.5% и корь в 5,3% подозреваемых случаев. Однако 85% этих случаев были зарегистрированы в последние годы эпидемии кори, 1988–1989 гг. [2].
В нашем исследовании наиболее часто диагностируемым возбудителем (20%) был парвовирус. Это более высокий процент, чем сообщалось Brown et al. (4%) [4] или Shirley et al. (7%) [5]. В течение периода нашего исследования были отмечены два различных пика парвовирусной инфекции, которые способствовали этому высокому значению.
Большинство случаев энтеровирусных инфекций было выявлено у детей дошкольного возраста и произошло в конце лета и осенью, что является хорошо известной особенностью эпидемиологии энтеровирусов.Аденовирусные инфекции вызывали некоторые заболевания, похожие на корь и краснуху, и не демонстрировали каких-либо явных годовых или сезонных колебаний.
Случаи HHV-6 соответствовали ожидаемой эпидемиологической картине, в основном поражая детей в возрасте 1–2 лет [8]. Мы не собирали подробную клиническую информацию о случаях и поэтому не можем сделать вывод, имели ли обнаруженные двойные инфекции какие-либо атипичные клинические признаки.
В нашем более раннем исследовании [14] мы отметили, что уровни специфических антител к кори у детей, вакцинированных MMR, по-видимому, снижаются быстрее в 1990-е годы, предполагая, что отсутствие естественных бустеров может изменить защиту, вызванную вакцинацией.Даже теоретическая возможность повторного появления кори среди вакцинированных лиц требует активного надзора за всеми корьподобными заболеваниями среди населения, для которого корь больше не является эндемическим заболеванием. Такой надзор должен также включать попытку проверить вирусную этиологию этих заболеваний. Текущее исследование демонстрирует, что этого можно достичь с помощью довольно простых лабораторных тестов при условии наличия адекватных парных образцов сыворотки. Это, вместе с появляющейся возможностью отследить происхождение случаев кори с помощью методов секвенирования [15], подчеркивает важность тесного сотрудничества между практикующими врачами, вирусологическими лабораториями и властями, ответственными за принятие решений по политике вакцинации.
Благодарности
Мы благодарим Матти Вариса за предоставление гексонового белка аденовируса и Райю Вайнионпяя за сотрудничество в проведении ОВОС аденовируса. Мы также благодарим Сейю Салми за отличное выполнение лабораторных тестов.
Список литературы
1.« и др.
Быстрое воздействие общенациональной программы вакцинации на эндемичные корь, эпидемический паротит и краснуху
,
Ланцет
,
1986
, vol.
2
(стр.
137
—
9
) 2., , , и другие.
Ликвидация коренных кори, паротита и краснухи в Финляндии с помощью двенадцатилетней программы вакцинации двумя дозами
,
N Engl J Med
,
1994
, vol.
331
(стр.
1397
—
402
) 3.,,, И др.
В Финляндии кори нет
,
Ланцет
,
1997
, т.
350
(стр.
1364
—
5
) 4.,,,.
Диагностика кори слюнной: исследование зарегистрированных случаев в Соединенном Королевстве, 1991–3
,
Br Med J
,
1994
, vol.
308
(стр.
1015
—
7
) 5.,,,.
Серологическое исследование краснухоподобных заболеваний
,
J Med Virol
,
1987
, vol.
21
(стр.
369
—
79
) 6.,,.
Парвовирус человека и краснухоподобная болезнь
,
Ланцет
,
1985
, т.
2
стр.
663
7.,,,.
Exanthema subitum (младенческая розеола), ошибочно диагностированная у младенцев как корь или краснуха
,
Br Med J
,
1996
, vol.
312
(стр.
101
—
2
) 8.,.
Детские экзантемы, старые и новые
,
Pediatr Clin North Am
,
1991
, vol.
38
(стр.
859
—
87
) 9.,.
Очистка гексонового белка аденовируса методом высокоэффективной жидкостной хроматографии
,
J Chromatogr
,
1987
, vol.
397
(стр.
321
—
5
) 10.,,,,.
Антигенные области капсидных белков полиовируса типа 3 / Сэбина, распознаваемые сывороткой человека в методе сканирования пептидов
,
Virology
,
1991
, vol.
180
(стр.
99
—
107
) 11.,,, И др.
ELISA на IgG энтеровируса с использованием синтетических пептидов в качестве антигенов
,
Serodiagn Immunother Infect Dis
,
1993
, vol.
5
(стр.
93
—
6
) 12.,,, Et al.
Проспективное исследование роли Коксаки B и других энтеровирусных инфекций в патогенезе IDDM
,
Diabetes
,
1995
, vol.
44
(стр.
652
—
7
) 13.,,.
Серология в сравнении с клиническими признаками или симптомами и основными лабораторными данными в диагностике exanthema subitum (roseola infantum)
,
Pediatrics
,
1992
, vol.
89
(стр.
103
—
6
) 14.,.
Индуцированные вакциной антитела к вирусу кори после введения двух доз комбинированной вакцины против кори, эпидемического паротита и краснухи. Двенадцатилетнее наблюдение в двух когортах
,
Vaccine
,
1998
, vol.
16
(стр.
2052
—
7
) 15.,,,.
Тенденции завоза кори в США, 1986–1994 гг.
,
JAMA
,
1997
, vol.
277
(стр.
1952
—
6
)
© 1998 Американского общества инфекционистов
Противокоревая вакцина: Канадское руководство по иммунизации
Последнее частичное обновление содержимого (см. Таблицу обновлений): сентябрь 2020 г. сентябрь 2020 г.: Обновленная рекомендация:
Критерий иммунитета к кори ранее указывался для путешественников, выезжающих за пределы Северной Америки.В связи с изменениями в глобальной эпидемиологии кори этот критерий иммунитета к кори был изменен на путешественников, выезжающих за пределы Канады.
Последняя полная редакция главы: Апрель 2015 г.
На этой странице
Основная информация (подробности см. В тексте)
Что
- Корь встречается во всем мире и является одним из самых инфекционных заболеваний.
- В Канаду были завезены случаи и случайные вспышки кори.
- Противокоревая вакцина выпускается в виде вакцины против кори-паротита-краснухи (MMR) или кори-паротита-краснухи-ветряной оспы (MMRV).
- MMR или человеческий иммуноглобулин (Ig) могут использоваться для постконтактной иммунизации восприимчивых людей к кори.
- Эффективность однократной дозы противокоревой вакцины, вводимой в возрасте 12 или 15 месяцев, оценивается в 85–95%. При второй дозе эффективность почти 100%.
- Реакции на вакцину MMR обычно мягкие и преходящие и включают боль и покраснение в месте инъекции, лихорадку ниже 39 ° C и сыпь.Реакции на вакцину MMRV включают: боль и покраснение в месте инъекции и лихорадку менее 39 ° C у 10% или более реципиентов вакцины; сыпь, похожая на корь, краснуху или ветряную оспу, отек в месте инъекции и температура выше 39 ° C менее чем у 10% реципиентов вакцины.
- Когда первая доза вводится детям в возрасте от 12 до 23 месяцев в виде вакцины MMRV, существует более высокий риск лихорадки и фебрильных судорог в течение 7-10 дней после вакцинации по сравнению с раздельным введением MMR и одновалентной вакцины против ветряной оспы во время вакцинации. тот же визит.Этот риск оценивается примерно в 1 дополнительный приступ лихорадки на каждые 2300–2800 доз вакцины MMRV.
Вакцина
Кто
- Корьсодержащая вакцина рекомендуется для плановой иммунизации детей и для иммунизации детей и подростков, пропустивших вакцинацию против кори в плановом порядке.
- Корьсодержащая вакцина рекомендована для восприимчивых взрослых людей, родившихся не ранее 1970 года.
- Можно предположить, что взрослые, родившиеся до 1970 г., приобрели естественный иммунитет к кори; однако восприимчивые медицинские работники, лица, путешествующие за пределы Канады, и военнослужащие должны получить вакцину MMR независимо от года рождения.
Как
- Плановая иммунизация детей: Две дозы любой противокоревой вакцины (MMR или MMRV). Первую дозу вакцины, содержащей корь, следует вводить в возрасте от 12 до 15 месяцев, а вторую дозу — в возрасте 18 месяцев или в любое время после этого, но не позднее, чем перед поступлением в школу.
- Дети и подростки, ранее не иммунизированные: 2 дозы вакцины, содержащей коревую вакцину. Вакцина MMRV может использоваться у здоровых детей в возрасте от 12 месяцев до 13 лет.
- Восприимчивые взрослые, родившиеся не ранее 1970 г .: 1 доза вакцины MMR. Те, кто подвержен наибольшему риску заражения корью (путешественники за пределами Канады, медицинские работники, студенты высших учебных заведений и военнослужащие), должны получить 2 дозы вакцины MMR.
- Восприимчивые медицинские работники и военнослужащие, родившиеся до 1970 г .: 2 дозы вакцины MMR.
- Восприимчивые люди, путешествующие за пределы Канады, родившиеся до 1970 года: 1 доза вакцины MMR.
- Восприимчивые учащиеся высших учебных заведений, родившиеся до 1970 г .: Следует рассмотреть возможность введения 1 дозы вакцины MMR.
Почему
- Риску заражения подвержены люди, не болевшие корью или не вакцинированные.
- Осложнения кори возникают примерно в 10% случаев кори.
Существенные изменения, включенные в эту главу, выделены в Таблице обновлений Канадского руководства по иммунизации.
Эпидемиология
Описание болезни
Инфекционный агент
Корь (rubeola, красная корь) вызывается вирусом кори, членом семейства Paramyxoviridae. Дополнительную информацию о вирусе кори см. В Паспорте безопасности патогенов.
Резервуар
Люди
Трансмиссия
Корь — одно из наиболее высокоинфекционных инфекционных заболеваний, у восприимчивых лиц частота вторичных атак превышает 90%.Вирус передается воздушно-капельным путем, воздушно-капельным путем или при прямом контакте с выделениями из носа или горла инфицированных людей. Инкубационный период составляет около 10 дней (от 7 до 18 дней). Интервал от появления сыпи до появления сыпи составляет в среднем 14 дней. Случаи заразны от 4 дней до появления сыпи до 4 дней после появления сыпи. Люди, переболевшие корью, обладают стойким иммунитетом к этой болезни.
Факторы риска
Риску заражения подвержены люди, не болевшие корью или не вакцинированные.В Канаде считается, что взрослые, родившиеся до 1970 года, имеют естественный иммунитет к кори.
Лица, подвергающиеся наибольшему риску заражения корью
К подросткам и взрослым, подвергающимся наибольшему риску заражения корью, относятся:
- путешественников за пределы Канады
- медицинских работников
- военнослужащих
- учащихся в учреждениях послесреднего образования
Сезонные и временные закономерности
Исторически корь возникала в основном в конце зимы и весной в зонах умеренного климата.Сейчас он ограничен спорадическими случаями и вспышками.
Спектр клинических проявлений
Симптомы кори включают продромальную лихорадку, кашель, насморк, конъюнктивит, пятна Коплика (белые пятна на внутренней поверхности рта) и сыпь, которая обычно начинается на лице, распространяется на туловище, а затем на руки и ноги. Такие осложнения, как средний отит и бронхопневмония, встречаются примерно в 10% зарегистрированных случаев, даже чаще у тех, кто плохо питается и страдает хроническими заболеваниями, а также у младенцев в возрасте до 1 года.Корневой энцефалит встречается примерно в 1 из 1000 зарегистрированных случаев и может привести к необратимому повреждению головного мозга. Инфекция кори может вызвать подострый склерозирующий панэнцефалит (ПСПЭ) — редкое, но смертельное заболевание. Корь во время беременности повышает риск преждевременных родов, самопроизвольного аборта и рождения детей с низкой массой тела. Корь у человека с ослабленным иммунитетом может протекать тяжело.
Распространение болезней
Корь встречается во всем мире и является одним из наиболее высокоинфекционных инфекционных заболеваний.
Корь ликвидирована в Канаде с 1998 года; однако случаи и вспышки болезни продолжают происходить в результате завоза. Всеобъемлющая обновленная информация об эпидемиологии кори в Канаде ежегодно публикуется в Отчете о инфекционных заболеваниях Канады (CCDR) и еженедельно в Отчете о мониторинге кори и краснухи PHAC.
Обратитесь к специалистам в области здравоохранения за дополнительной информацией, включая описание болезни, распространение и эпидемиологию.
Препараты, разрешенные для использования в Канаде
Вакцины против кори
- M-M-R ® II (живая аттенуированная комбинированная вакцина против кори, эпидемического паротита и краснухи), Merck Canada Inc.(MMR)
- PRIORIX ® (живая аттенуированная комбинированная вакцина против кори, эпидемического паротита и краснухи), GlaxoSmithKline Inc. (MMR)
- PRIORIX-TETRA ® (живая аттенуированная комбинированная вакцина против кори, эпидемического паротита, краснухи и ветряной оспы), GlaxoSmithKline Inc. (MMRV)
- ProQuad ™ (живая аттенуированная комбинированная вакцина против кори, эпидемического паротита, краснухи и ветряной оспы), Merck Canada Inc. (MMRV)
В Канаде вакцина против кори доступна только в сочетании с вакциной против паротита и краснухи (MMR) или вакциной против паротита, краснухи и ветряной оспы (MMRV).В некоторых других странах вводится только противокоревая вакцина.
Иммуноглобулин человека
- GamaSTAN ® (иммуноглобулин [человеческий]), Grifols Therapeutics LLC. (Ig)
- Gammagard ® (иммуноглобулин [человеческий]), Shire Pharma Canada Inc. (Ig)
- Gamunex ® (иммуноглобулин [человеческий]), Grifols Therapeutics LLC. (Ig)
- IGIVnex (иммуноглобулин [человеческий]), Grifols Therapeutics LLC.(Ig)
- Privigen ® (иммуноглобулин [человеческий]), CSL Behring Canada Inc. (Ig)
- Panzyga ® (иммуноглобулин [человеческий]), Octapharma Pharmazeutika Produktionsges MBH. (Ig)
Все препараты Ig доступны только через Службу крови Канады (CBS). Для получения полной информации о назначении обратитесь к веб-сайту CBS, а также к буклету продукта или информации, содержащейся в монографии продукта, доступной в базе данных лекарственных препаратов Министерства здравоохранения Канады.
См. «Содержание иммунизирующих агентов, доступных для использования в Канаде» в части 1, где приведены списки вакцин и пассивных иммунизирующих агентов, доступных для использования в Канаде, и их содержание.
Иммуногенность, эффективность и действенность
Иммуногенность
В клинических исследованиях однократная инъекция вакцины MMR индуцировала антитела к кори у 95% ранее серонегативных детей.
У 12-месячных детей однократная доза вакцины MMRV приводит к таким же показателям сероконверсии, как и после одновременного введения вакцины MMR и одновалентной вакцины против ветряной оспы.Исследование детей, получавших 2 дозы вакцины MMRV в течение второго года жизни, показало, что к третьему году после вакцинации серопозитивность к кори, эпидемическому паротиту, краснухе и ветряной оспе составила 99%, 97,4%, 100% и 99,4% соответственно.
Эффективность и эффективность
Эффективность однократной дозы противокоревой вакцины, вводимой в возрасте 12 или 15 месяцев, оценивается в 85–95%. При второй дозе эффективность у детей приближается к 100%. Однако вспышки кори имели место среди групп населения с высоким уровнем охвата иммунизацией.Из-за высокой заразности кори не менее 95% населения необходимо иммунизировать для развития коллективного иммунитета.
Нет данных относительно долгосрочной эффективности вакцины MMRV.
Рекомендации по применению
Здоровые дети (от 12 месяцев до 18 лет)
График
График работы
- Здоровые дети (от 12 месяцев до 13 лет)
Для плановой иммунизации детей в возрасте от 12 месяцев до 13 лет необходимо ввести 2 дозы противокоревой вакцины с использованием вакцины MMR или MMRV.Первую дозу вакцины, содержащей корь, следует вводить в возрасте от 12 до 15 месяцев, а вторую дозу — в возрасте 18 месяцев или в любое время после этого, но не позднее, чем до поступления в школу.
График наверстывания и ускоренный график
- Дети (от 12 месяцев до 13 лет)
Две дозы противокоревой вакцины с использованием вакцины MMR или MMRV следует вводить детям в возрасте до 13 лет, которые не были иммунизированы по обычному графику.Детям дошкольного возраста необходимо ввести 2 дозы вакцины, содержащей корь, до поступления в школу (в возрасте от 4 до 6 лет). Минимальный интервал между дозами противокоревой вакцины составляет 4 недели.
- Подростки (от 13 до 18 лет)
Восприимчивые к кори подростки (критерии иммунитета см. В Таблице 1) должны получить 2 дозы вакцины MMR с интервалом не менее 4 недель.
Здоровые взрослые (18 лет и старше)
Взрослые, восприимчивые к кори (критерии иммунитета см. В Таблице 1), должны получить 1 или 2 дозы вакцины MMR в зависимости от возраста и факторов риска.Если необходимы 2 дозы, вакцину MMR следует вводить с минимальным интервалом в 4 недели между дозами.
Плановая иммунизация
Взрослые , родившиеся до 1970 г. , как правило, имеют естественный иммунитет к кори; однако некоторые из этих людей могут быть восприимчивыми.
Взрослые без противопоказаний, , родившиеся в 1970 году или позже , которые не соответствуют определению иммунитета против кори (критерии иммунитета см. В Таблице 1), должны быть иммунизированы 1 дозой вакцины MMR.
Вакцинация отдельных групп населения
Лица с ненадлежащими записями о прививках
Дети и взрослые, восприимчивые к кори, включая детей, не имеющих надлежащей документации об иммунизации, должны начинаться по графику иммунизации, соответствующему их возрасту и факторам риска. Вакцина, содержащая корь, может быть введена независимо от возможного предыдущего получения вакцины, поскольку не было продемонстрировано дополнительных побочных эффектов, связанных с повторной иммунизацией.Дополнительную информацию см. В разделе «Иммунизация лиц с неадекватными записями о вакцинации» в Части 3.
Беременность и кормление грудью
Иммунитет к кори следует проверить у женщин репродуктивного возраста, а восприимчивым небеременным женщинам следует рекомендовать вакцинацию. Женщинам следует отложить беременность как минимум на 4 недели после вакцинации вакциной MMR.
Вакцины
MMR и MMRV обычно противопоказаны во время беременности, поскольку теоретически существует риск для плода.Однако нет никаких доказательств тератогенного риска от вакцин, и прерывание беременности не следует рекомендовать после непреднамеренной иммунизации любой из этих вакцин из-за рисков для плода после иммунизации матери. В некоторых ситуациях потенциальные преимущества вакцинации вакциной MMR могут перевешивать риски, например, во время вспышек кори или краснухи, и в этом случае вакцинация может быть рассмотрена на основе рекомендаций должностных лиц общественного здравоохранения. Беременным женщинам, чувствительным к кори, следует сделать послеродовую вакцинацию.
Восприимчивые женщины, кормящие грудью, должны быть вакцинированы вакциной MMR.
Обратитесь к разделу «Постконтактная профилактика (ПКП) и борьба со вспышками» для получения дополнительной информации об использовании Ig при ведении восприимчивых беременных женщин, инфицированных корью. Обратитесь к разделу «Продукты крови, человеческий иммуноглобулин и время иммунизации» в Части 3 для получения информации о вакцинации против кори послеродовых женщин, получивших резус-иммуноглобулин (RhIg). Дополнительную информацию см. В разделе «Иммунизация во время беременности и грудного вскармливания» части 3.
Пациенты в учреждениях здравоохранения
Восприимчивые пациенты учреждений длительного ухода должны получить вакцину против кори, эпидемического паротита и краснухи в соответствии с их возрастом и факторами риска.
Дополнительную информацию см. В разделе «Иммунизация пациентов в медицинских учреждениях» Части 3.
Лица с хроническими заболеваниями
Соответствующая возрасту вакцина против кори должна регулярно вводиться лицам с хроническими заболеваниями без ослабленного иммунитета.
См. Иммунизацию людей с хроническими заболеваниями в части 3 для получения дополнительной общей информации о вакцинации людей с хроническими заболеваниями.
Лица с ослабленным иммунитетом
Лица с ослабленным иммунитетом вследствие основных заболеваний или иммунодепрессантов более восприимчивы к инфекциям, включая корь. У них может быть больше шансов столкнуться с более тяжелым заболеванием и осложнениями. Безопасность и эффективность противокоревой вакцины определяется типом иммунодефицита и степенью подавления иммунитета.При рассмотрении вопроса об иммунизации человека с ослабленным иммунитетом живой вакциной необходимо получить одобрение лечащего врача до вакцинации. В сложных случаях рекомендуется направление к врачу, имеющему опыт иммунизации или иммунодефицита.
Дополнительную информацию см. В разделах «Иммунизация лиц с ослабленным иммунитетом», часть 3, «Постконтактная профилактика (PEP) и борьба со вспышками».
Путешественники
Защита от кори особенно важна для людей, планирующих путешествие.Путешественники, выезжающие за пределы Канады, рожденных в 1970 году или позже, , которые не соответствуют определению иммунитета против кори (критерии иммунитета см. В Таблице 1), должны получить 2 дозы вакцины, содержащей корь.
Противокоревая вакцина должна вводиться в более раннем возрасте, чем обычно, детям, выезжающим за пределы Канады, где это заболевание вызывает беспокойство, или детям, путешествующим в места, где наблюдаются вспышки. Вакцину MMR можно вводить уже в возрасте 6 месяцев; тем не менее, после того, как ребенку исполнится 12 месяцев, необходимо ввести 2 дополнительные дозы вакцины, содержащей корь, чтобы обеспечить длительный иммунитет к кори.Младенцы в возрасте до 6 месяцев не рассматриваются для вакцинации, поскольку эффективность и безопасность вакцины MMR не установлены для этой возрастной группы.
Путешественники, выезжающие за пределы Канады, родившихся до 1970 года и , которые не соответствуют определению иммунитета против кори (критерии иммунитета см. В Таблице 1), должны получить 1 дозу вакцины MMR.
Корь является эндемическим заболеванием во многих странах. Информацию о вспышках кори за пределами Канады можно найти в Уведомлениях о состоянии здоровья путешественников Канадского агентства общественного здравоохранения, а дополнительную информацию — в разделе «Иммунизация путешественников» в Части 3.
Лица, впервые прибывшие в Канаду
Поставщики медицинских услуг, которые принимают лиц, недавно прибывших в Канаду, должны проверять статус иммунизации и при необходимости обновлять иммунизацию этих лиц. Во многих странах за пределами Канады вакцины против эпидемического паротита и краснухи используются в ограниченных количествах, и применяется только вакцина против кори. Канадское исследование показало, что более одной трети новых иммигрантов и беженцев, особенно женщины, были восприимчивы к кори, эпидемическому паротиту или краснухе. Дополнительную информацию см. В разделе «Иммунизация лиц, впервые прибывших в Канаду».
Рабочие
Рекомендуется, чтобы все медицинские работники были невосприимчивы к кори. Медицинские работники, независимо от года рождения, которые не соответствуют определению иммунитета против кори (критерии иммунитета см. В Таблице 1), должны быть вакцинированы соответствующим образом, чтобы они получили 2 дозы вакцины MMR.
См. Иммунизацию рабочих в Части 3 для получения дополнительной информации.
Бустерные дозы и повторная иммунизация
Повторная иммунизация коревой вакциной после старения и риска соответствующая вакцинация не требуется.
Постконтактная профилактика (ПКП) и борьба со вспышками
Вакцина
MMR или Ig может использоваться для постконтактной иммунизации восприимчивых людей к кори. При оценке степени заражения корью и выборе между вакциной MMR и Ig для постконтактного лечения важно учитывать, что Ig обеспечивает только краткосрочную защиту и требует отсрочки введения вакцины MMR. Долгосрочная защита от кори обеспечивается только после иммунизации вакциной MMR.Краткое изложение рекомендаций ПКП против кори см. В таблице 2. Рекомендации по интервалу между введением препаратов Ig и MMR или MMRV см. В таблице 1 раздела «Продукты крови, иммуноглобулин человека и сроки иммунизации» в части 1.
Несмотря на использование вакцины MMR или иммуноглобулина для постконтактного лечения, может возникнуть корь. Людей, подвергшихся воздействию, следует проконсультировать относительно: признаков и симптомов кори; избегать контактов с другими людьми, если они заболеют симптомами, совместимыми с корью; и необходимость обращения за медицинской помощью, включая информирование медицинских работников о возможности заражения корью до обращения в лечебное учреждение, чтобы можно было принять соответствующие меры предосторожности.
Вакцина против кори, паротита и краснухи
Восприимчивые, иммунокомпетентные люди в возрасте 6 месяцев и старше, инфицированные корью, могут быть защищены от кори, если им вводят вакцину против кори, паротита и краснухи в течение 72 часов после заражения. Если вакцина MMR вводится до 12-месячного возраста, необходимо ввести 2 дополнительные дозы вакцины, содержащей корь, после того, как ребенку исполнится 12 месяцев (и, по крайней мере, через 4 недели после предыдущей дозы), чтобы обеспечить длительный иммунитет.Младенцы в возрасте до 6 месяцев не рассматриваются для вакцинации, поскольку эффективность и безопасность вакцины MMR для этой возрастной группы не установлены.
Иммуноглобулин человека
Было показано, что профилактическое использование человеческого иммуноглобулина (Ig) эффективно в изменении или предотвращении заболевания, если вводится в течение 6 дней после контакта с корью; однако, по показаниям, его следует вводить как можно скорее после заражения. Ig следует рассматривать для следующих групп лиц, если они контактируют с корью:
- Восприимчивые беременные
- восприимчивых людей с ослабленным иммунитетом
- восприимчивые младенцы ˂ 6 месяцев
- восприимчивых иммунокомпетентных младенцев в возрасте 6-11 месяцев, поступивших от 73 часов до 6 дней после заражения
Лица, получающие заместительную терапию внутривенным иммуноглобулином (400 мг / кг массы тела или выше), считаются защищенными и не нуждаются в Ig, если последняя доза внутривенного иммуноглобулина была получена в течение трех недель до контакта с корью.
Иммуноглобулин внутримышечный
IMIg следует вводить восприимчивым младенцам в дозе от 0,5 мл / кг до максимальной дозы 15 мл. Для восприимчивых беременных или лиц с ослабленным иммунитетом IMIg можно вводить в дозе 0,5 мл / кг, понимая, что лица с массой тела 30 кг и более не получат те концентрации антител к кори, которые считаются полностью защитными. Большие объемы (более 2 мл для детей или 3-5 мл для взрослых) следует разделять и вводить в 2 или более мест.В случаях, когда объем инъекции вызывает беспокойство и для реципиентов массой 30 кг и более, можно использовать ИГВВ
Внутривенный иммуноглобулин
Внутривенный иммуноглобулин может назначаться беременным восприимчивым людям или беременным с ослабленным иммунитетом и массой 30 кг и более. Для младенцев, которым показан Ig, можно рассмотреть вариант внутривенного иммуноглобулина, но объем инъекции IMIg вызывает беспокойство. Введение внутривенного иммуноглобулина требует внутрибольничного введения и активного наблюдения за пациентом в течение нескольких часов инфузии, проводимого соответствующим образом обученным персоналом.Провайдеры IVIg должны ознакомиться с соответствующими монографиями по продуктам и руководящими принципами CBS до введения IVIg.
| Население | Время с момента заражения корью Сноска * | |
|---|---|---|
| ≤ 72 часов | 73 часа — шесть дней | |
| Восприимчивые младенцы 0-6 месяцев Сноска 8 | IMIg (0.5 мл / кг) Сноска 2 | |
| Восприимчивые иммунокомпетентные младенцы в возрасте 6-12 месяцев | Вакцина MMR Сноска 1 | IMIg (0,5 мл / кг) Сноска 2 Сноска 7 Сноска 8 |
| Восприимчивые иммунокомпетентные люди от 12 месяцев и старше | Серия вакцины MMR Сноска 3 Сноска 7 | |
| Восприимчивые беременные Сноска 4 | IVIg (400 мг / кг) или IMIg (0.5 мл / кг), ограниченная защита, если 30 кг и более Сноска 5 | |
| Лица с ослабленным иммунитетом 6 месяцев и старше | IVIg (400 мг / кг) | |
| Лица с подтвержденным иммунитетом к кори | НЕТ | |
Сноски
| ||
Борьба со вспышками
Иммунизация вакциной MMR является неотъемлемым элементом комплексной стратегии профилактики и управления вспышкой кори. Во время вспышки кори восприимчивые люди в возрасте 6 месяцев и старше могут получить вакцину MMR.Однако при введении в возрасте от 6 месяцев до 12 месяцев необходимо ввести 2 дополнительные дозы вакцины, содержащей корь, после того, как ребенку исполнится 12 месяцев (и, по крайней мере, через 4 недели после предыдущей дозы), чтобы обеспечить длительный иммунитет к корь. Для получения подробной информации о борьбе со вспышкой, помимо вакцинации и стратегий постконтактной профилактики, обратитесь к руководству по борьбе со вспышкой кори в Канаде в Докладе о инфекционных заболеваниях Канады (CCDR).
Серологические исследования
Серологические тесты могут быть показаны для подтверждения диагноза кори или определения иммунного статуса.Серологическое тестирование не рекомендуется до или после вакцинации против кори. Если после соответствующей иммунизации против кори было случайно проведено серологическое исследование, и оно не выявило иммунитета, повторная иммунизация против кори не требуется.
Практика администрирования
Доза
Каждая доза вакцины против кори составляет 0,5 мл.
Способ применения
Вакцину
MMR следует вводить подкожно (п / к). Вакцину MMRV следует вводить в соответствии с описанием продукта.
Обратитесь к разделу «Практика введения вакцины» в части 1 для получения дополнительной информации о предвакцинальном и поствакцинальном консультировании, приготовлении и методике введения вакцины, а также профилактике инфекций и борьбе с ними.
Взаимозаменяемость вакцин
На основании заключения экспертов разрешенные в Канаде вакцины MMR могут использоваться как взаимозаменяемые. Информацию о взаимозаменяемости вакцин MMRV см. В разделе «Вакцина против ветряной оспы». Обратитесь к Принципам взаимозаменяемости вакцин в Части 1 для получения дополнительной общей информации.
Одновременное введение с другими вакцинами
Вакцина
MMR может вводиться одновременно или в любое время до или после инактивированных вакцин, живых пероральных вакцин или живой интраназальной вакцины против гриппа (LAIV). Обратитесь к Вакцине против гриппа для получения дополнительной информации о одновременном введении вакцины MMR с LAIV.
Вакцина
MMR может вводиться одновременно с другими обычными живыми парентеральными вакцинами. Если не вводить одновременно, рекомендуется минимальный интервал в 4 недели между введением MMR и других живых парентеральных вакцин.Эта рекомендация направлена на снижение риска воздействия вакцины, введенной сначала, на вакцину, введенную позже.
Для одновременных парентеральных инъекций необходимо использовать разные места инъекции, отдельные иглы и шприцы. Обратитесь к разделу «Время введения вакцины» в части 1 для получения дополнительной информации о одновременном введении вакцины, содержащей корь, с другими вакцинами.
Хранение иммунизирующих агентов и обращение с ними
См. Хранение и обращение с иммунизирующими агентами в Части 1, где приведены рекомендации по хранению и обращению с вакцинами, содержащими корь.
Безопасность и нежелательные явления
Общие и местные нежелательные явления
Вакцина против кори, паротита и краснухи
Неблагоприятные события после иммунизации вакциной MMR возникают реже и менее серьезны, чем те, которые связаны с естественным заболеванием. Побочные реакции менее часты после второй дозы вакцины и, как правило, возникают только у лиц, не защищенных первой дозой. Через 6–23 дней после иммунизации вакциной MMR примерно 5% иммунизированных детей испытывают недомогание и лихорадку (с сыпью или без нее), продолжающуюся до 3 дней.Паротит, сыпь, лимфаденопатия и симптомы со стороны суставов также иногда возникают после иммунизации вакциной MMR.
Вакцина против кори, паротита, краснухи и ветряной оспы
Боль и покраснение в месте инъекции или температура ниже 39 ° C наблюдаются у 10% или более реципиентов вакцины. Сыпь, в том числе сыпь, похожая на корь, краснуху и ветряную оспу, а также отек в месте инъекции и температура выше 39 ° C встречаются у 1% — менее 10% реципиентов вакцины. Поскольку сыпь, похожая на ветряную оспу, которая возникает в течение первых 2 недель после иммунизации, может быть вызвана вирусом дикого типа (вирус ветряной оспы, циркулирующий в сообществе), медицинские работники должны получить образцы у реципиента вакцины, чтобы определить, является ли сыпь естественной. инфекция ветряной оспы или штамм вакцинного происхождения.
Вакцины против краснухи
Острый преходящий артрит или артралгия может возникнуть через 1–3 недели после иммунизации вакциной, содержащей краснуху, такой как MMRV. Это длится от 1 до 3 недель и редко рецидивирует. Это чаще встречается у женщин постпубертатного возраста, у которых артралгия развивается у 25% и артрит у 10% после иммунизации вакциной, содержащей краснуху. Нет данных о повышенном риске новых хронических артропатий.
Иммуноглобулин человека
Реакции в месте инъекции после получения стандартного человеческого Ig включают болезненность, эритему и жесткость местных мышц, которые могут сохраняться в течение нескольких часов.Иногда может наблюдаться легкое повышение температуры тела или недомогание.
Менее частые и серьезные или тяжелые нежелательные явления
Серьезные побочные эффекты после иммунизации редки, и в большинстве случаев данных недостаточно для определения причинной связи. Анафилаксия после вакцинации вакциной MMR или MMRV может возникнуть, но очень редко.
Иммунная тромбоцитопеническая пурпура
В редких случаях иммунная тромбоцитопеническая пурпура (ИТП) возникает в течение 6 недель после иммунизации вакциной MMR или MMRV.У большинства детей пост-иммунизационная тромбоцитопения проходит в течение 3 месяцев без серьезных осложнений. У лиц, перенесших ИТП с первой дозой вакцины MMR или MMRV, можно оценить серологический статус, чтобы определить, требуется ли дополнительная доза вакцины для защиты. Прежде чем рассматривать вопрос о вакцинации в таких случаях, необходимо тщательно оценить соотношение потенциального риска и пользы.
Энцефалит
Сообщалось об энцефалите, связанном с введением вакцины против кори в дозе приблизительно 1 на миллион, распространяемой в Северной Америке, что намного ниже, чем частота встречаемости, наблюдаемая при естественной болезни кори (1 на 1000 случаев).
Фебрильные изъятия
Когда первая доза вакцины против кори вводится детям от 12 до 23 месяцев в качестве вакцины MMRV, существует более высокий риск лихорадки и фебрильных судорог в течение 7-10 дней после вакцинации по сравнению с раздельным введением вакцины MMR и вакцины против ветряной оспы. при том же посещении. Этот риск оценивается примерно в 1 дополнительный приступ лихорадки на каждые 2300–2800 доз вакцины MMRV.
Иммуноглобулин человека
Менее распространенные побочные эффекты после приема стандартного человеческого Ig включают приливы, головную боль, озноб и тошноту.Редко могут возникать крапивница, ангионевротический отек и анафилактические реакции.
Другие зарегистрированные нежелательные явления и состояния
В середине и конце 1990-х годов исследователи из Соединенного Королевства сообщили о связи между вакциной MMR и воспалительным заболеванием кишечника, а также вакциной MMR и аутизмом. Строгие научные исследования и обзоры доказательств были проведены во всем мире, и в настоящее время имеется значительное количество доказательств, опровергающих эти утверждения. В 2010 году первоначальное исследование, предполагающее связь между вакциной MMR и аутизмом, было признано мошенничеством и было отозвано.
Руководство по сообщению о нежелательных явлениях после иммунизации
Провайдеров вакцин просят сообщать о следующих побочных эффектах после иммунизации (ПППИ), в частности, через местных органов здравоохранения:
- Лихорадочные припадки в течение 30 дней после вакцинации вакциной MMR или MMRV.
- Ветряная оспа средней степени (от 50 до 500 поражений) или тяжелой степени (более 500 везикулярных очагов или связанных с ними осложнений или госпитализации), возникающая в течение 7–21 дня после вакцинации вакциной MMRV.
- Любое серьезное или неожиданное нежелательное явление, временно связанное с вакцинацией. Неожиданный AEFI — это событие, которое не указано в доступной информации о продукте, но может быть вызвано иммунизацией или изменением частоты известного AEFI.
Дополнительную информацию о сообщениях об AEFI см. В разделах «Отчетность о побочных эффектах после иммунизации (AEFI) в Канаде и о побочных эффектах после иммунизации (AEFI)» в Части 2.
Противопоказания и меры предосторожности
Вакцины
MMR и MMRV и Ig противопоказаны лицам с анафилаксией в анамнезе после предыдущего введения продукта и лицам с доказанной немедленной или анафилактической гиперчувствительностью к любому компоненту продукта, за исключением аллергии на яйца для вакцин MMR и MMRV.См. «Содержание иммунизирующих агентов, доступных для использования в Канаде» в части 1, где приведены списки вакцин и пассивных иммунизирующих агентов, доступных в Канаде, и их содержание.
Препараты человеческого Ig не следует назначать людям с известным изолированным дефицитом IgA, за исключением случаев, когда польза превышает риск; в этом случае продукт следует назначать с осторожностью и под тщательным наблюдением.
При подозрении на гиперчувствительность или неанафилактическую аллергию на компоненты вакцины показано расследование, которое может включать иммунизацию в контролируемых условиях.Рекомендуется проконсультироваться с аллергологом.
Хотя компоненты вакцин MMR и MMRV от кори и эпидемического паротита производятся в культуре клеток куриного эмбриона и могут содержать следы остаточного яичного и куриного белка, следовое количество яичного или куриного белка в вакцине оказывается недостаточным для того, чтобы вызвать аллергическую реакцию. у лиц с аллергией на яйца. Перед вакцинацией не рекомендуется проводить кожные пробы, поскольку они не позволяют прогнозировать реакцию на вакцину. Вакцину MMR или MMRV можно вводить обычным образом людям, у которых в анамнезе была анафилактическая гиперчувствительность к куриным яйцам.Предварительное употребление яиц не является обязательным условием для иммунизации вакциной, содержащей яичный белок. В отношении всех вакцин иммунизация всегда должна выполняться персоналом, имеющим возможности и средства для борьбы с побочными эффектами после вакцинации. Дополнительную информацию см. В разделе «Анафилактическая гиперчувствительность к яицам и яичным антигенам» в Части 2.
Дети с известным или предполагаемым семейным анамнезом врожденного или наследственного иммунодефицита, который является противопоказанием к вакцинации живой вакциной, не должны получать живые вакцины, если их иммунная компетентность не установлена.
Вакцина
MMRV может быть противопоказана людям с нарушенной иммунной функцией, включая первичные или вторичные иммунодефицитные расстройства. Препараты человеческого Ig не следует назначать людям с известным изолированным дефицитом IgA, за исключением случаев, когда польза превышает риск; в этом случае продукт следует назначать с осторожностью и под тщательным наблюдением. Обратитесь к Иммунизации лиц с ослабленным иммунитетом в Части 3 для получения дополнительной информации. Вакцины MMR и MMRV обычно противопоказаны во время беременности из-за теоретического риска для плода.См. Иммунизацию при беременности и кормлении грудью в части 3.
Корь-содержащие вакцины противопоказаны лицам с активным нелеченным туберкулезом (ТБ) в качестве меры предосторожности. Хотя туберкулез может усугубиться естественной инфекцией кори, нет никаких доказательств того, что вакцины, содержащие корь, обладают таким эффектом. Тем не менее, перед введением противокоревой вакцины рекомендуется противотуберкулезная терапия активного туберкулеза, и, возможно, будет целесообразно избегать применения живых вирусных вакцин у пациентов с активным туберкулезом до начала лечения.Рекомендуется консультация специалиста-инфекциониста.
Наличие в анамнезе фебрильных припадков или семейного анамнеза припадков не является противопоказанием для использования вакцины MMRV.
Следует отложить введение вакцины MMR или MMRV лицам с тяжелым острым заболеванием. Лица с легким острым заболеванием, с лихорадкой или без нее, могут быть вакцинированы.
Рекомендуется избегать использования салицилатов (препаратов, полученных из салициловой кислоты, таких как ацетилсалициловая кислота [ASA]) в течение 6 недель после иммунизации вакциной MMRV из-за связи между ветряной оспой дикого типа, салицилатной терапией и синдромом Рейя.
Дополнительные сведения см. В разделе «Противопоказания, меры предосторожности и опасения» в части 2.
Лекарственные взаимодействия
Системная противовирусная терапия
Следует избегать системной противовирусной терапии (например, ацикловиром, валацикловиром, фамцикловиром) в период иммунизации, поскольку это может повлиять на репродукцию вакцинного вируса и, следовательно, может снизить эффективность вакцины, содержащей ветряную оспу, такой как MMRV. На основании экспертного мнения людям, принимающим длительную противовирусную терапию, рекомендуется прекратить прием этих препаратов, если это возможно, по крайней мере, за 24 часа до введения вакцины MMRV и не возобновлять противовирусную терапию до 14 дней после введения вакцины.
Туберкулиновая кожная проба или анализ высвобождения интерферона гамма (IGRA)
Компонент кори в вакцинах, содержащих корь, может временно подавлять реактивность туберкулина, что приводит к ложноотрицательным результатам. Если требуется туберкулиновая кожная проба или тест IGRA, это следует сделать в тот же день, что и иммунизацию, или отложить как минимум на 4 недели после вакцинации от кори. Вакцинация противокоревой вакциной может быть проведена в любое время после проведения и прочтения туберкулиновой кожной пробы.
Человеческий иммуноглобулин или другие продукты крови
Пассивная иммунизация человеческим Ig или получение большинства других продуктов крови может влиять на иммунный ответ на вакцины MMR, MMRV и одновалентные вакцины против ветряной оспы. Эти вакцины следует вводить не менее чем за 14 дней до введения препарата человеческого Ig или откладывать до тех пор, пока антитела в препарате Ig не разложатся. Дополнительную информацию см. В разделе «Продукты крови, иммуноглобулин человека и время иммунизации» в части 1.
Приложение A: Список сокращений и акронимов
- AEFI
- Неблагоприятные события после иммунизации
- ASA
- ацетилсалициловая кислота
- CBS
- Служба крови Канады
- ИГРА
- Анализ высвобождения гамма-интерферона
- IMIg
- Внутримышечный иммуноглобулин
- ITP
- иммунная тромбоцитопеническая пурпура
- IVIg
- иммуноглобулин для внутривенного введения
- MMR
- корь, эпидемический паротит, краснуха
- MMRV
- корь, эпидемический паротит, краснуха, ветряная оспа
- PEP
- постконтактная профилактика
- ТБ
- туберкулез
Избранные источники
- Консультативный комитет по эпидемиологии.Руководство по борьбе со вспышками кори в Канаде. Can Commun Dis Rep 1995; 21: 189-95.
- Американская академия педиатрии. В: Пикеринг Л.К., Бейкер С.Дж., Кимберлин Д.В. и др. (редакторы). Красная книга: Отчет Комитета по инфекционным болезням за 2009 год. 28 изд. Деревня Элк-Гроув, Иллинойс: Американская академия педиатрии; 2009.
- Bell A, King A, Pielak K et al. Эпидемиология вспышки кори в Британской Колумбии — февраль 1997 г. Can Commun Dis Rep 1997; 23: 49-51.
- Bellini WJ, Rota JS, Lowe LE et al.Подострый склерозирующий панэнцефалит: иммунизация против кори позволяет предотвратить больше случаев этого смертельного заболевания, чем считалось ранее. Журнал Infect Dis 2005; 192 (10): 1686-93.
- Центры по контролю и профилактике заболеваний. Желтая книга: Медицинская информация CDC для международных поездок, 2014 г. По состоянию на июнь 2015 г. по адресу: http://wwwnc.cdc.gov/travel/page/yellowbook-home-2014
- Центры по контролю и профилактике заболеваний. Консультативный комитет по практике иммунизации. Предварительные рекомендации по борьбе с корью, паротитом и краснухой (MMR). Требования к медицинскому персоналу «Доказательства иммунитета».2009.
- Центры по контролю и профилактике заболеваний. Розовая книга: эпидемиология и профилактика заболеваний, предупреждаемых с помощью вакцин. Обновлено 13-е изд .; 2015. По состоянию на июнь 2015 г. по адресу: http://www.cdc.gov/vaccines/pubs/pinkbook/index.html
- Центры по контролю и профилактике заболеваний. Использование комбинированной вакцины против кори, эпидемического паротита, краснухи и ветряной оспы. Рекомендации Консультативного комитета по практике иммунизации. MMWR Morb Mortal Wkly Rep 2010; 59 (03): 1-12.
- Центры по контролю и профилактике заболеваний.Обновление: рекомендации Консультативного комитета по практике иммунизации (ACIP) относительно введения комбинированной вакцины MMRV. MMWR Morb Mortal Wkly Rep 2008; 57: 258-60.
- De Serres G, Boulianne N, Meyer F et al. Эффективность противокоревой вакцины во время вспышки среди высоко вакцинированного населения: постепенное повышение защиты с возрастом вакцинации до 18 месяцев. Epidemiol Infect 1995; 115: 315-23.
- De Serres G, Гей Нью-Джерси, Пэдди С. и др. Эпидемиология трансмиссивных заболеваний после устранения.Am J Epidemiol 2000; 151 (1): 1039-48.
- De Serres G, Sciberras J, Naus M et al. Защита после двух доз противокоревой вакцины не зависит от интервала между дозами. Журнал Infect Dis 1999; 180: 187-90.
- Гей Нью-Джерси, Де Серрес Дж., Фаррингтон С.П. и др. Ликвидация кори в США: оценка на основе основных данных эпиднадзора. J Infect Dis 2004; 189 (Дополнение 1): S36-42.
- GlaxoSmithKline Inc. Монография по продукту — PRIORIX-TETRA ™. Май 2010г.
- GlaxoSmithKline Inc.Монография продукта — PRIORIX ® . Ноябрь 2008г.
- ООО «Грифолс Терапевтикс». Монография продукта — GamaSTAN ® . Март 2019.
- Холзи Н.А., Хайман С.Л. Вакцина против кори, паротита и краснухи и расстройство аутистического спектра: отчет о конференции «Новые проблемы детской иммунизации», состоявшейся в Оук-Брук, штат Иллинойс, 12-13 июня 2000 г. Педиатрия, 2001; 107: E84.
- Институт медицины, Комитет по обзору безопасности иммунизации (Stratton K, Gable A, Shetty P et al, eds.). Вакцина против кори, паротита, краснухи и аутизма. Вашингтон, округ Колумбия: National Academy Press, 2001.
- Джадавджи Т., Шайфеле Д., Гальперин С. Тромбоцитопения после иммунизации канадских детей, с 1992 по 2001 год. Pediatr Infect Dis J 2003; 22 (2): 119-22.
- King A, Varughese P, De Serres G et al. Ликвидация кори в Канаде. J Infect Dis 2004; 189 (Дополнение 1): S236-42.
- Madse KM, Hviid A, Vestergaard M et al. Популяционное исследование вакцинации против кори, эпидемического паротита, краснухи и аутизма.N Engl J Med 2002; 347 (19): 1477-82.
- Mantadakis E, Farmaki E, Buchanan GR. Тромбоцитопеническая пурпура после вакцинации против кори, паротита и краснухи: систематический обзор и руководство по ведению. Журнал Педиатр 2010; 156 (4): 623-8.
- Марковиц Л., Альбрехт П., Оренштейн В. А. и др. Сохранение антител к кори после ревакцинации. Журнал Infect Dis 1992; 166: 205-8.
- Монография по продукции Merck Frosst Canada Ltd. — M-M-R ® II. Февраль 2009г.
- Миллер Э, Эндрюс Н., Грант А. и др.Нет доказательств связи между вакциной MMR и нарушением походки. Arch Dis Child 2005; 90 (3): 292-6.
- Murch SH, Anthony A, Casson DH et al. Отзыв. Ланцет 2004; 363 (4411): 750.
- Нахирняк, С., Лазарус, А. Продукты иммуноглобулина, в клиническом руководстве по переливанию крови. Canadian Blood Services 2016. По состоянию на июль 2018 г. по адресу: https://professionaleducation.blood.ca/en/transfusion/clinical-guide/immune-globulin-products
- Национальный консультативный комитет по иммунизации.Заявление о вакцине против кори, паротита, краснухи и ветряной оспы. Can Commun Dis Rep 2010; 36 (ACS-9): 1-22.
- Национальный консультативный комитет по иммунизации. Обновленные рекомендации по использованию вакцин против ветряной оспы и MMR у ВИЧ-инфицированных. Can Commun Dis Rep 2010; 36 (ACS-7): 1-19.
- Ratnam S, West R, Gadag V et al. Иммунитет против кори у детей школьного возраста: значение для стратегий ревакцинации против кори. Can J Public Health 1996; 87: 407-10.
- Штраус Б., Бигхэм М.Вызывает ли вакцинация против кори, паротита и краснухи воспалительное заболевание кишечника и аутизм? Can Commun Dis Rep 2001; 27: 65-72.
- Тейлор Б., Миллер Э., Лингам Р. и др. Вакцинация против кори, эпидемического паротита и краснухи и проблемы с кишечником или регрессия развития у детей с аутизмом: популяционное исследование. Br Med J 2002; 324 (7334): 393-6.
- Тунис МС, Сальвадори, Мичиган, Дубей В., Баклик О. Обновленные рекомендации NACI по постконтактной профилактике кори. Can Comm Dis Rep.2018 09 06; 44-9 Доступно по адресу: https: // www.canada.ca/en/public-health/services/reports-publications/canada-communicable-disease-report-ccdr/monthly-issue/2018-44/issue-9-september-6-2018/article-7-naci- Рекомендация-pep.html
.
.
DPH подтверждает второй случай кори в домохозяйстве округа Фэрфилд
Пресс-релизы
23.04.2021
DPH подтверждает второй случай кори в домохозяйстве округа Фэрфилд
Департамент общественного здравоохранения Коннектикута заявил сегодня, что подтвердил второй случай кори у ребенка из округа Фэрфилд.Ребенок не ходил в школу, пока был заразным. Этот ребенок находится в домашнем контакте с ребенком, который заразился первым случаем кори, о котором было объявлено 9 апреля. DPH сотрудничает с местными партнерами, чтобы установить контакты и принять соответствующие меры контроля. Это первые случаи заболевания корью в Коннектикуте с 2019 года.
Корь — очень заразная болезнь, которая может быстро распространяться среди непривитых людей. Однако большинство людей, инфицированных корью, не подвержены риску развития этой болезни, поскольку большинство людей либо были вакцинированы, либо уже болели корью в прошлом, прежде чем вакцинация стала рутинной.
«Самый лучший способ защитить себя и своих детей от кори — это сделать вакцинацию», — сказал исполняющий обязанности комиссара DPH доктор Дейдре Гиффорд. «Одна доза противокоревой вакцины эффективна примерно на 93%, а две дозы — примерно на 97%. Мы должны гарантировать, что продолжаем защищать наших детей от болезней, которые можно предотвратить с помощью вакцинации, посредством своевременной вакцинации ».
Очень немногие люди — примерно трое из 100, — получившие две дозы противокоревой вакцины, все же заболеют корью при контакте с вирусом.Вакцина против кори не вызывает заболевание корью.
Большинство жителей Коннектикута вакцинированы. Для посещения школ и колледжей в Коннектикуте требуется вакцинация двумя дозами кори, эпидемического паротита и краснухи (MMR); однако учащиеся, освобожденные от медицинского или религиозного статуса, могут посещать школу без вакцинации. Согласно опросу по иммунизации школ в 2019-2020 годах, 96,2% учащихся Коннектикута были вакцинированы двумя дозами MMR при поступлении в детский сад. Облученные лица, не вакцинированные против кори, должны не посещать школу или другие места с высоким риском в течение 21 дня после последнего известного контакта.
CDC рекомендует всем детям получить две дозы вакцины MMR, начиная с первой дозы в возрасте от 12 до 15 месяцев и второй дозы в возрасте от 4 до 6 лет.
CDC также рекомендует взрослым, родившимся после 1957 года, получить хотя бы одну дозу вакцины MMR, если они никогда не вакцинировались от кори. Взрослые, родившиеся в США до 1957 года, считаются невосприимчивыми к кори в результате перенесенных в прошлом заражений; в ситуациях, когда вероятно заражение корью, этим взрослым может быть полезна доза вакцины MMR.Некоторым взрослым требуется две дозы вакцины MMR, например студентам колледжей, медицинским работникам, международным путешественникам и лицам с высоким риском осложнений кори.
Международные путешественники должны быть в курсе дел о вакцинации. Большинство случаев заболевания корью передается за границу или связано с ней. Большинство людей, у которых диагностирована корь, не вакцинированы или не знают своего прививочного статуса. Пока в течение 2021 года, за исключением Коннектикута, в Соединенных Штатах не было подтверждено никаких других случаев кори.С 1 января по 31 декабря 2020 г. в США подтверждено 13 случаев кори
Симптомы кори обычно проявляются через 7-14 дней после контакта с инфицированным человеком. Типичный случай кори начинается с легкой или умеренной температуры, кашля, насморка, красных глаз (конъюнктивит) и боли в горле. Через три-пять дней после появления этих симптомов появляется красная или красновато-коричневая сыпь, которая обычно начинается на лице человека по линии роста волос и распространяется вниз по всему телу. В момент появления сыпи у человека может подняться температура до более чем 104 градусов по Фаренгейту.
Сыпь обычно держится не менее нескольких дней, а затем исчезает в том же порядке.
